Матери о кесаревом сечении — Wonderzine
Операции я боялась, как, впрочем, и естественных родов. Но после просмотра лекций по правильному дыханию настроилась на естественные роды и не исключала эпидуральную анестезию. В кесареве меня пугало то, что ты слышишь щёлканье инструментов, что-то чувствуешь и умом понимаешь — тебя режут. Но я осознавала, что, какими бы ни были твои установки, всё может пойти совсем не так — мы не управляем своим организмом.
Естественные роды начались в сорок одну неделю и три дня. К этому моменту я уже лежала в дородовом отделении, была в напряжённом ожидании и одновременно ощущала разочарование: снова ничего — слабые схватки начинались каждый вечер и сходили на нет. В вечер родов они стали куда болезненнее, меня перевели в родильное отделение, приехала врач, с которой у меня был заключён договор. Посмотрела и сказала, что я ещё в самом начале процесса. Мне прокололи плодный пузырь (эту процедуру называют амниотомией; её делают строго по показаниям, обычно для стимуляции или ускорения родов.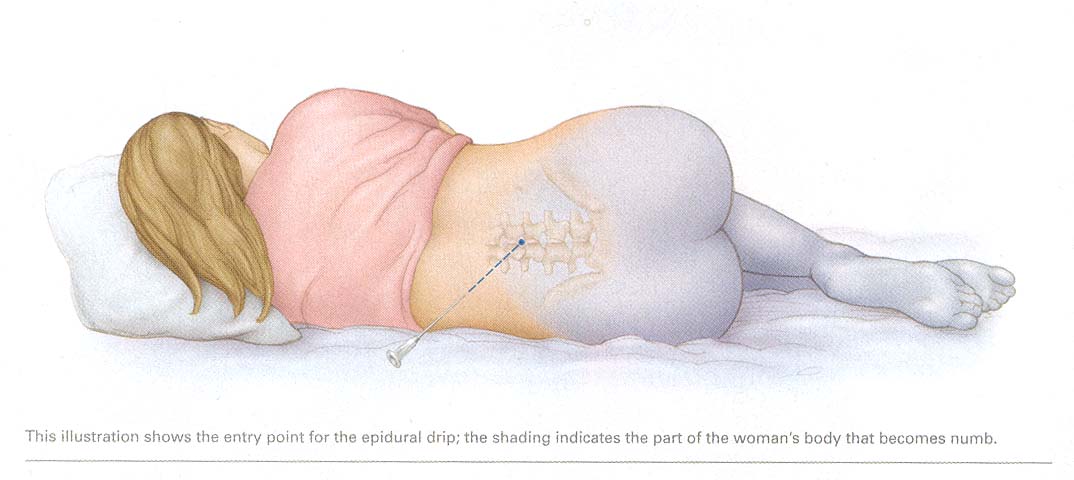
Самое трудное было лежать с монитором КТГ: в перерывах я вставала и сидела — так было проще переносить боль. Всё это длилось часов шесть, потом меня ещё раз осмотрели и сказали, что раскрытие не прогрессирует — и предложили кесарево. Факторов было сразу несколько: крупный плод, узкий таз, обвитие пуповиной и, главное, слабая родовая деятельность. Кесарево снижало риски для ребёнка в первую очередь. Я тогда уже страшно мычала, корчилась и извивалась при каждой схватке: была в сознании, но помутнённом. Так что предложение, что мне сейчас сделают анестезию и через полчаса у меня родится здоровый ребёнок, восприняла как подарок свыше. Хотя ещё два дня назад в ответ на слова врача о том, что есть большая вероятность кесарева, я прослезилась. Как это было глупо!
Мне делали кесарево под спинальной анестезией (местной анестезией, при которой происходит обезболивание нижней половины тела. — Прим. ред.), минут через двадцать вытащили ребёнка — я почувствовала, будто с живота сняли тяжеленный груз. Сына показали сразу, дали поцеловать, а потом унесли мужу и маме, которые ждали в палате. После меня зашивали, пока я лежала измождённая и счастливая. Операция прошла около восьми утра, а уже в три часа дня мне помогли встать на ноги, принесли ребёнка. Дальше — как у самостоятельно родивших мам.
Сына показали сразу, дали поцеловать, а потом унесли мужу и маме, которые ждали в палате. После меня зашивали, пока я лежала измождённая и счастливая. Операция прошла около восьми утра, а уже в три часа дня мне помогли встать на ноги, принесли ребёнка. Дальше — как у самостоятельно родивших мам.
Поднимать ребёнка нужно было с первого дня: я находилась в палате одна, время для посещения родственников ограничено, медсёстры заходили только пару раз за день проверить, всё ли в порядке. Поднимать было трудно: сын весил четыре килограмма, было больновато на месте шва и, главное, страшно и непривычно. Но боль была приглушённой, потому что я принимала обезболивающее (примерно в течение десяти дней), как мне и сказали врачи. Шов сейчас делают косметический, его не надо снимать. Просто в первый день ходишь с наклейкой, на следующий день отклеиваешь её, и всё — можно, например, мыться в душе. Но, наверное, надо сказать, то, что у меня всё так легко прошло, — заслуга хирурга. Шов выглядит как тонкая линия и не будет виден, даже если я надену бикини.
Раньше я слышала рассказы женщин, для которых необходимость экстренного кесарева стала ударом и повлекла за собой послеродовую депрессию. У меня не было ничего подобного. Боюсь представить, что было бы, если бы мне пришлось ещё двенадцать часов корчиться в схватках, да и о рисках для ребёнка думать не хочется. На мнение людей, которые считают, например, что дети, рождённые с помощью кесарева, чем-то хуже тех, кто родился при естественных родах, мне вообще наплевать.
Кесарево сечение лучше проводить под местной анестезией
Если у женщины нет возможности родить естественным путем и назначено кесарево сечение, то стоит тщательно обговорить с лечащим врачом детали и последствия разного вида анестезии.
Кесарево сечение(лат. caesarea — «королевский» и sectio — «разрез») — проведение родов с помощью полостной операции, при которой новорожденный извлекается через разрез брюшной стенки матки.
За и против
 Их можно вводить ингаляционно (интубационно), внутривенно, через прямую кишку, путем подкожных или внутримышечных инъекций. Роды под общим наркозом часто проводят по желанию самих рожениц. Психологический фактор того, что женщина будет в сознании во время такой серьезной операции, очень велик. Страх многих людей, не только женщин, перед скальпелем заставляет тем не менее подвергать себя долгому периоду восстановления после общего наркоза. После данного наркоза могут появиться и отеки верхних дыхательных путей, и нарушения ритма сердца, и галлюцинации. Это неполный список возможных последствий. Из минусов общего наркоза можно выделить риск более длительного кровотечения — у человека в бессознательном состоянии не вырабатывается адреналин, который помогает крови свернуться. Невозможность грудного вскармливания в первые дни при приеме антибиотиков и затрудненное начало лактации — важные нежелательные последствия для молодой мамы. Если вы уверены в своей психике, то врачи, как правило, рекомендуют местную анестезию.
Их можно вводить ингаляционно (интубационно), внутривенно, через прямую кишку, путем подкожных или внутримышечных инъекций. Роды под общим наркозом часто проводят по желанию самих рожениц. Психологический фактор того, что женщина будет в сознании во время такой серьезной операции, очень велик. Страх многих людей, не только женщин, перед скальпелем заставляет тем не менее подвергать себя долгому периоду восстановления после общего наркоза. После данного наркоза могут появиться и отеки верхних дыхательных путей, и нарушения ритма сердца, и галлюцинации. Это неполный список возможных последствий. Из минусов общего наркоза можно выделить риск более длительного кровотечения — у человека в бессознательном состоянии не вырабатывается адреналин, который помогает крови свернуться. Невозможность грудного вскармливания в первые дни при приеме антибиотиков и затрудненное начало лактации — важные нежелательные последствия для молодой мамы. Если вы уверены в своей психике, то врачи, как правило, рекомендуют местную анестезию.
Местная анестезияРазличают следующие ее виды: регионарная блокада, местная анестезия, топическая, эпидуральная и спинальная анестезия.
Применение же местной анестезии позволяет матери сразу увидеть ребенка. Очень важно эмоциональное участие мамы в процессе, это отражается на гормональном уровне и на лактации. Как правило, женщина гораздо быстрее восстанавливается и испытывает меньше болевых ощущений после операции.Следует помнить тем не менее, что окончательный выбор, как и прогноз последствий и возможных осложнений после анестезии, лежит на лечащем враче. «Исследования в этой области особенно важны в свете растущего числа женщин, рожающих посредством кесарева сечения, — говорит ведущий автор исследования Энтони Бэмигбой (Anthony Bamigboye) с факультета акушерства и гинекологии в Университете Витватерсранда в Йоханнесбурге (University of Witwatersrand) в Южной Африке.
что это такое, зачем она нужна и можно ли без неё обойтись
11 апр. 2019 г., 15:07
Анестезия давно применяется для обезболивания как при операции кесарева сечения, так и в процессе естественных родов. Но, как и прежде, один из главных страхов беременных женщин связан с этой темой. «Побочные эффекты анестезии», «Осложнения после анестезии при родах», «Если анестезия не подействовала» – эти запросы очень популярны в Сети и особенно тревожат женщин, решивших рожать по ОМС. Будущие мамы, и без того встревоженные приближением родов, не до конца понимают принцип действия разных видов обезболивания, не знают, что их ждёт после «укола» и, конечно, волнуются.
Какие виды анестезии существуют? В каких случаях отказ врача или пациентки от «эпидуралки» обоснован, а в каких — нет? Какие есть противопоказания? Об этом мы поговорили с заведующим отделением анестезиологии и реанимации для взрослых роддома при ГКБ №40 г.
— При родах применяются разные виды анестезии, не так ли? Расскажите, какие есть варианты?
Всё зависит от того, что происходит с женщиной в родах. Рожает ли она естественным путём, проводится ли ей операция кесарева сечения или речь идёт о малых акушерских вмешательствах, при которых порой тоже требуется обезболивание. Таких, например, как ручное обследование матки, зашивание.
— Если мы говорим о так называемых физиологических родах, какой из способов обезболивания самый надёжный?
Если проходят физиологические роды, то есть женщина рожает естественным путём, самый надёжный способ обезболивания – эпидуральная аналгезия. Поначалу женщина может и вовсе не чувствовать болевых ощущений или может чувствовать что-то отдалённо, но ей, конечно, становится гораздо легче. Она может отдохнуть, поспать, почитать.
Она может отдохнуть, поспать, почитать.
При таком виде обезболивания врач делает женщине укол, сначала обезболивая кожу в области поясницы, а потом уже устанавливает катетер, через который вводится анальгетик. Как правило, пользуемся дозатором, шприцевым насосом, который постоянно подаёт лекарство до полного раскрытия шейки матки. Применяются ропивакаин, наропин – современные препараты, которые считаются наиболее безопасными для женщины и ребёнка.
— То есть женщина до самого момента рождения ребёнка не чувствует ничего, даже собственных ног?
Полной неподвижности этот вид анестезии не предполагает. Не нужно его путать со спинальной анестезией, которая проводится при кесаревом сечении. В самом начале, когда в организм женщины поступает тест-доза, обезболивание может быть посильнее. Потом дозировка анестетика снижается, женщина может вставать с кровати, хотя активно двигаться в это время не рекомендуется.
Действие лекарства длится ещё час после прекращения его подачи. При полном раскрытии женщина уже чувствует, что с ней происходит. Концентрация лекарства рассчитана таким образом, чтобы нормальная родовая деятельность не прекращалась. Если вводить препарат в более высокой концентрации, женщина не будет чувствовать ни боли, ни ног, ни родов, а потужной период удлинится. Так что некоторая болезненность при большом раскрытии шейки матки появится, но эти ощущения гораздо слабее тех, что испытала бы женщина без анестезии.
При полном раскрытии женщина уже чувствует, что с ней происходит. Концентрация лекарства рассчитана таким образом, чтобы нормальная родовая деятельность не прекращалась. Если вводить препарат в более высокой концентрации, женщина не будет чувствовать ни боли, ни ног, ни родов, а потужной период удлинится. Так что некоторая болезненность при большом раскрытии шейки матки появится, но эти ощущения гораздо слабее тех, что испытала бы женщина без анестезии.
— Есть ли какие-то противопоказания к проведению эпидуральной анестезии?
Есть. Например, аллергия на амидные анестетики, которые применяются при этом виде обезболивания. Также среди противопоказаний: применение антикоагулянтов, препаратов, разжижающих кровь. Выявленные у пациентки нарушения свёртываемости крови – противопоказание, которое является абсолютным.
Противопоказанием может стать и татуировка на пояснице в месте пункции. В таком случае мы внимательно смотрим, есть ли на коже место, чистое от рисунка. Если нет, всё в чернилах, то в эпидуральной анестезии будет отказано.
Если нет, всё в чернилах, то в эпидуральной анестезии будет отказано.
— Эпидуральную анестезию в вашем роддоме предлагают всем. Женщина может от неё отказаться?
Да, есть небольшой процент пациенток, которые отказываются от этого вида обезболивания, чтобы пережить так называемые «натуральные» роды. Это их право. Существует масса психологических практик расслабления, техник правильного дыхания в родах. Немаловажное значение играет позитивный настрой. И всё же, как правило, когда раскрытие шейки матки увеличивается и женщина понимает, что терпеть боль не хочет, она может попросить об эпидуральной аналгезии.
— И пожелание женщины выполнят в любой момент, даже если «процесс» идёт вовсю?
Обезболивание проводится при разном раскрытии шейки матки, от 2 см. и более, вплоть до полного. Но при повторных родах, раскрытии 8 см. может быть уже нецелесообразно делать анестезию и персонал на ней не настаивает. В таком случае мы понимаем, что женщина родит в течение 10-15 минут. Анестезия просто не успеет подействовать, ну разве что для осмотра после родов пригодится.
В таком случае мы понимаем, что женщина родит в течение 10-15 минут. Анестезия просто не успеет подействовать, ну разве что для осмотра после родов пригодится.
Если раскрытие меньше 8 см., то врачи, конечно, предлагают обезболивание.
— Какие ещё виды анестезии применяются в родах вообще и в вашем роддоме в частности?
Внутривенная анестезия. Она требуется при проведении послеродового осмотра, если чувствительность сохраняется, а женщина болезненно реагирует на манипуляции врача, например, при зашивании. В таком случае женщину погружают в короткий медикаментозный сон, который длится не более 20 минут.
— Возможны ли вертикальные роды под эпидуральной анестезией?
Да, вполне. Действие лекарства постепенно ослабевает в процессе родов, релаксация в мышцах уменьшается, женщина может привставать, двигаться. В любом случае она находится в пределах кровати, даже если рожает вертикально, так что эпидуральная анестезия не помешает женщине принять любое удобное ей положение во время родов.
— Во время проведения кесарева сечения применяется такая же анестезия?
При проведении кесарева сечения речь идёт о спинальной анестезии. Это тоже укол в спину, в том же примерно месте, где ставится эпидуральный катетер, только анестетик более концентрированный и вводится он однократно.
После укола очень быстро, в течение 5 минут наступает релаксация живота и ног, женщина уже не может шевелить ногами, передняя брюшная стенка полностью расслабляется. Роженица находится в сознании в течение операции, которая длится не более 40-60 минут. Многие и не верят, что всё так быстро завершилось. Приходится поверить, конечно, ведь ребёнка тут же прикладывают к груди, согревают, а дальше уже начинается работа детских докторов. Через 3 часа женщина начинает чувствовать ноги и живот, через 4-6 часов может присаживаться. После того, как она твёрдо стоит на ногах, если всё хорошо с мамой и малышом, часов через 8-12 они вместе переводятся в послеродовое отделение.
Имеются противопоказания, необходимо проконсультироваться со специалистом.
Источник: http://in-korolev.ru/novosti/obschestvo/anesteziya-pri-rodah-chto-eto-takoe-zachem-ona-nuzhna-i-mozhno-li-bez-neyo-oboytis
Виды наркоза – спинальная и эпидуральная анестезия, эндотрахеальный и местный наркоз
Виды наркоза – общий, внутривенный и эпидуральный
Наркоз – это обезболивание, которое дает возможность врачу оказать хирургический вид медицинской помощи. Специалисты используют в своей работе различные виды наркоза, конкретный выбор зависит от тяжести проводимой операции, общего состояния здоровья пациента и других факторов.
Ингаляционный наркоз
Это наиболее часто применяемый вид наркоза, который отличается простотой выполнения, относительно легкой управляемостью и кратковременностью действия, что важно для проведения небольших оперативных вмешательств. Ингаляционный наркоз – это введение наркотических средств посредством маски, которая обеспечивает их поступление в органы дыхательной системы. Чаще всего для проведения этого вида наркоза используют Наркотан, закись азота, Трилен, Фторотан и Этран. Существует определенная проблема – для достижения нужного результата необходимо, чтобы действие наркоза было глубоким, а это чревато серьезными осложнениями. Поэтому чаще всего этот вид наркоза используется в детской хирургии. Дети под наркозом, введенным путем ингаляции, чувствуют себя отлично, у них не наблюдается нарушений дыхательной функции, осложнения отмечаются крайне редко.
Внутривенный наркоз
Этот вид обезболивания относится к неингаляционным видам наркоза, которые характеризуются продолжительным действием и большей глубиной воздействия по сравнению с ингаляционным наркозом. Внутривенный наркоз может проводиться с использованием следующих препаратов:
- Тиопентал, Рекофол, Оксибутират и Пропофол – классическое обезболивание
- Фентатил с димедролом – нейролептаналгезия, которая может проводиться на спонтанном дыхании или сочетаться с искусственной вентиляцией легких
- Сибазон с Фентатилом – атаралгезия, которая обеспечивает поверхностный, щадящий наркоз и может осуществляться с другими видами обезболиваниями.
Такой вид наркоза используется для удаления абсцессов и флегмон, которые протекают с осложнениями, возможно и лечение доброкачественных опухолей небольших размеров, если их удаление под общим наркозом провести нет возможности.
Местный наркоз
Лечение под наркозом – это единственная возможность оказания хирургической помощи пациенту или проведения сложных манипуляций. Нередко врач проводит обезболивание конкретной области, что обеспечивается обкалыванием ее раствором анестетика и называется местным наркозом. Используется такое обезболивание при вскрытии гнойников, лечении зубов, иссечении грыжи. Местный наркоз – это введение анестетика в кожу и другие анатомические структуры того места, где предполагается проведение хирургического вмешательства.
Инъекции анестетика поверхностные, только в исключительных случаях врач может провести более глубокое введение препарата. Местный наркоз выполняется путем введения препарата через очень тонкую иглу, поэтому собственно процедура обезболивания является малоболезненной. Нередко введение анестетика комбинируется с седацией – в организм пациента вводят успокоительные средства, которые нормализуют психологическое состояние человека, уменьшая чувство тревоги и беспокойства.
Несмотря на то что местная анестезия применяется в медицине очень широко, последствия наркоза могут быть достаточно серьезными. Например, местные анестетики могут оказывать негативное воздействие на сердце, головной мозг, что приводит к нарушениям сердечного ритма, судорогам и потере сознания. Одновременно с этим врачи утверждают, что местная анестезия по сравнению с общим наркозом более безопасна для здоровья пациента.
Эндотрахеальный наркоз
Один из наиболее часто применяемых методов анестезии при выполнении сложных хирургических вмешательств – эндотрахеальный наркоз, который подразумевает погружение организма в состояние глубокого наркотического (медикаментозного) сна. Одновременно с этим полностью расслабляется мускулатура, у пациента отсутствует самостоятельное дыхание. Чтобы достичь нужно состояния, врачи проводят пациенту комплекс мероприятий:
- Интубация трахеи – введение в просвет трахеи интубационной трубки, которая нужна для обеспечения искусственной вентиляции легких.
- Внутривенное введение наркотических анестетиков, седативных препаратов и транквилизаторов.
- Введение миорелаксантов – они блокируют нервно-мышечную передачу.
- Искусственная вентиляция легких.
Качество наркоза эндотрахеального вида зависит не только от опыта анестезиолога, но и от того, насколько правильно ведется контроль за состоянием больного. Обязательно нужно проводить мониторинг артериального давления, пульса, сатурации кислорода.
Спинальная и эпидуральная анестезия
Использование наркоза при кесаревом сечении – необходимая процедура. Правильно проведенная анестезия помогает активно участвовать в рождении ребенка и уменьшает риск возникновения осложнений. Кроме этого, во время операции по поводу родоразрешения не представляется возможным использование интубации трахеи.
Эпидуральный наркоз имеет ряд преимуществ:
- сознание пациента во время операции полностью сохраняется
- сердечно-сосудистая система работает стабильно
- частично сохраняется двигательная активность
- отсутствуют рефлекторные реакции на раздражение верхних дыхательных путей.
Существует и спинальный наркоз, который обеспечивает наступление эффекта максимум через 5 минут после введения препаратов, то есть представляется возможность срочно приступить к операции. Такой вид обезболивания обладает четкими преимуществами:
- в техническом плане исполнение более простое и менее опасное
- системная токсичность полностью отсутствует
- ранняя активизация женщины после проведения операции
- есть возможность раннего грудного вскармливания
- медикаментозная депрессия новорожденных отсутствует
Кстати, цена хорошего наркоза складывается из многих составляющих, что касается спинальной анестезии, то здесь расходы пациентки сокращаются.
Любая операция под общим наркозом – это стресс для организма, поэтому проводить все манипуляции по поводу введения пациента в медикаментозный сон должен специалист с опытом. Только грамотная работа анестезии может стать гарантией отсутствия последствий.
Всю информацию о том, как проводится наркоз, сколько отходят от наркоза и что опасного в нем, можно получить на нашем сайте Добробут.ком.
Связанные услуги:
Хирургические операции
Консультация семейного врача
Эпидуральная анестезия и обезболивание родов. Показания, риски при естественных родах
Существует мнение, что роды всегда сопровождаются болью. Но это не так. Обезболивание родов — тема, вокруг которой кипят многочисленные дискуссии. Есть аргументы как за, так и против. В любом случае, решение о том, применять анестезию или нет, принимаете Вы. Врач может подсказать, объяснить, посоветовать, однако ни в коем случае не будет Вас к чему-либо принуждать.
Знакомство с врачом-анестезиологом происходит задолго до родов. На консультации перед предстоящими родами Вы вместе с доктором составите индивидуальный сценарий родов. Доктор постарается развеять Ваш страх, связанный с болью при родах, и настроить на благоприятное их завершение. Доказано, что интенсивность болезненных ощущений снижается и воспринимается как «терпимая», если будущая мама чувствует себя в безопасности, положительно настроена и доверяет врачам, принимающим роды.
Существуют медикаментозные и немедикаментозные способы обезболивания родов. К немедикаментозным можно отнести активное положение роженицы, массаж, использование мячей, а также специальную ванну для обезболивания первого периода родов. Как и при любых других дискомфортных физических ощущениях, во время родов Ваше тело само знает, как двигаться и вести себя, чтобы облегчить боль.
К медикаментозным способам относят эпидуральные аналгезию и анестезию. Эпидуральная аналгезия применяется по желанию пациентки и по ряду медицинских показаний. Этот метод считается наиболее современным и безопасным для женщины и ребенка, он высокоэффективен и удобен в применении. Суть метода заключается в том, что при помощи специальных препаратов блокируются болевые сигналы, которые идут от нижней части тела к головному мозгу. Для проведения эпидуральной аналгезии врач-анестезиолог делает прокол на уровне 3-4-го поясничных позвонков и вводит в эпидуральное пространство через специальную иглу гибкий катетер. Через него в организм роженицы вводят обезболивающие вещества.
Эпидуральную аналгезию проводят в том случае, если требуется только снять болезненные ощущения. В этом случае нервы, отвечающие за моторные функции, остаются частично в рабочем состоянии, и при желании женщина может двигаться.
Эпидуральная анестезия подразумевает полную блокировку ощущений и движений, ее используют во время проведения кесарева сечения. При таком виде обезболивания будущая мама остается в сознании и принимает участие в процессе появления ребенка на свет. За исключением некоторых случаев, ребенка кладут маме на грудь.
В мировой практике применение эпидуральной анестезии во время родов является распространенным явлением. Такой вид обезболивания применяют и при некоторых видах операций. Задача врача сделать все возможное для того, чтобы мама и ребенок были здоровы и чувствовали себя комфортно. Но каждая ситуация уникальна, и для того чтобы принять взвешенное решение, необходима консультация врача-анестезиолога о возможностях применения эпидуральной анестезии в Вашем конкретном случае.
98% кесаревых сечений выполняется под эпидуральной анестезией.
Восстановление после кесарева: боли, еда, выделения, гимнастика и упражнения. Советы врачей
Чечельницкий Олег Евгеньевич
Анестезиолог
20 ноября 2016
Чтобы ускорить процесс восстановления, сотрудники клиники ISIDA учитывают множество нюансов.
Без боли
Чем раньше мама сможет обнять новорожденного кроху и начать ухаживать за ним – тем лучше. Поэтому при проведении кесарева сечения предпочтение отдается региональным методам обезболивания. Эпидуральная анестезия позволяет женщине, не чувствуя боли, оставаться в сознании. Воздействие медикаментов на организмы матери и ребенка сводится к минимуму. Это важно как в процессе родов, так и после: если препараты для общего наркоза не использовались – откладывать начало грудного вскармливания необходимости нет. И еще обезболивание в послеоперационом периоде через эпидуральный катетер дает возможность отказаться от наркотических анальгетиков, что благотворно влияет на общее состояние (не угнетения сознания) и способствует ,более быстрому восстановлению перистальтики кишечника.
С аппетитом
После кесарева женщине требуется энергия для восстановления собственных сил, а также для выработки молока для малыша. После эпидуральной анестезии, в отличие от общего наркоза, не требуется отказ от пищи в первый день и дальнейшие строгие ограничения. Уже через 4-6 часов после операции в клинике ISIDA пациентку ждет вкусный завтрак, обед или ужин, составленный с учетом рекомендаций диетолога и детских врачей.
В движении
Отдохнув 4-6 часов после операции, женщина уже может начинать понемногу вставать. Движение – это хороший способ запустить естественные восстановительные процессы в организме и избежать ряда последствий оперативного вмешательства (в частности, появления спаек). А за тем, чтобы нагрузка была умеренной, проследит персонал, будучи в любой момент готовым предоставить необходимую помощь и поддержку.
С учетом показаний
Бывает, что после кесарева сечения врач может назначить пациентке курс антибактериальной терапии. Однако их прописывают только в том случае, если этого требует конкретная ситуация. В целом, без необходимости не назначается ни единый медикамент. Если перистальтика восстановилась вовремя и матка хорошо сокращается, то антибактериальная терапия может не применяться.
Эксперт Олег ЧЕЧЕЛЬНИЦКИЙ, заведующий отделением анестезиологии и интенсивной терапии клиники ISIDA
Чтобы операция кесарева сечения была максимально приближена к естественным родам, женщине требуется быстрая реабилитация. Помимо усилий врачей и помощи младшего медицинского персонала, в этом процессе немаловажную роль играет эмоциональная составляющая. И лучше всего ее обеспечивает поддержка близких. Поэтому в клинике ISIDA всегда приветствовалось присутствие родных в послеродовой палате, в том числе – после операции.
Кесарево сечение. Не надо бояться
Кесарево сечение – это роды при помощи операции. Операция проводится под наркозом: чаще – эпидуральная анестезия, иногда – общий наркоз. Кесарево сечение бывает плановым и внеплановым.
Естественные роды после кесарева сечения
Еще вчера даже одно кесарево сечение делало невозможными последующие естественные роды. Но прогресс не стоит на месте и сегодня медицина позволяет иметь столько детей, сколько вы захотите, а также рожать естественным путем, даже имея рубец на матке.
Когда можно планировать новую беременность после кесарева?
Мы научно доказали что лучше всего рожать через 2 года после кесарева сечения.
Тщательно предохраняйтесь в течение двух лет, за это время формируется полноценный рубец на матке и вы сможете родить самостоятельно.
Перед планированием следующей беременности обязательно посетите врача и пройдите все необходимые обследования и проверьте состояние шва.
Естественные роды или кесарево сечение?
В начале беременности говорить об операции еще рано. Обязательно обсудите вопрос с вашим акушером-гинекологом, так как показания к кесареву сечению могут возникнуть как на ранних так и на поздних сроках беременности, либо ситуация изменится во время протекания беременности.
Ведение беременности после кесарева сечения
Не бойтесь, кесарево никак не влияет на зачатие и на наступление беременности. Но сходить и встать на учет нужно сразу, потому что обследования будут проводиться чаще чем обычно, особенно при беременности не одним ребенком.
Когда необходимо кесарево сечение?
Показания к операции кесарева сечения можно разделить на абсолютные и относительные. К абсолютным относят состояния, когда естественные роды невозможны: предлежание или преждевременная отслойка плаценты, анатомически узкий таз, опухоли в малом тазу, тяжелый гестоз с угрозой жизни, тяжелые патологии внутренних органов, которые при родах могут привести к гибели.
К относительным показаниям относят сложности именно в данной беременности, сопряженные с очень высоким риском естественных родов. К ним относят аномалии в родах (например, замершая родовая деятельность), неправильное предлежание, переношенность, близорукость у матери и многие другие.
Какое кесарево сечение лучше?
Кесарево сечение бывает плановым и экстренным. Понятно, что говорить о том, какое из них лучше нельзя, поэтому расскажем о плюсах того и другого кесарева.
Плюсы планового кесарева сечения
Плановая операция проводится на сроке 38 недель, к этому моменту ребенок уже полностью созрел для появления на свет. При наличии веских показаний (тяжелой формы резус-конфликта или развитии выраженной гипоксии, не поддающейся лечению) операцию могут сделать раньше.
Главный плюс планового КС – возможность провести всестороннюю подготовку к операции.
Второй плюс планового КС − возможность психологически настроиться на операцию. Так и сама операция пройдет лучше, и послеоперационный период, а малыш испытает наименьший стресс.
Плюсы экстренного кесарева сечения
Понятно, что экстренное кесарево делается в быстром темпе и по экстренным показаниям, когда под угрозой жизнь и здоровье малыша или мамы. Но даже тут есть свои плюсы. Если КС проводят во время родов, в послеоперационный период матка сокращается лучше, а шов заживает быстрее. Это связано с тем, что, пока не разыгрался форс-мажор, процесс шел естественным образом и регулировался собственными гормонами женщины. Среди них есть и окситоцин, оказывающий сокращающее действие на мышцы матки как во время, так и после родов.
Что лучше кесарево или естественные роды?
Однозначного ответа тут нет, но как показывает практика, дети, появившиеся на свет через кесарево сечение, менее подвержены родовым травмам, проблемам с развитием нервной системы, а также общим развитием с возрастом.
Поэтому настраивайтесь лишь на хорошее, доверяйте своим врачам и, легких вам родов!
Типы анестезии, применяемые при плановых родах кесарева сечения
Это нормально — беспокоиться о том, чтобы получить необходимое обезболивающее перед операцией. Если эта операция запланирована заранее, например, плановое кесарево сечение, у вас будет достаточно времени, чтобы обдумать, подумать и переживать о том, все ли получится у вас в отношении обезболивания. Хорошая новость заключается в том, что существует множество видов обезболивающих, которые сегодня можно использовать для родов, даже если у них запланировано кесарево сечение.Взаимодействие с другими людьми
Факторы, определяющие анестезию, проводимую во время кесарева сечения
Ответ, который вы получите о наиболее подходящем для данного типа анестезии кесаревом сечении, будет зависеть от нескольких факторов, включая, помимо прочего:
- Ваша история болезни
- Ваше место рождения
- По выбору врача
- Экстренные роды
- Если вам предстоит более длительная операция, например дополнительные процедуры, или если вас беспокоит рубцовая ткань
Как только эта информация будет собрана, вы также можете пройти медицинский осмотр.Это может включать в себя взгляд на спину или в рот. Он также может включать анализ крови или другие анализы. Есть люди, которые не подходят для эпидуральной анестезии.
Хотя вы, возможно, слышали об этом в новостях, чрезвычайно редко — почти неслыханно — делают кесарево сечение под местной анестезией, даже в неотложных и неотложных ситуациях.
Типы анестезии
Обычно используются два основных типа анестезии: регионарная анестезия, при которой онемеет часть вашего тела, например, спинномозговой блок, комбинированная спинально-эпидуральная анестезия (CSE) или эпидуральная анестезия; и общая анестезия, когда вы ложитесь «спать» перед операцией.
Некоторые учреждения и поставщики медицинских услуг могут предложить инъекционный местный анестетик длительного действия во время кесарева сечения в дополнение к регионарной или общей анестезии. Это попытка свести к минимуму потребность в послеоперационных обезболивающих, особенно опиоидах.
Регионарная анестезия, как и эпидуральная анестезия, блокирует болевые ощущения в брюшной полости и прилегающих к ней частях.Во время операции вы будете бодрствовать и будете знать обо всем.
Вы будете чувствовать толчки, тяги и тяги, но не боль.Один из вариантов регионарной анестезии — это наиболее распространенный вид анестезии при плановом кесаревом сечении. Дополнительные лекарства могут быть назначены, если вы испытываете тошноту, беспокойство и т. Д.
Если у вас есть регионарная анестезия, вам обычно разрешается находиться с вами в операционной с одним специалистом по поддержке, хотя некоторые правила будут отличаться в зависимости от того, когда они присоединятся к вам. Ваша больница может разрешить вашей доуле остаться для проведения анестезии. Другие типы регионарной анестезии кесарева сечения в этой категории также включают спинальную анестезию, комбинированную спинально-эпидуральную анестезию (CSE) и т. Д.
Общая анестезия используется, когда ваша история болезни или неотложная помощь указывают на то, что региональная анестезия слишком рискованна или невозможна.
Поскольку общий наркоз представляет больший потенциальный риск для вас и вашего ребенка, он не является предпочтительным.Как правило, у вас может не быть сопровождающего, если у вас есть общий наркоз.
Обсудите возможные варианты с врачом
Поговорите со своим акушером о доступных вам вариантах и, когда это возможно и / или необходимо, попросите проконсультироваться в анестезиологическом отделении перед родами.Они захотят принять во внимание множество разных вещей, как обсуждалось выше.
Этот индивидуальный прием с человеком, который фактически делает анестезию или даже потенциальную анестезию, если вы не знаете, понадобится ли вам кесарево сечение, может помочь вам обрести душевное спокойствие до окончания беременности. Это позволяет вам составить план родов, отражающий реальные возможности вашего рождения.
Беременность и роды: кесарево сечение: каковы плюсы и минусы регионарной и общей анестезии? — InformedHealth.орг
Местные и общие анестетики одинаково безопасны для детей, рожденных путем кесарева сечения. Но для матерей у них разные достоинства и недостатки.
Кесарево сечение необходимо, если ребенок не может родиться нормально или с большим трудом. Это может быть, например, если ребенок лежит боком (поперечное положение) или если плацента блокирует отверстие матки (шейка матки). По данным Всемирной организации здравоохранения (ВОЗ), кесарево сечение необходимо с медицинской точки зрения примерно от 10 до 15 процентов всех родов в западных странах.Однако реальный процент кесарева сечения, как правило, выше. В Германии, например, около 30 процентов детей рожают с помощью кесарева сечения.
Если все идет гладко, то в целом операция занимает около часа. Ребенка обычно можно вынуть из матки (матки) в течение примерно 10-15 минут, а в экстренных случаях даже намного быстрее. Затем матка и различные слои живота снова тщательно зашиваются.
Выбор между общей анестезией и регионарной анестезией
Матери вводят анестетик на протяжении всей операции.Женщины, перенесшие кесарево сечение, обычно имеют выбор из двух или трех вариантов: общий наркоз, при котором они находятся в полном бессознательном состоянии, и два типа регионарной анестезии, известные как «эпидуральная» и «спинальная» анестезия. Местные анестетики обезболивают тело ниже пояса. Женщина не спит перед родами и сразу же видит своего ребенка.
При эпидуральной анестезии анестетик вводится в «эпидуральное пространство», окружающее спинной мозг, в грудном или поясничном отделах позвоночника.Это только приводит к обезболиванию нервов, ведущих к той области спинного мозга, в которую вводили анестетик. Эпидуральная анестезия начинает снимать боль через 10-20 минут.
При спинальной анестезии, также известной как спинальная блокада, лекарство вводится ближе к спинному мозгу: в спинномозговую жидкость в «субарахноидальном пространстве». Это вызывает онемение всей нижней части тела. Спинальная блокада работает быстрее, чем эпидуральная анестезия, поэтому требуется меньшее количество анестетиков.
Общая анестезия может быть проведена быстрее, поэтому ее применяют, если операция требует неотложной помощи или если женщине нельзя сделать регионарную анестезию.Если осталось больше времени или если это плановое («плановое») кесарево сечение, тогда у женщины может быть выбор анестетика. Ее решение обычно будет зависеть от того, хочет ли она бодрствовать во время родов.
Различные риски
Общие анестетики и регионарные анестетики связаны с разными рисками. При общей анестезии существует риск рвоты женщины в бессознательном состоянии и попадания рвоты в ее легкие (так называемая аспирация содержимого желудка). Хотя это случается очень редко, это может быть опасно для жизни.
Женщины, перенесшие эпидуральную анестезию или спинномозговую блокаду, иногда испытывают внезапное резкое падение артериального давления. У них также может быть головная боль, которая может быть вызвана инъекцией в эпидуральное или субарахноидальное пространство («головная боль после дуральной пункции»). В прошлом кесарево сечение почти всегда делалось под общим наркозом, но в настоящее время все больше женщин и их врачи решают сделать эпидуральную анестезию.
Результаты исследований
Чтобы сравнить эффективность и безопасность различных вариантов, исследователи из Cochrane Collaboration — международной сети исследователей — искали исследования различных типов анестетиков, используемых при кесаревом сечении.Они нашли 29 исследований с участием около 1800 женщин. Большинству женщин в исследованиях было предварительно запланировано кесарево сечение.
В различных исследованиях не было достаточного количества женщин, чтобы сказать, могут ли общие анестетики привести к серьезным осложнениям, таким как аспирация содержимого желудка, с большей вероятностью. Это осложнение обычно возникало редко.
Но исследований было достаточно, чтобы выяснить, какие побочные эффекты чаще всего встречаются у младенцев. К ним относятся такие вещи, как проблемы с дыханием.Здесь не было серьезных различий между разными типами анестетиков.
Женщины, перенесшие операцию под общим наркозом, потеряли в среднем на 100 миллилитров крови больше. Но серьезных проблем со здоровьем это не вызвало. Например, количество женщин, которым потребовалось переливание крови после операции, не зависело от типа используемого анестетика. Но женщины, которым была сделана регионарная анестезия, после этого с большей вероятностью испытали тошноту и рвоту.
Иногда женщины, перенесшие кесарево сечение под местной анестезией, могут чувствовать легкий дискомфорт или даже боль во время операции, потому что, в отличие от общей анестезии, они все еще бодрствуют.Если это произойдет, анестезиолог может дать им больше обезболивающих или седативных средств.
Некоторые исследования изучали, испытывали ли женщины боль после кесарева сечения. Они обнаружили, что женщинам, которым была сделана общая анестезия, нужно было облегчить боль раньше после операции, чем женщинам, которым была проведена регионарная анестезия. Это связано с тем, что лекарство, используемое при общей анестезии, действует быстрее, чем лекарство, используемое при эпидуральной анестезии.
Источники
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения. Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Ты можешь найти подробное описание того, как создается и обновляется наша медицинская информация в наши методы.
Обезболивание при кесаревом сечении> Информационные бюллетени> Йельская медицина
Какая анестезия проводится при кесаревом сечении?
Региональная анестезия включает использование местных анестетиков для блокирования болевых ощущений в части тела, и анестезиологи по возможности используют их для кесарева сечения. «Таким образом матери просыпаются и слышат первый крик своего ребенка», — говорит доктор Брейвман.
По сути, регионарная анестезия вызывает онемение живота женщины, так что она не чувствует боли от хирургического разреза или родов.
Перед родами обезболивающее обычно вводят в виде инъекции одним из двух способов:
Спинальный: Женщина, у которой кесарево сечение запланировано заранее, обычно получает спинномозговую блокаду, также известную как субарахноидальная блокада. Анестезиолог вводит обезболивающее, обычно комбинацию опиата и местного анестетика, через нижнюю часть спины в спинномозговую жидкость, омывая спинной мозг. В редких случаях в межпозвоночное пространство вводят катетер, поэтому лекарство можно вводить непрерывно.
Позвоночник позволяет обезболивающему быстро достигать нервных рецепторов, передающих болевые сигналы, и обеспечивает обезболивание на срок до двух часов, «что от получаса до полутора часов дольше, чем операция, поэтому есть много дополнительного времени », — говорит д-р Брейвман.
Эпидуральная анестезия: Женщина, которой требуется кесарево сечение после начала родов, может уже иметь эпидуральный катетер, который вводит обезболивающее сразу за пределы мешочка с жидкостью вокруг спинного мозга.Лекарство диффундирует в пространство позвоночника, чтобы достичь соответствующих нервных рецепторов.
Для фактического родоразрешения с использованием кесарева сечения анестезиолог вводит более сильное обезболивающее через катетер. «Это похожие препараты, только в разных концентрациях», — говорит доктор Брейвман.
В некоторых случаях после кесарева сечения используется общая анестезия. К ним относятся случаи, когда у матери идет кровотечение или состояние здоровья нестабильно, когда с ребенком возникла неотложная ситуация, или когда мать сильно отдает предпочтение общей анестезии.
Хотя общая анестезия безопасна для беременных женщин, обычно она не является первым вариантом, если в этом нет медицинской необходимости. «Мы рекомендуем региональный подход, потому что мы думаем, что это лучший опыт для пациента, но последнее слово всегда остается за пациентом», — говорит д-р Бравеман.
Анестезия при кесаревом сечении — Бригам и женская больница
Кесарево сечение выполняется примерно в каждом пятом рождении. Роды могут быть плановыми (плановое кесарево сечение) или экстренными (если здоровье матери или ребенка находится под угрозой).
Анестезия необходима при кесаревом сечении, и роль вашего анестезиолога заключается в обеспечении вашего комфорта и безопасности. Может быть применен регионарный или общий анестетик. Выбор анестезии определяется клинической ситуацией и вашим состоянием здоровья.
Как общая, так и региональная анестезия безопасны для кесарева сечения и не оказывают значительного воздействия на ребенка.
Узнайте о нашей концепции «Мягкое кесарево сечение».
Регионарная анестезия
Акушерские анестезиологи предпочитают применять регионарную анестезию, когда это возможно, поскольку это сводит к минимуму осложнения со стороны дыхательных путей.Это безопасный и эффективный анестетик, который позволяет вам не спать и не испытывать боли во время операции.
Во время как регионарной, так и общей анестезии используются мониторы безопасности, чтобы гарантировать, что ваши жизненно важные показатели находятся под контролем и остаются в пределах, необходимых для благополучия ребенка.
Спинальная анестезия обычно является первым выбором для женщин, которые не рожают, но нуждаются в кесаревом сечении. Узнайте больше об эпидуральной и спинальной анестезии.
Общая анестезия
Общая анестезия используется, когда региональная анестезия не лучший выбор по медицинским или другим причинам.Например, когда требуется срочное кесарево сечение, может не хватить времени для введения регионарной анестезии. Определенные условия кровотечения также могут препятствовать использованию регионарной блокады.
Кроме того, общая анестезия используется, когда региональная анестезия не обеспечивает должного количества анестезии, необходимого для обеспечения комфорта во время операции.
Лекарства, используемые для стимулирования и поддержания состояния сна у матери, не вредны для ребенка. Фактически, они оказывают минимальное обезболивающее действие на ребенка.Это связано с тем, что количество и тип лекарств, используемых для засыпания, не обязательно попадают в мозг ребенка в количествах, необходимых для того, чтобы ребенок был сонным. Поэтому, хотя матери спят, младенцы обычно активны и плачут при рождении.
Ваши жизненно важные функции (дыхание, артериальное давление, частота сердечных сокращений) могут измениться под действием анестезии. Ваш анестезиолог внимательно следит за этими жизненно важными показателями, чтобы убедиться, что они находятся в пределах, необходимых для благополучия ребенка.
Обзор анестезиологических соображений при кесаревом сечении | Британский медицинский бюллетень
Аннотация
Введение
Физиологические изменения во время беременности однозначно влияют на анестезию при кесаревом сечении. Включен обзор текущих рекомендаций по применению акушерской анестезии при кесаревом сечении и недавних изменений, улучшающих материнскую помощь и исход.
Источники данных
Обзор литературы был проведен с использованием Pubmed и Кокрановской базы данных.
Области согласия и разногласий
Более широкое использование нейроаксиальных методов вместо общей анестезии при кесаревом сечении повысило безопасность матери. Недавние изменения в профилактике желудочной аспирации, гипотонии из-за нейроаксиальных методов, венозного тромбоза и коллективного подхода улучшили уход за матерями. Обсуждаются плановые кесарево сечение и ведение срочных родов.
Области своевременных исследований
Достижения в области акушерской анестезии улучшили исходы для матерей.Текущие области необходимых исследований в области акушерской анестезии включают улучшение ухода за пациентами с ожирением, влияние антикоагуляции на нейроаксиальные методы во время беременности, долгосрочные нейрокогнитивные эффекты воздействия анестезии на новорожденных и послеоперационное обезболивание.
Тенденции заболеваемости и смертности при акушерской анестезии
Многие аспекты периоперационной помощи были усовершенствованы для улучшения результатов в акушерстве. В настоящее время акушерская смертность, связанная с анестезией, снизилась до седьмого места в списке причин материнской смертности в США и остается на уровне ~ 1–3 материнских смертей на миллион родов как в США, так и в Великобритании. 1,2 Материнская смертность значительно снизилась в первой половине 20 века. Дальнейшее снижение акушерской смертности наблюдалось после 1980 г. и связано с увеличением нейроаксиальной анестезии при кесаревом сечении, повышением безопасности нейроаксиальной техники, а также алгоритмов и устройств для прохождения дыхательных путей для повышения безопасности общей анестезии. 3
Однако в ретроспективном исследовании 1,5 миллиона родов с 2000 по 2006 год показатель материнской смертности был в 10 раз выше при кесаревом сечении по сравнению с вагинальным способом родоразрешения. 4 Вероятно, что значительное число женщин, умерших во время кесарева сечения, могли находиться в тяжелом состоянии из-за неотложной ситуации, требующей общей анестезии, а не нейроаксиальной техники, и эти факторы могли способствовать более высокому уровню связанной с ней смертности. с помощью кесарева сечения. Кроме того, исследование показателей летальности в США, проведенное Центром по контролю за заболеваниями в 1979–1990 годах, показало, что у женщин, перенесших кесарево сечение под общей анестезией, показатель смертности равен 16.7 повышение смертности по сравнению с нейроаксиальной анестезией. 5 В случаях смерти от анестезии более половины в основном умерли от проблем с проходимостью дыхательных путей. К ним относятся аспирация, неудавшаяся интубация, недостаточная вентиляция и дыхательная недостаточность. Однако этот повышенный коэффициент смертности, связанный с использованием общей анестезии для кесарева сечения, значительно снизился. В недавнем обзоре, посвященном изучению случаев материнской смертности, связанной с анестезией, за период с 1991 по 2002 гг., Показатели материнской смертности при общей анестезии составили 16.8 случаев на миллион в 1991–1996 годах, снизившись до 6,5 на миллион в 1997–2002 годах, а показатели смертности от регионарной анестезии остались ниже — 2,5 и 3,8 на миллион, соответственно. 6 Таким образом, результирующий коэффициент риска для общей анестезии по сравнению с нейроаксиальной в 1997–2002 гг. Составил всего 1,7, что является существенным снижением по сравнению с соотношением 16,7, отмеченным до 1990 г. Кроме того, проспективное многоцентровое исследование в США, охватившее более 37 000 человек. женщины, перенесшие кесарево сечение в период с 1999 по 2002 год, отметили, что нейроаксиальные методы использовались в 93% случаев, и была только одна смерть матери, непосредственно связанная с процедурой анестезии. 7 Это было вторичным по отношению к гипоксической остановке сердца в случае неудачной интубации, что свидетельствует о повышении безопасности современных методов акушерской анестезии.
Ожирение растет во всем мире, и лечение беременных с ожирением не является редкостью. Беременные женщины с ожирением (ИМТ до беременности ≥30 кг / м 2 ) имеют повышенный риск кесарева сечения, неудачную нейроаксиальную технику, повышенный риск неудачной интубации, затрудненную вентиляцию легких, учащение раневых инфекций, гестационный диабет, тромбоэмболию и повышенную смертность с Кесарево сечение. 8,9 Настоятельно рекомендуется ранняя консультация анестезиолога независимо от способа родоразрешения, чтобы оптимизировать уход и улучшить исход пациента.
Физиологические аспекты беременности
Обеспечение безопасной и эффективной анестезиологической техники при кесаревом сечении требует детального понимания физиологических изменений, связанных с беременностью, родами и родами. Эти изменения являются результатом изменений в гормональном балансе матери, биохимических сдвигов, связанных с повышенными метаболическими потребностями плода и плаценты, а также механических воздействий со стороны беременной матки. 10,11 Хотя беременность влияет на каждую систему органов, изменения в сердечно-сосудистой, дыхательной и желудочно-кишечной системах имеют специфические анестезиологические последствия при кесаревом сечении.
Сердечно-сосудистые изменения матери
Гипотония у матери часто возникает в положении лежа на спине, поскольку беременная матка может сдавливать аорту и полую вену, уменьшая преднагрузку и выброс сердца. Кроме того, значительная гипотензия в положении лежа на спине встречается у 15% беременных женщин (определяется как снижение среднего артериального давления (САД)> 15 мм рт.ст. с увеличением частоты сердечных сокращений (ЧСС)> 20 ударов в минуту). 12 Сдавление аорто-подвздошной артерии беременной маткой может дополнительно снизить перфузию матки независимо от кровяного давления матери. Сдавление полой вены способствует усилению отека нижних конечностей, варикозного расширения вен и риску венозного тромбоза, несмотря на повышенный коллатеральный венозный возврат через непарное, позвоночное венозное сплетение и эпидуральные вены. Повышенное расширение эпидуральных вен во время беременности увеличивает вероятность непреднамеренного попадания в вену во время нейроаксиальной анестезии.
Чтобы свести к минимуму гипотензию, следует избегать положения на спине при любом введении анестетика после середины беременности. Как нейроаксиальная, так и общая анестезия снижают симпатический тонус и могут еще больше усугубить степень гипотензии из-за аортокавальной компрессии. Сочетание потоотделения, тошноты, рвоты и изменений в умственной деятельности часто сопровождает гипотензию в положении лежа на спине. Даже при здоровом маточно-плацентарном отделе длительная гипотензия у матери может значительно снизить кровоток в матке и привести к прогрессирующему ацидозу плода. 13 Использование бокового наклона стола или подъема бедра с помощью клина используется до родов.
Во время беременности наблюдается непропорциональное увеличение объема плазмы (45% в срок) по сравнению с объемом эритроцитов (20% в срок), что приводит к физиологической анемии беременности. Общий внутрисосудистый объем увеличивается с 1,0 до 1,5 л при доношении. Сердечный выброс увеличивается на протяжении всей беременности, достигая увеличения на 40–50% к третьему триместру. Наибольшее увеличение сердечного выброса у матери происходит сразу после родов с облегчением аортокавального сжатия и сокращения матки.
В срок маточный кровоток увеличивается до ~ 0,7 л / мин (10% сердечный выброс). Маточные артерии имеют минимальную ауторегуляцию для сохранения кровотока при пониженном давлении перфузии матки, так как они почти максимально расширены в нормальных условиях беременности. Артериальная гипотензия, положение лежа на спине и тахисистолия матки могут снизить перфузионное давление матки и связанный с этим кровоток.
Во время беременности кровь гиперкоагулируется с повышением многих факторов свертывания.Это помогает уменьшить потерю крови при хирургическом вмешательстве, но увеличивает риск тромбоза глубоких вен. Кесарево сечение удваивает риск венозной тромбоэмболии (~ 1 на 500) по сравнению с вагинальными родами у здоровой пациентки. 14 Данные рандомизированных исследований не обладают достаточной мощностью, чтобы определить пользу профилактической антикоагуляции, однако разумный подход часто включает использование пневматических компрессионных устройств и / или подкожного введения гепарина. 15 После кесарева сечения 0.Обычно теряется 8–1,0 л крови, но сокращающаяся матка аутотрансферирует около 0,5 л крови. При кесаревом сечении необходимость в переливании крови возникает нечасто. В проспективном многоцентровом обсервационном исследовании более 57 000 женщин, перенесших первичное или повторное кесарево сечение, частота переливания крови составила 3,2 и 2,2% соответственно. 16
Дыхательные пути матери и респираторные изменения
Во время беременности дыхательные пути значительно увеличивают отек тканей и рыхлость глотки, гортани и трахеи.Эти изменения увеличивают риск обструкции во время вентиляции с положительным давлением, что затрудняет ларингоскопию и интубацию. Эндотрахеальные трубки меньшего диаметра выбираются для общей анестезии, поскольку аритеноиды и голосовые связки обычно набухают. Кроме того, повышенное венозное давление во втором периоде родов и сопутствующие заболевания, такие как преэклампсия и инфекции верхних дыхательных путей, еще больше усугубляют отек ткани дыхательных путей. 17
Изменения дыхания матери, связанные с доношенной беременностью, включают увеличение минутной вентиляции (50%), повышенное потребление кислорода (20%) и снижение функциональной остаточной емкости (20%).Эта комбинация повышенного потребления кислорода и уменьшенного запаса кислорода способствует быстрой десатурации во время периодов апноэ. Изменения в анатомии дыхательных путей и физиологии дыхания увеличивают трудность вентиляции, интубации и риск осложнений. Введение 100% кислорода (преоксигенация) имеет решающее значение для увеличения запаса прочности перед индукцией общей анестезии.
Изменения ЖКТ у матери
Женщины в середине срока беременности подвергаются повышенному риску регургитации и легочной аспирации после индукции анестезии.Беременная матка смещает желудок и привратник к головке, а внутрибрюшную часть пищевода помещает внутрь грудной клетки. Это снижает компетентность сфинктера пищевода с дальнейшим снижением тонуса из-за повышения уровня прогестерона и эстрогена. Желудочное давление увеличивается из-за увеличенной матки, а гастрин, выделяемый плацентой, стимулирует секрецию кислоты в желудке, снижая pH желудочного сока во время беременности. Материнский кислотный рефлюкс увеличивается с возрастом беременности и поражает большинство беременных женщин. 18 Кроме того, опорожнение желудка снижается во время родов, что увеличивает риск аспирации при индукции общей анестезии у рожавшего пациента. При ретроспективном анализе пациентов, перенесших общую анестезию, смертность от аспирации может составлять от 5 до 15%. 19,20 Следовательно, необходимо снизить риск аспирации и принять соответствующие меры при индукции анестезии. Как правило, они включают использование антацида, не содержащего частиц (цитрат натрия), индукцию быстрой последовательности, давление перстневидного кольца и использование эндотрахеальной трубки с манжетами для защиты дыхательных путей.Недавний Кокрановский обзор, посвященный стратегиям снижения риска аспирационного пневмонита у матери, предполагает, что комбинация антацидов плюс антагонисты H 2 более эффективна, чем отсутствие фармакологического вмешательства, и превосходит только антациды в повышении pH желудочного сока. 21 Однако ни в одном исследовании специально не изучались потенциальные побочные эффекты этих дополнительных фармакологических вмешательств, поэтому рекомендуется нейроаксиальная анестезия, чтобы избежать манипуляций с дыхательными путями, необходимых при общей анестезии.Кроме того, на сегодняшний день нет исследований, оценивающих риск увеличения объема желудка с помощью антацидов, не содержащих частиц, которые потенциально могут привести к микроаспирации и усилению рвоты. В текущих рекомендациях ASA по акушерской анестезии говорится: «Перед хирургическими процедурами (например, кесаревым сечением, перевязкой маточных труб в послеродовом периоде) практикующие врачи должны рассмотреть вопрос о своевременном введении не содержащих частиц антацидов, антагонистов рецепторов h3 и / или метоклопрамида для профилактики аспирации». 22
Схема принятия решений
Перед кесаревым сечением каждый пациент должен пройти обследование у анестезиолога для определения любых сопутствующих заболеваний, которые могут повлиять на план анестезии.Даже в экстренной ситуации сокращенное обследование и соответствующая подготовка имеют решающее значение для обеспечения безопасного анестетика при соответствующем мониторинге.
Кесарево сечение в акушерстве может быть вызвано несколькими сценариями. Хотя большинство женщин рожают естественным путем, кесарево сечение является необходимой хирургической альтернативой в тех случаях, когда естественные роды невозможны. Риски и болезненность процедуры зависят от степени срочности. 23 В целом плановое кесарево сечение наименее чувствительно ко времени от решения до разреза.В большинстве случаев родоразрешения обычно проводятся с применением методики спинальной анестезии однократной дозой. 24 В случаях, когда акушер ожидает, что продолжительность процедуры превысит ~ 2 часа, можно использовать методику на основе нейроаксиального катетера (эпидуральную или комбинированную спинально-эпидуральную анестезию). При отсутствии противопоказаний к нейроаксиальной анестезии в большинстве развитых стран при плановом кесаревом сечении редко проводится общая анестезия.
Срочное кесарево сечение требует более быстрого перехода от решения к родам.В этой ситуации возникает беспокойство за благополучие матери или плода, а мать находится вдали от родов, что исключает использование щипцов или вагинальных родов с помощью вакцины. В таких ситуациях первостепенное значение имеет четкое и открытое общение между акушером, анестезиологом, медсестрой и акушеркой. Хотя родоразрешение должно быть быстрым, часто предпочтительнее нейроаксиальный метод, если время позволяет установить спинальный анестетик или дозировать существующий эпидуральный катетер. Неутешительный паттерн ЧСС плода сам по себе не исключает использования нейроаксиальной техники. 25 Однако в некоторых экстренных случаях требуется индукция общей анестезии. Эти ситуации возникают, когда акушер должен немедленно родить ребенка по показаниям матери и / или плода, и у него недостаточно времени, чтобы вызвать нейроаксиальную анестезию или опасения по поводу нейроаксиальной недостаточности. В этих случаях общая анестезия является наиболее быстрой и надежной формой анестезии для своевременных родов.
Нейроаксиальные методы анестезии
Нейроаксиальная анестезия помогает матери в состоянии бодрствования во время родов и минимальному воздействию анестетика на новорожденного.Кроме того, он позволяет вводить нейроаксиальные опиоиды для уменьшения послеоперационной боли и позволяет избежать риска аспирации у матери и затруднения дыхательных путей, связанных с общей анестезией. Типичные нейроаксиальные методы для кесарева сечения включают: (i) однократный спинальный метод, (ii) метод эпидурального катетера или (iii) комбинированный спинально-эпидуральный метод (CSE). У каждого из этих методов есть свои преимущества и недостатки.
Однодозный спинномозговой
Спинальная анестезия технически проще, чем эпидуральная блокада.Это более быстрое начало и более надежное обеспечение хирургической анестезии от среднегрудного уровня до крестца с частотой неудач <1%. 26,27 Риск глубокой гипотензии выше при спинальной анестезии, чем при эпидуральной анестезии, поскольку симпатэктомия начинается быстрее, а дозировка не титруется. Гипотония у матери и исход для плода улучшаются за счет предотвращения аортокавальной компрессии (смещения матки влево), гидратации и соответствующего использования вазопрессоров.В Кокрановском обзоре стратегий по снижению гипотензии от спинальной анестезии было отмечено, что использование кристаллоидов или коллоидов снижает частоту гипотонии. 28 Более недавние рандомизированные контролируемые исследования показали, что коллоид значительно более эффективен, чем предварительная нагрузка кристаллоида, 29 и совместная загрузка с коллоидом, как было показано, столь же эффективна, как предварительная загрузка коллоида в профилактике гипотонии. 30 Исторически эфедрин рекомендовался в качестве вазопрессора выбора для лечения гипотензии, вызванной нейроаксиальной блокадой.Однако более свежие данные подтверждают, что использование фенилэфрина для лечения гипотонии позвоночника или использование фенилэфрина в качестве профилактической инфузии во время установки позвоночника эффективно для предотвращения гипотонии и связано с меньшим ацидозом плода по сравнению с эфедрином. 31,32 Данные также свидетельствуют о том, что спинальная анестезия может безопасно использоваться у пациентов с преэклампсией. 33,34 Типичный спинальный анестетик включает местный анестетик, такой как бупивакаин или ропивакаин, для хирургической анестезии с добавлением морфина для контроля послеоперационной боли.Однако часто используется большое количество других комбинаций местных анестетиков и опиоидов.
Хотя изобарические или гипербарические препараты местного анестетика могут быть введены интратекально для спинномозговой анестезии, гипербарические растворы, содержащие 8% декстрозы, обычно используются для облегчения анатомического и гравитационного контроля распределения блоков. Лекарство будет течь по искривлению позвоночника в положение, обеспечивающее уровень анестезии Т4, на который не оказывает существенного влияния рост пациента. 35 Продолжительность однократной спинальной анестезии варьируется (и зависит от используемых агентов), но обычно обеспечивает адекватную хирургическую анестезию в течение> 90 минут. Бупивакаин часто используется для спинальной анестезии путем кесарева сечения с типичными дозами от 10 до 15 мг. Хотя успешное кесарево сечение произошло при дозах <5 мг, исследования логистической регрессии, изучающие дозы интратекального бупивакаина, которые обеспечивали 95% эффективность анестезии (ED 95 ) для кесарева сечения в сочетании с фентанилом (10 мкг) и морфином (0). .2 мг) составляли 11,2 и 13,0 мг для гипербарического и изобарического бупивакаина соответственно. 36,37 Эти дозы были определены в академических условиях, где средняя продолжительность операции составляла> 60 минут, а матка была экстериоризована (большая стимуляция) во время части операции. Хотя использование более низких доз бупивакаина (<10 мг) может обеспечить удовлетворительную анестезию, 38 существует повышенный риск интраоперационной боли или нарушения функции позвоночника с необходимостью общей анестезии. Для большинства практиков даже 5% неудач, вероятно, будет сочтено слишком высоким.
Катетеры спинномозговые непрерывные
Техника непрерывной спинномозговой анестезии с преднамеренным размещением субдурального катетера — редко используемая альтернатива, поскольку предыдущее использование интратекальных микрокатетеров (≤27 г) было связано с синдромом конского хвоста и запрещено Управлением по контролю за продуктами и лекарствами (FDA) в 1992 году. Катетер с большим отверстием интратекально иногда выбирают в случаях случайной пункции твердой мозговой оболочки при попытках установить эпидуральный катетер или при сочетании уникальных обстоятельств и сопутствующих заболеваний (например,грамм. срочные роды при тяжелой преэклампсии и патологическом ожирении). 39 Это дает преимущество титруемого, надежного, плотного анестетика, но сопряжено с риском высокого позвоночника, если интратекальный катетер был ошибочно принят за эпидуральный катетер и введен неправильная дозировка. 40 Частота редких осложнений, таких как менингит или неврологические нарушения, вызванные токсичностью местного анестетика с использованием спинномозгового катетера, теоретически может быть несколько выше, чем при других нейроаксиальных методах, однако в настоящее время нет данных для определения частоты этих редких осложнения.Более недавнее рандомизированное контролируемое исследование 400 рожениц, сравнивающее использование спинального катетера непрерывного действия с эпидуральными катетерами, не выявило стойких неврологических изменений у 300 пациентов со спинальными катетерами. 41 Следует отметить, что, хотя спинномозговой катетер на 24 г недавно получил одобрение FDA для использования в акушерстве, микрокатетер 28 г, использованный в этом исследовании, не одобрен FDA и в настоящее время клинически недоступен в США. Учитывая небольшой размер выборки, риск неврологического повреждения можно статистически оценить только на уровне <1%.Данные свидетельствуют о том, что оставление спинномозгового катетера на 24 часа после родов снижает риск возникновения головной боли после пункции твердой мозговой оболочки. 42,43
Эпидуральный катетер
Эпидуральная нейроаксиальная анестезия — это метод на основе катетера, используемый для обеспечения постоянной анальгезии во время родов или хирургической блокады во время кесарева сечения. Когда этот метод используется для обезболивания родов, катетер in situ также можно использовать для кесарева сечения при необходимости.В этих случаях местный анестетик заменяется на тот, который обеспечивает более быстрое начало действия и более плотный анестетический блок для хирургической анестезии. Быстро действующий местный анестетик (например, 3% 2-хлоропрокаин), вводимый через недавно установленный эпидуральный катетер, займет около 10 минут для соответствующей хирургической блокады. 44 Однако расширение существовавшего ранее уровня анальгезии T10 до уровня хирургической анестезии T4 может быть надежно выполнено менее чем за 5 минут с помощью подщелачиваемого 3% 2-хлорпрокаина или подщелачиваемого 1.5 или 2% лидокаина. 45 В эпидуральный катетер можно вводить морфин без консервантов для снятия послеоперационной боли.
Установка эпидурального катетера включает введение специальной иглы и катетера (рис. 1) между остистыми отростками позвонков в эпидуральное пространство. Следуя стандартной стерильной методике, игла обычно вводится в поясничное пространство L3 / 4 или в область между L2 и L5. При выполнении одноразовой спинальной или CSE-техники, вероятно, лучше всего поместить иглу ниже L3, поскольку публикуются отчеты о неврологических повреждениях, когда размещение спинномозговой иглы повредило мозговой конус, и использование линии Туффье может быть ненадежным методом. идентификации поясничных промежутков, при этом анестезиологи обычно выбирают пространство или более высокое, чем они предполагают. 46,47 Эпидуральная игла проходит через кожу и подкожные ткани, надостную связку, межостистую связку, желтую связку и продвигается в эпидуральное пространство. Кончик иглы не проникает в твердую мозговую оболочку, которая образует границу между интратекальным или субарахноидальным пространством и эпидуральным пространством. Чтобы определить местонахождение эпидурального пространства, используется тактильная техника, называемая «потеря сопротивления». Сопротивление, отмеченное при давлении на поршень шприца, заполненного воздухом или физиологическим раствором, резко уменьшается по мере продвижения кончика иглы через желтую связку (высокое сопротивление) в эпидуральное пространство (без сопротивления).Пространство имеет среднюю глубину около 5 см (в диапазоне 3–8 см у 90% людей) от кожи. 48 После того, как игла установлена правильно, через иглу в эпидуральное пространство вводится катетер, а затем игла удаляется. Катетер фиксируется лентой и липкой повязкой и используется с периодическими или непрерывными инъекциями. После установки катетера обезболивание родов или анестезия при кесаревом сечении достигается путем введения местных анестетиков и / или опиоидов.В определенных обстоятельствах использование метода CSE дает преимущество спинномозговой анестезии с быстрым началом плотного блока, а также возможность введения дополнительных анестетиков через эпидуральный катетер. Этот метод можно использовать, когда ожидается, что общее время операции займет больше времени, чем допускается при стандартной дозе спинномозговой анестезии, например третье или четвертое кесарево сечение или в сочетании с дополнительной процедурой. Для техники CSE после введения эпидуральной иглы, но до введения эпидурального катетера, более длинная спинномозговая игла пропускается через постоянную эпидуральную иглу, прокалывая твердую мозговую оболочку, и вводится доза местного анестетика и / или опиоида для позвоночника (рис.2).
Рис. 1
Техника установки эпидурального катетера: (1) идентифицируется желаемое эпидуральное пространство L2 – L4. После инфильтрации местным анестетиком полая эпидуральная игла (Туохи) вводится кончиком в межпозвонковые связки. К эпидуральной игле подсоединен шприц, позволяющий оценить степень сопротивления, используя постоянное или периодическое давление на поршень. Когда кончик иглы проходит от высокого сопротивления в связках к низкому сопротивлению в эпидуральном пространстве, анестезиолог отмечает внезапную потерю сопротивления и продвижение останавливается.(2) Эпидуральный катетер вводится через иглу в эпидуральное пространство. После «пробной дозы» через катетер вводятся анестетики для достижения хирургической блокады при кесаревом сечении (от Eltzschig HK, Lieberman ES, Camann WR. Региональная анестезия и обезболивание при родах. N Engl J Med 2003; 348 : 319–32, с разрешения).
Рис. 1
Техника установки эпидурального катетера: (1) определяется желаемое эпидуральное пространство L2 – L4.После инфильтрации местным анестетиком полая эпидуральная игла (Туохи) вводится кончиком в межпозвонковые связки. К эпидуральной игле подсоединен шприц, позволяющий оценить степень сопротивления, используя постоянное или периодическое давление на поршень. Когда кончик иглы проходит от высокого сопротивления в связках к низкому сопротивлению в эпидуральном пространстве, анестезиолог отмечает внезапную потерю сопротивления и продвижение останавливается. (2) Эпидуральный катетер вводится через иглу в эпидуральное пространство.После «пробной дозы» через катетер вводятся анестетики для достижения хирургической блокады при кесаревом сечении (от Eltzschig HK, Lieberman ES, Camann WR. Региональная анестезия и обезболивание при родах. N Engl J Med 2003; 348 : 319–32, с разрешения).
Рис. 2
Методика установки CSE: (1) После введения эпидуральной иглы в эпидуральное пространство (2) спинальная игла (калибр 24–26) вводится через эпидуральную иглу и мимо кончика в субарахноидальное пространство.(3) Правильное размещение спинномозговой иглы подтверждается свободным током спинномозговой жидкости. Через спинномозговую иглу вводится болюс анестетика. (4) После удаления спинной иглы эпидуральный катетер продвигается через Tuohy в эпидуральное пространство. Эпидуральный катетер может использоваться для продолжения нейроаксиальной анестезии при кесаревом сечении (от Eltzschig HK, Lieberman ES, Camann WR. Региональная анестезия и обезболивание при родах. N Engl J Med 2003; 348 : 319–32, с разрешение).
Рис. 2
Методика установки CSE: (1) После введения эпидуральной иглы в эпидуральное пространство (2) спинальная игла (калибр 24–26) вводится через эпидуральную иглу и мимо кончика в субарахноидальное пространство. . (3) Правильное размещение спинномозговой иглы подтверждается свободным током спинномозговой жидкости. Через спинномозговую иглу вводится болюс анестетика. (4) После удаления спинной иглы эпидуральный катетер продвигается через Tuohy в эпидуральное пространство.Эпидуральный катетер может использоваться для продолжения нейроаксиальной анестезии при кесаревом сечении (от Eltzschig HK, Lieberman ES, Camann WR. Региональная анестезия и обезболивание при родах. N Engl J Med 2003; 348 : 319–32, с разрешение).
Нейроаксиальные особенности и противопоказания
При определенных условиях нейроаксиальные процедуры противопоказаны. К ним относятся отказ пациента, инфекция в месте введения иглы, значительная коагулопатия, гиповолемический шок, повышенное внутричерепное давление из-за массового поражения и недостаточный опыт врача.Другие состояния, такие как системная инфекция, неврологические заболевания и легкие коагулопатии, следует оценивать в индивидуальном порядке. Консенсусная конференция относительно рекомендаций по выбору времени нейроаксиальной терапии у пациентов, получающих антикоагулянтную терапию, была недавно опубликована в отношении общей популяции пациентов, 49 , но необходимы дальнейшие исследования, касающиеся беременных пациентов и повышенных доз, часто используемых в этой популяции. Кроме того, в недавнем обзоре содержится краткое изложение текущих руководств различных международных анестезиологических обществ по нейроаксиальной анестезии у пациентов, получающих антикоагулянты и антитромботические препараты. 50
Согласно Кокрановскому обзору, для предотвращения вертикальной передачи вируса иммунодефицита человека (ВИЧ) от матери к ребенку данные подтверждают выборочное кесарево сечение, а не вагинальные роды для женщин с ВИЧ, не принимающих антиретровирусные препараты или принимающих только зидовудин. . 51 К счастью, ВИЧ-инфекция не является противопоказанием к нейроаксиальной методике. 52 Таким образом, женщины, которым выполняется кесарево сечение для предотвращения передачи ВИЧ ребенку, могут пройти нейроаксиальную технику для кесарева сечения, вместо того, чтобы нести риски, связанные с общей анестезией.
Редкие, но иногда опасные для жизни осложнения могут возникнуть в результате нейроаксиальной анестезии. Наиболее серьезные осложнения возникают в результате случайного внутривенного (IV) введения местных анестетиков или передозировки местного анестетика интратекально (тотальный спинальный канал) в результате непреднамеренного субарахноидального размещения или миграции эпидурального катетера.
Проспективное многоцентровое исследование 145 550 эпидуральных инъекций в Великобритании, проведенных в период с 1987 по 2003 гг., Выявило частоту непреднамеренных внутрисосудистых инъекций 1 на 5000 и высокую частоту спинальных инъекций 1 на 16 000. 53 Проспективное многоцентровое исследование в США с участием более 34 600 женщин, перенесших кесарево сечение с использованием нейроаксиальных методов в период с 1999 по 2002 год, выявило высокий спинальный кровоток в 23 случаях (0,07%) и отсутствие случаев менингита, нейроаксиального абсцесса или гематомы центральной нервной системы. 7
Непреднамеренное болюсное введение местного анестетика вызывает дозозависимые последствия, начиная от незначительных побочных эффектов (например, шум в ушах, периоральное покалывание, легкие изменения артериального давления и ЧСС) до серьезных осложнений (судороги, потеря сознания, тяжелые аритмии и сердечно-сосудистые заболевания). крах).Тяжесть зависит от дозы, типа местного анестетика и предшествующего состояния женщины. Высокое положение позвоночника может привести к тяжелой гипотонии у матери, брадикардии, потере сознания и блокаде двигательных нервов дыхательных мышц. 54
Меры, которые минимизируют вероятность случайной внутрисосудистой или интратекальной инъекции, включают осторожную аспирацию катетера перед инъекцией, тестовое дозирование и постепенное введение терапевтических доз. Если произошла передозировка местного анестетика внутривенно, рассмотрите возможность использования 20% внутривенной липидной эмульсии для снижения токсичности местного анестетика. 55 Успешная реанимация и поддержка матери восстановят маточный кровоток и обеспечат адекватную оксигенацию плода, давая время для выведения местного анестетика из плода.
Лечение осложнений, возникающих как в результате внутрисосудистой инъекции, так и в результате высокоспинального введения, направлено на восстановление оксигенации, вентиляции и кровообращения матери и плода. Усовершенствованные алгоритмы жизнеобеспечения сердца, которые включают смещение матки влево для уменьшения аортокавального сжатия, интубацию, могут потребоваться вазопрессоры и жидкости.В любой ситуации остановки сердца у матери с безуспешной реанимацией плод должен быть экстренно доставлен путем кесарева сечения, если мать не реанимируется в течение 4 минут после остановки сердца. Это руководство по экстренному кесареву сечению увеличивает шансы на выживание как для матери, так и для новорожденного. 56,57
Кроме того, нейроаксиальная блокада может вызывать ряд менее серьезных осложнений и побочных эффектов. Ретроспективные показатели неадекватной эпидуральной анальгезии или неадекватной анальгезии CSE, требующей замены катетера, составили 7 и 3%, соответственно, в академическом центре США. 58 Частота случайных проколов твердой мозговой оболочки во время установки эпидурального катетера составляет 1,5%, и примерно половина из них приведет к сильной головной боли, 59 , которая, как правило, лечится с помощью анальгетиков или пластыря крови при необходимости. Гипотония (снижение систолического АД> 20%) на фоне симпатической блокады является наиболее частым осложнением нейроаксиальной блокады для обезболивания родов с частотой от 10 до 24%. 60 Лечение гипотензии состоит из дальнейшего смещения матки, внутривенного введения жидкостей и введения вазопрессоров.Для лечения гипотонии можно использовать небольшие болюсы фенилэфрина или эфедрина. 32,61 При своевременном лечении короткие периоды материнской гипотензии не приводят к депрессии плода или неонатальной заболеваемости.
Другие возможные побочные эффекты нейроаксиальной блокады включают зуд (если используются опиоиды), тошноту, дрожь, задержку мочи, двигательную слабость, повышение температуры и длительную блокаду. Более серьезные осложнения менингита, эпидуральной гематомы и повреждения нервов или спинного мозга возникают крайне редко.Ретроспективное шведское исследование тяжелых неврологических осложнений нейроаксиальной блокады включало 200 000 акушерских эпидуральных анестезий и 50 000 акушерских спинных мозгов. Частота серьезных неврологических осложнений (например, нейроаксиальной гематомы или абсцесса, повреждения нерва или спинного мозга) составляла 1:29 000 для акушерской эпидуральной анестезии и 1:25 000 для акушерских процедур на позвоночнике. 62
Общая анестезия
Общая анестезия обычно используется для кесарева сечения, когда нейроаксиальная анестезия противопоказана или в экстренных ситуациях из-за ее быстрого и предсказуемого эффекта.Как и в случае нейроаксиальных методов, для обеспечения безопасной анестезии необходимы соответствующая подготовка и практические знания сложных методов и алгоритмов прохождения дыхательных путей. Последовательность действий для общей анестезии при кесаревом сечении может незначительно отличаться в зависимости от поставщика, но важнейшие компоненты описаны ниже. После введения нематериального антацида (цитрата натрия) и / или блокатора H 2 , преоксигенации, подтверждения готовности к хирургическому вмешательству, «индукции быстрой последовательности», при которой внутривенное введение препарата немедленно сопровождается мышечным релаксантом быстрого действия. (сукцинилхолин) с одновременным давлением перстневидного хряща.Между индукцией и ларингоскопией вентиляция с помощью маски обычно не проводится, чтобы предотвратить нежелательное вдувание желудка, которое может увеличить риск аспирации. Важное значение имеет четкое общение между специалистами по анестезии и акушерством, поскольку хирургический разрез следует производить только после закрепления эндотрахеальной трубки с манжетой и подтверждения адекватной вентиляции.
Если попытки интубации не увенчались успехом, кесарево сечение может быть продолжено только в том случае, если анестезиолог сообщит, что он или она может надежно вентилировать мать с помощью лицевой маски или ларингеальной маски. 63 Хотя LMA не может надежно предотвратить аспирацию содержимого желудка, его следует рассматривать как спасательное устройство при неудачной интубации и вентиляции через маску. 64 Он имеет высокий уровень успешной вентиляции с первой попыткой установки и использовался без гипоксии или отмеченной аспирации в проспективном исследовании 1067 пациентов, перенесших плановое кесарево сечение. 64,65
Анестезиологи используют ряд различных препаратов для быстрого проведения общей анестезии.Наиболее распространены пропофол, тиопентал, этомидат и кетамин. Пропофол и тиопентал натрия обычно используются для индукции, и пациент теряет сознание менее чем за минуту. Этомидат и кетамин имеют быстрое начало действия, но, в отличие от тиопентала и пропофола, оказывают минимальное воздействие на сердечно-сосудистую систему, что делает их идеальным выбором для беременных с нарушением гемодинамики. Сукцинилхолин остается наиболее предпочтительным нервно-мышечным блокирующим средством для акушерской анестезии из-за его быстрого начала (30–45 с) и короткой продолжительности действия.Поскольку он сильно ионизирован и плохо растворяется в липидах, через плаценту проникает лишь небольшое количество. Обычно он гидролизуется в материнской крови ферментом псевдохолинэстеразой и обычно не влияет на нервно-мышечную активность плода. Рокуроний (или векуроний, если рокуроний недоступен) является приемлемой альтернативой, если сукцинилхолин противопоказан. Он обеспечивает адекватные условия интубации менее чем за 60 с при больших дозах. В отличие от сукцинилхолина, он имеет гораздо более продолжительное действие, что снижает безопасность матери в случае, если анестезиолог не может интубировать или вентилировать пациента.Однако недавнее появление сугамадекса (циклодекстрина, способного быстро обратить вспять глубокую нервно-мышечную блокаду рокурония) может предоставить альтернативу отмене рокурония в будущем, хотя в настоящее время он не одобрен для использования в США, и необходимы дополнительные исследования в отношении плаценты. передача и неонатальные исходы. 66 Гладкие мышцы матки не подвержены нервно-мышечной блокаде. В нормальных условиях недеполяризующие релаксанты (например, рокуроний) не проникают через плаценту в количествах, достаточно значительных, чтобы вызвать мышечную слабость новорожденных.
Анестезиологические цели во время кесарева сечения включают соответствующий уровень анестезии для оптимизации хирургических условий и минимизации материнского отзыва; адекватная перфузия и оксигенация матери и новорожденного; минимальная передача анестетиков новорожденному и минимизация атонии матки после родов. Анестезия обычно поддерживается введением галогенированного ингаляционного агента в сочетании с закисью азота, седативно-снотворными, опиоидными анальгетиками и / или бензодиазапинами.Путем синергетического использования нескольких классов анестетиков, так что весь анестетик обеспечивает преимущества каждого из классов, галогенированный агент может быть уменьшен. Это важно в акушерстве, потому что все галогенированные анестетики (например, изофлуран, севофлуран и т. Д.) Способствуют атонии матки. Уровни, необходимые для хирургической анестезии с использованием галогенированного пара в качестве единственного агента, могут увеличить кровопотерю при родах, несмотря на использование утеротоников (окситоцина). 67 Во время общей анестезии для кесарева сечения опиоиды и бензодиазепины обычно вводятся после рождения ребенка, чтобы избежать передачи этих агентов новорожденному через плаценту.Перед родами основным анестетиком для разреза и родов является индукционный агент, так как у матери или плода мало времени для поглощения и распределения вдыхаемых галогенированных агентов. 68 Если между введением общей анестезии и родами проходит значительно более длительный период времени, следует ожидать угнетение сердечно-дыхательной системы и снижение тонуса младенца. Это результат большей передачи анестетиков, а не асфиксии, и они легко поддаются вспомогательной вентиляции под наркозом, чтобы способствовать выведению паров анестетика.Хотя некоторые исследования на животных демонстрируют когнитивные нарушения у взрослых животных после воздействия неонатального анестетика, в настоящее время нет данных для экстраполяции этих результатов на людей, но дополнительные исследования на людях продолжаются. 69 В ретроспективном обзоре популяционной когорты детей, рожденных естественным путем, использование нейроаксиальной анальгезии во время родов и вагинальных родов не было независимо связано с нарушением обучаемости. 70 Эпидемиологические данные также показали отсутствие различий в нарушении обучаемости у детей, матери которых перенесли кесарево сечение под общей анестезией, по сравнению с когортами, родившимися путем кесарева сечения с использованием нейроаксиальной анестезии. 71 Интересно отметить, что в этом исследовании дети, родившиеся с помощью кесарева сечения, независимо от техники анестезии (нейроаксиальной или общей анестезии), имели меньше нарушений обучаемости, чем их соответствующая когорта, родившаяся вагинально. 71
Кокрановский обзор 16 исследований, сравнивающих нейроаксиальную блокаду и общую анестезию при других неосложненных родах кесарева сечения, показал, что «не было обнаружено значительных различий в отношении неонатальных оценок по шкале Апгар 6 или меньше и 4 или меньше при 1 и 5 мин и необходимость реанимации новорожденных ». 72 Авторы пришли к выводу, что нет никаких доказательств того, что нейроаксиальная анестезия лучше общей анестезии в отношении исходов новорожденных. Как уже подчеркивалось ранее, предпочтение отдается нейроаксиальным методам для повышения безопасности матери. Установка профилактических эпидуральных катетеров у пациентов из группы высокого риска и замена плохо функционирующих катетеров для обезболивания родов снижает потребность в общей анестезии при срочных родах.
Плановое кесарево сечение и пробные роды
Обычно существует две разновидности кесарева сечения: первичное кесарево сечение и повторное кесарево сечение.Для планового первичного кесарева сечения женщина обычно имеет медицинские показания, такие как тазовое предлежание плода или предшествующий хирургический рубец на матке. Однако часть первичных плановых кесарева сечения выполняется по немедицинским показаниям, таким как просьба матери или простота планирования. 73 Кокрановский обзор по этому вопросу выявил отсутствие испытаний для адекватной оценки рисков и преимуществ кесарева сечения по немедицинским показаниям. 74 Авторы подчеркивают необходимость дополнительных исследований для определения руководящих принципов этой практики.Среди акушерских работников нет единого мнения относительно доказательств в пользу первичного планового кесарева сечения по просьбе матери. 75,76 В настоящее время данные показывают, что частота респираторного дистресс-синдрома новорожденных увеличивается после кесарева сечения. 77,78 Тем не менее, есть некоторые данные, хотя и ограниченные, в поддержку увеличения показателей недержания мочи среди женщин, которые изначально перенесли роды через естественные родовые пути, но не после последующего наблюдения в течение нескольких лет. 79,80 Кроме того, очевидно, что у женщин с предыдущими рубцами после кесарева сечения наблюдается повышенная частота предлежания и врастания плаценты при последующих беременностях. 81,82 Эти аномальные имплантации плаценты сопряжены с риском значительного кровотечения и, как следствие, осложнений. В случае с женщинами, которые ранее перенесли кесарево сечение, есть доказательства, подтверждающие проведение пробных родов. Руководящие принципы требуют, чтобы женщины ранее перенесли низкое поперечное кесарево сечение, что означает, что активный сегмент матки не поврежден. Риск разрыва матки у этих женщин может составлять от 0,01% до 0,9%. 83 Уровень успешных родов через естественные родовые пути после кесарева сечения (VBAC) составляет от 60 до 80%. 83 Независимо от успешности VBAC, кесарево сечение увеличивается в США отчасти из-за того, что больницы не могут принять женщин, которые хотели бы попробовать роды после кесарева сечения (TOLAC). Медицинское учреждение должно быть в состоянии обеспечить неотложное кесарево сечение, чтобы заботиться о женщинах, желающих получить ТОЛАК. Для этого необходимо, чтобы и акушер, и анестезиолог были «немедленно доступны». 84 Необходимы исследования, изучающие препятствия для доступа к TOLAC и факторы, влияющие на течение родов и их клиническое ведение.
Адъюванты для нейроаксиальной анальгезии
Было оценено использование эпидурального клонидина и неостигмина для кесарева сечения с целью изучения продления нейроаксиального блока во время операции и послеоперационного обезболивания. 85,86 Хотя оба могут быть подходящими для эпидурального введения, интратекальный клонидин и неостигмин не рекомендуются для будущего использования пациентами, поскольку клонидин вызывает выраженную гипотензию, а неостигмин вызывает рефрактерную тошноту и рвоту. 87 В настоящее время использование эпидурального неостигмина изучается в клинических испытаниях и не рекомендуется в качестве стандартной практики. 88 Эпидуральный клонидин может вводиться в качестве адъюванта к местному анестетику при эпидуральной анестезии при кесаревом сечении и продемонстрировал улучшенную продолжительность послеоперационного обезболивания без увеличения частоты побочных эффектов. 86 Эпидуральный клонидин в настоящее время имеет предупреждение FDA в виде черного ящика, в котором говорится, что он «не рекомендуется для акушерского, послеродового или периоперационного обезболивания из-за риска гемодинамической нестабильности (например,g., гипотония, брадикардия) могут быть неприемлемыми для этой группы населения ». В рекомендациях по мониторингу, связанных с данными черного ящика, указано, что «у редких акушерских, послеродовых или периоперационных пациентов потенциальные преимущества могут перевешивать возможные риски».
Блокада трансабдоминальной плоскости (TAP) также изучалась для послеоперационного обезболивания после кесарева сечения. Похоже, что в случаях, когда вводится интратекальный морфин, нет дополнительных преимуществ от ТАР-блокады, однако есть преимущества, когда интратекальный морфин не используется. 89,90 ТАР-блокада приводит к снижению послеоперационного использования морфина внутривенно у этих пациентов. Следовательно, ТАР-блок может быть полезным вариантом для пациентов, подвергающихся общей анестезии для кесарева сечения, когда интратекальный морфин не подходит. Также могут быть преимущества ТАР-блокады в предотвращении хронической боли после кесарева сечения, если она используется в качестве превентивного подхода. 91 Это область для будущих исследований.
Сводка
Безопасность и уход за женщинами в акушерстве требует многопрофильного командного подхода.Основные достижения в области акушерской анестезии привели к улучшению исходов у матерей. Поскольку женщины откладывают рождение ребенка, а показатели ожирения и кесарева сечения продолжают расти в развитых странах, необходимо продолжать исследования, направленные на снижение материнской смертности и улучшение перинатального ухода за матерью и ребенком. Обеспечение безопасной периоперационной помощи при кесаревом сечении требует детального понимания физиологических изменений, связанных с беременностью, с особым вниманием к изменениям дыхательных путей, сердечно-сосудистой, дыхательной и желудочно-кишечной систем.Нейроаксиальная анестезия при кесаревом сечении предпочтительнее общей анестезии, поскольку она сводит к минимуму риск неудачной интубации, вентиляции и аспирации. По мере того, как мы продвигаемся в этой области, мультимодальные схемы обезболивания после кесарева сечения для предотвращения хронической боли выиграют от дополнительных исследований. Кроме того, отсутствие больниц, способных соответствовать действующим руководящим принципам и принимать женщин, которые хотели бы попробовать TOLAC, представляет собой препятствие для равного доступа к медицинскому обслуживанию женщин и является необходимым предметом дальнейшего изучения.
Список литературы
1.Спасение жизней матерей: конфиденциальное расследование по вопросам здоровья матери и ребенка 2003–5
,Int J Obstetric Anesth
,2008
, vol.17
(стр.103
—5
) 2.Материнская смертность, связанная с анестезией
,Clin Obstetric Gynecol
,2003
, vol.46
(стр.679
—87
) 3.Материнская смертность, связанная с анестезией: похлопывание по спине или призыв к оружию?
,Анестезиология
,2007
, т.106
(стр.1082
—4
) 4« и др.Материнская смерть в 21 веке: причины, профилактика и связь с кесаревым сечением
,Am J Obstetric Gynecol
,2008
, vol.199
стр.36
5« и др.Смерти, связанные с анестезией во время родов в США, 1979–1990 гг.
,Анестезиология
,1997
, vol.86
(стр.277
—84
) 6« и др.Материнская смертность, связанная с анестезией, в США: 1979–2002 гг.
,Акушерская гинекология
,2011
, vol.117
(стр.69
—74
) 7,,, et al.Осложнения анестезии при кесаревом сечении
,Акушерский гинекол
,2005
, т.106
(стр.281
—7
) 8,,, et al.Ожирение при беременности
,J Акушерская гинекологическая банка
,2010
, vol.32
(стр.165
—73
) 9.Анестезия для рожениц с патологическим ожирением
,Curr Opin Anaesthesiol
,2009
, vol.22
(стр.341
—6
) 10,. , , , и другие.Физиологические изменения матери
,Анестезия Шнидера и Левинсона для акушерства
,2002
4-е изд.Филадельфия
Lippincott Williams & Wilkins
(стр.3
—18
) 11., , , и другие.Физиологические изменения беременности
,Акушерская анестезия Chestnut: принципы и практика
,2009
4-е изд.Филадельфия
Elsevier Inc.
(стр.15
—36
) 12,.Гипотензивный синдром лежа на спине
,Акушерский гинекол
,1994
, т.83
(стр.774
—88
) 13,,. , , , и другие.Региональная анестезия при родах
,Анестезия Шнидера и Левинсона для акушерства
,2002
4-е изданиеФиладельфия
Lippincott Williams & Wilkins
(стр.136
—7
) 14,,,.Венозная тромбоэмболия во время беременности и в послеродовом периоде: частота, факторы риска и смертность
,Am J Obstetric Gynecol
,2006
, vol.194
(стр.1311
—5
) 15.Беременность и риск тромбов
,Crit Care Med
,2010
, vol.38
(стр.S57
—63
) 16« и др.Переливание крови и кесарево сечение
,Abstetric Gynecol
,2006
, vol.108
(стр.891
—7
) 17,,.Проблемы с дыхательными путями при беременности
,Crit Care Med
,2005
, vol.33
(стр.S259
—68
) 18« и др.Детерминанты изжоги при беременности
,Br J Obstetric Gynaecol
,1992
, vol.99
(стр.731
—4
) 19,,.Управление легочной аспирацией
,Best Practices Clin Anaesthesiol
,2006
, vol.20
(стр.409
—27
) 20,.Стратегии профилактики и лечения аспирации
,Best Practices Clin Anaesthesiol
,2004
, vol.18
(стр.719
—37
) 21« и др.Вмешательства при кесаревом сечении для снижения риска аспирационного пневмонита
,Кокрановская база данных Syst Rev
,2010
стр.CD004943
22Целевая группа Американского общества анестезиологов по акушерской анестезии.Практические рекомендации по акушерской анестезии: обновленный отчет Целевой группы Американского общества анестезиологов по акушерской анестезии
,Anesthesiology
,2007
, vol.106
(стр.843
—63
) 23« и др.Кесарево сечение категории 1: обзор анестезиологического и периоперационного ведения в Великобритании
,Анестезия
,2010
, vol.65
(стр.362
—8
) 24« и др.Обследование персонала акушерской анестезии: последние двадцать лет
,Анестезиология
,2005
, vol.103
(стр.645
—53
) 25Заключение Комитета ACOG
Номер 326, декабрь 2005 г. Неправильное использование терминов «дистресс плода» и родовая асфиксия
,Акушерская гинекология
,2005
, vol.106
(стр.1469
—70
) 26« и др.Спинальная анестезия и эпидуральная анестезия при кесаревом сечении: сравнение эффективности времени, затрат, затрат и осложнений
,Anesth Analg
,1995
, vol.80
(стр.709
—12
) 27,,.Неудачная спинальная анестезия: механизмы, лечение и профилактика
,Br J Anaesth
,2009
, vol.102
(стр.739
—48
) 28« и др.Методы предотвращения гипотонии во время спинальной анестезии при кесаревом сечении
,Кокрановская база данных Syst Rev
,2006
стр.CD002251
29« et al.Рандомизированное исследование кристаллоидов по сравнению с коллоидными растворами для профилактики гипотензии во время спинальной или низкодозной комбинированной спинально-эпидуральной анестезии при плановом кесаревом сечении
,Int J Obstetric Anesth
,2007
, vol.16
(стр.8
—12
) 30,,, et al.Совместная загрузка Hetastarch так же эффективна, как и предварительная нагрузка, для предотвращения гипотонии после спинальной анестезии при кесаревом сечении
,Int J Obstetric Anesth
,2009
, vol.18
(стр.150
—5
) 31« и др.Двойное слепое плацебо-контролируемое испытание четырех схем инфузии с фиксированной скоростью фенилэфрина для гемодинамической поддержки во время спинальной анестезии при кесаревом сечении
,Anesth Analg
,2010
, vol.111
(стр.1221
—9
) 32« и др.Перенос плаценты и метаболические эффекты фенилэфрина и эфедрина у плода во время спинальной анестезии при кесаревом сечении
,Анестезиология
,2009
, vol.111
(стр.506
—12
) 33,.Сравнение спинальной и эпидуральной анестезии при кесаревом сечении у пациентов с тяжелой преэклампсией: ретроспективный обзор
,Анестезиология
,1999
, vol.90
(стр.1276
—82
) 34« и др.Рандомизированное сравнение общей и регионарной анестезии при кесаревом сечении при беременности, осложненной тяжелой преэклампсией
,Акушерская гинекология
,1995
, vol.86
(стр.193
—9
) 35,,, et al.Длина позвоночника и распространение гипербарического субарахноидального бупивакаина у доношенных
,Reg Anesth
,1991
, vol.16
(стр.17
—9
) 36« и др.ED50 и ED95 интратекального изобарического бупивакаина с опиоидами для кесарева сечения
,Анестезиология
,2005
, vol.103
(стр.606
—12
) 37,,, et al.ED50 и ED95 интратекального гипербарического бупивакаина, вводимого совместно с опиоидами для кесарева сечения
,Анестезиология
,2004
, vol.100
(стр.676
—82
) 38,,.Сравнение 9 мг интратекального простого и гипербарического бупивакаина с фентанилом для кесарева сечения
,Anesth Analg
,1999
, vol.89
(стр.1257
—62
) 39,,.Общая анестезия при кесаревом сечении в больнице третичного уровня с 2000 по 2005 год: ретроспективный анализ и 10-летнее обновление
,Int J Obstetric Anesth
,2011
, vol.20
(стр.10
—16
) 40.Непрерывная спинальная анестезия и анальгезия в акушерстве
,Anesth Analg
,2010
, vol.111
(стр.1476
—9
) 41« и др.Рандомизированное, двойное, многоцентровое сравнение безопасности непрерывной интратекальной анальгезии родов с использованием катетера 28 калибра и непрерывной эпидуральной анестезии родов
,Анестезиология
,2008
, vol.108
(стр.286
—98
) 42« и др.Установка субарахноидального катетера после влажного обезболивания во время родов: влияние на риск головной боли у акушерских больных
,Reg Anesth Pain Med
,2003
, vol.28
(стр.512
—5
) 43« и др.Снижение частоты головной боли после случайной пункции твердой мозговой оболочки у пациентов с кесаревым сечением, получающих непрерывную послеоперационную интратекальную анальгезию
,Acta Anaesthesiol Scand
,1994
, vol.38
(стр.716
—8
) 44,,.Аналогичное время начала действия 2-хлорпрокаина и лидокаина + адреналина для эпидуральной анестезии при плановом кесаревом сечении
,Acta Anaesthesiol Scand
,2006
, vol.50
(стр.358
—63
) 45,,, et al.Эпидуральный лидокаин для кесарева сечения проблемного плода
,Int J Obstetric Anesth
,1998
, vol.7
(стр.27
—31
) 46« и др.Способность анестезиологов идентифицировать заметное поясничное пространство
,Анестезия
,2000
, vol.55
(стр.1122
—6
) 47.Повреждение мозгового конуса после спинальной анестезии
,Анестезия
,2001
, т.56
(стр.238
—47
) 48,.Глубина поясничного эпидурального пространства от кожи
,Анестезия
,1985
, т.40
(стр.685
—7
) 49« и др.Регионарная анестезия у пациента, получающего антитромботическую или тромболитическую терапию: Научно обоснованные рекомендации Американского общества региональной анестезии и обезболивания (третье издание)
,Reg Anesth Pain Med
,2010
, vol.35
(стр.64
—101
) 50,.Нейроаксиальная анестезия у акушерских больных, получающих антикоагулянты и антитромботические препараты
,Int J Obstetric Anesth
,2010
, vol.19
(стр.193
—201
) 51,.Эффективность и безопасность кесарева сечения для предотвращения передачи ВИЧ-1 от матери ребенку
,Кокрановская база данных Syst Rev
,2005
стр.CD005479
52« и др.Роженицы инфицированы вирусом иммунодефицита человека и под местной анестезией. Клинико-иммунологический ответ
,Анестезиология
,1995
, т.82
(стр.32
—7
) 53.Некоторые непосредственные серьезные осложнения акушерской эпидуральной анестезии и анестезии: проспективное исследование 145 550 эпидуральных анестезий
,Int J Obstetric Anesth
,2005
, vol.14
(стр.37
—42
) 54,.Высокий регионарный блок — неудачная интубация нового тысячелетия?
,Int J Акушерский анестетик
,2001
, т.10
(стр.159
—61
) 55.Роль липидной эмульсии в продвинутой поддержке сердечной деятельности при токсичности местного анестетика
,Int J Obstetric Anesth
,2011
, vol.20
(стр.60
—3
) 56Руководящий комитет программы реанимации новорожденных Американской академии педиатрии. Руководство Американской кардиологической ассоциации (AHA) 2005 г. по сердечно-легочной реанимации (CPR) и неотложной сердечно-сосудистой помощи (ECC) педиатрическим и неонатальным пациентам: рекомендации по реанимации новорожденных
,Pediatrics
,2006
, vol.117
(стр.e1029
—38
) 57,,.Прижизненное кесарево сечение
,Акушерский гинеколь
,1986
, т.68
(стр.571
—6
) 58,,.Частота и характеристики неудач акушерской нейроаксиальной анестезии и анестезии: ретроспективный анализ 19 259 родов
,Int J Obstetric Anesth
,2004
, vol.13
(стр.227
—33
) 59« и др.ПГПГ — частое осложнение нейроаксиальной блокады у рожениц: метаанализ акушерских исследований
,Can J Anaesth
,2003
, vol.50
(стр.460
—9
) 60« и др.Комбинированная спинально-эпидуральная анальгезия в сравнении с эпидуральной анальгезией в родах
,Кокрановская база данных Syst Rev
,2007
стр.CD003401
61.Бремя доказывания
,Анестезиология
,2009
, vol.111
(стр.470
—2
) 62,,.Тяжелые неврологические осложнения после центральных нейроаксиальных блокад в Швеции 1990–1999
,Анестезиология
,2004
, vol.101
(стр.950
—9
) 63Практические рекомендации по лечению трудных дыхательных путей: обновленный отчет Целевой группы Американского общества анестезиологов по лечению трудных дыхательных путей
,Анестезиология
,2003
, т.98
(стр.1269
—77
) 64,.Дыхательные пути ларингеальной маски при неудачной акушерской интубации трахеи
,Int J Obstetric Anesth
,2005
, vol.14
(стр.270
—1
) 65,,, et al.Дыхательные пути ларингеальной маски эффективны (и, вероятно, безопасны) у выбранных здоровых рожениц для планового кесарева сечения: проспективное исследование 1067 случаев
,Can J Anaesth
,2001
, vol.48
(стр.1117
—21
) 66,.Повторная индукция быстрой последовательности в акушерстве
,Curr Opin Anaesthesiol
,2009
, vol.22
(стр.357
—61
) 67« и др.Сравнение общей и регионарной анестезии при кесаревом сечении: частота успеха, кровопотеря и удовлетворенность по результатам рандомизированного исследования
,J Med Assoc Thai
,1999
, vol.82
(стр.672
—80
) 68,,.Поглощение галотана и изофлурана матерью и ребенком во время кесарева сечения
,Br J Anaesth
,1995
, vol.74
(стр.379
—83
) 69,.Общие анестетики и развивающийся мозг
,Curr Opin Anaesthesiol
,2009
, vol.22
(стр.368
—73
) 70,,, et al.Нейроаксиальная анальгезия родов при естественных родах и ее влияние на детскую неспособность к обучению
,Anesth Analg
,2010
, vol.112
(стр.1424
—31
) 71« и др.Анестезия при кесаревом сечении и нарушениях обучения в популяционной когорте новорожденных
,Анестезиология
,2009
, vol.111
(стр.302
—10
) 72,,.Региональная анестезия в сравнении с общей анестезией при кесаревом сечении
,Cochrane Database Syst Rev
,2006
pg.CD004350
73« et al.Сравнение планового кесарева сечения и плановых вагинальных родов при тазовом предлежании в срок: рандомизированное многоцентровое исследование. Срок действия Breech Trial Collaborative Group
,Lancet
,2000
, vol.356
(стр.1375
—83
) 74« и др.Кесарево сечение по немедицинским причинам на сроке
,Cochrane Database Syst Rev
,2006
, vol.3
стр.CD004660
75Заявление конференции NIH о состоянии науки о проведении кесарева сечения по запросу матери
,NIH Consens State Sci Statements
,2006
, vol.23
(стр.1
—29
) 76Заключение Комитета ACOG № 394, декабрь 2007 г.
Кесарево сечение по запросу матери
,Акушерский гинекол
,2007
, vol.110
стр.1501
77,.Респираторный переход у детей, рожденных путем кесарева сечения
,Семин Перинатол
,2006
, т.30
(стр.296
—304
) 78,,.Заболеваемость респираторными заболеваниями новорожденных и способ родоразрешения в срок: влияние сроков планового кесарева сечения
,Br J Obstetric Gynaecol
,1995
, vol.102
(стр.101
—6
) 79.Недержание мочи: помогает ли кесарево сечение?
,Семин Перинатол
,2006
, т.30
(стр.267
—71
) 80,,, et al.Материнские исходы через 2 года после планового кесарева сечения по сравнению с запланированными вагинальными родами при тазовом предлежании в срок: международное рандомизированное испытание при тазовом предлежании
,Am J Obstetric Gynecol
,2004
, vol.191
(стр.917
—27
) 81,,.Предлежание / приращение плаценты и предварительное кесарево сечение
,Акушерский гинекол
,1985
, т.66
(стр.89
—92
) 82« и др.Материнская заболеваемость, связанная с многократными повторными родами кесарева сечения
,Акушерская гинекология
,2006
, vol.107
(стр.1226
—32
) 83,.Вагинальные роды после кесарева сечения: новые идеи рукописи конференции NIH по разработке консенсуса, 8–10 марта 2010 г.
,Семин Перинатол
,2010
, vol.34
(стр.309
—10
) 84« и др.Проект заявления конференции по разработке консенсуса NIH по вагинальным родам после кесарева сечения: новые идеи
,NIH Consens State Sci Statements
,2010
, vol.27
(стр.1
—42
) 85,,, et al.Эпидуральный неостигмин оказывает обезболивающее, а также седативный эффект у женщин после кесарева сечения
,Анестезиология
,2004
, vol.100
(стр.381
—5
) 86« и др.Добавление клонидина к эпидуральному морфину усиливает послеоперационную анальгезию после кесарева сечения
,Reg Anesth
,1995
, vol.20
(стр.57
—61
) 87.Применение нейроаксиальных адъювантных препаратов (неостигмин, клонидин) в акушерстве
,Curr Opin Anaesthesiol
,2006
, vol.19
(стр.233
—7
) 88.Эпидуральный неостигмин: заменит ли он жирорастворимые опиоиды для послеоперационной анальгезии и обезболивания родов?
,Anesth Analg
,2009
, т.109
(стр.293
—5
) 89,,, et al.Блок transversus abdominis plane, когда он используется как часть мультимодальной схемы, включающей интратекальный морфин, не улучшает анальгезию после кесарева сечения
,Reg Anesth Pain Med
,2009
, vol.34
(стр.586
—9
) 90,,, et al.Блок поперечной мышцы живота под контролем УЗИ для обезболивания после кесарева сечения
,Br J Anaesth
,2009
, vol.103
(стр.726
—30
) 91,,.Постоянная послеоперационная боль: факторы риска и профилактика
,Ланцет
,2006
, т.367
(стр.1618
—25
)© Автор, 2012. Опубликовано Oxford University Press. Все права защищены. Для получения разрешений обращайтесь по электронной почте: [email protected]
Кесарево сечение Анестезия
Кесарево сечение или кесарево сечение — это операция на брюшной полости, которая проводится для родов через разрез, сделанный в брюшной полости и матке.Иногда это самый безопасный вариант в случаях, когда нормальные вагинальные роды могут представлять опасность для матери или ребенка. Вот некоторые примеры того, когда может потребоваться кесарево сечение:
- Когда роды не развивались естественным образом
- При наличии в анамнезе двух или более кесарева сечения
- Когда ребенок находится в ягодичном или нижнем первом положении
- При осложнении, называемом предлежанием, когда плацента располагается внутри нижнего сегмента матки
- Когда мать ждет двойню или тройню
Кесарево сечение может быть выполнено как экстренная процедура, если во время беременности или родов развились осложнения, или как плановая процедура, если операция была запланирована заранее.Когда выполняется кесарево сечение, анестезия может быть местной, когда мать бодрствует, но ощущения в нижней части тела онемела, или общей, когда мать находится без сознания во время родов.
Местная / региональная анестезия
Большинство кесарева сечения выполняется под местной или региональной анестезией, которая обычно является более безопасным вариантом, чем общая анестезия. Рождение ребенка занимает от 5 до 10 минут, а вся процедура обычно длится 40 или 50 минут. Существует три типа регионарной анестезии, которые могут применяться, и они описаны ниже.
Спинальная анестезия
Спинальная анестезия или спинальная блокада — распространенная форма анестезии, используемая как для срочных, так и для плановых процедур. Однократная доза местного анестетика вводится в жидкость вокруг спинного мозга с помощью иглы. Это приводит к онемению нервов в нижней части тела, от талии до пальцев ног, примерно на два-три часа. Преимущество спинномозговой анестезии заключается в том, что она быстро блокирует боль с использованием лишь небольшой дозы анестетика. Спинальная анестезия также называется анестезией с седловидной блокадой, потому что она обезболивает ту часть тела, которая соприкасается с седлом, если человек ехал на лошади.
Эпидуральная анестезия
Здесь стерильная игла-проводник и катетер вводятся в эпидуральное пространство, пространство вокруг спинномозговых нервов в нижней части спины. Катетер помещается на уровне талии или ниже, а область, в которую будет вводиться игла, обезболивается местным анестетиком. Затем вставляется и удаляется игла, при этом катетер остается на месте и закрепляется лентой по центру спины. Затем через катетер вводят анестетик, чтобы обезболить тело выше и ниже точки инъекции.Эпидуральная анестезия требует большего количества анестетика, чем спинальная анестезия, и ее действие может занять больше времени.
Комбинированная спинально-эпидуральная анестезия (CSE)
Здесь используется комбинация спинальной и эпидуральной анестезии. Спинальный канал используется для кесарева сечения, а эпидуральная анестезия используется для поддержания уровня анестетика, если это необходимо, а также для облегчения боли после процедуры.
Общая анестезия
В случае общей анестезии мать находится полностью без сознания на протяжении всего кесарева сечения.В настоящее время эта форма анестезии менее распространена, и только около 10% кесарева сечения выполняется с использованием этого метода. Общая анестезия менее безопасна, чем региональная анестезия, но может использоваться в экстренных ситуациях или когда у матери состояние здоровья, которое означает, что региональная анестезия не может применяться.
Перед кесаревым сечением анестезиолог изучает историю болезни матери и может провести физическое обследование и дополнительные анализы. Когда мать находится в операционной, измеряется ее кровяное давление, частота сердечных сокращений и уровень кислорода в крови, и с использованием местного анестетика анестезиолог вводит внутривенную капельницу, чтобы обеспечить матери жидкостью и ввести анестетик.
Анестетик действует очень быстро, и когда мать засыпает, в трахею вставляют трубку, чтобы жидкость из желудка не попадала в легкие. Трубка также подключена к дыхательному аппарату. Анестезиолог продолжает вводить анестетик, а акушер благополучно принимает роды.
Региональная анестезия в сравнении с общей
Спинальная или эпидуральная анестезия безопаснее, чем общая анестезия. Мать может бодрствовать, когда ребенок рождается, и может держать и кормить ребенка сразу после рождения.Партнер матери также может присутствовать при родах. В случае общей анестезии мать остается без сознания на время кесарева сечения и может видеть ребенка только после того, как проснется. Также маловероятно, что может присутствовать биологический партнер.
С другой стороны, регионарная анестезия может снизить кровяное давление матери, и ее подготовка может занять больше времени по сравнению с общей анестезией. Иногда регионарные анестетики не работают должным образом, и необходимо использовать общий наркоз.
Дополнительная литература
Анестезия при кесаревом сечении: общая или региональная анестезия — систематический обзор | Анестезиологический журнал Ain-Shams
Материал и метод
Было проведено систематическое обзорное исследование. Для поиска в PubMed, Embase, Scopus и Cochrane использовалась стратегия поиска с использованием ключевых слов, терминов MeSH и фильтров, как показано в таблице 1. Рандомизированные клинические испытания и обсервационные исследования, в которых сравнивали влияние общей анестезии и регионарной анестезии на мать и плод. исходы во время кесарева сечения были включены.Включенные исследования были представлены в соответствии с предпочтительными элементами отчетности для систематического обзора и метаанализа (PRISMA). Все включенные исследования были субъективно и независимо оценены на предмет риска смещения (рис.1) двумя авторами (MI, ZHK) с использованием области смещения, описанной в Кокрановском справочнике по систематическому обзору вмешательств, версия 5.3.5 (Хиггинс и др., 2019 ). Всем включенным исследованиям была присвоена оценка «высокого», «низкого» или «неясного» риска систематической ошибки в следующих областях: генерация случайной последовательности, сокрытие распределения, слепота участников и персонала, слепая оценка результатов, неполные данные об исходах, и выборочная отчетность.Разногласия были разрешены путем обсуждения между двумя оценщиками и третьим сторонним оценщиком (SWJ), который обеспечивал арбитраж. Извлечение данных было выполнено авторами независимо друг от друга, а расхождения были устранены путем согласованного обсуждения.
Рис. 1Оценка риска систематической ошибки всех включенных исследований
Выборка исследования
Результаты поиска и причины исключения из исследования показаны на рис. 2. Первоначально мы отобрали в общей сложности 2538 статей из PubMed. , Embase, Scopus и Cochrane.Мы удалили 476 повторяющихся исследований, а также были исключены статьи 2003 года, не соответствующие критериям включения. Полный текст остальных 59 исследований был рассмотрен, и 45 исследований были исключены из-за использованного метода и дизайна исследования. Наконец, были включены 14 рандомизированных контролируемых испытаний и обсервационных исследований, сравнивающих общую анестезию и регионарную анестезию.
Рис. 2Характеристики исследования
Характеристики включенных исследований подробно описаны в таблице 2.Четырнадцать исследований (1924 роженицы) соответствовали критериям включения. Девять из включенных исследований были рандомизированными клиническими испытаниями (Jain et al.2013; Chen et al.2019; Saygi et al.2015; Solangi et al.2012; Mancuso et al.2010; Staikou et al.2013; Açıkel et al. 2017; Madkour et al.2019; Saracoglu et al.2012) и пять проспективных перекрестных наблюдательных исследований (Kessous et al.2012; Edipoglu et al.2018; Arslantas and Umuroglu 2019; Abdallah et al.2014; Havas et al. 2013). Кроме того, десять из включенных исследований были проведены с участием рожениц, которым запланировано плановое кесарево сечение (Jain et al.2013; Saygi et al. 2015; Solangi et al. 2012; Mancuso et al. 2010; Staikou et al. 2013; Madkour et al. 2019; Saracoglu et al. 2012; Kessous et al. 2012; Абдаллах и др. 2014; Havas et al. 2013), два исследования по экстренному кесареву сечению (Açıkel et al., 2017; Edipoglu et al., 2018), а остальные два — как по плановому, так и по экстренному кесареву сечению (Chen et al., 2019; Arslantas and Umuroglu, 2019).
Таблица 2 Характеристики исследованияРезультаты
Оценка по шкале Апгар плода на 1-й минуте между комбинированной спинально-эпидуральной и общей анестезией не показала значимых различий (8.98 ± 0,89, 9,01 ± 0,98, P значение 0,863) (Chen et al.2019; Abdallah et al.2014). Однако оценка по шкале Апгар на 1-й минуте у плодов, рожденных от матерей, подвергшихся спинальной анестезии, была выше, чем у плодов, подвергшихся общей анестезии (7,5 ± 1,7, 6,3 ± 1,12, P <0,005) (Saygi et al.2015; Solangi et al. 2012; Açıkel et al.2017; Madkour et al.2019; Edipoglu et al.2018; Abdallah et al.2014; Havas et al.2013). Это показало, что младенцев, у которых были зарегистрированы более низкие показатели по шкале Апгар у плода, скорее всего, реанимировали или содержали под тщательным наблюдением.Опять же, количество детей с оценкой по шкале Апгар на 1-й минуте <7 было выше при общей анестезии, за которой следовала спинальная анестезия, которая была преобразована в общую анестезию и спинномозговую анестезию, как минимум. Кроме того, средний балл по шкале Апгар на 5-й минуте> 7 был выше при спинальной анестезии, за которой следовала спинальная анестезия, преобразованная в общую анестезию, и меньше всего — при общей анестезии (Madkour et al., 2019).
Не было обнаружено разницы в оценках по шкале Апгар на 5-й минуте при сравнении регионарной анестезии и общей анестезии, но первая имела лучший результат (Chen et al.2019; Абдаллах и др. 2014; Havas et al. 2013). Кроме того, не было разницы между низкой дозой спинномозговой анестезии и общей анестезией в отношении оценок по шкале Апгар на 1-й и 5-й минуте (Jain et al. 2013).
Что касается pH пуповинной артериальной крови плода, только в одном из включенных нами исследований было обнаружено существенное различие между регионарной анестезией и общей анестезией. PH пуповинной артериальной крови был ниже (кислый) при регионарной анестезии, чем при общей анестезии (pH 7,23 ± 0,06 и 7,27 ± 0,04 соответственно) (Jain et al.2013).
В рамках стандартных протоколов анестезии артериальное давление и частота сердечных сокращений всегда контролируются во время операций. Не было значительных изменений артериального давления и частоты сердечных сокращений в течение предоперационного периода (Jain et al.2013; Chen et al.2019; Edipoglu et al.2018; Abdallah et al.2014). Однако интраоперационная гипотензия чаще наблюдалась при регионарной анестезии (Jain et al.2013; Chen et al.2019; Saygi et al.2015; Arslantas and Umuroglu 2019; Abdallah et al.2014; Havas et al.2013). Кроме того, при общей анестезии регистрировалась более высокая частота сердечных сокращений, чем при регионарной анестезии (Jain et al.2013; Chen et al.2019; Madkour et al.2019; Edipoglu et al.2018). При артериальной гипотензии, зарегистрированной при регионарной анестезии, было использовано больше внутривенных жидкостей, чем при общей анестезии (Havas et al. 2013), чтобы предотвратить или уменьшить гипотензию. Опять же, использование вазопрессоров, таких как эфедрин (Staikou et al. 2013; Havas et al. 2013) и фенилэфрин (Jain et al. 2013), для лечения гипотензии было выше (диапазон 0-50 мг против 0-10 мг) при регионарной анестезии. чем при общем наркозе.
Кроме того, при общей анестезии требовалось более высокое интраоперационное обезболивание (2 мкг / кг по сравнению с 20 мкг фентанила) (Kessous et al. 2012), в то время как первое время послеоперационного обезболивания было больше при регионарной анестезии (Saygi et al. др. 2015; Мадкур и др. 2019; Сараджоглу и др. 2012; Арслантас и Умуроглу 2019). Например, первое послеоперационное обезболивание при регионарной анестезии составило 320 минут по сравнению с 175 минутами при общей анестезии.Это подтверждает большее количество общего фентанила, используемого при общей анестезии, чем при регионарной анестезии (638 мкг фентанила против 320 мкг фентанила, соответственно) (Saracoglu et al. 2012). Кроме того, зарегистрированная кровопотеря была больше (около 400 мл) при общей анестезии (Chen et al., 2019), но не оказала значительного влияния на скорость переливания крови. Возвращение кишечных шумов и газовых выделений занимало больше времени (9,7 ± 1,3, 6,8 ± 1,6 ч, P = 0,001) при общей анестезии (Saygi et al., 2015; Madkour et al.2019), в то время как первый послеоперационный диурез больше проводился под регионарной анестезией (Madkour et al., 2019).
Кроме того, пациенты были более удовлетворены регионарной анестезией (Açıkel et al., 2017; Saracoglu et al., 2012) во время кесарева сечения и выбрали бы ее снова, если возникнет необходимость. В отличие от этого, одно из включенных нами исследований показало, что послеоперационная удовлетворенность пациентов была выше при общей анестезии (Chen et al., 2019).
Обсуждение
Подобно нашим выводам, Dyer et al.(Dyer et al. 2003) в своем исследовании показали более высокие баллы по шкале Апгар на 1-й минуте при спинномозговой анестезии, чем при общей анестезии, при этом показатели по шкале Апгар на 1-й минуте <7 были зарегистрированы чаще при общей анестезии. Кроме того, не было обнаружено значительной разницы в оценке по шкале Апгар для 1-й и 5-й минут, но более высокие оценки по шкале Апгар для 1-й и 5-й минут были зарегистрированы при регионарной анестезии (Harazim et al.2019; Shek et al.2012). Понятно, почему асфиксия плода, дистресс плода, депрессия и реанимация были меньше зарегистрированы при регионарной анестезии, поскольку дети рождались очень активными.Caglar et al. (Caglar et al., 2013) в своем исследовании не обнаружили большой разницы в pH пупочной артериальной крови, но наши результаты показали более низкий pH (кислый) pH пуповинной крови при регионарной анестезии, чем при общей анестезии. Это не оказало значительного влияния на ребенка, поскольку не было цианоза, изменения цвета тела или респираторной недостаточности, хотя никаких дальнейших исследований для определения причины низкого pH пуповинной артериальной крови не проводилось.
Что касается материнского исхода, наши результаты не показали какой-либо значительной разницы в кровопотере между регионарной анестезией и общей анестезией.Таким образом, пациенты с регионарной анестезией для кесарева сечения с меньшей вероятностью получат переливание крови, если нет основного состояния или осложнений, которые могут возникнуть до или после процедуры. Аксой и др. в своем исследовании продемонстрировали, что региональная анестезия была связана с меньшим риском оперативной кровопотери и переливания крови. Однако у пациентов из группы низкого риска четыре пациента (2%) под общей анестезией получили девять единиц переливания крови (Aksoy et al. 2015).
Хан и др. (Khan et al., 2019) заявили, что гипотензия была обычным явлением при спинальной и эпидуральной анестезии. Подобно нашим данным, тяжелая интраоперационная гипотензия была выше при регионарной анестезии. Aregawi et al. (Aregawi et al. 2018) заявили, что вазодилатация и венозное объединение местных анестетиков, используемых для регионарной анестезии, приводят к тяжелой гипотензии. Гипотонию лечили с помощью внутривенных жидкостей, фенилэфрина (Nguyen-Lu et al., 2016) и эфедрина (Bakri et al.2015; Дайер и др. 2003). Однако Kim et al. (Kim et al., 2019) заявили, что на pH пупочной артериальной крови плода отрицательно влияет использование эфедрина. Это объясняет, почему у младенцев, матери которых получали больше эфедрина, был обнаружен низкий pH пуповинной артериальной крови (кислый).
