Почему сопли зелёные и как вылечить зелёные сопли
Зелёные сопли — это сигнал, что в организме протекает бактериальная инфекция. Если человек заболел простудным заболеванием, то в самом начале болезни у него из носа будет выделяться прозрачный секрет. А последующее размножение и гибель бактерий под действием лейкоцитов, изменят цвет соплей. Когда лейкоциты отмирают, слизь тоже окрашивается. Отмершие клетки задерживаются в полости носа и накапливаются, отсюда и возникают зелёные сопли. Сколько бактерий образуется в носоглотке, столько и будет выделений из носа.
- Почему сопли зелёные?
- Какие заболевания сопровождаются зелёными соплями?
- Зелёные сопли лечение
- Как лечить зелёные сопли?
- Как избавиться от зелёных соплей?
- Как вылечить зелёные сопли без медикаментов?
- Профилактика
В осенне-зимний период преобладает количество инфекций и вирусов, а организм у ребёнка становится слабее. Чаще всего выделения появляются при посещении детского сада.
Отоларинголог обычно ставит диагноз — ринит бактериального или вирусно-бактериального происхождения. Когда организм ребёнка поражает вирус, его иммунная система начинает борьбу и от этого слизь становится зелёного цвета. Такой цвет соплей означает, что организм сопротивляется вирусной инфекции.
Какие заболевания сопровождаются зелёными соплями?
По цвету и структуре слизи, которые выделяются из носоглотки, определяют заболевание и его стадию. Зелёный цвет соплей указывает на запущенный насморк, а также это может быть бронхитом, фарингитом или воспалением лёгких.
У здорового человека бронхи выделяют прозрачный секрет. Он защищает от попадания в органы дыхательной системы бактерий и микробов. Если цвет мокроты, её консистенция и количество изменились, это значит, что в органах дыхания протекает патологический процесс. Мокротой сопровождаются заболевания верхних дыхательных путей.
Мокротой сопровождаются заболевания верхних дыхательных путей.
Читайте также: Антибиотики от бронхита у взрослых
В начале заболевания мокрота выходит желтовато-коричневого цвета, постепенно она приобретает зеленоватый оттенок с примесью гноя. Это значит, что в бронхах происходят застойные явления. Из бронхов зелёная мокрота самостоятельно не выводится, из-за этого гноя становится больше и вскоре у больного появляется неприятный привкус и запах изо рта. Мокрота зелёного цвета относится к заболеваниям:
- бронхиальная астма,
- пневмония,
- рак,
- туберкулёз.
Сопли такого цвета наблюдаются в период заболеваний:
- Бактериальный насморк — заложен нос, нарушается свободное дыхание, появляются головные боли и озноб, повышается температура. Сопли выходят жёлто-зелёного цвета, слизистая носа воспаляется и отекает.
- Бронхит — сопли зелёные, а кашель сухой, постепенно переходящий во влажный. Температура тела высокая, озноб, в мышцах ломота.

- Гайморит — появляется боль в переносице, повышается температура тела, беспокоят головные боли и вялое состояние, нарушается дыхание и сон. От соплей больной не может избавиться на протяжении долгого периода.
- Менингит — сильные головные боли, рвота, озноб, высокая температура, слабость мышц шеи, судороги, зелёные выделения из носа, светобоязнь.
- ОРВИ — при затяжном течении: зелёные сопли, кашель, высокая температура и чихание.
- Фарингит — боль в горле, сопли, общая слабость и ушная боль.
Зелёные сопли лечение
Чтобы вылечивать зелёные сопли без последствий, необходимо обратиться к специалисту, он назначит лечение. Он осмотрит больного и по результатам исследования анализов сможет определить заболевание и назначить курс терапии для лечения.
Начинается лечение зелёных соплей с промывания носовых ходов. Делается это для того, чтобы слизь стала жиже и легче вывелась из полости носа, это будет подготовкой для слизистой к применению лекарственных препаратов.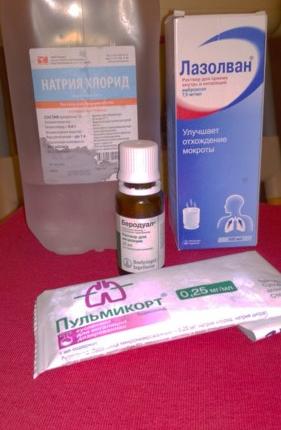 Зелёные сопли, чем лечить? В аптеке продаются готовые растворы, которыми можно промывать нос:
Зелёные сопли, чем лечить? В аптеке продаются готовые растворы, которыми можно промывать нос:
- Аквалор и Аква Марис — спреи, изготовленные на основе морской воды,
- раствор Фурацилина — противомикробный препарат,
- Долфин — комплексное средство.
Читайте также: Антибиотики широкого спектра действия: список по алфавиту
Назначаются капли от зелёных соплей, которые обладают сосудосуживающим эффектом и способны лечить: Називин, Отривин, Нафтизин. Они помогут снять отёчность носа, улучшить носовое дыхание, но их нельзя использовать длительное время, может возникнуть привыкание. Лечение проводят в комплексе с антисептическими и противовоспалительными препаратами.
- Протаргол изготовлен на основе молекул серебра, он нейтрализует патогенную микрофлору.
- Альбуцид — глазные капли, очень эффективны и лечат от зелёных соплей.
Как лечить зелёные сопли?
Взрослым назначаются местные антибиотики: Биопарокс и Изофра. Могут назначить Полидексу, в ней содержатся антибиотики, гормоны и сосудосуживающие вещества. Она уменьшает слизистые выделения и улучшает дыхание носом. При вирусной инфекции сопли следует лечить противовирусными препаратами: Гриппферон, Амиксин, Арбидол.
Могут назначить Полидексу, в ней содержатся антибиотики, гормоны и сосудосуживающие вещества. Она уменьшает слизистые выделения и улучшает дыхание носом. При вирусной инфекции сопли следует лечить противовирусными препаратами: Гриппферон, Амиксин, Арбидол.
Для лечения зелёных выделений при аллергии назначают антигистаминные препараты.
Как избавиться от зелёных соплей?
Если зелёные сопли это следствие нарушения работы слизистой оболочки носа, то полость носа нужно лечить, орошая увлажняющими средствами. Для этого следует пройти курс лечения, делать ингаляции и использовать масляные спреи. Когда пересыхает слизистая носа, часто выходят зелёные сопли и если их постоянно высмаркивать, то они будут выходить с кровью — это лопаются мелкие кровяные сосуды. Слизистая может пересыхать от присутствия в помещении тёплого и сухого воздуха, в котором находится человек большее время. Это происходит, когда начинается отопительный сезон и работают нагревательные системы, которые испаряют из воздуха водород. Для решения этой проблемы нужно проводить чаще влажные уборки, а лучше приобрести увлажнитель воздуха.
Это происходит, когда начинается отопительный сезон и работают нагревательные системы, которые испаряют из воздуха водород. Для решения этой проблемы нужно проводить чаще влажные уборки, а лучше приобрести увлажнитель воздуха.
Как вылечить зелёные сопли без медикаментов?
Рецепты народной медицины дополняют медикаментозное лечение. У народной медицины есть свои лечебные процедуры, самая эффективная для лечения — это промывание носа.
- Солевой раствор — берётся десертная ложка соли на стакан воды.
- Настой из ноготков и тысячелистника — взять по столовой ложке компонентов и запарить стаканом воды.
- Сок лука — разбавить в соотношении 1:3 водой. Лук можно заменить клюквой, свёклой, морковью и чёрной смородиной.
- Солевой раствор — готовится с настойкой прополиса. Добавьте в стакан воды 15 капель настойки и десертную ложку соли.
- Раствор из чистотела — две капли сока растения капнуть в стакан воды. Дозу не превышать, чистотел является ядовитым растением.

Читайте также: Какой препарат лучше выбрать для лечения диареи?
Можно приготовить капли в нос из сока алоэ, каланхоэ или корня петрушки. Сок обязательно разбавляйте водой.
Ватные тампоны пропитываются в соке алоэ или свёклы и вставляются в нос на 25 минут.
Паровые ингаляции делаются на отваре эвкалипта, душицы, ромашки, хорошо помогают ингаляции от отваренного в мундире картофеля.
Тёплые ванночки с горчичным порошком для рук и ног применяют при отсутствии температуры тела.
Старайтесь употреблять как можно больше жидкости, подойдёт отвар из чёрной смородины или шиповника.
Профилактика
- Употребляйте регулярно чай с мёдом и лимоном, напитки с м витаминов.
- Если у вас нет постельного режима, то выходите на улицу и дышите свежим воздухом.
- Делайте регулярно влажную уборку помещения и почаще проветривайте его.
- Следите за температурой в комнате, чтобы она не повышалась и воздух в комнате не стал сухим.

- Добавьте в питание продукты с м полезных витаминов.
Это поможет вам повысить устойчивость организма к инфекционным вирусам и бактериям, укрепит иммунитет. А если у вас всё-таки появится насморк, то незамедлительно начинайте лечение, пока не присоединилась инфекция и прозрачный секрет не превратился в зелёный.
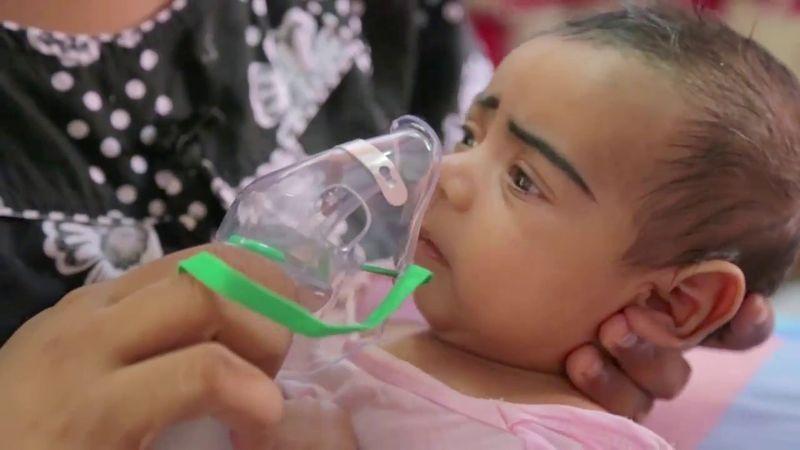
Ингаляции при зеленых соплях — как проводить ребенку, что использовать
Когда насморк затягивается на более длительное время и выделения меняют свой цвет, становятся желтыми или зелеными, можно говорить о воспалительном процессе, который начал прогрессировать.
Зеленые сопли могут свидетельствовать о бурном размножении бактерий и начале гайморита, поэтому для профилактики серьезных осложнений пройдите консультацию у отоларинголога.
Если воспалительный процесс только начался, то на ранней стадии доктор может порекомендовать пройти курс ингаляций, который поможет улучшить носовое дыхание и снять отечность слизистой носа.
При зеленых соплях часто проводят ингаляции с помощью небулайзера, но к лечению можно приступать только после предварительной диагностики.
При помощи небулайзера достигается максимальный эффект от процедуры: распыление целебных паров глубоко попадает во все отделы дыхательных путей. Ингаляции небулайзером при зеленых соплях и кашле позволяют решить следующие проблемы: снять воспалительный процесс в верхних и нижних отделах дыхательной системы, увлажнить слизистую.
Благодаря использованию небулайзера пациент получает определенную дозу лекарственного вещества, поэтому такой метод лечения наиболее щадящий для слизистых путей носоглотки.
В настоящее время для небулайзеров применяют небулы (контейнеры), где находится лекарственное вещество с растворителем. Объем контейнеров составляет 5 мл. Но, любые лекарственные вещества для небулайзера подбирает только врач, учитывая возраст и состояние больного.
Если зеленые сопли только появились – самостоятельно можно провести ингаляцию только с физраствором.
Ингаляции физраствором при зеленых соплях
Для устранения заложенности носа и увлажнения слизистой показаны ингаляции физраствором. 5 мл этого раствора помещают в небулайзер и проводят процедуру. Нос отлично очищается, больной начинает свободно дышать, что способствует быстрому выздоровлению.
Травяные ингаляции при зеленых соплях для ребенка
Если врач дает добро на применение ингаляций можно использовать отвары и настои трав, которые также обладают выраженным противовоспалительным, противоотечным, бактерицидным и разжижающим действием.
При густых зеленых соплях используют паровые ингаляции с отварами и настоями из ромашки, календулы, чабреца, липы, шалфея, эвкалипта, дущицы, зверобоя и других трав. Температура лечебного раствора не должна превышать 50 градусов, а для детей – 40 градусов. Более высокая температура лечебного средства нередко приводит к ожогам слизистой.
Читайте также на нашем сайте: Лечение соплей гомеопатией у детей и взрослых
Особой популярностью для проведения ингаляций при густых зеленых соплях пользуются следующие сборы:
Сбор № 1
- мать-и-мачеха;
- листья березы;
- листья малины.
Сбор № 2
- календула;
- тысячелистник;
- ромашка;
- лаванда.
Сбор № 3
- мелисса;
- шалфей;
- душица;
- череда.
Все травы берут в равных частях. Столовую ложку (10грамм) сбора заливают 300 мл кипятка, настаивают 40 минут, и применяют для всех видов ингаляций. Курс лечения от 3 до 7 дней.
Читайте также о проведении содовых ингаляций.
Важно! При повышенной температуре тела и носовых кровотечениях ингаляции не проводят. Противопоказанием для всех видов ингаляций являются гнойные процессы в носоглотке. При высоком артериальном давлении и тахикардии ингаляции также следует отложить.
Паровые ингаляции можно заменить, используя «холодные» вдыхания целебных паров. Для этой цели подойдут продукты с большим содержанием фитонцидов: лук, чеснок, хрен. Выбранный овощ или корнеплод натирают на терке, помещают на тарелку, и ставят в комнату больного.
Выбранный овощ или корнеплод натирают на терке, помещают на тарелку, и ставят в комнату больного.
Целебные пары уничтожают вирусы, бактерии, и поднимают местный иммунитет дыхательных путей.
Очень важно соблюдать правила при проведении домашних ингаляций, с ними вы сможете ознакомиться в статье [ингаляции, как одно из лучших средств от насморка].
Ингаляции при зеленых соплях у ребенка выполняют с большой осторожностью, и только после консультации с детским лором. Чаще всего детям при зеленых соплях делают ингаляции при помощи физраствора, лекарственных трав и препаратов, предложенных врачом. Никакой самодеятельности при лечении зеленых соплей у детей не должно быть.
В детском возрасте затяжные сопли чаще переходят в гайморит, чем у взрослых. Поэтому, главное – не навредить малышу, и не «перегреть» инфицированную слизистую.
Длительность всех ингаляций у детей не должна превышать 5 минут, а температуру растворов следует поддерживать в пределах 40 градусов.
В большинстве случаев (80%) ингаляции при зеленых соплях не показаны, есть большой риск развития гнойного процесса и распространения инфекции за пределы носовых пазух.
Бесконтрольное прогревание носовых пазух с наличием зеленых соплей нередко приводит к больничной койке, длительному курсу антибактериальной терапии и хирургическому лечению. Помните, затяжной насморк с зелеными соплями подлежит лечению только под контролем отоларинголога.
Читайте также на нашем сайте: Каланхоэ от соплей – как приготовить, как применять детям
Как проводить ингаляции для детей
Пневмония | Национальная служба здравоохранения сообщает
Пневмония – это отек (воспаление) ткани в одном или обоих легких. Обычно это вызвано бактериальной инфекцией.
На концах дыхательных трубок в легких находятся скопления крошечных воздушных мешочков. Если у вас пневмония, эти крошечные мешочки воспаляются и наполняются жидкостью.
Если у вас пневмония, эти крошечные мешочки воспаляются и наполняются жидкостью.
Симптомы пневмонии
Симптомы пневмонии могут развиться внезапно в течение 24–48 часов или могут проявляться медленнее в течение нескольких дней.
Общие симптомы пневмонии включают:
- кашель, который может быть сухим или выделять густую желтую, зеленую, коричневую или кровянистую слизь (мокроту)
- затрудненное дыхание — ваше дыхание может быть быстрым и поверхностным, и вы можете чувствовать одышку даже в состоянии покоя
- учащенное сердцебиение
- лихорадка
- плохое самочувствие
- потливость и дрожь
- потеря аппетита
- боль в груди, которая усиливается при дыхании или кашле
Менее распространенные симптомы включают:
- кашель с кровью (кровохарканье)
- головные боли
- усталость
- тошнота или рвота
- свистящее дыхание
- боль в суставах и мышцах
- чувство замешательства и дезориентации, особенно у пожилых людей
Когда обратиться к врачу общей практики
Обратитесь к врачу общей практики, если вы плохо себя чувствуете и у вас есть типичные симптомы пневмонии.
Немедленно обратитесь за медицинской помощью, если у вас появились серьезные симптомы, такие как учащенное дыхание, боль в груди или спутанность сознания.
Кто пострадал?
В Великобритании пневмония ежегодно поражает около 8 из 1000 взрослых. Это более распространено осенью и зимой.
Пневмония может поражать людей любого возраста, но чаще – и может быть более серьезной – у определенных групп людей, таких как очень молодые или пожилые люди.
Люди из этих групп чаще нуждаются в стационарном лечении, если у них развивается пневмония.
Что вызывает пневмонию?
Пневмония обычно является результатом пневмококковой инфекции, вызываемой бактериями, называемыми Streptococcus pneumoniae.
Многие различные типы бактерий, включая Haemophilus influenzae и Staphylococcus aureus, также могут вызывать пневмонию, а также вирусы и, реже, грибки.
Помимо бактериальной пневмонии, к другим типам относятся:
- вирусная пневмония – чаще всего вызывается респираторно-синцитиальным вирусом (РСВ), а иногда и гриппом типа А или В; вирусы являются частой причиной пневмонии у детей раннего возраста
- аспирационная пневмония – вызвана вдыханием рвотных масс, посторонних предметов, таких как арахис, или вредных веществ, таких как дым или химические вещества
- грибковая пневмония — редко встречается в Великобритании и с большей вероятностью поражает людей с ослабленной иммунной системой
- внутрибольничная пневмония – пневмония, развившаяся в больнице во время лечения другого заболевания или операции; люди, находящиеся в реанимации на дыхательных аппаратах, особенно подвержены риску развития вентилятор-ассоциированной пневмонии
Группы риска
Следующие группы имеют повышенный риск развития пневмонии:
- младенцы и дети раннего возраста
- пожилые люди
- курящих человек
- человек с другими заболеваниями, такими как астма, муковисцидоз или заболевание сердца, почек или печени
- человек с ослабленной иммунной системой — например, в результате недавнего заболевания, такого как грипп, ВИЧ или СПИД, химиотерапия или прием лекарств после трансплантации органов
Диагностика пневмонии
Ваш лечащий врач может поставить диагноз пневмонии, спросив о симптомах и осмотрив грудную клетку. В некоторых случаях могут потребоваться дополнительные тесты.
В некоторых случаях могут потребоваться дополнительные тесты.
Пневмонию бывает трудно диагностировать, потому что она имеет много общих симптомов с другими состояниями, такими как простуда, бронхит и астма.
Чтобы помочь в постановке диагноза, ваш врач общей практики может спросить вас:
- чувствуете ли вы одышку или дышите чаще, чем обычно
- как долго у вас кашель, откашливаете ли вы мокроту и какого она цвета
- , если боль в груди усиливается при вдохе или выдохе
Ваш лечащий врач может также измерить вам температуру и прослушать грудь и спину с помощью стетоскопа, чтобы проверить наличие потрескивающих или дребезжащих звуков.
Они также могут прослушивать вашу грудь, постукивая по ней. Легкие, заполненные жидкостью, издают звук, отличный от звука нормальных здоровых легких.
Если у вас легкая пневмония, вам, вероятно, не понадобится рентген грудной клетки или какие-либо другие анализы.
Вам может потребоваться рентген грудной клетки или другие анализы, такие как анализ мокроты (слизи) или анализы крови, если ваши симптомы не улучшились в течение 48 часов после начала лечения.
Лечение пневмонии
Легкую пневмонию обычно можно лечить дома с помощью:
- много отдыхать
- прием антибиотиков
- обильное питье
Если у вас нет других проблем со здоровьем, вы должны хорошо реагировать на лечение и вскоре поправиться, хотя ваш кашель может продолжаться некоторое время.
Поскольку пневмония обычно не передается от одного человека к другому, безопасно находиться рядом с другими людьми, включая членов семьи.
Однако людям с ослабленной иммунной системой следует избегать тесного контакта с больным пневмонией до тех пор, пока они не начнут поправляться.
Для групп риска пневмония может быть тяжелой, и может потребоваться лечение в больнице.
Это связано с тем, что это может привести к серьезным осложнениям, которые в некоторых случаях могут привести к летальному исходу, в зависимости от состояния здоровья и возраста человека.
Узнайте больше о лечении пневмонии.
Осложнения пневмонии
Осложнения пневмонии чаще встречаются у детей младшего возраста, пожилых людей и людей с ранее существовавшими заболеваниями, такими как диабет.
Возможные осложнения пневмонии включают:
- плеврит — когда воспаляются тонкие оболочки между легкими и грудной клеткой (плеврой), что может привести к дыхательной недостаточности
- абсцесс легкого — редкое осложнение, которое в основном наблюдается у людей с серьезными ранее существовавшими заболеваниями или злоупотреблением алкоголем в анамнезе
- заражение крови (септицемия) — также редкое, но серьезное осложнение
Вас госпитализируют для лечения, если у вас разовьется одно из этих осложнений.
Профилактика пневмонии
Хотя в большинстве случаев пневмония является бактериальной и не передается от одного человека к другому, соблюдение надлежащих стандартов гигиены поможет предотвратить распространение микробов.
Например, вы должны:
- прикрывать рот и нос носовым платком или салфеткой при кашле или чихании
- немедленно выбрасывайте использованные салфетки — микробы могут жить в течение нескольких часов после того, как они покинут ваш нос или рот
- регулярно мойте руки, чтобы избежать передачи микробов другим людям или предметам
Здоровый образ жизни также может помочь предотвратить пневмонию. Например, вам следует избегать курения, так как это повреждает ваши легкие и увеличивает вероятность заражения.
Например, вам следует избегать курения, так как это повреждает ваши легкие и увеличивает вероятность заражения.
Узнайте как бросить курить.
Чрезмерное и длительное злоупотребление алкоголем также ослабляет естественную защиту легких от инфекций, делая вас более уязвимыми для пневмонии.
Людям с высоким риском пневмонии должна быть предложена пневмококковая вакцина и вакцина против гриппа.
Бронхит | Кедры-Синай
ОБ ДИАГНОЗ ЛЕЧЕНИЕ
Обзор
Бронхи — это два основных дыхательных пути, которые ответвляются от трахеи (дыхательный путь, который начинается в задней части глотки и переходит в грудную клетку). Когда части стенок бронхов становятся отечными и чувствительными (воспаляются), это состояние называется бронхитом. Воспаление вызывает образование большего количества слизи, которая сужает дыхательные пути и затрудняет дыхание.
Существует несколько видов бронхита:
- Острый бронхит может длиться до 90 дней
- Хронический бронхит может длиться месяцами, а иногда и годами.
 Если при хроническом бронхите уменьшается количество воздуха, поступающего в легкие, это считается признаком хронической обструктивной болезни легких.
Если при хроническом бронхите уменьшается количество воздуха, поступающего в легкие, это считается признаком хронической обструктивной болезни легких. - Инфекционный бронхит обычно возникает зимой из-за вирусов, в том числе вируса гриппа. Даже после того, как вирусная инфекция прошла, раздражение бронхов может продолжать вызывать симптомы. Инфекционный бронхит также может быть вызван бактериями, особенно если он следует за вирусной инфекцией верхних дыхательных путей. Возможно одновременное наличие вирусного и бактериального бронхита.
- Раздражающий бронхит (или производственный или экологический бронхит) вызывается воздействием минеральной или растительной пыли или паров сильных кислот, аммиака, некоторых органических растворителей, хлора, сероводорода, диоксида серы и брома
Симптомы
Симптомы несколько различаются в зависимости от основной причины бронхита. Когда бронхит вызван инфекцией, симптомы могут включать:
- Небольшое повышение температуры от 100 до 101°F при тяжелом бронхите.
 Лихорадка может подняться до 101–102 °F и держаться от трех до пяти дней даже после начала приема антибиотиков.
Лихорадка может подняться до 101–102 °F и держаться от трех до пяти дней даже после начала приема антибиотиков. - Насморк
- Боли в спине и мышцах
- Озноб
- Сухой кашель часто является первым признаком острого бронхита. Если бронхит вирусный, откашливается небольшое количество белой слизи. Если цвет слизи меняется на зеленый или желтый, это может быть признаком того, что также развилась бактериальная инфекция. Кашель обычно является последним симптомом, который проходит и может длиться в течение нескольких недель.
- Чувство усталости
- Одышка, которая может быть вызвана вдыханием холодного наружного воздуха или резких запахов. Это происходит потому, что воспаленные бронхи могут на короткое время сужаться, сокращая количество воздуха, поступающего в легкие. Распространены свистящие хрипы, особенно после кашля.
- Боль в горле
Бронхит обычно не приводит к серьезным осложнениям (например, острой дыхательной недостаточности или пневмонии), если только у пациента нет хронического заболевания легких, такого как хроническая обструктивная болезнь легких или астма.
Причины и факторы риска
Инфекция или раздражающие вещества, газы или частицы в воздухе могут вызвать острый бронхит. Курильщики и люди с хроническими заболеваниями легких более склонны к повторным приступам острого бронхита. Это связано с тем, что слизь в их дыхательных путях плохо дренируется. К другим группам риска повторного возникновения острого бронхита относятся люди с хроническими инфекциями носовых пазух или аллергиями; дети с увеличенными миндалинами и аденоидами; и люди, которые не едят должным образом.
Диагностика
Для диагностики бронхита врач проводит медицинский осмотр, выслушивает хрипы с помощью стетоскопа и оценивает симптомы, чтобы убедиться, что они не связаны с пневмонией. Образец мокроты от кашля можно исследовать, потому что ее цвет — прозрачный или белый по сравнению с желтым или зеленым — может указывать на то, вызван ли бронхит вирусной или бактериальной инфекцией соответственно. Рентген грудной клетки может потребоваться, чтобы исключить пневмонию, а если кашель длится более двух месяцев, может быть проведена рентгенография грудной клетки, чтобы исключить другое заболевание легких, например, рак легких.
Рентген грудной клетки может потребоваться, чтобы исключить пневмонию, а если кашель длится более двух месяцев, может быть проведена рентгенография грудной клетки, чтобы исключить другое заболевание легких, например, рак легких.
Лечение
В зависимости от симптомов и причины бронхита варианты лечения включают:
- Антибиотики могут быть назначены для лечения острого бронхита, который, как представляется, вызван бактериальной инфекцией, или для людей, у которых есть другие заболевания легких, которые вызывают их с повышенным риском легочных инфекций
- Бронходилататоры, расширяющие бронхи, могут быть использованы кратковременно для открытия дыхательных путей и уменьшения хрипов
- Увлажнители с прохладным туманом или паровые испарители могут помочь при свистящем дыхании или одышке. Наклонившись над раковиной в ванной, наполненной горячей водой, с полотенцем, свободно накинутым на голову, также можно помочь открыть дыхательные пути.
- Кортикостероиды, вводимые в ингаляторах, иногда назначают для облегчения кашля, уменьшения воспаления и уменьшения реактивности дыхательных путей.

