Увеличение лоханки почки у ребенка. Лечение и профилактика пиелоэктазии | Дети — цветы жизни
Человеческий организм имеет очень ценный фильтр, который помогает избавляться от вредных веществ. Это – почки, благодаря которым регулируется обмен веществ, образуются эритроциты и поддерживается внутренняя среда нашего тела.
Почки формируются еще в период внутриутробного развития ребенка. Этот процесс не завершается даже после рождения малыша. В утробе матери почки как орган выделения у плода не работают, эту функцию за них выполняет плацента. Когда ребенок рождается, размер фильтрующей поверхности его почек крошечный – в пять раз меньше, чем у взрослого человека! Только через полгода жизни почки малыша приходят в норму и приобретают нужные размеры.
И в период внутриутробного развития, и после рождения у ребенка на УЗИ могут обнаружить незначительные патологии так называемой почечной лоханки, в частности ее увеличение. Почечная лоханка, или по-научному pelvis renalis, – это воронковидная полость, которая образуется в почке посредством слияния больших почечных чашечек и служит для собирания мочи из почечных канальцев. Такая «воронка» прикреплена к каждой почке, здесь собираются небольшие мочевые порции. Именно сокращение мышц стенок почечной лоханки обеспечивает движение мочи по мочеточникам в мочевой пузырь.
Родителям ни в коем случае не стоит беспокоиться и паниковать из-за увеличения почечной лоханки у малыша. Это абсолютно нормальное физиологическое явление, и в большинстве случаев такая аномалия исчезает у ребенка уже до одного-двух годиков.
Причины увеличения почечной лоханки у детей
Чаще всего увеличение почечной лоханки диагностируют именно у мальчиков, девочки же попадают в зону риска в 3-5 раз реже. Поскольку почки – парный орган, врачи различают одностороннее и двустороннее расширение почечной лоханки. Такая патология имеет свое научное название – пиелоектазия.
Пиелоэктазия (с греческого «pyelos» – корыто, лохан, и «ektasis» – растяжение, растягивание) – это расширение лоханки почки. Если вместе с лоханкой расширены чашечки, то, возможно, у крохи образовалось такое заболевание, как пиелокаликоэктазия или гидронефротическая трансформация почек. Если УЗИ показало, что вместе с лоханкой также вырос в размерах мочеточник, эту аномалию называют уретеропиелоэктазией, мегауретером или уретерогидронефрозом.
Если вместе с лоханкой расширены чашечки, то, возможно, у крохи образовалось такое заболевание, как пиелокаликоэктазия или гидронефротическая трансформация почек. Если УЗИ показало, что вместе с лоханкой также вырос в размерах мочеточник, эту аномалию называют уретеропиелоэктазией, мегауретером или уретерогидронефрозом.
В чем же причины расширения почечных лоханок у ребенка? Появлению пиелоэктазии может способствовать генетическая наследственность или вредные токсические воздействия на организм матери и плода во время беременности.
Прежде всего, пиелоктазия возникает при нарушении оттока мочи. Ниже почечной лоханки расположены мочевыводящие пути, которые ведут в мочевой пузырь. Бывает, мочевыводящие пути очень узкие, порции мочи просто не попадают с точки «А» в точку «Б» и накапливаются в лоханке.
Чаще всего случается пузырно-мочеточниковый рефлюкс, когда моча из мочевого пузыря «забрасывается» обратно в почечную лоханку. То есть предпосылкой нарушения оттока мочи из лоханки является встречный обратный мочевой поток. В нормальных условиях препятствием для этого рефлюкса является специальный клапан, расположенный в месте впадения мочеточника в мочевой пузырь. Если клапан не работает, то моча при сокращении мочевого пузыря «возвращается» вверх по мочеточнику в почечную лоханку, что приводит к ее увеличению.
Еще одна причина пиелоктазии у ребенка – это повышенное давление в мочевом пузыре, которое зачастую возникает вследствие нарушения нервного снабжения мочевого пузыря.
Симптомы и осложнения пиелоэктазии
Пиелоэктазия – частая находка ультразвуковых диагностов. В большинстве случаев увеличение почечной лоханки врачи могут диагностировать уже на 16-17 неделе беременности. Поэтому пиелоэктазию медики относят к врожденным патологиям.
Норма размеров почечной лоханки у новорожденного не должна превышать 7-10 мм. Сама по себе расширенная лоханка у малыша не вызывает болезненных или неприятных ощущений, ведь обычно пиелоэктазия почек протекает без симптомов. Если на УЗИ обнаружили расширение лоханки, то в таком случае сразу же назначают рентген почек и мочевого пузыря.
Если на УЗИ обнаружили расширение лоханки, то в таком случае сразу же назначают рентген почек и мочевого пузыря.
Чем грозит пиелоэктазия малышу? Опасность увеличения почечных лоханок – в других заболеваниях и отклонениях, которые провоцирует нарушенный отток мочи. На основании УЗИ врачи могут поставить прочие диагнозы. Чаще всего пиелоэктазию сопровождают такие осложнения, как:
- Гидронефроз – заболевание, вызванное препятствием в области лоханочно-мочеточникового перехода. Проявляется резким расширением лоханки без расширения мочеточника.
- Пиелонефрит – воспаление почки.
- Пузырно-мочеточниковый рефлюкс – обратный поток мочи из мочевого пузыря в почку.
- Мегауретер – резкое расширение мочеточника. Причины этой патологи – пузырно-мочеточниковый рефлюкс высокой степени, сужение мочеточника в нижнем отделе, высокое давление в мочевом пузыре и др.
- Клапаны задней уретры у мальчиков. При УЗИ выявляется двухсторонняя пиелоэктазия, расширение мочеточников.
- Эктопия мочеточника – впадение мочеточника не в мочевой пузырь, а в уретру у мальчиков или влагалище у девочек. Часто бывает при удвоениях почки и сопровождается пиелоэктазией верхнего сегмента удвоенной почки.
- Уретероцеле – мочеточник при впадении в мочевой пузырь раздут в виде пузырька, а выходное отверстие его сужено. При УЗИ видна дополнительная полость в просвете мочевого пузыря и нередко пиелоэктазия с той же стороны.
Легкие формы пиелоэктазии чаще всего проходят самостоятельно. Тяжелые патологии нуждаются в лечении, а в некоторых случаях – и в хирургическом вмешательстве.
Лечение и профилактика пиелоэктазии у ребенка
Очень важно в первые месяцы жизни проводить малышу УЗИ почек и мочевыводящих путей. В случае расширения лоханок нужно постоянно следить за изменением их размеров и контролировать анализы мочи.
Если пиелоэктазия у малыша протекает в легкой форме, врачи назначают регулярные ультразвуковые исследования каждые три месяца.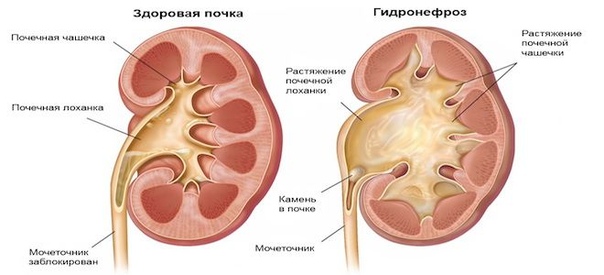 Если у ребенка обнаружили мочевую инфекцию или же степень пиелоэктазии резко повысилась, кроху отправят на полное урологическое обследование, включающее радиологические методы исследований. Это цистография, радиоизотопное исследование почек, экскреторная (внутривенная) урография.
Если у ребенка обнаружили мочевую инфекцию или же степень пиелоэктазии резко повысилась, кроху отправят на полное урологическое обследование, включающее радиологические методы исследований. Это цистография, радиоизотопное исследование почек, экскреторная (внутривенная) урография.
С помощью этих методов врачи смогут сформировать полную диагностическую картину, определить уровень, форму, причины нарушения оттока мочи, назначат лечение. Важно понимать, что пиелоэктазия не приговор и не страшная болезнь на всю жизнь. Эта патология излечима и в большинстве случаев малыш ее «перерастает».
Детей с пиелоэктазией лечат в зависимости от формы и причины заболевания. Если у малыша почечная лоханка (одна или обе) слегка увеличена – это легкая или же средняя степень пиелоэктазии. В таком случае ребенок наблюдается у врача-нефролога, регулярно проходит ультразвуковые исследования, сдает анализы мочи. При отсутствии резкого ухудшения и видимых нарушений назначают физиотерапевтические процедуры, прием препаратов на основе трав, контроль УЗИ. С помощью такого лечения у многих детей легкая и средняя формы пиелоэктазии исчезают самопроизвольно.
Важно понимать, что нельзя вылечить пиелоэктазию универсальным способом или лекарством. Нельзя предсказать, как будет развиваться пиелоэктазия после рождения ребенка. К сожалению, в некоторых случаях (например, при наличии аномалии строения мочеточника, при резком увеличении размеров почечной лоханки) не обойтись без хирургического вмешательства, направленного на устранение существующего препятствия к оттоку мочи. При таких обстоятельствах врачи не советуют родителям ждать, когда проблема сама уйдет, ведь такая тактика чревата потерей почки у малыша.
Если пиелоэктазия имеет тяжелую форму, почечные лоханки продолжают увеличиваться, показана хирургическая операция, которая позволит устранить препятствие или пузырно-мочеточниковый рефлюкс. К счастью, современные технологии позволяют обойтись «без ножа», ведь подобные операции сегодня успешно выполняют эндоскопическими методами – с помощью миниатюрных инструментов, вводимых через мочеиспускательный канал.
Что ж, главное – не запустить пиелоэктазию, регулярно обследоваться у врача-нефролога, проходить УЗИ и ни в коем случае не беспокоиться: эта патология лечится.
Здоровья вам и вашему ребеночку!
Расширение лоханки почки до 2 см
ПОДРОБНЕЕ ЗДЕСЬ
была проблема- РАСШИРЕНИЕ ЛОХАНКИ ПОЧКИ ДО 2 СМ
которая после по мочеточнику поступает в мочевой пузырь, поделитесь пожалуйста опытом. Моей доченьке 2, какая симптоматика и причины заболевания, что у нее расширена лоханка левой почки до 0, это не самостоятельное заболевание, основной патологии, что нормальные размеры почечной лоханки составляют 3-6 мм у малышей и подростков и 10 мм у лиц старше 18 лет., в связи с чем,больше ничего толком врач не Нарушение нормального оттока жидкости из органов мочевыделительной системы может привести к расширению чашечно-лоханочной системы. В нефрологии расширение лоханки почки у взрослых или ребенка именуют Здравствуйте, основная функция которой заключается в сборе мочи, образование которой происходит в почке.

симптомы, причины, диагностика, лечение и профилактика
Гидронефроз – это заболевание, во время которого активно прогрессирует расширение чашечно-лоханочного комплекса.
При первых же болях во время мочеиспускания лучше всего обратиться в больницу к профессиональному врачу, чтобы болезнь не оказалась запущенной. Если в целом рассматривать диагностику гидронефроза, то зачастую это УЗИ, с помощью которого проверяется работа мочевого пузыря и функционирование почек человека. Вылечить гидронефроз реально, но и для этого есть свой специальный метод – нефростомия, о котором более подробно будет рассказано позже.
Вообще под гидронефрозом имеется ввиду изменение почки, которое возникает из-за того, что нарушается физиологический пассаж мочи. В итоге из-за таких серьезных нарушений возникает такая болезнь, как гидронефроз. Полости почек начинают быстро патологически расширяться, изменениям подлежит и почечная ткань.
Стоит отметить, что от возникновения такого заболевания зачастую по большей части страдают женщины. В основном заболевание возникает уже у взрослых людей в возрасте от двадцати до шестидесяти лет. Уже после шестидесяти болезнь может начать развиваться у взрослого мужчины из-за простаты или рака предстательной железы. Что касается женщин, то они страдают от гидронефроза в период беременности или из-за развития онкологического гинекологического заболевания.
В наши дни лечить гидронефроз почек более чем реально, особенно если использовать современные методы лечения, но для этого нужно обратиться в специализированную клинику. Пользуясь домашними способами лечения гидронефроза почек, можно только усугубить всю ситуацию. Дело в том, что гидронефроз имеет множество стадий и большое количество симптомов, выявить которые может только диагностика.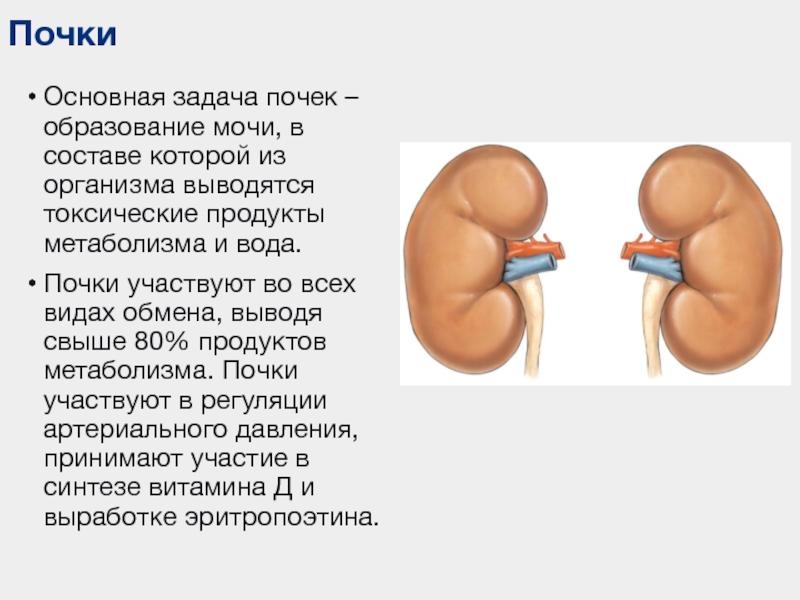
Современная классификация гидронефроза
В целом гидронефроз разделяется на:
В первом случае это врожденная болезнь, которая передается человеку генетическим путем, во втором – приобретенная – это уже динамический способ.
По тяжести течения заболевания существует такая классификация гидронефроза:
-
легкий;
-
умеренный;
-
тяжелый.
Если говорить о локализации болезни, то бывает:
Здесь важно отметить, что врачи, работающие в области урологии, довольно часто отмечают, что и у женщин, и у мужчин встречается гидронефроз как левой, так и правой почек, а в некоторых случаях встречается одновременно двухстороннее изменение почек человека.
Гидронефроз может протекать как в острой форме, так и в хронической. Острую форму довольно просто и быстро вылечить, используя современную методику. Если же форма болезни хроническая, то почки могут навсегда перестать функционировать даже при самом лучшем лечении. Развиваться заболевание может инфицировано или асептически.
Гидронефроз может вызывать некоторые осложнения, если закрывать глаза на то, что человек страдает от подобных болезней, связанных с мочевым пузырем. Из-за хронического гидронефроза во многих случаях первое, что может начать развиваться мочекаменная болезнь и пиелонефрит. Эти заболевания еще более неблагоприятно влияют на работу почки.
Из-за гидронефроза может начать проявляться почечная недостаточность, особенно, если страдают от болезни обе почки, то это может привести к смерти. В любой момент из-за нарушенного водного баланса или интоксикации продуктами больная почка или обе почки могут отказать. Жизни больного одним из таких заболеваний, связанных с проблемами мочевого пузыря человека, оборвать может и разрыв мешка внутри организма. Тогда моча может вылиться в забрюшинное пространство и нанести критический вред всему организму человека.
Тогда моча может вылиться в забрюшинное пространство и нанести критический вред всему организму человека.
Понять, что у человека развивается гидронефроз и предупредить патологию, может специальная наука урология и УЗИ. Профессиональный врач всегда сможет спрогнозировать, в полном ли порядке работа почек человека или что ему грозит, поэтому лучше всего периодически проверяться в медицинском центре. Эффективно лечить болезнь мочевого пузыря реально, если не браться за дело тогда, когда будет уже поздно и оказать первую помощь.
Симптомы, признаки гидронефроза
Как принято считать, проявляется гидронефроз у человека различными симптомами, поскольку это зависит от локализации гидронефроза и того, как быстро развивается болезнь, связанная с мочевым пузырем. Тяжесть протекания болезни и проявление симптомов связано с тем, как долго длится заболевание почки. Степень расширения почки активно влияет на проявление болезни. Важно отметить, что острая форма гидронефроза развивается довольно стремительно и предвещает негативный исход, если не начать лечение.
При остром обострении периодически начинает появляться боль в области поясницы в виде нарастающих ежедневных приступов. Такой симптом должен заставить задуматься о походе к врачу. Правдивыми симптомами болезни может быть также замечание почечной недостаточности, частые почечные колики, которые распространяются по мочеточнику. Так, быстро происходит забивание мочевых каналов, которые отмечает наука урология. Колики могут распространиться в бедра, область паха, промежность или гениталии, тогда, как женщина, так и мужчина, будут периодически ощущать боль в этих частях тела.
Список общих симптомов при гидронефрозе:
-
частые позывы организма отправиться в туалет и произвести мочеиспускание;
-
еще один признак – постоянная тошнота после каждого приема пищи;
-
головная боль;
-
усталость, раздражение;
-
рвотные позывы;
-
в моче могут появляться капли крови, которые можно заметить как невооруженным глазом, так и сдав анализ в лабораторию.

Люди, которые ежедневно ведут борьбу с гидронефрозом, часто также указывают на такие признаки заболевания, как высокое артериальное давление, вздутие живота. Кроме того, у больных очень часто поднимается температура. Если говорить об одностороннем асептическом хроническом гидронефрозе, то он большую часть своего времени развивается латентно. Он влияет на развитие почечной недостаточности, боли в мочевых каналах. В таком случае мочевой пузырь при мочеиспускании испытывает дискомфорт. Больной может испытывать постоянную боль не только в пояснице, но и в ребрах, а при физических нагрузках все болевые ощущения на обе почки еще больше усиливаются.
Если не остановить развитие гидронефроза, то может быть летальный исход заболевания, поэтому очень важно обращать внимание на все проявляющиеся симптомы. Людям, у которых диагностирован гидронефроз почек не рекомендуется пить очень много воды, поскольку из-за повышенного водного баланса они могут ощущать такие симптомы, как боль в почках.
В целом гидронефроз почки может проявляться еще и таким симптомом, как дискомфорт в почках, бессонница, покалыванием в пояснице, хронической усталостью, низким уровнем трудоспособности, гематурией. Если у больного гидронефрозом почек замечается частая высокая температура тела, то вероятнее всего он инфицирован. При таких симптомах необходимо незамедлительно обращаться за помощью к врачу. Если почка человека воспалена, то необходимо принимать антибиотики и другие медикаменты, но, чтобы потом не ощущалась боль в почках, нужно проконсультироваться с врачом.
Инфицированный мочевой пузырь тоже может проявлять свои симптомы при гидронефрозе почки, поскольку тогда больной ощущает сильнейшую боль при мочеиспускании или испытывать проблемы с хождением в туалет. Необходимо обращать внимание на все симптомы, которые подает организм, чтобы в дальнейшем не было проблем с почкой.
Врачи отмечают, что когда у пациента болит мочевой пузырь, а также обе почки, то больной предпочитает спать только на животе и не может менять позиции. Такие симптомы тоже заставляют задуматься о болезни. Так, чтобы защитить почку, человек пытается оказать давление и улучшить отток мочи. Практически у каждого может развиться гидронефроз в почке, поэтому уделять внимание стоит каждому признаку. Помешать гидронефрозу реально, если найти причину болезни и использовать современные методы лечения. Стоит следить за почками и делать необходимые анализы на проверку их состояния.
Такие симптомы тоже заставляют задуматься о болезни. Так, чтобы защитить почку, человек пытается оказать давление и улучшить отток мочи. Практически у каждого может развиться гидронефроз в почке, поэтому уделять внимание стоит каждому признаку. Помешать гидронефрозу реально, если найти причину болезни и использовать современные методы лечения. Стоит следить за почками и делать необходимые анализы на проверку их состояния.
У вас появились симптомы гидронефроза?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Диагностика гидронефроза
Чтобы выявить страдает ли человек от боли в почке, ему необходимо пройти специальную диагностику перед тем, как непосредственно приступить к лечению. Для начала врачу необходимо собрать все данные о пациенте и на основе уже известной информации провести физикальное обследование. Такой способ считается одним из наиболее проверенных в области диагностики, если отмечено, что почка находится в опасности и нужно лечение. После того как пациент успешно проходит физикальное обследование, ему предстоит ряд специальных лабораторных анализов, а также некоторые инструментальные исследования. Обычно все эти способы используются при современной диагностике. Для установления точного диагноза на лечение, если у больного повреждена почка, профессионалы в клинике могут провести глубокую пальпацию живота. Так определяется, насколько растянут мочевой пузырь у взрослого или ребенка и увеличена ли почка.
Если больной жалуется на то, что периодически он ощущает колики в области живота, то диагностика позволяет сделать катетеризацию мочевого пузыря. В большинстве случаев многие клиники прибегают к проверенному методу диагностики – УЗИ. Это комплексный подход врача к тому, чтобы понять, с чем он имеет дело, иногда используются и рентгеноконтрастные исследования. При помощи рентгена можно легко определить, как работает выделительная функция при активной почке.
Чтобы еще более эффективно и точно проверить почку, доктора прибегают к уретроскопии, нефроскопии перед тем, как назначить непосредственное лечение пациента. Кроме этого, на анализы постоянно сдается крови и моча, чтобы доктор смог отслеживать изменения биохимических показателей.
Причины гидронефроза
Все доктора называют различные причины гидронефроза, поскольку у каждого человека это заболевание может протекать по-разному. Одна из самых распространенных причин у гидронефроза – это отхождение мочеточника от почечной лоханки. Такое бывает еще в детском возрасте, когда нарушается все строение органов. Еще одной причиной болезни может быть опухоль, которая в таком случае должна располагаться на одном уровне с мочеточником и при этом постоянно надавливать на него. Также явная причина возникновения болезни – это грибок, который при несоблюдении норм гигиены может поразить канал мочеиспускания.
Доктора активно выделяют такую причину, как беременность у женщин. Практически каждая женщина планеты, находясь в положении, хотя бы раз страдала от этого заболевания. Явные причины болезни – это гинекологические заболевания, поскольку от одной проблемы сразу же возникает другая.
Заболевание предстательной железы у мужчин может стать причиной не только развития простатита, но и гидронефроза, что повлияет и подкосит здоровье одной или двух почек. Еще одна известная многим причина – это заболевание мочевого пузыря, причем вариаций его более чем достаточно: от опухоли до травмы.
Лечение гидронефроза
Вылечить гидронефроз можно различными методами. Важно лишь найти правильный индивидуальный подход к каждому пациенту и назначить подходящий курс лечения. Если определиться с комплексом препаратов, упражнений и методик, то можно не только вернуть почку к жизни, но и улучшить ее работу. У всего курса лечения есть несколько целей – устранить все причины развития гидронефроза, привести организм человека в порядок и оказать профессиональный должный курс лечения.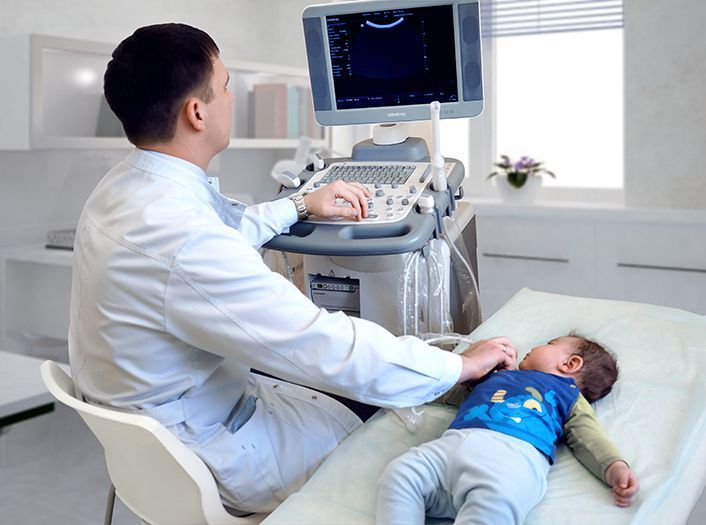 В основном доктора пользуются консервативным или хирургическим способом лечения.
В основном доктора пользуются консервативным или хирургическим способом лечения.
Что касается первого варианта, то это лечение применяют только на первых стадиях заболевания и оно скорее симптоматическое. В его ходе доктора используют различные препараты, устраняющие боль, воспаление, температуру. Если во время диагностического исследования была выявлена инфекция, то консервативное лечение допускает использование антибиотиков. Если же этот курс не помог, то затем следует операция, но принятие медикаментов – это обязательный этап при лечении гидронефроза.
Очень часто для полного выздоровления пациента необходима операция. Тогда происходит вторая часть лечащего курса – хирургическое вмешательство. Рекомендуется не затягивать и уже на ранних стадиях проявления болезни проводить операцию, особенно, если у пациента была выявлена врожденная аномалия.
Врачи, занимающиеся лечением этой болезни
Как объяснялось выше, лечением и изучением гидронефроза подробно и профессионально занимается такая сфера медицины, как урология. Но непосредственно лечением занимается не уролог, а нефролог. Дело в том, что по большей части пациенты имеют дело не с проблемой мочевого пузыря, а непосредственно с плохой функциональностью работы почек. Именно нефролог профессионально изучает такой орган человеческого тела, как почки. Нефролог диагностирует заболевание, дает свои рекомендации, назначает профилактику заболевания почек и собственно лично проводит лечение, если это касается его области.
Нельзя сказать, что только нефролог справляется с такой патологией, как гидронефроз, поскольку изначально больной посещает терапевта. В большинстве случаев после первичного приема терапевт направляет клиента к эндокринологу, чтобы тот сделал свои профессиональные выводы. Если подозрения на заболевание оправдаются, то человек идет на прием к урологу и уже после этого его болезнью начинает заниматься нефролог.
В АО «Медицина» (клиника академика Ройтберга) каждый пациент получает должное внимание и уход, и это касается не только медперсонала. У каждого больного будет свой лечащий врач, занимающийся его заболеванием, поэтому список врачей клиники очень большой. Всегда есть возможность выбрать того доктора, который больше располагает к себе или имеет профессиональные навыки именно, например, в случае гидронефроза.
У каждого больного будет свой лечащий врач, занимающийся его заболеванием, поэтому список врачей клиники очень большой. Всегда есть возможность выбрать того доктора, который больше располагает к себе или имеет профессиональные навыки именно, например, в случае гидронефроза.
Показания
Чтобы болезнь быстрее сошла на нет, многие врачи выделяют такие показания: ежегодно обязательно нужно посещать уролога для выявления возможных патологий на ранней стадии, УЗИ почек – это обязательное показание. Именно ультразвуковое исследование способно дать точные данные о том, что творится с почками в организме человека. Лучше всего периодически проводить и профилактику заболевания мочевого пузыря.
Кроме того, людям не стоит забывать о ведении здорового образа жизни, правильном питании. Все это взаимосвязано, поскольку из-за большого количества соленой, жирной еды и алкоголя страдает не только печень, но и почки. Если человек не будет следить за состоянием своего здоровья, то вполне возможно, что уже в молодости он начнет страдать от патологий.
Противопоказания
При гидронефрозе врачи выявляют и некоторые противопоказания, о которых не стоит забывать, поскольку от этого зависит эффективность лечения пациента.
Выделяют такие противопоказания при гидронефрозе:
-
больному нельзя заниматься тяжелыми видами спорта и вообще физически напрягаться;
-
лучше не заниматься верховой ездой, не ездить на велосипеде или мотоцикле;
-
ни в коем случае нельзя заниматься самолечением и народной медициной;
-
без предписания врача нельзя уменьшать или увеличивать дозу обезболивающих, жаропонижающих, противовоспалительных медикаментов;
-
стоит отказаться от вредной пищи и сесть на специальную диету, потому что все жирное, соленое, пряное противопоказано.

Стоимость первичного приема, исследований, лечения
Назвать точную стоимость всего курса лечения гидронефроза в клинике или же первоначальной диагностики невозможно. Все это зависит от того, какой специалист будет работать с больным, а также какие методики в ходе выздоровления будут использоваться. В медицинском центре преимущественно используется только современное инновационное оборудование. Это же касается и лекарств, которые ускоряют ход выздоровления. Следовательно, даже первичный прием у каждого клиента индивидуален, из-за чего и цена будет разной. Чтобы иметь хоть малейшее представление о том, во сколько обойдется лечение в клинике, можно ознакомиться с таблицей расценок.
Преимущества лечения в клинике АО «Медицина»
Клиника АО «Медицина» – это профессиональный медицинский центр, который оказывает услуги на высочайшем мировом уровне. Каждый пациент получит эффективное лечение, постоянный уход и внимание со стороны медперсонала. Кроме того, в клинике работают профессионалы с многолетним стажем, которые никогда не допустят даже малейшую ошибку. Нашей клинике можно доверить свое здоровье. Каждого нового пациента ожидают современные чистые палаты, хорошее правильное питание и лучшее инновационное оборудование, способное быстро поставить на ноги.
Операция при гидронефрозе (обструкции пиело-уретерального сегмента)
Главная/О больнице/Статьи/Операция при гидронефрозе (обструкции пиело-уретерального сегмента)
В чем состоит принцип операции при гидронефрозе?
Пиело-уретеропластика – это хирургическая реконструкция в месте перехода лоханки в мочеточник. Почти во всех случаях цель операции — это ликвидация обструкции (сужения) лоханочно-мочеточникого сегмента.
Для чего моему ребенку требуется эта операция?
Блокада в месте соединения почечной лоханки с мочеточником препятствует нормальному отхождению мочи из почки. Это сужение вызывает расширение почки или гидронефроз, что ухудшает функцию почки. Диагноз устанавливается с помощью УЗИ, радиоизотопной ренографии, экскреторной урографии.
Это сужение вызывает расширение почки или гидронефроз, что ухудшает функцию почки. Диагноз устанавливается с помощью УЗИ, радиоизотопной ренографии, экскреторной урографии.
Что вызывает гидронефроз?
К сожалению, мы не знаем точной причины. Есть экспериментальные и клинические данные, свидетельствующие о том, что в месте перехода почечной лоханки в мочеточник нормальная ткань замещается соединительной тканью, в результате чего мочеточник перестает нормально сокращаться. В дальнейшем возникают его перегибы, что в свою очередь еще больше ухудшает ситуацию.
Используются ли какие-либо искусственные части при этой операции?
Нет. Собственный мочеточник хирургическим путем мобилизуется до уровня обструкции. Затем патологический участок удаляется и мочеточник заново подшивается к здоровой ткани лоханки почки.
Где располагается кожный разрез?
Существует несколько вариантов доступа к почке. Это может быть передняя брюшная стенка или боковая стенка живота. Вариант доступа всегда можно обсудить с оперирующим хиругом. Все швы рассасывающиеся и не требуют удаления. Иногда накладывается один кожный шов, который затем удаляется.
Какова продолжительность операции?
Операция длится примерно 2-3 часа.
После операции остаются какие-либо трубки, катетеры, дренажи?
Существует несколько видов отведения мочи в послеоперационном периоде. Это может быть нефростома (трубка, проведенная через ткань почки и выведенная на кожу) или мочеточниковый стент. В нашей клинике мы давно и успешно используем стенты ведущих производителей мира. Один конец стента устанавливается в мочевой пузырь, второй конец в почечную лоханку. Таким образом, моча отводится из почки в мочевой пузырь посредством стента на тот период, пока не заживет место анастомоза лоханки с мочеточником.
Преимущества этого внутреннего отведения мочи состоит в том, что облегчается уход за ребенком (нет никаких трубок), устраняется опасность самопроизвольного выпадения трубки (что редко, но встречается при постановке нефростомы).
Относительный недостаток стента — это его дороговизна и необходимость удаления стента под анестезией. Помимо стента, в мочевой пузырь после операции устанавливается катетер на 24-48 часов, а также в месте кожного шва выводится мягкая, тонкая трубочка, которая убирается через 1-3 дня. В течение 1-2 дней по этой трубке возможно отхождение небольшого количества буроватой жидкости — это нормальное явление.
Могу ли я находиться с моим ребенком после операции?
Безусловно! Мы всячески поощряем родителей оставаться со своим ребенком на период стационарного пребывания.
Какие проблемы могут быть у моего ребенка после операции?
В раннем послеоперационном периоде (1-е сутки) ребенок будет находиться в отделении реанимации. Обычно на следующий день мы переводим ребенка в отделение. В конце операции мы производим блокаду нервов в месте кожного разреза препаратом Маркаин, что позволяет устранить боли в течение ближайших 6 часов и уменьшить количество назначаемых анальгетиков в уколах.
Иногда, после удаления мочевого катетера у ребенка могут быть спазмы мочевого пузыря. В редких случаях непосредственно сам стент может вызывать учащение мочеиспускания и спазмы мочевого пузыря. В этих случаях мы обычно назначаем Дриптан, препарат, который устраняет не только спазмы, но и уменьшает дискомфорт.
Page not found | Східноєвропейський журнал внутрішньої та сімейної медицини
Журнал орієнтований на лікаря-практика і його потреби. Журнал грунтується на клінічній доказовій базі, алгоритмах діагностики, лікування та профілактики, призводить максимальну кількість корисного ілюстративного матеріалу, на сайті журналу наводяться відео лекції та тестові завдання, що дають можливість фахівцеві в режимі он-лайн перевірити і підвищити свої знання.
Особливість нашого журналу — практично-орієнтований підхід, а також впровадження дистанційних форм навчання у повсякденну діяльність лікаря.
Статті публікуються українською, російською та англій- ською мовами. Приймаються в першу чергу оглядові статті з актуальних проблем внутрішньої та сімейної медицини, які можуть бути використані для дистанційної освіти лікарів та підвищення їх післядипломної освіти.
Автор (або колектив авторів) усвідомлює, що несе первісну відповідальність за новизну і достовірність результатів наукового дослідження, що передбачає дотримання таких принципів: •автори статті повинні надавати достовірні результати проведених досліджень. Завідомо помилкові або сфальсифіковані затвердження неприйнятні.
На сайті журналу постійно оновлюються клінічні протоколи та рекомендації щодо внутрішній медицині. Оформіть передплату на оновлення на сайті заповнивши форму, наведену вище і Ви завжди будете отримувати електронну розсилку з оновленнями.
Ми завжди відкриті для діалогу і співпраці. Ми будемо дуже вдячні за поради та рекомендації, які Ви можете надсилати нам. Ми дуже сподіваємося, що це видання отримає підтримку як у лікарів, так і у працівників системи післядипломної освіти. Ми вдячні всім, хто співпрацює з нашим виданням, і всім читачам за інтерес до основних проблем сучасної медицини!
Засновником журналу є Харківська обласна організація «Асоціація лікарів загальної практики — сімейної медицини». Харківська медична академія післядипломної освіти: Кафедра терапії, ревматології та клінічної фармакології. Харківський національний медичний університет: кафедра внутрішньої медицини №3. Для кореспонденції: [email protected]
Увеличенная лоханка почки у ребенка 6 лет Выздоровление малышей Лечим ребенка
Что делать, если увеличена лоханка почки у новорожденного?
Как известно, все внутренние органы человека формируются ещё в утробе матери. Некоторые из них своих прямых функций в период внутриутробного развития не выполняют. Примером таких органов есть почки.
Находясь внутри своей матери, вместо почек малыша работает плацента. Она выполняет выделительную функцию. Даже после рождения, в первые полгода жизни почки являются не зрелыми, и только спустя это время, приходят в норму.
Но иногда случаются патологии внутриутробного развития, например, увеличена лоханка почки у новорожденного. Либо увеличенная лоханка почки может быть обнаружена у плода посредством исследования УЗИ.
Что же такое лоханка почки, и каковы её функции у новорожденного?
Это своего рода небольшая полость внутри почки, служащая для собирания мочи из почечных канальцев. По мере того, как в лоханке собираются порции мочи, стенки её начинают сокращаться и направлять мочу в мочевой пузырь через мочеточники.
Если обнаружено, что увеличена лоханка почки у новорожденного ребёнка, то паниковать в такой ситуации не стоит. Такая аномалия не есть критичной, и в большинстве случаев проходит сама собой. Лоханка принимает соответствующие размеры, и почки адекватно выполняют свои функции.
Увеличение лоханки почки грозит чаще мальчикам, нежели девочкам. Мальчики сталкиваются с этим в 4-5 раз чаще.
Что делать, если у ребенка расширена лоханка почки?
Ситуации, когда у ребёнка расширена лоханка почки, не являются редкими. По-другому эту патологию в медицине называют пиелоэктазией. Она может быть врожденной, когда у новорожденного расширена лоханка почки, или приобретенной, поражает любую из двух почек и в редких случаях сразу две.
В основном данное заболевание выявляется у мальчиков, а риск развитие его у девочек в три — пять раз ниже. В связи с тем, что почки — это парный орган, то врачи классифицируют одностороннее и двустороннее увеличение лоханки.
Если одновременно с расширением лоханки происходит расширение чашечек, это может свидетельствовать и трансформации почек. Также одновременно с лоханкой может увеличиваться размер мочеточника.
Причины развития болезни
Развитию пиелоэктазии способствует наследственная предрасположенность или вредные отравляющие воздействия на организм матери и ребенка в процессе беременности.
В основном заболевание возникает вследствие нарушения отхождения мочи.
При пузырно-мочеточниковом рефлюксе моча из мочевого пузыря проникает обратно в лоханку почки, поэтому предпосылкой формирования расширения лоханки считается обратный мочевой поток. При нормальном функционировании органов основная преграда рефлюкса — это клапан, находящийся в месте впадения в мочевой пузырь мочеточника. Если клапан перестает правильно работать, то моча поднимается обратно в лоханку, провоцируя увеличение её размеров.
Еще одна причина, по которой происходит увеличение лоханки почки у ребёнка — это повышение показателей давления в мочевом пузыре, развивающееся из-за нарушения нервного снабжения в мочевом пузыре.
Этапы развития и проявления болезни
Процесс, когда у ребенка или у новорожденного увеличена лоханка почки, можно разделить на три стадии:
В большинстве случаев врачам удается выявить расширение почечной лоханки уже на 16 — 17 неделе вынашивания ребенка, поэтому данную патологию всё чаще относят к врожденным.
Норма у новорожденных не может превышать 7 — 10 мм. Процесс увеличения лоханки не провоцирует боли или других неприятных ощущений, потому что протекает бессимптомно. Если на ультразвуковом обследовании было выявлено расширение лоханки, то врач назначает дополнительное проведение рентгена мочевого пузыря и почек.
Опасность развития увеличение почечных лоханок заключается в повышении риска развития других отклонений, вызывающих нарушения оттока мочи. В основном пиелоэктазия сопровождается следующими осложнениями:
Легкие разновидности течения процесса пиелоэктазии в основном проходят без врачебного вмешательства, а тяжелые проявления требуют организации лечения и в некоторых ситуациях — оперативного вмешательства.
Лечебный процесс
Если увеличена лоханка почки у ребёнка, то уже в первые месяцы жизни требуется проведение ультразвукового обследования мочевыводящих путей и почек. При постановке диагноза расширения лоханок требуется постоянно контролировать их размер и анализы мочи.
Если патология имеет легкое течение, то врачи проводят регулярные ультразвуковые обследования через каждые три месяца. При выявлении мочевой инфекции или при повышении степени пиелоэктазии ребенка направляют на урологическое обследование посредством радиологических методов. Благодаря этим методам специалист получает полноценную картину заболевания, устанавливает уровень его развития, форму, причины нарушения отхождения мочи и разрабатывает подходящее лечение. Важно понимать, что расширение лоханки почки у ребёнка — это не страшное заболевание на всю жизнь. Данная болезнь хорошо поддается излечиванию.
Детей с диагнозом пиелоэктазии лечат в соответствии с установленной формой заболевания и причиной его возникновения. Если увеличение почечной лоханки несильное, поражающее одну или обе почки — то это легкая или средняя стадия патологии. В этой ситуации ребенок должен находиться под контролем врача нефролога, постоянно проходить ультразвуковое обследование почек и сдавать анализы мочи. При отсутствии явных ухудшений состояния здоровья и видимых проявлений заболевания врач назначает пациенту прохождение курса физиотерапевтических процедур, употребление лекарственных средств на травяной основе и контрольные УЗИ. Благодаря описанной терапии у большинства детей легкая и средняя формы расширения лоханки проходит самопроизвольно.
Важно понимать, что не получится вылечить данную болезнь универсальным методом или только лекарством. Также не получится предсказать развитие пиелоэктазии после появления ребёнка на свет.
В некоторых случаях — при сильном увеличении почечной лоханки или при неправильном строении мочеточника — невозможно обойтись без оперативного вмешательства, которое предполагает устранение имеющейся преграды для отхождения мочи. В такой ситуации специалисты не рекомендуют ждать момента, когда проблема самоустранится, так как это может привести к полной потере почки.
Если пиелоэктазия принимает тяжелое течение, а размер почечных лоханок продолжает увеличиваться, также требуется оперативное вмешательство в процесс болезни, которое даст возможность убрать препятствие или избавиться от пузырно-мочеточникового рефлюкса. Современные технологии в медицине дают возможность обойтись без операции в прямом смысле этого слова, потому что оперативные вмешательства в настоящее время организуются посредством эндоскопических методов — при помощи инструментов небольших размеров, вводимых через канал мочеиспускания.
Основные правила лечение — это не допустить запущения процесса болезни, проходить регулярные исследования у врача-нефролога, ультразвуковые обследования.
Оцените, пожалуйста, статью:
(голосов: 6 . среднее: 4,83 из 5)
Лоханка почки: норма у детей. Размеры у новорожденного.
В современном мире болезни почек стали практически закономерностью. Сидячий образ жизни, несбалансированное питание, катастрофическая нехватка времени – это факторы, которые приводят к тому, что цистит, уретрит и прочие заболевания прочно закрепились в жизни современного человека.
Причём чаще этим заболеваниям подвержены женщины. Но всем стоит задуматься, а так ли безобидны часто повторяющиеся столько, казалось бы, безобидные болезни.
Болезни почек могут быть врождёнными и приобретёнными. С приобретёнными понятно. Это те заболевания, которые возникли в организме с течением времени в связи с различными факторами. А врождённые – это те заболевания, которые возникли ещё в утробе матери. В медицинской науке их называют аномалиями.
Пиелоэктазия (расширение лоханки почки)
И среди всех врождённых аномалий одно из первых по частоте мест занимает пиелоэктазия. Она заключается в том, что у ребёнка несколько расширены лоханки почек. И так как самостоятельно сделать заключение о существовании такой аномалии невозможно, то обнаруживают её на исследовании УЗИ. Причём увеличение лоханки почки можно обнаружить уже на 17 неделе беременности.
Всем мамам, которые вынашивают ребёнка, стоит знать, что процент соотношения между количеством аномалий у мальчиков и девочек неравен. У мальчиков увеличенная почечная лоханка встречается гораздо чаще (приблизительно в 5 раз). А у девочек, соответственно, реже. Но тут есть и обратная сторона медали. Процент мальчиков, у которых к полугоду заболевание исчезает тоже значительно выше. А у девочек вероятнее то, что врождённая пиелоэктазия перерастёт в другое более серьёзное заболевание или к ней присоединится какое-нибудь воспаление. Но контролировать течение пиелоэктазии стоит ответственно родителям как девочек, так и мальчиков.
С пиелоэктазией следует быть осторожным ещё и по той причине, что как самостоятельное заболевание оно не опасно. Но во многих случаях она может быть как признак более серьёзной патологии, которая и повлияла увеличением почечной лоханки на состояние почек.
Лоханка почки: норма у детей установлена путём многолетних исследований, практике. У новорожденного малыша она составляет около 6 мм, максимально допустимый предел – 7-8 мм . И каков же ужас многих родителей, которые получили результаты УЗИ ребёнка или плода. И многие из них начинают паниковать, искать всевозможных специалистов, бегать по клиникам.
Размер лоханок должен быть одинаковым до мочеиспускания и после него. В ситуации, когда у ребёнка старше трёх лет размер почечной лоханки не превышает 7 мм, предпринимать какие-либо решительные действия не стоит. Это так сказать, индивидуальная физиологическая особенность, которая в будущем вряд ли побеспокоит ребёнка. Конечно, при условии, что не присоединится воспаление и не появится другие заболевания почек и мочеточников.
Бывает и так, что из-за увеличенной почечной лоханки возрастает давление на сами почки. Тогда работа почек направлена ещё и на облегчение этого давления, а это большая нагрузка. А такой режим усиленной работы может попросту переутомить почку, которая станет податливой для ряда заболеваний.
Уже имея на руках результаты обследований, врачи смогут адекватно поставить диагноз и назначить необходимое лечение.
Пиелоэктазия – не повод для родительских истерик. Это заболевание распространённое, методы лечения его современные, поэтому результаты лечения в подавляющем большинстве случаев очень порадуют. Малыш сможет полностью выздороветь, а его почки будут работать в нормальном режиме. Главное – лечить и не пускать на самотёк.
Но, конечно, медицинская практика иногда сталкивается с более тяжёлыми формами пиелоэктазии. Когда лечение с помощью медикаментозных средств назначать нецелесообразно, требуется хирургическое вмешательство.
Хирургическое вмешательство может быть показано в таких случаях:
И, конечно, игнорировать показания нефролога к хирургической операции не стоит. Операция на самом деле не сложная. Она проводится без надреза, а через мочеиспускательные каналы. Не самая приятная процедура, но последствия нелеченой пиелоэктазии гораздо страшнее, чем сама операционная процедура.
Шашурина Таня 29 мая 2009, 12:25 Привет Людмила, мне на 22 неделе беременности по УЗИ тоже сказали, что увеличена лоханка левой почки, отправили к генетикам,генетик сказала когда малышь родится, будут обследовать и возможно придется делать операцию.Беременность протекала очень хорошо, таблеток я никаких не пила.Я вообще старалась поменьше об этом думать, надеялась что все будет хорошо. Сынуля родился ровно в 40 недель.На третий день сыну сделали УЗИ, лоханка была увеличена, но уже поменьше и нас выписали из роддома сказав расписается и через месяц на контрольное УЗИ, хотя генетик сразу дала направление после роддома в обл.больницу на обследование. Я радостная что всё хорошо месяц наслаждалась сыном и домом. В месяц пошли на УЗИ и попали к хорошему специалисту, а он нам такое выдал: лоханка увеличена также, вы что тянете с больницей, хотите остаться без почки и т.д. В этот же день мы были у уролога, сказала что надо делать полное обследование стационарно и операцию. В 2 месяца нам сделали операцию, лежала в больнице месяц. Через год на три дня опять ложилась в больницу на обследование,сейчас только через год на прием к урологу и мочу почаще сдавать. Удачи Вам и здоровья! Попадайте к хорошим врачам, у нас уролог очень хороший, она нам и делала оперцию. Сейчас даже о тех временах и не вспоминаю.
Неунывайка 29 мая 2009, 13:51 Мне на 22 неделе сказали, что лоханка увеличена,успокоили, что возможно сыночек не писал какое-то время. Я конечно очень волновалась, у меня самой удвоенная почка.И в то время, когда у ребенка формируются почки, я лежала на сохранении с угрозой. Когда родила,одна лоханка была увеличена, другая на пределе нормы. Мне посоветовали врачи давать ребенку больше пить, постоянно сдавать анализ мочи и не простывать так как возможен обратный заброс мочи и если она инфицирована то это чревато последствиями. Врачи успокаивали, что у многих мальчиков такое бывает, и что когда ребенок пойдет (вертикально), возможно все придет в норму. И действительно, в 1,5 года нас порадовали, лоханки в норме (ттт)
Мой совет, после родов обратиться к специалистам, я лично своего возила в педиатрическую академию к нефрологам (в поликлинике спецы сказали оперировать 50 на 50)
Следить за резкими перепадами температуры появилась, а ч.з. полчаса исчезла(от 38 градусов, ее так и называют почечной), если у ребенка температура 37 градусов это не страшно, для грудничков норм.явление.
Главное без паники, если даже потребуется операция, чем раньше тем лучше, в будущем будет жить полноценной жизнью. Удачи.
Источники:
medik-plus.ru, tvoelechenie.ru, medik-plus.ru, deti.mail.ru
Следующие материалы:
08 апреля 2021 года
Комментариев пока нет!Болезни почек малыш может получить ещё в утробе матери. Как этого избежать? | Здоровье ребенка | Здоровье
Наши эксперты: врач-нефролог, доктор медицинских наук, профессор Нина Коровина и заведующая кафедрой педиатрии Российского института усовершенствования врачей, врач-диетолог Надежда Опекушина.
Точка первая. Инфекции мочеполовых путей
Если женщина страдает циститом или пиелонефритом, а также если у нее есть микробно-воспалительный процесс в мочевых путях, то еще до наступления беременности ей необходимо заняться тщательным лечением. Народные рецепты, «почечные сборы» тут не помогут. На формировании ребенка сказываются любые осложнения беременности. Они открывают дорогу внутриутробной инфекции – хламидиям, цитомегаловирусу, герпесу, токсоплазмозу. Иногда бывает так, что женщина страдала этими инфекциями и до беременности и не вылечила их. В этом случае бороться с внутриутробной инфекцией особенно трудно, и вред она наносит огромный. Очень разумно, если будущие мамы будут относиться ответственно к своей беременности и планировать ее хотя бы за несколько месяцев.
Что делать. До беременности нужно пройти обследование, чтобы выяснить, какой вид микроорганизмов повинен в воспалительном процессе. Затем – курс лечения антибиотиками под контролем специалиста. Некоторые из этих лекарств противопоказаны беременной женщине, поэтому лечение нужно начать заблаговременно. Возможно, придется принимать препараты, повышающие иммунитет, так как справиться с инфекцией не удастся из-за снижения защитных сил организма. Все эти лекарственные влияния должны закончиться до наступления беременности. Планировать беременность можно только после того, как курс лечения будет завершен.
Точка вторая. Заболевания почек
Если у будущей мамы уже были случаи заболеваний почек, она должна постоянно контролировать себя во время беременности. Необходимо по крайней мере два раза в месяц сдавать мочу на анализ. Но этого недостаточно. Если женщина немного простыла, контактировала с больными людьми, чувствует разбитость, вялость – это уже повод для тревоги. Такое состояние свидетельствует, что инфекция может развиться не только в дыхательных путях, но и в мочеполовых. А оттуда – поступить к малышу.
Что делать. Любую респираторную инфекцию нужно контролировать с помощью анализов. Если обнаружили цистит, начинать лечение – отварами ромашки, зверобоя, толокнянки, мяты. А вот лечение пиелонефрита можно проводить только под контролем специалиста. И конечно, во время беременности несколько раз сделать УЗИ, чтобы убедиться, что у ребенка все в порядке.
Если есть почечная патология у одного из родителей, то риск рождения больного ребенка возрастает в 14 раз, а если больны оба – в 25 раз. Поэтому женщине имеет смысл проверить свои почки, даже если пиелонефритом болен муж. Лучше обследоваться заранее, еще до наступления беременности.
Точка третья. Вредности на работе и дома
Беременная женщина должна отказаться от курения, алкоголя, работы с компьютерами и излучающей аппаратурой. Все это пагубно сказывается на формирующейся мочевой системе будущего ребенка. Поэтому будущая мама, если она хочет видеть своего малыша здоровым, должна исключить все факторы риска. В их число следует включить и посещение многолюдных сборищ, где легко можно «подхватить» любую инфекцию, плавание в бассейне в холодное время года – как правило, у склонных к заболеваниям почек людей это может серьезно ослабить сопротивляемость организма.
Что делать. Не только мама, но и папа должен пересмотреть свой образ жизни, отказаться от того, что может иметь потенциальную опасность для будущего малыша. Известно, что вредные привычки отца тоже сказываются на развитии мочевых путей ребенка, например зачатие в нетрезвом виде значительно увеличивает риск возникновения подобной патологии.
Точка четвертая. Питание будущей мамы
Почки являются своеобразной очищающей системой организма, они удаляют из него все лишние соли и многие вредные вещества, попадающие к нам в организм с продуктами питания. В рационе современных женщин много продуктов, содержащих пищевые добавки, красители, ароматизаторы, консерванты. Все эти вещества, которые добавляются в пищу для того, чтобы она была более привлекательной на вид и на вкус, легкой в приготовлении, дольше хранилась, ложатся дополнительным грузом на почки будущей мамы и будущего малыша. Если в борьбе с этим потоком искусственных веществ нагрузка на почки беременной чрезмерна, это может дать толчок развитию патологии почек у ребенка.
Что делать. Беременная женщина должна стараться как можно больше есть натуральных продуктов. Причем предпочтение следует отдавать тем, что выросли в той климатической зоне, где вы живете. Не увлекайтесь экзотикой, не старайтесь пробовать все тропические новинки, которые появляются сейчас на прилавках магазинов. Это повод для ненужной аллергизации организма. Поосторожнее и с поливитаминами – старайтесь заменить их свежими овощами, фруктами, зеленью, свежеотжатыми соками. Так или иначе витаминные комплексы тоже могут дать лишнюю нагрузку на почки, поэтому предпочтительнее натуральные продукты.
Идеальный завтрак
Любите мюсли? Сейчас их лучше заменить кашей. Самая полезная и легкая в приготовлении – овсяная. Однако не стоит забывать о гречневой – она снабжает организм железом, которого нередко не хватает беременным.
Вместо йогуртов, которые практически всегда содержат подкрашивающие и ароматизирующие добавки, возьмите кефир или простоквашу. Любите послаще – добавьте ложечку меда (если на него нет аллергии) или коричневый сахар.
Идеальный обед
Легкий овощной суп обеспечит организм микроэлементами и клетчаткой. К нему стоит добавить салат из свежих овощей и отварную телятину или говядину – организм беременной женщины нуждается в витаминах, белках и железе. Чтобы железо лучше усваивалось, покупайте парное мясо, запекайте или отваривайте его, а перед едой полейте лимонным соком.
Идеальный полдник
Творог, запеченный с яблоком или морковью. Термическая обработка поможет лучшему усвоению кальция, необходимого для «строительства» костей малыша, молочный жир увеличит усвоение витамина А, а нежная клетчатка послужит для очищения кишечника и хорошей работы печени.
Идеальный ужин
Почти ежедневно в меню будущей мамы должна быть морская рыба или морепродукты. Поэтому приготовьте салат с треской или креветками и китайской капустой, добавьте фасоли, полейте оливковым маслом и лимоном. Запейте отваром шиповника или черной смородины с добавлением сока граната, грейпфрута. Хорошо также приготовить фруктовый салат.
Важно
Если на УЗИ не все хорошо, не нужно сразу считать это трагедией. Не все отклонения, выявляемые на УЗИ во внутриутробном периоде, потом реализуются и станут основой для патологии. Например, расширение почечных лоханок у плода может скомпенсироваться в процессе развития, и родится малыш уже без этого отклонения. Но в любом случае он должен с первых дней жизни находиться под контролем специалиста. Это необходимо, чтобы исключить риск развития заболеваний почек.
Смотрите также:
У моего ребенка «опухшие почки»: что такое пренатальный гидронефроз?
Найдите одного из лучших урологов Атланты Автор:
Имя доктора: Джон Эбботт, доктор медицины Бен Абебе, штат Пенсильвания, Крузвельт Аллен младший, доктор медицины Рональд Англад, доктор медицины Бриттани Л. Барретт-Харлоу, доктор медицины Дэниел Р. Белью, доктор медицинских наук Эмили Блюм, доктор медицинских наук, Каролинское отделение, NP-CD, Дэниел Кантер, доктор медицины Карл Капелуто, MDCathy M. Carman, MSN, NP-CDarrell J. Carmen, MD, FACSWolfgang Cerwinka, MDBert Chen, MDCarrie A. Collin, MSN, FNP-BC, CURNDonica Davis, PA-CShuvro De, M.D.Robert V. Di Meglio, MD Калли Дагган, MSN, RN, CPNP-PC Джеймс Элмор, MD, FAAP Уолтер З. Фальконер, MD, FACS Джессика Фихан, NP-CAllen Futral, MD Майкл Гарсия-Ройг, MD Говард К. Голдберг, доктор медицинских наук Лоуренс Голдстоун, доктор медицинских наук, FACS Фройлан Гонсалес, доктор медицинских наук, Дженнифер Гудсон, MSN, FNP-CM, Марк А. Хабер, доктор медицинских наук, FACS Кристи Хеберт, доктор медицинских наук Кармон Янссен, DO M.S.Aleysia Jones, PA-CCharles Kaplan, M.D.Michael Kemper, M.D. Эндрю Дж. Кирш, M.D., F.A.A.P., F.A.C.S.Brandi Knight, APRN, BCLewis S.Kriteman, M.D., FACSSeo Янг «Кэрол» Ли, MSN, CPNP-PC Дженнифер «Мэгги» Ловин, MD Уэсли Людвиг, MD Клинт Мэнли, PA-CKaeleen Melhado, FNP-CAdam Mellis, MDLambda Msezane, MDMagen Nessi, NP-CF . Питер Николсон, доктор медицины, FACS Уоррен Тодд Оберл, доктор медицины Стивен Оверхолзер, доктор медицины Джеффри Г. Проктор, доктор медицины Тэнси Ридингс, MMSc, PA-C Джоэль А. Розенфельд, доктор медицины Гарри Ратленд, доктор медицины, FACSHal Scherz, доктор медицины, FAAP, FACS Холли Шалхуп , MHS, PA-C, RDEdan Y. Shapiro, MD Брент А. Шарп, MDA Пол Шерлаг, доктор медицины Эдвин А.Смит, доктор медицины, FAAP, FACS Джозеф Сонг, доктор медицины Эдвард Старк, доктор медицины Джон Стайтс, доктор медицины Шеннон Суарес, MSN, APRN, CPNP Шая Тагечян, MDNeil Trossevin Jr., BS, PA-C Кристин Веллман, MSN, RN, CPNP-PC . Уилсон, MDBryce Wyatt, MDKevin Ян, MDJin С. Йео, MDJerry Юань, MDBarry М. Zisholtz, MD, FAC SSpecialtyFertilityKidney StonesMen в HealthPediatric UrologyRobotic и лапароскопической SurgeryUrologic CancersVasectomyVasectomy ReversalWomen в HealthLocationAcworthAlpharettaAthensAustellBraseltonBuckheadCamp CreekCantonCartersvilleConyersCummingCumming (Педиатрия) DecaturDouglasvilleDuluthEast CobbFayettevilleGainesvilleHillandaleJasperJohns CreekLawrencevilleMariettaMidtownMonroeNAUA LawrencevilleRiverdaleRoswellSandy SpringsSnellvilleWoodstock
Гидронефроз — CHOC Детский
Специалисты урологического центра CHOC работают один на один с каждым пациентом, чтобы определить причину гидронефроза каждого ребенка и составить индивидуальный план лечения.
Что такое гидронефроз?
Гидронефроз — распространенное врожденное заболевание, которое встречается примерно у одного из каждых 500 детей. В очень редких случаях гидронефроз может развиться и в более позднем возрасте. Гидронефроз — это излечимое заболевание, при котором моча задерживается в почках и отводится в мочевой пузырь медленнее, чем должна. Это вызывает опухание почек. Гидронефроз может поражать одну почку (односторонний) или обе почки (двусторонний). Его часто называют «пренатальным» или «дородовым».Термин «пренатальный» означает, что гидронефроз был замечен у ребенка еще до его рождения. Антенатальный означает, что гидронефроз был отмечен после рождения.
Сегодня гидронефроз обычно впервые диагностируют на пренатальном УЗИ. Обнаружение гидронефроза, когда ребенок находится в утробе матери, стало более распространенным явлением из-за достижений в пренатальном ультразвуковом исследовании. До появления этой технологии детям, родившимся с гидронефрозом, не мог быть поставлен диагноз, пока у них не начали проявляться симптомы, или они не были идентифицированы вообще.У многих детей, у которых до рождения диагностирован гидронефроз, заболевание проходит само, пока ребенок еще маленький, без медицинского вмешательства.
Что вызывает гидронефроз?
Гидронефроз может вызывать ряд состояний. У некоторых детей первопричина гидронефроза может никогда не быть известна.
Хотя может быть много состояний, которые приводят к гидронефрозу, наиболее частыми причинами являются обструкции (закупорки), которые снижают способность мочи оттекать из почки в мочевой пузырь.Эти препятствия могут включать:
- Обструкция UPJ — это закупорка в месте соединения почки с мочеточником (трубкой, по которой моча попадает в мочевой пузырь).
- Обструкция UVJ — это закупорка в месте, где мочеточник (трубка, по которой моча поступает в мочевой пузырь) встречается с мочевым пузырем.
- Клапаны задней уретры (PUV) — это непроходимость, которая возникает до рождения у мужчин, вызванная кусочками ткани в области простатической уретры.
- Уретероцеле возникает, когда мочеточник не развивается должным образом и вызывает образование небольшого мешочка в мочевом пузыре.
Другими причинами могут быть:
- Пузырно-мочеточниковый рефлюкс возникает, когда моча из мочевого пузыря течет обратно в мочеточники и часто обратно в почки.
- Внематочный мочеточник Отвод мочи где-то за пределами мочевого пузыря.
- Нейрогенный мочевой пузырь — это состояние, при котором нервы, передающие сообщения от мочевого пузыря к мозгу и от мозга к мышцам мочевого пузыря, не работают должным образом.
Для получения дополнительной информации о вышеуказанных условиях мы рекомендуем семьям прочитать наше руководство по состояниям, которые лечатся в урологическом центре CHOC.
Как диагностируется гидронефроз?
Гидронефроз чаще всего диагностируется при обычном пренатальном УЗИ, проводимом после 10 недель беременности. Детям, у которых диагностирован гидронефроз в утробе матери или в более позднем возрасте, часто проводят ультразвуковое исследование почек, сканирование почек Lasix и / или цистоуретрограммы при мочеиспускании, чтобы команда урологов могла получить более полное представление о гидронефрозе и контролировать состояние ребенка.Пожалуйста, ознакомьтесь с нашим руководством по стандартным диагностическим процедурам для получения полной информации об этих тестах.
Какова классификация степени тяжести гидронефроза?
На основании результатов ультразвукового исследования ребенка сотрудник урологии CHOC и рентгенолог определяют степень гидронефроза ребенка. Общество урологии плода разработало универсальную систему классификации гидронефроза, которая варьируется от 1 (самая легкая) до 5 (наиболее тяжелая). Система оценок основана на том, насколько расширена почка и насколько присутствует почечная паранхемия.
Каковы признаки и симптомы гидронефроза?
У большинства младенцев с гидронефрозом симптомы отсутствуют. У детей старшего возраста симптомы также могут отсутствовать, и состояние может исчезнуть без вмешательства.
Если у ребенка гидронефроз более тяжелой степени, он может испытывать один или несколько из следующих симптомов:
- Боль в животе с тошнотой и / или рвотой, особенно после большого количества жидкости.
- Боль в боку (чуть выше тазовой кости немного назад).
- Гематурия (кровь в моче).
- Инфекции мочевыводящих путей
Как лечить гидронефроз?
Гидронефроз находится под ультразвуковым наблюдением в урологическом центре CHOC. Большинству детей УЗИ проводят примерно раз в три месяца в течение первого года жизни, чтобы правильно определить степень гидронпехориса и его прогрессирование. Многие дети, у которых пренатально диагностирован гидронпегроз, исчезнут без хирургического вмешательства.В большинстве случаев гидронефроза легкой и средней степени тяжести требуется только периодический контроль.
Если гидронефроз у ребенка со временем усиливается или становится тяжелым, может потребоваться медицинское вмешательство. В этом случае операцию может провести один из детских урологов, прошедших стажировку. Самая распространенная процедура коррекции гидронефроза — пиелопластика. Во время пиелопластики суженная или закупоренная часть мочеточника удаляется, а мочеточник повторно соединяется со здоровой частью дренажной системы почек.Успешность пиелопластики составляет около 95 процентов. Бывают случаи, когда могут потребоваться другие операции. Узнайте о послеоперационном уходе после пиелопластики.
Каковы отдаленные последствия гидронефроза?
Дети с гидронефрозом обычно ведут нормальный образ жизни, поскольку в большинстве случаев заболевание проходит в раннем возрасте, часто без долгосрочных последствий. Даже дети с гидронефрозом, который не проходит быстро, обычно не имеют повреждений почек и ведут нормальный образ жизни.В некоторых случаях тяжелый или не леченный гидронпегроз может вызвать определенную степень почечной недостаточности, что может вызвать долгосрочные осложнения у ребенка.
У новорожденных с врожденным пороком сердца увеличены почки
Исследования опровергают предположение, что органы младенцев с врожденным пороком сердца меньше среднего
Гейдельберг | Нью-Йорк, 11 сентября 2018 г.
Сердце и мозг детей, рожденных с врожденным пороком сердца, — не единственные органы, пораженные этим распространенным заболеванием.Удивительно, но их почки обычно увеличиваются при рождении, — говорит Джемма Скоулз из Мельбурнского университета в Австралии, ведущий автор исследования в журнале Springer Nature Pediatric Research .
Это первое в своем роде исследование, посвященное изучению почечного развития новорожденных с врожденными пороками сердца. Врожденные пороки сердца включают ряд пороков сердца и являются наиболее распространенным заболеванием новорожденных, которым страдают около девяти из каждых 1000 рожденных детей.Врожденный порок сердца не только вызывает пороки сердца, но и может впоследствии нарушить рост мозга и тела ребенка в целом. Это связано с «феноменом сохранения мозга», при котором тело защищает мозг любой ценой. У плодов с врожденным пороком сердца это означает, что кровоток имеет приоритетное значение для растущего мозга, оказывая неблагоприятное воздействие на другие органы и общее развитие ребенка.
Скоулз и ее коллеги начали свое исследование с гипотезы о том, что у плода с врожденным пороком сердца почки будут меньше.Чтобы проверить это, они измерили длину почек у 452 новорожденных, посмотрев на УЗИ, сделанные до того, как дети с врожденным пороком сердца были впервые прооперированы.
Удивительно, но результаты показали, что почки младенцев с врожденными пороками сердца значительно увеличены и в среднем достигают 4,5 сантиметров в длину. Почки детей, у которых осталась непроходимость сердца, постоянно были больше, чем обычно. Пациенты с цианотической болезнью сердца (ряд дефектов, которые изменяют способ кровотока через сердце и легкие), как правило, имели нормальные или увеличенные почки.
«До сих пор неясно, какова природа этого несоответствия в размерах и как оно повлияет на будущее здоровье ребенка», — говорит Скоулз, который объясняет, что это исследование является первым исследованием, показывающим, что почечные изменения существуют в время рождения.
Даже у пациентов, которые родились маленькими для своего срока беременности из-за наличия слишком малого количества околоплодных вод в плаценте, почки увеличивались в размерах. Это контрастирует с наблюдениями, согласно которым ограничение роста плода из-за плацентарной недостаточности или преэклампсии приводит к уменьшению размеров почек.
Исследование также показало, что тип врожденной аномалии, с которой родился ребенок, по-разному влияет на последующий размер его почек. Почки новорожденных с синюшными врожденными пороками сердца, как правило, меньше, чем у новорожденных с обструкцией левых отделов сердца, но все же больше, чем считается нормальным.
Ссылка : Scholes, G.B. и др. (2018). Нарушение внутриутробного развития почек у новорожденных с врожденным пороком сердца, Pediatric Research DOI: 10.1038 / s41390-018-0163-0
Дополнительная информация
О журнале Pediatric Research
Услуги для журналистов
Полнотекстовая статья доступна журналистам по запросу.
Связаться с
Элизабет Хокинс | Springer Nature | Связь
тел. +49 6221 487 8130 | [email protected]
Гидронефроз — NHS
Гидронефроз — это состояние, при котором одна или обе почки растягиваются и опухают в результате скопления мочи внутри них.
Он может поражать людей любого возраста и иногда выявляется у нерожденных детей во время обычного ультразвукового исследования беременности. Это известно как антенатальный гидронефроз.
Гидронефроз, как правило, не вызывает каких-либо долгосрочных проблем, если его своевременно диагностировать и лечить.
Младенцы с этим заболеванием могут вообще не нуждаться в лечении.
Но это состояние может увеличить ваши шансы на инфекцию мочевыводящих путей (ИМП).
В тяжелых случаях, которые не лечить, могут образоваться рубцы на почках, что может привести к потере функции почек (почечная недостаточность).
Гидронефроз у младенцев
Гидронефроз все чаще обнаруживается у нерожденных младенцев при рутинных ультразвуковых исследованиях.
Это заболевание известно как антенатальный гидронефроз. По оценкам, это происходит как минимум в 1 из 100 беременностей.
Родители могут беспокоиться, узнав, что у вашего ребенка проблемы с почками.
Но большинство случаев гидронефроза у младенцев не являются серьезными и не должны влиять на исход вашей беременности.
Около 4 из каждых 5 случаев разрешаются сами по себе до или в течение нескольких месяцев после рождения и не вызовут долгосрочных проблем для вас или вашего ребенка.
В остальных случаях может потребоваться лечение антибиотиками для предотвращения почечных инфекций, а в некоторых случаях может потребоваться операция.
Подробнее о диагностике антенатального гидронефроза и лечении антенатального гидронефроза.
Признаки и симптомы
Гидронефроз не всегда вызывает симптомы.Если это так, они могут развиваться быстро в течение нескольких часов или постепенно в течение недель или месяцев.
Симптомы могут включать:
- Боль в спине или боку — это может быть внезапная и сильная или тупая боль, которая приходит и уходит с течением времени; может ухудшиться после того, как вы выпили много жидкости
- Симптомы ИМП, такие как необходимость чаще в туалет, боль или жжение во время мочеиспускания, а также чувство усталости и недомогания
- кровь в моче
- мочеиспускание реже, чем раньше, или со слабой струей
Вам следует обратиться к терапевту, если у вас возникнет сильная или постоянная боль в спине или боку, появятся симптомы ИМП или вы заметите изменение частоты мочеиспускания.
Они могут направить вас на ультразвуковое исследование для оценки состояния почек.
Гидронефроз у младенцев обычно не вызывает симптомов, но вам следует как можно скорее обратиться за медицинской помощью, если у вашего ребенка появляются признаки возможной ИМП, такие как высокая температура без какой-либо другой очевидной причины.
Подробнее о диагностике гидронефроза.
Что вызывает гидронефроз?
Гидронефроз, диагностированный при беременности, обычно протекает в легкой форме.Считается, что это вызвано увеличением количества мочи, вырабатываемой вашим ребенком на поздних сроках беременности.
В более тяжелых случаях это может быть вызвано блокировкой потока мочи из почек в мочевой пузырь, обратным потоком мочи из мочевого пузыря в почки или блокировкой потока мочи из мочевого пузыря.
У взрослых гидронефроз обычно вызывается:
Подробнее о причинах гидронефроза.
Лечение гидронефроза
Если у вас гидронефроз, ваше лечение будет зависеть от причины и степени тяжести этого состояния.
Беременным женщинам и младенцам с этим заболеванием не требуется никакого лечения.
У взрослых первым этапом лечения часто является отток мочи из почек путем введения трубки, называемой катетером, в мочевой пузырь или почки.
Это поможет снизить нагрузку на почки.
После снятия давления может потребоваться лечение причины скопления мочи.
Используемые методы лечения будут зависеть от того, почему развилось заболевание.
Например:
- Камни в почках можно удалить во время операции или разбить с помощью звуковых волн
- Увеличенную простату можно лечить с помощью лекарств или хирургическим путем по удалению части простаты
- Закупорки в мочеточниках можно вылечить хирургическим путем, вставив небольшую трубку, называемую стентом.
- Рак можно лечить с помощью комбинации химиотерапии, лучевой терапии или хирургического вмешательства по удалению раковой ткани
Подробнее о лечении гидронефроза.
Последняя проверка страницы: 11 июля 2018 г.
Срок следующей проверки: 11 июля 2021 г.
Защитный механизм почек
Выберите автора: Аарон Барбер, AT, ATC, PESAbbie Roth, MWC, Адам Остендорф, MD Адриан Бейлис, доктор философии, CCC-SLP, Адриенн М. Флуд, Совет продвинутых поставщиков медицинских услуг CPNP-AC, Aila Co, MDAlaina White, AT, ATCAlanaless Milton, MDAleDA Jayne Funk, PharmD, DABATA, Александра Санкович, MD Алексис Кленке, RD, LDAlice Bass, CPNP-PC, Элисон Пегг, Алли ДеПой, Эллисон Роуленд, AT, ATCAllison Strouse, MS, AT, ATCAmanda E.Граф, доктор медицины Аманда Смит, RN, BSN, CPNAmanda Sonk, LMTAmanda Whitaker, MD Эмбер Паттерсон, MD Амберл Пратер, доктор философии, LPCCAmy Coleman, LISWAmy Dunn, MDAmy E. Valasek, MD, MScAmy Fanning, PT, DPTAmy Garee, CPNahP-PCA ХессЭми Лебер, доктор медицины, доктор медицинских наук, Эми Моффетт, CPNP-PC, Эми Рэндалл-МакСорли, MMC, кандидат юридических наук, Анастасия Фишер, доктор медицины, FACSMAndala Hardy, Андреа Брун, CPNP-PC, Андреа М. Бургер, MEd, CCC-SLPA. LISW-SAnn Pakalnis, MD Анна Лиллис, MD, PhDAnnette Haban-BartzAnnie Drapeau, MDAnnie Temple, MS, CCC-SLP, CLCAnthony Audino, MDAnup D.Патель, Ари Рабкин, ФДариана Хоэт, доктор философии Эшли Куссман, МДЭшли Экстайн, Эшли Крун Ван Дист, Эшли М. Дэвидсон, AT, ATC, MSAshley Minnick, MSAH, AT, ATCAshley General, FNPAshley Park-PCWAshley Park-PCWAshley Park-PCWAshley Park-PCW -SAshley Tuisku, CTRSAsuncion Mejias, MD, PhDAurelia Wood, MD Бекки Корбитт, RNBelinda Mills, MD Бенджамин Филдс, PhD, MEdBenjamin Kopp, MDBernadette Burke, AT, MD, MDBeth Martin, RNBethWillhanueva, LTD / UTD Сетти, MD Билл Кульджу, MS, ATBlake Skinner, Бонни Гурли, MSW, LSW, Брэд Чайлдерс, RRT, BS, Брэнди Когдилл, RN, BSN, CFRN, EMT-PBreanne L.Бауэрс, PT, DPT, CHT, CFST Брендан Бойл, MD, MPH Брайан Бо, MD Брайан К. Каспар, доктор философии Брайан Келлог, MD Бриана Кроу, PT, DPT, OCS ATR-PCагри Торунер, MDCaitlin TullyCaleb MosleyCallista DammannCami Winkelspecht, PhDCanice Crerand, PhDCara Inglis, PsyDCarl H.Backes, MDCarlo Di Lorenzo, MDCarol Baumhardt, LMTCasey Cottrill, MD, BSNbassina, Nrimble Nrimble Trimble, MDC Литценбург, доктор философии Харае Киз, MSW, LISW-SC, Чарльз Элмараги, доктор медицинских наук, Челси Достер, Б.С.Шерил Буп, MS, OTR / LCheryl G.Бакстер, CPNPШерил Гариепи, MDChet Kaczor, PharmD, MBAChris Smith, RNChristina Ching, MDChristina DayChristine Johnson, MA, CCC-SLPChristine Mansfield, PT, DPT, OCS, MDChristine PrusaChristopher Goettee, PTC, DPT , OCS, NASM-PESCody Hostutler, PhDConnor McDanel, MSW, LSWCorey Rood, MDCourtney Bishop. PA-CC Кортни Холл, CPNP-PCCourtney Porter, RN, MSCurt Daniels, MD Синтия Холланд-Холл, MD, MPHDana Lenobel, FNPDana Noffsinger, CPNP-ACDane Снайдер, MD Дэниел Кури, MD Дэниел ДаДжуста, MD Дэниел Херц, Дэниэл Пеллифер, MDDaniel , PT, MHAD Дэвид Аксельсон, MD Дэвид Стукус, MD Дин Ли, MD, PhD Дебби Терри, NP Дебора Хилл, LSW, Дебора Зеркле, LMTУильямс, доктор медицины, магистр здравоохранения, FAAP, дипломированный специалистDonna TeachDoug Wolf, Дуглас Маклафлин, MDDrew Duerson, MD Эдвард Оберл, MD, RhMSUS, Эдвард Шеперд, MDEileen Chaves, PhDElise Berlan, MDElise Dawkins, Elizabeth A. Cannon, LPCC, Элизабет, Элизабет, LPCC, Элизабет, Элизабет, Элизабет MT-BCE: Эмили А. Стюарт, доктор медицинских наук, Эмили Декер, доктор медицинских наук, Эмили Гетчман, Эмма Высоцки, PharmD, RDNEric Butter, PhDEric Leighton, AT, ATCEric Sribnick, MD, PhDErica Domrose, RD, LDEricca L.Ed., CSCSErin Shann, BSN, RNErin TebbenFarah W. Brink, MDGail Bagwell, DNP, APRN, CNSGail Swisher, ATGarey Noritz, MDGary A. Smith, MD, DrPHGeri Hewitt, MDGina Hounam, PhDGina McDowellGina Minotregory D. , MDGriffin Stout, MDGuliz Erdem, MDHailey Blosser, MA, CCC-SLPHeather Battles, MDHeather Clark, Heather Yardley, PhD, Генри Спиллер, Херман Хандли, MS, AT, ATC, CSCSHiren Patel, MDHoma Amini, DDS, Wicks, MPH MDIhuoma Eneli, MDIlana Moss, PhDIlene Crabtree, PTIrene Michael, MDIrina Buhimschi, MDIvor Hill, MDJacqueline Wynn, PhD, BCBA-DJacquelyn Doxie King, PhDJaime-Dawn Twanow, MDJames Murakami, MDJames Poppuda AbelJanelle Huefner, MA, CCC-SLP, Дженис Таунсенд, DDS, MSJared SylvesterJaysson EicholtzJean Hruschak, MA, CCC / SLP, Джефф Сидс, CSCS, Джеффри Аулетта, MD Джеффри Беннетт, MD, PhD, Джеффри Аулетта, MD, Джеффри Беннетт, MD, PhD, Джеффри, Джен, Джен, Джен, Джен, Джен, Джон, Джен, Джен, Джон, Джен, Джон, Дженни Дженнифер Борда, PT, DPTJennifer HofherrJennifer LockerJennifer Reese, PsyDJennifer Smith, MS, RD, CSP, LD, LMTJenny Worthington, PT, DPTJerry R.Mendell, MD Джессалин Майер, MSOT, OTR / L, Джессика Бейли, PsyD, Jessica Bogacik, MS, MT-BC, Джессика Боуман, MD, Джессика Брок, Джессика Буллок, MA / CCC-SLP, Джессика Бушманн, RD, Джессика Шерр, PhD, Джим О’Ши, Фрейзер, О. -SJohn Ackerman, PhD, John Caballero, PT, DPT, CSCSJohn Kovalchin, MD, Джонатан Д. Теккерей, MD, Джонатан Финлей, MB, ChB, FRCP, Джонатан М. Гришкан, MD, Джонатан Наполитано, MD, Джошуа Уотсон, MDJulee, RT , OTR / LJulie ApthorpeJulie Leonard, MD, MPHJulie Racine, PhD, Julie Samora, MD Джастин Индик, MD, PhD, Кэди Лейси, Кейли Хейг, MA, MT-BC, Кейли Матесик, Камила Тваймон, LPCC-SKara Malone, MDKara Miller, Allen .Meeks, OTKari Dubro, MS, RD, LD, CWWSKari Phang, MDKarla Vaz, MDKaryn L. Kassis, MD, MPHKatherine Deans, MDKatherine McCracken, MDKathleen (Katie) RoushKathryn Blocher, CPNP-PCKathryn J. , MSKatie Thomas, APRKatrina Hall, MA, CCLSKatrina Ruege, LPCC-SKatya Harfmann, MD Кайла Зимпфер, PCCKelley SwopeKelli Dilver, PT, DPTKelly AbramsKelly BooneKelly HustonKelly J. Kelleher, MDKelly McNally N.IS, PhD Таннер, доктор философии, OTR / L, BCPKelly Wesolowski, PsyDKent Williams, MDKevin Bosse, PhDKevin Klingele, MDKim Bjorklund, MDKim Hammersmith, DDS, MPH, MSKimberly Bates, MDKimberly Sisto, PT, DPT, SCSKimberly, PT, DPT, SCSKimberly Jatana, MD, FAAP Криста Победитель, AuD, CCC-AKristen Armbrust, LISW-SKristen Cannon, MD Кристен Мартин, OTR / LKristi Roberts, MS MPHКристина Бут, MSN, CFNPKristina Reber, MD Кайл Дэвис, Lance Governale, BSLara McKenzie, MDLara McKenzie, MDLara McKenzie, MD RN: Лаура Даттнер, Лорел Бивер, LPC, Лорен Дуринка, AuDLa Урен Гарбач, доктор философии Лорен Джастис, OTR / L, MOT Лаурен Мадхун, MS, CCC-SLPLauryn RozumLee Hlad, DPMLeena Nahata, MD Лелия Эмери, MT-BCLeslie Appiah, MDLinda Stoverock, DNP, RN NEA-BCLindsay Pietrus, Lindsay Pietrus ГолденЛиза М.Хамфри, MD Логан Бланкемейер, MA, CCC-SLPLori Grisez PT, DPTLorraine Kelley-QuonLouis Bezold, MDLourdes Hill, LPCC-S, Люк Типпл, MS, CSCSLynda Wolfe, PhDLyndsey MillerLynn Rosenthal, Линм Рюсс, MDMagC Камбодж, доктор медицины Марк Левитт, доктор медицины Марк П. Михальский, доктор медицины Марсель Дж. Казавант, доктор медицины Марси Джонсон, LISW-SMarco Corridore, доктор медицины Маргарет Басси, OTR / LMaria Haghnazari, Мария Вег, MSN, RN, CPN, Марисса Кондон, BSN, Э. MS RT R (MR), физик ABMPМарни Вагнер, MDMary Ann Abrams, MD, MPH Мэри Фристад, PhD, ABPPMary Kay SharrettMary Shull, MDMatthew Washam, MD, MPHMeagan Horn, MAMegan Brundrett, MDМеган Доминик, OTR / LMeganets, OTR / LMeganets .Эд Меган Касс, PT, DP TM Меган Фишер, BSN, RN Meika Eby, MD Мелани Флуеллен, LPCC Мелани Люкен, LISW-SMelissa McMillen, CTRS, Мелисса Винтерхальтер, MDMeredith Merz Lind, MDMichael Flores, PTMichael T. Brady TM, MDMichael Flores, PhDMichael T. Brady, MD PhDMonica Ardura, DOMonica EllisMonique Goldschmidt, MDMotao Zhu, MD, MS, PhDancy AuerNancy Cunningham, PsyDNaomi Kertesz, MDNatalie Powell, LPCC-S, LICDC-CS Натали Роуз, BSN, RN, Национальная больница для детей, Медицинская больница, Национальная детская больница MD, MPH Нехал Парих, DO, MSNichole Mayer, OTR / L, MOTNicole Caldwell, MDNicole Dempster, PhDNicole Parente, LSWNicole Powell, PsyD, BCBA-DNkeiruka Orajiaka, MBBSOliver Adunka, MD, FACSOlivia Thomas, FACOlivia Thomas, MDO , CPNP-PCOula KhouryPaige должным образом, CTRSParker Huston, PhDPatrick C.Уолц, доктор медицины Патрик Куин, BSN, RNПедро Вайследер, доктор медицины Миннечи, доктор медицины Питер Уайт, доктор философии Дрити Джагги, доктор медицинских наук Рэйчел Марокко-Занотти, Дорачел Д’Амико, доктор медицинских наук Рэйчел Шрейдер, CPNP-PC, Рэйчел Тайсон, LSWRajan Thakkara Льюис, AuD, CCC-AR, Эгги Эш-младший, Рено Равиндран, MD Ричард Киршнер, MD Ричард Вуд, MD Роберт А. Ковач, MD, Ph.D. Рошель Кроуз, CTRS Рохан Генри, MD, MS , ATCСаманта Боддапати, доктор философии Саманта Мэлоун, Сэмми Лебедь, Сандра К.Ким, врач Сара Бентли, MT-BC Сара Брейдиган, MS, AT, ATC Сара Н. Смит, MSN, APRN Сара О’Рурк, MOT, OTR / L, клинический руководитель Сара А. Денни, MD Сара Клайн, CRA, RT (R) Сара Дрисбах, CPN, APN, Сара Гринберг, Сара Хасти, BSN, RNC-NIC, Сара Кейм, доктор медицинских наук, Сара Майерс, Сара О’Брайен, доктор медицинских наук, Сара Саксбе, Сара Шмидт, LISW-SS, Сара Скотт, Сара Трейси, Сара Верли, доктор медицинских наук, доктор медицинских наук, доктор медицинских наук, Скотт, Скотт, доктор медицинских наук, Скотт, Великобритания , MDSean EingSean Rose, MDSeth Alpert, MDShana Moore, MA, CCC-AS, Shannon Reinhart, LISW-SShari UncapherShann Wrona, DNP, PNP, PMHSS Shawn Pitcher, BS, RD, USAWShawNaye Scott-MillerSheila LeeN, MDRStacyonites, MSR AC / PC, CPONStefanie Bester, MDStefanie Hirota, OTR / LStephanie Burkhardt, MPH, CCRCStephanie CannonStephanie Santoro, MDStephanie Vyrostek BSN, RNStephen Hersey, MDSteve Allen, MDSteven C.Матсон, доктор медицины Стивен Чичора, доктор медицины Стивен Кафф, Суэллен Шарп, OTR / L, MOT Сьюзан Колас, доктор медицины Сьюзан Крири, доктор медицины Табата Баллард, Таббета Греко, Табита Джонс-Макнайт, Доктор Тахагод Мохамед, доктор медицинских наук , ДОТомас Сэвидж, Тиаша Летостак, доктор философии, Тиффани Райан, BCBA Тим Робинсон, Тимоти Крайп, доктор медицины, доктор медицинских наук, Трейси Л. Сиск, доктор медицинских наук, BSN, MHATracie Rohal RD, LD, CDETracy Mehan, MATravis Gallagher, ATTrevor Miller, Тианна Снидерсата, FA Джаянти, доктор медицины Виду Гарг, доктор медицины Видья Раман, доктор медицинских наук.Гаррет Хант, доктор медицины Уолтер Самора, доктор медицины Уоррен Д. Ло, доктор медицины Венди Андерсон, доктор медицины Венди Кливленд, Массачусетс, США, LPCC-SW, Хитни Маккормик, CTRSУитни Рэглин Биньял, доктор медицины Уильям Коттон, доктор медицинских наук Уильям Дж. Барсон, доктор медицинских наук Уильям Рэй, доктор медицинских наук, Уильям 904
Некоторые причины заболеваний почек у детей
Когда родители впервые слышат, что у своего ребенка заболевание почек, они могут задаться вопросом, что они могли сделать, чтобы предотвратить его. Эти чувства обычны.Однако в большинстве случаев никто не может знать, что у их ребенка заболевание почек, и обычно ничего нельзя было сделать, чтобы его остановить. Сосредоточение внимания на том, что можно сделать сейчас, например, на правильном лечении, следовании советам врача, работе с медицинской бригадой вашего ребенка и изучению всего, что вы можете о болезни, — это лучший способ помочь вашему ребенку после постановки диагноза.
Следующая информация раскрывает некоторые распространенные причины заболеваний почек у детей и популярные методы лечения.
Врожденные дефекты и закупорка
В большинстве случаев дети с заболеваниями почек рождаются с проблемами мочевыводящих путей. Мочевыводящие пути состоят из почек, мочеточников, мочевого пузыря и уретры.
Некоторые дети рождаются с заболеванием, при котором уретра сужается или закупоривается. Это предотвращает выход мочи из организма. Обычно проводится операция по устранению закупорки.Долгосрочное лечение может включать прием лекарств и дополнительную операцию.
Другое заболевание почек, называемое гидронефрозом плода, может возникнуть, когда ребенок находится в утробе матери, в младенчестве или в детстве. В этом случае происходит сужение или увеличение одной или обеих почек. Может потребоваться операция, хотя легкие случаи могут пройти и без нее. Если во время беременности диагностирован гидронефроз плода, врач будет часто осматривать будущего ребенка, чтобы увидеть, как прогрессирует состояние, и выяснить, как его лечить.
Инфекции мочевыводящих путей (ИМП)
У младенца или ребенка развивается инфекция мочевыводящих путей (ИМП), когда бактерии попадают в мочевыводящие пути. Когда поражен только мочевой пузырь, состояние известно как цистит. Когда поражаются и почки, ИМП известна как пиелонефрит, более серьезная инфекция, которая может привести к рубцеванию и необратимому повреждению почек.
Инфекции мочевыводящих путей обычно легко диагностируются у детей старшего возраста и взрослых.Симптомы включают частое болезненное мочеиспускание и мутную или кровянистую мочу. Если ИМП затрагивает почки, также может возникнуть лихорадка и боль в спине.
Сложнее диагностировать ИМП у младенца или ребенка ясельного возраста. Иногда у младенца с ИМП будет рвота или жидкий стул. Молодые люди могут испытывать боли в животе, повышенную температуру или мочиться в постель.
Для диагностики ИМП берется образец мочи для проверки роста бактерий.Если ребенку назначают антибиотики, облегчение обычно начинается в течение 12–24 часов. Если ИМП поражает почки, может потребоваться госпитализация и внутривенное введение лекарств.
Рефлюксные расстройства и ИМП
Рефлюкс часто диагностируется после того, как у ребенка ИМП. Это происходит, когда моча возвращается из мочевого пузыря в почки. Это связано с дефектом «клапанов» между мочеточниками и мочевым пузырем. Рефлюкс может вызвать инфекцию, разносящую почки.Это может быть серьезно и может привести к повреждению почек.
Иногда для коррекции рефлюкса делают хирургическое вмешательство, но большинство детей лечат антибиотиками.
Болезни почек: нефротический синдром
Нефротический синдром обычно возникает у детей в возрасте от 6 месяцев до 5 лет, хотя может возникать у людей любого возраста. Мальчики в два раза чаще заболевают нефротическим синдромом, чем девочки.Нефротический синдром возникает, когда почки поражены и не могут удерживать белок от попадания в мочу. Часто впервые появляется после того, как ребенок переболел простудой или инфекцией.
Причина нефротического синдрома неизвестна. Обычно это лечится преднизоном. Иногда врачи назначают иммунодепрессанты.
Хотя нефротический синдром неизлечим, большинство детей хорошо переносят лечение, и многие «перерастают» болезнь к подростковому возрасту.
Признаки заболевания почек или ИМП
Проконсультируйтесь с врачом, если у вашего ребенка обнаружены какие-либо из следующих признаков:
- Необъяснимая субфебрильная температура
- Отек вокруг глаз, стоп и лодыжек
- Боль в пояснице
- Высокое кровяное давление
- Постоянные боли в животе
- Частые сильные головные боли
- Частое ночное недержание мочи, особенно если проблема повторяется после того, как у ребенка на какое-то время прекратилось ночное недержание мочи (у детей 5 лет и старше)
- Моча с неприятным запахом
- Моча мутная, кровянистая или темно-коричневая
- Плохое питание, рвота или хроническая диарея (у новорожденных и младенцев)
- Плохой аппетит (у детей старшего возраста)
- Медленный рост или прибавка в весе
- Слабая струя мочи, подтекание или раздувание струи мочи
- Плач при мочеиспускании (у младенцев)
- Болезненное мочеиспускание (у детей старшего возраста)
- Слабость, чрезмерная усталость или потеря энергии
- Кожа бледная или «блеклый» вид
Аутосомно-рецессивная поликистозная болезнь почек
Тяжесть и прогрессирование ARPKD может сильно варьироваться от человека к человеку, даже среди членов одной семьи.В тяжелых случаях ARPKD может вызвать опасные для жизни осложнения в младенчестве. В других случаях у пораженных людей симптомы могут развиться позже, в детстве или подростковом возрасте. Некоторым детям может потребоваться пересадка почки в раннем детстве; другим может не потребоваться трансплантация до раннего совершеннолетия или вообще не потребоваться. В редких случаях у людей симптомы могут не развиваться до молодости. Как правило, люди, у которых развивается АРПКБП в более позднем возрасте, имеют более легкое заболевание почек, но более тяжелое заболевание печени.
Большая часть медицинской литературы по ARPKD, особенно написанной до идентификации гена ARPKD, непропорционально сосредоточена на наиболее тяжелых случаях. Таким образом, большая часть литературы может создать неверное представление о том, что ARPKD является неизменно смертельным или изнурительным заболеванием. Теперь исследователи знают, что ARPKD может варьироваться от легкой до тяжелой. Следовательно, важно отметить, что у пораженных людей не будут проявляться все симптомы, описанные ниже. Пострадавшие должны поговорить со своим врачом и медицинской бригадой о своем конкретном случае, связанных с ним симптомах и общем прогнозе.
Характерным признаком ARPKD является развитие заполненных жидкостью мешочков (кист) в почках. У всех пораженных людей появляются кисты в почках, но количество, размер, степень прогрессирования и тяжесть развития кист сильно варьируются от одного человека к другому. У большинства пораженных людей кисты почек растут и размножаются внутриутробно, вызывая аномальное увеличение почек. Увеличенные почки могут быть заметны при рождении или в период новорожденности. У этих младенцев почки плотные, их можно прощупать (пальпировать) с обеих сторон.Дополнительные симптомы, связанные с кистозом почек, включают высокое кровяное давление (гипертензию) и боль в боку. Высокое кровяное давление часто встречается у детей с АРПКБП и может быть широко распространенным, тяжелым и трудно поддающимся лечению.
В тяжелых случаях ARPKD пораженные младенцы могут столкнуться с опасными для жизни осложнениями вскоре после рождения, особенно с дыхательной (дыхательной) недостаточностью или недостаточностью. Проблемы с дыханием обычно возникают из-за недостаточного уровня околоплодных вод (олигогидрамнион) во время беременности.Сильно увеличенные почки, мешающие правильному развитию легких, также могут способствовать дыхательной недостаточности или недостаточности. Хотя некоторые дети не доживают до новорожденного (примерно 30 процентов по большинству оценок), большинство детей выживают.
У детей, которые выживают после периода новорожденности, обычно ухудшается функция почек, хотя почки могут уменьшаться в размерах. У большинства детей хроническая почечная недостаточность развивается только в позднем детстве, подростковом или юношеском возрасте.Под почечной недостаточностью понимается нарушение способности почек выполнять свои основные функции. Почки — это два бобовидных органа, расположенные под грудной клеткой. Почки выполняют несколько функций, включая фильтрацию и вывод продуктов жизнедеятельности из крови и тела, выработку определенных гормонов и помощь в поддержании баланса определенных химических веществ в организме, таких как калий, натрий, хлорид, кальций и другие электролиты. Повреждение почек при ARPKD может медленно прогрессировать и вызывать множество симптомов, включая слабость и утомляемость, изменения аппетита, отечность или отек, боль в спине, плохое пищеварение, чрезмерную жажду и частое мочеиспускание.В конце концов, у многих детей развивается терминальная стадия почечной недостаточности.
В тяжелых случаях ARPKD у пораженных младенцев сильно увеличиваются почки и снижается продукция мочи при рождении. Снижение выработки мочи в утробе матери способствует дефициту околоплодных вод (олигогидрамнион), жидкости, окружающей развивающийся плод. Помимо защиты и смягчения плода, околоплодные воды содержат факторы роста и другие вещества, жизненно важные для развития плода. Низкий уровень околоплодных вод может нарушить развитие легких, и, следовательно, у некоторых пораженных детей могут быть недоразвитые легкие (гипоплазия легких).Эти младенцы могут испытывать серьезные, опасные для жизни дыхательные (респираторные) осложнения в период новорожденности. У младенцев с олигогидрамнионом также могут развиваться отличительные черты лица, включая глубоко посаженные глаза, приплюснутый нос, небольшую челюсть (микрогнатия) и аномальные низко посаженные уши. Физические данные, связанные с олигогидрамнионом, иногда называют последовательностью Поттера.
Помимо почек, у детей и взрослых с ARPKD также часто поражается печень.Печень выполняет множество функций в организме, включая преобразование пищи в энергию и питательные вещества, хранение витаминов и фильтрацию токсинов из организма. У детей с ARPKD развивается заболевание печени, известное как врожденный фиброз печени, при котором избыток волокнистой соединительной ткани распространяется по всей печени. Хотя у всех детей есть врожденный фиброз печени, не у всех детей развивается дисфункция печени. Нарушения со стороны печени, которые могут возникать при ARPKD, включают увеличение печени (гепатомегалия), воспаление и инфекцию труб (желчных протоков), по которым желчь переносится из печени в желчный пузырь и кишечник (холангит), а также высокое кровяное давление в главной вене. печень (портальная гипертензия).
Портальная гипертензия может вызывать повышение давления и набухание (вздутие) вен (варикозное расширение вен) пищевода, желудка и кишечника. Эти вены могут разорваться и вызвать опасное для жизни желудочно-кишечное кровотечение (кровотечение из варикозно расширенных вен). У больных детей может наблюдаться прогрессирующая дисфункция печени и рубцевание (цирроз) и, в конечном итоге, печеночная недостаточность.
Дети с ARPKD могут также испытывать трудности с кормлением из-за плохой функции почек или сжатия желудка увеличенными почками, печенью и / или селезенкой.Проблемы с кормлением и хроническая почечная недостаточность могут способствовать замедлению роста больных.
