Ангина при грудном вскармливании – что делать | Мамоведия
Всем известно, что грудное вскармливание является очень важным для здоровья малыша. Но, что же делать, если кормящая мама заболела, да еще не просто банальной простудой, а ангиной?
Поскольку ангина является достаточно серьезным заболеванием, то лечить ее нужно обязательно. При ангине без приема антибиотиков не обойтись.
Большинство специалистов придерживаются мнения, что даже если кормящая мама заболела ангиной, то ребенка не стоит переводить на искусственное вскармливание. Это связано с тем, что в грудном молоке содержится множество полезных и необходимых компонентов, которые прекрасно поддерживают естественную микрофлору кишечника у ребенка.
Прием лекарств кормящей матерью не принесет малышу такого вреда по сравнению со стрессом, который может испытать детская пищеварительная система при переводе на искусственную смесь.
Кормящая мама должна внимательно относиться к своему здоровью и при появлении первых признаком ангины обратиться к доктору. Существует много разновидностей ангин и только врач сможет поставить окончательный точный диагноз и назначить адекватное лечение, которое принесет минимальный вред ребенку.
Суть лечения ангины у кормящей матери заключается в борьбе с возбудителем болезни. Для этого женщине будут назначены антибиотики, жаропонижающие средства, а также противовирусные или противогрибковые препараты, максимально безопасные для малыша. Кроме этого, доктор может посчитать необходимым прием препаратов для поднятия иммунитета и восстановления микрофлоры кишечника. Такие виды лечения как полоскания являются в этом случае лишь вспомогательными и дополнительными.
Кормящая мама при ангине должна обязательно соблюдать постельный режим, поэтому на время болезни уход за малышом должен совершать кто-то другой из членов семьи. Постельный режим необходим для того, чтобы не допустить развития тяжелых осложнений, к примеру, осложнений на сердце. Во время болезни не нужно забывать много пить и придерживаться щадящего диетического питания.
Для того, чтобы свести риск заражения ребенка к минимуму, во время кормления маме необходимо надевать защитную маску.
как и чем лечить кормящей маме, особенности течения болезни в период лактации
Что вызывает ангину и как она проявляется
Миндалины, расположенные в глотке, выполняют функции барьера, защищающего органы от внешних инфекций. Сами они также подвержены заболеваниям.
Вызвать воспалительный процесс могут:
- вирусы;
- бактерии.
Ангину диагностируют у кормящих матерей достаточно часто, обычно с жалобами на боль, першение и плохое самочувствие обращаются зимой либо в межсезонье, когда иммунная система снижена. В группе риска женщины, часто болеющие ОРВИ, синуситами или имеющие кариозные зубы. Бессонные ночи над кроваткой беспокойного малыша ведут к переутомлению и ослаблению иммунной системы.
Ангина при грудном вскармливании может быть вызвана аденовирусом, стрептококками или стафилококками. Статистика говорит, что у 80% больных, обратившихся к врачу, воспаление вызвали бактерии (стрептококки). Инфекционная болезнь может иметь острый или хронический характер. В первом случае на поверхности миндалин формируются гнойные пробки, во втором — бело-желтые творожистые образования.
Инфекционная болезнь может иметь острый или хронический характер. В первом случае на поверхности миндалин формируются гнойные пробки, во втором — бело-желтые творожистые образования.
Появление первых симптомов должно насторожить кормящую мамочку. К врачу нужно обращаться при возникновении неприятных ощущений при проглатывании пищи, жидкости или слюны. Пробки на поверхности миндалин видны в обычное зеркало. С нарастанием интоксикации женского организма, вызванного размножением патогенной микрофлоры, состояние мамочки ухудшается:
- наблюдается рост температуры до 39 или до 40 °С;
- саднящая боль в горле усиливается;
- отек глотки и миндалин становится заметнее;
- воспаление может охватить подчелюстные лимфоузлы;
- гнойные процессы в глотке сопровождаются появлением гнилостного запаха во рту;
- наблюдается повышенная утомляемость.
Перечисленные симптомы свойственны тонзиллиту в острой форме, хроническое течение сопровождается менее выраженными проявлениями. Очень часто мамочки даже не знают, что в миндалинах поселилась инфекция.
Очень часто мамочки даже не знают, что в миндалинах поселилась инфекция.
Реакции ребенка на лечение матери антибиотиками
Антибиотики при грудном вскармливании маме при ангине должен назначать врач. Соблюдение этого правила позволит предупредить появление опасных последствий. Если мама пьет антибактериальные средства. Ребенку назначают пробиотики. Такие препараты помогают поддерживать микрофлору кишечника на достаточном уровне. Чаще назначают:
- Бифиформ;
- Линекс;
- Лактиале;
- Бифидумбактерин;
- Лактобактерин.
Не исключено образование аллергической сыпи. Это проявление также является возможной реакцией организма ребенка в ответ на прием антибактериальных препаратов. Появление такой реакции – повод получить дополнительную консультацию педиатра. Мать, желающая сохранить ГВ должна отказаться от приема антибиотика и обратиться к ЛОРу для назначения другого средства. Аллергия у ребенка при ее местном появлении лечится при помощи противоаллергических гелей и мазей. Если реакция связана с нарушениями пищеварения, показан пероральный прием антигистаминных препаратов совместно с пробиотиками.
Если реакция связана с нарушениями пищеварения, показан пероральный прием антигистаминных препаратов совместно с пробиотиками.
Как может передаваться
Распространение патогенных микроорганизмов и вирусов происходит по воздуху или через бытовые предметы (посуда, полотенца). Источником инфекции является больной человек. При грудном вскармливании частая причина тонзиллита простое переохлаждение, холодный напиток или мороженое.
Вредные микроорганизмы в норме присутствуют на коже и слизистых носоглотки. Если иммунитет ослаблен из-за переохлаждения, происходит их активное размножение, это приводит к воспалению миндалин. Хроническое заболевание аденоидов и не вылеченные зубы также являются источником хронической инфекции.
Опасность для женщины во время вскармливания могут представлять походы в кино, передвижение общественными видами транспорта, посещение гипермаркетов. Принести инфекцию может ребенок, посещающий детский сад (школу), или муж, работающий в большом коллективе.
При беременности
Основная опасность ангины при беременности заключается в сильной интоксикации организма и потенциального вреда при этом для плода. Учитывая контагиозность заболевания, патогенные вирионы или бактерии быстро проникают в системный кровоток, а после, через плацентарный барьер. На ранних сроках гестации высоки риски отторжения плодного яйца. На более поздних неделях нарушается развитие плода, могут пострадать внутренние органы или системы.
Помимо прямого вреда от инфекционного поражения плода, могут быть и вторичные факторы, влияющие на внутриутробное развитие ребенка. Так, интоксикация на фоне ангины при беременности может сопровождаться рвотой, сильным недомоганием, тошнотой. В III триместре беременности рвотные позывы могут спровоцировать выкидыш, а также преждевременные роды из-за повышения тонуса матки. В первые 4 недели беременности женщина может почувствовать усиление токсикоза, вплоть до угрозы прерывания беременности.
Полезно: Перелом пяточной кости без смещения
Как распознать ангину
Ангину легко перепутать с фарингитом или ОРВИ, ошибка исключена, если мамочка хорошо разбирается в симптомах заболевания. От фарингита тонзиллит отличается отсутствием следующих признаков интоксикации:
- чувство ломоты в суставах, мышцах;
- головные и мышечные боли;
- утомляемость.
Посмотрите также
Использование керосина при лечении ангины в домашних условиях, рецепты и полоскания
Читать
При фарингитах миндалины беспокоят больше ночью и утром после сна, при ангине — дискомфорт, не проходящий на протяжении всего дня.
При ОРВИ болевые ощущения в горле длятся несколько дней, их сопровождают: выделения из носа, слезотечение, покашливание и чихание. При ОРВИ рост температуры незначительный, она не превышает 38 °С.
Кормящей мамочке при первых признаках болезни требуется врачебная консультация. Посещение поликлиники и дифференциальная диагностика помогут выявить причину нагноения, можно ли кормить грудью, решит врач, назначающий медикаментозную терапию.
Соскоб, взятый с тканей глотки, поможет точно установить диагноз и подобрать необходимые лекарства.
Как протекает ангина при ГВ
Резкое нарастание при ГВ симптомов ангины — явление вполне обычное. Вирусы (бактерии), попавшие в организм, не встречают должного сопротивления. Все эмоциональные и физические силы мамочки нацелены на новорожденного. Уход и кормление отнимают много сил, поэтому болезнь протекает сложно.
Состояние больной усугубляется тем, что во время грудного вскармливания лекарства могут повредить младенцу, поэтому подобрать их достаточно сложно. Особенности течения ангины связаны с инфекционным характером болезни, они требуют от мамочки дополнительных усилий.
Женщина должна использовать одноразовые маски при кормлении малыша. В комнате, где находится новорожденный, нужно ежедневно делать влажную уборку и регулярные проветривания. Врач назначает лечение на основании осмотра больной, общего анализа крови и мазка из ротовой полости. По анализу крови определяют степень воспаления и стадию заболевания.
Народные способы лечения
В состав народных рецептов входят натуральные природные компоненты, но не все они безопасны при лактации. На некоторые из них у женщины может появиться аллергическая реакция, что скажется и на ее здоровье, и на здоровье ребенка. Перед применением каких-либо народных рецептов надо обязательно проконсультироваться с лечащим врачом, чтобы не допустить побочных явлений.
На некоторые из них у женщины может появиться аллергическая реакция, что скажется и на ее здоровье, и на здоровье ребенка. Перед применением каких-либо народных рецептов надо обязательно проконсультироваться с лечащим врачом, чтобы не допустить побочных явлений.
При ангине полезно полоскать больное горло, для этого часто используют растворы соли, йода или отвары трав, например ромашки или календулы. Полоскания рекомендуется проводить каждые 1,5 часа. Такая регулярная процедура поможет удалять из ротовой полости слизь, гнойные выделения и облегчать дыхание.
Для лечения можно использовать и паровые ингаляции. Для этого отваривают картофель, наклоняются над кастрюлей, накрываются полотенцем и дышат паром, каждая процедура должна продолжаться не менее 15 минут. Для облегчения состояния в качестве местной терапии можно использовать компрессы на горло. Можно взять листик свежей капусты, слегка отварить его в воде и наложить на область шеи. Чтобы зафиксировать капусту, шею обматывают теплым шарфом или платком. Такой компресс лучше ставить на всю ночь, он разогреет больное горло, избавит от неприятного першения и боли.
Такой компресс лучше ставить на всю ночь, он разогреет больное горло, избавит от неприятного першения и боли.
Надо ли прекращать кормить грудью при ангине
Гнойная ангина — не повод для прекращения ГВ. С грудным молоком младенец получает вещества, поддерживающие нормальное состояние микрофлоры его кишечника. Бактерий, которые вызвали воспаление небных миндалин у матери, нет в грудном молоке. Методы терапии и возможность кормления ребенка будут зависеть от признаков заболевания.
Обычно терапевт отдает предпочтение щадящей медикаментозной терапии, которая позволяет продолжать вскармливание. В тяжелых случаях младенца кормят искусственными смесями, а мамочка сцеживает молоко для сохранения лактации. Когда врач диагностирует выздоровление, возобновляется грудное кормление.
Как обезопасить грудничка от тонзиллита
Заболевшая мама в первую очередь думает о том, как не заразить своего малыша. Главная ошибка женщин в том, что многие перестраховываются и перестают кормить новорожденного грудью. Это неоправданный поступок, который только вредит младенцу.
Это неоправданный поступок, который только вредит младенцу.
Советы заболевшей маме:
- чаще мыть руки, особенно перед кормлением грудничка;
- использовать защитные маски при близком контакте с ребенком;
- не чихать и не кашлять на младенца;
- чаще гулять с ребенком и проветривать помещение;
- как можно чаще прикладывать малыша к груди, чтобы он получил очередную порцию антител;
- успокоиться и продолжать грудное вскармливание, поскольку переживания негативно сказываются на выработке грудного молока;
- переложить на мужа или родственников домашние дела и уход за новорожденным.
Как лечить ангину при лактации
При наличии воспаленных миндалин нельзя заниматься самолечением. Существует опасность осложнений при попадании микробов в кровь. Вылечить ангину кормящей маме помогают правильно подобранные лекарственные средства.
Цель терапии, назначенной врачом:
- подавить жизнедеятельность возбудителя заболевания;
- укрепить иммунитет;
- поддержать тонус.
В дополнение к комплексной медикаментозной терапии мамочка должна выпивать за день достаточный объем жидкости, больше находиться в постели, отдыхая пассивно.
Какие антибиотики применяются при ангине
Все врачи при ангине у кормящих мам назначают антибиотики, без их применения купировать воспаление, вызванное стрептококками, невозможно. Врач прописывает лекарства, одобренные ВОЗ.
Меньше побочных эффектов дают антимикробные препараты из группы пенициллинов:
- «Ампиокс»;
- «Флемоксин»;
- «Аугментин».
Эти препараты для малыша не опасны, доля проникновение пенициллина в женское молоко минимальна. Кормить ребенка во время приема пенициллинов не возбраняется, если у женщины нет аллергической реакции на лекарство.
Посмотрите также
Сколько дней при ангине и боли в горле пить Амоксиклав, дозировка 875 и 125 для ребенка и взрослых
Читать
Антибактериальные лекарства из группы макролидов проникают в грудное молоко.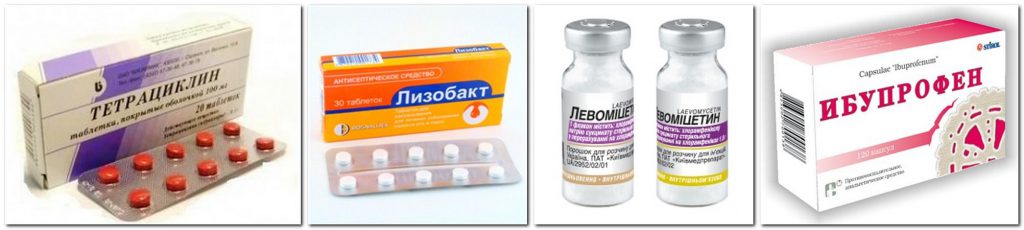 Из-за минимального процента побочных эффектов их рекомендуют в качестве медикаментозной терапии при ГВ. Для лечения ангины могут прописать:
Из-за минимального процента побочных эффектов их рекомендуют в качестве медикаментозной терапии при ГВ. Для лечения ангины могут прописать:
- «Сумамед»;
- «Кларитромицин»;
- «Эритромицин».
«Цефалексин», «Цефтриаксон» малотоксичны, они входят в группу цефалоспоринов, не оказывают вредного влияния на младенца, их без опаски назначают кормящим мамочкам. Перечисленные препараты принимают после очередного кормления, строго соблюдая дозировку, предписанную врачом. Принимать лекарство до кормления запрещено.
Кормящим мамочкам не рекомендован прием тетрациклинов и фторхинолонов. Они оказывают негативное влияние на малыша. Терапевт в исключительных случаях может назначить препарат, несовместимый с ГВ, но только при тяжелых формах ангины. В этом случае младенца вынужденно переводят на детские смеси.
Какой риск для грудничка?
Ещё до появления у мамы первых симптомов ангины, в организм малыша, питающегося грудным молоком, уже попали возбудители болезни и антитела. И хотя малыш, находящийся на грудном вскармливании, частично защищён, следует помнить, что ангина – это заразное заболевание. Маме, заболевшей ангиной, рекомендуется при контактах с ребёнком носить повязку.
И хотя малыш, находящийся на грудном вскармливании, частично защищён, следует помнить, что ангина – это заразное заболевание. Маме, заболевшей ангиной, рекомендуется при контактах с ребёнком носить повязку.
Главное в этот период – не навредить малышу! Именно поэтому следует выполнять все рекомендации врача и ничего не предпринимать самостоятельно.
Дополнительные средства лечения ангины при ГВ
Приема антибиотиков недостаточно для лечения ангины при лактации. Необходимы дополнительные средства, снимающие болезненные симптомы. Полоскание горла — самый доступный и результативный способ для снятия воспалений.
Можно приобрести в аптеке солевой раствор для горла или приготовить его самостоятельно. Хорошо снимают боль отвары лечебных трав и содовый раствор. Любое полоскание согласовывают со своим врачом, применяют как вспомогательное средство.
Хорошо унимают боль и восстанавливают ткань миндалин аптечные спреи:
- «Биопарокс»;
- «Ингалипт»;
- «Хлорофиллипт».
При росте температуры (39 °С) показаны жаропонижающие препараты. Кормящим мамам рекомендуют средства:
- «Парацетамол»;
- «Ибупрофен»;
- свечи «Цефекон».
Народные методы при лечении любой формы ангины вторичны. Они не справятся с инфекцией без антибиотиков.
Как действует «Стопангин» при лактации
«Стопангин» можно использовать для лечения ангины при грудном вскармливании. Он не представляет опасности для малыша, так как изготавливается из природных материалов. Ценят его за то, что он избавляет от болей и борется с воспалением.
Средство может вызвать аллергию и тошноту при проглатывании. Побочные эффекты требуют срочной консультации терапевта. Методику лечения пересматривают, если через 3 дня терапия не дает ощутимых результатов.
Требуется орошать миндалины спреем в день по 2 раза. Длится действие препарата не менее 11 часов. Курс лечения спреем «Стопангин» продолжается неделю. Курс антибиотиков, совмещенный с обработкой миндалин спреем, дает хороший терапевтический эффект.
Витамины для кормящей матери
Средства лечения ангины с антимикробными свойствами помогают подавить развитие болезни, остановить воспалительный процесс. гепатопротекторы совместно с витаминными комплексами, назначенными врачом, позволяют сохранить лактацию, нормализовать метаболизм, поддержать жизненные силы.
Нужно ли приостанавливать кормление
В большинстве случаев необходимости во временном отказе от грудного вскармливания нет.
Если лечение ангины у кормящей матери проводиться под контролем врача, то он подбирает такую схему приема и дозировку антибиотиков, которые не представляют угрозы для малыша. А также он назначит местные средства, не имеющие существенных побочных эффектов. При этом мама должна понимать, что ангина – заболевание достаточно серьезное. Поэтому если она отказывается от лечения, либо начнет самостоятельно подбирать препараты и будет нарушать рекомендации врача, то это может привести к развитию тяжелых осложнений болезни.
Стоит также отметить, что специалисты советуют продолжать кормить грудью еще по одной причине. В молоке содержатся компоненты, помогающие защитить пищеварительный тракт младенца:
В молоке содержатся компоненты, помогающие защитить пищеварительный тракт младенца:
- иммуноглобулин;
- лактоферрин;
- антитела;
- макрофаги.
Кроме того, преждевременное прекращение ГВ наносит больше вреда, чем незначительное расстройство пищеварения, развившиеся вследствие употребления молока больной матери.
Чем питаться при ангине
Боль мешает мамочке полноценно питаться. Чтобы кормить младенца и поддерживать свои силы, женщина должна употреблять теплую пищу нежной консистенции. Такая еда минимизирует неприятные ощущения во время еды и не раздражает воспаленные миндалины.
От интоксикации помогает обильное питье. Хорошо помогает при ангине компот, теплые морсы, кисель, не крепкий травяной чай. Хорошо восстанавливают силу бульоны (куриный, овощной). Отсутствуют боли при употреблении овощных пюре, супа-пюре, молочных каш. Мед и цитрусовые при ангине нежелательны, так же, как шалфей и приправленные острыми специями блюда.
Антибиотики при гайморите
Гайморит — серьезное заболевание, в основе развития которого лежит воспаление придаточных (гайморовых) пазух. В большинстве случаев причиной развития патологии являются патогенные микроорганизмы. К предрасполагающим факторам относится низкая защита иммунитета, анатомические особенности носовых ходов, околоносовых полостей, а также посттравматические изменения в данной зоне, которые нарушают вентиляцию в пазухах, сужают носовые проходы.
В большинстве случаев причиной развития патологии являются патогенные микроорганизмы. К предрасполагающим факторам относится низкая защита иммунитета, анатомические особенности носовых ходов, околоносовых полостей, а также посттравматические изменения в данной зоне, которые нарушают вентиляцию в пазухах, сужают носовые проходы.
Несвоевременное начало терапии может привести к развитию тяжелых осложнений, а именно инфицированию полости уха, оболочек головного мозга. Заподозрить гайморит можно на основании следующих симптомов:
- слизистые выделения из носа, которые постепенно приобретают гнойный характер и беспокоят более недели;
- заложенность носа из-за отека тканей, гиперсекреции, что заставляет человека дышать через рот;
- отсутствие обоняния;
- изменение вкуса;
- лихорадка выше 39 градусов;
- боль в околоносовой области, которая распространяется на лоб, глазницы, зубы и усиливается при наклонах, поворотах головы;
- недомогание;
- сонливость;
- снижение двигательной активности.

Чтобы вовремя диагностировать заболевание, необходимо пройти обследование у врача на этапе появления первых клинических признаков патологии. Проконсультироваться с квалифицированным отоларингологом можно в медицинском центре Здоровье столицы. Здесь работают опытные специалисты разного профиля, что позволяет оказать медицинскую помощь взрослым и детям.
Лечение гайморита основано на приеме антибактериальных средств. Они могут использоваться местно или системно. В зависимости от тяжести заболевания, состояния здоровья пациента, препараты могут назначаться для приема внутрь или инъекционно (внутримышечно, внутривенно).
Заметим, что дозу препаратов, вид антибиотика и длительность терапии устанавливает исключительно врач на основании результатов инструментального, лабораторного обследования. Самостоятельный прием лекарств может не только не принести облегчения общего состояния, но и ухудшить течение болезни, спровоцировать появление побочных реакций.
Далее рассмотрим группы антибактериальных средств, которые чаще всего используются в лечении гайморита.
- Пенициллиновый ряд. Препараты выпускаются в комбинации с клавулановой кислотой. К представителям данной группы антибиотиков относится Флемоксин, Амоксиклав, Аугментин, Флемоксин. Лекарства широко применяются в лечении гайморита у малышей. Для них продаются препараты в форме суспензии с добавлением фруктовых наполнителей для придания приятного вкуса.
- Цефалоспорины, такие как Цефтриаксон, Цефуроксим, Зефтера. Препараты делятся по поколениям, в зависимости от спектра действия в отношении патогенных микроорганизмов. Выбор лекарства осуществляется на основании результатов бакпосева биологического материала.
- Макролиды (Кларитромицин, Сумамед, Фромилид, Макропен) — действуют на внутриклеточные бактерии (хламидии, микоплазмы). Они назначаются в случае, когда вышеперечисленные антибиотики не могут быть использованы из-за аллергических реакций или их неэффективности.
Для местной терапии назначаются антибиотики из группы аминогликозидов.
С целью интраназального введения применяются капли Полидекса. В своем составе они имеют не только антибиотик, но и сосудосуживающий, гормональный компонент. Спрей Изофра также назначается для местного использования. Помимо антибактериальных препаратов назначаются солевые растворы для промывания носовых ходов.
Комплексный подход терапии позволяет побороть инфекцию, уменьшить воспаление, устранить заложенность носа, восстановить носовое дыхание, облегчить общее состояние человека, а также предупредить развитие осложнений.
Последние Новости
Какие антибиотики принимать при мастите у кормящей матери: амоксиклав, амоксициллин, левомеколь
В период лактации женщине необходимо заботиться обо всем, что она употребляет, так как многие вещества попадают в грудное молоко и могут воздействовать на ребенка.
Особенно сложно молодым мамам приходится при появлении проблем со здоровьем, требующих приема антибиотиков. Многие из них нельзя принимать во время кормления малыша грудным молоком. Препарат Амоксиклав при грудном вскармливании врачи называют безопасным.
Однако принимать его при кормлении младенца грудным молоком стоит только после консультации с врачом.
Можно ли Амоксиклав при грудном вскармливании
Принимать Амоксиклав при ГВ инструкция по использованию препарата не запрещает. Вместе с тем, кормящей маме необходимо строго придерживаться рекомендаций по дозировке и схеме приема препарата, чтобы избежать негативных последствий для новорожденного. Условия приема Амоксиклава при кормлении грудью хоть и незначительно, но отличаются от стандартных.
Принимать антибиотик на фоне грудного вскармливания желательно только при наличии серьезных показаний. Часто его назначают от воспалительных заболеваний, которые невозможно устранить без антибиотиков: пневмонии, цистите и других недугах, обусловленных активностью бактерий.
Воспользоваться Амоксиклавом рекомендуют и при бактериальных воспалениях, когда маме важно избежать присоединения инфекции или прекращения лактации.
Чаще всего препарат назначают при мастите, возникшем на фоне переохлаждения или застоя молока при редком кормлении малыша грудным молоком и отсутствии сцеживания.
Важно! При мастите на фоне грудного вскармливания поводом для приема лекарства становится профилактика образования абсцесса в молочной железе.
Рекомендации, как принимать Амоксиклав, можно получить у врача.
Это наиболее оптимальный вариант, так как специалист учтет особенности женского организма, возраст ребенка и интенсивность кормления (например, если у мамы есть возможность заменить кормление ребенка грудным молоком на прикорм).
В любом случае перед началом приема Амоксиклава при кормлении ребенка грудным молоком учитываются все негативные последствия, включая аллергические реакции у младенца.
Как действует Амоксиклав
Оригинальное описание и инструкция по использованию препарата относит Амоксиклав к полусинтетическим антибиотикам группы пенициллинов.
- Полусинтетический антибиотик амоксициллин — основной действующий компонент, угнетающий бактерий и разрушающий их мембраны.
- Клавулановая кислота — дополнительные бактерицидный компонент, который усиливает эффективность препарата по отношению к бета-лактамным бактериям.
Средство эффективно по отношению к многим микроорганизмам. Каждый компонент Амоксиклава способен проникать в биологические жидкости и мягкие ткани уже через полтора часа после приема таблеток. При использовании Амоксиклава в форме суспензии активные соединения обнаруживаются в грудном молоке еще быстрее — через 30-45 минут.
В пользу того, чтобы назначать Амоксиклав при лактации, свидетельствует тот факт, что действующие вещества достаточно быстро выводятся из организма черед почки и кишечник.
Это значит, что по окончании курса терапии можно возобновить кормление уже через 12 часов. Однако кормящим мамам инструкция по применению допускает продолжать давать малышу грудь без риска его интоксикации.
Это важно, так как при мастите для кормящей мамы необходимо сохранить лактацию при ГВ, особенно если малышу еще не исполнилось 6 месяцев.
Показания к применению Амоксиклава при грудном вскармливании
У женщин здоровье после родов несколько ослабевает, поэтому во время грудного вскармливания нередко происходит учащение бактериальных инфекций. При этом лечение кормящей мамы рекомендовано проводить с использованием безопасных антибиотиков, которые либо не проникают в ткани молочной железы, либо не оказывают выраженного влияния на малыша при кормлении грудным молоком.
Применение препарата Амоксиклав при кормлении эффективно и безопасно при использовании любой лекарственной формы. Его активные компоненты помогают устранить воспаление, спровоцированное активностью восприимчивых к пенициллинам бактерий. Лактирующим женщинам назначается лекарство при следующих заболеваниях:
- воспалительные процессы лор-органов;
- воспалительные процессы бронхолегочной системы;
- воспалительные заболевания мочевыводящей системы;
- воспалительные и гнойные заболевания кожи, суставов и костей;
- гинекологические и инфекционные половые патологии.

Также развитие заболевания воспалительного характера происходят из-за перестройки организма. Например, антибиотики назначают при лактостазе (застое молока) в период грудного вскармливания, угрожающим перейти в мастит. Если подобное состояние наблюдалось после предыдущих родов, пациентке будет рекомендовано применять при лактации массаж, частое кормление или сцеживание молока.
Обратите внимание! Несмотря на доказанную безопасность препарата, назначать сам антибиотик и определять его дозировку при лактостазе, бронхите, при цистите для кормящих мам имеет право только врач.
Как пить Амоксиклав
Принимать Амоксиклав при грудном кормлении малыша рекомендуется максимально коротким курсом. Врач подбирает минимальную эффективную дозировку, опираясь на жалобы пациентки и результаты диагностики.
Чаще всего для устранения неприятных симптомов при грудном вскармливании достаточно трехкратного приема Амоксиклава с интервалом 8 часов.
При необходимости дозировку повышают и увеличивают интервал между приемами до 12 часов.
Так как компоненты препарата в максимальной концентрации наблюдаются в молоке через 1,5—2 часа после приема таблеток или суспензии, воспользоваться средством нужно так, чтобы пик этого показателя пришелся на время после кормления. Для этого таблетки или суспензию выпивают минимум за 30-40 минут до прикладывания ребенка к груди. Как правило, к следующему кормлению концентрация действующих веществ в грудном молоке снижается.
Совет! При использовании антибиотиков женщине при ГВ рекомендуется больше пить, чтобы почки активнее выводили лекарство из организма.
Дозировки Амоксиклава для кормящих мам
Стандартная дозировка таблеток или суспензии Амоксиклава при кормлении грудным молоком составляет 125 мг на прием. В день женщине разрешается выпивать не более 2 таблеток. Если не наблюдается выраженных реакций на препарат, а симптомы сильно выражены, однократную дозу повышают до 250 мг.
Что касается случаев, когда заболевание протекает в тяжелой форме, инструкция при лактации допускает еще большее увеличение однократной дозы до 500 мг, а интервал между приемами увеличивают до 12 часов. При мастите с нагноением или без препарат принимают не меньше 2 недель по 500 мг трижды в день, а при осложненном течении по 875 мг трижды в день.
Длительность курса и другие особенности приема лекарства Амоксиклав обсуждаются индивидуально. Так, при цистите достаточно 5-дневного курса лечения, в то время как при ангине и мастите назначенную врачом дозу антибиотика следует принимать не меньше 10-14 дней.
Важно! Чтобы у матери не произошло изменение микрофлоры кишечника, вместе с антибиотиком следует начать пить препараты Бифиформ, Линекс, Хилак Форте и их аналоги.
Последствия для ребенка
Препарат при правильном приеме быстро выводится из организма, поэтому его активные соединение не успевают оказать негативного влияния на организм крохи. Однако несмотря на это иногда присутствуют неприятные последствия для ребенка, которые являются типичными для антибиотиков. Среди них:
- молочница в ротовой полости;
- дерматиты и аллергии;
- дискомфорт в кишечнике.

Чтобы вовремя выявить побочные явления у малыша, важно следить за его состоянием и настроением. Частый плач, подтягивание ножек к животу, урчание и диарея должны насторожить и стать поводом для визита к педиатру. Устранить эти симптомы помогают детские препараты для восстановления микрофлоры.
При появлении аллергических реакций ребенок может стать тревожным из-за зуда кожного покрова, отека слизистой в носу и так далее. При внимательном осмотре на теле могут обнаружиться красные высыпания или даже папулы. В этом случае необходимо проконсультироваться с педиатром или дерматологом, которые могут назначить наружные лекарственные средства или детские капли/спреи от аллергии.
Как свидетельствуют многочисленные отзывы, антибиотик Амоксиклав достаточно быстро справляется с инфекциями в организме кормящей матери. Опасения за состояние малыша часто бывают напрасными, так как риск появления побочных эффектов при правильном приеме средства крайне низок.
«Амоксиклав» при грудном вскармливании: можно ли принимать, последствия для ребенка
После рождения малыша женщины болеют инфекционными заболеваниями ничуть не реже, чем другие люди.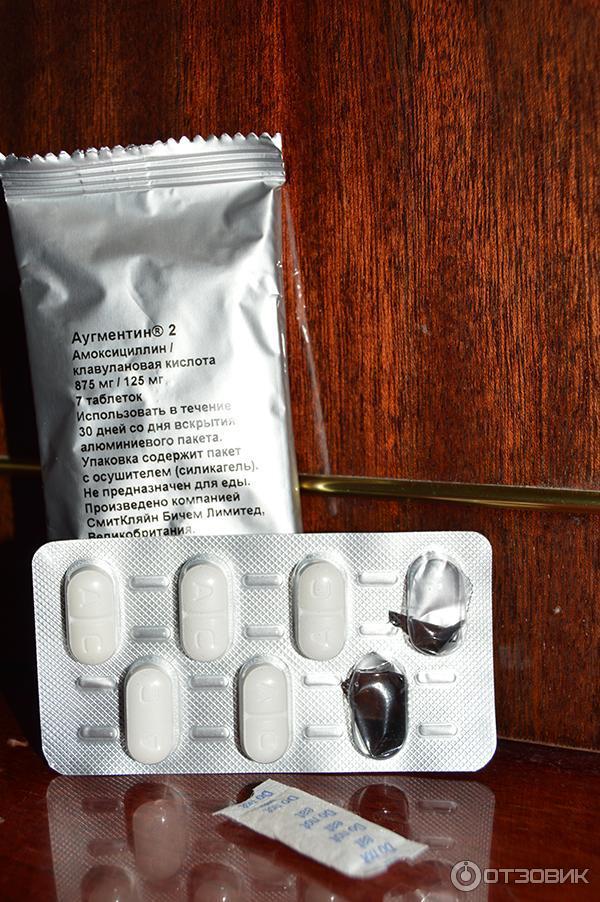 Наоборот, иммунитет в этот период слабеет, поэтому ангина, отит, гайморит, цистит могут проявиться в полную силу.
Наоборот, иммунитет в этот период слабеет, поэтому ангина, отит, гайморит, цистит могут проявиться в полную силу.
Для лечения этих и других заболеваний потребуется антибиотикотерапия: важно выбрать безопасные лекарства для женщины и малыша. Врачи рекомендуют препарат Амоксиклав при кормлении грудью.
Как правильно использовать лекарственное средство, чтобы не допустить развития нежелательных последствий?
Описание препарата
Амоксиклав – антибиотик широкого спектра деятельности, применяется для лечения многих бактериальных инфекций. Он хорошо распределяется в дыхательных путях, мочевыделительной системе, среднем ухе, женских половых органах, перитонеальной жидкости, жёлчном пузыре.
Инструкция по применению указывает, что препарат эффективен при лечении заболеваний:
- дыхательной системы – воспаления лёгких, бронхита;
- ЛОР-патологии – синусита, отита, ангины, фарингита;
- инфекций органов мочевыделения;
- воспалений женской половой сферы;
- холецистита;
- местных поражений кожи и подкожной клетчатки;
- остеомиелита.
Компоненты препарата проникают через гистогематические барьеры, за исключением гематоэнцефалического. Антибиотик в незначительных количествах попадает в женское молоко. Однако этот факт не означает, что недопустимо применять Амоксиклав при грудном вскармливании.
В женском молоке находят лишь следовые концентрации (в ничтожно малых количествах) препарата, которые не причиняют существенного вреда младенцу.
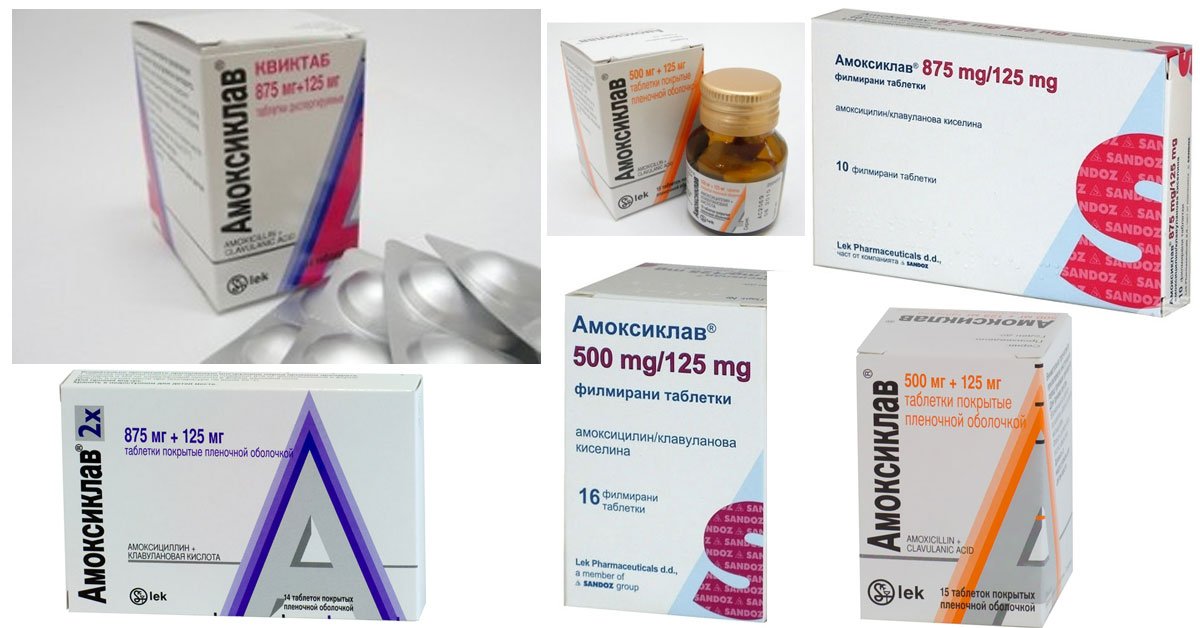
- Таблетки: 250+125 мг, 500+125 мг, 875+125 мг.
- Порошок для суспензии внутрь: 125+31,25 мг, 250+62,5 мг, 400+57 мг, 600+42,9 мг.
- Флаконы с порошком для внутривенного введения: 500+100 мг, 1000+200 мг.
- Таблетки диспергируемые для рассасывания в полости рта (не требуют проглатывания): 500+125 мг, 875+125 мг.
Первое число – это содержание амоксициллина, а второе обозначает содержание клавулановой кислоты.
Как принимать Амоксиклав: способ приема и дозировка
Дозировка для кормящих матерей подбирается врачом в зависимости от формы и тяжести заболевания. Принимается во внимание функциональное состояние почек и печени, сопутствующие болезни, наличие аллергического фона.
Принимается во внимание функциональное состояние почек и печени, сопутствующие болезни, наличие аллергического фона.
При низкоинтенсивных инфекциях назначается «Амоксиклав 250», где содержание активных веществ минимальное. Лекарство пьют по 1 таблетке каждые 8 часов. Врачом может быть рекомендован препарат «Амоксиклав 500», тогда порядок приёма такой: 1 таблетка через 12 часов. Если используется суспензия, то 1 таблетка соответствует 5 мл жидкой формы.
Амоксиклав 250 – по 1 таблетке 3 раза в день; Амоксиклав 500 – по 1 таблетке 2 раза в день.
Тяжёлые инфекции с высокой температурой требуют усиленной дозировки антибиотика. В этом случае переходят на «Амоксиклав 825» или внутривенное введение суспензии. Продолжительность приёма лекарства варьируется от 3 до 14 дней и устанавливается врачом.
Можно ли сократить курс лечения или ограничиться однократным приёмом лекарства? Даже при лёгкой форме заболевания делать этого не следует. Самостоятельная отмена средства приведёт к неэффективности терапии и увеличению периода выздоровления..gif)
Для кормящих мам имеются отдельные указания, как принимать препарат. Концентрация активного вещества в плазме достигает максимального уровня через час после приёма Амоксиклава.
Чтобы лекарство не повлияло на ребёнка, рекомендуется пить его непосредственно перед кормлением или во время него: тогда основная часть антибиотика успеет вывестись из организма, а в молоко проникнет лишь незначительное его количество.
Чтобы предупредить развитие дисбактериоза кишечника женщине рекомендуется принимать один из разрешённых пробиотиков:
- Лактобактерин;
- Бифиформ;
- Аципол;
- Энтерол.
Кроху также следует пропоить препаратами «Бифиформ Бэби» или «Ротабиотик-бэби», которые идеально подходят для новорождённых детей.
Максимально допустимая доза в сутки – 6 мг в расчёте на амоксициллин.
При цистите
Существует форма болезни, известная под названием «послеродовой цистит». Воспаление мочевого пузыря возникает по причинам:
- мочевой пузырь оказывается зажатым между костями таза и головкой ребёнка, что приводит к нарушению его кровоснабжения;
- после родов женщине прикладывают лёд на низ живота, что провоцирует воспаление пузыря;
- снижаются защитные силы, организм слабеет после родов.

Амоксиклав при цистите является популярным препаратом, поскольку проявляет активность в отношении многих микроорганизмов – возбудителей инфекции. Назначается лекарство по таблетке через 6-8 часов 3-4 раза в день. Курсовое лечение продолжают 5-14 дней.
При мастите
Запущенная форма болезни может закончиться гнойным процессом и абсцедированием. В таком случае сложно избежать хирургической операции, для предотвращения осложнений используется Амоксиклав. Дозировка зависит от клинической картины.
При тяжёлом течении болезни – по 1 таблетке 875+125 мг 2 раза в день или по 1 таблетке 500+125 мг 3 раза в день.
Он значительно улучшает состояние женщины, снимает воспаление, боль, отёчность. Вследствие этого нормализуется отток грудного молока, исчезают «шишки» в молочной железе. Во время приёма лекарства прекращать грудное кормление не рекомендуется, наоборот, с его помощью выздоровление происходит быстрее. При мастите малышу попеременно дают обе груди.
Можно ли принимать Аминоксилав при кормлении грудью?
Результаты израильского исследования свидетельствуют о том, что амоксициллин/клавулановая кислота и цефуроксим могут быть безопасными во время лактации. Для подтверждения этих результатов необходимы более масштабные исследования [1].
Для подтверждения этих результатов необходимы более масштабные исследования [1].
Возможные последствия для ребёнка
Поскольку Амоксиклав относится к группе антибиотиков, важно наблюдать за самочувствием малыша. В большинстве случаев никаких реакций на препарат не возникает, побочные эффекты чаще всего проявляются при превышении дозировки. Однако кормящей маме следует узнать возможные последствия для ребёнка:
В небольшом контролируемом проспективном исследовании матери отслеживали своих детей на наличие признаков побочных эффектов (образование шерсти на языке, трудности с кормлением, изменение частоты и консистенции стула, опрелости и кожная сыпь). Не было обнаружено статистических различий в этих параметрах между младенцами контрольных матерей и 14 матерями, принимающими амоксициллин-клавуланат. [2]
Амоксиклав не назначается, если у женщины имеются:
- аллергическая реакция на пенициллины и цефалоспорины в прошлом;
- непереносимость компонентов лекарства;
- нарушение желчеотделения и патология печени, спровоцированные приёмом антибиотиков;
- мононуклеоз: приём антибиотика может вызвать появление кореподобной сыпи.
Диспергированная форма препарата имеет дополнительные ограничения приёма:
- фенилкетонурия;
- тяжёлая форма почечной недостаточности.
Средство используется с осторожностью при наличии заболеваний пищеварительных органов, патологии печени, псевдомембранозном колите.
Можно ли кормить ребёнка во время лечения?
Амоксиклав входит в группу антибиотиков, разрешённых во время кормления грудным молоком. Не нужно переводить малыша на искусственные смеси. Отказаться от кормления крохи допустимо лишь в двух случаях:
- при непереносимости препарата младенцем;
- если маме назначены большие дозы антибиотика.
Однако в обоих случаях требуется консультация со специалистом для индивидуального решения вопроса.
Мнение производителей и врачей
Многие женщины сомневаются в применении Амоксиклава при ГВ. Насколько это опасно для ребёнка и как отразится приём антибиотика на выработке молока? Производители, прежде чем давать рекомендации, провели масштабное исследование препарата.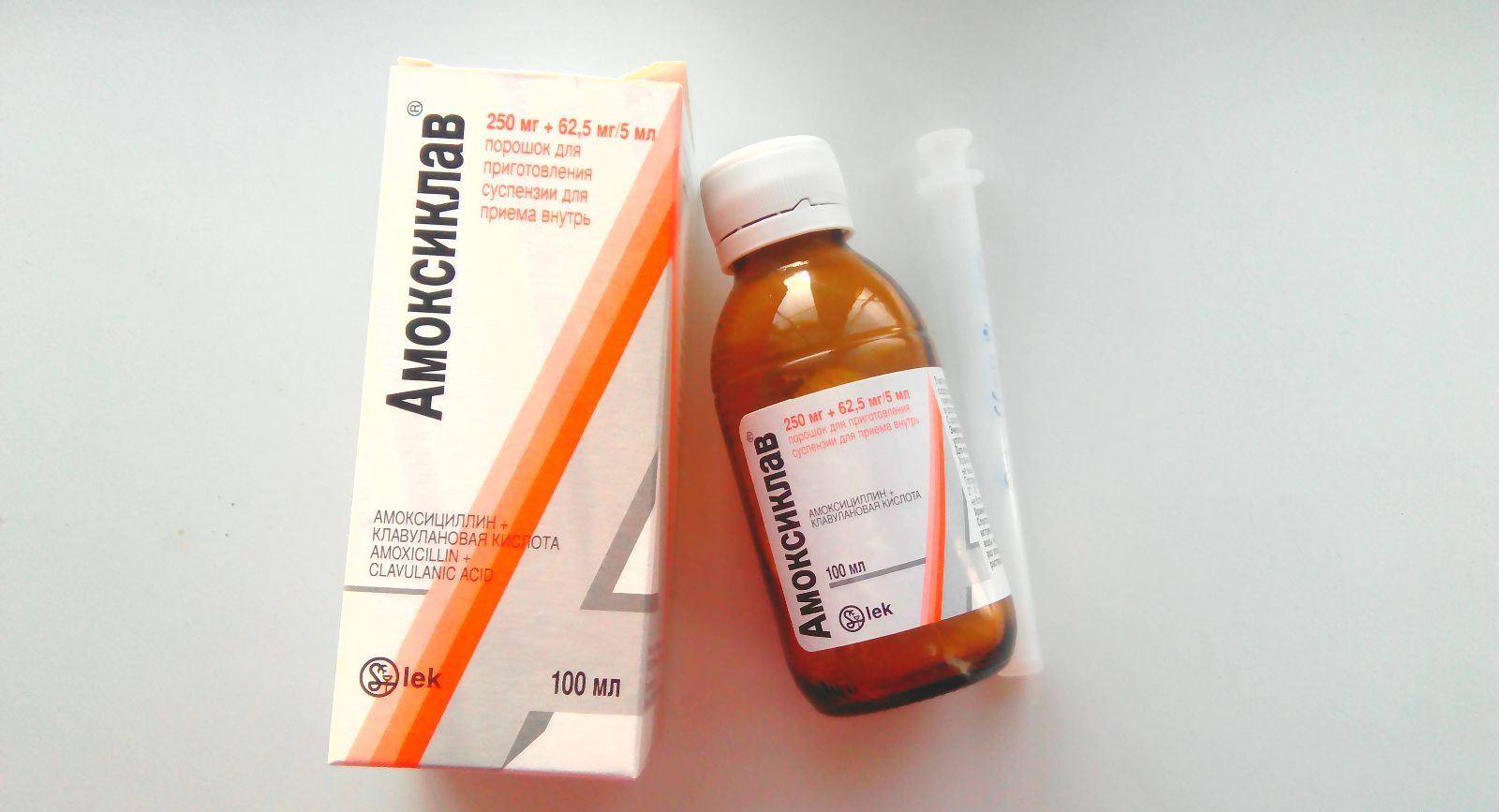 Они утверждают, что Амоксиклав при лактации допускается к использованию.
Они утверждают, что Амоксиклав при лактации допускается к использованию.
Врачи считают, что Амоксиклав и грудное вскармливание – вещи совместимые.
При соблюдении дозировки ничего страшного с ребёнком не произойдёт, препарат относительно безопасен для малыша. Женщине не стоит прекращать кормление грудью, поскольку антибиотик назначается непродолжительным курсом, а женское молоко – это бесценный продукт, заменить который ничем нельзя.
Амоксиклав эффективно борется со многими инфекционными и воспалительными процессами в послеродовом периоде. Во время его использования не следует отказываться от кормления грудью, поскольку препарат неопасен для организма крохи. Однако самостоятельно назначать лекарство нельзя, поскольку правильно подобрать дозировку по силам только врачу.
Список литературы:
Можно ли использовать Амоксиклав при мастите?
Как правило, в период беременности и лактации употребление лекарственных препаратов, особенно антибиотиков, запрещено. И все же, в отдельных случаях, при развитии определенных заболеваний, представляющих угрозу для здоровья мамы и ребенка, лечащий врач идет на риск и назначает прием. Одним из примеров таких назначений можно считать Амоксиклав при мастите.
Амоксиклав от мастита
Мастит – воспалительное заболевание молочных желез, которое может развиться в послеродовом периоде и выражается резкими болями в области груди, особенно во время грудного вскармливания, покраснениями, а также увеличением температуры тела и другими неприятными симптомами. При отсутствии необходимого лечения мастит может принять самую тяжелую, гнойную форму, которая сложно поддается лечению и не проходит без опасных последствий. Потому так важно не запускать течение болезни и при малейшем подозрении на мастит обратиться к специалисту.
Основные цели, которые преследует врач, назначая Амоксиклав от мастита:
- препятствовать росту числа бактерий;
- снять воспаление;
- обезболить.

Амоксиклав относится к группе пенициллинов и имеет широкое применение, благодаря низкому уровню риска развития побочных эффектов, а также широкому спектру действия, потому как способен бороться с различными заболеваниями, имеющими бактериальное происхождение. Помимо воспалительных процессов у женщин, препарат может быть назначен и мужчинам при инфекциях дыхательных путей и мочеполовой системы.
В состав лекарства входят 2 активнодействующих вещества – амоксициллин и клавулановая кислота. Первый относится к антибиотикам, которые очень хорошо усваиваются организмом и также хорошо выводятся из него. Второй – является вспомогательным веществом, блокирующим защитные механизмы микробов и ускоряющим терапевтический эффект препарата.
Возможные формы выпуска и дозировка Амоксиклава при мастите:
- Таблетки (250+125 мг, 500+125 мг, 875+125 мг действующих веществ). Принимают в зависимости от тяжести состояния — от 1 таблетки с минимальной дозировкой 3 раза в сутки до максимальной дозировки 2 раза в день, таблетку не разжевывают и запивают достаточным количеством воды.
Амоксиклав Квиктаб в таблетках по 500+125 мг и 875+125 мг — растворяют в 100 мл воды или разжевывают, запивая достаточным количеством воды.
- Порошок для приготовления суспензии — 125+31,25 мг действующих веществ и 250+62,5 мг — добавляют нужное количество воды, согласно инструкции, смесь хорошо взбалтывают
- Раствор для инъекций (содержание препарата во флаконе варьируется от 600мг до 1,2г).
Лечения Амоксиклавом
Как правило, курс лечения мастита зависит от тяжести заболевания, выраженности симптомов и составляет примерно 7-14 дней.
На женских форумах часто можно встретить отзывы о применении препарата и об успешном его действии в тех случаях, когда мастит сопровождается каким-либо другим воспалительным процессом, к примеру, отитом, пневмонией или гинекологическими заболеваниями, носящими, в том числе, и хронический характер. Кроме того, Амоксиклав назначается в послеоперационный период для профилактики осложнений.
Инструкция по применению к Амоксиклаву
Самое важное преимущество Амоксиклава – возможность принимать Амоксиклав для кормящей матери при мастите.
Однако нужно четко придерживаться схемы лечения и иметь представление о периоде всасывания и выведения препарата, потому как кормление в период лечения показано через 1,5 часа после приема медикамента.
Именно за это время происходит практически полное всасывание, что позволяет минимизировать попадание лекарства в организм ребенка. Если же у малыша появляется реакция на препарат, то рекомендуется молоко сцеживать, а ребенка на это время перевести на смеси.
Статья проверена Anna Moschovis — семейный врач.
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
Применение антибиотиков при мастите
Мастит – заболевание воспалительного
характера, поражающее железистые ткани груди у женщин в период лактации и
естественного вскармливания. Патология может иметь инфекционную и не
инфекционную природу, но антибиотики
при мастите применяются как для лечения первично возникшего заболевания,
так и для профилактики или устранения симптомов рецидива.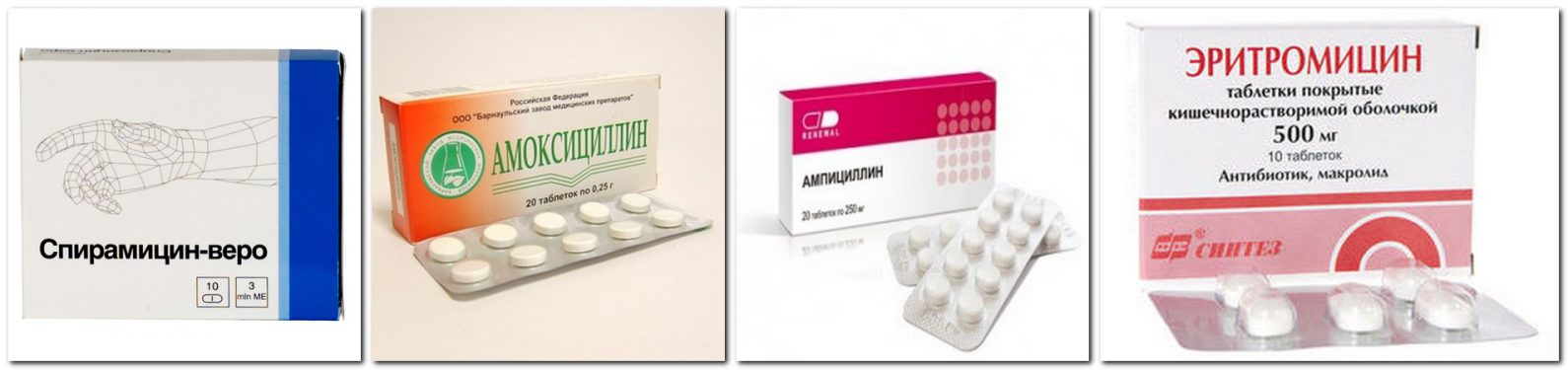
Когда необходимы антибиотики?
Лечение
мастита у женщин не сразу предполагает использование
антибиотиков.
Чаще всего подобное состояние вызвано закупоркой молочного протока,
а не инфекцией, в таком случае назначение антибактериальных препаратов не
является первостепенной мерой терапии.
Но без полноценного оттока жидкости из
желез даже не инфекционный воспалительный процесс может усугубиться и вызвать формирование абсцесса.
В первые двое суток после обнаружения
симптомов застоя молока с маститом неинфекционной природы можно справиться в
домашних условиях.
Лечебные меры предполагают регулярное сцеживание,
прикладывание компрессов, массаж груди.
При отсутствии эффекта, если боль в
молочных железах только усиливается, кожа краснеет, а сцеживание не избавляет
от выраженного дискомфорта, тянуть с назначением антибиотиков нельзя. Когда
Когда
оправдано их применение:
- гнойная форма мастита;
- активное размножение патогенных
микроорганизмов в тканях железы; - выявление микробной флоры в
результате бакпосева молока; - формирование флегмоны или абсцесса
в месте закупорки и воспаления протока; - повторный случай заболевания
маститом; - регулярное повреждение сосков и
плохое восстановление нежной кожи этой области.
К сведению! В некоторых случаях антибиотики рекомендуют и при не инфекционных формах мастита, когда симптомы заболевания говорят о возможном усугублении процесса. Профилактическое назначение противомикробных средств позволяет вовремя остановить воспаление и предупредить размножение патогенных микробов в железистых тканях груди.
Влияние и действие антибиотиков на организм
Антибиотики
при мастите подбирает для кормящей мамы исключительно врач
после получения результата анализа на определение типа возбудителя. Препарат
Препарат
должен влиять именно на ту группу микроорганизмов, которые активно размножаются
в тканях железы. Основными требованиями к антибиотикам считаются:
- нормальная переносимость
организмом женщины; - минимальный объем побочных
действий; - быстрый результат;
- высокая биодоступность.
Не стоит экономить на препарате, который
назначил врач, и подбирать заменители. Только качественный антибиотик избавит
кормящую женщину от побочных эффектов в виде тошноты, дисбактериоза, развития
молочницы и невротических расстройств.
Действие антибиотиков сводится к снижению
уровня воспаления, облегчению боли, понижению температуры и уничтожению
патогенной флоры, которая вызвала развитие мастита. Поскольку многие
противомикробные препараты вызывают аллергию, требуется проба на
чувствительность перед началом лечения.
Побочные эффекты
Антибиотики, используемые при мастите у кормящих мам, могут
принести не только пользу, но и навредить. Поэтому самостоятельный подбор
Поэтому самостоятельный подбор
лекарств запрещен.
Неграмотно выбранный антибиотик может попадать в грудное
молоко (если женщине разрешено продолжать кормление) и вызвать у ребенка
аллергические реакции и проблемы с пищеварением.
Каждый препарат обладает
собственным списком побочных действий, но общее негативное влияние может
выразиться в следующих симптомах:
- крапивница и сыпь на коже;
- аллергический отек;
- сухость во рту;
- желтуха;
- тошнота и рвота;
- развитие дисбактериоза;
- головные боли и головокружения;
- боли в эпигастрии;
- бессонница;
- галлюцинации и судорожный синдром
(в редких случаях).
Совет! Список антибиотиков от мастита, которые можно совмещать с грудным вскармливанием, достаточно широк.
Главное прикладывать ребенка как можно чаще, распределяя дозу лекарства так, чтобы малыш получал минимальную дозу действующего вещества с материнским молоком.
Для снижения риска развития дисбактериоза желательно одновременно с антибиотиком употреблять препараты Линекс, Хилак Форте или Бифидумбактерин.
Обзор препаратов
Какие антибиотики можно применять для лечения
мастита при грудном вскармливании?
Подбор конкретного препарата зависит от группы микроорганизма, поразившего
ткани молочных желез, но чаще врачи назначают следующие лекарства:
- пенициллины – проникают в молоко в
минимальном объеме, особенно лекарства с обширным спектром воздействия.
Препарат быстро связывается с кровяными плазменными белками и выводится с
мочой; - цефалоспорины – по сравнению с
пенициллинами попадают в материнское молоко в чуть большем количестве, но
гораздо реже вызывают негативные реакции у женщины и ребенка. Для снижения
риска развития побочных действий назначают антибиотики второго и третьего
поколения; - макролиды – часто рекомендуются
при мастите женщинам, не желающим прерывать вскармливание грудью. Проникают в
Проникают в
молоко, но не вызывают аллергических реакций у матери и малыша, а также не
обладают токсичным действием.
Антибиотики группы аминогликозидов в молоко не
попадают, но у них высокое токсичное действие. Также негативно могут повлиять
на детский организм и препараты тетрациклинов (вплоть до летального исхода).
Фторхинолоны – весьма эффективные лекарства от мастита, но часто вызывают
осложнения на почки, суставы, связочный аппарат, поэтому не рекомендуются
кормящим матерям. Также не следует использовать медикаменты Клиндамицин и
Линкомицин. Они провоцируют развитие у ребенка дисбактериоза, колита и тяжелых
аллергических реакций.
Начинать антибиотикотерапию желательно при мастите только после посещения
врача и проведения необходимых обследований.
Амоксициллин
Амоксиклав
при мастите – наиболее распространенное средство на основе
амоксициллина, дополнительно содержащее клавулановую кислоту (ингибитор
бета-лактамазы). В спектр действия входят анаэробные и аэробные бактерии,
В спектр действия входят анаэробные и аэробные бактерии,
которые чаще всего вызывают поражение молочных желез.
Принимать средства с
содержанием амоксициллина
при мастите следует по 500 мг трижды в сутки, либо по 875 мг дважды в сутки.
Еще одно эффективное средство – Аугментин, при мастите его назначают в виде таблеток или
суспензии.
Препарат отличается быстрым действием, совместим с грудным
вскармливанием, и обладает минимальным числом побочных действий.
Нельзя назначать амоксициллин кормящей матери при мастите,
если она страдает от тяжелой почечной недостаточности, лимфолейкоза или
холестаза. При наличии других сопутствующих заболеваний курс лечения и дозировка
подбирается врачом индивидуально.
Вильпрафен
Антибиотик относится к группе макролидов,
которые подавляют деятельность патогенных микроорганизмов. Вильпрафен применяют для лечения
Вильпрафен применяют для лечения
мастита, вызванного размножением в железах стафилококков, стрептококков, анаэробных
бактерий, клостридий и прочих микроорганизмов.
Препарат пьют спустя час после еды или за 30
минут до обеда, принимая таблетку целиком или разбавляя ее в стакане 20 мл воды
для получения суспензии (250 мг дважды в сутки).
Среди побочных действий выделяют
аллергию, нарушения стула, тошноту и развитие молочницы.
Не рекомендуется
Вильпрафен женщинам, вскармливающим недоношенных малышей, страдающих от
дисбактериоза, а также при наличии почечной недостаточности.
Цефалексин
Препарат из группы цефалоспоринов. Часто такие
средства применяют парентерально (с помощью инъекций), они быстро уничтожают
патогенную флору и расщепляют бактерии.
Действие антибиотика начинается уже в первые сутки
применения, что позволяет эффективно лечить с помощью Цефалексина не только
мастит, но и другие гинекологические патологии.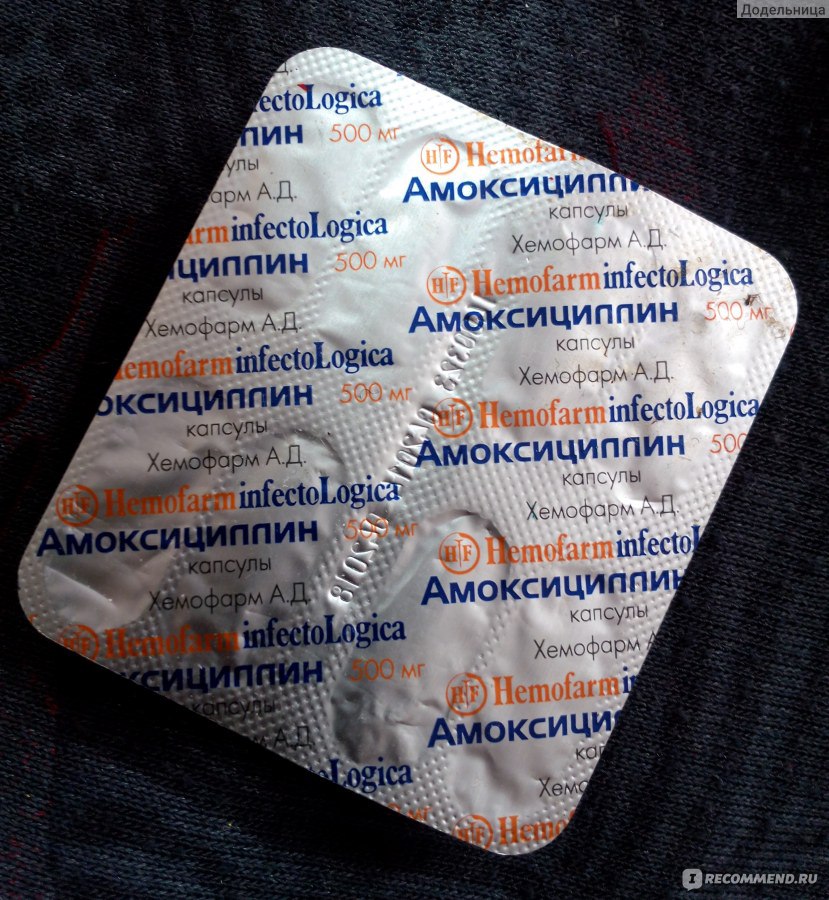
Рекомендуемая доза медикамента
– 500 мг четырежды в сутки.
Флуклоксациллин
Антибиотик класса полусинтетических
пенициллинов, устойчивый к действию пеницилинназы – ферменту, подавляющему
действие противомикробных препаратов.
Флуклоксациллин при мастите назначается
курсом 7-10 дней, а средняя доза составляет от 1 до 2 гр. в сутки, в
зависимости от тяжести симптомов.
Побочные эффекты и противопоказания Флуклоксациллина такие же, как
у прочих пенициллинов – вызывает тошноту, аллергические реакции, диарею, не
применяется при почечной и печеночной недостаточности.
Ампициллин
Препарат из группы пенициллинов, который редко
назначается для лечения мастита. Проникает в грудное молоко и обладает рядом
побочных эффектов, из-за чего его рекомендуют при устойчивости организма к
другим антибиотикам.
Также Ампициллин используют для профилактики мастита, если
есть предпосылки перехода не инфекционной формы патологии в инфекционную.
Рекомендуемая дозировка – по 500 мг трижды в сутки, либо по назначению врача, в
зависимости от клинической симптоматики.
Цефуроксим
Препарат цефалоспоринового ряда, антибиотик
второго поколения. Цефуроксим обладает широким бактерицидным действием, что
позволяет устранить признаки мастита быстро и эффективно. Рекомендуемая доза
препарата – не более 750 мг трехкратно в течение суток. Не применяется при
почечной и печеночной недостаточности, а также при аллергии на препараты
цефалоспоринового ряда.
Важно! По поводу совмещения с грудным вскармливанием лучше консультироваться с доктором.
Цефазолин
Антибактериальное средство первого поколения
из класса цефалоспоринов.
Показывает себя весьма эффективным при лечении
мастита, но многие врачи отказываются от назначения препарата в пользу более
современных и безопасных лекарств.
Главным недостатком Цефазолина считается
болезненное введение, поэтому при назначении предпочтительнее делать инъекции
внутривенно. Курс лечения 10-14 дней в дозировке 500-1000 мг трижды в сутки.
Курс лечения 10-14 дней в дозировке 500-1000 мг трижды в сутки.
Важно! Кормление грудью лучше приостановить.
Растворимый Стрептоцид
Наружное средство, выпускающееся в форме
линимента. При гнойном мастите рассматривается как вспомогательный способ
лечения, особенно при наличии трещин на сосках и необходимости накладывания
бактерицидных компрессов. Перевязки проводят ежедневно, нанося средство тонким
слоем на кожу.
Важно! Во время лечения мастита растворимым Стрептоцидом врачи рекомендуют временно приостановить прикладывание ребенка к груди.
Сумамед
Действующее вещество антибиотика Сумамед –
азитромицин, препарат из группы азалидов. Воздействует на большинство бактерий,
вызывающих мастит, если организмом не выработалась устойчивость к азитромицину.
Плюс приема Сумамеда в коротком курсе лечения – от трех до семи дней, а
недостатком считается необходимость временного прекращения грудного
вскармливания, до окончания терапии.
Суточная доза составляет 500-1000 мг
один-два раза в день.
Цефтриаксон
Антибиотик обширного действия, уничтожает
большинство известных штаммов, способных вызвать развитие мастита. Применяется
в виде инъекций по 1-2 гр. в сутки. Курс лечения 10-14 дней или на усмотрение
лечащего врача. Преимуществами Цефтриаксона считаются: высокая биодоступность,
минимальное количество побочных эффектов и быстрое лечебное действие.
Ципролет
Медикамент из группы фторхинолонов, обладающий
способностью быстро всасываться в пораженные инфекцией ткани.
При лечении
мастита эффективен, но многие врачи не назначают Ципролет кормящим матерям
из-за токсичного воздействия на организм.
При отсутствии противопоказаний и
сопутствующих болезней средняя доза составляет 1000 мг в сутки, но от
вскармливания грудью во время курса терапии лучше отказаться.
Внимание! Каждый случай протекания мастита индивидуален, также как патология вызывается разными группами штаммов, требующих назначения различных групп антибиотиков. Только специалист способен рекомендовать нужный препарат и посоветовать, стоит ли продолжать кормление грудью или отложить его до окончания курса терапии.
Только специалист способен рекомендовать нужный препарат и посоветовать, стоит ли продолжать кормление грудью или отложить его до окончания курса терапии.
Во время лечения мастита антибиотиками нужно соблюдать врачебные предписания. Нельзя употреблять двойную дозу препарата, даже если женщина пропустила один суточный прием. Пить таблетки или делать инъекции лекарства рекомендуется между кормлениями ребенка, если врач разрешил продолжать вскармливание. Так удастся свести риски побочных действий к минимуму и не навредить малышу.
Лечение мастита у женщин с помощью антибиотиков в 2020 году
Иногда радость материнства омрачается маститом. К сожалению, заболевание само не проходит, а требует обязательного лечения. Надёжный способ побороть недуг — начать приём антибиотиков. Однако не все препараты разрешены при грудном вскармливании. Существуют ли разрешённые для кормящих мам лекарства — такой вопрос возникает в первую очередь.
Однако не все препараты разрешены при грудном вскармливании. Существуют ли разрешённые для кормящих мам лекарства — такой вопрос возникает в первую очередь.
- Как подобрать противобактериальный препарат при грудном вскармливании
- Самые распространённые антибиотики, назначаемые для лечения маститаАмпициллин
- Амоксициллин
- Цефуроксим
- Цефазолин
- Растворимый стрептоцид
- Фотогалерея: препараты при мастите
Профилактика мастита у кормящих
«Пустая» грудь — лучший способ профилактики мастита. Для профилактики мастита кормящей женщине нужно сцеживать оставшееся в груди молоко после каждого кормления грудью (если ребёнок всё не высосал). А при появлении даже незначительных проблем — начинать кормление ребёнка с «проблемной» груди: пока он голодный — он лучше и активнее сосёт. Оставшееся же молоко — обязательно сцеживать при помощи вакумного аспиратора, руками, мужем — не принципиально. |
Принципы антибиотикотерапии
Чтобы антибиотики пошли на пользу при лечении мастита, следует соблюдать несколько принципов:
- В качестве профилактики назначаются лекарства слабого действия не более чем на 5 дней.
- Сильнодействующие лекарства назначаются, в зависимости от степени тяжести мастита.
- Антибиотики подбираются в зависимости от возбудителя, на который они могут воздействовать и который спровоцировал мастит.
- Пьют антибиотики при легкой форме болезни, внутривенно или внутримышечно вводят – при тяжелой.
- Один и тот же антибиотик не принимают более 1-2 недель.
- Следует знакомиться с инструкцией каждого препарата, где обозначены побочные эффекты и противопоказания, которые следует учитывать при выборе.
- Гнойный мастит лечится не только антибиотиками.
- Многие антибиотики в период беременности и лактации не принимаются, поскольку противопоказаны.
- Дозировку лекарства самостоятельно не назначают.
 Этим должен заниматься врач.
Этим должен заниматься врач.
перейти наверх
Симптомы мастита
Когда в груди остаётся молоко — оно «перегорает»: в ткани молочной железы развивается асептическое (без микробов) воспаление, а в центральную нервную систему идёт сигнал, что молока столько не нужно. В результате долька молочной железы (где произошёл застой) прекращается синтез молока, + угнетается синтез молока в других долях железы — общее количество молока уменьшается.
Застой молока проявляется температурной реакцией до 38 градусов. Из-за застоя молока долька молочной железы становится напряжённой — руками, а по УЗИ можно найти болезненное уплотнение в виде треугольника с вершиной к соску. Со временем появляется краснота кожи над этим местом. Также по УЗИ можно обнаружить расширенные протоки и «ячеистость» железы из-за переполнения её молоком.
Застой молока и отёк за счёт воспаления приводят к передавливанию сосудов молочной железы. Нарушение питания железистой ткани приводит к её гибели — некрозу.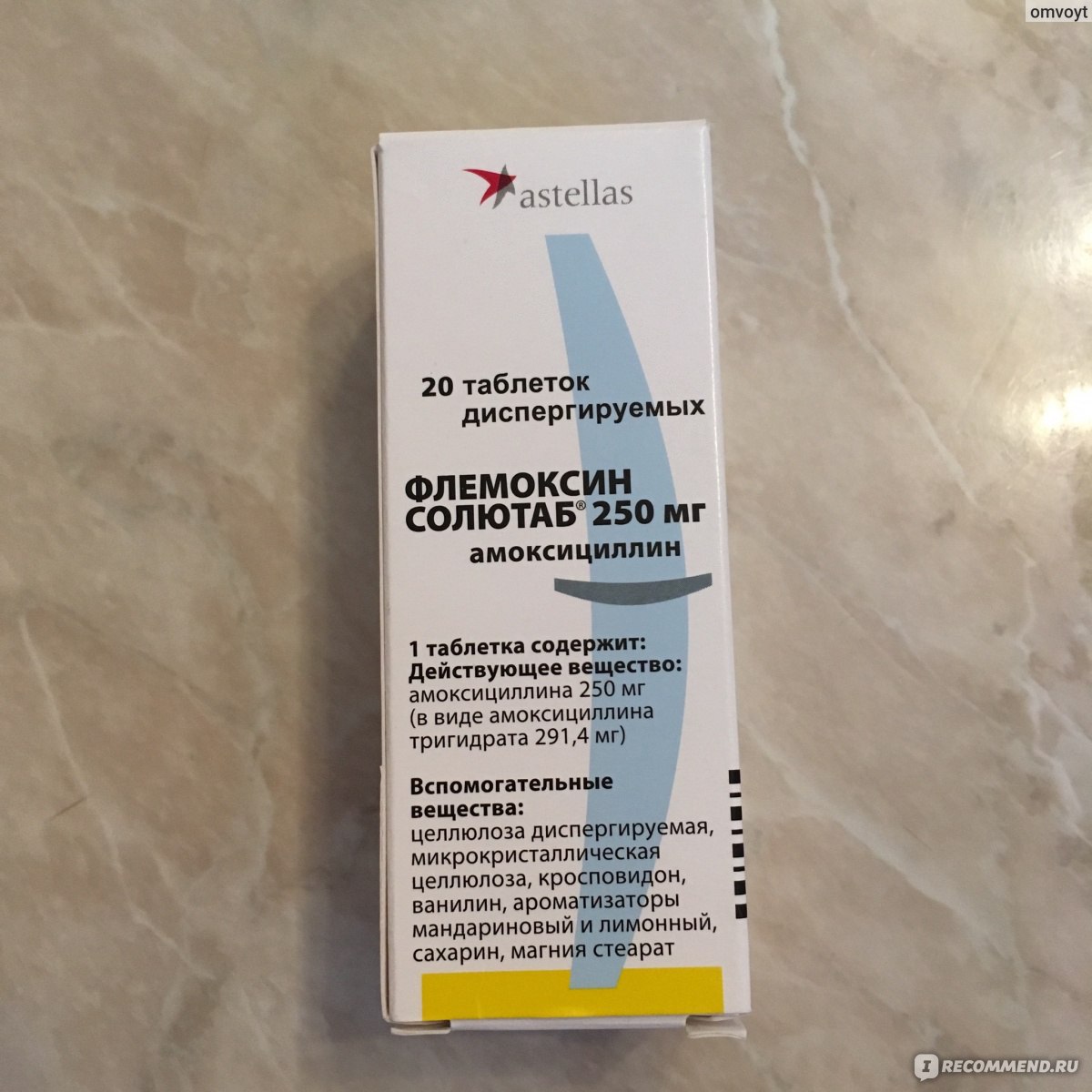 Погибшая ткань — сгнивает. Проявляется это усилением болей в месте уплотнения и красноты, температурной реакцией до 38 и больше, местной повышенной температурой груди.
Погибшая ткань — сгнивает. Проявляется это усилением болей в месте уплотнения и красноты, температурной реакцией до 38 и больше, местной повышенной температурой груди.
Народные рецепты в качестве вспомогательной меры от лактостаза и мастита
Значительно облегчить состояние женщины при лактостазе и избежать мастита могут помочь народные препараты – компрессы, эффективность которых признана даже официальной медициной.
Главная составляющая рецептов – лист обычной белокочанной капусты. Это растение с давних пор известно умением вытягивать различные воспаления. Можно сочетать с разными ингредиентами: свекла и капуста; морковь и капуста; картофель и капуста.
Для компресса капустный лист готовится так:
- Осторожно разделать капусту на листы, чтобы полотно не разорвалось.
- Сложить листья в глубокую емкость и обдать кипятком, затем остудить.
- Листья, которые остыли до комнатной температуры, отбить молотком для мяса, чтобы они были подобны тряпочке.
- Сложить все листья в емкость и убрать в холодильник. Использовать по мере замены средства.
- При неосложненном типе лактостаза хватает компресса просто из капустного листа, прикладываемого к пораженной груди в течение дня по мере нагревания.
- Когда лактостаз в запущенном состоянии или развился мастит, делают составные компрессы.
- Другие ингредиенты, которые перечислены выше, натираются на крупной терке, сок с них отжимается – таким образом, чтобы не капал.
- Компресс составляется так:
- Взять целлофановый пакет, порвать так по бокам, чтобы был длинный прямоугольник.
- Положить на пакет два листа примерно на расстоянии молочных желез, вверх углублением – чтобы получились две чашечки.
- Внутрь капустных чашечек раскладывают тонким слоем с уплотнением на проблемных участках прочий натертый ингредиент, например, морковь.

- Компресс осторожно вместе с пакетом нужно наложить на грудь чашечками и прижать сверху бюстгальтером.
- Конструкция вокруг туловища сверху оборачивается мягкой теплой тканью.
Узи мастита
| На УЗИ при мастите могут обнаружить полости с нечётким неровным контуром на фоне отёкших тканей с гноем без кровотока, могут быть увеличенные лимфатические узлы со стороны воспаления. Гной — очень вязкий. Он не даёт дорзального усиления по УЗИ и только опытный специалист может «увидеть» его.Мы рекомендуем обследоваться у проверенных специалистов: |
УЗИ признаки мастита очень напоминают рак молочной железы. Но при раке всегда ширина «образования» равна его высоте. Тогда как при мастите — ширина всё равно будет больше. Кроме «вертикальной ориентации» — при мастите всегда будет боль и краснота над этим местом, тогда как при раке эти признаки бывают редко.
Подробно про УЗИ при раке СМОТРИТЕ ЗДЕСЬ
Эффективность препарата
Чтобы снизить боль при мастите, антибиотики применяют совместно с сульфаниламидами и обезболивающими. Целесообразно местное использование мази при мастите. Компоненты лекарственной массы антибиотика глубоко проникают в пораженные ткани и действуют непосредственно в очаге заболевания.
Целесообразно местное использование мази при мастите. Компоненты лекарственной массы антибиотика глубоко проникают в пораженные ткани и действуют непосредственно в очаге заболевания.
Мазь Вишневского или антибактериальный гепариновый гель хорошо устраняют боль и воспалительный процесс в железистых тканях и активно применяются в комплексном лечении.
Мазать требуется только пораженные участки. Можно наносить мазь Сеймовой или гепарин. Хорошо помогает синтомицин. Для лечения нужно пользоваться Синтомициновой мазью.
Помогают компресс с Димексидом, магнезией и ихтиоловой мазью. При трещинах и гнойных поражениях груди применяют крем Левомеколь. Лечить грудь требуется до полного исцеления различными способами.
Гнойный мастит
При сохранении температурной реакции более 38 градусов в продолжении 3 дней и более, отсутствии признаков облегчения ситуации (уменьшения болей, исчезновении уплотнения в груди), обнаружении полости гнойника в груди по УЗИ — показано удаление гноя и назначение антибиотиков.
Удаление гноя может быть выполнено классически — через разрез (вскрытие мастита) и путём серии проколов-пункций. В первом случае — рана заживает грубым шрамом. Во втором — шрама нет, но проколы выполняются несколько дней подряд, пока вместо погибшей ткани молочной железы не образуется полость (киста) с молоком без гноя.
Решение о кормлении грудью решается индивидуально: либо на время лечения (приёма лекарств) молоко сцеживается, либо лактация угнетается препаратом Достинекс.
Влияние и действие антибиотиков на организм
Перед выбором антибиотика необходимо посоветоваться с врачом, чтобы установить суточную дозу приема. Эти препараты можно покупать без рецепта, но лечение должен назначать врач.
Антибиотик Оспамокс. Оспамокс производится в Австрии. Назначается при остром мастите у женщин. После начала приема и употребления внутрь, в крови меняется концентрация веществ.
Плазма в течение 1-2 часов находится в измененном структурном и биохимическом равновесии. Если женщина не прекратила кормить грудью, в молоке может быть обнаружено незначительное количество вещества.
Если женщина не прекратила кормить грудью, в молоке может быть обнаружено незначительное количество вещества.
Можно вводить в качестве суспензий по 5 мл дважды в сутки.
Антибиотик Флемоксин-Солютаб. Препарат изготавливается в Нидерландах. Относится к первому производственному ряду, хорошо применяется в амбулаторной практике. Назначают лечение с этим препаратом для устранения бактерий при мастите.
Если выявлен дородовой мастит, не имеет противопоказаний беременным женщинам. Хорошо усваивается, не вызывает аллергических реакций, не имеет побочных эффектов. Не запрещен при кормлении грудью. Прием в качестве таблеток, можно делить на части, жевать или запивать соком.
Растворима в жидкостях, можно употреблять, как напиток лекарственного препарата. Не содержит сахара, соли. Вкус абрикосовый.
Антибиотик Хиконцил. Антибиотик производства Словения, KRKA. Прописывается только по назначению врача и только для серозного мастита. Разрешен при беременности, лактации.
Разрешен при беременности, лактации.
Можно принимать в виде капсул, таблеток, суспензий. Капсулы бывают по 250 мг и 500 мг. Тригидрат в виде порошка также употребляют внутрь в виде разведенного сухого состава с водой.
Рекомендуется лечение при приеме 5 мл.
Нелактационный мастит
Он возникает чаще у курящих женщин. Если они не бросают курить — нередко он возникает у них повторно и неоднократно. Также нелактационный мастит бывает у больных сахарным диабетом.
Возникает он из-за снижения иммунитета (чаще во время месячных — из-за гормональных изменений), когда на этом фоне активируется та микрофлора, которая в норме живёт в протоках и при сильном иммунитете сдерживается Вашей иммунной системой.
При пирсинге сосков мастит бывает чаще.
Проявляется болями, краснотой и локальной повышенной температурой в зоне покраснения. Общая лихорадка до 38 и более — бывает при выраженном воспалении. Признаки по УЗИ — аналогичные, только расширенных протоков с молоком не находят.
| Иногда гнойник сам прорывается в протоки и тогда гной вытекает через сосок. Если это не происходит — необходимо или делать разрез, или прокол — для удаления гноя. |
Принцип разреза для удаления гноя был предложен в эру отсутствия антибиотиков.
Сегодня (под прикрытием антибиотиков, противовоспалительных и антигистаминных препаратов) можно удалять гной через проколы. При первой пункции удаляется гной, в который превратились погибшие ткани молочной железы.
Но при этом удаляется только то, что погибло и сгнило. То, что не сгнило но погибло — осталось на стенках полости. Оно превратится в гной и будет удалено при следующей пункции (следующих пункциях).
Когда полость очистится — при пункции мы получим скудное сукровичное отделяемое (светлое, прозрачное).
«Флуклоксациллин»
Еще один антибиотик, совместимый с грудным вскармливанием при мастите.
Входит в группу пенициллинов полусинтетических. Влияет бактерицидно.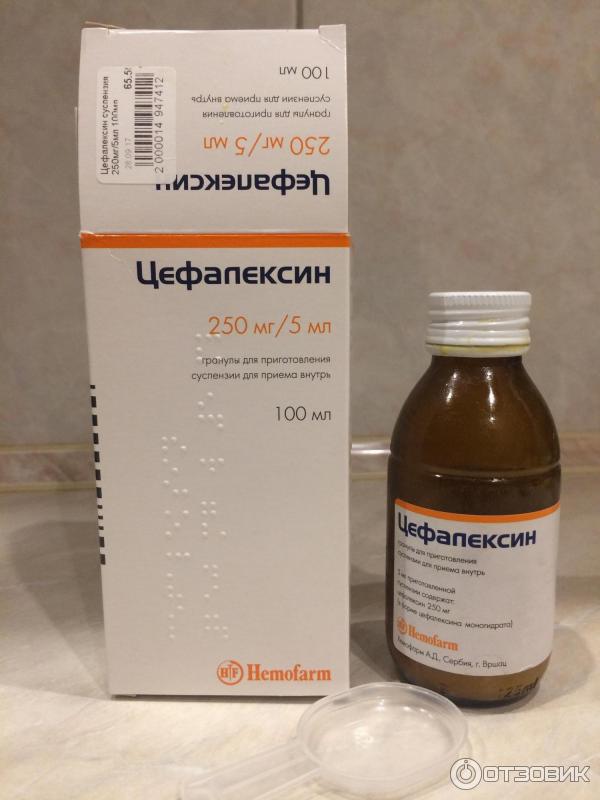 Он эффективен против грам+ и грам- кокков, грам- палочек (сальмонелл, кишечной палочки, шигелл, клебсиелл).
Он эффективен против грам+ и грам- кокков, грам- палочек (сальмонелл, кишечной палочки, шигелл, клебсиелл).
- Назначается в дозировке 250 миллиграммов (в форме таблеток) в сутки четыре раза.
- Антибиотик от мастита у кормящей матери не применяется у пациенток с индивидуальной чувствительностью к пенициллинам и офтальмологическими заболеваниями.
- Самыми распространенными побочными проявлениями становятся: диспепсические расстройства, колит, аллергии, грибковые воспаления слизистых, а также нарушение микрофлоры кишечника.
- Какой антибиотик лучше при мастите, подскажет врач.
Противопоказания к физическим методам лечения
Физиопроцедуры при лактостазе не проводятся в случае наличия следующих противопоказаний:
- острой стадии мастита;
- злокачественных новообразований;
- мастопатии;
- фиброаденоматоза молочных желез.
Лактостаз ─ это не только дискомфорт и болезненные ощущения у молодой матери, но и, в запущенных случаях, угроза для здоровья.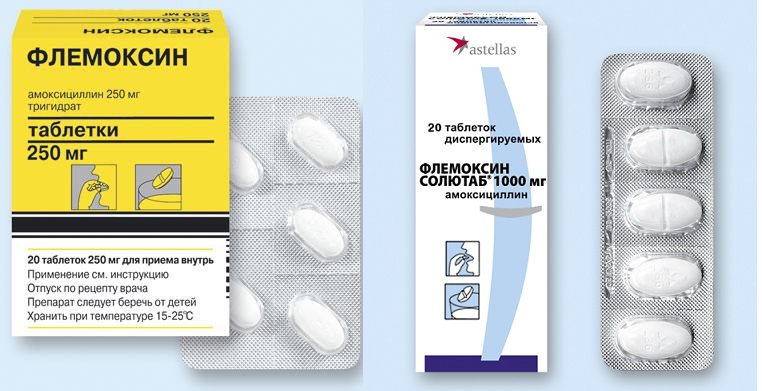 Это состояние, о котором должны знать все будущие мамы, ведь его легче предотвратить, чем лечить. Но даже если лактостаз и возникнет, своевременные и правильные действия женщины помогут быстро справиться с проблемой.
Это состояние, о котором должны знать все будущие мамы, ведь его легче предотвратить, чем лечить. Но даже если лактостаз и возникнет, своевременные и правильные действия женщины помогут быстро справиться с проблемой.
Доброкачественные заболевания молочной железы занимают одну из ведущих позиций в проблемах женской половой сферы.
Лечение этих болезней, а в частности, физиотерапия при мастопатии, вызывает большой интерес среди представительниц прекрасного пола.
Для избавления от патологии важно представлять себе сущность заболевания и возможные последствия использования физического воздействия на грудь, а также разбираться в разрешенных и запрещенных вариантах проведения физиопроцедур.
Читайте в этой статье
Осложнения
При несвоевременной диагностике и лечении гнойный мастит осложняется генерализацией воспалительного процесса. Воспаление может поражать расположенные рядом мышцы и подкожную клетчатку или распространяться по всему организму.
В наиболее тяжелых случаях у женщины развиваются септический эндокардит, сепсис и инфекционно-токсический шок. Отдаленными последствиями гнойного воспаления молочной железы являются ее рубцовая деформация, нагноение послеоперационной раны, формирование молочного свища.
У пациенток повышается риск возникновения лактостаза и мастита после следующих родов.
Антибиотики при грудном вскармливании, разрешенные, запрещенные антибиотики при гв — Оракал
Прием антибактериальных средств во время лактации
Вскармливание грудью предусматривает отказ от многих пищевых вкусов, не очень полезных продуктов и лекарственных средств, так как вся эта «химия» в той либо другой концентрации попадет в грудное молоко и вызовет как минимум проблемы с кишечником у ребенка. Однако есть ситуации, когда без антибактериальных средств вряд ли можно обойтись. Какие есть безопасные антибиотики во время грудного кормления, можно ли обойтись без их приема и какие лекарства задействовать кормящим мамам нельзя?
Прием антибактериальных средств в данный срок жизни представительницы слабого пола возможен. Однако прежде чем пить таблетки, необходимо убедиться в том, что они считаются совместимыми с лактацией, не навредят детскому организму. Да и вообще, что антибиотики вам на самом деле необходимы. В межсезонье и во время зимы часто принимают антибактериальные средства при ОРЗ, ОРВИ, другими словами вирусных заболеваниях, когда они бесполезны. Антибиотики кормящим мамам с так сказать целью профилактики принимать тем более не стоит.
Если доктор назначил вам препарат этого действия из-за боли в горле, ссылаясь на ангину, не ленитесь и проясните вопрос. Если ангина вирусного характера, то эти лекарства не смогут помочь быстрее выздороветь. Антибиотики при ангине во время лактации, да и не только при ней, предписывают лишь в случае наличия в зеве болезнетворных микроорганизмов — стрептококков, тех, которые вызывают ангину. Вот их при помощи антибактериальных средств можно победить. Результаты приема антибиотиков при грудном вскармливании отрицательные не только для ребенка, но и для матери.
Prieš 4 metus
Ее наверное ждет нарушение кишечника, диарея и молочница — проявление грибкового болезни, к примеру, в виде говоря иначе молочницы.
Для того, чтобы выяснить, какая у вас ангина — нужно сдать из зева мазок. Если же все чисто, то следуем советам ниже.
Что можно кормящей от простуды
1. Богатое тёплое питье. Подобным образом вы сумеете сбить низкую температуру, спасти себя от обезвоживания в случае жара. Тёплое питье помогает носу лучше дышать при насморке, прочищает его. И вдобавок, богатое питье полезно для лактации — молока будет вырабатываться больше.
2. Прием жаропонижающих препаратов. С действующими веществами парацетамол и ибупрофен. Они разрешены при грудном вскармливании. Их в маленьких дозировках дают при жаре и боли даже новорожденным деткам. Но сбивать температуру ниже 38-38,5 градусов не стоит. Это мешает иммунитету бороться с заболеванием.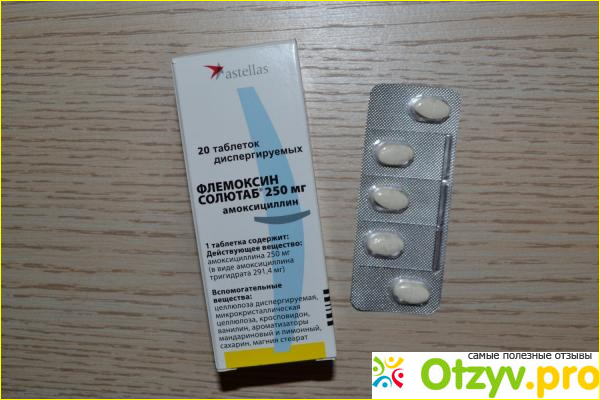
3. Полоскание горла. Это современное средство избавиться хотя бы на определенный период времени от надоедливого першения. Применять для полоскания можно травяные отвары, раствор фурацилина или антисептик — хлоргексидин или мирамистин, к примеру.
4. В случае насморка — промывки носа физраствором и использование сосудосуживающих препаратов.
Возможные и
запрещенные антибиотики при гвИ все же, если без антибактериальных средств вряд ли можно обойтись, требуется соблюдать следующие советы.
1. Если лечебное средство нельзя использовать при кормлении ребенка грудью, а вы не желаете терять лактацию, все время, пока лечитесь, раз в 3 часа сцеживайте две молочные железы. А молоко выливайте. Тогда в конце лечения вы за два-три дня восстановите прежний объем молока, либо даже больше. Основное, чтобы ребенок, испробовав питание из бутылочки, не уклонился в последующем сосать грудь.
2. Если даже назначены антибиотики совместимые с грудным вскармливанием, узнайте у собственного доктора или из инструкции к препарату, в какое время в крови (а это означает, и в молоке) встречается самая большая концентрация препарата. И попытайтесь в данное время ребенка не кормить. Сцеживать молоко после укола или приема таблетки не надо. Лекарство собственными силами «уйдет» из молока.
И попытайтесь в данное время ребенка не кормить. Сцеживать молоко после укола или приема таблетки не надо. Лекарство собственными силами «уйдет» из молока.
3. Если вы вводите прикорм ребенку, то в дни лечения, в случае продолжения грудного кормления, не предлагайте ему новые продукты или блюда. Не перегружайте его систему пищеварения.
4. Если у новорожденного возникла сильная диарея, возникла кожную сыпь или остальные малоприятные реакции, возможно, необходимо пользоваться рекомендацией под номером один.
Для справки: некоторые антибиотики позволенные при грудном вскармливании:
- Оксациллин;
- Пиперациллин;
- Тикарциллин;
- Цефадроксил;
- Амоксициллин.
- Доксициллин;
- Тетрациклин;
- Налидиксовая кислота.
А можно ли кормить грудью, если были назначены антибиотики, про безопасность которых нет достоверных данных? Не стоит, разумнее выбрать другой препарат. Хорошо, выбор антибактериальных препаратов в настоящий момент довольно широк.
Инфекции и сердце
Тябут Тамара Дмитриевна, профессор кафедры кардиологии и ревматологии Бел МАПО, доктор медицинских наукГод здоровья. Прочитай и передай другому
Среди многообразной патологии сердца немалую долю занимают заболевания, возникающие вследствие негативного воздействия инфекционных агентов на сердце.
Инфекционные агенты — это огромное количество микроорганизмов, встречающихся в окружающем человека мире. К ним относятся бактерии, спирохеты, риккетсии, простейшие, патогенные грибы, вирусы. Если в прошлом веке виновниками поражения сердца были преимущественно бактерии, то в последние годы увеличивается значимость вирусных инфекций.
Инфекционные агенты могут оказывать прямое повреждающее действие на сердечную мышцу — миокард, или вызывать определенные негативные изменения со стороны иммунной системы, что приводит к нарушению ее функций.
Иммунная система — совокупность клеток, органов и тканей, осуществляющих иммунные реакции, основной смысл которых сводится к защите человеческого организма от негативного воздействия факторов окружающей среды.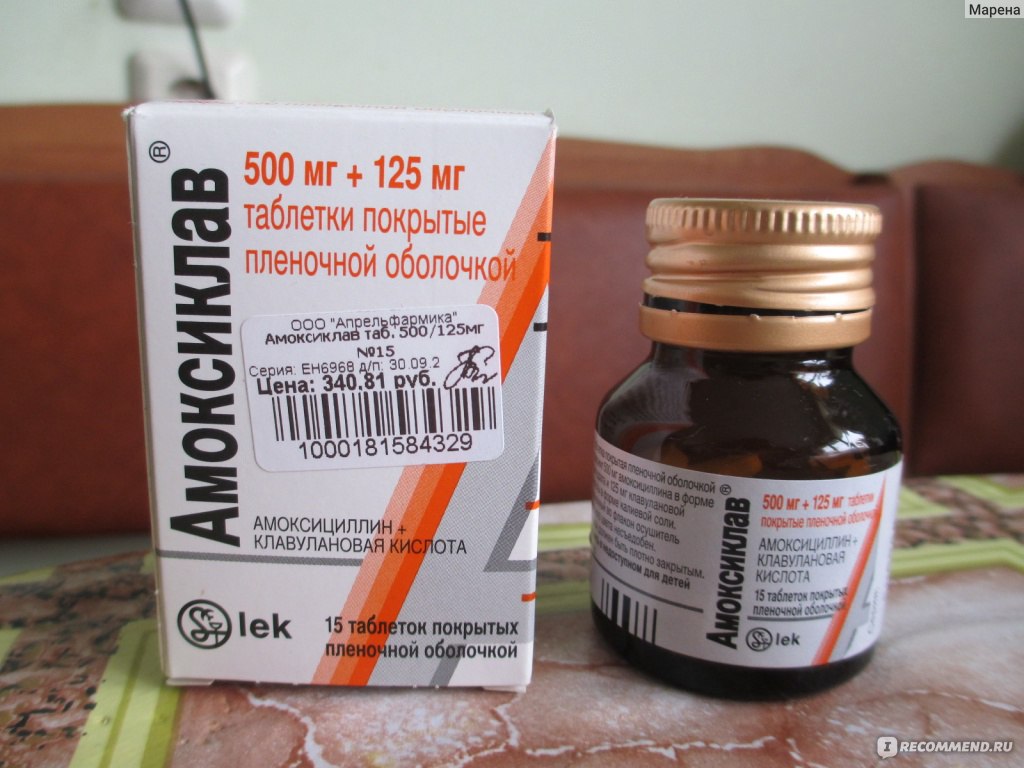 Защита осуществляется путем распознавания чужеродных клеток или веществ, попавших в организм человека, их обезвреживании или удалении из организма.
Защита осуществляется путем распознавания чужеродных клеток или веществ, попавших в организм человека, их обезвреживании или удалении из организма.
Функции иммунной системы регулируются нервной и эндокринной системами. Многообразие мощных стрессорных воздействий, сопровождающих жизнь современного человека, приводит к нарушению функций иммунной системы, а, следовательно, ослабляет его защиту от воздействия инфекционных агентов. Поэтому достаточно часто инфекционные поражения сердца возникают на фоне чрезмерных нагрузок, психических травм, негативных событий в жизни человека (конфликт на работе или в семье, болезнь близких людей, потеря работы, развод, смерть близкого человека и т.д.).
Защита организма от инфекций — бактериальной, вирусной, грибковой или паразитарной — осуществляется двумя системами иммунитета: врожденного, определенного генетическими факторами, передающимися от родителей, и приобретенного, формирующегося в процессе жизни человека.
Выделяют естественный и искусственный иммунитет. Естественный иммунитет формируется вследствие передачи от матери к плоду через плаценту или с молоком готовых защитных факторов, а также в результате контакта с возбудителем (после перенесенного заболевания или после скрытого контакта без появлений симптомов болезни). Профилактика инфекционных поражений начинается с зачатия ребенка и продолжается после его рождения — здоровая мать и грудное вскармливание — лучшие методы профилактики на этом этапе жизни человека.
Естественный иммунитет формируется вследствие передачи от матери к плоду через плаценту или с молоком готовых защитных факторов, а также в результате контакта с возбудителем (после перенесенного заболевания или после скрытого контакта без появлений симптомов болезни). Профилактика инфекционных поражений начинается с зачатия ребенка и продолжается после его рождения — здоровая мать и грудное вскармливание — лучшие методы профилактики на этом этапе жизни человека.
После рождения ребенка в защиту включается и искусственный иммунитет, формирующийся при проведении профилактических прививок. Соблюдение календаря прививок — основа профилактики на последующих этапах жизни человека. В настоящее время прививки осуществляются против наиболее распространенных и тяжелых инфекций, но существует огромное количество других микроорганизмов, оказывающих повреждающее действие на организм человека в целом и сердце, в частности.
Наступила зима, а с ее приходом увеличивается количество болезней простудного характера. К наиболее распространенным простудным заболеваниям относятся острый тонзиллит (ангина), обострения хронического тонзиллита, фарингиты.
Тонзиллит — это воспаление глоточных миндалин, которые относятся к вторичным органам иммунной системы. Причиной возникновения как острого, так и хронического тонзиллита являются патогенные микроорганизмы (бактерии вирусы и грибки), которые, проникая в ткань миндалины, вызывают воспалительный процесс и могут оказать общее негативное воздействие на организм в виде интоксикации.
Острый и хронический процессы в миндалинах протекают по-разному. Проявлениями ангины бывают сильные боли в горле при глотании, увеличение подчелюстных и шейных лимфатических узлов, повышение температуры до 39-40 градусов, головные и мышечные боли, общая слабость, связанные с интоксикацией. Эти симптомы требуют обязательного, раннего обращения к врачу. Хронический тонзиллит и его обострения могут проявляться незначительным повышением температуры, особенно в вечерние часы, першением или небольшими болями в горле, сочетающимися с повышенной утомляемостью, утренней слабостью, беспокойным сном, нарушением аппетита, что в итоге снижает трудоспособность человека. Такое состояние называют тонзиллогенной интоксикацией. Очень часто пациент, побывав на приеме у многих специалистов, так и уходит от них без ответа на вопрос: «Почему у него повышенная температура?». А все дело только в хроническом воспалении миндалин, при лечении которого указанные симптомы исчезают. Многие люди переносят обострения тонзиллита «на ногах», не придают значения его симптомам. А в последующем расплачиваются за это развитием осложнений. Для возникновения тонзиллита есть несколько причин — особенности строения миндалин, нарушение иммунитета, неблагоприятные факторы внешней среды — переохлаждение, вирусные простудные заболевания. Среди факторов, вызывающие обострение тонзиллита, выделяют социальные -некачественное питание, неблагоприятная экологическая обстановка, максимальная занятость на рабочем месте, стрессы, условия труда, быта, курение, и медицинские — заболевания ЛОР-органов — патология околоносовых пазух, индивидуальные особенности строения ЛОР-органов (искривление носовой перегородки, увеличение носовых раковин, заболевания носоглотки (аденоиды, полипы), частые респираторные заболевания, а также кариес зубов.
Такое состояние называют тонзиллогенной интоксикацией. Очень часто пациент, побывав на приеме у многих специалистов, так и уходит от них без ответа на вопрос: «Почему у него повышенная температура?». А все дело только в хроническом воспалении миндалин, при лечении которого указанные симптомы исчезают. Многие люди переносят обострения тонзиллита «на ногах», не придают значения его симптомам. А в последующем расплачиваются за это развитием осложнений. Для возникновения тонзиллита есть несколько причин — особенности строения миндалин, нарушение иммунитета, неблагоприятные факторы внешней среды — переохлаждение, вирусные простудные заболевания. Среди факторов, вызывающие обострение тонзиллита, выделяют социальные -некачественное питание, неблагоприятная экологическая обстановка, максимальная занятость на рабочем месте, стрессы, условия труда, быта, курение, и медицинские — заболевания ЛОР-органов — патология околоносовых пазух, индивидуальные особенности строения ЛОР-органов (искривление носовой перегородки, увеличение носовых раковин, заболевания носоглотки (аденоиды, полипы), частые респираторные заболевания, а также кариес зубов.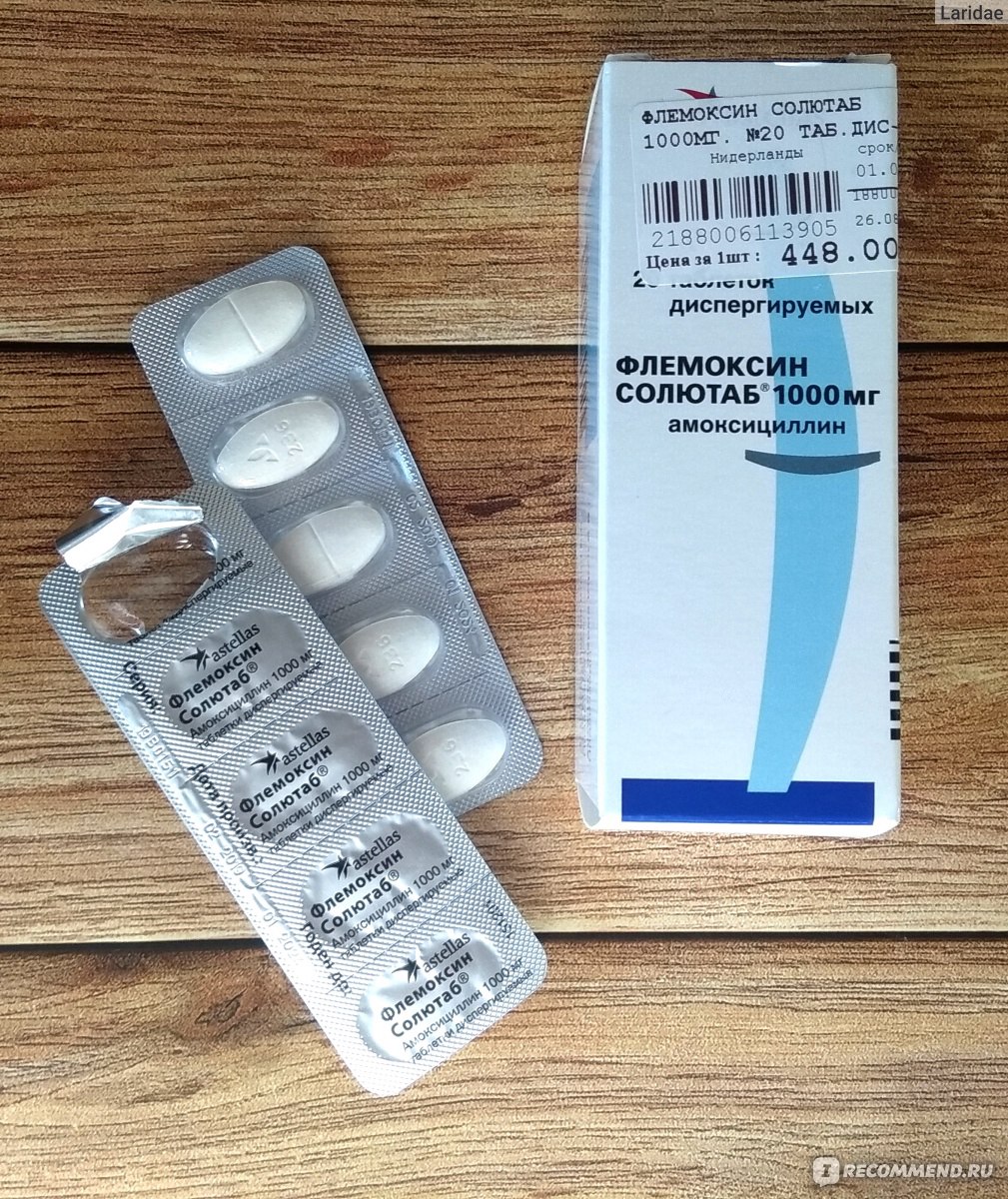 Хроническому воспалению в небных миндалинах могут способствовать иммунодефицитные состояния, другие заболевания внутренних органов, сопутствующая эндокринная патология.
Хроническому воспалению в небных миндалинах могут способствовать иммунодефицитные состояния, другие заболевания внутренних органов, сопутствующая эндокринная патология.
При хроническом тонзиллите в миндалинах можно обнаружить до нескольких десятков (обычно около 30) видов микроорганизмов — грибов и бактерий, но основной причиной заболевания является стрептококк.
Тонзиллит, вызванный бета-гемолитическим стрептококком.
При наличии хронического тонзиллита в лакунах скапливается большое количество гноя, состоящего из погибших микробов, белых кровяных телец — лейкоцитов, других клеток (гнойно-казеозные пробки). В гнойном содержимом лакун размножаются болезнетворные микробы. Продукты жизнедеятельности микробов из миндалин попадают в кровь и приводят к развитию тонзиллогенной интоксикация, проявляющейся утомляемостью, болями в мышцах и суставах, головными болями, снижением настроения, субфебрилитетом. Миндалины превращаются в хранилище инфекционных агентов, откуда они могут распространяться по организму и быть причиной воспалительных процессов. Частые болезни еще более ослабляют иммунитет, что приводит к дальнейшему развитию тонзиллита. Так формируется порочный круг заболевания.
Хронический тонзиллит опасен осложнениями, связанными с распространением инфекции по организму. К ним относятся паратонзиллярные абсцессы, ·поражение сердца (тонзилогенная миокардиодистрофия, острая ревматическая лихорадка), сосудов, почек.
Тонзиллогенная миокардиодистрофия относится к часто развивающимся, но гораздо реже диагностируемым поражениям сердечной мышцы при хроническим тонзиллите. Она вызывается токсинами бактерий, находящихся в миндалинах, и продуктами местного воспаления и распада тканей.
Клинические признаки тонзиллогенной дистрофии миокарда обусловлены нарушением деятельности вегетативной нервной системы (вегетативной дисфункцией) и нарушением различных видов обмена в сердечной мышце (электролитного, белкового), следствием которых является нарушение образования энергии в сердечной мышце. На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений — тахикардией, перебоями в работе сердца — экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора — хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
На ранних этапах развития тонзилогенная миокардиодистрофия проявляется высокой частотой сердечных сокращений — тахикардией, перебоями в работе сердца — экстрасистолией, одышкой при интенсивных физических нагрузках, нарушением общего самочувствия больных. При поздней диагностике появляются признаки сердечной недостаточности, уменьшается объем нагрузки, вызывающей одышку, появляются более тяжелые нарушения ритма и проводимости. При своевременной диагностике и лечении внесердечного фактора — хронического тонзиллита, вызвавшего перечисленные изменения в сердечной мышце, они обратимы и постепенно структура и функции сердечной мышцы
восстанавливаются.
Наибольшую опасность для прогноза и качества жизни пациентов представляет поражение сердца при острой ревматической лихорадке.
Острая ревматическая лихорадка (ОРЛ) — постинфекционное осложнение тонзиллита (ангины) или фарингита, вызванных бета — гемолитическим стрептококком группы А, в виде системного воспалительного заболевания соединительной ткани с преимущественной локализацией патологического процесса в сердечно-сосудистой системе (кардит), суставах (мигрирующий полиартрит), мозге (хорея) и коже (кольцевидная эритема, ревматические узелки), развивающегося у предрасположенных лиц, главным образом молодого возраста (7-15 лет). В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца — 0,097случаев на 1000 населения, в том числе ревматических пороков сердца — 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
В Российской Федерации и в РБ заболеваемость ревматической лихорадкой составляет от 0,2 до 0,6 случаев на 1000 детского населения. Первичная заболеваемость ОРЛ в России в начале ХХI века составила 0,027 случая на 1000 населения. Частота впервые выявленной хронической ревматической болезни сердца (ХРБС), которая включает пороки сердца и специфические изменения клапанов (краевой фиброз), выявляемые при ультразвуковом исследовании сердца — 0,097случаев на 1000 населения, в том числе ревматических пороков сердца — 0,076 случаев на 1000 взрослого населения. Имеющиеся статистические различия между частотой первичной заболеваемости острой ревматической лихорадкой и хронической ревматической болезнью сердца свидетельствует о наличии большого количества не диагностированных острых форм болезни.
Временной интервал между перенесенным острым стрептококковым тонзиллитом, фарингитом, обострением хронического тонзиллита и возникновением проявлений острой ревматической лихорадки составляет 3-4 недели. При острой ревматической лихорадке могут поражаться все структуры сердца — эндокард, миокард, перикард. Поражение миокарда (мышцы сердца) встречается всегда. Проявлениями поражения сердца могут быть сердцебиение, одышка, связанная с физической нагрузкой или в покое, боли в области сердца ноющего характера, которые в отличие о стенокардии не имеют четкой связи с физической нагрузкой и могут сохраняться длительный период времени, сердцебиение, перебои в работе сердца, приступообразные нарушения ритма — мерцательная аритмия, трепетание предсердий. Обычно поражение сердца сочетается с суставным синдромом по типу артралгий — болей в крупных суставах (коленных, плечевых, голеностопных, локтевых) или артрита (воспаления) этих же суставов. Для воспаления суставов характерны боль, изменения формы сустава, вызванные отеком, покраснение кожи в области пораженного сустава, местное повышение температуры и нарушение функции сустава в виде ограничения объема движений. Мелкие суставы поражаются гораздо реже.
 Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Воспалительный процесс в суставах носит мигрирующий характер и быстро проходит на фоне правильного лечения. Поражение сердца и суставов обычно сопровождается повышением температуры тела, слабостью потливостью, нарушением трудоспособности. У части пациентов встречаются поражения нервной системы, кожные сыпи по типу кольцевидной эритемы и подкожные ревматические узелки.
Для постановки диагноза острой ревматической лихорадки существуют диагностические критерии, которые включают клинические, лабораторные и инструментальные данные, а также информацию о перенесенной инфекции, вызванной бета-гемолитическим стрептококком группы А, его ревматогенными штаммами. Своевременно поставленный диагноз позволяет добиться выздоровления больного при проведении терапии антибиотиками, глюкокортикоидными гормонами, нестероидным противовоспалительными препаратами. Однако, при поздно начатом лечении, несоблюдении пациентами двигательного режима, наличии генетической предрасположенности, не санированной очаговой инфекции (декомпенсированный тонзиллит, кариес) исходом острой ревматической лихорадки может быть хроническая ревматическая болезнь сердца с пороком сердца или без него. Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Порок сердца возникает как исход воспалительного поражения клапанов сердца. Наличие порока сердца ревматической этиологии требует отнесения пациента к группе высокого риска развития инфекционного эндокардита, наиболее тяжелой формы поражения сердца, связанного с инфекционными агентами.
Острая ревматическая лихорадка относится к заболевания, при которых профилактика имеет важное значение для снижения как первичной заболеваемости, так и повторных эпизодов болезни (повторная острая ревматическая лихорадка).
Первичная профилактика имеет своей целью снижение первичной заболеваемости и включает комплекс медико-санитарных и гигиенических мероприятий, а так же адекватное лечение инфекций, вызванных бета-гемолитическим стрептококком группы А. Первое направление включает мероприятия по закаливанию, знакомство с гигиеническими навыками, санацию хронических очагов инфекции, в первую очередь — хронического тонзиллита и кариеса. Миндалины тщательно санируют повторными полосканиями и промываниями растворами антибактериальных средств, вакуум-аспирацией патологического содержимого лакун. Если это не дает желаемого результата обсуждается вопрос хирургического лечения — удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Если это не дает желаемого результата обсуждается вопрос хирургического лечения — удаления миндалин. В каждом конкретном случае выбор тактики лечения определяет врач отоларинголог и терапевт, кардиолог или ревматолог.
Адекватное лечение ангины и фарингита направлено на подавление роста и размножения стрептококка в организме при развитии стрептококкового фарингита, ангины, тонзиллита. Основу лечения составляет антибиотикотерапия в сочетании с противовоспалительными средствами, которые должны проводиться не менее 10 дней с обязательным контролем общего анализа крови, мочи, а по показаниям биохимического анализа крови при возникновении признаков болезни, при окончании лечения и через месяц от появления первых признаков болезни. Лабораторное исследование, проведенное в эти сроки, позволяет правильно поставить диагноз, определить эффективность лечения, и что самое главное, не пропустить начало развития осложнения в виде острой ревматической лихорадки.
Вторичная профилактика имеет своей целью предупреждение развития повторной острой ревматической лихорадки и прогрессирования заболевания у лиц, перенесших ОРЛ. Она проводится у пациентов, не имеющих аллергии к препаратам пенициллинового ряда. Лекарственным средством, используемым для профилактики у взрослых является бензатинбензилпенициллин (экстенциллин, ретарпен) в дозе 2 400 000 ЕД 1 раз в 3 недели внутримышечно. Профилактические режимы зависят от возраста пациента и исхода острой ревматической лихорадки. В соответствии с рекомендациями Ассоциации ревматологов России вторичная профилактика включает следующие режимы:
- Для больных, перенесших ОРЛ без кардита (артрит, хорея) — не менее 5 лет после атаки или до 18 лет (по принципу «что дольше»).
- Для больных, с излеченным кардитом без порока сердца — не менее 10 лет после атаки или до 25 лет (по принципу «что дольше»).
- Для больных, со сформированным пороком сердца (в том числе оперированным) — пожизненно.
Наиболее тяжелым и прогностически неблагоприятным заболеванием сердца, связанным с инфекцией считается инфекционный эндокардит — заболевание, характеризующееся развитием воспалительного процесса на клапанном или пристеночном эндокарде, включающее поражение крупных внутригрудных сосудов, отходящих от сердца, возникающее вследствие воздействия микробной инфекции.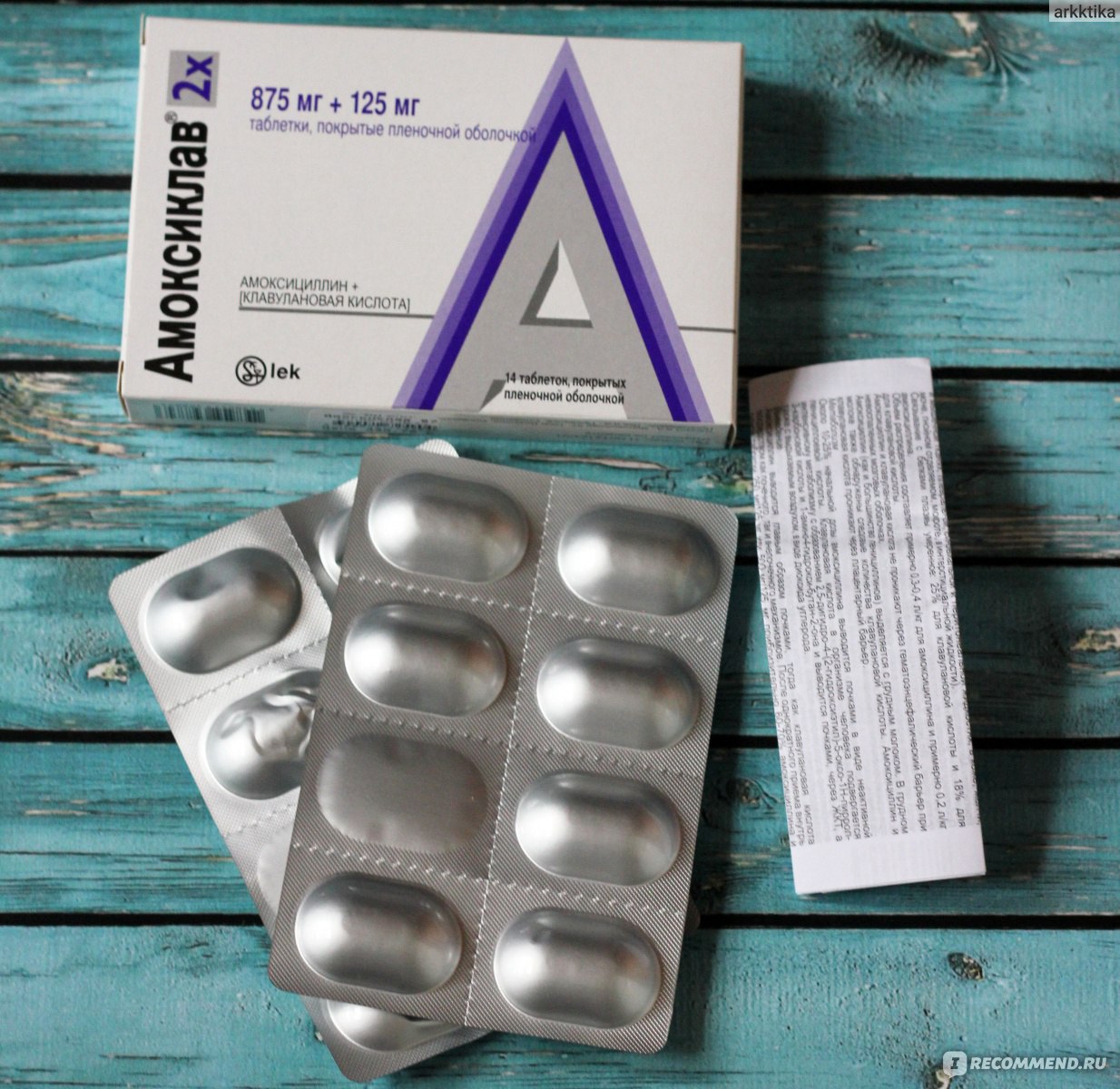 Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
Наиболее часто это различные бактерии- стрептококки, стафилококки, энтерококки, кишечная палочка, синегнойная палочка и многие другие. Описано 119 различных возбудителей, приводящих к развитию заболевания.
|
Аортальный клапан Митральный клапан |
Так выглядят клапаны сердца при развитии инфекционного эндокардита.
Наложения из микробов, клеток крови нарушают их функцию,
разрушают клапан и зачастую требуют экстренного хирургического лечения.
Распространенность инфекционного эндокардита в начале 21 века составляла 2- 4 случая на 100 000 населения в год. Отмечается повсеместный рост заболеваемости, наиболее выраженный в старших возрастных группах и составляющий 14, 5 случая на 100 000 населения в возрасте 70-80 лет. Диагностика заболевания сложна. При первом обращении к врачу диагноз ставится только у 19 — 34,2% больных. Средний срок от первичного обращения до постановки диагноза составляет не менее 1,5 — 2 месяцев.
Выделяют группу больных с высоким риском развития инфекционного эндокардита, в которую входят:
- пациенты с ранее перенесенным инфекционным эндокардитом,
- пациенты с протезированными клапанами сердца,
- пациенты с синими врожденными пороками,
- пациенты после хирургических операций на аорте, легочных сосудах
- пациенты с приобретенными пороками сердца, в первую очередь ревматической этиологии (ХРБС).
Кроме этого выделена группа умеренного (промежуточного) риска, объединяющая пациентов со следующими заболеваниями:
- Пролапс митрального клапана, обусловленный миксоматозной дегенерацией или другими причинами с регургитацией 2-3 степени или пролапсы нескольких клапанов
- Нецианотичные врожденные пороки сердца (исключая вторичный ДМПП)
- Бикуспидальный (двухстворчатый)аортальный клапан
- Гипертрофическая кардиомиопатия (идиопатический гипертрофический субаортальный стеноз).
Установлено, что для развития инфекционного эндокардита необходимо попадание возбудителя в кровь. Наиболее частой причиной этого могут быть стоматологические манипуляции, сопровождающиеся повреждением десны и кровоточивостью. При наличии кариеса или заболеваний десен, бактериемия (наличие возбудителя в крови) может возникать достаточно часто.
|
Вид манипуляции |
Частота бактериемии |
|
Экстракция зубов |
61-85%, |
|
Профилактическое лечение зубов |
0-28%, |
|
Чистка зубов |
0-26%, |
В зависимости от исходного состояния сердца и эндокарда заболевание может протекать в двух вариантах. Первичный ИЭ (30% случаев) возникает на непораженном эндокарде под воздействием тяжелых инфекций (стафилококки, грамотрицательные микроорганизмы, грибы).
Первичный ИЭ (30% случаев) возникает на непораженном эндокарде под воздействием тяжелых инфекций (стафилококки, грамотрицательные микроорганизмы, грибы).
Вторичный ИЭ (70% случаев) развивается на клапанах или эндокарде, измененных вследствие врожденных или приобретенных пороков сердца.
Диагностика инфекционного эндокардита затруднена в связи с тем, что на ранних этапах отсутствуют какие-либо специфические признаки заболевания. К неспецифическим можно отнести лихорадку, общее недомогание, потерю веса, снижение трудоспособности. Признаки поражения сердца формируются на 3-4 неделе болезни. До этого заболевание может маскироваться под болезни почек, легких, инсульты, тромбоэмболии в различные внутренние органы, утяжеление хронической сердечной недостаточности.
Профилактика инфекционного эндркардита может привести к снижению заболеваемости. По данным исследователей из Франции на 1500 пациентов, получивших антибиотикопрофилактику предотвращается от 60 до 120 случаев инфекционного эндокардита. Экономические затраты на профилактику инфекционного эндокардита значительно меньше, чем на его лечение
Экономические затраты на профилактику инфекционного эндокардита значительно меньше, чем на его лечение
К манипуляциям, которые могут вызвать бактериемию и при которых следует проводить антибиотикопрофилактику отнесны:
- Бронхоскопия.
- Цистоскопия во время инфекции мочевых путей.
- Биопсия мочевыводящих органов или предстательной железы.
- Стоматологические процедуры с риском повреждения десны или слизистых.
- Тонзилэктомия, аденоидэктомия.
- Расширение пищевода или склеротерапия варикозных вен пищевода.
- Вмешательства при обструкции желчевыводящих путей.
- Трансуретральная резекция предстательной железы.
- Инструментальное расширение уретры.
- Литотрипсия (дробление камней).
- Гинекологические вмешательства в присутствии инфекции.
Активными участниками организации и проведения профилактики инфекционного эндокардита должны быть не только врачи, и сами пациенты. Ни один самый грамотный и знающий врач не сможет осуществить программу профилактики без желания и понимания значимости профилактики со стороны самого пациента.
Ни один самый грамотный и знающий врач не сможет осуществить программу профилактики без желания и понимания значимости профилактики со стороны самого пациента.
«Если кто-то ищет здоровье, спроси его вначале,
готов ли он в дальнейшем расстаться со всеми причинами своей болезни, —
только тогда ты сможешь ему помочь». Сократ
В этом смысл профилактики как немедикаментозной, в основе которой лежит коррекция многих поведенческих факторов риска, так и медикаментозной.
Зная когда проводить профилактику, следует познать и как ее проводить. Выбор способа профилактики базируется на 3 принципах. Принцип первый — определить к какой группе Вы относитесь — высокого или промежуточного риска. Принцип второй — оценить переносимость антибактериальных препаратов — регистрировались когда-либо любые аллергические реакции на препараты пенициллинового ряда (пенициллин, бициллин, ампициллин, амоксициллин, оксациллин, и другие). Принцип третий — перед какой процедурой проводится профилактическое введение антибактериального препарата.
Принцип третий — перед какой процедурой проводится профилактическое введение антибактериального препарата.
При проведении зубоврачебных процедур или диагностических и лечебных манипуляций на дыхательных путях, пищеводе рекомендуются следующие профилактические режимы:
Для пациентов всех групп без аллергии к препаратам пенициллинового ряда:
- Амоксициллин в дозе 2,0 грамма через рот внутрь за 1 час до процедуры.
- В случае проблем с приемом через рот ампициллин или амоксициллин в дозе 2 грамма внутривенно за 30-60 минут до процедуры.
Для пациентов с аллергией к препаратам пенициллинового ряда:
-
Клиндамицин 600 мг или
-
Азитромицин 500 мг или
-
Кларитромицин 500 мг внутрь за 1 час до процедуры
При проведении манипуляций на органах моче-полового и желудочно-кишечного тракта применяются следующие профилактические режимы:
- Для лиц, не имеющих аллергии к препаратам пенициллинового ряда: Группа высокого риска — ампициллин или амоксициллин в дозе 2 г внутривенно и гентамицин из расчета 1,5 мг/кг массы тела внутривенно за 30-60 минут до процедуры.
 Через 6 ч внутрь принимается ампициллин или амоксициллин в дозе 1 грамм.
Через 6 ч внутрь принимается ампициллин или амоксициллин в дозе 1 грамм.
Группа промежуточного риска — Ампициллин (амоксициллин) 2,0 г внутривенно за 30-60 минут до процедуры или амоксициллин 2,0 г внутрь через рот за 1 час до процедуры
Группа высокого риска — ванкомицин 1, 0 грамм внутривенно за 1 час до процедуры в сочетании с внутривенным или внутримышечным введением гентамицина из расчета 1,5 мг/кг массы тела.
Группа промежуточного риска — ванкомицин 1,0 грамм внутривенно за 1 час до процедуры
Представленные профилактические программы для пациентов с острой ревматической лихорадкой и инфекционным эндокардитом не являются рецептом для покупки и направлением для введения препарата. Все профилактические режимы должны быть обсуждены с лечащим врачом — терапевтом, кардиологом, ревматологом. Но без знаний самого пациента, его информированности о сути и значимости первичной и вторичной профилактики любого заболевания, в том числе и инфекционных поражений сердца для сохранения высокого качества его жизни осуществить профилактические мероприятия невозможно. А ведь именно профилактика, как самого заболевания, так и его осложнений играет наиболее значимую роль. Любую болезнь легче предупредить, чем ее лечить.
А ведь именно профилактика, как самого заболевания, так и его осложнений играет наиболее значимую роль. Любую болезнь легче предупредить, чем ее лечить.
Значимость взаимодействия врача и пациента признавалась древними целителями. Гиппократ писал: «Жизнь коротка, путь искусства долог, удобный случай быстротечен, опыт ненадежен, суждение трудно. Поэтому не только сам врач должен быть готов совершить все, что от него требуется, но и больной, и окружающие, и все внешние обстоятельства должны способствовать врачу в его деятельности.
А китайский врачеватель Лао-Цзюнь пишет о профилактике:
«Если желаешь спастись от катастрофы или разрешить проблему, то лучше всего заранее предотвращать их появление в своей жизни. И тогда не будет трудностей.
Для того чтобы излечить недуг, избавиться от болезни, лучше всего быть готовым к ним загодя. Тогда будет счастливый исход. В настоящее время люди не обращают внимание на это и не стараются предотвращать, а направляют силы на то, чтобы спасаться. Не стараются готовиться загодя, а пытаются излечиться с помощью лекарств. Потому есть такие государи, которые не способны охранить жертвенный алтарь государственной власти. Есть и такие организмы, которые не способны сохранить себя в целости в течение долгой жизни.
Не стараются готовиться загодя, а пытаются излечиться с помощью лекарств. Потому есть такие государи, которые не способны охранить жертвенный алтарь государственной власти. Есть и такие организмы, которые не способны сохранить себя в целости в течение долгой жизни.
Таким образом, человек мудрости добивается счастья, когда нет еще и предзнаменований. Он избавляется от беды, когда она еще не появилась. Ведь катастрофа рождается из мелочей, а болезнь возникает из тончайших отклонений. Люди считают, что маленькое добро не приносит пользы, и потому не желают делать добро. Им кажется, что от маленького зла не будет ущерба, и потому они не стремятся исправиться. Если не накапливать добро мало-помалу, тогда не получится великой Потенции. Если не воздерживаться от зла в малом, тогда свершится большое преступление. Поэтому выберем самое важное, чтобы показать, как оно рождается.»
Доктор Комаровский об ангине | Все о ЛОР заболеваниях
Ангина – это инфекционное заболевание с синдромом интоксикации всего организма. Происходит нагноение миндалин и слизистой зева. Довольно часто недуг наблюдается у детей дошкольного возраста. Это взаимосвязано с небольшой реактивностью организма. Комаровский об ангине говорит: не нужно путать ангину с другими болезнями, так как лечить недуг нужно правильно. Иначе возможно возникновение нежелательных последствий и осложнений. Доктору Комаровскому про ангину довелось снять много передач, поэтому стоит прислушаться ко всем рекомендациям.
Происходит нагноение миндалин и слизистой зева. Довольно часто недуг наблюдается у детей дошкольного возраста. Это взаимосвязано с небольшой реактивностью организма. Комаровский об ангине говорит: не нужно путать ангину с другими болезнями, так как лечить недуг нужно правильно. Иначе возможно возникновение нежелательных последствий и осложнений. Доктору Комаровскому про ангину довелось снять много передач, поэтому стоит прислушаться ко всем рекомендациям.
Что такое ангина?
Ангина – это острое инфекционное заболевание, которое вызывают болезнетворные микробы, вирусы и грибки. Самыми часто встречаемыми микробами выступают стрептококки. Попадают в организм они через рот. На протяжении длительного периода могут не выдавать себя.
Пока малыши чувствуют себя нормально бактерии не будут причинять неудобств. В случае промерзания иммунитет ослабляется, и бактерии начинают оперативно размножаться.
Заразна ли ангина? Ангина является заразной болезнью, поэтому с легкостью передается от одной особи к другой.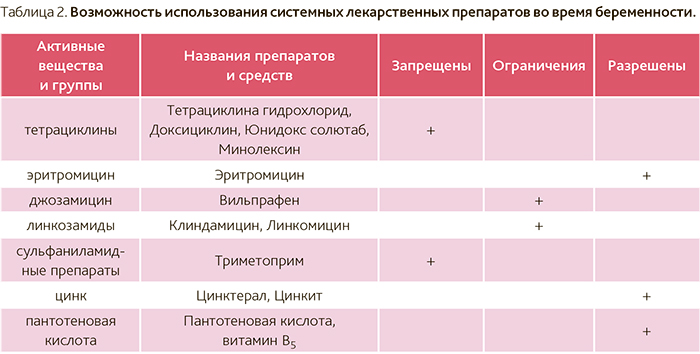 Заразиться можно:
Заразиться можно:
- через общие игрушки;
- предметы личной гигиены;
- через посуду;
- через телесные прикосновения.
Вирусная ангина имеет инкубационный период около 12 часов. Заражаются дети обычно в 2 года. Именно в 2-3 года ангина у ребенка переносится максимально сложно. Возможна ангина у грудничка, но ему придется очень сложно. Врожденный иммунитет, который был передан от матери, уже израсходован, а собственный еще не выработан.
Симптомы заболевания
Симптомам ангины Комаровский уделяет особое внимание, так как важно не перепутать признаки с другими болезнями. У детей симптомы проявляются очень быстро и агрессивно. По этой причине ангину очень часто путают с гриппом. Стоит прислушаться к Комаровскому об ангине у детей, чтобы научиться распознавать признаки. Проявление таких признаков помогут родителям:- увеличение температуры тела до 39 градусов;
- появление сильных болевых ощущений в горле;
- воспаление лимфатических узлов и их значительное увеличение;
- миндалины становятся ярко-красного цвета;
- после заражения возможны проявления белого налета на миндалинах;
- при тяжелой форме недуга увеличивается количество лимфоидной ткани в области миндалин.
В случае своевременного определения симптомов болезни антибиотики не понадобятся. Важно оперативно обратиться к лечащему врачу для получения квалифицированной помощи.
Виды ангины
В зависимости от стадии заболевания, общей клиники и характера протекания симптомов различают несколько видов болезни:
- катаральная, иными словами тонзиллит;
- фолликулярная или гнойная ангина;
- некротическая;
- грибковая, иными словами кандидозный тонзиллит.
Катаральная ангина
Проявляется этот вид небольшим поражением миндалин. Протекает ангина без температуры. Иногда возможно повышение температуры тела до 37,5 градусов. Появляются небольшие отечности и покраснение. Также могут увеличиваться лимфоузлы. Вследствие этого ребенок ощущает слабость. Появляется тяжесть в голове и несильная боль в горле. Очень редко у детей возникает рвота. Такой вид длится до трех суток. Потом болезнь либо проходит, либо переходит в другое заболевание. Если наблюдаются покраснения задней стенки глотки и небо мягкое, то это результат фарингита.
Если наблюдаются покраснения задней стенки глотки и небо мягкое, то это результат фарингита.
Фолликулярная форма
Фолликулярная ангина у детей сопутствуется значительным повышением температуры тела, сильнейшими болевыми ощущениями в горле, ознобом. На миндалинах начинает появляться желтоватый или зеленоватый налет. Поэтому эту форму также называют гнойной. При глотании ребенок испытывает сильнейшую боль. Параллельно с этими симптомами возникают боли в суставах. Лимфоузлы значительно увеличиваются, так как начинается процесс нагноения. Выздоровление чаще всего происходит на 7 день.
Некротическая форма
Эта форма недуга сопровождается очень неприятным запахом изо рта. При ангине у детей возникает запах на фоне отмирания тканей миндалин. Пораженные участки становятся довольно плотными, а после их устранения остаются кровоточащие ранки. После отторжения отмирших участков образуются дефекты. Появляется белесый налет, язвочки, налет на языке. Нагноение проявляется не только на миндалинах, но и на небных дугах. Длительность заболевания может быть более месяца. При обследовании крови ребенка обнаруживается значительное повышение лейкоцитов.
Длительность заболевания может быть более месяца. При обследовании крови ребенка обнаруживается значительное повышение лейкоцитов.
Грибковая форма
По степени заразности кандидозный тонзиллит занимает последнее месте. Взрослые очень редко обретают этот недуг, поэтому заболевание считается детским. Нагноение вызывается спорами грибка. По симптомам распознать недуг очень сложно. Для правильного лечения ангины у детей Комаровский советует сдать анализы и провести исследования флоры, которая обитает в горле ребенка.
Доктор Комаровский о болезни
Евгений Комаровский утверждает, что ангиной переболел абсолютно каждый хоть один или два раза в жизни. Если покраснело горло и начало болеть – это не всегда означает, что у ребенка именно ангина. Так проявлять может себя и тонзиллит. Это нагноение миндалин причиной которого становится попадание вирусов воздушно-капельным путем.
При этом заболевании поражение миндалин происходит особенным способом. Степень тяжести такого поражения различает тонзиллит от ангины.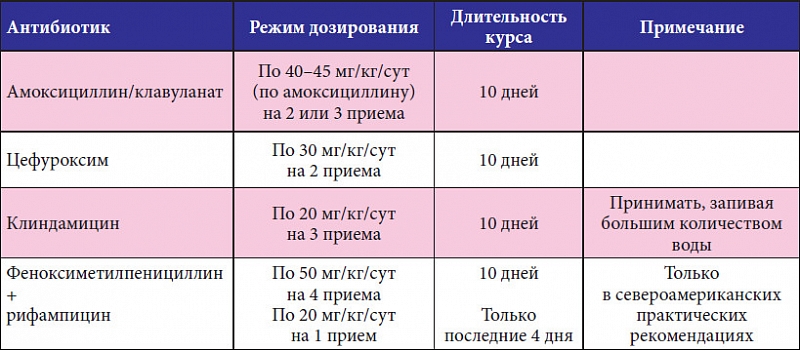 По мнению врача, заболевание не имеет хронической формы и не может временами начинать развиваться обострение. Болезнь может быть только острой.
По мнению врача, заболевание не имеет хронической формы и не может временами начинать развиваться обострение. Болезнь может быть только острой.
Излечение заболевания
По мнению Комаровского ангина для окружающих несет опасность, поэтому необходимо прислушиваться ко всем рекомендациям врача. Установить первопричину развития болезни в домашних условиях невозможно, поэтому важен осмотр специалиста. Ангину у детей должен определять только специалист.
Каждый признак недуга может проявляться и при других заболеваниях, поэтому только врач сможет оперативно поставить верный диагноз. Это спасет ребенка от ряда осложнений. Требуется своевременная терапия болезни. Вылечить ангину без антибиотиков практически невозможно, тогда как тонзиллит нуждается всего лишь в повышении иммунитета. Для лечения ангины Комаровский прежде всего советует придерживаться диеты.
Известный врач дает несколько рекомендаций, как облегчить состояние малышей в возрасте трех лет. Лечение Комаровский предлагает следующее:
- Обязательно посетить лечащего врача для постановки диагноза.
.gif)
- Запрещается двигательная активность, поэтому при заболевании очень важно соблюдать постельный режим.
- Не нужно искать специальные дорогостоящие препараты для излечения болезни. На помощь придут обычные ампициллин, пенициллин или эритромицин.
- Все антибиотики и противовирусные препараты принимать в строго указанной дозировке. При облегчении состояния нельзя прекращать прием медикаментов. Не до конца вылеченное заболевание может привести к нежелательным последствиям.
- У детей лечение возможно местными способами: отварами ромашки, шалфея или содовым раствором. Но стоит помнить, что включать эти методы нужно в комплексное излечение болезни. В этом случае результатов можно ждать гораздо быстрее.
- Можно ли вылечить болезнь только полосканиями? Нет. Процедуры полоскания помогают устранить возникающий налет. Благодаря этому пропадают все болевые ощущения. Кратность проведения процедур назначается врачом в индивидуальном порядке.
 Все зависит от общей клинической картины. В случае ощущения чрезмерной сухости полоскать горло после каждого употребления еды.
Все зависит от общей клинической картины. В случае ощущения чрезмерной сухости полоскать горло после каждого употребления еды. - Если температура тела очень сильно поднимается, то эффективен прием жаропонижающих препаратов. В случае сильных болей в горле возможен прием болеутоляющих лекарств.
- Для увлажнения горла можно принимать рассасывающие леденцы. Вылечить заболевание таким способом невозможно, но лечебные леденцы помогут устранить возникающий дискомфорт.
- Постоянное проветривание помещения, в котором находится больной. Ежедневно проводить влажную уборку. У всех должна быть индивидуальная посуда, так как болезнь заразна.
При соблюдении всех рекомендаций можно значительно ускорить процесс выздоровления больного.
Диета при ангине
Евгений Комаровский советует соблюдать больному диету. Не нужно заставлять ребенка кушать через силу. Готовить только ту пищу, которая не будет травмировать миндалины. Не нужно употреблять:
- острого;
- соленого;
- горячего;
- твердого;
- грубого.
Чаще употреблять бульоны, каши, картофельное пюре, свежие фрукты и овощи. Главное – это обильное теплое употребление жидкости. Можно воду заменить на:
- теплое молоко с медом;
- отвары из целебных растений;
- чай;
- компоты и свежих или высушенных фруктов.
При соблюдении диеты выздоровление малыша значительно ускорится. Не стоит пренебрегать советами, чтобы не нанести вреда организму ребенка.
Как не допустить рецидива?
Организм человека очень чувствителен к вирусам в тот момент, когда его иммунная система ослаблена. Крайне важно придерживаться здорового образа жизни, верно питаться и не подвергать свое здоровье влиянию отрицательных факторов. Одеваться всегда по погоде, не сидеть под кондиционерами, не пить ледяную жидкость. Так как ангина заразна, то в период эпидемий не стоит находиться в общественных местах.
Достаточно эффективно закаливание. Но осваивать ее нужно под присмотром своего лечащего врача.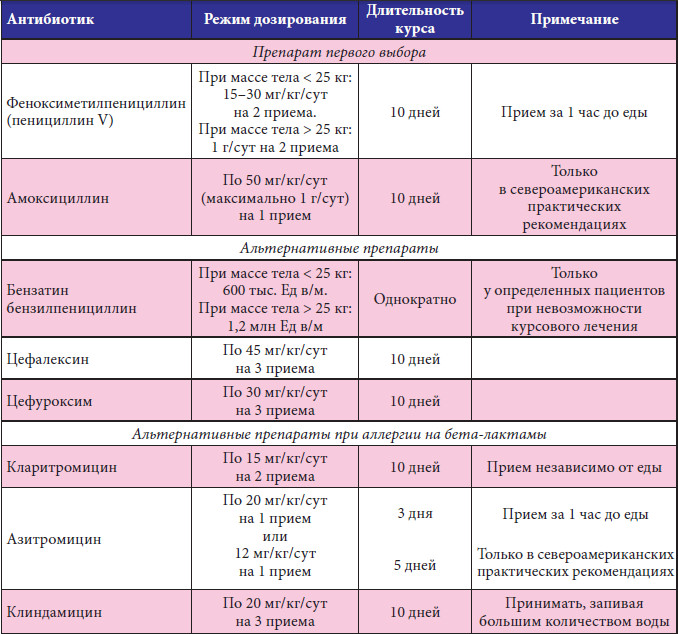 Градус воды понижать только постепенно или эффект будет противоположным.
Градус воды понижать только постепенно или эффект будет противоположным.
Во время болезни ребенок испытывает очень сильный стресс. Комаровский дает совет подарить малышу любимую игрушку. В этом случае настроение улучшится. Ведь в период болезни дети лишены привычного образа жизни, а приятный сюрприз станет поводом к скорейшему выздоровлению.
Советы доктора несут массу полезной информации. Если прислушиваться ко всем рекомендациям и строго соблюдать их, то можно помочь больному выздороветь как можно скорее. Очень важно не заниматься самолечением, потому что можно нанести вред здоровью своего ребенка. При проявлении первых симптомов обратиться к лечащему врачу для постановки точного диагноза.
ВИЧ и ваше сердце — POZ
Сердечно-сосудистые заболевания (ССЗ) — общий термин, используемый для описания заболеваний, поражающих сердце и кровеносные сосуды. Примеры состояний включают высокое кровяное давление, атеросклероз (затвердение артерий), ишемическую болезнь сердца, сердечные приступы, сердечную недостаточность и инсульты.
Сердечно-сосудистые заболевания являются основной причиной смерти в США и вызывают растущую озабоченность у людей, живущих с ВИЧ. Отчасти это связано с тем, что люди с ВИЧ обычно живут дольше, чем когда-либо прежде.И, как и у их ВИЧ-отрицательных сверстников, риск сердечно-сосудистых заболеваний у них возрастает, когда им исполняется 50–60 лет.
Сам по себе ВИЧ может еще больше увеличить риск. Продолжающийся нелеченый ВИЧ был связан с сердечно-сосудистыми заболеваниями: одна из причин, по которой федеральные руководящие принципы рекомендуют начинать лечение ВИЧ как можно скорее — чтобы предотвратить сердечно-сосудистые нарушения, вызванные продолжающимся воспалением. Однако многие препараты против ВИЧ также могут способствовать развитию ССЗ, в частности, за счет повышения уровня холестерина и триглицеридов.
Хорошая новость заключается в том, что можно предпринять множество шагов для предотвращения и лечения сердечно-сосудистых заболеваний.Десятилетия исследований ВИЧ-отрицательных и ВИЧ-положительных людей показали, что такие изменения образа жизни, как диета, физические упражнения и отказ от курения, могут значительно снизить этот риск. Когда этого недостаточно, доступно множество эффективных лекарств и других подходов. Также важно учитывать факторы риска сердечно-сосудистых заболеваний при выборе лекарства от ВИЧ.
Какие бывают типы сердечно-сосудистых заболеваний?
Некоторые заболевания напрямую влияют на структуру и способность сердца.Другие косвенно влияют на сердце, затрудняя циркуляцию крови по кровеносным сосудам. Другие состояния являются генетическими, но большинство проблем связано с болезнями, образом жизни или возрастом.
Некоторые из основных сердечно-сосудистых заболеваний включают:
- Аневризмы : это выпуклость в стенке кровеносного сосуда. Обычно они со временем становятся больше и могут лопнуть.
- Стенокардия : Боль в груди из-за пониженного поступления кислорода в сердце.
- Аритмии : Нерегулярное сердцебиение.Иногда сердце может биться слишком медленно, слишком быстро или неравномерно.

- Кардиомиопатия : Заболевание или повреждение сердечной мышцы, снижающее ее способность перекачивать кровь.
- Застойная сердечная недостаточность (CHF) : CHF — это когда ваше сердце не качает кровь так сильно, как должно, уменьшая количество крови и кислорода для остальной части вашего тела.
- Ишемическая болезнь сердца (ИБС) / Ишемическая болезнь сердца (ИБС) : это наиболее распространенная форма сердечной болезни.Это происходит, когда жировая ткань и рубцовая ткань блокируют артерии в сердце, повышая риск стенокардии и сердечных приступов.
- Сердечный приступ : Сердечный приступ или инфаркт миокарда (ИМ) — это повреждение сердечной мышцы из-за потери крови из-за тромба.
- Высокое кровяное давление (гипертония) : Это чрезмерная сила давления, когда ваша кровь качается по сосудам. Это может привести к сердечным приступам, инсультам, сердечной недостаточности и повреждению почек.

- Заболевание периферических артерий (ЗПА) : Это происходит, когда кровеносные сосуды в ногах и руках закупориваются, что приводит к боли в конечностях и риску сердечного приступа или инсульта.
- Инсульт : Это происходит, когда кровоток в мозг прерывается, обычно из-за сгустка крови или при разрыве кровеносного сосуда в головном мозге. Оба могут вызвать гибель клеток мозга.
- Проблемы с клапанами : сердечные клапаны обеспечивают движение крови в одном направлении в сердце и из него.Они могут сужаться, не могут закрываться должным образом или могут протекать.
Что вызывает ССЗ у людей с ВИЧ?
Многие факторы могут влиять на ваш риск сердечных заболеваний. Некоторыми можно управлять, а другими — нет. Некоторые факторы значительно увеличивают риск, тогда как другие могут оказывать лишь незначительное влияние. Знание всех факторов риска может помочь вам и вашему врачу определить общий риск сердечно-сосудистых заболеваний.
Факторы риска, которые вы не можете контролировать:
- Пол и возраст: Оба фактора сильно влияют на здоровье сердечно-сосудистой системы.Как правило, мужчины подвергаются большему риску, чем женщины, и в более раннем возрасте. Для мужчин риск начинает увеличиваться к 45 годам и продолжает расти с каждым годом. Для женщин риск обычно не увеличивается до наступления менопаузы. Однако к 65 годам риск ССЗ у женщин значительно возрастает.
- Раса: не совсем понятно, почему расы влияют на здоровье сердца. В целом афроамериканцы имеют более высокий риск сердечных проблем, таких как высокое кровяное давление и диабет. Оба эти фактора значительно увеличивают риск сердечно-сосудистых заболеваний.
- Генетика: В одних семьях вероятность ССЗ выше, чем в других. Если ваши родители, бабушки и дедушки, тети и дяди перенесли инфаркт или инсульт в раннем возрасте, ваш риск также выше, чем если бы ваши родственники остались здоровыми.
Факторы риска, которые вы можете контролировать:
- Диета, физические упражнения и курение — все это глубоко влияет на здоровье сердца и часто называется факторами образа жизни.
 Хотя здоровая диета и регулярные физические упражнения способствуют здоровью сердечно-сосудистой системы, курение является одним из худших нарушителей.Он повышает кровяное давление, способствует укреплению артерий и увеличивает риск рака легких и эмфиземы.
Хотя здоровая диета и регулярные физические упражнения способствуют здоровью сердечно-сосудистой системы, курение является одним из худших нарушителей.Он повышает кровяное давление, способствует укреплению артерий и увеличивает риск рака легких и эмфиземы. - Одним из очень распространенных факторов риска для многих людей является нездоровый уровень жиров или липидов в крови. Обычно это означает, что ваш общий холестерин, «плохой» холестерин (ЛПНП) или триглицериды слишком высоки, или что ваш «хороший» холестерин (ЛПВП) слишком низок. Плохое питание, курение, лекарства от ВИЧ (см. Следующий раздел) и отсутствие физических упражнений могут способствовать возникновению липидных проблем. Если у вас нездоровый уровень, большинство врачей сначала порекомендуют изменить образ жизни, возможно, в сочетании с изменением режима лечения ВИЧ или назначением препаратов, снижающих уровень холестерина и триглицеридов.
- Высокое кровяное давление — еще один фактор риска, который большинство людей может контролировать.
 Когда изменения в образе жизни не помогают, врачи часто назначают лекарства для контроля артериального давления.
Когда изменения в образе жизни не помогают, врачи часто назначают лекарства для контроля артериального давления. - Диабет также является основным фактором риска сердечно-сосудистых заболеваний. В частности, каждый раз, когда уровень сахара в крови повышается и остается слишком высоким, это способствует сердечно-сосудистым заболеваниям. Если у вас диабет, еще более важны здоровое питание и регулярные физические упражнения, а также регулярный контроль уровня сахара в крови и прием лекарств от диабета, которые прописывает врач.
- Сама по себе ВИЧ-инфекция также может быть фактором риска. Исследования показывают, что люди с ВИЧ, не получающие лечения, имеют более низкий «хороший» холестерин ЛПВП и более высокие триглицериды, чем ВИЧ-отрицательные люди. Кроме того, продолжающееся воспаление в организме из-за наличия ВИЧ — особенно нелеченного — может постепенно повреждать сердце и кровеносные сосуды. Однако люди, живущие с ВИЧ, могут помочь справиться со многими проблемами со здоровьем, которые может вызвать ВИЧ.
Повышает ли лечение ВИЧ риск сердечного приступа?
Исследования показывают, что некоторые лекарства от ВИЧ могут способствовать развитию сердечных заболеваний.Было обнаружено, что многие ингибиторы протеаз (ИП), некоторые ненуклеозидные ингибиторы обратной транскриптазы (ННИОТ) и несколько ингибиторов нуклеозидной обратной транскриптазы (НИОТ) влияют на уровни холестерина и триглицеридов у людей с ВИЧ. ИП и НИОТ также связаны с диабетом. Некоторые препараты против ВИЧ также связаны с повышенным риском сердечных приступов по причинам, которые пока не ясны.
Однако другие исследования, такие как SMART (Стратегии управления антиретровирусной терапией), в целом показывают, что прием лекарств от ВИЧ действительно защищает от ССЗ.Было больше сердечных приступов среди тех, кто отложил или прекратил лечение, по сравнению с теми, кто начал и продолжал терапию.
В конце концов, есть способы поддерживать благоприятный баланс при использовании этих лекарств.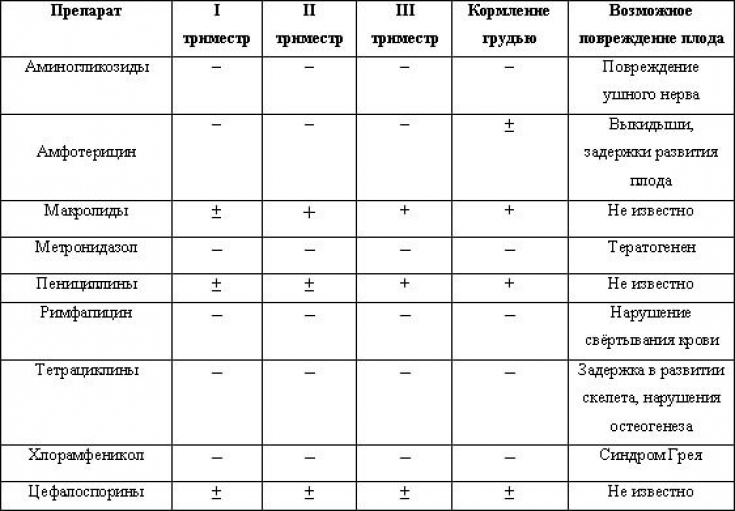 Это предполагает тесное сотрудничество с медицинским работником, чтобы убедиться, что все риски, связанные с сердцем, — курение, диета, физические упражнения, семейный анамнез, артериальное давление, текущий уровень липидов — учитываются при выборе и мониторинге лекарств от ВИЧ.
Это предполагает тесное сотрудничество с медицинским работником, чтобы убедиться, что все риски, связанные с сердцем, — курение, диета, физические упражнения, семейный анамнез, артериальное давление, текущий уровень липидов — учитываются при выборе и мониторинге лекарств от ВИЧ.
Ниже приводится руководство по различным классам препаратов и их влиянию на сердечно-сосудистые заболевания:
Ингибиторы нуклеозидной обратной транскриптазы
- Ставудин (Зерит) используется редко, но может повышать липиды, и большинство клиницистов не рекомендуют его использовать. .
- Зидовудин (Ретровир, Комбивир, Тризивир) может увеличить риск диабета и, в редких случаях, может повредить сердечную мышцу.
- Несколько исследований связали абакавир (Зиаген, Эпзиком, Триумек, Тризивир) и диданозин (Видекс, Видекс ЕС) с повышенным риском сердечных приступов. Несколько других исследований не обнаружили такого риска. Ни одному из препаратов биологического объяснения не найдено.

Ненуклеозидные ингибиторы обратной транскриптазы
- Эфавиренц (Sustiva, Atripla) может незначительно повышать уровень триглицеридов, а также повышать уровень здоровых ЛПВП.
- Невирапин (Вирамун) не влияет на липиды, за исключением повышения уровня ЛПВП.
- Делавирдин (рескриптор), который используется редко, может незначительно повысить уровень холестерина и триглицеридов.
- Этравирин (Intelence) и рилпивирин (Edurant, Complera, Odefsey), по-видимому, оказывают минимальное влияние на холестерин или триглицериды.
Ингибиторы протеазы
- Большинство препаратов этого класса могут повышать общий холестерин, холестерин ЛПНП и триглицериды.Использование норвира (ритонавира) для повышения уровня этих лекарств в крови может усугубить этот эффект.
- Однако ни атазанавир (Reyataz), ни дарунавир (Prezista) сами по себе не повышают уровень липидов.
Ингибиторы проникновения
- Энфувиртид (Фузеон), по-видимому, не влияет на липиды, хотя используется редко.

- Маравирок (Зельцентри), по-видимому, не влияет на липиды.
Ингибиторы интегразы
Как диагностируются и контролируются сердечно-сосудистые заболевания?
Некоторые тесты для диагностики или мониторинга сердечных заболеваний являются довольно простыми, и ваш врач, вероятно, уже проверяет их:
- Артериальное давление : Согласно Американской кардиологической ассоциации, верхнее значение (систолическое) в идеале должно быть меньше чем 120, а нижнее число (диастолическое) должно быть меньше 80.Обычно это указывается как «120 на 80». Результат 140/90 или выше считается высоким кровяным давлением или гипертонией.
- Уровни липидов : Количество жиров в крови. Их следует регулярно проверять, желательно натощак (забор крови через 12 часов без еды и напитков, кроме воды).
- Общий холестерин : Общая смесь хорошего и плохого холестерина. Идеально ниже 200 мг / дл крови.
 Граница составляет 201–239 мг / дл, а максимальная — 240 мг / дл и выше.
Граница составляет 201–239 мг / дл, а максимальная — 240 мг / дл и выше. - Холестерин ЛПНП : Один из двух «плохих» типов холестерина. Идеальным является значение ниже 100 мг / дл, тогда как 160 мг / дл или более считается высоким.
- Холестерин ЛПОНП : Другой «плохой» холестерин. Он рассчитывается как процент от ваших триглицеридов. Нормальный уровень ЛПОНП обычно составляет 5–40 мг / дл.
- Холестерин ЛПВП : «Хороший» тип холестерина. В идеале 60 мг / дл или выше. В норме 40–59 мг / дл. Ниже 40 мг / дл слишком мало.
- Соотношение ЛПВП / ЛПНП : Это соотношение сравнивает хороший холестерин с плохим холестерином.Чтобы получить число, разделите уровень ЛПНП (например, 50 мг / дл) на ЛПВП (150 мг / дл). Результат будет 0,33. Цель состоит в том, чтобы поддерживать соотношение ЛПВП / ЛПНП выше 0,3, при идеальном соотношении выше 0,4.
- Триглицериды : Идеально менее 150 мг / дл, а более 200 мг / дл — высокое.
- Глюкоза : Этот тест измеряет количество сахара в крови. Нормальный уровень ниже 100 мг / дл натощак, в то время как преддиабет составляет 100–125 мг / дл натощак, а диабетик — 126 мг / дл или выше.Другой анализ крови измеряет уровень сахара в крови натощак до и после употребления сладких напитков.
- Функция почек : Повреждение почек может быть причиной или следствием сердечно-сосудистых заболеваний. АМК (азот мочевины крови), креатинин и мочевая кислота — три распространенных анализа крови на функцию почек.
Ваш врач может назначить другие тесты. Они могут включать электрокардиограмму (ЭКГ или ЭКГ), эхокардиограмму, рентген грудной клетки, компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ), нагрузочное тестирование или катетеризацию сердца.
Есть ли у меня риск сердечно-сосудистых заболеваний?
Как указано выше, на сердечно-сосудистые заболевания влияют многие факторы. Однако не все факторы несут одинаковый риск — некоторые из них гораздо серьезнее других. Например, было доказано, что курение и диабет значительно увеличивают риск сердечных заболеваний. Избыточный вес на 30 фунтов также может увеличить ваш риск, но не в такой степени. Хотя эти факторы были хорошо установлены в исследованиях с участием ВИЧ-отрицательных людей, большинство экспертов согласны с тем, что то же самое относится и к людям с ВИЧ.
Однако не все факторы несут одинаковый риск — некоторые из них гораздо серьезнее других. Например, было доказано, что курение и диабет значительно увеличивают риск сердечных заболеваний. Избыточный вес на 30 фунтов также может увеличить ваш риск, но не в такой степени. Хотя эти факторы были хорошо установлены в исследованиях с участием ВИЧ-отрицательных людей, большинство экспертов согласны с тем, что то же самое относится и к людям с ВИЧ.
Как я могу снизить риск сердечно-сосудистых заболеваний?
Можно резко снизить риск сердечно-сосудистых заболеваний. Вот несколько вариантов, которые следует учитывать:
- Лечить ВИЧ-инфекцию . Федеральные руководящие принципы рекомендуют всем людям с ВИЧ начать лечение. Лечение ВИЧ уменьшает продолжающееся воспаление, что, в свою очередь, снижает риск повреждения кровеносных сосудов и сердца.
- Выберите подходящие лекарства для лечения ВИЧ . Что касается риска сердечных заболеваний, не все лекарства от ВИЧ созданы равными.
 Некоторые из них могут повысить уровень холестерина и триглицеридов, а другие могут повысить риск диабета. Нажмите сюда, для получения дополнительной информации.
Некоторые из них могут повысить уровень холестерина и триглицеридов, а другие могут повысить риск диабета. Нажмите сюда, для получения дополнительной информации. - Бросить курить . Если вы бросите курить, в течение 10 лет риск сердечного приступа и инсульта снизится почти на 300 процентов. Курение вызывает хроническое воспаление кровеносных сосудов и сердца, отрицательно влияет на холестерин, повышает кровяное давление и может привести к эмфиземе легких и раку легких. Для получения дополнительной информации и советов по отказу от курения щелкните здесь.
- Следи за своей диетой .Употребление большого количества насыщенных жиров и обработанных сахаров увеличивает риск сердечно-сосудистых заболеваний и диабета. И наоборот, люди, которые едят много свежих овощей, фруктов, цельнозерновых продуктов, орехов и полезных жиров — например, рыбы, — кажутся защищенными от сердечных заболеваний. Для получения дополнительной информации о диете и питании щелкните здесь.
- Активировать . Упражнения укрепляют сердце, снижают кровяное давление, повышают уровень холестерина и улучшают настроение. Для получения дополнительной информации об упражнениях щелкните здесь.
- Уменьшить напряжение . Хронический стресс может повысить кровяное давление и повысить уровень гормонов стресса. Щелкните здесь, чтобы узнать больше о контроле уровня стресса.
- Рассмотрим лекарство . Когда изменения в образе жизни не помогают — или их недостаточно для контроля уровня липидов, — ряд лекарств может улучшить холестерин и триглицериды.
Последняя редакция: 10 февраля 2016 г.
ВИЧ и сердечно-сосудистые заболевания | CATIE
Резюме
Сердечно-сосудистые заболевания влияют на здоровье вашего сердца и кровеносных сосудов и могут привести к сердечным приступам или инсульту.Вы можете подумать, что это проблемы, которые затрагивают только пожилых людей. Однако новые исследования показывают, что ВИЧ-инфекция увеличивает риск сердечно-сосудистых заболеваний, включая сердечные приступы и инсульт, даже у относительно молодых людей. Таким образом, регулярное наблюдение вашим врачом за вашим общим и сердечно-сосудистым здоровьем должно быть частью вашего плана, чтобы жить дольше и жить хорошо. Лечение от ВИЧ — один из лучших способов сохранить здоровье. В этом информационном бюллетене есть много дополнительных шагов, которые вы можете предпринять, чтобы снизить риск сердечных приступов, инсульта и других осложнений.
Однако новые исследования показывают, что ВИЧ-инфекция увеличивает риск сердечно-сосудистых заболеваний, включая сердечные приступы и инсульт, даже у относительно молодых людей. Таким образом, регулярное наблюдение вашим врачом за вашим общим и сердечно-сосудистым здоровьем должно быть частью вашего плана, чтобы жить дольше и жить хорошо. Лечение от ВИЧ — один из лучших способов сохранить здоровье. В этом информационном бюллетене есть много дополнительных шагов, которые вы можете предпринять, чтобы снизить риск сердечных приступов, инсульта и других осложнений.
Что такое сердечно-сосудистые заболевания?
Самый простой способ понять, как работает ваше сердце, — это представить свое сердце как мышечный насос, который перемещает кровь по кровеносным сосудам к тканям. Слово cardio относится к сердцу, а vascular относится к сети кровеносных сосудов организма. Сердечно-сосудистые заболевания (ССЗ) — это широкий термин, который охватывает ряд состояний, влияющих на здоровье вашего сердца и / или кровеносных сосудов. Примеры таких условий включают следующее:
Примеры таких условий включают следующее:
- аномальные сердечные сокращения (аритмия)
- раздутие артерий (аневризма)
- увеличенное сердце (кардиомиопатия)
- боль в груди (стенокардия) — обычно из-за болезни коронарной артерии
- ишемическая болезнь сердца — сужение сосудов, по которым кровь поступает в сердце
- сердечный приступ — необратимое повреждение сердечной мышцы
- пороки сердца — проблемы в вашем сердце, которые вы унаследовали
- заболевание периферических артерий — сужение кровеносных сосудов в ногах или ступнях
- инсульт — необратимое повреждение мозга из-за ограниченного кровотока
- внезапная сердечная смерть — сердце внезапно перестает биться из-за нарушения электрических токов сердца
Многие из этих состояний связаны с основным нездоровым процессом, называемым атеросклерозом, который относится к затвердению и сужению артерий.
Почему люди, живущие с ВИЧ, должны беспокоиться о ССЗ?
В первые два десятилетия эпидемии ВИЧ биомедицины были направлены на профилактику и лечение опасных для жизни инфекций.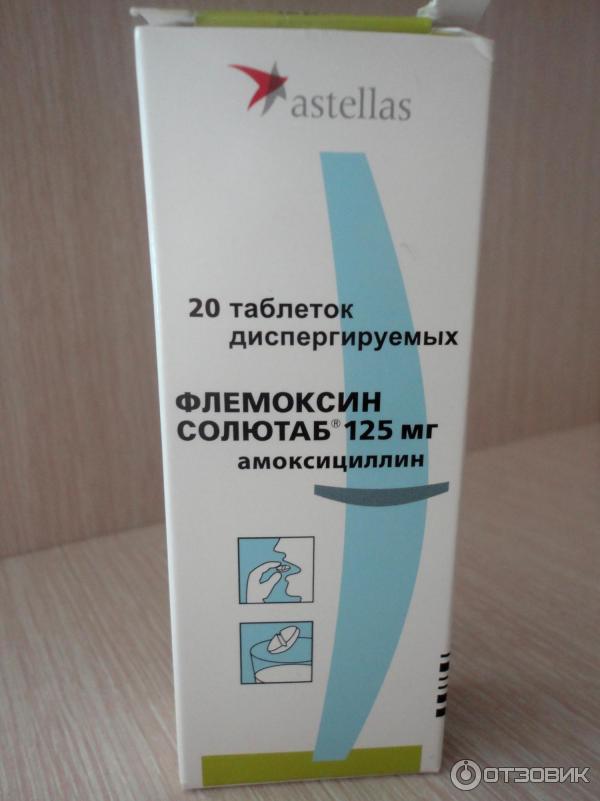 Однако теперь, когда эффективная антиретровирусная терапия (АРТ) широко доступна в странах с высоким уровнем доходов, смерть от опасных для жизни инфекций является редкостью. В результате люди с ВИЧ живут дольше. По мере взросления люди с ВИЧ становятся уязвимыми для всех осложнений, вызванных старением, включая сердечно-сосудистые заболевания.
Однако теперь, когда эффективная антиретровирусная терапия (АРТ) широко доступна в странах с высоким уровнем доходов, смерть от опасных для жизни инфекций является редкостью. В результате люди с ВИЧ живут дольше. По мере взросления люди с ВИЧ становятся уязвимыми для всех осложнений, вызванных старением, включая сердечно-сосудистые заболевания.
Кроме того, продолжающаяся ВИЧ-инфекция, особенно если ее не лечить, может повысить риск сердечно-сосудистых заболеваний. Это происходит потому, что продолжающаяся репликация ВИЧ в вашем организме заставляет вашу иммунную систему постоянно находиться в состоянии воспаления. В течение длительного времени непрерывное воспаление высвобождает химические посредники, называемые цитокинами, которые наносят вред организму, повреждая и разрушая ткани.
Воспаление, связанное с ВИЧ, не только повреждает иммунную систему и другие системы органов, но также ускоряет старение кровеносных сосудов.Использование АРТ значительно снижает воспаление, связанное с ВИЧ. Действительно, исследования показали, что люди, которые перестают принимать АРТ, имеют значительно повышенный риск сердечных приступов и инсульта. Однако даже в условиях низкой или неопределяемой вирусной нагрузки воспаление низкого уровня, вызванное ВИЧ-инфекцией, может продолжать медленно поражать органы и кровеносные сосуды, но на гораздо более низком уровне, чем раньше. В долгосрочной перспективе это воспаление может повысить риск сердечно-сосудистых заболеваний у ВИЧ-инфицированных.
Наконец, аномальные уровни липидов (жирных веществ в крови), таких как триглицериды и холестерин, особенно высокий уровень так называемого «плохого» холестерина (ХС-ЛПНП) и низкий уровень так называемого «хорошего» холестерина (ЛПВП). -C) увеличивают риск сердечно-сосудистых заболеваний.Некоторые лекарства, используемые для лечения ВИЧ-инфекции или других осложнений у людей, живущих с ВИЧ, могут повышать уровень липидов в крови.
Регулярный мониторинг уровня холестерина и триглицеридов в крови может помочь определить, так ли это для вас.
Как я могу определить свой риск сердечно-сосудистых заболеваний?
Существует множество факторов, которые могут повышать риск сердечно-сосудистых заболеваний у людей с ВИЧ, в том числе следующие:
- курительный табак
- близкие родственники, у которых диагностировали сердечно-сосудистые заболевания; это включает родителей, братьев или сестер, которым был поставлен диагноз недоношенных ССЗ
- диабет
- высокое кровяное давление
- аномальный уровень холестерина
- быть старше 45 лет у мужчин и старше 55 лет у женщин
- избыточный вес
- стресс
- депрессия
- недостаточная физическая активность
- употребление уличных или вечеринок наркотиков, таких как кокаин, героин или метамфетамин
- заболевание десен является новым фактором риска сердечно-сосудистых заболеваний
Определенные симптомы могут указывать на наличие атеросклероза — нездорового основного процесса, который возникает при сердечно-сосудистых заболеваниях: эректильная дисфункция у мужчин, боль в голенях / ступнях, возникающая при физической активности, и очень холодная бледная кожа на ступнях и руках.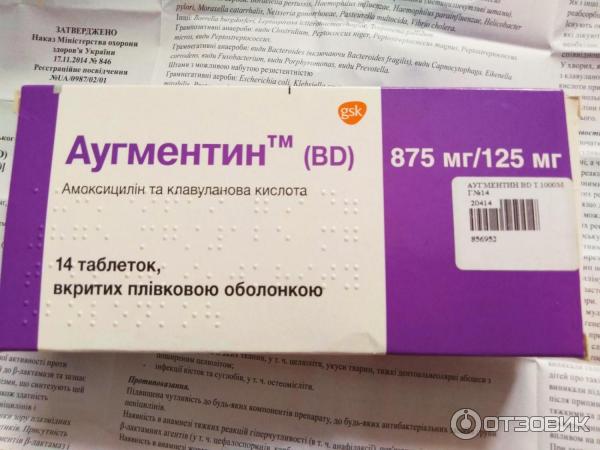
Важно обсудить все эти факторы риска с врачом, чтобы определить общий риск сердечно-сосудистых заболеваний.
Как я могу снизить риск сердечно-сосудистых заболеваний?
Список факторов риска ССЗ может показаться длинным. Некоторые факторы, которые вы можете не контролировать, например, ваш возраст или семейный анамнез сердечно-сосудистых заболеваний. Однако есть много других факторов, которые вы можете контролировать с помощью и советом своего врача, медсестры, диетолога или фармацевта. Вот список некоторых из наиболее важных вещей, которые вы можете сделать для улучшения общего состояния здоровья и снижения риска сердечно-сосудистых заболеваний.Большинство этих вмешательств изучались только на ВИЧ-отрицательных людях, но нет никаких оснований ожидать, что они не помогут и ВИЧ-положительным людям.
Задница
Табачный дым содержит никотин, который сужает кровеносные сосуды и повышает кровяное давление. Этот дым также содержит много ядов, в том числе угарный газ, который повреждает слизистую оболочку кровеносных сосудов. У курильщиков значительно повышен риск сердечных приступов. Если вы курите, отказ от курения — это самый важный шаг, который вы можете предпринять для снижения риска сердечно-сосудистых заболеваний.Отказ от курения также снижает риск заболеваний легких, таких как бронхит и эмфизема, рак, истончение костей, гормональные нарушения и многие другие проблемы со здоровьем.
У курильщиков значительно повышен риск сердечных приступов. Если вы курите, отказ от курения — это самый важный шаг, который вы можете предпринять для снижения риска сердечно-сосудистых заболеваний.Отказ от курения также снижает риск заболеваний легких, таких как бронхит и эмфизема, рак, истончение костей, гормональные нарушения и многие другие проблемы со здоровьем.
Поговорите со своим врачом, медсестрой и фармацевтом за советом о том, как бросить курить. Доступны заменители никотина в виде пластырей и жевательной резинки. Также было доказано, что некоторые лекарства увеличивают шанс успешного бросить курить. Вам также могут помочь другие методы лечения. Помните, что отказ от курения — это процесс, требующий терпения, и для некоторых людей требуется несколько попыток, прежде чем они добьются успеха.Поговорите с другими близкими друзьями и членами семьи, которые также курят, и узнайте, решат ли они бросить курить вместе с вами.
Ешьте здоровую пищу
Здоровое питание может иметь большое значение для снижения риска сердечно-сосудистых заболеваний.
Исследования показали, что диета, богатая яркими фруктами, овощами, нежирными молочными продуктами и цельнозерновыми продуктами, может значительно снизить высокое кровяное давление и уровень холестерина у некоторых людей. Другие подходы, такие как ежедневное употребление горсти орехов с полезными жирами (такими как миндаль, фисташки и грецкие орехи), могут быть полезны как часть общего плана по повышению уровня холестерина.Людям, подверженным риску диабета, изменение рациона может оказаться полезным. Уменьшение потребления соли также помогает снизить кровяное давление. Внести серьезные изменения в свой рацион непросто, поэтому попросите своего врача или медсестру направить вас к зарегистрированному диетологу, который сможет дать вам необходимый совет и поддержку.
- «Завоюйте кухню» из журнала CATIE Positive Side (весна 2008 г.) — это легкая для чтения статья о здоровом питании для людей с ВИЧ.
- «La Dolce Vita» из журнала CATIE Positive Side (весна / лето 2005 г.
 ) предоставляет информацию о питании и диабете для людей с ВИЧ.
) предоставляет информацию о питании и диабете для людей с ВИЧ. - «Успокаивающее пламя» из журнала CATIE Positive Side (зима 2016 г.) дает идеи и рецепты для подавления хронического воспаления.
Бюст, ход
«Чудо-лекарство», называемое упражнениями, может помочь уменьшить воспаление, снизить уровень плохого холестерина, снизить вес и помочь вам контролировать диабет. Благодаря этим удивительным преимуществам регулярные упражнения могут снизить риск сердечно-сосудистых заболеваний. В идеале, ваша программа упражнений должна вызывать у вас вспотевание, заставлять вас задыхаться и / или значительно увеличивать частоту сердечных сокращений как минимум на 30 минут как минимум четыре раза в неделю.Ежедневная 30-минутная прогулка — хороший способ начать эту программу упражнений. Важно отметить, что перед тем, как начать что-либо более активное, чем ходьба, поговорите со своим врачом или медсестрой о том, какие упражнения подходят вам.
- «Работай!» из журнала CATIE Positive Side (весна / лето 2009 г.) предоставляет информацию о физических упражнениях для людей, живущих с ВИЧ.
Снимите
Нет, мы не говорим о вашей одежде. Избыточный вес или большой живот увеличивает риск сердечно-сосудистых заболеваний и диабета.Постепенное снижение веса до нормального уровня помогает снизить риск сердечных приступов. Если у вас избыточный вес, поговорите со своим врачом или медсестрой о том, как безопасно сбросить вес.
Придите к вам на помощь в эмоциональном плане
Слишком сильный стресс может увеличить риск сердечно-сосудистых заболеваний. Постарайтесь уменьшить подверженность стрессовым событиям. Если это невозможно, регулярное использование иглоукалывания, массажа, медитации, йоги и других расслабляющих занятий поможет вам лучше справиться со стрессом.
В одном большом исследовании исследователи обнаружили, что от 15% до 20% людей, перенесших сердечный приступ, также страдают депрессией.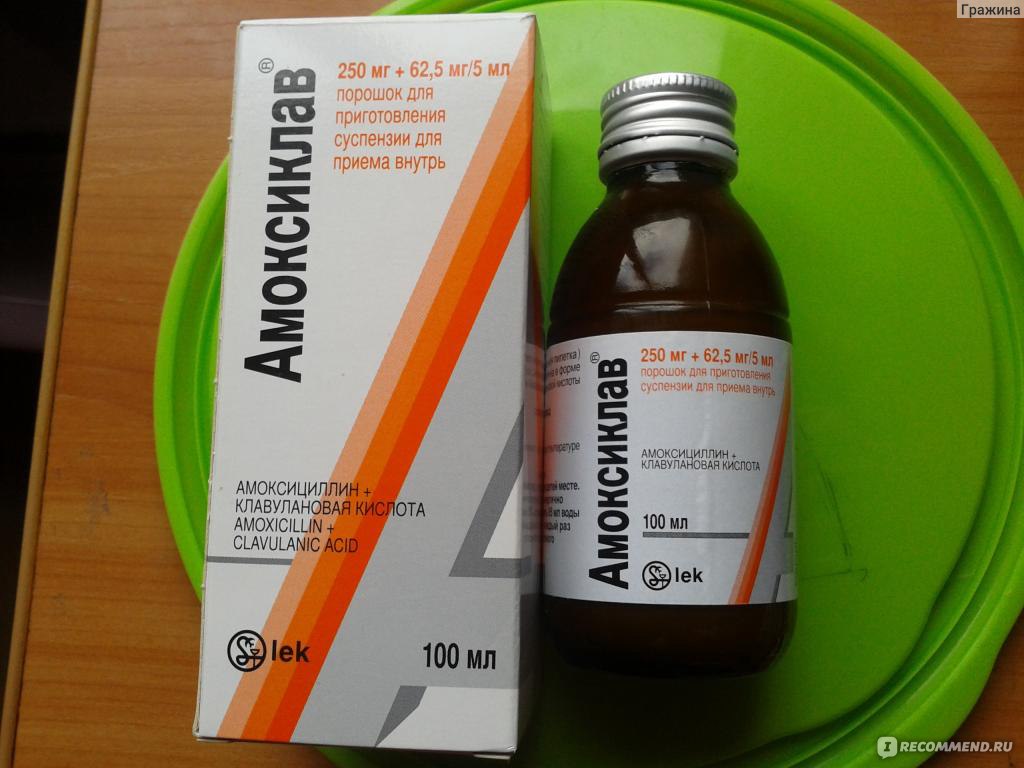 Более того, в некоторых случаях депрессия может наступить задолго до сердечного приступа. Поскольку депрессия и связанная с ней тревожность, похоже, увеличивают риск сердечно-сосудистых заболеваний, сообщите своему врачу и медсестре, если вы чувствуете беспокойство, сильно беспокоитесь или грустите, часто неожиданно устаете или подавлены. Избавление от депрессии и беспокойства помогает вашему общему здоровью и качеству жизни.
Более того, в некоторых случаях депрессия может наступить задолго до сердечного приступа. Поскольку депрессия и связанная с ней тревожность, похоже, увеличивают риск сердечно-сосудистых заболеваний, сообщите своему врачу и медсестре, если вы чувствуете беспокойство, сильно беспокоитесь или грустите, часто неожиданно устаете или подавлены. Избавление от депрессии и беспокойства помогает вашему общему здоровью и качеству жизни.
Бросьте или сократите употребление психоактивных веществ
Кокаин, амфетамин (скорость), метамфетамин и родственные химические вещества, такие как экстази (E, X или xtc), могут повысить кровяное давление и температуру тела, ускорить сердцебиение, сузить диапазон кровеносные сосуды, по которым кровь течет к сердцу и значительно увеличивает риск сердечного приступа.Введение в организм таких веществ, как героин или кокаин, также может вызвать серьезные опасные для жизни инфекции, а вызванное ими воспаление может повлиять на ваше сердце. Если вы употребляете психоактивные вещества, обратитесь за помощью к своему врачу и медсестре.
Если вы употребляете психоактивные вещества, обратитесь за помощью к своему врачу и медсестре.
Практикуйте более безопасный секс
Новые исследования показывают, что инфекции, передаваемые половым путем (ИППП), повышают риск воспалений и даже сердечных заболеваний. Секс может и должен быть развлечением, но нет причин подвергать себя воздействию микробов.Практика более безопасного секса, даже если вы ВИЧ-положительный человек, имеющий половые контакты с другими ВИЧ-положительными людьми, помогает снизить риск заражения и передачи ИППП, таких как герпес, LGV, сифилис, вирусы гепатита B и C и другие микробы . Поговорите со своим врачом о тестировании и лечении ИППП для устранения воспаления.
- В главе 7 документа CATIE Управление своим здоровьем («Ваше сексуальное здоровье») содержится информация о ВИЧ, безопасном сексе и инфекциях, передаваемых половым путем.
Уменьшите контакт с микробами
Контакт с микробами, особенно хронический, может усилить воспаление в организме, что является фактором риска сердечно-сосудистых заболеваний. Регулярное мытье рук теплой водой с мылом помогает снизить риск инфекций, избавляясь от микробов. Регулярные посещения стоматолога для поддержания и улучшения здоровья ваших зубов и десен помогают снизить риск сердечных заболеваний, поскольку эти микробы могут перемещаться из вашего рта в ваше сердце.
Грипп (грипп) значительно усиливает воспаление. Если у вас сердечно-сосудистые заболевания и вы заболели гриппом, у вас повышенный риск сердечного приступа. Поговорите со своим врачом о вакцинации от гриппа каждую осень.
Могут ли пищевые добавки помочь предотвратить ССЗ?
Ранее мы описали некоторые изменения в питании и образе жизни, которые могут быть полезны при использовании в рамках общего плана профилактики ССЗ. Время от времени вы можете слышать о натуральных продуктах для здоровья (травы, витамины, добавки и т. Д.), Которые призваны предотвратить или вылечить сердечные заболевания. К сожалению, такого волшебного дополнения нет.
Некоторые люди под наблюдением и советом своего врача и / или диетолога или натуропата принимают определенные добавки в дополнение к другим шагам, которые мы описали (изменение образа жизни, лекарства, прописанные врачом).
Всегда сообщайте своему врачу, медсестре и фармацевту, какие лекарства (как по рецепту, так и без рецепта), травы и добавки вы принимаете. Это связано с тем, что некоторые натуральные продукты для здоровья могут ослабить действие ваших лекарств, усугубить уже существующие побочные эффекты лекарств или вызвать собственные побочные эффекты.
Некоторые добавки, которые изучаются на предмет возможной роли в профилактике ССЗ, включают:
- Омега-3 жирные кислоты , содержащиеся в холодноводной рыбе, такой как анчоусы, сельдь, скумбрия, дикий лосось, сардины и тунец.Клинические испытания показали, что добавки с рыбьим жиром могут снизить уровень триглицеридов в крови, но вы должны принимать большие дозы (более 4 граммов в день) рыбьего жира. Рыбий жир также может помочь предотвратить нарушение сердечного ритма и уменьшить воспаление, но это требует дальнейшего тестирования. Имейте в виду, что рыбий жир может продлить время свертывания крови, что облегчит кровотечение.
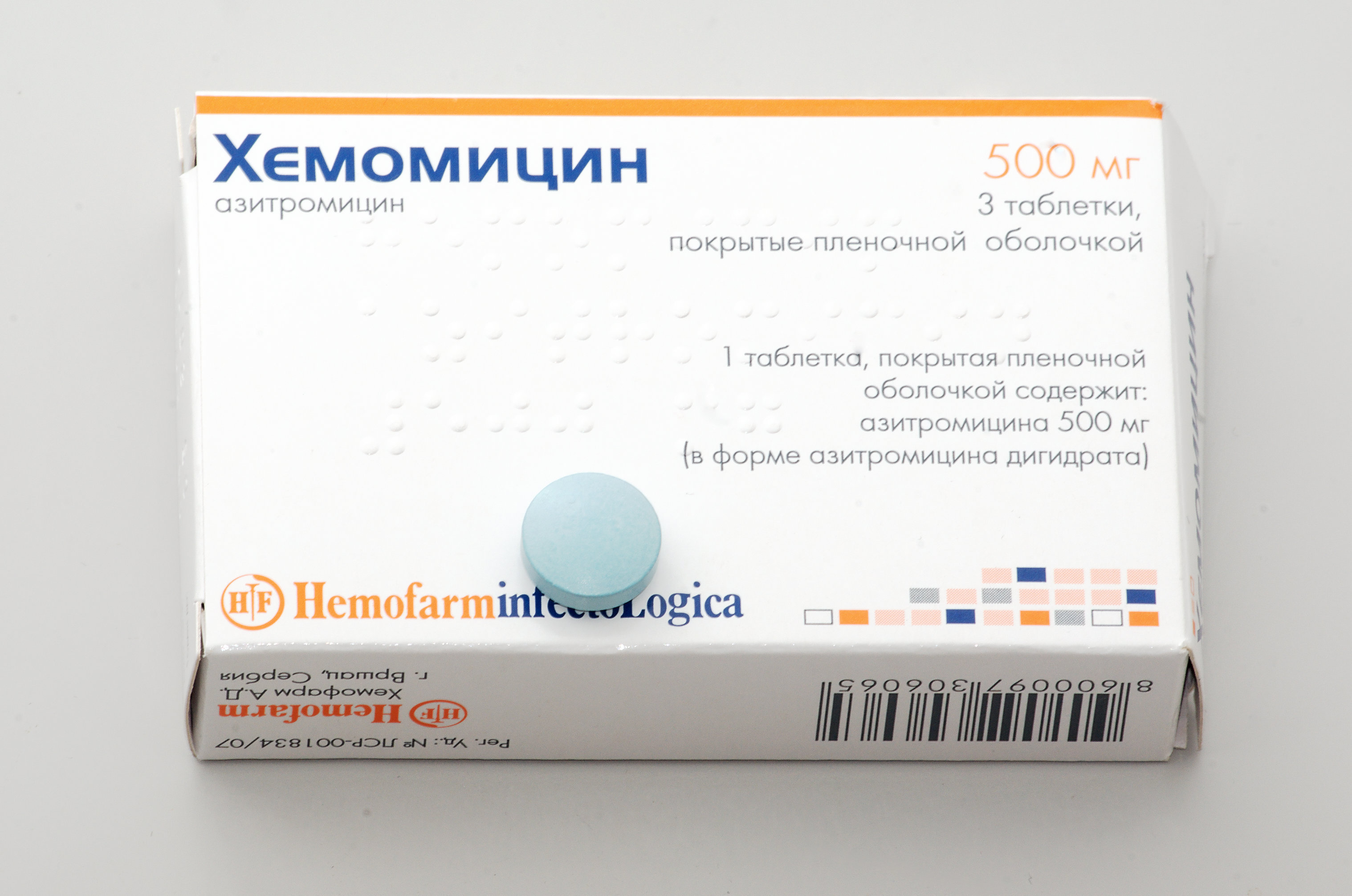
- Ниацин —Некоторые врачи прописывают постепенно увеличивать дозу этого витамина B, пока не будет достигнута суточная доза 2 или 3 грамма.В этой дозе ниацин иногда может помочь нормализовать уровень холестерина за счет повышения уровня «хорошего» холестерина. Однако обзоры клинических испытаний ниацина не выявили стойких преимуществ. Кроме того, высокие дозы ниацина следует принимать только под наблюдением врача, поскольку это может увеличить риск высокого уровня сахара в крови — прелюдии к диабету. Высокие дозы ниацина также могут вызвать временный безвредный прилив крови к коже (покраснение), который может вызывать зуд.
- Хром — Краткосрочное контролируемое клиническое испытание в Торонто показало, что некоторые ВИЧ-положительные люди могут лучше контролировать уровень сахара в крови в результате приема добавок хрома.Эти результаты необходимо подтвердить в более крупном исследовании.
- Коэнзим Q10 — это антиоксидант, который изучается при сердечно-сосудистых заболеваниях.
 Это очень дорого, и не было доказано, что он помогает остановить сердечный приступ или инсульт.
Это очень дорого, и не было доказано, что он помогает остановить сердечный приступ или инсульт.
- Карнитин — Небольшая молекула карнитина помогает перемещать жиры, которые используются в качестве энергии внутри клеток. Клинические испытания показали, что карнитин может помочь снизить уровень триглицеридов при приеме вместе с лекарствами, снижающими уровень холестерина.Однако неясно, влияет ли это на риск сердечно-сосудистых заболеваний. Карнитин может влиять на работу гормонов щитовидной железы.
- Альфа-липоевая кислота — Этот антиоксидант был тщательно протестирован на лабораторных животных, и было показано, что он помогает контролировать уровень сахара в крови. Однако крупных хорошо спланированных исследований на людях не проводилось. Также альфа-липоевая кислота может влиять на работу гормонов щитовидной железы.
Как можно отслеживать мой риск сердечно-сосудистых заболеваний?
Ваш врач и, в некоторых случаях, медсестра могут запросить различные тесты, чтобы оценить ваш риск сердечно-сосудистых заболеваний. Вот список некоторых наиболее распространенных тестов (обратите внимание, что этот список не является исчерпывающим):
Вот список некоторых наиболее распространенных тестов (обратите внимание, что этот список не является исчерпывающим):
Уровни холестерина и триглицеридов
Регулярные анализы крови на уровни холестерина и триглицеридов — важный способ для многих людей отслеживать основной риск сердечно-сосудистых заболеваний. В идеале кровь следует брать после того, как вы голодали (не ели) в течение 12 часов подряд, поэтому лучше всего это делать утром, после того, как вы ничего не ели накануне вечером. Также избегайте употребления алкоголя в течение двух дней подряд перед сдачей анализа крови.Поддержание низкого уровня так называемого «плохого» холестерина (ХС-ЛПНП) помогает снизить риск сердечного приступа и других связанных с этим проблем. И поддержание высокого уровня так называемого «хорошего» холестерина (ХС-ЛПВП) также является хорошей идеей. Поговорите со своим врачом или медсестрой о своем уровне холестерина и способах его повышения.
Уровни сахара в крови
Длительный высокий уровень сахара в крови может привести к проблемам, истощая способность вашего организма справляться с сахаром. Если врач будет регулярно проверять уровень сахара в крови, это поможет вам осознавать эту проблему.Если уровень сахара в крови становится все выше и выше, со временем может развиться диабет. В свою очередь, диабет может привести к повреждению нервов (включая нервы в сердце). В целом диабет усугубляет сердечно-сосудистые заболевания. Этот анализ крови необходимо сдавать, когда вы голодаете не менее восьми часов, поэтому лучше проводить его утром, после того, как накануне вечером вы ничего не ели. Поговорите со своим врачом и диетологом об уровне сахара в крови и способах снижения риска диабета.
Если врач будет регулярно проверять уровень сахара в крови, это поможет вам осознавать эту проблему.Если уровень сахара в крови становится все выше и выше, со временем может развиться диабет. В свою очередь, диабет может привести к повреждению нервов (включая нервы в сердце). В целом диабет усугубляет сердечно-сосудистые заболевания. Этот анализ крови необходимо сдавать, когда вы голодаете не менее восьми часов, поэтому лучше проводить его утром, после того, как накануне вечером вы ничего не ели. Поговорите со своим врачом и диетологом об уровне сахара в крови и способах снижения риска диабета.
Артериальное давление
Высокое артериальное давление увеличивает риск сердечно-сосудистых заболеваний и поражения почек.Напоминайте врачу, чтобы он проверял артериальное давление не реже одного раза в год. Если он высокий, потребуются более частые проверки. Артериальное давление выражается двумя числами: систолическое давление выше диастолического. Нормальное артериальное давление — 120/80; пример высокого кровяного давления — 140/90 или более. Если у вас высокое кровяное давление, поговорите со своим врачом или медсестрой о том, как снизить кровяное давление.
Если у вас высокое кровяное давление, поговорите со своим врачом или медсестрой о том, как снизить кровяное давление.
ЭКГ (электрокардиограмма)
Техник надевает вам на грудь небольшие датчики.Эти датчики могут обнаруживать электрические сигналы, которые ваше сердце производит каждый раз, когда оно бьется. ЭКГ записывает эти электрические сигналы и выдает диаграмму, обычно называемую кардиограммой. Ваш врач (-а) может проверить таблицу, чтобы узнать, не бьется ли ваше сердце ненормально.
Холтеровское мониторирование
Иногда ЭКГ может не обнаруживать аномальные сердечные ритмы, когда они появляются нечасто, поэтому может потребоваться более длительный период мониторинга сердца. Для этого можно несколько дней носить портативное устройство, называемое холтеровским монитором.Этот монитор записывает электрические сигналы вашего сердца для последующего анализа.
Эхокардиограмма
Это ультразвуковое сканирование вашего сердца.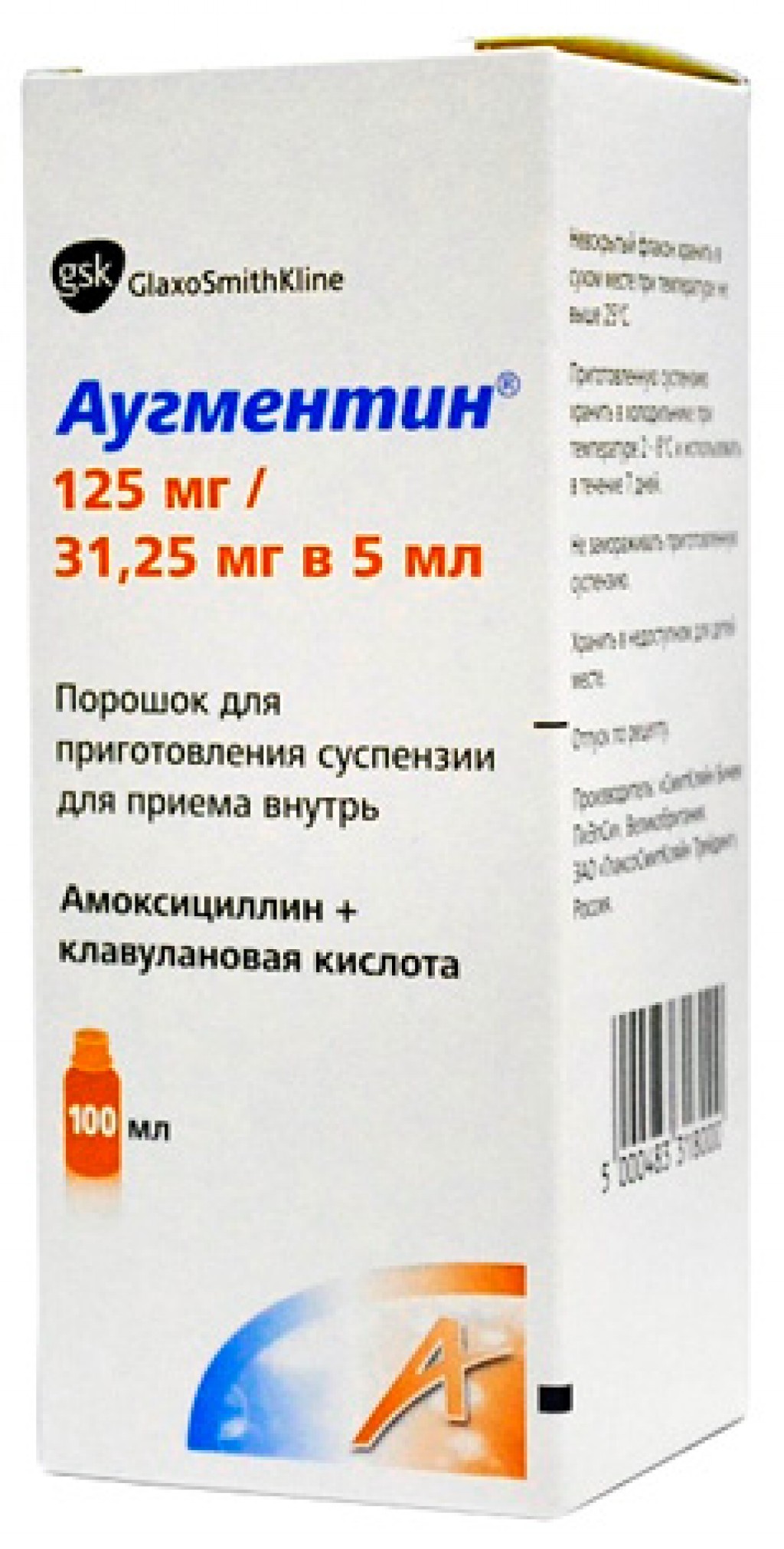 Небольшое устройство производит невидимые ультразвуковые волны, которые излучаются в ваше сердце. Эти волны отражаются от сердца, создавая эхо, которое записывается компьютером. Затем компьютер преобразует ультразвуковые волны в изображение, которое может видеть ваш техник, медсестра или врач. Эхокардиограммы полезны, когда ваш врач хочет получить представление о том, как работает ваше сердце, и есть ли нарушения в работе сердечной мышцы.
Небольшое устройство производит невидимые ультразвуковые волны, которые излучаются в ваше сердце. Эти волны отражаются от сердца, создавая эхо, которое записывается компьютером. Затем компьютер преобразует ультразвуковые волны в изображение, которое может видеть ваш техник, медсестра или врач. Эхокардиограммы полезны, когда ваш врач хочет получить представление о том, как работает ваше сердце, и есть ли нарушения в работе сердечной мышцы.
Рентген грудной клетки
Рентгеновский аппарат производит очень небольшое количество радиации, которая направляется к вашей груди и помогает сформировать изображение ваших легких, сердца, кровеносных сосудов и других структур.
Вот список некоторых из менее распространенных тестов:
Компьютерная томография сердца
Компьютерная компьютерная томография (компьютерная томография) — это особый тип рентгеновского сканирования, позволяющий получить подробные рентгеновские снимки вашего тела. Перед сканированием вы ложитесь на узкий стол с прикрепленным к нему аппаратом в форме пончика.Этот аппарат перемещается по вашему телу во время сканирования, что не повредит.
МРТ сердца
Сканеры МРТ (магнитно-резонансная томография) генерируют магнитные и радиоволны, которые излучаются на ваше тело, создавая изображения ваших органов. Чтобы пройти МРТ, вы ложитесь на стол, который затем скользит в туннель внутри большого аппарата. Сканер издает много шума, но безвреден.
Катеризация сердца
Этот тест используется для изучения структуры кровеносных сосудов, снабжающих кровью сердце.Перед выполнением этой процедуры вы получите легкое успокаивающее средство. Очень маленькая трубка вводится в кровеносный сосуд руки или ноги. Более тонкая трубка, называемая направляющим катетером, вставляется в первую трубку. Используя рентгеновские снимки, врач осторожно продвигает вторую трубку через кровеносный сосуд, пока она не достигнет сердца. Там можно измерить артериальное давление в вашем сердце и проверить кровоток через сердце. При необходимости можно удалить крошечный кусочек сердца — процедура, называемая биопсией, — а затем проанализировать.
Там можно измерить артериальное давление в вашем сердце и проверить кровоток через сердце. При необходимости можно удалить крошечный кусочек сердца — процедура, называемая биопсией, — а затем проанализировать.
Как распознать серьезные осложнения ССЗ, такие как сердечные приступы и инсульты?
Есть несколько серьезных осложнений, которые могут возникнуть в результате ССЗ. Наиболее распространены инфаркт и инсульт.
Предупреждающие знаки — сердечный приступ
Симптомы, указывающие на сердечный приступ, включают:
- боль в груди, которая может быть легкой или сильной, как тугая повязка на груди
- эта боль также может возникать или проявляться только в груди, левой руке, челюсти, шее или спине
- Боль в груди, которая возникает после активной деятельности и не проходит
- проблемы с дыханием
- тревога вместе с другими симптомами из этого списка
- прохладная влажная кожа
Обратите внимание, что некоторые группы людей, например женщины и пожилые люди, могут не испытывать боли или испытывать только легкую боль во время сердечного приступа.
Если вы испытываете эти симптомы, указывающие на сердечный приступ, Канадский фонд сердца и инсульта рекомендует предпринять следующие шаги:
- ПОЗВОНИТЕ 911 или по местному номеру службы экстренной помощи, либо попросите кого-нибудь позвонить для вас. Всегда держите список номеров экстренных служб рядом с телефоном.
- Прекратите всякую деятельность и сядьте или лягте в любом удобном положении.
- Если вы принимаете нитроглицерин, примите обычную дозировку.
- Если вы испытываете боль в груди, разжевывайте и проглотите одну таблетку АСК для взрослых 325 мг (ацетилсалициловая кислота, обычно называемая аспирином) или две таблетки по 81 мг. Обезболивающие, такие как ацетаминофен (Тайленол) или ибупрофен (Адвил), не действуют так же, как АСК (Аспирин), и поэтому не помогут в описанной выше чрезвычайной ситуации.
- Отдохните с комфортом и дождитесь прибытия службы экстренной медицинской помощи (EMS) — машины скорой помощи.

Предупреждающие знаки — штрих
Инсульт возникает, когда прекращается приток крови к мозгу.Есть два типа штрихов. Более распространенный вид возникает, когда образуется тромб, блокирующий приток крови к мозгу. Другой вид возникает, когда протекает кровеносный сосуд и кровь утекает в мозг.
Мини-инсульты или ТИА (транзиторные ишемические атаки) возникают, когда кровоснабжение мозга ненадолго прерывается.
Вот пять основных симптомов инсульта:
- слабость — внезапная потеря силы или внезапное онемение лица, рук или ног, даже временное
- проблемы с речью — внезапное затруднение речи или понимания или внезапное замешательство;
- проблемы со зрением — внезапное нарушение зрения, даже временное
- головная боль — внезапная сильная и необычная головная боль
- головокружение — внезапная потеря равновесия, особенно с любым из вышеперечисленных признаков
Если вы столкнетесь с чем-либо из этого, немедленно позвоните 911 или по номеру местного телефона службы экстренной помощи.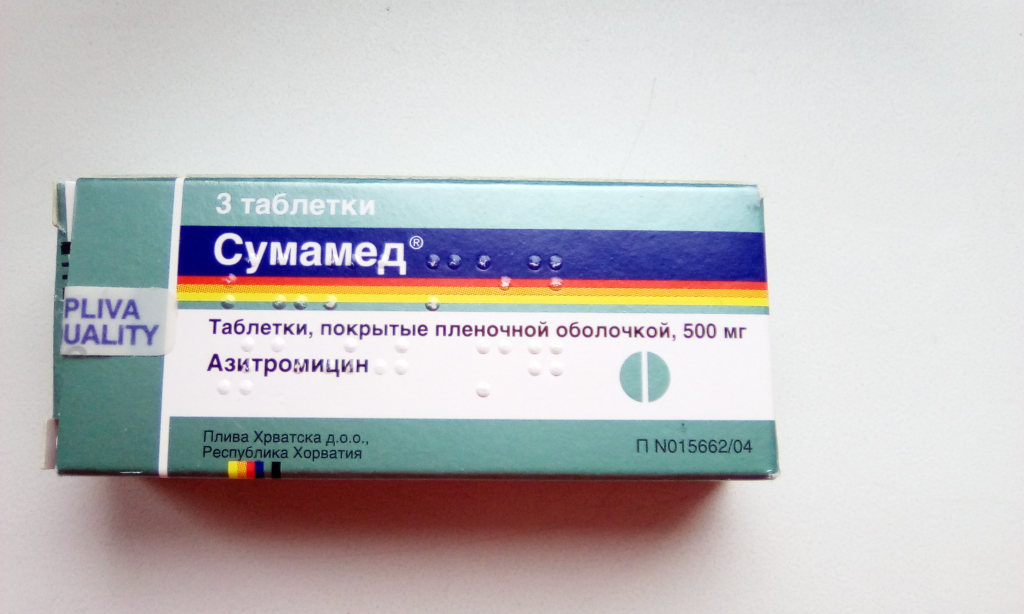
Внезапная сердечная смерть
Насосное действие сердца вызывается регулярными волнами крошечных электрических токов. Когда возникают нарушения электрических токов сердца, сердцебиение может стать нерегулярным, а в некоторых случаях даже остановиться. Когда сердце перестает биться и перекачивать кровь, немедленно страдают мозг и легкие. Люди быстро теряют сознание и, если стоят, внезапно падают в обморок и перестают дышать. Пульса нет, потому что сердце перестало биться.Это называется внезапной сердечной смертью или ВСС.
Не инфаркт
Внезапная сердечная смерть отличается от сердечного приступа. Во время сердечного приступа возникают боль и недомогание, но сердце продолжает биться. Во время ВСС сердце перестает биться.
Внезапная сердечная смерть обычно наступает без предупреждения, но в некоторых случаях могут наблюдаться следующие симптомы:
- неожиданная усталость или недостаток энергии
- обморок
- головокружение
- боль в груди
- одышка
Изменение риска
В целом, среди ВИЧ-отрицательных людей риск ВСС обычно очень низкий (0. 001% в год) у здоровых подростков и молодых людей. После 30 лет риск внезапной сердечной смерти начинает расти и увеличивается примерно до 0,1% в год. С этого момента риск постепенно увеличивается с возрастом. У людей в возрасте 50 лет и старше с серьезными сердечными заболеваниями риск ВСС может быть намного выше, достигая от 10% до 25% в год.
001% в год) у здоровых подростков и молодых людей. После 30 лет риск внезапной сердечной смерти начинает расти и увеличивается примерно до 0,1% в год. С этого момента риск постепенно увеличивается с возрастом. У людей в возрасте 50 лет и старше с серьезными сердечными заболеваниями риск ВСС может быть намного выше, достигая от 10% до 25% в год.
В центре внимания сердце
Нарушения в электрической системе сердца могут возникать у людей, у которых есть или были следующие состояния:
- сердечный приступ
- ишемическая болезнь сердца
- аномально утолщенная сердечная мышца (кардиомиопатия)
- аномальные сердечные клапаны
- наследственная болезнь сердца
- проблемы с электрической системой сердца
Поскольку внезапная сердечная смерть связана с сердечно-сосудистыми заболеваниями, те же факторы, которые подвергают человека риску сердечно-сосудистых заболеваний, также увеличивают риск внезапной сердечной смерти.
Последствия
При ВСС приток богатой кислородом крови к мозгу прекращается, и человек немедленно теряет сознание. Если сердце быстро не восстановит свой нормальный ритм и не начнет биться в течение примерно 10 минут, мозг, испытывающий кислородное голодание, подвергнется серьезному повреждению, и наступит смерть. Люди, пережившие ВСС, могут проявлять признаки повреждения мозга.
Тесты
Наиболее распространенным тестом для контроля сердечного ритма является ЭКГ, которая может обнаруживать отклонения в электрической волне, производимой сердцем.
Чтобы найти основную причину внезапной сердечной смерти, кардиолог может заказать множество дополнительных тестов, включая анализ образцов крови, ультразвуковое и другое сканирование сердца и его сосудов, а также более сложные тесты электрической системы сердца. Некоторые тесты и процедуры, используемые для оценки риска ВСС и сердечных заболеваний, могут быть инвазивными.
Предотвращение SCD
Чтобы предотвратить ВСС, необходимы регулярные осмотры с упором на выявление сердечных заболеваний.Также очень важно вести жизнь, полезную для вашего сердца.
Какие существуют методы лечения сердечно-сосудистых заболеваний?
Первым и наиболее важным шагом в снижении риска сердечного приступа является снижение или, в идеале, устранение традиционных факторов риска сердечно-сосудистых заболеваний, выполнив следующие действия:
- Отказ от курения.
- Улучшение диеты, режима физических упражнений, а также снижение или увеличение веса в соответствии с указаниями врача, медсестры и других медицинских работников.
Лекарства
В зависимости от типа вашего сердечно-сосудистого заболевания и результатов анализов, упомянутых ранее, ваш врач может назначить одно или несколько лекарств для лечения вашего сердечно-сосудистого заболевания.
Эти лекарства работают лучше всего, если они являются частью общего плана, который вы и ваша медицинская бригада составляете с целью улучшения вашего здоровья.
Если у человека высок риск нарушения сердечного ритма или нарушения электрической системы сердца, кардиологи могут назначить лекарства. Классы препаратов, используемых для лечения нарушений сердечного ритма, включают следующие:
- бета-адреноблокаторы
- Ингибиторы АПФ (ангиотензинпревращающего фермента) ,00
- блокаторы кальциевых каналов
АРТ и сердечно-сосудистый риск
Без лечения ВИЧ-инфекция связана с повышенным риском сердечных приступов и инсультов.(См. Раздел «Почему люди, живущие с ВИЧ, должны беспокоиться о сердечно-сосудистых заболеваниях?») Однако исследования взаимосвязи между конкретными препаратами против ВИЧ и риском сердечно-сосудистых заболеваний все еще находятся в зачаточном состоянии.
Многие комбинации препаратов против ВИЧ могут повысить уровень липидов — холестерина и триглицеридов — в крови. Посещая врача и регулярно сдавая анализ крови, вы можете быть в курсе любых изменений липидов. Если они выше нормы, поговорите со своим врачом о способах снижения холестерина, триглицеридов и снижения общего риска сердечно-сосудистых заболеваний. Комбинации, включающие любые из следующих препаратов против ВИЧ, часто повышают уровень холестерина:
Комбинации, включающие любые из следующих препаратов против ВИЧ, часто повышают уровень холестерина:
- ритонавир (Норвир и в Калетре)
- эфавиренц (Сустива и Атрипла)
- d4T (ставудин, Зерит)
Однако, поскольку комбинации, включающие ритонавир или эфавиренц, являются очень полезной и эффективной частью комбинированной терапии, многие ВИЧ-положительные люди продолжают использовать эти лекарства, одновременно предпринимая дополнительные меры для снижения уровня холестерина.(См. Раздел «Как снизить риск сердечно-сосудистых заболеваний?»)
Некоторые исследования показали, что использование определенных препаратов против ВИЧ, таких как абакавир (Зиаген и Кивекса) и ритонавир, может увеличить риск сердечного приступа, хотя эти результаты не были воспроизведены в других исследованиях. Отчасти это связано с тем, что количество людей, страдающих сердечным приступом, очень мало. Более того, большинство исследований, в которых сообщалось о сердечных приступах, являются наблюдательными. Исследования такого типа позволяют найти связь, но они не могут доказать причинно-следственную связь.То есть они не могут доказать, что прием определенных препаратов против ВИЧ вызовет сердечный приступ. Однако обзор рандомизированных клинических испытаний, проведенный Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA), не обнаружил никакой связи между использованием абакавира и повышенным риском сердечного приступа.
Исследования такого типа позволяют найти связь, но они не могут доказать причинно-следственную связь.То есть они не могут доказать, что прием определенных препаратов против ВИЧ вызовет сердечный приступ. Однако обзор рандомизированных клинических испытаний, проведенный Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA), не обнаружил никакой связи между использованием абакавира и повышенным риском сердечного приступа.
Поскольку исследования того, как различные препараты против ВИЧ могут влиять на риск сердечно-сосудистых заболеваний, продолжаются, информация в этой области часто меняется. Вместе вы и ваш врач можете работать с наилучшими доступными доказательствами, включая рекомендации по лечению ВИЧ, и регулярно контролировать свое здоровье, чтобы снизить риск сердечно-сосудистых заболеваний и подобрать лечение, которое подходит именно вам.
Независимо от того, какие препараты против ВИЧ вы принимаете, ваш врач будет регулярно контролировать состояние вашей сердечно-сосудистой системы и работать с вами, чтобы не повышать риск сердечно-сосудистых заболеваний.
Хирургия
Несмотря на эти рекомендации, сердечно-сосудистые заболевания могут прогрессировать у некоторых людей, возможно, из-за унаследованных факторов, трудностей с длительным изменением диеты и физической активности или несоблюдения предписаний врача. В таких случаях ваш врач может порекомендовать определенные процедуры, которые помогут улучшить приток крови к вашему сердцу.Вот две довольно распространенные процедуры. В обоих случаях закупорка может произойти снова, поэтому некоторым людям может потребоваться другая процедура в будущем:
- Ангиопластика — Крошечная трубка вводится в одну из ваших артерий. В него вставляется небольшой баллон и проталкивается в закупоренную артерию. Баллон надувается и раздавливает зубной налет, помогая расширить артерию и улучшить кровоток. Можно использовать проволочную сетку или стент, чтобы удерживать артерию открытой, и вам может потребоваться прием препаратов, разжижающих кровь, чтобы снизить вероятность повторной закупорки артерий.

- Каротидная эндартерэктомия — хирург делает крошечный разрез в сонной артерии на шее (эта артерия несет свежую богатую кислородом кровь в мозг). Затем хирург удаляет налет со стенок этой артерии. В результате операции улучшается приток крови к мозгу. Эта операция может значительно снизить риск инсульта.
- Шунтирование — Иногда это необходимо при закупорке артерии. Хирург удаляет заблокированную часть артерии и заменяет ее кровеносным сосудом из другой части вашего тела.Теперь кровь может течь и обходить закупорку. К сожалению, шунтирование может снова закрыться, поэтому некоторым людям может потребоваться еще один сеанс шунтирования в будущем.
Менее распространенные процедуры включают:
- I Имплантируемый кардиовертер-дефибриллятор (ICD ) — может быть установлен хирургическим путем рядом с ключицей у людей с электрическими нарушениями в сердце, включая SCD.
ICD имеет провода, которые подключены к сердцу. Цель ИКД — контролировать ритм сердца.Он может испускать крошечные электрические сигналы, регулирующие сердечный ритм.
Если мне поставили диагноз сердечно-сосудистые заболевания, какие шаги я могу предпринять, чтобы поддержать свое выздоровление?
Это нормально — чувствовать себя расстроенным или подавленным, когда вам поставили диагноз ССЗ. Чтобы помочь вам справиться с этим, есть ряд шагов, которые вы можете предпринять после обсуждения со своим врачом или медсестрой, а именно:
- Cardiac rehab — Врачи часто рекомендуют это людям, выздоравливающим после сердечного приступа или перенесшим операцию на сердце.Программа реабилитации включает в себя наблюдение за физическими упражнениями, поддержку в питании и эмоциональную поддержку, а также консультации со стороны медицинских работников.
- Группы поддержки —Поговорите со своим врачом или медсестрой, чтобы узнать больше о группах поддержки, которые могут быть доступны в вашем районе.

- Checkups — Регулярные визиты к врачу являются важной частью наблюдения за состоянием вашего сердца и обеспечения эффективности предпринятых вами шагов.
Благодарность
Мы благодарим следующих исследователей за полезные обсуждения, помощь в исследованиях и экспертную оценку:
- Джулиан Фалуц, доктор медицины, директор Клиники метаболизма ВИЧ, Медицинский центр Университета Макгилла, Монреаль, Квебек
- Дэррил Тан, доктор медицины, Клиника иммунодефицита больницы Торонто, Торонто, Онтарио
Ссылки
Ноу Э, Лоу Дж, Гринспун СК.Воспаление, активация иммунной системы и сердечно-сосудистые заболевания при ВИЧ. СПИД . 2016, 19 июня; 30 (10): 1495-509.
Gill MJ, Costagliola D. Редакционный комментарий: Инфаркт миокарда у ВИЧ-инфицированных: время сосредоточиться на молчаливом слоне в комнате? Клинические инфекционные болезни . 2015 1 мая; 60 (9): 1424-5.
2015 1 мая; 60 (9): 1424-5.
Khambaty T, Stewart JC, et al. Связь между депрессивными расстройствами и возникновением острого инфаркта миокарда у взрослых, инфицированных вирусом иммунодефицита человека: когортное исследование ветеранов старения. JAMA Cardiology . 2016; в печати .
Хатлеберг К.И., Риом Л., Эль-Садр В. и др. Улучшение с течением времени краткосрочной смертности после инфаркта миокарда у ВИЧ-инфицированных. СПИД . 2016 19 июня; 30 (10): 1583-96.
Dirajlal-Fargo S, Webel AR, Longenecker CT, et al. Влияние физической активности на кардиометаболическое здоровье и воспаление при лечении ВИЧ-инфекции. Противовирусная терапия . 2016; 21 (3): 237-45.
Морлат П., Руссильон С., Хенар С. и др.Причины смерти среди ВИЧ-инфицированных во Франции в 2010 г. (национальное исследование): тенденции с 2000 г. . СПИД. , 15 мая 2014 г .; 28 (8): 1181-91.
Ценг Ж., Сецемский Э.А., Дауди Д. и др. Внезапная сердечная смерть у пациентов с ВИЧ-инфекцией. Журнал Американского кардиологического колледжа . 2012; 59 (21): 1891–6.
Журнал Американского кардиологического колледжа . 2012; 59 (21): 1891–6.
Nordell AD, McKenna M, Borges AH и др. Тяжесть исходов сердечно-сосудистых заболеваний у пациентов с ВИЧ связана с маркерами воспаления и коагуляции. Журнал Американской кардиологической ассоциации. 2014 28 мая; 3 (3). pii: e000844.
Риом Л., Лундгрен Дж. Д., Росс М. и др. Почечная недостаточность и сердечно-сосудистые заболевания у ВИЧ-инфицированных; Исследование D: A: D. Журнал инфекционных болезней . 2016; в прессе.
Kooij KW, Schouten J, Wit FW и др. Различия в жесткости аорты между леченными ВИЧ-инфицированными людьми среднего возраста 1 типа и неинфицированными людьми в значительной степени объясняются традиционными факторами риска сердечно-сосудистых заболеваний с дополнительным вкладом предшествующего продвинутого иммунодефицита. Журнал синдромов приобретенного иммунодефицита. 1 сентября 2016 г .; 73 (1): 55-62.
Петуменос К., Рейсс П., Риом Л. и др. Повышенный риск сердечно-сосудистых заболеваний (ССЗ) с возрастом у ВИЧ-положительных мужчин: сравнение уравнения риска ССЗ D: A: D и уравнений риска ССЗ в целом среди населения. Медицина против ВИЧ . 2014 ноя; 15 (10): 595-603. Тавакол А., Ло Дж., Занни М.В., Мармарелис Э. и др. Увеличение артериального воспаления связано с морфологией коронарных бляшек высокого риска у ВИЧ-инфицированных пациентов. Журнал синдромов приобретенного иммунодефицита. 1 июня 2014 г .; 66 (2): 164-71.
Ingle SM, May MT, Gill MJ и др. Влияние факторов риска на конкретные причины смерти в первый и последующие годы антиретровирусной терапии среди ВИЧ-инфицированных пациентов. Клинические инфекционные болезни . 2014 15 июля; 59 (2): 287-97. Боккара Ф. Сердечно-сосудистые осложнения и атеросклеротические проявления у ВИЧ-инфицированного населения: тип, частота и связанные факторы риска. СПИД., сентябрь 2008 г .; 22 Дополнение 3: S19 – S26.
Дикс SG. Иммунная дисфункция, воспаление и ускоренное старение у пациентов, получающих антиретровирусную терапию. Темы в медицине ВИЧ. , сентябрь – октябрь 2009 г .; 17 (4): 118–123.
Guaraldi G, Zona S, Alexopoulos N и др. Коронарное старение у ВИЧ-инфицированных. Клинические инфекционные болезни. , 1 декабря 2009 г .; 49 (11): 1756–1762.
Кристофферсен США, Кофоед К., Кронборг Г. и др. Изменения биомаркеров сердечно-сосудистого риска после перехода на абакавир у ВИЧ-1-инфицированных лиц, получающих комбинированную антиретровирусную терапию. Медицина ВИЧ. ноябрь 2009 г .; 10 (10): 627–633.
Мартин А., Блох М., Амин Дж. И др. Упрощение антиретровирусной терапии тенофовир-эмтрицитабином или абакавир-ламивудином: рандомизированное 96-недельное исследование. Клинические инфекционные болезни. 15 ноября 2009 г .; 49 (10): 1591–1601.
Хорберг М., Танг Б., Таунер В. и др. Влияние тенофовира на функцию почек у ВИЧ-инфицированных пациентов, ранее не получавших антиретровирусную терапию. Журнал синдромов приобретенного иммунодефицита. Январь 2010 г .; 53 (1): 62-9.
Funderburg NT, Mayne E, Sieg SF и др. Повышенная экспрессия тканевого фактора на циркулирующих моноцитах при хронической ВИЧ-инфекции: связь с коагуляцией in vivo и активацией иммунной системы. Кровь. 14 января 2010 г .; 115 (2): 161-7.
Maggi P, Quirino T, Ricci E и др. Оценка сердечно-сосудистого риска у пациентов с ВИЧ, не получавших антиретровирусную терапию. Уход за больными СПИДом и ЗППП. Октябрь 2009 г .; 23 (10): 809–813.
Appay V, Sauce D. Активация иммунной системы и воспаление при ВИЧ-1-инфекции: причины и последствия. Журнал патологии. Январь 2008 г .; 214 (2): 231–241.
Grossman Z, Meier-Schellersheim M, Paul WE, et al. Патогенез ВИЧ-инфекции: то, что сохраняет вирус, не менее важно, чем то, что он уничтожает. Природная медицина. марта 2006 г .; 12 (3): 289–295.
Куллер Л.Х., Трейси Р., Беллозо В. и др. Биомаркеры воспаления и свертывания крови и смертность у пациентов с ВИЧ-инфекцией. PLoS Медицина. 21 октября 2008 г .; 5 (10): e203.
Кин Д., Прайс С., Шун-Шин М.Дж. и др.Влияние на сердечно-сосудистый риск лекарств, нацеленных на липопротеины высокой плотности, ниацина, фибратов и ингибиторов CETP: метаанализ рандомизированных контролируемых исследований с участием 117 411 пациентов. Британский медицинский журнал . 2014 18 июля; 349: g4379.
Данбар Р.Л., Гоэль Х. Альтернативы ниацину при дислипидемии: золото дураков или золотая жила? Часть I: альтернативные схемы приема ниацина. Текущие отчеты об атеросклерозе . 2016 Февраль; 18 (2): 11.
Herbeuval JP, Nilsson J, Boasso A, et al.ВААРТ снижает лиганд смерти, но не рецепторы смерти в лимфоидной ткани ВИЧ-инфицированных пациентов и макак, инфицированных вирусом иммунодефицита обезьян. СПИД. , 2 января 2009 г.; 23 (1): 35–40.
Боассо А., Харди А.В., Андерсон С.А. и др. Катаболизм интерферона I типа и триптофана, индуцированный ВИЧ, вызывает дисфункцию Т-клеток, несмотря на фенотипическую активацию. PLoS One. 13 августа 2008 г .; 3 (8): e2961.
Костальола Д. Текущие дебаты по абакавиру; риски и взаимосвязь между ВИЧ-виремией и сердечно-сосудистыми событиями.В: Программа и тезисы 5-й конференции IAS по патогенезу, лечению и профилактике ВИЧ, , 19–22 июля, 19–22 июля 2009 г., Кейптаун, Южная Африка. Аннотация MOAB201.
Лундгрен Дж, Рейсс П., Ворм С. и др. Риск инфаркта миокарда при воздействии специфических АРВ-препаратов из классов препаратов ИП, ННИОТ и НИОТ: исследование D: A: D. В: Программа и тезисы 16-й конференции по ретровирусам и оппортунистическим инфекциям , 8–11 февраля 2009 г., Монреаль, Канада. Аннотация 44LB.
Херли Л., Лейден В., Сюй Л. и др. Обновленный эпиднадзор за частотой сердечно-сосудистых событий среди ВИЧ-инфицированных и ВИЧ-неинфицированных жителей Калифорнии, 1996–2008 гг. В: Программа и тезисы 16-й конференции по ретровирусам и оппортунистическим инфекциям , 8–11 февраля 2009 г., Монреаль, Канада. Абстракция 710.
Мартинес Э., Ларусс М., Перес И. и др. Нет доказательств недавнего использования абакавира / ламивудина для стимулирования воспаления, эндотелиальной дисфункции, гиперкоагуляции или инсулинорезистентности у ВИЧ-инфицированных пациентов с вирусологической супрессией: суб-исследование рандомизированного клинического исследования BICOMBO (ISRCTN618
).В: Программа и тезисы 5-й конференции IAS по патогенезу, лечению и профилактике ВИЧ, 19–22 июля 2009 г., Кейптаун, Южная Африка. Аннотация MOAB203.Bedimo R, Westfall A, Dreschler H и др. Использование абакавира и риск острого инфаркта миокарда и цереброваскулярных заболеваний в эпоху ВААРТ. В: Программа и тезисы 5-й конференции IAS по патогенезу, лечению и профилактике ВИЧ , 19–22 июля 2009 г., Кейптаун, Южная Африка. Аннотация MOAB202.
Fichtenbaum CJ. Метаболические нарушения, связанные с ВИЧ-инфекцией и антиретровирусными препаратами. Текущие отчеты об инфекционных заболеваниях. Январь 2009 г .; 11 (1): 84–92.
Seaberg EC, Sharrett AR, Hodis HN, et al. Продолжительность ВИЧ-инфекции связана с жесткостью сонной артерии. В: Программа и тезисы 5-й конференции IAS по патогенезу, лечению и профилактике ВИЧ , 19–22 июля 2009 г., Кейптаун, Южная Африка. Аннотация MOAB204.
Рейсс П.Искусство борьбы с инфекцией, вызванной вирусом иммунодефицита человека: баланс . Клинические инфекционные болезни. 15 ноября 2009 г .; 49 (10): 1602–1604.
D: A: D Study Group, Sabin CA, Worm SW, Weber R, et al. Использование нуклеозидных ингибиторов обратной транскриптазы и риск инфаркта миокарда у ВИЧ-инфицированных пациентов, включенных в исследование D: A: D: сотрудничество с несколькими когортами. Ланцет. 26 апреля 2008 г .; 371 (9622): 1417–1426.
Baker JV, Duprez D, Rapkin J, et al. Нелеченная ВИЧ-инфекция и эластичность больших и малых артерий. Журнал синдромов приобретенного иммунодефицита. 1 сентября 2009 г .; 52 (1): 25–31.
Сегерманн Дж., Хотце А., Ульрих Х., Рао Г.С. Влияние альфа-липоевой кислоты на периферическое превращение тироксина в трийодтиронин и на уровни липидов, белков и глюкозы в сыворотке. Arzneimittel-Forschung . 1991 декабрь; 41 (12): 1294-8.
Бенвенга С., Руджери Р.М., Руссо А. и др. Эффективность L-карнитина, природного периферического антагониста действия гормонов щитовидной железы, при ятрогенном гипертиреозе: рандомизированное двойное слепое плацебо-контролируемое клиническое исследование. Журнал клинической эндокринологии и метаболизма . 2001 август; 86 (8): 3579-94.
антибиотиков в профилактике и лечении ишемической болезни сердца | Журнал инфекционных болезней
Аннотация
Сероэпидемиология, патология и исследования на животных предоставляют доказательства возможной связи между инфекциями Chlamydia pneumoniae и атеросклерозом, ишемической болезнью сердца и инфарктом миокарда.Если эта связь существует, то воздействие определенных антибиотиков может положительно повлиять на клиническое течение после острого ишемического сердечного приступа (вторичная профилактика) и повлиять на риск развития первого инфаркта миокарда (первичная профилактика). Предварительные данные клинических испытаний показывают, что лечение новыми макролидными антибиотиками может улучшить исход после ишемических событий, а данные большого анализа случай-контроль показывают, что воздействие тетрациклинов или хинолонов может снизить риск развития первого инфаркта миокарда.Однако пока нельзя рекомендовать антибиотики для лечения или профилактики ишемической болезни сердца. Этот обзор опубликованных исследований кратко суммирует имеющуюся в настоящее время литературу о влиянии антибиотиков на риск развития ишемической болезни сердца и инфаркта миокарда.
Хорошо задокументированные факторы риска атеросклероза, ишемической болезни сердца (ИБС) и инфаркта миокарда (ИМ) (например, гиперлипидемия, гипертония, ожирение, недостаток физических упражнений, курение) не учитывают в достаточной степени все новые случаи ИМ.Таким образом, поиск дополнительных факторов риска, которые могут играть роль в этиологии атеросклероза и ишемической болезни сердца, важен, поскольку ишемическая болезнь сердца является основной причиной заболеваемости и смертности в промышленно развитых странах [1, 2].
Chlamydia pneumoniae была впервые обнаружена в 1960-х годах, а около 15 лет назад она была выделена из респираторной ткани и идентифицирована как респираторный патоген [3, 4]. Первое сообщение о высокой распространенности повышенных титров антител против этой бактерии у субъектов с ИМ [5] вызвало предположения о возможном причинном участии C.pneumoniae в этиологии атеросклероза, ИБС и ИМ. Большинство большого количества сероэпидемиологических исследований [6–13] добавили доказательства к растущему объему литературы, предполагающей возможную связь инфекции C. pneumoniae с патофизиологией атеросклероза и последующей ишемической болезни сердца. Эта связь, однако, не была обнаружена во всех исследованиях: три анализа, проведенных на основе США, не смогли показать связь между сывороточными антителами (IgG) и последующими сердечными событиями [14–16].В этих исследованиях исходные титры IgG для субъектов, у которых развилась ИБС во время последующего наблюдения, сравнивались с таковыми для контрольных субъектов. Напротив, исследования образцов патологии человека [17–26] и моделей животных [27–30] предоставили дополнительные доказательства того, что инфекции, вызванные C. pneumoniae , могут играть роль в этиологии атеросклероза и ишемической болезни сердца.
В контексте общественного здравоохранения фактор риска заболевания должен быть достаточно сильным и преобладающим, чтобы вносить существенный вклад в этиологию заболевания. C. pneumoniae , как было показано, часто вызывает инфекции дыхательных путей во всех возрастных группах, причем наиболее вероятным путем распространения является респираторный секрет [31–35]. В промышленно развитых странах распространенность повышенных титров антител против C. pneumoniae в качестве маркера предыдущих инфекций, вызванных этим возбудителем, составляет 50–70% среди населения среднего возраста [33, 36]. Многие субъекты заражаются первой инфекцией в детстве, и повторное инфицирование C. pneumoniae во взрослой жизни является обычным явлением [33].Присутствие C. pneumoniae у субъективно здоровых бессимптомных субъектов не является редкостью [37, 38]. Респираторные инфекции, вызванные C. pneumoniae , обычно характеризуются легким, самоограничивающимся клиническим течением [36, 39], которое часто не требует медицинской помощи. Основными симптомами таких инфекций грудной клетки являются умеренная температура, охриплость голоса и кашель. Из-за их легкого клинического течения можно предположить, что многие инфекции дыхательных путей, вызванные C. pneumoniae , не лечатся антибиотиками, и, следовательно, такие инфекции могут стать хроническими.
Возможная роль антибиотиков при ИБС и MI
Если причинно-следственная связь между бактериальными инфекциями, вызванными C. pneumoniae , и риском развития ИБС и ИМ действительно существует, можно ожидать, что воздействие определенных антибиотиков может снизить риск развития ишемических сердечно-сосудистых заболеваний. Выбор лечения для искоренения C. pneumoniae не установлен. Исследования in vitro были проведены для оценки ингибирующих концентраций для уничтожения бактерий, но информации об исследованиях in vivo на людях недостаточно.Информация из исследований in vivo будет важна, поскольку фармакокинетические свойства антибиотиков (то есть способность проникать в инфицированную ткань) играют важную роль в успешном лечении инфекций in vivo.
На основании имеющейся информации, антибиотики тетрациклинового ряда (тетрациклин, окситетрациклин, миноциклин) эффективны против C. pneumoniae . Кроме того, новые макролиды (азитромицин, рокситромицин, кларитромицин) также обладают высокой активностью, в то время как эффективность эритромицина против C.pneumoniae , если не используются высокие дозы в течение как минимум 2 недель [40–45]. Новые хинолоны (например, грепафлоксацин) также очень эффективны против C. pneumoniae in vitro, но данные о более крупных сериях пациентов отсутствуют. Минимальные ингибирующие in vitro концентрации старых хинолонов (ципрофлоксацин, норфлоксацин) предполагают некоторую антибактериальную активность in vivo. Сульфаниламиды и β-лактамные антибиотики (пенициллины, цефалоспорины) считаются неэффективными против C. pneumoniae [40–45].Однако следует еще раз подчеркнуть, что сравнение относительной эффективности различных антибиотиков затруднено, поскольку эффективность in vitro не обязательно отражает клиническую эффективность in vivo.
Лечение ИБС и ИМ антибиотиками
Большое внимание было уделено двум клиническим испытаниям, в которых изучали влияние новых макролидных антибиотиков на краткосрочный исход после острого сердечного приступа [46, 47]. Сравнение этих исследований ограничено тем фактом, что одно целиком сосредоточено на субъектах с повышенными титрами против C.pneumoniae , в то время как другие включали субъектов, у которых не было повышенных титров антител против C. pneumoniae . Кроме того, в одном исследовании лечение антибиотиками начинали рано после ишемического события [46], но в разные моменты времени после ИМ в другом [47]. Оба исследования были довольно небольшими ( n 220 и 202 соответственно) и дали результаты, которые следует рассматривать как интригующие, но предварительные.
Gurfinkel et al. [46] лечили пациентов с нестабильной стенокардией или ИМ без зубца Q с помощью плацебо или рокситромицина (150 мг перорально) дважды в день в течение 30 дней и анализировали данные через 1 месяц [46] и 90 и 180 дней [48] ].Основными клиническими конечными точками были сердечная ишемическая смерть, инфаркт миокарда или тяжелая рецидивирующая ишемия во время последующего наблюдения. Авторы сообщили о статистически значимой разнице между лечением и группой плацебо через 30 дней наблюдения: в группе плацебо было 9 субъектов с тройной конечной точкой (т.е. тяжелая рецидивирующая стенокардия плюс острый ИМ плюс ишемическая смерть. ), а в группе рокситромицина был только 1 пациент с тройной конечной точкой ( P = 0,036) [46]. Интересно, что эта разница была слабее через 90 дней (12 субъектов в группе плацебо и 3 в группе рокситромицина имели тройные конечные точки, P =.058) и незначительный через 180 дней (14 субъектов в группе плацебо и 7 в группе рокситромицина имели тройные конечные точки, P = 0,334 [48].
Gupta et al. [47] сообщили о результатах клинического исследования). исследование, в которое были включены пациенты мужского пола, которые посещали амбулаторную клинику после перенесенного инфаркта миокарда. Выжившие после инфаркта миокарда были разделены на три группы в соответствии с их уровнем антител IgG; пациенты с наивысшими титрами антител (≥ 1/64) лечились либо плацебо, либо азитромицин (500 мг / сут) в течение 3 или 6 дней.Также наблюдалась значительная разница между группами лечения и плацебо по количеству повторяющихся побочных эффектов со стороны сердца после среднего периода наблюдения в 18 месяцев. Субъекты в группе плацебо, у которых были самые высокие титры антител против C. pneumoniae , имели примерно в 4 раза повышенный риск развития рецидивирующей ишемии сердца по сравнению с субъектами, у которых не было повышенных титров антител против C. pneumoniae . Субъекты из группы с самым высоким титром антител, которые получали лечение азитромицином, не имели повышенного риска развития рецидивирующей ишемии по сравнению с субъектами, у которых не было доказательств увеличения титров антител против C.pneumoniae (отношение шансов [OR], 0,9; 95% доверительный интервал [95% ДИ], 0,2–4,6) [47].
Андерсон и др. [49] рандомизировали субъектов с повышенными титрами антител и ИБС для получения плацебо или 3-месячного курса азитромицина. Не было различий в отношении клинических исходов (неблагоприятные ишемические сердечные события), но в группе лечения было значительно меньше маркеров воспаления (например, интерлейкин-6, С-реактивный белок), чем в группе плацебо [49].
Эти исследования вторичной профилактики предполагают, что новые макролидные антибиотики, азитромицин и рокситромицин, оказывают некоторое влияние на маркеры воспаления или клинический исход (или на оба) после острого ишемического сердечного приступа; тем не менее, эти данные еще не позволяют сделать вывод о причинном участии C.pneumoniae в исходе и выживаемости больных ИБС. Наблюдаемые результаты предполагают некоторый эффект этих макролидных антибиотиков, но неясно, связано ли это с эрадикацией C. pneumoniae или с некоторыми другими фармакологическими неантибиотическими эффектами макролидов. Действительно, результаты, представленные Anderson et al. [49] и окончательный анализ Gurfinkel et al. [48] предоставили доказательства того, что полезные эффекты макролидов могут быть довольно непродолжительными и основаны на острых противовоспалительных эффектах этих соединений, а не на свойствах антибиотиков.
Было показано, что некоторые антибиотики, такие как тетрациклины или макролиды, обладают фармакологическими эффектами, выходящими за рамки антибактериальной эффективности, например антиоксидантным действием и ингибирующим действием на металлопротеиназы [50–52], которые, в свою очередь, участвуют в нестабильности бляшек и разрыв. Таким образом, ингибирование металлопротеиназ может привести к стабилизации ранее нестабильной атеросклеротической бляшки и к улучшению клинического исхода пациентов с нестабильной ИБС независимо от какой-либо антибактериальной эффективности этих антибиотиков [50–55].
Профилактика первого острого инфаркта миокарда с помощью антибиотиков
Хотя эти рандомизированные клинические испытания [46, 47, 49] были проведены на пациентах с ишемической болезнью сердца (т.е. вторичная профилактика ИБС), влияние воздействия антибиотиков на риск развития первого ишемического события сердца (т.е. , первичная профилактика). Хотя такой вопрос было бы чрезвычайно трудно проспективно изучить из-за большого количества необходимых субъектов и высоких затрат, было возможно изучить эффект воздействия антибиотиков в большом ретроспективном анализе случай-контроль [56, 57].Эти два эпидемиологических исследования были основаны на двух гипотезах: (1) инфекции, вызванные бактериями (например, C. pneumoniae ), участвующими в этиологии ИБС, широко распространены, клиническое течение такой инфекции часто легкое, и требуется соответствующая ликвидация. редко делается среди населения в целом; и (2) воздействие определенных антибиотиков может изменить риск развития острого инфаркта миокарда, независимо от показаний к применению антибиотика.
Meier et al. [56] проанализировали истории болезни и истории воздействия определенных антибиотиков у 3315 пациентов с острым, впервые возникшим ИМ, и у 13 139 контрольных субъектов, которые были сопоставлены со случаями по возрасту, полу, календарному году и практике врача общей практики.В качестве базы данных использовалась большая и хорошо документированная база данных исследований общей практики в Великобритании [58–60]. Исследование было ограничено субъектами, у которых не было каких-либо задокументированных клинических факторов риска (например, стенокардии, гипертензии, гиперлипидемии, нарушения свертывания крови, сахарного диабета) до ИМ. Для каждого субъекта исследования воздействие антибиотиков за 3 года до даты инфаркта миокарда (или соответствующей даты в подобранных контрольных группах) оценивалось на основе компьютеризированной записи и классифицировалось следующим образом: пользователи только тетрациклинов, только макролидов, только хинолонов, Только сульфаниламиды, только пенициллины, только цефалоспорины или смешанное воздействие (т.е. субъектов, получивших рецепты на различные антибиотики по категориям). Результаты многомерного условного логистического регрессионного анализа, скорректированного с учетом статуса курения и индекса массы тела, выявили значительную разницу между долей контрольной группы и случаев инфаркта миокарда с использованием тетрациклинов (OR, 0,70; 95% CI, 0,55–0,90) или хинолонов (OR 0,45; 95% ДИ 0,21–0,95) за 3 года до даты события. Для макролидов (преимущественно использование эритромицина; OR, 0.93; 95% ДИ 0,73–1,20), сульфаниламиды (ОШ, 1,01; 95% ДИ, 0,79–1,29), пенициллины (ОШ, 0,94; 95% ДИ, 0,85–1,04) или цефалоспорины (ОШ, 0,90; 95% ДИ, 0,67–1,22) [54]. Дальнейшее расслоение экспозиции по суточной дозе тетрациклина дало OR 0,71 (95% ДИ, 0,55–0,91) для пользователей обычной дозы и 0,67 (95% ДИ, 0,30–1,53) для пользователей высоких доз. По сравнению с неиспользованием антибиотиков, использование одного-двух рецептов на макролидный антибиотик в течение 3 лет, предшествующих дате инфаркта миокарда (или соответствующей дате в подобранных контрольных группах), привело к OR 1.03 (95% ДИ, 0,79–1,36), а использование трех или более рецептов привело к OR 0,61 (95% ДИ, 0,34–1,11) [56].
В аналогичном ретроспективном анализе случай-контроль с использованием данных крупной организации по поддержанию здоровья (Group Health Cooperative of Puget Sound, Сиэтл), Jackson et al. [57] проанализировали записи 1796 случаев с инцидентом MI и 4882 подобранных контроля. Они не нашли никаких доказательств защитного эффекта предыдущего использования тетрациклинов или эритромицина в первичной профилактике ИМ.Стратификация по совокупной продолжительности лечения не свидетельствовала о снижении риска развития ИМ в сочетании с увеличением продолжительности лечения (1–14, 15–28, 29+ дней). Не было представлено стратифицированного анализа по суточной дозе использования антибиотиков; это могло добавить релевантную информацию, потому что кратковременное лечение высокой суточной дозой может быть более эффективным при лечении конкретной инфекции, чем более длительное лечение низкими дозами.
Одно из возможных объяснений отсутствия эффекта, наблюдаемого Jackson et al.[57], возможно, они включали случаи инфаркта миокарда с факторами риска сердечно-сосудистых заболеваний в анамнезе (например, у 26% пациентов была стенокардия, у 75% была гипертензия и у 27% был сахарный диабет), в то время как Meier et al. al. [56] включали только ранее здоровых субъектов (как больных, так и контрольную), у которых не было сердечно-сосудистых или метаболических заболеваний, предрасполагающих к ИМ. Исключение субъектов с уже существующими факторами риска позволяет лучше выявить изолированный интересующий фактор риска, в то время как чрезвычайно сложно измерить эффект одного нового гипотетического фактора риска, представляющего интерес, в популяции, которая уже имеет многочисленные клинические заболевания, предрасполагающие к развитие интересующего результата [61].
Однако интригующие результаты Meier et al. [56] также нуждаются в тщательной интерпретации по разным причинам, даже если они могут хорошо вписываться в гипотезу о том, что бактерии, чувствительные к тетрациклинам или хинолонам, участвуют в этиологии острого ИМ (например, C. pneumoniae ). Наблюдаемый эффект (снижение риска развития первого инфаркта миокарда после воздействия тетрациклинов или хинолонов) действительно может отражать реальный результат и может быть следствием эрадикации C. pneumoniae из организма или, как обсуждалось выше, из-за некоторые другие фармакологические механизмы, такие как противовоспалительное действие тетрациклинов [50–55].
Альтернативными объяснениями, однако, могут быть случайное или остаточное смешение плохо поддающихся измерению параметров, таких как социально-экономический статус. Термин «смешивающий» описывает ложную связь между воздействием и результатом из-за наличия третьего фактора, который связан как с воздействием, так и с результатом. Социально-экономический статус является многофакторным и плохо определенным потенциальным фактором, влияющим на ситуацию, и было высказано предположение, что наблюдаемая связь между инфекциями и ИБС может быть объяснена, по крайней мере частично, искажением социально-экономического статуса; таким образом, субъекты с низким социально-экономическим статусом независимо друг от друга имеют более высокую вероятность заражения инфекциями дыхательных путей (например,ж., из-за скученности в семье) и развития ИБС (например, из-за некачественной, богатой жирами диеты или других факторов риска). В анализе Meier et al. [56], такое смешение должно было избирательно влиять на воздействие тетрациклинов или хинолонов, но не других антибиотиков; это предположение кажется маловероятным, но полностью исключать его нельзя.
Основное ограничение как анализа случай-контроль, проведенного Meier et al. [56] и Джексон и др. [57] заключается в том, что не было доступной информации о сероэпидемиологических параметрах для случаев и контроля.Таким образом, исследуемая популяция представляет собой гетерогенную смесь субъектов, имевших или не подвергавшихся ранее воздействию C. pneumoniae ; кроме того, субъекты с предыдущими инфекциями, вызванными C. pneumoniae , могут существенно различаться по количеству, тяжести и времени предыдущих инфекций, вызванных C. pneumoniae . Кроме того, субъекты могли быть серопозитивными, но заразились инфекцией после воздействия антибиотика, тогда как другие субъекты действительно могли иметь инфекцию C. pneumoniae до применения антибиотика.Было бы очень интересно, но, к сожалению, неосуществимо, включать только случаи и контроли с известными титрами антител и известной временной последовательностью инфекции с последующим воздействием антибиотиков; субанализ этих тем — если возможно — мог бы еще больше прояснить проблему. Кроме того, для многих подвергшихся воздействию субъектов масштабы использования антибиотиков могли быть слишком малы, чтобы повлиять на результат, потому что антибиотики были прописаны по различным показаниям (кроме инфекций дыхательных путей с C.pneumoniae ), не требующие длительного лечения или лечения в высоких дозах.
Заключение
Два рандомизированных плацебо-контролируемых исследования [46, 47] вторичной профилактики ИМ и большой ретроспективный анализ случай-контроль, изучающий влияние воздействия антибиотиков на первичную профилактику ИМ [56], предоставили интригующие доказательства того, что некоторые антибиотики могут иметь эффект на атеросклероз, ИБС и ИМ. Однако необходимы дополнительные крупномасштабные клинические испытания для сбора данных о том, действительно ли определенные антибиотики влияют на течение ишемической болезни сердца, как указано в этих предварительных результатах.Такие контролируемые испытания должны быть крупными по размеру и быть ориентированными на конкретные подгруппы, представляющие интерес, например, на субъектов с повышенным титром антител, которые в остальном не имеют основных факторов риска ИБС. До тех пор, пока не будет лучшего понимания молекулярных механизмов индуцированного инфекцией атеросклероза и не будет более прямых доказательств причинно-следственной связи, использование антибиотиков для профилактики или лечения ИБС является преждевременным и не может быть рекомендовано вне хорошо контролируемых исследований.
Список литературы
1.Американская кардиологическая ассоциация
,Обновление статистики сердца и инсульта за 2000
,1999
Даллас
AHA
2.,,.Бремя смертности от сердечно-сосудистых заболеваний в Европе. Рабочая группа Европейского общества кардиологов по статистике сердечно-сосудистой смертности и заболеваемости в Европе
,Eur Heart J
,1997
, vol.18
(стр.1231
—48
) 3.,,,.Новый штамм Chlamydia psittaci , TWAR, выделен при острых респираторных инфекциях
,N Engl J Med
,1986
, vol.315
(стр.161
—8
) 4.,,,,,.Эпидемия легкой пневмонии, вызванная необычным штаммом Chlamydia psittaci
,J Infect Dis
,1985
, vol.151
(стр.832
—9
) 5.,,, Et al.Серологические доказательства связи нового хламидиоза, TWAR, с хронической ишемической болезнью сердца и острым инфарктом миокарда
,Lancet
,1988
, vol.2
(стр.983
—6
) 6.,,, Et al.Подтверждено предыдущее инфицирование Chlamydia pneumoniae (TWAR) и его присутствие при раннем коронарном атеросклерозе
,Circulation
,1998
, vol.98
(стр.628
—33
) 7.,,,,.Chlamydia pneumoniae , но не цитомегаловирусные антитела связаны с будущим риском инсульта и сердечно-сосудистых заболеваний
,Stroke
,1999
, vol.30
(стр.299
—305
) 8.,,,,,.Chlamydia pneumoniae — специфические циркулирующие иммунные комплексы у пациентов с хронической ишемической болезнью сердца
,Circulation
,1993
, vol.87
(стр.1130
—4
) 9.,,, Et al.Chlamydia pneumoniae ответ антител у пациентов с острым инфарктом миокарда и их последующее наблюдение
,Am Heart J
,1998
, vol.135
(стр.15
—20
) 10.,,,,.Chlamydia pneumoniae является фактором риска ишемической болезни сердца у бессимптомных пожилых мужчин, но Helicobacter pylori и цитомегаловирус не являются
,Epidemiol Infect
,1998
, vol.120
(стр.93
—9
) 11.,,, Et al.Chronic Chlamydia pneumoniae Инфекция как фактор риска ишемической болезни сердца в исследовании Helsinki Heart Study
,Ann Intern Med
,1992
, vol.116
(стр.273
—8
) 12.,,, Et al.Связь серологии Chlamydia pneumoniae со смертностью и заболеваемостью ишемической болезнью сердца в течение 13 лет в проспективном исследовании болезни сердца Каэрфилли
,BMJ
,1999
, vol.318
(стр.1035
—40
) 13.,,,,,.Связь предшествующей инфекции с Chlamydia pneumoniae и ангиографически продемонстрированная ишемическая болезнь сердца
,JAMA
,1992
, vol.268
(стр.68
—72
) 14.,,,,.Проспективное исследование Chlamydia pneumoniae Серопозитивность IgG и риски инфаркта миокарда в будущем
,Circulation
,1999
, vol.99
(стр.1161
—4
) 15.,,,,.Исходные титры антител IgG к Chlamydia pneumoniae, Helicobacter pylori , вирусу простого герпеса и цитомегаловирусу и риск сердечно-сосудистых заболеваний у женщин
,Ann Intern Med
,1999
, vol.131
(стр.573
—7
) 16.,,,,,.Инфекция Chlamydia pneumoniae и инцидентная ишемическая болезнь сердца: исследование риска атеросклероза в сообществах
,Am J Epidemiol
,1999
, vol.150
(стр.149
—56
) 17.,,, Et al.Обнаружение Chlamydia pneumoniae , но не цитомегаловируса в шунтирующих шунтах коронарной артерии подкожной вены
,Circulation
,1999
, vol.99
(стр.879
—82
) 18.,,, Et al.Обнаружение Chlamydia pneumoniae , но не Helicobacter pylori в атеросклеротических бляшках аневризм аорты
,J Clin Microbiol
,1996
, vol.34
(стр.2766
—9
) 19.,,, Et al.Специфичность обнаружения Chlamydia pneumoniae в сердечно-сосудистой атероме
,Am J Pathol
,1997
, vol.150
(стр.1785
—90
) 20.,,,,,.Демонстрация Chlamydia pneumoniae при атеросклеротическом поражении коронарных артерий
,J Infect Dis
,1993
, vol.167
(стр.841
—9
) 21.,,,,,.Chlamydia pneumoniae (TWAR) в коронарных артериях молодых людей (15–34 лет)
,Proc Natl Acad Sci USA
,1995
, vol.92
(стр.6911
—4
) 22.,,, И др.Повышенная частота встречаемости видов Chlamydia в коронарных артериях пациентов с симптоматическим атеросклеротическим поражением по сравнению с другими формами сердечно-сосудистых заболеваний
,J Am Coll Cardiol
,1996
, vol.27
(стр.1555
—61
) 23.,,,,,.Высокая частота Chlamydia pneumoniae в склеротических клапанах сердца пациентов, перенесших замену аортального клапана
,Scand J Infect Dis
,1997
, vol.29
(стр.361
—5
) 24.,,,,.Обнаружение широкого распространения Chlamydia pneumoniae в сосудистой системе и его возможные последствия
,J Clin Pathol
,1996
, vol.49
(стр.102
—6
) 25 ..Chlamydia pneumoniae / Атеросклероз Исследовательская группа. Выделение Chlamydia pneumoniae из коронарной артерии пациента с коронарным атеросклерозом
,Ann Intern Med
,1996
, vol.125
(стр.979
—82
) 26.,,.Обнаружение Chlamydia pneumoniae в жировых полосах коронарных артерий и атероматозных бляшках
,S Afr Med J
,1992
, vol.82
(стр.158
—61
) 27.,,,,.Инфекция Chlamydia pneumoniae вызывает воспалительные изменения в аортах кроликов
,Infect Immun
,1997
, vol.65
(стр.4832
—5
) 28.,,, И др.Инфекция Chlamydia pneumoniae ускоряет развитие атеросклероза, а лечение азитромицином предотвращает его у кролика. Модель
,Circulation
,1998
, vol.97
(стр.633
—6
) 29.,,,,,.Chlamydia Инфекции и болезни сердца связаны через антигенную мимикрию
,Science
,1999
, vol.283
(стр.1335
—9
) 30.,,.Атерогенные эффекты хламидиоза зависят от холестерина в сыворотке крови и специфичны для Chlamydia pneumoniae
,J Clin Invest
,1999
, vol.103
(стр.747
—53
) 31.,,,.Chlamydia pneumoniae (TWAR): частый агент при остром бронхите
,Scand J Infect Dis
,1994
, vol.26
(стр.179
—87
) 32.,,, И др.Доказательства того, что Chlamydia pneumoniae вызывает пневмонию и бронхит
,J Infect Dis
,1993
, vol.168
(стр.1231
—5
) 33.,.Пневмония, вызванная Chlamydia pneumoniae ; распространенность, клинические особенности, диагностика и лечение
,Clin Infect Dis
,1995
, vol.21
доп 3
(стр.S244
—52
) 34.,,,.Эпидемический цикл инфекции Chlamydia pneumoniae в восточной Финляндии, 1972–1987
,Epidemiol Infect
,1993
, vol.110
(стр.349
—60
) 35.,,,,,.Этиология внебольничной пневмонии среди госпитализированных пациентов во время эпидемии Chlamydia pneumoniae в Финляндии
,J Infect Dis
,1995
, vol.172
(стр.1330
—5
) 36.,.Клинические аспекты инфекции Chlamydia pneumoniae
,Presse Med
,1995
, vol.24
(стр.278
—82
) 37.,,.Эндемическая распространенность Chlamydia pneumoniae у субъективно здоровых лиц
,Scand J Infect Dis
,1991
, vol.23
(стр.387
—8
) 38.,,,,,.Распространенность бессимптомного носоглоточного носительства Chlamydia pneumoniae у субъективно здоровых взрослых: оценка иммуноферментного анализа и посева методом полимеразной цепной реакции
,Clin Infect Dis
,1995
, vol.20
(стр.1174
—8
) 39.,,,,.Бессимптомные инфекции дыхательных путей, вызванные Chlamydia pneumoniae TWAR
,J Clin Microbiol
,1991
, vol.29
(стр.2082
—3
) 40.,.Чувствительность Chlamydiapneumoniae к пероральным агентам, обычно используемым при лечении респираторных инфекций
,J Antimicrob Chemother
,1994
, vol.34
(стр.1072
—5
) 41.,,.Чувствительность in vitro Chlamydia pneumoniae штаммов, извлеченных из атеросклеротических коронарных артерий
,Противомикробные агенты Chemother
,1998
, vol.42
(стр.2762
—4
) 42.,,, Et al.Персистирующая инфекция Chlamydia pneumoniae после острого респираторного заболевания
,Clin Infect Dis
,1992
, vol.14
(стр.178
—82
) 43 ..Чувствительность к противомикробным препаратам и терапия инфекций, вызванных Chlamydia pneumoniae
,Антимикробные агенты Chemother
,1994
, vol.38
(стр.1873
—8
) 44.,,,.Активность азитромицина, кларитромицина и других антибиотиков in vitro против Chlamydia pneumoniae
,Противомикробные агенты Chemother
,1996
, vol.40
(стр.2669
—70
) 45.,,.Активность азитромицина, кларитромицина, L-офлоксацина и других антибиотиков in vitro против Chlamydia pneumoniae
,Антимикробные агенты Chemother
,1992
, vol.36
(стр.1573
—4
) 46.,,,,.Рандомизированное исследование рокситромицина при коронарных синдромах без зубца Q: пилотное исследование ROXIS
,Lancet
,1997
, vol.350
(стр.404
—7
) 47.,,,,,.Повышенный уровень Chlamydia pneumoniae антител, сердечно-сосудистые события и азитромицин у переживших инфаркт миокарда мужчин
,Circulation
,1997
, vol.96
(стр.404
—7
) 48.,,,,.Маутнер Б. для исследовательской группы ROXIS. Лечение антибиотиком рокситромицином у пациентов с острым коронарным синдромом без зубца Q
,Eur Heart J
,1999
, vol.20
(стр.121
—7
) 49.,,,,,.Рандомизированное исследование вторичной профилактики азитромицина у пациентов с ишемической болезнью сердца и серологические доказательства инфекции Chlamydia pneumoniae
,Circulation
,1999
, vol.99
(стр.1540
—7
) 50.,,.Мембраностабилизирующие противовоспалительные взаимодействия макролидов с нейтрофилами человека
,Воспаление
,1996
, vol.20
(стр.693
—705
) 51.,,,,,.Чувствительность трех коллагеназ млекопитающих к ингибированию тетрациклином in vitro: связь с деградацией костей и хрящей
,Bone
,1998
, vol.22
(стр.33
—8
) 52.,,,.Пероральный прием доксициклина снижает активность коллагеназы и желатиназы в экстрактах остеоартритического хряща человека
,J Rheumatol
,1998
, vol.25
(стр.532
—5
) 53 ..Молекулярные основы острых коронарных синдромов
,Обращение
,1995
, т.91
(стр.2844
—50
) 54.,,,,.Альтернативная гипотеза эффективности макролидов при острых коронарных синдромах
,Ланцет
,1998
, vol.351
(стр.1858
—9
) 55.,,,,.Активные формы кислорода, продуцируемые пенистыми клетками макрофагов, регулируют активность металлопротеиназ матрикса сосудов in vitro.Влияние на стабильность атеросклеротической бляшки
,J Clin Invest
,1996
, vol.98
(стр.2572
—9
) 56.,,,,.Антибиотики и риск последующего первого инфаркта миокарда
,JAMA
,1999
, vol.281
(стр.427
—31
) 57.,,,,,.Отсутствие связи между первым инфарктом миокарда и прошлым применением эритромицина, тетрациклина или доксициклина
,Emerg Infect Dis
,1999
, vol.5
(стр.281
—4
) 58.,,.Проверка информации, зарегистрированной на базе компьютеризированных ресурсов данных терапевтов в Соединенном Королевстве
,BMJ
,1991
, vol.302
(стр.766
—8
) 59.,,,.Дальнейшая проверка информации, зарегистрированной на компьютеризированном ресурсе данных терапевтов в Соединенном Королевстве
,Фармакоэпидемиология безопасности лекарственных средств
,1992
, vol.1
(стр.347
—9
) 60.,.База данных исследований общей практики Великобритании
,Lancet
,1997
, vol.350
(стр.1097
—99
) 61.,,.Принципы эпидемиологического исследования побочных и полезных эффектов лекарственных препаратов
,Ланцет
,1998
, т.352
(стр.1767
—70
)© 2000 Американского общества инфекционистов
Влияние ВИЧ на организм: вирус и лекарства
ВИЧ атакует вашу иммунную систему, затрудняя борьбу с вещами, от которых вы можете заболеть.Поскольку вирус ослабляет вашу естественную защиту, вы можете заметить признаки по всему телу. Но если вы начнете принимать антиретровирусную терапию (АРТ) на ранней стадии ВИЧ-инфекции, у вас не будет большинства этих проблем.
Эти препараты также могут иметь некоторые побочные эффекты. Вам нужно будет следить за проблемами и принимать меры для их предотвращения или замедления.
Влияние ВИЧ на иммунную систему
В вашей иммунной системе есть много типов лейкоцитов, которые борются с инфекцией. ВИЧ проникает внутрь клеток CD4 и копирует себя.Вирус убивает клетку, и новые вирусы уходят, чтобы найти больше.
Ваше тело в ответ производит больше клеток CD4, но через некоторое время оно не успевает за вирусом. Это ослабляет вашу иммунную систему. У вас больше шансов заболеть даже обычными микробами. Инфекции длятся дольше, более серьезны и могут рецидивировать чаще.
Если вы будете следовать указаниям врача при АРТ, она нейтрализует ВИЧ, не давая ему инфицировать больше клеток CD4 и ослаблять вашу иммунную систему.
Стадии ВИЧ-инфекции
Примерно через месяц после заражения ВИЧ вы можете почувствовать, что у вас грипп. Это первая стадия, называемая первичной или острой ВИЧ-инфекцией. Симптомы включают:
- Лихорадка
- Кожная сыпь
- Боль в горле
- Усталость
- Увеличение лимфатических узлов
Следующая стадия называется латентным периодом или хронической инфекцией. Симптомы могут отсутствовать или проявляться только в легкой форме в течение 10 и более лет.
Без лечения, поскольку ВИЧ продолжает размножаться в вашем теле, вы перейдете на третью стадию — СПИД.ВИЧ-инфицированному человеку ставят диагноз СПИД, когда у него меньше 200 клеток CD4 на кубический миллиметр крови или когда он заболевает так называемым заболеванием, определяющим СПИД.
СПИД-определяющие состояния — это определенные виды рака и болезней, называемые оппортунистическими инфекциями.
Оппортунистические инфекции
Эти инфекции встречаются чаще или тяжелее у людей с ослабленной иммунной системой. Наиболее частыми из них являются:
- Кандидоз. Это грибковая инфекция кандида, поражающая полость рта, пищевод, нижние дыхательные пути или глубокие ткани легких.
- Пневмоцистная пневмония (PCP). Грибок под названием Pneumocystis jirovecii поражает ваши легкие и вызывает кашель, жар и затрудненное дыхание.
- Комплекс Mycobacterium avium (MAC). Эта бактериальная инфекция может распространяться по вашему телу, вызывая лихорадку и потерю веса.
- Инвазивный рак шейки матки. Рак начинается в шейке матки и распространяется на другие части тела.
- Цитомегаловирус. Этот вирус может вызывать проблемы с вашими легкими, животом, мозгом и глазами.
- Саркома Капоши. Крошечные кровеносные сосуды растут там, где их не должно быть. У вас могут быть поражения кожи или проблемы с легкими, кишечником или лимфатическими узлами.
- Лимфома. Это рак лимфатических узлов или других тканей лимфатической системы.
- Туберкулез. Бактерии вызывают инфекцию в легких, а иногда и в других частях тела.
- Септицемия, вызванная сальмонеллой. Это тяжелая форма сальмонеллезной инфекции, при которой бактерии перегружают вашу иммунную систему.
Воздействие ВИЧ на глаза
Некоторые проблемы со зрением легкие, но другие могут быть достаточно серьезными, чтобы вызвать слепоту. Некоторые из наиболее распространенных — инфекции, которые могут привести к кровотечению в сетчатке (ткани задней части глаза) и отслоению сетчатки. Около 7 из 10 человек с нелеченным СПИДом будут иметь связанные со СПИДом проблемы с глазами, обычно из-за цитомегаловируса.
У вас могут не быть никаких симптомов до тех пор, пока проблемы не станут далеко позади, поэтому, если у вас запущен ВИЧ, важно регулярно проверять глаза.Позвоните своему врачу, если ваше зрение изменилось, в том числе, если:
- У вас нечеткость зрения или двоение в глазах.
- Неправильные цвета.
- Вы видите пятна.
- У вас слезящиеся или красные глаза.
- Вы чувствительны к свету.
- У тебя болят глаза.
Влияние ВИЧ на систему кровообращения
Несколько факторов повышают ваши шансы на сердечные проблемы. Поскольку ВИЧ влияет на вашу иммунную систему, ваше тело будет воспаляться, когда оно пытается бороться с инфекцией, как будто оно постоянно кипит.Этот вид воспаления связан с сердечными заболеваниями.
Продолжение
Некоторые лекарства, которые вы принимаете от ВИЧ, также могут повысить вероятность сердечных заболеваний. Они могут вызвать инсулинорезистентность, что увеличивает вероятность заболевания диабетом, и проблемы с расщеплением жиров. Диабет, в свою очередь, увеличивает риск сердечных заболеваний. Возможно, вам понадобятся лекарства для контроля уровня сахара и холестерина в крови.
Если вы курите, бросьте. Ешьте разнообразные овощи и фрукты, много цельнозерновых продуктов и продукты с жирными кислотами омега-3.Выбирайте нежирные куски мяса и нежирные молочные продукты. Выполняйте упражнения, например быструю прогулку, в течение 20–30 минут большую часть дней в неделю.
Если вы несете лишний вес, потеря всего на 5–10 фунтов может иметь большое значение.
Воздействие ВИЧ на почки
Высокое кровяное давление и диабет связаны с ВИЧ, и оба являются основными причинами заболевания почек. Здоровое питание и физические упражнения, полезные для вашего сердца, помогут контролировать артериальное давление и уровень сахара в крови.Это также помогает защитить ваши почки.
Продолжение
Некоторые лекарства от ВИЧ могут повредить почки. Если у вас уже есть проблемы с почками, врач может отказаться от приема этих препаратов или внимательно следить за их действием.
Вашему врачу необходимо будет регулярно проверять ваши почки, поскольку вы можете не заметить признаков заболевания почек.
Воздействие ВИЧ на пищеварительную систему
Более половины людей, больных СПИДом, сообщают о пищеварительных симптомах, поскольку вирус или оппортунистическая инфекция поражают стенки их кишечника.Диарея — самая частая из них. Со временем вирус может изменить работу пищеварительного тракта и даже его внешний вид.
Печень
Некоторые лекарства от ВИЧ могут повредить вашу печень. У многих людей с ВИЧ также есть форма воспаления, называемая гепатитом.
Ограничьте употребление алкоголя и не употребляйте легкие наркотики. Диабет, высокий уровень холестерина или триглицеридов и избыточный вес могут привести к ожирению печени, поэтому следите за потреблением углеводов, жиров и калорий каждый день.
Поговорите со своим врачом о вакцинации против гепатита А и гепатита В. Вакцины против гепатита С не существует, но вам следует сдать анализы на нее.
Продолжение
Регулярно сдавайте анализы крови, чтобы выявлять проблемы с печенью на ранней стадии.
Рот
Ваш рот может быть одним из первых мест, где вы замечаете признаки ВИЧ. Такие вещи, как сухость во рту, грибковые инфекции, заболевание десен, герпес и язвы, могут вызвать болезненные ощущения при жевании или глотании.Если они продолжаются слишком долго, возможно, вы не сможете принимать лекарства от ВИЧ или получать необходимые питательные вещества.
Хорошие стоматологические привычки могут помочь предотвратить эти проблемы, поэтому регулярно чистите зубы щеткой и зубной нитью. Обратитесь к стоматологу на осмотр и сообщите ему, если у вас возникли проблемы. Большинство заболеваний полости рта, связанных с ВИЧ, поддаются лечению.
Влияние ВИЧ на скелетную систему
Люди, у которых есть вирус, обычно теряют кости быстрее, чем люди, у которых нет. Ваши кости могут стать хрупкими и легко сломаться.Бедра, особенно, могут болеть или чувствовать слабость.
Причиной этого может быть сам вирус, вызываемое им воспаление, лекарства, которые вы принимаете для лечения ВИЧ или связанных с ним заболеваний (например, стероиды или антациды), а также нездоровый образ жизни. Это также может быть связано с дефицитом витамина D, который часто встречается у людей с ВИЧ.
Продолжение
Чтобы поддерживать ваши кости в хорошей форме:
- Убедитесь, что вы получаете много кальция и витамина D.
- Выполняйте упражнения, увеличивая нагрузку на кости, например ходьба или поднятие тяжестей.
- Не курите и ограничьте употребление алкоголя.
- Попросите врача проверить уровень витамина D.
Поговорите со своим врачом о добавках или других лекарствах, которые помогут вашим костям.
Воздействие ВИЧ на нервную систему
Около половины людей со СПИДом имеют проблемы с нервной системой, связанные с вирусом. Инфекция или воспаление могут повредить спинной или головной мозг и помешать нервным клеткам работать должным образом. Некоторые лекарства также могут повлиять на вашу нервную систему.
Мозг
Воспаление головного и спинного мозга может привести к спутанности сознания и другим проблемам с мышлением, а также к слабости, головным болям, судорогам и проблемам с равновесием.
Когда СПИД еще далеко, у вас может развиться слабоумие и проблемы с запоминанием.
ВИЧ-инфекция также может повлиять на ваше психическое здоровье. Многие люди, живущие с этим заболеванием, страдают депрессией или тревогой. Специалисты в области психического здоровья и группы поддержки могут помочь вам решить ваши проблемы и управлять своей жизнью с ВИЧ.
Продолжение
Нервы
Оппортунистическая инфекция, цитомегаловирус, может поражать ваши нервы, из-за чего вам сложно контролировать свои руки и ноги или мочевой пузырь.
Когда больные СПИДом не получают лечения, в спинных волокнах часто образуются крошечные дыры. Это называется вакуолярной миелопатией, вызывающей затруднения при ходьбе.
ВИЧ или лекарства, которые его лечат, также могут повреждать нервы по всему телу, вызывая невропатию. У вас могут быть боль, онемение, слабость, жжение, скованность или покалывание.
Антиретровирусная терапия для лечения ВИЧ может снизить риск возникновения этих состояний или осложнений. Если лекарство вызывает проблемы, ваш врач может переключить вас на другое.
Воздействие ВИЧ на кожу
У многих людей кожная сыпь появляется на первой стадии ВИЧ-инфекции. Обычно он проходит без лечения в течение нескольких дней или недель. Со временем ряд причин может вызвать еще больше высыпаний. Всегда важно сообщить врачу о сыпи, потому что это может быть признаком серьезной проблемы или ее может вызвать лекарство от ВИЧ.
Продолжение
Люди, живущие с ВИЧ, чаще заражаются вирусными инфекциями. Опоясывающий лишай, простой герпес и контагиозный моллюск могут вызывать сыпь или волдыри.
Саркома Капоши вызывает поражения, пятна или узелки, которые отличаются по цвету от вашей кожи. Иногда вы также можете получить поражения внутренних органов. Это может быть опасно для жизни.
Воздействие антиретровирусных препаратов на организм
Антиретровирусная терапия помогает людям, живущим с ВИЧ, жить дольше и вести более здоровый образ жизни и снижает их риск распространения вируса.Лекарства могут иметь побочные эффекты, многие из которых проходят со временем. В целом преимущества перевешивают риски.
Существует несколько видов антиретровирусных препаратов, и ваш врач может комбинировать их по-разному. Побочные эффекты могут варьироваться от препарата к препарату или от человека к человеку.
Общие побочные эффекты этих препаратов включают:
- Расстройство желудка и рвота
- Диарея
- Проблемы со сном
- Головная боль
- Сыпь
- Головокружение
- Усталость
Если у вас есть какие-либо из этих проблем, обратитесь к врачу .Они могут изменить ваше лекарство или дать вам что-нибудь еще, чтобы справиться с последствиями.
Сделайте свое здоровье приоритетом. Принимайте лекарства в соответствии с указаниями и сообщайте врачу обо всех изменениях или новых симптомах.
Болезнь легких у пациента с ВИЧ
Пациенты с подозрением на ТБ должны получать стандартную четырехкомпонентную терапию (изониазид, рифампицин или рифабутин, пиразинамид и этамбутол) до определения чувствительности организма. Пиридоксин всегда следует назначать вместе с изониазидом.Если есть клиническое подозрение на M. avium, к схеме могут быть добавлены кларитромицин или азитромицин. Терапия может быть сужена при наличии результатов посева. Поскольку могут возникнуть взаимодействия с антиретровирусной терапией, следует обратиться за консультацией к специалисту по ВИЧ, если пациенты одновременно получают противотуберкулезную терапию и АРТ.
Все решения о лечении следует принимать с учетом возможных лекарственных взаимодействий (со схемами АРТ и другими лекарствами). Нарушение функции печени и почек может потребовать изменения режима дозирования или выбора препарата.Многие противомикробные препараты противопоказаны при беременности. Перечисленные противомикробные препараты считаются начальной терапией; После первоначального лечения туберкулез и большинство грибков потребуют длительных периодов «консолидирующей» терапии. Альтернативные схемы лечения должны быть назначены в случае лекарственной устойчивости или неудачи лечения. Варианты лечения кратко изложены в таблице VIII
.
Таблица VIII.
| Организм | Антибиотик первого ряда | Альтернатива |
|---|---|---|
| Pneumocystis | Легкое заболевание (PaO 2 > 70 и градиент Aa <35): пероральные таблетки TMP-SMX, две таблетки двойной концентрации (160 мг TMP / 800 мг SMX) каждые 8 часов От умеренного до тяжелого заболевания: внутривенное введение TMP-SMX (15-20 мг / кг ТМП ежедневно, разделенные каждые 6-8 часов) | Легкое заболевание: ТМП 15-20 мг / кг в день, разделенные каждые 6-8 часов с дапсоном 100 мг перорально в день, клиндамицин 1800 мг в день, разделенные каждые 6-8 часов И примахин 30 мг перорально в день, Атоваквон 750 мг перорально каждые 8 часов Умеренное или тяжелое заболевание: пентамидин 3– 4 мг / кг внутривенно каждые 24 часа, клиндамицин 600-900 мг внутривенно каждые 8 часов И примахин 30 мг перорально ежедневно |
| Mycobacterium avium | Кларитромицин 500 мг перорально два раза в день И этамбутол 15 мг / кг / день * добавление третьего (рифабутин 300-600 мг перорально в день) или четвертого (стрептомицин 15 мг / кг внутримышечно три раза в неделю или амикацин 15 мг / кг три раза в неделю) может рассматриваться в случаях с развитой иммуносупрессией и высокой микобактериальной нагрузкой | Азитромицин 500 мг перорально в день можно использовать вместо кларитромицина |
| Цитомегаловирус | Ганцикловир 5 мг / кг внутривенно каждые 12 часов | Фоскарнет 90 мг / кг внутривенно каждые 12 часов |
| Грипп | Осельтамавир 75 мг перорально 2 раза в день | Занамавир 10 мг, вдыхание два раза в день (не для использования у пациентов с основным структурным заболеванием легких или астмой) |
| Токсоплазма | Пириметамин 200 мг, затем 50 мг перорально каждые 24 часа / фолиновая кислота 20 мг перорально каждые 24 часа И сульфадиазин 1.5 г перорально каждые 6 часов | Клиндамицин 1,200 мг (перорально или внутривенно) каждые 6 часов можно вводить вместо сульфадиазина |
| Гистоплазма | Амфотерицин B (липосомальный) 3-5 мг / кг внутривенно каждые 24 часа при диссеминации Итраконазол 300 мг перорально два раза в день в течение 3 дней, затем 200 мг перорально два раза в день можно использовать, если легкое является только местом инфекции | |
| Coccidioides | Амфотерицин B (дезоксихолат) 1 мг / кг внутривенно ежедневно при диссеминации Флуконазол 400 мг перорально в день или итраконазол 200 мг перорально два раза в день, если легкое является только очагом инфекции | |
| Криптококк | Амфотерицин B (дезоксихолат 0.7 мг внутривенно каждые 24 часа или липосомально 3-5 мг / кг каждые 24 часа) И флуцитозин 100 мг / кг в день в разделенных дозах Флуконазол 400 мг перорально в день плюс флуцитозин, если подтверждено, что легкое является единственным очагом инфекции | |
| Aspergillus (инвазивный) | Вориконазол 6 мг / кг внутривенно каждые 12 часов двумя дозами, затем 200 мг перорально два раза в день | Дезоксихолат амфотерицина В 1 мг / кг в сутки или каспофунгин 50 мг в сутки |
Какие другие методы лечения помогают уменьшить осложнения?
Пневмония из любого источника может прогрессировать до дыхательной недостаточности, а в тяжелых случаях — до развития острого повреждения легких (ОПЛ) или острого респираторного дистресс-синдрома (ОРДС).При подозрении на ALI или ARDS (соотношение PaO 2 / FiO 2 <300 или <200 соответственно, диффузное двустороннее заболевание воздушного пространства, нет свидетельств повышенного давления наполнения левого желудочка), следует придерживаться стратегии защитной вентиляции легких в соответствии с ARDS Сетевые рекомендации. Контроль давления плато особенно важен у пациентов с пневмоцеле и пневмоцеле, которые подвергаются повышенному риску ятрогенного пневмоторакса.
Начало или продолжение комбинированной АРТ во время госпитализации у пациентов с диагнозом оппортунистические инфекции было установлено в нескольких исследованиях для улучшения выживаемости.Начало АРТ у пациентов с условно-патогенными пневмониями в критическом состоянии остается спорным вопросом и руководствуется мнением экспертов. Недавнее ретроспективное исследование (Croda et al) предположило потенциальную пользу АРТ, но проспективные данные отсутствуют.
Какие осложнения могут возникнуть в результате пневмонии?
Дыхательная недостаточность, включая ОРДС, является потенциальным осложнением любой пневмонии у ВИЧ-инфицированного пациента.
Плевральный выпот или эмпиема могут развиваться в сочетании с бактериальной, грибковой или микобактериальной пневмонией.
Что вы должны рассказать семье о прогнозе пациента?
Бактериальная пневмония связана с повышенной смертностью среди ВИЧ-инфицированных пациентов, при этом показатели летальности достигают 20%. Рентгенологическое прогрессирование заболевания, низкий исходный уровень CD4 и наличие шока являются независимыми предикторами смертности.
Сообщается, что в нынешнюю эпоху летальность при ПП составляет от 15 до 50% с факторами риска более высокой смертности, включая плохой исходный функциональный статус и состояние питания, высокий градиент A-a при обращении, пневмоторакс и потребность в механической вентиляции легких.
Грибковое заболевание, локализованное в легких, имеет относительно хороший прогноз, но диссеминированное заболевание имеет очень высокий уровень смертности. Инвазивный аспергиллез при ВИЧ также имеет неблагоприятный прогноз, смертность составляет не менее 50%.
Что делать, если состояние пациента не улучшается?
Существует ряд причин, по которым состояние пациента может ухудшиться или не улучшить начальную терапию.
Альтернативный диагноз: Есть ли вероятность, что у вашего пациента нет пневмонии? Имитация пневмонии должна быть рассмотрена в свете клинического сценария пациента, и следует изучить возможные дифференциальные диагнозы (как указано выше).
Неадекватное лечение: есть ли шанс, что организм-виновник не застрахован? Пациент, который первоначально лечился узкой терапией от внебольничной бактериальной пневмонии, может не ответить, потому что у него есть внебольничные Pseudomonas или MRSA. Следует пересмотреть диагноз ТБ у пациентов, которые не ответили на адекватную терапию при подозрении на бактериальную пневмонию.
Сопутствующая инфекция: есть ли коинфекция, которую не лечили? Например, пациенты с PCP часто коинфицированы другим организмом (распространенность 20%), включая бактерии, ЦМВ и туберкулез.
Новая инфекция: Ваш пациент заразился патогеном, приобретенным в больнице? Пациенты, которые были госпитализированы на 5 дней или более, подвержены риску заражения внутрибольничными микроорганизмами, которые имеют широкий спектр резистентности и могут не подпадать под начальную эмпирическую терапию внебольничной пневмонии.
Неудача лечения: Неудача лечения является причиной ряда состояний, включая ПП и ТБ.
В случае PCP неэффективность лечения не следует рассматривать, по крайней мере, до 8 дней после начала курса антибиотиков, поскольку клинический ответ может не проявляться до 4-8 дней.Если по истечении этого времени у пациента наблюдается ухудшение респираторной функции, класс препарата можно изменить на пентамидин или клиндамицин / примахин. Коинфекцию и новую инфекцию также необходимо исследовать, в идеале с помощью бронхоскопии. Результаты бронхоскопии будут оставаться положительными на пневмоцисты на протяжении всего лечения, а обнаружение ЖБАЛ не указывает на неудачу лечения.
В случае туберкулеза неэффективность лечения вторична по отношению к лекарственной устойчивости и должна лечиться совместно со специалистом по ВИЧ.
IRIS: Ваш пациент недавно принимал АРТ? Как указывалось ранее, не существует окончательных диагностических критериев для ВСВИ, который, следовательно, является диагнозом исключения.Если другие процессы были исключены, может потребоваться пробная терапия кортикостероидами.
Как можно предотвратить пневмонию у ВИЧ-инфицированных?
23-валентная пневмококковая вакцина из полисахарида снижает риск пневмококковой пневмонии, а также снижает риск пневмококковой бактериемии у пациентов с ВИЧ, у которых действительно развивается пневмония. Всем пациентам с числом лимфоцитов CD4 более 200 вакцину следует вводить каждые 5 лет. Пациенты с числом CD4 менее 200 могут иметь менее устойчивый ответ на вакцину из-за иммуносупрессии, но вакцина все еще может быть предложена.Ревакцинация в этой группе может быть предложена, если количество CD4 поднимется выше 200 после начала АРТ. Пневмококковые конъюгированные вакцины, в том числе Prevnar-7 и Prevnar-13, также доступны, но их использование у ВИЧ-инфицированных взрослых вызывает споры. Текущие исследования могут быть полезны для информирования будущих рекомендаций.
Все пациенты с ВИЧ должны получать вакцину от сезонного гриппа ежегодно. Живая аттенуированная вакцина против гриппа противопоказана ВИЧ-инфицированным.
Первичная профилактика ПЦП должна быть начата у любого пациента с числом CD4 менее 200 или с историей орального молочницы (независимо от числа CD4).Профилактика также может быть рассмотрена у пациентов с процентным содержанием клеток CD4 менее 14% или с историей любого заболевания, определяющего синдром приобретенного иммунодефицита. Предпочтительным профилактическим средством является TMP-SMX, одна таблетка двойной дозы в день. TMP-SMX имеет дополнительное преимущество, предлагая защиту от токсоплазмы.
Пациенты с числом CD4 менее 50 должны получать первичную профилактику Mycobacterium avium. Предпочтительными профилактическими средствами являются азитромицин или кларитромицин.
Пациенты с латентным туберкулезом должны лечиться изониазидом для предотвращения перехода в активный туберкулез.
Профилактика грибков или ЦМВ обычно не рекомендуется.
Следует провести респираторную изоляцию любого пациента с подозрением на ТБ, чтобы предотвратить его распространение среди персонала и других пациентов. Хотя есть некоторые предположения о передаче PCP от человека к человеку, текущие рекомендации не рекомендуют изолировать пациентов.
КАКИЕ ДОКАЗАТЕЛЬСТВА для конкретных рекомендаций по ведению и лечению?
:
Кротерс, К., Моррис, А., Хуанг, Л., Мейсон, Р., Броддус, В. К., Мартин, Т. Р., Кинг, Т. Э., Шрауфнагель, Делавэр, Мюррей, Дж. Ф., Надель, Дж. А..«Легочные осложнения инфекции вируса иммунодефицита человека». Учебник Мюррея и Наделя по респираторной медицине. 2010. С. 1914-49.
Kaplan, JE, Benson, C, Holmes, KH, Brooks, JT, Pau, A, Masur, H. «Рекомендации по профилактике и лечению оппортунистических инфекций у ВИЧ-инфицированных взрослых и подростков: рекомендации CDC, Национальных институтов Здоровье и Ассоциация медицины ВИЧ Американского общества инфекционистов ». MMWR Recomm Rep. т. 58. 2009. С. 1-207.
Хуанг, Л., Кротерс, К. «Связанные с ВИЧ оппортунистические пневмонии». Респирология. т. 14. 2009. С. 474–85.
:
Манделл, Л.А., Вундернк, Р.Г., Анзуэто, А. «Консенсусные рекомендации Общества по инфекционным заболеваниям Америки и Американского торакального общества по ведению внебольничной пневмонии у взрослых». Clin Infect Dis. т. 44. 2007. С. S27-72.
«Американское торакальное общество, Американское общество инфекционных болезней.Руководство по ведению взрослых с больничной пневмонией, пневмонией, связанной с аппаратом искусственной вентиляции легких, и пневмонией, связанной с оказанием медицинской помощи ». Am J Respir Crit Care Med. т. 171. 2005. С. 388-416.
:
«Вентиляция с меньшими дыхательными объемами по сравнению с традиционными дыхательными объемами при остром повреждении легких и остром респираторном дистресс-синдроме». N Engl J Med. т. 342. 2000. pp. 1301-8.
:
Хуанг, Л., Шнапп, Л. М., Груден, Дж. Ф., Хоупвелл, П. К., Стэнселл, Д. Д.«Презентация связанной со СПИДом саркомы легких Капоши, диагностированной с помощью бронхоскопии». Am J Respir Crit Care Med. т. 153. 1996. С. 1385–90.
Croda, J, Croda, MG, Neves, A, De Sousa dos Santos, S. «Польза антиретровирусной терапии для выживаемости пациентов, инфицированных вирусом иммунодефицита человека, поступивших в отделение интенсивной терапии». Crit Care Med. т. 37. 2009. С. 1605-11.
:
De Boer, MG, Gelinck, LB, van Zelst, BD. «Уровни β-D-глюкана и S-аденозилметионина в сыворотке для диагностики пневмонии у ВИЧ-отрицательных пациентов: проспективное исследование». J Заражение. т. 62. 2011. С. 93–100.
Held, J, Koch, M, Reischl, U, Danner, T., Serr, A. «Измерение сывороточного (1–> 3) -β-D-глюкана как ранний индикатор пневмонии и оценка его прогностической ценности». Clin Microbiol Infect. т. 17. 2010. С. 595-602.
Ларсен, HH, Хуанг, L, Ковач, JA. «Проспективное слепое исследование количественной полимеразной цепной реакции приземления с использованием образцов смыва для полости рта для диагностики пневмонии у ВИЧ-инфицированных пациентов». J Inf Dis. т. 189. 2004. pp. 1679–83.
Джанда, С., Куон, Б.С., Свистон, Дж. «ВИЧ и легочная артериальная гипертензия: систематический обзор». HIV Med .. vol. 11. 2010. С. 620-34.
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине». Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC. Лицензионный контент является собственностью DSM и защищен авторским правом.
ВИЧ / СПИД — Диагностика и лечение
Диагноз
ВИЧ можно диагностировать с помощью анализа крови или слюны. Доступные тесты включают:
Тесты на антиген / антитела. Эти тесты обычно включают забор крови из вены. Антигены — это вещества самого вируса HIV , которые обычно обнаруживаются — при положительном результате — в крови в течение нескольких недель после контакта с HIV .
Антитела вырабатываются вашей иммунной системой при контакте с ВИЧ . Для выявления антител могут потребоваться недели или месяцы. Комбинированные тесты антиген / антитела могут занять от двух до шести недель после контакта, чтобы стать положительными.
- Тесты на антитела. Эти тесты ищут антитела к ВИЧ в крови или слюне. Большинство экспресс-тестов HIV , включая самотестирование в домашних условиях, являются тестами на антитела. Тесты на антитела могут занять от трех до 12 недель после того, как вы обнаружите положительный результат.
- Тесты нуклеиновых кислот (NAT). Эти тесты ищут настоящий вирус в вашей крови (вирусную нагрузку). Они также включают кровь, взятую из вены. Если вы могли заразиться HIV в течение последних нескольких недель, ваш врач может порекомендовать NAT . NAT будет первым тестом, который станет положительным после контакта с HIV .
Поговорите со своим врачом о том, какой тест HIV вам подходит. Если какой-либо из этих тестов даст отрицательный результат, вам может потребоваться повторный тест через несколько недель или месяцев, чтобы подтвердить результаты.
Тесты для определения стадии заболевания и лечения
Если вам поставили диагноз ВИЧ , важно найти специалиста, обученного диагностике и лечению ВИЧ , который поможет вам:
- Определите, требуется ли дополнительное тестирование
- Определите, какая ВИЧ антиретровирусная терапия (АРТ) подойдет вам лучше всего
- Следите за своим прогрессом и работайте с вами, чтобы следить за своим здоровьем
Если вам поставили диагноз ВИЧ / СПИД , несколько тестов могут помочь вашему врачу определить стадию вашего заболевания и лучшее лечение, в том числе:
- Количество CD4 Т-лимфоцитов. CD4 Т-клетки — это белые кровяные тельца, которые специфически нацелены и уничтожены ВИЧ . Даже если у вас нет симптомов, ВИЧ-инфекция переходит в СПИД, когда количество ваших CD4 Т-лимфоцитов падает ниже 200.
- Вирусная нагрузка ( РНК ВИЧ ). Этот тест измеряет количество вируса в вашей крови. После начала лечения HIV цель — достичь неопределяемой вирусной нагрузки. Это значительно снижает ваши шансы на оппортунистическую инфекцию и другие осложнения, связанные с HIV .
- Лекарственная устойчивость. Некоторые штаммы ВИЧ устойчивы к лекарствам. Этот тест помогает вашему врачу определить, имеет ли ваша конкретная форма вируса резистентность, и помогает принять решение о лечении.
Анализы на наличие осложнений
Ваш врач может также назначить лабораторные анализы для проверки на наличие других инфекций или осложнений, в том числе:
- Туберкулез
- Гепатит B или вирусная инфекция гепатита C
- ИПП
- Повреждение печени или почек
- Инфекция мочевыводящих путей
- Рак шейки матки и анального канала
- Цитомегаловирус
- Токсоплазмоз
Лечение
В настоящее время нет лекарства от ВИЧ / СПИДа .Если у вас есть инфекция, ваше тело не может от нее избавиться. Однако существует множество лекарств, которые могут контролировать HIV и предотвращать осложнения. Эти лекарства называются антиретровирусной терапией (АРТ). Всем, у кого диагностирован ВИЧ , следует начать лечение АРТ , независимо от стадии инфекции или осложнений.
ART обычно представляет собой комбинацию трех или более лекарств из нескольких различных классов препаратов. Этот подход имеет наилучшие шансы снизить количество ВИЧ в крови.Существует множество вариантов АРТ , которые объединяют три препарата ВИЧ в одну таблетку, принимаемую один раз в день.
Каждый класс препаратов блокирует вирус по-разному. Лечение предполагает комбинации препаратов разных классов до:
- Счет индивидуальной лекарственной устойчивости (вирусный генотип)
- Избегать создания новых устойчивых к лекарствам штаммов ВИЧ
- Максимальное подавление вируса в крови
Обычно используются два препарата одного класса плюс третий препарат второго класса.
Классы препаратов против ВИЧ включают:
- Ненуклеозидные ингибиторы обратной транскриптазы (ННИОТ) отключают белок, необходимый ВИЧ для создания своих копий. Примеры включают эфавиренц (Sustiva), рилпивирин (Edurant) и доравирин (Pifeltro).
- Нуклеозидные или нуклеотидные ингибиторы обратной транскриптазы (НИОТ) являются ошибочными версиями строительных блоков, необходимых HIV для создания собственных копий.Примеры включают абакавир (Зиаген), тенофовир (Виреад), эмтрицитабин (Эмтрива), ламивудин (Эпивир) и зидовудин (Ретровир). Также доступны комбинированные препараты, такие как эмтрицитабин / тенофовир (Трувада) и эмтрицитабин / тенофовир алафенамид (Descovy).
- Ингибиторы протеаз (ИП) инактивируют протеазу HIV , еще один белок, который необходим HIV для создания своих копий. Примеры включают атазанавир (Reyataz), дарунавир (Prezista) и лопинавир / ритонавир (Kaletra).
- Ингибиторы интегразы работают, отключая белок под названием интеграза, который HIV использует для встраивания своего генетического материала в Т-клетки CD4. Примеры включают биктегравир натрия / эмтрицитабин / тенофовир алафенамид фумар (Biktarvy), ралтегравир (Isentress) и долутегравир (Tivicay).
- Ингибиторы входа или слияния блокируют проникновение HIV в CD4 Т-клетки. Примеры включают энфувиртид (Fuzeon) и маравирок (Selzentry).
Начало и продолжение лечения
Каждому с ВИЧ инфекцией, независимо от количества лимфоцитов CD4 или симптомов, следует предложить противовирусные препараты.
Продолжение приема эффективных ART при неопределяемой вирусной нагрузке HIV в крови — лучший способ сохранить здоровье.
Для обеспечения эффективности ART важно, чтобы вы принимали лекарства в соответствии с предписаниями, не пропуская и не пропуская никаких доз. Продолжение приема ART при неопределяемой вирусной нагрузке помогает:
- Держите свою иммунную систему сильной
- Уменьшите ваши шансы заразиться
- Уменьшите ваши шансы на развитие резистентности к лечению ВИЧ
- Уменьшите ваши шансы передачи ВИЧ другим людям
Продолжать лечение ВИЧ может быть непросто.Важно поговорить со своим врачом о возможных побочных эффектах, трудностях с приемом лекарств и любых проблемах с психическим здоровьем или употреблением психоактивных веществ, которые могут затруднить вам поддержание АРТ .
Также важно регулярно посещать врача для наблюдения за вашим здоровьем и реакцией на лечение. Немедленно сообщите своему врачу, если у вас возникли проблемы с терапией HIV , чтобы вы могли вместе найти способы решения этих проблем.
Побочные эффекты лечения
Побочные эффекты лечения могут включать:
- Тошнота, рвота или диарея
- Болезнь сердца
- Поражение почек и печени
- Ослабленные кости или потеря костной массы
- Аномальный уровень холестерина
- Повышенный уровень сахара в крови
- Когнитивные и эмоциональные проблемы, а также проблемы со сном
Лечение возрастных заболеваний
С некоторыми проблемами со здоровьем, которые являются естественной частью старения, может быть труднее справиться, если у вас ВИЧ .Некоторые лекарства, которые являются общими для возрастных сердечных, костных или метаболических заболеваний, например, могут плохо взаимодействовать с лекарствами против HIV . Важно поговорить со своим врачом о других состояниях вашего здоровья и принимаемых вами лекарствах.
Если вы начали принимать лекарства другим врачом, важно сообщить ему или ей о вашем лечении HIV . Это позволит врачу убедиться, что лекарства не взаимодействуют друг с другом.
Ответ на лечение
Ваш врач будет контролировать вашу вирусную нагрузку и количество лимфоцитов CD4, чтобы определить ваш ответ на лечение HIV . Сначала они будут проверяться через две и четыре недели, а затем каждые три-шесть месяцев.
Лечение должно снизить вашу вирусную нагрузку так, чтобы она не определялась в крови. Это не значит, что вашего ВИЧ больше нет. Даже если его невозможно найти в крови, ВИЧ все еще присутствует в других частях вашего тела, например, в лимфатических узлах и внутренних органах.
Клинические испытания
Изучите исследования клиники Мэйо, в которых тестируются новые методы лечения, вмешательства и тесты как средства предотвращения, обнаружения, лечения или контроля этого состояния.
Образ жизни и домашние средства
Наряду с лечением важно принимать активное участие в уходе за собой. Следующие советы помогут вам дольше оставаться здоровым:
- Ешьте здоровую пищу. Убедитесь, что вы получаете достаточно питания. Свежие фрукты и овощи, цельнозерновые продукты и нежирный белок помогают сохранять силы, дают больше энергии и поддерживают вашу иммунную систему.
- Избегайте сырого мяса, яиц и прочего. Болезни пищевого происхождения могут быть особенно тяжелыми у людей, инфицированных ВИЧ . Готовьте мясо, пока оно не будет хорошо прожарено. Избегайте непастеризованных молочных продуктов, сырых яиц и сырых морепродуктов, таких как устрицы, суши или сашими.
- Сделайте правильные прививки. Они могут предотвратить типичные инфекции, такие как пневмония и грипп. Ваш врач может также порекомендовать другие прививки, в том числе от ВПЧ, гепатита А и гепатита В. Инактивированные вакцины, как правило, безопасны, но большинство вакцин с живыми вирусами нет из-за вашей ослабленной иммунной системы.
- Позаботьтесь о домашних животных. Некоторые животные могут быть переносчиками паразитов, которые могут вызывать инфекции у людей, ВИЧ -положительных. Фекалии кошек могут вызывать токсоплазмоз, рептилии — переносчики сальмонеллы, а птицы — криптококка или гистоплазмоза.Тщательно мойте руки после контакта с домашними животными или опорожнения туалетного лотка.
Альтернативная медицина
Люди, инфицированные ВИЧ , иногда пробуют пищевые добавки, которые, как утверждается, укрепляют иммунную систему или противодействуют побочным эффектам препаратов против ВИЧ . Однако нет никаких научных доказательств того, что какие-либо пищевые добавки улучшают иммунитет, и многие из них могут мешать другим лекарствам, которые вы принимаете. Всегда проконсультируйтесь с врачом, прежде чем принимать какие-либо добавки или альтернативные методы лечения, чтобы убедиться, что лекарства не взаимодействуют друг с другом.
Добавки, которые могут быть полезны
- Ацетил-L-карнитин. Исследователи использовали ацетил-L-карнитин для лечения нервной боли, онемения или слабости (нейропатии) у людей с диабетом. Это также может облегчить невропатию, связанную с HIV , если вам не хватает этого вещества.
- Сывороточный протеин и некоторые аминокислоты. Ранние данные свидетельствуют о том, что сывороточный протеин, побочный продукт сыра, может помочь некоторым людям с ВИЧ набрать вес.Сывороточный протеин также уменьшает диарею и увеличивает количество CD4-лимфоцитов. Аминокислоты L-глутамин, L-аргинин и гидроксиметилбутират (HMB) также могут помочь с увеличением веса.
- Пробиотики. Есть некоторые свидетельства того, что пробиотик Saccharomyces boulardii может помочь при диарее, связанной с HIV , но используйте его только по назначению врача. Бычье молозиво также изучается для лечения диареи.
- Витамины и минералы. Витамины A, D, E, C и B, а также минералы цинк, железо и селен могут быть полезны, если у вас их низкий уровень.
Добавки, которые могут быть опасными
- Зверобой. Зверобой, распространенное лекарство от депрессии, может снизить эффективность нескольких типов препаратов против HIV более чем наполовину.
- Чесночные добавки. Хотя чеснок сам по себе может помочь укрепить иммунную систему, добавки с чесноком могут взаимодействовать с некоторыми препаратами против HIV и снижать их работоспособность. Иногда безопасным является употребление чеснока в пищу.
- Экстракт красного дрожжевого риса. Некоторые люди используют это для снижения холестерина, но избегают этого, если вы принимаете ингибитор протеазы или статин.
Практика разума и тела
Было доказано, что такие практики, как йога, медитация и тай-чи, снижают стресс, а также улучшают кровяное давление и качество жизни. Хотя они нуждаются в дополнительном изучении, эти методы могут быть полезны, если вы живете с ВИЧ / СПИДом .
Помощь и поддержка
Получение диагноза любого опасного для жизни заболевания — это ужасно.Эмоциональные, социальные и финансовые последствия ВИЧ / СПИД могут сделать борьбу с этим заболеванием особенно трудной — не только для вас, но и для ваших близких.
Но сегодня есть много услуг и ресурсов, доступных для людей с ВИЧ . В большинстве ВИЧ / СПИД клиник есть социальные работники, консультанты или медсестры, которые могут помочь вам напрямую или связать вас с людьми, которые могут.
Услуги, которые они могут предоставить:
- Организация транспортировки к врачу и обратно
- Помощь с жильем и уходом за детьми
- Помощь в трудоустройстве и юридических вопросах
- Оказывать поддержку во время чрезвычайных финансовых ситуаций
Очень важно иметь систему поддержки.Многие люди с ВИЧ / СПИДом считают, что общение с кем-то, кто понимает их болезнь, приносит утешение.
Подготовка к приему
Если вы считаете, что у вас может быть инфекция HIV , вы, вероятно, начнете с посещения семейного врача. Вас могут направить к специалисту по инфекционным заболеваниям, который дополнительно специализируется на лечении ВИЧ / СПИДа .
Что вы можете сделать
Перед приемом ответьте на эти вопросы и возьмите их на прием к врачу:
- Как вы думаете, как вы заразились ВИЧ ?
- Каковы ваши симптомы?
- Есть ли у вас факторы риска, такие как незащищенный секс или употребление внутривенных наркотиков?
- Какие рецептурные лекарства или добавки вы принимаете?
Чего ожидать от врача
Врач задаст вам вопросы о вашем здоровье и образе жизни.Ваш врач проведет полный медицинский осмотр, проверив вас на предмет:
- Увеличение лимфатических узлов
- Поражения на коже или во рту
- Проблемы с нервной системой
- Ненормальные звуки в легких
- Опухшие органы в брюшной полости
Что вы можете сделать за это время
Если вы считаете, что у вас может быть инфекция HIV , примите меры, чтобы защитить себя и других до вашего визита. Не занимайтесь незащищенным сексом.Если вы употребляете инъекционные наркотики, всегда используйте новую чистую иглу. Не делитесь иглами с другими.
13 февраля 2020 г.
Боль, связанная с ВИЧ | Проект скважины
Para leer este hoja informativa en español, presione aquí.
Содержание
Боль часто встречается у людей, живущих с ВИЧ. Одно исследование показало, что более половины женщин, живущих с ВИЧ, испытывали боль за последние шесть месяцев. Боль может возникать на всех стадиях заболевания ВИЧ и затрагивать многие части тела.Обычно боль возникает чаще и усиливается по мере прогрессирования ВИЧ-инфекции. Но каждый человек индивидуален. Некоторые люди могут испытывать сильную боль, а другие — незначительную или совсем ее не испытывать. Хорошая новость заключается в том, что по мере улучшения лечения ВИЧ все меньше людей, живущих с ВИЧ, испытывают боль.
Что вызывает боль?
Боль, связанная с ВИЧ, может быть:
- Симптом самого ВИЧ
- Признак других болезней или инфекций
- Побочный эффект препаратов против ВИЧ
Независимо от причины боль необходимо оценивать и лечить, чтобы обеспечить хорошее качество жизни.
Распространенные типы боли
Первым шагом в лечении боли, связанной с ВИЧ, является определение типа и, если возможно, причины боли. Некоторые распространенные типы боли включают следующее:
- Периферическая невропатия — Боль из-за повреждения нервов, в основном в ногах и руках. Это можно описать как онемение, покалывание или жжение. Повреждение нервов может быть вызвано самим ВИЧ, лекарствами от ВИЧ или другими заболеваниями, такими как диабет. Старые препараты от ВИЧ, которые вызывают наиболее периферическую нейропатию, сегодня используются редко.
- Боль в животе — Существует множество возможных причин боли в животе (боли в области живота):
- Побочное действие некоторых препаратов от ВИЧ (например, судороги)
- Инфекции, вызванные бактериями или паразитами
- Проблемы с пищеварительным трактом, например раздраженный кишечник
- Воспаление поджелудочной железы (панкреатит) может быть вызвано некоторыми лекарствами от ВИЧ, высоким уровнем жира в крови или употреблением алкоголя
- Инфекции мочевого пузыря или мочевыводящих путей (особенно у женщин)
- Менструальные спазмы или состояния матки (матки), шейки матки (отверстия в матке) или яичников
- Головная боль — Головная боль может быть слабой или сильной и может быть описана как давление, пульсация или тупая боль.Наиболее частые причины легких головных болей включают мышечное напряжение, гриппоподобные заболевания и побочные эффекты лекарств от ВИЧ. Умеренные или сильные головные боли могут быть вызваны давлением в носовых пазухах, инфекциями зубов, инфекциями головного мозга, опухолями головного мозга, кровотечением в головном мозге, мигренью или инсультом.
- Боль в суставах, мышцах и костях — Эта боль также может быть слабой или сильной. Это может быть связано с такими состояниями, как артрит, заболевание костей, травма или просто старение. Это также может быть побочным эффектом некоторых лекарств от ВИЧ и лекарств от других состояний, таких как гепатит или высокий уровень холестерина.
- Боль при герпесе — Герпес — это семейство вирусов, распространенных у людей, живущих с ВИЧ. Вирусы герпеса остаются в организме на всю жизнь, скрываются и возвращаются позже. Вирус ветряной оспы и опоясывающего герпеса сначала вызывает ветряную оспу, а затем может вызвать опоясывающий лишай — болезненную сыпь вдоль нервных путей. Вирус простого герпеса 1 и 2 типов вызывает появление болезненных волдырей вокруг рта («герпес») или в области гениталий. Даже после заживления герпетической язвы боль может продолжаться.
- Другие типы
Оценка боли
Цели оценки боли:
- Определите степень тяжести боли (насколько сильно она болит): Ваш лечащий врач может попросить вас присвоить вашей боли номер от одного (очень легкая боль) до десяти (самая сильная боль из возможных).Картинки также могут описать боль. Улыбающееся лицо означает слабую боль или ее отсутствие, а плачущее лицо — сильную боль.
- Подробно опишите вашу боль: Ваш лечащий врач может попросить вас описать, как вы чувствуете боль, например резкую, тупую, пульсирующую, ноющую или жгучую. Это новое (острое) или уже давно (хроническое)? Где он расположен? Это постоянно или приходит и уходит? Что-нибудь делает хуже или лучше?
Возможно, вам больно, и вы не хотите на это жаловаться.Или, возможно, вы не хотите говорить о своей боли, потому что боитесь узнать, что ее вызывает. Однако боль — это способ вашего тела сказать вам, что что-то не так. Разговор со своим врачом о том, что вы чувствуете, — это не жалобы — это лучшее, что вы можете сделать, чтобы выяснить, что не так, и получить правильное лечение.
Обезболивание
После определения типа и характеристик боли вы и ваш лечащий врач решите, как справиться с ней или лечить ее.Следующие факторы будут иметь значение при выборе подходящего для вас типа лечения:
- Причина, тип и тяжесть боли
- Краткосрочные или долгосрочные
- Употребляли ли вы когда-либо рекреационные или уличные наркотики (токсикомания), а также то, что вы употребляли — кокаин, героин и т. Д.
Если ваша боль вызвана лекарством, которое вы принимаете, или другим заболеванием, ваш лечащий врач может в первую очередь позаботиться об этом. Если вы все еще испытываете боль, существует множество способов обезболивания.
Немедикаментозная терапия
Варианты обезболивания без лекарств включают:
- Массаж
- Техники релаксации, например медитация
- Физиотерапия
- Иглоукалывание или акупрессура
- Тепло- и холодотерапия
- Гипноз
- Ментальные образы или визуализации
- Регулярная физическая активность
Многие из этих возможностей, такие как массаж, иглоукалывание, медитация и упражнения, заставляют организм вырабатывать эндорфины.Эндорфины — это химические вещества мозга, которые действуют аналогично таким лекарствам, как морфин и кодеин. Хотя этих методов лечения может быть достаточно для облегчения боли, они часто используются вместе с обезболивающими. Для получения дополнительной информации см. Наш информационный бюллетень о дополнительных методах лечения.
Неопиоидные препараты
Это обезболивающие, не содержащие наркотических веществ (опиатов). Они доступны без рецепта или по рецепту. Эти лекарства снимают легкую или умеренную боль, связанную с воспалением или отеком.Некоторые люди с историей наркомании предпочитают эти неопиоидные обезболивающие. В их числе:
- Тайленол (ацетаминофен)
- Нестероидные противовоспалительные препараты (НПВП), такие как аспирин или ибупрофен (например, Адвил)
- Ингибитор ЦОГ-2, тип НПВП, который с меньшей вероятностью вызывает проблемы с желудком, например, целебрекс (целекоксиб)
- Стероиды, которые представляют собой натуральные или искусственные гормоны, которые уменьшают воспаление, тем самым уменьшая тяжесть боли.Примеры включают преднизон и гидрокортизон.
Неопиоидные обезболивающие могут вызывать побочные эффекты, включая повреждение печени (тайленол), легкое кровотечение (аспирин), боль или повреждение желудка (аспирин и другие НПВП), проблемы с сердцем (ингибиторы ЦОГ-2) и высокий уровень сахара в крови и ослабление костей (стероиды).
Опиоиды / наркотики
Наркотики и родственные им наркотики, известные как опиоиды, являются сильнейшими обезболивающими и отпускаются по рецепту. Они используются для снятия умеренной и сильной боли.
Опиоиды сгруппированы или классифицированы по тому, как быстро и как долго они действуют.
- Опиоиды немедленного высвобождения — действуют быстро, но обезболивание длится более короткое время
- Опиоиды с замедленным высвобождением — требуется больше времени, чтобы начать действовать, но обезболивание длится дольше
Опиоиды также классифицируются по их силе действия.
- Обезболивающие от слабой до умеренной (их часто смешивают с неопиоидными лекарствами для улучшения их действия):
- Гидрокодон
- Викодин (гидрокодон плюс ацетаминофен)
- Кодеин
- Тайленол с кодеином (ацетаминофен плюс кодеин)
- Ультрам (трамадол)
- Сильные обезболивающие:
- Морфин
- Дурагезик (фентанил)
- Оксиконтин (оксикодон)
- Дилаудид (гидроморфон)
- Метадон или бупренорфин (предназначен для лечения боли, не поддающейся лечению другими болеутоляющими средствами)
Опиоиды могут вызывать побочные эффекты, включая сонливость, тошноту и запор.Передозировка может замедлить дыхание и стать причиной смерти. Опиаты могут привести к зависимости или зависимости и могут быть проблемой для людей, употреблявших психоактивные вещества в анамнезе.
Препарат под названием налоксон может предотвратить смерть от передозировки. Руководящие принципы Всемирной организации здравоохранения рекомендуют странам расширить доступ к налоксону для людей, которые могут стать свидетелями передозировки в своем сообществе, таких как друзья, члены семьи, партнеры и социальные работники людей, употребляющих наркотики, которые могут быстро помочь человеку, у которого возникла передозировка.
Местная или местная терапия
Это лекарства, которые вводятся или наносятся на кожу вокруг болезненного участка. Примеры включают местный анестетик ксилокаин (лидокаин) и капсаицин, который получают из перца чили.
Другие методы лечения
Есть лекарства, назначаемые для других целей, которые также снимают боль.
- Антидепрессанты — также могут облегчить нервную боль, например, при периферической невропатии. Некоторые примеры — памелор (нортриптилин) и цимбалта (дулоксетин).
- Противосудорожные средства — используются для лечения судорог, но также могут помочь при периферической невропатии и боли при герпесе. Примеры включают нейронтин (габапентин), тегретол (карбамазепин), топомакс (топирамат) и трилептал (оксикарбазепин).
Определить, работает ли обезболивающее
Как только вы начнете принимать лекарства или другое обезболивающее, ваш лечащий врач, скорее всего, будет регулярно проверять вашу боль, чтобы убедиться, что лечение работает. Иногда обезболивающие со временем перестают действовать.
Что делать, если у вас болит
Когда вы испытываете боль, важно знать, как получить быстрое и безопасное облегчение.
- Не игнорируйте свою боль. Боль — это способ тела сказать вам, что что-то не так. Игнорирование боли часто усугубляет ситуацию и может нанести больший ущерб в долгосрочной перспективе.
- Оцените свою боль — Когда возникает боль, задайте себе следующие вопросы:
- Как долго у меня была боль?
- Произошло это внезапно или со временем?
- Боль острая или тупая?
- От чего боль усиливается?
- Что-нибудь делает лучше?
- Боль ограничена одним местом или распространяется на другие области?
- Есть ли другие симптомы (например, онемение, кашель или жар)?
- Сообщите своему врачу — незамедлительно сообщите об этом своему врачу.Описание вашей боли поможет найти причину и способы ее лечения.
- Принимайте обезболивающее в соответствии с указаниями. Обезболивающие лучше всего действуют, если их принимают при первых признаках боли. Дождаться, пока боль не станет очень сильной, прежде чем принимать обезболивающее, или «смириться» — бесполезно. Фактически, ожидание почти всегда означает, что вам нужно принять больше обезболивающего, чем если бы вы начали принимать его при первых признаках боли.
- Будьте ответственны — обезболивающие очень эффективны, если их принимать по назначению.Неправильное их использование может быть опасным. Опиоиды вызывают привыкание, то есть у вас может развиться физическая и эмоциональная зависимость от наркотика. Высокие дозы могут вызвать проблемы с дыханием. В худшем случае неправильное употребление опиоидов может привести к летальному исходу (может привести к смерти). Опиоиды также являются контролируемыми веществами, что означает, что их распространение, хранение и использование контролируются государством, и ваш поставщик медицинских услуг должен выписать рецепт. В США незаконно продавать или передавать другим ваши опиоидные обезболивающие.
- Сообщите своему врачу, если вы все еще испытываете боль во время приема лекарств от нее. Возможно, вы принимаете лекарство, которое вам не подходит, или ваш организм привык к нему (выработал толерантность к нему). Возможно, вам потребуется изменить дозу или перейти на новое лекарство.
Боль распространена среди людей, живущих с ВИЧ. Однако с этим можно справиться, используя множество методов. Если вы испытываете боль, поговорите со своим врачом. Он или она может работать с вами, чтобы найти причину, справиться с болью и улучшить качество вашей жизни.
.
