Детская прививка АКДС в Омске
Прививка АКДС от дифтерии, столбняка и коклюша. Вакцина состоит из очищенных анатоксинов (дифтерийного и столбнячного), а также убитых коклюшных микробов.
- Консультация
- Диагностика
- Лечение
Календарь прививок предусматривает комплексную вакцинацию детей АКДС, то есть вакцинацию против таких опасных заболеваний, как дифтерия, столбняк и коклюш.
Против каких заболеваний делают вакцинацию АКДС?
Коклюш — острая инфекционная болезнь, поражающая преимущественно детей и передающаяся воздушно-капельным путем. Коклюш вызывает сильное раздражение рецепторов дыхательных путей, что приводит к сильному спазматическому кашлю. Кроме того, коклюшный токсин оказывает сильное токсическое воздействие на нервную систему, что приводит к судорогам и спазмам (спазм голосовой щели, мелких бронхов, генерализованный спазм сосудов). Частым осложнением коклюша, особенно у маленьких детей, является бронхопневмония.
Дифтерия — острое заболевание, передающееся преимущественно воздушно-капельным путем. Дифтерия вызывает воспалительный процесс слизистых носа, зева и гортани, а также интоксикацию, в результате которой поражаются сердечно-сосудистая и нервная системы, почки и надпочечники. Больше всего страдает сердце и особенно миокард. Часто осложнения сочетаются друг с другом.
Столбняк — инфекционное заболевание, возникающие при проникновении токсина палочки Clostridium tetani в организм через раневые поверхности (ожоги, порезы, отморожения, операционные и пупочные раны). Столбняк приводит к тяжелому поражению нервной системы, вызывающему судороги. Сильные судороги могут приводить к разрывам мышц и компрессионной деформации позвоночного столба.
Вакцинация АКДС предназначена для создания иммунитета против этих заболеваний. Вакцина состоит из очищенных анатоксинов (дифтерийного и столбнячного), а также убитых коклюшных микробов.
В каком возрасте ставят прививку АКДС детям?
Прививки вакциной АКДС проводят при достижении детьми возраста 3 месяца. Первая прививка АКДС ставится в 3 месяца, следующая в 4,5 месяца, третья прививка АКДС проводится в 6 месяцев. Прививку АКДС в 3 месяца часто ставят одномоментно с первой прививкой от полиомиелита, а также от гемофильной инфекции. Сокращение промежутков между прививками АКДС не допускается. Если прививка в три месяца АКДС по каким-то причинам откладывается (например, ставится прививка АКДС в 5 месяцев), то следующая прививка ставится через 1,5 месяца (в 6,5 месяцев).
Ревакцинация (повторная вакцинация) АКДС проводится один раз в 1,5 года. Если были сдвинуты сроки постановки первых трех прививок, то ревакцинация проводится через 12-13 месяцев после последней прививки АКДС. Например, если была поставлена третья прививка АКДС в год, то ревакцинация должна быть проведена через 12-13 месяцев (АКДС прививка в 2 года).
Если до достижения ребенком возраста 3 лет 11 месяцев 29 дней ребенку не провели ревакцинацию, то ставят прививку АДС (до 5 лет 11 месяцев 29 дней) или АДС-М (после 6 лет). Таким образом, прививка АКДС в 6 лет уже не ставится.
Таким образом, прививка АКДС в 6 лет уже не ставится.
Ставится АКДС прививка в ногу (передне-наружную поверхность бедра) или в верхний правый квадрант ягодицы.
Когда стоит делать вакцинацию?
Сделать прививку АКДС можно только при отсутствии противопоказаний. После перенесения острых заболеваний прививка ставится не ранее чем через 4 недели (с момента выздоровления).
Детская прививка АКДС может сопровождаться негативными реакциями на введение: общее повышение t, местные реакции (отечность, боль, гиперемия в месте введения), в редких случаях возможны тяжелые осложнения (такие как судороги, отек Квинке и др.).
Особенно часто вызывает осложнения и сильные реакции прививка АКДС детям до года. Поэтому в качестве альтернативы многие родители выбирают вакцинацию импортным препаратом Пентаксим, который не содержит белков микробных клеток (именно с белками врачи обычно связывают реакции на отечественную вакцину АКДС).
Вернутся на страницу:
Остались вопросы?
| Вид прививки | Возраст ребенка | Примечания |
| Первая вакцинация против вирусного гепатита В | Проводится новорожденному в первые сутки жизни | Инъекция делается в роддоме внутримышечно в плечо или бедро ребенка. Требуется письменное согласие на вакцинацию матери. Требуется письменное согласие на вакцинацию матери. |
| Вакцинация против туберкулеза (БЦЖ-М) | Проводится новорожденному на 3-7 день жизни | Инъекция делается в роддоме внутрикожно в левое плечо. Требуется письменное согласие на вакцинацию матери. Другие прививки можно проводить не ранее чем через 1 месяц после БЦЖ. |
| Вторая вакцинация против вирусного гепатита В | Проводится ребенку после 1 месяца от рождения | Если сроки были сдвинуты, то через 1 месяц после первой. Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Инъекция проводится внутримышечно в плечо или бедро ребенка. |
| Первая вакцинация против дифтерии, коклюша, столбняка (АКДС) | Проводится ребенку в 3 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Ребенок должен быть совершенно здоров и после болезни должен пройти месяц. Инъекция проводится внутримышечно в плечо, бедро или под лопатку. Детям до года чаще всего делают в бедро. Инъекция проводится внутримышечно в плечо, бедро или под лопатку. Детям до года чаще всего делают в бедро. |
| Первая вакцинация против полиомиелита | Проводится ребенку в 3 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцина против полиомиелита делается в один день с АКДС. Инактивированная полиомиелитная вакцина вводится подкожно под лопатку или в плечо, а также может быть введена внутримышечно в бедро. Вакцины закупаются за рубежом, поэтому заблаговременно узнавайте о ее наличие в поликлинике. Вакцинация производится трехкратно с интервалом в 45 дней. |
| Первая вакцинация против гемофильной инфекции | Проводится ребенку в 3 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцина против гемофильной инфекции делается в один день с АКДС и вакциной против полиомиелита. Вводится внутримышечно в бедро или плечо, но при этом это должна быть другая рука или нога, в которую еще не производились инъекции. |
| Вторая вакцинация против дифтерии, коклюша, столбняка (АКДС) | Проводится ребенку в 4,5 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери через 45 дней после первой вакцинации. Инъекция вводится внутримышечно в плечо, бедро или под лопатку. |
| Вторая вакцинация против полиомиелита | Проводится ребенку в 4,5 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация от полиомиелита выполняется в один день с АКДС через 45 дней после первой вакцинации. Инъекция выполняется подкожно в плечо, под лопатку или внутримышечно в бедро. |
| Вторая вакцинация против гемофильной инфекции | Проводится ребенку в 4,5 месяца | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация от гемофильной инфекции проводится в один день с АКДС через 45 дней после первой вакцинации. |
| Третья вакцинация против дифтерии, коклюша, столбняка (АКДС) | Проводится ребенку в 6 месяцев | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери через 45 дней после второй вакцинации. Инъекция вводится внутримышечно в плечо, бедро или под лопатку. |
| Третья вакцинация против полиомиелита | Проводится ребенку в 6 месяцев | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация от полиомиелита выполняется в один день с АКДС через 45 дней после второй вакцинации. Живая оральная полиомиелитная вакцина закапывается в рот на лимфоидную ткань глотки. Пить и есть в течение часа строго запрещается. |
| Третья вакцинация против гемофильной инфекции | Проводится ребенку в 6 месяцев | Прививка делается в детской поликлинике после осмотра педиатра и письменного согласия матери. Вакцинация проводится в один день с АКДС через 45 дней после второй вакцинации. Инъекция проводится внутримышечно в бедро или плечо. Вакцинация проводится в один день с АКДС через 45 дней после второй вакцинации. Инъекция проводится внутримышечно в бедро или плечо. |
| Третья вакцинация против вирусного гепатита В | Проводится ребенку в 6 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 6 месяцев после первой прививки. Инъекция проводится внутримышечно в плечо или бедро. |
| Вакцинация против кори, эпидемического паротита, краснухи (КПК) | Проводится ребенку в 1 год | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери. Инъекция вводится подкожно в бедро или плечо. |
| Первая ревакцинация против дифтерии, коклюша, столбняка | Проводится ребенку в 18 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через год после законченой вакцинации. Способы введения те же. Способы введения те же. |
| Первая ревакцинация против полиомиелита | Проводится ребенку в 18 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери совместно с АКДС. Живая оральная полиомиелитная вакцина закапывается в рот на лимфоидную ткань глотки. Пить и есть в течение часа строго запрещается. |
| Проводится ребенку в 20 месяцев | Прививка проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 2 месяца после первой ревакцинации живой оральной полиомиелитной вакциной. | |
| Ревакцинация против кори, краснухи, эпидемического паротита | Проводится ребенку в 6 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 6 месяцев после вакцинации. Основным условием применения вакцины является отсутствие в анамнезе перенесенных заболеваний: кори, краснухи, эпидемического паротита до 6 лет. |
| Вторая ревакцинация против дифтерии, столбняка (АДС) | Проводится ребенку в 6-7 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 5 лет после первой ревакцинации. Инъекция вводится внутримышечно под лопатку. |
| Ревакцинация против туберкулеза | Проводится ребенку в 7 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери при отрицательной реакции Манту. Инъекция вводится внутрикожно в левое плечо. |
| Третья ревакцинация против дифтерии, столбняка | Проводится подростку в 14 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 7 лет после второй ревакцинации. Инъекция вводится внутримышечно под лопатку. |
| Третья ревакцинация против полиомиелита | Проводится подростку в 14 лет | Вакцинация проводится в детской поликлинике после осмотра педиатра и письменного согласия матери через 12 лет 2 месяца после второй ревакцинации. Живая оральная полиомиелитная вакцина закапывается на поверхность небных миндалин, чтобы сформировался иммунитет. Нельзя пить и есть в течение часа после прививки. Живая оральная полиомиелитная вакцина закапывается на поверхность небных миндалин, чтобы сформировался иммунитет. Нельзя пить и есть в течение часа после прививки. |
Сделать прививку АКДС детям
АКДС вакцина защищает против дифтерии, столбняка и коклюша. АДС и АДС-М — разновидности той же самой вакцины.
Использование АКДС вакцины практически ликвидировало дифтерию и столбняк и заметно уменьшило число случаев коклюша. В настоящее время наблюдается рост заболеваемости дифтерией и коклюшем, что вызвано снижением уровня охвата прививками против этих инфекций. Поэтому в регионах с неблагоприятной обстановкой проводится дополнительная вакцинация АДС-М взрослого населения.
Вакцинация против дифтерии, столбняка и коклюша (АКДС)

Столбняк (тетанус) — поражение нервной системы, вызванное бактериями, загрязняющими рану. Столбняк протекает крайне тяжело и может развиться в любом возрасте.
Коклюш — поражение дыхательной системы, характеризуется длительным «спазматическим» кашлем. Осложнения могут развиться у детей первого года жизни и новорожденных, т.к. они особенно восприимчивы к этой инфекции.
Вакцина АКДС вводится внутримышечно в бедро.
План вакцинации
Вакцинация АКДС является обязательным условием при поступлении ребенка в детский сад. После проведения вакцинации и ревакцинации согласно календарю прививок, проводятся ревакцинации взрослых каждые 10 лет (вакциной АДС-М).
Вакцинация детей согласно календарю прививок:
|
Возраст |
|
|
Первая вакцина |
3 месяца |
|
Вторая вакцинация |
4,5 месяца |
|
Третья вакцинация |
6 месяцев |
Побочные эффекты
Вакцина АКДС очень редко вызывает умеренные побочные эффекты: небольшая лихорадка, умеренная болезненность, покраснение и припухание в месте инъекции. Повышение температуры тела (как правило, не выше 37,5 С) и легкое недомогание также могут наблюдаться в течение 1-2 дней после прививки. У детей, склонных к аллергическим реакциям, может быть сыпь.
Повышение температуры тела (как правило, не выше 37,5 С) и легкое недомогание также могут наблюдаться в течение 1-2 дней после прививки. У детей, склонных к аллергическим реакциям, может быть сыпь.
Серьезные осложнения, вызванные АКДС-иммунизацией редки; они происходят меньше чем в одном проценте случаев. Это могут быть судороги на фоне высокой температуры, поэтому детей с возможной реакцией рекомендуется прививать на фоне жаропонижающих средств (парацетамол).
Когда вакцинация откладывается
Если у ребенка имеют место неврологические нарушения или острое заболевание. В первом случае необходима консультация невролога для решения вопроса об исключении коклюшного компонента и замены вакцины АКДС на АДС. Однако необходимо взвесить все «за» и «против», т.к. коклюш протекает очень тяжело у детей первого года жизни.
Во втором случае можно привить ребенка после выздоровления.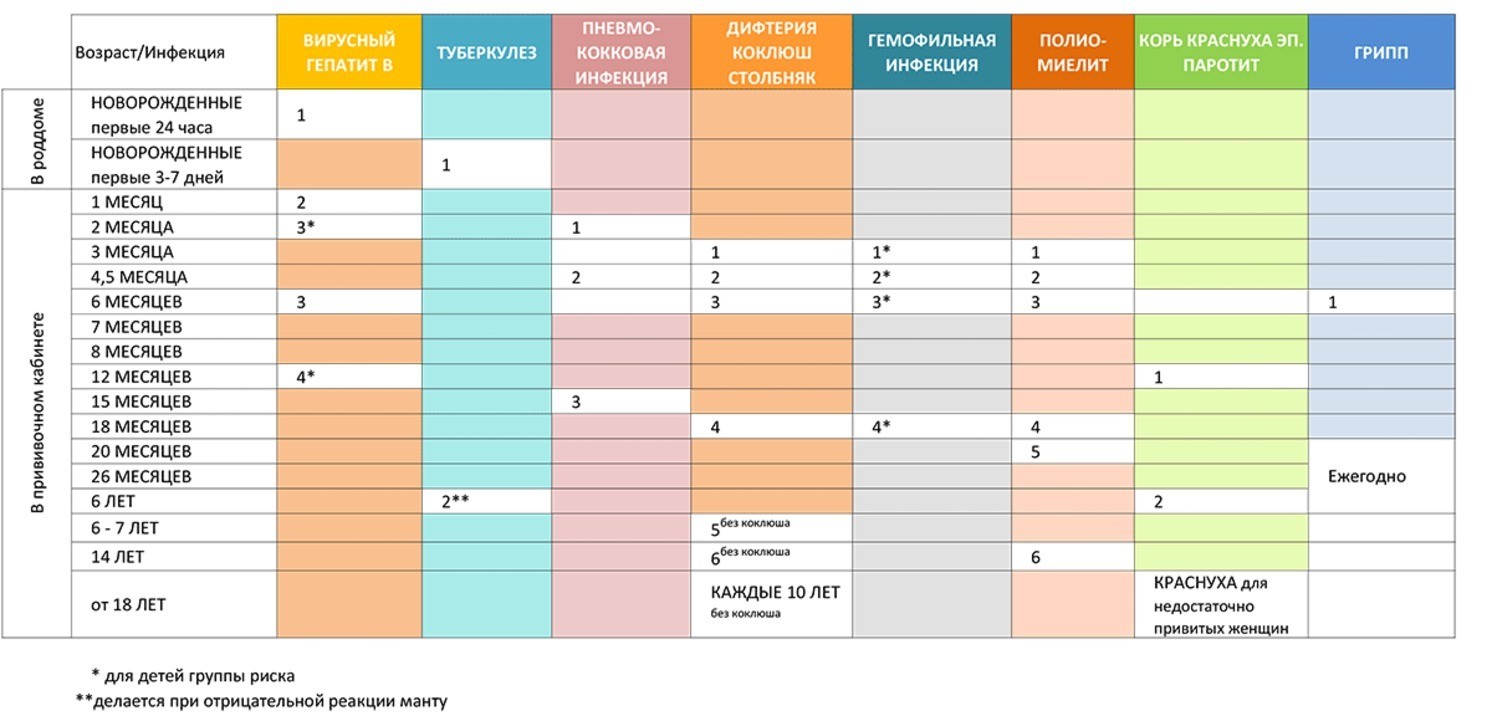
В случае выраженной реакции на предыдущее введение вакцины вопрос о повторном введении АКДС решается индивидуально.
Теплая ткань, йодная сетка или траумель (мазь) могут помочь уменьшить болезненность и отек в месте инъекции.
АКДС вакцину можно заменить зарубежным аналогом (вакцина Пентаксим), в котором цельноклеточный коклюшный компонент заменен на бесклеточный, который практически не вызывает никаких побочных реакций. Пентаксим может также вводится ребенку в 4-6 лет, что значительно продлевает иммунитет от коклюша.
Вакцинация против коклюша. Кому, когда и какие прививки нужно делать?
Для защиты детей в России делается всем известная АКДС — вакцина коклюшно-дифтерийно-столбнячная адсорбированная. Помимо коклюша она защищает от дифтерии и столбняка (у АКДС есть импортные аналоги — Инфанрикс и многокомпонентные Пентаксим и Инфанрикс Гекса, которые формируют иммунитет к еще большему количеству болезней, а также переносятся намного легче, чем АКДС).
Расскажем подробнее про каждую вакцину.
АКДС
Согласно Национальному календарю профилактических прививок РФ курс вакцинации АКДС состоит из 3-х прививок с интервалом 1,5 месяца: в 3, 4,5 и 6 месяцев. В 18 месяцев однократно проводится ревакцинация.
АКДС-вакцину можно делать только до 4 лет (если быть точнее — 3 лет 11 месяцев 29 дней). Если ребенка до этого возраста не успели привить АКДС, то вакцинацию проводят АДС-анатоксином (в 4-6 лет) или АДС-М-анатоксином (в 6 лет и старше). Но АДС и АДС-М защищают только от дифтерии и столбняка. В них нет коклюшного компонента.
Пентаксим
В соответствии с Национальным календарем профилактических прививок РФ курс вакцинации состоит из 3 доз вакцины с интервалом в 1,5 мес: в возрасте 3, 4,5 и 6 месяцев. По рекомендации врача могут применяться и другие схемы трехдозовой иммунизации (например, 2-3-4, 2-4-6 или 3-4-5). Ревакцинацию проводят однократно в возрасте 18 месяцев.
Ревакцинацию проводят однократно в возрасте 18 месяцев.
Инфанрикс
Курс вакцинации состоит из 3 доз вакцины, вводимых согласно Национальному календарю профилактических прививок РФ в 3, 4,5 и 6 месяцев жизни. Ревакцинацию проводят однократно в 18 месяцев.
Инфанрикс-Гекса
Согласно Национальному календарю профилактических прививок РФ курс вакцинации состоит их трех доз вакцины, вводимых в 3, 4, 5 и 6 месяцев. По рекомендации врача могут также применяться другие схемы трехдозовой (например, 2-3-4 месяца, 3-4-5 месяцев, 2-4-6 месяцев) и двудозовой (например, 3-5 месяцев) вакцинации. Необходимо соблюдать интервал между дозами не менее 1 месяца. Ревакцинация проводится однократно в 18 месяцев. Вакцина Инфанрикс Гекса не применяется у детей старше 36 месяцев.
Про то, чем отличаются друг от друга Пентаксим, Инфанрикс и Инфанрикс Гекса и какая когда нужна, смотрите видео с нашим педиатром.
Как защититься от коклюша детям от 4-6 лет и взрослым?
Даже если ребенка привили от коклюша по графику, через 4-5 лет после ревакцинации действие иммунитета к коклюшу заканчивается, и ребенок остается без защиты от коклюша. Что же в таком случае делать? Получается, от коклюша можно защититься только в детстве?
Что же в таком случае делать? Получается, от коклюша можно защититься только в детстве?
Да, так было у нас в стране до недавнего времени. Около года назад появилась импортная вакцина Адасель, которая формирует иммунитет к коклюшу, дифтерии и столбняку у детей от 4-х лет и взрослых.
Адасель
Адасель — это отличная альтернатива нашим АДС и АДС-М. И ее главное преимущество — это коклюшный компонент, который защищает от коклюша не только детей, но и взрослых. Повторять прививку нужно каждые 10 лет.
Адасель при беременности
Особенно адасель это отличное решение для будущих мам. Если у беременной женщины нет защиты от коклюша, она может заразиться во время беременности, и переносить болезнь ей будет сложно. К тому же если бы она имела иммунитет к коклюшу, она могла бы передать антитела ребенку и он был бы защищен до начала вакцинации в 3 месяца.
Мы в DocDeti полностью поддерживаем вакцинацию Адасель беременных (а это не везде возможно в нашей стране). Вакцину можно вводить с 26 по 36 неделю беременности. Иммунитет развивается довольно быстро — через 2 недели. Ребенок получит антитела от матери, значительно снизятся риски его инфицирования коклюшем и сама будущая мама не заболеет во время беременности.
Вакцину можно вводить с 26 по 36 неделю беременности. Иммунитет развивается довольно быстро — через 2 недели. Ребенок получит антитела от матери, значительно снизятся риски его инфицирования коклюшем и сама будущая мама не заболеет во время беременности.
Давайте подытожим!
Детям до 4-5 лет для защиты от коклюша делаются прививки АКДС / Пентаксим / Инфанрикс / Инфанрикс Гекса.
Детям от 4-6 лет и взрослым (особенно беременным), чтобы защититься от коклюша, нужно делать прививку Адасель 1 раз в 10 лет.
Чтобы мотивировать вас сделать Адасель себе или своим взрослым детям, мы делаем скидку 25% на вакцину: вместо 5 500₽ 4 125₽. Скидка действует до 12 мая 2019 года.
Ждем вас! Чтобы получить скидку, заполните форму по ссылке или позвоните нам и попросите Адасель со скидкой.
Прививка АКДС (дифтерия, коклюш, столбняк) в Днепре
Впервые вакцина назначается на 2 месяце жизни ребенка, каждая последующая не менее чем через 45 суток после предыдущей.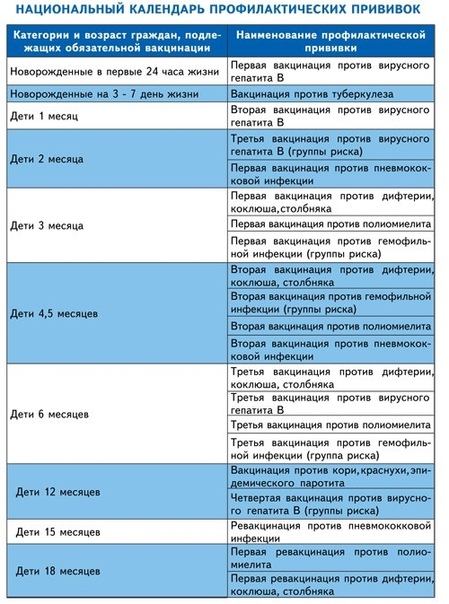 Первая ревакцинация осуществляется через год после последней прививки.
Первая ревакцинация осуществляется через год после последней прививки.
Реакция на прививку АКДС
Независимо от состояния здоровья ребенка, реакция иммунитета на препарат возможна и этого не стоит бояться. Это случается из-за того, что в организм вводится инородный материал и защитная система организма обязана на это отреагировать. Поэтому, считается, что прививка от дифтерии, столбняка или коклюша может вызывать типичные реакции (не вызывающие опасений) и нетипичные (те, с которыми лучше обратиться в больницу).
Возможные реакции, которые могут наблюдаться в течении нескольких дней:
- местные реакции в места укола появляется из-за того, что нарушена целостность кожного покрова и мышцы. К тому же, в этом месте лимфоциты начинают воздействовать на чужеродные элементы;
- температура может повышаться до 39 С из-за коклюшного компонента препарата. Однако высокая температура, которая не спадает в течении более 2 дней — тревожный симптом, с которым следует обращаться в больницу;
- реакции, подобные реакциям на вирусную инфекцию.

Нетипичные реакции, при возникновении которых, обращайтесь к врачу:
- судороги нередко наблюдаются при повышенной температуре или неврологии. Бывают как единичные, так и частые. Вне зависимости от вида судорог следует немедленно за неотложной помощью;
- ухудшение состояние здоровья возникает при скрытом течении какого-либо заболевания на момент вакцинации, в следствии чего иммунитет не в состоянии нормально принять компоненты вакцины;
- аллергические проявления на компоненты вакцины проявляются как симптомы отравления. Зачастую эти признаки проходят довольно быстро, но присутствует риск анафилактического шока — поэтому не стоит медлить, обратитесь сразу же в медучреждение.
Как подготовиться к прививке
Перед прохождением процедуры вакцинации одной из важнейших задач родителей является подготовка ребенка. Необходимо пройти обследование о врача — это делается для того, чтобы выявить наличие или отсутствие заболеваний у ребенка. Причина заключается в том, что прививка от столбняка, коклюша и дифтерии оказывает дополнительную нагрузку на иммунитет. Поэтому при не выявленных болезнях возможно появление серьезных побочных эффектов, о которых мы писали выше.
Причина заключается в том, что прививка от столбняка, коклюша и дифтерии оказывает дополнительную нагрузку на иммунитет. Поэтому при не выявленных болезнях возможно появление серьезных побочных эффектов, о которых мы писали выше.
Куда делают прививку
Прививка от коклюша, столбняка и дифтерии должна вводиться внутримышечно. Это вызвано тем, что компоненты препарата должны высвобождаться с правильной скоростью для формирования иммунитета.
Детям вакцина АКДС вводится в бедро, поскольку мышцы ног лучше развиты у малышей. В более взрослом возрасте прививка осуществляется в плечо при хорошо развитой мышечной системе.
Противопоказания для прививки АКДС
Общие противопоказания:
- острые заболевания у ребенка с температурой;
- иммунодефицит;
- непереносимость компонентов вакцины.
Временные противопоказания, в виде острых заболеваний исключаются путем назначения лечения, и после полного восстановления состояния здоровья проводится вакцинация.
Для соблюдения схемы вакцинации при повышенной температуре или неврологических симптомах, может назначаться инъекция препаратом без коклюшной составляющей.
Не позволяет осуществлять прививку АКДС — наличие аллергических или неврологических реакций на компоненты препарата.
Вакцины АКДС в клинике Семейный Доктор
Прививка АКДС в Днепре в МЦ «Семейный Доктор» осуществляется европейскими препаратами, зарегистрированными в Украине:
Препараты производства «Санофи Пастер С.A.», Франция: «Тетраксим» (АаКДС-ИПВ), «Пентаксим» (АаКДС-ИПВ-Хиб), «Гексаксим» (АаКДС-ИПВ-Хиб-ГепВ).
Препараты производства «ГлаксоСмитКляйн Байолоджикалз С.А.», Бельгия: «Инфанрикс (АаКДС), «Инфанрикс ИПВ» (АаКДС-ИПВ), «Инфанрикс Гекса» (АаКДС-ИПВ-Хиб-ГепВ), «Бустрикс» (АаКДС-м), «Бустрикс полио».
В состав перечисленных выше вакцин, включен ацелюлярный(безклеточный) коклюшный компонент, благодаря чему снижается риск возникновения реакций на прививку в более чем 30 раз (в отличии от цельноклеточных вакцин).
Разовая доза вакцины составляет 0,5 мл, упаковка представлена шприцом со специальной конструкцией, который оснащен иглой, благодаря которой боль от инъекции становится минимальной. Кроме того, такой шприц не может быть использован дважды и его формат исключает введение излишнего количества препарата.
После инъекции не следует торопиться домой — некоторое время за ребенком должен наблюдать медперсонал, который сможет вовремя предпринять меры при появлении аллергических реакций.
Медицинский центр Семейный Доктор
- Комфорт и удобные условия для пациентов и посетителей;
- Внимательный персонал;
- Оформление справок и больничных листов для наших пациентов;
- Ведется предварительная запись, которая исключает формирование очередей и гарантирует экономию времени;
- Ведение электронной медицинской документации.
ДОВЕРЬТЕ СВОЕ ЗДОРОВЬЕ СПЕЦИАЛИСТАМ МЦ «СЕМЕЙНЫЙ ДОКТОР»!
возможные осложнения и побочные эффекты после вакцины
Для начала рассмотрим заболевания, против которых направлена вакцина АКДС. Это даст возможность адекватно оценить необходимость вакцинации и поможет каждому родителю в принятии правильного решения.
Это даст возможность адекватно оценить необходимость вакцинации и поможет каждому родителю в принятии правильного решения.
Дифтерия
Дифтерия – это бактериальная инфекция, для которой характерны специфические изменения в ротоглотке и выраженный токсический синдром. Дифтерия передается воздушно-капельным путем (от больного или носителя при дыхании), реже контактным (с загрязненных предметов). Заражение наступает примерно на 2-10 день от момента контакта.
Для дифтерии характерны выраженные изменения в ротоглотке. Горло краснеет, затем покрывается плотной фибриновой пленкой, которая тяжело отделяется со слизистых оболочек, и иногда затрудняет дыхание. Дифтерия гортани сопровождается осиплостью и потерей голоса, затруднением дыхания, в некоторых случаях кровотечением.
Дифтерийная палочка – возбудитель инфекции, способна продуцировать токсин. Под его влиянием в организме развивается токсический синдром – отек верхних дыхательных путей, подкожно-жировой клетчатки.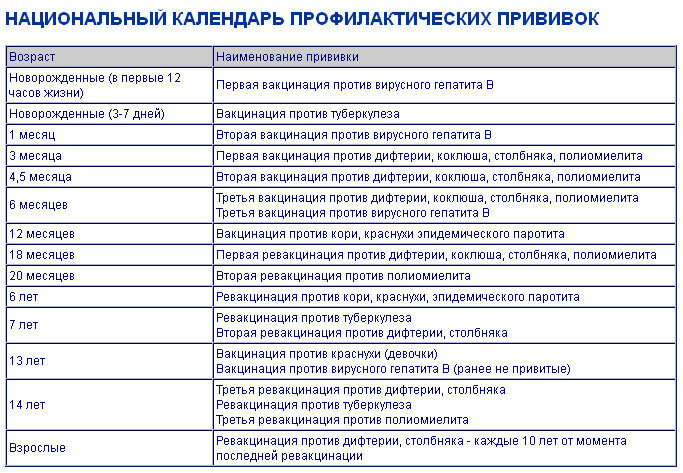 При этом у больных выраженно плохое самочувствие: высокая температура, затрудненное дыхание, головные боли. Кроме того, заболевание часто осложняется миокардитами и патологией нервной системы (энцефалит). Для лечения дифтерии применяют антибиотики, а также антитоксическую сыворотку или иммуноглобулин.
При этом у больных выраженно плохое самочувствие: высокая температура, затрудненное дыхание, головные боли. Кроме того, заболевание часто осложняется миокардитами и патологией нервной системы (энцефалит). Для лечения дифтерии применяют антибиотики, а также антитоксическую сыворотку или иммуноглобулин.
Дифтерия сейчас встречается редко. Она не очень «заразна». Но, заболевание это тяжелое, и в допрививочную эпоху именно оно стояло на первых местах, как причина детской смертности.
Коклюш
Коклюш – инфекционное заболевание, передающееся воздушно-капельным путем. Оно проявляется длительным, интенсивным, навязчивым кашлем. Инкубационный период у коклюша длится от 1-й до 2-х недель. После развития заболевания больной может являться источником инфекции до месяца. Кроме того, возможно бессимптомное носительство.
У детей до года инфекция коклюша часто приводит к приступам остановки дыхания. А на этом фоне развиваются осложнения со стороны нервной и сердечно-сосудистой системы. У детей старшего возраста, заболевание начинается с симптомов обычной простуды: повышения температуры, насморка, кашля, покраснения горла. Затем развивается длительный мучительный приступообразный кашель. Приступы иногда сопровождаются рвотой, кровоизлияниями в кожу лица и конъюнктиву, слюно и слезотечением, вздутием вен шеи. Длится такой кашель может до полугода.
У детей старшего возраста, заболевание начинается с симптомов обычной простуды: повышения температуры, насморка, кашля, покраснения горла. Затем развивается длительный мучительный приступообразный кашель. Приступы иногда сопровождаются рвотой, кровоизлияниями в кожу лица и конъюнктиву, слюно и слезотечением, вздутием вен шеи. Длится такой кашель может до полугода.
Для лечения коклюша используют антибактериальные препараты. Однако, они могут быть эффективны только в начальный период, когда коклюш практически невозможно отличить от других ОРВИ. В период приступообразного кашля антибиотикотерапия не эффективна. Лечение проводится симптоматически и практически не может повлиять на длительность кашля.
Коклюш чрезвычайно заразен. Им заболевают до 95% контактировавших не привитых. Даже сейчас, на фоне всеобщей вакцинации, случаи коклюша нередки. Особенно опасно заболевание у малышей, еще не успевших получить прививку по какой-то причине.
Столбняк
Столбняк – тяжелая бактериальная инфекция с контактным механизмом передачи, для которой характерно поражение нервной системы с развитием судорог и тонического напряжения мышц. Инфекция передается контактным путем. Микроб широко распространён в природе, особенно в сельскохозяйственных районах. Его находят в почве, воде, домашней пыли. Часто он является обитателем кишечника животных, иногда человека. Столбнячная палочка может образовывать споры, которые устойчивы к воздействию высоких и низких температур, растворов антисептиков.
Инфекция передается контактным путем. Микроб широко распространён в природе, особенно в сельскохозяйственных районах. Его находят в почве, воде, домашней пыли. Часто он является обитателем кишечника животных, иногда человека. Столбнячная палочка может образовывать споры, которые устойчивы к воздействию высоких и низких температур, растворов антисептиков.
Свои патогенные свойства столбнячная палочка приобретает в отсутствии кислорода (анаэробной среде). Попадая в рану с загрязненных поверхностей, микроб начинает размножаться и выделять токсин. Токсин через кровь попадает в нервную систему. Развивается клиническая картина. От заражения до первых симптомов проходит примерно от 1-й до 3-х недель. Вначале поражаются мышцы лица и головы – происходит резкий спазм мускулатуры. Затем изменения переходят на туловище и конечности, появляются судороги. Мышечные сокращения могут быть настолько интенсивными, что травмируют суставы и связки. Нередки поражения мышц сердца и дыхательных путей.
В современных условиях пациент погибает от столбняка примерно в 20% случаев. Особенно опасна инфекция у детей первого года жизни. Летальность достигает 90-95%. Своевременное лечение позволяет снизить летальность и уменьшит проявления болезни. Однако, даже при его применении выздоровление наступает только после 2-4 месяцев, некоторые последствия остаются необратимые для нервной системы.
Столбняк очень опасная инфекция. До сих пор встретить споры столбнячной палочки в природе не редкость.
Какие бывают прививки от коклюша, дифтерии и столбняка?
- АКДС – в нашей стране применяется наиболее широко писпользуемая вакцина. В нее входит анатоксин (нейтрализованный токсин) столбняка и дифтерии, а также убитые коклюшные бактерии. Помимо основных компонентов в состав вакцины входят адъюванты, антисептики и консерванты, а также основная среда – разбавитель.
- АДС и АДС-М – вакцина без коклюшного компонента. В вакцине АДС-М снижено количество дифтерийного анатоксина.
 Эти вакцины применяют для ревакцинации у детей после 7-ми лет и у взрослых, когда вакцинация от коклюша уже не показана.
Эти вакцины применяют для ревакцинации у детей после 7-ми лет и у взрослых, когда вакцинация от коклюша уже не показана. - «Бубо-Кок» – в эту вакцину помимо компонентов АКДС входит часть белка вирусного гепатита В. Это сделано для того, чтобы не делать одновременно малышу два укола, т.к. прививки по календарю делаются вместе.
- «Бубо-М» – вакцина без коклюшного компонента.
- «Пентаксим» – в состав входит столбнячный, дифтерийный и коклюшный анатоксины, частички коклюшного микроба. Дополнительно, для удобства использования в эту вакцину ввели полиомиелит. По календарю прививок графики вакцинации АКДС и полиомиелитом совпадают. В эту вакцину из отдельного флакона можно добавить компонент против гемофильной инфекции. Решение о необходимости его введения принимает врач. Вакцина отличается отсутствием целых коклюшных клеток – это вызывает меньше побочных эффектов.
- «Инфанрикс» – по составу идентичен «Пентаксиму», за исключением полиомиелитного компонента – в нем он отсутствует.

- «Инфанрикс гекса» – помимо компонентов «Инфанрикса» включает инактивированные вирусы полиомиелита и часть белка вируса гепатита В.
- «Адасель» – включает в себя: дифтерийный, столбнячный, коклюшный анатоксины и фрагменты коклюшной бактерии.
Когда делают прививку АКДС?
Согласно национальному календарю прививка АКДС делается в 3 месяца, 4,5 месяца и 6 месяцев. Ревакцинацию делают в 18 месяцев. Вторая ревакцинация в 6-7 лет проводится без коклюшного компонента. Третья – в 14 лет, а затем каждые 10 лет – также без добавления коклюшного компонента.
Как быть, если прививка АКДС не была сделана вовремя?
Если прививки не доделаны, календарь продолжают с теми же промежутками, которые указаны в календаре. Вторую вакцину делают не менее чем, через 1,5 месяца от первой. Третью не менее чем через 1,5 месяца от второй. Ревакцинация не менее, чем через 12 месяцев от последней прививки.
Прививку АКДС делают до 4-х лет. После 4-х делают АаКДС (в этом случае интервал между третьей прививкой и ревакцинацией может быть сокращен до 6 месяцев).
После 4-х делают АаКДС (в этом случае интервал между третьей прививкой и ревакцинацией может быть сокращен до 6 месяцев).
«Инфанрикс гекса», согласно инструкции, делается только до 36 месяцев.
«Инфанрикс» и «Пентаксим» можно делать до 6 лет.
«Адасель» используют только для ревакцинации в 6-7 лет и для прививки взрослым каждые 10 лет.
Дети старше 6 лет прививаются только безкоклюшными вакцинами (АДС, АДС-М, Бубо-М) или вакциной «Адасель». Им делается две прививки с разницей в 1,5 – 2 месяца. Ревакцинация через 9-12 месяцев. И вторая ревакцинация через 2 года.
Какие осложнения могут быть после прививки АКДС?
АКДС одна из наиболее реактогенных прививок в календаре. Стоит ли ее бояться и отказываться от нее?
Действительно, после введения АКДС часто встречаются побочные реакции:
- Повышение температуры тела до 38,5*С встречается примерно в половине случаев после инъекции прививки АКДС.
 При применении бесклеточных вакцин («Превенар», «Инфанрикс» или «Адасель») встречается примерно в 2-3 раза реже. Реже встречается повышение температуры до 39*С (примерно в 10% случаев). Крайне редко – до 40*С (менее 0,5% всех привитых). Такое повышение температуры проходит через 1-3 дня после прививки самостоятельно и требует только применения жаропонижающего препарата в возрастной дозе для улучшения самочувствия ребенка.
При применении бесклеточных вакцин («Превенар», «Инфанрикс» или «Адасель») встречается примерно в 2-3 раза реже. Реже встречается повышение температуры до 39*С (примерно в 10% случаев). Крайне редко – до 40*С (менее 0,5% всех привитых). Такое повышение температуры проходит через 1-3 дня после прививки самостоятельно и требует только применения жаропонижающего препарата в возрастной дозе для улучшения самочувствия ребенка. - Раздражительность и продолжительный плач. Тоже довольно частое явление. Для АКДС примерно 40% от всех вакцинаций. Для бесклеточных вакцин этот процент падает примерно до 15%. Проходит самостоятельно за 1-2 дня. Требует только наблюдения и ухода за малышом.
- Местные реакции в виде отека, покраснения и боли в месте инъекции встречаются с разной интенсивностью примерно у половины привитых. В разы реже местные реакции наблюдаются у привитых бесклеточной вакциной. Болезненность в первые дни после прививки можно уменьшит с помощью тех же лекарств, которыми сбивают высокую температуру.
 В случае, если краснота, отек и болезненность нарастают, а препараты оказываются малоэффективными малыша имеет смысл показать врачу, чтобы не упустить осложнения связанные с инфицированием места введения, либо нарушением техники введения препарата.
В случае, если краснота, отек и болезненность нарастают, а препараты оказываются малоэффективными малыша имеет смысл показать врачу, чтобы не упустить осложнения связанные с инфицированием места введения, либо нарушением техники введения препарата. - Иногда несколько дней после прививки малыша беспокоит нарушение аппетита и как следствие потеря веса. Это явление временное, не требующее коррекции.
- Рвота встречается примерно у 15 % привитых детей. Никогда не бывает мучительной, многократной и длительной. Не требует лечения. Но вашего лечащего врача о такой реакции стоит оповестить.
- Редко (примерно 0,02% для АКДС и еще ниже для бесклеточных вакцин) у детей после прививки встречаются фебрильные судороги. Такие судороги происходят на высоте подъема температуры. Чаще дети имеют врожденную предрасположенность к развитию таких судорог. Прививка в таких ситуациях служит лишь провоцирующим фактором. В большинстве случаев фебрильные судороги не опасны для малыша, несмотря на то что они очень пугают родителей.
 Ребенка после судорожного приступа нужно обязательно показать врачу. И предупредить лечащего врача о предыдущих случаях такой побочной реакции.
Ребенка после судорожного приступа нужно обязательно показать врачу. И предупредить лечащего врача о предыдущих случаях такой побочной реакции.
К тяжелым и редко встречающимся осложнениям после прививки можно отнести:
- Острые аллергические реакции. Сразу после прививки маме с малышом рекомендуют провести около получаса в стенах медицинского учреждения.
- Гипотензивно-гипореспонсивный синдром. Его риск имеется примерно первые 12 часов после прививки. Ребенок резко бледнеет, становится вялый, заторможенный. Это осложнение не требует лечения, проходит само, но при нем необходимо наблюдение врача. Гипотензивно-гипореспонсивный синдром после прививки АКДС ставит вопрос о дальнейшей вакцинации.
Чтобы уменьшить риск тяжелых побочных реакций рекомендуют осмотр перед вакцинацией. Ребенок перед прививкой не должен быть болен острой респираторной инфекцией. Хронические заболевания должны быть в стадии ремиссии. При необходимости лечащий врач может назначить ребенку с хроническим заболеванием лечение на время вакцинации.
Надо сказать, что последующая прививка переносится тяжелее предыдущей. У детей с выраженными реакциями вакцину целесообразно заменить на бесклеточную или не содержащую коклюшный компонент.
Когда прививку АКДС делать нельзя?
- Если у ребенка обострение хронического заболевания прививки откладываются до разрешения лечащего врача.
- Если у ребенка есть аллергическая реакция на компоненты препарата, или была острая аллергическая реакция на предыдущее введение.
- Если у ребенка есть тяжелое прогрессирующее заболевание нервной системы.
С осторожностью делают прививки малышу, если после предыдущего введения у него:
- поднялась температура выше 40,5*С;
- были судороги после предыдущего введения препарата;
- возникновение гипотензивно-гипореспонсивный синдрома после предыдущей вакцины.
Вакцинация детей. Особенности, противопоказания.
Вакцинация детей вызывает огромное количество вопросов и споров у родителей. Делать или не делать прививку ребенку? Как выбрать оптимальный момент для вакцинации? Какую вакцину выбрать? На эти и многие другие вопросы ответила врач-педиатр сети многопрофильных клиник «ДИАЛАЙН» Старостина Анастасия Витальевна
Делать или не делать прививку ребенку? Как выбрать оптимальный момент для вакцинации? Какую вакцину выбрать? На эти и многие другие вопросы ответила врач-педиатр сети многопрофильных клиник «ДИАЛАЙН» Старостина Анастасия Витальевна
Как укрепить иммунитет ребенка?
Одним из способов специфической профилактики инфекционных болезней является вакцинация. Вакцины уменьшают риск заражения, укрепляя иммунитет. Когда микробы (бактерии или вирусы) вторгаются в организм, они вызывают инфекцию, т.е. болезнь. Иммунная система человека начинает борьбу с микробами. Это самая настоящая война внутри нашего организма. Как она закончится, с какими осложнениями и исходами, не известно.
Вакцины помогают развить иммунитет, имитируя инфекцию, но эта «имитация» инфекции не вызывает болезни. Благодаря вакцинации иммунная система получает защиту против инфекции. Эта защита строго специфична. Например, прививка АКДС защищает лишь от коклюша, дифтерии, столбняка. Вакцина от гриппа гарантирует защиту от гриппа, но не защищает от большинства простудных заболеваний.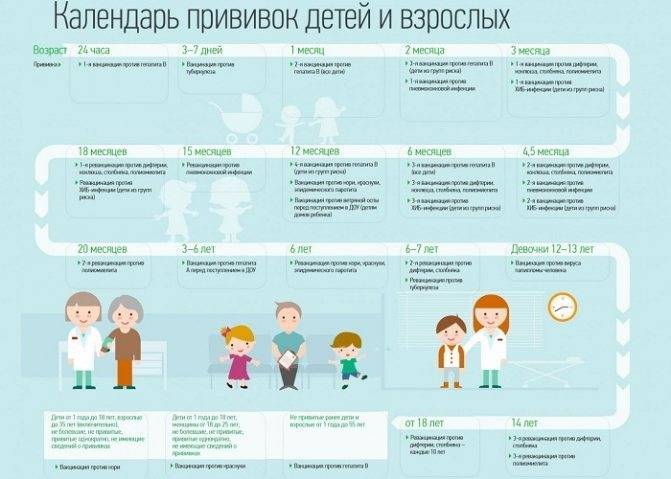
Бесспорно, вакцинация, имитация инфекции может вызвать незначительные симптомы, такие как лихорадка, припухлость, боль в месте укола. Это являются нормой, так организм создает иммунитет. Отличительной особенностью вакцин является защита от самой инфекции и от её осложнений.
Не лучше ли переболеть инфекцией, выработать естественный иммунитет?
Многие инфекционные заболевания, такие как корь, дифтерия, коклюш, столбняк смертельно опасны. Особенно подвержены этим болезням и риску осложнений дети первых 2-х лет жизни, младенцы.
Таким образом, без вакцин ребенок рискует тяжело заболеть, получить риск осложнений, инвалидности и даже смерти от таких болезней, как корь, коклюш, столбняк, гемофильная инфекция. Основные риски вакцинации связаны с такими побочными эффектами, как лихорадка, покраснение, отек, боль в месте укола, которые самостоятельно исчезают в течение нескольких дней.
Серьезные побочные эффекты вакцинации в виде тяжелой аллергической реакции очень редки, встречаются в 1-2 случаях на миллион.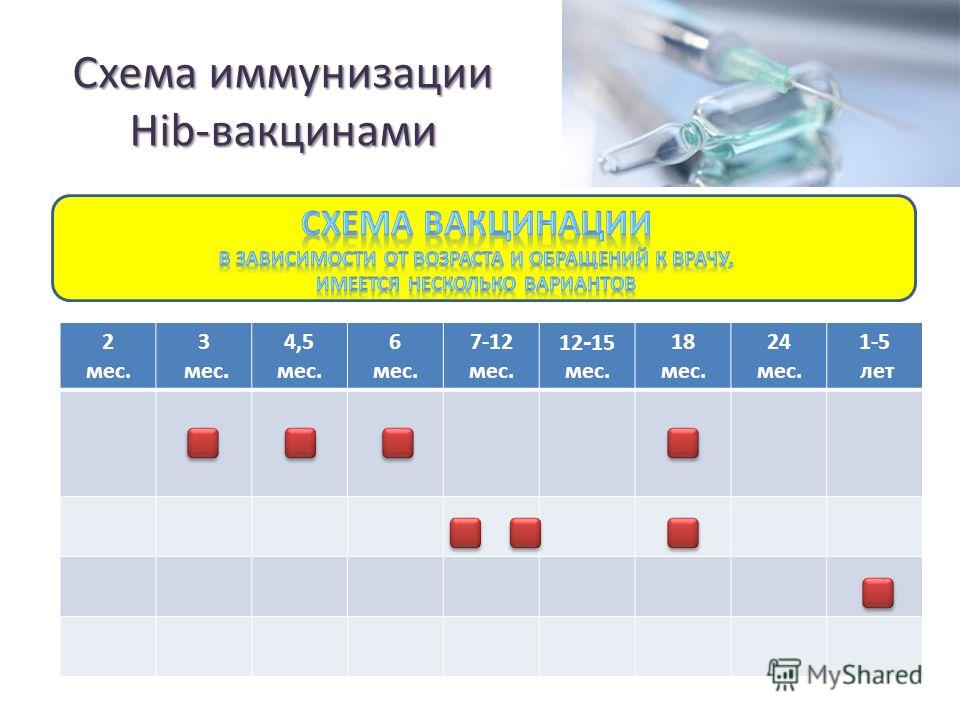 Профилактические преимущества прививок намного больше, чем возможные осложнения от перенесенной настоящей инфекции. Важно своевременно начать вакцинопрофилактику и защитить своего малыша от инфекционных болезней и риска осложнений.
Профилактические преимущества прививок намного больше, чем возможные осложнения от перенесенной настоящей инфекции. Важно своевременно начать вакцинопрофилактику и защитить своего малыша от инфекционных болезней и риска осложнений.
Есть ли противопоказания к вакцинации?
Конечно же, существуют противопоказания к вакцинопрофилактике. На сновании осмотра ребенка, беседы с родителями доктор определяет, разрешена ли прививка или нет. В случае острого заболевания, ОРВИ например, разумно отложить вакцинацию до периода выздоровления. Связано это не с тем, что прививка может навредить, а с тем, что в случае осложнения ОРВИ, оно может быть истолковано как следствие проведенной вакцинации, что напугает родителей и приведет к необоснованному отказу от прививок в будущем. В случае обострения хронических заболеваний, бронхиальной астмы, атопического дерматита, вакцинацию следует отложить до периода максимально полной ремиссии.
Очень часто родители отказываются от вакцинации, если у их детей есть аллергия или хронические заболевания, но это в корне неправильно. Дети-аллергики, а также дети с хроническими заболеваниями нуждаются в проведении прививок, т.к. инфекционные болезни у них протекают тяжелее, чем у здоровых детей. Например, коклюш для больного бронхиальной астмой очень опасен. Ветряная оспа способна вызывать эндокардит у больных с пороками сердца.
Дети-аллергики, а также дети с хроническими заболеваниями нуждаются в проведении прививок, т.к. инфекционные болезни у них протекают тяжелее, чем у здоровых детей. Например, коклюш для больного бронхиальной астмой очень опасен. Ветряная оспа способна вызывать эндокардит у больных с пороками сердца.
Каким вакцинам отдать предпочтение, российским или импортным?
Всё вакцины безопасны и эффективны в плане выработки иммунитета. Удобство зарубежных в их комбинации. Например, вакцина Пентаксим защищает сразу от 5 болезней: коклюш, дифтерия, столбняк, полиомиелит, гемофильная инфекция. При выборе отечественных прививок ребенок вынужден получить 3 укола, т.к. АКДС это одна вакцина, один шприц, полиомиелит, вторая и вакцина от гемофильной инфекция третий укол. Большинство вакцин отлично комбинируются друг с другом. Допустимо вводить несколько вакцин одновременно. Это сокращает количество посещений поликлиники. Комбинация вакцин позволяет своевременно, в короткие сроки уберечь малыша от болезней. Затягивая вакцинацию на длительные сроки, мы увеличиваем шанс ребенка встретить настоящий вирус или бактерию и заболеть, серьезной инфекцией.
Затягивая вакцинацию на длительные сроки, мы увеличиваем шанс ребенка встретить настоящий вирус или бактерию и заболеть, серьезной инфекцией.
Есть ли какие-то сезонные вакцинации?
Близится осенний период, а значит время простуд и гриппа. Вакцина против гриппа является хорошей идеей для всех семьи. Очень важно защитить свою семью от гриппа и вакцинироваться вместе.
Младенцы младше 6 месяцев не могут получить вакцину в силу раннего возраста, но если родители и старшие дети вакцинируются, это защитит не только их, но и малыша. Это важно, т.к. младенцы более подвержены риску серьезных осложнений от гриппа, таких как пневмония, например.
Важно понимать, что сама прививка от гриппа не вызывает болезни. Да, переболеть ОРВИ на протяжении осенне-зимнего периода можно. Но грипп это не обычная простуда. Это тяжелая инфекция, которая протекает с минимальными катаральными симптомами, т.е. насморк и кашель будет менее выражены, а вот лихорадка, нарушение общего самочувствия, головная и мышечные боли преобладать. Частым осложнением гриппа является пневмония, которая очень тяжело поддается лечению. Поэтому проще не допустить развитие этих событий, чем пустить ситуацию на самотек.
Частым осложнением гриппа является пневмония, которая очень тяжело поддается лечению. Поэтому проще не допустить развитие этих событий, чем пустить ситуацию на самотек.
Сезон гриппа проходит с октября по май. Начинать вакцинацию можно уже с конца августа — начала сентября. Но допустимо сделать прививку и в сезон гриппа, вплоть до апреля — мая месяца.
Кому показана прививка от гриппа?
- Всем детям старше 6 месяцев .
- Родителям, опекунам детей, которые посещают детские сады, школы.
- Лицам старше 65 лет.
- Беременным и планирующим беременность, а также лактирующим женщинам.
- Лицам с иммунодефицитами, онкологическим больным.
- Военнослужащим, а также детям, находящимся в закрытых коллективах (дома ребенка, школы интернаты)
- Взрослым, подростки и детям с хроническим заболеванием, такими как астма.
Если у Вас возникли вопросы по поводу вакцинации, если вы сомневаетесь стоит или нет вакцинировать своего ребенка, с каких прививок начать мы будем рады ответить на ваши вопросы и помочь с выбором.
Профилактика заболеваний, предупреждаемых с помощью вакцин, у детей и подростков с ВИЧ-инфекцией
Профилактика заболеваний, предупреждаемых с помощью вакцин, у детей и подростков с ВИЧ-инфекцией
Вакцины являются чрезвычайно эффективным средством первичной профилактики, и вакцины, защищающие от 16 заболеваний, рекомендуются для рутинного использования у детей и подростков в Соединенных Штатах. Графики вакцинации детей от рождения до 18 лет ежегодно публикуются Центрами по контролю и профилактике заболеваний.Для получения дополнительной информации см .:
Эти расписания составлены на основе утвержденных рекомендаций по политике в отношении конкретных вакцин, которые стандартизированы в сотрудничестве с основными организациями, занимающимися разработкой вакцин и поставками вакцин (например, Консультативным комитетом по практике иммунизации [ACIP], Американской академией педиатрии [AAP]). ], Американской академии семейных врачей [AAFP] и Американского колледжа акушеров и гинекологов [ACOG]) (см.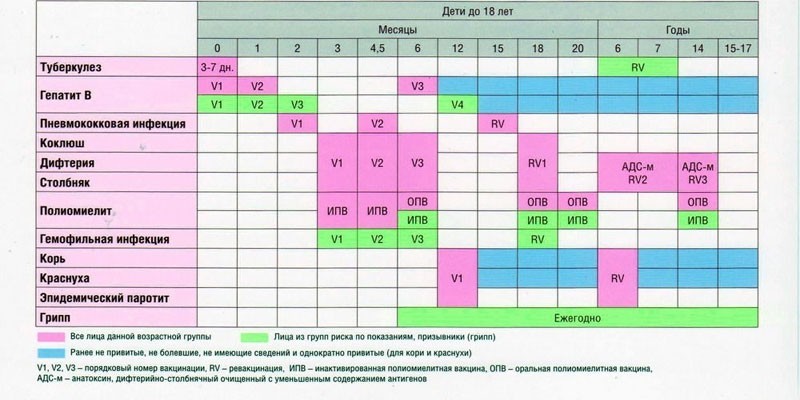 Рекомендации ACIP).
Рекомендации ACIP).
Дети с ВИЧ-инфекцией должны быть защищены от болезней, которые можно предотвратить с помощью вакцин.Большинство вакцин, рекомендованных для рутинного использования, можно безопасно вводить детям, которые контактировали с ВИЧ или заразились ВИЧ. Рекомендуемый график вакцинации для детей в возрасте от 0 до 18 лет, контактировавших с ВИЧ или инфицированных ВИЧ, соответствует утвержденному ACIP графику для всех детей с одобренными ACIP дополнениями, специфичными для детей с включенной ВИЧ-инфекцией (см. Рисунок 1).
Все инактивированные вакцины — будь то убитый целый организм или субъединица, рекомбинантные, токсоидные, полисахаридные или конъюгированные с полисахаридным белком — можно безопасно вводить лицам с измененной иммунокомпетентностью.Кроме того, из-за риска увеличения тяжести заболевания у детей с ВИЧ-инфекцией для детей с ВИЧ, старше обычного рекомендуемого возраста для здоровых детей, также рекомендуются специальные вакцины, такие как пневмококковая вакцина и конъюгированная вакцина Haemophilus influenzae типа b в обычно рекомендуемом возрасте в раннем детстве). Также рекомендуются дополнительные вакцины, такие как пневмококковая полисахаридная вакцина для детей в возрасте ≥2 лет после получения пневмококковой конъюгированной вакцины и вакцина MenACWY, которую рекомендуется начинать в возрасте 2 месяцев.Детям с ВИЧ могут быть рекомендованы другие вакцины, выходящие за рамки обычного возрастного окна, включая пневмококковую конъюгированную вакцину (PCV13) или вакцину против вируса папилломы человека для мужчин. Живая аттенуированная вакцина против гриппа (LAIV) противопоказана детям с ВИЧ. Ежегодная вакцинация против гриппа в соответствии с возрастом рекомендуется детям с ВИЧ в рамках плановой профилактики гриппа. 1 Эффективность любой вакцины может быть неоптимальной у человека с иммунодефицитным состоянием. 2-4
Также рекомендуются дополнительные вакцины, такие как пневмококковая полисахаридная вакцина для детей в возрасте ≥2 лет после получения пневмококковой конъюгированной вакцины и вакцина MenACWY, которую рекомендуется начинать в возрасте 2 месяцев.Детям с ВИЧ могут быть рекомендованы другие вакцины, выходящие за рамки обычного возрастного окна, включая пневмококковую конъюгированную вакцину (PCV13) или вакцину против вируса папилломы человека для мужчин. Живая аттенуированная вакцина против гриппа (LAIV) противопоказана детям с ВИЧ. Ежегодная вакцинация против гриппа в соответствии с возрастом рекомендуется детям с ВИЧ в рамках плановой профилактики гриппа. 1 Эффективность любой вакцины может быть неоптимальной у человека с иммунодефицитным состоянием. 2-4
По сравнению с детьми с иммунодефицитом, дети с ВИЧ подвержены более высокому риску осложнений некоторых заболеваний, от которых доступны только живые вакцины. Основываясь на ограниченных данных по безопасности, иммуногенности и эффективности у детей с ВИЧ, вакцину против ветряной оспы с одним антигеном следует рассматривать для детей и подростков с ВИЧ-инфекцией с процентным содержанием Т-лимфоцитов CD4 (CD4) ≥15%. Соответствующие критериям дети должны получить 2 дозы с интервалом в 3 месяца, причем первую дозу вводят как можно скорее после первого дня рождения ребенка.Две дозы вакцины против кори, эпидемического паротита и краснухи (MMR) рекомендуются для всех людей с ВИЧ в возрасте ≥12 месяцев, у которых нет доказательств тяжелой иммуносупрессии в настоящее время. 5
Оральная вакцина против брюшного тифа не должна вводиться детям с ВИЧ.
Если рекомендовано, вакцину против желтой лихорадки (ЖЖ) можно вводить детям в возрасте от 9 месяцев до 6 лет с процентным содержанием CD4> 24% от общего числа лимфоцитов или детям в возрасте ≥6 лет с числом CD4 ≥500 на мм 3 .Медицинские работники должны убедиться, что у пациентов нет СПИДа или других клинических проявлений ВИЧ, что является противопоказанием.
Следует соблюдать меры предосторожности при проведении вакцинации против YFV, и введение YFV может быть рассмотрено для людей с ВИЧ в возрасте ≥6 лет с числом CD4 от 200 до 499 / мм 3 или детей в возрасте от 6 месяцев до 6 лет с процентом CD4 15% до 24% от общего числа лимфоцитов. Медицинские работники должны убедиться, что у пациентов нет СПИДа или других клинических проявлений ВИЧ, что является противопоказанием.Если требования к международным поездкам, а не повышенный риск заражения YFV, являются единственной причиной для вакцинации кого-либо с мерами предосторожности, это лицо должно быть освобождено от вакцинации и выдано медицинское разрешение на соблюдение санитарных норм.
YFV — противопоказан всем детям младше 6 месяцев. YFV также противопоказан всем детям со СПИДом, другими клиническими проявлениями ВИЧ и детям с числом CD4 <200 на мм 3 или <15% от общего количества лимфоцитов для детей в возрасте <6 лет.Если человек с тяжелой иммуносупрессией на основе числа CD4 (<200 на мм 3 или <15% всего), СПИД или симптоматический ВИЧ не может избежать поездки в район, в котором желтая лихорадка является эндемическим, должен быть предоставлен медицинский отказ и Особое внимание следует уделять консультированию по мерам защиты от укусов комаров. Люди, которые были ВИЧ-положительными на момент введения начальной дозы YFV, должны получать бустерную дозу каждые 10 лет, если они продолжают путешествовать или живут в районах, которые подвергают их риску заражения вирусом желтой лихорадки.Подробный перечень мер предосторожности и противопоказаний для вакцинации против желтой лихорадки см. В «Желтой книге» и рекомендациях ACIP.
Имеются ограниченные данные по клиническим испытаниям безопасности ротавирусных вакцин у младенцев с ВИЧ-инфекцией, у которых на момент вакцинации клинические симптомы протекали бессимптомно или с умеренными симптомами. 6 Имеющиеся данные не предполагают, что профиль безопасности ротавирусных вакцин у младенцев с клинически бессимптомной или слабо выраженной ВИЧ-инфекцией отличается от профиля безопасности у младенцев, не инфицированных ВИЧ. 7,8 Два других соображения поддерживают ротавирусную вакцинацию младенцев, подвергшихся воздействию ВИЧ или инфицированных ВИЧ: во-первых, диагноз перинатальной ВИЧ-инфекции не может быть установлен у младенцев, рожденных от матерей с ВИЧ-инфекцией до достижения самого старшего возраста, в котором проводится серия ротавирусных вакцин. можно вводить; 9 и, во-вторых, вакцинные штаммы ротавируса аттенуированы, что позволяет предположить, что если вакцина вызвана заболеванием, то оно будет умеренным. Перед введением ротавирусной вакцины рекомендуется проконсультироваться с иммунологом или специалистом по инфекционным заболеваниям для младенцев с известной или предполагаемой измененной иммунокомпетентностью, таких как младенцы с ВИЧ-инфекцией с низким процентом или количеством CD4.
Для некоторых вакцин (таких как гепатит А) ответ на вакцинацию может быть выше при восстановлении иммунитета после антиретровирусной терапии (АРТ), 10 или могут быть вариации иммуногенности в зависимости от вирусной нагрузки (например, улучшенный иммунный ответ при более низком уровне ВИЧ. вирусная нагрузка), например, с YFV. 11 Для большинства вакцин пациенты с более высоким числом CD4 имеют улучшенный иммунный ответ, что также означает, что ответ (например, на вакцинацию от гриппа, MMR, желтую лихорадку), вероятно, улучшится после начала АРТ. 1,12,11,13 Обеспокоенность отсутствием защиты от вакцин, вводимых ребенку до начала АРТ, вызвала дебаты о необходимости плановой повторной иммунизации после того, как ребенок будет получать эффективную АРТ. 11,14 На основании низких показателей серопротекции кори у детей с ВИЧ, которые получали вакцину MMR до начала АРТ, а также безопасности и высоких показателей серопротекции кори, связанной с повторной иммунизацией MMR после того, как дети получали АРТ, ACIP представил конкретные рекомендации по плановой повторной иммунизации MMR после начала АРТ. 5 Лица с перинатальной ВИЧ-инфекцией, которые были вакцинированы до начала эффективной АРТ, должны получить две соответствующим образом распределенные дозы вакцины MMR после того, как будет установлена эффективная АРТ, за исключением случаев, когда они имеют тяжелую иммуносупрессию или другие приемлемые текущие доказательства иммунитета к кори. 5 Для некоторых вакцин (например, от гепатита B) ACIP рекомендует провести серологическое исследование после вакцинации, чтобы гарантировать иммунный ответ.
Дети, живущие в семье со взрослым или ребенком с ВИЧ, могут получить вакцину MMR, поскольку вирусы, содержащиеся в этой вакцине, не передаются от человека к человеку.Все члены семьи в возрасте старше 6 месяцев могут получать вакцины от гриппа ежегодно. Иммунизация против ветряной оспы приветствуется для всех домашних контактов детей с ВИЧ-инфекцией, имеющих доказанный иммунитет к ветряной оспе. 15 Передача вируса вакцины против ветряной оспы от иммунизированного иммунокомпетентного человека домашнему контакту происходит редко.
Для получения более подробной информации о рекомендациях, мерах предосторожности и противопоказаниях для использования конкретных вакцин ознакомьтесь с конкретными заявлениями ACIP (доступными в Рекомендациях и руководствах по вакцинам ACIP) (см. Профилактика пневмококковой инфекции и использование 2-х дозовой схемы вакцинации против вируса папилломы человека). 10,12,15,16-27
Список литературы
- Fiore AE, Uyeki TM, Broder K и др. Профилактика гриппа и борьба с ним с помощью вакцин: рекомендации Консультативного комитета по практике иммунизации (ACIP), 2010 г. MMWR Recomm Rep . 2010; 59 (РР-8): 1-62. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/20689501.
- Крогер А.Т., Аткинсон В.Л., Маркузе Е.К., Пикеринг Л.К., Консультативный комитет по центрам практики иммунизации по болезни C, Профилактика.Общие рекомендации по иммунизации: рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Рекомендуемая репутация . 2006; 55 (RR-15): 1-48. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/17136024.
- Horster S, Laubender RP, Lehmeyer L, et al. Влияние антиретровирусной терапии на иммуногенность одновременных вакцинаций против гриппа, пневмококковой инфекции и гепатита А и В у лиц с положительным вирусом иммунодефицита человека. J Заражение. 2010; 61 (6): 484-491. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/20875454.
- Литгоу Д., Коул С. Повторное исследование показателей сероконверсии у лиц, вакцинированных против гепатита В. Biol Res Nurs. 2015; 17 (1): 49-54. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/25504950.
- Центры по контролю и профилактике заболеваний. Профилактика кори, краснухи, синдрома врожденной краснухи и эпидемического паротита, 2013 г .: сводные рекомендации Консультативного комитета по практике иммунизации (ACIP). Рекомендуемый отчет MMWR 2013; 62 (RR-04): 1-34. Доступно на: https://www.ncbi.nlm.nih.gov/pubmed/23760231.
- Стил А.Д., Мадхи С.А., Лоу CE и др. Безопасность, реактогенность и иммуногенность ротавирусной вакцины человека RIX4414 у младенцев с вирусом иммунодефицита человека в Южной Африке. Pediatr Infect Dis J. 2011; 30 (2): 125-130. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/20842070.
- Laserson KF, Nyakundi D, Feikin DR, et al. Безопасность пятивалентной ротавирусной вакцины (PRV), RotaTeq ((R)), в Кении, в том числе среди ВИЧ-инфицированных и контактировавших с ВИЧ младенцев. Вакцина. 2012; 30 Приложение 1: A61-70. Доступно на: https://www.ncbi.nlm.nih.gov/pubmed/22520138.
- Левин М.Дж., Линдси Дж.С., Каплан С.С. и др. Безопасность и иммуногенность живой аттенуированной пятивалентной ротавирусной вакцины для контактировавших с ВИЧ младенцев с ВИЧ-инфекцией или без нее в Африке. СПИД. 2017; 31 (1): 49-59. Доступно по адресу: https://www.ncbi.nlm.nih.gov/pubmed/27662551
- Центры профилактики заболеваний C. Достижения в области общественного здравоохранения. Снижение перинатальной передачи ВИЧ-инфекции — США, 1985–2005 гг. MMWR Morb Mortal Wkly Rep. 2006; 55 (21): 592-597. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/16741495.
- Fiore AE, Wasley A, Bell BP. Профилактика гепатита А посредством активной или пассивной иммунизации: рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Рекомендуемый отчет 2006; 55 (RR-7): 1-23. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/16708058.
- Staples JE, Gershman M, Fischer M, Центры болезней C, Профилактика.Вакцина против желтой лихорадки: рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep.9 2010; 59 (RR-7): 1-27. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/20671663.
- Watson JC, Hadler SC, Dykewicz CA, Reef S, Phillips L. Использование вакцины против кори, паротита и краснухи и стратегии ликвидации кори, краснухи и синдрома врожденной краснухи и борьбы с эпидемическим паротитом: рекомендации Консультативного комитета по иммунизации Практики (ACIP). MMWR Recomm Rep. 1998; 47 (RR-8): 1-57. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/9639369.
- Sutcliffe CG, Moss WJ. Нужно ли ревакцинировать ВИЧ-инфицированных детей, получающих ВААРТ? Lancet Infect Dis. 2010; 10 (9): 630-642. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/20797645.
- Мелвин А.Дж., Мохан К.М. Ответ на иммунизацию вакцинами против кори, столбняка и Haemophilus influenzae типа b у детей, инфицированных вирусом иммунодефицита человека типа 1 и получающих высокоактивную антиретровирусную терапию. Педиатрия. 2003; 111 (6, часть 1): e641-644. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/12777579.
- Марин М., Гурис Д., Чавес С.С. и др. Профилактика ветряной оспы: рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Рекомендуемая репутация . 2007; 56 (RR-4): 1-40. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/17585291.
- Абзуг М.Дж., Цинь М., Левин М.Дж. и др. Иммуногенность, иммунологическая память и безопасность после ревакцинации против кори у ВИЧ-инфицированных детей, получающих высокоактивную антиретровирусную терапию. Дж. Заражение Дис. . 2012; 206 (4): 512-522. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/22693229.
- Cortese MM, Parashar UD, Центры по контролю и профилактике заболеваний. Профилактика ротавирусного гастроэнтерита среди младенцев и детей: рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Рекомендуемая репутация . 2009; 58 (РР-2): 1-25. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/19194371.
- Конъюгированные вакцины против Haemophilus b для профилактики болезни Haemophilus influenzae типа b среди младенцев и детей в возрасте двух месяцев и старше.Рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep. 1991; 40 (RR-1): 1-7. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/1899280.
- Fiore AE, Shay DK, Broder K и др. Профилактика гриппа и борьба с ним: рекомендации Консультативного комитета по практике иммунизации (ACIP), 2008 г. MMWR Recomm Rep . 2008; 57 (RR-7): 1-60. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/18685555.
- Консультативный комитет по практике иммунизации.Профилактика пневмококковой инфекции у младенцев и детей раннего возраста. Рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep. 2000; 49 (RR-9): 1-35. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/11055835.
- Превоц Д.Р., Бурр Р.К., Саттер Р.В., Мерфи ТВ, Консультативный комитет по практике иммунизации. Профилактика полиомиелита в США. Обновленные рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep. 2000; 49 (РР-5): 1-22; викторина CE21-27. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/15580728.
- Mast EE, Margolis HS, Fiore AE и др. Комплексная стратегия иммунизации для ликвидации передачи инфекции вируса гепатита В в Соединенных Штатах: рекомендации Консультативного комитета по практике иммунизации (ACIP), часть 1: иммунизация младенцев, детей и подростков. MMWR Рекомендуемая репутация . 2005; 54 (RR-16): 1-31. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/16371945.
- Билуха О.О., Розенштейн Н., Национальный центр инфекционных заболеваний CDC, Профилактика. Профилактика и борьба с менингококковой инфекцией. Рекомендации Консультативного комитета по практике иммунизации (ACIP). Рекомендуемый отчет MMWR 2005; 54 (RR-7): 1-21. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/15917737.
- Центры по контролю и профилактике заболеваний. Примечание для читателей: рекомендация Консультативного комитета по практике иммунизации (ACIP) по применению четырехвалентной менингококковой конъюгированной вакцины (MCV4) у детей в возрасте 2 — 10 лет с повышенным риском инвазивного менингококкового заболевания. MMWR Morb Mortal Wkly Rep . 2007; 56: 1265-1266. Доступно по адресу: http://www.cdc.gov/mmwr/preview/mmwrhtml/mm5648a4.htm.
- Противококлюшная вакцинация: использование бесклеточной коклюшной вакцины среди младенцев и детей раннего возраста. Рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep.9 1997; 46 (RR-7): 1-25. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/
80.
- Broder KR, Cortese MM, Iskander JK, et al. Профилактика столбняка, дифтерии и коклюша среди подростков: использование столбнячного анатоксина, редуцированного дифтерийного анатоксина и бесклеточных коклюшных вакцин Рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Рекомендуемая репутация . 2006; 55 (РР-3): 1-34. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/16557217.
- Центры по заболеванию C, Консультативный комитет по профилактике иммунизации. Пересмотренные рекомендации Консультативного комитета по практике иммунизации по вакцинации всех лиц в возрасте от 11 до 18 лет конъюгированной менингококковой вакциной. MMWR Morb Mortal Wkly Rep . 2007; 56 (31): 794-795. Доступно по адресу: http://www.ncbi.nlm.nih.gov/pubmed/17694617.
Какие вам нужны?
Если у вас ВИЧ (вирус иммунодефицита человека) или СПИД (синдром приобретенного иммунодефицита), вам следует принять особые меры предосторожности против других инфекций, таких как грипп.Это потому, что у вас есть болезнь, из-за которой вашей иммунной системе трудно бороться с ними. Вакцины (вакцины) могут помочь вашему организму защититься от некоторых из этих инфекций.
Не все вакцины безопасны для людей с ВИЧ / СПИДом. Вакцины, изготовленные из живых вирусов, не следует вводить людям с числом CD4 менее 200, поскольку они содержат слабую форму микроба и могут вызвать легкий случай заболевания. К счастью, большинство вакцин для людей с ВИЧ / СПИДом представляют собой «инактивированные» вакцины, не содержащие живых микробов.
Побочные эффекты вакцины и ВИЧ / СПИД
Любой человек, независимо от его ВИЧ-статуса, подвержен риску побочных эффектов, связанных с вакцинами, в том числе:
- Боль, покраснение или припухлость в месте, где вы получили прививку
- Усталость
Если у вас ВИЧ / СПИД, дополнительные соображения по поводу вакцин включают:
- Вакцины могут увеличить вашу вирусную нагрузку
- Вакцины могут не работать, если у вас очень низкий уровень CD4. Если у вас низкий уровень CD4, перед вакцинацией может помочь прием сильнодействующих антиретровирусных препаратов.
- Вакцины, изготовленные из живого вируса, могут вызвать у вас заболевание, которое вакцина должна предотвратить. Если у вас низкий уровень CD4, вам следует избегать живых вакцин, таких как ветряная оспа, корь / эпидемический паротит / краснуха (MMR), и вакцины против гриппа в виде спрея для носа. Кроме того, избегайте тесного контакта с кем-либо, кто получил живую вакцину в течение последних двух или трех недель.
- Вакцины могут увеличить вашу вирусную нагрузку, хотя это не имеет большого значения для людей, получающих антиретровирусную терапию.
Какие виды вакцин нужны людям с ВИЧ?
Вот общие рекомендации по вакцинам для людей с ВИЧ. Это поможет вам узнать, что принимать и как часто.
Рекомендовано для всех ВИЧ-положительных взрослых
Вакцина / болезнь | Дозировка | Вирус гепатита | три прививки в течение шести месяцев |
| |
Грипп [грипп] | однократно |
| |||
Корь, эпидемический паротит и краснуха (MMR) (вакцина с живым вирусом) | две прививки в течение одного месяца |
| |||
Полисахаридный пневмококковый (пневмония) | одна или две прививки |
| |||
Пневмококковая (пневмония) конъюгированная вакцина (PCV13) | однократная вакцинация |
| |||
пневмония Pneumocine | одна прививка |
| |||
| Столбнячный и дифтерийный анатоксин (Td) или Tdap (столбняк, дифтерия и коклюш) | один выстрел |
|
Продолжение
Рекомендовано для некоторых ВИЧ-положительных взрослых
Вирус гепатита А (ВГА) | 08||
Комбинированный вирус гепатита A / гепатита B (Twinrix) | три прививки в течение 6 месяцев |
|
Вирус папилломы человека (ВПЧ) | 3 прививки в течение 6 месяцев |
|
Менингококковая инфекция (бактериальный менингит) | две прививки в течение 2 месяцев |
Если вы путешествуете за границу,
Если вы получили вакцину против гепатита А и В, если у вас еще нет иммунитета. Убедитесь, что ваши обычные вакцины обновлены и у вас есть те, которые требуются в стране, в которую вы путешествуете.Однако убедитесь, что это инактивированные, а не живые вакцины. Если инактивированная версия недоступна, не делайте живую вакцину. Примеры живых вакцин включают некоторые формы вакцины против брюшного тифа и вакцины против желтой лихорадки. Вместо этого попросите своего врача предоставить письмо, в котором объясняется, что вы не можете пройти вакцинацию по медицинским показаниям.
Разработка вакцины против ВИЧ-инфекции
КЛЮЧЕВЫЕ МОМЕНТЫ- Исследователи работали над вакциной против ВИЧ с 1980-х годов, но прогресс в создании эффективной вакцины был намного медленнее, чем предполагалось.
- Нахождение хотя бы частично эффективной вакцины по-прежнему имеет решающее значение для противодействия ВИЧ.
- Наибольшее сокращение числа новых инфекций будет достигнуто за счет комбинации PrEP, универсального антиретровирусного лечения для людей, уже живущих с ВИЧ, и вакцины.
- Вакцина против ВИЧ — более реалистичная перспектива сегодня, чем десять лет назад, и оптимистичный прогноз доступности вакцины против ВИЧ заключается в том, что она может быть доступна к 2030 году.
Изучите эту страницу, чтобы узнать больше о необходимости вакцины против ВИЧ, проблемах в разработке вакцины, прогрессе в разработке вакцины и создании эффективной вакцины против ВИЧ.
Что такое вакцина против ВИЧ?
Сегодня эффективной вакцины против ВИЧ не существует. Вакцина, которая может предотвратить инфекцию, научит иммунную систему реагировать на ВИЧ, вырабатывая антитела, которые могут связываться с вирусом и не давать ему инфицировать клетки, или путем стимулирования других иммунных реакций, убивающих вирус.
Ни одна вакцина не эффективна на 100%, как и в случае с ВИЧ. Некоторые люди, получившие вакцину, не будут достаточно сильно реагировать на вакцину и не будут защищены, как в случае вакцины против сезонного гриппа . Но поиск хотя бы частично эффективной вакцины по-прежнему имеет решающее значение для противодействия ВИЧ, поскольку все успешные стратегии ликвидации болезни включают вакцину в свой арсенал.
По оценкам ЮНЭЙДС, в 2017 году 1,8 миллиона человек заразились ВИЧ, 36,9 миллиона человек жили с ВИЧ и 21,7 миллиона получали антиретровирусную терапию. Несмотря на резкое улучшение доступа к антиретровирусной терапии и свидетельства того, что в некоторых регионах мира расширение масштабов лечения привело к сокращению числа новых случаев инфицирования ВИЧ, все еще существует потребность в вакцине против ВИЧ.
Модель, разработанная Международной инициативой по вакцине против СПИДа, показала, что даже если цели ЮНЭЙДС по расширению масштабов лечения будут достигнуты к 2020 году, вакцина, остановившая 70% инфекций, снизит количество новых инфекций на 44% в первые 10 лет после прогнозируемого внедрение в 2027 году. К 2070 году вакцина с эффективностью 70% снизит количество новых инфекций на 78%.
Модель также обнаружила, что вакцина с эффективностью 70% будет иметь большее влияние на новые инфекции, чем доконтактная профилактика (PrEP).Наибольшее сокращение числа новых инфекций будет достигнуто за счет комбинации PrEP, универсального антиретровирусного лечения для людей, уже живущих с ВИЧ, и вакцины.
В этом исследовании предполагалось, что вакцина обеспечит защиту только на пять лет, прежде чем людям понадобится повторная вакцинация. Стоимость введения такой вакцины все равно будет существенно ниже, чем стоимость лечения PrEP или ВИЧ. За счет предотвращения новых инфекций и снижения затрат на профилактику вакцина против ВИЧ повысит устойчивость противодействия ВИЧ.
Другое модельное исследование показало, что вакцина с 50% -ной эффективностью окажет наибольшее влияние на восток и юг Африки. Даже если все эти страны достигнут целей ЮНЭЙДС по расширению масштабов лечения к 2020 году, внедрение вакцины предотвратит примерно 7 миллионов новых случаев инфицирования к 2035 году.
Исследователи работали над вакциной против ВИЧ с 1980-х годов, но прогресс в создании эффективной вакцины был намного медленнее, чем предполагалось.
Большинство вакцин против других заболеваний стимулируют выработку антител, которые «нейтрализуют» вирусную инфекционность, но в случае ВИЧ нейтрализующие антитела не устраняют инфекцию.Это связано с тем, что ВИЧ так быстро воспроизводится и мутирует так быстро, что антитела, вырабатываемые против вируса, быстро становятся неэффективными против новых вирусов. Ежедневно производятся миллионы новых вирусов, каждый из которых немного отличается от вирусов предыдущих поколений. Антитела против ВИЧ могут быть эффективными только в том случае, если они могут связываться с участками вируса, которые мало различаются между вирусами.
Другая проблема заключается в том, что у ВИЧ есть несколько подтипов, которые сосредоточены в разных регионах мира.Например, подтип B распространен в Северной Америке и Европе, но подтип C распространен в южной и восточной Африке. Любая вакцина должна быть либо эффективной против всех подтипов, либо против разных подтипов должны быть разработаны разные вакцины.
Вакцина может также стимулировать выработку клеток иммунной системы, называемых Т-лимфоцитами, которые могут очищать ВИЧ-инфицированные клетки. Но ВИЧ также эволюционировал, чтобы подавить некоторые иммунные реакции, которые важны на ранних стадиях вирусной инфекции.
Другой проблемой в разработке вакцины является поиск эффективных способов безопасной доставки белков ВИЧ, которые позволят иммунной системе распознавать ВИЧ и реагировать на него, не вызывая инфекции. ВИЧ интегрируется в человеческие клетки и использует эти клетки для размножения, поэтому живые или аттенуированные цельновирусные вакцины непригодны для использования при ВИЧ. Вместо этого белки ВИЧ должны быть сконструированы таким образом, чтобы сделать их безвредными, но все же распознаваемыми иммунной системой. Эти белки или последовательности вирусного материала должны быть доставлены с помощью вектора — другого безвредного вируса, такого как вирус оспы канареек или вируса простуды, — который представляет их иммунной системе.
Исследователи все еще работают над тем, чтобы понять, что они называют «коррелятами защиты» — маркеры иммунной системы, которые показывают, что человек защищен от ВИЧ после вакцинации. Эти измерения должны быть основаны на наблюдениях в клинических испытаниях и исследованиях на животных. Прогресс в определении коррелятов защиты был медленным из-за отсутствия моделей на животных. Животные не могут быть инфицированы вирусом иммунодефицита человека, поэтому исследования должны проводиться на обезьянах с использованием обезьяньего эквивалента SIV или конструкции под названием SHIV.
Первое крупное испытание вакцины против ВИЧ сообщило о результатах в 2003 году. В этом испытании была протестирована вакцина под названием AIDSVax, которая объединила фрагменты поверхностного белка gp120 ВИЧ из ВИЧ подтипа B. Вакцина была разработана для производства нейтрализующих антител против gp120 . Испытание показало, что вакцина не обеспечивает защиты по сравнению с фиктивной вакциной. Испытание вакцины с использованием того же дизайна, но с комбинацией последовательностей gp120 из подтипов A и E, также не показало защитного эффекта.
Другая стратегия вакцины, использующая векторный вирус для доставки последовательностей белка ВИЧ для стимуляции клеточного иммунитета , а не выработки антител, была протестирована в исследовании STEP.В качестве переносчика пробной вакцины использовался аденовирус, вызывающий симптомы простуды. Исследование STEP было остановлено в 2007 году после того, как анализ показал, что вакцина не снизила риск заражения.
Последующий анализ показал, что люди с наивысшими уровнями ранее существовавших антител к аденовирусам имели более высокий риск заражения, чем люди, получившие фиктивную вакцину. Результаты исследования показали, что необходимы дополнительные исследования для разработки вакцин, вызывающих защитные Т-клеточные реакции против ВИЧ.
В 2009 году испытание RV144 сообщило о небольшом снижении риска заражения в испытании с использованием подхода с первичной буст-вакциной — первое испытание, в котором это было сделано. В ходе испытания был протестирован вакцинационный подход, при котором люди получали «первичную» дозу ALVAC-HIV, вектор канареек, содержащий три генно-инженерные последовательности генов ВИЧ, и бустерную дозу с использованием вакцины AIDSVax gp120. «Первичная» вакцина была разработана для стимуляции клеточного иммунного ответа, в то время как цель бустерной вакцины заключалась в том, чтобы стимулировать нейтрализующие реакции антител.Прайм-буст-вакцинация снизила риск заражения на 31%, что значительно снизило риск.
Результат испытания RV144 стал неожиданностью для исследователей вакцин. Они предположили, что одним из эффектов вакцины будет выработка сильных Т-клеточных ответов CD8, которые приведут к снижению вирусной нагрузки у тех, кто действительно заразился, несмотря на вакцинацию. Но вакцина не вызвала сильных ответов Т-лимфоцитов CD8 и не вызвала сильных ответов антител.
Результаты испытания RV144 показывают, с какой проблемой сталкиваются ученые, пытаясь определить, как определить, стоит ли испытывать потенциальную вакцину в крупных клинических испытаниях.Результаты испытаний предполагают, что вакцина может потребоваться для стимуляции антител и клеточного иммунного ответа на ВИЧ, и что клеточные ответы зависят от специфических ответов антител.
Версия вакцины, испытанная в исследовании RV144, впоследствии была протестирована в Южной Африке в исследовании HVTN 100. Эта вакцина содержала последовательности вируса ВИЧ подтипа C, который чаще всего встречается в южной части Африки, и использовала другой график дозирования, разработанный для получения более сильных ответов на вакцину.Исследование показало, что вакцина вызывает сильный ответ антител на белки оболочки ВИЧ. Вакцина вызвала особенно сильные ответы антител, которые коррелировали с защитой от инфекции в исследовании RV144.
Текущие испытания вакцины: Ухамбо и ИмбокодоМодифицированная вакцина RV144, испытанная в испытании HVTN100, сейчас проходит испытания в крупном исследовании фазы 3, HVTN 702 (также известном как Uhambo), в южной части Африки. Исследование, в котором примут участие 5400 человек, призвано показать, снижает ли вакцина риск заражения как минимум на 50% и продлевает ли период защиты по сравнению с исследованием RV144.Результаты исследования ожидаются к 2021 году.
Второе крупное исследование вакцины, HVTN 705 (также известное как Imbokodo), тестирует первичную буст-вакцину другой конструкции, которая показала многообещающие эффекты в предварительных исследованиях. Вакцина, подлежащая тестированию в HVTN 705, сочетает в себе «первичную» вакцину, в которой используется аденовирусный вектор для доставки «мозаичных» белков, предназначенных для выработки ответов против широкого спектра вирусов, и бустер ВИЧ подтипа C, предназначенный для стимуляции выработки антител против белок оболочки ВИЧ gp140.
Эта вакцина, разработанная фармацевтической компанией Janssen, тестируется на 2600 женщинах в возрасте от 18 до 35 лет в южной и восточной Африке. Результаты ожидаются к 2022 году.
Если вакцина, протестированная в исследовании HVTN 702, окажется эффективной, это не приведет к немедленному лицензированию и развертыванию вакцины. Вместо этого исследователи говорят, что они будут использовать результаты исследования, чтобы улучшить вакцину и узнать, как расширить производство вакцины. То же самое и с исследованием HVTN 705.
Будущие подходы к разработке вакцины против ВИЧ
Также разрабатываются несколько других многообещающих подходов к разработке вакцины против ВИЧ.
Широко нейтрализующие антитела могут распознавать множество различных штаммов ВИЧ. Они нацелены на области ВИЧ, которые не мутируют и мало различаются между вирусными подтипами. Эти антитела вырабатывают менее 20% людей, живущих с ВИЧ. Широко нейтрализующие антитела можно выделить и воспроизвести в лаборатории. Инфузии широко нейтрализующих антител проходят испытания в качестве метода профилактики ВИЧ в клиническом испытании AMP, результаты которого должны быть представлены в 2020 году.В нескольких других исследованиях тестируются различные комбинации нейтрализующих антител широкого спектра действия.
Другие исследования тестируют ДНК-вакцины против ВИЧ . ДНК-вакцины предназначены для преодоления проблем, связанных с использованием целых вирусов или попытками создания рекомбинантных вирусных последовательностей, которые могут стимулировать сильные иммунные ответы. ДНК-вакцины доставляют ДНК, которая содержит код определенных вирусных белков. Клетки захватывают ДНК и производят белки, которые распознаются иммунной системой, что приводит к более сильным иммунным ответам, чем вакцины на основе вирусных векторов.Несколько ДНК-вакцин находятся на ранней стадии исследований на людях.
ПОМОГИТЕ НАМ ПОМОГИТЕ ДРУГИМ
Avert.org помогает предотвратить распространение ВИЧ и улучшить сексуальное здоровье, предоставляя людям достоверную и актуальную информацию.
Мы предоставляем все это БЕСПЛАТНО, но для того, чтобы Avert.org продолжал работать, нужны время и деньги.
Можете ли вы поддержать нас и защитить наше будущее?
Помогает каждый вклад, даже самый маленький.
Этические вопросы при разработке вакцин
Помимо этических проблем, возникающих при всех формах медицинских исследований, испытания вакцины против ВИЧ поднимают несколько собственных.
Участники испытаний должны иметь доступ к стандартному уходу в дополнение к тестируемому вмешательству. Стандарт ухода за профилактикой ВИЧ быстро меняется, поскольку все больше и больше стран начинают предоставлять PrEP. Наличие в будущем вагинального кольца, содержащего антиретровирусный препарат, также повлияет на стандарты ухода за женщинами при испытаниях вакцин.
Получение экспериментальной вакцины может снизить пользу, которую участники испытаний могут получить от будущей более эффективной вакцины, а также может создать у участников впечатление, что они защищены от ВИЧ.Это ложное чувство безопасности может побудить участников пойти на риск во время и после испытания, ведущий к ВИЧ-инфекции.
Люди, принимающие участие в испытаниях вакцины и получающие активную вакцину, могут иметь положительный результат теста на антитела к ВИЧ. Участникам испытаний требуется конфиденциальность и защита от дискриминации, как и людям, живущим с ВИЧ.
Испытания вакцины также поднимают вопросы относительно лечения людей, которые заразились, несмотря на вакцинацию. Испытания предназначены для измерения вирусной нагрузки у инфицированных людей, чтобы выяснить, оказывает ли вакцина какое-либо влияние на естественное течение ВИЧ после заражения.Но поскольку в настоящее время руководства рекомендуют лечение для всех, живущих с ВИЧ, на какой срок этично откладывать лечение после заражения во время испытания вакцины? И если лечение предоставляется немедленно, когда оно недоступно для других вне исследования, поощряет ли это участие в исследовании?
Что произойдет, если будет обнаружена высокоэффективная вакцина?
Оптимистический прогноз доступности вакцины против ВИЧ состоит в том, что она может быть доступна к 2030 году. Более пессимистичный взгляд заключается в том, что на разработку вакцины, которая будет признана достаточно эффективной, чтобы оправдать финансирование широкомасштабных кампаний вакцинации в регионы, где ВИЧ является эндемическим заболеванием.
Критическим фактором, определяющим скорость, с которой вакцина станет доступной, является вопрос минимальной эффективности, необходимой для того, чтобы сделать ее рентабельной.
Ни одна вакцина не защищает каждого, кто ее получает. Эффективность вакцины против сезонного гриппа сильно меняется из года в год. Вопрос для исследователей вакцины против ВИЧ: следует ли внедрить вакцину, которая снижает риск заражения на 50%, немедленно или следует продолжить исследования в надежде, что вакцина с эффективностью 90% станет возможной через несколько лет?
Моделирование, проведенное Международной инициативой по вакцине против СПИДа, показывает, что даже если вакцина эффективна только на 30%, она снизит количество новых инфекций на 44% за 10 лет при использовании вместе с универсальным лечением и PrEP.Обзор всех исследований экономической эффективности вакцины против ВИЧ показал, что эффективность вакцины гораздо менее важна, чем стоимость лечения ВИЧ или уровень передачи ВИЧ при определении того, будет ли вакцина рентабельной. Если вакцина признана готовой для широкого использования людьми, потребуется адекватное финансирование, чтобы гарантировать закупку вакцины. Производителям потребуются гарантии для увеличения объемов производства. После проверки производственных процессов для обеспечения стабильно высокого качества партий вакцины необходимо будет получить лицензию на вакцину в каждой стране, где она будет использоваться.
Национальным властям также необходимо будет решить, кому сделать вакцинацию в первую очередь. Эти решения, вероятно, будут приниматься для каждой страны и будут зависеть от эффективности и стоимости вакцины, а также от скорости передачи. Например, некоторые страны с высоким уровнем заболеваемости ВИЧ среди молодых женщин могут решить отдать приоритет девочкам-подросткам и молодым женщинам. В других странах с концентрированными эпидемиями приоритетными группами могут быть потребители инъекционных наркотиков, секс-работники или мужчины, практикующие секс с мужчинами.
Вакцина против ВИЧ — более реалистичная перспектива сегодня, чем десять лет назад. Исследования показали некоторые доказательства того, что современные разработки вакцин могут вызывать сильные иммунные реакции, которые защищают некоторых людей от ВИЧ-инфекции. Результаты более крупных исследований между 2021 и 2022 годами, вероятно, предоставят гораздо больше информации о сроках создания эффективной вакцины.
Незапланированная вакцинация против оспы ВИЧ-1 — инфицированных в Соединенных Штатах Военные | Клинические инфекционные болезни
Аннотация
Мы идентифицировали 10 человек, у которых была недиагностированная инфекция вируса иммунодефицита человека типа 1 (ВИЧ-1) во время вакцинации против оспы.Среднее количество клеток CD4 составляло 483 клеток / мм 3 (диапазон 286–751 клеток / мм 3 ), а среднее значение log 10 РНК ВИЧ-1 в плазме составляло 4,13 копий / см 3 (диапазон 2,54 –5,16 коп / см 3 ). У всех вакцинированных (3 первичных и 7 повторных) была нормальная, стойкая реакция без осложнений. Вакцина против оспы хорошо переносилась этой небольшой серией военнослужащих, инфицированных ВИЧ-1.
В 1980 году Всемирная организация здравоохранения отметила ликвидацию оспы (вируса натуральной оспы) на земном шаре [1].Плановая вакцинация призывников в вооруженные силы США была прекращена в 1990 году, но опасения по поводу возможного использования вируса натуральной оспы в качестве агента биотерроризма привели к возобновлению программы вакцинации против оспы Министерства обороны США в декабре 2002 года [2].
Несмотря на то, что противооспенная вакцина обладает высокой защитой, она сопряжена с хорошо описанными рисками. У пациентов с нарушенным клеточным иммунитетом может наблюдаться неконтролируемое распространение инфекции коровьей оспы из места первичной инокуляции. Это потенциально смертельное осложнение — прогрессирующая осповакцина — имело место около 1 случая на 1 миллион населения до плановой трансплантации органов, химиотерапии рака и начала эпидемии СПИДа [3, 4].
Перспективных данных о безопасности и иммуногенности вакцинации против оспы у ВИЧ-инфицированных нет. Подсчитано, что несколько сотен военнослужащих, получивших вакцину от оспы до того, как стали доступны серодиагностические тесты на ВИЧ, на самом деле были инфицированы ВИЧ [5, 6]. По всей видимости, все хорошо, но у одного первичного вакцинированного развилась прогрессирующая вакцинация, и он был успешно вылечен иммуноглобулином осповакцины [7]. Американская военная программа вакцинации против оспы и руководящие принципы общественного здравоохранения Центров по контролю и профилактике заболеваний (CDC) в настоящее время исключают ВИЧ-инфицированных людей из упреждающей вакцинации [2, 6].В этом отчете мы суммируем случаи 10 военнослужащих, которые были вакцинированы против оспы в начале 2003 года и у которых позже было обнаружено, что они были инфицированы ВИЧ во время вакцинации.
Пациенты и методы . Американская военная программа вакцинации против оспы началась в декабре 2002 г. и включала как медицинских работников, так и оперативные силы, дислоцированные в Юго-Западной Азии [2]. После ознакомления с рисками и преимуществами вакцинации против оспы, сотрудники были проверены на наличие в анамнезе атопического дерматита, подавления иммунитета, беременности и других противопоказаний к вакцине против оспы.Персонал должен был получить отрицательный результат современного теста на ВИЧ. Определение «современного» варьировалось в зависимости от отрасли службы, но в большинстве случаев требовалось, чтобы до получения противооспенной вакцины прошло не более 2 лет. Персонал с заявленными противопоказаниями не был вакцинирован во время этой программы вакцинации перед развертыванием. Масштабная военная мобилизация происходила быстрыми темпами, и многие подразделения также провели оценку перед развертыванием, включая тестирование на ВИЧ, примерно одновременно с вакцинацией от оспы и другими вакцинами.Все вакцинированные военные должны были вернуться для подтверждения успешной вакцинации на 6–8 дни после вакцинации. Кроме того, все пациенты, заболевшие или неспособные работать из-за побочных эффектов вакцинации, лечились в медицинском отделении своего отделения.
Для планового скрининга военнослужащих на ВИЧ кровь часто сохраняется и анализируется партиями, а не индивидуально с быстрым временем обработки. Например, образцы крови у более чем 5000 членов экипажа авианосца часто будут взяты, когда судно находится в море, заморожены и протестированы через несколько недель или месяцев, когда судно вернется в порт.Положительные результаты теста с максимальной конфиденциальностью передаются руководителю пациента и / или конкретному медицинскому работнику, заказавшему тест (если он проводится по клиническим показаниям). Лица с недавно диагностированной ВИЧ-инфекцией уведомляются и консультируются в частном порядке о положительном результате теста, а затем направляются в один из нескольких клинических центров ВИЧ для оценки, обучения и лечения. Лечение выбирается пациентом и врачом совместно в соответствии с рекомендациями Министерства здравоохранения и социальных служб США [8].
Иногда требование конфиденциальности приводит к задержкам в постановке диагноза, например, когда пациент переезжает или у него появляется новый начальник, или когда медицинский работник, заказавший тест, больше не работает в той же клинике. Во время мобилизации и развертывания такие задержки имеют повышенную вероятность. Все пациенты, описанные в этой статье, имели положительные результаты тестов ELISA на ВИЧ и Вестерн-блоттинга до или в течение 3 недель после вакцинации против оспы, но ни пациенты, ни администраторы вакцины не знали о положительном результате теста во время вакцинации.В большинстве случаев вакцинаторы ошибались, полагая, что «отсутствие новостей — хорошая новость», когда результаты теста на ВИЧ не были доступны. Мы включили пациентов, у которых положительный результат теста на ВИЧ был получен в течение 3 недель после вакцинации против оспы, поскольку репликация и выделение осповакцины происходит до 3 недель после вакцинации, а положительный результат серологического анализа на ВИЧ развивается как минимум через 2–4 недели после фактического инфицирования ВИЧ.
Пациенты были идентифицированы клиническими центрами по борьбе с ВИЧ, и они сообщили в Военное агентство по вакцинам, когда рутинный анализ истории болезни выявил недавнюю вакцинацию против оспы.Лабораторные исследования, проведенные во время первоначальной оценки ВИЧ, включали анализ субпопуляции лимфоцитов с помощью проточной цитометрии и измерение уровней РНК ВИЧ-1 в плазме (сверхчувствительный анализ Amplicor, версия 1.5; Roche Molecular Systems).
Результаты . В период с декабря 2002 г. по октябрь 2003 г. более 438 000 военнослужащих США были вакцинированы против оспы [2]. Среди этой большой группы вакцинированных не было случаев прогрессирующей вакцины. На сегодняшний день у 10 из этих людей была выявлена инфекция ВИЧ-1 на момент вакцинации (таблица 1).Все 10 пациентов были мужчинами. Средний возраст составил 35,8 года (от 21 до 53 лет).
Таблица 1
Клинические характеристики ВИЧ-1-инфицированных пациентов в программе вакцинации против оспы Министерства обороны США.
Таблица 1
Клинические характеристики ВИЧ-1-инфицированных пациентов в программе вакцинации против оспы Министерства обороны США.
Сообщалось, что у всех 10 пациентов наблюдалась серьезная реакция (т.е. «взять»), как это определено CDC и Всемирной организацией здравоохранения [1, 6], без каких-либо необычных побочных эффектов.Трое из 10 пациентов прошли первичную вакцинацию. Остальные 7, как было известно, были вакцинированы ранее (все они были бы ВИЧ-отрицательными на момент первичной вакцинации) или родились до 1972 года, что делает вероятным, что они были вакцинированы в детстве.
После того, как их начальник получил результаты теста на ВИЧ, пациентов направили для первичного обследования на ВИЧ. К этому времени места вакцинации 10 пациентов полностью зажили. В это время, через 1–3 месяца после вакцинации, среднее количество клеток CD4 составляло 483 клеток / мм 3 , а среднее значение log 10 РНК ВИЧ-1 в плазме составляло 4.13. (Лабораторные данные для отдельных пациентов представлены в таблице 1). Все пациенты протекали бессимптомно. Клинические центры по борьбе с ВИЧ сообщили о ничем не примечательных результатах медицинского осмотра всех пациентов.
Обсуждение . ВИЧ-1 инфицированные реципиенты противооспенной вакцины в этой небольшой серии переносили вакцину с соответствующей реакцией и без необычных последствий. Хотя эти данные должны быть в некоторой степени обнадеживающими для специалистов по планированию общественного здравоохранения, их следует интерпретировать с осторожностью, поскольку большинство пациентов ранее были вакцинированы, и ни один из них не болел СПИДом на момент вакцинации.Пациенты, прошедшие вакцинацию, могут подвергаться пониженному риску прогрессирующих осложнений, потому что они, возможно, сохранили некоторую степень клеточно-опосредованного иммунитета против коровьей оспы [5].
Другие живые вирусные вакцины безопасно применялись у пациентов с ВИЧ-инфекцией. Хотя смертельный случай пневмонии из-за вакцинации против кори был зарегистрирован у пациента с неопределяемым количеством Т-лимфоцитов CD4 + [9], трехвалентная вакцина против кори-паротита-краснухи обычно рекомендуется для ВИЧ-инфицированных детей в США, в том числе пациенты с симптоматической инфекцией [10].Вакцина против ветряной оспы рекомендуется для бессимптомных ВИЧ-инфицированных детей в США [11], а вакцина против желтой лихорадки может быть сделана ВИЧ-инфицированным путешественникам из группы риска, у которых отсутствует значительный иммунодефицит [12].
Случай прогрессирующей вакцины, описанный Redfield et al. [7] произошел у пациента с числом лимфоцитов CD4 <25 клеток / мм 3 и активным криптококковым менингитом. Как и в случае с другими живыми вакцинами, повышенный риск из-за вакцинации против осповакцины наиболее вероятен у пациентов с очень запущенным заболеванием.Риск осложнений, вероятно, будет низким для ВИЧ-инфицированных пациентов с числом Т-лимфоцитов CD4 + > 200 клеток / мм 3 [5, 13], таких как те, что описаны в этой статье.
Уровень непреднамеренной вакцинации ВИЧ-инфицированных моряков и солдат во время этой массовой вакцинации был очень низким (10 из 438 000 вакцинированных). Во многом это является результатом низкой распространенности ВИЧ-инфекции в армии США, продолжающихся активных программ серологического скрининга на ВИЧ, а также письменного и устного скрининга на ВИЧ до вакцинации против оспы.Если бы оспа использовалась в качестве биологического оружия, должностным лицам здравоохранения необходимо было бы быстро вакцинировать большие группы гражданского населения, у которых вероятность недиагностированной ВИЧ-инфекции намного выше, чем у военнослужащих, прошедших предварительное обследование на ВИЧ. Эти не прошедшие скрининг популяции, вероятно, будут включать людей с более поздними стадиями заболевания, которые будут подвергаться более высокому риску осложнений в результате вакцинации против оспы.
Недавно доступные экспресс-тесты на ВИЧ можно было бы использовать в рамках массовой вакцинации для быстрого удаления большинства инфицированных людей из пула вакцинации против оспы, но это увеличит стоимость и логистическую сложность таких усилий.Кроме того, ВИЧ-инфицированные пациенты, инфицированные натуральной оспой, будут подвергаться высокому риску смерти из-за инфицирования вирусом натуральной оспы. Вакцинация может спасти жизнь пациентам с ранней стадией ВИЧ-инфекции и тем, кто получает антиретровирусную терапию. Таким образом, отказ от вакцинации всех пациентов с положительными результатами экспресс-тестов на ВИЧ может привести к увеличению числа смертельных случаев.
Лучшее понимание рисков и преимуществ вакцинации против оспы для людей, инфицированных ВИЧ-1, критически важно для планирования кампаний массовой вакцинации в городских центрах после вспышки оспы, вызванной биотерроризмом.Доброкачественный исход, связанный с введением противооспенной вакцины в этой небольшой серии, обеспечивает поддержку проведения тщательно разработанных проспективных исследований безопасности и иммуногенности вакцины на здоровых ВИЧ-1-инфицированных добровольцах с нормальным количеством клеток CD4.
ссылки
1,,,,. ,Оспа и ее искоренение
,1988
Женева
Всемирная организация здравоохранения
2,.Опыт военной программы вакцинации против оспы в США
,JAMA
,2003
, vol.289
(стр.3278
—82
) 3,,,.Осложнения вакцинации против оспы, 1968: результаты десяти обследований по всему штату
,J Infect Dis
,1970
, vol.122
(стр.303
—9
) 4,.Прогрессивная осповакцина
,Clin Infect Dis
,2003
, vol.36
(стр.766
—74
) 5.Вакцинация против оспы и пациенты с инфекцией вируса иммунодефицита человека или синдромом приобретенного иммунодефицита
,Clin Infect Dis
,2003
, vol.36
(стр.468
—71
) 6« и др.Рекомендации по использованию противооспенной вакцины в программе вакцинации перед событием: дополнительные рекомендации Консультативного комитета по практике иммунизации (ACIP) и Комитета по практике инфекционного контроля (HICPAC)
,MMWR Recomm Rep
,2003
, vol.52
(RR-7)
(стр.1
—16
) 7,,,,,.Распространенная осповакцина у новобранца с вирусом иммунодефицита человека (ВИЧ)
,N Engl J Med
,1987
, vol.316
(стр.673
—6
) 8Панель клинической практики лечения ВИЧ-инфекции
.Руководство по применению антиретровирусных препаратов у взрослых и подростков, инфицированных ВИЧ-1
,Министерство здравоохранения и социальных служб США
9,,, et al.Коревой пневмонит, ассоциированный с вакцинацией, у взрослого, больного СПИДом
,Ann Intern Med
,1998
, vol.129
(стр.104
—6
) 10,,,,.Корь, эпидемический паротит и краснуха — использование вакцин и стратегии ликвидации кори, краснухи и синдрома врожденной краснухи, а также борьба с эпидемическим паротитом: рекомендации Консультативного комитета по практике иммунизации
,MMWR Recomm Rep
,1998
, vol.47
(RR-8)
(стр.1
—57
) 11Профилактика ветряной оспы: обновить рекомендации Консультативного комитета по практике иммунизации (ACIP)
,MMWR Recomm Rep
,1999
, Т.48
(RR-6)
(стр.1
—5
) 12,,, et al.Вакцина против желтой лихорадки: рекомендации Консультативного комитета по практике иммунизации (ACIP), 2002
,MMWR Recomm Rep
,2002
, vol.51
(RR-17)
(стр.1
—20
) 13,.Столкновение отдельных миров: оспа, вакцинация против вируса коровьей оспы, вирус иммунодефицита человека и синдром приобретенного иммунодефицита
,Clin Infect Dis
,2003
, vol.37
(стр.426
—32
)© 2004 Американское общество инфекционных болезней
Требования к прививкам в школах и детских учреждениях :: Общественное здравоохранение :: Contra Costa Health Services
ПОСЛЕДНИЕ НОВОСТИ И ИНФОРМАЦИЯ
Закон Калифорнии требует, чтобы все дети, обучающиеся в государственных и частных школах, прошли определенные прививки, рекомендованные врачом, или получили их при зачислении.
Какие прививки нужны моему ребенку в начальной школе, дошкольном учреждении или дневном уходе?
С 1 июля 2019 г .:
Прививки, необходимые для поступления в 7 класс:
- Бустерная вакцина против столбняка, дифтерии и коклюша (Tdap)
- Ветряная оспа (ветряная оспа)
Прививки, необходимые для поступления в детский сад:
- Полиомиелит
- Дифтерия, столбняк и коклюш (АКДС)
- Корь, эпидемический паротит и краснуха (MMR)
- Гепатит В
- Ветряная оспа (ветряная оспа)
Прививки, необходимые для поступления в детский сад (зависит от возраста при регистрации):
- Полиомиелит
- Дифтерия, столбняк и коклюш (АКДС)
- Haemophilus influenzae типа b
- Корь, эпидемический паротит и краснуха (MMR)
- Гепатит В
- Ветряная оспа (ветряная оспа)
Перейдите по этим ссылкам, чтобы увидеть подробные требования к иммунизации для ухода за детьми и поступления в школу в Калифорнии.
Исключения по личным убеждениям больше не будут разрешены с 1 января 2016 г. Исключения по личным убеждениям, поданные до 1 января 2016 г., действительны до тех пор, пока ребенок не пойдет в детский сад (включая переходный детский сад) или 7-й класс. Это не повлияет на действительные медицинские льготы лицензированного врача, и они будут приниматься по-прежнему. Подробнее об изменениях в законе о школьной иммунизации.
Чтобы предотвратить вспышки болезней в сообществе, по крайней мере 90% населения должны быть иммунизированы, в зависимости от болезни.Несколько центров по уходу за детьми, дошкольных учреждений и детских садов в округе Контра-Коста не достигли отметки 90% в течение 2014-15 годов, потому что родители 10% или более их учеников использовали PBE, чтобы отказаться от требований школьной иммунизации.
Когда родители отказываются от вакцинации, они подвергают своих детей и наше сообщество большему риску серьезных заболеваний, которые можно предотвратить с помощью вакцинации. См. Данные об уровне иммунизации в большинстве школ и детских садов округа Контра-Коста.
вакцин от болезней, передаваемых половым путем
Что такое ЗППП?
ЗППП означает болезнь, передающаяся половым путем, (также используется инфекция, передающаяся половым путем, или ИППП.) Люди заражаются ЗППП при половом контакте с инфицированным человеком. Некоторые ЗППП передаются не половым путем. Риск заражения ЗППП можно снизить, избегая половых контактов, постоянно используя презервативы во время полового акта или практикуя более безопасные формы сексуальной близости. В некоторых случаях люди могут дополнительно снизить риск заражения венерическими заболеваниями путем вакцинации.
Вакцины от каких ЗППП?
Некоторые ЗППП, такие как гонорея, хламидиоз и сифилис, вызываются бактериями.Обычно их эффективно лечат антибиотиками, хотя многие пациенты не знают, что они заразны и могут передать болезнь другим партнерам. Доступность лечения означает, что потребность в вакцинах против этих заболеваний не является главным приоритетом, хотя повышенная устойчивость гонореи к антибиотикам может привести к изменению приоритетов.
Вирусные ЗППП часто очень устойчивы, несмотря на существующие терапевтические возможности или не имеют приемлемого лечения. Таким образом, вакцины от некоторых вирусных ЗППП используются, а другие находятся в разработке.
Используется: вакцины против ВПЧ
Вирусы папилломы человека (ВПЧ) относятся к большому семейству вирусов, лишь некоторые из которых передаются половым путем. В этой статье речь пойдет только о ВПЧ, передающемся половым путем.
У большинства людей, заразившихся ВПЧ, нет никаких симптомов, и они быстро выводят вирус из своего тела. Однако у других людей определенные типы ВПЧ вызывают остроконечные кондиломы. Другие типы ВПЧ являются основной причиной рака шейки матки, а некоторые связаны с раком анального канала, полового члена, рта и горла.
ВПЧ очень распространен: одно недавнее исследование показало, что почти 27% женщин в возрасте от 14 до 59 лет дали положительный результат на один или несколько штаммов ВПЧ. Ставки для мужчин, скорее всего, будут аналогичными. Математические модели показали, что к 50 годам более 80% женщин будут инфицированы генитальным ВПЧ.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США одобрило Гардасил (HPV4), вакцину Merck от четырех типов HPV, в 2006 году. FDA одобрило еще одну вакцину Cervarix (HPV2) от GlaxoSmithKline, которая защищает от двух типов HPV, в 2009 году.Девятивалентная вакцина (ВПЧ9, Гардасил 9) была одобрена в 2014 году. Все вакцины против ВПЧ используют только белок из оболочки определенных типов ВПЧ: они не содержат вирусной РНК или ДНК и поэтому не могут вызывать заболевание или воспроизводиться в организме.
Текущие рекомендации и руководства США по вакцинации против ВПЧ для женщин и мужчин приведены ниже:
Рекомендуемый возраст для вакцинации женщин против ВПЧ — 11-12 лет. Вакцину можно вводить в возрасте 9 лет. Повторная вакцинация рекомендуется женщинам в возрасте 13–26 лет, которые ранее не были вакцинированы.
ACIP рекомендует плановую вакцинацию мужчин в возрасте 11 или 12 лет HPV4 или HPV9, вводимую серией из 3 доз. Серию вакцинации можно начинать с 9 лет. Вакцинация HPV4 или HPV9 рекомендуется мужчинам в возрасте от 13 до 21 года, которые не были вакцинированы ранее или которые не завершили серию из трех доз. Могут быть вакцинированы мужчины в возрасте от 22 до 26 лет.
Всем подросткам вакцина вводится серией из 2 доз, если вакцинация начата до 15 лет.Если серию начинают в возрасте 15 лет или позже, вводят 3 дозы вакцины.
Используется: вакцины против гепатита B
Гепатит B — это заболевание, вызываемое вирусом гепатита B (HBV) и передающееся при контакте с инфекционными жидкостями организма. Он может передаваться половым путем или через совместное использование оборудования для инъекций наркотиков, уколов игл, при рождении от инфицированной матери, при контакте с открытыми язвами или ранами инфицированного человека, а также при совместном использовании бритв или зубных щеток с инфицированным человеком.Симптомы инфекции гепатита B включают, среди прочего, лихорадку, боль в животе и желтуху. До 95% взрослых, инфицированных этим вирусом, выздоравливают и не становятся хронически (навсегда) инфицированными. Остальные остаются инфицированными и подвержены риску серьезного заболевания печени.
Для детей картина иная: младенцы и дети, инфицированные гепатитом B, гораздо чаще, чем взрослые, становятся хронически инфицированными.
FDA лицензировало несколько вакцин против гепатита B для использования в США.С 1994 г. она входит в календарь плановой иммунизации детей. Ниже приведены общие рекомендации по использованию вакцины:
.Вакцинация против гепатита В рекомендуется для всех детей, начиная с рождения, серией из трех доз в течение многих месяцев. Кроме того, вакцину рекомендуется вакцинировать всем детям и подросткам в возрасте до 19 лет, не прошедшим вакцинацию, а также взрослому населению, подверженному риску инфицирования ВГВ.
В разработке: вакцины против генитального герпеса
Генитальный герпес — вирусная инфекция, вызываемая вирусами простого герпеса.У некоторых инфицированных людей симптомы болезни могут быть незначительны или отсутствовать, но у многих других появляются волдыри и язвы в области гениталий. Инфекция может оставаться в организме на неопределенный срок, а язвы могут повторяться снова и снова.
Исследователи разработали множество экспериментальных аттенуированных и инактивированных вакцин против герпеса, начиная с 1930-х годов и продолжавшихся до 1970-х годов, хотя ни одна из них не была достаточно эффективной, чтобы быть одобренной и лицензированной.
Национальный институт аллергии и инфекционных заболеваний и фармацевтическая компания GlaxoSmithKline совместно спонсировали клинические испытания фазы 3 кандидатной субъединичной вакцины от герпеса почти на 8000 женщин по всей стране.Вакцина ранее показала некоторые перспективы в определенной группе женщин. Однако в сентябре 2010 года исследователи сообщили, что 3-я фаза испытаний не продемонстрировала эффективности вакцины. Другая вакцина-кандидат от герпеса, спонсируемая Санофи Пастер, использует весь вирус и проходит доклинические исследования.
Как бы ни была полезна высокоэффективная вакцина от простого герпеса, существующие варианты вряд ли будут широко полезными.
В разработке: вакцины против ВИЧ
Вирус иммунодефицита человека (ВИЧ) — это агент, вызывающий синдром приобретенного иммунодефицита (СПИД).ВИЧ может передаваться половым путем с инфицированным человеком. (ВИЧ также может передаваться при других контактах с зараженными жидкостями организма.)
Когда человек впервые заражается ВИЧ, у него может быть заболевание от легкой до средней степени тяжести с лихорадкой. После исчезновения этих симптомов вирус продолжает оставаться в «скрытом режиме» и наносит медленный урон иммунной системе. Лекарства могут сохранять здоровье людей на долгие годы, а возможно, и на неопределенный срок. Человек с ВИЧ-инфекцией, перешедшей в СПИД, также может получить пользу от лечения лекарствами.Пока пациент продолжает активное лечение, может происходить существенное восстановление иммунной функции. Человеку со СПИДом очень трудно бороться с другими заболеваниями из-за повреждения белых кровяных телец, борющихся с болезнями.
Продвижение вакцины против ВИЧ было медленным с момента выделения вируса в 1983 году. Только три вакцины против ВИЧ прошли испытания на клиническую эффективность. Сделать вакцину от ВИЧ сложно по нескольким причинам:
- ВИЧ мутирует или изменяется намного быстрее, чем большинство других вирусов.Ориентация вакцины на быстро меняющийся вирус — сложная задача для исследователей вакцин.
- ВИЧ повреждает клетки иммунной системы. Но чтобы быть эффективной, вакцина должна запускать иммунную систему для борьбы с возбудителем болезни. Итак, перед исследователями вакцины против ВИЧ стоит задача разработать вакцину от ВИЧ, которая должна взаимодействовать с иммунной системой таким образом, чтобы это сильно отличалось от естественного поведения вируса.
На сегодняшний день исследователи разработали несколько вакцин-кандидатов против ВИЧ, но ни одна из них не показала достаточно хороших результатов в клинических испытаниях, чтобы получить одобрение.
Заключение
Исследователи разработали вакцины от двух заболеваний, передающихся половым путем. Продолжающиеся усилия по разработке вакцин от герпеса и ВИЧ могут оказаться успешными в будущем.
ИсточникиЦентры по контролю и профилактике заболеваний. ОКРУГ КОЛУМБИЯ. Комплексная стратегия иммунизации для устранения передачи инфекции вируса гепатита В в Соединенных Штатах: Рекомендации Консультативного комитета по практике иммунизации (ACIP). Часть 1: Иммунизация младенцев, детей и подростков.Дата обращения 25.01.2018.
CDC. Вирус папилломы человека. Эпидемиология и профилактика заболеваний, предупреждаемых с помощью вакцин . (463 КБ). Аткинсон, В., Вулф, С., Хамборски, Дж., Макинтайр, Л., ред. 13-е изд. Вашингтон, округ Колумбия: Фонд общественного здравоохранения, 2015. По состоянию на 25.01.2018.
Коэн, Дж. Болезненная неудача многообещающей вакцины против генитального герпеса. Наука. 15 октября 2010 г. 330: 304.
Клинические испытания. Испытание HerpeBac для молодых женщин. Идентификатор NCT00057330. Обновлено 30 сентября 2016 г.Дата обращения 25.01.2018.
CDC. Часто задаваемые вопросы о гепатите B для медицинских работников. Дата обращения 25.01.2018.
Чтобы читать PDF-файлы, скачайте и установите Adobe Reader .
Последнее обновление 19 марта 2018
Следует ли вакцинировать детей от COVID?
Последние новости и рекомендации о COVID-19 можно найти в Центре ресурсов по коронавирусу Medscape.
Девяносто два процента смертей, связанных с COVID-19, произошли среди взрослых старше 55 лет; только 0.08% произошли у людей моложе 21 года.
Данные о вакцинах от COVID-19 и детей минимальны. В исследованиях Moderna и Janssen / Johnson & Johnson изучались люди в возрасте 18 лет и старше. Pfizer включил небольшую группу детей в возрасте от 16 до 17 лет.
В настоящее время проводятся исследования вакцины против COVID-19 у детей 12-18 лет. Следующим этапом клинических исследований могут быть дети от 6 до 12 лет.Исследования, охватывающие детей младше 6 лет, которые редко болеют COVID-19, могут не проводиться.
Возможно, мы сможем начать вакцинацию детей в возрасте от 12 до 18 лет к лету 2021 года. К осени 2021 года можно будет определить надлежащую дозу вакцины для детей в возрасте от 6 до 12 лет.
Обязательная вакцинация детей, вернувшихся в государственные школы в 2021 году, маловероятна. Частные школы и частные компании могут потребовать это.
Эта стенограмма отредактирована для ясности.
Джон Уайт, MD, MPH: Добро пожаловать всем. Вы смотрите Коронавирус в контексте . Я доктор Уайт, главный врач WebMD. Собираетесь ли вы сделать своим детям прививку от COVID? Следует ли делать детям прививку от COVID?
Чтобы ответить на эти вопросы и дать некоторые идеи, я попросил одного из самых известных в мире экспертов по вакцинации детей, доктора Пола Оффита, присоединиться к нам.Он директор Образовательного центра вакцинации Детской больницы Филадельфии и педиатр Пенсильванского университета. Доктор Оффит, спасибо, что снова присоединились ко мне.
Пол А. Оффит, MD: С удовольствием. Я думал, вы собираетесь сказать: «Я спросил одного из самых известных экспертов в мире, но я не смог их получить, поэтому вместо этого у нас есть доктор Оффит».
Уайт: «Итак, я получил доктора Оффита». Напомним нашим зрителям: как часто COVID встречается у детей? А насколько это серьезно?
Offit: Прежде всего, если посмотреть, кто умирает от этого вируса SARS-CoV-2, 92% смертей приходится на людей старше 55 лет.Если вы посмотрите на население моложе 21 года, которое составляет 26% населения США, на это население приходится 0,08% смертей. Так что это правда, что дети заражаются реже. Когда они заражаются, они заражаются менее серьезно.
Тем не менее, этот вирус заражает детей. Число детей, умерших в прошлом году от SARS-CoV-2, было примерно таким же, как и число детей, которые обычно умирают от гриппа каждый год, а именно от 150 до 200 детей.Дети могут страдать от других проблем и хронического заболевания, называемого мультисистемным воспалительным синдромом у детей (MIS-C), которое может приводить к инвалидности. Так что профилактировать данное заболевание у детей непременно стоит.
Whyte: Давайте поговорим об этом опросе, который мы недавно провели в WebMD, где мы спросили родителей, у которых есть дети в возрасте до 16 лет, живущие дома, будут ли они вакцинировать своих детей. А 53% родителей с детьми 12–16 лет сказали, что они сделают прививки своим детям в течение года после утверждения прививки; 18% заявили, что они точно не сделают своим подросткам прививку от COVID.
Но что касается родителей, у которых есть дети в возрасте до пяти лет, 41% сказали, что они будут вакцинировать своих детей, а 22% сказали, что они определенно не будут вакцинировать своих детей. Вас это вообще удивляет?
Офит: Нет, думаю, вполне разумно. Исследования, проведенные для вакцин Janssen / Johnson & Johnson и Moderna, включали людей старше 18 лет, поэтому у вас нет данных для младше 18 лет. Исследования Pfizer включали детей в возрасте 16 лет, но эту подгруппу из 16 человек. для 17-летних был не большим.Первоначально разумно относиться к этой вакцине для детей скептически. Вы хотите увидеть данные у детей 12-18 лет (и эти исследования проводятся сейчас), чтобы убедиться, что он постоянно иммуногенен и безопасен, по крайней мере, для тысяч детей.
Я думаю о том, когда были проведены эти исследования, а затем думаю о том, что вы увидите в исследованиях с участием детей от 6 до 12 лет. Я не уверен, что мы увидим исследования на детях младше 6 лет. В любом случае, основываясь на исследованиях, посвященных двум другим группам (12-18-летние и 6-12-летние), я думаю, что мы можем начать вакцинацию детей старшего возраста к лету, потому что я думаю к тому времени эти исследования, вероятно, будут завершены.
Whyte: Что вы считаете «детьми старшего возраста»? Старше 12 лет?
Офит: Да. Детский 12-18 лет.
Whyte: Насколько важны ограничения по возрасту? И почему? Мы видим, что в других вакцинах для детей мы делаем прививки в определенном возрасте. Это из-за их развивающейся иммунной системы? Это недостаток данных? Почему у нас такое ограничение по возрасту?
Offit: Некоторых детей вы хотите защитить в младенчестве.Вы делаете им вакцины в возрасте 2 месяцев, 4 месяцев, 6 месяцев и 12-15 месяцев, потому что хотите убедиться, что они полностью невосприимчивы к заболеваниям, которые могут причинить вред маленьким детям (например, пневмококковая инфекция). инфекция, инфекция Haemophilus influenzae типа B или инфекция Rotavirus ). В отношении некоторых заболеваний вы пытаетесь убедиться, что они невосприимчивы к подростковому возрасту — вакцина против вируса папилломы человека, менингококковая вакцина вводятся как часть подростковой платформы.Это действительно то, что оперативно определяет то, как мы делаем вакцины, когда мы делаем вакцины.
Whyte: Вы являетесь членом Консультативного комитета FDA по вакцинам и родственным биологическим продуктам, который дает рекомендации для утверждения. Что изменится в ваших рассуждениях, когда дело доходит до вакцинации детей? Исполняющая обязанности комиссара Управления по санитарному надзору за качеством пищевых продуктов и медикаментов Джанет Вудкок часто говорит о том, что дети — это не маленькие взрослые. Это новая технология. Должны ли мы по-разному воспринимать данные о безопасности, когда вы балансируете риск и выгоду?
Вы ранее говорили о том, что мы часто не видим смертей и серьезных заболеваний у детей — хотя они случаются — а затем мы сравниваем их с риском побочных эффектов, а также с развивающейся иммунной системой.Чем вообще отличаются ваши расчеты, когда вы оцениваете их для детей и взрослых?
Офит: Если мы говорим о вакцинах против SARS-CoV-2, позвольте мне на секунду отступить. Обычно, когда Консультативный комитет FDA по вакцинам рассматривает данные, это потому, что компания подала заявку на лицензию на биологические препараты, и они просят FDA лицензировать продукт. Это не так с вакцинами против SARS-CoV-2. Эти вакцины утверждаются на основании разрешения на использование в чрезвычайных ситуациях (EUA), которое мало чем отличается от разрешения на использование нового исследуемого препарата.
Whyte: Но, честно говоря, часть разрешения заключалась в том, что и Pfizer, и Moderna объявили, что они собираются подать заявку на получение полной лицензии.
Offit: Верно, но это может произойти через несколько лет. Позвольте мне объяснить, как это произошло через EUA, и на чем люди должны сосредоточиться или не на чем сосредоточиться. Причина, по которой это делается через EUA, не имеет ничего общего с размером испытаний. Размер испытаний — испытание Moderna с участием 30 000 человек или испытание Pfizer с участием 44 000 человек или испытание Janssen / Johnson & Johnson с участием 44 000 — является типичным размером испытания вакцины для взрослых или детей и на самом деле не имеет ничего общего с последующим наблюдением за безопасностью.Контроль безопасности в течение 2 месяцев после последней дозы типичен для любой вакцины. Если вы посмотрите на серьезные побочные эффекты вакцин — а вакцины, как и все медицинские продукты, могут иметь серьезные побочные эффекты, — они проявляются в течение 6 недель после введения дозы. Глядя через 2 месяца после последней дозы, вы прыгали с сеткой в отношении безопасности.
Проблема в эффективности. Когда испытания Pfizer и Moderna были одобрены через EUA, можно было сказать, что они были эффективны на 95% в течение 3 или 4 месяцев.Вы не можете сказать больше, и в этом разница. У вас не было 1-3 лет эффективности, и вы не собирались этого делать. Когда в прошлом году умерло 400 000 человек, вы не собираетесь проводить трех- или четырехлетние испытания, прежде чем выпустить эти вакцины.
Итак, вопрос в эффективности, и я думаю, что мы не прыгали без сетки и там. Если он очень эффективен в течение 3 или 4 месяцев, я думаю, вы можете предположить, что он будет очень эффективен, по крайней мере, в течение года, если не дольше. Итак, вот что должно произойти.Я думаю, что компании, когда мы получим данные об эффективности за 2–4 года в реальном мире, затем вернутся и попытаются получить лицензию.
Что касается детей, вы не увидите подобных испытаний эффективности. Вы не увидите исследований 30 000 или 44 000 детей, чтобы выяснить, есть ли у вас вакцинированная группа, а затем посмотреть, будет ли вакцинированная группа более защищена от болезни, чем невакцинированная, потому что болезнь не так распространена. у детей.Для этого вам нужно будет провести гораздо более масштабное исследование, чем исследование с участием 30–40 тысяч человек. Это не произойдет. Скорее, это будет немного ближе к модели вакцины против гриппа, в которой вы собираетесь провести в основном исследования фазы 1 и фазы 2 у детей, то есть убедиться, что у вас правильная доза, а затем вы собираетесь сделать вакцину нескольким тысячам детей, чтобы убедиться, что она неизменно иммуногенна и безопасна. После этого вы перейдете к вакцинам, поэтому для детей от 12 до 18 лет это может быть уже летом.
Whyte: А как насчет детей от 7 до 12 лет?
Offit: Группа от 6 до 12 лет быстро последует за этой начальной группой. К сентябрю или октябрю, я думаю, мы сможем узнать, есть ли у нас правильная доза для интервала дозирования для этой группы. Я был бы удивлен, если бы мы изучали детей младше 5 лет. Очень редко дети в столь раннем возрасте заболевают по той простой причине, что вирус, чтобы проникнуть в клетки, должен прикрепиться к клеткам.Рецептор, который он использует на поверхности клеток для связывания, так называемый рецептор ACE2, не экспрессируется также у очень маленьких детей. Это рецептор созревания.
Whyte: Это вопрос эффективности — вот почему мы не будем делать это для детей младше 5 лет — в отличие от вопросов безопасности, или мы просто не знаем?
Офит: Основная причина в том, что они просто крайне маловероятно заболеют. Теперь мы можем это сделать. Если вы посмотрите на вакцину Janssen / Johnson & Johnson (так называемый эффект репликации вакцины против аденовируса 26), эта вакцина имеет коммерческий опыт — не для SARS-CoV-2, а для других агентов, таких как вирус Эбола.Эта стратегия вакцинации использовалась до 4-месячного возраста. По крайней мере, у вас есть коммерческий опыт использования такой вакцины.
Посмотрим, как это закончится. Делать прогнозы относительно этого вируса и этой вакцины всегда сложно, потому что вы всегда ошибаетесь. По мере продвижения вперед мы увидим, что наш возраст будет постепенно снижаться до 12, а затем до 6 лет. Мы посмотрим, что происходит с пандемией и каковы цифры у очень маленьких детей, чтобы увидеть, стоит ли это заболевание предотвращать у очень маленьких детей.
Whyte: Как вы думаете, мы увидим обязательную вакцинацию детей от 12 до 17 лет, которые вернутся в школу осенью?
Офит: Я бы, конечно, удивился, если бы у нас на государственном уровне была обязательная вакцинация. Было бы неудивительно увидеть это на частном уровне. Компании могли бы это сделать, и я думаю, что частные школы, вероятно, могли бы это сделать. Я был бы удивлен, если бы вы увидели это в государственной школе, потому что тогда вы говорите о большем количестве государственных мандатов, а я не вижу, чтобы это произошло с этой вакциной, по крайней мере, не изначально.Мы боремся с этим в нашей больнице; мы частное учреждение, и есть определенный процент людей, которые не хотят делать прививки, что верно во всех больницах. Хотим ли мы сделать следующий шаг и потребовать вакцину? Я думаю, что мы все сейчас с этим боремся.
Whyte: Вы передумали, что это разрешено, а не полностью лицензировано?
Офит: Я не юрист; Я думаю, это юридический вопрос.Имеет ли значение, можете ли вы сделать что-то обязательным, если оно находится под экстренным разрешением, а не биопрепаратами или лицензионным продуктом? По крайней мере, люди, которые до сих пор взвешивали это, — специалисты по этике из NYU Langone Health, такие как Арт Каплан, или юристы из Калифорнийского университета в Гастингсе, такие как Дорит Рубинштейн Рейсс, — заставили меня поверить в то, что даже если это находится в рамках EUA, вы все равно можете санкционировать это. вакцина.
Уайт: Д-р Оффит, я хочу поблагодарить вас за то, что вы нашли сегодня время, чтобы поделиться некоторыми соображениями и рассказать нам, где находятся доказательства с точки зрения оценки вакцинации детей.
