Коронавирусная пневмония. Моя история. Матвей, 45 лет.
О том, как развивалась болезнь, что пришлось пережить и что помогло выздороветь, рассказывает Матвей, 45 лет, проходивший лечение в апреле 2020 года с диагнозом двусторонняя полисегментарная пневмония, covid+.
Сейчас я дома. Выписался 14 апреля. Провел в больнице 2 недели. Чувствую сейчас замечательно! В последние дни в стационаре температуры не было. Выписан с положительной динамикой по результатам КТ, так говорят врачи. Перестал принимать лекарства еще в больнице.
Когда приехал домой, вызвал врача из поликлиники. Врач послушала легкие, осталась довольна. Сейчас я на самоизоляции.
С ЧЕГО ВСЕ НАЧАЛОСЬ
В тот день по возвращении домой с работы я почувствовал сильный озноб — видимо, поднималась температура. О том, как проявляется коронавирус, я знал. Я тут же сказал обо всем семье, изолировался — условия позволяли, я жил на даче. И до того дня, когда меня госпитализировали, я ни с кем не контактировал, это спасло всю мою семью.
В первую ночь был жуткий озноб, температура небольшая 37,2оС, но ощущения были — прямо колотило. Ничего не помогало. На след день 37,4оС с утра, такая температура держалась весь день и следующие трое суток. Я уже понимал, что это не обычное ОРВИ и искал возможность сделать тест на коронавирус — не получилось.
Все это время я был дома, температуру (не слишком высокую) периодически сбивал, но чувствовал себя все хуже и хуже. Когда я понял, что тест на дому седлать не получится, я вызвал скорую помощь. Врач обследовал меня, выписал мне антибиотик и жаропонижающее.
Где-то на 5-6 день у меня появился кашель, боль в грудной клетке при вдохе — не мог глубоко вдохнуть. Температура поднялась до 38,5
Приехав в Москву, я вызывал СМП, которая отвезла меня в ГКБ № 52. На руках у меня был результат КТ, поэтому в приемном отделении я провел немного времени. Взяли анализы, провели дообследование, заполнили меддокументацию. Готовое КТ на руках — это очень сокращает пребывание в приемном отделении. Сейчас, насколько я знаю, можно сделать это амбулаторно, в поликлинике. Многие поликлиники принимают пациентов с признаками ОРВИ, проводят КТ, и если видят изменения в легких, тут же госпитализируют.
ГДЕ Я МОГ ЗАРАЗИТЬСЯ
За границей я не был в этом году. Надо отметить, что все мои друзья, которые приезжали из-за границы, носили маски, чтобы не заразить окружающих, понимая, что могут быть источником инфекции, сами того не зная.
Когда стали появляться сведения о том, что люди заболевают этой инфекцией, я понял, что надо принимать личные меры — ограничил контакты, поинтересовался у знакомых — не заболел ли кто. Да, я продолжал ходит в спортзал, пока тот не закрылся, но был уверен, что риск тут небольшой, так как старался соблюдать дистанцию, не пересекался с другими посетителями.
Посещал магазин 2-3 раза. Маску не носил, признаю. Был уверен, что маску нужно носить больным, чтобы не заражать окружающих.
Кстати: Когда я ездил в машине с водителем, я был в маске и он был в маске — до сих пор он не заболел. Важно: если вы подозреваете, что можете быть носителем инфекции, лучше себя от других отгородить. Когда я почувствовал неладное, я тут же изолировался от семьи — никто не заболел ни тогда, ни сейчас. Хорошо, когда есть возможность дистанцироваться — это может спасти жизнь ваших близких. Очень важно соблюдать правила личной гигиены — носить маску в общественных местах, мыть руки тщательно. Это работает, поверьте.
В БОЛЬНИЦЕ
Признаюсь, я думал о том, чтобы лечиться в платном стационаре. Но когда я оказался в 52-й больнице и с первой минуты был окружен заботой замечательных врачей и медсестричек, я понял, что жить здесь вряд ли останусь, но лечиться хочу именно здесь.
Меня разместили в многоместной палате, пациентов в ней было всего двое, я и врач скорой медицинской помощи. Пришел врач, осмотрел нас с соседом, сделал назначения. Температура в тот момент была около 39оС, мне поставили капельницу, назначили лекарства. Состояние было как у Высоцкого в песне — укололся и забылся.
Заведующая отделением (мы с ней не были тогда знакомы) сказала, что по результатам КТ подозревают у меня коронавирусную инфекцию, попросила не выходить в коридор, не контактировать с другими пациентами. Я понимал, что это важно — мы были максимально изолированы, насколько позволяли условия стационара.
На следующий день, как оказалось, с учетом всех моих данных, мне сообщили о том, что врачи хотят назначить мне метод лечения, который прежде использовался у ревматологических пациентов, но по опыту лечения коронавирусной инфекции в других странах, он может быть эффективен при тяжелых поражениях легких, чтобы остановить процесс. Я должен был дать согласие, и я его дал. Я прекрасно понимал, что на войне все средства хороши, если речь идет о спасении жизни. Состоялся врачебный консилиум, который принял решение о назначении мне этого вида лечения, после чего мне поставили капельницу на полтора часа.
КАК Я ВЫЗДОРАВЛИВАЛ
На следующий день Т 39,9оС превратилась в 37,4оС, самочувствие улучшилось значительно. Мои ощущения — в организме шла жесточайшая война, и вдруг она закончилась. До этого дня мне было крайне трудно дышать, облегчение чувствовал только когда пользовался кислородной маской, а тут вдруг сатурация (насыщение крови кислородом) поднялась до 95%.
Дышал кислородом весь следующий день (к слову, каждая койка имеет доступ к кислороду). Внутреннее напряжение постепенно исчезало, я прямо чувствовал, как наступает облегчение. Сатурация достигла 97%. По рекомендации врача дышал кислородом, лежа на животе по 30 мин дважды в день — сатурация достигла 98–99%. Через пару дней температура упала до 36.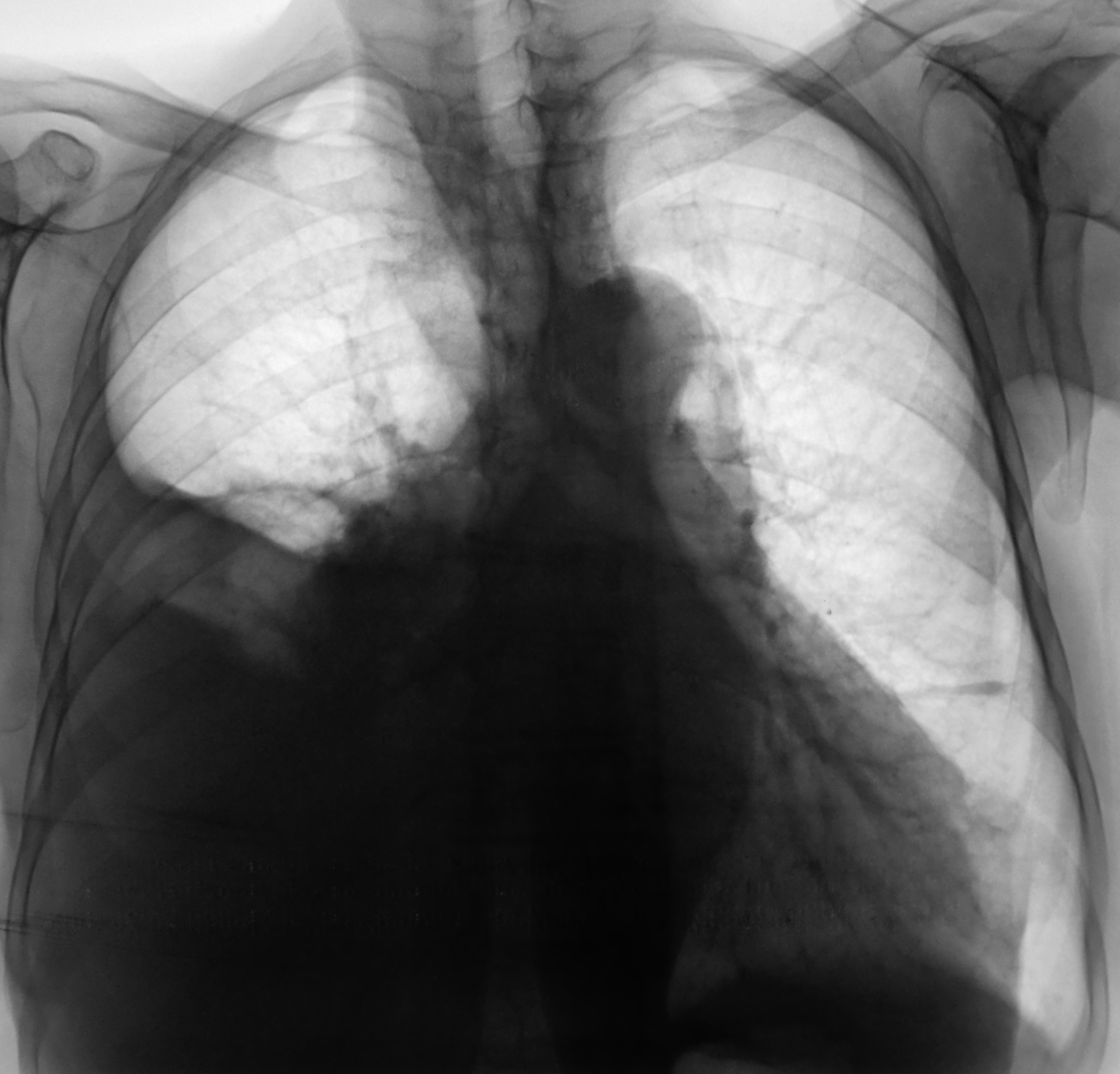
ТЕПЕРЬ ВСЕ ПОЗАДИ
И вот 14 апреля я был выписан для продолжения лечения в домашних условиях. Продолжаю режим самоизоляции, но сейчас все происходит гораздо спокойнее, менее тревожно — никто из моего окружения не заболел, и я думаю, что не заболеет. Все соблюдали режим самоизоляции, жили на даче, ни с кем не общались.
Я очень благодарен 52-й больнице, очень. Настоящие профессионалы, замечательные врачи. Самоотверженно работают без выходных. Относятся к больным как к родным. Обязательно встречусь с ними со всеми, как только будет возможность, скорее бы кончился карантин.
Пресс-служба тут задала мне вопрос — узнаю ли я потом своих спасителей без масок?
Помните, фильм такой был во времена нашей молодости —«Ты мне, я тебе»? Куравлев был банщиком, известным в узких кругах, парил высокопоставленных особ. Попасть к нему можно было только по великому блату. И вот как-то случайно, в поезде встречает его бывший клиент:
— Что-то не узнаю, повернись-ка спиной… Сыроежкин??
— Он самый!
Так вот когда мы встретимся в мирное время, стоит только заглянуть в их прекрасные глаза, я узнаю их с вероятностью 99,9%, можете быть уверены.
* Авторский текст публикуется с согласия пациента.
симптомы, причины появления, диагностика, лечение
Пневмония – острое заболевание легких инфекционной этиологии с поражением альвеол. К этой группе заболеваний относится множество патологий, у каждой из которых свой возбудитель, патогенез, клиническая картина и, соответственно, своя терапия.
Пневмония является одной из самых распространенных болезней в мире: ежегодно ей болеют до полумиллиарда человек, 1,5% случаев заканчиваются летальным исходом.
Существует классификация пневмонии, основанная на локализации и протяженности процесса. Она включает в себя следующие виды:
1. Односторонняя – поражено одно легкое;
2. Двухстороняя – соответственно, поражены оба легких.
Также при указании этих видов пневмонии в диагнозе необходимо отметить их протяженность, обозначив номера пораженных сегментов.
Прикорневая пневмония – вид пневмонии, при которой в процесс вовлекаются структуры корня легкого: бронх, артерия, вена. Чаще бывает правосторонним, так как правый бронх короче и шире левого, соответственно, бактериям легче внедриться в его слизистую. Однако, из-за тех же анатомических особенностей левосторонняя прикорневая пневмония протекает несколько тяжелее по причине нарушения дренажа левого главного бронха.
Бронхопневмония – острый воспалительный процесс, преимущественно односторонний, локализующийся в стенках бронхиол. Страдают данным заболеванием, в основном, дети до года и люди пожилого возраста. Наиболее типичными возбудителями бронхопневмонии являются золотистый стафилококк, гемофильная палочка и различные анаэробы.
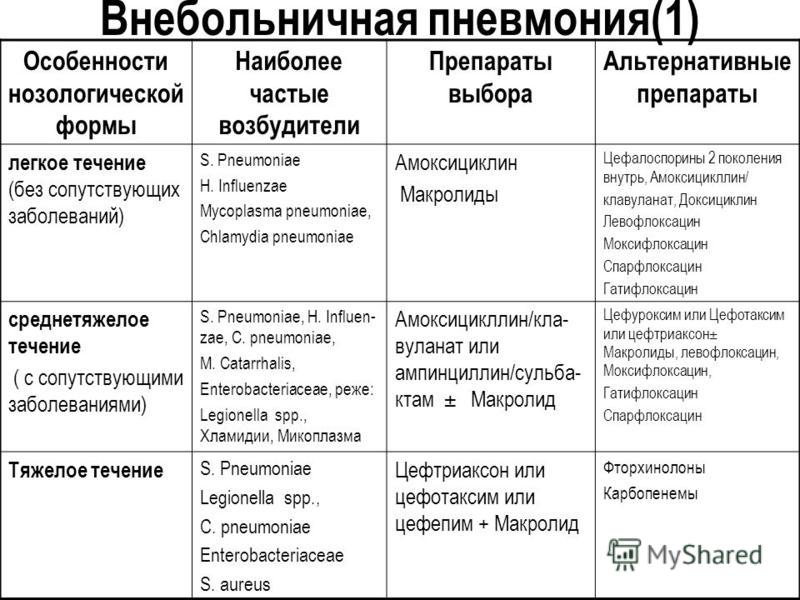
Госпитальная пневмония (она же внутрибольничная) – пневмония, которая развилась через 48-72 часа после поступления пациента в стационар. Таким образом, для того, чтобы считаться госпитальной, возбудитель должен проникнуть в легкие уже в стационаре. Является одним из самых распространенных внутрибольничных заболеваний (до 20%). Чаще всего возникает у пациентов с ИВЛ, больных иммунодефицитами, а также после полостных операций на груди и животе. Есть множество факторов риска, которые могут привести к развитию данного вида пневмонии:
1. Длительность госпитализации.
2. Бесконтрольное применение антибактериальных препаратов.
3. Общая тяжесть состояния пациента.
4. Гиподинамия.
5. Пожилой возраст.
6. Хронические заболевания легких.
7. Несанированные очаги инфекции в организме.
8. Иммуносупрессия.
Способствовать развитию внутрибольничной пневмонии могут и некоторые медицинские манипуляции, например, интубация трахеи, трахеостомия или бронхоскопия. Внутрибольничная пневмония считается одной из наиболее опасных, так как госпитальные штаммы бактерий устойчивы к большинству антибиотиков. Особое значение в структуре заболеваемости имеет синегнойная палочка.
Долевая пневмония – самый распространенный вид пневмонии. При нем поражается одна или несколько долей одного легкого, довольно часто в процесс вовлекаются прилегающие участки плевры. Возбудителем чаще всего являются пневмококки, попадающие в легкие преимущественно бронхогенно. Для данной патологии характерна четкая стадийность: гиперемия -> красная гепатизация -> серая гепатизация -> стадия разрешения.
Крупозная пневмония – характерной особенностью данного вида является накопление экссудата в альвеолах с дальнейшим уплотнением легочной ткани. Могут поражаться как целые доли, так и отдельные сегменты. Следует отличать от очаговой пневмонии, при которой поражаются дольки – составная часть долей.
Симптомы
Симптоматика пневмоний достаточно характерна и, при должном опыте, ее тяжело с чем-то перепутать. Для удобства симптомы можно сгруппировать в следующие синдромы:
- Синдром интоксикации. Связан с выделением продуктов жизнедеятельности бактерий. Сюда можно отнести общую слабость, боли в голове и мышцах неясного происхождения, учащенное дыхание, тахикардия, бледность, потерю аппетита.
- Синдром общевоспалительных изменений. К нему относятся жар, лихорадка, повышение уровней воспалительных маркеров в БАК – С-реактивный белок, фибриноген, a2-глобулин. Также характерно увеличение уровня лейкоцитов и ускорение СОЭ.
- Синдром воспаления непосредственно паренхимы легких.
 Кашель(часто с мокротой), притупление перкуторного звука, усиление голосового дрожания, аускультативно – влажные хрипы в проекции поражения. Также наблюдаются рентгенологические изменения – очаги инфильтрации, которые могут иметь самые разнообразные форму, размер и локализацию. До выявления возбудителя именно рентгенологическая картина определяет тактику лечения.
Кашель(часто с мокротой), притупление перкуторного звука, усиление голосового дрожания, аускультативно – влажные хрипы в проекции поражения. Также наблюдаются рентгенологические изменения – очаги инфильтрации, которые могут иметь самые разнообразные форму, размер и локализацию. До выявления возбудителя именно рентгенологическая картина определяет тактику лечения. - Синдром поражения других органов и систем. Так, к примеру, пневмония может вызывать тяжелую сердечно-сосудистую недостаточность. Также в процесс могут вовлекаться почки, пищеварительный тракт, нервная система.
Возможно развитие атипичной пневмонии, при которой симптомы стерты либо отсутствуют. В таком случае определяющим исследованием будет являться рентгенография или компьютерная томография.
Первые признаки
Первые признаки пневмонии достаточно неспецифичны, вследствие чего заболевание легко можно спутать с гриппом или даже банальной простудой. В любом случае сразу необходимо задуматься о возможной пневмонии. Первые симптомы будут отличаться в зависимости от этиологии заболевания. Так, при бактериальной пневмонии ведущими признаками будут лихорадка, обильное потоотделение, боли в груди, густая зеленовато-ржавая мокрота. Вирусная пневмония отличается сухим кашлем, одышкой и сильной общей слабостью. Крайне похожа на них микоплазменная пневмония, но ее начало протекает более стерто.
Хоть пневмония и является достаточно тяжелым заболеванием, в наше время она вполне успешно поддается лечению. В настоящий момент самым эффективным способом лечения является этиотропная терапия – для бактериальных пневмоний таковой являются антибиотики. И все же, несмотря на изученность заболевания, обратиться к врачу и начать лечение необходимо как можно раньше, во избежание возможных осложнений.
Получить консультацию
врача-терапевта
переболевший коронавирусной инфекцией москвич рассказал, как лежал на ИВЛ — РТ на русском
— Когда вы заболели?
— Сейчас мой диагноз звучит как «внебольничная двусторонняя полисегментарная пневмония». Я частично выздоровел, но течение болезни продолжается, как и процесс лечения.
Я частично выздоровел, но течение болезни продолжается, как и процесс лечения.
Заболел я 5 марта. Почувствовал недомогание, немного поднялась температура, начался кашель, в целом ощутил упадок сил. Обратился в частную клинику, с которой у моего работодателя есть контракт. Меня направили делать анализы, а также рентгенограмму, которая показала правостороннюю пневмонию. На следующем приёме мне вызвали скорую и отвезли на госпитализацию.
— Как проходило лечение?
— Я побывал в разных стационарах: в клинике «Семейный доктор» на Бауманской, в 52-й больнице, в ГКБ №1. За всё время, наверное, раз шесть сделал КТ. Медикаментов был целый арсенал: у меня одновременно и вирусная, и бактериальная пневмония, и это всё осложняется COVID-19. Много антибиотиков широкого спектра, давали иммуноглобулин, препарат «Калетра», лихорадку подавляли с помощью парацетамола. В общем, с каждым аспектом моего довольно тяжёлого случая боролся свой препарат.
— Вы были на ИВЛ. Расскажите, в какой момент врачи приняли такое решение?
— На ИВЛ я попал в третьем по счёту стационаре. Там я оказался спустя всего два дня после выхода из предыдущей больницы — началась лихорадка. Её лечили несколько дней, после чего меня перевезли в реанимацию. И вот тогда выяснилось, что моих лёгких не хватает на то, чтобы эффективно продолжить лечение. «Матовое стекло», потемнение и другие негативные процессы.
- © Фото из личного архива Дениса Пономарёва
Объём лёгких и оксигенацию последовательно попытались поддержать кислородной маской, потом специальной закрытой маской, но безуспешно. Грубо говоря, мне требовалось выторговать немного времени со стабильным объёмом лёгких, чтобы подействовало самое мощное лекарство из доступных — моноклональные антитела. Сам я с этой задачей не справлялся, к сожалению, поэтому мне предложили перейти на искусственную вентиляцию лёгких.
Меня ознакомили с последствиями ИВЛ и отказа от процедуры. Если бы я отказался, у врачей не было бы никаких гарантий моего выздоровления, зато почти наверняка моё состояние резко бы ухудшилось. Вместе с тем долго находиться на ИВЛ нельзя — может возникнуть баротравма или повреждение трахеи. Поэтому мне нужно будет не только полагаться на аппарат, но и действовать самому.
Я согласился. Предупредил родных и коллег, что от меня некоторое время вообще не будет никаких вестей, что предстоит непростой период. Меня погрузили в медицинский сон, и я проснулся уже на ИВЛ.
— Как вы себя ощущали? Как общались с врачами?
— Это было довольно необычное ощущение. Я как будто находился под водой. Изо рта торчала куча трубок. Самое странное — дыхание не зависит от того, что делал я, я чувствовал, что за меня дышит машина. Но её наличие меня и обнадёживало — значит, есть шанс на помощь.
С врачами я общался жестами или писал сообщения от руки. Это было, конечно, ужасно неудобно, учитывая, что я потерял очень много сил. Даже одно предложение составить было трудно. Но я освоился, врачи стали меня понимать. Постепенно я приспособился ко всему: и к трубкам, и к машине, и к тому, что мне постоянно приходится переворачиваться и лежать на животе большую часть времени.
У меня была определённая задача — к следующей процедуре КТ помочь аппарату поправить мои лёгкие. И были определённые нехитрые средства: лежание на животе, дыхательная гимнастика.
Очень поддерживали врачи, постоянно меня подбадривали. Некоторые даже называли меня коллегой, такое обращение и привязалось. Однажды завотделением меня так назвал, наверное, перепутал с настоящим врачом, урологом, который лежал на соседней койке. Кстати, уролога раньше меня сняли с ИВЛ, надеюсь, у него сейчас всё нормально.
Хочу поблагодарить всех врачей и моих коллег, которые наладили диалог между больницей и моими близкими. Я был отрезан от внешнего мира, только несколько раз удалось написать жене. И информация обо мне поступала скудная, из-за чего родные, конечно, сильно переживали. Но в то же время то, что они беспокоились за меня, лично меня как-то успокаивало. Значит, помнят и заботятся обо мне.
Я был отрезан от внешнего мира, только несколько раз удалось написать жене. И информация обо мне поступала скудная, из-за чего родные, конечно, сильно переживали. Но в то же время то, что они беспокоились за меня, лично меня как-то успокаивало. Значит, помнят и заботятся обо мне.
- © Фото из личного архива Дениса Пономарёва
— Что вы первым делом сделали после отключения от ИВЛ?
— Когда я находился на ИВЛ, то периодически представлял себя героем песни Black Sabbath Iron Man. Этот персонаж из-за путешествий во времени превратился в железного истукана, он не мог ни с кем общаться и не мог предупредить о предстоящем несчастье, которое он пережил в будущем.
Когда меня сняли с ИВЛ, я, прокашлявшись и отплевавшись, процитировал оттуда строчку: Vengeance from the grave. Но так как никто этого не понял, то я просто попросил завтрак. Все обрадовались, потому что появление аппетита — хороший знак.
— Опишите свои ощущения после отключения. Как вы восстанавливались?
— Сразу после отключения у меня было несколько секунд на то, чтобы поймать своё дыхание, «нащупать» его рядом с машинным. Мне показалось, что прошла целая вечность. Когда я начал дышать сам, то почувствовал необыкновенный прилив сил и радость от того, что я выкарабкался. С того момента я понял, что умею радоваться мелочам: возможности самостоятельно дышать, есть, вставать с кровати, передвигаться.
После реанимации я около недели провёл в обычной палате. Восстановление мне давалось довольно трудно. Но по миллиметру я эти трудности преодолевал. Начал приподниматься на кровати, подтягиваться на перекладине над койкой, вставать, садиться на специальный стул, ходить — сначала с одышкой и тахикардией, а потом всё проще. Делал дыхательную гимнастику, лёгкую зарядку. Так постепенно я начал отвоёвывать для себя нормальную жизнь и продолжаю это делать до сих пор.
— Как вы сейчас себя чувствуете? Когда вас выписали?
— Выписали 6 мая. Сейчас всё по-прежнему непросто. У меня часто бывает упадок сил, возникает одышка, хотя я могу сделать самые простые вещи, например помыть посуду или принять ванну.
Но для меня всё равно большое счастье, что я могу всё делать сам: дышать, ухаживать за собой, одеваться, передвигаться. Я наконец-то могу обнять и успокоить жену — ей этот период дался нелегко.
— Какие дальнейшие рекомендации по лечению дома дали вам врачи?
— Рекомендаций по препаратам как таковых мне не дали. Сказали, что у меня все показатели здорового человека. Я, получается, победил и пневмонию, и коронавирусную инфекцию. Осталось только прийти в себя в плане дыхания. Продолжить занятия с постепенным увеличением нагрузок, лежать на животе, делать дыхательную гимнастику, но не нагружать себя слишком сильно и не забывать про отдых.
- © Фото из личного архива Дениса Пономарёва
— Вам есть что сказать людям, которые прогуливаются по улице?
— Да, есть. Предыдущие месяцы оказали на нашу психику гнетущее воздействие. Понятно, что находиться в четырёх стенах, когда каждый выпуск новостей начинается с роста числа заболевших, сложно. Хочется ощутить свободу. Я сам лечился два месяца, мне тоже хотелось бы поскорее почувствовать вкус нормальной жизни, ходить куда хочу.
Но вместе с правом на свободу передвижения у нас есть и ответственность перед своими родными, которых мы, к сожалению, тоже можем заразить.
Например, я после нахождения в стационаре заразил свою жену — к счастью, у неё нет симптомов, кроме потери обоняния, и она, скорее всего, уже поправилась, мы ждём результатов анализов.
Но случаи могут быть гораздо серьёзнее. Мы подвергаем опасности семью и усиливаем нагрузку на систему здравоохранения.
Врачи говорят, что мы находимся в состоянии войны с коронавирусом. А война — это жертвы. Но я бы не хотел, чтобы кто-то из нас стал жертвой войны, чтобы люди лежали в коридорах, потому что в палатах нет мест. Я никому не пожелаю испытать то же, что и я, находясь на искусственном дыхании. В том, что со мной произошло, не было ничего весёлого. Я понимаю, что выбор есть у каждого и вряд ли мои слова радикально изменят мнение большинства. Но если мой пример поможет спасти хотя бы несколько жизней, я буду этому рад.
Мы столкнулись с развитием абсолютно бессимптомных форм пневмонии — Российская газета
Медицинская тема с утра до вечера. Всюду. И лавина советов «знатоков» — как лечить коронавирус, чем лечить, где лечить… В тень ушли проблемы инфарктов и инсультов, опухолей и диабета. Главенствует пневмония. Не коронавирус страшен. Страшна порожденная им пневмония. А как на самом деле? Об этом обозреватель «РГ» беседует с главным пульмонологом Минздрава РФ, членом-корреспондентом РАН Сергеем Авдеевым.
Сергей Николаевич, вы главный пульмонолог России, заведующий кафедрой пульмонологии Сеченовского медицинского университета, автор фундаментальных трудов по легочным проблемам. Чем нынешняя пневмония, порожденная коронавирусом, отличается от известной нам обычной пневмонии?
Сергей Авдеев: Нынешняя атипичная пневмония, она же вирусная пневмония, действительно отличается от внебольничной пневмонии, с которой мы имели дело раньше. Хотя вирусные пневмонии известны нам достаточно давно. Вспомните пандемию гриппа h2N1. Но пневмония, связанная с новым коронавирусом, протекает необычно. Это связано с тем, что у пациентов с COVID-19 мы наблюдаем самые разные степени повреждения легких с абсолютно разными клиническими проявлениями. Например, появились пациенты, у которых подтвержден новый коронавирус лабораторными тестами.
Но у которых нет абсолютно никаких жалоб, симптомов и признаков болезни. Нет ни лихорадки, ни кашля, ни одышки. При этом при проведении компьютерной томографии у пациентов обнаруживаются признаки пневмонии. Приведу в пример историю с круизным лайнером «Diamond Princess». Как вы помните, на борту этого судна была высокая заболеваемость коронавирусной инфекцией. Некоторые пациенты проходили обследование с помощью компьютерной томографии легких. Обнаружилось, что у 73% больных с лабораторно подтвержденной коронавирусной инфекцией не было абсолютно никаких симптомов. Среди этих же бессимптомных пациентов на компьютерной томографии легких были изменения, говорящие о наличии пневмонии. Они были выявлены у 54% больных. То есть у подавляющего большинства. Это значит, что мы сегодня столкнулись с фактом возможности развития абсолютно бессимптомных форм пневмоний.
При этом при проведении компьютерной томографии у пациентов обнаруживаются признаки пневмонии. Приведу в пример историю с круизным лайнером «Diamond Princess». Как вы помните, на борту этого судна была высокая заболеваемость коронавирусной инфекцией. Некоторые пациенты проходили обследование с помощью компьютерной томографии легких. Обнаружилось, что у 73% больных с лабораторно подтвержденной коронавирусной инфекцией не было абсолютно никаких симптомов. Среди этих же бессимптомных пациентов на компьютерной томографии легких были изменения, говорящие о наличии пневмонии. Они были выявлены у 54% больных. То есть у подавляющего большинства. Это значит, что мы сегодня столкнулись с фактом возможности развития абсолютно бессимптомных форм пневмоний.
На базе Сеченовского университета формируется крупнейший в России коронавирусный стационар на 2000 коек
Основная причина госпитализации у большинства наших больных — как раз развитие вирусной пневмонии. У пациентов, госпитализированных в стационар, мы практически в 95-100% случаев видим изменения, соответствующие пневмонии. Изменения разные, в том числе и очень тяжелые. Одна из особенностей вирусной пневмонии — быстрое прогрессирование, вплоть до развития острого респираторного дистресс-синдрома. Это тяжелое состояние, характеризующееся острой дыхательной недостаточностью, требующее перевода пациентов на респираторную поддержку. В том числе и на искусственную вентиляцию легких. Примерно 10% больных от госпитализированных нуждаются в такой процедуре.
Нужны ли особые методы диагностики при ведении пациентов с вирусной пневмонией?
Сергей Авдеев: Да, безусловно. Сегодня большой акцент делается на компьютерной томографии легких. Этот метод относится к имидж-диагностике, как и рентгенография. Но компьютерная томография — более точная и специфичная методика выявления изменений в ткани легких по сравнению с обычной рентгенографией. Большинству пациентов с COVID-19 как раз и требуется такая методика. Компьютерную томографию я бы поставил сегодня на первое место среди всех имеющихся методов для подтверждения диагноза. По своей чувствительности она даже превосходит лабораторную диагностику для подтверждения вирусной инфекции. Чувствительность компьютерной томографии превышает 90%.
Компьютерную томографию я бы поставил сегодня на первое место среди всех имеющихся методов для подтверждения диагноза. По своей чувствительности она даже превосходит лабораторную диагностику для подтверждения вирусной инфекции. Чувствительность компьютерной томографии превышает 90%.
В то же время у 2-30% больных COVID-19 возможны отрицательные результаты лабораторной диагностики. Это связано не с качеством реагентов или тестов. Просто существуют определенные условия, которые накладывают отпечаток на результаты. Это время возникновения инфекции, место забора биологического материала, качество забора и так далее. И получается, что с помощью компьютерной томографии сам случай коронавирусной инфекции иногда виден раньше, чем при использовании лабораторных тестов.
Отличается ли снимок компьютерной томографии у пациента с коронавирусной пневмонией и обычной пневмонией?
Сергей Авдеев: Да, отличия существенные. При COVID-19 практически всегда пневмония двусторонняя, расположена по периферии легких (под плевральной оболочкой). На начальных этапах она имеет вид, как говорят рентгенологи, «матового стекла». При прогрессировании изменения становятся более плотными и распространенными. А затем происходит фаза обратного развития — уменьшение размера и плотности легочных инфильтратов.
Как лечите новую пневмонию?
Сергей Авдеев: В основном мы применяем лекарственную терапию, направленную на борьбу с вирусной инфекцией. К сожалению, мы столкнулись с ситуацией, когда настоящих антивирусных препаратов, специально созданных против этого коронавируса, у нас, по сути, и нет. Основаниями для назначения существующих лекарств являются доклинические исследования. А также небольшие работы, изучавшие эти препараты у пациентов с похожими коронавирусными инфекциями (SARS — тяжелый острый респираторный синдром, появившийся в Китае в 2002-2003 гг., и MERS — ближневосточный респираторный синдром, зафиксированный в Саудовской Аравии в 2012 г. ). То есть настоящей доказательной базы пока нет.
). То есть настоящей доказательной базы пока нет.
Спектр лекарственных препаратов, которые назначаются при коронавирусе, включает в себя те, которые раньше использовались для терапии ревматических заболеваний, ВИЧ-инфекции, рассеянного склероза. Мы их используем у наиболее тяжелых пациентов. В ряде случаев мы видим определенную эффективность данных препаратов. Хотя трудно говорить о том, что эта лекарственная терапия эффективна для всех без исключения больных. И конечно, сейчас во многих странах проводятся десятки исследований, направленных на поиск эффективного лекарства.
Другая важная часть лечения — поддерживающая терапия, и особенно респираторная поддержка. Я имею в виду кислородотерапию, инвазивную вентиляцию легких, искусственную вентиляцию легких. Это те мероприятия, которые проводятся, когда у пациента есть проблемы с обеспечением кислородом органов и тканей. Основная причина дыхательной недостаточности — та же самая пневмония. Чем больше область поражения, тем больше риск развития гипоксемии — недостатка кислорода.
Само по себе наличие вирусной инфекции обуславливает абсолютно особые условия подхода с точки зрения медицинского персонала…
Сергей Авдеев: Вы, наверное, сами видели, что все врачи и медсестры одеты в средства индивидуальной защиты: маски, респираторы, очки, перчатки, бахилы, комбинезоны. К сожалению, в этом обмундировании врачи, медсестры, младший медицинский персонал вынуждены работать часами, практически на протяжении целого рабочего дня. Мягко говоря, это весьма и весьма сложно. Работа медиков в современных условиях может вызывать только восхищение!
Сергей Николаевич, всегда ли нужно пациентов с коронавирусной инфекцией лечить в больнице? Дома можно?
Сергей Авдеев: Так как у большинства заболевших инфекция протекает в легкой форме, то можно сказать, что большинству госпитализация не требуется. В стационар направляют самых тяжелых. Сегодня у врачей есть очень четкие критерии, сигнализирующие о тяжести болезни: одышка, снижение показателей кислорода и другие.
А споры о пользе или, напротив, о вреде сигареты, рюмки водки? Они уберегут от заражения или ухудшат ситуацию? Имеет ли значение для новой вирусной инфекции курение и прием алкоголя?
Сергей Авдеев: Безусловно! По данным опыта китайских врачей, среди курящих перевод в реанимацию выше на 30-40%. Возможно, именно курение и объясняет тот факт, что пока среди заболевших большинство — мужчины. Что касается алкоголя, здесь все проще: чрезмерное увлечение приводит к ослаблению естественных факторов защиты, которые необходимы для противостояния вирусным инфекциям.
Эпидемия рано или поздно закончится. Какие могут быть последствия после перенесенной коронавирусной инфекции?
Евгений Авдеев: Последствия зависят от тяжести перенесенного заболевания. Если речь идет о тяжелой пневмонии, могут быть остаточные явления в виде локального фиброза. Сегодня тема фиброза легких поднимается часто. Но говоря о таковых доказательствах, о подтвержденных данных, их сегодня не так много. Мы, конечно, понимаем, что последствия тяжелой пневмонии или острого респираторного дистресс-синдрома могут привести к остаточным явлениям в легких. Коронавирусная пневмония здесь не является исключением. Но пока срок наблюдения за выздоровевшими пациентами небольшой. И преждевременно делать выводы о том, какая доля пациентов будет иметь фиброз, какой тяжести, какие будут применяться препараты, я не решусь. Должно пройти определенное время.
Как «корона» отразилась на вашей работе? Изменится ли что-то после того, как мы справимся с коронавирусной инфекцией?
Сергей Авдеев: Если сказать, что у нас много работы, — не сказать ничего! Мы на передовой борьбы с новой вирусной инфекцией. В моей клинике сейчас на лечении 300 пациентов с COVID-19! Практически у всех — вирусная пневмония. Многие нуждаются в терапии кислородом, неинвазивной вентиляции легких и искусственной вентиляции легких. На базе Сеченовского университета формируется крупнейший в России коронавирусный стационар на 2000 коек, развернутый в университетских клиниках вуза.
На базе Сеченовского университета формируется крупнейший в России коронавирусный стационар на 2000 коек, развернутый в университетских клиниках вуза.
По поводу изменений… Надеюсь, они будут. Особенно учитывая все те позитивные изменения, которые происходят сегодня. Приходит, наконец, понимание, что медицина — это не область услуг, а стратегически важная область, нуждающаяся в развитии и финансировании.
Отношение к врачам изменилось в очень положительную сторону. Труд врача становится уважаемым, медики начинают получать то, что заслуживают. На моей памяти врачи практически впервые ощущают всестороннюю поддержку нашего общества!
Приходит, наконец, понимание, что медицина — это не область услуг, а стратегически важная область, нуждающаяся в развитии и финансировании
Заметьте, как много внимания сегодня уделяется специальностям, про которые многие обыватели даже не слышали. Пульмонолог — врач, который занимается лечением болезней легких. Эта область обычно не была на слуху. Хотя мы все понимаем, что болезни органов дыхания достаточно распространенные, взять те же бронхит или бронхиальную астму. Но парадокс заключался в том, что в стационарах было невыгодно иметь отделения пульмонологии. Потому что оплата за пульмонологический случай не очень высока. Выгоднее иметь отделения хирургического профиля, которые зарабатывают больше денег. И специалистов в области пульмонологии осталось немного. Будем надеяться, что сложившаяся ситуация даст импульс к развитию нашей специальности. То же самое можно сказать и про реаниматологию, инфекционные болезни, вирусологию, многие другие. Как оказалось, второстепенных врачебных специальностей не бывает…
Фото: Пресс-служба Сеченовского университета
Визитная карточка
Член-корреспондент РАН Сергей Николаевич Авдеев родился в 1968 году в Иркутской области. С красным дипломом окончил Второй Московский Медицинский Университет. Более 20 лет проработал в НИИ пульмонологии. Основные научные интересы: острая и хроническая дыхательная недостаточность, неинвазивная респираторная поддержка, тяжелые респираторные заболевания (включая ХОБЛ и легочные фиброзы).
Жена Сергея Николаевича — врач. Сын — студент медицинского университета.
Коронавирусная инфекция COVID-19: взгляд рентгенолога
Согласно отчетам всемирной организации здравоохранения от 16 февраля, в мире зарегистрировано 51 857 подтвержденных случаев заболевания COVID-19.
Китайские ученые проанализировали 63 компьютерные томограммы легких у пациентов с подтвержденной коронавирусной инфекцией. Свои выводы они опубликовали 6 февраля в журнале European Radiology. На основании этих материалов Центр диагностики и телемедицины подготовил список типичных симптомов заболевания на КТ легких.
Несмотря на то, что COVID-19 проявляет себя так же, как и любая вирусная пневмония, у нее есть ряд особенностей:
Поражение легких при COVID-19 проявляется КТ-паттерном острой интерстициальной пневмонии в виде преимущественно одновременного появления полисегментарных, различной протяженности уплотнений легочной ткани по типу матового стекла с/без интер- и интралобулярным утолщением септ «crazy paving sign» (a, b), уплотнений легочной ткани по типу консолидации (с).
Ранние признаки вирусного поражения нижних дыхательных путей многообразны и неспецифичны: единичные уплотнения по типу матового стекла (a, b), пятнистые/очаговые уплотнения по типу матового стекла (c, d), участки консолидации легочной ткани (e, f), субплевральные линейные (полосовидные) уплотнения (g), округлые уплотнения (h).
На ранних стадиях заболевания возможно поражение только одной доли, но, как правило, распространенность патологических изменений носит двусторонний полисегментарный характер.
Большое клиническое значение при COVID-19 имеют контрольные КТ — исследования в течение 3-14 дней. Прогрессирование заболевания характеризуется на КТ достаточно быстрым повышением плотности и увеличением площади патологических изменений вплоть до диффузного альвеолярного повреждения (симптом «белых легких»).
При благоприятном течении пневмонии отмечается постепенное рассасывание инфильтрации, но сохраняется уплотнение легочного интерстиция. В исходе пневмонии COVID-19 формируется различной степени и протяженности поствоспалительный интерстициальный фиброз.
Оригинальную статью можно прочесть по ссылке.
Формулирование диагноза госпитальной пневмонии
Диагностические критерии
Госпитальная пневмония:
признаки вновь возникшего инфильтрата лёгочной ткани в сочетании с признаками его инфекционной природы:
— развитие лихорадки;
— отделение гнойной мокроты;
— лейкоцитоз;
— снижение оксигенации.
Сочетание данных о новом участке инфильтрации лёгочной ткани с двумя из трёх основных признаков (температура > 38 º С, гнойная мокрота, лейкоцитоз) в качестве диагностического критерия пневмонии имеет при патологоанатомической верификации 69% чувствительность и 75% специфичность.
Аускультативные признаки пневмонии являются вспомогательным диагностическим критерием.
“Золотым стандартом” лучевой диагностики пневмонии является компьютерная томография. Предпочтительно использование метода у пациентов с высоким риском и осложнениями пневмонии.
Источник:
Kalil AC, Metersky ML, Management of Adults With Hospital-acquired and Ventilator-associated Pneumonia: 2016 Clinical Practice Guidelines by the Infectious Diseases Society of America
and the American Thoracic Society. Clin Infect Dis. 2016 Sep 1;63(5):e61-e111.
PMCID: PMC4981759
Структура диагноза
|
Место развития |
Локализация |
Дыхательная недостаточность**** |
Определения степеней дыхательной недостаточности (в диагнозе не указываются) |
||
|
Внебольничная |
очаговая, в _ доле __ легкого, |
пневмония |
этиология*** ± антиботико- резистентность |
ДН 0 ст. |
нет одышки |
|
Госпитальная* |
очагово – сливная, … |
ДН I ст. |
появление одышки при повышенной нагрузке, |
||
|
Госпитальная, вентиляторассоциированная** |
…сторонняя …..долевая |
ДН II ст. |
появление одышки при обычной нагрузке, |
||
|
субтотальная, тотальная |
ДН III ст. |
появление одышки в состоянии покоя. |
* Развившаяся спустя ≥ 48 часов после поступления в стационар, у пациентов, которым не проводилась интубация
** Развившаяся спустя ≥ 48 — 72 часа после эндотрахеальной интубации.
*** Сокращение названий микроорганизмов на сайте http://www.antibiotic.ru
**** Степень ДН не указывается в диагнозе вентиляторассоциированной пневмонии.
Примеры формулировки диагноза
Пример 1: Внебольничная очаговая пневмония в нижней доле левого легкого. ДН 0.
Пример 2: Внебольничная правосторонняя нижнедолевая пневмония вызванная S. pneumoniae. Правосторонний экссудативный плеврит. ДН 1 ст.
Пример 3: Двусторонняя очагово–сливная пневмония в нижних долях обоих легких, верхней доле правого легкого, справа – абсцедирующая (абсцесс в S3), вызванная K. pneumoniae, S. pneumoniae; ДН – 2 ст. Хронический алкоголизм.
Внебольничная пневмония микоплазменной этиологии | ФГБУЗ ЦМСЧ № 31 ФМБА России
Микоплазменная пневмония – заболевание из группы атипичных пневмоний. В практике пульмонолога частота микоплазменных пневмоний составляет от 5 до 50% случаев внебольничных воспалений легких или около трети пневмоний небактериального происхождения.
Возбудителем является Mycoplasma pneumoniae — микроорганизм, обладающий способностью длительно существовать и паразитировать на стенках и мембранах клеток хозяина.
Защитные механизмы возбудителя обеспечивают устойчивость к некоторым антибиотикам.
Источником микоплазменных пневмоний является человек, больной микоплазмозом или здоровый носитель микробов. Заболевание передается воздушно-капельным путем.
Заболевание регистрируется в видеединичных случаев и эпидемических вспышек. Характерны сезонные колебания заболеваемости с пиком в осенне-зимний период. Микоплазменная пневмония наблюдается преимущественно у детей, подростков и молодых пациентов до 35 лет, намного реже – в среднем и зрелом возрасте.
Легочная инфекция чаще встречается в организованных коллективах с тесными контактами (в дошкольных, школьных и студенческих группах, у военнослужащих и др.), возможны семейные случаи инфекции.
Микоплазма провоцирует развитие бронхита и пневмонии у детей и взрослых. Из-за того, что симптомы болезни похожи на распространенные заболевания, выявить микоплазменную пневмонию лишь по внешним признакам невозможно. Поэтому требуются тщательная диагностика и сдача дополнительных анализов для подтверждения диагноза. В связи с тем, что течение такой пневмонии вялое и постепенное, в первую неделю болезни ее диагностика существенно затруднена. По одним клиническим симптомам такую пневмонию диагностировать крайне сложно. Помочь могут только данные о том, что в окружении имеются больные микоплазменной инфекцией. Но и в этом случае необходимо проведение рентгенографии и компьютерной томографии грудной клетки.
С момента попадания в организм человека M.pneumoniae до появления первых признаков заболевания проходит от 4 до 25 суток (инкубационный период).
Клинически респираторный микоплазмоз может протекать в виде назофарингита, трахеита, бронхита, атипичной пневмонии.
Для микоплазменной пневмонии характерно вялое течение со стертой клинической картиной. Течение микоплазменной пневмонии, как правило, легкое или среднетяжелое. После инкубационного периода наступает непродолжительный период (1-2 суток), в течение которого беспокоит сухость слизистых верхних дыхательных путей, першение в горле, сухой кашель, головная боль и незначительное недомогание, что часто встречается при различных респираторных инфекциях. Клиника собственно атипичной микоплазменной пневмонии характеризуется субфебрильной температурой, не поднимающейся выше 38°С, приступообразным непродуктивным кашлем, который беспокоит около 2-3 недель.
При микоплазмозе, протекающем в виде острого респираторного заболевания, возникают синуситы, отиты, а при пневмонической форме болезни – плеврит, тромбофлебит и крайне редко – полиневрит, перикардит, миокардит, отек легкого, гемолитическая анемия, тромбогеморрагический синдром.
Прогноз при всех формах микоплазмозов благоприятный. В большинстве случаев болезнь заканчивается полным выздоровлением. После заболевания образуется иммунитет, но он нестойкий.
Вакцины против возбудителя микоплазменной пневмонии на данный момент не существует. Профилактика микоплазменной пневмонии аналогична профилактике других сезонных респираторных заболеваний. Во время вспышек эпидемии рекомендуется избегать людных мест или пользоваться масками. Также следует избегать контактов с больными пневмонией и другими респираторными инфекциями, часто мыть руки, проветривать помещение.
Внебольничная пневмония у взрослых: MedlinePlus Medical Encyclopedia
Ваш поставщик медицинских услуг должен сначала решить, нужно ли вам лечь в больницу. Если вы лечитесь в больнице, вы получите:
- Жидкости и антибиотики по венам
- Кислородную терапию
- Дыхательные процедуры (возможно)
Если вам поставили диагноз бактериальной формы пневмонии, важно, чтобы вы начали принимать антибиотики очень скоро после госпитализации.Если у вас вирусная пневмония, вы не будете получать антибиотики. Это потому, что антибиотики не убивают вирусы. Если у вас грипп, вы можете получать другие лекарства, например, противовирусные.
У вас больше шансов попасть в больницу, если вы:
- У вас другая серьезная проблема со здоровьем
- У вас тяжелые симптомы
- Не можете ухаживать за собой дома или не можете есть или пить
- Вы старше чем 65
- Принимали антибиотики дома и не поправляются
Многие люди могут лечиться дома.В таком случае ваш врач может посоветовать вам принимать лекарства, например, антибиотики.
При приеме антибиотиков:
- Не пропускайте ни одной дозы. Принимайте лекарство, пока оно не исчезнет, даже когда почувствуете себя лучше.
- Не принимайте лекарства от кашля или простуды, если ваш врач не разрешит их принимать. Кашель помогает организму избавиться от слизи из легких.
Дыхание теплого влажного (влажного) воздуха помогает разжижить липкую слизь, которая может вызвать у вас ощущение удушья.Эти вещи могут помочь:
- Оберните теплую влажную тряпку для мытья посуды вокруг носа и рта.
- Наполните увлажнитель теплой водой и вдохните теплый туман.
- Делайте пару глубоких вдохов 2 или 3 раза в час. Глубокий вдох поможет открыть легкие.
- Мягко постучите по груди несколько раз в день, лежа так, чтобы голова была ниже груди. Это помогает вывести слизь из легких, и вы сможете ее откашляться.
Пейте много жидкости, если это разрешено вашим поставщиком медицинских услуг.
- Пейте воду, сок или некрепкий чай
- Выпивайте не менее 6–10 чашек (1,5–2,5 литра) в день
- Не употребляйте алкоголь
Больше отдыхайте, когда идете домой. Если у вас проблемы со сном по ночам, вздремните днем.
Отчет о клиническом случае и текущие дилеммы лечения
В США растет устойчивость к макролидам, и это требует тщательного рассмотрения при обращении к пациенту с подозрением на пневмонию в клинике неотложной помощи.Это тематическое исследование иллюстрирует потенциально серьезные последствия неэффективности лечения после назначения макролидов при внебольничной бактериальной пневмонии. Кроме того, кратко обсуждаются вытекающие из этого дилеммы лечения, с которыми в настоящее время сталкиваются врачи.
1. Введение
Ежегодно более 4 миллионов амбулаторных пациентов проходят лечение от внебольничной пневмонии (ВП) в Соединенных Штатах (США) [1], примерно 80% из них проходят лечение амбулаторно [2]. Внебольничная бактериальная пневмония (CABP) является распространенным заболеванием в условиях оказания неотложной медицинской помощи, однако многие поставщики недооценивают смертность, связанную с пневмонией, и недооценивают ее частоту — CABP фактически является ведущей причиной инфекционной смерти у взрослых и ее численности. смертей выше, чем рака груди или простаты [3].
В этом отчете описываются общие исторические данные и результаты физикального обследования при АКШ и использование традиционных и более современных диагностических инструментов, а также дилеммы лечения, с которыми в настоящее время сталкиваются клиницисты.
Streptococcus pneumoniae остается ведущей бактериальной причиной пневмонии в США и во всем мире. Более того, особую озабоченность органов общественного здравоохранения и клиницистов вызывает тот факт, что S. pneumoniae быстро становится более устойчивым к доступным в настоящее время антибиотикам, в результате чего на первый план выходят новые серотипы фенотипа, называемые лекарственно-устойчивыми S.pneumoniae (DRSP).
Эти серотипы DRSP особенно устойчивы к доступным в настоящее время макролидам, таким как азитромицин. S. pneumoniae устойчивость к макролидам достигает 60% и более в некоторых регионах США [1]. Текущие рекомендации IDSA / ATS по ведению ВП (скоро будут обновлены) рекомендуют использование альтернативы макролидам в областях, где «высокоуровневый» (минимальная ингибирующая концентрация [МИК] ≥ 16 µ г / мл) макролидов. -устойчивый S.pneumoniae превышает 25% [4]. Имейте в виду, что в настоящее время эти области включают все США, за исключением горных регионов, определенных CDC [5]. Несмотря на это, макролиды используются для лечения примерно 40% случаев CABP в США [6].
Клиницисты также должны знать о взаимосвязи между пневмонией и гриппом. Грипп — фактор, предрасполагающий к развитию пневмонии, особенно у пожилых людей и людей с сопутствующими заболеваниями (см. Ниже). Действительно, пневмония является наиболее частым серьезным осложнением гриппа и приводит к значительной заболеваемости и смертности.
2. Описание клинического случая
66-летний мужчина поступил в клинику неотложной помощи с 4-дневным анамнезом сухого кашля, переходящим в ржавую мокроту, внезапным появлением озноба накануне вечером, субъективной лихорадкой и недомоганием. . Первоначально мужчина думал, что у него простуда, но симптомы ухудшились, и он «едва спал прошлой ночью из-за всего этого кашля».
Он отрицал одышку, но предположил, что дышит «немного быстрее, чем обычно». Он рассказал, что по дороге в клинику он почувствовал резкую боль в груди справа после особенно продолжительного приступа кашля.Он отрицал отек ног, ортопноэ или левостороннюю / субтернальную боль в груди. Он также отрицал какие-либо симптомы со стороны желудочно-кишечного тракта (отсутствие тошноты, рвоты или диареи). Его история болезни включала гипертонию и гиперхолестеринемию. Он сообщил, что не использовал антибиотики в течение предыдущих трех месяцев.
Он очень хотел «найти что-нибудь, чтобы прояснить это», поскольку через неделю он планировал посетить свадьбу своей первой внучки на Карибах.
3. Медицинский осмотр
В целом мужчина выглядел усталым и немного «размытым».Его жизненно важные показатели были следующими: (i) Температура (F): 101,3 (ii) Артериальное давление (мм рт. Ст.): 128/76 (iii) ЧСС (уд / мин): 102 (iv) ЧД (уд / мин): 24 (v) SpO 2 (%): 94 При респираторном исследовании выявлено легкое тахипноэ с тупостью при перкуссии над нижним правым легким. Аускультация выявила снижение шума дыхания в той же области, но без хрипов и хрипов.
За исключением легкой тахикардии с регулярным ритмом, оставшаяся часть физикального обследования была нормальной. Набухания яремной вены или отека стопы не было.Для сравнения и рассмотрения другие теоретические результаты физикального обследования, которые могли бы свидетельствовать о пневмонии, представлены в таблице 1 [7], а дифференциальный диагноз — в таблице 2.
4. Результаты диагностики«Золотым стандартом» диагностики CABP является рентгенография грудной клетки. При подозрении на пневмонию на основании анамнеза настоящего заболевания, субъективных симптомов и физического осмотра врач должен получить стандартную рентгенограмму грудной клетки с ПА и боковыми проекциями. Рентген грудной клетки также может быть полезен для «исключения» других потенциальных причин симптомов, даже если инфильтраты не всегда могут быть видны для подтверждения CABP при некоторых ранних проявлениях CABP.Рентген грудной клетки мужчины выявил нижнедолевую пневмонию без выпота (рис. 1). В таблице 3 показаны избранные результаты полного количества клеток крови (CBC) и панели полного метаболизма (CMP). Обратите внимание, что у пациента уровень лейкоцитов (4200 клеток / мкл) и процент лимфоцитов (12%) были ниже нормы (18–40%).
Хотя в этом случае и не проводилось до начала лечения, другие варианты тестирования могли включать посев крови, анализ мочи на антиген на S. pneumoniae и Legionella, а также посев мокроты. Подавляющее большинство центров неотложной медицинской помощи не имеют возможности проводить посев крови или собирать образцы мокроты, и многие из них на данный момент не собирают образцы антигена в моче у пациентов с предполагаемой пневмонией. 5. Обсуждение5.1. Стратификация рискаПервоначальная стратификация риска при CABP помогает определять диагноз, принимать решения о лечении и расположение пациента. Госпитализация является важным экономическим фактором при CABP, поскольку стоимость стационарного лечения пневмонии логарифмически выше, чем амбулаторное лечение (например, примерно 27 000 долларов против 2 000 долларов за эпизод, соответственно) [9, 10]. Кроме того, пациентов с низким риском CABP следует лечить амбулаторно, когда это возможно, чтобы избежать осложнений суперинфекций, приобретенных в больнице, и тромбоэмболических событий [11].Пациенты с АКШ, получающие амбулаторное лечение, также с большей вероятностью вернутся к работе и другой деятельности быстрее, чем поступившие, в то время как большинство пациентов предпочитают лечиться амбулаторно [12]. Поставщики медицинских услуг, принимающие решения о лечении в месте оказания помощи, должны учитывать препятствия на пути к амбулаторному лечению, такие как слабость, отсутствие реакции на предыдущую терапию, серьезные социальные или психиатрические проблемы, злоупотребление психоактивными веществами, бездомность и нестабильные условия жизни. Прогностические модели, такие как оценка PORT (на основе системы оценки индекса тяжести пневмонии [PSI]) или оценки тяжести заболевания, такие как критерии CURB-65, могут помочь в принятии решения об амбулаторном лечении [4] . Шкала CURB-65 — простой способ определения степени тяжести пневмонии. Используя CURB-65, медицинские работники присваивают 1 балл за каждый критерий, показанный на Рисунке 2. Если индивидуум набрал 1 балл или меньше, амбулаторное лечение целесообразно; 2 балла указывают на госпитализацию и стационарное лечение. Больше или равно 3 балла требует стационарного лечения в отделении интенсивной терапии [13]. В случае нашего пациента оценка по шкале CURB-65 была равна 1, причем одна оценка была присвоена на основании его возраста 66 лет. Он не соответствовал ни одному из других критериев CURB-65. Использование показателей CURB-65 и PORT может быть проблематичным в условиях оказания неотложной помощи, так как во многих центрах нет химического тестирования на местах, и очень немногие имеют доступ к анализу газов артериальной крови. Однако, даже когда тесты недоступны, оценка для BUN может быть исключена, и если у пациента все еще остается балл CURB-65 2 или выше, он явно соответствует критериям госпитализации [13]. 5.2. Пневмония и гриппCABP вместе с гриппом остается 8-й по значимости причиной смерти в США [14].В период с 1979 по 2009 год в среднем 66 000 случаев смерти в год были связаны с сочетанной инфекцией с гриппом и пневмонией [3], при этом 55 227 случаев смерти происходили в 2014 году [14]. S. pneumoniae является основной причиной пневмонии у лиц, инфицированных гриппом, и приводит к более высокой заболеваемости и смертности. Распространенное ошибочное мнение состоит в том, что от самого гриппа смертность высока. Осложнения составляют большую часть заболеваемости / смертности при гриппе, при этом пневмония является ведущим значительным осложнением [15]. Исторический обзор пандемии гриппа 1918-19 гг. Предполагает, что большинство смертей не были прямым следствием вируса гриппа, а были вызваны бактериальной коинфекцией, вызвавшей пневмонию [15]. Это остается верным и сегодня [17], и по этой причине клиницисты, лечащие пациентов с гриппом, должны иметь высокое клиническое подозрение на пневмонию. У больных гриппом коинфекция с бактериальной пневмонией — это то, что врачи не могут позволить себе пропустить. Факторы риска коинфекции бактериальной пневмонии при гриппе перечислены в таблице 4 [8].Другие осложнения гриппа могут включать бактериемию, сепсис, эмпиему, перикардит, дыхательную недостаточность и смерть.
5.3. Варианты лечения и устойчивость к макролидамВ рекомендациях IDSA / ATS 2007 года [4] рекомендуются варианты антибактериальной терапии, указанные в таблице 5, для лечения ВП. Соблюдение рекомендаций и надлежащее использование макролидов было связано со снижением смертности амбулаторных пациентов с пневмонией [18].
Руководящие принципы предоставляют детали, не указанные в таблице 5, такие как взвешивание рекомендаций на основе уровня доказательности, определений и примеров терминов [4]. Примерно 40% изолятов S. Pneumoniae в США демонстрируют устойчивость к макролидным антибиотикам in vitro. Эта резистентность развивалась посредством 2 отдельных механизмов: (1) Mef (A) -опосредованная резистентность включает отток, что приводит к низкому уровню резистентности. Высокие местные концентрации макролидных антибиотиков могут преодолеть этот тип механизма устойчивости, что приводит к хорошей клинической эффективности, несмотря на устойчивость in vitro.(2) Erm (B) -опосредованная устойчивость включает конформационное изменение сайта связывания макролидов на бактериальной 23S-рибосомной субъединице. Это изменение обеспечивает высокий уровень устойчивости к макролидам. Две трети устойчивости к макролидам в США связаны с механизмом mef (A). Тем не менее, erm (B) -опосредованная «высокая» резистентность, по-видимому, возрастает, что может привести к увеличению количества неудач клинического лечения у пациентов, получавших монотерапию макролидами [19]. Важно . В регионах с «высоким уровнем» (минимальная ингибирующая концентрация [МИК] ≥ 16 µ г / мл) макролидно-устойчивым S.pneumoniae , рассмотрите возможность использования немакролидных альтернативных агентов, перечисленных в таблице 2, в том числе для пациентов без сопутствующих заболеваний [4]. Еще раз напомним, что только в горном регионе США S. pneumoniae «высокого уровня» (MIC ≥ 16 мкг / мл) макролид уровни устойчивости ниже 25% (Рисунок 3), что означает, что большинству клиницистов следует пересмотреть использование макролидов в качестве монотерапии при ВП. Наряду с показателями местной резистентности при выборе антибиотика следует учитывать факторы риска пациента для возможного заражения DRSP [5, 16, 20], включая следующие: (1) Недавнее использование антибиотиков (в течение 3 месяцев) (2) Возраст старше 65 лет (3) Иммунодепрессивное заболевание (4) Множественные сопутствующие заболевания (5) Воздействие на ребенка, посещающего детский сад (6) Злоупотребление алкоголем (7) Астма / ХОБЛ (8) Сахарный диабет (9) Недавние поездки [5] В первое десятилетие этого тысячелетия факторы риска DRSP присутствовали примерно в половине случаев амбулаторной ВП, получавших лечение в условиях неотложной помощи.Несмотря на это, соблюдение врачами режима антибактериальной терапии в соответствии с рекомендациями оставалось нечастым, поскольку врачи продолжали использовать макролиды, особенно азитромицин, в качестве монотерапии ВП [18]. И это несмотря на то, что соблюдение рекомендаций и надлежащее использование макролидов было связано со снижением смертности амбулаторных пациентов с пневмонией [18]. Помните, что наиболее распространенным возбудителем ВП является S. pneumoniae , независимо от хозяина или условий. Эмпирическую антибактериальную терапию всегда следует выбирать с учетом этого микроорганизма.В рекомендациях IDSA четко рекомендуется знать распространенность пневмококков с высокой лекарственной устойчивостью в вашем географическом регионе, чтобы помочь в принятии решений. К сожалению, антибиотики становятся все менее доступными для врачей, работающих вне больницы. Руководители здравоохранения должны будут работать вместе, чтобы сделать эти полезные инструменты более доступными для клиницистов, поскольку устойчивые к антибиотикам штаммы E. coli , S. aureus и S. pneumoniae все больше влияют на нашу популяцию пациентов. Ответ на терапию антибиотиками при CABP следует оценивать в течение 48–72 часов после начала лечения. Однако не следует менять антибиотики в течение первых 72 часов, если не произойдет заметного клинического ухудшения или не выявлен возбудитель. Рентген грудной клетки обычно очищается в течение 4 недель у пациентов моложе 50 лет, но разрешение может быть отложено на 12 недель или дольше у пожилых людей. Польза от обычной рентгенографии после пневмонии остается неясной. В последних рекомендациях США эта проблема не рассматривается, в то время как недавние рекомендации Великобритании рекомендуют последующее рентгенологическое обследование только для пациентов со стойкими симптомами или для тех, кто «подвержен более высокому риску основного злокачественного новообразования (особенно курильщики и люди в возрасте> 50 лет)» [ 21]. 6. Описание клинического случая: курс лечения и результат леченияНа основании представлений пациента и результатов тестирования, пациенту был поставлен правильный диагноз CABP. Применяя критерии CURB-65 с итоговой оценкой 1, мужчина получил соответствующее лечение в амбулаторных условиях. Однако, не зная, что «высокий уровень» устойчивости к макролидам S. pneumoniae в Восточно-Южно-Центральном районе составляет 48%, поставщик назначил мужчине курс «Z-PAK» (азитромицин) в качестве монотерапии ВП. Два дня спустя мужчина обратился в местное отделение неотложной помощи с ухудшением симптомов, которые прогрессировали, включая одышку и сатурацию кислорода 89%. Он был госпитализирован на 5 дней стационарного лечения, включая левофлоксацин внутривенно, с 2 днями в отделении интенсивной терапии. Пациенту не требовалась искусственная вентиляция легких. Посев крови выявил S. pneumoniae , устойчивых к азитромицину, но чувствительных к фторхинолонам. Мужчина пережил госпитализацию. Изменило бы ли дальнейшее тестирование план лечения или решение о месте оказания помощи? Посев крови при ВП может иметь сомнительную полезность и обычно не проводится в амбулаторных условиях.Получение посевов крови для пациентов, не находящихся в отделении интенсивной терапии, составляет , а не основных показателя в соответствии с CMS и JCAHO по состоянию на 1 января 2014 г. Это, вероятно, связано с тем, что показатели положительных посевов крови при подтвержденной ВП составляет только 8–15 % диапазона [20, 22]. Положительные показатели еще ниже у пациентов с ВП с низким риском. Даже при пневмококковой пневмонии результаты часто бывают отрицательными (хотя их эффективность может быть выше у пациентов с более тяжелой пневмонией / инфекцией) [23]. Согласно руководящим принципам консенсуса IDSA / ATS, S.pneumoniae рекомендуется провести анализ мочи на антиген (UAT), если результаты тестирования изменят режим антибиотикотерапии для пациентов с ВП. S. pneumoniae UAT — это вариант, который в настоящее время доступен в лабораториях, сертифицированных как умеренно сложный COLA / CLIA. Клинические показания IDSA для исследования S. pneumoniae UAT у амбулаторных пациентов (которые должны быть возмещены) включают [4] следующее: (1) Неэффективность амбулаторной антибактериальной терапии (2) Лейкопения (3) Активное злоупотребление алкоголем (4) Тяжелая печень Заболевание (5) Аспления (6) Плевральный выпот (7) Поступление в отделение интенсивной терапии Клинический анализ крови мужчины показал, что он страдает лейкопенией и, таким образом, соответствует критериям IDSA для S.pneumoniae Тестирование UAT. Учитывая местные показатели устойчивости к антибиотикам, изменил бы ли положительный тест UAT S. pneumoniae план лечения в случае мужчины? 7. СоображенияТекущие руководящие принципы IDSA / ATS рекомендуют, чтобы в регионах с высоким уровнем (25%) инфицирования высоким уровнем (МИК, ≥16 мг / мл) устойчивостью к макролидам S. pneumoniae проводилась монотерапия макролидами. следует избегать [4, 24]. В США частота устойчивости S. pneumoniae к возрастает в зависимости от класса антибиотиков [25], причем S.pneumoniae , даже будучи полностью устойчивым к одному или нескольким антибиотикам, в 30% случаев тяжелой пневмонии [26]. Устойчивость к макролидам высокого уровня к S. pneumoniae увеличивается [26, 27], при этом во многих штатах США общий уровень резистентности превышает 40% (рис. 3) [16, 26]. Использование доступных в настоящее время макролидов в качестве монотерапии при CABP должно быть пересмотрено в эпоху увеличения DSRP. Недавно Манделл предположил, что повышение устойчивости пневмококков к макролидам может уменьшить использование этих препаратов в качестве монотерапии ВП [28].В соответствии с рекомендациями IDSA, респираторные фторхинолоны и доксициклин являются единственными дополнительными рекомендациями для лечения монотерапии ВП. Остается вопрос, как часто высокая устойчивость к антибиотикам приводит к фактической неэффективности лечения. Mandell указывает, что ретроспективные данные показывают положительную корреляцию между уровнем резистентности к макролидам ≥ 25%, неудачей лечения и затратами [24]. Сообщалось о повышении смертности в случаях неудачной исходной амбулаторной терапии макролидами при КАВР даже при низком уровне резистентности к макролидам [29].Другие риски, помимо неудачного лечения монотерапией макролидами, включают хорошо задокументированные побочные эффекты «черного ящика» фторхинолонов, такие как тендинопатия, и их склонность вызывать энтероколит C. difficile [24]. Многие врачи-инфекционисты опасаются, что фторхинолоны имеют слишком широкий спектр для рутинного использования при амбулаторном лечении ВП с низким риском и что их использование в качестве монотерапии может привести к повышению устойчивости в будущем. Повышение устойчивости к антибиотикам к доксициклину также ограничило его эффективность в качестве монотерапии при ВП [24]. Этот случай иллюстрирует сложные условия амбулаторного лечения, в которых изменились паттерны устойчивости к CABP, в то время как наш текущий арсенал антибиотиков остался прежним. Текущая осведомленность о моделях резистентности не идеальна, и медработникам нужен лучший доступ к местной / региональной информации (антибиотики) и дальнейшее обучение по предпочтительным вариантам лечения АКШ. Ожидается, что в 2017 г. появятся новые рекомендации IDSA / ATS по внебольничной пневмонии. Необходимы новые антибиотики для лечения ВП, и есть надежда, что новые регуляторные процессы, такие как те, которые содержатся в Законе о создании антибиотиков сейчас (GAIN) 2012 г., будут стимулировать дальнейшее развитие. разработка антибиотиков.Другой примечательный случай, связанный с ВП, который вам рекомендуется прочесть, был опубликован Агиларом и др., 2016 [30]. Конфликты интересовД-р Гленн Харнетт сообщает о нефинансовой поддержке (в форме подготовки рукописей и редакционной помощи) от Innovative Strategic Communications, LLC (Милфорд, Пенсильвания, США), агентства медицинских коммуникаций, финансируемого Cempra Pharmaceuticals Inc. ( Чапел-Хилл, Северная Каролина, США). Кроме того, доктор Харнетт является бывшим членом Бюро докладчиков по солитромицину, организованного Cempra Pharmaceuticals Inc.и Alere Inc. (Уолтем, Массачусетс, США) за пределами представленной работы. БлагодарностиДоктор Дэвид Макари и доктор Саманта Скотт, представляющие Innovative Strategic Communications, LLC (Милфорд, Пенсильвания, США), оказали помощь в подготовке и редактировании рукописи. Финансирование этой поддержки было предоставлено Cempra Pharmaceuticals Inc. (Чапел-Хилл, Северная Каролина, США). Симптомы, причины, диагностика, лечение и осложненияЧто такое пневмония?Пневмония — это легочная инфекция, которая может варьироваться от легкой до настолько серьезной, что вам необходимо обратиться в больницу. Это происходит, когда инфекция заставляет воздушные мешочки в ваших легких (ваш врач назовет их альвеолами) наполняться жидкостью или гноем. Это может затруднить вам вдыхание кислорода, достаточного для достижения кровотока. Любой может заразиться этой легочной инфекцией. Но младенцы младше 2 лет и люди старше 65 лет подвергаются более высокому риску. Это потому, что их иммунная система может быть недостаточно сильной, чтобы бороться с этим. Вы можете заболеть пневмонией в одном или обоих легких. Вы также можете иметь это и не знать этого.Врачи называют это ходячей пневмонией. Причины включают бактерии, вирусы и грибки. Если ваша пневмония вызвана бактериями или вирусом, вы можете передать ее другому человеку. Образ жизни, такой как курение сигарет и употребление слишком большого количества алкоголя, также может повысить ваши шансы на пневмонию. Симптомы пневмонииВаши симптомы могут различаться в зависимости от того, что вызывает пневмонию, вашего возраста и общего состояния здоровья. Обычно они развиваются в течение нескольких дней. Общие симптомы пневмонии включают:
Наряду с этими симптомами пожилые люди и люди со слабой иммунной системой могут быть сбиты с толку или иметь изменения в умственном сознании, или у них может быть более низкая, чем обычно, температура тела. Новорожденные и младенцы могут не иметь признаков инфекции. Или у них может быть рвота, жар и кашель, они могут казаться беспокойными или усталыми. Если у вас появился новый кашель, жар или одышка, позвоните своему врачу, чтобы узнать, может ли это быть COVID-19. Заболевание новым коронавирусом также может привести к пневмонии. Причины пневмонииБактерии, вирусы или грибки могут вызывать пневмонию. Общие причины включают:
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
