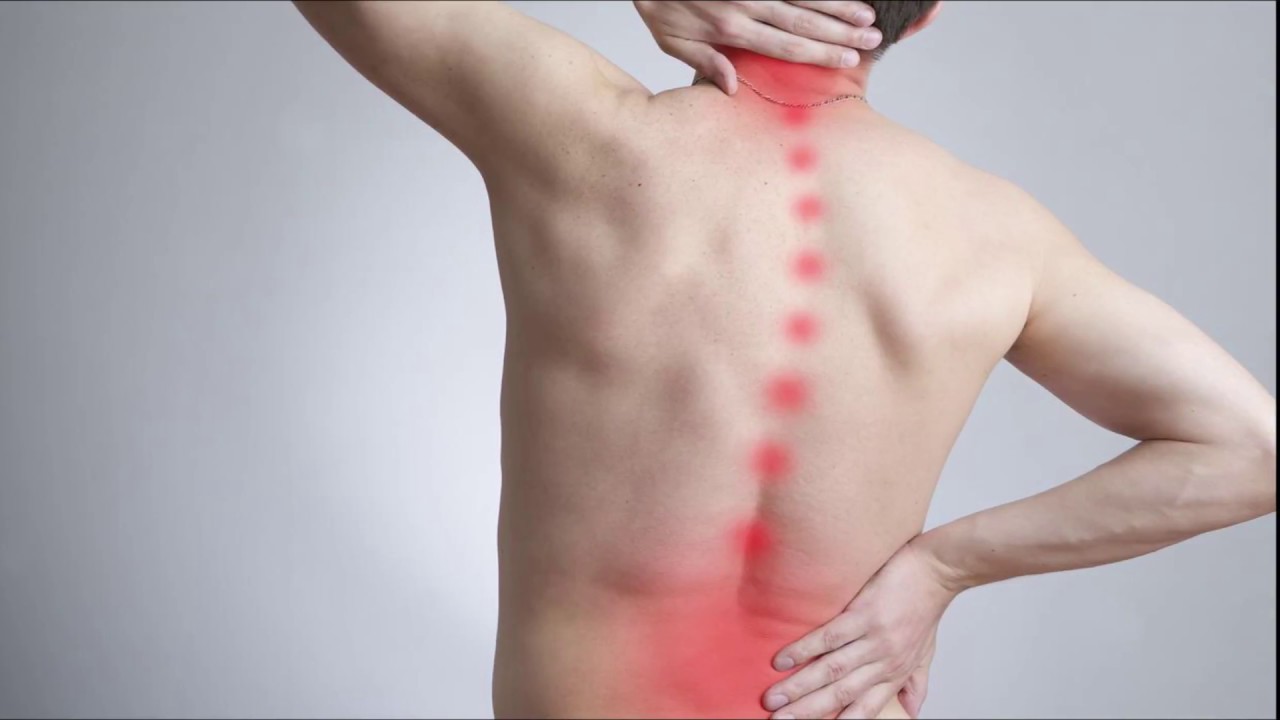
Не проходящая ноющая боль в мышцах
Мышечная боль или миалгия представляет собой довольно неприятный симптом, приносящий неудобства и мучения ее обладателю. Она имеет тянущий или спастический характер. Такие боли могут быть вызваны излишними физическими нагрузками или длительным неправильным положением тела и быть неопасными, либо сигнализировать о развитии серьезной болезни. Кунцевский лечебно-реабилитационный центр специализируется на диагностике и лечении заболеваний, вызывающих подобно рода симптомы.
Причины возникновения
Среди основных причин возникновения мышечной боли выделяют:
- тяжелые физические нагрузки;
- травмы;
- нахождение в положении, нарушающем кровообращение;
- плоскостопие или лишний вес;
- хождение на высоких каблуках;
- болезни суставов;
- нарушения опорно-двигательной системы;
- нарушения обменных процессов;
- воспалительные процессы;
- травмы: ушибы, растяжения, повреждения костей и суставов;
- бактерии, вирусы и паразиты, как источник интоксикации;
- хроническая усталость;
- недостаток витаминов В.
Внимание! Точные причины возникновения непроходящих ноющих болей в мышцах помогут выяснить квалифицированные специалисты Кунцевского лечебно-реабилитационного центра, обладающего современным диагностическим оборудованием.
Классификация
Различают несколько видов мышечных болей:
- фибромиалгия — спазмы в волокнистых мышцах, связках и сухожилиях;
- миалгия — боли по всему объему мышц;
- миозит — тупая боль в мышцах после перенапряжения или вследствие воспаления;
- болевые ощущения после спортивных тренировок.
Патологии
Патологические болевые ощущения в мышцах, требующие обязательного посещения специалиста, выражаются в следующем:
- постоянная или хроническая боль;
- дергающий характер недуга;
- болевые ощущения появились после тренировки, но не проходят после отдыха;
- наблюдаются покраснения мягких тканей или отеки;
- наблюдаются сопутствующие симптомы в виде повышенной температуры, одышки, сыпи, задержки мочеиспускания.
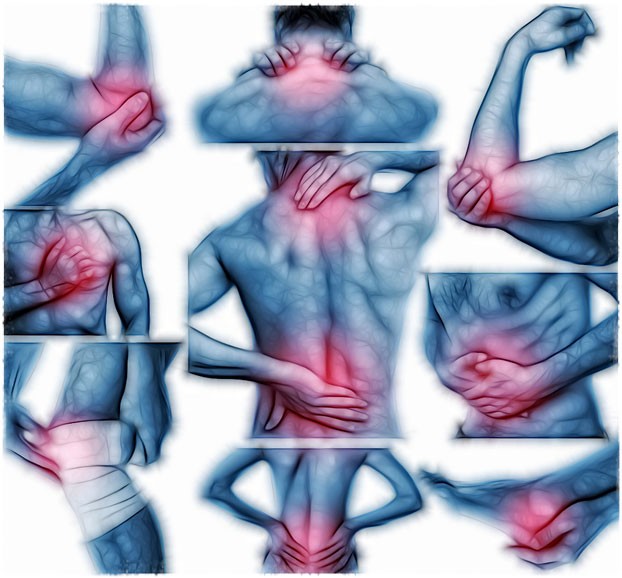
Важно! При появлении хотя бы одного из вышеперечисленных состояний рекомендуется обращение к специалисту.
Диагностика
Диагностика причин болевых ощущений в мышцах состоит из следующих основных этапов:
Кунцевский центр предлагает все виды современной диагностики: МРТ, УЗИ, лабораторные исследования, способные выявить причины патологических болей в мышцах и назначить адекватное лечение.
Какой врач лечит
Лечением и диагностикой подобных симптомов занимаются врачи-неврологи, ревматологи или хирурги.
У всех людей иногда возникает боль в мышцах. Если мышцы болят после занятий спортом или после длительного периода активности, в этом нет ничего странного, и беспокоиться не стоит.
ВАЖНО! Однако, если вы отмечаете длительную ноющую боль в мышцах, которая в течение длительного промежутка времени не проходит, это повод обратиться к специалисту.
Самолечение — не выход из ситуации, потому что причин развития симптома может быть множество, начиная от травмы, заканчивая хроническими воспалительными процессами. Запишитесь на прием к неврологу нашего центра, чтобы разобраться в причинах возникновения симптома, выбрать правильную и эффективную тактику лечения!
Виды лечения
В зависимости от причины возникновения болей в мышцах применяют следующие виды лечения:
- медикаментозное;
- массаж;
- ЛФК;
- оперативное лечение в тяжелых случаях.
Реабилитация
Реабилитационный период характеризуется прохождением процедур массажа, выполнения лечебных упражнений, корректировки питания при наличии лишнего веса.
Рекомендации по образу жизни
В качестве профилактических мер миалгий различного происхождения важно избегать тяжелых физических нагрузок и стрессов, не переохлаждаться, долечивать до конца инфекционные заболевания и вести здоровый образ жизни.
Ноющая боль в мышцах достаточно частое явления, порой оно носит безобидный характер и в скором времени проходит, но иногда является следствием серьезных заболеваний, требующих контроля и лечения. Высококвалифицированные специалисты Кунцевского лечебно-реабилитационного центра готовы оказать своевременную и качественную помощь в решении данного вопроса.
Миофасциальный синдром лечение с помощью мягкой мануальной терапии
Миофасциальный синдром. Фрагмент интервью доктора Власенко каналу «Нейромир-ТВ
Существует выражение: «Позвоночник — ключ к здоровью». Не станем этого отрицать, но и возлагать на позвоночник ответственность за все боли в спине тоже не следует. Ведь анатомически спина состоит ещё из рёбер, лопаток, различных связок и множества мышц. А они и без помощи позвоночника способны причинять поистине адские муки, которые действительно можно принять за симптомы грыжи диска или корешкового синдрома.
Взять, к примеру, мышечный спазм. Считается, что мышцы составляют около 45% нашего организма. Поэтому нет ничего удивительного в том, что мышечный спазм может возникнуть буквально всюду и при этом вызвать сильнейшую боль. Кстати, это подтвердит любая рожавшая женщина. Ведь боль и схватки во время родов — это не что иное, как спазм мышц матки. Матка состоит из мышц, которые являются самыми сильными в теле женщины. Ещё один яркий пример мышечных болей — головная боль мышечного напряжения. Тут, как Вы видите, уже в самом названии заложено указание на причину боли — мышечное напряжение.
Я привожу эти примеры только для того, чтобы Вы, уважаемый читатель, взглянули на вопрос «Почему болит спина?» с новой для себя точки зрения. Хотя, на самом деле, ничего нового в ней нет, просто Вы могли раньше не знать о том, что виновниками боли в спине чаще всего являются вовсе не смещённые позвонки и диски, а мышечные спазмы.А если быть совсем точным — спазмы отдельных волокон в мышцах спины, шеи или поясницы. Об этом, кстати, убедительно свидетельствуют и данные статистики, и современные научные исследования.
«А как же остеохондроз и грыжа диска?» — спросите Вы. А их никто и не отменял. Только вот роль остеохондроза и грыж в возникновении болей сильно преувеличена. Тому есть убедительное доказательство. Смотрите сами:
При жалобах на боль в спине пациенту делают МРТ и обнаруживают остеохондроз или грыжу диска. Пациента лечат, и боль проходит. Но, если сделать повторное МРТ, то выяснится, что и остеохондроз, и грыжа диска остались на прежнем месте. Так почему же болела спина? Объяснение этому довольно простое — виновниками боли были не они. И если мы снова обратимся к статистике, то узнаем, что причиной боли в спине в 75–85% случаев служат мышечные спазмы. А грыжа и остеохондроз могут присутствовать, но никогда не беспокоить человека!
Мышечная боль. Что такое миофасциальный синдром?
Начнём со слова «синдром». Это почти синоним слова «болезнь». Разница лишь в том, что симптомы болезни имеют и общий механизм развития, и общее происхождение. А симптомы, составляющие синдром, имеют только общий механизм развития, а происхождение у них — разное. Проще понять на примере. Все симптомы сальмонеллёза имеют общее происхождение — они вызваны бактериями-сальмонеллами. Следовательно, сальмонеллёз — это болезнь. А вот симптомы миофасциального синдрома имеют различное происхождение: нарушение нервно-мышечной проводимости, перегрузка, усталость, стрессы, нарушение обмена веществ, «сидячий» образ жизни, вредные привычки, травмы и т.д. Поэтому миофасциальный синдром и называется «синдромом».
Теперь — «миофасциальный». Это слово состоит из двух слов: «мио» — мышца и «фасция» — мышечная оболочка, которой покрыта каждая мышца нашего тела. Мышцы и фасции неотделимы друг от друга: вместе работают и вместе болеют. И лечить их тоже следует вместе. Сразу договоримся: для простоты мы будем говорить не «мышцы и фасции», а просто — «мышцы». Но, справедливости ради, всё же начнём именно с фасции.
И лечить их тоже следует вместе. Сразу договоримся: для простоты мы будем говорить не «мышцы и фасции», а просто — «мышцы». Но, справедливости ради, всё же начнём именно с фасции.
Фасция — это мышечная оболочка, которая иногда укорачивается, наподобие того, как «садятся» вещи при неправильной стирке. Происходит это по разным причинам, например, от малоподвижного образа жизни или от травмы. В результате такого укорочения фасциальная оболочка становится тесной, она поджимает мышцу — и мышце, под влиянием этой тесноты, приходится самой рефлекторно сжиматься. Как только мышечное сжатие достигает определённой силы, мышца автоматически зажимает нервные окончания, вены и артерии, которые проходят через неё. Но самое главное — зажатая мышца уже не может нормально сокращаться. Следовательно, зажатая мышца станет хуже работать и ослабнет.
Этот патологический процесс называется мышечно-фасциальное укорочение. Под натиском этой патологии, организм будет приспосабливаться к нарастающим патологическим изменениям и держать самостоятельную оборону до тех пор, пока хватает сил. Всё это время нагрузку будут брать на себя здоровые мышцы, компенсируя все недочёты. Однако даже здоровые мышцы не смогут бесконечно выдерживать перегрузку, поэтому тоже начнут слабеть и сжиматься. Таким образом, патологический процесс, перекидываясь с одной мышцы на другую, постепенно охватит всю мускулатуру спины и конечностей. Сначала это изменит осанку, потом перегрузит позвоночник, приведёт к формированию межпозвонковых грыж и протрузий. И наконец, исчерпав возможность компенсации, организм подаст сигналы «SOS» — возникновением боли. Именно так выглядит миофасциальный синдром.
Мы привыкли думать, что боль возникает из-за того, что человек поднял тяжесть, «отлежал» шею или резко наклонился. Но это не так. Перечисленные обстоятельства лишь переводят болезнь в открытую фазу.
Типичные ошибки при лечении боли в спине
Многие люди, впервые ощутив боль в спине или в другой части тела, предпринимают отчаянные попытки «лечиться» упражнениями.Это происходит под влиянием бытующего мнения о «закачивании» мышечного корсета. Такая точка зрения довольно наивна. Она не учитывает того, что больная мышца требует лечения, а не нагрузки. Никому ведь не придёт в голову лечить боль в момент растяжения или перелома ноги при помощи бега — «хромай, но беги».
Нельзя путать лечение и реабилитацию. Разница между двумя этими понятиями — огромна. Лечение — это борьба с болезнью, а реабилитация — это наверстывание упущенного за то время, пока человек болел. Подмена лечебного процесса реабилитацией — очень недальновидный шаг. Ведь восстановительные упражнения — это не просто физкультура. Они и называются восстановительными именно потому, что выполнять их следует на последнем — восстановительном этапе лечения, после затухания болезни. Но ни в коем случае не в острый или подострый периоды, когда болезнь находится на пике! Иначе велика опасность надорвать компенсаторные силы организма, которые и так находятся на пределе.
Другое распространённое заблуждение — это «вправление» позвонков. Неопытный пациент, впервые столкнувшийся с болью в спине, чаще всего рассчитывает на то, что ему всё «по-быстрому вправят» и делу конец. Как далёк он от истины! Ведь к моменту появления боли между большинством мышц уже нарушилось равновесие. А если сравнить позвоночник и мышцы с мачтой и канатами, то станет понятно, что неравномерно и несимметрично натянутые канаты способны запросто перекосить мачту.
Обычно при осмотре пациентов четко видна асимметрия многих мышц. Например, левые мышечные группы перетягивают правые, передние мышцы напряжены сильнее, чем задние, а глубокие — больше, чем поверхностные. Именно в результате этого наша «мачта» и перекашивается. Поэтому, если мы ограничимся «вправлением» позвонков, не расслабив как следует мышцы, то натянутые мышцы спины будут снова и снова «смещать» позвонки. Поэтому, прежде всего, необходимо вернуть мышцам нормальное состояние, освободив их от напряжения. И только потом «вправлять» позвонки и «закачивать» мышечный корсет. Но чаще всего, после расслабления мышц позвонки сами «встают» на место, получив долгожданную свободу.
И только потом «вправлять» позвонки и «закачивать» мышечный корсет. Но чаще всего, после расслабления мышц позвонки сами «встают» на место, получив долгожданную свободу.
Симптомы миофасциального синдрома
Бывает, что у разных заболеваний — похожие симптомы, например, боль. Говоря о миофасциальном синдроме, мы не забываем, что существуют грыжа диска, остеохондроз и другие заболевания. Ведь нередко бывает так, что у человека одновременно присутствует две или три болезни, причём в разных стадиях. Например, неактивная грыжа диска и обострение миофасциального синдрома. Поэтому важно различать, что именно в данный момент беспокоит пациента. Поэтому чтобы по-настоящему вылечить болезнь, её, прежде всего, необходимо распознать среди нагромождения активных и неактивных симптомов.
Симптомы миофасциального синдрома — это:
- триггерные точки;
- зоны отражённой боли;
- многочисленные вегетативные нарушения.
Теперь давайте разберём каждый из них по отдельности.
Триггерные точки
Миофасциальный синдром зарождается в толще мускулатуры с микроскопически мелких мышечных спазмов. Постепенно зона спазма достигает значительного для микромира размера. Количество таких участков увеличивается, они уплотняются и становятся невероятно болезненными. Их называют триггерные точки — от английского слова «триггер», обозначающего в данном случае механизм, запускающий болевой миофасциальный синдром.
Обратите внимание, триггерные точки — это специфический симптом, присущий только(!) миофасциальному синдрому. Триггерные точки коренным образом отличают миофасциальный синдром от всех остальных болезней: остеохондроза, грыжи диска и т.д.
Лечение триггерных точек в клинике «Спина Здорова» проводится по американской методике мягкой мануальной терапии, описанной в книге Тревел и Симонс «Миофасциальные боли и дисфункции».

Если Вы случайно обнаружили у себя подобные болезненные точки в разных частях тела, то вероятность миофасциального синдрома очень высока. Но окончательно удостовериться в этом помогут два других симптома.
Зоны отражённой боли
Отражённая боль подобна солнечному зайчику, падающему на стену. Хотя стена и светится, но любому взрослому человеку понятно, что это всего лишь отражение солнца. Так же и отражённая боль ощущается вдалеке от того места, где сокрыт её истинный источник. Проявляться отражённая боль может по-разному: и самостоятельно, и одновременно с болью в самой триггерной точке.
Солнечного «зайчика» невозможно поймать, пока не прикроешь зеркало. Отражённую боль невозможно устранить, если не знаешь, где находится её истинный источник. Большой удачей является то, что каждой триггерной точке соответствует свой, строго определённый «рисунок» болевой зоны — болевой паттерн. Это соответствие позволяет мануальному терапевту безошибочно находить истинные источники боли и эффективно их устранять.
Вегетативная дисфункция
Вегетативными называют все процессы, которые поддерживают и саму жизнь организма, и его работу. Сюда относится дыхание, питание и выделение, сон и бодрствование, обогрев тела в холод и охлаждение в жару и многое другое. Любое нарушение этих процессов принято называть вегетативной дисфункцией.
В простых случаях миофасциального синдрома вегетативная дисфункция едва уловима. Она проявляется припухлостью больного места, изменением цвета кожи или нарушением потоотделения. Но когда миофасциальный синдром выражен сильно или длительно, то вегетативная дисфункция приобретает весьма яркие черты. Появляются утренняя скованность, головокружения, тошнота, иногда рвота, заложенность ушей, ком в горле и тревога. Возникают общая слабость, быстрая утомляемость, раздражительность, подавленность, плохое настроение и плаксивость, бессонница ночью и сонливость днём, рассеянность внимания и снижение памяти. Часты нарушения работы внутренних органов: боли в животе, сердцебиение, нехватка воздуха. Головные боли, ощущение сдавливания головы, туловища или конечностей.
Часты нарушения работы внутренних органов: боли в животе, сердцебиение, нехватка воздуха. Головные боли, ощущение сдавливания головы, туловища или конечностей.
Однако все перечисленные вегетативные нарушения, пациенты связывают с чем угодно, но только не с мышцами. Поэтому к мануальному терапевту обращаются в самую последнюю очередь, тем самым позволяя болезни распространить своё влияние.
Болевые зоны различных мышц
Миофасциальный синдром лестничных мышц
Миофасциальный синдром мышцы, поднимающей лопатку
Миофасциальный синдром ромбовидной мышцы
Миофасциальный синдром верхней задней зубчатой мышцы
Миофасциальный синдром передней зубчатой мышцы
Миофасциальный синдром большой грудной мышцы
Миофасциальный синдром малой грудной мышцы
Миофасциальный синдром двуглавой мышцы
Миофасциальный синдром плечевой мышцы
Миофасциальный синдром клювовидно-плечевой мышцы
Миофасциальный синдром трёхглавой мышцы
Миофасциальный синдром дельтовидной мышцы
Миофасциальный синдром большой круглой мышцы
Миофасциальный синдром малой круглой мышцы
Миофасциальный синдром подлопаточной мышцы
Миофасциальный синдром трапециевидной мышцы
Миофасциальный синдром широчайшей мышцы спины
Миофасциальный синдром многораздельной мышцы груди
Миофасциальный синдром подвздошно-рёберной мышцы груди
Красным обозначены зоны отражённой боли, крестиком — мышечные триггерные точки; на цветных рисунках изображены сами мышцы, вызывающие данную боль./GettyImages-157594567-56a2b8065f9b58b7d0cdb5c9.jpg)
Запишитесь на диагностику Миофасциального синдрома
- Протестириуем мышечную систему на предмет латентных и активных триггерных точек, чтобы устранить боль и восстановить здоровье мышц, предотвратить развитие патологий.
- Продолжительность диагностики — 30 минут. Это полноценное обследование, а не 2-х минутные «ощупывания» для галочки.
- Диагностику проводит лично доктор Власенко А.А., врач с 30-летним опытом, эксперт в области лечения миофасциального и корешкового синдромов.
Причины мышечной боли. В чём причины миофасциального синдрома?
Подъём тяжести, переохлаждение, негативные эмоции. Что связывает все эти факторы и мышечную боль?
Острая перегрузка мышц. Как правило, если боль в спине возникает из-за подъёма тяжести, наклона, неловкого движения или травмы, то она не вызывает вопросов, настолько очевидны её причины. Существует также хроническая перегрузка мышц, и возникает она из-за сколиоза, нарушений осанки или однообразной позы, например, при сидячем образе жизни. Однако хроническую мышечную перегрузку, из-за её главенствующего патологического влияния на организм, мы обсудим отдельно.
Нарушения обмена веществ. Это и избыточный вес, гормональная недостаточность, анемии, низкий уровень гемоглобина, витаминов, кальция, натрия и железа. Кроме того, роковое влияние на обменные процессы оказывают различные токсины: начиная от вирусных и микробных (вспомните мышечную ломоту в теле при простуде), заканчивая токсическими продуктами курения, алкоголя или наркотиков. В общем, любая интоксикация серьёзно нарушает питание мышечных клеток, приводит к перенапряжению и развитию миофасциального синдрома.
Ещё одна причина болей — переохлаждение. Тепло в организме вырабатывают именно мышцы. Недаром при активных движениях человеку становится жарко, а замёрзнув, он дрожит от холода. Дрожь — это предельно интенсивная работа мышц по выработке тепла. Сильное переохлаждение способно вызвать перегрузку, приводящую к патологическому напряжению и болевому миофасциальному синдрому.
Эмоциональные нарушения. На этой причине сделаем акцент. Знаете, почему? Потому что большинство людей не догадывается о связи между эмоциями и мышцами, а эта связь настолько существенна, что пренебрегать ей никак нельзя! И раз уж мы заговорили об эмоциональном стрессе, нужно понимать, что в большом городе даже самый бесконфликтный и здоровый образ жизни связан с угнетением психики. Искусственный свет, шум улиц, недосыпание и прочие факторы мегаполиса катастрофически перегружают симпатическую систему, которая служит стартером мышечного перенапряжения. Эмоциональная перегрузка — весомая и весьма значимая причина, усиливающая патологическое мышечное напряжение — учитывайте это, анализируя свои боли.
И, наконец, назовём имя самой распространенной, и, пожалуй, основной причины миофасциального синдрома. Она носит название мышечный дисбаланс.
Мышечный дисбаланс. Хроническая мышечная перегрузка — главная опасность
Что такое мышечный дисбаланс? Равновесие между какими мышцами нарушается при нём? Бытует мнение, что мышечный дисбаланс — это нарушение между так называемыми противодействующими мышцами-антагонистами, то есть, сгибающими и разгибающими, передними и задними, глубокими и поверхностными. Но на самом деле мышечный дисбаланс — это нарушение равновесия между фазической и тонической мускулатурой.
По своим функциям мышцы нашего тела делятся на две группы. Одни выполняют движение, и называются двигательными, динамическими, или фазическими. Другие удерживают позу, противодействуя гравитационным силам притяжения земли и давлению на нас атмосферы. Эти мышцы называются позно-тоническими, тоническими, или постуральными. Во время движения работают все группы мышц. Например, при ходьбе двигательные мышцы «идут», а позно-тонические держат тело вертикально. Поэтому рабочая нагрузка на обе группы распределяется равномерно и сбалансированно. Когда же человек неподвижен, например, сидит, то у него работают только тонические мышцы, а двигательные — бездействуют.
Поэтому рабочая нагрузка на обе группы распределяется равномерно и сбалансированно. Когда же человек неподвижен, например, сидит, то у него работают только тонические мышцы, а двигательные — бездействуют.
Жизнь современного человека обделена движением. Сегодня с самого детства преобладают статика и однообразные позы. А если сюда прибавить нарушения осанки и сколиоз, которые сами по себе являются статической перегрузкой, то становится очевиден масштаб проблемы. Статическое однообразие формирует усталостное перенапряжение тонических мышц, от этого они сжимаются и «деревенеют», а двигательные, напротив, дряхлеют от продолжительного бездействия.
Именно такое соотношение, когда тонические мышцы перегружены работой, а двигательные мышцы расслаблены от безделья, принято называть мышечным дисбалансом.
Рано или поздно мышечный дисбаланс приводит к появлению локальных мышечных спазмов. Начавшись из-за хронической мышечной перегрузки, спазмы усиливаются под влиянием причин «второй очереди». Усугубляет проблему то, человек не может ощутить мышечный дисбаланс, в отличие от травмы, тяжести или переохлаждения. Незримость начального этапа болезни позволяет ей глубоко корениться и распространить свои ростки повсеместно.
Болевые зоны различных мышц
Миофасциальный синдром подвздошно-рёберной мышцы
Миофасциальный синдром подвздошно-поясничной мышцы
Миофасциальный синдром многораздельной мышцы
Миофасциальный синдром мышц промежности
Миофасциальный синдром грушевидной мышцы
Миофасциальный синдром малой ягодичной мышцы
Миофасциальный синдром средней ягодичной мышцы
Миофасциальный синдром мышц живота
Миофасциальный синдром камбаловидной мышцы
Красным обозначены зоны отражённой боли, крестиком — мышечные триггерные точки; на цветных рисунках изображены сами мышцы, вызывающие данную боль.
Эффективное лечение мышечной боли. Мануальное лечение болевого миофасциального синдрома
Как же вернуть мышцам утраченное равновесие? Задача эта хотя и трудная, но вполне реальная. Мануальное лечение и умеренная физическая нагрузка обеспечат им полноценное и качественное выздоровление. И не важно, чем Вы будете заниматься: плаванием, пилатесом, тренажёрами или лечебной физкультурой, главное, чтобы спортивная нагрузка не превышала Вашу физическую подготовку и выполнялась в уместный момент времени.
Обратите внимание! Причиной 90% болей в спине является миофасциальный синдром.
Для любого заболевания существуют основные, вспомогательные и общеукрепляющие методы лечения. Без основных — не обойтись, вспомогательные усиливают действие основных, а общеукрепляющие способствуют восстановлению организма. Чисто теоретически лучший результат даст одновременная комбинация всех воздействий, но на практике это выльется либо в очень хлопотное, либо в неоправданно дорогое лечение. Поэтому самым рациональным выбором, по-прежнему, остаётся основной метод, дополняемый, по возможности, вспомогательными. И тут возникает вопрос, какой же метод лечения миофасциального синдрома считать основным? Чтобы разобраться в этом, дадим краткую характеристику самым распространённым методам.
Медикаментозное лечение. При возникновении болевого приступа он может нарастать лавинообразно, активируя всё новые и новые триггерные точки. Следовательно, если сейчас у Вас нет лучшего варианта, то обязательно принимайте лекарство. Чаще всего используют анальгетики, нестероидные противовоспалительные средства (НПВС) и миорелаксанты. Запомните, как аксиому, — боль нельзя терпеть.
Некоторые люди игнорируют любые таблетки из-за возможного побочного действия. Но ни одно лекарство на свете не сравнится с «побочным действием» боли. Потому что даже незначительная, но постоянная боль является фактором стресса. Она серьёзно истощает и подавляет нервную систему. Может показаться неожиданным, но слово «подавленность», по-латински — «depressio», означает самую настоящую депрессию. Иными словами, даже слабая, но продолжительная боль постепенно подавляет нервную систему, формируя соматоформные депрессивные состояния, неизбежным следствием которых становится закрепление и фиксация самой боли. Создаётся порочный круг: мышечное напряжение — боль — мышечное напряжение.
Минусы медикаментозного лечения миофасциального синдрома в том, что его нельзя применять долго. Поэтому при выраженном, распространённом и продолжительном мышечном напряжении итоговая эффективность медикаментов невысока, им просто не хватает времени и мощности, чтобы освободить мышцы от напряжения и преодолеть болезнь.
Иглорефлексотерапия. Неплохой способ расслабить мышцы, но найти толкового специалиста — это редкая удача, их единицы. Поэтому чаще всего стоимость иглотерапии превышает её эффективность. Здоровье — это не то, с чем можно легкомысленно экспериментировать, используя экстравагантные способы лечения, тем более, когда существуют верные и доступные решения. Таково моё мнение.
Физиотерапия боли и лечебная гимнастика при боли являются вспомогательными видами лечения. В правильно выбранный момент вполне оправдывают возложенные на них задачи. Однако, если лечебная физкультура назначается преждевременно, то вероятность нового обострения боли весьма высока. Во время лечения в клинике «Спина Здорова», врач порекомендует вам необходимые упражнения. Оптимальным вариантом являются занятия пилатесом.
Мануальное лечение миофасциальных болевых синдромов по праву заслуживает самых высоких оценок. Руки человека — это самый мягкий, чуткий, умелый… в общем, самый-самый во всех смыслах «инструмент». Недаром признаком добротности и высокого качества всегда считалась «ручная работа». Посудите сами, как таблетка может «вправить» позвонок? А мануальная терапия может. Снять мышечное напряжение и боль, устранить блоки суставов — да мало ли, что ещё под силу рукам человека и мануальной терапии. Конечно, существуют болезни, которые эффективнее лечить приборами, медикаментами или скальпелем, но лечение миофасциальных болевых синдромов — здесь бесспорное лидерство за мануальной терапией.
Снять мышечное напряжение и боль, устранить блоки суставов — да мало ли, что ещё под силу рукам человека и мануальной терапии. Конечно, существуют болезни, которые эффективнее лечить приборами, медикаментами или скальпелем, но лечение миофасциальных болевых синдромов — здесь бесспорное лидерство за мануальной терапией.
В клинике «Спина Здорова» мы используем все методы мягкой мануальной терапии:
1
релаксация / ПИР
Обеспечивает предварительное расслабление мышц и гарантирует полную безопасность последующих воздействий. Каждый сеанс мы начинаем с ПИР.
Устраняет блоки и восстанавливает подвижность позвоночника и суставов. Аккуратными движениями мягко поправляет шею, позвоночник, суставы рук и ног.
Вызывает потрясающий эффект мышечного расслабления и надёжно устраняет боль.
Очень мягкое локальное воздействие с переменной амплитудой для коррекции позвонков и суставов.
Врач фиксирует пациента в специальных позах, устраняя этим боль и сильное перенапряжение.
6
Миофасциальный релиз
Освобождает мышцы и позвонки от зажимов, благодаря чему они безболезненно «встают на место».
Самым эффективным методом мануальной терапии для борьбы с миофасциальным синдромом считается миофасциальный релиз, от английского слова «релиз» — освобождение, избавление. Это проверенный способ, позволяющий очень качественно и мягко освобождать мышцы от напряжения, излечивая человека.
Квалификация врачей клиники «Спина Здорова» позволяет свободно использовать эти и другие методы для лечения миофасциального синдрома. К тому же, в каждом конкретном случае, мы сочетаем их, учитывая эффект синергии.
Что такое синергия?
Синергия – это не просто нагромождение разных воздействий, это правильная последовательность в сочетании методов. Синергия приводит к дополнительному качеству лечения. Пример из жизни – наши руки. Сколько требуется времени, чтобы застегнуть пуговицу? Секунды?! А если это делать одной рукой — можете и за минуту не управиться. То есть, действовать двумя руками не вдвое быстрее, чем одной, а многократно быстрее. А послушать одну и ту же музыку в исполнении отдельных инструментов или всем оркестром вместе – есть разница? В этом и заключается эффект синергии – она даёт возможность делать всё значительно мощнее, результативнее и быстрее, но при этом — бережнее. Это касается и лечения в клинике «Спина Здорова».
Синергия приводит к дополнительному качеству лечения. Пример из жизни – наши руки. Сколько требуется времени, чтобы застегнуть пуговицу? Секунды?! А если это делать одной рукой — можете и за минуту не управиться. То есть, действовать двумя руками не вдвое быстрее, чем одной, а многократно быстрее. А послушать одну и ту же музыку в исполнении отдельных инструментов или всем оркестром вместе – есть разница? В этом и заключается эффект синергии – она даёт возможность делать всё значительно мощнее, результативнее и быстрее, но при этом — бережнее. Это касается и лечения в клинике «Спина Здорова».
Профилактика миофасциального синдрома
Чтобы избежать рецидивов, нужно, для начала, избавиться от заболевания полностью. А дальше — снижайте факторы риска. Создавайте себе удобные условия для сна и работы. Следите за своим весом и правильным питанием. Поддерживайте свою физическую активность. Но главное — не пренебрегайте своим здоровьем и не экономьте на нём. Не пускайте дело на самотёк. После выздоровления старайтесь делать хотя бы по одному поддерживающему сеансу мягкой мануальной терапии один раз в три-шесть месяцев — это поможет существенно снизить факторы риска. Помните: ваше здоровье, в первую очередь, нужно вам!
Преимущества лечения в клинике «Спина здорова»
- Гарантия полноценного и квалифицированного лечения. Слово «полноценное» является ключевым в нашей работе.
- Высокая квалификация и большой практический опыт — 30 лет.
- Каждый случай мы рассматриваем индивидуально и всесторонне — никакого формализма.
- Эффект синергии.
- Гарантия честного отношения и честной цены.
- Расположение в двух шагах от метро в самом центре Москвы.
Миалгия: Симптомы,Лечение,Массаж при лечении Миалгии
Симптомы
Симптомы заболевания могут иметь различные проявления из-за вида самой болезни. В наше время зачастую выделяют:
• фибромиалгия – вид поражения мягких тканей вне сустава, сухожилий, суставов. Наиболее подвержены фибромиалгии область спины, шеи и плеч, а самыми болезненными являются тактильные осмотры мышц. Обычно сопровождается обилием неконкретных и необъективных жалоб со стороны пациента. Ключевым симптомом такого заболевания являются болевые ощущения как в мышечной, так и в костной ткани. Болевые ощущения также сопровождаются чувством переутомления и слабости. Западные ученые склонны предполагать, что частые и сильные расстройства ЦНС, стрессы способствуют перетеканию этого заболевания в синдром хронической усталости;
Наиболее подвержены фибромиалгии область спины, шеи и плеч, а самыми болезненными являются тактильные осмотры мышц. Обычно сопровождается обилием неконкретных и необъективных жалоб со стороны пациента. Ключевым симптомом такого заболевания являются болевые ощущения как в мышечной, так и в костной ткани. Болевые ощущения также сопровождаются чувством переутомления и слабости. Западные ученые склонны предполагать, что частые и сильные расстройства ЦНС, стрессы способствуют перетеканию этого заболевания в синдром хронической усталости;
• миозит – наиболее остро выраженная форма заболевания, излечение больных при такой форме нужно предпринимать неотлагательно. Человек испытывает острую боль даже при незначительных движениях: эта форма заболевания воздействует на все двигательные мышцы. В наиболее острых случаях возможна потеря двигательной способности;
• полимиозит – комплексное мышечное воспаление, сопровождающееся возникновением сильных болей, постоянно нарастающей дистрофии и слабости. В таком случае могут иметь место сердечные и дыхательные расстройства.
Диагностика заболевания проводится при участии ревматолога и других специалистов, обследование систем органов при помощи ультразвукового исследования (УЗД), электрокардиограммы (ЭКГ), томографии и даже при помощи биопсии мягких тканей.
В добавление к указанным выше подвидам заболевания больной обычно страдает от отека мышечной ткани, головных болей, дисфункция клеточных мембран.
Лечение
Определение способа оказания помощи больному обусловлено факторами, способствовавшими миалгии. При простуде, которая спровоцировала развитие миалгии, больному врач может назначить пройти курс жаропонижающими, способными снять мышечную боль наряду со снижением температуры тела. Схожими методами пользуются и при остальных причинах возникновения заболевания. Например, при провоцировании болезни различными стрессами больному специалисты рекомендуют пройти курс седативных препаратов. При невозможности установления основного фактора, обострившего состояние пациента, предпринимается комплекс мер по устранению уже фактически возникшей симптоматики.
В большинстве случаев назначаются нестероидные противовоспалительные и анальгетические препараты. Следует отметить, что прием анальгетиков обычно назначается лишь при наличии у больного сильных болей. Лекарственная форма таких средств очень разнообразна – от мазей до внутривенных инъекций. Использование мазей наиболее эффективно при втирании в отекшие или болезненные мышцы. В первую очередь, это вызвано значительным побочным эффектом нестероидных препаратов и нежелательностью их длительного приема.
Не нужно заниматься самолечением, только врач должен назначить необходимые и эффективные препараты для скорейшего выздоровления.
При определенных видах заболевания лечение происходит не только при помощи лекарственной терапии. Например, если человек с миалгией принимает лекарственные препараты, то их эффект можно значительно усилить при помощи массажей, лечебной физкультуры, различных санаторных мероприятий.
Массаж при лечении Миалгии
Наиболее действенным способом облегчения страданий пациента является массаж. При условии предоставления больному квалифицированной помощи опытного массажиста, у него в течение ближайшего времени восстанавливается кровообращение, снижается отечность и проходит болевой синдром. Опытные массажисты обычно проводят интенсификацию процедур по нарастающей – обратно пропорционально снижению болевых ощущений у больного. Обычно курс лечения массажем не превышает восемь занятий длительностью до 15 минут каждое. Такой порядок вещей позволит довольно быстро избавиться от болезненных ощущений без отрыва от работы или других важных дел.
Краткий справочник по ревматизму — Venäjän kielinen reuma-aapinen
Краткий справочник по ревматизму
на русском языке
перевод сведений о ревматических заболеваниях сделан со страницы:
Suomen Reumaliitto Ry
http://www.reumaliitto.fi/reuma-aapinen/reumataudit/
1. ФИБРОМИАЛГИЯ, 2. ПАДАГРА, 3. ДЕТСКИЙ РЕВМАТИЗМ, 4. ЛАЙМБОРЕЛЛИОЗ, 5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАН, 6. ПСОРИАЗ СУСТАВОВ, 7. СУСТАВНОЙ РЕВМАТИЗМ, 8. СУСТАВНОЙ РЕВМАТИЗМ II, 9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ, 10. ОСТЕОПОРОЗ, 11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ,12. ПОЛИМИОЗИТ, 13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА , 14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА 15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ 16. СИНДРОМ ШЕГРИНА 17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ 18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE) 19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ) 20. ВАСКУЛИТ
ПСОРИАЗ СУСТАВОВ, 7. СУСТАВНОЙ РЕВМАТИЗМ, 8. СУСТАВНОЙ РЕВМАТИЗМ II, 9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ, 10. ОСТЕОПОРОЗ, 11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ,12. ПОЛИМИОЗИТ, 13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА , 14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА 15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ 16. СИНДРОМ ШЕГРИНА 17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ 18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE) 19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ) 20. ВАСКУЛИТ
1. ФИБРОМИАЛГИЯ (МЫШЕЧНЫЙ РЕВМАТИЗМ)
Фибро – значит соединительная ткань, а миалгия – боль в мышцах. Фибромиалгия вызывает боль в мышцах, соединительных и внесуставных мягких тканях. Помимо болей в опорно-двигательном аппарате, пациенты страдают различными нарушениями сна: поверхностный сон, частые пробуждения по ночам, чувство разбитости и физического истощения по утрам. К тому же у них наблюдаются различные типы психических и неврологических симптомов, которые могут быть очень разнообразными.
Чаще заболеванием страдают женщины среднего и пожилого возраста. Согласно оценкам фибромиалгией заболевает от 2 до 5% населения, у детей и молодежи заболевание встречается редко.
Причины
Причины возникновения фибромиалгии до сих пор не совсем ясны. На возникновение симптомов влияют многие факторы, вследствие которых болезнь развивается в виде различных изменений со стороны центральной нервной системы (ЦНС). У многих пациентов симптомы проявляются вместе с инфекцией, травмой или в других ситуациях, сопровождающихся болью. Иногда местные боли переходят в общую болевую чувствительность. Некоторые пациенты страдают от гиперподвижности суставов, у других к симптомам присоединяются социальные или психические проблемы. Часто у больных фибромиалгией встречаются другие сопутствующие болезни.
Одной из причин возникновения фибромиалгии является долговременный стресс, вызывающий плохое настроение и чувство угнетения. Причиной стресса может быть многократно повторяющийся и продолжительный внешний раздражитель: работа, чувство неудовлетворённости, спешка, движение, шум, человеческие отношения, денежные проблемы или безработица. У больных фибромиалгией подтверждены такие же гормональные изменения, как у людей, страдающих от долговременного стресса. Ещё неизвестно, является ли причиной возникновения фибромиалгии стресс или депрессия и беспокойство, скорее результат, чем причина фибромиалгии.
У больных фибромиалгией подтверждены такие же гормональные изменения, как у людей, страдающих от долговременного стресса. Ещё неизвестно, является ли причиной возникновения фибромиалгии стресс или депрессия и беспокойство, скорее результат, чем причина фибромиалгии.
Другая причина болезни – недостаток сна или его плохое качество. Во время глубокого сна гипофиз вырабатывает гормон роста, который имеет анаболическое действие (укрепляющее ткани). Если происходит нехватка глубокого сна, гормон роста не выделяется. У больных подтверждено уменьшение выделения гормона роста. В то же время, похожие на фибромиалгию симптомы были выявлены в лабораторных условиях, когда у исследуемых людей был просто нарушен нормальный сон.
Стресс, нарушения сна и другие причины, влияющие на нарушения выделения гормонов, могут влиять на ЦНС таким образом, что боли усиливаются. Больные часто испытывают личностное и социальное давление, проявляющееся в виде физических симптомов, часто в виде боли.
Симптомы
Важнейшим симптомом фибромиалгии являются продолжительные боли в разных частях тела, на характер которых влияют различные внешние раздражители. Пациенты описывают боли: щиплющая, жгучая, режущая, ноющая, глубинная, изнуряющая, монотонная. Боль усиливают холод, влага, сквозняки и психические стрессы. В сауне боли уменьшаются, но после сауны вновь усиливаются.
Для больных фибромиалгией также характерны: усталость, утомляемость, слабость, отеки и чувство одеревенения. В добавление к болям опорно-двигательного аппарата, могут возникать головные боли, боли в животе, боли при месячных и при мочеиспускании. Многие пациенты чувствуют опухание суставов, хотя врач не диагностирует это. Больные быстро устают при нагрузке. И почти все пациенты жалуются на не дающий отдыха сон.
Диагностика
Диагностика фибромиалгии основана на жалобах пациента и врачебных клинических исследованиях. Для подтверждения заболевания берут во внимание большую группу других заболеваний, которые также вызывают болевые симптомы. Другие болезни не исключают возможности заболевания фибромиалгией.
Другие болезни не исключают возможности заболевания фибромиалгией.
В беседе с пациентом врач обращает особое внимание как на характер болей в разных ситуациях, так и на качество сна. При врачебном обследовании отмечают болевую реакцию в известных чувствительных точках на теле. Некоторые участки тела очень болезненны. При фибромиалгии нет изменений в анализах крови.
При необходимости проводят дополнительные исследования для исключения других болезней, вызывающих утомляемость и боли, такие как анемия, нарушения функции щитовидной железы, мышечные боли или симптомы, вызванные климаксом. Гиперподвижность суставов также требует обследования.
Часто у больных фибромиалгией имеются сопутствующие болезни, которыми могут быть, например, воспаление кишечника, мочевого пузыря, эндометриоз, головные боли, признаки утомляемости и депрессия. Особенно у пожилых людей фибромиалгия может проявляться одновременно с заболеванием коронарных сосудов, диабетом, повреждением суставов и суставным ревматизмом. Это называется секундарной фибромиалгией.
Лечение
У фибромиалгии нет единого, всем подходящего и приносящего результаты лечения, т.к. причины болезни различны. Очень важно собственное мнение пациента о результатах лечения.
Планирование, осуществление и наблюдение за результатами лечения – основная предпосылка тесной и доверительной совместной работы пациента и врача. Важно прекратить дальнейшие ненужные дополнительные исследования, которые в худшем случае приводят к напрасным хирургическим вмешательствам. Лечить пациента с фибромиалгией лучше всего способен врач поликлиники, который хорошо знает его проблемы.
Получение знаний о фибромиалгии – основа лечения. По возможности на ранней стадии пациенту следует пройти курс реабилитации, предназначенный для пациентов с фибромиалгией. Обычно удаётся совмещать его с трудовой деятельностью. Хорошие результаты даёт групповое обучение. На курсах помогают уменьшить утомляемость, сопутствующую заболеванию, поддерживают самолечение и тренинг. Избегание стресса и повышение настроения с помощью тёплых ванн, массажа и других способов физиотерапии, а также обсуждение в группах и психологическая поддержка, являются единой лечебной линией. Некоторым подходит закаливание организма (купание в проруби, холодные камеры) и постепенное увеличение физической нагрузки.
Избегание стресса и повышение настроения с помощью тёплых ванн, массажа и других способов физиотерапии, а также обсуждение в группах и психологическая поддержка, являются единой лечебной линией. Некоторым подходит закаливание организма (купание в проруби, холодные камеры) и постепенное увеличение физической нагрузки.
Физкультуру следует вводить осторожно. Подходящие виды спорта: ходьба, ходьба с палками, аква–аэробика, велосипед, танцы и лыжи. Физическая нагрузка направлена на включение организмом собственных защитных механизмов, облегчающих боль.
Специального лекарства для лечения фибромиалгии ещё нет. В качестве медикаментозного лечения можно попробовать лекарства, улучшающие качество сна и настроения, например, амитриптилин. Лечение следует начинать небольшими дозами для уменьшения побочных эффектов. Польза такого лечения наблюдается лишь спустя несколько недель. От обычных обезболивающих средств эффекта немного, иногда помогает парацетамол. Польза медикаментозного лечения должна превышать его побочные эффекты. Для снятия болей нервного происхождения некоторым пациентам подходят лекарства, влияющие на ЦНС. Если к фибромиалгии присоединяется длительная бессонница, депрессия или другие психические симптомы, больному необходима психиатрическая помощь.
Прогноз
Прогноз благоприятный, хотя улучшающего лечения нет. Симптомы фибромиалгии сохраняются годами и десятилетиями, но повреждения органов или тканей организма не происходит и заболевание вполне совместимо с жизнью. Многие выходят на пенсию раньше срока по другим причинам. В настоящее время чиновники, решающие пенсионные вопросы, не считают фибромиалгию причиной потери трудоспособности и выхода на пенсию.
2. ПАДАГРА (греч. podos – нога, греч. agra – захват, дословно «нога в капкане»)
Падагрой заболевают чаще мужчины среднего возраста. В Финляндии падагрой болеет примерно 30000 человек. Появление заболевания может быть обусловлено изменением жизненных привычек и увеличением потребления алкоголя, небольших доз аспирина и диуретиков.
Падагра – заболевание, обусловленное нарушениями пуринового обмена, приводящего к повышению уровня мочевой кислоты (уратов) в крови и отложению их в тканях, в суставных хрящах, эпифизах костей, околосуставных тканях, почках и других органах. Увеличение показателей мочевой кислоты (гиперурекемия) может вызывать почечную недостаточность.
На фоне падагры могут возникать нарушения деятельности энзимов, передающиеся по наследству. Причиной болезни могут быть нарушения питания, переедание, употребление алкоголя, особенно пива, ожирение, сахарный диабет, высокие показатели жиров крови и артериальная гипертония. Падагра также может развиваться как побочное заболевание при приёме диуретиков и аспирина. Иногда падагра проявляется вместе с почечной недостаточностью или заболеваниями крови.
Симптомы
Первым симптомом падагры является острое воспаление в суставе большого пальца ноги. Позже воспаляются другие суставы – колени, шейный отдел позвоночника и суставы пальцев рук. Падагра вызывает постоянные суставные изменения и кристаллизацию мочевой кислоты в мягких тканях (тофусы), к ним могут присоединяться заболевания почек. В настоящее время падагра очень редко приводит к инвалидности.
Симптомы проявляются чаще при нагрузке на воспаленный сустав или при приёме алкоголя и пуриносодержащей пищи. Сустав становится горячим, красным и очень болезненным. Картина болезни не всегда типичная. В течение недели воспаление проходит само по себе, но при лечении – быстрее.
Диагностика
При диагностике падагры врач выявляет типичные симптомы и изменения питания пациента. Диагноз подтверждается на основе исследования суставной жидкости, в которой под микроскопом видны кристаллы уратов. У больных падагрой показатели мочевой кислоты обычно высокие. С другой стороны, они могут быть высокими и у здоровых людей. Низкие показатели также не исключают возможности заболевания падагрой. При исследованиях важно проверить работу почек, чтобы исключить нарушение их деятельности.
Лечение
В качестве лечения острого приступа падагры используют холод, обезболивающие и противовоспалительные лекарства, покой. Интенсивное лечение при остром приступе падагры – внутрисуставное введение кортизона.
Важнейшим элементом лечения является сбалансированность приёма лекарств, образа жизни и особенно питания пациента. При планировании лечения также необходима консультация врача–диетолога. При необходимости правильным питанием можно поддержать умеренное похудание.
Диету следует соблюдать уже после первого приступа падагры. Диета запрещает продукты питания, из-за которых образуется мочевая кислота и с её помощью можно значительно снизить приём основных лекарств.
Но иногда одной диеты недостаточно для лечения. Тогда после третьего приступа падагры начинают медикаментозное лечение, которое снижает синтез мочевой кислоты в крови. В таких случаях эффективен аллопуринол. Лечение аллопуринолом можно начинать только после подтверждения диагноза падагры. Его побочным эффектом могут быть нарушения работы печени и изменения картины крови, поэтому лечение проводится под контролем анализов крови. Если в течение года на фоне лечения не было приступов, можно прекращать приём препарата.
Прогноз
При грамотном лечении прогноз при падагре хороший, но если по каким-то причинам нельзя использовать аллопуринол могут возникнуть проблемы. Причиной неудачи лечения также может быть несоблюдение диеты.
Диета
Больным падагрой необходимо иметь список различных продуктов питания, содержащих пурин. Его можно найти в аптеках и в интернете. Ниже кратко о важнейших продуктах питания.
Полностью запрещены продукты, содержащие довольно много пурина:
рыба
мясо
горох, бобы, соя, грибы, спаржа
Другие вредные вещества:
все алкогольные напитки (препятствуют выведению мочевой кислоты), особенно пиво
аспириносодержащие жаропонижающие лекарства
Разрешённые продукты питания, содержащие небольшое количество пурина:
зерновые
молочные продукты
яйца, жиры, сахар
фрукты, почти все овощи, картофель
кофе, чай, какао, приправы
икра осетровых рыб
3. ДЕТСКИЙ РЕВМАТИЗМ
ДЕТСКИЙ РЕВМАТИЗМ
Детским ревматизмом называют воспаление суставов, возникающее по неизвестным причинам у детей до 16-летнего возраста, и которое длиться больше шести недель. Определение болезни условное, т.к. причины её возникновения неизвестны, такие же симптомы болезни могут возникать и после 16 лет. Заболевшие в детстве позднее сохраняют первоначальный диагноз.
Детский ревматизм в настоящее время делится на семь подтипов. Для всех видов используют название детский ревматизм или ювенальный идиопатический артрит. Ежегодно в Финляндии заболевает 100-150 детей, половина из которых – до 5 лет.
Причины
Причины возникновения неизвестны. Возможно, их несколько, а наследственные факторы увеличивают риск заболевания какой-либо формой ревматизма. Детский ревматизм напрямую не передаётся по наследству, и не ведёт себя так, как инфекционное заболевание. К детскому ревматизму относят детские болезни (олигоартрит) или формы, похожие на заболевания взрослых (суставной ревматизм, суставной псориаз, ревматизм позвоночника).
Симптомы
Обычно первым симптомом детского ревматизма является утренняя негибкость суставов, которую сразу замечают родители. Негибкость может проявляться либо во всех, либо только в больных суставах. Из-за болей дети хромают или оберегают суставы. Также у них могут быть проблемы со сном. Однако маленькие дети не всегда могут описать боль словами. Часто боль проявляется скверным настроением и обереганием больного сустава. Иногда колено или другой сустав так сильно опухает, что это легко заметить. Жар и слабое кожное воспаление на теле являются начальными опознавательными симптомами детского ревматизма.
Течение болезни
Сложность детского ревматизма в его переменчивости. Болезнь затягивается и разъедает хрящи суставов, кости и суставные связки. Вследствие этого суставы опухают, и их работа ограничена. В настоящее время полное окостенение суставов не встречается. Воспаление глаз могут протекать незаметно, вплоть до полной потери зрения.
У больных детским ревматизмом могут проявляться также задержки развития. Рост может замедлиться вследствие тяжёлого протекания болезни или лечения кортизоном в больших дозах. В опухшем суставе начинается избыточный рост костей, например, в нижней челюсти, ногах, голеностопах, запястьях и пальцах. Особенно в коленях это может проявляться несимметричной длиной конечности или её неправильным положением. При отсутствии лечения детский ревматизм может вызвать воспаления сердца и заболевания почек, угрожающие жизни.
Диагностика
Основной признак детского ревматизма – опухание одного или нескольких суставов, длящееся свыше шести недель. Ребёнок чувствует себя уставшим, плачет, у него может быть кожная сыпь и температура. Показатели воспаления в крови и CRP могут повышаться. При постановке диагноза также исследуют ревматический фактор и наличие антител в крови. Если анализ крови на антитела положительный, то с большой вероятностью речь идёт уже о детском ревматизме или системном заболевании соединительной ткани. Так как наследственность является важным фактором, необходимо выяснить у родителей, были ли в роду заболевания суставов или псориаз.
Лечение
Детский ревматизм диагностируется и наблюдается в университетских больницах и ревматологической больнице в г.Хейнола врачом–специалистом. Лечение и реабилитация больных проводятся в детском отделении ревматологической больницы.
Цель лечения – уменьшение симптомов и нормализация показателей воспаления в крови (СОЭ, CRP), которые достигаются путём подбора индивидуального медикаментозного лечения и лечебной физкультурой в повседневной жизни. В сложных случаях требуется более серьезное лечение.
Обычно в лечении детского ревматизма используют комплексный подход. Благодаря применению сильных лекарственных средств, результаты наступают быстрее, и время лечения можно сократить.
Детский ревматизм лечат теми же лекарствами, что и взрослый. При длительном лечении используют метотрексат – лекарственное вещество, влияющее на рост клеток. В настоящее время детский ревматизм можно лечить биологическими ТНФ — альфа-лекарствами. Поддерживающая терапия – препараты кортизона.
Лечение детского ревматизма направлено на обеспечение нормального роста ребёнка. Правильному положению конечностей можно помочь наложением лангет и шин. У маленьких пациентов наблюдают за ростом нижней челюсти и зубов и регулярно обследуют глаза. Физиотерапевт разрабатывает индивидуальные программы по поддержанию подвижности суставов и укреплениию мышц. В программу реабилитации входит обеспечение условий для получения ребёнком начального образования.
Прогноз
Современные методы лечения значительно улучшают прогноз детского ревматизма. Пожизненная инвалидность и преждевременная смертность редки. Амилоидоз (нарушение белкового обмена организма) больше не встречается. Большая часть больных способна с помощью лечения вести нормальную трудовую жизнь.
Классификация детского ревматизма
Обычный детский ревматизм
Ø жар, кожное воспаление, воспаление лимфатических узлов, симптомы внутренних болезней
Олигоартрит (воспаление редких суставов)
Ø от 1 до 4-х больных суставов
Серонегативный полиартрит
Ø в крови нет ревматического фактора, больных суставов 5 или больше
Суставной ревматизм взрослого типа
Ø «серопозитивный полиартрит»
Ø в крови присутствует ревматический фактор, больных суставов 5 или больше
Суставный псориаз
Ø кожный псориаз и воспаление суставов
Ø выражены псориатические изменения ногтей без кожных симптомов, сосискообразное воспаление пальцев рук и ног, псориаз у ближайших родственников
Ревматизм позвоночника
Ø «к энтеситу присоединяющийся артрит»
Ø воспаление суставов и энтесит (поражение связочного аппарата). Если из этих симптомов представлен только один, то должно быть также ещё два из нижеследующих признаков: боли в области крестца и поясницы, позитивный антиген HLA-B27, ревматизм позвоночника у кого-нибудь из близких родственников, воспаление глаз, мальчик старше 8 лет.
Другие формы заболевания
Ø детский ревматизм, который не входит в другие групп
4. ЛАЙМБОРЕЛЛИОЗ (болезнь Лайма или клещево́й боррелио́з)
Болезнь Лайма – инфекционное заболевание, передающаяся через укус клеща. Возбудитель Borrelia burgdorferi бактерия, входящая в класс спирохет. У болезни Лайма нет никакой связи с детским ревматизмом или ревматическими болезнями.
В Финляндии природные очаги болезни Лайма находятся главным образом на островах и на побережьях, хотя клещи также живут по всей стране, включая Лапландию. Но далеко не все клещи являются переносчиками Borrelia-бактерии. В среднем, укус только одного клеща из 50-100 случаев вызывает болезнь. Ежегодно в Финляндии заболевает от укусов клещей примерно 3000 человек, а 10-20% из них – болезнью Лайма. Заболевание может проявляться быстро проходящим кожным воспалением.
Профилактика
Болезнь Лайма можно предотвратить, если избегать укусов клещей. Клещи селятся во влажных местах, в которых часто играют дети, поэтому их кожу надо осматривать по вечерам. Это касается и взрослых, живущих в природных очагах. Клещи удаляются из кожи, например, клещевым пинцетом, приобретённым в аптеке. Лучший способ удаления – захватить клеща по возможности близко к коже и аккуратно, круговыми движениями тащить наружу.
Симптомы
Большая часть укусов клещей бессимптомна. Если человека укусил клещ, его необходимо быстро удалить из кожи, т.к. он может быть переносчиком Borrelia-бактерии. В этом случае вокруг укуса через несколько дней появляется покраснение кожи, которое распространяется по кругу от места укуса (кольцевидная эритема). Попавшие в организм бактерии могут вызвать заболевание, похожее на простуду, к которому присоединяются жар, усталость и боли в мышцах. Эта начальная стадия болезни Лайма, для лечения которой используют антибиотики.
Течение заболевания
При отсутствии лечения заболевание может проявиться в разных частях тела спустя месяцы или даже годы после заражения. Это могут быть симптомы поражения опорно-двигательного аппарата (мышечные боли и тугоподвижность), отёк одного или нескольких суставов, в тяжёлых случаях – симптомы поражения ЦНС: лицевой паралич и паралич различных нервов, менингит, неврологические болевые симптомы. Длительные мышечные боли напоминают сложную фибромиалгию. При заболевании, вызванном Borrelia-бактерией, можно наблюдать хроническое воспаление кожи, глаз и сердечной мышцы.
Диагностика
Начальная фаза болезни Лайма подтверждается воспалением кожи вокруг места укуса клеща, которое не проявляется на более поздних стадиях. Единственным симптомом может быть, например, опухание коленных суставов. На этой стадии врач пытается исключить другие болезни и подтвердить бореллиоз с помощью анализов крови. Изучение результатов лабораторных исследований иногда требует экспертизы в инфекционном отделении районной больницы. В диагностике очень помогают сведения о предыдущих укусах клещей, например, месячной давности.
Лечение
Простой укус клеща не требует никакого лечения. Если вокруг укуса распространяется воспаление, следует немедленно обратиться к врачу. После явного укуса для лечения бореллиозного кожного воспаления назначается приём антибиотиков в течение двух недель. Инфекция поддается лечению хорошо и поздние симптомы не появляются. Если начальная фаза остается без лечения, и пациент заболевает настоящей болезнью Лайма, тогда требуется длительное и изнурительное лечение антибиотиками, которое чаще всего осуществляется в больничных условиях.
Прогноз
Как правило, от болезни Лайма пациенты излечиваются. При этом заболевании воспаление суставов доброкачественное и не приводит к их разрушению, но боли могут длиться долго. У маленьких детей болезнь протекает тяжелее. Годами длящиеся симптомы воспаления ЦНС встречаются редко. Они могут напоминать симптомы фибромиалгии.
5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
У больных системным заболеванием соединительной ткани наблюдаются симптомы многих ревматических заболеваний. Они могут напоминать системный склероз, аутоиммунное заболевание или полимиозит и воспаления суставов. Многие заболевания могут начинаться с симптомов, похожих на системное заболевание соединительной ткани, которые позднее необходимо уточнить. Большинство пациентов – женщины старше 40 лет.
Причины
Причины неизвестны, но на возникновение болезни влияет наследственность.
Симптомы
Обычно болезнь начинается с общих симптомов, таких как усталость, жар, боли в мышцах и суставах. Почти у всех пациентов выражен симптом Рейно (побледнение пальцев рук). Руки могут отекать так, что пальцы приобретают форму сосисок. Кожа рук уплотняется и позднее атрофируется. У пациента могут быть кожные воспаления и отёки в суставах, похожие на суставной ревматизм.
Течение болезни
Болезнь обычно или исчезает или переходит в какое-нибудь явно выраженное заболевание – суставной ревматизм, системный склероз, иммунное заболевание или полимиозит. Заболевание вызывает изменения во внутренних органах, таких как лёгкие, сердце и почки.
Диагностика
Диагностика проводится на основании анамнеза пациента и анализов крови.
Лечение
Лечение назначается индивидуально согласно симптомам пациента. В качестве лечения используются препараты кортизона и противоревматические препараты метотрексат, гидроксиклорокин. Если у пациента наблюдается побледнение пальцев, рекомендуются сосудосуживающие препараты, например, нифедепин, но лучше всего руки держать в тепле.
Прогноз
Симптомы проявления болезни могут длиться годами. Прогноз зависит от направления развития болезни. Если заболевание не затрагивает внутренние органы, прогноз благоприятный.
6. ПСОРИАЗ СУСТАВОВ (псориатический артрит)
Псориаз (чешуйчатый лишай) – хронический дерматоз, характеризующийся шелушащимися высыпаниями на коже. Псориазом болеет примерно 2% финского населения. Из них лишь у 10% наблюдается воспаление суставов. У половины, страдающих сложной формой кожного псориаза, имеется также псориаз суставов. Встречается как у женщин, так и у мужчин. Иногда картина заболевания схожа с псориазом суставов и диагностируется у пациентов, у которых нет кожного воспаления. Болезнь передаётся по наследству.
Причины
Причины возникновения псориаза неизвестны, и не исследовано, почему у больных кожными заболеваниями часто проявляются суставные симптомы. При псориазе нарушается регуляция иммунологических защитных сил организма, и появляются кожные воспаления, например, после инфекции, при повреждениях кожи или после ожогов.
Псориаз – наследственное заболевание. Если оба родителя больны псориазом, риск развития заболевания у ребёнка около 50%. Если только один – риск развития заболевания снижается до 20%. Псориаз суставов встречается намного реже.
Симптомы
Выделяют 4 различных формы псориаза суставов. Наиболее часто встречаемая форма – воспаление нескольких суставов с симптомами заострения первых фаланг пальцев конечностей, которые могут проявляться и самостоятельно. Другая форма заболевания проявляется реже, как правило, это воспаление большого сустава. Это может быть только воспаление одного колена без других суставных симптомов. Заболевание, напоминающее ревматизм позвоночника, встречается редко.
При суставном псориазе опухают пятка или ахилессово сухожилие, иногда палец руки или ноги опухает в виде сосиски (дактилит, сосискообразный палец). Симптомы заострения фаланговых суставов пальцев проявляются совместно с псориатическим изменением ногтей.
Течение болезни
У больного псориазом заболевание суставов развивается с течением времени. Часто кожный псориаз подтверждается лишь в том случае, если человек обращается к врачу из-за суставных симптомов или изменения ногтей. Обычно суставные симптомы проявляются в 30-50 лет, хотя кожное воспаление в данном случае уже длилось много лет. Суставной псориаз бывает и у детей, но довольно редко.
Диагностика
Псориаз суставов можно заподозрить, если у пациента обнаружены кожный псориаз и воспаление одного или нескольких суставов. Кожное воспаление может быть довольно обширным или ограничиваться только ногтями. Иногда проявляется на коже головы в виде шелушащихся пятен.
При псориазе суставов в анализах крови нет повышенных показателей воспаления (СОЭ, CRP) и ревматического фактора, как при суставном ревматизме.
На рентгене в суставах отмечены такие же эрозивные изменения, как и при суставном ревматизме. У больных заостренные фаланги суставов пальцев разъедаются. Мутилирующий, обезображивающий артрит, обусловленный разрушением костной ткани фаланг пальцев, встречается довольно редко.
Лечение
Своевременное лечение кожных проявлений заболевания и солнечный свет облегчают также и суставные симптомы. В качестве начального лечения подходит укрепление физического состояния суставов и мышц. Для получения дополнительной помощи можно обратиться в отделение реабилитации больницы.
Для облегчения болевых симптомов применяют парацетамол или противовоспалительные и болеутоляющие препараты. Если воспаление суставов затягивается или на рентгене выявлены изменения суставов, в качестве лечения используются те же лекарства, что и при начальном лечении суставного ревматизма. Метотрексат эффективен при кожных воспалениях, и для лечения суставного псориаза он подходит лучше, чем для лечения суставного ревматизма. Подобное лекарство нового поколения – лефлуномид. При лёгком суставном псориазе, для устранения суставных симптомов, следует сначала попробовать сульфасалицилаты. Циклоспорин подходит для лечения, как сложных кожных воспалений, так и для лечения воспаления суставов. Инъекции кортизона используют для лечения опухших суставов. При мутилирующем, обезображивающем артрите делают операции артропластику или эндопротезирование.
Сложный суставной и кожный псориаз также можно лечить биологическими ревматическими лекарствами. В настоящее время в Финляндии используют ингибиторы (блокаторы) ФНО α: инфликсимаб, адалимумаб, этанерсепт. Они быстро снимают воспаление. Адалимумаб и этанерсепт пациент может колоть себе сам. Инфликсимаб вводится пациенту внутривенно–капельно в стационаре.
Прогноз
В среднем, псориаз суставов более лёгкое заболевание, чем ревматизм суставов. Долговременный прогноз чаще всего очень хороший. Лечение сложных, вызывающих изменения в суставах заболеваний, следует проводить как можно быстрее. Лечебная терапия в начальной стадии заболевания более эффективна. Без лечения псориаз суставов может привести к инвалидности, разрушению суставов или тугоподвижности позвоночника.
7. СУСТАВНОЙ РЕВМАТИЗМ
Суставной ревматизм (ревматоидный артрит, arthritis rheumatoides) – обычное воспалительное заболевание суставов. Ежегодно им заболевает 1700 финнов, обычно женщины 60-70 лет, реже молодые мужчины. В Финляндии больных суставным ревматизмом насчитывается примерно 35000 человек.
Причины
Причины возникновения суставного ревматизма неизвестны, но он входит в, так называемые, аутоиммунные заболевания, при которых иммунологическая защита организма направлена против своих же тканей. Суставной ревматизм не является наследственной болезнью, а восприимчивость к ней передаётся по наследству слабо. Курение, послеродовый период, всевозможные инфекции, психические факторы и травмы суставов способствуют возникновению суставного ревматизма. Явных связей между питанием и возникновением болезни не замечено, но при лечении следует обращать внимание на здоровое питание.
Сначала изменения в организме могут начинаться не в суставах, а в других местах. При воспалении суставная оболочка уплотняется, в ней вырастают новые кровеносные сосуды, в тканях циркулируют воспалительные клетки. Активные воспалительные клетки выделяют в окружающую среду иммунные комплексы (интерлейкины, простагландины, Tnf-alpha), которые вызывают в организме воспаление: усталость, жар, повышенные показатели крови и CRP.
Воспалённая ткань растёт и расширяется по поверхности суставных хрящей и костей. Она постепенно разъедает здоровые хрящи, кости и суставные связки. В связи с этим структура сустава разрушается, и его работа нарушается.
Симптомы
Суставной ревматизм начинается с небольшой боли в суставе, которая проявляется по утрам в виде болезненности и негибкости пальцев рук или подушечек ног. Видимый симптом – отёк сустава, возникает при увеличении количества суставной жидкости и утолщении суставной оболочки. При сильном воспалении сустав краснеет и становится горячим. Отёк начинается чаще всего в пальцах рук и запястьях. Суставной ревматизм обычно симметричное заболевание суставов пальцев ног и рук, но оно может распространяться на все суставы конечностей, а также на челюстные суставы и шейный отдел позвоночника. Не проявляется обычно в первых фалангах пальцев и пояснице. В начальной стадии болезнь вызывает ухудшение общего состояния, чувство недомогания, усталость и негибкость суставов по утрам.
Течение болезни
Если сопротивляемость организма побеждает болезнь, симптомы суставного ревматизма исчезают совсем или не проявляются длительное время. Чаще всего суставной ревматизм – это десятилетиями длящееся заболевание. Разъедание хрящей начинается уже через несколько месяцев с начала заболевания. С годами эрозии расширяются и захватывают большее количество суставов.
Сильнее всего пациенты страдают при повреждении крупных суставов конечностей (тазобедренного, колена, плечевого сустава) и шейного отдела позвоночника. Движение суставов затрудняется, но пациенты гораздо больше страдают от болей. Боль проявляется повышенной чувствительностью суставов, однако, в начальной стадии она не очень значительная.
При продолжительном суставном ревматизме симптомы проявляются также в других органах. Длительное воспаление высушивает ткани: кожа становится тоньше, мышцы отмирают, кости ломаются, и гемоглобин крови снижается. Сухость слизистых оболочек глаз, рта и половых органов происходит от синдрома Шенгрена. От трения в локтях, пальцах рук и ног могут вырастать ревматические шишки. Побледнение пальцев или симптом Рейно является сигналом заболевания сосудов. В лёгких развивается плеврит, ревматические узлы и иногда происходят серьёзные лёгочные изменения. Амилоидоз (нарушение белкового обмена) возникает, как следствие длительного активного воспаления, но поражение почек, вызываемое им, в настоящее время встречается редко.
Диагностика
В начале заболевания суставной ревматизм сложно диагностировать. При подозрении на суставной ревматизм, пациент направляется к врачу – специалисту. Симптомами заболевания являются явные отёки суставов, особенно пальцев и запястьев, чувствительность подушечек стопы, в крови повышенные показатели воспаления (СОЭ, CRP) и ревматический фактор. Суставной ревматизм оценивается по семи критериям. При наличии четырёх критериев из семи, пациенту ставится диагноз суставной ревматизм, и активное лечение следует начинать как можно раньше.
Симптомы иммунологических нарушений подтверждает находящийся в крови ревматический фактор, а иногда и антитела. Ревматический фактор выявлен не у всех больных суставным ревматизмом. Он также может быть найден у больных другими заболеваниями или у совершенно здоровых людей. Следовательно, диагноз суставного ревматизма радикально не зависит от наличия ревматического фактора.
Классификация суставного ревматизма:
утренняя негибкость суставов, по меньшей мере, в течение часа
опухание, по меньшей мере, трёх суставов
отёк сустава руки
симметричный отёк сустава
ревматические шишки
ревматический фактор в крови
видимые на рентгене повреждения в суставах
Лечение
Лечение суставного ревматизма должно быть многосторонним. Больным хроническими заболеваниями важно больше знать о болезни и возможностях её лечения.
Течение суставного ревматизма не позволяет влиять на него иными средствами, кроме как лекарствами. Иногда для предотвращения инвалидности требуется операции и физиотерапия. Эффективное медикаментозное лечение особенно значимо на начальной стадии, и когда разрушение суставов прогрессирует.
На начальной стадии в лечение входят, прежде всего, препараты, замедляющее течение болезни. В комплексном лечении суставного ревматизма используют метотрексат, сульфасалицилат, гидроксиклорокин, препараты золота, лефлуномид и циклоспорин, можно попробовать биологические лекарства. Несмотря на побочные эффекты, приносимая ими польза намного больше, чем вред. Лечение, начатое на ранней стадии, даёт большей эффект.
Большинству пациентов требуется болеутоляющие препараты (парацетамол, противовоспалительные лекарства). Они не тормозят развитие болезни, но хорошее обезболивание улучшает качество жизни. Препараты кортизона используют в качестве поддерживающей терапии для уменьшения болей, а также для поддержания работы суставов. Инъекции кортизона непосредственно в сустав временно снимают отёк и значительно улучшают подвижность. У лечащего врача должны быть наготове необходимые пациенту шприцы с кортизоном.
Операционным лечением можно убрать из сустава или из сухожилия воспалённые ткани, не восприимчивые к лекарствам, а также исправить уже повреждённый сустав. Часто с помощью искусственного сустава можно предотвратить развитие инвалидности.
Физиотерапией лечат боли и сохраняют двигательную активность суставов с помощью специальных упражнений. В активной фазе нужно поддерживать подвижность суставов и физическое состояние мышц.
Специальный врач обучает щадящим двигательным навыкам. Различными шинами пробуют уменьшить боли в суставах и предотвратить их неправильное положение.
Реабилитация поддерживает трудовую и двигательную активность. На курсах реабилитации, сразу после выявления болезни, пациенты получают информацию о заболевании и его влиянии на повседневную жизнь. Следует уделить достаточно внимания профессиональной реабилитации работоспособного населения и молодёжи. KELA организует реабилитацию в особо тяжёлых случаях.
Прогноз
На начальной стадии суставного ревматизма делать прогноз довольно сложно. Поэтому даже к слабовыраженным симптомам суставного ревматизма нужно относиться серьёзно. В настоящее время большая часть больных живёт нормальной жизнью, заводит семью и сохраняет работоспособность. Хотя улучшающее лечение есть, суставной ревматизм прогрессирует десятилетиями и разрушает суставы, но угрозы полной потери двигательной активности нет.
8. СУСТАВНОЙ РЕВМАТИЗМ II
Артроз или остеоартрит распространённое заболевание суставов. Оно связано с увеличением среднего возраста населения. Почти у каждого пенсионера обнаружен остеоартрит, но только части из них он наносит значительный вред здоровью. Из-за неспособности пожилых людей самостоятельно передвигаться, общество несёт значительные расходы. Для сохранения двигательной способности пожилых людей, в Финляндии ежегодно делаются тысячи операций по замене тазобедренных и коленных суставов.
Чаще артроз проявляется в межпальцевых суставах стопы, первом плюснефаланговом суставе кисти, в суставах позвоночника, но наибольший вред здоровью приносит артроз тазобедренных и коленных суставов.
Причины
Возникновению артроза больших суставов способствуют пожилой возраст, тяжёлая работа, спорт с нагрузкой на суставы, ожирение, травмы и воспаления суставов, наследственность. Большая проблема – увеличение веса, которая вызывает и всегда осложняет большую часть коленных артрозов. Артроз пальцев стопы и кисти является, по большей части, наследственным заболеванием.
Симптомы
На начальной стадии артроза важнейшим симптомом является боль, которая усиливается при начале движения после отдыха (стартовая боль). Первичная боль возникает при спуске по лестнице вниз, в дальнейшем к ней присоединяется и боль при подъёме вверх. При развитии болезни уменьшается амплитуда движения сустава. Колени разворачиваются в стороны, и появляется кривоногость. В пальцах, на месте суставов, разрастаются костные шишки. Неровные хрящевые поверхности суставов хрустят при движении.
Артроз ухудшается постепенно, с течением лет. Проблемы зависят от поражённого сустава. Артроз позвоночника приводит к образованию костных шпор и сдавливанию выходящих из спинного мозга нервов, вследствие чего спинная боль переходит в ноги (ишиас). Артроз тазобедренных и коленных суставов осложняет движения и может вызывать сильные боли.
Течение болезни
В начале возникновения артроза гладкий хрящ, покрывающий поверхность сустава, начинает разлагаться. На это организм реагирует разрастанием костной ткани хряща. Суставы становятся твёрдыми и соприкасаются друг с другом, объём их движения уменьшается. Обычно сустав принимает вынужденное положение. Постепенно внутренняя поверхность, покрывающая суставную оболочку повреждённого сустава, раздражается и воспаляется. В суставе появляется жидкость, и он может покраснеть. Сустав воспаляется, и артроз прогрессирует.
Диагностика
Врач ставит диагноз артроза на основании симптомов и рентгена. Тем не менее, множественный артроз может ошибочно лечиться, как подагра или суставной ревматизм. Анализ крови не диагностирует артроза.
Лечение
Артроз нельзя вылечить. В качестве обезболивания применяют, в первую очередь, парацетамол и при необходимости противовоспалительные лекарства. Некоторым помогает глюкозамин. Противоревматические гелиевые мази, содержащие противовоспалительные лекарства, помогают при артрозе пальцев рук. В раздражённые и отёчные суставы врач может вводить препараты кортизона. Артроз коленей можно лечить инъекциями гиалуроната. Сложные и болезненные артрозы тазобедренных и коленных суставов лечат оперативным путём.
Следует предотвращать слишком большую нагрузку на больные суставы. Палочка или роллатор и стулья на высоких ножках облегчают повседневную жизнь. Также следует прекратить перенос тяжестей.
Контроль веса – важная часть лечения, т.к. лишний вес, в первую очередь, нагружает суставы. Работоспособность суставов поддерживается движением, а состояние мышц – регулярной лечебной физкультурой. Для выпрямления тазобедренных и коленных суставов нужно упражняться. Для выпрямления коленей можно упражняться сидя на стуле. Если чувствуется боль, выпрямительные движения можно делать лёжа на спине, подушка под коленями. Холодный компресс в острой фазе успокаивает воспалённые и болезненные суставы. В спокойной фазе заболевания согревание суставов приносит чувство облегчения. При лечении артроза пальцев рук регулярные упражнения сохраняют их подвижность.
Прогноз
Большая часть пациентов хорошо справляется со своей болезнью. Мучительнее протекают болезни, начинающиеся в молодом возрасте и в нескольких суставах одновременно. Артроз вызывает ухудшение нормальной жизни. Увеличение избыточного веса населения – причина возникновения артроза в будущем. Операцией по замене суставов можно избежать возникновения инвалидности у пациента.
9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ
Гиперподвижность суставов – это совокупность симптомов, при которых у суставов аномально широкая амплитуда движения. Гиперподвижность суставов особенно выражена у детей и молодых женщин. У пожилых людей встречается редко. Для некоторых профессий (музыкант, акробат) выгодна широкая амплитуда движения суставов, но она может причинять вред суставам.
Причины
Ослабление или натяжение суставных связок у людей различны. Вероятно, в строении связующего белка, коллагена, соединительной ткани есть отличия. Часто гиперподвижность суставов – наследственная. Её трудно отличить от синдрома Элерса-Данлоса (гиперэластичность кожи).
Симптомы
Гиперподвижность суставов не обязательно вызывает вредные последствия. Частым симптомом является боль, которая локализуется в суставах (тазобедренный, колено, плечо, запястье) или спине. Обычные болевые состояния легко трактуют, как фибромиалгию, одной из причин которой может быть гиперподвижность какого-либо сустава. В сложных формах заболевания суставы могут легко выворачиваться. К совокупности симптомов могут присоединиться также грыжа, варикозное расширение вен, нарушение венозного кровообращения, опущение матки и проблемы мочеиспускания. Гиперподвижность может привести к артрозу.
Диагностика
Гиперподвижность суставов определяется по шкале Бейгтона. Если у человека имеются пять критериев из одиннадцати, суставы считаются гиперподвижными.
Шкала Бейгтона
пассивное тыльное сгибание мизинца руки более 90° (левая и правая рука)
пассивное приведение большого пальца руки к сгибательной поверхности предплечья (левая и правая рука)
переразгибание локтевых суставов более 10° (левая и правая рука)
переразгибание коленей более 10°(левая и правая нога)
наклон вперед, не сгибая коленей, с касанием пола ладонями
Лечение
Пациент должен знать о происхождении симптомов. Полного лечения нет, но симптомы можно облегчить с помощью лечебной физкультуры для суставов и мышц. Следует прекратить виды деятельности, увеличивающие риски и приводящие к широкой амплитуде движения суставов и вывихам. Обычные обезболивающие препараты уменьшают боли. Гиперподвижность суставов следует учитывать при выборе профессии.
Прогноз
С возрастом амплитуда движения суставов уменьшается. Это улучшает долговременный прогноз.
10. ОСТЕОПОРОЗ
Остеопороз — прогрессирующее уменьшение плотности костей, приводящее к снижению их прочности и увеличению вероятности перелома. После 30 лет плотность костей начинает медленно уменьшаться. У пожилых людей увеличивается риск переломов костей в результате падения. В Финляндии более 400000 людей страдают остеопорозом, из них большая часть женщины старше 50 лет.
Причины
Возрастное уменьшение плотности костей является нормальным физиологическим процессом. Но резкое уменьшение плотности костной ткани приводит к заболеванию остеопорозом.Чаще остеопороз встречается у женщин, чем у мужчин. Риск заболевания у женщин увеличивается в климактерический период, когда уменьшается выработка женских половых гормонов (эстрагенов), регулирующих обмен веществ в костной ткани и предотвращающих остеопороз. Короткий период половой зрелости (позднее начало и раннее окончание месячных ) тоже является причиной остеопороза.
Худощавое телосложение, недостаток физкультуры, витамина D (солнечный свет) и/или кальция, курение, излишнее потребление соли, заболевания кишечника, ревматизм, диабет, заболевания почек, а также некоторые лекарства (кортизон, противоэпилептические препараты) увеличивают риск развития остеопороза. Избыточный вес хоть и является опасным заболеванием, но в какой-то мере защищает от остеопороза. Предрасположенность к остеопорозу является наследственной.
Симптомы
Остеопороз протекает бессимптомно. Проблемы возникают при переломах костей, самые распространённые из которых–переломы позвонков. В этом случае рост уменьшается и осанка изменяется. Сложными считаются переломы шейки бедра. За последние 15 лет в Финляндии количество переломов верхней части шейки бедра удвоилось. Хотя переломы, вызванные остеопорозом, лечатся оперативным методом, качество жизни пожилых людей ослабевает.
Диагностика
Опытный врач сможет быстро поставить диагноз пожилому человеку, измерив его рост. Если с годами рост уменьшился более чем на 5 сантиметров, и осанка стала сутулой, диагоз поставлен правильно.
Плотность костей можно измерить. Измерение делается на основании анализа костей спины и верхней части бедренной кости.
В больницах и в частных клиниках есть приборы для обследования остеопороза. На основании международных критериев, у женщин диагоз констатируется при плотности костей ниже 2,5 ед. стандартного отклонения (standard deviation), чем в молодом возрасте. У мужчин граница – 3 ед. стандартного отклонения.
По обычному рентгеновскому снимку костей можно оценить начальную стадию остеопороза. На рентгеновском снимке хорошо виден перелом костей позвоночника. Плотность измеряют ультразвуковым исследованием пяточных костей, но таким способом невозможно установить точное место перелома.
Профилактика
Появление остеопороза можно предупредить. Молодые девушки должны повышать плотность костной ткани и наращивать костную массу, которая с возрастом защищала бы от возможных переломов.
Предотврати остеопороз:
Ÿ Постоянно двигайся
Ÿ Худей осторожно и избегай резкого падения веса
Ÿ Чаще бывай на свежем воздухе, таким образом получишь витамин D
Ÿ В рацион должны входить молоко, сыр, лесные грибы и рыба
Ÿ Не кури
Ÿ Потребляй ограниченное количество соли
Ÿ Заваривай чай, в состав которого входит флорид, укрепляющий кости
Ÿ Женщинам после 40 лет рекомендуется делать обследование на наличие эстрогенов
Ÿ В тёмное время года людям после 50 лет рекомендуется принимать витамин D и кальций
Ÿ В пожилом возрасте особенно опасны падения, поэтому рекомендуется носить специальную защищающую кости одежду.
Лечение
Остеопороз трудно лечится, потому что костная ткань медленно обновляется. Лечение кортизоном назначается людям, у которых были переломы и плотность костных тканей постоянно уменьшается.
Лечение предусматривает достаточное получение витамина D и кальция. Ежедневная норма кальция 800 мг, она содержится, например, в трёх стаканах молока или кефира. Сыр и другие молочные продукты тоже являются хорошими источниками кальция.
Витамин D человек получает, находясь под солнцем, а также из продуктов питания, например, рыба и грибы богаты витамином D. Людям старше 70 лет рекомендуется принимать витамин D по15 микрограмм в день (600 единиц). Такое количество трудно получить из продуктов питания, поэтому пожилым людям его назначают в виде пищевых добавок.
Лечение остеопороза лекарственным методом постоянно развивается. Лечение продолжительное и достаточно дорогое. Важной лекарственной группой являются бифосфонаты (алендронат, этидронат, резидронат и ибандроновая кислота). В настоящее время дозировка лекарственных препаратов расчитана так, что их нужно принимать не чаще, чем раз в неделю или месяц. Лекарственные препараты есть в форме спрея для носа. Также женщины могут принимать препараты с содержанием гормона эстрогена или лекарственные препараты действующие таким же образом (ралоксифен). В трудных случиях используются стронтиум и терипаратид.
11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ
Полимеалгия – достаточно распространённое заболевание, которое вызывает мышечные боли. «Поли»- означает много, «миалгия» — мышечные боли.
Причины
Причины болезни не выяснены, но спровоцировать заболевание может вирусная инфекция. Чаще всего полимиалгией болеют женщины после 50 лет.
Симптомы
Симптомы болезни проявляются достаточно медленно. Появляются боли и онемение (окостенелость) в мышцах шеи, плеч, поясницы и бёдер. Мышцы становятся чувствительными и болезненными при движении и от прикосновения. Отёчность суставов наблюдается редко. Из-за появления мышечных и суставных болей затрудняется утренний подъём. Также у пациента может быть усталость и повышенная температура. В анализе крови повышены показатели воспаления, поэтому ранее здоровый и бодрый человек чувствует себя серьёзно больным.
Часто к мышечной форме ревматизма присоединяется воспаление артерий. Воспаление височной артерии вызывает боль в висках или в щеках, например, при разжёвывании пищи. Воспалённую артерию иногда можно увидеть в области виска, она напряжена и увеличена. Пульс в артерии может отсутствовать. Важно вовремя обнаружить воспаление височной артерии (темпоральный артерит), потому что ответвление височной артерии идёт в основания глаз. Непроходимость височной артерии может привести к потере зрения.
Диагностика
Врач ставит диагноз на основании симптомов заболевания, возраста пациента, болей, общего состояния и анализа крови. Пожилым людям назначают и другие виды обследования. При подозрении на воспаление височной артерии, пациента направляют в Центральную больницу на обследование.
Лечение
Для лечения полимиалгии назначают препараты кортизона. Лечение длится минимум год и доза кортизона постепенно снижается на основании наблюдений за течением болезни, симптомами, формулой крови. Также для лечения используются и другие препараты, например, метотрексат. Воспаление височной артерии лечится в больнице.
Прогноз
Прогноз полимиалгии хороший. При правильном подходе к лечению, через несколько лет почти ко всем заболевшим здоровье возвращается.
12. ПОЛИМИОЗИТ
Полимиозит – это достаточно редкое воспалительное заболевание мышц, которое проявляется как вместе с ревматизмом, так и самостоятельным заболеванием соединительной ткани. Также к заболеванию относятся кожный и инклюзивный миозиты.
В Финляндии ежегодно заболевает около 20 человек. Чаще болеют взрослые люди, но кожная форма миозита встречается и у детей.
Причины
Причины возникновения миозита неизвестны, но очевидно, речь идёт о нарушении функции аутоимунной системы, как и при других cистемных заболеваниях соединительных тканей. Воспаление мышц может проявляться легкой формой суставного ревматизма, заболеванием Шегрина или симптомами SLE. Кожная форма миозита может возникать на фоне рака.
Симптомы
Важным симптомом полимиозита является слабость мышц. Обычно симптомы проявляются медленно, и сначала боли появляются в бедренных, тазобедренных и плечевых мышцах. Появляются трудности при вставании и при поднятии рук вверх. Так же у пациентов появляются трудности при глотании пищи. При кожной форме миозита появляются симптомы на коже рук и лица. Инклюзивный миозит проявляется медленнее, чем другие формы миозита. У детей после воспаления кальций откладывается в рубцевую ткань. Воспаление вызывает усталость, снижение веса и лихорадку.
Диагностика
Диагноз миозита ставят на основании анализа крови. Также делается биопсия. При необходимости делается электроневромиография (ENMG) и магнитно-резонансная томография. Пожилые люди, при необходимости проходят дополнительное обследование.
Лечение
Лечение начинается в больнице достаточно большими дозами кортизона. Если лечения кортизоном не достаточно, то назначается метотрексат. В трудных случаях назначаются новые биологические ревматические препараты.
Лечение длится годами, поэтому важно поддерживать тонус мышц в форме.
Профилактика
Раньше миозит был опасным заболеванием, но сейчас от него можно полностью излечится.
13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА
Инфекционные заболевания кишечника, мочевыводящих путей или венерические инфекции могут быть причиной воспаления суставов. В дальнейшем это приводит к реактивному воспалению суставов (артрит), то есть иммунологической реакции организма на инфекцию. При синдроме Рейтера у пациентов могут быть воспаления на слизистой глаз, кожи или рта, половых органах или мочевыводящих путей.
Причины
Оболочка сустава реагирует воспалением на бактерии-инфекции. Организм вырабатывает антитела (иммунная реакция) против самого себя. Реактивное воспаление суставов начинается, например, с хламидии, сальмонеллы или обычным расстройством кишечника. Велик риск заболевания кишечными инфекциями в больших туристических центрах жарких странан.
У заболевания есть наследственная предрасположенность. У большой части пациентов обнаружен HLA-B27-антиген. Реактивный артрит в основном проявляется у молодых людей.
Симптомы
Симптомы реактивного артрита начинаются через неделю после кишечной или венерической инфекции и проявляются болями и отёками суставов. Первоначальная инфекция, как правило, уже проходит. Заболевание проявляется воспалением нескольких суставов. Обычно нижние конечности поражаются чаще, чем верхние. А также крестец и подвздошная кость становятся болезненными.
Реактивный артрит и синдром Рейтера вызывают шелушащиеся кожные покраснения на стопах, пальцах ног и на слизистой половых органов (баланит). Также у больных могут быть покраснения слизистой глаз или воспаление мочеточников. Повышенная температура и усталость являются обычными симптомами заболевания. Анализ крови свидетельствует о наличии инфекции в организме.
Диагностика
Диагносцировать реактивный артрит достаточно просто, если у пациента недавно была венерическая или кишечная инфекция. Иногда симптомов инфекции мало или нет вообще. Тогда причины инфекции выясняются посевом или анализом крови на антитела. Иногда возникает необходимость исключить другие заболевания, как, например, начинающийся суставной ревматизм.
Также делается ЭКГ , потому что есть риск воспаления сердца.
Лечение
Инфекция, вызвавшая воспаление суставов, лечится антибиотиками. Также назначается лечение хламидии. Назначаются противовоспалительные, обезболивающие и иногда кортизоносодержащие лекарственные препараты в виде инъекций в поражённый сустав или в виде таблеток. Отёкшие суставы нельзя перенагружать, но поддерживающая физкультура не противопоказана.
Также можно использовать лечение холодом, например, пакет со льдом, которое облегчает воспаление и боль.
Если в течение нескольких месяцев воспаление суставов не проходит, то назначаются ревматические препараты, один из них сульфасалацин.
Повторное воспаление можно избежать безопасными сексуальными контактами, соблюдением гигиены и правильным питанием.
Профилактика
Обычно реактивный артрит лечится за несколько месяцев, но суставные боли могут продолжаться длительное время. После венерической инфекции заболевание лечится труднее, чем после кишечной инфекции. У лиц, имеющих в наследственности антиген HLA- B 27, риск повторного заболевания повышен.
У некоторых больных реактивный артрит переходит в хроническую форму ревматизма спондилатропатию (болезнь Бехтерева), например, при ревматизме позвоночника.
14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА
Ревматизм позвоночника – это длительное воспалительное заболевание позвоночника, иногда проявляющееся и в суставах конечностей. К тому же может вызывать воспаления в местах крепления сухожилий и в глазах. Иногда воспаление может быть в сердце или на стенках аорты. Ревматизм позвоночника относится к спондилатропатии.
Ревматизм позвоночника встречается одинаково часто как у мужчин, так и у женщин, но у мужчин заболевание протекает в более серьёзной форме. В большей части пациентами больницы являются мужчины. Почти все женщины, заболевшие ревматизмом позвоночника, не знают о своей болезни. Наследственность является фактором риска. В Финляндии около 10000 пациентов, страдающих ревматизмом позвоночника, нуждаются в лечении. Но по статистике больные ревматизмом позвоночника могут составлять один процент от общего населения.
Причины
Причины возникновения заболевания неизвестны, но одним из факторов является инфекционные заболевания. Ревматизм позвоночника может появиться после перенесёного реактивного артрита. У 95% заболевших ревматизмом позвоночника обнаружен наследственный антиген HLA-B27.
Симптомы
Молодой человек, который начинает просыпаться по ночам от болей в поясничной области, является типичным пациентом. Боль может отдавать в заднюю часть бедра. По утрам спина не гнётся, но небольшая зарядка облегчает боль. У половины пациентов также воспаляются суставы рук и ног, опухают колени, голени и бёдра. Иногда заболевание начинается с отёков суставов рук и ног, реже с воспаления глаз. Достаточно часто заболевание сопровождается болью грудной клетки.
Симптомы ревматизма позвоночника могут быть кратковременными. Иногда заболевание проявляется через какое-то время снова. Появляются боли в позвоночнике при наклоне вперёд. Между позвонками растут костные мосты. Меняется осанка, и уменьшается гибкость позвоночника. Также поражаются суставы рук и ног. Особенно страдают суставы бёдер, колен и плеч.
На следующей стадии заболевания у некоторых пациенов появляется воспаление глаз – ирити. Один или два из ста больных ревматизмом позвоночника в дальнейшем заболевают воспалением сердца.
Диагностика
В связи с тем, что боли в спине являются обычным явлением, диагноз ревматизм позвоночника очень легко пропустить. На начальной стадии заболевания гибкость позвоночника сохраняется в хорошой форме, но со временем спина немеет, и гибкость позвоночника ухудшается. Иногда диагноз ревматизма позвоночника можно поставить только через пять или даже десять лет после проявления первых симптомов заболевания.
Заболевание подтверждается рентгеновским снимком крестцового отдела позвоночника, на котором видны воспалительные изменения. На ранних стадиях можно сделать магнитный снимок. Позже между позвонками видны костные мосты (синдесмофиты). В анализе крови отмечаются высокие показатели воспаления и низкий гемоглобин. В некоторых случиях анализ крови может быть нормальным. В крови нет ревматического фактора. Назначается исследование на наличие антигена HLA-B27.
Лечение
Важным в лечении ревматизма спины является занятие физкультурой. Ревматизм поражает позвоночник, и формируется осанка с наклоном вперёд. Ежедневными занятиями спортом можно поддерживать хорошую осанку и гибкость позвоночника. Хотя бы раз в день нужно выпрямлять спину. Это можно сделать, подойдя стене, прижав к ней пятки, ягодицы и плечи. Грудную клетку можно поддерживать в хорошем состоянии, делая глубокие вдохи и выдохи. Желательно направить пациента на занятия физкультурой и объяснить, что нужно делать для поддержания тела в хорошой форме. Занятия с профессиональным инструктором особенно важно для молодых пациентов.
При лёгких формах заболевания назначаются болеутоляющие и противовоспалительные лекарства. Сульфасалацин назначают для предотвращения развития заболевания в позвоночнике. Также назначаются и другие лекарственные препараты. Например, новые биологические антиревматические препараты, которые являются эффективными в лечении ревматизма. Если ревматизм поражает суставы бёдер и колен, то пациентам делают операции по протезированию суставов.
Боль и покраснение глаз может быть признаком воспаления, для этого рекомендуется консультация окулиста.
Профилактика
Хорошее лечение – это профилактика. Ревматизм позвоночника не лечится, но его можно предотвратить. Острый период заболевания редко проявляется у людей старше 40 лет. У большинства людей сохраняется рабочая способность, и только небольшая часть заболевших получает инвалидность.
15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
Соединительная ткань связывает все ткани в организме, она состоит из клеток, волокон, воды и межклеточного вещества. Волокна соединительной ткани – это белок или протеины, строение которых передаётся по наследству от отца и матери. Если в генах родителей была ошибка, то и в новом, рождённом гене тоже будет ошибка, что и приведёт к появлению заболевания.
Коллаген – это протеин организма. Это крепкие волокна, которые выдерживают растяжения. Сухожилия, связки и мышечные оболочки образуются из коллагена, также коллаген есть и в других тканях. Существует много видов коллагена. Коллаген I есть в костной ткани, коллаген II – в хрящевой ткани.
Эластин – это волокна, которые тянутся, как резина. Эластиновые волокна обвивают фибриллины так, как колготки в сеточку обвивают женскую ногу. Во всех протеиновых волокнах могут проявиться наследственные заболевания, вызванные ошибкой в генах.
Синдром Элерса-Данлоса (EDS)
В Финляндии около 1000 пациентов больны EDS- синдромом.
Причины
Причиной заболевания является наследственность. Если родители ребёнка больны синдромом Элерса-Данлоса, то вероятность болезни ребёнка возрастает на 50%. Но возможно, что поражённый ген одного из родителей так и не приведёт к заболеванию. Если гены поражены у обоих родителей, то возможность заболевания ребёнка составляет один к четырём. Синдром Элерса–Данлоса – это группа наследственных заболеваний соединительных тканей, которая поражает кожу, суставы и кровеносные сосуды, вызывая их повышенную растяжимость. При этом синдроме в строении коллагенов присутствуют нарушения.
Симптомы
Симптомы заболевания разнообразны: легко повреждаемая эластичная кожа, гиперподвижные суставы, варикозное расширение вен, грыжи, разрывы стенок кровеносных сосудов, воспаление дёсен и выпадение зубов. Симптомы зависят от типа заболевания.
В восстановительном центре Апила организованы курсы для EDS-пациентов, где людям с данным заболеванием помогают справиться со своими трудностями и проблемами: боли, гибкость суставов, проблемы с зубами, мышечная слабость, синяки и кровотечения, медленное заживление ран и образование рубцов, проблемы кишечника, вывихи, усталость и отёчность. У женщин – предотвращение выкидышей.
Виды EDS-синдрома
В настоящее время EDS-синдром делится на разные формы заболевания.
Сверхповышенная подвижность – гипермобильность (раньше тип III)
Основным симптомом гипермобильного типа является повышенная подвижность в крупных и мелких суставах, иногда вывихи и боли. Кожа тянущаяся и бархатистая. Заболевание может проявляется у родственников.
Классическая форма EDS (раньше формы I и II)
При классической форме заболевания у пациентов кожа мягкая и бархатистая, выраженная растяжимость кожи, склонность к повреждению при незначительной травме, а также к образованию кровоподтеков или гематом, рубцов, подкожных псевдоопухолей, повышенная подвижность в крупных и мелких суставах, частое варикозное расширение вен. У пациентов также встречаются паховые и диафрагмальные грыжи, синяки, мышечная слабость, геморои и воспаления дёсен. Заболевание является наследственным.
Сосудистая форма (раньше форма IV)
У пациентов эта форма заболевания проявляется гиперподвижностью суставов. Сосуды легко повреждаются, потому что стенки сосудов слабые, что является васкулитом , то есть воспалением стенок сосудов.
Кожа у этих людей тонкая, прозрачная с просвечивающими сосудами. Легко появляются синяки.
Кифосколиоз EDS( раньше тип VI)
Кифосколиоз является редким заболеванием, но в настоящее время поражённый ген тщательно исследуют. Этим заболеванием страдают около 60 человек на Земле. У них сильно выраженная мышечная слабость, которая приводит к неправильной осанке позвоночника – сколиозу. В некоторых случаях может быть повышенная ранимость глаз и утончение роговицы.
Артрохалазия тип EDS (раньше типы VII A и VII В)
В редкой форме артрохалазии типа EDS проявляются сильные изменения в соединительных тканях, которые ослабляют суставы, делают кожу легко повреждаемой, приводят к воспалениям суставов, ломкости костей и ортопедическим проблемам. На Земле болеют около 30 человек.
Дерматоспараксис EDS (раньше тип VII C)
Выраженная ранимость кожи и её повышенная эластичность. Создаётся впечатление, что кожи много. Распространено образование рубцов и грыж. Беременных женщины подвержены риску преждевременных родов из-за слабой оболочки плода.
Лечение
Изменить ген и устранить причину заболевания невозможно. Лечение направлено на уменьшение симптомов и предотвращение их ухудшения.
Важно определить причину заболевания и сообщить пациенту полную информацию о болезни. Зная о характере болезни, больной сам планирует свою жизнь так, чтобы болезнь не влияла на неё. Выбирая профессию, молодые люди должны принимать своё заболевание во внимание.
При болях в суставах можно принимать парацетамол и противовоспалительные препараты. При больших поражениях суставов делаются операции по имплонтации суставов.
Перед операцией EDS-пациентам нужно рассказать хирургу о своей болезни, чтобы избежать осложнений при заживлении ран.
В повседневной жизни EDS-пациентам могут помочь разные средства. Избегая опасных ситуаций, можно сохранить суставы целыми. На суставы можно надевать поддерживающие эластичные повязки. Мышцы нужно укреплять. Кожу надо увлажнять кремами. Рекомендуется ношение поддерживающих колготок и гольф для профилактики варикозного расширения вен. Постоянные посещения зубного врача помогут избежать проблем с зубами.
Пациенты сами знают, как важно получать информацию о характере заболевания. Спокойная жизнь, отдых и расслабление, а также поддержка близких помогают преодолеть жизненные трудности. Нужно избегать резких движений, использовать тугие повязки для суставов, систематически принимать лекарства, правильно питаться, попробовать Рэйки–лечение, йогу, зонатерапию и лимфомассаж. Стараться делать всё, что можешь и умеешь.
Другие повреждения строения коллагена
Синдром Стиклера является достаточно распространённым заболеванием, которое вызывается нарушением строения коллагена типа II. Заболевание часто проявляется в лёгкой форме. Синдром Стиклера — комплекс наследственных аномалий глаз и суставов. Первые симптомы появляются в детстве: врожденная выраженная близорукость, нередко слепота, в ослепшем глазу развиваются катаракта, вторичная глаукома, хронический увеит, кератопатия, сморщивание глазного яблока. Суставы становятся гиперподвижными, болезненными и предрасположены к переломам. В отдельных случаях отмечается нарушения в строении лица: маленький подбородок, расщепление челюстей.
Дисплазия соединительной ткани (MED) вызывана нарушением строения коллагена типа IX. Эти нарушения строений суставных хрящей ведут к задержке развития роста и разрушению суставов.
Остеогенезис имперфекта является заболеванием костей, вызванным мутацией коллагена типа I, которое может вызвать смерть зародыша ещё в матке. В лёгкой форме заболевания кости слабые и легко ломаются. Помимо этого могут быть проблемы в соединительной оболочке глаз, проблемы со слухом и глухота.
Другие генетические проблемы волокон протеина
Синдром Вильямса — синдром, возникающий как следствие хромосомной патологии эластина. Эластин и коллаген образуют волокнистый белок, с помощью которого стенки сосудов, лёгкие и другие органы способны растягиваться. Этим заболеванием болеет один ребёнок из 20000. У них появляются проблемы в сердечно-сосудистой системе. Аорта и лёгочная артерия суживаюся уже в детском возрасте, позже появляются проблемы с кровяным давлением. Дети рождаются маленького размера, появляются проблемы кормления, колики. Также появляются изменения строения зубов (большие промежутки между зубами), слабые мышцы, гиперподвижность суставов. У взрослых суставы менее подвижны.
Синдром Марфана вызывается изменением фибриллина типа I. Фибриллин – это волокнистый белок.
В соединительной ткани он образует защитную сетку вокруг эластина. Помимо характерных изменений в органах опорно-двигательного аппарата (удлинённые кости скелета, гиперподвижность суставов), наблюдается патология в органах зрения и сердечно-сосудистой системе.
16. СИНДРОМ ШЕГРИНА
Синдром Шегрина является системным аутоиммунным заболеванием, характеризующимся сухостью слизистой глаз, рта и половых органов, вызванной поражением слёзных, слюнных и половых желез. Чаще всего болеют женщины. Синдромом Шегрина заболевают люди старше 50 лет. О заболевании нет достоверных сведений, но по оценкам специалистов 3-4% взрослых людей страдают синдромом Шегрина.
Причины
Основой механизмов развития болезни считаются аутоиммунные нарушения, при которых имунная система противостоит своим же тканям. Синдром может развиваться самостоятельно (primaarinen) или вместе с другими ревматическими аутоимунными заболеваниями, в частности, суставным ревматизмом (sekundaarinen). Одной из причин заболевания считается изменение половых гормонов, потому что большей частью заболевших являются женщины.
Симптомы
При синдроме Шегрина появляется сухость слизистых оболочек. Первыми признаками заболевания является раздражение и сухость в глазах. Появляется сухость во рту и трудности проглатывания пищи, возникает необходимость запивания еды. Садится голос. Из-за уменьшения слюноотделения, на зубах образуется кариес и воспаляются дёсны. Может возникнуть воспаление слюнных желёз. Сухость кожи вызывает зуд. Появляется сухость в носу и сухой кашель. У женщин появляется сухость слизистых половых органов. Нарушения работы желёз желудка и кишечника вызывает нарушения всасывания железа и витамина B12.
При синдроме Шегрина появляется усталость, боли в суставах напоминают фибромиалгию, появляются раздражения на коже и лихорадка. Возможны заболевания почек, отёк лимфатических желёз и нарушения со стороны нервной системы.
При синдроме Шегрина возрастает риск заболевания раком лимфатических желёз (лимфома). При сильном отёке лимфатических и слюнных желёз возникает необходимость в их обследовании.
Диагностика
Синдром Шегрина определяется по типичной для этого заболевания сухости слизистых оболочек. Слёзоотделение измеряется тестом Ширмера, при котором рассматривается скорость намокания впитывающей бумажки за нижним веком. Выделение слюнной жидкости измеряется сбором слюны. Микроскопическое исследование губ указывает на наличие воспалительного процесса. Показатели воспаления в крови повышены. Почти у всех пациентов в крови присутствует ревматический фактор синдрома Шегрина и антитела.
У пожилых людей сухость слизистых оболочек является возрастным показателем и не является симптомом болезни Шегрина.
Лечение
Если во вторичный синдром Шегрина входит ревматизм суставов или другое заболевание ревматизма, то оно лечится обычным способом. Нарушение работы желёз при синдроме Шегрина неизлечимо, но увлажнением можно облегчить сухость слизистых оболочек.
Увлажняющие капли для глаз и защитные очки предотвращают сухость глаз. Воздух в помещении не должен быть очень сухим. Увлажняющие капли закапывают регулярно через равные промежутки времени. Употребление жевательной резинки с ксилитолом, а также лекарственные препараты как пилокарпин и бромгексидин, увеличивают выделение слюны. Нужно следить за состоянием зубов. Грибковые инфекции рта и половых органов необходимо лечить противогрибковыми лекарствами. Женские половые органы обрабатываются специальными увлажняющими средствами.
Первичный синдром Шегрина лечится малыми дозами кортизона. В трудных случаях назначают метотрексат и другие новые ревматические лекарства.
Профилактика
Синдром Шегрина не лечится. Лечение замедляет развитие болезни, но с заболеванием нужно научиться жить. Инвалидность, вызванная болезнью, появляется редко. На профилактику больше влияет характер протекания первичного заболевания или ревматизма, чем сухость слизистых оболочек.
17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ
Спондилоартрит определяет группу заболеваний, точный диагноз не всегда можно определить. Речь идёт о серонегативном ревматизме позвоночника, при спондилоартрите в крови отсутствует ревматический фактор, но существует тенденция вызывать воспаления в суставах позвоночника.
К спондилоартритам относят:
ревматизм позвоночника (Spondylarthritis ancylopoetica, болезнь Бехтерева)
реактивное воспаление суставов и болезнь Рейтера
язвенное воспаление толстого кишечника и болезнь Кронина
часть детского ревматизма
суставной псориаз и воспаление позвонков
Все эти заболевания могут вызывать воспаления в суставах конечностей и позвоночника. Особенностью этих заболеваний является воспаление промежуточного сустава между крестцовой и подвздошной костью (сакроилит). При обследовании у больных обнаруживается наследственный антиген HLA-B27. Обычно эти заболевания развиваются в молодом возрасте, появляются воспаления глаз (ирит), сердца и стенок аорты. Одновременно все симптомы проявляются редко. В начале заболевания воспаления суставов приносят проблемы и боли, но в дальнейшем они могут исчезнуть даже без лечения.
Спондилоартрит проявляется как и другие ревматические заболевания. Возможно причиной является перенесённая кишечная или венерическая инфекция, как и при реактивном воспалении суставов. Большое значение имеет наследственный фактор.
Финны живут в холодном климате и наличие у них антигена HLA-B27 достаточно распространено. У 15% финнов присутствует антиген HLA-B27, тогда как у жителей центральной Европы всего у 8%, у японцев 1% и у индейцев Южной-Америки ещё меньше. У людей, в организме которых обнаружен антиген HLA-B27, риск заболеть спондилоартритом в сто раз выше, чем у других.
Спондилоартрит является длительным заболеванием, но он редко приводит к инвалидности. В лёгких формах заболевания пациент обходится небольшими дозами лекарственных препаратов. В трудных случаях назначаются биологические ревматические препараты.
18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE)
Системный lupus erytematosus (SLE) – это системное аутоимунное заболевание соединительной ткани. Организм вырабатывает антитела, которые вместо того чтобы защищать, наоборот нападают на соединительные ткани организма. Признаки заболевания проявляются в различных частях организма. В Финляндии насчитывается около 2000 заболевших SLE, 90% из которых женщины. Половина из них в возрасте до 30 лет. У пожилых людей заболевание протекает в лёгкой форме.
Причины
Причины заболевания неизвестны. У женщин в зрелом половом возрасте на заболевание влияют половые гормоны. Наследственность тоже влияет на заболевание. Некоторые лекарства (гидралазин, прокаинамид), химикаты и ультрафиолет увеличивают риск заболевания SLE.
Симптомы
Общими симптомами SLE- заболевания являются усталость, потеря веса и повышенная температура. На открытых частях тела появляются кожные высыпания, вызванные воздействием солнечных лучей. На лице вокруг носа появляется красная сыпь в форме бабочки. Боли и воспаление суставов, выпадение волос, язвы во рту, заболевания почек, воспаление оболочек лёгких и сердца, а также неврологические заболевания. Боли или ревматические воспаления в суставах проявляются почти у всех пациентов, кожные высыпания – у достаточно большой части заболевших, а заболевания почек – почти у половины. Суставы не разрушаются, но могут деформироваться. Симптомы заболевания у разных людей проявляются по- разному. Чаще заболевание протекает в лёгкой форме и не влияет на образ жизни заболевшего. Выявить форму заболевания достаточно сложно.
Диагностика
Диагноз заболевания ставится на основании симптомов и лабораторных исследований. Существует 11 критериев заболевания. Если в заболевании проявились 4 или более критериев, то диагноз системный lupus erytematosus поставлен верно. Подсчёт критериев имеет больше теоретическое значение. В анализе крови повышаются показатели воспаления, но как и при других заболеваниях ревматизма ЦРБ не повышен. Почти у всех пациентов в крови присутствуют антитела. По количеству и качеству антител можно оценить стадию болезни и результат лечения. Лейкоциты и тромбоциты могут быть понижены. Возможна анемия.
Лечение
При лёгких формах SLE- заболевания лечение не требуется. Заболевший сам заботится о себе, избегая солнечных лучей и пользуясь защитными кремами. Достаточно обойтись слабыми лекарственными препаратами, например, малыми дозами кортизона и гидроксиклорокина. В трудных случаях пациенту назначаются большие дозы кортизона.
Беременность может вызвать проблемы. О наблюдении и лечении SLE- заболевания во время беременности рекомендуется консультация врача–ревматолога. Инфекции также могут вызвать осложнения. Причину повышения температуры нужно обязательно выяснить, чтобы знать, чем она вызвана – инфекцией или обострением SLE-заболевания. Лечение направлено на поражённый орган. Почти всегда напоминает лечение остеопороза.
Профилактика
Профилактика системного lupus erytematosus постоянно развивается. Болезнь опасна для людей с серьёзными заболеваниями почек, лёгких или центральной-нервной системы. С возрастом болезнь затихает. SLE- заболевание, вызванное лекарственными препаратами, проходит при их отмене.
SLE- критерии:
1. Красная сыпь в форме бабочки на носу и щеках
2. Шелушащиеся покраснения на коже
3. Покраснения кожи под воздействием солнечных лучей
4. Язвы во рту
5. Воспаление суставов
6. Воспаление оболочек лёгких и сердца
7. Заболевания почек
8. Неврологическте симптомы (судороги или психозы)
9. Изменения крови (анемия, уменьшения лейкоцитов или тромбоцитов)
10. Иммунные изменения крови (DNA, ошибочно позитивный кардиолипини-тест)
11. Антитела
19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ)
Системный склероз это ревматическое заболевание соединительных тканей. Одна из форм заболевания – склеродермия (склеро — твёрдый, дерма — кожа). При этом заболевании грубеет кожа. Также соединительная ткань внутренних органов рубцуется, но этот признак встречается редко. В Финляндии ежегодно заболевает 20-50 человек, из них большая часть женщины. Дети болеют редко.
Причины
Причины заболевания системным склерозом неизвестны, но заболевание могут вызывать многие химикаты. Например, в 1981 году в Испании прошла волна этого заболевания, вызванная некачественным растительным маслом. Некачественный триптофан, продаваемый как натуральный продукт, вызвал вторую эпидемию в конце того же десятилетия. Также угольная и кварцевая пыль, винилхлорид, триклоритилен и другие химикаты могут вызывать заболевание. Одной из подозреваемых причин являются силиконовые имплонтанты. У большинства больных причины заболевания неизвестны.
Симптомы
Заболевание начинается с нарушения кровообращения пальцев рук и ног. Появляется симптом Рейно, когда сосуды сокращаются так сильно, что пальцы становятся белыми при прохладной температуре окружающей среды. На пальцах рук появляются кожные изменения. Кожа пальцев набухает и уплотняется. Кожные морщины и складки пропадают. С годами кожа становится тонкой и натянутой, иногда в коже откладывается кальций. Симптомы могут распространяться и по всему телу, кожа уплотняется и деформируется. Мышцы лица становятся неподвижными, рот сокращается. Видны расширенные подкожные сосуды.
Склеродермия может поражать не только кожу, но и внутренние органы. При поражении пищевода появляются проблемы при глотании. При поражении лёгких, почек и кишечника появляются серьёзные проблемы со здоровьем. К этим заболеваниям относятся и такие необычные формы заболевания, как эозинофильный фаскит. Когда воспаление проходит, кожа рубцуется и напоминает апельсиновую кожуру.
Распространённой формой системного склероза является CREST (от calcinosis – закальцевание кожи), симптом Рейно, эсофагус (рубцевание пищевода), склеродактилия и телеагниэктазия, то есть расширение подкожных сосудов.
Диагностика
Диагноз ставится на основании картины заболевания. В крови пациента обнаруживаюся показатели ревматизма и антитела. При CREST обнаруживаются антитела, свойственные этому заболеванию.
Лечение
Лечение системного склероза трудное, потому что нет достаточно действенного лекарства. Пациенту надо защищать кожу от холода. Необходимо бросить курить. Назначаются сосудорасширяющие препараты (нифедипин). Для предотвращения сухости кожи используют увлажняющие крема. Для сохранения подвижности пальцев необходимо делать гимнастику для рук.
Ревматические лекарственные препараты тестируются, но их действие остаётся незначительным. Широко используются пенисилламин и циклоспорин. При лечении внутренних органов назначаются симптоматические лекарственные препараты.
Профилактика
Важным значением в профилактике системного склероза является ограничение заболевания на кожной стадии, когда другие органы ещё не поражены. Со временем кожа смягчается и заболевание переходит в лёгкую форму. Но поражение лёгких и почек остаётся серьёзным заболеванием.
20. ВАСКУЛИТ
Васкулит это воспаление стенок сосудов. Последствия васкулита зависят от количества поражённых сосудов и мест воспалений. В трудных случаях васкулит вызвает затруднения кровообращения. Это приводит к кровотечениям или омертвению тканей.
Васкулит классифицируется на основании размера поражённых сосудов. Васкулит поражает височную артерию, кожный васкулит малые кровеносные сосуды. При темпоральном артериите в стенке височной артерии под микроскопом видны большие и многоядерные клетки, из-за которых заболевание получило второе название – гигантоклеточный артериит.
Часто васкулиты проявляются редкими заболеваниями, как нодозный полиартериит. А также пурпура Шенлейна-Геноха, синдром Чарга-Штраусс, болезнь Кавасаки, гранулематоз Вегенера и артериит Такаяси.
Причины
Причинами заболевания могут быть инфекции, повреждения тканей, инородные вещества, которые вызывают иммунные реакции в организме. Механизм появления васкулита не определён. Наследственность тоже имеет значение. Васкулит может быть как самостоятельным заболеванием, так и относиться к группе ревматизмов, таких как суставной ревматизм или SLE-заболевание.
Симптомы
Васкулиту свойственны повышение температуры тела и потеря веса. Из-за заболеваний сосудов появляются кожные высыпания различного типа. Типичными симптомами заболевания являются мышечные и суставные боли, нарушения работы переферической нервной системы, носовые кровотечения, кашель с кровью, кровь в моче и боли в животе.
Особенности
У половины пациентов с диагнозом васкулит и темпоральный артериит проявляются симптомы полимиалгии. Симптомами артериита являются головные боли в височной области и боль в скулах при жевании. При заболевании возможен риск закупорки глазной артерии и потеря зрения, поэтому лечение необходимо начать как можно быстрее. В основном заболевают пожилые люди.
Болезнь Такаяси поражает аорту и исходящие из неё кровеносные сосуды. Основным симптомом заболевания является нарушение кровообращения. Поставить диагноз трудно. В основном заболевают молодые женщины.
Нодозный полиартериит является редким заболеванием, при котором на стенках артерий образуются воспалительные бляшки. Проявляется у молодых людей. Встречаются серьёзные изменения внутренних органов, диагноз выясняется в процессе операции.
Начальными симптомами гранулематоза Вегенера являются нарушения в верхних дыхательных путях, воспаление пазух носа, заложенность носа и носовые кровотечения. Также могут быть воспаления среднего уха и глухота, ослабление зрения. К сложным формам относятся поражения почек и лёгких. Некоторые формы заболевания протекают достаточно лёгко. В крови присутствуют ANCA-антитела.
При вторичном васкулите в сочетании с другими аутоимунными заболеваниями, симптомы начинаются с поражения мелких кожных сосудов. На коже голеней или рук образуются раны и некрозы.
Диагностика
Постановка диагноза осуществляется на основании симптомов заболевания и биопсии кожи. Рентген кровеносных сосудов (ангиография) выявляет васкулит. Также постановка диагноза опирается на лабораторные исследования. ЦРБ повышено.
Лечение
Лечение направлено на устранение причины возникновения васкулита. Сначала снимается воспаление кровеносных сосудов лекарственными препаратами. После его прекращения основное заболевание лечится эффективнее. Назначается кортизон. Часто вместе с ним применяют цитостатические средства. В критических ситуациях назначают большие дозы кортизона. Хорошие результаты дают биологические лекарственные препараты.
Профилактика
Прогноз васкулита улучшается с развитием методов лечения. У большой части пациентов симптомы улучшаются. Хотя иногда болезнь может перейти в тяжёлую форму. Обширные поражения внутренних органов дают плохой прогноз заболевания и срочную госпитализацию.
© 2016 Lappeenrannan reumayhdistys ry.
Мышечные спазмы и боли
В норме у человека мышцы либо напрягаются целиком, либо полностью расслаблены. Степень напряжения мышцы контролируется, благодаря чему человек способен выполнять любые действия: от физических тяжелых упражнений до тонкой работы под микроскопом. Мышечный спазм, или мышечный блок — состояние мышцы, при котором участок мышцы находится в постоянном напряжении и не контролируется человеком. Спазмы поражают как отдельные пучки мышечных волокон, так и целые мышцы.
Чем больший участок мышцы находится в блоке, тем выше интенсивность боли. Маленькие спазмы человек может даже не почувствовать, а большие могут полностью захватить внимание — человек не сможет сосредоточиться на чем-либо, кроме сведенной мышцы.
Причины возникновения
Когда говорят о мышечных блоках, обычно имеют в виду напряжение в мышцах шеи и спины: трапециевидной, большой ромбовидной, квадратной поясничной, широчайшей мышце спины и других. Мышечные спазмы спины возникают при следующих патологиях:
- Сильные стрессы. Стрессы влияют на работу эндокринной системы, из-за чего возникает повышение мышечного тонуса.
- Травмы позвоночника. При ушибах позвоночника может задеваться триггерная точка — область мышцы, наиболее чувствительная к раздражителям, при сдавливании которой возникает сильная боль.
- Хроническое перенапряжение. Появляется при неправильном положении спины во время длительной сидячей или стоячей работы. Также перенапряжение мышц спины возникает при постоянном ношении сумки на одном плече.
- Остеохондроз и его осложнения — протрузии и грыжи. При остеохондрозе защемляется нервная ткань, из-за чего в мышцах возникают спазмы.
Осложнения мышечных спазмов
При спазме сосуды и нервы пережимаются постоянно, из-за чего в мышцы поступает меньше кислорода и питательных веществ, а в нервная ткань воспаляется. Также ухудшается обмен веществ в смежных тканях: костной и хрящевой. Из-за постоянных мышечных спазмов развиваются такие болезни, как радикулит, артрит суставов позвоночника, дистрофия скелетных мышц, искривление позвоночника. Помимо этого пережатие нервов грозит нарушениями работы других внутренних органов.
Симптомы мышечного блока
- Сильная ноющая боль, иногда свербящая и давящая;
- Боль резко усиливается при надавливании на сведенную мышцу;
- Боль не стихает в расслабленном положении тела;
- Частые головные боли.
Лечение мышечных спазмов
Для разминки подойдут обычные упражнения из лечебной физкультуры или йоги. Также можно записаться в массажный кабинет. В первое время при разминках возможны болезненные ощущения.
Если же нарушена подвижность мышц, а боль при разминке не проходит за первые 2-3 дня, обязательно обратитесь к врачу. Также к врачу стоит обратиться, если возникло чувство онемения, слабости и покалывания в мышцах. Врач проведет обследование, поставит диагноз и подберет правильное лечение.
Рекомендации по профилактике
Избежать мышечных спазмов помогут:
- Регулярная умеренная нагрузка на мышцы;
- Активный образ жизни;
- Правильное положение тела во время сидячей и стоячей работы;
- Разогрев мышц, растяжка перед активными физическими упражнениями.
Определим причину спазма
Вернём подвижность мышцам
Предупредим развитие осложнений
Энтеровирусные болезни. Симптомы, профилактика и лечение
- 12.01.2018
- Просмотров: 1523
Энтеровирусные болезни — острые инфекционные заболевания, вызываемые кишечными вирусами из группы Коксаки и ECHO. Клинические проявления многообразны, нередко связаны с поражением центральной нервной системы, мышц, миокарда и кожных покровов.
Этиология. Возбудители энтеровирусных болезней—неполиомиелитные вирусы. Кишечные вирусы относятся к пикорнавирусам (семейство Picornavindae, род Enter—ovirus). Существует 23 серотипа вируса Коксаки А, 6 серотиггов Коксаки В, 32 серотипа
вирусов ECHO и еще 5 энтеровирусов человека (энтеровирусы 68-72 типов). Энтеровирус 70 является возбудителем острого геморрагического конъюнктивита. Энтеровирус 72 соответствует вирусу гепатита А (см. вирусные гепатиты). Общие свойства энтеровирусов: а) небольшие размеры (15-35 нм), б) содержат РНК, в) устойчивы к эфиру, 70% спирту, 5% лизолу, к замораживанию.
Эпидемиология. Источником инфекции является только человек. Инфекция передается воздушно-капельным (от больных) и фекально-оральным (от вирусоносителей) путем. Заболевание распространено повсеместно. В странах умеренного климата характерна сезонность с повышением заболеваемости в конце лета и в начале осени. Заболевают преимущественно дети и лица молодого возраста. Заболевания наблюдаются в виде спорадических случаев, локальных вспышек (чаще в детских коллективах) и в виде крупных эпидемий, поражающих ряд стран.
Патогенез. Кишечные вирусы проникают в организм через слизистую оболочку верхних отделов респираторного и пищеварительного тракта. В ряде случаев на месте ворот инфекции возникают изменения в виде поражения слизистых оболочек (синдром острого респираторного заболевания, фарингиты, герпангина). После накопления вируса в месте первичного размножения возбудитель проникает в кровь (вирусемия) и разносится по всему организму. Энтеровирусы обладают тропизмом к нервной ткани, мышцам и эпителиальным клеткам, что проявляется и в клинической картине болезни, а также в морфологических изменениях тканей. Некоторое значение имеет лимфогенное распространение вирусов. У беременных возможно внутриутробное поражение плода. Перенесенное энтеровирусное заболевание (или инаппарантная инфекция) оставляет после себя иммунитет к тому типу вируса, которым была обусловлена инфекция. Существуют перекрестные иммунологические реакции к некоторым энтеровирусам.
Симптомы и течение. Инкубационный период продолжается от 2 до 10 дней (чаще 3-4 дня). Энтеровирусные болезни характеризуются многообразием клинических проявлений. Некоторые из клинических форм (герпангина, эпидемическая миалгия, перикардиты) связаны с определенной группой энтеровирусов. Заболевания начинаются остро. Ниже приводится краткая характеристика отдельных клинических форм. Нередко наблюдаются сочетанные признаки различных клинических форм.
Герпангина вызывается вирусами Коксаки А (серотипы 2,3,4, 6,7 и 10) и Коксаки В-3. Заболевание начинается остро, быстро повышается температура тела до 39-40°С, однако общее состояние больных остается удовлетворительным. Лихорадка длится 2-5 дней. Боли в горле выражены умеренно или отсутствуют. Характерны изменения зева: на фоне умеренно гиперемированной слизистой оболочки зева появляются единичные (от 1 до 20) четко отграниченные элементы, которые иногда представлены в виде небольших папул (1-2 мм в диаметре), затем они превращаются в пузырьки (до 5 мм), наполненные прозрачной жидкостью. Пузырьки быстро лопаются, и на их месте возникают поверхностные изъязвления, покрытые сероватым налетом и окруженные узким венчиком гиперемированной слизистой оболочки. Отдельные язвочки могут сливаться, образуя более обширные дефекты (до 7 мм). Расположены они на передних дужках, реже на нёбе, язычке, нёбных миндалинах. К 4-7-му дню болезни наступает заживление дефекта слизистой оболочки без каких-либо следов. У 1/3 больных наблюдаются и другие проявления энтеровирусных заболеваний.
Эпидемическая миалгия (плевродиния, болезнь Борнхольма) вызывается вирусами Коксаки В (типы 1-5), Коксаки А-9 и возможно некоторыми вирусами ECHO (типы 1,6,9). Заболевание начинается внезапно. Появляется озноб, повышение температуры тела (до 39-40°С) и почти одновременно сильнейшие мышечные боли, которые локализуются в мышцах живота (часто в пупочной области) и в нижних отделах грудной клетки. Боль усиливается при движении, кашле. Приступы миалгаи продолжаются 5-10 мин и повторяются через 30-60 мин. Иногда они более длительны (от нескольких часов до 1-2 сут). Лихорадка чаще длится 2-3 дня. У половины больных отмечается вторая волна лихорадки с новым приступом болей. У отдельных больных в это время развивается картина серозного менингита (на 5-7-й день болезни). Из других симптомов часто отмечают гиперемию слизистой оболочки зева, лимфаденопатию, иногда экзантему.
Серозный менингит — одна из распространенных форм энтеровирусных болезней, вызывается всеми группами энтеровирусов (Коксаки А (типы 2,4,7,9), Коксаки В (типы 1-5), ECHO (типы 4, 6,9,11,16, 30). Наблюдается как в виде спорадических случаев, так и в виде эпидемических вспышек. Начинается остро с повышения температуры тела (до 39—40°С) и симптомов общей интоксикации. К концу 1 -го или на 2-й день болезни появляются четко выраженные менингеальные симптомы (сильная головная боль, ригидность затылочных мышц, симптомы Кернига, Брудзинского и др.). Иногда наблюдаются другие симптомы энтеровирусной инфекции (миалгия, экзантема, поражение миокарда, гиперемия слизистой оболочки зева). Спинномозговая жидкость вытекает под давлением, прозрачная, цитоз 200-300 в 1 мкл, нейтрофилов до 50%, содержание сахара и хлоридов нормальное. У некоторых больных отмечается вторая волна лихорадки.
Миелит (с параличами) может вызываться вирусами Коксаки А (типы 4,7,10,14) и В (типы 1-6), а также вирусами ECHO (типы 2,4,6,7,9,11,16). По клиническим симптомам и течению напоминает паралитические формы полиомиелита. Протекает легче. Парезы.и параличи проходят относительно быстро с восстановлением двигательных функций. Иногда протекают тяжело. Описаны летальные исходы.
Энцефаломиокардит новорожденных вызывается вирусами Коксаки В (типы 2-5). Характеризуется тяжелым течением и высокой летальностью (до 60-80%). Описаны небольшие вспышки. Основные признаки: лихорадка, расстройство питания, повышенная сонливость, судороги, цианоз, желтуха, тахикардия, расширение границ сердца, коллапс, геморрагии, увеличение печени и селезенки, понос.
Энцефалит вызывается вирусами Коксаки и ECHO. Тяжесть заболевания широко варьирует. В легких случаях проявляется лишь отдельными, не резко выраженными симптомами и изменениями ЭЭГ. В тяжелых случаях протекает с нарушением сознания, хореоподобными подергиваниями мышц, судорогами, нистагмом, параличом лицевого нерва.
Перикардиты и миокардиты вызываются вирусами Коксаки В (типы 2-5) и вирусами ECHO (типы 1,6,8,9,19). Появляются умеренная лихорадка, общая слабость, боли в области сердца, глухость тонов, шум трения перикарда, возможен выпот в полость перикарда. Выявляются характерные для миокардита изменения ЭКГ. Течение благоприятное.
Инфекционная экзантема (бостонская экзантема, эпидемическая экзантема, кореподобная и краснухоподобная экзантемы) чаще обусловлена вирусами ECHO (типы 4,5,9,12,16,18), реже вирусами Коксаки (А-9, А-16, В-3). Заболевание начинается остро. Повышается температура тела до 38-39°С, отмечаются симптомы интоксикации (слабость, головная боль, мышечные боли, боли в горле). Через 1-2 дня появляется сыпь, которая в выраженных случаях захватывает туловище, конечности, лицо, стопы. По характеру экзантема чаще краснухе- или кореподобная, реже скарлатиноподобная или петехиальная. Через 3-4 дня она исчезает. Лихорадка длится 1 -7 дней. У отдельных больных наблюдаются и другие проявления болезни (серозный менингит, эпидемическая миалгия).
Своеобразный вариант энтеровирусной экзантемы—заболевание, протекающее с поражением кистей, стоп, полости рта (Hand-Fuss —• Mund Krankheit, или сокращенно HFMK). При этой форме на фоне умеренной интоксикации и небольшого повышения температуры тела на пальцах кистей и стоп появляется экзантема в виде небольших везикул диаметром 1-3 мм, слегка выступающих над уровнем кожи и окруженных венчиком гиперемии. Одновременно на языке и слизистой оболочке щек обнаруживают единичные небольшие афтозные элементы. Заболевание вызывается вирусами Коксаки А (серотипы 5,10,16).
Малая болезнь (трехдневная лихорадка, летний грипп, неопределенная лихорадка, Коксаки- и ЕСНО-лихорадка) может быть вызвана всеми типами энтеровирусов. Характеризуется кратковременностью и легкостью течения, а также отсутствием выраженных изменений со стороны отдельных органов и систем. Проявляется в виде умеренной кратковременной лихорадки (1-3-дневная), слабости, разбитости, мышечных болей. Иногда отмечаются стертые признаки других клинических форм (нерезко выраженная эпидемическая миалгия, герпангина без типичных изменений в зеве, слабые менингеальные симптомы и пр.).
Острый катар верхних дыхательных путей вызывается многими типами энтеровирусов. При инфекции, обусловленной вирусом Коксаки А-21, эта форма является преобладающей. В отличие от малой болезни в таких случаях кратковременная лихорадка сочетается с выраженным воспалением слизистой оболочки верхних дыхательных путей (ринофарингит, ларингит, у детей может возникнуть синдром крупа).
Энтеровирусиая диарея может наблюдаться не только у детей, но и у взрослых. Понос может сочетаться с другими проявлениями энтеровирусных болезней или быть основным признаком заболевания. У некоторых больных симптомы энтероколита сочетаются с выраженной картиной острого мезаденита, что нередко обусловливает диагностические трудности.
Эпидемический геморрагический конъюнктивит обусловлен энтеровирусом 70. Заболевание начинается остро. Обычно сначала поражается один глаз, через 1 -3 дня процесс захватывает и второй глаз. Отмечается светобоязнь, слезотечение, ощущение инородного тела. Общее состояние больного остается удовлетворительным. При осмотре наблюдается отек век, гиперемия и припухлость конъюнктив, кровоизлияния в конъюнктиву, чаще верхнего века, отделяемое скудное, слизисто-гнойное или серозное. Роговица поражается редко. Нормализация наступает через 10-14 дней.
Диагноз и дифференциальный диагноз. При ряде клинических форм диагноз может быть установлен на основании характерной клинической симптоматики (герпангина, эпидемическая миалгия, серозный менингит с экзантемой, эпидемический конъюнктивит), особенно во время эпидемических вспышек. Диагностика спорадических энтеровирусных заболеваний нередко вызывает трудности. Для лабораторного подтверждения диагноза используют выделение вирусов (из слизи и смывов зева, спинномозговой жидкости, испражнений) и серологические исследования. Следует учитывать, что выделение вирусов из кала может наблюдаться и у здоровых вирусоносителей. Для серологических исследований берут парные сыворотки (первая до 4-5-го дня болезни, вторая—после 14-го дня болезни). Диагностическим считается нарастание титра антител в 4 раза и более. Используют реакцию нейтрализации с эталонными штаммами энтеровирусов (на тканевых культурах или мышатах-сосунках), РСК, РТГА, реакцию преципитации в геле.
Дифференциальный диагноз проводят в зависимости от клинической формы (с серозными менингитами, инфекционными конъюнктивитами, ротавирусными диареями, полиомиелитом и др.). Особая осторожность необходима при диагностике эпидемической миалгии, которая бывает сходна с острыми хирургическими заболеваниями (острый аппендицит, кишечная непроходимость и др.).
Лечение. Этиотропного лечения нет. Имеются указания об эффективности иммуноглобулина с высоким титром антител при лечении больных тяжелыми формами энтеровирусного энцефалита у лиц с дефицитом антител. Назначают общеукрепляющие и симптоматические средства.Курс лечения 5-7 дней.
Прогноз в большинстве случаев благоприятный, серьезный при миелитах и энцефалитах, неблагоприятный при энцефаломиокардитах новорожденных. Сроки потери трудоспособности зависят от клинической формы. При серозных менингитах стационарное лечение продолжается 2-3 нед, выписка производится после полного клинического выздоровления и санации спинномозговой жидкости.
Профилактика и мероприятия в очаге. В очаге проводится комплекс профилактических и противоэпидемических мероприятий, направленных на предупреждение инфекций с воздушно-капельным и фекально-оралъным механизмом передачи. Введение иммунного иммуноглобулина не дает выраженного профилактического эффекта. Специфическая профилактика не разработана. Срок изоляции 14 дней. Для детей, контактировавших с заболевшими, в детских учреждениях устанавливается карантин на 14 дней после прекращения контакта и дезинфекции. Работников родильных домов и детских учреждений, бывших в контакте с больными, на 14дней переводят на другую работу.
Берегите свое здоровье и здоровье своих близких!
Болит, ничего не помогает
Семь бед – один ответ
Чаще всего мышцы болят потому, что их потянули и тем самым травмировали. В таких случаях им нужно обеспечить покой, а к больному месту приложить холод. Если вас просквозило и вы заработали миозит, лечение уже другое – сухой теплый компресс (шерстяной шарф или платок) плюс мазь с обезболивающим и противовоспалительным компонентом. Неприятные ощущения возникли после пробежки или активной тренировки? Это значит, что вы дали мышцам повышенную нагрузку, уровень метаболизма в них возрос, и в результате образовалось много молочной кислоты. Чтобы «вымыть» ее из мышечной ткани, нужно снова поработать мускулами. Многие поступают наоборот: пока мышечная боль не пройдет – в фитнес-клуб ни ногой. Да и вообще стараются двигаться поменьше. Это неправильно! Достаточно небольшой разминки, чтобы кровообращение в мышцах усилилось, молочная кислота стала уходить из них, а миалгия начала стихать. Кстати, такая вот разминка перед основной нагрузкой поможет не допустить мышечной боли.
Когда виноват стресс
Перечисленные выше причины миалгии вы исключили, а мышцы все равно болят непонятно почему. Что делать? Перестать нервничать! «Больше половины случаев миалгии связано со стрессом, – говорит невролог высшей категории Нина АНДРИЕНКО. – Не только пациенты, но и сами врачи подчас не знают о том, что мышцы могут болеть от стресса, причем болеть долго и сильно. Ведь о существовании болезни под названием «фибромиалгия» ученые заговорили не так уж давно – чуть больше 20 лет назад. Встречается она преимущественно у женщин цветущего возраста – от 28 до 35 лет: практически у каждой второй!»
Диагностические критерии фибромиалгии Американская корпорация ревматологов сформулировала еще в 1990 году. Однако в международной классификации болезней этот диагноз до сих пор отсутствует. Нет его и в медицинских картах россиян. А раз так, значит, нет и больных… Доктора не воспринимают такие жалобы всерьез: подумаешь, мышцы болят, да к тому же у молодой женщины, которой и хворать-то еще не положено. Не рак и не инфаркт – само пройдет! Если вы придете к участковому терапевту с жалобой на изматывающую мышечную боль, он, скорее всего, скажет: «У вас все нормально» либо «Нервы надо лечить».
«Нервная система действительно играет не последнюю роль в формировании неприятных ощущений, – объясняет доктор медицинских наук Лариса КУАНОВА. – Стресс, депрессия, тревога и просто постоянный психологический дискомфорт вызывают мышечный спазм и переходят в физическое ощущение боли. Ее восприятие многократно усиливается, если вы от природы впечатлительны и ранимы, а также склонны к аллергическим реакциям. Биологически активные вещества (гистамин, серотонин и другие), которые выделяются при аллергии, не только заставляют тело зудеть и чесаться, но и повышают болевую чувствительность».
Беда в том, что тестирования, которое подтвердило бы, что ваш организм слишком остро реагирует на боль, в поликлиниках не делают. А анализы при фибромиалгии в норме, воспалительные явления отсутствуют. Даже исследования мышечных волокон под микроскопом никаких изменений не выявляют. Доктора только руками разводят. Когда же болевые ощущения достигают такой силы, что хоть криком кричи (а без лечения рано или поздно у некоторых женщин так и случается), предлагают крайнюю меру – операцию. На каком основании? Подозрение может быть на что угодно, только не на фибромиалгию.
Профессор В. Мюллер из Рейнского института ревматологии (Германия) описал истории болезни 50 женщин, страдавших нераспознанной фибромиалгией, которым из-за выраженной боли было проведено… более 200 хирургических вмешательств (!) на опорно-двигательном аппарате, желудке и других органах. Разумеется, без какого бы то ни было эффекта. Всем этим людям незачем было ложиться под скальпель. Чтобы избавиться от мышечной боли, вполне хватило бы обычных антистрессовых лекарств и процедур: выпить валерианки или пустырника, отдохнуть в горячей ванне с травами, расслабиться за чашкой чая с мятой…
Антимиалгическая терапия
Терапия миалгий сложна, ведь причина заболевания до сих пор не ясна: врачи стараются избавить пациента от симптомов – боли, расстройств сна, депрессии. Боль и воспаление снимают при помощи нестероидных противовоспалительных препаратов (диклофенак, напроксен, индометацин, мелоксикам) или ненаркотических анальгетиков (каффетин, анальгин, пенталгин), которые могут назначаться в виде таблеток или инъекций. Спазмы мышц снимают спазмолитиками, при этом в последнее время широко распространились инъекции токсина ботулизма в места возникновения мышечного напряжения. Хороший эффект во многих случаях оказывают противовоспалительные, местно-раздражающие и согревающие гели (фастум гель), мази (финалгон), кремы (аналгос), настойки (красный перец) или растворы (меновазин). Дополнительно для лечения миалгий показана физиотерапия, лечебная физкультура и легкий массаж. Специалисты отмечают пользу водных процедур: от обтираний до полноценных заплывов в бассейне. В Японии при миалгии практикуют криотерапию, кратковременно охлаждая отдельные части тела.
Когда лекарства не помогают
Спасаясь от мышечной боли, многие глотают анальгетики и успокоительные чуть ли не пачками. А зря, между прочим! Лекарства порой не только не облегчают неприятные ощущения, а даже усиливают их – такая вот парадоксальная реакция. По данным американских и европейских врачей, обезболивающие и противовоспалительные препараты и антидепрессанты уменьшают страдания у половины пациентов. Для многих же такое лечение либо вовсе неэффективно, либо провоцирует побочные реакции на медикаменты.
Имейте в виду: страдающим фибромиалгией противопоказаны широко распространенные седативные препараты типа тазепама, седуксена, элениума: они укорачивают так называемую восстановительную фазу сна. Наутро люди с подобной реакцией на лекарства почувствуют себя не отдохнувшими, а еще более утомленными, и мышцы у них будут болеть так, как будто их кто-то побил.
Чем помочь
«Утопите» мышечную боль в теплой ванне (температура – 38–39о) с морской или обычной солью (2 кг), настоями шалфея, чабреца, ромашки, пустырника или мяты (500 г на 2–3 литра кипятка).
Прикладывайте к болевым точкам медные пластинки или пятаки (если они у вас сохранились), закрепив их пластырем, и носите днем и ночью, пока не почувствуете облегчение.
Залейте стаканом кипятка 2 столовые ложки травы донника лекарственного и 4 столовые ложки цветков аптечной ромашки, нагревайте на водяной бане 15 минут, еще 45 минут охлаждайте при комнатной температуре. Втирайте настой в больные места, слегка разминая мышцы, а затем укройте эти зоны шерстяной тканью на час.
Нервная боль, мышечная боль и многое другое
Можно с уверенностью сказать, что большинство из нас не большие поклонники боли. Тем не менее, это один из важнейших средств коммуникации организма. Представьте, например, что бы произошло, если бы вы ничего не почувствовали, когда положили руку на раскаленную плиту. Боль — это один из способов, с помощью которого тело сообщает вам, что что-то не так, и требует внимания.
Но боль — будь то укус пчелы, перелом кости или длительная болезнь — также является неприятным сенсорным и эмоциональным переживанием.У него несколько причин, и люди реагируют на него по-разному. Боль, которую вы переживаете, может вывести из строя кого-то другого.
Несмотря на то, что переживание боли варьируется от одного человека к другому, можно разделить различные типы боли на категории. Вот обзор различных типов боли и их отличий друг от друга.
Острая боль и хроническая боль
Есть несколько способов классифицировать боль. Один состоит в том, чтобы разделить ее на острую и хроническую боль.Острая боль обычно возникает внезапно и имеет ограниченную продолжительность. Это часто вызвано повреждением тканей, таких как кости, мышцы или органы, и начало часто сопровождается тревогой или эмоциональным расстройством.
Продолжение
Хроническая боль длится дольше, чем острая боль, и, как правило, не поддается лечению. Обычно это связано с длительным заболеванием, таким как остеоартрит. В некоторых случаях, например, при фибромиалгии, это одна из определяющих характеристик заболевания.Хроническая боль может быть результатом повреждения ткани, но очень часто — повреждением нервов.
И острая, и хроническая боль могут быть изнурительными, и обе могут влиять на душевное состояние человека и зависеть от него. Но характер хронической боли — тот факт, что она продолжается и в некоторых случаях кажется почти постоянной — делает человека, у которого она есть, более восприимчивым к психологическим последствиям, таким как депрессия и тревога. В то же время психологический стресс может усилить боль.
Около 70% людей с хронической болью, получающих обезболивающие, испытывают эпизоды так называемой «прорывной боли».Прорывная боль — это вспышки боли, которые возникают даже при регулярном применении обезболивающих. Иногда это может быть спонтанным или вызванным, казалось бы, незначительным событием, например, переворачиванием в постели. А иногда это может быть результатом того, что обезболивающее перестало действовать до того, как пришло время для следующей дозы.
Другие способы классификации боли
Боль чаще всего классифицируется по типу повреждений, которые ее вызывают. Две основные категории — это боль, вызванная повреждением тканей, также называемая ноцицептивной болью, и боль, вызванная повреждением нервов, также называемая невропатической болью.Третья категория — это психогенная боль, то есть боль, на которую влияют психологические факторы. Психогенная боль чаще всего имеет физическое происхождение либо из-за повреждения тканей, либо из-за повреждения нервов, но боль, вызванная этим повреждением, усиливается или затягивается такими факторами, как страх, депрессия, стресс или беспокойство. В некоторых случаях боль возникает из-за психологического состояния.
Боль также классифицируется по типу пораженной ткани или пораженной части тела. Например, боль может быть обозначена как мышечная боль или боль в суставах.Или врач может спросить вас о боли в груди или спине.
Определенные типы боли называются синдромами. Например, миофасциальный болевой синдром относится к боли, которая вызывается триггерными точками, расположенными в мышцах тела. Фибромиалгия является примером.
Боль, вызванная повреждением тканей
Большая часть боли возникает из-за повреждения тканей. Боль возникает из-за травмы тканей тела. Повреждение может касаться костей, мягких тканей или органов. Повреждение тканей тела может быть вызвано таким заболеванием, как рак.Или это может быть физическая травма, такая как порез или сломанная кость.
Боль, которую вы испытываете, может быть болью, острым ножом или пульсацией. Оно могло приходить и уходить, а могло быть постоянным. Вы можете почувствовать, как боль усиливается, когда вы двигаетесь или смеетесь. Иногда глубокое дыхание может усилить его.
Боль от повреждения тканей может быть острой. Например, спортивные травмы, такие как растяжение лодыжки или зацепа ног, часто являются результатом повреждения мягких тканей. Или это может быть хроническое заболевание, такое как артрит или хронические головные боли.И некоторые медицинские методы лечения, такие как облучение при раке, также могут вызывать повреждение тканей, что приводит к боли.
Боль, вызванная повреждением нерва
Нервы действуют как электрические кабели, передающие сигналы, включая болевые сигналы, в мозг и из него. Повреждение нервов может мешать передаче этих сигналов и вызывать ненормальные болевые сигналы. Например, вы можете почувствовать жжение, даже если на обожженную область не нагревается.
Продолжение
Нервы могут быть повреждены такими заболеваниями, как диабет, или они могут быть повреждены травмой.Некоторые химиотерапевтические препараты могут вызывать повреждение нервов. Нервы также могут быть повреждены в результате инсульта или ВИЧ-инфекции, среди других причин. Боль, возникающая при повреждении нервов, может быть результатом повреждения центральной нервной системы (ЦНС), включая головной и спинной мозг. Или это может быть результатом повреждения периферических нервов, тех нервов в остальной части тела, которые посылают сигналы в ЦНС.
Боль, вызванная повреждением нервов, невропатическая боль, часто описывается как жжение или покалывание.Некоторые люди описывают это как поражение электрическим током. Другие описывают это как иголки или как колющие ощущения. Некоторые люди с повреждением нервов часто сверхчувствительны к температуре и прикосновениям. Легкое прикосновение, например прикосновение к простыне, может вызвать боль.
Большая часть невропатической боли носит хронический характер. Примеры боли, вызванной повреждением нервов, включают:
Продолжение
Центральный болевой синдром. Этот синдром характеризуется хронической болью, вызванной повреждением центральной нервной системы.Повреждение может быть вызвано инсультом, рассеянным склерозом, опухолями и рядом других состояний. Боль, которая обычно постоянная и может быть сильной, может поражать большую часть тела или ограничиваться меньшими участками, такими как руки или ноги. Боль часто усугубляется движением, прикосновением, эмоциями и изменениями температуры.
Комплексный регионарный болевой синдром. Это хронический болевой синдром, который может возникнуть после серьезной травмы. Это описывается как стойкое горение. В области боли могут наблюдаться определенные отклонения, такие как повышенное потоотделение, изменение цвета кожи или отек.
Диабетическая периферическая невропатическая боль . Эта боль возникает из-за повреждения нервов стоп, ног, кистей или рук, вызванного диабетом. Люди с диабетической невропатией испытывают различные виды боли, включая жжение, колющие боли и покалывание.
Опоясывающий лишай и постгерпетическая невралгия. Опоясывающий лишай — это локализованная инфекция, вызываемая тем же вирусом, который вызывает ветряную оспу. Сыпь и связанная с ней боль, которые могут быть изнуряющими, возникают на одной стороне тела вдоль пути нерва.Постгерпетическая невралгия — частое осложнение, при котором боль от опоясывающего лишая длится более месяца.
Невралгия тройничного нерва. Это состояние вызывает боль в результате воспаления лицевого нерва. Боль описывается как интенсивная и похожая на молнию, и она может возникать в губах, волосистой части головы, лбу, глазах, носу, деснах, щеке и подбородке на одной стороне лица. Боль можно вызвать прикосновением к области триггера или легким движением.
18 видов лечения, которые помогут вам справиться с хронической болью
Каковы методы лечения хронической боли?
Методы лечения хронической боли так же разнообразны, как и причины.От лекарств, отпускаемых без рецепта и по рецепту, до техник для разума / тела и иглоукалывания — существует множество подходов. Но когда дело доходит до лечения хронической боли, ни один метод не может гарантировать полного снятия боли. Облегчение можно получить, используя комбинацию вариантов лечения.
Медикаментозная терапия: без рецепта и без рецепта
Более легкие формы боли можно облегчить безрецептурными лекарствами, такими как тайленол (ацетаминофен) или нестероидными противовоспалительными препаратами (НПВП), такими как аспирин, ибупрофен и напроксен.И парацетамол, и НПВП снимают боль, вызванную мышечными болями и ригидностью, а также НПВП уменьшают воспаление (отек и раздражение). Также доступны местные болеутоляющие средства, такие как кремы, лосьоны или спреи, которые наносятся на кожу, чтобы облегчить боль и воспаление при болях в мышцах и артрите.
Если лекарства, отпускаемые без рецепта, не приносят облегчения, ваш врач может назначить более сильные лекарства, такие как миорелаксанты, успокаивающие препараты (например, диазепам [валиум]), антидепрессанты (например, дулоксетин [Cymbalta] при мышечно-скелетной боли). , НПВП, отпускаемые по рецепту, такие как целекоксиб (Celebrex), или короткий курс более сильных обезболивающих (таких как кодеин, фентанил [Duragesic, Actiq], оксикодон и ацетаминофен (Percocet, Roxicet, Tylox) или гидрокодон и ацетаминофен (Lorcetodinab, и ).Ограниченное количество инъекций стероидов в место проблемы с суставом может уменьшить отек и воспаление. Эпидуральная анестезия может быть назначена при стенозе позвоночника или боли в пояснице.
Продолжение
В июле 2015 года FDA попросило, чтобы НПВП, отпускаемые по рецепту и без рецепта, усилили свои предупредительные надписи, чтобы указать на потенциальный риск сердечных приступов и инсультов. Риск увеличивается при приеме более высоких доз препаратов. Кроме того, также существует вероятность развития кровоточащей язвы желудка.
Иногда группу нервов, которая вызывает боль в определенном органе или области тела, можно заблокировать с помощью местных лекарств. Инъекция этого вещества, вызывающего онемение нервов, называется нервной блокадой. Хотя существует множество видов нервных блокад, это лечение не всегда можно использовать. Часто блоки невозможны, слишком опасны или не являются лучшим лечением проблемы. Ваш врач может посоветовать вам, подходит ли вам это лечение.
Обезболивание, контролируемое пациентом (PCA), — еще один метод обезболивания.Нажав кнопку на компьютеризированной помпе, пациент может самостоятельно ввести заранее отмеренную дозу обезболивающего, наполненного опиоидами. Насос подключен к небольшой трубке, которая позволяет вводить лекарство внутривенно (в вену), подкожно (прямо под кожей) или в область позвоночника. Это часто используется в больнице для лечения боли при посттравматической или послеоперационной боли, а также боли в терминальной стадии рака.
Инъекции в триггерные точки
Инъекции в триггерные точки — это процедура, используемая для лечения болезненных участков мышц, содержащих триггер. точки или мышечные узлы, которые образуются, когда мышцы не расслабляются.Во время этой процедуры медицинский работник с помощью небольшой иглы вводит местный анестетик, который иногда включает стероид, в триггерную точку (иногда вводится стерильная соленая вода). После инъекции триггерная точка становится неактивной, и боль уменьшается. Обычно кратковременный курс лечения приносит стойкое облегчение.
Инъекция в триггерную точку используется для снятия мышечной боли в руках, ногах, пояснице и шее. Кроме того, этот подход использовался для лечения фибромиалгии, головных болей напряжения и миофасциального болевого синдрома (хроническая боль, затрагивающая ткани, окружающие мышцы), которые не поддаются другому лечению.
Onabotulinumtoxina (Ботокс) — это токсин, который блокирует сигналы от нервов к мышцам. Его также можно вводить для облегчения хронических мигреней. Процедура включает в себя несколько инъекций в область головы и шеи каждые 12 недель и может облегчить боль на срок до трех месяцев.
Хирургические имплантаты
Когда стандартные лекарства и физиотерапия не обеспечивают адекватного обезболивания, вам может быть предложен хирургический имплант, который поможет вам контролировать боль. Когда они используются, что бывает редко, существует два основных типа имплантатов для контроля боли:
- Интратекальная доставка лекарств. Также называется инфузионными болеутоляющими насосами или системами доставки лекарств через позвоночник. Хирург делает под кожей карман, достаточно большой, чтобы в нем поместилась помпа. Насос обычно имеет толщину около одного дюйма и ширину три дюйма. Хирург также вводит катетер, который переносит обезболивающее от помпы в интратекальное пространство вокруг спинного мозга. Имплантаты доставляют лекарства, такие как морфин или миорелаксант, непосредственно в спинной мозг, по которому передаются болевые сигналы. По этой причине интратекальная доставка лекарственного средства может обеспечить значительный контроль боли за счет части дозы, которая потребовалась бы при приеме таблеток.Кроме того, система может вызывать меньше побочных эффектов, чем пероральные препараты, потому что для контроля боли требуется меньше лекарств.
- Имплантаты для стимуляции спинного мозга. При стимуляции спинного мозга электрические сигналы низкого уровня передаются в спинной мозг или определенные нервы, чтобы блокировать сигналы боли от достижения головного мозга. Этот метод особенно используется при болях в спине и конечностях. В этой процедуре в тело хирургическим путем имплантируется устройство, передающее электрические сигналы.Пациент использует пульт дистанционного управления для включения и выключения тока или для регулировки интенсивности сигналов. Некоторые устройства вызывают приятное ощущение покалывания, а другие — нет.
Доступны два типа систем стимуляции спинного мозга. Чаще используется установка полностью имплантированная, с генератором импульсов и неперезаряжаемой батареей. Другая система включает антенну, передатчик и приемник, работающий на радиочастоте. Антенна и передатчик последней системы вынесены за пределы тела, а приемник имплантирован внутрь тела.
TENS
Чрескожная электрическая стимуляция нервов, более известная как TENS, использует электрическую стимуляцию для уменьшения боли. Во время процедуры электрический ток низкого напряжения подается через электроды, которые помещаются на кожу рядом с источником боли. Электричество от электродов стимулирует нервы в пораженной области и посылает в мозг сигналы, которые «зашифровывают» обычные болевые сигналы. ЧЭНС безболезненна и может быть эффективной терапией для маскировки боли, такой как диабетическая невропатия.Однако TENS при хронической боли в пояснице неэффективен и не может быть рекомендован, говорит Американская академия неврологии (AAN).
Биоэлектрическая терапия
Биоэлектрическая терапия снимает боль, блокируя сообщения о боли в мозг. Биоэлектрическая терапия также побуждает организм вырабатывать химические вещества, называемые эндорфинами (эндорфины также выделяются при упражнениях), которые уменьшают или устраняют болезненные ощущения, блокируя передачу сообщения о боли в мозг.
Биоэлектрическая терапия может использоваться для лечения многих хронических и острых состояний, вызывающих боль, таких как боль в спине, мышечная боль, головные боли и мигрени, артрит, расстройство ВНЧС, диабетическая невропатия и склеродермия.
Биоэлектрическая терапия эффективна для временного обезболивания, но ее следует использовать как часть общей программы обезболивания. При использовании вместе с обычными обезболивающими препаратами биоэлектрическая терапия может позволить больным, страдающим от боли, снизить дозу некоторых обезболивающих до 50%.
Физиотерапия
Физиотерапия помогает облегчить боль с помощью специальных методов, которые улучшают движения и функции, нарушенные в результате травмы или инвалидности. Наряду с растяжкой, укреплением и обезболивающими, физиотерапевт, помимо прочего, может использовать TENS для облегчения лечения.
Exercise
Хотя короткий отдых может облегчить боль, слишком много отдыха может на самом деле усилить боль и подвергнуть вас большему риску травмы, когда вы снова попытаетесь двигаться. Исследования показали, что регулярные упражнения могут уменьшить боль в долгосрочной перспективе за счет улучшения мышечного тонуса, силы и гибкости. Физические упражнения также могут вызвать выброс эндорфинов, естественных болеутоляющих средств организма. Некоторые упражнения легче выполнять некоторым больным хронической болью, чем другие; попробуйте плавание, езду на велосипеде, ходьбу, греблю и йогу.
Психологическое лечение
Когда вы испытываете боль, вы можете испытывать чувство гнева, печали, безнадежности и / или отчаяния. Боль может изменить вашу личность, нарушить ваш сон и помешать вашей работе и отношениям. В свою очередь, депрессия и беспокойство, недостаток сна и чувство стресса могут усугубить боль. Психологическое лечение предусматривает безопасные, немедикаментозные методы, которые могут помочь вам напрямую избавиться от боли, уменьшив высокий уровень физиологического стресса, который часто усугубляет боль.Психологическое лечение также помогает уменьшить косвенные последствия боли, помогая вам научиться справляться со многими проблемами, связанными с болью.
Большая часть психологического лечения боли — это обучение, помогающее пациентам приобрести навыки для решения очень сложной проблемы.
Альтернативные методы лечения
За последнее десятилетие многие люди нашли облегчение от боли в терапии разума и тела, иглоукалывании и некоторых пищевых добавках. Другие используют массаж, мануальную терапию и остеопатические (костные) манипуляции, терапевтические прикосновения, определенные лечебные травы и диетические подходы для облегчения боли.Тем не менее, существует мало научных доказательств, подтверждающих эти методы лечения боли.
Психо-телесная терапия
Психологическая терапия — это лечение, которое призвано помочь разуму влиять на функции и симптомы тела. Психотерапия использует различные подходы, включая техники релаксации, медитацию, управляемые образы, биологическую обратную связь и гипноз. Техники релаксации могут помочь облегчить дискомфорт, связанный с хронической болью.
Визуализация может быть еще одним полезным методом купирования боли.Попробуйте выполнить следующее упражнение: закройте глаза и попытайтесь вызвать визуальный образ боли, придав ей форму, цвет, размер, движение. Теперь попробуйте медленно изменить это изображение, заменив его более гармоничным, приятным и меньшим по размеру.
Другой подход — вести дневник эпизодов боли, а также их причинных и корректирующих факторов. Регулярно просматривайте свой дневник, чтобы узнать о возможных изменениях. Стремитесь рассматривать боль как часть жизни, а не как ее целиком.
Продолжение
Электромиографическая (ЭМГ) биологическая обратная связь может предупредить вас о том, каким образом мышечное напряжение способствует возникновению вашей боли, и поможет вам научиться контролировать ее.Гипнотерапия и самогипноз могут помочь вам блокировать или трансформировать боль с помощью методов перефокусировки. Одна из стратегий самовнушения, известная как перчаточная анестезия, заключается в том, чтобы погрузить себя в транс, положить руку на болезненную область, представить, что рука расслаблена, тяжелая и онемевшая, и представить эти ощущения как замену других болезненных ощущений в Пораженная область.
Было доказано, что методы релаксации, такие как медитация или йога, уменьшают связанную со стрессом боль при регулярной практике.Нежная растяжка в йоге особенно хороша для укрепления мышц без дополнительной нагрузки на тело.
Иглоукалывание
Считается, что иглоукалывание уменьшает боль за счет увеличения выделения эндорфинов, химических веществ, которые блокируют боль. Многие акупунктурные точки находятся около нервов. При стимуляции эти нервы вызывают тупую боль или чувство распирания в мышцах. Стимулированная мышца посылает сообщение в центральную нервную систему (головной и спинной мозг), вызывая выброс эндорфинов, которые блокируют передачу сообщения о боли в мозг.
Иглоукалывание может быть полезным в качестве сопутствующего лечения многих состояний, связанных с болью, включая головную боль, боль в пояснице, менструальные спазмы, синдром запястного канала, теннисный локоть, фибромиалгию, остеоартрит (особенно коленного сустава) и миофасциальную боль. Иглоукалывание также может быть приемлемой альтернативой или может быть включено в комплексную программу лечения боли.
Хиропрактика и массаж
Хиропрактика — это наиболее распространенное нехирургическое лечение боли в спине.В некоторых исследованиях были отмечены улучшения у людей, подвергшихся хиропрактическим манипуляциям. Однако эффективность лечения хронической боли в спине и шее не подтверждена убедительными доказательствами большинства клинических испытаний. Дальнейшие исследования в настоящее время оценивают эффективность хиропрактики для лечения боли.
Врачи-остеопаты, имеющие «D.O.» после их имен, они также обучены методам манипуляции с костями, аналогичным мануальным терапевтам.
Массаж все чаще используется людьми, страдающими от боли, в основном для лечения хронических проблем со спиной и шеей. Массаж может снизить стресс и снять напряжение за счет улучшения кровотока. Это лечение также может уменьшить присутствие веществ, которые могут вызывать и поддерживать боль. Имеющиеся данные свидетельствуют о том, что массажная терапия, как и мануальные процедуры, имеет большие перспективы в лечении боли в спине. Однако сделать окончательные выводы относительно эффективности массажа для лечения боли невозможно из-за недостатков имеющихся исследований.
Терапевтическое прикосновение и исцеление Рейки
Считается, что терапевтическое прикосновение и исцеление рейки помогают активировать процессы самоисцеления человека и, следовательно, уменьшить боль. Хотя эти так называемые «энергетические» техники не требуют реального физического контакта, они все же предполагают непосредственную физическую близость между практикующим и пациентом.
За последние несколько лет в нескольких обзорах оценивались опубликованные исследования эффективности этих лечебных подходов для облегчения боли и беспокойства и улучшения здоровья.Хотя несколько исследований показали положительные эффекты без значительных побочных эффектов, ограничения некоторых из этих исследований не позволяют сделать окончательные выводы. Прежде чем можно будет рекомендовать эти подходы к лечению боли, необходимы дальнейшие исследования.
Пищевые добавки
Пищевые добавки, такие как рыбий жир и SAMe, также демонстрируют определенные преимущества, хотя необходимы дополнительные исследования.
Травяные средства
Было трудно сделать выводы об эффективности трав, хотя есть некоторые доказательства, подтверждающие их использование, такие как кора белой ивы, дьявольский коготь, кошачий коготь, имбирь и куркума.Если вы решили использовать травяные препараты, чтобы лучше справиться с болью, сообщите своему врачу: некоторые травы могут взаимодействовать с лекарствами, которые вы принимаете от боли или других состояний, и могут нанести вред вашему здоровью.
Диетические подходы к лечению боли
Некоторые люди считают, что изменение рациона питания жиров и / или употребление растительных продуктов, содержащих противовоспалительные агенты, может помочь облегчить боль, ограничив воспаление.
В основном сыроедение было признано полезным для некоторых людей с фибромиалгией, но это исследование не было надежным с методологической точки зрения.Одно исследование женщин с предменструальными симптомами показало, что вегетарианская диета с низким содержанием жиров была связана со снижением интенсивности и продолжительности боли. Было доказано, что потеря веса, достигаемая за счет изменения диеты и повышенной физической активности, помогает людям, страдающим остеоартритом.
Тем не менее, необходимы дальнейшие исследования, чтобы определить эффективность диетических модификаций в качестве обезболивающего.
На что следует обратить внимание
Альтернативные методы лечения не всегда безобидны.Как уже упоминалось, некоторые лечебные травы могут взаимодействовать с другими лекарствами, которые вы принимаете. Всегда консультируйтесь со своим врачом, прежде чем пробовать альтернативный подход, и обязательно сообщите всем своим врачам, какие альтернативные методы лечения вы используете.
Другие варианты: клиники боли
Многие люди, страдающие хронической болью, могут в некоторой степени контролировать ее, попробовав многие из вышеперечисленных методов лечения самостоятельно. Но некоторые, независимо от того, какой подход к лечению они применяют, все равно страдают от изнуряющей боли.Для них ответом могут быть клиники по лечению боли — специальные центры по уходу, посвященные исключительно неизлечимой боли. Некоторые клиники боли связаны с больницами, а другие — частными; в любом случае обычно доступно как стационарное, так и амбулаторное лечение.
Продолжение
Клиники боли обычно используют междисциплинарный подход с участием врачей, психологов и физиотерапевтов. Пациент также должен принимать активное участие в собственном лечении.Во многих случаях цель состоит не только в облегчении боли, но и в том, чтобы научить хронического больного, как смириться с болью и функционировать, несмотря на это.
Различные исследования показали улучшение уменьшения боли на 50% у пациентов, страдающих хронической болью, после посещения клиники боли, и большинство людей учатся лучше справляться и могут вернуться к нормальной деятельности.
Мышечная боль: причины, симптомы, лечение, профилактика
Обзор
Что такое мышечная боль?
Мышечная боль или миалгия является признаком травмы, инфекции, болезни или другой проблемы со здоровьем.Вы можете почувствовать глубокую постоянную боль или случайные резкие боли. У некоторых людей боль в мышцах наблюдается во всем, у других — в определенных областях. Все по-разному испытывают мышечные боли.
У кого могут возникнуть боли в мышцах?
Мышцы могут болеть у людей любого возраста и пола. Когда вы попробуете новую физическую активность или измените режим упражнений, у вас может возникнуть отсроченная болезненность мышц (DOMS). Мышечные боли могут появиться через 6–12 часов после тренировки и продолжаться до 48 часов.Вы чувствуете боль, когда мышцы заживают и становятся сильнее.
Какие еще симптомы могут возникать при мышечной боли?
Помимо мышечной боли, у вас также может быть:
Возможные причины
Что вызывает мышечную боль?
Многие вещи могут вызывать мышечную боль, в том числе:
- Аутоиммунные болезни.
- Инфекции.
- Травмы.
- Лекарства.
- Нервно-мышечные расстройства.
Какие аутоиммунные заболевания вызывают боль в мышцах?
Аутоиммунные заболевания возникают, когда иммунная система организма по ошибке атакует сама себя. Здоровая иммунная система борется с микробами и инфекциями.
К аутоиммунным заболеваниям, вызывающим мышечную боль, относятся:
Какие типы инфекций вызывают мышечную боль?
Бактериальные и вирусные инфекции могут вызывать недомогание во всем.В зависимости от причины у вас также могут быть увеличенные лимфатические узлы, жар и тошнота.
Типы инфекций, вызывающих мышечные боли, включают:
Какие виды травм вызывают боль в мышцах?
Если вы многократно задействуете одни и те же мышцы на работе или во время упражнений, у вас могут развиться боли в мышцах из-за чрезмерного использования.
Другие виды травм, вызывающих боли в мышцах, включают:
Какие лекарства вызывают мышечную боль?
Некоторые лекарства и методы лечения могут вызывать временную или хроническую боль.Некоторые лекарства вызывают воспаление вокруг мышечных клеток (миозит) или активируют рецепторы мышечной боли. Эти процедуры включают:
Какие нервно-мышечные расстройства вызывают мышечные боли?
Нервно-мышечные расстройства поражают мышцы и нервы, которые их контролируют. Они могут вызвать мышечную слабость и боль. Эти условия включают:
Какие еще состояния вызывают мышечную боль?
Другие состояния, которые также вызывают мышечную боль, включают:
Уход и лечение
Как медицинские работники диагностируют причину мышечной боли?
Если вы не знаете, что вызывает мышечную боль, или боль является серьезной или хронической, ваш лечащий врач может заказать тесты, например:
- Анализы крови для проверки уровней ферментов, гормонов и электролитов, а также на наличие инфекций.
- MRI или Компьютерная томография для выявления травм или повреждений мышц.
- Электромиография для измерения электрической активности нервов и мышц.
- Мышцы биопсия для поиска изменений мышечной ткани, которые могут указывать на нервно-мышечные заболевания.
Как справляются или лечатся мышечные боли?
В зависимости от причины эти шаги могут помочь вам почувствовать себя лучше:
- Отдохните и приподнимите болезненный участок.
- Чередуйте пакеты со льдом, чтобы уменьшить воспаление, и тепло для улучшения кровотока.
- Примите теплую ванну с английской солью или примите теплый душ.
- Примите безрецептурные обезболивающие (аспирин, парацетамол, ибупрофен, напроксен).
- Попробуйте дополнительные методы лечения, такие как массаж, медитация или иглоукалывание.
Когда звонить доктору
Когда мне следует позвонить врачу?
Вам следует позвонить своему врачу, если у вас возникли проблемы:
- Боль в груди.
- Лихорадка.
- Потеря контроля над мочевым пузырем.
- Мышечная слабость.
- Новая или усиливающаяся боль.
- Онемение или покалывание в конечностях.
Записка из клиники Кливленда
Почти у всех время от времени ломятся и болят мышцы. При временной мышечной боли могут помочь покой, растяжка и обезболивающие. Хроническая или сильная мышечная боль мешает заниматься любимым делом. Если у вас есть состояние, которое вызывает хроническую мышечную боль, поговорите со своим врачом о методах лечения, которые могут помочь.
мышечная боль | Обезболивание
Ваш врач может порекомендовать лечение, которое поможет контролировать вашу боль и предотвратить инвалидность. На основании информации, собранной из вашей истории болезни и медицинского осмотра, ваш врач может назначить ряд процедур. К наиболее распространенным видам лечения относятся:
- Рекомендации по обучению и деятельности. Ваш врач поговорит с вами о том, как избегать постельного режима, оставаться активным и практиковать правильную механику тела.
- Лекарства обезболивающие. Ваш врач может порекомендовать безрецептурные или рецептурные противовоспалительные средства (такие как ибупрофен или напроксен) или ацетаминофен. В более тяжелых случаях вам может потребоваться короткий курс миорелаксантов, чтобы снизить мышечное напряжение и повысить способность двигаться. Острая боль в спине редко требует лечения стероидами или наркотиками.
- Направление к физиотерапевту. Физиотерапевт может составить и проконтролировать индивидуальную программу упражнений для повышения вашей гибкости и силы.Раннее лечение обычно дает лучшие результаты, чем ожидание. (Если ваша страховка не покрывает физиотерапию, обратитесь к врачу за рекомендациями по упражнениям.)
Не все приступы боли требуют посещения врача. Часто вы можете справиться с болью самостоятельно и вернуться к обычным занятиям, как только будете готовы. Попробуйте эти предложения:
- Расслабьтесь. Постарайтесь сосредоточиться на медленном и ритмичном дыхании. Попробуйте потереть или массировать болезненный участок.
- Если вы перегрузили мышцу, продолжайте движение. Это естественно — избегать использования спины или других мышц, когда они болят. Однако при многих видах боли бездействие, особенно постельный режим, может замедлить процесс заживления и сделать ваши мышцы слабее, жестче и болезненнее. Хотя вы действительно хотите избегать действий, которые усугубляют вашу боль, оставайтесь как можно более активными.
- Найдите удобное положение. Когда вы отдыхаете, вам, возможно, придется поэкспериментировать с позициями, чтобы облегчить боль.
- Приложите тепло или холод. Холод (пакет со льдом или пакет с замороженным горошком) может уменьшить вашу боль, а тепло (бутылка с горячей водой, грелка или теплая ванна) может расслабить напряженные мышцы. Прикладывайте лед или нагревайте на 15 минут каждый час, чередуя их для достижения наилучших результатов.
- Отвлечься. Слушайте музыку, смотрите телевизор или навещайте друга.
- Найдите духовную или психологическую поддержку. Поговорите с другом или консультантом или обратитесь к своим духовным основам.
- Рассмотрите альтернативные методы лечения. Некоторые люди находят облегчение с помощью таких альтернатив, как иглоукалывание или акупрессура.
- Попробуйте простое обезболивающее. Сдерживайте боль с помощью безрецептурных лекарств. Противовоспалительные средства, такие как ибупрофен (дженерик, адвил, нуприн или мотрин) или напроксен (алеве), снимают боль, а также помогают уменьшить воспаление.
Лекарство от боли должно контролировать боль в достаточной степени, чтобы вы могли вести активный образ жизни. Если вы принимаете лекарства от любого другого заболевания (например, высокого кровяного давления, диабета или артрита), проконсультируйтесь с врачом, прежде чем принимать какие-либо безрецептурные обезболивающие.Кроме того, обязательно следуйте инструкциям на упаковке.
Разница между болью в костях и мышцах: причины, лечение и др.
Иногда бывает трудно отличить боль от боли в костях и мышцах, потому что они затрагивают схожие части тела. Боль также может быть похожей по интенсивности. Однако в целом боль в костях ощущается острее, глубже и изнурительнее, чем боль в мышцах.
Боль в костях может длиться дольше, чем в мышцах, и требует более серьезного медицинского вмешательства.Напротив, мышечная боль кажется более «общей», и ее точное местоположение трудно определить.
Людям следует обратиться к специалисту, если боль невыносима или длится более 48 часов. Врачи, которые специализируются в костно-мышечной системе, называются ортопедами или ортопедические хирурги.
Продолжайте читать, чтобы узнать больше о различных причинах боли в костях и мышцах.
Ниже приведены некоторые возможные причины боли в костях.
Остеопороз, как следует из названия, представляет собой заболевание «пористых костей».Это чаще встречается у пожилых людей в результате дефицита кальция и витамина D. Другие причины включают гипертиреоз, менопаузу и семейный анамнез остеопороза.
Однако важно отметить, что остеопороз безболезнен, пока он не вызывает коллапс позвонков или перелом.
Остеопороз делает кости тонкими, слабыми и ломкими. Это увеличивает риск травм костей.
Международный фонд остеопороза утверждает, что каждая третья женщина и каждый пятый мужчина старше 50 лет получают перелом костей из-за остеопороза.
У большинства людей симптомы отсутствуют, что делает остеопороз «тихой болезнью».
Остерегайтесь ранних признаков, таких как:
- сильная боль в спине
- потеря роста
- сутулость или сутулость
- травма кости, вызванная незначительными падениями или синяками
Остеопороз поддается лечению, если врач диагностирует его рано. Лечение включает в себя лекарства, замедляющие потерю костной массы и поддерживающие рост костей. Это может сопровождаться пищевыми добавками, упражнениями и сбалансированной диетой.
Травма кости может привести к частичному или полному перелому кости. Это называется переломом. В зависимости от типа и силы травмы кости могут ломаться по-разному — в продольном, поперечном направлении или на две или более частей.
По данным Американской академии хирургов-ортопедов, тремя наиболее частыми причинами перелома являются:
- травма в результате дорожно-транспортного происшествия, сильного падения или спортивной травмы
- остеопороз
- напряжение костей, вызванное мышцами чрезмерное использование (так называемый стресс-перелом)
Симптомы перелома включают:
- сильную острую боль в месте травмы
- невозможность смещения травмированного участка
- синяк
- деформация (конечность, которая выглядит не на своем месте) или выступает из кожи)
Врач сделает рентген, чтобы подтвердить, сломана ли кость.Лечение перелома включает иммобилизацию гипса, при котором поврежденное место закрывается гипсом или стекловолоконной повязкой. Это способствует заживлению костей, что может занять несколько недель. Некоторым людям может потребоваться инвазивная операция для внутреннего исправления костных фрагментов.
Многие виды рака начинаются в тканях или клетках кости или вокруг кости. Типы рака костей включают:
Рак костей редко встречается у взрослых. По данным Американского онкологического общества, остеосаркома чаще встречается у молодых людей в возрасте от 10 до 30 лет.Чуть более 10% случаев регистрируется у людей в возрасте от 60 до 70 лет.
У некоторых людей рак костей развивается в результате наследственных заболеваний. Другие причины включают предшествующее лечение рака противоопухолевыми препаратами или лучевую терапию, а также костную болезнь Педжета.
Симптомы рака костей включают:
- боль, которая ощущается как тупая, глубокая боль в кости или области кости (руки, ноги, спина, ребра или таз)
- припухлость или воспаление, как будто образование или уплотнение присутствует
- внезапная и необъяснимая потеря веса
- усталость, особенно когда рак начинает распространяться
Хирургическое вмешательство является обычным методом выбора при раке костей, когда врач удаляет всю опухоль.Другие типы рака костей могут потребовать сочетания методов лечения, которые включают химиотерапию, лучевую терапию и таргетную терапию.
Узнайте больше о раке костей здесь.
Мышечная боль встречается чаще, чем боль в костях, но ее причина не всегда может быть ясна. Также называемые миалгией, мышечные боли и боли могут затрагивать суставы, связки, сухожилия и мягкие ткани, которые соединяют их с костями и органами.
Мышечные травмы часто встречаются у спортсменов и людей, занимающихся спортом с высокими требованиями.Исследования показывают, что мышечные травмы составляют 10–55% всех острых спортивных травм.
Мышца может быть травмирована в результате удара при падении или внешней силы, например, спортивного снаряжения или дорожно-транспортного происшествия. Мышцы также могут растягиваться — то, что большинство людей называют растяжением мышц. Травма может быть легкой, средней или тяжелой, в зависимости от силы удара и типа поврежденной мышцы.
Симптомы мышечной травмы включают:
- жалящую боль в месте травмы, которая со временем может притупиться
- болезненность
- воспаление или отек
- покраснение
- снижение подвижности пораженной области
мышца Травма диагностируется при физическом обследовании и может потребовать визуализационных тестов, таких как ультразвуковое исследование или магнитно-резонансная томография (МРТ).Лечение мышечных травм включает терапию теплом или холодом, чтобы успокоить пораженную мышцу, легкие растяжки, если боль терпима, безрецептурные обезболивающие и отдых.
Фибромиалгия — это все более распространенный тип мышечной боли, которая вызывает сильную боль во всем теле. Это также влияет на привычки сна человека и, как известно, вызывает психические и эмоциональные расстройства.
По данным Центров по контролю и профилактике заболеваний (CDC), фибромиалгия поражает более 4 миллионов взрослых в Соединенных Штатах, что составляет около 2% взрослого населения.Большинство людей диагностируются в среднем возрасте.
Люди с ревматоидным артритом и волчанкой подвержены более высокому риску развития фибромиалгии. Другими факторами, повышающими риск для человека, являются ожирение, семейная история фибромиалгии и некоторые вирусные инфекции.
Общие симптомы включают:
- боль в теле, которая длится более 3 месяцев
- частая утомляемость и усталость
- тревога
- депрессия
- проблемы со сном
- головные боли и мигрени
- ощущение покалывания000 в руках или ногах 9 901 Фибромиалгия лечится с помощью комбинации рецептурных лекарств и болеутоляющих средств, упражнений для укрепления мышц и мероприятий по управлению стрессом, таких как йога, массаж и медитация.
- мышечная слабость
- усталость или усталость после стояния или ходьбы
- мышцы, чувствительные к прикосновению
- мышечные боли
- перенапряжение
- травму участка тела
- вирусные инфекции
- учащенное сердцебиение или учащенное сердцебиение
- высокое кровяное давление
- головные боли
- дрожь
- боли в груди
- чувство одышки или гипервентиляции
- неиспользование упражнений
- попытка нового упражнения
- упражнения более интенсивно или дольше обычного
- отсутствие разминки или растяжки правильно
- жесткость и слабость в пораженной области
- лихорадка
- сыпь
- след укуса
- головокружение
- затрудненное дыхание
- признаки инфекции, такие как покраснение и отек
- Отдых : Отдохните пораженный участок и прекратите деятельность, вызвавшую травму.
- Ice : Используйте пакет со льдом или пакет с замороженным горошком, чтобы облегчить боль и уменьшить отек. Прикладывайте лед к пораженному участку на 15–20 минут трижды в день.
- Сжатие : Используйте давящую повязку, чтобы уменьшить отек.
- Высота : По возможности приподнимите ступни, чтобы минимизировать воспаление.
- с использованием безрецептурных болеутоляющих
- осторожное растяжение пораженных мышц
- участие в мероприятиях, способствующих расслаблению и уменьшению стресса, таких как йога и медитация
- замечает какие-либо признаки инфекции, такие как покраснение и припухлость
- укус клеща
- появляется сыпь
- считает, что лекарство вызывает мышечную боль
- затрудненным дыханием
- затрудненным глотанием
- чувством головокружения
- ригидностью шеи и высокой температурой
- мышечной слабостью
- невозможностью пошевелить пораженным участком
- рвотой
- уменьшение объема мочи или внезапная задержка воды
- растяжка перед тренировкой
- регулярные упражнения поддерживать мышцы в тонусе
- разминка перед тренировкой и охлаждение после
- делать регулярные перерывы при длительном сидении
- Неправильное растяжение
- Мышечная усталость
- Физические упражнения в условиях сильной жары
- Обезвоживание
- Истощение запасов соли и электролитов
- При синдроме острого компартмента мышечная боль развивается внезапно и является сильной, постоянной и часто описывается как глубокая боль или ожог.Неврологические симптомы, такие как онемение или покалывание, также могут возникать при этом серьезном заболевании.
- При синдроме хронического компартмента мышечные боли постепенно появляются во время упражнений. Классический случай — молодой бегун, который отмечает ноющую, сжимающую, тугую или схваткообразную боль в голени после определенного времени бега. В отличие от синдрома острого компартмента, боль при синдроме хронического компартмента проходит после отдыха, обычно в течение 30 минут.
- Минералокортикоиды, такие как альдостерон, которые регулируют объем крови и баланс натрия / калия
- Глюкокортикоиды , такие как кортизол, которые усиливают метаболизм и помогают организму реагировать на стресс
- Андрогены , такие как дегидроэпиандростерон (ДГЭА), которые в конечном итоге превращаются в половые гормоны в семенниках или яичниках
- Мышечная боль (частая, сильная): наиболее выражена в бедрах, плечах, пояснице и икрах
- Слабость мышц
- Темная моча, связанная с наличием миоглобина (белка, запасающего кислород в ваших мышцах)
- Травма и компрессия (например, в результате автомобильной аварии или длительной иммобилизации)
- Гипоксия мышц (например, из-за сгустка крови)
- Нарушение баланса электролитов (например, низкий уровень калия)
- Изменение температуры тела (напр.г., тепловой удар)
- Злоупотребление алкоголем
- Незаконное употребление наркотиков (например, кокаина или амфетамина)
- Проблемы с дыханием
- Головокружение
- Выраженная мышечная слабость
- Жесткая шея
- Высокая температура
- Укус клеща
- Сыпь
- Локализованное покраснение и припухлость
- Боль в мышцах, возникшая после приема нового лекарства
- Сильная и / или внезапная мышечная боль
- Проблемы с глотанием
- Слабость мышц головы или шеи
- Боль в мышцах появилась постепенно или внезапно?
- Были ли вы в последнее время напряженной деятельностью?
- Какие лекарства вы принимаете?
- Есть ли у вас какие-либо сопутствующие симптомы, такие как лихорадка, головная боль, увеличение или потеря веса или усталость?
- Вы тоже испытываете мышечную слабость?
- Пораженная мышца нежна на ощупь?
- Есть ли покраснение, отек или тепло вокруг мышцы?
- Покой: Дайте травмированной мышце (мышцам) как можно больше отдыха, чтобы позволить острому воспалению исчезнуть.
- Ice: Прикладывайте холодный компресс к болезненной мышце на 15-минутные сеансы, каждые четыре-шесть часов или около того, а также после тренировки или использования мышц.
- Компрессия: Оберните больную мышцу эластичной пленкой или повязкой для поддержки.
- Высота: Поднимите пораженную мышцу выше уровня сердца (если возможно).
- Бегите по мягкой поверхности, например по траве или тропинкам, в отличие от твердой поверхности, например по бетону.
- Износостойкие вкладыши для обуви.
- Не забудьте разогреться перед тренировкой и остыть после нее.
- Переключитесь на спортивные состязания с небольшой нагрузкой, например плавание или езду на велосипеде.
- Сохраняйте водный баланс (рассмотрите возможность питья с электролитом или приема таблеток с электролитом, которые содержат калий, магний и кальций).
Это группа заболеваний, вызывающих длительное воспаление мышц, слабость и боль. На данный момент исследователи идентифицировали четыре миопатии: полимиозит, дерматомиозит, миозит с тельцами включения и некротическую аутоиммунную миопатию.
Хотя их названия могут показаться запутанными, все воспалительные миопатии являются разновидностью аутоиммунных заболеваний. Аутоиммунное заболевание возникает, когда иммунные клетки человека (которые должны бороться с инфекциями) начинают атаковать собственные ткани, мышечные волокна и кровеносные сосуды организма.
Это приводит к таким симптомам, как:
В настоящее время нет известного лекарства от воспалительной миопатии, но некоторые лечение может помочь уменьшить симптомы. Национальный институт неврологических расстройств и инсульта рекомендует физиотерапию, упражнения, лекарства, тепловую терапию и отдых для облегчения симптомов и улучшения качества жизни.
Узнайте больше о миалгии или мышечных болях здесь.
Лучше проконсультироваться с врачом, если боль длится более 48 часов или мешает повседневной жизни.
Немедленно обратитесь к врачу, если боль невыносима, если конечность выглядит странно или не на своем месте, или если боль сопровождает лихорадку.
Некоторые краткосрочные и хронические состояния могут вызывать боли в мышцах и костях.
Многие из этих состояний можно лечить простыми безрецептурными лекарствами, тепловой терапией и отдыхом.
Однако некоторым может потребоваться срочная медицинская помощь. Важно внимательно наблюдать за симптомами в течение 24–48 часов. Если боль не исчезнет, обратитесь к врачу.
Причины, домашние средства и профилактика
Мышечные боли могут возникать у взрослых и детей. Во многих случаях боль в мышцах не вызывает беспокойства и проходит без лечения. Однако мышечные боли иногда могут быть признаком какого-либо заболевания.
Общие причины мышечных болей включают:
Мышечные боли, также известные как миалгия, могут ощущаться в любой части тела, где есть мышцы.В зависимости от причины дискомфорт может быть легким или очень сильным.
К наиболее частым причинам мышечных болей относятся:
Стресс
Стресс мешает организму бороться с болезнями. У людей, которые плохо себя чувствуют и находятся в состоянии стресса, мышцы могут болеть, когда организм пытается бороться с воспалением или инфекцией.
Симптомы стресса включают:
Люди могут научиться бороться со стрессом, научившись расслабляться техники и, по возможности, устранение стрессовых ситуаций.
Дефицит питания
Человек может испытывать мышечные боли и боли из-за того, что он не получает правильного питания из своего рациона.
Витамин D играет особенно важную роль в обеспечении правильного функционирования мышц. Витамин D помогает усвоению кальция, а его дефицит может привести к гипокальциемии.
Гипокальциемия — это состояние, при котором уровень кальция в крови низкий, что может поражать не только мышцы, но и кости и органы.
Обезвоживание
Человек, страдающий обезвоживанием, может испытывать мышечные боли.
Питье достаточного количества воды жизненно важно для нормального функционирования организма, поскольку без достаточного количества жидкости он может быстро начать отключаться. Обезвоживание затрудняет выполнение основных функций организма, таких как дыхание и пищеварение.
Люди должны знать, сколько воды они пьют. Рекомендуемое количество — 6–8 стаканов воды каждый день. Если из-за жаркой погоды или физических упражнений человек потеет больше, чем обычно, ему нужно будет пить больше.
Растяжения и растяжения
Растяжения, растяжения и другие травмы могут вызывать мышечные боли и дискомфорт.
Люди могут обнаружить, что определенная часть тела становится жесткой и болезненной при травме. Растягивание мышц также может вызвать болезненность мышц.
Некоторые растяжения и растяжения не нуждаются в лечении, но человеку следует отдыхать, принимать безрецептурные обезболивающие или использовать тепловые компрессы, чтобы облегчить симптомы.
Однако, если травма вызывает сильную боль, ограничивает нормальное движение или не улучшается со временем, рекомендуется записаться на прием к врачу.
Недостаток сна
Недостаток сна может иметь серьезные последствия для организма.
Сон позволяет телу отдыхать и восстанавливать силы, и у человека могут болеть мышцы, если он не высыпается.
Недостаток качественного сна также может заставить людей чувствовать себя вялыми и медленными. Это может повлиять на способность людей ясно мыслить и затруднить выполнение повседневных задач.
Слишком большая физическая активность
Чрезмерное количество упражнений может привести к жесткости и боли в мышцах.
Следующие факторы могут сделать человека более восприимчивым к мышечным болям и болям при выполнении упражнений:
Инфекции, болезни и наследственные состояния
Мышечные боли могут быть вызваны множеством различных заболеваний. Состояния, которые чаще всего влияют на мышцы, включают:
Некоторые люди, у которых есть мышечные боли, могут отмечать следующие симптомы наряду с болезненностью и дискомфортом в мышцах:
Некоторые из этих симптомов, такие как очень высокая температура или затрудненное дыхание, потребуют немедленной медицинской помощи.
Если причиной боли является растяжение, травма, напряжение или стресс, люди обычно чувствуют дискомфорт в определенной области.
Когда боли возникают во всем теле, это, скорее всего, вызвано инфекцией, приемом лекарств или основным заболеванием.
Домашних средств часто бывает достаточно, чтобы облегчить боль, вызванную незначительными травмами, чрезмерными упражнениями или стрессом.
Многие люди могут лечить свои симптомы с помощью метода R.I.C.E, который включает:
К другим полезным домашним средствам относятся:
Мышечные боли и боли, которые являются тяжелыми или не проходят, могут быть симптомом основного состояния, требующего медицинского обследования и лечения.
Человек должен обратиться к врачу, если он:
Это очень важно немедленно обратиться за медицинской помощью, если мышечная боль возникает вместе с:
Люди могут предотвратить появление болей в мышцах из-за напряжения, стресса и интенсивной физической активности, выполнив следующие действия:
Большинство причин мышечных болей доброкачественные, но постоянные боли могут потребовать медицинской помощи.
Причины, лечение и когда обратиться к врачу
Мышечные боли, также называемые миалгией, испытывают многие. Наиболее частой причиной локализованной мышечной боли является чрезмерное использование или травма мышцы (растяжение). С другой стороны, вирусные инфекции, такие как грипп («грипп»), могут вызывать системную мышечную боль, также как и прием определенных лекарств или наличие таких заболеваний, как фибромиалгия или гипотиреоз.
Мышечная боль может ощущаться по-разному — ноющая, спазматическая, колющая или жгучая — в зависимости от того, что за ней стоит.В конце концов, для установления причины боли в мышцах требуется сбор анамнеза, физикальное обследование, а иногда и анализы крови и / или визуализации. В редких случаях требуется биопсия мышцы.
После постановки диагноза ваш врач разработает план лечения, который, надеюсь, принесет вам заслуженное облегчение.
Примечание. Мышечные боли у младенцев и детей могут иметь другие причины, чем у взрослых; эта статья посвящена последнему.
Иллюстрация Александры Гордон, VerywellПричины
Из-за множества потенциальных причин мышечной боли проще всего разделить их на две категории — те, которые связаны с локализованной мышечной болью, и те, которые приводят к системной мышечной боли.
Локальная мышечная боль
Локализованная мышечная боль относится к боли, которая является очаговой или сосредоточенной вокруг одной мышцы или группы мышц.
Растяжение мышц
Мышца (или группа мышц) могут чрезмерно загружаться, травмироваться или воспаляться в результате интенсивных упражнений и / или резких движений. Например, внезапно оттолкнувшись, чтобы прыгнуть во время баскетбольного матча, спортсмен может перетянуть или порвать (перетянуть) икроножную мышцу.
Растяжения мышц часто вызывают внезапное резкое или разрывающее ощущение, иногда сопровождающееся отеком или синяком.Взаимодействие с другими людьми
Мышечные судороги или спазмы
Мышечная судорога или спазм — это сокращение или сжатие мышцы, которое не находится под вашим контролем. Классический пример — лошадь Чарли, у которой икроножная мышца сжимается сама по себе, вызывая внезапную сильную боль. Как только мышца расслабляется (обычно в течение нескольких секунд), икра часто начинает болеть.
Неясно, что именно вызывает судороги в мышцах, но эксперты подозревают множество триггеров, таких как:
Мышечные судороги также могут возникать при различных основных заболеваниях, включая цирроз печени и заболевание периферических артерий.Взаимодействие с другими людьми
Ушиб мышцы
Ушиб мышцы (синяк) может возникнуть в результате прямого удара по мышце, например, в результате падения на твердую поверхность или удара во время спортивной игры. Этот прямой удар (или серия ударов) по существу разрушает мышечные волокна и окружающую соединительную ткань.
Помимо мышечной боли, кожа вокруг болезненной мышцы может опухнуть и обесцветиться. Более того, человек может ощущать скованность и слабость пораженного участка, а в некоторых случаях вокруг травмированной мышцы образуется гематома (скопление крови).Взаимодействие с другими людьми
Миофасциальный болевой синдром
Миофасциальный болевой синдром (МПС) — это болевое расстройство, вызываемое триггерами внутри мышцы или группы мышц. Эти триггерные точки, которые кажутся крошечными узлами под кожей, по сути, представляют собой обтягивающие группы мышц и / или фасций (ткани окружающий мышцы). Триггерные точки могут быть болезненными на ощупь и передавать боль в другие части тела.
Обычно триггерные точки находятся в верхних трапециевидных мышцах (расположенных на задней части шеи над каждым плечом).Эти триггерные точки трапеции могут вызвать глубокую ноющую и / или жгучую головную боль, которая ощущается в задней или боковой части головы.
Компартмент-синдром
Синдром компартмента — это необычное заболевание, которое возникает при повышении давления внутри «компартмента» или группы мышц.
Есть два типа компартмент-синдромов:
Пиомиозит
Пиомиозит — это редкая гнойная инфекция мышц (обычно от Staphylococcus aureus ), которая вызывает спазматическую мышечную боль в одной группе мышц, чаще всего в мышцах бедра, голени или ягодиц.
По мере прогрессирования инфекции (примерно через две недели после начала схваткообразной боли) часто развивается лихорадка, и мышца становится чрезвычайно болезненной и опухшей. В это время внутри мышцы может быть виден абсцесс (скопление гноя).
Если не лечить, инфекция может распространиться на другие органы, такие как сердце, легкие и мозг.
Системная мышечная боль
Системная мышечная боль, которая ощущается по всему телу, часто связана с инфекцией, побочным действием лекарств или основным заболеванием.
Инфекция
Некоторые типы инфекций, особенно вирусные, могут вызывать мышечные боли. Возможно, наиболее частой инфекционной причиной является грипп, широко известный как «грипп».
Помимо диффузных болей в мышцах или теле, другие потенциальные симптомы гриппа включают жар / ощущение лихорадки, озноб, головную боль, кашель, боль в горле, насморк / заложенность носа и необычную усталость. Также могут возникать рвота и / или диарея, хотя это бывает чаще встречается у детей, чем у взрослых.
Другие инфекции, которые могут вызвать мышечную боль, включают:
Лекарство
Одним из распространенных лекарств, которые могут вызывать легкие или умеренные мышечные боли и слабость в качестве побочного эффекта, являются статины, которые используются для снижения уровня холестерина. Если при приеме статина возникают мышечные боли, они обычно начинаются в течение шести месяцев после начала приема препарата и проходят в течение примерно двух месяцев (в среднем) после прекращения приема препарата.
Помимо статинов, другие лекарства, связанные с мышечной болью, включают:
Фибромиалгия
Фибромиалгия — это хроническое болевое заболевание, которое вызывает широко распространенную мышечную боль, часто описываемую как ноющую, болезненную, жесткую, жгучую или пульсирующую.
Помимо мышечной боли, люди с фибромиалгией также могут испытывать проблемы со сном, усталость, головную боль, ощущение ползания по коже, утреннюю скованность, туман в мозгу и беспокойство.
Миалгический энцефаломиелит / синдром хронической усталости (ME / CFS)
Синдром хронической усталости, также известный как миалгический энцефаломиелит / синдром хронической усталости (ME / CFS), представляет собой расстройство, при котором человек испытывает сильную усталость, которая часто усиливается при физической или умственной активности, но не улучшается после отдыха.
Помимо изнуряющей боли, многие люди с синдромом хронической усталости сообщают о диффузных мышечных и суставных болях, а также о проблемах с концентрацией и памятью, боли в горле и / или головокружении или головокружении при вставании.
Неоднозначная природа фибромиалгии и симптомов ME / CFS отчасти является причиной того, что эти состояния довольно трудно диагностировать.
Ревматическая полимиалгия
Ревматическая полимиалгия (PMR) — это воспалительное заболевание, которое наблюдается у пожилых людей, обычно в возрасте от 60 до 70 лет и практически никогда до 50 лет.Это состояние вызывает утреннюю боль и скованность в плечах, плечах, бедрах и задней части шеи.
Люди с PMR часто жалуются на трудности с подтягиванием носков или поднятием рук над плечами, чтобы расчесать или помыть волосы. Также могут наблюдаться утомляемость, потеря веса, плохой аппетит и повышение температуры тела.
Ревматоидный артрит
Ревматоидный артрит (РА) — это хроническое аутоиммунное заболевание, которое в первую очередь поражает суставы, но может также вызывать мышечные боли.Мышечная боль при РА, если она существует, часто выражена и ощущается по всему телу. Помимо боли в мышцах и суставах, могут присутствовать субфебрильная температура, потеря веса и усталость.
Системная красная волчанка
Системная красная волчанка (СКВ) — это хроническое аутоиммунное заболевание, поражающее почти все органы тела. Мышечные боли, болезненность и / или мышечная слабость очень распространены при волчанке и фактически могут быть причиной того, что человек впервые обращается за медицинской помощью.Взаимодействие с другими людьми
Воспалительная миопатия
Воспалительные миопатии — это системные аутоиммунные мышечные заболевания, характеризующиеся медленной, но прогрессирующей мышечной слабостью. Некоторые люди также испытывают мышечную боль или чувствительность мышц к прикосновению.
Основные типы воспалительных миопатий:
Болезнь щитовидной железы
Гипотиреоз (недостаточная активность щитовидной железы) может вызывать мышечные боли и судороги в дополнение к другим симптомам, таким как усталость, увеличение веса, запор, непереносимость холода, сухость кожи и / или нарушения менструального цикла.Реже сверхактивная щитовидная железа (гипертиреоз) может вызывать мышечные судороги.
Первичная недостаточность надпочечников
Болезнь Аддисона, также известная как первичная надпочечниковая недостаточность, является редким (обычно аутоиммунным) заболеванием, которое возникает, когда надпочечники не вырабатывают достаточное количество следующих гормонов:
Этот дефицит гормонов приводит к множеству симптомов, включая мышечную боль.Взаимодействие с другими людьми
Остеомаляция
Остеомаляция означает значительное размягчение костей в результате снижения минерализации костей из-за дефицита витамина D и кальция.
Помимо мышечных спазмов и судорог, люди с остеомаляцией часто сообщают о мышечной слабости, а также о ноющей боли и болезненности в костях. Остеомаляция также увеличивает риск переломов из-за чрезмерного ослабления костей.
Депрессия
Депрессия, будучи психическим заболеванием, обычно ассоциируется с физическими симптомами, такими как боли в мышцах и суставах.Фактически, иногда эти общие боли и боли являются единственными симптомами, о которых человек сообщает своему врачу.
Рабдомиолиз
Рабдомиолиз — это сложное мышечное заболевание, при котором мышечная ткань становится настолько поврежденной, что начинает растворяться и выделять вещества в кровоток.
Классическая триада симптомов рабдомиолиза включает:
Важно понимать, что рабдомиолиз — это шаг вперед по сравнению с другими причинами мышечной боли, поскольку он представляет собой мышечную боль, связанную с разрушением мышц.
Следовательно, многие причины мышечной боли — чрезмерные физические нагрузки, прием статинов или вирусная инфекция, такая как грипп, — могут прогрессировать до рабдомиолиза.
Другие причины рабдомиолиза включают:
Когда обращаться к врачу
Если боль в мышцах усиливается или сохраняется, важно как можно скорее обратиться к врачу для постановки правильного диагноза.
Также важно немедленно обратиться за медицинской помощью, если у вас есть мышечная боль вместе с любым из следующих симптомов:
Диагностика
Диагностика мышечной боли начинается с подробного анамнеза и физического осмотра.
История болезни
Во время визита к врачу он задаст вам несколько вопросов, чтобы попытаться определить ваш диагноз.
Вопросы могут включать:
Медицинский осмотр
Во время физического осмотра врач может надавить на различные мышцы, чтобы оценить их нежность, а также осмотреть кожу и окружающие ткани на предмет отека, тепла, покраснения или изменений кожи.
В частности, если ваш врач подозревает миофасциальный болевой синдром, он проверит наличие потенциальных триггерных точек . Аналогичным образом, при подозрении на фибромиалгию ваш врач исследует различные болезненные точки.
Анализы крови
Анализы крови могут быть очень полезны при диагностике определенных причин мышечной боли.
Например, повышенный воспалительный маркер, такой как скорость оседания эритроцитов (СОЭ) (СОЭ) , будет присутствовать при ревматической полимиалгии.
Другие подходящие лабораторные тесты (хотя и не исчерпывающий список) могут включать следующее:
Изображения
Во время диагностического процесса ваш врач может назначить один или несколько тестов на визуализацию. Примеры таких тестов включают:
Другие тесты
В зависимости от того, какое заболевание подозревает ваш врач, ему может потребоваться провести другие тесты для подтверждения диагноза. Например, чтобы диагностировать (и контролировать) синдром отсека, ваш врач вставит тонкую иглу или трубку в пораженную мышцу, чтобы получить доступ к давлению, используя то, что называется , для измерения давления отсека .
Чтобы диагностировать воспалительную миопатию, может быть выполнена биопсия мышцы . Наконец, при подозрении на рабдомиолиз будет заказан миоглобин в моче .
Лечение
После того, как вы получите диагноз мышечной боли, ваш врач составит план лечения, учитывающий как вашу боль, так и основную проблему.
Стратегии самообслуживания
Когда мышечная боль связана с чрезмерной нагрузкой, растяжением или ушибом, ее можно лечить с помощью R.ЛЕД. протокол:
Лекарства
Помимо снятия мышечной боли, ваш врач может назначить различные лекарства для лечения основной проблемы:
Нестероидные противовоспалительные средства (НПВП)
НПВП, такие как алев (напроксен) или мотрин (ибупрофен), рекомендуются при лечении некоторых состояний мышечной боли, таких как растяжение / травма мышц и миофасциальный болевой синдром.
Мышечные релаксанты
Миорелаксанты, такие как Флексерил (циклобензаприн) и Занафлекс (тизанидин), могут использоваться для облегчения боли при острой мышечной травме.
Антидепрессанты
Трициклические антидепрессанты, такие как элавил (амитриптилин), иногда назначают для лечения миофасциального болевого синдрома, фибромиалгии или синдрома хронической усталости.
Аналогичным образом, другие антидепрессанты, включая ингибитор обратного захвата серотонина-норадреналина Cymbalta (дулоксетин), могут использоваться для лечения миофасциального болевого синдрома или фибромиалгии, особенно если человек не переносит или не получает никакой пользы от трициклического антидепрессанта.
Кортикостероиды
Кортикостероиды (также называемые стероидами) используются для лечения многих воспалительных состояний, таких как ревматическая полимиалгия и воспалительные миопатии.
Имейте в виду, что стероиды (например, преднизон) имеют серьезные побочные эффекты при длительном приеме.
Стероидсберегающие средства
При воспалительных заболеваниях врач может попросить вас принять стероидсберегающие препараты (например,грамм. метотрексат при ревматоидном артрите) в начале курса лечения, чтобы сократить использование преднизона и помочь справиться с болезнью в долгосрочной перспективе.
Витамин D
Лечение остеомаляции требует устранения основной проблемы — например, устранения дефицита витамина D с помощью рецептурных добавок витамина D.
Антибиотик / противовирусный / противогрибковый / противопаразитарный
Если вы ставите диагноз пиомиозит, необходимо дренировать инфицированную мышцу (если возможно) и принять антибиотики.Точно так же системные миалгии, вызванные инфекцией, требуют лечения основного виновника — будь то бактерия, вирус, грибок или паразит.
Жидкости и диализ
Гидратация и восполнение электролитов внутривенными (через вену) жидкостями жизненно важны для лечения рабдомиолиза. В тяжелых случаях, если функция почек нарушена, может потребоваться временный диализ.
Дополнительные и альтернативные методы лечения
Дополнительные и альтернативные методы лечения обычно используются для облегчения симптомов фибромиалгии и синдрома хронической усталости.
Некоторые из этих методов лечения включают:
Наконец, для лечения миофасциального болевого синдрома иногда используется другая альтернативная терапия, называемая инъекцией в триггерную точку .
Физиотерапия
Для лечения миофасциального болевого синдрома обычно используются массаж и специальный вид терапии, называемый спрей-растяжка. Людям с фибромиалгией или синдромом хронической усталости может быть рекомендована физиотерапия, особенно план, составленный с учетом уникальных физических возможностей человека.
Хирургия
Для лечения мышечной боли обычно не требуется хирургического вмешательства, за исключением некоторых серьезных диагнозов. Например, пиомиозит требует хирургического дренирования абсцесса, а синдром острого компартмента требует фасциотомии — процедуры, при которой кожа и фасция, покрывающая компартмент, разрезаются, чтобы уменьшить давление.
Профилактика
Хотя вы не можете предотвратить все виды мышечных болей и болей, вы можете предотвратить некоторые, особенно растяжения, судороги и (для бегунов) хронический компартмент-синдром:
Слово Verywell
Боль в мышцах — сложный симптом, и, в зависимости от вашего диагноза, может потребоваться комплексный план лечения.В любом случае, хорошая новость заключается в том, что большинство видов мышечной боли можно вылечить или хорошо контролировать. При этом обязательно обратитесь к врачу, если вы испытываете мышечную боль, особенно если она сильная, постоянная или усиливается.
.