Как остановить лактацию? | Детские врачи на дому
Существует много причин, по которым женщинам бывает необходимо подавить лактацию (прекратить выработку молока в молочных железах):
- Личные причины для отказа от грудного вскармливания.
- Медицинская необходимость прекратить грудное вскармливание.
- Произвольное возобновление лактации после завершения периода грудного вскармливания.
- Постоянное или длительное расставание с ребенком.
Чтобы прекратить лактацию при грудном вскармливании нужно будет прервать натуральные рефлексы, способствующие выработке молока. Самый простой способ – это ограничить удаления молока из груди. Если молоко остается в молочной железе, организм понимает, что запас его еще имеется, и будет уменьшать производство нового молока. Чем полнее груди будут молоком, тем быстрее прекратится его производство.
Сцеживать молоко можно только при крайнем дискомфорте в груди и для предупреждения закупорки молочных протоков и возникновения мастита.
ОСОБЕННОСТИ ПРЕКРАЩЕНИЯ ЛАКТАЦИИ СРАЗУ ПОСЛЕ РОДОВ
Продукция молока быстро прекратится, если грудь хорошо фиксируется и поддерживается бюстгальтером, а молоко сцеживается только для предупреждения значительного дискомфорта и закупорки молочных протоков. Носить прочный, хорошо облегающий грудь бюстгальтер необходимо как в дневное, так и в ночное время. Этот метод более физиологичен и эффективен по сравнению с устаревшим тугим обертыванием груди. Для впитывания молока в чашечки бюстгальтера помещаются впитывающие подушечки, которые заменяются по мере увлажнения. Если грудь слишком полная, лифчик заменяется на поддерживающее обертывание груди полосой хлопчатобумажной ткани, которая поддерживает, но не сдавливает грудь. Тугое сдавление груди не уменьшает продукцию молока, но причиняет значительный дискомфорт. При синдроме полной налитой груди (первая неделя после родов) уменьшить боль и отек можно с помощью холодных компрессов и обертываний. Также можно применять прохладный душ, подкладывать в бюстгальтер охлажденные листья белокочанной капусты.
ОСОБЕННОСТИ ПРЕКРАЩЕНИЯ ЛАКТАЦИИ ПОСЛЕ НЕДЕЛЬ ИЛИ МЕСЯЦЕВ ГРУДНОГО ВСКАРМЛИВАНИЯ
При вынужденном прекращении уже начатого грудного вскармливания, мер, подходящих для прекращения лактации сразу после родов, будет недостаточно. Кормящая мать производит около литра молока в день или больше. В этом случае понадобится время, чтобы остановить производство молока. В этом случае для предупреждения возникновения воспалительных заболеваний груди придется постепенно снижать количество сцеживаемого молока, чтобы снизить продукцию гормонов, вызывающих его продукцию. Такая стратегия похожа на естественное отлучение ребенка от груди и позволяет предупредить развитие мастита.
В начале отказа от грудного вскармливания грудь будет переполняться. Молоко придется сцеживать в объемах и по графику, как при грудном вскармливании, лишь постепенно снижая количество сцеживаемого молока и увеличивая паузы между сцеживаниями. Каждые 3-4 дня можно попытаться делать на одно сцеживание меньше, если в груди не будет существенного дискомфорта. Через некоторое время наступит момент, когда сцеживать молоко можно будет два раза в день, а затем лишь один раз, в день и, наконец, один раз в несколько дней, и полностью прекратить сцеживание.
ФАРМАКОЛОГИЧЕСКИЕ СРЕДСТВА ДЛЯ ПРЕКРАЩЕНИЯ ЛАКТАЦИИ
Существуют также лекарства и натуральные пищевые добавки, которые могут помочь быстрее прекратить лактацию. Существует метод медикаментозного прекращения лактации с помощью лекарственных средств, пищевых добавок и трав. Однако медикаментозное прекращение лактации имеет массу побочных эффектов и противопоказаний, поэтому ее использование может проводиться только после очной консультации с врачом-гинекологм или маммологом.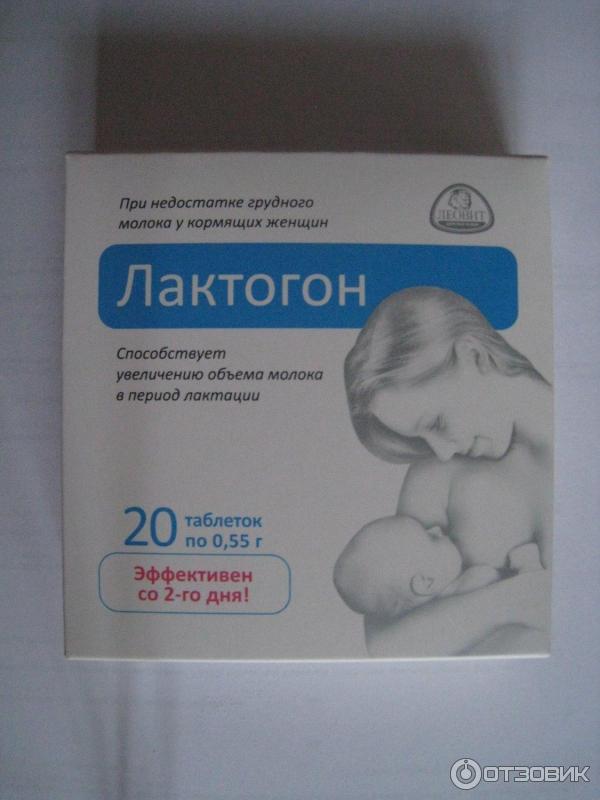
КАК БЫСТРО ПРЕКРАТИТЬСЯ ЛАКТАЦИЯ?
Скорость прекращения лактации зависит от ряда факторов:
- Возраст ребенка и количество производимого молока.
- Стадия беременности при ее прерывании (лактация возможна после прерывания беременности старше 18-й недели).
- Количества сцеживаемого молока, вытекающего молока.
- Давления на соски (во время работы, спорта, секса).
- Наличия следующей беременности.
У некоторых матерей уходят недели, чтобы прекратить лактацию. У других этот процесс занимает всего несколько дней. Однако пятна молока на лифчике иногда можно заметить и спустя несколько месяцев или даже лет после того, как вы думаете, что лактация прекратилась: у каждой мамы процесс прекращения лактации протекает индивидуально.
БУДЬТЕ ГОТОВЫ К ПРОТЕЧКАМ!
Даже после прекращения лактации или на последних ее стадиях возможны неожиданные обильные выделения молока из груди. Это может произойти при нежных объятиях с партнером, при занятии с ним сексом, при сексуальном возбуждении, при мыслях о ребенке, при прикосновении к груди. Для предупреждения неожиданных протечек молока носите в бюстгальтере впитывающие подушечки-прокладки. Имейте с собой сменный запас таких прокладок. Носите топы темного цвета, чтобы пятна молока были не так заметны. Возьмите с собой запасной комплект одежды, особенно для более важных случаев.
Для предупреждения неожиданных протечек молока носите в бюстгальтере впитывающие подушечки-прокладки. Имейте с собой сменный запас таких прокладок. Носите топы темного цвета, чтобы пятна молока были не так заметны. Возьмите с собой запасной комплект одежды, особенно для более важных случаев.
Перед выходом из дома сцедите немного молока. Если вы чувствуете, что молоко протекает, скрестите руки на груди, чтобы остановить поток.
Во всех случаях получите консультацию у специалиста по грудному вскармливанию, как лучше прекратить лактацию именно в вашем случае.
ВЫЗОВ СПЕЦИАЛИСТА ПО ГРУДНОМУ ВСКАРМЛИВАНИЮ НА ДОМ
В детских медицинских центрах Группы Компаний «ВИРИЛИС» мы знаем, что самым удобным местом для консультаций по грудному вскармливанию является свой собственный уютный дом:
- Специалист приедет к Вам в удобное время. Вам не придется ехать в клинику и ждать в очереди. Также консультации могут проводиться прямо в роддоме (при допустимости посещений) или в медицинском центре.

- Привычная домашняя обстановка облегчает проведение консультации и для мамы и для ребенка.
- В домашних условиях консультант сможет уделить больше времени и ребенку, и родителям.
- Консультант всегда находится на расстоянии телефонного звонка: днем и ночью (ночью можно позвонить в контактный центр или написать консультанту, консультант ответит при первой же возможности), в будни и в выходные.
- Поддержка специалиста – это не разовые консультации, а сопровождение: консультант вновь навестит маму и малыша при необходимости через 2-4 недели, чтобы проверить, как проходит кормление и идет набор веса у малыша.
Кроме вызова на дом специалиста по грудному вскармливанию, на дом можно вызвать врачей основных специальностей: педиатра, хирурга, аллерголога, уролога, пульмонолога, гематолога, дерматолога, окулиста, ЛОР-врача, ортопеда, гастроэнтеролога и остеопата. Также на дому можно осуществить забор анализов, проведение физиопроцедур и массажа. На дому могут проконсультировать и провести мастер-класс консультанты по грудничковому плаванию.
Узнайте о спецпредложении «Комплексный осмотр на дому»: удобство данной программы заключается в том, что вы можете выбрать из списка детских врачей именно тех специалистов, которые нужны вашему ребенку и индивидуальный набор медицинских услуг со скидкой 20%!
ПРЕИМУЩЕСТВА ВЫЗОВА НА ДОМ СПЕЦИАЛИСТОВ ГК «ВИРИЛИС»
- Выезд в любой район города и области без ограничений.
- Для получения медицинской помощи не требуется страховой полис, регистрация или гражданство.
- Оказание помощи детям любого возраста.
- Опыт ответственного лечения детей в Санкт Петербурге с 1991 г.
- 6 собственных детских медицинских центров с 650 специалистами 49 специальностей.
- Возможность проведения диагностики и продолжения лечения в наших клиниках.
- Координация с другими врачами клиник ГК «ВИРИЛИС»: мы – единая команда, а не отдельные врачи из «мобильной» клиники.
- Круглосуточный контактный центр.
- Выдача официальных медицинских справок и документов.

- Возможность покупки пакета комплексной медицинской программы для ребенка, в том числе пакеты «Экстренная помощь» и «Комплексный осмотр на дому».
- Специальные медицинские программы для новорожденных и грудничков.
ДОПОЛНИТЕЛЬНЫЕ УСЛУГИ НА ДОМУ
Кроме оказания медицинской помощи врачом, специалистами детских клиник ГК «ВИРИЛИС» могут оказываться следующие услуги:
- Ведение комплексных педиатрических программ.
- Забор анализов.
- Грудничковое плавание.
- Массаж.
- Физиотерапевтические процедуры.
- Уколы и капельницы.
- Оформление медицинских документов.
- Патронаж медсестер.
КАК ВЫЗВАТЬ СПЕЦИАЛИСТА ПО ГРУДНОМУ ВСКАРМЛИВАНИЮ НА ДОМ
Оформить вызов на дом можно круглосуточно по телефону:
+7 (812) 210-52-38
Таблетки для прекращения лактации: какие лучше, эффективность, отзывы
Всемирная организация здравоохранения рекомендует поддерживать грудное вскармливание до двух лет. Однако бывают случаи, когда отлучить ребенка необходимо намного раньше и быстро. Более того, некоторые заболевания матери (ВИЧ, гепатит С и многие другие) не позволяют кормить младенца грудью с самого рождения. На помощь придут таблетки для прекращения лактации, которые необходимо использовать в определенной дозе строго по рекомендации врача.
Однако бывают случаи, когда отлучить ребенка необходимо намного раньше и быстро. Более того, некоторые заболевания матери (ВИЧ, гепатит С и многие другие) не позволяют кормить младенца грудью с самого рождения. На помощь придут таблетки для прекращения лактации, которые необходимо использовать в определенной дозе строго по рекомендации врача.Показания для приема таблеток
Женщина, которая кормит грудью более одного года, имеет зрелую лактацию. Это состояние организма, при котором молоко приходит по требованию ребенка. Проще говоря, спрос рождает предложение. Чем меньше ребенок сосет и чем реже прикладывается к груди, тем реже приходит молоко. Обычно после года активного грудного вскармливания женщины не испытывают трудностей с завершением лактации. Постепенное уменьшение частоты и длительности кормлений приводит к самопроизвольному снижению выработки молока.
Таблетки для прекращения лактации подавляют выработку грудного молока
Эффективные таблетки, подавляющие лактацию, позволяют свернуть кормления быстро. Достаточно 1-2 раза принять медикамент, как молоко перестанет вырабатываться полностью. Показаниями для приема таблеток становятся:
Достаточно 1-2 раза принять медикамент, как молоко перестанет вырабатываться полностью. Показаниями для приема таблеток становятся:
- проблемы с лактацией – рецидивирующие маститы, лактостазы, гнойные процессы;
- инфекционные заболевания – патологии, которые могут передаться ребенку во время грудного вскармливания;
- острые или хронические заболевания, требующие серьезного лечения медикаментами;
- опухоли злокачественного характера;
- заражение вирусом иммунодефицита, гепатитом или туберкулезом;
- новая беременность, при которой есть угроза прерывания на фоне повышенного пролактина;
- герпесная инфекция, локализованная на молочной железе;
- систематическое употребление алкоголя или пристрастие к наркотическим веществам;
- выход на работу или длительная командировка, не позволяющая сохранить лактацию.
Желание женщины также можно отнести к показаниям для использования таблеток. Мама вправе самостоятельно решать, сколько ей кормить ребенка и когда сворачивать лактацию. Если женщина решила отлучить малыша, но при этом у нее обильно вырабатывается молоко, придется использовать гормональные препараты. Без них снизить выработку молока будет сложно.
Мама вправе самостоятельно решать, сколько ей кормить ребенка и когда сворачивать лактацию. Если женщина решила отлучить малыша, но при этом у нее обильно вырабатывается молоко, придется использовать гормональные препараты. Без них снизить выработку молока будет сложно.
Противопоказания к использованию таблеток для прекращения лактации
Несмотря на то, что известные препараты позиционируются как безопасные таблетки, они имеют противопоказания. Не рекомендуется их принимать в следующих случаях:
- патологии печени;
- недостаточная функция почек;
- проблемы с артериальным давлением – высокое, низкое, скачки;
- нарушение работы сердечно-сосудистой системы;
- период беременности;
- хронические заболевания пищеварительного тракта;
- непереносимость активных действующих веществ или второстепенных компонентов препаратов.
Не следует пить лекарства самостоятельно, поскольку невозможно предвидеть реакцию организма на медикамент. Каждый препарат для подавления лактации имеет свои противопоказания. С ними необходимо ознакомиться перед проведением терапии.
Каждый препарат для подавления лактации имеет свои противопоказания. С ними необходимо ознакомиться перед проведением терапии.
Список популярных препаратов
Чтобы выбрать эффективное средство, необходимо знать механизм формирования лактации. Молоко вырабатывается в груди из-за повышения гормона пролактина. Максимальный синтез данного вещества происходит в ранние утренние часы. Поэтому для сохранения лактации рекомендуют обязательно кормить малыша ночью и ранним утром. Чтобы свернуть ГВ, необходимо подавить выработку пролактина. Негормональные средства не могут справиться с этой задачей настолько эффективно, как популярные препараты.
Достинекс необходимо принимать по назначению
Врачи при усиленной выработке молока на фоне отлучения ребенка назначают чаще всего одно из двух средств:
- Каберголин. Этот активный компонент входит в состав таблеток Достинекс. Препарат считается самым востребованным и разрекламированным. Абсолютным аналогом являются таблетки Берголак, Агалатес, Каберголин.
 Механизм действия медикаментов одинаковый. После перорального применения активное вещество всасывается через слизистую пищеварительного тракта и проникает в кровоток. Активность лекарства не зависит от приема пищи. Эффективность заметна уже через 3 часа. Продолжительность работы таблеток варьируется от 3 дней до 2 недель. Чаще всего женщинам достаточно принять одну дозу медикамента. Если свернуть лактацию требуется сразу после родов, то лекарство принимают в два захода.
Механизм действия медикаментов одинаковый. После перорального применения активное вещество всасывается через слизистую пищеварительного тракта и проникает в кровоток. Активность лекарства не зависит от приема пищи. Эффективность заметна уже через 3 часа. Продолжительность работы таблеток варьируется от 3 дней до 2 недель. Чаще всего женщинам достаточно принять одну дозу медикамента. Если свернуть лактацию требуется сразу после родов, то лекарство принимают в два захода. - Бромокриптин. Данный компонент входит в состав одноименного препарата, который не менее часто назначается женщинам для подавления лактации. Аналогами являются таблетки Парлодел, Бромэргон, Абергин и прочие. Эффективность лекарственного вещества отмечается через 2 часа после приема. Медикамент всасывается в пищеварительный тракт, попадает в кровь и проходит через печень. Рекомендуется пить таблетки во время приема пищи. В отличие от Достинекса, данное средство необходимо принимать несколько раз в сутки на протяжении 2 недель.
 Эффективность медикамента после отмены сохраняется еще 2-3 дня.
Эффективность медикамента после отмены сохраняется еще 2-3 дня.
В поисках безопасного средства для подавления лактации некоторые женщины принимают таблетки с шалфеем. Однако доказательной базы относительно эффективности такой терапии нет. Растительное средство может незначительно снизить секрецию пролактина, но не даст такого эффекта, как гипопролактинемические медикаменты.
Вред для женского организма
Любое лекарственное средство имеет свои последствия использования. Таблетки от лактации не являются исключением. Несмотря на то, что гинекологи свободно назначают данные препараты, специалисты по грудному вскармливанию советуют не торопиться с их приемом.
В прошлом столетии за 14 лет было выявлено более полутысячи неблагоприятных последствий использования таких медикаментов. Зарегистрировано около 40 случаев летального исхода из-за побочных реакций, которые вызывают препараты. Если есть более щадящие методы отлучения, то стоит воспользоваться ими. Принимать гормональные препараты, подавляющие выработку пролактина, стоит только в крайних случаях.
Принимать гормональные препараты, подавляющие выработку пролактина, стоит только в крайних случаях.
После приема Бромокриптина нельзя кормить грудью
Медикаменты могут вызвать ряд побочных эффектов, интенсивность которых зависит от исходного состояния здоровья женщины:
- Нарушение работы нервной системы. Практически сразу после приема дозы лекарства появляется головная боль. Она может сохраняться весь период действия препарата. Также отмечались случаи головокружений, повышенной утомляемости, нарушения зрительной функции, депрессивные состояния.
- Изменение функции сердца и сосудов. Резкое снижение артериального давления на фоне расширения сосудов происходит через несколько часов после использования препарата. Если у женщины имеются проблемы с сердцем и сосудами, высокие дозы лекарства могут привести к инсультам и инфарктам.
- Диспепсические расстройства. Болезненные ощущения в животе, повышенное газообразования, диарея, запор, тошнота и рвота встречаются у 10 женщин из 100, которые использовали Каберголин.
- Гормональный дисбаланс и изменения функции эндокринной системы. Гипопролактинемические средства могут спровоцировать болезни щитовидной железы, груди, яичников и надпочечников. Известны случаи, когда после использования препаратов у женщины нарушалась менструальная функция и появлялись серьезные заболевания желез внутренней секреции.
По некоторым данным, препараты для подавления лактации могут иметь пролонгированное действие. Это приводит к проблемам с грудным вскармливанием в будущем. Риск возникновения трудностей увеличивается прямо пропорционально количеству принятых доз.
Особенности грудного вскармливания после приема
Женщина, принимающая лекарственные средства, всегда должна помнить о риске для ребенка. После употребления многих препаратов грудное вскармливание приходится отменить, поскольку медикаменты могут отразиться на здоровье малыша. Таблетки для подавления лактации не являются исключением. Уже после первой принятой дозы прикладывать ребенка к груди строго запрещено. В дальнейшем возобновить грудное вскармливание не получится, так как активный компонент медикаментов сохраняется в организме на протяжении длительного времени.
В дальнейшем возобновить грудное вскармливание не получится, так как активный компонент медикаментов сохраняется в организме на протяжении длительного времени.
После употребления препарата лучше уехать, оставив ребенка с папой или бабушкой. Это позволит исключить соблазн возобновления грудного вскармливания.
Следует помнить о том, что на ребенка данное лекарство окажет двойное действие. Если покормить грудью после употребления таблеток, могут случиться серьезные проблемы со здоровьем младенца.
Какие лучше использовать методы прекращения грудного вскармливания
Нельзя сказать, какой препарат лучше. Проведя сравнительный анализ, женщина может решить, что подходит именно ей. Препараты различаются по ценовой категории, длительности использования и кратности приема.
Если рассматривать альтернативные прекращения лактации, самым предпочтительным будет постепенное отлучение. Данный метод позволяет максимально комфортно для себя и ребенка завершить ГВ. Суть постепенного отлучения заключается в уменьшении количества и продолжительности кормлений. Это создает благоприятную психологическую обстановку для ребенка и обеспечивает физический комфорт для мамы.
Суть постепенного отлучения заключается в уменьшении количества и продолжительности кормлений. Это создает благоприятную психологическую обстановку для ребенка и обеспечивает физический комфорт для мамы.
Таблетки для прекращения лактации являются рецептурным лекарственным средством, которое отпускается из аптек только по назначению врача. Несмотря на это, женщины ухищряются приобрести лекарства самостоятельно. Прибегать к их использованию следует только в исключительных случаях, когда других вариантов подавления лактации не остается. Необходимо помнить о противопоказаниях и внушительном перечне побочных реакций.
Читайте также: секторальная резекция молочной железы
Грудное (естественное) вскармливание — «Ужасный ужас, кошмарный кошмар!!! Это точно хуже родов, лучше родить 20 раз подряд, самую сильную боль обеспечит ЕВ!»
Всем привет!
У меня была очень лёгкая беременность и нормальные роды, а вот послеродовой период был просто адовым (писала об этом отзыв). Сейчас ребёнку 3, 5 года и я спокойно вспоминаю о родах, но когда слышу, думаю или читаю о ЕВ до сих пор плохо становиться.
Сейчас ребёнку 3, 5 года и я спокойно вспоминаю о родах, но когда слышу, думаю или читаю о ЕВ до сих пор плохо становиться.
Сначала я была настроена на естественное кормление более чем позитивно, прочитала массу книг и форумов, запаслась молокоотсосом (ручной Авент), бепантеном и силиконовыми накладками и точно знала что с этим проблем не будет…но ошиблась.
Моя грудь: до беременности — 0 размер, во время б. и при кормлении — примерно 1-1,5 размер.
Приход молока: на второй день после родов температура поднялась до 39 градусов, хотя по моим ощущениям молока в груди не было. Конечно же, я прикладывала ребёнка, но лилось только немного молозива, ребёнок был голодным.
Дежурная медсестра осмотрела меня и сказала что это уже застой молока и закупорка протоков, на этом моменте начался период беспрерывной боли.
Медсестра решила размять мне грудь, делала это явно с кучей злости и ненависти и упрёками, что я вовремя не сцедилась, тогда я подумала неужели все женщины испытывают такую дикую боль и при этом кормят, я просто не верила что так должно было быть.
Знаете, при схватках и в родах я ни разу не крикнула, даже не стонала, окружающий мед персонал обсуждал между собой, что я очень терпеливая, ведь роды не самые лёгкие, а тут при сцеживании я рыдала и сгибалась от этой дикой боли.
Итогом за час пыток ей удалось сцедить грамм 10 молока и она сказала не спать пока полностью не расцедишь грудь, естественно, так я и поступила, а утром на обходе мне говорят стало ещё хуже, уплотнения стали больше, а молоко совсем перестало литься.
На дежурство заступила другая медсестра — молодая, добрая девушка, а врач который принимал у меня роды велел ей помочь мне с грудью. Мне поставили укол Но-шпы для обезболивания и теперь она мяла меня ещё часа 2, это было уже не так больно как в первый раз, но тем не менее, терпеть было сложно. Она сказала, что протоки у меня слабые, а молоко идёт очень жирное (оно было желтое) вообщем даже у неё особо ничего не вышло, единственное, после этого немного начал высасывать молокоотсос, до этого вообще ничего с ним не получалось.
Из-за этих проблем с грудью меня не выписывали неделю, да я и не хотела, я не понимала что мне делать с этим дома.
Естественно, за время в роддоме соски ребёнок искусал до жути, каждый раз прикладывала его со слезами на глазах и брала трясущимися руками. Попробовала накладки — ребёнку в них было не удобно, да и мне всё равно больно. Бепантен — вообще ноль эффективности.
После разминаний груди медсёстрами получилось 3 гематомы, 2 в одной груди, вторая — в другой.
Кормление после выписки из роддома:
Дома легче мне не стало, я не могла одеться, постоянно текло молоко и раны — всё это прилипало. Молока стало приходить очень много. Я не смогла терпеть боль при кормлении и начала давать ребёнку сцеженное молоко.
Сцеживать получалось только молокоотсосом и занималась я этим круглосуточно. Спать больше часа — полтора не могла — просыпалась от дикой боли в груди она горела, болела, а молоко само лилось по мне ручьём.
Даже полностью пустая грудь вновь каменела за час и сразу начинала подниматься температура. На этом этапе уже опробовала всё: сцеживать, разминать пыталась и мама, и уж извините, может кому неприятно, но муж пробовал сам пить это молоко и тоже разминать грудь, компрессы, душ — всё тщетно. Сцеживать получалось медленно, а молоко приходило быстро. Вызывала медсестру из платной клиники, она делала всё также разминала и сцеживала, бугры уходили, но через 1,5 часа были уже новые.
Грудь становилась сине-зелёным кирпичом, вены вылазили до шеи.
Мнение: читала во время б. да и потом мне говорили, что сцеживаться не нужно, молока придёт столько, сколько нужно ребёнку.
На самом деле: в моём случае без сцеживания я получала температуру 39, 5 сине-зелёную каменную, болезненную грудь всю в буграх и как мне говорил врач, если с эти ничего не сделать, придётся резать.
Однажды, от недосыпа я вырубилась часа на 4-5, не сцедила вовремя и муж вызвал скорую, температура была 40, состояние бредовое, грудь — сплошные камни. В больнице кололи нестероидное противовоспалительное средство и что-то ещё и опять разминали грудь, ну хоть резать не пришлось.
В больнице кололи нестероидное противовоспалительное средство и что-то ещё и опять разминали грудь, ну хоть резать не пришлось.
Когда вышла из больницы, муж купил мне электрический молокоотсос, с ним стало легче, но это не меняло того факта что сцеживалась я круглые сутки, в день по 2-3 литра молока и оно туго выходило. Пока я сцеживала одну грудь, наполнялась вторая и так по кругу, ночью сон час, заводила будильник чтоб не проспать сцеживалась, часа полтора- два и опять ложилась на час.
У меня не было времени ни на ребёнка, ни на себя — почти не ела, и всё это в послеродовой период с тяжелым заживлением швов (они воспалялись) Я похудела на 10 кг с моими послеродовыми 172 см и 55 кг. Также у меня нет ни одного родственника чтобы помочь, а муж с работы приходил поздно и сразу же засыпал.
Через 2 месяца после родов я почти полностью перестала есть и пить, чтобы не приходило молоко, а ему хоть бы что.
Устала до такой степени, что заснуть уже не могла, замкнутый круг.
Через 2,5 месяца после родов пошла на осмотр из-за затвердений в груди и не проходящих гематом, врач увидев меня, сказал что я как скелет, пора в больницу — нервная анорексия, послеродовая депрессия. Осмотрев грудь, сказал что сцежено (так и продолжать! меня бы это довело) неплохо, затвердения — это мастит и нужно лечение.
На этом этапе он предложил мне завязывать с ЕВ дальше будет только хуже, молока слишком много, сказал можно 4-х кормить, выписал принимать таблетки и перевязать грудь. Перевязка в моём случае обязательна, так как молока много.
Я пыталась до последнего сохранить ЕВ, даже таблетки не купила сразу, но потом сдалась, не хотела вновь лежать в больнице, ребёнка оставить не куму, муж не мог снова брать больничный.
Окончание ЕВ: пила таблетки по схеме и перевязала грудь спустя 3 месяца после родов. Первая ночь была тяжелой температура поднялась до 40,5 и дикая боль я вколола Но-шпу и Диклофенак и стало более менее реально терпеть.
Ребёнок и ЕВ: из-за постоянных сцеживаний у меня вообще не было времени на ребёнка, он постоянно плакал, плохо спал, колики ежедневно. Помочь тоже было некому, муж с работы приходил поздно, родственников нет. Я не могла выйти с ним из дому, из-за молока и осложнений со швами, за 5 месяцев вышла 1 раз с коляской и ещё пару раз муж.
Из-за слабости и усталости боялась брать ребёнка на руки, потому что они были, как ватные, боялась выронить, сильно переживала по этому поводу. Ребёнок всегда на первом месте — планировала вытерпеть и сдать всё что лучше для него.
Иммунитет ребёнка: тут я не могу судить, кормила всего 3 месяца, первые 3 года не болели, теперь появился сад и с болезней не вылазим. Вес и на ЕВ и на ИВ набирал одинаково по норме.
Грудь после ЕВ: не изменилась, как был 0 так и остался, форма та же, растяжек и прочих последствий нет. Но я на счёт груди не переживала, переживать то и не за что)
Переход на смесь: Чудо! В первый же день я плакала от счастья, что весь этот ад закончен. Теперь лишь мыть бутылочку и разводить смесь. Ночью ребёнок стал лучше спать, просыпался всего 1 раз, а иногда и вообще всю ночь спал, я тоже смогла спать и наконец таки заниматься ребёнком, а не молоком.
Теперь лишь мыть бутылочку и разводить смесь. Ночью ребёнок стал лучше спать, просыпался всего 1 раз, а иногда и вообще всю ночь спал, я тоже смогла спать и наконец таки заниматься ребёнком, а не молоком.
Через 2 недели я уже работала в прежнем режиме (удаленно-дома) успевала всё: уборка, готовка, ребёнок, прогулка, работа и это было без напряга и при проблемных швах (в то время я ещё не сидела даже)
Через 2 месяца полностью восстановилась, вернула вес, начали заживать швы.
Знакомые, продолжающие кормить грудью, завидовали мне, что я всё успеваю и могу спать по ночам и работать.
Колики: были и при ЕВ и при ИВ одинаково ежедневно по нескольку часов ребёнок разрывался, ничего не помогало со второго дня от рождения до 6 месяцев, потом прошло.
Вывод: я не могу сказать, что не рекомендую ЕВ, это очень индивидуально, в моём случае одни минусы и снова бы на это я не пошла, ребёнку мало пользы, когда у мамы на него совсем нет времени и она превращается в безжизненный скелет)
Свой случай оцениваю на «1», но советую пробовать, не у всех же так получается)
Ещё хочу отметить что к вопросу ЕВ я подходила очень серьёзно: читала, изучала, консультировалась. Я уверенна, что правильно прикладывала ребёнка к груди и в своей (не первой медсестры, оставившей мне гематомы) технике сцеживания. Возможно, если бы у меня не было проблем со швами после родов и хотя бы один родственник, который помог с ребёнком я бы смогла вытерпеть ЕВ ещё какое-то время.
Я уверенна, что правильно прикладывала ребёнка к груди и в своей (не первой медсестры, оставившей мне гематомы) технике сцеживания. Возможно, если бы у меня не было проблем со швами после родов и хотя бы один родственник, который помог с ребёнком я бы смогла вытерпеть ЕВ ещё какое-то время.
Есть ли таблетки от лактации. Прекращение лактации при помощи таблеток. Седативные негормональные средства
Любая кормящая мама в свое время сталкивается с необходимостью прекращать грудное вскармливание, что является совсем непростой задачей.
Во-первых , нужно отучить малыша от самого любимого дела, а, во-вторых , сделать это так, чтобы все это как можно меньше отразилось на здоровье и самочувствии женщины. Дело в том, что прибывающее молоко может вызывать не только чувство распирания и другой дискомфорт, но и серьезные заболевания груди.
Итак, как же прекратить лактацию эффективно и безопасно?
- В первые несколько суток после отказа от кормления боль бывает настолько сильной, что женщина просто не может спокойно спать.
 В этом случае рекомендуют подкладывать под грудь и живот небольшую подушку — это уменьшит давление на молочные железы.
В этом случае рекомендуют подкладывать под грудь и живот небольшую подушку — это уменьшит давление на молочные железы. - Облегчить дискомфорт помогают также прохладный душ или компрессы из капустных листьев, которые следует прикладывать к груди на два часа, предварительно срезав с них жесткие прожилки.
- Очень важно носить широкий, удобный хлопчатобумажный бюстгальтер без косточек с широкими бретельками, обеспечивающий груди хорошую поддержку. Кроме того, молочные железы нужно беречь от любых повреждений, так как кожа в период лактации очень чувствительна, и на ней могут образоваться синяки и гематомы.
- В ходе прекращения лактации лучше сесть на легкую диету и уменьшить потребление жидкости, так как большое ее количество может вызвать увеличение количества молока. По этой же причине не следует отказаться от горячей жидкой пищи.
Строго не рекомендуется перетягивать грудь тканью или эластичными бинтами . Дело в том, что секреция молочных желез зависит от гормонов, поэтому их перетягивание не даст ровно никакого эффекта. Единственное, что может спровоцировать такой опасный метод — это развитие отеков, нарушение кровоснабжения, а также мастит и лактостаз.
А вот об эффективных и максимально безопасных способах прекращения лактации мы поговорим ниже.
Естественное прекращение лактации
Данный метод действует по принципу «без спроса нет предложения». То есть, как только женский организм поймет, что молоко больше не нужно, он сам прекратит его выработку.
Существует два способа естественного прекращения лактации: быстрый и медленный. В первом случае кормление и сцеживание прекращается сразу же, что, несомненно, доставит матери большой дискомфорт, поэтому использовать этот способ можно назвать крайней мерой. Что же касается медленного подавления лактации, то для этого нужно сцеживать небольшие объемы молока, постепенно сокращая количество сцеживаний, а потом прекратить их совсем. Самое главное, чтобы большая часть молока оставалась в груди , иначе его выработка не остановится.
Наконец, очень важный вопрос, интересующий абсолютно всех кормящих женщин — сколько же времени нужно для полного прекращения лактации? Ответить на него однозначно очень сложно, так как все зависит от особенностей каждого организма — в некоторых случаях
выработка молока останавливается уже через 7-10 дней, а другим женщинам требуется для этого не менее нескольких недель.
Прекращение лактации с помощью таблеток
О пользе и вреде таблеток уже давно спорят врачи всего мира, так как принцип их действий действительно является не самым безопасным.
Воздействуя на гипофиз, они подавляют выработку пролактина, который является ответственным за выработку грудного молока. Правда, вещества, с помощью которых достигается этот эффект, бывают разными и могут вызывать некоторые побочные эффекты.
Например, препараты на основе эстрогена вызывают головную боль, тошноту и рвоту, и противопоказаны при гипертонии, заболеваниях почек и печени, нарушениях менструации и других заболеваниях. А вот таблетки, основным действующим веществом которого является гестаген, считаются более безопасными и вызывают намного меньше побочных эффектов.
В любом случае препараты для прекращения лактации следует принимать только по назначению врача, не превышая при этом рекомендованной дозировки.
Кроме того, во время их приема следует продолжать сцеживаться, чтобы избежать застоя молока, но ни в коем случае не давать грудь малышу.
Самыми популярными препаратами для подавления лактации на сегодняшний день являются:
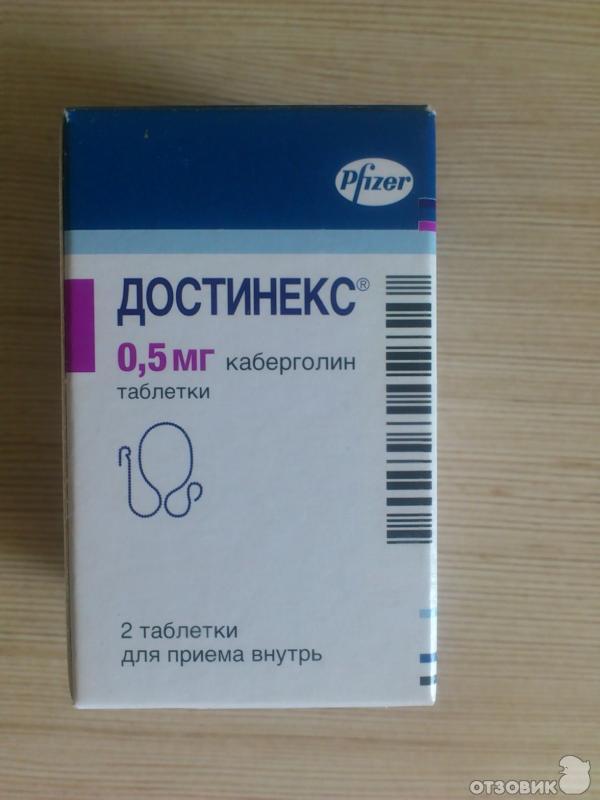
- «Достинекс». Этот препарат способствует быстрому прекращению лактации, но при этом вызывает множество побочных эффектов: головокружение, сонливость, астенический синдром, носовые кровотечения и т.д. Для предотвращения лактации следует принять 2 таблетки сразу же после родов, а для прекращения выработки молока в послеродовой период — по одной таблетке дважды в день во время еды два дня подряд. Кроме того, в течение месяца после приема следует предохраняться от беременности.

- «Бромокриптин» (аналог — «Парлодел»). Таблетки не отличаются таким быстрым действием, как предыдущий препарат, и принимать его нужно на протяжении двух недель по одной таблетке дважды в день. В число возможных побочных явлений входят желудочные расстройства, головные боли, судороги, нарушения зрения. Прием препарата нельзя сочетать с оральными контрацептивами и антибактериальными препаратами.
- «Алактин» . Препарат, который обладает схожим с «Достинексом» принципом действия, а также имеет аналогичные противопоказания и побочные эффекты.
- «Агалатекс» . Для подавления послеродовой лактации принимают одну таблетку не позже, чем через сутки после родов, а для прекращения выработки молока — по четверти таблетки каждые 12 часов в течение двух суток. Побочные эффекты: нарушения со стороны нервной системы и ЖКТ, головные боли, стенокардию, одышку, нарушения зрения.
- «Микрофиллин» . В отличие от вышеперечисленных препаратов, действие которых основывается на каберголине (производном алкалоида спорыньи), основным действующим веществом «Микрофиллина» является этинилэстрадиол.
Его принимают по следующей схеме: первые три дня по 20 мкг трижды в день, потом три дня по 10 мкг трижды в день, а в последние три дня — по 10 мкг один раз в день. Самый распространенный побочный эффект при этом — боль в груди, но иногда могут отмечаться изменения либидо, головные боли, подавленность, тошнота.
Следует отметить, что в некоторых случаях после приема таблеток лактация может возобновляться — в этих случаях нужно пропить еще один курс препарата.
Народные средства для прекращения лактации
В качестве народных средств для подавления лактации обычно используются отвары из трав. Некоторые из них являются мочегонными, и способствуют выводу жидкости из организма, благодаря чему молоко «перегорает». Вторые же представляют собой натуральный заменитель эстрогена, то есть конкурирующего с пролактином гормона.
В число трав, способствующих прекращению лактации, входят брусника, толокнянка, шалфей, белладонна, хвощ и т.д.
Вот несколько популярных рецептов, которые часто используют женщины для уменьшения выработки молока.
Рецепт №1 . Взять две столовые ложки сушеного шалфея, измельчить и залить 1,5 стакана горячей воды. Отвар настаивать в течение двух часов, потом процедить и принимать по полстакана в день. Кроме того, для прекращения лактации можно использовать шалфейное масло — его следует легкими массажными движениями втирать в грудь несколько раз в день.
Рецепт №2. Две столовых ложки подсушенных листьев перечной мяты залить двумя стаканами кипятка, настаивать час. После этого средство процедить и принимать по полстакана трижды в день до еды. Лекарство следует принимать свежим, а хранить его можно в холодильнике не более 2-х дней.
Рецепт №3. Взять 5 г надземной части растения белладонна, залить ее стаканом водки и настаивать в течение недели. После этого процедить и пить по 5 капель три раза вдень. Нельзя забывать о том, что белладонна является довольно коварным и опасным растением, поэтому при приеме следует проявлять большую осторожность.
Рецепт №4 . Смешать одну часть листьев грецкого ореха, две части шишек хмеля и одну часть листьев шалфея и хорошо измельчить. Столовую ложку смеси запарить 200 мл кипятка, оставить на час, процедить и пить по ¼ стакана трижды в день.
Смешать одну часть листьев грецкого ореха, две части шишек хмеля и одну часть листьев шалфея и хорошо измельчить. Столовую ложку смеси запарить 200 мл кипятка, оставить на час, процедить и пить по ¼ стакана трижды в день.
Если подавление лактации прошло успешно, то грудь должна стать мягкой и приобрести свою первоначальную форму и размер.
Кроме того, обязательно нужно убедиться в том, что в ней отсутствуют уплотнения, которые могут быть признаком мастита.
А вот молоко может выделяться из груди еще в течение трех лет после родов, однако, заметив это явление, следует проконсультироваться с врачом, так как оно может означать начало некоторых заболеваний.
Видео — специалист по грудному вскармливанию о прекращении лактации
Врачи считают, что если нет необходимости, то специально останавливать лактацию не стоит, поскольку она сама прекратится, когда придет время. Если все-таки такая необходимость существует, то прекращать кормление грудью надо с минимальным риском для вашего здоровья и здоровья ребенка.
Такой риск минимален, если ваш организм и организм ребенка готовы к этому. Природой предусмотрено постепенное угасание лактации (инволюция), и она редко начинается до достижения ребенком возраста год и два месяца. Наиболее часто это происходит между вторым и четвертым годом жизни ребенка. Если же изначально у женщины была установлена первичная гипогалактия, то угасание лактации возможно уже в 9-11 месяцев.
Важно! Угасание лактации (инволюция) наиболее часто происходит между вторым и четвертым годом жизни ребенка.
Признаки инволюции лактации
Определить, что организм готов к завершению грудного вскармливания можно по характерным признакам.
- Грудь перестает наполняться молоком и остается мягкой весь день.
- Молоко по внешнему виду начинает напоминать молозиво. Внешний вид молока обусловлен изменением его состава, в частности возрастанием количества жира и снижением содержания лактозы.
- Повышение сосательной активности ребенка, вызванное недостаточным количеством молока.
 Ребенок подолгу сосет грудь, пытаясь извлечь из нее свой привычный объем молока, но так как его становится меньше, то одной груди бывает недостаточно и поэтому приходится при одном кормлении использовать две груди по очереди.
Ребенок подолгу сосет грудь, пытаясь извлечь из нее свой привычный объем молока, но так как его становится меньше, то одной груди бывает недостаточно и поэтому приходится при одном кормлении использовать две груди по очереди. - Кормление вызывает усталость матери. Возникают болезненные ощущения во время сосания ребенком груди. После кормления женщина чувствует сильную слабость, а порой и головокружение. В целом картина напоминает первые месяцы беременности: упадок сил, раздражительность, сонливость.
Через 40 дней после последнего кормления ребенка грудь возвращается в свое состояние до беременности. За это время в молочных железах закрываются молочные протоки и жировая ткань заменяет железистую. У всех женщин вне зависимости от сроков этот процесс проходит одинаково.
Раннее завершение лактации
Единого мнения по поводу сроков грудного вскармливания нет, но однозначно установлено, что минимальный период кормления грудью составляет 6 месяцев, то есть до тех пор, пока малышу не начинают давать прикорм. Чаще всего раннее прекращение лактации происходит по желанию женщины или по медицинским показаниям, которые можно разделить на безусловные и условные.
При безусловных медицинских показаниях прекращение лактации обязательно, а при условных, лишь в некоторых случаях.
Чаще всего раннее прекращение лактации происходит по желанию женщины или по медицинским показаниям, которые можно разделить на безусловные и условные.
При безусловных медицинских показаниях прекращение лактации обязательно, а при условных, лишь в некоторых случаях.
Важно! Минимальный период кормления грудью составляет 6 месяцев, то есть до тех пор, пока малышу не начинают давать прикорм.
Безусловные:
- поздний выкидыш или рождение мертвого ребенка;
- алкогольная или наркотическая зависимость матери;
- назначение химиотерапии для лечения заболевания;
- ВИЧ инфицирование;
- герпес груди или сосков;
- активная стадия туберкулеза;
- прием лекарств, запрещенных при кормлении грудью;
- лактозная недостаточность новорожденного.
Условные:
- тяжелые болезни внутренних органов;
- отклонения в развитии грудных желез и сосков матери;
- мастит.
Способы прекращения лактации
Способы прекращения лактации могут быть приближенными к медленному естественному прекращению лактации за счет сокращения числа кормлений, а также осуществляемыми за счет приема женщиной специальных препаратов и использования народных средств.
Важно! После завершения грудного вскармливания при надавливании молоко по каплям все еще может выделяться из груди. Но если спустя шесть и более месяцев, вы обнаруживаете в груди молоко, то это повод незамедлительно обратиться к гинекологу. Так организм может подавать сигнал о возникновении заболевания.
Сокращение количества кормлений
Это наиболее безопасный и естественный способ прекратить . Ведь чем реже ребенок будет стимулировать грудь, тем меньше в ней будет вырабатываться молока. Пройдет время, вы почувствуете, как грудь стала меньше наполняться молоком, а его количество постепенно сойдет на нет. Такой способ особенно хорош для ребенка, так как позволяет до минимума снизить стресс в связи с отлучением от груди.
Практические советы
- Для начала уберите одно кормление (лучше по возможности ночное), а потом как только ребенок привыкнет, приблизительно через две недели, другое и так действуйте, пока останется только вечернее кормление.
 Затем уберите и его. Грудное молоко, которое ребенок потреблял в это время, заменяется подходящим прикормом или смесью.
Затем уберите и его. Грудное молоко, которое ребенок потреблял в это время, заменяется подходящим прикормом или смесью. - Попробуйте сменить место, кормления или его время. Например, если вы обычно кормите в спальне малыша, старайтесь избегать заходить туда, когда придет время кормления. В этом случае вам могут оказать помощь родственники, которые предложат ребенку другую еду вместо грудного молока.
- Если наблюдается переполнение груди, то можно сцедить немного молока до ощущения облегчения в груди, но часто этого делать не стоит, так как систематическое сцеживание ведет к повышению выработки молока.
- Если в груди ощущаются уплотнения или у вас повысилась температура, нужно начать сцеживать грудь до конца. При не спадающей в течение 24 часов температуре следует проконсультироваться с врачом.
- Чем большее количество раз в день вы кормите грудью, тем дольше времени у вас займет прекращение лактации.
Таблетки для прекращения лактации
Способ оправдан, если женщине необходимо остановить лактацию по медицинским показаниям. Поэтому только врач, который выносит такие рекомендации, может подобрать наиболее оптимальный препарат с минимумом побочных эффектов и назначить дозировку его применения. Если вдруг окажется, что совершена ошибка, и прекращать лактацию не было необходимости, восстановить ее после приема некоторых лекарственных препаратов будет невозможно. Поэтому информация о таблетках для прекращения лактации, приведенная здесь, носит исключительно ознакомительный характер.
Поэтому только врач, который выносит такие рекомендации, может подобрать наиболее оптимальный препарат с минимумом побочных эффектов и назначить дозировку его применения. Если вдруг окажется, что совершена ошибка, и прекращать лактацию не было необходимости, восстановить ее после приема некоторых лекарственных препаратов будет невозможно. Поэтому информация о таблетках для прекращения лактации, приведенная здесь, носит исключительно ознакомительный характер.
Медикаментозные средства для подавления лактации имеют гормональную природу. Все гормоны, входящие в их состав в зависимости от строения делятся на стериодные и нестероидные.
Стероидные гормональные препараты
Препараты, содержащие стероидные гормоны оказывают такое же или похожее действие, как и естественные гормоны, вырабатываемые организмом. Для подавления лактации используются в основном гестагены, действующие на пролактин по принципу обратной связи. Реже эстрогены. Противопоказания и побочные эффекты их схожи между собой, однако гестагены переносятся легче, чем эстрогены и имеют меньше побочных эффектов. Очень редко для подавления лактации могут применяться андрогены.
Очень редко для подавления лактации могут применяться андрогены.
Нестероидные гормональные препараты
Действие этих препаратов основано на накоплении дофамина или возбуждении рецепторов, чувствительных к дофамину. Все это способствует снижению синтеза пролактина, контролирующего выработку молока, и лактация подавляется. Кроме того, дофамин является предшественником адреналина, который тормозит выработку окситоцина, гормона, отвечающий за отдачу молока грудью.
Чаще всего для подавления лактации врачи используют препараты на основе каберголина или бромкрептина. Каберголин по сравнению бромкрептином обладает более быстрым и сильным действием. При наличии противопоказаний к этим препаратам назначаются стероидные гормоны.
Важно! На любом этапе приема препаратов для подавления лактации выделяющееся молоко нельзя давать ребенку.
Бромокриптин (Парлодел)
Начинают спустя несколько часов после естественных или искусственных родов. Сначала назначают по 1,25 мг (пол таблетки) Бромкриптина два раза в день во время еды. Далее при хорошей переносимости дозу увеличивают до целой таблетки. Курс приема препарата составляет две недели.
Сначала назначают по 1,25 мг (пол таблетки) Бромкриптина два раза в день во время еды. Далее при хорошей переносимости дозу увеличивают до целой таблетки. Курс приема препарата составляет две недели.
Курс лечения и дозы препарата такие же, как и для предотвращения лактации, но в течение первых 3-4 дней потребуются сцеживания.
По индивидуальным показаниям дозировка препарата может быть снижена. В том случае если спустя две недели молоко все еще выделяется, курс лечения продлевают еще на неделю. Иногда этот препарат назначают для временного прекращения лактации, например в течение курса приема антибиотиков. Выработка молока после окончания приема Бромкрептина сравнительно легко восстанавливается в период от недели до месяца.
- токсикоз во время беременности;
- сердечно-сосудистых и неврологические заболевания;
- печеночная и почечная недостаточность;
- нарко- и алкозависимость;
- проявления герпеса в области груди.
Слабость, головокружение, тошнота, рвота, обмороки, сердцебиение, потливость. При проявлении таких реакций врач назначит корректирующие препараты или уменьшит дозу, но если реакция на Бромкрептин резкая и ярко выраженная потребуется отмена препарата.
При проявлении таких реакций врач назначит корректирующие препараты или уменьшит дозу, но если реакция на Бромкрептин резкая и ярко выраженная потребуется отмена препарата.
Достинекс
Прием препарата для предотвращения лактации. Сразу же после родов однократно принимают две таблетки (1 мг) препарата.
Прием препарата для прекращения лактации у кормящей женщины. Принимают по пол таблетки (0,25 мг) Достинекса два раза в день в течение двух суток во время еды.
Увеличение дозы препарата одновременно увеличивает риск побочных эффектов. Таблетки действуют слабее после полугода с начала лактации и с большей вероятностью побочных эффектов. Лекарство способно переходить в молоко, поэтому кормление грудью следует прекратить сразу же после начала приема препарата. Зачатие разрешается спустя месяц после отмены Достинекса. Употребление алкоголя во время курса приема препарата категорически запрещено, так как опасно побочными эффектами в виде болей в поджелудочной железе и почках.
Противопоказания к приему препарата:
- повышенная чувствительность к алкалоидам спорыньи;
- сердечно-сосудистые и болезни ЖКТ;
- нарко- и алкозависимость;
- психические или неврологические нарушения.
Возможные реакции со стороны организма: снижение АД, головокружение, боли в животе, тошнота, головная боль, приливы жара, болезненность груди. При повышенной чувствительности к алкалоидам спорынье депрессия, нарушение сознания психоз.
Все таблетки для подавления лактации нарушают гормональный фон и ведут к сбоям в эндокринной системе, что может вызвать развитие некоторых болезней репродуктивной системы женщины. Несмотря на массу побочных эффектов, не стоит отказываться от препаратов, назначенных врачом по медицинским показаниям.
Прекращение лактации народными средствами
Информация по использованию народных средств для подавления лактации порой входит в противоречие с мнением опытных педиатров и специалистов по грудному вскармливанию, так как не находит научного обоснования. Известно, что процесс регулируют два гормона – пролактин и окситоцин. Пролактин отвечает за выработку молока и его количество, а окситоцин стимулирует выделение молока молочной железой. Таким образом, чтобы то ли иное народное средство помогло снизить лактацию оно должно повлиять на выработку этих гормонов. Поэтому давайте попробуем все-таки разобраться, какие народные средства действительно могут помочь.
Известно, что процесс регулируют два гормона – пролактин и окситоцин. Пролактин отвечает за выработку молока и его количество, а окситоцин стимулирует выделение молока молочной железой. Таким образом, чтобы то ли иное народное средство помогло снизить лактацию оно должно повлиять на выработку этих гормонов. Поэтому давайте попробуем все-таки разобраться, какие народные средства действительно могут помочь.
Ограничение количества жидкости или прием мочегонных трав могут снизить количество молока. Объем выпитой жидкости никак не влияет на количество молока и специально снижать количество жидкости в организме не стоит. Снижение молока может произойти лишь в случае сильного обезвоживания, когда организм теряет до 10% жидкости.
Прикладывание капустного листа или холодного компресса. Такие действия будут полезны в случае отека или боли в груди в результате скопления в ней молока.
Компресс из листьев капусты. Возьмите два небольших капустных листа и подержите их в холодильнике.
Помните листы руками или раскатайте скалкой, чтобы выделился сок. Приложите их к молочным железам, зафиксируйте и держите так, пока они не завянут. Делать такой компресс достаточно один раз в день.
Холодный компресс. Подойдет лед или любой замороженный продукт, который прикладывается к груди через слой ткани на непродолжительное время (около 20 минут).
Холодный душ перед кормлением. Смысл такого действия заключается в снижении выработки окситоцина. Соответственно малышу будет сложнее высосать молоко из груди. В результате оставшееся молоко за счет специального белка в нем будет замедлять выработку новых порций молока.
Перетягивание груди. Помогает далеко не всем женщинам, а вот риск возникновения и мастита вырастает в разы.
Употребление меньшего количества пищи. Тоже никак не сказывается на уменьшении количества молока. Организм женщины будет восполнять недостаток питательных веществ за счет своих ресурсов. Снижение выработки молока произойдет, когда запасы организма иссякнут, и наступит истощение.
Настои и отвары лекарственных трав. Помогают в том случае, если содержат в своем составе фитогормоны, которые являются аналогами человеческих гормонов. Для сдерживания пролактина наиболее полезны будут травы с фитогормонами, проявляющими прогестанный эффект (эффект, аналогичный действию прогестерона). Дело в том, что пролактин действует по принципу обратной связи с прогестероном, то есть увеличение прогестерона способствует снижению пролактина. К таким травам относятся витекс священный, шалфей, хмель, прострел луговой, листья малины, манжетка обыкновенная, лапчатка гусиная. Как и любой лекарственный препарат лекарственный травы имеют свои побочные эффекты, и поэтому их следует применять с осторожностью, проконсультировавшись с врачом.
Рецепты настоев
- Настой травы мяты перечной. Взять 1 ч. л. сушеной измельченной травы, залить 1 ст. кипящей воды и настаивать в закрытой посуде 15-20 мин, процедить через мелкое ситечко; выпить настой в течение дня в несколько приемов.
 Сушеный листочек мяты рекомендуется бросать в чай всякий раз при заваривании.
Сушеный листочек мяты рекомендуется бросать в чай всякий раз при заваривании. - Настой травы шалфея лекарственного. Взять 2-3 г сушеной измельченной травы, залить 1 ст. крутого кипятка и настаивать, накрыв крышкой и укутав полотенцем, до 30 минут. Выпить настой в три приема в течение дня.
- Настой «шишек» хмеля обыкновенного. Нужно взять 1 ч. л. сухого измельченного сырья, залить 1 ст. крутого кипятка и настаивать до 30 минут, процедить через ситечко. Пить настой по 1 ст. л. 5-6 раз в день.
Оцените статью
Отправить оценкуВконтакте
1 голос, средняя оценка: 4,00 из 5Рано или поздно каждая кормящая женщина сталкивается с проблемой отлучения ребенка от груди. Как сделать этот процесс максимально комфортным? Что касается малыша, то отлучать от грудного вскармливания необходимо постепенно. Женщина же может избавиться от молока в груди, используя лекарственные препараты для прекращения лактации.
Принцип действия препаратов
Принудительное завершение грудного вскармливания может быть актуальным, как по причине болезни у матери, так и по другим личным причинам. Медицинские показания для подавления грудного вскармливания встречаются не так часто.
Медицинские показания для подавления грудного вскармливания встречаются не так часто.
Лекарственные препараты, прерывающие лактацию, позволяют подавить выработку молока быстро вплоть до ее полной остановки. Однако они обладают списком побочных эффектов и противопоказаний. Кроме этого стоит учесть, что после первой принятой гормональной таблетки прикладывать малыша к груди больше нельзя, даже если ребенок будет сильно этого требовать.
Показания для использования медикаментов
Так как кормление грудью и сама выработка молока является естественным процессом, который запускается после рождения малыша, то и его прекращение по идее также должно быть самостоятельным. Исключением являются только следующие состояния и заболевания:
- В случае прерывания беремености в третьем триместре или ситуациях, когда необходимо насильно прервать вынашивание ребенка
- Когда рождается мертвый ребенок
- Инфекционный мастит
- Тяжелые течения болезней у мамы (ВИЧ, онкология, туберкулез, патология сердца)
- Со стороны ребенка – галактоземия и фенилкетонурия.

Гормональные средства для подавления лактации
Чтобы выработка молока прекратилась как можно быстрее, пользуются гормональными препаратами, которым угнетают выработку пролактина в женском организме. Однако самостоятельно назначать такие средства не стоит, необходимо получить консультацию врача. Дело в том, что гормоны действуют агрессивно на организм, по этой причине обладают массой побочных эффектов и противопоказаний.
Нет более известного гормонального препарата подобного действия, чем леводол, однако в настоящее время такое средство является не актуальным. Фармакологическая промышленность давно шагнула вперед и создала более удачные аналоги леводола, которые обладают меньшими побочными эффектами и менее пагубным воздействием на организм. Ранее курс лечения составлял 10 дней, на протяжении которых женщина может испытывать такие симптомы:
- Тошнота
- Отсутствие аппетита
- Мигрень
- Потеря сознания
- Аритмия
Кроме того из противопоказаний числятся гипертоническая болезнь, почечная недостаточность и хронические заболевания печени.
В качестве альтернативы гинекологи назначают для подавления лактации препараты, в основе которых имеются эстрогены и гестогены, мужские гормоны в комбинации с ингибиторами пролактина.
Гормоны для предотвращения продуцирования молока
Гормоны действуют на механизм выработки молока наиболее быстро, уже через 5-7 дней после начала терапии можно говорить о полном прекращении лактации. Однако эта группа средств также имеет ряд противопоказаний. Нельзя пить гормоны против лактации в таких случаях:
- При онкологии
- При нестабильном менструальном цикле
- При оволосении по мужскому типу
- Если имеются заболевания сердечнососудистой системы
Чаще всего применяют синестрол и микрофоллин – лекарственные препараты от лактации на основе женских гормонов. Оба препарата выпускаются в двух формах – в виде таблеток и раствора для инъекций. Что касается побочных эффектов, то женщина может наблюдать общее ухудшение состояния, сопровождающееся тошнотой и рвотой.
Мужские гормоны чаще всего выписывают под видом пропионата. Данное лекарство выпускается только для внутримышечного введения, представляет собой масляный прозрачный раствор. Однако для усиления эффекта современная медицина рекомендует применять пропионат в тандеме с женскими гормонами.
В определенных случаях доктор может назначить препарат, прекращающий лактацию, в основе которого содержатся гестагены. Их преимущество в том, что организм легче усваивает их, а побочные эффекты не так ярко выражены. Наиболее эффективное средство –дюфастон и нолколут (действующее вещество норэтистерон). Терапия длится 10 дней, причем в начале лечения в сутки пьют 20 мг, затем на четвертый день уменьшают дозу до 15 мг, а последние два дня доза составляет 10 мг в сутки.
Ингибиторы продукции пролактина
Ингибиторы продукции пролактина – оптимальный метод прекращения лактации у женщин, имеющий массу преимуществ перед предыдущими препаратами. Данный гормон производится в одном из отделов головного мозга – гипофизе. Стимулировать вырабатываемое количество модно при помощи таких препаратов, как парлодел (действующее вещество бромокриптин) и достинекс.
Стимулировать вырабатываемое количество модно при помощи таких препаратов, как парлодел (действующее вещество бромокриптин) и достинекс.
Бромокриптин
Бромокриптин при употреблении резко сокращает выработку пролактина, воздействуя на рецепторы головного мозга. Принимать препарат нужно на протяжении 14 дней, выпивая всего 1 таблетку 2 раза в день после еды. К сожалению, и этот лекарственное средство не может похвастаться отсутствием побочных эффектов. У женщины пропадет лактация, однако появится тошнота, слабость, перепады артериального давления на время приема препарата.
Кроме того, бромокриптин не принимают при патологиях сердца, гипертонии, а также при индивидуальной непереносимости. Особенно внимательно нужно прислушиваться к реакции организма в первые дни терапии. Врачи рекомендуют производить замеры давления, чтобы вовремя корректировать состояние, повышающие или снижающие его искусственно.
Достинекс
Особое внимание стоит заострить на лекарстве с коммерческим названием достинекс. Его главное отличие от других препаратов – сверхбыстрый эффект и пролонгированное действие снижения лактации. Всего три часа проходит после приема первой таблетки, а уровень пролактина падает настолько, что грудное вскармивание заметно стремиться к уменьшению. Причем, даже в случае завершения терапии после однократного употребления препарата для блокировки лактации, лактация будет угнетенной еще 2-3недели.
Его главное отличие от других препаратов – сверхбыстрый эффект и пролонгированное действие снижения лактации. Всего три часа проходит после приема первой таблетки, а уровень пролактина падает настолько, что грудное вскармивание заметно стремиться к уменьшению. Причем, даже в случае завершения терапии после однократного употребления препарата для блокировки лактации, лактация будет угнетенной еще 2-3недели.
Для полного подавления выработки молока и завершения кормления грудью, необходимо пропить курс, длящийся всего два дня, на протяжении которых необходимо принимать каждые двенадцать часов по половине таблетки, запивая большим количеством воды.
Перед приемом достинекса необходимо удостовериться в отсутствии беременности, так как лекарство может оказывать влияние на эту и последующую беременности, негативно влияя на лактацию. По этой причине после окончания курса лечения достинексом нужно отказаться от зачатия ребенка, как минимум, на один месяц.
Что нужно знать о достинексе
Стоит отметить, что восстановление кормления грудью после приема малейшей дозы достинекса считается невозможным. В организме происходят необратимые процессы, предотвратить которые не предоставляется возможным даже после отмены препаратов. Поэтому принимайте решение о прекращении грудного вскармливания обдуманно, исключив спонтанные умозаключения.
В организме происходят необратимые процессы, предотвратить которые не предоставляется возможным даже после отмены препаратов. Поэтому принимайте решение о прекращении грудного вскармливания обдуманно, исключив спонтанные умозаключения.
Женщинам, принимающим достинекс, необходимо быть осведомленными о том, что препарат оказывает непосредственное влияние на способность управлять личным средством передвижения. Судя по отзывам, данный медикамент нарушает концентрацию внимания. Учтите это при планировании дня и распределении обязанностей.
Кроме этого, нужно сказать о том, что описываемый препарат нельзя назначать самостоятельно. Рецепт на его приобретение выписывает врач, посчитав нужным применение именно этого лекарства. Также дело в том, что только высококвалифицированный доктор сможет адекватно оценить риски и причины для подавления лактации и подобрать тот препарат, который нужен именно вам.
Другие препараты останавливающие лактацию
В случае когда применение вышеописанных средств по тем или иным причинам не представляется возможным, врачи нередко выписывают стероиды. Причем выбор конкретного препарата происходит только после тщательного обследования. Необходимо пройти такие процедуры:
Причем выбор конкретного препарата происходит только после тщательного обследования. Необходимо пройти такие процедуры:
- УЗИ молочных желез
- УЗИ брюшной полости
- трансвагинальное УЗИ
Кроме стероидов применяются гестогены, реже – андрогены, обладающие минимальным количеством полочных эффектов. Это объясняется тем, что данные вещества влияют на выработку эстрогенов, которые могут уменьшить их продуцирование.
Что происходит после отмены медикаментов
После окончания курса приема препаратов против лактации, выделения могут преследовать вас на протяжении года- двух. В норме они должны быть скудными, появляться только при тактильном раздражении молочной железы, не иметь запаха, а по консистенции напоминать разбавленное водой молоко.
В завершение стоит сказать, что подавлять лактацию при помощи медицинских препаратов можно только тогда, когда есть показания. Также не стоит самостоятельно назначать средства, не проконсультировавшись с врачом. Необходимо помнить, что вышеописанные лекарства не являются витаминами, они вмешиваются в деятельность организма, нарушая привычный устой. Поэтому нужно взвесить все за и против, и только потом пить препараты, останавливающие лактацию.
Необходимо помнить, что вышеописанные лекарства не являются витаминами, они вмешиваются в деятельность организма, нарушая привычный устой. Поэтому нужно взвесить все за и против, и только потом пить препараты, останавливающие лактацию.
Завершение грудного вскармливания и, соответственно, отлучение ребенка от материнской груди всегда является стрессом для малыша и мамы.
Наиболее безболезненным считается отлучение от материнской груди постепенное, в течение нескольких месяцев. При этом молоко начинает вырабатываться в меньших количествах, и ребенок может постепенно перейти на обычную пищу. Однако в ряде случаев необходимо использование специальных таблеток для прекращения лактации.
И то, и другое лекарство могут вызывать развитие таких нежелательных симптомов как: головокружение, головная боль, тошнота, обострение заболеваний сердечнососудистой системы и повышение давления. «Бромокриптин» также обладает действием, нормализующим менструальный цикл.
Лекарственные препараты, предназначенные для снижения либо прекращения продуцирования грудного молока, назначаются в случаях заболеваний, исключающих возможность естественного вскармливания. Также необходимо учитывать сочетаемость действия с другими лекарственными препаратами, если имеет место лечение какой-либо патологии.
Также необходимо учитывать сочетаемость действия с другими лекарственными препаратами, если имеет место лечение какой-либо патологии.
Прибегать к приему противолактационных препаратов специалисты рекомендуют исключительно в экстренных ситуациях, связанных с проблемами по здоровью.
В ситуациях, не требующих безотлагательного прекращения кормления молоком матери, следует рассматривать другие способы завершения периода лактации. На сегодняшний день существует ряд методик прекращения грудного вскармливания, которые являются более мягкими по отношению к матери и ребенку.
Микрофоллин
Это эстрагенсодержащий медикаментозный препарат, который хорошо всасывается в желудочно-кишечном тракте. Этот препарат используется не только как антилактационный препарат, но и как средство против угревой сыпи на лице, ракового поражения предстательной железы. Категорически нельзя использовать Микрофоллин при наличии у женщины тромбофлебитов, злокачественных новообразовании матки, патологиях системы кровообращения и функционирования печени.
Побочные проявления на фоне приема этого препарата встречаются редко и могут проявляться в виде головной боли, тошноты, перебоях в работе системы обмена кальция в организме.
Все медикаментозные средства, предназначенные для прекращения грудного вскармливания, обладают приблизительно схожими побочные действиями и принципами.
Парлодел
Данное средство можно применять при послеродовом нагрубании молочных желез матери, принужденном завершении грудного вскармливания. Нельзя данный препарат при злокачественных патологиях в молочных железах, а также патологиях сердечно-сосудистой системы. Не рекомендуется и сочетание «Парлодела» с сосудосуживающими медикаментами.
Также встречается применение таких препаратов как «Дюфастон», «Оргаметрил» и «Утрожестан».
Рекомендации по применению медикаментозных средств для прекращения лактации
Применение медикаментозных средств для прекращения выработки грудного молока является очень ответственным моментом.
Так как данные препараты создаются на основе гормонов, то и назначение их должно быть грамотным и обоснованным для предупреждения нежелательных эффектов и осложнений.
Прекращение грудного вскармливания может сопровождаться рядом трудностей, поэтому важно согласовывать свои действия с врачом.
Желание кормящей матери остановить лактацию может быть связано с различными причинами. Важный вопрос – как это сделать безболезненно и быстро? В психологическом плане отлучение ребенка от грудного молока переводит взаимоотношения мамы и малыша на новый уровень. Без видимых показаний для резкого прекращения лактации процесс этот должен проходить постепенно. В ситуации, когда надо безотлагательно подавить образование молока – на помощь приходят таблетки от лактации частичного или полного действия .
Показания к применению препаратов
ВОЗ выступает за то, чтобы подавление лактации шло путем обычного сокращения кормлений грудью. Естественное уменьшение выработки молока у мамы не несет осложнений и болевых ощущений. Однако ситуация в жизни кормящей женщины может сложиться так, что встанет вопрос срочного прекращения лактации. В качестве экстренной помощи врачи назначают специальные препараты, подавляющие выделение грудного молока (см. также: ). Основанием для такого назначения могут стать:
Однако ситуация в жизни кормящей женщины может сложиться так, что встанет вопрос срочного прекращения лактации. В качестве экстренной помощи врачи назначают специальные препараты, подавляющие выделение грудного молока (см. также: ). Основанием для такого назначения могут стать:
- аборт, проведенный на большом сроке беременности;
- выкидыш на большом сроке;
- злоупотребление со стороны кормящей матери наркотиками и алкоголем;
- диагностирование у мамы злокачественных образований;
- рождение мертвого младенца;
- туберкулеза легких в активной стадии;
- ВИЧ-инфекция;
- вирус герпеса на сосках.
Дополнительные причины
Помимо неоспоримых факторов, вынуждающих женщину прервать лактацию, специалисты называют и другие причины. К ним относят:
- экстрагенитальные патологии врожденного характера;
- физические нарушения в развитии сосков и груди;
- мастит в гнойной стадии;
- патологии молочных желез, возникшие в результате заболевания мастопатией, маститом, имеющиеся на груди рубцы.

Если мамочка решила отлучить малыша от груди, и хочет, чтобы молоко перегорело быстро, врачи выступают против такого желания. Веским основанием прерывания лактации служит обнаружение аденомы гипофиза, при которой происходит критическое нарушение гормонального фона.
При таком заболевании уровень гормона пролактина, отвечающего за лактацию, не снижается естественным путем. Груди продолжают нбухать, и только специальные таблетки могут прекратить этот процесс.
Виды препаратов
Выпуск препаратов, действие которых направлено на частичную или полную остановку лактации, невелик. Фармацевты предлагают несколько наименований. Эффективность средств озвучена в исследованиях, проведенных ВОЗ и Международной организацией поддержки грудного вскармливания Ла Лече Лига. Все они выпускаются в форме таблеток. Какие входят в список:
Стилбоэстрол
Таблетки старого поколения, уже не выпускаются. За время применения препарата выявлена масса негативных реакций. У женщин, принимавших таблетки во время беременности, отмечены аномалии развития плода. По окончании приема прекращающих выработку молока препаратов, у пациенток диагностировалась тромбоэмболия, кровотечения, повторное набухание молочных желез.
Эстроген
Комбинированный гормональный препарат, в состав которого входят эстроген и тестостерон. Официальной медициной отнесен к опасным и неэффективным средствам. Сильно влияет на количество гормонов и нарушает их производство. Побочные действия: тромбоэмболия, болевой синдром, нагрубание молочных желез, возникающие после окончания курса приема таблеток.
Ученые уже доказали, что синтетический эстроген в таблетках негативно влияет на женский организм, поэтому современная медицина воздерживается от его назначения для остановки лактации
В некоторых случаях женщине может назначаться гормон Гестаген, который обычно вырабатывается во 2 половине менструального цикла, а также в период гестации. Побочные эффекты и противопоказания также серьезны, как и в случае с эстрогенами. Обычно применяют норэтистерон (“Норколут”
) или дидрогестерон (“Дюфастон”
).
Основной компонент – алкалоиды спорыньи. Создан для подавления лактации. Оказывает эффективное действие на синтез гормона пролактина, отвечающего за лактацию. Фармакологический комитет Минздрава РФ дал свои рекомендации на прием лекарства в качестве останавливающего лактацию при тяжелых формах мастита. Такое решение обосновано септическими процессами, которые без должного лечения могут спровоцировать легочную эмболию, инсульт, вплоть до летального исхода.
В США бромокриптин запрещен к использованию из-за негативных статистических данных. За время использования лекарства, с 1980 по 1994 год, от пациенток была получена 531 жалоба на негативные последствия от средства. Тридцать два случая искусственно проведенного перегорания молока закончились смертью женщин, произошедшей из-за инфаркта или гипертонического криза. Однако официально подтвержденных доказательств вины бромокриптина не приведено.
В России продолжают использовать препарат, но предупреждают пациенток о побочных действиях. В их список включены: тошнота, головокружение, рвота, головные боли. Кроме того, процесс сгорания молока под воздействием бромокриптина сопровождается повышенной сонливостью или наоборот возбуждением, вызывает судороги ног и различные аллергические реакции – все это веские аргументы для завершения приема снижающих лактацию лекарств.
В их список включены: тошнота, головокружение, рвота, головные боли. Кроме того, процесс сгорания молока под воздействием бромокриптина сопровождается повышенной сонливостью или наоборот возбуждением, вызывает судороги ног и различные аллергические реакции – все это веские аргументы для завершения приема снижающих лактацию лекарств.
По своим свойствам каберголин аналогичен бромокриптину, служит для сжигания молока, но характеризуется меньшим количеством побочных действий. Выпускается под различными названиями: « » , «Берголак» , «Агалатес» . Отзывы кормящих матерей свидетельствует о редких, по сравнению с бромокриптином, случаях тошноты, головокружения, запорах, слабости, падении давления. Лечение каберголином почти не сопровождается галлюцинациями и рассеянием сознания.
Отсутствует «рикошетная» реакция
, провоцирующая возвращение лактации спустя три недели после окончания курса, что часто встречается при приеме бромокриптина. Противопоказан тем, у кого есть проблемы с ЖКТ, диагностированы сердечно сосудистые заболевания, почечная и печеночная недостаточность. Большая вероятность обострения заболеваний и появления сопутствующих болячек.
Как видим, ни одно из лекарств, уменьшающих лактацию, не гарантирует отсутствие осложнений. Прием их должен вестись только по действительно важным медицинским показаниям, строго в терапевтических дозах. Совсем не идет речь о том, чтобы принимать устаревшие препараты, даже если они обладают повышенной эффективностью в деле остановки лактации. Лучшим из представленных видов считается «Каберголин». Его марки «Агалатес», «Берголак», «Достинекс» медики относят к щадящим средствам, экстренно останавливающим лактацию при грудном вскармливании.
Аргументированность применения таблеток: «за» и «против»
Прибегая к медикаментозной помощи для остановки лактации, женщины считают, что достаточно одной-двух таблеток, и молоко пропадет бесследно, при этом не наступит нагрубание молочных желез, не придется сцеживаться, не образуется мастит – все это глубокое заблуждение. Медикаментозное вмешательство в организм в период вскармливания чревато множеством негативных последствий. Нередко отрицательные побочные эффекты препаратов перекрывают их положительные качества.
Нередко отрицательные побочные эффекты препаратов перекрывают их положительные качества.
Все представленные препараты против лактации затрагивают гормональный фон женщины – они купируют синтез пролактина, отвечающего за прибытие молока. При резком падении определенных гормонов возникают негативные сиюминутные и затяжные эффекты. Из списка досадных побочных действий при искусственном прекращении отметим:
- тошноту;
- головокружение;
- рвоту;
- головные боли;
- падение давления.
Курс приема лекарств составляет 10-14 дней. Все это время мамочка не очень хорошо себя чувствует и не может полноценно ухаживать за ребенком. Прекращая лактацию естественным образом, ее можно остановить за те же 10-14 дней. Не лучше ли просто потерпеть, пока все произойдет по законам физиологии?
Особые предупреждения
Кому хочется столкнуться с болезненными и дискомфортными ощущениями, когда в жизни есть радость материнства? Поэтому, затрагивая неприятные стороны медикаментозного метода, отметим следующее:
- Использование искусственных пилюль для сжигания главного питания ребенка – крайняя мера.
 Об этом много говорят в ассоциации Консультантов по Естественному Вскармливанию. Эксперт АКЕВ Ирина Рюхова рекомендует прибегать к нему только в экстренных ситуациях. Называются случаи инфекционного мастита, когда побочные действия того же каберголина намного безопасней, чем последствия сохранения лактации при таком диагнозе.
Об этом много говорят в ассоциации Консультантов по Естественному Вскармливанию. Эксперт АКЕВ Ирина Рюхова рекомендует прибегать к нему только в экстренных ситуациях. Называются случаи инфекционного мастита, когда побочные действия того же каберголина намного безопасней, чем последствия сохранения лактации при таком диагнозе. - Таблетки, под воздействием которых грудное молоко начинает ускоренно перегорать, назначает только врач. Поскольку они обладают длительным действием, важно соблюдать точную дозировку. Передозировка или самостоятельно выбранная дозировка могут привести к исчезновению лактации в будущих беременностях. Лучше прекратить прием.
- Перед назначением лечения обязательно учитывается состояние кормящей матери. Любые нарушения сердечно-сосудистой деятельности, эндокринные болезни ведут к запрету такого вмешательства. В противном случае повышается риск инсульта и общего усугубления недуга.
- Наличие безвозвратного эффекта
, когда мамочка останавливает лактацию, чтобы уехать на несколько дней, а молоко пропадает насовсем.
 Лучше прибегнуть к сцеживанию молока, чем к прекращающим пилюлям.
Лучше прибегнуть к сцеживанию молока, чем к прекращающим пилюлям.
Одной из неприятных проблем может стать и депрессивное состояние молодой мамы, захотевшей, чтобы молоко пропало мгновенно. В отзывах на тот же «Бромокриптин» и «Достинекс» упоминаются частые проявления угнетенности, эмоционального дисбаланса. Происходит это из-за быстрого снижения уровня гормона пролактина. При обычном прекращении лактации количество гормона падает постепенно, не принося никаких досадных сюрпризов.
Прекращение лактации после родов по медицинским показаниям
В сети достаточно статей про пользу грудного вскармливания. К нему положительно относятся все, начиная от мамочек и заканчивая педиатрами, гинекологами, психологами. Кормить ребенка грудью полезно минимум до года, и это является естественным способом нормально развить малыша.
Однако далеко не всегда все обстоит так радужно, как хотелось бы. Бывают причины, по которым матери требуется перестать кормить малыша грудным молоком. Для мамы это всегда стресс, особенно когда грудное молоко выделяется в норме. Как убрать лактацию после родов, если того требуют медицинские показатели?
Для мамы это всегда стресс, особенно когда грудное молоко выделяется в норме. Как убрать лактацию после родов, если того требуют медицинские показатели?
По каким причинам может быть осуществлен отказ от грудного вскармливания?
Прерывание лактации после родов может выполняться по нескольким причинам: медицинские показатели и нежелание кормить грудью. Конечно, мать сама вправе решать, кормить малыша грудью или нет, это ее личное право – право самостоятельно распоряжаться своим телом. Потому некоторые матери практикуют намеренный отказ от грудного вскармливания, даже когда в плане здоровья у них все в порядке.
Медицинские показания на запрет кормить грудью могут значительно варьироваться. К примеру, сюда относят болезни мамы, связанные с приемом антибиотиков, гормональных средств, препаратов, которые могут попадать в молозиво, а значит, вредить малышу.
Определенные болезни новорожденного требуют приостановки грудного вскармливания. В таких случаях врачи могут назначать препараты, позволяющие остановить лактацию. Обычно это гормональные средства, которые влияют на гипофиз и приводят к остановке выработки пролактина. Именно этот гормон и отвечает за нормальное протекание лактации. Препараты, которые назначают: дюфастон, угрожестан, микрофоллин и т.д. Они нередко приводят к побочным эффектам, а потому самостоятельно назначать их себе категорически не следует.
В таких случаях врачи могут назначать препараты, позволяющие остановить лактацию. Обычно это гормональные средства, которые влияют на гипофиз и приводят к остановке выработки пролактина. Именно этот гормон и отвечает за нормальное протекание лактации. Препараты, которые назначают: дюфастон, угрожестан, микрофоллин и т.д. Они нередко приводят к побочным эффектам, а потому самостоятельно назначать их себе категорически не следует.
Стоит сказать, что в реальности лишь малый процент случаев требует прекращения грудного вскармливания. Обычно достаточно взять небольшую паузу, в процессе которой можно сцеживать молоко. Для новорожденных грудное молоко является важным продуктом, который вряд ли что-то способно на 100% заменить.
Отлучение младенца от груди до года
Рекомендации ВОЗ указывают на то, что до 6 месяцев малыш должен находиться только на грудном вскармливании. Ему нельзя давать никакого прикорма, никаких соков или хлеба. Также существуют исследования, говорящие о том, что до года малыш может проявлять активный рост только в случае получения грудного молока. Потому при отлучении от груди на раннем этапе развития ребенок может столкнуться с серьезными проблемами.
Потому при отлучении от груди на раннем этапе развития ребенок может столкнуться с серьезными проблемами.
Раннее отлучение от груди возможно по нескольким причинам: это, опять же, медицинские показатели и нежелание матери кормить грудью. Бывают случаи, когда мать должна срочно отправиться в длительную поездку, но тут уже все сами расставляют свои приоритеты. Для поддержания грудного вскармливания матери нередко берут своих детей в поездку – для этого уже придуманы разные слинги, рюкзаки и спецодежда.
Прекращение грудного вскармливания после года
В какой-то момент ребенка нужно отлучать от груди. Обычно это делают до прекращения лактации, что отвечает рекомендациям ВОЗ. В таком случае ребенок кормится грудью обычно до двух лет.
Когда кормление грудью шло примерно до 2 лет, очень сложно его остановить. Это определенный стресс для матери. Потому мама должна быть психологически готова к тому, чтобы отпустить своего ребенка, перейти на новый жизненный уровень.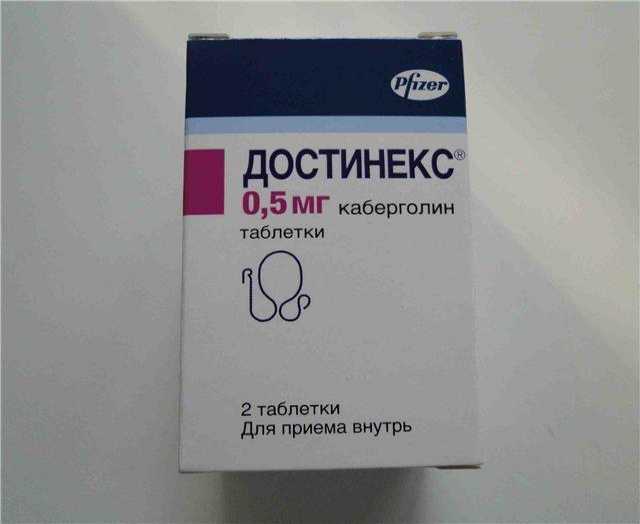
Существует два подхода к отлучению от груди – медленный и быстрый.
Медленное отлучение от груди
Следует понимать, что постепенное отлучение от груди обычно занимает минимум 2-3 недели. Лучше всего делать это в течение 4-6 месяцев. В таком случае никуда убирать молоко не придется, оно само по себе пропадет.
Методика имеет следующий вид. Ребенка переводят на 3 подхода к кормлению – утром, в обед, а также вечером. Никаких промежуточных кормлений не допускается. Затем аккуратно убирают кормление поутру и в обед. Остается только кормление вечерами. Наконец, кормление по вечерам и по ночам тоже сводят к минимуму. Постепенно ребенок перестает кормиться грудью. Важно делать так, чтобы ребенок всегда был занят на протяжении всего дня. Необходимо давать ему достаточно еды и воды. Сытый и здоровый ребенок сам по себе утратит интерес к грудному вскармливанию.
Маме для снижения лактации нужно будет пить минимум жидкости. Стимуляция лактации происходит за счет сосания, потому нужно реже прикладывать новорожденного к груди. Для снижения лактации можно также носить плотное белье.
Стимуляция лактации происходит за счет сосания, потому нужно реже прикладывать новорожденного к груди. Для снижения лактации можно также носить плотное белье.
Когда отлучение ребенка от груди происходит постепенно, никаких осложнений в виде маститов не будет. Молоко пропадает самостоятельно, без каких-либо болей или проблем.
Быстрое отлучение от груди
Далеко не всем мамам хватает терпения или устойчивости, чтобы медленно отлучать ребенка от грудного вскармливания. Обычно мамы практикуют быстрое отлучение от груди. Мама просто куда-то уезжает, вновь выходит на работу или начинает обучение. При быстром отлучении от груди у ребенка могут наблюдаться некоторые нарушения: к примеру, агрессия или подавленность, нарушения сна, отказ от приема пищи.
Возможно, что быстрое отлучение от груди пройдет без последствий для матери и ребенка. Мама должна делать все, чтобы остановить лактацию, но при этом быть рядом с малышом, делать ему массаж, говорить с ним ласково, сохранять визуальный контакт.
В случае с быстрым отлучением от груди убрать молоко будет непросто. Для этого можно снизить потребление жидкости, приобрести себе плотное белье. Сцеживание молока возможно лишь в случае переполненности груди. Лучше всего делать сцеживание как можно реже. Иногда врачи назначают таблетки для остановки лактации. Принимать их лучше только в крайних случаях, поскольку у них много побочных эффектов, о чем мы уже говорили выше.
Такие таблетки способны оказывать влияние на лактацию во время повторных беременностей.
Грудное вскармливание – это важный в плане физиологии процесс. Если вы решили выбрать метод отлучения ребенка от груди, вы должны учитывать абсолютно все факторы и последствия. В идеале надо консультироваться с врачом-гинекологом. Он поможет подобрать действенный и эффективный способ, который позволит сохранить и поддержать здоровье матери и малыша. Мать всегда сама вправе решать, как долго кормить ребенка грудным молоком.
Лактация: увеличение, препараты для повышения
Правильная лактация
При правильной лактации ребенку, как минимум, до 6 месяцев достаточно грудного молока и не требуется никакого дополнительного прикорма. Нормальной длительностью лактации считается срок от 5 месяцев до 2 лет, после чего она естественным образом прекращается. Количество молока, выделяемого за сутки, варьируется в диапазоне 600-1300 мл в сутки. Однако далеко не у всех женщин после родов молока бывает достаточно. Это может быть связано с гормональными проблемами, неправильной процедурой кормления малыша или другими факторами. К счастью, наладить лактацию для полноценного кормления малыша во многих случаях возможно.
Грудь при лактации
Когда женщина беременеет, ее молочные железы начинают постепенно готовиться к лактации, за счет чего сама грудь начинает постепенно изменяться в размерах.
Происходящие во время беременности гормональные изменения приводят не только к изменению размера груди, но и к потемнению ареолы (области вокруг соска), а сами соски становятся более чувствительными и упругими. Ближе к середине беременности из соска могут появляться выделения – это нормально, однако может приносить дискомфорт, поэтому следует обратить внимание на специальные бюстгалтеры с прокладками, помогающие не испортить одежду такими протеканиями.
После родов систематически начинает выделяться сначала молозиво, а потом и грудное молоко. На 2-4 день происходит смена молозива на переходное молоко, что сопровождается так называемым приливом – грудь при лактации увеличивается, становится твердой и тяжелой, может покраснеть. Такое состояние пройдет за пару дней, после чего эта твердость исчезнет. Однако в любом случае стоит проконсультироваться с врачом. Излишняя твердость груди, а также уплотнения могут свидетельствовать о застоях молока. Врач расскажет, что делать в таком случае и поможет избежать ненужных осложнений.
Впоследствии приливы могут повторяться неоднократно на протяжении трех месяцев после родов, во время установления режима кормления. По прошествии этого срока может показаться, что молока стало меньше, так как грудь становится гораздо мягче, но это ощущение обманчиво – просто цикл кормления установлен, и молока вырабатывается столько, сколько требуется ребенку.
Грудное молоко при лактации
Грудное молоко при лактации является лучшей пищей для новорожденного, так как в нем содержатся все необходимые питательные вещества, и правильная лактация обеспечит малыша питанием как минимум на первые полгода жизни. Состав молока является относительно уникальным у каждой женщины, однако компоненты данного вещества и их процентное соотношение похожи для всех молодых мам:
- Биологически активная вода.
На ее долю приходится 88%, так что этот компонент является основным. Присутствие этой воды при грудном вскармливании определяет то, что ребенка дополнительно не нужно допаивать.
В эту категорию входит молочный сахар (лактоза), необходимый для нормального развития нервной системы, а также отвечающий за усвояемость таких элементов, как кальций и железо. Кроме того, к углеводам относится бифидум-фактор, обладающий защитным эффектом и обеспечивающий нормальную работу кишечника.
Это холестерин, необходимый для выработки витамина D, а также желчь и некоторые гормоны. Поступление жиров в организм малыша необходимо для полноценного развития нервной системы и обеспечения формирования иммунитета.
Как известно, ни в один другой период темп роста человека не является столь интенсивным, как в первый год жизни, и именно белки являются строительным материалом для всех систем организма. К белкам материнского молока относится таурин, сывороточный белок, лактаза, липаза, лактоферрин, нуклеотиды.
Помимо этих веществ, в состав материнского молока входят различные гормоны, антитела, витамины и минералы. Баланс веществ является идеальным для растущего организма, и поэтому младенцы, получающие полноценное грудное кормление, имеют существенно меньше проблем со здоровьем, чем дети, по каким-то причинам получающие смесь в качестве питания.
Качество грудного молока в период лактации может быть разным и зависеть от внешних факторов (дневное молоко более густое, чем ночное, а во время жары молоко становится более жидким, чтобы удовлетворить потребность малыша в воде). Многое зависит и от того, в каком состоянии находится организм матери: если она сама получает полноценное питание и отдых, молоко будет вырабатываться лучше и станет более качественным. А вот от вредных привычек и приема некоторых лекарств во время лактации лучше отказаться, так как это может нанести удар по неокрепшему здоровью малыша.
Периоды лактации
Лактация является процессом, который проходит в несколько этапов. Если до родов происходит подготовка к лактации, то ее началом можно считать первое прикладывание к груди. Врачи настоятельно рекомендуют, чтобы это произошло в первый час после родов, так как благодаря этому ребенок получит хорошую порцию питательных и защитных веществ.
В соответствии с видами продуцируемого молока выделяют следующие периоды лактации:
- Начало лактации.
Сильная гормональная перестройка, произошедшая после родов, дает сигнал к выделению молозива, которое малыш получает при первом прикладывании к груди. Молозиво вырабатывается первые несколько дней после родов и существенно отличается по составу от грудного молока. Количество выделяемого молозива невелико – порядка 30 мл в сутки. Такое малое количество необходимо по той причине, что пищеварительная система новорожденного только начинает адаптироваться к новому типу питания и пока что не способна принять большой объем жидкости.
Молозиво вырабатывается первые несколько дней после родов и существенно отличается по составу от грудного молока. Количество выделяемого молозива невелико – порядка 30 мл в сутки. Такое малое количество необходимо по той причине, что пищеварительная система новорожденного только начинает адаптироваться к новому типу питания и пока что не способна принять большой объем жидкости.
- Переходный этап.
По прошествии нескольких дней после родов молозиво начинает заменяться, так называемым, переходным молоком, которое вырабатывается в большем количестве, чем молозиво, и имеет другой состав. Оно содержит меньше жира, а содержание лактозы в этом питательном веществе увеличивается.
- Этап зрелого молока.
Зрелое молоко – это то питательное вещество, которое станет основным компонентом питания и обеспечит ребенку баланс необходимых питательных элементов. Оно появляется примерно на второй-третьей недели и отличается от переходного молока по своему составу.
- Инволюция лактации.
Финальный этап грудного вскармливания, прекращение которого в этот период не принесет особого дискомфорта ни женщине, ни ее ребенку. По самочувствию матери период инволюции напоминает состояние первых недель беременности: может повыситься утомляемость, сонливость, появиться раздражительность или, наоборот, апатия. Но это не главный признак, ведь инволюция сопровождается в первую очередь снижением количества молока, даже если ребенок сосет грудь так же часто, как и раньше.
Как прикладывать малыша к груди
Для того, чтобы кормление грудью было максимально продуктивным и для мамы, и для малыша, не вызывая негативных реакций, необходимо знать, как правильно прикладывать малыша к груди. Определить, насколько правильно ребенок берет грудь, можно по следующим признакам:
- губы ребенка вывернуты наружу, он захватывает не только сосок, но и ареолу полностью.
- нос малыша прижат к груди, но не слишком сильно.

- женщина не испытывает дискомфорта при сосании груди ребенком.
Некоторые мамы пытаются сами вложить сосок в рот малыша, однако это в большей мере чревато неправильным захватом. Если вы видите, что ребенок захватил только сосок, освободите грудь путем легкого нажатия на подбородок.
Так как кормление малыша – процесс длительный, то маме следует позаботиться и о собственном здоровье, заранее выбрав удобную позу. Здесь все зависит от индивидуальных особенностей и предпочтений самой женщины: кому-то удобнее кормить ребенка сидя, а кто-то (например, в период восстановления непосредственно после родов) не может сидеть долго, так что сеанс кормления лучше проводить лежа.
Если мама может принять любую позу для кормления, ребенок обязательно должен располагаться животом к матери. Лицо ребенка повернуто к груди, при этом жесткая фиксация головы не нужна – когда ребенок наестся, ему нужна возможность без лишних затруднений вытолкнуть сосок изо рта.
Частота кормления
Не так давно многие педиатры рекомендовали кормить ребенка по строго установленному режиму, однако сегодня кормления по требованию признаны самым актуальным и полезным для ребенка режимом. Скорость переваривания грудного молока новорожденным довольно высока, так что 8-12 кормлений в сутки – абсолютно нормальное явление. Однако ребенок просит грудь не только тогда, когда он голоден, поэтому необходимо отличать признаки голода от простых капризов. Если малыш действительно хочет есть, его невозможно будет успокоить пустышкой, он будет облизывать свои ручки и производить характерные звуки.
Каждый ребенок ест по-разному, так что график кормлений в любом случае будет индивидуален. Первые несколько недель этот график будет довольно нерегулярен, однако уже скоро ребенок выработает свой собственный режим. По мере роста количество кормлений в сутки будет постепенно снижаться.
Молокоотсосы или ручное сцеживание
Сцеживание грудного молока – процедура, которая бывает необходима для того, чтобы не принести дискомфорта женщине и избежать неприятных последствий застоя молока. К примеру, когда ребенок кушает мало и в груди постоянно остается некоторое количество молока или же в тех случаях, когда женщине предстоит временная разлука с малышом. Сцеживание также используют для того, чтобы повысить количество молока.
К примеру, когда ребенок кушает мало и в груди постоянно остается некоторое количество молока или же в тех случаях, когда женщине предстоит временная разлука с малышом. Сцеживание также используют для того, чтобы повысить количество молока.
Ранее врачи рекомендовали сцеживать молоко до конца, то есть даже если есть некоторый остаток после кормления. Сегодня же они не столь категоричны и предлагают сцеживание только в вышеперечисленных случаях. При этом есть два основных варианта – ручное сцеживание или применение молокоотсосов.
Ручное сцеживание – процедура наиболее доступная, но проводить ее нужно правильно. Вам потребуется тщательно вымыть руки, подготовить чистую посуду для молока и занять удобное положение. Наклоняться к посуде не рекомендуется – сцеживание может занять довольно много времени, а это лишняя нагрузка на мышцы спины. Правильно сцеживать молоко нужно, аккуратно обхватив грудь большим и указательным пальцами вокруг околососкового кружка и производя надавливающие движения по направлению к соску; в самом соске молока нет, поэтому давить на него не надо. Если все сделано правильно, процедура не приносит болезненных ощущений и дискомфорта.
Если все сделано правильно, процедура не приносит болезненных ощущений и дискомфорта.
Молокоотсосы – специальные приспособления для сцеживания лишнего молока. Существуют различные типа таких приспособлений, отличающиеся по принципу работы: помповые, электрические, поршневые. Выбор молокоотсоса зависит от предпочтений самой женщины. Сцеживание при помощи молокоотсоса занимает примерно по 10 минут на каждую грудь.
Если необходимость сцедить молоко возникает достаточно редко, нет смысла в приобретении молокоотсоса. Однако регулярные сцеживания станут удобнее с применением такого устройства, но только в том случае, если молокоотсос подобран правильно. Важно помнить и о том, что молокоотсосы не используют при трещинах и отеках сосков, а также в тех случаях, когда сцеживание является болезненным.
ЛАКТОСТАЗ: причины, механизм развития, лечение и профилактика
Главная > Статьи > ЛАКТОСТАЗ: причины, механизм развития, лечение и профилактикаЛактостаз является следствием дисфункции молочных желез у женщин при грудном вскармливании между выработкой и выделением молока, приводящей к застою молока.
Лактостаз многими специалистами рассматривается как количественное несоответствие между повышенной или часто нормальной выработкой молока и его недостаточным оттоком.
ПРИЧИНЫ ЛАКТОСТАЗА
I. Повышенная секреция молока
Избыточная выработка молока заключается в том, что вырабатывается больше молока, чем это требуется для ребенка. Обычно нормализация между выработкой молока и его оттоком наступает в течение первых 2 недель после рождения ребенка.
II. Анатомо-физиологические факторы возникновения лактостаза
1. Варианты строения молочных желез. Это касается, прежде всего, женщин с большой, провисающей грудью. Ребенок не может полностью опустошить молочные протоки, что приводит к формированию застоя молока.
2. Аномальное строение соска молочной железы. Невыраженные, особенно плоские соски не позволяют ребенку правильно захватывать и держать сосок. В этом случае, молочные железы кормящей матери недостаточно опорожняются, что в конечном результате может привести к лактостазу.
3. Анатомическое строение протоков молочных желез. При узких и извилистых молочных протоках, особенно их сочетании, резко повышается вероятность развития лактостаза.
4. «Молочная пробка». Закупорка «молочной пробкой» одного или нескольких млечных протоков приводит к механическому прекращению оттока молока и является причиной лактостаза на фоне проводимого грудного вскармливания.
5. Трещины соска и ареолы. Повреждение целостности кожи на сосках молочных желез приводит к затруднению грудного вскармливания, вплоть до отказа от него, повышается вероятность развития не только лактостаза.
6. Диффузная фиброзно-кистозная мастопатия. Отмечено, что при мастопатии в молочных железах разрастается фиброзная ткань, которая имеет очень плотную структуру и может сдавливать протоки молочных желез, нарушая отток молока при грудном вскармливании.
7. Травмы молочных желез. Различные виды травм (ушибы, удары в результате падений и т.д.) молочной железы ведут к нарушению морфологии и функционированию проточно-дольковой системы и формированию застоя молока.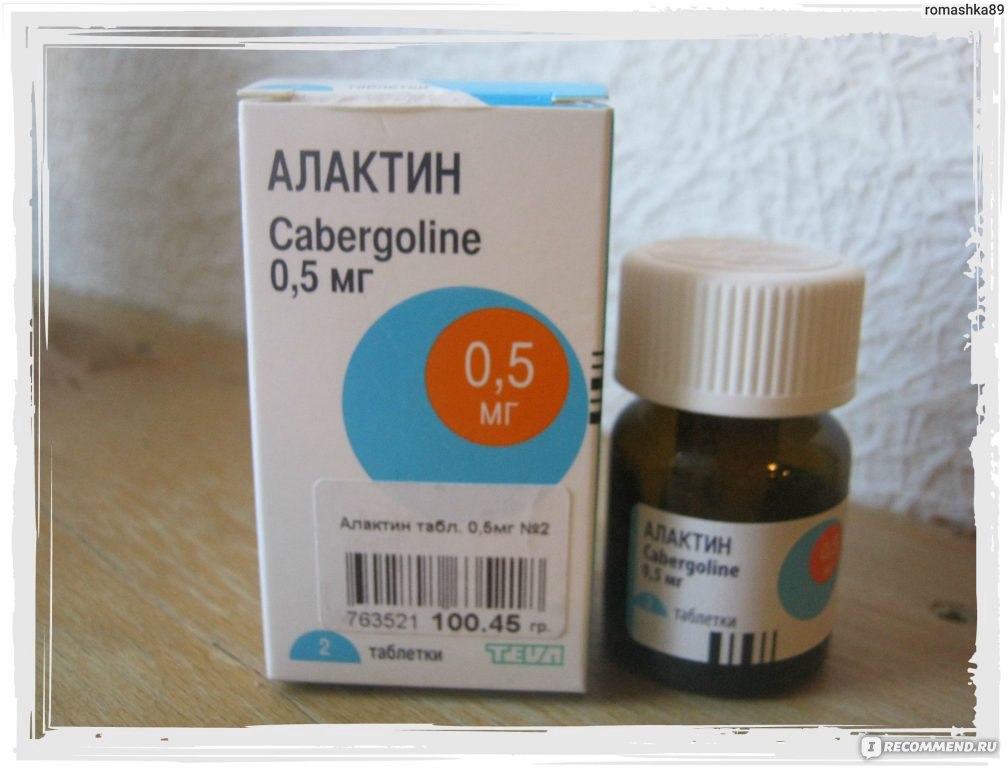
8. Переохлаждение молочных желез. Сильное переохлаждение ведет к тому, что молочные протоки сильно сужаются, что резко затрудняет отток молока и может способствовать развитию лактостаза.
III. Поведенческие факторы возникновения лактостаза
1. Неправильное прикладывание ребёнка к груди, когда не все дольки находятся в равном «физиологическом положении» может привести к передавливанию молочных протоков. Это ведёт к быстрому развитию не только лактостаза, то и к травмированию соска с появлением трещин.
2. Недостаточное опорожнение груди, как и нерегулярное опорожнение груди с высокой вероятностью может закончиться застоем молока.
Слишком большие временные промежутки во время грудного вскармливания, превышающие 3 часа, часто ведут к застойным явлениям.
3. Дополнительное сцеживание молока может привести к дополнительной его выработке, которую ребенок не осилит, что может привести к возникновению лактостаза.
IV. Другие факторы
1. Тесное нижнее белье. Ношение тесного нижнего белья, в особенности бюстгальтера, приводит к пережатию молочных протоков и к застою молока.
Ношение тесного нижнего белья, в особенности бюстгальтера, приводит к пережатию молочных протоков и к застою молока.
2. Стресс и недосыпание могут привести к физиологическому сужению протоков, нарушению оттока, в результате чего появляются очаги застоя молока в молочных железах.
3. Тяжелый физический труд может привести к пережатию молочных протоков, к затруднению оттока молока у кормящей матери, результатом чего может стать лактостаз.
4. Сон на животе также может привести к пережатию молочных протоков и к застою молока.
МЕХАНИЗМ РАЗВИТИЯ ЛАКТОСТАЗА
Формирование лактостаза характерно для первородящих женщин в первые недели и месяцы после родов. Причем лактостаз в первые дни после родов патогенетически отличается от застоя молока при проводимом регулярном грудном вскармливании.
В первые дни после родов быстрое снижение уровня плацентарных стероидов на фоне резкого повышения секреции пролактина приводит с одной стороны к накоплению молока в альвеолах молочной железы, с другой стороны вызывает отек тканей молочной железы и сдавление её протоков. Ситуация осложняется отсутствием стимуляции сосково-ареолярной зоны, ранним прикладыванием ребенка в первые часы после родов и сцеживания молочных желез, что в сумме отражается в низкой продукции окситоцина и парезе млечных протоков. В результате недостатка окситоцина молоко застаивается в альвеолах и не поступает в молочные протоки. Все эти явления в итоге приводят к отеку, нагрубанию и болезненности молочных желез.
Ситуация осложняется отсутствием стимуляции сосково-ареолярной зоны, ранним прикладыванием ребенка в первые часы после родов и сцеживания молочных желез, что в сумме отражается в низкой продукции окситоцина и парезе млечных протоков. В результате недостатка окситоцина молоко застаивается в альвеолах и не поступает в молочные протоки. Все эти явления в итоге приводят к отеку, нагрубанию и болезненности молочных желез.
Установлено, что независимо от причины возникновения, некупированный лактостаз патогенетически протекает по стандартной схеме и, как правило, завершается маститом.
ЛЕЧЕНИЕ ЛАКТОСТАЗА
Терапия лактостаза комплексная и включает в себя изменение режима и кратности кормления, проведение консервативной терапии.
Режим и методика грудного вскармливания при лактостазе.
Следует отказаться на время от попеременного кормления грудью в пользу кормления двумя грудями через каждые 1,5–2 часа, при необходимости интервал кормления следует сократить до часа. Обязательными являются ночные кормления.
Роль, техника сцеживания.
Сцеживание остается важным звеном борьбы и при лактостазе должно проводиться не только аккуратно, но и технически правильно.
С этой целью для преодоления лактостаза показал свою эффективность молокоотсос, перед применением которого необходимо провести мягкий и нежный массаж проблемных участков, тепловые процедуры.
При лактостазе сцеживание проводится до состояния комфорта, а не до «последней капли», чтобы не усилить выработку и приток молока.
Правила сцеживания при лактостазе. Следует обхватить молочную железу с уплотнением одноименной рукой так, чтобы она лежала на ладони, большой палец сверху, остальные поддерживают и приподнимают её. При этом молоко будет оттекать безболезненно, сосок не будет травмироваться. Одновременно другой свободной рукой проводится массаж области уплотнения в направлении от периферии к центру молочной железы, освобождая её от молока.
Облегчает сцеживание прием таблетки но-шпы за 20–30 минут до кормления, теплая грелка, приложенная к груди и сцеживание после кормления ребенка. Можно проводить эти мероприятия и делать это под тёплым душем.
Можно проводить эти мероприятия и делать это под тёплым душем.
Следует отметить, что сильное сдавливание молочных желез при грубом сцеживании может привести к травматизации дольково-протоковой системы молочных желез и может привести к развитию мастита.
Изменение позы ребенка и матери во время кормления при лактостазе
При лактостазе нужно использовать позы, способствующие освобождению молочной железы от молока в тех областях, где оно застоялось. В таких случаях часто эффективным оказывается кормление из-под руки.
Массаж молочных желез
При проведении массажа молочных желез все движения должны быть мягкими, плавными, по направлению от основания груди к соскам.
Тепловые и холодовые процедуры
Для достижения эффекта перед кормлением и сцеживанием рекомендуется принимать теплый душ, либо прикладывать на молочные железы влажные теплые салфетки, что способствует улучшению оттока молока. После кормления используют холодовые аппликации на 10–15 минут, что позволяет уменьшить выработку молока.
Мази и компрессы
Задача всех мазей и компрессов уменьшить отек молочной железы и улучшить отток молока, снимая спазм млечных протоков. Используются сульфат магнезии, мази: траумель С, малавит.
Применение ультразвука
Для купирования лактостаза применяется ультразвук, обычно назначается 3–4 процедуры, датчиком ультразвукового аппарата для физиотерапии делается массаж молочной железы над уплотнением, после этого необходимо молоко сразу сцедить.
Медикаментозное уменьшение секреции молока
Схема лечения лактостаза 1. Назначается бромокриптин (парлодел) по 2,5 мг 2 раза в сут. в течение 2–3 дней. Добавляется бережное сцеживание молочных желез через 2–3 часа после начала приема препарата в течение 1–2 дней, грудное вскармливание – через 1 час.
Схема лечения лактостаза 2. Назначается достинекс 1 мг по ? табл. 1 раз в день в течение 1–2 дней, грудное вскармливание – через 1 час.
Схема лечения лактостаза 3. Накожные аппликации 2,5 г 1% прожестожель гель 1 раз в день в течение 2 дней, дополнительно проводится сцеживание молочных желез – через 15–20 мин после аппликации, грудное вскармливание – через 1 час.
Оптимальное сочетание: бромокриптин + прожестожель, достинекс + окситоцин.
Окситоцин при лактостазе
При выраженном лактостазе можно использовать сублингвальное введение препарата по 2 капли за 15 мин. до кормления. В редких случаях используют внутримышечное введение окситоцина однократнов дозировке 0,2–0,3 мл.
Антибиотики при лактостазе не показаны.
НПВС. Прием парацетамола и других препаратов нестероидных противовоспалительных средств (НПВС) возможен, особенно при выраженном болевом синдроме и на грудное вскармливание не влияет.
Медикаментозное подавление лактации
При отсутствии ожидаемого эффекта в течение 1,5–2 суток следует проводить тщательную дифференциально-диагностическую процедуру для исключения лактационного мастита. С этой целью обязательно повторное проведение УЗИ молочных желез с пункционной биопсией проблемного участка молочной железы толстой иглой.
Если применение всех мероприятий при лактостазе неэффективно, более того имеется угроза развития или развился мастит, встает вопрос о полном прекращении лактации.
Более известно и наиболее часто на практике с этой целью применяется бромокриптин по схеме: по 2,5 мг 2–3 раза в сутки в течение 3–5 дней. Лактация прекращается за пару дней при приеме таблеток по схеме.
Из современных препаратов с этой целью применяется достинекс в дозировке 1 табл. 1 раз в день в течение 2-х дней. Лактация обычно прекращается за 1 сутки. Редко из-за неэффективного подавления лактации приходится продлевать курс лечения до 3-х дней.
ПРОФИЛАКТИКА ЛАКТОСТАЗА
1. Правильное положение ребенка у груди позволяет кормящей женщине избежать многих проблем и осложнений.
Признаки правильного прикладывания:
- Тишина во время кормления (за исключением звуков, сопровождающих глотание ребенком порции молока). Другие звуки, в частности «цоканье» или «чмоканье» свидетельствуют о нарушенном вакууме и недостаточно эффективном сосании.
- Рот ребенка широко раскрыт (угол не менее 130–140?), подбородок плотно прижат к груди матери, нижняя губа полностью вывернута, язык прикрывает нижнюю десну и виден в углу рта.
- Матери не больно кормить, сосок по окончании кормления равномерно вытянут, имеет форму цилиндра. Деформированный сосок говорит о нарушенной технике прикладывания.
2. Критерии правильного сосания:
- Ребенок сосет медленно, ритмично, глубоко.
- Нет втягивания воздуха (со звуком) и раздувания щек.
- У ребенка во время сосания ритмично двигаются уши.
3. Признаки неправильного сосания:
- Ребенок сосет (“жует”) только сосок; язык новорожденного взаимодействует только с кончиком соска.
- Губы (десны) надавливают только на сосок, а не на всю ареолу.
- Губы всасываются внутрь ротовой полости.
4. Кормление по требованию ребенка. Необходимо прикладывать его к груди по любому поводу, предоставив возможность сосать грудь, когда он хочет и сколько хочет. Это очень важно не только для насыщения ребенка, но и для его ощущения комфорта и защищенности.
5. Продолжительность кормления регулирует ребенок. Не следует отрывать ребенка от груди раньше, чем он сам отпустит сосок. Это может привести к недостаточному опорожнению молочной железы.
Это может привести к недостаточному опорожнению молочной железы.
6. Ночные кормления ребенка обеспечивают устойчивую лактацию и предохраняют женщину от застоя молока. Кроме того, ночное молоко считается наиболее полноценным.
7. При раздельном грудном вскармливании по очереди двумя грудями промежуток времени между кормлениями не должен превышать 3 часа, включая ночной период. При появлении застойных явлений промежуток нужно сокращать до 2 часов, или вовсе перейти на грудное вскармливание двумя грудями.
8. При склонности к развитию лактостаза каждое кормление надо проводить из обеих молочных желез, при этом заканчивают кормление той же грудью, с которой начинали. Такая техника кормления способствует лучшему опорожнению и дренированию молочных желез, исключает травмирование сосков, а также препятствует заглатыванию ребенком воздуха.
9. Не следует перекладывать ребенка ко второй груди раньше, чем он высосет первую грудь, это может привести к застою молока.
10. При наличии трещин следует применять средства, способствующие скорейшему заживлению (бепантен, пурелан 100, авент и др.)
При наличии трещин следует применять средства, способствующие скорейшему заживлению (бепантен, пурелан 100, авент и др.)
11. Для профилактики образования трещин следует исключить частое мытье грудей до и после кормления.
Частое мытье груди приводит к удалению защитного слоя жиров ареолы и соска, что приводит к образованию трещин. Молочные железы следует мыть не чаще 1 раза в день во время гигиенического душа. Если женщина принимает душ реже, то и в этом случае следует протирать перед кормлением влажной салфеткой без использования мыла.
12. Дополнительное сцеживание молока. При правильно организованном грудном вскармливании молока вырабатывается ровно столько, сколько нужно ребенку, поэтому необходимости в сцеживании после каждого кормления не возникает. Необходимость сцеживания появляется при недостаточном отсасывании его ребенком и/или застое молока.
лекарств для прекращения производства грудного молока
Кормить грудью или нет — это очень личное решение. Если вы будущая мама или только что родили и не будете кормить грудью, или если вы кормите грудью и решили прекратить, у вас будет одна проблема: прежде чем ваше тело это осознает. больше не нужно вырабатывать молоко и прекращает лактацию, вполне вероятно, что ваша грудь набухнет.
Если вы будущая мама или только что родили и не будете кормить грудью, или если вы кормите грудью и решили прекратить, у вас будет одна проблема: прежде чем ваше тело это осознает. больше не нужно вырабатывать молоко и прекращает лактацию, вполне вероятно, что ваша грудь набухнет.
Набухание груди неприятно. Грудь может стать твердой как камень и очень нежной на ощупь.Обычно эти симптомы исчезают через несколько дней без какого-либо лечения. Но в то же время боль может быть мучительной и даже увеличить риск мастита — инфекции, которая возникает в результате попадания бактерий в забитый молочный проток. Если вы спешите вернуться к нормальной жизни, существуют лекарства, которые могут пересушить грудное молоко.
Прекращение лактации с помощью лекарств
В прошлом молодым мамам, которые не кормили грудью, обычно прописывались лекарства для предотвращения лактации. Однако лекарства оказались небезопасными и больше не используются.
Один из них, бромокриптин (продаваемый под торговыми марками Cycloset и Parlodel), вызывал ряд побочных эффектов, от головокружения и тошноты до выпадения волос и сердечного приступа. Некоторые женщины даже умерли после приема бромокриптина.Лекарство под названием каберголин (когда-то продававшееся под торговой маркой Достинекс) имело аналогичные проблемы.
Некоторые женщины даже умерли после приема бромокриптина.Лекарство под названием каберголин (когда-то продававшееся под торговой маркой Достинекс) имело аналогичные проблемы.
Согласно исследованию, опубликованному в British Journal of Clinical Pharmacology в 2003 году, распространенное противозастойное средство, Судафед (псевдоэфедрин), может быть полезно для остановки лактации.Женщины в исследовании (их было всего восемь) сообщили о значительном снижении выработки молока после однократного приема Судафеда.
Несмотря на то, что исследование было опубликовано некоторое время назад, использование Судафеда при отлучении от груди является популярной темой среди мам. Однако Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США не одобрило Судафед с целью прекращения производства молока, что считается использованием препарата не по назначению.
Хотя для покупки Судафеда рецепт не требуется, сначала проконсультируйтесь с вашим акушером или акушеркой, чтобы убедиться, что он подходит вам. Вы должны спросить у своего фармацевта Судафед; он не продается без рецепта, даже если это лекарство без рецепта.
Вы должны спросить у своего фармацевта Судафед; он не продается без рецепта, даже если это лекарство без рецепта.
Ослабление боли от нагрубания
На протяжении веков травники и практики восточной медицины использовали определенные витамины и травы для облегчения нагрубания груди. Обязательно проконсультируйтесь со специалистом по альтернативной медицине, прежде чем принимать добавки или травы.
- Витамин B6 . Принимайте 200 миллиграммов в течение пяти дней.
- Чай с шалфеем .Вы можете купить его в магазине натуральных продуктов или приготовить дома, замачивав 1 чайную ложку натертого шалфея в 1 стакане кипятка на 15 минут. Пейте чашку чая с шалфеем каждые 6 часов. Вкус сильный, поэтому вы можете добавить молоко, мед или сахар.
- Листья холодной капусты. Обломайте стебли и размягчите листья, надавливая на них или толкая их, прежде чем прикладывать их непосредственно к груди. Однако не закрывайте соски.
 Меняйте листья через 30 минут.
Меняйте листья через 30 минут.
Без грудного молока после беременности: причины и лечение
Последнее обновление:
Может пройти до половины недели после родов, прежде чем молоко станет доступным в материнской груди.Некоторые медицинские осложнения и медицинские роды могут задержать начало лактации. Также было отмечено, что до двадцати пяти процентов всех матерей могут испытывать задержку лактации более чем на три дня. Это, однако, не означает, что лактация не наступит, но это может быть поводом для беспокойства. Читайте дальше, чтобы узнать о задержке лактации, ее возможных причинах и средствах устранения.
Что вызывает появление грудного молока?
Пролактин, кортизол, окситоцин и инсулин — это гормоны, которые необходимы для производства грудного молока и вырабатываются в организме женщины на протяжении всей беременности. Однако производство грудного молока начинается только через 30-40 часов после рождения. Гормон прогестерон, подавляющий выработку грудного молока, снижается после рождения ребенка и отделения плаценты от матки. Это снижение прогестерона вызывает выработку грудного молока.
Однако производство грудного молока начинается только через 30-40 часов после рождения. Гормон прогестерон, подавляющий выработку грудного молока, снижается после рождения ребенка и отделения плаценты от матки. Это снижение прогестерона вызывает выработку грудного молока.
Когда приходит грудное молоко после родов?
Через пару дней после родов грудь матери начинает наполняться; это первый признак того, что у нее поступает молоко.Уровень пролактина, гормона, который сигнализирует материнскому организму о выработке молока, повышается на протяжении всей беременности. Однако эффект нивелируется выработкой другого гормона — прогестерона. Это вырабатывается плацентой, которая препятствует эффективному реагированию организма на пролактин. Нормальное производство и поставка грудного молока в организме матери начинается только тогда, когда ребенок рождается, и гормоны плаценты покинули организм матери. Беременные женщины отмечают, что иногда из груди подтекает немного молока. Молозиво — это жирное сливочное первое молоко, которое грудь женщины начинает вырабатывать с середины беременности. Это обеспечит новорожденному необходимое питание до того, как поступит грудное молоко.
Молозиво — это жирное сливочное первое молоко, которое грудь женщины начинает вырабатывать с середины беременности. Это обеспечит новорожденному необходимое питание до того, как поступит грудное молоко.
Причины отсутствия грудного молока
Естественное грудное вскармливание считается лучшим вариантом для новорожденных. К сожалению, для некоторых матерей это может быть невозможно, по крайней мере, на раннем этапе. Существует множество причин, по которым грудное молоко может не поступать или вырабатывается в очень малых количествах.Невозможность удовлетворить потребности ребенка, это также спорный вопрос среди экспертов и практикующих врачей. Здесь мы выделим некоторые из этих причин и попытаемся понять основные причины отсутствия грудного молока.
1. Напряжение
Наша суматошная современная жизнь оставляет нам меньше времени и меньше контактов с семьей, друзьями, а иногда и с чаяниями и эмоциональными потребностями самого себя. Практикующие врачи считают стресс одной из основных причин множества заболеваний. Это включает беспокойство, сердечные заболевания, депрессию и недостаток грудного молока. Стресс может заставить организм действовать и реагировать необъяснимым образом.
Это включает беспокойство, сердечные заболевания, депрессию и недостаток грудного молока. Стресс может заставить организм действовать и реагировать необъяснимым образом.
2. Гормональный дисбаланс
Щитовидная железа, которую часто называют маленьким органом в форме бабочки, хотя и крошечные, имеет решающее значение для поддержания баланса гормонов. Неисправная щитовидная железа вызовет гормональный дисбаланс, что приведет к снижению выработки молока или его отсутствию. Среди важных гормонов эстроген и прогестерон связаны с развитием груди, половым созреванием и началом фертильности у женщин.Пролактин способствует выработке молока во время беременности, а окситоцин способствует прохождению молока по протокам. Недостаток этих гормонов из-за функции щитовидной железы или любого другого фактора мешает выработке грудного молока.
3. Образ жизни
Беременность — деликатная фаза. Выбор образа жизни, сделанный в это время, требует особого внимания и заботы. Сидячий образ жизни, неправильное питание, злоупотребление алкоголем, наркотиками, привычное курение и высокое потребление кофеина могут повлиять на выработку грудного молока.
Сидячий образ жизни, неправильное питание, злоупотребление алкоголем, наркотиками, привычное курение и высокое потребление кофеина могут повлиять на выработку грудного молока.
4. Контроль рождаемости
Большинство противозачаточных препаратов воздействуют на гормоны в организме. Эти искусственно применяемые манипуляции могут иметь последствия как для краткосрочного, так и для долгосрочного здоровья женщины. Некоторые женщины начинают принимать лекарства после рождения ребенка, и такая практика может привести к прекращению производства молока после родов.
5. Прием некоторых лекарств и трав
Как и противозачаточные препараты, некоторые другие лекарства и некоторые травы могут влиять на выработку грудного молока.Проконсультируйтесь с врачом по поводу рецептурных лекарств или любых других лекарств, которые вы принимаете регулярно. Известно, что такие травы, как шалфей, орегано, петрушка и мята, подавляют выработку грудного молока. Рекомендуется проконсультироваться с практикующими врачами и экспертами по диете, наиболее подходящей для производства грудного молока.
6. Окружающая среда и окружение
Растущее загрязнение воздуха, воды и продуктов питания, а также ухудшение состояния окружающей среды — суровые реалии современной жизни.Такие факторы также могут мешать выработке грудного молока. Хотя мало что можно сделать, чтобы полностью защитить себя от этой реальности, определенные меры предосторожности в отношении еды и воды, безусловно, можно предпринять. Женщинам, кормящим грудью, также было бы благоразумно избегать на какое-то время переполненных и загрязненных мест.
7. Сложная доставка
Даже с учетом имеющихся в нашем распоряжении знаний, навыков и технологий дела не всегда идут по плану. То же самое и с беременностью.При родах вы можете столкнуться с множеством проблем. Многие факторы, от тяжелых родов и кровотечения до ошибок медперсонала и медицинского персонала, могут привести к травматическим родам. Стресс, вызванный такими родами, может повлиять на выработку грудного молока. Послеродовое кровотечение после родов может привести к резкому снижению уровня гормонов и прекращению производства молока, что называется синдромом Шихана.
8. Размер хранилища
Количество молока, производимого и сохраняемого в женской груди, зависит не от размера самой груди, а от количества молочной ткани в ней.У некоторых женщин может быть большая грудь и небольшая вместимость, а у некоторых женщин может быть наоборот. Иногда одна сторона груди может производить больше молока, чем другая. Женщинам, чья грудь производит и хранит больше молока, придется чаще кормить или откачивать молоко.
9. Недостаточный слив молока
В идеальных условиях, чем больше ребенок кормит грудью, тем больше молока будет вырабатывать организм матери. Если ребенок не может правильно кормить грудью, оставшееся молоко не позволит груди производить больше молока.Необходимо слить молоко из груди, чтобы увеличить выработку молока. Массаж груди может помочь большему количеству молока течь, а обеспечение того, чтобы ребенок мог правильно сосать, поможет правильному сливу молока.
Отсроченное начало лактации
В нормальных условиях молозиво оказывается в груди матери в течение 40 часов после родов. Грудное молоко обычно поступает через два-три дня. В некоторых случаях для поступления грудного молока может потребоваться до пяти дней.«Отсроченное начало лактации» — это термин, применяемый к состоянию, при котором грудное молоко поступает медленно. Задержка выработки грудного молока не означает, что оно вообще не поступает. Возможными причинами задержки могут быть некоторые медицинские процедуры и лекарства. Ниже перечислены некоторые вероятные причины задержки начала лактации.
Грудное молоко обычно поступает через два-три дня. В некоторых случаях для поступления грудного молока может потребоваться до пяти дней.«Отсроченное начало лактации» — это термин, применяемый к состоянию, при котором грудное молоко поступает медленно. Задержка выработки грудного молока не означает, что оно вообще не поступает. Возможными причинами задержки могут быть некоторые медицинские процедуры и лекарства. Ниже перечислены некоторые вероятные причины задержки начала лактации.
1. Стрессовые роды
С-секция и продолжительные роды могут повышать уровень гормонов стресса, напрямую влияя на выработку грудного молока.
2. IV жидкости
Введение жидкостей внутривенно во время родов может отсрочить начало лактации.
3. Кровопотеря
Гипофиз может быть поврежден в случае чрезмерной кровопотери во время родов. Эта железа, расположенная в головном мозге, отвечает за запуск лактации. Кровопотеря более 500 мл — повод для беспокойства.
4. Плацента
Остатки плаценты могут вызвать выброс прогестерона, препятствующего началу лактации.
5. Обезболивающие
Обезболивающие, вводимые во время родов, могут отсрочить начало лактации.
6. Преждевременные роды
Железистая ткань в груди матери не успевает развиться в случае преждевременных родов, что может задержать поступление грудного молока.
7. Грудное вскармливание
Очень важно кормить грудью или сцеживать молоко вручную в течение первых двух часов после рождения. В первые дни после родов необходимо ручное сцеживание или кормление грудью, поскольку новое молоко не будет производиться до тех пор, пока не закончится старое.
8. Диабет
Одним из важных гормонов производства грудного молока является инсулин. Диабет вызывает колебания уровня инсулина, что может задерживать начало лактации.
9. Возраст
Роды в преклонном возрасте также могут быть причиной задержки начала лактации.
10. Беспокойство
Стресс, страх и незащищенность, возникающие из-за позднего начала лактации, могут еще больше усложнить ситуацию и привести к тому, что при грудном вскармливании молоко не будет выделяться.
Что делать, если грудное молоко не приходит или приходит поздно?
Если грудное молоко не поступает после родов, не стоит расстраиваться или разочаровываться. Это только повысит уровень гормонов стресса, что еще больше усложнит это состояние. Ручное сцеживание каждые пару часов может стимулировать выработку молока, и, следовательно, его следует делать. Также рекомендуется проконсультироваться с врачом и быть открытым для молочных смесей или донорского грудного молока до начала лактации.
Советы по ускорению лактации
1.Грудное молоко Hand Express
Даже если у вас нет молока, регулярно сцеживайте его вручную. Это вызовет период лактации, и грудное молоко начнет поступать раньше.
2. Массаж груди
Помассируйте грудь круговыми движениями вниз. Давление может помочь быстрее принести грудное молоко.
Давление может помочь быстрее принести грудное молоко.
3. Увеличение контакта кожи с кожей
Контакт кожа к коже, когда вы держите ребенка близко к себе и позволяете его коже тереться о вашу, как известно, стимулирует выработку молока.Это помогло многим молодым мамам быстрее выработать лактацию.
4. Избегайте приема каких-либо лекарств
Избегайте приема любых лекарств от любых других проблем со здоровьем без одобрения врача, так как известно, что некоторые из них уменьшают или задерживают выработку грудного молока.
5. Проконсультируйтесь с врачом
Не бегите к врачу сразу. Подождите немного, и пусть ваше тело естественным образом начнет процесс лактации. Если этого не происходит, проконсультируйтесь с врачом, чтобы узнать, есть ли какие-либо факторы, препятствующие выработке грудного молока.
Грудное вскармливание — это часть прекрасного замысла природы, которая создает связь между матерью и ребенком. Грудное молоко вообще не поступает — крайне редко и крайне маловероятно. Для решения этой проблемы рекомендуется проконсультироваться с врачами и специалистами по грудному вскармливанию. Прежде всего, важно, чтобы мамы заботились о себе как физически, так и эмоционально.
Для решения этой проблемы рекомендуется проконсультироваться с врачами и специалистами по грудному вскармливанию. Прежде всего, важно, чтобы мамы заботились о себе как физически, так и эмоционально.
Также прочтите: Боль в груди во время беременности: причины, последствия и средства правовой защиты
Ссылки и ресурсы: Mayoclinic
Отсутствие грудного молока после родов (причины и решения)
Недостаток грудного молока после рождения для кормления новорожденного может расстраивать, особенно если вы с нетерпением ждали этой особой связи между мамой и ребенком — грудным вскармливанием.
Ваши ожидания и понимание того, почему молоко не востребовано немедленно, могут успокоить ваш разум.
Может потребоваться несколько дней или даже недель, чтобы молоко стало доступно вашему ребенку по запросу. Давайте посмотрим на некоторые из причин, по которым производство молока может быть задержано, и что вы можете с этим сделать.
Что стимулирует выработку грудного молока?
На протяжении всей беременности гормоны неслись по вашему телу. К ним относятся пролактин, кортизол, окситоцин и инсулин, которые участвуют в производстве грудного молока.В смесь добавлены эстроген и прогестерон, которые помогают предотвратить производство молока до тех пор, пока оно не понадобится.
Каждый из этих гормонов играет индивидуальную роль. Это:
- Пролактин: Хотя присутствует у всех женщин, беременных или нет, во время беременности его уровни значительно увеличиваются. Он стимулирует рост тканей молочной железы и подготовку к выработке молока. Когда ребенок сосет, уровень пролактина в крови увеличивается, и альвеолы производят молоко (1) .
- Кортизол и инсулин: Оба эти гормона способствуют выработке грудного молока.
- Окситоцин: Это гормон, вызывающий выделение молока до или во время кормления.
 Иногда это называется разочарованием, оно реагирует на сосание, плач ребенка или даже мысли о нем.
Иногда это называется разочарованием, оно реагирует на сосание, плач ребенка или даже мысли о нем. - Прогестерон: Во время беременности прогестерон препятствует выработке молока в груди. После рождения уровень этого гормона быстро падает и вызывает выработку молока.
- Эстроген: Этот гормон регулирует и подавляет пролактин во время беременности.Когда ребенок рождается и высокий уровень этого гормона беременности падает, пролактин может делать свою работу (2) .
Для снижения уровня прогестерона и эстрогена требуется от 30 до 40 часов после рождения и отделения плаценты.
Когда начинается производство молока?
В течение нескольких дней после рождения вашего малыша вы можете заметить, что ваша грудь начинает наполняться. Это поступает ваше молоко. Это происходит в результате упомянутых нами гормональных изменений — снижения уровня эстрогена и прогестерона и повышения уровня пролактина.
В течение первых нескольких дней после родов из груди выделяется сливочное жирное первое молоко, называемое молозивом.
Этот детский суперпродукт обеспечивает новорожденного всем питанием, которое им необходимо в первые несколько дней жизни. Это также помогает повысить их иммунную систему и защищает их от насекомых, с которыми они теперь контактируют вне матки.
Думайте о молозиве в чайных ложках, а не в унциях. Он густой, почти желеобразный при отжиме. Вашему ребенку будут нужны только маленькие кусочки за раз, но они будут нужны часто.
Примечание редактора:
Мишель Рот, BA, IBCLC Примерно через два-пять дней после рождения молозиво начинает смешиваться со зрелым молоком — это называется переходным молоком. Это поможет желудку вашего ребенка подготовиться к потреблению большего количества молока по мере его роста. Обычно молоко приходит через несколько дней или неделю.
Обычно молоко приходит через несколько дней или неделю.
Может пройти от семи до десяти дней, прежде чем ваше молоко полностью поступит. Промежуточное молоко может выглядеть беловатым с примесью желтого, но со временем станет жидким, белым или даже голубоватым.
Почему не приходит мое молоко?
Грудное вскармливание считается лучшим вариантом питания для новорожденного. Если после рождения у вас недостаточно грудного молока, вы можете почувствовать, что не можете дать ребенку необходимое начало. Большинство женщин с самого начала вырабатывают молозиво и немного молока, даже если их не хватает.
Есть много причин, которые могут способствовать задержке производства молока. Стоит отметить, что то, что молоко задерживается, еще не означает, что этого вообще не произойдет.Это может занять немного больше времени.
Причины отсутствия грудного молока после родов
Есть несколько причин, по которым молоко не будет производиться или оно будет задержано. Давайте посмотрим на некоторые из них.
Давайте посмотрим на некоторые из них.
1. Гормональный дисбаланс
Гормоны в вашем организме не работают по нескольким причинам. К ним относятся:
Диабет или гестационный диабет
Диабет возникает, когда ваш организм либо не вырабатывает достаточно инсулина (тип 1), либо не может правильно использовать инсулин (тип 2).Существует также тип диабета, который возникает только во время беременности, называемый гестационным диабетом.
Поскольку инсулин играет важную роль в производстве грудного молока, изменения в его доступности могут повлиять на выработку молока. Это не произойдет со всеми мамами, страдающими диабетом. Тщательный контроль уровня сахара в крови и инсулина должен помочь регулировать выработку молока (3) .
Заболевания, связанные с гипофизом
Гипофиз отвечает за выработку окситоцина и пролактина.Это два основных гормона, необходимых для производства молока. Если эта железа недостаточно активна (гипопитуитаризм), то выработка молока может быть запоздалой или отсутствовать.
Многие вещи могут повлиять на функцию этой важной железы. К ним относятся опухоли, инсульты и кровопотеря во время родов (синдром Шихана) (4) .
Проблемы с щитовидной железой
Щитовидная железа — это небольшая железа в горле в форме бабочки. Он отвечает за выработку двух гормонов, тироксина (Т4) и трийодтиронина (Т3).Эти гормоны важны для нормального функционирования и роста организма, а также для грудного вскармливания.
Если эта железа недостаточна или сверхактивна, она может мешать выработке молока. Это может вызвать перепроизводство, недопроизводство или колебания количества производимого молока. Хорошая новость в том, что это можно контролировать с помощью лекарств, даже при грудном вскармливании (5) .
2. Лекарства
Некоторые лекарства могут влиять на то, когда вы производите грудное молоко и сколько. Одним из них является прием противозачаточных препаратов в первые недели после родов.Лучше всего проконсультироваться со своим врачом о любых лекарствах, которые вы принимаете, и о том, могут ли они повлиять на выработку молока.
Некоторые травы также могут нарушать выработку молока, особенно петрушка, мята, шалфей и мята курчавая. Так что помните о любых растительных лекарствах, которые вы принимаете.
3. Гестационные кисты яичников
Это кисты, которые могут образовываться во время беременности и производят высокий уровень тестостерона. Это может подавить выработку грудного молока, что означает, что у вас будет недостаточно грудного молока после рождения.
Эти кисты обычно рассасываются в течение трех-четырех недель, обеспечивая нормальное количество молока. Лучше всего в это время сцеживать молоко, чтобы обеспечить поступление молока (6) .
4. Ожирение
Избыточный вес может отрицательно сказаться на реакции организма на пролактин, когда ребенок сосет. Это могло задержать начало производства молока (7) .
Ожирение также может способствовать развитию диабета или гипертиреоза, о которых мы уже упоминали.
5. Синдром поликистозных яичников (СПКЯ)
СПКЯ влияет на уровень гормонов примерно у 15 процентов женщин. Это вызывает высокий уровень мужских гормонов, нерегулярные менструации и кисты в яичниках. Он также препятствует выработке всех гормонов, которые помогают производить грудное молоко.
Это вызывает высокий уровень мужских гормонов, нерегулярные менструации и кисты в яичниках. Он также препятствует выработке всех гормонов, которые помогают производить грудное молоко.
Если СПКЯ может быть причиной низкого количества молока, ваш врач устранит основной гормональный дисбаланс.
6. Предыдущая операция на груди
Женщины могут пройти операцию на груди по многим причинам.Может быть, вам ставили имплантаты для увеличения, уменьшения размера, лампэктомии, мастэктомии или биопсии.
Все они могут влиять на ткани груди и ареолу. Это может означать, что они также мешают выработке грудного молока (8) .
Соображения при родах при задержке лактации
Роды могут стать травмой для любой мамы. Однако для одних это может быть больше, чем для других.
Некоторые факторы, влияющие на рождение вашего малыша, могут привести к недостатку грудного молока после рождения.К ним относятся:
- Травматические или стрессовые роды: Длительные роды, трудности с выталкиванием ребенка или медицинские вмешательства, такие как щипцы, вентиляция / вакуумирование или кесарево сечение, могут повысить уровень гормонов стресса.
 Эти гормоны могут задерживать начало лактации, что означает задержку выработки молока (9) .
Эти гормоны могут задерживать начало лактации, что означает задержку выработки молока (9) . - Внутривенное введение жидкости во время родов: Большое количество жидкости, вводимое внутривенно во время родов, может вызвать набухание и болезненность груди. Это может затруднить захват и кормление ребенка, а также неудобство для мамы.Это может уменьшить количество грудного молока, доступного сразу после родов, и может заставить маму отказаться от грудного вскармливания (10) .
- Синдром Шихана: Потеря более одной пинты крови может повредить гипофиз. Это препятствует тому, чтобы гормоны, необходимые для производства молока, сигнализировали груди о лактате. К счастью, в развитых странах это состояние встречается редко (11) .
- Задержка плаценты: Хотя это не обычная проблема, вполне возможно, что после рождения плацента выходит не полностью.Плацента вырабатывает эстроген и прогестерон во время беременности, чтобы вы не вырабатывали молоко раньше, чем оно понадобится.
 В результате не происходит снижения уровня этих гормонов, сигнализирующих о выработке пролактина, и у вас может быть мало или совсем не грудного молока (12) .
В результате не происходит снижения уровня этих гормонов, сигнализирующих о выработке пролактина, и у вас может быть мало или совсем не грудного молока (12) . - Обезболивание во время родов: Лекарства, вводимые для снятия боли, связанной с родами, могут задержать поступление молока, а также могут вызвать сонливость у ребенка в первые дни, когда сосание необходимо для увеличения количества молока (13) .
- Повреждение нерва или позвоночника: Повреждение нервов, которые сигнализируют о выбросе гормонов грудного вскармливания, или повреждение позвонков в позвоночнике может повлиять на выделение молока.
- Преждевременные роды: На протяжении всей беременности ваша грудь готовила молочные железы к кормлению ребенка. Когда ребенок рождается рано, ваша грудь может быть не готова вырабатывать полноценное молоко. Хорошая новость заключается в том, что при правильном уходе вы, вероятно, сможете производить молоко для своего ребенка к тому моменту, когда он будет готов к кормлению.

- Тяжелые дети: Мамы, впервые родившие ребенка с массой тела при рождении выше среднего, могут столкнуться с задержкой надоев молока (14) .
- Возраст: Мамы в возрасте 35 лет и старше могут обнаружить, что выработка грудного молока задерживается. Это может занять несколько дней или несколько недель.
Решения по отказу от грудного молока после родов
Вы можете расстроиться или разочароваться из-за того, что молоко не поступает, но важно не допустить, чтобы это до вас дошло.Это только вызовет у вас стресс и беспокойство, что может еще больше задержать выработку молока. Вместо этого как можно раньше посоветуйтесь со своим врачом или консультантом по грудному вскармливанию.
Несмотря на ваши чувства по этому поводу, ваш ребенок должен получать необходимое ему питание. Пока у вас не будет полного запаса молока, вам может потребоваться добавка смеси или донорского молока.
Признаками того, что ваш ребенок может не получать достаточно молока, являются потеря веса, желтуха или обезвоживание. Темный меконий может не измениться, а дефекация может уменьшиться.Скорее всего, ваш ребенок будет суетливым и раздражительным, будет проводить много времени у груди и по-прежнему будет казаться голодным после кормления.
Темный меконий может не измениться, а дефекация может уменьшиться.Скорее всего, ваш ребенок будет суетливым и раздражительным, будет проводить много времени у груди и по-прежнему будет казаться голодным после кормления.
Производство грудного молока зависит от спроса и предложения. Чем больше будет спроса на молоко, тем больше будет предложения. Чтобы увеличить количество молока, вы можете:
- Сцеживайте грудное молоко вручную регулярно, даже если сначала вы получаете лишь несколько капель. Чем больше вы выражаетесь, тем больше вероятность, что ваш запас будет увеличиваться.
- Убедитесь, что ваш ребенок правильно взялся за грудь и действительно кормит.Ваша медицинская бригада проконсультирует вас по этому поводу.
- Помассируйте грудь во время кормления, чтобы стимулировать выделение молока.
- Убедитесь, что вы предлагаете ребенку обе груди при каждом кормлении. Использование только одной груди может вызвать недостаток молока в неиспользованной.

- Убедитесь, что у вас много контакта кожа к коже с ребенком, так как это может стимулировать выработку молока.
- Не давайте ребенку пустышку, пока у вас не наладится выработка молока.
Продолжайте попытки
Грудное вскармливание создает особую связь между мамой и ее ребенком. Если грудное молоко не поступает должным образом, это может вызвать у вас беспокойство.
Вероятность того, что после родов будет недостаточно грудного молока или вообще не будет грудного молока, чрезвычайно велика, и есть врачи и специалисты по грудному вскармливанию, которые могут помочь. Обязательно проконсультируйтесь с кем-нибудь как можно скорее, если у вас есть какие-либо проблемы.
Действительно ли домперидон — волшебная таблетка для кормления грудью?
Первые несколько недель грудного вскармливания многим женщинам нелегки. Для молодой мамы — не редкость — сырых сосков, подверглись крику, — голодный новорожденный, — в темноте ночи — желать волшебной пилюли, которая упростила бы все это. Только когда родился мой второй ребенок, я узнала, что таблетки действительно существуют. Он отпускается по рецепту, а его общее название — домперидон.
Для молодой мамы — не редкость — сырых сосков, подверглись крику, — голодный новорожденный, — в темноте ночи — желать волшебной пилюли, которая упростила бы все это. Только когда родился мой второй ребенок, я узнала, что таблетки действительно существуют. Он отпускается по рецепту, а его общее название — домперидон.
Эта чудесная маленькая белая таблетка, прописанная мне моей акушеркой в низкой дозе 10 миллиграммов три раза в день, обещала избавить меня от беспокойства, которое грызло меня круглосуточно до тех пор, пока мой разум тоже не стал сытым: производит достаточно молока , чтобы насытить моего мальчика? Или, по прошествии времени, я вел нас обоих навстречу еще одной бессонной ночи, наполненной криком, кормлением, похожими на мешок пустыми грудями и достаточным количеством соленых слез, чтобы утопить нас обоих? Беспокойство начиналось каждый день, когда я просыпался, и росло с каждым часом, высасывая мою и без того низкую энергию. Чтобы бороться с этим, я наполнял свои дни добровольными стратегиями поддержания запасов. Я пил бесконечные кружки травяного чая для приготовления молока и литры воды, одновременно добавляя пажитник и добавки с расторопшей. Я также съел тонну углеводов (которые, как я каким-то образом убедил себя, добавляют к большему количеству молока, хотя нет научных данных, подтверждающих это).
Чтобы бороться с этим, я наполнял свои дни добровольными стратегиями поддержания запасов. Я пил бесконечные кружки травяного чая для приготовления молока и литры воды, одновременно добавляя пажитник и добавки с расторопшей. Я также съел тонну углеводов (которые, как я каким-то образом убедил себя, добавляют к большему количеству молока, хотя нет научных данных, подтверждающих это).
Я отчаянно нуждался в какой-то подстраховке, чтобы я мог рассчитывать на свое тело, чтобы производить молоко, в котором нуждался мой сын. Хотя он сильно набирал вес, беспокойство возникло из моего опыта с моим первенцем: ее постоянные суеты и групповое кормление оставили меня неуверенным, достаточно ли мое тело производит.Для многих мам непрекращающееся кормление или медленное прибавление веса их ребенка побуждают выписывать рецепт, но трудно определить, действительно ли существует проблема с низким количеством молока, потому что оно уменьшается и уменьшается час за часом.
После того, как я получил рецепт, потребовалось всего пару дней, чтобы заметить резкий скачок в моем запасе. Принимая каждую таблетку, я чувствовал себя немного как Алиса в стране чудес, откусывающая торт «съешь меня», как будто я подпитывала своего рода магию производства молока, которая превращала мою грудь из пары ненадежных приборов в набор необузданных, безошибочных машины, которые обеспечат необходимый урожай.Принимать по три таблетки в день было малейшим раздражением. Но именно так мои запасы пополнились, и я смогла посвятить оставшуюся энергию не на беспокойство, а на решение горы задач, которые у меня были как у владельца бизнеса и матери двоих детей до трех лет.
Принимая каждую таблетку, я чувствовал себя немного как Алиса в стране чудес, откусывающая торт «съешь меня», как будто я подпитывала своего рода магию производства молока, которая превращала мою грудь из пары ненадежных приборов в набор необузданных, безошибочных машины, которые обеспечат необходимый урожай.Принимать по три таблетки в день было малейшим раздражением. Но именно так мои запасы пополнились, и я смогла посвятить оставшуюся энергию не на беспокойство, а на решение горы задач, которые у меня были как у владельца бизнеса и матери двоих детей до трех лет.
Пока я послушно принимала таблетки, Ев Фалькович, другая мать из Торонто, рвала свои рецепты на домперидон, опасаясь, что это ее убьет. Через полтора дня после приема лекарства — той же самой низкой суточной дозы, которую мне прописали, — мать, впервые оказавшаяся в жизни, почувствовала то, что она описывает как «сокрушительную боль» в груди под грудной клеткой, которая не прекращалась. .«Мне казалось, что я не могу дышать, как будто что-то тяжелое лежит на моей груди», — говорит она. Фалькович знала, что у нее сердечная аритмия, но она не возникла, когда ей прописали домперидон. Когда она пошла к врачу по поводу боли, она узнала, что из-за этого состояния прием препарата опасен и даже опасен для жизни. По данным Министерства здравоохранения Канады, домперидон может увеличить риск серьезных нарушений сердечного ритма и внезапной смерти, и его следует с осторожностью назначать пациентам с высоким риском развития нарушений сердечного ритма.Сразу Фалькович перестал принимать таблетки.
Фалькович знала, что у нее сердечная аритмия, но она не возникла, когда ей прописали домперидон. Когда она пошла к врачу по поводу боли, она узнала, что из-за этого состояния прием препарата опасен и даже опасен для жизни. По данным Министерства здравоохранения Канады, домперидон может увеличить риск серьезных нарушений сердечного ритма и внезапной смерти, и его следует с осторожностью назначать пациентам с высоким риском развития нарушений сердечного ритма.Сразу Фалькович перестал принимать таблетки.
Примерно через день после отказа от лекарств ее симптомы исчезли. Но она была опустошена. Фалькович перенес операцию по уменьшению груди перед рождением ребенка и знал, что кормление грудью будет не только трудным, но и долгим. Врачи предупредили ее, что, возможно, она не сможет производить молоко должным образом из-за потенциального повреждения нервов и молочных протоков во время операции. Но она решила делать все, что ей нужно, чтобы кормить грудью.В своем решении Фалькович посетила трех консультантов по грудному вскармливанию и нескольких врачей и получила три рецепта на домперидон. Казалось, что ее единственной надеждой было кормить дочь грудью. Но Фалькович говорит, что она не помнит, чтобы ни один из профессионалов, которых она видела, упоминал об опасных для жизни опасностях, связанных с препаратом, — только потенциальные побочные эффекты в виде головных болей и тошноты. «Я так отчаянно пытался заставить это работать. Когда я не могла кормить ребенка грудным молоком, это было похоже на то, что я ее подводила », — говорит она.«Теперь я знаю, что это был за вздор. Мое сердце остановилось бы, безусловно, самой большой неудачей ». Оглядываясь назад, Фалькович, беременная вторым ребенком, испытывает гнев из-за неизвестного риска, которому она подвергается, принимая домперидон. «Людям нужно больше узнать об этом, прежде чем они просто воспримут это», — говорит она. «Об опасности не идет разговора».
Казалось, что ее единственной надеждой было кормить дочь грудью. Но Фалькович говорит, что она не помнит, чтобы ни один из профессионалов, которых она видела, упоминал об опасных для жизни опасностях, связанных с препаратом, — только потенциальные побочные эффекты в виде головных болей и тошноты. «Я так отчаянно пытался заставить это работать. Когда я не могла кормить ребенка грудным молоком, это было похоже на то, что я ее подводила », — говорит она.«Теперь я знаю, что это был за вздор. Мое сердце остановилось бы, безусловно, самой большой неудачей ». Оглядываясь назад, Фалькович, беременная вторым ребенком, испытывает гнев из-за неизвестного риска, которому она подвергается, принимая домперидон. «Людям нужно больше узнать об этом, прежде чем они просто воспримут это», — говорит она. «Об опасности не идет разговора».
У одной страны действительно есть риски домперидона под прицелом. Таблетки не были одобрены для использования при каких-либо заболеваниях в Соединенных Штатах и не могут продаваться там на законных основаниях, несмотря на несколько попыток фармацевтической компании передать лекарство Управлению по контролю за продуктами и лекарствами (FDA). Тем не менее, домперидон используется более чем в 100 странах мира, включая Канаду. Здесь каждый год выписывается почти два миллиона рецептов, многие из которых предназначены для увеличения количества грудного молока.
Тем не менее, домперидон используется более чем в 100 странах мира, включая Канаду. Здесь каждый год выписывается почти два миллиона рецептов, многие из которых предназначены для увеличения количества грудного молока.
Однако препарат не предназначен для этого. Там, где он лицензирован, домперидон показан для лечения желудочных заболеваний. Но это лекарство также стимулирует гипофиз к увеличению выработки пролактина — того, что Джек Ньюман, один из ведущих канадских врачей, специализирующихся на грудном вскармливании, называет «гормоном производства молока».«При введении кормящим женщинам домперидон обычно приводит к увеличению количества грудного молока, поэтому врачи в Канаде уже 30 лет прописывают его не по назначению. Немногие исследования смогли количественно оценить его эффективность, но исследование 1000 матерей, проведенное в прошлом году Больницей для больных детей Торонто в клинике Ньюмана, показало, что домперидон увеличивает выработку молока на 28 процентов, по словам Ньюмана.
Он прописывал домперидон не по назначению с момента его появления в Канаде в 1985 году.В то время как некоторые пациенты получают рецепт на лекарство при первом посещении его клиники, Международного центра грудного вскармливания, другим предлагаются разные стратегии, которые они могут сначала попробовать. «Иногда мы ждем и видим», — говорит Ньюман, который предпочитает индивидуально оценивать каждую мать и ребенка, чтобы определить, можно ли решить проблемы с молоком без лекарств. Во-первых, Ньюман и его команда учат мам, как правильно прикладывать к груди. «Чем лучше прикладывание к груди, тем больше молока ребенок получит от матери», — говорит он.Они также учат матерей распознавать, когда их ребенок получает молоко из груди — есть способ узнать, наполняется ли рот ребенка, наблюдая за областью челюсти и горла. Они приказывают матерям закончить одну сторону, используя сжатие груди, а затем предложить другую грудь, чтобы увеличить приток молока. По его словам, полное выведение молока заставляет организм производить больше молока.
По его словам, полное выведение молока заставляет организм производить больше молока.
Если после всего этого предложение по-прежнему кажется низким — а Ньюман говорит, что такое предложение очень распространено, — он может прописать домперидон.Хотя некоторые врачи рекомендуют проводить анализ крови для измерения уровня пролактина перед назначением препарата, Ньюман говорит, что этот тест может быть проблематичным (уровни пролактина всегда меняются, поэтому время проведения теста может повлиять на его результаты). Большинство матерей замечают увеличение предложения уже через пару дней после начала приема препарата, но для других это может занять от недели до 10 дней.
Ньюман говорит, что около 10 процентов матерей, принимающих домперидон, страдают кратковременными легкими головными болями, что является обычным побочным эффектом. В редких случаях женщины страдают мигренью, и им необходимо вылечить их или отменить домперидон.Для всех остальных, говорит Ньюман, «его следует использовать столько, сколько необходимо». Он рекомендует женщинам принимать домперидон до тех пор, пока их дети не перестанут употреблять твердую пищу, поэтому любое снижение количества молока, возникающее при прекращении приема препарата, может быть восполнено дополнительным питанием. Исследований экскреции домперидона в грудное молоко мало, но предполагается, что он безопасен для младенцев, учитывая низкие уровни, обнаруженные в молоке.
Он рекомендует женщинам принимать домперидон до тех пор, пока их дети не перестанут употреблять твердую пищу, поэтому любое снижение количества молока, возникающее при прекращении приема препарата, может быть восполнено дополнительным питанием. Исследований экскреции домперидона в грудное молоко мало, но предполагается, что он безопасен для младенцев, учитывая низкие уровни, обнаруженные в молоке.
Использование домперидона не по назначению Ньюманом отражает неофициальные стандарты, широко принятые врачами, которые, основываясь на клинической оценке, назначают лекарства, которые, по их мнению, могут быть полезными в каждом конкретном случае.К 2012 году в Канаде ежегодно выписывалось более 2,2 миллиона рецептов на домперидон. Хотя неясно, сколько из них предназначалось для кормящих женщин, недавнее исследование в Британской Колумбии показало, что домперидон был лекарством, которое чаще всего прописывали матерям в первые шесть месяцев после родов. В период с января 2002 года по декабрь 2011 года использование домперидона для молодых мам увеличилось вдвое, так что к 2011 году 20 процентов беременных женщин из Британской Колумбии получили рецепт на домперидон, а каждой третьей матери, у которых родились преждевременные роды, выписали его. .
В период с января 2002 года по декабрь 2011 года использование домперидона для молодых мам увеличилось вдвое, так что к 2011 году 20 процентов беременных женщин из Британской Колумбии получили рецепт на домперидон, а каждой третьей матери, у которых родились преждевременные роды, выписали его. .
В 2012 году, когда использование домперидона достигло своего пика, Министерство здравоохранения Канады опубликовало уведомление о безопасности, предупреждающее, что риск серьезных нарушений сердечного ритма или внезапной смерти от остановки сердца может быть выше у пациентов, принимающих домперидон. Этот набор от тревог, что число врачебных групп и профессиональных организаций, в том числе Международного грудному центра Ньюмена и Motherisk, трудились, чтобы заставить замолчать, в основном из-за того, что исследования здравоохранения Канады на основе его предупреждение о вовлеченных пациентов, которые, в среднем, более 70 лет — намного старше, чем население, кормящее грудью.«Результаты исследований не имеют прямого отношения к грудному вскармливанию и не должны влиять на то, как вы обычно ведете здоровых в остальном кормящих женщин», — написал один эксперт в журнале Canadian Family Physician .
Тем не менее, Министерство здравоохранения Канады выпустило еще одно предупреждение в 2015 году. Оно заявило, что расследовало 12 случаев неблагоприятных сердечных приступов (хотя и не обязательно среди кормящих женщин) и обнаружило, что домперидон был возможной причиной большинства событий. Министерство здравоохранения Канады предупредило, что пациентам с сердечными заболеваниями, изменяющими ритм сердца, такими как удлинение интервала QT, которое связано с аномальной электрической активностью в сердце, следует избегать приема домперидона, иначе возникнут опасные для жизни осложнения.Таким образом, по заявлению Министерства здравоохранения Канады, домперидон следует назначать в максимальной рекомендуемой дозе 30 миллиграммов в день. (Это начальная доза, которую большинство врачей назначают кормящим женщинам, хотя многие увеличивают ее, чтобы получить лучшие результаты. Ньюман говорит, что он может увеличить дозу до 160 миллиграммов в день для женщин, которые в этом нуждаются, но он делает все в каждом конкретном случае . .. В индивидуальном порядке.) Предупреждение 2015 г. появилось после более всестороннего научного обзора, в котором рассматривались 137 «серьезных сердечных приступов», о которых Всемирная организация здравоохранения сообщила в период с 1982 по 2013 гг.Ни один из них не касался кормящих матерей.
.. В индивидуальном порядке.) Предупреждение 2015 г. появилось после более всестороннего научного обзора, в котором рассматривались 137 «серьезных сердечных приступов», о которых Всемирная организация здравоохранения сообщила в период с 1982 по 2013 гг.Ни один из них не касался кормящих матерей.
Между тем, в США FDA выпустило несколько предупреждений об опасности использования домперидона, в том числе предупреждение общественной безопасности, предупреждающее пациентов о незаконном импорте препарата в качестве средства для кормления грудью. Недавняя статья, написанная авторами FDA в журнале Journal of Obstetrics and Gynecology , отметила «ограниченное качество доказательств эффективности домперидона для улучшения лактации». Предупреждения включали предостережения об опасных побочных эффектах, связанных с сердцем.
Тем не менее, не было проведено крупномасштабных исследований с участием кормящих матерей, которые продемонстрировали бы, что они действительно находятся в группе риска, и врачи и акушерки продолжают прописывать препарат. «Никто не имеет большего опыта применения домперидона кормящим матерям, чем я», — говорит Ньюман, добавляя, что большинство женщин готовы принимать препарат, если им посоветовали, но иногда он тратит дополнительное время на объяснение рисков обеспокоенным матерям, большинство из которых не испытают неблагоприятных последствий. побочные эффекты. «Сейчас их просто беспокоит мысль о том, что они могут умереть», — говорит он.Ньюман ясно выражает свое разочарование по поводу предупреждений Министерства здравоохранения Канады, которые он называет «опрометчивыми и ошибочными». Он говорит, что они создали недопонимание среди практикующих врачей и женщин. «Матери говорят, что вы не можете принимать домперидон, потому что у вас высокое кровяное давление, или шум в сердце, или у вашего отца болезнь сердца», — говорит он. «Это нелепо.»
«Никто не имеет большего опыта применения домперидона кормящим матерям, чем я», — говорит Ньюман, добавляя, что большинство женщин готовы принимать препарат, если им посоветовали, но иногда он тратит дополнительное время на объяснение рисков обеспокоенным матерям, большинство из которых не испытают неблагоприятных последствий. побочные эффекты. «Сейчас их просто беспокоит мысль о том, что они могут умереть», — говорит он.Ньюман ясно выражает свое разочарование по поводу предупреждений Министерства здравоохранения Канады, которые он называет «опрометчивыми и ошибочными». Он говорит, что они создали недопонимание среди практикующих врачей и женщин. «Матери говорят, что вы не можете принимать домперидон, потому что у вас высокое кровяное давление, или шум в сердце, или у вашего отца болезнь сердца», — говорит он. «Это нелепо.»
Хотя Ньюман не заказывает электрокардиограмму (ЭКГ) в качестве стандартной практики при назначении домперидона, он предлагает ее обеспокоенным женщинам и не назначает препарат женщинам, у которых уже известно удлинение интервала QT, вызывающее нарушения сердечного ритма.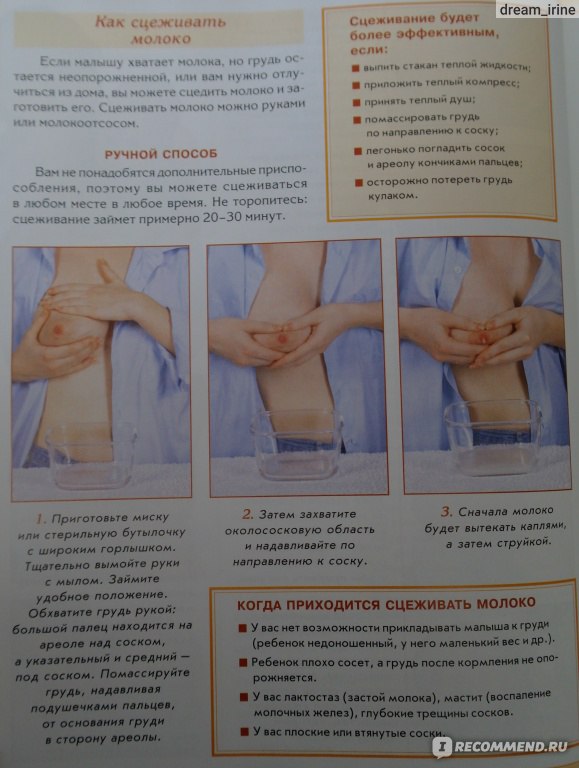 .Для остальных, кто попросит ЭКГ, он даст запросы. «Мы не скажем« нет », — говорит он. «Но мы предполагаем, что [результаты теста] будут в норме». Министерство здравоохранения Канады также рекомендует женщинам избегать приема препарата, если они страдают сердечными заболеваниями, заболеваниями печени, низким уровнем калия или магния в крови, либо испытывают головокружение, обмороки или судороги во время его приема.
.Для остальных, кто попросит ЭКГ, он даст запросы. «Мы не скажем« нет », — говорит он. «Но мы предполагаем, что [результаты теста] будут в норме». Министерство здравоохранения Канады также рекомендует женщинам избегать приема препарата, если они страдают сердечными заболеваниями, заболеваниями печени, низким уровнем калия или магния в крови, либо испытывают головокружение, обмороки или судороги во время его приема.
В конечном счете, принимать лекарство или нет — это выбор матери. «Я говорю:« Все зависит от вас, но я советую вам принимать домперидон », — говорит Ньюман.
Перед приемом домперидона: способы увеличить количество молока Для Кары Янсен, врача из Ванкувера и сертифицированного международного совета консультанта по грудному вскармливанию, предупреждения Министерства здравоохранения Канады заставили ее усомниться в том, не стало ли назначение домперидона слишком сложным костылем. «В медицинской школе мы часто использовали это, и большую часть времени это было потому, что мы действительно не знали, что еще делать», — говорит она.
Янсен говорит, что многое можно и нужно сделать для улучшения грудного вскармливания, прежде чем выписывать рецепт.Должны быть другие врачи, которые с этим согласны, потому что количество рецептов на домперидон медленно, но неуклонно снижается с момента предупреждения Министерства здравоохранения Канады в 2012 году. В 2016 году их число снизилось примерно до 1,98 миллиона.
В своей практике в Ванкуверском центре грудного вскармливания Янсен старается видеть женщин как можно раньше, чтобы улучшить их захват. Она объясняет им, как часто дети кормятся — каждые пару часов! — и призывает их видеть в этом нормальное явление, а не признак того, что младенцы не получают достаточно молока.Она выступает за кормление обеими грудями и сцеживание после кормления . «Сливание — лучший способ увеличить количество молока», — говорит она. Когда женщинам действительно нужен домперидон в качестве дополнительной стимуляции, Янсен назначает низкую дозу на короткий период, обычно не более шести недель. «Я всегда говорю пациентам, что он не дает молока — он оптимизирует условия для получения молока», — говорит она. «Это ни в коем случае не чудодейственный препарат».
«Я всегда говорю пациентам, что он не дает молока — он оптимизирует условия для получения молока», — говорит она. «Это ни в коем случае не чудодейственный препарат».
В моем случае использование домперидона помогло продлить путь грудного вскармливания, который должен был быть ограниченным, учитывая все, что было у меня на тарелке.С помощью наркотика и моей верной помпы я ехал на работу и на собрания, когда не мог взять с собой сына. Я кормила его грудью, пока ему не исполнилось шесть месяцев.
Для Фалькович, которая бросила наркотик и никогда не оглядывалась назад, ее решимость кормить грудью в конечном итоге помогла ей снизить шансы. Чтобы увеличить свой запас в те тяжелые первые дни, она добавила тюбик и немного смеси, никогда не пропуская кормления. Затем началась настоящая магия: она наладила здоровое питание и два с половиной года с удовольствием кормила свою дочь грудью.В следующий раз, по ее словам, она не беспокоится о проблемах.
Подробнее:
Почему грудное вскармливание хуже, чем роды
Чего ожидать, если у вас начнутся месячные во время кормления грудью
Каковы лучшие способы контроля рождаемости при грудном вскармливании?
Если вы кормите грудью, у вас есть на выбор множество безопасных и эффективных методов контроля рождаемости.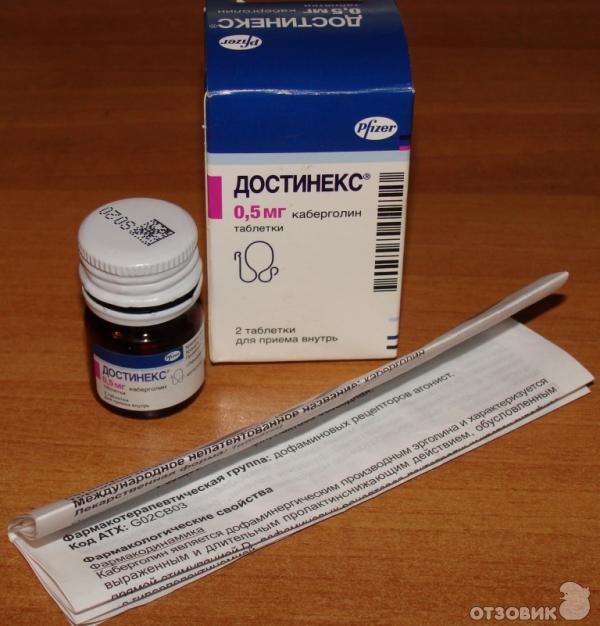
Могу ли я использовать гормональные противозачаточные средства во время кормления грудью?
Да, если вы кормите грудью, вы можете спокойно использовать гормональные методы. Они не причинят вреда ни вам, ни вашему ребенку.
Вы можете начать использовать укол, имплант, ВМС Skyla и Mirena, а также некоторые виды противозачаточных таблеток (так называемые мини-таблетки) сразу после родов.
Вы можете получить имплант или ВМС в больнице или во время послеродового осмотра. Имплантаты и ВМС очень эффективны и предотвращают беременность на несколько лет.После того, как эти методы внедрены, вам не нужно ничего делать (например, не забывать принимать таблетки), чтобы защититься от беременности. Они используют противозачаточные средства типа «установил и забыл», что очень удобно для занятых молодых родителей. Вы можете использовать наше приложение для контроля рождаемости, чтобы отслеживать дату вставки и дату удаления.
В течение первых 3 недель после родов не используйте методы, содержащие гормон эстроген, такие как таблетки, пластыри или кольца. Через 3 недели вы можете приступить к любому из этих методов.
Через 3 недели вы можете приступить к любому из этих методов.
Какие негормональные методы я могу использовать?
Вы можете безопасно использовать негормональные противозачаточные средства во время кормления грудью.В течение первых 6 месяцев после рождения ребенка вы можете полагаться на грудное вскармливание в качестве противозачаточного средства, если у вас еще не начались месячные и вы не кормите ребенка смесью или едой.
Медная ВМС — один из самых эффективных методов контроля над рождаемостью, который действует до 12 лет (но вы можете удалить ее, когда захотите). Это довольно удобный вариант, если вы не хотите добавлять противозачаточные средства в список вещей, которые вам нужно запомнить.
Другие негормональные противозачаточные средства: презервативы, внутренние презервативы, диафрагма и шейный колпачок.
Если в прошлом вы использовали диафрагму или шейный колпачок, дождитесь первого послеродового осмотра, чтобы снова начать использовать этот метод. Большинство врачей рекомендуют ничего не вводить во влагалище до первого осмотра. Вам также может понадобиться новый размер.
Большинство врачей рекомендуют ничего не вводить во влагалище до первого осмотра. Вам также может понадобиться новый размер.
Вы также можете связать трубки (иначе стерилизация) после родов. Но это постоянный метод, поэтому он предназначен только для людей, которые абсолютно уверены, что они не хотят больше детей.
Была ли эта страница полезной?Помогите нам стать лучше — чем эта информация может быть полезнее?
Как эта информация вам помогла?
Ты лучший! Спасибо за ваш отзыв.
Спасибо за ваш отзыв.
Противозачаточные таблетки: Минипилюли (таблетки только для прогестина)
Что такое минипилля?
Противозачаточные таблетки, содержащие только прогестин, обычно называемые мини-пили, представляют собой пероральные противозачаточные средства. Каждая таблетка содержит небольшое количество прогестина, синтетической формы гормона прогестерона. Таблетки выпускаются в упаковках по 28 штук, и вы принимаете по одной таблетке каждый день, чтобы получать стабильную дозу гормона.
Каждая таблетка содержит небольшое количество прогестина, синтетической формы гормона прогестерона. Таблетки выпускаются в упаковках по 28 штук, и вы принимаете по одной таблетке каждый день, чтобы получать стабильную дозу гормона.
Некоторые женщины считают, что таблетки, содержащие только прогестин, сложнее в использовании, чем комбинированные противозачаточные таблетки (Pill), потому что мини-пилюли необходимо принимать в одно и то же время каждый день. (Комбинированная таблетка, содержащая как эстроген, так и прогестин, более щадящая.) Мини-пилюля — хорошая альтернатива для женщин, которые хотят использовать оральные контрацептивы, но кормят грудью или не могут принимать эстроген по какой-либо другой причине.
Как минипилиль предотвращает беременность?
Таблетки, содержащие только прогестин, подавляют овуляцию примерно в половине менструальных циклов женщин, которые их принимают.Но они препятствуют зачатию прежде всего тем, что вызывают изменения цервикальной слизи. Слизь густеет, что затрудняет прохождение сперматозоидов через шейку матки. Таким образом, даже если вы овулируете, сперматозоиды не смогут попасть в маточные трубы, чтобы оплодотворить яйцеклетку. Более того, прогестин может предотвратить беременность, истончая слизистую оболочку матки, что снижает вероятность имплантации туда яйцеклетки, даже если она оплодотворена.
Минипилла содержит меньше прогестина, чем комбинированная таблетка, и действие гормона на цервикальную слизь длится всего около 24 часов.Вот почему вы должны быть очень осторожны, принимая мини-пили каждый день в одно и то же время.
Новые таблетки, содержащие только прогестин, которые предотвращают овуляцию до 99 процентов циклов и требуют менее строгого графика, доступны в Европе и некоторых других частях мира, но в ближайшее время их не будет в Соединенных Штатах: производитель еще не подавал заявку на одобрение FDA.
Могу ли я принимать мини-пили, если я кормлю грудью?
Да. В отличие от комбинированных таблеток, таблетки, содержащие только прогестин, считаются совместимыми с грудным вскармливанием множеством организаций, в том числе Центрами по контролю заболеваний, Всемирной организацией здравоохранения, Американской академией педиатрии, Американским колледжем акушеров и гинекологов и Федерацией планирования семьи. Америки.
Америки.
С грудным молоком проникает только небольшое количество прогестина, и исследования, проведенные на сегодняшний день, не показывают отрицательного воздействия мини-пили на набор веса, здоровье или развитие ребенка. Большинство исследований не показывают изменений в количестве грудного молока, производимого мамами, принимающими только прогестиновые противозачаточные средства, а некоторые исследования даже показывают небольшое увеличение количества молока.
Насколько эффективен мини-пили?
Если вы кормите ребенка исключительно грудью (это означает, что ваш ребенок не принимает смеси или твердую пищу), у вас еще не было менструации и вы принимаете мини-пилюлю в соответствии с указаниями, она почти на 100 процентов эффективна в течение первых шести месяцев. после родов.
Для женщин, которые не кормят грудью, эффективность мини-пили от 91 до 99 процентов при регулярном и правильном приеме означает, что от одной до девяти женщин из 100, которые принимают его должным образом, забеременеют в первый год. Это делает его менее надежным, чем комбинированные противозачаточные таблетки, эффективность которых при идеальном использовании оценивается от 99,7 до 99,9 процента.
Это делает его менее надежным, чем комбинированные противозачаточные таблетки, эффективность которых при идеальном использовании оценивается от 99,7 до 99,9 процента.
Если вы не примете мини-пили в точном соответствии с предписаниями — например, пропустите таблетку или даже не принимаете ее каждый день в одно и то же время — риск того, что вы забеременеете, намного выше, особенно если вы не кормить грудью.И чем больше ошибок вы сделаете, тем выше риск. Таким образом, хотя мини-пили и являются надежным методом контроля над рождаемостью для женщин, которые никогда не пропускают ни одной таблетки и строго следуют инструкциям, это не лучший метод для всех.
Если вы считаете, что у вас возникнут проблемы с правильным приемом мини-пили, рассмотрите возможность использования другого метода, такого как ВМС или противозачаточная инъекция (Депо-Провера), оба из которых очень эффективны и совместимы с грудным вскармливанием.
Что, если я решу снова забеременеть?
Все, что вам нужно сделать, чтобы обратить вспять действие мини-пилюли, — это прекратить ее использовать. Вам не нужно допивать упаковку таблеток, если вы этого не хотите. Считайте себя плодородным через 24 часа после приема последней таблетки.
Вам не нужно допивать упаковку таблеток, если вы этого не хотите. Считайте себя плодородным через 24 часа после приема последней таблетки.
Некоторые практикующие врачи рекомендуют использовать барьерный метод контрацепции, такой как презервативы или диафрагму, и подождать, пока у вас не будет пары нормальных менструаций, прежде чем пытаться зачать ребенка, потому что это может помочь вам установить более точную дату родов. Другие дадут вам добро, если вы захотите, сразу же начать попытки. Если вы забеременеете до того, как месячные снова станут регулярными, не волнуйтесь — у вас может быть ранняя сонограмма, чтобы определить дату беременности.
(Примечание: прием фолиевой кислоты или витаминов для беременных по крайней мере за месяц до начала попытки зачать ребенка поможет предотвратить определенные врожденные дефекты. Это означает, что начинать следует, пока вы все еще принимаете мини-пилюлю.)
Где я могу получить мини-таблетку?
Если вы подходящий кандидат для приема мини-пили, то есть у вас нет риска для здоровья и вы уверены, что можете соблюдать режим приема ежедневных таблеток, ваш лечащий врач может выписать вам рецепт.
Многие планы страхования покрывают часть стоимости контрацепции.А теперь, благодаря Закону о доступном медицинском обслуживании, страховые планы должны полностью покрывать все рецептурные методы контрацепции — бесплатно для вас. Планы, существовавшие на 23 марта 2010 года, и некоторые религиозные работодатели освобождены от уплаты налогов, но многие все равно соблюдают изменения.
Если вы платите из своего кармана, вы можете рассчитывать тратить от 20 до 50 долларов в месяц на мини-дозатор, в зависимости от марки и места покупки.
Когда я могу начать прием мини-пили?
Если вы не кормите грудью, вы можете начать прием мини-пили сразу после родов.Фактически, поскольку овуляция возможна уже через три недели после родов, вам необходимо начать прием мини-пили не позднее, чем через 21 день после родов, чтобы не забеременеть, если вы занимаетесь сексом в это время.
Если вы кормите исключительно грудью (то есть ваш ребенок не пьет смеси, а только грудное молоко), возможно, лучше подождать шесть недель после родов, чтобы начать прием мини-пили. К этому времени у вас должно быть хорошо налажено количество молока. Кроме того, если вы кормите исключительно грудью, у вас не будет овуляции в течение первых шести недель после родов, поэтому нет причин начинать прием мини-пили до этого.
Если вы кормите грудью лишь изредка и принимаете пищевые добавки, вам понадобятся контрацептивы раньше, чем через шесть недель после родов, если вы планируете заниматься сексом в это время, поэтому вы можете начать прием мини-пили через три недели после родов.
Если вы решите подождать дольше, чтобы начать прием мини-пили, вы можете начать в любое время, если уверены, что не беременны — то есть, если у вас не было секса с момента родов или последней менструации. , или если вы постоянно и правильно использовали другой метод контрацепции.Если у вас снова начались менструации, вы можете быть уверены, что не беременны, начав принимать мини-пили в день следующей менструации.
Нужно ли мне использовать резервный метод, когда я впервые начинаю принимать мини-пилюлю?
Если у вас менструация и вы начали принимать мини-пили в первый день менструации, вам не нужно использовать резервный метод. Если вы начнете в любое другое время менструального цикла, вам сначала нужно будет использовать резервный метод, например, презервативы. Некоторые эксперты рекомендуют использовать метод резервного копирования в течение первых 48 часов после запуска мини-пилинга, в то время как другие предлагают использовать резервную копию в течение семи дней.
Если вы практикуете метод лактационной аменореи (МЛА), то есть кормите ребенка исключительно грудью круглосуточно, у вас меньше шести месяцев после родов и у вас еще не началась менструация — значит, вам уже 98 проц защищен от беременности. Хотя маловероятно, что вы забеременеете, все же рекомендуется проявить осторожность и использовать метод резервного копирования в течение первых 48 часов после запуска мини-пилинга.
Как именно принимать мини-пили?
Перед тем, как начать прием таблеток, внимательно прочтите прилагаемую к ним инструкцию.Если что-то сбивает с толку, позвоните своему врачу и просмотрите указания, чтобы точно знать, как действовать. Убедитесь, что у вас всегда под рукой есть дополнительная упаковка таблеток, чтобы у вас не возникло проблем, если ваша аптека будет закрыта или у вас закончится выпуск таблеток вашей марки, когда вам нужно будет начать новую упаковку.
Убедитесь, что у вас всегда под рукой есть дополнительная упаковка таблеток, чтобы у вас не возникло проблем, если ваша аптека будет закрыта или у вас закончится выпуск таблеток вашей марки, когда вам нужно будет начать новую упаковку.
Вам также необходимо иметь при себе презервативы, чтобы использовать их в качестве резервной контрацепции, когда вы впервые принимаете мини-пилюлю, каждый раз, когда вы принимаете одну таблетку более чем на три часа позже, или пропускаете таблетку, или если вы подвержены риску заражения половым путем. инфекции.
Наконец, подумайте о таблетках для экстренной контрацепции, чтобы они были у вас под рукой на случай, если они понадобятся. (См. Примечание об экстренной контрацепции в конце статьи.)
Чрезвычайно важно принимать таблетку каждый день в одно и то же время и никогда не пропустить таблетку. Мини-пили — это противозачаточное средство с очень низкой дозой, которое не прощает ошибок, особенно если вы кормите грудью не только грудью. Если вы примете таблетку всего на три часа позже, вам нужно будет воздержаться от секса или использовать резервный метод в течение следующих 48 часов.
Если вы примете таблетку всего на три часа позже, вам нужно будет воздержаться от секса или использовать резервный метод в течение следующих 48 часов.
Кроме того, наибольший противозачаточный эффект минипилля на цервикальную слизь проявляется через 4–22 часа после его приема. Так что, если вы обычно занимаетесь сексом перед сном, лучше установить регулярное время приема таблеток — раньше в течение дня. Установите будильник на часы или мобильный телефон в качестве напоминания.
Когда вы приняли все таблетки в упаковке, вы начинаете новую упаковку таблеток на следующий же день. В отличие от комбинированных противозачаточных таблеток, каждая мини-таблетка содержит гормоны, и вам необходимо принимать по одной ежедневно без перерыва.
У вас могут не начаться месячные, когда вы принимаете мини-пили, или у вас могут быть нерегулярные кровотечения или кровянистые выделения, но вы все равно принимаете таблетку каждый день, независимо от того, идет ли кровотечение или нет. И даже если вы занимаетесь сексом не очень часто, вам все равно нужно ежедневно принимать таблетки — иначе вы не будете защищены, когда будете заниматься сексом.
И даже если вы занимаетесь сексом не очень часто, вам все равно нужно ежедневно принимать таблетки — иначе вы не будете защищены, когда будете заниматься сексом.
Наконец, если вы или ваш партнер занимаетесь сексом с кем-либо еще или принимаете запрещенные препараты для внутривенного введения, вам необходимо убедиться, что ваш партнер использует латексный презерватив (или полиуретановый мужской или женский презерватив, если у кого-то из вас аллергия на латекс. ) каждый раз, когда вы занимаетесь сексом.Противозачаточные таблетки не защитят вас от ВИЧ, гонореи, хламидиоза или других инфекций, передаваемых половым путем.
Что делать, если я забыл принять таблетку?
Если вы пропустите одну или несколько таблеток в течение трех часов или более, примите одну таблетку, как только вспомните: это может означать прием двух таблеток в один день. Затем продолжайте принимать по одной таблетке каждый день, как обычно. Вам нужно будет воздержаться от секса или использовать резервный метод контрацепции в течение следующих 48 часов после приема пропущенной таблетки (если вы не соответствуете критериям для LAM, как указано выше).
Если вы не понимаете, что делать, не стесняйтесь позвонить своему врачу или в клинику, которая выписала вам таблетки. Тем временем продолжайте принимать таблетки каждый день, а также используйте резервные средства контрацепции. Если вы подозреваете, что беременны, позвоните своему врачу.
Примечание: Если у вас был незащищенный секс до того, как вы снова начали принимать мини-пили в течение 48 часов, использование экстренной контрацепции снизит риск беременности. Его можно использовать до 120 часов (пять дней) после незащищенного секса, но он наиболее эффективен в первые 12 часов.
Если у вас уже нет под рукой таблеток для экстренной контрацепции, немедленно обратитесь в аптеку — вы можете получить эти таблетки без рецепта, если вам 17 лет и старше. Если вам меньше 17 лет, позвоните вашему опекуну. Или получите информацию об экстренной контрацепции и найдите поставщика, который выпишет ее, позвонив по телефону (888) 668-2528 или (888) NOT-2-LATE, или посетив веб-сайт экстренной контрацепции.
Вы можете использовать имеющиеся под рукой противозачаточные таблетки для экстренной контрацепции, но вам нужно будет проконсультироваться с врачом, чтобы узнать, подходит ли ваша марка таблеток, достаточно ли у вас их и как взять их.
Что делать, если меня вырвет после приема таблетки?
Если у вас рвота более чем через два часа после приема таблетки, все будет в порядке. Если вас вырвет раньше, примите еще одну таблетку. Если вас неоднократно рвало и вы не могли сдержать прием таблеток или у вас диарея более 24 часов, следуйте приведенным выше инструкциям для пропущенных таблеток.
Если вы продолжаете болеть, позвоните вашему опекуну для получения конкретных инструкций. А пока продолжайте принимать таблетки. А если вы занимаетесь сексом во время болезни или в течение 48 часов после этого, используйте резервный метод.Пока вы были больны, ваше тело могло не усвоить достаточное количество гормонов из таблетки, чтобы предотвратить беременность.
Существуют ли лекарства, при которых мини-пили не действуют?
Некоторые лекарства и травяные сборы могут влиять на действие противозачаточных таблеток, и наоборот: минипилюли могут сделать некоторые другие лекарства более или менее сильнодействующими. Поэтому обязательно сообщите любому лечащему врачу, что вы принимаете мини-пилюлю.
Поэтому обязательно сообщите любому лечащему врачу, что вы принимаете мини-пилюлю.
Также сообщите врачу, выписывающему мини-пили, обо всех принимаемых вами лекарствах, включая травяные добавки.Вещества, которые, как известно или сильно подозреваются, снижают эффективность оральных контрацептивов, включают траву зверобоя ( Hypericum perforatum ), антибиотик рифампицин, противогрибковый препарат гризеофульвин, барбитураты, некоторые лекарства от ВИЧ и ряд противосудорожных препаратов. .
Если вам нужно принять лекарство, которое мешает противозачаточному действию мини-пилюли, и вы будете принимать его в течение длительного времени, поговорите со своим врачом о других методах контрацепции.Если вы будете принимать его только в течение короткого времени, вы можете продолжить прием мини-пили, но вам нужно будет использовать резервную контрацепцию в то же время и в течение 48 часов после того, как лекарство будет выведено из вашего организма.
Поскольку некоторым лекарствам требуется больше времени для вывода из организма, вам может потребоваться использовать резервный метод в течение более двух дней после прекращения приема препарата. Спросите своего поставщика о конкретных рекомендациях по любому рецепту, который вам выписывают.
Спросите своего поставщика о конкретных рекомендациях по любому рецепту, который вам выписывают.
Есть ли у минипилля побочные эффекты?
Наиболее частым побочным эффектом мини-пилинга является непредсказуемое легкое вагинальное кровотечение или кровянистые выделения.Это еще более распространено, если вы пропустите таблетку или примете ее поздно.
У вас могут продолжаться менструации с регулярными интервалами, но они, вероятно, будут легче и могут длиться дольше, чем обычно. Ваши месячные также могут стать нерегулярными или вообще прекратиться. У небольшого процента женщин, принимающих мини-пили, наблюдаются длительные или обильные менструальные кровотечения.
У кормящих женщин меньше шансов иметь частые или продолжительные кровотечения на мини-пили. Если вы кормите грудью, у вас вряд ли будут регулярные месячные в течение многих месяцев после родов.А прием мини-пилинга может задержать возобновление менструации еще дольше.
Реже минипилля может вызвать головную боль, болезненность груди и тошноту. Более редкие побочные эффекты включают увеличение веса, изменения настроения, прыщи и лишние волосы на лице и теле.
Более редкие побочные эффекты включают увеличение веса, изменения настроения, прыщи и лишние волосы на лице и теле.
Какие симптомы могут указывать на проблему со здоровьем, вызванную мини-таблеткой?
Позвоните своему врачу, если у вас есть одно из следующего:
- Боль или болезненность в области живота или таза
- Необычно обильное или частое вагинальное кровотечение
- Сильные или усиливающиеся головные боли
- Желтуха (кожа или глаза становятся необычно желтыми)
И, конечно же, позвоните своему врачу, если вы подозреваете, что беременны.Если вы регулярно и правильно принимаете таблетки, маловероятно, что задержка менструации означает, что вы беременны. Но если вы пропустите период после нескольких месяцев регулярных менструальных циклов, позвоните своему врачу.
Примечание о смене методов контроля рождаемости
Сменить метод контрацепции может быть непросто. Вам не нужно заканчивать текущий пакет таблеток или ждать начала менструального цикла, чтобы начать новый метод. Также не рекомендуется делать перерыв между методами.Фактически, вам может потребоваться начать новый метод за неделю до того, как вы перестанете использовать старый метод.
Также не рекомендуется делать перерыв между методами.Фактически, вам может потребоваться начать новый метод за неделю до того, как вы перестанете использовать старый метод.
Проект «Доступ к репродуктивному здоровью» опубликовал таблицу, в которой объясняется, как менять противозачаточные средства при минимальном риске беременности. Его можно найти по адресу www.reproductiveaccess.org/fact_sheets/switching_bc.htm.
Записка об экстренной контрацепции
Женщины старше 17 лет теперь могут покупать таблетки экстренной контрацепции в аптеке без рецепта.(Более молодым женщинам по-прежнему нужен рецепт в большинстве штатов.)
Из-за требований к возрасту вам придется попросить таблетки в аптеке и предъявить документ, подтверждающий возраст. Не во всех аптеках их есть, поэтому звоните в первую очередь. И убедитесь, что к вам будет дежурить фармацевт, потому что только фармацевт может выдать средства экстренной контрацепции.
Кстати, хотя таблетки предназначены только для женщин, мужчины, соответствующие возрасту, могут покупать их для своих подруг.
Для получения часто обновляемой информации об экстренной контрацепции и о том, где ее найти, посетите веб-сайт экстренной контрацепции или позвоните по телефону (888) NOT-2-LATE.
Примечание:
Эту статью рецензировал Эндрю М. Кауниц, профессор акушерства и гинекологии Медицинского колледжа Университета Флориды в Джексонвилле.
Таблетка может повлиять на количество молока
Используйте противозачаточные средства! Это то, о чем думают многие из нас, мам, после того, как выталкивают наши кричащие, плачущие сгустки радости — и вы правы, если хотите не торопиться. Беременность и роды, особенно после кесарева сечения, могут серьезно повлиять на наше тело; а отдых и восстановление там — необходимость.Но если вы кормите грудью, когда дело доходит до послеродового контроля над рождаемостью, нужно учитывать множество факторов, а именно, сколько молока вы производите. Вот почему вы, возможно, не захотите попросить еще одну таблетку, которую вы принимали перед ребенком.
Действительно, некоторые противозачаточные средства могут отрицательно сказаться на количестве молока, и врачи говорят, что их лучше вообще избегать. Любые эстрогеносодержащие контрацептивы, такие как комбинированные пероральные таблетки, пластырь или укол, являются серьезными запретами. Эти методы могут сократить ваши поставки и сократить время производства, считает доктор.Тамика Огюст, акушер, профессор медицинской школы Джорджтаунского университета.
Это не означает, что вы должны полностью отказаться от противозачаточных средств. Вам также не следует полагаться только на грудное вскармливание. Многие женщины клянутся, что грудное вскармливание само по себе является одной из форм контроля над рождаемостью, но доктор Огюст говорит, что полагаться исключительно на кормление грудью можно неправильно — там, где прописанные противозачаточные средства доказали свою эффективность.
«Если вы постоянно кормите грудью, то это проверенный метод контрацепции, однако квалификатор« постоянство »может варьироваться.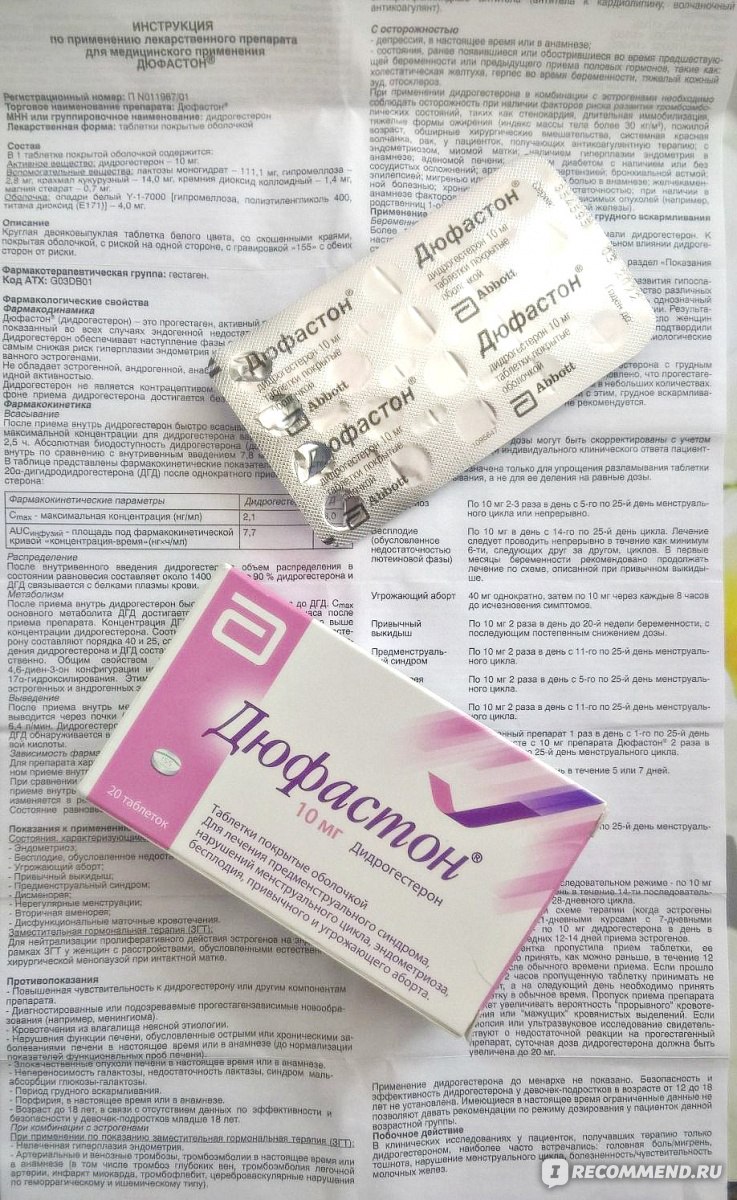 У некоторых женщин, которые кормят только грудью, они не могут забеременеть », — сказал доктор Огюст Well Rounded. «У других женщин это не так эффективно».
У некоторых женщин, которые кормят только грудью, они не могут забеременеть », — сказал доктор Огюст Well Rounded. «У других женщин это не так эффективно».
Так что же делать кормящей маме?
Вы хотите сосредоточиться на методах, не содержащих эстроген ». По словам доктора Огюста, таблетки, содержащие только прогестин, иногда называемые мини-таблетками, и несистемные противозачаточные средства являются прекрасной альтернативой при грудном вскармливании.
Несистемные варианты, включая ВМС, имплантаты и кольца, всегда являются первыми предложениями Огюста молодым мамам.По словам Огюста, поскольку они не содержат эстроген и локализованы, они практически не влияют на выработку молока. Кроме того, они долговечны, удобнее и не зависят от вашей способности не забывать их брать. В конце концов, жизнь с новорожденным может быть утомительной; а забыть о приеме оральных контрацептивов потенциально так же легко, как забыть что-нибудь съесть до 17:00.
Еще есть барьерные методы контроля рождаемости: презервативы, диафрагмы и колпачки. Доктор Огюст говорит, что это прекрасные варианты, когда речь идет о ваших поставках, но не обязательно столь же эффективные, поскольку их надежность действительно зависит от того, насколько последовательно вы их используете.
«Некоторые женщины думают, что после рождения ребенка требуется некоторое время, чтобы снова заработать, и это неправда», — сказал доктор Огюст. «Некоторые женщины беременеют в первый месяц после родов». Кроме того, если вы все же решите использовать ранее использованные диафрагмы и колпачки, вам необходимо установить их заново после беременности, потому что положение шейки матки может измениться во время родов.
Итак, какие противозачаточные средства вам следует отдать предпочтение, если вы кормите грудью и не хотите подвергать риску количество молока? Таблетки с прогестином, ВМС, имплантаты, вагинальные кольца, презервативы и диафрагмы — все это отличные варианты, в то время как вы, возможно, захотите держаться подальше от эстрогеновых и комбинированных таблеток, уколов и пластырей.