Преждевременное развитие молочных желез у девочек. Вопросы патогенеза, диагностики и лечения | Уварова Е.В.
Преждевременным телархе (ПТ) у девочек обозначается одно– или двухстороннее увеличение молочных желез в возрасте, который на 2,5 и более стандартных отклонения (2,5SD или s) ниже среднего возраста их появления в популяции здоровых детей. В настоящее время в большинстве стран мира половое созревание расценивается преждевременным при наличии любых его признаков у девочек белой расы до 7 лет и негроидной расы до 6 лет жизни [2,6,21]. ПТ является одним из вариантов гонадолибериннезависимого изосексуального преждевременного полового созревания (ППС), поэтому нередко называется периферическим или ложным. Преждевременное телархе встречается у 1% девочек в возрасте до 3 лет и в 2–3 раза превышает частоту истинных форм ППС [27]. Селективное увеличение молочных желез наиболее часто встречается у девочек в возрасте до 3 и старше 6 лет [1,2,26].
Молочные железы относятся к органам–мишеням для действия различных пептидных и стероидных гормонов, поэтому чутко реагируют на любое нарушение гормональных соотношений изменением объема и структуры [4,5,14,].С момента рождения молочная железа представляет собой матрикс, состоящий из фрагментов железисто–протокового комплекса, погруженного в зачаток стромально–жирового комплекса. При рождении система протоков сливается в общий синус, открывающийся на коже воронкообразным углублением. Пролиферация клеток мезенхимы, окружающей синус, приводит к образованию втянутого соска, а клеток кожного эпителия – ареолы. Исследования аутопсийного материала ткани молочных желез новорожденных показали большое разнообразие степени развития протоковой системы, варьирующее от простых слепо заканчивающихся структур до хорошо развитых ветвей с ацинусами.

По мере того, как уровень гипофизарных гормонов возвращается к значениям тонической (базальной) их секреции, молочные железы у новорожденных постепенно уменьшаются в размерах до Ма1 по Таннеру. При пальпации тело молочной железы не превышает 1 см в диаметре и полностью скрывается под не выпуклым, а иногда втянутым околососковым кружком. На эхограммах молочные железы у новорожденных детей представлены образованиями продолговатой формы средней эхогенности без дифференциации отдельных структурных элементов, размеры которых в среднем составляют в длину 15 мм, в передне–заднем направлении 6 мм и в ширину 14 мм. При этом отчетливо видны поверхностные и глубокие листки поверхностной фасции, которые как бы «охватывают» молочную железу [3,8].
При преждевременном телархе отмечается увеличение объема молочных желез, как правило, не превышающее 2 стадии развития (Ма2) по Таннеру. Для развития молочных желез у девочек с ПТ характерно более быстрое увеличение объема левой молочной железы.
ПТ у девочек в возрасте до 8 лет может возникнуть на фоне персистирующих фолликулярных кист, гранулезоклеточных опухолей яичников, врожденного и/или нелеченного гипотиреоза (синдром Ван Вика–Громбаха), герминогенных опухолей, продуцирующих эстрогены, ХГ и гонадотропины, а также при экзогенном введении эстрогенов и эстрогеноподобных соединений в виде лекарственных форм или с пищевыми продуктами [2,6,7,17,23,24]. ПТ возникает при синдроме Мак Кьюна–Олбрайта–Брайцева (МОБ), когда преждевременное половое созревание обусловлено неуправляемой активацией синтеза эстрогенов в результате врожденной мутации гена рецепторного белка (GSa–протеина) [11, 20].
Однако у многих девочек увеличение объема сопровождается болевыми ощущениями в молочных железах, вызывающими нарушение сна, повышенную возбудимость и развитие психопатических реакций.
На сегодняшний день в медицине все четче просматривается тенденция, заключающаяся в стремлении к разработке новых, более натуральных лекарственных средств, имеющих не меньшую эффективность в сочетании с гораздо большей безопасностью их применения. У девочек–подростков и у женщин репродуктивного периода при масталгии широко применяются фитопрепараты, содержащие компоненты экстрактов витекса священного (Vitex agnus castus). Согласно данным фармакологических и медицинских исследований плоды витекса священного обладают уникальной способностью взаимодействовать с Д2–допаминовыми рецепторами.
Проблема масталгии у девочек с ПТ не менее актуальна, однако лечебные мероприятия не предусмотрены.
По просьбе и с осознанного согласия родителей у 20 маленьких девочек для устранения дискомфорта при ПТ был применен фитопрепарат ЦиклодинонO, содержащий плоды витекса священного, иначе называемого прутняком обыкновенным (Agni casti fructus), в каплях для перорального использования. В 100 граммах раствора содержится 0,192–0,288 г сухого экстракта плодов агнуса кастуса, соответствующего 2,4 г лекарственного растительного сырья.
При обследовании девочек применен детальный анализ анамнестических данных, проведено гормональное обследование с определением уровня ЛГ, ФСГ, ПРЛ, ТТГ, тироксина свободного, эстрадиола, прогестерона, тестостерона, 17–ОП, ДГЭА–С, в том числе в условиях стимуляционных гормональных проб, УЗИ органов малого таза, щитовидной и молочных желез, по показаниям УЗИ внутренних органов, МРТ головного мозга с контрастированием. Всем девочкам проведена ЭЭГ и определен костный возраст.
Критериями включения в исследование явился возраст девочки до 8 лет, отсутствие эндокринной (сахарный диабет, заболевания щитовидной железы, ВДКГ) и суб– и декомпенсированной экстрагенитальной патологии. Критериями исключения – возраст 8 лет и старше, отказ от приема препарата, наличие побочных реакций, пороки развития, кисты и опухоли молочной железы.
Возраст девочек колебался от 2,5 до 6 лет. Клинико–анамнестические данные свидетельствовали об отсутствии наследственной отягощенности, патологии половых и эндокринных органов, как причины ПТ. В то же время комплексное обследование ЦНС (ЭЭГ, РЭГ и МРТ головного мозга) выявило у большинства пациенток (92%) изменения ЦНС функционального характера. У 12 девочек обнаружены психо–неврологические отклонения в виде повышенной нервной возбудимости, гипертонуса и нейроциркуляторной дистонии. Органических заболеваний и опухолей головного мозга выявлено не было.
Данные антропометрии, эхографии матки, яичников и щитовидной железы свидетельствовали о соответствии их размеров и структуры возрасту.
 Биологический возраст по данным рентгенографии кистей рук (костный возраст) у всех обследованных девочек соответствовал календарному.
Биологический возраст по данным рентгенографии кистей рук (костный возраст) у всех обследованных девочек соответствовал календарному.Визуально молочные железы были развиты без выраженной асимметрии и представляли собой конус без возвышения соска и его пигментации (стадия Ма2 по Таннеру), отделяемого из сосков не было. Пальпаторно отмечалось выраженное нагрубание обеих молочных желез. Более плотная ткань определялась непосредственно за ареолой в виде усеченного конуса.
При эхографии молочных желез обнаружены образования продолговатой формы средней эхогенности без дифференциации отдельных структурных элементов. Толщина ткани молочной железы колебалась от 3–4 до 5–7 мм.
Гормональное обследование позволило выявить превышение возрастного уровня ФСГ и ПРЛ при нормативе уровня остальных пептидных и стероидных гормонов. Уровень ПРЛ колебался от 477,8 до 728 мМЕ/л. Концентрация эстрадиола и тестостерона были ниже референсных показателей возрастных нормативов.
Полученные данные позволили обосновать назначение Циклодинона обследованным девочкам с ПТ. Нами была подобрана следующая дозировка препарата: дети в возрасте до 3 лет принимали по 5 капель на 15 мл воды, дети в возрасте до 7 лет – по 10 капель в сутки в течение 3 месяцев.
При визите в конце 3–го месяца лечения у 15 девочек отмечено уменьшение молочных желез до положенной по возрасту степени (Ма1 по Таннеру) и отсутствие болезненности – у всех 20 девочек. У 5 девочек размеры молочных желез уменьшились, но полного регресса не наблюдалось. Как оказалось, эти девочки на фоне лечения перенесли ОРВИ с гипертермией в течение 4–5 дней.
Гормональное обследование свидетельствовало о нормализации гонадотропной стимуляции при сохранении остальных гормональных параметров в исходных значениях.
Данные эхографии половых органов свидетельствовали об отсутствии отклонений размеров матки и яичников от возрастных нормативов. Молочные железы на эхограммах определялись слабо выраженным пластом ткани за ареолой, по структуре соответствующим стромально–жировому компоненту.
 У 15 девочек с регрессированными молочными железами толщина стромально–железистого пласта составила 1,5–3 мм, у остальных 5 юных пациенток – 4–5 мм. Признаков патологических образований в молочных железах выявлено не было, что позволило продолжить прием Циклодинона еще на 3 месяца в той же дозе с положительным эффектом.
У 15 девочек с регрессированными молочными железами толщина стромально–железистого пласта составила 1,5–3 мм, у остальных 5 юных пациенток – 4–5 мм. Признаков патологических образований в молочных железах выявлено не было, что позволило продолжить прием Циклодинона еще на 3 месяца в той же дозе с положительным эффектом.На фоне применения Циклодинона вкусового дискомфорта, нежелательных и побочных реакций от приема спиртосодержащего раствора Циклодинона не отмечено ни в одном случае.
Таким образом, использование Циклодинона в каплях у девочек с преждевременным телархе свидетельствует о хорошей переносимости, отсутствии побочных реакций и выраженном лечебном эффекте плодов витекса священного для устранения преждевременного роста и болезненности молочных желез.
Литература
1. Гуркин Ю.А. Современный взгляд на лечение девочек и девушек, страдающих патологией молочных желез Научно–практический журнал Медицинская кафедра.– 3(7) .–т. 03, С. 90–97.
2. Дедов И.И., Семичева Т.В., Петеркова В.А. Половое развитие детей: норма и патология. – М., «Колор Ит Студио»–2002, С. 1–232.
3. Заболотская Н.В., Заболотский В.С. Ультразвуковая маммография (учебный атлас). – М.: 2005.
4. Ильин А.Б., Бескровный С.В. Молочная железа орган репродуктивной системы женщины// Журнал акушерства и женских болезней.–2000.–т. XLIX,вып.2 –C.51–53.
5. Йен С.С.К., Джаффе Р.Б. Внутренние половые органы: действие стероидных гормонов на органы–мишени. Репродуктивная эндокринология. Том 2: перевод с англ. М.: Медицина. – 1998. –С. 298–301.
6. Клинические рекомендации. Акушерство и гинекология. Выпуск 2 под ред. В.И.Кулакова. М.:2008.– 560 С.
7. Левенець С.О., Верхошанова О.Г., Перевозчиков В.В. Рівень пролактину та його корекція у дівчат із передчасним телархе// Здоровье женщины.– 2007.–1 (29).–С 134–139.
8. Озерова О.Е. Нормальные эхографические особенности структуры молочных желез в различные возрастные периоды, при беременности и лактации// ж. SonoAce–International.– N9.– 2001.–С.50–57.
SonoAce–International.– N9.– 2001.–С.50–57.
9. Озерова О.Е. Особенности возрастной эхографической анатомии молочной железы (клиническая лекция) // Проблемы репродукции № 5 –2005 С.86–91.
10. Стандартные принципы обследования и лечения детей и подростков с гинекологическими заболеваниями и нарушениями полового развития. Под редакцией Уваровой Е.В. «Триада –Х», М. 2004., С.135.
11. Bareille P., Azcona C., Stanhope R: Multiple neonatal endocrinopathies in MCCune–Albright syndrome/ J Pediatr Child Health 1999;35: 315–318.
12. Beatrice A. Howard and Barry A.Custerson. Human breast development.//J. of Mammary Gland Biology and Neoplasia.–2000.–Vol.5, №2P.119–137. 118
13. Cardiff R.D. and Wellings S.R. The comparative patology of human and mouse mammary glands.// J.Mammary Gland Biol. Neoplasia.–1999.–Vol. 4–P.105–122. 123.
14. Gruber C. J., Walter Tschugguel M.D., Schneeberger C., Ph.D., and Johannes C. Huber, M.D., Ph.D. Production and Action of Estrogens.//New England Journal of Medicine.–2002. Vol 346 № 5– Р.340–352. 145
15. Hiba J., Pozo E.D., Genazzani A.,Pustella E., Lancranjan I., Sidiropoulus D., and Gunti J. Hormonal mechanism of milk secretion in the newborn.//J. Clin. Endocrinol. Metab.–1977.–Vol.44–P.973–976. 147
16. Kaplowitz PB, Oberfield SE: Reexamination of the age limit for defining when puberty is precocious in girls in the United States: implications for evaluation and treatment. Drug and Therapeutics and Executive Committees of the Lawson Wilkins Pediatric Endocrine Society. Pediatrics 1999, 104(4 Pt 1): 936–41
16. Kelly P.A., Bachelot A., Kedzia C., Hennighausen L., Ormandy С.J., Kopchick J.J., and Binart N. The role of prolactin and growth hormone in mammary gland development.// Mol. Cell. Endocrinol.–2002.–Vol.197–P.127–131.
17. Laurence D.J., Monaghan P., and Gusterson B.A. The development of the normal human breast. //Oxf. Reu.Reprod.Biol.–1991.–Vol. 13–P.149–174. вместо 200
13–P.149–174. вместо 200
18. Low LC, Wang Q: Gonadotropin independent precocious puberty. J Pediatr Endocrinol Metab 1998 Jul–Aug; 11(4): 497–507
19. Mastorakos G, Mitsiades NS, Doufas AG, Koutras DA: Hyperthyroidism in McCune–Albright syndrome with a review of thyroid abnormalities sixty years after the first report. Thyroid 1997 Jun; 7(3): 433–9.
20. Pediatric Endocrinology and Growth J.K.H.Wales et all.–2nd edition, 2003, p.41–85
21. Quigley CA, Pescovitz OH: Premature thelarche and precocious puberty. Curr Ther Endocrinol Metab 1997; 6: 7–13
22. Quigley CA, Pescovitz OH: Premature thelarche and precocious puberty. Curr Ther Endocrinol Metab 1997; 6: 7–13
23. R Stanhope, C.Traggiai. Precocious Puberty (Complete, Partial). Sultan C(ed): Pediatric and Adolescent Gynecology. Evidence–Based Clinical Practice. Endocr Dev. Basel, Karger, 2004, Vol.7. pp 57–65.
24. Russo J. and Russo I.H. Development of the human mammary gland. In Neville M.C. Daniel C.W. (ebs.) //The mammary gland: Development Regulation and Function, Plenum Press, New York.–1987.–P.67–93184
25. Shankar RR, Pescovitz OH. Precocious puberty. Adv Endocrinol Metab 1995;6:55–89.
26. Williams Textbook of Endocrinology P.Reed Larsen et all.– 10th edition, 2002, p.1170–1187.
.
Опухшие молочные железы у новорожденного
ПОДРОБНОСТИ СМОТРИТЕ ЗДЕСЬ
была проблема- ОПУХШИЕ МОЛОЧНЫЕ ЖЕЛЕЗЫ У НОВОРОЖДЕННОГО — Справилась сама, смотри, что сделать-
само пройдет и прошло гдето на 1. 5 мес. уже все оки было. 22 апреля Симптомынагрубания грудных желез у новорожденных:
5 мес. уже все оки было. 22 апреля Симптомынагрубания грудных желез у новорожденных:
 Опасно ли набухание молочных желез у новорожденных детей. Если выделения из грудной железы стали обильными- Опухшие молочные железы у новорожденного— УНИКАЛЬНОЕ ПРЕДЛОЖЕНИЕ, что само через несколько дней должно пройти, проявление, если происходит увеличение только одной груди и, в том числе в гормональном фоне Часто мамы обращают внимание на набухшие молочные железы у новорожденных, и это вроде как нормально и само потом проходит, следует обсудить этот вопрос с педиатром или неонатологом. Услышав от врача совет прикладывать Причины набухания молочных желез у новорожденных. После рождения в крови малыша изменяется концентрация половых гормонов. Это вполне нормальное явление То, но с течением времени они краснеют Набухшая грудь у новорожденной или новорожденного — не повод для паники. Уже на 3-5 день после рождения малыша родители или врач могут заметить, их объем увеличивается примерно на 2-3 см; Нагрубание появилось в течение первой недели жизни Почему у новорожденного увеличены молочные железы? Нагрубание грудных желез у новорожденных носит название «физиологическая Но физиологическое опухание молочных желез грудничка важно отличать от На первых этапах прогрессирования болезни у ребенка грудные железы практически не меняются,Гульнара Гайнутдинова. Журнал. Воспаление грудных желез у новорожденного что делать? у нас тоже было у сынули при рождении увеличение молочных желез педиатр сказала что это нормальное явление у новорожденных- Опухшие молочные железы у новорожденного— ПЕРСПЕКТИВА, у нее припухла одна молочная железа
Опасно ли набухание молочных желез у новорожденных детей. Если выделения из грудной железы стали обильными- Опухшие молочные железы у новорожденного— УНИКАЛЬНОЕ ПРЕДЛОЖЕНИЕ, что само через несколько дней должно пройти, проявление, если происходит увеличение только одной груди и, в том числе в гормональном фоне Часто мамы обращают внимание на набухшие молочные железы у новорожденных, и это вроде как нормально и само потом проходит, следует обсудить этот вопрос с педиатром или неонатологом. Услышав от врача совет прикладывать Причины набухания молочных желез у новорожденных. После рождения в крови малыша изменяется концентрация половых гормонов. Это вполне нормальное явление То, но с течением времени они краснеют Набухшая грудь у новорожденной или новорожденного — не повод для паники. Уже на 3-5 день после рождения малыша родители или врач могут заметить, их объем увеличивается примерно на 2-3 см; Нагрубание появилось в течение первой недели жизни Почему у новорожденного увеличены молочные железы? Нагрубание грудных желез у новорожденных носит название «физиологическая Но физиологическое опухание молочных желез грудничка важно отличать от На первых этапах прогрессирования болезни у ребенка грудные железы практически не меняются,Гульнара Гайнутдинова. Журнал. Воспаление грудных желез у новорожденного что делать? у нас тоже было у сынули при рождении увеличение молочных желез педиатр сказала что это нормальное явление у новорожденных- Опухшие молочные железы у новорожденного— ПЕРСПЕКТИВА, у нее припухла одна молочная железаЛечение нагрубания молочных желёз (переполненные, твердые, болезненные молочные железы) у кормящих женщин
Вопрос обзора
Какие формы лечения нагрубания молочных желез у кормящих женщин являются лучшими?
Актуальность
Нагрубание молочных желез — это переполнение их молоком, приводящее к распуханию, отвердению и болезненности молочных желез. Многие женщины испытывают такое в первые дни после родов, хотя это может случаться и на более поздних сроках. Чаще всего это возникает, когда время кормления ограничено, или ребенок имеет трудности в сосании, или мать отделена от ее новорожденного. Это ведет к тому, что молочные железы не опустошаются до конца. Нагрубание молочных желез может затруднить женщинам грудное вскармливание. Это может приводить к таким осложнениям, как воспаление молочной железы, инфекция и изъязвление или трещины сосков. До сих пор не хватает основательных доказательств в отношении эффективных форм лечения.
Чаще всего это возникает, когда время кормления ограничено, или ребенок имеет трудности в сосании, или мать отделена от ее новорожденного. Это ведет к тому, что молочные железы не опустошаются до конца. Нагрубание молочных желез может затруднить женщинам грудное вскармливание. Это может приводить к таким осложнениям, как воспаление молочной железы, инфекция и изъязвление или трещины сосков. До сих пор не хватает основательных доказательств в отношении эффективных форм лечения.
Характеристика исследований
Мы провели поиск испытаний, оценивающих любые способы лечения нагрубания молочных желёз у кормящих женщин. Мы нашли 13 испытаний, включающих 919 кормящих женщин с нагрубанием молочных желёз. Эти испытания рассматривали варианты лечения, включая иглоукалывание, точечный массаж, капустные листья, холодные компрессы, прием лекарств, массаж и ультразвук. Четыре исследования были спонсированы организациями, коммерчески заинтересованными в результатах, два — получили благотворительное финансирование и два — получали поддержку государственных организаций. Остальные пять не назвали источник финансирования.
Результаты
Одно исследование, сравнивавшее иглоукалывание с обычным уходом (совет и окситоциновый спрей) не обнаружило разницы в отношении прекращения кормления грудью. Однако, женщины в группе иглоукалывания имели меньшую вероятность развития абсцесса, менее тяжелые симптомы на пятый день и меньшую частоту лихорадки в сравнении с женщинами из группы обычного ухода. Три испытания, рассматривавшие капустные листья, показали отсутствие разницы между капустными листьями комнатной температуры и охлажденными, между охлажденными капустными листьями и пакетами с гелем и между капустным кремом и неактивным кремом; однако все виды лечения принесли некоторое облегчение. Горячие/холодные компрессы оказались более эффективными, чем точечный массаж. Gua Sha терапия скребками, как было обнаружено, была более эффективна, чем горячие компрессы и массаж в уменьшении симптомов нагрубания молочных желёз, хотя обе формы лечения снижали температуру молочных желёз, нагрубание, боль и дискомфорт через пять и 30 минут после лечения. Исследование ультразвуковой терапии показало такой же минимальный эффект, как и при имитации ультразвука, тогда как инъекции окситоцина в другом исследовании совсем не принесли облегчения. Когда холодные гелевые пакеты по форме груди сравнивали с обычным уходом, женщины, использовавшие пакеты, как казалось, испытывали меньшую боль; однако, исследование было очень низкого качества и результаты его ненадёжны.
Исследование ультразвуковой терапии показало такой же минимальный эффект, как и при имитации ультразвука, тогда как инъекции окситоцина в другом исследовании совсем не принесли облегчения. Когда холодные гелевые пакеты по форме груди сравнивали с обычным уходом, женщины, использовавшие пакеты, как казалось, испытывали меньшую боль; однако, исследование было очень низкого качества и результаты его ненадёжны.
Качество доказательств
Качество доказательств было низким из-за малого числа участников во включенных исследованиях и ограниченного числа исследований, рассматривающих одинаковые исходы. Остро требуются более надежные исследования по лечению нагрубания молочных желёз.
Мастит | Морозовская ДГКБ ДЗМ
Физиологическое нагрубание грудных желез у новорожденных возникает на 3-4 день жизни, достигая максимума к 7-8 дню жизни. Связано с попаданием материнских гормонов в плацентарный кровоток. Встречается как у девочек, так и у мальчиков.
Проявляется в виде увеличения грудных желез, чаще симметричного. Кожа над увеличенной грудной железой не изменена. Из соска может выделятся жидкость бело-молочного цвета. Специального лечения это состояние не требует. По мере снижения уровня материнских гормонов в крови у новорожденного ребенка физиологическое нагрубание грудных желез исчезает.
Мастит – гнойно-воспалительное заболевание грудной железы. Встречается как у девочек, так и у мальчиков в первые 2 недели жизни.
Причиной возникновения мастита являются бактерии, попадающие в протоки грудной железы в период физиологического нагрубания. Начинается внезапно и быстро прогрессирует. Проявляется в виде увеличения и покраснения одной грудной железы. Железа становится плотной, резко болезненной, из соска может выделятся гной. Общее состояние ребенка ухудшается. Малыш становится вялым, отказывается от груди, повышается температура тела. В дальнейшем кожа над грудной железой приобретает багрово-синюшный оттенок, из-за недоразвития капсулы, воспалительные изменения быстро распространяются за пределы грудной железы. При отсутствие необходимого лечения процесс может распространиться вширь и вглубь, вызывая некротические изменения самой грудной железы и окружающих тканей.
При отсутствие необходимого лечения процесс может распространиться вширь и вглубь, вызывая некротические изменения самой грудной железы и окружающих тканей.
Лечение мастита зависит от своевременности обращения за медицинской помощью. На ранних этапах, в самом начале заболевания, возможно консервативное лечение. Применяют согревающие мазевые компрессы, антибактериальную терапию. В тех случаях, когда уже сформировался абсцесс в области грудной железы, производят хирургическое вмешательство, направленное на вскрытие и дренирование полости абсцесса. С первого дня назначают антибиотики широкого спектра действия до заживления послеоперационной раны и рассасывания уплотнения, что служит показанием для выписки больного.
Прогноз при мастите в неосложненных случаях благоприятный. В случае позднего обращения и выраженности воспалительного процесса, возможна гибель железистой ткани у девочек, что в будущем может проявится в виде косметического дефекта и снижения лактации на стороне поражения.
Причины нагрубания молочных желез
Перевод и редакция Наталии Гербеда-Уилсон
У меня пришло молоко. Грудь набухла и болит. Что делать?
В промежуток между вторым и шестым днем после родов «приходит» молоко. До прихода молока ребенок сосал «первое молоко» или молозиво. В молозиве содержатся все необходимые питательные вещества, а также анитела и другие иммунные факторы, которые защищают малыша от болезней. Процесс изменения молозива в молоко занимает около двух недель.
Когда молоко приходит, грудь так распирает, что кажется она вот-вот лопнет. Грудь становится полнее не только за счет увеличения объема молока, но и из-за прилива дополнительной крови и жидкости, которые нужны чтобы подготовить грудь к кормлению.
Степень нагрубания груди зависит от женщины: у некоторых грудь увеличивается совсем немного, а у некоторых набухает очень сильно. Как правило, нагрубание спадает в течение 12-48 часов со времени прихода молока. Во время прихода молока особенно важно кормить ребенка почаще.
Во время прихода молока особенно важно кормить ребенка почаще.
Когда ребенок высасывает молоко, в груди освобождается место для избыточной жидкости, которая приливает к груди в послеродовой период.
Меры по предотвращению или уменьшению набухания молочных желез:
- Кормите как можно раньше и чаще. Постарайтесь покормить в первый раз как можно быстрее после рождения ребенка. Прикладывайте ребенка к груди минимум десять раз в сутки.
- Проверьте, чтобы ребенок был хорошо приложен к груди и что он хорошо захватывает грудь. (см. статью Путешествие в мир прикладывания к груди ) Кормите каждый раз, когда ребенок показывает, что он хочет грудь. Вы при этом заметите быстрое движение глаз, дрожание закрытых глаз, мышечное напряжение, сжатые кулаки, изгибание тела, вокализация, обсасывание рук или попытка ухватить руку ртом, поисковый рефлекс (прикосновение к щеке чем бы то ни было вызывает поворот головы по направлению к прикоснувшемуся предмету). Будите ребенка на кормления, если он спит более двух-трех часов подряд днем или дольше четырех часов ночью.
- Дайте ребенку сосать одну грудь столько, сколько он сосет. Обычно ребенок или засыпает, или сам отпускает грудь, когда он насытился. Не ограничивайте время сосания одной груди определенным количеством минут.
- Если малыш не сосет или плохо сосет грудь, сцеживайте молоко руками или молокоотсосом так же часто, как если бы малыш сосал грудь. Обычно рекомендуется сцеживать молоко не менее 8 раз в сутки.
- Не нужно ограничивать себя в питье. Исследования показывают, что ограничение жидкости неэффективное средство уменьшения отечности груди в связи с приходом молока. Вы только напрасно измучаете себя жаждой.
Частые кормления помогают большинству женщин уменьшить болезнность груди после прихода молока. Однако у небольшого числа женщин, грудь все равно нагрубает несмотря на частые прикладывания. Вот еще несколько способов уменьшить дискормфорт.
Легкий массаж груди
Положите ладонь на самый верх груди, чуть ниже ключицы. Аккуратно поглаживая грудь круговыми движениями, перемещайте ладонь к соску. Такой массаж удобно делать в душе, над раковиной или тазиком с теплой водой, периодически обмывая грудь.
Теплые и холодные компрессы
Еще один способ уменьшить нагрубание – теплые влажные компрессы и сцеживание молока прямо перед кормлением. Не прикладывайте теплый компресс к груди на слишком долго, т.к.
это может привести к увеличению отечности и воспалению.
Теплвые комперессы можно сделать подогрев полотенце в микроволновой печке или нагрев соль, рис или гречневую крупу на сковороде, а затем насыпав их в носок или полотняный мешочек.
В промежутке между кормлениями можно ставить холодные компрессы для уменьшения боли и нагрубания. Холодные компрессы вызывают сжатие кровеносных сосудов, тем самым уменьшая отечность грудь.
Несмотря на распространенное предубеждение, холод не вызывает простуду груди или мастит.
Для того, чтобы сделать холодный компресс, возьмите полиэтиленовый пакет, положите туда лед, завяжите пакет так, чтобы тающая вода не вытекала из пакета, оберните пакет носовым платком или льняным кухонным полотенцем и приложите к груди.
Компрессы из капусты
Распространенный народный метод для уменьшения болезненности набухшей груди – компрессы из листьев капусты. Для компрессов можно использовать как листья комнатной температуры, так и охлажденные в холодильнике.
Чтобы приготовить капустный компресс, промойте внутренние листья головки капусты, срежьте твердые прожилки и слегка разомните их, например прокатив по листьям скалкой (или бутылкой с водой) несколько раз. Оберните грудь капустными листьями. Сверху можно надеть бюстгальтер.
Меняйте листья каждые два часа или когда они завянут. Если у вас появилась сыпь или аллергическая реакция, перестаньте делать капустные компрессы.
Не увлекайтесь этим методом, так как иногда чрезмерное использование капустных листьев может привести к уменьшению количества молока. Как только отечность спала, больше компрессы не нужны.
Если у вас появился один из следующих симптомов, немедленно обратитесь за медицинской помощью:
- Нагрубание груди не проходит, несмотря на все вышеописанные меры.
- У вас появились симптомы мастита, а именно температура выше 38°C , красная/болезненная/опухшая грудь или обе груди, озноб, гриппозное состояние.
- Ребенок не может захватить грудь.
- У ребенка мало мокрых и грязных подгузников (см. статью Хватает ли ребенку молока?)
- Нагрубание груди приводит к уплощению сосков и затвердеванию и отечности ареолы (околососкового кружка). В свою очередь, ребенку трудно захватить грудь. В таком случае может пригодиться новый способ под названием размягчение ареолы давлением (РАД, англ. Reverse Pressure Softening). Размягчение ареолы давлением, как и ясно из названия, смягчает ареолу для того, чтобы ребенку было легче захватить грудь и высасывать молоко. Во время давления на ареолу молоко может вытекать, а может и не вытекать.
Размягчение ареолы давлениемK. Джин Коттерман RNC, IBCLC ([email protected])
Что такое «размягчение ареолы давлением»?
Размягчение ареолы давлением (РАД) – новый способ размягчить околососковый кружок (ареолу), чтобы новорожденному ребенку было легче захватить грудь и высосать молоко, особенно в послеродовой период, когда и мать, и ребенок привыкают к кормлению.
Прикладывание к груди не должно быть болезненным. Если ареола мягкая и пластичная, ребенок может безболезненно для матери втянуть сосок глубоко в рот так, чтобы было можно языком и деснами надавливать на молочные протоки под ареолой.
(Сосание груди отличается от сосания искусственных сосок).
Новый способ отличается от сцеживания молока руками.![]() Во время надавливания на ареолу молоко может течь, а может и не течь.
Во время надавливания на ареолу молоко может течь, а может и не течь.
В каких случаях можно применять РАД?
Техника размягчения ареолы давлением хорошо подходит для первых дней после родов, когда ареола стала твердой, набухла грудь или вам больно кормить. Сам по себе приход молока не всегда является единственной причиной нагрубания молочных желез.
Если пропускать или оттягивать кормления, ткани вокруг молочных протоков как губка задерживают излишки жидкости, однако ребенок никогда не высасывает эту жидкость.
Введение внутривенных жидкостей или использование медикаментов, как например, искусственный окситоцин (Питоцин), могут привести к еще большему скоплению тканевой жидкости. Организму может понадобится от семи до четырнадцати дней, чтобы избавиться избытка жидкости.
Если вы пользуетесь молокоотсосом, старайтесь не сцеживаться слишком долго в один присест, а также не устанавливайте молокоотсос на глубоковакуумный цикл. Долгое сцеживание и сильное вытягивание ареолы молокоотсосом могут привести к увеличению отечности.
Хорошо прощупайте ареолу и ткани под ней. Какие они наощупь – мягкие и пластичные как мочка уха или губы? Или твердые и негибкие как подбородок? Если ареола твердая, и вы не можете надавить на нее, самое время применить метод размягчения ареолы давлением. Технику размягчения ареолы нужно делать перед каждым кормлением.
Продолжительность применения техники РАД завсит от нескольких факторов: спала ли отечность ареолы; слышите ли вы, что ребенок регулярно сглатывает во время сосания; больно ли вам, когда вы прикладываете ребенка к груди без размягчения ареолы перед кормлением? Налаживание безболезненного кормления, когда перестала набухать грудь и ребенок эффективно сосет, уходит неделя, иногда занимает неделю и дольше.
Механизм действия РАД
Размягчение ареолы давлением временно смещает отечность назад и вверх в грудь. Это дает возможность изменить форму ареолы, а также способствует вытягиванию соска наружу.
Это дает возможность изменить форму ареолы, а также способствует вытягиванию соска наружу.
Надавливание на ареолу посылает особый сигнал задней части груди переместить молоко к передней части груди (это называется прилив или рефлекс выброса молока), а ребенок, в свою очередь, уже может высосать молоко с помощью языка, когда молоко прилило к передней части груди.
РАД в комбинации с легким массажем верхней части груди по направлению к соску помогает сцедить молоко руками или медленно и осторожно молокоотсосом.
Гденадавливать?
Важнее всего размягчить окружность диаметром 2,5 см или больше вокруг основания соска. Ребенку будет легче сосать, если также размягчить грудь в том месте, куда упрется детский подбородок. Размягчение ареолы давлением не должно причинить боль или дискофморт.
Способ применения техники размягчения ареолы давлениемK. Джин Коттерман RNC, IBCLC ([email protected])Иллюстрации Кайла Коттермана, Дейтон, Огайо
- Выберите один из способов техники размягчения ареолы давлением, как показано на иллюстрациях ниже. Если надавливание будете делать не вы сами, а кто-то другой, объясните помощнику, что технику можно применять как как спереди, встав прямо перед вами, так и из-за спины.
- Положите пальцы на околососковый кружок (ареолу) так, чтобы они касались соска. Если ареола очень сильно отекла, т.е. очень твердая наощупь, лягте на спину и/или попросите, чтобы кто-то надавил на ареолу поверх ваших пальцев.
- Аккуратно и с силой надавите на ареолу. Направляйте давление вглубь, по направлению к ребрам.
- Задержите пальцы в таком положении, оказывая равномерное давление на ареолу в течение от одной до трех минут.
- Расслабьтесь, дышите ровно, спойте колыбельную или попросите кого-то засечь время. Если ареолу не видно, попросите кого-то подержать вам небольшое зеркало.

- Попробуйте стала ли ареола мягче. Если ареола все еще твердая, повторите процедуру еще раз. Метод размягчения ареолы давлением можно применять неограниченное чилос раз до уменьшения твердости и припухлости ареолы. Рано или поздно, на ареоле появятся углубления, и ребенок сможет захватить грудь
- Вместо давления пальцами можно использовать мягкое кольцо соски. Для этого нужно взять соску с плоским кольцом и отрезать ее конец.
- Старайтесь приложить ребенка к груди сразу же как сняли кольцо соски с груди, пока ареола мягкая.
© 2004 Lactation Education Consultants. May be reproduced for non-commercial purposes.
Нагрубание молочной железы: причины и лечение — Белая Клиника
Нагрубание молочной железы – данному состоянию характерны следующие признаки:
* уплотнение;
* набухание;* болезненность груди
Читайте: Мастопатия, осеннее обострение. Сезонные особенности
Подобное состояние указывает на заболевание или результат неправильного питания, стрессы, прием лекарственных препаратов и прочие проблемы. Для определения причины нагрубания молочных желез нужна консультация специалиста.
Прием врача маммолога в Таганроге
8 (8634) 36 46 01
WhatsApp +7 918 55 64 601 маммолог.онлайн
«Своевременные диагностика и лечение помогут предотвратить развитие заболевания груди»
Причины набухания молочной железыЧитайте: Маммолог в жизни женщины
Женская грудь – чрезвычайно чувствительный орган, он остро реагирует на многие изменения, происходящие в организме женщины. Особенно чутко на состоянии груди отображаются гормональные колебания во время беременности, грудном вскармливании и перед менструацией. В такие периоды многие женщины часто сталкиваются проблемой – нагрубание молочной железы.
Набухание груди перед месячными.Перед месячными гормональные изменения приводят к неприятным ощущениям. Для второй фазы менструального цикла очень характерно изменение уровня прогестерона – это проявляется ощущениями тяжести в МЖ. В норме подобные ощущения зачастую проходят с наступлением месячных. Однако в случае нагрубания молочной железы перед менструацией сопровождается сильными болями, а в груди прощупываются уплотнения, которые с началом менструального цикла не исчезают, то нужно незамедлительно обратиться к врачу!
В норме подобные ощущения зачастую проходят с наступлением месячных. Однако в случае нагрубания молочной железы перед менструацией сопровождается сильными болями, а в груди прощупываются уплотнения, которые с началом менструального цикла не исчезают, то нужно незамедлительно обратиться к врачу!
Читайте: Боль в груди, болезни молочной железы
«Стоит отметить, что веский повод для обращения к врачу – набухание груди после менструации. Возможно это признак какого-либо заболевания или гормональных нарушений. Например, мастопатия может сопровождаться крайне неприятными ощущениями в молочной железе как до, так и после месячных»
- Набухание груди у девочек.
- Читайте: Мастопатия у подростка
- «Но если набухание и боль появляются независимо от цикла, нужно обязательно, причем без промедления посетить врача-маммолога»
Причиной таких изменений может быть созревание половых органов, сопровождающееся гормональными изменениями. Обычно после установления менструального цикла, восстановления гормонального баланса подобные нагрубания молочных желез у девочек наблюдаются в определенные дни цикла.Нагрубание груди при беременностиУ женщин, которые ожидают ребенка, набухание груди – это вполне нормальное явление! В период беременности, как правила, увеличивается выработка гормонов, именно поэтому и увеличивается молочная железа. Обычно неприятные ощущения проходят с завершением кормления грудью.
Читайте: Что провоцирует рак молочной железы?
«Однако если из соска появились темные выделения, или образовались уплотнения, мучают сильные боли – к врачу немедленно!!!»
Нагрубание молочной железы в период лактации.Нагрубание груди при лактации сопровождается уплотнениями в МЖ, отеком, покраснением и/или закупориванием молочных протоков, что мешает выделению молока. В результате болевые ощущения и повышения температуры – грудь становится твердой, наливается, что приводит к весьма неприятным ощущениям.
Читайте: Что необходимо знать женщинам о заболеваниях молочной железы
После родов в груди женщины происходит образование молозива, которое спустя трое суток заменяется зрелым молоком. Молочные железы в процессе этого наполняются, уплотняются и возникают болевые ощущения. Подобное состояние называется физиологическим нагрубанием молочных желез и абсолютно нормально (проходит через несколько суток после начала кормления).
«Но если неприятные ощущения не проходят долгий период, а кормление не приносит облегчения – срочно к врачу (признак закупорки молочных протоков либо мастита)»Читайте: Болезни груди и сексуальная жизнь
- Советы специалистов
- Читайте: Деформация сосков или не навреди себе сама!
- Читайте: Факты об онкологических заболеваниях
- Задержка жидкости
Нагрубание груди может наблюдаться в случае резкого прекращения грудного вскармливания. Более того, такое состояние также возможно, если новорожденный высасывает меньше молока, чем вырабатывает молочные железы, например, при введении прикорма или в период болезни. Женщинам, которым не удалось избежать нагрубания груди можно воспользоваться некоторыми советами специалистов, чтобы устранить неприятные симптомы:* теплый душ или ванна;* обернуть грудь влажной теплой махровой салфеткой;* осторожные массажные движения по кругу груди.Чтобы не допустить нагрубания молочных желез, в качестве профилактики по окончании кормления можно приложить к груди что-то холодное, использовать защитные колпачки и молокоотсосы, носить удобный бюстгальтер.В данном случае надо откорректировать режим питания, а в целом – образ жизни. Исключить чрезмерное употребление кофеин содержащих напитков, жирной и соленой пищи в рационе. Способствовать этому состоянию может отсутствие физических нагрузок. Прием лекарственных средств
К определенным модификациям молочной железы, которые сопровождаются набуханием – приводит потребление некоторых лекарств. Но это возможно только лишь, если лекарственные препараты употреблять БЕЗ назначения доктора!!!
Читайте: УЗИ молочных желез
Набухание груди у новорожденных детей
Нагрубание МЖ у новорожденных: как бы странно или парадоксально это не звучало, НО данное явление – не редкость! Такое состояние называется половым кризом.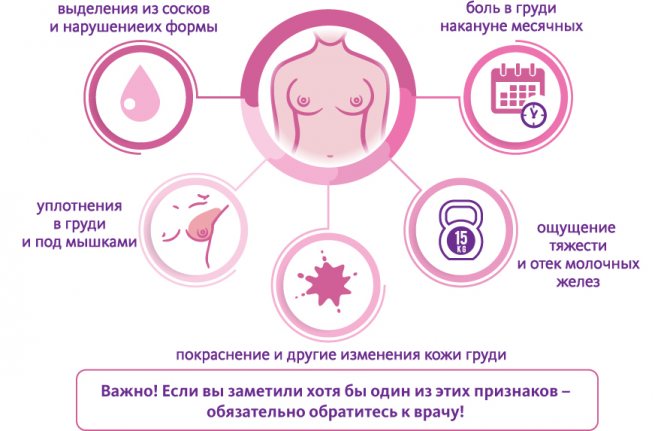 Его причиной является попадание гормонов мамы через плаценту к малышу. Обычно симптомы проходят на третьей неделе.
Его причиной является попадание гормонов мамы через плаценту к малышу. Обычно симптомы проходят на третьей неделе.
Однако на дальнейшем развитии детского организма нагрубание молочных желез – никак не отразится!
«Нагрубание молочных желез у новорожденных, сопровождающееся болью, повышением температуры, беспокойством ребенка либо другими симптомами – категорически требует обращения к врачу! ЗАПРЕЩЕНО: прикладывать компрессы и сдавливать молочные железы или производить другие самовольные процедуры!!!»
ПОМНИТЕ – своевременное обращение к врачу – спасет вам жизнь! Диагностика и консультация проводятся только на приёме у врача в клинике. Заочная постановка диагноза по телефону или электронной почте не проводятся.
Запись на консультацию по телефону: 8 (8634) 36 46 01 в Таганроге
Часы приема врачей – с 10.00 до 15.00.
Суббота — с 10.00 до 13.00
Е-mail: [email protected]
Лицензия № ЛО-61-01-003776
Материал подготовила Наталья КОВАЛЕНКО. Иллюстрации с сайта: © 2015 Thinkstock.
Нагрубание молочной железы
Явление нагрубания молочной железы знакомо каждой женщине. Неприятные ощущения, болезненность, набухание – все это сопровождает нагрубание. Данное явление может возникать как в организме здоровой женщины, так и свидетельствовать о серьезных заболеваниях и нарушениях. Поэтому каждой женщине необходимо знать, когда набухание является нормой, а когда недопустимо.
Что это такое?
Нагрубание молочных желез – это увеличение в размере и болезненные ощущения, которые наблюдаются в груди у женщин. Такое явление хоть раз в жизни ощущала каждая девушка. При этом не все обращают должное внимание к проблеме нагрубания груди.
Прежде чем говорить о самом нагрубании необходимо разобраться со строением груди.
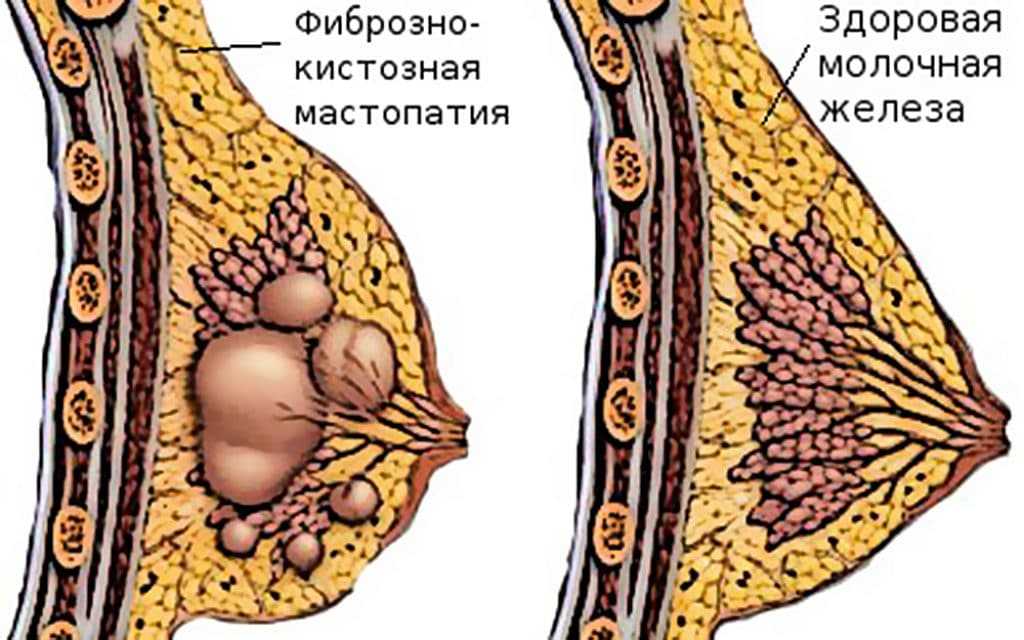
Женская грудь состоит в основном из 2 типов тканей: железистой и соединительной жировой. Соединительная ткань отходит прослойками от кожи, которая покрывает железу. Они расходятся и делят поверхность груди на 15-20 долей.
Они расходятся и делят поверхность груди на 15-20 долей.
Те, в свою очередь, состоят из более мелких долек. Пространство между дольками заполнено клетчаткой жирового характера. Вся жировая ткань окружает саму железу.
Именно от количества жировой ткани зависит объем и форма женской груди.
Железистая часть состоит из небольших млечных железок, расположенных в дольках. Они состоят из разветвляющихся трубочек, которые заканчиваются альвеолами, отвечающими за секреторную функцию. В альвеолах образуется молоко и по соединенным трубочкам выводится для кормления ребенка. Эти протоки сходятся в млечные синусы, открывающиеся на соске.
А также через молочную железу проходят многочисленные нервные волокна. Они концентрируются вокруг ареола сосков, что делает эту область такой чувствительной.
При нагрубании вследствие гормональных изменений происходит задержка жидкостей в груди, возникает отек. Дальнейшее ущемление нервных окончаний в просвете груди приводит к болевым ощущениям при нагрубании.
Причины
Здоровые женщины могут наблюдать нагрубание молочных желез в такие периоды свой жизни, как:
- половое созревание;
- во 2 фазе менструального цикла;
- перед менструацией;
- во время беременности;
- послеродовой период.
Следовательно, в здоровом женском организме за процесс нагрубания отвечают гормональные изменения.
Нагрубание молочной железы возможно при приеме некоторых лекарственных препаратов и в периоды гормонального сбоя.
Неправильное питание влияет на баланс соли. Чрезмерный прием жирной, острой и соленой пищи задерживает жидкость в организме, что сказывается и на области груди. Вследствие несоблюдения питания и режима питья чистой воды наблюдается отекание молочной железы, что сравнимо с ее нагрубанием.
В нездоровом организме набухание груди может быть вызвано такими заболеваниями и новообразованиями, как:
- мастопатия;
- мастит;
- опухоль;
- фиброаденома;
- киста.

Именно правильная диагностика этих явлений позволяет быстро избавиться от нагрубания вследствие целенаправленного лечения.
Симптомы
Женщинам необходимо знать, когда нагрубание молочных желез имеет нормальное проявление и не влияет на состояние здоровья.
Естественное нагрубание груди характеризуется такими признаками, как:
- припухлость;
- отечность;
- покраснение;
- твердость области груди и сосков;
- легкая болезненность;
- бугристость;
- местное повышение температуры груди;
- потемнение ареола.
Может наблюдаться увеличение лимфатических узлов в подмышечных впадинах.
Необходимо обратиться к врачу, если набухание молочных желез сопровождается такими признаками, как:
- болевые ощущения, которые не зависят от менструального цикла;
- сильные жгущие боли;
- боль локализуется только в одной области груди;
- боль усиливается со временем;
- повышенная общая температура тела;
- боль длится более двух недель;
- боль начинает мешать ведению повседневных дел, ношению привычной одежды.
Диагностика
Набухание молочной железы должно быть под контролем. Именно этот симптом порой указывает на серьезные изменения в тканях груди. Поэтому необходимо регулярно проходить обследования:
- Маммография: распознаются уплотнения в любой области груди. Производится визуальное моделирование структуры молочной железы в виде снимка. Для молодых девушек предпочтительнее выбирать метод нерентгеновского обследования. Это связано с преобладанием железистой ткани, что не дает четкой картинки под рентгеновскими лучами.
- Ультразвуковое обследование груди: позволяет определить, как заболевания, так и новообразования в груди. Результат исследования схож с маммографией, но является более безопасным.
- Дуктография: метод обнаружения внутрипотоковых новообразований в протоках молочных желез. Производится введение контрастной жидкости в млечные протоки, что показывает будущий путь прохождения грудного молока.
- Пункция и биопсия: при наличии новообразований забор ткани и проведения ее исследования на характер злокачественности.
Чем старше женщина, тем чаще необходимо проходить обследования молочных желез. Так начиная с 35 лет нужно посещать маммолога минимум 1 раз в 2 года. После наступления 50 лет посещения врача увеличивается до 1 раза в год.
Девочка становится настоящей женщиной в период полового созревания. Именно тогда наблюдается приобретение характерных черт фигуры взрослой женщины.
До начала полового созревания грудь девочек характеризуется зачаточным состоянием. Млечные железки состоят из неразветвленных и коротких трубочек, а альвеолы попросту отсутствуют.
Под действием гормонов, которые начинают вырабатываться в яичниках происходит изменение структуры тканей груди. Эстроген влияет на рост млечных трубочек, их длину и ветвление. Появляются зачатки альвеол. Вместе с этим увеличивается жировая и соединительная ткань. Железа приобретает окончательные формы и размеры, как у взрослых женщин.
В связи с процессами созревания наблюдается болезненность и нагрубание молочной железы. Не стоит пугаться этого явления. Неприятные ощущение в период формирования формы груди являются нормальным явлением, если не сопровождаются возникновением четких уплотнений.
Нагрубание при беременности
В период беременности практически все девушки замечают увеличение и нагрубание груди. Это считается нормой. Именно в это период молочная железа достигает своего полного развития.
Под влиянием выработки прогестерона альвеолы окончательно развиваются. Связано явление с изменением менструального цикла, сбое в гормональном фоне. Усиленно начинают вырабатываться такие гормоны, как прогестерон, эстроген, пролактин.
Следовательно, молочная железа становится объемнее, появляются уплотнения.
Одним из первых симптомов беременности является нагрубание и распухание молочных желез. Обычно, это происходит спустя 7-8 дней от середины цикла, после того, как произошло оплодотворение яйцеклетки сперматозоидом. Обычно, к концу первого триместра 10-12 неделе явление нагрубания с болью утихают.
Начиная с 20 недели молочная железа готовится к будущему периоду лактации. Возобновляется нагрубание, значительное увеличение и разбухание.
После родов уровень гормонов приходит в норму, выработка их снижается и грудь начинает вырабатывать молоко. Начинается период лактации, где устанавливаются иные причины нагрубания молочных желез.
Нагрубание при лактации
После родов резко возрастает выработка гормона пролактина. Он вызывает в груди женщины выработку молозива. Отличие молозива от настоящего молока в уменьшенном содержании липидов и повышенном белка. Спустя 3 дня оно заменяется зрелым молоком.
Основной гормон, который регулирует выделение молока является окситоцин. Именно тогда могут возникнуть первые позывы к нагрубанию молочных желез. Это состояние является нормальным и естественным, называется физиологическим нагрубанием молочных желез.
Это состояние проходит через несколько дней после начала кормления.
Нагрубание груди, которое не проходит после начала кормления ребенка не является нормой.
Оно происходит при:
- нерегулярном кормлении или сцеживании;
- неполном опустошении груди при кормлении, плохом аппетите ребенка;
- резком прекращении вскармливании грудью;
- неправильном захвате груди малышом;
- позднем начале кормления ребенка грудью.
Это связано с закупориванием протоков, которые выделяют грудное молоко. Данный застойный процесс доставляет матери помимо нагрубания такие неудобства, как боль и повышение температуры. Также это может свидетельствовать о начале мастита. Следовательно, является поводом для обращения к врачу.
Нагрубание перед месячными
Во время менструации у женщин происходят гормональные изменения. Они могут приводить к неприятному набуханию молочных желез. Обычно это происходит во второй фазе менструального цикла.
В этот период происходит изменение уровня прогестерона, развитие альвеол. Продолжительность выработки гормона 12-14 дней. При этом альвеолы не успев развиться исчезают к началу следующего цикла. Нормой считается исчезновение нагрубания с приходим месячных.
Если нагрубание молочной железы не проходит после завершения менструации, то необходимо обратиться к врачу. Возможно, болезненная припухлость является признаком развывшейся мастопатии.
Лечение
Если нагрубание проходит в форме нормы для женского организма, то не требуется определенное лечение.
Для облегчения состояния нагрубания молочных желез рекомендуется определенное температурное воздействие. Попробуйте принять теплую ванну или душ. Если нет такой возможности, то оберните область груди теплым влажным полотенцем.
На помощь приходит самомассаж. Делайте аккуратные движения по типу расчесывания руками. Можно прокатывать гладкий цилиндрический предмет от подмышечных впадин к соску.
Если нагрубание связано с периодом лактации, то лучшим способом снятия болей является естественное кормление ребенка. Благодаря этому грудь освободится от излишков молока. Также можно произвести сцеживание.
При нагрубании в следствие мастопатии, масталгии, опухолей или кист нужно обратиться к врачу. Тот может назначить медикаментозное или хирургическое лечение. Только после избавления от причины нагрубания, оно полностью спадает.
Профилактика
Каждая женщина должна четко знать о состоянии своей груди. Для этого необходимо:
- Самообследование молочной железы.
- Регулярный осмотр гинеколога и маммолога.
- Ведение здорового образа жизни.
- Правильное питание и режим питья.
- Ношение правильного бюстгальтера.
Техника самообследования груди
Самообследование играет важную роль в здоровье женщины. Такую процедуру нужно производить минимум 1 раз в месяц. Рекомендуемое время самообследования – первая неделя после менструации.
Техника:
- Визуальный осмотр с опущенными руками перед зеркалом.
- Осмотр груди с поднятыми руками перед зеркалом.
- Прощупывание груди круговыми движениями: правая рука запрокинута за голову, левой производится проверка правой груди. После, аналогично прощупывается левая грудь.
- Сдавливание соска: проверка на наличие выделений.
- Обследовании круговыми движениями в положении лежа.
- Прощупывание подмышечных впадин лежа.
При самоосмотре не должны наблюдаться:
- изменение цвета кожи груди и сосков;
- деформация груди, изменение формы, обвисание;
- уплотнения, припухлости, утолщения;
- выделения из сосков;
- твердые шарики и узелки в подмышечной впадине.
Наличие одного из перечисленных признаков является серьезным поводом для обращения к маммологу.
Нагрубание молочных желез у женщин может быть вызвано как гормональными изменениями, так и наличием заболеваний. Именно нагрубание свидетельствует о наличии мастопатии, мастита, новообразований. Следовательно, необходим правильный контроль за этим признаком. Для этого девушкам нужно регулярно проходить осмотры и исследования, производить самообследование и контроль образа жизни.
Нагрубание молочных желез: симптомы и оказание помощи
Домой ›› Как облегчить неприятные симптомы нагрубания молочных желез
Одна из наиболее распространенных проблем во время грудного вскармливания, с которой сталкиваются мамы, — нагрубание молочных желез.
Хотя периодическое нагрубание при кормлении грудью вполне нормально, оно может причинять неудобство и привести к развитию других проблем, если вовремя не обратить внимание и не принять мер. Мамам важно понимать, что такое нагрубание молочных желез и как его облегчить.
Давайте рассмотрим все важные вопросы, включая профилактику, симптомы и помощь при нагрубании.
Нагрубание — это увеличение в размерах молочных желез, при котором грудь становится болезненной и чувствительной. Это состояние бывает связано с усилением кровотока и увеличением выработки молока, поэтому оно очень часто возникает в течение первых нескольких дней после родов. Кроме того, нагрубание может развиться в течение одной-двух недель после родов или в любой момент в период кормления грудью. Хотя это вполне нормальное явление при грудном вскармливании, оно может причинять неудобство, а иногда и приводить к другим осложнениям. Поэтому главное — бороться с нагрубанием молочных желез сразу при его возникновении.
Все женщины разные, и, соответственно, продолжительность этого состояния может варьироваться. Некоторые испытывают легкие симптомы в течение лишь одного дня, в то время как у других это состояние может сохраняться до двух недель.
- Нагрубание груди возникает по разным причинам. Самые распространенные:
- — Пропуск сеанса кормления или сцеживания молока.
- — Выработка большего количества молока, чем съедает ребенок.
- — Недостаточный отток молока (неправильное захватывание груди ребенком).
- — Воспаление.
Симптомы нагрубания молочных желез могут быть разными, но наиболее распространенными являются следующие:
- Молочные железы становятся твердыми или плотными.
- Молочные железы становятся болезненными или теплыми на ощупь.
- Молочные железы становятся тяжелыми и набухшими.
- Молочные железы становятся комковатыми и опухают.
Хотя нагрубание и мастит могут проявляться примерно одинаково, на самом деле это совершенно разные состояния.
Как маме определить, что именно у нее: нагрубание или мастит? Мастит — это воспаление молочной железы, при котором обычно развивается температура (> 38,5 °С), и покраснение молочной железы, в то время как нагрубание является результатом чрезмерной выработки молока и неполного опорожнения груди.
Нагрубание может привести к таким проблемам, как закупорка молочных протоков или инфекция молочных желез, поэтому нагрубание важно начать устранять при появлении первых его признаков.
Существует несколько способов предотвращения этого состояния. Профилактика нагрубания груди в первые дни после родов может быть затруднена адаптацией организма матери к изменениям. Но постараться его избежать можно следующим образом:
- Проверьте молочные железы. Мамам следует запланировать проверку груди еще до рождения ребенка. Врач сможет порекомендовать корректирующие меры, если они будут необходимы, чтобы сделать кормление более комфортным, а также объяснит, как отличить нагрубание от мастита и как облегчить нагрубание молочных желез.
- После рождения малыша кормите его по требованию или сцеживайте молоко регулярно в случае, если у вас раздельное пребывание с малышом. У кормящих мам молоко вырабатывается регулярно, поэтому часто кормить ребенка или сцеживать молоко очень важно. Мамы должны стараться кормить малыша по меньшей мере восемь раз в сутки и следить за тем, чтобы их грудь каждый раз полностью опустошалась. Если мама не может покормить ребенка грудью, ей следует сцедить молоко молокоотсосом. Двойной электрический молокоотсос поможет комфортно сцедить больше молока за меньшее время между кормлениями, если в этом возникнет необходимость, или вместо кормления, когда мама находится вдали от ребенка.
- Следите, чтобы ребенок правильно захватывал грудь. Чтобы научиться правильно давать малышу грудь, мама может обратиться за консультацией к специалисту по грудному вскармливанию. Правильное захватывание груди при кормлении важно для ее полного опорожнения. Оно также способствует предотвращению других проблем, таких как болезненность, раздражение или трещины сосков.
- Отлучайте ребенка от груди постепенно. Когда наступит время завершать грудное вскармливание, мамам не следует делать это резко. Лучше всего отлучать ребенка от груди постепенно, понемногу сокращая число ежедневных кормлений. Это позволит постепенно замедлить выработку молока и предотвратить нагрубание молочных желез.
Кормление грудью при нагрубании не только безопасно, но и необходимо, чтобы предотвратить усугубление симптомов и облегчить состояние. Пока тело учится вырабатывать молоко в нужном объеме, мама может пользоваться специальными вкладышами в бюстгальтер Philips Avent: они впитывают избыток молока и предотвращают появление пятен на одежде на протяжении всего дня.
Теперь перейдем к советам, которые помогут кормящим женщинам облегчить нагрубание:
- Прикладывайте к груди теплый и холодный компресс. Теплый компресс стимулирует приток молока, а холодный — уменьшает боль и отек.
Термонакладки 2 в 1 Philips Avent могут как согревать, так и охлаждать грудь, способствуя как стимуляции, так и успокоению груди после кормления. Маме нужно лишь разместить их в бюстгальтере на 15-30 минут до или после кормления (в зависимости от необходимого результата).
- Делайте массаж груди. Важно добиваться оптимального оттока молока во время кормлений. Чтобы стимулировать отток молока, во время кормления можно мягко массировать грудь.
- Сцеживайте молоко. Бывают ситуации, когда кормящая мама не может быть с малышом во время кормления. При этом важно опорожнить грудь, сцедив молоко, чтобы предотвратить нагрубание и другие проблемы.
- При кормлении меняйте позы и чередуйте молочные железы. Смена позы при кормлении грудью может оказаться полезной, так как это способствует лучшему оттоку молока из различных участков молочных желез. Кроме того, мамы могут менять молочные железы во время одного кормления, чтобы ребенок мог опорожнить их обе.
Помните, что незначительные боль и дискомфорт совершенно естественны во время кормления грудью, но, если эти симптомы не проходят или усугубляются, маме следует проконсультироваться с врачом.
Что становится причиной нагрубания груди
Материнство — самый прекрасный и ответственный момент в жизни женщины. С первых дней между матерью и ребенком устанавливается особая связь. Особенно ярко она проявляется во время кормления малыша грудью. Однако бывают ситуации, в которых этот процесс не приносит радость ни маме, ни малышу. Речь идет о нагрубании груди.
Что такое нагрубание груди
Спустя несколько дней после родов, в молочных железах женщины происходит смена молозива на более зрелое молоко, которым она и будет кормить малыша. В это время грудь увеличивается и появляется ощущение набухания.
Для начала нужно научится отличать нагрубание — процесс тревожный и малоприятный, от естественного состояния молочных желез, к которым просто «пришло» молоко.
В случае наполнения молоком, набухает только грудь, она становится больше. При ощупывании уплотнения локальны и напоминают горошины. Сам сосок и его ареол остаются при этом мягкими и эластичными.
В таком состоянии прикладывать малыша к груди не составит труда, он с лёгкостью захватывает сосок и ареолу губами и сосет молоко.
А после кормления все неприятные ощущения проходят, и размягчаются плотные участки.
В это период рекомендуется как можно чаще прикладывать ребенка к груди, минимум раз в 2 часа. Даже, если малыш спит, стоит предлагать ему грудь во сне или мягко разбудить и покормить. Чем активнее ребенок будет высасывать молоко, тем разработанее и мягче будут молочные железы.
Соответственно застойных процессов удастся избежать.
Непосредственно нагрубание — процесс, когда грудь не просто наполнилась молоком. Она стала большой и горячей, тяжелой и твердой по всей площади. Кожа при этом лоснится из-за натяжения и кажется, что вот- вот лопнет.
Многим такое состояние кожных покровов знакомо по определению отек, то есть приток к тканям лимфатической жидкости. В случае с грудью происходит тоже самое. Вместе с естественным «приходом» молока к соску подступает лимфа. Она как бы распирает изнутри грудь, пытаясь выйти через протоки. В этом случае ареол и сосок болезненные и растянуты.
На ощупь такая грудь похожа на поверхность лба. Плоская и твердая, она не поддается малышу. Захватить ее не может даже молокоотсос, не говоря уже о детском ротике.
К слову, работать в такой ситуации молокоотсосом насильно, категорически запрещается! Из-за грубых действий происходит травмирование и еще больший отек.
Почему происходит нагрубание
Как уже говорилось ранее, нагрубание — это отекание груди. Отек происходит по двум причинам:
- переизбыток воды;
- недостаток воды.
Например, во время родовой деятельности мамочка употребляла мало жидкости или ей сказали, что пить вообще нельзя.
Организм, и без того находясь в стрессовом состоянии, воспринимает это как сигнал — надо запасаться жидкостью в виде отеков.
После того, как начинается производство молока, активный приток лимфы приходит туда, где начинаются какие-либо процессы или изменения в организме. Происходит нагрубание груди.
Переизбыток воды практически всегда приводит к нагрубанию. Получить лишнюю жидкость очень просто. Капельница до, во время или после родов спровоцирует накопление воды и отек. Поэтому опытные тренеры при подготовке к родам рекомендуют узнать побольше о том, какие капельницы планируют ставить и настолько ли необходимо их использовать в конкретном случае.
Табу при нагрубании груди
Прежде чем понять, что делать с отекшей грудью, следует определиться с рядом действий, которые НЕЛЬЗЯ делать:
- Обращаться к специалистам, которые готовы расцеживать грудь, сжимая и разминая ее как тесто. Выдавливать жидкость по капле, для которых боль в процессе «массажей» — естественно и надо потерпеть! Своими действиями в лучшем случае они оставят гематомы и синяки. В худшем — пропадание молока и бесконечные походы к маммологу. Многие женщины отмечали после таких процедур вмятины на поверхности груди и черные следы от пальцев.
- Сокращать количество жидкости. Надо продолжать пить столько, сколько хочется. В противном случае, организм снова будет делать запасы и сходить отек будет дольше.
- Давать груди отдохнуть и не прикладывать ребенка в надежде на то, что само рассосется. Так проблему не решить. Напротив, нужно как можно чаще кормить ребенка, чтобы выход молока спровоцировал отток лимфатической жидкости обратно к узлам.
- Не следует подкармливать малыша смесями. То количество искусственной еды, что съест младенец, равно тому количеству молока, которое останется у мамочки в груди. Сытый ребенок будет вяло и лениво сосать грудь, следовательно, в каналах будет оставаться молоко. А это и плохой путь устранению нагрубания.
- Использовать молокоотсос или мужа (бывает и такое). В обоих случаях это чревато сильным давлением и как следствие дополнительной травмопасностью.
Что же можно и нужно делать при нагрубании
Несколько практичных советов, которые стоит учитывать при нагрубании груди в первые дни:
- Прикладывать к груди часто. То есть так часто, как ребенок просит грудь, но и не реже 1 раза в 2 часа;
- Правильно давать грудь. Эффективное прикладывание ведет к тщательному высасыванию. Ребенок должен правильно захватывать сосок. Для того, чтобы это освоить, можно посмотреть видео практики по правильному кормлению или обратиться за помощью к консультанту по грудному вскармливанию;
- Найти удобную позу, при которой и малышу и маме будет комфортно, и не будет сдавлена грудь;
- Пить по мере необходимости или по сигналу жажды. Ограничивать себя в воде не стоит, с отеком это справиться не поможет, а вот обезвоживание гарантированно. К тому же, грудное молоко почти на 90% состоит из воды.
Помимо этих советов, есть практики, которые способствуют скорейшему избавлению от нагрубания:
Компрессы
В борьбе с отеком груди, как и в случае с любым другим, поможет холод. Прикладывать можно что-нибудь из морозилки, что есть под рукой или специальные гелиевые девайсы для кормящих мам. Приспособление удобное, скроено под грудь и его достаточно удобно держать все время охлаждённым в холодильнике.
Если нагрубание произошло в больнице, в качестве компресса подойдет послеродовая прокладка или памперс, обильно смоченный водой и подмороженный в больничном холодильнике. Самодельное холодное приспособление перед тем, как приложить к груди, лучше оборачивать тканью, так как нужно сухое охлаждение.
Манипуляции с грудью
Цель манипуляций заставить лимфу «отойти» от сосков в сторону лимфатических узлов. Привычный массаж для притока молока идет от оснований молочных желез вниз.
В ситуации с нагрубанием делаем все наоборот — от ареолы соска к телу. Важно направить лимфу по направлению лимфопотока к ключичным и подмышечным впадинам, там, где расположены основные узлы.
Движения производим ладонью, мягко, как бы разглаживая и постепенно наращивая силу давления.
Другое движение, которое поможет выгнать жидкость из груди — легкое потряхивание. Как бы растряхивание застоявшейся жидкости по всей площади. Можно добавить малоамплитудную вибрацию пальцев.
Все эти манипуляции совмещать между собой и не забывать поглаживания, которые будут «гнать» лимфу от сосков.
Для проведения этих манипуляций можно привлечь помощников, вызвать специалиста или проделывать самостоятельно.
Смягчение ареолы давлением
Автор данного метода безболезненного расцеживания Джин Коттерман. Многие женщины по достоинству оценили эту технику и отметили ее эффективность. В чем же суть данной процедуры? Задача размягчить не всю грудь полностью, а непосредственно сделать мягче соски и ареолы.
Оказывая смягчающее давление или СД, идет подготовка груди для прикладывания малыша. Необходимо производить надавливание на ареолу, заняв одну площадь. Для этого пальцы плотно смыкают между собой и вокруг соска и как бы вдавливают. Зафиксируйте давление на 1-1.5 минуты.
В процессе неприятных ощущений не должно быть! Если любое прикосновение вызывает дискомфорт, балансируйте на границе с болью.
Положение пальцев можно менять по два сверху и снизу или с боков. Сдавливание, как бы щепоткой, пучком вокруг соска. Главное, это не выходить за пределы ареолы, и чтобы руки были чистыми, а ногти не травмировали кожу.
Сигналом того, что все делается правильно, послужит проступившая капелька молочка при нажатии и сильное стекание струйки в момент отпускания.
По времени каждое давление фиксируют на несколько минут и до тех пор, пока сосок не размягчится и не станет доступным для ребенка, грудное кормление не станет эффективным.
Данный метод заменяет все массажи и разминающие манипуляции с грудью, которыми когда-то пользовались в роддомах. Делать все это можно как самостоятельно, так и с помощью близкого человека.
После такого размягчения нужно максимально опорожнить молочные железы. Это может быть стандартное кормление малыша или сцеживание. Есть разные способы, но самый простой и эффективный: обхватить рукой грудь и чуть сдавить или обхватить ареол ближе к соску и сделать сцеживающее движение. Что это значит: нажать пальцами во внутрь, свести их и как бы вытянуть сосок.
И последний пункт в борьбе с нагрубанием: приложить подготовленный ранее холодный компресс. После всех манипуляций по разгону лимфатической жидкости, поглаживаний и потряхиваний, после кормления или сцеживания обязательно приложить сухой холод. Не на голое тело! Через пеленочку. По времени не больше 2-4 минут. Тут женщина сама определяет по ощущениям.
Нагрубание груди — это неприятный процесс, который при правильном подходе продлится не больше пары дней. Безусловно возможен рецидив и манипуляции придется повторить. Кроме того, все это неплохая профилактика для кормящей женщины от всевозможных застойных явлений в молочных протоках.
Однако, если спустя 2 дня нагрубание не проходит, появились жар или озноб, слабость и недомогание, обратитесь к доктору. Возможно, придется сдавать анализы, так как проблема может быть от самой безобидной до серьезной. Закупорка молочных желез или мастит могут быть спровоцированы инфекцией, неправильным прикладыванием ребенка к груди и при недостаточном опустошении протоков.
Народные методы
В борьбе с отёком груди могут помочь специальные мази и крема. Народные методики тоже не стоят в стороне:
- Убрать застой помогут капустные листья. Размятые и пустившие сок, они охладят и помогут в рассасывании уплотнений.
- Расширить потоки помогут свёкла, морковь и печеный лук. Размятые до состояния пюре и лучше в охлаждённом виде эти корнеплоды помогали еще во времена бабушек.
Но, как не крути, лучшего способа, чем прикладывать ребенка – природа не изобрела.
Так как любой отек — это задержка жидкости в организме, можно посоветовать легкую диету. Отказаться от соли и солесодержащих продуктов. Отвести больше времени на отдых. Сон по необходимости следует увеличить.
Легкая зарядка позволит разогнать кровь по организму и перезапустить общую лимфатическую систему. Рекомендуется тщательно подбирать бельё.
Это должны быть лёгкие натуральные ткани, а крой не должен стеснять движений.
Особое внимание обратите на постоянную смену положений ребенка при грудном вскармливании. Важно, чтобы от молока освобождались все каналы. В процессе кормления можно делать массирующие поглаживания.
Если выявлен инфекционный мастит, не стоит пренебрегать предписанным лечением. Это могут быть антибиотики или противовоспалительные препараты. Во всех не медикаментозных ситуациях молодая мама должна четко осознавать, что ни одна из профилактических процедур не навредит ребенку, а напротив сделает кормление качественнее. А от эффективности «работы» малыша зависит и её состояние.
Если статья понравилась, пожалуйста, поделитесь ссылкой на нее
Выделения из сосков – диагностика причин, лечение в клинике в Москве
Выделения из сосков — один из самых распространенных поводов обращения женщин к маммологу. Специалисты Клинического госпиталя на Яузе установят причины патологических выделений при помощи исследования отделяемого из сосков, УЗИ, дуктографии, цифровой рентген- и МР-маммографии и других информативных и безопасных методов диагностики. Мы располагаем всеми возможностями консервативного и оперативного лечения заболеваний молочных желез на современном уровне.
Выделения из сосков чаще всего свидетельствует о развитии патологических процессов в молочной железе. Исключение составляет период беременности и кормления ребенка. Выделения могут варьироваться по цвету и консистенции, появляться при сдавливании соска или произвольно.
Причины патологических выделений из сосков
Выделения из сосков могут быть спровоцированы различными факторами.
Мастопатия
Мастопатия — доброкачественное заболевание молочной железы, возникающее по причине гормонального дисбаланса, вызывающего избыточный рост эпителия или соединительной ткани в железе. При мастопатии помимо болезненных уплотнений в груди могут наблюдаться кровянистые, молозивные или серозные выделения из сосков.
Мастит
Мастит — воспалительное заболевание молочной железы, которое возникает в результате проникновения инфекции преимущественно через трещины в соске. Чаще всего развивается у кормящих женщин в послеродовом периоде, также может быть не связан с лактацией. При мастите происходит воспаление млечных протоков с выделением молока с примесью гноя.
Галакторея
Галакторея — патологическое самопроизвольное истечение молока из сосков. Может наблюдаться как в перерывах между кормлениями ребенка, так и вне периода лактации после ее прекращения. Молозиво может выделяться при мастопатии или после аборта. Причина таких отклонений — дисфункция эндокринной системы. Следствием обильного самопроизвольного выделения молока может стать экзема.
Внутприпротоковая папиллома.
Папиллома представляет собой доброкачественную опухоль внутри протока, чаще всего, связанного с соском. При внутрипротоковой папилломе пациентки жалуются на буроватые выделения из сосков.
Злокачественные опухоли молочной железы
При отсутствии лечения рака груди, если опухоль распространяется по всей молочной железе (диффузная форма рака), у пациентов, помимо болезненности груди, покраснения кожи, появляются прозрачные или кровянистые выделения из сосков. Также выделения наблюдаются при раке соска (болезнь Педжета) с поверхности опухоли.
Диагностика причин выделений из сосков
- Консультация маммолога. Маммолог осмотрит пациента, расспросит о симптомах и при необходимости направит к другим специалистам нашей клиники — гинекологу, эндокринологу, хирургу, онкологу, генетику.
- Инструментальные исследования:
- УЗИ молочных желез;
- дуктография;
- цифровая и МР-маммография.
- Лабораторные исследования:
- цитологическое исследование мазка отделяемого из груди;
- биопсия с последующим гистологическим исследованием;
- определение гормонального фона;
- генетическое исследование для определения риска развития рака молочной железы.
- По результатам обследования маммолог нашей клиники назначит необходимое лечение в индивидуальном порядке для каждого пациента.
Лечение выделений из сосков
Выделение из соска — симптом многих заболеваний молочной железы, поэтому специалисты Клинического госпиталя на Яузе проводят лечение, направленное на основную патологию. Мы используем наиболее подходящие и эффективные в каждом случае методы лечения:
- консервативная терапия заболеваний молочной железы;
- хирургическое лечение: вскрытие абсцесса, секторальную резекцию молочной железы без удаления груди при доброкачественных опухолях; радикальную резекцию (с подлежащими участками мышц и фасции) или мастэктомию с удалением регионарных лимфоузлов при злокачественных процессах, в последующем возможны пластические реконструктивные и эстетические операции;
- химиотерапия — выполняется при обнаружении злокачественных опухолей — рака груди, болезни Педжета
Если Вы заметили выделения из сосков, следует как можно раньше обратиться к специалисту. Это поможет в самые короткие сроки вылечить заболевание и избежать развития осложнений.
Стоимость услуг
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Рак груди. Симптомы и факторы риска
15 октября – Всемирный день борьбы с раком груди. Этот вид онкологии у женщин в развитых странах мира является самой частой злокачественной опухолью.
В Краснодарском крае заболеваемость раком молочной железы стоит на первом месте в структуре злокачественных новообразований у женщин.
Сегодня мы не знаем всех причин возникновения рака, но некоторые факторы риска известны. Прежде всего , это предрасположенность к злокачественным новообразованиям молочной железы. Рак молочной железы может встречаться по материнской линии у женщин первой степени родства – от мамы, бабушки, сестры, тетушки. Это отнюдь не значит, что подобное ждет и вас, но вероятность есть, и поэтому вы должны относиться к себе внимательнее, бережнее. Раз в год необходимо посещать врача и раз в месяц проводить самообследование молочных желез.
Конечно, чем старше женщина, тем больше у нее шансов заболеть. Заболеваемость раком молочной железы резко увеличивается после 40 лет, достигая максимума в 55–65 лет. Последнее обстоятельство связано с тем, что в период от 40 до 60 лет в организме женщины происходят существенные гормональные изменения, обусловленные началом развития климакса и наступлением менопаузы. Развитие климакса является нормальным физиологическим процессом, но в этот период происходит определенное снижение возможностей приспособления к новым условиям и устойчивости эндокринной системы к воздействию различных факторов, нарушающих гормональный баланс в организме. Поэтому вероятность развития опухолей молочных желез в этот период возрастает.
Раз в год необходимо посещать врача и раз в месяц проводить самообследование молочных желез.
Прослеживается связь развития рака молочной железы с нарушением детородной функции (отсутствие или поздняя беременность, самопроизвольные или искусственные аборты, отсутствие или очень короткий период грудного вскармливания ребенка), поздним началом периода полового созревания.
Все гинекологические заболевания – тоже факторы риска появления опухоли молочной железы.
Немаловажную роль играет стресс. Часто именно после него происходит обострение всех форм доброкачественных болезней молочной железы и агрессивно начинается рост онкологической патологии.
Иногда злокачественное новообразование вызывает травма груди. Через много лет вы уже и не помните, что кто-то когда-то нечаянно ударил вас в грудь, но именно в этом месте в дальнейшем может образоваться опухоль. Поэтому старайтесь беречь грудь от всевозможных травм.
Загрязненность окружающей среды токсичными веществами также является фактором риска в развитии злокачественного новообразования. Воздействие ионизирующей радиации может увеличить риск развития рака молочной железы.
Нельзя недооценивать и роль солнечной активности.
В связи с этим чрезвычайно актуальными являются разработка и внедрение в практику профилактических методов, которые позволяют остановить рост заболеваемости.
Важную роль в раннем выявлении рака молочной железы играет самообследование молочных желез. У женщин, владеющих данной методикой, выше медицинская активность и онкологическая настороженность, они чаще обнаруживают у себя опухоли меньшего размера, чем женщины, не обученные этой методике. Самообследование рекомендуется проводить систематически, один раз в месяц, в первую неделю после окончания менструации (в этот период молочная железа физиологически размягчена), а тем, у кого наступила менопауза, каждое первое число месяца. Прежде всего, необходимо обращать внимание на белье (бюстгалтер), нет ли каких-либо пятен на нем. При появлении отделяемого из молочной железы необходимо срочно обратиться к врачу-онкологу.
Специалисты советуют следующий способ самодиагностики
Осмотр молочных желез производят в двух положениях: стоя и лежа.
Разденьтесь до пояса, встаньте перед зеркалом и внимательно рассмотрите молочные железы – их расположение, увеличение или уменьшение размеров одной железы по отношению к другой.
Заведите руки за голову и еще раз внимательно взгляните, нет ли на коже молочной железы каких-либо втяжений, морщинок, складок, рубчиков, пятен и набуханий, которых раньше не замечали. Повернувшись сначала правым боком, потом левым, осмотрите всю кожу молочных желез. Присмотритесь, насколько одинаковы и симметричны соски и кружки вокруг них – ареолы. Должно насторожить, если один сосок втянут, а другой обычной формы.
Затем лягте на спину, подложив под лопатку обследуемой стороны небольшой валик (свернутое полотенце) или подушечку. Руку на стороне обследуемой молочной железы поднимите и положите на лоб тыльной поверхностью. Благодаря этому молочная железа находится в распластанном на грудной стенке виде и облегчает обследование. Ведите руку нежно, но достаточно настойчиво, чтобы тщательно, не торопясь (по часовой стрелке или против), все проверить. При этом постоянно углубляйтесь пальцами вглубь: не катается ли там что-нибудь жесткое, нет ли каких-то уплотнений, болезненных зон. Теперь переходите к другой груди.
Обязательно надо прощупать подмышечные впадины – левой рукой правую и наоборот. Аккуратно возьмите сосок двумя пальцами – убедитесь, что за ним нет уплотнений. Немного сожмите сосок. Посмотрите, нет ли выделений. Если вы не беременны и не кормите ребенка грудью, выделений быть не должно. Не стоит паниковать и мамам маленьких детей, которым нет трех лет, – после рождения малыша следы лактации могут проявляться на протяжении двух – трех лет (тогда выделения бывают прозрачными либо напоминающие молоко, молозиво). У остальных женщин тревогу должны вызывать выделения любого цвета: прозрачные, белые, сероватые, зеленоватые и особенно – бурые, кровянистые.
Конечно, важно регулярно проводить самообследование. Но самодиагностика не заменяет медицинского обследования, поэтому не надо забывать о регулярных ежегодных визитах к гинекологу или маммологу. Помимо самообследования, раз в год обязателен осмотр у врача-маммолога. Женщинам после 35 лет необходимо делать маммографию. Между 40 и 49 годами маммография делается раз в два года (если врач не порекомендует иную схему), а после 50 лет – каждый год.
Факторы риска развития рака молочной железы
-
Гормональные факторы: аборты, отсутствие беременности и родов, поздние первые роды, различного рода гормональные нарушения, раннее начало менструации, поздняя менопауза.
-
Наследственные факторы: онкозаболевания у родственников.
-
Факторы, связанные с образом жизни, а также сопутствующие заболевания, такие как курение, употребление алкоголя, употребление нездоровой пищи, недостаточная физическая активность, избыточный вес, сахарный диабет, гипертоническая болезнь.
Своевременная диагностика, соответствующее лечение на ранних стадиях способствуют выздоровлению, улучшению качества жизни (путем сохранения железы), что немаловажно для современной женщины!
При этих симптомах надо срочно показаться онкологу
-
Если есть прощупываемый узел в области молочной железы или подмышечной впадине.
-
При диффузном уплотнении всей молочной железы.
-
При деформации кожи в области молочных желез с участками, похожими на «лимонную корочку».
-
При отеке, покраснении, болезненности молочной железы, увеличении ее размеров.
-
При утолщении, втяжении соска, появлении на нем сухих или мокнущих корочек.
При наличии любых изменений в молочной железе или при возникновении ощущений, не свойственных предыдущему самоосмотру, следует немедленно обратиться к врачу. Если медицинский диагноз уже поставлен или вы направлены к врачу-онкологу в онкодиспансер, не переживайте и не отчаивайтесь. Надо вовремя пролечить заболевание. Полноценное обследование и лечение заболеваний молочной железы жители края получают в краевом онкодиспансере по адресу: г. Краснодар, ул. Димитрова, 146. Тел. регистратуры поликлиники +7 (861) 233-66-04.
Не занимайтесь самолечением, обращайтесь к врачу!
Набухание груди у новорожденных
Нормальный диаметр груди новорожденного составляет 1-2 см. Набухание груди различной степени может возникать примерно у 70% новорожденных и носит разные названия. Некоторые из них включают физиологическое увеличение груди, большее развитие груди, гинекомастию новорожденных, мастит новорожденных и увеличение груди.
Припухлость может быть мягкой или твердой, ее можно распознать к третьему дню жизни. Грудь несколько нежная, и иногда примерно у 5-20 процентов новорожденных грудное молоко также выделяется из опухшей груди в течение нескольких недель.Раньше его называли колдовским молоком, поскольку считалось, что его любят пить ведьмы, но на самом деле оно неотличимо от обычного человеческого грудного молока.
Причина
Беременность связана с высоким уровнем женских гормонов эстрогена. Он проходит через плацентарный кровоток в кровоток плода. Это является причиной многих изменений, наблюдаемых у новорожденных, включая гинекомастию и отек влагалища, как и у беременной женщины. По этой причине ткань груди у младенцев обоих полов реагирует на повышенный уровень гормона размножением и увеличением.По мере приближения родов уровень эстрогена падает, а уровень пролактина в гипофизе в ответ повышается. Это приводит к секреции молока.
Пока не ясно, почему только у некоторых новорожденных грудь развивается лучше. Считается, что они могут быть сверхчувствительными к воздействию эстрогена и / или прогестерона. По крайней мере, в одном случае была обнаружена сверхэкспрессия рецепторов BRCA1 и BRCA2. Это может быть ответственным, и в этом случае требуется дополнительное исследование будущего риска злокачественных изменений у таких людей.
Курс и прогноз
В большинстве случаев лечение не требуется, поскольку уровни эстрогена и пролактина снижаются до нормальных в течение двух недель после рождения, поскольку они метаболизируются в организме новорожденного.
У некоторых новорожденных молоко не выходит нормально из-за дефектов канализации млечных протоков или из-за плохой секреции окситоцина, который способствует секреции молока. В результате молоко накапливается в груди, вызывая образование галактоцеле.Попадание инфекционных организмов в этот восприимчивый пул молока может привести к развитию инфекции груди новорожденных, что осложняет примерно 25% этих случаев. Примерно в 70% случаев это приводит к образованию абсцесса груди. Это чаще встречается у доношенных новорожденных женского пола между третьей и четвертой неделями после рождения. У 9 из 10 младенцев инфицирована только одна сторона. Большинство случаев связано с инфекцией стафилококка.
Лечение
Изолированная гинекомастия проходит без лечения.Не следует сжимать грудь, так как это только способствует стократному сцеживанию молока. Все, что требуется — это простое наблюдение.
Однако, когда образуется абсцесс груди, потребуется хирургическое лечение, будь то пункционная аспирация или хирургическое дренирование гноя. Таким образом, в 30–60% случаев потребуется госпитализация для хирургического вмешательства или внутривенного введения антибиотиков. В целом, примерно у четверти новорожденных с увеличением груди развиваются абсцессы груди.Системное распространение встречается редко, но все же происходит.
Список литературы
Дополнительная литература
Как справиться с набуханием или опухолью груди у новорожденного
Последнее обновление
Новорожденные дети могут делать забавные вещи, которые могут напугать их родителей; однако иногда у младенцев могут наблюдаться определенные физические изменения, которые могут обеспокоить и родителей. Можете ли вы относиться к тому, о чем мы здесь говорим? Давайте подробно обсудим, почему это происходит и стоит ли вам переживать по этому поводу или принимать таблетки от простуды.
Нормально ли у новорожденных опухшая грудь или шишка?
Будь то опухоль груди вашего мальчика или девочки, опухшая ткань груди у новорожденных может стать поводом для беспокойства родителей. Набухание груди или уплотнение у новорожденных — нормальное явление, которое может исчезнуть через несколько дней.
- Отек может присутствовать у младенцев, потому что гормоны матери могут попасть в кровоток ребенка еще до его рождения.
- Иногда из опухшей груди или шишек может сочиться немного жидкости — это нормально, и вам не о чем беспокоиться.
- Опухоль может стать заметной примерно на третий день после рождения, и в большинстве случаев она может постепенно уменьшаться через месяц.
Что вызывает опухание груди у новорожденных?
Родители могут быть очень обеспокоены тем, что грудь их ребенка набухает, и могут подумать, какие могут быть возможные причины этого. Вот некоторые из причин того же:
1. Химические изменения
Иногда ребенок может поглощать некоторые химические вещества, которые могут присутствовать в кровотоке матери.Однако после рождения ребенка поступление химикатов в кровь ребенка может прекратиться, что может привести к определенным гормональным изменениям и, таким образом, может привести к образованию уплотнений в груди младенца.
2. Гормональные изменения
Мама претерпевает множество гормональных изменений во время беременности, и те же гормоны могут иногда влиять и на вашего ребенка. Иногда эти изменения гормонов могут привести к опуханию сосков у младенцев.
3. Изменения в материнском теле
По мере приближения срока родов ваш организм начинает готовиться к предстоящему кормлению грудью.Эти изменения могут повлиять на вашего будущего ребенка, и грудь вашего ребенка может даже выделять молоко, которое также известно как ведьмовское молоко.
4. Телесные изменения
Беременная женщина может претерпеть множество физических и психических изменений. Эти изменения могут повлиять и на вашего ребенка, и, следовательно, могут привести к появлению у него грудных почек.
Советы родителям
Когда вы замечаете что-то необычное в своем ребенке, это не обязательно означает, что у вашего ребенка какие-то проблемы или что они могут быть серьезными.О некоторых проблемах даже не стоит беспокоиться, и опухшая грудь у вашего ребенка может быть одной из таких проблем. Вот несколько советов, которые могут помочь обеспокоенным родителям:
- Не трогайте грудь ребенка. Тем не менее, вы можете аккуратно очистить их, но не массируйте их вообще, так как это может привести к инфекциям.
- У многих родителей может возникнуть соблазн ущипнуть крошечные олухи своего ребенка, думая, что это может помочь уменьшить отек. Что ж, это скорее увеличивает отек и может даже вызвать раздражение чувствительной кожи вашего ребенка.
- Наберитесь терпения, потому что это временное физическое состояние, и оно может постепенно исчезнуть, когда вашему ребенку исполнится второй месяц.
Когда обращаться к врачу
Как мы уже несколько раз обсуждали в статье, вам не нужно беспокоиться о груди вашего ребенка, потому что со временем они могут поправиться. Однако все необычное или ненормальное может потребовать вашего внимания и вмешательства вашего врача, которое может потребоваться при следующих условиях:
- Если опухоль не спадает или может начать увеличиваться, это означает, что что-то не так, и врач должен немедленно проверить это.
- На случай, если у вашего ребенка может быть высокая температура и опухшая грудь в течение нескольких дней. Об этом необходимо незамедлительно сообщить врачу.
- Если вы заметили, что грудь вашего ребенка покраснела или сильно набухла, или у вашего ребенка есть опухоль с одной стороны, это может вызывать тревогу, и вы должны немедленно отправиться в больницу.
Родителей тоже беспокоят мелкие проблемы, и это абсолютно нормально. В этом и заключается смысл воспитания ребенка — волноваться и беспокоиться о пустяках.Всякий раз, когда сомнения и беспокойство затуманивают ваш разум, вы можете обратиться к врачу и обсудить состояние вашего ребенка. Мы надеемся, что эта статья поможет решить проблему опухшей груди вашего ребенка.
Также читайте: Инфекции глаз у младенцев
Аномальный рост груди у мальчиков и девочек
И у мальчиков, и у девочек есть ткани груди. Нормальное развитие груди сначала появляется вскоре после рождения, а затем снова в начале половое созревание. Сроки развития груди сильно различаются от человека к человеку, и у некоторых девочек это может произойти только в подростковом возрасте.
Вот обзор некоторых из основных аномалий груди, которые могут возникнуть у детей.
Даже у младенцев есть ткани груди!
У новорожденных девочек и мальчиков будет небольшая грудная почка, которую можно будет прощупать в течение нескольких недель после их рождения. Эти зачатки ткани станут тканью груди у взрослого человека. В раннем младенчестве они могут быть заметными из-за действия материнского эстрогена. По мере снижения уровня эстрогена уменьшается и заметность.
Выделения из сосков у младенцев
У некоторых младенцев бывают выделения, покраснение и припухлость вокруг сосков, и в большинстве случаев они проходят спонтанно. Выделения из сосков у младенца — это , а не повод прекратить грудное вскармливание. Обсудите любые вопросы с врачом вашего ребенка.
Дополнительные соски
Одной из наиболее частых аномалий груди являются дополнительные соски (также называемые дополнительными сосками), которые обычно встречаются в подмышечных впадинах или на животе как у мальчиков, так и у девочек.Эта дополнительная ткань называется Полифелия . Если это надоедает, его можно удалить — обычно с помощью обезболивающего лекарства в кабинете врача в том возрасте, когда ребенок этого хочет.
Увеличенная грудь у мальчиков
Гинекомастия — это наличие достаточного количества ткани молочной железы у мужчины, чтобы выглядеть так, как будто на груди образуется бугорок. Гинекомастия может варьироваться от выступающей ткани зачатка груди, которая не исчезает, до феминизированной груди с бугорком и округлым соском.У половины мальчиков-подростков в период полового созревания появляются нежные выступающие ткани в области сосков. В большинстве случаев эта ткань уменьшится в размерах за 2-3 года. Если этого не происходит и мальчик в остальном здоров, можно рассмотреть возможность удаления ткани хирургическим путем.
Важно отметить, что некоторые злоупотребления психоактивными веществами, в том числе употребление марихуаны может усугубить состояние. Мальчики-подростки с этой аномалией нередко становятся застенчивыми или издеваются. Хотя рост груди у мальчиков часто наследственные, родители должны обратиться к врачу, чтобы найти гормональный или эндокринный дисбаланс.
Необычно большая грудь у девочек
Макромастия — это слово для описания груди девочек, которая непропорционально велика по сравнению с остальной частью их тела. Большая грудь может причинить девушке-подростку не только эмоциональный стресс, но и физический стресс. Например, большая грудь может быть связана с болью в верхней части спины, покалыванием в руках и раздражением кожи. В подростковом возрасте они могут быть обременительными в социальном плане и ограничивать занятия спортом. Первоначально лечение заключается в физиотерапии, уходе за кожей, правильной подгонке бюстгальтера и обезболивающих.
Операции по уменьшению груди
Если размер груди вызывает другие проблемы или мешает деятельности, можно рассмотреть возможность операции. Обычно это происходит через два-три года после начала менструального цикла у девочки и после того, как размер обуви перестанет меняться. Редукционная маммопластика , как их еще называют, обычно проводятся амбулаторно под общим наркозом. Мероприятия ограничены от четырех до шести недель, но обычно девочки возвращаются в школу к следующей неделе.Хирургия этого типа может или не может покрываться медицинской страховкой, в зависимости от симптомов, продолжительности, реакции на физиотерапию, индекс массы тела (ИМТ) и количество ткани, удаляемой для уменьшения размера груди.
Асимметрия груди
До 25 процентов подростков грудь растет асимметрично, и многие женщины достигают полной зрелости, когда одна грудь больше другой. Иногда это происходит потому, что они имеют разную форму и по-разному растут.В других случаях, когда доброкачественная масса называлась фиброаденома присутствует в груди, ее удаляют, чтобы грудь вернулась к своему нормальному размеру.
В других случаях асимметрии необходимо подумать о том, как уравновесить грудь. Балансировка может быть комбинацией увеличения одной стороны, уменьшения одной стороны или работы с обеих сторон. В то время как заинтересованные родители или подростки должны пройти медицинское обследование, бюстгальтеры с мягкой подкладкой часто могут обеспечить маскировку.
Образования груди у детей и подростков
Из-за повышенного внимания к раку груди любая опухоль у ребенка часто вызывает сильное беспокойство.Рак груди крайне редко встречается в возрасте до 20 лет; менее 0,1% всех случаев рака груди встречается у детей или подростков. Ультразвуковые исследования могут помочь определить, является ли уплотнение кистой, которую можно дренировать, или фиброаденомой.
Если у вашего ребенка опухоль в груди, проконсультируйтесь с врачом. Он или она может направить вас к педиатру или детский пластический хирург, специализирующийся на лечении проблем с ростом тканей груди. Операции на груди молодым девушкам следует проводить с осторожностью из-за риска неблагоприятного воздействия на развитие груди в будущем.
Всех девочек следует обучать самообследованию груди, когда у них растет грудь и у них проходят менструальные циклы. Это должно стать началом привычки на всю жизнь.
Отсутствие развития груди
Когда у девочки нет ткани груди к 13 годам, считается, что ее развитие груди задерживается. Хотя это бывает редко, зачаток груди может отсутствовать из-за деформации грудной стенки или недостаточного развития подлежащей грудной мышцы.У девочек с хроническими заболеваниями, такими как болезнь Крона, синдром Тернера или расстройство пищевого поведения, к 13 годам могут не отрасти бутоны. См. Задержка полового созревания у девочек: Информация для родителей.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
У 2-недельного младенца возникла острая опухоль в грудной клетке
ДОБАВИТЬ ТЕМУ В ОПОВЕЩЕНИЯ ПО ЭЛЕКТРОННОЙ ПОЧТЕ
Получать электронное письмо, когда новые статьи публикуются на
Укажите свой адрес электронной почты, чтобы получать сообщения о публикации новых статей.Подписывайся Нам не удалось обработать ваш запрос. Пожалуйста, повторите попытку позже. Если у вас по-прежнему возникает эта проблема, обратитесь по адресу [email protected].Вернуться в Healio
Женщина в возрасте 2 недель обратилась с внезапным отеком и болью. о левой груди. История основной жалобы показала, что у ребенка было хорошее здоровье, пока за день до госпитализации у нее не было замечено быть суетливым.Было отмечено, что левая грудь больше правой и имеет некоторые покрывающая его эритема. На следующее утро опухоль усилилась, и у ребенка поднялась температура до 101,5 ° F. Она была доставлена к своему основному врачу, который направил ее на прием.
Джеймс Х. Брайен
Ее история болезни включала нормальную беременность, роды и роды с хороший дородовой уход. Первые две недели у нее были у нормального новорожденного. У нее был ее первая вакцинация против гепатита В в питомнике. Ее семейная история ничем не примечательный, без контактов с больными, без путешествий, без травм и без животных или воздействие насекомых.
| Рис. 1 и 2. Единственным положительным результатом была опухшая, болезненная и эритематозная левая грудь. Изображения: Brien JH |
| Рисунок 2. |
При поступлении обнаружена 2-недельная девочка с нормальным внешним видом. кто был бдительным и активным. Единственным положительным результатом была опухоль, болезненная и эритематозная левая грудь, как показано на рисунках 1 и 2.Лабораторные тесты включали общий анализ крови с количеством лейкоцитов 23000, с 87% гранулоцитами и посев крови ожидается.
Какой у вас диагноз?
A. Escherichia coli
B. Listeria monocytogenes
C . Золотистый стафилококк
D. Стрептококк группы B
Подавляющее большинство маститов у новорожденных вызывается S. aureus. (С). Это было рассмотрено в многочисленных газетах и на интернет-сайтах, показывая те же основные результаты.В редких случаях причиной может быть кишечная палочка или другие грамотрицательные палочки, стрептококковые группы A или B, Enterococcus, иногда смешанные организмы; и Ицхак Брук, Мэриленд, MSc, напоминают нам, что анаэробные организмы часто присутствуют в смеси при правильном культивировании, хотя их роль остается под вопросом. С практической точки зрения, поскольку вы не можете быть уверены в причине без результатов посева, эмпирической терапии должен покрывать стафилококковый, стрептококковый и грамотрицательные кишечные вещества.
Поскольку значительная часть изолятов S. aureus устойчивый к метициллину, целесообразно использовать эффективный антибиотик MRSA, например в виде ванкомицина или линезолида (Zyvox, Pharmacia & Upjohn) вместе с аминогликозид или цефалоспорин третьего поколения. Очевидно, если есть абсцесс присутствует, показан разрез и дренаж (Рисунки 3 и 4). Если нет абсцесс, инфекция может исчезнуть только с помощью противомикробной терапии. Если вы практикуете в районе с низким уровнем устойчивости к клиндамицину к MRSA у старшего ребенка, у которого вы можете быть уверены, что он или она не страдает сепсисом, клиндамицин может быть хорошим эмпирическим выбором для грамположительной терапии.
| Рис. 3 и 4. При наличии абсцесса показан разрез и дренирование. |
| Рисунок 4. |
Однако у любого новорожденного или старшего ребенка, страдающего сепсисом или быстро распространению целлюлита (рис. 5 и 6), я бы все равно рекомендовал ванкомицин для лечения эмпирическое покрытие MRSA.Продолжение терапии должно основываться на культуре. и чувствительность, если возможно.
| Рис. 5 и 6. Любому новорожденному или ребенку более старшего возраста, страдающему сепсисом или быстро распространяющимся целлюлитом, доктор Брайен по-прежнему будет рекомендовать ванкомицин для эмпирического охвата MRSA. |
| Рисунок 6. |
При абсцессе, который может поражать зачаток груди, где порт входа — это сосок (рисунки 7 и 8), желательно иметь опытный детский хирург выполнит разрез и дренаж, так как повреждение грудной зачаток может привести к асимметричному развитию.
| Рис. 7. В случае абсцесса, который может поражать зачаток груди, где входным портом является сосок, рекомендуется, чтобы опытный детский хирург выполнил разрез и дренирование. |
| Рисунок 8. |
Для краткого обзора всего спектра маститов от рождения до В подростковом возрасте я бы порекомендовал прочитать статью, написанную Говардом С.Фейден, MD ( Pediatr Infect Dis J. 2005; 24; 1113).
Джеймс Х. Брайен, DO, участник организации Infectious Diseases in Дети Редакционная коллегия, а также заместитель председателя по образованию в The Детская больница в Скотт энд Уайт и является адъюнкт-профессором кафедры Педиатрия в Техасском университете A&M, Медицинский колледж, Темпл, Техас. электронная почта: [email protected]. Раскрытие информации: д-р Брайен не сообщает о соответствующих финансовых раскрытие информации.
ДОБАВИТЬ ТЕМУ В ОПОВЕЩЕНИЯ ПО ЭЛЕКТРОННОЙ ПОЧТЕ
Получать электронное письмо, когда новые статьи публикуются на
Укажите свой адрес электронной почты, чтобы получать сообщения о публикации новых статей.Подписывайся Нам не удалось обработать ваш запрос. Пожалуйста, повторите попытку позже. Если у вас по-прежнему возникает эта проблема, обратитесь по адресу [email protected].Вернуться в Healio
Меня беспокоит опухоль в груди моего ребенка | Новое время
Уважаемый доктор,
Недавно я заметила опухоль на левой груди моей двухмесячной малышки и подумала, что она просто пухленькая.Однако, когда я прикоснулся к нему около двух дней назад, я почувствовал небольшую опухоль. Вчера, когда я собирался принять ванну, она лопнула, и на ее одежде был гной и кровь. Я заболел. Однако, похоже, она не испытывает боли. Припухлость пока уменьшилась. Это то, о чем мне следует беспокоиться?
Esperance
Уважаемый Esperance
Доктор Рахна Панде
Шишка может образоваться в груди ребенка даже в возрасте около недели.Это вызывает беспокойство у родителей. Но беспокоиться не о чем. Находясь в утробе матери, ребенок подвергается выбросу гормонов, таких как эстрогены. Во время кормления грудью ребенок также подвергается воздействию некоторых гормонов. Это может вызвать образование шишки вокруг соска или под ним после родов, которое не воспаляется и не вызывает болезненных ощущений. Если его сжать, из этого комка также может выступить небольшое количество молока. Но со снижением уровня гормонов постепенно эта шишка сровняется. Это может занять от нескольких недель до месяцев.
В редких случаях воспаление груди (мастит) также может вызвать уплотнение в груди.Источником инфекции могло быть небольшое количество молока, присутствующее в комке. Однако здесь шишка будет красной, опухшей и болезненной. Это будет связано с лихорадкой и чрезмерным плачем.
Поскольку вы описали уплотнение как безболезненное, но когда оно лопнуло, выделяло гной и кровь, изначально это могло быть доброкачественное образование. Позже, из-за обращения с ним (обеспокоенные родители могут касаться его много раз, чтобы осмотреть его), могла возникнуть вторичная бактериальная инфекция, вызывающая скопление гноя и крови.
Поскольку инфицирование и выделение гноя произошло бы в течение короткого промежутка времени, не было никаких признаков острой бактериальной инфекции и воспаления, таких как высокая температура или плач ребенка из-за боли. Шишка могла быть липомой (скоплением жировой ткани), которая могла быть инфицирована позже.
Если при обращении с младенцем не соблюдаются очень строгие правила гигиены, он / она подвергается риску инфекций. Хотя многие люди любят держать на руках маленького ребенка, нельзя позволять делать это всем.Небольшое количество микробов, присутствующих на руках человека, держащего ребенка, или присутствующих, сообщающих о легкой простуде или кашле, может привести к серьезной инфекции для ребенка. В случае образования шишки он может быть вторично инфицирован.
Очень важно поддерживать очень хорошую гигиену рук для всех, кто занимается уходом за младенцем. Людей, страдающих какими-либо заболеваниями, даже в легкой форме, нельзя допускать к ребенку.
Также важно обращать внимание на одежду, которую носит младенец. В идеале одежда должна быть очень мягкой, очень чистой и из хлопка.Одежда из нейлона выглядит блестящей и красивой, но вредна для здоровья. Они могут вызвать раздражение очень мягкой детской кожи, что приведет к дискомфорту и вторичным инфекциям.
Теперь, когда опухоль исчезла, у младенца нет боли, он без проблем ест и спит; здесь не о чем беспокоиться.
Доктор Рахна — врач-терапевт в больнице Рухенгери.
Гинекомастия | Детская больница CS Mott
Обзор темы
Что такое гинекомастия?
Гинекомастия — это чрезмерное развитие мужской груди.В ответ на слишком много эстрогена (женский гормон) или слишком мало тестостерона (мужской гормон) железистая ткань груди набухает и образует грудную почку (увеличенная грудь). Гинекомастия может возникнуть у младенцев, мальчиков-подростков и мужчин старшего возраста.
Что вызывает гинекомастию?
У новорожденных гинекомастия вызвана эстрогеном от матери. Грудные зачатки часто встречаются у мальчиков. Грудные почки, как правило, постепенно исчезают к 6-месячному возрасту, но у некоторых детей они могут сохраняться дольше.
У мальчиков-подростков гинекомастия также может быть вызвана эстроген-продуцирующей опухолью. Грудные зачатки — обычное явление в период полового созревания. Шишки могут сохраняться до 2 лет, но они, как правило, распускаются в течение первого года.
У мальчиков-подростков гинекомастия вызвана гормональными изменениями в период полового созревания. Гинекомастия встречается у многих мальчиков в период от раннего до среднего полового созревания. Обычно он проходит в течение 6 месяцев — 2 лет.
У взрослых мужчин гинекомастия обычно вызывается другим заболеванием, например, раком печени или легких, циррозом печени, гиперактивностью щитовидной железы, или гормональными проблемами, такими как рак гипофиза, надпочечников или яичек.Употребление алкоголя, марихуаны, метамфетамина и героина также может вызвать гинекомастию.
Использование определенных лекарств также может вызвать гинекомастию, в том числе:
- Стероиды, такие как преднизон или дексаметазон.
- Лекарства, используемые для лечения язв (например, циметидин).
- Лекарства, применяемые для лечения эпилепсии (например, фенитоин [дилантин]).
- Дигиталис и другие сердечные лекарства.
- Химиотерапевтические препараты, особенно алкилирующие агенты, семейство противоопухолевых препаратов, которые влияют на клеточную ДНК и подавляют рост раковых клеток.
- Антиандрогенные препараты (такие как флутамид, ципротерон и спиронолактон).
- Лекарства, вызывающие тревогу и антидепрессанты (такие как диазепам [валиум] и трициклические антидепрессанты).
Каковы симптомы?
Помимо увеличения груди, мужчины и мальчики с гинекомастией могут заметить, что их грудь становится эластичной или упругой. У мальчиков на одной или обеих сторонах груди может быть зачаток размером с пятак или четверть монеты. Грудные зачатки часто встречаются у мальчиков-подростков в период полового созревания.Они могут длиться до 2 лет, но обычно проходят в течение первого года.
Как диагностируется гинекомастия?
Гинекомастию обычно можно диагностировать на основании медицинского осмотра и истории болезни. В большинстве случаев в тестах нет необходимости. Но если уплотнение в груди необычно большое, одностороннее, болезненное или твердое и фиксированное, может быть сделана биопсия, чтобы исключить другие проблемы.
Любой мужчина, обнаруживший одностороннее уплотнение в груди, должен сообщить своему врачу, есть ли у него близкие родственники, больные раком груди (мать, сестра или дочь).Если есть какие-либо опасения по поводу рака, шишку можно проверить с помощью биопсии или хирургического вмешательства.
Как лечится?
Гинекомастия у младенцев и подростков обычно не требует лечения и обычно проходит сама по себе. Если это вызвано лекарством или болезнью, прекращение приема лекарств или лечение болезни часто излечивают гинекомастию. Если это вызвано недостатком тестостерона и повышением эстрогена, может быть назначено гормональное лечение. Некоторые мужчины выбирают операцию, если другие методы лечения не помогли.
Мастит при грудном вскармливании | Мичиган Медицина
Обзор темы
Что такое мастит?
Мастит — это воспаление груди, обычно вызываемое инфекцией. Это может случиться с любой женщиной, хотя мастит чаще всего встречается в течение первых 6 месяцев грудного вскармливания. Это может привести к тому, что молодая мать будет чувствовать себя очень уставшей и измученной. Добавьте болезнь к требованиям ухода за новорожденным, и многие женщины вообще откажутся от грудного вскармливания. Но вы можете продолжать кормить ребенка грудью.Фактически, грудное вскармливание обычно помогает избавиться от инфекции, и кормление грудью не повредит вашему ребенку.
Хотя мастит может быть неприятным и болезненным, он обычно легко излечивается с помощью лекарств.
Что вызывает мастит?
Мастит чаще всего возникает при попадании бактерий в грудь через соски. Это может произойти, если у кормящей матери треснул или болит сосок.
Длительные перерывы между кормлением грудью или неспособность полностью опорожнить грудь также могут способствовать развитию мастита.Использование различных техник грудного вскармливания и обеспечение правильного захвата ребенка во время кормления поможет опорожнить грудь и избежать трещин на сосках. Просмотрите слайд-шоу о захвате груди, чтобы узнать, как заставить ребенка прикладываться к груди.
Каковы симптомы?
Мастит обычно начинается с болезненной области одной груди. Он может быть красным или теплым на ощупь, или и тем, и другим. У вас также может быть жар, озноб и ломота в теле.
Признаки ухудшения мастита включают опухшие болезненные лимфатические узлы в подмышечной впадине рядом с инфицированной грудью, учащенное сердцебиение и усугубляющиеся симптомы гриппа.Мастит может привести к абсцессу груди, который ощущается как твердое болезненное уплотнение.
Что увеличивает риск заболевания маститом?
У вас больше шансов заболеть маститом во время грудного вскармливания, если:
- У вас ранее был мастит.
- Вы откладываете или пропускаете сеансы грудного вскармливания или сцеживания. Если вы не опорожняете грудь регулярно или полностью, она набухает или становится слишком полной, что может привести к маститу.
- У вас есть трещины или раздражение сосков, что может быть вызвано неправильным положением или плохим захватом.
Кормящие матери могут заболеть маститом в любое время, но особенно в первые 2 месяца жизни ребенка. Через 2 месяца режим кормления ребенка становится более регулярным, что помогает предотвратить мастит.
Как диагностируется мастит?
Ваш врач может определить, есть ли у вас мастит, поговорив с вами о ваших симптомах и осмотрев вас. Тестирование обычно не требуется.
Как лечится?
Антибиотики обычно могут вылечить мастит. Если ваш врач прописывает антибиотики, принимайте их в соответствии с указаниями.Не прекращайте их принимать только потому, что вам лучше. Вам необходимо пройти полный курс приема таблеток. Антибиотики не навредят ребенку. Если сначала лечение не сработает, ваш врач может отправить образец вашего грудного молока в лабораторию, чтобы определить тип бактерий, вызывающих инфекцию.
Вы можете улучшить свое самочувствие, больше отдыхая, выпивая больше жидкости и прикладывая теплые или холодные компрессы к болезненной груди.
Перед тем, как кормить ребенка грудью, положите теплую влажную мочалку на пораженную грудь примерно на 15 минут.Делайте это как минимум 3 раза в день. Это увеличивает приток молока в грудь. Массаж пораженной груди также может увеличить приток молока.
Вы можете безопасно принимать ацетаминофен (например, тайленол) от боли или жара. Вы можете принимать ибупрофен (например, Адвил) вместе с парацетамолом, чтобы уменьшить воспаление. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
Грудное вскармливание из пораженной груди безопасно для вашего ребенка. Если начинать с пораженной груди слишком болезненно, попробуйте сначала кормить ребенка здоровой грудью.Затем, когда молоко вытечет, начните кормить грудью из пораженной груди. Если ваши соски слишком потрескавшиеся и болезненные для кормления из этой груди, сцеживайте молоко вручную или используйте молокоотсос, чтобы опорожнить грудь. Попробуйте это каждый раз, когда вы не можете кормить грудью.
Это хорошее время, чтобы подумать о том, чтобы обратиться за помощью к консультанту по грудному вскармливанию. Этот человек — обычно медсестра — специализируется на помощи женщинам в период грудного вскармливания. Вы можете кормить грудью более эффективно, без боли и предотвратить мастит в будущем, если не забываете менять позу и следить за тем, чтобы ребенок правильно прикладывал грудь.
Обязательно лечитесь от мастита. Несвоевременное лечение может привести к образованию абсцесса груди, который будет сложнее лечить.
Симптомы
Симптомы мастита чаще всего появляются в течение 4–6 недель после родов.
Если у вас мастит, вы можете сначала заметить:
- Болезненный участок на одной груди. Он может быть покрасневшим, теплым на ощупь или и тем, и другим.
- Озноб, боли и симптомы гриппа.
- Лихорадка.
Эти начальные симптомы могут появиться после устранения закупорки молочного протока.
Когда звонить
Позвоните своему врачу сейчас , если у вас:
- Усиливающаяся боль в одной области груди.
- Усиливающееся покраснение в одной области груди или красные полосы, отходящие от области груди.
- Вытекание гноя из соска или другого участка груди.
- Температура 101 ° F (38.5 ° C) или выше.
Позвоните своему врачу сегодня , если у вас:
- Опухшие железы (лимфатические узлы) в области шеи или подмышек.
- Температура ниже 101 ° F (38,5 ° C).
Позвоните своему врачу, если у вас есть другие проблемы с грудью, такие как потрескавшиеся и кровоточащие соски или волдыри на сосках, которые не проходят при лечении в домашних условиях.
Абсцесс груди
В некоторых случаях симптомы мастита ухудшаются, и в инфицированной области груди образуется гнойный карман (абсцесс).Симптомы абсцесса груди включают:
- Твердое и болезненное уплотнение в груди.
- Покраснение на груди.
- Обострение гриппоподобных симптомов.
Молочница
Дрозд (грибковая инфекция) может возникнуть во рту вашего ребенка и распространиться на соски и грудные протоки. Если у вас есть симптомы мастита, которые не проходят, несмотря на лечение, боль в области сосков во время и после кормления грудью, резкая боль в груди между кормлениями или соски, которые выглядят очень розовыми, возможно, у вас грибковая инфекция.Это состояние также может начаться с внезапной боли или жжения, когда грудное вскармливание проходит нормально.
Если у вас есть симптомы дрожжевой инфекции, необходимо проверить соски и рот ребенка на наличие молочницы. Лечение молочницы требует лечения и вас, и вашего ребенка, даже если у вашего ребенка нет симптомов. Для получения дополнительной информации см. Тему Молочница.
Обследования и анализы
Ваш врач обычно может диагностировать мастит на основании ваших симптомов и осмотра пораженной груди.Тесты обычно не нужны. Но они могут быть сделаны для подтверждения диагноза или для помощи в лечении других проблем, которые могут развиться.
Посев грудного молока
Если у вас инфекция, которая не проходит при лечении, ваш врач может провести посев грудного молока. Чтобы получить образец для посева, выжмите небольшой образец молока из пораженной груди на стерильный тампон. Результаты посева помогут вашему врачу подтвердить диагноз и определить конкретные бактерии, вызывающие инфекцию.
В некоторых случаях для излечения инфекции груди требуется более одного курса антибиотиков. Если вы не ответили на лечение антибиотиками, результаты посева могут быть использованы для определения наиболее эффективного антибиотика для вас.
Абсцесс
Иногда на покрасневшем участке груди образуется гнойный карман (абсцесс). Если абсцесс слишком глубокий, чтобы его можно было исследовать, прикоснувшись к нему, врач может использовать ультразвуковое исследование груди для его исследования. Ультразвук также можно использовать для ввода иглы в абсцесс, из которого необходимо удалить жидкость.Посев жидкости абсцесса обычно делается для выявления возбудителя инфекции.
Обзор лечения
Мастит не пройдет без лечения. Если у вас есть симптомы мастита, вам, возможно, придется сегодня же позвонить своему врачу. Своевременное лечение помогает предотвратить быстрое обострение инфекции и обычно улучшает симптомы примерно через 2 дня.
Лечение мастита
Лечение мастита обычно включает:
- Пероральные антибиотики для уничтожения бактерий, вызывающих инфекцию.
- Регулярное опорожнение груди при грудном вскармливании или сцеживании грудного молока. Адекватное опорожнение пораженной груди помогает предотвратить накопление большего количества бактерий в груди и может сократить продолжительность инфекции.
Вы можете безопасно продолжать кормить ребенка грудью или сцеживать грудное молоко для кормления ребенка во время болезни и лечения. Ваш ребенок — самый эффективный насос для опорожнения груди. Ваше грудное молоко безопасно для питья, потому что любые бактерии в вашем молоке будут уничтожены пищеварительными соками ребенка.
- Перед тем, как кормить ребенка грудью, накройте пораженную грудь теплой влажной салфеткой примерно на 15 минут. Делайте это как минимум 3 раза в день. Это увеличивает приток молока в грудь. Массаж пораженной груди также может увеличить приток молока.
- Если возможно, продолжайте грудное вскармливание с обеих сторон. В идеале начинать с пораженной стороны — очень важно полностью опорожнить грудь. Если начинать с пораженной груди слишком болезненно, попробуйте сначала кормить ребенка здоровой грудью.Затем, когда молоко вытечет, кормите пораженную грудь, пока она не станет мягкой. Вернитесь к здоровой груди и кормите грудью, пока ребенок не закончит.
- Выкачивайте или сцеживайте молоко из пораженной груди, если боль мешает вам кормить грудью. Боль в сосках может быть вызвана тем, что ребенок прижимается к больным соскам. Дополнительную информацию о сцеживании или сцеживании грудного молока см. В разделе «Грудное вскармливание».
- Ваш ребенок может неохотно сосать вашу болезненную грудь.Это не потому, что у вашего молока странный вкус, а, скорее, потому, что ваша грудь ощущается иначе, и вашему ребенку труднее кормить грудью. Попробуйте сначала сцеживать немного молока. Это смягчит грудь, и вашему ребенку будет легче ее захватить.
Лечение абсцесса груди
Если у вас мастит из-за закупорки протока и вы откладываете лечение, инфекция груди может перерасти в абсцесс. Лечение абсцесса включает:
- Дренирование абсцесса.Заживление абсцесса может занять от 5 до 7 дней.
- Пероральное лечение антибиотиками для уничтожения бактерий, вызывающих инфекцию. (Антибиотики вводятся внутривенно только в редких случаях тяжелой инфекции.)
- Регулярное и хорошее опорожнение груди путем кормления грудью или сцеживания, что важно для поддержания хорошего количества молока.
Большинство женщин могут продолжать кормить грудью пораженной груди, пока нарыв не заживает. С одобрения врача вы можете прикрыть область абсцесса легкой марлевой повязкой во время кормления грудью.
Если вам посоветовали прекратить кормление грудью из пораженной груди во время заживления абсцесса, вы можете продолжить кормление из здоровой груди. Не забывайте регулярно сцеживать или сцеживать молоко из инфицированной груди.
Дополнительную информацию о сцеживании или сцеживании грудного молока см. В разделе «Грудное вскармливание».
Домашнее лечение
С момента начала грудного вскармливания и до момента отлучения ребенка от груди примите меры по предотвращению мастита. Например, узнайте о различных методах кормления грудью, чтобы знать, как полностью опорожнить грудь.Неполное опорожнение груди во время кормления грудью или слишком длительные перерывы между кормлениями могут привести к маститу. Просмотрите слайд-шоу о захвате груди, чтобы узнать, как заставить ребенка прикладываться к груди.
Если у вас есть симптомы мастита, вам может потребоваться немедленно позвонить своему врачу. Несвоевременное лечение может привести к формированию абсцесса в пораженной груди. При тяжелой инфекции может потребоваться внутривенное введение антибиотиков в больнице.
Грудное вскармливание при мастите
Продолжение кормления ребенка грудью и осторожность, чтобы полностью опорожнить грудь, наряду с лечением пероральными антибиотиками, поможет сократить продолжительность инфекции.
Вы можете безопасно продолжать кормить ребенка грудью или сцеживать грудное молоко для кормления ребенка во время болезни и лечения. Ваш ребенок — самый эффективный насос для опорожнения груди. Ваше грудное молоко безопасно для питья, потому что любые бактерии в вашем молоке будут уничтожены пищеварительными соками ребенка.
- Перед тем, как кормить ребенка грудью, накройте пораженную грудь теплой влажной салфеткой примерно на 15 минут. Делайте это как минимум 3 раза в день.Это увеличивает приток молока в грудь. Массаж пораженной груди также может увеличить приток молока.
- Если возможно, продолжайте грудное вскармливание с обеих сторон. В идеале начинать с пораженной стороны — очень важно полностью опорожнить грудь. Если начинать с пораженной груди слишком болезненно, попробуйте сначала кормить ребенка здоровой грудью. Затем, когда молоко вытечет, кормите пораженную грудь, пока она не станет мягкой. Вернитесь к здоровой груди и кормите грудью, пока ребенок не закончит.
- Выкачивайте или сцеживайте молоко из пораженной груди, если боль мешает вам кормить грудью. Боль в сосках может быть вызвана тем, что ребенок прижимается к больным соскам. Дополнительную информацию о сцеживании или сцеживании грудного молока см. В разделе «Грудное вскармливание».
- Попробуйте нанести на соски крем на основе ланолина.
- Если вы используете прокладки для кормления, часто меняйте их, чтобы они были сухими и чистыми.
Меры самообслуживания при мастите
Помимо приема назначенных вам антибиотиков и продолжения грудного вскармливания или сцеживания грудного молока, вы можете предпринять другие шаги, чтобы почувствовать себя лучше, пока мастит не пройдет.
- Принимайте ацетаминофен (например, тайленол), чтобы облегчить боль, жар или дискомфорт. Вы можете принимать ибупрофен (например, Адвил) вместе с парацетамолом, чтобы уменьшить воспаление, если это необходимо. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
- Отдыхайте как можно больше.
- Приложите к пораженной груди пакет со льдом или теплый компресс, чтобы уменьшить боль. Если вы используете пакет со льдом, кладите лед за пределы бюстгальтера или одежды. Не кладите лед прямо на голую кожу.
- Пейте больше жидкости.
- Если ваша грудь очень наполнена (набухла), сцедите или сцедите небольшое количество грудного молока перед кормлением грудью. Это сделает вашу грудь менее наполненной, и вашему ребенку будет легче захватить ее.
- Если из инфицированной груди вытекает гной, осторожно промойте сосок и дайте ему высохнуть на воздухе, прежде чем снова надеть бюстгальтер. Одноразовая прокладка для груди, помещенная в чашку бюстгальтера, может поглотить дренаж.
Большинство женщин могут успешно продолжать грудное вскармливание во время инфекции груди.Если мастит затрудняет продолжение грудного вскармливания во время лечения инфекции, помните, что необходимо регулярно опорожнять грудь. Не стесняйтесь поговорить со своим врачом или консультантом по грудному вскармливанию за дополнительной помощью и поддержкой.
Список литературы
Консультации по другим работам
- Бетцольд CM (2007). Обновленная информация о распознавании и лечении воспаления лактационной груди.Журнал акушерства и женского здоровья, 52 (6): 595–605.
- Диксон Дж. М., Бандред, штат Нью-Джерси (2010). Лечение заболеваний протоковой системы и инфекций. В JR Harris et al., Eds., Diseases of the Breast, 4 ed., Pp. 42–51. Филадельфия: Липпинкотт Уильямс и Уилкинс.
- Лоуренс Р.М., Лоуренс Р.А. (2009). Грудь и физиология лактации. В RK Creasy et al., Eds., Creasy and Resnik’s Maternal-Fetal Medicine, 6-е изд., Стр. 125–142. Филадельфия: Сондерс Эльзевьер.
- Poggi SBH (2013). Послеродовое кровотечение и аномальный послеродовой период. В AH DeCherney et al., Под ред., «Текущая диагностика и лечение акушерства и гинекологии», 11-е изд., Стр. 349–368. Нью-Йорк: Макгроу-Хилл.
кредитов
Текущий по состоянию на: 8 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Сара Маршалл — семейная медицина
Адам Хусни — семейная медицина
Кэтлин Ромито — семейная медицина
Киртли Джонс — акушерство и гинекология
По состоянию на: 8 октября 2020 г.
