Обязательная вакцинация: когда, как и зачем
В последнее время в Беларуси, как и в других странах, не прекращаются дискуссии на тему обязательной вакцинации, поэтому у родителей возникает множество вопросов, касающихся прививок.
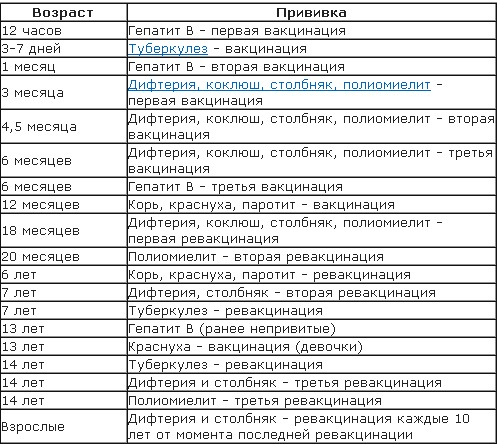
Представляем информацию о прививках, входящих в Национальный календарь обязательной вакцинации.
Вирусный гепатит В (ВГВ)
Это заболевание, которое поражает печень. И если в младенчестве возникает острый вирусный гепатит В, то практически в 90% случаев он переходит в хроническую форму, создавая в дальнейшем риск развития цирроза и рака печени. В этих случаях, к сожалению, даже пересадка печени не всегда помогает. Лечение гепатита В длится долго и не всегда является эффективным. Иногда развивается молниеносная форма, быстро приводящая к смерти.
Современные вакцины против ВГВ содержат не целый вирус, а только его отдельный компонент, который при введении в организм не может вызвать заболевание, но обеспечивает выработку защиты. Кроме этого, в состав вакцины входят незначительные количества веществ, которые усиливают иммунный ответ организма и способствуют сохранению качества вакцины.
Схема вакцинации (курс из трех прививок, формирующий базовый иммунитет): первые 12 часов – 1 месяц – 5-6 месяц (в зависимости от индивидуального графика). Именно такая схема вакцинации обеспечивает ребенку защиту на 10. 20 и более лет. Ревакцинация (то есть поддерживающая прививка) не проводится. Переносится эта прививка достаточно хорошо. Примерно у 5-7 деток из 100 привитых может наблюдаться незначительное повышение уровня билирубина. Это состояние проходит самостоятельно, без какого-либо лечения. У 1-2 деток из 100 привитых могут возникать местные проявления в виде уплотнения в месте введения вакцины.
Туберкулез
Туберкулез – это хроническая бактериальная инфекция, которая занимает одно из первых мест в мире по показателям заболеваемости и смертности. Заражение происходит воздушно-капельным путем от больных, которые выделяют палочку туберкулеза с мокротой при чихании, кашле, разговоре. Возбудитель туберкулеза способен поразить многие органы и системы организма: легкие, мозг, почки, кости, глаза, кожу, лимфатическую систему. Наиболее тяжелые формы туберкулеза возникают у новорожденных детей.
Наиболее тяжелые формы туберкулеза возникают у новорожденных детей.
Вакцинация против туберкулеза проводится однократно в период с 3 по 5 сутки жизни ребенка. После введения вакцины в период до одного года может длиться поствакцинальный процесс, за развитием которого наблюдают врачи-педиатры. По окончанию этого процесса у деток в месте введения вакцины формируется маленький незаметный рубчик в размере 0,5-1 см.
Какой цели мы добиваемся с помощью данной вакцины?
Вакцины против туберкулеза защищают от наиболее тяжелых форм заболевания (таких как поражение головного мозга, костей и т. д.). И нужно отметить, что эффект есть, эти тяжелые случаи у нас не регистрируются. Однако, если мы откажемся от вакцинации, они появятся вновь.
В последующем один раз в год ребенку будет проводиться туберкулиновая проба (реакция Манту), которая не является прививкой (не формирует защиты). Проба Манту – это диагностический тест, по результатам которого можно судить о возможном «столкновении» организма с возбудителем туберкулеза. В 7 лет, если эта реакция отрицательная, необходима ревакцинация. То же самое касается и 14 лет: если реакция Манту отрицательная и ребенок относится к группе риска (например, дети из неблагополучных семей), то проводится еще одна ревакцинация.
В 7 лет, если эта реакция отрицательная, необходима ревакцинация. То же самое касается и 14 лет: если реакция Манту отрицательная и ребенок относится к группе риска (например, дети из неблагополучных семей), то проводится еще одна ревакцинация.
Как переносится прививка?
Через 4-6 недель после проведения прививки в месте инъекции появляется пятно. Затем инфильтрат (участок ткани, увеличенный в объеме и повышенной плотности) диаметром не более 5-10 мм. В дальнейшем там образуется пузырек-гнойничок (его размер не превышает 10 мм) с прозрачным, а затем мутным содержимым, потом – корочка. Через 5-6 месяцев у большинства детей остается нежный поверхностный рубчик, наличие которого свидетельствует о сформировавшейся защите от туберкулеза.
Место введения вакцины нельзя обрабатывать йодом и другими дезинфицирующими растворами, а также накладывать повязку. Нельзя выдавливать содержимое пузырька. Если пузырек вскрылся, его не следует обрабатывать чем-либо – вскоре он подсохнет и превратиться в корочку. Ее нельзя удалять или тереть мочалкой при купании.
Ее нельзя удалять или тереть мочалкой при купании.
Прививка против туберкулеза – эта та прививка, на которую развивается наибольшее количество осложнений. Но сразу хочется разъяснить: на 15 тысяч прививок против туберкулеза развивается 10 осложнений. В чем они проявляются? В основном это увеличение лимфатических узлов с той стороны, где была сделана прививка. Как правило, проблема решается при помощи консервативного лечения и детки выходят из этого состояния без всяких последствий.
Часто задаваемый вопрос: почему в других странах прививают только отдельных деток, а мы прививаем всех? Безусловно, это зависит от уровня заболеваемости. Вакцинация защищает в основном детей. И уровень заболеваемости туберкулезом среди них низкий. Для туберкулеза вакцинация – это только одно из профилактических мероприятий. Ряд других факторов оказывает серьезное влияние на уровень заболеваемости. Когда мы с помощью комплекса мероприятий обеспечим в нашей стране такой уровень заболеваемости, который существует, например, в странах Западной Европы, мы тоже будем вакцинировать только отдельных деток (относящихся к группе риска). Но на сегодняшний день ситуация в стране диктует другие требования.
Но на сегодняшний день ситуация в стране диктует другие требования.
Коклюш, дифтерия, столбняк (КДС)
Возбудитель коклюша вызывает длительнотекущее тяжелое инфекционное заболевание, которое характеризуется приступами судорожного кашля на фоне общей интоксикации организма (повышение температуры тела, нарушение сна и т.д.). Коклюш наиболее опасен осложнениями: носовыми кровотечениям, судорогами, воспалением легких, повреждением мозга и др. Отмечаются смертельные исходы заболевания, особенно у непривитых детей в возрасте до 6 месяцев. Ежегодно в мире от осложнений, вызванных коклюшем, умирает около 350 тыс. человек. Возбудитель коклюша легко передается от больного человека к здоровому воздушно-капельным путем при кашле и разговоре.
Возбудитель дифтерии при попадании в организм вырабатывает токсин, который поражает сердечно-сосудистую и нервную системы. При заболевании дифтерией поднимается температура тела, возникают боли при глотании, миндалины покрываются сероватой пленкой, развивается отек слизистой и сужение дыхательных путей. Больной может умереть от удушья. ИЗ 100 непривитых при заболевании дифтерией 10 человек умирают. В случаи выздоровления часто имеют место тяжелые осложнения со стороны сердечно-сосудистой системы, почек и надпочечников. Заразиться дифтерией достаточно просто: возбудитель передается от человеку к человеку воздушно-капельным путем (т.е. при разговоре, чихании, кашле и т.д.). Причем источником инфекции может быть здоровый человек бактерионоситель).
Больной может умереть от удушья. ИЗ 100 непривитых при заболевании дифтерией 10 человек умирают. В случаи выздоровления часто имеют место тяжелые осложнения со стороны сердечно-сосудистой системы, почек и надпочечников. Заразиться дифтерией достаточно просто: возбудитель передается от человеку к человеку воздушно-капельным путем (т.е. при разговоре, чихании, кашле и т.д.). Причем источником инфекции может быть здоровый человек бактерионоситель).
Возбудитель столбняка при попадании в организм вырабатывает токсин, который обладает нервно-паралитическим действием. Практически в 100% случаев заболевание столбняком у непривитых лиц заканчивается смертельным исходом. Возбудитель столбняка распространен повсеместно не только в природе, но и на предметах домашней обстановки, обихода, одежде и т. д. заболевание развивается при попадании возбудителя столбняка на поврежденные кожные покровы (в раны, ссадины, царапины, порезы и т. д.).
Против этих трех инфекционных заболеваний используются комбинированные вакцины (в состав вакцины входят компоненты против 3-6 инфекций одновременно).
Схема вакцинации: 3, 4 и 5 месяцев. В 18 месяцев проводится ревакцинация. В дальнейшем против коклюша прививки не проводятся. А вот ревакцинация против дифтерии и столбняка проводится далее в 6, 11, (только против дифтерии) и 16 лет. Далее – взрослому каждые 10 лет, потому что этот иммунитет нужно поддерживать.
Как переносится эта прививка?
На прививку регистрируются такие реакции, как повышение температуры, а также местные реакции, то есть уплотнение, покраснение и болезненность в месте введения вакцины. Ребенок может быть плаксивым, перевозбужденным или, наоборот, сонливым, вялым, плохо кушать. Как правило, эти реакции не превышают 3 дней и проходят самостоятельно. Повышение температуры, как правило, связано с коклюшным компонентом вакцины.
Полиомиелит
Данное заболевание вызывается вирусом, который поражает нервную систему и заканчивается развитием стойких парезов (нарушение движений) и параличей (отсутствием движений) или смертельным исходом. Источником инфекции является больной человек или бессимптомный носитель. Заражение происходит при контакте с источником инфекции через загрязненные вирусом руки, предметы обихода, воду, пищевые продукты и т. д. С 2002 года Республика Беларусь, как и остальные страны Европейского региона, признана свободной от дикого вируса полиомиелита. Однако в ряде стран Азии и Африки в настоящее время продолжают регистрироваться случаи полиомиелита, вызванного диким вирусом, и вероятность его заноса в наш регион существует. Поэтому необходимо проводить прививки и создавать невосприимчивость к данной инфекции у каждого ребенка. С вязи с этим количество проводимых прививок постепенно уменьшается. Если раньше их было 9, то сейчас – 6.
Заражение происходит при контакте с источником инфекции через загрязненные вирусом руки, предметы обихода, воду, пищевые продукты и т. д. С 2002 года Республика Беларусь, как и остальные страны Европейского региона, признана свободной от дикого вируса полиомиелита. Однако в ряде стран Азии и Африки в настоящее время продолжают регистрироваться случаи полиомиелита, вызванного диким вирусом, и вероятность его заноса в наш регион существует. Поэтому необходимо проводить прививки и создавать невосприимчивость к данной инфекции у каждого ребенка. С вязи с этим количество проводимых прививок постепенно уменьшается. Если раньше их было 9, то сейчас – 6.
Схема вакцинации: она совпадает с вакцинацией против коклюша, дифтерии, столбняка. То есть это 3, 4, 5 месяцев. Поддерживающие прививки – 18 месяцев, 24 месяца, 7 лет.
Для проведения этой прививки применяется два вида вакцин: живая и инактивированная. Для вакцинации используется комбинированная схема, то есть начинают формировать защиту с помощью инактивированной вакцины, которая не содержит живого вируса. Затем прививки продолжаются уже с использованием живой полиомиелитной вакцины, обеспечивающей дополнительную защиту с помощью формирования местного иммунитета в кишечнике. Инактивированная вакцина вводится в виде укола, живая – в виде капель. Именно такая комбинированная схема дает наиболее высокий эффект.
Затем прививки продолжаются уже с использованием живой полиомиелитной вакцины, обеспечивающей дополнительную защиту с помощью формирования местного иммунитета в кишечнике. Инактивированная вакцина вводится в виде укола, живая – в виде капель. Именно такая комбинированная схема дает наиболее высокий эффект.
Как переносится прививка?
Это одна из самых хорошо переносимых прививок нашего календаря. Редко (примерно у 3-5 деток из 100) возникают местные реакции. Общих реакций на полиомиелитную вакцину, как правило, не бывает.
Корь, эпидемический паротит, краснуха.
Корь – это высокозаразное инфекционное заболевание. Вирус кори передается от больного к здоровому человеку при разговоре, кашле, чихании и т.д. Практически в 100% случаев не защищенные против кори лица восприимчивы к данной инфекции. Заболевание начинается с повышения температуры тела до 39-40, появление насморка, кашля, чихания, светобоязни. На слизистой рта и коже появляется сыпь. У детей первого года жизни корь протекает особенно тяжело: поражаются внутренние органы (печень, селезенка). После перенесенного заболевания нередко возникают осложнения: поражение мозга (энцефалит, менингоэнцефалит), легких (пневмония), органов слуха и т.д.
После перенесенного заболевания нередко возникают осложнения: поражение мозга (энцефалит, менингоэнцефалит), легких (пневмония), органов слуха и т.д.
Вирус, вызывающий заболевание эпидемическим паротитом, при попадании в организм здорового незащищенного человека начинает активно размножаться в слюнных железах. При этом происходит увеличение одной или несколько слюнных желез, повышается температура тела, развивается общее недомогание, боль в мышцах, потеря аппетита. Вирус может попасть от больного к здоровому не только воздушно-капельным путем, но и через загрязненные предметы (например, игрушки). Смертельных исходов при эпидемическом паротите не бывает. Однако заболевание опасно своими осложнениями:
- у мальчиков не редко поражаются половые железы, что в дальнейшем может быть причиной бесплодия,
- зачастую воспаляется поджелудочная железа и развивается панкреатит,
- поражается головной мозг, что приводит к развитию серозного менингита,
- воспаляются крупные суставы (артриты) и т.
- поражение органов слуха вследствие перенесенного эпидемического паротита приводит к полной глухоте.
Краснуха – это вирусная инфекция, которая передается от больного человека воздушно-капельным путем (при разговоре, кашле, длительном пребывании в одном помещении). У детей краснуха протекает, как правило, легко: незначительно повышается температура тела, появляется сыпь на коже, увеличиваются лимфатические узлы. У взрослых заболевание протекает тяжелее: нередки поражения суставов и внутренних органов. После перенесенной краснухи отмечаются осложнения в виде поражения головного мозга, почек и т.д. Заражение краснухой беременной женщины может заканчиваться трагично: мертворождением, преждевременными родами или рождением ребенка с уродствами. Такие дети остаются инвалидами на всю жизнь. У них имеются сочетание тяжелых врожденных пороков со стороны сердца, органов зрения (слепота), слуха (глухота), центральной нервной системы, печени и т.д.
Схема вакцинации: прививка делается однократно в 12 месяцев. В одном уколе вводится сразу три компонента. Для поддержания иммунитета в 6 лет проводится еще одна прививка. И формируется длительный иммунитет на 20 и более лет (по некоторым данным – пожизненный)
Вакцина против кори, эпидемического паротита, краснухи редко вызывает реакцию и поэтому считаются малореактогенными (после их введения появляется незначительное количество реакций). В первые сутки после иммунизации в месте введения вакцины могут появиться местные реакции в виде покраснения, болезненности ( у 2-6 из 100привитых). К концу первой недели после иммунизации (на 5-6 день) или через 10-11 дней после проведения прививки у 5-15 из 100 привитых возможно повышение температуры тела, незначительное недомогание. Все эти реакции являются закономерными и говорят о начале формирования защиты от инфекции. Редко могут отмечаться такие специфические поствакцинальные реакции, как кратковременная сыпь, незначительное увеличение затылочных или шейных лимфатических узлов и околоушных желез.
В любом случае при появлении у ребенка реакции либо других проявлений обязательно проинформируйте об этом своего педиатра, который оценит выраженность их проявления и при необходимости выдаст индивидуальные рекомендации.
Из всех существ на Земле особенно беззащитны наши дети. Суровый закон природы сталкивает их с первого вздоха с миллионами незаметных, но крайне опасных врагов. Это вирусы, бактерии и другие микроорганизмы. И борьба с ними, как известно истории человечества, выживали далеко не все! Так, до изобретения антибиотиков и профилактических прививок на Земле (а это мене 100 лет) детская, да и общая смертность от инфекций была выше в 10-20 раз! Чума, холера, корь и оспа унесла миллионы жизней, а сегодня, благодаря развитию профилактической медицины, некоторые из этих инфекций можно встретить только на страницах медицинских учебников. И заслугу прививок в этом отрицать глупо и невозможно.
Какие вакцины и когда следует делать ребенку • MedOK медичний центр Вінниця
Новорожденному малышу необходимо не только родительская любовь и забота, но и защита от различных вирусов и бактерий, окружающих его. Такой защиты можно достичь благодаря вакцинации в медицинском центре MED OK . Д последняя количество вакцин, возможность свободно выбирать вакцины — это большое достижение настоящее .
По оценке ВОЗ, ежегодно вакцины спасают жизни от 2 до 3 миллионов человек, и эта цифра могла бы увеличиться еще на 1,5 миллиона, если бы охват вакцинацией было глобальным.
который разработан с учетом международного опыта, и, при условии его соблюдения, является оптимальным для обеспечения полноценного иммунитета. Этот документ определяет, от каких заболеваний дети должны быть обязательно привиты, в каком возрасте следует начинать вакцинацию, сколько доз вакцины и с каким интервалом необходимо ввести.
Национальный календарь вакцинации доступен на сайте Минздрава Украины
В нашей стране бесплатно можно о вакцинироваться против десяти инфекционных заболеваний:
- туберкулез
- коклюш
- дифтерия
- столбняк
- корь
- паротит
- краснуха
- гемофильная инфекция типа b (ХИБ-инфекция)
- полиомиелит
- гепатит В
Д ля формирования устойчивого иммунитета в большинстве случаев нужно несколько доз, которые вводятся с определенными интервалами. Придерживаться этих интервалов важно: рекомендации в инструкциях и приказах является результатом многолетних клинических исследований с участием тысяч людей.
Какие же прививки получает ребенок в течение первых двух лет жизни:
П ершимы прививками, что получает ребенок, есть вакцины от гепатита В (енджерикс В или Эувакс) и туберкулеза (БЦЖ) , которые получает в роддоме, при условии отсутствия противопоказаний к их введения .
В 2 месяца во время планового визита к педиатру или семейному врачу, малыш получает
прежде в доз в вакцины от шести инфекций: гепатита В, дифтерии, столбняка, коклюша, полиомиелита и ХИБ-инфекции. Все шесть компонентов могут входить в состав одной дозы комбинированной вакцины Инфанрикс Гекса (производитель Бельгия) или Гексаксим (производитель Франция) , что можно получить в нашем медицинском центре или 2 инъекции — вакцинами Пента ХИБ (производитель Индия) и Имовакс полио в семейной врача за государственный счет.
Все шесть компонентов могут входить в состав одной дозы комбинированной вакцины Инфанрикс Гекса (производитель Бельгия) или Гексаксим (производитель Франция) , что можно получить в нашем медицинском центре или 2 инъекции — вакцинами Пента ХИБ (производитель Индия) и Имовакс полио в семейной врача за государственный счет.
В 4 месяца малыш получает защиту от 5 болезней:
от дифтерии, столбняка, коклюша, полиомиелита и ХИБ-инфекц ии ( п ‘ятикомпонентн и вакцин и : Инфанрикс ИПВ Хиб (производства Бельгия) или Пентаксим (производства Франция) или вакцину закупленную за государственные средства АКДС (производитель Индия) и НОВ (хиберикс) и ИПВ (Имовакс полио)
Вакцинация в 6 месяцев
ребенку делают третью дозу вакцины от дифтерии, столбняка, коклюша и полиомиелита — Инфанрикс ИПВ (Бельгия) или Тетраксим (Франция ) . В эт ом же возрасте малыш получаем есть третью дозу вакцины от гепатита В — это Енджерикс В (Бельгия) или Эувакс (Индия)
Вакцинация в 12 месяцев
малыш получает первую дозу вакцины от кори, паротита и краснухи вакциной Приорикс. (Бельгия) или ММР- вакспро (производства Нидерланды) и третью ревакцинацию от ХИБ-инфекцией вакциной Хиберикс (Бельгия ).
(Бельгия) или ММР- вакспро (производства Нидерланды) и третью ревакцинацию от ХИБ-инфекцией вакциной Хиберикс (Бельгия ).
В 18 месяцев наступает время ревакцинации от
дифтерии, столбняка, коклюша и полиомиелита. Вводят одн в доз в комбинированной вакцины Инфанрикс ИПП (Бельгия) или Тетраксим (Франция) . Или комбинируют введение вакцины 3-компонентной Инфанрикс (Бельгия) и капель ОПС
После этого малыш защищен от опасных инфекций, и следующей ревакц и нации наступает в 6 лет.
В 6 лет ребенок получает вторую дозу вакцины
КПК (против кори, паротита и краснухи Приорикс. (Бельгия) или ММР- вакспро (производства Нидерланды) ), и пятую Бустерная дозу вакцины от дифтерии, столбняка и полиомиелита. Для этой ревакцинации подходят вакцины Тетраксим (Франция) , Бустрикс (Бельгия) , Бустрикс полио (Бельгия) , Инфанрикс (Бельгия) , Инфанрикс ИПВ (Бельгия) , капли ОПС
В 14 лет нужна очередная ревакцинация от полиомиелита (моновакциной Имовакс Полио (Бельгия) или капли ОПС ), а в 16 лет — бустерная вакцинация от дифтерии и столбняка — этом случае подходит вакцина Бустрикс (Бельгия) или АДС-м (Индия) .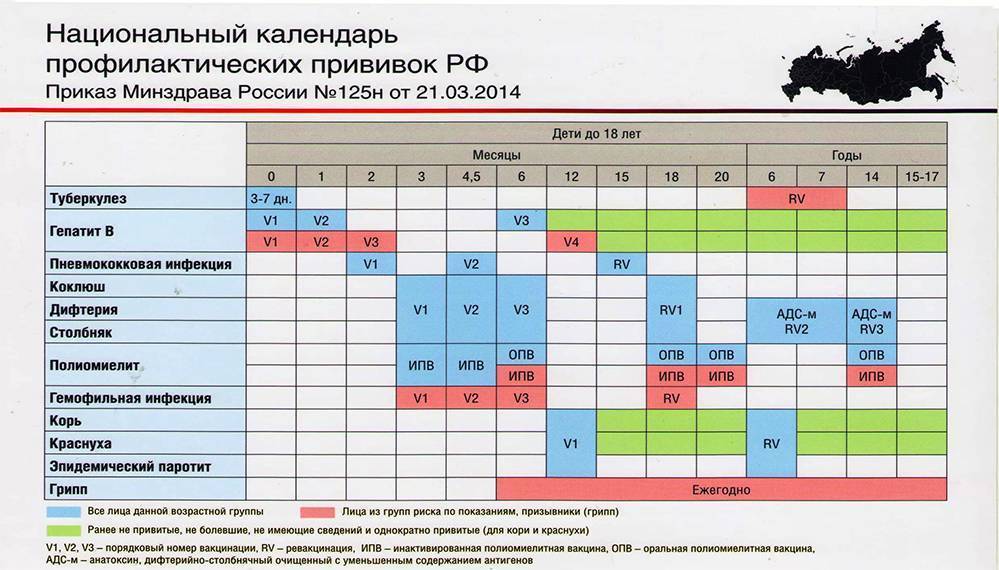
После 16 лет ревакцинация от дифтерии и столбняка нужна каждые 10 лет. Только так вы можете быть уверены в защите от этих опасных инфекций.
Кроме обязательных, существуют еще так называемые рекомендуемые прививки, которые МОЗ Украины настойчиво рекомендует делать, но они НЕ финансируются из государственного бюджета.
Это прививки от:
- ротавирусной инфекции (пример — вакцина Ротарикс (Бельгия ) вводится с 6 недель до 24 тижевого возраста малыша
- ветряной оспы (Варилрикс (Бельгия) ) с 9 месячного возраста
- пневмококковой инфекции (вакцины Превенар 13 (Великобритания) и Синфлорикс (Бельгия ) — с 6 недельного возраста
- гепатита А (вакцина Хаврикс или Твинрикс производства Бельгия ) с 1 года
- менингококковой инфекции (Менактра (США ) — с 9 месяцев и вакцина Нименрикс (Бельгия) — 6 недель
- гриппа (Ваксигрип, Ваксигрип Тетра, Джи Си Флю , Инфлювак ) с 6 месяцев ежегодно
- папилломавирусной инфекции (Церварикс (Бельгия ) с 9 лет.

В медицинском центре МED OK вакцины, которые входят в плановых прививок и рекомендованных, всегда в наличии.
Во время консультации педиатра или терапевта (для взрослых), врач подберет вакцину, которая подойдет именно Вам или Вашему ребенку. В случае нарушения в календаре прививок, врач-педиатр поможет составить индивидуальный график прививок.
Если вы ищете где сделать вакцину ребенку в Виннице, обращайтесь в медицинский центр МED OK, будем рады помочь!
КОГДА НАЧАТЬ АНТИРЕТРОВИРУСНУЮ ТЕРАПИИ МЛАДЕНЦЕВ И ДЕТЕЙ — Антиретровирусная терапия ВИЧ-инфекции у младенцев и детей: на пути к всеобщему доступу
5.1. Рекомендации
5.1.1. Младенцы
Начинать АРТ всем ВИЧ-инфицированным младенцам, диагностированным на первом году жизни, независимо от количества CD4 или клинической стадии по классификации ВОЗ.
(Сильная рекомендация, среднее качество доказательств)
5.1.2. Дети
- 2.

Начинать АРТ всем ВИЧ-инфицированным детям в возрасте от 12 до 24 месяцев, независимо от количества CD4 или клинической стадии по классификации ВОЗ.
(Условная рекомендация, очень низкое качество доказательств)
- 3.
Начать АРТ всем ВИЧ-инфицированным детям в возрасте от 24 до 59 месяцев с числом CD4 ≤750 клеток/мм 3 90 034 или % CD4+ ≤25, в зависимости от того, что ниже, независимо от клинической стадии ВОЗ.
(Сильная рекомендация, очень низкое качество доказательств)
- 4.
Назначать АРТ всем ВИЧ-инфицированным детям старше 5 лет с количеством CD4 ≤350 клеток/мм 3 (как у взрослых), независимо от клинической стадии по классификации ВОЗ.
(Сильная рекомендация, среднее качество доказательств)
- 5.
Начать АРТ всем ВИЧ-инфицированным детям с клиническими стадиями ВИЧ 3 и 4 по ВОЗ, независимо от количества CD4.
(Сильная рекомендация, низкое качество доказательств)
- 6.
Начинайте АРТ для любого ребенка в возрасте до 18 месяцев, которому был поставлен предположительный клинический диагноз ВИЧ-инфекции.
(Сильная рекомендация, низкое качество доказательств)
Текущие исследования показывают, что начало АРТ в раннем младенчестве и детстве резко снижает риск смерти и прогрессирования заболевания [5, 12]. По оценкам, без эффективного лечения треть инфицированных детей умрут в возрасте одного года, а около половины — в возрасте двух лет [30, 31]. Учитывая эти данные, ВОЗ обновила рекомендации о том, когда начинать АРТ.
Таблица 4. Объяснение возрастной терминологии, используемой в данных рекомендациях 092 Младенцы
Начало АРТ у младенцев рекомендуется при диагностировании ВИЧ-инфекции [5]. Для детей в возрасте 24 месяцев и старше определение момента начала АРТ зависит от клинической и/или иммунологической оценки [32, 33]. Для детей в возрасте от 12 до 24 месяцев в руководствах содержится условная рекомендация начинать АРТ независимо от числа лимфоцитов CD4 или клинической стадии по классификации ВОЗ. Национальным властям необходимо рассмотреть вопрос о том, приведет ли выполнение этой рекомендации к улучшению состояния здоровья большинства ВИЧ-инфицированных детей. Несмотря на отсутствие доказательств высокого качества, группа по разработке руководства считает, что преимущества применения этого подхода перевешивают риски, особенно там, где доступ к тестированию на CD4 ограничен, а уровень детской смертности высок.
Несмотря на отсутствие доказательств высокого качества, группа по разработке руководства считает, что преимущества применения этого подхода перевешивают риски, особенно там, где доступ к тестированию на CD4 ограничен, а уровень детской смертности высок.
При принятии решения о начале АРТ следует также учитывать социальное окружение ребенка, включая определение четко определенного опекуна, который понимает прогноз ВИЧ и последствия АРТ (т. е. пожизненная терапия, последствия несоблюдения режима лечения, токсичность и хранение наркотиков). Кроме того, рекомендуется определить второго (резервного) информированного опекуна. Не менее важны доступ к адекватному питанию (см. главу 14) и поддержка семей. Информирование детей старшего возраста об их диагнозе ВИЧ повышает приверженность лечению. Раскрытие информации членам семьи может улучшить приверженность и должно поощряться [34-36]. Информирование детей и раскрытие им своего ВИЧ-статуса лучше всего выполнять при поддержке квалифицированных медицинских работников (см. главу 16).
главу 16).
5.2. Когда начинать АРТ у ВИЧ-инфицированных младенцев
Всем младенцам с подтвержденной ВИЧ-инфекцией следует начинать АРТ независимо от клинической или иммунологической стадии.
Если тестирование на вирусы недоступно, младенцам в возрасте до 12 месяцев с клинически диагностированной предположительно тяжелой ВИЧ-инфекцией АРТ следует начинать как можно раньше. Подтверждение ВИЧ-инфекции должно быть получено как можно скорее.
К двум годам более половины ВИЧ-инфицированных детей умирают при отсутствии лечения [30, 31, 37, 38]. Недавние исследования показали, что более 80% инфицированных младенцев становятся подходящими для начала АРТ в возрасте до шести месяцев при использовании клинических и/или иммунологических критериев 2006 года для начала лечения [13]. Начало АРТ у бессимптомных младенцев как можно раньше после установления диагноза приводит к снижению смертности по сравнению с теми, у кого начало лечения откладывается до снижения иммунологического статуса или развития клинических симптомов [5].
5.3. Когда начинать АРТ у ВИЧ-инфицированных детей в возрасте 12 месяцев и старше
Для детей в возрасте от 12 до 24 месяцев в настоящем руководстве содержится условная рекомендация начинать АРТ независимо от иммунологической или клинической стадии. Хотя ни одно рандомизированное исследование не поддерживает эту рекомендацию, ряд исследований показал, что расчетный риск смертности значительно выше у ВИЧ-инфицированных детей в возрасте до 2 лет [31, 39, 40]. Кроме того, систематический обзор, сравнивающий прогрессирование заболевания у ВИЧ-инфицированных детей в странах Африки к югу от Сахары, а также в США и Европе, показывает, что показатели смертности в первые два года жизни выше у африканских детей, и что при любом данном количестве CD4 или вирусной нагрузке (VL) Африканские когорты имеют худшие показатели здоровья [41].
На основании этих соображений группа по разработке руководства пришла к выводу, что там, где доступ к иммунологическому тестированию ограничен, а бремя педиатрической ВИЧ-инфекции велико, упрощение критериев приемлемости для начала АРТ может значительно улучшить исходы для здоровья ВИЧ-инфицированных детей. Национальным программам необходимо определить, как лучше всего реализовать эту рекомендацию, и следует ли выступать за универсальное лечение для всех детей младше 24 месяцев или сосредоточиться на универсальном лечении детей младше 12 месяцев и применять клинические и иммунологические критерии для детей в возрасте от 12 до 24 месяцев.
Национальным программам необходимо определить, как лучше всего реализовать эту рекомендацию, и следует ли выступать за универсальное лечение для всех детей младше 24 месяцев или сосредоточиться на универсальном лечении детей младше 12 месяцев и применять клинические и иммунологические критерии для детей в возрасте от 12 до 24 месяцев.
Для всех детей в возрасте 24 месяцев и старше следует использовать клинические и иммунологические пороги для выявления тех, кому необходимо начать АРТ.
5.4. Клинические критерии для начала АРТ
Клиническая стадия ВИЧ/СПИДа ВОЗ для детей с установленной ВИЧ-инфекцией (см. Приложение C) соответствует системе клинической классификации взрослых (). Клиническую стадию следует использовать после подтверждения ВИЧ-инфекции (т. е. при наличии серологических и/или вирусологических признаков ВИЧ-инфекции).
Таблица 5 Классификация ВИЧ-ассоциированных клинических заболеваний ВОЗ
*| 0 | |
|---|---|
| t2_1_1_1_1″ rowspan=»1″ colspan=»1″> Бессимптомное течение | 1 |
| Легкая форма | 2 |
| Тяжелая | 3 |
| Тяжелая | 4 |
- *
Приложения C и D содержат дополнительную информацию об инсценировках событий и критериях их распознавания.
Предварительный анализ пересмотренной классификации ВОЗ, основанной на исходных клинических признаках и анамнезе, у детей, включенных в исследование «Дети с ВИЧ-инфекцией антибиотикопрофилактика» (CHAP) [42], показал, что клиническая стадия у детей, не получающих АРТ, прогнозирование риска смертности i [43]. Таким образом, клиническая стадия полезна для определения того, когда начинать АРТ (4). Однако клиническое стадирование не столь полезно для младенцев и детей младше двух лет.
Таким образом, клиническая стадия полезна для определения того, когда начинать АРТ (4). Однако клиническое стадирование не столь полезно для младенцев и детей младше двух лет.
Бессимптомные или слабосимптомные ВИЧ-инфицированные дети (т. е. дети с клиническими стадиями заболевания 1 и 2) должны рассматриваться для назначения АРТ, когда иммунологические показатели приближаются к описанным пороговым значениям. Падения ниже пороговых значений следует избегать.
Лечение с использованием сильнодействующей и эффективной схемы АРВ-препаратов улучшает клиническое состояние и эффективно обращает вспять клиническую стадию. Однако признано, что опора исключительно на клинические критерии может ненадлежащим образом отсрочить начало АРТ.
5.5. Иммунологические критерии для начала АРТ
Иммунологические параметры ВИЧ-инфицированного ребенка в возрасте 24 месяцев и старше следует измерять для оценки тяжести иммунодефицита, связанного с ВИЧ, и для принятия решения о начале АРТ. Результаты измерения CD4 следует использовать в сочетании с клинической оценкой.
Результаты измерения CD4 следует использовать в сочетании с клинической оценкой.
Изменился порог CD4 для начала лечения у детей в возрасте от 2 до 5 лет.
Все дети в возрасте от 2 до 5 лет с %CD4+ ≤25 или абсолютным числом CD4 ≤750 клеток/мм 3 имеют право на АРТ ().
Таблица 6. Рекомендации по началу АРТ у младенцев и детей; пересмотрено в 2010 г.
| Возраст | Младенцы и дети в возрасте до 24 месяцев a , b | ≥ от 24 месяцев до 59 месяцев | от пяти лет и старше |
|---|---|---|---|
| %CD4+ | Все c | ≤25 | Нет данных |
| t3_1_1_1_1″ rowspan=»1″ colspan=»1″> Абсолютный CD4 | Все c | ≤750 клеток/мм 3 | ≤350 клеток/мм 3 (как у взрослых) |
- a
Все ВИЧ-инфицированные младенцы должны получать АРТ из-за быстрой скорости прогрессирования заболевания.
- b
Страны с надежным доступом к мониторингу CD4 могут выбрать применение клинических и иммунологических критериев для начала АРТ у детей в возрасте 12–23 месяцев.
- c
У детей с абсолютной лимфопенией процент CD4 (%CD4+) может быть ложно повышен.
Уровни CD4 у здоровых младенцев, не инфицированных ВИЧ, значительно выше, чем у неинфицированных взрослых, и постепенно снижаются до значений для взрослых примерно к пяти-шести годам. Абсолютное количество CD4, естественно, менее постоянно и больше зависит от возраста, чем процент CD4+ (%CD4+) у детей младшего возраста (т.е. <5 лет). Поэтому невозможно определить единый порог для начала АРТ. Измерения CD4 важны для принятия решений о начале терапии, и ВОЗ поощряет национальные программы к расширению доступа к технологиям измерения CD4.
Абсолютное количество CD4, естественно, менее постоянно и больше зависит от возраста, чем процент CD4+ (%CD4+) у детей младшего возраста (т.е. <5 лет). Поэтому невозможно определить единый порог для начала АРТ. Измерения CD4 важны для принятия решений о начале терапии, и ВОЗ поощряет национальные программы к расширению доступа к технологиям измерения CD4.
Серийные измерения более информативны, чем отдельные значения, а также отражают тенденции с течением времени. По возможности, эти измерения должны сравнивать один и тот же параметр; т. е. либо абсолютное количество CD4, либо, у детей младше 5 лет, процент CD4+. Как и в случае с клиническим статусом, при успешном проведении АРТ происходит иммунологическое восстановление; таким образом, измерения CD4 полезны для мониторинга ответа на лечение.
Уровни CD4, определяющие пороговые значения для начала АРТ, получены на основе лонгитюдных данных о ВИЧ-инфицированных младенцах и детях и, за исключением детей в возрасте до 24 месяцев, соответствуют 12-месячному риску смертности до 5%. [39]. Следует отметить, что чем младше ребенок, тем менее прогностическим является %CD4+ или абсолютное количество CD4 для смертности. У младенцев и детей в возрасте до двух лет существует высокий риск смерти даже при высоком уровне CD4 (например, >1500 клеток/мкл 3 или %CD4+ >25). Имеющиеся данные о CD4 у детей основаны на исследованиях, проведенных главным образом в странах, богатых ресурсами.
[39]. Следует отметить, что чем младше ребенок, тем менее прогностическим является %CD4+ или абсолютное количество CD4 для смертности. У младенцев и детей в возрасте до двух лет существует высокий риск смерти даже при высоком уровне CD4 (например, >1500 клеток/мкл 3 или %CD4+ >25). Имеющиеся данные о CD4 у детей основаны на исследованиях, проведенных главным образом в странах, богатых ресурсами.
Для детей пяти лет и старше рекомендуется использовать пороговые значения, используемые для взрослых для начала АРТ, чтобы упростить программные подходы. 9№ 0009
обобщает рекомендации по началу АРТ у ВИЧ-инфицированных младенцев и детей в зависимости от клинической стадии и наличия иммунологических маркеров (пересмотрено в 2010 г.).
Прогностическая ценность общего числа лимфоцитов (ООЛ) для смертности ненадежна, особенно для младенцев младшего возраста, и поэтому не рекомендуется использовать ОТС для принятия решения о начале АРТ.
Определение вирусной нагрузки (например, с помощью уровней РНК ВИЧ-1 в плазме) не считается обязательным условием для начала АРТ. Из-за стоимости и сложности тестирования на вирусную нагрузку в настоящее время ВОЗ не требует его рутинного использования для помощи в принятии решений о том, когда начинать терапию, для определения приверженности или признания неэффективности лечения в условиях ограниченных ресурсов. Однако есть надежда, что станут доступными все более осуществимые и доступные методы определения вирусной нагрузки.
Из-за стоимости и сложности тестирования на вирусную нагрузку в настоящее время ВОЗ не требует его рутинного использования для помощи в принятии решений о том, когда начинать терапию, для определения приверженности или признания неэффективности лечения в условиях ограниченных ресурсов. Однако есть надежда, что станут доступными все более осуществимые и доступные методы определения вирусной нагрузки.
Таблица 7. Рекомендации по началу АРТ у ВИЧ-инфицированных новорожденных и детей в зависимости от клинической стадии и иммунологических маркеров
Не лечить, если нет CD4:
- a
Стабилизация любой оппортунистической инфекции (НО) до начала АРТ.
- b
Базовый уровень CD4 полезен для мониторинга АРТ, даже если он не требуется для начала АРТ.
5.6. Критерии для начала АРТ у младенцев и детей в возрасте до 18 месяцев с предполагаемым диагнозом тяжелой формы ВИЧ-инфекции
В тех случаях, когда доступ к вирусологическому тестированию еще недоступен, ВОЗ разработала критерии для постановки предварительного диагноза тяжелого течения ВИЧ-инфекции у детей в возрасте до 18 месяцев, чтобы позволить начать АРТ, потенциально спасающую жизнь. Любые острые заболевания следует лечить в первую очередь, а затем незамедлительно начинать антиретровирусную терапию.
Любые острые заболевания следует лечить в первую очередь, а затем незамедлительно начинать антиретровирусную терапию.
У младенцев и детей, которым была начата АРТ на основании предполагаемого диагноза тяжелого ВИЧ-заболевания, необходимо тщательно контролировать лечение и как можно скорее получить подтверждение ВИЧ-инфекции с использованием соответствующих возрасту методов тестирования. Кроме того, в возрасте 18 месяцев необходимо провести серологическое тестирование на ВИЧ для подтверждения окончательного статуса ВИЧ-инфекции у ребенка. Решения о дальнейшем лечении должны быть скорректированы в это время в соответствии с результатами. АРТ следует прекращать у младенцев и детей только в том случае, если можно с уверенностью исключить ВИЧ-инфекцию и когда такие дети больше не подвергаются воздействию ВИЧ (например, при грудном вскармливании от ВИЧ-инфицированной матери).
Не рекомендуется начинать АРТ на основании предположительного диагноза тяжелой формы ВИЧ-инфекции медицинским работникам, не прошедшим надлежащую подготовку по лечению ВИЧ-инфекции или проведению АРТ. Предположительный диагноз тяжелого течения ВИЧ-инфекции не следует использовать у детей в возрасте 18 месяцев и старше, поскольку тестирование на антитела позволяет установить их статус ВИЧ-инфекции.
Предположительный диагноз тяжелого течения ВИЧ-инфекции не следует использовать у детей в возрасте 18 месяцев и старше, поскольку тестирование на антитела позволяет установить их статус ВИЧ-инфекции.
перечисляет критерии предполагаемого клинического диагноза.
Таблица 8. Критерии предположительного диагноза тяжелого течения ВИЧ-инфекции у младенцев и детей в возрасте до 18 месяцев, когда тестирование на вирусы недоступно
| Предположительный диагноз тяжелой формы ВИЧ-инфекции следует поставить, если: | |
|---|---|
|
|
Другие данные, подтверждающие диагноз тяжелого течения ВИЧ-инфекции у ВИЧ-серопозитивного младенца, включают:
| |
| Как можно скорее подтвердите диагноз ВИЧ-инфекции. | |
- a
СПИД-индикаторные состояния включают некоторые, но не все педиатрические состояния 4-й клинической стадии ВИЧ, такие как пневмоцистная пневмония, криптококковый менингит, тяжелое истощение или тяжелое недоедание, саркома Капоши, внелегочный туберкулез.
В соответствии с определением ИВБДВ:
Оральный кандидоз: Кремообразные бело-желтые мягкие маленькие бляшки на красной или нормальной слизистой оболочке, которые часто можно соскоблить (псевдомембранозные), или красные пятна на языке, небе или слизистой оболочке рта, обычно болезненные или чувствительные.

Тяжелая пневмония: Кашель или затрудненное дыхание у ребенка с втяжением грудной клетки, стридором или любым из общих опасных признаков ИВБДВ; то есть вялость или бессознательное состояние, невозможность пить или кормить грудью, рвота и наличие или история судорог во время текущего заболевания; реагируют на антибиотики.
Тяжелый сепсис: Лихорадка или низкая температура тела у новорожденного с любыми тяжелыми симптомами, например учащенное дыхание, втяжение грудной клетки, выпячивание родничка, вялость, снижение подвижности, отказ от кормления или сосания грудного молока, судороги.
Неясно, как часто CD4 снижается при вышеуказанных состояниях у ВИЧ-неинфицированных детей.
Сноски
- i
Подтвержденные показатели массы тела к возрасту и уровня гемоглобина также были прогностическими факторами смертности у ВИЧ-инфицированных детей. Время начала АРТ по отношению к вмешательствам по профилактике или лечению недостаточности питания и анемии требует дальнейшего изучения.
КОГДА НАЧАТЬ — Антиретровирусная терапия ВИЧ-инфекции у взрослых и подростков
13.1. Рекомендации
Рекомендуется лечить всех пациентов с числом CD4 ≤350 клеток/мм 3 независимо от клинической стадии по классификации ВОЗ.
(Сильная рекомендация, среднее качество доказательств)
Всем пациентам с клинической стадией 1 и 2 по ВОЗ рекомендуется иметь доступ к тестированию на CD4, чтобы решить, когда начинать лечение.
(Сильная рекомендация, низкое качество доказательств)
Рекомендуется лечить всех пациентов с клинической стадией 3 и 4 по ВОЗ, независимо от количества CD4.
(Сильная рекомендация, низкое качество доказательств)
При выработке этих рекомендаций Комитет по обзору руководства по АРТ («Группа») уделил большое внимание предотвращению смерти, прогрессирования заболевания и вероятного риска заражения ВИЧ передача сверх стоимости и осуществимости.
13.2. Доказательства
Данные, использованные при формулировании рекомендаций о том, когда начинать АРТ, взяты из систематического обзора: Оптимальное время начала антиретровирусной терапии для бессимптомных, ВИЧ-инфицированных, ранее не получавших лечения взрослых. (2) В обзор были включены рандомизированные контролируемые клинические испытания (РКИ) и когортные исследования, в которых начало АРТ было стратифицировано в соответствии с количеством клеток CD4. На основе методологии GRADE фактические данные были оценены для каждого критического и важного исхода, чтобы определить, следует ли изменять текущее руководство ВОЗ.
Рекомендации поддерживаются доказательствами среднего качества в отношении критических исходов для пациентов и общественного здравоохранения из одного неопубликованного РКИ и одного постфактум-анализа, вложенного в РКИ. В профиле доказательств GRADE объединенные данные этих двух исследований дают умеренные доказательства того, что начало АРТ при уровне CD4 выше 200 или 250 клеток/мкл 3 снижает уровень смертности у бессимптомных, ранее не получавших АРТ ВИЧ-инфицированных людей. Группа также рассмотрела большие наборы данных наблюдений как в условиях ограниченных, так и в условиях с хорошими ресурсами, которые согласовывались с данными РКИ, но это не повышало общее качество доказательств. Комиссия сочла рекомендации выполнимыми, если они будут вводиться поэтапно, а скорость и полнота будут определяться возможностями системы здравоохранения, бременем ВИЧ, охватом АРТ, равным доступом и финансированием.
Группа также рассмотрела большие наборы данных наблюдений как в условиях ограниченных, так и в условиях с хорошими ресурсами, которые согласовывались с данными РКИ, но это не повышало общее качество доказательств. Комиссия сочла рекомендации выполнимыми, если они будут вводиться поэтапно, а скорость и полнота будут определяться возможностями системы здравоохранения, бременем ВИЧ, охватом АРТ, равным доступом и финансированием.
Недавнее моделирование и данные наблюдений показывают, что более 50% ВИЧ-инфицированных пациентов с клинической стадией 2 по ВОЗ могут иметь количество CD4 ≤350 клеток/мм 3 . Однако, принимая во внимание неопределенную прогностическую ценность некоторых состояний клинической стадии 2 по классификации ВОЗ, группа экспертов рекомендовала, чтобы ВИЧ-инфицированные лица с клинической стадией 1 и 2 по классификации ВОЗ имели доступ к тестированию CD4, чтобы решить, следует ли начинать лечение.
13.3. Резюме результатов
Доказательства среднего качества поддерживают строгие рекомендации в отношении сроков начала АРТ для критических исходов абсолютного риска смерти, прогрессирования заболевания (включая туберкулез) и возникновения серьезных нежелательных явлений.
Одно РКИ было специально направлено на определение оптимального времени для начала АРТ у бессимптомных, ранее не получавших лечения ВИЧ-инфицированных взрослых. В одноцентровом исследовании CIPRA HT-001 (2009 г.) на Гаити было рандомизировано 816 ранее не получавших АРТ участников с числом лимфоцитов CD4 200–350 клеток/мкл 3 для получения раннего лечения (начало АРТ в течение 2 недель после включения) по сравнению со стандартным лечением (начинать АРТ, когда количество CD4 <200 клеток/мкл 3 или после развития СПИД-индикаторного заболевания). (3) Среднее количество CD4 на момент начала исследования составляло 280 клеток/мм 3 в группе раннего лечения и 282 клетки/мм 3 в группе стандартного лечения. Первичной конечной точкой исследования была выживаемость, а вторичной конечной точкой — заболеваемость ТБ. Совет по безопасности и мониторингу данных (DSMB) рекомендовал прекратить исследование после медианы наблюдения в 21 месяц (1–44 месяца). Смерть и заболеваемость ТБ произошли соответственно у 6 и 18 пациентов в группе раннего лечения по сравнению с 23 и 36 пациентами в группе отсроченного лечения (HR 4,0 смертности, p = 0,0011; HR заболеваемости ТБ 2,0, p = 0,0125). У 40% участников группы стандартного лечения количество клеток CD4 достигло <200 клеток/мм 9 .0033 3 , заболел СПИД-индикаторным заболеванием или умер.
Смерть и заболеваемость ТБ произошли соответственно у 6 и 18 пациентов в группе раннего лечения по сравнению с 23 и 36 пациентами в группе отсроченного лечения (HR 4,0 смертности, p = 0,0011; HR заболеваемости ТБ 2,0, p = 0,0125). У 40% участников группы стандартного лечения количество клеток CD4 достигло <200 клеток/мм 9 .0033 3 , заболел СПИД-индикаторным заболеванием или умер.
Раннее начало АРТ было дополнительно изучено в постфактум анализе одной подгруппы (249 участников), вложенном в более крупное РКИ. Исследование SMART представляло собой многоцентровое исследование, проведенное в 318 центрах в 33 странах с высоким и низким/средним уровнем дохода, в ходе которого 5472 участника с числом клеток CD4 >350 клеток/мм 3 были рандомизированы для любой стратегии подавления вируса ( целью максимального и непрерывного подавления вируса) по сравнению со стратегией сохранения лекарств (АРТ откладывается до тех пор, пока CD4 не станет <250 клеток/мм 9 ). 0033 3 ).(4) При анализе подгруппы 477 пациентов, не получавших АРТ на момент включения в исследование (n = 249) или не получавших АРТ более 6 месяцев до рандомизации (n = 228), которые были рандомизированы в начать АРТ немедленно (с CD4 >350 клеток/мкл 3 ) или отложить до тех пор, пока CD4 не упадет до <250 клеток/мм 3 , когда АРТ была начата до количество клеток CD4 снизилось до ≤350 клеток/мм 3 по сравнению с отсрочкой до тех пор, пока количество клеток CD4 не стало <250 клеток/мм 3 .
0033 3 ).(4) При анализе подгруппы 477 пациентов, не получавших АРТ на момент включения в исследование (n = 249) или не получавших АРТ более 6 месяцев до рандомизации (n = 228), которые были рандомизированы в начать АРТ немедленно (с CD4 >350 клеток/мкл 3 ) или отложить до тех пор, пока CD4 не упадет до <250 клеток/мм 3 , когда АРТ была начата до количество клеток CD4 снизилось до ≤350 клеток/мм 3 по сравнению с отсрочкой до тех пор, пока количество клеток CD4 не стало <250 клеток/мм 3 .
В профиле GRADE объединенные данные этого РКИ и апостериорного анализа подгруппы предоставили умеренные доказательства того, что начало АРТ при уровне CD4 выше 200 или 250 клеток/мм 3 снижает уровень смертности у бессимптомных, ранее не получавших АРТ ВИЧ-инфицированных люди. Доказательства снижения заболеваемости были менее убедительными, поскольку событий было мало. Количество нежелательных явлений также было небольшим.
Поскольку исследование CIPRA-HT001 2009 проводилось в условиях ограниченных ресурсов, применимость этих результатов для определения изменений в рекомендациях ВОЗ высока.
В профиле GRADE отмечается, что качество этих данных было ограничено неточностью (было только одно РКИ), косвенностью (данные SMART получены в результате апостериорного анализа подмножества) и предвзятостью отчетности (могут быть другие испытания, в которых не проводить и не публиковать аналогичные анализы потенциальных подмножеств в рамках первоначальных испытаний).
Результаты исследований CIPRA HT-001 и SMART согласуются с данными четырех обсервационных когортных исследований в странах с ограниченными и хорошо обеспеченными ресурсами, которые показали, что раннее начало АРТ было связано со снижением заболеваемости и смертности.( 5–8) Таблицы GRADE не были составлены для четырех обсервационных исследований, указанных в систематическом обзоре, поскольку они не повысили бы общее качество доказательств. Не было выявлено испытаний, в которых оценивались оптимальные сроки начала АРТ у людей, коинфицированных гепатитом В, гепатитом С или обоими.
13.
 4. Польза и риски
4. Польза и рискиПольза
По оценкам моделирования, начало АРТ у лиц с числом клеток CD4 ≤350 клеток/мм 3 или с клинической стадией 3 или 4 по классификации ВОЗ приведет к увеличению числа людей, получающих АРТ на 49% и снижение связанной с ВИЧ смертности на 20% к 2010-2015 гг. (9) Данные дальнейшего моделирования свидетельствуют о дополнительных преимуществах передачи от более раннего начала АРТ как для передачи ВИЧ половым путем, так и для ПМР, при условии высокого охвата лечением и высокая приверженность. (10) Более раннее начало и большее время, затрачиваемое на АРТ, может послужить стимулом для перехода к менее токсичным схемам первого ряда и снижению цен на новые комбинированные препараты с фиксированными дозами (ФДК).
Данные наблюдений и РКИ подтверждают, что существует повышенный риск ТБ и инвазивных бактериальных заболеваний по мере снижения числа клеток CD4 (11,12). И наоборот, у лиц, получающих АРТ, наблюдается снижение заболеваемости ТБ на 54–92% (13). )
)
Риски
Подсчитано, что повышение порога для начала АРТ может увеличить стоимость АРТ до 57% к 2010-2015 гг.(9) лица, для которых лечение было бы полезным, но не столь срочным. Руководящим принципом рекомендации более высокого порога количества CD4 для начала лечения является то, что те, кто больше всего нуждается в лечении, должны сохранить приоритетный доступ.
Более раннее начало будет означать более длительный период приема АРТ (по оценкам, на 1–2 года больше) и возможность возникновения большего количества побочных эффектов, связанных с АРТ, и резистентности к АРВ-препаратам. Остается неясным, примут ли бессимптомные люди тестирование на ВИЧ или АРТ. Кроме того, влияние более раннего начала лечения на приверженность неясно.
13.5. Приемлемость и осуществимость
В ходе консультаций с ЛЖВ были признаны и решительно поддержаны преимущества более раннего начала АРТ. Однако высказывались опасения по поводу повышенного риска нежелательных явлений, резистентности к АРВ-препаратам первого ряда, нехватки препаратов и недоступности схем второго ряда. В то время как более раннее начало АРТ уменьшит текущее несоответствие между рекомендациями по лечению в условиях ограниченных и хорошо обеспеченных ресурсами, оно, по-видимому, снизит охват лечением. Министерства и доноры могут чувствовать себя обязанными решить немедленные увеличившиеся расходы. Осуществимость будет повышена при поэтапном введении более высоких пороговых значений, при этом скорость и полнота будут определяться возможностями системы здравоохранения, бременем ВИЧ, охватом АРТ и финансированием.
В то время как более раннее начало АРТ уменьшит текущее несоответствие между рекомендациями по лечению в условиях ограниченных и хорошо обеспеченных ресурсами, оно, по-видимому, снизит охват лечением. Министерства и доноры могут чувствовать себя обязанными решить немедленные увеличившиеся расходы. Осуществимость будет повышена при поэтапном введении более высоких пороговых значений, при этом скорость и полнота будут определяться возможностями системы здравоохранения, бременем ВИЧ, охватом АРТ и финансированием.
13.6. Клинические соображения
Таблица 8. Клиническая стадия ВИЧ-инфекции у взрослых и подростков по ВОЗ
| Клиническая стадия 1 |
|---|
| Бессимптомная Персистирующая генерализованная лимфаденопатия | 9 0088
| Клиническая стадия 2 |
| Умеренная необъяснимая потеря веса (ниже 10% предполагаемой или измеренной массы тела) Рецидивирующие инфекции дыхательных путей (синусит, тонзиллит, средний отит, фарингит) Herpes zoster Ангулярный хейлит Рецидивирующие изъязвления полости рта Папулезные зудящие высыпания Себорейный дерматит Грибковые инфекции ногтей 9009 3 |
| Клиническая стадия 3 |
| t2_1_1_5_1″ rowspan=»1″ colspan=»1″> Необъяснимая сильная потеря веса (более 10% предполагаемого или измеренная масса тела) Необъяснимая хроническая диарея в течение более 1 месяца Необъяснимая персистирующая лихорадка (перемежающаяся или постоянная в течение более 1 месяца) 9 Персистирующий кандидоз полости рта Волосатая лейкоплакия полости рта Туберкулез легких Тяжелые бактериальные инфекции (например, пневмония, эмпиема, менингит, пиомиозит, инфекции костей или суставов, бактериемия, тяжелые воспалительные заболевания органов малого таза) Острый язвенно-некротический стоматит, гингивит или периодонтит Необъяснимая анемия (ниже 8 г/дл), нейтропения (ниже 0,5 × 10 9 /л) и/или хроническая тромбоцитопения (ниже 50 × 10 9 /l) |
| Клиническая стадия 4 |
| ВИЧ-синдром истощения Pneumocystis jiroveci пневмония Рецидивирующая тяжелая бактериальная пневмония Хроническая инфекция простого герпеса (оролабиальная, генитальная или аноректальная более 1 месяца) продолжительный или висцеральный в любой локализации) Кандидоз пищевода (или кандидоз трахеи, бронхов или легких) Внелегочный туберкулез Саркома Капоши Цитомегаловирусная болезнь (ретинит или инфекция других органов, за исключением печени, селезенки и лимфатических узлов) Токсоплазмоз центральной нервной системы ВИЧ-энцефалопатия Внелегочный криптококкоз, включая менингит Диссеминированные нетуберкулезные микобактерии инфекция Прогрессирующая многоочаговая лейкоэнцефалопатия Хроническая криптоспоридиоз Хронический изоспориоз Диссеминированный микоз (гистоплазмоз, кокцидиомикоз) Рецидивирующая септицемия (включая нетифозную Salmonella ) Лимфома (церебральная или В-клеточная неходжкинская) Инвазивная карцинома шейки матки Атипичный диссеминированный лейшманиоз 900 08 Симптоматическая ВИЧ-ассоциированная нефропатия или ВИЧ-ассоциированная кардиомиопатия |
Источник : Пересмотренная ВОЗ клиническая стадия и иммунологическая классификация ВИЧ и определение случая ВИЧ для эпиднадзора.
 2006.
2006.
Таблица 9. Критерии начала АРТ в определенных группах населения 9
- *
Текущее стандартное определение хронического активного гепатита в промышленно развитых странах в основном основано на гистологических параметрах. полученные с помощью биопсии печени, процедура, обычно недоступная в подавляющем большинстве стран с ограниченными ресурсами. Обсуждается глобальное определение хронического активного гепатита для условий с ограниченными ресурсами, основанное на клинических и более простых лабораторных параметрах.
Хотя расширение доступа к тестированию CD4 является приоритетом, отсутствие подсчета клеток CD4 не должно быть препятствием для начала АРТ. Для программ АРТ во многих странах с самым высоким бременем ВИЧ клинические критерии остаются основой для принятия решения о том, когда начинать АРТ. Как в условиях ограниченных ресурсов, так и в странах с хорошими ресурсами наблюдается тенденция к более раннему началу АРТ. Тем не менее, многие люди по-прежнему впервые обращаются с ВИЧ-инфекцией на поздних стадиях с числом CD4 <200 клеток/мм 9 .0033 3 или с оппортунистической инфекцией.(14,15)
Для программ АРТ во многих странах с самым высоким бременем ВИЧ клинические критерии остаются основой для принятия решения о том, когда начинать АРТ. Как в условиях ограниченных ресурсов, так и в странах с хорошими ресурсами наблюдается тенденция к более раннему началу АРТ. Тем не менее, многие люди по-прежнему впервые обращаются с ВИЧ-инфекцией на поздних стадиях с числом CD4 <200 клеток/мм 9 .0033 3 или с оппортунистической инфекцией.(14,15)
Клиническая оценка
Клиническая стадия предназначена для использования, когда ВИЧ-инфекция была подтверждена тестированием на антитела к ВИЧ. Он используется для принятия решений о том, когда начинать профилактику котримоксазолом и когда начинать АРТ. ( Клиническая стадия ВИЧ-инфекции у взрослых и подростков по ВОЗ ) и Приложение 21.5 ( Диагностические критерии клинических проявлений, связанных с ВИЧ, у взрослых и подростков ) содержат подробную информацию о конкретных стадиях и критериях их распознавания.
Людям с поздними стадиями ВИЧ-инфекции (клиническая стадия 3 или 4 по классификации ВОЗ) АРТ следует начинать независимо от количества клеток CD4. И стадия 3, и стадия 4 независимо предсказывают смертность, связанную с ВИЧ. (16–19) Оценка потребности в АРТ у лиц с клинической стадией 2 по классификации ВОЗ сопряжена с трудностями. Некоторые состояния стадии 2 могут считаться более показательными для прогрессирования ВИЧ-инфекции, чем другие. Например, папулезно-зудящие высыпания (ППЭ) обычно возникают при количестве CD4 <200 клеток/мкл, и большинство врачей рекомендуют начинать АРТ при наличии ППЭ и отсутствии количества CD4 (20, 21). рецидивирующие язвы в полости рта или грибковая инфекция ногтей, как правило, не считаются триггерами для начала АРТ. Учитывая неопределенность, с которой условия стадии 2 предсказывают смертность и прогрессирование заболевания, ВИЧ-инфицированные лица с клинической стадией 2 по ВОЗ должны иметь приоритетный доступ к тестированию CD4, чтобы решить, следует ли начинать лечение. Та же рекомендация по содействию тестированию на CD4 относится к бессимптомным лицам (этап 1 по ВОЗ). Цель состоит в том, чтобы выявить тех, у кого низкий уровень CD4, все еще хорошо, но им необходимо начать АРТ.
И стадия 3, и стадия 4 независимо предсказывают смертность, связанную с ВИЧ. (16–19) Оценка потребности в АРТ у лиц с клинической стадией 2 по классификации ВОЗ сопряжена с трудностями. Некоторые состояния стадии 2 могут считаться более показательными для прогрессирования ВИЧ-инфекции, чем другие. Например, папулезно-зудящие высыпания (ППЭ) обычно возникают при количестве CD4 <200 клеток/мкл, и большинство врачей рекомендуют начинать АРТ при наличии ППЭ и отсутствии количества CD4 (20, 21). рецидивирующие язвы в полости рта или грибковая инфекция ногтей, как правило, не считаются триггерами для начала АРТ. Учитывая неопределенность, с которой условия стадии 2 предсказывают смертность и прогрессирование заболевания, ВИЧ-инфицированные лица с клинической стадией 2 по ВОЗ должны иметь приоритетный доступ к тестированию CD4, чтобы решить, следует ли начинать лечение. Та же рекомендация по содействию тестированию на CD4 относится к бессимптомным лицам (этап 1 по ВОЗ). Цель состоит в том, чтобы выявить тех, у кого низкий уровень CD4, все еще хорошо, но им необходимо начать АРТ.
Иммунологическая оценка
Расширенное тестирование и консультирование по инициативе поставщика медицинских услуг (PITC) и добровольное консультирование и тестирование (VCT) вместе с иммунологической оценкой (тестирование CD4) имеют решающее значение для достижения целей ранней диагностики и начала АРТ до того, как люди заболеют или имеют первую оппортунистическую инфекцию. (22) Подсчет клеток CD4, проведенный при поступлении в лечебное учреждение или до начала АРТ, поможет принять решение о том, когда начинать АРТ, и служит исходным уровнем, если тестирование на CD4 используется для мониторинга АРТ. АРТ следует начинать у лиц с числом лимфоцитов CD4 ≤350 клеток/мкл