Что делать беременным при головной боли: какие таблетки можно выпить
Почему при беременности болит голова
Головные боли во время беременности случаются нередко: около 80% женщин испытывают неприятные симптомы в этот период. Особенно часто женщины страдают от них в первые три месяца после зачатия из-за изменения гормонального фона.
Как правило, никакой опасности для здоровья при этом состоянии нет, но стоит фиксировать частоту проявлений, и, если они стали слишком частыми, — обратиться к врачу.
Причины головных болей на ранних сроках могут быть самыми разными. В зависимости от причины можно определяться, как снять головную боль при беременности.
Изменение гормонального фона
Во время вынашивания ребенка организм начинает вырабатывать большое количество специфических гормонов, меняется весь гормональный фон, поэтому возможны различные неприятные симптомы токсикоза, в том числе — головная боль. Если причина в этом, то возможно применение обезболивающих средств.
Если причина в этом, то возможно применение обезболивающих средств.
Повышенное или пониженное давление
Как правило, на ранних сроках давление чаще бывает пониженным из-за воздействия прогестерона, который расширяет сосуды. Мозгу недостает кислорода, отсюда боль, головокружение, упадок сил, постоянное желание спать. Если давление снижено незначительно, поможет чашка кофе с молоком, кусочек шоколада и прогулка на свежем воздухе.
На поздних сроках наблюдается повышенное артериальное давление из-за увеличения объема кровяного потока. Гипертензия может свидетельствовать и о патологиях: например, гестозе и болезнях почек. Если головная боль связана с давлением, следует обратиться к врачу.
Нарушения в диете
Если из-за токсикоза приходится отказываться от еды, то недостаток глюкозы может спровоцировать недомогание. Не стоит делать больших перерывов между приемами пищи, лучше есть понемногу, но часто. Что выпить от головной боли при беременности в таком случае? Иногда даже чашка горячего чая с сахаром может помочь — немного повысится давление и уровень глюкозы, что поможет снять неприятные симптомы.
Обрати внимание на продукты и пищевые добавки, которые у некоторых провоцируют мигрени:
- копченая рыба;
- некоторые виды сыров;
- цитрусовые;
- шоколад;
- маринованные продукты;
- продукты с добавлением нитритов, глутамата, сульфитов.
Проследи, на какие из этих продуктов у тебя индивидуальная реакция в виде мигрени, и исключи их из своего рациона.
Анемия
Низкий уровень гемоглобина тоже может быть виноват. Обязательно следи за тем, чтобы уровень железа в крови был в норме, ешь достаточно мяса и субпродуктов, а при значительном недостатке — принимай железосодержащие препараты по назначению врача.
Гестоз
Опасное состояние, требующее лечения под наблюдением врачей в стационаре! Обычно бывает в последнем триместре. Голова может болеть и будто пульсировать, давление при этом повышается, а в моче при анализах обнаруживается белок. Ничего пить до обращения к врачу не нужно, гестоз требует госпитализации.
Остеохондроз
Увеличенная масса тела беременной создает дополнительную нагрузку на позвоночник, что может повлечь за собой защемление нервов и нарушение кровообращения. Болезненные ощущения в спине, шее, плечах, пояснице, а также ноющая боль в голове — признаки остеохондроза. Снимать неприятные симптомы придется обезболивающими, а для профилактики повторения — заниматься лечебной физкультурой.
Перенапряжение и стресс
Беременные отличаются повышенной эмоциональной лабильностью, на все очень остро реагируют. До выхода в декретный отпуск женщина вынуждена работать, но теперь справляться с рабочими обязанностями становится труднее. Переутомление и стресс могут спровоцировать приступ мигрени.
Важно полноценно отдыхать, принимать мягкие седативные средства, разрешенные при беременности, а также вовремя купировать приступы боли, чтобы не усиливать негативное влияние на психоэмоциональный фон.
Таблетки от головной боли при беременности
Для начала разберемся, что можно беременным от головной боли, а что — нельзя.
В большинстве обезболивающих в качестве активного вещества выступают аспирин или ибупрофен. Этих веществ следует избегать, потому что они могут привести к преждевременному изменению кровообращения будущего ребенка, особенно в последний триместр беременности.
При использовании ибупрофена, как показали исследования в Канаде в 2011 году, повышается риск выкидыша. После 30 недели ибупрофен может оказывать тератогенный эффект на плод — поражать сердце и легкие.
Аспирин сильно разжижает кровь и может спровоцировать кровотечение, поэтому не рекомендован беременным женщинам, особенно в первом триместре. Кроме того, есть данные о тератогенных эффектах ацетилсалициловой кислоты, провоцирующих возникновение врожденных аномалий развития плода.
Категорически не рекомендуются такие препараты, как триптан, эрготамин, мотрин и депакот. Все они либо провоцируют выкидыш, либо оказывают тератогенное влияние на плод.
За советом по дозировке и выборе лекарственного средства можно обратиться не только к лечащему врачу, но и в службу скорой помощи по телефону 112.
Если же болезненные ощущения все-таки очень сильные, о возможности приема обезболивающих препаратов необходимо проконсультироваться с лечащим врачом. Только он сможет точно оценить, какие таблетки и дозы являются безопасными.
Тогда, что же можно принимать при беременности от головной боли? На сегодняшний день не так много препаратов, разрешенных к применению в гестационный период. Одними из самых безопасных считаются но-шпа и парацетамол.
Парацетамол
Когда-то этот препарат критиковали за то, что он увеличивает риск возникновения астмы и недоразвития яичек у плода мужского пола. Но результаты исследований признали спорными, поэтому сегодня парацетамол считается основным лекарством, купирующим болевые синдромы, его можно пить. Безусловно, никто не может гарантировать полную безопасность, но периодически применять эти таблетки от головной боли при беременности допустимо.
Но-шпа
Или дротаверин. Этот эффективный спазмолитик разрешено принимать на всех сроках гестации. Он снимает боль спастического характера, пульсирующую, давящую, а также боль внизу живота.
Он снимает боль спастического характера, пульсирующую, давящую, а также боль внизу живота.
Проведенные исследования не выявили тератогенного, эмбриотоксического действия дротаверина, а также неблагоприятного воздействия на течение беременности.
Помни, что и парацетамол, и но-шпа имеют противопоказания к применению, а дозировка препаратов должна быть индивидуальной, поэтому перед применением посоветуйся с лечащим врачом.
Болит голова у беременной: что делать
- Длительные прогулки и свежий воздух являются простым, но проверенным средством. Они улучшают кровообращение и насыщают кровь кислородом.
- Техники релаксации, такие как йога или медитация помогают предотвратить множество проблем со спиной и нервной системой.

- Иглоукалывание тоже может подействовать, но не забудь сказать иглотерапевту о своем интересном положении.
- Теплые и прохладные компрессы на лоб, затылок и шею помогут расслабиться и снять боль напряжения.
- Теплый душ поможет снять напряжение и расширить спазмированные сосуды.
- Бальзам «Звездочка» наносится на область висков. Массируй в течение 3 минут для облегчения состояния.
- Чай с ягодами малины, листьями мелиссы, липой и ромашкой обладают противовоспалительными свойствами.
- Стакан воды. Необходимо выпивать не менее 1,5 литров воды ежедневно. Вода необходима организму для нормального функционирования.
- Сон — король средств от многих недомоганий у беременных.
- Массаж поможет не только снять неприятные симптомы, но и улучшит кровообращение.
 Можно массировать себя самостоятельно, но лучше регулярно посещать специалиста, который профессионально будет воздействовать на тело.
Можно массировать себя самостоятельно, но лучше регулярно посещать специалиста, который профессионально будет воздействовать на тело.
Когда необходима скорая помощь
Хотя большинство приступов мигрени не являются признаком серьезных отклонений, стоит помнить, что иногда они все же могут свидетельствовать о серьезных нарушениях, требующих квалифицированной скорой медицинской помощи.
Эти симптомы должны тебя насторожить:
- сильная тошнота, рвота;
- появление отеков;
- скованность движений и повышенная температура тела;
- сильная боль, которая не снимается разрешенными препаратами;
- приступы паники, нарушение речи, спутанное сознание.
При всех этих симптомах необходимо срочно позвонить по телефону 112, оставить входную дверь незапертой и действовать по инструкции оператора скорой помощи.
Практикующий психолог, редактор рубрики «Психология» Lisa. ru
ru
Аптечка будущей мамы — причины, диагностика и лечение
Беременность, конечно, не болезнь. Тем не менее это состояние зачастую требует применения тех или иных лекарственных препаратов. К тому же привычные средства борьбы с недугом могут теперь оказаться для вас нежелательными. Поэтому обычный состав вашей домашней аптечки должен пополниться за счет следующих компонентов.
1. Поливитамины
Беременная женщина нуждается в большем количестве витаминов, и даже рациональное питание в этот период не может полностью удовлетворить потребность организма в витаминах и микроэлементах. Лучше всего принимать поливитаминные препараты, рассчитанные именно на беременных. Подобрать такой препарат поможет доктор.
- фолиевая кислота — витамин В9, который рекомендуют принимать до 12-й недели беременности, т. к. при его недостатке могут развиться анемия, нарушения свертываемости крови, гипотрофия плода. Достаточное же количество фолиевой кислоты обеспечит правильное формирование нервной трубки плода, из которой потом будет формироваться нервная система малыша;
- витамин Е выполняет в организме важную защитную функцию, борясь со свободными радикалами — продуктами обмена веществ, разрушающими клетки; кроме того, он способствует расслаблению мускулатуры матки во время беременности, тем самым предотвращая ее прерывание;
- во время беременности увеличивается потребность в железе , т.к. этот микроэлемент входит в состав гемоглобина, обеспечивающего доставку кислорода в организм не только матери, но и плода.
 Удовлетворить эту потребность достаточно сложно путем простой коррекции рациона;
Удовлетворить эту потребность достаточно сложно путем простой коррекции рациона; - кальций обеспечивает правильный рост и формирование костной ткани плода. Если кальций в недостаточном количестве поступает с пищей, то он «берется» из костей матери, что приводит к нарушению их структуры — остеопорозу, ухудшению состояния зубов. Поэтому беременным в ряде случаев рекомендуют принимать препараты кальция. Часто такие препараты содержат и витамин D, который способствует улучшению усвоения поступающего кальция.
Нужную дозировку и срок приема этих препаратов вам подберет лечащий врач, потому что они индивидуальны для каждой женщины и зависят от степени выраженности осложнений беременности
2. Но-шпа
Это спазмолитический препарат , который используется во время беременности при повышении тонуса матки. Действие препарата основано на расслаблении мышечной мускулатуры матки. Клиническими исследованиями доказано, что но-шпа не оказывает неблагоприятного влияния на плод. Врачи рекомендуют иметь этот препарат при себе и применять его при признаках усиления тонуса матки (болезненные ощущения в области живота, когда матка становится твердой и плотной, долго не расслабляется). Рекомендуется принимать не более 6 таблеток но-шпы в сутки. Перед началом приема но-шпы нужно проконсультироваться с врачом, так как этот препарат нельзя принимать при явлениях истмико-цервикальной недостаточности.
Врачи рекомендуют иметь этот препарат при себе и применять его при признаках усиления тонуса матки (болезненные ощущения в области живота, когда матка становится твердой и плотной, долго не расслабляется). Рекомендуется принимать не более 6 таблеток но-шпы в сутки. Перед началом приема но-шпы нужно проконсультироваться с врачом, так как этот препарат нельзя принимать при явлениях истмико-цервикальной недостаточности.
3. Свечи с папаверином
Обладают действием, аналогичным но-шпе, и применяются для усиления ее действия, так как оба эти препарата взаимодействуют, увеличивая продолжительность терапевтического эффекта друг друга. Свечи с папаверином — ректальные, т.е. вставляются в прямую кишку, кратность их применения определяет врач.
4. Слабительные средства
Во время беременности часто возникают проблемы со стулом, что препятствует нормальному пищеварению и обмену веществ. Если корректирующая диета не помогает, можно использовать мягкие слабительные средства, например Гутталакс. Этот препарат не противопоказан во время беременности и не оказывает влияния на плод.
Этот препарат не противопоказан во время беременности и не оказывает влияния на плод.
5. Препараты для лечения геморроя
Часто возникающие во время беременности запоры могут провоцировать развитие геморроя — варикозного расширения вен заднего прохода и прямой кишки в виде болезненных узлов и шишек, которые начинают кровоточить при опорожнении кишечника. Можно использовать после 12 недель беременности ректальные свечи и крем Гепатромбин , свечи с новокаином. На фоне приема этих препаратов геморроидальные узлы станут меньше, пройдет боль. Помимо этого, гепатромбин окажет и профилактическое действие: на фоне его применения резко снижается риск рецидива заболевания.
6. Средства, повышающие иммунитет
При простуде можно пользоваться средствами, повышающими иммунитет. К ним относится, например, препарат, содержащий интерферон, который помогает бороться с бактериальными и вирусными инфекциями, Виферон. Следует учесть, что беременным подходит дозировка 150 тыс. ME.
ME.
7.Оксолиновая мазь
Для профилактики ОРВИ и гриппа** , особенно в период эпидемий, можно пользоваться таким средством, как Оксолиновая мазь. Ее в небольшом количестве закладывают в нос, смазывая его слизистую оболочку. Действие оксолиновой мази основано на том, что она препятствует внедрению вируса. Рекомендуется использовать оксолиновую мазь перед планируемым посещением мест большого скопления людей, а также в осенне-зимний период. Аналогичным образом можно использовать бальзам Витаон.
8.Успокаивающее средство
В первой половине беременности, учитывая особенности изменения возбудимости нервной системы, например повышенную плаксивость, раздражительность, а во второй половине беременности — учитывая частую бессонницу, вам может пригодиться успокаивающее средство. В этом качестве можно рекомендовать Валериану и Пустырник (их можно использовать в виде таблеток, экстрактов, отваров из сухих трав). Можно использовать препарат Новопассит , который создан на основе трав и не содержит спирта.
Можно использовать препарат Новопассит , который создан на основе трав и не содержит спирта.
9.Средства от изжоги
Во второй половине беременности часто появляется изжога , т.к. увеличивающаяся в размерах матка «подпирает» диафрагму и желудок, в результате чего нарушается отток желчи: она забрасывается в желудок, пищевод. Эту неприятность может устранить прием таблеток Ренни или Альмагель.
10.Средства от головной боли
Часто возникает вопрос: можно ли беременной женщине принимать лекарства от головной боли? Следует помнить: терпеть головную боль намного вреднее, чем пить обезболивающие препараты (разумеется, если голова болит не регулярно, а эпизодически). Если же вас беспокоят частые, мучительные головные боли, то они могут означать развитие какого-либо заболевания, и вам следует проконсультироваться с врачом.
Если же подобная причина исключена, можно принять обезболивающее средство. Наиболее изучен по влиянию на беременную женщину и плод парацетамол и препараты на его основе (например, Панадол ). В малых дозах или при непродолжительном периоде лечения он не оказывает отрицательного воздействия на плод.
Наиболее изучен по влиянию на беременную женщину и плод парацетамол и препараты на его основе (например, Панадол ). В малых дозах или при непродолжительном периоде лечения он не оказывает отрицательного воздействия на плод.
11. Антигистаминные препараты
Во время беременности в связи с изменением иммунного статуса велика вероятность проявления тех или иных аллергических реакций, даже если раньше вам не приходилось встречаться с этим недугом. В этом случае помогут такие известные препараты, как Супрастин, Кларитин.
В заключение напомним: применять любые лекарственные средства можно только после консультации с врачом и с особой осторожностью — до 12 недель беременности.
Надежда Зарецкая
Акушер-гинеколог, к.м.н., врач высшей категории
Журнал «9 месяцев» № 7 2003
Головная боль при беременности
Головная боль при беременностиПри подборе терапии головной боли при беременности всегда необходимо помнить, что лекарство может оказать неблагоприятное действие на плод на любом сроке беременности. Эмбрион наиболее уязвим с 3 по 8 неделю, когда часто возникают пороки развития. Во 2 и 3 триместре беременности лекарственные средства могут оказать токсическое действие на плод. При назначении препарата необходимо учитывать его проникновение через плацентарный барьер.
Эмбрион наиболее уязвим с 3 по 8 неделю, когда часто возникают пороки развития. Во 2 и 3 триместре беременности лекарственные средства могут оказать токсическое действие на плод. При назначении препарата необходимо учитывать его проникновение через плацентарный барьер.
Назначать лекарства во время беременности нужно строго по показаниям. Использовать только те средства, которые испытаны многолетней практикой. Доза должна быть минимально эффективной. Лекарственные препараты беременной следует назначать лишь в том случае, если ожидаемая польза превышает возможный риск для плода.
Чаще всего у беременных женщин диагностируются мигрень и головная боль напряжения. Дифференциальный диагноз следует проводить с вторичными головными болями, связанными с опухолью мозга, субарахноидальным кровоизлиянием, инсультом, внутричерепной гипертензией, преэклампсией и другими грозными заболеваниями.
Мигрень и беременность. У большинства женщин, страдающих мигренью, беременность приносит значительное облегчение. При менструальной мигрени, а также в третьем триместре возможна полная ремиссия заболевания. Однако у 10-20% мигрень усиливается или дебютирует в первом триместре.
При менструальной мигрени, а также в третьем триместре возможна полная ремиссия заболевания. Однако у 10-20% мигрень усиливается или дебютирует в первом триместре.
Для лечения острого приступа мигрени используются противорвотные средства и обезболивающие препараты. Метоклопрамид (церукал) считается средством выбора при рвоте беременных на любом сроке. Нет сведений о вредном воздействии, но рекомендуется применение лишь при необходимости. Парацетамол является средством выбора в качестве анальгетика и жаропонижающего на любом сроке беременности. Для снятия головной боли в 1 и 2 триместрах разрешен ибупрофен.
В разных справочниках есть данные об относительной безопасности низких терапевтических доз следующих препаратов:
- в первом триместре: парацетамол, ибупрофен, метоклопрамид;
- во втором триместре: парацетамол, ибупрофен, аспирин, метоклопрамид;
- в третьем триместре: парацетамол, метоклопрамид.
Головная боль напряжения сдавливающего, сжимающего, стягивающего характера по типу обруча, каски, шлема.
 Головные боли в висках, в затылке, в лобной области обычно двусторонние, беспокоят в течение всего дня, усиливаются к вечеру. Боль не усиливается от легкой физической активности, не приводит к прекращению деятельности. Головная боль может сопровождаться снижением аппетита, тошнотой, светобоязнью.
Головные боли в висках, в затылке, в лобной области обычно двусторонние, беспокоят в течение всего дня, усиливаются к вечеру. Боль не усиливается от легкой физической активности, не приводит к прекращению деятельности. Головная боль может сопровождаться снижением аппетита, тошнотой, светобоязнью.Длительность эпизодов боли от 30 минут до 7 дней. Головные боли напряжения вызываются длительным перенапряжением мышц головы и шеи при работе за компьютером, при вождении автомобиля. Отмечается локальная болезненность отдельных участков головы и шеи.
При лечении головной боли напряжения назначают в первую очередь немедикаментозные методы для коррекции тревожного синдрома и мышечного напряжения. Используются иглорефлексотерапия, постизометрическая релаксация, лечебная гимнастика, массаж, психотерапия, аутогенная тренировка.
Лекарственные средства принимаются однократно или короткими курсами:
- в первом триместре: парацетамол, ибупрофен;
- во втором триместре: парацетамол, ибупрофен, аспирин;
- в третьем триместре: парацетамол.

Доброкачественная внутричерепная гипертензия (ДВГ) у беременных характеризуется повышением внутричерепного давления при отсутствии объемного образования в головном мозге. ДВГ не увеличивает риск спонтанного аборта, но может вызвать у женщины атрофию зрительного нерва с потерей зрения. При ДВГ беспокоят головные боли по утрам с тошнотой и рвотой. На глазном дне появляются признаки отека дисков зрительных нервов.
Для дифференциальной диагностики с опухолью необходимо провести МРТ головного мозга. Лечение: снижение массы тела, люмбальные пункции у беременных практически безопасны.
Для снижения внутричерепного давления во 2 и 3 триместрах беременности назначается диакарб 250-500 мг в сутки. Препарат противопоказан в I триместре, а во II и III триместрах применяется с осторожностью и только в тех случаях, когда потенциальная польза для матери превышает потенциальный риск для плода.
Инсульт у беременных. В типичном случае головная боль сопровождается появлением острой очаговой неврологической симптоматики: слабости в руке и ноге, нарушением речи. При субарахноидальном кровоизлиянии появляется сильнейшая головная боль, рвота, потеря сознания, может возникнуть эпилептический припадок с судорогами. Показана экстренная госпитализация.
Головная боль при беременности: откуда берётся и как избавиться
Когда нужно звонить в скорую
Срочно набирайте 103 или 112, если появились следующие симптомы:
- внезапно и резко заболела голова;
- сознание становится спутанным или вовсе теряется;
- боль усиливается в течение 5 минут;
- в глазах мелькают мушки, пятна;
- в ушах пульсирует и шумит;
- речь стала невнятной, растягиваются слова;
- руки и ноги слабеют, пошли судороги;
- мышцы шеи сильно скованы , невозможно достать подбородком до груди;
- поднялась температура 39 °C и выше;
- усилилось сердцебиение в покое;
- появилась сильная одышка;
- ребёнок толкается без остановки или резко затих;
- подтекают воды или кровь;
- болит низ живота, будто начались схватки.

Почему у беременных может болеть голова
Головная боль при беременности не всегда угрожает жизни. Но врачу о ней сказать нужно в любом случае. Если симптом появился впервые и болит не сильно, отложите разговор до планового визита. При повторяющейся головной боли или её усилении лучше записаться на приём как можно раньше. Гинеколог решит, что нужно делать, или направит к другому врачу.
Причин головной боли очень много. Учёные выяснили , что у беременных в 57% случаев она первичная, то есть не связанная с другими болезнями. Чаще всего это мигрень и головная боль напряжения.
Всё остальное — это вторичная головная боль, которую вызывают разные патологии. Обычно это высокое давление и инфекции. Но бывают и более опасные причины.
1. Стресс и усталость
Организм беременной испытывает повышенные нагрузки, ведь он должен работать на двоих. Если при этом будущая мама подвергается стрессам, сильным переживаниям или мало спит, у неё появляется головная боль напряжения.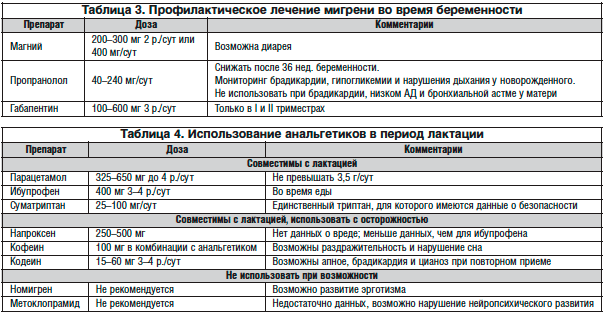
Неприятные ощущения длятся от 30 минут до нескольких дней. Голова болит в области лба, затылка, обоих висков. Но нет чувства, что надели тугой обруч или каску. Боль не становится сильнее при наклонах, ходьбе или подъёме по лестнице, из‑за яркого света или звуков.
Что делать
Головная боль напряжения может пройти сама: достаточно выйти на свежий воздух или поспать. Иногда помогают приятные эмоции, которые отвлекают от переживаний.
Если боль повторяется 2–3 дня подряд, нужно обратиться к врачу. Он подберёт обезболивающие, которые безопасны для ребёнка.
2. Приём медикаментов
Любые лекарства, которые попадают в желудок или кровь, могут вызвать головную боль даже при соблюдении правильной дозировки. У беременных такое часто происходит из‑за препаратов от высокого давления, болезней сердца, антибиотиков, противосудорожных лекарств.
Если долго пить нестероидные противовоспалительные средства от головной боли, может появиться обратный эффект: таблетки не убирают, а провоцируют симптомы.
Что делать
Если голова болит через несколько часов после приёма лекарства, нужно обратиться к врачу, чтобы он поменял препарат. Нельзя пить нестероидные противовоспалительные средства более 3–5 дней. Если они не помогают, нужно сказать об этом доктору.
3. Любовь к кофе или отказ от него
Головную боль во время беременности может вызвать кофе . Неприятные симптомы возникают, если пить больше 3–4 чашек в день.
Резкий отказ от кофе тоже вредит. Стоит узнать о беременности и прекратить заваривать ароматный напиток, и через 1–2 дня в висках и затылке появится ноющая боль.
Что делать
От кофе лучше отказаться на время беременности. Если через день после этого появилась головная боль, можно выпить небольшую чашку напитка и снова подождать сутки. Постепенно зависимость от кофе пройдёт.
Кофеманы могут уменьшить употребление напитка до 1–2 чашек в день.
4. Инфекция с температурой
При острых вирусных (чаще это ОРВИ) или бактериальных (например, стрептококковой ангине) инфекциях повышается температура тела и появляется головная боль. Это нормальная реакция на чужеродные микроорганизмы.
Это нормальная реакция на чужеродные микроорганизмы.
Но для беременных любая инфекция опасна . Она может вызвать пороки плода, задержку его развития и даже выкидыш. А при менингите, особенно листериозном, есть угроза жизни мамы.
Что делать
При головной боли с температурой нужно вызвать врача. Он назначит безопасные лекарства или даст направление в больницу, если есть подозрение на тяжёлую инфекцию. В этом случае нужны сильные антибиотики, капельницы для поддержания организма и иногда гормоны.
5. Гестоз и преэклампсия
После 20 недель у беременных может развиваться гестоз. Это заболевание , при котором может появиться один из трёх симптомов или их сочетание: повышенное давление, отёки и белок в моче.
Без правильного лечения гестоз переходит в преэклампсию . Давление резко поднимается, невыносимо болит голова и низ живота, малыш непривычно сильно толкается или, наоборот, внезапно затихает . Преэклампсия может привести к отслойке плаценты, повреждению печени и других органов, кровотечению и даже судорогам. Без срочной медицинской помощи погибает плод и мама.
Преэклампсия может привести к отслойке плаценты, повреждению печени и других органов, кровотечению и даже судорогам. Без срочной медицинской помощи погибает плод и мама.
Что делать
При появлении первых признаков гестоза беременную госпитализируют, чтобы подобрать лечение. После этого она выписывается домой под наблюдение своего гинеколога.
Но если самочувствие ухудшается, врач снова направляет женщину в больницу , где ей назначают лекарства для снижения давления, специальные капельницы для поддержания работы организма. Если улучшение в течение суток не наступает, проводят кесарево сечение.
6. Мигрень
Одна из причин мигрени — изменение уровня эстрогенов. Но болезнь очень редко появляется из‑за беременности. Наоборот, у 70% женщин симптомы резко ослабевают после зачатия. И тем не менее мигрень мучит многих.
Она может начинаться с ауры: вспышек света, пятен перед глазами, покалываний в руках или онемении половины лица, иногда шума в ушах. Каждый симптом может длиться от 20 минут до часа.
Каждый симптом может длиться от 20 минут до часа.
После ауры развивается приступ мигрени. При этом болит и пульсирует одна сторона головы, появляется тошнота или рвота. Женщину раздражает яркий свет, громкие звуки, запахи. Они усиливают боль.
Приступы длятся от нескольких часов до недели и больше. После мигрени появляется чувство сильной усталости, истощения, а неловкий поворот головы может вернуть боль.
Что делать
Любые лекарства от мигрени при беременности должен назначать врач. В некоторых случаях используют препараты из группы бета‑блокаторов.
Исследования показали , что часто мигрень у беременных связана с нехваткой магния. Врач поможет подобрать подходящий тип витаминно‑минерального комплекса и его дозировку.
7. Болезни сосудов мозга
У некоторых беременных из‑за проблем с гормонами повышается свёртываемость крови, а это увеличивает риск тромбоза, инсульта или кровоизлияния в мозговые оболочки. Эти состояния очень опасны: женщина может умереть в течение нескольких минут или остаться инвалидом.
Эти состояния очень опасны: женщина может умереть в течение нескольких минут или остаться инвалидом.
Поражение сосудов всегда сопровождается несколькими симптомами:
- резкая головная боль с одной стороны;
- тошнота и рвота;
- помутнение зрения;
- потеря сознания;
- судороги.
Что делать
Срочно вызвать скорую. Беременную надо уложить или усадить, чтобы она не ударилась при падении. Давать лекарства нельзя! Можно только открыть окно, чтобы в помещении стало больше воздуха.
Какое лечение назначит врач, зависит от конкретного заболевания. Это могут быть препараты, уменьшающие свёртываемость крови и растворяющие тромбы. В некоторых случаях нужна срочная операция.
8. Опухоли мозга
Исследования показывают , что прогестерон и эстрогены во время беременности могут спровоцировать или ускорить рост новообразований в головном мозге. Симптомы болезни появляются медленно, в течение нескольких месяцев, и зависят от размера и расположения опухоли.
Головная боль может постепенно усиливаться , затем ухудшается зрение, речь, слух, немеют конечности и появляются судороги. Иногда женщине трудно сохранять равновесие.
Что делать
Если у беременной часто болит голова или она забывает, что хотела купить в магазине и как варить любимый борщ, путает дорогу домой, нужно сходить к неврологу. Сначала он назначит стандартное лечение, простые и безопасные лекарства, отдых, полноценный сон.
Если это не поможет, симптомы не исчезнут или усилятся, понадобится глубокое обследование . Беременную отправят на МРТ головного мозга. Эта процедура безопасна для плода. Если диагноз подтвердится, может потребоваться операция.
Что делать, если врач не может найти причины боли
Если вы прошли обследование, а врач не может сказать, почему болит голова, и ставит диагноз «вегетососудистая дистония», это повод насторожиться. Такого заболевания не существует.
Поищите другого врача. Возможно, он использует новые методы диагностики, которые помогут разобраться с проблемой и подобрать лечение.
Как избежать головной боли при беременности
Специалисты рекомендуют следующее:
- Избегать триггеров. Например, если вы заметили, что какие‑то продукты, запахи или ситуации вызывают головную боль, постарайтесь не сталкиваться с ними.
- Защищаться от стресса, не переживать по пустякам.
- Больше двигаться. Во время беременности гуляйте каждый день на свежем воздухе и делайте специальные упражнения для будущих мам.
- Правильно питаться. Постарайтесь есть много овощей и фруктов, кисломолочных продуктов, пить не менее 2,4 л жидкости. Каждый день в меню должна быть рыба, птица или нежирное мясо. А сладкое, фастфуд и другую вредную еду лучше не покупать.
- Соблюдать режим дня. Нужно спать не менее 8 часов в сутки и ложиться не позднее 22–23 часов, чтобы нормально вырабатывался мелатонин.
- Научиться расслабляться. Освойте простые техники медитации или дыхательную гимнастику.
Читайте также 🧐
к какому врачу обратить и как лечить правильно?
Конечно, мигрень или хроническая головная боль напряжения не являются противопоказаниями к беременности. И почти каждая женщина вне зависимости от наличия каких-либо хронических заболеваний хочет стать мамой. Однако, чтобы пережить время беременности наиболее комфортно при наличии хронической мигрени или головной боли к этому периоду необходимо подготовиться заранее. Чем лучше будет ваша подготовка, тем легче будет протекать беременность, роды и послеродовое вскармливание малыша. Женщинам с мигренями рекомендуется отменить все лекарства хотя бы за две недели до зачатия и провести подготовку во избежании тяжелых приступов. В идеале такой этап подготовки занимает от 6 до 12 месяцев. Клиника головной боли и вегетативных расстройств им. Вейна в Москве специализируется на лечении мигрени, головной боли и других видах болевого синдрома. За долгое время работы под контролем наших врачей наступили и успешно прошли многие беременности даже у тяжелых пациенток. Была оказана эффективная помощь будущим мамам при таких заболеваниях как:
И почти каждая женщина вне зависимости от наличия каких-либо хронических заболеваний хочет стать мамой. Однако, чтобы пережить время беременности наиболее комфортно при наличии хронической мигрени или головной боли к этому периоду необходимо подготовиться заранее. Чем лучше будет ваша подготовка, тем легче будет протекать беременность, роды и послеродовое вскармливание малыша. Женщинам с мигренями рекомендуется отменить все лекарства хотя бы за две недели до зачатия и провести подготовку во избежании тяжелых приступов. В идеале такой этап подготовки занимает от 6 до 12 месяцев. Клиника головной боли и вегетативных расстройств им. Вейна в Москве специализируется на лечении мигрени, головной боли и других видах болевого синдрома. За долгое время работы под контролем наших врачей наступили и успешно прошли многие беременности даже у тяжелых пациенток. Была оказана эффективная помощь будущим мамам при таких заболеваниях как:
- мигрень,
- головная боль,
- панические атаки и тревога во время беременности,
- бессонница,
- приступы вегетососудистой дистонии при беременности,
- боли в шее, спине, пояснице во время беременности,
- обострение других неврологических заболеваний во время беременности.

Беременность и грудное вскармливание имеет много ограничений в приеме лекарственных средств. Однако, некоторые схемы приема препаратов для снятия головной боли и мигрени во время беременности все таки существуют. Их лучше уточнять и подбирать заранее вместе с лечащим врачом, а также разработать четкий алгоритм действий при надвигающемся приступе. Терпеть боль во время беременности при мигрени все таки не рекомендуется, за исключением первого триместра и последних недель третьего триместра. Но самое главное, что на помощь беременным женщинам приходят нелекарственные методы снятия головной боли, такие как:
- БОС-терапия,
- мануальная терапия,
- массаж,
- иглоукалывание,
- психотерапия.
БЕСПЛАТНЫЙ ВЕБИНАР ПО ГОЛОВНОЙ БОЛИ И ВЕГЕТАТИВНЫМ РАССТРОЙСТВАМ
Начало 28.10.2020 в 19.00. Приходи!
Мы начинаем серию бесплатных вебинаров «Академия головной боли и вегетативных расстройств» для пациентов, где наши специалисты расскажут просто о сложном.
Доказано что 30 % успеха в лечении головных болей достигается путем просвещения, информированности и осознанности. Понимание причины боли помогает взять ее под эффективный контроль. В рамках информационно-образовательного проекта клиники головной боли, мы подготовили для вас вебинары по мигрени, головной боли напряжения, тревоге и панике, «вегето-сосудистой дистонии» и по другим актуальным состояниям. Кроме образовательной части, вебинары включают в себя практические советы о том, что делать, когда одолевают головные боли или плохое самочувствие, а также простые приемы самопомощи. Далее
ботулинотерапия — профилактика мигрени и головной боли при беременности
Наиболее интересным и перспективным методом лечения головной боли во время беременности и мигрени является ботулинотерапия. Суть этого метода заключается в профилактике. Перед тем как забеременеть, женщине проводятся инъекции одного из препаратов ботулотоксина (возможно неоднократное введение в течение года). Такое профилактическое лечение может значительно снизить частоту и интенсивность приступов мигрени на срок до шести месяцев. Таким образом можно максимально снизить частоту и тяжесть приступов именно в самом важном первом триместре. Тогда, когда происходит закладка органов и систем малыша, и обезболивающие принимать рискованно. Для подбора оптимальных сроков и методов лечения вашего типа головной боли лучше всего за год, за шесть месяцев до планируемой беременности обратиться к специалисту по лечению головной боли.
Разрешенные препараты при мигрени и головной боли
И все таки зачастую мигрень и головная боль застигают беременных врасплох. Какие обезболивающие все же разрешены беременным? В течение всего периода беременности можно принимать парацетамол в дозе 325-500 мг до 4 раз в сутки. Кофеин тоже разрешен. А значит, вы можете выпить мигренол, панадол экстра или солпадеин фаст. Конечно, эти обезболивающие не очень сильные. И в обычное время принимать их для снятия приступа мигрени не рекомендуется. Зато при беременности их можно пить абсолютно безбоязненно. Эффективно при беременности при мигрени принимать аспирин, напроксен и ибупрофен. Но их можно пить без опасений лишь во время первого и второго триместров. При планировании беременности они нежелательны. А в третьем триместре вообще запрещены.
Зато при беременности их можно пить абсолютно безбоязненно. Эффективно при беременности при мигрени принимать аспирин, напроксен и ибупрофен. Но их можно пить без опасений лишь во время первого и второго триместров. При планировании беременности они нежелательны. А в третьем триместре вообще запрещены.
запрещенные ПРЕПАРАТЫ ПРИ МИГРЕНИ И ГОЛОВНОЙ БОЛИ во время беременности
Существуют препараты, прием которых во время беременности строго запрещен. Это обезболивающие с фенобарбиталом, кодеином, старые транквилизаторы типа феназепама и эрготамины.
Лечение головной боли и мигрени во время беременности
Уважаемые будущие мамы! Если вы страдаете от мигрени, хронической головной боли или другими видами болевого синдрома, испытываете чувство постоянной тревоги, приступы панических атак мы приглашаем вас провести беременность под контролем наших специалистов! Наши врачи располагают безвредными, но эффективными методиками лечения. Мы готовы оказать специализированную медицинскую помощь в один из самых ответственных периодов в жизни женщины!
Нурофен® при беременности.
 Можно ли пить беременным? Как принимать Нурофен® по триместрам?
Можно ли пить беременным? Как принимать Нурофен® по триместрам?Можно ли Нурофен® во время беременности
Жаропонижающие и обезболивающие средства при беременности должны быть не только эффективными, но и в первую очередь безопасными для мамы и малыша.
Препараты группы Нурофен®: Нурофен®, Нурофен® Форте, Нурофен® Экспресс, Нурофен® Экспресс Форте, Нурофен® Экспресс Леди, Нурофен® Интенсив, а также Нурофен® Экспресс гель для наружного применения, разрешены к применению при беременности в I и II триместре после консультации с лечащим врачом 5,8-12. В III триместре прием этих препаратов противопоказан. Как любые обезболивающие при беременности, Нурофен® важно использовать кратковременно, разово, только по необходимости и следует избегать курсового приема 5,7-12.
Детский Нурофен® при беременности
Нурофен® для детей обычно не используется у взрослых, в том числе у беременных женщин. Детская форма выпускается в виде суспензии с клубничным или апельсиновым вкусом и дозируется исходя из массы тела6. Таким образом, для получения нужной разовой дозы необходим большой объем суспензии.
Таким образом, для получения нужной разовой дозы необходим большой объем суспензии.
Поэтому для удобства лучше рассматривать препараты для взрослых, которые выпускаются в таблетках, капсулах и в форме геля на наружного применения.
Нурофен® и Нурофен® Экспресс содержат 200 мг действующего вещества ибупрофена. Их принимают по 1 таблетке или капсуле до 3-4 раз в сутки, при необходимости можно принять 2 таблетки или капсулы, но не больше 3-х раз в сутки5,9.
Нурофен® Форте или Нурофен® Экспресс Леди содержат в 2 раза больше ибупрофена, уже 400 мг. При боли или лихорадке их принимают по 1 таблетке8,11, а Нурофен® Экспресс Форте по 1 капсуле до 3-х раз в сутки10.
1 триместр
Беременность на ранних сроках – один из самых важных периодов, именно в это время происходит закладка всех систем и органов малыша. Поэтому врачи рекомендуют стараться избегать приема любых лекарств во время I триместра беременности, выбирать и проводить местное лечение, если это возможно, и принимать минимальные дозы наиболее безопасного препарата4. Таким образом, при высокой температуре необходимо пить больше жидкости, делать обтирания водой комнатной температуры и влажные компрессы. При болях в мышцах и суставах выбирая между обезболивающим для приема внутрь или местным средством, лучше выбрать обезболивающий препарат для наружного применения, например, Нурофен® Экспресс гель12. Однако его тоже с осторожностью применяют в I и II – м триместре беременности12.
Таким образом, при высокой температуре необходимо пить больше жидкости, делать обтирания водой комнатной температуры и влажные компрессы. При болях в мышцах и суставах выбирая между обезболивающим для приема внутрь или местным средством, лучше выбрать обезболивающий препарат для наружного применения, например, Нурофен® Экспресс гель12. Однако его тоже с осторожностью применяют в I и II – м триместре беременности12.
Использование линейки препаратов Нурофен® в I триместре возможно по рекомендации врача5-11.
2 триместрВо II триместре беременности использование препаратов линейки Нурофен® для устранения различного вида боли возможно только под присмотром лечащего врача и лишь в тех ситуациях, когда польза для здоровья будущей мамы превышает возможные риски для правильного развития плода.
3 триместр
Любые препараты Нурофен®, в том числе Нурофен® Экспресс гель в III триместре применять нельзя. Это отражено в инструкции по медицинскому применению6.
Подробнее ознакомиться с инструкциями препаратов Нурофен® можно в разделе «Инструкции»
- Киселев О.И., Сологуб Т.В. и соавторы. Клинические рекомендации. Грипп у беременных. 2015
- Гуменюк Е.Г. Современные подходы к профилактике и лечению инфекций мочевыводящих путей во время беременности. Журнал акушерства и женских болезней, 2005, том LIV, выпуск 4, с. 1-4
- Савельева Г.М., Шалина Р.И., Сичинава Л.Г., Панина О.Б., Курцер М.А. Акушерство: учебник для вузов. М. 2009. — 656 c, глава 21
- Айламазян Э.К., Кулаков В.И., Радзинский В.Е., Савельева Г.М. Акушерство. Национальное руководство, 2009г.
- Инструкция по медицинскому применению лекарственного препарата Нурофен® для детей, суспензия для приема внутрь [апельсиновая, клубничная], РУ П N014745/01
- Инструкция по медицинскому применению лекарственного препарата Нурофен® 12+, таблетки, покрытые оболочкой, РУ ЛП-001910.
- Инструкция по медицинскому применению лекарственного препарата Нурофен® Форте, таблетки, покрытые оболочкой, РУ № П N016033/01
- Инструкция по медицинскому применению лекарственного препарата Нурофен® Экспресс, капсулы, РУ № П N014560/01
- Инструкция по медицинскому применению лекарственного препарата Нурофен® Экспресс Форте, капсулы, РУ № ЛСР-005587/10
- Инструкция по медицинскому применению лекарственного препарата Нурофен® Экспресс Леди, таблетки, покрытые оболочкой, РУ № ЛП-001984
- Инструкция по медицинскому применению лекарственного препарата Нурофен® Экспресс, гель для наружного применения, РУ № П N015794/01
частный пример течения заболевания uMEDp
Мигрень является одной из наиболее частых форм головной боли. Существуют доказательства роли дефицита магния в патогенезе мигрени. Наиболее часто заболевание встречается у женщин репродуктивного возраста. Частота мигренозных приступов во время беременности, как правило, уменьшается. Однако в тех случаях, когда приступы мигрени во время беременности сохраняются, возникают сложности при подборе лекарственного средства. Препараты магния (Магнерот) относятся к эффективным и безопасным лекарственным средствам и могут быть рекомендованы для профилактической терапии мигрени у беременных.
Мигрень является второй по распространенности формой первичной головной боли после головной боли напряжения. Эпидемиологические исследования подтвердили высокую распространенность мигрени и ее социально-экономическую значимость, отрицательное влияние на качество жизни и работоспособность [1].
Периодически повторяющиеся приступы головной боли при мигрени имеют пульсирующий, чаще односторонний характер, сопровождаются тошнотой, рвотой, свето- и звукобоязнью. После приступа наблюдаются сонливость и вялость. Мигрень относится к хроническим, гетерогенным заболеваниям. Различают свыше 15 подтипов мигрени, однако на практике обычно выделяют мигрень с аурой и без ауры [1]. Частота, длительность и интенсивность приступов у пациентов значительно варьируют. У каждого пациента свои специфические провоцирующие факторы. Женщины молодого возраста страдают мигренью в три раза чаще мужчин. Изменение гормонального статуса, связанного с менархе, беременностью, лактацией или менопаузой, сопровождается у них изменением клинического течения заболевания. Женщины отмечают четкую связь между приступами головной боли и началом менструации [2]. В период беременности примерно у 70% женщин с мигренью, преимущественно без ауры, состояние улучшается, частота приступов головной боли снижается по мере увеличения срока гестации. Однако при мигрени с аурой частота и интенсивность приступов сохраняются в течение всей беременности [3]. В этом случае необходимо исключить вторичный характер мигрени, в частности повышение или понижение уровня артериального давления (АД), развитие венозной сосудистой дисциркуляции, внутричерепной гипертензии, преэклампсии/эклампсии.
 Необходимо также провести дифференциальную диагностику первичных головных болей согласно международным диагностическим критериям, определить подтип мигрени [1].
Необходимо также провести дифференциальную диагностику первичных головных болей согласно международным диагностическим критериям, определить подтип мигрени [1].
Тактика терапии мигрени у беременных в большинстве случаев не отличается от традиционной и включает два направления – купирование приступа головной боли и проведение профилактической терапии при частых (более 2–3 в месяц) приступах. При легких или умеренно интенсивных приступах мигрени препаратами выбора являются простые анальгетики (парацетамол, ибупрофен), а также их сочетание с кофеином. Учитывая, что во время приступов мигрени у многих пациентов выражена атония желудка или кишечника, затрудняющая всасывание пероральных препаратов, к терапии добавляют противорвотные средства (метоклопрамид или домперидон). При более тяжелых приступах мигрени используют специфические препараты триптаны, эффективно устраняющие головную боль. Наиболее изучен суматриптан, который можно применять у беременных.
В качестве профилактической терапии при мигрени у беременных рекомендовано применение малых доз бета-блокаторов, трициклических антидепрессантов, нестероидных противовоспалительных средств, а также препаратов магния [4]. Большинство средств для лечения мигрени разрешено применять во время беременности, тем не менее перед назначением того или иного препарата необходимо учитывать такие факторы, как форму мигрени, ее интенсивность, сроки беременности, состояние плода, сопутствующие экстрагенитальные заболевания, соотношение пользы и риска предполагаемой терапии.
Большинство средств для лечения мигрени разрешено применять во время беременности, тем не менее перед назначением того или иного препарата необходимо учитывать такие факторы, как форму мигрени, ее интенсивность, сроки беременности, состояние плода, сопутствующие экстрагенитальные заболевания, соотношение пользы и риска предполагаемой терапии.
На примере клинического случая рассмотрим особенности течения мигрени у беременной и тактику ее ведения при изменении характера цефалгии.
Тактика ведения пациентки
Пациентка В., 36 лет. Находилась под наблюдением акушера-гинеколога в женской консультации с 10 недель беременности. Замужем. Работает медсестрой.
Предстоящие роды вторые, беременность третья. Первые роды в 24 года, во время беременности наблюдалась по поводу угрозы прерывания, АД в течение беременности не повышалось. Роды срочные, новорожденный – мальчик, вес 3050 г,
рост 51 см.
С 18 лет пациентку беспокоят приступы односторонней пульсирующей головной боли продолжительностью до 24 часов с тошнотой и фотофобией. Частота приступов мигрени до беременности – 1–2 раза в месяц. По поводу головной боли пациентка наблюдалась у невролога. Диагноз «мигрень без ауры». Вторичный характер головной боли был исключен. Головная боль купировалась простыми анальгетиками или проходила после отдыха, сна.
Частота приступов мигрени до беременности – 1–2 раза в месяц. По поводу головной боли пациентка наблюдалась у невролога. Диагноз «мигрень без ауры». Вторичный характер головной боли был исключен. Головная боль купировалась простыми анальгетиками или проходила после отдыха, сна.
В анамнезе отягощенная наследственность – артериальная гипертензия (АГ) у отца, мигрень у матери.
Курила, в течение последних 10 лет не курит.
За год до предполагаемой беременности прошла по месту жительства клинико-лабораторное и инструментальное обследование, включавшее электрокардиографическое исследование, суточное мониторирование АД (СМАД), электроэнцефалографию, ультразвуковое дуплексное сканирование сосудов магистральных отделов головы. АГ, сосудистое заболевание головы не выявлены, патологии почек нет.
Первый осмотр: беременность 12 недель
Объективно: состояние удовлетворительное. Рост 158 см, вес 70,3 кг (вес до беременности 67 кг, индекс массы тела 26,8 кг/м², избыточная масса тела). АД 110/60 мм рт. ст. Частота сердечных сокращений (ЧСС) 88 уд/мин. Изменений по данным клинических анализов крови и мочи не выявлено. Биохимический анализ крови: общий холестерин 3,8 ммоль/л, глюкоза
АД 110/60 мм рт. ст. Частота сердечных сокращений (ЧСС) 88 уд/мин. Изменений по данным клинических анализов крови и мочи не выявлено. Биохимический анализ крови: общий холестерин 3,8 ммоль/л, глюкоза
3,86 ммоль/л, мочевая кислота 172 мкмоль/л. Коагулограмма без отклонений от референсных значений.
Общий анализ мочи: удельный вес 1012, белок отрицательный, лейкоциты 8–10 в поле зрения.
Электрокардиограмма (ЭКГ) – ритм синусовый, ЧСС 80 уд/мин, вертикальное положение электрической оси сердца.
СМАД: среднее за сутки АД 110/65 мм рт. ст., стандартное отклонение от среднего значения АД (standard deviation – STD)
14/9 мм рт. ст.; день – АД 116/66 мм рт. ст., STD 10/9 мм рт. ст.; ночь – 94/53 мм рт. ст., STD 10/8 мм рт. ст.; СИ (суточный индекс АД) 18/9%, ВИ (временной индекс) 0/0%. Заключение: регистрируются нормальные среднесуточные показатели уровня АД, суточный ритм АД для диастолического АД нарушен – non-dipper, вариабельность АД в пределах нормы.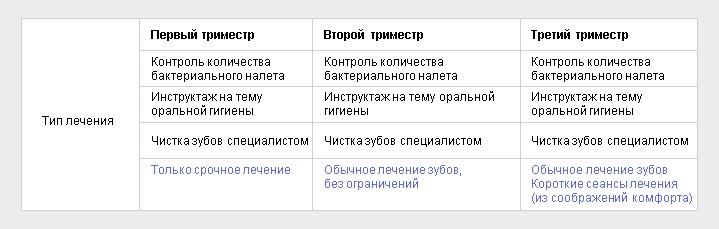
Эхокардиография (ЭхоКГ): морфофункциональные показатели в пределах нормы: толщина межжелудочковой перегородки (ТМЖП) – 0,83 см, толщина задней стенки левого желудочка (ТЗСЛЖ) – 0,83 см, конечный диастолический размер (КДР) левого желудочка – 4,4 см, конечный систолический размер (КСР) левого желудочка – 2,23 см, фракция выброса (ФВ) – 65%, индекс массы миокарда (ИММ) левого желудочка – 74,7 г/м³, общее периферическое сопротивление сосудов (ОПСС) –
1212 дин × с × см-5.
Из-за наличия в анамнезе головных болей пациентку направили на консультацию к неврологу. В неврологическом статусе очаговой симптоматики не выявлено. Диагноз: мигрень без ауры. Из-за редких приступов мигрени профилактическая терапия не показана. Купирование приступов парацетамолом в сочетании с кофеином.
Пациентка отнесена к группе повышенного риска: возраст, осложненный акушерский анамнез, отягощенная по АГ наследственность, избыточная масса тела, нарушения суточного ритма диастолического АД.
Повторный осмотр: беременность 20 недель
Активных жалоб на момент осмотра не предъявляет. Отмечает нарастание частоты головных болей до 2–3 раз в неделю. Характеристика цефалгий прежняя.
Объективно: состояние удовлетворительное, вес 73,1 кг, АД 118/68 мм рт. ст., ЧСС 76 уд/мин.
В общих анализах крови и мочи отклонений не выявлено. Биохимический анализ крови: общий холестерин 5,7 ммоль/л, глюкоза 4,0 ммоль/л, мочевая кислота 256 мкмоль/л. Коагулограмма соответствует референсным значениям.
ЭКГ – ритм синусовый, ЧСС 80 уд/мин, вертикальное положение электрической оси сердца.
ЭхоКГ: ТМЖП 0,8 см, ТЗСЛЖ 0,8 см, КДР 4,8 см, КСР 2,2 см, ФВ 67%, ИММ 79,1 г/м³, ОПСС 1714 дин × с × см-5.
СМАД: среднее за сутки АД 111,7/66,5 мм рт. ст., STD 15/9,6 мм рт. ст.; день – АД 114,3/68,3 мм рт. ст., STD 10,9/9,6 мм рт. ст.; ночь – 103/62,1 мм рт. ст. , STD 11,3/9,1 мм рт. ст.; СИ 9,7/9,1%, ВИ 5/2%.
, STD 11,3/9,1 мм рт. ст.; СИ 9,7/9,1%, ВИ 5/2%.
Заключение: регистрируются нормальные среднесуточные показатели уровня АД, нарушенный суточный ритм АД со снижением перепада давления день/ночь меньше 10% – non-dipper, вариабельность систолического суточного АД повышена. В сравнении с данными предыдущего исследования отмечается повышение уровня ночного АД на 9/9 мм рт. ст.
В неврологическом статусе без отрицательной динамики.
Несмотря на удовлетворительное состояние пациентки, нормальный уровень АД, отсутствие каких-либо лабораторных маркеров осложненного течения беременности, вызывает беспокойство тенденция к увеличению ОПСС и изменение суточного профиля АД по типу non-dipper, нарастание частоты цефалгий.
Рекомендовано продолжить наблюдение, повторные осмотры каждые 14 дней с оценкой прибавки массы тела, измерением АД, общего анализа мочи. Рекомендованы препараты магния длительно. В течение последующих 6 недель пациентка принимала Магнерот 500 мг 3 раза в день, отмечала улучшение самочувствия. В течение первых 2 недель терапии отмечался один слабый приступ головной боли, в дальнейшем приступы головной боли не беспокоили.
В течение первых 2 недель терапии отмечался один слабый приступ головной боли, в дальнейшем приступы головной боли не беспокоили.
Беременность 32 недели: госпитализация
На сроке 32 недели пациентка во время очередного визита пожаловалась на двустороннюю головную боль давяще-пульсирующего характера лобно-височной локализации. Боль наиболее выражена в утренние часы, несколько уменьшается при вертикальном положении тела, нарушен сон. Объективно: состояние удовлетворительное, вес 79,1 кг, АД 150/90 мм рт. ст., ЧСС 72 уд/мин.
В общем анализе мочи: удельный вес 1014, следы белка, лейкоцитов до 10–12 в поле зрения. Общий анализ крови (срок 30 недель): гемоглобин 109 г/л, гематокрит 34,1%, количество эритроцитов, тромбоцитов в норме, отклонений в лейкоцитарной формуле крови нет, СОЭ 32 мм/ ч. Биохимический анализ крови: общий холестерин 7,2 ммоль/л, глюкоза 3,8 ммоль/л, мочевая кислота 286 мкмоль/л.
ЭКГ – ритм синусовый, ЧСС 76 уд/мин, зарегистрирована желудочковая экстрасистола..gif)
УЗИ плода: размеры соответствуют сроку 30 недель, признаков нарушения маточно-плацентарного и фето-плацентарного кровотока не выявлено, угроза прерывания беременности.
При осмотре невролога очаговой симптоматики не выявлено. Головная боль скорее всего обусловлена манифестацией гипертензивного синдрома.
Диагноз: беременность 32 недели. Гестационная артериальная гипертония. Преэклампсия (ПЭ)? Угроза прерывания беременности. Анемия.
Рекомендована немедленная госпитализация в роддом для уточнения диагноза и проведения интенсивного медикаментозного лечения. В дальнейшем у пациентки развилась ПЭ: регистрировалось повышение АД до 150/90 мм рт. ст., определялся белок в моче более 0,3 г/сут. Проводилась терапия антигипертензивными препаратами – Допегит 1500 мг/сут, а также магнезиальная терапия. В 34 недели у пациентки произошли преждевременные роды, новорожденный – мальчик, вес 2600 г, рост 49 см с оценкой по шкале Апгар 7, 8 баллов на 1-й и 5-й минуте соответственно.
Резюме: развитию ПЭ у беременной с отягощенным соматическим и неврологическим анамнезом, повышенным риском сосудистых осложнений предшествовали структурно-функциональные изменения сердечно-сосудистой системы с начала беременности; применение препаратов магния (Магнерот) улучшило состояние пациентки на 20–26-й неделе беременности из-за уменьшения приступов головной боли; мониторирование показателей уровня АД, его суточного ритма и данных лабораторного исследования способствовало своевременному выявлению гестационных осложнений, своевременной госпитализации и проведению адекватной комплексной антигипертензивной и магнезиальной терапии.
Цефалгический синдром у женщин при беременности отмечается достаточно часто, сопровождает гипертензивные нарушения, синдром вегето-сосудистой дистонии, депрессии и считается ведущим проявлением мигрени. Частые и интенсивные головные боли снижают работоспособность, значительно ухудшают качество жизни. Трудности дифференциальной диагностики диктуют необходимость в поиске эффективных и безопасных методов превентивной терапии головной боли у беременных. У нашей пациентки предшествующая беременности мигренозная головная боль рецидивировала во время беременности, что послужило основанием для проведения профилактического лечения. Определенные трудности вызвал выбор лекарственного средства. Мы отдали предпочтение препаратам магния.
У нашей пациентки предшествующая беременности мигренозная головная боль рецидивировала во время беременности, что послужило основанием для проведения профилактического лечения. Определенные трудности вызвал выбор лекарственного средства. Мы отдали предпочтение препаратам магния.
Мигрень – болезнь дефицита магния
Клинические и экспериментальные данные позволяют рассматривать мигрень как болезнь дефицита магния [5]. У пациентов, страдающих мигренью, по сравнению со здоровыми людьми чаще выявляется более низкая концентрация магния в сыворотке и клетках крови, слюне и спинномозговой жидкости [6]. Магний – второй после калия внутриклеточный катион, участвует в качестве кофактора более чем в 300 метаболических реакциях в организме, включая синтез белков, энергетический внутриклеточный обмен, воспроизводство ДНК и РНК, а также стабилизацию мембран митохондрий. Магний играет важную роль в передаче нервного импульса, сердечной возбудимости, нервно-мышечной проводимости, мышечном сокращении, вазомоторном тонусе, а также в регуляции метаболизма глюкозы и инсулина. Низкие уровни магния в организме связывают с развитием АГ, сахарного диабета 2-го типа, болезни Альцгеймера, а также мигрени. Высказывается предположение о том, что одним из механизмов развития головной боли при мигрени может быть нарушение внутриклеточного взаимодействия магния и кальция. Измененная активность ионных каналов выполняет роль триггера в развитии распространяющейся корковой депрессии [7].
Низкие уровни магния в организме связывают с развитием АГ, сахарного диабета 2-го типа, болезни Альцгеймера, а также мигрени. Высказывается предположение о том, что одним из механизмов развития головной боли при мигрени может быть нарушение внутриклеточного взаимодействия магния и кальция. Измененная активность ионных каналов выполняет роль триггера в развитии распространяющейся корковой депрессии [7].
Дефицит магния способствует гиперагрегации тромбоцитов, отрицательно влияет на функцию рецепторов серотонина, синтез и высвобождение различных нейротрансмиттеров, что обусловливает развитие сосудистого спазма [8]. Магний участвует в модулировании уровня оксида азота в клетке [9], снижение которого отмечается при мигрени, особенно у женщин с мигренозной болью, потенциально опосредованной половыми гормонами [10].
Дефицит магния у страдающих мигренью людей может быть обусловлен генетическими причинами нарушения его всасывания или увеличением выведения [11].
Митохондриальная теория мигрени: лекарственные препараты
Исследования последних лет показали, что некоторые подтипы мигрени связаны с митохондриальными повреждениями нейронов и астроцитов вследствие накопления внутриклеточного кальция, свободных радикалов и дефицита окислительного фосфорилирования. Маркерами этих нарушений являются низкая активность супероксиддисмутазы, активация цитохромоксидазы и оксида азота, высокий уровень лактата и пирувата и низкого соотношения фосфокреатина-неорганических фосфатов и N-ацетиласпартата-холина у пациентов с мигренью. Митохондриальные дисфункции генетически детерминированы, описаны полиморфизмы митохондриальных ДНК при мигрени с рвотой в педиатрической практике [12]. Терапевтическим доказательством митохондриальной теории мигрени можно признать эффективность ряда лекарственных препаратов с положительным воздействием на метаболизм митохондрий. К этим препаратам относятся прежде всего препараты магния, а также рибофлавин, коэнзим Q10, карнитин, топирамат, липоевая кислота, ниацин.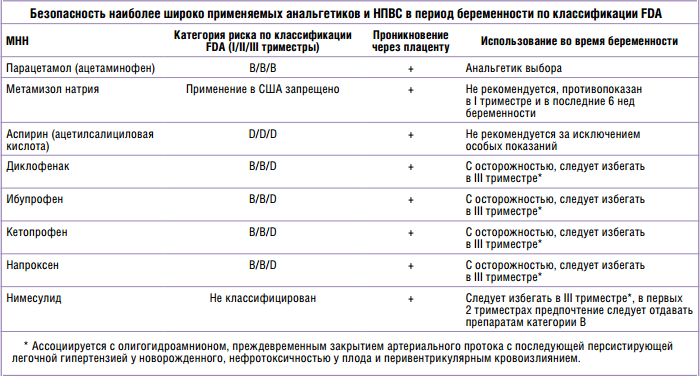
Эмпирическая терапия препаратами магния представляется оправданной у всех пациентов с мигренью, поскольку половина из них имеет дефицит магния, а рутинное определение уровня магния в крови не отражает его реальный статус. Вместе с тем препараты магния доступны, безопасны и недороги [11]. Эффективность терапии препаратами магния у пациентов с мигренью была доказана в ряде клинических исследований [13].
Для пациентов с эпизодической мигренью (головная боль ≤ 14 дней в месяц) на основании анализа результатов рандомизированных исследований и кокрановских обзоров были разработаны рекомендации для профилактической терапии. Препараты магния наряду с некоторыми другими препаратами (топираматом, пропранололом, надололом, метопрололом, амитриптилином, габапентином, кандесартаном, белокопытником, рибофлавином, коэнзимом Q10) были признаны эффективными и рекомендованы к применению для профилактики мигрени [14].
Магнерот при беременности
При беременности назначение препаратов магния позволяет достичь удовлетворительного эффекта без опасений эмбриотоксического и тератогенного воздействия в отличие от многих лекарственных средств, традиционно используемых для лечения головной боли [15].
Нашей пациентке мы рекомендовали прием Магнерота в среднетерапевтических дозах длительно (не менее 8 недель). Коррекция магнийдефицитного состояния при беременности необходима, поскольку недостаток магния сопряжен с широким спектром осложнений беременности и родов. Как известно, снижение содержания магния приводит к повышению тонуса миометрия и лежит в основе преждевременной родовой деятельности [16, 17]. Низкий уровень внутриклеточного магния способствует развитию АГ беременных [18, 19]. Дефицит магния при беременности может привести к задержке внутриутробного развития плода (ЗВРП) [20] и ухудшению выживаемости потомства [21]. Вместе с тем экспериментальные данные по изучению методов лечения ЗВРП у беременных крыс демонстрируют возможности терапии обогащенной магнием диетой, которая на 64% уменьшала индуцированную задержку развития плода, а также снижала уровень провоспалительных цитокинов в амниотической жидкости и плаценте [22].
Кроме того, доказано, что магний тормозит агрегацию тромбоцитов, снижает вероятность тромбоза коронарных артерий, предотвращает ишемию миокарда и, как следствие, снижает риск развития аритмий [23].
Представляется, что приведенные аргументы позволяют признать обоснованным применение препаратов магния (Магнерота) у беременных с мигренью. На примере описанного клинического случая мы попытались рассмотреть тактику ведения пациентки на разных сроках беременности, дифференциальный диагноз при цефалгиях и значимость в оценке состояния пациентки показателей сосудистого тонуса и суточного ритма АД.
безопасных средств от головной боли и мигрени во время беременности | Ваша беременность имеет значение
Большинство женщин сталкиваются с головными болями в какой-то момент своей жизни. Данные Центров по контролю и профилактике заболеваний показывают, что каждая пятая женщина страдала от сильной острой головной боли или мигрени в течение предыдущих трех месяцев. Кроме того, мигрень чаще встречается у женщин, чем у мужчин — примерно 18 процентов женщин страдают ими по сравнению с 6,5 процентами мужчин.
Поскольку головные боли и мигрени настолько распространены, неудивительно, что многие женщины борются с ними во время беременности. Для большинства беременных периодически возникающие головные боли или мигрени не являются поводом для беспокойства, и большинство стандартных методов лечения безопасны. Однако сильная головная боль в ключевые моменты беременности или после нее может указывать на серьезную неотложную медицинскую помощь.
Для большинства беременных периодически возникающие головные боли или мигрени не являются поводом для беспокойства, и большинство стандартных методов лечения безопасны. Однако сильная головная боль в ключевые моменты беременности или после нее может указывать на серьезную неотложную медицинскую помощь.
Распространенные виды головных болей и варианты лечения
Первичные головные боли
Первичные или острые головные боли возникают время от времени и обычно проходят через несколько часов. Головные боли напряжения являются наиболее распространенным типом и характеризуются напряжением мышц и локализованной болью в голове и шее.
Первичные головные боли у беременных обычно можно лечить дома. Покой, массаж шеи или кожи головы, горячие или холодные компрессы и безрецептурные противовоспалительные препараты, такие как тайленол, аспирин или ибупрофен, могут уменьшить боль. Однако, если у вас начались частые или сильные головные боли, поговорите со своим врачом, чтобы определить причину.
Мигрень
Мигрени бывают эпизодическими (частыми и продолжительными) и обычно вызывают дополнительные неврологические симптомы, такие как:
● Нечеткое или туннельное зрение
● Галлюцинации
● Светочувствительность
● Тошнота и рвота
Исследования показали, что мигрень может быть вызвана гормональными изменениями, в том числе непосредственно перед менструацией или в результате приема оральных контрацептивов.Интересно, что некоторые женщины, страдающие мигренью, обнаруживают, что частота или интенсивность их симптомов уменьшается во время беременности. Однако исследования не предполагают, что беременность вызывает начало мигрени — если у вас первая мигрень во время беременности, скорее всего, это совпадение.
Лечение во время беременности во многом аналогично стандартному лечению. Противовоспалительные препараты обычно безопасны и эффективны во время беременности при ограниченном использовании. Мидрин — это обычно назначаемое лекарство от головной боли, которое содержит ацетаминофен вместе с легким седативным средством. Мидрин также обладает сосудосуживающими свойствами, что означает, что он сужает кровеносные сосуды, тем самым уменьшая кровоток и боль.
Мидрин также обладает сосудосуживающими свойствами, что означает, что он сужает кровеносные сосуды, тем самым уменьшая кровоток и боль.
Суматриптан, широко известный как Имитрекс, — еще один препарат, снижающий приток крови к мозгу. Лучше всего остановить мигрень, если ее предпринять сразу после появления симптомов. Большинство лекарств от тошноты, назначаемых женщинам с мигренью, безопасны для использования во время беременности, но на всякий случай я предлагаю обсудить с акушером во время первого дородового осмотра лекарства, которые вы принимаете для облегчения мигрени.
Некоторые препараты, называемые эрготаминами, обладают более сильным сосудосуживающим действием и могут отрицательно влиять на рост плода. Они также могут стимулировать деятельность матки. Из-за этого их категорически нельзя использовать во время беременности.
При тяжелой мигрени может потребоваться госпитализация, чтобы вы могли получать жидкости, обезболивающие или лекарства от тошноты через капельницу, если вы не можете удерживать лекарства.
Мигрень и головные боли во время беременности: причины и лечение
Если вы беременны, вы, несомненно, испытываете новые боли.Если вы также одна из миллионов беременных женщин, страдающих мигренью, вы, возможно, будете рады узнать, что беременность облегчает симптомы мигрени у многих женщин. Но даже если это не для вас, информация в этой статье поможет вам справиться.
Причины мигрени
Точно неизвестно, что вызывает мигрень. Но мигрень, по-видимому, связана с изменениями нервных путей, нейрохимическими веществами и кровотоком в головном мозге.
Исследователи считают, что чрезмерно возбужденные клетки мозга стимулируют выброс химических веществ.Эти химические вещества раздражают кровеносные сосуды на поверхности мозга. Это, в свою очередь, вызывает набухание кровеносных сосудов и стимулирует болевую реакцию.
Считается, что эстроген играет роль в мигрени. Вот почему беременность, менструация и менопауза часто меняют характер мигрени у женщины..jpg)
Нейромедиатор серотонин, по-видимому, также играет ключевую роль при мигрени.
Отслеживание триггеров с помощью дневника мигрени
Изменения гормонов во время беременности — не единственное, что может вызвать мигрень.У большинства женщин есть несколько триггеров. Например, стресс, пропуск приема пищи и недостаток сна могут вызвать мигрень. И то, что сегодня вызывает мигрень, может совсем не беспокоить вас на следующий день.
Продолжение
Некоторые мигрени длятся несколько часов. Другие, если их не лечить, могут продержаться пару дней. Мигрень довольно непредсказуема. Таким образом, хотя беременность может ухудшить их состояние для одной женщины, они могут полностью исчезнуть для другой.
Дневник головной боли может позволить вам отслеживать ваши конкретные триггеры.Это поможет вашему врачу решить, какое лечение будет лучше всего для облегчения ваших конкретных симптомов. Это также может помочь вам распознать закономерность, которая подскажет, каких триггеров следует избегать во время беременности.
Каждый раз, когда у вас болит голова, записывайте:
- Ваши конкретные симптомы: место, где вы чувствуете боль, как она ощущается и любые другие симптомы, такие как рвота или чувствительность к шуму, запахам или яркому свету
- Время начала и окончания головной боли
- Еда и напитки, которые вы употребляли в течение 24 часов до мигрени
- Любые изменения в вашем окружении, такие как поездка в новое место, изменение погоды или проба новых продуктов
- Любое лечение, которое вы пробовали, и то, помогло ли оно или усилило головную боль
Общие триггеры головной боли включают:
- Шоколад
- Кофеин
- Продукты, содержащие консерванты глутамат натрия (глутамат натрия) и нитраты
- Аспартам, подсластитель в NutraSweet и Equal
Тесты на мигрень
Головные боли могут быть вызваны осложнением беременности, которое называется преэклампсией.Таким образом, ваш врач может оценить это состояние, прежде чем поставить диагноз мигрени. Обязательно сообщите врачу обо всех лекарствах, которые вы принимаете, в том числе о безрецептурных продуктах и натуральных добавках. Также сообщите врачу, не было ли у кого-нибудь в вашей семье мигрени.
Обязательно сообщите врачу обо всех лекарствах, которые вы принимаете, в том числе о безрецептурных продуктах и натуральных добавках. Также сообщите врачу, не было ли у кого-нибудь в вашей семье мигрени.
Врач часто может диагностировать мигрень из дневника головной боли и из вашей истории болезни. КТ и другие радиологические тесты, чтобы исключить другие причины головных болей, обычно не рекомендуются во время беременности.Это из-за потенциальных рисков для плода.
Самопомощь при мигрени
Ваша первая линия защиты от мигрени — это здоровый образ жизни и уход за собой. Вот несколько советов, которые помогут вам справиться с мигренью во время беременности:
- По возможности избегайте известных триггеров, таких как определенные продукты.
- Соблюдайте предсказуемый график приема пищи и перекусов.
- Пейте много воды.
- Больше отдыхайте.
- Подумайте о посещении курса биологической обратной связи или других методов релаксации.

- При появлении боли попробуйте пакеты со льдом, помассируйте и отдохните в тихой затемненной комнате.
Лекарства от мигрени
Если вы беременны или планируете забеременеть в ближайшее время, ваш врач обычно советует вам воздерживаться от лекарств, если они не абсолютно необходимы. Вместе вы должны взвесить потенциальное воздействие лекарства на вашего будущего ребенка. В некоторых случаях решение необходимо будет принять на основании скудных или неубедительных исследований конкретного препарата.
Многие лекарства от мигрени для лечения или профилактики мигрени и ее симптомов следует избегать во время беременности. Некоторые из них связаны с врожденными дефектами у младенцев. Другие лекарства связаны с осложнениями беременности. Например, некоторые из них связаны с кровотечением, выкидышем или ограничением внутриутробного развития (ЗВУР), состоянием, при котором матка и плод не растут нормально.
Острое лечение мигрени
Острое лечение направлено на прекращение приступа мигрени после появления первых его признаков.
Обезболивающие, , также называемые анальгетиками, могут помочь облегчить сильную боль при мигрени. Эти общие обезболивающие, однако, не специфичны для лечения мигренозной боли:
- ацетаминофен обычно считается препаратом низкого риска во время беременности.
- Нестероидные противовоспалительные препараты (НПВП), включая аспирин, могут нести риск кровотечения и выкидыша, если их принимать на ранних сроках беременности. Также существует риск сердечных осложнений у малыша, если они будут приняты в третьем триместре.Прием аспирина перед родами может привести к чрезмерной кровопотере у матери во время родов.
- Большинство НПВП, включая ибупрофен, продаваемый без рецепта под торговыми марками Advil и Motrin, и напроксен, продаваемый как Aleve, Naprosyn и другие бренды, не имеют достаточного количества контролируемых исследований на людях, чтобы оценить все их риски. при беременности.
- Наркотических обезболивающих обычно следует избегать.
 Существует двойной риск развития зависимости как у матерей, так и у младенцев, если они используются в течение длительного периода времени.
Существует двойной риск развития зависимости как у матерей, так и у младенцев, если они используются в течение длительного периода времени.
Продолжение
Эрготамины работают специально при мигрени. Но врачи не советуют принимать эти препараты во время беременности. Они несут в себе риск врожденных дефектов, особенно если принимать их в первом триместре. Эти препараты могут также стимулировать схватки и преждевременные роды.
Триптаны воздействуют именно на мигрень. Триптаны не вызывают врожденных дефектов. Но большинство исследований на сегодняшний день сосредоточено на животных, а не на людях.Ваш врач может помочь вам решить, безопасно ли это для вас и вашего будущего ребенка.
Другие лекарства могут быть назначены для облегчения определенных симптомов мигрени во время беременности. Например, противорвотные средства помогают успокоить рвоту и тошноту, которые могут сопровождать мигрень. Но многие из лекарств, обычно используемых при мигрени, не были должным образом изучены во время беременности, поэтому их безопасность или риск для плода не определены.
Профилактическое лечение мигрени
Если у вас повторяющиеся тяжелые приступы, профилактическое лечение может остановить будущие приступы или уменьшить их тяжесть.Многие из препаратов, используемых для профилактики, изначально использовались при других состояниях, таких как высокое кровяное давление.
Продолжение
Обратитесь к неврологу, имеющему опыт лечения беременных женщин. Они пропишут вам лекарство в минимальной дозе, необходимой для того, чтобы помочь вам, и, вероятно, порекомендуют какой-нибудь терапевтический разговор. Относительно безопасные лекарства от мигрени включают бета-блокаторы, такие как метопролол (Lopressor, Toprol XL) и пропранолол (Inderal LA, Inderal XL, InnoPran XL)
Когда вы беременны, всегда консультируйтесь со своим врачом, прежде чем принимать какие-либо лекарства, травяные продукт, или натуральное лекарство.
Если вы не можете принимать лекарства или не хотите их принимать, стоит подумать о некоторых устройствах. Cefaly — это портативное устройство, похожее на повязку на голову, которое подает электрические импульсы на кожу лба. Это стимулирует нерв, связанный с мигренью. Cefaly используется один раз в день в течение 20 минут, и когда он будет включен, вы почувствуете покалывание или ощущение массажа.
Cefaly — это портативное устройство, похожее на повязку на голову, которое подает электрические импульсы на кожу лба. Это стимулирует нерв, связанный с мигренью. Cefaly используется один раз в день в течение 20 минут, и когда он будет включен, вы почувствуете покалывание или ощущение массажа.
SpringTMS — это магнит, который помещают на затылок при первых признаках головной боли. Он испускает магнитный импульс за доли секунды, который стимулирует часть мозга.Обычно не имеет побочных эффектов. Кроме того, gammaCore — это портативное портативное устройство, которое представляет собой неинвазивный стимулятор блуждающего нерва (НПВ). При размещении над блуждающим нервом на шее, он посылает мягкую электрическую стимуляцию нервным волокнам, чтобы облегчить боль.
Если вы посещаете специалиста по головной боли, еще раз проконсультируйтесь с вашим акушером или сертифицированной акушеркой о безопасности любых лекарств или устройств во время беременности. Хотя боль при мигрени может быть мучительной, риск для здоровья ребенка может вызвать у него проблемы со здоровьем на всю жизнь.
Головные боли при беременности :: Американская ассоциация беременных
Головные боли — одно из наиболее распространенных неудобств, испытываемых во время беременности, и могут возникать в любое время во время беременности, но чаще всего они возникают в первом и третьем триместрах.
Что вызывает головную боль во время беременности?
В течение первого триместра ваше тело испытывает прилив гормонов и увеличение объема крови. Эти два изменения могут вызвать более частые головные боли.Эти головные боли могут усугубляться стрессом, плохой осанкой или изменениями зрения.
Другие причины головных болей во время беременности могут быть связаны с одним или несколькими из следующих :
Женщины, которые регулярно страдают мигренью, могут обнаружить, что во время беременности у них меньше мигрени; однако некоторые женщины могут испытывать такое же количество мигреней или даже чаще. Если вы беременны, важно поговорить со своим врачом о любых лекарствах, которые вы можете принимать от головной боли.
Головные боли в третьем триместре чаще связаны с плохой осанкой и напряжением из-за переноса лишнего веса. Головные боли в третьем триместре также могут быть вызваны преэклампсией, то есть повышенным артериальным давлением во время беременности.
Как лечить головную боль во время беременности?
Во время беременности вы должны попытаться облегчить головную боль естественными способами, если это возможно, однако ваш лечащий врач может порекомендовать парацетамол.
Да Вы можете попытаться облегчить головную боль с помощью одного или нескольких из следующих естественных средств:
- Если у вас головная боль в носовых пазухах, приложите теплый компресс к глазам и носу
- Если у вас болит голова от напряжения, приложите холодный компресс или ледяной компресс к основанию шеи.
- Поддерживайте уровень сахара в крови, ешьте меньше и чаще — это также может помочь предотвратить головные боли в будущем
- Сделайте массаж — массаж плеч и шеи — эффективный способ облегчить боль
- Отдохнуть в темной комнате и практиковать глубокое дыхание
- Принять теплый душ или ванну
- Соблюдайте правильную осанку (особенно в третьем триместре)
- Полностью отдохните и расслабьтесь
- Упражнение
- Ешьте хорошо сбалансированную пищу
Вы также можете снизить вероятность возникновения мигрени, избегая распространенных триггеров мигрени:
Когда мне следует связаться со своим врачом?
- Перед приемом лекарств
- Если вы не почувствуете облегчения от средств выше
- Ваши головные боли усиливаются или становятся более постоянными
- У вас головные боли, отличные от обычных
- Ваши головные боли сопровождаются нечетким зрением, внезапным увеличением веса, болью в правом верхнем углу живота и отеками рук и лица
Хотите узнать больше?
Составлено с использованием информации из следующих источников:
1. Уильямс Акушерство Двадцать второе изд. Каннингем, Ф. Гэри и др., Гл. 55.
Уильямс Акушерство Двадцать второе изд. Каннингем, Ф. Гэри и др., Гл. 55.
2. Национальный фонд головной боли.
3. Руководство клиники Майо по здоровой беременности вредит, Роджер В., доктор медицины и др., Часть 3.
Причины и лечение головной боли во время беременности
Головные боли — частый дискомфорт при беременности. От гормональных изменений до внезапного прекращения употребления кофе и плохого сна — существует множество причин, по которым беременность может вызвать головную боль.Головные боли могут быть болью в шее (ну, больше похоже на головную боль), но обычно они не опасны для мам и младенцев. Вот что вам нужно знать о причинах, профилактике и лечении головных болей во время беременности.
Веривелл / Брианна ГилмартинПричины
У женщин время от времени болит голова, поэтому неудивительно, что они появляются и во время беременности. Причина не всегда известна, но многие вещи могут вызвать головную боль во время беременности. Некоторые причины (этот список не является исчерпывающим) включают:
- Гормональные изменения
- Голод
- Низкий уровень сахара в крови
- Обезвоживание
- Отмена кофеина
- Недостаток сна
- Зрительное напряжение из-за изменений в вашем зрении или слишком долгого просмотра экрана компьютера или телефона
- Эмоциональное или физическое напряжение
- Напряжение мышц из-за изменения осанки по мере роста ребенка и набора веса
- Высокое кровяное давление во время беременности
Лечение
До беременности вашим основным методом лечения головной боли могло быть обезболивающее.Но теперь, когда вы этого ожидаете, вы можете попробовать справиться с болью другими способами и использовать лекарства в крайнем случае. Вот несколько альтернативных способов справиться с головной болью во время беременности.
- Отдохните в темной комнате: Выключите свет и уменьшите громкость телевизора или выключите его и попробуйте вздремнуть.

- Используйте горячие и холодные полотенца: Чередуйте тепло и холод на голове, где она болит.
- Примите ванну: Если у вас нет осложнений во время беременности и ваш врач говорит, что принимать ванну безопасно, вы можете расслабиться в теплой ванне.
- Попробуйте естественные медицинские услуги: Альтернативные методы лечения, такие как массаж, хиропрактика или иглоукалывание, могут помочь облегчить головные боли. Обязательно выберите лицензированных специалистов для удовлетворения всех ваших естественных потребностей в уходе за здоровьем и поговорите также со своим врачом, особенно если у вас есть какие-либо проблемы с беременностью.
- Запишитесь на прием к окулисту: Беременность может повлиять на ваши глаза, сделав их сухими и изменив ваше зрение. Ваш глазной врач может предложить варианты, которые помогут облегчить головную боль при проблемах с глазами.
- Обратитесь за помощью: Если у вас есть другие дети, попросите помощи у друга или члена семьи, чтобы вы могли немного отдохнуть.
Люди, которым вы небезразличны, часто более чем рады помочь.
- Обратитесь к своему акушеру / гинекологу: При постоянных или усиливающихся головных болях обратитесь к своему акушеру.
Лекарство
Если вы можете справиться с эпизодической головной болью, не применяя обезболивающие, это прекрасно. Но иногда хронические головные боли или сильные мигрени просто невыносимы.Вы не должны страдать от боли только потому, что у вас есть ребенок.
Это не означает, что вы должны принимать лекарства, отпускаемые без рецепта, или лекарства от мигрени из аптечки. Теперь, когда вы беременны, вам нужно более осторожно относиться к тому, что вы используете для снятия боли. Итак, позвоните своему врачу. Они скажут вам, какое обезболивающее, отпускаемое без рецепта, безопасно, или назначат лекарство, если оно вам нужно. Общие рекомендации включают следующее:
- Тайленол (ацетаминофен) считается безопасным для беременных, но его следует принимать только в малых дозах, когда это необходимо.
- НПВП (мотрин, алев или адвил) и аспирин, как правило, не рекомендуются во время беременности, особенно после 20 недель беременности.
- При мигрени ваш врач может выписать вам рецептурные лекарства для лечения мигрени, тошноты и боли.
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов больше не рекомендует использовать НПВП после 20 недель беременности. Эти препараты были связаны с различными серьезными осложнениями, включая проблемы с сердцем и почками, низкий уровень околоплодных вод, преждевременные роды, выкидыш и мертворождение.
Головные боли, связанные с кофеином
Кофеин — это наркотик. Это вызывает привыкание, и ваше тело может стать от него зависимым. Если вы любите свой кофе или газированные напитки и внезапно бросаете их пить, когда обнаруживаете, что беременны, вы можете отказаться от кофеина. Отказ от кофеина может вызвать усталость, раздражительность, дрожь и, да, головную боль.
Так что, если у вас заболела голова сразу после того, как вы бросили пить кофе, это, вероятно, связано с отменой кофеина. Вашему организму может потребоваться несколько дней, чтобы приспособиться к отсутствию кофеина, поэтому вот несколько советов, которые помогут вам это сделать.
- Сокращайте потребление кофеина медленно: Если возможно, не отказывайтесь от кофеиновой холодной индейки. Вашему телу станет легче, если вы будете сокращать его постепенно. Если у вас все же болит голова, может помочь небольшое количество кофеина, которое не оказывает вредного воздействия. Вы также можете попробовать кофе или чай без кофеина.
- Найдите другие способы повысить свою энергию: Напитки с кофеином придают вам энергию, поэтому вы можете почувствовать усталость и потерять энергию, когда перейдете на кофе без кофеина или газированные напитки без кофеина, особенно в полдень.Если вы чувствуете себя вялым, попробуйте дать себе естественный заряд энергии, перекусив, подышав свежим воздухом или прогулявшись.

- Избегайте обезвоживания: Не пропускайте перерыв на напитки только потому, что это уже не перерыв на кофе. Вам по-прежнему нужны жидкости, поэтому пейте много воды или других напитков, не содержащих кофеина.
- Ложитесь спать пораньше: Чтобы поддерживать уровень энергии в течение дня, постарайтесь достаточно отдыхать ночью.
Синусовые головные боли
Аллергия или инфекция носовых пазух могут вызывать боль и давление во лбу, вокруг глаз и на переносице.У вас также может быть заложенность носа или насморк и высокая температура.
Позвоните своему врачу, если вам кажется, что у вас болит голова в носовых пазухах. Ваш врач может назначить антибиотик, если у вас инфекция носовых пазух.
Вы также можете лечить головную боль в носовых пазухах:
- Пытаться держаться подальше от вещей, которые могут вызывать у вас аллергию
- Использование солевого назального спрея или нети-пота, чтобы помочь разжижить и очистить слизь
- Использование увлажнителя или удерживание головы над дымящейся миской с водой с полотенцем над головой и чашей
- Обильное питье
- Дополнительный отдых
Не все отпускаемые без рецепта лекарства от аллергии и обезболивающие можно принимать во время беременности. Итак, если вы считаете, что вам нужно антигистаминное или болеутоляющее, поговорите со своим врачом о том, какое лекарство безопасно для вас.
Итак, если вы считаете, что вам нужно антигистаминное или болеутоляющее, поговорите со своим врачом о том, какое лекарство безопасно для вас.
Головные боли напряжения
Вы можете получить головную боль от напряжения из-за беспокойства или стресса. Это может казаться стеснением вокруг головы, а также может ощущаться в области затылка и шеи. Чтобы облегчить головную боль напряжения, вы можете:
- Положите пакет со льдом или холодное полотенце на шею сзади, чтобы снять напряжение.
- Делайте перерывы, чтобы встать и прогуляться, если вы весь день сидите за компьютером или столом по работе.
- Попробуйте йогу для беременных, легкие упражнения на растяжку шеи и дыхательные упражнения, которые помогут снять напряжение мышц шеи и спины.
- Примите теплую ванну или душ.
- Отдыхайте с поднятыми ногами.
Мигрень
Мигрени более интенсивны, чем типичные головные боли. Пульсирующая, ноющая боль часто сопровождается другими симптомами, такими как тошнота, рвота, головокружение, нечеткое зрение и чувствительность к свету и звуку.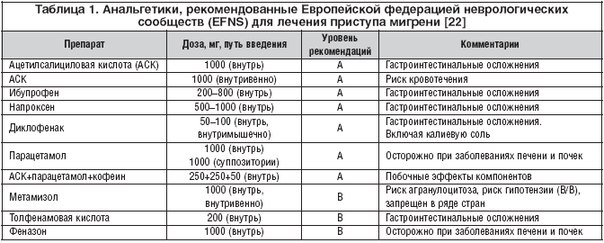 Некоторые женщины, страдающие мигренью, обнаруживают, что во время беременности им становится лучше, но это не всегда так.
Некоторые женщины, страдающие мигренью, обнаруживают, что во время беременности им становится лучше, но это не всегда так.
Если у вас возникают головные боли при мигрени, вы можете попытаться определить и избегать вещей, которые обычно вызывают мигрень, в том числе:
- Определенные продукты или запахи
- Алкоголь (которого в любом случае следует избегать во время беременности)
- Кофеин
- Стресс
- Истощение
- Яркий свет
Вы также можете:
- Отдых в тихом темном месте
- Используйте техники релаксации
- Приложите к голове пакеты со льдом
- Попробуйте альтернативные методы лечения, такие как массаж или акупунктура
Если ваша мигрень слишком сильна и вам нужны лекарства, поговорите со своим врачом.
Любая сильная, неумолимая головная боль, пробуждающая вас ото сна, должна быть оценена вашим лечащим врачом.
Профилактика головной боли
Головные боли — это часть жизни. Поскольку у них не всегда есть очевидная причина, и вы можете получить ее от вещей, которые вы не можете контролировать, например простуды, невозможно полностью предотвратить их. Но есть кое-что, что вы можете сделать, чтобы отпугнуть их.
Поскольку у них не всегда есть очевидная причина, и вы можете получить ее от вещей, которые вы не можете контролировать, например простуды, невозможно полностью предотвратить их. Но есть кое-что, что вы можете сделать, чтобы отпугнуть их.
- Избегайте триггеров: Если вы можете выяснить, какие продукты, растения или запахи вызывают у вас головную боль, вы можете держаться от них подальше.
- Сохраняйте водный баланс: Отсутствие достаточного количества воды или потеря слишком большого количества воды в организме в жаркий день или во время физических упражнений может привести к головной боли, поэтому пейте много воды, чтобы предотвратить обезвоживание.
- Не пропускайте приемы пищи: Голод и низкий уровень сахара в крови могут вызвать головную боль, поэтому старайтесь придерживаться сбалансированной диеты. Ешьте три раза в день плюс несколько здоровых перекусов, чтобы поддерживать стабильный уровень сахара в крови.
 Носите с собой здоровые перекусы, богатые белком и цельнозерновыми продуктами, чтобы вам не приходилось долгое время оставаться без еды.
Носите с собой здоровые перекусы, богатые белком и цельнозерновыми продуктами, чтобы вам не приходилось долгое время оставаться без еды. - Постарайтесь как можно больше отдыхать: Чтобы побороть усталость, хорошо выспитесь ночью и, если возможно, вздремните днем.
- Используйте техники релаксации: Медитация, прослушивание музыки, выполнение легких упражнений, таких как йога, и другие способы преодоления стресса могут помочь уменьшить беспокойство и стресс.
- Помните о своем стрессе: Если вы испытываете слишком сильный стресс и вам нужна помощь, чтобы справиться с ним, поговорите со своим врачом.
- Попытайтесь улучшить осанку: Ссутуиться так легко, поэтому попробуйте сесть прямо и ходить, расправив плечи.Правильная осанка помогает предотвратить напряжение мышц спины и шеи, особенно когда ваш ребенок и ваш живот растут.
Когда звонить врачу
В большинстве случаев головная боль — это просто головная боль, и она проходит, когда вы что-то съедите или немного отдохнете.
Сильная головная боль, которая не проходит в течение нескольких часов, усиливается или возвращается снова, может быть признаком осложнения беременности, поэтому вам следует позвонить своему врачу.
Также следует сообщить врачу:
- Перед тем, как принимать какие-либо лекарства или травяные добавки для лечения головной боли, убедитесь, что это безопасно.
- Если ваши естественные методы лечения не работают
- Если у вас жар, давление вокруг глаз или заложенный нос
- Если вы получили головная боль и высокое кровяное давление в анамнезе
- Если у вас болит голова после 20-й недели беременности
- Если у вас есть боль наряду с другими симптомами, такими как тошнота, нечеткое зрение, боль в животе или отек тела
- Если у вас болит голова после падения и удара головой
Слово от Verywell
Головные боли могут быть болезненными и раздражающими.Еще хуже, когда вы беременны, и вам нужно быть осторожным с лекарствами. Но, понимая, что может вызвать головную боль, вы можете попытаться предотвратить ее. И если вы его получите, вы будете лучше подготовлены к тому, чтобы с ним справиться.
Но, понимая, что может вызвать головную боль, вы можете попытаться предотвратить ее. И если вы его получите, вы будете лучше подготовлены к тому, чтобы с ним справиться.
К счастью, большинство головных болей во время беременности — это просто боль и не опасна для вас или вашего ребенка. Обычно они уходят сами, выпив немного жидкости, перекусив и немного расслабившись. Однако не бойтесь вызывать врача, особенно если это длится долго, ухудшается или у вас есть другие симптомы, помимо головной боли.
природных средств от головной боли во время беременности
Многие женщины не решаются принимать лекарства во время беременности, особенно в первом триместре, когда органы их ребенка развиваются. Так что поиск натуральных средств от головной боли во время беременности может стать вам палочкой-выручалочкой.
Давайте рассмотрим некоторые натуральные средства для лечения и предотвращения головных болей во время беременности.
baona / Getty ImagesЛечение
Вот несколько идей Американской ассоциации беременных:
- При головной боли в носовых пазухах наложите теплый компресс вокруг глаз и носа.
- При головной боли напряжения используйте холодный компресс или пакет со льдом у основания шеи.
- Ешьте меньше и чаще, чтобы поддерживать уровень сахара в крови. Это может даже помочь предотвратить головные боли.
- Сделайте массаж, особенно в области плеч и шеи.
- Отдых в темной комнате.
- Практикуйте глубокое дыхание.
- Примите теплый душ или ванну.
- Соблюдайте осанку, особенно в третьем триместре
Профилактика
Предотвращение возникновения головной боли в первую очередь — самое идеальное решение.Вот простые привычки образа жизни, которые беременная женщина может принять, чтобы остановить головную боль до того, как она начнется.
Это особенно верно для женщин, страдающих мигренью, хотя хорошая новость заключается в том, что многие мигрени испытывают облегчение мигрени во втором и третьем триместре.
- Регулярное употребление питательной пищи в течение дня
- Ходьба не менее 30 минут в день
- Гигиена сна — не пересыпание и недосыпание
- Методы управления стрессом, такие как йога, биологическая обратная связь или тренировки по релаксации
- Рассмотрите возможность применения коэнзима Q10 или магния добавки для профилактики мигрени.

Всегда консультируйтесь со своим врачом, прежде чем принимать какие-либо добавки или лекарства.
Другие стратегии включают:
- Сокращение работы
- Обильное питье
- Иглоукалывание
- Физиотерапия
Что делать?
Обязательно обсудите с врачом свои головные боли. Сообщите ему, если вы планируете принимать новое лекарство или эти натуральные средства не снимают головную боль. Если ваши головные боли усиливаются или становятся более постоянными, или если они отличаются от головных болей, которые вы обычно испытываете, немедленно сообщите об этом своему врачу.
безопасных во время беременности лекарств от мигрени
Благодаря увеличению эстрогена, предотвращающего мигрень, которое происходит во время беременности, женщины, которые часто страдают от этих изнуряющих головных болей, часто получают отсрочку от них, когда они ожидают. Для тех меньшинств, которые все еще страдают мигренью, очень важен вопрос, как их лечить. Хотя существует несколько эффективных лекарств для лечения мигрени, не все они считаются безопасными для развивающегося ребенка.Взаимодействие с другими людьми
Хотя существует несколько эффективных лекарств для лечения мигрени, не все они считаются безопасными для развивающегося ребенка.Взаимодействие с другими людьми
К сожалению, мигренозная боль, если она возникает во время беременности, обычно бывает достаточно сильной, чтобы требовать лечения. Иногда другие симптомы мигрени, такие как тошнота и рвота, также необходимо лечить с помощью лекарств.
К счастью, существует ряд эффективных лекарств от мигрени, которые Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) считает безопасными для приема во время беременности. Перед тем, как получить свой обычный рецепт, убедитесь, что он включен в этот список (и убедитесь, что ваш акушер или акушерка одобряют ваш прием дозы).Если это не так, обсудите эти более безопасные варианты со своим врачом.
Иллюстрация JR BeeОбезболивающие
Также известные как анальгетики, это препараты, основная цель которых — облегчить часто мучительную головную боль, связанную с приступом мигрени.
Существует два класса анальгетиков — парацетамол и нестероидные противовоспалительные препараты (НПВП). Оба типа препаратов доступны как безрецептурные (OTC), так и в магазинах, а также генерики, а также по рецепту.Взаимодействие с другими людьми
Анальгетические препараты также часто комбинируются с другими лекарствами, чтобы создать комплексное лечение, например, от кашля и простуды.
Ацетаминофен
Считающийся самым безопасным обезболивающим для беременных женщин и их младенцев, ацетаминофен блокирует нервные импульсы в той области мозга, где вырабатываются болевые сигналы. Существуют десятки торговых марок ацетаминофена; самый известный из них — Тайленол.
Небольшое количество исследований выявило возможные связи между пренатальным приемом ацетаминофена и определенными проблемами со здоровьем у детей.К ним относятся астма, проблемы с обучением, синдром дефицита внимания / гиперактивности (СДВГ) и другие.
Однако, согласно исследованию 2017 года, любые потенциальные связи между ацетаминофеном, принимаемым во время беременности, и негативным воздействием на детей в лучшем случае являются слабыми. По этой причине автор пишет: «Не следует отказывать в приеме ацетаминофена детям или беременным женщинам из опасений, что он может вызвать побочные эффекты».
По этой причине автор пишет: «Не следует отказывать в приеме ацетаминофена детям или беременным женщинам из опасений, что он может вызвать побочные эффекты».
Вместо того, чтобы не принимать ацетаминофен для облегчения боли при мигрени, будущей маме рекомендуется всегда использовать минимальную возможную дозу в течение кратчайшего времени.
Было обнаружено, что при неправильном применении ацетаминофен вызывает повреждение печени у некоторых людей (беременных или нет). Это наиболее вероятно при приеме слишком большого количества парацетамола, что часто случается случайно, когда парацетамол принимается одновременно с комбинированным препаратом, содержащим его.
Вы можете предотвратить это, внимательно читая этикетки на любом лекарстве, которое вы принимаете, и всегда проконсультируйтесь с вашим опекуном, прежде чем принимать что-либо, что вам не прописали.Знайте также, что никто не должен принимать более 4000 микрограммов (мг) ацетаминофена в день.
НПВП
НПВП обычно рассматриваются как вторая линия защиты от боли при мигрени во время беременности. Эти препараты, снижающие выработку гормоноподобных соединений, называемых простагландинами, которые посылают в мозг сообщения о боли, включают:
Эти препараты, снижающие выработку гормоноподобных соединений, называемых простагландинами, которые посылают в мозг сообщения о боли, включают:
- Аспирин (наиболее распространенный бренд — Bayer)
- Advil, Motrin (ибупрофен)
- Aleve (напроксен)
В целом, по данным Организации специалистов по тератологической информации (OTIS), НПВП безопасны для большинства беременных женщин вплоть до третьего триместра.(Тератология — это исследование врожденных дефектов.) В течение последних трех месяцев беременности существует риск того, что ибупрофен может вызвать преждевременное закрытие кровеносного сосуда, называемого артериальным протоком , что может повлиять на кровяное давление в легких развивающегося ребенка. Взаимодействие с другими людьми
ОТИС также утверждает, что ибупрофен, используемый на поздних сроках беременности, может привести к снижению уровня околоплодных вод или замедлению или прекращению родов.
Если вы беременны и знаете, что ибупрофен действует лучше, чем другие болеутоляющие, при головной боли при мигрени, поговорите со своим опекуном о том, как безопасно продолжать использовать его в течение первого и второго триместров.
Есть несколько НПВП, применяемых при мигренозной боли, которые отпускаются только по рецепту, например Камбия (диклофенак) и кетопрофен. Как и другие НПВП, их нельзя принимать после второго триместра беременности.
Поскольку возможно, что один из них может выписать не ваш акушер, а медицинский работник, обязательно сообщите этому врачу, что вы беременны, и проконсультируйтесь с вашим акушером, прежде чем принимать рецептурные НПВП.
Наконец, обратите внимание, что есть несколько проблем со здоровьем, связанных с НПВП, которые применимы ко всем, включая повышенный риск сердечного приступа или инсульта, особенно для людей, которые принимают эти препараты в течение длительного периода времени.Также было обнаружено, что НПВП вызывают язвы, кровотечение или отверстия в желудке или кишечнике. Этот риск особенно высок для людей, которые принимают НПВП в течение длительного периода времени или употребляют много алкоголя (беременным женщинам все равно не рекомендуется делать это).
Триптаны
Лекарства этого класса, отпускаемые по рецепту, наиболее эффективны при умеренной и тяжелой мигрени и работают лучше всего при самых первых признаках надвигающегося приступа. Триптаны действуют, стимулируя выработку нейротрансмиттера (химического вещества мозга) серотонина, тем самым уменьшая воспаление и сужая кровеносные сосуды.Взаимодействие с другими людьми
Триптаны также могут снижать уровень белка, называемого пептидом, связанным с геном кальцитонина (CGRP), который повышается во время приступов мигрени, и эти препараты могут быть эффективным способом облегчения тошноты и чувствительности к свету и звуку. Семь триптанов, используемых для отражения мигрени:
- Axert (алмотриптан)
- Relpax (элетриптан)
- Frova (фроватриптан)
- Amerge (наратриптан)
- Maxlt, Maxlt-MLT (ризатриптан) в виде таблеток или вафли, тающей на языке
- Имитрекс (суматриптан), который доступен в виде таблеток, назального спрея или подкожной (подкожной) инъекции
- Зомиг (золмитриптан), доступен в виде таблетки, назального спрея или вафли
- Treximet (суматриптан в сочетании с НПВП напроксен)
Есть некоторые опасения, что, поскольку триптаны работают за счет сужения кровеносных сосудов головного мозга, возможно сужение кровеносных сосудов, снабжающих плаценту. Однако исследования показали, что триптаны безопасны во время беременности, при этом не наблюдается значительного увеличения врожденных дефектов, недоношенности или выкидышей.
Однако исследования показали, что триптаны безопасны во время беременности, при этом не наблюдается значительного увеличения врожденных дефектов, недоношенности или выкидышей.
Противорвотные
Наряду с головными болями мигрень часто вызывает тошноту и рвоту, неприятные симптомы, которые некоторые женщины уже могут испытывать в результате беременности (то есть мигрень только усугубляет ситуацию).
Учитывая риски, связанные с обезвоживанием, и трудности с удержанием жидкости, еды и лекарств, лекарства, называемые противорвотными, часто назначают людям, которые обращаются за неотложной помощью при мигрени.Взаимодействие с другими людьми
Обычно их вводят внутривенно или путем инъекции в мышцу. Многие противорвотные средства изучены недостаточно, чтобы доказать их безопасность во время беременности. Метоклопрамид — препарат, который оказался безопасным.
Лекарства от мигрени, которых следует избегать во время беременности
Некоторые препараты, часто назначаемые при мигрени, связаны с повышенным риском серьезных побочных эффектов для будущих мам и / или их детей.
К ним относятся:
- Дигидроэрготамин, доступный как D.ОН. 45 или Мигранал (алкалоид спорыньи)
- Опиоиды, такие как оксикодон и морфин
- Депакен и Депакот (противосудорожное средство вальпроевая кислота)
Слово от Verywell
Большинство мигренозных головных болей во время беременности — это неприятность, но не чрезвычайная ситуация. Однако вам следует немедленно обратиться за медицинской помощью, если у вас развивается мигрень, которая не проходит при лечении или сопровождается другими симптомами, такими как лихорадка или помутнение зрения. Наряду с постоянной головной болью они могут указывать на серьезное состояние, такое как инсульт, преэклампсия, опухоль гипофиза или тромбоз вен головного мозга.Взаимодействие с другими людьми
Немедленно обратитесь за медицинской помощью, если вы испытываете мигрень вместе с другими симптомами.
Что такое безопасное лечение?
Может быть непросто справиться со всеми болями и болями беременности, одновременно обеспечивая безопасность растущего ребенка. Вот что нужно знать, когда у вас пульсирует голова и вы отчаянно ищете облегчения.
Вот что нужно знать, когда у вас пульсирует голова и вы отчаянно ищете облегчения.
«Совершенно необходимо выяснить причину головной боли, прежде чем пытаться ее лечить», — сказал д-р.Джеймс Бернаско, директор регионального перинатального центра детской больницы Стоуни-Брук. Головные боли при беременности могут варьироваться от «просто неудобных до фактически опасных для жизни», поэтому контекст особенно важен, добавил Бернаско.
Возможные причины включают:
- Усталость
- Стресс
- Напряжение глаз
- Обезвоживание
- Заложенность носа
- Гормональные колебания
- Отмена кофеина
- Мигрень
- Преэклампсия
Если у вас есть семейный анамнез высокого кровяного давления, инсульта или аневризмы, или вы испытываете «сильнейшую головную боль в своей жизни», немедленно обратитесь к врачу. — сказал Бернаско.
Никогда не пропустите историю о воспитании детей в информационном бюллетене TODAY Parenting! Подпишите здесь.
Что может помочь при головной боли
Немедикаментозные варианты«Иногда такая простая вещь, как шоколад, может вызвать головную боль» во время беременности, поэтому сначала стоит попробовать несколько нефармакологических средств, Бернаско сказал. Если вы страдаете от хронических головных болей, подумайте о иглоукалывании или биологической обратной связи — методике, которая позволяет направить и рассеять боль.
Что стоит попробовать:
- Теплый компресс на лицо (головная боль в пазухах)
- Холодный компресс на заднюю часть шеи (головная боль при напряжении)
- Медитация
- Массаж
Варианты лекарств, отпускаемых без рецепта
Тайленол Тайленол, продаваемый как дженерик ацетаминофена, является «самым безопасным лекарством от головной боли» во время беременности и, по словам Бернаско, не связан с какими-либо известными врожденными дефектами. Однако вам следует избегать приема более 1500 миллиграммов в течение 24 часов, поскольку чрезмерное употребление может повредить вашу печень.
Однако вам следует избегать приема более 1500 миллиграммов в течение 24 часов, поскольку чрезмерное употребление может повредить вашу печень.
Эта группа болеутоляющих средств известна как НПВП (нестероидные противовоспалительные препараты). По словам Бернаско, их следует принимать только после консультации с врачом, поскольку длительное употребление может вызвать раздражение желудка и повлиять на кровоток в сердце ребенка.
Однако, «если Тайленол не помог вам в прошлом … вы можете принять одну таблетку любого из [вышеперечисленных], а затем обратиться к своему провайдеру», — сказал Бернаско. Суть: НПВП — эффективны ». не то, что вы должны принимать несколько раз без ведома вашего провайдера.
Кофеин «Во время некоторых типов головных болей ваши кровеносные сосуды расширяются … Кофеин может помочь остановить это действие», потому что он сужает ваши кровеносные сосуды, — пишет доктор Талия Гейтс, акушер-гинеколог из Джаспера, Алабама, в электронном письме СЕГОДНЯ. Гейтс рекомендует сочетать тайленол и напиток с кофеином для двойного облегчения.
Тем не менее, как указывает Бернаско, отказ от кофеина или передозировка могли вызвать у вас головную боль в первую очередь, поэтому обязательно учитывайте, сколько вы уже выпили.
Варианты рецепта
Наркотики, также известные как опиоиды, «сейчас повсюду», сказал Бернаско, так что может возникнуть соблазн выпить их от головной боли. Однако эти лекарства могут вызывать привыкание, и «их следует принимать только под непосредственным наблюдением врача», — пояснил Бернаско. Кроме того, длительное употребление наркотиков может вызвать у вашего ребенка неонатальный абстинентный синдром и болезненный процесс отмены после рождения.
Комбинации наркотических анальгетиков, которые помимо опиоида содержат парацетамол или НПВП, представляют аналогичный риск.Тем не менее, если ваши безрецептурные варианты не подходят, ваш врач может предложить одно из «безопасных лекарств» в этой группе, сказал Гейтс.

