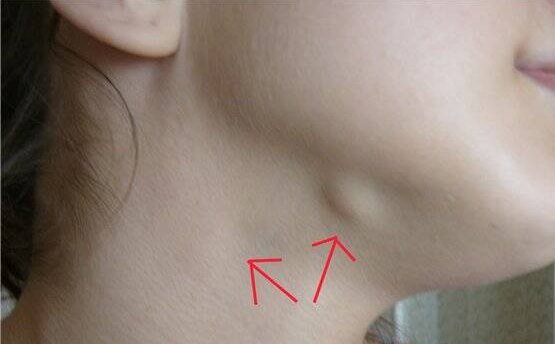
Увеличение лимфоузлов при ВИЧ (лимфаденопатия)
Содержание
- Лимфаденопатия при ВИЧ
- Как заражаются ВИЧ
- Патогенез ВИЧ
- Причины и осложнения лимфаденопатии
- Лимфоденопатия у детей
- Диагностика и лечение лимфоденопатии
Сильное воспаление и увеличение лимфоузлов при ВИЧ-инфекции — типичный симптом, который выявляется практически у всех зараженных людей. Какие лимфоузлы увеличиваются при ВИЧ, как именно проходит инфицирование и развитие заболевания, о его диагностике и терапии можно прочитать ниже.
Лимфаденопатия при ВИЧ
Увеличение в габаритах лимфоузлов (или лимфаденопатия) — это существенно распространенное и характерное болезненное состояние, сопутствующее ВИЧ. Обычно, лимфоузлы, которые становятся больше, располагаются около- и за ушами, в затылочной зоне, на шее, под челюстью, под подбородком и над ключицами. Но возможно также вовлечение в процесс лимфоузлов, которые располагаются в паху, на бедрах и под коленями. Обычно воспаляются и увеличиваются как раз те узлы, которые расположены ближе всего к месту проникновения в тело человека инфекции.
Обычно воспаляются и увеличиваются как раз те узлы, которые расположены ближе всего к месту проникновения в тело человека инфекции.
Лимфоденопатию, которая носит общий характер, и поражает не меньше 2 групп перечисленных лимфоузлов (чаще на шее, над ключицами и под мышками) и продолжается более 2 или 3 месяцев, рассматривают как своеобразный тест, дающий возможность подозревать присутствие ВИЧ-инфекции в теле человека. Число воспаленных и увеличенных узлов и их локализация различны — при заболевании ВИЧ могут поражаться как отдельные лимфоузлы, так и целые их группы, находящиеся в разных частях тела.
Патологически увеличенные узлы обычно достигают величины от 0, 5 до 2 см, реже в 2 раза больше: 4 — 5 см. Крупные лимфоузлы без проблем становятся заметны визуально. Кроме изменения нормальной величины, лимфоузлы при этом заболевании видоизменяются также по реактивному типу, делаются мягкими, но эластичными или же, наоборот, уплотняются, но не сливаются вместе, остаются подвижными и не болят. Гораздо реже воспаленные лимфоузлы сливаются и образуют целые скопления. При надавливании пальцами, в них появляется боль, но изменений кожи не происходит.
Гораздо реже воспаленные лимфоузлы сливаются и образуют целые скопления. При надавливании пальцами, в них появляется боль, но изменений кожи не происходит.
Вызванная ВИЧ общая лимфаденопатия может также развиваться в смешанной форме, при условии присоединения различных вторичных инфекций и злокачественных патологических процессов. Воспаление лимфоузлов при ВИЧ занимает довольно много времени, обычно несколько долгих лет, причем является часто единственным признаком болезни в период уменьшения проявлений заболевания.
Как заражаются ВИЧ
Чаще всего заражение происходит во время традиционного незащищенного полового контакта с носителем инфекции. В сперме и влагалищных выделениях ретровирус (возбудитель ВИЧ) чувствует себя как нельзя лучше и накапливается там во множестве. При наличии других венерических заболеваний заражение происходит гораздо быстрее. Существует высокий риск заразиться и у гомосексуалистов, так как при анальном проникновении есть риск сильной травматизации поверхности слизистой прямой кишки. В этом случае именно пассивный партнер гораздо быстрее получает ВИЧ-инфекцию. Нередко заражаются люди ВИЧ в среде наркоманов при совместном использовании грязного шприца.
В этом случае именно пассивный партнер гораздо быстрее получает ВИЧ-инфекцию. Нередко заражаются люди ВИЧ в среде наркоманов при совместном использовании грязного шприца.
Даже новорожденные дети могут заразиться от больной матери во время вынашивания или при кормлении грудью. И последний способ инфицирования ВИЧ — в больничных условиях при переливании крови, взятой у больного человека. В этом случае существует хоть и небольшая, но вероятность заражения и медперсонала. Нельзя заразиться ВИЧ при: рукопожатиях, объятиях и поцелуях, кашле и чихании, совместном с больным приеме пищи, посещении общественных бань, саун и бассейнов.
Патогенез ВИЧ
После того, как ретровирус проник в организм, события разворачиваются по 2 сценариям:
- Бессимптомному. У 50% больных эта фаза заболевания может занимать около 10 лет, при чем обнаружить болезнь можно только по незначительно увеличенным лимфоузлам.
- Острому. Примерно через 4 недели после того, как инфекция внедрится в организм, заболевание проявляет себя следующими симптомами: припуханием и болезненностью лимфоузлов, ознобом, подъемом температуры, рвотой, поносом, сильной ломотой в суставах, головными болями, сыпью на коже, общей усталостью.

Это болезненное состояние может длиться около 1 месяца, а затем или проходит само по себе или резко ухудшается, давая начало СПИДу.
Причины и осложнения лимфаденопатии
Фото: как выглядят лимфоузлы при вич на начальной стадии
Лимфатическая система человека состоит из сосудов и узлов, которые разбросаны в строгом порядке по всему его телу. Это основная защита, обеспечивающая уничтожение проникших извне в организм патогенов, например, разнообразных вирусов, грибков или бактерий. При попадании в лимфоток, чужеродные для тела человека элементы погибают.
То же самое должно происходить и с вирусом иммунодефицита, но дело в том, что он атакует как раз Т-лимфоциты — клетки, которые ответственны за уничтожение чужаков. Лимфоциты гибнут, их количество резко снижается, а лимфоузлы воспаляются и увеличиваются. При сильном снижении иммунитета лимфаденопатия чаще принимает генерализованный характер, поражая не 1, а несколько групп лимфоузлов, в том числе в висцеральных органах.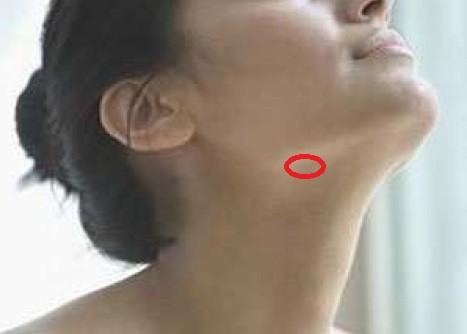
Наиболее сложной болезнью, которая поражает лимфосистему при ВИЧ-инфекции, является злокачественная лимфома — патологический процесс, который характеризуется развитием онкообразований. Чаще всего (до 30% случаев) у пациентов выявляют неходжинскую лимфому — рак лимфосистемы. При СПИДе лимфома отличается особо агрессивным протеканием. Она проявляется резким болезненным состоянием, повышенной температурой (выше 38°С), сильной потерей веса (более 10% за полгода), изменением размера печени и селезенки, обильной потливостью по ночам, кожным зудом, сильной утомляемостью и слабостью.
Лимфоденопатия у детей
Увеличение лимфоузлов при ВИЧ бывает даже у детей. Обычно у только что родившихся малышей этот симптом заметить нельзя, так как узлы являются пока еще недоступными для прощупывания. Но уже в месячном возрасте у них становится возможно выявить припухшие лимфоузлы. Помимо этого, лимфоденопатии у младенцев сопутствуют следующие патологические изменения:
- грибковые болезни слизистой рта;
- лихорадка;
- кожные высыпания;
- хронический понос.

Подобные признаки являются серьезным предлогом для проведения анализов на СПИД у ребенка, а если диагностика дала положительный результат — то и лечения основного и сопутствующих заболеваний.
Диагностика и лечение лимфоденопатии
Фото: увеличенные лимфоузлы при вич
Поскольку лимфоузлы увеличиваются и при других тяжелых болезнях, то диагностические процедуры должны быть направлены не только на обнаружение ВИЧ, но и на исключение других инфекций. Очень важно провести диагностику как можно раньше, чтобы не дать заболеванию развиться в полной мере. Сделать это нужно обязательно, если:
- был незащищенный секс;
- при изнасиловании;
- партнер болен ВИЧ;
- был контакт с подозрительной кровью;
- был сделан татуаж или пирсинг;
- обнаружена генитальная инфекция.
Самым лучшим диагностическим методом, позволяющим выявить ВИЧ, на сегодняшний день является иммуноферментный анализ. Но делать его можно только через полгода после предполагаемого инфицирования.
Полностью остановить патологический процесс нельзя, но вполне можно несколько замедлить его скорость и увеличить срок жизни больных на 2-3 десятка лет. Это возможно благодаря антиретровирусному лечению, позволяющему миллионам пациентов с ВИЧ жить относительно полноценной и активной жизнью. Причем, от того, насколько рано было начато лечение, зависит общий эффект от него. Антиретровирусные медпрепараты, применяемые в лекарственной терапии ВИЧ и СПИДа, тормозят бурное размножение ретровируса в организме человека.
Отдельные группы больных ВИЧ (малыши до 2 лет и беременные) должны принимать медпрепараты безотлагательно: в этом случае риск осложнений намного уменьшится. Стоит сказать, что всем заболевшим придется принимать дорогие лекарства пожизненно, в строго отведенное для этого время. А тем, кто пока еще вполне здоров, следует придерживаться таких несложных правил:
- пользоваться презервативами во время секса;
- иметь постоянного партнера;
- исключить гомосексуальные связи;
- отказаться от наркотиков;
- перейти на искусственное вскармливание новорожденного при подтверждении у матери ВИЧ-инфекции;
- по возможности воздержаться от переливания крови, трансплантации органов или гемодиализа.
Применение всех этих мер предосторожности позволят в значительной мере избежать возможного риска инфицирования вирусом иммунодефицита человека.
Генерализованная лимфома, ассоциированная с ВИЧ-инфекцией | #08/18
Лимфомы относятся к редким злокачественным лимфопролиферативным заболеваниям. У больных с ВИЧ-инфекцией выявляются в основном неходжкинские лимфомы (НХЛ), которые регистрируются в 200–600 раз чаще, чем в общей популяции, и относятся к вторичным заболеваниям [1–4]. По гистологическим характеристикам выделяют 5 типов НХЛ: диффузная крупноклеточная В-лимфома, первичная экссудативная лимфома, первичная В-клеточная лимфома ЦНС, лимфома Беркитта и лимфогранулематоз [2]. Иммунобластную лимфому в абсолютном большинстве случаев выявляют у больных с ВИЧ-инфекцией при количестве CD4+ Т-лимфоцитов менее 100 клеток/мкл, с частотой 3% [1, 2, 4, 5]. В патогенезе имеет значение иммуносупрессия и наличие вируса Эпштейна–Барр, который выявляется у 50–80% пациентов [2, 6–9].
В г. Новокузнецке уровень заболеваемости ВИЧ-инфекцией составляет 216,3 на 100 тыс. населения, показатель пораженности 1881 на 100 тыс. населения (по официальным данным за 2016 г.). Ежегодно в инфекционные отделения госпитализируется более 400 взрослых больных с ВИЧ-инфекцией, преимущественно на поздних стадиях заболевания. Вместе с тем мы наблюдали лишь 4 случая НХЛ.
населения, показатель пораженности 1881 на 100 тыс. населения (по официальным данным за 2016 г.). Ежегодно в инфекционные отделения госпитализируется более 400 взрослых больных с ВИЧ-инфекцией, преимущественно на поздних стадиях заболевания. Вместе с тем мы наблюдали лишь 4 случая НХЛ.
Наблюдение 1. Больная Д., 41 год (рис. 1). Поступила в инфекционное отделение 07.04.15 с жалобами на слабость, повышение температуры тела до 39 °C, боль в горле и в области шеи. Заболела 25.03.15: лихорадка, боль в горле. 02.04 обратилась в поликлинику, осмотрена терапевтом и ЛОР-врачом, направлена на госпитализацию с диагнозом: лакунарная ангина, тяжелое течение. При поступлении хронические заболевания, употребление наркотиков, ВИЧ-статус отрицала, отмечала ангины 1–2 раза в год. Состояние средней степени тяжести, сознание ясное, положение активное. Т — 38,2 °C. Кожные покровы бледно-розовые, теплые. Слизистые зева ярко гиперемированы, слева миндалина значительно увеличена в объеме, почти сплошь покрыта гноем.
10.04 было выявлено, что больная ВИЧ-инфицированна, диагноз установлен в 2010 г., в марте 2015 г. уровень CD4+ составил 10 клеток. Назначенную ВААРТ не принимает. К 13.04 развились орофарингеальный кандидоз, хейлит, что потребовало назначения флуконазола. Состояние оставалось стабильным. Сохранялись лихорадка, лимфаденопатия, изменения в зеве, умеренно выраженная диарея. 15.04 состояние ухудшилось, присоединилась рвота до 5 раз. Зафиксировано резкое снижение ПТИ — 17,1%, повышение фибринолиза (360 мин), снижение общего белка (47 г/л) и альбумина (16 г/л) при нормальных показателях АЛТ (30,5 ЕД/л) и незначительном повышении АСТ (50,3 ЕД/л). Гипонатриемия (127,8), показатели кислотно-основного состава в пределах нормы (рН 7,43; РСО
При жизни также проведено обследование: рентгенография органов грудной клетки (ОГК) от 15.04 без патологии. УЗИ органов брюшной полости (ОБП) от 16.04: печень +3 см; асцита, увеличения абдоминальных л/узлов не выявлено. Желчный пузырь, поджелудочная железа, селезенка, почки без изменений. Кровь на стерильность многократно — отриц. Цитологическое исследование мазка с миндалин от 17.04: большое количество бациллярной флоры, клетки плоского эпителия с дегенерацией ядер; атипичные клетки в препарате не найдены. Мокрота на пневмоцисты от 16.04 отриц. В общем анализе крови 20.04 и 21.04 гиперлейкоцитоз (22,6 × 109, 21,7 × 109), прогрессирующая анемия (Эр 2,l × 1012), сдвиг лейкоформулы до промиелоцитов и атипичных клеток, тромбоцитопения (l33 × 109), снижение гематокрита до 0,19. Биохимический анализ крови от 20.04 без патологии. Протромбин по Квику 324,8, эуглобулиновый фибринолиз 360 мин.
Протромбин по Квику 324,8, эуглобулиновый фибринолиз 360 мин.
Посмертный диагноз: ВИЧ-инфекция, стадия вторичных заболеваний IVВ, фаза прогрессирования. Тяжелый сепсис. Полиорганная недостаточность. Грибковое поражение желудочно-кишечного тракта. Анемия сложного генеза. Нефропатия. Лимфаденопатия. Туберкулез лимфоузлов? Отек, набухание головного мозга. Отек легких.
При патологоанатомическом исследовании обнаружено диффузное поражение внутренних органов (легкие, печень, селезенка, сердце, надпочечники, почки) клетками типа лимфобластов, лимфоцитоподобных с большим количеством митозов, в том числе патологических. При бактериологическом исследовании крови из сердца и селезенки высеяна культура КIebsiella pneumoniae, что расценено как доказательство развития сепсиса. Непосредственная причина смерти — отек головного мозга. Патологоанатомический диагноз. Основной: ВИЧ-ассоциированная диффузная лимфома с поражением легких, печени, селезенки, сердца, надпочечников, почек.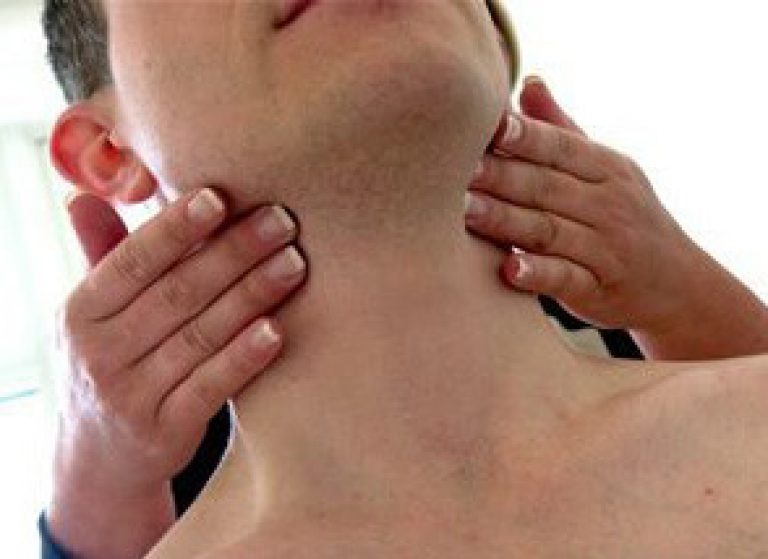 ВИЧ-ассоциированный сепсис. Осложнения: гепатоспленомегалия. Тяжелые дистрофические изменения всех внутренних органов. Отек головного мозга.
ВИЧ-ассоциированный сепсис. Осложнения: гепатоспленомегалия. Тяжелые дистрофические изменения всех внутренних органов. Отек головного мозга.
Данный пример свидетельствует о трудностях прижизненного установления диагноза лимфомы при ВИЧ-инфекции, о злокачественности лимфопролиферативного процесса с быстрым прогрессированием в сочетании с сепсисом и неблагоприятным исходом.
Наблюдение 2. Пациент С., 32 года, поступил в инфекционный стационар 20.06.2017 с жалобами на слабость, асимметрию лица, нарушение зрения. Заболел остро 7.06: появилось темное пятно перед правым глазом, осмотрен окулистом, диагноз: ретинит? Через 3 дня — онемение нижней губы, правой половины туловища, отек правой половины лица. На магнитно-резонансной томографии головного мозга от 09.06.2017 обнаружены гипер- и изоинтенсивные очаги в лобных и теменных долях, подкорковых ядрах предположительно сосудистого генеза, лимфаденопатия шеи. С 15.06 субфебрилитет до 37,7 °C. 19.06 усиление асимметрии лица. Анамнез жизни: наркомания, хронический гепатит С и ВИЧ-инфекция с 2012, ВААРТ принимает с 15.06.2017. СD4 31 кл.
Анамнез жизни: наркомания, хронический гепатит С и ВИЧ-инфекция с 2012, ВААРТ принимает с 15.06.2017. СD4 31 кл.
При поступлении состояние средней тяжести, в сознании, адинамичен. Определяются симптомы интоксикации. Гематомы на коже, умеренная гиперемия в зеве, обложен язык. АД 140/100 мм рт. ст., ЧСС 109. По внутренним органам патологии не выявлено; сомнительные менингеальные симптомы, парез верхней и нижней ветвей лицевого нерва справа. Заподозрен ВИЧ-ассоциированный энцефалит. В гемограмме тромбоцитопения (47 × 109), анемия (Эр 3,0 × 1012, Нв 74). Ликвор: Ц — 783 кл, Н — 93%, б — 1,65 г/л, Панди 3+. С 27.06 состояние ухудшилось, присоединился геморрагический синдром, тахикардия. Контрольная люмбальная пункция, ликвор: Ц — 1898, Н — 94%, б — 0,66 г/л. 28.09 проведена повторно магнитно-резонансная томография головного мозга: дополнительно выявлено изоинтенсивное образование в правом меккелевом пространстве, с распространением вдоль намета мозжечка, толщиной до 10 мм, патологически накапливающее контрастное вещество, 7-я пара черепно-мозговых нервов справа утолщена до 5 мм. Заключение: дифференцировать между лимфомой и менингеомой. 29.06 у больного появились позывы на рвоту; живот подвздут, стул «мелена». При проведении эзофагогастродуоденоскопии установлены синдром Меллори–Вейса, состоявшееся кровотечение, острые язвы желудка, эрозивный бульбит и дуоденит. УЗИ ОБП: гепатоспленомегалия, портальная гипертензия. На рентгенограмме ОГК пневмония слева. В гемограмме Эр 1,47 × 1012, Нв 49, Тр 20 × 109. Вечером 29.06 появилась одышка до 42/мин, признаки острой почечной недостаточности: олигоурия, возрастание азотистых шлаков. 30.06 состояние терминальное, в 19.30 констатирована смерть.
Заключение: дифференцировать между лимфомой и менингеомой. 29.06 у больного появились позывы на рвоту; живот подвздут, стул «мелена». При проведении эзофагогастродуоденоскопии установлены синдром Меллори–Вейса, состоявшееся кровотечение, острые язвы желудка, эрозивный бульбит и дуоденит. УЗИ ОБП: гепатоспленомегалия, портальная гипертензия. На рентгенограмме ОГК пневмония слева. В гемограмме Эр 1,47 × 1012, Нв 49, Тр 20 × 109. Вечером 29.06 появилась одышка до 42/мин, признаки острой почечной недостаточности: олигоурия, возрастание азотистых шлаков. 30.06 состояние терминальное, в 19.30 констатирована смерть.
Исследование ликвора: полимеразная цепная реакция на ЦМВ, ВЭБ, герпес отриц., бак. посев на м/фл., грибы — отриц. Исследование на КУМ мокроты, мочи, кала — отриц. Иммуноферментный анализ крови на токсоплазмоз (IgG+, IgМ-), ЦМВ (IgG+, IgМ-), грибы (IgМ-), сифилис — отриц. Кровь на стерильность и гемокультуру — отриц.
Посмертный диагноз: ВИЧ-инфекция, стадия вторичных заболеваний 1VВ. ВИЧ-ассоциированный менингит неуточненной этиологии. Лимфома головного мозга? Опухоль головного мозга? Осложнения: полиорганная недостаточность.
ВИЧ-ассоциированный менингит неуточненной этиологии. Лимфома головного мозга? Опухоль головного мозга? Осложнения: полиорганная недостаточность.
Патологоанатомический диагноз: ВИЧ-ассоциированная генерализованная мелкоклеточная лимфома с поражением головного мозга, легких, лимфатических узлов средостения, печени, почек, надпочечников, селезенки. Осложнения: опухолевая интоксикация. Глубокие дистрофические изменения внутренних органов.
Случай демонстрирует трудности прижизненного дифференциального диагноза лимфомы с другими поражениями ЦНС при ВИЧ-инфекции, быстрое прогрессирование болезни с генерализацией процесса, вовлечением ЦНС и неблагоприятным финалом.
Наблюдение 3. Пациентка Р., 45 лет (рис. 2). Находилась в инфекционном отделении с 23.10 по 26.11.2017 (34 дня). Жалобы при поступлении: слабость, лихорадка до 38,5–40 °C, покашливание. ВИЧ-инфекция выявлена в 2014 г., по данным имммунограммы, CD4 = 70 кл/мкл (апрель 2017). ВААРТ получала нерегулярно. Ухудшение самочувствия, лихорадку отмечает в течение 2 месяцев. При рентгенографии ОГК выявлено образование в верхнем средостении, и больная направлена в стационар. В анамнезе наркомания много лет, хронический гепатит С, узловатый зоб.
Ухудшение самочувствия, лихорадку отмечает в течение 2 месяцев. При рентгенографии ОГК выявлено образование в верхнем средостении, и больная направлена в стационар. В анамнезе наркомания много лет, хронический гепатит С, узловатый зоб.
При первичном осмотре состояние средней тяжести, в сознании, положение активное. Пониженного питания. Кожа бледно-розовая, на голенях плотные инфильтраты 4–5 см, флюктуации нет. Периферические лимфоузлы не увеличены. В легких, сердце без патологии, печень до +3 см ниже реберной дуги. В динамике отмечались периодические подъемы температуры до 38,5–38,7 °C, увеличение печени и селезенки. Изменения при спиральной компьютерной томографии от 27.10.2017: в верхнем этаже переднего средостения с уровня апертуры грудной клетки выявляется дополнительное патологическое объемное образование гомогенной плотности, с относительно четким контуром, 47,4 × 54,3 мм, смещающее трахею влево. Увеличена группа паратрахеальных, параваскулярных, преваскулярных, прикорневых лимфоузлов с двух сторон до 16 мм по короткому радиусу. Пневмофиброз. Заключение: объемное образование переднего средостения. Дифференцировать с лимфомой, зобом щитовидной железы, липомой.
Пневмофиброз. Заключение: объемное образование переднего средостения. Дифференцировать с лимфомой, зобом щитовидной железы, липомой.
С 07.11 ухудшение состояния, боли в животе, отеки нижних конечностей, передней брюшной стенки, увеличение объема живота, снижение диуреза. В биохимическом анализе крови повышение креатинина (246,7–334,3 мкмоль/л) и мочевины (25,4 ммоль/л), метаболический ацидоз, по УЗИ ОБП — гепатоспленомегалия, асцит (07.11.2017), гидронефроз справа (11.11.2017). Предположен хронический вирус-ассоциированный гломерулонефрит, хроническая почечная недостаточность. В дальнейшем постепенная отрицательная динамика: нарастание отеков с распространением на лицо и руки, прогрессирование почечной недостаточности (в крови мочевина 30,18 ммоль/л, креатинин 376,6 мкмоль/л), с 23.11 присоединение дыхательной недостаточности, приведшие 26.11 к летальному исходу.
Общий анализ крови от 02.11.2017: СОЭ 60, Нв 80 г/л, Эр 2,6 ед/л, Л 4,5 ед/л, э 1%, ю 1%, п 17%, с 66%, лим 12%, мн 3%, тр 114,0 ед/л, гематокрит 0,23; от 24. 11.2017 снижение тр — 21,0 ед/л. Многократное исследование крови на стерильность, грибы — отрицательно, исследование мокроты (24.10.2017 — пневмококк 105 КОЕ/мл), мочи, кала на ВК отрицательно. В иммунограмме от 25.10.2017 СД4 = 7 кл/мкл. Эхокардиография без патологии. Пациентке проводилась антибактериальная, гормональная, противогрибковая, диуретическая терапия, трансфузии свежезамороженной плазмы, эритромассы, ВААРТ.
11.2017 снижение тр — 21,0 ед/л. Многократное исследование крови на стерильность, грибы — отрицательно, исследование мокроты (24.10.2017 — пневмококк 105 КОЕ/мл), мочи, кала на ВК отрицательно. В иммунограмме от 25.10.2017 СД4 = 7 кл/мкл. Эхокардиография без патологии. Пациентке проводилась антибактериальная, гормональная, противогрибковая, диуретическая терапия, трансфузии свежезамороженной плазмы, эритромассы, ВААРТ.
Посмертный диагноз: ВИЧ-инфекция, IVВ стадия. ВИЧ-ассоциированный сепсис. Не исключается лимфома средостения. Осложнения: полиорганная недостаточность (печеночно-клеточная, почечная, дыхательная, цитопения). Застойная пневмония. Отек легких. Энцефалопатия сложного генеза. Отек головного мозга. Хронический вирусный гепатит С. Нефропатия. Анемия, тромбоцитопения.
Патологоанатомический диагноз. Основной: ВИЧ-ассоциированная диффузная крупноклеточная лимфома с поражением средостения, внутригрудных парааортальных лимфатических узлов, селезенки, почек, плевры, брюшины. Осложнения: отек легких. Отек головного мозга. Тяжелые дистрофические изменения внутренних органов. Сопутствующие: хронический вирусный гепатит С. Заключение: при патологоанатомическом исследовании у больной, страдающей ВИЧ-инфекцией, обнаружено диффузное поражение внутренних органов (селезенка, почки, внутригрудные и парааортальные лимфатические узлы, плевра, брюшина, средостение) крупными лимфоцитоподобными клетками с большим количеством митозов, в том числе патологических.
Осложнения: отек легких. Отек головного мозга. Тяжелые дистрофические изменения внутренних органов. Сопутствующие: хронический вирусный гепатит С. Заключение: при патологоанатомическом исследовании у больной, страдающей ВИЧ-инфекцией, обнаружено диффузное поражение внутренних органов (селезенка, почки, внутригрудные и парааортальные лимфатические узлы, плевра, брюшина, средостение) крупными лимфоцитоподобными клетками с большим количеством митозов, в том числе патологических.
В данном случае объемное образование в средостении (предположительно лимфома) было обнаружено за 1 мес до летального исхода пациентки. Диагноз диффузной лимфомы, специфическое поражение других органов и систем были установлены только при патологоанатомическом исследовании.
Наблюдение 4. Пациент С., 30 лет (рис. 3). Госпитализирован в инфекционное отделение 28.09.2017 по поводу ВИЧ-инфекции IVБ стадии, фаза прогрессирования, двусторонняя полисегментарная пневмония, с жалобами на повышенную температуру, одышку, кашель, слабость. С 24.09.2017 лихорадка, одышка. По данным рентгенографии ОГК 28.09.2017 двусторонняя полисегментарная пневмония. Прогрессирование основного заболевания? Присоединение оппортунистической инфекции (пневмоцистоз, туберкулез)? Из анамнеза известно, что ВИЧ-инфекция выявлена в 2016 г., получает ВААРТ. СД4 = 400 кл (обследован в сентябре 2017 г.). Наркомания много лет, последний раз употреблял наркотики в июне 2017 г. Диагностирован хронический гепатит С без биохимичекой активности. С апреля 2017 г. появились увеличенные лимфоузлы шеи справа, лихорадка до 39,6 °C. Обследован в онкологическом диспансере, по результатам гистологического исследования установлен диагноз В-крупноклеточной лимфомы 3-й стадии с поражением периферических лимфоузлов, проведено 3 курса химиотерапии (доксорубицин, винкристин, ритуксимаб).
С 24.09.2017 лихорадка, одышка. По данным рентгенографии ОГК 28.09.2017 двусторонняя полисегментарная пневмония. Прогрессирование основного заболевания? Присоединение оппортунистической инфекции (пневмоцистоз, туберкулез)? Из анамнеза известно, что ВИЧ-инфекция выявлена в 2016 г., получает ВААРТ. СД4 = 400 кл (обследован в сентябре 2017 г.). Наркомания много лет, последний раз употреблял наркотики в июне 2017 г. Диагностирован хронический гепатит С без биохимичекой активности. С апреля 2017 г. появились увеличенные лимфоузлы шеи справа, лихорадка до 39,6 °C. Обследован в онкологическом диспансере, по результатам гистологического исследования установлен диагноз В-крупноклеточной лимфомы 3-й стадии с поражением периферических лимфоузлов, проведено 3 курса химиотерапии (доксорубицин, винкристин, ритуксимаб).
При поступлении состояние тяжелое за счет интоксикации, в сознании, положение активное. Удовлетворительного питания. Кожные покровы телесного цвета. Лицо асимметрично, увеличение и деформация шеи справа (фото), опухоль диаметром 12–15 см (конгломерат лимфоузлов, отек мягких тканей). Отеков нет. Дыхание жесткое, 24/мин, сухие хрипы по всем легочным полям, справа влажные хрипы. АД 100/60 мм рт. ст., тоны сердца ясные, ритмичные, ЧСС 100/мин. Живот мягкий, безболезненный, печень на 3,5–4 см ниже реберной дуги, плотная. Селезенка у края ребер. В гемограмме СОЭ 52 мм/час, Эр 3,5 × 1012, Л 9,9 × 109, базофилы 2%, эозинофилы 4%, бласты 26%, промиелоциты 2%, миелоциты 2%, юные 4%, палочкоядерные 4%, сегментоядерные 2%, лимфоциты 42%, моноциты 14%, тромбоциты 94,5 × 109. В биохимическом анализе крови выявлены повышение печеночных ферментов (АЛТ/АСТ — 73,7/136,1 ЕД/л), азотистых шлаков (мочевина 14,08 ммоль/л, креатинин 146,6 мкмоль/л), снижение глюкозы (2,91 ммоль/л). По результатам исследования кислотно-основного состояния венозной крови — метаболические нарушения: рН 7,394, PCO2 29,1↓, PO2 36↓↓, BEb –6,2, BEecf –7,3,%SO2 c 69,9%. Спиральная компьютерная томография ОГК от 05.10.2017. Диффузно по всем легочным полям обоих легких симметрично, больше в прикорневой зоне выявляется альвеолярное поражение в виде пятнистого уплотнения по типу матового стекла, с частичным сохранением субплевральных участков легких.
Отеков нет. Дыхание жесткое, 24/мин, сухие хрипы по всем легочным полям, справа влажные хрипы. АД 100/60 мм рт. ст., тоны сердца ясные, ритмичные, ЧСС 100/мин. Живот мягкий, безболезненный, печень на 3,5–4 см ниже реберной дуги, плотная. Селезенка у края ребер. В гемограмме СОЭ 52 мм/час, Эр 3,5 × 1012, Л 9,9 × 109, базофилы 2%, эозинофилы 4%, бласты 26%, промиелоциты 2%, миелоциты 2%, юные 4%, палочкоядерные 4%, сегментоядерные 2%, лимфоциты 42%, моноциты 14%, тромбоциты 94,5 × 109. В биохимическом анализе крови выявлены повышение печеночных ферментов (АЛТ/АСТ — 73,7/136,1 ЕД/л), азотистых шлаков (мочевина 14,08 ммоль/л, креатинин 146,6 мкмоль/л), снижение глюкозы (2,91 ммоль/л). По результатам исследования кислотно-основного состояния венозной крови — метаболические нарушения: рН 7,394, PCO2 29,1↓, PO2 36↓↓, BEb –6,2, BEecf –7,3,%SO2 c 69,9%. Спиральная компьютерная томография ОГК от 05.10.2017. Диффузно по всем легочным полям обоих легких симметрично, больше в прикорневой зоне выявляется альвеолярное поражение в виде пятнистого уплотнения по типу матового стекла, с частичным сохранением субплевральных участков легких.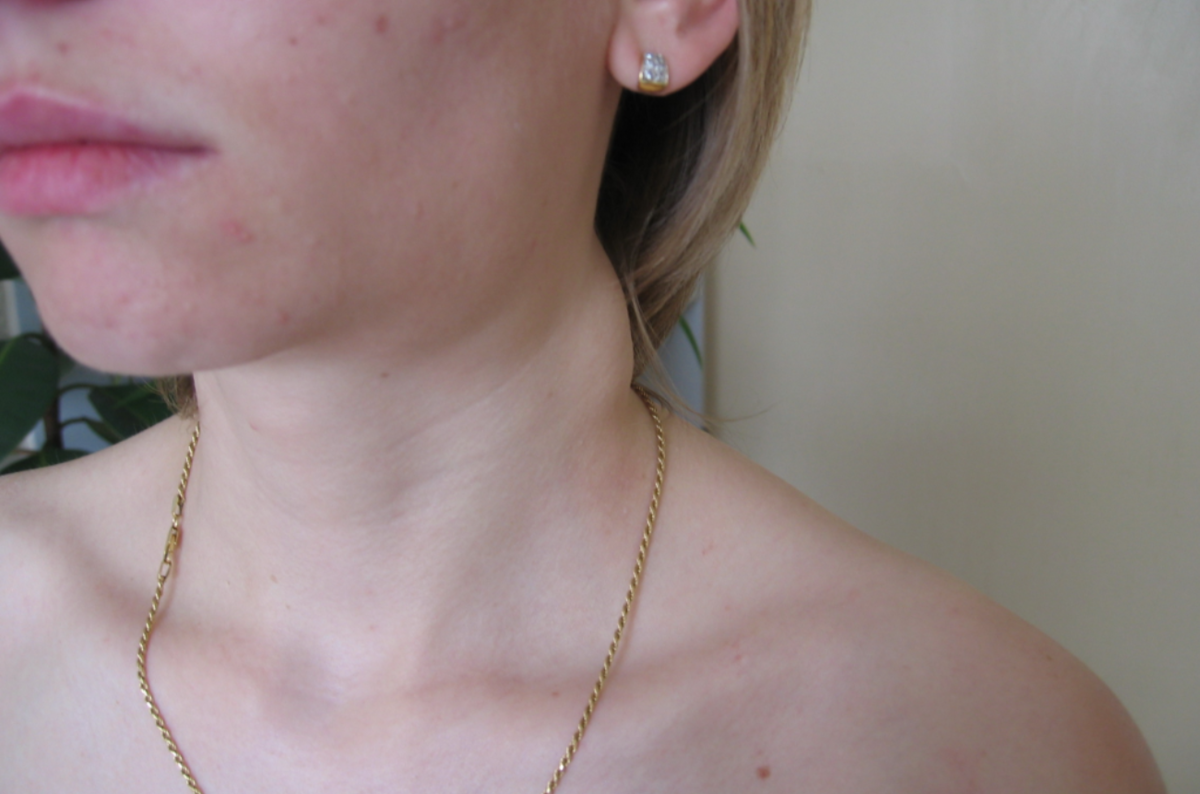 Дополнительно в обоих легких определяются одиночные разнокалиберные гиперденсивные очаги размером от 3 до 12 мм. Лимфатические узлы увеличены до 12 мм. Заключение: двусторонняя пневмоцистная пневмония. Очаговое поражение легких дифференцировать с метастатическим поражением, септической эмболией, очаговым туберкулезом. Туберкулез исключен при консультации фтизиатра. Проводилась дезинтоксикационная, антибактериальная (цефтриаксон, Хемомицин, Бисептол, ко-тримоксазол), противогрибковая (флуконазол), симптоматическая терапия. 02.10 носовое кровотечение, подкожные кровоизлияния на предплечьях. На фоне проводимой терапии с 09.10 наметилась положительная динамика, проявившаяся в уменьшении интоксикации, нормализации температуры, исчезновении одышки, улучшения физикальной картины в легких. Однако с 12.10 вновь лихорадка до 38,1 °C, усилился кашель со слизистой мокротой, появились множественные влажные хрипы в легких по всем полям. 15.10 с 20:00 стали нарастать признаки дыхательной недостаточности, в 22:00 произошла остановка сердечной деятельности и дыхания.
Дополнительно в обоих легких определяются одиночные разнокалиберные гиперденсивные очаги размером от 3 до 12 мм. Лимфатические узлы увеличены до 12 мм. Заключение: двусторонняя пневмоцистная пневмония. Очаговое поражение легких дифференцировать с метастатическим поражением, септической эмболией, очаговым туберкулезом. Туберкулез исключен при консультации фтизиатра. Проводилась дезинтоксикационная, антибактериальная (цефтриаксон, Хемомицин, Бисептол, ко-тримоксазол), противогрибковая (флуконазол), симптоматическая терапия. 02.10 носовое кровотечение, подкожные кровоизлияния на предплечьях. На фоне проводимой терапии с 09.10 наметилась положительная динамика, проявившаяся в уменьшении интоксикации, нормализации температуры, исчезновении одышки, улучшения физикальной картины в легких. Однако с 12.10 вновь лихорадка до 38,1 °C, усилился кашель со слизистой мокротой, появились множественные влажные хрипы в легких по всем полям. 15.10 с 20:00 стали нарастать признаки дыхательной недостаточности, в 22:00 произошла остановка сердечной деятельности и дыхания.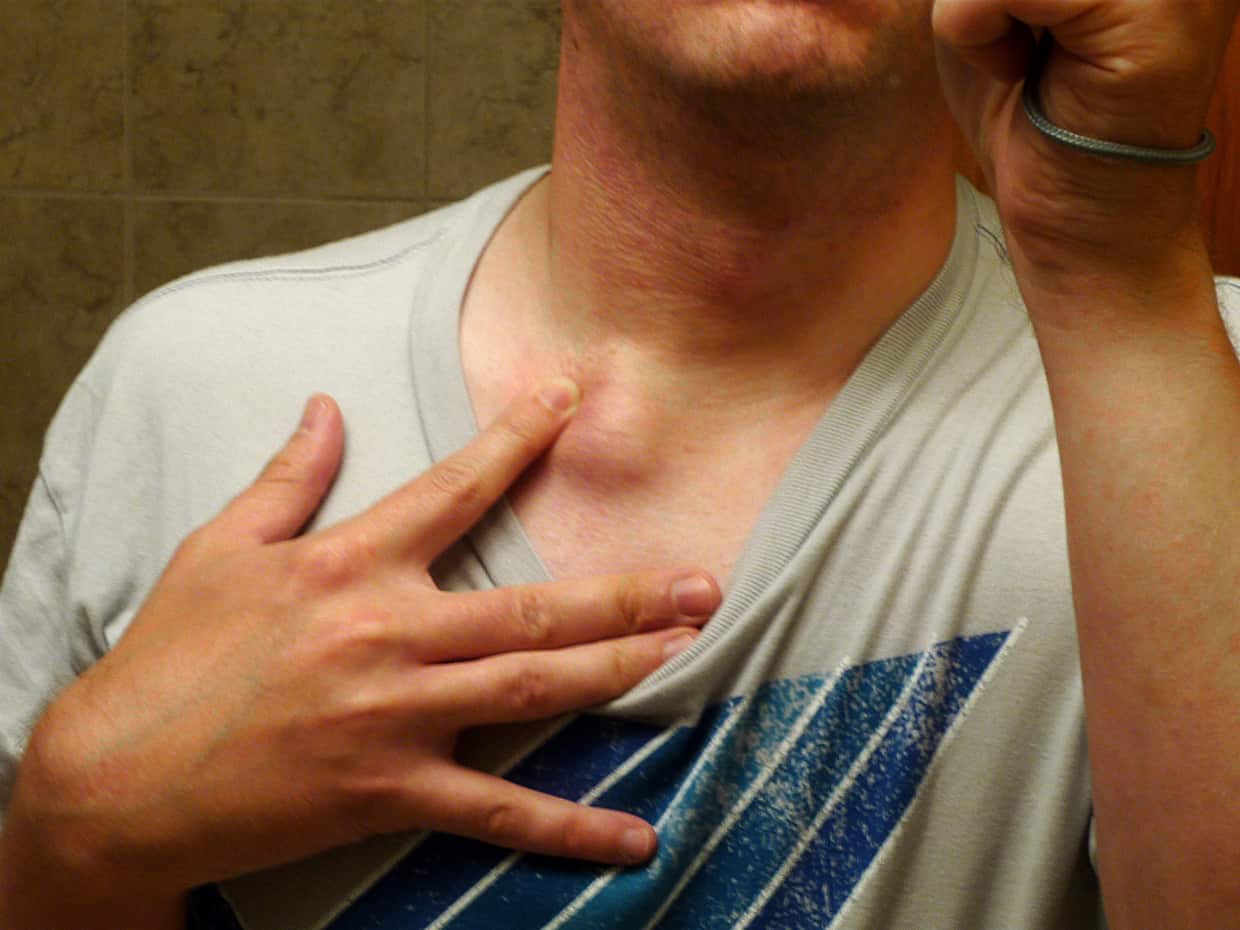 Реанимационные мероприятия не эффективны, констатирована смерть.
Реанимационные мероприятия не эффективны, констатирована смерть.
Лабораторно в динамике в гемограмме установлено снижение гемоглобина и тромбоцитов, в биохимическом анализе, наряду с нормализацией печеночных и почечных показателей, возрастание ЛДГ до 1938,7 ЕД/л. Снижение протромбина по Квику до 57,2%. В мокроте 29.09 обнаружены пневмоцисты, выделена культура Candida albicans. Посевы крови и мочи отрицательны.
Посмертный диагноз. ВИЧ-инфекция IVБ-В, фаза прогрессирования. Пневмоцистная пневмония, тяжелое течение. В-крупноклеточная лимфома 3-й стадии с поражением периферических лимфоузлов. Осложнения: тяжелый сепсис. Полиорганная недостаточность. Эндотоксический шок. Отек легких. Энцефалопатия сложного генеза. Отек головного мозга. Нефропатия. Анемия сложного генеза. Хронический вирусный гепарит. Фон: наркомания.
Патологоанатомический диагноз. Основной: ВИЧ-асоциированная диффузная В-клеточная лимфома с поражением периферических, внутригрудных, парааортальных лимфатических узлов, селезенки, печени, почек, стенки желудка.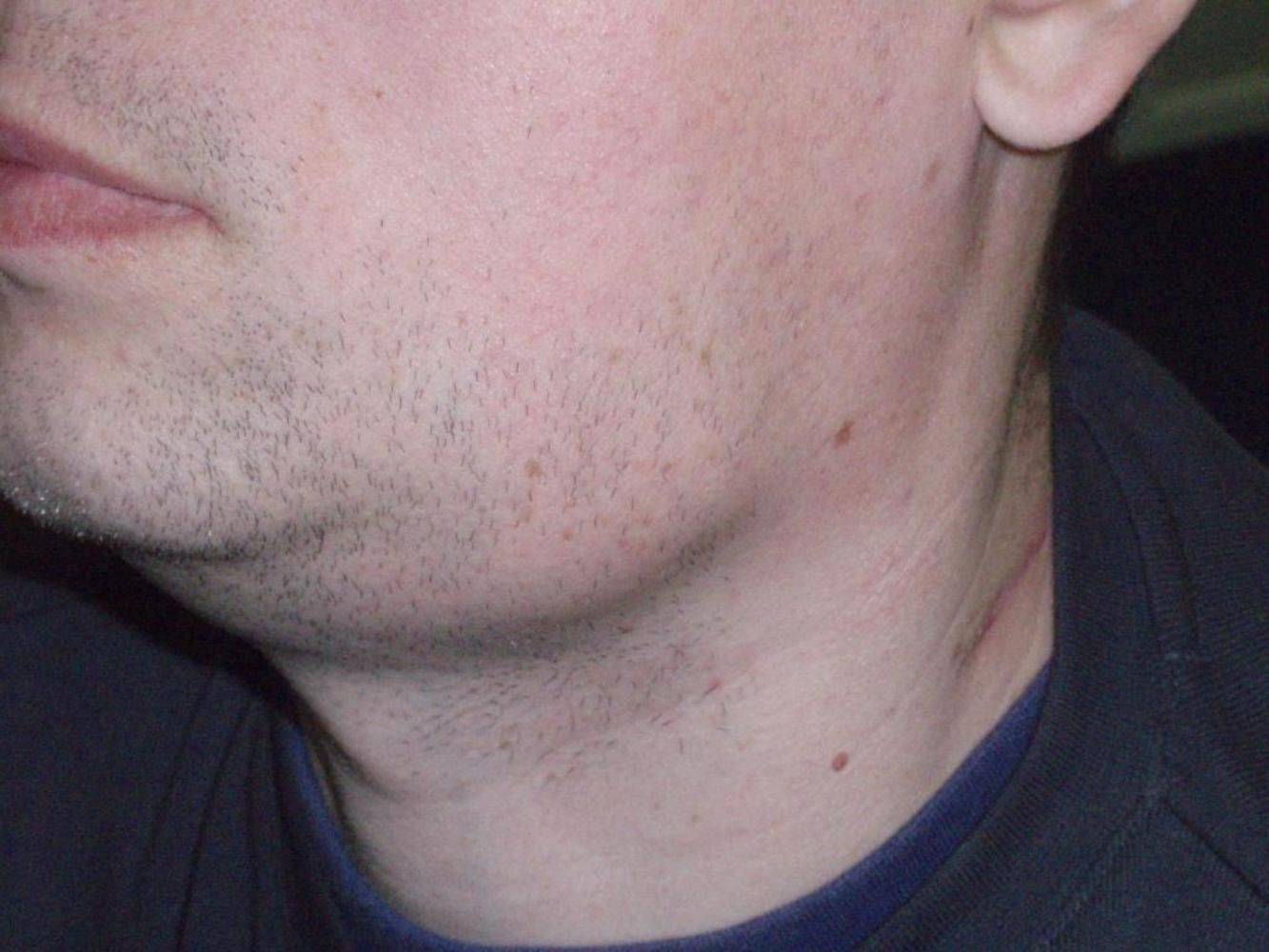 Осложнения: отек легких. Отек головного мозга. Тяжелые дистрофические изменения внутренних органов. Сопутствующее заболевание: наркомания.
Осложнения: отек легких. Отек головного мозга. Тяжелые дистрофические изменения внутренних органов. Сопутствующее заболевание: наркомания.
В приведенном клиническом случае диагноз В-клеточной лимфомы был установлен при жизни, проводилась активная химиотерапия на фоне ВААРТ. Тем не менее прогрессирование онкологического процесса остановить не удалось.
Выводы
- В-клеточную лимфому целесообразно включать в круг дифференциального диагноза оппортунистических заболеваний при ВИЧ-инфекции.
- В-клеточная лимфома развивается, как правило, на поздних стадиях ВИЧ-инфекции, имеет быстро прогрессирующее течение с выраженным интоксикационным синдромом и вовлечением разных органов и систем, в том числе головного мозга.
- В-клеточная лимфома у больных с ВИЧ-инфекцией часто сочетается с другими оппортунистическими заболеваниями (в нашем наблюдении — с пневмоцистной пневмонией, грибковыми поражениями) и сопутствующей патологией (хронический гепатит С, наркомания).

- При выявлении В-клеточной лимфомы на поздней стадии ВИЧ-инфекции, даже на фоне ВААРТ и химиотерапии, прогноз неблагоприятный.
Литература
- ВИЧ-инфекция и СПИД: национальное руководство / Под ред. акад. РАМН В. В. Покровского. М.: ГЭОТАР-Медиа. 2013. 608 с.
- Барлетт Дж., Галлант Дж., Фам П. Клинические аспекты ВИЧ-инфекции. 2012. М.: Р. Валенm. 2012. 528 с.
- Покровский В. В., Юрин О. Г., Кравченко А. В., Беляева В. В., Ермак Т. Н., Канестри В. Г., Шахгильдян В. И., Козырина Н. В., Буравцова В. В., Нарсия Р. С., Хохлова О. Н., Покровская А. В., Ефремова О. С., Коннов В. В., Куимова У. А., Попова А. А. Национальные рекомендации по диспансерному наблюдению и лечению больных ВИЧ-инфекцией. Клинический протокол // Эпидемиология и инфекционные болезни. 2015. № 6 (Приложение).
- Пивник А. В., Туманова М. В., Серегин Н. В., Пархоменко Ю. Г., Тишкевич О. А., Ковригина А.
 М., Ликунов Е. Б. Лимфомы у ВИЧ-инфицированных больных: обзор литературы // Клиническая онкогематология. Обзоры. 2014. Т. 7. № 3.
М., Ликунов Е. Б. Лимфомы у ВИЧ-инфицированных больных: обзор литературы // Клиническая онкогематология. Обзоры. 2014. Т. 7. № 3. - Покровский В. И., Лобзин Ю. В., Волжанин В. М., Белозеров Е. С., Буланьков Ю. И. Инфекции нервной системы с прогредиентным течением. СПб: ООО «Изд-во Фолиант», 2007. 264 с.
- Горейко Т. В., Калинина Н. М., Дрыгина Л. Б. Современные представления об иммунопатогенезе инфекции, вызванной вирусом Эпштейна–Барр // Инфекция и иммунитет. 2011. Т. 1. № 2. С. 121–130.
- Pagano J. S. Viruses and lymphomas // N. Eng. J. Med. 2002. Vol. 347. № 2. P. 78–79.
- Шахгильдян В. И., Ядрихинская М. С., Сафонова А. П., Домонова Э. А., Шипулина О. Ю., Альварес-Фигероа М. В., Долгова Е. А., Тишкевич О. А. Структура вторичных заболеваний и современные подходы к их лабораторной диагностике у больных ВИЧ-инфекцией // Эпидемиология и инфекционные болезни. Актуальные вопросы. 2015. № 1. С.
 24–30.
24–30. - Yachie A., Kanegane H., Kasahara Y. Epstein-Barr virus-associated T-/natural killer cell lymphoproliferative diseases // Semin. Hematol. 2003. Vol. 40. № 2. P. 124–132.
З. А. Хохлова*, 1, доктор медицинских наук, профессор
Р. А. Гилева*
Т. В. Середа*, кандидат медицинских наук
Н. А. Николаева*, кандидат медицинских наук
А. П. Тишкина**
Л. Ю. Золотухина***
Ю. М. Кириллова***
* НГИУВ — филиал ФГБОУ ДПО РМАНПО МЗ РФ, Новокузнецк
** ГБУЗ КО НГКИБ № 8, Новокузнецк
*** ГБУЗ КО НГКБ № 29, Новокузнецк
1 Контактная информация: [email protected]
Генерализованная лимфома, ассоциированная с ВИЧ-инфекцией/ З. А. Хохлова, Р. А. Гилева, Т. В. Середа, Н. А. Николаева, А. П. Тишкина, Л. Ю. Золотухина, Ю. М. Кириллова
Ю. Золотухина, Ю. М. Кириллова
Для цитирования: Лечащий врач № 8/2018; Номера страниц в выпуске: 64-68
Теги: злокачественные лимфопролиферативные заболевания, кожа, вирусы, неблагоприятный прогноз
ВИЧ и увеличение лимфатических узлов: симптомы, причины и лечение
ВИЧ — это вирусная инфекция, поражающая иммунную систему. Опухание лимфатических узлов часто возникает, когда организм запускает иммунную атаку на патогены, такие как вирус, для предотвращения инфекции.
Лимфатический узел опухает, если его ширина составляет около полдюйма, и причиной обычно является инфекция.
Увеличение лимфатических узлов может быть ранним симптомом ВИЧ, а также может возникать на более поздних стадиях из-за оппортунистической инфекции.
Антиретровирусная терапия — это лекарство, которое может замедлить или остановить прогрессирование ВИЧ и поддерживать иммунную систему достаточно сильной для борьбы с инфекциями. Это уменьшает или устраняет любые осложнения, связанные с ВИЧ, и помогает человеку прожить долгую и здоровую жизнь.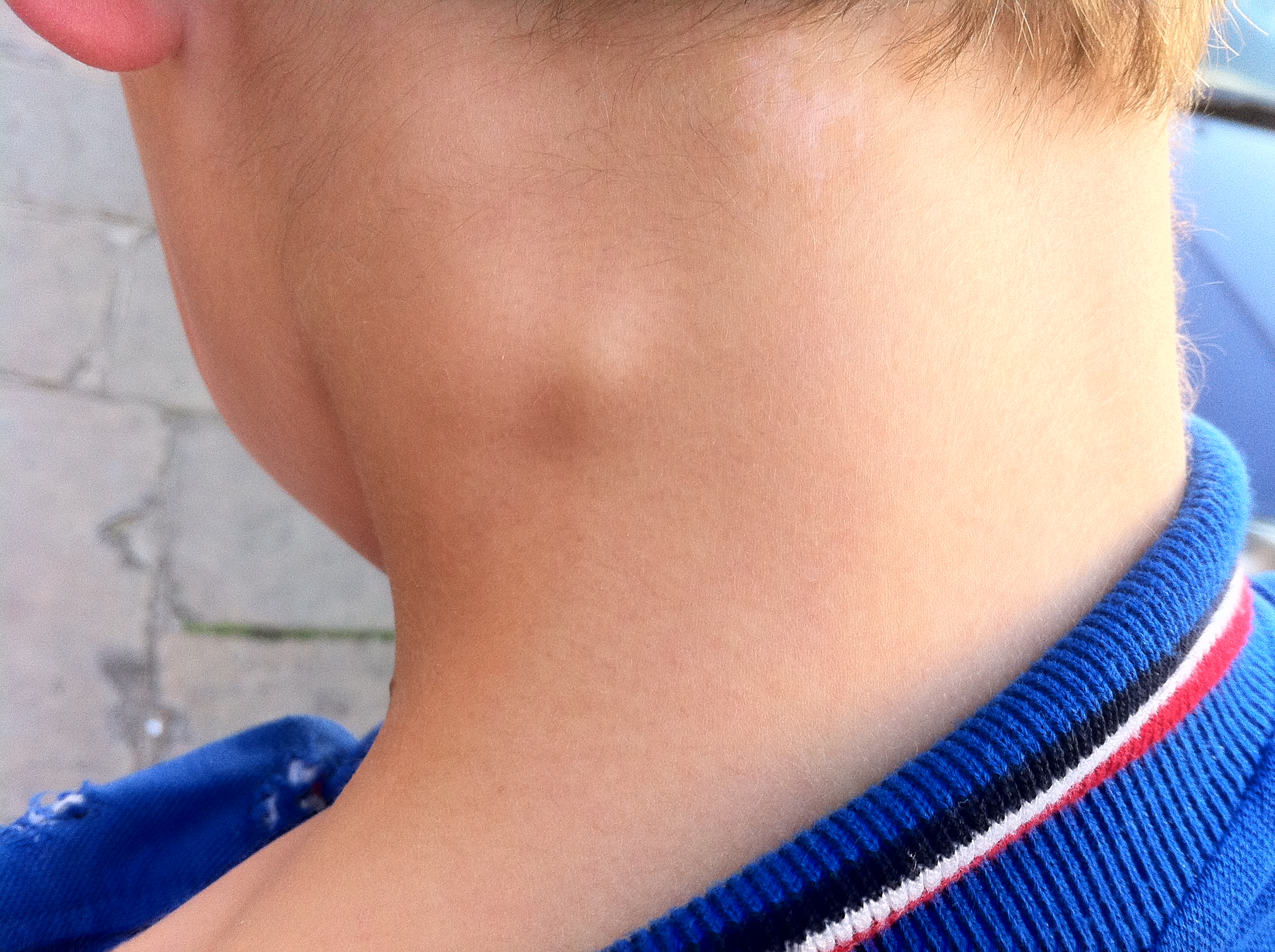
В этой статье рассматривается связь между опухшими лимфатическими узлами и ВИЧ, а также методы лечения и перспективы для людей с этим заболеванием.
Лимфатический узел представляет собой небольшую бобовидную массу ткани. Эти узлы являются частью лимфатической системы, которая помогает организму бороться с инфекциями.
В организме имеется около 600 лимфатических узлов. Некоторые из них находятся в глубоких тканях, а другие — в скоплениях близко к поверхности кожи.
Увеличение лимфатических узлов является признаком того, что организм борется с инфекцией. Они ощущаются как нежные, болезненные припухлости, и человек может заметить их в:
- на обеих сторонах шеи
- под подбородком
- в подмышках
- в паху
Увеличение лимфатических узлов может быть ранним симптомом ВИЧ-инфекция.
Когда организм впервые чувствует наличие вируса и борется с ним, у человека могут возникнуть симптомы гриппа, или то, что врачи называют сероконверсионной болезнью.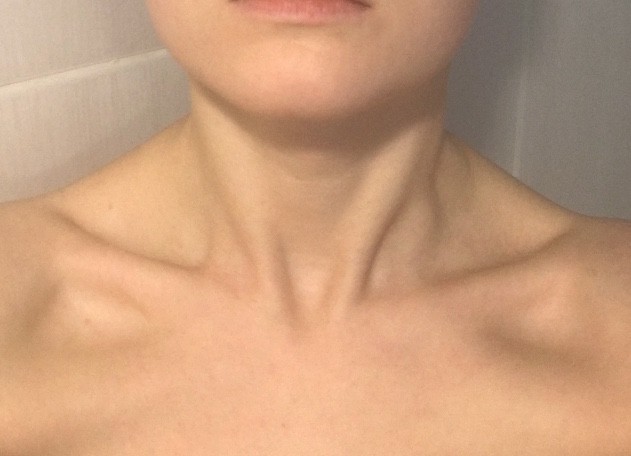 Человек также может ощущать увеличение лимфатических узлов в перечисленных выше областях.
Человек также может ощущать увеличение лимфатических узлов в перечисленных выше областях.
Гриппоподобные симптомы обычно появляются в течение 2–4 недель после контакта с вирусом и сохраняются в течение нескольких дней или недель.
Специфические симптомы включают:
- лихорадку
- усталость
- сыпь
- мышечные боли
- ночная потливость
- боль в горле
- увеличение лимфатических узлов в горле, паху или под мышками
- раны или язвы вокруг рта или половых органов
- тошнота с рвотой или без нее
Не у всех испытывает такие симптомы , однако.
ВИЧ проникает в лейкоциты, называемые клетками CD4, и повреждает или разрушает их. Если человек не получает эффективного лечения, повреждение продолжается до тех пор, пока иммунная система не станет слишком слабой, чтобы бороться с инфекциями.
Если количество клеток CD4 падает ниже 200 клеток на кубический миллилитр, врач диагностирует 3 стадию ВИЧ. Это самая продвинутая стадия.
Это самая продвинутая стадия.
У человека с 3 стадией ВИЧ могут развиться различные инфекции и болезни из-за повреждения иммунной системы. Эти инфекции могут привести к опуханию лимфатических узлов.
У некоторых людей опухшие или увеличенные лимфатические узлы являются одними из первых признаков ВИЧ-инфекции 3 стадии, и они могут быть увеличены в течение более 3 месяцев.
Другие симптомы, которые могут указывать на 3-ю стадию ВИЧ, включают:
- лихорадка
- вспышки герпеса, вызывающие сильные язвы во рту или на половых органах
- упадок сил
- стойкие высыпания
- опоясывающий лишай
- кратковременная потеря памяти
- потеря веса
- воспалительное заболевание органов малого таза, не вызывающее ответить на лечение
Стадия 3 ВИЧ может не развиваться в течение десяти или более лет после первоначального заражения. Если человек получает эффективное лечение, ВИЧ, скорее всего, не продвинется до этой стадии.
Узнайте больше о стадиях и хронологии ВИЧ.
Увеличение лимфатических узлов может быть результатом широкого спектра инфекций и может быть одним из симптомов ранней стадии ВИЧ.
ВИЧ невозможно диагностировать только по симптомам. Единственный способ убедиться в этом — тестирование.
Любой, кто хочет узнать о своем статусе или недавно мог подвергнуться воздействию вируса, должен пройти тест или обратиться за консультацией к поставщику медицинских услуг.
Узнайте, как пройти тестирование в США, здесь.
Поставщики медицинских услуг могут предложить профилактические препараты, называемые постконтактной профилактикой или ПКП. Если человек примет его в течение 72 часов после контакта с вирусом, это может предотвратить ВИЧ.
В то же время любой, у кого увеличена лимфа, должен обратиться к врачу в случае возникновения любого из следующих событий:
- Узлы увеличиваются.
- Они были опухшими в течение 2 недель или более.
- Им тяжело.

- Не двигаются при нажатии.
- Они сопровождаются ночной потливостью или очень высокой температурой и длятся более 3 или 4 дней.
- Других симптомов болезни нет.
Чтобы диагностировать причину увеличения лимфатических узлов, врач проводит медицинский осмотр и расспрашивает о симптомах и недавних действиях.
Они также могут отправить образец крови или ткани на анализ. В некоторых случаях врачи берут образец жидкости из одного из узлов и проверяют его на наличие бактерий.
Для получения более подробной информации и ресурсов по ВИЧ и СПИДу посетите наш специальный центр.
Было ли это полезно?
Увеличение лимфатических узлов может быть вызвано целым рядом инфекций, отличных от ВИЧ, включая следующие распространенные: туберкулез, сифилис и токсоплазмоз.
Увеличение лимфатических узлов также может быть результатом рака, такого как лейкемия или лимфома, которая представляет собой рак иммунных клеток.
Кроме того, если человек не получает лечения от ВИЧ, он может стать более восприимчивым к другим инфекциям и заболеваниям, что может привести к увеличению лимфатических узлов.
Узнайте больше о других причинах увеличения лимфатических узлов здесь.
Сначала врач диагностирует причину и рекомендует курс действий, принимая во внимание возраст человека, историю болезни, текущее состояние здоровья и то, насколько хорошо он переносит определенные лекарства.
Если основной причиной увеличения лимфатических узлов является ВИЧ, человек может пройти антиретровирусную терапию для лечения инфекции.
Антиретровирусные препараты не лечат ВИЧ. Вместо этого они снижают количество ВИЧ в организме, называемое «вирусной нагрузкой», до очень низкого уровня. Целью этого лечения является сделать вирусную нагрузку неопределяемой. Это означает, что у человека менее 200 копий вируса на миллилитр крови.
Как только лекарство достигает этого, вирус не может повлиять на общее состояние здоровья человека и не может передаваться другим. Некоторые говорят об этом как «непередаваемое равно необнаруживаемому» или «Н=Н».
Даже когда вирусная нагрузка не определяется, ВИЧ остается в организме, поэтому очень важно продолжать принимать лекарства и регулярно проверять их уровень.
В прошлом ВИЧ часто приводил к опасным для жизни осложнениям. Однако, если у человека есть доступ к существующим методам лечения, его ожидаемая продолжительность жизни теперь сопоставима с продолжительностью жизни человека без ВИЧ.
Прием антиретровирусных препаратов в соответствии с предписаниями может снизить уровень вируса до неопределяемого уровня. Когда это происходит, вирус больше не может повреждать иммунную систему или передаваться другим.
Прочитайте эту статью на испанском языке.
ВИЧ и увеличение лимфатических узлов: симптомы, причины и лечение
ВИЧ — это вирусная инфекция, поражающая иммунную систему. Опухание лимфатических узлов часто возникает, когда организм запускает иммунную атаку на патогены, такие как вирус, для предотвращения инфекции.
Лимфатический узел опухает, если его ширина составляет около полдюйма, и причиной обычно является инфекция.
Увеличение лимфатических узлов может быть ранним симптомом ВИЧ, а также может возникать на более поздних стадиях из-за оппортунистической инфекции.
Антиретровирусная терапия — это лекарство, которое может замедлить или остановить прогрессирование ВИЧ и поддерживать иммунную систему достаточно сильной для борьбы с инфекциями. Это уменьшает или устраняет любые осложнения, связанные с ВИЧ, и помогает человеку прожить долгую и здоровую жизнь.
В этой статье рассматривается связь между опухшими лимфатическими узлами и ВИЧ, а также методы лечения и перспективы для людей с этим заболеванием.
Лимфатический узел представляет собой небольшую бобовидную массу ткани. Эти узлы являются частью лимфатической системы, которая помогает организму бороться с инфекциями.
В организме имеется около 600 лимфатических узлов. Некоторые из них находятся в глубоких тканях, а другие — в скоплениях близко к поверхности кожи.
Увеличение лимфатических узлов является признаком того, что организм борется с инфекцией. Они ощущаются как нежные, болезненные шишки, и человек может заметить их в:
- обе стороны шеи
- под подбородком
- подмышки
- пах
Увеличенные лимфатические узлы могут быть ранним симптомом ВИЧ-инфекции.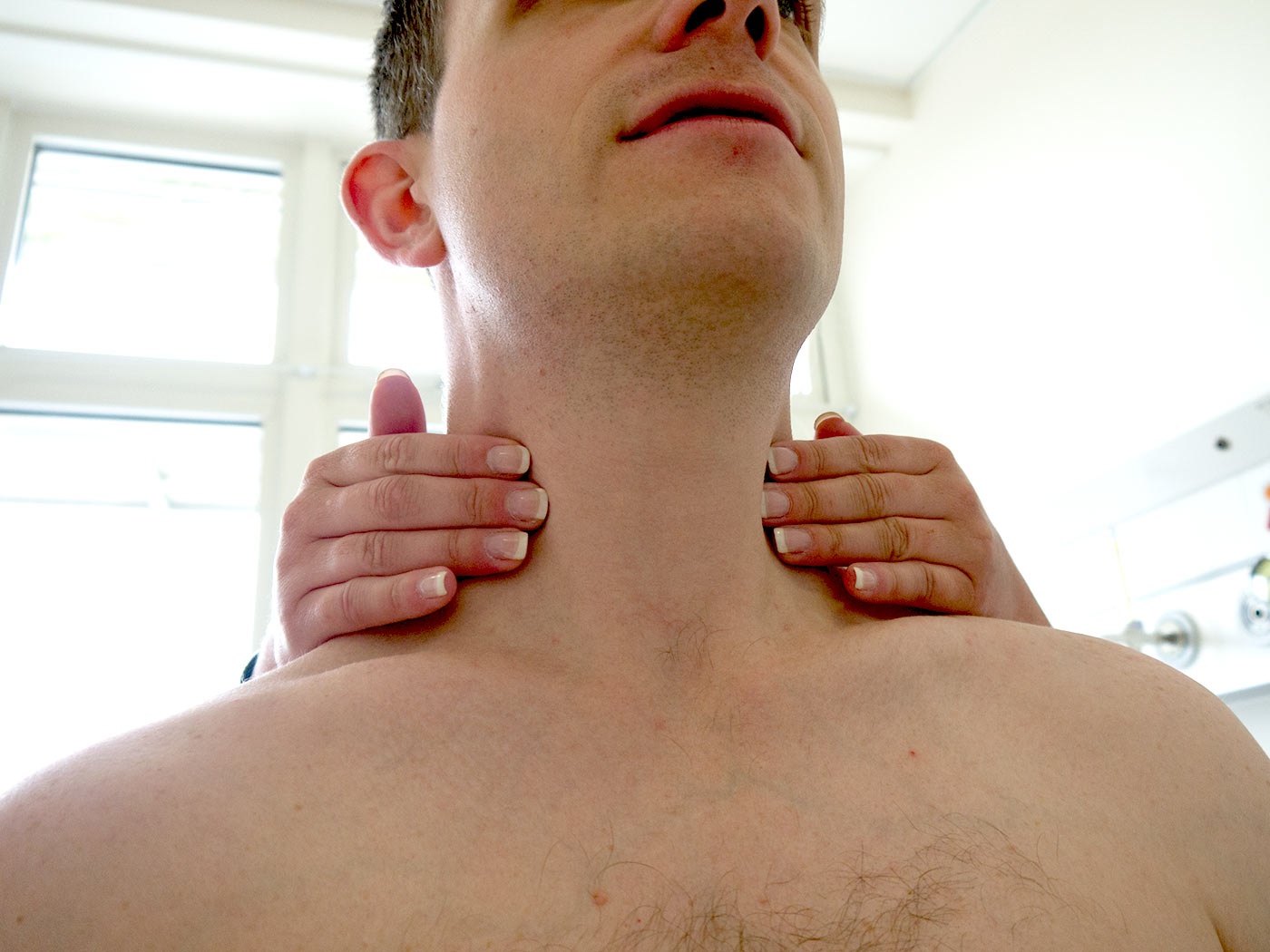
Когда организм впервые обнаруживает вирус и борется с ним, у человека могут возникнуть симптомы, похожие на грипп, или то, что врачи называют сероконверсионной болезнью. Человек также может ощущать увеличение лимфатических узлов в перечисленных выше областях.
Гриппоподобные симптомы обычно появляются в течение 2–4 недель после контакта с вирусом и сохраняются в течение нескольких дней или недель.
Специфические симптомы включают:
- лихорадку
- утомляемость
- сыпь
- мышечные боли
- ночные поты
- боль в горле
- опухшие лимфатические узлы в горле, паху или подмышками
- раны или язвы вокруг рот или гениталии
- тошнота с рвотой или без нее
Однако не все испытывают эти симптомы.
ВИЧ проникает в лейкоциты, называемые клетками CD4, и повреждает или разрушает их. Если человек не получает эффективного лечения, повреждение продолжается до тех пор, пока иммунная система не станет слишком слабой, чтобы бороться с инфекциями.
Если количество клеток CD4 падает ниже 200 клеток на кубический миллилитр, врач диагностирует 3 стадию ВИЧ. Это самая продвинутая стадия.
У человека с 3 стадией ВИЧ могут развиться различные инфекции и болезни из-за повреждения иммунной системы. Эти инфекции могут привести к опуханию лимфатических узлов.
У некоторых людей опухшие или увеличенные лимфатические узлы являются одними из первых признаков ВИЧ-инфекции 3 стадии, и они могут быть увеличены в течение более 3 месяцев.
Другие симптомы, которые могут указывать на 3-ю стадию ВИЧ, включают:
- лихорадка
- вспышки герпеса, вызывающие сильные язвы во рту или на половых органах
- упадок сил
- стойкие высыпания
- опоясывающий лишай
- кратковременная потеря памяти
- потеря веса
- воспалительное заболевание органов малого таза, не вызывающее ответить на лечение
Стадия 3 ВИЧ может не развиваться в течение десяти или более лет после первоначального заражения.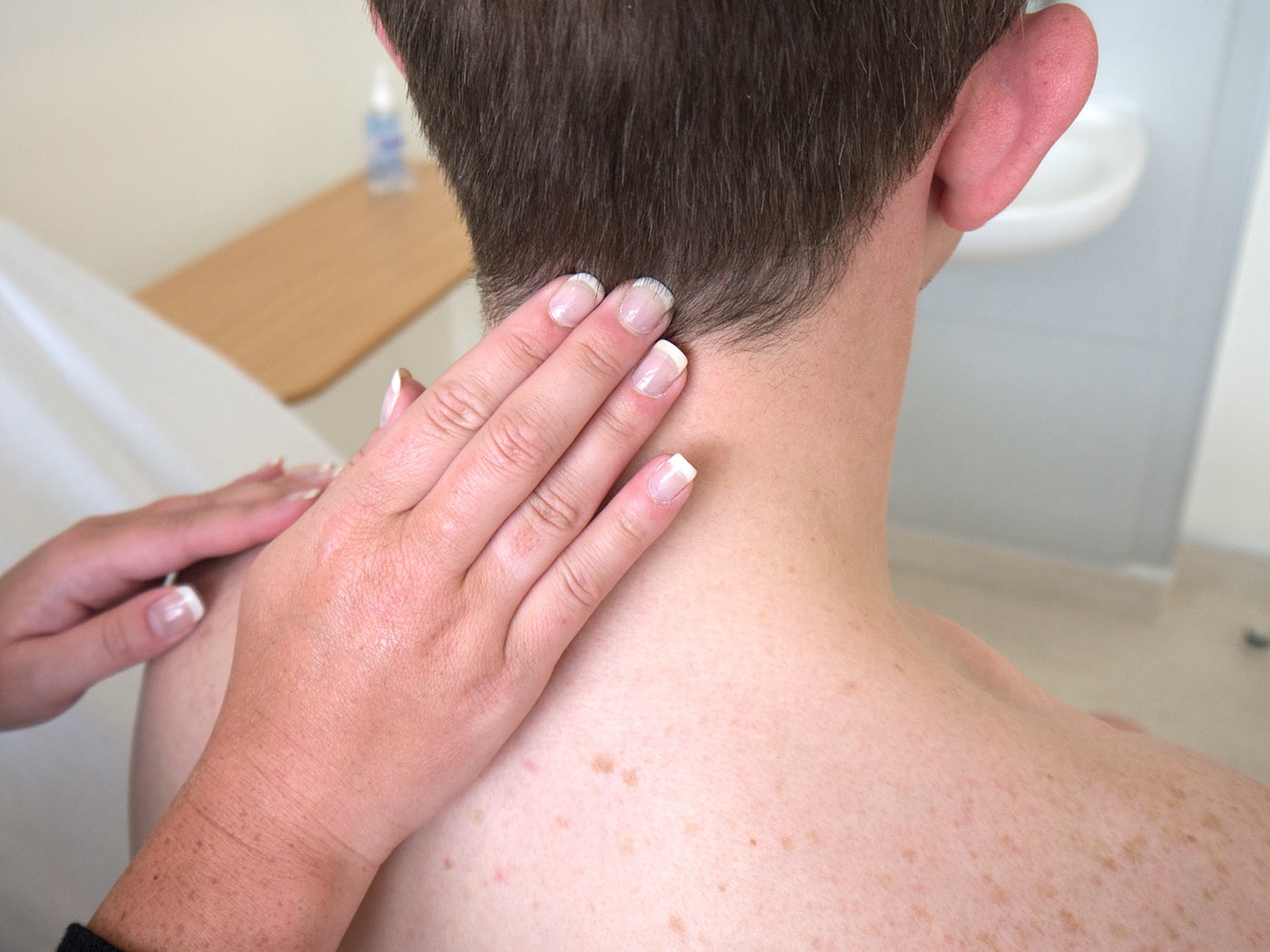 Если человек получает эффективное лечение, ВИЧ, скорее всего, не продвинется до этой стадии.
Если человек получает эффективное лечение, ВИЧ, скорее всего, не продвинется до этой стадии.
Узнайте больше о стадиях и хронологии ВИЧ.
Увеличение лимфатических узлов может быть результатом широкого спектра инфекций и может быть одним из симптомов ранней стадии ВИЧ.
ВИЧ невозможно диагностировать только по симптомам. Единственный способ убедиться в этом — тестирование.
Любой, кто хочет узнать о своем статусе или недавно мог подвергнуться воздействию вируса, должен пройти тест или обратиться за консультацией к поставщику медицинских услуг.
Узнайте, как пройти тестирование в США, здесь.
Поставщики медицинских услуг могут предложить профилактические препараты, называемые постконтактной профилактикой или ПКП. Если человек примет его в течение 72 часов после контакта с вирусом, это может предотвратить ВИЧ.
В то же время любой, у кого увеличена лимфа, должен обратиться к врачу в случае возникновения любого из следующих событий:
- Узлы увеличиваются.

- Они были опухшими в течение 2 недель или более.
- Им тяжело.
- Не двигаются при нажатии.
- Они сопровождаются ночной потливостью или очень высокой температурой и длятся более 3 или 4 дней.
- Других симптомов болезни нет.
Чтобы диагностировать причину увеличения лимфатических узлов, врач проводит медицинский осмотр и расспрашивает о симптомах и недавних действиях.
Они также могут отправить образец крови или ткани на анализ. В некоторых случаях врачи берут образец жидкости из одного из узлов и проверяют его на наличие бактерий.
Для получения более подробной информации и ресурсов по ВИЧ и СПИДу посетите наш специальный центр.
Было ли это полезно?
Увеличение лимфатических узлов может быть вызвано целым рядом инфекций, отличных от ВИЧ, включая следующие распространенные: туберкулез, сифилис и токсоплазмоз.
Увеличение лимфатических узлов также может быть результатом рака, такого как лейкемия или лимфома, которая представляет собой рак иммунных клеток.
Кроме того, если человек не получает лечения от ВИЧ, он может стать более восприимчивым к другим инфекциям и заболеваниям, что может привести к увеличению лимфатических узлов.
Узнайте больше о других причинах увеличения лимфатических узлов здесь.
Сначала врач диагностирует причину и рекомендует курс действий, принимая во внимание возраст человека, историю болезни, текущее состояние здоровья и то, насколько хорошо он переносит определенные лекарства.
Если основной причиной увеличения лимфатических узлов является ВИЧ, человек может пройти антиретровирусную терапию для лечения инфекции.
Антиретровирусные препараты не лечат ВИЧ. Вместо этого они снижают количество ВИЧ в организме, называемое «вирусной нагрузкой», до очень низкого уровня. Целью этого лечения является сделать вирусную нагрузку неопределяемой. Это означает, что у человека менее 200 копий вируса на миллилитр крови.
Как только лекарство достигает этого, вирус не может повлиять на общее состояние здоровья человека и не может передаваться другим.