Решил написать серию коротких постов о лечении коронавирусной инфекции
Про искусственную вентиляцию легких и о том, стоит ли покупать аппарат ИВЛ домой.
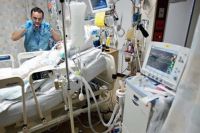
Все знают – эпидемия или пандемия коронавируса. Вирус поражает легкие и искусственная вентиляция легких (далее ИВЛ) помогает компенсировать повреждение лёгких.
Как и большинству моих коллег мне постоянно приходят запросы с просьбой прокомментировать тот или иной текст, написанный журналистами, звонят и пишут личные сообщения друзья и знакомые. Так что я решил написать для всех.
Итак ИВЛ
ИВЛ проводится многим пациентам, которые не могут нормально дышать самостоятельно. Нормально дышать: это значит обеспечивать достаточное количество кислорода для своих органов и тканей и/или удаление углекислого газа. Ситуаций, которые требуют ИВЛ довольно много и это не только поражение легких, например слабость дыхательных мышц, также, требует ИВЛ.
ИВЛ – это не один метод, на самом деле, существует так
называемая неинвазивная вентиляция легких – НИВЛ. НИВЛ проводится через
маску или специальный шлем, и часто используется на первом этапе
дыхательной недостаточности.
Инвазивная ИВЛ означает, что в
дыхательное горло (трахею) вставлена так называемая интубационная трубка
(через рот или нос) или трахеостомическая трубка через разрез в трахее.
ИВЛ— это не какая-то однотипная техника, существует много режимов,
много разных аппаратов, которые применяются в той или иной ситуации.
Возможно, даже вентилировать каждое легкой отдельно, для этого
используются 2 разных аппарата.
1) Лечит ли ИВЛ поражение легких при коронавирусной инфекции?
Нет. ИВЛ позволяет компенсировать состояние больного и дает ему
возможность пережить самую тяжёлый период дыхательной недостаточности,
пока время или эффективные препараты востановят состояние легких.
2) Можно ли на ИВЛ дышать самостоятельно?
Да, существует множество режимов, при которых аппаратное дыхание
комбинируется или поддерживает самостоятельное дыхание пациента
3) Если я на ИВЛ, то я без сознания?
Не обязательно. Сейчас часто ИВЛ проводится в сознании, если удается
обеспечить комфорт пациента и адекватное протезирование работы легких.
Часть пациентов даже могут вставать и ходить с помощью (большой
помощью) врачей при проведении ИВЛ
Нет. ИВЛ это один из методов реанимационного пособия и работает в
комплексе с другими сложными методами. Для проведения ИВЛ нужно огромное
количество различных приспособлений – источников кислорода, аппараты
для очищения легких и трахеи, бронхоскопы, чтобы посмотреть легкие,
мониторы, чтобы наблюдать за пациентом и менять параметры ИВЛ и многое
многое другое.
Есть такое понятие, как реанимационная койка. Это не
сама по себе кровать для пациента, а большой комплекс стационарного и
передвижного оборудования, чтобы лечить одного пациента.
- Стоит ли покупать аппарат ИВЛ домой?
На мой взгляд нет. Еще раз повторю, то что сказал выше. Один аппарат
ИВЛ не сработает. Во-первых, как правило не бывает изолированного
поражения/повреждения легких. Страдают многие системы организма, мы в
таких случаях говорим о полиорганной недостаточности.
Для того, чтобы лечить реанимационного больного, даже одного, нужна реанимация хотя бы на одного со всеми стационарными и расходными материалами, лабораторией/лабораториями, аппаратами для стерилизации инструмента и прочим. Понятно, что нужен квалифицированный персонал на смену. И это не только врачи-реаниматологи и медсестры, но и лаборанты, врачи других специальностей – рентгенологи, хирурги и т.д.
Создаются ли такие «одиночные места» да создаются при небольших стационарах, где уже есть часть возможностей для обследования и лечения сложных пациентов. Иногда на больших круизных кораблях. И даже на специальных медынских самолетах.
Я много работал именно на медицинских реанимационных самолетах и поделюсь своим впечатлением. Да, это временная реанимационная койка с большими возможностями, хотя и меньшим, чем в стационарной реанимации. Но, как правило, длительность использования оборудования рассчитана на 12-14 часов. После этого нужна реанимация стационарная.
Подитожу ответ на вопрос. Можно ли купить аппарат ИВЛ? Можно. Поможет ли? На короткий промежуток времени до 12 часов, если есть все остальные необходимы приборы.
Может ли обеспеченный человек (очень хорошо обеспеченный) человек лечить себя от коронавирусной инфекции самостоятельно?
Может. Но для этого ему нужен не аппарат ИВЛ и даже не палата интенсивной терапии, для этого ему нужна больница.
Задавайте вопросы, если будут. С удовольствие отвечу в следующих постах.
И будьте здоровы )
Следующий пост о том, почему пациенты с коронавирусной инфекции в реанимации часто лежат на животе.
Источник
Что такое ИВЛ?
ИВЛ — это искусственная вентиляция лёгких. Аппараты, которые её обеспечивают , врачи иногда называют вентиляторами (от английского ventilation). Их основная задача — помогать пациентам, которые по каким‑то причинам не могут дышать самостоятельно.
Аппарат ИВЛ нагнетает воздух в лёгкие и отводит из них углекислый газ. Таким образом он «дышит» за пациента, пока организм того борется с заболеванием или травмой.
Существует два варианта ИВЛ:
- Неинвазивная вентиляция лёгких. Это когда на пациента надевают специальную герметичную маску или шлем, через которую подают кислород под давлением.
- Инвазивная вентиляция лёгких. Её применяют, если неинвазивный вариант по каким‑то причинам не может обеспечить человеку нужное количество кислорода в крови. В этом случае в трахею пациента через рот или нос вставляют так называемую интубационную трубку и подают воздух практически напрямую в лёгкие. Также трубку могут ввести через разрез в трахее, тогда она называется трахеостомической.
Зачем нужна искусственная вентиляция лёгких?
В реанимации ИВЛ проводят всем, у кого случилась остановка дыхания. Причины этого могут быть разными: лёгочное кровотечение из‑за травмы, утопление, пневмония, отёк лёгких или мозга, отравление лекарствами или наркотическими препаратами, анафилактический шок…
Если человек не дышит 5 минут и более, жизненно‑важные органы начинают погибать. В первую очередь страдает мозг.
Коронавирус тоже поражает лёгкие. Примерно в 5% случаев заболевание протекает очень тяжело и приводит к дыхательной недостаточности. Если подключить такого пациента к ИВЛ, его организм не пострадает от недостатка кислорода.
Может ли ИВЛ вылечить от коронавируса?
Нет. Основная задача аппарата — дать возможность заболевшему дышать, то есть сохранять ему жизнь, пока лёгкие (самостоятельно или с помощью лекарственных препаратов) не начнут работать снова.
Как только дыхание восстанавливается, пациента снимают с ИВЛ.
Действительно ли не хватает аппаратов ИВЛ?
Да. Особенно остро нехватку ощутили регионы, уже столкнувшиеся с мощными вспышками COVID‑19. Например, итальянская Ломбардия или американский штат Нью‑Йорк.
В Италии из‑за недостатка аппаратов ИВЛ врачам было рекомендовано принимать спорные с точки зрения гуманизма решения. Так, Итальянский колледж анестезии, анальгезии, реанимации и интенсивной терапии (SIAARTI) выпустил рекомендации, в которых предложил медикам проводить медицинскую сортировку (триаж) пациентов в том числе по возрастному признаку. Чем старше пострадавший, тем меньше его шансы выжить, а значит, в отделение интенсивной терапии должен отправиться не он, а более молодой и здоровый человек. Таким образом, Италия была вынуждена признать, что медицинских ресурсов, включая аппараты ИВЛ, на всех не хватит.
2 апреля губернатор Нью‑Йорка сообщил , что, учитывая резкий рост количества заболевших, запас аппаратов ИВЛ закончится в течение шести дней.
С недостатком «вентиляторов» сталкиваются не только Италия и США, но и другие страны — Испания, Франция, Великобритания… И это вполне объяснимо.
Аппаратов ИВЛ в отделениях интенсивной терапии, как правило, хватает, пока не вспыхивает пандемия — а это непредсказуемо.
В то же время создавать запасы, чтобы держать их под рукой на всякий пожарный, очень дорого и сложно.
Искусственная вентиляция лёгких — тонкий и многогранный процесс. Он не исчерпывается только подачей кислорода и отводом углекислого газа. Нужны источники кислорода. Бронхоскопы, позволяющие оценить состояние лёгких. Аппараты для очищения трахеи и лёгких. Мониторы, чтобы отслеживать состояние пациента и в соответствии с ним менять параметры искусственной вентиляции.
В общем, «койка в интенсивной терапии», которая необходима каждому двадцатому (по другим, менее оптимистичным данным — каждому десятому) из числа заболевших COVID‑19, — это не просто кровать, а сложный комплекс медицинского оборудования, который надо вручную настраивать под каждого конкретного пациента.
А как обстоят дела с ИВЛ в России?
Как сообщают «РИА Новости» со ссылкой на Минздрав, в РФ более 47 000 аппаратов искусственной вентиляции лёгких, так что страна готова к возможному росту числа заболевших коронавирусом.

До конца мая больницы будут дополнительно укомплектованы ещё более чем 8 000 аппаратов ИВЛ .
Заместитель министра здравоохранения РФ Владимир Уйба
Однако многое зависит от того, как будет развиваться ситуация и сколько людей заболеет.
Может, стоит купить аппарат ИВЛ и, если что, привезти его в больницу?
Купить аппарат, возможно, и получится. Но в целом эта затея — так себе. По целому ряду причин.
Во‑первых, далеко не факт, что больница примет ваш «вентилятор». Передача медицинской техники требует огромного количества различных согласований, и отказать могут на любом этапе. Вдобавок врачи несут ответственность за лечение каждого пациента — вплоть до уголовной. И рисковать, соглашаясь на использование «домашнего» аппарата, станет далеко не каждый медик.
Во‑вторых, как уже было сказано выше, аппарат ИВЛ не работает в одиночку. Потребуются десятки других приборов и расходников (например, источник кислорода). Кроме того, для обслуживания аппарата нужны специалисты. Много. Вряд ли в разгар пандемии вы сможете «купить» их вместе с устройством.
В‑третьих, это просто неэтично. Купленный аппарат будет пылиться дома, в то время как в больнице неподалеку из‑за недостатка «вентиляторов» гибнут люди. Готовы ли вы на это пойти?
И что с этим всем делать?
Сегодня государства активно наращивают производство жизненно важных устройств. Только в России их изготавливается свыше 1 000 в неделю. К этому процессу подключаются и частные компании.
Например, руководство Ford объявило , что в сотрудничестве с General Electric планирует произвести 50 тысяч «вентиляторов» в ближайшие 100 дней, а затем поставлять до 30 тысяч аппаратов ежемесячно.
В процесс включился и Илон Маск. В своём Twitter он предложил отправлять имеющиеся у Tesla аппараты ИВЛ бесплатно по всему миру. С одним условием: «вентиляторы» должны сразу же устанавливаться в больницах, чтобы спасать человеческие жизни.
Но вся эта гонка решит проблему лишь отчасти. В разгар пандемии миру нужны не только ИВЛ, но и квалифицированные специалисты, которые могут с ними работать. Таких профи — ограниченное количество. А на обучение новых специалистов уйдёт время.
Поэтому ответ на вопрос, что делать, — ожидаем и прост.
Сделайте всё, чтобы не оказаться в числе тех, кому понадобится ИВЛ, да и госпитализация в целом.
Карантины по всему миру нужны, чтобы уменьшить количество заболевших или хотя бы растянуть его во времени — и избежать пика, в который помощь понадобится сразу десяткам, а то и сотням тысяч человек.
Поэтому строго следуйте правилам объявленного в вашем регионе режима самоизоляции. И разумеется, берегите себя: чаще мойте руки, избегайте людных мест и близких контактов с посторонними, отучите себя от привычки трогать лицо. Это наиболее эффективный способ помочь себе и миру справиться с пандемией.
Что ещё почитать?
как лечат самых тяжелых пациентов
На сегодня известно, что COVID-19 протекает у разных людей по разным сценариям. Одни могут и вовсе не заметить, что заразились, другие — перенести болезнь в легкой и среднетяжелой форме. К счастью, таких случаев большинство — более 80%. Но есть и тяжелые пациенты, требующие особого внимания медиков, те, которые нуждаются в кислородной поддержке. В каких случаях пациентов с дыхательной недостаточностью переводят на ИВЛ и как потом отлучают от аппарата, в интервью корреспонденту БЕЛТА рассказала доцент кафедры анестезиологии и реаниматологии БелМАПО Ольга Светлицкая.
— На какие сутки обычно развивается коронавирусная пневмония, требующая серьезной медицинской помощи? Часто слышу, что поражение легких начинается еще до первых симптомов заболевания.
— Пневмония разной этиологии, в том числе ковидная, может развиться в любые сроки в пределах трех недель от момента инфицирования. Но в тех случаях, когда речь идет именно о ее тяжелом течении, чаще всего это пятый-восьмой день. Наиболее грозное осложнение пневмонии, ассоциированной с COVID-19, — острый респираторный дистресс-синдром (ОРДС) — развивается в течение семи дней от начала заболевания. Временной интервал в неделю от момента воздействия фактора до развития клинической картины — один из четких диагностических маркеров ОРДС.
Степень тяжести и распространенность воспалительного процесса в легких напрямую зависят от так называемой вирусной нагрузки, то есть количества вирусных частиц, которые попали в организм человека. Свою роль играют и состояние иммунной системы, генетические особенности, наличие сопутствующих заболеваний. Соответственно, чем больше вирусных частиц, слабее иммунитет, тем быстрее развивается и тяжелее протекает процесс. Хронические заболевания или какие-то генетические особенности, врожденные патологии тоже могут привести к более тяжелому течению COVID-19.
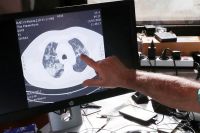
Действительно, поражение легких начинается еще до появления первых симптомов заболевания, но это вполне закономерно. Не будет клинических симптомов, если нет поражения. Я бы сформулировала эту мысль по-другому: главной особенностью COVID-19 является то, что имеющаяся у пациента клиническая картина часто не соответствует степени поражения легких. Этот феномен проявляется, например, неожиданными находками двусторонних пневмоний при случайно выполненных рентгенографии или компьютерной томографии легких. То есть человек чувствует себя хорошо, серьезных жалоб нет, а обратился в учреждение здравоохранения с каким-то другим заболеванием, ему выполнили КТ или рентген и нашли пневмонию. При этом характерных признаков воспаления (кашля, температуры, одышки) не было. Эта особенность коронавирусной инфекции и ставит ее в уникальное положение, когда приходится предпринимать комплекс шагов для своевременного выявления.
— В ситуации, если это случайно выявленная пневмония, она протекает легко или может перейти в тяжелую форму?
— Бывает, когда у человека поражены легкие, но он до какого-то момента этого не чувствует и ни на что не жалуется. Эта категория пациентов вызывает опасения, потому что в любой момент может наступить ухудшение. Поэтому все бригады скорой медицинской помощи, приемные покои больниц укомплектованы пульсоксиметрами для измерения содержания кислорода в крови — на сегодня это один из главных способов диагностики поражения легких при ковидной инфекции. Если сатурация 95-100%, значит, кровь достаточно насыщена кислородом. Показатель 94% и ниже свидетельствует о том, что кислород из альвеол не переходит в кровь и функция легких нарушена. Человеку выполняют КТ или рентген, чтобы оценить состояние его легких.
К слову, на многих смартфонах, фитнес-трекерах, умных часах есть функция пульсоксиметра. Например, в некоторых моделях смартфонов на задней панели рядом с камерой находится датчик сердечного ритма. К нему надо приложить палец и с помощью установленного приложения измерить уровень сатурации и частоту сердечных сокращений.
На самом деле возможности гаджетов ограничены, тем не менее они позволяют сориентироваться. Мы сравнивали результаты на одном из смартфонов с теми, которые показало реанимационное оборудование, — разница плюс-минус 1-2%. Пришли к выводу, что не стоит полностью полагаться на показания гаджетов, ведь измерение сатурации имеет критически важное значение для жизни, но их возможности вполне можно использовать. Если насыщение крови кислородом сильно снизилось, к тому же имеются повышенная температура и кашель, есть все основания обратиться к доктору.
— В каких случаях принимается решение о подключении пациента с COVID-19 к аппарату искусственной вентиляции легких? Речь идет о пограничных состояниях?
— Все зависит от того, насколько снижена сатурация. Если показатель упал ниже 95%, требуются как минимум поворот на живот, в так называемую прон-позицию, и кислородотерапия. Меньше 85% — из приемного покоя сразу забираем в реанимацию, человек чаще всего попадает на ИВЛ. Решение принимает врач-анестезиолог-реаниматолог. Благодаря переводу на аппаратную поддержку многим пациентам удается пережить жизнеугрожающее состояние. Если заблаговременно заметить негативные изменения в легких, можно обойтись кислородотерапией и лежанием на животе.
— Последние американские исследования показывают высокий уровень смертности среди пациентов с COVID-19, при лечении которых использовалась искусственная вентиляция легких. На ваш взгляд, ИВЛ — это последний шанс на спасение?
— В принципе некорректно сравнивать летальность среди тех пациентов, которые находились на аппарате искусственной вентиляции легких, и тех, которые обошлись без ИВЛ. Это две совершенно разные группы. В аппаратном дыхании нуждаются люди, которые по каким-то причинам не могут дышать самостоятельно, у них критически нарушен газообмен в легких: кислород не может перейти из легочной альвеолы в кровь, а углекислый газ, наоборот, из крови в альвеолу. Это угрожающая жизни ситуация, поэтому перевод на ИВЛ действительно в какой-то мере последний шанс на спасение.
Нужно понимать, что пациенты с пневмонией на ИВЛ — это априори тяжелые пациенты. Значительно отягощает течение заболевания и повышает риски неблагоприятного исхода развитие острого респираторного дистресс-синдрома как наиболее грозного осложнения COVID-19. Однако ОРДС на самом деле не является специфическим синдромом при COVID-ассоциированной пневмонии. Его может вызвать целый ряд хирургических и терапевтических патологий, в том числе пневмонии иного происхождения. Сам по себе перевод на ИВЛ не лечит ни ОРДС, ни пневмонию, но позволяет у критически тяжелого пациента смоделировать процесс дыхания, а в это время лечить основную патологию, тем самым дать время органам и системам восстановиться после шокового состояния.
Что касается SARS-COV-2, который вызывает COVID-19, на сегодня лекарственных средств с хорошей доказательной базой против этого вируса нет. Мы уповаем на ответ собственной иммунной системы человека. Аппаратная поддержка (по сути, искусственное жизнеобеспечение) дает время организму справиться с вирусной нагрузкой.
— Есть ли методы, позволяющие отсрочить перевод пациентов с коронавирусом на искусственную вентиляцию легких?
— ИВЛ — это крайняя степень респираторной поддержки. К счастью, среди пациентов с COVID-ассоциированной пневмонией не очень большой процент нуждающихся в искусственной вентиляции легких. Вовремя начатая подача увлажненной воздушной смеси с повышенным содержанием кислорода через носовые катетеры или с помощью лицевой маски позволяет очень большому количеству пациентов справиться с этим состоянием и поправиться просто на кислородотерапии.
Еще один метод, который мы активно используем в реанимационных отделениях, — это прон-позиция, когда пациентов укладывают на живот. Изменяются вентиляционно-перфузионные отношения в легких, в результате лучше вентилируются те их части, которые плохо снабжались кислородом в положении на спине. Это улучшает переход кислорода из альвеол в кровь, то есть оксигенацию. Два этих простых метода позволяют лечить достаточно большой процент людей с тяжелыми пневмониями.
На ИВЛ переводятся только те пациенты, у которых кислородотерапия с помощью носовых катетеров или лицевой маски и поворот на живот были неэффективны. Если эти меры не позволяют добиться улучшения оксигенации, мы принимаем решение о переводе на аппаратное дыхание, что позволяет моделировать функцию дыхания и увеличить процент кислорода в подаваемой смеси.
К слову, с помощью носовых катетеров мы можем увеличить содержание кислорода во вдыхаемом воздухе до 40%, с помощью лицевой маски немного больше — до 50-60%. Аппарат ИВЛ позволяет выставить любое содержание кислорода. Если у человека очень тяжелое повреждение легких, это может быть и 70%, и 80%, и даже больше. Человек будет получать столько кислорода, сколько ему необходимо.
— Пожалуй, только высококлассный специалист четко знает, когда человека нужно переводить на ИВЛ. Ведь промедление, как и спешка, может сыграть не в пользу человека.
— Действительно, это должны быть высококвалифицированные анестезиологи-реаниматологи со стажем. На самом деле есть ряд еще более тонких и информативных показателей, кроме сатурации. Например, в реанимационных отделениях мы берем артериальную кровь для проведения лабораторных исследований, анализируются ее кислотно-основное состояние и газовый состав. Если парциальное напряжение кислорода меньше определенного уровня, это является абсолютным основанием для перевода на искусственную вентиляцию легких.
Анализ газового состава артериальной крови — это практический рутинный навык анестезиолога-реаниматолога. Иначе специалист не смог бы подтвердить свою квалификацию по завершении интернатуры.
— А проводится ли обучение врачей в регионах? Ежедневно появляются новые знания по ведению коронавирусных пациентов, этот опыт важно донести до коллег.
— За каждым регионом закреплены консультанты, которые оказывают методологическую и практическую помощь, при необходимости могут выехать в конкретную больницу. Например, я закреплена за Гомельской областью. Кроме того, мы записываем видеолекции для докторов. Работы много, но она слаженная, врачи знают, что им делать.
Что касается перевода на ИВЛ, после 2009 года, когда была вспышка пневмоний, вызванных свиным гриппом, наша служба получила уникальный опыт. За эти годы мы очень далеко шагнули. В Беларуси накоплены знания и методики выхаживания пациентов с тяжелыми респираторными дистресс-синдромами, поэтому к этой пандемии мы были хорошо подготовлены. Аппаратов искусственной вентиляции легких у нас достаточно, есть квалифицированные кадры.
Другое дело, что мы столкнулись с некоторыми особенностями респираторного дистресс-синдрома при COVID-ассоциированной пневмонии. У 70-80% пациентов мы не видим той картины повреждения легких, которая была при гриппозном ОРДС. Нарушение оксигенации в большей степени связано не с самим повреждением легких, а с нарушением перфузии — текучести крови по легочным сосудам, поэтому пациентам с COVID-19 свойственны тромбозы.
По данным наших зарубежных коллег, и мы это видим тоже, частота тромбозов у пациентов с COVID-19, находившихся в отделениях реанимации и интенсивной терапии, составляет порядка 30%. То есть у каждого третьего пациента с тяжелым течением COVID-19 имеют место какие-либо тромботические осложнения. Это могут быть тромбозы глубоких вен, тромбоэмболия легочной артерии, острый коронарный синдром, инфаркты или ишемические инсульты. Еще одной особенностью коронавирусной инфекции является то, что при COVID-19 отмечается полиорганность повреждения. То есть страдают не только легкие, но и сердце, и почки, и нервная система. А в этом случае ИВЛ не поможет, нужно улучшать реологические свойства крови.
Мы подошли с другой стороны к лечению таких пациентов — жестко контролируем коагуляционные параметры крови и степень выраженности воспаления. На сегодня все пациенты с ковидной пневмонией обязательно получают препараты, разжижающие кровь. В целом это хорошо сказывается на течении заболевания, у таких пациентов меньше случаев ухудшения состояния.
— Многих ли пациентов удается отключить от ИВЛ и перевести в палату?
— Вопреки распространенному среди обывателей мнению, ИВЛ не приговор, отключить от аппарата удается достаточно много пациентов. Однако нужно понимать, что процесс отлучения может занимать до двух третей всего времени нахождения на искусственной вентиляции легких. Снять пациента с ИВЛ непросто, это искусство.
У человека, которого в критическом состоянии перевели на аппаратное дыхание, в течение нескольких дней развивается атрофия мышц. Особенно это касается пожилых людей, которым и так свойственна возрастная естественная потеря массы и силы мышц. Если пациент неделю находился на ИВЛ, заставить его мышцы снова работать становится очень сложно. Процесс отлучения пожилых от искусственной вентиляции легких занимает дни, недели. Обязательно приходит реабилитолог, делаем гимнастику и т.д.
— Читала, что человек на ИВЛ может контролировать свое состояние, а в тех случаях, когда чувствует, что может дышать сам, — попросить на время отключить его от аппарата. Такое возможно?
— Так отключают от аппарата после непродолжительной вентиляции, например, после операций, а в отношении респираторного дистресс-синдрома это маловероятно. Абсолютно все пациенты с пневмониями при переводе на искусственную вентиляцию легких находятся в медикаментозном сне (это не кома, а глубокий сон). Дело в том, что интубация трахеи — болезненная и неприятная процедура. При тяжелых пневмониях глубокий медикаментозный сон длится минимум 48 часов, чтобы организм смог адаптироваться. Человеку нужен полный покой, это позволяет его органам и тканям начать восстанавливаться.
Контролируют состояние пациента доктора. У нас не было такого прецедента, чтобы, как в фильме, человек проснулся, щелкнул пальцем и сказал, что будет дышать самостоятельно. Задача врача — заново научить его дышать. Это слаженная работа команды — и моя как врача-реаниматолога, и реабилитолога, и медсестры.
— Как проходит отлучение пациента от ИВЛ? Есть ли какие-либо техники тренировки дыхания?
— У нас сейчас очень хорошее респираторное оборудование, аппараты могут либо полностью дышать за пациента, либо поддерживать его собственное дыхание. Человека можно отключать от ИВЛ после того, как начинают уходить признаки заболевания, вызвавшего необходимость в аппаратной поддержке. Например, если у пациента с тяжелой пневмонией снизилась температура, улучшились анализы крови, у нас появляются основания утверждать, что он идет на поправку. Мы снижаем дозу лекарственных препаратов, которые вызывали медикаментозный сон, и начинаем будить — очень осторожно, чтобы человек не испугался.
По мере того, как человек просыпается, аппарат фиксирует попытки вдохов. Устанавливается такой режим вентиляции, который поддерживает самостоятельное дыхание человека, постепенно приучая его дышать заново. На ИВЛ пациент будет находиться еще несколько дней. Все это время мы будем с ним разговаривать, ждать того момента, когда он сможет задышать сам. До пандемии разрешали приходить родственникам. Это оказывало очень благотворный эффект: видя знакомое лицо, человек приободрялся, у него появлялось желание скорее поправиться. Сейчас пациентам, конечно, сложнее. Проснуться в реанимации — это уже стресс для любого. Сейчас же, приходя в себя, человек видит вокруг медицинский персонал в защитных костюмах, респираторах, щитках.
Процесс отлучения от аппарата постепенный. Как я отмечала, он может занимать от нескольких дней до нескольких недель в зависимости от возраста пациента, тяжести заболевания. Сначала мы тренируем дыхание с помощью аппарата, постепенно изменяя параметры. Условно говоря, здоровый человек делает 16 вдохов в минуту. Мы выставляем специальный режим вентиляции, чтобы аппарат дышал за пациента 12 раз, а остальные четыре вдоха он делал сам. Затем начинаем снижать аппаратную поддержку и в итоге выставляем режим спонтанного дыхания. И только тогда, когда у человека появляются силы, ставится вопрос о том, чтобы полностью снять его с ИВЛ.
— Нуждаются ли пациенты с COVID-19 после этого в длительной реабилитации?
— Все пациенты, которые проходят через критические состояния в реанимации, в том числе после пневмоний, нуждаются в длительной реабилитации. И легкие нужно восстановить, и оправиться от стресса. У нас ежегодно есть пациенты с тяжелыми пневмониями, дистресс-синдромами, система их реабилитации хорошо налажена.
— Может ли экстракорпоральная мембранная оксигенация (ЭКМО) стать альтернативой ИВЛ при лечении коронавирусных пациентов?
— ЭКМО широко применяется, в частности, в кардиохирургии. Что касается тяжелых форм ОРДС, экстракорпоральная мембранная оксигенация показана пациентам с тяжелыми его формами, когда кислород не проходит из альвеол в кровь, то есть при неэффективности поддержания газообмена с помощью ИВЛ. Однако эта процедура непростая, очень дорогая и требует специально подготовленного персонала. Ни в одной стране мира ЭКМО не является панацеей и не может служить полноценной альтернативой ИВЛ, потому что тяжесть состояния связана не только с респираторными нарушениями, но и тромбозами, тромбоэмболиями и диссеминированным внутрисосудистым свертыванием крови.
Метод может точечно использоваться в отдельных случаях при ряде условий. При COVID-19 ЭКМО на сегодня используется нечасто. С момента начала эпидемии пациентам с подтвержденным диагнозом во всем мире проведено более 800 таких процедур, в том числе свыше 200 в Европе. С учетом количества заболевших это очень маленький процент.
— По прогнозам экспертов, коронавирусом переболеет большая часть земного шара. К счастью, 80-85% перенесут заболевание бессимптомно или в легкой степени. Какие рекомендации можно дать населению, чтобы не допустить тяжелого течения болезни и, соответственно, не попасть на ИВЛ?
— Тяжесть и распространенность пневмонии и исход зависят от вирусной нагрузки, иммунитета и наличия хронических заболеваний. Первая задача — не попасть в категорию с потенциально тяжелым течением пневмонии. Каждый человек должен проанализировать, есть ли у него или членов его семьи факторы риска (возраст, наличие хронических заболеваний). Чаще тяжело болеют пациенты с сахарным диабетом, патологией почек, сердечно-сосудистой системы, иммунодефицитами, возрастные, люди с ожирением.
Избежать встречи с вирусом будет трудно. Сейчас многие эксперты действительно прогнозируют, что около 70% населения земного шара переболеют. Этот вирус имеет тенденцию встроиться в обычную сезонную заболеваемость, поэтому не встретим его сегодня или завтра, встретим через год. В любом случае нужно постараться снизить вирусную нагрузку с помощью тех рекомендаций, которые дает наша система здравоохранения. Это очень простые правила, которые можно соблюдать и при этом работать и жить активной жизнью.
Например, группе риска в общественных местах желательно носить маски. Здоровым людям, кто не входит в группу риска, это не обязательно. Вместе с тем призываю к ответственности: если вы чувствуете себя плохо, вам не здоровится, проявите уважение к обществу и тоже наденьте маску, чтобы не заразить тех, кто находится рядом с вами.
Если вы не равнодушны и заботитесь об экологии, пользуйтесь в быту многоразовыми масками. Сейчас их в магазинах полно, на любой вкус и цвет, и стоят недорого. Неприятно видеть кучи выброшенных масок, валяющихся на земле возле лечебных учреждений, магазинов, во дворах. Да и в океане уже плавают тонны масок.
Соблюдайте меры социального дистанцирования. Например, в магазинах перед кассами появились специальные разметки. Я радуюсь, когда в торговом центре слышу, что кто-то обращает внимание других на важность соблюдения дистанции. Это мелкая мера, но она позволяет снизить вероятность попадания вируса в организм. Конечно, нельзя забывать и о тщательном мытье рук. Чаще проветривайте помещения — это «вымывает» вирусы из воздуха.
Если человек имеет хронические заболевания, самое время начать соблюдать рекомендации врача, если вы этого еще не сделали. При наличии сердечно-сосудистых заболеваний следует четко придерживаться назначений врачей-кардиологов, в том числе принимать лекарственные препараты, при сахарном диабете — выполнять предписания эндокринологов.
Кроме того, важно высыпаться, правильно питаться. Даже встретившись с вирусом, у вас будут силы как можно легче перенести инфекцию. Белорусы, особенно люди до 40 лет, склонны к самостоятельному лечению, часто переносят болезни на ногах. Сегодня не та ситуация, чтобы с температурой, кашлем и другими симптомами заниматься самолечением. Позднее обращение за медпомощью — первый шаг к тяжелому течению инфекции. Чем дольше человек терпит гипоксию, недостаток кислорода в крови, не зная об этом, тем тяжелее будет протекать заболевание и тем тяжелее окажется повреждение всех органов. В связи с этим самый главный вывод — начните заботиться о себе.
БЕЛТА.-0-
Аппараты искусственной вентиляции легких сегодня есть во всех реанимационных отделениях стационаров, ведь при необходимости этот прибор заменить ничем нельзя, равно как и переоценить его значение.
Что представляет собой аппарат ИВЛ?
Аппарат искусственной вентиляции легких — это медицинский прибор, который требуется для принудительного проведения дыхательного процесса при его недостаточности или невозможности естественным путем. Эти приборы также называют респираторами.
Такой аппарат подает в легкие воздушную смесь с требуемой концентрацией кислорода в нужном объеме под давлением. Обязательно учитывается в его работе и необходимая цикличность данного процесса.
Сам по себе прибор состоит из компрессора, приспособлений для подачи и вывода газовой смеси с системой клапанов. Также в нем есть датчики, управляется он электронно. Устанавливаются параметры между фазами вдоха и выдоха, для чего учитываются время, давление, объем и поток.
 Аппарат можно подключать к пациенту двумя путями:
Аппарат можно подключать к пациенту двумя путями:- Инвазивно, т. е. через специальную трубку, называемую интубационной, которую вводят в дыхательные пути или через трахеостому.
- Неинвазивно, когда используют маску.
Воздушную смесь аппарат берет из разных источников в зависимости от модели. Так, воздух может подаваться из центральной системы газоснабжения больницы, из баллона, с помощью мини-компрессора, из кислородного генератора. При этом смесь должна быть подогрета до определенной температуры и насыщена до необходимого уровня влажности.
Есть и ручные варианты. Ручные аппараты ИВЛ — это так называемые мешки Амбу. Такой вариант является частью стандартного реанимационного набора машин скорой помощи. С его помощью насыщают легкие комнатным воздухом или воздухом с дополнительной примесью кислорода.
Классификация
Аппараты ИВЛ обычно классифицируют в зависимости от ряда параметров:
- По возрасту пациента: есть разные варианты для детей старше 6 лет и взрослых, для малышей до 6 лет, для младенцев и новорожденных;
- По способу действия: наружные, внутренние, электростимуляторы;
- По типу привода: ручные, электрические, пневматические;
- По предназначению: стационарные или транспортные (их еще иначе называют мобильными).
Когда используют
Разумеется, аппарат искусственной вентиляции легких — прибор серьезный, используется он не по каждому чиху. Его можно применять при определенных состояниях человека.
Обычно аппарат используют при остро развившемся нарушении ритма дыхания либо при наличии патологических ритмов, а также при отсутствии самостоятельного дыхания у человека. В первом случае речь идет про глубокие нарушения центральной регуляции дыхания.
К числу относительных показаний для использования аппарата относят учащение дыхания свыше 40 ударов в минуту, не связанное с гипертермией или выраженной гиповолемией (уменьшением объема циркулирующей крови).
Риски использования
Стоит понимать, что применение аппарата ИВЛ — это вариант экстренной помощи, когда по-другому спасти жизнь человека нельзя. При этом есть определенные риски в процессе использования такого прибора. И про них стоит знать, чтобы не возникло неприятных сюрпризов.
 Все осложнения, которые могут быть связаны с использованием аппарата, условно делятся на две группы: ранние и поздние. Первые развиваются сразу же, в течение нескольких часов с момента подключения. Другие будут отложенными, могут проявиться даже через несколько недель.
Все осложнения, которые могут быть связаны с использованием аппарата, условно делятся на две группы: ранние и поздние. Первые развиваются сразу же, в течение нескольких часов с момента подключения. Другие будут отложенными, могут проявиться даже через несколько недель.Так, например, могут возникнуть проблемы с гемодинамикой. Обычно это бывает у тех, у кого снижается объем крови, т. к. при работе прибора начинаются изменения в давлении и ее оттоке-притоке. Как правило, такое состояние особой серьезной коррекции не требует.
При наличии у человека легочных патологий, например, буллезной эмфиземы, пневмосклероза, деструктивной пневмонии, могут проявляться баротравмы.
Стеноз трахеи после интубации из числа поздних осложнений. Обычно проявляется затруднением дыхания. Из числа отложенных эффектов также можно выделить синуситы, которые могут развиваться на фоне длительной интубации. Обычно врачи видят общую воспалительную реакцию. Диагностику их проводят посредством рентгена. Лечат такой вариант осложнения антибиотиками, подобранными исключительно врачом в зависимости от тяжести ситуации и выраженности симптомов.
Еще один вариант — трахеобронхит. Он чаще всего проявляет себя на второй-третий день, реже на третий-пятый. При легкой форме появляются жалобы на ощущение инородного тела, ощущение распирания, боли. Растет и количество мокроты.
Снятие с аппарата
Конечно же, аппарат в большинстве случаев не отключают сразу одной кнопкой. Снимать пациента с ИВЛ надо правильно. Поддержка легких постепенно прекращается, пациент начинает самостоятельно дышать лучше. Процесс этот сложный, врачам надо определить, все ли под контролем. Обычно отключают от ИВЛ, если податливость близка к норме, нет признаков сердечной недостаточности, отсутствует или идет на убыль (если был) сепсис.
При кратковременном использовании аппарата длительное отключение не требуется, его выдерживают до конца действия анестетика. В остальных случаях, когда ИВЛ была длительной, начинают снижать параметры, в первую очередь те, что способны приводить к серьезным побочным эффектам.
Американские биотехнологи работают над созданием искусственного лёгкого, которое можно подключить к кровеносной системе и носить с собой в рюкзаке. Такие устройства подарят подвижность и самостоятельность пациентам с серьёзными заболеваниями или повреждениями дыхательных путей.
Человеческое лёгкое — очень тонко организованная система разувающихся мехов и мембран, обеспечивающих газообмен. Ни одно устройство, созданное человеческими руками, пока не способно так же эффективно обогащать кровь кислородом, как это делают естественные лёгкие, но попытки собрать «дыхательную машину» предпринимаются уже давно.
Пациенты, пережившие тяжёлые инфекции дыхательных путей и люди с другими диагнозами, а также жертвы катастроф вынуждены лежать на больничных койках, привязанные к аппаратам искусственной вентиляции лёгких или другим подобным машинам. Те пациенты, которые чувствуют себя достаточно хорошо, могут передвигаться вместе с аппаратурой по больничным коридорам, и только — громоздкое оборудование не даёт большой свободы передвижения.
W.J. Federspiel
Поэтому уже несколько лет идет работа над созданием искусственного лёгкого, достаточно лёгкого и компактного для того, чтобы пациент мог носить его, например, в рюкзаке за плечами. Команде инженеров из Питтсбургского университета под руководством профессора Уильяма Федершпиля (William Federspiel) удалось разработать искусственное лёгкое, которое легко помещается в рюкзак. Испытанный на овцах прототип успешно насыщал кровь кислородом в течение 6 часов, а после эксперимента прибор проработал ещё пять дней.
Искусственное лёгкое Федершпиля представляет собой гибрид насоса и газообменника. С телом пациента устройство соединяется всего через одну короткую трубку, которая крепится на шее пациента. Сокращение числа трубок было одной из главных задач разработчиков.
Неподалёку от университета, где работает Федершпиль, идёт разработка другого типа искусственного лёгкого: в нём нет насоса, а есть только газообменник, который крепится к груди пациента. Кровь к нему подводится прямо из артерий, причём разработчики целиком полагаются на мощность сердца самого пациента для того, чтобы качать кровь сквозь газообменник. Но и «лёгкому» Федершпиля с насосом, и газообменному устройству университета Карнеги нужен баллон с кислородом, который пациент должен носить с собой.
Не так давно, группа ученых из университета города Питтсбурга в США опубликовала результаты своей работы в журнале The Journal of Heart and Lung Transplantation. Они рассказали о том, что им удалось создать и успешно протестировать новый аппарат. Он может полностью, и с большим успехом заменить устаревшие модели систем для экстракорпоральной мембранной оксигенации крови (ЭКМО).
Аппарат довольно компактен и умещается в руке. Этот чудо-аппарат можно назвать не иначе как “искусственные легкие”. Официальное его же название “Паракорпоральное амбулаторное вспомогательное легкое”. Сам аппарат состоит из небольшого насоса, через который проходит кровь и системы. Она удаляет из крови углекислый газ и насыщает ее кислородом. На данном этапе к аппарату еще прикреплен баллон с кислородом, но по задумке разработчиков в новых версиях, в нем не будет необходимости. Воздух будет поступать из окружающей среды. Сам аппарат с легкостью помещается в переносном рюкзаке и весит всего пару килограммов.
 Искусственные легкие, модель
Искусственные легкие, модель“Искусственные легкие” будут просто незаменимы, для пациентов, чьи легкие в силу определенных обстоятельств не могут работать на 100%. Это может быть период восстановления после инфекционных заболеваний или время ожидания донорского органа.
Раньше для поддержания жизни человека с проблемными легкими требовалось его подключение к аппарату. Аппарат занимал много места и был нетранспортабельным. Из-за чего больной был вынужден постоянно лежать. Это крайне негативно отражалось на работе его сердечнососудистой системы, да и всего организма в целом. Мышцы теряли тонус, и на восстановление требовалась гораздо больше времени.
Помимо преимуществ в размере аппарат имеет крайне высокую совместимость с кровью, что снижает риск образования тромбов до минимума.
Пока аппарат прошел испытание на крупных животных – овцах весом 40-60 кг. В скором времени планируется проводить испытание на людях. Правительство США выделило $3,4 миллиона доктору Уильямому Федершпилю, который является куратором проекта, на его завершение.
Поделиться ссылкой:
WestMedGroup — Искусственное легкое
Искусственное легкое
То, что вдувание воздуха в легкие может оживить человека, знали с древнейших времен, но вспомогательные приборы для этого начали производить только в средние века. В 1530 году Парацельс впервые применил ротовой воздуховод с кожаными мехами, предназначенными для раздувания огня в камине. Через 13 лет Везалеус опубликовал труд «О строении человеческого тела», в котором обосновал пользу вентиляции легких через введенную в трахею трубку. А в 2013 году исследователи Университета Кейс Вестерн Резерв создали прототип искусственного легкого. Аппарат использует очищенный атмосферный воздух и не нуждается в концентрированном кислороде. Устройство по структуре напоминает человеческое легкое с силиконовыми капиллярами и альвеолами и работает на механической помпе. Биополимерные трубки имитирую разветвления бронхов на бронхиолы. В будущем запланировано совершенствование аппарата с привязкой к сокращениям миокарда. Мобильное устройство с большой вероятностью может заменить транспортный аппарат ИВЛ.
Размеры искусственного легкого — до 15x15x10 сантиметров, размеры его хотят максимально приблизить к человеческому органу. Огромная площадь газовой диффузионной мембраны дает 3-х — 5-ти кратное повышение эффективность кислородообмена.
Пока прибор тестируется на свиньях, но тесты уже показали его эффективность при дыхательной недостаточности. Внедрение искусственного легкого поможет отказаться от более массивных транспортных аппаратов ИВЛ, работающих со взрывоопасными кислородными баллонами.
Искусственное легкое позволяет активизировать пациента, в противном случае прикованного к постельному реаниматологическому либо транспортному аппарату ИВЛ. А с активизацией возрастают шанс на выздоровление и психологическое состояние.
Пациенты, ожидающие пересадки донорского легкого, обычно вынуждены находиться в больнице довольно долго на аппарате для искусственной оксигенации, пользуясь которым, можно только лежать в койке и наблюдать, как за тебя дышит машина.
Проект искусственного легкого, способного протезировать дыхательную недостаточность, дает этим пациентам шанс на скорейшее выздоровление.
В комплект портативного искусственного легкого входит само легкое и насос для крови. Автономная работа рассчитана на срок до трех месяцев. Малые размеры аппарата позволяют ему заменить транспортный аппарат ИВЛ экстренных медицинских служб.
Работа легкого основана на портативном насосе, обогащающем кровь газами воздуха.
Некоторым людям (особенно новорожденным детям) не требуется длительная подача высококонцентрированного кислорода из-за его окислительных свойств.
Еще один нестандартный аналог ИВЛ, применяемый при высоком повреждении спинного мозга, — чрезкожная электростимуляция диафрагмальных нервов («френикус-стимуляция»). Разработан трансплевральный массаж легких по В. П. Смольникову — создание в плевральных полостях состояния пульсирующего пневмоторакса.
Плюсы классической ИВЛ – в ее универсальности при любой патологии. К минусам относится баротравма, полностью внешнее управление и возможность врачебной ошибки при настраивании техники. Искусственное легкое разрабатывается с целью возврата контроля над дыханием самому пациенту.
Компания ВестМедГрупп имеет в своем ассортименте широкий выбор аппаратуры для жизнеобеспечения пациента (транспортные аппараты ИВЛ, кардиографы, дефибрилляторы, медицинские компрессоры) и оказывает услуги обучения персонала и постпродажного техобслуживания.
Минутку …
Пожалуйста, включите Cookies и перезагрузите страницу.
Этот процесс автоматический. Ваш браузер будет перенаправлен на запрошенный контент в ближайшее время.
Пожалуйста, подождите до 5 секунд …
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! []) + (+ !! []) + (+ [] — (!! [])) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [ ] + !! [] + !! []) + (! + [] + (!! []) + !! [+ !! [] + !! [] + !! [] + !!] [] + !! []) + (+ !! [])) / + ((! + [] + (!! []) + !! [+ !! [] + !! [] + !!] [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + ( !! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [] — (! ! [])) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] +! ! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [!] — (!! [])) + (! + [] + (!! []) + !! [] + !! [] + !! []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (+ !! []) + (! + [ ] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ [] — (!! []) (! + [] + (!! [])) + + !! [] + !! [] ) + (! + [] + (!! []) — []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (+ [] — (!! [])) + (+ [] + (!! [!]) + !! [] +! ! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] +! ! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ !! []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [ ] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! [] ) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] — (!! [])) + (! + [] + (!! []) + !! [])) / + (! (+ [] + (!! []) + !! [] +! ! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] ) + (+ !! []) + (+ [] + (!! [!]) — []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! [] ) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] +! ! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! []) + (+ !! []) + (+ [] — (!! []!)) + (+ [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [ ] + !! []) + (! + [] + !! [] () + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] +! ! [] + !! [] + !! [] + !! []) + (+ !! [] )) / + ((+ !! [] + []) + (+ [] — (!! [])) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [] — (!! [])) + (! + [] — (!! []) ) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] +! ! [] + !! [] + !! [] + !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] ))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + [ ]) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ [] — (!! []!)) + (+ [] + ( !! []) + !! [] + !! []) + (+ [] + (!! []) -! []) + (+ [] + (!! []) + !! [ ] + !! [] + !! []) + (! + [] + (!! []) + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ [] — (!! []!)) + (+ [] + (!! []) — []) + (+ [] — (!! [])) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [ ] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [+ !! [] + !!] [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ [] — (!! []!)) + (+ [] + (!! [] ) + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + []) + (! + [] + ( !! []) + !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + ( !! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (+ !! []) + (! + [] — (!! [])))
+ ((! + [] + (! ! []) + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [ ] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [] — (!! [])) + (+ [] — (!! [])) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + ( !! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) ) / + (! (+ [] + (!! []) — [] + []) + (+ [] + (!! []) — [])! + (+ [] + (!! []) + !! [] + !! [] + !! []) + (+ [] + (!! []) -! []) + (+ [] + (!! []) — []) + (+ [] + (!! [!]) — []) + (! + [] + (!! []) + !! [] + !! [] + !! [] +! ! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (+ !! [] ) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ [] -! (!! [])) + (+ [] + (!! []) + !! [ ] + !! []) + (+ [] + (!! [!]) — []) + (! + [] + (!! []) + !! [] + !! []) + ( ! + [] + (!! []) + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [ ] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [ ] + !! [] + !! [] + !! []) + (+ !! []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) +!
Первый жизнеспособный прототип искусственного легкого дает новую надежду более чем тысяче людей, ожидающих пересадки легких через Соединенные Штаты. Органы в настоящее время подбираются на основе типа крови и ткани и ряда других мер, и многие пациенты умирают, прежде чем найти подходящий донорский орган. Биоинженерные легкие могут предложить новые варианты для этих пациентов.
«Другие лаборатории пытались это сделать, и мы неоднократно пытались и терпели неудачу.Оказывается, это действительно сложно сделать », — говорит Джоан Николс, заместитель директора Национальной лаборатории Галвестон в Медицинском отделении Университета Техаса, чья команда провела последние 15 лет, разрабатывая прототип. «Чтобы добиться успеха, нам действительно пришлось изменить наше представление о том, что мы делаем».
Это изменение привело к замечательному успеху: Николс и его коллеги из UTMB успешно разработали биоинженерные легкие и пересадили их живым взрослым свиньям. Исследователи держали свиней живыми до двух месяцев и не обнаружили никаких признаков отторжения трансплантата.Результаты были опубликованы в августовском выпуске «Наука трансляционной медицины ».
Для Вас: стволовые клетки крови, выращенные в биореакторе, могут изменить лечение рака
Николс приписывает смену парадигмы в своем инженерном процессе созданию жизнеспособных легких.
«Мы выяснили, что сначала нам нужно построить микроциркуляторное русло, те крошечные кровеносные сосуды и капилляры, которые необходимы для газообмена [когда органы дышат]», — говорит она.«Сначала мы думали, что сможем сначала сделать легкое, а потом добавить в сосудистую систему. Но сначала нам нужно было создать сосудистую систему легких, а затем построить вокруг нее остальную часть легких ».
Nichols и его коллеги начали с поддержкой эшафот, созданной из легкого здорового поросенка. Легкое обрабатывали раствором сахара и моющего средства для очистки крови и клеток, оставляя только структурные белки или «скелет» легкого.
«У этого каркаса есть трахея, ветвящиеся дыхательные пути — это то, что осталось позади, а также ветвящиеся сосудистые компоненты», — говорит она.«Затем мы размещаем наночастицы и гидрогели в нужных местах, поэтому, когда мы помещаем клетки обратно, у нас было много факторов роста как раз в тот момент, когда мы хотели восстановить эти капилляры и кровеносные сосуды».
Структурные белки каркаса, однако, не вызывают значительных иммунных ответов при трансплантации. Чтобы преодолеть это, исследователи поместили эшафот в резервуар, куда они медленно добавляли факторы роста, стволовые клетки от предполагаемого получателя трансплантата (которые уменьшают вероятность отторжения, вызванного «чужеродными» клетками), и другие важные питательные вещества, прежде чем поместить в биореактор на 30 дней.Предыдущие неудачи лаборатории, а также сложные методы моделирования позволили команде научиться заполнять пробелы в органе с помощью стволовых клеток, наночастиц и гидрогелей.
«Это пошаговый процесс», — говорит она. «Это не просто случилось. Со временем это происходило медленно, давая нам информацию, необходимую для правильного развития легких. Вы можете получить клетку. Вы можете поместить его в обычном месте, но вы не можете заставить его делать то, что вам нравится, без посторонней помощи. Вы должны вовлекать клетки этими факторами роста медленно и точно в нужное время, чтобы они могли восстановить те крошечные сосудистые частицы, которые будут поддерживать развитие кровеносных сосудов.”
После завершения биоинженерные легкие были пересажены четырем свиньям. Не было никаких признаков отторжения трансплантата, когда животных обследовали через 10 часов, две недели, один месяц и два месяца после пересадки. Исследователи также отметили, что биоинженерные легкие стали васкуляризованными, создавая необходимые сети кровеносных сосудов для своей работы.
Николс доволен результатами этого исследования, но говорит, что предстоит еще много работы. Исследователи планируют провести дополнительное исследование, чтобы увидеть, способны ли эти биоинженерные легкие обеспечить достаточную оксигенацию после трансплантации.
«Мы не смотрели на то, насколько хорошо работали легкие в этом исследовании», — объясняет она. «Таким образом, мы хотим провести трансплантацию так же, как мы делали это в пилотном исследовании, а затем отправить свиней обратно на ферму на срок от 6 месяцев до года. Затем мы можем вернуть их в лабораторию и остановить дыхание их нормальных легких. Это скажет нам, могут ли животные получать достаточно кислорода и выживать только на биоинженерном легком ».
Но на данный момент Николс говорит, что 15 лет напряженной работы помогли им найти лучший и, вероятно, клинически значимый путь вперед.
«Мы так много узнали из этого исследования. Мы знаем, что мы делаем правильно, что мы сделали неправильно, и как сделать это намного лучше », — говорит она. «Это не та наука, которая может прийти завтра в клинику. Но эта пошаговая работа привела нас сюда, к началу доклинических исследований, которые, мы надеемся, приведут нас к возможности предлагать биоинженерные легкие для трансплантации пациентов в будущем ».
Кайт Сукел — независимый технологический писатель.
Подробнее: Инженерная безопасность в клеточной терапии
Мини-кишкимогут улучшить производство персонализированной терапии
крылья бабочки могут помочь пациентам с глаукомой сохранить зрение
,При всей своей мистической силе сердце — довольно простая вещь. Это насос — кровь в крови. И это не так сложно скопировать.
Но легкие это другое дело. Никто никогда не посоветует вам «следовать своим легким» или оплакивать «сломанное легкое», что является позором. Потому что это один сложный орган.
Мало кто понимает это так же, как Уильям Федершпиль, исследователь биоинженерии и профессор Университета Питтсбурга. Последние 20 лет он работал над созданием искусственного легкого. Это был вызов, признает он.
«Технология для пациентов с легочной недостаточностью намного отстает от технологии для людей с сердечной недостаточностью», — говорит он. «Это сводится к довольно простому факту: довольно просто сконструировать небольшой насос, который может перекачивать кровь при скорости потока, которую делает сердце.
«Но легкие — это просто невероятный орган для обмена газа между атмосферой и кровью, которая течет через ваши легкие. Нет такой технологии, которая когда-либо была бы в состоянии приблизиться к тому, что может сделать человеческое легкое ».
Легкое в рюкзаке
Тем не менее, Федершпиль и его исследовательская группа становятся ближе. Они уже изобрели устройство под названием «Система респираторной помощи при гемолунге» (RAS), которое выполняет так называемый «респираторный диализ», удаляя углекислый газ из крови пациента.Его производит питтсбургский стартап Federspiel, основанный под названием ALung Technologies, и может пройти тестирование в клинических испытаниях в США в конце этого года или в начале 2018 года. Он уже был одобрен для использования в Европе, Канаде и Австралии.
Теперь они продвигаются вперед на гораздо меньшем устройстве, на которое они подали заявку на патент, только это разработано для повышения уровня кислорода в крови человека. Кроме того, в начале этого года исследователи получили грант в размере 2,35 млн. Долларов от Национального института здравоохранения (NIH) на разработку версии своего искусственного легкого для детей.
Проще говоря, последнее исследование Federspiel сфокусировано на очищении механического легкого, которое функционирует вне тела, но достаточно маленькое, чтобы его можно было носить в рюкзаке или кобуре. Он будет связан с полой веной пациента — большой веной, несущей кровь в сердце — через канюлю или трубку, вставленную в яремную вену в горле. Ему или ей все равно нужно будет дышать кислородом из переносного резервуара.
Это, отмечает Федершпиль, позволит человеку быть более мобильным в больнице, а не быть прикованным к кровати.Это очень важно, потому что, если пациенты не могут двигаться, их мышцы становятся слабее, и их шансы на выздоровление от серьезной инфекции легких уменьшаются. Устройство считается особенно полезным для пациентов, ожидающих трансплантации легких, таких как люди с муковисцидозом.
«Мы не собираемся прямо сейчас, чтобы они могли покинуть больницу с одной из этих систем, — говорит он, — но, по крайней мере, в больнице они смогут встать и ходить вокруг.”
Проклятие сгустков
Были и другие недавние прорывы в воссоздании легких человека. В прошлом году ученые из Лос-Аламосской национальной лаборатории в Нью-Мексико объявили, что они создали миниатюрное устройство из полимеров, которое функционирует как легкое и предназначено для имитации реакции органа на наркотики, токсины и другие элементы окружающей среды в тестовых целях.
В Чешской Республике ученые из Технологического университета Брно заявили, что они разработали 3D-версию легкого, которая может симулировать такие состояния, как астма и другие хронические легочные проблемы, и которая позволит врачам повысить точность определения того, как они лечат легкие.
Однако оба этих проекта предназначены для того, чтобы помочь исследователям узнать больше о состояниях и методах лечения, в то время как исследования Федершпиля, а также аналогичная работа, проводимая поблизости в Питтсбурге в Университете Карнеги-Меллона, в большей степени направлены на оказание помощи пациентам в улучшении их долгосрочной перспективы. прогноз.
Новое устройство, предназначенное для повышения уровня кислорода в крови, должно поддерживать более тяжелый кровоток, чем устройство, которое снижает содержание углекислого газа. Итак, как указывает Федершпиль, перед ним стоит задача разобраться с тем, что часто происходит с кровью, когда она течет по искусственной поверхности — она сгущается.
Все это связано со сложным газообменом, который является ключом к функционированию легких, и тем, как он имитируется в устройстве. «Газообменная установка [в устройстве] состоит из большого количества полимерных трубок, которые примерно в два раза толще человеческого волоса», — объясняет он. «Они проницаемы для газа, поэтому, когда кровь течет по внешней стороне этих трубок, мы пропускаем 100% кислорода через внутреннюю часть труб. Кислород проникает в кровь путем диффузии, а углекислый газ выходит из крови в газовый поток, протекающий через устройство.”
Проблема в том, что проходящая кровь вступает в контакт с относительно большой искусственной поверхностью, увеличивая вероятность образования сгустков. Это большая причина, почему на данный момент нереально рассмотреть возможность имплантации подобных устройств в легкие внутри тела пациента. Их, вероятно, нужно будет заменять каждые несколько месяцев.
Федершпиль говорит, что недавно его команда смогла без проблем протестировать новое устройство на овцах в течение пяти дней. Овцы используются потому, что их сердечно-сосудистая система похожа на человеческую ».Но он и его команда также работают с компанией над созданием специальных покрытий, которые, как они надеются, значительно уменьшат свертываемость. Это также позволило бы врачам значительно снизить уровень антикоагулянтных препаратов, которые пациенты должны будут принимать.
Следующим шагом, по его словам, является 30-дневное испытание на животных, которое сравнило бы результаты устройств как с покрытием, так и без него. По его оценкам, клинические испытания на людях еще могут пройти через четыре-пять лет.
Но Федершпиль не сдерживается преднамеренным темпом создания устройства, которое работает так же, как и человеческое легкое.Он прекрасно понимает, насколько это может быть требовательно.
«Искусственное легкое все еще должно функционировать как человеческое легкое», — говорит он. «Когда я говорю об этом, первое, что я говорю, это то, что легкие — это невероятный орган».
,Минутку …
Пожалуйста, включите Cookies и перезагрузите страницу.
Этот процесс автоматический. Ваш браузер будет перенаправлен на запрошенный контент в ближайшее время.
Пожалуйста, подождите до 5 секунд …
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (+ [] — (!! []!)) + (+ [] + (!! [ ]) + !! [] + !! []) + (+ [] + (!! []) — []) + (+ [] + (!! []) + !! [] +! ! [] + !! []) + (! + [] + (!! []) + !! [])) / + ((! + [] + (!! []) + !! [] + []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [] — (!! []) (! + [] + (!! [])) + + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [] — (!! [])) + (+ [] + (!! [!]) — []) + (! + [] — (!! [])) + (! + [] — (!! [])))
+ ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [ ] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] ) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] +! ! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [ (! + [] — (!! [])] + !! []) +!) + (! + [] + (!! []) + !! [])) / + ((+ [] + (!! []) + !! [] + !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] +! ! [] + !! [] + !! []) + (+ [] + (!! []) — (! + [] + (!! []) []) + + !! [] + !! [] + !! []) + (+ !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) — []))
+ ( (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (! ! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [] -! (!! [])) + (+ [] — (!! [])) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [])) / + ((! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + []) + ( + !! []) + (+ !! []) + (+ !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [] + (!! [!]) — []) + (+ [] + (!! [] ) + !! [] + !! [] + !! [] + !! []) + (+ !! []) + (! + [] + (!! []) + !! [] +! ! [] + !! [] + !! [] + !! [] + !! [] + !! []))
+ ((! + [] + (!! []) + !! [ ] + !! [] + !! [] + !! [] + !! [] + !! [] + []) + (! + [] + (!! []) + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [!] — (!! [])) + (! + [] + (!! []) + !! [] + !! []) + (+ !! []) + (! + [] + (!! [ ]) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [])) / + ((+ !! [] + []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [ ] + !! [] + !! []) + (+ [] + (!! []) — (! + [] + (!! []) []) + + !! [] + !! [] + !! [] + !! [] + !! []) + (+ [] + (!! [!]) — []) + + (+ [] + (!! []!)! ! [] + !! [] + !! [] + !! []) + (! + [] + (!! []) + !! [] + !! [] + !! [] + !! [] + !! [] + !! []))
.