Ведение беременности при резус-конфликте
Белок, который присутствует в крови человека, называется резус-фактор. Но не у всех он есть. Поэтому у одних людей (85%) кровь резус-положительная, а у других (15%) – резус-отрицательная.
Этот параметр учитывается при оказании экстренной медицинской помощи, а именно при переливании крови.
Также резус-фактор очень важен при планировании беременности. Если у будущей мамы резус-отрицательный, а у отца–положительный, может возникать резус-конфликт. Такое происходит, когда плод наследует кровь от отца и материнский организм вырабатывает к ней антитела. Ситуация требует строгого контроля и лечения. В противном случае беременность может закончиться преждевременными родами или потерей малыша.
Таким пациенткам очень важно наблюдаться у акушера-гинеколога с первых недель беременности и вовремя проходить все необходимые обследования.
В каких случаях проблемы можно не бояться
- При совпадении резус-фактора у обоих родителей: у обоих положительный или, наоборот, отрицательный.

- Если у мамы кровь положительная, а у папы отрицательная.
Чтобы в будущем избежать проблем при вынашивании малыша, во время планирования беременности обязательно сдайте анализы, в том числе, на определение резус-фактора.
Получится ли родить здорового малыша при наличии резус-конфликта?
Современная медицина позволяет выносить здорового малыша даже при высоком риске появления резус-конфликта, если весь период вынашивания проходит под наблюдением опытных специалистов с постоянным контролем состояния мамы и будущего ребенка.
Акушеры-гинекологи родильного дома Европейского медицинского центра ведут беременность у пациенток с различными заболеваниями и патологическими состояниями, в том числе, при резус-конфликте.
Наши специалисты предупреждают развитие осложнений, а если пациентка обращается с уже возникшим резус-конфликтом, принимают все необходимые меры, чтобы малыш родился здоровым.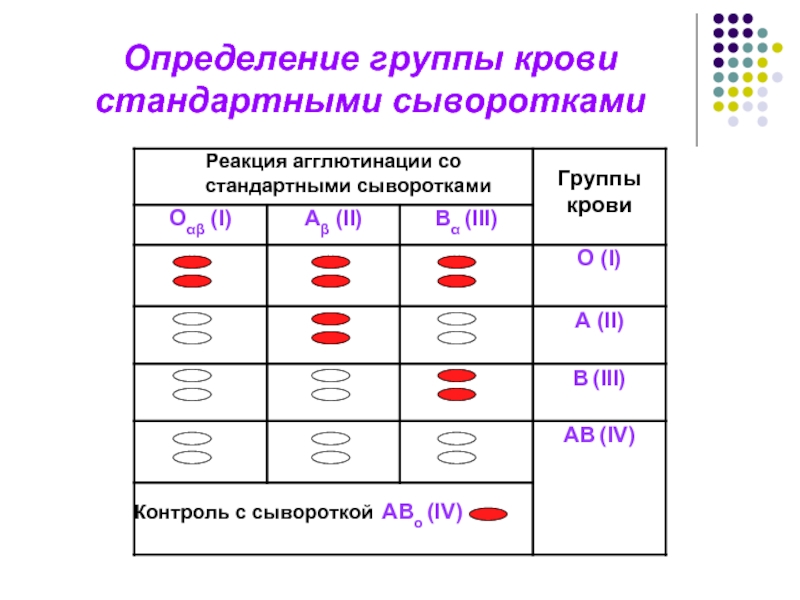
Особенности возникновения резус-конфликта
Организм женщины с отрицательной кровью впервые встречается с чужеродным для него белком в период вынашивания малыша.
Но учитывая, что в это время снижается иммунный ответ, меняется баланс гормонов, а белые кровяные тельца более медлительны, первая беременность может пройти благополучно, без резус-конфликта или с его слабой выраженностью.
Но при второй и последующих беременностях организм «помнит» чужеродный антиген, что провоцирует гораздо более быструю выработку антител. Провоцировать усиление иммунного ответа может не только первая беременность, но и проведенные ранее аборты, перенесенные выкидыши и даже переливание положительной крови.
Ведение беременности при риске резус-конфликта
Современная медицина идет на опережение, и чтобы не возникло непоправимых последствий будущей маме для профилактики вводится антирезусный иммуноглобулин – на сроках от 28 до 32 недели.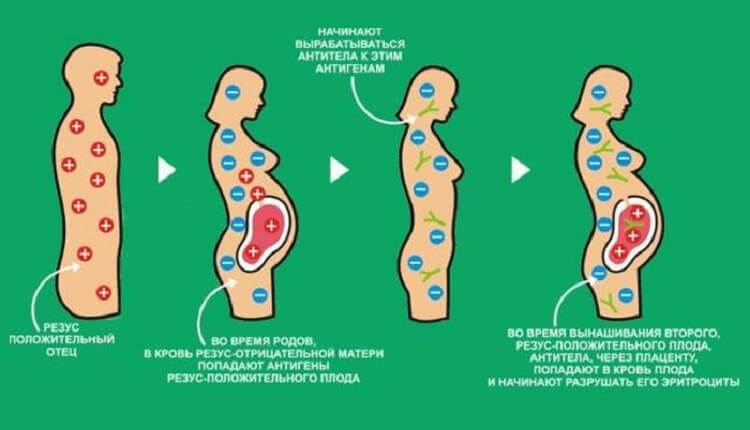
Влияет ли введение иммуноглобулина на здоровье будущего малыша?
Сам иммуноглобулин не несет риска для здоровья плода. Его отсутствие напротив может привести к плохим последствиям:
- У плода снижается количество красных кровяных телец, которые поставляют кислород в ткани и органы, на фоне чего развивается гипоксия. Кислородное голодание, прежде всего, влияет на состояние мозга и сердца, повышается билирубин, который вызывает интоксикацию.
- Печень и селезенка начинают вырабатывать больше эритроцитов, что вызывает патологии в их развитии.
- Из-за увеличения количества красных кровяных телец в составе крови возникает дисбаланс, что ведет к возникновению гемолитической анемии, патологий развития спинного мозга.
Диагностика резус-конфликта и особенности ведения родов
Анализ наличия антител проводится в начале беременности. При их наличии беременной показано введение иммуноглобулина. Если антитела не определяются, анализ назначается повторно через месяц.
При их наличии беременной показано введение иммуноглобулина. Если антитела не определяются, анализ назначается повторно через месяц.
Особенности ведения родов
Естественные роды допустимы, если на протяжении периода вынашивания организм не вырабатывал антител и нет других осложнений. Но, как правило, таким пациенткам показано кесарево сечение. Операция проводится планово на 37-38 неделе.
При ухудшении состояния ребенка после родов ему может проводиться переливание резус-отрицательной крови.
Противорезусный иммуноглобулин вводится матери и после родов в течение 72 часов – это поможет предупредить появление резус-конфликта при следующих беременностях. После абортов или выкидышей женщине также нужно введение иммуноглобулина.
Преимущества ведения беременности и родов в ЕМС
Команда роддома ЕМС – доктора с международным опытом работы (США, Израиль, Европа). Многие из них руководили отделениями в ведущих родильных домах Москвы.
Специалисты ведут беременность и принимают роды у женщин с различными заболеваниями и состояниями, в том числе с резус-конфликтом.
Безопасность мамы и малыша: наличие в роддоме взрослой и детской реанимации, а также отделения патологии новорожденных. Реаниматологи оказывают помощь детям, родившимся на сроке от 22 недель с любыми видами патологии.
Комфорт от пребывания: к услугам молодых мам и деток послеродовые делюкс и люкс-студии и семейные апартаменты.
Подписывайтесь на наш Instagram! Полезная информация о беременности и родах от ведущих акушеров-гинекологов Москвы и зарубежных экспертов:
* Цены в Прайс-листе указываются в условных единицах
(если Сторонами не определено иное, 1 условная единица равна 1 евро), все расчеты по Договору осуществляются
в рублевом эквиваленте. Оплата по Договору осуществляется Заказчиком по курсу ЦБ РФ, действующему на день оплаты,
если курс ЦБ РФ не превышает внутренний курс Клиники на день оплаты, указанный путем размещения в сети «Интернет»,
на официальном сайте медицинских центров Клиники, и на информационных стендах в медицинских центрах.
Если курс ЦБ РФ превышает внутренний курс Клиники на день оплаты, оплата осуществляется по внутреннему курсу Клиники.
Оплата по Договору осуществляется Заказчиком по курсу ЦБ РФ, действующему на день оплаты,
если курс ЦБ РФ не превышает внутренний курс Клиники на день оплаты, указанный путем размещения в сети «Интернет»,
на официальном сайте медицинских центров Клиники, и на информационных стендах в медицинских центрах.
Если курс ЦБ РФ превышает внутренний курс Клиники на день оплаты, оплата осуществляется по внутреннему курсу Клиники.
Беременность у женщин с резус-отрицательной кровью
Вопрос резус-конфликта при беременности – один из немногих в медицине, в котором расставлены все точки над i и разработаны не только методы диагностики и лечения, но и, что самое главное, эффективной профилактики.
История иммунопрофилактики резус-конфликта – редкий пример безоговорочного успеха в медицине. Ведь после введения комплекса профилактический мер детская смертность от осложнений резус-конфликта снизилась с 46 до1,6 на 100 тыс.
Что же такое резус-конфликт, почему он возникает и что делать, чтобы свести к минимуму риск его возникновения?
Всё население планеты, в зависимости от присутствия или отсутствия на эритроцитах (красных клетках крови) белка, обозначаемого буквой «D», делится соответственно на резус-положительных и резус-отрицательных людей. По приблизительным данным резус-отрицательных европейцев около 15%. При наступлении беременности у резус-отрицательной женщины от резус-положительного мужчины вероятность рождения резус положительного ребенка составляет 60%.
В этом случает, при попадании эритроцитов плода в кровоток матери возникает иммунная реакция, в результате которой повреждаются эритроциты плода, у него возникает анемия и ряд других тяжелых осложнений.
При физиологической беременности эритроциты плода проникают через плаценту в I триместре у 3% женщин, во II – у 15%, в III – у 48%. Кроме того, массивный заброс происходит в родах, после прерывания беременности (аборта, выкидыша, внематочной беременности, пузырного заноса), инвазивных процедур (биопсия ворсин хориона, амниоцентез), дородовых кровотечениях при угрозе прерывания беременности.
Суммарный риск развития резус-конфликта у резус-отрицательных женщин, беременных резус-положительным плодом при отсутствии профилактики составляет около 16%. У женщин, прошедших профилактику, этот риск снижается до 0,2%.
А теперь самое интересное – в чем же заключается эта самая профилактика и что необходимо делать, чтобы держать ситуацию под контролем.
Всем женщинам, обратившимся в медицинское учреждение для постановки на учёт по беременности, а так же тем, кто обратился для прерывания нежелательной беременности, назначается анализ для определения группы крови и резус-фактора. Половым партнёрам женщин, у которых установлен отрицательный резус, так же рекомендовано пройти обследование для установления резус-принадлежности. Если по счастливому стечению обстоятельств у мужчины тоже отрицательный резус-фактор, то риск возникновения резус-конфликта отсутствует и в проведении иммунопрофилактики нет смысла.
Женщинам с резус-отрицательной кровью и резус-положительной принадлежность крови партнёра, желающим прервать нежеланную беременность, рекомендуется в течение 72 часов после прерывания сделать укол антирезусного иммуноглобулина. Механизм действия этого препарата основан на том, что введенные антитела связывают эритроциты плода, проникшие в материнский кровоток, и не допускают развитие иммунного ответа.
Механизм действия этого препарата основан на том, что введенные антитела связывают эритроциты плода, проникшие в материнский кровоток, и не допускают развитие иммунного ответа.
Резус-отрицательным женщинам, вставшим на учёт по беременности, ежемесячно назначают анализ крови на антирезусные антитела. Таким образом определяют, был ли контакт между кровью матери и плода, и среагировала ли иммунная система женщины на чужеродный белок.
Если к 28 недели в крови женщины нет антирезусных антител, её направляют на профилактическое введение антирезусного иммуноглобулина. Данная профилактика проводится с 28 по 30 неделю беременности. После этого определение антирезусных антител в крови матери не проводится.
Если же по результатам обследования у женщины до 28 недель беременности выявлены антирезусные антитела, она направляется на углублённое обследование для определения степени тяжести резус-конфликта, своевременного назначения лечения и при необходимости экстренного родоразрешения.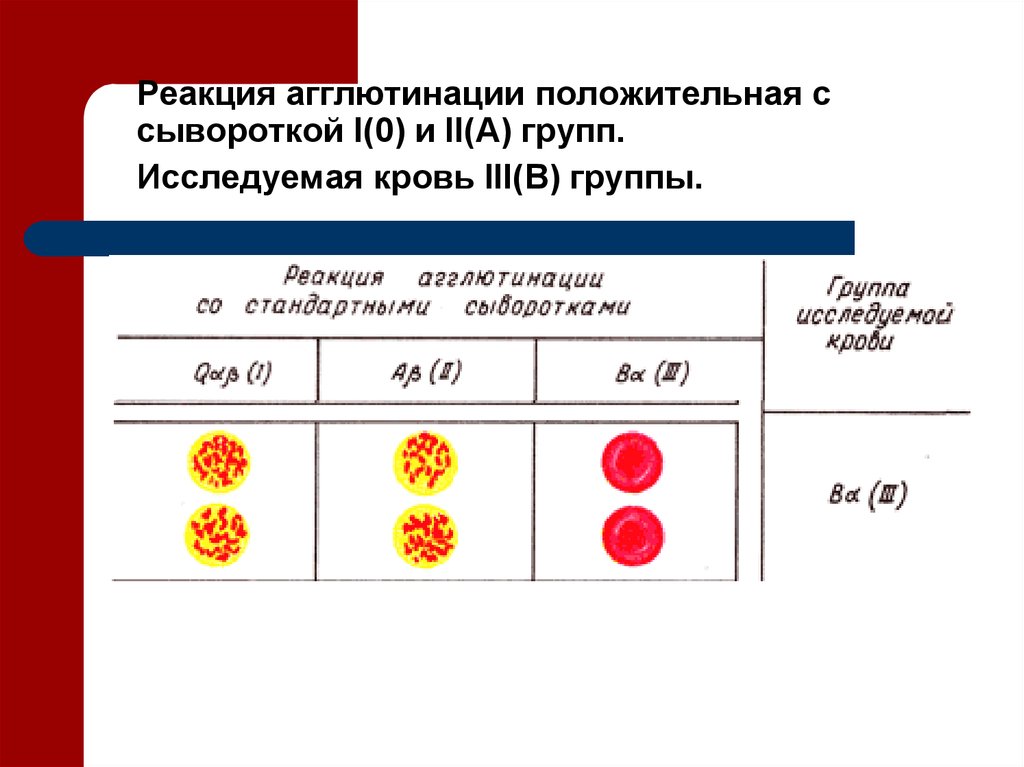
После рождения у ребенка резус-отрицательной женщины определяют резус-фактор. И, если малыш резус-положительный, в течение 72 часов после родов женщине так же вводят антирезусный иммуноглобулин.
Другие ситуации, требующие профилактического введения антирезусного иммуноглобулина:
- самопроизвольный выкидыш или неразвивающаяся беременность;
- внематочная беременность;
- пузырный занос;
- дородовое кровотечение при угрозе прерывания беременности;
- инвазивные внутриматочные вмешательства во время беременности.
Единственным спорным на данный момент вопросом является определение резус-фактора плода во время беременности. Для этого, начиная с 10 недель беременности, у женщины проводится забор крови, из неё выделяют генетический материал плода и на основании генетического исследования определяют резус-принадлежность будущего ребёнка.
С одной стороны, это исследование позволило бы 40% резус-отрицательных женщин, вынашивающих резус-отрицательного плода, избежать ежемесячного определения антирезусных антител и введения антирезусного иммуноглобулина.
С другой стороны, это исследование не фигурирует в официальном приказе МЗ, не входит в систему ОМС и выполняется только на платной основе.
Таким образом, на данный момент разработан четкий алгоритм ведения беременных женщин с резус-отрицательной кровью. И следование этому простому алгоритму позволит женщине родить одного, двух и более здоровых малышей.
Врач акушер-гинеколог
женской консультации №14
Хиврич Е.Б.
Rh | Гора Синай
Резус-индуцированная гемолитическая болезнь новорожденных; Эритробластоз плода
Резус-несовместимость – это состояние, которое развивается, когда у беременной женщины резус-отрицательная кровь, а у ребенка в ее утробе – резус-положительная кровь.
Антитела от резус-отрицательной матери могут попасть в кровоток ее нерожденного резус-положительного ребенка, повреждая эритроциты (эритроциты). В ответ младенец увеличивает выработку эритроцитов и выпускает незрелые эритроциты, в которых еще есть ядра. На этой фотографии показаны нормальные эритроциты, поврежденные эритроциты и незрелые эритроциты, которые все еще содержат ядра.
В ответ младенец увеличивает выработку эритроцитов и выпускает незрелые эритроциты, в которых еще есть ядра. На этой фотографии показаны нормальные эритроциты, поврежденные эритроциты и незрелые эритроциты, которые все еще содержат ядра.
Желтуха новорожденных (вызывающая пожелтение кожи) может иметь множество причин, но у большинства таких младенцев наблюдается состояние, называемое физиологической желтухой, естественное явление у новорожденных из-за незрелой печени. Этот тип желтухи является кратковременным, как правило, длится всего несколько дней. Желтуха должна оцениваться врачом до тех пор, пока в крови не будет измерено снижение или нормальный уровень билирубина.
Антигены представляют собой большие молекулы (обычно белки) на поверхности клеток, вирусы, грибки, бактерии и некоторые неживые вещества, такие как токсины, химические вещества, лекарства и инородные частицы. Иммунная система распознает антигены и вырабатывает антитела, которые разрушают вещества, содержащие антигены.
Использование билилайтов — это терапевтическая процедура, проводимая новорожденным или недоношенным детям для снижения повышенного уровня билирубина. Если уровень билирубина в крови становится слишком высоким, билирубин начинает растворяться в тканях организма, вызывая характерную желтуху глаз и кожи. Билирубин также имеет сродство к тканям головного мозга, где он может накапливаться и вызывать необратимое повреждение головного мозга.
Резус-несовместимость возникает, когда группа крови матери имеет отрицательный резус, а группа крови плода положительная.
Причины
Во время беременности эритроциты нерожденного ребенка могут попасть в кровь матери через плаценту.
Если мать резус-отрицательна, ее иммунная система воспринимает резус-положительные клетки плода как чужеродное вещество. Организм матери вырабатывает антитела против клеток крови плода. Эти антитела могут вернуться через плаценту к развивающемуся ребенку. Они разрушают циркулирующие эритроциты ребенка.
Эти антитела могут вернуться через плаценту к развивающемуся ребенку. Они разрушают циркулирующие эритроциты ребенка.
При разрушении эритроцитов образуется билирубин. Это приводит к тому, что младенец становится желтым (желтушным). Уровень билирубина в крови младенца может колебаться от умеренного до опасно высокого.
Первенцы часто не болеют, если у матери в прошлом не было выкидышей или абортов. Это повысит чувствительность ее иммунной системы. Это связано с тем, что для выработки антител у матери требуется время. Все дети, которые у нее будут позже, также резус-положительны, могут быть затронуты.
Резус-несовместимость развивается только тогда, когда мать резус-отрицательна, а ребенок резус-положителен. Эта проблема стала менее распространенной в местах, где предоставляется хороший дородовой уход. Это связано с тем, что обычно используются специальные иммунные глобулины, называемые RhoGAM.
Симптомы
Резус-несовместимость может вызывать симптомы от очень легких до смертельных. В самой легкой форме резус-несовместимость вызывает разрушение эритроцитов. Других эффектов нет.
В самой легкой форме резус-несовместимость вызывает разрушение эритроцитов. Других эффектов нет.
После рождения у младенца могут быть:
- Пожелтение кожи и белков глаз (желтуха)
- Низкий мышечный тонус (гипотония) и вялость
Обследования и тесты
Перед родами у матери может быть больше амниотической жидкости вокруг ее будущего ребенка (многоводие).
Могут быть:
- Положительный результат прямой пробы Кумбса
- Повышение уровня билирубина в пуповинной крови ребенка
- Признаки разрушения эритроцитов в крови ребенка
Лечение
Резус-несовместимость можно предотвратить с помощью RhoGAM. Поэтому профилактика остается лучшим лечением. Лечение младенца, который уже поражен, зависит от тяжести состояния.
Поэтому профилактика остается лучшим лечением. Лечение младенца, который уже поражен, зависит от тяжести состояния.
Новорожденных с легкой резус-несовместимостью можно лечить с помощью фототерапии с использованием билирубиновых ламп. Также можно использовать внутривенный иммуноглобулин. Для младенцев с тяжелым поражением может потребоваться обменное переливание крови. Это необходимо для снижения уровня билирубина в крови.
Перспективы (прогноз)
Полное выздоровление ожидается при легкой резус-несовместимости.
Возможные осложнения
Осложнения могут включать:
- Повреждение головного мозга из-за высокого уровня билирубина (ядерная желтуха)
- Скопление жидкости и отек у ребенка (водянка плода)
- Проблемы с психической функцией, движением, слухом, речью и изъятия
Когда обращаться к медицинскому работнику
Позвоните своему поставщику медицинских услуг, если вы думаете или знаете, что беременны, но еще не посещали врача.
Профилактика
Резус-несовместимость практически полностью предотвратима. Медицинские работники должны внимательно следить за резус-отрицательными матерями во время беременности.
Специальные иммунные глобулины, называемые RhoGAM, в настоящее время используются для предотвращения резус-несовместимости у матерей с отрицательным резус-фактором.
Если отец младенца является резус-положительным или его группа крови неизвестна, матери делают инъекцию RhoGAM во втором триместре. Если ребенок резус-положительный, мать получит вторую инъекцию в течение нескольких дней после родов.
Эти инъекции предотвращают выработку антител против резус-положительной крови. Тем не менее, женщины с резус-отрицательной группой крови должны получать инъекции:
- Во время каждой беременности
- После выкидыша или аборта
- После пренатальных тестов, таких как амниоцентез и биопсия ворсин хориона
- После травмы живота во время беременности
Каплан М. , Вонг Р.Дж., Бергис Дж.К., Сибли Э., Стивенсон Д.К. Желтуха новорожденных и заболевания печени. В: Мартин Р.Дж., Фанарофф А.А., Уолш М.К., ред. Неонатальная и перинатальная медицина Фанарова и Мартина . 11-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 91.
, Вонг Р.Дж., Бергис Дж.К., Сибли Э., Стивенсон Д.К. Желтуха новорожденных и заболевания печени. В: Мартин Р.Дж., Фанарофф А.А., Уолш М.К., ред. Неонатальная и перинатальная медицина Фанарова и Мартина . 11-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 91.
Клигман Р.М., Сент-Геме Дж.В., Блюм Н.Дж., Шах С.С., Таскер Р.К., Уилсон К.М. Заболевания крови. В: Kliegman RM, St. Geme JW, Blum NJ, Shah SS, Tasker RC, Wilson KM, eds. Учебник Нельсона по педиатрии . 21-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 124.
Мойзе К.Дж. Аллоиммунизация эритроцитов. В: Landon MB, Galan HL, Jauniaux ERM и др., ред. Акушерство Габбе: нормальная и проблемная беременность . 8-е изд. Филадельфия, Пенсильвания: Elsevier; 2021: глава 40.
Последняя проверка: 02.02.2021
Рецензию сделал: Нил К. Канеширо, доктор медицины, магистр здравоохранения, клинический профессор педиатрии Медицинской школы Вашингтонского университета, Сиэтл, Вашингтон. Также рассмотрены Дэвидом Зивом, доктором медицины, MHA, медицинским директором, Брендой Конауэй, редакционным директором, и A.D.A.M. Редакционная коллегия.
Также рассмотрены Дэвидом Зивом, доктором медицины, MHA, медицинским директором, Брендой Конауэй, редакционным директором, и A.D.A.M. Редакционная коллегия.
Медицинское обслуживание во время беременности (для родителей)
Почему важно дородовое наблюдение?
Дородовой уход — это медицинское обслуживание, которое женщина получает во время беременности. Своевременное и регулярное обращение за дородовой помощью может помочь будущим мамам и их детям оставаться здоровыми. Регулярный уход позволяет врачам выявлять и устранять любые проблемы в кратчайшие сроки.
Важно начать дородовой уход как можно раньше — в идеале, еще до начала беременности.
Где я могу найти дородовой уход?
О беременных женщинах обычно заботятся:
- акушеры: врачи, специализирующиеся на беременности и родах
- акушеры-гинекологи (акушеры-гинекологи): врачи, специализирующиеся на беременности и родах, а также на охране женского здоровья
- семейные врачи: врачи, которые предоставляют широкий спектр услуг для пациентов всех возрастов (иногда это включает акушерскую помощь) вместо того, чтобы специализироваться в одной области
- сертифицированная медсестра-акушерка: медсестра с передовой практикой, специализирующаяся на уходе за женщинами, включая дородовой уход, роды и роды, а также послеродовой уход для беременных без проблем
Любой из этих медицинских работников является хорошим выбором, если вы здоровы и нет причин ожидать проблем с беременностью и родами. Тем не менее, медсестры-акушерки должны иметь врача для родов на случай, если придется сделать кесарево сечение.
Тем не менее, медсестры-акушерки должны иметь врача для родов на случай, если придется сделать кесарево сечение.
Ваш лечащий врач может направить вас к врачу, имеющему опыт работы с беременными с высоким риском, если вы:
- имеют хронические заболевания, такие как диабет или проблемы с сердцем
- имеют повышенный риск преждевременных родов
- в возрасте 35 лет и старше
- беременны более чем одним плодом
- есть еще один осложняющий фактор, который может поставить вас в категорию высокого риска
Даже если ваша беременность не связана с высоким риском, возможно, это хорошее время, чтобы сменить поставщика медицинских услуг, если вам не нравится ваш нынешний врач.
Обычные визиты и тестирование
Вам следует позвонить, чтобы записаться на первый осмотр в течение первых 6–8 недель беременности или при задержке менструации на 2–4 недели. Многие поставщики медицинских услуг не планируют первый визит раньше, чем через 8 недель, если нет проблем.
Если вы здоровы и у вас нет осложняющих факторов риска, вы можете рассчитывать на прием к врачу:
- каждые 4 недели до 28-й недели беременности
- затем, каждые 2 недели до 36 недель
- затем раз в неделю до доставки
При каждом осмотре обычно записывают ваш вес и артериальное давление. Размер и форму матки также можно измерить, начиная с 22-й недели, чтобы увидеть, нормально ли растет и развивается плод.
Во время одного или нескольких визитов вы предоставите небольшой образец мочи (мочи) для анализа на сахар (глюкозу) и белок.
Скрининг уровня глюкозы обычно проводится в 12 недель у женщин с повышенным риском развития гестационного диабета. Сюда входят женщины, которые:
- ранее у вас был ребенок весом более 9 фунтов (4,1 кг)
- имеют семейный анамнез диабета
- страдают ожирением
Все остальные беременные женщины проверяются на диабет в сроке от 24 до 28 недель. Они пьют сладкую жидкость и через час берут кровь для анализа на уровень глюкозы в крови. Если уровень сахара в крови высокий, дополнительные анализы могут подтвердить, является ли это гестационным диабетом.
Если уровень сахара в крови высокий, дополнительные анализы могут подтвердить, является ли это гестационным диабетом.
Пренатальные тесты
Многие будущие родители выбирают пренатальные тесты. Это может помочь медицинским работникам обнаружить такие вещи, как врожденный дефект или хромосомную проблему у плода. Пренатальные тесты проводятся в первом, втором и третьем триместрах.
Некоторыми пренатальными тестами являются скрининговые тесты , которые могут выявить только возможность проблемы. Другими пренатальными тестами являются диагностические тесты , которые могут точно определить, есть ли у плода конкретная проблема. За скрининговым тестом иногда следует диагностический тест. Они могут включать анализы крови, амниоцентез, CVS и ультразвуковые исследования.
Общие опасения по поводу беременности
Некоторые женщины беспокоятся об уже имеющихся у них заболеваниях, таких как диабет, и о том, как они могут повлиять на течение беременности. Важно поговорить со своим врачом, который может порекомендовать изменить лекарства или методы лечения, которые могут уменьшить ваши опасения.
Важно поговорить со своим врачом, который может порекомендовать изменить лекарства или методы лечения, которые могут уменьшить ваши опасения.
Другие состояния, которые могут возникнуть во время беременности, включают:
- преэклампсию (также называемую токсикозом беременных): Это состояние может возникнуть после шестого месяца, вызывая высокое кровяное давление, отек (накопление жидкости в тканях тела, вызывающее отек руки, ноги или лицо) и белок в моче.
- Резус-отрицательная мать/резус-положительный плод (также называемая резус-несовместимостью): Большинство людей имеют резус-фактор в эритроцитах (резус-положительные). Те, у кого их нет, резус-отрицательны. Простой анализ крови может определить ваш резус-фактор. Если ваш ребенок резус-положительный, а вы резус-отрицательный, могут возникнуть проблемы, когда клетки крови ребенка попадают в ваш кровоток. Ваше тело может отреагировать, вырабатывая антитела, которые могут попасть в кровоток плода и разрушить эритроциты.

Эти состояния серьезные, но поддающиеся лечению. Поэтому важно узнать о них и обсудить их со своим лечащим врачом.
Диета и набор веса
Многие беременные женщины задаются вопросом о наборе веса. Как правило, женщины с нормальным весом должны набрать около 25–35 фунтов во время беременности. Для женщин, у которых беременность начинается с избыточного веса, общая прибавка в весе должна быть ближе к 15–25 фунтам. Те, у кого недостаточный вес, должны набрать 28–40 фунтов.
Контролировать увеличение веса на более поздних сроках беременности сложнее, поэтому старайтесь не набирать много веса в течение первых нескольких месяцев. Однако недостаток веса также может вызвать проблемы, такие как плохой рост плода и преждевременные роды.
Беременность — это не хорошее время, чтобы начать диету, но это прекрасное время, чтобы насладиться здоровой пищей. Врачи рекомендуют женщинам добавлять около 300 калорий к своему ежедневному рациону, чтобы помочь питанию развивающегося ребенка. Белок должен поставлять большую часть этих калорий, но ваш рацион также должен включать много свежих фруктов, злаков и овощей.
Белок должен поставлять большую часть этих калорий, но ваш рацион также должен включать много свежих фруктов, злаков и овощей.
Ваш лечащий врач может прописать витамины для беременных, чтобы убедиться, что вы получаете достаточное количество железа, кальция и фолиевой кислоты. Это также хорошее время для регулярных упражнений с низкой нагрузкой.
Что еще я должен знать?
Ради вашего и вашего ребенка важно особенно хорошо заботиться о себе во время беременности. Соблюдайте следующие правила:
- Не курите, не пейте алкоголь и не принимайте наркотики.
- Достаточно отдыхайте.
- Ешьте здоровую пищу.
Безрецептурные лекарства
Лекарства, отпускаемые без рецепта, обычно считаются запрещенными из-за их потенциального воздействия на плод. Большинство врачей рекомендуют по возможности не принимать какие-либо безрецептурные препараты, но могут предложить список тех, которые, по их мнению, безопасны. Обязательно обсудите любые вопросы о лекарствах (включая натуральные средства, добавки и витамины) со своим врачом.
Безопасность пищевых продуктов
Во время беременности также важно избегать болезней пищевого происхождения, таких как листериоз и токсоплазмоз, которые могут быть опасны для жизни будущего ребенка и могут вызвать врожденные дефекты или выкидыш. Продукты, которых следует избегать, включают:
- мягкие непастеризованные сыры (часто рекламируемые как «свежие»), такие как фета, козий сыр, бри, камамбер и сыр с плесенью
- непастеризованное молоко, соки и яблочный сидр
- сырые яйца или продукты, содержащие сырые яйца, включая мусс и тирамису
- сырое или недоваренное мясо, рыба или моллюски
- переработанное мясо, такое как хот-доги и мясные деликатесы (они должны быть хорошо приготовлены)
Также избегайте употребления в пищу акул, рыбы-меч, королевской скумбрии, марлина, апельсинового большеголова, стейка из тунца (большого глаза или ахи) и кафеля. Рыба и моллюски могут быть чрезвычайно здоровой частью вашей диеты для беременных, потому что они содержат полезные омега-3 жирные кислоты, богаты белком и содержат мало насыщенных жиров. Но эти виды рыбы могут содержать высокий уровень ртути, которая может повредить развивающийся мозг плода.
Но эти виды рыбы могут содержать высокий уровень ртути, которая может повредить развивающийся мозг плода.
Вакцины
Ваш врач может порекомендовать несколько вакцин во время беременности. Прививка от гриппа может уменьшить проблемы, связанные с гриппом, у будущих мам, которые подвержены более высокому риску возникновения проблем из-за болезни. Центры по контролю и профилактике заболеваний (CDC) рекомендуют прививку от гриппа на любой стадии беременности. Беременным женщинам следует делать только укол, а не назальный спрей (или аэрозоль).
Вакцина Tdap (против столбняка, дифтерии и коклюша) теперь рекомендуется всем беременным женщинам во второй половине при каждой беременности , независимо от того, получали ли они его раньше или когда его давали в последний раз. Это связано с ростом заболеваемости коклюшем (коклюшем), который может привести к летальному исходу у новорожденных, которым еще не сделали обычные прививки.
Беременные или кормящие женщины могут и должны пройти вакцинацию против COVID-19, включая бустерную дозу. Сейчас известно, что вакцина для них безопасна. Беременные женщины, заразившиеся COVID-19, подвержены более высокому риску тяжелого течения заболевания, чем те, кто не беременны.
Физические изменения во время беременности
Беременность может вызвать некоторые неприятные (но не обязательно серьезные) изменения, включая:
- тошноту и рвоту, особенно на ранних сроках беременности
- опухоль ноги
- варикозное расширение вен ног и области вокруг входа во влагалище
- геморрой
- изжога и запор
- боль в спине
- усталость
- потеря сна
Если у вас есть какие-либо из этих изменений, вы не одиноки! Поговорите со своим врачом о способах облегчить дискомфорт.
Разговор с вашим лечащим врачом
Когда ваше тело претерпевает физические изменения, которые могут быть совершенно новыми для вас, не всегда легко поговорить с вашим лечащим врачом.

