Прививка от кори, краснухи, паротита, дифтерии, столбняка, коклюша
Каждый здравомыслящий родитель очень трепетно относится к здоровью ребенка, стараясь оградить от опасных инфекций и сформировать крепкий иммунитет – как залог здоровой жизни.
В современном мире вакцинация является основой профилактики целого ряда тяжелейших болезней, опасных своими серьезными осложнениями. Активный иммунитет после проведения прививок сохраняется в течение нескольких лет у вакцинированных против кори, дифтерии, столбняка, полиомиелита, гепатита В или в течение нескольких месяцев у привитых, к примеру, от гриппа, а при своевременной ревакцинации может сохраняться всю жизнь.
Увеличение спектра вакцин позволило значительно расширить возможности профилактики инфекций у детей с хроническими заболеваниями и нарушениями иммунитета, а также обеспечило возможность комбинированного их применения. Кроме того, что постановка комбинированных вакцин создает не менее прочный иммунитет, она еще и уменьшает количество инъекций (а ведь это процедура малоприятна для ребенка) и число посещений медицинских учреждений.
К сожалению, однократная вакцинация не способна подготовить иммунную систему к полноценной, надежной и долговременной защите, поэтому прививки против ряда инфекций приходится проводить 2-х или 3-х кратно. А своевременно проведенная ревакцинация – необходимая процедура для закрепления и поддержания иммунитета – позволит создать крепкую и надежную защиту.
Таким образом, вакцинация очень важное мероприятие – ведь ее целью является создание невосприимчивости к инфекционным заболеваниям.
В нашей стране, полагаясь на опыт многолетних наблюдений, с учетом уровня развития современной медицины и качества вакцин разработан календарь профилактических прививок, который предусматривает вакцинацию от основных опасных инфекций. Кроме того, в альтернативном порядке можно защитить ребенка дополнительно от ряда заболеваний – к примеру, от гриппа, ветряной оспы, гепатита А, клещевого энцефалита, менингококковой инфекции.
Впервые с вопросом о вакцинации новорожденного ребенка мама сталкивается еще в родильном доме – это прививка от гепатита В, которую ставят малышу в первые часы его жизни. Что же это за заболевание и чем оно так опасно?
Гепатит В – инфекционно-вирусное заболевание поражающее преимущественно клетки печени, склонное к затяжному и хроническому течению с формированием таких грозных осложнений как цирроз и рак печени. В редких случаях болезнь может протекать молниеносно, с неблагоприятным исходом.
Для профилактики необходима 3-х кратная вакцинация.
Календарь прививок предполагает также вакцинацию против дифтерии.
Дифтерия – острое инфекционное заболевание, характеризующееся симптомами интоксикации, пленчатой ангиной, воспалением гортани с развитием крупа. Заболевание может протекать в токсической, молниеносной и тяжелой формах с формированием осложнений со стороны сердца, почек, нервной системы.
Профилактику начинают с 3-х месячного возраста, вакцинируя ребенка 3-х кратно с интервалом в 45 дней между прививками, с последующей ревакцинацией в 18 месяцев и дальнейшими возрастными ревакцинациями в 7 лет, 14 лет и у взрослых каждые 10 лет от момента последней ревакцинации.
Обычно вакцинацию от дифтерии совмещают с вакцинацией против коклюша и столбняка. Какую угрозу здоровью несут эти инфекции?
Коклюш – инфекционное заболевание, вызываемое бактериями выделяющими токсины, которые раздражают кашлевой и дыхательный центры. Болезнь характеризуется циклическим затяжным течением и наличием своеобразного судорожного приступообразного кашля. Течение может сопровождаться серьезными осложнениями, такими как: поражение легких, сердца, кровоизлияниями под кожу и слизистые, развитием гипоксии и поражением нервной системы.
Профилактика заключается в 3-х кратной вакцинации с интервалом между прививками в 45 дней, начиная с 3-х месячного возраста ребенка. Ревакцинация однократно в возрасте 18 месяцев.
Столбняк – острое инфекционное заболевание, характеризующееся поражением центральной нервной системы, вызывает развитие судорог и удушья.
Профилактическая схема вакцинации и ревакцинации идентична таковой при дифтерии.
Помимо перечисленных инфекций в календарь профилактических прививок включена вакцинация против полиомиелита.
Полиомиелит – коварен развитием поражений нервной системы (вялые параличи и парезы), длительным и затяжным течением с возможностью инвалидизации.
Вакцину против полиомиелита впервые рекомендуют вводить в 3-х месячном возрасте (совместно с вакцинами против коклюша, дифтерии и столбняка) также 3-х кратно с интервалом в 45 дней между прививками, с ревакцинацией в 18 месяцев, 20 месяцев и 14 лет.
Чем же ребенку грозят такие вирусные заболевания как корь, краснуха и паротит? И почему вакцинацию против них также внесли в прививочный календарь?
Корь – острая вирусная инфекция, часто протекает с лихорадкой, появлением характерной сыпи, симптомами интоксикации, поражением дыхательных путей, полости рта и глаз. Опасна корь развитием осложнений со стороны органов дыхания, нервной системы и присоединением вторичных инфекций на ослабленном фоне.
Краснуха – особенно опасна для беременных формированием пороков развития плода (поражение глаз, глаукома, врожденные пороки сердца, головного мозга).
Паротит – вирусное заболевание, поражающее железистые органы (слюнные железы, поджелудочную железу, яички у мальчиков) и нервную систему (паротитный менингит). Осложнениями паротита могут быть сахарный диабет и мужское бесплодие.
Для того чтобы уберечь малыша от кори, краснухи и паротита достаточно сделать одну прививку в 12 месяцев и выполнить ревакцинацию в 6 лет.
Чтобы сохранить здоровье малыша и создать крепкий иммунитет против опасных инфекций мы предлагаем воспользоваться услугами ДДЦ по вакцинации детей до 18 летнего возраста. В ДДЦ применяются современные, надежные, качественные и хорошо зарекомендовавшие себя вакцины. При вакцинации учитываются индивидуальные особенности здоровья каждого ребенка и переносимость тех или иных прививок. Квалифицированные специалисты помогут создать индивидуальный график вакцинации, с учетом состояния здоровья Вашего ребенка.
В ДДЦ применяются современные, надежные, качественные и хорошо зарекомендовавшие себя вакцины. При вакцинации учитываются индивидуальные особенности здоровья каждого ребенка и переносимость тех или иных прививок. Квалифицированные специалисты помогут создать индивидуальный график вакцинации, с учетом состояния здоровья Вашего ребенка.
Корь. Вакцины.
Варианты вакцин
Противокоревую вакцину часто объединяют с вакцинами против краснухи и/или свинки в странах, где эти болезни представляют проблемы. Она одинаково эффективна как в виде моновакцины, так и в виде комбинированного препарата. Соединение вакцин против кори и краснухи лишь незначительно повышает ее окончательную стоимость и позволяет совмещать расходы на доставку вакцин и проведение вакцинации. В России используются вакцина коревая культуральная живая, вакцина паротитно-коревая культуральная живая (Дивакцина), трехвалентная вакцина «Приорикс» (живая), трехвалентная вакцина «М-М-Р II MMR-II (живая)». Коревая вакцина – слабо реактогенна. Привитый не заразен для окружающих. После двукратной иммунизации защитный титр антител определяется у 95-98% вакцинированных, иммунитет сохраняется до 25 лет.
Основное отличие импортных вакцин от отечественных – наличие следовых концентраций белка куриных яиц, поскольку именно в культуре клеток куриного эмбриона культивируется вирус кори для изготовления вакцины. Российская коревая вакцина готовится методом культивирования аттенуированного штамма вируса кори на первичной культуре клеток эмбрионов перепелов. Отечественная вакцина соответствует требованиям ВОЗ, превосходит бельгийскую и американскую по меньшему проценту вакцинальных реакций, отсутствию сыпи и повышению температуры выше 38,50 С.
Принципы и цели вакцинации
Прививка от кори обладает следующими положительными свойствами – предотвращает эпидемии инфекции, снижает смертность и инвалидизацию, а также позволяет ограничить циркуляцию вируса в популяции. Поскольку корь является одной из основных причин смерти среди детей раннего возраста, основная задача вакцинации от кори – предотвратить распространение этого заболевания в мире.
Поскольку корь является одной из основных причин смерти среди детей раннего возраста, основная задача вакцинации от кори – предотвратить распространение этого заболевания в мире.
К концу 2014 года 85% детей в мире в возрасте до двух лет получили одну дозу коревой вакцины, а 148 стран включили вторую дозу вакцины в качестве составной части в программы регулярной иммунизации. Иммунизация против кори рекомендуется всем восприимчивым детям и взрослым, которым она не противопоказана. Эта вакцина должна использоваться для предотвращения вспышек; крупномасштабная вакцинация в целях противодействия уже начавшимся вспышкам дает ограниченный эффект.
Эффективность вакцин
В 2014 году около 85% всех детей в мире получили одну дозу противокоревой вакцины в течение первого года жизни (по сравнению с 73% в 2000 году). Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. В 2000-2014 гг. вакцинация от кори предотвратила, по оценкам, 17,1 миллионов случаев смерти. Глобальная смертность от кори снизилась на 75%, сделав вакцину от этого заболевания одним из наиболее выгодных достижений общественного здравоохранения.
Вакцинация также эффективно предотвращает риск опасных осложнений. Например, такое осложнение, как энцефалит, встречается в 1 случае из тысячи заболевших людей и в 1 случае из 100 000 привитых. Риск развития серьезного осложнения в случае вакцинации против кори в 100 раз меньше, чем при полноценном заболевании. Прививка от кори обеспечивает человеку иммунитет на достаточно длительный промежуток времени – в среднем на 20-25 лет.
Сегодня в ходе исследований выявлен активный иммунитет против кори и у людей, привитых до 36 лет назад. Зачем же делать ревакцинацию от кори ребенку в 6 лет, когда от времени первой прививки прошло всего 5 лет?
Данная необходимость вызвана тем, что примерно у 15% вакцинированных в 1 год после первой дозы иммунитет не вырабатывается, и дети так и остаются без защиты.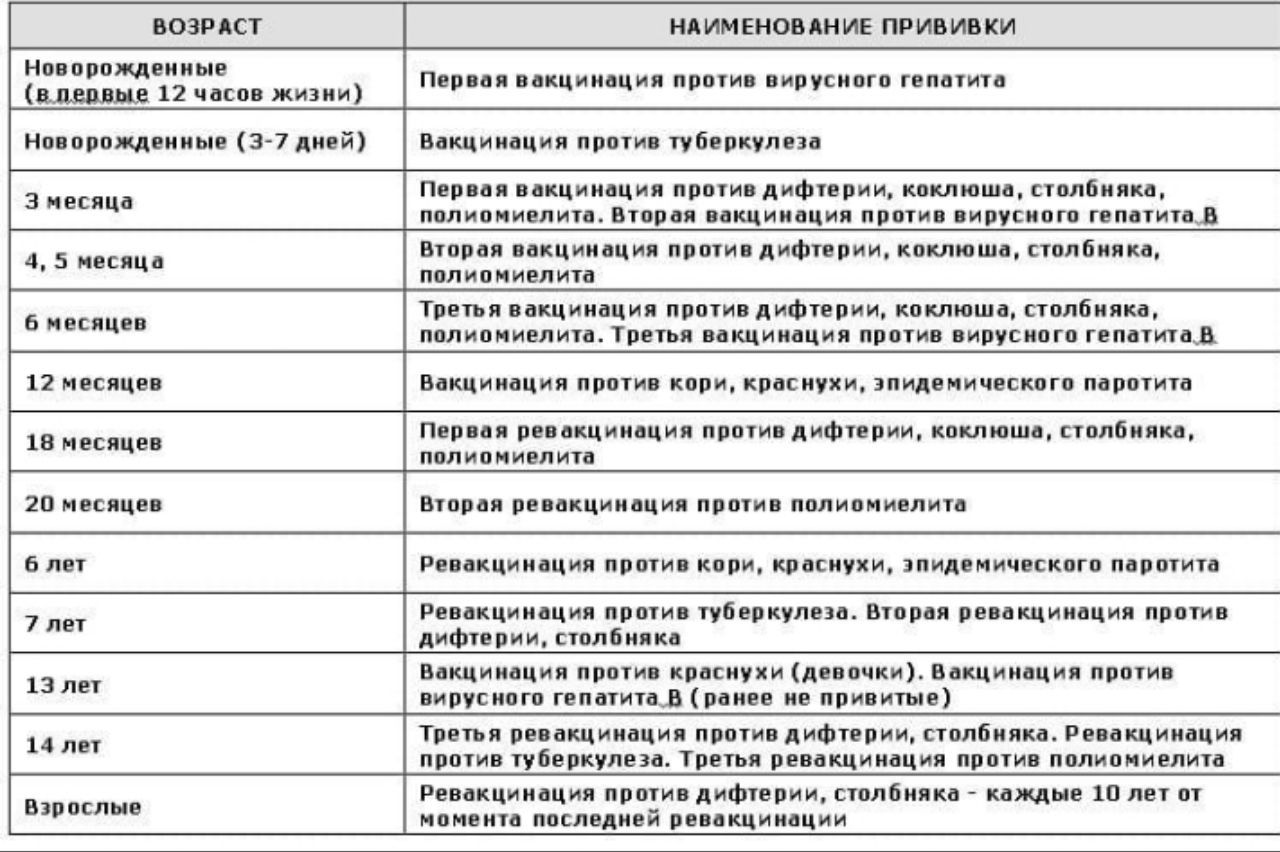 Поэтому вторая прививка направлена на то, чтобы дети, у которых вовсе не сформировался иммунитет (или он ослабленный), смогли получить надежную защиту от инфекции перед началом занятий в школе.
Поэтому вторая прививка направлена на то, чтобы дети, у которых вовсе не сформировался иммунитет (или он ослабленный), смогли получить надежную защиту от инфекции перед началом занятий в школе.
Поcтвакцинальные реакции
Все коревые вакцины содержат живые ослабленные (аттенуированные) вирусы кори. Коревая вакцина слабо реактогенна. Вакцинация против кори, как правило, не сопровождается никакими клиническими проявлениями. У большинства детей никаких поствакцинальных реакций не наступает. Из числа нежелательных поствакцинальных явлений может отмечаться повышение температуры тела (как правило, не выше 37-380 С), легкое недомогание в течение 2-3 дней. У детей, склонных к аллергическим реакциям, может появляться кореподобная сыпь (с 4 по 15 день после вакцинации). Серьезные осложнения – крайне редки.
Риск поствакцинальных осложнений
В крайне редких случаях развиваются неврологические расстройства. Осложнения в виде энцефалопатии – менее 1 случая на 300 тысяч привитых, судороги – <0,0001%. Об энцефалитах сообщалось с частотой менее 1 случая на 10 миллионов доз, что значительно ниже, чем при естественных заболеваниях (корь: 1:1000 -1:2000; краснуха: 1:6000 заболевших).
Тромбоцитопения – 1 случай на 40 000 привитых. Именно поэтому, как правило, требуется контроль анализа крови (уровня тромбоцитов) у детей перед проведением иммунизации против кори.
Противопоказания
Гиперчувствительность (системная аллергическая реакция, например, анафилактический шок, ангионевротический отек – отек Квинке) в т. ч. к аминогликозидам, белку куриного или перепелиного яйца, выраженная реакция или осложнения на предыдущую дозу, первичные и вторичные иммунодефицитные состояния, злокачественные болезни крови, новообразования, беременность.
Примечания:
- наличие в анамнезе контактного дерматита, вызванного антибиотиком из группы аминогликозидов (неомицином), и аллергической реакции на куриные (перепелиные) яйца неанафилактического характера не являются противопоказанием к прививке!
- Препарат может быть введен лицам с бессимптомной ВИЧ-инфекцией, а также больным СПИД!
- Вакцинация откладывается до окончания острых проявлений заболевания и обострения хронических заболеваний.
 При нетяжелых ОРВИ, острых кишечных заболеваниях и др. прививки допускается проводить сразу же после нормализации температуры!
При нетяжелых ОРВИ, острых кишечных заболеваниях и др. прививки допускается проводить сразу же после нормализации температуры!
Когда прививать?
Плановая вакцинация против кори (одновременно с вакцинацией против краснухи и паротита) проводится дважды: в возрасте 12 месяцев (когда у младенцев обычно исчезают материнские антитела, переданные им через плаценту) и в 6 лет (перед поступлением в школу).
Прививка от кори
Чем опасна корь и нужна ли прививка от кори
Корь — инфекционное заболевание, вирусы которого распространяются воздушно-капельным путем. Клинические признаки заболевания:
- сильный насморк;
- конъюнктивит и отечность век;
- «лающий кашель»;
- осиплость голоса;
- характерные пятна на слизистой ротовой полости;
- высыпания по телу, которые имеют нисходящий характер (с волосяной части головы и лица до нижних конечностей).
Дети в возрасте до 5-ти лет больше подвержены инфицированию, однако взрослые болеют в более тяжелой форме. Среди осложнений: пневмонии, менингиты, менингоэнцефалиты, ларингиты, энцефалиты. Прививка от кори, как и перенесенное заболевание, создают устойчивый иммунитет к данному вирусу.
Особенности проведения вакцинации против кори
Вакцинация против кори проводится:
- в 12-ти – 15-ти месячном возрасте ребенка;
- ревакцинация кори – в шесть лет.
- наличие острых воспалительных заболеваний;
- аллергию на перепелиные яйца и другие составляющие вакцины;
- беременность.

Допустимо проведение в один день сразу нескольких прививок. Прививка Приорикс против кори, краснухи, паротита позволяет объединить компоненты для комплексной иммунизации.
Какие возможны реакции после прививки от кори
Вакцина против кори содержит в составе ослабленные живые микроорганизмы. Для того, чтобы не возникло поствакцинальных осложнений, перед прививкой важно исключить:
Пройти вакцинацию от кори можно в комфортных условиях Немецкой Семейной Клиники. Мы можем сделать комплексную прививку M-M-R II (корь, краснуха, паротит) или использовать моно- или дикомпонентные вакцины (корь+ паротит). Мы проводим тщательный осмотр пациентов перед прививкой и используем только качественную вакцину.
Вакцина М-М-Р II — многопрофильная клиника Чудо-Доктор в Москве
Наличие вакцин уточняйте у администраторов клиники.
Вакцина М-М-P II – это трехкомпонентная вакцина для защиты от вируса кори, краснухи и эпидемического паротит. Прививка защищает от данных инфекций, которые могут иметь очень тяжелое течение и стать причиной инвалидности и даже смерти.
- М (measles) — корь, являющаяся крайне заразным, опасным инфекционным заболеванием, дающим тяжелые осложнения в виде коревого энцефалита, миокардита, пневмонии, поражения органа зрения.
- М (mumps) – паротит («свинка»), поражающая слюнные железы, поджелудочную железу, спинной и головной мозг, а также приводящая к бесплодию.
- R (rubella) – краснуха, опасная для беременных и провоцирующая нарушения развития у плода.
В клинике «Чудо Доктор» вы можете сделать прививку от краснухи, кори и паротита с использованием новейших (для России) импортных препаратов. Препарат защищает от следующих заболеваний в формате «3 в 1». М-М-P II подходит для пациентов начиная с 1 года жизни, обеспечивает продолжительную защиту от инфекций. Препарат содержит ослобленные вирусы, выращенные на клеточных культурах куриных эмбрионов. Также содержит антибиотик неомицин (25 мкг), и поэтому аллергия на данный антибиотик является противопоказанием для проведения вакцинации.
Кому нужна прививка от кори, краснухи и паротита?
- Детям в 12 месяцев и в 6 лет делают плановую вакцинацию.

- Взрослым пациентам, которые ранее не привиты против кори, краснухи и паротита.
- Экстренная вакцинация делается в течение 72 часов после контакта с больным человеком, при условии что контактировавший человек ранее не привит или не имеет сведений о перенесенной инфекции или сведений о предыдущей вакцинации
- Женщины репродуктивного возраста, непрошедшие плановую иммунизацию.
- Лица, находящиеся в группе риска заражения (медперсонал, военные, учащиеся).
Как подготовиться к прививке
Перед вакцинацией М-М-Р II необходимо проверить состояние здоровья ребенка, который должен быть здоров, то есть не иметь признаков острого заболевания (например симптомов ОРВИ – лихорадка, кашель, насморк) и не быть в состоянии обострении хронического заболевания. В таких случаях вакцинацию откладывают до выздоровдения или до момента окончания обострения хронического заболевания. Кашель, насморк и другие остаточные явления после перенесенного ОРВИ не являются противопоказанием к прививке.
Перед вакцинацией обязательно посещение врача-педиатра, который должен уточнить все сведения, имеющие отношения к вакцинации, провести осмотр ребенка и убедиться что тот здоров. После прививки необходимо следить за самочувствием ребенка, температурой тела, состоянием места укола на предмет отека / покраснения. При появлении поствакцинацильных реакций можно дать жаропонижающее средство (конкретные препараты и дозировки назначает врач). Небольшая поствакцинальная реакция — это нормальная реакция со стороны организма).
Преимущества вакцинации препаратом М-М-Р II в клинике «Чудо Доктор»
- Длительное действие иммунной защиты после введения вакцины, надежная защита от трех заболеваний при помощи одного препарата.
- Комплексная вакцинация за один раз (тогда как отечественные вакцины сущесвтуют в виде «одна болезнь – одна прививка».
- Универсальность для всех групп пациентов, начиная с 1 года жизни.

- Хорошо переносится.
- Действует более чем в течение 20 лет после иммунизации.
- Гарантированное качество препарата (производство США).
- Доступная цена на препарат.
- Квалифицированный медперсонал клиники с большим опытом работы.
Еще не определились, делать ли прививку от кори, паротита и краснухи? Врачи единогласны: ее нужно делать каждому, кто подходит по возрасту, ранее не болел и не привит; причем не только для личной безопасности, но и для защиты здоровья окружающих (создание «коллективного иммунитета»).
Современная тенденция против вакцинации детей, основанная на ложных представлениях о «природной защите организма», и что «раньше без прививок жили», очень опасна. Ведь заболевание корью, краснухой и паротитом гораздо опаснее для здоровья, чем реакция организма на ослабленные вирусы в составе. Чтобы избежать заболевания, запишитесь на вакцинацию в клинике «Чудо Доктор» на сайте или по телефону регистратуры.
СКАЖИТЕ ВАКЦИНАЦИИ « ДА»!
Родители знают, что уберечь свое чадо от инфекционных заболеваний в большом детском коллективе, будь то детский сад или школа, практически невозможно. Единственным средством защиты детей остаются прививки. Еще в 1938г., когда английский врач Э.Дженнер показал, что с помощью прививки человеку коровьей оспы удается предупредить заражение натуральной оспой, был взят первый рубеж в борьбе с инфекционными болезнями. Метод прививки он назвал вакцинацией, а материал, взятый из коровьей оспины, – вакциной (от английского vacca – корова). Выдающийся вклад в развитие вакцинопрофилактики внес Луи Пастер, который в 1891г. показал, что «если понизить ядовитость микроба, то он превращается в средство защиты от болезни, им вызванной». Блестящим примером возможности вакцинопрофилактики является ликвидация оспы. С октября 1977г. в мире не зарегистрировано ни одного естественного случая заболевания оспой.
Борьба с такими детскими вирусными инфекциями, как корь, краснуха и эпидпаротит требует обеспечение полноты охвата соответствующими прививками.
Мировой опыт свидетельствует о том, что современное общество стало вакцинозависимом и для поддержания эпидемиологического благополучия необходима вакцинация 95% детей даже тогда, когда предупреждаемая инфекция не регистрируется или регистрируется в единичных случаях. Возврат полиомиелита наблюдали на Гаити, в Нидерландах, Югославии, Азербайджане и других странах, кори – в Колумбии и Венесуэле.
Отказываться от прививки ребенку в советские времена никому не приходило в голову. В положенный день появлялись “люди в белых халатах”, и стены садиков и школ оглашались хоровым ревом обреченных на “укол”. Родители узнавали об этом событии обычно из рассказов своих уколотых чад, т. е. постфактум. Также никому не приходило в голову, что поголовная вакцинация детей — удовольствие для государства далеко не бесплатное.
И лишь с приходом перестройки мы узнали, что проведение прививок не является законом и принудить к ним никто не вправе. От прививок стали поголовно отказываться.
Но все проходит. Вернулись не только доверие и нормальное отношение к плановой государственной вакцинации, но и чувство благодарности за бесплатные услуги, вакцинация детей по-прежнему оплачивается государством. А нам, родителям, остается только создать все необходимые условия для того, чтобы эти расходы и усилия не пропали даром для наших детей.
В РБ используются только те вакцины, которые прошли полную процедуру регистрации. Для того, чтобы препарат был зарегистрирован, необходимо проведение ряд длительных исследований.
Первые прививки новорожденному малышу делают прямо в роддоме. Уже на 3-5 день жизни малыша “страхуют” от туберкулеза. Ведь встречать нового члена семьи наверняка явится вся семья. И трогательных объятий и поцелуев со всеми дедами-бабами, тетями-дядями ребенку не избежать. А далеко не все могут похвастаться сегодня крепким здоровьем.
В течение первого полугодия малыш только и делает, что вырабатывает иммунитет: против коклюша, дифтерии, столбняка, полиомиелита, вирусного гепатита В. А затем до года делается перерыв. Ведь к шести месяцам жизни в организме ребенка практически кончается запас антител, переданных ему матерью. А собственный механизм их производства наладится только ближе к году.
Годовалому ребенку делают прививки против кори и эпидемического паротита (свинки) и краснухи, а в полтора года повторяют вакцинации коклюша, дифтерии, столбняка. Одни и те же вакцины приходится вводить неоднократно не потому, что они “слабые”, просто активный иммунитет на различные болезни сохраняется в организме человека не на всю жизнь, а лишь на несколько лет, а то и месяцев. В 6 лет — перед школой повторяют вакцинации против дифтерии, столбняка, кори, краснухи и эпидпаротита. В четвертый раз страховку от полиомиелита делают в 7 лет.
Цифры (возраст ребенка) в календаре прививок — величина непостоянная. Они обозначают лишь приблизительный возраст, с которого можно начинать вакцинацию. Но родителям всегда стоит помнить, что нужный момент подбирается индивидуально. Если у малыша есть отклонения в развитии (не только отставание, но и опережение) или противопоказания (аллергия и т. д.) лечащий врач может отойти от строгого графика.
Раньше срока делаются прививки в случаях, когда это позволяет развитие ребенка и наблюдается серьезная эпидемиологическая ситуация. Проще говоря, если в группе детского сада или в семье кто-то заболел заразной болезнью, лучше сделать прививку, не дожидаясь календарного срока, например прививку против кори, краснухи и эпидемического паротита можно сделать в 9 месяцев.
Отложить прививку необходимо, если ребенок только что перенес какое-либо инфекционное или вирусное заболевание. Нужно хорошенько долечить его и только тогда отправляться на прививку. Минимальный интервал между проведением прививки и предшествующим острым или обострением хронического заболевания должен быть не менее месяца. Однако, при легко протекающих острых заболеваниях (например насморке), интервал может быть сокращен до 1 недели.
Однако, при легко протекающих острых заболеваниях (например насморке), интервал может быть сокращен до 1 недели.
Расхожее мнение, что «часто болеющих, ослабленных детей, с аллергическими заболеваниями, совсем не надо прививать», ошибочно. Именно они в первую очередь становятся жертвами инфекций, протекающих у них, как правило, в тяжелой форме.
В этих случаях, по желанию родителей, в поликлинике проводят подготовку к прививке, саму прививку и нейтрализацию осложнений, если понадобится.
В течение школьных лет количество плановых прививок уменьшается. В 11 лет повторяют прививку от дифтерии, в 16 лет – против дифтерии, столбняка. Кроме того. Количество плановых прививок рассчитано на самый слабый иммунитет, чей организм не способен выработать необходимые антитела, однако, в случае заболевания привитый ребенок переносит его в несравнимо более легкой форме и никогда не погибает.
Тем более что вакцины не оказывают на организм ребенка по-настоящему вредного воздействия. Реакция на проведенную прививку часто пугает родителей повышением температуры, краснотой, припухлостью и болезненность в месте прививки, но она неизмеримо легче самой инфекции, против которой делается прививка.
Прививки проводятся бесплатно в поликлиниках по месту жительства после осмотра ребенка врачом – педиатром. На платной основе прививки проводятся в медицинских центрах.
ГУ «Центр гигиены и эпидемиологии Фрунзенского района г. Минска»
Серологическая диагностика кори, паротита и краснухи
Комплексное исследование, направленное на диагностику кори, краснухи, эпидемического паротита, а также используемое для оценки эффективности вакцинации против данных заболеваний.
Синонимы русские
Вирусные инфекции дыхательных путей; корь, краснуха, эпидемический паротит; комплексная серологическая диагностика.
Синонимы английские
Viral respiratory tract infections; measles, rubella, mumps; comprehensive serological diagnostics.
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Корь, краснуха и эпидемический паротит являются высококонтагиозными инфекционными заболеваниями дыхательных путей, в лабораторной диагностике которых большое значение имеет специфическая серологическая диагностика.
Корь представляет собой острую антропонозную вирусную инфекцию, поражающую детей, подростков и взрослых людей, и даже может являться причиной детской смертности. Возбудителем является РНКсодержащий вирус, относящийся к роду Morbilivirus семейства Paramyxoviridae. Инфекция передаётся преимущественно воздушно-капельным путём. Основные клинические проявления кори: лихорадка, ринит, ларингит, сухой кашель, конъюнктивит и экзантема. Экзантема при кори носит яркий характер, тенденцию к слиянию высыпных элементов, этапность распространения и угасания с области лица на шею, верхнюю часть груди, а далее на туловище и конечности. У 15-20 % людей, заболевших данным заболеванием, возможно развитие серьезных осложнений. К ним относятся стоматит, трахеит, пневмония, отит, энцефалит, менингит, менингоэнцефалит, энтерит, колит, пиелонефрит. При заболевании корью беременных женщин могут развиться осложнения в виде выкидыша или преждевременных родов.
Диагностика кори основана на клинико-эпидемиологических данных, результатах изменений в клиническом анализе крови, общем анализе и подтверждается лабораторными методами. В серологической лабораторной диагностике главным образом применяется выявление специфических антител к вирусу. Для подтверждения диагноза необходимо определение значительного нарастания титра антител в четыре и более раза в парных сыворотках, полученных от больного в остром периоде и в период реконвалесценции. Рекомендуется использовать обнаружение вирус-специфических IgM антител в сыворотке крови, взятой на 4-7-й день с момента появления сыпи. Уровень данных антител в течение нескольких дней увеличивается до максимума, а затем начинает постепенно снижаться в течение следующих недель. Поэтому рекомендуется дополнять серологическое обследование лиц с подозрением на корь определением антител класса IgG в крови, взятой на 4-7-й день с момента появления сыпи и на 10-14-й день от даты взятия первой пробы. Определение противокоревых IgG-антител применяется также для оценки развития иммунного ответа после вакцинации.
Уровень данных антител в течение нескольких дней увеличивается до максимума, а затем начинает постепенно снижаться в течение следующих недель. Поэтому рекомендуется дополнять серологическое обследование лиц с подозрением на корь определением антител класса IgG в крови, взятой на 4-7-й день с момента появления сыпи и на 10-14-й день от даты взятия первой пробы. Определение противокоревых IgG-антител применяется также для оценки развития иммунного ответа после вакцинации.
Краснуха – это вирусное антропонозное заболевание, вызванное РНКсодержащим вирусом семейства Togaviridae, рода Rubivirus. Источником инфекции является человек, больной манифестной или субклинической формой заболевания, а также новорождённый с врождённой формой краснухи в течение 1-6 месяцев. Инфекция передается от человека к человеку воздушно-капельным путем. К основным клиническим проявлениям краснухи относятся лихорадка, генерализованная лимфаденопатия, особенно с вовлечением заднешейных и затылочных лимфоузлов, мелкопятнистая сыпь, конъюнктивит, ринит, фарингит. Сыпь или экзантема при краснухе обычно возникает в первые три дня болезни на лице и шее, а затем в течение нескольких часов распространяется по всему телу в хаотичной последовательности. У взрослых людей также могут появляться миалгии и артралгии, часто заболевание может осложняться пневмонией, отитом, энцефалитом, менингоэнцефалитом.
Важно отметить опасность заражения вирусом краснухи беременных женщин, особенно в первый триместр беременности. В этом случае он может послужить причиной выкидыша, рождения мертвого плода и/или развития клинической картины врождённой краснухи – группы серьёзных пороков развития, которые могут вызвать глухоту, катаракту, пороки сердца, гепатит, микроцефалию, признаки прогрессирующего нарушения деятельности центральной нервной системы.
Диагностика краснухи основывается на комплексном подходе с учетом клинических, эпидемиологических данных и результатах лабораторного обследования. Серологическое обследование включает в себя количественное выявление антител классов IgM и IgG к вирусу краснухи. Выявление IgM-антител свидетельствует о свежем, первые 2-3 недели, инфицировании вирусом. Присутствие в крови антител класса IgM, вне зависимости от наличия IgG, у ребенка или взрослого указывает на недавнее инфицирование вирусом краснухи. Обнаружение антител класса IgG может свидетельствовать о перенесенной или текущей краснухе, наличии иммунного ответа к вирусу краснухи, сформировавшегося после перенесенного заболевания, в результате проведенной вакцинации или при передаче антител от матери плоду в течение беременности. Обнаружение в крови беременной женщины возрастания титров антител в четыре и более раза или появление антител во второй парной сыворотке, а также специфических IgM или высоких титров IgG свидетельствует об инфицировании ее вирусом и о возможном риске поражения вирусом плода.
Серологическое обследование включает в себя количественное выявление антител классов IgM и IgG к вирусу краснухи. Выявление IgM-антител свидетельствует о свежем, первые 2-3 недели, инфицировании вирусом. Присутствие в крови антител класса IgM, вне зависимости от наличия IgG, у ребенка или взрослого указывает на недавнее инфицирование вирусом краснухи. Обнаружение антител класса IgG может свидетельствовать о перенесенной или текущей краснухе, наличии иммунного ответа к вирусу краснухи, сформировавшегося после перенесенного заболевания, в результате проведенной вакцинации или при передаче антител от матери плоду в течение беременности. Обнаружение в крови беременной женщины возрастания титров антител в четыре и более раза или появление антител во второй парной сыворотке, а также специфических IgM или высоких титров IgG свидетельствует об инфицировании ее вирусом и о возможном риске поражения вирусом плода.
Эпидемический паротит является острой вирусной антропонозной инфекцией, вызванной РНКсодержащим Mumps вирусом семейства Coronaviridae, передающимся воздушно-капельным путем. Является преимущественно детской инфекцией, причём мальчики болеют чаще девочек. Оно характеризуется лихорадкой, интоксикацией, воспалением слюнных желез, поражением других железистых органов (поджелудочной железы, половых желез) и нервной системы. Возможно развитие специфических осложнений: серозного менингита, менингоэнцефалита, панкреатита, воспаления яичек (орхита), эпидидимита, воспаления яичников (оофорита), поражения органа слуха, миокардита, артритов.
Диагностика заболевания основывается на данных эпидемиологического анализа с выявлением возможного контакта, специфических клинических проявлениях. В клиническом анализе крови возможно выявление лейкопении, относительного лимфоцитоза.
Серологическая диагностика эпидемического паротита основана на выявлении нарастания титра специфических антител в парных сыворотках, взятых в первые дни болезни и через две недели от ее начала. Обнаружение в крови специфических антител класса IgM указывает на начальную стадию заболевания, в сочетании с повышением IgG свидетельствует о текущей инфекции, выздоровлении или недавнем инфицировании вирусом. Определение антител класса IgG применяется для оценки развития иммунного ответа в результате текущего или недавно перенесенного эпидемического паротита, а также в результате вакцинации.
Обнаружение в крови специфических антител класса IgM указывает на начальную стадию заболевания, в сочетании с повышением IgG свидетельствует о текущей инфекции, выздоровлении или недавнем инфицировании вирусом. Определение антител класса IgG применяется для оценки развития иммунного ответа в результате текущего или недавно перенесенного эпидемического паротита, а также в результате вакцинации.
Для чего используется исследование?
- Для комплексной лабораторной диагностики кори, краснухи, эпидемического паротита;
- для дифференциальной диагностики острых вирусных инфекций дыхательных путей при подозрении на корь, краснуху или эпидемический паротит;
- для подтверждения текущей или перенесенной инфекции, особенно при подозрении на бессимптомное течение или при отсутствии типичных клинических признаках заболеваний;
- для оценки эффективности вакцинации против кори, краснухи, эпидемического паротита;
- для определения титра антител против краснухи у беременных женщин или у женщин, планирующих беременность;
Когда назначается исследование?
- При клинических проявлениях и подозрении на корь;
- при клинических проявлениях и подозрении на краснуху;
- при клинических проявлениях и подозрении на эпидемический паротит;
- при обследовании лиц, находившихся в тесном контакте с больными корью, краснухой, эпидемическим паротитом;
- при оценке эффективности вакцинации против кори, краснухи, эпидемического паротита.
Что означают результаты?
Референсные значения
1. [07-033] Вирус кори, IgG (Measles Virus, IgG)
Результат: отрицательный.
Концентрация: 0 — 0,12 МЕ/мл.
2. [07-040] Rubella Virus, IgG (количественно)
Результат: отрицательный.
Концентрация: 0 — 10 МЕ/мл.
3. [07-042] Rubella Virus, IgM
Отношение S/CO (signal/cutoff): 0 — 0,8.
Результат: отрицательный.
4. [07-096] Mumps Virus, IgM
Результат: отрицательный.
5. [07-097] Mumps Virus, IgG
Результат: отрицательный.
Причины повышения:
- текущее или перенесенное заболевание корью, краснухой, эпидемическим паротитом;
- антитела класса IgM против вируса кори: острое заболевание корью;
- антитела класса IgG против вируса кори: текущее или перенесенное заболевание, наличие иммунного ответа после перенесенного заболевания или в формировние его в результате вакцинации;
- антитела класса IgM против вируса краснухи: острое заболевание краснухой, у новорождённых – внутриутробное инфицирование;
- антитела класса IgG против вируса краснухи: свидетельство о перенесенной или текущей краснухе, наличии иммунного ответа к вирусу краснухи, сформировавшегося после перенесенного заболевания, в результате проведенной вакцинации или при передаче антител от матери плоду в течение беременности;
- антитела класса IgM против вируса эпидемического паротита: изолированное, без сопутствующего повышения IgG – указывает на начальную стадию заболевания, в сочетании с повышением IgG – свидетельствует о текущей инфекции, выздоровлении или недавней инфекции;
- антитела класса IgG против вируса эпидемического паротита: текущий или недавно перенесенный эпидемический паротит, иммунитет вследствие ранее перенесенной инфекции или вакцинации;
- иммунный ответ после вакцинации.
Причины отрицательного результата / понижения:
- отсутствие кори, краснухи или эпидемического паротита;
- отсутствие или снижение иммунного ответа;
- ранние сроки инфицирования вирусом;
- неэффективно проведенная вакцинация против кори, краснухи или эпидемического паротита;
- снижение иммунологического ответа после вакцинации;
- ложноотрицательные результаты.
Что может влиять на результат?
- Клинический период заболевания, возраст пациента, наличие предшествующей вакцинации;
- особенности иммунного ответа у новорождённых детей;
- предшествующая вакцинация.

Важные замечания
- При интерпретации результатов обследования необходимо учитывать возраст пациентов, клиническую стадию (период) заболевания, предшествующую вакцинацию;
- для комплексной оценки полученных результатов их необходимо сопоставлять с эпидемиологическими, клиническими и другими лабораторными данными.
Также рекомендуется
[02-029] Клинический анализ крови: общий анализ, лейкоцитарная формула, СОЭ (с микроскопией мазка крови при выявлении патологических изменений)
[02-006] Общий анализ мочи с микроскопией осадка
Кто назначает исследование?
Инфекционист, педиатр, пульмонолог, оториноларинголог, гинеколог, терапевт, врач общей практики.
Литература
- Покровский В.И., Творогова М.Г., Шипулин Г.А. Лабораторная диагностика инфекционных болезней. Справочник / М. : БИНОМ. – 2013.
- Шувалова Е.П. Инфекционные болезни / М.: Медицина. – 2005. – 696 с.
- Fauci, Braunwald, Kasper, Hauser, Longo, Jameson, Loscalzo Harrison’s principles of internal medicine, 17th edition, 2009.
- Kanamori H, Tokuda K, Ikeda S, Endo S, Ishizawa C, Hirai Y, Takahashi M, Aoyagi T, Hatta M, Gu Y, Yano H, Weber DJ, Kaku MPrevaccination antibody screening and immunization program for healthcare personnel against measles, mumps, rubella, and varicella in a Japanese tertiary care hospital / Tohoku J Exp Med // 2014;234(2):111-6.
Защищает ли вакцина против кори, свинки, краснухи и ветряной оспы (MMRV) детей и вызывает ли она вредные последствия?
Актуальность
Корь, свинка, краснуха (корь немецкая) и ветрянка (ветряная оспа) — это инфекционные заболевания, вызываемые вирусами. Они чаще всего встречаются у детей и молодежи. Они не всегда серьезны, но могут вызвать инвалидность (например, глухоту), осложнения и смерть. Если беременные женщины подхватывают краснуху, то это может привести к потере плода (выкидышу) или повреждению их нерожденных детей.
Если беременные женщины подхватывают краснуху, то это может привести к потере плода (выкидышу) или повреждению их нерожденных детей.
Вакцина — это лекарство, которое предотвращает заражение конкретным заболеванием. Вакцина MMR (корь, свинка, краснуха) защищает людей от всех этих трех инфекций (комбинированная вакцина). Врачи могут вакцинировать против ветрянки одновременно, смешивая вакцину против ветрянки (ветряная оспа) с вакциной MMR (MMRV) или давая ее отдельно в одно и то же время (MMR+V).
Вакцина MMR позволила снизить уровень заболеваемости корью, свинкой и краснухой. Однако некоторые люди считают, что вакцина MMR вызывает нежелательные эффекты, такие как аутизм, отек мозга (энцефалит), менингит, трудности с обучением, сахарный диабет 1-го типа и другие заболевания. В результате число детей, проходящих вакцинацию, сократилось.
Это обновление Кокрейновского обзора, впервые опубликованного в 2005 году и ранее обновленного в 2012 году.
Вопрос обзора
Мы хотели узнать, насколько эффективно вакцины MMR, MMR+V и MMRV защищают детей (до 15 лет) от кори, свинки, краснухи и ветряной оспы. Мы также хотели узнать, вызывают ли вакцины нежелательные эффекты.
Характеристика исследований
Мы провели поиск исследований, в которых оценивали вакцины MMR, MMRV или MMR+V, вводимые в любой дозе или в любое время, в сравнении с отсутствием введения вакцины, или введением плацебо вакцины (фиктивное лечение), здоровым детям до 15 лет. В этих исследованиях должны были измерять (определять) число случаев кори, свинки, краснухи и ветряной оспы, и представлять результаты о том, страдали ли дети от каких-либо нежелательных эффектов, связанных с вакцинацией. Мы проверили каждое исследование, чтобы убедиться, что в нём были использованы надежные методы, чтобы мы могли судить о том, насколько надежны его результаты.
Результаты
Мы обнаружили 138 исследований с более чем 23 миллионами детей. В пятьдесят одном исследовании (10 миллионов детей) оценили эффективность вакцин с точки зрения профилактики заболеваний, а в 87 исследованиях (13 миллионов детей) — нежелательные эффекты. В это обновление 2020 года мы включили 74 новые исследования, опубликованные с 2012 года.
В пятьдесят одном исследовании (10 миллионов детей) оценили эффективность вакцин с точки зрения профилактики заболеваний, а в 87 исследованиях (13 миллионов детей) — нежелательные эффекты. В это обновление 2020 года мы включили 74 новые исследования, опубликованные с 2012 года.
Корь: результаты семи исследований (12 000 детей) показали, что одна доза вакцины была эффективна на 95% для профилактики кори. Семь процентов не вакцинированных детей заболеют корью, и это число сократится до менее чем 0,5 процента детей, получивших одну дозу вакцины.
Свинка: результаты шести исследований (9915 детей) показали, что одна доза вакцины была эффективна для профилактики свинки на 72%. Этот показатель вырос до 86% после двух доз (3 исследования, 7792 ребенка). У не вакцинированных детей 7,4% заболели бы свинкой, и этот показатель снизился бы до 1%, если бы дети были вакцинированы двумя дозами.
Результаты по краснухе (1 исследование, 1621 ребенок) и ветрянке (одно исследование, 2279 детей) также показали, что вакцины эффективны. После одной дозы вакцинация была эффективна на 89% для профилактики краснухи, а через 10 лет вакцина MMRV была эффективна на 95% для профилактики инфекции ветряной оспы.
Нежелательные эффекты
В целом, исследования показали, что вакцины MMR, MMRV и MMR+V не вызывали аутизма (2 исследования 1 194 764 детей), энцефалита (2 исследования 1 071 088 детей) или любого другого подозреваемого нежелательного эффекта.
Наши анализы показали очень малый риск приступов судорог из-за высокой температуры или лихорадки (лихорадочные припадки) примерно через две недели после вакцинации, а также состояние, при котором кровь не свертывается нормально (идиопатическая тромбоцитопеническая пурпура) у вакцинированных детей.
Качество доказательств
Наша определенность (уверенность) в доказательствах несколько ограничена дизайном (конструкцией) большинства исследований. Тем не менее, мы оценили определённость доказательств по эффективности вакцины MMR как среднюю, а вакцины против ветряной оспы — как высокую. Наша определённость в доказательствах аутизма и лихорадочных припадков (фебрильных судорог) также была средней.
Тем не менее, мы оценили определённость доказательств по эффективности вакцины MMR как среднюю, а вакцины против ветряной оспы — как высокую. Наша определённость в доказательствах аутизма и лихорадочных припадков (фебрильных судорог) также была средней.
Выводы
Наш обзор показывает, что вакцины MMR, MMRV и MMR+V эффективны в профилактике инфекций у детей — кори, свинки, краснухи и ветряной оспы, без доказательств повышенного риска аутизма или энцефалита и малого риска фебрильных судорог.
Дата поиска
Этот обзор включает данные, опубликованные к 2 мая 2019 года.
Корь, эпидемический паротит и краснуха — Консультант по инфекционным заболеваниям
Какое влияние оказывают антибиотики или вакцины на профилактику кори, эпидемического паротита и краснухи и борьбу с ними?
Корь, эпидемический паротит и краснуха являются очень заразными респираторными вирусами, хотя многие из них имеют легкие или средние инфекции у детей. Однако корь может быть серьезной причиной заболеваемости и смертности. Сопутствующие осложнения у детей включают инфекции уха (10%), пневмонию (5%) и смерть (0,1%).В США ежегодно регистрируется около 50 случаев. Однако большинство из них приобретается за границей. Вспышки, связанные с невакцинированным населением, по-прежнему распространены в Европе, что отчасти связано с недавним снижением принятия вакцины. Несмотря на эффективную вакцину, во всем мире ежегодно умирает около 164 000 человек, в основном в развивающихся странах.
Краснуха имеет особое значение из-за ее связи с врожденными дефектами (20%). Это происходит при заражении матери в первом триместре беременности.
Осложнения, связанные с паротитом, встречаются редко; однако сообщалось, что он является причиной энцефалита и бесплодия, особенно у мужчин.
Меры предосторожности при выделении капель показаны при паротите и краснухе. Инфекции, связанные со здоровьем, вызванные этими агентами, хотя и редко, но все же встречаются. Имеются данные о том, что медицинские работники подвергаются более высокому риску инфекций по сравнению с населением в целом (ОР 19, 95% ДИ 7,4, 45,4, p <0,01). Во время вспышки эпидемического паротита в США в 2006 г.С., было несколько облучений, связанных с оказанием медицинской помощи.
Инфекции, связанные со здоровьем, вызванные этими агентами, хотя и редко, но все же встречаются. Имеются данные о том, что медицинские работники подвергаются более высокому риску инфекций по сравнению с населением в целом (ОР 19, 95% ДИ 7,4, 45,4, p <0,01). Во время вспышки эпидемического паротита в США в 2006 г.С., было несколько облучений, связанных с оказанием медицинской помощи.
С 2001 по 2008 гг. Было зарегистрировано 27 случаев кори, передаваемых в медицинских учреждениях. Это составляло 5% всех случаев кори в США в 2005 году и 11% случаев в 2008 году. В 2008 году в Аризоне была самая крупная внутрибольничная вспышка кори в США (n = 14). В трех больницах Аризоны облучению подверглись почти 8000 медицинских работников, из которых 25% не имели документации об иммунитете к кори в своих медицинских картах. Эти рабочие прошли серологическое обследование, и 5% работников, родившихся до 1957 года, и 11% родившихся после него, были восприимчивы к кори.
Также возможна передача эпидемического паротита через больницу. Последние хорошо задокументированные случаи этого произошли в Теннесси в 1986 и 1987 годах, когда паротит был передан в двух отделениях неотложной помощи больниц, заразив шестерых медицинских работников, и в двух учреждениях длительного ухода, в результате чего было инфицировано девять пациентов.
Какой антибиотик или вакцина имеет ключевое значение для профилактики кори, эпидемического паротита и краснухи и борьбы с ними?
Инфекции паротита, кори и краснухи можно предотвратить с помощью живой аттенуированной вакцины против эпидемического паротита, кори и краснухи «три в одном».
Вакцинация от кори значительно снизила смертность. С 2000 по 2008 год смертность снизилась почти на 78%, с 733 000 сопутствующих смертей до 164 000. Глобальная цель — вакцинировать всех детей двумя дозами кори. Вакцинация от кори стоит менее одного доллара США.
Меры предосторожности по изоляции должны быть приняты сразу же при подозрении на случай заболевания из-за более высокого риска инфекций среди медицинского персонала; должна быть записана действительная история вакцинации или перенесенного заболевания.
Какие наиболее распространенные антибиотики или вакцины используются для профилактики кори, эпидемического паротита и краснухи и борьбы с ними, и каковы основные отличительные особенности каждого из них?
Эти инфекции обычно предотвращаются комбинацией трех живых аттенуированных вирусов. Вакцина называется MMR. Совсем недавно (2005 г.) была лицензирована вакцина MMRV, которая также включает покрытие от вермишели.
Доступные вакцины и их отличительные особенности, включая эффективность и безопасность.
Вакцина MMR производится путем объединения трех живых аттенуированных вирусов. Вакцина против кори готовится путем выращивания штамма Эдмонстона-Эндерса в куриных эмбрионах, хотя также используются диплоидные клетки человека; большинство из них содержат небольшие дозы антибиотиков (неомицин 25 мг). Для приготовления вакцины против эпидемического паротита используется около 10 штаммов, из которых наиболее часто используется штамм Джерри. Вакцина против краснухи готовится с использованием штамма RA 27/3 (Плоткин).
Лекарства, находящиеся в стадии разработки, и что о них известно.
MMRV был лицензирован в 2005 году и рекомендован для детей младше 13 лет. Первая доза вводится в возрасте 12 месяцев, а вторая — в возрасте от 4 до 6 лет. Это было связано с высоким риском лихорадки и связанных с ней судорог (1/250). Детям старше 13 лет следует вводить вакцину MMR и вакцину против ветряной оспы различными вакцинами.
Какие существуют разногласия по поводу основных агентов, если таковые имеются, и каковы плюсы и минусы каждого препарата?
Основным противоречием вокруг вакцинации MMR, особенно в отношении компонента противокоревой вакцины, является общественное беспокойство, связанное с возможной связью с аутизмом и воспалительным заболеванием кишечника.Тем не менее, тщательное изучение доказательств не показало существенной связи между аутизмом и вакцинацией от кори.
Существуют ли особые инструкции по использованию некоторых или всех этих агентов?
Руководство по вакцинации
Вакцинация детей
Две дозы противокоревой вакцины в качестве комбинированной вакцины MMR, разделенные по крайней мере 4 неделями, обычно рекомендуются для всех детей. Все люди, родившиеся в период или после 1957 года, должны иметь документацию по крайней мере об одной дозе вакцины MMR или другие доказательства иммунитета к кори.Первую дозу MMR следует ввести в первый день рождения или после него. Любая доза противокоревой вакцины, введенная до достижения 12-месячного возраста, не должна считаться частью серии. Детей, вакцинированных противокоревой вакциной до 12 месяцев, следует ревакцинировать двумя дозами вакцины MMR, первую из которых следует вводить, когда ребенку исполнится не менее 12 месяцев.
Вторая доза MMR рекомендуется для выработки иммунитета у тех, кто не ответил на первую дозу.Вторую дозу вакцины MMR обычно вводят в возрасте от 4 до 6 лет, до того, как ребенок пойдет в детский сад или первый класс. Рекомендуемый визит в возрасте 11 или 12 лет может служить дополнительной возможностью для проверки вакцинационного статуса и введения вакцины MMR тем детям, которые еще не получили две дозы MMR.
Вторую дозу MMR можно вводить через 1 месяц (т.е. минимум 28 дней) после первой дозы. Детям, которые уже получили две дозы вакцины MMR с интервалом не менее 4 недель, причем первая доза вводилась не ранее первого дня рождения, не нуждаются в дополнительной дозе при поступлении в школу.Дети, не имеющие документов о вакцинации против кори, паротита и краснухи или других приемлемых доказательств иммунитета к этим заболеваниям, при поступлении в школу должны быть приняты после получения первой дозы вакцины MMR. Вторую дозу следует ввести как можно скорее, но не менее чем через 4 недели после первой дозы.
Взрослые, родившиеся в 1957 году или позже
Взрослые, родившиеся в 1957 году или позже, у которых нет медицинских противопоказаний, должны получить по крайней мере одну дозу вакцины MMR, если у них нет документации о вакцинации по крайней мере одной дозой вакцины, содержащей корь, эпидемический паротит и краснуху, или других приемлемых доказательств вакцинации. иммунитет к этим трем заболеваниям.За исключением женщин, которые могут забеременеть, и лиц, работающих в медицинских учреждениях, роды до 1957 года обычно могут считаться приемлемым доказательством иммунитета к кори, эпидемическому паротиту и краснухе.
иммунитет к этим трем заболеваниям.За исключением женщин, которые могут забеременеть, и лиц, работающих в медицинских учреждениях, роды до 1957 года обычно могут считаться приемлемым доказательством иммунитета к кори, эпидемическому паротиту и краснухе.
Взрослые, подверженные повышенному риску заражения
Определенные группы взрослых могут подвергаться повышенному риску заражения корью, и им следует уделять особое внимание вакцинации. К ним относятся лица, посещающие колледжи и другие учебные заведения после окончания средней школы, лица, работающие в медицинских учреждениях, и международные путешественники.
Лица, работающие в медицинских учреждениях, подвергаются более высокому риску заражения корью, чем население в целом. Все лица, работающие в медицинских учреждениях, должны иметь доказательства невосприимчивости к кори, эпидемическому паротиту и краснухе. Поскольку любой медицинский персонал (например, медицинский или немедицинский, оплачиваемый или волонтерский, полный или неполный рабочий день, студент или не студент, имеющий или не выполняющий обязанности по уходу за пациентом), подверженный кори или краснухе, может заразиться и передать эти заболевания, все медицинские учреждения (я.д., стационарные и амбулаторные, частные и государственные) должны обеспечивать иммунитет к кори и краснухе среди тех, кто работает в их учреждениях (возможным исключением может быть учреждение, которое лечит только пожилых пациентов, относящихся к группе низкого риска кори и краснухи и их осложнений).
Адекватная вакцинация против кори, эпидемического паротита и краснухи медицинского персонала, родившегося в период или после 1957 года, состоит из двух доз живой вакцины, содержащей корь и эпидемический паротит, и, по крайней мере, одной дозы живой вакцины, содержащей краснуху.Медицинский персонал, которому требуется вторая доза противокоревой вакцины, должен быть ревакцинирован как минимум через 4 недели после введения первой дозы.
Для невакцинированного персонала, родившегося до 1957 года, у которого отсутствуют лабораторные доказательства иммунитета к кори, эпидемическому паротиту и / или краснухе или лабораторное подтверждение болезни, учреждения здравоохранения должны рассмотреть возможность вакцинации их двумя дозами вакцины MMR с соответствующим интервалом (от кори и паротита) и одной дозой. доза вакцины MMR (от краснухи) соответственно. Для невакцинированного персонала, родившегося до 1957 года, у которого отсутствуют лабораторные доказательства иммунитета к кори, эпидемическому паротиту и / или краснухе или лабораторное подтверждение болезни, медицинские учреждения должны рекомендовать две дозы вакцины MMR во время вспышки кори или эпидемического паротита и одну дозу во время вспышки краснухи.
доза вакцины MMR (от краснухи) соответственно. Для невакцинированного персонала, родившегося до 1957 года, у которого отсутствуют лабораторные доказательства иммунитета к кори, эпидемическому паротиту и / или краснухе или лабораторное подтверждение болезни, медицинские учреждения должны рекомендовать две дозы вакцины MMR во время вспышки кори или эпидемического паротита и одну дозу во время вспышки краснухи.
Серологический скрининг не нужно проводить перед вакцинацией от кори и краснухи, если медицинское учреждение не сочтет это рентабельным. Серологическое тестирование целесообразно только в том случае, если используются системы отслеживания для обеспечения своевременной вакцинации тестируемых лиц, которые определены как восприимчивые. Серологическое тестирование на невосприимчивость к кори и краснухе не требуется для лиц, имеющих документально подтвержденную вакцинацию или имеющих другие приемлемые доказательства иммунитета.Если нельзя гарантировать возвращение и своевременную вакцинацию прошедших скрининг, серологическое тестирование перед вакцинацией проводить не следует.
Путешествующие
Лица, выезжающие за пределы США, подвергаются повышенному риску заражения корью. Корь является эндемическим заболеванием или эпидемией во многих странах мира. Хотя доказательство иммунизации не требуется для въезда в Соединенные Штаты или любую другую страну, лица, путешествующие или проживающие за границей, должны иметь доказательства иммунитета от кори.Адекватная вакцинация лиц, выезжающих за пределы США, — это две дозы вакцины MMR.
Ревакцинация, профилактика MMR, аллергические реакции, беременность
Некоторым людям рекомендуется ревакцинация. Следующие группы считаются невакцинированными и должны получить хотя бы одну дозу противокоревой вакцины:
1) Лица, вакцинированные до первого дня рождения
2) Привитые убитой противокоревой вакциной (KMV)
3) Те, кто был вакцинирован KMV с последующим введением живой вакцины менее чем через 4 месяца после последней дозы KMV
4) Те, кто был вакцинирован до 1968 года вакциной неизвестного типа (вакцина могла быть вакциной KMV) или
5) Все люди, вакцинированные IG в дополнение к еще одному аттенуированному штамму или вакцине неизвестного типа (ревакцинация не требуется, если IG вводился с вакциной Эдмонстон B.
Живая вакцина против кори обеспечивает постоянную защиту и может предотвратить заболевание, если ввести ее в течение 72 часов после заражения. Иммуноглобулин (IG) может предотвратить или изменить заболевание и обеспечить временную защиту, если ввести его в течение 6 дней после воздействия. Доза составляет 0,25 мл / кг массы тела, максимум 15 мл внутримышечно. Рекомендуемая доза IG для лиц с ослабленным иммунитетом составляет 0,5 мл / кг массы тела (максимум 15 мл) внутримышечно. IG может быть особенно показан для восприимчивых домашних контактов больных корью, особенно лиц моложе 1 года (для которых риск осложнений наиболее высок).Если ребенку 12 месяцев и старше, живую вакцину против кори следует вводить примерно через 5 месяцев, когда количество пассивных антител к кори уменьшится. ИГ не следует использовать для борьбы со вспышками кори.
Лица, которые испытали тяжелую аллергическую реакцию (анафилаксию) на компонент вакцины или после предыдущей дозы вакцины против кори, как правило, не должны вакцинироваться MMR. В прошлом люди с анафилактическими реакциями после приема яиц в анамнезе считались подверженными повышенному риску серьезных реакций после получения вакцин, содержащих корь или эпидемический паротит, которые вырабатываются фибробластами куриного эмбриона.Однако данные свидетельствуют о том, что анафилактические реакции на вакцины, содержащие корь и эпидемический паротит, связаны не с гиперчувствительностью к яичным антигенам, а к другим компонентам вакцин (например, желатину). Риск серьезных аллергических реакций после получения этих вакцин лицами, страдающими аллергией на яйца, чрезвычайно низок, и кожные пробы с вакциной не позволяют предсказать аллергическую реакцию на вакцинацию. Таким образом, вакцина MMR может вводиться детям с аллергией на яйца без предварительного обычного кожного тестирования или использования специальных протоколов.
Вакцина MMR не содержит пенициллин. Наличие в анамнезе аллергии на пенициллин не является противопоказанием для вакцинации MMR или любой другой вакцины США.
Беременным женщинам не следует делать прививку от кори. Следует избегать беременности в течение 4 недель после вакцинации MMR. Тесный контакт с беременной женщиной НЕ является противопоказанием для контактной вакцинации MMR. Грудное вскармливание НЕ является противопоказанием к вакцинации ни женщины, ни грудного ребенка.
Репликация вакцинных вирусов может продолжаться у лиц с ослабленным иммунитетом или иммунодефицитом. Тяжелая иммуносупрессия может быть вызвана множеством состояний, включая врожденный иммунодефицит, ВИЧ-инфекцию, лейкемию, лимфому, генерализованное злокачественное новообразование или терапию алкилирующими агентами, антиметаболитами, радиацией или большими дозами кортикостероидов. Доказательства, основанные на отчетах о случаях заболевания, связывают инфицирование вирусом вакцины против кори с последующей смертью по крайней мере у шести лиц с тяжелым иммунодефицитом.По этой причине пациентам с тяжелым иммунодефицитом по какой-либо причине не следует вводить вакцину MMR. Здоровые восприимчивые люди, близкие к людям с ослабленным иммунитетом, должны быть вакцинированы.
Люди, получающие большие суточные дозы кортикостероидов
Как правило, люди, получающие большие суточные дозы кортикостероидов (2 мг / кг или более в день или 20 мг или более в день преднизона) в течение 14 дней или более, не должны получать вакцину MMR из-за опасений по поводу безопасности вакцины.Следует избегать вакцинации MMR и входящих в нее вакцин в течение как минимум 1 месяца после прекращения терапии высокими дозами. Лица, получающие низкие дозы или короткий курс (менее 14 дней), лечение через день, поддерживающие физиологические дозы или местные, аэрозольные, внутрисуставные, бурсальные или сухожильные инъекции, могут быть вакцинированы. Хотя люди, получающие высокие дозы системных кортикостероидов ежедневно или через день в течение периода менее 14 дней, как правило, могут получить вакцину MMR или ее компоненты сразу после прекращения лечения, некоторые эксперты предпочитают подождать до 2 недель после завершения терапии.
Люди с лейкемией, ВИЧ, острыми заболеваниями
Пациенты с лейкемией в стадии ремиссии, которые не получали химиотерапию в течение по крайней мере 3 месяцев, могут получить вакцину MMR или входящие в нее вакцины.
У людей с ВИЧ-инфекцией корь может протекать тяжело. Имеющиеся данные показывают, что вакцинация MMR не была связана с тяжелыми или необычными побочными реакциями у ВИЧ-инфицированных без признаков тяжелой иммуносупрессии, хотя ответы антител были различными.Вакцина MMR рекомендуется для всех бессимптомных ВИЧ-инфицированных лиц и должна рассматриваться для лиц с симптомами, у которых отсутствует серьезная иммуносупрессия. Дети без симптомов заболевания не нуждаются в обследовании и тестировании на ВИЧ-инфекцию перед введением вакцины MMR или других противокоревых вакцин. Теоретический риск увеличения (возможно, временного) вирусной нагрузки ВИЧ после вакцинации MMR существует, поскольку такой эффект наблюдался с другими вакцинами. Клиническое значение такого увеличения неизвестно.
MMR и другие противокоревые вакцины не рекомендуются для ВИЧ-инфицированных лиц с признаками тяжелой иммуносупрессии. MMRV не одобрен и не должен вводиться человеку, о котором известно, что он инфицирован ВИЧ.
Людей с острым заболеванием средней или тяжелой степени не следует вакцинировать до тех пор, пока болезнь не пройдет. Эта мера предосторожности предназначена для предотвращения осложнения ведения больного пациента потенциальной побочной реакцией на вакцину, такой как лихорадка.Незначительное заболевание (например, средний отит, легкие инфекции верхних дыхательных путей), сопутствующая антибактериальная терапия, контакт с другим заболеванием или выздоровление от него не являются противопоказаниями для вакцинации против кори.
Список литературы
«AAP — Американская академия педиатрии (1997). «Корь» ». Красная книга: Отчет Комитета по инфекционным болезням. т. 344. 1997.
«« Использование вакцины против кори, паротита, краснухи и стратегии ликвидации кори, краснухи и синдрома врожденной краснухи и борьба с эпидемическим паротитом »». MMWR: Еженедельный отчет о заболеваемости и смертности. т. 47. С. 1-57.
«CDC (1996). Центры по контролю и профилактике заболеваний. «Корневой пневмонит после вакцинации больного ВИЧ-инфекцией против кори, паротита и краснухи, 1993» ». MMWR: Еженедельный отчет о заболеваемости и смертности. т. 45. 1996. С. 603-6.
«CDC, Центры по контролю и профилактике заболеваний. Корь: эпидемиология и профилактика болезней, предупреждаемых с помощью вакцин ». The Pinkbook: Учебное пособие. апрель 2011г.
Чен Р.Т., Моисей Дж.М., Марковиц Л.Э., Оренштейн В.А. »(1991). «Неблагоприятные события после вакцинации от кори, паротита, краснухи и кори у студентов колледжей». Вакцина. т. 9. С. 297–299.
Steingart, KR, Tomas AR Dykewicz, CA, Redd, SC. «Передача вируса кори в медицинских учреждениях во время вспышки эпидемии в общине». Infect Control Hosp Epidemiol. т. 20. 1999. С. 115-19.
«Отчет ВОЗ о безопасности вакцин.whqlibdoc.who.int/hq/2000/WHO_V&B_00.36 ». С. 54-72.
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине». Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC. Лицензионный контент является собственностью DSM и защищен авторским правом.
Перейти к разделу- Какое влияние оказывают антибиотики или вакцины на профилактику кори, эпидемического паротита и краснухи и борьбу с ними?
- Какой антибиотик или вакцина имеет ключевое значение для профилактики кори, эпидемического паротита и краснухи и борьбы с ними?
- Какие общие антибиотики или вакцины используются для профилактики кори, эпидемического паротита и краснухи и борьбы с ними, и каковы ключевые отличительные особенности каждого из них?
- Доступные вакцины и их отличительные особенности, включая эффективность и безопасность.

- Лекарства, находящиеся в стадии разработки, и что о них известно.
- Какие существуют разногласия по поводу основных агентов, если таковые имеются, и каковы плюсы и минусы каждого препарата?
- Существуют ли особые инструкции по использованию некоторых или всех этих агентов?
- Руководство по вакцинации
- Список литературы
Корь, эпидемический паротит, краснуха — сводка путешественника
Сводка путешественника
Ключевые моменты
- Корь, эпидемический паротит и краснуха, заразные вирусные инфекции, встречающиеся во всем мире, передаются при вдыхании инфицированных капель из дыхательных путей или при контакте с инфицированной слюной или загрязненными поверхностями.
- Риск кори, паротита и краснухи высок для невакцинированных или недостаточно вакцинированных путешественников, особенно в странах с низким уровнем вакцинации.
- Симптомы кори включают кашель, раздражение глаз, насморк, распространяющуюся красную сыпь и белые высыпания во рту. Симптомы паротита включают набухание слюнных желез с обеих сторон лица, лихорадку, головную боль, слабость и утомляемость, мышечные боли и потерю аппетита. Симптомы краснухи включают сыпь, общее увеличение лимфатических узлов, раздражение глаз, боль в суставах и лихорадку.
- Последствия кори включают тяжелую пневмонию и воспаление головного мозга, ведущие к смерти. Свинка, приобретенная после полового созревания, может вызвать болезненный отек яичек. Краснуха, приобретенная во время беременности, может поражать глаза, сердце, уши и нервную систему развивающегося плода и вызывать серьезные врожденные дефекты.
- Профилактика включает соблюдение хорошей респираторной гигиены (этикет кашля и чихания) и гигиены рук (частое и тщательное мытье рук).
- Все люди в возрасте 12 месяцев и старше, родившиеся в 1957 году или позже, без доказательств иммунитета или без 2-х счетных доз живой вакцины в любое время в течение своей жизни, должны пройти в общей сложности 2 дозы вакцины против кори, эпидемического паротита и краснухи (MMR).
 (с интервалом не менее 28 дней).В случае путешествий или вспышек заболевания младенцы в возрасте 6-11 месяцев должны получить 1 дозу вакцины MMR (неисчисляемую) с последующей плановой вакцинацией MMR (2 дополнительные соответствующие возрасту дозы).
(с интервалом не менее 28 дней).В случае путешествий или вспышек заболевания младенцы в возрасте 6-11 месяцев должны получить 1 дозу вакцины MMR (неисчисляемую) с последующей плановой вакцинацией MMR (2 дополнительные соответствующие возрасту дозы). - Побочные эффекты вакцины — это обычно реакции в месте инъекции, лихорадка и сыпь.
- Продолжительность вакцинационной защиты после полной серии пожизненная; обычно не рекомендуется ревакцинация.
Введение
Корь (rubeola; красная корь), эпидемический паротит и краснуха (немецкая корь) — это распространенные во всем мире заразные вирусные инфекции, которые передаются от человека к человеку при вдыхании или контакте с инфицированными воздушными каплями.Эти инфекции могут иметь серьезные осложнения, и риск наиболее высок для непривитых путешественников, особенно для тех, кто заражен в странах с низким уровнем вакцинации.
Зоны риска
Корь ликвидирована в Австралии, Брунее, Камбодже, Гонконге, Японии, Макао, Новой Зеландии, Сингапуре и Южной Корее, а регион Западной части Тихого океана приближается к своей цели ликвидации. Однако крупные вспышки болезни продолжают происходить в Африке, Регионе Восточного Средиземноморья, Южной Америке и Юго-Восточной Азии.В США ежегодно регистрируется около 450 случаев заболевания, в основном после международных поездок непривитых путешественников.
Свинка встречается во всем мире и остается распространенным заболеванием во многих частях мира. Крупные вспышки болезни продолжают происходить в Северной Америке и Новой Зеландии.
Краснуха встречается во всем мире; однако в Америке ликвидирована местная краснуха. В США передача вируса краснухи среди местного населения ликвидирована, но есть завозные случаи.
Трансмиссия
Вирусы кори, паротита и краснухи передаются в основном от человека к человеку при вдыхании инфицированных капель из дыхательных путей или при контакте с инфицированной слюной или загрязненными поверхностями.
Факторы риска
Повышается риск для невакцинированных или недостаточно вакцинированных путешественников, особенно тех, кто направляется в страны с низким уровнем вакцинации.
Симптомы
Симптомы кори чаще всего появляются через 7-21 день после заражения и включают кашель, раздражение глаз, насморк, красную сыпь, начинающуюся с головы и распространяющуюся на туловище и конечности в течение 3-4 дней, а также белые высыпания во рту. , которые появляются за 1-2 дня до высыпания.
Симптомы паротита развиваются примерно через 12–25 дней после заражения и включают отек слюнных желез с обеих сторон лица, которому могут предшествовать несколько дней лихорадки, головная боль, слабость и утомляемость, мышечные боли и потеря аппетита. Инфекция паротита может быть очень серьезной, если заразиться во взрослом возрасте.
Симптомы краснухи чаще всего проявляются через 12–23 дня после заражения и включают сыпь, общее увеличение лимфатических узлов, раздражение глаз, боль в суставах и небольшую лихорадку.
Последствия инфекции
Корь может вызвать тяжелую пневмонию, диарею и воспаление мозга, ведущие к смерти. Болезненное опухание яичек обычно возникает при паротите, приобретенном после полового созревания. Краснуха, приобретенная во время беременности и переданная развивающемуся плоду (синдром врожденной краснухи), связана с серьезными осложнениями, затрагивающими глаза, сердце, уши, нервную систему и кровь, а также нарушениями роста.
Потребность в медицинской помощи
Лица, которые подверглись воздействию кори, паротита или краснухи или у которых развиваются симптомы, должны обратиться за медицинской помощью для оценки необходимости профилактики или лечения после контакта.Вакцина MMR или иммуноглобулин, вводимые для постконтактной профилактики кори (в зависимости от возраста человека и времени после заражения), могут уменьшить продолжительность и тяжесть заболевания.
Профилактика
Невакцина
Соблюдайте правила респираторной гигиены (этикет кашля и чихания) и гигиену рук (частое и тщательное мытье рук).
Иммуноглобулин, продукт, полученный из крови человека, который можно использовать для всех возрастов, предоставляется в качестве временной защиты, если вакцина MMR не может быть использована.
Вакцина
Вакцинация — лучший доступный инструмент для профилактики кори, эпидемического паротита и краснухи. Вакцина MMR (живая) обычно вводится в качестве детской вакцинации, а также лицам, родившимся в 1957 году или позже (1970 год или позже в Канаде и Великобритании; 1966 год или позже в Австралии) без доказательства иммунитета (например, лабораторных доказательств иммунитет или лабораторное подтверждение болезни), или двух счетных доз живой вакцины в любое время в течение их жизни.
Для путешествий вакцинация вакциной MMR рекомендуется для всех неиммунных путешественников в возрасте от 6 месяцев и старше, независимо от места их назначения.
Продолжительность защиты от кори и краснухи с 2 дозами вакцины MMR составляет более 20 лет, тогда как защита от эпидемического паротита постепенно снижается.
Побочные эффекты
Наиболее частые побочные эффекты после вакцинации MMR включают реакции в месте инъекции (жжение или покалывание) или лихорадку у 15% вакцинированных, а также генерализованную сыпь или сыпь, похожую на корь, у 2% вакцинированных.Повышенный риск судорог (из-за лихорадки) существует примерно через 8–14 дней после вакцинации, но приступы не связаны с долгосрочными неблагоприятными последствиями.
Редко могут возникать местные реакции (боль, отек, болезненность), мышечная боль, боль в горле, увеличение лимфатических узлов, усталость, обморок или раздражительность.
Лица с сопутствующими заболеваниями или обеспокоенные вакциной должны поговорить со своим врачом перед введением вакцины.
Сроки
ВакцинаMMR выдается следующим образом:
- Обычный режим, независимо от поездки для детей от 12 месяцев и старше: 2 дозы, вводимые в возрасте 12–15 месяцев и 4–6 лет.
- Если во время путешествия необходима ранняя защита:
- Лица в возрасте 12 месяцев и старше, не обладающие иммунитетом или не получившие 2 счетных доз живой вакцины в любое время в течение их жизни: 1 доза или 2 дозы вводятся с интервалом не менее 28 дней до поездки, чтобы получить 2 дозы за всю жизнь.
- Дети в возрасте 6–11 месяцев: 1 доза перед поездкой, независимо от страны назначения или в условиях вспышки. Эта доза неисчислима, и ребенку все равно нужно будет получить 2 дозы в рекомендованном возрасте (с интервалом не менее 28 дней).
- Две пожизненные дозы перед вылетом обеспечат защиту здоровых людей. Третья доза может быть введена во время конкретных вспышек паротита.
Вакцина против кори, эпидемического паротита и краснухи (MMR) | График приема
Что такое корь, эпидемический паротит и краснуха?
Корь, эпидемический паротит и краснуха — очень заразные вирусные заболевания, которые могут быть очень серьезными.Они могут передаваться от инфицированных людей по воздуху.
Вирус кори вызывает жар, кашель, насморк, розовый глаз и сыпь. Если вирус кори поражает легкие, это может вызвать пневмонию. Некоторые дети старшего возраста, инфицированные этим вирусом, будут страдать от воспаления мозга, которое может вызвать судороги и необратимое повреждение мозга.
Вирус паротита обычно вызывает жар, головную боль и опухание желез. Это может привести к глухоте, менингиту, болезненному отеку яичек или яичников и, в некоторых случаях, к смерти.
Краснуха , также известная как немецкая корь, вызывает сыпь, субфебрильную температуру и артрит. Если беременная женщина заболеет краснухой, у нее может произойти выкидыш или у нее родится ребенок с серьезными врожденными дефектами.
Что такое вакцина MMR?
Вакцина против кори, эпидемического паротита и краснухи (MMR) является рекомендуемой вакциной для детей. Эта вакцина «три в одном» защищает от кори, эпидемического паротита и краснухи и требуется детям для поступления в школу в большинстве штатов. Детям необходимо ввести две дозы вакцины, а взрослым, которым она нужна, — хотя бы одну дозу.
Кому следует делать вакцину MMR?
Дети должны получить первую дозу вакцины MMR в возрасте 12–15 месяцев, а вторую дозу — в возрасте 4–6 лет. Дети могут получить вторую дозу в любом возрасте, если это не менее 28 дней после первой дозы.
Взрослые, которые не были вакцинированы, не болели этими заболеваниями или не знают, были ли они вакцинированы или болели этими заболеваниями, и которые соответствуют любому из следующих критериев:
- Взрослые, родившиеся после 1956 года
- Работа в медицинское учреждение
Кому нельзя делать вакцину MMR?
- Любой, у кого когда-либо была опасная для жизни аллергическая реакция на желатин, антибиотик неомицин или на предыдущую дозу вакцины MMR
- Любой умеренно или тяжело больной
Любой человек со следующими характеристиками должен проверить свои поставщик медицинских услуг о том, следует ли им делать вакцину MMR:
- Имеет ВИЧ / СПИД или другое заболевание, влияющее на иммунную систему
- Лечится препаратами, влияющими на иммунную систему, такими как стероиды, в течение двух недель или дольше
- Есть ли какой-либо вид рака
- Принимает ли онкологическое лечение с помощью рентгеновских лучей или лекарств
- Был ли когда-либо низкий уровень тромбоцитов (заболевание крови)
Безопасна ли вакцина MMR для беременных?
Беременным женщинам следует дождаться вакцинации MMR до родов.Женщинам следует избегать беременности в течение четырех недель после вакцинации MMR.
Каковы побочные эффекты вакцины MMR?
Проблемы легкой и средней степени тяжести:
- Лихорадка, сыпь и судороги
- Увеличение лимфоузлов на щеках или шее
- Временная боль и скованность в суставах
- Временное снижение количества тромбоцитов в крови
Серьезные проблемы (редко) :
- Глухота
- Необратимое повреждение головного мозга
- Серьезные аллергические реакции с симптомами, включая:
- Затрудненное дыхание
- Свистящее дыхание
- Крапивница
- Бледная кожа
- Учащенное сердцебиение
Головокружение противоболевые препараты, такие как парацетамол или ибупрофен, могут облегчить боль и снизить температуру. - Дети должны получить две дозы вакцины MMR — первую дозу в возрасте от 12 до 15 месяцев и вторую дозу в возрасте от 4 до 6 лет
- Подростки и взрослые, которые не были вакцинированы, должны получить две дозы MMR с интервалом не менее 28 дней
- Все, кто выезжает за границу в возрасте 6 месяцев и старше, должны быть вакцинированы
- Женщины, которые могут забеременеть, должны быть вакцинированы
- Любой человек с тяжелой аллергической реакцией на предыдущую вакцину MMR или MMRV
- Любой человек с тяжелой аллергической реакцией на ингредиент вакцины MMR
- Беременным женщинам следует дождаться вакцины MMR после родов; женщинам следует избегать беременности в течение как минимум четырех недель после вакцинации MMR
- Лихорадка
- Сыпь легкой степени
- Отек в области лица или шеи
- Боль в суставах
- Временные проблемы с тромбоцитами
- Припадки, связанные с лихорадкой
- Затрудненное дыхание
- Головокружение
- Учащенное сердцебиение
- Отек на лице
- Чихание
- Слезотечение
- Чувствительность к свету
- Боли в теле
- Маленькие серовато-белые пятна во рту
- Лихорадка, от легкой до тяжелой, продолжающаяся несколько дней
- Красновато-коричневая сыпь, которая может длиться до недели, начинается за ушами и распространяется по голове и шее, а иногда и по всему телу
- Примите тайленол ® или ибупрофен для снятия лихорадки, болей и болей
- Носите солнцезащитные очки для защиты глаз от светочувствительности
- Протрите глаза теплой влажной тканью
- Примите лекарство от кашля
- Спросите своего врача, нужны ли антибиотики при вторичной бактериальной инфекции
- Часто мойте руки теплой водой с мылом
- Не прикасайтесь к глазам, носу или рту
- Прикрывайте рот и нос при кашле или чихании
- Избегайте тесного контакта с больным
- Легкая лихорадка
- Головная боль
- Душный или насморк
- Красные глаза
- Увеличенные лимфатические узлы
- Розовая сыпь, начинающаяся на лице
- Боль в суставах.
Работа в ЛПУ
После школы пойти в колледж или другое учебное заведение
Имеют ВИЧ-инфекцию, если их иммунная система не сильно ослаблена
- Последняя проверка страницы: 15 августа 2019 г.
- Последнее обновление страницы: 15 августа 2019 г.
- Дата выпуска VIS: 15 августа 2019 г.
- КОРЯ (M) может вызывать жар, кашель, насморк и красные слезящиеся глаза, за которыми обычно следует сыпь, покрывающая все тело.Это может привести к судорогам (часто связанным с лихорадкой), ушным инфекциям, диарее и пневмонии. В редких случаях корь может вызвать повреждение мозга или смерть.
- MUMPS (M) может вызывать жар, головную боль, мышечные боли, усталость, потерю аппетита, а также опухшие и болезненные слюнные железы под ушами с одной или обеих сторон. Это может привести к глухоте, отеку головного и / или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти.
- РУБЕЛЛА (R) может вызывать жар, боль в горле, сыпь, головную боль и раздражение глаз.Он может вызвать артрит почти у половины подростков и взрослых женщин. Если женщина заболела краснухой во время беременности, у нее может быть выкидыш или ее ребенок может родиться с серьезными врожденными дефектами.
- Первая доза в возрасте от 12 до 15 месяцев
- Вторая доза в возрасте от 4 до 6 лет
- Имел аллергическую реакцию после предыдущей дозы вакцины MMR или MMRV или имел какие-либо серьезные опасные для жизни аллергии .
- Беременна или думает, что беременна.
- Имеет ослабленную иммунную систему или у одного из родителей, брата или сестры в анамнезе есть наследственные или врожденные проблемы с иммунной системой.
- Когда-либо было заболевание, при котором у него или нее легко появлялось синяк или кровотечение.
- Недавно перенесла переливание крови или получала другие продукты крови.
- Болеет туберкулезом.
- Получал какие-либо другие вакцины за последние 4 недели.
- Болезненность, покраснение или сыпь в месте укола, а также сыпь по всему телу после вакцинации MMR.
- После вакцинации MMR иногда возникают лихорадка или отек щек или шеи.
- Более серьезные реакции случаются редко. Они могут включать судороги (часто связанные с лихорадкой), временную боль и скованность в суставах (в основном у подростков или взрослых женщин), пневмонию, отек головного и / или спинного мозга или временное низкое количество тромбоцитов, которое может вызвать необычное кровотечение. или синяк.
- У людей с серьезными проблемами иммунной системы эта вакцина может вызвать инфекцию, которая может быть опасной для жизни. Людям с серьезными проблемами иммунной системы противопоказана вакцинация MMR.
Эти вакцины крайне редко вызывают серьезный вред или смерть. Если у человека, получающего вакцину, возникла серьезная реакция, немедленно обратитесь за медицинской помощью.
Вакцина MMR доступна в аптеке Walgreens. Возраст зависит от штата. *
AlertЕсли вы считаете, что вам нужна неотложная медицинская помощь, , позвоните по номеру 911 .
Позвоните в центры по контролю и профилактике заболеваний (CDC) по телефону 800-232-4636 или посетите сайт www.cdc.gov/vaccines для получения дополнительной информации о вакцинах.
Ссылки
Hamborsky J, Kroger A, Wolfe S, eds. Центры по контролю и профилактике заболеваний (CDC). Эпидемиология и профилактика болезней, предупреждаемых с помощью вакцин. 13-е изд. Вашингтон, округ Колумбия: Фонд общественного здравоохранения, 2015.
Информационное сообщение о вакцине: Вакцина MMR (от кори, паротита и краснухи) (что вам нужно знать) 20 апреля 2012 г. https://www.cdc.gov/ вакцины / hcp / vis / vis-statement / mmr.html. По состоянию на апрель 2016 г.
Эта публикация должна использоваться только в общеобразовательных целях и не предназначена для замены профессиональных медицинских рекомендаций.Несмотря на то, что она предназначена быть точной, ни Walgreen Co., ее дочерние и зависимые компании, ни какая-либо другая сторона не несут ответственности за убытки или ущерб, возникшие в результате использования данной публикации.
* Вакцины при наличии. Могут применяться ограничения, связанные с государством, возрастом и состоянием здоровья.
Вакцина против кори, паротита и краснухи (MMR)
Корь, эпидемический паротит и краснуха (MMR) — это болезни, которые могут вызвать серьезные осложнения или даже смерть. Дети особенно подвержены риску, но вакцина резко снизила количество случаев в США.С.
Найдите ближайшую к вам клинику CareNow®
Что такое вакцина MMR (против кори, паротита и краснухи)?Вакцина против кори, эпидемического паротита и краснухи (MMR) защищает детей и взрослых от заражения этими вирусами. Вакцина содержит живой агент — безвредное или ослабленное количество живого ингредиента, — который заставляет организм бороться с инфекцией и приобретать иммунитет к этим вирусам.
Центры по контролю и профилактике заболеваний рекомендуют следующие общие рекомендации:
Дети в возрасте от 1 до 12 лет могут получить комбинированную вакцину MMRV, которая включает вакцину против ветряной оспы.Спросите своего врача о рекомендациях.
Кому не следует делать прививку MMR?Есть некоторые, кому не следует делать прививку MMR. Людям, попадающим в любую из этих категорий, следует избегать этого или подождать, пока оно им подойдет:
Обратитесь к поставщику медицинских услуг за рекомендациями для вас.
Каковы побочные эффекты вакцины MMR?Вакцина MMR может вызывать легкие побочные эффекты. К ним относятся:
Умеренные побочные эффекты встречаются редко, но могут включать:
Любая вакцина несет в себе очень небольшой риск тяжелой аллергической реакции.Обратитесь в скорую помощь, если вы испытываете одно из следующего:
Инфекция вирусом Рубеола вызывает корь. Вирус обитает в слизи носа и горла инфицированного человека. Болезнь заразна в течение четырех дней, прежде чем появляются какие-либо признаки сыпи, и продолжает оставаться заразной еще в течение пяти дней после этого.
Вирус кори может передаваться другим людям, когда они находятся рядом с инфицированным человеком, который кашляет или чихает. Более того, вирус может жить до двух часов в воздушном пространстве или на объекте.
Признаки и симптомы кориОбычно корь можно обнаружить, если у вас жар с кашлем, насморком или конъюнктивитом.
Симптомы обычно проявляются через 9–11 дней после заражения. Дополнительные симптомы включают:
Корь обычно передается при физическом контакте с инфицированным человеком. Также можно заразиться инфекцией, просто находясь рядом с инфицированным человеком, который кашляет или чихает.
Прикосновение к зараженной поверхности, а затем засовывание пальцев в рот или потирание носа или глаз может распространить инфекцию.
Как выглядит корь?Через два или три дня после того, как вы заметите симптомы кори, часто можно увидеть крошечные белые пятна, известные как пятна Коплика, во рту.
Через пару дней вы можете увидеть высыпание. Эта сыпь обычно начинается с плоских красных пятен на лице и может распространяться на остальное тело.Как только появляется сыпь, температура обычно поднимается до более чем 104 градусов по Фаренгейту.
Лечение кориОбычно симптомы кори проходят в течение семи-десяти дней, но специального лечения инфекции не существует. Чтобы облегчить симптомы, вы можете попробовать следующее:
Если вы заболели корью, важно избегать посещения публичных мест в течение как минимум четырех дней после появления сыпи, чтобы не допустить распространения болезни.Чтобы предотвратить заражение или распространение вируса, соблюдайте следующие стандартные меры предосторожности:
Если вы планируете путешествовать, особенно за границу, важно, чтобы вы в настоящее время принимали вакцину против кори.
Что такое краснуха?Краснуха, обычно называемая немецкой корью, — это инфекция, вызываемая вирусом краснухи.Вирус наиболее известен своей характерной красной сыпью.
Разница между краснухой и корью — это вирусы, которые их вызвали. К счастью, в США была объявлена элиминация краснухи, но по-прежнему крайне важно пройти вакцинацию, чтобы предотвратить ее повторное появление.
Симптомы краснухиПосле контакта с вирусом краснухи симптомы обычно не проявляются в течение трех недель. Когда они появляются, они могут быть очень легкими, из-за чего их трудно заметить.
Симптомы обычно длятся от одного до пяти дней и могут включать:
Когда симптомы краснухи легкие, лечение обычно не требуется. Даже в этом случае врач, скорее всего, порекомендует вам оставаться в изоляции, чтобы минимизировать риск распространения вируса среди других.
Беременным женщинам важно обсудить с врачом риски для ребенка.
Врач может назначить антитела, называемые гипериммунными глобулинами, для борьбы с инфекцией.
Что такое свинка?Свинка, также вирусная инфекция, в первую очередь поражает слюноотделительные железы возле ушей. У людей, страдающих эпидемическим паротитом, может наблюдаться отек одной или обеих этих желез.
Несмотря на то, что число случаев паротита за последние годы резко снизилось, в США все еще происходят вспышки.S. Те, кто не был вакцинирован, с наибольшей вероятностью пострадают от этих вспышек.
Свинка заразна?Свинка распространяется так же, как простуда и грипп — через капли инфицированной слюны.
Пациенты, страдающие паротитом, обычно перестают быть заразными через пять дней после появления симптомов.
Не существует лечения паротита, поскольку антибиотики неэффективны, но большинство людей выздоравливают в течение нескольких недель.
Как выглядит свинка?Свинка часто проявляется в виде опухших слюнных желез, из-за которых щека распухает.Вы также можете почувствовать боль в опухших железах с одной или обеих сторон лица.
CareNow
® Клиники неотложной помощи предлагают вакцину MMRЕсли вам или вашему близкому нужна вакцина MMR, обратитесь в ближайшую клинику неотложной помощи CareNow ® , а затем сократите время ожидания в зале ожидания с помощью функции Web Check-In ® . Открытые семь дней в неделю клиники неотложной помощи CareNow ® принимают пациентов, не посещающих врача.
Web Check-In®
Заявление об ограничении ответственности: Состояние здоровья пациента может отличаться.Хотя этот контент был одобрен для публикации сертифицированным медицинским директором, всегда консультируйтесь со своим личным врачом, прежде чем решить, что любой медицинский совет из Интернета подходит вам.
Вакцина против кори, эпидемического паротита и краснухи — инфекции
Вакцина MMR вводится в виде инъекции под кожу.
Всем взрослым, родившимся не ранее 1957 г., следует дать одну дозу вакцины, если у них нет документации о вакцинации одной или несколькими дозами MMR или если лабораторные тесты не показывают, что они обладают иммунитетом.
Рождение до 1957 года обычно считается достаточным доказательством иммунитета к кори, эпидемическому паротиту и краснухе, за исключением медицинских работников. Медицинские работники вакцинируются или проходят лабораторные исследования для проверки наличия иммунитета.
Инфекция краснухи во время беременности может иметь серьезные последствия для плода, такие как выкидыш или серьезные врожденные дефекты. Поэтому все женщины, которые могут забеременеть, независимо от года рождения, должны пройти тестирование на иммунитет к краснухе.Если у женщин нет доказательств иммунитета, следует вакцинировать тех, кто не беременен, а беременных женщин — сразу после завершения беременности.
Взрослые, которые могут быть подвержены этим инфекциям, должны получить вторую дозу вакцины. К таким людям относятся те, кто
Вторую дозу вакцины MMR также следует вводить людям, живущим в одном доме с людьми с сильно ослабленной иммунной системой.
Беременным женщинам и людям, у которых были серьезные аллергические реакции на желатин или определенные антибиотики (особенно неомицин), не следует вводить эту вакцину.
Если у человека временное заболевание, врачи обычно откладывают вакцинацию до исчезновения болезни.
ВакцинаMMR (против кори, паротита и краснухи) — что вам нужно знать
Определение
Все приведенное ниже содержание полностью взято из Информационного заявления о вакцине (VIS) CDC MMR (кори, эпидемического паротита и краснухи): cdc .gov / Vacines / hcp / vis / vis-statement / mmr.html
Информация о проверке CDC для MMR VIS:
Информация
Зачем делать прививки?
Вакцина MMR может предотвратить корь, эпидемический паротит и краснуху .
Большинство людей, вакцинированных MMR, будут защищены на всю жизнь. Вакцины и высокий уровень вакцинации сделали эти болезни гораздо менее распространенными в Соединенных Штатах.
Вакцина MMR
Детям требуется 2 дозы вакцины MMR, обычно:
Младенцы, которые будут путешествовать за пределы США в возрасте от 6 до 11 месяцев должны получить дозу вакцины MMR перед поездкой.Ребенку все равно следует получить 2 дозы в рекомендованном возрасте для долговременной защиты.
Дети старшего возраста, подростки, и взрослые также нуждаются в 1 или 2 дозах вакцины MMR, если у них еще нет иммунитета к кори, эпидемическому паротиту и краснухе. Ваш лечащий врач может помочь вам определить, сколько доз вам нужно.
Третья доза вакцины MMR может быть рекомендована в некоторых случаях вспышки эпидемического паротита.
Вакцина MMR может вводиться одновременно с другими вакцинами.Дети от 12 месяцев до 12 лет могут получить вакцину MMR вместе с вакциной против ветряной оспы за один прием, известный как MMRV. Ваш лечащий врач может предоставить вам дополнительную информацию.
Поговорите со своим врачом
Сообщите своему поставщику вакцины, если человек, получающий вакцину:
В некоторых случаях ваш лечащий врач может решить отложить вакцинацию MMR до следующего визита.
Люди с легкими заболеваниями, такими как простуда, могут быть вакцинированы. Людям с умеренным или тяжелым заболеванием обычно следует дождаться выздоровления, прежде чем делать прививку MMR.
Ваш лечащий врач может предоставить вам дополнительную информацию.
Риск реакции на вакцину
Иногда люди теряют сознание после медицинских процедур, включая вакцинацию. Сообщите своему врачу, если вы чувствуете головокружение, изменения зрения или звон в ушах.
Как и в случае с любым другим лекарством, существует очень малая вероятность того, что вакцина вызовет тяжелую аллергическую реакцию, другие серьезные травмы или смерть.
Что делать, если возникла серьезная проблема?
Аллергическая реакция может возникнуть после того, как вакцинированный покинет клинику. Если вы видите признаки тяжелой аллергической реакции (крапивница, отек лица и горла, затрудненное дыхание, учащенное сердцебиение, головокружение или слабость), позвоните по телефону 9-1-1 и доставьте человека в ближайшую больницу.
Если вас беспокоят другие признаки, позвоните своему врачу.
О побочных реакциях следует сообщать в Систему сообщений о побочных эффектах вакцин (VAERS). Этот отчет обычно подает ваш лечащий врач, или вы можете сделать это самостоятельно. Посетите веб-сайт VAERS по адресу vaers.hhs.gov или позвоните по телефону 1-800-822-7967 . VAERS предназначен только для сообщения о реакциях, и персонал VAERS не дает медицинских рекомендаций.
Национальная программа компенсации травм от вакцин
Национальная программа компенсации травм от вакцин (VICP) — это федеральная программа, которая была создана для компенсации людям, которые могли быть травмированы некоторыми вакцинами.Посетите VICP по адресу www.hrsa.gov/vaccine-compensation/index.html или позвоните по телефону 1-800-338-2382 , чтобы узнать о программе и о том, как подать иск. Срок подачи иска о компенсации ограничен.
Как я могу узнать больше?
Ссылки
Веб-сайт Центров по контролю и профилактике заболеваний. Вакцина MMR (кори, эпидемический паротит и краснуха). cdc.gov/vaccines/hcp/vis/vis-statements/mmr.html. Обновлено 15 августа 2019 г. По состоянию на 23 августа 2019 г.
4 Вакцина против кори, паротита и краснухи | Побочные эффекты вакцин: доказательства и причинно-следственная связь
CDC.2010. Охват вакцинацией детей в возрасте 19–35 месяцев на национальном, государственном и местном уровнях — США, 2009 г. Еженедельный отчет о заболеваемости и смертности 59 (36): 1171-1177.
Чаудари С. и Б. Э. Яски. 1989. Фульминантный миокардит эпидемического паротита. Анналы внутренней медицины 110 (7): 569-570.
Чен, Р. Т., Дж. В. Глассер, П. Х. Родс, Р. Л. Дэвис, В. Э. Барлоу, Р. С. Томпсон, Дж. П. Маллули, С. Б. Блэк, Х. Р. Шайнфилд, К. М. Вадхейм, С. Майкл Марси, Дж.I. Ward, RP Wise, SG Wassilak, SC Hadler, E. Swint, JR Hardy, T. Payne, V. Immanuel, P. Benson, J. Draket, L. Drew, B. Mendius, P. Ray, N. Льюис, Б.Х. Файерман, Дж. Цзин, М. Вульфсон, М.М. Лугг, П. Осборн, С. Растоги, П. Патриарка и В. Казерта. 1997. Проект связи с данными о безопасности вакцин: новый инструмент для улучшения мониторинга безопасности вакцин в Соединенных Штатах. Педиатрия 99 (6): 765-773.
Чен Р. Т., Дж. М. Моисей, Л. Э. Марковиц и В. А. Оренштейн. 1991. Неблагоприятные события после вакцинации против кори, паротита, краснухи и кори у студентов колледжей. Vaccine 9 (5): 297-299.
Чен В., С. Ландау, П. Шам и Э. Фомбонн. 2004. Нет доказательств связи между аутизмом, MMR и вирусом кори. Психологическая медицина 34 (3): 543-553.
Джизман М., М. Покорн и Д. Осредкар. 2005. Re: Поперечный миелит после вакцинации против кори и краснухи. Журнал педиатрии и детского здоровья 41 (8): 460.
Коэн, Х.А., А. Ашкенази, М. Нусинович, Дж. Амир, Дж. Харт и М. Фридман.1992. Острая мозжечковая атаксия, связанная с эпидемическим паротитом. Американский журнал болезней детей 146 (8): 930-931.
Д’Суза, Р. М., С. Кэмпбелл-Ллойд, Д. Айзекс, М. Голд, М. Берджесс, Ф. Тернбулл и Э. О’Брайен. 2000. Неблагоприятные события после иммунизации, связанные с австралийской кампанией по борьбе с корью 1998 года. Информация об инфекционных заболеваниях 24 (2): 27-33.
Дейлз, Л., С. Дж. Хаммер и Н. Дж. Смит. 2001. Временные тенденции в аутизме и охвате иммунизацией MMR в Калифорнии. Журнал Американской медицинской ассоциации 285 (9): 1183-1185.
Дэвис, Л. Э. 2008. Осложнения нервной системы при системных вирусных инфекциях. В Неврология и общая медицина , 4-е изд., Под редакцией М. Дж. Аминова. Филадельфия, Пенсильвания: Черчилль Ливингстон Эльзевьер. Стр. 827-850.
Дэвис, Р. Л., Э. Маркузе, С. Блэк, Х. Шайнфилд, Б. Гивенс, Дж. Швальбе, П. Рэй, Р. С. Томпсон, Р. Чен, Дж. В. Глассер, П. Х. Родс, Э. Суинт, Л. А. Джексон, В. Э.Барлоу, В. Х. Иммануэль, П. Дж. Бенсон, Дж. П. Маллули, Л. Дрю, Б. Мендиус, Н. Льюис, Б. Х. Файерман, Дж. И. Уорд, С. М. Вадхейм, С. М. Марси, Дж. Джинг, М. Вульфсон, М. Лагг, П. Осборн , Р. П. Уайз, С. Растоги, П. Патриарка и В. Казерта. 1997. Иммунизация MMR2 в возрасте от 4 до 5 лет и от 10 до 12 лет: сравнение неблагоприятных клинических событий после иммунизации в проекте Vaccine Safety Datalink. Педиатрия 100 (5): 767-771.
де Йонг, Дж. Г. 1965. Выживание вируса кори в воздухе в связи с эпидемиологией кори. Archiv fur Die Gesamte Virusforschung Archives of Virology 16 (1-5): 97-102.
Ф. ДеСтефано, Т. К. Бхасин, В. В. Томпсон, М. Йоргин-Оллсопп и К. Бойл. 2004 г. Возраст при первой вакцинации против кори, эпидемического паротита и краснухи у детей с аутизмом и контрольных субъектов школьного возраста: популяционное исследование в столичной Атланте. Педиатрия 113 (2): 259-266.
ДеСтефано, Ф., Дж. П. Маллули, К. А. Окоро, Р. Т. Чен, С. М. Марси, Дж. И. Уорд, К. М. Вадхейм, С.Б. Блэк, Х. Р. Шайнфилд, Р. Л. Дэвис и К. Болке. 2001. Детские прививки, сроки вакцинации и риск сахарного диабета 1 типа. Педиатрия 108 (6): E112.
Ф. ДеСтефано, Т. Верстратен, Л. А. Джексон, К. А. Окоро, П. Бенсон, С. Б. Блэк, Х. Р. Шайнфилд, Дж. П. Маллули, В. Ликоски и Р. Т. Чен. 2003. Прививки и риск демиелинизирующих заболеваний центральной нервной системы у взрослых.

 При нетяжелых ОРВИ, острых кишечных заболеваниях и др. прививки допускается проводить сразу же после нормализации температуры!
При нетяжелых ОРВИ, острых кишечных заболеваниях и др. прививки допускается проводить сразу же после нормализации температуры!



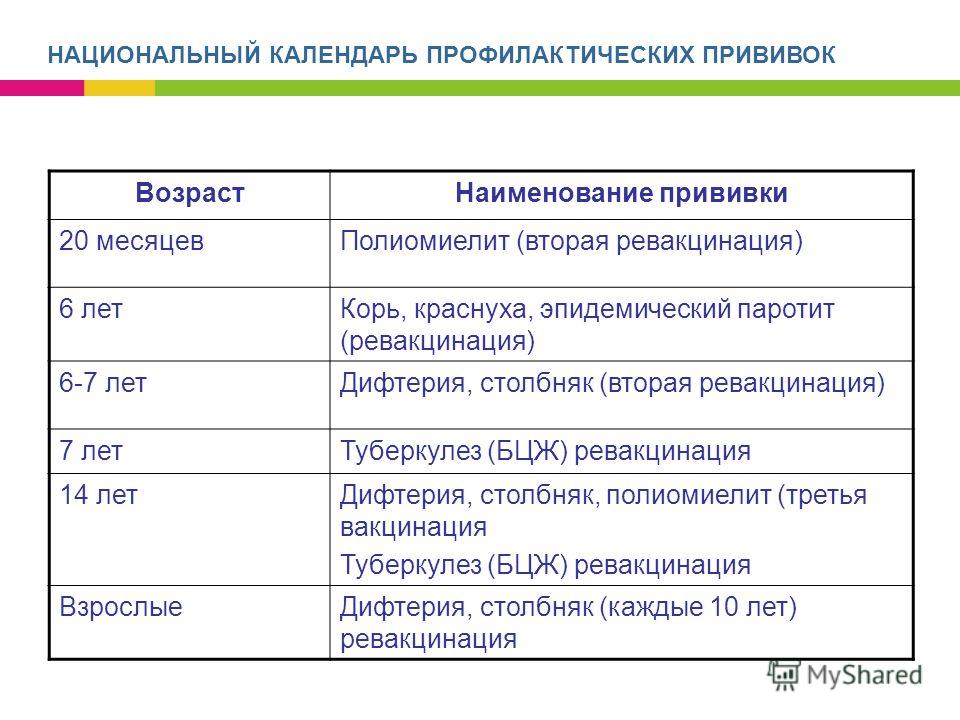
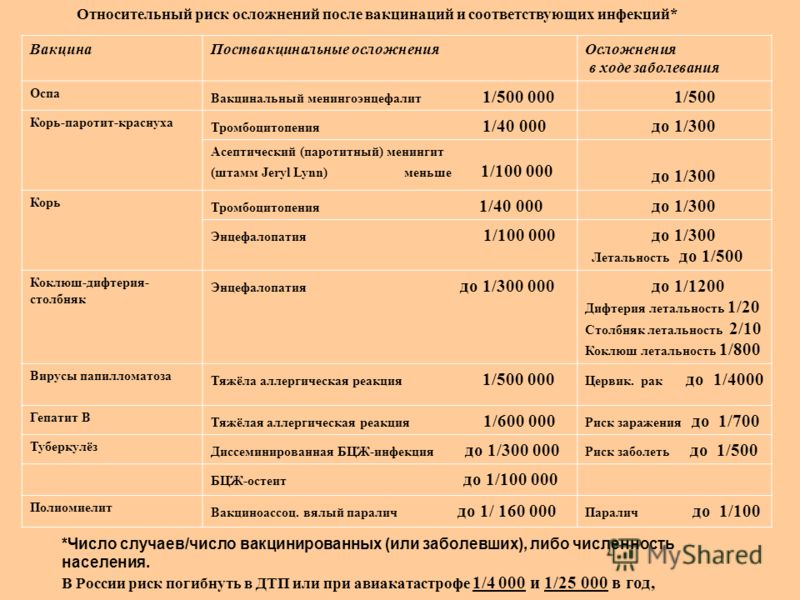 (с интервалом не менее 28 дней).В случае путешествий или вспышек заболевания младенцы в возрасте 6-11 месяцев должны получить 1 дозу вакцины MMR (неисчисляемую) с последующей плановой вакцинацией MMR (2 дополнительные соответствующие возрасту дозы).
(с интервалом не менее 28 дней).В случае путешествий или вспышек заболевания младенцы в возрасте 6-11 месяцев должны получить 1 дозу вакцины MMR (неисчисляемую) с последующей плановой вакцинацией MMR (2 дополнительные соответствующие возрасту дозы).