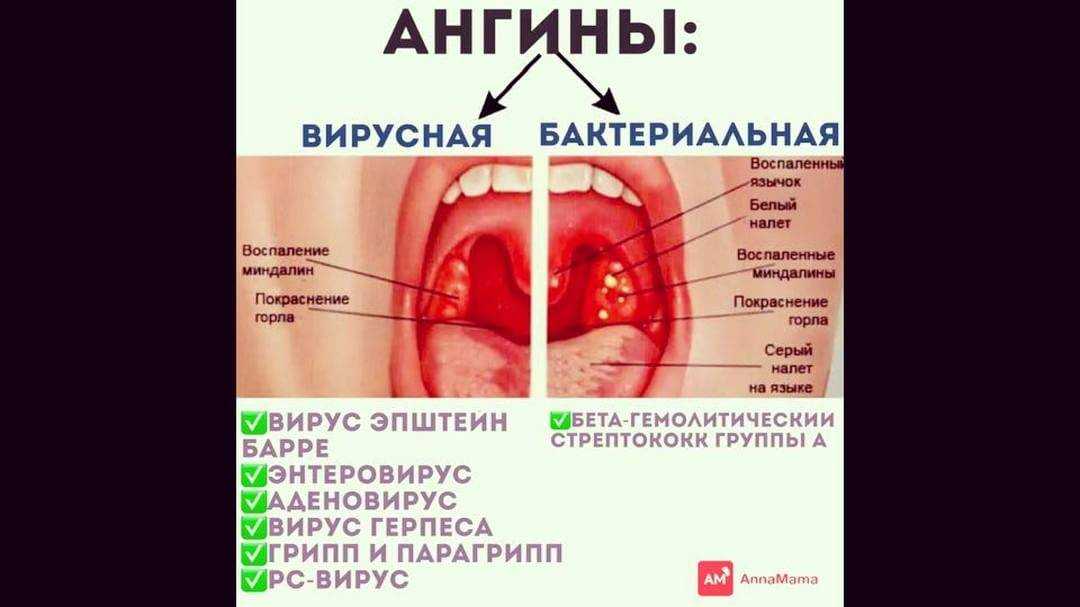
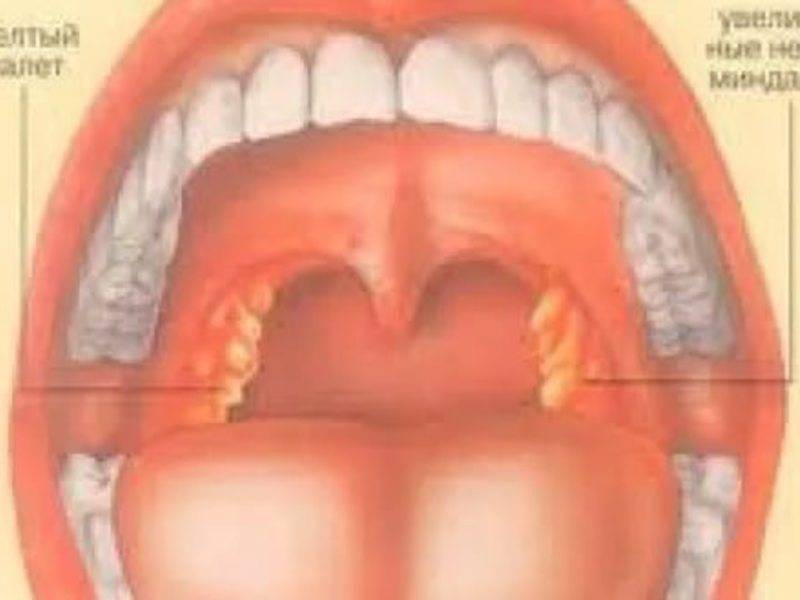
Ангина с кровью и мокротой
[flat_ab id=”9″] Содержание материала Причины крови при ангине Особенности терапии при кровохарканье Что категорически не рекомендуется делать
Инфекционное заболевание ангина знакомо каждому человеку – боль в горле, повышение температуры и общая слабость испытывали все. Это заболевание часто лечат в домашних условиях, без обращения к врачу.
Отвары лекарственных растений для полоскания горла, стандартные жаропонижающие и обезболивающие препараты обычно приносят облегчение.
Многие игнорируют предупреждение врачей о том, что ангина может спровоцировать развитие осложнений, ее нужно лечить медикаментозно, а в большинстве случаев восстановить здоровье можно только путем применения антибактериальных препаратов (антибиотиков).
Врачи утверждают, что при грамотном лечении все симптомы ангины исчезают уже на 3-4 день болезни, а полное выздоровление наступает на 5-7 день.
Если же больной ангиной отхаркивается кровью, то он впадает в панику – общепринято считать, что кровохарканье есть симптом туберкулеза.
В любом случае необходимо срочно обратиться за квалифицированной медицинской помощью – никакими народными средствами с этим патологическим явлением не справиться.
Причины крови при ангине
Если мокрота имеет розовый цвет и в ней отсутствуют какие-либо прожилки, сгустки, врачи могут предположить, что у больного произошло травмирование капилляров в верхних дыхательных путях.
Такое может случиться на фоне слишком интенсивного кашля, когда он носит приступообразный характер и отличается выделением малого количества мокроты. Если больной начнет принимать противокашлевые препараты, или снижать интенсивность приступов специальными рассасывающимися таблетками, то рассматриваемое явление быстро исчезнет.
Если мокрота при ангине выходит с темными сгустками крови или биологический материал окрашен в интенсивный красный цвет, то это считается неблагоприятным симптомом.
При осмотре горла пациента, в рамках его обследования врач должен исключить желудочное кровотечение – на его фоне также может появиться кровь в мокроте. Кроме этого, присутствие крови в мокроте может случиться и по причине скрытого носового кровотечения – этот факт тоже нужно исключить.
Если кровь в мокроте появилась после длительного приступа кашля, а перед этим его голос немного был осипший, то можно предположить, что в гортани присутствовало доброкачественное новообразование и оно просто оторвалось.
Ничего страшного в этом нет, опасности для жизни такое состояние не представляет, но предотвратить развитие кровотечения и провести гистологические исследования новообразования (хотя бы места его присутствия) нужно обязательно.
Еще один важный момент – кровь в мокроте на фоне кровоточащих миндалин. Связано это с тем, что больные регулярно снимают с них белый налет, который «плотно» зафиксирован на воспаленной слизистой миндалин.
Естественно, что случайно можно поранить поверхность, она начинает кровоточить. Причем больной может в покое не ощущать присутствие крови в ротовой полости и глотке, но с мокротой при кашле кровь выделяется.
Причем больной может в покое не ощущать присутствие крови в ротовой полости и глотке, но с мокротой при кашле кровь выделяется.
Больного обязательно помещают в лечебное учреждение и предписывают ему строгий постельный режим. Только в редких случаях, когда мокрота слегка окрашена в розовый цвет и пациент не предъявляет жалобы на ухудшение состояния здоровья, врач может назначить амбулаторное лечение.
Обратите внимание: если в мокроте присутствует большое количество крови, то прежде чем проводить терапию, состояние пациента стабилизируют.
Особенности терапии при кровохарканье
Здесь врачи предпринимают индивидуальные терапевтические меры. И такое лечение будет преследовать две цели:
- предотвратить попадание сгустков крови в легкие, так как это может привести к асфиксии;
- остановить кровотечение.
Если больной уже проходит курс лечения ангины антибактериальными препаратами, их придется заменить – кровохарканье считается одним из побочных явлений при длительном приеме антибиотиков.
Если кровотечение массивное, то после обследования врач может назначить больному процедуру прижигания кровоточащих участков дыхательных путей. Это помогает быстро остановить кровотечение, но учтите, что процедура не является панацеей. Дело в том, что даже после прижигания, на фоне сильного кашля повреждения могут снова начать кровоточить.
Очень часто при диагностировании кровохарканья на фоне ангины врачи проводят бронхоскопию – эта процедура позволяет не только точно установить очаг кровотечения, но и проводить лечебные манипуляции.
Обратите внимание: обязательно в рамках терапии кровохарканья на фоне ангины назначают введение замороженной кровяной плазмы, тромбоцитов или кровосвертывающие факторы.
Что категорически не рекомендуется делать
При появлении примеси крови в мокроте нельзя ни в коем случае пользоваться отварами лекарственных трав – банальная процедура полоскания горла может привести к усилению кровотечения.
Если больной обнаружил ранки на слизистой миндалин, то ему нужно прекратить процедуру удаления налета и часто использовать мед, медленно рассасывая его.
Ни в коем случае нельзя употреблять какие-либо кровоостанавливающие препараты без назначения врача! Во-первых, они в большинстве случаев данной ситуации абсолютно бесполезны, а во-вторых, нужно сначала определить причину появления крови при ангине.
Мокрота с примесью крови при ангине не должна приводить к панике. В большинстве случаев этот признак не сигнализирует о какой-либо сложной патологии, так как он вообще довольно редок. Но обратиться за квалифицированной медицинской помощью придется – необходимо поставить точный диагноз и пройти грамотное лечение.
Фильтр:ВсеОткрытРешеноЗакрытЖдет ответа
Скажите пожалуйста, если лопнула киста миндалины, опасно ли это и что нужно сделать в первую очередь,
7487 просм.
Застряла ватка в ухе очень глубоко как ее оттуда вытащить быстро и безболезненно
7181 просм.
Опубликовать вопрос
Кровь в мокроте | ЛРЦ. Лечебно-реабилитационный центр Минэкономразвития России
Кровохарканье — это появление крови в мокроте при кашле. Оно может быть связано с заболеванием как органов дыхания, так и сердечно-сосудистой, пищеварительной систем, носоглотки, полости рта. Кашель с кровью может сопровождаться другими жалобами: повышением температуры, нехваткой воздуха, болями в грудной клетке, сердцебиением, резким падением давления. Появление этих симптомов часто помогает врачу поставить правильный диагноз и определить причину кровохарканья.
Причины кровохарканья.
Чаще всего наличие прожилок крови в мокроте при сильном приступообразном кашле во время простудного заболевания у молодых людей не является грозным симптомом. Просто при сильном кашле стенка сосудов может повредиться и в просвет бронхов попадает небольшое количество крови. Такое кровохарканье проходит сразу после стихания воспалительного процесса в бронхах. Однако, даже в этом случае необходим осмотр ЛОР врача и рентген органов грудной клетки, чтобы исключить иную причину кровохарканья, о которых мы сейчас поговорим.
Такое кровохарканье проходит сразу после стихания воспалительного процесса в бронхах. Однако, даже в этом случае необходим осмотр ЛОР врача и рентген органов грудной клетки, чтобы исключить иную причину кровохарканья, о которых мы сейчас поговорим.
- Достаточно часто причиной кровохарканья являются заболевания глотки и придаточных пазух носа. В случае появления крови в мокроте, необходим осмотр ЛОР врача для исключения опухоли гортани, глотки или воспаления пазух (гайморит, фронтит)
- В 20% случаев причиной кровохарканья являются опухоли бронхолегочной системы.
- Тромбоэмболия легочных артерий (повреждение ткани легких из-за закупорки тромбом снабжающей этот участок легочной артерии) также может вызвать кровохарканье.
- Тяжелые болезни сердца: инфаркт миокарда, пороки сердца, кардиомиопатии могут стать причиной появления прожилок крови в мокроте. Это происходит потому, что высокое давление в легочных сосудах, развивающееся при болезнях сердца из-за слабости сердечной мышцы, приводит к расширению легочных сосудов и их повреждению.
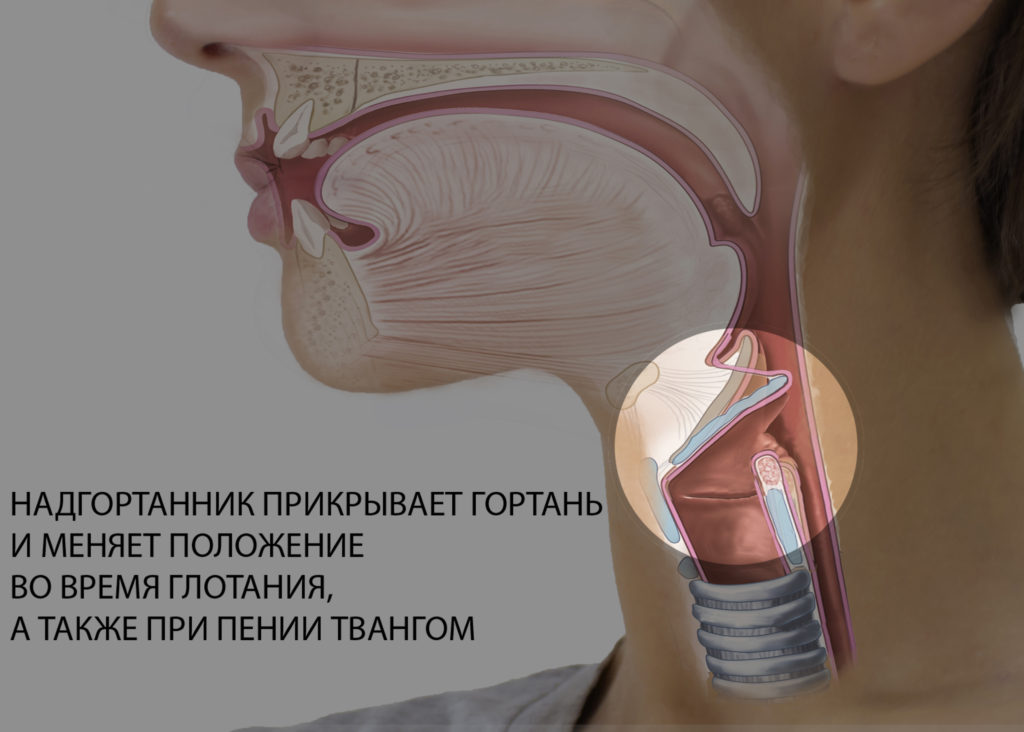
- Иногда можно принять за кровохарканье появление крови во рту при заболеваниях пищевода или желудка.
Обследования, которые необходимо пройти для установления источника крови в мокроте
Если кровь в мокроте появилась впервые при сильном кашле на фоне простудного заболевания, то пациента должен осмотреть ЛОР врач и ему необходимо провести рентген органов грудной клетки. Если после окончания лечения вновь появляется кровь в мокроте или ее количество в ходе лечения увеличилось, то необходимо продолжить обследование.
Одним из основных методов обследования органов грудной клетки, который позволяет правильно поставить диагноз является компьютерная томография органов грудной клетки, при необходимости ее проводят с контрастированием.
Определить источник кровохарканья позволяет бронхофиброскопия — исследование, при котором в трахею и бронхи вводят бронхоскоп и осматривают трахею, крупные и средние бронхи.
Если в ходе этих обследований причина появления крови в мокроте не установлено, то проводят ультразвуковое исследование сердца, эзофагогастроскопию, пациента осматривает стоматолог.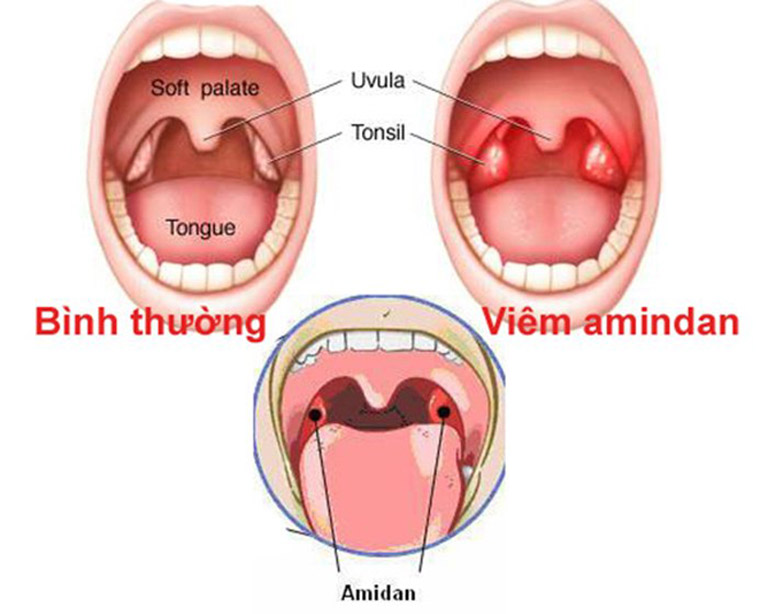
Несмотря на применение разных методов, причину кровохарканья не удается обнаружить в 30–40% случаев.
Кровотечение из варикозно расширенных вен пищевода: симптомы и причины
Кровотечение из варикозно расширенных вен пищевода возникает, когда набухшие вены (варикозно расширенные вены) в нижней части пищевода разрываются и кровоточат.
Пищевод — это мышечная трубка, соединяющая рот с желудком. Вены в нижней части пищевода рядом с желудком могут опухнуть, когда приток крови к печени уменьшается. Это может быть связано с рубцовой тканью или сгустком крови в печени.
Когда кровоток в печени затруднен, кровь скапливается в других близлежащих кровеносных сосудах, в том числе в нижних отделах пищевода. Однако эти вены намного меньше, и они не способны переносить большое количество крови. Они расширяются и набухают в результате увеличения кровотока.
Набухшие вены известны как варикозное расширение вен пищевода.
Из варикозно расширенных вен пищевода может вытечь кровь и в конечном итоге произойти разрыв.
Это может привести к сильному кровотечению и опасным для жизни осложнениям, включая смерть. Когда это происходит, это неотложная медицинская помощь.
Позвоните по номеру 911 или в местные службы экстренной помощи или немедленно обратитесь в ближайшее отделение неотложной помощи, если у вас проявляются симптомы кровотечения из варикозно расширенных вен пищевода.
Варикозно расширенные вен пищевода часто не вызывают никаких симптомов до тех пор, пока они не разрываются и не кровоточат. После разрыва симптомы варьируются в зависимости от тяжести кровотечения.
Если кровотечение слабое, вы можете заметить только черный дегтеобразный стул (мелена), возникающий в результате проглатывания крови.
Сильное кровотечение может вызвать:
- кровь в рвотных массах (гематемезис)
- боль в животе
- головокружение или обморок
- ректальное кровотечение
- кровавый левый стул (в тяжелых случаях может вызвать сильное неконтролируемое кровотечение24)
4 низкое кровяное давление и привести к шоку.

Симптомы шока включают:
- бледная, липкая кожа
- нерегулярное дыхание
- потеря сознания
Если у вас возникли какие-либо из вышеперечисленных симптомов, немедленно позвоните по номеру 911 или в местную службу экстренной помощи или обратитесь в ближайшее отделение неотложной помощи.
Варикоз пищевода возникает из-за высокого кровяного давления в воротной вене, которое также называют портальной гипертензией.
Воротная вена транспортирует кровь из нескольких органов желудочно-кишечного тракта в печень. Высокое кровяное давление в венах вызывает накопление крови в близлежащих кровеносных сосудах, в том числе в пищеводе. Вены начинают расширяться и набухать в результате увеличения кровотока.
Цирроз — тяжелое рубцевание печени, которое часто развивается из-за чрезмерного употребления алкоголя или серьезных инфекций, таких как гепатит, — наиболее частая причина портальной гипертензии. Они также могут быть вызваны тромбозом воротной вены, состоянием, которое возникает, когда внутри воротной вены образуются сгустки крови.
В некоторых случаях причина портальной гипертензии неизвестна. Это называется идиопатической портальной гипертензией.
Варикозно расширенные вен пищевода не всегда кровоточат. Факторы, которые могут увеличить риск кровотечения, включают:
- Повышенное портальное кровяное давление. Чем выше портальное кровяное давление, тем выше риск кровотечения.
- Размер варикоза. Риск кровотечения увеличивается с размером. Большие варикозные узлы имеют более высокий риск кровотечения.
- Прогрессирующие заболевания печени. Люди с тяжелым заболеванием печени, включая прогрессирующий цирроз или печеночную недостаточность, подвержены более высокому риску кровотечения из варикозно расширенных вен пищевода.
- Продолжительное употребление алкоголя. Если варикоз возник из-за употребления алкоголя, продолжение употребления алкоголя увеличивает риск кровотечения.
Для диагностики варикозного расширения вен пищевода врач или другой медицинский работник (HCP) проведет медицинский осмотр и спросит вас о ваших симптомах.

Они также могут использовать один или несколько из следующих тестов для подтверждения диагноза:
- Анализы крови. Они используются для оценки количества клеток крови и функции печени и почек.
- Эндоскопия. Во время этой процедуры в рот вставляется небольшой эндоскоп с подсветкой, который используется для осмотра пищевода, желудка и начала тонкой кишки. Он используется для более тщательного изучения расширенных вен и органов. Его также можно использовать для взятия образцов тканей и лечения кровотечений.
- Визуализирующие исследования, такие как КТ и МРТ. Они используются для исследования печени и органов брюшной полости и оценки кровотока в этих органах и вокруг них.
Основной целью лечения является предотвращение разрыва варикозно расширенных вен пищевода и кровотечения.
Контроль портальной гипертензии
Контроль портальной гипертензии обычно является первым шагом к снижению риска кровотечения.
 Этого можно достичь с помощью следующих методов лечения и лекарств:
Этого можно достичь с помощью следующих методов лечения и лекарств:- Бета-блокаторы. Врач или другой медицинский работник может назначить бета-блокаторы, такие как пропранолол, для снижения артериального давления.
- Эндоскопическая склеротерапия. С помощью эндоскопа врач или другой медицинский работник введет в ваши набухшие вены лекарство, которое сузит их.
- Эндоскопическое лигирование варикозно расширенных вен (бандаж). Врач или другой медицинский работник с помощью эндоскопа перевяжет набухшие вены пищевода эластичной лентой, чтобы они не кровоточили. Они снимут повязки через несколько дней.
Вам может потребоваться дополнительное лечение, если у вас уже произошел разрыв варикозно расширенных вен пищевода.
После начала кровотечения
Эндоскопическая перевязка варикозно расширенных вен и эндоскопическая склеротерапия обычно являются профилактическими методами лечения.
 Однако врач или другой медицинский работник также может использовать их, если у вас уже началось кровотечение из варикозно расширенных вен пищевода.
Однако врач или другой медицинский работник также может использовать их, если у вас уже началось кровотечение из варикозно расширенных вен пищевода.Также можно использовать лекарство под названием октреотид. Этот препарат снизит давление в набухших венах за счет сужения кровеносных сосудов и уменьшения кровотока.
Если кровотечение возобновится, врач или другой медицинский работник, скорее всего, порекомендует хирургическое шунтирование.
Существует два основных типа шунтирующих процедур, используемых при кровотечениях из варикозно расширенных вен пищевода. К ним относятся:
- Трансъюгулярное внутрипеченочное портосистемное шунтирование (TIPS). Процедура TIPS использует рентгеновский снимок для направления размещения устройства, которое создает новые соединения между воротной и печеночной веной в вашей печени. Это соединение создает отклонение для кровотока.
- Дистальное спленоренальное шунтирование (DSRS). DSRS является более инвазивной процедурой хирургического шунтирования, чем TIPS.
 Он включает в себя соединение основной вены от селезенки с веной левой почки.
Он включает в себя соединение основной вены от селезенки с веной левой почки.
В редких случаях может потребоваться пересадка печени, если у человека тяжелый цирроз печени и/или после лечения продолжают возникать повторные кровотечения.
Вероятность кровотечения из варикозно расширенных вен пищевода выше, если у вас есть:
- большие варикозно расширенные узлы вен пищевода
- красные пятна на варикозно расширенных венах пищевода при осмотре желудка с подсветкой (эндоскопия)
- портальная гипертензия
- тяжелая бактериальная инфекция
- чрезмерное употребление алкоголя
- сильная рвота
- запор
- приступы сильного кашля
Поговорите с врачом или другим медицинским работником о риске развития варикозного расширения вен пищевода, особенно если у вас есть семейная история заболеваний печени.
Лучший способ предотвратить варикозное расширение вен пищевода — устранить основную причину.

Если у вас заболевание печени, рассмотрите следующие профилактические меры, чтобы снизить риск развития варикозного расширения вен пищевода:
- Соблюдайте сбалансированную диету, состоящую в основном из продуктов с низким содержанием соли, постного белка, цельнозерновых продуктов, фруктов и овощей.
- Избегайте употребления алкоголя.
- Поддерживайте здоровый вес.
- Снизьте риск заражения гепатитом, практикуя безопасный секс. Не пользуйтесь общими иглами или бритвами и избегайте контакта с кровью и другими биологическими жидкостями человека, больного гепатитом.
При наличии варикозного расширения вен пищевода важно придерживаться плана лечения и регулярно посещать врача или другого медицинского работника.
Позвоните в местную службу экстренной помощи, например, 911 в США, или немедленно обратитесь в больницу, если вы подозреваете, что у вас произошел разрыв варикозно расширенных вен пищевода.
Кровотечение из варикозно расширенных вен пищевода опасно для жизни и может привести к серьезным осложнениям.

Кровотечение будет продолжаться, если состояние не лечить быстро. Без лечения кровотечение из варикозно расширенных вен пищевода может привести к летальному исходу.
После лечения кровотечения из варикозно расширенных вен пищевода вы должны регулярно посещать врача или другого медицинского работника, чтобы убедиться, что лечение прошло успешно.
Стеноз митрального клапана: причины, симптомы и диагностика
Обзор
Митральный клапан расположен в левой части сердца, между двумя камерами: предсердием и желудочком. Предсердие – это верхняя камера, а желудочек – нижняя камера. Кровь перекачивается из левого предсердия через митральный клапан в левый желудочек на пути к аорте. Здоровый митральный клапан пропускает кровь, но препятствует обратному току. См. BodyMap митрального клапана здесь.
Стеноз митрального клапана, также известный как митральный стеноз, возникает при сужении отверстия митрального клапана. Это означает, что через него может течь недостаточно крови.
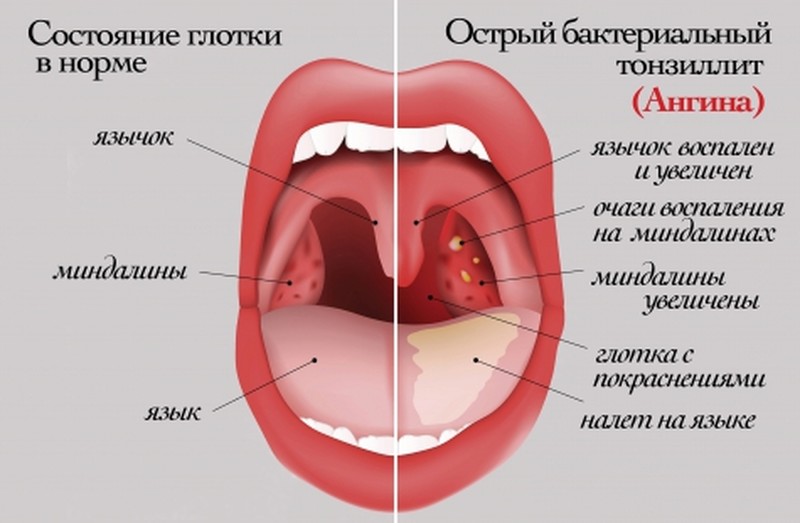
Стеноз митрального клапана может привести к различным проблемам, включая усталость, затрудненное дыхание, образование тромбов и сердечную недостаточность.
Рубцевание, вызванное ревматизмом, является основной причиной стеноза митрального клапана. Хотя ревматическая лихорадка распространена в некоторых странах, в Соединенных Штатах она стала редкостью из-за раннего выявления и лечения стрептококковых инфекций.
Стеноз митрального клапана обычно вызывается ревматической лихорадкой. Обычно это детская болезнь. Ревматическая лихорадка возникает в результате иммунного ответа организма на инфекцию стрептококковыми бактериями. Это серьезное осложнение острого фарингита или скарлатины.
Суставы и сердце являются органами, наиболее поражаемыми при острой ревматической лихорадке. Суставы могут сильно воспалиться и привести к временной, а иногда и хронической инвалидности. Во время острой ревматической лихорадки могут воспаляться различные отделы сердца, что приводит к:
- Эндокардиту .
 Это заболевание поражает слизистую оболочку сердца (называемую эндокардом).
Это заболевание поражает слизистую оболочку сердца (называемую эндокардом). - Миокардит . Это заболевание поражает сердечную мышцу (называемую миокардом).
- Перикардит . Это состояние поражает мембрану, окружающую сердце (называемую перикардом).
Поражение митрального клапана или любого из сердечных клапанов приводит к хроническому заболеванию сердца, называемому ревматическим пороком сердца. Клинические признаки и симптомы этого состояния могут проявиться только через 5–10 лет после эпизода ревматизма.
В 2005 году журнал Circulation отметил, что большинство случаев митрального стеноза в США было выявлено у людей, переехавших из стран, где распространен ревматизм.
Факторы риска заболевания неясны. Тем не менее, по оценкам, женщины в два-три раза чаще, чем мужчины, заболевают этим заболеванием.
Врожденный порок сердца может вызвать стеноз митрального клапана у ребенка.
 По данным медицинского журнала «Исследования сердечно-сосудистой медицины», дети, рожденные с этим заболеванием, обычно нуждаются в хирургическом вмешательстве.
По данным медицинского журнала «Исследования сердечно-сосудистой медицины», дети, рожденные с этим заболеванием, обычно нуждаются в хирургическом вмешательстве.В редких случаях может накапливаться кальций, что приводит к сужению митрального клапана. Другие редкие причины стеноза митрального клапана включают:
- опухоли
- тромбы
- лучевая терапия
Стеноз митрального клапана обычно приводит к одышке, особенно во время физической нагрузки или в положении лежа.
Другие распространенные симптомы включают:
- кашель с кровью или без нее
- боль в груди
- утомляемость
- отек лодыжек или стоп
- респираторные инфекции , вы можете почувствовать, как ваше сердце трепещет или быстро бьется.
В редких случаях вы можете чувствовать дискомфорт в груди. Ваша грудь может ощущаться стесненной или сжатой, или вы можете чувствовать боль, которая исходит наружу из вашей груди.
В некоторых случаях стеноз митрального клапана может не вызывать никаких симптомов или симптомы могут проявляться только во время физической нагрузки. У вас могут развиться симптомы, когда ваше тело подвергается стрессу, например, во время инфекции или беременности.
У вас могут развиться симптомы, когда ваше тело подвергается стрессу, например, во время инфекции или беременности.
В дополнение к обычным симптомам у детей со стенозом митрального клапана также может наблюдаться более медленный рост.
Существует несколько тестов, которые врач может использовать для диагностики стеноза митрального клапана.
Медицинский осмотр
Ваш врач прослушает ваше сердце с помощью стетоскопа. У людей с этим заболеванием сердце часто издает необычные звуки, такие как урчание и щелканье. По данным клиники Майо, шумы в сердце, аритмия и жидкость в легких являются индикаторами стеноза митрального клапана.
Визуализирующие обследования
Ваш врач может использовать различные визуализирующие обследования для подтверждения диагноза, а также для установления первоначальной причины проблемы. Эти тесты могут включать:
- Эхокардиограмма . Этот тест использует ультразвуковые волны для получения изображений структуры и функции вашего сердца в режиме реального времени.
 Это, безусловно, наиболее часто используемый диагностический тест на стеноз митрального клапана.
Это, безусловно, наиболее часто используемый диагностический тест на стеноз митрального клапана. - Рентген грудной клетки . Этот визуализирующий тест использует небольшое количество радиации для получения изображений вашего сердца и легких.
- Чреспищеводная эхокардиограмма (ЧПЭ). В ходе этого визуализирующего исследования врач вводит в пищевод небольшое устройство, которое излучает ультразвуковые волны. Этот метод дает более подробную картину, чем эхокардиограмма, поскольку пищевод находится сразу за сердцем.
- Катетеризация сердца . В ходе этой процедуры врач вводит длинную тонкую трубку в руку, бедро или шею и вводит ее к сердцу. Врач может использовать эту трубку для проведения различных тестов, в том числе для получения изображения кровеносных сосудов вашего сердца. Эта процедура является наиболее инвазивной и рискованной, но и наиболее точной.
Тесты на нарушения сердечного ритма
Тесты, которые могут контролировать ваше сердце на предмет нарушений ритма, включают электрокардиограмму и холтеровское мониторирование. электрокардиограмма — , также известная как ЭКГ или ЭКГ — , представляет собой запись электрической активности вашего сердца. Во время холтеровского мониторирования электрическая активность вашего сердца записывается с помощью портативного устройства для мониторинга, которое носят в течение определенного периода времени. Обычно за вами наблюдают в течение периода от 24 до 48 часов.
электрокардиограмма — , также известная как ЭКГ или ЭКГ — , представляет собой запись электрической активности вашего сердца. Во время холтеровского мониторирования электрическая активность вашего сердца записывается с помощью портативного устройства для мониторинга, которое носят в течение определенного периода времени. Обычно за вами наблюдают в течение периода от 24 до 48 часов.
Стресс-тесты
Ваш врач может назначить вам умеренную аэробную активность, а затем наблюдать за вами во время тренировки, чтобы определить, как ваше сердце реагирует на физическую нагрузку. Узнайте больше о стресс-тестах здесь.
Лечение стеноза митрального клапана может сильно различаться в зависимости от ваших симптомов и тяжести состояния. Если у вас нет симптомов и имеется только легкий стеноз митрального клапана, возможно, вам не требуется никакого лечения.
Лекарства и лекарства
Если стеноз митрального клапана вызывает симптомы, врач может прописать лекарства. Хотя лекарства не устраняют проблему с митральным клапаном, они могут помочь в лечении симптомов. Типы лекарств, которые ваш врач может назначить, включают:
Хотя лекарства не устраняют проблему с митральным клапаном, они могут помочь в лечении симптомов. Типы лекарств, которые ваш врач может назначить, включают:
- антикоагулянты или препараты, разжижающие кровь, для снижения риска образования тромбов
- диуретики для уменьшения накопления жидкости в результате повышенного диуреза
- антиаритмические средства для лечения нарушений сердечного ритма
Ваш врач может решить выполнить баллонную митральную вальвулопластику. Эта процедура является вариантом, если вам нужно больше лечения, чем просто лекарства, но ваш митральный клапан не поврежден настолько, чтобы потребовалась операция на сердце. Во время этой процедуры врач вводит катетер с прикрепленным к нему баллоном через вену в сердце. Оказавшись в митральном клапане, врач надувает баллон, чтобы расширить клапан. В некоторых случаях вам может потребоваться пройти эту процедуру более одного раза.
Хирургия
В некоторых случаях может потребоваться хирургическое вмешательство.
 Ваш врач может хирургическим путем восстановить существующий митральный клапан, чтобы он функционировал должным образом. Если это невозможно, вашему врачу может потребоваться заменить митральный клапан на новый. Ваш сменный клапан может быть биологическим, то есть он взят из трупа коровы, свиньи или человека. Или он может быть механическим, то есть ваш клапан является искусственным устройством.
Ваш врач может хирургическим путем восстановить существующий митральный клапан, чтобы он функционировал должным образом. Если это невозможно, вашему врачу может потребоваться заменить митральный клапан на новый. Ваш сменный клапан может быть биологическим, то есть он взят из трупа коровы, свиньи или человека. Или он может быть механическим, то есть ваш клапан является искусственным устройством.Стеноз митрального клапана, если его не выявить или не лечить, может привести к серьезным осложнениям. Самый распространенный из них – аритмия. Во многих случаях развивается мерцательная аритмия, при которой дрожат верхние камеры сердца.
Также могут возникать эндокардит и сердечная недостаточность.
Стеноз митрального клапана также влияет на легкие. В результате стеноза митрального клапана могут развиться отек легких или скопление жидкости и легочная артериальная гипертензия.
Хотя изменения образа жизни не могут устранить стеноз митрального клапана, они могут ослабить ваши симптомы или предотвратить ухудшение состояния.