КУФ физиотерапия — что это такое? Коротковолновое ультрафиолетовое излучение: показания
Современная медицина применяет множество методик в ходе лечения различных заболеваний. Польза воздействия ультрафиолетовых лучей на организм давно известна современной науке. Эта терапия применяется для профилактики и в процессе выздоровления при различных недугах.
Одним из эффективных методов является коротковолновое ультрафиолетовое излучение (КУФ). Процедура имеет ряд особенностей. Как проводится физиотерапия КУФ, что это такое, будет рассмотрено далее.
Ультрафиолет
Ультрафиолет является излучением, которое человеческий глаз не может увидеть. Эти волны находятся в диапазоне 10-400 нм. Ультрафиолетовые лучи бывают трех видов. Они отличаются длиной волны. От этого зависит интенсивность воздействия на человеческий организм.

Коротковолновые ультрафиолетовые волны часто применяются в процессе проведения физиотерапии КУФ. Что это такое? Многие лечебно-профилактические учреждения применяют эту методику. В результате в коже начинают протекать особые процессы.
Белковые молекулы под действием ультрафиолета разрушаются. Вместо них появляются более сложные системы. Этот процесс называется фотобиосинтезом. Новые сложные молекулы отличаются новыми химическими и физическими свойствами. Также образуются биорадикалы. Коротковолновое излучение попадает в категорию С-зоны спектра. Поэтому такие лучи называют УФС.
Коротковолновое излучение
Многим людям назначалась при наличии определенных показаний физиотерапия КУФ. Что это такое, знает далеко не каждый. Короткие ультрафиолетовые волны имеют длину 175-285 нм. Эта зона спектра в естественных условиях полностью поглощается озоновым слоем нашей планеты.

КУФ, или УФС лучи применяют в двух методиках. Первый подход применяется для облучения раневых поверхностей или слизистых оболочек организма. Второй метод называется аутотрансфузией облучения крови ультрафиолетом (АУФОК).
Короткие лучи обладают более выраженным санирующим эффектом. Они оказывают противовирусное, бактерицидное и микоцидное действие. Такие лучи поглощает нуклеиновая кислота, ДНК. Это препятствует развитию грибка, бактерий и вирусов. Также подобное излучение разрушает токсины, которые выделяют вредоносные микроорганизмы (например, стафилококк золотистый, дизентерия, столбняк и т. д.).
Воздействие лучей
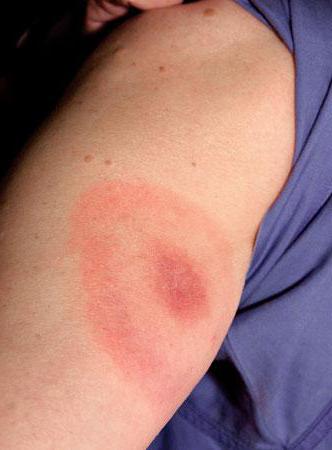
Процедура КУФ имеет определенный механизм. В начале воздействия коротких лучей на организм возникает спазм капилляров, который длится короткое время. Далее они расширяются в течение продолжительного периода времени. На облучаемом участке появляется покраснение (эритема). След становится четко заметным спустя несколько часов. Проходит эритема в течение 1-2 дней.
Ультрафиолет категории С стимулирует дыхание клеток. Ионная проницаемость мембран в этом случае увеличивается. В процессе проведения процедуры АУФОК в крови нарастает количество оксигемоглобина. Кислородная емкость крови увеличивается. В результате последующих химических реакций организм нейтрализует продукты токсического характера.
Представленная процедура позволяет нормализовать свертываемость крови, а в тканях активируются трофометаболические процессы. Сосуды расширяются, увеличивается циркуляция крови.
Особенности УФ-лучей С-зоны спектра
Следует отметить, что физиотерапия КУФ в домашних условиях должна проводиться строго в соответствии с рекомендациями производителей оборудования и лечащего врача. Дело в том, что лучи С-зоны спектра, которые называются короткими, имеют наиболее интенсивное воздействие на организм. При неправильном применении можно значительно усугубить заболевание, вызвать ожоги и прочие неблагоприятные явления.

УФ-лучи проникают под кожу всего на 1 мм. Однако этого вполне достаточно, чтобы запустить различные химические реакции, защитные механизмы. Следует учесть, что КУФ для детей и взрослых может сильно отличаться. Кожа малышей более восприимчива к подобным облучениям. Поэтому при использовании наиболее интенсивного вида ультрафиолетового воздействия, необходимо проявлять большую осторожность.
При воздействии коротких УФС лучей эритема появляется быстро. Врач должен назначать курс процедур для каждого пациента по индивидуальной схеме. При этом учитывается уровень чувствительности кожных покровов к облучению.
Показания
Воздействие КУФ на организм применяется при проведении различных лечебных процедур. Облучение имеет ярко выраженный микоцидный, бактерицидный эффект. Поэтому его применяют при воспалении слизистой носа, горла, прочих поверхностей. Процедура носит также иммуностимулирующий, коагулокорректирующий эффект при облучении крови. Она ускоряет метаболические процессы.

Физиотерапию представленного типа назначают при различных воспалительных процессах в острой и подострой фазе. Ее часто назначают при лечении гайморита в домашних условиях у взрослых. Также КУФ является эффективнм методом при комплексном лечении кожных заболеваний, воспалении внутреннего уха, носоглотки, миндалин, ран и туберкулеза кожи.
Процедуру АУФОК назначают при абсцессе, трофической язве, карбункуле, остеомиелите. Эта методика является эффективной при ишемической болезни сердца, гипертонии, пневмонии, бронхите (в том числе хроническом). Также процедура назначается при язве желудка, пиелонефрите, псориазе, а также сахарном диабете.
Противопоказания
Следует учесть, что представленная процедура имеет ряд противопоказаний. Так, например, КУФ горла, носа, кожных покровов не назначается пациентам с повышенной чувствительностью к ультрафиолетовому излучению. Проведение процедуры для маленьких детей строго контролируется со стороны медицинского персонала. В домашних условиях в этом случае процедуру проводить не рекомендуется.

Если у взрослого человека определяется повышенная чувствительность слизистых и кожных покровов к представленной процедуре, ее также запрещено назначать. В этом случае вред может быть больше, чем польза.
АУФОК не назначают при наличии психических заболеваний, нарушении мозгового кровообращения, остром периоде инфаркта. Также запрещено проводить облучение при тромбоцитопении, гепатопатии, порфирии, каллезных язвах, нефропатии. Также к значительному ухудшению приводит КУФ крови при гипокоагулирующем синдроме любой этиологии.
Лечение простуды, гриппа
Сегодня лечение в домашних условиях и специализированных медицинских учреждениях производится при помощи специальных аппаратов. Правильное лечение подбирает доктор соответствующей специализации. Наиболее частые методики облучения можно рассмотреть обзорно для общего ознакомления.

Воспаление слизистой носа, горла в острой стадии лечат по определенной схеме. Сначала пациенту назначают одну биодозу облучения. Его проводят через тубус. КУФ воздействуют на воспаленные слизистые оболочки. Процедуру проводят ежедневно. С каждым разом биодозу увеличивают на ½, пока интенсивность облучения не составит 4 биодозы.
По такой методике возможно проведение лечения гайморита в домашних условиях у взрослых. Облучение назначают в субэритемальных дозах. Степенно облучения и частоту проведения процедур назначает врач после ряда обследований.
Лечение ран
Физиотерапия КУФ может назначаться при лечении раневых поверхностей. Методика лечения легкого абсцесса проводится в комплексе с магнитотерапией, инфракрасным облучением. До формирования полости с гноем врач может назначить именно процедуры КУФ. Облучение назначается в количестве 2-3 биодоз. Проводят процедуры через день.
Гнойные раны облучают 4-8 биодозами. В этом случае создаются условия для лучшего отторжения мертвых тканей. На втором этапе лечения стимулируется эпителизация. Облучение проводится в субэритемальных дозах.
Чистые раневые поверхности облучают 2-3 биодозами КУФ. При этом затрагивается и здоровая кожа на расстоянии 3-4 см от раны. Процедуру повторяют через каждые 2 дня. Такую же процедуру проводят при разрыве мышц и связок.
Конструкция облучателей
Сегодня в продаже представлено множество конструкций облучателей. Одним из самых популярных приборов является КУФ «Солнышко». Однако существует множество иных вариантов подобных приборов.
В продаже представлены конструкции облучателей открытого и закрытого типа. Если нужно обработать поверхность большого размера применяют облучатели открытого типа. Они распространяют короткие волны по всему пространству вокруг себя.
Если требуется произвести сконцентрированной действие, применяются лампы закрытого типа. Они не рассеивают лучи, а направляют их одним точным пучком. Это позволяет воздействовать только на четко ограниченную поверхность. Этот тип приборов применяется чаще при физиотерапии КУФ. Для лучей длинного спектра используются открытые конструкции.
Как выбирают облучатель?
Аппарат КУФ должен выбираться в соответствии с условиями эксплуатации. Он может иметь разную мощность и пропускающую способность. При выборе важно учесть, сколько человек одновременно будет пользоваться этим прибором. Также имеет значение спектр заболеваний, при которых может назначаться представленный аппарат.
Лампы могут отличаться конструкцией и показателем номинальной мощности. Если требуется прибор, который будет использоваться в домашних условиях, можно отдать предпочтение моделям до 130 Вт. В больницах и профилактических учреждениях применяют устройства мощностью от 240 Вт.
При выборе облучателя важно ознакомиться с сертификатами качества прибора. Они обязательно должны предоставляться при покупке подобного оборудования. Неисправный прибор может стать причиной усугубления состояния больного. К этому вопросу нужно отнестись очень ответственно.
Также при выборе необходимо учесть особенности конструкции лампы. При этом учитывают, для каких заболеваний будет применяться прибор. В продаже существует множество модификаций облучателей типа КУФ.
Выбор модели
Как уже было сказано выше, большой популярностью сегодня пользуются облучатели КУФ «Солнышко». Существует множество моделей представленных ламп. Это позволяет подобрать оптимальный вариант для многих сфер применения.
Одним из возможных вариантов может стать лампа ОУФб-04. Она может издавать лучи с наиболее короткой длиной. Аналоговым прибором является облучатель «Катунь». Он также излучает ультрафиолетовые лучи С-зоны спектра.
Представленные облучатели приводят к быстрому образованию эритемы. Она проходит быстро. После интенсивного воздействия появляется небольшая пигментация и шелушение на кожных покровах.
Коротковолновые облучатели эффективны как при местном воздействии, так и при обработке помещения. Первые названные модели позволяют производить воздействие направленного типа.
Установка ОУФК-03 поможет создать мини-солярий. Такие процедуры способствуют увеличению иммунитета, устраняют определенные виды кожных заболеваний. При помощи этого устройства можно обеззараживать помещения, предотвращать развитие в комнате грибка, болезнетворных бактерий.
Рассмотрев, как проводится физиотерапия КУФ, и что это такое вообще, можно принять правильное решение о выборе и эксплуатации облучателей. Лечение и профилактические воздействия нужно выполнять строго под наблюдением врача.
Ультрафиолетовое облучение при простуде и ОРВИ

Короткие ультрафиолетовые волны — это какие? Каким образом они помогают при простуде? При каких болезнях применяют КУФ? Как проводят процедуру? Бывают ли противопоказания?
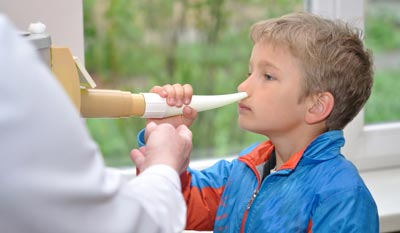 Верная помощница медикаментозного лечения при многих заболеваниях — физиотерапия, то есть применение разных физических факторов.
Верная помощница медикаментозного лечения при многих заболеваниях — физиотерапия, то есть применение разных физических факторов.
Болезни лечат всевозможными электрическими токами, магнитным полем, прогреванием, лазером, ультразвуком. А еще — ультрафиолетовым излучением, которое главным образом знаменито тем, что уничтожает болезнетворных микробов.
Ультрафиолет, как и видимый свет, — электромагнитная волна. Она может иметь разную длину и частоту колебаний. В зависимости от этого, ультрафиолетовое излучение условно делят на две разновидности:
- Коротковолновое имеет более высокую энергию. КУФ — «специалист» по уничтожению болезнетворных микробов. Короткие ультрафиолетовые волны расправляются с бактериями, «отключая» их ДНК или вызывая мутации, которые приводят к смерти микроба. Одновременно активируются защитные механизмы в зоне облучения.
- Длинноволновое (ДУФ) используют в соляриях, при ПУВА-терапии, при лечении хронических болезней кожи.
При каких заболеваниях органов дыхания помогает КУФ?
Ультрафиолетовое излучение помогает при многих ЛОР-заболеваниях:
- Часто повторяющиеся и хронические риниты. Когда очередное обострение заканчивается, и симптомы проходят, проводят курс КУФ.
- Фурункулы носа (гнойничковые образования, которые в обиходе называют «чирей»), в том числе рецидивирующие.
- Синуситы — воспалительные процессы в придаточных пазухах носа. В качестве одной из мер лечения применяют ультрафиолетовое облучение лица.
- При остром фарингите проводят УФ-облучение глотки — в качестве дополнения к другим методам лечения.
- Хронический тонзиллит — воспаление миндалин, которое при обострении может приводить к ангине.
- Ларингиты. При воспалении гортани (как правило, подостром или рецидивирующем) проводят УФ-облучение области горла.
Как проводят курс коротковолнового ультрафиолетового облучения?
Ультрафиолетовые лучи хорошо помогают при многих болезнях, но с их применением есть одна сложность. Излучение может проникнуть в ткани лишь на небольшую глубину — не более 1 мм. Поэтому его приходится подводить непосредственно к тому месту, где нужно лечить.
Есть специальные аппараты и насадки, при помощи которых ультрафиолетовые лучи направляют в нос или в горло (на стенки глотки, миндалины).
Во время процедуры вас попросят сесть на стул перед прибором, немного запрокинуть голову и вставить насадку в рот или в нос. После этого врач включает аппарат — и КУФ начинает действовать. Вам не будет больно, и вообще, вы ничего не почувствуете. Нужно будет лишь посидеть минут 15, пока ультрафиолетовые лучи делают свое дело. Количество процедур бывает разным — назначения врача будут зависеть от заболевания.
Помимо непосредственного воздействия, УФ-лучи оказывают и общеукрепляющий эффект. Поэтому при некоторых респираторных заболеваниях помогает облучение лица, шеи, груди.
Насколько это безопасно? Есть ли противопоказания к КУФ?
Ультрафиолетовое излучение бывает не только полезным, но и агрессивным. В больших дозах оно повреждает ткани и даже может вызвать мутации, связанные с онкологическими заболеваниями. Естественно, в кабинетах физиотерапии применяют безопасные дозы ультрафиолета. Процедуры проводят по назначению и под контролем врача.
Тем не менее, иногда КУФ противопоказано. У некоторых людей кожа обладает повышенной чувствительностью к ультрафиолетовым лучам — для того чтобы сильно обгореть, им достаточно совсем немного полежать на пляже или походить в солнечный день в открытой одежде.
УФ-облучение нельзя применять при тяжелых расстройствах обмена веществ, нарушениях работы почек, сильном снижении уровня тромбоцитов в крови. Противопоказанием является системная красная волчанка и некоторые другие заболевания.
КУФ при респираторных инфекциях — безопасная и весьма эффективная методика. В медицинском центре ПрофМедЛаб курс лечения можно пройти на современных аппаратах. Естественно, под контролем наших опытных врачей. Для записи на консультацию к терапевту звоните: +7 (495) 308-39-92
что это и кому необходимо
КУФ – это один из физиотерапевтических методов, направленных на уничтожение вирусов и токсинов. Он широко применяется при лечении и профилактике простудных заболеваний. Короткие ультрафиолетовые волны благотворно влияют на организм, провоцируя образование биорадикалов и разрушение белковых молекул.
Механизм воздействия
Короткие УФ волны обладают бактерицидным, противовирусным и микоцидным свойствами. В отличие от длинноволновых систем, такое воздействие имеет более выраженное санирующее воздействие. Лучи поглощаются сначала молекулами ДНК, затем белками и нуклеиновыми кислотами. Причиной гибели возбудителей заболевания становится изменение и утрата ДНК клеток способности к регенерации. Кроме этого, под воздействием УФ волн происходит нарушение транскрипции.
Ультрафиолетовое излучение также оказывает негативное влияние на токсины брюшного тифа, столбняка, дифтерии, золотистого стафилококка и другие.
В процессе начального этапа облучения коротковолновые лучи вызывают на непродолжительное время спазм капилляров. Затем следует долговременное расширение субкапиллярных вен. На области, подверженной КУФ, возникает эритрема слегка красноватого оттенка. Формируется примерно через два часа после процедуры и сохраняется на протяжении двух дней.

КУФ применяют при ЛОР-заболеваниях даже в педиатрии
КУФ не оказывает теплового воздействия на организм, а лучи проникают не более чем на 1 мм вглубь кожных покровов.
Вред и польза УФ
В зависимости от работоспособности защитных механизмов, длины и интенсивности волн, возможны повреждения тканей. К негативным последствиям воздействия ультрафиолетовых волн относятся:
- повреждения глаз;
- фотостарение;
- ожоги;
- вероятность возникновения онкологии.
Ультрафиолетовый метод также оказывает и положительное воздействие на организм. Под его влиянием в организме происходят следующие процессы:
- выработка витамина D, который необходим для восстановления и формирования костной ткани;
- утолщение рогового слоя кожи;
- выработка меланина;
- накопление и образование уроканиновой кислоты, способствующей нейтрализации энергии;
- восстановление нарушенной ДНК;
- нормализация процесса рапликации;
- образование ферментов, которые нейтрализуют кислородные радикалы.
Использование коротких волн в несколько раз снижает вероятность развития негативных последствий и является самым безопасным методом применения УФ волн.
Показания к проведению КУФ носа и зева
КУФ имеет достаточно большую сферу применения. К показаниям для проведения процедуры относятся:
- бронхит;
- заболевания внутреннего уха;
- ангина;
- низкий уровень сопротивляемости организма к инфекциям;
- болевые ощущения при неврите.
Кроме этого, КУФ носа и зева назначается при аденоидах и гайморите. Благодаря эффективности коротковолнового излучения, процедура показана даже в детском возрасте.

Принцип действия прибора основан на обеззораживающем эффекте коротких УФ излучений
Даже несмотря на то, что сегодня данная технология применяется при заболеваниях горла, изначально КУФ был изобретен для лечения язв и различных заболеваний кожного покрова грибкового или бактериального вида.
Когда противопоказан КУФ
К противопоказаниям относятся:
- повышенная чувствительность эпидермиса и слизистых оболочек;
- наличие психических заболеваний;
- нефропатии;
- гепатопатии;
- каллезные язвы двенадцатиперстной кишки и желудка;
- нарушения кровообращения головного мозга в острой форме;
- гипокоагулирующий синдром;
- острый период инфаркта миокарда.
Важно! Существует отдельная категория людей, которые не переносят ультрафиолетовое излучение. В том случае, если вы почувствовали головокружение и слабость, необходимо незамедлительно сообщить об этом врачу и прекратить процедуру.
Методика проведения процедуры
Рассмотрим, как проводится процедура в зависимости от локализации воспаления:
- КУФ в нос. Пациент должен находиться в положении сидя, немного закинув голову. С помощью специальной насадки излучатель вводят поочередно в каждую ноздрю на небольшую глубину.
- КУФ горла. Больной также принимает положение сидя, запрокинув голову назад. При облучении миндалин применяют зеркало, от которого отражаются лучи, направленные на обе стороны горла. Язык пациента при этом должен быть высунут.
При установлении острой формы заболевания воздействие коротких ультрафиолетовых волн начинают с одной биодозы, постепенно увеличивая до трех. Курс лечения можно повторить через месяц. Время воздействия – от 15 минут до получаса, в зависимости от степени развития заболевания.
Несмотря на стремительное развитие медицины, физиотерапия остается самым востребованным средством дополнительной терапии. Коротковолновой метод ультрафиолетового излучения является самым популярным методом, который используется для локализованного воздействия на слизистые носа и горла. Благодаря свойству убивать вирусы, оказывать бактерицидное действие и останавливать развитие воспалительного процесса, КУФ широко используется не только в отоларингологии, но и других отраслях медицины.
показания и противопоказания к лечению в санатории Танжер-Крым
Санаторий Танжер » Процедуры » Виды лечебных процедур » КУФ в нос и горлоДля лечения ЛОР заболеваний широко применяется процедура КУФ – лечение коротковолновым ультрафиолетовым излучением. О благоприятном воздействии дозированного УФ-излучения известно давно, оно обладает антибактериальным и противовоспалительным действием.

Эта особенность позволяет назначать КУФ в нос и горло при следующих заболеваниях:
- хронический ринит;
- тонзиллит и ангина;
- хронические вирусные заболевания;
- бронхит;
- плеврит.
Прежде чем проходить КУФ, показания и противопоказания к процедуре обязательно следует уточнять у лечащего врача. Помимо ЛОР заболеваний процедура активно используется для лечения некоторых кожных и невралгических заболеваний, а также болезней опорно-двигательного аппарата.
Проходить КУФ в санатории не следует в том случае, если имеет место обострение хронического воспаления. Обязательно стоит учитывать и индивидуальную непереносимость к ультрафиолетовому излучению. Процедура не показана при острых нарушениях мозгового кровообращения, а также тем, кто недавно перенес инфаркт миокарда.
Эффективное лечение ЛОР заболеваний основано на уникальном воздействии ультрафиолетового излучения. Как было отмечено выше, коротковолновое излучение обладает высоким бактерицидным эффектом, поэтому лечение с помощью КУФ очень актуально при вирусных и бактериальных инфекциях. Физиопроцедура актуальна и в профилактических целях, поскольку оказывает выраженный иммуностимулирующий эффект. Она позволяет регулировать метаболические процессы в организме и способствует выработке естественных защитных компонентов.
Такое лечение не просто эффективно, но и абсолютно безопасно, физиопроцедуру назначают даже детям. Она является прекрасной альтернативой сложному лечению с помощью антибиотиков и противовирусных препаратов, особенно в том случае, когда достаточно лишь местного воздействия.
В современных санаториях КУФ в нос и горло назначают всем, кто нуждается в быстром и эффективном лечении хронических ЛОР заболеваний. Эта полезная и безопасная процедура позволит надолго забыть о хронических простудных заболеваниях, вирусном рините и бронхите. В санатории «Танжер» процедура проводиться с использованием современного медицинского оборудования. Перед началом оздоровительного курса все гости санатория могут получить консультацию квалифицированного специалиста.
Подробнее о процедурах санатория Танжер читайте на сайте:
1.Грязелечение.
1.1 Грязевое обертывание.
1.2. Грязевые аппликации.
1.3. Гальваногрязь.
1.4. Грязевые тампоны.
2. Лечебные ванны.
2.1 Жемчужные ванны
2.2 Пароуглекислые ванны
2.3 Солевые ванны
3. Лечебные души
3.1 Циркуляционный душ
3.2 Подводный душ
3.3 Восходящий душ
4. Галотерапия.
5. Физиотерапия.
5.1 Ингаляции
5.2 КУФ в нос и горло
5.3 Дарсонвальизация
5.4 Ультразвук
5.5 Лазеротерапия
5.6 Магнитотерапия
6. Массаж.
6.1 Электромассаж
6.2 Вакуумный массаж
6.3 Прессотерапия
6.4 Вибромассаж
6.5 Ручной массаж
7. Климатолечение.
8. Косметические процедуры.
9. Карбокситерапия.
Мой мир
Вконтакте
Одноклассники
Google+
КУФ терапия | физиотерапия. Процедура КУФ носа

Процедура КУФ – терапия для профилактики различных заболеваний
Физиотерапия КУФ (расшифровка – коротковолновое ультрафиолетовое излучение) – аппаратный физиотерапевтический метод воздействия коротких ультрафиолетовых волн на организм человека. Терапия КУФ – процедура, которая широко применяется для лечения простудных заболеваний. В силу своей эффективности и безопасности получила очень широкое распространение при лечении детей с самого раннего возраста, а также взрослых. При необходимости, может использоваться во время беременности и при грудном кормлении.
В медицинской практике КУФ физиотерапия активно используется в борьбе с воспалительными заболеваниями верхних дыхательных путей, полости уха – ангины, тонзиллиты, риниты, отиты.
КУФ физиотерапия – почему следует обратиться в МОЦ Fortis
КУФ физиотерапия – один из самых распространенных физиотерапевтических методов воздействия, широко используемый в медицинской практике для профилактики большого спектра заболеваний. Физиотерапия КУФ способствует образованию биологически активных радикалов. Кроме того, поток коротких ультрафиолетовых волн разрушает белковые структуры микроорганизмов, способствующих развитию болезни. Если вам необходимо провести КУФ носа и зева обращайтесь в медицинский оздоровительный центр Фортис. Наши преимущества:
- Команда высокопрофессиональных специалистов, которые проконсультируют, дадут необходимые рекомендации по терапии.
- Комплексный подход к лечению заболевания.
- Обязательный осмотр пациента врачом-физиотерапевтом перед назначением КУФ для носа при аденоидах, гайморите.
Физиотерапия КУФ – механизм воздействия
Удобство применения КУФ терапии заключается в ее простоте, возможности с помощью различных насадок точечно воздействовать на патологические очаги. Внутрь кожи и слизистых оболочек ультрафиолетовые волны проникают на глубину до 1 мм. Такое воздействие имеет выраженный бактерицидный, противовирусный, противогрибковый эффект.
Процедура КУФ при беременности для лечения заболеваний должна назначаться только врачом.
Продолжительность терапии, как правило, составляет 10-20 минут, в некоторых случаях может удлиняться до 30 минут. Данное физиотерапевтическое воздействие назначается курсом.
Физиотерапия КУФ: противопоказания и показания к процедуре
УФ-облучение короткими волнами используется при воспалительных и грибковых поражениях кожных покровов, при лечении ран, пролежней, фурункулов, опоясывающего лишая, псориаза, острых и хронических воспалительных процессах в гинекологии.
УФ-облучение может использоваться и для общего воздействия на организм с целью повышения устойчивости к инфекциям, для лечения и профилактики рахита у детей, повышения иммунитета.
При гнойных процессах назначается ультрафиолетовое облучение крови (УФОК).
Нужно помнить, что существуют противопоказания для применения данного метода терапии. К ним относятся:
- состояния, сопровождающиеся нарушением функции печени и почек;
- ишемическая болезнь сердца;
- язва желудка и 12-перстной кишки;
- злокачественные образования;
- нарушения мозгового кровообращения.
КУФ физиотерапия – записывайтесь в центр Фортис
Чтобы записаться на терапию, свяжитесь с нашими консультантами по контактным телефонам, указанным на сайте или оформите запись в режиме онлайн через специальную форму. Рекомендуем изучить расписание и выбрать оптимальное время для посещения, ознакомиться с прайс-листом. Дополнительные вопросы можно задать менеджерам центра с помощью формы обратной связи.
Обращайтесь по адресу: Харьков, проспект Независимости, д. 10 (второй этаж), станция метро «Университет» (стеклянный выход). Ждем вас с понедельника по пятницу с 8.00 до 21.00 и в субботу с 8.00 до 18.00. Будем рады помочь!
Ультрафиолетовое облучение (часть II). Механизм действия.
Механизм лечебных эффектов
При поглощении квантов ультрафиолетового излучения в коже протекают следующие фотохимические и фотобиологические реакции:
— разрушение белковых молекул;
— образование более сложных молекул или молекул с новыми физико-химическими свойствами;
— образование биорадикалов.
Выраженность этих реакций с проявлением последующих лечебных эффектов определяются спектром ультрафиолетового излучения. По длине волны ультрафиолетовое облучение подразделяют на длинно-, средне- и коротковолновые. С позиций практической физиотерапии важно выделение зоны длинноволновых ультрафиолетовых лучей (ДУФ) и зоны коротковолновых ультрафиолетовых лучей (КУФ). ДУФ и КУФ излучение сочетаются со средневолновым, которое специально не выделяется.
Различают местное и общее действие УФ лучей.
Местное действие проявляется в коже (УФ лучи проникают не далее 1 мм). Примечательно, что тепловым действием УФ-лучи не обладают. Внешне их воздействие проявляется покраснением места облучения (при коротковолновом облучении через 1,5-2 часа, длинноволновом — через 4-6 часов), кожа становится отечной и даже болезненной, температура ее повышается, держится покраснение несколько дней.
При повторных воздействиях на один и тот же участок кожи развиваются реакции адаптации, что внешне проявляется утолщением рогового слоя кожи и отложением пигмента меланина. Это в своем роде, является защитно-приспособительной реакцией на УФ-лучи. Пигмент образуется под действием ДУФ лучей, для которых так же характерно иммуностимулирующее влияние.
Лучи зоны КУФ обладают мощным бактерицидным действием. КУФ лучи поглощаются прежде всего белками, содержащимися в ядре клетки, ДУФ лучи — белками протоплазмы. При достаточно интенсивном и длительном воздействии наступает разрушение структуры белка, и как следствие этого — гибель клеток эпидермиса с развитием асептического воспаления. Разрушенный белок расщепляется протеолитическими ферментами, образуются биологически активные вещества: гистамин, серотонин, ацетилхолин и другие, усиливаются процессы перекисного окисления липидов.
УФ лучи стимулируют активность клеточного деления в коже, в результате ускоряются процессы заживления ран, активируется образование соединительной ткани. В связи с этим, они применяются для лечения медленно заживающих ран и язв. Активируются клетки нейтрофилов и макрофагов, что повышает сопротивляемость кожи в отношении инфекции и используется для лечения и профилактики воспалительных поражений кожи.
Под влиянием эритемных доз УФ лучей снижается чувствительность нервных рецепторов кожи, поэтому УФ-лучи так же применяются для снижения болевого синдрома.
Общее действие в зависимости от дозировки заключается в гуморальном, нервно-рефлекторном и витаминообразующем эффектах.
Общее нервно-рефлекторное действие УФ-лучей связано с раздражением обширного рецепторного аппарата кожи. Общее действие УФ лучей вызвано всасыванием и попаданием в кровоток биологически активных веществ, образующихся в коже и стимуляцией иммунобиологических процессов. В результате регулярных общих облучений происходит усиление местных защитных реакций. Влияние на эндокринные железы реализуется не только по гуморальному механизму, но и посредством рефлекторных воздействий на гипоталамус.
Витаминообразующее действие УФ лучей заключается в стимуляции синтеза витамина Д под действием лучей ДУФ.
Так же ультрафиолетовое облучение оказывает десенсибилизирующее действие, нормализует процессы свертывания крови, улучшает показатели липидного (жирового) обмена. Под влиянием ультрафиолетовых лучей улучшаются функции внешнего дыхания, увеличивается активность коры надпочечников, усиливается снабжение миокарда кислородом, повышается его сократительная способность.
Терапевтический эффект: обезболивающий, противовоспалительный, десенсибилизирующий, иммуностимулирующий, общеукрепляющий.
Заболевания:
Субэритемные и эритемные дозы УФО применяют при лечении таких заболеваний как — острый неврит, острый миозит, пролежни, гнойничковые заболевания кожи, рожа, трофические язвы, вялозаживающие раны, воспалительные и посттравматические заболевания суставов, бронхиальная астма, острый и хронический бронхит, острые респираторные заболевания, хронический тонзиллит, воспаления придатков матки. Так же для улучшения восстановительных процессов — при переломах костей, нормализации фосфорно-кальциевого обмена
Коротковолновое ультрафиолетовое облучение используется при острых и подострых заболеваниях кожи, носоглотки, внутреннего уха, респираторных заболеваниях, для лечения воспалительных заболеваний кожи и ран, туберкулёза кожи, профилактики и лечения рахита у детей, беременных и кормящих женщин, а также для обеззараживания воздуха.
Местное УФ-облучение кожных покровов показано:
в терапии — для лечения артритов различной этиологии, воспалительных заболеваний органов дыхания, бронхиальной астмы;
в хирургии — для лечения гнойных ран и язв, пролежней, ожогов и обморожений, инфильтратов, гнойных воспалительных поражений кожи и подкожной клетчатки, маститов, остеомиелитов, рожистого воспаления, начальных стадий облитерирующих поражений сосудов конечностей;
в неврологии — для лечения острого болевого синдрома при патологии периферического отдела нервной системы, последствий черепно-мозговых и спинномозговых травм, полирадикулоневритов, рассеянного склероза, паркинсонизма, гипертензионного синдрома, каузалгических и фантомных болей;
в стоматологии — для лечения афтозных стоматитов, пародонтоза, гингивитов, инфильтратов после удаления зубов;
в гинекологии — в комплексном лечении острых и подострых воспалительных процессов, при трещинах сосков;
в педиатрии — для лечения маститов новорожденных, мокнущего пупка, ограниченных форм стафилодермии и экссудативного диатеза, атопии, пневмоний;
в дерматологии — при лечении псориаза, экземы, пиодермии, опоясывающий лишай и др.
ЛОР — для лечения ринитов, тонзиллитов, гайморитов, отитов, паратонзиллярных абсцессов;
в гинекологии — для лечения кольпитов, эрозии шейки матки.
Противопоказания к УФ-облучению:
Проводить облучение нельзя при повышенной температуре тела. Основные противопоказания к процедуре: злокачественные новообразования, склонность к кровотечениям, активный туберкулез легких, заболевания почек, неврастения, тиреотоксикоз, фотосенснбилизация (фотодерматоэы), кахексия, системная красная волчанка, недостаточность кровообращения II-III степени, гипертоническая болезнь III стадии, малярия, болезнь Аддисона, заболевания крови. Если во время процедуры или после её окончания появляются головная боль, нервное раздражение, головокружение и другие неприятные симптомы, то необходимо прекратить лечение и обратиться к врачу. Если кварцевая лампа используется для обеззараживания помещений, то в момент кварцевания в нём не должно быть людей и животных.
Кварцевание
С помощью ультрафиолета проводят дезинфекцию помещения. Можно проводить кварцевание помещения, что является эффективным методом борьбы и профилактики различных заболеваний. Кварцевые лампы применяют в лечебных, дошкольных учреждениях и в домашних условиях. Можно облучать комнату, детские игрушки, посуду, другие предметы обихода, что помогает в борьбе с заболеваемостью в период обострения инфекционных болезней.
Перед использованием кварцевой лампы дома обязательно нужно проконсультироваться с врачом о противопоказаниях и подходящей дозировке, так как имеются определенные условия использования специальной аппаратуры. Ультрафиолетовые лучи биологически активны и при неумелом применении могут причинить серьезный вред. Чувствительность кожи к УФ-излучению у людей различна и зависит от множества факторов: возраста, типа кожи и её качеств, общего состояния организма и даже времени года.
Существует два основных правила использования кварцевой лампы: необходимо обязательно надевать защитные очки для предотвращения ожога глаз и не превышать рекомендованного времени облучения. Защитные очки, как правило, идут в комплекте с аппаратом для УФ-облучения.
Условия использования кварцевой лампы:
— участки кожи, которые не облучаются, нужно прикрыть полотенцем;
— перед процедурой необходимо в течении 5 минут дать поработать аппарату, за это время устанавливается стабильный режим его работы;
— располагать аппарат необходимо на расстоянии полуметра от облучаемого участка кожи;
— продолжительность облучения увеличивается постепенно — с 30 секунд до 3-х минут;.
— один участок можно облучать не более 5 раз, не чаще одного раза в день;
— по окончании процедуры кварцевую лампу необходимо выключить, новый сеанс можно проводить спустя 15 минут после ее охлаждения;
— лампа не используется для получения загара;
— в зону облучения не должны попадать животные и домашние растения;
— включение и выключение облучателя необходимо производить в светозащитных очках.
Некоторые методики лечения:
ОРВИ:
С целью профилактики вирусных заболеваний проводят облучение слизистой оболочки носа и задней стенки глотки через тубусы. Процедуры проводятся ежедневно в течении 1 минуты взрослым (0,5 минут детям), одну неделю.
Острые респираторные заболевания, пневмония, бронхит, бронхиальная астма:
Так, облучение грудной клетки при пневмонии проводят по 5 полям с использованием перфорированного локализатора. Первое и второе поля: половина задней поверхности грудной клетки — правая или левая, верхняя или нижняя. Положение больного — лежа на животе. Третье и четвертое поля: боковые поверхности грудной клетки. Положение больного — лежа на противоположном боку, рука закинута за голову. Пятое поле: передняя поверхность грудной клетки справа, в положении больного лежа на спине. Время облучения от 3 до 5 минут на каждое поле. В один день облучают одно поле. Облучения проводят ежедневно, каждое поле облучают 2—3 раза.
Для изготовления перфорированного локализатора необходимо использовать медицинскую клеенку размером 40*40см и перфорировать ее дырками 1,0-1,5 см. Одновременно можно облучать подошвенные поверхности стоп с расстояния 10 см по 10 минут.
Острый ринит:
В начальный период заболевания проводят УФО подошвенных поверхностей стоп. Расстояние 10см по 10 минут, 3-4 дня.
Проводят УФО слизистой оболочки носа и глотки с помощью тубуса. Доза с 30 секунд с ежедневным постепенным повышением до 3 минут. Курс облучения 5-6 процедур.
Острый тубоотит:
Производят облучение через тубус 5мм области наружного слухового прохода в течении 3 минут, курс облучения 5-6 процедур.
Острый фарингит, ларинготрахеит:
Проводят УФО передней поверхности грудной клетки, трахеи, задней поверхности шеи. Доза с расстояния 10 см в течении 5-8 мин; а также УФО задней стенки глотки с помощью тубуса. При процедуре необходимо произносить звук «а-а-а-а». Доза 1 мин. Продолжительность облучения увеличивается через каждые 2 дня до 3-5 минут. Курс 5-6 процедур.
Хронический тонзиллит:
УФО небных миндалин производится через тубус с кольцевым срезом. Процедуру производят при широко открытом рте и прижатом к дну языке, при этом хорошо должны быть видны миндалины. Тубус облучателя срезом в сторону миндалины вводят в полость рта на расстояние 2-3 см от поверхности зубов. Луч УФО направляют строго на одну миндалину. При процедуре необходимо произносить звук «а-а-а-а». После облучения одной миндалины производят облучение второй. Начинают с 1 минуты через 1-2 дня, затем 3 мин. Курс лечения 10-12 процедур.
Хронический пародонтоз, острый пародонтит:
УФО слизистой оболочки десен проводят через тубус диаметром 15 мм. В зоне облучения губа и язык отводятся в сторону шпателем или ложкой так, чтобы луч падал на слизистую оболочку десны. Медленно перемещая тубус, облучаются все слизистые оболочки десен верхней и нижней челюсти. Продолжительность облучения в течении одной процедуры -10-15 мин. Курс облучения 6-8 процедур.
Вульгарные угри:
УФО проводится по очереди: первый день лицо , второй день передняя поверхность грудной клетки , третий лопаточная область спины. Цикл повторяется 8-10 раз. Облучение проводится с расстояния 10-15 см, продолжительность облучения 10-15 минут.
Гнойные раны:
После очищения гнойной раны от некротических тканей и гнойного налета, для стимуляции заживления раны назначают УФО, сразу после обработки раны. Облучение проводят с расстояния 10 см, время 2-3 мин, продолжительность 2-3 дня.
Фурункул, карбункул, абсцесс:
УФО продолжают до и после самостоятельного или оперативного вскрытия гнойника. Облучение производят с расстояния 10 см, продолжительность 10-12 процедур. Курс лечения 10-12 процедур.
показания и противопоказания к ее проведению
Справиться с заболеваниями помогают не только лекарственные средства, но и физиотерапевтические методики воздействия. Физиотерапия широко используется в лечении острых и хронических болезней. Одним из самых известных методов такого лечения является УФО. Рассмотрим, что представляет собой эта процедура и как УФО носа и зева помогает при различных болезнях этой области.
Что это за метод
УФО, или ультрафиолетовое облучение, представляет собой метод воздействия невидимым глазом электромагнитным излучением в определенном диапазоне волн. Этот метод широко используется в лечении различной воспалительной патологии.
Благодаря воздействию этих лучей в облучаемой зоне происходит высвобождение биологически активных компонентов (гистамин и др.). При поступлении в кровоток эти вещества усиливают приток крови к пораженной области и обеспечивают перемещение лейкоцитов в очаг воспаления.
Какими эффектами обладает эта методика:
- Снимает воспаление.
- Обезболивает.
- Способствует регенерации тканей и ускоряет восстановительные процессы после травм и повреждений.
- Оказывает бактерицидное действие. УФО вызывает гибель микробов как на поверхности раны, так и в очагах воспаления.
- Способствует нормализации всех видов обмена (белковый, липидный и др.).
Важно! Детям эта процедура может быть назначена с антирахитической целью. Под влиянием УФО в коже человека начинает синтезироваться витамин Д, которого порою так не хватает малышам особенно зимой.
Благодаря такому разностороннему влиянию УФО используется для лечения различных болезней. Широкое применение этот способ лечения нашел в терапии лор-болезней.
Когда его рекомендуют
При развитии лор-патологии специалист может порекомендовать УФО в следующих ситуациях:
- При ангине его назначают в первые дни болезни при катаральной форме, когда у пациента нет высокой температуры и гнойных налетов. На этом этапе раннее воздействие на воспаленные миндалины может предотвратить развитие дальнейшей ангины. Также УФО рекомендуют на восстановительном этапе, когда миндалины уже очистились от гнойных налетов и состояние пациента нормализовалось. В этом случае процедуры помогают сократить реабилитационный период и ускорить процесс восстановления.
- При гайморите и других видах синусита. УФО могут порекомендовать только при катаральной форме, когда еще нет гноя, или на этапе восстановления, чтобы ускорить процессы заживления.
- При аденоидах у детей. Этот метод помогает снять отечность и продезинфицировать слизистую. Курс таких процедур помогает предотвратить развитие отечности и воспалительных процессов.
- При насморке. Процедура хорошо справляется с бактериальным насморком на всех этапах.
- Для лечения болезней уха. При наружном и среднем негнойном отите этот метод помогает справиться с инфекцией и снять воспаление.
- При воспалении задней стенки горла (фарингит). Хорошо работает как при острой, так и при хронической форме болезни.
Важно! УФО могут назначить для повышения естественной иммунной защиты организма в период сезонного обострения вирусных инфекций или для восполнения ультрафиолетовой недостаточности.

УФО носа и зева помогает бороться как с острыми, так и хроническими воспалительными процессами
Существует множество состояний, при которых доктор может порекомендовать дополнить лечение физиопроцедурами. Перед этим необходимо четко установить причину болезни, поскольку этот метод имеет ряд противопоказаний, чтобы не навредить и не вызвать тяжелые осложнения.
Противопоказания для назначения
Несмотря на положительные эффекты ультрафиолетового облучения, существует ряд противопоказаний для его использования:
- У пациентов с онкологическими заболеваниями или подозрениями на них.
- Аутоиммунная волчанка и другие болезни, сопровождающиеся повышенной чувствительностью к ультрафиолетовому излучению.
- На этапе острого гнойного воспаления, которое протекает с высокой температурой, интоксикацией и лихорадкой.
- Склонность к развитию кровотечений и повышенная ломкость сосудов.
- При ряде других заболеваний и состояний, таких как туберкулез, артериальная гипертензия, язва желудка и др.
Важно! Учитывая большой список противопоказаний, назначать УФО должен только лечащий доктор после осмотра пациента.
При беременности назначение физиопроцедур должно быть согласовано с доктором. Этот метод разрешено применять при беременности при воспалительных болезнях полости носа и горла после консультации врача.
Как его делают
Для того чтобы выполнить процедуру, можно обратиться в поликлинику или стационар. Там есть специальные аппараты, которые генерируют нужное ультрафиолетовое излучение.

Когда нет возможности делать процедуру в поликлинике, то можно приобрести портативный аппарат для использования дома
Кроме этого, для пациентов был разработан портативный аппарат УФО. Пользоваться им очень легко в домашних условиях. Он подходит и взрослым и детям.
Как проходит процедура:
- Для проведения локального облучения применяются специальные стерильные тубусы. Они бывают разной формы и диаметра для облучения разных областей.
- Предварительно прогревают лампу несколько минут, чтобы ее параметры стабилизировались.
- Начинают процедуру с нескольких минут, постепенно увеличивая длительность сеанса.
- После окончания процедуры лампу отключают, а пациент должен отдохнуть в течение получаса.
Методики кварцевания зависят от болезни. Так, например, при остром фарингите облучают заднюю поверхность глотки. Процедуру проводят каждый день или через день, начиная с 0,5 биодозы, и если все в порядке, доводят до 1–2 биодоз.

Для разных облучаемых зон нужны разные стерильные тубус-насадки, подходящие по размеру и форме
При хроническом тонзиллите используют специальный скошенный тубус. Начинают облучать с 0,5 биодозы и постепенно увеличивают до 2 биодоз. Облучают поочередно правую и левую миндалины. Такие курсы повторяют в целях профилактики 2 раза в год. При отитах облучают наружный слуховой проход, а при насморке тубус вводят в преддверие носа.
Вопросы к доктору
Вопрос: Как часто можно делать УФО ребенку?
Ответ: Стандартная длительность лечения составляет 5–6 дней. Процедуры делают раз в сутки или через день. Однако все зависит от болезни и сопутствующих болезней пациента.
Вопрос: Если на носу появилась какая-то шишка, то можно облучать ее с помощью УФО.
Ответ: Нет, перед применением УФО нужно выяснить, что это за образование. Этот метод противопоказан при злокачественных опухолях и подозрении на них.
Вопрос: Можно ли использовать такое лечение, если у меня температура 37,2 и из носа течет гнойный насморк?
Ответ: Нет, если у вас гнойный процесс, то УФО может спровоцировать развитие осложнений и усиление воспалительной реакции.
При грамотном проведении УФО может стать отличным подспорьем в лечении воспалительных заболеваний носа и горла. Нужно помнить, что такие тепловые процедуры имеют ряд противопоказаний и ограничений, поэтому их назначение должно быть согласовано с доктором.
Колоноскопия — показания и противопоказания
2.1. Кровотечение из нижних отделов желудочно-кишечного тракта (ЖКТ)
Кровотечение из нижних отделов желудочно-кишечного тракта может проявляться в виде скрытых кровотечений, мелены, скудной перемежающейся гематохезии или тяжелой гематохезии [3]. Кровотечение из нижних отделов ЖКТ по любой причине требует срочной или плановой колоноскопии. Пациентам со скрытым желудочно-кишечным кровотечением требуется колоноскопия для исключения злокачественной или аденоматозной этиологии. Пациентов, которые не подходят для колоноскопии, можно обследовать с помощью КТ-колонографии [4].У пациентов с меленой сначала выполняется эндоскопия верхних отделов желудочно-кишечного тракта для выявления любых причин верхних отделов желудочно-кишечного тракта. Если эндоскопия верхних отделов желудочно-кишечного тракта не выявляет источник кровотечения, проводится колоноскопия для выявления любого источника кровотечения. Прерывистую скудную гематохезию можно диагностировать с помощью аноскопии с / без ректороманоскопии для низколежащих поражений заднего прохода, прямой кишки и сигмовидной кишки у пациентов моложе 40 лет. Однако колоноскопия может потребоваться, если точный источник не может быть идентифицирован.С другой стороны, колоноскопия — это рекомендуемая процедура для пациентов с перемежающейся гематохезией, у которых есть один из следующих факторов риска: возраст> 50, семейный анамнез рака толстой кишки или другие тревожные симптомы, такие как потеря веса, анемия и изменение привычек кишечника. [5, 6]. В целом сообщалось, что колоноскопия дает более высокий результат, чем другие методы, такие как проктосигмоидоскопия, исследования бария с одним контрастом или комбинированная гибкая сигмоидоскопия и клизма с двойным контрастом для диагностики кровотечения из нижних отделов ЖКТ.В случае тяжелой гематохезии стабильность гемодинамики определяет диагностический и терапевтический подход [7-9]. У гемодинамически стабильных пациентов рекомендуется срочная (в течение 8–24 ч) колоноскопия [10–13]. У тяжелобольных пациентов сначала показана верхняя эндоскопия, а затем колоноскопия после исключения верхних отделов желудочно-кишечного тракта как источника кровотечения [14]. Терапевтические показания к колоноскопии для лечения кровотечений из нижних отделов ЖКТ обсуждаются отдельно в этой главе.
| Показания к колоноскопии: |
| 1.Кровотечение из нижних отделов ЖКТ |
| 2. Скрининг и наблюдение колоректальных полипов и рака: a. Рак толстой кишки б. Наблюдение после полипэктомии c. Эпиднадзор после резекции колоректального рака d. Воспалительные заболевания кишечника |
| 3. Острая и хроническая диарея |
| 4. Терапевтические показания к колоноскопии: a. Иссечение и удаление образований b. Лечение кровотечений из нижних отделов ЖКТ c. Декомпрессия толстой кишки d.Расширение стеноза толстой кишки e. Удаление инородного тела |
| 5. Прочие показания: a. Патологические рентгенологические исследования b. Изолированная необъяснимая боль в животе c. Хронический запор d. Предоперационная и интраоперационная локализация поражений толстой кишки |
Таблица 1.
Показания к колоноскопии
2.2. Скрининг и наблюдение колоректальных полипов и рака
2.2.1. Рак толстой кишки
Согласно отчету Всемирной организации здравоохранения за 2012 год, колоректальный рак (CRC) является третьим по распространенности раком у мужчин (746000 случаев, 10% от общего числа) и вторым у женщин (614000 случаев, 9.2% от общего количества) по всему миру. В 2014 году Американское онкологическое общество прогнозировало, что около 136 830 человек будет диагностирован колоректальный рак в Соединенных Штатах, и около 50 310 человек умрут от этого заболевания. Недавние исследования показывают снижение заболеваемости и смертности от CRC, что объясняется осознанием факторов риска и уменьшением их воздействия, эффектом раннего выявления и профилактики с помощью полипэктомии и улучшенным лечением [15]. Рекомендации по скринингу колоноскопии разделены на основе известного профиля факторов риска: 1) скрининг в популяции среднего риска и 2) скрининг пациентов с семейным анамнезом рака толстой кишки.
Для пациентов со средним риском текущие американские, европейские и азиатские руководящие принципы рекомендуют начинать скрининг CRC с колоноскопии в возрасте 50 лет, а затем каждые 10 лет, независимо от пола. Однако Американский колледж гастроэнтерологии рекомендует начинать скрининговую колоноскопию у афроамериканцев в возрасте 45 лет [16, 17]. Опубликованных доказательств, подтверждающих эффективность колоноскопии в снижении смертности от CRC с помощью рутинной колоноскопии, недостаточно из-за отсутствия рандомизированных контролируемых исследований и ограниченного консенсуса в рекомендациях относительно целесообразности колоноскопии.Однако в нескольких исследованиях смоделировано и предсказано влияние скрининговой колоноскопии на заболеваемость и смертность от CRC с использованием различных переходных моделей у лиц гипотетического среднего риска в возрасте 50 лет. Эти исследования показали, что первоначальная скрининговая колоноскопия и повторная колоноскопия каждые 10 лет могут снизить частоту возникновения CRC на 58%, а снижение смертности от CRC составляет примерно 64% [18, 19]. У лиц среднего риска ежегодный анализ кала на скрытую кровь (FOBT) и гибкая сигмоидоскопия (FSIG) каждые 3 года также являются приемлемыми методами скрининга на CRC.Тем не менее, необходима последующая колоноскопия для полной визуализации всей длины толстой кишки для пациентов с положительными результатами FOBT или результатами FSIG аденомы в дистальном отделе толстой кишки [20–23].
Семейный анамнез CRC является основным фактором риска CRC. Было подсчитано, что у родственников первой степени родства пациентов с CRC риск смерти от CRC увеличивается в два-три раза, и этот риск обратно пропорционален возрасту диагноза пострадавшего члена семьи [24]. Пациентам с единственным родственником первой степени родства с CRC или развитой аденомой (аденома размером ≥1 см, с дисплазией высокой степени или ворсинчатыми элементами), диагностированной в возрасте ≥60 лет, рекомендуется пройти плановый скрининг CRC, как и пациентам среднего риска. индивидуум начиная с возраста 50 лет.С другой стороны, пациенты с единственным родственником первой степени родства с CRC или продвинутой аденомой, диагностированной в возрасте <60 лет, или двумя родственниками первой степени родства с CRC или продвинутыми аденомами должны проходить колоноскопию каждые 5 лет, начиная с 40 или 10 лет раньше возраста, в котором был поставлен диагноз самого младшего заболевшего родственника, в зависимости от того, что наступит раньше [16]. Данные, подтверждающие эти рекомендации, получены из ретроспективных исследований, а не из рандомизированных контрольных исследований [25, 26].
Пациентам с семейным анамнезом наследственного неполипозного колоректального рака (HNPCC), аутосомно-доминантного заболевания, рекомендуется начинать скрининг CRC в возрасте 20-25 лет или за 10 лет до самого раннего возраста диагноза HNPCC у пациента. член семьи, в зависимости от того, что наступит раньше.Рекомендуемый интервал для колоноскопии — каждые 1-2 года до 40 лет, а затем ежегодно [27-30]. В частности, это заболевание имеет две трети аденом с правой стороны и требует проведения колоноскопии для полного наблюдения за толстой кишкой [31]. Показания к выполнению колоноскопии у лиц с историей семейного аденоматозного полипоза (FAP) зависят от рекомендаций после положительного результата генетического тестирования. ФСИГ и колоноскопия не сравнивались напрямую с точки зрения их эффективности и снижения смертности у пациентов с ФАП в клинических испытаниях, поэтому рекомендуется проводить ФСИГ или колоноскопию ежегодно, начиная с 10-12 лет [16 ].Колоноскопия считается необходимой, когда на FSIG обнаружены полипы и принято решение о полипэктомии.
2.2.2. Наблюдение после полипэктомии
Наблюдение после полипэктомии составляет 20% от всех выполненных колоноскопий, что составляет значительную долю в расходах на здравоохранение [32, 33]. Таким образом, соблюдение показаний к повторной колоноскопии для наблюдения за CRC после первой колоноскопии очень важно, поскольку более ранняя колоноскопия может увеличить риски для пациента и увеличить расходы на здравоохранение, тогда как отсрочка наблюдения может также увеличить риски за счет увеличение шансов рака пропущенных интервалов.В различных обсервационных исследованиях сообщается о 2-5% риске прогрессирующей неоплазии через 5-10 лет после отрицательной колоноскопии, риск, который сопоставим с риском прогрессирующей неоплазии толстой кишки у пациентов среднего риска, подвергающихся первой колоноскопии [34-39] , Более того, сообщается, что риск развития CRC через 10 лет после отрицательной колоноскопии значительно ниже (скорректированный OR 0,26) [36, 40], что подтверждает текущую рекомендацию о повторной колоноскопии каждые 10 лет в общей популяции среднего риска.
Хотя обнаружение и удаление полипа (ов) может предложить значительное снижение смертности от CRC, развитие интервального рака, то есть рака, возникающего после первоначальной колоноскопии с полипэктомией, по-видимому, является самым высоким в первых трех случаях. -5 лет. В 2012 году Многопрофильная рабочая группа США (USMSTF) опубликовала пересмотренный вариант рекомендаций 2006 года по постполипэктомическому надзору и разделила рекомендации на основе наличия полипов (гиперпластических или аденоматозных), количества и размера. аденоматозного полипа (ов), ворсинчатого компонента и дисплазии высокой степени в полипе, а также наличия зубчатых поражений или синдрома зубчатого полипоза (> 20 зубчатых полипов любого размера по всей толстой кишке) при базовой колоноскопии.В 2013 году Европейское общество эндоскопии желудочно-кишечного тракта (ESGE) опубликовало свои рекомендации по эпиднадзору после полипэктомии, разделяя риск на: низкий риск (1-2 аденомы <1 см), средний риск (3-4 небольшие аденомы или одна> 1 см). , и высокий риск (> 5 небольших аденом или> 3 аденомы, по крайней мере, одна> 1 см) на основании первой колоноскопии. Согласно руководству USMSTF, пациентам с 1-2 канальцевыми аденомами <1 см показана повторная колоноскопия через 10 лет; тогда как пациентам с аденомой высокого риска (определяемой как аденома с гистологией ворсинок, дисплазией высокой степени, аденомой> 10 мм или тремя или более аденомами) рекомендуется интервал наблюдения 3 года.В соответствии с рекомендациями ESGE группа высокого риска должна проходить наблюдение через 1 год, группа среднего риска — через 3 года, пока два последовательных обследования не дадут отрицательный результат, а группа низкого риска не требует контрольной колоноскопии или 5-летней колоноскопии. до одного отрицательного результата обследования, после которого наблюдение может быть прекращено. Доказательств, подтверждающих показания к наблюдению за зубчатым полипом, недостаточно. В соответствии с рекомендациями USMSTF зубчатый полип (ы) на сидячем месте <1 см без дисплазии следует рассматривать как группу низкого риска, и за ней можно наблюдать с интервалом в 5 лет.Тем не менее, зазубренный полип (ы) на сидении размером ≥1 см или зазубренный полип на сидячем положении с дисплазией или зазубренной аденомой должен проходить наблюдение через 3 года, а синдром зазубренного полипоза следует обследовать ежегодно. ESGE рекомендует, чтобы пациенты с зубчатыми полипами размером <10 мм без дисплазии относились к группе низкого риска, а пациенты с большими зубчатыми полипами (≥10 мм) или с дисплазией - к группе высокого риска и соответственно проходили наблюдение. Пациенты с ≥5 зубчатыми полипами проксимальнее сигмовидной кишки, из которых ≥2 имеют размер ≥10 мм или ≥20 зубчатых полипов любого размера, классифицируются как зубчатый полипоз и должны быть направлены на генетическое тестирование.
2.2.3. Эпиднадзор после резекции CRC
Нет явных преимуществ для выживаемости при выполнении колоноскопии у пациентов, перенесших резекцию рака толстой кишки. Однако большинство групп и обществ, таких как Американское онкологическое общество (ACS) и совместная рабочая группа Американского онкологического общества / США по колоректальному раку, Cancer Care Ontario [41–44], рекомендуют наблюдение после резекции CRC. Показание к выполнению колоноскопии у этих пациентов поможет выявить метахронные CRC и полипы, а также анастомотические рецидивы первичного первичного рака на стадии, которая позволит продолжить лечение.В настоящее время контрольная колоноскопия показана через 1 год после хирургического удаления CRC. Если новый рак или полип (ы) не обнаружены, колоноскопия повторяется через 3 года и через 5 лет, если результаты отрицательны для интервального развития рака. Исключением из этого показания является HNPCC, который требует колоноскопического наблюдения каждые 1-2 года независимо от хирургической резекции рака.
2.2.4. Воспалительные заболевания кишечника и другие колиты
Показания к колоноскопии при воспалительном заболевании кишечника (ВЗК), а именно язвенном колите (ЯК) и болезни Крона (БК), попадают в широкий спектр.Колоноскопическая диагностика и дифференциация между ЯК и БК, оценка степени и тяжести активности заболевания, эффективности лечения, наблюдение за злокачественными новообразованиями и эндоскопическое лечение, такое как расширение стриктуры, входят в сферу применения колоноскопии и ее показаний при ВЗК. В настоящее время американские, европейские и другие международные общества и органы, определяющие руководства, рекомендуют эндоскопическую визуализацию всей толстой кишки для первоначального диагноза ВЗК и других колитов [45–48].Клиническая картина и лабораторные данные, характеризующие оба заболевания, могут частично совпадать, но эндоскопическая визуализация слизистой оболочки прямой, толстой и подвздошной кишки, а также степень поражения могут помочь дифференцировать болезненные процессы. Кроме того, колоноскопия дает возможность выполнить биопсию, что является основным преимуществом колоноскопии. Если нет противопоказаний из-за тяжелого колита или возможного токсического мегаколона, полная колоноскопия с интубацией терминального отдела подвздошной кишки должна выполняться во время первоначального обследования пациентов с клиническими проявлениями, указывающими на ВЗК.Илеоскопия лучше подходит для диагностики БК терминального отдела подвздошной кишки по сравнению с радиологическими методами, особенно при легких поражениях [49, 50]. Во время колоноскопического обследования образцы биопсии следует брать как из пораженных болезнью участков, так и из непораженных участков. После начала терапии для подтверждения диагноза может потребоваться меньшее количество образцов биопсии. В послеоперационном периоде при подозрении на рецидив заболевания показана биопсия неотерминальной подвздошной кишки.Пациентам, которым был выполнен анастомоз подвздошно-анальный мешок, биопсия приводящей конечности показана при подозрении на болезнь Крона [46]. Другие формы колита, такие как лекарственный, инфекционный, сосудистый и лучевой колит, также проявляются аналогичным образом и требуют колоноскопии на начальном этапе для диагностики и оценки степени тяжести.
Пациенты с ВЗК имеют повышенный риск КРР по сравнению с пациентами без ВЗК [51-55]. Фактически, CRC составляет одну шестую всех смертей, связанных с язвенным колитом [56].Отсутствуют рандомизированные контрольные исследования, демонстрирующие эффективность колоноскопии в улучшении выживаемости у пациентов с ВЗК от CRC. Однако многочисленные обсервационные исследования показали, что колоноскопическое наблюдение за CRC при IBD предлагает раннее выявление рака и улучшает выживаемость, связанную с CRC, у пациентов с IBD [57, 58]. В ретроспективном исследовании 6823 пациентов с ВЗК в специализированных больницах США, наблюдавшихся в течение не менее 3 лет, частота CRC среди пациентов без недавней колоноскопии составила 2.7%, что было значительно выше, чем у пациентов, недавно перенесших колоноскопию (1,6%) [59]. Кроме того, колоноскопия в течение 6–36 месяцев до постановки диагноза привела к снижению смертности на 64% [59]. Согласно большинству руководств, колоноскопия показана для скрининга CRC, начиная с 8-10 лет с момента появления симптомов, связанных с ВЗК [48, 53, 60-62]. Однако в рекомендациях Лондонского национального института здоровья и клинического совершенства (NICE) 2011 г. рекомендуется предлагать только колоноскопическое наблюдение пациентам с колитом Крона с поражением более 1 сегмента толстой кишки, левосторонним или более обширным ЯК, но не изолированным язвенным проктитом.Большинство руководств рекомендуют ежегодную контрольную колоноскопию для пациентов из группы высокого риска (пациентов с первичным склерозирующим холангитом, обширным колитом, активным эндоскопическим или гистологическим воспалением, семейным анамнезом CRC у родственника первой степени до 50 лет, личным анамнезом дисплазии , наличие стриктур при колоноскопии и, возможно, пол), а также каждые 2-5 лет для пациентов без основных факторов риска.
2.3. Острая и хроническая диарея
Пациенты с острой диареей должны пройти первоначальное обследование с помощью исследования стула.Если посев крови и кала не дает результатов, или если симптомы сохраняются или ухудшаются, несмотря на эмпирическую терапию, то показана колоноскопия в связи с ее высокой диагностической эффективностью [63]. Для большинства пациентов с хронической диареей, пациентов с подозрением на острый диффузный колит Clostridium Difficile , беременных, пациентов с преимущественно левосторонними симптомами (тенезмы / позывы к позывам) и пациентов с множественными заболеваниями для первоначальной оценки можно использовать гибкую сигмоидоскопию. Даже если у пациентов макроскопически нормальная слизистая оболочка, необходимо провести биопсию, чтобы исключить микроскопические заболевания.Если гибкая ректороманоскопия дает неубедительные результаты, если диарея сохраняется или есть подозрение на воспалительное заболевание кишечника (ВЗК) или рак, то следующим исследовательским исследованием должна быть колоноскопия.
Гистология является неотъемлемым компонентом колоноскопической оценки хронической диареи, поскольку некоторые заболевания, такие как микроскопический колит, эозинофильный колит, амилоидоз и ВЗК, могут казаться нормальными при эндоскопии, но отклоняться от нормы при микроскопии. У пациентов, подвергающихся колоноскопии по поводу хронической диареи, наиболее вероятным заболеванием является ВЗК или колит [64].Микроскопический колит может быть лимфоцитарным или коллагеновым и характеризуется некровавой водянистой диареей. При эндоскопии микроскопический колит можно пропустить из-за пятнистого поражения толстой кишки. Даже если слизистая оболочка эндоскопически выглядит нормальной, необходимо выполнить несколько биопсий с обеих сторон толстой кишки, чтобы не пропустить микроскопический колит [65]. Если есть подозрение на воспалительную диарею, то биопсия терминального отдела подвздошной кишки помогает в диагностике. Однако биопсия терминального отдела подвздошной кишки имеет самый высокий диагностический результат у пациентов с известной или подозреваемой болезнью Крона, терминальными аномалиями подвздошной кишки при визуализации или эндоскопическими обнаружениями язв, илеита или эрозий [66].
Колоноскопия обычно не используется для оценки острой диареи, так как она обычно имеет инфекционную этиологию. Если анализы стула отрицательны и / или если диарея не проходит, показана эндоскопия. Дополнительным важным исключением является случай пациента с ослабленным иммунитетом. У пациента с диареей, перенесшего трансплантацию органа или костного мозга или принимающего иммуносупрессивные препараты, необходима колоноскопия с биопсией для исключения ЦМВ колита и болезни трансплантат против хозяина (РТПХ). В таких случаях колоноскопическая оценка диареи имеет более высокую чувствительность и экономическую эффективность, чем FSIG [67].Пациенты, перенесшие трансплантацию стволовых клеток, часто страдают диареей в первые 3 месяца после трансплантации. У этих пациентов аномалия слизистой оболочки при эндоскопии не коррелирует с результатами биопсии. Таким образом, показана биопсия слизистой оболочки нормального и аномального вида, особенно дистального отдела толстой кишки, которая имеет наибольшую диагностическую ценность у пациентов, которым проводится эндоскопия по поводу желудочно-кишечных симптомов [68]. На основании местоположения с максимальной диагностической эффективностью пациентам с диареей с подозрением на острую РТПХ показана гибкая ректороманоскопия с биопсией дистального отдела толстой кишки.Тем не менее, некоторые центры рекомендуют комбинированную эндоскопию верхних отделов ЖКТ, а также колоноскопию у пациентов после трансплантации гемопоэтических стволовых клеток для более быстрой диагностики заболевания.
2.4. Показания к применению колоноскопии
2.4.1. Иссечение и удаление новообразований
Эндоскопическая резекция слизистой оболочки (EMR) — метод лечения раннего CRC. Большинство аденом и рака внутри слизистой оболочки можно удалить с помощью ЭМИ. Для опухолей размером более 2 см с меньшей вероятностью будет достигнута полная резекция с помощью ЭМИ (гистопатологически свободные от опухоли боковые и вертикальные края резецированных образцов) [69, 70].Другой метод, известный как эндоскопическая диссекция подслизистой оболочки (ЭСД), также применяется в нескольких странах. Эта процедура проще, чем лапароскопическая колэктомия, но требует много времени и сопряжена с более высоким риском перфорации, чем ЭМИ. ESD показан при поражениях размером более 2 см, поражениях, которые предположительно являются инвазивным подслизистым раком, и поражениями слизистой оболочки с фиброзом или местным остаточным ранним раком после эндоскопической резекции. Сообщается, что частота полной резекции больших колоректальных опухолей с помощью ESD составляет 80-98.9% [71–74]. Однако обе процедуры зависят от оператора и имеют ограниченные данные, подтверждающие их использование.
2.4.2. Лечение кровотечений из нижних отделов ЖКТ
Лечение острых кровотечений из нижних отделов желудочно-кишечного тракта из любых ранее описанных источников показано в срочном порядке или в качестве плановой процедуры. В случае срочной колоноскопии толстую кишку подготавливают с помощью раствора на основе полиэтиленгликоля, вводимого перорально или через назогастральный зонд. В настоящее время доступными методами являются установка металлического зажима, термокоагуляция и инъекция адреналина.В зависимости от поражения и тяжести кровотечения колоноскопическое вмешательство с использованием любого из этих методов показано как первый шаг в достижении гемостаза. В случае стойкого дивертикулярного кровотечения кровоточащий сосуд можно лечить установкой металлического зажима [75, 76]. Сосудистые эктазии можно лечить с помощью термической инъекции или адреналина, хотя термическое прижигание имеет 87% успеха [77]. Случаи, когда невозможно определить точное место кровотечения, или случаи, когда визуализация источника кровотечения плохая из-за неадекватного обзора из-за кровотечения, требуют направления на ангиографическое или хирургическое лечение.
2.4.3. Декомпрессия толстой кишки
Острая непроходимость толстой кишки — частое проявление рака толстой кишки, и часто пациент находится в плохом состоянии в целом, что делает хирургическое вмешательство неоптимальным выбором. С 1990 года использование колоноскопических вмешательств с помощью саморасширяющегося металлического стента (SEMS), размещения декомпрессионной трубки или удаления опухоли стало очень популярным и в последние годы изучается все чаще в различных группах населения. Эндоскопические вмешательства служат мостом к операции или паллиативной мерой у пациентов, которые не подходят для хирургического вмешательства.В большинстве исследований, сравнивающих установку SEMS с хирургическим вмешательством, сообщалось о высоких показателях клинического успеха (92%), лучшем облегчении симптомов, более низкой частоте осложнений (<5%), экономической эффективности, а также более высокой степени принятия пациентами и более коротком пребывании в больнице с эндоскопической установкой SEMS. [78-83]. Коагуляция аргоновой плазмы (APC) и петлевая полипэктомия использовались для лечения обструкции толстой кишки и поддержания проходимости просвета и являются хорошей альтернативой эндоскопической SEMS при лечении обструкции толстой кишки [84–86].
Эндоскопическая декомпрессия острой псевдообструкции толстой кишки или синдрома Огилви — еще одно терапевтическое показание для колоноскопии. Этиология этого состояния является многофакторной (после интраабдоминальной хирургии, сепсиса, гипотиреоза, неврологического расстройства, травмы спинного мозга и т. Д.) При отсутствии истинной механической обструкции. Ишемия и перфорация кишечника — опасные осложнения, и лечение часто бывает консервативным, включая коррекцию основного заболевания. Однако в случаях, когда начальное лечение не помогает, показана колоноскопическая декомпрессия [87, 88].
Колоноскопия также используется для декомпрессии заворота сигмовидной кишки и слепой кишки. Заворот — это состояние, при котором часть толстой кишки перекручивается сама по себе. Из-за венозного застоя и нарушения кровотока жизнеспособность тканей становится серьезной проблемой. Пациентам с признаками перфорации, перитонита, некроза кишечника или глубокой гемодинамической нестабильности требуется немедленная операция. Однако пациенты с менее тяжелыми формами заворота сигмовидной кишки и слепой кишки могут лечиться эндоскопически [89, 90]. Эндоскопическая коррекция заворота сигмовидной кишки дает больше результатов, чем коррекция заворота слепой кишки, и связана с меньшей потребностью в хирургическом вмешательстве [91].В исследовании Oren с коллегами сообщается, что сигмоидоскопическая коррекция заворота сигмовидной кишки с помощью ректальной трубки была успешной у 78% пациентов [92]. Тем не менее, частота рецидивов заворота сигмовидной кишки высока, что в конечном итоге требует хирургического лечения [93]. Заворот слепой кишки лечился эндоскопически, но из-за высокой частоты неудач часто требует хирургического вмешательства для большинства пациентов. Хирурги обычно сочетают оперативное удаление заворота слепой кишки с правой гемиколэктомией (для предотвращения рецидива) и первичным анастомозом или илеостомией со слизистой фистулой.У нестабильных с медицинской точки зрения пациентов из группы высокого риска, которые не подходят для хирургического вмешательства или имеют плохое кровоснабжение слепой кишки, искривление заворота слепой кишки может быть достигнуто с помощью цекостомии и цекопексии, которые также связаны со значительной заболеваемостью и смертностью [94]. Заворот толстой кишки в других областях, таких как изгибные области, встречается реже, и показания к выполнению колоноскопических вмешательств в этих ситуациях недостаточно изучены.
2.4.4. Расширение стеноза толстой кишки
Колоноскопическое вмешательство при стенозирующих поражениях, таких как анастомотические стриктуры и стриктуры, вызванные ВЗК, являются одними из распространенных показаний для выполнения колоноскопии.В нескольких исследованиях сообщалось о высоком уровне успеха при низком уровне осложнений. Однако рецидивы обычны. Методы, обычно используемые для лечения стеноза толстой кишки, включают баллонную дилатацию с инъекцией стероидов или без нее и электро-разрез, все из которых, как было показано, имеют переменную степень успеха [95-101].
2.4.5. Удаление инородного тела
Текущее лечение инородных тел, лежащих в нижних отделах желудочно-кишечного тракта, основано на типе инородного тела, близости к анусу, травме прилегающей структуры, а также хирургической и эндоскопической экспертизе центр здравоохранения.Инородное тело в желудочно-кишечном тракте появляется после произвольного или непроизвольного введения или проглатывания инородного тела. Очень часто пациент пытается манипулировать объектом и пытается самоисследовать, чтобы удалить его, прежде чем доставить в больницу. Эндоскопия дает возможность избежать обследования брюшной полости. Однако, если рентгенологическое исследование или клиническая картина указывают на перфорацию или более высокий объект (ы), колоноскопия может быть неудачной и может вызвать задержку в хирургическом лечении [102-106].
2.5. Разные показания
2.5.1. Патологическое рентгенологическое исследование
Колоноскопия обычно выполняется после патологического или подозрительного рентгенологического исследования в поисках истинных патологических поражений, таких как рак или язвенные поражения. Дефект наполнения или дефект слизистой оболочки при бариевой клизме или сужение просвета при бариевой клизме или компьютерной томографии обычно оценивается с помощью колоноскопии. Пациентов с симптомами, указывающими на острый дивертикулит, при подтверждающих результатах компьютерной томографии, также необходимо обследовать с помощью колоноскопии, но только после разрешения острого воспаления.Инсуффляция воздуха во время колоноскопии при остром дивертикулите может привести к перфорации кишечника и считается противопоказанием. Дефект просвета или полип (ы) при КТ или КТ колонографии обычно сопровождается колоноскопией, если это возможно. Однако существуют разногласия между Американским колледжем радиологии, Американской ассоциацией гастроэнтерологов и Американским колледжем гастроэнтерологии относительно размера и количества полипов при КТ-колонографии, которые соответствуют требованиям к колоноскопии [107-109].Пациенты с аномальной позитронно-эмиссионной томографией (ПЭТ), показывающей возможное колоректальное поражение, должны пройти колоноскопическое обследование. Тем не менее, в свете недостаточности клинических данных показания к колоноскопии после аномального рентгенологического исследования основаны на индивидуальном обращении, доступности эндоскописта, возрасте и других сопутствующих заболеваниях пациента.
2.5.2. Изолированная необъяснимая боль в животе
Пациентам с симптомами хронической (> 3 месяцев) боли в животе и неспецифического дискомфорта в животе может потребоваться колоноскопия.В эпоху тщательных радиологических исследований необходимость в колоноскопии возникает после того, как неинвазивные методы диагностики не работают и симптомы сохраняются. Нет четких показаний для выполнения колоноскопии у пациентов с необъяснимой болью или дискомфортом в животе. Подробный анамнез и физическое обследование дают диагностические ключи, но диагностическое обследование часто заканчивается колоноскопией. Диагностическая ценность колоноскопии ранее изучалась в ретроспективных исследованиях. Например, в исследовании Neugut et al., в общей сложности 7% пациентов, у которых возникла боль в животе (n = 113), имели либо карциному, либо полип размером> 1 см при колоноскопии [110]. Следует отметить, что обнаружение патологического процесса в этих случаях не дает симптоматического облегчения. В более позднем исследовании Куэ и его коллег диагностическая эффективность колоноскопии оценивалась с 2005 по 2010 год в специализированном центре в Новой Зеландии среди пациентов с изолированной болью в животе, что составило 1,2% всех колоноскопий (n = 2633). ).Диагностическая ценность колоноскопии для рака, аденомы, дивертикулеза или геморроя у пациентов с абдоминальной болью была значительно ниже в этой когорте, чем эффективность колоноскопии, выполненной для других симптомов, таких как ректальное кровотечение и / или железодефицитная анемия [111].
2.5.3. Хронический запор
Хронический запор, согласно критериям Рима III [112], как сообщается, связан с повышенным риском рака толстой кишки в ретроспективных исследованиях в США [113, 114], Австралии [115] и Японии. [116].Напротив, в нескольких других исследованиях такой связи не было обнаружено [117–119]. Интересно, что количество случаев рака толстой кишки при колоноскопии, выполняемой только при запоре, было ниже, чем при колоноскопии, проводимой для рутинного скрининга на колоректальный рак [120]. Пациенты с хроническим запором, у которых наблюдаются тревожные симптомы, такие как ректальное кровотечение, мелена, железодефицитная анемия, непреднамеренная потеря веса, или которым больше 50 лет, следует обследовать с помощью колоноскопии для определения этиологии непроходимости, такой как рак, стриктура, или внешнее сжатие.Колоноскопия может использоваться для лечения хронического запора в зависимости от этиологии. У пациентов, которые ранее перенесли абдоминальные операции, страдают воспалительным заболеванием кишечника или склонны к ишемии, колоноскопия используется для расширения фиброзных стриктур, ведущих к запорам [121–123]. Пациентам, страдающим хроническим запором из-за нейрогенного кишечника или острой псевдообструкции толстой кишки, также может быть полезна чрескожная эндоскопическая колостомия [124]. Важно отметить, что хронический запор как процедурное показание к колоноскопии независимо связан с плохой подготовкой толстой кишки, требующей сильного количества слабительного (-ий) или более продолжительной подготовки [125, 126].
2.5.4. Предоперационная и интраоперационная локализация поражений толстой кишки
Поражения толстой кишки, в зависимости от размера и консистенции, могут представлять некоторые трудности при локализации хирургами во время хирургической процедуры, и это может быть даже более трудным для лапароскопических операций, чем для открытых процедур. В таких случаях очень важна локализация интересующего новообразования или полипа. Предоперационная колоноскопия для локализации поражения с использованием проникающих чернил, пятен или индоцианинового зеленого становится обычной практикой [127, 128].Краситель мигрирует к поверхности брюшины и позволяет точно определить местонахождение. Также был изучен альтернативный колоноскопический метод наложения зажимов вокруг интересующей области, который требует интраоперационного ультразвука для точного определения местоположения участка. Оба метода имеют свои преимущества и недостатки, такие как воспалительная реакция на краситель, микроабсцессы, широкое распространение красителя в области небольших поражений, миграция металлических зажимов, ложная локализация или непреднамеренная инъекция красителя в соседние участки. жизненно важные сооружения.В недавнем обзоре сообщается, что точность эндоскопической татуировки составляет 70–100%, а частота интраоперационных невидимых повреждений составляет 1,6–15% [129]. Рассмотренные осложнения в основном были связаны с трансмуральной инъекцией, частота утечки варьировала от 2,4 до 13% и не протекала бессимптомно. Интраоперационная колоноскопия также может быть выполнена для определения локализации опухоли или полипэктомии. Однако интраоперационная колоноскопия является недостаточно изученной областью, и в ней сообщалось о проблемах с вдыханием воздуха в толстой кишке, что мешает хирургической технике.
.Показания к лекарствам, противопоказания, побочные эффекты, предупреждения
Все лекарства отпускаются с инструкциями для пациентов, также известными как информационные листки о лекарствах, в которых содержится важная информация, касающаяся использования препарата. Ваш врач или фармацевт объяснит наиболее важные моменты в этом вкладыше, но очень важно, чтобы каждый пациент прочитал и понял информацию, содержащуюся в листовке.
Каковы показания к лекарствам?
Показания к лекарствам — это заболевания, признаки и симптомы, которые можно лечить с помощью определенного лекарства.Показания к лекарству не предполагают полного выздоровления, полного облегчения или излечения от использования препарата, но основываются на успехе, достигнутом в клинических испытаниях.
Например: Парацетамол показан при боли и лихорадке.
Каковы противопоказания к лекарствам?
Противопоказания относятся к тем состояниям, физическому, психическому или эмоциональному состоянию, а также другим признакам и симптомам, которые могут присутствовать, когда не следует применять конкретный препарат. Противопоказание указывает на то, что при использовании препарата в этих случаях есть вероятность возникновения побочных эффектов и осложнений.Не следует игнорировать противопоказания к лекарственным препаратам, поскольку эти предупреждения основаны на клинических исследованиях и понимании потенциальных фармакологических опасностей определенных химических взаимодействий.
Например: Аспирин противопоказан пациентам с желудочно-кишечным кровотечением.
Каковы побочные эффекты лекарств?
Побочные эффекты — это признаки и симптомы, которые могут возникнуть в результате использования определенного лекарства. Эти осложнения обычно связаны с фармакологическим действием препарата, зависящим от дозы, частоты и продолжительности использования, а также индивидуальной чувствительностью и переносимостью пользователя.
Например: тошнота и рвота — частые побочные эффекты антибиотиков.
Что такое предупреждения о лекарствах?
Предупреждения, относящиеся к конкретному лекарственному средству, служат в качестве уведомления, информирующего пациента о возможном риске использования препарата при определенных заболеваниях или медицинских состояниях. Предупреждение не является определенным признаком того, что препарат может вызвать какие-либо осложнения, но его следует использовать с осторожностью или вообще избегать в определенных случаях.
Например: Гормональные препараты с высоким содержанием прогестерона следует с осторожностью применять пациентам с сердечно-сосудистыми заболеваниями.
Что такое лекарственные взаимодействия?
Лекарственные взаимодействия — это эффекты, полезные или вредные, которые могут возникать в результате смешения химических веществ из разных веществ. Лекарства могут вступать в химическое взаимодействие с другими лекарствами, лечебными травами, определенными продуктами питания и напитками, а также с другими веществами. В большинстве случаев лекарственные взаимодействия относятся к вредным эффектам, которые могут возникнуть в результате комбинации химических соединений.
Например: Варфарин может вступать в химическое взаимодействие с популярным лекарственным средством на травах Ginkgo biloba , что может вызвать сильное кровотечение.
.Показания и противопоказания — скачать ppt
Презентация на тему: «Показания и противопоказания» — стенограмма презентации:
1 Показания и противопоказания
КОРОНАЛЬНАЯ ПОЛИРОВКА Показания и противопоказания 
2
ВВЕДЕНИЕ Коронковая полировка — это метод, используемый для удаления налета и пятен с коронковых поверхностей зубов.Важно понимать разницу между коронковой полировкой и стоматологической профилактикой, которая также известна как чистка для удаления зубного камня. 
3 ПРЕИМУЩЕСТВА КОРОНАЛЬНОЙ ПОЛИРОВКИ
Фториды лучше проникают в эмаль. Полировка подготавливает зубы к нанесению зубных герметиков. Пациенту легче поддерживать в чистоте гладкую поверхность зубов. 
4 ПОКАЗАНИЯ Перед установкой зубных герметиков
Перед установкой зубной дамбы Перед нанесением фторида местного действия Перед фиксацией ортодонтических лент Перед фиксацией коронок и мостовидных протезов 
5 ПРОТИВОПОКАЗАНИЯ Если нет пятен
Пациенты с высоким риском кариеса.Чувствительные зубы Недавно прорезавшиеся зубы 
в кембриджском словаре английского языка
Если нет медицинских противопоказаний, мы не рекомендуем кормить ребенка только грудным молоком. И все это относительные противопоказания к донорству органов.Противопоказание Частота была принята за 20%. Под клинической эффективностью понимается степень достижения целей в определенных условиях клинической практики с учетом показаний и противопоказаний.Неблагоприятные паттерны распределения коронарных артерий могут быть единственным наиболее важным анатомическим противопоказанием для выполнения этой процедуры.Все другие лекарства, за исключением других антипсихотических препаратов, были разрешены, если не было особого противопоказания .
.