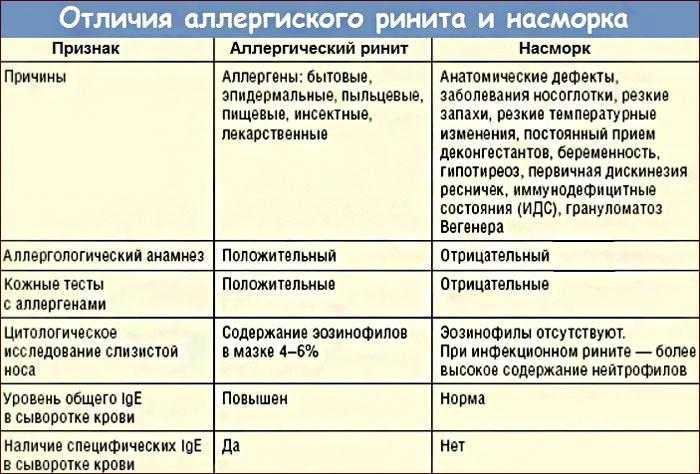
Бесконечный насморк — аллергический ринит
В случаях, когда простудные симптомы — воспаление полости носа и насморк — долго не проходят, возникают в определенных обстоятельствах или в конкретное время года, нельзя исключать аллергический ринит. О симптоматике аллергического ринита, его диагностике и лечении читайте в статье аллерголога Premium Medical Ласмы Лапини для интернет-журнала ārsts.lv!
В течение жизни каждый из нас болеет инфекциями верхних дыхательных путей, для которых характерен заложенный или текущий нос, чихание, вялость и сниженная трудоспособность. Насморк, как правило, длится 7-10 дней, а потом симптомы вирусной инфекции уходят, а самочувствие улучшается, и мы забываем о связанном с болезнью дискомфорте. Но что делать, если симптомы воспаления носа длительные, повторяются каждый год примерно в одно и то же время, вообще не проходят или их провоцирует контакт с животными либо пребывание в пыльном помещении?
Что такое аллергический ринит?
Аллергический ринит — это воспаление носа и пазух, которое вызвано аллергенами. Его распространение в популяции в зависимости от географического региона составляет от 10% до 40%. Эта болезнь — не плод человеческого воображения, а возникшая в результате изменений в работе иммунной системы слишком активная ответная реакция лимфоцитов Th3, что в свою очередь вызывает усиленное образование аллерген-специфических иммуноглобулинов E. По сути, это означает, что воспалительные клетки больше не распознают конкретный антиген (аллерген), а воспринимают его как чужой для организма, поэтому возникает воспалительная реакция с целью от него освободиться. При аллергическом рините аллерген активирует иммунные клетки — В-лимфоциты, они инициируют усиленный аллерген-специфический синтез, который, связываясь с поверхностными рецепторами гранулоцитов (тучные клетки, базофильные лейкоциты), повторно связывается с конкретным аллергеном, вызывает активацию и дегрануляцию упомянутых клеток, высвобождение биологически активных веществ и воспаление ( I типа, или медиируемые иммуноглобулином E аллергические реакции).
Его распространение в популяции в зависимости от географического региона составляет от 10% до 40%. Эта болезнь — не плод человеческого воображения, а возникшая в результате изменений в работе иммунной системы слишком активная ответная реакция лимфоцитов Th3, что в свою очередь вызывает усиленное образование аллерген-специфических иммуноглобулинов E. По сути, это означает, что воспалительные клетки больше не распознают конкретный антиген (аллерген), а воспринимают его как чужой для организма, поэтому возникает воспалительная реакция с целью от него освободиться. При аллергическом рините аллерген активирует иммунные клетки — В-лимфоциты, они инициируют усиленный аллерген-специфический синтез, который, связываясь с поверхностными рецепторами гранулоцитов (тучные клетки, базофильные лейкоциты), повторно связывается с конкретным аллергеном, вызывает активацию и дегрануляцию упомянутых клеток, высвобождение биологически активных веществ и воспаление ( I типа, или медиируемые иммуноглобулином E аллергические реакции). Это обуславливает развитие симптомов, характерных для ранней фазы аллергического ринита — ринорею (выделения из носа), чихание и зуд в носу. Из гранулоцитов выделяются не только биологически активные вещества, но и различные воспалительные медиаторы, которые активируют другие воспалительные клетки — эозонофильные и нейтрофильные лейкоциты, моноциты и лимфоциты. Они мигрируют к месту воспаления, где высвобождают свои воспалительные медиаторы, в результате воспалительная реакция еще более усиливается и удлиняется, поэтому симптомы остаются даже после прекращения соприкосновения с аллергеном. Это называется поздней фазой аллергической реакции, и именно она играет самую большую роль в развитии заложенности носа и гиперреактивности.
Это обуславливает развитие симптомов, характерных для ранней фазы аллергического ринита — ринорею (выделения из носа), чихание и зуд в носу. Из гранулоцитов выделяются не только биологически активные вещества, но и различные воспалительные медиаторы, которые активируют другие воспалительные клетки — эозонофильные и нейтрофильные лейкоциты, моноциты и лимфоциты. Они мигрируют к месту воспаления, где высвобождают свои воспалительные медиаторы, в результате воспалительная реакция еще более усиливается и удлиняется, поэтому симптомы остаются даже после прекращения соприкосновения с аллергеном. Это называется поздней фазой аллергической реакции, и именно она играет самую большую роль в развитии заложенности носа и гиперреактивности.
Аллергический ринит — это многофакторное заболевание, развитие которого связано с множеством разных факторов, например, наследственностью, усиленным загрязнением воздуха, измененным микробиомом ротовой полости, дыхательных путей, пищеварительного тракта, кожи и урогенитального тракта, гормональным статусом, приемом отдельных медикаментов, вредными профессиональными факторами. Однако из всего перечисленного важнейшими провоцирующими факторами являются загрязнение воздуха (промышленное и транспортное) и сигаретный дым (активное и пассивное курение), который наносит прямой вред ресничкам слизистой дыхательных путей, понижая барьерную функцию слизистой и способствуя высвобождению важных для развития аллергии воспалительных медиаторов.
Однако из всего перечисленного важнейшими провоцирующими факторами являются загрязнение воздуха (промышленное и транспортное) и сигаретный дым (активное и пассивное курение), который наносит прямой вред ресничкам слизистой дыхательных путей, понижая барьерную функцию слизистой и способствуя высвобождению важных для развития аллергии воспалительных медиаторов.
Каковы симптомы аллергического ринита?
Болезнь выражается одним или несколькими симптомами, среди которых заложенный нос, выделения из носа (ринорея), зуд в носу и чихание. Иногда могут добавиться и глазные симптомы — покраснение, зуд в глазах, слезящиеся глаза. Указанные симптомы могут быть эпизодическими или постоянными. Для эпизодического аллергического ринита характерен «текущий нос» — водянистые выделения из носа, раздражение и/или зуд в носу, осложненное дыхание через нос и суточный ритм — симптомы усиливаются днем и ослабевают ночью. В случае постоянного аллергического ринита пациенты чаще жалуются на осложненное дыхание через нос (заложенный нос), которое мешает на протяжении всего дня и ночью. У детей можно наблюдать появление синих кругов под глазами, дыхание через полуоткрытый рот, могут проявляться неосознанные повторные движения предплечьем снизу вверх, чтобы облегчить дыхание через нос.
У детей можно наблюдать появление синих кругов под глазами, дыхание через полуоткрытый рот, могут проявляться неосознанные повторные движения предплечьем снизу вверх, чтобы облегчить дыхание через нос.
Если болезнь не лечить, она может стать причиной вторичных заболеваний носа и пазух носа, воспаления среднего уха, воспаления глубоких дыхательных путей и кашля, заболеваний голосовых связок. Это объясняется постоянным воспалением слизистой и утратой естественного защитного барьера, что открывает ворота для других микроорганизмов — вирусов, бактерий, грибка. Также аллергический ринит приводит к повышенному риску астмы и эозинофильного эзофагита.
Аллергический ринит может существенно повлиять на качество жизни, так как из-за него может ухудшиться сон, способности к концентрации, возникнуть изменения в поведении. У детей может понизиться успеваемость, появиться сложности с углублением в происходящее на уроках. У взрослых болезнь может повлиять на качество работы, настроение, привести к уменьшению либидо, в отдельных случаях даже к депрессивным нарушениям.
В долгосрочной перспективе возможны три пути протекания болезни:
- симптомы могут быть изолированно только в носу и в районе пазух, с течением времени они меняются или совсем исчезают;
- болезнь начинается как изолированный острый насморк, но с течением времени к ней добавляется астма;
- болезнь начинается одновременно с астмой (в отдельных случаях астма наблюдается еще до аллергического ринита).
Аллергены, которые чаще всего вызывают аллергический ринит
Чаще всего болезнь вызывают биоаллергены, например, домашние пылевые клещи, пыльца (весной — ольха, береза, орешник, одуванчики, дуб и др.), летом — травы (тимофеевка, ежа, мятлик, в конце лета — полынь), белок домашних животных — (кошек, собак, морских свинок, хомяков, лошадей, птиц и др. — эпителий, шерсть, испражнения, пот, слюна), плесневой грибок, тараканы, грызуны.
Если говорить о вызванном продуктами питания аллергическом рините, то он чаще встречается у маленьких детей. Однако и взрослые могут почувствовать вышеупомянутые симптомы от отдельных продуктов питания и как перекрестную реакцию на гомологичные (подобные) протеины аллергeнов. Это означает, что у людей с аллергией на пыльцу может наблюдаться перекрестная аллергическая реакция на определенные продукты питания (фрукты, овощи, орехи или специи), например, если есть аллергия на березовую пыльцу, нередко наблюдается перекрестная аллергия на яблоки. Однако следует сказать, что чаще эти перекрестные реакции вызывают синдром оральной аллергии, который проявляется в раздражении полости рта или саднящем ощущении во рту, отеке губ и/или языка.
Однако и взрослые могут почувствовать вышеупомянутые симптомы от отдельных продуктов питания и как перекрестную реакцию на гомологичные (подобные) протеины аллергeнов. Это означает, что у людей с аллергией на пыльцу может наблюдаться перекрестная аллергическая реакция на определенные продукты питания (фрукты, овощи, орехи или специи), например, если есть аллергия на березовую пыльцу, нередко наблюдается перекрестная аллергия на яблоки. Однако следует сказать, что чаще эти перекрестные реакции вызывают синдром оральной аллергии, который проявляется в раздражении полости рта или саднящем ощущении во рту, отеке губ и/или языка.
Иногда встречается аллергический ринит, вызванный профессиональными аллергенами, такими как мука, древесная и дровяная пыль, пластмасса, лаки и краски, масла и латекс.
Какие обследования нужно провести, чтобы выявить аллергический ринит?
Диагноз подтверждается на основании характерной клинической картины болезни, а также результатов тестов на аллергию. Обычно это тест с проколом кожи или определение в крови аллерген-специфического иммуноглобулина Е.
Обычно это тест с проколом кожи или определение в крови аллерген-специфического иммуноглобулина Е.
Чтобы установить аллерген, чаще всего используется тест с проколом кожи, который выполняется так — на внутреннюю поверхность предплечья пациента наносятся мелкие капли растворов аллергенов, через которые при помощи ланцета производится небольшой прокол верхнего слоя кожи. Результаты теста оцениваются через 15 минут, и он считаются позитивными, если наблюдается папула (волдырь) на 3 мм больше, чем при отрицательном тесте, и полученные результаты подтверждают жалобы пациента.
Если результаты тестов на коже неоднозначны или по каким-то обстоятельствам не могут быть проведены, например, пациент перед тестом принимал антигистаминные препараты (от аллергии — их прием, если возможно, нужно прекратить по крайней мере за семь дней до визита к аллергологу), кожные тесты дают негативный результат или полученные результаты не совпадают с жалобами пациента, недоступен раствор конкретного аллергена, то можно провести серологическую диагностику — установить уровень аллерген-специфического иммуноглобулина Е в крови. Этот тест также оценивает врач с учетом предоставленной пациентом информации о течении болезни.
Этот тест также оценивает врач с учетом предоставленной пациентом информации о течении болезни.
В последние годы все чаще применяется молекулярная диагностика аллергенов. При помощи этого теста устанавливается концентрация аллерген-специфическых иммуноглобулинов Е в соотношении с конкретными молекулами аллергенов, что является важной информацией при планировании иммунотерапии, а также помогает оценить перекрестные реакции у полисенсибилизированных пациентов (80–85% пациентов сенсибилизированы к нескольким аллергенам) и установить основной аллерген, вызывающий болезнь.
Тест на эозонофильные лейкоциты в мазке из полости носа выполняется в том случае, если есть сомнения в диагнозе «аллергический ринит» или же кожные либо серологические тесты не дали убедительных результатов. Материал для исследования (слизь) получают при помощи ватной палочки, которая вводится глубоко в полость носа, и помещают на предметное стекло, которое отправляется в лабораторию. В лаборатории врач методом световой микроскопии, предварительно окрасив материал, смотрит, есть ли в образце характерные для аллергического воспаления клетки (эозонофильные лейкоциты).
К назальной провокации прибегают в тех случаях, когда у пациента с обоснованными подозрениями на конкретный аллерген результаты кожного теста либо серологического исследования сомнительны или негативны, а также чтобы объективно оценить эффективность аллерген-спефицической иммунотерапии. Во время теста проверяемый аллерген вводится в полость носа, как правило, в виде аэрозоля. Затем оценивается развитие клинических симптомов и изменения воздушного потока в носу (риноманометрия). Это пока единственный метод, позволяющий диагностировать локальный аллергический ринит, что очень важно, так как примерно 47% пациентов с острым ринитом устанавливается диагноз неаллергического ринита.
В аналогичных случаях проводится тест конъюнктивной провокации, когда подозрительный аллерген капается на конъюнктиву, а затем врач оценивает, возникают ли характерные признаки аллергического воспаления.
В свою очередь тест неспецифической реактивности бронхов выполняется пациентам с подозрением на астму. Это дыхательный тест, который показывает повышенную чувствительность бронхов к используемому в тесте раздражителю (метахолину), что выражается в патологическом уменьшении потока воздуха в дыхательных путях — это определяется методом спирографии.
Это дыхательный тест, который показывает повышенную чувствительность бронхов к используемому в тесте раздражителю (метахолину), что выражается в патологическом уменьшении потока воздуха в дыхательных путях — это определяется методом спирографии.
Если случай неоднозначный и есть подозрения, что жалобы связаны с каким-то другим заболеванием, аллерголог может направить пациента к другим специалистам, например, к отоларингологу, пульмонологу или гастроэнтерологу.
Как лечат аллергический ринит?
В основе лечения аллергического ринита, как и других аллергических заболеваний, лежит элиминация «виновного» аллергена, что по своей сути означает устранение соприкосновения с аллергеном, вызывающим болезнь. В рамках возможностей нужно постараться уменьшить концентрацию аллергена в окружающей среде, поэтому аллерголог даст точные указания о том, как избегать контакта с возбудителем болезни.
Очень важно полоскать нос солевыми растворами, например, купленными в аптеке изотоническими солевыми растворами, так как во время полоскания слизистая оболочка носа освобождается от аллергенов. Важно также увлажнять слизистую оболочку носа, для чего есть специальные аэрозоли, которые теперь можно купить и в латвийских аптеках.
Важно также увлажнять слизистую оболочку носа, для чего есть специальные аэрозоли, которые теперь можно купить и в латвийских аптеках.
Чтобы устранить беспокоящие симптомы, врач в зависимости от степени тяжести заболевания может применить медикаментозную терапию. Это могут быть различные антигистаминные препараты в виде таблеток, капель или аэрозолей для носа, лекарства, уменьшающие заложенность носа, противовоспалительные средства, например, интраназальные кортикостероидные растворы, кромоны или антилейкотриены, принимаемые перорально.
В наши дни все чаще применяется аллерген-специфическая иммунотерапия. Через эту терапию можно повлиять на работу иммунной системы и вызвать иммунную толерантность к аллергенам, вызывающим болезнь.
Различаются два вида аллерген-специфической иммунотерапии — субкутанную и сублингвальную. Оба метода используют специфические вакцины, содержащие один или несколько аллергенов, вводимые по определенной схеме с постепенным увеличением дозы. При субкутанной инмунотерапии аллерген в виде инъекции вводится под кожу, аналогично тому, как делается вакцинация от инфекционных заболеваний. При сублингвальной иммунотерапии аллерген вводится под язык в виде капель, аэрозоля или таблеток. Аллерген-специфическую иммунотерапию подбирает и ведет аллерголог, она длится 3-5 лет. Несмотря на ее продолжительность, клиенты охотно выбирают этот вид терапии, так как она уже в течение нескольких месяцев может значительно уменьшить симптомы аллергии, а также потребность в других медикаментах против аллергии. Важно то, что терапия предотвращает прогрессирование аллергической болезни, возникновение астмы и сенсибилизацию к другим аллергенам.
При сублингвальной иммунотерапии аллерген вводится под язык в виде капель, аэрозоля или таблеток. Аллерген-специфическую иммунотерапию подбирает и ведет аллерголог, она длится 3-5 лет. Несмотря на ее продолжительность, клиенты охотно выбирают этот вид терапии, так как она уже в течение нескольких месяцев может значительно уменьшить симптомы аллергии, а также потребность в других медикаментах против аллергии. Важно то, что терапия предотвращает прогрессирование аллергической болезни, возникновение астмы и сенсибилизацию к другим аллергенам.
Если из-за аллергического воспаления возникли изменения слизистой носа, например, гиперплазия или полипоз, иногда может потребоваться хирургическое вмешательство, когда лишние ткани ликвидируются во время операции.
Как уменьшить риск возникновения аллергического ринита?
В случае аллергических заболеваний различают первичную и вторичную профилактику.
Первичная профилактика должна соблюдаться уже в период планирования и ожидания ребенка. Важнейшая мера — отказ от курения (активного и пассивного) и употребления (вдыхания) других никотинсодержащих продуктов. Научно доказано, что у матерей, куривших во время беременности, рождаются дети с намного худшими функциональными характеристиками легких. Эти дети в первый год жизни немного чаще болеют инфекциями дыхательных путей, для которых характерен кашель с хрипами.
Важнейшая мера — отказ от курения (активного и пассивного) и употребления (вдыхания) других никотинсодержащих продуктов. Научно доказано, что у матерей, куривших во время беременности, рождаются дети с намного худшими функциональными характеристиками легких. Эти дети в первый год жизни немного чаще болеют инфекциями дыхательных путей, для которых характерен кашель с хрипами.
Иногда во время беременности у женщин возникает вопрос, уменьшится ли риск развития аллергических заболеваний, если соблюдать гипоаллергенную диету. Отвечая на этот вопрос, следует подчеркнуть, что исследования не показали, что соблюдение гипоаллергенной диеты оберегает ребенка от сенсибилизации к аллергенам. Скорее соблюдение такой диеты повредит самой беременной и ребенку. То, что будущие матери могут дополнительно делать – это забота о сбалансированном питании во время беременности, оптимальном уровне витамина D, употребление рыбьего жира, так как исследования доказали его вклад в уменьшение риска аллергических заболеваний.
Учитывая, что пищеварительный тракт является одним из важнейших органов иммунной системы, для профилактики аллергических заболеваний рекомендуется улучшать микрофлору кишечника, принимая пробиотики.
Многие годы пациентам рекомендовали избегать вдыхания аллергенов, например, связанных с кошками и собаками, однако, как показывают последние данные, раннее соприкосновение с домашними животными скорее предотвратит возникновение аллергии, чем полный отказ от него. Однако, если аллергия уже развилась, лучше не держать животных в жилых помещениях, а также попытаться уменьшить количество пылевых клещей в окружающей среде, потому что от этого болезнь может прогрессировать.
Вторичная профилактика состоит в том, чтобы задержать прогрессирование имеющегося аллергического заболевания. По сути, это избежание аллергена или меры по уменьшению концентрации аллергена в помещениях, а также соответствующая фармакотерапия. Однако м самые лучшие результаты в профилактике аллергического ринита и астмы дает аллерген-специфическая иммунотерапия с прививками от аллергии, по необходимости комбинируемая с медикаментозной терапией.
Однако м самые лучшие результаты в профилактике аллергического ринита и астмы дает аллерген-специфическая иммунотерапия с прививками от аллергии, по необходимости комбинируемая с медикаментозной терапией.
Э-ЗАПИСЬ
Ласма Лапиня Трихолог
Врач интернист, который занимается диагностикой и лечением различных заболеваний волос и кожи головы. Специалист консультирует по вопросам, связанным с выпадением волос, а также при проблемах с кожей головы (зуд, корки, чешуйки, перхоть).
Л. Лапиня окончила Медицинский факультет Рижского университета им. Страдыня в 2012-ом году, после чего приобретала новые знания и навыки проведения медицинских манипуляций и обследований в Германии.
Доктор является членом Латвийской ассоциации врачей волос и консультирует пациентов в клинике трансплантации волос Rubenhair Baltika с 2015-ого года. Регулярно принимает участие в международных конгрессах и семинарах, посвящённых вопросам трихологии.
В октябре 2019 года врач получила дополнительную специальность «аллерголог» и начинает принимать пациентов, в том числе детей в возрасте от семи лет.
как остановить и быстро вылечить
Отоларинголог взрослый и детский
Зубков
Алексей Александрович
Стаж 19 лет
Врач-оториноларинголог первой категории, член European Rhinologic Society
Насморк или, говоря более профессиональным языком, ринит – это ответная реакция организма человека на раздражители – посторонние факторы вроде аллергии или простудного заболевания. Оставлять без внимания заложенность и выделения из носа не рекомендуется, так как причины насморка могут быть самыми разнообразными, и порой достаточно серьезными.
Причины появления насморка
Лечение насморка напрямую зависит от фактора, который спровоцировал его появление. Среди самых распространенных можно выделить следующие:
- инфекционные заболевания: попадая в носовую область извне, бактерии оседают на ее слизистых стенках, активно размножаясь и вызывая тем самым повышенное образование слизи.
- воздействие на слизистую носа механическими или химическими факторами: сильный насморк появляется в результате попадания внутрь носа пыли, газов, дыма, мелких инородных тел, из-за чего человек начинает испытывать зуд, чихать и ощущать появление соплей;
- аллергическая реакция: окружающий нас мир наполнен различными аллергенами, многие из которых вызывают сильный насморк у взрослого или ребенка. Это могут быть непереносимые индивидуально продукты питания, пыльца растений, шерсть животных, бытовая химия и т.д.;
- ослабленный иммунитет: в ряде случаев организм буквально сам кричит о том, что ему не хватает сил самому бороться с агрессивной окружающей средой и образом жизни человека. Сниженный иммунитет, частые стрессы, недосып, отсутствие полноценного питания и отдыха существенно подрывают здоровье и зачастую вызывают насморк, сопли.
Что делать, если появился насморк?
Насморк – это не самостоятельное заболевание, а симптом, вызванный чем-то более серьезным. Поэтому крайне важно отыскать верную причину, что лучше всего делать под наблюдением опытного терапевта или педиатра, если речь идет о ребенке. При необходимости этот врач может направить пациента к более узкому специалисту, например, аллергологу или отоларингологу.
Поэтому крайне важно отыскать верную причину, что лучше всего делать под наблюдением опытного терапевта или педиатра, если речь идет о ребенке. При необходимости этот врач может направить пациента к более узкому специалисту, например, аллергологу или отоларингологу.
Если наблюдается приступ аллергической реакции, и ринит появился за считанные минуты в сопровождении заложенности носа, следует немедленно принять противоаллергический препарат и, в случае, если появились сложности с дыханием, вызвать карету «Скорой помощи».
Как записаться к специалисту?
АО «Медицина» (клиника академика Ройтберга) – это крупный современный медицинский центр, в стенах которого собраны лучшие специалисты Москвы и области. Обладая многолетним опытом работы, они не забывают регулярно обновлять свои знания и участвуют в популярных международных медицинских симпозиумах. Они точно знают, как лечить насморк, и сделают все возможное, чтобы вы как можно скорее от него избавились.
Записаться на консультацию можно, позвонив по круглосуточному телефону +7 (495) 775-73-60 или оставив заявку в форме обратной связи на официальном сайте клиники https://www. medicina.ru.
medicina.ru.
Лечение насморка
Лечение насморка проходит в зависимости от природы его образования. Чаще всего используются следующие средства:
- сосудосуживающие препараты: капли от насморка, временно облегчающие дыхание и убирающие выделения;
- противовирусные средства: такое лекарство от насморка ведет активную борьбу с вредоносными бактериями и инфекцией. Могут иметь вид капель, таблеток, сиропа, спрея от насморка;
- комплексные сборы: снимают отек в носу, облегчая дыхание, уменьшают количество слизистых образований, снимают аллергические проявления;
- солевой раствор: средство от насморка, призванное очищать носовую полость от скоплений слизи и бактерий;
- антигистаминные препараты: борются эффективно от насморка аллергической природы.
Профилактика насморка
Наряду с медикаментозной терапией не лишним будет проводить профилактические меры:
- регулярно проводить влажную уборку жилья: мыть полы, протирать пыль мокрой салфеткой;
- вне зависимости от погодных условий несколько раз в день проветривать жилплощадь;
- соблюдать подходящий температурный режим воздуха в помещении;
- ежедневно гулять на свежем воздухе;
- в период обострения сезонных простуд избегать мест обильного скопления людей;
- придерживаться рационального питания;
- следить за качеством своего сна и не допускать хронического недосыпа;
- не оставлять насморк без внимания.

Ответы на популярные вопросы
- Можно ли при насморке гулять на улице?
Можно и даже нужно, однако необходимо быть одетым по погоде и избегать переохлаждения. - Насморк при беременности опасен?
Сам по себе он не опасен, более того, существует особое явление «ринит беременных». Особого лечения он не требует, однако о нем следует обязательно сообщить своему гинекологу. - При насморке можно делать ингаляции?
Можно, но только по назначению врачом, в противном случае можно нанести серьезный вред и обострить имеющееся заболевание. - Долго не проходит насморк, что делать?
Длительный или вазомоторный ринит – это показатель того, что лечение проводится не корректным образом или не проводится вообще. Рекомендуется показаться терапевту или отоларингологу. - Существует ли универсальное средство от насморка?
К сожалению, пока такого препарата не придумали. - Насморк может быть заразен?
Сам по себе он не передается другим людям, однако могут быть заразными бактерии, которые его вызвали. Поэтому очень важно установить причину его появления, а до тех пор временно исключить контакты с другими людьми.
Поэтому очень важно установить причину его появления, а до тех пор временно исключить контакты с другими людьми.
Кашель и простуда у детей — лечение, профилактика, причины
Ключевые факты
- Большинство случаев кашля и простуды у детей вызываются вирусными инфекциями.
- Вирусы простуды легко распространяются через капли из носа и рта инфицированных людей.
- Вирусы простуды могут вызывать насморк, боль в горле, кашель и вялость.
- Лучшее лечение вируса простуды — это отдых дома, чтобы иммунная система вашего ребенка могла бороться с вирусом.
- Сиропы от кашля и лекарства от простуды не считаются эффективными и не рекомендуются для детей.
Кашель является одним из симптомов COVID-19 . Даже если симптомы у вашего ребенка легкие, ему следует немедленно пройти тест на COVID-19 . Используйте средство проверки симптомов простуды и гриппа , если вы не знаете, что делать.
Что такое «простуда»?
Простуда — это инфекция, вызываемая вирусом. Сотни различных вирусов могут вызывать простуду, и они обычно поражают нос, уши и горло. Они легко передаются от человека к человеку через инфицированные капли изо рта и носа. Они также могут передаваться через кашель и чихание.
Простуда очень распространена. Здоровые дети дошкольного возраста часто болеют простудными заболеваниями не менее 6 раз в год. Иногда после выздоровления от вируса дети заболевают новым и другим вирусом, поэтому может показаться, что они «всегда больны». Дети чаще простужаются, чем взрослые, потому что их иммунная система все еще развивается. Большинство детей с возрастом подхватывают меньше вирусов простуды.
Каковы симптомы простуды?
Простуда обычно вызывает такие симптомы, как:
- заложенность или насморк
- боль в горле
- кашель
- чихание
- вялость
Менее распространенные симптомы включают:
- лихорадку (высокую температуру)
- сыпь
- рвота
- диарея
Если ваш ребенок плохо себя чувствует с симптомами простуды, вы можете быть обеспокоены тем, что у него есть COVID-19, поскольку некоторые симптомы простуды и COVID-19 схожи.
Поговорите со своим врачом, если вас беспокоит COVID-19. Многие врачи предпочитают наблюдать за детьми с респираторными симптомами с помощью телемедицины, чтобы они не распространяли свою болезнь. Вы должны позвонить своему врачу общей практики, прежде чем посещать больного ребенка, чтобы узнать, каковы их планы.
Эта инфографика поможет вам сравнить симптомы простуды и гриппа.ПРОВЕРЬТЕ СВОИ СИМПТОМЫ — Используйте Средство проверки симптомов COVID-19 и пригодности противовирусных препаратов , чтобы узнать, нужна ли вам медицинская помощь.
Что вызывает кашель и простуду?
Большинство симптомов кашля и простуды вызываются вирусами и вызывают легкое заболевание, которое проходит само по себе, не требуя специального лечения.
Простуда не вызывается переохлаждением или намоканием, выходом на улицу с мокрыми волосами или босиком.
В некоторых случаях симптомы простуды могут быть вызваны другими заболеваниями. К ним относятся:
К ним относятся:
- бронхиолит (дети младшего возраста) или бронхит (дети старшего возраста)
- ларингит
- синусит
- коклюш
- пневмония
- астма
- крупа
- COVID-19
Некоторые из этих состояний можно легко вылечить в домашних условиях, но для других может потребоваться лечение у врача.
Как предотвратить кашель и простуду?
Невозможно предотвратить все случаи кашля и простуды, но есть вещи, которые вы можете сделать, чтобы уменьшить вероятность заболевания ваших детей.
К ним относятся:
- частое мытье рук, особенно после кашля, чихания или сморкания,
- кашлять или чихать в локоть,
- избегать совместного пользования посудой и чашками с другими,
- , используя салфетки вместо носовых платков и сразу их выбрасывая.
Сбалансированное питание и достаточный сон также помогут сохранить здоровье ваших детей.
Имеются некоторые свидетельства того, что регулярный прием добавок с цинком и пробиотиками может со временем снизить количество простудных заболеваний у детей, но для подтверждения этого еще необходимо провести дополнительные исследования. На данном этапе австралийские врачи не рекомендуют регулярный прием витаминных добавок для здоровых детей. Вы можете поговорить со своим врачом, если вы обеспокоены или хотите получить дополнительную информацию.
На данном этапе австралийские врачи не рекомендуют регулярный прием витаминных добавок для здоровых детей. Вы можете поговорить со своим врачом, если вы обеспокоены или хотите получить дополнительную информацию.
Когда следует обратиться за медицинской помощью при кашле или простуде?
Вам следует посетить своего врача общей практики, если симптомы вашего ребенка очень неприятны, или на любом этапе, если вы сами обеспокоены.
Обязательно обратитесь за медицинской помощью, если ваш ребенок очень плохо себя чувствует с такими симптомами, как:
- свистящее дыхание
- «всасывание» кожи вокруг горла или под ребрами при дыхании
- раздувание ноздрей при дыхании
- одышка (способность говорить только несколько слов за раз)
- лихорадка с симптомами простуды
Эти симптомы могут означать, что болезнь вашего ребенка серьезная или вызвана чем-то другим, кроме вируса простуды. В этом случае вы можете обсудить их со своим врачом.
НАЙТИ МЕДИЦИНСКУЮ УСЛУГУ — Поисковая служба поможет вам найти врачей, аптеки, больницы и другие медицинские услуги.
Как диагностируются кашель и простуда?
В большинстве случаев врач общей практики может диагностировать простуду, осмотрев ребенка и задав вам несколько вопросов.
В некоторых случаях ваш врач общей практики может направить ребенка на специальные тесты, такие как мазок для проверки на COVID-19.
Как лечат кашель и простуду?
В большинстве случаев кашель и простуда вызываются вирусами и проходят сами по себе в течение недели. Если у вашего ребенка вирус простуды, антибиотики не помогут ему выздороветь, поскольку антибиотики могут помочь только в лечении бактериальных инфекций.
Другие лекарства, такие как противоотечные средства, антигистаминные препараты и сиропы от кашля, не помогают детям выздоравливать от кашля и простуды и не рекомендуются для детей младшего возраста.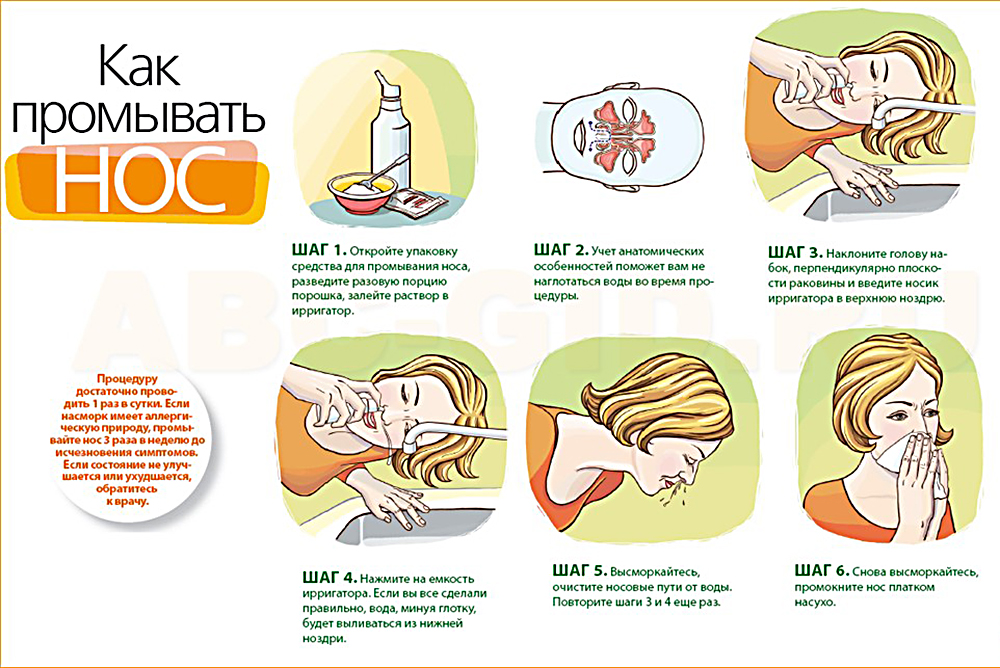
Витаминные добавки, такие как цинк, витамин С и эхинацея, также не помогают детям быстрее выздоравливать от простуды.
Не было доказано, что специальные диеты или кормление вашего ребенка больше или меньше, чем обычно («кормите при лихорадке, голодайте при простуде»), не оказывают никакого влияния на кашель или простуду.
Увлажнители и паровые процедуры также не оказывают влияния на кашель или простуду у детей, хотя некоторые родители считают их полезными.
Лучшее лекарство от большинства видов кашля и простуды — дать ребенку отдохнуть дома, чтобы его иммунная система могла бороться с вирусом. Удостоверьтесь, что ваш ребенок пьет много жидкости, это поможет облегчить боль в горле и облегчить насморк. Солевые капли в нос или спрей также могут разжижать слизь и облегчать ее выдувание. Вы можете использовать шприц с грушей, чтобы аккуратно отсосать слизь из носа вашего ребенка, если он слишком мал, чтобы сморкаться самостоятельно.
Мед помогает облегчить кашель у детей, особенно если давать его перед сном.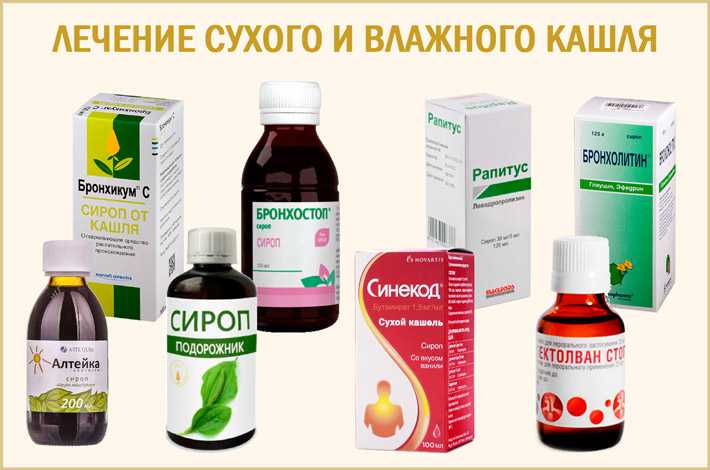 Его можно давать детям старше 12 месяцев.
Его можно давать детям старше 12 месяцев.
Парацетамол или ибупрофен можно использовать для облегчения болей в горле или головной боли. Сильные стороны этих безрецептурных лекарств различаются, поэтому обязательно ознакомьтесь с инструкциями по дозировке на упаковке и давайте ребенку лекарства только по назначению.
Кашель, вызванный другими состояниями, такими как астма или круп, иногда лечат с помощью ингаляторов или лекарств, таких как стероиды. Ваш врач назначит эти лекарства и объяснит, как их использовать, если они необходимы.
Отзыв лекарственных средств
Все продукты, содержащие фолкодин, были отозваны из аптек по соображениям безопасности. Фолкодин чаще всего используется в сиропах от кашля и леденцах.
Поговорите со своим врачом или фармацевтом об альтернативах.
Если вам нужна общая анестезия и вы принимали фолкодин в течение последних 12 месяцев, сообщите об этом своему лечащему врачу перед процедурой.
Для получения дополнительной информации посетите Администрацию терапевтических товаров (TGA).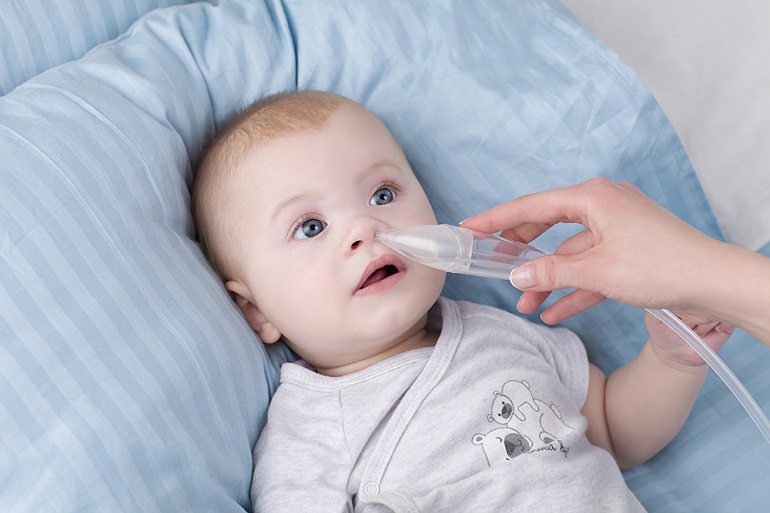
Какие осложнения связаны с кашлем и простудой?
В большинстве случаев кашель и простуда проходят быстро, не требуя лечения и осложнений.
Однако в некоторых случаях у вашего ребенка может развиться бактериальная инфекция после того, как он заболел вирусом простуды, и в таком случае может потребоваться лечение инфекции.
Если симптомы вашего ребенка не улучшаются в течение недели, или они ухудшаются, или у вашего ребенка кашель, который продолжается более нескольких недель после болезни, ему следует обратиться к терапевту. Врач может порекомендовать некоторые тесты или методы лечения, чтобы исключить осложнения или другую причину симптомов у вашего ребенка.
Когда моему ребенку могут понадобиться антибиотики?
В большинстве случаев кашель вызывается вирусами простуды, поэтому антибиотики не помогут вашему ребенку быстрее выздороветь. Антибиотики используются только для лечения бактериальных инфекций.
Врач может назначить антибиотики, если кашель вызван бактериальной инфекцией горла или грудной клетки, такой как тонзиллит или пневмония.
Другие вопросы, которые могут у вас возникнуть
Как я могу успокоить кашель моего ребенка?
Лекарства от кашля не рекомендуются маленьким детям и могут быть вредными.
Детям старше 12 месяцев прием одной или двух чайных ложек меда перед сном может облегчить кашель.
Не подвергайте ребенка воздействию сигаретного дыма, так как это может усилить кашель.
Можно ли отправить моего ребенка в школу, если у него кашель?
Если ваш ребенок нездоров, вы должны оставить его дома, чтобы он мог отдохнуть и выздороветь, а также предотвратить распространение болезни. Некоторые дети продолжают кашлять в течение многих недель после болезни — это известно как поствирусный кашель. Если у вашего ребенка кашель, но в остальном он чувствует себя хорошо, узнайте у своего врача, сможет ли он посещать школу.
Узнайте больше о периодах исключения из школы.
Ресурсы и поддержка
- Для получения медицинской информации и рекомендаций звоните в Healthdirect по телефону 1800 022 222 (круглосуточно, 7 дней в неделю).
- Найдите ближайшую открытую службу общей практики.
- Закажите видеозвонок с медсестрой по охране здоровья матери и ребенка, чтобы получить личный совет и рекомендации.
- Дополнительную информацию можно найти в Исследовательском центре для родителей.
Узнайте больше о разработке и обеспечении качества контента HealthDirect.
Заложенность носа у младенцев и детей младшего возраста
Поделиться:
У младенцев и детей младшего возраста заложенность носа может быть большой. Как родитель, вам может казаться, что вы постоянно вытираете насморк или пытаетесь прочистить заложенный нос.
Тодд Бертон, доктор медицинских наук, педиатр организации Children’s Health℠, дает советы о том, как заботиться о вашем малыше, когда у него заложенность носа.
Что вызывает заложенность носа у младенцев и детей ясельного возраста?
Заложенность носа может быть симптомом многих заболеваний, включая простуду.
«Очевидная вещь, о которой думает большинство людей, — это обычная простуда или инфекция верхних дыхательных путей, — говорит доктор Бертон. «Это случается чаще, чем люди думают. В среднем дети болеют простудой от 6 до 8 раз в год».
Если это не простуда, у вашего ребенка может быть другое респираторное заболевание, например:
- Грипп
- COVID-19
- РСВ
- Сезонная аллергия
Новорожденные также могут испытывать заложенность носа, не болея. Многие младенцы просто кажутся перегруженными, пока не станут немного старше и немного больше. Дети с рефлюксом или те, кто часто срыгивает, также могут испытывать сильную заложенность носа.
«Иногда трудно выяснить причину заложенности носа как врачу, так и родителю, — говорит доктор Бертон.
Как я могу помочь моему ребенку или малышу с насморком или заложенностью носа?
К сожалению для самых маленьких, не существует быстрого решения или лекарства для лечения заложенности носа у детей. Важно знать, что лекарства от простуды не рекомендуются детям младше 6 лет.
Важно знать, что лекарства от простуды не рекомендуются детям младше 6 лет.
Но есть способы помочь ребенку почувствовать себя лучше, когда у него заложен нос или насморк. Во-первых, подумайте, насколько больным выглядит ваш ребенок. Если у него высокая температура, вы можете дать ему жаропонижающие препараты (жидкий ацетаминофен или жидкий ибупрофен в течение 6 месяцев и старше), чтобы контролировать ее. Если температура высокая (у новорожденных 100,4 градуса, у детей от 3 месяцев до 3 лет 102 градуса), вызовите педиатра.
Вы лучше всех знаете своего ребенка. Если они обычно бегают или поют дурацкие песенки, а только тихонько сидят, можно догадаться, что им нехорошо. Убедитесь, что они много отдыхают и пьют во время лечения заложенности носа.
Вы также можете попытаться облегчить заложенность носа у вашего ребенка:
- Увлажнение воздуха в комнате, где он спит, с помощью увлажнителя прохладного воздуха
- Подольше удерживайте детей в вертикальном положении после еды, чтобы уменьшить количество срыгиваний
- Использование горячего душа или ванны
- Поднятие изголовья кровати ТОЛЬКО для детей старше 1 года (младенцы всегда должны спать на ровной поверхности)
- Использование солевых капель или тумана в носу
- Удаление слизи с помощью грушевидного отсасывателя или других отсасывающих устройств
- Отключение потолочного вентилятора в их комнате, который может высушить их нос
Эти советы могут быть особенно полезны ночью, когда заложенность носа или кашель могут нарушить сон вашего ребенка.
Поговорите со своим педиатром, прежде чем пробовать другие домашние средства. Некоторые популярные средства не изучались у детей и могут нести больше риска, чем пользы.
Советы по аспирации из носа у младенцев и детей ясельного возраста
Не всегда легко использовать устройство для аспирации из носа у малышей, но у доктора Бертона есть советы, которые помогут сделать аспирацию более эффективной.
«Сначала закапайте им в ноздри две-три капли солевого раствора, — говорит доктор Бертон. «Подождите несколько минут, а затем используйте отсос».
Он говорит, что вам также нужно создать хорошее уплотнение, чтобы получить эффективное всасывание. Это может означать, что вам нужен наконечник большего размера, чтобы сразу получить хорошее уплотнение.
На современном рынке представлено множество различных отсасывающих устройств, в том числе и электрические сосунки. Большинство этих устройств должны быть безопасными, хотя официального заявления Американской академии педиатрии об их безопасности нет.
Самое главное избегать слишком частого использования устройств. Чрезмерное использование может привести к отеку носа вашего ребенка, что усугубит заложенность носа.
Пока вы только пытаетесь помочь своему ребенку, если он нормально ест, спит и играет, вам может не понадобиться отсасывание грушей. Если ваш ребенок будет бороться с отсасывающим устройством, он может заплакать, что приведет к еще большему застою. В этом случае аспирация, вероятно, вообще бесполезна.
Когда звонить врачу по поводу заложенности носа
Хотя козявки и простуда у малышей могут быть трудными, большинство симптомов у детей проходят сами по себе со временем, отдыхом и дополнительными объятиями. Обратитесь к педиатру вашего ребенка, если вы заметили какие-либо из следующих симптомов заложенности носа:
- Высокая температура
- Признаки обезвоживания
- Сильный или постоянный кашель
- Потянув за уши
- Обильные выделения из носа в течение нескольких дней
- Затрудненное дыхание или стридор
- Красные глаза или желтые или зеленые выделения из глаз
Узнать больше
Служба первичной медико-санитарной помощи детей заботится обо всех аспектах здоровья вашего ребенка: от осмотра ребенка и лечения распространенных заболеваний до лечения хронических состояний.
