Детская вакцинация
Для чего детям нужны прививки?
Вакцинация или прививка – это введение в организм ребенка антигенов микроорганизмов- возбудителей заболеваний. В ответ на это иммунная система активно вырабатывает антитела. Впоследствии при встрече с живым микробом организм встречает его «во всеоружии», а значит ребенок не заболеет вовсе или перенесет заболевание в легкой форме.
Сейчас национальный календарь включает в себя прививки против следующих заболеваний: вирусный гепатит В, гемофильная и пневмококковая инфекции, грипп, дифтерия, коклюш, корь, краснуха, полиомиелит, столбняк, туберкулез, эпидемический паротит (свинка).
Помимо профилактических существуют прививки постконтактные: те, которые делаются в первые часы или дни после доказанного контакта с инфекцией. Таким образом можно защититься от гепатита А и В, кори, столбняка и ветряной оспы.
Как подготовить ребенка к прививке?
Чтобы свести к минимуму риск возможных осложнений после проведения прививки нужно соблюдать несколько простых правил:
- Прививать допустимо только здорового ребенка.
 Убедитесь в том, что у ребенка не повышена температура, отсутствуют катаральные явления (насморк, кашель, покраснение горла), нет сыпи, поведение малыша не отличается от обычного (если ребенок капризен, плохо спит, отказывается от еды – это может быть первыми признаками начинающейся болезни).
Убедитесь в том, что у ребенка не повышена температура, отсутствуют катаральные явления (насморк, кашель, покраснение горла), нет сыпи, поведение малыша не отличается от обычного (если ребенок капризен, плохо спит, отказывается от еды – это может быть первыми признаками начинающейся болезни). - За несколько дней до прививки нужно сдать анализы крови и мочи.
- Если ребенок склонен к аллергии, за пару дней до прививки стоит начать давать ему антигистаминный препарат.
- За сутки до вакцинации не давайте малышу аллергенных продуктов, грудничкам не вводите новые виды прикорма, соблюдайте питьевой режим. Не кормите ребенка за час до прививки.
- Попросите медсестру показать вам вакцину в нераспечатанном виде.
- Постарайтесь отвлечь малыша, возьмите с собой его любимую игрушку.
Что делать после прививки?
Несколько советов:
- Не уходите домой сразу после прививки, подождите полчаса, чтобы удостовериться, что у ребенка нет аллергической реакции.

- Не кормите ребенка хотя бы час после вакцинации, но обязательно давайте ему пить, лучше всего не соки, а обычную воду.
- Как минимум три дня воздержитесь от аллергенных продуктов, изменений в питании ребенка.
- В день прививки ограничьте контакт малыша с водой, в последующие дни купайте его как обычно.
- Гулять с ребенком можно и нужно!
- Желательно на несколько дней ограничить контакты ребенка с другими детьми. Если есть возможность, не водите его пару дней в детский сад.
Если возникли поствакцинальные осложнения
После проведения прививки у малыша могут появиться некоторые нежелательные реакции, в том числе:
- Боль, припухлость и покраснение в месте укола.
- Повышение температуры тела
- Общее недомогание
Такие симптомы считаются нормой, не требуют специального лечения и бесследно проходят спустя 2-3 дня.
Незамедлительно обратиться к врачу нужно, если:
- Краснота и отек в месте прививки увеличиваются день от дня.
- Температура выше 39 и плохо сбивается жаропонижающими.
- Общее состояние малыша сильно нарушено.
- Эти симптомы сохраняются более трех дней.
При введении «живых» вакцин у ребенка могут наблюдаться так называемые отсроченные реакции:
- через 7-14 дней при введении вакцины от кори
- 11-23 дня от паротита (свинки)
- 7 дней от краснухи
При появлении таких реакций вы можете наблюдать у ребенка «мини-болезнь», то есть симптомы будут похожи на соответствующее заболевание, только слабо выраженное и проходящее без лечения в короткие сроки.
Более серьезные осложнения от введения вакцин бывают крайне редко (примерно 1 случай на миллион).
Случается, что за реакцию на прививку родители принимают самостоятельное заболевание.
В каких случаях вакцинация противопоказана
Перечень противопоказаний к прививкам невелик. Это, прежде всего, аллергия к компонентам вакцины, ранее уже возникавшая острая реакция на эту вакцину и заболевания в остром периоде.
Во всех остальных случаях вопрос о возможности вакцинации ребенка решает врач.
Чаще всего нежелательные реакции вызывает вакцина АКДС (коклюш, дифтерия, столбняк). Возможно, стоит подумать над заменой, например, использовать «Пентаксим».
И в заключение еще два совета:
- Постарайтесь найти врача, который отнесется к вашему ребенку со всем вниманием, как к личности, а не «человеку из очереди».
- Изучите информацию о вакцинах и примите осознанное решение о том, где, когда и какой вакциной привить вашего малыша.

Записаться на прививку
Здоровья вам и вашим детям!
Прививки детям | Детская городская больница
Во время прививок в организм вводится особый медицинский препарат – вакцина. В ответ на введение вакцины организм вырабатывает особые клетки – специфические антитела, которые и защищают человека от соответствующей болезни.
В чем суть профилактических прививок
Во время прививок в организм вводится особый медицинский препарат – вакцина. В ответ на введение вакцины организм вырабатывает особые клетки – специфические антитела, которые и защищают человека от соответствующей болезни.
Каждая вакцина имеет свои сроки, свою схему и свои пути введения (через рот, внутримышечно, подкожно, внутрикожно).
На каждую вакцину организм реагирует по-разному. В некоторых случаях одной прививки воле достаточно для выработки длительного иммунитета, в других — требуется многократная ревакцинация ( повторное введение вакцины).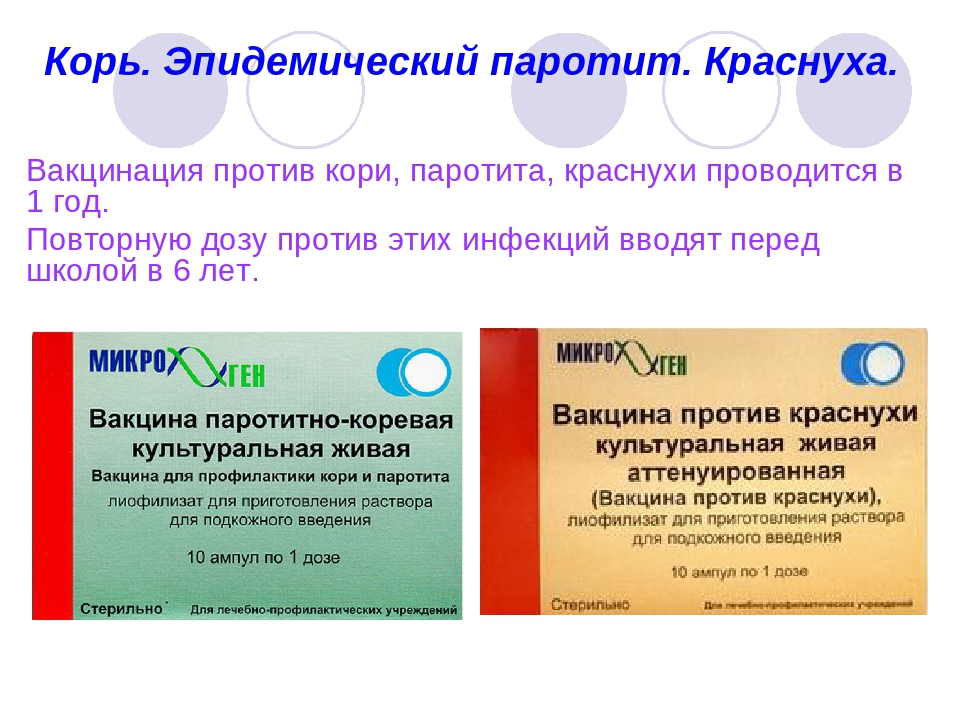
Суть вакцинации — добиться выработки специфических антител в количестве, достаточном для профилактики конкретной болезни. Но этот стартовый защитный уровень снижается, необходимо повторное введение вакцины для поддержания достаточного количества антител (ревакцинация).
Какие прививки мы делаем своим детям?
Самая первая прививка – это прививка от туберкулеза. Она, как правило, делается непосредственно в роддоме на 4-7 день, однократно. В дальнейшем ревакцинация осуществляется в 7, 12 и 16-17 лет. Вопрос о том, делать или не делать ревакцинацию против туберкулеза во многом зависит от пробы Манту. Пробу или реакцию Манту детям делают довольно часто.
Практически каждый человека рано или поздно инфицируется бактерией туберкулеза, т.е. микроб попал, а организм благодаря прививке имеет защитное количество антител, и болезнь не развивается, хотя туберкулезная бактерия присутствует.
Реакция Манту – это не прививка, это проба на инфицирование туберкулеза. И если в организме туберкулезных бактерий нет, то проба отрицательная, а после инфицирования она становится положительной. Ревакцинация проводится туберкулиноотрицательным детям, т.е. не инфицированным микобактериями туберкулеза.
И если в организме туберкулезных бактерий нет, то проба отрицательная, а после инфицирования она становится положительной. Ревакцинация проводится туберкулиноотрицательным детям, т.е. не инфицированным микобактериями туберкулеза.
В возрасте 3 месяцев вакцинация начинается непосредственно в детском медицинском учреждении. За три введения с интервалом в 1-1,5 месяца осуществляют вакцинацию сразу от четырех болезней – полиомиелита (вакцина жидкая, её капают ребенку в рот), а также коклюша, дифтерии и столбняка. Эта прививка называется АКДС, она делается с помощью укола. На втором году жизни проводится ревакцинация от всех этих болезней.
В возрасте одного года ребенка прививают от кори, краснухи и паротита.
График вакцинации в нашей стране определяется национальным календарем прививок.
Конечно прививка – это нагрузка на детский организм, поэтому родители должны знать о возможных реакциях на прививку.
Когда можно и когда нельзя делать прививки?
В этом вопросе главный советчик детский врач, который наблюдает ребенка и осматривает его перед прививкой. Принимая решение о прививке, он принимает во внимание много факторов.
Принимая решение о прививке, он принимает во внимание много факторов.
Прежде всего, необходимо помнить, что любая прививка делается ребенку, у которого в этот момент нет никакой острой инфекционной болезни – ни насморка, ни поноса, ни сыпи, ни повышения температуры тела. Почему именно отсутствие инфекционной болезни?
Потому, что любая инфекция это нагрузка на иммунитет. Для того, чтобы отреагировать на прививку правильно и выработать достаточное количество антител, организм и должен быть более менее свободен от других дел, в свою очередь связанных с выработкой иммунитета. Другими словами, если у ребенка нога в гипсе, то это не противопоказание к прививке.
Но некоторые инфекционные болезни специфически поражают именно те клетки человеческого организма, которые ответственны за выработку иммунитета. Это, к примеру, ветряная оспа и инфекционный мононуклеоз. Даже в том случае, если у ребенка ветрянка, но нормальная температура и общее состояние, это не является поводом к тому. чтобы делать прививку
чтобы делать прививку
Кроме того, некоторые перенесенные ребенком инфекционные заболевания вызывают длительное ослабление защитных сил организма и это, в свою очередь, является противопоказанием к проведению прививок на определенный срок (до 6 месяцев после выздоровления). К таким болезням относится менингит, гепатит, инфекционный мононуклеоз.
Для каждой болезни – аллергической, врожденной, неврологической и т.д. разработаны соответствующие правила : как, когда и чем прививать. Все это учитывает врач, дающий разрешение на прививку. Детские врачи, направляя ребенка на прививку, учитывают все многообразие факторов, которые могут повлиять на решение о проведении вакцинации.
В некоторых случаях по показаниям вопрос о прививке решается совместно с другими специалистами: аллергологом, неврологом, кардиологом и другими.
Как подготовиться к прививке?
Специально ничего делать не нужно. Ну, разве что, избегать экспериментов в отношении еды, стараться не давать никаких новых продуктов.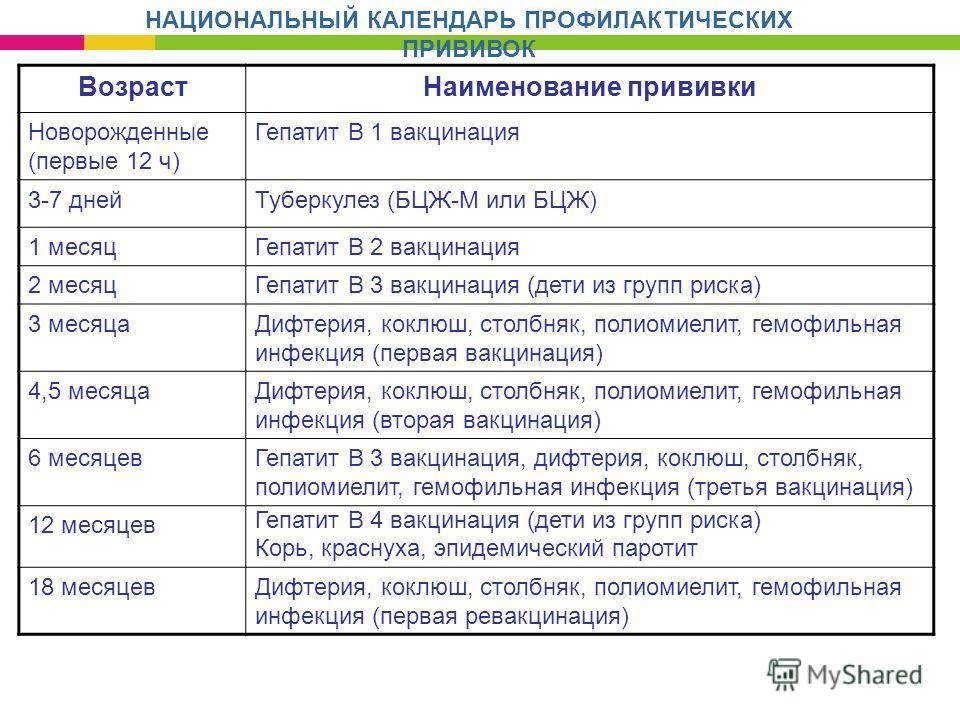 Детям со склонностью к аллергическим реакциям по назначению врача назначают противоаллергические препараты и глюконат кальция за 2-3 дня до вакцинации.
Детям со склонностью к аллергическим реакциям по назначению врача назначают противоаллергические препараты и глюконат кальция за 2-3 дня до вакцинации.
Поскольку место укола 1-2 дня не желательно мочить, желательно перед вакцинацией хорошо помыться.
Что нужно делать после прививки?
- Стараться немного недокармливать ( при хорошем аппетите) или кормить только по аппетиту (если аппетит отсутствует или снижен).
- Побольше пить – минеральная вода, компот из сухофруктов, зеленый, фруктовый, ягодный чай.
- Поддерживать в помещении прохладный влажный воздух.
- Если температура тела ниже 37,5 вполне можно гулять на свежем воздухе.
- Максимально ограничить контакты ребенка.
Что должны знать родители о реакции на прививку
После любой прививки может иметь место детского реакция организма – повышение температуры, отказ от еды. Это нормально — организм вырабатывает иммунитет (защиту) к конкретной болезни. Одни вакцины переносятся очень легко и почти не дают серьезных реакций.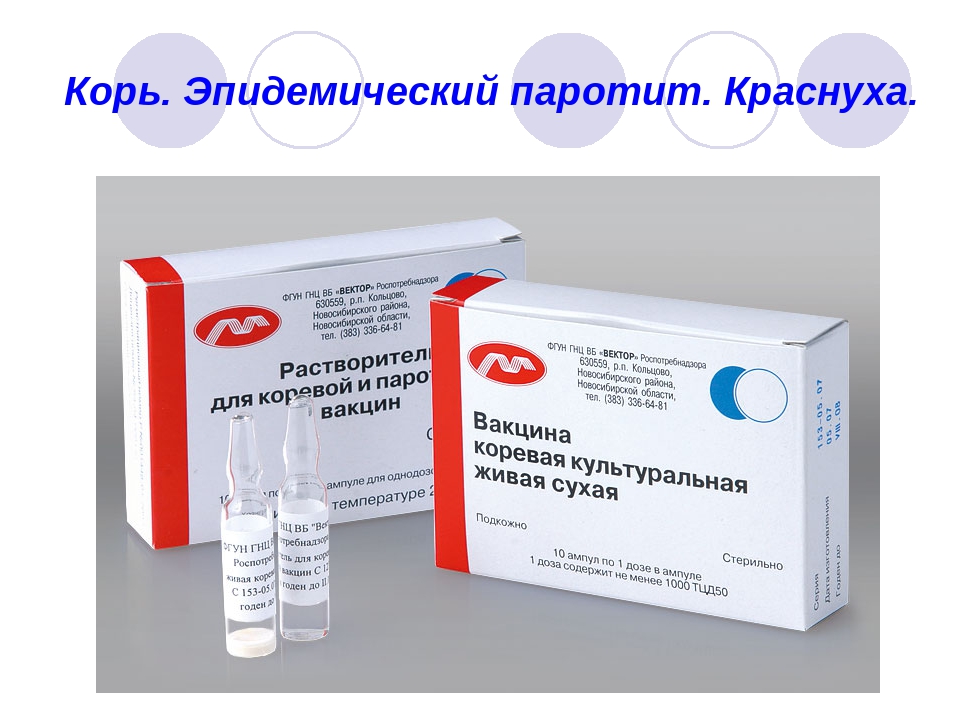 Типичный пример вакцина против полиомиелита. Введение других препаратов может сопровождаться выраженным повышением температуры и нарушением состояния ребенка.
Типичный пример вакцина против полиомиелита. Введение других препаратов может сопровождаться выраженным повышением температуры и нарушением состояния ребенка.
Например, коклюшный компонент вакцины АКДС. Но эти реакции обычно кратковременны и не вызывают серьезных нарушений в организме. Такие реакции возникают в первые сутки после прививки и исчезают на 3-и сутки.
Для родителей очень важно осознавать принципиальную разницу между реакцией на вакцину и осложнением после прививки.
Реакции на прививку, в той или иной степени выраженности, просто обязаны быть и это, как мы уже отметили, абсолютно нормально. Именно для того, чтобы вакцинация прошла безболезненно для ребенка, перед прививкой предусмотрен осмотр ребенка педиатром и по показаниям проведение необходимых обследований.
О прививках. Как подготовить ребёнка к прививке?
Главная » Здоровье » О прививках. Как подготовить ребёнка к прививке?Родители знают: уберечь свое чадо от инфекционных заболеваний в большом детском коллективе, будь то ясли, детский садик или школа, практически невозможно. Единственным средством защиты детей остаются прививки.
Единственным средством защиты детей остаются прививки.
Цифры в календаре прививок означают лишь приблизительный возраст, с которого можно начинать вакцинацию. Но родителям всегда стоит помнить, что нужный момент подбирается индивидуально. Если у малыша есть отклонения в развитии (не только отставание, но и опережение) или противопоказания (аллергия и т.п.) лечащий врач может отойти от строгого графика.
Раньше срока делаются лишь прививки в случаях, если в группе детского садика или семье кто-то заболел заразной болезнью.
Отложить прививку необходимо, если ребенок только что перенес какое-либо инфекционное или вирусное заболевание. Нужно хорошенько долечить его и только тогда отправляться на прививку. Врачи советуют переждать как минимум месяц после выздоровления, а также воздержаться от плановых прививок во время эпидемий гриппа и ОРЗ.
Количество плановых прививок рассчитано на самый слабый иммунитет. Потому что практически у всех наших детей сегодня он именно такой.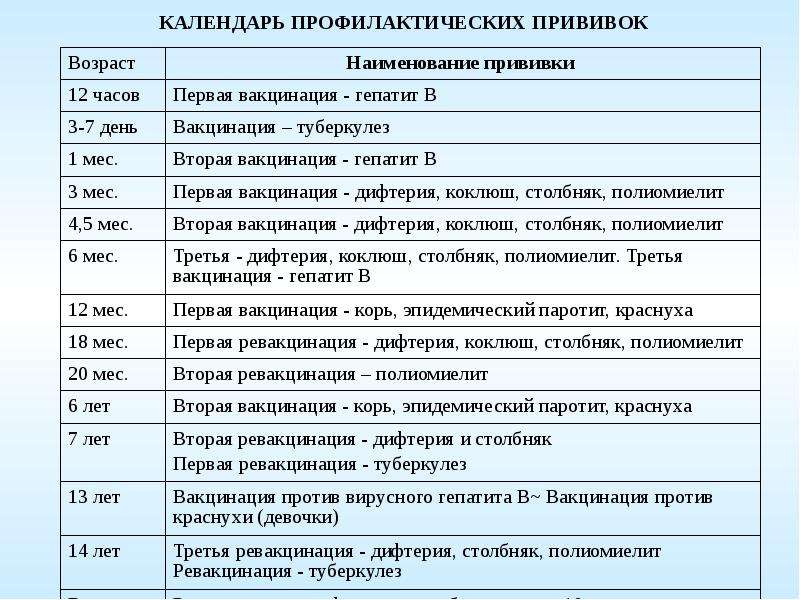 И даже еще слабее, потому что участились случаи заболевания привитых детей, чей организм не способен выработать необходимые антитела даже будучи специально спровоцированным вакциной. Правда, в случае заболевания привитый ребенок переносит его в несравнимо более легкой форме и никогда не погибает.
И даже еще слабее, потому что участились случаи заболевания привитых детей, чей организм не способен выработать необходимые антитела даже будучи специально спровоцированным вакциной. Правда, в случае заболевания привитый ребенок переносит его в несравнимо более легкой форме и никогда не погибает.
Вакцины не оказывают на организм ребенка по-настоящему вредного воздействия. Реакция на внесение в организм «заразы» хотя часто и пугает родителей (повышение температуры, краснота, припухлость и болезненность в месте прививки), но неизмеримо легче самой инфекции, против которой делается прививка.
Чем мы можем помочь нашему малышу, чтобы прививка подействовала с максимальной пользой? Уже за 5-7 дней до прививки постарайтесь отгородить ребенка от многочисленных сборищ – и не только детских. Не стоит вести его на рынок, запихивать в переполненный автобус и идти с ним на юбилей к любимой троюродной бабушке. Если ребенок часто страдает пищевой аллергией, придется несколько дней соблюдать диету, отказавшись от всех «запретных» лакомств. Накануне искупайте ребенка, ведь, как правило, несколько следующих дней ему придется обойтись без ванны. В день прививки измерьте ребенку температуру.
Накануне искупайте ребенка, ведь, как правило, несколько следующих дней ему придется обойтись без ванны. В день прививки измерьте ребенку температуру.
После прививки будьте повнимательнее к малышу. Его «обычные» капризы на этот раз могут быть вызваны недомоганием: побалуйте его ласками, но не лакомствами. Контролируйте температуру – ее повышение до38,5 градусов можно считать нормой. Она держится не дольше 2-3 дней и снижается без применения каких-либо лекарственных препаратов. Если состояние ребенка выходит за рамки обычного легкого недомогания, побалуйте его ласками, но не лакомством.
О профилактике поствакцинальных осложненийКогда подходит время делать ребенку плановую прививку, у родителей возникает масса опасений и подозрений, касающихся ее безопасности. Как подготовить ребенка к вакцинации и в последствии отличить нормальную реакцию детского организма от негативной? Особенно эти вопросы волнуют родителей детей, страдающих хроническими заболеваниями.
Вакцинация — единственный способ защиты от ряда заболеваний, которые невозможно вылечить другими средствами или само лечение может вызвать осложнение (например, корь, дифтерия и пр.). Врожденной невосприимчивости к инфекционным заболеваниям, от которых существуют прививки — нет. Если мама ребенка когда-то болела ими, то первые 3—6 месяцев жизни доношенный ребенок может быть защищен материнскими антителами, которые попали к нему через плаценту во время беременности и через грудное молоко. У недоношенных детей и детей на искусственном вскармливании такой защиты нет. Поскольку возможность заболеть из-за контактов с другими людьми велика, очень важно прививать малышей с самого раннего возраста.
Как же подготовить малыша к прививке и попытаться свести к минимуму риск возникновения осложнений?
Сразу отметим, что здоровых детей не требуется специально готовить к прививке, нужно лишь предварительно измерить температуру тела (она должна быть нормальной, чаще 36,6 градусов С; у детей до 1 года нормальной температурой может быть 37,1—37,2 градусов за счет особенностей теплообмена, он повышен, не зря детей, которые уже ходят, бегают, рекомендуется одевать чуть холоднее, чем взрослых), привести ребенка к специалисту и ответить на его вопросы.
Некоторые врачи прибегают к практике назначения всем детям перед прививкой, так сказать профилактически, приема противоаллергических препаратов, например ТАВЕГИЛА, КЛАРИТИНА, ЗИРТЕКА. В действительности такой «поголовной» необходимости нет. Не все дети предрасположены к аллергии и соответственно не все нуждаются в таких лекарствах. Скорее это происходит из-за желания врача лишний раз подстраховаться или из-за того, что выявление детей группы риска по аллергии это более трудоемкий процесс. Но если ребенок склонен к аллергическим реакциям, то профилактическое применение противоаллергических препаратов оправдано. Например, такая ситуация, ребенок первого года жизни, ранее аллергия не проявлялась, прививается против коклюша, дифтерии, столбняка (АКДС).
Первая прививка (на первом году АКДС делается трижды) прошла без особенностей, но после второй прививки ребенку начали вводить новое питание, и у малыша появилась впервые аллергическая сыпь, значит, перед третьей прививкой следует профилактически дать ребенку противоаллергический препарат, чтобы высыпания не повторились. Для профилактики поствакцинальных осложнений врач должен, в первую очередь, оценить состояние здоровья ребенка перед прививкой. Выявить противопоказания к ней — временные и постоянные (например, выраженная аллергическая реакция на предыдущее введение подобной вакцины), и решить вопрос о необходимости назначения каких-либо предварительных дополнительных обследований и лекарственных препаратов. Перед прививкой врач (фельдшер) осматривает ребенка, измеряет температуру (она должна быть нормальной — 36,6 градусов С), подробно расспрашивает родителей о жизни ребенка, перенесенных им заболеваниях и прочее. Родители, в свою очередь, должны проинформировать врача о всех особенностях и проблемах здоровья своего малыша.
Для профилактики поствакцинальных осложнений врач должен, в первую очередь, оценить состояние здоровья ребенка перед прививкой. Выявить противопоказания к ней — временные и постоянные (например, выраженная аллергическая реакция на предыдущее введение подобной вакцины), и решить вопрос о необходимости назначения каких-либо предварительных дополнительных обследований и лекарственных препаратов. Перед прививкой врач (фельдшер) осматривает ребенка, измеряет температуру (она должна быть нормальной — 36,6 градусов С), подробно расспрашивает родителей о жизни ребенка, перенесенных им заболеваниях и прочее. Родители, в свою очередь, должны проинформировать врача о всех особенностях и проблемах здоровья своего малыша.
О чем необходимо сказать врачу:
- Не повышалась ли температура в дни, предшествующие вакцинации? Не было ли каких-либо других признаков нездоровья, например, кашля, чихания, насморка, которые могут свидетельствовать о начале заболевания?
- Имеются ли у ребенка какие-либо хронические заболевания и не получает ли он в связи с этим постоянно лекарственные препараты, если да, то какие?
- Не было ли ранее судорог, выраженных аллергических реакций на пищу, лекарства и пр.
 ?
? - Необходимо рассказать, как ребенок переносил предыдущие прививки, повышалась ли у него температура, ухудшалось ли самочувствие и др.
- Не рекомендуется делать прививки сразу после возвращения из длительной поездки, особенно, если резко менялся климат, так как это создает условия для заболеваний.
- Необходимо сказать, получал ли ребенок в последние три месяца препараты, изготовленные на основе крови, или производилось ли переливание крови. Это влияет на сроки последующей вакцинации против кори, краснухи и паротита, они увеличиваются, т.к. препараты крови содержат готовые антитела — специфические защитные белки крови против указанных инфекций, которые «мешают» ребенку активно выработать иммунитет самому.
Если при осмотре перед прививкой врач делает заключение, что ребенок практически здоров, проводится прививка.
Когда и как прививают больных детей? Если у ребенка имеются заболевания, находящиеся в настоящее время вне обострения и ему нужно сделать прививку, то к мерам профилактики, проводимым у здоровых детей, добавляются предварительные обследования. Решается вопрос о необходимости назначения различных препаратов за 3—4 дня до проведения прививки и на весь период после процесса: 3—5 дней после введения неживых, химических вакцин и т.д., и 14 дней при использовании живых вакцин. В своих прошлых публикациях мы указывали на возможность развития осложнений после прививок . Их профилактика включает еще целый комплекс мероприятий, к которым относится соблюдение техники вакцинации, назначение в ряде случаев до прививки и после лекарственных средств, помогающих избежать осложнений, определенный режим и питание ребенка, патронаж (специальное наблюдение) после вакцинации. Медицинские работники навещают привитого ребенка на дому или узнают о состоянии его здоровья по телефону, чтобы не пропустить ситуации осложнения, развившиеся после прививки.
Решается вопрос о необходимости назначения различных препаратов за 3—4 дня до проведения прививки и на весь период после процесса: 3—5 дней после введения неживых, химических вакцин и т.д., и 14 дней при использовании живых вакцин. В своих прошлых публикациях мы указывали на возможность развития осложнений после прививок . Их профилактика включает еще целый комплекс мероприятий, к которым относится соблюдение техники вакцинации, назначение в ряде случаев до прививки и после лекарственных средств, помогающих избежать осложнений, определенный режим и питание ребенка, патронаж (специальное наблюдение) после вакцинации. Медицинские работники навещают привитого ребенка на дому или узнают о состоянии его здоровья по телефону, чтобы не пропустить ситуации осложнения, развившиеся после прививки.
У маленьких детей — напряжение, выбухание большого родничка в вертикальном положении, расширение подкожных вен головы, частые срыгивания, излишние движения языка, повышение мышечного тонуса рук и ног, тремор (мелкое дрожание) подбородка и рук в спокойном состоянии, нарушение сна и пр. Перечисленные признаки могут свидетельствовать о повышенном внутричерепном давлении. Чрезмерно быстрый рост головы, увеличение размеров большого родничка, вместо его сокращения и другие признаки могут свидетельствовать о гидроцефальном синдроме — избыточном накоплении мозговой жидкости в желудочках мозга и других внутричерепных пространствах. Эти и другие заболевания нервной системы выявляет и описывает при плановом осмотре детей до 3-х месяцев невролог.
Перечисленные признаки могут свидетельствовать о повышенном внутричерепном давлении. Чрезмерно быстрый рост головы, увеличение размеров большого родничка, вместо его сокращения и другие признаки могут свидетельствовать о гидроцефальном синдроме — избыточном накоплении мозговой жидкости в желудочках мозга и других внутричерепных пространствах. Эти и другие заболевания нервной системы выявляет и описывает при плановом осмотре детей до 3-х месяцев невролог.
Для подтверждения или исключения патологии проводят дополнительные исследования, например, ультразвуковое исследование головного мозга — нейросонографию, когда датчик аппарата устанавливается на большом родничке и на экране отображается картина строения мозга. Многие педиатры, неврологи склонны настороженно относиться к вакцинации детей с неврологическими проблемами из-за боязни усугубить течение патологии в поствакцинальном периоде. Это не правильно, так как инфекция, от которой проводится прививка, гораздо более опасна для ребенка с поражением нервной системы. Например, коклюш у таких детей, особенно в возрасте до года может вызывать тяжелые поражения мозга, судороги и прочее. К сожалению, иногда о поражении нервной системы начинают думать уже после прививки, которая спровоцировала временные ухудшения в работе этой системы. Поэтому основным средством предупреждения поствакцинальных осложнений со стороны нервной системы является своевременное выявление неврологической патологии у новорожденного, ее лечение и проведение прививок на фоне медикаментозной терапии или по ее окончании.
Например, коклюш у таких детей, особенно в возрасте до года может вызывать тяжелые поражения мозга, судороги и прочее. К сожалению, иногда о поражении нервной системы начинают думать уже после прививки, которая спровоцировала временные ухудшения в работе этой системы. Поэтому основным средством предупреждения поствакцинальных осложнений со стороны нервной системы является своевременное выявление неврологической патологии у новорожденного, ее лечение и проведение прививок на фоне медикаментозной терапии или по ее окончании.
Какие медикаментозные средства обычно применяют при подготовке к иммунизации детей с неврологическими проблемами?
Детям с повышенным внутричерепным давлением и гидроцефальным синдромом, назначают мочегонные средства (в том числе травы), препараты, улучшающие кровоток и обмен веществ в мозговой ткани. Курсы терапии повторяют 2-3 раза в год, в эти же периоды может быть проведена иммунизация ребенка. Если прививкуделают после завершения лечения, то желательно в момент иммунизации снова провести короткий курс ранее применявшихся средств (мочегонных, успокоительных и т. п.). Если у ребенка были судороги, вызванные повышенной температурой, прививкиможно проводить не ранее, чем через 1 месяц после приступа. До и после прививки назначают противосудорожные, и иногда мочегонные лекарства. Детям, перенесшим судороги, причиной которых являлась температура выше 38,0 градусов С, в дальнейшем можно делать все прививки. Если судороги были на фоне температуры менее 38,0 градусов С, то не вводят коклюшную вакцину, входящую в состав комплексной вакцины против коклюша, дифтерии, столбняка (АКДС). Остальные вакцины могут быть использованы. Всем детям, ранее имевшим судороги или предрасположенным к ним, после прививки назначают и жаропонижающие препараты, так как вакцины могут вызвать высокую температуру и снова провоцировать судороги.
п.). Если у ребенка были судороги, вызванные повышенной температурой, прививкиможно проводить не ранее, чем через 1 месяц после приступа. До и после прививки назначают противосудорожные, и иногда мочегонные лекарства. Детям, перенесшим судороги, причиной которых являлась температура выше 38,0 градусов С, в дальнейшем можно делать все прививки. Если судороги были на фоне температуры менее 38,0 градусов С, то не вводят коклюшную вакцину, входящую в состав комплексной вакцины против коклюша, дифтерии, столбняка (АКДС). Остальные вакцины могут быть использованы. Всем детям, ранее имевшим судороги или предрасположенным к ним, после прививки назначают и жаропонижающие препараты, так как вакцины могут вызвать высокую температуру и снова провоцировать судороги.
При наличии у ребенка эпилепсии, вакцинация также осуществляется не ранее, чем через 1 месяц после приступа, без коклюшной вакцины, на фоне противосудорожной терапии. При тяжелых формах эпилепсии вопрос о прививках решается индивидуально с врачом невропатологом. Дети с непрогрессирующими поражениями нервной системы (хромосомные, генетические заболевания, врожденные аномалии развития, детский церебральный паралич и т.п.), психическими заболеваниями вне острого периода, с умственной отсталостью и перенесшие воспалительные заболевания нервной системы не имеют противопоказаний к прививкам. Их вакцинируют с использованием симптоматической (применяемой при лечении конкретного заболевания) терапии или не назначают лекарств совсем.
При тяжелых формах эпилепсии вопрос о прививках решается индивидуально с врачом невропатологом. Дети с непрогрессирующими поражениями нервной системы (хромосомные, генетические заболевания, врожденные аномалии развития, детский церебральный паралич и т.п.), психическими заболеваниями вне острого периода, с умственной отсталостью и перенесшие воспалительные заболевания нервной системы не имеют противопоказаний к прививкам. Их вакцинируют с использованием симптоматической (применяемой при лечении конкретного заболевания) терапии или не назначают лекарств совсем.
Достаточно частой патологией на первом году жизни и в более старшем возрасте являются аллергические заболевания: пищевая аллергия, бронхиальная астма и т.п. Прививки в таком случае проводят не ранее 1 месяца после завершения обострения. Основными принципами профилактики осложнений после вакцинации у этой группы детей является — режим питания (особенно для детей с пищевой аллергией), исключающий введение новых продуктов за 5-7 дней до и после прививки. На новую пищу у них возможна аллергическая реакция, которую родители и врач ошибочно будут трактовать как реакцию на вакцину. Так же исключаются аллергены, на которые ребенок заведомо дает аллергические реакции. Например, ребенка с аллергией на пыльцу какого-либо растения не прививают, когда оно цветет.
На новую пищу у них возможна аллергическая реакция, которую родители и врач ошибочно будут трактовать как реакцию на вакцину. Так же исключаются аллергены, на которые ребенок заведомо дает аллергические реакции. Например, ребенка с аллергией на пыльцу какого-либо растения не прививают, когда оно цветет.
До и после прививки могут быть назначены противоаллергические препараты, препараты, содержащие бифидо- и лактобактерии. Они благотворно влияют на микрофлору кишечника, так как при аллергических заболеваниях часто происходит ее нарушение. Детям с бронхиальной астмой, постоянно получающим ингаляционные препараты, в том числе и гормональные, это лечение не отменяется, а продолжается.
Вакцинация часто болеющих детей При иммунизации детей, страдающих частыми респираторными заболеваниями, хроническими заболеваниями ЛОР — органов (уши, гортань, нос), повторными бронхитами, пневмониями, наиболее частой проблемой является развитие респираторных и других инфекций в поствакцинальном периоде. Предрасполагают к возникновению частых заболеваний особенности иммунной системы ребенка. Не у всех детей в одно время «созревают» иммунные реакции, поэтому одни являются более, а другие — менее восприимчивыми к инфекциям. Способствует заболеваниям и стрессовая ситуация, например, когда ребенок не комфортно себя чувствует в детском учреждении и находится в состоянии хронического стресса.
Предрасполагают к возникновению частых заболеваний особенности иммунной системы ребенка. Не у всех детей в одно время «созревают» иммунные реакции, поэтому одни являются более, а другие — менее восприимчивыми к инфекциям. Способствует заболеваниям и стрессовая ситуация, например, когда ребенок не комфортно себя чувствует в детском учреждении и находится в состоянии хронического стресса.
В какой-то мере к стрессу можно отнести и прививку. Для профилактики таких заболеваний до и после вакцинации назначают общеукрепляющие средства (витамины, растительные и гомеопатические средства) или противовирусные препараты, изготовленные на основе крови человека (ИНТЕРФЕРОН) или синтетический интерферон (ВИФЕРОН) и пр., а также, препараты, способные моделировать иммунитет (РИБОМУНИЛ, ПОЛИОКСИДОНИЙ и др.).
Как готовят к прививке старших дошкольников с хроническими заболеваниями? У более старших детей после прививки могут обостриться уже диагностированные хронические заболевания эндокринной системы, соединительной ткани, крови и кроветворных органов, почек, печени, сердца и др. Основной принцип иммунизации таких детей — прививать не ранее, чем через 1 месяц после окончания обострения и осуществлять профилактику обострений после прививки. Детям с хроническими заболеваниями проводят минимальное лабораторное обследование (например, анализы мочи при болезнях почек). Если анализы в норме, то ребенка прививают на фоне противорецидивной терапии, которую назначают за 3-5 дней до и на 7-14 дней после прививки. Рекомендуется провести контрольные лабораторные обследования через 7, 14 и 30 дней после прививки (анализы мочи, крови и др.). Такое обследование позволяет быть уверенным в достаточности медикаментозной терапии, которую получал ребенок в момент прививок. Если в анализах выявляются изменения, характерные для обострения хронического заболевания, то последующие прививки проводят после нормализации состояния на фоне более интенсивного лечения. Вот такая непростая последовательность комбинаций требуется для прививания заведомо нездорового малыша.
Основной принцип иммунизации таких детей — прививать не ранее, чем через 1 месяц после окончания обострения и осуществлять профилактику обострений после прививки. Детям с хроническими заболеваниями проводят минимальное лабораторное обследование (например, анализы мочи при болезнях почек). Если анализы в норме, то ребенка прививают на фоне противорецидивной терапии, которую назначают за 3-5 дней до и на 7-14 дней после прививки. Рекомендуется провести контрольные лабораторные обследования через 7, 14 и 30 дней после прививки (анализы мочи, крови и др.). Такое обследование позволяет быть уверенным в достаточности медикаментозной терапии, которую получал ребенок в момент прививок. Если в анализах выявляются изменения, характерные для обострения хронического заболевания, то последующие прививки проводят после нормализации состояния на фоне более интенсивного лечения. Вот такая непростая последовательность комбинаций требуется для прививания заведомо нездорового малыша.
Но все же следует помнить о том, что инфекция, в плане обострения хронического заболевания много опаснее, чем возможность минимальных, крайне редко встречающихся, контролируемых обострений при вакцинации. Кроме того, детям с любыми хроническими заболеваниями рекомендуется проводить дополнительные прививки (помимо плановых) против гемофильной инфекции типа В, менингококковой, пневмококковой инфекций, гриппа. После прививки, и в последующие дни, родителям следует обращать внимание на состояние ребенка.
Первые три дня рекомендуется измерять температуру, особенно после прививкипротив коклюша, дифтерии и столбняка (АКДС, Тетракок). Если состояние не изменилось и не ухудшилось, т.е. малыш весел, бодр, у него хороший аппетит, спокойный сон и пр., то его режим жизни менять не нужно. Продолжайте как обычно, кормить, купать ребенка, гулять с ним. Единственно — следует ограничить общение с чихающими, кашляющими людьми, и детьми, чтобы ребенок не имел шансов заразиться. С этой же точки зрения не желательно путешествовать с ребенком сразу после прививки.
С этой же точки зрения не желательно путешествовать с ребенком сразу после прививки.
Если родителям необходимо куда-то уезжать с малышом, следует подумать о прививках заранее, за 1-2 недели до отъезда. За это время успеют выработаться антитела на введенную вакцину и успеют проявиться нежелательные эффекты от прививки, если им суждено быть. В дороге или в чужом городе может оказаться сложнее оказать медицинскую помощь ребенку.
Что же делать, если после прививки повысилась температура, ухудшилось общее состояние малыша? Следует воздержаться от купания и прогулок. Сообщите о нарушении состояния ребенка медицинской сестре, которая проводит патронаж после прививки или врачу. Дайте жаропонижающие средства в возрастной дозировке: для детей, перенесших ранее судороги — сразу же при любой повышенной температуре (даже если это 37,1 градусов С), для остальных — при температуре выше 38,5 градусов С. Своевременное обращение к врачу позволит выяснить, с чем связана температура — с обычной реакцией на вакцину, случайным заболеванием или с чем-либо еще.
Своевременное обращение к врачу позволит выяснить, с чем связана температура — с обычной реакцией на вакцину, случайным заболеванием или с чем-либо еще.
Правильно поставленный диагноз — залог безопасности дальнейшей вакцинации. Помните, что в месте введения всех вакцин может появиться краснота и уплотнение, которые должны пройти через 1-3 дня. Если уплотнение, покраснение держится дольше 4 дней или его размеры более 5-8 см, необходимо обязательно проконсультироваться у врача.
Можно ли делать прививку в специальном центре? Любого ребенка, а тем более, страдающего каким-либо заболеванием можно прививать в специализированных центрах иммунопрофилактики (филиалы таких центров могут существовать и в участковых поликлиниках), под наблюдением врачей иммунологов. Они составят индивидуальный график прививок, подберут оптимальный тип вакцины для конкретного малыша и пр. Такие меры позволят свести к минимуму риск развития поствакцинальных осложнений и создать эффективную защиту организма от тяжелых и опасных инфекций.
Известно, что детям во время острого заболевания или обострения хронического, плановые прививки не проводят. Вакцинацию откладывают до выздоровления или завершения обострения хронического процесса. Однако, если возникает экстренная ситуация, когда нужно привить нездорового ребенка, это может быть сделано (вакцинация по экстренным показаниям). Например, ребенок болен ОРВИ, или у него обострилось хроническое заболевание, и при этом он общался с больным дифтерией или его укусила собака и т.д. В таких случаях противопоказаниями к вакцинации можно пренебречь, чтобы по жизненно важным обстоятельствам срочно привить ребенка.
|
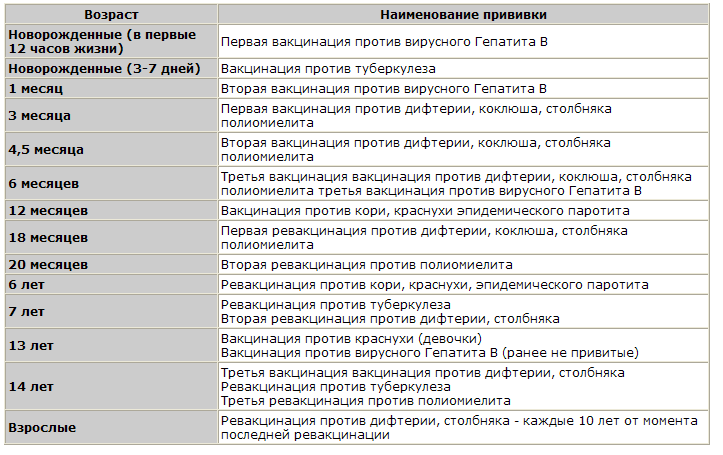
Новорожденные в первые 24 часа жизни |
Первая вакцинация против вирусного гепатита «В» |
Регевак 0.5 |
|
Новорожденные на 3-7 день жизни |
Вакцинация против туберкулеза |
временно отсутствует |
|
1 месяц |
Повторная вакцинация против вирусного гепатита «В» |
Регевак 0. Комбиотех 0.5 |
|
3 месяца |
Первая вакцинация против дифтерии, коклюша, столбняка, полиомиелита |
ОПВ Пентаксим (Франция) |
|
4,5 месяца |
Вторая вакцинация против дифтерии, коклюша, столбняка, полиомиелита |
ОПВ Пентаксим (Франция) |
|
6 месяцев |
Третья вакцинация против дифтерии, коклюша, столбняка, полиомиелита |
ОПВ Инфанрикс Гекса (Бельгия) |
|
6 месяцев |
Третья вакцинация против вирусного гепатита «В» |
Регевак 0.5 |
|
7 месяцев |
Первая вакцинации против пневмоккоковой инфекции |
Превенар (Ирландия) |
|
9 месяцев |
Вторая вакцинация против пневмоккоковой инфекции |
Превенар (Ирландия) |
|
12 месяцев |
Вакцинация против кори, краснухи, эпидемического паротита |
Живая коревая вакцина M-M-P II (Голландия) |
|
18 месяцев |
Первая ревакцинация против дифтерии, коклюша, столбняка, полиомиелита |
АКДС |
|
20 месяцев |
Вторая ревакцинация против полиомиелита; Ревакцинация против пневмоккоковой инфекции |
ОПВ |
|
6 лет |
Ревакцинация против кори, краснухи, эпидемического паротита |
Дивакцина Живая коревая вакцина M-M-P II (Голландия) |
|
7 лет |
Ревакцинация против туберкулёза; Вторая ревакцинация против дифтерии, столбняка |
временно отсутствует |
|
13 лет |
Вакцинация против краснухи (девочки) |
временно отсутствует |
Вакцинация | Киндер Клиник
Уход за новорожденным
Вещи, необходимые на выписку ребёнка из роддома
Две тонкие пелёнки, одну фланелевую, подгузники, две распашонки (тонкую хлопчатобумажную и фланелевую), байковое одеяло и дополнительно, по сезону, тёплую шапочку, шерстяное или ватное одеяло с пододеяльником, уголком и лентой.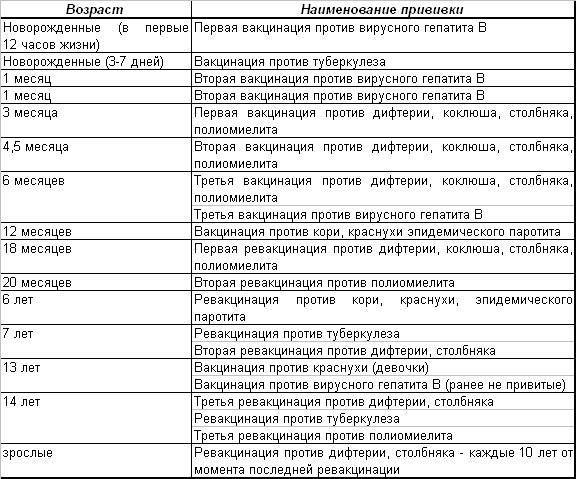
Предметы туалета, необходимые для новорожденного ребёнка
Ванночка, градусник для измерения температуры воды, вата, вазелиновое масло, мыло (желательно «Детское»), гребешок для волос, две-три варежки из очень мягкой ткани (для купания), раствор марганцевокислого калия, присыпка, ножницы для волос и ногтей, два махровых полотенца или пелёнки для купания.
Все органы и системы у новорожденных несовершенны, поэтому для них важен правильный уход.
Пупочная ранка
Большинство роддомов сейчас выписывают детей с отпавшим пупочным остатком, на месте которого образуется пупочная ранка. Как правило, она эпителизируется к 18-20 дню жизни. За ней важен особенный и тщательный уход: в пупочную ямку нужно закапывать 3-процентный раствор перекиси водорода, аккуратно протирать стерильной салфеткой и обрабатывать зелёнкой (1-процентный раствор) 2-3 раза в день. Ранку обрабатывают ежедневно, до её эпителизации. Если появились изменения — кровоточивость или гнойное отделяемое из ранки — срочно сообщите врачу.
Гигиена
Памперсы необходимо менять не реже, чем через каждые 4 часа. При смене памперса следует подмыть малыша под проточной водой с детским мылом, промокнуть насухо полотенцем и смазать кремом (вазелином) либо припудрить присыпкой.
Девочек подмывать необходимо после трёх мочеиспусканий, а после каждого достаточно аккуратно промокнуть наружные половые органы салфеткой. После опорожнения из кишечника подмойте малышку тёплой проточной водой. Держите её вверх животиком, чтобы вода попадала спереди. Мылом старайтесь пользоваться поменьше, удобно заменять его влажными салфетками, но не следует ими увлекаться, так как у многих детей развиваются аллергические реакции на салфетки.
Мальчиков подмывают, держа их спинкой вверх. Если вы заметили какие-либо покраснения кожи крайней плоти и головки полового члена или покраснение наружных половых органов у девочек, беспокойство после каждого мочеиспускания, обратитесь к врачу.
Перед тем как вы начнёте проводить ребёнку утренний туалет, тщательно вымойте свои руки. Положите малыша на пеленальный столик, накрытый чистой пелёнкой. Каждое утро необходимо протирать личико малыша кипяченой водой, начиная с глаз. Для каждого глаза — отдельный ватный тампон, промывают от внутреннего угла глаза к наружному, в первые дни можно использовать раствор фурацилина. Затем протрите лобик, щёчки и рот. Если глазки гноятся, то можно их промывать свежей крепкой заваркой из чёрного чая.
Положите малыша на пеленальный столик, накрытый чистой пелёнкой. Каждое утро необходимо протирать личико малыша кипяченой водой, начиная с глаз. Для каждого глаза — отдельный ватный тампон, промывают от внутреннего угла глаза к наружному, в первые дни можно использовать раствор фурацилина. Затем протрите лобик, щёчки и рот. Если глазки гноятся, то можно их промывать свежей крепкой заваркой из чёрного чая.
Обработайте все естественные складочки небольшим количеством детского крема (за ушками, шейные, подмышечные, локтевые, паховые, подколенные). Чистить носовые ходы можно жгутиками из ваты, смоченными в стерильном вазелиновом масле, либо ватными палочками с ограничителями. Можно использовать такие средства как Салин, Аквамарис и им подобные. При проведении туалета носа и ушей не применяйте палочек, спичек и других предметов. При обрабатывании ушей возможно использование ватных палочек с ограничителем. Не обрабатывайте слизистую полости рта здоровым новорожденным, она очень сухая и легко ранимая.
Подстригание ногтей
Будьте готовы к тому, что ногти вашего ребёнка будут расти очень быстро, их надо регулярно подстригать. Пользуйтесь для этого маленькими ножницами, лучше, если они будут с тупыми закруглёнными концами. Очень удобно стричь ногти, когда ребёнок спит. Чтобы не затронуть его кожу, отжимайте подушечки пальцев. Если вы все-таки порезали ребёнка, смажьте место пореза зелёнкой.
Купание
Младенца следует купать ежедневно. Для купания подготовьте термометр для воды, губку или рукавичку для купания, жидкое детское мыло, присыпку или детский крем, полотенце, подгузник, одежду.
До заживления пупка купать малыша нужно в кипячёной воде, куда добавляется марганцовка (бледно-розового цвета).
Температура воды должна составлять 38 С°, затем постепенно понижайте на 1-2 С°.
Температура воздуха во время купания должна быть 24-25°С.
Продолжительность купания — не более пяти минут в вечерние часы. Постепенно продолжительность водных процедур будет увеличиваться до 15 минут.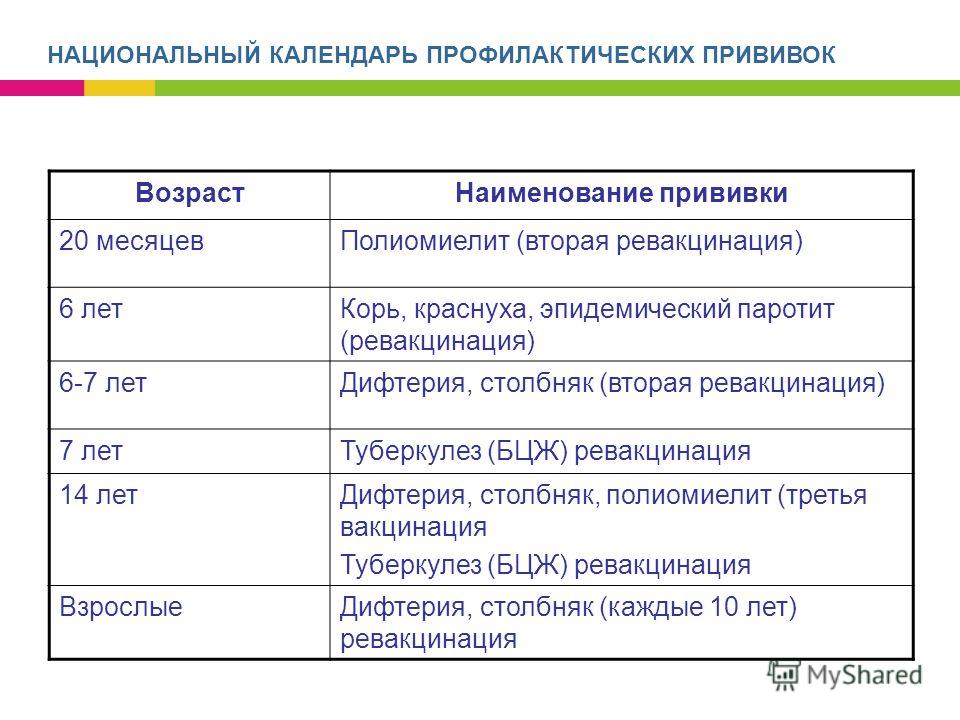
Также хорошо применять для купания отвар травы, например, череды и ромашки аптечной. Мыло можно использовать не более двух раз в неделю. Уровень воды не должен закрывать верхнюю часть грудной клетки. Область сердца должна находиться над водой. Во время ополаскивания закрывайте голову малыша рукой.
Два раза в неделю следует мыть голову детским мылом или шампунем. Корочки на голове необходимо смазывать вазелиновым маслом за 2 часа до купания, затем аккуратно удалить расчёской с тупыми зубчиками.
Для профилактики опрелостей применяется крахмальная вода, готовится она так: одна столовая ложка крахмала на литр тёплой кипячёной воды. После купания ребёнка заворачивают в заранее приготовленную простыню или полотенце, тельце его насухо вытирается, кожные складки и область анального отверстия смазываются сушащим или жирным кремом (в зависимости от особенностей кожи ребёнка). Остальные части тела припудриваются присыпкой (за исключением лица). Необходимо следить за тем, чтобы ребёнок не мог вдохнуть присыпку во время припудривания.
Нательное бельё нужно менять каждый день. После купания следует расчесать малыша детской щёточкой, это стимулирует работу сальных желез. Поговорите со своим врачом, когда можно начать купание. Большинству детей нравится купаться. Тёплая вода их успокаивает и помогает заснуть. Купать малыша лучше вечером перед едой. Не купайте малыша, если у него температура или есть гнойничковые заболевания кожи. Ванночку перед использованием тщательно вымойте.
Сон
Новорожденного ребёнка укладывают спать на боку. Бок нужно обязательно чередовать. Если малыш спал на левом боку, то в следующий раз положите его на правый. Подушка в таком возрасте не нужна. Вместо неё можно положить чистую, свёрнутую в несколько раз пелёнку, лучше, если она будет во всю ширину кроватки, чтобы головка малыша всегда была на ней, даже когда он вертится.
Для профилактики кривошеи можно использовать ортопедическую подушку. Температура воздуха в комнате для доношенных детей должна быть обычной, т. е. 20-24 °С. Для недоношенных детей нужно поддерживать температуру на уровне 24-26 °С.
Для недоношенных детей нужно поддерживать температуру на уровне 24-26 °С.
Прогулки
Летом младенца можно впервые вынести на воздух уже в возрасте одной недели. В холодное время года ребёнка начинают приучать к свежему воздуху постепенно, на пятой неделе жизни. При этом его тепло одевают и на несколько минут помещают перед открытым окном. Только после этого его можно вынести на свежий воздух. Первая прогулка должна длиться 10-15 минут. Время пребывания на свежем воздухе постепенно повышается до двух-трех часов в день.
В ветреную погоду, туман гулять с ребёнком не следует. Не следует гулять с грудничком при температуре окружающей среды -12 градусов и ниже, а также при резком перепаде температур. Чтобы убедиться, что вашему малышу тепло, потрогайте шею либо плечи малыша (они должны быть тёплые). Ориентироваться по кончику носа либо ручкам малыша нецелесообразно, так как температура этих частей тела может быть ниже, что связано с особенностями теплорегуляции ребёнка.
Одежда
Необходимо заботиться о том, чтобы младенец имел соответствующую его возрасту возможность двигаться. Новорожденный выполняет лишь нескоординированные движения. Тело его обычно находится в согнутом положении, голова немного повернута набок. В это время нельзя насильственно придавать телу ребёнка иное положение, как нельзя позже насильственно ускорять какой бы то ни было этап развития двигательных способностей ребёнка (умения сидеть, ходить и пр.).
Новорожденный выполняет лишь нескоординированные движения. Тело его обычно находится в согнутом положении, голова немного повернута набок. В это время нельзя насильственно придавать телу ребёнка иное положение, как нельзя позже насильственно ускорять какой бы то ни было этап развития двигательных способностей ребёнка (умения сидеть, ходить и пр.).
Нужно позаботиться о том, чтобы начиная с 3-4-месячного возраста у ребёнка было достаточно места для удовлетворения потребности в движении (манеж) и чтобы одежда не стесняла его. Держать ребёнка спеленатым в «конверте» следует только в первые дни жизни, позже нужно следить за тем, чтобы его одежда не была слишком узкой или, наоборот, широкой, чтобы она не препятствовала движениям.
Нельзя одевать ребенка слишком тепло, хотя с такой ошибкой приходится встречаться весьма часто.
Кладём ребёнка на живот
На живот ребёнка начинают выкладывать с 3-недельного возраста, желательно перед каждым кормлением. Сначала на 2-3 минуты, затем постепенно увеличиваем продолжительность до 10 минут.
Прививки от кори. Частые вопросы
Где можно узнать о ситуации с заболеваемостью корью и текущими вспышками кори в нашем регионе?
О текущей ситуации с заболеваемостью корью можно узнать в управлении Роспотребнадзора. Если Вы не нашли информацию на сайте данной организации, то следует позвонить в отдел эпидемиологического надзора.
По данным Федеральной службы Роспотребнадзора (Решение Коллегии от 25.07.2014 «О мероприятиях по предупреждению распространения кори в субъектах РФ» )
Наиболее высокие уровни заболеваемости зарегистрированы в Курской и Астраханской областях, республиках Дагестан, Адыгея, Северная Осетия-Алания, Алтай, Карачаево-Черкесской и Чеченской республиках, Ставропольском крае.В структуре заболевших по-прежнему преобладает взрослое население — 52%, среди которого наибольшее число заболеваний приходится на возрастные группы 20-29 и 30-39 лет (77,6%).
Заболеваемость корью поддерживается контингентом не привитых против кори лиц и лиц с неизвестным прививочным анамнезом:- на долю не привитых против кори детей приходится около 82%
- на долю не привитых взрослых — около 70% (из числа заболевших)
 Не привито по возрасту около 29% заболевших детей (дети до года) и в связи с медицинскими отводами — около 14% детей. Остальные дети не прививались по неустановленным причинам.
Не привито по возрасту около 29% заболевших детей (дети до года) и в связи с медицинскими отводами — около 14% детей. Остальные дети не прививались по неустановленным причинам. Среди причин непривитости заболевших взрослых отказы составляют 27% и около 70% не получили прививки по неустановленным причинам.
Указанное свидетельствует об имеющихся недостатках в организации плановой прививочной работы среди населения.
В 2014 г. продолжают регистрироваться групповые заболевания в медицинских учреждениях с внутрибольничным распространением инфекции. При этом в эпидпроцесс были вовлечены дети, взрослые, медицинские работники. Наибольшее число случаев зарегистрировано в г. Москве, в Республике Северная Осетия-Алания, в Краснодарском крае, в Московской области, в республиках Дагестан, Адыгея, Ставропольском крае, Астраханской области, в Карачаево-Черкесской Республике. В числе причин групповой заболеваемости в медицинских организациях остаются: поздняя диагностика заболевания, позднее начало профилактических и противоэпидемических мероприятий в очагах, отсутствие прививок у медицинских работников. Также особенностью текущего периода является регистрация вспышек кори среди мигрирующего непривитого цыганского населения, а также среди членов религиозных общин и других трудно доступных для иммунопрофилактики групп населения
Также особенностью текущего периода является регистрация вспышек кори среди мигрирующего непривитого цыганского населения, а также среди членов религиозных общин и других трудно доступных для иммунопрофилактики групп населенияКогда в РФ (СССР) начали использовать противокоревые привики?
Массовая вакцинация в СССР начата в 1968 году. Вакцинировались дети в возрасте 15-18 месяцев однократно. В 1986 году возраст вакцинации снижен до 12 месяцев. В РФ в 1997 году начата ревакцинация от кори, паротита и краснухи детей в возрасте 6 лет.Какой график прививок против кори применяется в настоящее время в России?
Ревакцинация проводится в возрасте шести лет.
Ранее не привитые дети (или дети с неизвестным статусом вакцинации по кори) вакцинируются в возрасте 15-17 лет включительно. Вакцинация проводится двукратно с интервалом между прививками не менее трех месяцев. По такой же схеме прививаются ранее не привитые взрослые в возрасте до 35 лет включительно
Дети, привитые однократно, должны получить вторую прививку. Интервал между введениями — не менее 3 месяцев
Интервал между введениями — не менее 3 месяцев
В очагах вспышки кори вакцинируются контактные лица:
- Ранее не болевшие
- Не вакцинированные
- С неизвестными статусом вакцинирования против кори
- Вакцинированные однократно
Вакцинация проводится по эпидемическим показаниям без ограничения по возрасту.
В национальном календаре профилактических прививок для кори указано ограничение по возрасту в 35 лет. Значит ли это что лицам старше 35 лет вакцинация не нужна?
Вакцинироваться может потребоваться взрослым любого возраста. До 35 лет плановая вакцинация проводится бесплатно, вернее ее оплачивает государство.
Граждане старше 35 лет могут планово вакцинироваться против кори за свой счет. Бесплатная вакцинация лицам старше 35 лет проводится в условиях эпидемий по эпидемическим показаниям.
В связи с высокой заболеваемостью корью взрослых, Роспотребнадзор рассматривает возможность пролонгации прививочного возраста по кори до 55 лет и внесения этого изменения в нацональный календарь прививок РФ.
- Приказ Министерства здравоохранения РФ от 21 марта 2014 г. N 125н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям»
- Санитарно-эпидемиологические правила СП 3.1.2952-11 «Профилактика кори, краснухи и эпидемического паротита»
Международные рекомендации
- Документ по позиции ВОЗ (август 2009) на русском языке
- Документ по позиции ВОЗ (август 2009) на английском и французском языке
- Рекомендации США «Профилактика кори, краснухи, врожденной краснухи и паротита (июнь 2013) – «Prevention of Measles, Rubella, Congenital Rubella Syndrome, and Mumps»»
- Рекомендации США «Использование комбинированной вакцины против кори, паротита, краснухи и ветряной оспы (май 2010) – «Use of Combination Measles, Mumps, Rubella, and Varicella Vaccine»»
Вакцины от кори применяемые в Российской Федерации
В России зарегистрированы вакцины против кори следующих производителей:
- против кори — российского и индийского производства
- комбинированная двухкомпонентная вакцина против кори-паротита – российского производства
- комбинированная трехкомпонентная вакцина против кори-паротита-краснухи — производства компании Серум Инститьют оф Индия
- комбинированная трехкомпонентная вакцина против кори-паротита-краснухи — производства компании ГлаксоСмитКляйн
- комбинированная трехкомпонентная вакцина против кори-паротита-краснухи — производства компании МеркШарпДоум
Можно ли проводить вакцинацию против кори одновременно с другими прививками?
Цитата из Национального календаря профилактических прививок:
«Допускается введение вакцин (кроме вакцин для профилактики туберкулеза), применяемых в рамках национального календаря профилактических прививок, в один день разными шприцами в разные участки тела». Таким образом, вакцинация против кори, может быть проведена одновременно (в один день) с другими календарными и внекалендарными вакцинами (как живыми, так и инактивированными), кроме вакцины БЦЖ.
Таким образом, вакцинация против кори, может быть проведена одновременно (в один день) с другими календарными и внекалендарными вакцинами (как живыми, так и инактивированными), кроме вакцины БЦЖ.Можно ли одновременно прививаться от кори и от ветряной оспы?
Можно. Более того, во многих странах мира вакцина от ветряной оспы входит в препарат содержащий вакцины от кори, паротита и краснухи. Но в РФ подобный препарат не зарегистрирован.Через какое время после вакцинации от кори можно вводить другие прививки?
В данном случае, сроки введения других вакцин регламентируется инструкцией к препарату вакцины от кори (краснухи, паротита). В инструкциях к одним препаратам указывается интервал в 1 месяц, в других случаях такого указания нет.
Вакцина от кори (краснухи, паротита) является живой, ослабленной вакциной. Т.е. если после вакцинации от кори необходимо вводить другую живую вакцину, то интервал должен составлять не менее 4х недель. Если предполагается введение инактивированной вакцины, то допустим любой интервал.
Через какое время после пробы Манту можно вакцинироваться от кори? Через какое время после вакцинации от кори можно проводить пробу Манту?
Проба Манту – диагностический аллергический тест и прививкой не является. Подробнее о пробе Манту читайте здесь. Если проба Манту (или иная туберкулиновая проба) проводится до проведения профилактической прививки, то на основании приказа Минздрава РФ от 21 марта 2003 г. N 109 «О совершенствовании противотуберкулезных мероприятий в РФ» (Приложение N 4 Инструкция по применению туберкулиновых проб) – «..5.1. ..Здоровым детям и подросткам, инфицированным МБТ, а так же с положительной (сомнительной) послевакцинной туберкулиновой чувствительностью и детям с отрицательной реакцией на туберкулин, но не подлежащим ревакцинации БЦЖ, все профилактические прививки можно производить непосредственно после оценки результатов пробы Манту…».Если проба Манту проводится после вакцинации от кори (краснухи, паротита), то на основании того же приказа интервал должен составлять не менее 1 месяца.
Следует знать, что в инструкции к некоторым вакцинам указывается интервал 4-6 недель.
Противопоказания к вакцинации от кори, паротита и краснухи
Временные противопоказания:
- острые инфекционные и неинфекционные заболевания или обострение хронических заболеваний (вакцинация откладывается до выздоровления или ремиссии)
- беременность
Постоянные противопоказания
- тяжелые аллергические реакции на аминогликозиды
- на куриный или перепелиный белок (в зависимости от вида конкретной вакцины, если она произведена с использованием куриных или перепелиных яиц)
- первичный иммунодефицит
- злокачественные заболевания крови и новообразования,
- выраженная реакция (гипертермия выше 40 град.С, гиперемия или отек более 8 см в диаметре в месте введения) или осложнение на предыдущее введение коревой вакцины
Отдельно сказать об аллергии на куриный (перепелиный) белок. Далеко не каждая аллергия на данные продукты является противопоказанием. Речь идет только о выраженных аллергических реакциях:
Следует заметить, что ни Американская Академия Педиатрии (AAP, «Red Book» 😉 , ни Консультативный комитет по иммунизации США (ACIP) не считают аллергию на куриный или перепелиный белок как противопоказание к вакцинам против кори-краснухи-паротита и рекомендуют плановую вакцинацию людей с аллергией на яйца без использования специальной подготовки или десенсибилизирующих процедур.Следующие вакцины от кори созданы с использованием компонентов яиц:
- против кори российского производства – на клетках эмбрионов перепелов
- против кори-паротита российского производства — на клетках эмбрионов перепелов
- вакцина против кори-паротита-краснухи производства компании ГлаксоСмитКляйн — коревой штамм выращен на клетках куриного эмбриона
- вакцина против кори-паротита-краснухи производства компании МеркШарпДоум – коревой штамм выращен на клетках куриного эмбриона.
Вакцины содержат следовые количества компонентов птичьих яиц.
Что делать, если я не помню о том была ли мне проведена прививка от кори? Безопасно ли введение дополнительной дозы прививки?
Если Вы не помните вакцинированы ли Вы и не имеете документов подтверждающих проведение вакцинации – необходимо вакцинироваться вновь. Это безопасно. Если Вы были вакцинированы, то выработанные антитела блокируют вакцину, как если бы Вы встретились с диким штаммом кори. Если Вы не были вакцинированы или иммунитет от ранее проведенной вакцины угас, то организм выработает новые антитела и Вы вновь будете защищены.Так же следует провести вакцинирование, если Вы не помните о том, болели ли Вы корью или нет.
Можно ли вакцинироваться во время беременности? Как вакцинироваться от кори при планировании беременности?
Беременность является противопоказанием к вакцинации от кори, паротита и краснухи. В различных инструкциях к вакцине указывается желательный интервал между вакциной и беременностью от 1 до 3х месяцев. Если Вы планируете беременность, то желательно провести вакцинацию не позже чем за месяц до предполагаемого зачатия. Идеальным интервалом будет 3х месячный период.
Вакцинация мужчин, как и вакцинация окружающих Вас людей, не влечет за собой каких либо рисков для беременности.Я не знала что беременна, и мне была проведена вакцинация. Как быть? Нужно ли прерывать беременность?
Да, беременность является противопоказанием к вакцинации против кори, паротита и краснухи. Но за длительный период наблюдений не было выявлено какого либо негативного влияния вакцины на мать или плод. Таким образом, ошибочно проведенная вакцинация во время беременности является показанием к дополнительному наблюдению за беременной и плодом, но не является показанием к прерыванию беременности.
Через какое время после родов можно прививаться от кори? Не будет ли прививка противоказанием к грудному вскармливанию?
Прививаться от кори после родов можно в любое время. Проведенная вакцинация не является противопоказанием к дальнейшему грудному вскармливанию. Важно: в инструкции к некоторым вакцинам лактация указывается как противопоказание к вакцинации. Следует выбирать те вакцины, в инструкции к которым нет подобных запретов.Опасен ли вакцинированный взрослый или ребенок для окружающих? Можно ли от него заразиться корью?
Нет, заразиться от вакцинированного невозможно, вне зависимости от того, являются ли окружающие его лица привитыми или нет. Так же безопасно, если поствакцинальный период сопровождается сыпью или иными проявлениями.
Первая прививка проведена отечественной вакциной. Можно ли вторую прививку проводить зарубежным препаратом?
Да, можно. Вакцины от кори полностью взаимозаменяемы.
Ребенку уже исполнился год, но не все прививки по календарю сделаны (например, не сделана АКДС). Как быть? Есть мнение, что нужно завершить все прививки и только потом вакцинироваться от кори.
Нет никаких документов, в которых был бы запрет на вакцинацию от кори до проведения всех иных вакцин (кроме БЦЖ). Ребенок должен быть привит от кори по достижению 1 года, особенно если это диктуется эпидемическими показаниями.
Можно ли купать ребенка после прививки? Можно ли с ним гулять?
После прививки можно и купать ребенка и гулять с ним. Информация о подобных запретах не более чем распространенный миф.
Можно ли употреблять алкоголь после вакцинации?
Какой либо негативной связи алкоголя и вакцинации не установлено.
Для чего необходима вторая доза прививки от кори?
До 5% вакцинированных не вырабатывают иммунитет на первую дозу. Вторая доза повышает вероятность развития устойчивого поствакцинального иммунитета.Почему необходимо проводить прививку в возрасте одного года?
До года ребенок защищен антителами полученным от переболевшей или вакцинированной матери. К годовалому возрасту защитный эффект этих антител заканчивается, поэтому минимальный возраст для вакцинации установлен в 1 год.
Если у матери ребенка подтверждено отсутствие антител (например, если мама не болевшая и не вакцинированная), то минимальный срок введения вакцины регламентируется инструкцией к вакцине. Для некоторых препаратов указан минимальный возраст 8 месяцев.
Вторая доза вакцины вводится перед началом школьного периода и увеличивает шансы ребенка получить поствакцинальный иммунитет.
Что делать, если ребенок по каким то причинам привит не в 1 год, а позже. Следует ли соблюдать интервал в 5 лет?
Если ребенок привит позже 12 месячного возраста, то следующая вакцина вводится в 6 лет. Важно не вводить вторую дозу вакцины раньше шестилетнего возраста.
У нас сдвинутый график вакцинации, каким должен быть интервал между прививками? Каким должен быть интервал между прививками у взрослых?
В инструкциях к препаратам указан интервал в 6 месяцев. В соответствии с национальным календарем профилактических прививок вторая доза вводится не ранее чем через три месяца.
В международных рекомендациях этот интервал ограничен одним месяцем.
Меня привили от кори дважды, с соблюдением всех интервалов и рекомендаций. Но лабораторные анализы иммунитета от кори не выявили. Что делать?
В Санитарно-эпидемиологических правилах СП 3.1.2952-11 «Профилактика кори, краснухи и эпидемического паротита указано, что
«пункт 7.3. В целях оценки состояния популяционного иммунитета к кори, краснухе и эпидемическому паротиту в установленном порядке проводятся исследования напряженности иммунитета у привитых лиц. Выявленные по результатам серологического мониторинга неиммунные к кори или краснухе, или эпидемическому паротиту лица подлежат иммунизации.»
Что делать, если произошел контакт с больным корью?
Данная ситуация регламентируется Санитарно-эпидемиологическими правилами СП 3.1.2952-11 «Профилактика кори, краснухи и эпидемического паротита»
5.10. Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках против кори, а также лица, привитые против кори однократно – без ограничения возраста.
Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного. При расширении границ очага кори (по месту работы, учебы, в пределах района, населенного пункта) сроки иммунизации могут продлеваться до 7 дней с момента выявления первого больного в очаге.
5.12. Детям, не привитым против кори или эпидемического паротита (не достигшим прививочного возраста или не получившим прививки в связи с медицинскими противопоказаниями или отказом от прививок) не позднее 5-го дня с момента контакта с больным вводится иммуноглобулин человека нормальный (далее – иммуноглобулин) в соответствии с инструкцией по его применению.
5.14. Контактные лица из очагов кори, краснухи или эпидемического паротита, не привитые и не болевшие указанными инфекциями ранее, не допускаются к плановой госпитализации в медицинские организации неинфекционного профиля и социальные организации в течение всего периода медицинского наблюдения, указанного в пункте 5.7 настоящих санитарных правил.
Госпитализация таких пациентов в период медицинского наблюдения в медицинские организации неинфекционного профиля осуществляется по жизненным показаниям, при этом в стационаре организуются дополнительные санитарно-противоэпидемические (профилактические) мероприятия в целях предупреждения распространения инфекции.
Что такое противокоревой иммуноглобулин и у кого он применяется?
Противокоревой иммуноглобулин – препарат, получаемый из крови доноров, содержащий противокоревые антитела. Данный препарат используется по эпидемическим показаниям у не привитых лиц. Иммуноглобулин формирует кратковременный пассивный иммунитет.Вакцинация детей
Прививки это – возможность уберечь ребенка от заражения инфекционными заболеваниями
Вакцинопрофилактика для детей в последние годы приобрела большую популярность. Многочисленные печатные и электронные издания «для мам» наперебой рассказывают о том, что прививки могут быть опасны для ребенка, а потому родителям следует отказываться от вакцинации своих детей. К огромному сожалению детских врачей, многие родители внимают рекомендациям этих «горе-специалистов», в результате чего количество детей, заболевших инфекционными заболеваниями, постоянно возрастает.
Отказываться или делать прививки ребенку
Всем тем родителям, которые задумывают о том, чтобы отказаться от вакцинопрофилактики, следует помнить: детские прививки – это не пережиток советского пришлого, это – возможность уберечь ребенка от заражения инфекционными заболеваниями, в том числе и теми, которые могут стоить ему жизни.
Родители, отказывающие своему малышу в проведении вакцинации, как правило, объясняют свое поведение тем, что их ребенок – аллергик, а потому у него может развиться чрезмерно острая постпрививочная реакция. Возразить здесь можно следующее.
Во-первых, современные вакцины создаются при помощи новых высокотехнологичных методов, а потому крайне редко приводят к развитию сильной аллергической реакции. Во-вторых, график прививок всегда составляется персонально для каждого ребенка с учетом состояния его здоровья. Ни один педиатр никогда не возьмет на себя ответственность назначить ребенку прививку, если это не будет позволять здоровье маленького пациента.
Второй фактор риска, который, по мнению некоторых родителей, существует в деле вакцинопрофилактики для детей, — это опасность заражения ребенка инфекционным заболеванием посредством самой прививки. Но и эти страхи абсолютно беспочвенны. В последние годы практически не применяются вакцины, содержащие в себе живые возбудители инфекционных заболеваний. Наоборот, все более широкую популярность приобретают генно-инженерные вакцины, которые вообще не включают в свой состав патогенный микроорганизм, а потому ни при каком, даже самом фантастическом, стечении обстоятельств не могут привести к развитию инфекции.
В-третьих, данные научных исследований не подтверждают наличие медицинских противопоказаний для вакцинации детям с пищевой аллергией и атопическим дерматитом, и даже напротив — свидетельствуют о защитном эффекте вакцинопрофилактики против аллергических заболеваний.
Перед проведением вакцинации здоровым детям нет необходимости в сдаче анализов. Объем необходимого дополнительного обследования для детей с хроническими заболеваниями определяет врач-педиатр в ходе предвакцинального осмотра.
Прививки детям перед садиком
Вакцинация детей регулируется Национальным календарем профилактических прививок. Этот документ регламентирует сроки вакцинации и виды прививок. В него входят:
- Вакцинация против вирусного гепатита B (1-й день, 1 месяц, 6 месяцев)
- Вакцинация против туберкулеза (3-7-й день)
- Вакцинация против дифтерии, коклюша, столбняка (3 месяца, 4.5 месяцев, 6 месяцев, 18 месяцев)
- Вакцинация против полиомиелита (3 месяца, 4.5 месяцев, 6 месяцев, 18 месяцев, 20 месяцев)
- Вакцинация против гемофильной инфекции (3 месяца, 4.5 месяцев, 6 месяцев, 18 месяцев)
- Вакцинация против пневмококковой инфекции (3 месяца, 4.5 месяцев, 15 месяцев)
- Вакцинация против кори, краснухи и эпидемического паротита (12 месяцев)
Помимо вакцинаций, входящих в национальный календарь прививок, у вас есть возможность защитить малыша и от других значимых инфекций, таких как: ротавирусная инфекция, менингококковая инфекция и других. Подробности можно получить у врача-педиатра и/или иммунолога.
Наиболее актуальные вопросы, которые беспокоят многих мам:
Что давать ребенку перед прививками?
Питание перед проведением вакцинации не должно отличаться от повседневного рациона. Не стоит давать ребенку экзотические фрукты, впервые пробовать новые продукты. Если малыш находится на грудном вскармливании, маме также следует воздержаться от употребления новой пищи. В противном случае аллергическую реакцию на пищевые продукты будет сложно отличить от негативной реакции на прививку.
Можно ли купать ребенка перед прививкой?
Перед прививкой ребенок может и должен вести активный образ жизни: купаться, играть и гулять. Разумеется, его стоит беречь от переохлаждения, сквозняков и общения с простуженными детьми. Ограничений относительно купания перед прививкой нет.
Когда нельзя делать прививку?
Прививку стоит отложить, если ребенок простудился, у него повышена температура. Также, с осторожностью следует проводить вакцинацию детям, иммунитет которых ослаблен (после тяжелого заболевания, операции). Еще одно противопоказание – это аллергия на один из компонентов вакцины. Стоит сказать, что перечисленные выше факторы – это не повод отказываться от прививок. Их эффективность и безопасность давно доказаны клинически. Как только состояние ребенка стабилизируется, Вы сможете провести вакцинацию.
Перед прививкой ребенку необходимо проконсультироваться с педиатром.
Вакцина от кори (прививка MMR)
Профилактика кори с помощью вакцины MMR
Корь можно предотвратить с помощью вакцины MMR. Вакцина защищает от трех болезней: кори, паротита и краснухи.
travel icon
Путешествуете за границу?
График вакцинации отличается, если вы или ваш ребенок путешествуете за границу. Вместо этого вам следует следовать этому расписанию.
График вакцинации MMR, если вы не путешествуете
* CDC рекомендует этот график для детей от 12 месяцев и старше. Младенцы 6-11 месяцев и дети 12 месяцев и старше, выезжающие за пределы США, должны следовать другому расписанию.
** Приемлемые доказательства иммунитета против кори включают по крайней мере 1 из следующего: письменные документы об адекватной вакцинации, лабораторные доказательства иммунитета, лабораторное подтверждение кори или рождения в США до 1957 года.
Проверьте, должна ли вашему ребенку делать прививку MMR
Если у вас есть дети, узнайте, нуждаются ли они в вакцине MMR:
Вакцина MMR безопасна и эффективна
Две дозы вакцины MMR примерно на 97% эффективны в профилактике кори; одна доза составляет около 93% эффективности.
Нет связи между вакцинами и аутизмом
Ученые в США и других странах тщательно изучили прививку MMR. Никакие исследования не обнаружили связи между аутизмом и прививкой MMR. Узнать больше
Корь также можно предотвратить с помощью вакцины MMRV
Дети также могут получить вакцину MMRV, которая защищает от кори, эпидемического паротита, краснухи и ветряной оспы (ветряной оспы). Эта вакцина разрешена для использования только у детей в возрасте от 12 месяцев до 12 лет.
Оплата вакцины против кори
Если есть страховка
Большинство планов медицинского страхования покрывают стоимость вакцин. Но перед визитом вы можете проконсультироваться со своим поставщиком медицинского страхования. Как платить за вакцины
Если у вас нет страховки или ваша страховка не покрывает вакцины для вашего ребенка
Если у вас есть ребенок и у вас нет страховки, или если ваша страховка не покрывает вакцины для вашего ребенка, вам может помочь программа «Вакцины для детей» (VFC).Эта программа помогает семьям детей, имеющих право на вакцинацию, которые иначе не имели бы доступа к вакцинам. Чтобы узнать, имеет ли ваш ребенок право на участие в программе, посетите веб-сайт VFC или проконсультируйтесь с лечащим врачом вашего ребенка. Вы также можете связаться с координатором VFC в вашем штате.
Корь — серьезное заболевание, которое может привести к осложнениям и смерти
Корь — очень заразное заболевание, вызываемое вирусом. Он распространяется по воздуху, когда инфицированный человек кашляет или чихает. Фактически, вирус кори может оставаться в воздухе до 2 часов после того, как там оказался инфицированный человек.Таким образом, вы можете заразиться, просто находясь в комнате, где когда-то находился зараженный человек. Он настолько заразен, что, если он есть у одного человека, до 90% близких ему людей также заразятся, если они не будут защищены.
Корь начинается с лихорадки. Вскоре после этого появляется кашель, насморк и красные глаза. Затем появляется сыпь из крошечных красных пятен. Он начинается с головы и распространяется на остальную часть тела.
Вакцинация предотвращает осложнения и смерть от кори
До начала программы вакцинации против кори в 1963 году:
- примерно от 3 до 4 миллионов человек ежегодно заболевают корью в Соединенных Штатах;
- из них, примерно 500 000 случаев сообщались CDC ежегодно; Из них
- человек, от 400 до 500 умерли, 48000 были госпитализированы, а у 1000 развился энцефалит (отек мозга) от кори.
С тех пор широкое использование противокоревой вакцины привело к более чем 99% снижению заболеваемости корью по сравнению с периодом до вакцинации.
ВакцинаMMR: что вам нужно знать (VIS)
1. Зачем делать прививки?
Корь, свинка и краснуха — вирусные заболевания, которые могут иметь серьезные последствия. До вакцинации эти заболевания были очень распространены в Соединенных Штатах, особенно среди детей. Они все еще распространены во многих частях света.
Корь
Вирус кори вызывает симптомы, которые могут включать жар, кашель, насморк и красные водянистые глаза, за которыми обычно следует сыпь, покрывающая все тело.
Корь может привести к ушным инфекциям, диарее и инфекции легких (пневмония). В редких случаях корь может вызвать повреждение мозга или смерть.
Свинка
Вирус паротита вызывает жар, головную боль, боли в мышцах, усталость, потерю аппетита, а также опухшие и болезненные слюнные железы под ушами с одной или с обеих сторон.
Свинка может привести к глухоте, отеку головного и / или спинного мозга (энцефалит или менингит), болезненному отеку яичек или яичников и, очень редко, к смерти.
Краснуха (также известная как немецкая корь)
Вирус краснухи вызывает жар, боль в горле, сыпь, головную боль и раздражение глаз.
Краснуха может вызывать артрит почти у половины подростков и взрослых женщин.
Если женщина заболела краснухой во время беременности, у нее может быть выкидыш или ее ребенок может родиться с серьезными врожденными дефектами.
Эти болезни могут легко передаваться от человека к человеку. Корь даже не требует личного контакта. Вы можете заразиться корью, войдя в комнату, которую больной корью покинул за 2 часа до этого.
Вакцины и высокий уровень вакцинации сделали эти болезни гораздо менее распространенными в Соединенных Штатах.
2. Вакцина MMR
Дети должны получить 2 дозы вакцины MMR, обычно:
Младенцы, которые будут выезжать за пределы Соединенных Штатов в возрасте от 6 до 11 месяцев, должны получить дозу вакцины MMR перед поездкой.Это может обеспечить временную защиту от кори, но не даст постоянного иммунитета. Ребенку все равно следует получить 2 дозы в рекомендованном возрасте для длительной защиты.
Взрослым также может потребоваться вакцина MMR. Многие взрослые в возрасте 18 лет и старше могут быть восприимчивы к кори, эпидемическому паротиту и краснухе, даже не подозревая об этом.
Третья доза вакцины MMR может быть рекомендована при определенных вспышках эпидемического паротита.
Нет известных рисков для вакцинации MMR одновременно с другими вакцинами.
Существует комбинированная вакцина MMRV , которая содержит вакцины против ветряной оспы и MMR. MMRV — вариант для некоторых детей в возрасте от 12 месяцев до 12 лет. Существует отдельная информация о вакцинах для MMRV. Ваш лечащий врач может предоставить вам дополнительную информацию. |
3. Некоторым людям не следует делать эту вакцину
Сообщите своему поставщику вакцины, если человек, получающий вакцину:
Имеет какие-либо серьезные, опасные для жизни аллергии. Человеку, у которого когда-либо возникала опасная для жизни аллергическая реакция после введения дозы вакцины MMR или у которого была тяжелая аллергия на какой-либо компонент этой вакцины, может быть рекомендовано отказаться от вакцинации. Если вам нужна информация о компонентах вакцины, обратитесь к своему врачу.
Беременна или думает, что беременна. Беременным женщинам следует дождаться вакцинации MMR до тех пор, пока они не перестанут беременеть. Женщинам следует избегать беременности в течение как минимум 1 месяца после вакцинации MMR.
Имеет ослабленную иммунную систему из-за болезни (например, рака или ВИЧ / СПИДа) или лечения (например, лучевой терапии, иммунотерапии, стероидов или химиотерапии).
Родитель, брат или сестра в анамнезе имели проблемы с иммунной системой.
Когда-либо было состояние, при котором у них легко появляются синяки или кровотечения.
Недавно перенесла переливание крови или получала другие продукты крови. Вам могут посоветовать отложить вакцинацию MMR на 3 месяца или более.
Болеет туберкулезом.
Получал какие-либо другие вакцины за последние 4 недели. Живые вакцины, введенные слишком близко друг к другу, также могут не работать.
Плохое самочувствие. Легкое заболевание, например простуда, обычно не является поводом для откладывания вакцинации. Кто-то, кто болен средней или тяжелой степенью, вероятно, должен подождать.Ваш врач может вам посоветовать.
4. Риски реакции на вакцину
С любым лекарством, включая вакцины, есть вероятность реакции. Обычно они легкие и проходят сами по себе, но возможны и серьезные реакции.
Получение вакцины MMR намного безопаснее, чем заражение корью, паротитом или краснухой. Большинство людей, которые получают вакцину MMR, не испытывают с ней никаких проблем.
После вакцинации MMR у человека могут возникнуть:
Незначительные события:
Боль в руке от инъекции
Лихорадка
Покраснение или сыпь в месте инъекции
Отек желез в щеках или шее
Если эти события случаются, они обычно начинаются в течение 2 недель после прививки.После второго приема они возникают реже.
Умеренные события:
Припадок (подергивание или пристальный взгляд), часто связанный с лихорадкой
Временная боль и скованность в суставах, в основном у подростков или взрослых женщин
Временное низкое количество тромбоцитов, которое может вызвать необычное кровотечение или синяк
Сыпь по всему телу
Тяжелые события происходят очень редко:
Другие вещи, которые могут произойти после этой вакцины:
Люди иногда теряют сознание после медицинских процедур, включая вакцинация.Сидение или полежание около 15 минут поможет предотвратить обморок и травмы в результате падения. Сообщите своему врачу, если вы чувствуете головокружение, изменения зрения или звон в ушах.
У некоторых людей боль в плече может быть более серьезной и продолжительной, чем обычная болезненность, которая может возникнуть после инъекции. Это происходит очень редко.
Любое лекарство может вызвать тяжелую аллергическую реакцию. Такие реакции на вакцину оцениваются примерно в 1 на миллион доз и будут происходить в течение от нескольких минут до нескольких часов после вакцинации.
Как и в случае с любым другим лекарством, существует очень малая вероятность того, что вакцина вызовет серьезную травму или смерть.
Безопасность вакцин постоянно контролируется. Для получения дополнительной информации посетите: www.cdc.gov/vaccinesafety/
5. Что делать, если возникла серьезная проблема?
Что мне искать?
Ищите все, что вас беспокоит, например, признаки тяжелой аллергической реакции, очень высокая температура или необычное поведение.
Признаки тяжелой аллергической реакции могут включать крапивницу, отек лица и горла, затрудненное дыхание, учащенное сердцебиение, головокружение и слабость.Обычно это начинается от нескольких минут до нескольких часов после вакцинации.
Что мне делать?
Если вы считаете, что это серьезная аллергическая реакция или другое неотложное состояние, которое не может ждать, позвоните 9-1-1 или обратитесь в ближайшую больницу. В противном случае позвоните своему врачу.
После этого следует сообщить о реакции в Систему сообщений о побочных эффектах вакцин (VAERS). Этот отчет должен подать ваш врач, или вы можете сделать это самостоятельно через веб-сайт VAERS www.vaers.hhs.gov или по телефону 1-800-822-7967.
VAERS не дает медицинских консультаций.
6. Национальная программа компенсации травм от вакцин
Национальная программа компенсации травм от вакцин (VICP) — это федеральная программа, созданная для компенсации людям, которые могли быть травмированы некоторыми вакцинами.
Лица, которые считают, что они могли пострадать от вакцины, могут узнать о программе и о подаче иска, позвонив по телефону 1-800-338-2382 или посетив веб-сайт VICP по адресу www.hrsa.gov/vaccinecompensation. Срок подачи иска о компенсации ограничен.
7. Как я могу узнать больше?
Спросите своего врача. Ваш лечащий врач может дать вам вкладыш в упаковку вакцины или порекомендовать другие источники информации.
Позвоните в местный или государственный отдел здравоохранения.
Обратитесь в центры по контролю и профилактике заболеваний (CDC):
Информация, содержащаяся на этом веб-сайте, не должна использоваться в качестве замены медицинской помощи и рекомендаций вашего педиатра.Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Вакцина MMR (против кори, паротита и краснухи)
Зачем делать прививки?
Вакцина MMR может предотвратить кори, эпидемический паротит и краснуху .
- КОРЬ (M) может вызывать жар, кашель, насморк и красные слезящиеся глаза, за которыми обычно следует сыпь, покрывающая все тело.Это может привести к судорогам (часто связанным с лихорадкой), ушным инфекциям, диарее и пневмонии. В редких случаях корь может вызвать повреждение мозга или смерть.
- MUMPS (M) может вызывать жар, головную боль, мышечные боли, усталость, потерю аппетита, а также опухшие и болезненные слюнные железы под ушами с одной или обеих сторон. Это может привести к глухоте, отеку головного и / или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти.
- РУБЕЛЛА (R) может вызывать жар, боль в горле, сыпь, головную боль и раздражение глаз.Он может вызвать артрит почти у половины подростков и взрослых женщин. Если женщина заболела краснухой во время беременности, у нее может быть выкидыш или ее ребенок может родиться с серьезными врожденными дефектами.
Большинство людей, вакцинированных MMR, будут защищены на всю жизнь. Вакцины и высокий уровень вакцинации сделали эти болезни гораздо менее распространенными в Соединенных Штатах.
Вакцина MMR
Детям требуется 2 дозы вакцины MMR, обычно:
- Первая доза в возрасте от 12 до 15 месяцев
- Вторая доза в возрасте от 4 до 6 лет
Младенцы, которые будут путешествовать за пределы США в возрасте от 6 до 11 месяцев. перед поездкой следует сделать прививку MMR.Ребенку все равно следует получить 2 дозы в рекомендованном возрасте для длительной защиты.
Дети старшего возраста, подростки, и взрослые также нуждаются в 1 или 2 дозах вакцины MMR, если они еще не обладают иммунитетом к кори, эпидемическому паротиту и краснухе. Ваш лечащий врач может помочь вам определить, сколько доз вам нужно.
Третья доза вакцины MMR может быть рекомендована при определенных вспышках эпидемического паротита.
Вакцина MMR может вводиться одновременно с другими вакцинами.Дети в возрасте от 12 месяцев до 12 лет могут получить вакцину MMR вместе с вакциной против ветряной оспы за один прием, известный как MMRV. Ваш лечащий врач может предоставить вам дополнительную информацию.
Поговорите со своим лечащим врачом
Сообщите своему провайдеру вакцины, если человек, получающий вакцину:
- Имел аллергическую реакцию после предыдущей дозы вакцины MMR или MMRV или имел какие-либо серьезные, опасные для жизни аллергии .
- Беременна или думает, что беременна.
- Имеет ослабленную иммунную систему или у одного из родителей, брата или сестры в анамнезе есть наследственные или врожденные проблемы с иммунной системой.
- У него когда-либо было состояние, при котором у него или нее легко появляется синяк или кровотечение.
- Недавно перенесла переливание крови или получала другие продукты крови.
- Болеет туберкулезом.
- Получал какие-либо другие вакцины за последние 4 недели.
В некоторых случаях ваш лечащий врач может решить отложить вакцинацию MMR до следующего визита.
Люди с легкими заболеваниями, такими как простуда, могут быть вакцинированы. Людям со средним или тяжелым заболеванием обычно следует дождаться выздоровления, прежде чем делать прививку MMR.
Ваш лечащий врач может предоставить вам дополнительную информацию.
Риски реакции на вакцину
- Болезненность, покраснение или сыпь в месте укола, а также сыпь по всему телу после вакцинации MMR.
- После вакцинации MMR иногда возникают лихорадка или опухоль щек или шеи.
- Более серьезные реакции случаются редко. Они могут включать судороги (часто связанные с лихорадкой), временную боль и скованность в суставах (в основном у подростков или взрослых женщин), пневмонию, отек головного и / или спинного мозга или временное низкое количество тромбоцитов, которое может вызвать необычное кровотечение. или синяк.
- У людей с серьезными проблемами иммунной системы эта вакцина может вызвать инфекцию, которая может быть опасной для жизни. Людям с серьезными проблемами иммунной системы противопоказана вакцинация MMR.
Иногда люди теряют сознание после медицинских процедур, включая вакцинацию. Сообщите своему врачу, если вы чувствуете головокружение, изменения зрения или звон в ушах.
Как и в случае с любым другим лекарством, существует очень малая вероятность того, что вакцина вызовет тяжелую аллергическую реакцию, другие серьезные травмы или смерть.
Что делать, если возникла серьезная проблема?
Аллергическая реакция может возникнуть после того, как вакцинированный покинет клинику. Если вы заметили признаки тяжелой аллергической реакции (крапивница, отек лица и горла, затрудненное дыхание, учащенное сердцебиение, головокружение или слабость), позвоните по номеру 9-1-1 и доставьте человека в ближайшую больницу.
Если вас интересуют другие признаки, позвоните своему врачу.
О побочных реакциях следует сообщать в Систему сообщений о побочных эффектах вакцин (VAERS). Этот отчет обычно подает ваш лечащий врач, или вы можете сделать это самостоятельно. Посетите веб-сайт VAERS по адресу vaers.hhs.gov или позвоните по телефону 1-800-822-7967 . VAERS предназначен только для сообщения о реакциях, и персонал VAERS не дает медицинских рекомендаций.
Национальная программа компенсации травм от вакцин
Национальная программа компенсации травм от вакцин (VICP) — это федеральная программа, созданная для компенсации людям, которые могли быть травмированы определенными вакцинами.Посетите VICP по адресу www.hrsa.gov/vaccine-compensation/index.html или позвоните по телефону 1-800-338-2382 , чтобы узнать о программе и о том, как подать иск. Срок подачи иска о компенсации ограничен.
Как я могу узнать больше?
Вакцина MMRV (от кори, паротита, краснухи и ветряной оспы)
Зачем делать прививки?
Вакцина MMRV может предотвратить корь, эпидемический паротит, краснуху и ветряную оспу .
- КОРЬ (M) может вызывать жар, кашель, насморк и красные слезящиеся глаза, за которыми обычно следует сыпь, покрывающая все тело.Это может привести к судорогам (часто связанным с лихорадкой), ушным инфекциям, диарее и пневмонии. В редких случаях корь может вызвать повреждение мозга или смерть.
- MUMPS (M) может вызывать жар, головную боль, мышечные боли, усталость, потерю аппетита, а также опухшие и болезненные слюнные железы под ушами. Это может привести к глухоте, отеку головного и / или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти.
- РУБЕЛЛА (R) может вызывать жар, боль в горле, сыпь, головную боль и раздражение глаз.Он может вызвать артрит почти у половины подростков и взрослых женщин. Если женщина заболела краснухой во время беременности, у нее может быть выкидыш или ее ребенок может родиться с серьезными врожденными дефектами.
- ВАРИЦЕЛЛА (V) , также называемая ветряной оспой, может вызывать зудящую сыпь в дополнение к лихорадке, усталости, потере аппетита и головной боли. Это может привести к кожным инфекциям, пневмонии, воспалению кровеносных сосудов, отеку головного и / или спинного мозга и инфицированию крови, костей или суставов.У некоторых людей, заболевших ветряной оспой, через годы появляется болезненная сыпь, называемая опоясывающим лишаем (также известный как опоясывающий лишай).
Большинство людей, вакцинированных MMRV, будут защищены на всю жизнь. Вакцины и высокий уровень вакцинации сделали эти болезни гораздо менее распространенными в Соединенных Штатах.
Вакцина MMRV
Вакцина MMRV обычно может вводиться детям в возрасте от 12 месяцев до 12 лет:
- Первая доза в возрасте от 12 до 15 месяцев
- Вторая доза в возрасте от 4 до 6 лет
Вакцина MMRV может вводиться одновременно с другими вакцинами.Вместо вакцины MMRV некоторые дети могут получить отдельные прививки от вакцины MMR (корь, эпидемический паротит и краснуха) и ветряной оспы. Ваш лечащий врач может предоставить вам дополнительную информацию. T алк с вашим лечащим врачом.
Сообщите своему провайдеру вакцины, если человек, получающий вакцину:
- Имел аллергическую реакцию после предыдущей дозы вакцины MMRV, MMR или ветряной оспы, или имел тяжелые, опасные для жизни аллергии.
- беременна или думает, что беременна.
- Имеет ослабленную иммунную систему, или имеет родителей, брата или сестру с историей наследственных или врожденных проблем с иммунной системой.
- Когда-либо было состояние , которое вызывает у него или ее синяк или кровотечение.
- Имеет приступов в анамнезе, или имеет родителей, брата или сестру с историей припадков.
- Принимает или планирует принять салицилаты (например, аспирин).
- Недавно переливал кровь или получал другие продукты крови.
- Болеет туберкулезом.
- Получал ли какие-либо другие вакцины за последние 4 недели.
В некоторых случаях ваш лечащий врач может решить отложить вакцинацию MMRV до следующего визита или может порекомендовать ребенку получить отдельные вакцины MMR и ветряную оспу вместо MMRV.
Люди с легкими заболеваниями, такими как простуда, могут быть вакцинированы. Детям с умеренным или тяжелым заболеванием обычно следует дождаться выздоровления перед вакцинацией MMRV.
Ваш лечащий врач может предоставить вам дополнительную информацию.
Риск реакции на вакцину
- Болезненность, покраснение или сыпь в месте укола могут появиться после вакцины MMRV.
- После вакцинации MMRV иногда возникают лихорадка или опухоль на щеках или шее.
- Приступы, часто связанные с лихорадкой, могут случиться после вакцинации MMRV. Риск судорожных припадков выше после вакцинации MMRV, чем после введения отдельных вакцин против ветряной оспы и MMR, если они вводятся в качестве первой дозы серии детям младшего возраста.Ваш лечащий врач может посоветовать вам подходящие вакцины для вашего ребенка.
- Более серьезные реакции случаются редко. Они могут включать пневмонию, отек головного и / или спинного мозга или временное низкое количество тромбоцитов, которое может вызвать необычное кровотечение или синяк.
- У людей с серьезными проблемами иммунной системы эта вакцина может вызвать инфекцию, которая может быть опасной для жизни. Людям с серьезными проблемами иммунной системы не следует получать вакцину MMRV.
У вакцинированного человека может появиться сыпь.Если это произойдет, это может быть связано с компонентом вакцины против ветряной оспы, а вирус вакцины против ветряной оспы может быть передан незащищенному человеку. Любой, у кого появляется сыпь, должен держаться подальше от людей с ослабленной иммунной системой и младенцев, пока сыпь не исчезнет. Поговорите со своим врачом, чтобы узнать больше.
Некоторые люди, вакцинированные от ветряной оспы, спустя годы заболевают опоясывающим лишаем (опоясывающим герпесом). После вакцинации это случается гораздо реже, чем после ветряной оспы.
Иногда люди теряют сознание после медицинских процедур, включая вакцинацию. Сообщите своему врачу, если вы чувствуете головокружение, изменения зрения или звон в ушах.
Как и в случае с любым другим лекарством, существует очень малая вероятность того, что вакцина вызовет тяжелую аллергическую реакцию, другие серьезные травмы или смерть.
Что делать, если возникла серьезная проблема?
Аллергическая реакция может возникнуть после того, как вакцинированный покинет клинику. Если вы заметили признаки тяжелой аллергической реакции (крапивница, отек лица и горла, затрудненное дыхание, учащенное сердцебиение, головокружение или слабость), позвоните по номеру 9-1-1 и доставьте человека в ближайшую больницу.
Если вас интересуют другие признаки, позвоните своему врачу.
О побочных реакциях следует сообщать в Систему сообщений о побочных эффектах вакцин (VAERS). Этот отчет обычно подает ваш лечащий врач, или вы можете сделать это самостоятельно. Посетите VAERS на vaers.hhs.gov или позвоните по телефону 1-800-822-7967 . VAERS предназначен только для сообщения о реакциях, и персонал VAERS не дает медицинских рекомендаций.
Национальная программа компенсации травм от вакцин
Национальная программа компенсации травм от вакцин (VICP) — это федеральная программа, созданная для компенсации людям, которые могли быть травмированы определенными вакцинами.Посетите VICP по адресу www.hrsa.gov/vaccine-compensation/index.html или позвоните по телефону 1-800-338-2382 , чтобы узнать о программе и о том, как подать иск. Срок подачи иска о компенсации ограничен.
Как я могу узнать больше?
Обратитесь в центры по контролю и профилактике заболеваний (CDC):
Департамент здравоохранения штата Вашингтон
Español
Вакцина MMR обеспечивает длительную защиту от кори, паротита и краснухи.
Вакцина MMR рекомендована для:
- Младенцы и дети, которым необходимы две дозы:
- Первая доза в возрасте от 12 до 15 месяцев
- Вторая доза от 4 до 6 лет
- Если ваша семья путешествует за границу, младенцам и детям может потребоваться более ранняя дозировка. Перед поездкой поговорите со своим врачом.
- Взрослые, родившиеся после 1957 г.
- Люди с повышенным риском заражения этими заболеваниями, такие как медицинские работники, студенты колледжей и иностранные путешественники.
- MMR особенно важен для женщин, которые могут забеременеть, поскольку краснуха может вызвать серьезные врожденные дефекты. Вы не можете получить вакцину MMR во время беременности.
Щелкните рисунок, чтобы узнать, как защитить ребенка от кори
Использование вакцины, содержащей паротит (MMR и MMRV) во время вспышки эпидемического паротита
Во время вспышки эпидемического паротита, удостовериться, что у всех есть рекомендуемые 2 дозы вакцины против паротита, а также избегать вещей, которые вызывают передачу паротита, являются стандартными способами борьбы со вспышкой.Любой, кто не знает истории прививок, не получал доз или принимал только одну дозу вакцины против эпидемического паротита, должен получить дозу во время вспышки.
Третья доза для тех, кто уже получил две дозы, — еще один способ улучшить защиту некоторых людей во время вспышки, которые, по мнению органов общественного здравоохранения, подвержены повышенному риску заражения паротитом. Это сделано для улучшения защиты от паротита и его серьезных последствий. Было установлено, что третья доза MMR безопасна и эффективна для предотвращения эпидемического паротита.
Если в вашем районе произошла вспышка эпидемического паротита, проконсультируйтесь с лечащим врачом, чтобы узнать, прошли ли вы две дозы вакцины MMR или MMRV. Если вы получили две дозы, обратитесь к своему врачу или в местный отдел общественного здравоохранения, чтобы узнать, была ли определена группа, в которой вы состоите, более высокий риск заражения паротитом. Если вам и другим членам группы рекомендуется получить третью дозу MMR или MMRV, сообщите об этом своему врачу.
Родителям
Медицинским работникам
Информационные бюллетени по вакцинам
Прочие ресурсы
В начало
Вакцина против кори, эпидемического паротита и краснухи (MMR)
Берегите ребенка.
Сделайте все вакцины вовремя.
Получив все вакцины вовремя, ваш ребенок может быть защищен от многих болезней на всю жизнь.
За последние 50 лет иммунизация спасла больше жизней в Канаде, чем любая другая мера здравоохранения.
Что такое вакцина MMR?
Вакцина MMR защищает от кори, паротита и краснухи. Вакцина содержит ослабленные формы вирусов кори, паротита и краснухи, которые не вызывают заболевания. Вакцина одобрена Министерством здравоохранения Канады.
Вакцина MMR предоставляется бесплатно в рамках плановой иммунизации вашего ребенка. Позвоните своему врачу, чтобы записаться на прием.
Кому следует сделать вакцину MMR?
Вакцина MMR вводится детям сериями из 2 доз. Первая доза вводится в возрасте 12 месяцев, а вторая доза — в возрасте от 4 до 6 лет. Детям, которым также необходима защита от ветряной оспы (ветряной оспы), 2-я доза вакцины может быть введена в виде комбинированной вакцины против кори, эпидемического паротита, краснухи и ветряной оспы (MMRV).Дополнительную информацию о вакцине MMRV см. В файле HealthLinkBC № 14e о вакцине против кори, эпидемического паротита, краснухи и ветряной оспы (MMRV).
Вакцина делается одновременно с другими вакцинациями детей.
| вакцина MMR | Возраст детей при иммунизации |
| 1-я доза | 12 месяцев |
| 2-я доза | от 4 до 6 лет |
Вакцина MMR также предоставляется бесплатно следующим лицам:
- Младенцы в возрасте от 6 до 11 месяцев, которые будут путешествовать в страны, где есть заболевание корью, или, как известно, контактировали с больными корью.(этим детям также потребуется еще 2 дозы вакцины в возрасте 12 месяцев и от 4 до 6 лет)
- Женщины детородного возраста, не обладающие иммунитетом к краснухе
- Дети старшего возраста и взрослые, которые не были вакцинированы или не имеют доказательств иммунитета к кори, эпидемическому паротиту и краснухе
Людям, родившимся в 1970 году или позже (1957 год для медицинских работников), рекомендуется получить 2 дозы вакцины. Это особенно важно для путешественников.
Важно вести учет всех полученных прививок.
Каковы преимущества вакцины MMR?
Вакцина MMR — лучший способ защиты от кори, эпидемического паротита и краснухи, которые являются серьезными, а иногда и смертельными заболеваниями.
Когда вы получаете прививку, вы помогаете защитить других.
Каковы возможные реакции после вакцинации?
Вакцины очень безопасны. Сделать вакцину намного безопаснее, чем заболеть корью, паротитом или краснухой.
Общие реакции на вакцину могут включать болезненность, покраснение и отек в месте введения вакцины.Легкая лихорадка, сыпь, похожая на корь, и опухание желез на щеках или шее могут возникнуть примерно через 7–12 дней после вакцинации. Временная боль в суставах может возникать у подростков и взрослых женщин.
Ацетаминофен (например, Тайленол®) или ибупрофен * (например, Адвил®) можно назначать при лихорадке или болезненности. АСК (например, Аспирин®) не следует назначать лицам младше 18 лет из-за риска развития синдрома Рейе.
* Ибупрофен нельзя давать детям младше 6 месяцев без предварительной консультации с врачом.Для получения дополнительной информации о синдроме Рейе см. Файл HealthLinkBC № 84 Синдром Рейе.
В редких случаях более серьезные реакции могут включать судороги, вызванные лихорадкой (примерно у 1 ребенка из 3000), временным падением количества клеток крови, которое помогает предотвратить кровотечение (примерно у 1 человека из 30 000), и энцефалитом, воспалением головного мозга (примерно у 1 ребенка из 30 000). человек на 1 миллион). Вероятность заразиться энцефалитом от кори составляет примерно 1 из 1000, что намного выше, чем от вакцины.
Важно оставаться в клинике в течение 15 минут после вакцинации, потому что существует чрезвычайно редкая возможность, менее 1 на миллион, опасной для жизни аллергической реакции, называемой анафилаксией. Это может включать крапивницу, затрудненное дыхание или отек горла, языка или губ. В случае возникновения такой реакции ваш лечащий врач готов ее лечить. Неотложная помощь включает введение адреналина (адреналина) и доставку на машине скорой помощи в ближайшее отделение неотложной помощи.Если симптомы развиваются после выписки из клиники, позвоните по номеру 9-1-1 или по номеру местной службы экстренной помощи.
Важно всегда сообщать своему врачу о серьезных или неожиданных реакциях.
Кому нельзя делать прививку MMR?
Поговорите со своим врачом, если вы или ваш ребенок:
- Испытывали опасную для жизни реакцию на предыдущую дозу вакцины против кори, паротита или краснухи или на любой компонент вакцины, включая желатин или неомицин
- Иммунная система ослаблена болезнью или лечением
- У вас снизилось количество тромбоцитов, клеток крови, которые помогают предотвратить кровотечение, после получения предыдущей дозы вакцины MMR без установления другой причины
- Переливали кровь или получали другие продукты крови в течение последних 12 месяцев
- Беременны или планируете забеременеть.Женщинам следует избегать беременности в течение 1 месяца после вакцинации MMR.
Нет необходимости откладывать вакцинацию из-за простуды или другого легкого заболевания. Однако, если у вас есть проблемы, поговорите со своим врачом.
Что такое корь, эпидемический паротит и краснуха?
Корь, эпидемический паротит и краснуха — болезни, вызываемые вирусами. Вирусы легко распространяются по воздуху, когда инфицированный человек кашляет или чихает. Вы можете заразиться, вдохнув воздух или прикоснувшись к поверхности, зараженной вирусом.Вирусы также могут передаваться через контакт со слюной инфицированного человека, например, при совместном использовании еды, напитков или сигарет или при поцелуях.
Корь , также известная как красная корь, вызывает жар, сыпь, симптомы простуды и красные воспаленные глаза, которые могут быть чувствительны к свету. Это может привести к инфекциям уха или легких (пневмония). Более серьезные осложнения, встречающиеся у 1 человека из 1000, включают энцефалит, воспаление головного мозга. Это может привести к судорогам, глухоте или необратимому повреждению мозга.Примерно один человек из 3000, заболевших корью, может умереть от осложнений.
Свинка вызывает жар, головные боли и отек слюнных желез и щек. Более серьезные осложнения включают энцефалит. Примерно 1 из 20 человек, болеющих эпидемическим паротитом, заболевает паротитным менингитом, инфекцией слизистой оболочки мозга. Свинка также может вызвать временную глухоту. Постоянная глухота встречается менее чем у 1 из 20 000 человек, болеющих паротитом. Приблизительно у 1 из 4 взрослых мужчин и мальчиков-подростков возникает болезненное опухание яичек.
Краснуха , также известная как немецкая корь, может вызывать серьезные осложнения и врожденные дефекты у будущего ребенка, включая глухоту, проблемы с глазами, пороки сердца, повреждение печени и повреждение мозга. Это называется синдромом врожденной краснухи. Это происходит примерно у 9 из 10 детей, рожденных женщинами, инфицированными вирусом в первые 3 месяца беременности. Краснуха также может вызвать выкидыш или мертворождение.
Эти болезни сейчас редки в до нашей эры. из-за плановых программ иммунизации детей.
Согласие совершеннолетнего несовершеннолетнего
Рекомендуется, чтобы родители или опекуны и их дети обсуждали согласие на иммунизацию. Дети в возрасте до 19 лет, которые могут понять преимущества и возможные реакции для каждой вакцины, а также риск не пройти иммунизацию, могут по закону дать согласие на вакцинацию или отказаться от нее. Для получения дополнительной информации о согласии совершеннолетних несовершеннолетних см. Файл HealthLinkBC № 119 «Закон о младенцах», «Согласие совершеннолетних несовершеннолетних и иммунизация».
Для получения дополнительной информации
Для получения дополнительной информации о кори, эпидемическом паротите, краснухе и ветряной оспе см. Следующие файлы HealthLinkBC:
Для получения дополнительной информации об иммунизации посетите сайт ImmunizeBC https: //munizebc.ca /.
Корь, эпидемический паротит и краснуха | Университетская служба здравоохранения
Если у вас возникли симптомы или вы могли подвергнуться воздействию:
Обратитесь к своему поставщику медицинских услуг за советом и / или для оценки вашего статуса иммунизации. Студенты U-M и другие пациенты UHS могут звонить по телефону 734-764-8320, а консультации медсестры по телефону доступны днем и ночью. Подробнее см. Если у вас возникли симптомы или вы могли подвергнуться воздействию.
Как пройти вакцинацию в UHS:
Иммунизация — эффективное средство профилактики кори, эпидемического паротита и краснухи.Узнайте, как пройти иммунизацию в разделе «Иммунизация».
На этой странице:
Корь, паротит или краснуха — проблема? Студенты, проживающие в общежитиях и других группах, подвержены более высокому риску инфекционных заболеваний. По этой причине студенты колледжа должны были получить две дозы вакцины против кори, паротита и краснухи (MMR). Прочтите Рекомендации по иммунизации ниже.
В настоящее время эти болезни относительно редки в США, но до разработки эффективных вакцин они вызывали серьезные заболевания, пожизненную инвалидность и смерть.Например, последняя крупная эпидемия краснухи в США (в 1964 году) привела к тому, что около 25 000 детей получили серьезные осложнения, такие как пороки сердца, глухота, слепота или умственная отсталость, потому что их матери перенесли болезнь во время беременности.
Регулярная иммунизация детей в настоящее время защищает большинство людей, но иногда случаются вспышки, и риску подвергаются люди, не прошедшие полную вакцинацию. Кроме того, они могут подвергать этим заболеваниям тех, кто подвергается наибольшему риску, включая беременных женщин и плод.Вы защищены? См. Рекомендации по иммунизации.
Чем эти болезни похожи и чем отличаются? Все эти заболевания относятся к респираторным заболеваниям, вызываемым вирусами, которые передаются при кашле, чихании и прямом контакте с респираторными жидкостями. Все можно предотвратить с помощью иммунизации.
Период заражения:
Корь: от 4 дней до до 4 дней после высыпания; высококонтагиозный
Эпидемический паротит: от нескольких дней до и через 5 дней после начала отека
Краснуха (краснуха): от 1 недели до до 1 недели после высыпания; люди, у которых нет симптомов, могут передавать его
Начало симптомов:
Корь: 10-12 дней после контакта
Свинка: 12-25 дней после контакта
Краснуха (немецкая корь): диапазон 14-23 дней, в среднем 16-18 дней
Общие симптомы:
Корь: сыпь, высокая температура, кашель, насморк и слезотечение в течение 1-2 недель
Свинка: лихорадка, головная боль, мышечные боли, усталость, потеря аппетита и отек слюнных желез, вызывающая опухание щек
Краснуха (краснуха): легкие симптомы (небольшая температура, сыпь, отек шейных желез) у детей и молодых людей длятся около 3 дней
Осложнения:
Корь:
- Диарея
- Инфекция уха у 1/10 детей
- Пневмония у 1/20 детей
- Энцефалит (воспаление головного мозга) у 1/1000 детей
- Изъятия
- Смерть у 1/10 000 детей
Свинка:
- Менингит (воспаление оболочек головного и спинного мозга) у 1/10 детей
- Энцефалит (воспаление головного мозга), которое обычно проходит без необратимых повреждений
- Глухота, обычно необратимая
- Воспаление яичников и / или груди
- Болезненное воспаление и опухание яичек у 1/4 подростков и взрослых мужчин, которое обычно проходит, но может вызвать бесплодие
Краснуха (немецкая корь):
- Отеки и боли в суставах длятся 1-2 недели (особенно у взрослых женщин)
- Энцефалит (воспаление головного мозга), которое обычно проходит без необратимых повреждений
- Пурпура (временное нарушение свертываемости крови)
Осложнения для беременных женщин и их младенцев:
Корь: выкидыш.У младенцев преждевременные роды и низкая масса тела.
Свинка: выкидыш.
Краснуха (немецкая корь): выкидыш. У младенцев слепота, глухота, пороки сердца, катаракта, поражение печени и селезенки, умственная отсталость,
Рекомендации по иммунизации:
- Студенты колледжей и другие лица должны пройти иммунизацию от кори, паротита и краснухи. См. Раздел «Прививки», чтобы узнать, как пройти иммунизацию.
- Если вы родились после 1956 года, рекомендуется ввести две дозы комбинированной вакцины против кори, паротита и краснухи (КПК).
- Большинство людей, родившихся в 1956 г. или ранее, были инфицированы корью, эпидемическим паротитом и краснухой в детстве и считаются имеющими иммунитет.
- Люди, родившиеся в 1970-х годах, с меньшей вероятностью получили две дозы. Вакцина
- MMR — это живая аттенуированная (ослабленная) вакцина. Впервые она была лицензирована в комбинированной форме в 1971 году и содержит самые безопасные и эффективные формы каждой вакцины.
- Эффективность вакцины составляет 75-91% даже при введении двух доз.
- Побочные эффекты вакцины обычно легкие и включают сыпь, небольшое повышение температуры тела, легкое опухание слюнных желез, боль или опухание суставов (чаще встречается у взрослых).Если вы заболели в течение 4 недель после иммунизации, обратитесь к своему врачу. Вакцина
- MMR не рекомендуется беременным женщинам, хотя известно, что она не вызывает болезни. Женщинам, планирующим беременность, следует подождать 3 месяца после иммунизации, прежде чем забеременеть.
Избегайте иммунизации:
- Когда вы больны (например, у вас жар или вы плохо себя чувствуете)
- Если у вас есть системные аллергические реакции, такие как затрудненное дыхание, на яйца, куриный белок или антибиотик неомицин
- Имеют рак, лейкемию, лимфому или ВИЧ / СПИД
- Получали гамма-глобулин (иммунный глобулин) в течение последних 3 месяцев
См. Также в CDC:
Как продемонстрировать иммунитет при необходимости: Анализы крови, называемые титрами, можно заказать для каждого из этих заболеваний индивидуально.Позвоните по телефону 734-764-8320, чтобы записаться на прием.
Если вы заметили симптомы или могли подвергнуться воздействию:
Обратитесь к своему поставщику медицинских услуг за советом и / или для оценки вашего статуса иммунизации. Студенты U-M и другие пациенты UHS могут звонить по телефону 734-764-8320, а консультации медсестры по телефону доступны днем и ночью.
См. Также Советы по учебе, если вы заболели или получили травму.
Для диагностики могут потребоваться лабораторные исследования.
Случаи кори, эпидемического паротита и краснухи отслеживаются для выявления и устранения вспышек.Сообщите о таком заболевании своему врачу. Сообщение о заболевании не имеет никаких последствий для людей, и вы можете помочь предотвратить болезнь у других, сообщив о своем собственном.
Лечение включает самопомощь для уменьшения симптомов; от этих вирусных болезней нет лекарств.
Оставайтесь дома, если вы больны, чтобы не подвергать опасности других. В случае паротита не возвращайтесь в школу, на работу или в детский сад в течение 9 дней после появления симптомов.
Профилактика респираторных инфекций:
- Избегайте тесного контакта с больными людьми.
- Когда вы заболели, держитесь подальше от других и, если возможно, оставайтесь дома.
- При кашле или чихании прикрывайте рот и нос салфеткой или рукавом (не рукой).
- Вымойте руки водой с мылом или очистителем на спиртовой основе.
- Не прикасайтесь к глазам, носу или рту.
- Вы можете распечатать бесплатную листовку «Прикрой свой кашель / очистить руки» (PDF) и опубликовать ее, чтобы напомнить другим, как предотвратить передачу респираторных инфекций.
Для получения дополнительной информации:
.
 5
5