Как меняются пищеварение и стул ребенка при введении прикорма и продуктов с общего стола
Киселева Елена Сергеевна
кандидат медицинских наук, научный советник MAMAKO®
У ребенка начало прикорма. Стул изменился — стал жидким или, наоборот, появился запор, и, похоже, у малыша болит живот. Это нормально? Как вводить прикорм и какой должен быть стул? Разговор о самом важном мы ведем с Еленой Сергеевной Киселевой, кандидатом медицинских наук, научным советником MAMAKO®.
Когда вводить продукты с общего стола
— По мере роста ребенка возникает необходимость расширить его рацион за счет введения новых дополнительных продуктов питания — прикорма. В соответствии с современными рекомендациями экспертов прикорм начинают вводить в интервале 4—6 месяцев. Малышам, которых вскармливают смесями, прикорм можно начинать с 4 месяцев. Детям на исключительно грудном вскармливании прикорм рекомендовано вводить с 6 месяцев.
Важно! Срок и тактику назначения прикорма определяет врач, который наблюдает малыша и знает особенности его развития.
Что готовят для малышей
- Протертые супы, каши, салаты, пюре.
- Мясо и рыбу в виде суфле, тефтелей, паровых котлет.
Способы приготовления — отваривать, тушить на пару, запекать.
Раннее введение прикорма — раньше 4 месяцев
— В первые четыре месяца пищеварительная система ребенка продолжает созревать и формироваться, поэтому наилучшее питание в этом периоде — мамино молоко или детская смесь. Нарушение сроков прикорма — это риск развития функциональных нарушений желудочно-кишечного тракта и аллергических реакций.
Позднее введение прикорма — после 6 месяцев
— Позднее знакомство с твердой пищей чревато нарушением развития ребенка в связи с недостаточным поступлением в организм нутриентов, витаминов и минералов и высоким риском развития пищевой аллергии и пищеварительных проблем из-за необходимости «уложиться в сроки» и ввести большое количество новых продуктов.
Прикорм вводится слишком быстро
— Ни в коем случае нельзя отступать от основных правил введения прикорма — последовательности и постепенности: не спешить, не предлагать ребенку одновременно два и более продукта, не давать продукты, которые не подходят малышу по возрасту. В противном случае, скорее всего, маленький организм отреагирует расстройством пищеварения.
Несоблюдение рекомендованных объемов порций
— Не перекармливайте. Очень важно с раннего детства сформировать правильное восприятие еды. Большие порции могут выработать привычку к перееданию и, как следствие, привести к ожирению в более старшем возрасте.
Насильственное кормление
— Кормить через силу неправильно, так же как использовать продукты и блюда, вытесняющие из рациона пищу, которая содержит полноценный белок (например, заменять блюда из натурального мяса колбасными изделиями). Не на пользу ребенку и бесконтрольное увлечение сладостями и кондитерскими изделиями.
— Елена Сергеевна, меняется ли стул ребенка при введении прикорма и с переходом на общий стол?
— Консистенция стула грудничка при прикорме изменяется. Он становится более густым. Это особенно заметно у малышей на грудном вскармливании. Частота стула также уменьшается и постепенно доходит до 1-2 раз в сутки. Со временем при увеличении количества прикорма и переходе на пищу с общего стола устанавливается плотный густой стул.
Однако введение новых продуктов, будь то прикорм или блюда с общего стола, может вызывать нарушения пищеварения, которые сопровождаются разжижением стула, срыгиваниями, рвотой, повышенным газообразованием. Бывает, что у ребенка болит живот от прикорма и «взрослой» пищи.
Что делать родителям, если у ребенка…
— Может ли развиться у ребенка аллергия на прикорм?
— Аллергические реакции могут быть вызваны прикормом. При этом нарушается процесс пищеварения, что проявляется тошнотой, приступами рвоты, расстройством стула. Также важно обращать внимание на появление слизи, жидкого или пенистого стула. Стоит проверить, нет ли раздражения вокруг анального отверстия или сыпи на коже малыша.
При этом нарушается процесс пищеварения, что проявляется тошнотой, приступами рвоты, расстройством стула. Также важно обращать внимание на появление слизи, жидкого или пенистого стула. Стоит проверить, нет ли раздражения вокруг анального отверстия или сыпи на коже малыша.
Все из перечисленного может быть признаком нарушения пищеварения вследствие аллергии на прикорм. При таком состоянии грудничка введение новых продуктов отменяют, фиксируют все изменения в пищевом дневнике и как можно раньше посещают детского врача.
— Верно, что повышенную настороженность родители должны проявлять и в связи с возможным развитием заболеваний пищеварительной системы?
— Большую часть жалоб у детей можно отнести к функциональным пищеварительным проблемам вследствие незрелости, недостатка ферментов или слишком высокой пищевой нагрузки на желудочно-кишечный тракт. Но не стоит забывать, что за разными проблемами пищеварения могут скрываться серьезные заболевания.
Важно! Если симптомы тревоги сопровождаются повышением температуры, изменением поведения ребенка, вялостью, отсутствием аппетита, срочно вызывайте скорую помощь! Детям нельзя самостоятельно давать препараты, не рекомендованные наблюдающим его педиатром.
Чек-лист. Изменения пищеварения и стула в пределах нормы и рекомендации
- Соблюдайте сроки и правила введения прикорма, рекомендованные вашим педиатром.
- Осуществляйте правильную кулинарную обработку пищи. Помните, что общий стол для детей до 1,5 года подразумевает приготовление протертой и измельченной пищи.
- С расширением рациона предлагайте ребенку достаточное количество воды.
- Придерживайтесь такого режима питания, чтобы детский организм привык своевременно вырабатывать пищеварительные ферменты.
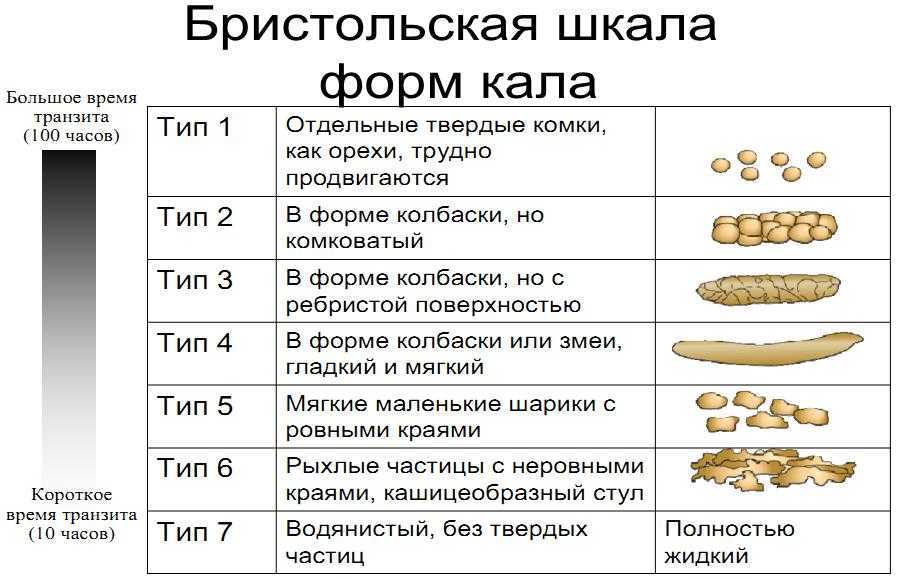
- Твердая пища в рационе вызывает изменение консистенции и цвета детского стула. Это не признак заболевания.
- При появлении тревожных симптомов, особенно на фоне повышения температуры и изменения общего состояния, незамедлительно обращайтесь к врачу!
Введение прикорма и расширение рациона у малышей может сопровождаться временным нарушением пищеварения: болями в животе, поносом или запором, рвотой, повышенным газообразованием, изменением цвета стула и появлением в нем примесей.
* Грудное молоко является лучшим питанием для младенцев. ВОЗ рекомендует исключительно грудное вскармливание в течение первых 6 месяцев жизни ребенка и продолжение грудного вскармливания после введения прикорма до возраста 2 лет. Перед вводом новых продуктов в рацион малыша необходимо проконсультироваться со специалистом. Материал носит информационный характер и не может заменить консультацию специалиста здравоохранения. Для питания детей с рождения.
Информационные источники
1.
Программа оптимизации вскармливания детей первого года жизни в Российской Федерации. — М., 2019.
2.
Инновации в детском питании / под ред. В. А. Тутельяна, Д. Б. Никитюка, И. Я. Коня, Е. А. Пырьевой. — МИА, 2020.
3.
Cтаростина Л. С. Тактика коррекции газообразования у детей раннего возраста. —РМЖ. — 2018.
#Пищеварение малыша #Прикорм #Советы маме #колики #аллергия
Читайте также
Для чего в детские смеси добавляют DHA, ARA и лютеин
#детские смеси #Развитие малыша
Яковенко Маргарита Павловна
кандидат медицинских наук, врач-педиатр, детский невролог, медицинский советник MAMAKO®
Сахар в детских кашах
#Советы маме #Прикорм #Чистый состав
Кизино Полина Александровна
врач-педиатр, перинатальный психолог
Календарь посещений врачей в течение первого года жизни ребенка
#Советы маме
Кизино Полина Александровна
врач-педиатр, перинатальный психолог
#Пищеварение малыша #грудное вскармливание #детские смеси #Прикорм #Советы маме #Развитие малыша
Киселева Елена Сергеевна
кандидат медицинских наук, научный советник MAMAKO®
Аллергия на прикорм у ребенка: что делать родителям
#аллергия #Прикорм #Советы маме #Пищеварение малыша #Чистый состав
Киселева Елена Сергеевна
кандидат медицинских наук, научный советник MAMAKO®
Какие порции еды стоит давать ребенку до 1 года
#Советы маме #грудное вскармливание #смеси #Прикорм #Пищеварение малыша
Кизино Полина Александровна
врач-педиатр, перинатальный психолог
Ягоды в рационе грудничка: в каком возрасте вводить их в прикорм
#Советы маме #Прикорм
Киселева Елена Сергеевна
кандидат медицинских наук, научный советник MAMAKO®
Чем кормить ребенка до года в жару
#Советы маме #грудное вскармливание #детские смеси #Прикорм
Киселева Елена Сергеевна
кандидат медицинских наук, научный советник MAMAKO®
Изменилась детская молочная смесь – что нужно знать
#детские смеси #Советы маме
Кизино Полина Александровна
врач-педиатр, перинатальный психолог
Козье молоко в питании детей: за или против
#Прикорм #Советы маме #Пищеварение малыша #грудное вскармливание
Хавьер Диас Кастро
профессор, преподаватель
Смотреть все
Смотреть все
Козье молоко в питании детей: за или против
# Прикорм # Советы маме # Пищеварение малыша # грудное вскармливание
Хавьер Диас Кастро
профессор, преподаватель
Пищеварение у новорожденных и грудных детей и его особенности
# Пищеварение малыша # грудное вскармливание # детские смеси # Прикорм # Советы маме # Развитие малыша
Киселева Елена Сергеевна
кандидат медицинских наук, научный советник MAMAKO®
Календарь посещений врачей в течение первого года жизни ребенка
# Советы маме
Кизино Полина Александровна
врач-педиатр, перинатальный психолог
Для чего в детские смеси добавляют DHA, ARA и лютеин
# детские смеси # Развитие малыша
Яковенко Маргарита Павловна
кандидат медицинских наук, врач-педиатр, детский невролог, медицинский советник MAMAKO®
Смотреть все
Ягоды в рационе грудничка: в каком возрасте вводить их в прикорм
# Советы маме # Прикорм
Киселева Елена Сергеевна
кандидат медицинских наук, научный советник MAMAKO®
Изменилась детская молочная смесь – что нужно знать
# детские смеси # Советы маме
Кизино Полина Александровна
врач-педиатр, перинатальный психолог
Аллергия на прикорм у ребенка: что делать родителям
# аллергия # Прикорм # Советы маме # Пищеварение малыша # Чистый состав
Киселева Елена Сергеевна
кандидат медицинских наук, научный советник MAMAKO®
Какие порции еды стоит давать ребенку до 1 года
# Советы маме # грудное вскармливание # смеси # Прикорм # Пищеварение малыша
Кизино Полина Александровна
врач-педиатр, перинатальный психолог
Смотреть все
Чем кормить ребенка до года в жару
# Советы маме # грудное вскармливание # детские смеси # Прикорм
Киселева Елена Сергеевна
кандидат медицинских наук, научный советник MAMAKO®
Сахар в детских кашах
# Советы маме # Прикорм # Чистый состав # kashi
Кизино Полина Александровна
врач-педиатр, перинатальный психолог
Смотреть все
Смотреть все
Диарейные заболевания у детей с точки зрения педиатра и инфекциониста.
 V Всероссийская научно-практическая конференция по детской гастроэнтерологии и нутрициологии. Сателлитный симпозиум компании «Босналек»
V Всероссийская научно-практическая конференция по детской гастроэнтерологии и нутрициологии. Сателлитный симпозиум компании «Босналек»Диарейный синдром занимает ведущее место в патологии детского возраста, уступая лишь острым респираторным заболеваниям. Расстройство кишечника, в большинстве случаев обусловленное инфекциями, может быть острым или хроническим (длительным). Нередко гастроинтестинальные нарушения у детей становятся следствием аллергических заболеваний и воспалительных заболеваний кишечника. Водянистая или жирная консистенция стула, наличие в нем слизи, крови, непереваренных остатков пищи являются признаками патологии, требующей лечения. В рамках сателлитного симпозиума эксперты рассмотрели вопросы дифференциальной диагностики и терапии наиболее распространенных в педиатрической практике заболеваний, сопровождающихся диареей.
Профессор, д.м.н. А.В. Горелов
Профессор, д.м.н. И.Н. Захарова
Взгляд инфекциониста
Член-корреспондент Российской академии наук, профессор кафедры детских болезней Первого Московского государственного медицинского университета им. И.М. Сеченова, руководитель клинического отдела инфекционной патологии Центрального научно-исследовательского института эпидемиологии, д.м.н. Александр Васильевич ГОРЕЛОВ отметил, что большинство диарейных заболеваний в отечественной педиатрической практике носят инфекционный характер. Согласно определению Всемирной организации здравоохранения, под диареей понимают три и более эпизода жидкого или водянистого стула в день либо частую по сравнению с индивидуальной нормой дефекацию. К диарее не относится частое опорожнение кишечника при нормальной консистенции кала, равно как и кашицеобразный стул у детей, находящихся на грудном вскармливании.
И.М. Сеченова, руководитель клинического отдела инфекционной патологии Центрального научно-исследовательского института эпидемиологии, д.м.н. Александр Васильевич ГОРЕЛОВ отметил, что большинство диарейных заболеваний в отечественной педиатрической практике носят инфекционный характер. Согласно определению Всемирной организации здравоохранения, под диареей понимают три и более эпизода жидкого или водянистого стула в день либо частую по сравнению с индивидуальной нормой дефекацию. К диарее не относится частое опорожнение кишечника при нормальной консистенции кала, равно как и кашицеобразный стул у детей, находящихся на грудном вскармливании.
Острые кишечные инфекции (ОКИ) – большая группа заразных заболеваний, характеризующихся поражением различных отделов желудочно-кишечного тракта (ЖКТ), симптомами интоксикации и обезвоживания различной степени. Ежегодно в мире ОКИ переносят 1,7 млрд человек. ОКИ занимают одно из ведущих мест в инфекционной патологии детского возраста и являются одной из самых частых причин обращения за медицинской помощью. На одного ребенка регистрируется 3,2 случая диарейных заболеваний инфекционной этиологии в год. Чаще болеют дети первых трех лет жизни. Среди причин детской смертности ОКИ занимают третье место.
На одного ребенка регистрируется 3,2 случая диарейных заболеваний инфекционной этиологии в год. Чаще болеют дети первых трех лет жизни. Среди причин детской смертности ОКИ занимают третье место.
Высокие показатели заболеваемости и смертности от кишечных инфекций у детей в России могут быть обусловлены низким качеством продуктов питания и питьевой воды. Показатели заболеваемости ОКИ в детской популяции сравнимы с показателями заболеваемости ветряной оспой.
Кишечные инфекции вызываются бактериями (диарейная кишечная палочка, кампилобактер, дизентерия, сальмонелла и др.) и вирусами. На сегодняшний день в этиологической структуре ОКИ преобладают вирусы, как правило рота-, астро-, калици-, энтеро- и аденовирусы. Самой частой причиной бактериальных ОКИ у детей экономически развитых стран являются сальмонеллы и кампилобактер.
Профиль наиболее распространенных энтеропатогенов зависит от возраста пациента. Так, у детей в возрасте до года ОКИ обычно связаны с рота-, норо-, аденовирусами, а также сальмонеллой. У детей в возрасте до четырех лет к этим возбудителям добавляются кампилобактер и иерсинии. У пациентов старше пяти лет ОКИ обычно обусловлены ротавирусом, кампилобактером и сальмонеллой. Таким образом, доля вирусных возбудителей ОКИ особенно велика у детей в возрасте четырех-пяти лет1.
У детей в возрасте до четырех лет к этим возбудителям добавляются кампилобактер и иерсинии. У пациентов старше пяти лет ОКИ обычно обусловлены ротавирусом, кампилобактером и сальмонеллой. Таким образом, доля вирусных возбудителей ОКИ особенно велика у детей в возрасте четырех-пяти лет1.
Согласно данным НИИ детских инфекций ФМБА России (Санкт-Петербург) за 2009–2015 гг., в этиологической структуре ОКИ во всех возрастных группах доминировала вирусная диарея, в частности рота- и норовирусная.
По данным отдела регистрации и учета инфекционных болезней, микробный пейзаж возбудителей ОКИ, выделенных от больных в Москве за 2014 г., показал, что в 49% случаев заболевания были вызваны ротавирусом группы A, в 8% – аденовирусами, в 3% – норовирусами, в 4% – энтеровирусной инфекцией.
Спектр возбудителей в этиологической структуре ОКИ варьируется в зависимости от сезона. Установлено, что в теплое время года преобладают энтеровирусные инфекции, в холодное – норо-, рота-, аденовирусные, в меньшей степени астровирусные.
В настоящее время диагностика ОКИ предусматривает выявление антигена возбудителя ОКИ в фекалиях с помощью быстрых тестов, белкового капсида вируса методом иммуноферментного анализа и электронную микроскопию испражнений. Основными принципами диагностики ОКИ являются сбор подробного анамнеза больного, эпидемиологического анамнеза, оценка клинической картины заболевания и результатов лабораторных исследований.
Для оптимизации диагностики ОКИ диарею классифицируют на острую, домашнюю, госпитальную, диарею путешественников, антибиотик-ассоциированную и хроническую (длительную).
В большинстве случаев ОКИ у детей сопровождается острым гастроэнтеритом, выраженным эксикозом и интоксикационным синдромом.
Ротавирусная инфекция – одна из ведущих причин тяжелой диареи у младенцев и детей. Дети в возрасте от четырех до 23 месяцев болеют наиболее тяжелой формой ротавирусного гастроэнтерита. При этом невозможно предугадать тяжесть течения заболевания. Иммунитет после перенесенной инфекции непродолжительный и сероспецифичный. Ротавирусная инфекция характеризуется острым началом, развитием лихорадки (38–39 °С), интоксикационного синдрома, симптомов поражения верхних отделов ЖКТ (частая рвота и диарея) и умеренными катаральными явлениями со стороны верхних дыхательных путей.
Иммунитет после перенесенной инфекции непродолжительный и сероспецифичный. Ротавирусная инфекция характеризуется острым началом, развитием лихорадки (38–39 °С), интоксикационного синдрома, симптомов поражения верхних отделов ЖКТ (частая рвота и диарея) и умеренными катаральными явлениями со стороны верхних дыхательных путей.
По данным ряда авторов, последствиями ротавирусной инфекции могут быть не только поражения кишечника, но и респираторные осложнения (средний отит, фарингит, ларингит, пневмония), поражения органов брюшной полости, такие как гепатит, печеночный абсцесс, панкреатит, нефрит и сахарный диабет 2-го типа. Ротавирусная инфекция у детей, прежде всего находящихся на искусственном вскармливании, может проявляться синдромом Кавасаки, ДВС-синдромом, гемофагоцитарным лимфогистиоцитозом. Возможна внезапная смерть ребенка грудного возраста во время сна2, 3.
Заболеваемость бактериальными кишечными инфекциями на протяжении многих лет также не имеет тенденции к снижению. Частой причиной ОКИ у детей считается дизентерия – острая бактериальная кишечная инфекция, возбудителем которой являются различные виды шигелл. Дизентерия у детей старше одного года протекает с преобладанием токсических явлений, таких как яркое начало, гипертермия, судороги, бред, потеря сознания, рвота, метеоризм. Как правило, при дизентерии наблюдается местный воспалительный процесс в виде дистального колита (схваткообразные боли в животе, спазмированная сигма, тенезмы, податливость ануса, «ректальный плевок», ладьевидный живот и др.). Дизентерия у детей первого года жизни встречается редко. При заболевании гипертермия и явления дистального колита отсутствуют. Стул энтеритный. Заболеваемость дизентерией резко повышается в летний период в южных регионах нашей страны (Краснодарский и Ставропольский края). В Москве вспышек дизентерии практически не бывает.
Частой причиной ОКИ у детей считается дизентерия – острая бактериальная кишечная инфекция, возбудителем которой являются различные виды шигелл. Дизентерия у детей старше одного года протекает с преобладанием токсических явлений, таких как яркое начало, гипертермия, судороги, бред, потеря сознания, рвота, метеоризм. Как правило, при дизентерии наблюдается местный воспалительный процесс в виде дистального колита (схваткообразные боли в животе, спазмированная сигма, тенезмы, податливость ануса, «ректальный плевок», ладьевидный живот и др.). Дизентерия у детей первого года жизни встречается редко. При заболевании гипертермия и явления дистального колита отсутствуют. Стул энтеритный. Заболеваемость дизентерией резко повышается в летний период в южных регионах нашей страны (Краснодарский и Ставропольский края). В Москве вспышек дизентерии практически не бывает.
Сальмонеллез – одна из наиболее распространенных ОКИ у детей – характеризуется тяжелым течением. Антибактериальная терапия в силу распространения антибиотикорезистентных штаммов затруднена. Инфекционный процесс при сальмонеллезе сопровождается выраженным синдромом эндогенной интоксикации, который носит многофакторный характер. Заболевание может протекать в различных формах: гастроинтестинальной, дизентериеподобной, тифоподобной, гриппоподобной, септической (генерализованной). При сальмонеллезе у детей отмечаются постепенное наращивание симптоматики, патологический характер стула (слизь и зелень), гемоколит, спленомегалия, податливость анального сфинктера, рвота. Самые сложные для диагностики формы сальмонеллеза гриппо- и тифоподобные. Они требуют обязательного проведения лабораторных исследований. Особенно опасны для детей, прежде всего первого года жизни, антибиотикорезистентные формы заболевания, которые при несвоевременном и неадекватном лечении способны привести к летальному исходу.
Инфекционный процесс при сальмонеллезе сопровождается выраженным синдромом эндогенной интоксикации, который носит многофакторный характер. Заболевание может протекать в различных формах: гастроинтестинальной, дизентериеподобной, тифоподобной, гриппоподобной, септической (генерализованной). При сальмонеллезе у детей отмечаются постепенное наращивание симптоматики, патологический характер стула (слизь и зелень), гемоколит, спленомегалия, податливость анального сфинктера, рвота. Самые сложные для диагностики формы сальмонеллеза гриппо- и тифоподобные. Они требуют обязательного проведения лабораторных исследований. Особенно опасны для детей, прежде всего первого года жизни, антибиотикорезистентные формы заболевания, которые при несвоевременном и неадекватном лечении способны привести к летальному исходу.
В последние годы участились вспышки ОКИ, вызванные эшерихиозом (коли-инфекция). В зависимости от серовара, наличия патогенных факторов и особенностей вызываемых ими заболеваний выделяют шесть групп эшерихий: энтеропатогенные кишечные палочки, энтероинвазивные, энтеротоксигенные, энтерогеморрагические, энтероагрегативные, диффузно-прикрепляющиеся. Наиболее распространена группа энтеропатогенных кишечных палочек.
Наиболее распространена группа энтеропатогенных кишечных палочек.
Манифестация болезни начинается с лихорадки, рвоты, жидкого стула. Клиническая симптоматика эшерихиоза у детей старше года напоминает сальмонеллез.
Кампилобактериоз, вызываемый грамотрицательными бактериями рода Campylobacter, характеризуется в первую очередь диареей.
Таким образом, диагноз ОКИ с определением возбудителя устанавливают на основании комплекса клинико-лабораторных и эпидемиологических данных. Крайне важно определить тяжесть течения заболевания, в том числе выраженность эксикоза (обезвоживания), интоксикации и местных проявлений. При эксикозе первой степени наблюдается потеря жидкости до 5% массы тела, второй степени – до 9%, третьей – более 9% массы тела.
Терапия ОКИ зависит от преобладающего синдрома. Тем не менее регидратация остается основным направлением. Этот метод известен давно. Для компенсации водно-электролитных и кислотно-щелочных нарушений при диарее у детей применяют низкоосмолярные регидратационные растворы (например, Регидрон БИО, Гидровит).
К другим жизнеугрожающим осложнениям ОКИ относятся гиповолемический шок, инфекционно-токсический шок, гемолитико-уремический синдром, острая почечная и сердечная недостаточность, пневмония, отит, менингит, пиелонефрит, гепатит. Известна роль ОКИ как триггера аутоиммунных процессов и хронических воспалительных заболеваний кишечника.
От своевременности и адекватности лечебных мероприятий зависит исход заболевания. В острой фазе ОКИ терапия направлена на борьбу с возбудителем инфекции, выведение продуктов его жизнедеятельности из организма, купирование токсических синдромов и др. В период репарации и реконвалесценции цель терапии – восстановить нарушенные функции организма.
Согласно европейским рекомендациям по лечению ОКИ, не следует прекращать кормление детей более чем на четыре – шесть часов после начала регидратации. У детей первых месяцев во время острого гастроэнтерита грудное вскармливание продолжается. Детям с ОКИ противопоказаны голодные (разгрузочные) диеты, водно-чайные паузы, кефир, козье/коровье молоко, в том числе разведенное. Детям первого года жизни, находящимся на искусственном вскармливании, при ОКИ рекомендованы кисломолочные смеси, смеси со сниженным уровнем лактозы или безлактозные, а также смеси, содержащие пробиотики.
Детям первого года жизни, находящимся на искусственном вскармливании, при ОКИ рекомендованы кисломолочные смеси, смеси со сниженным уровнем лактозы или безлактозные, а также смеси, содержащие пробиотики.
Для облегчения симптомов в комплексной терапии ОКИ используют энтеросорбенты, среди которых наиболее безопасным и эффективным считается диоктаэдрический смектит. Это единственный сорбент, эффективность которого подтверждена с точки зрения доказательной медицины.
Для усиления этиотропного эффекта при ОКИ у детей могут использоваться препараты на основе монопробиотических штаммов с доказанным эффектом (Lactobacillus rhamnosus GG, Saccharomyces boulardii).
Показаниями к назначению антибактериальной терапии при острой диарее у детей являются тяжелые и среднетяжелые формы инвазивной диареи, возраст до 13 месяцев, иммунодефицитные состояния, ВИЧ-инфекция, проведение иммуносупрессивной терапии и длительной глюкокортикостероидной терапии, гемолитическая анемия, органическая патология центральной нервной системы. Антибиотики назначают детям с гемоколитом, шигеллезом независимо от возраста, а также при наличии вторичных бактериальных осложнений. При наличии показаний к антибактериальной терапии у детей с ОКИ целесообразно в качестве стартовых использовать препараты из группы кишечных антисептиков, такие как нифуроксазид (Энтерофурил), рифаксимин. Альтернативой являются препараты налидиксовой кислоты, рифампицин, современные аминогликозиды. Резервными препаратами для лечения острой диареи у детей могут быть цефалоспорины третьего-четвертого поколения, фторхинолоны, карбапенемы, макролиды.
Антибиотики назначают детям с гемоколитом, шигеллезом независимо от возраста, а также при наличии вторичных бактериальных осложнений. При наличии показаний к антибактериальной терапии у детей с ОКИ целесообразно в качестве стартовых использовать препараты из группы кишечных антисептиков, такие как нифуроксазид (Энтерофурил), рифаксимин. Альтернативой являются препараты налидиксовой кислоты, рифампицин, современные аминогликозиды. Резервными препаратами для лечения острой диареи у детей могут быть цефалоспорины третьего-четвертого поколения, фторхинолоны, карбапенемы, макролиды.
Энтерофурил (АО «Босналек», Босния и Герцеговина) – эффективное средство этиотропной терапии ОКИ инвазивного генеза. Доказана высокая эффективность препарата Энтерофурил, сопоставимая с таковой препаратов этиотропной терапии ОКИ второго ряда. На фоне терапии Энтерофурилом наблюдаются положительные изменения внутриполостной среды толстой кишки и толстокишечного микробиоценоза, выражающиеся в снижении активности условно патогенных аэробов (в частности, протеолитических штаммов), нормализации баланса аэробно/анаэробных популяций микроорганизмов. Энтерофурил может быть рекомендован в качестве стартового препарата в лечении острой диареи инвазивного типа у детей, а также при ОКИ на фоне вирусных инфекций в сочетании с пробиотиками4.
Энтерофурил может быть рекомендован в качестве стартового препарата в лечении острой диареи инвазивного типа у детей, а также при ОКИ на фоне вирусных инфекций в сочетании с пробиотиками4.
Таким образом, алгоритм лечения острой диареи различного генеза у детей должен включать оральную регидратацию, применение энтеросорбентов и моноштаммовых пробиотиков. При инвазивных ОКИ данная терапия может быть дополнена антибиотиками, назначаемыми строго по показаниям.
Взгляд педиатра
Симпозиум продолжила профессор, заведующая кафедрой педиатрии Российской медицинской академии непрерывного профессионального образования, главный педиатр Центрального федерального округа, заслуженный врач РФ, д.м.н. Ирина Николаевна ЗАХАРОВА. Она акцентировала внимание аудитории на проблеме распространения антибиотик-ассоциированной диареи (ААД) в детской популяции.
Применение в раннем детском возрасте антибиотиков является неблагоприятным прогностическим фактором развития воспалительных заболеваний кишечника. Согласно результатам проспективного исследования с участием 500 000 новорожденных, у детей, получавших в первые годы жизни антибиотики, возрастала частота заболеваемости болезнью Крона. При этом риск развития заболеваний кишечника увеличивался пропорционально количеству курсов антибиотикотерапии. Эти данные подтверждают тот факт, что состав микробиоты толстой кишки – ключевой фактор развития воспалительных заболеваний кишечника5.
Согласно результатам проспективного исследования с участием 500 000 новорожденных, у детей, получавших в первые годы жизни антибиотики, возрастала частота заболеваемости болезнью Крона. При этом риск развития заболеваний кишечника увеличивался пропорционально количеству курсов антибиотикотерапии. Эти данные подтверждают тот факт, что состав микробиоты толстой кишки – ключевой фактор развития воспалительных заболеваний кишечника5.
Датские ученые установили, что дети, которые получают антибиотики первые шесть месяцев жизни, более склонны к ожирению в течение последующих семи лет. Сегодня доказано, что бесконтрольное применение антибиотиков в педиатрической практике способствует исчезновению огромного количества микроорганизмов, что может иметь отдаленные негативные последствия.
Особое место среди осложнений антибактериальной терапии занимает ААД. Эксперты Всемирной организации здравоохранения определяют ААД как три больших эпизода водянистого жидкого стула за 24 часа на фоне приема антибактериальной терапии и через два месяца по завершении курса. Различают экзогенные и эндогенные факторы риска развития ААД. К экзогенным относят группу антибиотика, длительность лечения, повторные курсы лечения антибиотиками, комбинированную антибиотикотерапию, антибиотики, секретируемые желчью. Эндогенные факторы риска ААД: возраст (менее пяти и старше 65 лет), хроническая патология ЖКТ, иммунологическая недостаточность, хронические заболевания (онкологические, хроническая почечная недостаточность), госпитализм, хирургические вмешательства.
Различают экзогенные и эндогенные факторы риска развития ААД. К экзогенным относят группу антибиотика, длительность лечения, повторные курсы лечения антибиотиками, комбинированную антибиотикотерапию, антибиотики, секретируемые желчью. Эндогенные факторы риска ААД: возраст (менее пяти и старше 65 лет), хроническая патология ЖКТ, иммунологическая недостаточность, хронические заболевания (онкологические, хроническая почечная недостаточность), госпитализм, хирургические вмешательства.
Наиболее частой причиной ААД является спорообразующая грамположительная анаэробная бацилла Clostridium difficile. У взрослых носительство C. difficile составляет 2–3%. У новорожденных этот микроорганизм выявляется часто, однако диарея развивается редко из-за отсутствия рецепторов к токсину С. difficile или наличия у ребенка материнских антител.
Клинические варианты течения C. difficile-ассоциированной диареи у детей могут быть малосимптомными или тяжелыми, вплоть до развития псевдомембранозного колита (ПМК). ПМК – диарея, обусловленная оппортунистической пролиферацией условного патогена C. difficile на фоне антибактериальной терапии. Клинические проявления ПМК у детей разнообразны и развиваются остро. Для детей младшего возраста характерны лихорадка, отказ от еды, нарастание интоксикации, срыгивания, диарея с водно-электролитными нарушениями и вздутием живота, болезненной пальпацией живота по ходу толстой кишки, частый стул, наличие в каловых массах примеси слизи и крови. ПМК может осложняться кишечным кровотечением, перфорацией кишечника с развитием перитонита.
ПМК – диарея, обусловленная оппортунистической пролиферацией условного патогена C. difficile на фоне антибактериальной терапии. Клинические проявления ПМК у детей разнообразны и развиваются остро. Для детей младшего возраста характерны лихорадка, отказ от еды, нарастание интоксикации, срыгивания, диарея с водно-электролитными нарушениями и вздутием живота, болезненной пальпацией живота по ходу толстой кишки, частый стул, наличие в каловых массах примеси слизи и крови. ПМК может осложняться кишечным кровотечением, перфорацией кишечника с развитием перитонита.
После отмены антимикробных препаратов детям, перенесшим C. difficile-инфекцию, целесообразно проводить курсовое лечение пробиотиками. Следует отметить, что наличие крови в стуле у детей, страдающих диареей, может быть обусловлено хирургической патологией, сосудистыми эктазиями, аллергией и воспалительными заболеваниями кишечника. Поэтому необходим дифференцированный подход к клинической диагностике.
Докладчик рассмотрела несколько клинических случаев.
Мальчик, три с половиной года. Примесь крови в стуле. До года получал курс Мальтофера по поводу железодефицитной анемии. В течение последних четырех месяцев – эпизоды крови в стуле (5–25 мл). Кровь темно-красная, обволакивает каловый цилиндр. В анамнезе запоров нет. Ребенок получал терапию по поводу анальной трещины. Кожные покровы бледные, повышенная утомляемость, избирательный аппетит. Клинический анализ крови: уровень гемоглобина 96 г/л (признаки легкой анемии), снижены уровни сывороточного железа, ферритина в крови. При этом уровень С-реактивного белка в норме. При проведении колонофиброскопии (КФС) обнаружен полип на тонкой ножке с признаками микрокровотечения. Проведена полипэктомия. Мальчику назначены препараты железа. Уровень гемоглобина нормализовался, однако некоторое время спустя снова появились вялость, слабость, утомляемость, сонливость. В кале обнаружена кровь до 50 мл. Клинический анализ крови: уровень гемоглобина 85 г/л, цветовой показатель снижен, повышен показатель железосвязывающей способности сыворотки крови (91 мкмоль/л), уровень ферритина снижен до 9 нг/л.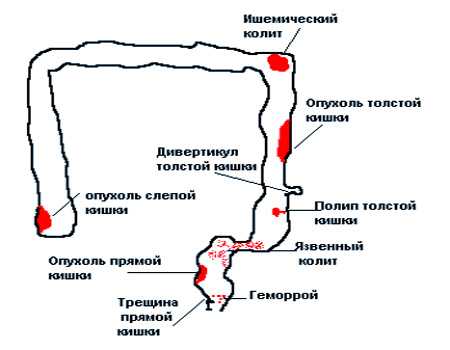
При повторном проведении КФС обнаружен самоампутировавшийся полип на широком основании. Учитывая развитие железодефицитной анемии на фоне хронической кровопотери, ребенку назначили препарат железа внутримышечно 50 мг. Через месяц уровень гемоглобина – 128 г/л, уровень сывороточного железа – 26 мкмоль/л. Таким образом, причиной крови в каловых массах у ребенка были рецидивирующие полипы кишечника.
Мальчик, один год десять месяцев. Избирательный аппетит, отказ от мяса, капризность, повышенная утомляемость, запоры. У ребенка атопический дерматит с одного года двух месяцев. Грудное вскармливание сохраняется по настоящее время. В возрасте четырех с половиной месяцев была предпринята попытка накормить ребенка кашей на цельном коровьем молоке. После этого появились случаи отказа от еды, беспокойство, слизь в кале с примесью крови в виде черных точек и прожилок. С одного года трех месяцев в рацион ребенка ввели цельное коровье молоко до 500–700 мл в день. Ребенок продолжал отказываться от еды, появились вялость и утомляемость. Клинический анализ крови: снижение уровней гемоглобина до 87 г/л, сывороточного железа до 4,4 мкмоль/л. В данном случае кровь в кале и железодефицитная анемия обусловлены непереносимостью белков цельного коровьего молока.
Ребенок продолжал отказываться от еды, появились вялость и утомляемость. Клинический анализ крови: снижение уровней гемоглобина до 87 г/л, сывороточного железа до 4,4 мкмоль/л. В данном случае кровь в кале и железодефицитная анемия обусловлены непереносимостью белков цельного коровьего молока.
Сегодня хорошо известно о влиянии коровьего молока на статус получаемого с пищей железа. Коровье молоко вызывает повышенную экскрецию фекального гемоглобина у детей раннего возраста. На фоне приема цельного коровьего молока могут развиваться микродиапедезные кишечные кровотечения. В настоящее время большинство зарубежных исследователей являются сторонниками гипотезы аллергического генеза кровотечений. Не случайно во многих странах цельное коровье молоко не рекомендуется детям младше трех лет.
Девочка, 20 дней. Масса при рождении 3500 г. С рождения находится на искусственном вскармливании, наследственность по аллергии не отягощена. Доставлена в стационар с рвотой и жидким водянистым стулом (8–10 раз в сутки).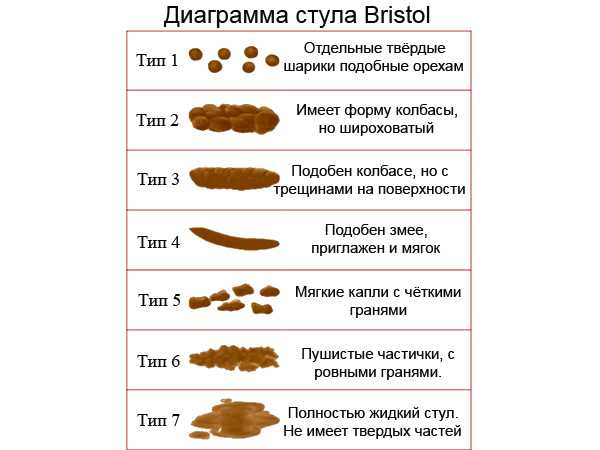 Отмечались бледность, вялость. Метаболический ацидоз. Назначена инфузионная терапия, исключение перорального питания. После этих мероприятий диарея уменьшилась. Через два часа после возобновления кормления искусственной смесью для новорожденных у ребенка возникли повторная рвота и диарея. В анализах крови – лейкоцитоз, нейтрофилез и тромбоцитоз. Посев кала – результат отрицательный. При обсуждении предварительного диагноза рассматривали такие заболевания, как генерализованная вирусно-бактериальная инфекция, острый гастроэнтерит, наследственное нарушение обмена веществ, почечная недостаточность, муковисцидоз и энтероколит, вызванный белком коровьего молока. Клинический анализ крови в норме, органические кислоты в норме, почечная функция нормальная, тест на содержание хлорида натрия в потовой жидкости отрицательный. Уровни аммиака, сахара в норме. Анализ результатов обследования подтвердил подозрение на энтероколит, вызванный белком коровьего молока. В таких случаях необходим переход на безмолочную диету.
Отмечались бледность, вялость. Метаболический ацидоз. Назначена инфузионная терапия, исключение перорального питания. После этих мероприятий диарея уменьшилась. Через два часа после возобновления кормления искусственной смесью для новорожденных у ребенка возникли повторная рвота и диарея. В анализах крови – лейкоцитоз, нейтрофилез и тромбоцитоз. Посев кала – результат отрицательный. При обсуждении предварительного диагноза рассматривали такие заболевания, как генерализованная вирусно-бактериальная инфекция, острый гастроэнтерит, наследственное нарушение обмена веществ, почечная недостаточность, муковисцидоз и энтероколит, вызванный белком коровьего молока. Клинический анализ крови в норме, органические кислоты в норме, почечная функция нормальная, тест на содержание хлорида натрия в потовой жидкости отрицательный. Уровни аммиака, сахара в норме. Анализ результатов обследования подтвердил подозрение на энтероколит, вызванный белком коровьего молока. В таких случаях необходим переход на безмолочную диету. Применение аминокислот позволяет достичь адекватной прибавки массы тела в отсутствие рвоты или диареи. Смесь на основе аминокислот обеспечивает быструю нормализацию питания. Ребенку назначили смесь на основе аминокислот в течение нескольких недель. На протяжении семи месяцев у девочки отмечалась хорошая прибавка в весе. В шесть месяцев ввели прикорм в виде гречневой каши. В восемь месяцев ребенка перевели на высокогидролизованную смесь. В возрасте 15 месяцев ребенок начал получать молочную смесь. Через два часа после первого кормления молочной смесью началась рвота. После инфузионной терапии рвота прекратилась. Это подтвердило ранее установленный диагноз: энтероколит, вызванный коровьим молоком.
Применение аминокислот позволяет достичь адекватной прибавки массы тела в отсутствие рвоты или диареи. Смесь на основе аминокислот обеспечивает быструю нормализацию питания. Ребенку назначили смесь на основе аминокислот в течение нескольких недель. На протяжении семи месяцев у девочки отмечалась хорошая прибавка в весе. В шесть месяцев ввели прикорм в виде гречневой каши. В восемь месяцев ребенка перевели на высокогидролизованную смесь. В возрасте 15 месяцев ребенок начал получать молочную смесь. Через два часа после первого кормления молочной смесью началась рвота. После инфузионной терапии рвота прекратилась. Это подтвердило ранее установленный диагноз: энтероколит, вызванный коровьим молоком.
В последние годы возросло число детей раннего возраста с аллергическим колитом, обусловленным гиперчувствительностью к продуктам питания (коровьему молоку, сое, овсу, ячменю, арахису, яйцу и т.д.). При этом у 15–20% детей развиваются дегидратация и шок. У детей с пищевой аллергией поражаются ЖКТ, тонкая и толстая кишка. Эффективным способом диагностики аллергического энтероколита является смена диеты. Как правило, симптомы аллергического энтероколита после устранения причинного аллергена из питания купируются.
Эффективным способом диагностики аллергического энтероколита является смена диеты. Как правило, симптомы аллергического энтероколита после устранения причинного аллергена из питания купируются.
Аллергический проктоколит развивается у детей в первые месяцы жизни и сопровождается наличием слизи и прожилок крови в кале, легкой диареей в отсутствие анальных трещин и инфекций. У ребенка может сохраняться хорошее самочувствие. Иногда отмечается тяжелое течение заболевания с обильным жидким стулом, анемией, гипоальбуминемией и эозинофилией.
Профессор И.Н. Захарова отметила, что в последние годы имеет место тенденция к увеличению распространенности воспалительных заболеваний кишечника у детей. При этом болезнь Крона встречается в пять раз чаще, чем язвенный колит. К возникновению хронических воспалительных заболеваний кишечника в детском возрасте предрасполагают неправильное вскармливание, наличие хронических очагов инфекции, длительная антибактериальная терапия, врожденные аномалии кишечника и др. Поэтому во избежание осложнений при диареях и других нарушениях ЖКТ у детей необходимо проводить всестороннее диагностическое обследование, включающее тщательный сбор анамнеза, современные инструментальные и лабораторные методы.
Поэтому во избежание осложнений при диареях и других нарушениях ЖКТ у детей необходимо проводить всестороннее диагностическое обследование, включающее тщательный сбор анамнеза, современные инструментальные и лабораторные методы.
Заключение
Этиотропная терапия является одним из основных компонентов лечения ОКИ у детей и взрослых. Она предусматривает использование антибиотиков, химиопрепаратов, энтеросорбентов, пробиотиков и др.
Нитрофураны – хорошо известные эффективные и безопасные антибактериальные препараты, характеризующиеся иммуногенным эффектом.
Новое производное 5-нитрофурана нифуроксазид Энтерофурил (АО «Босналек», Босния и Герцеговина) активен в отношении целого ряда грамположительных и грамотрицательных микроорганизмов: Streptococcus pyogenes, Staphylococcus aureus, Escherichia coli, Salmonella spp., Klebsiella spp., Enterobacter spp. , Shigella spp., Proteus spp. и др. После перорального применения нифуроксазид практически не всасывается из пищеварительного тракта. Антибактериальное действие препарат оказывает исключительно в просвете кишечника. Полностью выводится через ЖКТ. Скорость элиминации зависит как от дозы препарата, так и от моторики кишечного тракта. Нифуроксазид, обладающий высоким профилем безопасности, рекомендован в качестве стартового препарата этиотропной терапии ОКИ у детей.
, Shigella spp., Proteus spp. и др. После перорального применения нифуроксазид практически не всасывается из пищеварительного тракта. Антибактериальное действие препарат оказывает исключительно в просвете кишечника. Полностью выводится через ЖКТ. Скорость элиминации зависит как от дозы препарата, так и от моторики кишечного тракта. Нифуроксазид, обладающий высоким профилем безопасности, рекомендован в качестве стартового препарата этиотропной терапии ОКИ у детей.
Какашки на какашках: запоры у детей | University of Utah Health
Д-р Синди Геллнер: Сегодня я расскажу вам какашки. Я доктор Синди Геллнер, и это сегодня на The Scope.
Диктор: Пусть ваши дети будут здоровы и счастливы. Теперь вы входите в «Зону здоровых детей» с доктором Синди Геллнер на The Scope.
Доктор Синди Геллнер: Меня часто спрашивают о запорах, по крайней мере, несколько раз в день. Есть много родителей, которые действительно беспокоятся о дефекации своих детей. Они нормальные? Они не нормальные? Они слишком жесткие? Они слишком мягкие? Сколько дней вы можете пройти между дефекациями?
Они нормальные? Они не нормальные? Они слишком жесткие? Они слишком мягкие? Сколько дней вы можете пройти между дефекациями?
Запоры у новорожденных и младенцев
Суть в том, что все зависит от конкретного ребенка. Ребенок на грудном вскармливании может какать от нескольких раз в день при каждом кормлении до одного раза в неделю при сильном выбросе. Дети, находящиеся на искусственном вскармливании, могут какать каждый божий день или раз в три-четыре дня. Некоторые дети какают, как зубная паста. Некоторые дети какают, как вода. Суть в том, что пищеварительная система у всех немного отличается, но это одна вещь, которая постоянно всплывает. Каждый божий день кто-то беспокоится о фекалиях, особенно о запорах.
Что такое запор у детей?
Запор означает, что ребенок какает не так часто, как должен, или стул очень, очень твердый. Иногда вы даже увидите кровь на туалетной бумаге или на самом стуле. Это настоящий запор.
Ходить день или два даже без дефекации — обычное дело. Обычно дети, страдающие запорами, сильно напрягаются. Им будет очень больно.
Обычно дети, страдающие запорами, сильно напрягаются. Им будет очень больно.
Дишезия
Позвольте мне сказать вам, что у младенцев есть нечто, называемое дисхезией, и это буквально означает болезненное испражнение. Младенцы не могут координировать мышцы, которые должны выталкивать какашки, поэтому они хрюкают, краснеют, пытаясь выдавить их. Это не запор.
Младенцы обычно делают это, и тогда у вас будет нормальная дефекация в их подгузнике. Младенцы не могут создать достаточное давление, чтобы вывести какашки, если они не будут издавать все эти звуки и все такое. К тому времени, когда им исполняется около года, они понимают, как делать это без всего этого шума.
Обычно не о чем беспокоиться, если только вы не заметите, что у ребенка твердые камни в подгузнике или есть кровь. О любой из этих вещей вам нужно поговорить с вашим педиатром.
Дети старшего возраста, существует множество причин, по которым дети старшего возраста могут не какать, как вы думаете. Одна из самых больших, которые я слышу, это то, что дети не хотят какать в школе. Как-то странно какать в чужом туалете, которого нет в твоем доме.
Одна из самых больших, которые я слышу, это то, что дети не хотят какать в школе. Как-то странно какать в чужом туалете, которого нет в твоем доме.
Многие дети будут его держать. Сдерживать испражнения нехорошо. Это на самом деле вызывает больше запоров. Чем дольше стул находится в толстой кишке, чем больше времени у него есть для выхода воды из него, тем более твердым становится ваш стул. Чем тверже становится ваш стул, тем труднее будет выйти из него.
Некоторых детей настолько сильно задерживает твердый стул в толстой кишке, что мягкий, жидкий стул, который еще не попал в толстую кишку, просачивается вокруг твердого стула и выходит в виде жидкости. Ваш ребенок может подумать, что у него диарея. Вы можете подумать, что у них есть следы заноса или что они попали в аварию в штанах.
Суть в том, что у них на самом деле очень сильный запор, и обычно ваш педиатр сможет определить это, просто пощупав их живот. При необходимости они могут сделать рентген своего живота, чтобы увидеть, насколько они полны. Это поможет определить, насколько агрессивными они должны быть для очистки.
Это поможет определить, насколько агрессивными они должны быть для очистки.
Если у вашего ребенка твердый стул, кровь в стуле, болит живот, он не ходит три или более дней, что вы можете сделать?
Лечение запоров
Первое, что вы можете сделать, это сделать их стул более мягким. Для детей старше двух месяцев мы рекомендуем сок. Лучшие соки – грушевый и черносливовый. Дело в том, что вы захотите поговорить со своим педиатром о том, сколько сока из чернослива или грушевого сока давать. Обычно я говорю людям, что они могут дать около одной или двух унций. Обычно я говорю, что разбавлять не нужно. Вы должны просто делать это по мере необходимости. Вы не должны делать это каждый день.
Дети старшего возраста, самое важное, что вы можете сделать, это помочь им позаботиться о том, что называется желудочно-ободочным рефлексом. Через тридцать минут после того, как вы поели, новая пища пытается проложить себе путь вниз, и ваш мозг сообщает толстой кишке, что все в порядке, пора есть старую пищу, пора какать. Итак, через 30 минут после того, как вы поели, посадите ребенка в туалет. Именно тогда ваше тело захочет опорожнить кишечник.
Итак, через 30 минут после того, как вы поели, посадите ребенка в туалет. Именно тогда ваше тело захочет опорожнить кишечник.
Ешьте больше клетчатки, пейте больше воды и соков, названия которых начинаются с P
Детям постарше следует увеличить количество клетчатки в рационе, а также увеличить количество потребляемой ими воды. Возможно, вы также захотите сократить количество молока, которое они пьют. Молоко, сыр и подобные продукты обычно вызывают запор. Фрукты, которые начинаются на букву «П» — персики, груши, сливы и чернослив — заставят вас какать. Вы никогда больше этого не забудете — персики, груши, сливы и чернослив заставят вас какать.
Если у вас по-прежнему возникают проблемы с опорожнением кишечника или вы замечаете, что на туалетной бумаге много крови, а ваш ребенок постоянно говорит, что у него болит попа, присмотритесь. У них может быть что-то, называемое анальной трещиной. Это очень часто встречается у детей, и основным симптомом является кровь на туалетной бумаге. Это от постоянного раздражения от твердого стула.
Это от постоянного раздражения от твердого стула.
Это можно вылечить, убедившись, что у них мягкие испражнения. Это маленькие слезы прямо в очень чувствительной анальной ткани. Если они продолжаются и продолжаются, они могут вызвать проблемы позже, поэтому убедитесь, что вы активно лечите запоры, чтобы они возникали регулярно.
Лекарства от запоров
Есть много лекарств. Miralax — это тот, который я использую чаще всего, и его также чаще всего использует GI. Это звучит очень грубо, но лучший способ описать это химическое вещество, которое вы смешиваете с небольшим количеством воды или сока — не смешивайте его с содовой, это сделает вулкан — и вы пьете. это.
Вы можете отрегулировать количество выпитого. Он в значительной степени покрывает толстый кишечник. Табурет практически выдвигается. У него не так много времени, чтобы сидеть в толстой кишке и выводить из нее всю воду.
Для вашего ребенка нормально иметь некоторые спазмы в животе, если он на самом деле принимает лекарство, чтобы попытаться вывести какашки, когда у него запор. Это их кишечник пытается вытолкнуть этот стул наружу. Это нормально. Потри им живот. Пусть они немного посидят и расслабятся на унитазе. Это нормально.
Это их кишечник пытается вытолкнуть этот стул наружу. Это нормально. Потри им живот. Пусть они немного посидят и расслабятся на унитазе. Это нормально.
Если у вас по-прежнему много проблем с запорами, поговорите об этом со своим врачом. Обычно мы не рекомендуем клизмы или суппозитории, если они действительно не нужны. Обязательно поговорите со своим врачом о способах лечения запоров у вашего ребенка.
Это очень распространенная проблема, и я часто сталкиваюсь с ней. Обычно дети, страдающие запорами с раннего возраста, будут иметь проблемы с запорами на протяжении большей части своей жизни. Они узнают, как справиться с этим на ранней стадии, это им очень поможет.
Ведущий: Есть вопрос о медицинской процедуре? Хотите узнать больше о состоянии здоровья? С более чем 2000 интервью с нашими врачами и специалистами есть большая вероятность, что вы найдете то, что хотите знать. Проверьте это на TheScopeRadio.com.
обновлено: 9 июля 2018 г.
Первоначально опубликовано: 8 января 2014 г. 0024 Причины появления крови в стуле
0024 Причины появления крови в стуле
Иногда при ВЗК кровь может появляться в стуле или в нем. Если кровь ярко-красная, она обычно поступает из прямой кишки или толстой кишки. Более темный или черный стул может быть вызван кровью в верхних отделах пищеварительной системы.
У некоторых людей может быть кровотечение, даже когда они не испражняются. Кровотечение в этом случае обычно медленное и устойчивое.
Если у вас кровотечение и вы чувствуете слабость, или кровотечение сильное, или вас рвет кровью, вам следует обратиться за неотложной помощью. В противном случае обязательно обсудите кровотечение со своим лечащим врачом.
При язвенном колите кровотечение может возникать из слизистой прямой или толстой кишки, и эта кровь может быть видна в стуле. Кровотечение обычно происходит из язв, образовавшихся на слизистой оболочке толстой или прямой кишки.
Кровотечение при болезни Крона встречается реже, чем при язвенном колите, но зависит от локализации воспаления. Болезнь Крона в толстой кишке (толстой кишке) или прямой кишке чаще вызывает появление крови в стуле или на нем.
Болезнь Крона в толстой кишке (толстой кишке) или прямой кишке чаще вызывает появление крови в стуле или на нем.
У вас также может появиться кровь в стуле, если у вас анальная трещина или геморрой. Анальные трещины представляют собой небольшие болезненные разрывы или язвы на слизистой оболочке заднего прохода. Геморрой — это опухоль вокруг ануса, содержащая расширенные кровеносные сосуды. Узнайте больше в нашем разделе «Анальные трещины и геморрой».
Вернуться к началу
Лечение крови в стуле
Кровотечение может быть частью обострения ВЗК и воспаления. Это может означать, что вам нужно изменить свои лекарства. Некоторые противовоспалительные препараты для лечения болезни Крона и колита могут помочь остановить кровотечение.
Также может потребоваться лечение кровопотери. Если у вас развилась анемия из-за кровопотери, вам может потребоваться добавка железа, фолиевой кислоты или витамина B12, в зависимости от того, что скажет ваш лечащий врач. В тяжелых случаях кровопотери может потребоваться переливание крови.
В тяжелых случаях кровопотери может потребоваться переливание крови.
При сильном кровотечении, называемом кровоизлиянием, может потребоваться операция по удалению толстой кишки и наложению илеостомы, но это бывает редко. Илеостома, или стома, представляет собой отверстие в брюшной полости, соединенное с пищеварительной системой и позволяющее отводить отходы из организма.
У пациентов с язвенным колитом после первоначальной операции может быть проведена еще одна операция по созданию J-образного кармана. J-образный карман — это сокращенное название подвздошного кармана. При операциях с J-образным мешком после удаления толстой кишки хирург создает из конца тонкой кишки мешочек в форме буквы J и прикрепляет его к прямой кишке. Этот тип операции делается, чтобы избежать необходимости наложения стомы. Как правило, это не делается при болезни Крона, потому что существует вероятность повторного появления болезни в J-кармане.
Вернуться к началу
Слизь в стуле
Ваш стул обычно содержит слизь, но обычно она не видна.
