Паратонзиллярный абсцесс — причины, симптомы, диагностика и лечение
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Общие сведения
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Паратонзиллярный абсцесс
Причины паратонзиллярного абсцесса
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Патогенез
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
Классификация
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Симптомы паратонзиллярного абсцесса
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
Осложнения
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
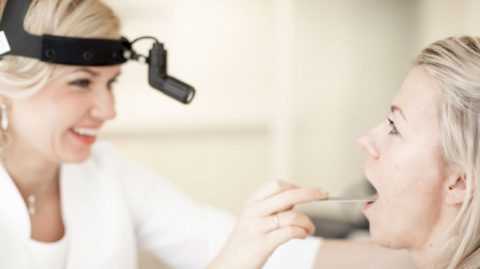
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Лечение паратонзиллярного абсцесса
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства.
Прогноз и профилактика
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
www.krasotaimedicina.ru
Паратонзиллярный абсцесс — что это такое, почему развивается, профилактика и возможные осложнения
При воспалении в околоминдалинной клетчатке (миндалинах) развивается паратонзиллярный абсцесс. Это опасная болезнь, которая имеет инфекционную или паразитирующую природу, сопровождается формированием гнойных масс, развивается на фоне снижения иммунитета, под воздействием других провоцирующих факторов. Лечение необходимо срочное: если произойдет патологическое вскрытие паратонзиллярного абсцесса, среди опасных осложнений врачи не исключают летальный исход из-за заражения крови.
Что такое паратонзиллярный абсцесс
Это патологический процесс инфекционного характера, в который вовлечены ткани миндалин с формированием гнойных масс, препятствующих дыхательной функции. Другие названия недуга – флегмонозная ангина, паратонзиллит, вызванные повышенной активностью болезнетворной инфекции. Патология носит односторонний или двусторонний характер, чревата опасным вскрытием болезненного гнойника. Такое осложнение ангины и хронического тонзиллита опасно, первым симптомом его будет хронические боли в горле и полости рта.

Код по МКБ-10
Абсцесс миндалин начинается с острого тонзиллита, который при отсутствии своевременной терапии становится хроническим, чреват потенциальными осложнениями. Воспаление сопровождается болью при глотании, формированием гноя на миндалинах. Это уже отдельное заболевание, которое называют тонзиллярный абсцесс. Согласно международной классификации болезней, диагнозу абсцесс паратонзиллярный соответствует код МКБ 10 — 38. Распространение недуга происходит от больного пациента к здоровому, поэтому важно своевременно позаботиться об элементарных мерах профилактики.
Симптомы
Если развивается абсцесс после ангины, в патологический процесс вовлечены лимфатические узлы, заполненные гноем. Поражены дыхательные пути, система лимфотока, но главный признак паратонзиллярного абсцесса – сильная боль в горле, которая при глотании усиливается. Больной испытывает слабость и сильное недомогание, однако клиническая картина может включать и другие, не менее опасные симптомы. При абсцессе паратонзиллярном не исключены следующие аномалии:
- односторонний болевой синдром горла;
- присутствие так называемого кома в горле;
- неприятный запах из полости рта;
- нарушенный режим температуры;
- болезненность шеи, сложности при повороте головы;
- сильная гнусавость голоса;
- увеличение подчелюстных лимфоузлов;
- нарушенный процесс глотания;
- участившиеся приступы одышки, мигрени;
- гнойные выделения, ощутимые при глотании.


Причины
Прежде чем лечить гнойный тонзиллит, важно определить основную причину воспаления, своевременно ее устранить медикаментозными или альтернативными методами. Паратонзиллярный абсцесс имеет инфекционную природу, вызван повышенной активностью стафилококков, стрептококков, пневмококков, грибов рода Кандида, других патогенных микроорганизмов на фоне дисфункции иммунной системы. Болезнь встречается не часто, но при ее развитии врачи не исключают воздействие следующих провоцирующих факторов:
- длительное переохлаждение организма;
- хроническое воспаление небных миндалин;
- некачественно проведенная операция по удалению миндалин;
- кариес или другие заболевания зубов тяжелой формы;
- сахарный диабет одной из разновидностей;
- анатомические особенности глотки;
- неправильное питание;
- иммунодефицитные заболевания;
- вредные привычки;
- неблагоприятные климатические условия;
- хронические болезни ЛОР-практики.
У детей
Основной причиной характерного недуга в детском возрасте становится не вылеченная вовремя ангина, дополнительные инфекции. Кроме того, паратонзиллярный абсцесс возникает после удаления миндалин из-за образования очага патологии, снижения защитных сил детского организма. Важно клиническими методами определить, где может располагаться область поражения, ее гнойное содержимое. При абсцессе паратонзиллярном привычное дыхание ребенка нарушено, поэтому важно вовремя выяснить потенциальные провоцирующие факторы:
- неправильное питание;
- иммунодефицит;
- хронические болезни дыхательной системы;
- ослабленный иммунитет;
- сахарный диабет.


Классификация
Воспалительный процесс имеет несколько разновидностей, которые определяются локализацией очага патологии в полости рта, размером абсцесса. Если правильно поставить диагноз, обеспечена положительная динамика при консервативной терапии. Ниже описаны существующие виды:
- Паратонзиллярный абсцесс между небно-язычной дужкой и верхним полюсом миндалины является самым распространенным диагнозом. Причина – недостаточное дренирование верхней части миндалины, выступ отечного неба вперед.
- При задней форме между небно-глоточной дужкой и миндалиной в патологический процесс дополнительно вовлекается гортань с дальнейшим сужением просвета и затрудненным дыханием пациента.
- При нижней форме паратонзиллярного абсцесса характерное воспаление происходит у нижнего полюса миндалины, а развивается на фоне стоматологических заболеваний осложненной формы, например, кариеса.
- Еще одна область поражения – снаружи от миндалины, причем само заболевание считается редким. Паратонзиллярный абсцесс затрагивает обширное пространство ротовой полости, требует проведения антибактериальной терапии.
По особенностям патологического процесса и выраженности тревожной симптоматики паратонзиллярный абсцесс бывает:
- отечной формы, при которой симптомы представлены легкой степенью, а болезненные ощущения носят умеренный характер;
- инфильтративной формы, при которой наблюдается боль при глотании, нарушается дыхание;
- абсцедирующей формы, которая характеризуется острым течением патологического процесса, чревата осложнениями.
Диагностика
Прогрессирующий абсцесс при ангине можно определить клиническим путем. Пациент при появлении боли в горле и возникновении чувства инородного тела должен немедленно обратиться к врачу. Сбора данных анамнеза не хватает, чтобы поставить окончательный диагноз. Необходимы следующие информативные методы диагностики:
- фарингоскопия, предусматривающая осмотр больного горла;
- ларингоскопия – визуальный осмотр гортани;
- УЗИ мягких тканей шеи, если есть подозрение на серьезные осложнения, вовлечение в патологический процесс лимфатических узлов;
- КТ шеи;
- исследование желез внутренней секреции;
- общий анализ крови, мочи.

Лечение паратонзиллярного абсцесса
Эффективная терапия паратонзиллярного абсцесса заключается в подавлении патогенной флоры, устранении гнойных масс на миндалинах, нормализации дыхания и глотательного рефлекса. Начинать эффективное лечение требуется с визита к отоларингологу, подробной диагностики в условиях стационара. Пациента требуется госпитализировать, чтобы определить характер нарушений, этиологию и потенциальные осложнения. Подход к проблеме со здоровьем комплексный, включает следующие мероприятия:
- вскрытие образования под местной анестезией;
- промывание полости антисептическим раствором;
- проведение антибактериальной, противоотечной терапии при внутривенном, внутримышечном введении;
- назначение обезболивающих, жаропонижающих препаратов по показаниям;
- использование антисептических средств от больного горла;
- физиотерапевтическое лечение в зависимости от стадии патологического процесса.
- хирургическое вмешательство при формировании флегмоны.
Лечение в домашних условиях
При перитонзиллярном абсцессе эффективная терапия возможна в домашней обстановке, но только после предварительной чистки от гноя. Применение антисептических растворов обязательно, чтобы вывести общее состояние на удовлетворительный уровень, предотвратить повторное инфицирование. Чтобы ускорить желаемый результат, врач дополнительно назначает антигистаминные препараты, противовоспалительные средства, иммуностимуляторы, поливитаминные комплексы.
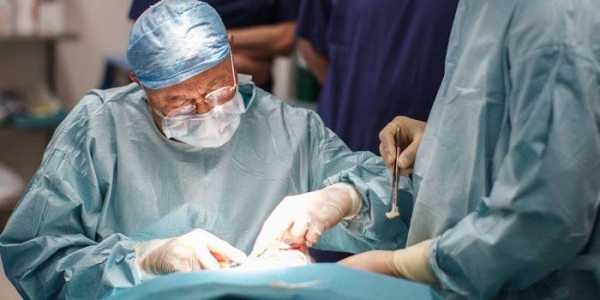
Операция
При возникновении паратонзиллярного абсцесса необходимо срочное хирургическое вмешательство, особенно при угрозе вскрытия гнойника, заражения крови. Операция должна проводиться под местной анестезией, поскольку при помощи скальпеля выполняется вскрытие гнойника и установка дренажа. На вторые сутки рану вновь открывают, и гнойные массы выходят наружу. Если такие оперативные действия оказались неэффективными, лечащий врач назначает удаление абсцесса вместе с миндалиной. После этого необходим длительный реабилитационный период.

Осложнения
Паратонзиллярный абсцесс быстро прогрессирует, и пациенту грозит летальный исход от заражения крови после вскрытия гнойника на миндалине. Это не единственное осложнение, которое может привести пациента любого возраста в реанимацию. Потенциальная угроза здоровью при паратонзиллярном абсцессе может быть такой:
- сепсис с масштабным распространением гноя по системному кровотоку во всем пораженном организме;
- флегмона шеи, которая провоцирует воспалительный процесс преимущественно мягких тканей характерной зоны;
- медиастинит, при котором в патологический процесс вовлечена не столько дыхательная система, сколько легкие, миокард;
- острый стеноз гортани, при котором пациент может скоропостижно скончаться от приступа асфиксии.
- синдром внезапной смерти, который чаще возникает в ночное время суток.
Профилактика
При паратонзиллярном абсцессе исход для пациента самый непредсказуемый, причем в большинстве клинических картин наблюдаются серьезные осложнения. Заболевание важно предотвратить, а для этого надо своевременно лечить ангину, предотвращать развитие хронического тонзиллита. Если такое заболевание ЛОР-практики заметно затянулось, не исключено, что на миндалинах появляются гнойники, склонные к стремительному росту. Их уже приходится удалять вместе с миндалинами, это осложненное течение недуга, которое может приводить к серьезным последствиям.
Если пациент попадает в группу риска, его основная задача – укрепить иммунитет, предотвратить заражение вредоносными микроорганизмами, своевременно лечить воспалительные процессы гортани. Специально для этих целей предусмотрены следующие профилактические мероприятия, которые можно реализовать в домашней обстановке от паратонзиллярного абсцесса:
- своевременное лечение стоматологических заболеваний;
- коррекция иммунодефицитных состояний и сахарного диабета;
- окончательный отказ от вредных привычек;
- адекватное лечение болезней носа и ротовой полости;
- исключение спиртных напитков из суточного рациона;
- укрепление иммунодефицитных состояний;
- предотвращение длительного переохлаждения организма.
Фото абсцесса паратонзиллярного

Видео
 Паратонзиллярный абсцесс
Паратонзиллярный абсцесс
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям: Комментарии для сайта Cacklesovets.net
Паратонзиллярный абсцесс — лечение в домашних условиях
Наверное, нет ни одного человека, который ни разу не сталкивался с болезнями горла. Этот орган практически напрямую взаимодействует с внешним миром. Слизистая горла содержит иммунные тельца, которые борясь с бактериями и вирусами, препятствуют их проникновению в организм. Поэтому горло является одним из тех органов, который при снижении иммунитета страдает прежде всего.
Боль в горле – это достаточно распространенное явление. По статистике большинство людей сталкиваются с этим ощущением несколько раз за год. Поэтому при возникновении этого неприятного симптома многие не относятся к нему серьезно, предпочитая ждать, пока боль пройдет самостоятельно. И это большая ошибка!
Ведь подобный дискомфорт может являться симптомом ангины и других опасных патологий. И без своевременного лечения они могут привести к угрожающим жизни осложнениям, одним из которых является паратонзиллярный абсцесс горла. Сегодня мы поговорим о том, каковы его симптомы и на каких принципах основывается лечение.
Что собой представляет паратонзиллит
Паратонзиллярный абсцесс – это опасное заболевание горла. Оно нередко приводит к осложнениям, которые чреваты даже летальным исходом. Его также называют флегмонозной ангиной и острым паратонзиллитом. 
При этой патологии на горле образуется гнойная полость. Преимущественно поражается клетчатка горла около миндалин.
Описываемая болезнь считается одним из наиболее опасных поражений глотки. Ведь гнойные полости представляют угрозу не только для здоровья. Последствия такого поражения могут стать причиной летального исхода.
Стоит отметить, что флегмонозная ангина никогда не развивается самостоятельно. Она является осложнением других болезней горла.
Патология одинаково распространена среди представителей мужского и женского пола. При этом наиболее часто она развивается в молодом возрасте. Преимущественно ею страдают люди от 15 до 30 лет. Иногда паратонзиллярный абсцесс образуется у детей и пожилых людей.
Флегмонозная ангина диагностируется достаточно редко. Случаи заболеваемости учащаются в осенний и весенний период.
Зачастую паратонзиллярный абсцесс при адекватном лечении проходит бесследно. Лишь 15% людей, имеющих в анамнезе эту патологию, сталкиваются с ее рецидивами.
Механизм развития флегмонозной ангины
Паратонзиллярный абсцесс возникает в результате проникновения в рыхлую ткань микроорганизмов. Этому заболеванию всегда предшествуют другие болезни горла. 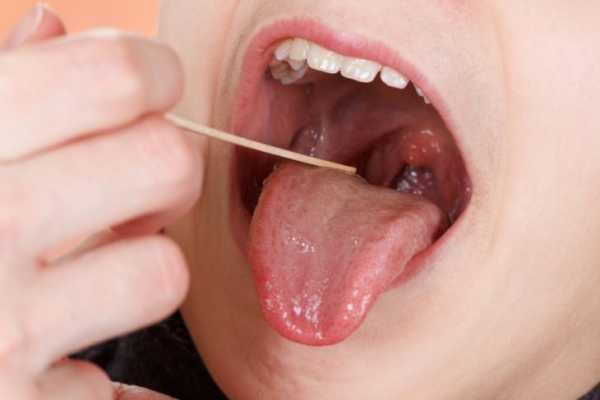
В криптах, которые являются углублениями миндалин, при ряде заболеваний может собираться гной. Также существуют патологии, при которых на горле появляются фолликулы, наполненные гнойным содержимым.
При отсутствии правильного лечения или при частых рецидивах здоровая ткань замещается тканью рубцового типа. Это приводит к нарушению оттока, и гнойные образования не удаляются из пораженных участков полностью.
Из-за этого инфекция вместе с гноем просачивается в глубокие слои тканей миндалин. Также поражается и паратонзиллярная область, окружающая миндалины.
Паратонзиллярный абсцесс преимущественно локализуется в верхней части миндалин. Это связано с тем, что в этой части находится наиболее рыхлая ткань. Это дает возможность инфекции проникать в самые глубокие слои.
Флегмонозная ангина является осложнением основного заболевания, и возникает через 5-7 лет после утихания его симптомов. У пенсионеров, а также у людей с очень низким иммунитетом патология может развиться за сутки.
Особенности течения патологии
Описываемое заболевание нуждается в адекватном и своевременном лечении. Ведь в противном случае велика вероятность развития серьезных осложнений. Некоторые из них представляют угрозу для жизни.
Некоторые думают, что флегмонозная ангина может пройти самостоятельно. На самом деле иногда, действительно, гнойники вскрываются самостоятельно. 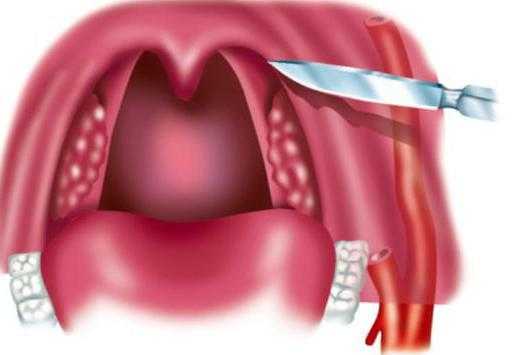
В среднем через неделю от начала развития заболевания происходит самопроизвольное вскрытие гнойных образований. Это приводит к резкому улучшению состояния больного. У него снижается температура, мучительная боль становится менее выраженной, гной попадает в слюну.
При этом вскрытие гнойников не гарантирует полное излечение. В пораженных полостях остается инфекция. В большинстве случаев они вновь наполняются гнойным содержимым. Также без правильного лечения увеличивается вероятность возникновения рецидивов.
Иногда болезнь протекает тяжелее. В этом случае вскрытие углублений, наполненных гноем, происходит более чем через две недели. В этом случае риски возникновения осложнений становятся выше.
В редких случаях гнойная субстанция может проникать в очень глубокие слои тканей вокруг глотки. Такой острый паратонзиллярный абсцесс связан с еще более серьезными рисками. Ведь тогда самостоятельного освобождения гнойников не происходит. Такие ситуации осложнены тем, что консервативное лечение в данном случае не помогает, и для нормализации состояния больного необходимо хирургическое вмешательство.
Причины заболевания
Паратонзиллярный абсцесс – это инфекционное заболевание. Оно является осложнением других патологических процессов, и причин его развития может быть достаточно много.
Главной причиной возникновения описываемого заболевания является попадание в рыхлые ткани инфекции. При этом бактерии могут быть самыми разными. Существует достаточно обширный список микроорганизмов, которые способны вызывать гнойные воспаления. 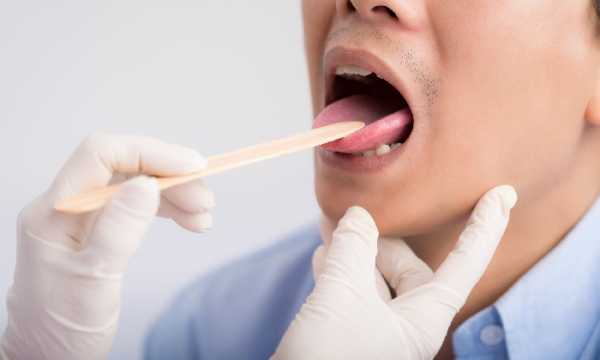
В большинстве случаев флегмонозная ангина является осложнением других заболеваний горла. При этом необязательно предшествующие паратонзиллиту болезни сопровождаются гнойными образованиями.
Не только болезни горла могут вызывать паратонзиллярный абсцесс. Развитие этой патологии может быть спровоцировано другими поражениями ротовой полости.
Столкнувшись с паратонзиллярным абсцессом, каждый человек задается вопросом, почему возникло это заболевание именно у него. Ведь у большинства людей при своевременном лечении осложнения в виде флегмонозной ангины не развивается.
Паратонзиллит может развиться даже при правильном и своевременном лечении болезней ротовой полости. Ведь существует ряд факторов, которые увеличивают вероятность проникновения инфекции в рыхлую паратонзиллярную область.
Такие негативные влияния могут быть разными. Иногда проблема кроется в хронических заболеваниях больного, а иногда является следствием ошибок его образа жизни.
Инфекции
Существует несколько возбудителей, которые могут вызывать паратонзиллярный абсцесс. Именно они являются причиной появления гноя.
Инфекции, которые могут вызывать паратонзиллит:
- Стрептококки;
- Пневмококки;
- Клебсиелла;
- Стафилококк;
- Клебсиелла;
- Кандидозные грибки.
Эти инфекции постоянно контактируют с нашим организмом. Однако атаковать и вызвать гнойное воспаление горла, они могут лишь в том случае если имеются предрасполагающие факторы и у больного снижен иммунитет.
Какие факторы способствуют развитию болезни
Как уже отмечалось, зачастую паратонзиллит развивается в виде осложнения других заболеваний ротовой полости. Также возникновению этого патологического процесса может способствовать ряд определенных факторов.
Причины развития паратонзиллярного абсцесса:
- Ангина. Наиболее часто паратонзилляный абсцесс возникает вследствие невылеченной до конца ангины. При этом обычно проблема возникает через несколько дней после того, как снизится выраженность симптомов. Также провоцирующим фактором для развития гнойного воспаления может стать фолликулярная ангина, при которой горло покрывается гнойными язвочками и фолликулами. Спровоцировать гнойный процесс может и фарингит.
- Хронический тонзиллит. Частые рецидивы тонзиллита, который представляет собой острое воспаление миндалин, приводят к рубцеванию участков ткани. При этом инфекция попадает с миндалин на паратонзиллярные ткани.
- Удаление миндалин. Такая операция увеличивает риски развития паратонзиллярного абсцесса. Особенно, если в процессе хирургического вмешательства был оставлен участок ткани этого органа.
- Кариес. Эта распространенная проблема тоже может стать причиной развития флегмонозной ангины. В этом случае возбудитель заболевания попадает на паратонзиллярную область. Наибольшую опасность представляет кариес зубов нижней челюсти. Острое воспаление десен тоже может стать причиной заболевания.
- Снижение иммунитета. Это, пожалуй, главная причина развития паратонзиллярного абсцесса. Ведь именно в таких условиях инфекции легче всего размножаться в мягких тканях горла и на миндалинах.
- Болезни носовых пазух. Особенно опасны в этом смысле синуситы с гнойным течением. Ведь и флегмонозную ангину, и гнойные синуситы вызывают одни и те же возбудители, которые легко перемещаются по путям носоглотки.
- ВИЧ-инфекция и СПИД. Вирус иммунодефицита опасен тем, что при его наличии иммунная система человека практически не функционирует. Из-за этого любой инфекции очень легко проникнуть в организм. Это является и идеальными условиями для размножения возбудителей острого паратонзиллита.
- Курение. Табачный дым раздражает ткани горла. Кроме того, эта вредная привычка отрицательно сказывается на иммунных и метаболических процессах. Все это увеличивает вероятность развития паратонзиллярного абсцесса.
- Пристрастие к алкоголю. Алкогольная зависимость тоже является фактором, способствующим развитию флегмонозной ангины. Ведь такое пристрастие отрицательно сказывается буквально на всех процессах нашего организма.
- Сахарный диабет. Это заболевание делает организм более восприимчивым к возбудителям флегмонозной ангины и другим гнойным воспалениям.
- Неполноценное питание. Некачественная пища, недоедание, недостаток витаминов – все это способствует снижению иммунитета.
- Переохлаждение и проживание в плохих условиях.

Симптомы паратонзиллита
Паратонзиллит всегда сопровождается острой болью. При этом в большинстве случаев дискомфорт локализуется с одной стороны. Так как обычно развивается односторонняя флегмонозная ангина.
Паратонзиллярный абсцесс характеризуется и тем, что до тех пор, пока не произойдет разрыв гнойников, дискомфорт будет увеличиваться. Также достаточно распространенный признак – выделение слюны из уголков рта.
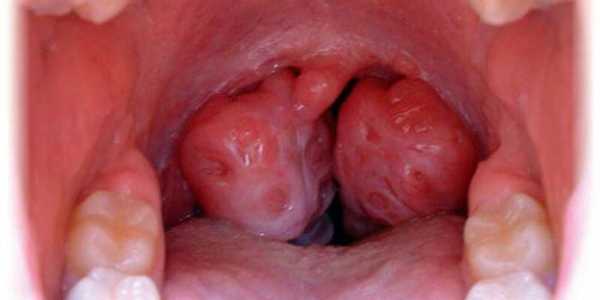
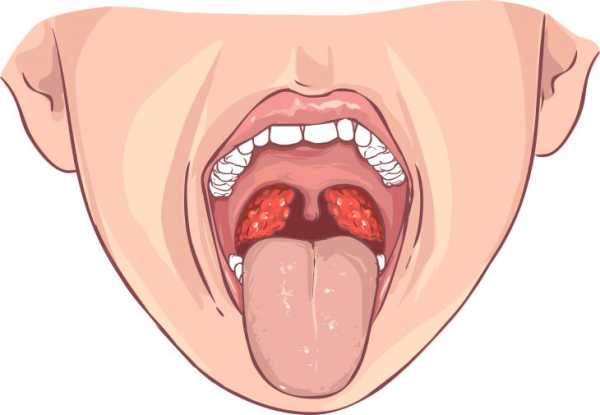
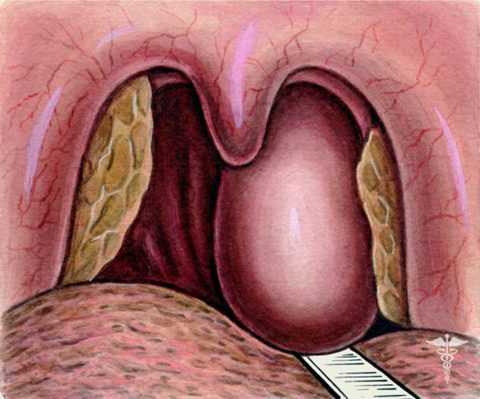
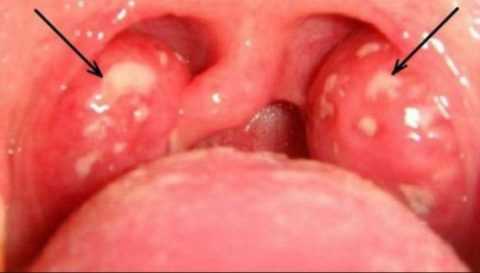
Опытный специалист сможет сделать предположение касательно наличия такого абсцесса по внешнему виду горла. При этом заболевании на рыхлых паратонзиллярных тканях образуется припухлость красного цвета. При этом поверхность этого уплотнения твердая, а на ней заметны участки светло-желтого цвета. На абсцессе присутствует размягченный участок, который возникает вследствие гнойного воспаления. Язычок зева смещен в противоположную сторону от поражения, а небная миндалина оттеснена.
Помимо боли и изменений на горле, у паратонзиллита есть и другие признаки. Некоторые из них достаточно специфичны.
Паратонзиллярный абсцесс – клиника:
- Болевые ощущения в горле. При этом они настолько выражены, что больному тяжело сглатывать не только еду и слюну – ему сложно даже говорить. Боль может иррадировать в ухо и в нижнюю челюсть.
- Развиваются признаки интоксикации. Болевые ощущения в голове, значительное повышение температуры тела, сильная слабость, нарушения сна, лихорадка.
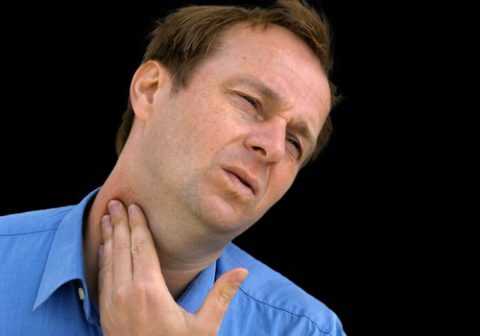
- Шейные лимфатические узлы увеличены.
- Во рту присутствует гниловатый запах. Он не исчезает даже после чистки зубов.
- При флегмонозной ангине наблюдается спазмирование мышц нижней челюсти. Это приводит к вытеканию слюны через уголки губ.
- Голос больного изменяется. Он становится хрипловатым и гнусавым.
- Затруднено прохождение твердой и жидкой пищи. Больной может поперхнуться при проглатывании такой еды.
- Снижается аппетит.
- Наблюдается принятие больным характерной позы из-за вытекания слюны. Голова наклонена в больную сторону или вперед.
- Гной может присутствовать в слюне, от чего она приобретает характерный вкус и цвет. Это происходит после вскрытия паратонзиллярного абсцесса.
- На языке появляется плотный белесый или желтовато-зеленый налет.
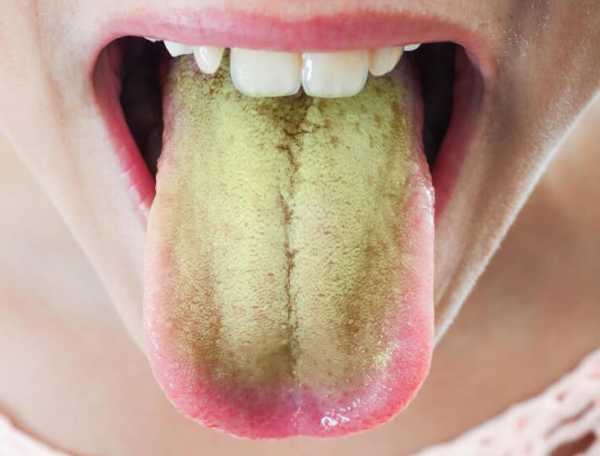
В начале развития патологии симптомы могут быть несильно выраженными.
Иногда паратонзиллярный абсцесс может протекать некоторое время без температуры.
Классификация паратонзиллярного абсцесса
Описание симптомов паратонзиллярного абсцесса играет важную роль в диагностике заболевания. По ним, а также по клинической картине, которую обнаружит врач при осмотре горла, можно не только сделать предположение касательно наличия заболевания, но и определить его тип.
Существует классификация паратонзиллярного абсцесса. Эту патологию различают по двум параметрам – по участку расположения гнойного поражения, а также по стадии течения.
Определить тип патологии возможно только с помощью диагностики у врача. Иногда одного осмотра у специалиста недостаточно. В некоторых случаях необходимы более серьезные исследования.
По месту расположения
Флегмонозная ангина – эта патология, которая развивается достаточно редко. При этом зачастую очаг поражения локализуется с одной из сторон горла. Очень редко может развиться двусторонний паратонзиллит.
Типы паратонзиллярного абсцесса:
- Правосторонний паратонзиллит. Гнойное воспаление паратонзиллярного абсцесса локализуется с правой стороны рыхлой паратонзиллярной ткани.
- Паратонзиллярный абсцесс левосторонний. Поражение локализуется слева.
- Передний абсцесс. Возбудитель опускается в мягкую ткань из верхней части миндалин. Появляется смешение мягкого неба. Миндалина значительно увеличивается в сторону средней линии.
- Задний паратонзиллярный абсцесс. В этом случае место поражения локализуется между миндалиной и задней дугой неба.
- Нижний паратонзиллит. Уплотнение с гноем располагается немного ниже миндалины. Со стороны поражения присутствует болевые ощущения в языке, нижняя часть передней дуги неба отекает.
- Боковой абсцесс. Этот вид флегмонозной ангины также называют наружным. В этом случае поражение возникает снаружи верхней части миндалины. При этом местные симптомы не очень выражены, заметно лишь небольшое отекание пораженной миндалины. Со стороны локализации болезни наблюдается отечность и болевые ощущения в шее. Эта разновидность заболевания наиболее опасна, так как в этом случае очень высоки риски вытекания гноя при прорыве абсцесса в шейные и грудные ткани.
Паратонзиллярный абсцесс обычно локализуется слева или справа. Лишь в 10% случаев воспаление поражает сразу обе миндалины.
По стадии течения
Паратонзиллит прогрессирует достаточно быстро. При этом выделяют три стадии развития заболевания.
Стадии паратонзиллита:
- Стадия отечности. Это начало развития патологии. В месте поражения ткани краснеют и отекают. При этом желтоватые просветы отсутствуют. Выраженных симптомов тоже нет. Эта степень патологии обычно протекает без температуры.
- Инфильтрационная стадия. На этом этапе развития болезни в месте поражения уже начинает собираться гнойный инфильтрат. Проблемная миндалина сильно увеличена. Присутствует очень сильная боль. Наблюдается повышенная температура, отсутствие аппетита, бессонница и общая слабость.
- Абсцедирующая стадия паратонзиллярного абсцесса. Эта форма заболевания развивается спустя неделю после возникновения инфильтрационной степени патологии. При этом на поврежденном участке заметно выпячивание светло-желтого цвета мягкое на ощупь. На этом этапе присутствуют практически все признаки заболевания, а их выраженность постоянно возрастает. На языке появляется налет, присутствует неприятный запах изо рта.

Осложнения заболевания
Паратонзиллярный абсцесс – это крайне опасное заболевание. И его лечение в домашних условиях своими силами недопустимо. Ведь в таком случае последствия могут быть весьма печальными.
Дело в том, что при несвоевременном или неправильном лечении происходит самопроизвольное вскрытие гнойника и его содержимое вытекает в другие ткани. При отсутствии антибактериальной терапии инфекция вместе с гноем распространяется по другим участкам тела.
Осложнения паратонзиллярного абсцесса в большинстве случаев развиваются при неэффективном лечении этой патологии. При этом некоторые из них представляют опасность не только для здоровья, но и для жизни больного.
Осложнения паратонзиллярного абсцесса:
- Флегмона клетчаточной ткани шеи. Проблема локализуется в окологлоточной ткани.
- Абсцесс парафарингеального типа.
- Сепсис. Это осложнение нередко приводит к летальному исходу.
- Развитие сдавливания внутренней части глотки. Это состояние называется асфиксией.
- Воспалительный процесс в средостении, а также медиастинит гнойного типа. В этом случае развивается гнойный процесс в аорте, полой вене, клетчатке сердца, а также легочной вене.
- Тромбофлебит пещеристого синуса мозга. Это осложнение тоже нередко становится причиной смерти пациентов.
- Абсцесс головного мозга. В этом случае гнойное поражение развивается в мозгу.
- Менингит.
- Энцефалит.
- Расплавление артерий окологлоточной части шеи. Это приводит к аррозивному кровотечению.
Диагностика флегмонозной ангины
Флегмонозную ангину в домашних условиях легко спутать с другими заболеваниями. Эту нераспространенную патологию очень сложно диагностировать самостоятельно. Именно поэтому при возникновении описанных выше симптомов важно своевременно обратиться к врачу.
Диагностика заболевания состоит из нескольких этапов. Сначала врач осматривает и опрашивает пациента. Затем назначаются анализы, которые позволяют выявить наличие воспаления. И лишь после этого в случае необходимости специалист назначает дополнительное обследование.
К какому врачу обращаться при подозрении на паратонзиллярный абсцесс? – этим вопросом задается каждый больной, столкнувшийся с описанными выше симптомами. Самым правильным решением при наличии любого дискомфорта будет поход к терапевту. Такой специалист сможет определить, в каком участке локализовалось воспаление, и направит пациента к более узкому специалисту.
В частности, болезнями горла занимается отоларинголог, поэтому обычно семейный доктор направляет больного именно к нему.
На приеме у врача
Прежде всего, больной должен обратиться к врачу. Обычно уже на приеме у отоларинголога уточняется причина дискомфорта.
Первичная диагностика:
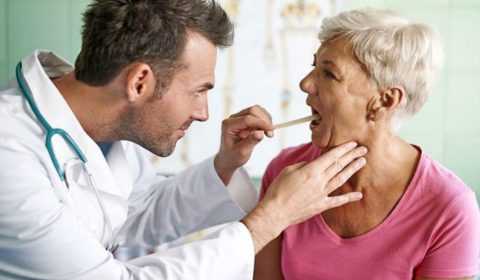
- Прежде всего, врач осматривает больного. О наличии заболевания могут сообщить увеличенные лимфатические узлы, специфичный наклон головы пациента, неприятный запах изо рта, а также наличие повышенной температуры. Врач заглядывает и в ротовую полость пациента. При паратонзиллярном абсцессе на пораженном участке горла будет присутствовать отечное покраснение. При запущенном течении патологического процесса также обнаруживаются желтоватые образования на мягком небе или миндалинах.
- Далее специалист опрашивает больного на характер тревожащего его дискомфорта. Острая и мучительная боль в горле и наличие гноя в слюне – признак запущенности патологии.
- Производится осмотр анамнеза пациента. Врача интересуют факторы, которые могли способствовать развитию болезни. Это может быть как удаление миндалин и перенесенные недавно заболевания горла, так и наличие кариеса и сахарный диабет.
- Также производится опрос больного на предмет того, не замечал ли он боли в горле за несколько недель до развития паратонзиллярного абсцесса. Если наличие не указанного в истории болезни заболевания горла подтвердится, то специалист будет интересоваться, каким образом больной боролся с проблемой.
- О негативных факторах, которые могли спровоцировать патологию, тоже нужно сообщить доктору. Это может быть курение, переохлаждение или пристрастие к алкоголю.
- После первичного осмотра пациенту назначают общий анализ крови и мочи на предмет наличия в нем признаков воспаления. Особое внимание обращают на показатели СОЭ и уровень лейкоцитов.

Обычно первичного осмотра и общего анализа крови достаточно для установления диагноза. При этом в некоторых случаях специалисту могут потребоваться дополнительные исследования для определения места локализации поражения.
Для определения вида возбудителя паратонзиллярного абсцесса всегда назначается специальное обследование.
Дополнительное обследование
Дополнительные обследования при диагностике паратонзиллярного абсцесса назначаются не всегда. Они необходимы в том случае, когда при первичном осмотре не удается определить место локализации заболевания. Кроме того, аппаратная диагностика позволяет вовремя выявить распространение инфекции на другие ткани.
Дополнительные методы обследования:
- Фарингоскопия. С помощью этого обследования можно точно обнаружить место локализации поражения, а также определить наличие в нем участков флюктуации. Также фарингоскопия позволяет точно определить степень запущенности патологии.
- Посев содержимого пораженной полости. Для получения результатов берется соскоб с очага абсцесса. С помощью исследования этого биоматериала под микроскопом определяется вид возбудителя заболевания. Это необходимо для подбора наиболее эффективной терапии.
- УЗИ, КТ, МРТ, и рентген шейной и грудной области. Этот этап диагностики дает возможность выявить наличие осложнений на ранних этапах их развития.
Лечение
Терапия паратонзиллярного абсцесса подбирается после тщательной диагностики. Поэтому перед тем, как начать лечить это заболевание, необходимо обратиться к врачу.
Лечение флегмонозной ангины – это сложный и многоступенчатый процесс, который подразумевает применение ряда препаратов. При этом терапевтический комплекс выбирают в зависимости от степени запущенности заболевания и возбудителя, который стал причиной развития патологии.
Обычно медикаментозную терапию и хирургическое вмешательство используют комплексно. Это позволяет достичь наилучших результатов в лечении. Ведь в этом случае справиться с проблемой можно за несколько дней.
Если выявить паратонзиллярный абсцесс на ранних стадиях его развития, то существует вероятность избавиться от заболевания с помощью одного лишь консервативного лечения. Но если образуется значительное нагноение, то одной лишь медикаментозной терапии будет недостаточно.
Паратонзиллярный абсцесс представляет угрозу для жизни и имеет большие риски развития осложнений. Поэтому его лечение производится в условиях стационара. И даже знание клинических рекомендаций врача может быть недостаточно для успешной борьбы с патологией в домашних условиях.
Медикаментозная терапия
Можно ли применять Гексорал при паратонзиллярном абсцессе? – этот вопрос задает множество больных, считая, что с флегмонозной ангиной можно справиться с помощью одних лишь местных препаратов. При этом любой врач подтвердит, что спреи для горла при описываемой патологии действительно включаются в терапевтический комплекс, но они имеют далеко не первоочередное значение.
При паратонзиллите назначается обширный список препаратов. Их действие направлено на борьбу с возбудителем гнойного воспаления, снятие отечности, уменьшение выраженности симптомов, устранение интоксикации организма и заживление очагов поражения.
Препараты, которые применяются для лечения паратонзиллярного абсцесса:
- Антибактериальные препараты. Выбор средства зависит от возбудителя заболевания. При этом зачастую практикуется внутримышечное введение медикамента. Наиболее часто используют Цефтриаксон, Амоксициллин, Пенициллин, Гентамицин, Амикацин, Цефураксим.
- Средства с противотоксическим действием. С помощью таких препаратов удается устранить интоксикацию организма, вызванную продуктами распада и жизнедеятельности возбудителя гнойного воспаления. Часто применяется капельное введение таких средств. Препаратом выбора в данном случае является Гемодез.
- Антисептические медикаменты. Эти средства используются для местного полоскания горла. Они помогают предотвратить дальнейшее размножение бактерий и заражение ими других тканей. К таким препаратам относятся Фурацилин и Мирамистин.
- При введении серьезных антибиотиков, которые используются для лечения паратонзиллита, может развиться кандидоз. Для предотвращения такой проблемы применяется Интраконазол и другие средства с подобным действием.
- Антигистаминные медикаменты. Такие средства помогают предотвратить развитие аллергической реакции на антибактериальные средства, а также устранить отечность рыхлой ткани.
- Нестероидные противовоспалительные препараты. Эти лекарства помогают снять воспаление, уменьшить боль и избавиться от отечности.
- Обезболивающие и жаропонижающие препараты. К таким средствам относятся: Парацетамол, Нурофен и Ибупрофен.
При паратонзиллярном абсцессе больной испытывает сильную боль при глотании. Поэтому зачастую назначаются препараты для капельного, инъекционного и ректального введения.
Операционное вмешательство
В большинстве случаев для лечения флегмонозной ангины используется операционное вмешательство. Оно предполагает удаление из образовавшихся полостей гнойного содержимого и обработку раны антисептическими средствами.
Способ лечения паратонзиллярного процесса зависит от степени запущенности заболевания и индивидуальных особенностей больного. Существует три метода борьбы с этой патологией.
Хирургические методы борьбы с флегмонозной ангиной:
- Удаление гнойного содержимого с помощью шприца. В этом случае в образование абсцесса водится шприц, с помощью которого отсасывается гной. Затем образовавшаяся рана промывается антисептиком. Этот метод считается наименее эффективным, так как после его использования нередко случаются рецидивы.
- Вскрытие скальпелем участка поражения. При проведении такой процедуры скальпелем вскрывается абсцесс. Его края расширяются специальными шприцами, после чего в полость очищается от гнойной субстанции. Рана промывается антисептическим препаратом. После этого в нее вставляется дренаж, который необходим для удаления экссудата. Процедура проводится под местным обезболиванием. В качестве обезболивающих препаратов наиболее часто используется Ледокаин.
- Удаление миндалин. Эта процедура используется после очистки абсцесса от гноя. Миндалины удаляют в том случае, если консервативное лечение и хирургическая очистка места поражения не дали выраженных результатов. Также такой метод лечения применим к больным, у которых часто случаются рецидивы флегмонозной ангины или они сильно подвержены болезням горла. При этом важно, чтобы процедуру проводил опытный специалист. Ведь неправильно удаленные миндалины являются провоцирующим фактором для развития паратонзиллярного абсцесса. Операция может производиться как под местным, так и под общим наркозом.
Целесообразность народного лечения
Многие люди считают, что любое заболевание горла можно вылечить в домашних условиях. Действительно, некоторые народные средства очень эффективны при лечении ангины и некоторых других болезней горла. В случае с флегмонозной ангиной таких методов будет недостаточно.
Нужно понимать, что паратонзиллярный абсцесс невозможно вылечить без антибактериальной терапии, При этом используются достаточно серьезные препараты, которые помогают снизить вероятность развития осложнений.
Ни в коем случае нельзя пытаться вскрыть гнойник самостоятельно. При таком самолечении очень легко повредить здоровые ткани и даже столкнуться с заражением крови. И даже если такая операция пройдет успешно, шансы на то, что вы сможете полностью удалить гнойное содержимое, ничтожно малы. При частичном удалении гноя из абсцесса заболевание вернется вновь.
Вместе с основным лечением можно использовать некоторые народные рецепты. Можно полоскать горло отварами трав с антисептическим и противовоспалительным действием. Это может быть отвар ромашки или календулы.
Содово-солевой раствор тоже может помочь в лечении заболевания, при условии сочетания полоскания горла с советами врача. Для приготовления такого лекарства на стакан воды нужно взять по чайной ложке морской соли и соды.
В любом случае, прежде чем включать в свою терапию народные рецепты, необходимо проконсультироваться со специалистом.
Нужно понимать, что некоторые растительные препараты могут искажать действие лекарств из основной терапии.
Период восстановления после операционного лечения флегмонозной ангины
Период восстановления после операционного лечения паратонзиллярного абсцесса длится недолго. В это время очень важно соблюдать несколько простых правил.
Правила в период восстановления после операции:
- Питание. Чтобы ускорить заживление ран, необходимо временно изменить свой рацион. Нужно выбирать пищу, которая не будет раздражать горло. Вся еда не должна быть слишком горячей или слишком холодной, лучше употреблять пюрированную пищу, временно придется отказаться от острых, кислых, очень соленых, копченых и сладких продуктов. Все еда должна быть нейтральной.
- Важно не переохлаждаться. Старайтесь дышать на улице носом, а не ртом. Следите за тем, чтобы ваше горло в холодные дни было защищено теплой одеждой. Не пейте холодную воду и не ешьте мороженое.
- Не прекращайте лечение. Даже если вы не чувствуете никаких негативных симптомов, прекращать принимать лекарства раньше времени нельзя. Препараты нужно использовать столько дней, сколько сказал вам врач.
- Полноценный отдых. Это поможет организму быстрее восстановиться.

Прогнозы на выздоровление
Паратонзиллярный абсцесс – это опасное заболевание. Его осложнения забрали жизни много известных личностей. Например, от последствий флегмонозной ангины умер великий индейский вождь Оцеола, папа римский Адриан 4 и знаменитый басист Джеймс Грегори.
Прогноз на лечение паратонзиллита зависит от своевременности лечения. Если осложнения еще не успели развиться, то он весьма благоприятен. Обычно полное выздоровление наступает не позже, чем через 2 недели после начала терапии.
При развитии осложнений прогнозы сильно ухудшаются. В зависимости от серьезности последствий увеличиваются сроки лечения. В некоторых случаях возможен летальный исход.
Рецидивы паратонзиллита случаются в редких случаях. Всего 10% больных сталкиваются с такой проблемой. При этом повторное развитие заболевания происходит в течение первого года после его лечения.
Профилактика паратонзиллита
Все знают, что профилактика заболевания гораздо эффективнее, чем его лечение. И развитие паратонзиллярного абсцесса с успехом можно предотвратить.
Профилактика паратонзиллярного абсцесса:
- Своевременно лечите болезни горла. Это, пожалуй, самое главное правило профилактики. Ведь паратонзиллярный абсцесс зачастую является последствием не долеченной ангины, тонзиллита или фарингита.
- Регулярно посещайте стоматолога. Кариес и проблемы с деснами тоже могут стать причиной развития флегмонозной ангины. Поэтому своевременное лечение зубных проблем – еще один шаг на пути к успеху в профилактике паратонзиллита.
- Занимайтесь спортом. Спортивный образ жизни помогает улучшить общее состояние организма и укрепить иммунитет. Поэтому спортсмены болеют реже людей, ведущих сидячий образ жизни.
- Правильно питайтесь. Чтобы стать более здоровым и укрепить иммунитет, необходимо подобрать рацион, в котором будет мало вредной пищи и много продуктов, насыщенных полезными витаминами и микроэлементами.
- Закаляйтесь. Закаливание – самый эффективный способ укрепления иммунитета. При этом с ним нужно быть очень осторожным. Снижение температуры воды, который вы обливаетесь, должно быть постепенным.
- Откажитесь от вредных привычек. Курение и алкогольная зависимость приводят к снижению иммунитета и увеличивают риски развития флегмонозной ангины.
- Не переохлаждайтесь. Не стоит, следуя моде, носить одежду не по погоде. Помните, что здоровье важнее, чем мода.
Паратонзиллярный абсцесс – это заболевание, которое представляет собой образование гноя в рыхлой паратонзиллярной ткани. Оно представляет опасность для жизни, так как без своевременного лечения становится причиной серьезных осложнений. Поэтому так важно своевременно обращаться к врачу при первых симптомах такого воспаления.
davlenie.guru
Перитонзиллярный Абсцесс: Причины, Симптомы, Лечение
Перитонзиллярный абсцесс это — нагноение околоминдаликовой рыхлой клетчатки (ткани вокруг небной миндалины) с образованием нарыва. Встречается в основном у молодых людей в возрасте 15-30 лет.
Проявляется некоторая сезонность – в основном болеют поздней осенью или ранней весной. Воспалительный процесс имеет склонность к рецидивам, и может перекинуться на мягкое небо, лимфатические узлы и ткани шеи.
Легко диагностируется и имеет ярко выраженную симптоматику. Лечение медикаментозное, в некоторых случаях хирургическое.
Абсцесс – что это?
Содержание статьи
Этиология и патогенез
Перитонзиллярный абсцесс код по мкб 10 развивается вследствие проникновения патогенной микрофлоры в ткани вокруг миндалин. На начальной стадии происходит воспаление и инфильтрация пораженной ткани – паратонзиллит, после чего начинаются гнойные воспаления, и выявляется абсцесс перитонзиллярный.
Часто используется оперативный метод лечения.
Появлению осложнений, в виде гнойного воспаления, в большинстве случаев предшествует ангина, которая развивается на фоне хронического тонзиллита. Болезнь может проявится как осложнение хронического паратонзиллита. В редких случаях болезнь развивается при поражениях зева после скарлатины и дифтерии.
Травматическое воздействие на миндалину или тканей вокруг нее, может стать причиной перитонзиллярного процесса. После лечения тонзиллита, на миндалинах могут оставаться области воспаления, что впоследствии станет причиной перекидывания инфекции на рядом находящиеся ткани (на фото).
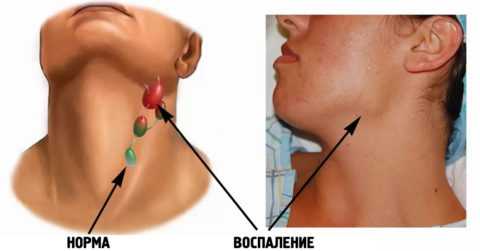
Воспаление шейных лимфатических узлов.
После болезней глотки, следующей причиной инфицирования, может стать одонтогенный путь распространения. Болезненная микрофлора развивается при следующих стоматологических проблемах: кариесе задних зубов, прорезывании зуба мудрости, хроническом гингивите, периостит альвеолярных отростков.
Патогенная микрофлора в основном представлена гемолитическим стрептококком. Реже обнаруживают одновременное нахождение стрептококка, стафилококка и дифтерийной палочки. Также высеивают: пневмококк, анаэробы, кишечную палочку.

Переохлаждение организма как причина заболевания.
Один из самых существенных факторов приводящих к ослаблению защитной реакции организма является переохлаждение. Спровоцировать появление патологии, также может неправильное питание, негативное влияние бытовых условий, психическое состояние человека и ряд других условий.
Анатомия болезни
Только своевременная диагностика позволяет определить допустимую методику лечения.
Изменения, происходящие в тканях вокруг миндалин, во время перитонзиллярного абсцесса, достаточно разнообразны. В первую очередь первая фаза болезни характеризуется отеком тканей, без ярко выраженных клинических проявлений. В этот момент болезнь практически не диагностируется.
На следующем этапе присоединяется воспалительный процесс околоминдаликовой соединительной ткани – начинается паратонзиллит. Эта стадия сопровождается гиперемией, повышенной температурой и болевым синдромом.
Вполне возможно, что патологический процесс ограничится воспалительной стадией, и нагноение не начнется. Использование лекарственных препаратов на основе антибиотиков, значительно увеличивает вероятность безабцесного протекания патологии.
Признаки поражения.
Последней стадией воспалительного процесса, в соединительной рыхлой клетчатке околоминдаликового пространства, является развитие абсцесса. Он сопровождается нагноением, размягчением и расплавление тканей, тромбозом вен.
Исходя из выше описанных патологических изменений полости глотки, выделяют следующие стадии развития болезни:
- отечная;
- инфильтрационная;
- появление абсцесса.
Место появления болезни зависит от индивидуальных физиологических особенностей организма, перенесенных ранее патологических нагноений, патогенного возбудителя.
Как проходит лечение абсцесса.
Классификация гнойной полости в зависимости от места расположения:
| Название | Место локализации |
| передневерхняя | между передневерхней поверхностью небной дужки и миндалиной; |
| задняя | между миндалиной и задней дужкой; |
| нижняя | позади нижней передней дужки, снаружи от нижнего полюса миндалины; |
| наружная или боковая | между боковым краем миндалины и стенкой глотки; |
Гной имеет густую консистенцию, присутствует неприятный запах, и в нем встречаются более плотные массы. Непосредственно сама миндалина, относительно редко подвергается процессу значительного нагноения.

Медикаментозная терапия не всегда дает положительный результат.
Признаки и течение околоминдаликового абсцесса

Потеря голоса и боль в горле.
Перитонзиллярное нагноение, как правило, является осложнением ангины, и возникает на 4 -5 день после ее начала. Симптомы патологии оказывают гнетущее воздействие на заболевших и тяжело ими переносятся.
Клиническая картина имеет следующие признаки:
- односторонняя боль в горле, реже двухсторонняя;
- температурные рефлексы;
- невозможно полностью отрыть рот;
- припухлость региональных лимфоузлов;
- изменения в голосе;
- неприятный запах изо рта.
Припухлость лимфатических узлов.
Первым маркером, сигнализирующим о начале абсцесса околоминдаликовой клетчатки, является односторонняя боль в горле. Боль возникает во время глотания, а может резко усилиться настолько, что приобретает постоянный характер, и начинает беспокоит человека даже в покое.
Поворот головы, прием пищи или глотание слюны усиливают болевой синдром. Больной отказывается от пищи и лишается сна. Одновременно с дискомфортом в глотке, развиваются симптомы интоксикации: повышается температура до 38,0-38,5°, появляется озноб, головная боль, гипертермия, слабость.
Мучительные ощущения при глотании слюны приводят к развитию саливации. Больному, чтобы слюна стекла из полости рта, приходится находиться в полусидящем положении и наклонять голову вперед.
Воспаления затрагивает мягкое небо, что приводит к нарушению его подвижности. При этом происходят изменения в голосе – речь невнятная, с гнусавым оттенком.
Обязательно наблюдается припухание подчелюстных регионарных лимфатических узлов, появление болей в районе шеи. Больной начинает наклонять голову в больную сторону, и пытается сохранить подобное положение. Чтобы выполнить поворот головы, он разворачивает туловище.
Прогрессирование заболевания приводит к спазму жевательной мускулатуры – тризму. Этот характерный признак перитонзиллярного нагноения отличает его от абсцесса миндалин.
Важно! Абсцесс миндалин (синоним тонзиллярный абсцесс) имеет схожие симптомы с нагноение околоминдаликовых тканей, однако присутствуют отличия. В первую очередь нет тризмы жевательных мышц и воспаления мягкого неба.
Тризм выражается в затрудненном открывании рта, что значительно усложняет визуализацию врачом носоглотки. Возникает по причине воспаление регионарных лимфатических узлов и челюстного сустава.
У больных проявляется достаточно деликатный симптом – неприятный гнилостный запах изо рта. Это оказывает отталкивающее воздействие на окружающих, что и без того усиливает гнетущее состояние заболевших.
В целом состояние людей, страдающих от перитонзиллярного абсцесса, постоянно ухудшается от постоянных болей, недосыпания и голодания. Любое движение головой или процесс глотания выражается мучительной гримасой на лице.
Средняя продолжительность болезни составляет 10-12 дней. Если хирург не производит вскрытие нагноения, то на 6-7 день происходит самопроизвольный прорыв гнойных масс. В целом это приводит к резкому улучшению состояния.
У больного температура приходит в норму, ему становится легче глотать, а в слюне появляются гнойные вкрапления. Иногда болезнь сопровождается бурными осложнениями, в виде некротических изменений рядом лежащих тканей. В этом случае она носит затяжной характер, и может достичь 16-18 дней.
Диагностика

Предположительный диагноз может быть определен в ходе первичного осмотра.
Диагностирование патологии для врача отоларинголога обычно не вызывает затруднений. Благодаря ярко выраженной клиники болезни, специалист ставит предварительный диагноз уже на этапе первичного осмотра.
Полностью объективная диагностическая инструкция состоит из следующих мероприятий:
- Общий осмотр. На первом же осмотре, врач обратит внимание на внешние признаки болезни. Пациент приходит на прием с характерным наклоном головы, и создает впечатление измученного постоянными болями человека. У него повышенная температура, болезненные лимфатические узлы, изо рта исходит неприятный запах. Больной жалуется на боли при глотании и трудности при отрывании рта. Отоларинголог должен обратить внимание на то, что предшествовало началу болезненных симптомов. Очень часто нагноения околоминдаликовой сетчатки образуются после лечения ангины.
- Фарингоскопия (видео в этой статье). Этот метод дает возможность наиболее информативно визуализировать область абсцесса. Специалист обращает внимание на патологическую асимметрию зева – небный язычок отодвигается в здоровую сторону, по причине болезненного выпячивания миндалины. Если происходит более редкое, двухстороннее поражение, то миндалины как бы зажимают язычок. На поверхности околоминдаликовой клетчатки будут видны зоны с желтым оттенком – это места будущего прорыва гноя. Появится отечность на небных дужках и части мягкого неба.
- Лабораторные анализы. Для определения патологического возбудителя и чувствительности к лекарственным препаратам делают мазок и бактериальный посев из зева, носа и глотки. Общий анализ крови покажет лейкоцитоз с нейтрофилезом и завышенные показатели СОЭ.
Для более детальной дифференциальной диагностики и исключения распространения инфекции на другие ткани, назначают УЗИ, КТ, рентгенограмму. При одонтогенном абсцессе, помощью рентгена, можно обнаружить гранулему или не прорезавшийся зуб мудрости.
Дифференцируют болезнь со следующими патологиями:
- воспаление гипертрофированной миндалины;
- паратонзиллит при дифтерии;
- скарлатина;
- опухолевые новообразования;
- анвризма сонной артерии;
- флегмона шеи.
Исходя из вышеперечисленных методик, перитонзиллярный абсцесс может диагностироваться по показаниям инфекциониста, хирурга и стоматолога.
Лечение и прогноз

Домашние лечение не всегда эффективно.
Лечение перитонзиллярного абсцесса на начальной стадии будет заключаться в применении паровых ингаляций, спиртовых согревающих компрессов на шею, грелок, полоскания антисептическими растворами на основе борной кислоты. Для уменьшения болевых ощущений рекомендуется полоскать горло отварами ромашки, шалфея, перекиси водорода.
Если нет возможности обеспечить больному эффективное лечение на дому, или заболевание постоянно прогрессирует, то необходима госпитализация. При обезвоживании организма требуется частое питье, если нет возможности глотать, прибегают к внутривенному введению всех необходимых компонентов.
Медикаментозная терапия в стационаре будет заключаться в приеме антибиотиков, жаропонижающих, обезболивающих, противовоспалительных препаратов.

Рекомендуемые дозы средств определяет врач.
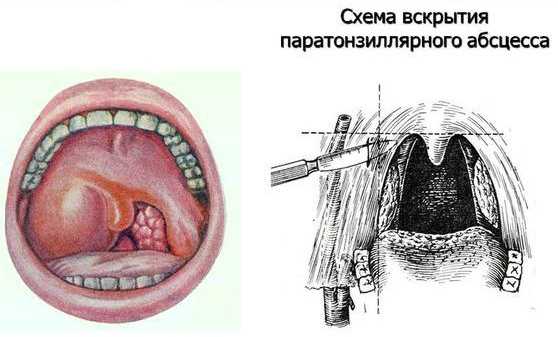
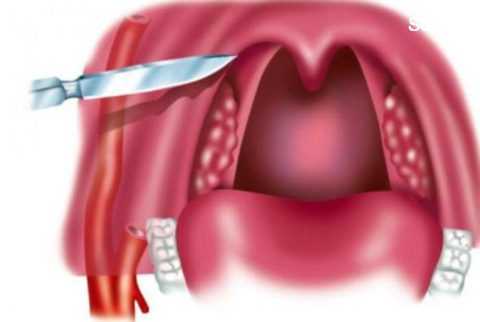
Образовавшийся гнойничковый нарыв вскрывают с помощью оперативного вмешательства. Вскрытие производят желобоватым зондом через надминдаликовую ямку, и носовым корнцангом.
Однако вскрытие гнойника зондом имеет некоторые противопоказания. В первую очередь оно применяется только при передневерхних абсцессах, и в некоторых случаях небезопасно. Поэтому, вскрытие рекомендуется делать с помощью надреза скальпелем.
Если хирургическая терапия по вскрытию не дала положительных результатов, воспалительный процесс продолжает распространяться, и происходит частый рецидив острых ангин – производят удаление нагноения вместе с миндалиной.
Виды лечения перитонзиллярного абсцесса:
| Медикаментозное | Хирургическое |
|
|
Прогноз при перитонзиллярном абсцессе, благодаря своевременной оториноларингологической помощи, в большинстве случаев благоприятный. Осложнения и рецидивы фиксируется не более чем в 3% случаев. Цена несвоевременного и неадекватного лечения – это абсцессы головного мозга, менингит, энцефалит, сепсис, флегмозный ларингит, стеноз гортани.
upulmanologa.ru
Паратонзиллярный абсцесс — фото симптомов, лечение и вскрытие
Рубрика: ЛОР + пульмонологияВ современном обществе такое заболевание (или, точнее, осложнение), как паратонзиллярный абсцесс, обычно вынуждает пациента несколько дней провести с неприятными и мучительными болями в горле, с общими признаками болезни.
Затем происходит госпитализация в ЛОР – отделение. В тот же день (или на следующий) проводится небольшая операция, у больного сразу же наступает облегчение. После проведения курса антибактериальной терапии пациент выписывается.
Удивительно, но уже в новое время, в XVII – XVIII веках, английские и голландские врачи успешно проводили оперативные вмешательства при паратонзиллярном абсцессе, и процент выздоровевших был довольно высоким, несмотря на отсутствие антибактериальной терапии. Что же это за болезнь, как она возникает, протекает и лечится, и что делать пациенту?
Быстрый переход по странице
Паратонзиллярный абсцесс — что это такое? (фото)
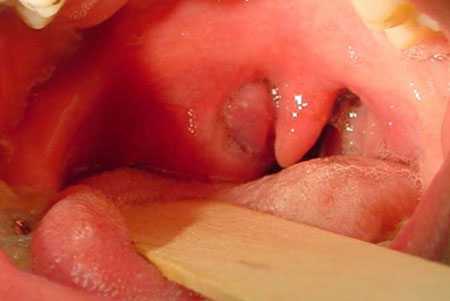
Паратонзиллярный абсцесс фото горла
Как всегда, проанализируем этот составной термин, в котором заложен полный и точный ответ. Абсцесс – это ограниченное скопление гноя, а паратонзиллярный – означает «окологлоточный», а если быть совсем точным – «околоминдалинный», поскольку имеется в виду tonsilla palatinа, или нёбная миндалина. Их у человека две, справа и слева. Именно они в просторечии именуются словом «гланды».
Паратонзиллярный абсцесс – это ограниченный объем гноя, окруженный воспаленными тканями, который накапливается в клетчатке, окружающей миндалины, а точнее – между миндалиной и мышцами – констрикторами, которые сжимают глотку и проталкивают пищу далее, в пищевод.
- Именно поэтому глотание при абсцессе является очень мучительным и болезненным актом.
Абсцесс не возникает сам по себе. Обычно он появляется, как осложнение паратонзиллита, или перитонзиллита. Так называют воспаление околоминдаликовой клетчатки, которое, чаще всего, является осложнением ангины.
Также паратонзиллит может развиться сразу, минуя ангину — это бывает при снижении иммунной защиты организма. Но она не должна снижаться слишком сильно: ведь для того, чтобы возникло выраженное воспаление и образование гноя, должна быть способность к напряженному воспалению, ведь гной – это скопление клеточных элементов, «поспешивших на помощь». А выраженный иммунодефицит, например, при ВИЧ – инфекции, не позволяет проявиться такой реакции.
Не стоит думать, что паратонзиллит, как «предтеча» абсцесса – редкое заболевание. Увы, он развивается часто. У каждого третьего пациента с частыми ангинами хоть раз в жизни возникает или окологлоточный, или заглоточный (ретрофарингеальный) абсцесс — его «коллега» по несчастью.
Пациенты, у которых развивается эта форма паратонзиллярного абсцесса – молодые и трудоспособные. Средний возраст составляет от 15 до 40 лет. Разницы между поражением мужского и женского населения не выявлено.
Почему инфекция проникает в клетчатку?
Миндалины представляют собой образования не сплошные, а состоящие из крипт, или щелей, которые глубоко пронизывают их ткань. Особенно глубокие крипты находятся вблизи верхних полюсов этих небольших органов, а именно там воспаление наиболее выражено.
При хроническом тонзиллите очаг в области крипт верхнего полюса «тлеет» практически постоянно. В результате возникают рубцовые изменения миндалин, появляются спайки. Небные дужки оказываются «приросшими» к миндалине. А это очень затрудняет дренирование крипт.
- В итоге скопившееся содержимое, которое не находит выхода наружу, распространяется сквозь капсулу миндалины вглубь тканей.
Таким образом, инфицированное содержимое оказывается уже в глубине паратонзиллярной клетчатки.
В некоторых, более редких случаях, занос инфекции в клетчатку связан с больными зубами. Как показывает практика, в этом «виноваты» задние зубы нижней челюсти, а иногда и «зубы мудрости».
Микробы, которые вызывают абсцедирование, никогда не оказываются одного вида. Почти всегда это смешанная флора, в состав которой входят стафилококки, кишечная палочка или анаэробная флора в случае абсцессов одонтогенной этиологии.
Может быть так, что воспаление не перешло в стадию нагноения, и оно стихает еще на стадии воспалительной инфильтрации. В иных случаях, кроме паратонзиллярного абсцесса, возникает еще и глубокий некроз, который может даже поражать мышцы и требовать расширенного оперативного вмешательства.
Иногда воспаление с паратонзиллярной клетчатки распространяется более широко – на окологлоточное пространство в целом. Тогда вовлекается в процесс парафарингеальная клетчатка.
По локализации чаще всего как раз и встречаются верхние формы абсцесса (70% случаев), задняя форма развивается у 15% пациентов. Снизу возникает абсцесс у 7-8% пациентов.
Самым неблагоприятным является боковой абсцесс, или очаг латеральной локализации. Он диагностируется у каждого двадцатого пациента, и особенность его как раз в том, что вскрыться самостоятельно в ротовую полость (дренироваться) он не может: мешает корпус миндалины. Поэтому он прорывается вглубь и вызывает разлитое гнойное воспаление окологлоточной клетчатки.
Стадии паратонзиллярного абсцесса

Можно сказать, что эти стадии являются также разновидностями паратонзиллита, поскольку (если больному посчастливится), то воспаление может закончиться и пойдет вспять, и абсцесс не возникнет:
- Отечная стадия развития паратонзиллярного абсцесса. К врачу на этой стадии обращаются редко, поскольку боль и общая реакция организма еще не очень выражена. Состояние не отличается от обычной ангины, которая для пациента привычное дело, может быть просто чуть больнее глотать, чем обычно. Появляется отчетливая односторонняя локализация боли.
- Инфильтративная стадия. Она длится 4-6 дней, а после нее возникает уже настоящее нагноение и абсцедирование. Как показывает статистика, у каждого пятого пациента на стадии инфильтрации процесс останавливается, нагноения не возникает. Этот исход возникает благодаря полноценному и своевременному лечению.
- Абсцедирующая стадия. Она является финальной в развитии гнойного очага. Может развиться как левосторонний паратонзиллярный абсцесс, так и правосторонний вариант нагноения. По статистике нет особенного предпочтения в локализации абсцесса. До этой стадии доходит около 80% всех пациентов.
Как же проявляются клинически стадии развития абсцесса? Расскажем об этом подробнее, чтобы в случае развития этого неприятного осложнения вы смогли своевременно принять меры на самых ранних стадиях, и не доводить дело до операции.
Симптомы паратонзиллярного абсцесса, первые признаки
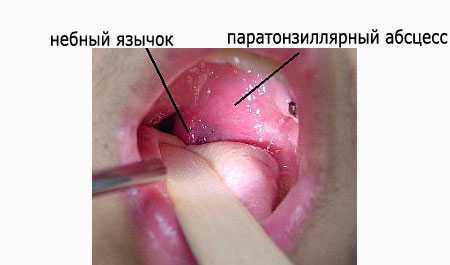
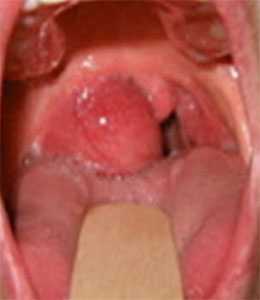
фото симптомов паратонзиллярного абсцесса
Симптомы паратонзиллярного абсцесса вначале могут быть общими, или двусторонними, а затем приобретают четкую латерализацию (односторонний характер), если осложнение произошло на фоне ангины. Если же абсцесс развился в «холодный период», то жалобы сразу возникают односторонние:
- Первым признаком паратонзиллярного абсцесса является появление боли при глотании с одной стороны;
- Затем боль начинает беспокоить и в покое, становится постоянной. При «пустом» глотке и сглатывании слюны также происходит ее резкое усиление;
- Боль усиливается, приобретает «грызущий и рвущий» характер, пациенты отказываются от питья и пищи из-за боли, которая отдает в ухо, в челюсть;
- Возникает слюнотечение, которое происходит из одного угла рта с пораженной стороны;
- Появляется неприятный запах изо рта, и возникает тризм, или рефлекторное напряжение жевательных мышц. Таким образом они реагируют на близко расположенный очаг воспаления.
При возникновении тризма появляется затруднение при попытке открыть рот. Не нужно путать тризм с болью: при боли рот все – таки открыть можно, а при тризме ощущается сопротивление, словно кто – то снаружи поднимает вверх челюсть и пытается его закрыть.
Возникновение тризма – это практически патогномоничный признак того, что уже возник объем, заполненный гноем, и наступила третья стадия развития болезни.
Симптомы паратонзиллярного абсцесса проявляются остро — это означает, что развивается выраженная припухлость, покраснение, сильная боль и локальный жар. Кроме этого, у пациента присутствуют:
- Невнятность, смазанность и гнусавость речи;
- Появляется сильная боль при наклонах и поворотах головы и шеи. Пациент старается поворачиваться сам, как статуя. Это также является признаком «назревшего» абсцесса;
- При еде и питье возникают физические затруднения. Разбухшая с одной стороны слизистая оболочка мешает продвижению пищи, и жидкость может вытекать через нос;
- Появляется высокая температура, возникает недомогание, в крови определяется нейтрофильный высокий лейкоцитоз;
- Если открыть рот и посмотреть в зеркало, то состояние зева будет резко асимметричным, а в области выпячивания рядом с миндалиной будет видно резкое покраснение. При ощупывании пальцем этот участок будет намного горячее, чем на соседней стороне.
Такое мучительное состояние, в среднем, продолжается от 4 дней до недели. За это время у пациента может развиться обезвоживание, поскольку он не может пить, и выраженная невротизация на фоне интоксикации и лихорадки.
В 25% всех случаев, абсцесс вскрывается самостоятельно, что приносит резкое облегчение, с литическим (быстрым) снижением температуры и фактическим выздоровлением. Но чаще всего, паратонзиллярный абсцесс расположен так, что этого не происходит, и пациенту требуется операция.
Как лечить еще не созревший абсцесс, и можно ли избежать операции?
Лечение паратонзиллярного абсцесса, препараты и вскрытие
Лечение паратонзиллярного абсцесса должно начинаться уже тогда, когда вы только заподозрили слабую, но одностороннюю боль в горле. У вас будет как минимум, 2-3 дня до наступления инфильтрации, и 3 дня течения инфильтрации до нагноения. Почти целая неделя, за которую можно не допустить появления гнойника. Итак, следует:
- Часто полоскать горло (5-6 раз в день), желательно соленой горячей водой. Соль будет «вытягивать отек»;
- Полоскания солью нужно чередовать с полосканиями фурациллином, хлоргексидином, мирамистином, другими местными антисептиками;
- Можно употреблять сосательные антисептические пастилки;
- Назначается обильное витаминное питье, жидкая пища, которая механически щадит зев;
- При наличии дома физиоаппаратов, можно прогревать зев, например, ультрафиолетом или синей лампой;
- Нужно показаться врачу и, если в течение 2-3 дней боль прогрессирует – то нужно начинать прием антибиотиков. На ранних стадиях применяются пероральные препараты широкого спектра действия, например, амоксиклав или амоксициллин, а для воздействия на анаэробную флору можно применять стоматологические гели с метронидазолом местно, либо применять его внутрь.
Вся антибактериальная терапия должна быть согласована с ЛОРом, или с участковым терапевтом. В том случае, если консервативная терапия не дала результата, то нужно приступать к оперативному лечению: проводится вскрытие паратонзиллярного абсцесса.
Оперативное лечение (вскрытие абсцесса)
Обычно это происходит на стадии нагноения, «в расцвете» клинической картины. Но целесообразно также проводить операцию и в конце стадии инфильтрации, поскольку это предупреждает нагноение.
- Операция проводится после госпитализации в ЛОР – отделение, то есть в стационарных условиях.
Вначале в месте наибольшего выпячивания проводят анестезию слизистой оболочки (орошением из пульверизатора, или простым смазыванием раствором анестетика), а затем проводят инфильтрационную анестезию новокаином, тримекаином. В результате тризм ликвидируется, и рот хорошо открывается.
Затем проводят разрез скальпелем, обычно в месте флюктуации гнойника, или в области наибольшего выпячивания, с таким расчетом, чтобы не повредить сравнительно крупные сосуды. Обычно глубина разреза составляет 1,5 – 2 см, а его длина — до 3 см.
Это позволит уверенно ориентироваться в полости абсцесса, выпустить весь гной, а также ввести в рану специальные глоточные щипцы и хорошо ее расширить: ведь абсцесс может быть многокамерным и содержать перемычки.
- При этом опорожниться может только часть гнойника, а больший объем останется в глубине раны, что вызовет прогрессирование болезни.
Радикальный вариант
В том случае, если при поступлении пациента выясняется, что ангины – это его постоянный спутник жизни, то при операции «одним выстрелом убивают трех зайцев», а именно:
- проводится вскрытие абсцесса;
- выполняется тонзилэктомия с этой стороны, то есть удаление миндалины;
- выполняется тонзилэктомия с противоположной стороны.
Все. Теперь повторение абсцедирующего паратонзиллита у пациента исключается. Этот способ лечения не вызывает существенного удлинения времени операции, и не очень-то усложняет ее. Зато отдаленные исходы при таких радикальных вмешательствах значительно более благоприятные, чем при простом дренировании абсцесса.
После этого пациенту назначают внутримышечные инъекции антибактериальных препаратов, полоскания, и при нормализации общего самочувствия отпускают домой, прописав полоскания и щадящую, теплую, кашицеобразную пищу.
Осложнения и прогноз лечения
Мы уже говорили о том, какие осложнения могут возникнуть при развитии паратонзиллярного абсцесса горла. К ним относятся заглоточный и окологлоточный абсцессы.
Но инфекция может прорваться еще глубже. Может возникнуть флегмона дна полости рта при затеке гноя вниз, развиться гнойный медиастинит, в том случае, если гнойные затеки попадут в средостение, где находится сердце, корни легких, крупные сосуды и нервы.
- При этих состояниях до сих пор высока госпитальная летальность.
Поэтому, чтобы справиться с паратонзиллитом и абсцессом своими силами – начинайте энергичные действия уже тогда, когда вы почувствовали навязчивую боль в горле при глотании с одной стороны.
zdravlab.com
Паратонзиллярный абсцесс
Чаще всего боль в горле связана воспалением вирусного характера, которое сопровождается температурой, кашлем, насморком и незначительным затруднением при глотании. Но, к сожалению, в некоторых ситуациях эти заболевания могут осложняться развитием гнойно-воспалительных осложнений, например, паратонзиллярный абсцесс, и задачей ЛОР врача на современном этапе является правильная диагностика данного осложнение и своевременное лечение, потому данное осложнение, не терпит отложений и чревата более значительным распространением инфекции в глубокие ткани шеи. В центре отоларингологии GMS Hospital для лечения паратонзиллярных абсцессов используется комплексный подход, объединяющий консервативные и оперативные методики.
Подробнее о болезни
Паратонзиллит – острое состояние на фоне ангины или тонзиллофарингита, в результате которого возникает проникновение инфекционного агента (бактерий) в рыхлую околоминдаликовую клетчатку (паратонзиллярного пространства). Процесс всегда односторонний, вследствие чего имеет определенную симптоматику:
Эта патология относится к тяжелейшим гнойным поражениям ротоглотки. При дальнейшем распространении инфекция движется в глубокие ткани шеи (парафарингеальное пространство), что может привести к угрожающему жизни состоянию. По месту расположения, выделяют несколько форм паратонзиллярного абсцесса, но все они требуют хирургического лечения.
В Центре хирургической отоларингологии GMS Hospital проводится правильное лечение и диагностика паратонзиллита и паратонзиллярного абсцесса любой формы. Тактика лечения подбирается специалистами индивидуально, в зависимости от стадии болезни, наличия осложнений и сопутствующих патологий.
Почему необходимо вскрытие и дренирование паратонзиллярного абсцесса
Паратонзиллярный абсцесс относится к ургентным состояниям в отоларингологии. Близость жизненно важных структур (дыхательное горло, крупные сосуды головы и шеи) требует незамедлительной диагностики и лечения. В начальных этапах, когда еще не успел сформироваться абсцесс, патология хорошо поддается медикаментозной терапии. Назначается курс антибиотикотерапии, противовоспалительных и обезболивающих средств. При малой эффективности консервативного лечения гнойник вскрывают хирургически.
Паратонзиллярный абсцесс опасен своими осложнениями, чреватыми развитием флегмоны, медиастинита и даже сепсиса. В отделении отоларингологии клиники GMS есть все, что необходимо для точного диагностирования и лечения паратонзиллярных абсцессов.
Вскрытие гнойника осуществляется с помощью современного хирургического оборудования. При проведении операции активно используется потенциал лазерной и радиоволновой хирургии, что позволяет выполнить процедуру в наиболее щадящем режиме, исключив развитие п/операционных осложнений. Вскрытие абсцессов у детей проводится под наркозом, что значительно повышает комфортность проведения вмешательства.
www.gmshospital.ru
паратонзиллярный, горла, о флегмонах, лечение
Нагноительные заболевания (абсцессы и флегмоны) – это грозные осложнения многих воспалительных процессов, происходящих в организме. Особенно опасны такие осложнения в области лица и головы, так как возможно распространение гноя из очага на головной мозг и развитие жизнеугрожающих осложнений.
Абсцессы и флегмоны при заболеваниях ЛОР органов по частоте находятся на втором месте после одонтогенных нагноительных осложнений.
Абсцесс – это гнойный воспалительный процесс ограниченного характера. При проникновении вирулентной инфекции вглубь тканей происходит гнойное воспаление с некрозом , образованием полости, наполненной гноем и ограниченим ее от окружающих тканей капсулой. Образование капсулы – это защитная реакция организма для предотвращения распространения нагноения.
Флегмона – это более грозное осложнение, которое характеризуется диффузным распространением гнойного воспаления, неограниченным от окружающих тканей.
Абсцессы и флегмоны могут сформироваться практически при всех воспалительных заболеваниях ЛОР-органов, а также в результате травмы. Четкой классификации нагноительных процессов ЛОР-органов нет. Можно перечислить наиболее часто встречаемые в практике формы:
Развитие абсцессов и флегмон происходит чаще всего в подкожной или межтканевой клетчатке, которая богата кровеносными и лимфатическими сосудами.
Фурункул
Нагноившийся фурункул также относится к абсцессам. Это воспаление начинается с волосяного фолликула, распространяется на сальную железу и окружающие ткани. В ЛОР – патологии фурункулы встречаются в полости носа и в наружном слуховом проходе, где присутствует кожа с волосяными луковицами. Проникновению в них инфекции способствуют микротравмы, а также общее снижение защитных сил, тяжелые соматические заболевания – сахарный диабет, гиповитаминоз. Провоцирующим моментом может быть также переохлаждение.
 Возникает резкая боль, покраснение, припухание, образование инфильтрата. Через 3-4 дня в инфильтрате появляется размягчение и формирование гнойного стержня. Фурункул может вскрыться самостоятельно, вместе с выходом гнойного содержимого наступает облегчение. При неблагоприятном течении и прогрессировании фурункула могут развиться такие осложнения, как сепсис, флегмона лица, орбитальные и мозговые осложнения.
Возникает резкая боль, покраснение, припухание, образование инфильтрата. Через 3-4 дня в инфильтрате появляется размягчение и формирование гнойного стержня. Фурункул может вскрыться самостоятельно, вместе с выходом гнойного содержимого наступает облегчение. При неблагоприятном течении и прогрессировании фурункула могут развиться такие осложнения, как сепсис, флегмона лица, орбитальные и мозговые осложнения.
Лечение в инфильтративной стадии: антибиотики – аминопенициллины, цефалоспорины, макролиды, фторхинолоны. Местно применяют полуспиртовые компрессы, УВЧ. При абсцедировании фурункула на фоне массивной антибиотикотерапии проводят хирургическое вскрытие гнойника, промывание раны антисептиками и налаживание дренажа.
Паратонзиллярный абсцесс
Паратонзиллярный абсцесс возникает в результате гнойного воспаления в паратонзиллярной клетчатке (она располагается между капсулой небной миндалины и фасцией глотки). Инфекция проникает сюда чаще всего непосредственно из небной миндалины по криптам – глубоким бороздкам, пронизывающим всю толщу миндалины. Возбудителями в основном являются стрептококки, стафилококки, синегнойная палочка, реже – анаэробная флора.
Паратонзиллярный абсцесс возникает обычно на исходе течения гнойной ангины или хронического тонзиллита. Воспаление до формирования абсцесса называется паратонзиллитом. Обычная локализация его (в 90% случаев) – это верхний полюс небной миндалины.
В течении паратонзиллита выделяют три стадии: отечную, инфильтративную и непосредственно абсцедирующую.
Клиника:
- На фоне течения тонзиллита после некоторого улучшения усиливается боль в горле с одной стороны.
 Вновь повышается температура тела.
Вновь повышается температура тела.- Нарушается процесс глотания, часто пациенты вообще отказываются принимать пищу.
- В результате распространения воспаления на мышцы глотки и региональные лимфоузлы становятся болезненными движения головой, пациент держит голову наклоненной в больную сторону, при необходимости поворотов – поворачивается всем телом.
- При абсцедировании присоединяется тризм (болезненный спазм) жевательных мышц, становится трудно открыть рот.
Абсцедирование начинается обычно на 3-4 день от начала заболевания.
При осмотре определяется округлое выбухание в верхней части небной миндалины и небных дужек. При абсцедировании просвечивает гной. Мягкое небо смещается к средней линии. Отмечается отечность и болезненность мышц шеи и подкожной клетчатки.
Реже отмечается задняя или нижняя локализация абсцесса. Выбухание в таких случаях менее выражено, что может затруднять диагностику.
В общем анализе крови выявляются признаки бактериального воспаления – повышение количества лейкоцитов со сдвигом лейкоцитарной формулы до юных форм, повышение СОЭ.
Паратонзиллярный абсцесс может вскрыться самопроизвольно в полость глотки на 4-6 день развития, состояние при этом улучшается. Реже прорыв гноя происходит в окологлоточную клетчатку с развитием более тяжелых осложнений – парафарингита и медиастинита.
Лечение паратонзиллита в отечной и инфильтративной стадиях начинается с антибиотиков широкого спектра действия. Назначают также обезболивающие средства, антигистаминные, а также проводят дезинтоксикационную терапию.
В стадии абсцедирования необходимо экстренное вскрытие тонзиллитного абсцесса, возможно с последующим удалением миндалины (абсцесстонзилэктомия). Операцию проводят под местной или аппликационной анестезией. Разрез проводится в месте наибольшего выпячивания. Края раны расширяют тупым инструментом для более полного опорожнения гнойника.
Парафарингеальный абсцесс
Это гнойное воспаление окологлоточной клетчатки. Возникает в результате осложненного течения ангины, хронического тонзиллита, прогрессирования паратонзиллита, гнойных синуситов (гайморита, этмоидита), одонтогенных воспалений.

Симптомы:
- Резкая боль при глотании с одной стороны горла,
- Невозможность открыть рот,
- Болезненность по ходу боковой поверхности шеи,
- Припухание и уплотнение в этом месте,
- Боль при движениях головой,
- Увеличение лимфоузлов,
- Повышение температуры до 40.
Осложнениями парафарингеального нагноения могут быть тромбоз яремной вены, кровотечения из изъязвленных сосудов, а также распространение гноя в средостение.
При парафарингеальном абсцессе проводится срочная операция по вскрытию и опорожнению гнойной полости. Применяют при этом два подхода: наружный по боковой поверхности шеи и внутриротовой. После вскрытия и опорожнения абсцесса проводится дренирование его полости, назначаются антибиотики и дезинтоксикационная терапия.
Заглоточный абсцесс
Заглоточный абсцесс развивается в рыхлой клетчатке между фасциями задней стенки глотки и шейного отдела позвоночника. Встречается преимущественно у детей до 4-х лет, так как именно в этом возрасте данная клетчатка развита, далее она атрофируется.
Заглоточный абсцесс возникает в результате осложнений фарингита, ринофарингита, мелких травм глотки.
Заглоточный абсцесс может локализоваться как в носоглотке (тогда он бывает обычно односторонним в силу анатомических особенностей), так и в ротовой или гортанной частях глотки (тогда он занимает срединное положение).
Проявления заглоточного абсцесса:
- Боль в горле, ребенок не может глотать,
 Отказывается от еды,
Отказывается от еды,- Нарушается общее состояние,
- Резко повышается температура тела.
- При расположении абсцесса в носоглотке – нарушается носовое дыхание,
- Локализация в более нижних отделах может вызвать нарушения дыхания вплоть до удушья.
- При осмотре выявляется покраснение и выбухание задней стенки глотки, размягчение в центре выбухания.
- В крови выявляются воспалительные изменения.
Лечение заглоточного абсцесса заключается в немедленном его вскрытии. Перед разрезом проводят предварительное пунктирование с отсасыванием гноя в целях предупреждения его аспирации. В послеоперационном периоде назначаются антибиотики широкого спектра действия, полоскания горла растворами антисептиков.
Флегмоны как осложнения заболеваний ЛОР-органов
Флегмона – это неограниченное диффузное гнойное воспаление тканей. При ЛОР-патологии флегмона может быть осложнением течения таких заболеваний, как фурункулы и абсцессы носа, гнойные ангины, хронический тонзиллит, абсцессы глотки, гнойный синусит, гнойный отит.
При флегмонах гнойное воспаление не ограничено капсулой, гной распространяется по клетчатке, переходя по сосудисто-нервным пучкам из одного фасциального кармана в другой, в процесс вовлекаются окружающие ткани-сосуды, мышцы, сухожилия, происходит гнойное расплавление тканей.

Возбудителями флегмоны обычно являются стрептококки и стафилококки, синегнойная палочка. В более тяжелых случаях флегмону вызывает анаэробная флора.
Флегмоны характеризуются :
- Разлитой болезненностью,
- Покраснением,
- Выраженной отечностью окружающих тканей,
- Нарушением функции близлежащих органов.
 Регионарным лимфаденитом.
Регионарным лимфаденитом.- Общей интоксикацией организма – температура, слабость, головная боль, тошнота.
- Рразвитием осложнений:
- тромбоза сосудов,
- изъязвления сосудов с развитием кровотечения,
- прогрессированием тромбофлебита с тромбозом венозных синусов,
- распространением процесса на мозговые оболочки с развитием гнойного менингита.
- сепсиса.
При глубокорасположенных вялотекущих флегмонах шеи симптомы могут быть не так ярко выраженными, что затрудняет диагностику.
Флегмоны при ЛОР-патологии можно разделить на следующие группы:
Флегмоны лица
При ЛОР-патологии флегмоны лица возникают как осложнение течения фурункулов носа, при попадании инфекции после операций на полости носа, а также при прогрессировании риноорбитальных осложнений.
Флегмоны лица чаще располагаются в области носа, в области нижней челюсти.
Флегмоны орбиты
Этот вид флегмон является в основном осложнением гнойных синуситов (чаще всего воспаления клеток решетчатого лабиринта, реже – других придаточных пазух носа).
- С переходом на ретробульбарную клетчатку.
- Без перехода на ретробульбарную клетчатку.
Флегмоны шеи
1) Локализованные:
- Подбородочная;
- Подчелюстная;
- Передней области шеи;
- Боковой области шеи.
2) Распространенные:
- C переходом на околопищеводную клетчатку.
- Осложненная медиастенитом.
- С переходом на клетчаточные пространства спины.
Лечение флегмон лица и шеи проводится в сециализированном отделении гнойной хирургии. Необходима экстренная операция, цель которой:
- Вскрытие гнойной полости,
- Максимальное и щадящее удаление некротизированных тканей,
- Промывание раны растворами антисептиков и антибиотиков,
- Налаживание дренажа для оттока воспалительного экссудата.
- В послеоперационном периоде назначается массивная антибиотикотерапия, дезинтоксикационные мероприятия.
Орбитальные осложнения
Глазница граничит непосредственно с придаточными пазухами носа: нижняя стенка-с гайморовой, внутренняя стенка – с решетчатой и клиновидной, верхняя – с лобной. Вены полости носа соединяются с глазничными. Поэтому гнойные процессы в придаточных пазухах носа могут привести к нагноительным осложнениям в глазнице. Из риноорбитальных осложнений при синуситах можно выделить: субпериостальный абсцесс, ретробульбарный абсцесс, флегмона глазницы.
Клиническая картина всех орбитальных осложнений схожа. Отмечается :
- Отек век и окружающих глаз тканей,
- Выпячивание глазного яблока,
- Гиперемия коньюнктивы,
- Болезненность при переводе взгляда,
- Гнойные выделения,
- Быстропрогрессирующеее снижение зрения вплоть до слепоты.
- При парезе нервов и мышц глаз становится неподвижным, веко не закрывается, отмечается двоение в глазах.
- Выражены и общие симптомы: головная боль, слабость, рвота, повышение температуры.
Диагноз подтверждается проведением КТ орбиты. Лечение гнойных осложнений глазницы заключается в экстренной операции на пораженной пазухе носа – радикальный широкий доступ к пораженной пазухе, санация ее с удалением некротизированных тканей. Кроме этого, проводят декомпрессию и дренирование глазницы через наружные разрезы или эндоназальным эндоскопическим методом.

Иногда при распространении инфекции из полости носа или придаточных пазух по слезно-носовому каналу происходит нагноение слезного мешка и окружающей его клетчатки. В этом случае говорят о флегмоне слезного мешка. Чаще всего она является осложнением этмоидита или гайморита.
В области внутреннего угла нижнего века возникает покраснение, припухлость, боль, слезотечение. Отек быстро распространяется на оба века, щеку, нос. Повышается температура. Через несколько дней в центре уплотнения появляется размягчение, становится видно гнойное содержимое.
Абсцесс может вскрыться наружу, иногда как последствие этого может образоваться свищ. Прорыв гноя через носо-слезный канал в полость носа может осложниться внутренней фистулой. Наиболее тяжелым осложнением является флегмона глазницы.
Лечение – антибиотикотерапия, хирургическое вскрытие очага, дренаж.
Профилактика
К сожалению, довольно часто пациенты попадают в стационары с уже сформировавшимися запущенными формами нагноительных осложнений. Это свидетельствует о позднем обращении к врачу для лечения основного заболевания. Необходимо помнить:
 Все воспалительные, особенно гнойные процессы в области лица, носа и горла очень опасны.
Все воспалительные, особенно гнойные процессы в области лица, носа и горла очень опасны.- Не следует затягивать с обращением за медицинской помощью при ангинах, затянувшемся насморке, фурункулах, травмах носа и горла.
- Выполнять строго все рекомендации, являться к врачу для наблюдения, особенно при гнойных ангинах.
- Не заниматься самолечением.
- Желательно провести радикальное лечение при хронических заболеваниях ЛОР-органов (тонзилэктомия при хроническом тонзиллите, санирующие операции на пазухах носа при хроническом синусите).
Мнения, советы и обсуждение:
uhonos.ru
