Пищевая аллергия у детей раннего возраста!
Пищевая аллергия у детей раннего возраста!
Пищевая аллергия у детей раннего возраста!
Каждая мама, вспоминает спокойные дни беременности, где можно было употреблять в рацион питания различные продукты, не придерживаясь диеты. Основной стол в период беременности, должен быть максимально сбалансированным, витаминизированным и необходимое соотношение белков, жиров, углеводов. Наступает счастливый момент в жизни, это рождение малыша. Знакомство мамы и ребенка, забота о малыше, обеспечение необходимыми условиями по уходу за младенцем, а также создать максимально благоприятные условия.
Очень часто молодые родители сталкиваются с первыми трудностями в период новорожденности (такие как кишечные колики),в раннем детском возрасте такие проявлениями как высыпания на теле, нарушение стула (жидкий стул/запор).
Самые часто задаваемые вопросы родителей мы рассмотрим в данной статье:
- Как проявляет себя пищевая аллергия?
2. Какая длительность проявления внешних признаков?
3. Стоит ли отказаться от грудного вскармливания в пользу искусственного (гидролизованные и аминокислотные смеси) или переход на козье молоко?
4. Прожилки крови в стуле: стоит ли обращаться в инфекционную больницу за стационарной помощью?
Пищевая аллергия — это вызванная приемом пищевого продукта , вызываю патологическую реакцию, в основе которой лежат иммунные механизмы (специфические IgE-опосредованные реакции, клеточный иммунный ответ (не IgE-опосредованные) или их сочетание — реакция смешенного типа).
В качестве пищевого аллергена, могут быть любые вещества, чаще всего белковой природы, стимулирующие выработку IgE.
Самые часто встречаемые продукты, которые вызывают аллергические реакции: коровье молоко, куриное яйцо, арахис, орехи, рыба, морепродукты, пшеница, соя, а также говядина.
Самый значимым аллергеном является Белок Коровьего молока у согласно клиническим рекомендациям, составляет 2-3% среди грудных детей. С возрастном развивается толерантность у 80% больных детей, к возрасту 6 лет заболеваемость снижается менее 1%.
Любой белковый компонент молока способен вызвать сенсибилизацию, но наиболее часто : бетта-лактоглобулин, альфа-лактальбумин, бычий сывороточный альбумин и гамма-глобулин, альфа — казеин и бетта-казеин.
Пищевая аллергия представляет собой симптомокомлекс заболеваний и не является нозологическим диагнозом.
Поэтому учитывают клиническую и этиологическую значимость пищевой аллергия, включают в полный клинический диагноз после обозначения нозологической формы.
- Атопический дерматит
- Аллергическая крапивница
- Аллергический гастроэнтерит и колит
Лабораторная диагностика:
- Определение уровня IgE (sIgE) — иммуноглобулин Е, специфический иммуноглобулин
Основная функция IgE – обеспечение индивидуального иммунного ответа организма на внедрение раздражителя (антигена), обладающего определенной биологической активностью
- Пищевая панель
При пищевой аллергии детям раннего возраста, чаще встречаются проявления в виде постоянного зуда (характерен для любой возрастного периода), кожный синдром. Атопический дерматит у детей раннего возраста носит младенческий период, в этот период преобладает экссудативная форма заболевания. Клиническая картина представлена эритематозными пятнами, папулами, везикулами на лбу, щеках, волосистой части головы, сопровождающимися интенсивным зудом, отечностью, мокнутьем. Выраженный красный дермографизм. Чаще всего высыпания локализуются на разгибательных и сгибательных поверхностях конечностях.
Длительность высыпаний, зависит от своевременного начала лечения, а также полного исключения аллергенов (продуктов питания). У детей первого года жизни, чаще всего высокий аллерген это на Белок коровьего молока.
У детей первого года жизни, чаще всего высокий аллерген это на Белок коровьего молока.
У детей на грудном вскармливание развивается клинически значимая аллергия, к БКМ за счет проникновения пищевых белков в грудное молоко. Часто вижу удивление в глазах молодых мам и отказ от рекомендации исключения белка коровьего молока. Встречные вопросы: что именно употреблять в рацион питания маме ? Дорогие мамы, сбалансированное питание кормящей мамы должно быть разнообразным, полноценным и максимально натуральным. Употребление каш (рис, гречка, кукурузная, овсяная и.т.д), супы, мясные продукты (индейка, курица, свинина) , перепелиные или куриные яйца , фрукты зеленого цвета и.т.д. Поэтому отсутствие цельного коровьего молока, никаким образом не скажется на вашем разнообразии меню.
Стоит ли отказываться от грудного вскармливания?
Действительно, очень часто мамы задают такие вопросы. Мой ответ нет! Грудное вскармливание является залогом полноценного развития ребенка. Только в том случае, когда грудное вскармливание невозможно (полная гипогалактия матери, невозможность ГВ по врожденным заболеваниям (пример: врожденный порок развития расщелина верхней губы и неба), наличие хронических инфекционных заболеваний у мамы — угрожающие для жизни ребенка.
В том случае, когда невозможно сохранить ГВ. В рекомендациях используют гидролизованные смеси, либо аминокислотные!
Гипоаллергенные смеси не относятся к лечебному питанию, назначаются только для детей склонным к развитию аллергии (учитывая анамнез и наследственность).
Соевая смесь также не является лечебным питанием и может вызвать перекрестную реакцию!
Переход на козье молоко не является разумным способом. Так как в этом случае, козье молоко может выступить как перекрестный аллерген, вызывая перекрестно-аллергические реакции у больных с аллергией к БКМ, так и является самостоятельным аллергеном, вызывая тяжелые реакции у пациентов, толерантных к коровьему молоку.
Прожилки крови в стуле: стоит ли обращаться в инфекционную больницу за стационарной помощью?
Гастроинстенальные проявления — это проявления со стороны органов пищеварения. Пищевая аллергия это нетолько, когда есть высыпания на теле. Аллерген, который проходит через ЖКТ может вызвать диспепсические проявления (срыгивания, кишечные колики, боли в животе, рвота, прожилки крови в стуле). Такие детки очень часто попадают в инфекционную больницу. Получают симптоматическую терапию, которые приносит только временное улучшение. Если вовремя не диагностировать, к сожалению это может привести к необратимым последствиям.
Если у вашего малыша отсутствует субфебрильная/фебрильная температура тела, на протяжении длительного времени не наблюдается улучшение после курса медикаментозного назначения вашим лечащем врачом, наличие в стуле прожилок крови, слизи, изменение цвета, тогда вероятнее всего у вашего ребенка Гастроинстенальная форма пищевой аллергии.
Гастроинстенальная форма пищевой аллергии может возникнуть как и на грудном вскармливание, так и на искусственном.
Для мамы соблюдения лечебной диеты с полным исключением БКМ. Детям с искусственным вскармливанием, переход на лечебное питание. Эффект при своевременном лечении наступает быстро. Соблюдение диеты в дальнейшем, приводит к быстрому восстановлению ЖКТ.
С уважением, врач педиатр ГАУЗ КО КГДКБ № 1
Рязанова Светлана Сергеевна
194
Назад
Почему в стуле ребёнка кровь?
Перевод: Алёна Потехина, редакция: Мария Сорокина.
Нередко не удаётся объяснить причину появления крови в стуле грудничков. Если ребёнок хорошо себя чувствует и нормально развивается, как правило, кровь в стуле исчезает сама по себе, однако всё равно необходимо проконсультироваться у врача.
По цвету крови в стуле можно определить её происхождение. Кровь из толстой или прямой кишки обычно ярко-красного цвета в виде полоски по краю стула. Если источник кровотечения находится выше по ЖКТ — кровь более тёмная (тёмно-коричневая/бордовая, чёрная) и смешана со стулом, т.е. не локализуется с внешней стороны.
Вот некоторые причины появления крови в стуле:
Нужна ли скорая медицинская помощь при обнаружении крови в стуле?
Если вы обнаружили кровь в стуле ребёнка , то необходимо обязательно проконсультироваться с врачом, однако вызывать ли скорую помощь – зависит от состояния ребёнка. Если ребёнок весёлый и выглядит здоровым, позвоните врачу и запишитесь на приём. Если ребёнок испытывает боль в животе, в стуле большое количество крови, диарея, рвота и/или высокая температура, необходимо оказание срочной медицинской помощи. По мнению доктора Джея Гордона, «Если вы наблюдаете постоянное присутствие или увеличение количества крови в стуле, или наличие в стуле крови со слизью (в статьях такой стул упоминается как «стул, похожий на смородиновое варенье»), необходимо срочно позвонить вашему лечащему врачу!».
Распространённой причиной появления крови в стуле грудничка является небольшая трещинка в прямой кишке (разрыв), возникающая, когда ребенок «тужится» при дефекации. Небольшое количество крови, выделяющееся из анальной трещины, выглядит как полоска ярко-красного цвета по краю стула.
Другой частой причиной появления крови в стуле младенцев часто является пищевая аллергия. Самыми частыми аллергенами являются коровье молоко и соя. Более подробно см. в статье «Молочные продукты и другие аллергены в питании грудничков».
Третья частая причина: если у матери имеется трещина на соске или другие ранки, ребёнок может проглотить немного материнской крови, которая потом проявится в стуле младенца (для ребёнка это не опасно).

Иногда кровь в стуле появляется из-за избытка грудного молока. По словам доктора Джека Ньюмена, прожилки крови в стуле некоторых малышей полностью пропадают после нормализации количества материнского молока. Нормализовать количество молока можно, следуя обычным правилам для этого случая; может также помочь техника сжатия груди, благодаря которой ребёнок получает более жирное молоко во время кормления.
В некоторых случаях в стуле грудничков была обнаружена слизь и/или кровь после начала приема витаминных/фторсодержащих капель, которая исчезала после их отмены.
Кровь в стуле может обнаруживаться в случае временной лактазной недостаточности или кишечного гриппа.
Некоторые виды бактерий, вызывающих инфекционную диарею, могут стать причиной кровянистого стула, такие как сальмонелла и клостридиум диффициле. Клостридиум диффициле – это бактерия, которая начинает активно размножаться в кишечнике, если был нарушен бактериальный баланс; токсины, выделяемые этими бактериями, могут приводить к повреждению слизистой оболочки и появлению крови в стуле. Дети, находящиеся на грудном вскармливании, меньше страдают от проявления таких заболеваний, чем дети на искусственном вскармливании, так как грудное молоко замедляет размножение бактерий.
Различные виды колитов, инвагинация кишок или другие заболевания ЖКТ могут стать причиной появления крови в стуле.
Дополнительная информация
Статьи в журналах по этой теме
Allergic Proctocolitis in the Exclusively Breastfed Infant. Academy of Breastfeeding Medicine Protocol #24, from Breastfeeding Medicine ( 2011) Volume 6, Number 6, pp. 435-440.
Walker M. Breastfeeding Management for the Clinician: Using the Evidence. Boston: Jones and Bartlett, 2006: 335-336.
Lawrence R, Lawrence R. Breastfeeding: A Guide for the Medical Profession, 6th ed. Philadelphia, Pennsylvania: Mosby, 2005: 521-523, 549.
Breastfeeding: A Guide for the Medical Profession, 6th ed. Philadelphia, Pennsylvania: Mosby, 2005: 521-523, 549.
Riordan J. Breastfeeding and Human Lactation, 3rd ed. Boston and London: Jones and Bartlett, 2004: 576-579.
Mohrbacher N, Stock J. The Breastfeeding Answer Book, Third Revised Edition. Schaumburg, Illinois: La Leche League International, 2003: 131-133.
Последний раз статья редактировалась: 13 января 2018 года
Источник: https://kellymom.com/health/baby-health/bloodystool/
Copyright © [13.01.2018] kellymom.com. Reprinted with permission from kellymom.com, which does not endorse any particular uses of this translated document. kellymom.com is not responsible for the completeness or the accuracy of the translation.
Copyright © [13.01.2018] kellymom.com. Перепечатано с разрешения kellymom.com, что однако не предполагает использования данного документа в каких-либо целях. kellymom.com не отвечает за полноту и качество перевода.
Прожилки крови в стуле младенца
29 Ноя07900
Вопрос от: ОльгаТатьяна Яковлевна здравствуйте!Помогите,пожалуйста,разобраться.Две недели назад обнаружила у 1,5 месячного сына прожилки крови в кале.Сдали кал на копрограмму. Результаты:консистенция неоднородная,цвет желто-зеленый, слизь ++++, жирные кислоты ++,мыла ед.кап.нейтр.жира,лейкоциты 6-8 +20-25 в слизи, эритроциты 8-12, бактерий. 3, реакция Грегерсена +(положит).Анализ на стафилококк мы не сдавали, так как попали на праздничные выходные, поэтому педиатр нам назначил энтерофурил 3 р в день 7 дней и ХилакФорте 3 р в день 14 дней.Прожилки были ещё на следующий день 2 раза и больше всю неделю не было, а спустя неделю снова появились.Пропив энтерофурил 7 дней мы снова сдали копрограмму.Результаты такие же, изменились лейкоциты 8-12 + скопление в слизи, эритроцитов 2-4, появилось йодофиььная флора ++++. Посев моего молока нашли эпидермальный стафилококк, ребёнок полностью на гв. Посев кала на дизгруппу не выявлено.У хирурга тоже все в порядке. Педиатр нам ставит дизбиоз кишечника. Ребёнок какает 5-8 раз в сутки плюс пачкает ползунки. В целом ребёнок активный в весе за 2 месяца прибыл по 1100 и 900 грамм. Спит на улице по 2-3 часа, дома по 20-30 минут. В целом, ничего не беспокоит, кроме кровяных прожилок.Они все равно появляются раза 2 в день, то точки, то ниточки. Педиатр сказала пока ничего не принимать, отдохнуть, советует исключить все молочное мне, говядину масло и сыр в том числе, между кормлениями выдерживать по три часа, чтоб отдыхал живот.Как нам быть дальше, стоит ли дальше обследоваться?сдавать кровь на непереносимость белка коровьего молока?
Посев кала на дизгруппу не выявлено.У хирурга тоже все в порядке. Педиатр нам ставит дизбиоз кишечника. Ребёнок какает 5-8 раз в сутки плюс пачкает ползунки. В целом ребёнок активный в весе за 2 месяца прибыл по 1100 и 900 грамм. Спит на улице по 2-3 часа, дома по 20-30 минут. В целом, ничего не беспокоит, кроме кровяных прожилок.Они все равно появляются раза 2 в день, то точки, то ниточки. Педиатр сказала пока ничего не принимать, отдохнуть, советует исключить все молочное мне, говядину масло и сыр в том числе, между кормлениями выдерживать по три часа, чтоб отдыхал живот.Как нам быть дальше, стоит ли дальше обследоваться?сдавать кровь на непереносимость белка коровьего молока?
Здравствуйте, Ольга! Подобные анализы, как и прожилки крови в кале или розовые слизистые небольшие комочки, характерны именно для здоровых младенцев; если ребёнок чувствует себя хорошо, имеет достаточные прибавки в весе — лечить его не от чего. И патогенная флора в небольших количествах должна присутствовать, а как же иначе к ней приспособиться иммунитету? Та же вакцинация — это как раз введение микрофлоры, способной вызвать болезнь и, соответственно, иммунитет от этой болезни так и приобретается, при столкновении Микроб — организм. Не записывайте своего здорового ребёнка в больного, лечить антибактериальными средствами здоровых детей — только портить, что и видно по анализам, так что кормите грудью, гуляйте и пребывайте в позитивном восприятии своего ребёнка, а не придумывайте ему болезни )). Всего доброго!
Причины крови в кале у детей. Клинический пример болезни маркиафа-микели Текст научной статьи по специальности «Клиническая медицина»
УДК: 616.3-053.2
Причины крови в кале у детей. клинический пример болезни маркиафа-микели
© Э. н. Федулова, А. Р. Богомолов
ФГБУ «нижегородский научно-исследовательский институт детской гастроэнтерологии» минздрава россии
Резюме. Проблема появления крови в кале у детей серьезная и сложная в отношении диагностического поиска. Этот симптом может быть признаком как гастроэнтерологических заболеваний, так и болезней, не связанных с патологией желудочно-кишечного тракта. Многообразие причин выделения крови со стулом создает определенные трудности в их диагностике. Перед педиатрами встает задача своевременно диагностировать заболевание и определить оптимальный объем лабораторных и инструментальных методов обследования ребенка. Приведенное наблюдение редкой причины ректального кровотечения у детей, не связанной с заболеванием желудочно-кишечного тракта, свидетельствует о необходимости дальнейшего совершенствования алгоритма диагностики данного синдрома.
Проблема появления крови в кале у детей серьезная и сложная в отношении диагностического поиска. Этот симптом может быть признаком как гастроэнтерологических заболеваний, так и болезней, не связанных с патологией желудочно-кишечного тракта. Многообразие причин выделения крови со стулом создает определенные трудности в их диагностике. Перед педиатрами встает задача своевременно диагностировать заболевание и определить оптимальный объем лабораторных и инструментальных методов обследования ребенка. Приведенное наблюдение редкой причины ректального кровотечения у детей, не связанной с заболеванием желудочно-кишечного тракта, свидетельствует о необходимости дальнейшего совершенствования алгоритма диагностики данного синдрома.
Ключевые слова: дети; кровь в кале; гемоколит; дифференциальная диагностика; синдром Маркиафава-Микели.
введение
Проблема желудочно-кишечных кровотечений давно привлекает внимание детских врачей. Хронические неинтенсивные потери крови с калом медленно, но верно наносят ущерб детскому организму. Они могут быть эпизодическим или постоянным симптомом, причины которого разнообразны и необязательно связаны с проктологическими проблемами [6, 14].
Несомненно, что изучение клинических особенностей заболеваний, протекающих с кровью в стуле у детей, и выделение дифференциально-диагностических признаков болезни является актуальным направлением в медицинских исследованиях.
Общий принцип диагностических мероприятий у детей с кишечным кровотечением — это комплексность. Важную информацию дает внимательный расспрос родителей и ребенка при выяснении жалоб и сборе анамнеза. Необходимо стремиться получить исчерпывающую информацию о начале заболевания, осложнившегося кровотечением, особенностях состояния, предшествовавшего появлению крови в кале. Этот этап врачебной деятельности настолько важен, что по существу предопределяет в дальнейшем все диагностические и лечебные мероприятия [7, 8].
Этот этап врачебной деятельности настолько важен, что по существу предопределяет в дальнейшем все диагностические и лечебные мероприятия [7, 8].
По объему крови в кале кровотечения могут быть скрытыми или явными (умеренно выраженными или массивными). Иногда больные сообщают о них лишь при тщательном расспросе. Массивный гемоколит, при котором наблюдается гиповолемия, артериальная гипотония, тахикардия, наблюдается значительно реже.
По характеру примеси крови в кале можно уже на первых стадиях диагностики сориентироваться по поводу уровня кровотечения и возможной причине его. Считается справедливым правило, которое гласит, что чем ярче выделяющаяся из прямой кишки кровь, тем дистальнее расположен источник.
Алая кровь, выделяемая в виде капель, характерна для поражения прямой кишки; прожилки алой крови в кале коричневого цвета — при поражении сигмовидной кишки; темно-красная кровь, равномерно перемешанная с калом, — при поражении проксимальных отделов толстой кишки; черный дегтеобразный стул — поражение тонкой кишки и более высоких отделов пищеварительного тракта [12].
При наличии крови в испражнениях важно выяснить, перемешана ли она с каловыми массами (источник расположен высоко) или выделяется в относительно малоизмененном виде в конце дефекации, что более характерно для низкорасположенных кровоточащих опухолей и геморроидальных узлов.
Характер заболевания также определяет цвет и количество крови в кале. Так, несформированные каловые массы, перемешанные с жидкой кровью разной цветовой гаммы, нередко с примесью слизи свидетельствуют о воспалительном поражении слизистой оболочки, которое может сопровождать болезнь Крона, язвенный колит или выраженный инфекционный колит [1, 3, 20, 21, 22]. Дивертикул Меккеля, кровоточащие опухоли и полипы подвздошной кишки, а также высокорасположенные гемангиомы сопровождаются большим количеством примесей темной крови в стуле [3, 8, 19].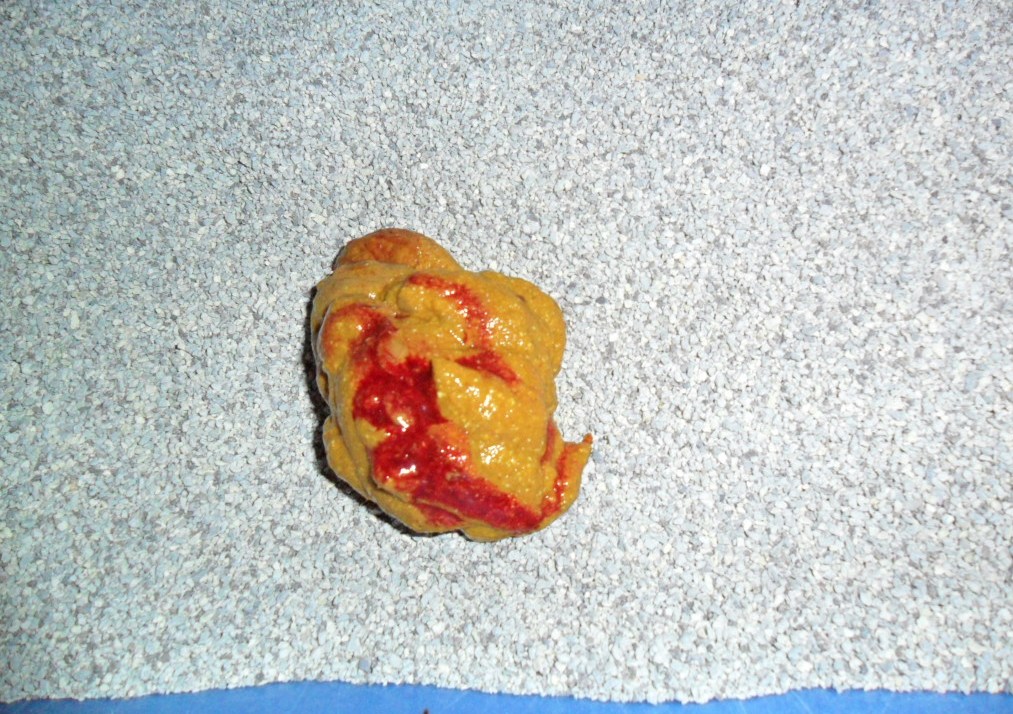 Скопления жидкой крови темно-вишневого или алого цвета на поверхности каловых масс обычно в конце акта дефекации свидетельствуют о наличии кровоточащего полипа в дистальных отделах толстой кишки.
Скопления жидкой крови темно-вишневого или алого цвета на поверхности каловых масс обычно в конце акта дефекации свидетельствуют о наличии кровоточащего полипа в дистальных отделах толстой кишки.
Прожилки крови темного или ярко-алого цвета, прослеживаемые на поверхности каловых масс на всем их протяжении, чаще всего являются признаком геморроидального кровотечения или трещины слизистой оболочки толстой кишки [5]. При аллергических и системных заболеваниях в значительной
степени могут варьировать как объем кровотечения, так и качественная характеристика выделившейся крови [2, 16, 18].
Наличие болей в животе свидетельствует в пользу воспалительных заболеваний кишечника, острых ишемических поражений тонкой и толстой кишки [13]. Внезапные резкие боли в животе, сопровождающиеся затем кишечным кровотечением, могут быть обусловлены инвагинацией различных отделов, изъязвлением дивертикула Меккеля, геморрагическим васкулитом [8]. Боли в области прямой кишки во время акта дефекации или усиливающиеся после него наблюдаются обычно при трещине заднего прохода или геморрое [5]. Безболезненное массивное кишечное кровотечение может отмечаться при дивертикулезе кишечника, телеангиэктазиях [3].
Наличие лихорадки, артрита, афтозного стоматита, узловатой эритемы, первичного склерозирующе-го холангита, поражений глаз (ирита, иридоциклита) характерно для хронических воспалительных заболеваний кишечника [9]. Обнаружение телеан-гиэктазий на коже и видимых слизистых может свидетельствовать о наличии таких же изменений и на слизистой оболочке кишечника [17].
Следует отметить, что в литературе, несмотря на подробное изложение клиники различных причин ректальных кровотечений, отсутствуют данные о сравнительной характеристике различных параметров этого признака, не обсуждаются направления дифференциальной диагностики и использования лабораторно-инструментальных методов.
Целью настоящей работы явилось улучшение дифференциальной диагностики заболеваний, протекающих с появлением крови в кале, у детей на основе определения структуры причин гемоколита по обращаемости в гастроэнтерологический стационар.
материалы и методы
В соответствии с целью работы ретроспективно были проанализированы истории болезней 301 ребенка (157 мальчиков и 144 девочек) в возрасте от 1 месяца до 16 лет, поступивших в Нижегородский НИИ детской гастроэнтерологии Минздрава России с 1988 по 2001 год с симптомом гемоколи-та (рис. 1). В зависимости от причин кровотечений дети были разделены на три основные группы. Первая — воспалительные заболевания кишечника, в которую вошли больные с язвенным колитом (82 ребенка) и болезнью Крона (35 детей), вторая, объединяющая в себя пациентов с полипозным поражением толстой кишки (86 детей) и анальными трещинами (94 ребенка), и группа редких причин ректальных кровотечений (4 ребенка), включающая больных с синдромом солитарной язвы прямой кишки, болезнью Рандю-Ослера-Вебера, гемангиомой толстой кишки и болезнью Маркиафава-Микели. Всем детям проведено комплексное клинико-инструментальное исследование [4].
результаты
При анализе историй болезни наших пациентов обращает на себя внимание высокий удельный вес — 31,4 % (у 94 детей) анальных трещин. Следует подчеркнуть, что этой патологии у детей уделяется недостаточно внимания практическими врачами. По нашему мнению, этот диагноз мог быть успешно поставлен как в условиях районной больницы, так и врачом поликлиники.
Определенную тревогу вызывает высокий процент выявления детей с язвенным колитом — 82 ребенка (27,2 %о) и полипами толстой кишки—81 больной (27 %).
Болезнь Крона 19,6%
Редкие заболевания 1,2%
Анальные трещины 31,4%
1,6%
Диффузный полипоз
27,2% Язвенный колит
27,0% Полипы
Рис. 1. Структура заболеваний у детей, протекающих с кровью в кале, по данным ННИИДГ
1. Структура заболеваний у детей, протекающих с кровью в кале, по данным ННИИДГ
СЛУЧАЙ ИЗ ПРАКТИКИ
71
1988-1994
1995-2001
32;
Язвенный колит
р=0,001
г и Редкие заболевания Болезнь Крона н , 00/ Анальн е трещины
Болезнь Крона Анальные трещины
5,4% 26,2%
Полипы
р=0,02
16,9% Полипы р=0,001
Рис. 2. Изменение структуры заболеваний, протекающих с кровью в кале, у детей по данным ННИИДГ
Следует отметить, что если одиночные полипы не имели четких клинических проявлений и их диагностика стала возможной только при использовании инструментальных методов исследования (ректо-, колоноскопия и др.), то при язвенном колите выраженные проявления болезни в виде жидкого стула, крови в кале и болевого синдрома вполне могли служить основанием для подозрения на это тяжелое заболевание. Вышеизложенное свидетельствует о необходимости совершенствования ранней диагностики этих форм болезни.
До недавнего времени такое тяжелое заболевание, как болезнь Крона, считалось характерным для взрослых больных и описывалось в педиатрической литературе как единичные, редкие случаи. Наши наблюдения показали, что болезнь Крона встречается в 11,6 % (35 детей) среди патологии кишечника, сопровождающихся синдромом гемоколита. Довольно высокий удельный вес тяжелой патологии, имеющей рецидивирующее течение и неблагоприятный прогноз, свидетельствует, что описание клинических проявлений болезни Крона и выделение ранних диагностических критериев несомненно имеет большое научное и практическое значение.
Довольно высокий удельный вес тяжелой патологии, имеющей рецидивирующее течение и неблагоприятный прогноз, свидетельствует, что описание клинических проявлений болезни Крона и выделение ранних диагностических критериев несомненно имеет большое научное и практическое значение.
К редким заболеваниям кишечника у детей следует отнести диффузный полипоз у 5 (1,2 %) пациентов. Эта патология требует особого внимания, поскольку, по данным литературы, она имеет высокий риск малигнизации.
В 1,2 % случаев (5 детей) при обследовании обнаружились: гемангиома прямой кишки, солитарная язва прямой кишки, болезнь Рандю-Ослера-Вебера, дивертикул Меккеля и болезнь Маркиафава-Микелли.
Научный и практический интерес представляет динамика структуры заболеваний, протекающих
с кровью в кале. Проведен ретроспективный сравнительный анализ нозологических форм заболеваний у детей за 1988-1994 и 1995-2001 годы (рис. 2).
Установлено достоверное повышение частоты встречаемости болезни Крона — с 5,4 % до 19,1 % случаев (р = 0,001), диффузного полипоза с 0,6 % до 2,9 % (р = 0,001) и анальных трещин с 5,4 % до 37,8 % (р = 0,05). Редкие заболевания (солитарная язва прямой кишки, болезнь Рандю-Ослера-Вебера, дивертикул Меккеля и болезнь Маркиафава-Микелли) были выявлены только в 1995-2001 годах, вероятно, в связи с улучшением диагностики.
Несмотря на достоверные различия в частоте встречаемости заболеваний, протекающих с появлением крови в кале, за последние годы, мы отдаем себе отчет, что выявленная закономерность не отражает всех аспектов особенностей течения заболеваний на современном этапе.
клинический пример
Проиллюстрируем сложность диагностики при наличии кишечного кровотечения собственным наблюдением за ребенком с болезнью Маркиафава-Микели (пароксизмальная ночная гемоглобину-рия) [23]. Это заболевание — сравнительно редкая приобретенная форма гемолитической анемии, связанная с изменением структуры клеток крови, протекающая с признаками внутрисосудистого гемолиза. На генетическом уровне выявляют точечные мутации гена мембранных протеинов, что проявляется дефектом мембран эритроцитов (рис. 3), нейтрофи-лов, тромбоцитов и клеток эритроцитарных колоний костного мозга [15]. Наиболее стойкие клетки у здорового человека — ретикулоциты — оказываются более хрупкими при болезни Маркиафава-Микели.
Рис. 3. Сканограмма эритроцитов при болезни Маркиафава-Микели. 1. — гипохромный эритроцит, 2. — эритроциты с дефектом мембраны в виде пор
Главная роль в патогенезе этого заболевания принадлежит тромботическим осложнениям вследствие внутрисосудистого гемолиза эритроцитов и стимуляции факторов свертывания крови. Общераспространенное название «пароксизмальная ночная гемоглобинурия» мало соответствует сути заболевания, так как при этой болезни нет ни настоящих пароксизмов, ни обязательной гемоглоби-нурии [11].
Болезнь начинается исподволь. Больной жалуется на слабость, недомогание, головокружение. Иногда больные обращают внимание на небольшую желтизну склер. Нередко одной из первых жалоб становятся головная боль, боли в животе различной локализации. Гемоглобинурия редко бывает первым симптомом заболевания.
Интенсивные приступы болей в животе — один из характерных признаков болезни. Их связывают с тромбозами мелких мезентериальных сосудов.
Симптомокомплекс, включающий гемолитическую анемию, гемосидеринурию, положительную пробу Хема и сахарозную пробу, позволяющий выявить повышенную чувствительность эритроцитов к комплементу, достаточно информативен для диагностики пароксизмальной ночной гемоглобину-рии [10]. На молекулярном уровне используют ци-тофлюорометрический анализ с моноклональными антителами к мембранным протеинам, экспрессия которых нарушена при этом заболевании.
На молекулярном уровне используют ци-тофлюорометрический анализ с моноклональными антителами к мембранным протеинам, экспрессия которых нарушена при этом заболевании.
Патогенетических методов лечения не существует. В тяжелых случаях показана трансплантация костного мозга. Применение цитостатической терапии не оправдывает возложенных на нее надежд.
Больным по показаниям назначают переливание отмытых эритроцитов. В некоторых случаях получен положительный эффект от применения нерабола, токоферола. Для борьбы с тромбозами используют гепарин в небольших дозах, а также антикоагулянты непрямого действия.
Диагностика болезни Маркиафава-Микели представляет определенную трудность, особенно на начальных этапах ее развития при доминировании в клинической картине абдоминального синдрома. Приводим историю болезни.
Больной Л., 14 лет, житель г. Омска, поступил в клинику с подозрением на болезнь Крона. При поступлении были жалобы на боли в животе, носящие приступообразный характер, без четкой локализации, иногда — кровь в кале. Акушерский и ранний анамнез без особенностей. До 10 лет рос и развивался в соответствии с возрастом, болел редко. С десятилетнего возраста появились приступы острых болей в животе, сопровождающиеся многократной рвотой с примесью желчи, иногда крови, периодически с повышением температуры тела до субфе-брильных цифр, желтушным окрашиванием кожи, появлением темной мочи. Приступы обычно длились 2-3 дня, снимались парентеральным введением анальгетиков и спазмолитиков. Частота приступов — раз в две недели. В межприступном периоде мальчик чувствовал себя хорошо. В 11-летнем возрасте ребенок находился на обследовании в отделении гематологии с диагнозом транзиторной тром-боцитопении. Мальчику неоднократно исключалась острая хирургическая патология. При повторном обследовании в гастроэнтерологическом отделе-
нии выставлялся диагноз: эритематозный гастрит, эрозивный гастродуоденит. В 14-летнем возрасте во время одного из приступов болей в животе появился дегтеобразный стул. В связи с подозрением на дивертикул Меккеля была произведена средне-срединная лапаротомия с ревизией кишечника. Ин-траоперационно выявлено утолщение стенки тощей кишки, наличие темного содержимого, напоминающего кровь, в просвете подвздошной кишки. Дивертикул Меккеля был исключен. При ревизии толстой кишки патологических образований не обнаружено. С подозрением на болезнь Крона мальчик был направлен в Нижегородский НИИ детской гастроэнтерологии.
В 14-летнем возрасте во время одного из приступов болей в животе появился дегтеобразный стул. В связи с подозрением на дивертикул Меккеля была произведена средне-срединная лапаротомия с ревизией кишечника. Ин-траоперационно выявлено утолщение стенки тощей кишки, наличие темного содержимого, напоминающего кровь, в просвете подвздошной кишки. Дивертикул Меккеля был исключен. При ревизии толстой кишки патологических образований не обнаружено. С подозрением на болезнь Крона мальчик был направлен в Нижегородский НИИ детской гастроэнтерологии.
При поступлении состояние средней тяжести. Физическое развитие нормальное, гармоничное. Кожа бледная, с землистым оттенком, единичные петехии. Периферические лимфоузлы мелкие, эластичные. Определялась краевая иктеричность склер. Дыхание и гемодинамика не нарушены. Живот мягкий, болезненный в эпигастрии, пило-родуоденальной зоне, левой подвздошной области. Печень по среднеключичной линии — 11 см, пальпировалась на 3 см из-под реберной дуги, плотноватой консистенции, слегка болезненная,
край острый. Селезенка не пальпировалась. Стул регулярный, оформленный, без видимых патологических примесей. В анализе крови: Нв — 96 г/л, Эр — 3,3 х 1012/л, Лейк — 4,3 х 109/л, ретикулярные клетки — 1 %, сегментоядерные лейкоциты — 18 %, лимфоциты — 67 %, моноциты — 14 %, тромбоциты — 28 %% = 106,4 х 109/л, СОЭ — 26 мм/ч. При проведении рентгенологического и эндоскопических исследований пищевода, желудка, тонкой и толстой кишок источника кровотечения не выявлено. Мальчику были исключены: болезнь Крона, язвенный колит.
На 5-й день пребывания в стационаре у него появились интенсивные боли в животе, был замечен темный цвет мочи по утрам. В этот период в анализе крови выявлено падение уровня гемоглобина, эритроцитов, лейкоцитов и нейтрофилов (рис. 4, 5, 6, 7). Падение количества нейтрофилов оказалось более длительным и глубоким, что является характерным для данного заболевания. Кроме того, имел место ретикулоцитоз — 57 %% (3 гр-12,2 %, 4 гр-22,8 %, 5 гр-65 %). В анализе мочи — положительная реакция на гемосидерин. В копрограмме значительное количество эритроцитов. Реакция кала на скрытую кровь положительная. Наличие у ребенка гемоли-
Кроме того, имел место ретикулоцитоз — 57 %% (3 гр-12,2 %, 4 гр-22,8 %, 5 гр-65 %). В анализе мочи — положительная реакция на гемосидерин. В копрограмме значительное количество эритроцитов. Реакция кала на скрытую кровь положительная. Наличие у ребенка гемоли-
Рис. 4. Падение уровня гемоглобина при обострении болезни
Рис. 5. Падение количества эритроцитов при обострении болезни
1 через 5 дней через 14 дней через 26 дней через 3-4 дня через-40 дней
Рис. 6. Падение количества лейкоцитов при обострении болезни
1 через 5 дней через 14 дней через 26 дней через 34 дня через 40 дней
Рис. 7. Падение количества нейтрофилов при обострении болезни
тической анемии в сочетании с гемосидеринури-ей, тромбоцитопенией, лейкопенией, интенсивными приступами болей в животе и синдромом крови в стуле послужили основанием для предположения о болезни Маркиафава-Микели. Были проведены дополнительные исследования. Миелограмма: раздражение красного ростка кроветворения. Проба Хема положительная: гемолиз эритроцитов — 32,56 % (Ы до 5 %). Сахарозная проба на гемолиз эритроцитов положительная: прямая — 14,23 % (Ы до 2-3 %), перекрестная — отрицательная, с эритроцитами больного — отрицательная. Результаты дополнительного исследования и консультация гематолога подтвердили наличие у мальчика болезни Маркиафава-Микели.
заключение
Многообразие причин выделения крови с калом создает определенные трудности в диагностике заболеваний. Перед педиатрами встает задача своевременно поставить диагноз и определить оптимальный объем лабораторных и инструментальных методов обследования ребенка.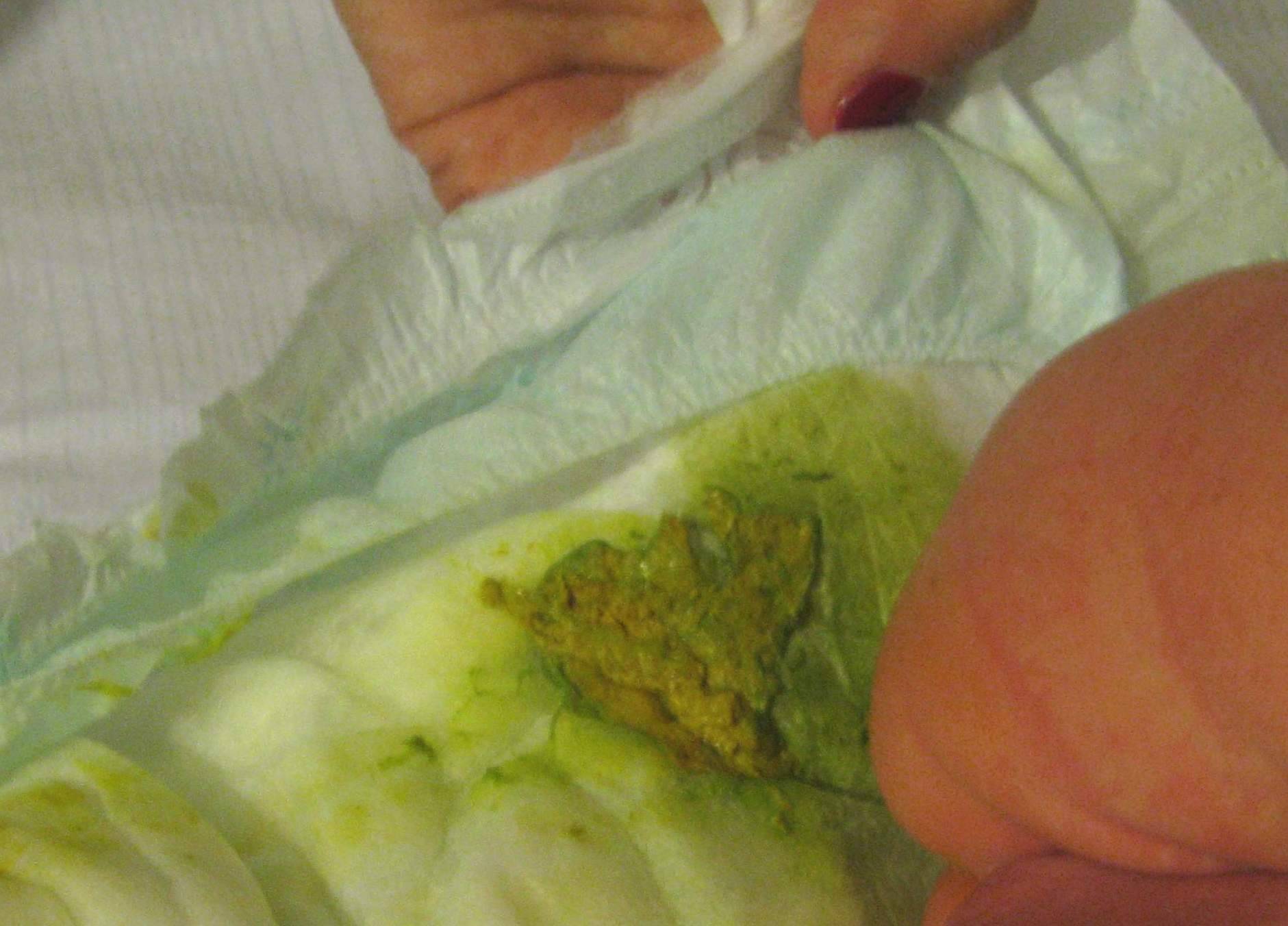
Приведенное наблюдение редкой причины ректального кровотечения у детей, не связанной с заболеванием желудочно-кишечного тракта,
свидетельствует о необходимости дальнейшего совершенствования алгоритма диагностики синдрома
гемоколита.
литература
1. Алиева Э.И., Румянцев В.Г. Болезнь Крона у детей // Педиатрия. — 2001. — № 6. — С. 75-79.
2. Аллергические болезни у детей: Руководство для врачей / Под ред. М. Я. Студеникина, И. И. Балабол-кина. — М.: Медицина, 1998. — 352 с.: ил.
3. Белоусова И.М. Редкие причины желудочно-кишечных кровотечений. — М.: Медицина, 1976. -188 с.
4. Богомолов А. Р. Дифференциальная диагностика заболеваний, протекающих с кровью в стуле у детей: Автореферат канд. дис… — Н. Новгород, 2004. -25 с.
5. Воробьев Г. И., Благодарный Л.А. Консервативная терапия геморроя // Русский Медицинский Журнал. -2001. — Том 9. — № 3-4.
6. Дифференциальная диагностика заболеваний кишечника, протекающих с кровью в кале у детей / Волков А. И., Богомолов А. Р., Потехин П. П., Копей-кин В. Н., Бейер Л. В., Федулова Э. Н., Абрамов С. А., Фадеев М. Ю., Богомолова Т. В., Копылов М. В., Ше-
СЛУЧАЙ ИЗ ПРАКТИКИ
75
ляхина Н. Е., Тутина О. А. Медицинская технология (пособие для врачей) № ФС — 2006/196-У от 10 августа 2006 г. — 25 с.
7. Запруднов А. М., Григорьев К. П., Дронов А. Ф. Желудочно-кишечные кровотечения у детей. — М., 1998. — 208 с.
Запруднов А. М., Григорьев К. П., Дронов А. Ф. Желудочно-кишечные кровотечения у детей. — М., 1998. — 208 с.
8. Запруднов А. М., Садовников В. И., Щербаков П.Л., Григорьев К.И., Квиркелия М.А. Кровотечения у детей с заболеваниями пищевода, желудка и кишечника. — М., 1997. — 125 с. (Б-ка практ. врача. Актуальные вопросы современной педиатрии).
9. Златкина А. Р., Белоусова Е.А. Внекишечные системные проявления болезни Крона // Российский журнал гастроэнтерологии, гепатологии, колопроктоло-гии. — 2000, № 6. — С. 60-64
10. Иванова С. В., Бабич Н. Б., Гороховская Г. Н. и др. // Терапевтический архив. — 1996. — № 11. — С. — 73-74.
11. ИдельсонЛ.И. Болезнь Маркиафава-Микели (па-роксизмальная ночная гемоглобинурия) // Руководство по гематологии / Под ред. А. И. Воробьева. — М.: Медицина, 1985. — Т. 2. — С. 121-129.
12. Копейкин В. Н., Обрядов В. П., Копылов М. В. и др. Дифференциальная диагностика заболеваний, протекающих с кровью в стуле у детей: Методические рекомендации. — Нижний Новгород, 1993. — 24 с.
13. Левитан Б. Н., Дедов А. В., Прошина П. П. Диссемени-рованное внутрисосудистое свертывание крови при язвенном колите // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. — 1999. -№ 5. — С. 65-67
14. Ленюшкин А. И. Детская колопроктология. — М.: Медицина, 1990. — 152 с.
15. Масчан А.А., Богачева Н. Ю., Байдун Л. В. и др. // Гематология и трансфузиология. — 1996. — Т. 41, № 3. -С. 20-25.
16. Насонова В.А, Астапенко М.Г. Клиническая ревматология. — М.: Медицина, 1989. — 592 с.
— 592 с.
17. Парфенов А. И., Логинов Н. С. Болезни кишечника. -М.: Медицина, 2000. -363 с.
18. Пыцкий В. И.,Адрианова Н. В.,Артомасова А. В. Аллергические заболевания. — 2-е изд., переаб. и доп. —
М.: Медицина, 1991. — 368 с.: ил. (Б-ка практ. врача. Важнейшие вопросы внутренней медицины).
19. Сигидин Я.А, Гусева Н. Г., Иванова М. М. Диффузные болезни соединительной ткани: Руководство для врачей. — М.: Медицина, 1994. — 544 с.: ил.
20. ШептулинА.А. Кровотечения из нижних отделов желудочно-кишечного тракта // Русский Медицинский Журнал. — 2000. — Т. 2, № 2. — С. 36-40
21. Щербаков П.Л. Воспалительные заболевания кишечника у детей: болезнь Крона и неспецифический язвенный колит // Детский доктор. — 2000. -№ 4. — С. 22-26.
22. Щиголева Н. Е., Румянцев В. Г., Бельмер С. В., Гасили-на Т. В., Карпина Л. М., Капуллер Л.Л., Бубнова Л. В. Неспецифический язвенный колит у детей // Российский педиатрический журнал. — 2002. — № 2. -С. 16-18.
23. Федулова Э. Н., Богомолов А. Р., Копейкин В. Н. Редкая причина ректальных кровотечений — болезнь Маркиафава-Микели // Российский педиатрический журнал. М., 2002, № 6. — С. 55-56.
CAUSES OF BLOOD IN STOOL IN CHILDREN. DISEASE CLINICAL CASE MARCHIAFAWA-MICHELE
Fedulova E. N., Bogomolov A. R.
♦ Resume. In the literature, despite the detailed description of the clinic for various reasons rectal bleeding, there are no data on the comparative characteristics of the various parameters of this feature, do not discuss the direction of the differential diagnosis and the use of laboratory and instrumental methods. The aim of the present work was to improve the differential diagnosis of diseases associated with blood in the stool in children, based on the determination of the structure of reasons for gemokolita uptake in gastroenterology hospital, as well as illustration of diagnostic search the example of disease Mar-chiafawa-Mikkeli.
The aim of the present work was to improve the differential diagnosis of diseases associated with blood in the stool in children, based on the determination of the structure of reasons for gemokolita uptake in gastroenterology hospital, as well as illustration of diagnostic search the example of disease Mar-chiafawa-Mikkeli.
♦ Key words: blood in the stool; children; differential diagnosis; disease Marchiafawa-Mikkeli.
♦ Информация об авторах
Федулова Эльвира Николаевна — доктор мед. наук, заведующая отделом «Клиника патологии толстой кишки». ФГБУ «Нижегородский НИИ детской гастроэнтерологии» Министерства здравоохранения Российской Федерации. 603950, Нижний Новгород, ул. Семашко, д. 22. Е-таН: [email protected].
Feduiova Elvira Nikolaevna — MD, PhD, Head, Department of Clinical Pathology Colon. Federal State Institution «Nizhny Novgorod Research Institute of Pediatric Gastroenterology» the Ministry of Health of the Russian Federation. 22, Semashko St., Nizhny Novgorod, 603095, Russia. E-mail: [email protected].
Богомолов Андрей Романович — канд. мед. наук, заведующий отделением эндоскопии. ФГБУ «Нижегородский НИИ детской гастроэнтерологии» Министерства здравоохранения Российской Федерации. 603950, Нижний Новгород, ул. Семашко, д. 22. Е-таН: [email protected].
Bogomolov Andrey Romanovich — MD, PhD, Head of Department of Endoscopy. Federal State Institution «Nizhny Novgorod Research Institute of Pediatric Gastroenterology» the Ministry of Health of the Russian Federation. 22, Semashko St., Nizhny Novgorod, 603095, Russia. E-mail: [email protected].
Проктология
Проктология (от греч. proktos — ‘задний проход’, logos — ‘учение’) — это раздел медицинской науки, который занимается диагностикой, лечением и профилактикой заболеваний промежности, прямой кишки и других отделов толстого кишечника.
proktos — ‘задний проход’, logos — ‘учение’) — это раздел медицинской науки, который занимается диагностикой, лечением и профилактикой заболеваний промежности, прямой кишки и других отделов толстого кишечника.
Современная проктология сочетает в себе все новейшие достижения медицинской науки в области диагностики и лечения различных заболеваний. К сожалению, по данным статистики, число людей, сталкивающихся с подобными проблемами, увеличивается с каждым днем. По всему миру миллионы пациентов обращаются за медицинской помощью с такими недугами, как:
- геморрой
- анальная трещина
- колит
- паропроктит
- запор
- диарея
- дисбактериоз
- полипы прямой кишки
- кокцигодиния
- остроконечные кондиломы анального отверстия
- рак прямой кишки
Решить эти проблемы способен только высококвалифицированный врач-проктолог в условиях современного медицинского учреждения. Среди диагностических методик, применяемых в современной проктологии, следует отметить такие, как: аноскопия, ректоскопия, сфинктерометрия, колоноскопия, ультрасонография, ирригоскопия, фистулография, биопсия, лабораторный анализ крови и анализ кала, а также ДНК-диагностика.
Скрининг («просеивающее» обследование) заболеваний толстой кишки основан на пробах кала «на скрытую кровь» и пальцевом исследовании прямой кишки. Лучшим методом выявления ранних форм опухолей толстой кишки является первичная колоноскопия, которая необходима всем людям после 40 лет.
Проктологические заболевания при скрининге выявляются у каждого четвертого взрослого человека, который считает себя практически здоровым. В большинстве случаев это бессимптомные полипы толстой кишки.
Кому необходимо посетить врача-колопроктолога
- пациентам, предъявляющим жалобы на боли в животе и области прямой кишки, запоры, неустойчивый стул, примесь крови и слизи в каловых массах
- людям старше 40 лет
- женщинам перед родами и беременностью
- людям с отягощенным семейным анамнезом (опухоли и полипы, воспалительные заболевания толстой кишки у родственников)
- пациентам, ранее перенесшим колопроктологические заболевания
- людям, занимающимся анальным сексом
- людям, подверженным воздействию вредных факторов: сидячий образ жизни, профессиональные вредности (водители, люди, работающие с вредными веществами и условиях повышенной запыленности)
- при травмах перианальной области и прямой кишки (инородными предметами)
- при частой температуре до невысоких цифр (субфебрильная) 37,1 — 37,5
- при изменении анализов крови: повышение уровня лейкоцитов, повышение СОЭ, анемия.
Симптомы
Клинические проявления заболеваний толстой кишки многообразны и не всегда достаточно четко выражены. При большинстве из них отмечается период скрытого (бессимптомного) течения, затем появляются слабые признаки заболевания, почти не фиксируемые самим больным и чаще всего выражающиеся «кишечным дискомфортом»: наблюдаются периодические учащения стула или задержка его, неприятные ощущения внизу живота или чувство его вздутия, ощущение инородного тела в прямой кишке и т. п. Эти начальные проявления заболеваний толстой кишки со временем становятся интенсивными и постоянными и сопровождаются острыми болями, тяжелым запором или поносом, выделением слизи и крови, зудом в промежности, повышением температуры тела, истощением, интоксикацией и т. п.
п. Эти начальные проявления заболеваний толстой кишки со временем становятся интенсивными и постоянными и сопровождаются острыми болями, тяжелым запором или поносом, выделением слизи и крови, зудом в промежности, повышением температуры тела, истощением, интоксикацией и т. п.
- Боли в животе — достаточно характерный симптом заболеваний ободочной и ампулярного отдела прямой кишки, но их нельзя считать ранним проявлением. Боли могут быть постоянными или схваткообразными. Схваткообразные боли обычно свидетельствуют об ограниченном сужении кишки в результате различных патологических процессов Реже они отмечаются при дискинезии кишечника с преобладанием спастического компонента. Постоянные боли в животе более характерны для прогрессирующего воспалительного поражения, они наблюдаются при гранулематозном и неспецифическом язвенном колите, синдроме раздраженной кишки, опухоли кишки с перифокальным воспалением, дивертикулезе с дивертикулитом и образованием воспалительного инфильтрата или развитием перитонита.
- Боли в области заднего прохода и промежности нередко носят постоянный, распирающий характер или бывают дергающими и жгучими. При острой анальной трещине, остром тромбозе геморроидальных узлов, остром парапроктите после акта дефекации они могут становиться нестерпимыми. Ряд заболеваний прямой кишки (доброкачественные опухоли, хронические свищи, рак и др.) может длительно протекать без болевого синдрома. При самом распространенном заболевании прямой кишки — неосложненном геморрое — болей обычно не бывает или они слабо выражены (чувство набухания).
- Выделение слизи и гноя из заднего прохода может отмечаться только во время дефекации или носить постоянный характер (при свищах прямой кишки и недостаточности сфинктера заднего прохода). В последнем случае часто происходит мацерация перианальной кожи, возникают множественные эрозии и плохо заживающие глубокие трещины, что сопровождается зудом, жжением и острыми болями.
 Примесь слизи и гноя к каловым массам обычно наблюдается при хроническом и остром проктите, проктосигмоидите, неспецифическом язвенном и гранулематозном колите, а также при ворсинчатых опухолях и раке прямой и сигмовидной кишки. Выделение слизи и гноя в этих случаях нередко сочетается с примесью крови.
Примесь слизи и гноя к каловым массам обычно наблюдается при хроническом и остром проктите, проктосигмоидите, неспецифическом язвенном и гранулематозном колите, а также при ворсинчатых опухолях и раке прямой и сигмовидной кишки. Выделение слизи и гноя в этих случаях нередко сочетается с примесью крови. - Кровотечение или примесь крови к испражнениям является одним из часто встречающихся и серьезных симптомов заболеваний прямой и ободочной кишки. Примесь крови при дефекации может быть симптомом злокачественной опухоли! Выделение капель алой крови или даже струйное кровотечение, чаще в конце акта дефекации, характерно для геморроя и анальной трещины. Иногда такая геморрагия приводит к потере 100—200 мл крови в сутки и при частых повторениях обусловливает развитие малокровия. Макроскопически определяемые в каловых массах прожилки крови и кровяные сгустки обычно наблюдаются при воспалительных процессах (колиты), дивертикулезе и опухолях. Чем проксимальнее располагается источник кровотечения в толстой кишке, тем однороднее примесь крови к каловым массам и тем темнее их цвет. При кровотечении из слепой и восходящей кишки кровь может настолько сильно измениться под воздействием кишечных ферментов, что каловые массы принимают типичный дегтеобразный вид, как при кровотечениях из верхних отделов желудочно-кишечного тракта.
- Малоизмененная кровь в жидком состоянии или в виде сгустков может выделяться во время дефекации у больных неспецифическим язвенным колитом и с болезнью Крона толстой кишки, при дивертикулезе, а также при распадающихся и изъязвленных ворсинчатых и раковых опухолях. Профузные кровотечения редко наблюдаются при заболеваниях толстой кишки. Они могут возникнуть при дивертикулезе толстой кишки, реже — при неспецифическом язвенном колите и болезни Крона толстой кишки.
- Анемия при заболеваниях толстой кишки чаще развивается вследствие хронической или острой кровопотери.
 При раке, локализующимся в правых отделах толстой кишки, анемия наблюдается часто и бывает обусловлена как хронической кровопотерей, так и нарушением гемопоэза вследствие интоксикации, рано и быстро развивающейся при этой локализации опухоли.
При раке, локализующимся в правых отделах толстой кишки, анемия наблюдается часто и бывает обусловлена как хронической кровопотерей, так и нарушением гемопоэза вследствие интоксикации, рано и быстро развивающейся при этой локализации опухоли. - Запор — затруднение акта дефекации и задержка стула вплоть до отсутствия его в течение нескольких дней и недель — является частым симптомом как функциональных, так и органических заболеваний толстой кишки. Функциональный запор может быть атоническим и спастическим и в зависимости от этого протекать с менее или более выраженным болевым синдромом. При органических сужениях толстой кишки (рубцовые стриктуры, опухоли, сдавление извне и пр.) запор обычно предшествует или является одним из симптомов частичной кишечной непроходимости, нередко прогрессирующей вплоть до полной обструкции. Чередование запоров и поносов часто является симптомом синдрома раздраженного кишечника.
- Непроходимость толстой кишки — синдром нарушения пассажа содержимого по толстой кишке, проявляющийся в отсутствии или задержке стула, затруднении отхождения газов, вздутии и растяжении живота, постоянных и схваткообразных болях, нарастании других дискинетических явлений (нарушение аппетита, тошнота, рвота и т. п.). Непроходимость может быть частичной или полной и чаще наблюдается при опухолевых поражениях толстой кишки, но встречается и при функциональных (атонические и спастические запоры, копростаз и т. п.).При прогрессировании непроходимости толстой кишки нарастают как местные (вздутие живота, появление признаков воспаления брюшины), так и общие (симптомы интоксикации и нарушения обменных процессов) нарушения. Для частичной непроходимости толстой кишки характерны периодическое, но неполное отхождение стула и газов, иногда смена запора поносом, временное прекращение болей и вздутия живота, кратковременные или длительные периоды ремиссии с улучшением общего состояния, особенно под влиянием лечебных мероприятий (клизмы, легкие слабительные).

- Вздутие живота может возникать не только при запоре и непроходимости кишечника. Оно нередко связано с метеоризмом, обусловленным алиментарными нарушениями, врожденной или приобретенной ферментативной недостаточностью (особенно в верхних отделах желудочно-кишечного тракта), а также дисбактериозом толстой кишки, синдромом раздраженного кишечника. В современных условиях дисбактериоз встречается особенно часто из-за широкого применения различных антибактериальных и антисептических препаратов. Есть также основания полагать, что дисбактериоз и связанное с ним вздутие живота в значительной мере определяются нерациональным питанием, особенно у городского населения (преобладание высококалорийных продуктов животного происхождения с большим содержанием жиров и белков, малое количество растительной клетчатки).
- Понос — частый жидкий стул — является характерным симптомом ряда неинфекционных заболеваний толстой кишки (колиты, диффузный полипоз). При неспецифическом язвенном и гранулематозном колите понос часто сопровождается тенезмами. Понос может являться симптомом дисбактериоза, синдрома раздраженного кишечника.
- Тенезмы — частые ложные позывы к дефекации (без выделения кала или с отделением незначительного количества слизи, крови или жидкого кишечного содержимого) — изнуряют больных и могут сопровождаться мацерацией перианальной кожи, образованием трещин и эрозий. Тенезмы являются следствием рефлекторного возбуждения моторной деятельности дистальных отделов толстой кишки, особенно прямой, в результате воспалительных изменений сенсорной зоны слизистой оболочки анального отдела прямой кишки, часто являются основным симптомом опухоли нижнеампулярного отдела прямой кишки.
- Недержание кала и газов наблюдается при врожденных или приобретенных анатомических поражениях сфинктерного аппарата прямой кишки или нарушении его рефлекторной регуляции центрального, в том числе психологического, или периферического характера.
 Большинство специалистов различают три клинически определяемые степени недостаточности сфинктера заднего прохода: I степень— недержание газов, II степень — недержание газов и жидкого кала, III степень—недержание газов, жидкого и твердого кала.
Большинство специалистов различают три клинически определяемые степени недостаточности сфинктера заднего прохода: I степень— недержание газов, II степень — недержание газов и жидкого кала, III степень—недержание газов, жидкого и твердого кала.
Многие выраженные формы заболеваний толстой кишки воспалительного и опухолевого характера (диффузный полипоз, рак, злокачественные лимфомы, гемангиомы) протекают со значительными нарушениями обменных процессов, что клинически выражается в нарастании слабости, истощении, замедлении роста и развития больного, нарушениях функции половых органов.
Городская клиническая больница №31 — ВЗК: Язвенный колит. Что нужно знать пациенту? (страница 4)
Страница 4 из 10
Симптомы язвенного колита
У большинства больных (у 75%) заболевание начинается постепенно. Иногда пациенты на протяжении долгого времени не обращаются за квалифицированной помощью врача-специалиста, расценивая наличие крови в стуле, как проявление хронического геморроя. Между появлением первых симптомов ЯК и моментом установления диагноза может пройти от 10 месяцев до 5 лет. Гораздо реже ЯК дебютирует остро.
Выраженность клинических проявлений ЯК зависит от протяженности воспалительного поражения и тяжести заболевания.Характерные ЯК для симптомы можно разделить на три группы:
- кишечные
- общие (системные)
- внекишечные.
Наиболее частыми кишечными симптомами являются нарушения стула в виде поноса (у 60–65 % больных ЯК частота стула составляет от 3–5 до 10 и более раз в сутки небольшими порциями) или запора (в 16–20 % случаев, в основном при поражении нижних отделов толстой кишки). Более чем у 90% пациентов в кале обнаруживается примесь крови. Ее количество различно (от прожилок до стакана и более). При воспалении нижних отделов толстой кишки кровь обычно имеет алый цвет и располагается поверх кала. Если же заболевание затронуло большую часть толстой кишки, то кровь появляется в виде сгустков темно-вишневого цвета, перемешанных с каловыми массами. Нередко в стуле пациенты замечают также патологические примеси гноя и слизи. Характерными клиническими признаками ЯК являются недержание кала, безотлагательные позывы на опорожнение кишечника, ложные позывы с выделением из заднего прохода крови, слизи и гноя, практически без каловых масс («ректальный плевок»). В отличие от пациентов с функциональными кишечными расстройствами (синдром раздраженного кишечника) стул у больных ЯК бывает также и в ночное время. Кроме этого, около 50% больных предъявляют жалобы на боли в животе, как правило, умеренной интенсивности. Чаще боли возникают в левой половине живота, после отхождения стула они ослабевают, реже усиливаются.
Нередко в стуле пациенты замечают также патологические примеси гноя и слизи. Характерными клиническими признаками ЯК являются недержание кала, безотлагательные позывы на опорожнение кишечника, ложные позывы с выделением из заднего прохода крови, слизи и гноя, практически без каловых масс («ректальный плевок»). В отличие от пациентов с функциональными кишечными расстройствами (синдром раздраженного кишечника) стул у больных ЯК бывает также и в ночное время. Кроме этого, около 50% больных предъявляют жалобы на боли в животе, как правило, умеренной интенсивности. Чаще боли возникают в левой половине живота, после отхождения стула они ослабевают, реже усиливаются.
Общие или системные симптомы ЯК отражают влияние заболевания не только на толстую кишку, но и на весь организм больного в целом. Их появление свидетельствует о тяжелом и распространенном воспалительном процессе в кишечнике. Вследствие интоксикации и потери вместе с жидким стулом и кровью полезных веществ у больного развиваются повышение температуры тела, потеря аппетита, тошнота и рвота, учащение сердцебиения, снижение массы тела, обезвоживание, малокровие (анемия), гиповитаминозы и др. Нередко у пациентов возникают различные нарушения со стороны психо-эмоциональной сферы.
Внекишечные проявления ЯК, встречающиеся у 30% больных, являются результатом иммунных нарушений. Выраженность большинства из них сопряжена с активностью ЯК. Следует заметить, что пациенты часто не связывают эти симптомы с патологией кишечника и ищут помощи у различных врачей-специалистов (ревматологов, невропатологов, окулистов, дерматологов, гематологов и др.). Иногда их появление предшествует кишечной симптоматике. В болезнетворный процесс могут вовлекаться самые различные органы.
При поражении опорно-двигательного аппарата больные предъявляют жалобы на боли, припухлость, снижение подвижности различных суставов (коленных, голеностопных, тазобедренных, локтевых, лучезапястных, межфаланговых и др. ). Как правило, боли мигрируют от одного сустава к другому, не оставляя значимых деформаций. Поражение крупных суставов обычно связано с выраженностью воспалительного процесса в кишечнике, а артропатия мелких суставов протекает независимо от активности ЯК. Длительность описанного суставного синдрома иногда достигает до нескольких лет. Также могут появляться воспалительные изменения позвоночника с ограничением его подвижности (спондилит) и крестцово-подвздошных сочленений (сакроилеит).
). Как правило, боли мигрируют от одного сустава к другому, не оставляя значимых деформаций. Поражение крупных суставов обычно связано с выраженностью воспалительного процесса в кишечнике, а артропатия мелких суставов протекает независимо от активности ЯК. Длительность описанного суставного синдрома иногда достигает до нескольких лет. Также могут появляться воспалительные изменения позвоночника с ограничением его подвижности (спондилит) и крестцово-подвздошных сочленений (сакроилеит).
Поражения кожи и слизистой оболочки ротовой полости у больных ЯК проявляются в виде различных высыпаний. Типичными являются болезненные красные или фиолетовые подкожные узелки на руках или голенях (узловатая эритема), пузырьки на участках с небольшой толщиной подкожной клетчатки – голенях, в области грудины, самостоятельно вскрывающиеся с образованием язв (гангренозная пиодермия), язвочки на слизистой оболочке щек, десен, мягкого и твердого неба.
При вовлечении глазу больных ЯК развиваются боль, зуд, жжение в глазах, покраснение глаз, светобоязнь, ощущение «песка в глазах», ухудшение зрения, головные боли. Такие жалобы сопровождают появление воспаления слизистой оболочки глаза (конъюнктивита), радужной оболочки (ирита), белой оболочки глаза (эписклерита), среднего слоя глаза (увеита), роговицы (кератита) и зрительного нерва. Для правильной диагностики пациентам необходима консультация окулиста и проведение исследования с применением щелевой лампы.
Нередко к внекишечным симптомам ЯК относятся признаки поражения других органов пищеварения (печени и желчных путей (в т.ч. плохо поддающийся медикаментозному лечению первичный склерозирующий холангит), поджелудочной железы), нарушения в системе крови (флебиты, тромбозы, аутоиммунная гемолитическая анемия).
Кровь в кале у грудничка
Изменено: 06.04.2021, 11:44Первый год после рождения малыша – один из самых сложных как для мамы, так и для самого ребеночка. В этот период кроха только адаптируется к окружающей среде и на его состоянии здоровья могут отражаться самые разные факторы. Огромное значение имеет правильное развитие ЖКТ. Об изменениях в пищеварении младенца свидетельствует его стул: слизь с кровью в кале у грудничка или жидкий стул с прожилками крови у грудничка могут сигнализировать о проблеме со здоровьем. В большинстве случаев консультация врача и назначение подходящего лечения быстро решают все вопросы, связанные с кровью в кале у грудничка. В какой ситуации маме нужно насторожиться и записаться на прием к врачу, и о чем могут сигнализировать прожилки крови в кале у грудничка, читайте в нашей статье.
В этот период кроха только адаптируется к окружающей среде и на его состоянии здоровья могут отражаться самые разные факторы. Огромное значение имеет правильное развитие ЖКТ. Об изменениях в пищеварении младенца свидетельствует его стул: слизь с кровью в кале у грудничка или жидкий стул с прожилками крови у грудничка могут сигнализировать о проблеме со здоровьем. В большинстве случаев консультация врача и назначение подходящего лечения быстро решают все вопросы, связанные с кровью в кале у грудничка. В какой ситуации маме нужно насторожиться и записаться на прием к врачу, и о чем могут сигнализировать прожилки крови в кале у грудничка, читайте в нашей статье.
Стул с прожилками крови у грудничка – симптом, говорящий о воспалительном процессе в организме, поэтому очень важно, сразу, как обнаружили этот факт, обратиться к врачу. Слизь с кровью в кале у грудничка может сигнализировать о чрезмерной работе желез слизистой органов ЖКТ.
Прожилки крови в кале у грудничка, возможные причины:
- «Заворот кишечника» или анвагинация – своего рода непроходимость кишечника, когда один участок кишки мешает другому;
- Трещины слизистой анального отверстия и примой кишки;
- Пищевая аллергия. Наиболее часто проблема встречается у детей на искусственном вскармливании. Один из распространенных аллергенов – белок коровьего молока;
- Полипы в кишечнике, сопровождающиеся кровотечениями;
- Гельминтозы и кишечные инфекции. При диагнозе «гельминтоз» проблема в повреждениях слизистой оболочки, которую повреждают паразиты;
- Диатез геморротического характера. Возможны желудочно-кишечные кровотечения;
- Наличие кровавых трещин у мамы, когда при кормлении через молоко в организм малыша попадает небольшое количество крови;
- Изъявления кишечника и желудка – такая патология может привести к развитию анемии у малыша.
Обнаружив стул с прожилками крови у грудничка, родители должны внимательно следить за самочувствием малыша и обязательно обратиться к врачу для выявления причины появления крови в кале и получения рекомендаций по соответствующему лечению. Бывают ситуации, когда ребенку требуется срочное медицинское вмешательство, но бывают случаи, когда достаточно кормящей маме изменить свой рацион, и проблема проходит – такое возможно при аллергических реакциях. В любом случае, диагноз должен определить сам врач после тщательного осмотра.
Бывают ситуации, когда ребенку требуется срочное медицинское вмешательство, но бывают случаи, когда достаточно кормящей маме изменить свой рацион, и проблема проходит – такое возможно при аллергических реакциях. В любом случае, диагноз должен определить сам врач после тщательного осмотра.
Кровь в детском стуле: причины, симптомы и лечение
Если стул у ребенка красный, это не всегда означает, что у ребенка течет кровь. Некоторые красные продукты, такие как помидоры и другие волокнистые продукты, могут вызывать появление красных полос или комков в стуле ребенка. Итак, обратите пристальное внимание на то, что ребенок ел совсем недавно.
Если красный цвет — это кровь, к наиболее частым причинам относятся:
Запор
Младенцы с запором могут тянуть какашки. Это может вызвать испражнения в стуле с прожилками крови, так как фекалии вызывают крошечные разрывы в анусе.Врачи называют это трещиной заднего прохода.
Большинство анальных трещин заживают сами по себе. Однако, поскольку они вызывают открытую рану в области, подверженной воздействию большого количества бактерий, они могут заразиться.
Врач может порекомендовать антибиотики или крем для облегчения боли.
У некоторых младенцев испражнение очень тяжелое или обильное, либо они длительное время не испражняются. Ребенку также может потребоваться изменение диеты, чтобы снизить риск запора.
Узнайте здесь о домашних средствах от запора у ребенка.
Кровь в грудном молоке
Иногда в грудном молоке содержится кровь. Это часто происходит из-за того, что у человека, кормящего грудью, есть трещины или травмы сосков. Когда это происходит, ребенок может проглотить немного крови. Это может вызвать появление слабых полосок крови в стуле ребенка или придать ему красноватый оттенок.
Глотание крови для ребенка не опасно, если у человека, кормящего грудью, нет передающихся заболеваний, таких как ВИЧ или СПИД. Однако важно лечить травму соска, поскольку хроническое повреждение соска может нарушить грудное вскармливание и вызвать инфекции.
Однако важно лечить травму соска, поскольку хроническое повреждение соска может нарушить грудное вскармливание и вызвать инфекции.
Инфекции
Некоторые инфекции могут вызывать кровь в стуле. У некоторых младенцев может развиться диарея при инфекции.
Одна из самых опасных инфекций — некротический энтероколит. Эта инфекция чаще встречается среди недоношенных детей и детей с другими заболеваниями. Родители могут заметить, что живот ребенка опух или что ребенок не хочет есть.
Поскольку некротический энтероколит может быть фатальным, врач должен обследовать всех младенцев, у которых выделяется кровавый стул или есть другие факторы риска.
Геморрой
Геморрой — это опухшая вена снаружи или внутри заднего прохода. Когда ребенок какает, геморрой может кровоточить, вызывая красные полосы крови в стуле.
Геморрой у младенцев встречается реже, чем трещины заднего прохода, поэтому взрослым следует показать ребенка врачу для постановки диагноза.
Некоторые геморрой заживают естественным путем, другие требуют лечения. Обычно геморрой является признаком того, что у ребенка запор и он с трудом пытается какать.
Диарея
Кровавая диарея может сигнализировать о бактериальной инфекции, такой как сальмонелла или E.coli . Эти состояния часто проходят сами по себе, но могут вызвать опасное обезвоживание у младенцев. Младенцам, страдающим кровавым поносом, требуется медицинская помощь.
Пищевая аллергия и чувствительность
У младенцев с пищевой чувствительностью или аллергией может быть кровавый стул в течение нескольких дней, недель или месяцев. Если люди часто замечают стул с оттенком крови, особенно после изменения рациона ребенка или кормящего ребенка, спросите врача об аллергии. Многие дети страдают аллергией на сою в смеси.
Кровотечение из верхних отделов желудочно-кишечного тракта
Темная кровь в стуле или черный стул может указывать на кровотечение из верхней части желудочно-кишечного тракта ребенка, например пищевода, горла или носа.
Иногда это происходит после травмы, например, удушья. В других случаях кровотечение из верхних отделов ЖКТ возникает из-за тяжелой инфекции или болезни.
Кровотечение из верхних отделов желудочно-кишечного тракта требует неотложной медицинской помощи.
Кровь в стуле ребенка может указывать на временную проблему, например, на запор.Однако он также может сигнализировать об опасном для жизни заболевании, таком как некротический энтероколит.
Родителям или опекунам трудно диагностировать причину в домашних условиях, поэтому крайне важно получить профессиональный диагноз.
Большинство проблем, вызывающих кровавый стул, хорошо поддаются лечению. Даже при наличии серьезной основной проблемы своевременная медицинская помощь увеличивает шансы на хороший результат, а также может спасти жизнь ребенка.
Кровь в детском стуле: причины, симптомы и лечение
Если стул ребенка кажется красным, это не всегда означает, что у ребенка течет кровь.Некоторые красные продукты, такие как помидоры и другие волокнистые продукты, могут вызывать появление красных полос или комков в стуле ребенка. Итак, обратите пристальное внимание на то, что ребенок ел совсем недавно.
Если красный цвет — это кровь, к наиболее частым причинам относятся:
Запор
Младенцы с запором могут тянуть какашки. Это может вызвать испражнения в стуле с прожилками крови, так как фекалии вызывают крошечные разрывы в анусе. Врачи называют это трещиной заднего прохода.
Большинство анальных трещин заживают сами по себе. Однако, поскольку они вызывают открытую рану в области, подверженной воздействию большого количества бактерий, они могут заразиться.
Врач может порекомендовать антибиотики или крем для облегчения боли.
У некоторых младенцев испражнение очень тяжелое или обильное, либо они длительное время не испражняются. Ребенку также может потребоваться изменение диеты, чтобы снизить риск запора.
Узнайте здесь о домашних средствах от запора у ребенка.
Кровь в грудном молоке
Иногда в грудном молоке содержится кровь. Это часто происходит из-за того, что у человека, кормящего грудью, есть трещины или травмы сосков. Когда это происходит, ребенок может проглотить немного крови.Это может вызвать появление слабых полосок крови в стуле ребенка или придать ему красноватый оттенок.
Глотание крови для ребенка не опасно, если у человека, кормящего грудью, нет передающихся заболеваний, таких как ВИЧ или СПИД. Однако важно лечить травму соска, поскольку хроническое повреждение соска может нарушить грудное вскармливание и вызвать инфекции.
Инфекции
Некоторые инфекции могут вызывать кровь в стуле. У некоторых младенцев может развиться диарея при инфекции.
Одна из самых опасных инфекций — некротический энтероколит. Эта инфекция чаще встречается среди недоношенных детей и детей с другими заболеваниями. Родители могут заметить, что живот ребенка опух или что ребенок не хочет есть.
Поскольку некротический энтероколит может быть фатальным, врач должен обследовать всех младенцев, у которых выделяется кровавый стул или есть другие факторы риска.
Геморрой
Геморрой — это опухшая вена снаружи или внутри заднего прохода.Когда ребенок какает, геморрой может кровоточить, вызывая красные полосы крови в стуле.
Геморрой у младенцев встречается реже, чем трещины заднего прохода, поэтому взрослым следует показать ребенка врачу для постановки диагноза.
Некоторые геморрой заживают естественным путем, другие требуют лечения. Обычно геморрой является признаком того, что у ребенка запор и он с трудом пытается какать.
Диарея
Кровавая диарея может сигнализировать о бактериальной инфекции, такой как сальмонелла или E.coli .Эти состояния часто проходят сами по себе, но могут вызвать опасное обезвоживание у младенцев. Младенцам, страдающим кровавым поносом, требуется медицинская помощь.
Пищевая аллергия и чувствительность
У младенцев с пищевой чувствительностью или аллергией может быть кровавый стул в течение нескольких дней, недель или месяцев. Если люди часто замечают стул с оттенком крови, особенно после изменения рациона ребенка или кормящего ребенка, спросите врача об аллергии. Многие дети страдают аллергией на сою в смеси.
Если люди часто замечают стул с оттенком крови, особенно после изменения рациона ребенка или кормящего ребенка, спросите врача об аллергии. Многие дети страдают аллергией на сою в смеси.
Кровотечение из верхних отделов желудочно-кишечного тракта
Темная кровь в стуле или черный стул может указывать на кровотечение из верхней части желудочно-кишечного тракта ребенка, например пищевода, горла или носа.
Иногда это происходит после травмы, например, удушья. В других случаях кровотечение из верхних отделов ЖКТ возникает из-за тяжелой инфекции или болезни.
Кровотечение из верхних отделов желудочно-кишечного тракта требует неотложной медицинской помощи.
Кровь в стуле ребенка может указывать на временную проблему, например, на запор.Однако он также может сигнализировать об опасном для жизни заболевании, таком как некротический энтероколит.
Родителям или опекунам трудно диагностировать причину в домашних условиях, поэтому крайне важно получить профессиональный диагноз.
Большинство проблем, вызывающих кровавый стул, хорошо поддаются лечению. Даже при наличии серьезной основной проблемы своевременная медицинская помощь увеличивает шансы на хороший результат, а также может спасти жизнь ребенка.
Кровь в детском стуле: причины, симптомы и лечение
Если стул ребенка кажется красным, это не всегда означает, что у ребенка течет кровь.Некоторые красные продукты, такие как помидоры и другие волокнистые продукты, могут вызывать появление красных полос или комков в стуле ребенка. Итак, обратите пристальное внимание на то, что ребенок ел совсем недавно.
Если красный цвет — это кровь, к наиболее частым причинам относятся:
Запор
Младенцы с запором могут тянуть какашки. Это может вызвать испражнения в стуле с прожилками крови, так как фекалии вызывают крошечные разрывы в анусе. Врачи называют это трещиной заднего прохода.
Большинство анальных трещин заживают сами по себе. Однако, поскольку они вызывают открытую рану в области, подверженной воздействию большого количества бактерий, они могут заразиться.
Врач может порекомендовать антибиотики или крем для облегчения боли.
У некоторых младенцев испражнение очень тяжелое или обильное, либо они длительное время не испражняются. Ребенку также может потребоваться изменение диеты, чтобы снизить риск запора.
Узнайте здесь о домашних средствах от запора у ребенка.
Кровь в грудном молоке
Иногда в грудном молоке содержится кровь. Это часто происходит из-за того, что у человека, кормящего грудью, есть трещины или травмы сосков. Когда это происходит, ребенок может проглотить немного крови.Это может вызвать появление слабых полосок крови в стуле ребенка или придать ему красноватый оттенок.
Глотание крови для ребенка не опасно, если у человека, кормящего грудью, нет передающихся заболеваний, таких как ВИЧ или СПИД. Однако важно лечить травму соска, поскольку хроническое повреждение соска может нарушить грудное вскармливание и вызвать инфекции.
Инфекции
Некоторые инфекции могут вызывать кровь в стуле. У некоторых младенцев может развиться диарея при инфекции.
Одна из самых опасных инфекций — некротический энтероколит. Эта инфекция чаще встречается среди недоношенных детей и детей с другими заболеваниями. Родители могут заметить, что живот ребенка опух или что ребенок не хочет есть.
Поскольку некротический энтероколит может быть фатальным, врач должен обследовать всех младенцев, у которых выделяется кровавый стул или есть другие факторы риска.
Геморрой
Геморрой — это опухшая вена снаружи или внутри заднего прохода.Когда ребенок какает, геморрой может кровоточить, вызывая красные полосы крови в стуле.
Геморрой у младенцев встречается реже, чем трещины заднего прохода, поэтому взрослым следует показать ребенка врачу для постановки диагноза.
Некоторые геморрой заживают естественным путем, другие требуют лечения. Обычно геморрой является признаком того, что у ребенка запор и он с трудом пытается какать.
Диарея
Кровавая диарея может сигнализировать о бактериальной инфекции, такой как сальмонелла или E.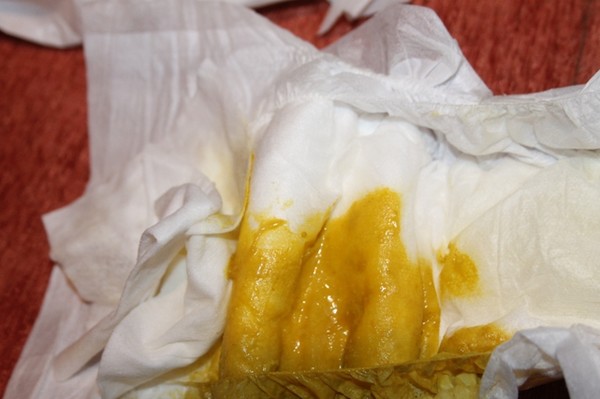 coli .Эти состояния часто проходят сами по себе, но могут вызвать опасное обезвоживание у младенцев. Младенцам, страдающим кровавым поносом, требуется медицинская помощь.
coli .Эти состояния часто проходят сами по себе, но могут вызвать опасное обезвоживание у младенцев. Младенцам, страдающим кровавым поносом, требуется медицинская помощь.
Пищевая аллергия и чувствительность
У младенцев с пищевой чувствительностью или аллергией может быть кровавый стул в течение нескольких дней, недель или месяцев. Если люди часто замечают стул с оттенком крови, особенно после изменения рациона ребенка или кормящего ребенка, спросите врача об аллергии. Многие дети страдают аллергией на сою в смеси.
Кровотечение из верхних отделов желудочно-кишечного тракта
Темная кровь в стуле или черный стул может указывать на кровотечение из верхней части желудочно-кишечного тракта ребенка, например пищевода, горла или носа.
Иногда это происходит после травмы, например, удушья. В других случаях кровотечение из верхних отделов ЖКТ возникает из-за тяжелой инфекции или болезни.
Кровотечение из верхних отделов желудочно-кишечного тракта требует неотложной медицинской помощи.
Кровь в стуле ребенка может указывать на временную проблему, например, на запор.Однако он также может сигнализировать об опасном для жизни заболевании, таком как некротический энтероколит.
Родителям или опекунам трудно диагностировать причину в домашних условиях, поэтому крайне важно получить профессиональный диагноз.
Большинство проблем, вызывающих кровавый стул, хорошо поддаются лечению. Даже при наличии серьезной основной проблемы своевременная медицинская помощь увеличивает шансы на хороший результат, а также может спасти жизнь ребенка.
Кровь в детском стуле: причины, симптомы и лечение
Если стул ребенка кажется красным, это не всегда означает, что у ребенка течет кровь.Некоторые красные продукты, такие как помидоры и другие волокнистые продукты, могут вызывать появление красных полос или комков в стуле ребенка. Итак, обратите пристальное внимание на то, что ребенок ел совсем недавно.
Если красный цвет — это кровь, к наиболее частым причинам относятся:
Запор
Младенцы с запором могут тянуть какашки. Это может вызвать испражнения в стуле с прожилками крови, так как фекалии вызывают крошечные разрывы в анусе. Врачи называют это трещиной заднего прохода.
Это может вызвать испражнения в стуле с прожилками крови, так как фекалии вызывают крошечные разрывы в анусе. Врачи называют это трещиной заднего прохода.
Большинство анальных трещин заживают сами по себе. Однако, поскольку они вызывают открытую рану в области, подверженной воздействию большого количества бактерий, они могут заразиться.
Врач может порекомендовать антибиотики или крем для облегчения боли.
У некоторых младенцев испражнение очень тяжелое или обильное, либо они длительное время не испражняются. Ребенку также может потребоваться изменение диеты, чтобы снизить риск запора.
Узнайте здесь о домашних средствах от запора у ребенка.
Кровь в грудном молоке
Иногда в грудном молоке содержится кровь. Это часто происходит из-за того, что у человека, кормящего грудью, есть трещины или травмы сосков. Когда это происходит, ребенок может проглотить немного крови.Это может вызвать появление слабых полосок крови в стуле ребенка или придать ему красноватый оттенок.
Глотание крови для ребенка не опасно, если у человека, кормящего грудью, нет передающихся заболеваний, таких как ВИЧ или СПИД. Однако важно лечить травму соска, поскольку хроническое повреждение соска может нарушить грудное вскармливание и вызвать инфекции.
Инфекции
Некоторые инфекции могут вызывать кровь в стуле. У некоторых младенцев может развиться диарея при инфекции.
Одна из самых опасных инфекций — некротический энтероколит. Эта инфекция чаще встречается среди недоношенных детей и детей с другими заболеваниями. Родители могут заметить, что живот ребенка опух или что ребенок не хочет есть.
Поскольку некротический энтероколит может быть фатальным, врач должен обследовать всех младенцев, у которых выделяется кровавый стул или есть другие факторы риска.
Геморрой
Геморрой — это опухшая вена снаружи или внутри заднего прохода.Когда ребенок какает, геморрой может кровоточить, вызывая красные полосы крови в стуле.
Геморрой у младенцев встречается реже, чем трещины заднего прохода, поэтому взрослым следует показать ребенка врачу для постановки диагноза.
Некоторые геморрой заживают естественным путем, другие требуют лечения. Обычно геморрой является признаком того, что у ребенка запор и он с трудом пытается какать.
Диарея
Кровавая диарея может сигнализировать о бактериальной инфекции, такой как сальмонелла или E.coli .Эти состояния часто проходят сами по себе, но могут вызвать опасное обезвоживание у младенцев. Младенцам, страдающим кровавым поносом, требуется медицинская помощь.
Пищевая аллергия и чувствительность
У младенцев с пищевой чувствительностью или аллергией может быть кровавый стул в течение нескольких дней, недель или месяцев. Если люди часто замечают стул с оттенком крови, особенно после изменения рациона ребенка или кормящего ребенка, спросите врача об аллергии. Многие дети страдают аллергией на сою в смеси.
Кровотечение из верхних отделов желудочно-кишечного тракта
Темная кровь в стуле или черный стул может указывать на кровотечение из верхней части желудочно-кишечного тракта ребенка, например пищевода, горла или носа.
Иногда это происходит после травмы, например, удушья. В других случаях кровотечение из верхних отделов ЖКТ возникает из-за тяжелой инфекции или болезни.
Кровотечение из верхних отделов желудочно-кишечного тракта требует неотложной медицинской помощи.
Кровь в стуле ребенка может указывать на временную проблему, например, на запор.Однако он также может сигнализировать об опасном для жизни заболевании, таком как некротический энтероколит.
Родителям или опекунам трудно диагностировать причину в домашних условиях, поэтому крайне важно получить профессиональный диагноз.
Большинство проблем, вызывающих кровавый стул, хорошо поддаются лечению. Даже при наличии серьезной основной проблемы своевременная медицинская помощь увеличивает шансы на хороший результат, а также может спасти жизнь ребенка.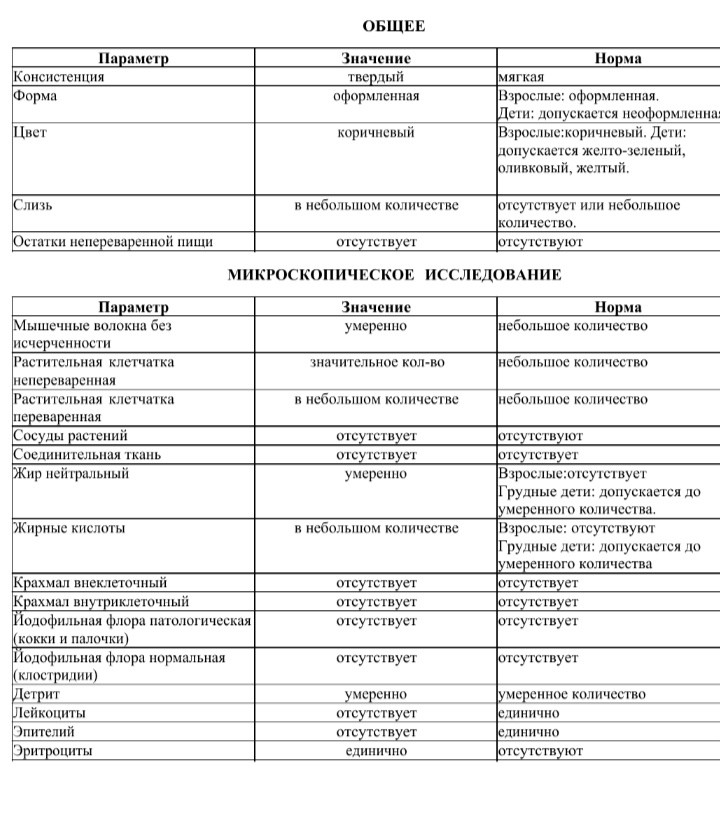
Когда следует обращаться к врачу, если у ребенка кровь в стуле?
ОТВЕЧАТЬ
Если у вашего ребенка кровь в стуле, вам следует:
1.Узнайте подробности. Кровь ярко-красная или темная? Ваш ребенок ел что-нибудь необычное или принимал новые лекарства? Такие продукты, как помидоры, свекла и искусственные ароматизаторы, могут вызывать красноватый стул. Некоторые антибиотики также могут обесцвечивать стул.
2. Найдите другие симптомы. Связана ли кровь с диареей, рвотой, лихорадкой или болью?
3. Позвоните своему педиатру. Если крови было очень мало и ваш ребенок в остальном выглядит здоровым, позвоните педиатру в обычные рабочие часы.
Если вашему ребенку меньше 12 недель; черный или дегтеобразный стул, кровавый понос или кровь, смешанная со слизью, которая выглядит как желе; или если ваш ребенок кажется больным, расстроенным или вялым, немедленно вызовите педиатра или обратитесь в ближайшее отделение неотложной помощи.
ИСТОЧНИКИ:
HealthyChildren.org: «Стул — кровь внутри».
MedlinePlus: «Кровавый или смолистый стул».
Детская больница Сиэтла: «Табуреты, кровь внутри».
ИСТОЧНИКИ:
HealthyChildren.org: «Стул — кровь.»
MedlinePlus: «Кровавый или смолистый стул».
Детская больница Сиэтла: «Табуреты, кровь внутри».
ДАННЫЙ ИНСТРУМЕНТ НЕ ПРЕДОСТАВЛЯЕТ МЕДИЦИНСКИЕ КОНСУЛЬТАЦИИ. Он предназначен только для общих информационных целей и не касается индивидуальных обстоятельств. Он не заменяет профессиональные медицинские консультации, диагностику или лечение, и на него нельзя полагаться при принятии решений о своем здоровье. Никогда не игнорируйте профессиональные медицинские советы, обращаясь за лечением из-за того, что вы прочитали на сайте WebMD.Если вы считаете, что вам может потребоваться неотложная медицинская помощь, немедленно позвоните своему врачу или наберите 911.
Никогда не игнорируйте профессиональные медицинские советы, обращаясь за лечением из-за того, что вы прочитали на сайте WebMD.Если вы считаете, что вам может потребоваться неотложная медицинская помощь, немедленно позвоните своему врачу или наберите 911.
Рекомендации по поводу крови в стуле ребенка
Если вы заметили небольшое количество крови в срыгивании или стуле вашего ребенка, вы, вероятно, задаетесь вопросом, что его вызывает и стоит ли вам беспокоиться. Вот что делать, если вы видите этот неприятный симптом.
На что обращать внимание
В предстоящие дни следите за стулом вашего ребенка. Кровь, которая появляется в детских фекалиях, может иметь несколько причин, некоторые из которых не вызывают беспокойства, а некоторые могут потребовать медицинской помощи.
Прежде чем предположить, что то, что вы видели, было кровью, подумайте, какую пищу недавно ел ваш ребенок. Поскольку их пищеварительная система еще не сформировалась, пища, которую едят дети, может не сильно измениться, прежде чем она будет исключена. Вот почему их стул может принимать все оттенки радуги, в том числе красный, если они ели свеклу и помидоры.
Обратите внимание, если кровь смешана с фекалиями, появляется только в одном изолированном месте или выглядит как красная полоса или полоса. То, как кровь появляется в стуле, может помочь указать на источник проблемы.
Например, полоса может указывать на крошечный разрыв в анальной ткани, тогда как кровь, более мраморная по всему стулу, может сигнализировать о другом виде проблемы. Если кровь продолжает появляться в стуле, позвоните своему врачу и опишите, что вы видите.
Возможные причины
Вот лишь несколько причин, по которым у вашего ребенка может быть кровь в стуле:
- Анальные трещины: Эти небольшие разрывы являются наиболее частой причиной появления крови в стуле ребенка.Они могут возникать, когда у ребенка выделяется твердый стул или жидкий стул, который истирает чувствительную ткань, выстилающую ее задний проход.
 Принято считать, что диета, состоящая только из молока, вызывает более жидкий стул.
Принято считать, что диета, состоящая только из молока, вызывает более жидкий стул. - Пищевая аллергия : У младенцев может быть аллергия на белок, содержащийся в молоке, который пьет их мать и который попадает в ее грудное молоко, — это состояние, называемое аллергическим колитом. Если ребенок очень чувствителен к молоку, это может привести к воспалению толстой кишки, из-за которого его фекалии будут окрашены кровью.Коровье молоко является основным аллергеном, но соевое и козье молоко также могут вызвать реакцию.
- Кишечное заболевание: Колит, воспаление внутренней оболочки толстой кишки и инвагинация, которая возникает, когда одна часть кишечника скользит в другую, может вызвать кровь в стуле ребенка.
- Кишечная инфекция: Различные бактериальные инфекции, включая шигеллу, сальмонеллу, кишечную палочку или кампилобактер, могут вызывать воспаление кишечника, которое приводит к крошечным разрывам, из-за которых кровь попадает в какашку вашего ребенка.
- Материнская кровь: Вполне возможно, что кровь из родов или из ваших потрескавшихся, болезненных сосков могла быть проглочена во время кормления грудью, которая затем обнаруживается в его стуле. Это не вредит ребенку.
Когда звонить врачу
Немедленно позвоните своему врачу, если ваш ребенок выглядит очень больным, у него боли в животе или он плачет. Другие причины для немедленного звонка включают:
- Большое количество крови в стуле ребенка
- Стул черный или дегтеобразный
- Травма заднего прохода или прямой кишки
- Вы видели кровь более двух раз
- У вашего ребенка диарея
- Вашему ребенку меньше 12 недель
Вы можете подождать, чтобы позвонить врачу в течение дня в его обычные рабочие часы, если у вашего ребенка нет вышеуказанных симптомов.Постарайтесь сохранить образец крови в стуле для анализа.
Лечение
В большинстве случаев проблема, скорее всего, заключается в небольшом разрыве, который, возможно, вызван особенно взрывоопасными фекалиями, которые вы, возможно, заметили, или очень твердым стулом. В этом случае кровь, скорее всего, появится в стуле в виде пятна или длинной полосы. Обычно они заживают быстро, но ваш врач может посоветовать смазывать прямую кишку вашего ребенка глицериновым суппозиторием, использовать теплую солевую ванну или стероидную мазь.Взаимодействие с другими людьми
В этом случае кровь, скорее всего, появится в стуле в виде пятна или длинной полосы. Обычно они заживают быстро, но ваш врач может посоветовать смазывать прямую кишку вашего ребенка глицериновым суппозиторием, использовать теплую солевую ванну или стероидную мазь.Взаимодействие с другими людьми
Если причиной является запор, изучите варианты диеты без запора. Если проблема вашего ребенка не связана с анальной слезой, ваш врач сможет посоветовать соответствующее лечение после постановки диагноза.
стульев — кровь в
Это симптом вашего ребенка?
- Кровь в стуле или на нем
- Кровь также может выделяться сама по себе
- Кровь в стуле в основном ярко-красная
- Кровь из желудочного кровотечения выходит дегтярно-черной
- Включено: кровь от запора и анальной трещины (слеза)
Причины крови в стуле
- Анальная трещина. Если диареи нет, у большинства этих детей есть небольшой разрыв заднего прохода. Это называется трещиной заднего прохода. Анальные трещины обычно возникают при отхождении большого или твердого стула. Это причина у 90% детей с кровью в стуле.
- Стрептококковая инфекция кожи. Стрептококковая инфекция кожи вокруг заднего прохода может также вызывать испражнения с прожилками крови.
- Бактериальная диарея. Если у вас также кровавый понос, причиной может быть кишечная бактериальная инфекция. Примеры: Shigella, Salmonella, E.Coli 0157 или Campylobacter.
- Колит коровьего молока. Начинается в течение первых 2 месяцев жизни. Вызывает жидкий слизистый стул. Может быть с прожилками крови. Лечение: нужно избегать смесей из коровьего молока.
- Кровь быстро и широко распространяется в воде. После стула с несколькими прожилками крови туалетная вода часто становится розовой. Это не означает большой кровопотери.
Причины красного стула, но не крови
Перечисленные ниже факторы также могут вызывать красный цвет стула, который выглядит как кровь:
- Определенные продукты (например, помидоры или свекла)
- Определенные напитки (например, красный Kool -Aid)
- Некоторые лекарства (например, амоксициллин или омницеф)
Анальная трещина или разрыв
- Анальная трещина — наиболее частая причина появления крови в стуле.
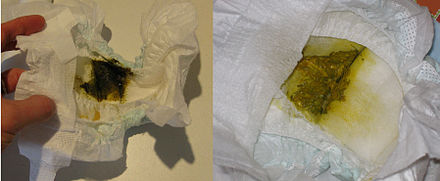
- Вызывает кровь на поверхности стула. Кровь также может быть обнаружена на туалетной бумаге после протирания.
- Кровь всегда ярко-красная.
- Видны только несколько полос или пятен.
- Вы можете увидеть неглубокий разрыв на 6–12 часах заднего прохода.
- Вызывается обильным или твердым стулом.
Когда вызывать стул — кровь в
Позвоните 911 сейчас
- Вы потеряли сознание (потеряли сознание) или слишком слаб, чтобы стоять
- Вы считаете, что вашему ребенку угрожает опасность для жизни
Позвоните врачу или обратитесь за медицинской помощью сейчас
- Табурет смолистого или черного цвета зеленый)
- Кровь при диарее
- Моча розового или чайного цвета
- Также присутствует боль в животе или плач
- Синяки на коже, не вызванные травмой
- Возраст менее 12 недель
- После травмы заднего прохода или прямой кишки
- Ребенок из группы высокого риска (например, с нарушением свертываемости крови или болезнью Крона)
- Ваш ребенок выглядит или ведет себя очень больным
- Вы считаете, что вашего ребенка нужно осмотреть, а проблема носит неотложный характер
Связаться с врачом в течение 24 часов
- Небольшое количество крови в стуле.Ни одного из вышеперечисленных симптомов. Причина: скорее всего, трещина или разрыв заднего прохода. Это требует вмешательства врача.
- Примечание: постарайтесь сохранить образец «крови» для анализа.
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, звоните 911.
Рекомендации по уходу при трещине заднего прохода
- Что следует знать о трещинах заднего прохода:
- Разрыв заднего прохода является наиболее частой причиной появления крови в стуле.

- Это называется трещиной заднего прохода.
- Вызывает кровь на поверхности стула.
- Кровь также может быть обнаружена на туалетной бумаге после протирания.
- Это вызвано выделением твердого или обильного стула.
- Вот несколько советов по уходу, которые помогут, пока вы не поговорите со своим врачом.
- Разрыв заднего прохода является наиболее частой причиной появления крови в стуле.
- Теплые солевые ванны:
- Примите ванну с теплой соленой водой на 20 минут.
- Добавьте 2 унции (60 мл) поваренной соли в ванну с теплой водой.Вы также можете использовать пищевую соду.
- Принимайте 2 раза в день в течение 1 дня, чтобы очистить пораженный участок и ускорить заживление.
- Стероидная мазь:
- Если задний проход кажется красным, используйте 1% мазь с гидрокортизоном (например, Cortaid). Рецепт не требуется.
- Оберните немного вокруг ануса.
- Используйте 2 раза в день в течение 1 дня для ускорения заживления.
- Диета с высоким содержанием клетчатки:
- Для детей старше 1 года измените диету.
- Увеличьте количество фруктов, овощей и злаков (клетчатки).
- Уменьшите количество молочных продуктов до 3 порций в день.
- Если причиной является запор, см. Это руководство по уходу.
- Чего ожидать:
- Чаще всего анальные слезы заживают быстро после лечения в домашних условиях.
- Позвоните своему врачу, если:
- Кровотечение усилилось
- Небольшое кровотечение происходит более чем в 2 раза
- Вы думаете, что вашему ребенку нужно осмотр обратитесь к врачу, если у вашего ребенка появится какой-либо из симптомов «Позвоните своему врачу».
Заявление об ограничении ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.

