Правила жизни пациентов после операции на открытом сердце (операции коронарного шунтирования)
Инфаркт ВТМП Холестерин Стентирование Атеросклероз Шунтирование
Содержание:
- Можно ли пить после шунтирования?
- Сколько живут после шунтирования?
- Диета после шунтирования/питание после шунтирования
- Реабилитация после шунтирования
- Упражнения после шунтирования/Тренировки после шунтирования
- Боли после шунтирования/Осложнения после шунтирования
- Секс после шунтирования. Половая жизнь после шунтирования
- Перелеты после шунтирования.
 Можно ли летать после шунтирования?
Можно ли летать после шунтирования?
У пациентов, которые перенесли операцию аорто-коронарного или маммаро-коронарного шунтирования, то есть операцию на открытом сердце, всегда много вопросов. Постараемся ответить на самые часто задаваемые.
Можно ли пить после шунтирования?
Алкоголь после шунтирования не противопоказан. Вопрос в его количестве. Алкоголь в умеренной дозе является даже профилактикой атеросклероза. Под умеренной дозой понимается один бокал (200 мл) вина в день для мужчины. Эквивалентом является 50 грамм крепких напитков. При этом нужно отметить, что именно в красном вине есть полифенолы, которые благотворно влияют на липидный обмен. Что касается женщин, то рекомендуемые дозы в два раза меньше, чему у мужчин. Доказано, что «непьющим» мужчинам и женщинам не стоит рекомендовать начинать употреблять алкоголь. К слову, в гранатовом соке также много полифенолов и его благотворное действие в плане профилактики атеросклероза тоже доказано.
Сколько живут после шунтирования?
После шунтирования жить можно достаточно долго. Например, не так давно у нас на коронарографии был пациент, с маммаро-коронарным шунтом 25 летней давности. По какому-то счастливому стечению обстоятельств во внутренней грудной артерии (a.mammaria) не формируются атеросклеротические бляшки. Это самый качественный и длительно живущий шунт. Эту операцию впервые в мире сделал профессор Колесов В.И., работавший в 1-м Ленинградском Медицинском институте. Венозные шунты имеют более ограниченное время жизни, чаще 8-10 лет. Кардиохирурги стараются подобрать оптимальную для пациента тактику операции, учитывая «важность» пораженной артерии и чаще комбинируют артериальные и венозные шунты. Иногда встречается полная артериальная реваскуляризация, что, конечно, прогностический очень хорошо для пациента. Надо отметит, что изменяющиеся (зарастающие) венозные шунты можно стентировать. Имплантация стента в полностью закрытый или суженный шунт встречается не так уж и редко. Иногда эндоваскулярные хирурги даже восстанавливают кровоток в собственных артериях пациента, даже если они были много лет закрыты.
Например, не так давно у нас на коронарографии был пациент, с маммаро-коронарным шунтом 25 летней давности. По какому-то счастливому стечению обстоятельств во внутренней грудной артерии (a.mammaria) не формируются атеросклеротические бляшки. Это самый качественный и длительно живущий шунт. Эту операцию впервые в мире сделал профессор Колесов В.И., работавший в 1-м Ленинградском Медицинском институте. Венозные шунты имеют более ограниченное время жизни, чаще 8-10 лет. Кардиохирурги стараются подобрать оптимальную для пациента тактику операции, учитывая «важность» пораженной артерии и чаще комбинируют артериальные и венозные шунты. Иногда встречается полная артериальная реваскуляризация, что, конечно, прогностический очень хорошо для пациента. Надо отметит, что изменяющиеся (зарастающие) венозные шунты можно стентировать. Имплантация стента в полностью закрытый или суженный шунт встречается не так уж и редко. Иногда эндоваскулярные хирурги даже восстанавливают кровоток в собственных артериях пациента, даже если они были много лет закрыты.
Конечно, на время жизни после аорто-коронарного шунтирования также влияет наличие постинфарктных рубцов, их распространенность, снижение сократительной функции сердца, а также наличие сопутствующих заболеваний. Например, наличие сахарного диабета, особенно его декомпенсированной формы будет ухудшать прогноз. Самое важное, чтобы пациент соблюдал все предписания кардиолога: имел стабильное артериальное давление, целевые уровни «вредного» холестерина, следил за показателями углеводного обмена, а также сохранял рекомендованную двигательную активность.
Диета после шунтирования/питание после шунтирования
По поводу диеты можно выделить два основных направления: во-первых, это ограничение животных жиров. К животным жирам относятся продукты, изготавливаемые из мяса, молока, мясных субпродуктов. Также холестерина слищком много в яичном желтке и икре. Самая правильная диета для кардиологического пациента – это средиземноморская. Она богата овощами (кроме картофеля), зеленью, рыбой, морепродуктами, зерновыми. Употребление мяса должно свестись к 1-2 разам в неделю. Предпочтение следует отдавать нежирным сортам мяса – индейке, куриной грудке, дичи. Рыба может использоваться и речная, и морская. Морская рыба богата полиненасыщенными жирными кислотами, которые борются с процессом атеросклероза.
Она богата овощами (кроме картофеля), зеленью, рыбой, морепродуктами, зерновыми. Употребление мяса должно свестись к 1-2 разам в неделю. Предпочтение следует отдавать нежирным сортам мяса – индейке, куриной грудке, дичи. Рыба может использоваться и речная, и морская. Морская рыба богата полиненасыщенными жирными кислотами, которые борются с процессом атеросклероза.
Во-вторых, нужно стараться избегать «простых» легкоусвояемых углеводов. К ним в первую очередь относятся сахар и белая мука. Эти рекомендации в большей степени относятся к пациентам с сахарным диабетом и нарушением толерантности к углеводам («преддиабет»)? Но и просто пациентам после шунтирования не повредят. Для этого стоит избегать мучного и сладкого. Гарниры должны быть представлены овощами, бурым или диким рисом, макаронами из твердых сортов пшеницы.
Реабилитация после шунтирования
Этап реабилитации после шунтирования очень важен. В общем от того насколько правильно будет проведен этот этап лечения зависит и дальнейшее выздоровление.
Упражнения после шунтирования/Тренировки после шунтирования
В обычном случае физические нагрузки не противопоказаны и полезны. Для лечащего врача и пациента важно убедиться в их безопасности. Главным методом для этого является проведение стресс-теста — пробы с физической нагрузкой (чаще всего стресс-эхокардиография). Эту пробу стоит провести по совету кардиолога через 3-4 недели после операции. Проба позволяет оценить реакцию организма на нагрузку, выявить нарушения ритма, признаки ишемии миокарда (нехватки крови сердцу). Если тест отрицательный (то есть не выявляет ишемии), а изменения давления и пульса на фоне физической нагрузки оцениваются врачом как адекватные, то такому пациенту мы рекомендуем регулярные кардио- нагрузки.
- Важно помнить, что тренирует сердце только непрерывная нагрузка не менее 30 минут. Работа по дому, прогулки с ребенком сердце не тренируют.
Боли после шунтирования/Осложнения после шунтирования
Боли есть у всех пациентов после шунтирования в раннем послеоперационном периоде. Болит послеоперационная рана. Важно понимать, что сердце через несколько дней после операции коронарного шунтирования работает практически в «нормальном режиме». Плохое самочувствие пациента, помимо болей связано еще со снижением гемоглобина, иногда реакцией мозга на искусственное кровообращение. Важно:
- Если боль трудно переносимая, принимать обезболивающие (как правило, через 7-10 дней все пациенты уже отказываются от приема обезболивающих препаратов)
- Поднять сниженный гемоглобин. Для этого бывает часто нужен длительный прием препаратов железа.
- Убедиться в отсутствии признаков ишемии миокарда (с помощью нагрузочной пробы) и возобновить физическую активность.
- Быть в контакте с кардиологом для того, чтобы вовремя получить ответы на возникающие вопросы.
Секс после шунтирования. Половая жизнь после шунтирования
Не противопоказан. Скорее наоборот. Для сердца секс является одним из видов кардио-нагрузки. Если результат нагрузочной пробы хороший, то не должно быть никаких опасений. Некоторые исследования показали, что секс именно с женой наиболее безопасен для пациентов после перенесенного инфаркта миокарда.
Эректильная дисфункция частая проблема для наших пациентов, ведь по механизму возникновения она схожа с ишемической болезнью сердца, так как связана с недостаточным расширением артерий. Для большинства мужчин выходом из этой ситуации является прием ингибиторов фосфодиэстеразы 5 типа, то есть Виагры, Сиалиса и так далее. Сами эти препараты никакой дополнительной нагрузки на сердце не вызывают. Есть только одно важное правило – их ни в коем случае нельзя сочетать с нитропрепаратами (нитроглицерин, нитроспрей, нитросорбид, моночинкве, кардикет и так далее) из-за риска резкого снижения артериального давления.
Перелеты после шунтирования. Можно ли летать после шунтирования?
После шунтирования летать можно, если нет каких-либо других ограничений и послеоперационный период прошел спокойно. Первый перелет возможен через 10 дней. Об этом мы можем говорить с уверенностью, так как все наши пациенты, прооперированные в Германии возвращались на самолете домой именно в этот период. Все пациенты после шунтирования принимаю пожизненно малые дозы аспирина. А это хорошая профилактика артериальных тромбозов в том числе во время перелетов.
Одними из факторов риска длительных перелетов являются обезвоживание организма и застой крови в венах ног. Важно пить достаточно жидкости и, при длительных перелетах, не забывать вставать и разминаться.
Ключевую роль в жизни пациента после операции на открытом сердце играет врач-кардиолог. Поэтому принципиально важно найти врача, которому пациент доверил бы свое здоровье. Правильнее всего в этой ситуации ориентироваться на имидж клиники и на опыт конкретного доктора. Ошибкой будет надеяться на кардиохирурга, который проводил операцию. У сердечно-сосудистых хирургов совершенно другая специализация.
Правильнее всего в этой ситуации ориентироваться на имидж клиники и на опыт конкретного доктора. Ошибкой будет надеяться на кардиохирурга, который проводил операцию. У сердечно-сосудистых хирургов совершенно другая специализация.
- Контроль артериального давления.
Для большинства наших пациентов норма артериального давления после операции — ниже 140/90 мм рт.ст. Но важно помнить, что эта норма – так называемые «офисные» цифры, т.е. давление, которое доктор измеряет на приеме в клинике. Обычно дома при хорошо подобранных лекарствах, давление у наших пациентов не превышает 125/80 мм рт.ст., а по утрам верхнее (систолическое) давление часто не превышает 100-110 мм рт.ст. Очень важно помнить, что все препараты для снижения давления нужно принимать каждый день в одной и той же дозе. Иначе никогда не удастся добиться стабильного эффекта и давление будет «прыгать».
- Частота пульса.
Чем чаще пульс, тем выше потребность мышцы сердца в кислороде и тем больше крови требуется сердцу для нормальной работы.
 Одна из важных задач кардиолога – обеспечить пациенту достаточно редкий пульс для уменьшения потребности сердца в крови, но и не слишком редкий, чтобы в головном мозге кровоток сохранялся на достаточном уровне. Обычно идеальный пульс для пациента после шунтирования- 55-60 уд/мин. Основные препараты, которые мы используем для урежения пульса это бета- адреноблокаторы (бисопролол, метопролол, небиволол и др). Они не только урежают пульс в покое, но и уменьшают реакцию пульса на физические и эмоциональные нагрузки.
Одна из важных задач кардиолога – обеспечить пациенту достаточно редкий пульс для уменьшения потребности сердца в крови, но и не слишком редкий, чтобы в головном мозге кровоток сохранялся на достаточном уровне. Обычно идеальный пульс для пациента после шунтирования- 55-60 уд/мин. Основные препараты, которые мы используем для урежения пульса это бета- адреноблокаторы (бисопролол, метопролол, небиволол и др). Они не только урежают пульс в покое, но и уменьшают реакцию пульса на физические и эмоциональные нагрузки. - Холестерин.
Причина ишемической болезни сердца — атеросклероз коронарных артерий. В основе формирования атеросклеротических бляшек лежит нарушение обмена холестерина. Таким образом, прием лекарств, влияющих на обмен холестерина — это единственный способ воздействовать на причину болезни, которая привела пациента на операционный стол.
После коронарного шунтирования 99% пациентов нуждаются в приеме статинов. Никакие побочные эффекты от приема статинов (по большому счету это только возможные боли в мышцах) не могут сравниться с той пользой, которую дает замедление процесса атеросклероза у наших пациентов.
К сожалению, нередко наши пациенты слышат информацию о вреде сатинов. Это в корне неверно! Статины — единственная группа препаратов, позволяющая остановить процесс атеросклероза. Печальная статистика это только подтверждает. Если проводиться правильный регулярный контроль показателей холестеринового обмена и ферментов (АСТ, АЛТ, КФК), то прием статинов абсолютно безопасен!
- Ежегодная проверка.
Сразу после шунтирования походы к кардиологу будут достаточно частые. Это зависит от того как прошел послеоперационный период, были ли осложнения, находился ли пациент на реабилитации. В дальнейшем, когда состояние становиться стабильным, достаточно посетить кардиолога 1-2 раза в год. На приеме врач оценит давление, пульс пациента, выявит возможные проявления стенокардии, сердечной недостаточности. Оптимально выполнить нагрузочный тест- стресс- эхокардиографию, который поможет оценить работу сосудов сердца после операции. ЭКГ и УЗИ сердца в покое не дадут достаточной информации о функциональном состоянии сердца, а соответственно, косвенной информации о проходимости шунтов.
 Контроль липидограммы (расширенного анализа на холестерин) позволит врачу отрегулировать дозу статинов. Помните, что для пациентов, перенесших операцию на сердце, целевой показатель холестерина липопротеидов низкой плотности («вредный холестерин») 1,5-1,8 ммоль/л, что значительно ниже, чем у других категорий пациентов!
Контроль липидограммы (расширенного анализа на холестерин) позволит врачу отрегулировать дозу статинов. Помните, что для пациентов, перенесших операцию на сердце, целевой показатель холестерина липопротеидов низкой плотности («вредный холестерин») 1,5-1,8 ммоль/л, что значительно ниже, чем у других категорий пациентов! - Тревожные симптомы.
Пациентам, перенесшим операцию на сердце следует незамедлительно обратиться к врачу при проявления первых признаков стенокардии. Боли, жжение или тяжесть за грудиной, которые возникают при физической нагрузке, прекращаются при ее остановке и реагируют на прием нитроглицерина – это повод срочно обратиться к врачу, в т.ч. вызвав скорую помощь. Внезапно возникшие или прогрессирующие симптомы стенокардии часто являются предвестником скорого инфаркта.
Записаться на прием
Оставьте нам свои контакты, и мы обязательно Вам перезвоним.
Автор статьи
Громыко Татьяна
Юрьевна
Врач-кардиолог, врач функциональной диагностики, к. м. н.
м. н.
Стаж работы : c 2010 года
Подробнее
Автор статьи
Лигидов Мурат
Лионович
Врач-кардиолог, кардиология и функциональная диагностика
Стаж работы : c 2009 года
Подробнее
Реабилитация после операции на сердце / Заболевания / Клиника ЭКСПЕРТ
Вы перенесли операцию на сердце – либо стентирование коронарных артерий, либо шунтирование, либо и то, и другое. Что это значит по большому счету? Это значит, что современные медицинские технологии подарили вам второй шанс обрести здоровое сердце, у вас вновь хорошее кровоснабжение миокарда, вы снова можете жить без боли в сердце, не бояться физических нагрузок, и наша цель – сберечь этот данный вам второй шанс на здоровое сердце!
Несмотря на проведенное хирургическое лечение и улучшение кровоснабжения сердечной мышцы, что должно создавать благоприятные условия для эффективного восстановления качества жизни пациентов, ожидания не оправдываются — их трудоспособность и социальная активность продолжают оставаться низкими. Многие специалисты признают недостаточную подготовленность амбулаторных мед учреждений для проведения реабилитации сердечно-сосудистых больных. Со слов одного из ведущих кардиологов г. Санкт-Петербурга, после стационара зачастую такие пациенты попадают в сеть амбулаторных учреждений, которые попросту не готовы их вести.
Многие специалисты признают недостаточную подготовленность амбулаторных мед учреждений для проведения реабилитации сердечно-сосудистых больных. Со слов одного из ведущих кардиологов г. Санкт-Петербурга, после стационара зачастую такие пациенты попадают в сеть амбулаторных учреждений, которые попросту не готовы их вести.
Если пациент после операции на сердце не занимается своим здоровьем, не посещает кардиолога, то очень высокий процент таких больных снова попадает на операционный стол через несколько лет, т. к. заболевание сердца является хроническим и требует постоянной профилактики рецидива!
К примеру, за 2010-2012 г.г. сердечно-сосудистая смертность среди мужчин 35-74 лет в Германии, Великобритании, Швеции, Бельгии, Австрии, Италии, Дании и многих других европейских странах составила 100-200 человек на 100.000 населения. В России – более 1000 человек (Circulation, Heart Disease and Stroke Statistics, 2015), что подчеркивает необходимость проведения реабилитации и вторичной профилактики у кардиологических больных.
Что такое реабилитация и как она должна проводиться?
Реабилитация — «rehabilis» — лат. восстановление способности.
Кому показана кардиологическая реабилитация?
- больные с инфарктом миокарда
- после операций АКШ, МКШ
- после стентирования
- после протезирования клапанов
- после хирургического лечения аритмий
Реабилитация после операций на сердце – это комплекс мероприятий медицинского и психологического характера, направленных на:
- предупреждение дальнейшего развития заболевания
- предупреждение инвалидности
- улучшение качества жизни
- сохранение работоспособности пациента
- возвращение его к социальной активности
Реабилитационная помощь оказывается:
- независимо от сроков заболевания
- при условии стабильности клинического состояния пациента
- при наличии реабилитационного потенциала, т.
 е. физических, психологических, социальных ресурсов человека, которые помогут ему восстановить силы
е. физических, психологических, социальных ресурсов человека, которые помогут ему восстановить силы - при отсутствии противопоказаний к проведению различных методик
- на основании установленного диагноза
Этапы кардиореабилитации
Существует три этапа реабилитации после операции на сердце и перенесенного инфаркта миокарда:
- I этап – стационар, где и проводится стентирование/шунтирование по показаниям
- II этап – санаторно-курортное лечение
- III этап – амбулаторное динамическое наблюдение пациента после операции на сердце или инфаркта
Особенно важен амбулаторный (III) этап реабилитации, так как он является самым длительным по времени, и, в конечном счете, определяет дальнейшее развитие заболевания.
И если с первым и вторым этапом реабилитации все ясно – стационар, куда пациент доставлен машиной скорой помощи, и, по возможности, санаторий, то третий этап реабилитации, амбулаторный, самый важный для сохранения здоровья в дальнейшем, остается на выбор пациента.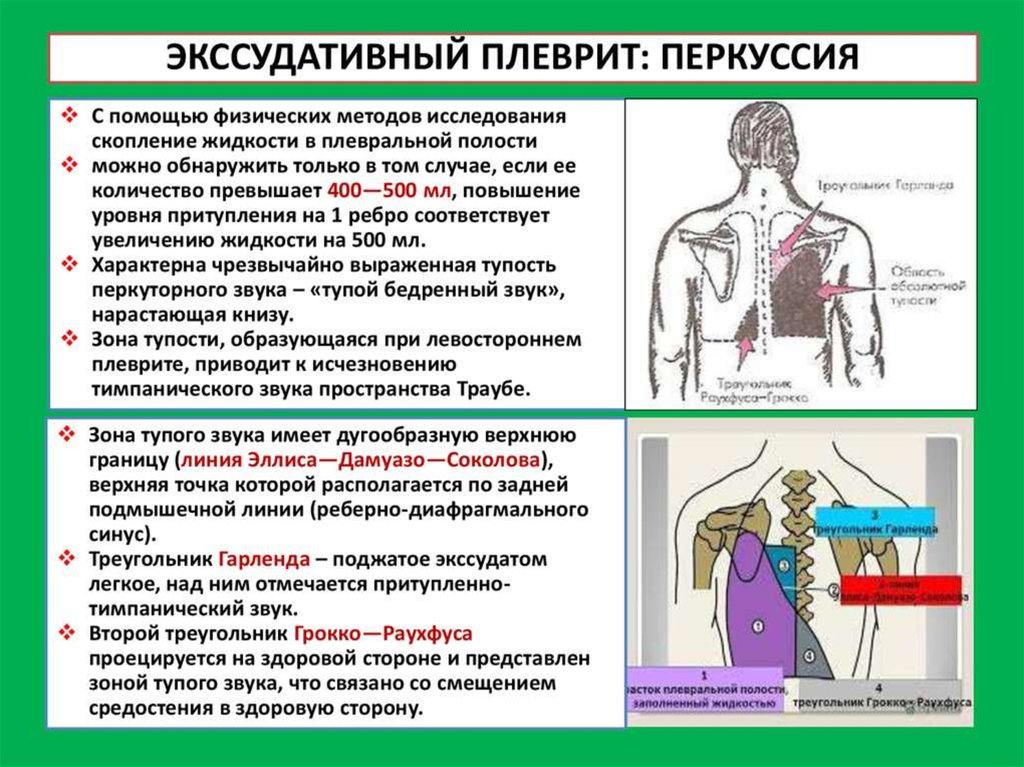
В Клинике ЭКСПЕРТ Вы сможете проходить третий этап реабилитации под наблюдением опытных специалистов. В реабилитации всегда применятся мультидисциплинарный подход, т.е. взаимодействие специалистов различного профиля, а именно:
- врач кардиолог-реабилитолог
- врач невролог
- психотерапевт
- врач диетолог
Это обеспечивает различные виды помощи по преодолению последствий заболевания, изменению образа жизни, снижению воздействия факторов риска; оценку необходимости и достаточности, продолжительности, последовательности и эффективности участия каждого специалиста в каждый конкретный момент времени течения реабилитационного периода.
При необходимости в Клинике ЭКСПЕРТ Вас проконсультирует консилиум врачей различного профиля.
Третий (амбулаторный) этап
Программа «Третий этап кардиореабилитации» в Клинике ЭКСПЕРТ включает в себя:
- прием врача-кардиолога
- Школа пациентов – групповые занятия с врачом кардиологом, в рамках которых разбираются проблемы, с которыми сталкиваются пациенты, и их решения
- выполнение по показаниям ЭКГ, Эхо-КГ, суточного мониторирования ЭКГ и АД
- общий анализ крови, биохимический анализ крови (липидограмма, коагулограмма, электролиты, гомоцистеин, СРБ, и др.
 )
) - психологическое тестирование
- консультация психотерапевта
- консультация невролога
- консультация диетолога
- генетический анализ всех кардиомаркеров, включая риск внезапной смерти, для больного и его родственников
- генетический анализ доз лекарственных препаратов при лечении сердечно-сосудистых заболеваний
Результаты кардиореабилитации
К положительным эффектам кардиологической реабилитации в Клинике ЭКСПЕРТ относят:
- устранение факторов риска ИБС и снижение риска в целом
- повышение физической активности
- прекращение курения
- нормализация цифр артериального давления
- уменьшение массы тела
- улучшение липидного профиля
- улучшение метаболизма углеводов
- улучшение функции эндотелия
- замедление развития атеросклероза и его клинических последствий
- улучшение психофизического состояния
- мобилизация пациентов к сотрудничеству в процессе кардиологической реабилитации.
Динамическое (диспансерное) наблюдение – основная форма поддержки пациентов с хроническими заболеваниями в амбулаторных условиях. И это подразумевает не наблюдение за естественным развитием заболевания, как это, к сожалению, зачастую бывает, а проведение комплекса мер вторичной профилактики и реабилитации!
После оперативного лечения пациенту рекомендовано посетить кардиолога в первые дни после выписки!
В течение первого года визиты к врачу должны осуществляться с периодичностью раз в 4 мес. Далее рекомендуется посещать врача кардиолога не реже 2х раз в год.
Цель реабилитации после сердечно-сосудистых катастроф – восстановление физического и психологического здоровья пациента. Реабилитация показана всем пациентам после операции независимо от тяжести состояния – как для обретения уверенности в себе и своих силах, так и для снижения до минимума риска повторного обострения. Поэтому не запускайте свое здоровье и не позволяйте болезни развиваться! Тогда вы получите шанс продлить жизнь и улучшить ее качество.
Поэтому не запускайте свое здоровье и не позволяйте болезни развиваться! Тогда вы получите шанс продлить жизнь и улучшить ее качество.
Прогноз
При добросовестном выполнении рекомендаций по вторичной профилактике сердечно-сосудистых катастроф и бережном отношении к своему здоровью, 80-90% пациентов возвращаются к трудоспособности, социальной активности и привычному ритму жизни.
Кроме того, прохождение реабилитационного курса снижает частоту повторных госпитализаций и уровень кардиологических рисков в целом. Пациенты начинают физически чувствовать себя лучше.
Часто задаваемые вопросы
Сколько времени длится реабилитация после операции на сердце?
Сколько времени понадобится на восстановление функций организма – зависит от нескольких факторов: тяжести исходного состояния, возраста, мотивированности пациента.
Однако необходимо понять, что, по сути, реабилитация длится пожизненно, т.к. весь комплекс мер направлен не только на восстановление физических и психологических сил, но и на профилактику повторных обострений ситуации. Без постоянной профилактики заболевания сердечно-сосудистой системы чаще всего усугубляются.
Без постоянной профилактики заболевания сердечно-сосудистой системы чаще всего усугубляются.
Как оказать себе помощь при боли в сердце? Какие лекарства нужно иметь с собой постоянно?
Если случился приступ стенокардии (боль или жжение за грудиной, одышка при физических и эмоциональных нагрузках, приступы длятся по несколько минут), то необходимо:
- прекратить физическую нагрузку, сесть, успокоиться
- использовать нитроглицерин в виде спрея (Изокет, Нитроминт-спрей), две-три дозы под язык
- если боль не прекращается, то через 3-5 минут следует повторить прием препарата
- если в течении 15 мин боль не прошла, следует разжевать 1 таблетку аспирина, запив ее водой, и вызвать скорую помощь.
На каком уровне необходимо поддерживать цифры артериального давления?
Поддерживать артериальное давление необходимо на уровне менее 130/80 мм рт. ст. Высокое давление – более 140/90 мм рт. ст. — свидетельствует о наличии гипертонии. Более 180/110 мм рт. ст. указывает на тяжелую гипертонию.
ст. Высокое давление – более 140/90 мм рт. ст. — свидетельствует о наличии гипертонии. Более 180/110 мм рт. ст. указывает на тяжелую гипертонию.
Чтобы не потерять контроль над давлением, необходимо вовремя принимать назначенные врачом лекарства!Для этого:
- используйте сигнал будильника, звуковой сигнал на телефоне для напоминания
- храните таблетки рядом с зубной щеткой, бритвой или другими предметами, которыми вы пользуетесь ежедневно
- разложите таблетки по баночкам с указанием времени приема, для этого в аптеке можно приобрести специальную коробочку с отделениями.
Какие возможны физические нагрузки?
Количество физической нагрузки можно наращивать постепенно.
Через 6 недель после операции возможны умеренные нагрузки, например уборка с пылесосом, прогулка с собакой, утренняя гимнастика, туристический поход и рыбалка.
Спустя 3 месяца можно увеличивать активность – заниматься плаванием, ездить на велосипеде, играть в боулинг, теннис, футбол. Допускается уборка снега или работа в саду на даче.
Допускается уборка снега или работа в саду на даче.
Для поддержания хорошего самочувствия рекомендуются занятия на свежем воздухе средней интенсивности длительностью 30 минут 3 раза в неделю, а те пациенты, которые ведут сидячий образ жизни, должны начинать с легких программ физических упражнений.
К сексуальной активности, по статистике, пациенты возвращаются через 9-14 недель. Необходимо провести тест с физическими нагрузками под контролем врача. Если врач не выявит никаких симптомов перегрузки, то сексуальная активность разрешается.
Как правильно питаться при болезнях сердца и сосудов?
Основной целью диетического питания является снижение уровня атерогенных липидов в крови, чтобы остановить развитие атеросклероза. Рекомендованные уровни общего холестерина после операции на сердце — менее 4,0 ммоль/л, ЛПНП — менее 1,8 ммоль/л, ТГ менее 1,7 ммоль/л, ЛПВП для женщин более 1,2; для мужчин более 1,0 ммоль/л.
Рекомендовано ежедневно употреблять в пищу фрукты и овощи, иногда нежирное мясо, рыбу, оливковое и др масла. Допустим алкоголь в дозе не более 2 бокалов красного вина в день для мужчин, 1 бокала для женщин. Составить подробную программу питания поможет врач диетолог.
Плевральный выпот после операции на сердечном клапане
Ян только что прислал мне интересное электронное письмо о плевральном выпоте и операции на сердечном клапане.
В своей записке Ян пишет: «Дорогой Адам, я ухаживаю за своим 59-летним братом, которому 13 июля 2009 года в университетской больнице Вандербильта заменили аортальный клапан (на бычий клапан). хорошо, но он дважды попадал в больницу и выписывался из нее после операции. Жидкость продолжает скапливаться между грудной стенкой и правым легким. Жидкость слили дважды. Это обычное дело? Спасибо, Ян»
Мне кажется, что у брата Яна послеоперационное осложнение, известное как плевральный выпот.
По данным клиники Кливленда, плевральный выпот, иногда называемый «водой в легких», представляет собой накопление избыточной жидкости между слоями плевры вне легких. Плевра представляет собой тонкие мембраны, которые выстилают легкие и внутреннюю часть грудной полости и служат для смазывания и облегчения дыхания.
Плевра представляет собой тонкие мембраны, которые выстилают легкие и внутреннюю часть грудной полости и служат для смазывания и облегчения дыхания.
Общие симптомы плеврального выпота после операции на клапане сердца:
- Боль в груди
- Сухой непродуктивный кашель
- Одышка (одышка или затрудненное, затрудненное дыхание)
- Ортопноэ (неспособность дышать свободно, если человек не сидит прямо или не стоит прямо)
На вопрос Яна: «Часто ли возникает плевральный выпот после операции на сердечном клапане?», по данным Национального института рака, в Соединенных Штатах ежегодно диагностируется около 100 000 случаев.
Во время моего исследования я узнал, что плевральные выпоты довольно распространены после операций на сердце. Net Wellness предполагает: «Послеоперационный плевральный выпот часто встречается у пациентов, перенесших операцию на сердце. Большинство этих выпотов развиваются как следствие самой хирургической процедуры и обычно имеют доброкачественное течение».
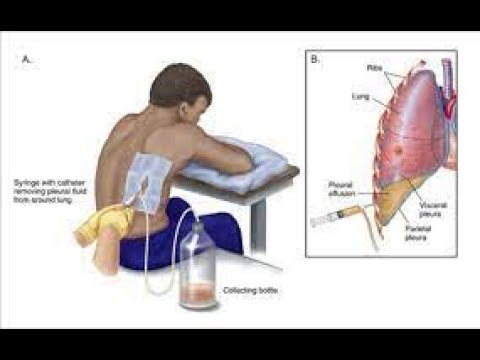
Особенности использования дренажей для удаления плеврального выпота… Карен Кутолоски, директор отделения кардиореабилитации и доцент Медицинского центра MetroHealth, предполагает, что, хотя плевральные выпоты могут быть относительно распространенным явлением, послеоперационный дренирование плевральной полости требуется редко. По Кутолоски, большинство плевральных выпотов небольшие и бессимптомные.
- По теме: Плевральные выпоты и операции на сердце: 7 важных фактов
Я надеюсь, что это поможет ответить на вопрос Яна о жидкости в легких после замены сердечного клапана и процедур восстановления сердечного клапана. К сожалению, похоже, что брат Яна относится к относительно небольшой категории пациентов, которым требуется дренирование жидкости после операции на сердечном клапане.
Продолжай тикать!
Адам
- Оставить комментарий
- |
- |
- Получить бесплатный информационный бюллетень Адама
Автор: Адам Пик
— Пациент и основатель веб-сайта
Автор Адам Пик — пациент и основатель веб-сайта
Адам Пик — пациент с сердечным клапаном и автор «Руководства пациента по хирургии сердечного клапана». В 2006 году Адам основал HeartValveSurgery.com, чтобы обучать и расширять возможности пациентов. Этот отмеченный наградами веб-сайт помог более 10 миллионам человек бороться с заболеваниями сердечных клапанов. Адам был представлен Американской кардиологической ассоциацией и Medical News Today.
В 2006 году Адам основал HeartValveSurgery.com, чтобы обучать и расширять возможности пациентов. Этот отмеченный наградами веб-сайт помог более 10 миллионам человек бороться с заболеваниями сердечных клапанов. Адам был представлен Американской кардиологической ассоциацией и Medical News Today.
Адам Пик — пациент с сердечным клапаном и автор «Руководства пациента по хирургии сердечного клапана». В 2006 году Адам основал HeartValveSurgery.com, чтобы обучать и расширять возможности пациентов. Этот отмеченный наградами веб-сайт помог более 10 миллионам человек бороться с заболеваниями сердечных клапанов. Адам был представлен Американской кардиологической ассоциацией и Medical News Today.
Отек легких: Медицинская энциклопедия MedlinePlus
URL этой страницы: //medlineplus.gov/ency/article/000140.htm
Чтобы использовать функции обмена на этой странице, включите JavaScript.
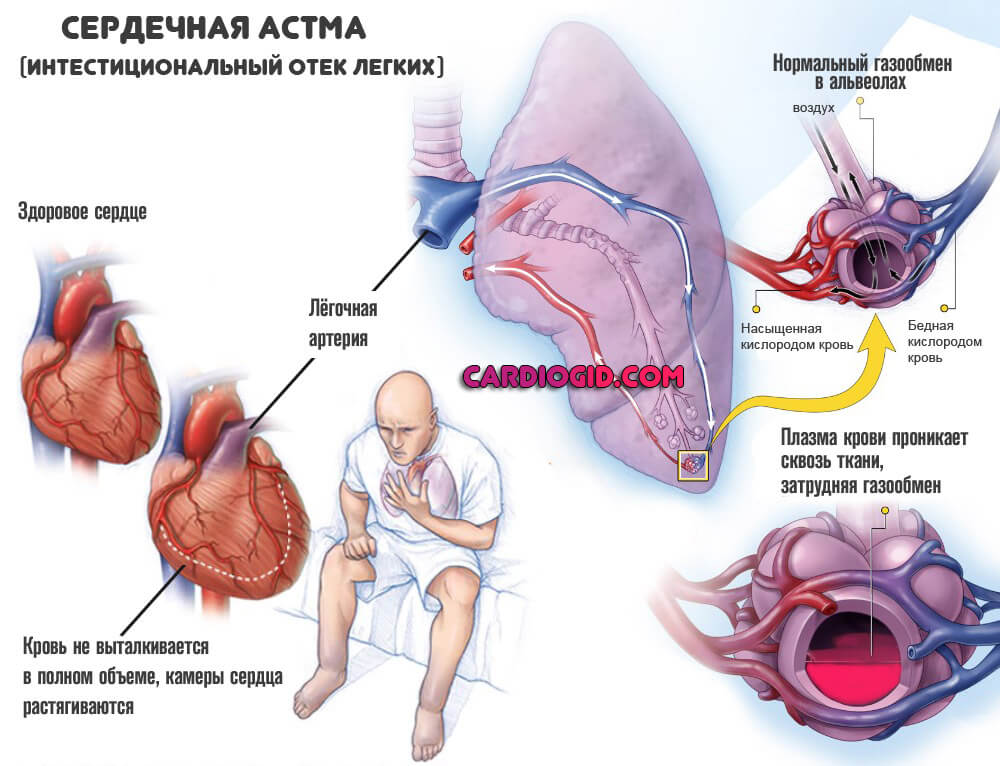
Отек легких представляет собой ненормальное скопление жидкости в легких. Это накопление жидкости приводит к одышке.
Отек легких часто вызывается застойной сердечной недостаточностью. Когда сердце не может эффективно качать кровь, кровь может вернуться в вены, по которым кровь проходит через легкие.
По мере повышения давления в этих кровеносных сосудах жидкость выталкивается в воздушные полости (альвеолы) легких. Эта жидкость снижает нормальное движение кислорода через легкие. Эти два фактора в совокупности вызывают одышку.
Застойная сердечная недостаточность, которая приводит к отеку легких, может быть вызвана:
- Сердечный приступ или любое заболевание сердца, которое ослабляет или делает сердечную мышцу неподвижной (кардиомиопатия)
- Протекающие или суженные клапаны сердца (митральные или аортальные клапаны)
- Внезапное резкое повышение артериального давления (гипертония)
Отек легких также может быть вызван:
- Определенными лекарствами
- Воздействие высокогорья
- Почечная недостаточность
- вызванный ядовитым газом или тяжелой инфекцией
- Тяжелая травма
Симптомы отека легких могут включать:
- Кашель с кровью или кровянистой пеной
- Затрудненное дыхание в положении лежа (ортопноэ)
- Ощущение «воздушного голода» или «утопления» (это чувство называется «пароксизмальной ночной одышкой», если оно заставляет вас дыхание.
 )
) - Хрипящие, булькающие или хрипящие звуки при дыхании
- Проблемы с произнесением полных предложений из-за одышки
Другие симптомы могут включать:
- Беспокойство или беспокойство
- Снижение уровня бдительности
- Отек ног или живота
- Бледность кожи
- Потливость (чрезмерная)
Медицинский работник проведет тщательный медицинский осмотр.
Медицинский работник прослушает ваши легкие и сердце с помощью стетоскопа, чтобы проверить:
- Аномальные тоны сердца
- Хрипы в легких, называемые хрипами
- Учащенное сердцебиение (тахикардия)
- Учащенное дыхание (тахипноэ)
Другие признаки, которые могут быть обнаружены во время обследования, включают:
- Отек ног или брюшной полости
- Аномалии вен шеи (которые могут свидетельствовать о том, что в вашем теле слишком много жидкости)
- Бледный или синий цвет кожи (бледность или цианоз)
Возможные исследования включают:
- Биохимический анализ крови
- Уровень кислорода в крови (оксиметрия или газы артериальной крови)
- Рентген грудной клетки
- Общий анализ крови (CBC)
- Эхокардиограмма посмотреть, нет ли проблем с сердечной мышцей
- Электрокардиограмма (ЭКГ) для выявления признаков сердечного приступа или проблем с сердечным ритмом
Отек легких почти всегда лечится в отделении неотложной помощи или в больнице. Возможно, вам придется находиться в отделении интенсивной терапии (ОИТ).
Возможно, вам придется находиться в отделении интенсивной терапии (ОИТ).
- Кислород подается через лицевую маску или в нос вводятся крошечные пластиковые трубки.
- Дыхательная трубка может быть помещена в дыхательное горло (трахею), чтобы вас можно было подключить к дыхательному аппарату (вентилятору), если вы не можете нормально дышать самостоятельно.
Следует быстро выявить и устранить причину отека. Например, если это состояние вызвано сердечным приступом, его необходимо лечить немедленно.
Лекарства, которые могут быть использованы, включают:
- Диуретики, выводящие из организма лишнюю жидкость
- Лекарства, укрепляющие сердечную мышцу, контролирующие сердцебиение или уменьшающие давление на сердце
- Другие лекарственные средства, когда сердечная недостаточность не является причиной отека легких
Прогноз зависит от причины. Состояние может улучшаться быстро или медленно. Некоторым людям может понадобиться использовать дыхательный аппарат в течение длительного времени.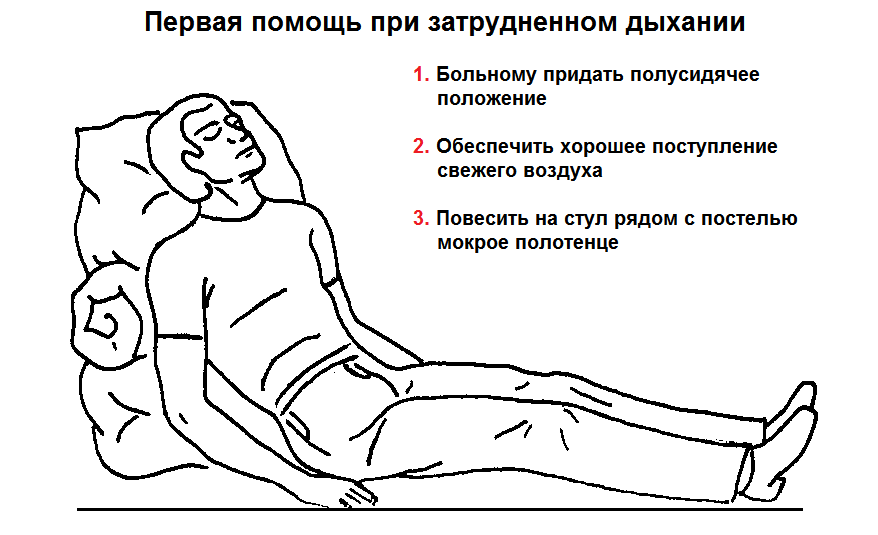 Если не лечить, это состояние может быть опасным для жизни.
Если не лечить, это состояние может быть опасным для жизни.
Обратитесь в отделение неотложной помощи или позвоните по номеру 911 или по местному номеру службы экстренной помощи, если у вас проблемы с дыханием.
Принимайте все лекарства в соответствии с указаниями, если у вас есть заболевание, которое может привести к отеку легких или ослаблению сердечной мышцы.
Соблюдение здоровой диеты с низким содержанием соли и жира и контроль других факторов риска могут снизить риск развития этого заболевания.
Застой в легких; Легочная вода; застой в легких; Сердечная недостаточность — отек легких
- Легкие
- Дыхательная система
Манн Д.Л. Ведение пациентов с сердечной недостаточностью со сниженной фракцией выброса. В: Либби П., Бонов Р.О., Манн Д.Л., Томаселли Г.Ф., Бхатт Д.Л., Соломон С.Д., ред. Болезнь сердца Браунвальда: Учебник сердечно-сосудистой медицины . 12-е изд. Филадельфия, Пенсильвания: Elsevier; 2022: глава 50.

 Можно ли летать после шунтирования?
Можно ли летать после шунтирования?