Воронкообразная грудная клетка — симптомы, причины и методы лечения в «СМ-Клиника»
Лечением данного заболевания занимается Травматолог-ортопед
- Что это такое?
- О заболевании
- Виды
- Симптомы воронкообразной грудной клетки
- Причины воронкообразной грудной клетки
- Диагностика воронкообразной грудной клетки
- Мнение эксперта
- Лечение воронкообразной грудной клетки
- Хирургическое лечение
- Профилактика
- Реабилитация
- Вопрос-ответ
О заболевании
Среди пороков развития грудной клетки воронкообразная деформация является наиболее распространенной. На ее долю приходится около 90% случаев. Мальчики являются наиболее уязвимыми – у них заболевание встречается в 5 раз чаще.
Основная причина западения грудины — чрезмерный рост хрящей, соединяющих грудину с ребрами. Это происходит тогда, когда рост костной ткани запаздывает за ростом хрящевой. В результате грудина как бы вворачивается внутрь грудной полости. В некоторых случаях деформация может иметь приобретенный генез.
Это происходит тогда, когда рост костной ткани запаздывает за ростом хрящевой. В результате грудина как бы вворачивается внутрь грудной полости. В некоторых случаях деформация может иметь приобретенный генез.
У 80 % детей заболевание проявляется на первом году жизни, но прогрессирование происходит в периоды наиболее максимального роста ребенка: в 6–8 и 11–13 лет. Симптомы воронкообразной грудной клетки включают в себя не только видимую деформацию, но и клинические признаки нарушения функции сердца и легких. Последние становятся особенно выраженными у взрослых женщин и мужчин, что связано с прогрессированием деформации.
Как исправить воронкообразную грудь? Выбор метода лечения определяется степенью деформации. На начальной стадии, когда отсутствуют негативные последствия, возможно консервативное ведение. При выраженном искривлении, когда страдает функциональное состояние сердца и/или легких, решается вопрос о хирургической коррекции.
Виды
По описанию внешней формы грудной клетки различают 2 типа:
- с симметричной деформацией;
- с асимметричной деформацией.

Степени тяжести воронкообразной груди оцениваются по индексу Гижицкой. Он представляет собой отношение самой малой величины поперечника груди к самой большой аналогичной величине. Эти расстояния измеряются по боковым проекциям рентген-сканов грудной клетки.
- Первая степень – величина индекса колеблется в пределах 0,7-0,9.
- Вторая степень – значения индекса соответствуют 0,5-0,7.
- Третья степень – индекс Гижицкой не превышает 0,5.
Существуют и другие индексы, которые позволяют объективно оценить выраженность деформации грудной клетки.
Симптомы воронкообразной грудной клетки
Наряду с жалобами на сам факт искривления грудной клетки, который формирует у подростков ряд комплексов и психологических проблем, возникает множество симптомов, связанных с вторичными изменениями органов, находящихся в грудной полости. Это происходит из-за хронического сдавления, а также за счет дисплазии соединительнотканных компонентов, которая влияет не только на хрящи и ребра, но и на бронхолегочную ткань, способствуя формированию бронхоэктазов (локального расширения бронхов) и бронхообструктивного синдрома.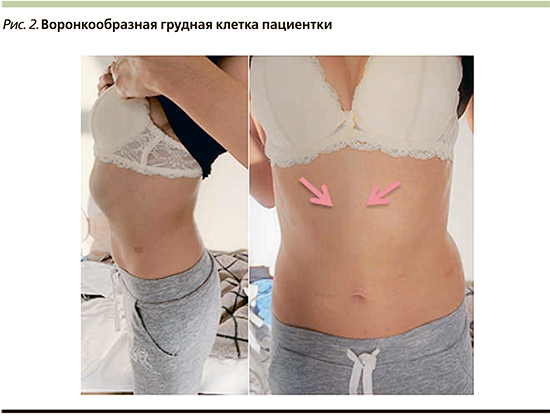
Сдавление ребрами и грудиной сердца повышает нагрузку на правый желудочек. Нарушается проведение нервных импульсов, в результате чего появляются расстройства сердечного ритма. Пациентов беспокоит «чувство сердцебиения» в покое, легкое возникновение утомляемости при незначительной нагрузке, боли слева за грудиной, одышка, повышение артериального давления.
Причины воронкообразной грудной клетки
Причины воронкообразной грудной клетки сформулированы в виде разных теорий.
- Генетическая теория. У ближайших родственников имеются типичные изменения грудной клетки. Эта теория объясняет возникновение деформации мутациями генов, которые контролируют синтез коллагеновых волокон, входящих в состав соединительной ткани.
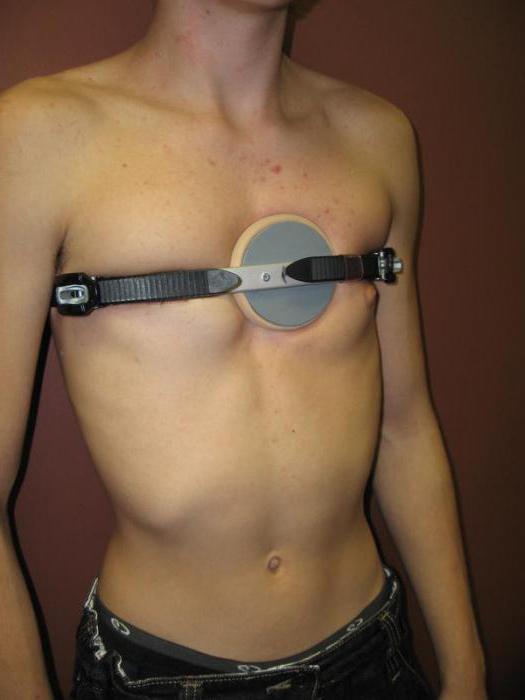 это сопровождается нарушением синхронности роста костно-хрящевого компартмента.
это сопровождается нарушением синхронности роста костно-хрящевого компартмента. - Приобретенная теория. Воронкообразная грудь может сформироваться после травм, ожогов, операций. Данные причины видоизменяют нормальную форму грудной клетки и ведут к ее искривлению. Приобретенная деформация может быть также следствием туберкулезной инфекции, остеомиелита реберных костей, бокового искривления позвоночника, рахита.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
+7 (495) 292-39-72
Заказать обратный звонок Записаться онлайн
Почему «СМ-Клиника»?
1
Лечение проводится в соответствии с клиническими рекомендациями
2
Комплексная оценка характера заболевания и прогноза лечения
3
Современное диагностическое оборудование и собственная лаборатория
4
Высокий уровень сервиса и взвешенная ценовая политика
Диагностика воронкообразной грудной клетки
Согласно клиническим рекомендациям, диагностика воронкообразной грудной клетки включает в себя следующие методы:
- клинический осмотр;
- лабораторные анализы;
- рентгенография или компьютерная томография грудной клетки;
- электрокардиография;
- УЗИ сердца с допплерометрией;
- холтеровское мониторирование;
- исследование респираторной функции легких.
Мнение эксперта
Нормальная работоспособность легких и сердечной мышцы зависит от выраженности искривлению и определяется степенью сдавления этих органов грудино-реберным компартментом. У таких пациентов превалируют жалобы на слабость, повышенную утомляемость, одышку при физической нагрузке, частые простуды в анамнезе. При анализе жалоб отмечается стойкая закономерность увеличения их числа при прогрессировании степени деформации грудной клетки. Поэтому важно вовремя улучшить анатомию грудной клетки.
Коловертнов Дмитрий Евгеньевич
Врач травматолог-ортопед, врач-артролог, к.м.н. Руководитель Центра травматологии и ортопедии в «СМ-Клиника» на ул. Новочеремушкинская
Лечение воронкообразной грудной клетки
Единственным радикальным способом лечения воронкообразной грудной клетки является проведение операции.
Консервативное лечение
Консервативные методы могут быть эффективными только при первой степени деформации.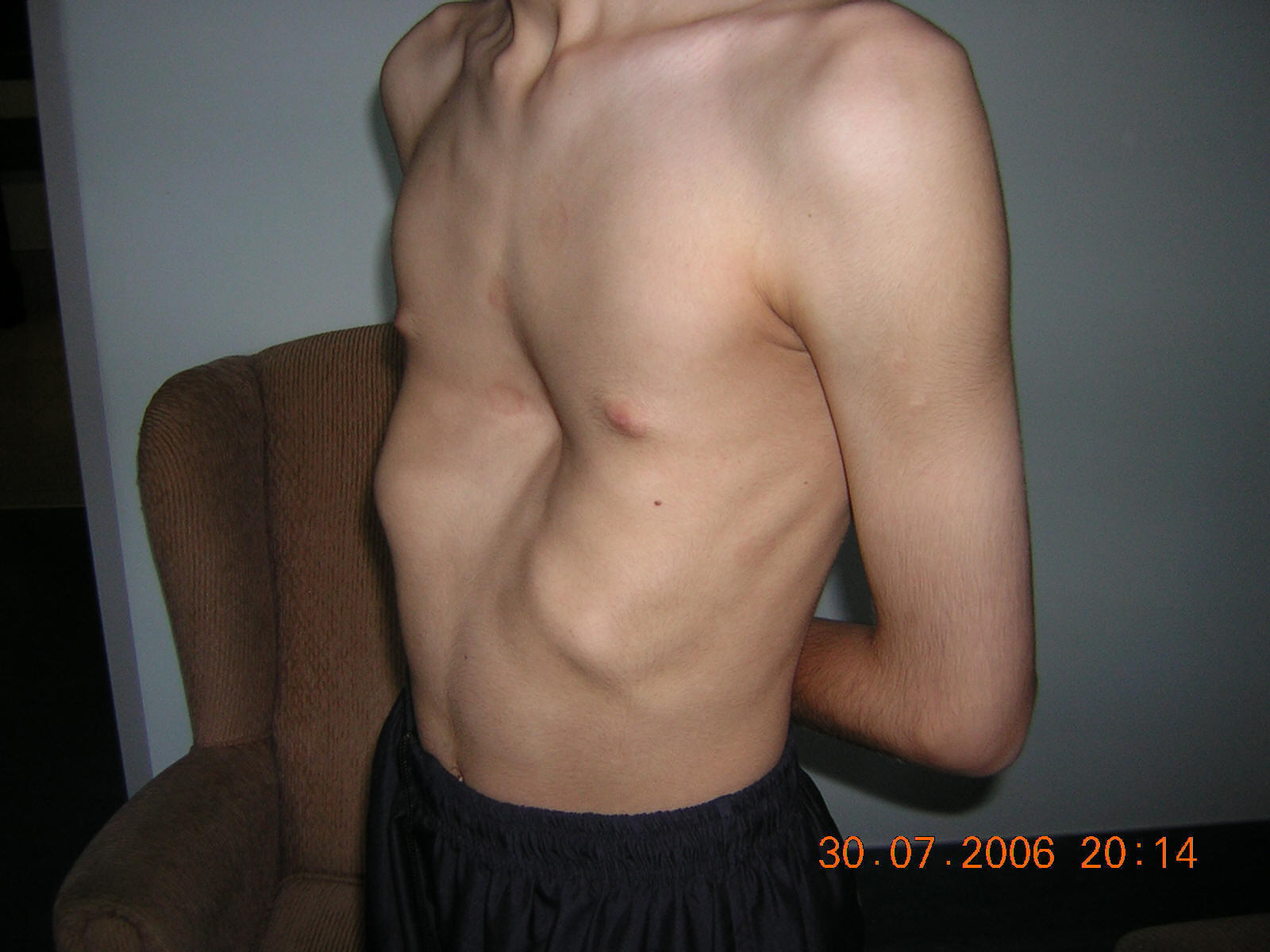 Они направлены на укрепление мышечного корсета и улучшение функционального состояния легких и сердца. Показана лечебная физкультура, плавание, массаж, физиопроцедуры, ношение специального корсета.
Они направлены на укрепление мышечного корсета и улучшение функционального состояния легких и сердца. Показана лечебная физкультура, плавание, массаж, физиопроцедуры, ношение специального корсета.
При прогрессировании деформации грудной клетки формируются более стойкие изменения, что видно на электрокардиограмме, чаще наблюдается гипертрофия правых отделов сердца, метаболические изменения в миокарде. Пациенты могут столкнуться с тахикардией или брадикардией, блокада ножек пучка Гиса, гипертрофией правых отделов сердца. В этой ситуации ведение осуществляет не только травматолог-ортопед, но и кардиолог. При развитии респираторных нарушений к оказанию медицинской помощи подключается также пульмонолог.
Хирургическое лечение
Хирургическую коррекцию проводят при II–III степени искривления грудной клетки.
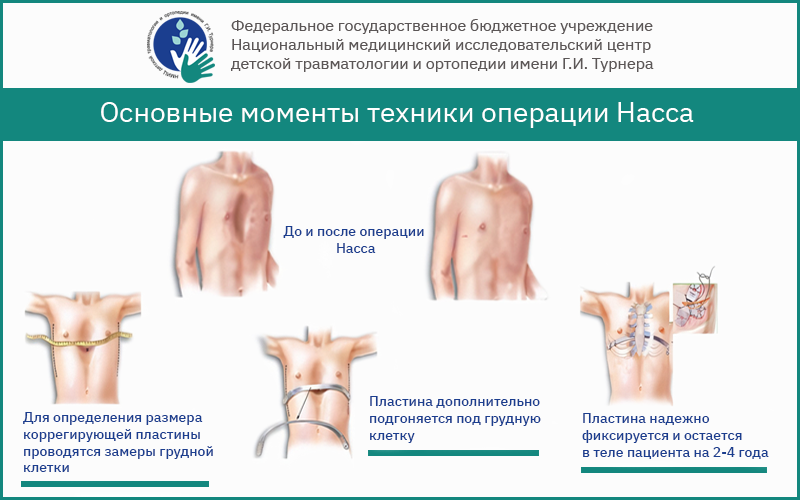
С 1998 г. широкое распространение получил малоинвазивный метод торакопластики по D. Nuss. Метод основан на «разгибании» реберных хрящей при помощи загрудинного проведения металлической пластины.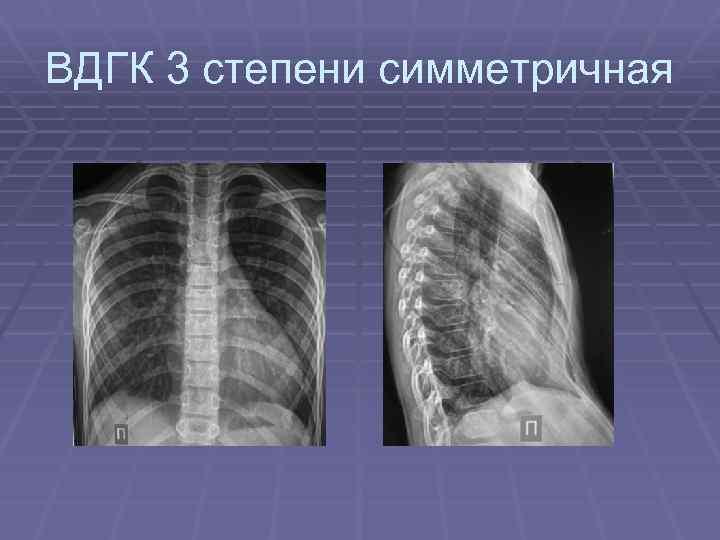
Профилактика
Профилактика приобретенных форм заболевания основывается на предупреждении травматизма грудной клетки.
Реабилитация
После оперативного вмешательства за счет восстановления формы грудной клетки сердце занимает более физиологическое положение, отсутствует компрессия правых отделов сердца, что способствует изменению положения клапанных структур. После оперативного лечения пациенты также отмечают улучшение самочувствия и способность переносить большие физические нагрузки. На этапе реабилитации полезны индивидуально подобранные физические упражнения.
Вопрос-ответ
Диагностикой и лечением этой аномалии развития занимается травматолог-ортопед.
Оптимальный возраст для операции — от 6 до 14 лет. Причем чем меньше возраст ребенка, тем эластичнее грудная клетка, а чем он старше, тем травматичнее оперативное вмешательство.
Причем чем меньше возраст ребенка, тем эластичнее грудная клетка, а чем он старше, тем травматичнее оперативное вмешательство.
Диагностика легочных нарушений базируется на данных спирометрии – инструментального определения функции внешнего дыхания.
Комолкин И.А., Афанасьев А.П., Щеголев Д.В.. Роль наследственности в происхождении врождённых деформаций грудной клетки. Гений ортопедии. 2012;(2):152-156.
Нарзикулов У.К., Рузикулов У.Ш., Мавлянова Д.А.. Особенности электрокардиографических показателей у детей с воронкообразной деформацией грудной клетки. Медицина и фармакология. 2014;(4):3-12.
Тимощенко В.А., Виноградов А.В.. Деформация грудной клетки после торакопластики у детей. Детская хирургия. 2000;(2):9-13.
>
Заболевания по направлению Травматолог-ортопед
Абсцесс Броди Адгезивный капсулит Анкилоз Арахнодактилия Артроз Артроз голеностопного сустава Артроз локтевого сустава Артроз плечевого сустава Артропатия Асептический некроз головки бедренной кости (АНГБК) Ахиллобурсит Ахиллодиния Ахондроплазия Болезнь Бехтерева Болезнь Блаунта Болезнь Гоффа Болезнь де Кервена Болезнь Кальве Болезнь Келлера Болезнь Кенига Болезнь Кинбека Болезнь Олье Болезнь Пертеса Болезнь Форестье Болезнь Шейерманна-Мау Болезнь Шинца Болезнь Шляттера Бурсит Бурсит коленного сустава Бурсит плечевого сустава Бурсит стопы Вальгусная деформация большого пальца стопы (Hallux valgus) Внутрисуставной перелом Врожденный вывих бедра Вывих Вывих бедра Вывих кисти Вывих ключицы Вывих коленного сустава Вывих надколенника Вывих пальца Вывих плеча Вывих предплечья Вывих стопы Гемартроз Гематогенный остеомиелит Гигантоклеточная опухоль кости Гигрома Гиперостоз Гиповолемический шок Гнойный артрит Гнойный бурсит Гонартроз Грудной спондилез Деформация грудной клетки Деформация конечности Деформация стоп Деформирующий артроз Дискоидный мениск Дорсопатии Закрытый перелом Илеопсоит Импиджмент-синдром Искривление позвоночника Килевидная грудная клетка Киста Бейкера Киста менисков Кифоз Кифосколиоз Клиновидные позвонки Клинодактилия Коксартроз Колотая рана Колото-резанная рана Компрессионный перелом позвоночника Конская стопа Локтевой бурсит Межпозвоночная грыжа Миозит Молоткообразные пальцы стопы Мраморная болезнь Нестабильность позвоночника Оскольчатый перелом Остеоартроз Остеодистрофии Остеома Остеомаляция Остеомиелит Остеопения Остеопороз Остеосклероз Остеофиты Остеохондроз Перелом Перелом бедра Перелом большеберцовой кости Перелом большого бугорка плечевой кости Перелом вертлужной впадины Перелом голени Перелом головки лучевой кости Перелом грудины Перелом грудного отдела позвоночника Перелом ключицы Перелом поясничного отдела Перелом пястной кости Перелом пяточной кости Перелом ребер Перелом руки Перелом свода черепа Перелом скуловой кости Перелом шейки бедра Пяточная шпора Синдром Марфана Сколиоз Травмы позвоночника
Все врачи
м. ВДНХ
ВДНХ
м. Молодёжная
м. Текстильщики
м. Курская
м. Севастопольская
м. Чертановская
м. Крылатское
м. Войковская
Старопетровский проезд, 7А, стр. 22
ул. Клары Цеткин, д. 33 корп. 28
м. Балтийская
Старопетровский проезд, 7А, стр. 22
ул. Клары Цеткин, д. 33 корп. 28
м. Марьина Роща
м. Новые Черёмушки
м. Водный стадион
м. Юго-Западная
м. Сухаревская
Все врачи
Загрузка
Записаться на прием к травматологу-ортопеду
поля, отмеченные*, необходимы к заполнению
Имя
Телефон *
Нажимая на кнопку, вы даете согласие на обработку своих персональных данных
Запись через сайт является предварительной. Наш сотрудник свяжется с Вами для подтверждения записи к специалисту.
Мы гарантируем неразглашение персональных данных и отсутствие рекламных рассылок по указанному вами телефону. Ваши данные необходимы для обеспечения обратной связи и организации записи к специалисту клиники.
Лицензии
Перейти в раздел лицензииПерейти в раздел правовая информация
Деформации грудной клетки — лечение, симптомы, причины, диагностика
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опорную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (грудины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
ПричиныПричины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
- Кифоз
- Сколиоз
- Хронические обструктивные заболевания легких
- Синдром Марфана
- Аномалии остеогенеза
- Ахондроплазия
- Синдром Тернера
- Синдром Дауна
- Эмфизема
- Рахит
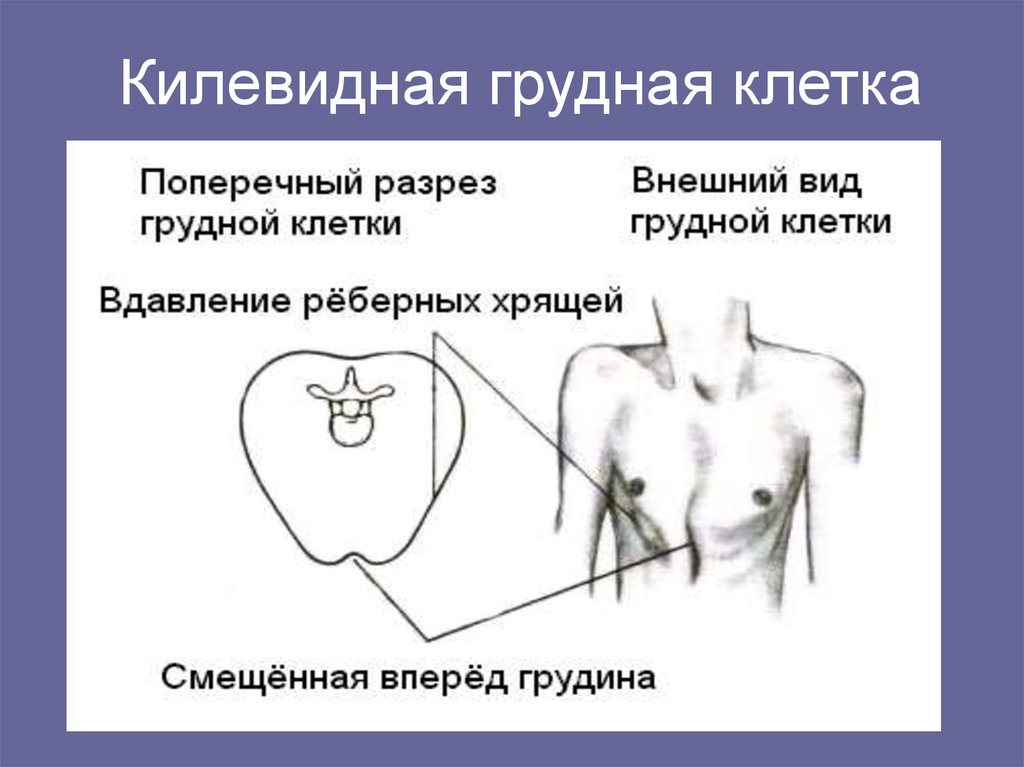
- Килевидная деформация
- Воронкообразная грудь
- Расщепление грудины
- Синдром Поланда
- Синдром Жена
- Врожденные аномалии ребра
- Астма
- Неполное сращение грудины плода
- Врожденное отсутствие грудной мышцы
- Болезнь Бехтерева
- Воспалительный артрит
- Остеомаляция
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.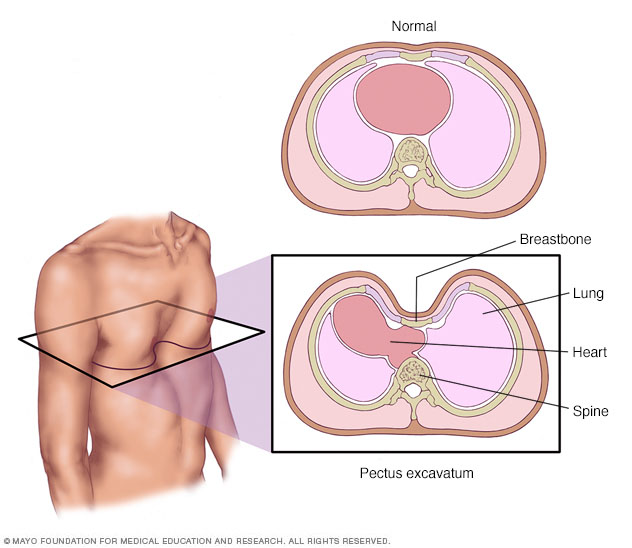
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани..jpg) Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними.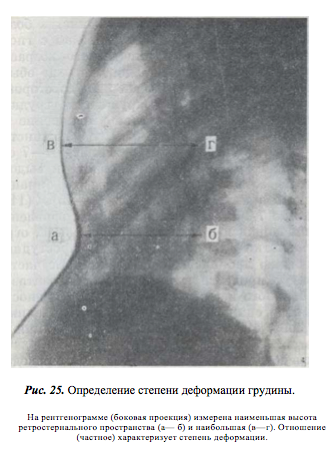 Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2.
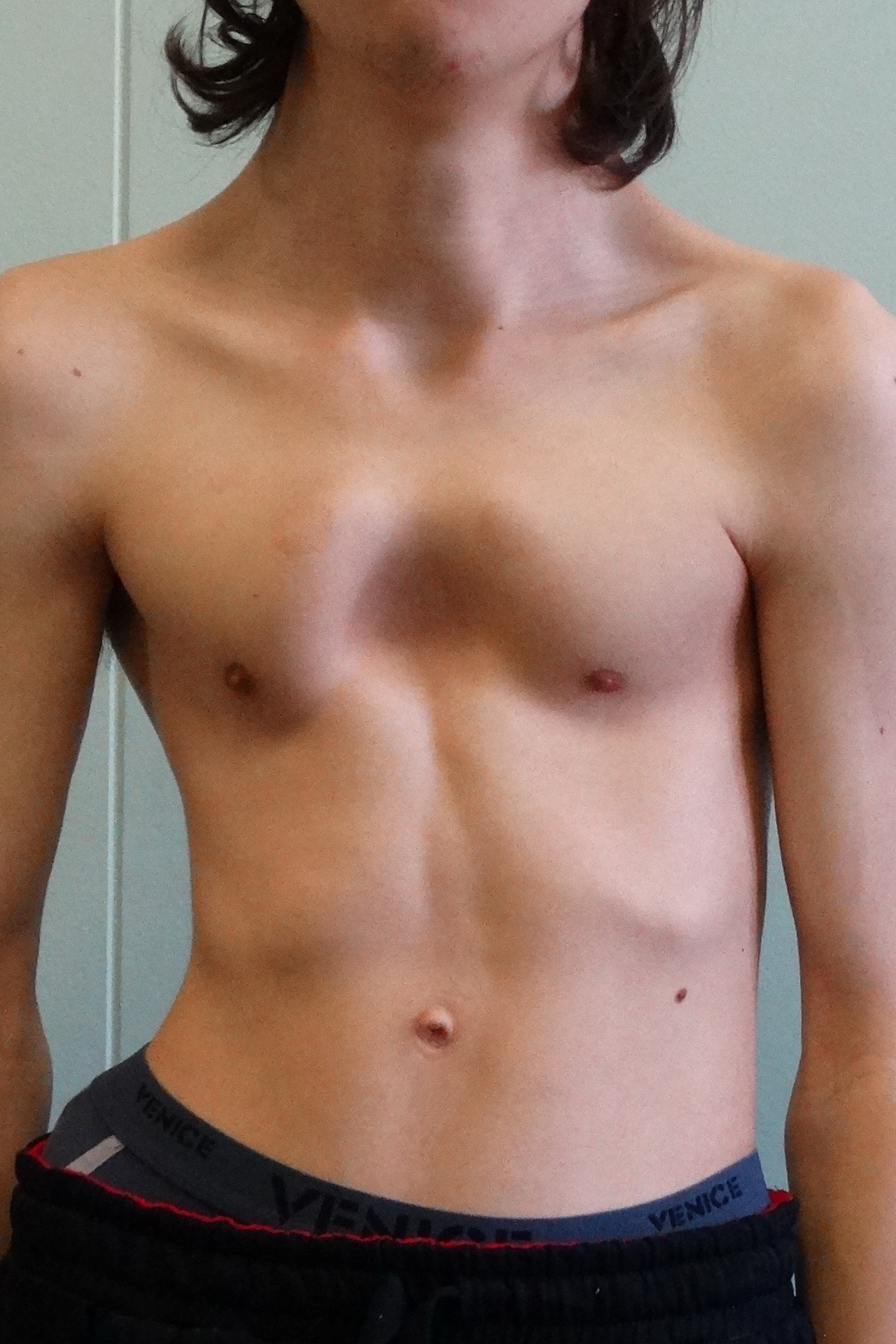 Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер. - Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины.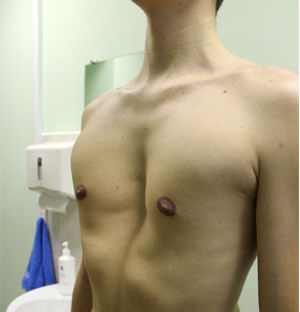 Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
Болезни грудной клетки: воронкообразная грудная клетка (для родителей)
на испанском языке: Trastorno de la pared torácica: воронкообразная деформация грудной клетки
Рассмотрено: Amy W. Anzilotti, MD
Программа расстройств грудной клетки в Nemours Children’s Health
Что такое воронкообразная грудная клетка?
Воронкообразная деформация – это когда ребра и грудина (грудная кость) врастают внутрь и образуют впадину на груди.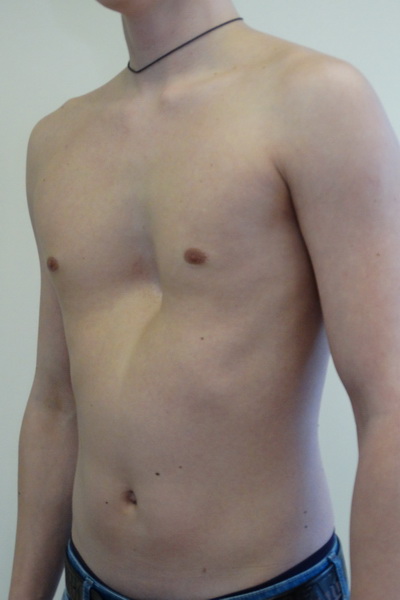 Это придает груди вогнутый (впалый) вид, поэтому это состояние также называют воронкообразной грудью или впалой грудью. Иногда нижние ребра могут выпирать.
Это придает груди вогнутый (впалый) вид, поэтому это состояние также называют воронкообразной грудью или впалой грудью. Иногда нижние ребра могут выпирать.
Что вызывает воронкообразную грудную клетку?
Врачи точно не знают, что вызывает воронкообразную деформацию (PEK-tus eks-kuh-VAY-tum). В некоторых случаях это передается по наследству.
У детей с этим заболеванием также могут быть другие заболевания, такие как:
- Синдром Марфана
- Синдром Поланда
- рахит
- сколиоз
Неясно, как эти расстройства связаны с воронкообразной деформацией грудной клетки.
Каковы признаки и симптомы воронкообразной деформации грудной клетки?
Легкие случаи могут быть едва заметны. Но тяжелая воронкообразная деформация может вызвать глубокую вмятину в груди, которая может оказывать давление на легкие и сердце, вызывая:
- проблемы с переносимостью физических упражнений
- усталость
- боль в груди
- учащенное сердцебиение или учащенное сердцебиение
- кашель или свистящее дыхание
Состояние обычно ухудшается по мере взросления детей и чаще поражает мальчиков, чем девочек.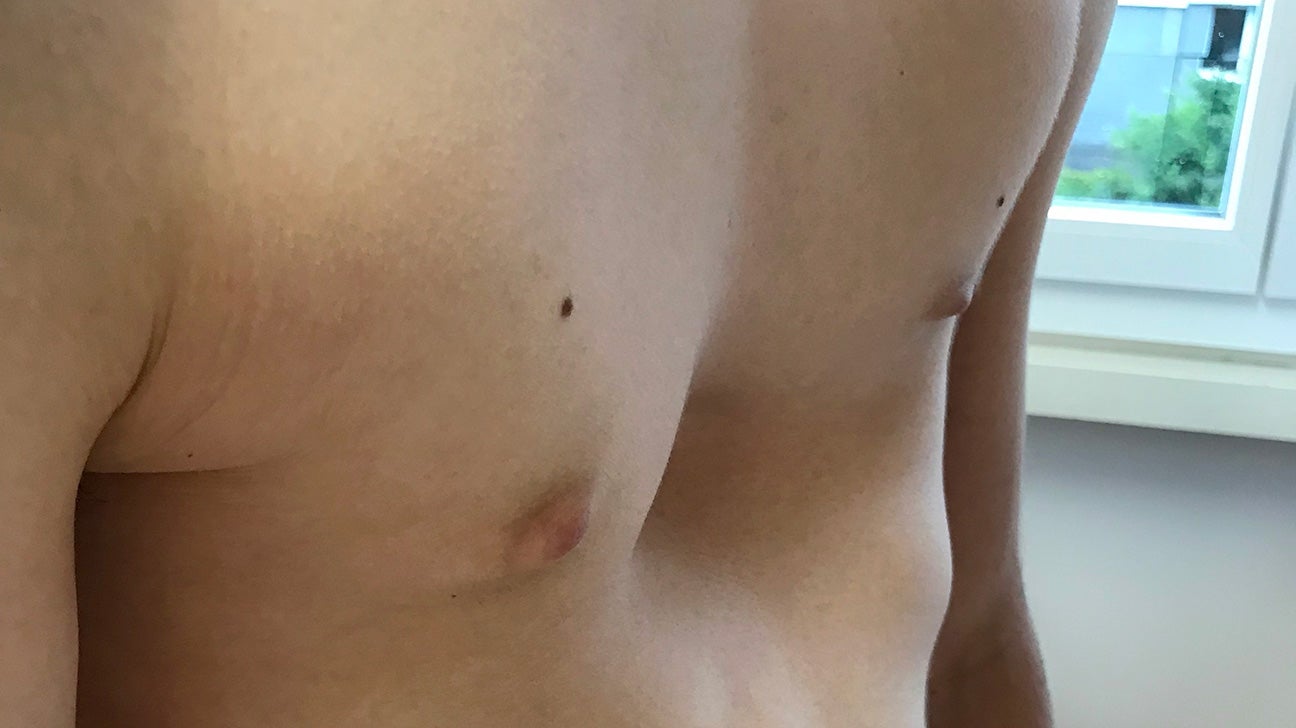 Когда ребенок вырос, грудная клетка не должна становиться лучше или хуже.
Когда ребенок вырос, грудная клетка не должна становиться лучше или хуже.
Как диагностируется воронкообразная грудная клетка?
Поставщики медицинских услуг диагностируют воронкообразную деформацию грудной клетки на основании физического осмотра. При необходимости они также могут заказать такие тесты, как:
- КТ и/или МРТ грудной клетки, чтобы определить тяжесть и степень сдавления сердца и легких
- эхокардиограмма для проверки функции сердца
- функциональные легочные тесты для проверки легочного объема
- стресс-тестирование с физической нагрузкой для измерения толерантности к физической нагрузке
Как лечится воронкообразная грудная клетка?
Большинство детей с легкой формой воронкообразной деформации грудной клетки, которых не беспокоит их внешний вид и у которых нет проблем с дыханием, не нуждаются в лечении.
В некоторых случаях воронкообразную деформацию можно лечить хирургическим путем.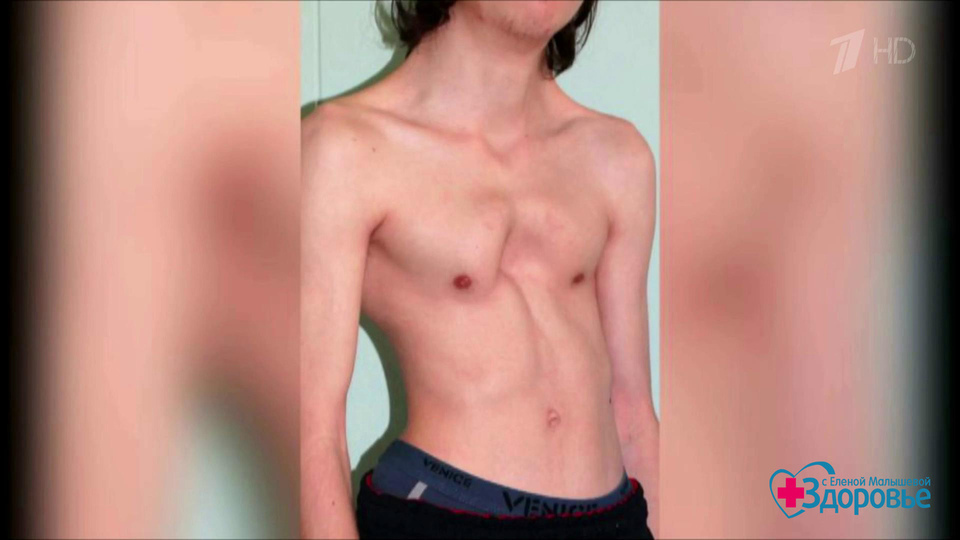 Используются два типа операции:
Используются два типа операции:
- открытая (или модифицированная по Равичу) операция
- минимально инвазивная пластика (или процедура Насса)
В ходе операции Ravitch хирург удаляет аномальные хрящи и ребра, ломает грудину и помещает систему поддержки в грудную клетку, чтобы удерживать ее в правильном положении. По мере заживления грудины и ребер грудная клетка и ребра остаются в плоском, более нормальном положении. Эта операция обычно используется для пациентов в возрасте от 14 до 21 года.
Процедура Nuss является менее инвазивной методикой. Используя небольшие разрезы, хирург вставляет изогнутый металлический стержень, чтобы вытолкнуть грудину и ребра, помогая изменить их форму. Стабилизатор добавлен, чтобы удерживать его на месте. Через 3 года форма грудной клетки окончательно изменилась, и обе перекладины были удалены хирургическим путем. Процедура Насса может использоваться у пациентов в возрасте 8 лет и старше.
Врачи также могут порекомендовать лечебную физкультуру и упражнения для укрепления грудных мышц, улучшения осанки.
Легкую воронкообразную деформацию грудной клетки у молодых пациентов часто можно лечить в домашних условиях с помощью вакуумного колокола. При этом нехирургическом подходе колокольчик помещается на грудь. Он подключен к насосу, который откачивает воздух из устройства, создавая вакуум, который вытягивает грудную клетку вперед. Со временем грудная стенка остается вперед сама по себе.
Что еще я должен знать?
Легкая воронкообразная деформация не требует лечения. Но когда состояние очень заметно, оно может повлиять на самооценку человека. Тяжелая воронкообразная деформация может затруднить занятие спортом или физическими упражнениями и вызвать другие проблемы со здоровьем. В этих случаях лечение может улучшить эмоциональное и физическое самочувствие ребенка.
Большинство детей и подростков, перенесших операцию, очень хорошо себя чувствуют и довольны результатами.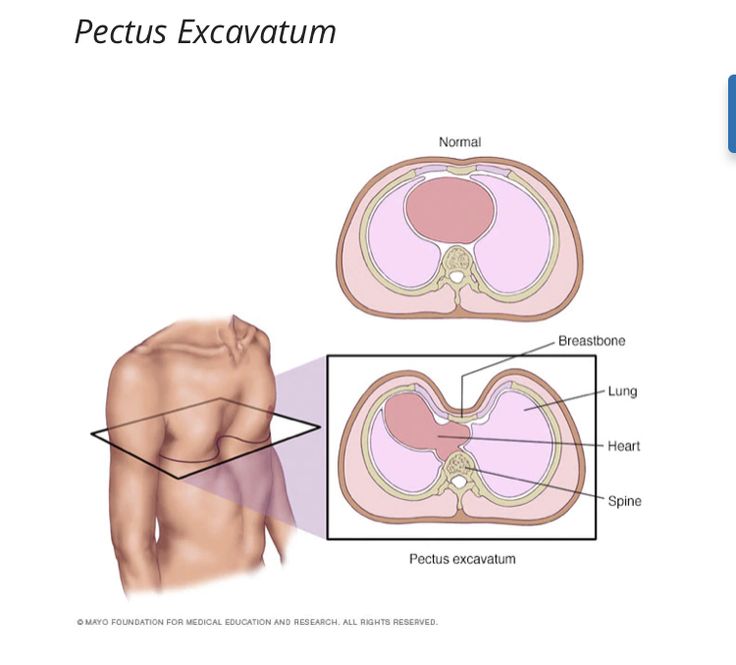
Проверил: Amy W. Anzilotti, MD
Дата проверки: октябрь 2022 г.
Поделиться:
/content/kidshealth/misc/medicalcodes/parents/articles/pectus-excavatum
Воронкообразная грудная клетка: основы практики, патофизиология, этиология
Мальчик 16 лет с тяжелой формой воронкообразной деформации грудной клетки. Обратите внимание на вдавленную грудину и нижние ребра.
10-летняя девочка с тяжелой формой воронкообразной деформации грудной клетки. У девочек деформация вызывает особое беспокойство из-за медиального смещения груди, что приводит к значительной асимметрии груди и сосков (косоглазие сосков).
10-летняя девочка с тяжелой формой воронкообразной деформации грудной клетки. Обратите внимание на значительную асимметрию груди и сосков (косоглазие сосков).
Девочка 12 лет с тяжелой формой воронкообразной деформации грудной клетки. Обратите внимание на значительную асимметрию груди. Предоперационная фотография.
Девочка 12 лет с тяжелой формой воронкообразной деформации грудной клетки сразу после малоинвазивной пластики. Обратите внимание на немедленную коррекцию деформации.
Предоперационная фотография 12-летнего мальчика перед минимально инвазивной пластикой воронкообразной деформации грудной клетки.
Мальчик, 12 лет, через 2 недели после малоинвазивной пластики воронкообразной деформации грудной клетки.
 Обратите внимание на небольшой латеральный разрез грудной клетки и отличный внешний вид передней части грудной клетки со 100% коррекцией деформации грудной клетки.
Обратите внимание на небольшой латеральный разрез грудной клетки и отличный внешний вид передней части грудной клетки со 100% коррекцией деформации грудной клетки.Предоперационная компьютерная томография грудной клетки 12-летней девочки с тяжелой формой воронкообразной деформации грудной клетки (см. Медиафайл 5). Обратите внимание на выраженную воронкообразную деформацию грудной клетки со сдавлением легочных полей и полным смещением сердца и структур средостения в левую половину грудной клетки.
Иллюстрация, показывающая минимально инвазивную технику коррекции воронкообразной деформации грудной клетки (3) с помощью торакоскопии (1). Обратите внимание на длинный зажим, проходящий с одной стороны на другую (2), захватывая пупочную ленту (4), которая служит направляющей для прохождения грудного стержня за грудиной.
Оперативная диаграмма, показывающая грудной стержень после того, как он был проведен за грудиной (5), при торакоскопической визуализации (1), перед его переворачиванием.
 Обратите внимание, что вогнутость стержня обращена вверх.
Обратите внимание, что вогнутость стержня обращена вверх.Иллюстрация перекладины грудной клетки, проведенной за грудиной, до и после ее переворачивания. На вставке показана правильная техника фиксации стержня грудной клетки к латеральной мускулатуре грудной клетки.
Иллюстрация размещения третьей точки фиксации для стабилизации перекладины грудной клетки. Обратите внимание, что нерассасывающийся шов накладывается вокруг стержня и вокруг ребра латеральнее грудины на передней грудной стенке.
Операционная схема, иллюстрирующая одну из открытых техник коррекции воронкообразной деформации грудной клетки. На рисунке изображена так называемая «переворачивающая операция» по устранению грудной клетки. На нем показана обширная диссекция и радикальный характер этой открытой методики хирургической коррекции этой врожденной деформации грудной клетки.

Оперативная фотография открытого метода Ravitch для пластики воронкообразной деформации грудной клетки. Переднюю часть грудной клетки обнажают через передний грудной разрез и, после поднятия мышечных и кожных лоскутов, каждый вовлеченный хрящ иссекают с сохранением надхрящницы. На снимке показано удаление одного из хрящей.
Оперативная фотография завершенной операции Равича по коррекции воронкообразной деформации грудной клетки. Обратите внимание на перелом грудины в 2 разных точках с хрящевым трансплантатом на месте, чтобы сохранить ее новое положение. Вовлеченные ребра подверглись надхрящничному иссечению. Деформация полностью устранена.
Закрытие разреза передней грудной стенки при открытом типе пластики воронкообразной деформации грудной клетки (операция Равича). Обратите внимание на слив (маленькая трубка), выходящий сбоку сундука.
 Дренажи обычно удаляют через 2-3 дня, они предотвращают скопление жидкости под кожей и мышечными лоскутами, созданными во время операции.
Дренажи обычно удаляют через 2-3 дня, они предотвращают скопление жидкости под кожей и мышечными лоскутами, созданными во время операции.Рентгенограмма грудной клетки 16-летнего пациента, у которого штанга была смещена вверх, а 2 стабилизатора были отделены от грудной клетки Лоренца в результате интенсивной физической нагрузки во время тренировки по футболу.
Кожная сыпь, вторичная по отношению к редкому случаю аллергии на металл, вызванной стержнем грудной клетки.
Рецидив воронкообразной деформации грудной клетки у взрослого пациента 24 лет, перенесшего открытую пластику по методике Равича в возрасте 10 лет.
КТ грудной клетки рецидива воронкообразной деформации грудной клетки у пациента в медиа-файле 20.
Рецидив воронкообразной деформации грудной клетки у молодой взрослой пациентки, перенесшей минимально инвазивную пластику в возрасте 8 лет.

