Родничок у новорожденного: в каких случаях нужно срочно обратиться к врачу
Грудничок
- Фото
- Demkat/Shutterstock
Что такое родничок
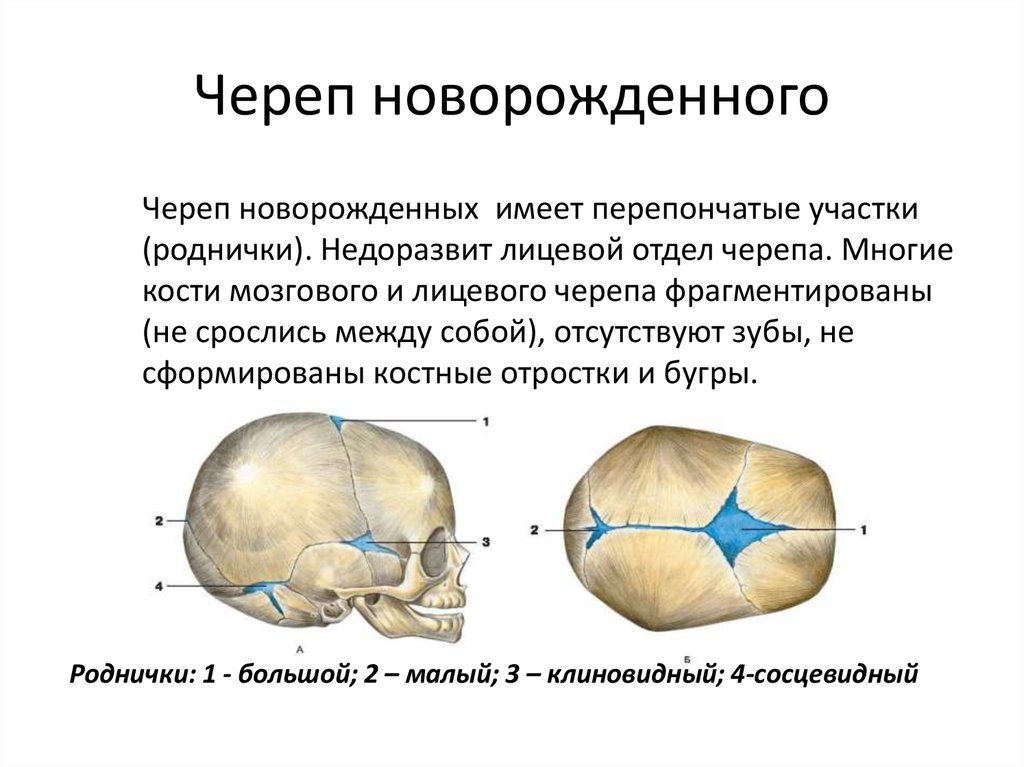
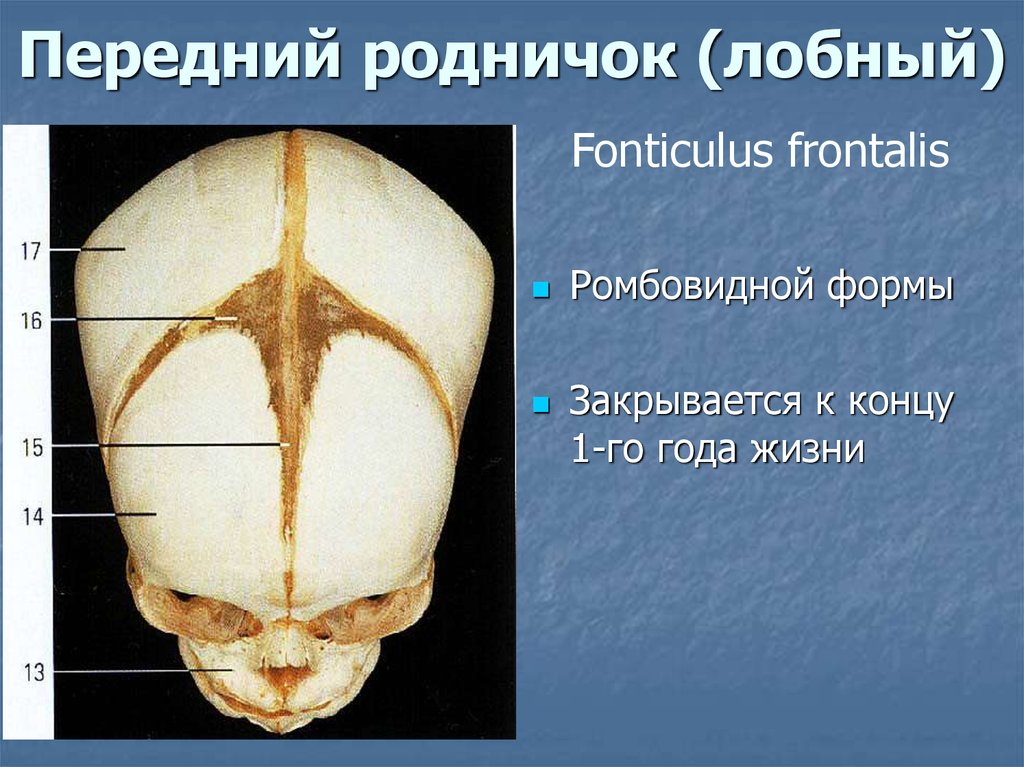
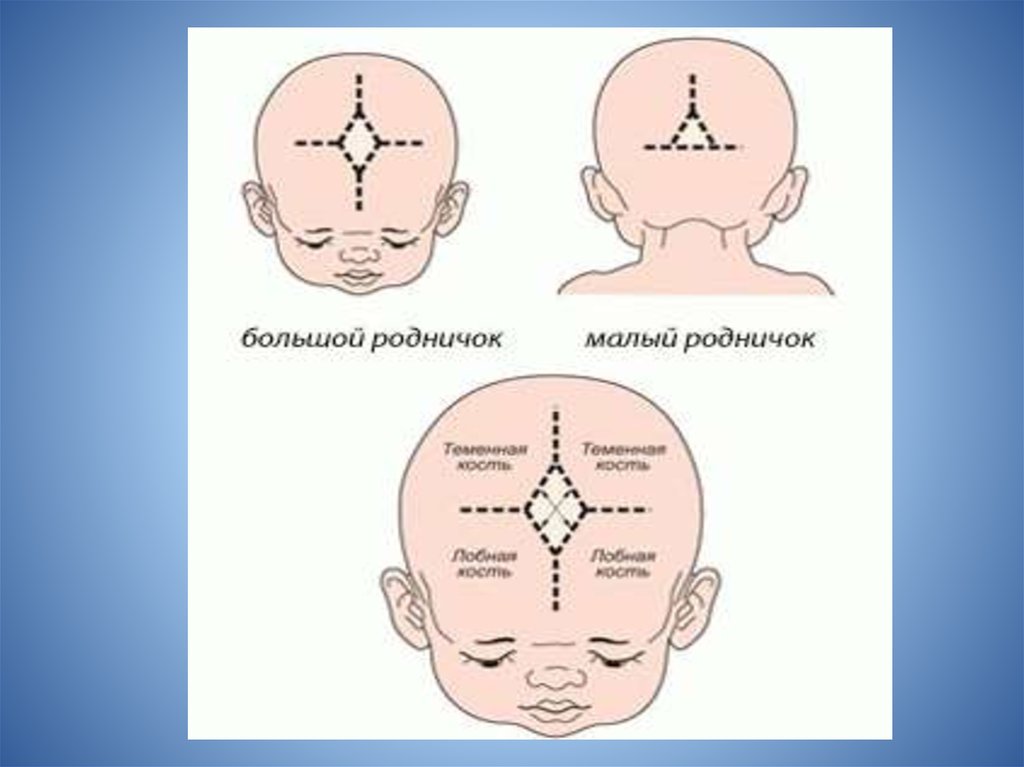
Роднички — это участки на стыках черепных костей, покрытые вместо костной ткани упругими оболочками. Благодаря им головка малыша пластична и во время родов может приспосабливаться к изгибам таза. Всего родничков 6, но у доношенных малышей к моменту рождения, как правило, открытым остается только 1, в районе темечка. В норме его размер составляет от 0,5 до 3 см, а форма напоминает ромб. После рождения он помогает крохе адаптироваться к внешней среде: поддерживать температуру тела, регулировать колебания внутричерепного давления.
Большой родничок зарастает постепенно и окончательно закрывается между 6 и 18 месяцами. Когда именно это произойдет, зависит от личных особенностей малыша. Хотя слишком медленное или, наоборот, быстрое зарастание родничка бывает признаком болезни, но только не само по себе, а вместе с другими симптомами. Так, чаще всего «вмятинка» медленно затягивается из-за рахита, но эта проблема проявляется у малышей еще и беспокойным сном, потливостью, появлением лысинки на затылке. Случается, что родничок исчезает уже в первые полгода жизни малыша — причиной тому становится нарушение обмена кальция и фосфора в организме. Иногда мамы переживают, что после зарастания родничка голова ребенка перестанет расти — разумеется, это не так, ведь она постепенно увеличивается по всем зонам роста, проходящим вдоль швов черепа.
Так, чаще всего «вмятинка» медленно затягивается из-за рахита, но эта проблема проявляется у малышей еще и беспокойным сном, потливостью, появлением лысинки на затылке. Случается, что родничок исчезает уже в первые полгода жизни малыша — причиной тому становится нарушение обмена кальция и фосфора в организме. Иногда мамы переживают, что после зарастания родничка голова ребенка перестанет расти — разумеется, это не так, ведь она постепенно увеличивается по всем зонам роста, проходящим вдоль швов черепа.
Мамам не стоит опасаться, что, притронувшись к родничку рукой или расческой, они заденут мозг ребенка. Хотя, разумеется, сильно давить на него не стоит.
Читайте также: «Первые дни жизни новорожденного: 20 советов от педиатра»
- Фото
- Demkat/Shutterstock
Как оценить состояние родничка
По внешнему виду родничка можно оценить состояние малыша:
В норме он не должен ни выбухать, ни западать; прикоснувшись к нему пальцами, легко почувствовать пульсацию.
Обратиться к врачу стоит в том случае, если родничок становится жестким на ощупь, внутри него не прощупывается пульсация, он выбухает или западает, а малыш при этом беспокоится или, наоборот, выглядит вялым (в норме родничок может выбухать, когда кроха плачет, но потом быстро принимает прежнюю форму).
Когда родничок втягивается внутрь, это может указывать на сильное обезвоживание ребенка. В этом случае малыша надо срочно поить водой, а лучше — глюкозно-солевым раствором и поскорее показать врачу.
Читайте также: «Потеря веса у младенца в первые дни жизни: границы нормы и когда бить тревогу»
Сегодня читают
4 ошибки, которые допускают родители, одевая ребенка в жаркую погоду
18 игрушек для интересной весенней прогулки с ребенком
Самая известная гейша в мире рассказала 5 секретов обольщения
12 необычных правил, которым должны следовать королевские дети
Как получить справку по болезни в школу: полная инструкция
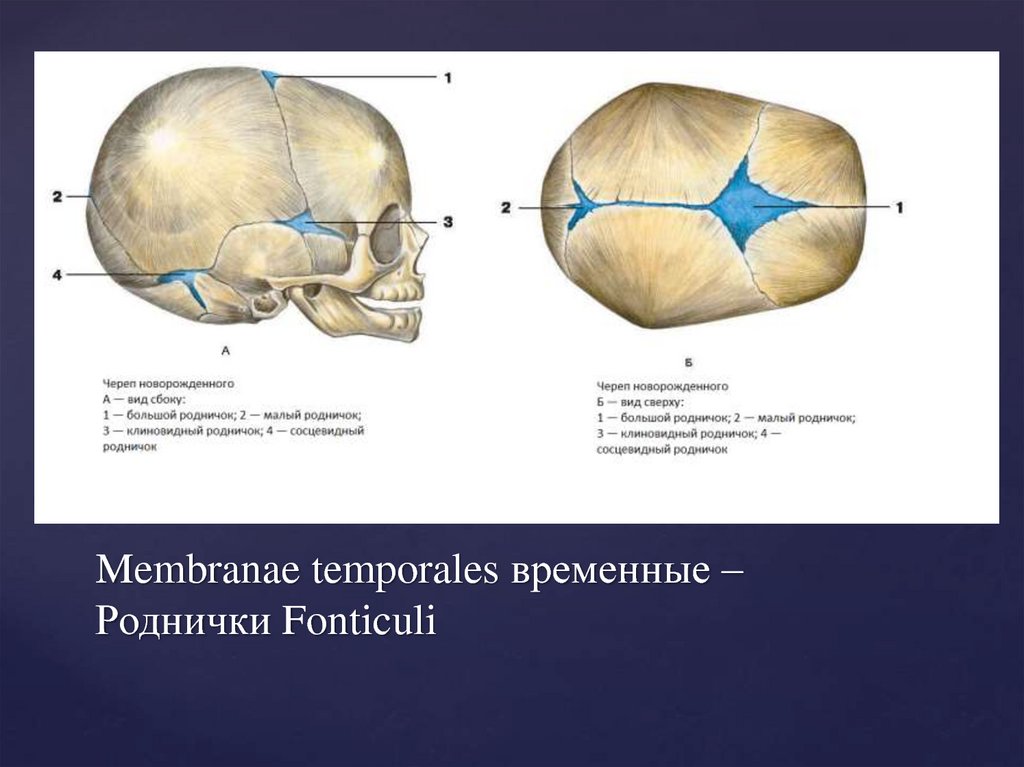
Маленький родничок у новорожденного: причины и последствия
Плюсы и минусы > Медицина и здоровье > Маленький родничок у новорожденного — причины и последствия
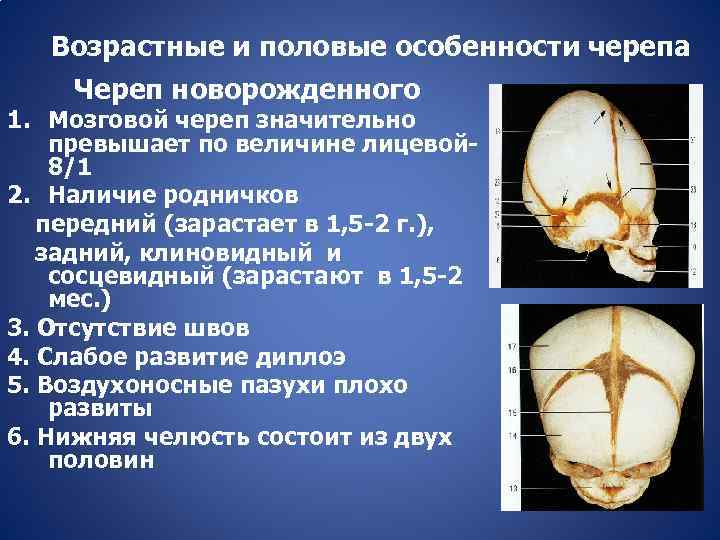
Голова у новорожденных детей имеет вытянутую форму: кости черепа соединены пластичной мембраной для того, чтобы облегчить прохождение малыша по родовым путям. В местах соединения черепных костей младенца видны ямочки, которые постепенно затягиваются. Эти ямочки называют родничком. Его размеры и сроки зарастания зависят от особенностей протекания фосфорно-кальциевого обмена в организме малыша.
В местах соединения черепных костей младенца видны ямочки, которые постепенно затягиваются. Эти ямочки называют родничком. Его размеры и сроки зарастания зависят от особенностей протекания фосфорно-кальциевого обмена в организме малыша.
У педиатров вызывает беспокойство, если неокостеневший участок черепа имеет маленький размер, а скорость его зарастания высокая.
Общая информация о родничке у новорожденных
Мягкое сочленение костей головы у детей является своеобразным амортизатором при падениях. Он защищает мозг от сотрясения в результате ударов. Кроме того, мембранные перекрытия между костной тканью являются регулятором температуры головного мозга, не допуская перегрева этого органа.
Во время беременности женщина должна правильно питаться, чтобы малыш получал все необходимые микроэлементы. Если плод не испытывал дефицита каких-то веществ в период внутриутробного развития, размеры его родничка будут соответствовать норме, закроется он также в установленный срок.
Нормальный диаметр неокостеневшего участка головы составляет:
- В возрасте до 1 месяца
- К 2 месяцам он сужается до 2,5 см.
- В 4 месяца диаметр мембранного соединения костей черепа не должен превышать 2 см.
- К 6 месяцам его размер 1,7 см.
- В 8 месяцев неокостеневший участок макушки уменьшается до 1,5 см.
- Когда малышу исполняется 10 месяцев, его родничок не больше 1,2 см.
- К году он уменьшается до 8 мм.
Избыточное потребление будущей мамой кальция и тех продуктов, в которых это вещество содержится в больших количествах, мембранные соединения костей черепа у плода очень плотные, площадь мягких тканей головы маленькая. Такой родничок быстро закрывается.
Кроме того, физиологами установлено, что на размер родничка и сроки его зарастания влияет наследственность: если у одного из родителей неокостеневший участок макушки по размерам отличался от средних показателей нормы, велика вероятность, что у сына или дочери родничок будет меньше, чем у большинства детей.
Педиатры полагают, что при соотнесении размеров неокостеневшего участка и сроков его зарастания у конкретного ребенка со средними показателями нормы, необходимо принимать во внимание
Беспокоиться стоит в том случае, если родничок полностью затянулся к 2 месяцам. Если при этом обнаруживаются дефекты в строении черепа, нарушения психомоторики, врачи говорят о серьезных отклонениях в развитии ребенка.
Причины маленького родничка у младенцев
В качестве причин маленького родничка или его быстрого зарастания врачи называют:
- Индивидуальные особенности процесса формирования черепа (если физиологические особенности черепной коробки не мешают расти мозгу, то опасности для здоровья малыша нет).
- Нарушение развития головного мозга.
- Врожденная патология нервной системы.
- Патология костной ткани, при которой кости черепа срастаются чересчур быстро.
- Нарушения в окостенении скелета и костей черепа.
- Эндокринные нарушения, препятствующие усвоению кальция.
- Заболевания крови.
Последствия маленького родничка
Медицинская статистика свидетельствует, что в большинстве случаев маленькая площадь мембранного перекрытия на голове младенцев объясняется наследственным фактором
- Появление судорожного синдрома.
- Повышается риск сотрясения мозга в результате ударов головой в повседневной жизни.
- Беспокойный сон, сопровождающийся частыми пробуждениями, страшными снами.
- Постоянные головные боли из-за повышенного внутричерепного давления.
- Необратимое деформирование костей черепа (эстетический дефект формы головы).
- Потеря остроты зрения, развитие косоглазия.
- Снижение остроты слуха.
- Нарушения речи, обусловленные тугоухостью.
- Отставание от сверстников в темпах умственного и физического развития.
- Предрасположенность ребенка к расстройствам психики.
Наступление тех или иных негативных последствий зависит от того, какой отдел мозга больше страдает в результате деформирования черепной коробки. Минимизировать риск для здоровья поможет своевременное обращение к врачу, углубленная диагностика и исправление дефектов черепа посредством хирургических методов.
Медики считают, что негативных последствий, обусловленных маленьким размером родничка у ребенка, можно избежать вовсе, если провести операцию в первые полгода жизни ребенка.
Выводы и рекомендации
Состояние родничка у ребенка проверяет педиатр на периодическом осмотре. Если врач обнаруживает отклонения от нормы в размерах родничка, он рекомендует родителям проконсультироваться у невролога и сделать УЗИ головы. Кроме того, специалисты настоятельно рекомендуют родителям фиксировать новообразования в психике ребенка, внимательно наблюдать за его поведением, движениями, режимом дня.
Если врачи говорят о раннем зарастании родничка, необходимо соотнести этот показатель с общим физическим развитием ребенка. Если не отмечается отклонений в физиологическом развитии, значит, для данного ребенка эти сроки зарастания родничка являются нормой.
Если же медики на основании результатов углубленной диагностики поставили ребенку тот или иной диагноз, родителям необходимо соблюдать все клинические рекомендации. В этом случае следует снизить потребление продуктов, богатых кальцием и исключить дополнительный прием витамина D. Однако отказ от кальция и витаминов, укрепляющих кости ребенка, может привести к рахиту, поэтому необходима консультация эндокринолога.
Однако отказ от кальция и витаминов, укрепляющих кости ребенка, может привести к рахиту, поэтому необходима консультация эндокринолога.
Когда заросла темечко у новорожденного?
Голову новорожденного также называют Родничком. Это мягкий участок на голове ребенка, который покрыт только кожей и специальной оболочкой. Со временем пружина начинает сжиматься и полностью затвердевает. Мягкая головка помогает ребенку появиться на свет, а также выполняет другие функции.
Что такое благодеяние и из чего оно сделано?
В норме родничок у младенцев имеет форму ромба. При ощупывании мамочка может ощущать легкую пульсацию, но это абсолютно нормально.
Где находится череп новорожденного? ИР обычно можно почувствовать чуть выше или ниже высоты окружающих костей. Его нормальные размеры не превышают 3х3 см, но могут быть и значительно меньше. Все зависит от питания мамы во время беременности и от наследственности. Чем больше кальция в рационе беременной, тем меньше размеры доброжелательной воли малыша. Но и злоупотреблять кальцием тоже не стоит, так как при большом количестве таких продуктов, родник может полностью затянуться уже в утробе матери, и малыш во время родов получит черепно-мозговую травму.
Но и злоупотреблять кальцием тоже не стоит, так как при большом количестве таких продуктов, родник может полностью затянуться уже в утробе матери, и малыш во время родов получит черепно-мозговую травму.
Череп человека состоит из трех костных пластин, которые быстро растут после рождения. Между ними и благожелательно у новорожденного. Фото его может предоставить педиатр. Сначала у грудных детей расстояние между костями большое и мягкое, но позже пластинки разрастаются, при этом пружина полностью стягивается.
Какая весна?
Природа просто так ничего не создает. Первый родничок или макушка новорожденного помогает психике настроиться на выход из родовых путей. Это подтверждается тем, что у младенца появляется слегка уплощенная и вытянутая форма черепа.
Рекомендуем
Что нужно ребенку в детском саду? Мы с этим разберемся!
Теперь пришло время отправить вашего малыша в первое учебное заведение на его жизненном пути. Он будет там не один, под присмотром квалифицированного персонала, но и мамы с папой рядом не будет. Большинство родителей сразу впадают в панику: «Как будет ли…
Большинство родителей сразу впадают в панику: «Как будет ли…
Чем лечить насморк у грудничка?
Обычно, когда у кого-то из членов семьи насморк, почти никто не обращает на это внимания. несколько раз дешёвыми аптечными каплями, с этой напастью можно легко справиться, но только если речь идёт не о новорождённом ребенке…
Акита-ину – национальное достояние Японии
Акита-ину – шпицеобразные собаки, выведенные на севере Японии (префектура Акита). У них мускулистое телосложение и густая короткая шерсть. Нрав властный, независимый, требующий упорной дрессировки и уважительного отношения. Эта порода подходит для опытов…
Кроме того, мягкий родничок защищает малыша первого года жизни от черепно-мозговых травм, а риск падения у новорожденного особенно высок. Во время удара его голова как бы адаптируется и амортизирует удар.
Также без мягкого родничка мозг ребенка не смог бы расти с нужной скоростью. Подвижность костей позволяет голове расширяться и не создавать помех головному мозгу.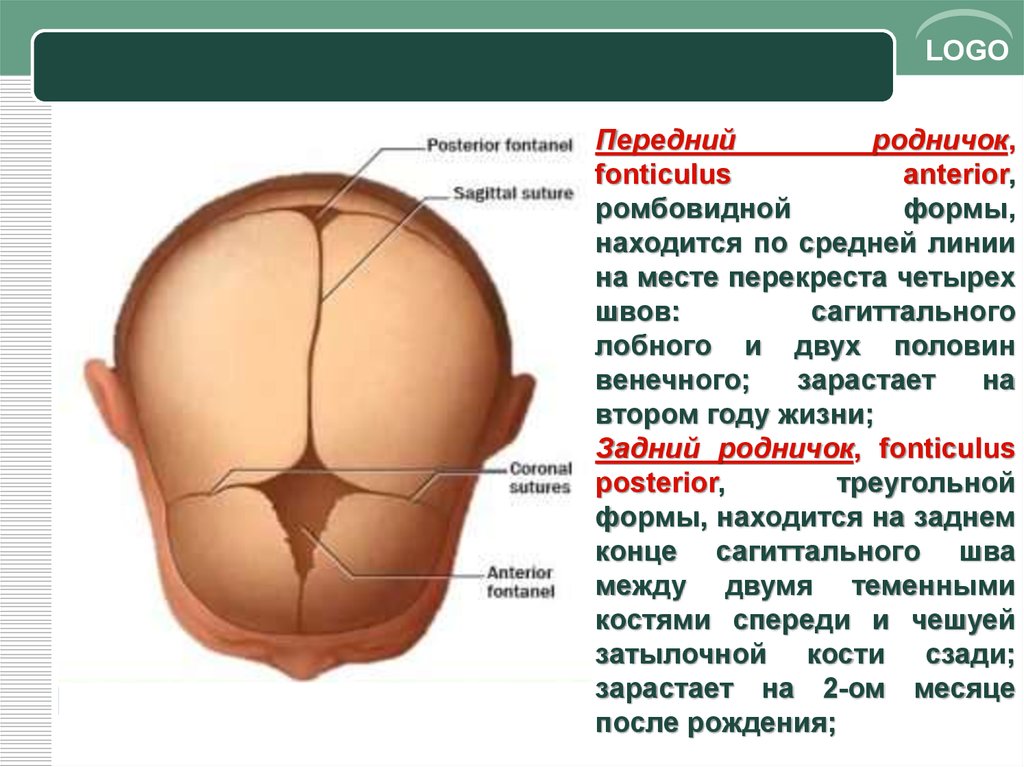
Когда процесс закрытия?
Необходимо напомнить, что нормальным размером родничка считается до 3х3 см. Маленькой головка новорожденного считается, если ее размеры не превышают 0,5х0,5 см. Родителям не стоит опасаться, если в первые дни жизни у них установлено, что мягкая коронка несколько увеличена в размерах. Это делается для того, чтобы голова приняла окончательную и правильную форму. В дальнейшем это расстояние будет только уменьшаться.
Ни один педиатр не может сказать, через сколько времени полностью закрывается макушка. Это зависит от многих факторов, в том числе и от наследственности. Однако в современной медицине существуют приблизительные цифры, которые считаются нормой.
У большинства детей закрытие родничка происходит в первые два года жизни, у половины новорожденных в первый год. Есть малыши, у которых доброкачественно затвердевает в течение трех месяцев после рождения.
Стоит отметить, что закрытие родничка также зависит от пола ребенка. И это доказанный медициной факт. Так, у мальчиков голова закаляется гораздо быстрее, чем у девочек.
И это доказанный медициной факт. Так, у мальчиков голова закаляется гораздо быстрее, чем у девочек.
Позднее зарастание и большой размер макушки новорожденного
Врачи могут точно сказать, какого размера должна быть голова новорожденного. Когда зарос родничок, тоже известно, поэтому любое отклонение от нормы считается потенциальной опасностью. Эти отклонения могут говорить о различных врожденных заболеваниях.
Большая голова и ее более поздний рост могут указывать на:
- Рахит. Подобное заболевание обычно проявляется у недоношенных детей или детей с дефицитом витамина D. Новорожденные с рахитом обычно имеют плоскую голову. При таком симптоме рекомендуется срочно обратиться к педиатру за консультацией.
- Гипотиреоз. У грудных детей иногда бывает врожденная дисфункция щитовидной железы. У больного гипотиреозом ребенок очень вялый, много спит, плохо ест, нарушена выделительная система. Если у младенца появились такие симптомы, рекомендуется сдать кровь на гормоны щитовидной железы.

- Хондродисплазия. Это редкая патология, которая проявляется нарушением роста малыша, укорочением конечностей, широкой головой. К сожалению, это врожденный недуг, не поддающийся лечению.
- Синдром Дауна. Не секрет, что эта патология проявляется в нарушении развития ребенка. Также у ребенка появляется короткая шея, бедная мимика. В современной медицине синдром Дауна ставится сразу после рождения, но есть и легкие формы, которые проявляются только со временем.
- Другие нарушения развития костей и скелета.
Быстрое закрытие родничка и его малый размер
Быстрое заживление доброкачественного новорождённого и его малый размер также говорит о определённых нарушениях в организме. Несмотря на это, быстрый рост и небольшие размеры встречаются реже.
- Краниосиностоз. Заболевание, характеризующееся малой окружностью головы и повышенным внутричерепным давлением. Наряду с этим отмечается косоглазие, низкий слух и поздний рост.
 Краниосиностоз успешно лечится оперативным методом.
Краниосиностоз успешно лечится оперативным методом. - Небольшой размер весеннего и раннего закрытия характеризуется аномальным развитием головного мозга. Чтобы поставить такой серьезный диагноз, требуется заключение нейропедиатра. Исход зависит в первую очередь от конкретного диагноза и тяжести заболевания.
Важно помнить, что любое отклонение от нормы требует скорейшего обследования и лечения.
Впалая голова у ребенка
Иногда мамы обнаруживают впалый череп новорожденного, когда он зарос. Фото этого источника можно найти в литературе.
Эта проблема действительно иногда возникает у малышей, но несет в себе серьезные опасности для организма. Запавшая коронка мамочки может зажить самостоятельно, ведь проблема, вероятно, кроется в обезвоживании.
Для нормализации водного баланса малыша необходимо соблюдать питьевой режим и следить за объемом его мочеиспускания. В норме в сутки новорожденному необходимо мочиться не менее 8 раз.
Также выпадает весной и после рвоты, поноса, то есть при отравлении организма. Если вы заметили симптомы интоксикации, необходимо обратиться за помощью к врачу. Он назначит препараты для восстановления натриевого и водного баланса типа «Регидрон». «Регидрон» хорош даже для малышей с первых дней жизни, но в правильной концентрации и количестве.
Если вы заметили симптомы интоксикации, необходимо обратиться за помощью к врачу. Он назначит препараты для восстановления натриевого и водного баланса типа «Регидрон». «Регидрон» хорош даже для малышей с первых дней жизни, но в правильной концентрации и количестве.
Выпуклый родничок
Выпячивание макушки у новорожденного — серьезный симптом. Обычно это выглядит как слегка припухший участок, который обычно возникает из-за повышенного внутричерепного давления в сознании ребенка.
Повышение внутричерепного давления и выбухание родничка могут быть симптомом таких заболеваний, как:
- Энцефалит;
- Опухоли
- Кровотечения;
- Воспаление.
Заподозрить такие заболевания можно только при наличии других симптомов, в том числе сонливости, раздражительности, лихорадки, судорог, тошноты и временной потери сознания. Все эти признаки служат прямым показанием к экстренному обращению к врачу, несвоевременное оказание помощи может привести к гибели новорожденного.
Визит к педиатру
Еще до рождения малыша маме предстоит определиться со специалистом, который будет следить за его развитием. Педиатр должен иметь высокую квалификацию.
При каждом посещении врач осматривает родник. Осмотр производят по следующим позициям:
- Первая обнаружимая коронка и делается вывод, открыта она или закрыта;
- Установить его размер и привязать к возрасту малыша;
- Легкими надавливающими движениями врач определяет степень мягкости родинки, если ее края слишком мягкие, то это, скорее всего, говорит о рахите;
- Прощупывая перепончатую часть, при надавливании врач должен отчетливо ощущать пульсацию.
При наличии отклонений хотя бы по одному из пунктов педиатр обязан назначить обследование или лечение (при уже установленном диагнозе). Обычно безвредным считается УЗИ головы у новорожденных. Эта процедура абсолютно безопасна для малыша и помогает выявить некоторые заболевания на начальных стадиях.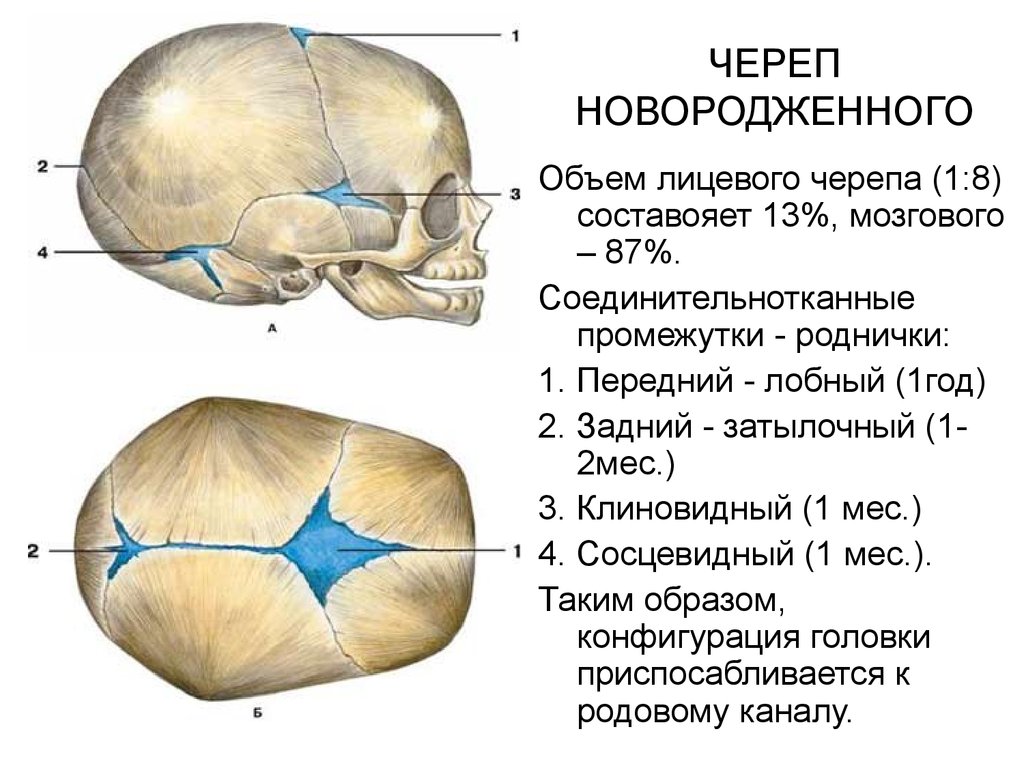
Завершить формирование Родничка
Обычно полное формирование родничка у младенца происходит в первые годы жизни и без посторонней помощи. Для профилактики рахита ребенку рекомендуется давать продукты с повышенным содержанием витамина Д.
Многие мамы, особенно неопытные, боятся прикасаться к черепу новорожденного. Эти опасения совершенно беспочвенны. Он защищен специальными мембранами и навредить малышу невозможно. Голову необходимо тщательно вымыть, а затем просто слегка вытереть полотенцем.
Для ускорения процесса формирования весны педиатры также рекомендуют делать легкий массаж, но при этом необходимо точно контролировать степень давления.
Итак, в заключение следует отметить, что мягкий ствол мозга играет очень важную роль в развитии малыша, а также помогает заподозрить у ребенка наличие каких-либо врожденных аномалий.
БЫТЬ: https://tostpost.com/be/dom-syam-ya/40356-kal-zarastae-cemechka-novanarodzhanaga.html
Германия: https://tostpost.
ES: https://tostpost.com/es/la-casa-y-la-familia/39632-cuando-zarastaet-temechko-el-reci-n-nacido.html
КК: https://tostpost.com/kk/y-zh-ne-otbasy/40736-ashan-zarastaet-temechko-u-zha-a-tu-an-n-resten.html
PL: https://tostpost.com/pl/dom-i-rodzina/42583-kiedy-porasta-temechko-u-noworodka.html
ПТ: https://tostpost.com/pt/a-casa-e-a-fam-lia/42218-quando-zarastaet-temechko-um-rec-m-nascido.html
ТР: https://tostpost.com/tr/ev-ve-aile/37371-ne-zaman-b-y-m-temechko-yenido-an.html
Великобритания: https://tostpost.com/uk/d-m-s-m-ya/41235-koli-t-m-yachko-zarosta-u-novonarodzhenogo.html
Транзиторное тахипноэ новорожденных — StatPearls
Канишк Джа; Джордж Н. Нассар; Картикея Маккер.
Информация об авторе и принадлежности
Последнее обновление: 5 июля 2022 г.
Непрерывное обучение
Транзиторное тахипноэ новорожденных (ТТН) — это доброкачественное, самокупирующееся состояние, которое может проявляться у младенцев любого гестационного возраста вскоре после рождения.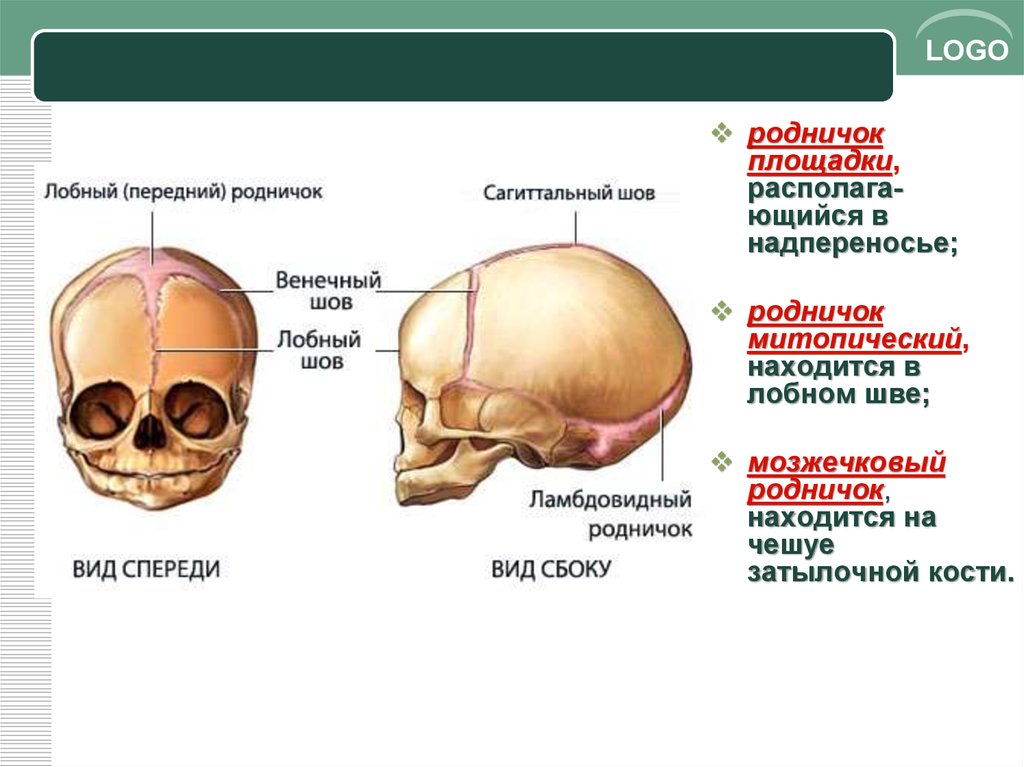 Это вызвано задержкой клиренса легочной жидкости плода после рождения, что приводит к неэффективному газообмену, дыхательной недостаточности и тахипноэ. Это часто представляет значительную диагностическую дилемму при уходе за новорожденными с респираторным дистресс-синдромом. В этом упражнении рассматривается оценка и лечение транзиторного тахипноэ у новорожденных и подчеркивается роль членов межпрофессиональной бригады в сотрудничестве для обеспечения хорошо скоординированного ухода и улучшения результатов для пострадавших пациентов.
Это вызвано задержкой клиренса легочной жидкости плода после рождения, что приводит к неэффективному газообмену, дыхательной недостаточности и тахипноэ. Это часто представляет значительную диагностическую дилемму при уходе за новорожденными с респираторным дистресс-синдромом. В этом упражнении рассматривается оценка и лечение транзиторного тахипноэ у новорожденных и подчеркивается роль членов межпрофессиональной бригады в сотрудничестве для обеспечения хорошо скоординированного ухода и улучшения результатов для пострадавших пациентов.
Цели:
Опишите факторы риска транзиторного тахипноэ у новорожденных.
Опишите клиническую картину преходящего тахипноэ у новорожденного.
Опишите лечение транзиторного тахипноэ у новорожденных.
Объясните важность улучшения координации между межпрофессиональной командой для улучшения ухода за пациентами, страдающими транзиторным тахипноэ у новорожденных.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Транзиторное тахипноэ новорожденных (ТТН) — это доброкачественное самокупирующееся состояние, которое может проявляться у младенцев любого гестационного возраста вскоре после рождения. Это вызвано задержкой клиренса легочной жидкости плода после рождения, что приводит к неэффективному газообмену, дыхательной недостаточности и тахипноэ. В родильном доме это часто представляет собой серьезную диагностическую дилемму при уходе за новорожденными с респираторным дистресс-синдромом.
Этиология
Факторы риска для матери включают роды до завершения 39 недель беременности, кесарево сечение без родов, гестационный диабет и астму у матери.[1][2]
Факторы риска для плода включают мужской пол, перинатальную асфиксию, недоношенность, малый вес для гестационного возраста и большой для гестационного возраста младенцев.[3]
Эпидемиология
Заболеваемость обратно пропорциональна гестационному возрасту и затрагивает примерно 10% детей, родившихся в возрасте от 33 до 34 недель, примерно 5% детей в возрасте от 35 до 36 недель и менее 1% среди доношенных детей. [4][5] [6]
[4][5] [6]
Патофизиология
Легкие плода
Легочный эпителий плода секретирует альвеолярную жидкость примерно на 6 неделе беременности.[7]
Ионы хлорида в интерстиции поступают в клетки легочного эпителия за счет активного транспорта натрия, калия и хлоридов в клетки (переносчик Na-K-2Cl), которые, в свою очередь, секретируются в альвеолы через различные хлоридные каналы.
Натрий следует за ионами хлорида через параклеточные пути, а вода транспортируется через клетки через аквапорин.[8][9]]
Объем легких плода поддерживается гортанью, которая действует как односторонний клапан, пропуская только отток жидкости.
Легкие новорожденных
Считается, что пассивное движение натрия через эпителиальные натриевые каналы (ENaC) является основным механизмом реабсорбции жидкости из легких плода, при этом силы скворца и сжатие грудной клетки играют незначительную роль в клиренсе.
С началом родов материнский адреналин[10] и глюкокортикоиды активируют ENaC на апикальных мембранах пневмоцитов II типа.
Натрий в альвеолах пассивно транспортируется через белки ENaC, которые, в свою очередь, активно транспортируются обратно в интерстиций насосом Na+/K+-АТФазы.[11]
Создается осмотический градиент, который позволяет хлору и воде проникать в легкие и лимфатические сосуды.
Анамнез и физикальное исследование
Заболевание проявляется в течение первых нескольких минут или часов после рождения.
Результаты физического осмотра обычно включают признаки дыхательной недостаточности:
Тахипноэ (частота дыхания более 60 в минуту)
Раздувание носа
Всхлипывание[12]
- 9 0002 Межреберные/подреберные/надгрудинные ретракции
Хрипы, ослабленное или нормальное дыхание при аускультация
Другие случайные результаты обследования:
Оценка
Продолжительность дыхательной недостаточности является основным фактором, определяющим диагноз ТТН.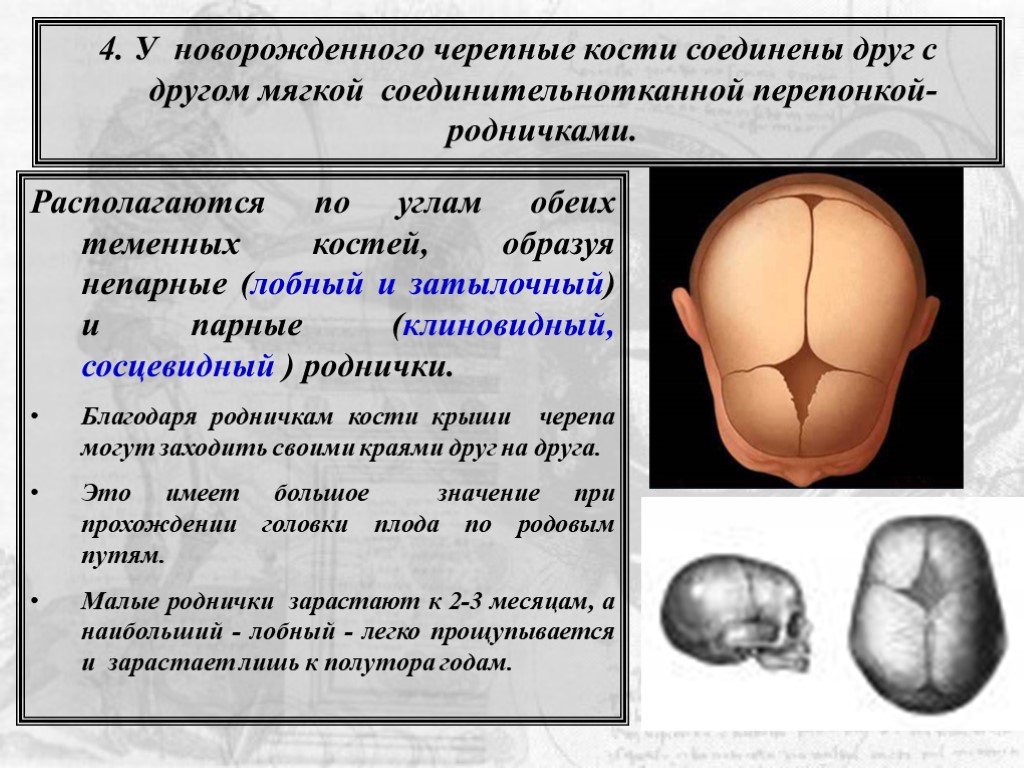 Если дистресс проходит в течение первых нескольких часов после рождения, его можно назвать «отсроченным переходным периодом». Шесть часов — это произвольная граница между «отсроченным переходом» и ТТН, потому что к этому времени у ребенка могут возникнуть проблемы с кормлением и могут потребоваться дополнительные вмешательства. ТТН обычно является диагнозом исключения, и, следовательно, любое тахипноэ, продолжающееся более 6 часов, требует обследования, чтобы исключить другие причины дыхательной недостаточности.
Если дистресс проходит в течение первых нескольких часов после рождения, его можно назвать «отсроченным переходным периодом». Шесть часов — это произвольная граница между «отсроченным переходом» и ТТН, потому что к этому времени у ребенка могут возникнуть проблемы с кормлением и могут потребоваться дополнительные вмешательства. ТТН обычно является диагнозом исключения, и, следовательно, любое тахипноэ, продолжающееся более 6 часов, требует обследования, чтобы исключить другие причины дыхательной недостаточности.
ОБЩАЯ ОБРАЗОВАНИЯ Обычно включает в себя:
Предсказание и пост-дневное насыщение: чтобы исключить дифференциальный цианоз
Полное количество крови (CBC), культура крови, C-реактивный белок (CRP), LACTATE, чтобы править неонатальный сериал
.Анализ газов крови может выявить гипоксемию и гипокапнию вследствие тахипноэ; гиперкапния является признаком усталости или нехватки воздуха.
Рентген грудной клетки: может показать гиперинфляцию, заметные перихилярные сосудистые отметины, отек междолевых перегородок или жидкость в щелях.
 [13][14]
[13][14]
Другие обследования для рассмотрения:
Определение уровня аммиака на фоне летаргии и метаболического ацидоза для исключения врожденных нарушений обмена веществ
Эхокардиография для исключения врожденных пороков сердца у пациентов с дифференциальным цианозом или стойкое тахипноэ для более 4–5 дней
Лечение / Ведение
Учитывая, что ТТН является самокупирующимся состоянием, поддерживающая терапия является основой лечения.
Правило 2 часов : Через два часа после начала дыхательной недостаточности, если состояние младенца не улучшилось или ухудшилось, или если требуемый FiO2 превышает 0,4 или рентгенограмма грудной клетки ненормальна, рассмотрите возможность перевода младенца в центр с более высоким уровнем неонатальной помощи. [15]
Должен быть обеспечен рутинный уход в отделении интенсивной терапии интенсивной терапии, включая непрерывный кардиопульмональный мониторинг, поддержание нейтральной тепловой среды, обеспечение внутривенного (IV) доступа, проверку уровня глюкозы в крови и наблюдение на предмет сепсиса.

Респиратор
Кислородная поддержка может потребоваться, если пульсоксиметрия или ABG предполагают гипоксемию.
Кислородный колпак является предпочтительным начальным методом; однако также можно использовать назальную канюлю, CPAP.
Концентрацию следует отрегулировать для поддержания насыщения кислородом на уровне 90 с.
Эндотрахеальная интубация и потребность в поддержке ЭКМО обычно встречаются редко, но их всегда следует рассматривать у пациентов с ухудшающимся респираторным статусом.
Следует повторить анализ газов артериальной крови (ABG) и продолжить мониторинг пульсоксиметрии до исчезновения признаков дыхательной недостаточности.
Питание
Респираторный статус новорожденных является обычным фактором, определяющим степень необходимой нутритивной поддержки.
Тахипноэ с частотой более 80 вдохов в минуту и связанной с этим повышенной работой дыхания часто делает небезопасным для ребенка пероральное питание.
Таким младенцам не следует вводить перорально (NPO), а внутривенное (IV) введение жидкости следует начинать с 60–80 мл на кг массы тела в день.
Если дыхательная недостаточность проходит, диагноз установлен и частота дыхания составляет менее 80 вдохов в минуту; можно начинать энтеральное питание.
Энтеральное питание всегда следует начинать медленно с постепенным увеличением объема питания до полного исчезновения тахипноэ
Инфекционный
Поскольку TTN может быть трудно отличить от раннего неонатального сепсиса и пневмонии, всегда следует рассматривать эмпирическую антибактериальную терапию ампициллином и гентамицином.
Лекарства
Рандомизированные контрольные исследования, изучающие эффективность фуросемида[16] или рацемического адреналина[17] при ТТН, не показали существенной разницы в продолжительности тахипноэ или продолжительности пребывания в больнице по сравнению с контрольной группой
Было показано, что сальбутамол (ингаляционный бета2-агонист) уменьшает продолжительность симптомов и пребывание в больнице; однако необходимы дополнительные исследования, основанные на фактических данных, чтобы подтвердить его эффективность и безопасность.
Дифференциальная диагностика
Пневмония
Респираторный дистресс-синдром
Аспирационные синдромы: меконий, кровь или аммон ниотическая жидкость
Пневмоторакс
Дефекты сердечного шунта слева направо с недостаточностью
Персистирующая легочная гипертензия
Раздражение или заболевание центральной нервной системы (ЦНС): субарахноидальное кровоизлияние, гипоксически-ишемическая энцефалопатия
900 57Врожденные пороки развития: врожденная диафрагмальная грыжа, кистозно-аденоматоидные пороки развития
Врожденные нарушения метаболизма
Прогноз
Общий прогноз отличный, большинство симптомов исчезают в течение 48 часов после появления симптомов. 9[20]
Осложнения
Утечка воздуха и пневмоторакс являются другими редкими осложнениями.
Продольные исследования показали связь между TTN и последующим развитием астмы. [21][22]
[21][22]
Жемчуг и другие предметы
Что такое транзиторное тахипноэ новорожденных?
Транзиторное тахипноэ новорожденных (ТТН) — это состояние, вызывающее проблемы с дыханием у новорожденных. Перед рождением у младенцев в легких есть жидкость. Жидкость обычно уходит, когда ребенок рождается. У некоторых детей жидкость не уходит так быстро, как должна. Это вызывает ТТН.
У матери с диабетом, астмой или кесаревым сечением без родов больше шансов родить ребенка с ТТН.
Каковы симптомы ТТН?
Быстрое дыхание более 60 вдохов в минуту
Тяжелое дыхание: ноздри, которые широко открываются, когда ребенок делает вдох, кожа и мышцы выглядят так, будто они прогибаются; кряхтя
Как лечится ТТН?
TTN обычно проходит к тому времени, когда ребенку исполняется 3 дня. До тех пор, пока этого не произойдет, врачи могут помочь ребенку получить достаточное количество кислорода и питания, если он или она в этом нуждается. Лечение может включать:
Лечение может включать:
Улучшение результатов медицинского персонала
Транзиторное тахипноэ новорожденных является распространенным состоянием, наблюдаемым у новорожденных. Медицинские работники, в том числе медсестры интенсивной терапии, должны знать, что причина связана со скоплением жидкости в легких. Заболевание обычно контролируется межпрофессиональной командой, поскольку существует множество заболеваний, которые могут проявляться похожими симптомами. Состояние после постановки диагноза лечится консервативно кислородом, антибиотиками, а иногда и диуретиками. Прогноз для большинства младенцев отличный.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Бадран Э.Ф., Абдалгани М.М., Аль-Лавама М.А., Аль-Аммури И.А., Баша А.С., Аль Казалех Ф.А., Салех С.С., Аль-Катиб Ф.А., Хадер Й. С.
 Влияние перинатальных факторов риска на распространенные неонатальные респираторные заболевания после 36 недель беременности. Saudi Med J. 2012 Dec;33(12):1317-23. [В паблике: 23232680]
Влияние перинатальных факторов риска на распространенные неонатальные респираторные заболевания после 36 недель беременности. Saudi Med J. 2012 Dec;33(12):1317-23. [В паблике: 23232680]- 2.
Моррисон Дж.Дж., Ренни Дж.М., Милтон П.Дж. Респираторная заболеваемость новорожденных и родоразрешение в срок: влияние сроков планового кесарева сечения. Br J Obstet Gynaecol. 1995 г., февраль; 102(2):101-6. [PubMed: 7756199]
- 3.
Dani C, Reali MF, Bertini G, Wiechmann L, Spagnolo A, Tangucci M, Rubaltelli FF. Факторы риска развития респираторного дистресс-синдрома и транзиторного тахипноэ у новорожденных. Итальянская группа неонатальной пневмологии. Евр Респир Дж. 1999 июля; 14 (1): 155-9. [PubMed: 10489844]
- 4.
Zanardo V, Simbi AK, Franzoi M, Soldà G, Salvadori A, Trevisanuto D. Риск респираторных заболеваний новорожденных и способ родоразрешения в срок: влияние сроков планового кесарева сечения. Акта Педиатр.
 2004 г., май; 93 (5): 643-7. [PubMed: 15174788]
2004 г., май; 93 (5): 643-7. [PubMed: 15174788]- 5.
Касап Б., Думан Н., Озер Э., Татли М., Кумрал А., Озкан Х. Транзиторное тахипноэ новорожденных: прогностический фактор для длительного тахипноэ. Педиатр Междунар. 2008 г., февраль; 50(1):81-4. [В паблике: 18279211]
- 6.
Джайн Л. Респираторная заболеваемость у недоношенных детей: профилактика лучше лечения! Ам Дж. Перинатол. 2008 февраля; 25 (2): 75-8. [PubMed: 18214813]
- 7.
Гуглани Л., Лакшминрусимха С., Райан Р.М. Транзиторное тахипноэ новорожденного. Pediatr Rev. 2008 Nov;29(11):e59-65. [PubMed: 18977854]
- 8.
Стрэнг ЛБ. Легочная жидкость плода: секреция и реабсорбция. Physiol Rev. 1991 Oct; 71(4):991-1016. [В паблике: 1924552]
- 9.
Adamson TM, Brodecky V, Lambert TF, Maloney JE, Ritchie BC, Walker AM. Производство и состав жидкости в легких у эмбриона ягненка «in utero». Aust J Exp Biol Med Sci.
 1975 г., февраль; 53 (1): 65–75. [PubMed: 1147855]
1975 г., февраль; 53 (1): 65–75. [PubMed: 1147855]- 10.
Браун MJ, Olver RE, Ramsden CA, Strang LB, Walters DV. Влияние адреналина и спонтанных родов на секрецию и абсорбцию легочной жидкости у плода ягненка. Дж. Физиол. 1983 ноябрь; 344: 137-52. [Бесплатная статья PMC: PMC1193830] [PubMed: 6655575]
- 11.
Джайн Л. Клиренс альвеолярной жидкости в развивающихся легких и его роль в неонатальном переходе. Клин Перинатол. 1999 сен; 26 (3): 585-99. [PubMed: 10494466]
- 12.
Yost GC, Young PC, Buchi KF. Значение кряхтящего дыхания у младенцев, поступивших в ясли. Arch Pediatr Adolesc Med. 2001 март; 155 (3): 372-5. [PubMed: 11231804]
- 13.
Кливленд Р.Х. Рентгенологические новости о медицинских заболеваниях грудной клетки новорожденных. Педиатр Радиол. 1995;25(8):631-7. [PubMed: 8570317]
- 14.
Kurl S, Heinonen KM, Kiekara O. Первая рентгенограмма грудной клетки у новорожденных с респираторным дистресс-синдромом при рождении.
 Клин Педиатр (Фила). 1997 г., май; 36(5):285-9. [PubMed: 9152555]
Клин Педиатр (Фила). 1997 г., май; 36(5):285-9. [PubMed: 9152555]- 15.
Хайн Х.А., Эли Дж.В., Лофгрен М.А. Респираторная недостаточность новорожденных в районной больнице: когда транспортировать, когда оставить. Дж. Фам Практ. 1998 г., апрель; 46(4):284-9. [PubMed: 9564369]
- 16.
Кассаб М., Хриесат В.М., Анабрис Дж. Диуретики при транзиторном тахипноэ у новорожденных. Cochrane Database Syst Rev. 2015 21 ноября; 2015(11):CD003064. [Бесплатная статья PMC: PMC7144734] [PubMed: 265]
- 17.
Као Б., Стюарт де Рамирес С.А., Белфорт М.Б., Хансен А. Ингаляционный адреналин для лечения преходящего тахипноэ новорожденных. Дж. Перинатол. 2008 март; 28 (3): 205-10. [PubMed: 18200024]
- 18.
Армангил Д., Юрдакок М., Коркмаз А., Йигит С., Текинальп Г. Ингаляционный бета-2-агонист сальбутамол для лечения преходящего тахипноэ новорожденных. J Педиатр. 2011 сен;159(3):398-403.e1. [PubMed: 21481414]
- 19.

