Прививка АКДС в Одинцово и Звенигороде, сделать прививку АКДС детям и взрослым
Чем опасны болезни?
Столбняк поражает нервную систему, вызывает напряжение в мышцах и судороги. Это острое инфекционное заболевание передается через раны, порезы, повреждения тканей и является смертельно опасным для человека.
Коклюшем можно заразиться воздушно-капельным путем. Основным симптомом является спазматический мучительный кашель, а также катаральные симптомы. Коклюшем болеют и взрослые, и дети, но у детей он протекает значительно тяжелее (в раннем возрасте приступ кашля может сопровождаться остановкой дыхания).
Дифтерия – инфекционное заболевание, которое наносит удар по дыхательным путям, поражая слизистую, провоцируя образование плотных фиброзных пленок, способных вызвать удушье и смерть. Высока опасность паралича и асфиксии гортани, почечной недостаточности, поражения сердечной мышцы. Заболеть могут как дети, так и взрослые.
Схема вакцинации АКДС
Первая прививка АКДС детям рекомендована по достижении трех месяцев, две последующие делают через каждые полтора месяца (в 4,5 месяцев и 6 месяцев). В полтора года вакцинация ребенка завершается ещё одной прививкой (если нарушены сроки прививок, то через 12-13 месяцев после последней вакцинации АКДС вакциной). Если интервалы между прививками нужно увеличить (по медицинским показаниям или иным причинам), то очередную прививку следует проводить в ближайший срок, определяемый состоянием здоровья ребёнка.
Прививка АКДС в «ВЕРАМЕД»
Если вам нужно сделать прививку АКДС, вы можете обратиться в наши медицинские центры в Одинцово или Звенигороде, где компетентные специалисты помогут вам спланировать график прививок и подберут нужную вакцину.
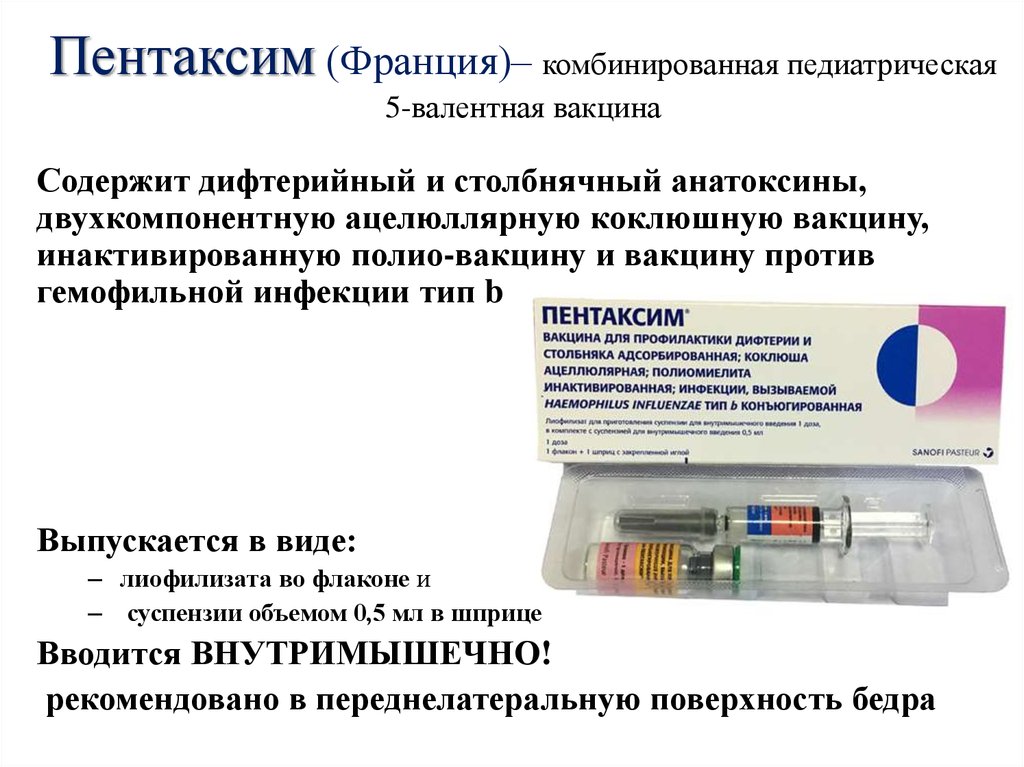
В МЦ «ВЕРАМЕД» представлены препараты «Пентаксим», «Инфанрикс», «Инфанрикс Гекса», признанные высококачественными импортными разновидностями отечественной вакцины АКДС. Чтобы понять, какая вакцина предпочтительнее для вашего ребенка, нужно проконсультироваться с врачом.
Чтобы понять, какая вакцина предпочтительнее для вашего ребенка, нужно проконсультироваться с врачом.
Сертифицированные препараты помогут достичь необходимой напряженности иммунитета к возбудителям опасных заболеваний. И что немаловажно – для этого не нужно ждать в очередях и опасаться, что цена вакцины ударит по семейному бюджету. Постоянно повышая качество медицинских услуг, мы сохраняем приемлемые цены и предоставляем скидки социально незащищенной категории граждан.
Мифы и правда о прививках
Благодаря прививкам навсегда исчезли чума и холера, истребляющие государства и континенты.
Вакцинация стёрла с лица земли чёрную (натуральную) оспу, смертность от которой достигала 40%, а у выживших людей навсегда оставляла обезображивающие рубцы на лице и теле. Окончательное исчезновение оспы в мире было объявлено на Ассамблее ВОЗ в 1980 году. С того же времени была прекращена сама вакцинация от оспы. В наше время благодаря прививкам удалось остановить распространение полиомиелита в большинстве стран.
Без прививок сейчас в мире бушевали бы эпидемии опасных инфекций, распространяясь по всему миру гораздо быстрее, чем два века назад.
Какие мифы о прививках наиболее распространены
Вся правда о прививках — волнующая тема для родителей и животрепещущая — для СМИ. Рассмотрим, как опровергают врачи некоторые мифы о прививках.
Миф № 1 — о вакцинах, содержащих ртуть
«Вакцины содержат ртуть в качестве консерванта и провоцируют развитие аутизма у детей»
Правда такова — в составе некоторых вакцин действительно в качестве консерванта содержится этил ртути (мертиолят или тимеросал). Этил ртути используется для защиты вакцины от попадания в неё микробов. Однако незначительное количество тимеросала в 1 дозе 6 мкг не может навредить здоровью. По нормативам ВОЗ, грудной ребёнок, может, без опасения для здоровья получать в неделю 5 мкг ртути. К тому же мертиолят выводится из организма меньше чем за неделю, в то время как метил ртути может находиться до 40 дней.
Тем не менее под давлением общественности производители стали создавать вакцины без добавления тимеросала. В настоящее время в РФ имеются в продаже тимеросал содержащие и без него вакцины. Россия выпускает вакцину от гепатита B «Комбиотех» без содержания мертиолята (тимеросал). Отказ от прививок вакцинами, которые содержат мертиолят, однако, не смог остановить нарастание аутизма во всех странах, потому что природа аутизма генетически обусловлена и не связана с прививками.
Миф № 2 — о заработке государства на прививках
«Государство и врачи зарабатывают деньги на вакцинации, а дети страдают от прививок»
Правда — в обязанности врачей входит обеспечение прививками населения, но они не получают за это премию либо другой вид денежного вознаграждения.
Миф № 3 — прививки хуже инфекций
«Прививки более страшны, чем сама инфекция»
Правда о прививке — каждый лекарственный препарат, в том числе вакцины, имеют допустимые побочные действия. Осложнения после прививки развиваются в отдельных случаях, а вот после перенесённой болезни — гораздо чаще и тяжелее. По информации ВОЗ такое осложнение, как вакциноассоциированный паралитический полиомиелит наблюдается в 1 случае из 1500000 прививок. Такое осложнение, к тому же чаще развивается после применения живой оральной вакцины. В России сейчас стоит вопрос о прекращении использования живой и замены её на инактивированную вакцину. В случае же заражения полиомиелитом параличи по статистике развиваются в каждом десятом случае.
По другим инфекциям статистика осложнений также печальна. Заболевание дифтерией заканчивается летальным исходом в 1 случае из 20. При эпидемии кори осложнение в виде пневмонии развивается в 6 случаях из 100. Энцефалит как осложнение кори выявляется в 1 случае из 1000. Прививка же от кори в большинстве случаев протекает в форме лёгкой реакции на месте инъекции.
Миф № 4 — о прививке вакциной АКДС
«Прививка АКДС даёт слишком много реакций, и вакцину нужно отменить»
Правда действительно совпадает с нареканиями. Однако нужно учесть, что тяжёлые побочные реакции от прививки вакциной АКДС даёт только её коклюшный компонент. В 70-х годах в Японии прививка АКДС была отменена. Три последующих года без вакцинации повлекли за собой подъем заболеваемости коклюшем, приведший к 41 смертельному исходу на 13 000 заболевших. Инфекцию удалось погасить возобновлением прививок с применением другой, более лёгкой вакцины.
Миф № 5 — о вине прививок в смерти детей
«Вакцинация повинна во внезапной младенческой смерти»
Правда — в мифах о прививках циркулирует неподтвержденная научно идея о связи вакцинации с внезапной смертью детей раннего детского возраста. Так называемый синдром внезапной младенческой или детской смерти (СВМС или СВДС).
Внезапная смерть взрослого человека или младенца известна не только врачам во всём мире. Из общего числа внезапных летальных исходов детская смертность составляет не более 9%. Чаще всего синдром регистрируется в США, Новой Зеландии, Англии, России. Большинство случаев младенческой смертности в возрасте 2–4 месяцев регистрируется как раз во время проведения прививок. В связи с этим исследования, проведённые в институте США, не смогли доказать причастность прививок к синдрому детской смертности.
Миф № 6 — о вреде прививок для детей до года
«Нужно подождать с прививками до года, когда ребёнок окрепнет, и тогда уже прививать»
Правда в том, что у ребёнка до шестимесячного возраста имеются в организме защитные материнские антитела. По истечении 6 месяцев он ещё может получать антитела против инфекций с молоком матери. При искусственном вскармливании иммунная система ребёнка после 6 месяце очень уязвима против инфекций. В этом возрасте ребёнок начинает активную жизнь и контактирует с родственниками и соседями, подвергаясь риску инфицирования.
К 6 месяцам ребёнок по календарю прививок успевает получить защиту против туберкулёза, гепатита B, дифтерии, коклюша, столбняка и полиомиелита. Таким образом, прививки гарантируют малышу безопасное знакомство с окружающим миром.
Миф № 7 — о вреде прививки против гепатита
«Гепатитная вакцина разрушает печень»
Правда такова, что прививка от гепатита B не может оказать отрицательного воздействия на печень, так как вакцина не метаболизируется в ней.
Миф № 8 — о замалчивании вреда от прививок
«Государство замалчивает действительное число случаев побочного действия прививок»
Правда состоит в том, что согласно закону «Об иммунопрофилактике инфекционных заболеваний» все случаи побочного действия вакцин входят в государственную статистику. Случаи осложнений после прививок врачи докладывают в Федеральную службу по защите прав населения — Роспотребнадзор. Система регистрации и расследования осложнений после прививок в России на самом деле действует.
Миф № 9 — лучше переболеть, чем сделать прививку
«Прививка не обеспечивает 100% защиту от инфекции, тогда уж лучше переболеть»
Правда в том, что целью прививки является не только предупреждение от заражения, но также избавление от тяжёлых форм инфекций со смертельным исходом. Даже если прививка даст защиту не на 100%, а меньше, то в случае заражения человек переболеет более лёгкой формой инфекционного заболевания. В таком случае у заражённого пациента не будет тяжёлых осложнений, которые могут привести к инвалидности на всю жизнь.
Даже если прививка даст защиту не на 100%, а меньше, то в случае заражения человек переболеет более лёгкой формой инфекционного заболевания. В таком случае у заражённого пациента не будет тяжёлых осложнений, которые могут привести к инвалидности на всю жизнь.
Миф № 10 — о вреде комбинированных прививок
«Если уж прививать ребёнка, то не одновременно от нескольких инфекций, а раздельно, через интервал, чтобы не перегружать его иммунную систему»
Правда в том, что даже детский организм в состоянии воспринять одновременно 10 тысяч антигенов и выработать иммунитет. В комбинированной вакцине АКДС — 3002 антигена. А в комбинированной пятивалентной вакцине «Пентаксим» — всего 45 антигенов. Иммунная система при этом не напрягается, а тренируется. Комбинированные вакцины при совместном применении содержат меньше добавок, чем сумма тех же вакцин раздельно. Это значит, что риск аллергических реакций от комбинированных прививок в итоге уменьшается.
Кроме того, с вакциной человек получает меньше антигенов, чем с пищей, воздухом и водой. Ведь только в воздухе содержится неисчислимое количество различных антигенов микробов. А питьевая вода всегда содержит антигены в виде палочек и бактерий, которые мы не видим невооружённым глазом. И к такой армии антигенов организм адаптируется и вырабатывает антитела. Вы замечали, что, когда мы приезжаем в другую местность, где меняется питьевая вода, первое время случается расстройство пищеварительного тракта. Это происходит, потому что иммунная система ещё не выработала антитела к бактериальному составу местной воды. Но вот проходит 2–3 дня, и наша иммунная система выработала антитела, которые автоматически продолжают успешно бороться с бактериями местной воды.
Ведь только в воздухе содержится неисчислимое количество различных антигенов микробов. А питьевая вода всегда содержит антигены в виде палочек и бактерий, которые мы не видим невооружённым глазом. И к такой армии антигенов организм адаптируется и вырабатывает антитела. Вы замечали, что, когда мы приезжаем в другую местность, где меняется питьевая вода, первое время случается расстройство пищеварительного тракта. Это происходит, потому что иммунная система ещё не выработала антитела к бактериальному составу местной воды. Но вот проходит 2–3 дня, и наша иммунная система выработала антитела, которые автоматически продолжают успешно бороться с бактериями местной воды.
В заключение подчеркнём, что большинство мифов о вакцинации рождаются от медицинской неосведомлённости и страха перед неизвестным. Надеемся, что наши ответы внесли ясность и позволят изменить отношение людей к вакцинации.
В России производство вакцин осуществляется в государственных НИИ. Наблюдение за качеством выпускаемых вакцин ведёт НИИ стандартизации и контроля медицинских биологических препаратов им.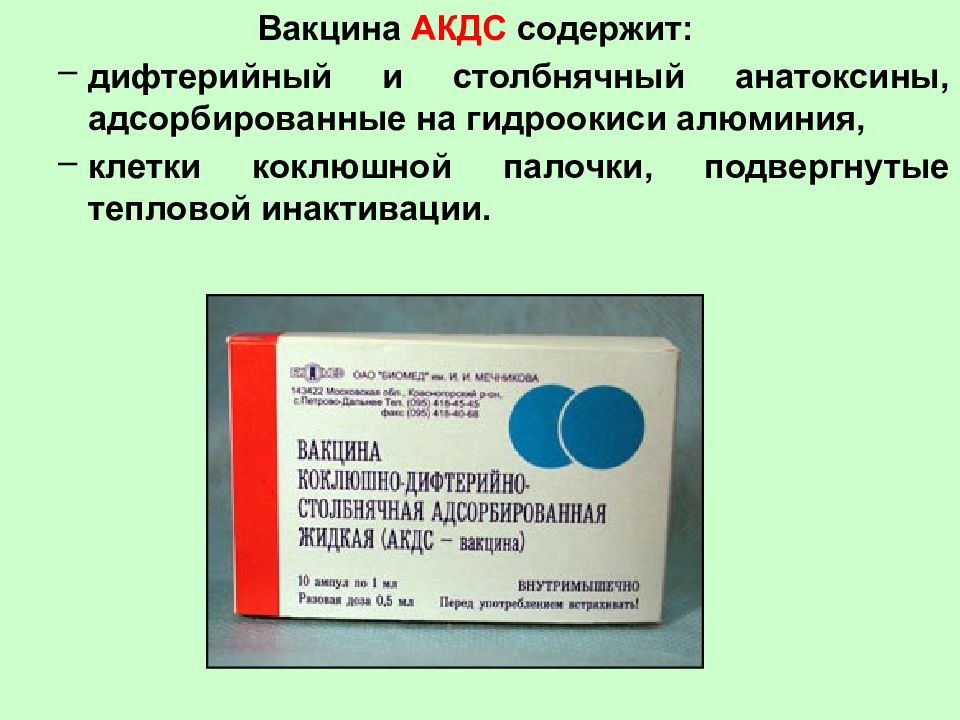 Л. А. Тарасевича. Все вакцины проходят лабораторные и клинические испытания на безопасность применения. Случаи реакций на прививку врачи сообщают в Роспотребнадзор. Закупка импортных вакцин и их регистрация в России проводятся под контролем Министерства Здравоохранения.
Л. А. Тарасевича. Все вакцины проходят лабораторные и клинические испытания на безопасность применения. Случаи реакций на прививку врачи сообщают в Роспотребнадзор. Закупка импортных вакцин и их регистрация в России проводятся под контролем Министерства Здравоохранения.
Организация вакцинопрофилактики в образовательных учреждениях — Бюджетное учреждение Ханты-Мансийского автономного округа — Югры
Одним из главных разделов деятельности школьных медицинских работников является прививочная работа, которая проводится согласно плану, предоставляемому прививочной картотекой ДП.
В работе медицинские работники руководствуются следующими приказами:
— Федеральный закон от 17 сентября 1998г. № 157-Ф «Об иммунопрофилактике инфекционных болезней»,
– Приказом МЗ РФ от 21 марта 2014 года № 125н «Об утверждении национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям»;
— СП 3. 3.2342-08 от 03.03.08г. «Обеспечение безопасности иммунизации»;
3.2342-08 от 03.03.08г. «Обеспечение безопасности иммунизации»;
— СП 3.3.2.3332-16 «Условия транспортирования и хранения иммунобиологических лекарственных препаратов».
КАЛЕНДАРЬ ПРОФПРИВИВОК (приказ – 125 н)
|
ВОЗРАСТ
|
ПРИВИВКА |
ПРИМЕЧАНИЕ |
|
В ПЕРВЫЕ 24 Ч. ЖИЗНИ |
V1 — ВГВ |
|
|
3-7 ДЕНЬ |
V — БЦЖ |
|
|
1 МЕСЯЦ |
V2 — ВГВ |
|
|
2 МЕСЯЦА |
V 3 — ВГВ (ГРУППА РИСКА) V 1 – ПКИ |
(ГРУППА РИСКА) (ПНЕВМОКОККОВАЯ) |
|
3 МЕСЯЦА |
V1 —АКДС V1 — ПОЛИО — V1 — ГЕМОФИЛЬНАЯ |
(ИНАКТИВИРОВАННАЯ) (ГРУППА РИСКА) |
|
4,5 МЕСЯЦЕВ |
V2 — АКДС V2 — ГЕМОФИЛЬНАЯ V2 — ПОЛИО V2 — ПКИ |
(ИНАКТИВИРОВАННАЯ) |
|
6 МЕСЯЦЕВ |
V 3 — АКДС |
|
|
|
V 3 — ВГВ |
|
|
|
V 3 — ОПВ |
(ОРАЛЬНАЯ ВАКЦИНА) |
|
|
V 3 — ГЕМОФИЛЬНАЯ |
|
|
12 МЕСЯЦЕВ |
V — КПК (КОРЬ, Э/П, К/К) |
|
|
|
V 4 — ВГВ (ГРУППА РИСКА) |
(ГРУППА РИСКА)
|
|
15 МЕСЯЦЕВ (1 ГОД 3 МЕС. |
RV — ПКИ |
|
|
18 МЕСЯЦЕВ (1 ГОД 6 МЕС.) |
RV1 — ОПВ RV1 — АКДС RV — ГЕМОФИЛЬНАЯ |
|
|
20 МЕСЯЦЕВ (1 ГОД 8 МЕС.) |
RV2 — ОПВ |
|
|
6 ЛЕТ |
RV — КПК (КОРЬ, Э/П, К/К) |
|
|
6-7 ЛЕТ |
RV2 — АДСМ RV — БЦЖ |
|
|
14 ЛЕТ |
RV3 — АДСМ RV3 — ОПВ |
|
На каждую прививку родители (законные представители) несовершеннолетних в возрасте до 15 лет дают информированное согласие. С 15-ти летнего возраста информированное согласие подростки пишут сами.
С 15-ти летнего возраста информированное согласие подростки пишут сами.
В начале учебного года (сентябрь) в школе проводится массовая иммуннодиагностика туберкулёза детям с 1-го по 8-е классы, подросткам с 9-го по 11 классы иммуннодиагностика туберкулёза проводится весной (март-апрель). По окончании иммуннодиагностики туберкулёза всем детям с 1-го по 11-е классы проводится обязательная вакцинация против гриппа. Перед вакцинацией все дети осматриваются врачом (фельдшером), проводится термометрия. В случае противопоказаний к вакцинации прививки откладываются до выздоровления. Через месяц после противогриппозной прививки продолжается вакцинация детей и подростков по индивидуальному плану вакцинации, согласно национальному календарю профилактических прививок.
Как немецкие врачи относятся к прививкам | Культура и стиль жизни в Германии и Европе | DW
Нет прививок — нет детского пособия. Стоит ли таким образом наказывать родителей за то, что они отказываются прививать своего ребенка? «Привлекательная идея, — говорит Корнелия Бетч (Cornelia Betsch), ведущий научный сотрудник Центра эмпирических исследований в области экономики и науки о поведении (CEREB) при Эрфуртском университете. — Но так мы наказываем через родителей детей: они остаются без прививок и без финансовой поддержки».
— Но так мы наказываем через родителей детей: они остаются без прививок и без финансовой поддержки».
В России Минздрав готовит пакет законопроектов, запрещающих распространение информации с призывами к отказу от вакцинации. Ранее даже обсуждалась идея наказывать антипрививочников. Однако министерство здравоохранения РФ все-таки отказалось от инициативы вводить штрафы для родителей, чьи дети заболели из-за отказа от прививок. Но это не первый и не последний повод, который возникает внезапно и обостряет дискуссию о прививках: это очень живая тема для любого общества.
Вакцинация должна быть доступнее
Обязательной вакцинации в Германии нет: родители сами принимают решение. Сразу отметим, что большинство детей в Германии привиты. Наиболее полную картину можно получить по первоклассникам: около 95 процентов из них имеют все базовые прививки. Это последние данные Института Роберта Коха (Robert Koch-Institut) по вакцинации детей, которые пошли в школу в 2015 году.
«С таким показателем мы на правильном пути, — говорит Херман Йозеф Каль (Hermann Josef Kahl), детский врач и представитель Союза педиатров Германии (Berufsverband der Kinder- und Jugendärzte). — Главная проблема не в тех, кто отказывается от вакцинации полностью, а в тех, кто не соблюдает календарь прививок. В целом уровень вакцинации в стране высокий. Недостаточно высокие показатели у нас пока только по повторным прививкам (от кори, ветрянки, краснухи — Ред.)»
При всей организованности немцев трудно в это поверить, но врачи в Германии выделяют именно эту группу: «забыли», «перенесли и не назначили новую дату для прививки», «не успели», «помешали обстоятельства».
Такое поведение родителей Корнелия Бетч связывает и с негибкостью системы здравоохранения в Германии. «Если вы идете с ребенком к педиатру, вы не можете привиться вместе с ним, так как страховка, как правило, это не оплатит, — объясняет ученый. — В Германии нельзя сделать прививку в аптеке. Постоянно есть препятствия. Даже если человек не против прививок, он может не сделать ее просто потому, что не успел, и так сложились личные обстоятельства. Нужно, чтобы вакцинация стала более доступной. Представьте, вы приходите в аптеку или медицинский центр, один укол — и вы свободны. И вам не надо сидеть в приемной у врача с простуженными пациентами».
Постоянно есть препятствия. Даже если человек не против прививок, он может не сделать ее просто потому, что не успел, и так сложились личные обстоятельства. Нужно, чтобы вакцинация стала более доступной. Представьте, вы приходите в аптеку или медицинский центр, один укол — и вы свободны. И вам не надо сидеть в приемной у врача с простуженными пациентами».
Корнелия Бетч, ведущий научный сотрудник
Немецкий специалист не знает, что в России пошли уже гораздо дальше: сделать прививку, например, от гриппа, можно на выходе из метро. Правда, с детьми — особый случай: так как решение о прививке принимают родители, врачу необходимо найти к ним подход, и это проще сделать не на бегу, а во врачебном кабинете.
В большинстве своем немецкие родители — люди разумные, отмечают в Союзе педиатров Германии. Но каждому врачу приходится иметь дело с теми, кто наотрез отказывается прививать своих детей. «Всегда есть противники вакцинации, но это очень маленький процент, и он остается постоянным», — говорит Херман Йозеф Каль. В его врачебной практике в Дюссельдорфе в год бывает два-три таких случая, как и у его коллеги из Бонна, педиатра Бригитты Хагер (Brigitte Hager). «Родителей, которые полностью отказываются от прививок для своих детей, можно пересчитать по пальцам одной руки, — подтверждает детский врач, которая сегодня имеет свою врачебную практику, а в прошлом была заведующей детского отделения госпиталя Святой Марии в Бонне (St. Marien-Hospital). — Но я должна сказать, что если родители не просто откладывают прививки, а принципиально не хотят прививать своих детей в долгосрочной перспективе, то спустя какое-то время я прекращаю нашу совместную работу».
В его врачебной практике в Дюссельдорфе в год бывает два-три таких случая, как и у его коллеги из Бонна, педиатра Бригитты Хагер (Brigitte Hager). «Родителей, которые полностью отказываются от прививок для своих детей, можно пересчитать по пальцам одной руки, — подтверждает детский врач, которая сегодня имеет свою врачебную практику, а в прошлом была заведующей детского отделения госпиталя Святой Марии в Бонне (St. Marien-Hospital). — Но я должна сказать, что если родители не просто откладывают прививки, а принципиально не хотят прививать своих детей в долгосрочной перспективе, то спустя какое-то время я прекращаю нашу совместную работу».
Прививка страшнее самой болезни?
Вакцинация защищает нас от болезней, которые могут вернуться, есть перестать прививаться. Немецкий исследователь Корнелия Бетч призывает задуматься о социальной ответственности: «Это защита не только для вашего ребенка, но и для всего общества, прежде всего, для тех, кому нельзя делать прививки». О социальной ответственности напоминает и Бригитта Хагер. «Ведь у нас есть обязательства не только перед детьми, которые могут быть привиты, но и перед пациентами с хроническими заболеваниями. Дети с онкологическими заболеваниями, которым нельзя делать прививку, подвергаются опасности, если они находятся у врача одновременно с не привитым ребенком, заболевшим, например, корью. Возможно, сам он легко справится с болезнью, чего нельзя сказать об онкобольном».
О социальной ответственности напоминает и Бригитта Хагер. «Ведь у нас есть обязательства не только перед детьми, которые могут быть привиты, но и перед пациентами с хроническими заболеваниями. Дети с онкологическими заболеваниями, которым нельзя делать прививку, подвергаются опасности, если они находятся у врача одновременно с не привитым ребенком, заболевшим, например, корью. Возможно, сам он легко справится с болезнью, чего нельзя сказать об онкобольном».
Паспорт прививок есть у 92,3 процента детей в Германии (данные Института Роберта Коха)
Противников вакцинации в Германии, конечно, пытаются вернуть на путь медицинского прогресса. Но, как показывает многолетний опыт педиатра Хермана Йозефа Каля, в этом случае шансы врача практически равны нулю. «Конечно, мы пытаемся убедить, что лучше прививать детей, — рассказывает врач. — Однако ярые противники вакцинации — люди, испытывающие страх. И этот страх перед прививкой больше страха перед самой болезнью. За полчаса, которые мы проводим с пациентом, мы не можем победить его. Этот страх сидит так глубоко, что они воспринимают только ту информацию, которая его усиливает».
Этот страх сидит так глубоко, что они воспринимают только ту информацию, которая его усиливает».
Исследование поведения родителей помогли установить, что именно скепсис, основанный на ложной информации, является одной из проблем на пути общей вакцинации. И среди таких скептиков немало людей с высоким уровнем образования. «Часто такое отношение к прививкам возникает от того, что знают много и хотят многого, — говорит Корнелия Бетч. — Родители стараются принять правильное решение в отношении своих детей. И это их мотивация. Их нельзя упрекать в этом. Каждый хочет лучшего для своего ребенка. Люди с более высоким уровнем образования, вероятно, читают больше. Но сегодня не так легко определить, хороший это источник или нет. Кроме того, критики вакцинации тоже научились хорошо подавать информацию завуалированно». Совет ученого: не читайте псевдонаучную литературу авторов, которые зарабатывают на страхах людей.
Почему в Германии отказались прививать от туберкулеза
В Германии есть и убежденные противники вакцинации. Как правило, это представители вальдорфско-штайнеровской педагогической системы, которые основаны на антропософских представлениях. «За этим стоит идеология, — объясняет Бригитта Хагер. — Представление, что природа выбирает лучший путь». Другие же противники вакцинации просто не знают болезни, от которых прививают детей, и в результате они теряют страх перед ними, уверен педиатр. «По своему опыту могу сказать, что как раз иностранные пациенты, особенно из африканских стран, хотят привиться как можно скорее, потому что у себя на родине они видят все эти болезни — полиомиелит, столбняк. Они понимают, о чем идет речь».
Как правило, это представители вальдорфско-штайнеровской педагогической системы, которые основаны на антропософских представлениях. «За этим стоит идеология, — объясняет Бригитта Хагер. — Представление, что природа выбирает лучший путь». Другие же противники вакцинации просто не знают болезни, от которых прививают детей, и в результате они теряют страх перед ними, уверен педиатр. «По своему опыту могу сказать, что как раз иностранные пациенты, особенно из африканских стран, хотят привиться как можно скорее, потому что у себя на родине они видят все эти болезни — полиомиелит, столбняк. Они понимают, о чем идет речь».
В Германии многие заболевания, от которых прививают детей, удалось практически искоренить. Например, с 1998 года не делается прививка БЦЖ, которая защищает от тяжелых форм туберкулеза. Риск заболевания в Германии оценивается ниже 0,1 процента. В этом случае Всемирная организация здравоохранения рекомендует не проводить общую вакцинацию. На немецком рынке медицинских услуг нет больше и самой вакцины от туберкулеза: ее просто больше не производят.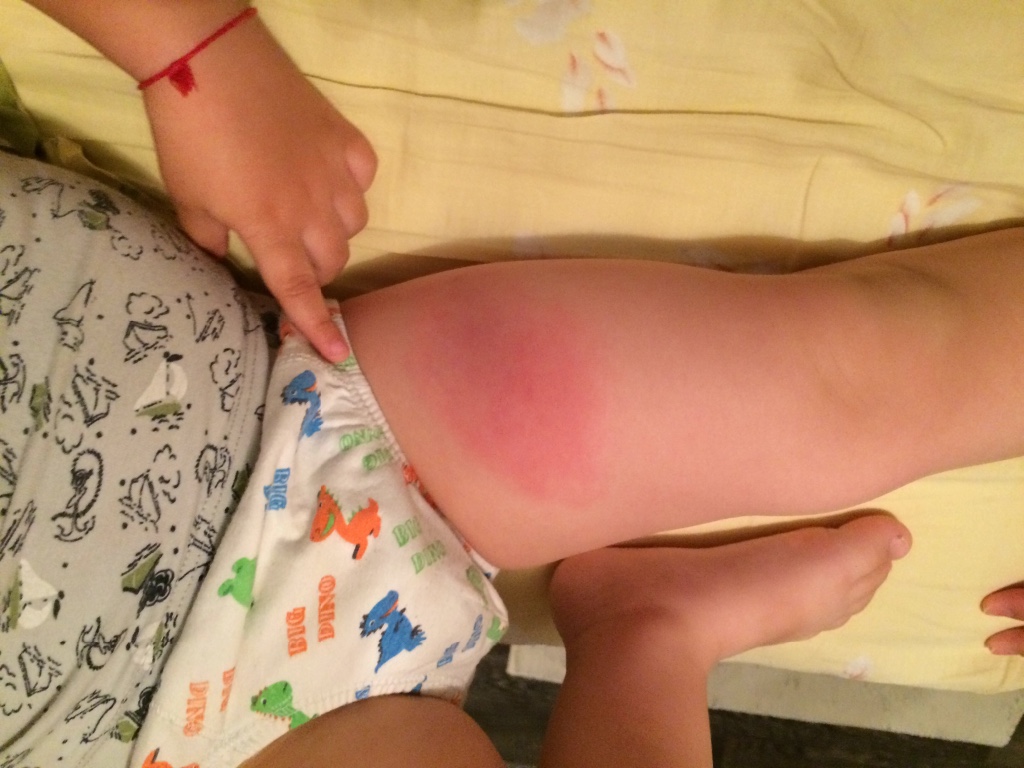 «Врачам не разрешено делать такую прививку, даже если бы они хотели», — говорит педиатр Бригитта Хагер, у которой есть пациенты из стран, где туберкулез относится к распространенным заболеваниям (например, в России).
«Врачам не разрешено делать такую прививку, даже если бы они хотели», — говорит педиатр Бригитта Хагер, у которой есть пациенты из стран, где туберкулез относится к распространенным заболеваниям (например, в России).
«В Германию это заболевание заносится из других стран. Кроме того, сама вакцина не считается очень действенной, и у нее много побочных эффектов. Поэтому мы решили отказаться от нее», — объясняет боннский педиатр.
Наверное, потому что в Германии и некоторых заболеваниях почти забыли, родители иногда могут задать врачу почти неприличные вопросы. «Когда родители говорят, что из-за прививок ребенок неохотно идет к врачу, у него портится настроение или в этот же день у него поднимается температура, я пытаюсь убедить их в том, что речь идет совсем о другом — о защите ребенка перед лицом смертельно опасных болезней. И это нельзя ставить на одну чашу весов», — объясняет педиатр из Бонна.
Смотрите также:
Жизнь в Германии. Прошлое и настоящее детских колясок
Прошлое и настоящее детских колясок
Транспортировка младенцев
Отцом детской коляски считается англичанин Чарлз Бертон.
 В 1853 году он запатентовал первую модель «Perambulator». Это было что-то среднее между повозкой и креслом-коляской. Для детей модель была совершенно не приспособлена. Как это часто бывает, примерно в то же время в городке Цайц немецкий каретник Эрнст Альберт Нэтер (Ernst Albert Naether) изобрел свою повозку для «транспортировки младенцев».
В 1853 году он запатентовал первую модель «Perambulator». Это было что-то среднее между повозкой и креслом-коляской. Для детей модель была совершенно не приспособлена. Как это часто бывает, примерно в то же время в городке Цайц немецкий каретник Эрнст Альберт Нэтер (Ernst Albert Naether) изобрел свою повозку для «транспортировки младенцев».Прошлое и настоящее детских колясок
Самый старый экспонат
Сегодня в небольшом городке Цайц в Саксонии-Анхальт расположен единственный музей колясок в Европе. Его создание обошлось в 200 тысяч евро. На фотографии — самый старый экспонат музейной коллекции, которую можно увидеть в музее, расположенном в замке Морицбург. Эта коляска была изготовлена фирмой «Нэтер» в 1860 году. Но уже скоро центром производства детских колясок стал Цайц.
Прошлое и настоящее детских колясок
Роскошь из ГДР
Именно здесь развернулось и крупнейшее производство детских колясок в ГДР — Zekiwa Zeitz.
 Гэдээровские детские коляски были фантастически популярны и в самой Восточной Германии, и в других соцстранах. На фотографии — модель «de Luxe». Она стоила 600 марок ГДР — огромные по тем временам деньги.
Гэдээровские детские коляски были фантастически популярны и в самой Восточной Германии, и в других соцстранах. На фотографии — модель «de Luxe». Она стоила 600 марок ГДР — огромные по тем временам деньги.Прошлое и настоящее детских колясок
Кто же отец?
Чарлз Бертон, Эрнст Альберт Нэтер… А британский производитель роскошных детских колясок со 140-летней историей утверждает на своей странице, что первым был Вильям Вильсон. Так кого же все-таки надо считать отцом детских колясок? Боюсь, мы этого уже никогда не узнаем.
Прошлое и настоящее детских колясок
Мини-автобус
А этот «мини-автобус» действительно больше напоминает повозку, чем коляску. Базовая комплектация рассчитана на четырех или шесть детей. Такую модель «коллективной» коляски любят использовать немецкие детские сады. Воспитатели вывозят в ней малышей на прогулку в ближайший парк. Обычно детям очень нравится, но эти, похоже, еще не проснулись.
Прошлое и настоящее детских колясок
Вместе на пробежку
Этого малыша на прогулку вывез папа.
 В парке в берлинском районе Фридрихсхайн он совершает пробежку. Специально разработанная спортивная модель детской коляски, которую легко везти одной рукой, пользуется у немцев большой популярностью. Родители занимаются спортом, а заодно гуляют с малышом.
В парке в берлинском районе Фридрихсхайн он совершает пробежку. Специально разработанная спортивная модель детской коляски, которую легко везти одной рукой, пользуется у немцев большой популярностью. Родители занимаются спортом, а заодно гуляют с малышом.Прошлое и настоящее детских колясок
Модно — не значит удобно
При выборе коляски можно ориентироваться на рейтинги. Однако гораздо важнее подойти к этому вопросу индивидуально. Ваш малыш, скорее всего, будет крупным? Тогда откажитесь от футуристического дизайна. Такие модели выглядят изящно, но большинство из них имеют узкую люльку. Ребенок быстро вырастет из нее. На фото — самая маленькая коляска. Во всяком случае, так утверждает производитель.
Прошлое и настоящее детских колясок
Трудная классика
Казалось бы, самая комфортная модель — классическая. Ведущие производители, наверное, никогда не снимут ее с производства. Однако ей трудно маневрировать. Вот эта новая модель с колесами нового типа — намного маневренней.

Прошлое и настоящее детских колясок
Коляска как авто
«Ребенок может быть таким же украшением для родителей, как дорогой автомобиль», — считает Бербель Вардецки (Bärbel Wardetzki), психолог из Мюнхена. Она, прежде всего, подразумевает страсть некоторых родителей публиковать фотографии своих детей в социальных сетях. Ну, возможно, тогда и эта коляска найдет своего покупателя. Модель компании Silver Cross с позолотой стоит около 55 тысяч евро.
Прошлое и настоящее детских колясок
А где парковаться?
На фотографии — стоянка для детских колясок в баварской столице. Мюнхен — не только крупный финансово-экономический центр, но и город с высокими показателями рождаемости. Впрочем, куда поставить коляску, и в других городах Германии найти несложно. Многие театры, магазины, библиотеки, врачебные практики отводят для этого специальные места.
Автор: Марина Борисова
_____
Хотите читать нас регулярно? Подписывайтесь на наши VK-сообщества «DW на русском» и «DW Учеба и работа» и на Telegram-канал «Что там у немцев?» или читайте нас в WhatsApp
Вакцина АКДС — причины, диагностика и лечение
Все компоненты АКДС-вакцины способны формировать иммунитет практически у 100% прививаемых пациентов. Вакцины против дифтерии и столбняка, по завершении первичного курса прививок, формируют иммунитет длительностью около 10 лет, что объясняет необходимость в ревакцинации по прошествии этого периода времени. Вакцины против коклюша формируют иммунитет длительностью около 5-7 лет.
Вакцины против дифтерии и столбняка, по завершении первичного курса прививок, формируют иммунитет длительностью около 10 лет, что объясняет необходимость в ревакцинации по прошествии этого периода времени. Вакцины против коклюша формируют иммунитет длительностью около 5-7 лет.
Однако проведение ревакцинации сдерживается высокой реактогенностью такой вакцины у детей старшего возраста, подростков и взрослых, а также отсутствием массового производства комбинированных вакцин для детей старше 6 лет и взрослых на основе бесклеточной коклюшной вакцины. Все вакцины против дифтерии, столбняка и коклюша вводятся внутримышечно. Все без исключения (цельноклеточные) АКДС-вакцины следует вводить на фоне антипиретиков (жаропонижающих). Это позволяет с одной стороны, предотвратить возможное неконтролируемое повышение температуры, с другой стороны — исключить риск фебрильных (температурных) судорог у маленьких детей, возникающих на фоне высокой температуры, независимо от того, что явилось ее причиной. Помимо этого, все жаропонижающие препараты обладают противовоспалительными и обезболивающими свойствами. Последнее особенно важно в предотвращении боли в месте введения, которая может быть довольно сильной, с другой — обезопасить ребенка от выраженных отеков в месте введения вакцины.
Помимо этого, все жаропонижающие препараты обладают противовоспалительными и обезболивающими свойствами. Последнее особенно важно в предотвращении боли в месте введения, которая может быть довольно сильной, с другой — обезопасить ребенка от выраженных отеков в месте введения вакцины.
При наличии у ребенка аллергических расстройств (наиболее часто это атопический дерматит) рекомендовано также применение противоаллергических препаратов. Ни жаропонижающие, ни антигистаминные препараты не влияют на выработку иммунитета, т.е. эффективность вакцинации.
Примерная схема подготовки ребенка к прививке АКДС-вакцинами:
День -2, -1. Если у ребенка есть диатез, либо иные аллергические расстройства, дайте антигистаминные в поддерживающей дозировке.
День 0. Сразу после возвращения домой введите свечку с жаропонижающим. Это предотвратит некоторые реакции, развивающиеся в первые часы после прививки (длительный плач, отек в месте укола и др.). Если температура будет повышаться в течение дня, введите еще одну свечку.
 Обязательной является свечка на ночь. Если ребенок просыпается ночью для кормлений, проверяйте температуру и при ее повышении введите еще одну свечку. Продолжайте прием антигистаминного препарата.
Обязательной является свечка на ночь. Если ребенок просыпается ночью для кормлений, проверяйте температуру и при ее повышении введите еще одну свечку. Продолжайте прием антигистаминного препарата.День 1. Если утром температура повышена, введите первую свечку. Если температура будет повышаться в течение дня, введите еще одну свечку. Возможно, потребуется ввести еще одну свечку на ночь. Продолжайте прием антигистаминного препарата.
День 2. Жаропонижающее вводится только при наличии температуры. Если ее повышение незначительно, можно отказаться от жаропонижающих. Продолжайте прием антигистаминного препарата.
День 3. Появление на 3-й день (и позже) повышения температуры тела и реакций в месте прививки нехарактерно для инактивированных вакцин. Если температура все-таки повысилась, следует искать другую причину (режущиеся зубки, ОРЗ и пр.).
Противопоказания: истинные и ложные
Помимо общих противопоказаний к вакцинации, таких как острое заболевание, аллергия к компонентам вакцин и тяжелый иммунодефицит (при котором формирование иммунитета невозможно), АКДС-вакцины временно или абсолютно противопоказаны (истинные противопоказания) в случае, если у ребенка имеется прогрессирующая патология нервной системы, либо отмечались судороги не на фоне повышения температуры. В этом случае дети прививаются вакциной без коклюшного компонента (АДС).
В этом случае дети прививаются вакциной без коклюшного компонента (АДС).
Временными и относительными противопоказаниями являются диатез (прививки можно проводить вне обострений), недавно перенесенная ОРЗ (прививки можно проводить сразу после выздоровления). Следует заметить, что в США нетяжелое ОРЗ не является противопоказанием и прививки могут быть проведены, в том числе, на фоне незначительного повышения температуры, кашля, насморка. Фебрильные (т.е. возникшие на фоне повышения температуры) судороги, отмечавшиеся при ОРЗ или иных заболеваниях (исключая прививки АКДС) не являются противопоказанием, однако в этом случае требуется тщательная подготовка ребенка к вакцинации с целью профилактики температурных реакций.
Перинатальная энцефалопатия в анамнезе сама по себе является ложным противопоказанием, поскольку этим термином обозначают (кстати, он используется только в странах СНГ) неклассифицируемые, самые различные (в т.ч. допустимые) отклонения в развитии нервной системы, регистрируемые в первые месяцы жизни ребенка. Как правило, все эти проявления исчезают к возрасту начала прививок АКДС, гарантией чего может являться заключение невропатолога перед началом прививок.
Недоношенность также является ложным противопоказанием. К ложным противопоказаниям к прививкам АКДС относятся: прием антибиотиков, аллергические расстройства (кроме аллергии на компоненты вакцины), аллергия у родных, судороге в анамнезе родных, тяжелые побочные реакции на АКДС у родственников.
Противопоказанием к вакцинации препаратами против дифтерии и столбняка являются только аллергические или неврологические реакции на предыдущее введения таких вакцин.
Побочные реакции
В целом, наличие нетяжелых побочных реакций — это благоприятный признак, косвенно указывающий на правильное формирование иммунной системы ребенка и эффективность формируемого иммунитета. С другой стороны, как результат усилий по минимизации риска побочных реакций, их отсутствие не следует воспринимать как сигнал тревоги или трактовать как дефект в иммунной системе. Реакции в месте введения вакцины (в целом отмечаются у 15-25% привитых, без учета подготовки ребенка к вакцинации): покраснение (1-2%) и отечность (1-2%), вызванные иммунным воспалением в месте введения препарата и действием адъюванта (см.выше). боль в месте укола (вероятность около 15%, проявляется тем, что при движениях ребенок «бережет» ножку и плачет) — также является следствием воспалительной реакции.
Общие реакции (в среднем отмечаются у 20% привитых, без учета подготовки ребенка к вакцинации): повышение температуры тела (до 30%), прочие (беспокойство или наоборот, заторможеность, рвота, понос, нарушения аппетита).
Осложнения
Как и на введение любой другой вакцины, в редких случаях возможны аллергические реакции на компоненты вакцины в виде сыпи, крапивницы, отека Квинке (специфический отек, охватывающий значительную область в месте введения вакцины), анафилактический шок и др. Эти осложнения связаны не со свойствами вакцины, а количеством балластных веществ в конкретных препаратах, наличием у ребенка аллергии к ним и, в части случаев, несоблюдением правил вакцинации.
Анализы вместо прививок: когда это возможно
О пользе и вреде прививок в последние десятилетия ведутся серьезные споры. На самом же деле антипрививочное движение существует еще со времен изобретения вакцины от оспы, и тогда главным аргументом «оппозиции» была религия. Сегодня ей на смену пришли осложнения, «ложная» статистика и даже заговор фармацевтов. Так есть ли реальные основания для опасений? И когда прививка действительно противопоказана?
Немного истории
Впервые слово «вакцинация» мир услышал еще на рубеже 19 столетия.
Тогда вирус натуральной оспы ежегодно «выкашивал» до полумиллиона человек, а выжившие оставались на всю жизнь отмечены шрамами. Врачи годами пытались найти спасительное средство от заразы, но точку в этой «войне» помогла поставить случайность.
Английский врач Эдвард Дженнер однажды стал свидетелем любопытного разговора об оспе. Доярка уверяла, что не может заразиться черной оспой, так как переболела коровьей. И о том, что ее землякам это давно известно.
Дженнер решил проверить это заявление на практике и заразил коровьей оспой 8-летнего мальчика. Ребенок не только остался жив, но и действительно стал не восприимчив к оспе, несмотря на многочисленные попытки его заражения.
Так появилась самая первая в истории человечества вакцина, а одна из особо опасных инфекций начала терять силу.
Но это не вся история.
С «рождением» вакцинации, появились и ее противники. Представители духовенства и врачи требовали прекратить вводить людям вакцину, утверждая, что та может сделать их «быкоподобными». А когда стало очевидным, что в быков никто не превратился, в ход пошла недопустимость вмешательства в вопросы жизни и смерти.
Впоследствии вакцинацию приняли на законодательном уровне, а вместе с тем и ее противники объединились в организации.
В середине 19 века им даже удалось добиться отмены «прививочного» закона, вслед за чем смертность от оспы резко подскочила.
Больше этот закон никто не отменял, но антипрививочное движение существовать не перестало до сих пор.
Современные аргументы
Сегодня движение против прививок апеллирует фактами, правда взятыми из истории или единичных случаев.
Так, мнение о низком качестве вакцин впервые появилось еще в 1955 году, когда еще не было строгого регламента разработки таких препаратов, и в применение действительно вышла недоработанная вакцина от полиомиелита.
Итог этой истории стал величайшей драмой, ведь из 200 тысяч привитых, 40 — оказались парализованы. Вакцина была изъята из производства, а создание новых замерло на много лет.
Однако полиомиелит продолжал калечить жизни сотен тысяч людей, среди которых были в основном дети. Поэтому создание безопасного препарата все-таки состоялось, но и здесь «оппозиция» нашла аргументы.
В особо редких случаях вакцины и сегодня вызывают осложнения. Как, например, поражение нервной системы после введения «живой» вакцины от полиомиелита (в виде капель). Сейчас применяется для первого введения «убитая» (инактивированная) вакцина от полиомиелита, вводимая инъекционно и неспособная в принципе привести к заболеванию.
Случаи осложнений вакцинации действительно имеют место, поскольку индивидуальные реакции некоторых людей выходят за рамки предсказуемых. Правда частота таких осложнений не может конкурировать с пользой по сдерживанию калечащих эпидемий.
Так, осложнения все то же полиомиелитной вакцины наблюдают в 1-3 случаях на 1 млн введений. Абсцесс от введения АДС-М возникает у 6-10 привитых. А частота энцефалита из-за противокоревого препарата не превышает 1 случая.
В то же время без массовой иммунизации, например, в странах третьего мира, эти инфекции по-прежнему уничтожают и инвалидизируют население. А статистика такой заболеваемости всегда открыта на портале ВОЗ.
Вакцины и аутизм
В конце ХХ века, британский ученый Эндрю Вейкфилд опубликовал громкую статью о связи вакцины MMR (корь, паротит, краснуха) с аутизмом.
Работа мгновенно получила широкую известность и стала новым аргументом против прививок.
Позднее правда статья была отозвана, поскольку содержала значимые статистические ошибки. Но до «ушей» общественности эта новость так и не дошла. И связью аутизма с прививками до сих пор «пугают» антипрививочные статьи.
Когда и правда «нельзя»
Разумеется, вакцины, как и любой препарат, имеют противопоказания.
К общим из них относятся:
- острые воспалительные процессы,
- обострение хронических заболеваний,
- период восстановления,
- иммунодепрессивные состояния
- и онкология.
Среди специфических:
- эпизоды фебрильных судорог в анамнезе и прогрессирующие патологии нервной системы – для АКДС;
- тяжелая аллергия на белок куриного яйца – для вакцин от кори, паротита и гриппа;
- аллергия на пекарские дрожжи – для препаратов от гепатита В
- и некоторые другие.
Каждое из противопоказаний прописано в инструкции к препарату и доступно к просмотру любым желающим.
Такие случаи являются обоснованием для медицинского отвода от вакцинации, который может носить как временный, так и пожизненный характер.
Анализы вместо прививок
Использовать анализ крови на антитела вместо очередной прививки можно в случае, если данные о прививках утеряны, или пациент уверен, что уже перенес инфекцию ранее.
Оценить степень защиты от заражения позволяет концентрация IgG в крови к конкретному возбудителю.
Проверить таким образом можно иммунитет к:
Но чаще всего «прения» вызывает Манту.
Официально признанной замены реакции считается только Диаскин-тест. Однако, по договоренности с детским учреждением, можно сдать анализ крови T-SPOT или квантифероновый тест.
Таким образом, прививаться или протестовать – личное решение каждого, однако до его принятия стоит тщательно взвесить все обоснованные «за» и «против».
Прививка АДСМ
Что такое дифтерия и столбняк?
Дифтерия — это опасная инфекция, острое заболевание, передающееся в основном воздушно-капельным путем, однако вероятен и контактно-бытовой способ (больше характерно для теплого времени года). Возбудителем является бактерия Corynebacterium diphtheriae или, как говорят в народе, дифтерийная палочка. Болезнь проявляется в течение 2-5 дней и поражает ротоглотку, гортань, печень, почки, и даже сердечно-сосудистую систему.
Столбняк — это еще одна разновидность острого инфекционного заболевания. В данном случае в роли возбудителя выступают споры бактерии Clostridium tetani. Они могут присутствовать в почве, органах и фекалиях животных, на металлических инструментах и др. Наиболее распространенный способ заражения — когда возбудитель инфекции попадает в организм человека через рану. Симптоматика проявляется в течение двух недель. Болезнь очень опасна, и при отсутствии экстренной помощи грозит летальным исходом. Столбняк разрушает нервную систему, возможны судороги, спазмы челюсти, затрудненное глотание, конвульсии, мышечный гипертонус, температура и головная боль. Избежать риска заразиться можно благодаря своевременной вакцинации.
Против дифтерии и столбняка проводится вакцинация АДС (анатоксин дифтерийно-столбнячный) или АДСМ. Во втором случае речь идет о малой дозировке препарата. Он необходим для тех, кому противопоказан АКДС (препарат с компонентом коклюшного анатоксина).
Кому и когда нужна эта прививка?
Вакцинация необходима всем и в любом возрасте. Лучше всего начинать прививать ребенка еще в младенчестве- прививка существенно снизит угрозу заражения в дальнейшем. Далее ее делают в подростковом возрасте — в 14 лет, а начиная с совершеннолетия, вакцинацию необходимо проводит каждые 10 лет после предыдущей.
Как проводится процедура?
Препарат вводится однократно с помощью инъекции в плечо или под лопатку.
Существуют ли противопоказания?
Традиционно вакцина противопоказана тем, у кого имеется аллергия на компоненты препарата, а также при таких патологиях иммунитета как иммунная недостаточность, опухоли, иммунные инфекции. Кроме этого, не стоит делать прививку тем, у кого была отрицательная реакция на нее в предыдущий раз.
Запись на вакцинацию АДСМ доступна по телефону +7 (499) 922-88-19 или на нашем сайте.
Записаться на прием >>>
вакцин против ВИЧ | HIV.gov
Что такое вакцины и для чего они нужны?
Вакцины — это продукты, изготовленные из очень небольшого количества слабых или мертвых микробов (таких как вирусы, бактерии или токсины), которые могут вызывать заболевания. Они помогают вашей иммунной системе быстрее и эффективнее бороться с инфекциями.
Когда вы получаете вакцину, она запускает ваш иммунный ответ, помогая вашему организму бороться с микробом и запоминать его, чтобы оно могло атаковать его, если микроб снова вторгнется. А поскольку вакцины состоят из очень небольшого количества слабых или мертвых микробов, они не вызывают у вас болезни.
Вакцины обычно вводятся путем инъекции, но иногда их можно вводить через рот или через назальный спрей. Они широко используются для предотвращения таких заболеваний, как полиомиелит, ветряная оспа, корь, эпидемический паротит, краснуха, грипп (грипп), гепатиты А и В и вирус папилломы человека (ВПЧ).
Узнайте больше о том, как вакцины защищают вас и других.
Есть ли вакцина для предотвращения ВИЧ?
Нет. В настоящее время нет вакцины, которая предотвратила бы ВИЧ-инфекцию или вылечила бы тех, у кого она есть.
Однако ученые работают над его разработкой. NIH инвестирует в различные подходы к профилактике ВИЧ, включая безопасную и эффективную профилактическую вакцину против ВИЧ. Эти исследовательские усилия включают два поздних этапа многонациональных клинических испытаний вакцин под названиями Imbokodo и Mosaico.
Другое исследование, проводимое при поддержке NIH, направлено на предоставление дополнительных вариантов профилактики ВИЧ, которые являются безопасными, эффективными, желательными для различных групп населения и масштабируемыми по всему миру, чтобы помочь положить конец глобальной пандемии.
Узнайте больше о том, как Национальный институт аллергии и инфекционных заболеваний, входящий в состав NIH, приближается к разработке вакцины против ВИЧ.
Скачать информационный бюллетень «Прогресс NIAID на пути к созданию вакцины против ВИЧ»
Зачем нам нужна вакцина для предотвращения ВИЧ?
Сегодня больше людей, живущих с ВИЧ, чем когда-либо, имеют доступ к жизненно важному лечению с помощью лекарств от ВИЧ (так называемая антиретровирусная терапия или АРТ), что полезно для их здоровья. Когда люди, живущие с ВИЧ, достигают и поддерживают подавление вируса путем ежедневного приема лекарств от ВИЧ в соответствии с предписаниями, они могут оставаться здоровыми и практически не иметь риска передачи ВИЧ половым путем своим партнерам.Кроме того, другие люди, подверженные высокому риску заражения ВИЧ, могут иметь доступ к доконтактной профилактике (ДКП) или АРТ, используемым для предотвращения ВИЧ. Тем не менее, к сожалению, в 2018 году у 37 968 человек была диагностирована ВИЧ-инфекция в Соединенных Штатах, а в 2019 году во всем мире около 1,7 миллиона человек впервые заразились ВИЧ. Чтобы контролировать и в конечном итоге положить конец ВИЧ-инфекции во всем мире, нам нужен мощный набор инструментов профилактики ВИЧ, которые будут широко доступны для всех, кому они могут пригодиться.
Вакцины исторически были наиболее эффективным средством предотвращения и даже искоренения инфекционных заболеваний.Они безопасно и с минимальными затратами предотвращают болезни, инвалидность и смерть. Подобно вакцинам против оспы и полиомиелита, профилактическая вакцина против ВИЧ может помочь спасти миллионы жизней.
Разработка безопасных, эффективных и доступных вакцин, которые могут предотвратить заражение ВИЧ-инфекцией у неинфицированных людей, является высшим приоритетом исследований в области ВИЧ для Национального института здоровья, учитывая его революционный потенциал для контроля и, в конечном итоге, прекращения пандемии ВИЧ / СПИДа.
Долгосрочная цель — разработать безопасную и эффективную вакцину, защищающую людей во всем мире от заражения ВИЧ.Тем не менее, даже если вакцина защищает только некоторых людей, прошедших вакцинацию, или даже если она обеспечивает не полную защиту за счет снижения риска заражения, она все равно может оказать серьезное влияние на скорость передачи и помочь контролировать пандемию, особенно для группы населения с высоким риском заражения ВИЧ. Частично эффективная вакцина может снизить количество людей, инфицированных ВИЧ, что еще больше сократит количество людей, которые могут передать вирус другим. Существенно уменьшив количество новых инфекций, мы можем остановить эпидемию.
Почему я оказался ВИЧ-инфицированным после вакцинации против Covid-19
Кризис, связанный с Covid-19, выявил все виды несправедливости, от опасной работы до переполненных домов престарелых, домашнего насилия и расового неравенства в отношении здоровья. Но по мере того, как вакцины становятся все более доступными — по крайней мере, в богатых странах — пандемия выявляет кое-что еще: интимные детали нашего ранее существовавшего состояния здоровья.
В прошлом месяце, когда мне сделали прививку от Covid-19, это было связано с состоянием здоровья, которое я скрывал от многих друзей и коллег: последние 11 лет я живу с ВИЧ.
Я никогда не лгал о своем ВИЧ-статусе, но и никогда не говорил об этом публично. Так почему же, получив первую дозу вакцины, я внезапно почувствовал желание выйти?
объявление
Мне сделали прививку сегодня, потому что появилась новость: я живу с ВИЧ с 2010 года. Борьба со стигмой в связи с ВИЧ и профилактика COVID-19 — все одним выстрелом! ❤️ pic.twitter.com/MQXs24s1uX
— Джонатан Коэн (@JonCohenNYC) 3 марта 2021 г.
Может быть, это было потому, что я стеснялся сделать прививку раньше других, и я хотел публично заверить людей, что я «заслужил» это.
Или, может быть, я хотел отправить сообщение. В 2019 году от болезней, связанных со СПИДом, погибло 690 000 человек, большинство из которых проживали в беднейших странах мира. Многих из этих смертей можно было бы избежать, если бы люди имели доступ к поддержке и системам, позволяющим узнать свой ВИЧ-статус и получить лечение. Раскрывая свой ВИЧ-статус, я мог сделать личное и политическое заявление о борьбе с молчанием и стигмой, окружающими эту продолжающуюся пандемию.
объявление
Covid-19 пробудил болезненные воспоминания о первых днях распространения ВИЧ: истерия по поводу того, что вызывает болезни у людей, необходимость кого-то обвинять, слухи и мифы о том, как защитить себя.
Будь то Covid-19 или ВИЧ, многим из нас с положительным диагнозом стыдно. Мы виним себя в своей безответственности, держим симптомы при себе и погрязли в самообвинениях. В течение многих лет я был убежден, что если я расскажу друзьям и коллегам о моем ВИЧ-статусе, они будут судить меня за сексуальную безрассудность и безответственность. Слишком часто стыд мешает нам обращаться за медицинской помощью или поддержкой к другим, что только делает нас хуже.
Политические лидеры часто ухудшают положение.Вместо того, чтобы призывать к состраданию, многие лгут, затемняют и указывают пальцами. Хуже того, они принимают жесткие меры — цензуру критически важной информации о здоровье, наказание ученых, которые высказываются, наблюдение за частной жизнью. Когда в марте 2020 года Министерство юстиции объявило, что лица, умышленно передающие коронавирус, могут быть обвинены в терроризме, оно напомнило о худших импульсах властей криминализовать передачу ВИЧ.
Вакцины и лекарства могут создавать иную динамику.Они не только обеспечивают клиническую пользу, предотвращая болезни и смерть, но также помогают разорвать порочный круг страха, который ставит в тупик общественное здоровье. Они дают людям надежду, повод выступить и узнать свой статус, а также способ защитить себя и свои сообщества.
Когда в 1996 году стало доступно антиретровирусное лечение ВИЧ, миллионы людей оказались на грани смерти. Тем самым он ослабил стигму ВИЧ, превратив вирус из воспринимаемого смертного приговора в хроническое и управляемое заболевание.Эта стигма еще больше уменьшилась в 2011 году, когда ученые узнали, что лечение от ВИЧ также предотвращает заражение людей, живущих с этим вирусом.
Это было через год после того, как я узнал, что у меня ВИЧ. Осознание того, что если я буду следовать своему режиму лечения, я больше не буду заразным для других, помогло моему страху раствориться. Я горжусь тем, что знаю свой ВИЧ-статус и справляюсь с ним. Мое собственное здоровье было связано со здоровьем моей общины.
Этот опыт дает мне уникальный взгляд на вакцину Covid-19.Право на вакцинацию не только защищает меня от потенциального дополнительного риска заражения коронавирусом, будучи ВИЧ-положительным, но, если ранние исследования подтвердятся, это также предотвращает меня от заражения других Covid-19. Я далек от инвалидности, мой ВИЧ-статус стал привилегированной возможностью помогать другим.
Это верно и на уровне сообщества. Чем ближе мы приближаемся к коллективному иммунитету, тем дальше мы удаляемся от страха, обвинений и обвинений, которые положили начало пандемии.Мы возвращаемся не только к средствам к существованию и физической близости, но и к нашему коллективному человечеству.
Конечно, возможность получить вакцину в настоящее время ограничена теми, кто живет в горстке богатых стран, которые накопили глобальные запасы вакцины. Мой адрес в США является таким же обязательным условием для вакцинации, как и мой ВИЧ-статус. Признавая свою привилегию получить вакцину, я также присоединяюсь к глобальному призыву к справедливости вакцины для всех.
Самая большая синагога для лесбиянок, геев, бисексуалов и трансгендеров в США.С., членами которой мы с мужем гордимся, берет свой девиз из Псалма 118: «Камень, который отвергли строители, стал краеугольным камнем». Мы считаем, что это означает, что ЛГБТ, отвергнутые и подвергнутые остракизму, являются столпами нашей американской еврейской общины. То же самое и с людьми, живущими с ВИЧ.
Теперь я понимаю, почему я раскрыл свой ВИЧ-статус после вакцинации. После джеба был нанесен удар в руку: мне нечего скрывать. Мне есть что подарить.
Джонатан Коэн — директор программы общественного здравоохранения фондов открытого общества.
вакцина | Определение, типы, история и факты
Вакцина , суспензия ослабленных, убитых или фрагментированных микроорганизмов или токсинов, или антител или лимфоцитов, которая вводится в первую очередь для предотвращения заболевания.
вакцинаМедсестра делает пациенту внутримышечную вакцинацию.
Джеймс Гатани / Центры по контролю и профилактике заболеваний (CDC) (ID изображения: 9424)Популярные вопросы
Что такое вакцина?
Вакцина — это суспензия ослабленных, убитых или фрагментированных микроорганизмов или токсинов, или антител или лимфоцитов, которая вводится в первую очередь для предотвращения заболевания.
Как изготавливаются вакцины?
Вакцину получают путем сначала генерирования антигена, который будет вызывать желаемый иммунный ответ. Антиген может принимать различные формы, такие как инактивированный вирус или бактерия, изолированная субъединица инфекционного агента или рекомбинантный белок, полученный из агента. Затем антиген выделяется и очищается, и к нему добавляются вещества для повышения активности и обеспечения стабильного срока хранения. Окончательная вакцина производится в больших количествах и расфасовывается для широкого распространения.
Что такое система доставки вакцины?
Система доставки вакцины — это средство, с помощью которого иммуностимулирующий агент, составляющий вакцину, упаковывается и вводится в организм человека, чтобы гарантировать попадание вакцины в желаемую ткань. Примеры систем доставки вакцины включают липосомы, эмульсии и микрочастицы.
Вакцина может придавать активный иммунитет против конкретного вредного агента, стимулируя иммунную систему атаковать агент. После стимуляции вакциной продуцирующие антитела клетки, называемые В-клетками (или В-лимфоцитами), остаются сенсибилизированными и готовы ответить на агент, если он когда-либо попадет в организм.Вакцина также может придавать пассивный иммунитет, предоставляя антитела или лимфоциты, уже полученные от животного или человека-донора. Вакцины обычно вводятся путем инъекции (парентерального введения), но некоторые вводятся перорально или даже назально (в случае вакцины против гриппа). Вакцины, наносимые на поверхности слизистых оболочек, например, выстилающие кишечник или носовые ходы, по-видимому, стимулируют более сильный ответ антител и могут быть наиболее эффективным путем введения. (Для получения дополнительной информации, см. иммунизации.)
человеческая В-клеткаПросвечивающая электронная микрофотография человеческой В-клетки или В-лимфоцита.
Национальный институт здравоохранения, NIAIDПервые вакцины
Первую вакцину ввел британский врач Эдвард Дженнер, который в 1796 году использовал вирус коровьей оспы (коровьей оспы) для защиты людей от родственного вируса оспы. Однако до этого принцип вакцинации применялся азиатскими врачами, которые давали детям сухие корки от поражений людей, страдающих оспой, для защиты от болезни.В то время как у одних выработался иммунитет, у других развилось заболевание. Вклад Дженнера заключался в использовании вещества, похожего на оспу, но более безопасного, чем у оспы, для придания иммунитета. Таким образом, он использовал относительно редкую ситуацию, когда иммунитет к одному вирусу обеспечивает защиту от другого вирусного заболевания. В 1881 году французский микробиолог Луи Пастер продемонстрировал иммунизацию против сибирской язвы, введя овцам препарат, содержащий ослабленные формы бациллы, вызывающей болезнь. Четыре года спустя он разработал защитную суспензию от бешенства.
Эффективность вакцины
После времен Пастера был проведен широкомасштабный и интенсивный поиск новых вакцин, и были произведены вакцины против бактерий и вирусов, а также вакцины против ядов и других токсинов. К 1980 году с помощью вакцинации оспа была искоренена во всем мире, а количество случаев полиомиелита снизилось на 99 процентов. Другие примеры болезней, против которых были разработаны вакцины, включают эпидемический паротит, корь, брюшной тиф, холеру, чуму, туберкулез, туляремию, пневмококковую инфекцию, столбняк, грипп, желтую лихорадку, гепатит A, гепатит B, некоторые типы энцефалита и тиф. хотя некоторые из этих вакцин менее чем на 100 процентов эффективны или используются только в группах высокого риска.Вакцины против вирусов обеспечивают особенно важную иммунную защиту, поскольку, в отличие от бактериальных инфекций, вирусные инфекции не реагируют на антибиотики.
исторические программы массовой вакцинации в Соединенных ШтатахВ Соединенных Штатах программы массовой вакцинации, проведенные против дифтерии, полиомиелита и кори, почти полностью искоренили эти болезни среди населения. Графики показывают годы, в которые были введены вакцины. Источник данных: Бюро переписи населения США, Историческая статистика США: колониальные времена до 1970 г. (CD-ROM изд., 1997).
Британская энциклопедия, Inc. Получите подписку Britannica Premium и получите доступ к эксклюзивному контенту. Подпишитесь сейчасТипы вакцин
Задача при разработке вакцины состоит в том, чтобы разработать вакцину, достаточно сильную, чтобы отразить инфекцию, не сделав человека серьезно больным. С этой целью исследователи разработали разные типы вакцин. Ослабленные или ослабленные вакцины состоят из микроорганизмов, которые утратили способность вызывать серьезные заболевания, но сохраняют способность стимулировать иммунитет.Они могут вызвать легкую или субклиническую форму заболевания. К ослабленным вакцинам относятся вакцины против кори, эпидемического паротита, полиомиелита (вакцина Сэбина), краснухи и туберкулеза. Инактивированные вакцины — это вакцины, содержащие организмы, убитые или инактивированные нагреванием или химическими веществами. Инактивированные вакцины вызывают иммунный ответ, но ответ часто менее полный, чем при использовании ослабленных вакцин. Поскольку инактивированные вакцины не так эффективны в борьбе с инфекцией, как вакцины, полученные из аттенуированных микроорганизмов, вводят большее количество инактивированных вакцин.Вакцины против бешенства, полиомиелита (вакцина Солка), некоторых форм гриппа и холеры производятся из инактивированных микроорганизмов. Другой тип вакцины — это субъединичная вакцина, которая производится из белков, обнаруженных на поверхности инфекционных агентов. К этому типу относятся вакцины от гриппа и гепатита B. Когда токсины, побочные продукты метаболизма инфекционных организмов, инактивируются с образованием токсоидов, их можно использовать для стимуляции иммунитета против столбняка, дифтерии и коклюша.
В конце 20 века развитие лабораторных технологий позволило усовершенствовать подходы к разработке вакцин. Медицинские исследователи могут идентифицировать гены патогена (болезнетворного микроорганизма), которые кодируют белок или белки, которые стимулируют иммунный ответ на этот организм. Это позволило массово производить белки, стимулирующие иммунитет (называемые антигенами), и использовать их в вакцинах. Это также позволило генетически изменять патогены и производить ослабленные штаммы вирусов.Таким образом, вредные белки патогенов могут быть удалены или модифицированы, что обеспечивает более безопасный и эффективный метод производства аттенуированных вакцин.
Технология рекомбинантной ДНК также оказалась полезной при разработке вакцин против вирусов, которые нельзя успешно выращивать или которые по своей природе опасны. Генетический материал, кодирующий желаемый антиген, вставляется в ослабленную форму большого вируса, такого как вирус осповакцины, который несет чужеродные гены «вживую».Измененный вирус вводят человеку, чтобы стимулировать выработку антител к чужеродным белкам и, таким образом, придать иммунитет. Такой подход потенциально позволяет вирусу осповакцины действовать в качестве живой вакцины против нескольких заболеваний, если он получил гены, полученные от соответствующих болезнетворных микроорганизмов. Аналогичную процедуру можно выполнить с использованием модифицированной бактерии, такой как Salmonella typhimurium , в качестве носителя чужеродного гена.
Вакцины против вируса папилломы человека (ВПЧ) производятся из вирусоподобных частиц (ВПЧ), которые получают с помощью рекомбинантной технологии.Вакцины не содержат живого биологического или генетического материала HPV и поэтому не могут вызывать инфекцию. Были разработаны два типа вакцин против ВПЧ, в том числе бивалентная вакцина против ВПЧ, полученная с использованием VLP вирусов папилломы человека типов 16 и 18, и четырехвалентная вакцина, созданная с использованием VLP вирусов папилломы человека типов 6, 11, 16 и 18.
Гардасил, вирус папилломы человека вакцинаГардасил, торговое название вакцины против вируса папилломы человека (ВПЧ), защищает от четырех различных типов ВПЧ, вызывающих рак шейки матки и остроконечные кондиломы.
Garo — Phanie / AGE fotostockДругой подход, называемый терапией голой ДНК, включает инъекцию ДНК, кодирующей чужеродный белок, в мышечные клетки. Клетки продуцируют чужеродный антиген, который стимулирует иммунный ответ.
Таблица болезней, предупреждаемых с помощью вакцин
Болезни, предупреждаемые с помощью вакцин, в США, с разбивкой по годам разработки или лицензирования вакцины.
| болезнь | год |
|---|---|
| * Вакцина, рекомендованная для универсального применения в США.С. дети. В отношении оспы плановая вакцинация была прекращена в 1971 году. | |
| ** Разработана вакцина (т. Е. Первые опубликованные результаты использования вакцины). | |
| *** Вакцина лицензирована для использования в США. | |
| натуральная оспа * | 1798 ** |
| бешенство | 1885 ** |
| ** тиф | 9018 9018 9018 9018 9018 9016 9018 9018 9016 9018 9018 ** |
| чума | 1897 ** |
| дифтерия * | 1923 ** |
| коклюш ** * 9017 9017 9017 9017 * | 1927 ** |
| туберкулез | 1927 ** |
| грипп | 1945 *** |
| полиомиелит * | 1955 *** |
| корь * | 9 0188 1963 ***|
| эпидемический паротит * | 1967 *** |
| краснуха * | 1969 *** |
| менингит | 1975 *** |
| пневмония | 1977 *** |
| аденовирус | 1980 *** |
| 1981 *** | |
| Haemophilus influenzae типа b * | 1985 *** |
| Японский энцефалит | 1992 *** | ***
| ветряная оспа * | 1995 *** |
| Болезнь Лайма | 1998 *** 9 0171 |
| ротавирус * | 1998 *** |
| Вирус папилломы человека | 2006 |
| лихорадка денге | 2019 |

 )
)