Вакцинация и иммунопрофилактика
Вакцинация — это самое эффективное и экономически выгодное средство защиты против инфекционных болезней, известное современной медицине.
Вакцинация — это введение в организм человека ослабленный или убитый болезнетворный агент для того, чтобы стимулировать выработку антител для борьбы с возбудителем заболевания.
Среди микроорганизмов, против которых успешно борются при помощи прививок, могут быть вирусы (например возбудители кори, краснухи, свинки, полиомиелита, гепатита А и В и др.) или бактерии (возбудители туберкулеза, дифтерии, коклюша, столбняка и др.).
Чем больше людей имеют иммунитет к той или иной болезни, тем меньше вероятность у остальных (неиммунных) заболеть, тем меньше вероятность возникновения эпидемии.
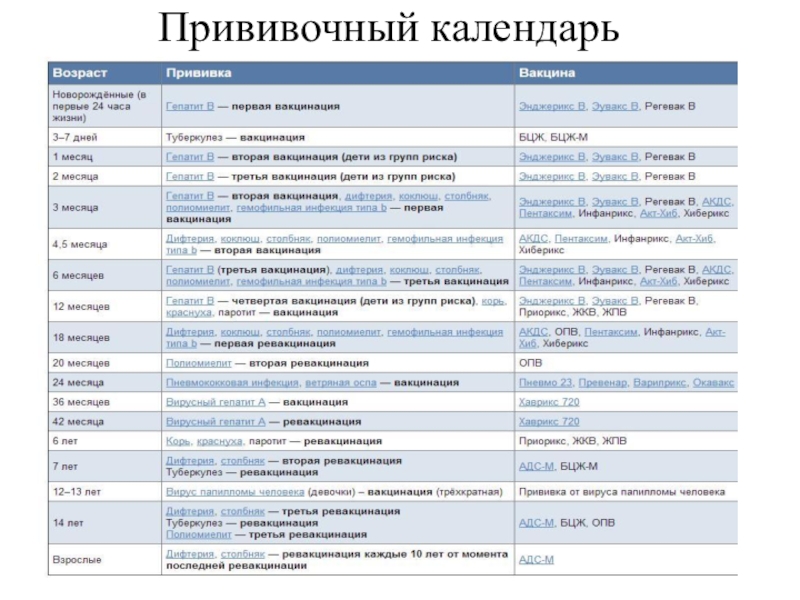
Выработка специфического иммунитета до защитного уровня может быть достигнута при однократной вакцинации (корь, паротит, туберкулез) или при многократной (полиомиелит, АКДС).
Ревакцинация (повторное введение вакцины) направлена на поддержание иммунитета, выработанного предыдущими вакцинациями.
АКДС, АДС и АДС-м вакцины
АКДС вакцина защищает против дифтерии, столбняка и коклюша.Содержит инактивированные токсины дифтерийных и столбнячных микробов, а также убитые коклюшные бактерии.
АДС-м — вакцина против дифтерии и столбняка, с уменьшенным содержанием дифтерийного анатоксина. Применяется для ревакцинации детей старше 6 лет и взрослых через каждые 10 лет.
Дифтерия. Инфекционное заболевание, при котором нередко возникает сильная интоксикация организма, воспаление горла и дыхательных путей. Кроме того, дифтерия чревата серьезными осложнениями — отеком горла и нарушением дыхания, поражением сердца и почек. Дифтерия нередко заканчивается смертью. Широкое использование АКДС вакцины в послевоенные годы во многих странах практически свело на нет случаи дифтерии и столбняка и заметно уменьшило число случаев коклюша. Однако, в первой половине 90-х годов в России возникла эпидемия дифтерии, причиной которой был недостаточный охват привиками детей и взрослых. Тысячи людей погибли от заболевания, которое можно было предотвратить при помощи вакцинации.
Однако, в первой половине 90-х годов в России возникла эпидемия дифтерии, причиной которой был недостаточный охват привиками детей и взрослых. Тысячи людей погибли от заболевания, которое можно было предотвратить при помощи вакцинации.
Столбняк. При этом заболевании возникает поражение нервной системы, вызванное токсинами бактерий, попадающих в рану с грязью. Столбняком можно заразиться в любом возрасте, поэтому очень важно поддерживать иммунитет регулярными (через каждые 10 лет) прививками от этого заболевания.
Коклюш. При коклюше поражается дыхательная система. Характерным признаком заболевания является спазматический «лающий» кашель. Осложнения чаще всего возникают у детей первого года жизни. Наиболее частой причиной смерти является присоединившаяся вторичная бактериальная пневмония (воспаление легких). Пневмония возникает у 15% детей, заразившихся в возрасте до 6 месяцев.
Вакцина АКДС вводится внутримышечно в ягодицу или переднюю поверхность бедра.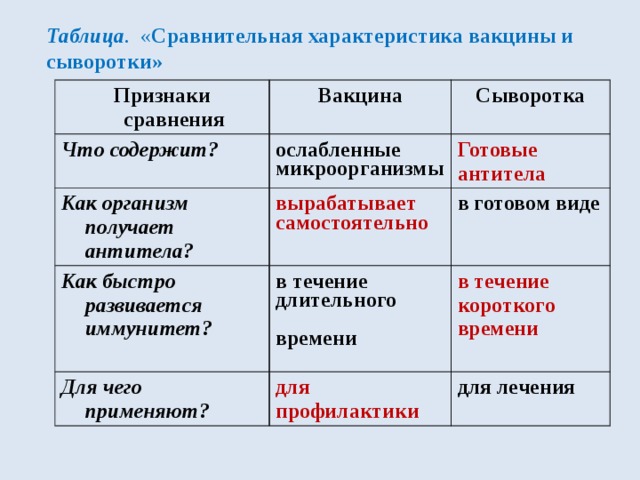
Вакцинация АКДС является обязательным условием при устройстве ребенка в детский сад.
После проведения вакцинации и ревакцинации согласно календарю прививок проводятся ревакцинации взрослым каждые 10 лет вакциной АДС-М.
Вакцина против полиомиелита
Полиомиелит – в прошлом широко распространенная кишечная вирусная инфекция, грозным осложнением которой были параличи, превращающие детей в инвалидов. Появление вакцин против полиомиелита позволило успешно бороться с этой инфекцией. У более чем 90% детей после вакцинации вырабатывается защитный иммунитет.
Вакцинация против полиомиелита является обязательным условием при устройстве ребенка в детский сад. Проводится согласно календарю прививок. Ревакцинация взрослого человека рекомендуется в случае, если он выезжают в опасные по полиомиелиту районы. Взрослых людей, не получивших вакцинацию в детстве и не защищенных против полиомиелита, рекомендуется прививать.
Вакцина против туберкулеза
Туберкулез — инфекция поражающая преимущественно легкие, но процесс может затрагивать любые органы и системы организма. Возбудитель туберкулеза — микобактерия Коха — очень устойчива к применяемому лечению.
Возбудитель туберкулеза — микобактерия Коха — очень устойчива к применяемому лечению.
Для профилактики туберкулеза применяют БЦЖ вакцину. Она представляет собой живые, ослабленные микобактерии туберкулеза. Вакцинация проводится обычно в родильном доме.
Вводится внутрикожно в верхнюю часть левого плеча. После введения вакцины образуется небольшое уплотнение, которое может нагноится и постепенно, после заживления, образуется рубчик (как правило весь процесс длится от 2-3 месяцев и дольше). Для оценки приобретенного иммунитета, в дальнейшем, ребенку ежегодно проводится туберкулиновая проба (реакция Манту).
Вакцина против кори
Корь — вирусное заболевание, чрезвычайно заразное. При контакте с больным корью заболевают 98% непривитых или не имеющих иммунитета людей.
Вакцина готовится из живых ослабленных вирусов кори. Вакцина вводится подкожно под лопатку или в области плеча. Вакцинация против кори является обязательным условием при устройстве ребенка в детский сад. Вакцинация и ревакцинация проводится согласно календарю прививок
Вакцинация и ревакцинация проводится согласно календарю прививок
Вакцина против паротита (свинки)
Паротит — вирусное заболевание, поражающее преимущественно слюнные железы, поджелудочную железу, яички. Может быть причиной мужского бесплодия и осложнений (панкреатит, менингит). Иммунитет после однократной вакцинации, как правило, пожизненный. Вакцина готовится из живых ослабленных вирусов паротита. Вводится подкожно, под лопатку или в плечо.
Вакцина против гепатита B
Гепатит B — вирусное заболевание, поражающее печень. Опасным последствием этой болезни является ее затяжное течение с переходом в хронический гепатит, цирроз и рак печени. Заболевание передается половым путем и через контакт с кровью больного или носителя вируса гепатита В. Для заражения достаточно контакта с ничтожным количеством крови. Вакцина против гепатита В готовится генно-инженерными методами. Вводится внутримышечно в бедро или плечо.
Иммунизируются новорожденные, дети первого года жизни и взрослые из групп риска (медицинские работники, пациенты на гемодиализе или получающие в больших количествах препараты крови, лица поживающие в районах с высоким уровнем хронического носительства вируса гепатита В, наркоманы, гомосексуалисты, здоровые лица, имеющие в качестве полового партнера носителя HBs антигена, любые сексуально активные люди, имеющие большое число половых партнеров, индивидуумы с длительным сроком заключения в тюрьмах, пациенты учреждений для лиц с отставанием в развитии).
Отводы от прививок
Нередко принимаются решения о невозможности вакцинации детей с ослабленным здоровьем. Однако по рекомендации Всемирной Организации Здравоохранения именно ослабленные дети должны прививаться в первую очередь, так как они наиболее тяжело болеют инфекциями. В последнее время перечень заболеваний, считавшихся противопоказаниями для вакцинации, существенно сужен.
Абсолютными противопоказаниями для прививки являются: тяжелая реакция на предшествующее введение данного препарата, злокачественное заболевание, СПИД.
Временными противопоказаниями для прививок всеми вакцинами служат острые лихорадочные заболевания в периоде разгара или обострение хронических болезней. Плановая вакцинация откладывается до окончания острых проявлений заболевания и обострения хронических заболеваний. При нетяжелых ОРЗ, острых кишечных заболеваниях и др. прививки проводятся сразу же после нормализации температуры тела.
Детская больница округа Муром — Поствакцинальные реакции, побочные реакции вакцин и возможные осложнения
Контрастная версия
ГБУЗ ВО ДБОМ, город Муром, улица Войкова, дом 17, корпус 2. колл-центр: 8(49234)2-90-72
Поствакцинальные реакции, побочные реакции вакцин и возможные осложнения
Природа вакцинальных реакций
- Введение в организм человека как живых, так и инактивированных бактериальных или вирусных вакцин приводит к развитию вакцинального процесса, нередко сопровождающегося стереотипными клиническими проявлениями, протекающими в виде общих (повышение температуры, недомогание, головная боль др.
 ) и местных (гиперемия, болезненность, инфильтрат) реакций.
) и местных (гиперемия, болезненность, инфильтрат) реакций. - Вакцинальные реакции для инактивированных вакцин, как правило, однотипны, а для живых вакцин специфичны. Они характеризуются кратковременным и нередко циклическим течением и обычно не вызывают серьезных расстройств жизнедеятельности организма. Однако в тех случаях, когда вакцинальные реакции проявляются в виде выраженного патологического процесса, их называют поствакцинальными осложнениями.
- Различия между постпрививочными реакциями и поствакцинальными осложнениями весьма условны. Поэтому оба типа реакций объединяют термином «побочные реакции».
- Помимо «истинных» поствакцинальных осложнений, в постпрививочном периоде могут наблюдаться патологические процессы, возникающие в результате провоцирующего действия прививок. Речь идет об обострении хронических болезней и оживлении латентной инфекции у привитых. при этом прививки являются скорее не причиной, а скорее условием, благоприятствующим развитию указанных процессов.

Доказательства поствакцинальных осложнений.
- Появление клинических симптомов после введения вакцины вовсе не означает, что именно вакцина вызвала эти симптомы. Последние могут быть связаны с присоединением какой-либо интеркуррентной инфекции, которая может изменить и утяжелить реакцию организма на прививку, а в ряде случаев способствовать развитию поствакцинальных осложнений.
- В таких случаях для доказательства причинной связи между вакцинацией и патологическим синдромом должно быть проведено тщательное расследование. Так, после введения живых вирусных вакцин наиболее доказанной эта связь является при выделении и идентификации вакцинного штамма от больного. Вместе с тем, после прививки живой полиомиелитной вакциной вакцинный штамм может выделяться из стула вакцинированного в течение нескольких недель, и поэтому появление в этом периоде клинических симптомов энцефалита вовсе не означает, что они обусловлены вирусом полиомиелита. Более надежным доказательством причинной связи в таких случаях может быть выделение вируса из естественно стерильной ткани или жидкости организма, таких как мозг или ликвор.

Сроки возникновения реакций.
- Побочные действия вакцин, как правило, проявляются в пределах 4-х недель после иммунизации. лишь после БЦЖ-прививки остеомиелиты могут проявляться даже через 14 месяцев после вакцинации.
- Реакции на инактивированные вакцины обычно развиваются рано (в течение нескольких часов) и их проявления являются более кратковременными.
- При введении живых вакцин реакции (кроме аллергических немедленного типа) не могут проявляться раньше 4-го дня и более чем через 12-14 дней после введения коревой и 30 дней после введения полиомиелитной и паротитной вакцины. Это связано с тем, что общие реакции после прививок живыми вакцинами развиваются после «инкубационного периода», необходимого для размножения микроорганизма.
Виды побочных реакций
- Различают местные и общие реакции. Местные реакции возникают обычно на месте введения препарата и варьируют от легкого покраснения, лимфаденитов до тяжелого гнойного абсцесса.
 Общие реакции чаще всего проявляются в виде аллергических, а также незначительного или сильного повышения температуры с вовлечением в процесс различных систем и органов, наиболее тяжелым из которых является поражение центральной нервной системы.
Общие реакции чаще всего проявляются в виде аллергических, а также незначительного или сильного повышения температуры с вовлечением в процесс различных систем и органов, наиболее тяжелым из которых является поражение центральной нервной системы. - Часто встречающиеся побочные реакции
- У разных вакцин побочные эффекты могут различаться. Однако существует ряд реакций, которые могут встречаться во многих случаях:
- Аллергические реакции на компоненты вакцины.
- Эффекты болезни в мягкой форме.
- Живые вакцины могут быть опасны для людей с ослабленной иммунной системой (иммунодефицитами).
- Местные реакции в месте инъекции.
- Повышенная температура.
- При применении вакцин существует также другая опасность — с течением времени эффект прививки снижается, и пациент может заболеть. Тем не менее, болезнь будет проходить легче и давать меньше осложнений, чем у непривитых.
Частота поствакцинальных осложнений
- Первое место в структуре поствакцинальных осложнений занимают осложнения после АКДС-вакцинации (до 60% всех осложнений).
Наиболее частые причины осложнений
- Неправильная дозировка вакцины
- Неправильно выбрана техника иммунизации
- Нарушение техники стерилизации приборов
- Вакцина приготовлена с использованием неправильного растворителя
- Неправильное разведение вакцины
- Неправильно приготовление вакцины (например, вакцина не была перемешана перед употреблением)
- Загрязнение вакцины
- Неправильное хранение вакцины
- Не были приняты во внимание противопоказания
Вакцинные реакции
| Местные реакции на вакцинацию (в месте введения) | Общие реакции на вакцинацию |
|
|
Нормальные реакции на вакцины
| Вакцина | Нормальные реакции |
| БЦЖ | В месте инъекции появляется папула, затем она эрозируется, после чего на её месте остаётся рубчик. |
| Гепатит В | Болезненность в месте инъекции в течении 1-3-х дней. |
| АКДС | Боль и незначительная отёчность в месте инъекции, подъём температуры тела до субфебрильный — фебрильных цифр в течении 1-3 дней, редко более 3-х дней. |
| ОПВ | |
| Корь, Краснуха, Эпид.паротит | Болезненность в месте инъекции и редко субфебрилитет. |
Осложнения связанные с вакцинацией
| Клиническая форма осложнений | Вакцины | Сроки |
| Анафилактический шок | Все кроме БЦЖ и ОПВ | Сразу и до 12 часов |
| Тяжёлые генерализованные аллергические реакции (отёк Квинке, с-м Лайелла, с-м Джонсона) | Все кроме БЦЖ и ОПВ | До 5 дней |
| Синдром сывороточной болезни | Все кроме БЦЖ и ОПВ | До 15 дней |
| Энцефалит | АКДС, АДС | До 3 дней |
| Коревая вакцина | С 5 по 15 день | |
|
|
|
|
Резидуальные судорожные состояния, афебрильные судороги, повторившиеся в течении 12 месяцев после прививки |
|
|
|
ОПВ |
|
| Тромбоцитопеническая пурпура | Коревая и краснушная вакцины | С 10 по 25 день |
| Артралгия, артрит | Краснушная вакцина | С 5 по 40 день |
| Генерализованная инфекция вызванная вакцинным штаммом | БЦЖ, БЦЖ-М | После 6 недель |
| Остеит (остит, остеомиелит) вызванный вакциной | БЦЖ, БЦЖ-М | После 6 недель |
| Лимфаденит, келоидный рубец | БЦЖ, БЦЖ-М | После 6 недель |
Противопоказания к вакцинации
- (Плановая вакцинация откладывается до окончания острых проявлений заболевания или обострения хронических заболеваний.
 При нетяжёлых ОРВИ, ОКИ прививки проводят сразу же после нормализации температуры.)
При нетяжёлых ОРВИ, ОКИ прививки проводят сразу же после нормализации температуры.)
- К группам вакцин:
- Ко всем вакцинам – сильная реакция на предыдущую дозу. (Сильной реакцией считается подъём температуры свыше 40,0 градусов, в месте введения вакцины отёк и гиперемия диаметром более 8 см.)
- Живые вакцины – ИДС, (первичный иммунодефицит, иммуносупресия, злокачественные новообразования, беременность)
- К отдельным вакцинам:
- БЦЖ – масса ребёнка < 2000 гр., келоидный рубец после 1-й дозы
- АКДС – прогрессирующее заболевание нервной системы, афебрильные судороги в анамнезе (афебрильные судороги – это судороги при температуре тела менее 38, 5 градусов и которых не было до вакцинации)
- АДС, АДС-М – абсолютных противопоказаний нет
- ЖКВ (коревая) – тяжёлая реакция на аминогликозиды
- ЖПВ (паротитная) – анафилаксия к яичному белку
- Краснушная – анафилаксия к яичному белку
- Гриппозная — анафилаксия к яичному белку
Риск развития осложнений после вакцинацией и риск после соответствующих инфекций
| Вакцина | Поствакцинальные осложнения число случаев/число вакцинированных |
Вероятность осложнений в случае заболевания непривитых |
| Корь-паротит-краснуха | Тромбоцитопения 1/40000 | до 1/300 |
| Асептический (паротитный) менингит (штамм Jeryl Lynn) меньше 1/100000 |
до 1/300 | |
| Корь | Тромбоцитопения 1/40000 | до 1/300 |
| Энцефалопатия 1/100000 | до 1/300 | |
| смертельный исход до 1/500 | ||
| Коклюш-дифтерия-столбняк | Энцефалопатия до 1/300000 | до 1/1200 |
| Коклюш смертельный исход 1/800 | ||
| Дифтерия смертельный исход 1/20 | ||
| Столбняк смертельный исход 1/5 | ||
| Вирус папилломы | Тяжёлая аллергическая реакция 1/500000 | Рак шейки матки до 1/4000 |
| Гепатит В | Тяжёлая аллергическая реакция1/600000 | Риск заражения до 1/700 |
| Туберкулёз | Диссеминированная БЦЖ-инфекция до 1/300000 | Риск заболеть до 1/500 |
| БЦЖ-остеит до 1/100 000 | ||
| Полиомиелит | Вакциноассоциированный вялый паралич до 1/160000 | Паралич до 1/100 |
| Характер осложнений | Частота при коклюше на 100000 случаев | Частота после вакцинации на 100000 вакцинированных |
| Стойкие мозговые нарушения | 600-2000 | 0,2-0,6 |
| Энцефалопатия и энцефалит | 90-4000 | 0,1-3,0 |
| Судороги | 600-8000 | 0,3-90 |
| Смерть | 100-4000 | 0,2 |
- Помните, что своевременно сделанная прививка защитит Вас и Ваших близких от инфекционных заболеваний и их тяжелых осложнений.
 Отказываться от прививок не стоит, так как это высочайшее изобретение человечества, которое позволило сохранить миллионы человеческих жизней.
Отказываться от прививок не стоит, так как это высочайшее изобретение человечества, которое позволило сохранить миллионы человеческих жизней.
- Вы здесь:
- Главная
- Информация для пациентов
- Статьи врачей
- Поствакцинальные реакции, побочные реакции вакцин и возможные осложнения
Взрослым не требуется повторная прививка от столбняка и дифтерии
Здоровье
По Элизабет Куни 25 февраля 2020 г.
Переиздания
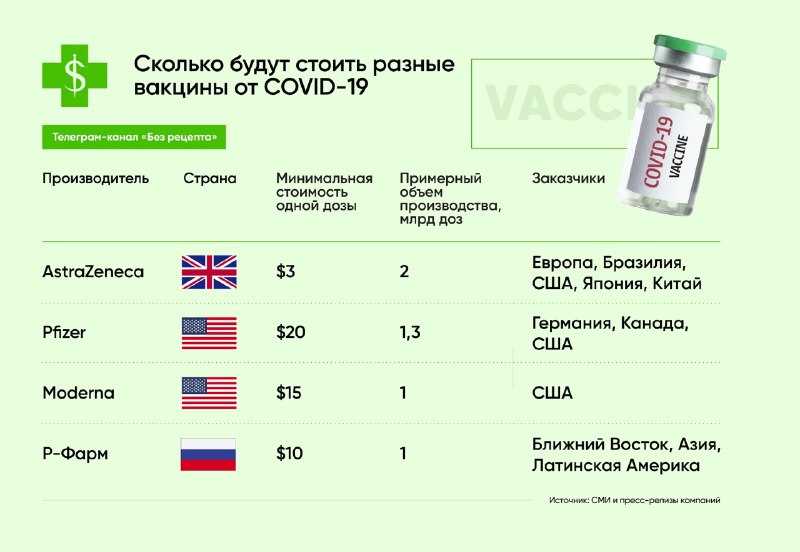
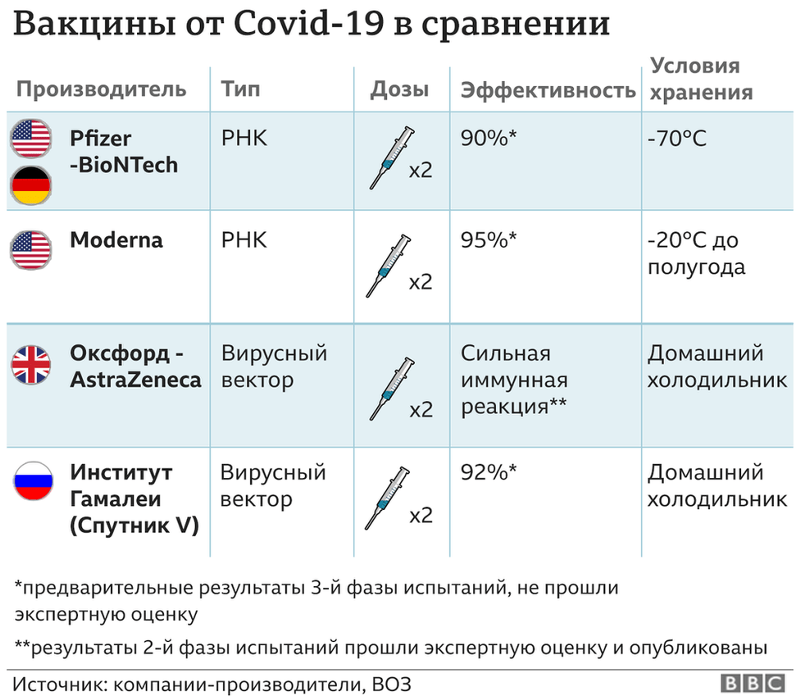
Вакцина DTaP защищает от столбняка, дифтерии и коклюша. Джастин Салливан / Getty Images Людям, получившим все прививки от столбняка и дифтерии в детстве, не нужны повторные прививки, чтобы оставаться защищенными от двух редких, но опасных заболеваний, заключают исследователи в новом исследовании, которое не обнаружило различий в показателях заболеваемости между странами, которые рекомендуют ревакцинацию взрослых каждую неделю. 10 лет и страны, которые говорят, что сделать детские прививки достаточно.
10 лет и страны, которые говорят, что сделать детские прививки достаточно.
По состоянию на 2017 год Всемирная организация здравоохранения рекомендует прививать взрослых от столбняка и дифтерии только в том случае, если они не закончили серию детских прививок или не знают, сделали ли они это. Руководство делает исключения для беременных женщин, некоторых видов международных поездок и травм, предрасположенных к столбняку. Но в США Консультативный комитет по практике иммунизации, который дает рекомендации Центрам по контролю и профилактике заболеваний, в настоящее время отдает предпочтение повторным прививкам для взрослых каждые 10 лет.
CDC отказался комментировать это новое исследование, опубликованное во вторник в Clinical Infectious Diseases.
реклама
В ходе того, что старший автор исследования назвал «до смешного простым» экспериментом с природой, исследователи сравнили заболеваемость за 15 лет в 31 промышленно развитой стране Северной Америки и Европы с аналогичной инфраструктурой здравоохранения и социально-экономическим статусом. Они проанализировали данные ВОЗ, которые в сумме составили более 11 миллиардов человеко-лет. Газета особенно внимательно рассмотрела Францию, которая рекомендует 10-летние бустерные прививки, и Великобританию, которая никогда этого не делала.
Они проанализировали данные ВОЗ, которые в сумме составили более 11 миллиардов человеко-лет. Газета особенно внимательно рассмотрела Францию, которая рекомендует 10-летние бустерные прививки, и Великобританию, которая никогда этого не делала.
Бустерная вакцинация взрослых не принесла пользы, заключили исследователи после изучения данных ВОЗ с 2001 по 2016 год: не было снижения заболеваемости столбняком или дифтерией во Франции или в других странах, которые вакцинировали взрослых, получивших все дозы вакцины в детстве, по сравнению с Великобританией и другими странами, которые этого не сделали.
реклама
До этого всестороннего анализа Марк Слифка, профессор микробиологии и иммунологии Орегонского университета здравоохранения и науки, и его коллеги отследили иммунитет менее чем у 50 человек за 25 лет, сообщив в статье 2007 года, что и вакцины против столбняка, и против дифтерии обеспечивают длительную защиту. жила защита. В последующем документе 2016 года его команда измерила уровни антител у 500 пациентов в США в течение 10 лет и пришла к тому же результату: у людей, которые получили все свои детские дозы вакцины от каждой болезни, были антитела выше защитного порога, что означает, что их охват был тоже прочный.
«В 2016 году у нас были иммунологические данные. Теперь у нас есть эпидемиологические данные, которые показывают, что иммунология верна», — сказал Слифка в интервью. «Что интересно, так это то, что это прямой показатель того, было ли больше или меньше болезней при вакцинации [в детстве] или при ревакцинации во взрослом возрасте».
По оценкам Slifka, США могли бы ежегодно экономить примерно 1 миллиард долларов на расходах на здравоохранение, если бы отказались от повторных прививок этих «устаревших вакцин» для взрослых, на которые распространяется страховка.
И столбняк, и дифтерия в настоящее время редко встречаются в промышленно развитых странах, но эти две болезни имеют смертельную историю до вакцинации. Столбняк, местная бактериальная инфекция, иногда называемая тризм, напоминающий ржавые гвозди, в 1947 году имел смертность в 91% случаев. Дифтерия, бактериальная инфекция горла и верхних дыхательных путей, по-прежнему приводит к летальному исходу в 5–10% случаев.
В текущем исследовании промышленно развитых стран были зарегистрированы случаи смерти людей, которые не были привиты или были недостаточно привиты в детстве в развивающихся странах или в Латвии, где был период плохого охвата вакцинацией до 19 лет.95.
Когда вакцины против столбняка и дифтерии впервые стали широко применяться в 1940-х и 1950-х годах, повторные прививки рекомендовались через три года, а затем в 1960-х годах этот срок был увеличен до пяти лет, прежде чем установить 10-летние интервалы, ставшие стандартом в США. Девять других вакцин серии, введенные в детстве — корь, свинка, краснуха, полиомиелит, вирус гепатита А, вирус гепатита В, Haemophilus influenzae B, ротавирус и вирусы папилломы человека — были изучены и затем ограничены детским возрастом.
Двумя недавними примерами изменения рекомендаций являются вакцина против ветряной оспы, сначала задуманная как «одна и сделанная», до того, как у вакцинированных детей развилась прорывная инфекция после одной дозы. Теперь две дозы являются стандартными. Вакцина против вируса папилломы человека, или ВПЧ, двигалась в противоположном направлении. Это началось как схема из трех доз, но более поздние исследования показали, что одна доза может работать так же хорошо.
Теперь две дозы являются стандартными. Вакцина против вируса папилломы человека, или ВПЧ, двигалась в противоположном направлении. Это началось как схема из трех доз, но более поздние исследования показали, что одна доза может работать так же хорошо.
Говоря в общих чертах о столбняке и дифтерии, Стэнли Плоткин, почетный профессор педиатрии Пенсильванского университета и опытный исследователь вакцин, предупредил, что «заболеваемость дифтерией низка, потому что микроорганизм больше не циркулирует в США, даже если вакцина не форсируется; и что антитела против столбняка сохраняются хорошо, но [уровни] со временем снижаются, и есть много сообщений о столбняке у вакцинированных людей спустя долгое время после иммунизации, так что низкие [уровни] не всегда могут быть защитными».
Шон Трулав, научный сотрудник Международного центра доступа к вакцинам Школы общественного здравоохранения Блумберга имени Джона Хопкинса, сказал, что вопрос ревакцинации немного сложнее, чем может показаться.
«Рассмотрение заболеваемости этими заболеваниями за последнее десятилетие не дает полной картины, — сказал он. «В этом случае отсутствие передачи в этих хорошо вакцинированных группах населения, особенно среди детей, может ограничивать воздействие на пожилых людей, у которых ослаб иммунитет».
Слифка добавил оговорку, подчеркнув, что выводы его статьи применимы только к странам с сильными системами здравоохранения.
«Если это развивающаяся страна, где неясно, каков охват вакцинацией, неясно, каковы их показатели инфицирования или заболеваемости, эти страны должны собрать эту информацию, прежде чем они смогут принять такое решение», — сказал он.
Об авторе Репринты
Судороги после вакцинации у детей
Поскольку заболеваемость вакциноуправляемыми заболеваниями и их последствия снижаются благодаря успешным программам вакцинации, внимание общественности сместилось на безопасность вакцин и потенциальные побочные эффекты после иммунизации (НППИ). ПППИ, особенно неврологические события с риском развития осложнений, могут особенно повлиять на уверенность родителей в безопасности вакцины и повлиять на дальнейшие решения о вакцинации. Судороги после вакцинации являются одним из таких ПППИ. В то время как первоначальный припадок у ребенка, скорее всего, будет лечиться в отделении неотложной помощи, родители таких детей часто обращаются к врачам общей практики (ВОП) за советом относительно последующих вакцинаций их ребенка.
ПППИ, особенно неврологические события с риском развития осложнений, могут особенно повлиять на уверенность родителей в безопасности вакцины и повлиять на дальнейшие решения о вакцинации. Судороги после вакцинации являются одним из таких ПППИ. В то время как первоначальный припадок у ребенка, скорее всего, будет лечиться в отделении неотложной помощи, родители таких детей часто обращаются к врачам общей практики (ВОП) за советом относительно последующих вакцинаций их ребенка.
В этой статье авторы представляют обзор того, что известно о припадках, возникающих после вакцинации, известных как прививочные припадки у детей. Затем следуют два иллюстративных случая, чтобы подчеркнуть клинические различия и последствия для ведения в отношении планирования дальнейшей вакцинации в каждом случае.
Фебрильные судороги, вызванные вакциной
Фебрильные судороги являются наиболее частым типом судорог у детей и возникают в связи с лихорадочным заболеванием. 1 Они встречаются у 2–5% детей в возрасте от шести месяцев до шести лет, причем примерно половина из них впервые встречается в возрасте от 12 до 30 месяцев. 2 Лихорадка после вакцинации обычно возникает в течение 48 часов после введения инактивированных вакцин (например, вакцин против дифтерии/столбняка/коклюша [АКДС] или вакцин против гриппа) или через 5–14 дней после введения живых аттенуированных вакцин (например, против кори/паротита/краснухи [MMR] вакцины против ветряной оспы или кори/паротита/краснухи/ветряной оспы [MMRV]). В эти определенные периоды, когда лихорадка после вакцинации более вероятна, могут возникать вакцинопроксимальные фебрильные судороги (VP-FS). 3–6 В этой статье авторы представляют известный риск фебрильных судорог после введения определенных вакцин.
2 Лихорадка после вакцинации обычно возникает в течение 48 часов после введения инактивированных вакцин (например, вакцин против дифтерии/столбняка/коклюша [АКДС] или вакцин против гриппа) или через 5–14 дней после введения живых аттенуированных вакцин (например, против кори/паротита/краснухи [MMR] вакцины против ветряной оспы или кори/паротита/краснухи/ветряной оспы [MMRV]). В эти определенные периоды, когда лихорадка после вакцинации более вероятна, могут возникать вакцинопроксимальные фебрильные судороги (VP-FS). 3–6 В этой статье авторы представляют известный риск фебрильных судорог после введения определенных вакцин.
Живые аттенуированные вакцины
Коревые вакцины
Риск фебрильных судорог через 5–14 дней после вакцинации MMR 3,7 вдвое превышает риск фебрильных судорог вне этого периода, с пиком заболеваемости на девятый день после вакцинации -вакцинация. 8 При изучении более узкого периода риска, составляющего 6–11 дней после вакцинации, сообщалось об атрибутивном риске возникновения одного фебрильного приступа на 1150–3000 прививок. 9,10
9,10
Риск фебрильных судорог также повышается при использовании вакцины MMRV, когда вакцина вводится в качестве первой дозы коревой вакцины; однако этот риск не наблюдается, когда вакцина MMRV вводится в качестве второй дозы. Исследования показали двукратное повышение риска фебрильных судорог через 5–12 дней после вакцинации у детей, получающих вакцину против кори в качестве первой дозы вакцины против кори, по сравнению с детьми, получающими вакцину против кори и вакцины против ветряной оспы отдельно, что соответствует одному дополнительному фебрильному судорогу на 2600 вакцинированных детей. . 6,11 Этот повышенный риск не наблюдался при введении вакцины КПК или КПК плюс ветряная оспа детям в возрасте 4–6 лет, 12 , а также при введении КПКВ в качестве второй дозы коревой вакцины в возрасте 18 лет. месячного возраста. 5 Таким образом, Австралийская национальная программа иммунизации рекомендует прививку MMRV только в возрасте 18 месяцев в качестве второй дозы вакцины против кори, а в качестве первой дозы вакцины против кори — только у детей старше 4 лет.
Инактивированные вакцины
Коклюшные вакцины
Бесклеточная коклюшная вакцина (DTPa) используется в Австралии с 1997 г. вместо более реактогенной цельноклеточной коклюшной вакцины. риск фебрильных судорог в день вакцинации только для первой и второй дозы DTPa, в возрасте трех и пяти месяцев менее 1 фебрильных судорог на 28 000 прививок. Не было общего повышенного риска фебрильных судорог в течение 0-7 дней после вакцинации при трех первичных дозах. 4 Важно отметить, что исследование не выявило повышенного риска повторных фебрильных судорог или последующей эпилепсии у детей, у которых первые фебрильные судороги произошли в течение 0–7 дней после вакцинации. В других исследованиях не сообщалось об атрибутивном риске фебрильных судорог в день или через 0–3 дня после вакцинации DTPa. 13,14
Вакцины против гриппа
Риск фебрильных судорог после вакцинации против гриппа был впервые выявлен, когда в Южном полушарии в 2010 г. сезонная трехвалентная вакцина против гриппа (TIV) одного бренда в Австралии была связана с одним фебрильным приступом на 300 введенных доз вакцины, 15 , что привело к временной приостановке вакцинации против гриппа для детей в Австралии на этот сезон. До этого исследование в США выявило один фебрильный приступ на 70 000 доз TIV у детей в возрасте до 2 лет в 2003–2004 годах. 16 В сезоны гриппа в Северном полушарии после 2010 г. было выявлено пятикратное увеличение риска фебрильных судорог через 0–1 день после одновременного введения TIV и 13-валентной пневмококковой конъюгированной вакцины (PCV13) у детей по сравнению с введением любой вакцины по отдельности. 17 После неожиданного увеличения числа фебрильных судорог, связанных с TIV в 2010 г., Австралия создала национальную дозорную систему активного надзора за безопасностью вакцин AusVaxSafety для мониторинга безопасности вакцин в Австралии. Анализируя деидентифицированные данные, полученные непосредственно от людей, получающих вакцины (или их родителей или опекунов), AusVaxSafety отслеживает НППИ и способствует раннему выявлению потенциальных проблем с безопасностью вакцин.
сезонная трехвалентная вакцина против гриппа (TIV) одного бренда в Австралии была связана с одним фебрильным приступом на 300 введенных доз вакцины, 15 , что привело к временной приостановке вакцинации против гриппа для детей в Австралии на этот сезон. До этого исследование в США выявило один фебрильный приступ на 70 000 доз TIV у детей в возрасте до 2 лет в 2003–2004 годах. 16 В сезоны гриппа в Северном полушарии после 2010 г. было выявлено пятикратное увеличение риска фебрильных судорог через 0–1 день после одновременного введения TIV и 13-валентной пневмококковой конъюгированной вакцины (PCV13) у детей по сравнению с введением любой вакцины по отдельности. 17 После неожиданного увеличения числа фебрильных судорог, связанных с TIV в 2010 г., Австралия создала национальную дозорную систему активного надзора за безопасностью вакцин AusVaxSafety для мониторинга безопасности вакцин в Австралии. Анализируя деидентифицированные данные, полученные непосредственно от людей, получающих вакцины (или их родителей или опекунов), AusVaxSafety отслеживает НППИ и способствует раннему выявлению потенциальных проблем с безопасностью вакцин. С тех пор в Австралии не было выявлено повышенного риска фебрильных судорог при вакцинации против гриппа. В 2015 и 2016 годах только шесть (0,08%) из 7198 респондентов сообщили о судорогах в течение трех дней после вакцинации против гриппа, у пяти из них в анамнезе были судороги. 18
С тех пор в Австралии не было выявлено повышенного риска фебрильных судорог при вакцинации против гриппа. В 2015 и 2016 годах только шесть (0,08%) из 7198 респондентов сообщили о судорогах в течение трех дней после вакцинации против гриппа, у пяти из них в анамнезе были судороги. 18
В таблице 1 приведены сроки и риск фебрильных судорог после вакцинации. Приступы, происходящие за пределами этих биологически вероятных временных рамок, не считаются связанными с вакцинацией, и следует рассмотреть альтернативную причину.
| Таблица 1. Биологически вероятные интервалы риска эпилептических припадков | |||
| Тип вакцины | Вакцины | Интервал риска (дни после вакцинации) | Риск фебрильных судорог |
| Активно ослабленный | ММР | 5–14 | Один фебрильный приступ на 1150–3000 прививок 9,10 |
| MMRV | 5–14 | Один дополнительный фебрильный приступ на 2600 прививок MMR+V по сравнению с MMR+V 6,11 Отсутствие повышенного риска при введении в виде второй дозы 12 | |
| Деактивирован | ДПа | 0–2 | Нет повышенного риска 4,13,14 |
| ТИВ | 0–2 | Один фебрильный приступ на 70 000 прививок (2003–2004 гг. ) 16 ) 16 Один фебрильный приступ на 300 прививок (2010 г.) 15 Нет повышенного риска при использовании текущей рецептуры 18 | |
| ТИВ + ПКВ13 | 0–2 | Пятикратное увеличение риска фебрильных судорог по сравнению с введением вакцин по отдельности 17 | |
| DTPa, вакцина против дифтерии/столбняка/бесклеточного коклюша; MMR, вакцина против кори/паротита/краснухи; MMR+V, вакцина MMR, вводимая одновременно с вакциной против вируса ветряной оспы; MMRV, вакцина против кори/эпидемического паротита/краснухи/ветряной оспы; PCV13, 13-валентная конъюгированная пневмококковая вакцина; TIV, трехвалентная вакцина против гриппа | |||
Клинические исходы фебрильных судорог после вакцинации
Большинство фебрильных судорог являются простыми, определяемыми как генерализованные тонико-клонические судороги продолжительностью <15 минут без рецидивов в течение 24 часов после первоначального судорог или постиктальной патологии, такой как парез Тодда. 19 Приблизительно 20–30 % фебрильных судорог имеют один или несколько сложных признаков, при этом 4–16 % имеют фокальные признаки. 20–22
19 Приблизительно 20–30 % фебрильных судорог имеют один или несколько сложных признаков, при этом 4–16 % имеют фокальные признаки. 20–22
Было обнаружено, что VP-FS не отличаются по тяжести судорог от фебрильных судорог другой этиологии (т. е. непривитых проксимальных фебрильных судорог [NVP-FS]). В проспективном австралийском когортном исследовании 1022 детей в возрасте до 6 лет, поступивших в больницы с первыми фебрильными судорогами, не было обнаружено повышенного риска длительных фебрильных судорог или рецидива судорог в первые 24 часа после VP-FS по сравнению с NVP-FS. . Случаи VP-FS и NVP-FS также имели одинаковую продолжительность госпитализации. Кроме того, исследование показало, что у 12% детей с ВП-ФС была лабораторно подтвержденная сопутствующая инфекция. Дети, у которых была и инфекция, и недавняя вакцинация, дольше госпитализировались для лечения инфекции по сравнению с детьми без коинфекции. Ретроспективное когортное исследование детей в возрасте от шести месяцев до трех лет в США подтвердило эти выводы, не выявив различий в риске госпитализации между первой ВП-ФС и НВП-ФС. 23 В обоих исследованиях не сообщалось об отсутствии различий в риске рецидива фебрильных судорог в период последующего наблюдения их когорт.
23 В обоих исследованиях не сообщалось об отсутствии различий в риске рецидива фебрильных судорог в период последующего наблюдения их когорт.
Популяционные исследования показывают, что у большинства детей в возрасте 6–12 лет с фебрильными судорогами в анамнезе нормальные когнитивные и академические способности. 24,25 Результаты развития и поведения детей после их первого VP-FS оценивались и сравнивались с детьми с NVP-FS и детьми без анамнеза судорог через 12–18 месяцев после начальных фебрильных судорог в недавнем австралийском проспективном многоцентровом исследовании. исследование случай-контроль. Исследование не обнаружило различий между тремя группами в их когнитивных, моторных, языковых, социально-эмоциональных или общих адаптивных функциях при формальной оценке развития. 26 Также не было различий в исполнительных функциях и поведении детей с ВП-ФС или НВП-ФС по сравнению с контрольной группой в вопросниках поведения, оцениваемых родителями.
Прививочные афебрильные судороги и эпилептический статус
В дополнение к фебрильным судорогам, афебрильным судорогам и эпилептическому статусу судороги продолжительностью ≥30 минут или множественные судороги в течение 30-минутного периода без возврата к нормальному уровню сознания между каждым судорожным припадком , также были зарегистрированы после вакцинации, хотя риск не так четко определен. Ретроспективный обзор базы данных AEFI в Германии с 2006 по 2008 год 27 идентифицировал 247 сообщений о судорогах после вакцинации, из которых был 21 случай эпилептического статуса и 44 одиночных афебрильных судорог.
Австралийское исследование показало, что у 11 из 14 детей с эпилепсией, у которых первый приступ был вызван вакциной (два фебрильных приступа, три афебрильных приступа, шесть случаев эпилептического статуса, три неясных), был SCN1A -ассоциированный синдром Драве. 28 Дальнейшее исследование 40 детей с синдромом Драве показало, что у 12 из них первый приступ случился в течение двух дней после вакцинации АКДС, пять из которых были эпилептическим статусом, и все они произошли у детей в возрасте до 12 месяцев (средний возраст 4,5 месяца). 29 Исследование 1729 голландских детей с судорогами после вакцинации за 10-летний период показало, что шесть из 15 SCN1A -ассоциированных случаев синдрома Драве имели эпилептический статус. 30 В вышеупомянутом исследовании случай-контроль два случая ВП-ФС были идентифицированы как имеющие патогенный вариант SCN1A при генетическом тестировании, и у обоих был эпилептический статус после вакцинации АКДС в возрасте <12 месяцев. 31
29 Исследование 1729 голландских детей с судорогами после вакцинации за 10-летний период показало, что шесть из 15 SCN1A -ассоциированных случаев синдрома Драве имели эпилептический статус. 30 В вышеупомянутом исследовании случай-контроль два случая ВП-ФС были идентифицированы как имеющие патогенный вариант SCN1A при генетическом тестировании, и у обоих был эпилептический статус после вакцинации АКДС в возрасте <12 месяцев. 31
Синдром Драве — форма тяжелой эпилепсии, при которой 80% пациентов имеют вариант SCN1A . 32–36 Особенности синдрома Драве описаны во вставке 1. Судороги обычно проявляются на первом году жизни, часто в виде продолжительных судорог, вызванных лихорадкой. У пациентов прогрессируют различные типы приступов, при этом общими триггерами являются лихорадка, жара и солнечный свет. Застой и регресс развития происходят в возрасте от одного до четырех лет, что приводит к когнитивным, двигательным и поведенческим нарушениям, при этом у некоторых детей проявляются аутичные и гиперактивные черты. 37–39 Приступы у пациентов с синдромом Драве обычно не поддаются лечению стандартными противоэпилептическими препаратами. В результате скрининг на вариантов SCN1A у младенцев с эпилептическим эпилептическим статусом после вакцинации (VP-SE) следует рассматривать для ранней диагностики и оптимального управления последующими вакцинациями, особенно для предотвращения повторного VP-SE.
37–39 Приступы у пациентов с синдромом Драве обычно не поддаются лечению стандартными противоэпилептическими препаратами. В результате скрининг на вариантов SCN1A у младенцев с эпилептическим эпилептическим статусом после вакцинации (VP-SE) следует рассматривать для ранней диагностики и оптимального управления последующими вакцинациями, особенно для предотвращения повторного VP-SE.
| Вставка 1. Особенности синдрома Драве |
|
Детей с ВП-СЭ следует направить в специализированную клинику иммунизации в соответствующем штате или территории для обследования вместе с детским неврологом для определения будущих планов вакцинации. Если вакцинация может быть продолжена и родители согласны, можно следовать протоколу вакцинации детей с ВП-СЭ. Протокол, разработанный службой иммунизации Королевской детской больницы Мельбурна совместно с экспертами-неврологами, предусматривает вакцинацию под наблюдением врача в больнице профилактическим противоэпилептическим и жаропонижающим препаратом.
Если вакцинация может быть продолжена и родители согласны, можно следовать протоколу вакцинации детей с ВП-СЭ. Протокол, разработанный службой иммунизации Королевской детской больницы Мельбурна совместно с экспертами-неврологами, предусматривает вакцинацию под наблюдением врача в больнице профилактическим противоэпилептическим и жаропонижающим препаратом.
Имеется мало данных о клинических исходах и риске рецидива судорог у детей с афебрильными судорогами после вакцинации. Поэтому таких детей также следует направлять в специализированную клинику иммунизации для обследования на вакцинацию под наблюдением врача.
Дети с неврологическими заболеваниями, включая эпилепсию, подвержены повышенному риску осложнений вакциноуправляемых заболеваний, включая грипп. Там, где это возможно, важно способствовать своевременной вакцинации таких детей путем раннего направления в специализированные службы иммунизации.
В таблице 2 обобщены характеристики различных типов припадков, связанных с введением вакцины, рекомендуемые исследования и последующая тактика вакцинации.
| Таблица 2. Поствакцинальные изъятия | |||
| Конфискация | Характеристики | Расследования | Управление вакцинацией |
| Простые фебрильные судороги 19 |
| Не требуется | Продолжение вакцинации в обычных условиях – общая практика или поликлиника |
| Сложные фебрильные судороги 20 | Один или несколько из следующих:
|
| Если при обследовании не будет выявлена другая причина, можно продолжить вакцинацию в обычных условиях – общей практики или в поликлинике |
| Афебрильные судороги | Судороги (генерализованные или очаговые) при отсутствии лихорадки | См. выше выше | Направление в специализированную клинику иммунизации для осмотра и вакцинации под наблюдением врача |
| Эпилептический статус 1 |
|
| Направление в специализированный диспансер иммунизации и вакцинация под наблюдением врача в стационаре по протоколу ревакцинации |
| ЦНС, центральная нервная система; ЭЭГ, электроэнцефалограмма | |||
Случай 1
Мэри, здоровый младенец в возрасте 12 месяцев, дома перенесла пятиминутный генерализованный тонико-клонический приступ без фокальных признаков. У нее была температура до 39°С в момент приступа. При осмотре в отделении неотложной помощи у Мэри было нормальное обследование без явного очага инфекции. У нее не было значительного медицинского или семейного анамнеза, хотя было отмечено, что она получила свои 12-месячные вакцины (MMR, четырехвалентная менингококковая конъюгированная вакцина [MenACWY] и PCV13) за девять дней до этого. Выписана домой после периода наблюдения в отделении неотложной помощи с диагнозом «простой фебрильный приступ».
У нее была температура до 39°С в момент приступа. При осмотре в отделении неотложной помощи у Мэри было нормальное обследование без явного очага инфекции. У нее не было значительного медицинского или семейного анамнеза, хотя было отмечено, что она получила свои 12-месячные вакцины (MMR, четырехвалентная менингококковая конъюгированная вакцина [MenACWY] и PCV13) за девять дней до этого. Выписана домой после периода наблюдения в отделении неотложной помощи с диагнозом «простой фебрильный приступ».
Это пример простого фебрильного судороги через девять дней после вакцинации MMR, когда вакцина является биологически вероятной причиной или триггером фебрильных судорог. При осмотре через 18 месяцев у Мэри больше не было фебрильных судорог, и ее развитие оставалось нормальным. Ее лечащий врач заверил ее родителей в отношении долгосрочных результатов после VP-FS, и она провела 18-месячную вакцинацию против кори и кори в клинике без каких-либо побочных реакций.
Случай 2
Джон, четырехмесячный мальчик, был доставлен машиной скорой помощи в отделение неотложной помощи в состоянии эпилептического статуса. За пятнадцать часов до этого он получил свои четырехмесячные прививки (дифтерия, столбняк, бесклеточный коклюш, Haemophilus influenzae типа b, гепатит B и инактивированная комбинированная вакцина против полиомиелита; PCV13 и оральная ротавирусная вакцина). Статус был купирован через 40 минут после введения четырех доз мидазолама (0,3 мг/кг/доза) и леветирацетама (20 мг/кг). Джон был здоровым младенцем, у него не было судорог в анамнезе, фебрильных судорог или эпилепсии в семейном анамнезе не было. Он был выписан с трансбуккальным мидазоламом для неотложного лечения приступов вне больницы.
За пятнадцать часов до этого он получил свои четырехмесячные прививки (дифтерия, столбняк, бесклеточный коклюш, Haemophilus influenzae типа b, гепатит B и инактивированная комбинированная вакцина против полиомиелита; PCV13 и оральная ротавирусная вакцина). Статус был купирован через 40 минут после введения четырех доз мидазолама (0,3 мг/кг/доза) и леветирацетама (20 мг/кг). Джон был здоровым младенцем, у него не было судорог в анамнезе, фебрильных судорог или эпилепсии в семейном анамнезе не было. Он был выписан с трансбуккальным мидазоламом для неотложного лечения приступов вне больницы.
Это пример эпилептического статуса после вакцинации DTPa, когда вакцина снова является биологически вероятной причиной припадка. У Джона снова были фебрильные и афебрильные судороги, не связанные с вакцинацией, и он был направлен к неврологу для дальнейшего обследования. У него был диагностирован синдром Драве после выявления признаков регрессии развития и генетического тестирования, которое подтвердило вариант SCN1A . Через специализированную клинику иммунизации и в консультации с лечащим неврологом его шестимесячные плановые прививки были безопасно проведены в стационаре под медицинским наблюдением с использованием протокола ревакцинации в больнице, который включал дополнительную профилактическую противоэпилептическую терапию. Одновременно с этим он благополучно получил вакцину против гриппа, чтобы защитить себя от заболевания гриппом.
Через специализированную клинику иммунизации и в консультации с лечащим неврологом его шестимесячные плановые прививки были безопасно проведены в стационаре под медицинским наблюдением с использованием протокола ревакцинации в больнице, который включал дополнительную профилактическую противоэпилептическую терапию. Одновременно с этим он благополучно получил вакцину против гриппа, чтобы защитить себя от заболевания гриппом.
Заключение
В этих тематических исследованиях выделяются два типа припадков после вакцинации. В случае простого ВП-ФС специалисты по иммунизации и родители могут быть уверены, что клиническая тяжесть и исходы развития нервной системы после ВП-ФС ничем не отличаются от фебрильных судорог, вызванных другой причиной. Дальнейшие вакцинации можно безопасно проводить этим детям в их обычных условиях, будь то общая практика или общественная клиника, и их нельзя откладывать.
Детей с ВП-СЭ или афебрильными судорогами, связанными с вакциной, следует направить на осмотр к специалисту и рассмотреть вопрос об исследованиях лежащей в основе генетической эпилептической энцефалопатии. Важно, чтобы последующая вакцинация происходила под наблюдением врача. Детей с диагнозом синдром Драве или другие генетические эпилепсии в идеале вакцинируют в стационаре по протоколу ревакцинации.
Важно, чтобы последующая вакцинация происходила под наблюдением врача. Детей с диагнозом синдром Драве или другие генетические эпилепсии в идеале вакцинируют в стационаре по протоколу ревакцинации.
Во всех случаях дальнейшая вакцинация должна быть приоритетной, если это возможно, и обычно ее можно безопасно провести после консультации со специалистами по иммунизации и неврологами в специализированных клиниках в каждом штате и территории Австралии, если это необходимо.
Ключевые моменты
- Как живые аттенуированные, так и инактивированные вакцины вызывают фебрильные судороги и, реже, эпилептический статус.
- Ревакцинация детей с эпилептическими припадками зависит от типа припадка.
- Клинические исходы и исходы развития нервной системы у детей с ВП-ФС не отличаются от исходов у детей с фебрильными судорогами по другой причине или у детей без судорог в анамнезе.
- Дети с фебрильными судорогами могут безопасно продолжать вакцинацию по месту жительства.


 в диаметре в месте инъекции)
в диаметре в месте инъекции)