Негоспитальная пневмония (не вызванная Covid-19) — Симптомы, диагностика и лечение
Последний просмотренный: 15 Март 2023
Last updated: 01 Июнь 2022
Внебольничная пневмония (НГП), как правило, характеризуется наличием нового инфильтрата в легких на рентгенограмме органов грудной клетки в сочетании с одним или несколькими из следующих симптомов: лихорадка, озноб, кашель, выделение мокроты, одышка, миалгия, артралгия, плевральная боль.
Следует назначать рентгенографию органов грудной клетки всем пациентам с подозрением на НГП, госпитализированных с целью подтверждения или исключения диагноза.
Следует назначить бактериологическое исследование мокроты и крови всем госпитализированным пациентам, которые получают эмпирическое лечение метициллинрезистентного Staphylococcus aureus (MRSA) или Pseudomonas aeruginosa, а также пациентам с тяжелой НГП.
Используйте утвержденное правило клинического прогнозирования (например, индекс тяжести пневмонии) наряду с клинической оценкой, чтобы определить, следует лечить пациента в стационаре или амбулаторно.
Применяйте эмпирическую антибиотикотерапию. Пациентам с сопутствующими заболеваниями требуются схемы с более широким спектром действия. Расширьте спектр действия антибиотикотерапии для охвата MRSA и P. aeruginosa при наличии локальных факторов риска любого из этих патогенов.
Определение
Негоспитальную пневмонию (НГП) определяют как пневмонию, приобретенную за пределами больницы или медицинских учреждений. Клинический диагноз основывается на группе проявлений и симптомов, связанных с инфекцией нижних дыхательных путей, с наличием лихорадки >38 °C (>100 ºF), кашля, мокроты, боли в груди, одышки и признаков инвазии в альвеолы. Однако у пожилых пациентов, у которых часто нет лихорадки, могут наблюдаться дезориентация и прогрессирование фоновых заболеваний. Этот раздел посвящен диагностике и лечению НГП у иммунокомпетентных взрослых; в нем не рассматривается пневмония, вызванная COVID-19. Смотрите раздел Коронавирусная болезнь 2019 (COVID-19).
Анамнез и осмотр
Ключевые диагностические факторы
- наличие факторов риска
- кашель с увеличением выработки мокроты
- лихорадка или озноб
- одышка
- плевральная боль
- аномальные результаты аускультации
Больше ключевые диагностические факторы
Другие диагностические факторы
- притупление перкуторного звука
- миалгия
- артралгия
- спутанность сознания
Другие диагностические факторы
Факторы риска
- возраст> 65 лет
- проживание в учреждениях длительного ухода
- ХОБЛ
- влияние сигаретного дыма
- злоупотребление алкоголем
- плохая гигиена ротовой полости
- применение кислотоснижающих препаратов, ингаляционных кортикостероидов, антипсихотических средств, противодиабетических препаратов
- контакт с детьми
- ВИЧ-инфекция
- сахарный диабет
- хроническое заболевание почек
- хроническое заболевание печени
- применение опиоидов
Больше факторы риска
Диагностические исследования
Исследования, которые показаны в первую очередь
- рентгенография органов грудной клетки
- развернутый анализ крови
- электролиты сыворотки, мочевина
- функциональные печеночные пробы
- содержание глюкозы в крови
- газы/оксиметрия артериальной крови
- бактериологическое исследование крови
- бактериологическое исследование мокроты на культуры возбудителя
Больше исследования, которые показаны в первую очередь
Исследования, проведение которых нужно рассмотреть
- ультразвуковое исследование легких у постели больного
- КТ грудной клетки
- определение антигенов Legionella и пневмококков в моче
- C-реактивный белок сыворотки
- сывороточный прокальцитонин
- торакоцентез и посев плевральной жидкости на культуры возбудителей
- бронхоскопия
- анализы на респираторные вирусы
- молекулярные микробиологические методы
Больше исследования, проведение которых нужно рассмотреть
Алгоритм лечения
Острый
амбулаторно
стационарно
Составители
Авторы
Рецензенты
Внебольничная пневмония у пожилых: особенности этиологии, клинического течения и антибактериальной терапии | Яковлев С.
 В.
В.Пневмония – острое инфекционное заболевание, преимущественно бактериальной этиологии, характеризующееся очаговым поражением респираторных отделов легких, наличием внутриальвеолярной экссудации, выявляемой при физикальном и/или инструментальном исследовании, выраженными в различной степени лихорадочной реакцией и интоксикацией.
Пневмония является одним из наиболее распространенных заболеваний. Так, в России среднестатистические показатели заболеваемости составляют 10–150/00 [1]. Риск развития пневмонии увеличивается с возрастом. Распространенность внебольничных пневмоний среди лиц пожилого и старческого возраста в Москве составляет 17,40/00, а в США – 20–400/00 [2]. По данным National Center for Health Statistics, у пожилых людей заболеваемость внебольничной пневмонией в 2 раза выше, чем у лиц молодого возраста; частота госпитализаций при этом заболевании с возрастом увеличивается более чем в 10 раз. Летальность при пневмонии среди больных старше 60 лет в 10 раз выше, чем в других возрастных группах, и достигает 10–15% при пневмококковых пневмониях [2].
Умение своевременно диагностировать и правильно лечить пневмонию необходимо врачам различных специальностей, курирующих пожилых больных (терапевты, невропатологи, психиатры, хирурги и др.), поскольку пневмония у них часто ассоциируется с различными сопутствующими заболеваниями, нередко с декомпенсацией фоновых заболеваний, протекает со скудной или атипичной клинической симптоматикой, что затрудняет своевременную диагностику, усложняет лечение больного и ухудшает прогноз заболевания.
При пневмонии у пожилых больных такие классические признаки, как притупление перкуторного звука, крепитация не всегда отчетливо выражены, а в ряде случаев отсутствуют [2]. Это можно объяснить тем, что феномен уплотнения легочной ткани при пневмониях у пожилых не всегда достигает той степени, которая была бы достаточной для формирования указанных признаков.
Кашель, малопродуктивный или с отделением мокроты, является частым проявлением пневмонии, однако у ослабленных больных при угнетении кашлевого рефлекса (инсульт, болезнь Альцгеймера) может отсутствовать.
Характерным признаком пневмонии является одышка,
Лихорадка при пневмонии в пожилом и старческом возрасте наблюдается довольно часто (75–80%), хотя по сравнению с более молодыми пациентами заболевание чаще протекает с нормальной или даже пониженной температурой, что является прогностически менее благоприятным.
Частыми проявлениями пневмонии у пожилых являются нарушения со стороны ЦНС в виде апатии, сонливости, заторможенности, потери аппетита, спутанности сознания, вплоть до развития сопорозного состояния. Указанная симптоматика, особенно быстро развившаяся, заставляет врача подозревать острое нарушение мозгового кровообращения [2, 3]. В ряде случаев первыми проявлениями пневмонии становится внезапное нарушение физической активности, развитие апатии, потеря интереса к окружающему, отказ от еды, недержание мочи.
Из клинических проявлений пневмонии у пожилых на первый план может выступать декомпенсация фоновых заболеваний. Так, у больных с ХОЗЛ клинические проявления пневмонии могут характеризоваться усилением кашля, появлением дыхательной недостаточности, что может ошибочно расцениваться как обострение хронического бронхита. При развитии пневмонии у больного с застойной сердечной недостаточностью, последняя может прогрессировать и стать рефрактерной к лечению. Клиническими проявлениями пневмонии могут также быть декомпенсация сахарного диабета с развитием кетоацидоза у пожилых больных сахарным диабетом, появление признаков печеночной недостаточности у больных циррозом печени, развитие или прогрессирование почечной недостаточности у больных хроническим пиелонефритом.
Лейкоцитоз может отсутствовать у трети больных с пневмонией, что является неблагоприятным прогностическим признаком, особенно при наличии нейтрофильного сдвига.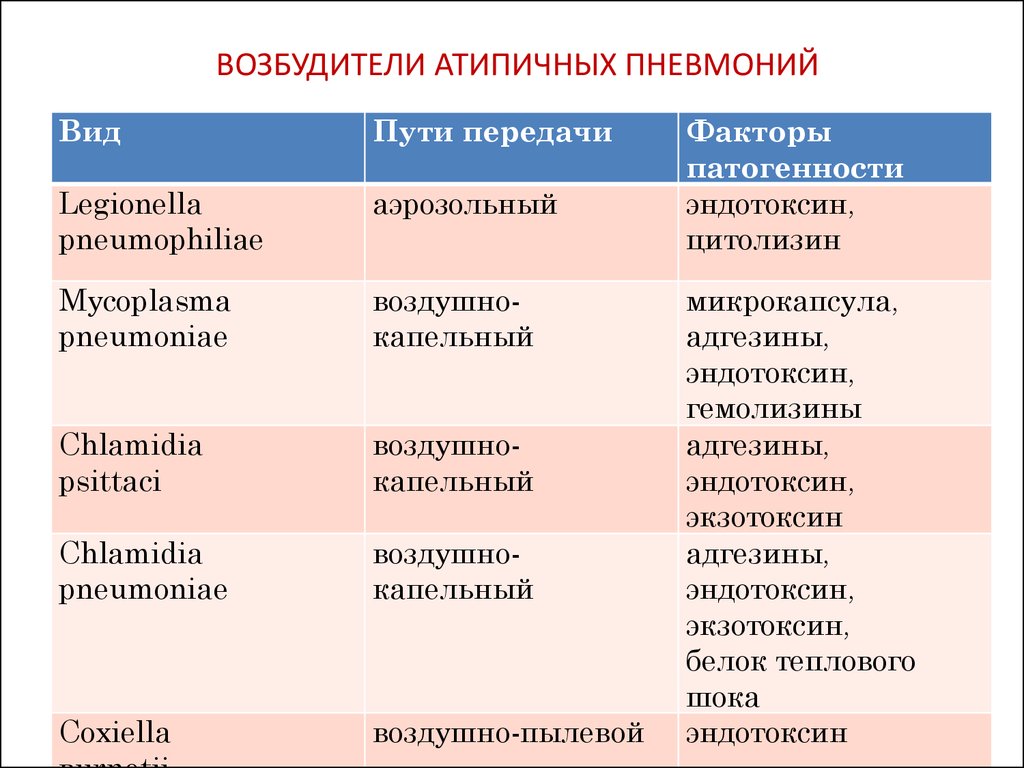
Классификация, наиболее полно отражающая особенности течения внебольничной пневмонии и позволяющая обосновать этиотропную терапию, построена по этиологическому принципу. Однако на практике уточнение этиологии пневмонии мало реально из-за недостаточной информативности и значительной продолжительности традиционных микробиологических исследований. В то же время лечение пневмонии должно быть начато неотложно при установлении клинического диагноза. Кроме того, по нашим данным, у 35% больных с внебольничной пневмонией отсутствует продуктивный кашель в ранние сроки заболевания (у пожилых – в 50% случаев и более).
В ряде случаев (20–45%) даже при наличии адекватных проб мокроты не удается выделить возбудителя [4]. Таким образом, этиологический диагноз пневмонии на основании выделения возбудителя из мокроты не удается установить в рутинной клинической практике у большинства больных, а бактериемия при внебольничной пневмонии встречается не чаще чем в 25% случаев.
Внебольничную пневмонию могут вызывать практически все известные условно-патогенные микроорганизмы, однако этиология заболевания, как правило, непосредственно связана с нормальной микрофлорой верхних дыхательных путей. По данным фармакоэпидемиологических исследований, проведенных в последние годы за рубежом, наиболее частым возбудителем внебольничной пневмонии у больных всех возрастных групп является пневмококк (Streptococcus pneumoniae) [5–7], на долю которого приходится 30% и более случаев заболевания. Вторым по частоте (8–25%) возбудителем является гемофильная палочка (
 Для больных пожилого возраста эти возбудители не характерны. Другие микроорганизмы – стафилококки, грамотрицательные бактерии, легионелла – выявляются с частотой 5–7%.
Для больных пожилого возраста эти возбудители не характерны. Другие микроорганизмы – стафилококки, грамотрицательные бактерии, легионелла – выявляются с частотой 5–7%.
На основании клинической картины заболевания и данных обследования больного не представляется возможным судить об этиологии пневмонии, хотя с учетом предрасполагающих факторов или возникающих осложнений можно сделать предположение о вероятных возбудителях
Бензилпенициллин. Проявляет высокую активность в отношении наиболее частого возбудителя внебольничной пневмонии – S.pneumoniae. В последние годы отмечено увеличение резистентности пневмококков к пенициллину и в некоторых странах уровень резистентности достигает 40%, что ограничивает использование этого препарата [8].
Аминопенициллины (ампициллин, амоксициллин). Характеризуются более широким спектром активности по сравнению с бензилпенициллинами, однако не стабильны к b-лактамазам стафилококков и грамотрицательных бактерий. Амоксициллин имеет преимущество перед ампициллином, так как лучше всасывается в желудочно-кишечном тракте, реже дозируется и лучше переносится. Амоксициллин можно применять при нетяжелом течении пневмонии в амбулаторной практике и у пожилых без сопутствующей патологии.
Защищенные аминопенициллины – амоксициллин/клавуланат. В отличие от ампициллина и амоксициллина, препарат активен в отношении штаммов бактерий, продуцирующих b-лактамазы, которые ингибируются клавуланатом, входящим в его состав. Амоксициллин/клавуланат проявляет высокую активность в отношении большинства возбудителей внебольничной пневмонии у пожилых, включая анаэробы. В настоящее время рассматривается как ведущий препарат при лечении внебольничных инфекций дыхательных путей. Наличие парентеральной формы позволяет использовать препарат у госпитализированных больных при тяжелом течении пневмонии. В целях снижения стоимости лечения рекомендуется ступенчатая терапия, т.е. последовательная замена парентеральной формы на пероральную при получении начального клинического эффекта для завершения полного курса лечения.
Амоксициллин/клавуланат проявляет высокую активность в отношении большинства возбудителей внебольничной пневмонии у пожилых, включая анаэробы. В настоящее время рассматривается как ведущий препарат при лечении внебольничных инфекций дыхательных путей. Наличие парентеральной формы позволяет использовать препарат у госпитализированных больных при тяжелом течении пневмонии. В целях снижения стоимости лечения рекомендуется ступенчатая терапия, т.е. последовательная замена парентеральной формы на пероральную при получении начального клинического эффекта для завершения полного курса лечения.
Цефуроксим и цефуроксим аксетил. Относятся к цефалоспоринам II поколения. Спектр действия близок к амоксициллин/клавуланату, за исключением анаэробных микроорганизмов. Штаммы пневмококка, устойчивые к пенициллину, также могут быть устойчивы к цефуроксиму. Наряду с амоксициллин/клавуланатом препараты рассматриваются в качестве средств первого ряда при лечении внебольничной пневмонии у пожилых – цефуроксим аксетил в амбулаторной практике, цефуроксим у госпитализированных больных.
Цефотаксим и цефтриаксон. Относятся к парентеральным цефалоспоринам III поколения. Обладают высокой активностью в отношении большинства грамотрицательных бактерий и пневмококков, включая штаммы, резистентные к пенициллину. Являются препаратами выбора при лечении тяжелых пневмоний у пожилых. Цефтриаксон является оптимальным препаратом для парентерального лечения пожилых больных с пневмонией на дому из-за удобства введения – 1 раз в сутки.
Макролиды. В настоящее время рассматриваются как ведущие средства при лечении внебольничной пневмонии нетяжелого течения у детей и больных молодого и среднего возраста из-за их высокой активности в отношении микоплазм и хламидий, наряду с типичными бактериальными возбудителями.
Однако у больных пожилого возраста значение макролидов ограничено из-за особенностей спектра возбудителей (табл. 2). Кроме того, в последние годы отмечено увеличение резистентности пневмококков и гемофильной палочки к макролидам [9]. Макролиды у пожилых следует назначать при тяжелой пневмонии в сочетании с цефалоспоринами III поколения.
Макролиды у пожилых следует назначать при тяжелой пневмонии в сочетании с цефалоспоринами III поколения.
Аминогликозиды. Не действуют на основной возбудитель внебольничной пневмонии – S.pneumoniae, обладают слабой активностью в отношении других распространенных возбудителей – H.influenzae, K.pneumoniae. Часто практикующееся в амбулаторной практике назначение аминогликозидов для лечения внебольничной пневмонии следует считать ошибочным.
Фторхинолоны. Препараты I поколения (ципрофлоксацин и офлоксацин) не нашли широкого применения при лечении внебольничной пневмонии из-за невысокой активности в отношении основного возбудителя – S.pneumoniae. Препараты нового поколения фторхинолонов обладают более высокой активностью в отношении этого возбудителя, в связи с чем рассматриваются как потенциально ведущие средства при внебольничной пневмонии, однако требуется проведение дополнительных исследований. В нашей стране зарегистрирован один препарат этой подгруппы – грепафлоксацин. На стадии клинического изучения находится еще ряд препаратов – моксифлоксацин, гатифлоксацин, клинафлоксацин, гемифлоксацин.
На стадии клинического изучения находится еще ряд препаратов – моксифлоксацин, гатифлоксацин, клинафлоксацин, гемифлоксацин.
Характеристика антимикробной активности перечисленных и других антибактериальных препаратов представлена в табл. 3.
В целях оптимизации антибактериальной терапии целесообразно выделить несколько подгрупп среди больных пожилого возраста – у амбулаторных больных в зависимости от наличия или отсутствия сопутствующей патологии, у госпитализированных больных – в зависимости от тяжести течения и наличия осложнений. Это деление обусловлено различием в спектре предполагаемых возбудителей. Программа начальной эмпирической терапии внебольничной пневмонии у пожилых представлена в табл. 4, а рекомендуемые дозы основных антибактериальных препаратов – в табл. 5.
Данные схемы согласуются с рекомендацией пульмонологов Европы и общества инфекционных заболеваний Северной Америки [5, 10].
До начала антибактериальной терапии у всех госпитализированных больных обязателен забор двух проб крови для исследования гемокультуры и забор мокроты (при ее наличии) для окраски микроскопии окрашенного препарата и культурального выделения возбудителей. У амбулаторных больных бактериологическое исследование крови и мокроты нецелесообразно.
При неосложненной внебольничной пневмонии антибактериальная терапия может быть завершена по достижении стойкой нормализации температуры тела (в течение 3–4 дней). При таком подходе длительность лечения обычно составляет от 5 до 10 дней. При стафилококковых пневмониях целесообразна более длительная антибактериальная терапия – в течение 10–14 дней. Длительность антибактериальной терапии осложненных внебольничных пневмоний у пожилых определяется индивидуально, например, при абсцедирующей пневмонии ее предпочтительно проводить в течение 14–21 дня, причем по достижении первоначального эффекта смена антибиотика в пределах указанной длительности лечения нецелесообразна.
Литература
1. Антибактериальная терапия пневмоний у взрослых. Учебно-методическое пособие для врачей. М.: РМ-Вести, 1998; 28 с.
1. Антибактериальная терапия пневмоний у взрослых. Учебно-методическое пособие для врачей. М.: РМ-Вести, 1998; 28 с.2. Дворецкий Л.И., Лазебник Л.Б., Яковлев С.В. Диагностика и лечение бактериальных инфекций у пожилых. М.: Универсум Паблишинг, 1997; 54 с.
3. Яковлев С.В. Лечение инфекций нижних дыхательных путей у больных пожилого возраста. Тер. арх., 1997; 12: 57–63.
4. Geddes AM. Empiric therapy in lower respiratory tract-infection – an ongoing challenge. J Chemotherapy 1997; 9 (Suppi 3): 5–9.
5. Bartlett JG, Breiman RF, Mandell LA, File TM. Community-acquired pneumonia in adults: guidelines for management. Clin Infect Dis 1998; 26: 811–38.
6. Finch RG. Pneumonia: the impact of antibiotic resistance on its management. Microb Drug Res 1995; 1 (2): 149–58.
7. Doern GV. Trends in antimicrobial susceptibility of bacterial pathogens of the respiratory tract. Amer J Med 1995; 99 (Suppl 6В): 3S–7S.
8. Jacobs MR. Respiratory tractinfection: epidemiology and surveillance. J Chemotherapy 1997; 9 (Suppl 3): 10–17.
9. Schito GC, Mannelli S, Pesce A, and the Alexander Project Group. Trends in the activity of macrolide and beta-lactam antibiotics and resistance development. J Chemotherapy 1997; 9 (Suppl 3): 18-28.
10. Guidelines for management of adult community-acquired lower respiratory tractinfections. Eur Respir L 1998; 11: 986–91.
| Приложения к статье |
| У пожилых пневмония протекает со скудной или атипичной клинической симптоматикой |
| Основным подходом к лечению внебольничной пневмонии является эмпирический выбор антибактериальных средств |
Внебольничная пневмония — StatPearls — NCBI Bookshelf
Непрерывное обучение
Внебольничная пневмония является основной причиной госпитализации, смертности и значительных расходов на здравоохранение. Поскольку проявления заболевания варьируются от легкого заболевания, которое можно лечить амбулаторно, до тяжелого заболевания, требующего лечения в отделении интенсивной терапии, определение надлежащего уровня ухода важно для улучшения исходов в дополнение к ранней диагностике и соответствующему и своевременному лечению. В этом мероприятии рассматривается оценка и лечение внебольничной пневмонии, а также роль межпрофессиональной команды в оценке и лечении пациентов с этим заболеванием.
Поскольку проявления заболевания варьируются от легкого заболевания, которое можно лечить амбулаторно, до тяжелого заболевания, требующего лечения в отделении интенсивной терапии, определение надлежащего уровня ухода важно для улучшения исходов в дополнение к ранней диагностике и соответствующему и своевременному лечению. В этом мероприятии рассматривается оценка и лечение внебольничной пневмонии, а также роль межпрофессиональной команды в оценке и лечении пациентов с этим заболеванием.
Цели:
Определите распространенные причины внебольничной пневмонии.
Обзор обследования пациента с подозрением на внебольничную пневмонию.
Определите препараты выбора у пациентов с внебольничной пневмонией.
Опишите стратегии межпрофессиональной бригады по улучшению ухода за пациентами с внебольничной пневмонией.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Внебольничная пневмония является основной причиной госпитализации, смертности и требует значительных затрат на здравоохранение. Поскольку проявления заболевания варьируются от легкого заболевания, которое можно лечить амбулаторно, до тяжелого заболевания, требующего лечения в отделении интенсивной терапии (ОИТ), определение надлежащего уровня ухода важно для улучшения результатов в дополнение к ранней диагностике и надлежащему и своевременному лечению. лечение.[1][2][3][4]
Этиология
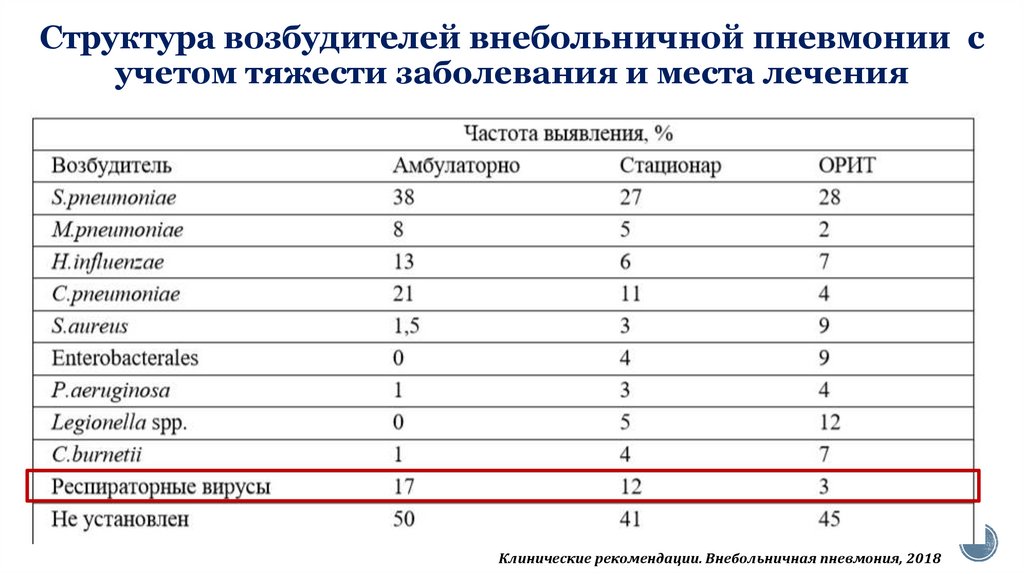
Патогенные микроорганизмы, вызывающие приобретенную сообществом пневмонию, могут быть классифицированы как два типа: (1) типичные агенты, такие как Streptococcus pneumoniae , Haemophilus influenzae , Moraxella Catarrhalus , , , Ander, , , , , , , , , , , , , , , , , , , , , , , , , , , , . , грамотрицательные микроорганизмы и (2) атипичные агенты, такие как Legionella, Mycoplasma, Chlamydia pneumoniae, и C. psittaci. Грипп, коронавирус тяжелого острого респираторного синдрома 2 (SARS-CoV-2) и другие респираторные вирусы все чаще обнаруживаются в качестве патогенов на основе методов молекулярного обнаружения. по всему миру, S. pneumoniae и H. influenzae являются ведущими возбудителями острой бактериальной пневмонии. Наиболее распространенными патогенами, выявленными в ходе самого последнего активного эпиднадзора за населением в Соединенных Штатах, были риновирус человека, вирус гриппа и Streptococcus pneumoniae.
psittaci. Грипп, коронавирус тяжелого острого респираторного синдрома 2 (SARS-CoV-2) и другие респираторные вирусы все чаще обнаруживаются в качестве патогенов на основе методов молекулярного обнаружения. по всему миру, S. pneumoniae и H. influenzae являются ведущими возбудителями острой бактериальной пневмонии. Наиболее распространенными патогенами, выявленными в ходе самого последнего активного эпиднадзора за населением в Соединенных Штатах, были риновирус человека, вирус гриппа и Streptococcus pneumoniae.
Эпидемиология
Расчетная заболеваемость внебольничной пневмонией во всем мире колеблется от 1,5 до 14 случаев на 1000 человеко-лет, и на нее влияют географические, сезонные и демографические характеристики. В Соединенных Штатах ежегодная заболеваемость составляет 24,8 случая на 10 000 взрослых с более высокими показателями по мере увеличения возраста. Пневмония является восьмой по значимости причиной смерти и первой среди инфекционных причин смерти. Уровень смертности достигает 23% среди пациентов, поступивших в отделение интенсивной терапии. Все пациенты с сопутствующими заболеваниями считаются подверженными риску развития пневмонии, но существуют специфические факторы риска для конкретных возбудителей, включая (1) лекарственно-устойчивые пневмококки — возраст старше 65 лет, контакт с детьми в детских садах, прием бета-лактамов в предшествующие 9 лет.0 дней, расстройство, связанное с употреблением алкоголя, хронические заболевания, иммунодепрессия; и (2) псевдомонада — бронхоэктазы, недоедание, кортикостероидная терапия, прием антибиотиков более семи дней в предыдущем месяце. Другие этиологические признаки эпидемиологии включают следующее: кокцидиоидомикоз на юго-западе США, бластомикоз или гистоплазмоз в штатах долины реки Огайо, контакт птиц с Chlamydia psittaci, контакт с зараженными блохами или инфицированными грызунами или кроликами во время активного отдыха, например как стрижка газонов на северо-востоке США (Виноградник Марты, Кейп-Код и т.
Уровень смертности достигает 23% среди пациентов, поступивших в отделение интенсивной терапии. Все пациенты с сопутствующими заболеваниями считаются подверженными риску развития пневмонии, но существуют специфические факторы риска для конкретных возбудителей, включая (1) лекарственно-устойчивые пневмококки — возраст старше 65 лет, контакт с детьми в детских садах, прием бета-лактамов в предшествующие 9 лет.0 дней, расстройство, связанное с употреблением алкоголя, хронические заболевания, иммунодепрессия; и (2) псевдомонада — бронхоэктазы, недоедание, кортикостероидная терапия, прием антибиотиков более семи дней в предыдущем месяце. Другие этиологические признаки эпидемиологии включают следующее: кокцидиоидомикоз на юго-западе США, бластомикоз или гистоплазмоз в штатах долины реки Огайо, контакт птиц с Chlamydia psittaci, контакт с зараженными блохами или инфицированными грызунами или кроликами во время активного отдыха, например как стрижка газонов на северо-востоке США (Виноградник Марты, Кейп-Код и т. д.) при туляремийной пневмонии.
д.) при туляремийной пневмонии.
Патофизиология
Колонизация глотки возбудителями с последующей микроаспирацией является механизмом проникновения в нижние дыхательные пути. При взаимодействии возбудителя и защиты легких хозяина возникает пневмония, если имеется дефект защиты хозяина или он преодолевается высокой инокуляцией или вирулентностью возбудителя. Другими механизмами являются гематогенное распространение и макроаспирация.
Анамнез и физикальное обследование
Обычными симптомами являются лихорадка, озноб, кашель с выделением гнойной мокроты, одышка, плевритная боль в груди и потеря веса. Пожилые люди, пациенты с алкогольным расстройством и люди с ослабленным иммунитетом могут иметь менее выраженные или системные симптомы, такие как слабость, вялость, изменение психического статуса, диспепсия или другие симптомы со стороны верхних отделов желудочно-кишечного тракта, а также отсутствие лихорадки. Некоторые проявления дают этиологические подсказки, такие как диарея, головная боль и спутанность сознания (связанные с гипонатриемией) в течение 9 дней. 0037 L егионелла; и средний отит, синдром Стивенса-Джонсона или анемия/желтуха (гемолитическая анемия) для Mycoplasma. Пневмония может привести к острой декомпенсации основного хронического заболевания, такого как застойная сердечная недостаточность, что может спутать первоначальные проявления и привести к задержкам диагностики и лечения.
0037 L егионелла; и средний отит, синдром Стивенса-Джонсона или анемия/желтуха (гемолитическая анемия) для Mycoplasma. Пневмония может привести к острой декомпенсации основного хронического заболевания, такого как застойная сердечная недостаточность, что может спутать первоначальные проявления и привести к задержкам диагностики и лечения.
Оценка
Для подтверждения признаков воспаления и оценки тяжести показан общий анализ крови с определением дифференциала, электролитов сыворотки, а также тесты функции почек и печени. Рентген грудной клетки потребуется для выявления инфильтрата или выпота, которые, если они есть, повысят точность диагностики. У госпитализированных больных следует собрать посев крови и мокроты, желательно до начала антимикробной терапии, но не откладывая в лечении. Необходимо учитывать мочу на антигены легионеллы и пневмококка, поскольку они помогают в диагностике, когда посев отрицательный. При наличии смешанных сопутствующих заболеваний, таких как застойная сердечная недостаточность, уровень прокальцитонина в сыворотке может использоваться в качестве биомаркера для начала и направления антимикробной терапии. Тестирование на грипп рекомендуется проводить в зимний период. Если возможно, можно рассмотреть возможность тестирования на наличие респираторных вирусов в мазках из носоглотки молекулярными методами. CURB 65 (спутанность сознания, мочевина больше или равна 20 мг/дл, частота дыхания больше или равна 30/мин, систолическое артериальное давление меньше 90 мм рт. ст. или диастолическое менее 60 мм рт. ст.) и индекс тяжести пневмонии (PSI) являются инструментами для оценки тяжести для определения условий лечения, таких как амбулаторное или стационарное, но точность ограничена при использовании отдельно или в отсутствие эффективной клинической оценки. Серологические исследования на туляремию, эндемические микозы или C. psittaci могут быть отправлены при наличии эпидемиологических признаков.[5][6][7]
Тестирование на грипп рекомендуется проводить в зимний период. Если возможно, можно рассмотреть возможность тестирования на наличие респираторных вирусов в мазках из носоглотки молекулярными методами. CURB 65 (спутанность сознания, мочевина больше или равна 20 мг/дл, частота дыхания больше или равна 30/мин, систолическое артериальное давление меньше 90 мм рт. ст. или диастолическое менее 60 мм рт. ст.) и индекс тяжести пневмонии (PSI) являются инструментами для оценки тяжести для определения условий лечения, таких как амбулаторное или стационарное, но точность ограничена при использовании отдельно или в отсутствие эффективной клинической оценки. Серологические исследования на туляремию, эндемические микозы или C. psittaci могут быть отправлены при наличии эпидемиологических признаков.[5][6][7]
Лечение/управление
Амбулаторным больным рекомендуется монотерапия макролидами (эритромицин, азитромицин или кларитромицин) или доксициклином. При наличии сопутствующих заболеваний (хронические заболевания сердца, исключая артериальную гипертензию; хронические заболевания легких — ХОБЛ и астма; хронические заболевания печени; хронические расстройства, связанные с употреблением алкоголя; сахарный диабет; курение; спленэктомия; ВИЧ или другие иммунодепрессивные состояния). , моксифлоксацин, гемифлоксацин) или рекомендуется комбинация пероральных бета-лактамов (амоксициллин в высоких дозах или амоксициллин-клавуланат, цефуроксим, цефподоксим) и макролидов.][10]
, моксифлоксацин, гемифлоксацин) или рекомендуется комбинация пероральных бета-лактамов (амоксициллин в высоких дозах или амоксициллин-клавуланат, цефуроксим, цефподоксим) и макролидов.][10]
Для пациентов с показателем CURB 65 больше или равным 2 рекомендуется стационарное лечение. Респираторная монотерапия фторхинолонами или комбинированная терапия бета-лактамами (цефотаксим, цефтриаксон, ампициллин-сульбактам или эртапенем) и макролидами рекомендуются для неинтенсивной терапии.
Госпитализация в отделение интенсивной терапии должна быть рассмотрена у пациентов с тремя или более признаками раннего ухудшения состояния. К ним относятся частота дыхания выше 30, PaO2/FiO2 меньше или равно 250, многодолевые инфильтраты, энцефалопатия, тромбоцитопения, гипотермия, лейкопения и гипотензия. Рекомендуется комбинированная терапия бета-лактамами и либо макролидами, либо респираторными фторхинолонами. У пациентов с возможной аспирацией можно использовать ампициллин-сульбактам или эртапенем. Монотерапия не рекомендуется.
Монотерапия не рекомендуется.
При наличии факторов риска синегнойной палочки назначают бета-лактамные препараты против псевдомонад (пиперациллин-тазобактам, цефепим, цефтазидим, меропенем, имипенем) вместе с фторхинолонами (ципрофлоксацин или левофлоксацин) или комбинацией аминогликозида и азитромицина рекомендуются. Ванкомицин или линезолид следует добавить, если предполагается наличие внебольничной резистентности к метициллину S. aureus.
Рекомендуемая продолжительность терапии составляет от 5 до 7 дней у пациентов с благоприятным клиническим ответом, таким как отсутствие лихорадки в течение более 48-72 часов, отсутствие потребности в дополнительном кислороде и исчезновение тахикардии, тахипноэ или гипотензии. Продление терапии показано пациентам с отсроченным ответом, некоторыми бактериальными патогенами, такими как Pseudomonas (от 14 до 21 дней) или S. aureus (от 7 до 21 дней) или Legionella pneumonia (14 дней), а также при таких осложнениях, как эмпиема, абсцесс легкого или некротизирующая пневмония.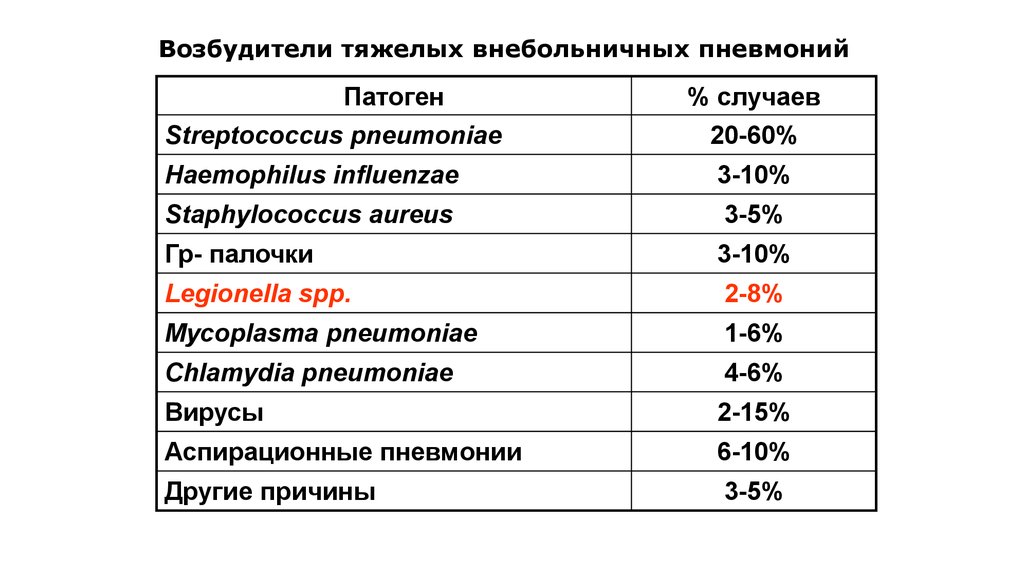 Для дренирования эмпиемы потребуется установка плевральной дренажной трубки, а в случаях множественных локализаций может потребоваться хирургическая декортикация. 14-дневная терапия макролидом или доксициклином лечит туляремийную пневмонию или орнитоз, а итраконазол является препаратом выбора при пневмонии, вызванной кокцидиоидомикозом или гистоплазмозом.
Для дренирования эмпиемы потребуется установка плевральной дренажной трубки, а в случаях множественных локализаций может потребоваться хирургическая декортикация. 14-дневная терапия макролидом или доксициклином лечит туляремийную пневмонию или орнитоз, а итраконазол является препаратом выбора при пневмонии, вызванной кокцидиоидомикозом или гистоплазмозом.
Всем пациентам с положительным тестом на вирус гриппа рекомендуется пятидневная терапия осельтамивиром. Для амбулаторных пациентов с отсроченным обращением (более 48 часов с момента появления симптомов) пользы нет. Тем не менее, любые госпитализированные больные гриппом должны лечиться этим препаратом независимо от времени поступления от начала заболевания.
Внутривенное введение глюкокортикоидов может быть рассмотрено у пациентов в критическом состоянии с внебольничной пневмонией без факторов риска неблагоприятных исходов от применения стероидов (например, гриппозной инфекции).
Дифференциальный диагноз
Острый бронхит
Острый обострение хронического бронхита
Аспирационный пневмонит
Сердечная неспособность и легочная экемама 9000
.
 Сердечная неспособность и легочная экемама 9000
Сердечная неспособность и легочная экемама 9000. Сердечная неспособность и легочная элекза 9000
. Сердечная неспособность и легочная элекза 9000
. Сердечная неспособность и легочная элекза 9000
.0004 Pulmonary fibrosis
Myocardial infarction
Systemic lupus erythematosus pneumonitis
Pulmonary drug hypersensitivity reactions (nitrofurantoin, daptomycin)
Drug-induced pulmonary disease (bleomycin)
Sarcoidosis
Криптогенная организующаяся пневмония
Легочная эмболия
Инфаркт легкого
Bronchogenic carcinomas
Granulomatosis with polyangiitis (Wegener granulomatosis)
Lymphoma
Tracheobronchitis
Radiation pneumonitis
Pearls and Other Issues
All adults 65 years and older and те, кто считается подверженным риску пневмонии, должны получить пневмококковую вакцину. Доступны две вакцины: PPSV 23 и PCV 13.
Доступны две вакцины: PPSV 23 и PCV 13.
Текущие рекомендации ACIP для невакцинированных лиц с ослабленным иммунитетом в возрасте от 19 до 64 лет и с риском развития пневмонии должны сначала получить PPSV 23. После 65 лет можно ввести дозу PCV 13 (по крайней мере, через год первая доза PPSV 23), за которой следует вторая доза PPSV 23 с промежутком не менее одного года после PCV 13 и 5 лет после первой дозы PPSV 23. Для пациентов с ослабленным иммунитетом или аспленией (функциональной или анатомической) и 19 до 64 лет сначала введите PCV 13, затем первую дозу PPSV 23 через 8 недель или позже и вторую дозу PPSV 23 через пять лет. Бустерная доза PPSV 23 может быть введена пациенту в возрасте 65 лет и старше через не менее пяти лет после второй дозы PPSV 23.
Для всех невакцинированных взрослых в возрасте 65 лет и старше сначала вакцинируйте PCV 13, а затем PPSV 23 не менее чем через год для иммунокомпетентных пациентов и с интервалом не менее восьми недель или более для пациентов с ослабленным иммунитетом или аспленией.
Вакцинация против гриппа рекомендуется для всех взрослых пациентов с риском развития осложнений гриппа. Инактивированные прививки от гриппа (трехвалентные или четырехвалентные, на основе яиц или рекомбинантные) обычно рекомендуются для взрослых. Живую аттенуированную интраназальную вакцину можно вводить здоровым небеременным взрослым в возрасте до 49 лет.лет. Он противопоказан беременным, лицам с ослабленным иммунитетом или медицинским работникам, ухаживающим за ними, а также лицам с сопутствующими заболеваниями.
Улучшение результатов работы бригады здравоохранения
Пациенты с внебольничной пневмонией могут обратиться к поставщику первичной медико-санитарной помощи или в отделение неотложной помощи. Следовательно, эти специалисты должны знать о признаках и симптомах. Медицинская команда может улучшить результаты. В состав бригады могут входить работники первичной медико-санитарной помощи, персонал отделения неотложной помощи, специалисты, медсестры и фармацевты. Если диагноз не однозначен, рекомендуется консультация инфекциониста или пульмонолога. Большинство пациентов реагируют на амбулаторную антибактериальную терапию в течение 5-7 дней. Необходимо госпитализировать пациентов с одышкой, лихорадкой и респираторным дистресс-синдромом. У некоторых пациентов может наблюдаться парапневмонический выпот, который может потребовать дренирования. Медсестры наблюдают за пациентами и сообщают о текущем состоянии и обновлениях остальным членам команды. Фармацевты оценивают выбор лекарств, проверяют наличие аллергии и взаимодействий, а также информируют пациентов о побочных эффектах и важности соблюдения режима лечения. Медицинские работники должны поощрять всех пациентов проходить ежегодную вакцинацию против гриппа. Кроме того, все взрослые в возрасте 65 лет и старше, а также лица, считающиеся подверженными риску пневмонии, должны пройти вакцинацию против пневмококка. Исходы у большинства пациентов с внебольничной пневмонией отличные. [11] [Уровень 5]
Если диагноз не однозначен, рекомендуется консультация инфекциониста или пульмонолога. Большинство пациентов реагируют на амбулаторную антибактериальную терапию в течение 5-7 дней. Необходимо госпитализировать пациентов с одышкой, лихорадкой и респираторным дистресс-синдромом. У некоторых пациентов может наблюдаться парапневмонический выпот, который может потребовать дренирования. Медсестры наблюдают за пациентами и сообщают о текущем состоянии и обновлениях остальным членам команды. Фармацевты оценивают выбор лекарств, проверяют наличие аллергии и взаимодействий, а также информируют пациентов о побочных эффектах и важности соблюдения режима лечения. Медицинские работники должны поощрять всех пациентов проходить ежегодную вакцинацию против гриппа. Кроме того, все взрослые в возрасте 65 лет и старше, а также лица, считающиеся подверженными риску пневмонии, должны пройти вакцинацию против пневмококка. Исходы у большинства пациентов с внебольничной пневмонией отличные. [11] [Уровень 5]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.

Комментарий к этой статье.
Рисунок
Абсцесс легкого, КТ, компьютерная томография, Толстостенное полостное образование в правом легком является абсцессом, Диффузные инфильтраты по типу матового стекла, присутствующие в обоих легких, свидетельствуют о пневмонии. Предоставлено Wikimedia Commons, Йель Розен (CC by 2.0) https://creativecommons.org/licenses/by/2.0/ (подробнее…)
Рисунок
Комбинация двух рентгеновских снимков, A представляет собой нормальную здоровую рентгенографию грудной клетки, B представляет рентгенографию грудной клетки, документирующую Ку-лихорадочную пневмонию, патологию. Предоставлено Wikimedia Commons (Public Domain)
Рисунок
Компьютерная томография, КТ, показывающие двустороннюю пневмонию, абсцессы, выпоты, каверны, взрослый мужчина. Предоставлено Christaras A., Wikimedia Commons (CC by 2.5) https://creativecommons.org/licenses/by/2.5/deed.en
Рисунок
MAI пневмония. Изображение предоставлено S Bhimji MD
Изображение предоставлено S Bhimji MD
Рисунок
Пневмония легких с фиброзом. Предоставлено Fabiola Farci, MD
Ссылки
- 1.
Lu H, Zeng N, Chen Q, Wu Y, Cai S, Li G, Li F, Kong J. Клиническая прогностическая значимость сыворотки с высокой подвижностью групповой блок -1 белок у больных внебольничной пневмонией. J Int Med Res. 2019 март; 47(3):1232-1240. [Бесплатная статья PMC: PMC6421397] [PubMed: 30732500]
- 2.
Хассен М., Тома А., Тесфай М., Дегафу Э., Бекеле С., Аялю Ф., Гедефо А., Тадессе Б.Т. Рентгенологическая диагностика и госпитализация детей с тяжелой внебольничной пневмонией: проспективное когортное исследование. Биомед Рез Инт. 2019;2019:6202405. [Бесплатная статья PMC: PMC6343177] [PubMed: 30729128]
- 3.
Альшахван С.И., Алсуаилми Г., Алсахли А., Алотаиби А., Альшайх М., Алмаджед М., Омаир А., Альмодаймег Х. Распространенность осложнений пневмонии среди взрослых, поступивших в центр третичной медицинской помощи в Эр-Рияде в 2010-2017 гг.
 Энн Сауди Мед. 2019Январь-февраль; 39 (1): 29-36. [Бесплатная статья PMC: PMC6464674] [PubMed: 30712048]
Энн Сауди Мед. 2019Январь-февраль; 39 (1): 29-36. [Бесплатная статья PMC: PMC6464674] [PubMed: 30712048]- 4.
Guo Q, Song WD, Li HY, Zhou YP, Li M, Chen XK, Liu H, Peng HL, Yu HQ, Chen X, Liu N, Lü ZD, Liang LH, Zhao QZ, Jiang M. Незначительные критерии тяжелой внебольничной пневмонии предсказывали лучший результат. Дыхание Рез. 2019 31 января; 20(1):22. [Бесплатная статья PMC: PMC6357403] [PubMed: 30704469]
- 5.
Torres A, Chalmers JD, Dela Cruz CS, Dominedò C, Kollef M, Martin-Loeches I, Niederman M, Wunderink RG. Проблемы тяжелой внебольничной пневмонии: обзор точки зрения. Интенсивная терапия Мед. 2019Фев; 45 (2): 159-171. [Бесплатная статья PMC: PMC7094947] [PubMed: 30706119]
- 6.
Pickens CI, Wunderink RG. Принципы и практика рационального использования антибиотиков в отделении интенсивной терапии. Грудь. 2019 июль; 156 (1): 163-171. [Бесплатная статья PMC: PMC7118241] [PubMed: 30689983]
- 7.

Nuttall JJC. Современная антимикробная терапия внебольничной пневмонии у ВИЧ-инфицированных детей. Эксперт Опин Фармаколог. 2019 апр; 20 (5): 595-608. [PubMed: 30664362]
- 8.
Froes F, Pereira JG, Póvoa P. Амбулаторное лечение внебольничной пневмонии. Curr Opin Pulm Med. 2019 май; 25(3):249-256. [PubMed: 30585861]
- 9.
Mi X, Li W, Zhang L, Li J, Zeng L, Huang L, Chen L, Song H, Huang Z, Lin M. Использование наркотиков для лечения сообщества- Приобретенная пневмония у детей: перекрестное исследование в Китае. Медицина (Балтимор). 2018 ноябрь;97(46):e13224. [Бесплатная статья PMC: PMC6257659] [PubMed: 30431600]
- 10.
Хагель С., Мозер А., Плетц М.В. [Лечение внебольничной пневмонии]. MMW Fortschr Med. 2018 ноябрь;160(19):52-61. [PubMed: 30406515]
- 11.
Эспиноза Р., Сильва Дж.Р.Л.Э., Бергманн А., де Оливейра Мело У., Калил Ф.Е., Сантос Р.К., Саллух Д.И.Ф. Факторы, связанные со смертностью при тяжелой внебольничной пневмонии: многоцентровое когортное исследование.
 J Крит Уход. 2019 апр;50:82-86. [PubMed: 30502687]
J Крит Уход. 2019 апр;50:82-86. [PubMed: 30502687]
Внебольничная пневмония — StatPearls — NCBI Bookshelf
Непрерывное обучение
Внебольничная пневмония является основной причиной госпитализации, смертности и требует значительных затрат на здравоохранение. Поскольку проявления заболевания варьируются от легкого заболевания, которое можно лечить амбулаторно, до тяжелого заболевания, требующего лечения в отделении интенсивной терапии, определение надлежащего уровня ухода важно для улучшения исходов в дополнение к ранней диагностике и соответствующему и своевременному лечению. В этом мероприятии рассматривается оценка и лечение внебольничной пневмонии, а также роль межпрофессиональной команды в оценке и лечении пациентов с этим заболеванием.
Цели:
Определите распространенные причины внебольничной пневмонии.
Обзор обследования пациента с подозрением на внебольничную пневмонию.
Определите препараты выбора у пациентов с внебольничной пневмонией.

Опишите стратегии межпрофессиональной бригады по улучшению ухода за пациентами с внебольничной пневмонией.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Внебольничная пневмония является основной причиной госпитализации, смертности и требует значительных затрат на здравоохранение. Поскольку проявления заболевания варьируются от легкого заболевания, которое можно лечить амбулаторно, до тяжелого заболевания, требующего лечения в отделении интенсивной терапии (ОИТ), определение надлежащего уровня ухода важно для улучшения результатов в дополнение к ранней диагностике и надлежащему и своевременному лечению. лечение.[1][2][3][4]
Этиология
Патогенные микроорганизмы, вызывающие приобретенную сообществом пневмонию, могут быть классифицированы как два типа: (1) типичные агенты, такие как Streptococcus pneumoniae , Haemophilus influenzae , Moraxella Catarrhalus , , , Ander, , , , , , , , , , , , , , , , , , , , , , , , , , , , . , грамотрицательные микроорганизмы и (2) атипичные агенты, такие как Legionella, Mycoplasma, Chlamydia pneumoniae, и C. psittaci. Грипп, коронавирус тяжелого острого респираторного синдрома 2 (SARS-CoV-2) и другие респираторные вирусы все чаще обнаруживаются в качестве патогенов на основе методов молекулярного обнаружения. по всему миру, S. pneumoniae и H. influenzae являются ведущими возбудителями острой бактериальной пневмонии. Наиболее распространенными патогенами, выявленными в ходе самого последнего активного эпиднадзора за населением в Соединенных Штатах, были риновирус человека, вирус гриппа и Streptococcus pneumoniae.
, грамотрицательные микроорганизмы и (2) атипичные агенты, такие как Legionella, Mycoplasma, Chlamydia pneumoniae, и C. psittaci. Грипп, коронавирус тяжелого острого респираторного синдрома 2 (SARS-CoV-2) и другие респираторные вирусы все чаще обнаруживаются в качестве патогенов на основе методов молекулярного обнаружения. по всему миру, S. pneumoniae и H. influenzae являются ведущими возбудителями острой бактериальной пневмонии. Наиболее распространенными патогенами, выявленными в ходе самого последнего активного эпиднадзора за населением в Соединенных Штатах, были риновирус человека, вирус гриппа и Streptococcus pneumoniae.
Эпидемиология
Расчетная заболеваемость внебольничной пневмонией во всем мире колеблется от 1,5 до 14 случаев на 1000 человеко-лет, и на нее влияют географические, сезонные и демографические характеристики. В Соединенных Штатах ежегодная заболеваемость составляет 24,8 случая на 10 000 взрослых с более высокими показателями по мере увеличения возраста. Пневмония является восьмой по значимости причиной смерти и первой среди инфекционных причин смерти. Уровень смертности достигает 23% среди пациентов, поступивших в отделение интенсивной терапии. Все пациенты с сопутствующими заболеваниями считаются подверженными риску развития пневмонии, но существуют специфические факторы риска для конкретных возбудителей, включая (1) лекарственно-устойчивые пневмококки — возраст старше 65 лет, контакт с детьми в детских садах, прием бета-лактамов в предшествующие 9 лет.0 дней, расстройство, связанное с употреблением алкоголя, хронические заболевания, иммунодепрессия; и (2) псевдомонада — бронхоэктазы, недоедание, кортикостероидная терапия, прием антибиотиков более семи дней в предыдущем месяце. Другие этиологические признаки эпидемиологии включают следующее: кокцидиоидомикоз на юго-западе США, бластомикоз или гистоплазмоз в штатах долины реки Огайо, контакт птиц с Chlamydia psittaci, контакт с зараженными блохами или инфицированными грызунами или кроликами во время активного отдыха, например как стрижка газонов на северо-востоке США (Виноградник Марты, Кейп-Код и т.
Пневмония является восьмой по значимости причиной смерти и первой среди инфекционных причин смерти. Уровень смертности достигает 23% среди пациентов, поступивших в отделение интенсивной терапии. Все пациенты с сопутствующими заболеваниями считаются подверженными риску развития пневмонии, но существуют специфические факторы риска для конкретных возбудителей, включая (1) лекарственно-устойчивые пневмококки — возраст старше 65 лет, контакт с детьми в детских садах, прием бета-лактамов в предшествующие 9 лет.0 дней, расстройство, связанное с употреблением алкоголя, хронические заболевания, иммунодепрессия; и (2) псевдомонада — бронхоэктазы, недоедание, кортикостероидная терапия, прием антибиотиков более семи дней в предыдущем месяце. Другие этиологические признаки эпидемиологии включают следующее: кокцидиоидомикоз на юго-западе США, бластомикоз или гистоплазмоз в штатах долины реки Огайо, контакт птиц с Chlamydia psittaci, контакт с зараженными блохами или инфицированными грызунами или кроликами во время активного отдыха, например как стрижка газонов на северо-востоке США (Виноградник Марты, Кейп-Код и т. д.) при туляремийной пневмонии.
д.) при туляремийной пневмонии.
Патофизиология
Колонизация глотки возбудителями с последующей микроаспирацией является механизмом проникновения в нижние дыхательные пути. При взаимодействии возбудителя и защиты легких хозяина возникает пневмония, если имеется дефект защиты хозяина или он преодолевается высокой инокуляцией или вирулентностью возбудителя. Другими механизмами являются гематогенное распространение и макроаспирация.
Анамнез и физикальное обследование
Обычными симптомами являются лихорадка, озноб, кашель с выделением гнойной мокроты, одышка, плевритная боль в груди и потеря веса. Пожилые люди, пациенты с алкогольным расстройством и люди с ослабленным иммунитетом могут иметь менее выраженные или системные симптомы, такие как слабость, вялость, изменение психического статуса, диспепсия или другие симптомы со стороны верхних отделов желудочно-кишечного тракта, а также отсутствие лихорадки. Некоторые проявления дают этиологические подсказки, такие как диарея, головная боль и спутанность сознания (связанные с гипонатриемией) в течение 9 дней. 0037 L егионелла; и средний отит, синдром Стивенса-Джонсона или анемия/желтуха (гемолитическая анемия) для Mycoplasma. Пневмония может привести к острой декомпенсации основного хронического заболевания, такого как застойная сердечная недостаточность, что может спутать первоначальные проявления и привести к задержкам диагностики и лечения.
0037 L егионелла; и средний отит, синдром Стивенса-Джонсона или анемия/желтуха (гемолитическая анемия) для Mycoplasma. Пневмония может привести к острой декомпенсации основного хронического заболевания, такого как застойная сердечная недостаточность, что может спутать первоначальные проявления и привести к задержкам диагностики и лечения.
Оценка
Для подтверждения признаков воспаления и оценки тяжести показан общий анализ крови с определением дифференциала, электролитов сыворотки, а также тесты функции почек и печени. Рентген грудной клетки потребуется для выявления инфильтрата или выпота, которые, если они есть, повысят точность диагностики. У госпитализированных больных следует собрать посев крови и мокроты, желательно до начала антимикробной терапии, но не откладывая в лечении. Необходимо учитывать мочу на антигены легионеллы и пневмококка, поскольку они помогают в диагностике, когда посев отрицательный. При наличии смешанных сопутствующих заболеваний, таких как застойная сердечная недостаточность, уровень прокальцитонина в сыворотке может использоваться в качестве биомаркера для начала и направления антимикробной терапии. Тестирование на грипп рекомендуется проводить в зимний период. Если возможно, можно рассмотреть возможность тестирования на наличие респираторных вирусов в мазках из носоглотки молекулярными методами. CURB 65 (спутанность сознания, мочевина больше или равна 20 мг/дл, частота дыхания больше или равна 30/мин, систолическое артериальное давление меньше 90 мм рт. ст. или диастолическое менее 60 мм рт. ст.) и индекс тяжести пневмонии (PSI) являются инструментами для оценки тяжести для определения условий лечения, таких как амбулаторное или стационарное, но точность ограничена при использовании отдельно или в отсутствие эффективной клинической оценки. Серологические исследования на туляремию, эндемические микозы или C. psittaci могут быть отправлены при наличии эпидемиологических признаков.[5][6][7]
Тестирование на грипп рекомендуется проводить в зимний период. Если возможно, можно рассмотреть возможность тестирования на наличие респираторных вирусов в мазках из носоглотки молекулярными методами. CURB 65 (спутанность сознания, мочевина больше или равна 20 мг/дл, частота дыхания больше или равна 30/мин, систолическое артериальное давление меньше 90 мм рт. ст. или диастолическое менее 60 мм рт. ст.) и индекс тяжести пневмонии (PSI) являются инструментами для оценки тяжести для определения условий лечения, таких как амбулаторное или стационарное, но точность ограничена при использовании отдельно или в отсутствие эффективной клинической оценки. Серологические исследования на туляремию, эндемические микозы или C. psittaci могут быть отправлены при наличии эпидемиологических признаков.[5][6][7]
Лечение/управление
Амбулаторным больным рекомендуется монотерапия макролидами (эритромицин, азитромицин или кларитромицин) или доксициклином. При наличии сопутствующих заболеваний (хронические заболевания сердца, исключая артериальную гипертензию; хронические заболевания легких — ХОБЛ и астма; хронические заболевания печени; хронические расстройства, связанные с употреблением алкоголя; сахарный диабет; курение; спленэктомия; ВИЧ или другие иммунодепрессивные состояния). , моксифлоксацин, гемифлоксацин) или рекомендуется комбинация пероральных бета-лактамов (амоксициллин в высоких дозах или амоксициллин-клавуланат, цефуроксим, цефподоксим) и макролидов.][10]
, моксифлоксацин, гемифлоксацин) или рекомендуется комбинация пероральных бета-лактамов (амоксициллин в высоких дозах или амоксициллин-клавуланат, цефуроксим, цефподоксим) и макролидов.][10]
Для пациентов с показателем CURB 65 больше или равным 2 рекомендуется стационарное лечение. Респираторная монотерапия фторхинолонами или комбинированная терапия бета-лактамами (цефотаксим, цефтриаксон, ампициллин-сульбактам или эртапенем) и макролидами рекомендуются для неинтенсивной терапии.
Госпитализация в отделение интенсивной терапии должна быть рассмотрена у пациентов с тремя или более признаками раннего ухудшения состояния. К ним относятся частота дыхания выше 30, PaO2/FiO2 меньше или равно 250, многодолевые инфильтраты, энцефалопатия, тромбоцитопения, гипотермия, лейкопения и гипотензия. Рекомендуется комбинированная терапия бета-лактамами и либо макролидами, либо респираторными фторхинолонами. У пациентов с возможной аспирацией можно использовать ампициллин-сульбактам или эртапенем. Монотерапия не рекомендуется.
Монотерапия не рекомендуется.
При наличии факторов риска синегнойной палочки назначают бета-лактамные препараты против псевдомонад (пиперациллин-тазобактам, цефепим, цефтазидим, меропенем, имипенем) вместе с фторхинолонами (ципрофлоксацин или левофлоксацин) или комбинацией аминогликозида и азитромицина рекомендуются. Ванкомицин или линезолид следует добавить, если предполагается наличие внебольничной резистентности к метициллину S. aureus.
Рекомендуемая продолжительность терапии составляет от 5 до 7 дней у пациентов с благоприятным клиническим ответом, таким как отсутствие лихорадки в течение более 48-72 часов, отсутствие потребности в дополнительном кислороде и исчезновение тахикардии, тахипноэ или гипотензии. Продление терапии показано пациентам с отсроченным ответом, некоторыми бактериальными патогенами, такими как Pseudomonas (от 14 до 21 дней) или S. aureus (от 7 до 21 дней) или Legionella pneumonia (14 дней), а также при таких осложнениях, как эмпиема, абсцесс легкого или некротизирующая пневмония. Для дренирования эмпиемы потребуется установка плевральной дренажной трубки, а в случаях множественных локализаций может потребоваться хирургическая декортикация. 14-дневная терапия макролидом или доксициклином лечит туляремийную пневмонию или орнитоз, а итраконазол является препаратом выбора при пневмонии, вызванной кокцидиоидомикозом или гистоплазмозом.
Для дренирования эмпиемы потребуется установка плевральной дренажной трубки, а в случаях множественных локализаций может потребоваться хирургическая декортикация. 14-дневная терапия макролидом или доксициклином лечит туляремийную пневмонию или орнитоз, а итраконазол является препаратом выбора при пневмонии, вызванной кокцидиоидомикозом или гистоплазмозом.
Всем пациентам с положительным тестом на вирус гриппа рекомендуется пятидневная терапия осельтамивиром. Для амбулаторных пациентов с отсроченным обращением (более 48 часов с момента появления симптомов) пользы нет. Тем не менее, любые госпитализированные больные гриппом должны лечиться этим препаратом независимо от времени поступления от начала заболевания.
Внутривенное введение глюкокортикоидов может быть рассмотрено у пациентов в критическом состоянии с внебольничной пневмонией без факторов риска неблагоприятных исходов от применения стероидов (например, гриппозной инфекции).
Дифференциальный диагноз
Острый бронхит
Острый обострение хронического бронхита
Аспирационный пневмонит
Сердечная неспособность и легочная экемама 9000
.
 Сердечная неспособность и легочная экемама 9000
Сердечная неспособность и легочная экемама 9000. Сердечная неспособность и легочная элекза 9000
. Сердечная неспособность и легочная элекза 9000
. Сердечная неспособность и легочная элекза 9000
.0004 Pulmonary fibrosis
Myocardial infarction
Systemic lupus erythematosus pneumonitis
Pulmonary drug hypersensitivity reactions (nitrofurantoin, daptomycin)
Drug-induced pulmonary disease (bleomycin)
Sarcoidosis
Криптогенная организующаяся пневмония
Легочная эмболия
Инфаркт легкого
Bronchogenic carcinomas
Granulomatosis with polyangiitis (Wegener granulomatosis)
Lymphoma
Tracheobronchitis
Radiation pneumonitis
Pearls and Other Issues
All adults 65 years and older and те, кто считается подверженным риску пневмонии, должны получить пневмококковую вакцину. Доступны две вакцины: PPSV 23 и PCV 13.
Доступны две вакцины: PPSV 23 и PCV 13.
Текущие рекомендации ACIP для невакцинированных лиц с ослабленным иммунитетом в возрасте от 19 до 64 лет и с риском развития пневмонии должны сначала получить PPSV 23. После 65 лет можно ввести дозу PCV 13 (по крайней мере, через год первая доза PPSV 23), за которой следует вторая доза PPSV 23 с промежутком не менее одного года после PCV 13 и 5 лет после первой дозы PPSV 23. Для пациентов с ослабленным иммунитетом или аспленией (функциональной или анатомической) и 19 до 64 лет сначала введите PCV 13, затем первую дозу PPSV 23 через 8 недель или позже и вторую дозу PPSV 23 через пять лет. Бустерная доза PPSV 23 может быть введена пациенту в возрасте 65 лет и старше через не менее пяти лет после второй дозы PPSV 23.
Для всех невакцинированных взрослых в возрасте 65 лет и старше сначала вакцинируйте PCV 13, а затем PPSV 23 не менее чем через год для иммунокомпетентных пациентов и с интервалом не менее восьми недель или более для пациентов с ослабленным иммунитетом или аспленией.
Вакцинация против гриппа рекомендуется для всех взрослых пациентов с риском развития осложнений гриппа. Инактивированные прививки от гриппа (трехвалентные или четырехвалентные, на основе яиц или рекомбинантные) обычно рекомендуются для взрослых. Живую аттенуированную интраназальную вакцину можно вводить здоровым небеременным взрослым в возрасте до 49 лет.лет. Он противопоказан беременным, лицам с ослабленным иммунитетом или медицинским работникам, ухаживающим за ними, а также лицам с сопутствующими заболеваниями.
Улучшение результатов работы бригады здравоохранения
Пациенты с внебольничной пневмонией могут обратиться к поставщику первичной медико-санитарной помощи или в отделение неотложной помощи. Следовательно, эти специалисты должны знать о признаках и симптомах. Медицинская команда может улучшить результаты. В состав бригады могут входить работники первичной медико-санитарной помощи, персонал отделения неотложной помощи, специалисты, медсестры и фармацевты. Если диагноз не однозначен, рекомендуется консультация инфекциониста или пульмонолога. Большинство пациентов реагируют на амбулаторную антибактериальную терапию в течение 5-7 дней. Необходимо госпитализировать пациентов с одышкой, лихорадкой и респираторным дистресс-синдромом. У некоторых пациентов может наблюдаться парапневмонический выпот, который может потребовать дренирования. Медсестры наблюдают за пациентами и сообщают о текущем состоянии и обновлениях остальным членам команды. Фармацевты оценивают выбор лекарств, проверяют наличие аллергии и взаимодействий, а также информируют пациентов о побочных эффектах и важности соблюдения режима лечения. Медицинские работники должны поощрять всех пациентов проходить ежегодную вакцинацию против гриппа. Кроме того, все взрослые в возрасте 65 лет и старше, а также лица, считающиеся подверженными риску пневмонии, должны пройти вакцинацию против пневмококка. Исходы у большинства пациентов с внебольничной пневмонией отличные. [11] [Уровень 5]
Если диагноз не однозначен, рекомендуется консультация инфекциониста или пульмонолога. Большинство пациентов реагируют на амбулаторную антибактериальную терапию в течение 5-7 дней. Необходимо госпитализировать пациентов с одышкой, лихорадкой и респираторным дистресс-синдромом. У некоторых пациентов может наблюдаться парапневмонический выпот, который может потребовать дренирования. Медсестры наблюдают за пациентами и сообщают о текущем состоянии и обновлениях остальным членам команды. Фармацевты оценивают выбор лекарств, проверяют наличие аллергии и взаимодействий, а также информируют пациентов о побочных эффектах и важности соблюдения режима лечения. Медицинские работники должны поощрять всех пациентов проходить ежегодную вакцинацию против гриппа. Кроме того, все взрослые в возрасте 65 лет и старше, а также лица, считающиеся подверженными риску пневмонии, должны пройти вакцинацию против пневмококка. Исходы у большинства пациентов с внебольничной пневмонией отличные. [11] [Уровень 5]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Абсцесс легкого, КТ, компьютерная томография, Толстостенное полостное образование в правом легком является абсцессом, Диффузные инфильтраты по типу матового стекла, присутствующие в обоих легких, свидетельствуют о пневмонии. Предоставлено Wikimedia Commons, Йель Розен (CC by 2.0) https://creativecommons.org/licenses/by/2.0/ (подробнее…)
Рисунок
Комбинация двух рентгеновских снимков, A представляет собой нормальную здоровую рентгенографию грудной клетки, B представляет рентгенографию грудной клетки, документирующую Ку-лихорадочную пневмонию, патологию. Предоставлено Wikimedia Commons (Public Domain)
Рисунок
Компьютерная томография, КТ, показывающие двустороннюю пневмонию, абсцессы, выпоты, каверны, взрослый мужчина. Предоставлено Christaras A., Wikimedia Commons (CC by 2.5) https://creativecommons.org/licenses/by/2.5/deed.en
Рисунок
MAI пневмония. Изображение предоставлено S Bhimji MD
Изображение предоставлено S Bhimji MD
Рисунок
Пневмония легких с фиброзом. Предоставлено Fabiola Farci, MD
Ссылки
- 1.
Lu H, Zeng N, Chen Q, Wu Y, Cai S, Li G, Li F, Kong J. Клиническая прогностическая значимость сыворотки с высокой подвижностью групповой блок -1 белок у больных внебольничной пневмонией. J Int Med Res. 2019 март; 47(3):1232-1240. [Бесплатная статья PMC: PMC6421397] [PubMed: 30732500]
- 2.
Хассен М., Тома А., Тесфай М., Дегафу Э., Бекеле С., Аялю Ф., Гедефо А., Тадессе Б.Т. Рентгенологическая диагностика и госпитализация детей с тяжелой внебольничной пневмонией: проспективное когортное исследование. Биомед Рез Инт. 2019;2019:6202405. [Бесплатная статья PMC: PMC6343177] [PubMed: 30729128]
- 3.
Альшахван С.И., Алсуаилми Г., Алсахли А., Алотаиби А., Альшайх М., Алмаджед М., Омаир А., Альмодаймег Х. Распространенность осложнений пневмонии среди взрослых, поступивших в центр третичной медицинской помощи в Эр-Рияде в 2010-2017 гг.
 Энн Сауди Мед. 2019Январь-февраль; 39 (1): 29-36. [Бесплатная статья PMC: PMC6464674] [PubMed: 30712048]
Энн Сауди Мед. 2019Январь-февраль; 39 (1): 29-36. [Бесплатная статья PMC: PMC6464674] [PubMed: 30712048]- 4.
Guo Q, Song WD, Li HY, Zhou YP, Li M, Chen XK, Liu H, Peng HL, Yu HQ, Chen X, Liu N, Lü ZD, Liang LH, Zhao QZ, Jiang M. Незначительные критерии тяжелой внебольничной пневмонии предсказывали лучший результат. Дыхание Рез. 2019 31 января; 20(1):22. [Бесплатная статья PMC: PMC6357403] [PubMed: 30704469]
- 5.
Torres A, Chalmers JD, Dela Cruz CS, Dominedò C, Kollef M, Martin-Loeches I, Niederman M, Wunderink RG. Проблемы тяжелой внебольничной пневмонии: обзор точки зрения. Интенсивная терапия Мед. 2019Фев; 45 (2): 159-171. [Бесплатная статья PMC: PMC7094947] [PubMed: 30706119]
- 6.
Pickens CI, Wunderink RG. Принципы и практика рационального использования антибиотиков в отделении интенсивной терапии. Грудь. 2019 июль; 156 (1): 163-171. [Бесплатная статья PMC: PMC7118241] [PubMed: 30689983]
- 7.

