7 натуральных средств от головной боли, которые действительно работают
Пожалуйста, подождите
Все продукты
Косметика
Пищевые добавки
Мамам и детям
Для полости рта
Гигиена
Медицинские товары
Лекарства
Бренды
- Azeta.
 lv
lv - Болезни, симптомы и лечение
- Укрепление организма и профилактика болезней
- 7 натуральных средств от головной боли, которые действительно работают 7 натуральных средств от головной боли, которые действительно работают
Головная боль может быть спровоцирована целым рядом
причин: усталостью, стрессом, дефицитом нутриентов и многими другими. Натуральные
средства борьбы с этим недугом не только эффективны в облегчении симптомов
головной боли, но также способны устранять причины её возникновения и не имеют
побочных эффектов.
1. Вода
Удивительно, но часто это всё, что нам нужно. К сожалению, многие из нас страдают хроническим обезвоживанием. А употребление кофе, алкоголя и сладких напитков лишь усугубляет ситуацию. Как только вы почувствовали симптомы подступающей головной боли, выпейте один большой стакан воды. И далее в течение дня продолжайте много пить. Также увеличить количество воды в организме можно съедая овощи и фрукты с высоким её содержанием. Добавьте в ваш ежедневный рацион свежие огурцы, сельдерей, капусту, цукини, шпинат, арбуз, грейпфрут и апельсин.
2. Магний
Одной из частых проблем мигреней и головных болей
является низкий уровень магния в организме. Приём 400-600 мг магния усилит
приток крови к головному мозгу и ослабит спазмы, причиняющие дискомфорт. Магний
можно принимать и на постоянной основе – это снизит общую тенденцию организма к
появлению мигреней и головных болей. Для быстрого эффекта используйте жидкие
пищевые добавки.
3. Витамины группы В
Недостаток витаминов группы В – другая возможная и частая причина головной боли. По одной из теорий о причинах её возникновения, у нервных клеток слишком много задач, а энергии на их выполнение порой просто не хватает. Так, витамин В12 играет одну из важнейших ролей в выработке той самой энергии. Часто пациентам с мигренями прописывают весь комплекс витаминов группы В, включающий 8 витаминов: тиамин, рибофлавин, ниацин, витамин В6, фолиевую кислоту, витамин В12, биотин и пантотеновую кислоту. Польза от витаминов группы В велика: они не только облегчают симптомы головной боли, но и улучшают состояние клеток мозга, циркуляцию крови, а также работу сердечно-сосудистой и иммунной систем.
4. Эфирные масла лаванды и перечной мяты
Естественные свойства этих эфирных масел делают их весьма
эффективными в облегчении головной боли. При нанесении на кожу масло перечной мяты
При нанесении на кожу масло перечной мяты
5. Травы
Существует целый ряд трав, способных ослаблять головные
боли. Среди них пиретрум девичий (feverfew). Он оказывает расслабляющее
воздействие на суженные кровеносные сосуды головы. У этой травы есть ещё одна
способность – подавлять воспалительные процессы и другие виды боли.
Свою эффективность доказали отвары из ромашки аптечной и сбора из первоцвета весеннего, лаванды, розмарина, мяты и валерианы.
6. Имбирь
Имбирь способен снижать воспалительные процессы, в том числе в кровеносных сосудах. Для облегчения головной боли приготовьте горячий имбирный напиток. Залейте 3 небольших кусочка свежего имбиря двумя чашками воды, доведите всё вместе до кипения и дайте настояться. В готовый напиток для вкуса добавьте кусочек лимона и мёд. При употреблении обязательно вдыхайте имбирные пары – всё вместе окажет приятный успокоительной эффект и облегчит головную боль.
7. Расслабляющая ванна
Одним из методов устранения головной боли является
очищение от ненужных токсинов. Попробуйте регулярно принимать детокс-ванну по
такому рецепту. Налейте горячую воду в ванну; температура должна быть
достаточно высокой, чтобы стимулировать движение токсинов к поверхности кожи.
· 1 чашку пищевой соды – она убивает бактерии, снижает воспаление и смягчает кожу,
· эфирные масла – например, масло перечной мяты или лавандовое,
· и 2 чашки яблочного уксуса – он также известен своими целительными свойствами, в том числе способностью облегчать головную боль, тонизировать кожу и благоприятно воздействовать на суставы.
Вот такое множество натуральных средств успешно борется с головной болью. В целом старайтесь прислушиваться к себе, анализируйте, что могло стать причиной возникшего недомогания – возможно, это изменившаяся диета, а головная боль вызвана аллергической реакцией. А может, ваш организм просто обезвожен, либо вы пропустили приём пищи и голова болит от низкого уровня сахара в крови.
MAGNE B6 FAST растворяющиеся во рту гранулы, 20 пакетики
Товар на складе
12,55 €
Хорошая цена
BIO MAGNESIUM FORTE, порошок, 20 шт.
Товар на складе
12,29 €
8,60 €
-30%
OLIMP LABS B12 MAX таблетки, 60 шт.
Товар на складе
14,69 €
Для хорошего самочувствия
Красота
Болезни, симптомы и лечение
Подготовка к празднику
Бесплатные консультации
Новости AZETA
Войти
Продолжить покупки
Vai esat pārliecināti, ka vēlaties veikt šo darbību?
частный пример течения заболевания uMEDp
Мигрень является одной из наиболее частых форм головной боли. Существуют доказательства роли дефицита магния в патогенезе мигрени. Наиболее часто заболевание встречается у женщин репродуктивного возраста. Частота мигренозных приступов во время беременности, как правило, уменьшается. Однако в тех случаях, когда приступы мигрени во время беременности сохраняются, возникают сложности при подборе лекарственного средства. Препараты магния (Магнерот) относятся к эффективным и безопасным лекарственным средствам и могут быть рекомендованы для профилактической терапии мигрени у беременных.
Существуют доказательства роли дефицита магния в патогенезе мигрени. Наиболее часто заболевание встречается у женщин репродуктивного возраста. Частота мигренозных приступов во время беременности, как правило, уменьшается. Однако в тех случаях, когда приступы мигрени во время беременности сохраняются, возникают сложности при подборе лекарственного средства. Препараты магния (Магнерот) относятся к эффективным и безопасным лекарственным средствам и могут быть рекомендованы для профилактической терапии мигрени у беременных.
Мигрень является второй по распространенности формой первичной головной боли после головной боли напряжения. Эпидемиологические исследования подтвердили высокую распространенность мигрени и ее социально-экономическую значимость, отрицательное влияние на качество жизни и работоспособность [1].
Периодически повторяющиеся приступы головной боли при мигрени имеют пульсирующий, чаще односторонний характер, сопровождаются тошнотой, рвотой, свето- и звукобоязнью. После приступа наблюдаются сонливость и вялость. Мигрень относится к хроническим, гетерогенным заболеваниям. Различают свыше 15 подтипов мигрени, однако на практике обычно выделяют мигрень с аурой и без ауры [1]. Частота, длительность и интенсивность приступов у пациентов значительно варьируют. У каждого пациента свои специфические провоцирующие факторы. Женщины молодого возраста страдают мигренью в три раза чаще мужчин. Изменение гормонального статуса, связанного с менархе, беременностью, лактацией или менопаузой, сопровождается у них изменением клинического течения заболевания. Женщины отмечают четкую связь между приступами головной боли и началом менструации [2]. В период беременности примерно у 70% женщин с мигренью, преимущественно без ауры, состояние улучшается, частота приступов головной боли снижается по мере увеличения срока гестации. Однако при мигрени с аурой частота и интенсивность приступов сохраняются в течение всей беременности [3]. В этом случае необходимо исключить вторичный характер мигрени, в частности повышение или понижение уровня артериального давления (АД), развитие венозной сосудистой дисциркуляции, внутричерепной гипертензии, преэклампсии/эклампсии.
После приступа наблюдаются сонливость и вялость. Мигрень относится к хроническим, гетерогенным заболеваниям. Различают свыше 15 подтипов мигрени, однако на практике обычно выделяют мигрень с аурой и без ауры [1]. Частота, длительность и интенсивность приступов у пациентов значительно варьируют. У каждого пациента свои специфические провоцирующие факторы. Женщины молодого возраста страдают мигренью в три раза чаще мужчин. Изменение гормонального статуса, связанного с менархе, беременностью, лактацией или менопаузой, сопровождается у них изменением клинического течения заболевания. Женщины отмечают четкую связь между приступами головной боли и началом менструации [2]. В период беременности примерно у 70% женщин с мигренью, преимущественно без ауры, состояние улучшается, частота приступов головной боли снижается по мере увеличения срока гестации. Однако при мигрени с аурой частота и интенсивность приступов сохраняются в течение всей беременности [3]. В этом случае необходимо исключить вторичный характер мигрени, в частности повышение или понижение уровня артериального давления (АД), развитие венозной сосудистой дисциркуляции, внутричерепной гипертензии, преэклампсии/эклампсии. Необходимо также провести дифференциальную диагностику первичных головных болей согласно международным диагностическим критериям, определить подтип мигрени [1].
Необходимо также провести дифференциальную диагностику первичных головных болей согласно международным диагностическим критериям, определить подтип мигрени [1].
Тактика терапии мигрени у беременных в большинстве случаев не отличается от традиционной и включает два направления – купирование приступа головной боли и проведение профилактической терапии при частых (более 2–3 в месяц) приступах. При легких или умеренно интенсивных приступах мигрени препаратами выбора являются простые анальгетики (парацетамол, ибупрофен), а также их сочетание с кофеином. Учитывая, что во время приступов мигрени у многих пациентов выражена атония желудка или кишечника, затрудняющая всасывание пероральных препаратов, к терапии добавляют противорвотные средства (метоклопрамид или домперидон). При более тяжелых приступах мигрени используют специфические препараты триптаны, эффективно устраняющие головную боль. Наиболее изучен суматриптан, который можно применять у беременных.
В качестве профилактической терапии при мигрени у беременных рекомендовано применение малых доз бета-блокаторов, трициклических антидепрессантов, нестероидных противовоспалительных средств, а также препаратов магния [4]. Большинство средств для лечения мигрени разрешено применять во время беременности, тем не менее перед назначением того или иного препарата необходимо учитывать такие факторы, как форму мигрени, ее интенсивность, сроки беременности, состояние плода, сопутствующие экстрагенитальные заболевания, соотношение пользы и риска предполагаемой терапии.
Большинство средств для лечения мигрени разрешено применять во время беременности, тем не менее перед назначением того или иного препарата необходимо учитывать такие факторы, как форму мигрени, ее интенсивность, сроки беременности, состояние плода, сопутствующие экстрагенитальные заболевания, соотношение пользы и риска предполагаемой терапии.
На примере клинического случая рассмотрим особенности течения мигрени у беременной и тактику ее ведения при изменении характера цефалгии.
Тактика ведения пациентки
Пациентка В., 36 лет. Находилась под наблюдением акушера-гинеколога в женской консультации с 10 недель беременности. Замужем. Работает медсестрой.
Предстоящие роды вторые, беременность третья. Первые роды в 24 года, во время беременности наблюдалась по поводу угрозы прерывания, АД в течение беременности не повышалось. Роды срочные, новорожденный – мальчик, вес 3050 г,
рост 51 см.
С 18 лет пациентку беспокоят приступы односторонней пульсирующей головной боли продолжительностью до 24 часов с тошнотой и фотофобией. Частота приступов мигрени до беременности – 1–2 раза в месяц. По поводу головной боли пациентка наблюдалась у невролога. Диагноз «мигрень без ауры». Вторичный характер головной боли был исключен. Головная боль купировалась простыми анальгетиками или проходила после отдыха, сна.
Частота приступов мигрени до беременности – 1–2 раза в месяц. По поводу головной боли пациентка наблюдалась у невролога. Диагноз «мигрень без ауры». Вторичный характер головной боли был исключен. Головная боль купировалась простыми анальгетиками или проходила после отдыха, сна.
В анамнезе отягощенная наследственность – артериальная гипертензия (АГ) у отца, мигрень у матери.
Курила, в течение последних 10 лет не курит.
За год до предполагаемой беременности прошла по месту жительства клинико-лабораторное и инструментальное обследование, включавшее электрокардиографическое исследование, суточное мониторирование АД (СМАД), электроэнцефалографию, ультразвуковое дуплексное сканирование сосудов магистральных отделов головы. АГ, сосудистое заболевание головы не выявлены, патологии почек нет.
Первый осмотр: беременность 12 недель
Объективно: состояние удовлетворительное. Рост 158 см, вес 70,3 кг (вес до беременности 67 кг, индекс массы тела 26,8 кг/м², избыточная масса тела). АД 110/60 мм рт. ст. Частота сердечных сокращений (ЧСС) 88 уд/мин. Изменений по данным клинических анализов крови и мочи не выявлено. Биохимический анализ крови: общий холестерин 3,8 ммоль/л, глюкоза
АД 110/60 мм рт. ст. Частота сердечных сокращений (ЧСС) 88 уд/мин. Изменений по данным клинических анализов крови и мочи не выявлено. Биохимический анализ крови: общий холестерин 3,8 ммоль/л, глюкоза
3,86 ммоль/л, мочевая кислота 172 мкмоль/л. Коагулограмма без отклонений от референсных значений.
Общий анализ мочи: удельный вес 1012, белок отрицательный, лейкоциты 8–10 в поле зрения.
Электрокардиограмма (ЭКГ) – ритм синусовый, ЧСС 80 уд/мин, вертикальное положение электрической оси сердца.
СМАД: среднее за сутки АД 110/65 мм рт. ст., стандартное отклонение от среднего значения АД (standard deviation – STD)
14/9 мм рт. ст.; день – АД 116/66 мм рт. ст., STD 10/9 мм рт. ст.; ночь – 94/53 мм рт. ст., STD 10/8 мм рт. ст.; СИ (суточный индекс АД) 18/9%, ВИ (временной индекс) 0/0%. Заключение: регистрируются нормальные среднесуточные показатели уровня АД, суточный ритм АД для диастолического АД нарушен – non-dipper, вариабельность АД в пределах нормы.
Эхокардиография (ЭхоКГ): морфофункциональные показатели в пределах нормы: толщина межжелудочковой перегородки (ТМЖП) – 0,83 см, толщина задней стенки левого желудочка (ТЗСЛЖ) – 0,83 см, конечный диастолический размер (КДР) левого желудочка – 4,4 см, конечный систолический размер (КСР) левого желудочка – 2,23 см, фракция выброса (ФВ) – 65%, индекс массы миокарда (ИММ) левого желудочка – 74,7 г/м³, общее периферическое сопротивление сосудов (ОПСС) –
1212 дин × с × см-5.
Из-за наличия в анамнезе головных болей пациентку направили на консультацию к неврологу. В неврологическом статусе очаговой симптоматики не выявлено. Диагноз: мигрень без ауры. Из-за редких приступов мигрени профилактическая терапия не показана. Купирование приступов парацетамолом в сочетании с кофеином.
Пациентка отнесена к группе повышенного риска: возраст, осложненный акушерский анамнез, отягощенная по АГ наследственность, избыточная масса тела, нарушения суточного ритма диастолического АД.
Повторный осмотр: беременность 20 недель
Активных жалоб на момент осмотра не предъявляет. Отмечает нарастание частоты головных болей до 2–3 раз в неделю. Характеристика цефалгий прежняя.
Объективно: состояние удовлетворительное, вес 73,1 кг, АД 118/68 мм рт. ст., ЧСС 76 уд/мин.
В общих анализах крови и мочи отклонений не выявлено. Биохимический анализ крови: общий холестерин 5,7 ммоль/л, глюкоза 4,0 ммоль/л, мочевая кислота 256 мкмоль/л. Коагулограмма соответствует референсным значениям.
ЭКГ – ритм синусовый, ЧСС 80 уд/мин, вертикальное положение электрической оси сердца.
ЭхоКГ: ТМЖП 0,8 см, ТЗСЛЖ 0,8 см, КДР 4,8 см, КСР 2,2 см, ФВ 67%, ИММ 79,1 г/м³, ОПСС 1714 дин × с × см-5.
СМАД: среднее за сутки АД 111,7/66,5 мм рт. ст., STD 15/9,6 мм рт. ст.; день – АД 114,3/68,3 мм рт. ст., STD 10,9/9,6 мм рт. ст.; ночь – 103/62,1 мм рт. ст., STD 11,3/9,1 мм рт. ст.; СИ 9,7/9,1%, ВИ 5/2%.
Заключение: регистрируются нормальные среднесуточные показатели уровня АД, нарушенный суточный ритм АД со снижением перепада давления день/ночь меньше 10% – non-dipper, вариабельность систолического суточного АД повышена. В сравнении с данными предыдущего исследования отмечается повышение уровня ночного АД на 9/9 мм рт. ст.
В неврологическом статусе без отрицательной динамики.
Несмотря на удовлетворительное состояние пациентки, нормальный уровень АД, отсутствие каких-либо лабораторных маркеров осложненного течения беременности, вызывает беспокойство тенденция к увеличению ОПСС и изменение суточного профиля АД по типу non-dipper, нарастание частоты цефалгий.
Рекомендовано продолжить наблюдение, повторные осмотры каждые 14 дней с оценкой прибавки массы тела, измерением АД, общего анализа мочи. Рекомендованы препараты магния длительно. В течение последующих 6 недель пациентка принимала Магнерот 500 мг 3 раза в день, отмечала улучшение самочувствия. В течение первых 2 недель терапии отмечался один слабый приступ головной боли, в дальнейшем приступы головной боли не беспокоили.
Беременность 32 недели: госпитализация
На сроке 32 недели пациентка во время очередного визита пожаловалась на двустороннюю головную боль давяще-пульсирующего характера лобно-височной локализации. Боль наиболее выражена в утренние часы, несколько уменьшается при вертикальном положении тела, нарушен сон. Объективно: состояние удовлетворительное, вес 79,1 кг, АД 150/90 мм рт. ст., ЧСС 72 уд/мин.
В общем анализе мочи: удельный вес 1014, следы белка, лейкоцитов до 10–12 в поле зрения. Общий анализ крови (срок 30 недель): гемоглобин 109 г/л, гематокрит 34,1%, количество эритроцитов, тромбоцитов в норме, отклонений в лейкоцитарной формуле крови нет, СОЭ 32 мм/ ч. Биохимический анализ крови: общий холестерин 7,2 ммоль/л, глюкоза 3,8 ммоль/л, мочевая кислота 286 мкмоль/л.
Биохимический анализ крови: общий холестерин 7,2 ммоль/л, глюкоза 3,8 ммоль/л, мочевая кислота 286 мкмоль/л.
ЭКГ – ритм синусовый, ЧСС 76 уд/мин, зарегистрирована желудочковая экстрасистола.
УЗИ плода: размеры соответствуют сроку 30 недель, признаков нарушения маточно-плацентарного и фето-плацентарного кровотока не выявлено, угроза прерывания беременности.
При осмотре невролога очаговой симптоматики не выявлено. Головная боль скорее всего обусловлена манифестацией гипертензивного синдрома.
Диагноз: беременность 32 недели. Гестационная артериальная гипертония. Преэклампсия (ПЭ)? Угроза прерывания беременности. Анемия.
Рекомендована немедленная госпитализация в роддом для уточнения диагноза и проведения интенсивного медикаментозного лечения. В дальнейшем у пациентки развилась ПЭ: регистрировалось повышение АД до 150/90 мм рт. ст., определялся белок в моче более 0,3 г/сут. Проводилась терапия антигипертензивными препаратами – Допегит 1500 мг/сут, а также магнезиальная терапия.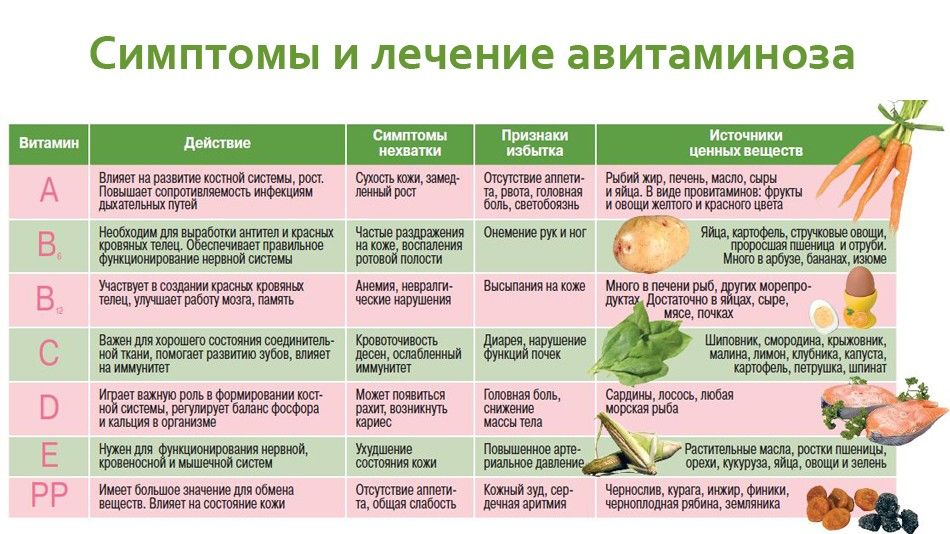 В 34 недели у пациентки произошли преждевременные роды, новорожденный – мальчик, вес 2600 г, рост 49 см с оценкой по шкале Апгар 7, 8 баллов на 1-й и 5-й минуте соответственно.
В 34 недели у пациентки произошли преждевременные роды, новорожденный – мальчик, вес 2600 г, рост 49 см с оценкой по шкале Апгар 7, 8 баллов на 1-й и 5-й минуте соответственно.
Резюме: развитию ПЭ у беременной с отягощенным соматическим и неврологическим анамнезом, повышенным риском сосудистых осложнений предшествовали структурно-функциональные изменения сердечно-сосудистой системы с начала беременности; применение препаратов магния (Магнерот) улучшило состояние пациентки на 20–26-й неделе беременности из-за уменьшения приступов головной боли; мониторирование показателей уровня АД, его суточного ритма и данных лабораторного исследования способствовало своевременному выявлению гестационных осложнений, своевременной госпитализации и проведению адекватной комплексной антигипертензивной и магнезиальной терапии.
Цефалгический синдром у женщин при беременности отмечается достаточно часто, сопровождает гипертензивные нарушения, синдром вегето-сосудистой дистонии, депрессии и считается ведущим проявлением мигрени. Частые и интенсивные головные боли снижают работоспособность, значительно ухудшают качество жизни. Трудности дифференциальной диагностики диктуют необходимость в поиске эффективных и безопасных методов превентивной терапии головной боли у беременных. У нашей пациентки предшествующая беременности мигренозная головная боль рецидивировала во время беременности, что послужило основанием для проведения профилактического лечения. Определенные трудности вызвал выбор лекарственного средства. Мы отдали предпочтение препаратам магния.
Частые и интенсивные головные боли снижают работоспособность, значительно ухудшают качество жизни. Трудности дифференциальной диагностики диктуют необходимость в поиске эффективных и безопасных методов превентивной терапии головной боли у беременных. У нашей пациентки предшествующая беременности мигренозная головная боль рецидивировала во время беременности, что послужило основанием для проведения профилактического лечения. Определенные трудности вызвал выбор лекарственного средства. Мы отдали предпочтение препаратам магния.
Мигрень – болезнь дефицита магния
Клинические и экспериментальные данные позволяют рассматривать мигрень как болезнь дефицита магния [5]. У пациентов, страдающих мигренью, по сравнению со здоровыми людьми чаще выявляется более низкая концентрация магния в сыворотке и клетках крови, слюне и спинномозговой жидкости [6]. Магний – второй после калия внутриклеточный катион, участвует в качестве кофактора более чем в 300 метаболических реакциях в организме, включая синтез белков, энергетический внутриклеточный обмен, воспроизводство ДНК и РНК, а также стабилизацию мембран митохондрий. Магний играет важную роль в передаче нервного импульса, сердечной возбудимости, нервно-мышечной проводимости, мышечном сокращении, вазомоторном тонусе, а также в регуляции метаболизма глюкозы и инсулина. Низкие уровни магния в организме связывают с развитием АГ, сахарного диабета 2-го типа, болезни Альцгеймера, а также мигрени. Высказывается предположение о том, что одним из механизмов развития головной боли при мигрени может быть нарушение внутриклеточного взаимодействия магния и кальция. Измененная активность ионных каналов выполняет роль триггера в развитии распространяющейся корковой депрессии [7].
Магний играет важную роль в передаче нервного импульса, сердечной возбудимости, нервно-мышечной проводимости, мышечном сокращении, вазомоторном тонусе, а также в регуляции метаболизма глюкозы и инсулина. Низкие уровни магния в организме связывают с развитием АГ, сахарного диабета 2-го типа, болезни Альцгеймера, а также мигрени. Высказывается предположение о том, что одним из механизмов развития головной боли при мигрени может быть нарушение внутриклеточного взаимодействия магния и кальция. Измененная активность ионных каналов выполняет роль триггера в развитии распространяющейся корковой депрессии [7].
Дефицит магния способствует гиперагрегации тромбоцитов, отрицательно влияет на функцию рецепторов серотонина, синтез и высвобождение различных нейротрансмиттеров, что обусловливает развитие сосудистого спазма [8]. Магний участвует в модулировании уровня оксида азота в клетке [9], снижение которого отмечается при мигрени, особенно у женщин с мигренозной болью, потенциально опосредованной половыми гормонами [10].
Дефицит магния у страдающих мигренью людей может быть обусловлен генетическими причинами нарушения его всасывания или увеличением выведения [11].
Митохондриальная теория мигрени: лекарственные препараты
Исследования последних лет показали, что некоторые подтипы мигрени связаны с митохондриальными повреждениями нейронов и астроцитов вследствие накопления внутриклеточного кальция, свободных радикалов и дефицита окислительного фосфорилирования. Маркерами этих нарушений являются низкая активность супероксиддисмутазы, активация цитохромоксидазы и оксида азота, высокий уровень лактата и пирувата и низкого соотношения фосфокреатина-неорганических фосфатов и N-ацетиласпартата-холина у пациентов с мигренью. Митохондриальные дисфункции генетически детерминированы, описаны полиморфизмы митохондриальных ДНК при мигрени с рвотой в педиатрической практике [12]. Терапевтическим доказательством митохондриальной теории мигрени можно признать эффективность ряда лекарственных препаратов с положительным воздействием на метаболизм митохондрий. К этим препаратам относятся прежде всего препараты магния, а также рибофлавин, коэнзим Q10, карнитин, топирамат, липоевая кислота, ниацин.
К этим препаратам относятся прежде всего препараты магния, а также рибофлавин, коэнзим Q10, карнитин, топирамат, липоевая кислота, ниацин.
Эмпирическая терапия препаратами магния представляется оправданной у всех пациентов с мигренью, поскольку половина из них имеет дефицит магния, а рутинное определение уровня магния в крови не отражает его реальный статус. Вместе с тем препараты магния доступны, безопасны и недороги [11]. Эффективность терапии препаратами магния у пациентов с мигренью была доказана в ряде клинических исследований [13].
Для пациентов с эпизодической мигренью (головная боль ≤ 14 дней в месяц) на основании анализа результатов рандомизированных исследований и кокрановских обзоров были разработаны рекомендации для профилактической терапии. Препараты магния наряду с некоторыми другими препаратами (топираматом, пропранололом, надололом, метопрололом, амитриптилином, габапентином, кандесартаном, белокопытником, рибофлавином, коэнзимом Q10) были признаны эффективными и рекомендованы к применению для профилактики мигрени [14].
Магнерот при беременности
При беременности назначение препаратов магния позволяет достичь удовлетворительного эффекта без опасений эмбриотоксического и тератогенного воздействия в отличие от многих лекарственных средств, традиционно используемых для лечения головной боли [15].
Нашей пациентке мы рекомендовали прием Магнерота в среднетерапевтических дозах длительно (не менее 8 недель). Коррекция магнийдефицитного состояния при беременности необходима, поскольку недостаток магния сопряжен с широким спектром осложнений беременности и родов. Как известно, снижение содержания магния приводит к повышению тонуса миометрия и лежит в основе преждевременной родовой деятельности [16, 17]. Низкий уровень внутриклеточного магния способствует развитию АГ беременных [18, 19]. Дефицит магния при беременности может привести к задержке внутриутробного развития плода (ЗВРП) [20] и ухудшению выживаемости потомства [21]. Вместе с тем экспериментальные данные по изучению методов лечения ЗВРП у беременных крыс демонстрируют возможности терапии обогащенной магнием диетой, которая на 64% уменьшала индуцированную задержку развития плода, а также снижала уровень провоспалительных цитокинов в амниотической жидкости и плаценте [22].
Кроме того, доказано, что магний тормозит агрегацию тромбоцитов, снижает вероятность тромбоза коронарных артерий, предотвращает ишемию миокарда и, как следствие, снижает риск развития аритмий [23].
Представляется, что приведенные аргументы позволяют признать обоснованным применение препаратов магния (Магнерота) у беременных с мигренью. На примере описанного клинического случая мы попытались рассмотреть тактику ведения пациентки на разных сроках беременности, дифференциальный диагноз при цефалгиях и значимость в оценке состояния пациентки показателей сосудистого тонуса и суточного ритма АД.
Головная боль во время беременности: причины, симптомы и методы лечения
Головная боль во время беременности является обычным явлением и обычно не вызывает беспокойства. Домашние средства часто могут помочь успокоить боль.
Беременность вызывает несколько существенных изменений в организме, многие из которых могут вызывать отдельные симптомы. Изменения в гормонах и объеме крови, а также плохая осанка из-за увеличения массы тела — все это общие факторы.
Некоторые из этих изменений могут также привести к головным болям, от которых доступен ряд домашних средств. Тем не менее, любой, кто испытывает тревожные или серьезные симптомы, должен обратиться за медицинской помощью. Врач обычно может определить конкретную причину.
В этой статье мы обсудим причины, симптомы и лечение головной боли во время беременности.
Во время беременности в женском организме происходят быстрые и резкие изменения, которые могут привести к различным симптомам. Головные боли являются частым симптомом во время беременности.
Исследования показывают, что 39% женщин испытывают головные боли во время или сразу после беременности.
Точная причина головной боли во время беременности может варьироваться в зависимости от триместра.
В следующих разделах обсуждаются некоторые вероятные причины головных болей во время беременности, некоторые из которых чаще встречаются в определенные триместры.
Первый триместр
В течение первого триместра беременности в организме женщины происходят радикальные изменения за короткий промежуток времени. Организм испытывает большой приток гормонов, наряду с увеличением количества крови. Также может наблюдаться быстрый набор веса.
Организм испытывает большой приток гормонов, наряду с увеличением количества крови. Также может наблюдаться быстрый набор веса.
Вместе эти изменения могут повышать вероятность некоторых типов головной боли, например головной боли напряжения. Некоторые другие симптомы беременности также могут влиять на эти головные боли или усиливать их.
Общие проблемы, которые могут вызвать или усугубить головную боль, включают:
- тошноту и рвоту
- высокий уровень стресса
- плохое питание
- низкий уровень сахара в крови
- обезвоживание
- отсутствие зрения 902
- изменения в70 , которые могут вызвать мигрень
- малоподвижный образ жизни
Кроме того, беременная женщина может употреблять некоторые триггерные продукты, которые вызывают раздражение или такие симптомы, как головные боли. Эти триггерные продукты могут различаться у разных людей, но некоторые распространенные виновники включают молочные продукты и шоколад.
Второй и третий триместры
Во втором и третьем триместрах у женщины может быть меньше головных болей из-за гормональных изменений, поскольку организм обычно приспосабливается к этим изменениям на этой стадии беременности.
Однако некоторые женщины продолжают испытывать головные боли напряжения из-за гормональных изменений на протяжении всей беременности.
На более поздних сроках беременности такие симптомы, как головная боль, чаще всего связаны с:
- избыточным весом
- высокое кровяное давление
- мышечное напряжение
- плохая осанка
- недостаточный сон
- неправильное питание
гипертония во время беременности
Гипертония, или высокое кровяное давление, является обычным явлением для многих беременных женщин. Некоторые испытывают состояние, называемое преэклампсией, которое возникает, когда у женщины с нормальным уровнем артериального давления внезапно повышается артериальное давление после 20 недель беременности.
По оценкам Центров по контролю и профилактике заболеваний (CDC), у 1 из 25 беременных женщин в США развивается преэклампсия. Преэклампсия увеличивает риск многих неотложных состояний, включая судороги и инсульт. Состояние может также уменьшить приток кислорода к плоду.
Распространенным симптомом преэклампсии является непрекращающаяся головная боль. Некоторые другие симптомы включают:
- изменения зрения, такие как нечеткость зрения или пятна при зрении
- тошнота или рвота
- внезапное увеличение веса
- боль в верхней части желудка или живота
- затрудненное дыхание
- отек лица или рук
Эти симптомы возникают не во всех случаях преэклампсии, что является одной из причин, по которой важно регулярно наблюдаться у врача на протяжении всей беременности.
Головные боли во время беременности могут проявляться по-разному. Например, они могут вызывать различные типы и уровни боли.
С медицинской точки зрения головные боли бывают первичными и вторичными. Первичные головные боли не являются симптомом состояния здоровья, тогда как вторичные головные боли возникают, когда причиной является основное заболевание. Вторичные головные боли обычно приводят к ряду других симптомов.
Первичные головные боли не являются симптомом состояния здоровья, тогда как вторичные головные боли возникают, когда причиной является основное заболевание. Вторичные головные боли обычно приводят к ряду других симптомов.
В следующих разделах обсуждаются несколько типов головной боли, часто встречающихся во время беременности.
Головные боли напряжения
Головные боли напряжения являются наиболее распространенным типом головной боли во время беременности. Фактически, в обзоре 2017 года в Journal of Headache and Pain отмечается, что 26% всех головных болей, возникающих во время беременности, являются головными болями напряжения.
Головные боли напряжения вызывают легкие или умеренные боли в голове. Многие люди описывают боль как чувство, как будто их голова обмотана тугой повязкой.
Мигрень
Мигрень может также возникать во время беременности. По оценкам, мигренозные головные боли без ауры возникают у до 10% беременных.
Головная боль при мигрени часто начинается как тупая боль, которая перерастает в пронзающую, пульсирующую боль, которая может иррадиировать или не иррадиировать. Человек также может быть очень чувствительным к свету, шуму и некоторым запахам. Эпизоды мигрени могут также вызывать другие симптомы, такие как головокружение или тошнота.
Человек также может быть очень чувствительным к свету, шуму и некоторым запахам. Эпизоды мигрени могут также вызывать другие симптомы, такие как головокружение или тошнота.
Кластерные головные боли
Кластерные головные боли встречаются реже, чем другие типы, примерно в 0,3% всех беременностей.
Кластерные головные боли вызывают сильную «колющую» боль, обычно с одной стороны головы и вокруг глаза. Человек может также заметить некоторые другие симптомы, такие как заложенность носа, слезотечение или отек в этой области.
Во многих случаях домашние средства могут помочь облегчить первичную головную боль во время беременности. Некоторые домашние средства, которые могут быть эффективными, включают:
- прикладывание холодного или теплого компресса к области на 10 минут за один раз
- принятие теплой ванны для снятия мышечного напряжения
- растяжка
- выполнение легких упражнений, таких как йога, плавание или тай-чи
- сидя или стоя с лучшей осанкой
- частые перерывы от экранов
- пить много воды в течение дня
- много отдыхать
- делать легкий массаж головы
- отдыхать в темном месте
Ведение дневника питания для отслеживания того, что они едят каждый день, также может помочь женщине выявить и устранить любая головная боль провоцирует.
Если возможно, беременным женщинам следует стремиться справиться с любыми неприятными симптомами с помощью домашних средств или, при необходимости, поговорить со своим врачом о медицинских возможностях.
Чего следует избегать
Во время беременности важно избегать безрецептурных нестероидных противовоспалительных препаратов (НПВП), таких как ибупрофен (Адвил) или аспирин.
В обзоре Annals of Epidemiology отмечается, что женщины, принимающие НПВП во время беременности, чаще рожают детей с врожденными аномалиями.
Некоторые женщины принимают ацетаминофен (тайленол) во время беременности, хотя есть опасения, что это может повлиять и на ребенка.
Недавнее исследование в журнале JAMA Psychiatry обнаружил, что дети, рожденные женщинами, принимавшими ацетаминофен во время беременности, чаще страдают аутизмом или синдромом дефицита внимания и гиперактивности.
Однако необходимо провести дополнительные исследования этой связи, прежде чем эксперты в области здравоохранения смогут сделать какие-либо общие заявления. Многие люди по-прежнему считают ацетаминофен самым безопасным лекарством для женщин во время беременности.
Многие люди по-прежнему считают ацетаминофен самым безопасным лекарством для женщин во время беременности.
Хотя головные боли во время беременности являются обычным явлением, иногда необходимо обратиться к врачу.
Всем, кто испытывает сильные или постоянные головные боли, не поддающиеся лечению домашними средствами, следует записаться на прием к врачу.
Точно так же любой, кто испытывает другие тревожные симптомы, такие как головокружение или изменение зрения, должен обратиться за диагностикой и лечением. Врач может порекомендовать лечение, безопасное как для женщины, так и для плода.
Головные боли во время беременности могут причинять дискомфорт, но обычно они не вызывают беспокойства.
Беременность вызывает ряд существенных изменений в организме, которые могут привести к таким симптомам, как головные боли. Однако важно найти методы лечения, безопасные для плода.
Вторичные головные боли, возникающие из-за основной проблемы, могут быть опасны. Любой, кто не уверен в своих симптомах или испытывает тревожные или тяжелые симптомы, должен обратиться к врачу для диагностики и лечения.
Любой, кто не уверен в своих симптомах или испытывает тревожные или тяжелые симптомы, должен обратиться к врачу для диагностики и лечения.
Как облегчить головную боль при мигрени во время беременности | Бухта
Жизнь с мигренью
Обратно в блог
Эффективное лечение мигрени не только облегчает жизнь, но и меняет ее жизнь. Это может означать возвращение дней вашей жизни. Итак, что произойдет, если вы страдаете мигренью и забеременеете?
Узнать, что вы беременны, — это огромная перемена в жизни, даже если вы не страдаете мигренью. Вы можете начать чувствовать усталость и тошноту и обнаружить, что имеете дело с новым множеством тревог, даже если вы также переполнены радостью!
125rem» font-weight=»lighter»> Кроме того, вам, вероятно, придется приспособиться к серьезным изменениям образа жизни, например, отказаться от таких веществ, как алкоголь (а иногда и от кофе, в зависимости от того, что скажет ваш врач), изменить свой рацион, чтобы избежать риска болезней пищевого происхождения, и прекращение приема некоторых лекарств.
Вот тут-то и возникают сложности для страдающих мигренью. Возможно, ваш акушер-гинеколог не сможет посоветовать вам, как лечить приступы мигрени во время беременности. Мы задали эксперту по мигрени и медицинскому директору Cove доктору Саре Кристал некоторые из наиболее распространенных вопросов, которые возникают у людей с мигренью, когда они беременеют.
Вместо того, чтобы ждать первого приступа мигрени во время беременности, доктор Кристал рекомендует поговорить с врачом, чтобы разработать план лечения на случай приступа.
Когда вы узнаете, что беременны, вам, вероятно, придется обратиться к своему акушеру и поставщику медицинских услуг, к которому вы обращаетесь для лечения головной боли. Не забудьте упомянуть все лекарства, которые вы принимаете от головной боли и других симптомов мигрени, включая добавки.
При стольких изменениях в вашем теле важно «быть особенно бдительными, чтобы избежать триггеров», — добавляет доктор Кристал, а также избегать пропуска приемов пищи, обезвоживания или развития плохих привычек сна.
Конечно, с такими симптомами беременности, как утренняя тошнота и проблемы со сном, это легче сказать, чем сделать. Но постарайтесь сохранить здоровые привычки.
По данным Американского общества головной боли, менструальная или «гормональная» мигрень — это тип мигрени, которым страдают 7–19% женщин.
Эти приступы, как правило, возникают непосредственно перед или в начале менструации. По данным Управления женского здоровья США, быстрое падение уровня эстрогена и прогестерона, которое происходит перед началом менструации, может быть причиной менструальной мигрени.
Если вы страдаете от менструальной мигрени, вы можете беспокоиться о том, что вы также будете склонны к головным болям, вызванным гормональными изменениями, которые происходят в вашем организме во время беременности, но есть и хорошие новости. Доктор Кристал отмечает, что многие люди, страдающие менструальной мигренью, на самом деле видят улучшение своего состояния во время беременности.
Если вам не посчастливилось испытывать меньше приступов мигрени во время беременности, что вы можете сделать, чтобы их вылечить? Оказывается, когда вы беременны, многие рецептурные и безрецептурные лекарства считаются небезопасными или рискованными, или просто недостаточно исследованы, чтобы врачи могли уверенно давать рекомендации.
По словам доктора Кристал, «ацетаминофен (Тайленол®) и метоклопрамид (Реглан®), которые могут облегчить тошноту и боль, являются самыми безопасными лекарствами». Она добавляет, что некоторые акушеры могут назначать ондансетрон для лечения сильной тошноты «и считают его безопасным».
При этом доктор Кристал отмечает, что всегда лучше принимать наименьшую эффективную дозу, даже одобренных лекарств.
Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен (Адвил®, Мотрин®), небезопасно принимать в первом или третьем триместре. Точно так же вы не должны принимать напроксен (Алеве®) во время беременности. Это может быть безопасно во втором триместре, но только в том случае, если это специально одобрено вашим врачом.
125rem» font-weight=»lighter»> Доктор Кристал добавляет, что, хотя многие акушеры не советуют использовать триптаны во время беременности, они могут быть безопасными при периодическом использовании. Врачи могут прописать опиаты при сильных головных болях во время беременности, но их «следует использовать с осторожностью», говорит она.
Прежде чем принимать какие-либо лекарства от мигрени, проконсультируйтесь с врачом, чтобы убедиться, что они безопасны для вас и вашей беременности.
Два самых безопасных препарата, ацетаминофен и метоклопрамид, можно смешивать. Вы также можете комбинировать ацетаминофен и ондансетрон, отмечает доктор Кристал.
Приступы мигрени могут быть настолько сильными, что вы можете опасаться, что они повлияют и на вашего ребенка. «Хорошая новость, — говорит доктор Кристал, — заключается в том, что крупные исследования не показали увеличения частоты врожденных дефектов или мертворождений у мигрени».
«Хорошая новость, — говорит доктор Кристал, — заключается в том, что крупные исследования не показали увеличения частоты врожденных дефектов или мертворождений у мигрени».
При этом, по данным Национального фонда головной боли, женщины, у которых приступы настолько серьезны, что они попадают в отделение неотложной помощи, имеют более высокий риск осложнений, таких как преэклампсия, преждевременные роды и низкий вес при рождении.
Доктор Кристал называет несколько домашних средств, которые помогут вам облегчить состояние, не прибегая к лекарствам, в том числе:
- акупрессура
- биологическая обратная связь
- эфирные масла (например, масло мяты перечной)
- горячие и холодные компрессы
- массаж
Прием магния также может помочь предотвратить приступы во время беременности, добавляет доктор Кристал.
Вы можете подумать, что все, что считается «домашним средством» или «альтернативным лечением» мигрени, безопасно во время беременности, но это не так.
Доктор Кристал называет несколько профилактических добавок, которых следует избегать во время беременности, в том числе:
- Коэнзим Q10
- Босвеллия
- Пиретрум
«Если вы сомневаетесь, — призывает она, — всегда спрашивайте совета у своего врача или фармацевта относительно приема безрецептурных препаратов во время беременности».
Кофеин и мигрень имеют интересную связь. По данным Национального фонда головной боли, кофеин может помочь облегчить боль, поскольку «он обладает свойствами, которые заставляют кровеносные сосуды сужаться и ограничивать кровоток». Это может даже улучшить действие некоторых обезболивающих. Тем не менее, для некоторых людей кофеин является триггером мигрени. И ежедневная зависимость от кофеина может привести к рикошетным головным болям.
Это может даже улучшить действие некоторых обезболивающих. Тем не менее, для некоторых людей кофеин является триггером мигрени. И ежедневная зависимость от кофеина может привести к рикошетным головным болям.
При всем при этом, даже если вы знаете, что кофеин помогает облегчить приступы мигрени, что вы можете сделать? Разве кофеин не запрещен во время беременности?
Если вы сопротивляетесь желанию дотянуться до чашки кофе, успокойтесь. Доктор Кристал отмечает, что небольшое количество кофеина допустимо во время беременности (радуйтесь!). «Выпивая до 12 унций. кофе в день, или около 200 мг кофеина, считается безопасным», — говорит она. Тем не менее, всегда разумно дважды проконсультироваться с врачом, прежде чем наливать себе чашку.
Так как многие лекарства от мигрени не используются во время беременности, может показаться, что ваш арсенал на исходе.
При меньшем количестве лекарств, которые нужно принимать, изменение образа жизни может иметь огромное значение для контроля над мигренью во время беременности.
Доктор Кристал рекомендует:
- избегать известных триггеров мигрени
- осмотр стоматолога для ночного дежурства, если необходимо
- есть частые небольшие приемы пищи (что может помочь при тошноте и головных болях)
- хороший сон и достаточное его количество
- физиотерапия при болях в шее и мышечных спазмах
- пренатальный массаж
- максимальное снижение стресса и изучение методов управления стрессом
«В связи с резкими гормональными изменениями и увеличение объема крови, — говорит доктор Кристал, — первый триместр часто является временем усиления головных болей у женщин с мигренью».
К счастью, они могут поправиться во втором триместре, «хотя у некоторых пациенток поворотный момент наступает только на 20-й неделе».
У некоторых приступы мигрени могут возобновиться ближе к концу беременности, возможно, потому, что дискомфорт на поздних сроках беременности может повлиять на ваш сон.
Плохие новости? Даже если ваши приступы мигрени уменьшились во время беременности, они могут вернуться после рождения ребенка, предупреждает доктор Кристал. Положительным моментом является то, что грудное вскармливание может отсрочить возвращение ваших головных болей.
Если вы кормите грудью, вам следует избегать лекарств, которые, как известно, попадают в ваше грудное молоко (и вашему ребенку).
Что касается неотложных лекарств для лечения приступов мигрени, когда они возникают, «суматриптан обычно считается безопасным, — отмечает д-р Кристал, — но элетриптан предпочтительнее из-за минимальной экскреции в грудное молоко».
С точки зрения профилактических препаратов пропранолол и амитриптилин обычно считаются безопасными, говорит доктор Кристал, хотя у врачей недостаточно данных о топирамате, чтобы оценить, насколько он безопасен.
На всякий случай вам следует обсудить лечение мигрени со своим врачом, чтобы убедиться, что оно безопасно для кормящих матерей. А пока ознакомьтесь с TOXNET, базой данных о том, какие лекарства безопасны для использования во время грудного вскармливания.
Во время беременности вы жонглируете миллионом вещей, и мигрень может усилить стресс. А поскольку во время беременности могут возникать и другие типы головных болей, например головные боли напряжения, вам могут понадобиться дополнительные рекомендации о том, как справляться с головными болями во время беременности.
А поскольку во время беременности могут возникать и другие типы головных болей, например головные боли напряжения, вам могут понадобиться дополнительные рекомендации о том, как справляться с головными болями во время беременности.
Чтобы облегчить себе жизнь и обеспечить безопасность вашего ребенка, составьте план лечения головной боли на ранних сроках беременности и всегда консультируйтесь с врачом, прежде чем принимать лекарства или начинать лечение.
Информация, представленная в этой статье, не заменяет профессиональной медицинской консультации, диагностики или лечения. Вы не должны полагаться на содержание, представленное в этой статье, для получения конкретных медицинских рекомендаций. Если у вас есть какие-либо вопросы или опасения, пожалуйста, поговорите со своим врачом.
125rem» font-weight=»lighter»> Метоклопрамид используется для лечения или профилактики расстройства желудка и рвоты. У некоторых людей, принимающих этот препарат, может возникнуть очень серьезное заболевание мышц, называемое поздней дискинезией. Эта проблема с мышцами может не исчезнуть, даже если этот препарат будет остановлен. Иногда симптомы могут уменьшаться или исчезать со временем после прекращения приема этого препарата. Риск поздней дискинезии может быть выше у людей с диабетом и у пожилых людей, особенно у пожилых женщин. Риск также выше, чем дольше вы принимаете этот препарат или с более высокими дозами. Мышечные проблемы также могут возникать после кратковременного применения низких доз. Немедленно позвоните своему врачу, если у вас есть проблемы с контролем движений тела или у вас есть проблемы с мышцами языка, лица, рта или челюсти, такие как высовывание языка, надувание щек, сморщивание рта или жевание. Избегайте приема этого препарата более 12 недель. Вы можете прочитать больше о побочных эффектах метоклопрамида, предупреждениях и мерах предосторожности здесь. Полная информация о назначении метоклопрамида доступна здесь.
Полная информация о назначении метоклопрамида доступна здесь.
Ондансетрон — это лекарство, используемое для лечения или предотвращения расстройства желудка и рвоты. Немедленно сообщите своему врачу или обратитесь за медицинской помощью, если у вас есть какие-либо из следующих признаков или симптомов, которые могут быть связаны с очень тяжелым побочным эффектом: признаки аллергической реакции, боль или давление в груди, замедление сердцебиения, онемение и покалывание, боль в животе. , проблемы с мочеиспусканием, проблемы с контролем движений тела, изменение зрения, чувство сильной сонливости, судороги, головокружение, лихорадка или озноб, аллергические реакции, такие как кожная сыпь, зуд или крапивница, отек лица, губ или языка; проблемы с дыханием; путаница; головокружение; быстрое или нерегулярное сердцебиение; чувство слабости или головокружения, падения; лихорадка и озноб; потеря равновесия или координации; судороги; потливость; отек рук и ног; стеснение в груди; тремор; необычно слаб или устал. При применении этого лекарственного средства может наблюдаться нарушение сердечного ритма (удлинение интервала QT). Немедленно позвоните своему врачу, если у вас учащенное сердцебиение, ненормальное сердцебиение или если вы потеряли сознание. Может возникнуть очень серьезная, а иногда и смертельная проблема со здоровьем, называемая серотониновым синдромом. Риск может быть выше, если вы принимаете этот препарат с препаратами от депрессии, мигрени или некоторыми другими препаратами. Если у вас есть какие-либо признаки аллергической реакции, как можно скорее проконсультируйтесь с врачом или медицинским работником. Расскажите своему врачу, если у вас есть какие-либо из этих условий: болезни сердца; История нерегулярного сердцебиения; болезнь печени; низкий уровень магния или калия в крови; необычная или аллергическая реакция на ондансетрон, гранисетрон, другие лекарства, продукты питания, красители или консерванты; беременна или пытается забеременеть; кормление грудью. Немедленно позвоните своему врачу, если у вас есть возбуждение; изменение баланса; путаница; галлюцинации; высокая температура; быстрое или ненормальное сердцебиение; промывка; подергивание мышц или жесткость; судороги; дрожь или дрожь; сильно потеет; очень сильная диарея, расстройство желудка или рвота; или очень сильная головная боль.
При применении этого лекарственного средства может наблюдаться нарушение сердечного ритма (удлинение интервала QT). Немедленно позвоните своему врачу, если у вас учащенное сердцебиение, ненормальное сердцебиение или если вы потеряли сознание. Может возникнуть очень серьезная, а иногда и смертельная проблема со здоровьем, называемая серотониновым синдромом. Риск может быть выше, если вы принимаете этот препарат с препаратами от депрессии, мигрени или некоторыми другими препаратами. Если у вас есть какие-либо признаки аллергической реакции, как можно скорее проконсультируйтесь с врачом или медицинским работником. Расскажите своему врачу, если у вас есть какие-либо из этих условий: болезни сердца; История нерегулярного сердцебиения; болезнь печени; низкий уровень магния или калия в крови; необычная или аллергическая реакция на ондансетрон, гранисетрон, другие лекарства, продукты питания, красители или консерванты; беременна или пытается забеременеть; кормление грудью. Немедленно позвоните своему врачу, если у вас есть возбуждение; изменение баланса; путаница; галлюцинации; высокая температура; быстрое или ненормальное сердцебиение; промывка; подергивание мышц или жесткость; судороги; дрожь или дрожь; сильно потеет; очень сильная диарея, расстройство желудка или рвота; или очень сильная головная боль. Полная информация о назначении ондансетрона доступна здесь, а ODT для ондансетрона доступна здесь. Вы можете прочитать больше о побочных эффектах, предупреждениях и мерах предосторожности ондансетрона здесь.
Полная информация о назначении ондансетрона доступна здесь, а ODT для ондансетрона доступна здесь. Вы можете прочитать больше о побочных эффектах, предупреждениях и мерах предосторожности ондансетрона здесь.
Суматриптан — пероральный препарат, предназначенный для острого лечения мигрени с аурой или без нее у взрослых, а не для профилактической терапии приступов мигрени или кластерной головной боли. Сообщите своему врачу, если вы беременны или планируете забеременеть. Вам нужно будет рассказать о преимуществах и рисках использования любого из этих препаратов во время беременности. Сообщите своему врачу, если вы кормите грудью. Немедленно позвоните своему врачу, если у вас есть стеснение в груди, горле, шее или челюсти, боль, давление или тяжесть; покрыться холодным потом; одышка; быстрое сердцебиение; сердцебиение, которое не кажется нормальным; или очень сильное головокружение или обморок. Очень тяжелые, а иногда и смертельные нарушения мозгового кровообращения, такие как инсульт, редко случались при применении этого препарата. Немедленно позвоните своему врачу, если у вас есть слабость на 1 стороне тела, проблемы с речью или мышлением, нарушение равновесия, опущение 1 стороны лица или изменение зрения. Вы можете прочитать больше о побочных эффектах суматриптана, предупреждениях и мерах предосторожности здесь. Полная информация о назначении суматриптана доступна здесь.
Немедленно позвоните своему врачу, если у вас есть слабость на 1 стороне тела, проблемы с речью или мышлением, нарушение равновесия, опущение 1 стороны лица или изменение зрения. Вы можете прочитать больше о побочных эффектах суматриптана, предупреждениях и мерах предосторожности здесь. Полная информация о назначении суматриптана доступна здесь.
Элетриптан — это пероральный препарат, предназначенный для экстренного лечения мигрени с аурой или без нее у взрослых и не используемый для профилактики мигрени. Сообщите своему врачу, если вы беременны или планируете забеременеть. Вам нужно будет рассказать о преимуществах и рисках использования этого препарата во время беременности. Сообщите своему врачу, если вы кормите грудью. Немедленно позвоните своему врачу, если у вас есть аллергические реакции, такие как кожная сыпь, зуд или крапивница, отек лица, губ или языка, боль в груди или стеснение в груди, признаки и симптомы опасного изменения сердцебиения или сердечного ритма, такие как боль в груди; головокружение; быстрое, нерегулярное сердцебиение; сердцебиение; ощущение слабости или головокружения; падает; проблемы с дыханием. Немедленно позвоните своему врачу, если у вас есть признаки и симптомы инсульта, такие как изменения зрения; путаница; проблемы с речью или пониманием; сильные головные боли; внезапное онемение или слабость лица, руки или ноги; проблемы с ходьбой; головокружение; потеря равновесия или координации. Немедленно позвоните своему врачу, если у вас есть признаки и симптомы синдрома серотонина, такие как раздражительность; путаница; диарея; быстрое или нерегулярное сердцебиение; подергивание мышц; жесткие мышцы; проблемы с ходьбой; потливость; высокая температура; судороги; озноб; рвота. Вы можете прочитать больше о побочных эффектах элетриптана, предупреждениях и мерах предосторожности здесь. Полная информация о назначении элетриптана доступна здесь.
Немедленно позвоните своему врачу, если у вас есть признаки и симптомы инсульта, такие как изменения зрения; путаница; проблемы с речью или пониманием; сильные головные боли; внезапное онемение или слабость лица, руки или ноги; проблемы с ходьбой; головокружение; потеря равновесия или координации. Немедленно позвоните своему врачу, если у вас есть признаки и симптомы синдрома серотонина, такие как раздражительность; путаница; диарея; быстрое или нерегулярное сердцебиение; подергивание мышц; жесткие мышцы; проблемы с ходьбой; потливость; высокая температура; судороги; озноб; рвота. Вы можете прочитать больше о побочных эффектах элетриптана, предупреждениях и мерах предосторожности здесь. Полная информация о назначении элетриптана доступна здесь.
Пропранолол и метопролол используются для лечения высокого кровяного давления и предотвращения мигрени. Не прекращайте прием этих препаратов внезапно. Если вы это сделаете, боль в груди усилится, а в некоторых случаях может произойти сердечный приступ. Риск может быть выше, если у вас есть определенные виды сердечных заболеваний. Чтобы избежать побочных эффектов, вам нужно постепенно прекратить прием этого препарата в соответствии с указаниями врача. Немедленно позвоните своему врачу, если у вас появилась новая или более сильная боль в груди или возникли другие проблемы с сердцем. Вы можете прочитать больше о побочных эффектах пропранолола, предупреждениях и мерах предосторожности здесь. Полная информация о назначении пропранолола доступна здесь. Вы можете прочитать больше о побочных эффектах метапролола, предупреждениях и мерах предосторожности здесь. Полная информация о назначении метопролола доступна здесь.
Риск может быть выше, если у вас есть определенные виды сердечных заболеваний. Чтобы избежать побочных эффектов, вам нужно постепенно прекратить прием этого препарата в соответствии с указаниями врача. Немедленно позвоните своему врачу, если у вас появилась новая или более сильная боль в груди или возникли другие проблемы с сердцем. Вы можете прочитать больше о побочных эффектах пропранолола, предупреждениях и мерах предосторожности здесь. Полная информация о назначении пропранолола доступна здесь. Вы можете прочитать больше о побочных эффектах метапролола, предупреждениях и мерах предосторожности здесь. Полная информация о назначении метопролола доступна здесь.
Амитриптилин используется для лечения плохого настроения (депрессии). Он может быть предоставлен вам по другим причинам. Не прекращайте прием этого препарата внезапно, не позвонив своему врачу. У вас может быть больший риск появления признаков отмены. Препараты, подобные этому, повышают вероятность суицидальных мыслей или действий у детей и молодых людей. Риск может быть выше у людей, у которых были такие мысли или действия в прошлом. Все люди, принимающие этот препарат, должны находиться под пристальным наблюдением. Немедленно позвоните врачу, если такие симптомы, как плохое настроение (депрессия), нервозность, беспокойство, ворчливость, приступы паники или изменения настроения или действий появились впервые или стали хуже. Немедленно позвоните врачу, если у вас возникнут какие-либо мысли или действия, направленные на самоубийство. Этот препарат не одобрен для использования у детей. Вы можете прочитать больше о побочных эффектах амитриптилина, предупреждениях и мерах предосторожности здесь. Полная информация о назначении амитриптилина доступна здесь.
Препараты, подобные этому, повышают вероятность суицидальных мыслей или действий у детей и молодых людей. Риск может быть выше у людей, у которых были такие мысли или действия в прошлом. Все люди, принимающие этот препарат, должны находиться под пристальным наблюдением. Немедленно позвоните врачу, если такие симптомы, как плохое настроение (депрессия), нервозность, беспокойство, ворчливость, приступы паники или изменения настроения или действий появились впервые или стали хуже. Немедленно позвоните врачу, если у вас возникнут какие-либо мысли или действия, направленные на самоубийство. Этот препарат не одобрен для использования у детей. Вы можете прочитать больше о побочных эффектах амитриптилина, предупреждениях и мерах предосторожности здесь. Полная информация о назначении амитриптилина доступна здесь.
Топирамат — это пероральный препарат, используемый для предотвращения мигрени. Немедленно позвоните своему врачу, если у вас жар или вы не потеете во время занятий или при высокой температуре. Пациенты, принимающие этот препарат, могут подвергаться большему риску суицидальных мыслей или действий. Риск может быть выше у людей, у которых были такие мысли или действия в прошлом. Немедленно позвоните врачу, если такие симптомы, как плохое настроение (депрессия), нервозность, беспокойство, ворчливость, приступы паники или изменения настроения или действий появились впервые или стали хуже. Немедленно позвоните врачу, если у вас возникнут какие-либо мысли или действия, направленные на самоубийство. При применении этого препарата возникали очень серьезные, а иногда и смертельные заболевания печени. Немедленно позвоните своему врачу, если у вас есть признаки проблем с печенью, такие как потемнение мочи, чувство усталости, отсутствие голода, расстройство желудка или боль в животе, светлый стул, рвота или желтизна кожи или глаз. Этот препарат может вызвать очень серьезные проблемы со зрением. Если не лечить, это может привести к длительной потере зрения. Вы можете прочитать больше о побочных эффектах топирамата, предупреждениях и мерах предосторожности здесь.
Пациенты, принимающие этот препарат, могут подвергаться большему риску суицидальных мыслей или действий. Риск может быть выше у людей, у которых были такие мысли или действия в прошлом. Немедленно позвоните врачу, если такие симптомы, как плохое настроение (депрессия), нервозность, беспокойство, ворчливость, приступы паники или изменения настроения или действий появились впервые или стали хуже. Немедленно позвоните врачу, если у вас возникнут какие-либо мысли или действия, направленные на самоубийство. При применении этого препарата возникали очень серьезные, а иногда и смертельные заболевания печени. Немедленно позвоните своему врачу, если у вас есть признаки проблем с печенью, такие как потемнение мочи, чувство усталости, отсутствие голода, расстройство желудка или боль в животе, светлый стул, рвота или желтизна кожи или глаз. Этот препарат может вызвать очень серьезные проблемы со зрением. Если не лечить, это может привести к длительной потере зрения. Вы можете прочитать больше о побочных эффектах топирамата, предупреждениях и мерах предосторожности здесь.

 lv
lv