Диета при поносе у ребенка в 1 год
Когда ребенок болен — это всегда серьезное испытание для семьи. Тем более, если у малыша отмечается рвота, частый жидкий стул, повышение температуры тела, он отказывается от еды. В таких случаях перед родителями закономерно встает вопрос: что делать?
Первое, что нужно сделать — это обратиться к врачу. В большинстве случаев данное состояние связано с острой кишечной инфекцией и может привести к серьезным последствиям для малыша. А своевременно начатое лечение позволяет быстро справиться с проблемой.
Второй значимый вопрос, встающий перед родителями больного ребенка — это вопрос правильной организации питания. К сожалению, до сих пор можно встретить рекомендации по прекращению кормления ребенка во время поноса, однако этого категорически делать нельзя.
Важно!
Было доказано, что «водно-чайные» паузы и голодные диеты значительно ослабляют защитные функции организма ребенка и приводят к задержке восстановительных процессов в кишечнике.
Главными принципами организации питания ребенка с диареей должны быть:
| Поэтапность | Развитие заболевания имеет стадийность, каждой стадии должны соответствовать определенные подходы к диетотерапии |
| Учет возраста ребенка | Для каждого возраста должны выбираться свои продукты и свои схемы их назначения |
| Учет тяжести болезни |
Выделяют три основных этапа диетотерапии. Первый этап соответствует острому периоду заболевания, когда отмечается максимальные проявления заболевания (рвота, жидкий стул, повышение температуры тела), и ребенок может отказываться от привычного питания. В этот период правильное питание является неотъемлемой частью лечения.
Второй этап — это период восстановления. Уже нет тех проявлений заболевания, которые отмечались у малыша в остром периоде, у ребенка появляется аппетит, он становится активнее, но нужно обязательно помнить, что любая острая кишечная инфекция приводит к значительным изменениям в организме ребёнка. Это и нарушение микрофлоры желудочно-кишечного тракта, и дисфункция ферментных систем, желчеотделения и других процессов пищеварения. Требуется время для восстановления правильности функционирования желудочно-кишечного тракта, что требует щадящего режима питания на этом этапе. Нарушение диеты в этот период может привести к формированию хронической патологии желудочно-кишечного тракта.
Третий этап диетотерапии направлен на постепенный переход к обычному для данного малыша питанию. Дети, находящиеся на грудном вскармливании, должны продолжить питание грудным молоком. Если ребенок находится на искусственном вскармливании, врач назначит смесь, которая соответствует состоянию ребенка.
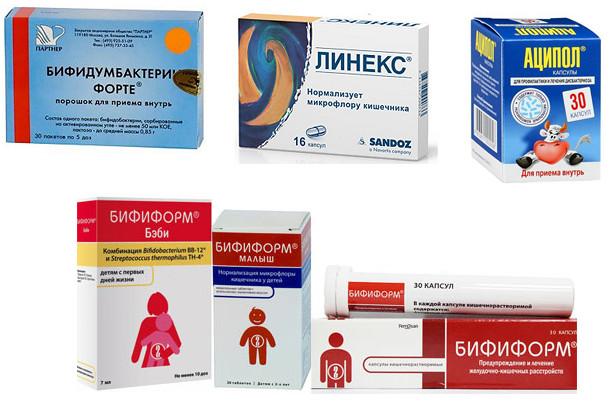
Одним из важных компонентов диетотерапии является использование безмолочных каш с про- и синбиотиками. В клинических исследованиях показано, что назначение данной диетотерапии способствует более быстрому купированию основных симптомов кишечной дисфункции, а также восстановлению микрофлоры кишечника.
Выберите продукты на время диеты
Наиболее правильно начинать с рисовой каши, так как она обладает выраженными сорбционными свойствами и помогает купировать диарею. По мере выздоровления ребенка можно включать в рацион овсяную и гречневые каши.
По мере выздоровления ребенка можно включать в рацион овсяную и гречневые каши.
Важным компонентом на первом этапе диетотерапии являются овощи и фрукты. Предпочтение следует отдавать тем продуктам, которые содержат пектин (печеное яблоко, отварная морковь), так как они способствуют сорбции возбудителей и их токсинов. Не показано на первом этапе диетотерапии использование в питании свежих овощей и фруктов, а также соков.
Второй этап — состояние пациента улучшается, ребенок становится активным, улучшается аппетит, а у некоторых детей он даже становится повышенным, что нередко родители воспринимают как сигнал к усиленному питанию. Этого категорически делать нельзя, так как организм ребёнка ещё не восстановился после заболевания. В этот период надо продолжить питание кисломолочными, без— и низколактозными продуктами. Обязательным компонентом диетотерапии является использование питания с пробиотиками.
Третий этап — это постепенное расширение диеты в соответствии с возрастом ребенка. На данном этапе наиболее оправданным является широкое использование пробиотических продуктов питания с целью восстановления и поддержания функции желудочно-кишечного тракта и его микробиоценоза.
На данном этапе наиболее оправданным является широкое использование пробиотических продуктов питания с целью восстановления и поддержания функции желудочно-кишечного тракта и его микробиоценоза.
Чем кормить ребенка при поносе первое время?
- свежесваренный рис;
- бананы;
- натуральный яблочный сок;
- отварной картофель;
- отварное мясо курицы;
- сухарики и черствый хлеб;
- нежирная рыба;
- некрепкий чай.
Вирусный гастроэнтерит (дети)
В большинстве случаев причиной диареи и рвоты у детей является вирус. Это вирусный гастроэнтерит. Многие люди называют это «желудочным гриппом», но он не имеет никакого отношения к гриппу. Этот вирус поражает желудок и кишечный тракт. Заболевание длится от 2 до 7 дней. Диарея означает жидкий или водянистый стул, который отличается от обычных испражнений ребенка.
У ребенка также могут быть следующие симптомы:
Основная опасность этого заболевания в том, что оно приводит к обезвоживанию. Это потеря организмом большого количества воды и минеральных солей. В таких случаях потери жидкости организмом необходимо восполнить. Это делается раствором для пероральной регидратации. Эти растворы можно приобрести в аптеках и большинстве продовольственных магазинов без рецепта.
Это потеря организмом большого количества воды и минеральных солей. В таких случаях потери жидкости организмом необходимо восполнить. Это делается раствором для пероральной регидратации. Эти растворы можно приобрести в аптеках и большинстве продовольственных магазинов без рецепта.
Антибиотики не помогают при этой болезни.
Уход в домашних условиях
Следуйте указаниям вашего детского врача.
Если вы даете лекарства своему ребенку:
-
Не применяйте безрецептурные препараты от диареи, если только их не прописал врач.
-
От боли и температуры можно использовать ацетаминофен или ибупрофен. Или другое лекарство в соответствии с предписаниями.
-
Аспирин в качестве жаропонижающего средства противопоказан детям до 18 лет. Его прием может привести к серьезным нарушениям работы печени и опасному для жизни состоянию, называемому синдромом Рейе.

Чтобы предотвратить распространение болезни:
-
Помните, что мытье рук с мылом чистой проточной водой или использование дезинфицирующего средства на спиртовой основе — лучший способ предотвратить распространение инфекции.
-
Научите всех членов своей семьи, когда и как надо мыть руки. Смочите руки чистой проточной водой. Нанесите мыло на тыльную сторону рук, между пальцами и под ногтями. Потрите руки не менее 20 секунд. Если вам нужен таймер, попробуйте дважды пропеть песню «С днем рожденья тебя!» от начала до конца. Хорошо промойте руки и вытрите насухо чистым полотенцем.
-
Мойте руки до и после ухода за своим больным ребенком.
-
Чистите туалет после каждого использования.

-
Утилизируйте загрязненные подгузники в герметичном контейнере.
-
Оградите ребенка от общения с другими, пока лечащий врач не разрешит.
-
Мойте руки до и после приготовления пищи.
-
Мойте руки и посуду после использования разделочных досок, столешниц и ножей, которые были в контакте с сырыми продуктами.
-
Храните сырое мясо вдали от приготовленных и готовых к употреблению продуктов.
-
Имейте в виду, что люди с диареей или рвотой не должны готовить пищу для других.
Как правильно поить и кормить
Основной целью при лечении рвоты или диареи является предотвращение обезвоживания. Для этого ребенку следует часто потреблять жидкости небольшими порциями.
Для этого ребенку следует часто потреблять жидкости небольшими порциями.
-
Жидкость сейчас важнее пищи. За раз необходимо давать небольшое количество жидкости, особенно если у ребенка возникают спазмы в желудке или рвота.
-
При поносе: Если вы даете молоко ребенку и понос не прекращается, откажитесь от молока. В некоторых случаях молоко может усилить понос. Если это произойдет, используйте раствор для пероральной регидратации. Исключите яблочный сок, газированную воду, спортивные или другие подслащенные напитки. Напитки с сахаром могут усилить понос.
-
При рвоте: Начните с раствора для пероральной регидратации комнатной температуры. Давайте 1 чайную ложку (5 мл) каждые 5 минут. Даже если у ребенка рвота, продолжайте давать раствор.
 Большая часть жидкости будет поглощена, несмотря на рвоту. Через 2 часа без рвоты начинайте с небольшого количества молока или смеси и других жидкостей. Увеличьте количество в зависимости от переносимости. Не давайте ребенку простую воду, молоко, смесь или другие жидкости до тех пор, пока рвота не прекратится. По мере уменьшения рвоты давайте больше раствора для пероральной регидратации. Увеличьте промежуток между приемами. Продолжайте до тех пор, пока у ребенка не появится моча и пропадет жажда (не будет никакого интереса к питью). Если рвоты не было в течение 4 часов, возобновите кормление твердой пищей. После 24 часов без рвоты возобновите нормальное питание.
Большая часть жидкости будет поглощена, несмотря на рвоту. Через 2 часа без рвоты начинайте с небольшого количества молока или смеси и других жидкостей. Увеличьте количество в зависимости от переносимости. Не давайте ребенку простую воду, молоко, смесь или другие жидкости до тех пор, пока рвота не прекратится. По мере уменьшения рвоты давайте больше раствора для пероральной регидратации. Увеличьте промежуток между приемами. Продолжайте до тех пор, пока у ребенка не появится моча и пропадет жажда (не будет никакого интереса к питью). Если рвоты не было в течение 4 часов, возобновите кормление твердой пищей. После 24 часов без рвоты возобновите нормальное питание. -
По мере улучшения самочувствия постепенно можно возобновить нормальный рацион ребенка. Не заставляйте ребенка есть, особенно если у него боль в желудке или спазмы. Не кормите ребенка за раз большими порциями, даже если он голоден. Табачный дым может ухудшить самочувствие ребенка.
 Со временем ребенку можно давать больше пищи при условии ее переносимости. Продукты, которые разрешены, включают зерновые, картофельное пюре, яблочный соус, пюре из бананов, крекеры, сухой тост, рис, овсянку, хлеб, лапшу, крендель, супы с рисом или лапшой и приготовленные овощи.
Со временем ребенку можно давать больше пищи при условии ее переносимости. Продукты, которые разрешены, включают зерновые, картофельное пюре, яблочный соус, пюре из бананов, крекеры, сухой тост, рис, овсянку, хлеб, лапшу, крендель, супы с рисом или лапшой и приготовленные овощи. -
Если симптомы возвращаются, вернитесь к простой или нулевой лечебной диете.
Послеоперационное наблюдение
Наблюдайтесь у своего педиатра или следуйте его указаниям. Если взят анализ кала или мазок на посев, обратитесь к врачу для получения результатов в соответствии с указаниями.
Звоните 911
Звоните 911, если у ребенка есть какие-либо из этих симптомов:
-
Затрудненное дыхание
-
Спутанность сознания
-
Чрезвычайная сонливость или потеря сознания
-
Проблемы с ходьбой
-
Быстрый пульс
-
Боли в груди
-
Скованность затылочных мышц
-
Судороги
Когда обращаться за медицинской помощью
В следующих случаях необходимо незамедлительно обратиться к врачу:
-
Боль в животе усиливается
-
Постоянная боль в правом нижнем углу живота
-
Повторяющаяся рвота после первых 2 часов приема жидкости
-
Эпизодическая рвота на протяжении более 24 часов
-
Продолжительный сильный понос на протяжении более 24 часов
-
Кровь в стуле или рвотных массах
-
Ребенок пьет меньше жидкости, чем обычно
-
Потемнение или отсутствие мочи в течение 6–8 часов у детей старшего возраста, от 4 до 6 часов для малышей
-
Капризы или плач, когда ребенка не получается успокоить
-
Необычная сонливость
-
Новые высыпания на коже
-
Понос длится более 10 дней
-
Температура (см.
 «Температура и дети» ниже)
«Температура и дети» ниже)
Температура у детей
Чтобы измерить температуру ребенка, используйте цифровой термометр. Никогда не используйте ртутный термометр. Существуют различные виды и способы использования цифровых термометров. Например:
-
Ректальный. Для детей младше 3 лет наиболее точной является ректальная температура.
-
Лобный (височный). Он применяется для детей в возрасте от 3 месяцев и старше. Если у ребенка младше 3 месяцев есть признаки болезни, этот способ можно использовать для первого измерения. Врач может также проверить ректальную температуру для подтверждения.
-
Ушной (тимпанический). Ушной способ точен для детей от 6 месяцев, но не младше.

-
Подмышечный (аксиллярный). Это наименее надежный способ, но его можно использовать для первого измерения, чтобы проверить ребенка любого возраста, у которого появились признаки болезни. Врач может также проверить ректальную температуру для подтверждения.
-
Ротовой (оральный). Не используйте оральный способ измерения температуры, пока ребенку не исполнится 4 года.
Используйте ректальный термометр с осторожностью. Для правильного использования следуйте указаниям производителя. Аккуратно вставьте его. Сделайте на нем пометку и убедитесь, что он не будет использован орально. Он может переносить микробы из стула. Если вам не подходит ректальный термометр, спросите у врача, какой термометр лучше использовать. Когда вы говорите какому-либо врачу температуру вашего ребенка, сообщите, каким типом термометра вы ее измеряли.
Ниже приведены рекомендации, которые помогут узнать, повышена ли температура у вашего малыша. Лечащий врач вашего ребенка может дать вам другие значения. Следуйте инструкциям вашего лечащего врача.
Значения температуры для младенцев до 3 месяцев:
-
Ректальный или лобный термометр: температура 38 °C (100,4 °F) или выше
-
Подмышечный термометр: температура 37,2 °C (99 °F) или выше
Значения температуры для детей в возрасте от 3 до 36 месяцев (3 лет):
-
Ректальный, лобный или ушной термометр: температура 38,9 °C (102 °F) или выше
-
Подмышечный термометр: температура 38,3 °C (101 °F) или выше
Вызывайте врача в следующих случаях:
-
Повторное повышение температуры до 40°C (104°F) или выше у ребенка любого возраста
-
Температура 38 °C (100,4 °F) или выше у младенца младше 3 месяцев
-
Температура, которая держится более 24 часов, у ребенка в возрасте до 2 лет
-
Температура, которая держится 3 дня у ребенка в возрасте 2 лет и старше
© 2000-2022 The StayWell Company, LLC. All rights reserved. This information is not intended as a substitute for professional medical care. Always follow your healthcare professional’s instructions.
All rights reserved. This information is not intended as a substitute for professional medical care. Always follow your healthcare professional’s instructions.
Was this helpful?
Yes No
Tell us more.
Check all that apply.
Wrong topic—not what I was looking for.
It was hard to understand.
It didn’t answer any of my questions.
I still don’t know what to do next.
Other.
NEXT ▶
Last question: How confident are you filling out medical forms by yourself?
Not at all A little Somewhat Quite a bit Extremely
Thank You!
Симптомы и причины хронической диареи у детей
Каковы симптомы хронической диареи у детей?
Основным симптомом хронической диареи у детей является жидкий водянистый стул три и более раз в сутки в течение не менее 4 недель.
В зависимости от причины у детей с хронической диареей также могут быть один или несколько из следующих симптомов:
- кровавый стул
- озноб
- лихорадка
- потеря контроля над дефекацией
- тошнота или рвота
- боль или спазмы в животе
Хроническая диарея может вызвать мальабсорбцию и привести к обезвоживанию.
Хроническая диарея может вызвать мальабсорбцию и привести к обезвоживанию.Каковы симптомы мальабсорбции и обезвоживания у детей?
Мальабсорбция
Симптомы мальабсорбции могут включать
- вздутие живота
- изменения аппетита
- газ
- жидкий, жирный, зловонный стул
- потеря веса или плохая прибавка в весе
Обезвоживание
Симптомы обезвоживания могут включать
- жажду
- мочеиспускание реже, чем обычно, или отсутствие мокрых подгузников в течение 3 часов и более
- недостаток энергии
- сухость во рту
- нет слез при плаче
- снижение тургора кожи, а это означает, что когда кожу вашего ребенка сжимают и отпускают, кожа не сразу возвращается к нормальному состоянию
- запавшие глаза, щеки или мягкое пятно на черепе
Что вызывает хроническую диарею у детей?
Общие заболевания и нарушения, вызывающие хроническую диарею у детей, включают
- инфекции желудочно-кишечного тракта
- глютеновая болезнь
- функциональные расстройства желудочно-кишечного тракта (ЖКТ)
- пищевая аллергия и непереносимость
- воспалительное заболевание кишечника
- избыточный бактериальный рост в тонкой кишке
Инфекции желудочно-кишечного тракта
Инфекции, вызванные вредными вирусами, бактериями или паразитами, иногда приводят к хронической диарее. Дети могут заразиться через зараженную воду, напитки или пищу; или через личный контакт. После инфекции у некоторых детей возникают проблемы с перевариванием углеводов, таких как лактоза, или белков в таких продуктах, как молоко, молочные продукты или соя. Эти проблемы могут вызвать длительную диарею — часто до 6 недель — после инфекции. Кроме того, некоторые бактериальные и паразитарные инфекции, вызывающие диарею, не проходят быстро без лечения.
Дети могут заразиться через зараженную воду, напитки или пищу; или через личный контакт. После инфекции у некоторых детей возникают проблемы с перевариванием углеводов, таких как лактоза, или белков в таких продуктах, как молоко, молочные продукты или соя. Эти проблемы могут вызвать длительную диарею — часто до 6 недель — после инфекции. Кроме того, некоторые бактериальные и паразитарные инфекции, вызывающие диарею, не проходят быстро без лечения.
Узнайте больше об инфекциях, вызывающих диарею, таких как болезни пищевого происхождения и вирусный гастроэнтерит.
Целиакия
Целиакия — это расстройство пищеварения, при котором поражается тонкий кишечник. Заболевание провоцируется употреблением в пищу продуктов, содержащих глютен. Глютен — это белок, содержащийся в природе в пшенице, ячмене и ржи. Глютен распространен в таких продуктах, как хлеб, макароны, печенье и пирожные. Целиакия может вызвать хроническую диарею у детей любого возраста.
Функциональные расстройства ЖКТ
При функциональных желудочно-кишечных расстройствах симптомы вызваны изменениями в работе пищеварительного тракта. Дети с функциональным расстройством ЖКТ имеют частые симптомы, но пищеварительный тракт не повреждается. Функциональные желудочно-кишечные расстройства не являются заболеваниями; это группы симптомов, которые возникают вместе.
Дети с функциональным расстройством ЖКТ имеют частые симптомы, но пищеварительный тракт не повреждается. Функциональные желудочно-кишечные расстройства не являются заболеваниями; это группы симптомов, которые возникают вместе.
Двумя функциональными желудочно-кишечными расстройствами, вызывающими хроническую диарею у детей, являются диарея у детей раннего возраста и синдром раздраженного кишечника (СРК).
Диарея у детей раннего возраста
Диарея у детей раннего возраста, также называемая функциональной диареей или хронической неспецифической диареей детского возраста, является частой причиной хронической диареи у детей раннего возраста (в возрасте от 1 до 3 лет) и детей дошкольного возраста (в возрасте от 3 до 5 лет). У детей с диареей у малышей бывает четыре или более водянистых или жидких стула в день, и у них нет других симптомов. Обычно они хорошо растут, набирают вес и здоровы.
Диарея у малышей развивается в возрасте от 6 месяцев до 3 лет и обычно проходит сама по себе к началу начальной школы. Исследователи считают, что употребление слишком большого количества подслащенных сахаром напитков, особенно с высоким содержанием кукурузного сиропа с высоким содержанием фруктозы и сорбита, может вызвать диарею у малышей.
Исследователи считают, что употребление слишком большого количества подслащенных сахаром напитков, особенно с высоким содержанием кукурузного сиропа с высоким содержанием фруктозы и сорбита, может вызвать диарею у малышей.
СРК
Наиболее распространенными симптомами СРК являются боль в животе, дискомфорт или спазмы; наряду с диареей, запором или обоими. Боль или дискомфорт при СРК обычно уменьшаются при отхождении стула или газа. СРК не вызывает таких симптомов, как потеря веса, рвота или кровь в стуле.
СРК является частой причиной хронической диареи у детей школьного возраста и подростков. Врачи редко диагностируют СРК у детей младшего возраста, потому что дети младшего возраста не могут сообщить о таких симптомах СРК, как боль или дискомфорт в животе.
Пищевая аллергия и непереносимость
Пищевая аллергия, непереносимость лактозы, непереносимость фруктозы и непереносимость сахарозы являются распространенными причинами хронической диареи.
Пищевая аллергия
Аллергия на молоко, молочные продукты и сою является наиболее распространенной пищевой аллергией, поражающей пищеварительный тракт у детей. Пищевая аллергия обычно появляется на первом году жизни. Многие дети перерастают аллергию на молоко, молочные продукты и сою к 3 годам. Аллергия на другие продукты, такие как злаки, яйца и морепродукты, также может влиять на пищеварительный тракт у детей.
Непереносимость лактозы
Непереносимость лактозы — это распространенное состояние, которое может вызвать диарею после употребления пищи или напитков, содержащих молоко или молочные продукты. Низкий уровень лактазы — фермента, помогающего переваривать лактозу, — или дефицит лактазы и мальабсорбция лактозы вызывают непереносимость лактозы.
Наиболее распространенный тип лактазной недостаточности у детей развивается со временем, начиная примерно с 2-летнего возраста, когда детский организм начинает вырабатывать меньше лактазы. Дети с дефицитом лактазы могут не испытывать симптомов непереносимости лактозы, пока не станут подростками или взрослыми.
Дети с дефицитом лактазы могут не испытывать симптомов непереносимости лактозы, пока не станут подростками или взрослыми.
Младенцы — новорожденные до 1 года — редко имеют непереносимость лактозы при рождении. Однако недоношенные дети могут испытывать непереносимость лактозы в течение короткого времени после рождения. Люди иногда ошибочно принимают аллергию на молоко, которая может вызвать диарею у младенцев, за непереносимость лактозы.
Непереносимость фруктозы
Непереносимость фруктозы — это состояние, которое может вызвать диарею после употребления продуктов или напитков, содержащих фруктозу, сахар, содержащийся во фруктах, фруктовых соках и меде. Фруктоза добавляется во многие продукты и безалкогольные напитки в качестве подсластителя, называемого кукурузным сиропом с высоким содержанием фруктозы. Мальабсорбция фруктозы вызывает непереносимость фруктозы. Количество фруктозы, которое может усвоить детский организм, варьируется. Способность ребенка усваивать фруктозу увеличивается с возрастом. Некоторые дети могут переносить больше фруктозы по мере взросления.
Некоторые дети могут переносить больше фруктозы по мере взросления.
Непереносимость сахарозы
Непереносимость сахарозы — это состояние, которое может вызвать диарею после употребления продуктов или напитков, содержащих сахарозу, также известную как столовый сахар или белый сахар. Нарушение всасывания сахарозы вызывает непереносимость сахарозы. Детям с непереносимостью сахарозы не хватает фермента, который помогает переваривать сахарозу. Большинство детей с непереносимостью сахарозы лучше переносят сахарозу по мере взросления.
Воспалительное заболевание кишечника (ВЗК)
Двумя основными типами ВЗК являются болезнь Крона и язвенный колит. Эти расстройства могут поражать детей в любом возрасте. Однако обычно они начинаются в начальной школе или в подростковом возрасте.
Избыточный бактериальный рост в тонком кишечнике (СИБР)
СИБР — это увеличение количества бактерий или изменение типа бактерий в тонкой кишке. SIBO часто связан с заболеваниями, которые повреждают пищеварительную систему, такими как болезнь Крона.
Диарея у детей: что нужно знать родителям
Когда у детей внезапно появляется жидкий, водянистый и учащенный стул, у них возникает диарея. Диарея является частым симптомом болезни у детей раннего возраста. В Соединенных Штатах дети младше 4 лет могут болеть диареей 1 или 2 раза в год.
Вот несколько вопросов, которые могут у вас возникнуть, если у вашего ребенка диарея, советы, как справиться с ней и когда звонить врачу.
Как лучше всего лечить диарею?
Легкая диарея без рвоты. Диарея часто проходит сама по себе через пару дней. Большинству детей с легкой диареей не нужно менять диету, а растворы электролитов обычно не нужны. Вы можете продолжать давать человеческое (грудное) молоко, смесь или коровье молоко. Тем не менее, если ваш ребенок кажется раздутым или газообразным после употребления смеси или коровьего молока, спросите у детского врача, следует ли их избегать.
Легкая диарея с рвотой.
 Детям, у которых диарея и рвота, необходимо отказаться от обычного питания. Растворы электролитов следует давать в небольших количествах, часто до прекращения рвоты. В большинстве случаев они нужны всего на 1-2 дня. Как только рвота уменьшится, медленно вернитесь к обычному рациону ребенка. Некоторые дети не могут переносить коровье молоко, когда у них диарея, и лечащий врач может ненадолго исключить его из рациона. Грудное вскармливание следует продолжать.
Детям, у которых диарея и рвота, необходимо отказаться от обычного питания. Растворы электролитов следует давать в небольших количествах, часто до прекращения рвоты. В большинстве случаев они нужны всего на 1-2 дня. Как только рвота уменьшится, медленно вернитесь к обычному рациону ребенка. Некоторые дети не могут переносить коровье молоко, когда у них диарея, и лечащий врач может ненадолго исключить его из рациона. Грудное вскармливание следует продолжать.Тяжелая диарея. В случае сильной диареи обратитесь к врачу вашего ребенка. Детям с водянистым стулом каждые 1–2 часа или чаще и признаками обезвоживания может потребоваться прекратить прием пищи на короткий период (например, на 1 день или меньше), чтобы сосредоточиться на питье для пополнения жидкости, потерянной со стулом. Им необходимо избегать жидкостей с высоким содержанием сахара, высоким содержанием соли или очень низким содержанием соли (например, вода и чай). При тяжелом обезвоживании детям может потребоваться введение жидкости через вену (в/в) в отделении неотложной помощи.

Диарея и обезвоживание
Дети с вирусной диареей имеют лихорадку и могут рвота. Вскоре после появления этих симптомов у детей возникает диарея. Наиболее важной частью лечения диареи является предотвращение обезвоживания вашего ребенка.
Немедленно позвоните своему детскому врачу, если у вашего ребенка появятся какие-либо признаки и симптомы обезвоживания (см. здесь ) .
Также позвоните своему педиатру, если у вашего ребенка диарея и:
Лихорадка, которая длится дольше, чем 24-48 часов
Кровавые табуретки
Рвота, которая длится более 12-24 часов
. Земля
Брюшная полость (желудок, живот), который выглядит опухшим
не будет есть и не написать
Тяжелая животная (желудок, живот).
Нужны ли моему ребенку растворы электролитов?
Большинству детей с легкой диареей растворы электролитов не нужны. Растворы электролитов очень полезны для лечения диареи средней тяжести в домашних условиях.
Растворы электролитов очень полезны для лечения диареи средней тяжести в домашних условиях.
Растворы электролитов — это специальные жидкости, предназначенные для замены воды и солей, теряемых во время диареи. Безалкогольные напитки (газированные, газированные), супы, соки, напитки для спортсменов и кипяченое молоко содержат неправильное количество сахара и соли и могут ухудшить состояние вашего ребенка.
Не пытайтесь самостоятельно приготовить растворы электролитов в домашних условиях. Используйте только имеющиеся в продаже жидкости — магазинные и фирменные марки работают одинаково. Врач или фармацевт вашего ребенка может рассказать вам, какие продукты доступны.
Должен ли мой ребенок с диареей голодать (не есть)?
Голодание не является средством лечения диареи. Тем не менее, некоторым детям может быть полезно уменьшить потребление твердой пищи, если у них рвота. В этих случаях уместно продолжать предлагать небольшое количество жидкости, особенно растворов электролитов. Когда дети выздоравливают, можно позволить им есть столько, сколько они хотят.
Когда дети выздоравливают, можно позволить им есть столько, сколько они хотят.
Помогает ли диета BRAT?
Диета с бананами, рисом, яблочным пюре и тостами (BRAT), которую когда-то рекомендовали при выздоровлении от диареи, больше не считается полезной. Поскольку диетические продукты BRAT содержат мало клетчатки, белков и жиров, в рационе недостаточно питательных веществ, чтобы помочь желудочно-кишечному тракту ребенка восстановиться. Некоторые педиатры считают, что это действительно может продлить симптомы. В идеале дети могут вернуться к нормальному, хорошо сбалансированному питанию, соответствующему их возрасту, в течение 24 часов после заболевания. Эта диета должна включать смесь фруктов, овощей, мяса, йогурта и сложных углеводов.
Как насчет противодиарейных препаратов?
Безрецептурные противодиарейные препараты не рекомендуются для детей младше 2 лет. Они также могут быть вредны для детей старшего возраста. Всегда консультируйтесь с врачом вашего ребенка, прежде чем давать ребенку какое-либо лекарство от диареи.
Также не давайте ребенку домашние средства. Некоторые из них могут быть неэффективными, а некоторые могут даже усугубить ситуацию.
Помогают ли пробиотики диарее?
Пробиотики — это виды «хороших» бактерий, живущих в кишечнике. Они могут оказывать благотворное влияние на здоровье в отношении диареи, хотя необходимы дополнительные исследования.
Как снизить риск развития диареи у моего ребенка?
В большинстве случаев диарея у детей вызывается вирусами. Диарея также может быть вызвана бактериями, паразитами, изменениями в питании (например, употребление слишком большого количества фруктового сока), проблемами с кишечником (например, аллергией на продукты) и приемом некоторых лекарств. Вот несколько способов предотвратить диарею:
Остановить распространение микробов. Часто мойте руки с мылом или используйте дезинфицирующее средство для рук. Старайтесь держать ребенка подальше от детей, у которых диарея или рвота.

Не давайте ребенку сырое (непастеризованное) молоко или продукты, которые могут быть заражены.
Избегайте лекарств, особенно антибиотиков, если они не нужны.
Кормите ребенка грудью. Грудное молоко содержит много веществ, которых нет в смесях, которые помогают защитить вашего ребенка от многих болезней и инфекций. Американская академия педиатрии рекомендует грудное вскармливание в качестве единственного источника питания для вашего ребенка в течение примерно 6 месяцев. Когда вы добавляете твердую пищу в рацион вашего ребенка, продолжайте кормить его грудью, по крайней мере, до 12 месяцев. Вы можете продолжать кормить грудью после 12 месяцев, если вы и ваш ребенок желаете.
Ограничьте количество соков и подслащенных напитков.
Убедитесь, что ваш ребенок получил ротавирусную вакцину. Ротавирусная вакцина защищает от наиболее распространенных причин диареи и рвоты у младенцев и детей младшего возраста.

