Массаж и гимнастика, у детей первого года жизни.
Версия для слабовидящих- Записаться
на прием - Вызвать врача
на дом - Расписание
врачей - Задать вопрос
главному врачу
122 Заказать звонок
ДГП №104
Амбулаторный центр
- Платные услугиNEW
- Акции
- Новости
- О нас
- Детские специалисты
- Отзывы
- Контакты
Кожа малыша до года имеет много рецепторов, в доли секунды реагирующих на прикосновение, на изменение температуры окружающей среды, на давление, на механическое воздействие. Во время проведения массажа ребенку до годика, на самые разнообразные структуры ЦНС (центральной нервной системы) происходит мягкое влияние, повышается тонус ЦНС, улучшается способность системы контролировать процессы, которые происходят в детском организме.
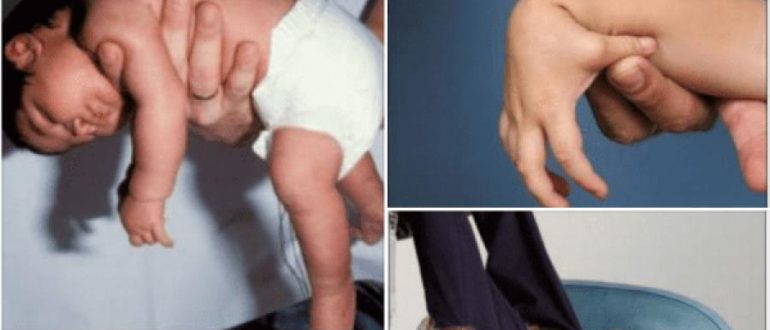
Массаж ребенку до одного года помогает скорее скорректировать возникшие ортопедические и нервные нарушения: гипо- и гипертонус мышц, стопы, вывернутые наружу и внутрь, плохое разведение в тазобедренном суставе ног, косолапость.
У грудничков с рождения присутствуют «остаточные рефлексы»- при которых сильно перевозбужденный ребенок постоянно разбрасывает ручки в сторону. В норме все эти рефлексы проходят к 4-5 месяцам. Своевременный массаж как раз устраняет « остаточные рефлексы»: у грудничка полностью исчезают- дрожание подбородка, рук, иных частей тела.
Преимущества массажа у детей дот года:
Улучшается обмен веществ.
Снимается сонливость.
Повышается работоспособность.
Стимулируется умственная деятельность.
Концентрация внимания.
Нормализуется работа сердечно-сосудистой системы.
Нормализует общий тонус.
Повышается иммунитет.
Массаж. Зачем и когда ?
Есть мнение , что до года каждый малыш должен пройти не менее четырех курсов массажа. Но для чего здоровому ребенку, вовремя развивающемуся рекомендуют массаж? Стратегическая цель массажа грудничков- подготовить их к моменту когда ребенок начинает переворачиваться (с 3 месяца), садиться (с 6 месяцев), ходить (с 9-12).
После года рекомендуется детям до 2-3 курсов в год.
Вернуться к акциям
- Обслуживаемые адреса
- Правовая документация
- Вакцинация
- О получении ЕДВ
- Главная страница
- медицинская помощь
- Информация для населения
- Инвалидам
- Вакансии
- О клинике
- Страховые компании
- Правила подготовки к диагностическим исследованиям
- Дипломированные специалисты
- Анкетирование
- Независимая оценка качества условий оказания услуг медицинскими организациями
Департамент здравоохранения г.Москвы
Московский городской фонд обязательного мед. страхования
Правительство Москвы
Территориальное управление Роспотребнадзора по городу Москве
Департамент семейной и молодежной политики г.
 Москвы
Москвы Станция скорой и неотложной помощи им А.С.Пучкова г.Москвы
- Платные услугиNEW
- Акции
- Новости
- О нас
- Детские специалисты
- Отзывы
- Контакты
122 Заказать звонок
Гипертонус у ребенка
На что обратить внимание! Важно: вовремя ли ваш ребенок начинает проходить основные этапы развития! В месяц ребенок начинает кратковременно приподнимать голову, к 2 — 2,5 месяцам уже держит голову в вертикальном положении около 5 минут или больше.

К 3-м месяцам малыш начинает осваивать перевороты. Обратите внимание, если ваш ребенок переворачивается только (!) через одну сторону — это тоже может быть тревожным симптомом.
Снижение физиологического высокого тонуса мышц сгибателей у ребенка происходит к 3-м, 4-м месяцам. Сначала снижается тонус в руках, а затем в ногах. Причем в ногах у некоторых деток повышенный тонус может сохраняться и более длительный период, вплоть до полугода. Но это является нормой, если нет других жалоб, и ребенок развивается согласно возрасту.
И в заключение, дорогие мамы. Вы можете сами очень многое сделать для полноценного и гармоничного развития своего ребенка.
Вот простые практические советы
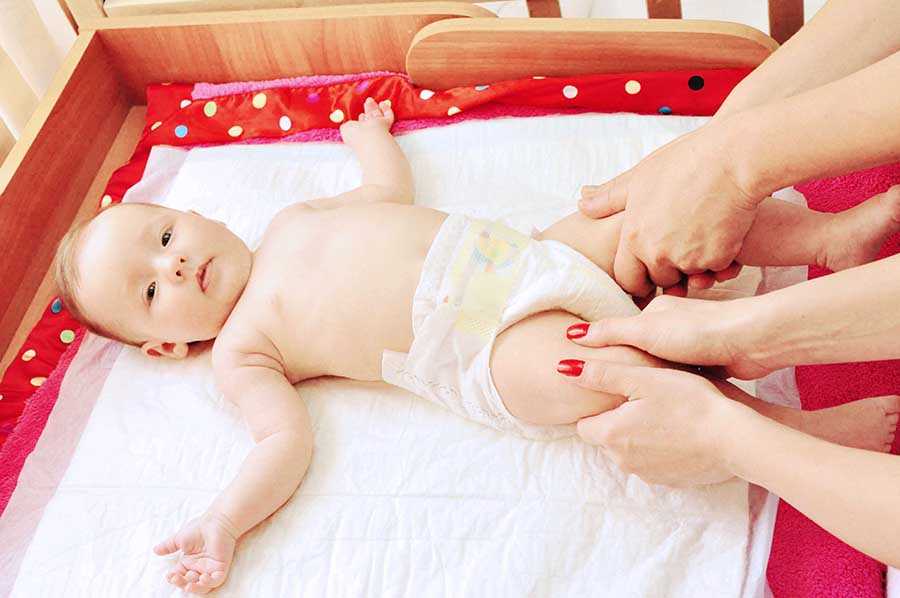
1. Обязательно проводите простой профилактический массаж ребенку, ежедневно, 5-10 минут. При комфортной температуре (22-25 градусов) в спокойном состоянии ребенка, через 1,5-2 часа после кормления проводите поглаживающие движения, начиная с ног, затем переходить на живот, грудь, руки, а потом — на спину.
 Действовать нужно по принципу «от периферии к центру»: от ладони — к плечу, от стопы — к паховой складке. Особое внимание уделить ладоням и стопам — нужно раскрыть ладошку и прогладить каждый пальчик.
Действовать нужно по принципу «от периферии к центру»: от ладони — к плечу, от стопы — к паховой складке. Особое внимание уделить ладоням и стопам — нужно раскрыть ладошку и прогладить каждый пальчик.2. Обязательно делайте гимнастику с ребенком согласно возрасту, ежедневно, 5-10 минут. Пока ребенок сам ограничен в движениях это очень важно для нормального развития костно-мышечной системы.
4. Начиная с 2-месячного возраста, вкладывайте ребенку в ладонь игрушки — так мы тренируем захват предметов, помогаем расслаблять кулачки и способствуем формированию тактильной чувствительности.
5. С 3-х месячного возраста обязательно выкладывайте ребенка на твердую поверхность (на пол, на специальный коврик) — это необходимо для полноценного двигательного развития, лучшего освоения навыка переворота, четверенек и подготовки к ползанью.

6. Вода очень хорошо помогает расслаблять мышцы, купание в большой ванне (чтобы ребенок мог плескаться ручками и ножками) — очень важно для гармоничного физического развития.
Детский невролог Каплич Ирина Викторовна
Опубликовано: 10.02.2020
Неонатальная гипертензия — StatPearls — NCBI Bookshelf
Непрерывное обучение
Неонатальная гипертензия часто имеет неспецифические проявления и часто не диагностируется. Однако в последние несколько лет, с развитием технологий в отделениях интенсивной терапии новорожденных, увеличилось выявление и осведомленность об этом состоянии у новорожденных. Чтобы избежать сердечно-сосудистых и почечных осложнений во взрослом возрасте, его следует лечить агрессивно. В этой статье рассматривается неонатальная гипертензия, ее диагностика и лечение. Это мероприятие подчеркивает роль межпрофессиональной команды в оценке и лечении пациентов с неонатальной гипертензией.
Цели:
Определите этиологию неонатальной гипертензии.

Обзор обследования пациентов с неонатальной гипертензией.
Опишите возможные варианты лечения неонатальной гипертензии.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Хотя артериальная гипертензия у новорожденных встречается в клинической практике в течение последних 4–5 десятилетий, она была признана и исследована как отдельная неонатальная заболеваемость относительно недавно. Ранее оценка и ведение патологического процесса были скомпрометированы отсутствием полных нормативных данных по неонатальному артериальному давлению (АД) из-за отсутствия точных инвазивных или неинвазивных методов его измерения. Значительная и быстрая вариабельность АД в зависимости от гестационного возраста, постнатального возраста, массы тела при рождении и пола в популяции, направленной на исследование, создала дополнительные трудности в установлении нормальных значений и всеобъемлющем определении неонатальной гипертензии (НГ).
Клиническое течение, исходы и отдаленные последствия НГ до сих пор полностью не изучены, и среди экспертов отсутствует консенсус в отношении использования и выбора антигипертензивных препаратов для ее лечения.[1] В данной статье представлен обзор современной информации, касающейся определения, факторов риска, этиопатогенеза и лечения артериальной гипертензии у новорожденных.
NH диагностируется, когда значения систолического или диастолического АД (ДАД), измеренные в 3 отдельных случаях, превышают или равны 95-й процентиль постконцептуального возраста младенца.[2] Систолическое АД (САД) выше 99-го процентиля указывает на тяжелую артериальную гипертензию и указывает на необходимость начала антигипертензивной терапии и специальных исследований для выявления этиопатогенеза. Нормативные данные по АД у новорожденных представлены в таблице 1.[3]
Таблица 1. Нормативные данные артериального давления в 2-недельном постнатальном возрасте у новорожденных.
(Адаптировано из ссылки № 11, Dione et al. , Peds Nephro, 2012; 27:159-60)
, Peds Nephro, 2012; 27:159-60)
Измерение артериального давления
АД можно измерять инвазивными или неинвазивными методами.
Инвазивный метод
Инвазивное внутриартериальное измерение артериального давления и непрерывный мониторинг, считающиеся золотыми стандартами, выполняются с использованием постоянного катетера в одной из пупочных, лучевых или задних большеберцовых артерий, который соединен с датчиком давления и через что к многоканальному дисплею монитора пациента. Этот метод обычно предназначен для больных и нестабильных младенцев, а также для крайне недоношенных детей.[4]
При внутриартериальном измерении артериального давления с помощью датчика следует соблюдать следующие меры и меры предосторожности.
Датчик должен располагаться на уровне сердца.
В пробирке не должно быть пузырьков воздуха, так как их присутствие может повышать ДАД и снижать САД.
На артериальной кривой должна быть видна дикротическая насечка.

Трубки должны иметь низкую податливость и наименьшую допустимую длину, так как увеличение длины приведет к ложному уменьшению значений.
Датчик давления должен быть настроен на нулевое атмосферное давление в качестве контрольной точки.
Датчик следует промывать непрерывной инфузией гепарина.
Пупочный катетер должен быть соответствующего размера. Узкий катетер будет ложно снижать САД.
Катетер из пупочной артерии следует удалить, предпочтительно через 5–7 дней, поскольку длительная катетеризация может увеличить риск образования тромба, что приведет к ложным показаниям.
Неинвазивные методы
Наиболее распространенным и наиболее широко используемым неинвазивным методом измерения артериального давления в отделении интенсивной терапии новорожденных является автоматизированная осциллометрия. Это устройство определяет максимальные колебания артериального давления из артериального кровотока как среднее артериальное давление (САД), которое затем преобразуется в прогнозируемое систолическое и диастолическое АД с использованием стандартных запатентованных алгоритмов. Осциллометрические измерения АД обычно хорошо коррелируют с инвазивными внутриартериальными показаниями. Однако он может завышать значения внутриартериального САД на 3–8 мм рт. ст., что приводит к гипердиагностике гипертензии, и становится неточным, когда среднее артериальное давление падает ниже 30 мм рт. ст., что приводит к пропуску гипотензии. Устройство также может занижать САД у новорожденных с малым гестационным возрастом.
Осциллометрические измерения АД обычно хорошо коррелируют с инвазивными внутриартериальными показаниями. Однако он может завышать значения внутриартериального САД на 3–8 мм рт. ст., что приводит к гипердиагностике гипертензии, и становится неточным, когда среднее артериальное давление падает ниже 30 мм рт. ст., что приводит к пропуску гипотензии. Устройство также может занижать САД у новорожденных с малым гестационным возрастом.
Для точности рекомендуется, чтобы оптимальная ширина манжеты составляла от 0,45 до 0,70 окружности руки, покрывала 80% длины руки, а размер должен быть стандартизирован для единообразия результатов. АД становится ошибочно высоким, если размер манжеты слишком мал. Во время измерения младенец должен лежать в положении на спине, тихо проснуться, быть спокойным, предпочтительно спать, и должно пройти от 1 до 1,5 часов после приема пищи. Минимум три измерения с интервалом в 2 минуты следует проводить на правой руке в качестве предпочтительного места. Использование сфигмоманометра не рекомендуется, поскольку тоны Короткова недостаточно громкие, чтобы их можно было надежно услышать в этой возрастной группе младенцев. [5] Ультразвуковая допплерография редко используется в качестве обычного устройства для мониторинга АД, поскольку она может занижать значения САД.[6]
[5] Ультразвуковая допплерография редко используется в качестве обычного устройства для мониторинга АД, поскольку она может занижать значения САД.[6]
Этиология
Недоношенность является фактором риска, и 75% всех детей с НГ рождаются недоношенными [7]. Новорожденные, страдающие НГ, как правило, тяжелее, имеют более высокий балл неонатальной болезни и более длительное пребывание в отделении интенсивной терапии. Наиболее частыми причинами выраженной артериальной гипертензии, требующей медикаментозного лечения, у новорожденных являются респираторные заболевания (БЛД), прием лекарственных препаратов (кофеин, дексаметазон), ЭКМО и почечные заболевания (паренхиматозные, почечно-сосудистые, острый некроз почечных канальцев, почечная недостаточность). Другими этиологическими факторами могут быть неврологические (судорожные припадки), эндокринные, сердечные, в основном коарктация аорты или нечасто ОАП, и тромбоэмболия, связанная с катетером пупочной артерии. Таблица 2 [8]
БЛД является независимым фактором риска НГ и наиболее значимой непочечной причиной гипертонии у детей с ОНМТ [9][10]. Недоношенные дети с внутрижелудочковым кровоизлиянием могут быть подвержены риску НГ. Недавно были опубликованы отчеты о случаях доношенного ребенка с протоковой аневризмой. Другими редкими причинами, о которых сообщалось в отдельных случаях, являются кровоизлияние в надпочечники, токсичность витамина D с почечным кальцинозом и полное парентеральное питание. Почти 57 % случаев НГ не имеют идентифицируемых причин и классифицируются как идиопатические.[8][11] Таблица 2. Причины неонатальной гипертензии.
Недоношенные дети с внутрижелудочковым кровоизлиянием могут быть подвержены риску НГ. Недавно были опубликованы отчеты о случаях доношенного ребенка с протоковой аневризмой. Другими редкими причинами, о которых сообщалось в отдельных случаях, являются кровоизлияние в надпочечники, токсичность витамина D с почечным кальцинозом и полное парентеральное питание. Почти 57 % случаев НГ не имеют идентифицируемых причин и классифицируются как идиопатические.[8][11] Таблица 2. Причины неонатальной гипертензии.
Эпидемиология
Сообщается, что частота неонатальной гипертензии составляет 0,2% у доношенных новорожденных и до 3% у детей, поступивших в отделение интенсивной терапии новорожденных [3]. Различия в заболеваемости могут быть связаны с различиями в исследуемой популяции и определением NH, используемым для исследования. Сообщается, что 1,4% недоношенных детей нуждаются в антигипертензивной терапии во время пребывания в ОИТН по сравнению с 1% среди доношенных детей [9].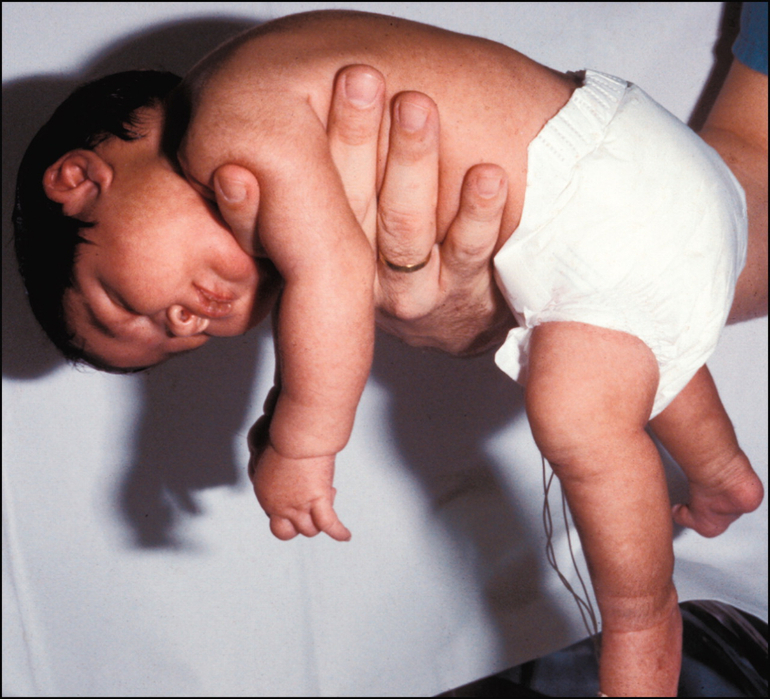 ]
]
Показано, что заболеваемость NH составляет от 13% до 43% у младенцев с пограничным расстройством личности. Точная распространенность НГ среди недоношенных не установлена.
Патофизиология
Реноваскулярный механизм является наиболее распространенным путем и действует при большинстве состояний, приводящих к НГ. Системные причины, которые могут снизить почечную перфузию, различаются. Катетеризация пупочной артерии вызывает повреждение эндотелиальных клеток и образование тромбов в почечных сосудах. Возникающее в результате этого снижение почечной перфузии активирует ренин-ангиотензин-альдостероновую систему (РАС), вызывая гипертензию.[12]
Неспособность выделять свободную воду и повышение уровня альдостерона в сыворотке были зарегистрированы при БЛД, что может способствовать системной гипертензии. Недавно увеличение толщины стенки периферических артерий и нарушение вазомоторных функций было продемонстрировано как этиопатогенез НГ у младенцев с БЛД [10, 13].
У детей от матерей с диабетом или детей с лейденской мутацией фактора V может наблюдаться тромбоз почечных вен (ТПВ) и снижение почечной перфузии. Неонатальная асфиксия может привести к некрозу почечных канальцев (ATN) и вторичному по отношению к таковому при NH. Опухоли новорожденных, такие как феохромоцитома, нейробластома, опухоль Вильмса и мезобластная нефрома, могут вызывать NH, сдавливая почечные сосуды или мочеточники или вырабатывая вазоактивные вещества, такие как катехоламины. КоА и ОАП приводят к уменьшению прямого кровотока, уменьшению почечной перфузии и активации РАС. Закрытие дефектов брюшной стенки приводит к повышению внутрибрюшного давления, что может сдавливать почечные сосуды.
Считается, что гипертензия при ЭКМО является вторичной по отношению к увеличению ударного объема, вызванному увеличением аортального возврата крови из насоса ЭКМО, а также в результате аномальной обработки натрия или воды в ответ на непульсирующий артериальный кровоток через системы младенцев .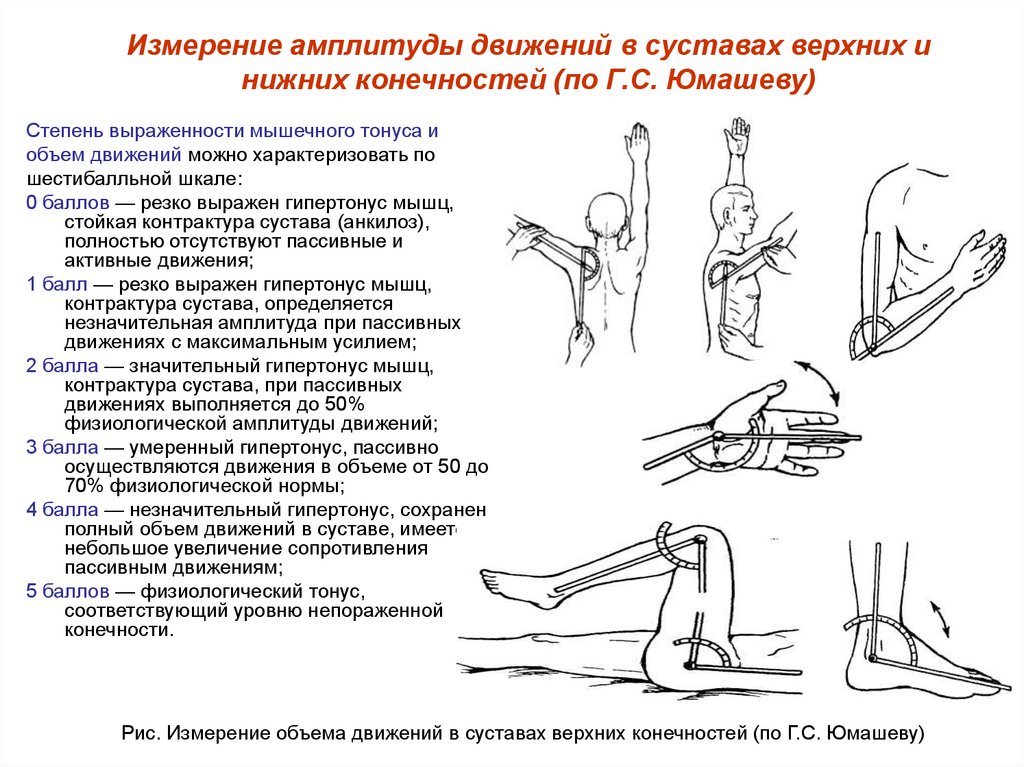
Анамнез и физикальное исследование
Новорожденные, страдающие НГ, обычно протекают бессимптомно, а артериальная гипертензия выявляется с помощью рутинного непрерывного мониторинга АД в ОИТН. Те, у кого есть симптомы, могут проявлять непереносимость кормления, плохие усилия сосков, раздражительность, гипотонию, гипертонию, рвоту, апноэ, респираторный дистресс, десатурацию кислорода, а в тяжелых случаях — тахикардию, застойную сердечную недостаточность, кардиогенный шок и судороги. Симптомы неспецифичны и разнообразны. У более старших и доношенных новорожденных его выявляют либо при обычном наблюдении в отделении интенсивной терапии, либо при проверке показателей жизнедеятельности во время визитов здорового ребенка. Новорожденные, выписанные из яслей, могут вернуться с симптомами раздражительности и задержкой развития.[14]
Важным является подробное системное физикальное обследование. Общий вид может выявить дисморфизм, соответствующий синдромам Тернера, Вильяма или Нунана, заболеваниям, связанным с коарктацией аорты. Наличие сердечного шума с несоответствием артериального давления на четырех конечностях и пульса на бедренной кости свидетельствует о коагуляционном артрите. Могут присутствовать физические признаки застойной сердечной недостаточности, такие как тахикардия, шум, пятнистость и цианоз. Пальпация живота может выявить образование при поликистозе почек, опухолях почек, гидронефрозе, тромбозе почечных вен. Мочеполовое исследование может выявить врожденные аномалии или неоднозначные гениталии при врожденной гиперплазии надпочечников. Маловодие в анамнезе может свидетельствовать о врожденных почечных аномалиях, а в тяжелых случаях ребенок может родиться с типичными признаками.
Наличие сердечного шума с несоответствием артериального давления на четырех конечностях и пульса на бедренной кости свидетельствует о коагуляционном артрите. Могут присутствовать физические признаки застойной сердечной недостаточности, такие как тахикардия, шум, пятнистость и цианоз. Пальпация живота может выявить образование при поликистозе почек, опухолях почек, гидронефрозе, тромбозе почечных вен. Мочеполовое исследование может выявить врожденные аномалии или неоднозначные гениталии при врожденной гиперплазии надпочечников. Маловодие в анамнезе может свидетельствовать о врожденных почечных аномалиях, а в тяжелых случаях ребенок может родиться с типичными признаками.
Оценка
Тщательный материнский и перинатальный анамнез и руководство по физикальному обследованию для выявления потенциальной этиологии. Поскольку реноваскулярные или почечно-паренхиматозные нарушения составляют большинство случаев НГ, первоначальные исследования относятся к этой системе и включают анализ мочи, уровень азота мочевины в крови и сывороточные значения креатинина, электролитов и кальция.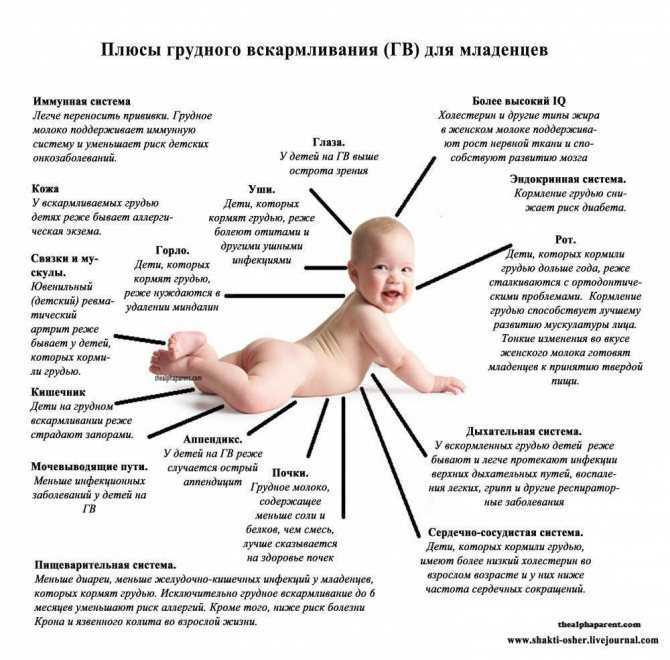 Моча должна быть проверена на ванилилминдальную кислоту и гомованилиновую кислоту. Первоначальное обследование должно также включать УЗИ аорты и почек с допплерографией.[8]
Моча должна быть проверена на ванилилминдальную кислоту и гомованилиновую кислоту. Первоначальное обследование должно также включать УЗИ аорты и почек с допплерографией.[8]
Дальнейшее исследование проводится на основании анамнеза и клинических подозрений и должно включать следующее:
Функциональные тесты щитовидной железы, уровни кортизола в сыворотке, альдостерон в сыворотке и активность ренина в плазме, катехоламины и метанефрины в плазме и моче, дексойкортизол в сыворотке 11 и 11 дезоксикортикостерон. Моча 17-гидроксистероид и 17-кетостероид
Дополнительные исследования, такие как рентгенография грудной клетки (БЛД, застойная сердечная недостаточность), эхокардиограмма, цистоуретрограмма мочеиспускания, сцинтиграфия почек с каптоприлом, сканирование почек с димеркаптоянтарной кислотой, компьютерная томографическая ангиография для оценки почечной артерии и аорты, МРТ брюшной полости, УЗИ головы для исключения внутрижелудочкового кровоизлияния.

Лечение/управление
У большинства младенцев с НГ лечение устранимых причин обычно приводит к излечению состояния. Пупочный катетер следует удалить как можно скорее. Гиперкальциемию или избыточное потребление жидкости следует корригировать ограничением жидкости и/или диуретиками. Дозы таких лекарств, как инотропы, стероиды или кофеин, следует скорректировать или отменить препарат. Хирургические условия должны рассматриваться по мере необходимости. Анальгезия может быть рассмотрена для облегчения боли. При эндокринных нарушениях следует назначать соответствующую гормональную терапию. Если артериальная гипертензия сохраняется выше 99-й процентиль нормативных данных, несмотря на эти меры, антигипертензивную терапию следует начинать [15].
Легкая артериальная гипертензия: таких младенцев можно регулярно контролировать и тщательно наблюдать. Если артериальная гипертензия не проходит спонтанно, ее можно лечить тиазидными (предпочтительнее) или петлевыми диуретиками.
Умеренная артериальная гипертензия: у этих младенцев показатели артериального давления находятся в диапазоне от 95-го до 99-го процентиля для возраста без признаков поражения органов-мишеней. Их можно лечить диуретиками (первой линии), гидралазином или пропранололом. Информации о показаниях и преимуществах пероральных антигипертензивных средств при легкой и умеренной гипертензии у новорожденных недостаточно. Подробная информация о часто используемых пероральных препаратах представлена в таблице 3.
Тяжелая артериальная гипертензия: если артериальное давление выше 99-го процентиля, оправдано лечение непрерывным внутривенным вливанием лекарств. Следует избегать быстрого снижения артериального давления. У этих пациентов предпочтителен тщательный мониторинг артериального давления с помощью внутриартериального катетера.
Рекомендуемые антигипертензивные препараты для внутривенного введения с их дозами и побочными эффектами представлены в таблице 4. обструкция соединения, поликистозная болезнь почек, нейробластома или опухоль Вильмса, среди прочего.
Дифференциальный диагноз
НГ является проявлением специфических нарушений, относящихся к различным системам органов (таблица 2). Этиопатогенные нозологические формы, приводящие к НГ, должны быть дифференцированы с помощью соответствующих исследований. Поскольку клиническая картина НГ с такими симптомами, как респираторный дистресс, гипотония, раздражительность, непереносимость пищи, тахикардия и другие, неспецифична, следует исключить все другие неонатальные причины таких симптомов.
Прогноз
Исход НГ зависит от этиологии и тяжести состояния. НГ, связанная с тромбозом почечных вен, катетеризацией пуповины или острым некрозом почечных канальцев, носит транзиторный характер и проходит по мере улучшения основного заболевания. Наличие поражения органов-мишеней связано с неблагоприятным прогнозом. Большинству новорожденных обычно требуется медикаментозная терапия в течение короткого периода времени, а долгосрочная терапия требуется нечасто. Ретроспективное исследование показало, что только 15% из 40% детей, выписанных из больницы на антигипертензивных препаратах, нуждались в лечении в возрасте от 3 до 6 месяцев. [2]
[2]
Естественное течение НГ отличается от течения гипертонии у детей старшего возраста. Сообщается, что средняя продолжительность терапии антигипертензивными препаратами у младенцев в отделении интенсивной терапии новорожденных составляет десять дней в исследовании, в котором участвовало 700 младенцев. У младенцев, страдающих гипертонией из-за ПРЛ, обычно обнаруживается нормализованное АД при последующем обследовании.[17] NH из-за основных заболеваний почечной паренхимы может иметь персистирующую гипертензию в детстве и требует длительной терапии.
Осложнения
У детей грудного возраста с нелеченой тяжелой неослабевающей гипертензией могут развиться множественные поражения органов-мишеней и сосудистые повреждения, гипертрофия левого желудочка, энцефалопатия и гипертоническая ретинопатия. В таких условиях следует проводить раннее, агрессивное и эффективное лечение. Обычными осложнениями длительной и тяжелой артериальной гипертензии являются гипертоническая нефропатия с вариабельной почечной дисфункцией и гипертоническая кардиомиопатия с гипертрофией, дилатацией и/или дисфункцией левого желудочка. Долгосрочные побочные эффекты и последствия нелеченной гипертензии по сравнению с леченной у младенцев неизвестны. Недавние эпидемиологические данные свидетельствуют о том, что детская гипертензия связана с более высоким риском артериальной гипертензии во взрослом возрасте.
Долгосрочные побочные эффекты и последствия нелеченной гипертензии по сравнению с леченной у младенцев неизвестны. Недавние эпидемиологические данные свидетельствуют о том, что детская гипертензия связана с более высоким риском артериальной гипертензии во взрослом возрасте.
Сдерживание и просвещение пациентов
Неонатальная гипертензия часто пропускается или не диагностируется у младенцев, поступающих в отделение новорожденных, и выявляется случайно во время плановых контрольных посещений. Ранняя диагностика и своевременное лечение важны в этой популяции для предотвращения повреждения органов-мишеней и неблагоприятных долгосрочных последствий. Фармакологическое лечение представляет собой сложную задачу для неонатологов, так как очень немногие препараты были изучены на предмет их эффективности и безопасности в этой возрастной группе. Отсутствие нормативных данных и определений усугубляет неопределенность в лечении артериальной гипертензии в неонатальном периоде и в младенчестве.
Нет четких руководств, касающихся сроков начала антигипертензивного лечения и ведения более легких форм. Поскольку большинству младенцев требуется краткосрочная терапия (в среднем 10 дней) и у многих со временем наступает спонтанное улучшение, следует рассмотреть разумный подход, основанный на состоянии младенца и других сопутствующих факторах. При среднетяжелом течении НГ рекомендуется начинать лечение с приема внутрь, а при тяжелом течении НГ рекомендуется введение внутривенной терапии.
Улучшение результатов работы команды здравоохранения
Ведение NH требует междисциплинарного подхода с командой, включающей педиатра первичного звена, неонатологов, детских нефрологов и кардиологов. Прогноз зависит от причины и наличия дисфункции органов-мишеней. Для улучшения результатов предлагается быстрое распознавание и управление группой специалистов. Американская академия педиатрии не рекомендует проводить рутинный скрининг гипертонии у детей до трехлетнего возраста. Тем не менее, дети с идентифицируемыми факторами риска артериальной гипертензии и дети с подозрением на заболевание на основании анамнеза и наличия симптомов должны быть обследованы и должным образом лечиться.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Артериальное давление в 2-недельном постнатальном возрасте у новорожденных. Предоставлено Романой Хассан, MBBS
Рисунок
Причины неонатальной гипертензии. Предоставлено Romana Hassan, MBBS
Рисунок
Таблица 3. Варианты перорального лечения артериальной гипертензии в неонатальной возрастной группе. Предоставлено Романой Хассан, MBBS
Рисунок
Таблица 4. Варианты внутривенного лечения артериальной гипертензии в неонатальной возрастной группе. Предоставлено Романой Хассан, MBBS
Ссылки
- 1.
Адельман Р.Д. Неонатальная гипертензия. Педиатр Клин Норт Ам. 1978 г., 25 февраля (1): 99–110. [PubMed: 628572]
- 2.
Селием В.А., Фальк М.С., Шадболт Б., Кент А.Л. Антенатальные и постнатальные факторы риска неонатальной гипертензии и последующее наблюдение за младенцами.
 Педиатр Нефрол. 2007 декабря; 22 (12): 2081-7. [В паблике: 17874136]
Педиатр Нефрол. 2007 декабря; 22 (12): 2081-7. [В паблике: 17874136]- 3.
Дионн Дж.М., Абитбол К.Л., Флинн Дж.Т. Гипертония в младенчестве: диагностика, лечение и исход. Педиатр Нефрол. 2012 янв; 27(1):17-32. [PubMed: 21258818]
- 4.
Флинн Дж.Т. Гипертония в неонатальном периоде. Curr Opin Педиатр. 2012 апр; 24 (2): 197-204. [PubMed: 22426156]
- 5.
де Свит М., Диллон М.Дж., Литтлер В., О’Брайен Э., Падфилд П.Л., Петри Дж.К. Измерение артериального давления у детей. Рекомендации рабочей группы Британского гипертонического общества. БМЖ. 1989 19 августа; 299(6697):497. [Бесплатная статья PMC: PMC1837317] [PubMed: 2507035]
- 6.
Nascimento MC, Xavier CC, Goulart EM. Артериальное давление у доношенных новорожденных в течение первой недели жизни. Braz J Med Biol Res. 2002 г., август; 35 (8): 905-11. [PubMed: 12185382]
- 7.
Блоуи Д.Л., Дуда П.Дж., Стоукс П.
 , Холл М. Заболеваемость и лечение гипертонии в отделении интенсивной терапии новорожденных. J Am Soc Hypertens. 2011 ноябрь-декабрь; 5(6):478-83. [В паблике: 21925997]
, Холл М. Заболеваемость и лечение гипертонии в отделении интенсивной терапии новорожденных. J Am Soc Hypertens. 2011 ноябрь-декабрь; 5(6):478-83. [В паблике: 21925997]- 8.
Шарма Д., Фарахбахш Н., Шастри С., Шарма П. Неонатальная гипертензия. J Matern Fetal Neonatal Med. 2017 март; 30 (5): 540-550. [PubMed: 27072362]
- 9.
Sahu R, Pannu H, Yu R, Shete S, Bricker JT, Gupta-Malhotra M. Системная гипертензия, требующая лечения в отделении интенсивной терапии новорожденных. J Педиатр. 2013 июль; 163 (1): 84-8. [Бесплатная статья PMC: PMC3675186] [PubMed: 23394775]
- 10.
Алагаппан А., Маллой М.Х. Системная артериальная гипертензия у новорожденных с очень низкой массой тела при рождении и бронхолегочной дисплазией: частота и факторы риска. Ам Дж. Перинатол. 1998 января; 15(1):3-8. [PubMed: 9475679]
- 11.
Шарма Д., Пандита А., Шастри С. Неонатальная гипертензия: недодиагностированное состояние, обзорная статья.
 Curr Hypertens Rev. 2014;10(4):205-12. [PubMed: 25694190]
Curr Hypertens Rev. 2014;10(4):205-12. [PubMed: 25694190]- 12.
Килиан К. Причины и лечение гипертонии у новорожденных. J Перинат Неонатальные медсестры. 2003 г., январь-март; 17(1):65-74; викторина 75-6. [PubMed: 12661740]
- 13.
Сегал А., Маликиви А., Пол Э., Тан К., Менахем С. Системная артериальная жесткость у младенцев с бронхолегочной дисплазией: потенциальная причина системной гипертензии. Дж. Перинатол. 2016 июль; 36 (7): 564-9. [PubMed: 26914016]
- 14.
Скалина М.Е., Клигман Р.М., Фанаров А.А. Эпидемиология и лечение тяжелой симптоматической неонатальной гипертензии. Ам Дж. Перинатол. 1986 г., июль; 3(3):235-9. [PubMed: 3718646]
- 15.
Flynn JT, Kaelber DC, Baker-Smith CM и др.; ПОДКОМИТЕТ ПО СКРИНИНГУ И ЛЕЧЕНИЮ ВЫСОКОГО КРОВЯНОГО ДАВЛЕНИЯ У ДЕТЕЙ. Клиническое практическое руководство по скринингу и лечению высокого кровяного давления у детей и подростков. Педиатрия .
 2017; 140(3):e20171904. Педиатрия. 2017 Dec;140(6) [PubMed: 29192011]
2017; 140(3):e20171904. Педиатрия. 2017 Dec;140(6) [PubMed: 29192011]- 16.
Stanley JC, Zelenock GB, Messina LM, Wakefield TW. Детская реноваскулярная гипертензия: тридцатилетний опыт оперативного лечения. J Vasc Surg. 1995 г., 21 февраля (2): 212–26; обсуждение 226-7. [PubMed: 7853595]
- 17.
Андерсон А.Х., Варади Б.А., Дейли Д.К., Джонсон Дж.А., Томас М.К. Системная гипертензия у детей раннего возраста с тяжелой бронхолегочной дисплазией: сопутствующие клинические факторы. Ам Дж. Перинатол. 1993 мая; 10(3):190-3. [PubMed: 8517893]
Неонатальная гипертензия — StatPearls — NCBI Bookshelf
Непрерывное обучение
Неонатальная гипертензия часто имеет неспецифические проявления и часто не диагностируется. Однако в последние несколько лет, с развитием технологий в отделениях интенсивной терапии новорожденных, увеличилось выявление и осведомленность об этом состоянии у новорожденных. Чтобы избежать сердечно-сосудистых и почечных осложнений во взрослом возрасте, его следует лечить агрессивно. В этой статье рассматривается неонатальная гипертензия, ее диагностика и лечение. Это мероприятие подчеркивает роль межпрофессиональной команды в оценке и лечении пациентов с неонатальной гипертензией.
В этой статье рассматривается неонатальная гипертензия, ее диагностика и лечение. Это мероприятие подчеркивает роль межпрофессиональной команды в оценке и лечении пациентов с неонатальной гипертензией.
Цели:
Определите этиологию неонатальной гипертензии.
Обзор обследования пациентов с неонатальной гипертензией.
Опишите возможные варианты лечения неонатальной гипертензии.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Хотя артериальная гипертензия у новорожденных встречается в клинической практике в течение последних 4–5 десятилетий, она была признана и исследована как отдельная неонатальная заболеваемость относительно недавно. Ранее оценка и ведение патологического процесса были скомпрометированы отсутствием полных нормативных данных по неонатальному артериальному давлению (АД) из-за отсутствия точных инвазивных или неинвазивных методов его измерения. Значительная и быстрая вариабельность АД в зависимости от гестационного возраста, постнатального возраста, массы тела при рождении и пола в популяции, направленной на исследование, создала дополнительные трудности в установлении нормальных значений и всеобъемлющем определении неонатальной гипертензии (НГ).
Значительная и быстрая вариабельность АД в зависимости от гестационного возраста, постнатального возраста, массы тела при рождении и пола в популяции, направленной на исследование, создала дополнительные трудности в установлении нормальных значений и всеобъемлющем определении неонатальной гипертензии (НГ).
Клиническое течение, исходы и отдаленные последствия НГ до сих пор полностью не изучены, и среди экспертов отсутствует консенсус в отношении использования и выбора антигипертензивных препаратов для ее лечения.[1] В данной статье представлен обзор современной информации, касающейся определения, факторов риска, этиопатогенеза и лечения артериальной гипертензии у новорожденных.
NH диагностируется, когда значения систолического или диастолического АД (ДАД), измеренные в 3 отдельных случаях, превышают или равны 95-й процентиль постконцептуального возраста младенца.[2] Систолическое АД (САД) выше 99-го процентиля указывает на тяжелую артериальную гипертензию и указывает на необходимость начала антигипертензивной терапии и специальных исследований для выявления этиопатогенеза. Нормативные данные по АД у новорожденных представлены в таблице 1.[3]
Нормативные данные по АД у новорожденных представлены в таблице 1.[3]
Таблица 1. Нормативные данные артериального давления в 2-недельном постнатальном возрасте у новорожденных.
(Адаптировано из ссылки № 11, Dione et al., Peds Nephro, 2012; 27:159-60)
Измерение артериального давления
АД можно измерять инвазивными или неинвазивными методами.
Инвазивный метод
Инвазивное внутриартериальное измерение артериального давления и непрерывный мониторинг, считающиеся золотыми стандартами, выполняются с использованием постоянного катетера в одной из пупочных, лучевых или задних большеберцовых артерий, который соединен с датчиком давления и через что к многоканальному дисплею монитора пациента. Этот метод обычно предназначен для больных и нестабильных младенцев, а также для крайне недоношенных детей.[4]
При внутриартериальном измерении артериального давления с помощью датчика следует соблюдать следующие меры и меры предосторожности.
Датчик должен располагаться на уровне сердца.
В пробирке не должно быть пузырьков воздуха, так как их присутствие может повышать ДАД и снижать САД.
На артериальной кривой должна быть видна дикротическая насечка.
Трубки должны иметь низкую податливость и наименьшую допустимую длину, так как увеличение длины приведет к ложному уменьшению значений.
Датчик давления должен быть настроен на нулевое атмосферное давление в качестве контрольной точки.
Датчик следует промывать непрерывной инфузией гепарина.
Пупочный катетер должен быть соответствующего размера. Узкий катетер будет ложно снижать САД.
Катетер из пупочной артерии следует удалить, предпочтительно через 5–7 дней, поскольку длительная катетеризация может увеличить риск образования тромба, что приведет к ложным показаниям.
Неинвазивные методы
Наиболее распространенным и наиболее широко используемым неинвазивным методом измерения артериального давления в отделении интенсивной терапии новорожденных является автоматизированная осциллометрия.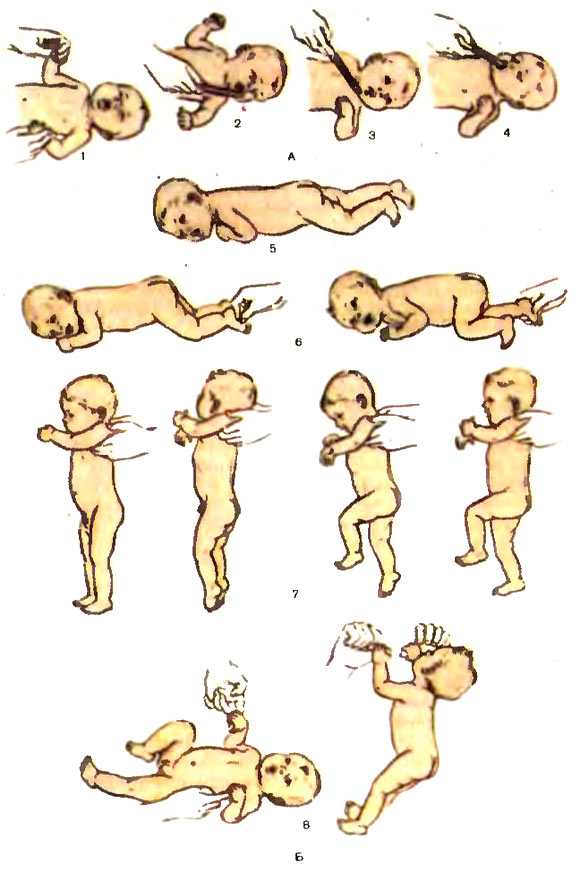 Это устройство определяет максимальные колебания артериального давления из артериального кровотока как среднее артериальное давление (САД), которое затем преобразуется в прогнозируемое систолическое и диастолическое АД с использованием стандартных запатентованных алгоритмов. Осциллометрические измерения АД обычно хорошо коррелируют с инвазивными внутриартериальными показаниями. Однако он может завышать значения внутриартериального САД на 3–8 мм рт. ст., что приводит к гипердиагностике гипертензии, и становится неточным, когда среднее артериальное давление падает ниже 30 мм рт. ст., что приводит к пропуску гипотензии. Устройство также может занижать САД у новорожденных с малым гестационным возрастом.
Это устройство определяет максимальные колебания артериального давления из артериального кровотока как среднее артериальное давление (САД), которое затем преобразуется в прогнозируемое систолическое и диастолическое АД с использованием стандартных запатентованных алгоритмов. Осциллометрические измерения АД обычно хорошо коррелируют с инвазивными внутриартериальными показаниями. Однако он может завышать значения внутриартериального САД на 3–8 мм рт. ст., что приводит к гипердиагностике гипертензии, и становится неточным, когда среднее артериальное давление падает ниже 30 мм рт. ст., что приводит к пропуску гипотензии. Устройство также может занижать САД у новорожденных с малым гестационным возрастом.
Для точности рекомендуется, чтобы оптимальная ширина манжеты составляла от 0,45 до 0,70 окружности руки, покрывала 80% длины руки, а размер должен быть стандартизирован для единообразия результатов. АД становится ошибочно высоким, если размер манжеты слишком мал. Во время измерения младенец должен лежать в положении на спине, тихо проснуться, быть спокойным, предпочтительно спать, и должно пройти от 1 до 1,5 часов после приема пищи. Минимум три измерения с интервалом в 2 минуты следует проводить на правой руке в качестве предпочтительного места. Использование сфигмоманометра не рекомендуется, поскольку тоны Короткова недостаточно громкие, чтобы их можно было надежно услышать в этой возрастной группе младенцев.[5] Ультразвуковая допплерография редко используется в качестве обычного устройства для мониторинга АД, поскольку она может занижать значения САД.[6]
Минимум три измерения с интервалом в 2 минуты следует проводить на правой руке в качестве предпочтительного места. Использование сфигмоманометра не рекомендуется, поскольку тоны Короткова недостаточно громкие, чтобы их можно было надежно услышать в этой возрастной группе младенцев.[5] Ультразвуковая допплерография редко используется в качестве обычного устройства для мониторинга АД, поскольку она может занижать значения САД.[6]
Этиология
Недоношенность является фактором риска, и 75% всех детей с НГ рождаются недоношенными [7]. Новорожденные, страдающие НГ, как правило, тяжелее, имеют более высокий балл неонатальной болезни и более длительное пребывание в отделении интенсивной терапии. Наиболее частыми причинами выраженной артериальной гипертензии, требующей медикаментозного лечения, у новорожденных являются респираторные заболевания (БЛД), прием лекарственных препаратов (кофеин, дексаметазон), ЭКМО и почечные заболевания (паренхиматозные, почечно-сосудистые, острый некроз почечных канальцев, почечная недостаточность). Другими этиологическими факторами могут быть неврологические (судорожные припадки), эндокринные, сердечные, в основном коарктация аорты или нечасто ОАП, и тромбоэмболия, связанная с катетером пупочной артерии. Таблица 2 [8]
Другими этиологическими факторами могут быть неврологические (судорожные припадки), эндокринные, сердечные, в основном коарктация аорты или нечасто ОАП, и тромбоэмболия, связанная с катетером пупочной артерии. Таблица 2 [8]
БЛД является независимым фактором риска НГ и наиболее значимой непочечной причиной гипертонии у детей с ОНМТ [9][10]. Недоношенные дети с внутрижелудочковым кровоизлиянием могут быть подвержены риску НГ. Недавно были опубликованы отчеты о случаях доношенного ребенка с протоковой аневризмой. Другими редкими причинами, о которых сообщалось в отдельных случаях, являются кровоизлияние в надпочечники, токсичность витамина D с почечным кальцинозом и полное парентеральное питание. Почти 57 % случаев НГ не имеют идентифицируемых причин и классифицируются как идиопатические.[8][11] Таблица 2. Причины неонатальной гипертензии.
Эпидемиология
Сообщается, что частота неонатальной гипертензии составляет 0,2% у доношенных новорожденных и до 3% у детей, поступивших в отделение интенсивной терапии новорожденных [3]. Различия в заболеваемости могут быть связаны с различиями в исследуемой популяции и определением NH, используемым для исследования. Сообщается, что 1,4% недоношенных детей нуждаются в антигипертензивной терапии во время пребывания в ОИТН по сравнению с 1% среди доношенных детей [9].]
Различия в заболеваемости могут быть связаны с различиями в исследуемой популяции и определением NH, используемым для исследования. Сообщается, что 1,4% недоношенных детей нуждаются в антигипертензивной терапии во время пребывания в ОИТН по сравнению с 1% среди доношенных детей [9].]
Показано, что заболеваемость NH составляет от 13% до 43% у младенцев с пограничным расстройством личности. Точная распространенность НГ среди недоношенных не установлена.
Патофизиология
Реноваскулярный механизм является наиболее распространенным путем и действует при большинстве состояний, приводящих к НГ. Системные причины, которые могут снизить почечную перфузию, различаются. Катетеризация пупочной артерии вызывает повреждение эндотелиальных клеток и образование тромбов в почечных сосудах. Возникающее в результате этого снижение почечной перфузии активирует ренин-ангиотензин-альдостероновую систему (РАС), вызывая гипертензию.[12]
Неспособность выделять свободную воду и повышение уровня альдостерона в сыворотке были зарегистрированы при БЛД, что может способствовать системной гипертензии.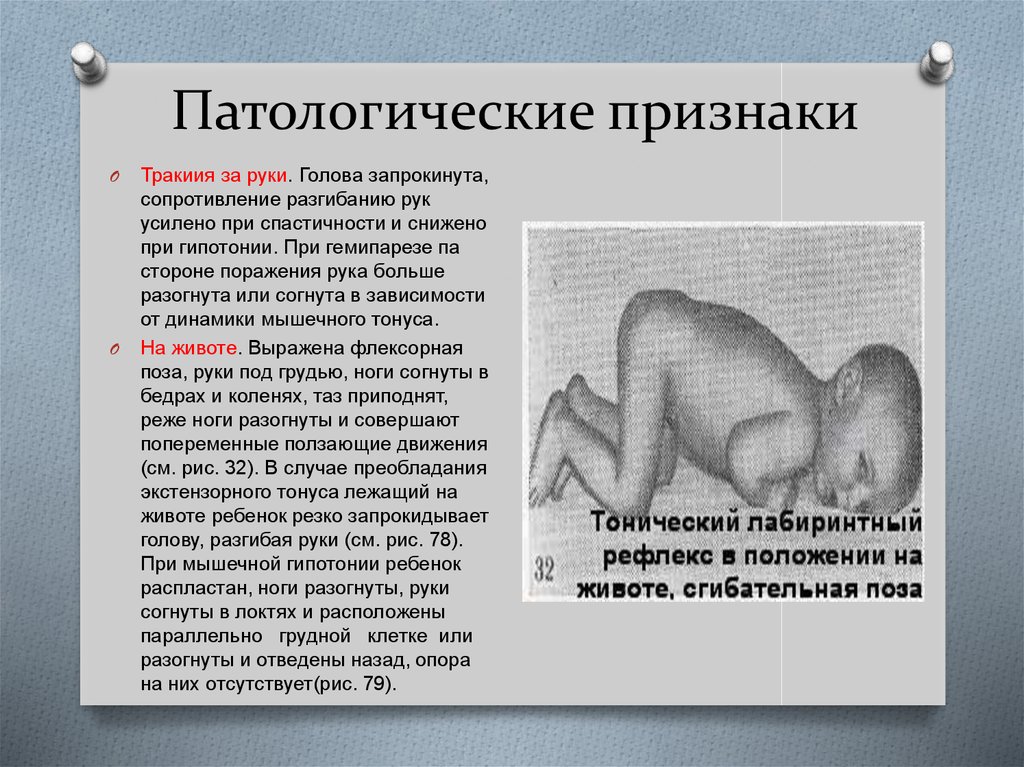 Недавно увеличение толщины стенки периферических артерий и нарушение вазомоторных функций было продемонстрировано как этиопатогенез НГ у младенцев с БЛД [10, 13].
Недавно увеличение толщины стенки периферических артерий и нарушение вазомоторных функций было продемонстрировано как этиопатогенез НГ у младенцев с БЛД [10, 13].
У детей от матерей с диабетом или детей с лейденской мутацией фактора V может наблюдаться тромбоз почечных вен (ТПВ) и снижение почечной перфузии. Неонатальная асфиксия может привести к некрозу почечных канальцев (ATN) и вторичному по отношению к таковому при NH. Опухоли новорожденных, такие как феохромоцитома, нейробластома, опухоль Вильмса и мезобластная нефрома, могут вызывать NH, сдавливая почечные сосуды или мочеточники или вырабатывая вазоактивные вещества, такие как катехоламины. КоА и ОАП приводят к уменьшению прямого кровотока, уменьшению почечной перфузии и активации РАС. Закрытие дефектов брюшной стенки приводит к повышению внутрибрюшного давления, что может сдавливать почечные сосуды.
Считается, что гипертензия при ЭКМО является вторичной по отношению к увеличению ударного объема, вызванному увеличением аортального возврата крови из насоса ЭКМО, а также в результате аномальной обработки натрия или воды в ответ на непульсирующий артериальный кровоток через системы младенцев .
Анамнез и физикальное исследование
Новорожденные, страдающие НГ, обычно протекают бессимптомно, а артериальная гипертензия выявляется с помощью рутинного непрерывного мониторинга АД в ОИТН. Те, у кого есть симптомы, могут проявлять непереносимость кормления, плохие усилия сосков, раздражительность, гипотонию, гипертонию, рвоту, апноэ, респираторный дистресс, десатурацию кислорода, а в тяжелых случаях — тахикардию, застойную сердечную недостаточность, кардиогенный шок и судороги. Симптомы неспецифичны и разнообразны. У более старших и доношенных новорожденных его выявляют либо при обычном наблюдении в отделении интенсивной терапии, либо при проверке показателей жизнедеятельности во время визитов здорового ребенка. Новорожденные, выписанные из яслей, могут вернуться с симптомами раздражительности и задержкой развития.[14]
Важным является подробное системное физикальное обследование. Общий вид может выявить дисморфизм, соответствующий синдромам Тернера, Вильяма или Нунана, заболеваниям, связанным с коарктацией аорты. Наличие сердечного шума с несоответствием артериального давления на четырех конечностях и пульса на бедренной кости свидетельствует о коагуляционном артрите. Могут присутствовать физические признаки застойной сердечной недостаточности, такие как тахикардия, шум, пятнистость и цианоз. Пальпация живота может выявить образование при поликистозе почек, опухолях почек, гидронефрозе, тромбозе почечных вен. Мочеполовое исследование может выявить врожденные аномалии или неоднозначные гениталии при врожденной гиперплазии надпочечников. Маловодие в анамнезе может свидетельствовать о врожденных почечных аномалиях, а в тяжелых случаях ребенок может родиться с типичными признаками.
Наличие сердечного шума с несоответствием артериального давления на четырех конечностях и пульса на бедренной кости свидетельствует о коагуляционном артрите. Могут присутствовать физические признаки застойной сердечной недостаточности, такие как тахикардия, шум, пятнистость и цианоз. Пальпация живота может выявить образование при поликистозе почек, опухолях почек, гидронефрозе, тромбозе почечных вен. Мочеполовое исследование может выявить врожденные аномалии или неоднозначные гениталии при врожденной гиперплазии надпочечников. Маловодие в анамнезе может свидетельствовать о врожденных почечных аномалиях, а в тяжелых случаях ребенок может родиться с типичными признаками.
Оценка
Тщательный материнский и перинатальный анамнез и руководство по физикальному обследованию для выявления потенциальной этиологии. Поскольку реноваскулярные или почечно-паренхиматозные нарушения составляют большинство случаев НГ, первоначальные исследования относятся к этой системе и включают анализ мочи, уровень азота мочевины в крови и сывороточные значения креатинина, электролитов и кальция. Моча должна быть проверена на ванилилминдальную кислоту и гомованилиновую кислоту. Первоначальное обследование должно также включать УЗИ аорты и почек с допплерографией.[8]
Моча должна быть проверена на ванилилминдальную кислоту и гомованилиновую кислоту. Первоначальное обследование должно также включать УЗИ аорты и почек с допплерографией.[8]
Дальнейшее исследование проводится на основании анамнеза и клинических подозрений и должно включать следующее:
Функциональные тесты щитовидной железы, уровни кортизола в сыворотке, альдостерон в сыворотке и активность ренина в плазме, катехоламины и метанефрины в плазме и моче, дексойкортизол в сыворотке 11 и 11 дезоксикортикостерон. Моча 17-гидроксистероид и 17-кетостероид
Дополнительные исследования, такие как рентгенография грудной клетки (БЛД, застойная сердечная недостаточность), эхокардиограмма, цистоуретрограмма мочеиспускания, сцинтиграфия почек с каптоприлом, сканирование почек с димеркаптоянтарной кислотой, компьютерная томографическая ангиография для оценки почечной артерии и аорты, МРТ брюшной полости, УЗИ головы для исключения внутрижелудочкового кровоизлияния.
Лечение/управление
У большинства младенцев с НГ лечение устранимых причин обычно приводит к излечению состояния. Пупочный катетер следует удалить как можно скорее. Гиперкальциемию или избыточное потребление жидкости следует корригировать ограничением жидкости и/или диуретиками. Дозы таких лекарств, как инотропы, стероиды или кофеин, следует скорректировать или отменить препарат. Хирургические условия должны рассматриваться по мере необходимости. Анальгезия может быть рассмотрена для облегчения боли. При эндокринных нарушениях следует назначать соответствующую гормональную терапию. Если артериальная гипертензия сохраняется выше 99-й процентиль нормативных данных, несмотря на эти меры, антигипертензивную терапию следует начинать [15].
Легкая артериальная гипертензия: таких младенцев можно регулярно контролировать и тщательно наблюдать. Если артериальная гипертензия не проходит спонтанно, ее можно лечить тиазидными (предпочтительнее) или петлевыми диуретиками.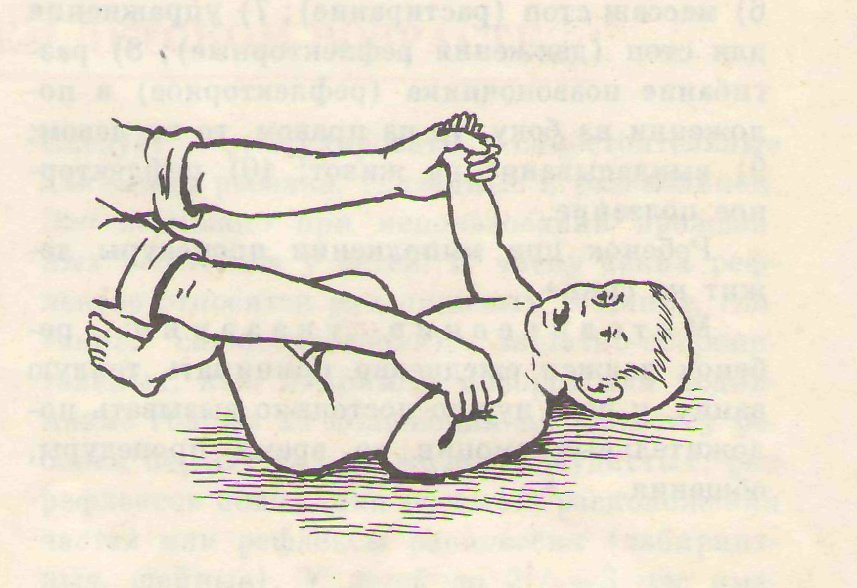
Умеренная артериальная гипертензия: у этих младенцев показатели артериального давления находятся в диапазоне от 95-го до 99-го процентиля для возраста без признаков поражения органов-мишеней. Их можно лечить диуретиками (первой линии), гидралазином или пропранололом. Информации о показаниях и преимуществах пероральных антигипертензивных средств при легкой и умеренной гипертензии у новорожденных недостаточно. Подробная информация о часто используемых пероральных препаратах представлена в таблице 3.
Тяжелая артериальная гипертензия: если артериальное давление выше 99-го процентиля, оправдано лечение непрерывным внутривенным вливанием лекарств. Следует избегать быстрого снижения артериального давления. У этих пациентов предпочтителен тщательный мониторинг артериального давления с помощью внутриартериального катетера.
Рекомендуемые антигипертензивные препараты для внутривенного введения с их дозами и побочными эффектами представлены в таблице 4. обструкция соединения, поликистозная болезнь почек, нейробластома или опухоль Вильмса, среди прочего.
Дифференциальный диагноз
НГ является проявлением специфических нарушений, относящихся к различным системам органов (таблица 2). Этиопатогенные нозологические формы, приводящие к НГ, должны быть дифференцированы с помощью соответствующих исследований. Поскольку клиническая картина НГ с такими симптомами, как респираторный дистресс, гипотония, раздражительность, непереносимость пищи, тахикардия и другие, неспецифична, следует исключить все другие неонатальные причины таких симптомов.
Прогноз
Исход НГ зависит от этиологии и тяжести состояния. НГ, связанная с тромбозом почечных вен, катетеризацией пуповины или острым некрозом почечных канальцев, носит транзиторный характер и проходит по мере улучшения основного заболевания. Наличие поражения органов-мишеней связано с неблагоприятным прогнозом. Большинству новорожденных обычно требуется медикаментозная терапия в течение короткого периода времени, а долгосрочная терапия требуется нечасто. Ретроспективное исследование показало, что только 15% из 40% детей, выписанных из больницы на антигипертензивных препаратах, нуждались в лечении в возрасте от 3 до 6 месяцев.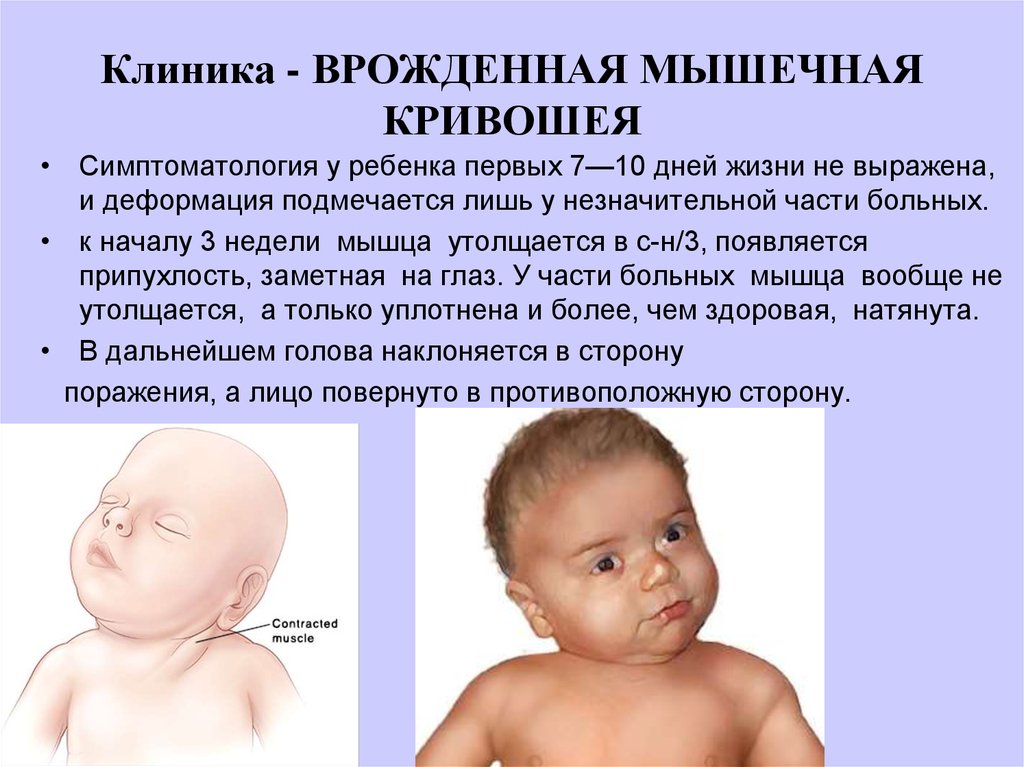 [2]
[2]
Естественное течение НГ отличается от течения гипертонии у детей старшего возраста. Сообщается, что средняя продолжительность терапии антигипертензивными препаратами у младенцев в отделении интенсивной терапии новорожденных составляет десять дней в исследовании, в котором участвовало 700 младенцев. У младенцев, страдающих гипертонией из-за ПРЛ, обычно обнаруживается нормализованное АД при последующем обследовании.[17] NH из-за основных заболеваний почечной паренхимы может иметь персистирующую гипертензию в детстве и требует длительной терапии.
Осложнения
У детей грудного возраста с нелеченой тяжелой неослабевающей гипертензией могут развиться множественные поражения органов-мишеней и сосудистые повреждения, гипертрофия левого желудочка, энцефалопатия и гипертоническая ретинопатия. В таких условиях следует проводить раннее, агрессивное и эффективное лечение. Обычными осложнениями длительной и тяжелой артериальной гипертензии являются гипертоническая нефропатия с вариабельной почечной дисфункцией и гипертоническая кардиомиопатия с гипертрофией, дилатацией и/или дисфункцией левого желудочка. Долгосрочные побочные эффекты и последствия нелеченной гипертензии по сравнению с леченной у младенцев неизвестны. Недавние эпидемиологические данные свидетельствуют о том, что детская гипертензия связана с более высоким риском артериальной гипертензии во взрослом возрасте.
Долгосрочные побочные эффекты и последствия нелеченной гипертензии по сравнению с леченной у младенцев неизвестны. Недавние эпидемиологические данные свидетельствуют о том, что детская гипертензия связана с более высоким риском артериальной гипертензии во взрослом возрасте.
Сдерживание и просвещение пациентов
Неонатальная гипертензия часто пропускается или не диагностируется у младенцев, поступающих в отделение новорожденных, и выявляется случайно во время плановых контрольных посещений. Ранняя диагностика и своевременное лечение важны в этой популяции для предотвращения повреждения органов-мишеней и неблагоприятных долгосрочных последствий. Фармакологическое лечение представляет собой сложную задачу для неонатологов, так как очень немногие препараты были изучены на предмет их эффективности и безопасности в этой возрастной группе. Отсутствие нормативных данных и определений усугубляет неопределенность в лечении артериальной гипертензии в неонатальном периоде и в младенчестве.
Нет четких руководств, касающихся сроков начала антигипертензивного лечения и ведения более легких форм. Поскольку большинству младенцев требуется краткосрочная терапия (в среднем 10 дней) и у многих со временем наступает спонтанное улучшение, следует рассмотреть разумный подход, основанный на состоянии младенца и других сопутствующих факторах. При среднетяжелом течении НГ рекомендуется начинать лечение с приема внутрь, а при тяжелом течении НГ рекомендуется введение внутривенной терапии.
Улучшение результатов работы команды здравоохранения
Ведение NH требует междисциплинарного подхода с командой, включающей педиатра первичного звена, неонатологов, детских нефрологов и кардиологов. Прогноз зависит от причины и наличия дисфункции органов-мишеней. Для улучшения результатов предлагается быстрое распознавание и управление группой специалистов. Американская академия педиатрии не рекомендует проводить рутинный скрининг гипертонии у детей до трехлетнего возраста. Тем не менее, дети с идентифицируемыми факторами риска артериальной гипертензии и дети с подозрением на заболевание на основании анамнеза и наличия симптомов должны быть обследованы и должным образом лечиться.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Артериальное давление в 2-недельном постнатальном возрасте у новорожденных. Предоставлено Романой Хассан, MBBS
Рисунок
Причины неонатальной гипертензии. Предоставлено Romana Hassan, MBBS
Рисунок
Таблица 3. Варианты перорального лечения артериальной гипертензии в неонатальной возрастной группе. Предоставлено Романой Хассан, MBBS
Рисунок
Таблица 4. Варианты внутривенного лечения артериальной гипертензии в неонатальной возрастной группе. Предоставлено Романой Хассан, MBBS
Ссылки
- 1.
Адельман Р.Д. Неонатальная гипертензия. Педиатр Клин Норт Ам. 1978 г., 25 февраля (1): 99–110. [PubMed: 628572]
- 2.
Селием В.А., Фальк М.С., Шадболт Б., Кент А.Л. Антенатальные и постнатальные факторы риска неонатальной гипертензии и последующее наблюдение за младенцами.
 Педиатр Нефрол. 2007 декабря; 22 (12): 2081-7. [В паблике: 17874136]
Педиатр Нефрол. 2007 декабря; 22 (12): 2081-7. [В паблике: 17874136]- 3.
Дионн Дж.М., Абитбол К.Л., Флинн Дж.Т. Гипертония в младенчестве: диагностика, лечение и исход. Педиатр Нефрол. 2012 янв; 27(1):17-32. [PubMed: 21258818]
- 4.
Флинн Дж.Т. Гипертония в неонатальном периоде. Curr Opin Педиатр. 2012 апр; 24 (2): 197-204. [PubMed: 22426156]
- 5.
де Свит М., Диллон М.Дж., Литтлер В., О’Брайен Э., Падфилд П.Л., Петри Дж.К. Измерение артериального давления у детей. Рекомендации рабочей группы Британского гипертонического общества. БМЖ. 1989 19 августа; 299(6697):497. [Бесплатная статья PMC: PMC1837317] [PubMed: 2507035]
- 6.
Nascimento MC, Xavier CC, Goulart EM. Артериальное давление у доношенных новорожденных в течение первой недели жизни. Braz J Med Biol Res. 2002 г., август; 35 (8): 905-11. [PubMed: 12185382]
- 7.
Блоуи Д.Л., Дуда П.Дж., Стоукс П.
 , Холл М. Заболеваемость и лечение гипертонии в отделении интенсивной терапии новорожденных. J Am Soc Hypertens. 2011 ноябрь-декабрь; 5(6):478-83. [В паблике: 21925997]
, Холл М. Заболеваемость и лечение гипертонии в отделении интенсивной терапии новорожденных. J Am Soc Hypertens. 2011 ноябрь-декабрь; 5(6):478-83. [В паблике: 21925997]- 8.
Шарма Д., Фарахбахш Н., Шастри С., Шарма П. Неонатальная гипертензия. J Matern Fetal Neonatal Med. 2017 март; 30 (5): 540-550. [PubMed: 27072362]
- 9.
Sahu R, Pannu H, Yu R, Shete S, Bricker JT, Gupta-Malhotra M. Системная гипертензия, требующая лечения в отделении интенсивной терапии новорожденных. J Педиатр. 2013 июль; 163 (1): 84-8. [Бесплатная статья PMC: PMC3675186] [PubMed: 23394775]
- 10.
Алагаппан А., Маллой М.Х. Системная артериальная гипертензия у новорожденных с очень низкой массой тела при рождении и бронхолегочной дисплазией: частота и факторы риска. Ам Дж. Перинатол. 1998 января; 15(1):3-8. [PubMed: 9475679]
- 11.
Шарма Д., Пандита А., Шастри С. Неонатальная гипертензия: недодиагностированное состояние, обзорная статья.
 Curr Hypertens Rev. 2014;10(4):205-12. [PubMed: 25694190]
Curr Hypertens Rev. 2014;10(4):205-12. [PubMed: 25694190]- 12.
Килиан К. Причины и лечение гипертонии у новорожденных. J Перинат Неонатальные медсестры. 2003 г., январь-март; 17(1):65-74; викторина 75-6. [PubMed: 12661740]
- 13.
Сегал А., Маликиви А., Пол Э., Тан К., Менахем С. Системная артериальная жесткость у младенцев с бронхолегочной дисплазией: потенциальная причина системной гипертензии. Дж. Перинатол. 2016 июль; 36 (7): 564-9. [PubMed: 26914016]
- 14.
Скалина М.Е., Клигман Р.М., Фанаров А.А. Эпидемиология и лечение тяжелой симптоматической неонатальной гипертензии. Ам Дж. Перинатол. 1986 г., июль; 3(3):235-9. [PubMed: 3718646]
- 15.
Flynn JT, Kaelber DC, Baker-Smith CM и др.; ПОДКОМИТЕТ ПО СКРИНИНГУ И ЛЕЧЕНИЮ ВЫСОКОГО КРОВЯНОГО ДАВЛЕНИЯ У ДЕТЕЙ. Клиническое практическое руководство по скринингу и лечению высокого кровяного давления у детей и подростков. Педиатрия .