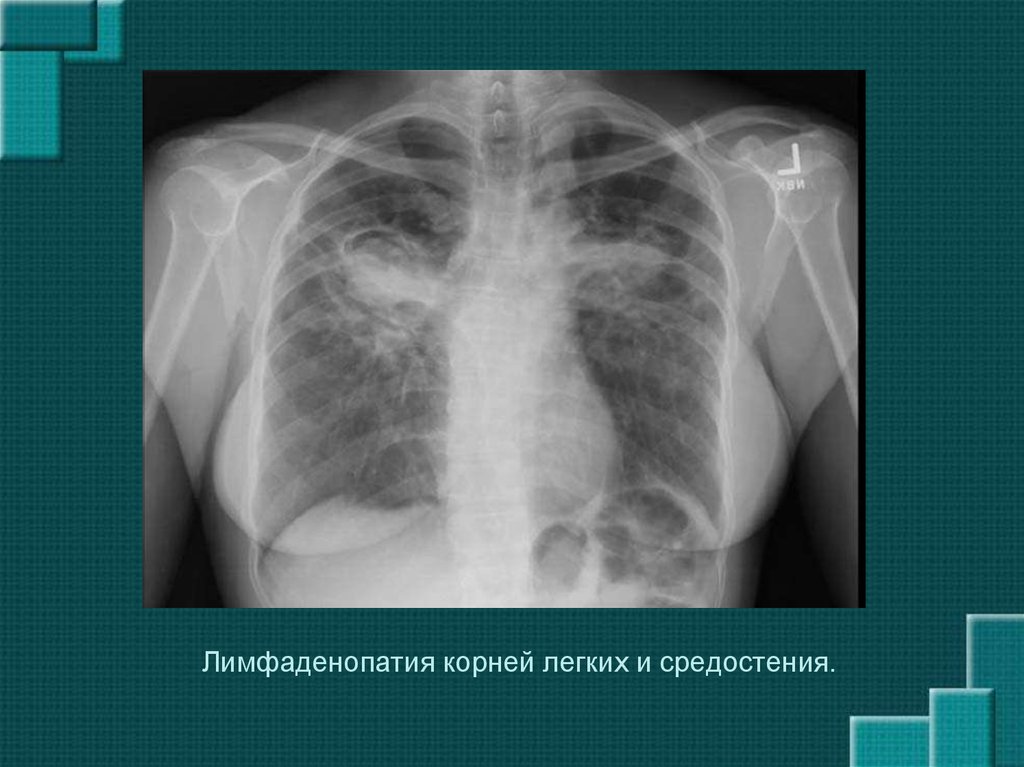
Лимфаденопатия средостения на заключении КТ легких
Подпишись на канал YouTube
Описание представленных томограмм пациента 14.09.1963 г.р. от 07.05.2019 г., представленное заключением по КТ легких и органов брюшной полости.
Содержание
- Область исследования
- Легкие
- Брюшная полость
- Малый таз
- Заключение КТ легких и брюшной полости:
- Ответы на вопросы пациента по КТ грудной клетки и КТ брюшной полости:
- В следующий раз сделайте контрастирование:
- Область исследования
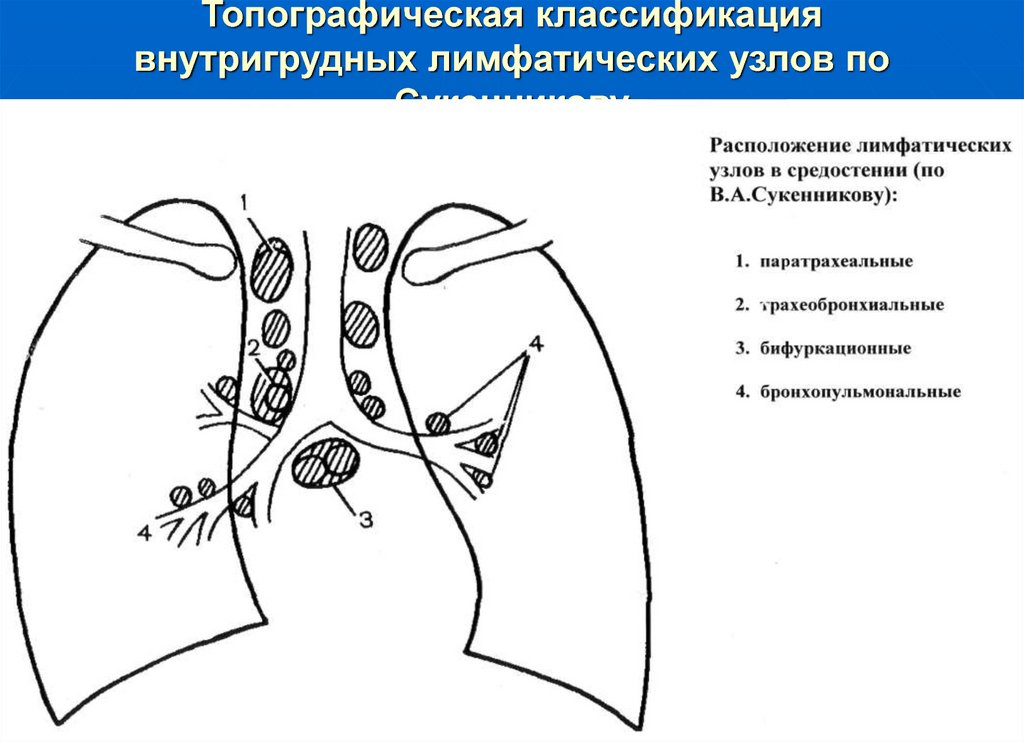
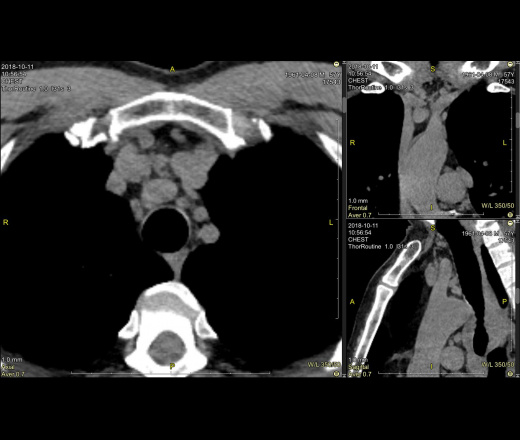
- Лимфаденопатия средостения
- Причины развития лимфаденопатии средостения
- Диагностика лимфаденопатии средостения
Область исследования
Органы грудной клетки, брюшной полости.
Представленное исследование низкого качества — отсутствуют правильные артериальные и венозные фазы. Контрастная часть исследования начинается с портальной фазы. (Плотность портальной вены в первую контрастную фазу +175HU а аорты всего до +90HU, вторая контрастная фаза плотность портальной вены до +84 HU, аорты до +94HU)
Контрастная часть исследования начинается с портальной фазы. (Плотность портальной вены в первую контрастную фазу +175HU а аорты всего до +90HU, вторая контрастная фаза плотность портальной вены до +84 HU, аорты до +94HU)
При мультиспиральной компьютерной томографии, с использованием реконструкций в сагиттальной, аксиальной и фронтальных плоскостях, построением трехмерной реконструкции, органов грудной клетки: слева в С8 очаг по диафрагме11х9 мм (ранее 12х9 и 8х8 мм), ранее описываемые очаги в С6 и С9 достоверно не определяются.
Легкие
Легкие расправлены. Пневматизация легочной ткани снижена в задне-базальных сегментах за счет явлений пневмофиброза. Ход и проходимость трахеи, главных и долевых, сегментарных бронхов не нарушены. Средостение не смещено и не расширено, новообразований в нем не визуализируется.
Внутригрудные лимфатические узлы единичные паратрахеальные размеров до 13х8 мм (N9-10) ранее 10х9 мм, в аорто-пульмональном окне размером до 15х8 мм, средним размером 9хмм (N7), ранее 16х8 мм (N 6), бифуркационный 32х15 мм, ранее 29х16 мм, бронхопульмональные лимфоузлы (с обеих сторон) средним размером до 13х15 мм, единичный размером до 18х15 мм, ранее до 15х8 мм.
Вдоль грудного отдела аорты — единичные лимфоузлы размером до 6х7 мм, в переднем средостении узлы 14х9 мм и 9х6 мм, ранее 14х11 мм и 11х7 мм.
Подмышечные лимфатические узлы не увеличены.
Жидкости в плевральных полостях не выявлено. Костных травматических и деструктивных изменений не определяется. В Th8 гемангиома без динамики 20х20х18 мм.
Сердце, аорта без особенностей. Диаметр легочных артерий в пределах справа 23 мм (25 мм), слева 23 мм (ранее24 мм)
Брюшная полость
Желудок обычных размеров, правильно расположен. Печень увеличена ККРПД – 210 мм, ранее 196 мм, ККРЛД — 73 мм ранее 61 мм контуры четкие, ровные, нативная плотность +30+80 HU, ранее +50+60 HU. Желчные протоки не расширены. Портальная вена – 15 мм, ранее 15 мм, селезеночная 9 мм, ранее 11 мм
Желчный пузырь — обычных размеров, правильной формы. Рентгенконтрастные конкременты не определяются.
Селезенка увеличена размером 126х79 мм, ранее 148х68 мм, с четкими, ровными контурами, без Rg-контрастных очагов.
Поджелудочная железа обычных размеров, с четкими контурами, паренхима однородна. Вирсунгов проток не расширен. Парапанкреатическая клетчатка не изменена
Надпочечники не увеличены, обычной структуры.
Почки не увеличены, паренхима однородна, чашечно-лоханочная система не расширена. Сосудистые «ножки» почек, паранефральная клетчатка структурны.
Рентгенконтрастные конкременты не определяются. В синусе правой почке киста 38х32 мм, ранее 37х32 мм, с тонкими ровными стенками, анэхогенным содержимым, в латеральной паренхиме левой почки субкапсулярная киста 12х8 мм, ранее 10х9 мм
Свободная жидкость в брюшной полости не выявлена.
В брюшной полости вдоль аорты многочисленные лимфоузлы размером до 11х6 мм, ранее 5х7 мм, множественные мезентериальные лимфоузлы размером до 14х7 мм, ранее 9х6 мм.
В печеночном углу толстой кишки — металлически клипсы.
Лимфоузлы (в грудной и брюшной полости) так же копят контраст с +30+45HU до +60+85 HU Другие очаги патологического накопления контраста — в представленных фазах сканирования — не выявлены.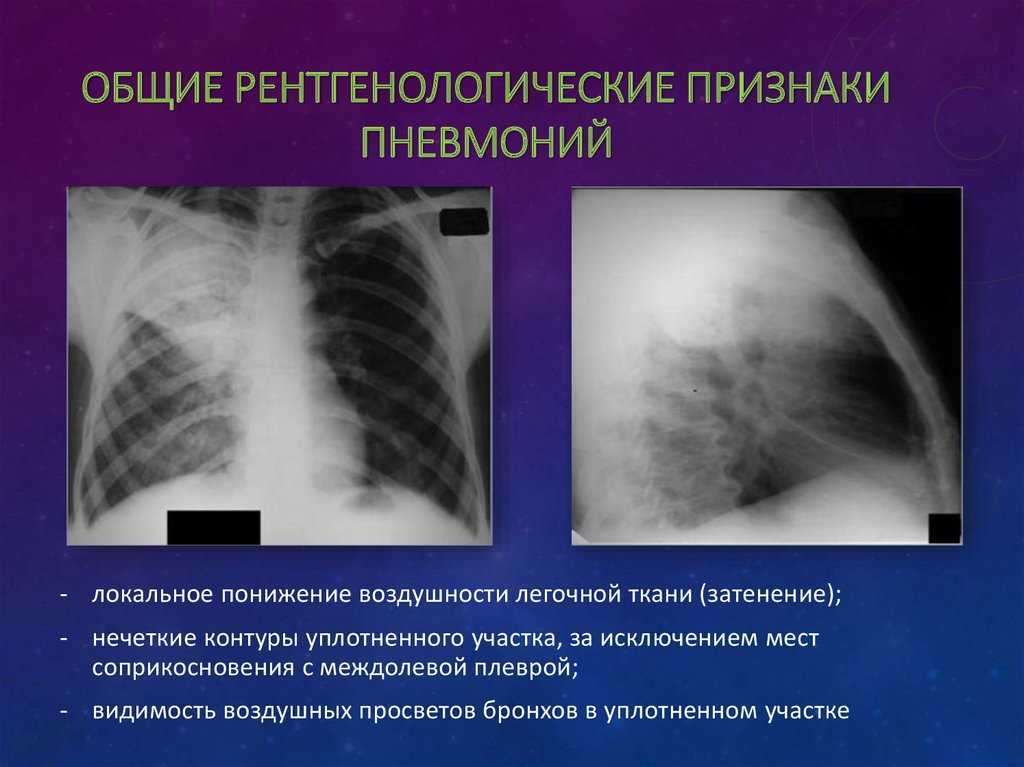
Почки накапливают и выделяют контраст своевременно.
Мочеточники в зоне сканирования не расширены, патологические включения в них не выявлены
Малый таз
Мочевой пузырь заполнен адекватно, стенки его тонкие ровные. Патологические включения/образования не выявлены. Заполняется контрастом без особенностей.
Предстательная железа размером: 48х50х46 мм, объёмом 57,4 см3.
Выраженно не однородна по своей структуре, содержит кальцификаты до 7 мм.
В мягких тканях малого таза объёмные образования не выявлены. Ход прямой кишки не изменен, патолгические образования в ней не выявлены.
Лимфатические узлы слева к прямой кишке прилежит единичный лимфоузел размером 13х8 мм . Справа флеболит диаметром до 9 мм, плотностью до +900HU.
По латеральному контуру левой подвздошной впадины определяется включение размером, 21х17х15 мм плотностью +39+80HU. Убедительных данных за накопление контраста не получено.
Ранее описываемая зона изменений голосовых связок в зону сканирования не вошла.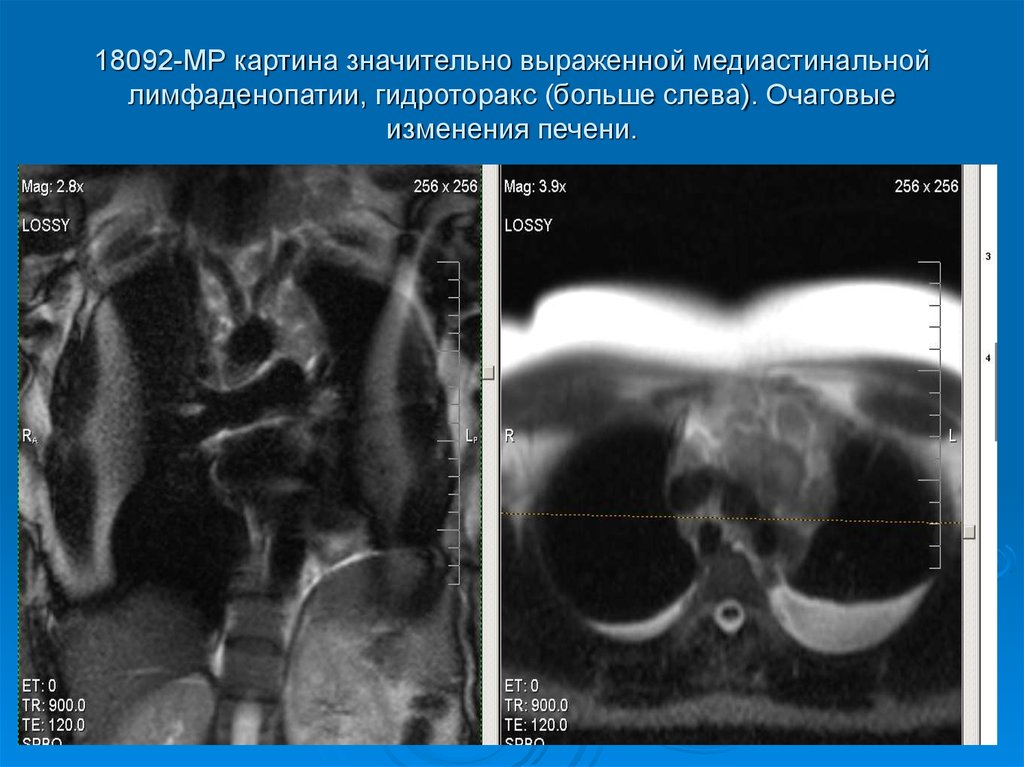
Заключение КТ легких и брюшной полости:
КТ картина лимфаденопатии средостения (рост числа лимфоузлов в аорто-пульмональном окне), очаг левого легкого (два ранее описываемых очага не визуализируются).
КТ-картина гепатоспленомегалии, портальной гипертензии, диффузные изменения ткани печени. Лимфаденопатия живота.
Кисты обеих почек Босниак1. Аневризматическая костная киста (литический очаг?) левой вертлужной впадины.
Состояние после оперативного лечения. В целом –тенденция к росту лимфоузлов как в средостении, так и в животе. Рост гепатомегалии, нарастание диффузных изменений ткани печени.
Рекомендовано МРТ малого таза с контрастом, для уточнения характера изменений костной ткани.
Врач Котов М. А.
Ассистент кафедры лучевой диагностики СЗГМУ им. И.И. Мечникова
Заведующий Центром КТ и МРТ клиники Медиус
Ответы на вопросы пациента по КТ грудной клетки и КТ брюшной полости:
Сейчас исследование у Вас сделано лучше, но в фазы сканирования не попали, из-за этого невозможно трактовать накопление контраста.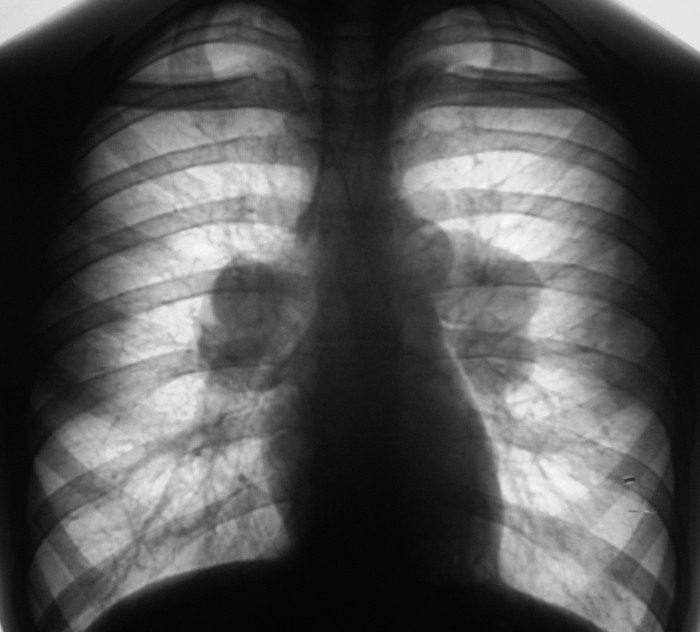
В следующий раз сделайте контрастирование:
1. Если инжектор одноколбовый.
Контраст 350-400, в количестве 100 мл, скорость введения 4-4,5 мл/с. Делаем нативное сканирование.
Затем планируем трехфазное сканирование. Триггер не ставим. когда инжектор готов нажимаем первый раз кнопку запуска сканирования.
Начинаем введение контраста, смотрим на экран инжектора.
Как только закончилось введение контраста, ждем 10 секунд и второй раз нажимаем на кнопку старта КТ, начиная сканирования. В итоге получаем три классические фазы сканирования.
2. Если инжектор двухколбовый.
Делаем натив, затем планируем трехфазное сканирование. Триггер не ставим. когда инжектор готов нажимаем первый раз кнопку запуска сканирования.
Начинаем введение предболюса 50 мл физраствора, затем пошел контраст, смотрим на экран инжектора.
Как только закончилось введение контраста, ждем пару секунд и второй раз нажимаем на кнопку старта КТ, идет постболюс 50 мл физраствора.
Лимфаденопатия характеризуется увеличением размера лимфатических узлов, вызванных различными причинами.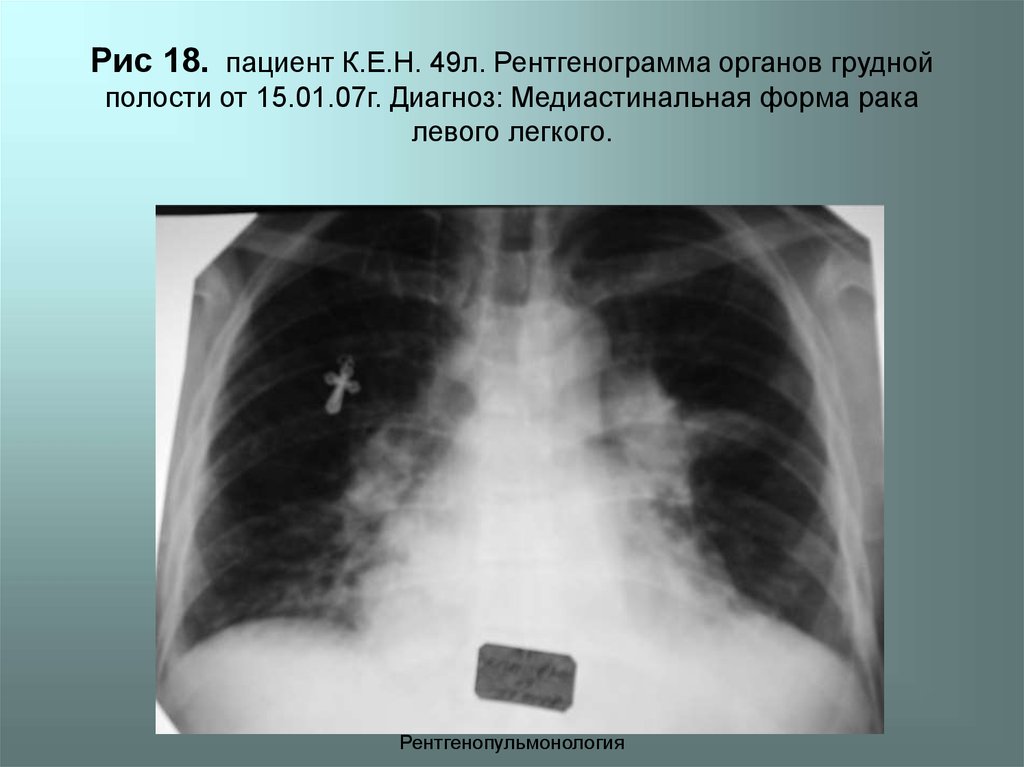
Средостением называется пространство в грудной клетке, окруженное другими органами и содержащее группы лимфоузлов.
Лимфаденопатия средостения на КТ снимке
Увеличение лимфоузлов в в области средостения трудно диагностируется и носит название «медиастинальная лимфаденопатия».
Не является самостоятельным диагнозом, имеет код R59 по МКБ и служит началом для последующего обследования пациента для постановки диагноза.
Причины развития лимфаденопатии средостения
- Лимфомы — поражения лимфатической ткани злокачественного характера. Могут поражать не только средостение, но и другие области, содержащие лимфатическипе ткани.
- Лимфаденит — воспалительная реакция при попадании в лимфоузел инфекции.
- Метастазы карцином — злокачественные образования, происходящие из эпителиальных тканей. Причиной может послужить:
- рак легкого;
- опухоли груди;
- рак щитовидной железы;
- опухоли в органах ЖКТ;
- Гиперплазия — реакция лимфоузлов на аутоимунные процессы или на удаленный очаг инфекции.
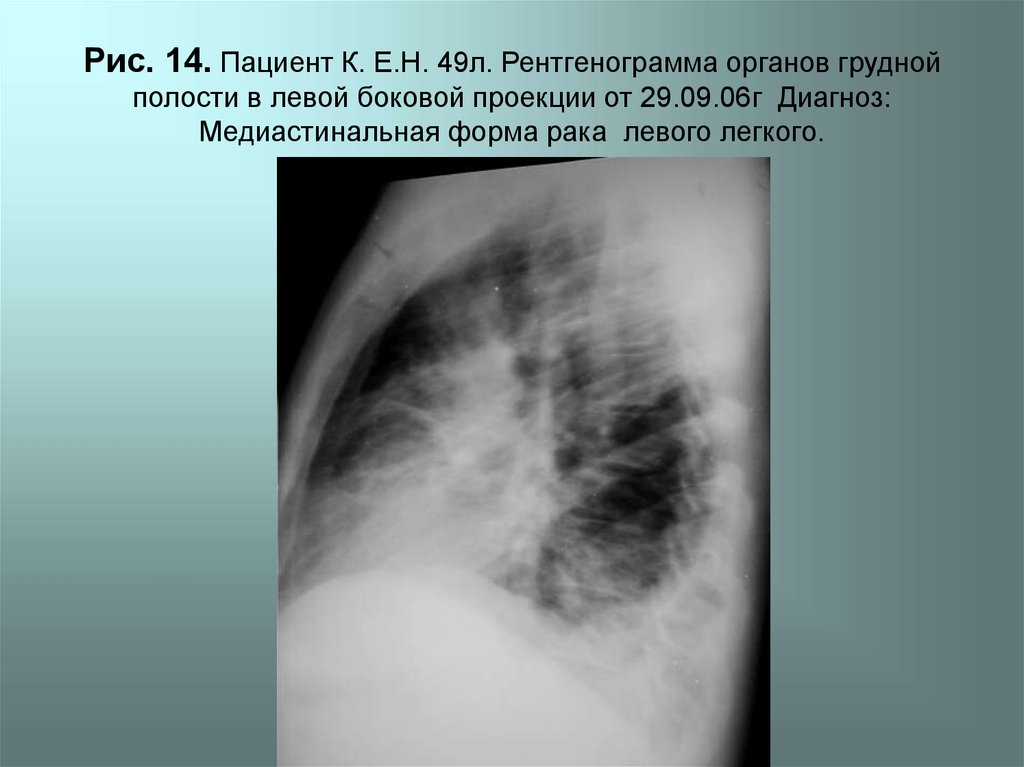
Диагностика лимфаденопатии средостения
- КТ органов грудной клетки с введением болюсного контрастного усиления при необходимости для выявления изменений в средостении;
- рентген грудной клетки;
- реакция Манту, если заподозрили туберкулез;
- фиброгастроскопия и фибробронхоскопия для исключения заболеваний органов ЖКТ (желудок, пищевод) и бронхов;
- ЭКГ и ЭХО-КГ для исключения заболеваний сердца;
- биохимический анализ крови на онкомаркеры;
- гистологическая и микробиологическая биопсия лимфоузлов для постановки диагноза.
Следует помнить, что заболевание выявить на начальном этапе сложно. Клинические проявления появляются позже, поэтому исследования нужно проводить быстро и комплексно, чтобы не пропустить серьезные заболевания.
Расшифровка КТ с диска
Если у вас на руках есть результаты КТ или МРТ грудной клетки в качестве которых вы сомневаетесь отправьте нам:
- заявку на пересмотр заключения КТ легких;
- заявку на расшифровку МРТ легких.
Видеоторакоскопия в Санкт-Петербурге — Клиника Евромед
Диагностическая торакоскопия — это малотравматичная операция, проводимая с целью диагностики изменений и оценки состояния органов грудной полости. При этой операции вмешательство выполняется через несколько небольших разрезов до 2 см длиной, через которые вводится торакоскоп для осмотра органов плевральной полости и структур средостения.
Статья проверена торакальным хирургом Euromed Clinic Нечипоруком Василием Михайловичем.
Показания к видеоторакоскопии
1. Необходимость биопсии при различных состояниях, требующих гистологической верификации:
- плевриты неясной этиологии;
- новообразования плевры;
- новообразования легких;
- новообразования средостения;
- лимфаденопатия средостения;
2. Оценка состояния органов грудной полости;
3. Необходимость сложного дренирования плевральной полости, средостения.
Необходимость сложного дренирования плевральной полости, средостения.
Обследование перед торакоскопией
- ЭКГ;
- Исследование функции внешнего дыхания;
- Рентгенография/КТ органов грудной клетки;
- Анализ на свертываемость крови;
- ОАК, ОАМ;
- Анализы на гепатиты, ВИЧ, сифилис;
- Осмотр терапевта.
Перед операцией в течение 12 часов не следует пить и принимать пищу, утром во время операции также нельзя пить.
Ход операции
Видеоторакоскопия проводится под общей анестезией с раздельной интубацией бронхов.
Врач-анестезиолог обеспечивает вентиляцию одного из легких, а на втором в это время осуществляется вмешательство. Затем делается небольшой (менее 2 см) разрез, в который вводится торакоскоп с видеокамерой. Хирург, манипулируя торакоскопом, визуализирует и оценивает состояние внутри полости. Чаще всего делается еще несколько проколов, через которые вводятся инструмены (биопсийные иглы, щипцы и т. п.).
п.).
По окончании забора материала хирург извлекает инструменты, при необходимости устанавливает дренаж и накладывает швы на разрезы. Диагностическая торакоскопия с биопсией может длиться от 0,5 до 2 часов.
После операции
Пациент проводит в клинике под наблюдением несколько суток до удаления дренажа, в зависимости от его состояния. Осложнения после диагностической торакоскопии крайне редки, восстановление происходит достаточно быстро. В тот же день материалы, взятые при биопсии, направляются на морфологическое (цитологическое/гистологическое) исследование.
Стоимость операции: Видеоторакоскопия. Биопсия легкого/плевры/лимфоузла/новообразования* — от 33 000 pуб.
*В базовую стоимость операции не включены: предоперационное обследование, анестезиологическое пособие, гистологическое исследование операционного материала и пребывание в стационаре.
Нечипорук
Василий Михайлович
хирург
Торакальный хирург
Записаться на приём
Отзывы пациентов Euromed Clinic
Александра 3 Апрель, 2023
Приветствую, хочу выразить огромнейшую благодарность врачу от Бога — глазному хирургу Ирине Станиславовне Ковалевской и Анестезиологу с Большой Буквы Всеволоду Сергеевичу Костенко! Врач Ирина Станиславовна сделала со мной настоящее чудо, когда от меня отказывались другие врачи, а Анестезиолог провёл свои манипуляции с анестезией просто блестяще, на самом высшем уровне!!!! даже не успела испугаться 👍🏻👍🏻👍🏻 Чувствуется многолетний опыт врачей, хочется выразить свою благодарность от всей души! Спасибо большое, Вы самые лучшие!!! С большим уважением к Вам и вашей команде, Александра Андреевна М.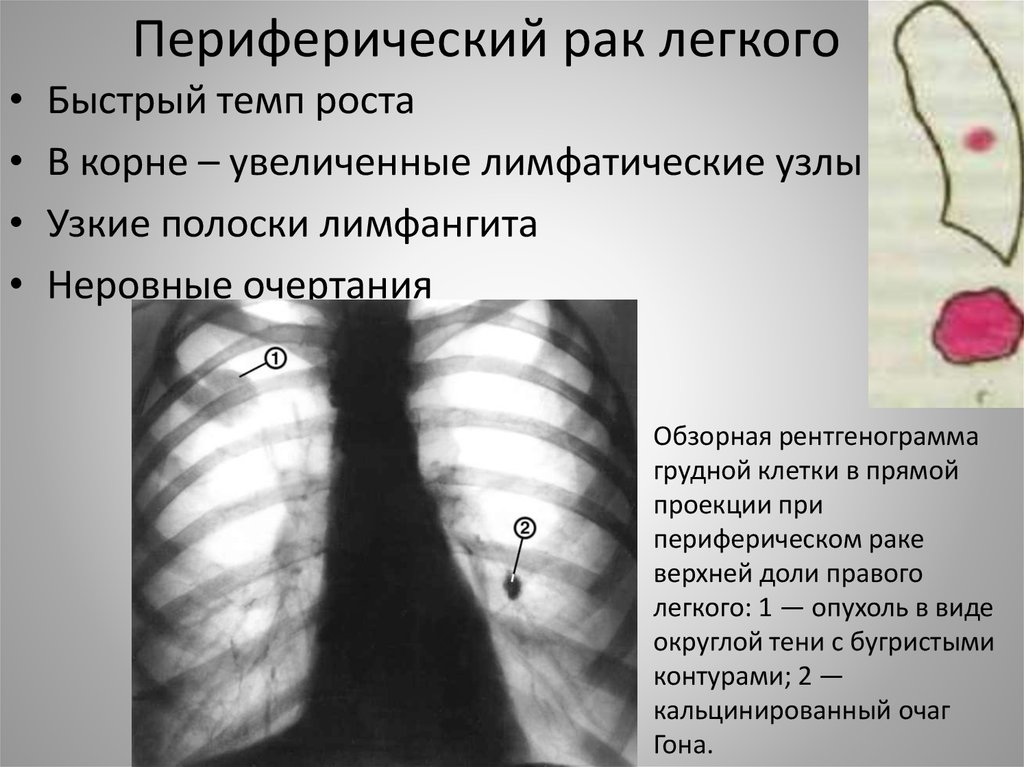
Ответ клиники: Александра, добрый день! Спасибо за Ваши теплые слова в адрес врача-хирурга-офтальмолога нашей клиники и врача-анестезиолога. Наша опытная команда высокопрофессиональных специалистов всегда готова помочь и берется за самые не простые случаи.Мы отдаем все силы для исключительных результатов наших пациентов и радуемся вместе с Вами.Желаем Вам крепкого здоровья!С заботой о Вас, Euromed Clinic
Олеся Володина 28 Март, 2023
Хочу поблагодарить врача оториноларинголога Викторию Викторовну за высокую компетентность, чуткость и внимание к пациентам.
Отзыв клиники:Олеся, добрый день! Благодарим за Ваш отзыв. Рады, что Вы по достоинству оценили профессионализм и чуткое отношение к своим пациентам врача нашей клиники Туриевой Виктории Викторовны.Желаем Вам крепкого здоровья!С заботой о Вас, Eromed Clinic
Все отзывы
Медиастинальная лимфаденопатия: причины и лечение
Медиастинальная лимфаденопатия — увеличение лимфатических узлов в грудной полости.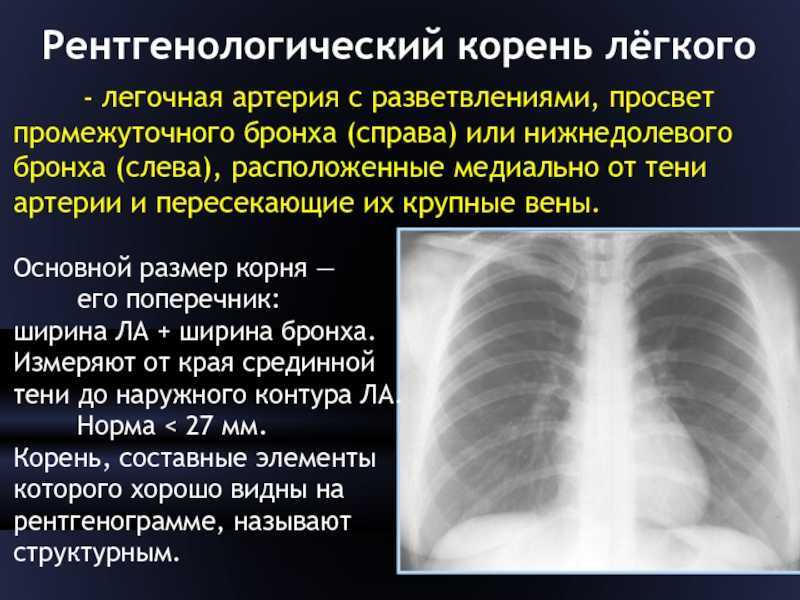 Он является симптомом различных заболеваний и может быть доброкачественным или злокачественным.
Он является симптомом различных заболеваний и может быть доброкачественным или злокачественным.
Медиастинальная лимфаденопатия — это состояние, при котором увеличиваются лимфатические узлы в средостении, центральной части грудной полости между легкими.
Некоторые состояния могут вызвать увеличение лимфатических узлов в этой области.
В этой статье рассматриваются симптомы медиастинальной лимфаденопатии, ее причины, лечение, диагностика и многое другое.
Медиастинальная лимфаденопатия включает аномальное увеличение одного или нескольких лимфатических узлов в средостении.
Средостение состоит из нескольких структур, включая трахею, пищевод, сердце и крупные кровеносные сосуды.
Медиастинальные лимфатические узлы расположены в этой области и могут увеличиваться по нескольким причинам, в том числе:
- инфекция нижних дыхательных путей
- воспалительное или аутоиммунное заболевание
- рак
Люди с медиастинальной лимфаденопатией обычно испытывают следующее:
- лихорадка
- потеря веса
- ночная потливость
- дискомфорт в области грудной клетки
У человека может развиться медиастинальная лимфаденопатия по одной из нескольких причин.
Злокачественные новообразования
Злокачественные заболевания, такие как лимфома или рак легкого, составляют большинство случаев медиастинальной лимфаденопатии.
Лимфома — это форма рака, которая начинается в лимфоцитах, типе лейкоцитов.
Увеличение лимфатических узлов вокруг легких или грудной клетки часто сигнализирует о том, что у человека рак легких или что рак распространился на грудную клетку из другой части тела.
Доброкачественные причины
Доброкачественные причины не являются раковыми. Большинство состояний, вызывающих воспаление в области грудной клетки, могут вызвать увеличение грудных лимфатических узлов.
Опухшие лимфатические узлы могут быть признаком проблем с иммунной системой. Лимфатические узлы представляют собой небольшие бобовидные образования, являющиеся частью лимфатической системы. Эти узлы помогают бороться с инфекциями, отфильтровывая бактерии и вирусы из кровотока и транспортируя их по всему телу.
Лимфатические узлы могут набухать или увеличиваться, поскольку они фильтруют «плохие» клетки.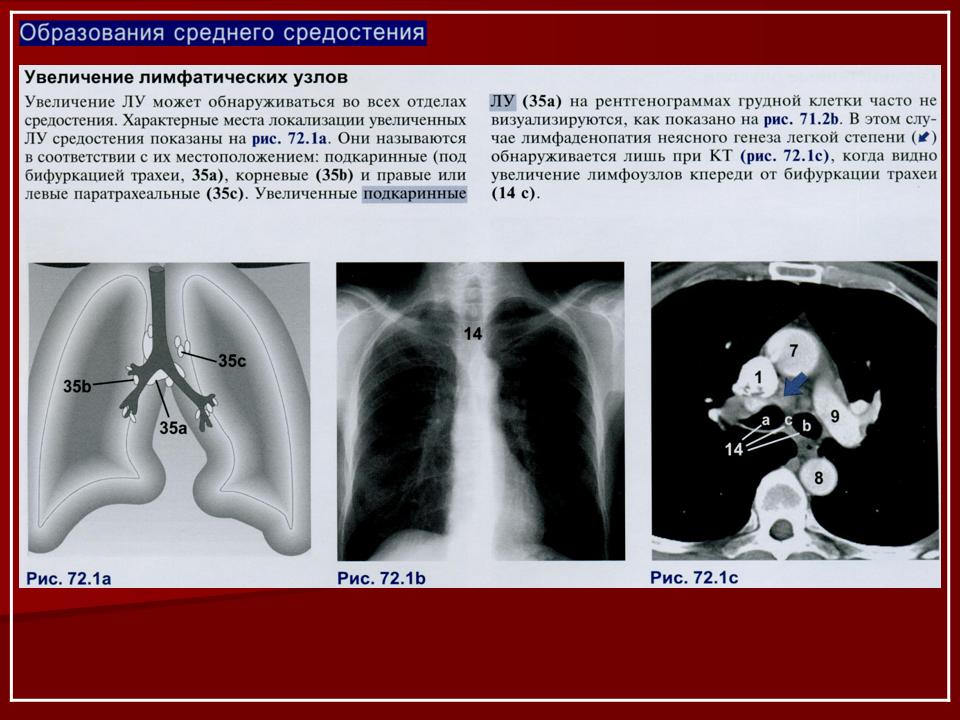 Опухшие лимфатические узлы или лимфаденопатия могут возникать, когда иммунная система борется с инфекцией.
Опухшие лимфатические узлы или лимфаденопатия могут возникать, когда иммунная система борется с инфекцией.
Некачественные причины средостенной лимфаденопатии включают:
- Саркоидоз
- Амилоидоз
- Tuberculosis (TB)
- Хронический оскрытый заболевание легких (COPD)
- Cystic Fibrosis Fibrosis Fibrosis Fibrosis) (COPD)
- CYSTICIRISIRES (COPD)
- CISTICIRISIRES (COPD)
- (CFRINES).
Увеличение лимфатических узлов является одним из основных признаков лимфомы, так как лимфатические узлы становятся раковыми. Это может означать, что у человека рак где-то в груди или что рак распространился из других областей тела в лимфатические узлы в груди.
Медиастинальная лимфаденопатия является симптомом других заболеваний, а не самим заболеванием.
Непосредственное лечение медиастинальной лимфаденопатии невозможно. Вместо этого врачи сосредотачиваются на лечении основной причины, такой как:
- Рак: Лечение рака зависит от типа рака, места его возникновения и степени распространения по всему телу.
 Наиболее распространенные методы лечения включают хирургическое вмешательство, лучевую терапию, химиотерапию, иммунотерапию или их комбинацию.
Наиболее распространенные методы лечения включают хирургическое вмешательство, лучевую терапию, химиотерапию, иммунотерапию или их комбинацию. - Инфекция: В зависимости от типа инфекции врачи могут использовать антибиотики, противогрибковые препараты или поддерживающее лечение для решения проблемы.
- Лекарства: Некоторые лекарства могут вызвать увеличение лимфатических узлов. Врач может порекомендовать сменить лекарство, если человек испытывает отек из-за их приема.
В большинстве случаев люди не могут почувствовать или увидеть медиастинальную лимфаденопатию, поскольку грудные лимфатические узлы расположены глубоко внутри тела.
Врачам необходимо использовать диагностические тесты для диагностики лимфаденопатии средостения.
Визуализирующие исследования
Рентген грудной клетки является наиболее распространенным диагностическим тестом на медиастинальную лимфаденопатию.
Компьютерная томография более чувствительна, чем рентген грудной клетки, и может выявить аномалии, не видимые на рентгеновском снимке, но занимает больше времени и может потребовать введения контрастного вещества.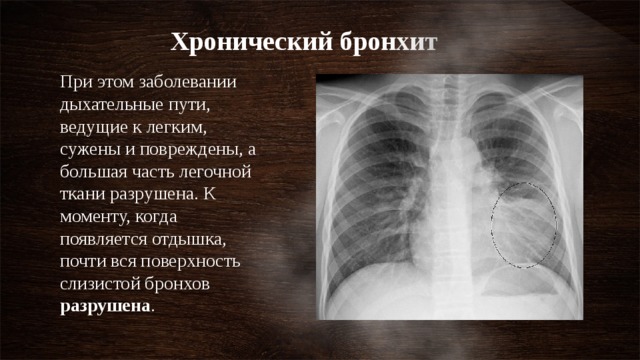 В отличие от КТ, МРТ не требует облучения, но стоит дороже.
В отличие от КТ, МРТ не требует облучения, но стоит дороже.
Медиастиноскопия
Медиастиноскопия — это хирургическая процедура, при которой хирург исследует средостение, пространство в грудной клетке между легкими. Средостение содержит несколько жизненно важных структур, включая часть сердца и его основных кровеносных сосудов, а также лимфатические узлы и другие ткани.
Для проверки лимфатических узлов в грудной клетке хирург делает небольшой надрез возле грудины и вводит эндоскоп. Если хирург заметит какие-либо аномальные области, он удалит их и сделает биопсию.
Медиастинальная лимфаденопатия сама по себе не вызывает осложнений. Тем не менее, осложнения могут возникнуть из-за основного заболевания. Например, рак может метастазировать по всему телу.
Перспективы медиастинальной лимфаденопатии зависят от основной причины.
Например, общая 5-летняя относительная выживаемость для людей с неходжкинской лимфомой (НХЛ) составляет 73%.
Точная диагностика основного заболевания важна для достижения благоприятных результатов для пациентов.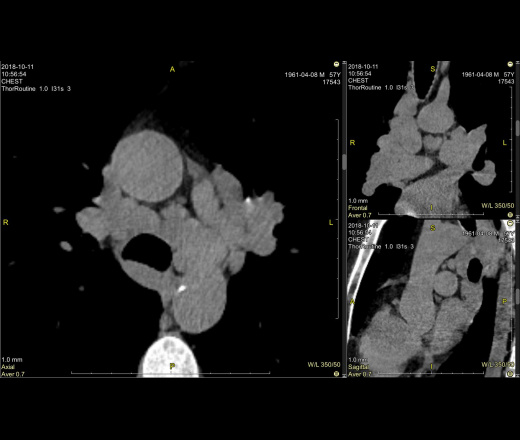
Медиастинальная лимфаденопатия — это состояние, при котором увеличиваются лимфатические узлы в грудной клетке. Это происходит у людей с болезнью Ходжкина или другими видами рака. Инфекции, такие как инфекции верхних дыхательных путей, также могут вызывать этот тип отека лимфатических узлов.
Врачи диагностируют лимфаденопатию средостения, собирая анамнез, проводя медицинский осмотр и используя диагностические методы визуализации, такие как рентген или компьютерная томография.
Медиастинальная лимфаденопатия: причины и лечение
Медиастинальная лимфаденопатия — увеличение лимфатических узлов в грудной полости. Он является симптомом различных заболеваний и может быть доброкачественным или злокачественным.
Медиастинальная лимфаденопатия — это состояние, при котором увеличиваются лимфатические узлы в средостении, центральной части грудной полости между легкими.
Некоторые состояния могут вызвать увеличение лимфатических узлов в этой области.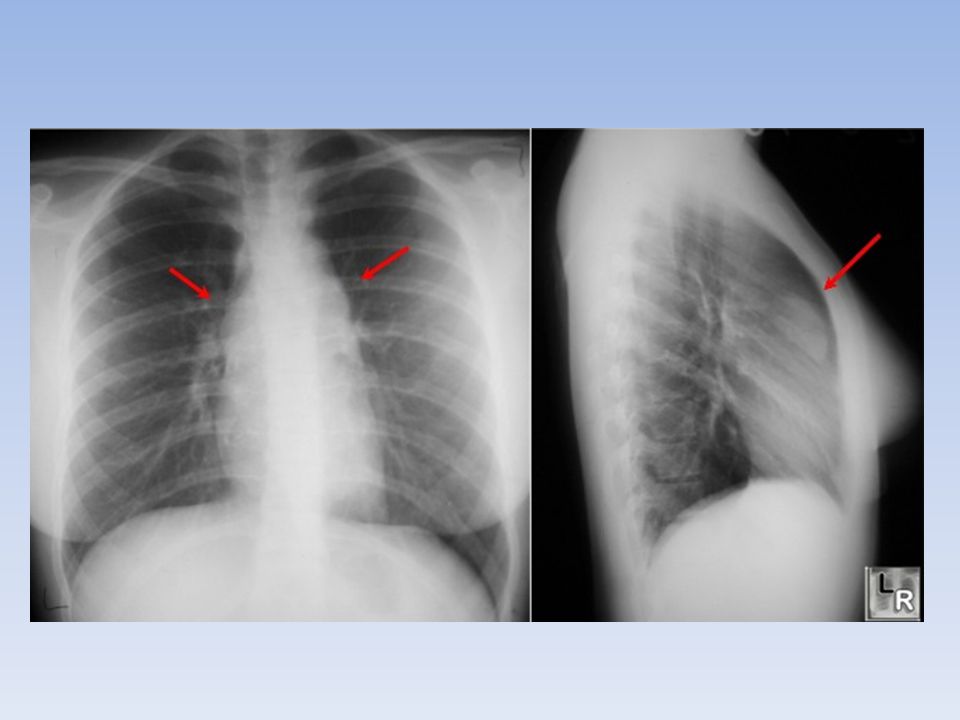
В этой статье рассматриваются симптомы медиастинальной лимфаденопатии, ее причины, лечение, диагностика и многое другое.
Медиастинальная лимфаденопатия включает аномальное увеличение одного или нескольких лимфатических узлов в средостении.
Средостение состоит из нескольких структур, включая трахею, пищевод, сердце и крупные кровеносные сосуды.
Медиастинальные лимфатические узлы расположены в этой области и могут увеличиваться по нескольким причинам, в том числе:
- инфекция нижних дыхательных путей
- воспалительное или аутоиммунное заболевание
- рак
Люди с медиастинальной лимфаденопатией обычно испытывают следующее:
- лихорадка
- потеря веса
- ночная потливость
- дискомфорт в области грудной клетки
У человека может развиться медиастинальная лимфаденопатия по одной из нескольких причин.
Злокачественные новообразования
Злокачественные заболевания, такие как лимфома или рак легкого, составляют большинство случаев медиастинальной лимфаденопатии.
Лимфома — это форма рака, которая начинается в лимфоцитах, типе лейкоцитов.
Увеличение лимфатических узлов вокруг легких или грудной клетки часто сигнализирует о том, что у человека рак легких или что рак распространился на грудную клетку из другой части тела.
Доброкачественные причины
Доброкачественные причины не являются раковыми. Большинство состояний, вызывающих воспаление в области грудной клетки, могут вызвать увеличение грудных лимфатических узлов.
Опухшие лимфатические узлы могут быть признаком проблем с иммунной системой. Лимфатические узлы представляют собой небольшие бобовидные образования, являющиеся частью лимфатической системы. Эти узлы помогают бороться с инфекциями, отфильтровывая бактерии и вирусы из кровотока и транспортируя их по всему телу.
Лимфатические узлы могут набухать или увеличиваться, поскольку они фильтруют «плохие» клетки. Опухшие лимфатические узлы или лимфаденопатия могут возникать, когда иммунная система борется с инфекцией.
Некачественные причины средостенной лимфаденопатии включают:
- Саркоидоз
- Амилоидоз
- Tuberculosis (TB)
- Хронический оскрытый заболевание легких (COPD)
- Cystic Fibrosis Fibrosis Fibrosis Fibrosis) (COPD)
- CYSTICIRISIRES (COPD)
- CISTICIRISIRES (COPD)
- (CFRINES).
Увеличение лимфатических узлов является одним из основных признаков лимфомы, так как лимфатические узлы становятся раковыми. Это может означать, что у человека рак где-то в груди или что рак распространился из других областей тела в лимфатические узлы в груди.
Медиастинальная лимфаденопатия является симптомом других заболеваний, а не самим заболеванием.
Непосредственное лечение медиастинальной лимфаденопатии невозможно. Вместо этого врачи сосредотачиваются на лечении основной причины, такой как:
- Рак: Лечение рака зависит от типа рака, места его возникновения и степени распространения по всему телу.
 Наиболее распространенные методы лечения включают хирургическое вмешательство, лучевую терапию, химиотерапию, иммунотерапию или их комбинацию.
Наиболее распространенные методы лечения включают хирургическое вмешательство, лучевую терапию, химиотерапию, иммунотерапию или их комбинацию. - Инфекция: В зависимости от типа инфекции врачи могут использовать антибиотики, противогрибковые препараты или поддерживающее лечение для решения проблемы.
- Лекарства: Некоторые лекарства могут вызвать увеличение лимфатических узлов. Врач может порекомендовать сменить лекарство, если человек испытывает отек из-за их приема.
В большинстве случаев люди не могут почувствовать или увидеть медиастинальную лимфаденопатию, поскольку грудные лимфатические узлы расположены глубоко внутри тела.
Врачам необходимо использовать диагностические тесты для диагностики лимфаденопатии средостения.
Визуализирующие исследования
Рентген грудной клетки является наиболее распространенным диагностическим тестом на медиастинальную лимфаденопатию.
Компьютерная томография более чувствительна, чем рентген грудной клетки, и может выявить аномалии, не видимые на рентгеновском снимке, но занимает больше времени и может потребовать инъекции контрастного вещества.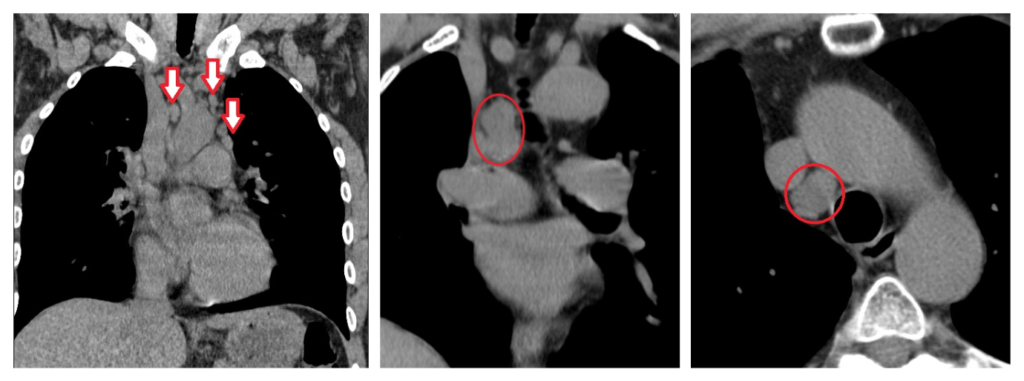 В отличие от КТ, МРТ не требует облучения, но стоит дороже.
В отличие от КТ, МРТ не требует облучения, но стоит дороже.
Медиастиноскопия
Медиастиноскопия — это хирургическая процедура, при которой хирург исследует средостение, пространство в грудной клетке между легкими. Средостение содержит несколько жизненно важных структур, включая часть сердца и его основных кровеносных сосудов, а также лимфатические узлы и другие ткани.
Для проверки лимфатических узлов в грудной клетке хирург делает небольшой надрез возле грудины и вводит эндоскоп. Если хирург заметит какие-либо аномальные области, он удалит их и сделает биопсию.
Медиастинальная лимфаденопатия сама по себе не вызывает осложнений. Тем не менее, осложнения могут возникнуть из-за основного заболевания. Например, рак может метастазировать по всему телу.
Перспективы медиастинальной лимфаденопатии зависят от основной причины.
Например, общая 5-летняя относительная выживаемость для людей с неходжкинской лимфомой (НХЛ) составляет 73%.
Точная диагностика основного заболевания важна для достижения благоприятных результатов для пациентов.