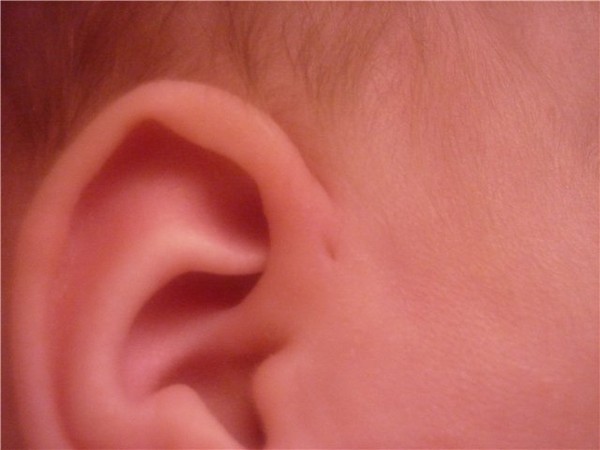
Околоушной свищ: чем опасен дополнительный канал в ухе
Околоушной свищ — довольно непредсказуемое заболевание. В некоторых случаях аномалия может не беспокоить человека в течение всей жизни, а иногда дает о себе знать сразу после рождения и грозит тяжелыми осложнениями. Когда необходимо хирургическое лечение, а когда операции можно избежать, рассказал врач-оториноларинголог Морозовской детской больницы с 25-летним опытом лечения заболевания, кандидат медицинских наук, обладатель статуса «Московский врач» Александр Михайлович Иваненко.
Как проявляется аномалия?
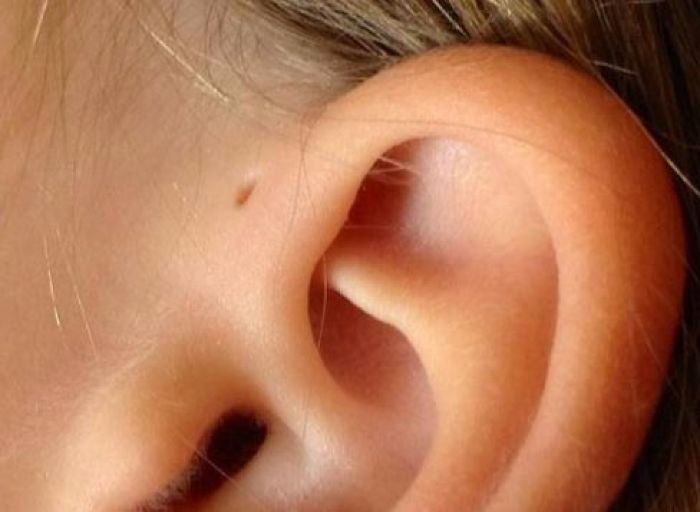
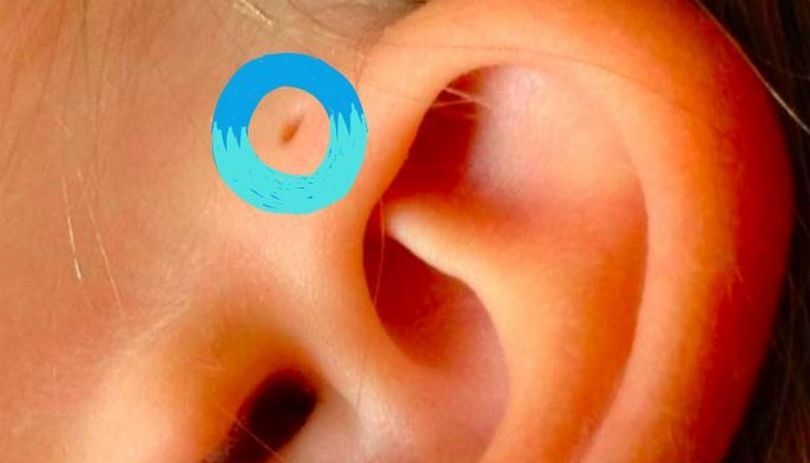
Внешне околоушной свищ выглядит, как еле заметная точка у завитка ушной раковины. При нетипичном расположении устье может находиться в любом месте ушной раковины, включая мочку. Но это совсем редко. Сам свищ представляет покрытый кожей дополнительный ход размером 1,5 — 2 см в длину, который отличается извилистой структурой. Иногда свищ раздваивается или заканчивается толстым кистообразным расширением. Может формироваться, как в одном ухе, так и в двух одновременно.
Может формироваться, как в одном ухе, так и в двух одновременно.
В чем причины заболевания?
Врожденные околоушные свищи являются самой распространенной аномалией развития наружного уха. Встречаются у 15 — 43 детей на 100 000 в зависимости от региона. В 30% заболевание имеет наследственный характер, в 70% — спорадический, то есть возникает от случая к случаю. Появление свища связано с аномалиями в развитии плода. Дефект формируется на 9-11 неделе внутриутробного развития. В это время из I и II жаберных дуг образуются шесть ушных бугорков, из которых впоследствии развиваются структуры ушной раковины. К возникновению дефекта приводят патологические процессы во время беременности (стресс, респираторные заболевания).
Чем опасен околоушной свищ?
Канал свища выстлан кожей, содержащей потовые и сальные железы, поэтому в нем накапливается и периодически выделяется содержимое желто-творожистой консистенции. При присоединении бактериальной инфекции развивается воспалительный процесс, который распространяется на мягкие ткани.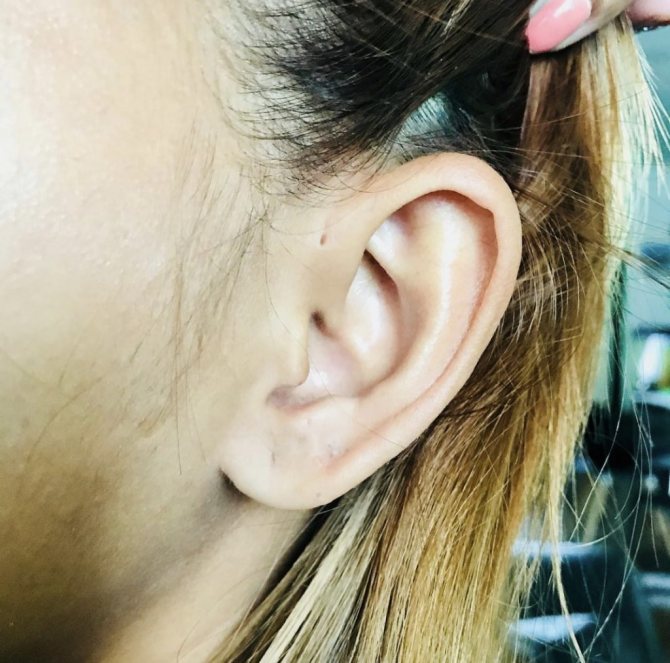 На коже образуются огромные пиогенные язвы, достигающие 5 см в диаметре. Косметический дефект значительно снижает качество жизни ребенка. Если в воспалительный процесс включается хрящ ушной раковины — возникает перихондрит, который приводит к деформации ушных раковин.
На коже образуются огромные пиогенные язвы, достигающие 5 см в диаметре. Косметический дефект значительно снижает качество жизни ребенка. Если в воспалительный процесс включается хрящ ушной раковины — возникает перихондрит, который приводит к деформации ушных раковин.
Бывает, врожденную аномалию неверно диагностируют, принимая ее за другие заболевания: атопический дерматит, экзему, остеомиелит, туберкулез кожи и даже системную красную волчанку. Часто к нам дети приезжают уже после продолжительного, но неэффективного лечения.
Могут ли родители самостоятельно обнаружить у ребенка околоушной свищ?
В большинстве случаев это возможно. Необходимо внимательно осмотреть ребенка и понять, есть у него небольшое отверстие у основания ушного завитка или нет. Если отверстие есть, но оно выглядит, как маленький прокол иголки и не беспокоит ребенка — переживать не стоит. Свищ не представляет опасности и его не нужно удалять. Если устье покраснело, из отверстия выделяется секрет, появился дискомфорт или боль — необходимо устье обработать раствором хлоргексидина и обратиться к врачу-оториноларингологу.
Как лечится врожденная аномалия?
Как правило, пациенты к нам впервые поступают с обострением заболевания. Мы лечим абсцесс и назначаем плановую операцию по иссечению свища. Хирургическое удаление выполняется только в холодном периоде, то есть не в активную фазу воспаления. Иначе могут возникнуть осложнения. На восстановление кожи после снятия воспалительного процесса требуется около полутора месяцев.
Возрастных ограничений для проведения вмешательства нет. Нашему самому маленькому пациенту было всего три месяца. С рождения свищ у него воспалялся дважды.
Как проходит операция?
Смысл хирургического лечения в том, чтобы полностью удалить весь свищевой ход. Вместе с тем, нельзя повредить окружающие ткани. Распознать и выделить патологическую зону помогает метод, основанный на свойстве диафаноскопии. Метод мы с коллегами разработали и запатентовали несколько лет назад, успешно применяем на практике.
Во время операции через устье в канал свища вводим стерильный катетер-световод диаметром 0,75 мм. Катетер светится и мы точно оцениваем длину, форму и направление свища, наличие возможных разветвлений. Затем постепенно выделяем свищ из окружающих тканей. Операция длится от 40 минут до часа. Это малотравматичное вмешательство. Раньше дети после хирургического вмешательства проводили в стационаре 7-10 дней, а сейчас выписываются на 3-4 день. Снимать швы не нужно — мы используем рассасывающийся шовный материал. Если у ребенка свищ двусторонний, одновременно удаляем патологию с двух сторон.
Катетер светится и мы точно оцениваем длину, форму и направление свища, наличие возможных разветвлений. Затем постепенно выделяем свищ из окружающих тканей. Операция длится от 40 минут до часа. Это малотравматичное вмешательство. Раньше дети после хирургического вмешательства проводили в стационаре 7-10 дней, а сейчас выписываются на 3-4 день. Снимать швы не нужно — мы используем рассасывающийся шовный материал. Если у ребенка свищ двусторонний, одновременно удаляем патологию с двух сторон.
Ежегодно мы выполняем от 20 до 30 таких операций. За прошедшие годы накоплен огромный опыт эффективного хирургического лечения врожденной аномалии.
Врожденные околоушные свищи у детей: диагностика и хирургическое лечение
На протяжении многих лет одним из приоритетных направлений работы клиники является реабилитация детей с аномалиями развития уха. Большой вклад в разработку хирургического лечения врожденных пороков развития наружного и среднего уха у детей внесли профессора И.И. Щербатов, И. Л. Кручинина, М.Р. Богомильский, Г.Л. Балясинская [1, 2]. Самой распространенной аномалией развития наружного уха являются врожденные околоушные свищи. В литературе у этого заболевания существуют разные названия: врожденный околоушной свищ, околоушная (ушная) фистула, преаурикулярная киста (пазуха, синус). Мы используем термин «врожденный околоушной свищ» (ВОС), принятый большинством авторов.
Л. Кручинина, М.Р. Богомильский, Г.Л. Балясинская [1, 2]. Самой распространенной аномалией развития наружного уха являются врожденные околоушные свищи. В литературе у этого заболевания существуют разные названия: врожденный околоушной свищ, околоушная (ушная) фистула, преаурикулярная киста (пазуха, синус). Мы используем термин «врожденный околоушной свищ» (ВОС), принятый большинством авторов.
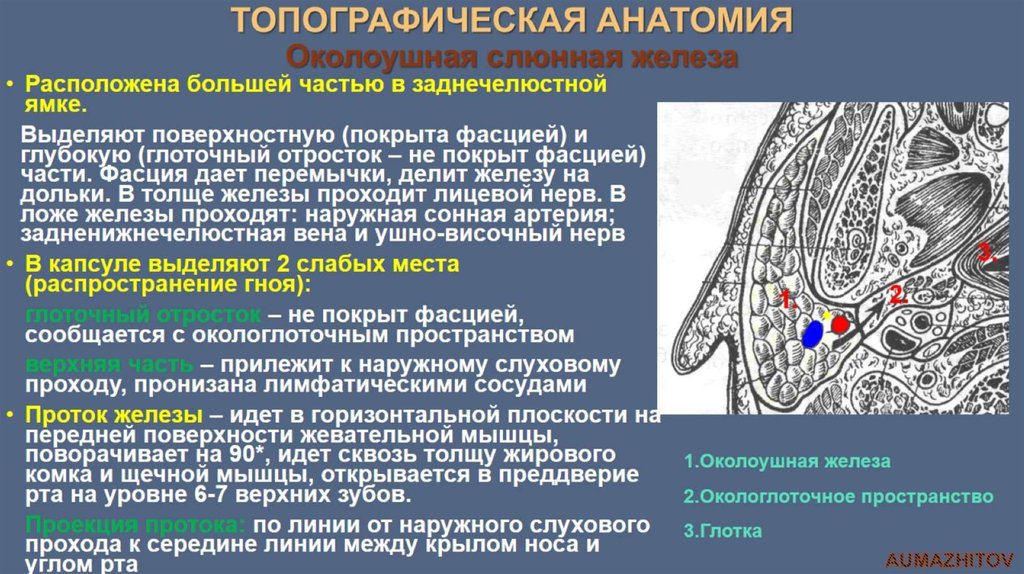
ВОС относятся к врожденным порокам развития наружного уха и являются результатом нарушения формирования ушной раковины в процессе эмбриогенеза. На 5—6-й неделе периода гестации из I и II жаберных дуг происходит формирование шести ушных бугорков вокруг первой бронхиальной щели (впоследствии — слуховой проход). Из ушных бугорков образуются структуры ушной раковины, при нарушении их развития возможно образование ВОС. Чаще всего патология проявляется наличием небольшого свищевого отверстия в преаурикулярной области. От устья свища отходит канал, слепо заканчивающийся в области хряща ушной раковины.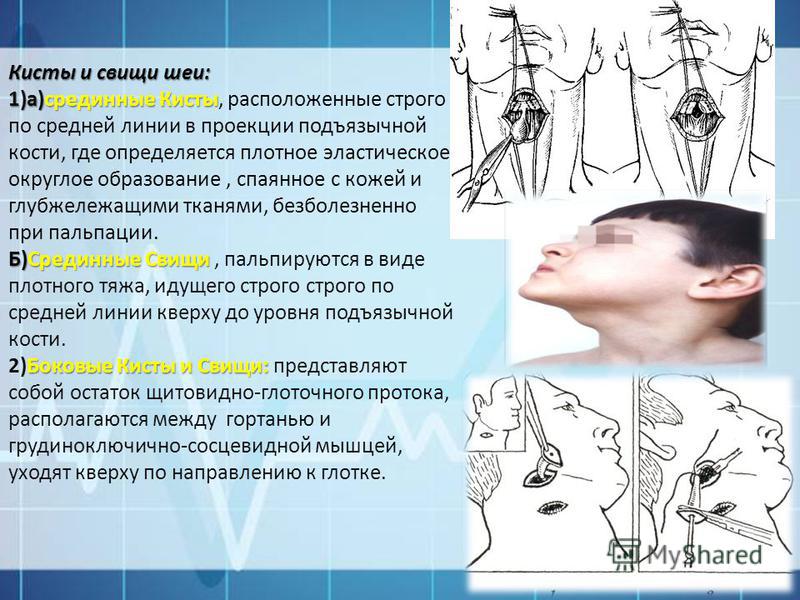
Выходное отверстие (устье) свища не всегда определяется сразу после рождения. Это обусловлено плохим его развитием или наличием блокады на протяжении свищевого хода [5]. Свищевое отверстие в подавляющем большинстве случаев располагается у основания завитка ушной раковины, что является типичным местом [6]. В единичных случаях устье свища открывается на противозавитке, воронке ушной раковины или мочке. Морфологически ВОС представляет собой узкий и короткий канал, чаще всего слепо заканчивающийся в области хряща ушной раковины. Также свищевой ход может продолжаться до кости и барабанной полости [7] (мы наблюдали два таких случая). Процесс может быть как одно-, так и двусторонним. Отмечены случаи, когда околоушной свищ сочетался со свищами шеи, при этом ход свища уха соединялся с шейной фистулой [7].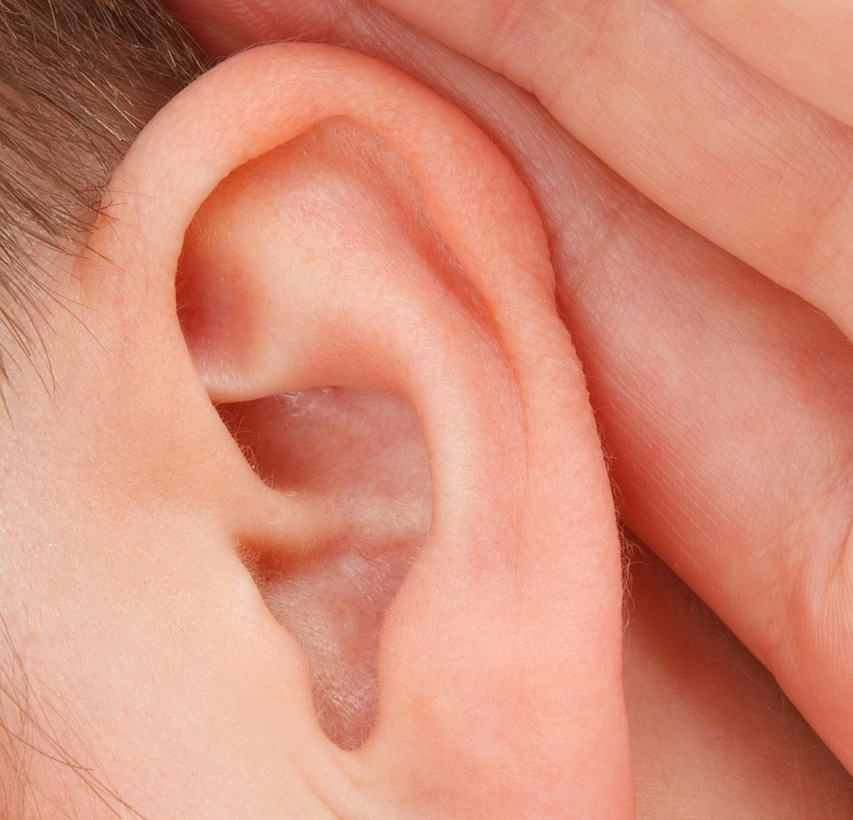
Диагностика ВОС в типичных случаях не вызывает затруднения, но, учитывая вариабельность свищевого хода, перед операцией целесообразным является уточнение его топографии. Большинство авторов рекомендуют использовать в предоперационном периоде фистулографию, во время которой в свищевой ход вводится рентгеноконтрастный препарат с последующим рентгенологическим исследованием [7].
Также широко используется метод интраоперационного контрастирования с введением в свищевой ход раствора бриллиантовой зелени. По данным зарубежных авторов, для предоперационной диагностики также возможно использование МРТ [8], однако в связи со сложностью и экономической нецелесообразностью этот метод у нас не применяется.
Операция по иссечению свища направлена на его полное удаление, часто с фрагментом подлежащего хряща, что дает стойкий положительный эффект.
Цель нашей работы — совершенствование диагностики и хирургического лечения врожденных околоушных свищей у детей.
Пациенты и методы
В период с 2010 по 2014 г. в клинику для хирургического лечения были госпитализированы 86 детей с врожденными околоушными свищами, в том числе 40 мальчиков и 46 девочек в возрасте от 4 мес до 17 лет. Правостороннее поражение было у 31 ребенка, левостороннее — у 33, двустороннее — у 22.
Нами изучался анамнез пациентов, выявлялись наиболее типичные диагностические ошибки, особенности лечебной тактики на этапе амбулаторного звена. В предоперационном периоде, проводя дообследование, мы отказались от использования фистулографии в связи с ее низкой информативностью. Метод интраоперационного контрастирования свищевого хода раствором бриллиантовой зелени также посчитали неудовлетворительным.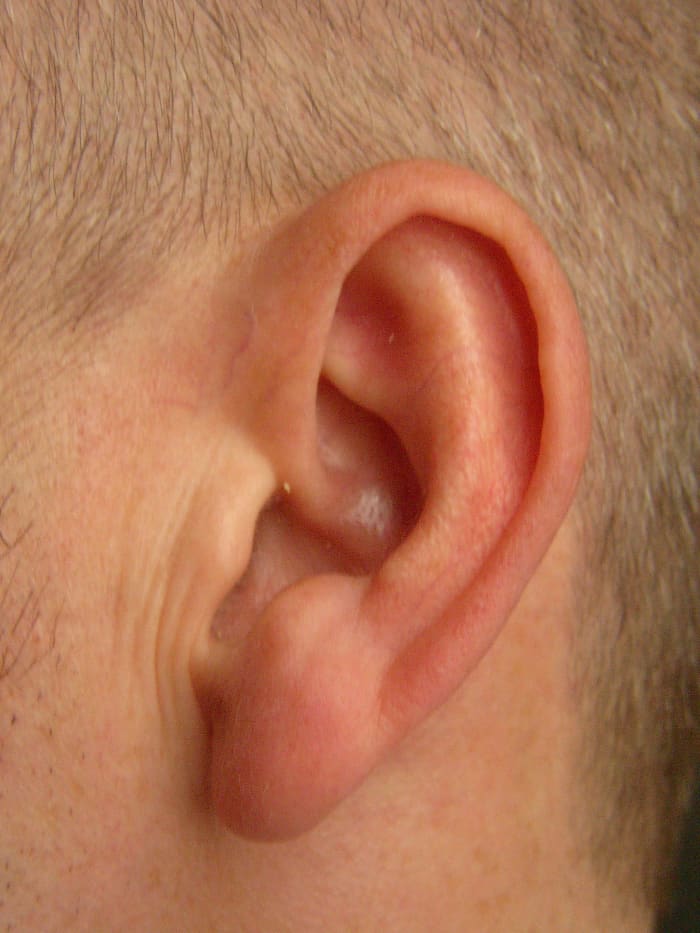
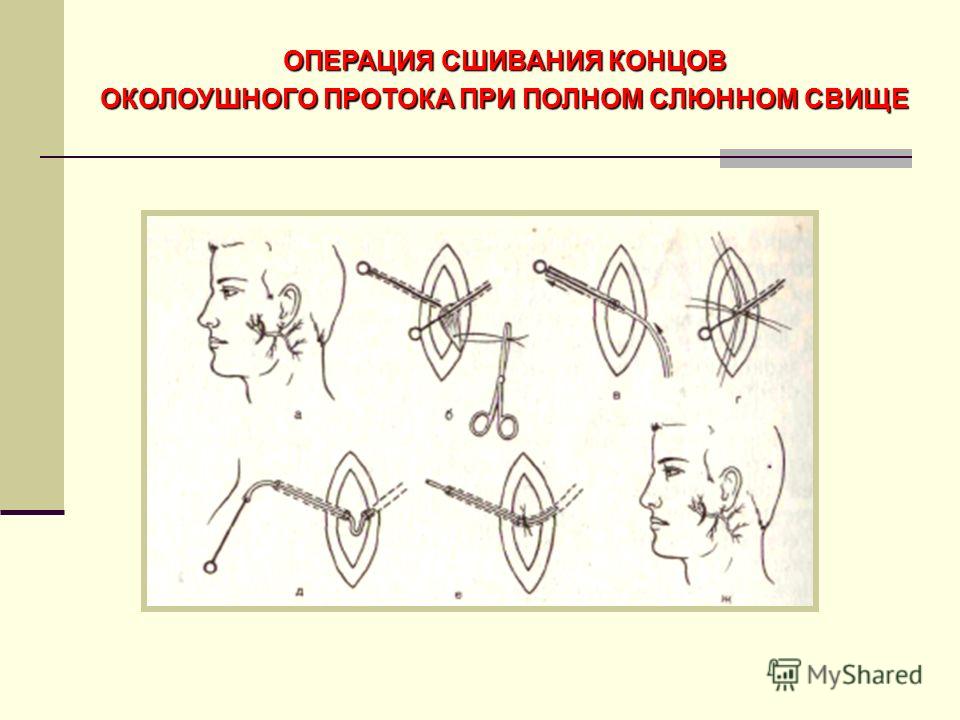
Нами предложен новый метод диагностики и интраоперацинного контрастирования околоушного свища (заявка для получения патента на изобретение в ФИПС № 2015105263), основанный на свойстве диафаноскопии. Используется фототерапевтический светодиодный аппарат АФС (Россия) с длиной волны 530 мкм (зеленый спектр) и максимальной мощностью на выходе 6 мВт. Суть метода: стерильный катетер-световод диаметром 0,75 мм, подключенный к светодиодному источнику, вводится через устье в канал свища и вызывает его свечение. Это дает возможность оценить длину, форму и направление свища, наличие возможных разветвлений (рис. 1). Кроме того, во время иссечения свища световод является своеобразным «протектором», позволяющим избежать повреждения стенки свищевого хода, или, наоборот, неоправданно широкого иссечения интактных тканей.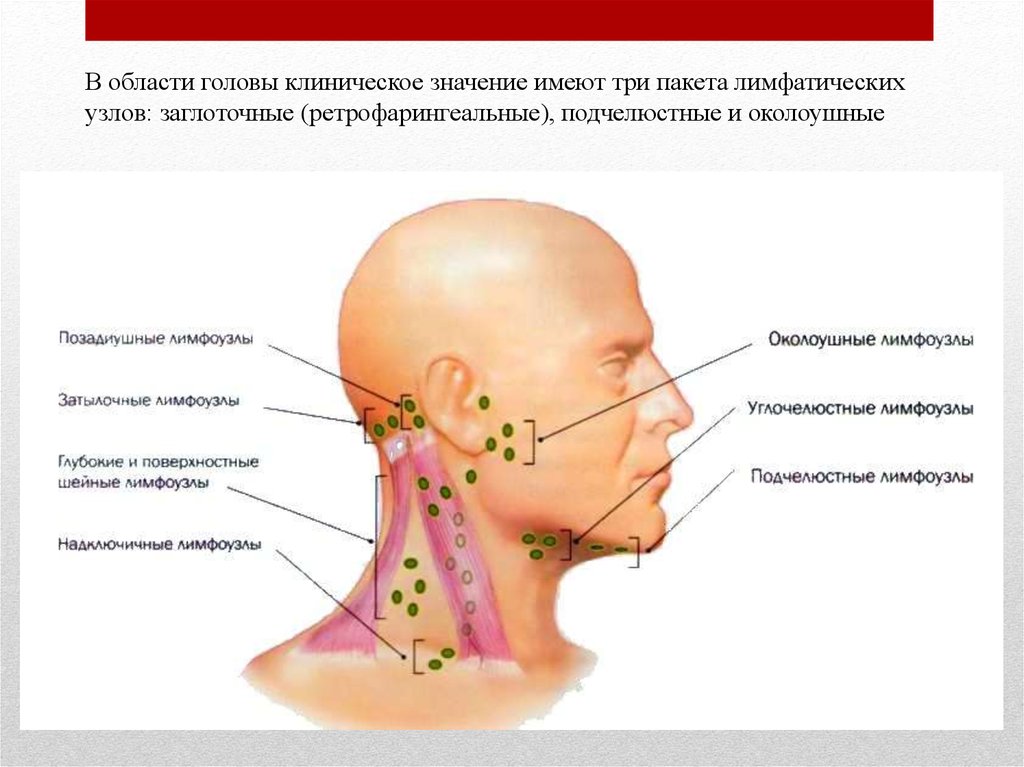
Рис. 1. Врожденный околоушный свищ справа. а — катетер-световод введен в устье свища, определены его направление и размеры; б — иссеченный свищ с кистообразным расширением дистального фрагмента; в — ушитая послеоперационная рана.
Результаты и обсуждение
Изучение анамнеза показало, что необоснованно длительное амбулаторное лечение приводило к тому, что большинство детей поступали на плановую операцию по иссечению свища уже после перенесенного нагноения, иногда — многократного. Рецидивирующее нагноение ВОС мы считаем безусловным показанием к операции. Изучая анамнез, мы практически не встречали случаев, когда перенесенное однократное воспаление заканчивалось стойкой ремиссией. Чаще всего эпизоды воспаления свища имеют тенденцию к повторению, и полное излечение возможно только после его иссечения. В частности, длительное время наблюдались амбулаторно по месту жительства 44 из 58 (75,9%) детей с рецидивирующими нагноениями.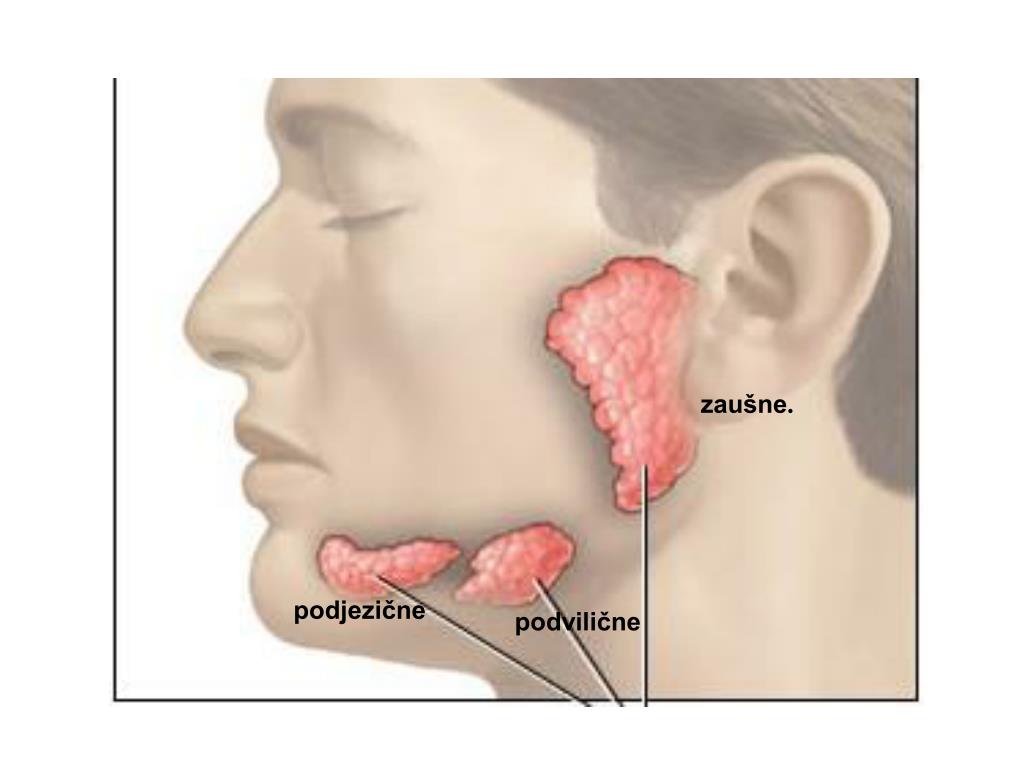
Рис. 2. Нагноившийся околоушный свищ, пиогенная язва преаурикулярной области.
Другой распространенной ошибкой на догоспитальном этапе является неправильная диагностика аномалии. Дети наблюдались по месту жительства по поводу атеромы, фурункула околоушной области, атопического дерматита, остеомиелита, экземы, туберкулеза кожи и т. д. Все это также затягивало сроки обращения в стационар.
д. Все это также затягивало сроки обращения в стационар.
Всем детям проводилось хирургическое лечение — иссечение околоушного свища. Вид обезболивания зависел от возраста пациента: до 10 лет — наркоз, старше 10 лет — местная инфильтрационная анестезия. Нами использовалась классическая методика удаления с окаймляющим кожным разрезом и последующим выделением свища из мягких тканей на всем протяжении. Новый метод визуализации позволял нам проводить качественное иссечение, избегая излишнего удаления интактных окружающих тканей. Второй, не менее важной, задачей операции являлся косметический эффект. Кожный разрез по возможности выполнялся как продолжение структур ушной раковины, чаще всего завитка. В случае предшествующих многократных нагноений одновременно с удалением ВОС проводилось иссечение рубцов, измененных участков подкожно-жировой клетчатки и сформировавшейся пиогенной язвы.
Послеоперационный период обычно занимал 7—10 дней. Пациентам назначали системные антибиотики широкого спектра действия. Во избежание развития гематомы в области раны смену давящих повязок производили в течение минимум 3 сут после операции. Удаление швов обычно производили на 8—9-е сутки. Косметический результат нами расценивался как хороший. Рецидив заболевания отмечался лишь в 2 (2,3%) наблюдениях.
Во избежание развития гематомы в области раны смену давящих повязок производили в течение минимум 3 сут после операции. Удаление швов обычно производили на 8—9-е сутки. Косметический результат нами расценивался как хороший. Рецидив заболевания отмечался лишь в 2 (2,3%) наблюдениях.
Выводы
1. Абсолютным показанием к хирургическому лечению детей с ВОС является нагноение свища; возрастных ограничений операция не имеет.
2. Нагноение околоушного свища в большинстве случаев носит рецидивирующий характер.
3. Необоснованное затягивание хирургического лечения приводит к образованию грубых пиогенных язв, усложняет проведение операции и снижает ее косметический результат.
4. Предложенный нами метод диафаноскопии свищевого хода хорошо зарекомендовал себя в диагностике и интраоперационной визуализации, что позволяет рекомендовать его к применению в клинической практике.
Конфликт интересов отсутствует.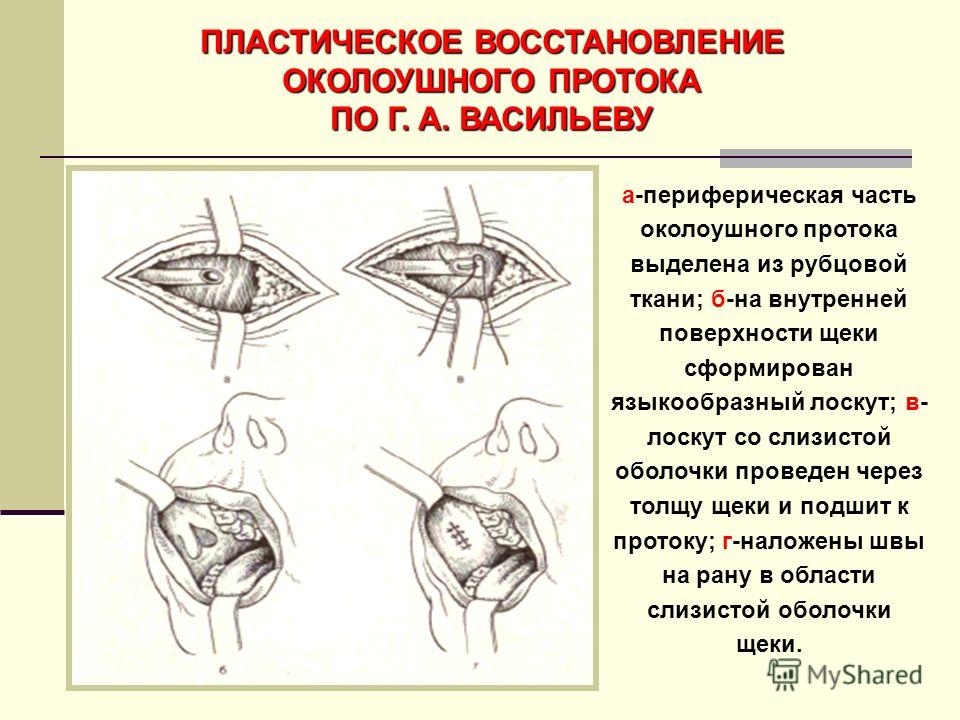
Посттравматическая околоушная фистула, обработанная трансдермальным скополамином: история болезни
На этой странице
РезюмеВведениеИстория болезниОбсуждениеСсылкиАвторское правоСтатьи по теме
Околоушная фистула является редким и крайне неприятным состоянием. В данной работе мы представляем случай 53-летней женщины с диагнозом посттравматический свищ околоушной железы. После исключения других терапевтических альтернатив было решено использовать трансдермальные пластыри со скополамином пролонгированного действия (Scopoderm TTS). Эта методика заключается в применении каждые три дня пластыря с 1,5 мг скополамина в области апофиза сосцевидного отростка; пластырь высвобождает дозу 0,5 мг активного вещества в течение каждых 24 часов. Пациент проходил периодическое клиническое наблюдение в течение трех лет, достигнув удовлетворительных результатов без значительных побочных эффектов.
1. Введение
Слюнный свищ представляет собой хроническое сообщение между слюнной железой или протоком и кожей, через которое выделяется слюна. Свищи околоушной железы встречаются редко и возникают в результате повреждения протоков или паренхимы. Наиболее частая этиология — послеоперационные осложнения после операций на околоушных железах и случайная травма [1]. Раннее выявление травмы и своевременное лечение важны, поскольку свищи могут вызывать дискомфорт, а также расхождение швов и инфекцию [2]. Многочисленные методы, включая давящую повязку, тотальную паротидэктомию, нейрэктомию барабанной перепонки, лучевую терапию и фармакотерапию, были рекомендованы для лечения слюнных свищей, но ни один из них не оказался полностью удовлетворительным [2]. В последние годы ботулинический токсин был предложен в качестве основного метода лечения околоушной фистулы в нескольких отчетах с обнадеживающими результатами [3–5]. Недавно было описано использование трансдермального скополамина при лечении околоушных фистул после ритидэктомии [6]. Мы сообщаем о случае 53-летней женщины с околоушной фистулой, вторичной по отношению к проникающей травме, успешно вылеченной с помощью трансдермального скополамина.
Свищи околоушной железы встречаются редко и возникают в результате повреждения протоков или паренхимы. Наиболее частая этиология — послеоперационные осложнения после операций на околоушных железах и случайная травма [1]. Раннее выявление травмы и своевременное лечение важны, поскольку свищи могут вызывать дискомфорт, а также расхождение швов и инфекцию [2]. Многочисленные методы, включая давящую повязку, тотальную паротидэктомию, нейрэктомию барабанной перепонки, лучевую терапию и фармакотерапию, были рекомендованы для лечения слюнных свищей, но ни один из них не оказался полностью удовлетворительным [2]. В последние годы ботулинический токсин был предложен в качестве основного метода лечения околоушной фистулы в нескольких отчетах с обнадеживающими результатами [3–5]. Недавно было описано использование трансдермального скополамина при лечении околоушных фистул после ритидэктомии [6]. Мы сообщаем о случае 53-летней женщины с околоушной фистулой, вторичной по отношению к проникающей травме, успешно вылеченной с помощью трансдермального скополамина.
2. История болезни
53-летняя женщина была доставлена в отделение неотложной помощи после случайного падения. В момент падения пациент держал в руках стеклянную бутылку, которая разбилась от удара. Острым осколком стекла на правой щеке была нанесена глубокая рана длиной около 3 сантиметров. Признаков поражения лицевого нерва у больного не выявлено. Затем рану обработали туалетом и зашили. Через 10 дней после травмы больной стал жаловаться на появление из раны сплошной бесцветной жидкости без запаха, которая увеличивалась после приема пищи. Поэтому больной попал под наше наблюдение на 20-е сутки от травмы. При клиническом осмотре на рубце раны обнаружено отверстие диаметром 3 мм, из которого выделяется прозрачный серозный секрет, что позволяет предположить диагноз посттравматического околоушного свища. Пациентам было предложено ограничить пероральный прием на неделю, чтобы уменьшить слюноотделение; Для закрытия фистулы были помещены полоски и наложена давящая повязка на 7 дней, но безрезультатно.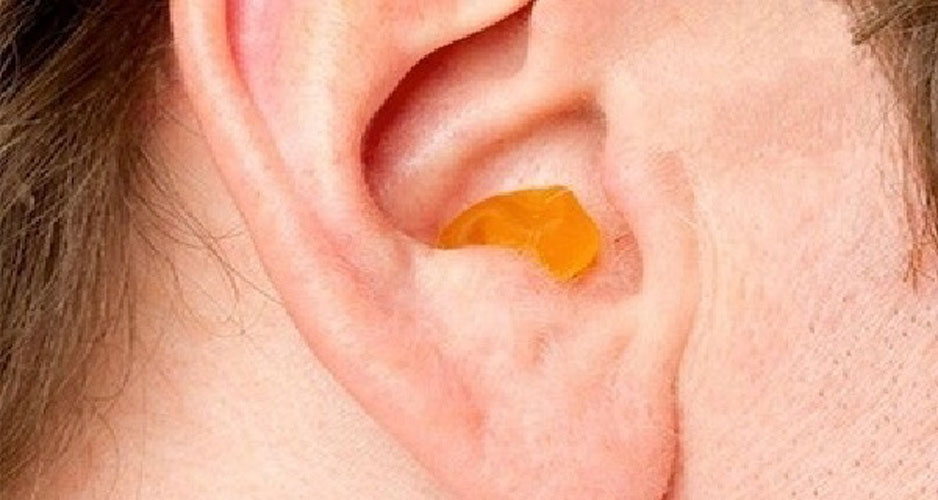 В связи с выраженным дискомфортом, вызванным большим количеством секрета, на правую преаурикулярную область наложили устройство для трансдермальной доставки скополамина (Transcop Recordati OTC S.p.A. Milan, Италия) (рис. 1). Это устройство представляет собой пластырь круглой формы, содержащий резервуар с 1,5 мг скополамина, который высвобождается в кровоток. Ежедневное высвобождение скополамина составляет около 0,5 мг при продолжительности фармакологических трех дней для каждого пластыря. В последующие 3 дня пациент сообщил о значительном уменьшении слюноотделения из свища. Пластыри были заменены, и последовательное обследование через 3 дня показало, что фистула полностью зажила. Лечение хорошо переносилось, и пациент отмечал лишь легкую сухость во рту в последние 2 дня лечения. В течение 3 месяцев наблюдения рецидивов не наблюдалось.
В связи с выраженным дискомфортом, вызванным большим количеством секрета, на правую преаурикулярную область наложили устройство для трансдермальной доставки скополамина (Transcop Recordati OTC S.p.A. Milan, Италия) (рис. 1). Это устройство представляет собой пластырь круглой формы, содержащий резервуар с 1,5 мг скополамина, который высвобождается в кровоток. Ежедневное высвобождение скополамина составляет около 0,5 мг при продолжительности фармакологических трех дней для каждого пластыря. В последующие 3 дня пациент сообщил о значительном уменьшении слюноотделения из свища. Пластыри были заменены, и последовательное обследование через 3 дня показало, что фистула полностью зажила. Лечение хорошо переносилось, и пациент отмечал лишь легкую сухость во рту в последние 2 дня лечения. В течение 3 месяцев наблюдения рецидивов не наблюдалось.
3. Обсуждение
Посттравматические слюнные свищи часто являются следствием травм лица при дорожно-транспортных происшествиях, где проникающие ранения связаны с наличием разбитых стекол [1, 7].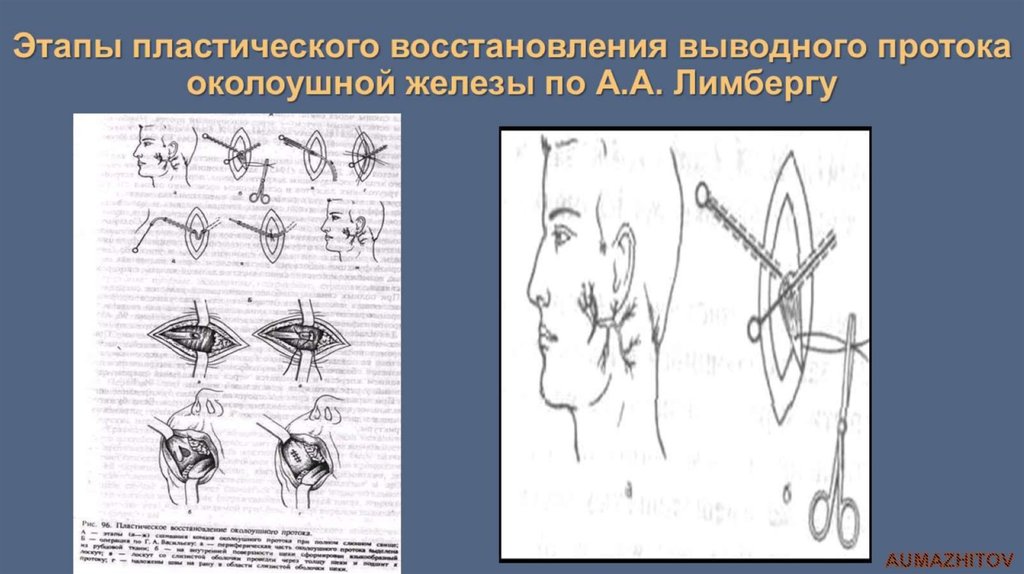 Формирование слюнного свища при поражении железистой паренхимы при проникающем ранении может происходить рано или поздно по отношению к травмирующему событию [1, 7]. Хотя в литературе существует консенсус в отношении того, что острое повреждение околоушной железы должно быть обследовано в первую очередь и все поврежденные структуры должны быть аккуратно восстановлены, во многих случаях слюнный свищ не распознается во время госпитализации из-за сопутствующей кровоточащей кожной раны. Патофизиология заживления околоушных свищей хорошо описана Арулпрагасамом [8]. Рост грануляционной ткани заживляет протекающие ацинусы и протоки. Выделение слюны, особенно во время еды, противодействует этому процессу заживления. Свищевое отверстие обычно покрывается эпителием, что в дальнейшем способствует предотвращению закрытия свища. Следовательно, когда количество секреции слюны подавляется или останавливается, заживление происходит легче. По этой причине в качестве терапии первой линии рекомендуются терапевтические подходы, направленные на снижение продукции слюны за счет уменьшения перорального приема пищи или использования антисиалоговых средств [1–4].
Формирование слюнного свища при поражении железистой паренхимы при проникающем ранении может происходить рано или поздно по отношению к травмирующему событию [1, 7]. Хотя в литературе существует консенсус в отношении того, что острое повреждение околоушной железы должно быть обследовано в первую очередь и все поврежденные структуры должны быть аккуратно восстановлены, во многих случаях слюнный свищ не распознается во время госпитализации из-за сопутствующей кровоточащей кожной раны. Патофизиология заживления околоушных свищей хорошо описана Арулпрагасамом [8]. Рост грануляционной ткани заживляет протекающие ацинусы и протоки. Выделение слюны, особенно во время еды, противодействует этому процессу заживления. Свищевое отверстие обычно покрывается эпителием, что в дальнейшем способствует предотвращению закрытия свища. Следовательно, когда количество секреции слюны подавляется или останавливается, заживление происходит легче. По этой причине в качестве терапии первой линии рекомендуются терапевтические подходы, направленные на снижение продукции слюны за счет уменьшения перорального приема пищи или использования антисиалоговых средств [1–4]. Однако нежелательные побочные эффекты, связанные с высокими пиковыми уровнями в сыворотке после перорального или парентерального введения антихолинергических средств (такие как сонливость, нечеткость зрения, седативный эффект, спутанность сознания, тошнота и рвота, задержка мочи и ксеростомия), препятствуют их использованию [9].–11]. Transcop, разработанный для профилактики укачивания, представляет собой трансдермальную терапевтическую систему для контролируемой доставки скополамина. Скополамин является антимускариновым средством, оказывающим мощное действие на слюнные железы и способным уменьшать объем слюнной секреции у человека [12]. Доступность скополамина в системе трансдермальной доставки обеспечивает альтернативный метод введения антисиалогических средств и позволяет избежать побочных эффектов [12, 13]. Абсорбция происходит с постоянной скоростью, чтобы поддерживать стабильный уровень в плазме в течение не менее 72 часов, когда пластырь наносится на безволосую кожу за ухом. Возможно, аппликация круглой повязки в этой области может оказывать прямое воздействие на ткань околоушной железы, вызывая, таким образом, снижение секреции слюны.
Однако нежелательные побочные эффекты, связанные с высокими пиковыми уровнями в сыворотке после перорального или парентерального введения антихолинергических средств (такие как сонливость, нечеткость зрения, седативный эффект, спутанность сознания, тошнота и рвота, задержка мочи и ксеростомия), препятствуют их использованию [9].–11]. Transcop, разработанный для профилактики укачивания, представляет собой трансдермальную терапевтическую систему для контролируемой доставки скополамина. Скополамин является антимускариновым средством, оказывающим мощное действие на слюнные железы и способным уменьшать объем слюнной секреции у человека [12]. Доступность скополамина в системе трансдермальной доставки обеспечивает альтернативный метод введения антисиалогических средств и позволяет избежать побочных эффектов [12, 13]. Абсорбция происходит с постоянной скоростью, чтобы поддерживать стабильный уровень в плазме в течение не менее 72 часов, когда пластырь наносится на безволосую кожу за ухом. Возможно, аппликация круглой повязки в этой области может оказывать прямое воздействие на ткань околоушной железы, вызывая, таким образом, снижение секреции слюны. Использование трансдермального скополамина для достижения антисалогового действия уже описано при лечении слюнотечения у пациентов с неврологическими заболеваниями [12, 13]. Наш опыт показывает, что использование трансдермального скополамина в качестве средства против слюноотделения может быть консервативной, рентабельной и безопасной стратегией лечения посттравматических околоушных свищей.
Использование трансдермального скополамина для достижения антисалогового действия уже описано при лечении слюнотечения у пациентов с неврологическими заболеваниями [12, 13]. Наш опыт показывает, что использование трансдермального скополамина в качестве средства против слюноотделения может быть консервативной, рентабельной и безопасной стратегией лечения посттравматических околоушных свищей.
Ссылки
Н. Анантакришнан и С. Паркаш, «Околоушные свищи: обзор», British Journal of Surgery , vol. 69, нет. 11, pp. 641–643, 1982.
Посмотреть по адресу:
Google Scholar
К. Кавано и А. Парк, «Постпаротидэктомическая фистула: другое лечение старой проблемы», Международный журнал детской оториноларингологии , том. 47, нет. 3, стр. 265–268, 1999.
Посмотреть по адресу:
Сайт издателя | Google Scholar
С.
 Э. Хилл, Н. Дж. Мортимер, Б. Хичкок и П. Дж. Салмон, «Околоушная фистула, осложняющая хирургическое иссечение базально-клеточной карциномы: успешное лечение ботулиническим токсином типа А», Dermatologic Surgery , vol. 33, нет. 11, стр. 1365–1367, 2007.
Э. Хилл, Н. Дж. Мортимер, Б. Хичкок и П. Дж. Салмон, «Околоушная фистула, осложняющая хирургическое иссечение базально-клеточной карциномы: успешное лечение ботулиническим токсином типа А», Dermatologic Surgery , vol. 33, нет. 11, стр. 1365–1367, 2007.Посмотреть по адресу:
Сайт издателя | Google Scholar
Ю. К. Лим и Э. К. Чой, «Лечение острого слюнного свища после операции на околоушной железе: инъекция ботулинического токсина в качестве основного лечения», Европейский архив оториноларингологии , том. 265, нет. 2, стр. 243–245, 2008 г.
Посмотреть по адресу:
Сайт издателя | Google Scholar
R. Marchese-Ragona, G. Marioni, D. A. Restivo, and A. Staffieri, «Роль ботулинического токсина в лечении свищей после паротидэктомии. Техническое примечание», American Journal of Otolaryngology , vol.
 27, нет. 3, стр. 221–224, 2006 г.
27, нет. 3, стр. 221–224, 2006 г.Посмотреть по адресу:
Сайт издателя | Академия Google
L. A. Dessy, M. Mazzocchi, C. Monarca, M. G. Onesti и N. Scuderi, «Комбинированный трансдермальный скополамин и ботулинический токсин A для лечения околоушной фистулы после подтяжки лица у пациента с силикономами», International Journal of Стоматологическая и челюстно-лицевая хирургия , том. 36, нет. 10, стр. 949–952, 2007.
Посмотреть по адресу:
Сайт издателя | Google Scholar
Э. А. Гордин, Дж. Дж. Даньеро, Х. Крейн и М. С. Бун, «Травма околоушной железы», , пластическая хирургия лица, , том. 26, нет. 6, стр. 504–510, 2010.
Посмотреть по адресу:
Сайт издателя | Google Scholar
A.C. Arulpragasam, «О лечении околоушных свищей», Journal of Laryngology and Otology , vol.
 81, нет. 3, pp. 329–337, 1967.
81, нет. 3, pp. 329–337, 1967.Просмотр по адресу:
Google Scholar
C. Spinell, E. Ricci, P. Berti, and P. Miccoli, «Послеоперационный слюнный свищ: терапевтическое действие октреотида, Хирургия , том. 117, нет. 1, стр. 117–118, 19.95.
Посмотреть по адресу:
Сайт издателя | Google Scholar
C. M. Lam and S. Y. Wong, «Использование аналога соматостатина в лечении травматической околоушной фистулы», Surgery , vol. 119, нет. 4, pp. 481–482, 1996.
Посмотреть по адресу:
Google Scholar
O. Lapid, Y. Kreiger, and A. Sagi, «Трансдермальное использование скополамина при постридэктомии сиалоцеле», , эстетическая пластическая хирургия. , том. 28, нет. 1, стр. 24–28, 2004.
Посмотреть по адресу:
Google Scholar
D.
 Tassinari, B. Poggi, M. Fantini, E. Tamburini и S. Sartori, «Лечение слюноотделения трансдермальным скополамином. Использование побочного эффекта для лечения необычного симптома у онкологических больных», Supportive Care in Cancer , vol. 13, нет. 7, стр. 559–561, 2005.
Tassinari, B. Poggi, M. Fantini, E. Tamburini и S. Sartori, «Лечение слюноотделения трансдермальным скополамином. Использование побочного эффекта для лечения необычного симптома у онкологических больных», Supportive Care in Cancer , vol. 13, нет. 7, стр. 559–561, 2005.Посмотреть по адресу:
Сайт издателя | Google Scholar
А. М. Монтера, Дж. Л. Поссе, И. Т. Кармона, Дж. Ф. Фейжу и П. Диз Диос, «Контроль слюнотечения с помощью трансдермальных кожных пластырей со скополамином. История болезни», Medicina Oral, Patologia Oral y Cirugia Bucal , vol. 13, нет. 1, стр. E27–E30, 2008 г.
Посмотреть по адресу:
Google Scholar
Copyright
Copyright © 2012 Giulio Pagliuca et al. Это статья с открытым доступом, распространяемая в соответствии с лицензией Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии надлежащего цитирования оригинальной работы.
Околоушный свищ на фоне гнойного паротита у девочки 13 лет: клинический случай | Журнал медицинских историй болезни
- История болезни
- Открытый доступ
- Опубликовано:
- Амит I Нарагунд 1 ,
- Виджаянанд Б Халли 1 ,
- Рамеш С Мудхол 1 и
- … 2 2
Журнал медицинских историй болезни том 4 , номер статьи: 249 (2010) Процитировать эту статью
10 тыс.
 обращений
обращений8 цитирований
Сведения о показателях
Abstract
Введение
Наиболее частой причиной околоушного свища является травма, за которой следуют злокачественные новообразования, операционные осложнения (паротидэктомия или ритидэктомия) и инфекция. Острый гнойный паротит редко может привести к образованию околоушного свища. Доступны различные варианты лечения, однако необходимо стандартизировать лечение в зависимости от продолжительности анамнеза и общего состояния пациента.
История болезни
13-летняя девочка индоевропейского происхождения обратилась к нам с двухлетней историей прозрачных водянистых выделений из раны чуть выше и позади угла ее правой челюсти. Диагноз слюнных (околоушных) свищей был поставлен на основании клинического осмотра и исследований. Околоушная фистула была успешно устранена.
Диагноз слюнных (околоушных) свищей был поставлен на основании клинического осмотра и исследований. Околоушная фистула была успешно устранена.
Заключение
Околоушный свищ, вторичный по отношению к гнойному паротиту, встречается редко и с трудом поддается успешному лечению. Тщательная диссекция, полное иссечение свищевого хода с закрытием околоушной фасции и послойное закрытие разреза с последующим наложением послеоперационной давящей повязки, антихолинергических средств и антибиотиков в значительной степени способствуют успешному лечению этого сложного клинического состояния.
Отчеты экспертной оценки
Введение
Околоушная фистула представляет собой сообщение между кожей и околоушным протоком или железой, через которое выделяется слюна [1]. Наиболее частой причиной образования околоушных свищей является травма, за которой следуют злокачественные новообразования, операционные осложнения (паротидэктомия или ритидэктомия) и инфекция [2, 3].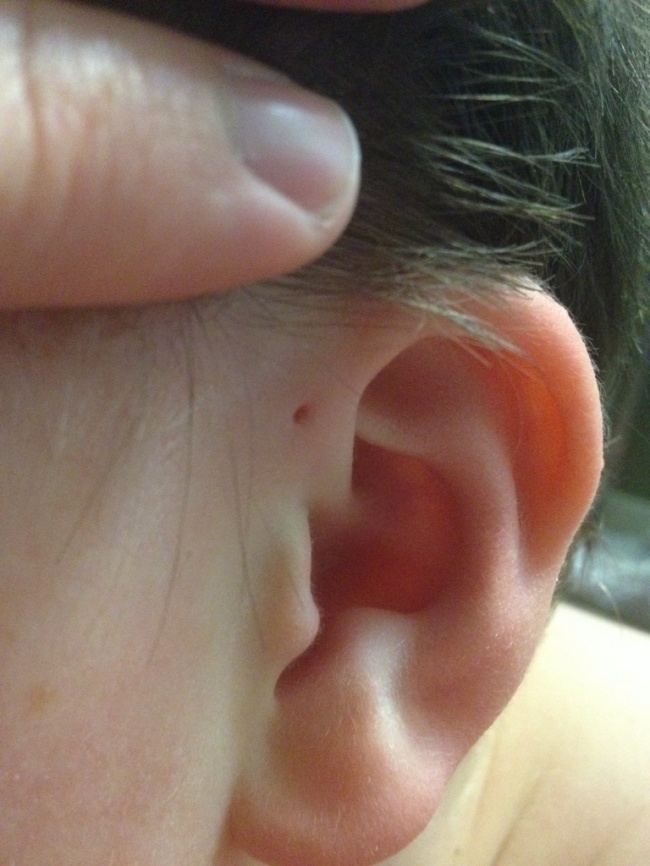 Острый гнойный паротит редко может привести к образованию околоушного свища. Поток через свищ увеличивается во время еды, особенно во время жевания, что подтверждает диагноз [1]. Описан редкий случай свища околоушной железы после гнойного паротита.
Острый гнойный паротит редко может привести к образованию околоушного свища. Поток через свищ увеличивается во время еды, особенно во время жевания, что подтверждает диагноз [1]. Описан редкий случай свища околоушной железы после гнойного паротита.
История болезни
13-летняя девочка индоевропейского происхождения поступила в нашу больницу с жалобами на прозрачные водянистые выделения из раны чуть выше и позади угла правой челюсти в течение двух лет. Выделения усиливаются при приеме пищи и жевании. Ее история болезни выявила припухлость сразу за правой челюстью, связанную с пульсирующей болью и лихорадкой два года назад, которая лопнула с выделением гноя. Через неделю из пораженного участка стали появляться прозрачные водянистые выделения.
При осмотре было обнаружено небольшое отверстие сразу задне-верхним углом нижней челюсти с непрерывным подтеканием прозрачной серозной жидкости и рубцеванием окружающей области (рис. 1). Лабораторный анализ жидкости выявил повышенный уровень слюнной амилазы (7800 МЕ/мл), что подтвердило диагноз слюнного свища. Нашему пациенту удалось успешно справиться с помощью простой хирургической техники, описанной ниже.
Нашему пациенту удалось успешно справиться с помощью простой хирургической техники, описанной ниже.
Дооперационная картина околоушного свища с подтеканием серозной жидкости из свищевого хода и рубцеванием окружающей области (красный кружок) .
Изображение в натуральную величину
Операция проводилась под общей анестезией с локальной инфильтрацией адреналина 1 на 100 000 вокруг свищевого отверстия для сведения к минимуму интраоперационного кровотечения. Затем в свищевое отверстие вводили метиленовый синий с помощью иглы 26-го калибра (тупой конец) под микроскопом. Было замечено, что краситель выходит из естественного отверстия протока Стенсона, что указывает на незаращенную систему протоков. Выполнен эллиптический разрез диаметром 1 см вокруг свищевого отверстия, включающего рубцовую ткань. Затем кожный островок удерживали кожными крючками, а подкожную клетчатку рассекали до тех пор, пока не стал виден свищевой ход, содержащий краситель (рис. 2). Затем свищевой ход прослеживался проксимально, пока он не вошел в толстую околоушную фасцию. Затем рассекают фасцию, и видно, что тракт входит в поверхностную долю околоушной железы. Не доходит до ветвей лицевого нерва. На этом уровне осторожно рассекают поверхностную долю околоушной железы и полностью иссекают свищевой ход (рис. 3). Околоушная фасция была сближена и ушита викрилом 3-0, и рана закрылась послойно. Кожу зашили шелковыми швами 3-0 (рис. 4) и наложили тугую давящую повязку. После операции дефицита лицевого нерва не было.
2). Затем свищевой ход прослеживался проксимально, пока он не вошел в толстую околоушную фасцию. Затем рассекают фасцию, и видно, что тракт входит в поверхностную долю околоушной железы. Не доходит до ветвей лицевого нерва. На этом уровне осторожно рассекают поверхностную долю околоушной железы и полностью иссекают свищевой ход (рис. 3). Околоушная фасция была сближена и ушита викрилом 3-0, и рана закрылась послойно. Кожу зашили шелковыми швами 3-0 (рис. 4) и наложили тугую давящую повязку. После операции дефицита лицевого нерва не было.
Интраоперационная картина свищевого хода, содержащего краситель метиленовый синий .
Полноразмерное изображение
Рисунок 3Свищевой ход полностью иссечен путем вскрытия поверхностной околоушной фасции .
Полноразмерное изображение
Рисунок 4 Разрез кожи закрыт шелковыми швами 3-0 .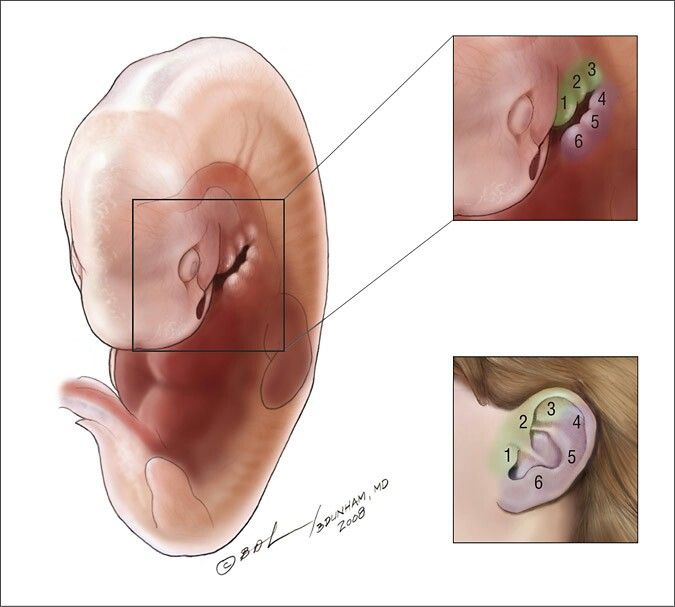
Изображение в натуральную величину
После операции наш пациент не принимал внутрь в течение 24 часов и получал внутривенные жидкости, антибиотики, атропин и анальгетики. Наш пациент был выписан на оральные антибиотики и анальгетики на третий послеоперационный день. Швы сняли на седьмой день. Гистопатологическое исследование свищевого хода не выявило основного злокачественного новообразования или признаков какого-либо специфического (гранулематозного) заболевания. Наша пациентка наблюдалась через три месяца, и было обнаружено успешное заживление раны без осложнений или рецидивов (рис. 5).
Рисунок 5Послеоперационный снимок через 3 месяца, показывающий успешное закрытие свищевого хода .
Увеличить
Обсуждение
Околоушной свищ редко может возникнуть как осложнение острого гнойного паротита, как в данном случае. Диагноз ставится путем объединения информации из анамнеза пациента с данными клинического обследования, которое в нашем случае выявило небольшое отверстие над кожей с выделением прозрачной серозной жидкости, которое увеличивается при приеме пищи и жевании. В сомнительных случаях жидкость может быть отправлена на лабораторный анализ; повышенный уровень слюнной амилазы подтверждает диагноз [1]. Компьютерная томографическая фистулография может быть выполнена для определения протяженности свища [4]. Описано несколько оперативных и консервативных методов лечения свищей околоушной железы, но на сегодняшний день ни один метод не является удовлетворительным [5, 6]. Ранние свищи проходят самостоятельно и обычно поддаются консервативному лечению путем уменьшения секреции слюны (антихолинергические препараты) и применения давящей повязки. В случаях неэффективности консервативного лечения или при отсроченных проявлениях лечение заключается либо в инъекции ботулинического токсина А в железу, либо в хирургическом вмешательстве. Хирургический вариант включает либо барабанную нейрэктомию, либо фистулэктомию с поверхностной паротидэктомией или без нее [2, 3]. Основные секретомоторные волокна слюнных желез являются холинергическими парасимпатическими и восприимчивы к ингибированию ботулиническим токсином.
В сомнительных случаях жидкость может быть отправлена на лабораторный анализ; повышенный уровень слюнной амилазы подтверждает диагноз [1]. Компьютерная томографическая фистулография может быть выполнена для определения протяженности свища [4]. Описано несколько оперативных и консервативных методов лечения свищей околоушной железы, но на сегодняшний день ни один метод не является удовлетворительным [5, 6]. Ранние свищи проходят самостоятельно и обычно поддаются консервативному лечению путем уменьшения секреции слюны (антихолинергические препараты) и применения давящей повязки. В случаях неэффективности консервативного лечения или при отсроченных проявлениях лечение заключается либо в инъекции ботулинического токсина А в железу, либо в хирургическом вмешательстве. Хирургический вариант включает либо барабанную нейрэктомию, либо фистулэктомию с поверхностной паротидэктомией или без нее [2, 3]. Основные секретомоторные волокна слюнных желез являются холинергическими парасимпатическими и восприимчивы к ингибированию ботулиническим токсином. Локализованный холинергический блок, достигаемый с помощью инъекций ботулинического токсина, позволяет избежать побочных эффектов, вызванных системными антихолинергическими препаратами, и избежать хирургических рисков [5]. Ингибирование околоушной секреции приводит к временной блокаде слюноотделения с последующей атрофией желез, что способствует заживлению свища [1]. Другой формой лечения является перерезка барабанного нерва, которая имеет низкую вероятность успеха и может занять много времени, чтобы добиться заживления свища [1]. Результаты последних двух методов сравнительно медленны и непредсказуемы [6].
Локализованный холинергический блок, достигаемый с помощью инъекций ботулинического токсина, позволяет избежать побочных эффектов, вызванных системными антихолинергическими препаратами, и избежать хирургических рисков [5]. Ингибирование околоушной секреции приводит к временной блокаде слюноотделения с последующей атрофией желез, что способствует заживлению свища [1]. Другой формой лечения является перерезка барабанного нерва, которая имеет низкую вероятность успеха и может занять много времени, чтобы добиться заживления свища [1]. Результаты последних двух методов сравнительно медленны и непредсказуемы [6].
У нашего пациента в связи с поздним обращением была выполнена фистулэктомия. Поверхностная доля околоушной железы была тщательно рассечена, чтобы предотвратить травму, которая могла вызвать дальнейшее подтекание слюны, ведущее к образованию сиалоцеле и рецидивирующей фистуле [5]. Рану зашивают наглухо и накладывают давящую повязку. Было проведено гистопатологическое исследование свищевого хода, так как редко могут быть злокачественные новообразования или хронические гранулематозные поражения, связанные с этим заболеванием. Хирургическое иссечение свищевого хода с последующей тугой давящей повязкой раны является эффективным вариантом лечения, как и у нашего пациента.
Хирургическое иссечение свищевого хода с последующей тугой давящей повязкой раны является эффективным вариантом лечения, как и у нашего пациента.
Выводы
Околоушный свищ, возникающий как осложнение острого гнойного паротита, встречается редко и с трудом поддается успешному лечению. Тщательная диссекция, полное иссечение свищевого хода с закрытием околоушной фасции и послойным закрытием разреза с последующим послеоперационным наложением давящей повязки, антихолинергическими препаратами и антибиотиками в значительной степени способствовали успешному лечению этого сложного клинического состояния.
Согласие
От опекуна пациента было получено письменное информированное согласие на публикацию этого отчета о болезни и любых сопутствующих изображений. Копия письменного согласия доступна для ознакомления главному редактору этого журнала.
Ссылки
Marchese-Ragona R, De Filippis C, Marioni G, Staffieri A: Лечение осложнений хирургии околоушной железы.
 Acta Otorhinolaryngol Ital. 2005, 25: 174-178.
Acta Otorhinolaryngol Ital. 2005, 25: 174-178.КАС пабмед ПабМед Центральный Google Scholar
Marchese-Ragona R, De Filippis C, Staffieri A, Restivo DA, Restino DA: Свищ околоушной железы: лечение ботулиническим токсином. Plast Reconstr Surg. 2001, 107: 886-887. 10.1097/00006534-200103000-00048.
Артикул КАС пабмед Google Scholar
Chadwick SJ, Davis WE, Templer JW: околоушная фистула: текущее лечение. South Med J. 1979, 72: 922-1026.
Артикул КАС пабмед Google Scholar
Moon WK, Han MH, Kim IO, Sung MW, Chang KH, Choo SW, Han MC: Врожденный свищ с эктопической добавочной околоушной железой: диагностика с помощью КТ-сиалографии и КТ-фистулографии. AJNR Am J Нейрорадиол. 1995, 16: 997-999.
КАС пабмед Google Scholar
- «>
Bansberg SF, Krugman ME: Околоушная слюнная фистула после ритидэктомии. Энн Пласт Сург. 1990, 24: 61-62. 10.1097/00000637-19
00-00011.
Артикул КАС пабмед Google Scholar
Haller JR: Травма слюнных желез. Каммингс Отоларингология Хирургия головы и шеи. 2004, Нью-Йорк: Эльзевир Мосби, 1339–1347. 4
Google Scholar
Ссылки на скачивание
Информация об авторе
Авторы и организации
Кафедра ЛОР и ВНС, Медицинский колледж им. Джавахарлала Неру, Университет KLE, Белгаум, Индия
Амит И. Нарагунд, Виджаянанд Б. Халли и Рамеш С. Мудхол
Кафедра биохимии, Медицинский колледж им. Джавахарлала Неру, Университет KLE, Белгаум, Индия 023 Амит I Нарагунд
Посмотреть публикации автора
Вы также можете искать этого автора в PubMed Google Scholar
- Vijayanand B Halli
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Академия
- Ramesh S Mudhol
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- Smita S Sonoli
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
Автор, ответственный за корреспонденцию
Амит I Нарагунд.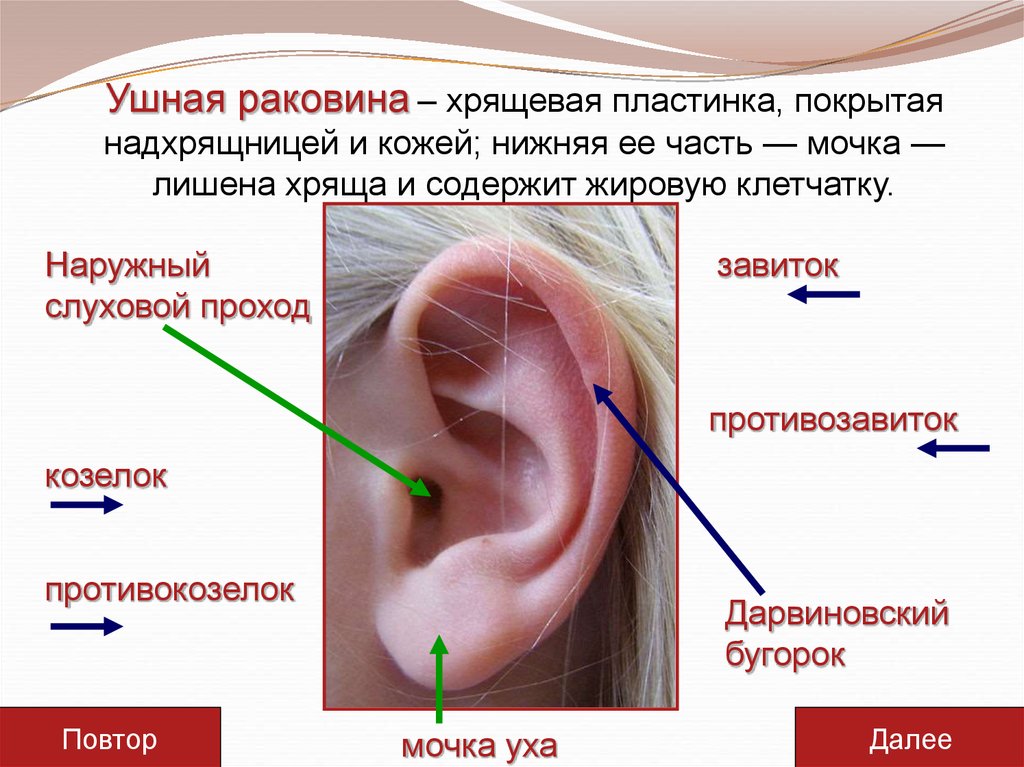
Дополнительная информация
Конкурирующие интересы
Авторы заявляют, что у них нет конкурирующих интересов.
Вклад авторов
AIN подготовила проект статьи, провела поиск литературы, собрала данные и приобрела изображения, упомянутые в этом клиническом случае. VBH и RSM рассмотрели и отредактировали рукопись. SSS руководил рукописью и помогал в биохимическом анализе. Все авторы прочитали и одобрили окончательный вариант рукописи.
Оригинальные файлы изображений, представленные авторами
Ниже приведены ссылки на оригинальные файлы изображений, представленные авторами.
Авторский файл рисунка 1
Авторский файл рисунка 2
Авторский файл рисунка 3
9002 902
Авторский оригинал файл для рисунка 5
Права и разрешения
Эта статья опубликована по лицензии BioMed Central Ltd. Это статья с открытым доступом, распространяемая в соответствии с условиями лицензии Creative Commons Attribution (http://creativecommons.