Пневмония у детей: симптомы, лечение, профилактика
Четверг, 13 Декабря 2018
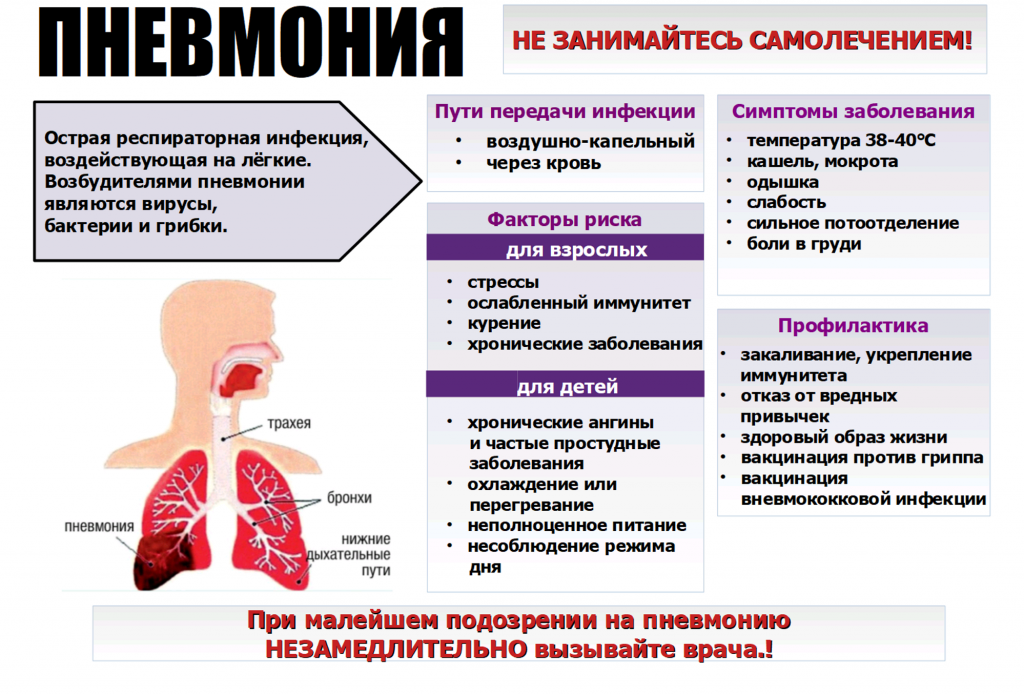
Воспаление легких (пневмония) – тяжелое инфекционное заболевание, которому подвержены люди всех возрастов. И дети не являются исключением. В последнее время наблюдается увеличение количества острых инфекционных заболеваний органов дыхания, и воспаление легких является самым опасным из них. Поэтому родители должны понимать, что это такое – пневмония, как распознать эту болезнь, и что делать в случае ее появления у ребенка.
Описание
Опасность болезни связана с той важной ролью, которую играют легкие в организме человека. Ведь легкие выполняют функцию доставки кислорода в ткани организма и, следовательно, поражение столь важного органа может иметь тяжелые последствия.
В легкие поступает кислород из верхних дыхательных путей во время вдоха. В специальных пузырьках легких – альвеолах происходит процесс обогащения крови кислородом.
Каждое легкое состоит из 10 сегментов, которые сгруппированы в доли – в правом легком их три, в левом – два. При воспалении легких инфекционный процесс поражает внутренние структуры легких, что значительно затрудняет процесс дыхания и газообмена. А это может отражаться и на других органах, прежде всего, на сердце.
Газообмен отнюдь не исчерпывает функции легких в организме. Также они участвуют в следующих процессах:
- регулирование температуры тела,
- фильтрация вредных веществ ,
- регулирование количества жидкостей и солей,
- очищение крови,
- выведение токсинов,
- синтез и нейтрализация белков и жиров.
При инфекционных заболеваниях желудочно-кишечного тракта, отравлениях, травмах и ожогах во много раз возрастает нагрузка на легкие, и они могут не справляться с выведением токсинов из организма. Это может спровоцировать инфекционный процесс в легких.
Это может спровоцировать инфекционный процесс в легких.
Разновидности воспаления легких
В отличие от других заболеваний органов дыхания доля случаев, имеющих чисто вирусную этиологию, невелика. Примерно в 80% случаев речь идет о поражении легких различными штаммами бактерий. В детском возрасте основная масса заболеваний пневмонией связана с тремя типами бактерий – пневмококком, микоплазмой и легочной хламидией. Однако и бактерии других видов также могут стать источником заболевания.
В их число входят стафилококки, стрептококки, клебсиеллы, гемофильная палочка, кишечная палочка, синегнойная палочка, микобактерии туберкулеза и некоторые другие. Гораздо реже легкие страдают от воздействия патогенных грибков, еще реже могут наблюдаться пневмонии, вызванные гельминтами.
По возрастным группам возбудители также распределяются неравномерно. Пневмония у грудных детей и у детей дошкольного возраста чаще всего вызвана пневмококками. В младшем школьном возрасте дети чаще подвержены микоплазменной пневмонии. Подростки чаще всего болеют пневмонией, вызываемой хламидиями.
В младшем школьном возрасте дети чаще подвержены микоплазменной пневмонии. Подростки чаще всего болеют пневмонией, вызываемой хламидиями.
По размерам и форме области воспаления пневмония делится на:
- очаговую,
- сегментарную,
- сливную,
- крупозную,
- левостороннюю,
- правостороннюю.
При очаговой пневмонии существуют лишь отдельные очаги воспаления размером около 1 см, а при сливной эти очаги сливаются вместе. При сегментарной пневмонии поражается один из сегментов легких. При крупозном типе воспаления легких патологическим процессом охватывается вся доля.
При бронхопневмонии затрагиваются не только ткань легких, но и слизистая оболочка бронхов. Обычно бронхопневмония является следствием бронхитов.
Реже встречается чисто вирусная пневмония. Возбудителями данной формы болезни могут являться вирусы гриппа, парагриппа, аденовирусы.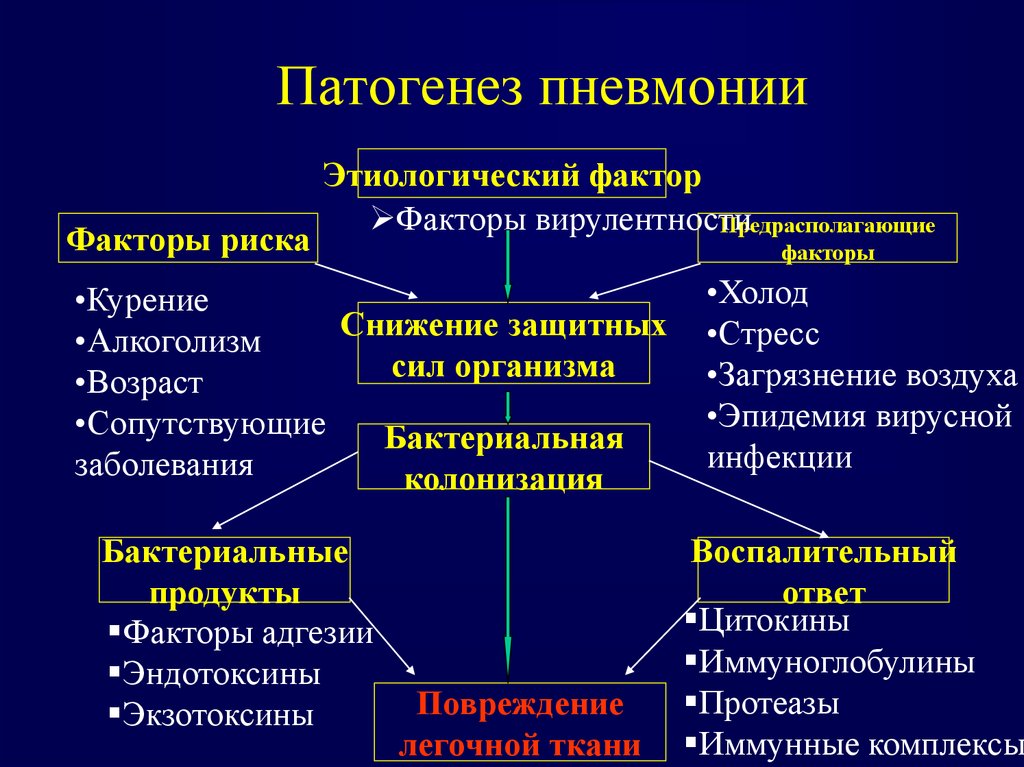
Больничная пневмония чаще всего вызывается стафилококками, синегнойной палочкой и клебсиеллой.
Особенности воспаления легких в детском возрасте
Левосторонняя пневмония у ребенка чаще всего протекает тяжелее, чем правосторонняя. Это обусловлено тем, что легкие имеют ассиметричное строение, и с левой стороны дыхательные пути уже, чем с правой. Это обстоятельство затрудняет выведение слизи и способствует укоренению инфекции.
Хорошо известно, что дети подвержены пневмонии чаще, чем взрослые. У этого факта есть несколько причин. Прежде всего, у маленьких детей довольно слабый иммунитет по сравнению с взрослыми. А вторая причина заключается в том, что органы дыхания у ребенка не столь развиты как у взрослого. Кроме того, узость дыхательных ходов у детей обуславливает застой в них слизи и затрудняет ее выведение.
Кроме того, узость дыхательных ходов у детей обуславливает застой в них слизи и затрудняет ее выведение.
Также у грудных детей обычно осуществляется дыхание при помощи движений диафрагмы, на которые влияет состояние желудочно-кишечного тракта. Нарушение его работы, выражающееся, например, во вздутии живота, немедленно отражается на легких – в них возникают застойные явления, приводящие к повышению количества болезнетворных микроорганизмов. У грудных детей также относительно слабая дыхательная мускулатура, которая не позволяет им эффективно откашливать мокроту.
Симптомы пневмонии у ребенка
Как проявляется пневмония? Симптомы пневмонии у детей разного возраста несколько отличаются. Однако стоит отметить, что при всех видах пневмонии отмечается такой симптом, как дыхательная недостаточность. Она выражается, прежде всего, в учащении дыхания при пневмонии, чего обычно не бывает при инфекционных заболеваниях верхних дыхательных путей.
Как еще можно определить дыхательную недостаточность? Существует и ряд других признаков, свидетельствующих о ней, например, посинение кожных поверхностей, прежде всего, в области носогубного треугольника. Иногда может наблюдаться бледность кожных покровов.
Во-вторых, при воспалении легких существует и другой характерный признак – высокая температура. Уровень гипертермии при пневмонии обычно значительно выше, чем при прочих респираторных заболеваниях и может достигать +39-40ºС. Однако этот симптом может наблюдаться не при всех видах пневмонии. Признаки атипичной пневмонии у ребенка включают субфебрильную температуру или температуру несколько выше +38ºС. Иногда может наблюдаться и такой сценарий заболевания, когда температура в первые дни повышается до высоких значений, а затем снижается. Кроме того, у детей до года из-за несовершенства иммунной системы температура также может оставаться в пределах субфебрильной даже при тяжелейших формах пневмонии.
Иногда может наблюдаться и такой сценарий заболевания, когда температура в первые дни повышается до высоких значений, а затем снижается. Кроме того, у детей до года из-за несовершенства иммунной системы температура также может оставаться в пределах субфебрильной даже при тяжелейших формах пневмонии.
Признаки пневмонии у ребенка включают и другие респираторные симптомы. Прежде всего, это кашель. Как правило, он может наблюдаться в том случае, если инфекцией затронуты не только легкие, но и бронхи, что чаще всего и бывает на практике, а также в том случае, если пневмония является осложнением ОРЗ. Кашель может быть разнообразным, но как правило, он не совсем сухой, а связан с отхождением мокроты. Или же в первые дни заболевания появляется сухой кашель, а затем он переходит в кашель с отхаркиванием мокроты. Многообразием проявлений отличается двусторонняя крупозная пневмония. У детей симптомы при данной форме заболевания включают не только кашель, но «ржавую» мокроту, включающую эритроциты из поврежденных мелких капилляров.
При развитии пневмонии у ребенка симптомы будут включать признаки интоксикации – головные боли, тошнота, головокружение. При некоторых видах пневмонии у детей симптоматика может включать боли в груди, иногда в области подреберья.
Симптомы пневмонии у грудного ребенка могут быть не столь сильно выражены, как у детей старшего возраста. Часто симптомы пневмонии у грудных детей включают лишь субфебрильную температуру и кашель (в некоторых случаях может и отсутствовать). Поэтому распознавание недуга в возрасте до года затруднено. Следует обращать внимание на косвенные симптомы – низкий тонус мышц, вялость, отказ от груди, беспокойство, частые срыгивания.
Причины возникновения
По причинам возникновения пневмония делится на первичную и вторичную. К первичным пневмониям относятся случаи заболевания, которые возникают непосредственно от заражения болезнетворными микроорганизмами. К вторичным пневмониям относятся случаи заболевания, представляющие собой осложнения других респираторных заболеваний – ОРВИ, бронхита, гриппа, ангины, и т.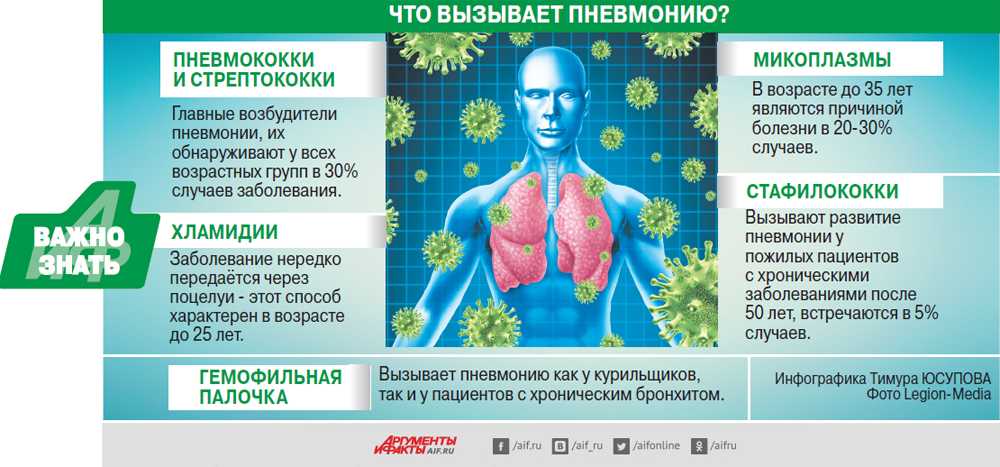 д.
д.
В большинстве случаев речь идет о вторичных заболеваниях. Надо отметить, что вирусные респираторные заболевания очень часто провоцируют возникновение пневмоний и подготавливают для них почву тем, что они ослабляют иммунитет и понижают защитные свойства бактерицидной мокроты, образующейся в легких.
Довольно редко пневмония переносится от человека к человеку воздушно-капельным путем. Как правило, возбудители заболевания уже обитают в организме, задолго до его начала, и просто ждут своего часа, чтобы начать свое наступление на легкие. Спусковым крючком, способным спровоцировать активизацию патогенной микрофлоры, может быть инфекционное заболевание верхних дыхательных путей, грипп, ослабление иммунитета, например, в результате переохлаждения организма.
В особую группу случаев заболеваний пневмонией входят так называемые госпитальные инфекции. Они возникают в стационарах, в том случае, если больные лечатся от других заболеваний. Госпитальные пневмонии вызываются особыми, госпитальными штаммами бактерий, имеющих повышенную устойчивость к традиционным антибиотикам.
Таким образом, пневмонию могут вызвать и застойные явления в легких, связанные с долгим постельным режимом. У маленьких детей застой в легких может вызываться и кишечными инфекционными заболеваниями, при которых появляется вздутие живота и нарушается нормальная вентиляция легких. Также возникновению пневмонии может способствовать частое срыгивание пищи ребенком, при котором рвотные массы с содержащимися в них кишечными патогенными микроорганизмами могут частично попадать в легкие.
Если пневмония возникает у новорожденных, то этому могут быть две основные причины – либо ребенок заразился непосредственно в роддоме, либо был инфицирован уже в утробе матери.
Прочие факторы, способствующие заболеванию:
- стрессы,
- авитаминозы,
- неправильное питание,
- пассивное курение окружающих.
Диагностика
У ребенка острая пневмония может диагностироваться лишь врачом. При первых признаках пневмонии у ребенка следует вызвать терапевта. Опытный врач может определить очаг воспаления при помощи прослушивания шумов и хрипов в легких и простукивания грудной клетки. Также для распознавания болезни используются и прочие диагностические признаки: дыхательная недостаточность, характер гипертермии, поражение верхних дыхательных путей.
При первых признаках пневмонии у ребенка следует вызвать терапевта. Опытный врач может определить очаг воспаления при помощи прослушивания шумов и хрипов в легких и простукивания грудной клетки. Также для распознавания болезни используются и прочие диагностические признаки: дыхательная недостаточность, характер гипертермии, поражение верхних дыхательных путей.
Однако для того, чтобы однозначно поставить диагноз и определить местоположение очага заболевания в большинстве случаев требуется рентгенография. На рентгеновском снимке прекрасно видны степень поражения легких и область распространения патологического процесса. Именно этот признак является наиболее важным при диагностике.
Тем не менее, рентген далеко не всегда позволяет определить возбудителя заболевания. А ведь от этой информации во многом зависит стратегия лечения. Для этой цели используются бактериологические анализы – выделение антител к возбудителю или самих возбудителей из крови и капелек мокроты. Правда, далеко не всегда удается однозначно определить возбудителя, поскольку в мокроте может содержаться сразу несколько потенциально патогенных микроорганизмов. Кроме того, принимается во внимание нарушение лейкоцитарной формулы, увеличение уровня СОЭ (20 мм/ч и более), снижение гемоглобина. Однако значительное увеличение количества лейкоцитов сопровождает не все виды пневмонии. Максимальное увеличение количества лейкоцитов наблюдается при хламидийных инфекциях (30 000 на мкл).
Правда, далеко не всегда удается однозначно определить возбудителя, поскольку в мокроте может содержаться сразу несколько потенциально патогенных микроорганизмов. Кроме того, принимается во внимание нарушение лейкоцитарной формулы, увеличение уровня СОЭ (20 мм/ч и более), снижение гемоглобина. Однако значительное увеличение количества лейкоцитов сопровождает не все виды пневмонии. Максимальное увеличение количества лейкоцитов наблюдается при хламидийных инфекциях (30 000 на мкл).
Прогноз
В большинстве случаев пневмонии у детей, при условии своевременного обращения к врачу прогноз благоприятный. Серьезную опасность для жизни представляют пневмонии у новорожденных и грудных детей, особенно у недоношенных. Также опасны своими тяжелыми осложнениями пневмонии, вызванные стафилококками и стрептококками, а также синегнойной палочкой. В большинстве случаев при правильном лечении вероятность осложнений невелика.
Осложнения
Воспаление легких у ребенка в возрасте 2 года может принимать тяжелые формы и перекидываться на другие органы.
Среди наиболее распространенных осложнений стоит назвать абсцесс легкого, деструкцию легочной ткани, плеврит, попадание воздуха в область плевры.
Осложнения при пневмонии у детей, оказывающие влияние на другие органы:
- сердечная недостаточность,
- сепсис и септический шок,
- менингит,
- миокардит,
- эндокардит,
- перикардит,
- нарушение свертываемости крови.
Лечение
Лечение острой пневмонии у ребенка может проводиться как в стационаре, так и в домашних условиях. Выбор того или иного варианта делается врачом, исходя из таких факторов:
- возраст ребенка,
- состояние больного,
- предполагаемый тип заболевания,
- возможность родителей обеспечить должный уход за ребенком,
- наличие курящих в семье.
Если не вылечить острую пневмонию, то она может перейти в хроническую, длящуюся до полугода.
Лечение бактериальной пневмонии у ребенка осуществляется в основном при помощи антибиотиков. Разумеется, во время первого осмотра у врача зачастую нет возможности точно установить тип возбудителя. Поэтому сначала назначаются антибиотики общего действия или же выбирается антибиотик на основе приблизительных предположений. Впоследствии, по мере того, как будут накапливаться диагностические данные, это назначение может быть либо отменено, либо подтверждено. Эффективность антибиотика оценивается в первые дни после назначения, обычно спустя 2-3 дня. Как понять, подействовал ли препарат? Если на фоне его приема происходят улучшения состояния пациента – снижение температуры, ослабление симптомов, свидетельствующих о легочной недостаточности, то медикаментозная терапия данным препаратом продолжается. Если же улучшений не наступает, то используется другой препарат. К этому времени у врача уже могут быть в распоряжении данные о природе инфекции, которые могут помочь ему сделать правильный выбор.
Далеко не всякий антибактериальный препарат может использоваться при лечении пневмонии у детей. Среди препаратов, эффективных при пневмонии и разрешенных в педиатрической практике, наибольшее распространение получили антибиотики группы цефалоспоринов и макролидов. Однако возможен и выбор других препаратов – пенициллинов, сульфаниламидов, амоксициллинов. Реже используются фторхинолоны и тетрациклины, лишь в случае тяжелых осложнений и неэффективности других средств. Стоит учитывать и возраст ребенка, например, в 3 года могут подойти одни препараты, а в 1 год – уже нет.
Выбор препарата – непростое дело, и он должен осуществляться не наобум, людьми, не обладающими сведениями о свойствах антибиотиков, а квалифицированным специалистом, обладающим большим практическим опытом и способным учесть все факторы, такие как противопоказания, эффективность и побочные действия препарата, а также состояние больного, его возраст, особенности заболевания. В противном случае применение антибиотиков может только навредить.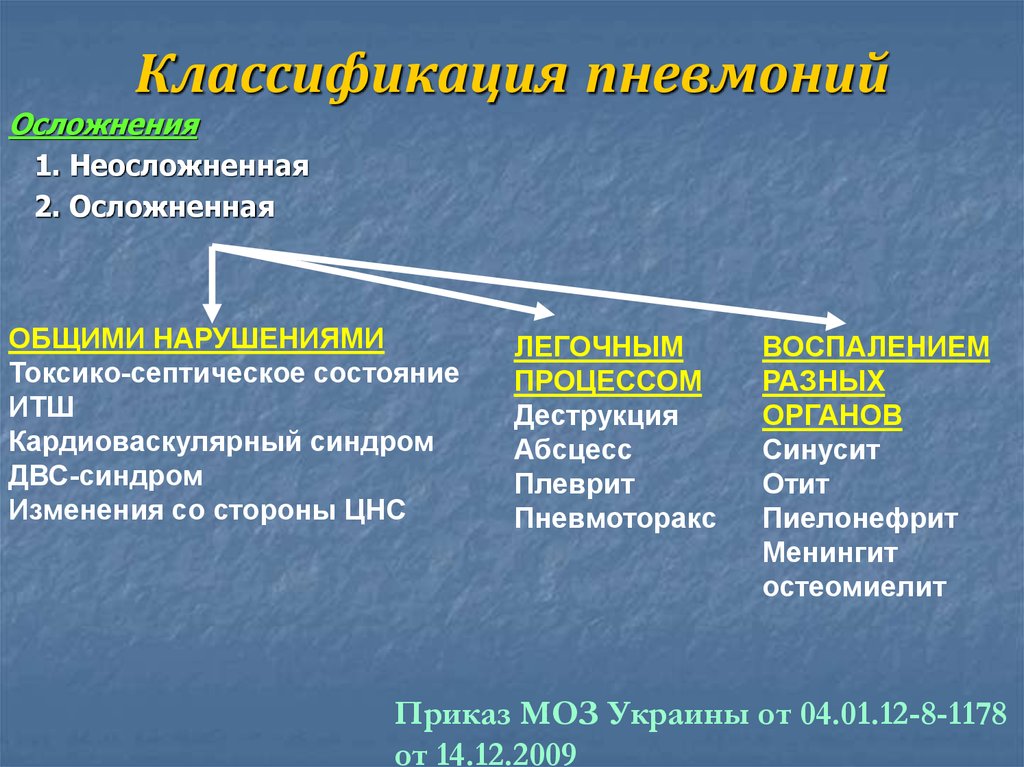
Если у ребенка пневмония, то, как правило, назначается пероральный прием антибиотиков. Однако в случае тяжелого протекания болезни, или же в том случае, если прием антибиотиков вызывает у ребенка тошноту или рвоту, назначается парентеральное введение препаратов.
Следует строго соблюдать указанную врачом дозировку препаратов. Нерегулярный прием может свести на нет весь терапевтический эффект лекарств, из-за того, что в крови не будет достаточной концентрации вещества. Также, если у больного появились признаки улучшения, не стоит бросать прием препарата, необходимо довести курс лечения до конца.
Среди негативных факторов, связанных с приемом антибиотиков, следует выделить то обстоятельство, что они негативно воздействуют на полезную микрофлору организма, прежде всего, кишечную. Поэтому параллельно с приемом антибиотиков следует принимать и препараты-пробиотики.
Стоит ли использовать жаропонижающие и противовоспалительные средства при пневмонии у ребенка? Это делать в отдельных случаях можно, но только с разрешения врача. Сбивать температуру при помощи жаропонижающих при воспалении легких не рекомендуется по той причине, что гипертермия является защитной реакцией организма и призвана мобилизовать все его силы на борьбу с инфекцией. Разумеется, многое зависит от того, насколько высоки значения температуры. Если она превышает +39ºС, то такой перегрев организма может негативно сказываться на состоянии больного. У маленьких детей высокая температура может даже приводить к судорогам. В подобных случаях стоит давать ребенку жаропонижающее уже при достижении градусником отметки в +37, 5ºС. В противном случае, если ребенок хорошо переносит температуру, и у него нет каких-то сопутствующих заболеваний, при которых высокая температура может быть опасна, то температуру лучше не снижать искусственно. В качестве жаропонижающих препаратов чаще всего используются парацетамол и прочие нестероидные препараты.
Сбивать температуру при помощи жаропонижающих при воспалении легких не рекомендуется по той причине, что гипертермия является защитной реакцией организма и призвана мобилизовать все его силы на борьбу с инфекцией. Разумеется, многое зависит от того, насколько высоки значения температуры. Если она превышает +39ºС, то такой перегрев организма может негативно сказываться на состоянии больного. У маленьких детей высокая температура может даже приводить к судорогам. В подобных случаях стоит давать ребенку жаропонижающее уже при достижении градусником отметки в +37, 5ºС. В противном случае, если ребенок хорошо переносит температуру, и у него нет каких-то сопутствующих заболеваний, при которых высокая температура может быть опасна, то температуру лучше не снижать искусственно. В качестве жаропонижающих препаратов чаще всего используются парацетамол и прочие нестероидные препараты.
Необходимо также давать больному как можно больше питья. При пневмонии у ребенка организм теряет много жидкости – это связано, прежде всего, с обильным выделением пота. Кроме того, обильное питье позволяет скорее выводить токсины из организма. Однако при признаках отека легких прием жидкости ограничивается.
Кроме того, обильное питье позволяет скорее выводить токсины из организма. Однако при признаках отека легких прием жидкости ограничивается.
Как правило, пневмония у ребенка сочетается с образованием слизи в бронхах и кашлем, при котором эта слизь выводится из дыхательной системы. Поэтому важной категорией средств являются препараты для облегчения кашля. Они делятся на три основные группы – муколитические, отхаркивающие и бронхорасширяющие. Муколитические средства понижают вязкость бронхиальной слизи, а отхаркивающие средства облегчают ее вывод. Среди отхаркивающих и муколитических препаратов чаще всего используют бромгексин, амброгексал, ацетилцистеин. Среди бронхорасширяющих препаратов, предназначенных для снятия бронхоспазмов, чаще всего используется эуфиллин.
Противокашлевые препараты, подавляющие активность кашлевого центра, противопоказаны, поскольку они приводят к застою мокроты в легких.
Можно ли применять народные средства?
Стоит ли использовать средства народной медицины при пневмонии, выявленной у ребенка, и могут ли они заменить антибиотики? Как известно, многие родители настороженно относятся к антибиотикам. И эта обеспокоенность понятна – ведь антибиотики могут иметь побочные эффекты, например, дисбактериоз и способны вызывать аллергические реакции. Поэтому они стараются заменить антибиотики при лечении инфекционных заболеваний какими-то альтернативными средствами. Стоит прямо сказать, что подобный подход в случае бактериальной пневмонии – это безответственное легкомыслие.
И эта обеспокоенность понятна – ведь антибиотики могут иметь побочные эффекты, например, дисбактериоз и способны вызывать аллергические реакции. Поэтому они стараются заменить антибиотики при лечении инфекционных заболеваний какими-то альтернативными средствами. Стоит прямо сказать, что подобный подход в случае бактериальной пневмонии – это безответственное легкомыслие.
Пневмония у ребенка – это не ангина, которая проходит за семь дней в случае лечения, и за неделю в случае отсутствия лечения. Это тяжелая и представляющая опасность для жизни болезнь, которая не имеет других эффективных способов лечения, кроме приема антибиотиков. Связано это с тем, что очаг воспаления находится очень глубоко, порой в нижней части легких, и никакие полоскания горла настоями трав и даже ингаляции не смогут на него воздействовать. Желающим лечить своего ребенка народными методами следует вспомнить, что до изобретения антибиотиков выживаемость маленьких детей в случае пневмонии составляла около 30%.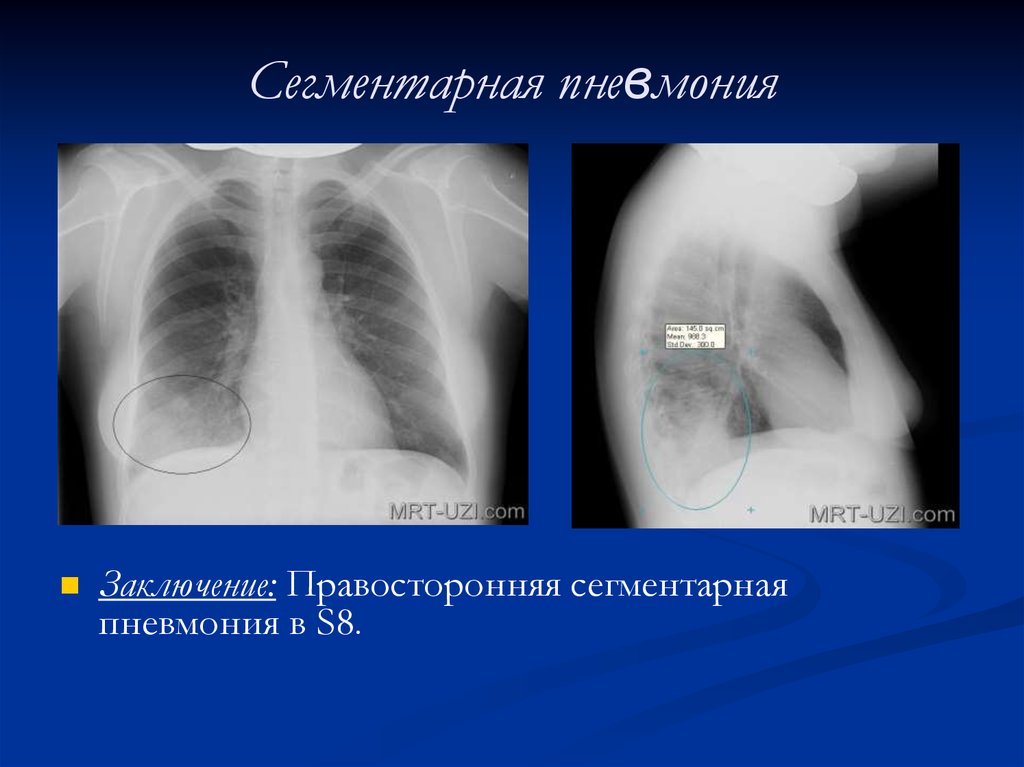 Эта статистика наглядно показывает эффективность народных средств по сравнению с современной антибиотикотерапией. Разумеется, если ребенок плохо переносит какой-то антибиотик, то следует сказать об этом врачу, и он наверняка сможет найти замену.
Эта статистика наглядно показывает эффективность народных средств по сравнению с современной антибиотикотерапией. Разумеется, если ребенок плохо переносит какой-то антибиотик, то следует сказать об этом врачу, и он наверняка сможет найти замену.
Дополнительные меры при лечении
В качестве вспомогательных мер могут назначаться массаж и физиопроцедуры. Их проводят при пневмонии, когда у ребенка началась снижаться температура.
Само собой разумеется, что при лечении в домашних условиях больной должен соблюдать постельный режим. Воздух в комнате, где он находится, не должен быть ни слишком теплым, ни слишком холодным. Оптимальной является температура в 19-20 градусов. Также следует следить за достаточной влажностью воздуха, поскольку сухой воздух раздражает слизистые оболочки дыхательных путей. Помимо обильного питья также стоит обратить внимание на диету. Разумеется, больного не стоит кормить насильно, если нет аппетита при высокой температуре. Однако стоит отметить, что при заболевании организм должен получать повышенное количество белков, витаминов и микроэлементов, так что питание должно быть полноценным. Пища должна быть легкоусвояемой и гипоаллергенной.
Однако стоит отметить, что при заболевании организм должен получать повышенное количество белков, витаминов и микроэлементов, так что питание должно быть полноценным. Пища должна быть легкоусвояемой и гипоаллергенной.
В стационарных условиях при тяжелом состоянии проводится оксигенотерапия (искуственная вентиляция легких).
Восстановительный период
При правильном соблюдении всех предписаний врача полное выздоровление может произойти за 10-14 дней. Однако даже после выздоровления ребенок, посещающий школу, на несколько месяцев (от 1,5 до 3) должен быть освобожден от занятий физкультурой и физических нагрузок Следует избегать эмоционального и физического переутомления детей, переболевших пневмонией. Их ставят на диспансерный учет на период до полутора лет. В этот время могут назначаться дополнительные анализы и рентгеновские исследования. В период реабилитации рекомендуется использовать дыхательную гимнастику.
После выздоровления могут в течение некоторого времени наблюдаться остаточные симптомы болезни, например, сухой кашель, связанный с недостаточным восстановлением слизистой оболочки. Для скорейшего восстановления функциональности легких рекомендуется санаторно-курортное лечение, вдыхание морского воздуха.
Для скорейшего восстановления функциональности легких рекомендуется санаторно-курортное лечение, вдыхание морского воздуха.
Профилактика
Пневмония у ребенка в большинстве случаев – это болезнь пониженного иммунитета. Поэтому профилактика заболевания у детей включает мероприятия по повышению иммунитета – закаливание, правильный распорядок дня, физическая активность, полноценное питание, прием витаминных комплексов. Вместе с этим следует следить за тем, чтобы ребенок не получал бы переохлаждений, за чистотой и достаточной влажностью воздуха в квартире. И, разумеется, необходимо вовремя лечить респираторные заболевания, которые могут стать непосредственной причиной пневмонии – ОРВИ, фарингиты, ларингиты, тонзиллиты, и в первую очередь, бронхиты.
Важной мерой профилактики является вакцинация детей. Универсальных прививок от пневмонии на данный момент не существует, однако можно сделать прививки от некоторых возбудителей пневмонии, например, пневмококка и гемофильной палочки. Прививки против пневмококковой инфекции ведены в Национальный календарь профилактических прививок и являются обязательными, проводятся детям до 1 года двукратно с интервалом 2 месяца, прививки против гемофильной инфекции проводятся детям из группы риска трехкратно одновременно с вакцинацией против дифтерии, коклюша и столбняка в 3, 4,5 и 6 месяцев и однократной ревакцинацией на втором году жизни.
Прививки против пневмококковой инфекции ведены в Национальный календарь профилактических прививок и являются обязательными, проводятся детям до 1 года двукратно с интервалом 2 месяца, прививки против гемофильной инфекции проводятся детям из группы риска трехкратно одновременно с вакцинацией против дифтерии, коклюша и столбняка в 3, 4,5 и 6 месяцев и однократной ревакцинацией на втором году жизни.
Пневмонии у новорожденных детей
1. Геппе Н.А., Розинова Н.Н., Волков И.К., Мизерницкий Ю.Л. Рабочая классификация основных клинических форм бронхолегочных заболеваний у детей. М.: Российское респираторное общество, 2009 [Geppe NA, Rozinova NN, Volkov IK, Mizernitskii IuL. Working classification of the main clinical forms of bronchopulmonary diseases in children. Moscow: Rossiiskoe respiratornoe obshchestvo, 2009 (in Russian)].
2. Ионов О.В., Мостовой А.В., Овсянников Д.Ю. Дыхательные расстройства у новорожденных. Неонатология. Национальное руководство. Краткое издание. Под ред. Н.Н. Володина. М.: ГЭОТАР-Медиа, 2013 [Ionov OV, Mostovoi AV, Ovsiannikov DIu. Dykhatel’nye rasstroistva u novorozhdennykh. Neonatologiia. Natsional’noe rukovodstvo. Kratkoe izdanie. Ed. NN Volodin. Moscow: GEOTAR-Media, 2013 (in Russian)].
Национальное руководство. Краткое издание. Под ред. Н.Н. Володина. М.: ГЭОТАР-Медиа, 2013 [Ionov OV, Mostovoi AV, Ovsiannikov DIu. Dykhatel’nye rasstroistva u novorozhdennykh. Neonatologiia. Natsional’noe rukovodstvo. Kratkoe izdanie. Ed. NN Volodin. Moscow: GEOTAR-Media, 2013 (in Russian)].
3. Антонов А.Г., Байбарина Е.Н., Балашова Е.Н., и др. Врожденная пневмония (клинические рекомендации). Неонатология: новости, мнения, обучение. 2017;4(18):133‑48 [Antonov AG, Baibarina EN, Balashova EN, et al. Vrozhdennaia pnevmoniia (klinicheskie rekomendatsii). Neonatologiia: novosti, mneniia, obuchenie. 2017;4(18):133-48 (in Russian)].
4. Хувен Т.А., Полин Р.А. Пневмония. Неонатология: новости, мнения, обучение. 2017;3(17):39-49 [Khuven TA, Polin RA. Pnevmoniia. Neonatologiia: novosti, mneniia, obuchenie. 2017;3(17):39-49 (in Russian)].
5. Nissen MD. Congenital and neonatal pneumonia. Paediatr Respir Rev. 2007;8(3):195-203.
6. Хазанов А.И. Клиническая неонатология. СПб.: Гиппократ, 2009 [Khazanov AI. Klinicheskaia neonatologiia. Saint Petersburg: Gippokrat, 2009 (in Russian)].
СПб.: Гиппократ, 2009 [Khazanov AI. Klinicheskaia neonatologiia. Saint Petersburg: Gippokrat, 2009 (in Russian)].
7. Основные показатели здоровья матери и ребенка, деятельность службы охраны детства и родовспоможения в Российской Федерации. М.: ФГБУ ЦНИИОИЗ Минздрава России, 2015. Режим доступа: http://demoscope.ru/weekly/2016/0671/biblio05.php. Ссылка активна на 25.05.2016 [Osnovnye pokazateli zdorov’ia materi i rebenka, deiatel’nost’ sluzhby okhrany detstva i rodovspomozheniia v Rossiiskoi Federatsii. Moscow: FRIHOI of MoH of Russia, 2015. Available at: http://demoscope.ru/weekly/2016/0671/biblio05.php. Accessed: 25.05.2016 (in Russian)].
8. Брайант К.А., Кузман-Коттрил Дж.А. Руководство по профилактике инфекционных заболеваний в педиатрии. М.: ГЭОТАР-Медиа, 2021 [Bryant KA, Cuzman-Cottrill JuA. Rukovodstvo po profilaktike infektsionnykh zabolevanii v pediatrii. Moscow: GEOTAR-Media, 2021 (in Russian)].
9. Вауэр Р.Р. Сурфактант в неонатологии. Профилактика и лечение респираторного дистресс-синдрома новорожденных. М.: Медицинская литература, 2011 [Wauer RR. Surfaktant v neonatologii. Profilaktika i lechenie respiratornogo distress-sindroma novorozhdennykh.Moscow: Meditsinskaia literatura, 2011 (in Russian)].
М.: Медицинская литература, 2011 [Wauer RR. Surfaktant v neonatologii. Profilaktika i lechenie respiratornogo distress-sindroma novorozhdennykh.Moscow: Meditsinskaia literatura, 2011 (in Russian)].
10. Бойцова Е.В., Овсянников Д.Ю., Запевалова Е.Ю., и др. Проблемы и дискуссионные вопросы диагностики пневмоний у новорожденных детей. Педиатрия. 2019;98(2):178-85 [Boitsova EV, Ovsiannikov DIu, Zapevalova EIu, et al. Problemy i diskussionnye voprosy diagnostiki pnevmonii u novorozhdennykh detei. Pediatriia. 2019;98(2):178-85 (in Russian)].
11. Овсянников Д.Ю., Кузьменко Л.Г., Гришина Т.И., и др. Основы клинической иммунологии детского возраста. Под ред. Д.Ю. Овсянникова. М.: РУДН, 2020 [Ovsiannikov DIu, Kuzmenko LG, Grishina TI, et al. Osnovy klinicheskoi immunologii detskogo vozrasta. Ed. DYu Ovsyannikov. Moscow: RUDN, 2020 (in Russian)].
12. Duke T. Neonatal pneumonia in developing countries. Arch Dis Child Fetal Neonatal Ed. 2005;90(3):F211-9.
13. Зубков В.В., Байбарина Е.Н., Рюмина И.И., Дегтярев Д.Н. Диагностическая значимость признаков пневмонии у новорожденных детей. Акушерство и гинекология. 2012;7:68-73 [Zubkov VV, Baibarina EN, Riumina II, Degtiarev DN. Diagnosticheskaia znachimost priznakov pnevmonii u novorozhdennykh detei. Akusherstvo i ginekologiia. 2012;7:68-73 (in Russian)].
Зубков В.В., Байбарина Е.Н., Рюмина И.И., Дегтярев Д.Н. Диагностическая значимость признаков пневмонии у новорожденных детей. Акушерство и гинекология. 2012;7:68-73 [Zubkov VV, Baibarina EN, Riumina II, Degtiarev DN. Diagnosticheskaia znachimost priznakov pnevmonii u novorozhdennykh detei. Akusherstvo i ginekologiia. 2012;7:68-73 (in Russian)].
14. Шабалов Н.П. Неонатология. Учебное пособие. В 2 т. Т. 1. 6-е изд. М.: ГЭОТАР-Медиа, 2016 [Shabalov NP. Neonatologiia. Uchebnoe posobie. In 2 v. V. 1. 6th ed. Moscow: GEOTAR-Media, 2016 (in Russian)].
15. Цинзерлинг В.А., Мельникова В.Ф. Перинатальные инфекции. Вопросы патогенеза, морфологической диагностики и клинико-морфологических сопоставлений. Практическое руководство. СПб.: Элби СПб, 2002 [Tsinserling VA, Melnikova VF. Perinatal’nye infektsii. Voprosy patogeneza, morfologicheskoi diagnostiki i kliniko-morfologicheskikh sopostavlenii. Prakticheskoe rukovodstvo. Saint Petersburg: Elbi SPb, 2002 (in Russian)].
16. Овсянников Д.Ю. Острый бронхиолит у детей. Вопросы практической педиатрии. 2010;5(2):75-84 [Ovsiannikov DIu. Ostryi bronkhiolit u detei. Voprosy prakticheskoi pediatrii. 2010;5(2):75-84 (in Russian)].
Овсянников Д.Ю. Острый бронхиолит у детей. Вопросы практической педиатрии. 2010;5(2):75-84 [Ovsiannikov DIu. Ostryi bronkhiolit u detei. Voprosy prakticheskoi pediatrii. 2010;5(2):75-84 (in Russian)].
17. Кршеминская И.В., Овсянников Д.Ю., Дегтярев Д.Н., и др. Клинико-эпидемиологические особенности и профилактика нозокомиального бронхиолита РСВ-этиологии у детей групп риска тяжелого течения. Педиатрия. Журн. им. Г.Н. Сперанского. 2017;96(1):50-7 [Krsheminskaia IV, Ovsiannikov DIu, Degtiarev DN, et al. Kliniko-epidemiologicheskie osobennosti i profilaktika nozokomialnogo bronkhiolita RSV‑etiologii u detei grupp riska tiazhelogo techeniia. Pediatriia. Zhurn. im. G.N. Speranskogo. 2017;96(1):50-7 (in Russian)].
18. Сотникова К.А., Панов Н.А. Пневмонии и пневмопатии новорожденных детей. М.: Медицина, 1975 [Sotnikova KA, Panov NA. Pnevmonii i pnevmopatii novorozhdennykh detei. Moscow: Meditsina, 1975 (in Russian)].
19. Misra S, Bhakoo ON, Ayyagiri A, Katariya S. Clinical and bacteriological profile of neonatal pneumonia. Indian J Med Res. 1991;93:366-70.
Clinical and bacteriological profile of neonatal pneumonia. Indian J Med Res. 1991;93:366-70.
20. Shakunthala SK, Rao MG, Urmila S. Diagnostic lung puncture aspiration in acute pneumonia of newborn. Indian Pediatr. 1978;15:39-44.
21. Singhi S, Singhi PD. Clinical signs in neonatal pneumonia. Lancet. 1990;336(8722):1072-3.
22. Sert A, Yazar A, Odabas D, Bilgin H. An unusual cause of fever in a neonate: Influenza A (h2N1) virus pneumonia. Pediatr Pulmonol. 2010;45:734-6.
23. Дементьева Г.М. Пневмония у новорожденных. Пневмонии у детей. Под ред. С.Ю. Каганова, Ю.Е. Вельтищева. М.: Медицина, 1995 [Dementyeva GM. Pnevmoniia u novorozhdennykh. Pnevmonii u detei. Ed. SYu Kaganova, YuE Veltischev. Moscow: Meditsina, 1995 (in Russian)].
24. Оказание стационарной помощи детям: руководство по ведению наиболее распространенных заболеваний в условиях ограниченных ресурсов. Женева; Всемирная организация здравоохранения, 2006 [Inpatient care for children: a guide to managing the most common diseases in resource-limited settings.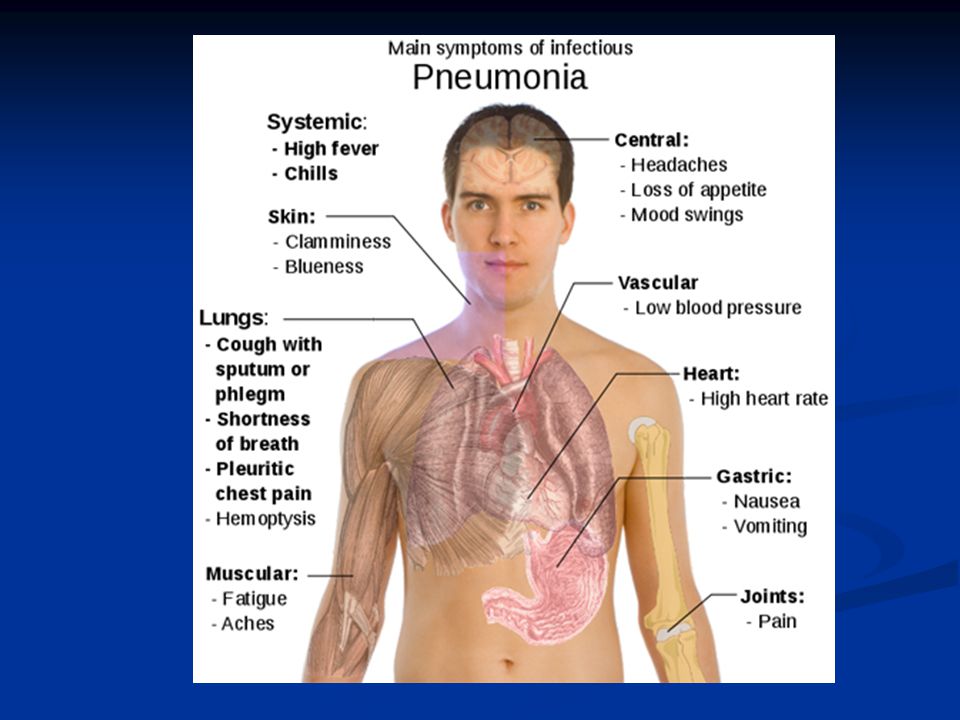 Geneva; World health organization, 2006 (in Russian)].
Geneva; World health organization, 2006 (in Russian)].
25. Cernada M, Aguar M, Brugada M, et al. Ventilator-associated pneumonia in newborn infants diagnosed with an invasive bronchoalveolar lavage technique: a prospective observational study. Pediatr Crit Care Med. 2013;14(1):55-61.
26. Абсерханова Д.У. Клинико-этиологическая характеристика вентилятор-ассоциированных пневмоний у новорожденных ОРИТ г. Махачкала. Автореф. дис. … канд. мед. наук. Махачкала, 2013 [Abserkhanova DU. Kliniko-etiologicheskaia kharakteristika ventiliator-assotsiirovannykh pnevmonii u novorozhdennykh ORIT g. Makhachkala. Avtoref. dis. … kand. med. nauk. Makhachkala, 2013 (in Russian)].
27. Бронхолегочная дисплазия. Монография. Под ред. Д.Ю. Овсянникова, Н.А. Геппе, А.Б. Малахова, Д.Н. Дегтярева. М.: Российское респираторное общество, 2020 [Bronkholegochnaia displaziia. Monografiia. Ed. DIu Ovsiannikov, NA Geppe, AB Malakhov, DN Degtiarev. Moscow: Rossiiskoe respiratornoe obshchestvo, 2020 (in Russian)].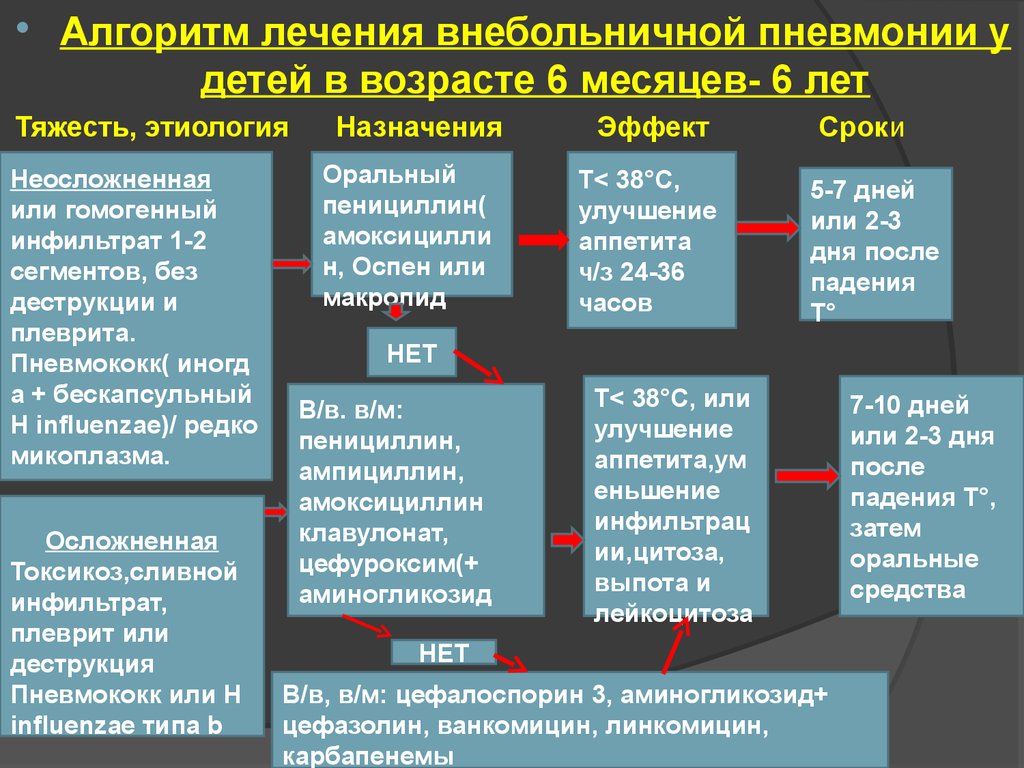
28. Swischuk LE. Imaging of the newborn, infant and young child. 3rd edition. Baltimore: William and Wilkins, 1989; p. 59-65.
29. Овсянников Д.Ю., Болибок А.М., Кршеминская И.В., Дегтярева Е.А. Доказательная пульмонология новорожденных и грудных детей. Под ред. Д.Ю. Овсянникова. М.: РУДН, 2017 [Ovsiannikov DIu, Bolibok AM, Krsheminskaia IV, Degtiareva EA. Dokazatel’naia pul’monologiia novorozhdennykh i grudnykh detei. Ed. DYu Ovsyannikov. Moscow: RUDN, 2017 (in Russian)].
30. Дегтярева М.В., Горбунов А.В., Мазаев А.П., Ерохина А.В. Рентгенодиагностика заболеваний легких у новорожденных детей. М.: Логосфера, 2017 [Degtyareva MV, Gorbunov AV, Mazaev AP, Erokhina AV. Rentgenodiagnostika zabolevanii legkikh u novorozhdennykh detei. Moscow: Logosfera, 2017 (in Russian)].
31. Agrons GA, Courtney SE, Stocker JT, Markowitz RI. From the Archives of the AFIP. Lung Disease in Premature Neonates: Radiologic-Pathologic сorrelation. Radiographics. 2005;25(4):1047-73.
32. Котик И.Е. Клинико-рентгенологические особенности респираторного дистресс-синдрома у глубоконедоношенных детей. Автореф. дис. … канд. мед. наук. М.: РГМУ, 2013 [Kotik IE. Kliniko-rentgenologicheskie osobennosti respiratornogo distress-sindroma u glubokonedonoshennykh detei. Avtoref. dis. … kand. med. nauk. Moscow: RGMU, 2013 (in Russian)].
33. Aslam M, Rosenkrantz T, Abdul-Latif M, Faix RG. Congenital pneumonia. Available at: https://emedicine.medscape.com/article/978865-overview. Accessed: 25.11.2018.
34. Сердечно-легочная реанимация, неонатология, лихорадка и основы антибиотикотерапии. Педиатрия. Под ред. Д.Ю. Овсянникова. В 5 т. Т. 1. М.: РУДН, 2021 [Serdechno-legochnaia reanimatsiia, neonatologiia, likhoradka i osnovy antibiotikoterapii. Pediatriia. Ed. DYu Ovsyannikov. In 5 v. Vol. 1. Moscow: RUDN, 2021 (in Russian)].
35. Young C, Xie C, Owens CM. Paediatric multi-detector row chest CT: what you really need to know. Insights Imaging.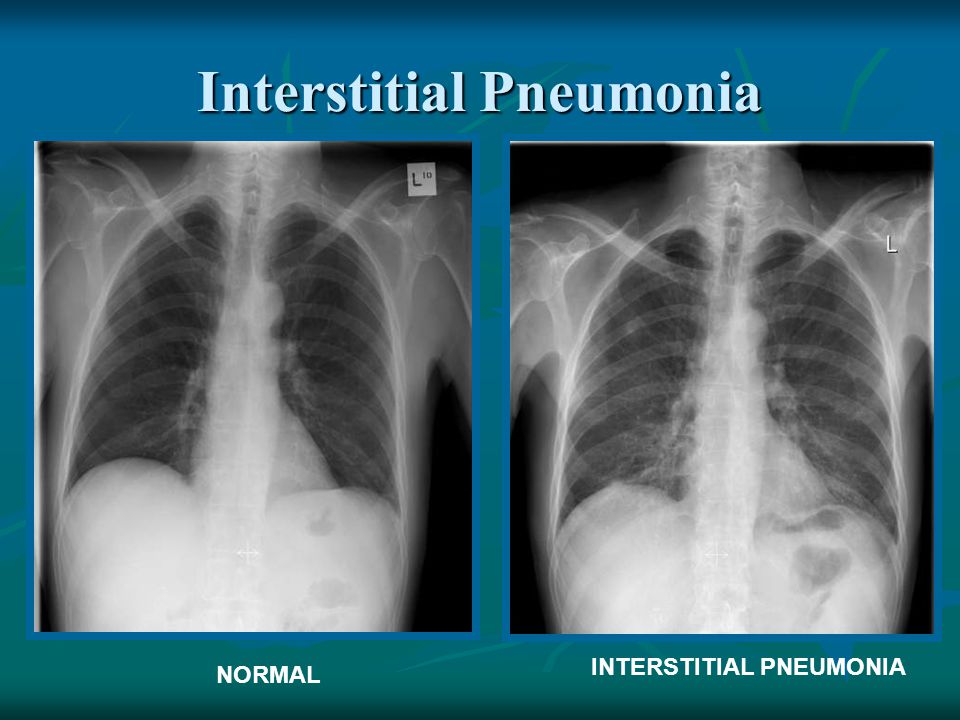 2012;3(3):229-46.
2012;3(3):229-46.
36. Woodhead M, Blasi F, Ewig S, et al.; European Respiratory Society; European Society of Clinical Microbiology and Infectious Diseases. Guidelines for the management of adult lower respiratory tract infections. Eur Respir J. 2005;26(6):1138-80.
37. Овсянников Д.Ю., Кузьменко Л.Г., Назарова Т.И., и др. Клинические и лабораторные маркеры бактериальной инфекции у детей разного возраста. Педиатрия. Журн. им. Г.Н. Сперанского. 2019;98(1):186-92 [Ovsiannikov DIu, Kuzmenko LG, Nazarova TI, et al. Klinicheskie i laboratornye markery bakterial’noi infektsii u detei raznogo vozrasta. Pediatriia. Zhurnal im. GN Speranskogo. 2019;98(1):186-92 (in Russian)].
38. Bhatti M, Chu A, Hageman JR, et al. Future directions in the evaluation and management of neonatal sepsis. Neoreviews. 2012;13(2):e103.
39. Vergnanoa S, Buttery J, Cailes B, et al. Neonatal infections: Case definition and guidelines for data collection, analysis, and presentation of immunisation safety data. Vaccine. 2016;34(49):6038-46.
Vaccine. 2016;34(49):6038-46.
40. Cocoros NM, Kleinman K, Priebe GP, et al. Ventilator-Associated Events in Neonates and Children – A New Paradigm. Crit Care Med. 2016;44(1):14-22.
41. Cocoros NM, Priebe GP, Logan LK, et al. A Pediatric Approach to Ventilator-Associated Events Surveillance. Infect Control Hosp Epidemiol. 2017;38(3):327-33.
42. Овсянников Д.Ю., Бойцова Е.В., Ашерова И.К., и др. Пульмонология новорожденных: проблемы и решения. Неонатология: новости, мнения, обучение. 2016;4:39-54 [Ovsiannikov DIu, Boitsova EV, Asherova IK, et al. Pulmonologiia novorozhdennykh: problemy i resheniia. Neonatologiia: novosti, mneniia, obuchenie. 2016;4:39-54 (in Russian)].
43. Ионов О.В., Никитина И.В., Зубков В.В., и др. Порядок обследования новорожденных с подозрением на инфекционную патологию и правила назначения антибактериальной терапии, принятые в отделении реанимации и интенсивной терапии новорожденных ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова» Минздрава России. Неонатология: новости, мнение, обучение. 2014;1(3):95-106 [Ionov OV, Nikitina IV, Zubkov VV, et al. Poriadok obsledovaniia novorozhdennykh s podozreniem na infektsionnuiu patologiiu i pravila naznacheniia antibakterial’noi terapii, priniatye v otdelenii reanimatsii i intensivnoi terapii novorozhdennykh FGBU “Nauchnyi tsentr akusherstva, ginekologii i perinatologii im. akad. V.I. Kulakova” Minzdrava Rossii. Neonatologiia: novosti, mnenie, obuchenie. 2014;1(3):95-106 (in Russian)].
акад. В.И. Кулакова» Минздрава России. Неонатология: новости, мнение, обучение. 2014;1(3):95-106 [Ionov OV, Nikitina IV, Zubkov VV, et al. Poriadok obsledovaniia novorozhdennykh s podozreniem na infektsionnuiu patologiiu i pravila naznacheniia antibakterial’noi terapii, priniatye v otdelenii reanimatsii i intensivnoi terapii novorozhdennykh FGBU “Nauchnyi tsentr akusherstva, ginekologii i perinatologii im. akad. V.I. Kulakova” Minzdrava Rossii. Neonatologiia: novosti, mnenie, obuchenie. 2014;1(3):95-106 (in Russian)].
44. Klompas M, Branson R, Eichenwald EC, et al.; Society for Healthcare Epidemiology of America (SHEA). Strategies to prevent ventilator-associated pneumonia in acute care hospitals: 2014 update. Infect Control Hosp Epidemiol. 2014;35(8):915-36.
45. Овсянников Д.Ю., Кршеминская И.В. Иммунопрофилактика респираторно-синцитиальной вирусной инфекции: почему это важно с эпидемиологической и
клинической точки зрения. Неонатология: новости, мнения, обучение. 2017;2:34-49 [Ovsiannikov DIu, Krsheminskaia IV. Immunoprofilaktika respiratorno-sintsitialnoi virusnoi infektsii: pochemu eto vazhno s epidemiologicheskoi i klinicheskoi tochki zreniia. Neonatologiia: novosti, mneniia, obuchenie. 2017;2:34-49 (in Russian)].
2017;2:34-49 [Ovsiannikov DIu, Krsheminskaia IV. Immunoprofilaktika respiratorno-sintsitialnoi virusnoi infektsii: pochemu eto vazhno s epidemiologicheskoi i klinicheskoi tochki zreniia. Neonatologiia: novosti, mneniia, obuchenie. 2017;2:34-49 (in Russian)].
46. Таточенко В.К., Озерецковский Н.А. Иммунопрофилактика 2020. Cправочник. М.: ПедиатрЪ, 2020 [Tatochenko VK, Ozeretskovsky NA. Immunoprofilaktika 2020. Spravochnik. Moscow: Pediatr, 2020 (in Russian)].
47. Петряйкина Е.С., Бойцова Е.В., Овсянников Д.Ю., и др. Современные представления об облитерирующем бронхиолите у детей. Педиатрия. Журн. им. Г.Н. Сперанского. 2020;99(2):255-62 [Petriaikina ES, Boitsova EV, Ovsiannikov DIu, et al. Sovremennye predstavleniia ob obliteriruiushchem bronkhiolite u detei. Pediatriia. Zhurn. im. G.N. Speranskogo. 2020;99(2):255-62 (in Russian)].
________________________________________________
1. Geppe NA, Rozinova NN, Volkov IK, Mizernitskii IuL. Working classification of the main clinical forms of bronchopulmonary diseases in children. Moscow: Rossiiskoe respiratornoe obshchestvo, 2009 (in Russian).
Working classification of the main clinical forms of bronchopulmonary diseases in children. Moscow: Rossiiskoe respiratornoe obshchestvo, 2009 (in Russian).
2. Ionov OV, Mostovoi AV, Ovsiannikov DIu. Dykhatel’nye rasstroistva u novorozhdennykh. Neonatologiia. Natsional’noe rukovodstvo. Kratkoe izdanie. Ed. NN Volodin. Moscow: GEOTAR-Media, 2013 (in Russian).
3. Antonov AG, Baibarina EN, Balashova EN, et al. Vrozhdennaia pnevmoniia (klinicheskie rekomendatsii). Neonatologiia: novosti, mneniia, obuchenie. 2017;4(18):133-48 (in Russian).
4. Khuven TA, Polin RA. Pnevmoniia. Neonatologiia: novosti, mneniia, obuchenie. 2017;3(17):39-49 (in Russian).
5. Nissen MD. Congenital and neonatal pneumonia. Paediatr Respir Rev. 2007;8(3):195-203.
6. Khazanov AI. Klinicheskaia neonatologiia. Saint Petersburg: Gippokrat, 2009 (in Russian).
7. Osnovnye pokazateli zdorov’ia materi i rebenka, deiatel’nost’ sluzhby okhrany detstva i rodovspomozheniia v Rossiiskoi Federatsii. Moscow: FRIHOI of MoH of Russia, 2015. Available at: http://demoscope.ru/weekly/2016/0671/biblio05.php. Accessed: 25.05.2016 (in Russian).
Moscow: FRIHOI of MoH of Russia, 2015. Available at: http://demoscope.ru/weekly/2016/0671/biblio05.php. Accessed: 25.05.2016 (in Russian).
8. Bryant KA, Cuzman-Cottrill JuA. Rukovodstvo po profilaktike infektsionnykh zabolevanii v pediatrii. Moscow: GEOTAR-Media, 2021 (in Russian).
9. Wauer RR. Surfaktant v neonatologii. Profilaktika i lechenie respiratornogo distress-sindroma novorozhdennykh.Moscow: Meditsinskaia literatura, 2011 (in Russian).
10. Boitsova EV, Ovsiannikov DIu, Zapevalova EIu, et al. Problemy i diskussionnye voprosy diagnostiki pnevmonii u novorozhdennykh detei. Pediatriia. 2019;98(2):178-85 (in Russian).
11. Ovsiannikov DIu, Kuzmenko LG, Grishina TI, et al. Osnovy klinicheskoi immunologii detskogo vozrasta. Ed. DYu Ovsyannikov. Moscow: RUDN, 2020 (in Russian).
12. Duke T. Neonatal pneumonia in developing countries. Arch Dis Child Fetal Neonatal Ed. 2005;90(3):F211-9.
13. Zubkov VV, Baibarina EN, Riumina II, Degtiarev DN. Diagnosticheskaia znachimost priznakov pnevmonii u novorozhdennykh detei. Akusherstvo i ginekologiia. 2012;7:68-73 (in Russian).
Diagnosticheskaia znachimost priznakov pnevmonii u novorozhdennykh detei. Akusherstvo i ginekologiia. 2012;7:68-73 (in Russian).
14. Shabalov NP. Neonatologiia. Uchebnoe posobie. In 2 v. V. 1. 6th ed. Moscow: GEOTAR-Media, 2016 (in Russian).
15. Tsinserling VA, Melnikova VF. Perinatal’nye infektsii. Voprosy patogeneza, morfologicheskoi diagnostiki i kliniko-morfologicheskikh sopostavlenii. Prakticheskoe rukovodstvo. Saint Petersburg: Elbi SPb, 2002 (in Russian).
16. Ovsiannikov DIu. Ostryi bronkhiolit u detei. Voprosy prakticheskoi pediatrii. 2010;5(2):75-84 (in Russian).
17. Krsheminskaia IV, Ovsiannikov DIu, Degtiarev DN, et al. Kliniko-epidemiologicheskie osobennosti i profilaktika nozokomialnogo bronkhiolita RSV‑etiologii u detei grupp riska tiazhelogo techeniia. Pediatriia. Zhurn. im. G.N. Speranskogo. 2017;96(1):50-7 (in Russian).
18. Sotnikova KA, Panov NA. Pnevmonii i pnevmopatii novorozhdennykh detei. Moscow: Meditsina, 1975 (in Russian).
19. Misra S, Bhakoo ON, Ayyagiri A, Katariya S. Clinical and bacteriological profile of neonatal pneumonia. Indian J Med Res. 1991;93:366-70.
20. Shakunthala SK, Rao MG, Urmila S. Diagnostic lung puncture aspiration in acute pneumonia of newborn. Indian Pediatr. 1978;15:39-44.
21. Singhi S, Singhi PD. Clinical signs in neonatal pneumonia. Lancet. 1990;336(8722):1072-3.
22. Sert A, Yazar A, Odabas D, Bilgin H. An unusual cause of fever in a neonate: Influenza A (h2N1) virus pneumonia. Pediatr Pulmonol. 2010;45:734-6.
23. Dementyeva GM. Pnevmoniia u novorozhdennykh. Pnevmonii u detei. Ed. SYu Kaganova, YuE Veltischev. Moscow: Meditsina, 1995 (in Russian).
24. Inpatient care for children: a guide to managing the most common diseases in resource-limited settings. Geneva; World health organization, 2006 (in Russian).
25. Cernada M, Aguar M, Brugada M, et al. Ventilator-associated pneumonia in newborn infants diagnosed with an invasive bronchoalveolar lavage technique: a prospective observational study. Pediatr Crit Care Med. 2013;14(1):55-61.
Pediatr Crit Care Med. 2013;14(1):55-61.
26. Abserkhanova DU. Kliniko-etiologicheskaia kharakteristika ventiliator-assotsiirovannykh pnevmonii u novorozhdennykh ORIT g. Makhachkala. Avtoref. dis. … kand. med. nauk. Makhachkala, 2013 (in Russian).
27. Bronkholegochnaia displaziia. Monografiia. Ed. DIu Ovsiannikov, NA Geppe, AB Malakhov, DN Degtiarev. Moscow: Rossiiskoe respiratornoe obshchestvo, 2020 (in Russian).
28. Swischuk LE. Imaging of the newborn, infant and young child. 3rd edition. Baltimore: William and Wilkins, 1989; p. 59-65.
29. Ovsiannikov DIu, Bolibok AM, Krsheminskaia IV, Degtiareva EA. Dokazatel’naia pul’monologiia novorozhdennykh i grudnykh detei. Ed. DYu Ovsyannikov. Moscow: RUDN, 2017 (in Russian).
30. Degtyareva MV, Gorbunov AV, Mazaev AP, Erokhina AV. Rentgenodiagnostika zabolevanii legkikh u novorozhdennykh detei. Moscow: Logosfera, 2017 (in Russian).
31. Agrons GA, Courtney SE, Stocker JT, Markowitz RI. From the Archives of the AFIP. Lung Disease in Premature Neonates: Radiologic-Pathologic сorrelation. Radiographics. 2005;25(4):1047-73.
From the Archives of the AFIP. Lung Disease in Premature Neonates: Radiologic-Pathologic сorrelation. Radiographics. 2005;25(4):1047-73.
32. Kotik IE. Kliniko-rentgenologicheskie osobennosti respiratornogo distress-sindroma u glubokonedonoshennykh detei. Avtoref. dis. … kand. med. nauk. Moscow: RGMU, 2013 (in Russian).
33. Aslam M, Rosenkrantz T, Abdul-Latif M, Faix RG. Congenital pneumonia. Available at: https://emedicine.medscape.com/article/978865-overview. Accessed: 25.11.2018.
34. Serdechno-legochnaia reanimatsiia, neonatologiia, likhoradka i osnovy antibiotikoterapii. Pediatriia. Ed. DYu Ovsyannikov. In 5 v. Vol. 1. Moscow: RUDN, 2021 (in Russian).
35. Young C, Xie C, Owens CM. Paediatric multi-detector row chest CT: what you really need to know. Insights Imaging. 2012;3(3):229-46.
36. Woodhead M, Blasi F, Ewig S, et al.; European Respiratory Society; European Society of Clinical Microbiology and Infectious Diseases. Guidelines for the management of adult lower respiratory tract infections. Eur Respir J. 2005;26(6):1138-80.
Eur Respir J. 2005;26(6):1138-80.
37. Ovsiannikov DIu, Kuzmenko LG, Nazarova TI, et al. Klinicheskie i laboratornye markery bakterial’noi infektsii u detei raznogo vozrasta. Pediatriia. Zhurnal im. GN Speranskogo. 2019;98(1):186-92 (in Russian).
38. Bhatti M, Chu A, Hageman JR, et al. Future directions in the evaluation and management of neonatal sepsis. Neoreviews. 2012;13(2):e103.
39. Vergnanoa S, Buttery J, Cailes B, et al. Neonatal infections: Case definition and guidelines for data collection, analysis, and presentation of immunisation safety data. Vaccine. 2016;34(49):6038-46.
40. Cocoros NM, Kleinman K, Priebe GP, et al. Ventilator-Associated Events in Neonates and Children – A New Paradigm. Crit Care Med. 2016;44(1):14-22.
41. Cocoros NM, Priebe GP, Logan LK, et al. A Pediatric Approach to Ventilator-Associated Events Surveillance. Infect Control Hosp Epidemiol. 2017;38(3):327-33.
42. Ovsiannikov DIu, Boitsova EV, Asherova IK, et al. Pulmonologiia novorozhdennykh: problemy i resheniia. Neonatologiia: novosti, mneniia, obuchenie. 2016;4:39-54 (in Russian).
Pulmonologiia novorozhdennykh: problemy i resheniia. Neonatologiia: novosti, mneniia, obuchenie. 2016;4:39-54 (in Russian).
43. Ionov OV, Nikitina IV, Zubkov VV, et al. Poriadok obsledovaniia novorozhdennykh s podozreniem na infektsionnuiu patologiiu i pravila naznacheniia antibakterial’noi terapii, priniatye v otdelenii reanimatsii i intensivnoi terapii novorozhdennykh FGBU “Nauchnyi tsentr akusherstva, ginekologii i perinatologii im. akad. V.I. Kulakova” Minzdrava Rossii. Neonatologiia: novosti, mnenie, obuchenie. 2014;1(3):95-106 (in Russian).
44. Klompas M, Branson R, Eichenwald EC, et al.; Society for Healthcare Epidemiology of America (SHEA). Strategies to prevent ventilator-associated pneumonia in acute care hospitals: 2014 update. Infect Control Hosp Epidemiol. 2014;35(8):915-36.
45. Ovsiannikov DIu, Krsheminskaia IV. Immunoprofilaktika respiratorno-sintsitialnoi virusnoi infektsii: pochemu eto vazhno s epidemiologicheskoi i klinicheskoi tochki zreniia. Neonatologiia: novosti, mneniia, obuchenie. 2017;2:34-49 (in Russian).
Neonatologiia: novosti, mneniia, obuchenie. 2017;2:34-49 (in Russian).
46. Tatochenko VK, Ozeretskovsky NA. Immunoprofilaktika 2020. Spravochnik. Moscow: Pediatr, 2020 (in Russian).
47. Petriaikina ES, Boitsova EV, Ovsiannikov DIu, et al. Sovremennye predstavleniia ob obliteriruiushchem bronkhiolite u detei. Pediatriia. Zhurn. im. G.N. Speranskogo. 2020;99(2):255-62 (in Russian).
Pediatric Pneumonia — StatPearls — NCBI Bookshelf
Программа непрерывного образования
Во всем мире пневмония является ведущей причиной заболеваемости и смертности среди детей в возрасте до 5 лет. Хотя большинство смертей, связанных с пневмонией у детей, в основном приходится на развивающиеся страны, бремя болезни является существенным, и в развитых странах существуют значительные расходы, связанные со здравоохранением, связанные с пневмонией. В этом упражнении рассматриваются причины, патофизиология и проявления детской пневмонии, а также подчеркивается роль межпрофессиональной команды в ее лечении.
Цели:
Определите этиологию детской пневмонии.
Ознакомьтесь с презентацией педиатрической пневмонии.
Опишите доступные варианты лечения и ведения детской пневмонии.
Опишите стратегии межпрофессиональной бригады для улучшения координации помощи и результатов лечения педиатрических пациентов с пневмонией.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Во всем мире пневмония является ведущей причиной заболеваемости и смертности детей в возрасте до 5 лет.[1] Хотя большинство смертей, связанных с пневмонией у детей, в основном приходится на развивающиеся страны, бремя болезни является значительным, и в развитых странах существуют значительные медицинские расходы, связанные с пневмонией.[2]
Этиология
Этиологию пневмонии в педиатрической популяции можно классифицировать по возрастным и патогенно-специфическим микроорганизмам. [3] Новорожденные подвержены риску заражения бактериальными патогенами, присутствующими в родовых путях, включая такие микроорганизмы, как стрептококки группы В, Клебсиелла, кишечная палочка и Listeria monocytogenes .[4][5][6] Streptococcus pneumoniae, Streptococcus pyogenes, и Staphylococcus aureus могут быть выявлены при пневмонии новорожденных с поздним началом.[4] Вирусы являются основной причиной пневмонии у младенцев старшего возраста и детей младшего возраста в возрасте от 30 дней до 2 лет.[7] У детей от 2 до 5 лет также наиболее распространены респираторные вирусы.[8][9] Рост числа случаев, связанных с S. pneumoniae и H. influenzae 9В этой возрастной группе наблюдается 0038 тип B.[10][11] Микоплазменная пневмония часто возникает у детей в возрасте от 5 до 13 лет[12][13]; однако S. pneumoniae по-прежнему остается наиболее часто идентифицируемым организмом. Подростки обычно имеют такие же инфекционные риски, как и взрослые. Важно учитывать наличие туберкулеза (ТБ) у иммигрантов из районов с высокой распространенностью и у детей с известным контактом.
[3] Новорожденные подвержены риску заражения бактериальными патогенами, присутствующими в родовых путях, включая такие микроорганизмы, как стрептококки группы В, Клебсиелла, кишечная палочка и Listeria monocytogenes .[4][5][6] Streptococcus pneumoniae, Streptococcus pyogenes, и Staphylococcus aureus могут быть выявлены при пневмонии новорожденных с поздним началом.[4] Вирусы являются основной причиной пневмонии у младенцев старшего возраста и детей младшего возраста в возрасте от 30 дней до 2 лет.[7] У детей от 2 до 5 лет также наиболее распространены респираторные вирусы.[8][9] Рост числа случаев, связанных с S. pneumoniae и H. influenzae 9В этой возрастной группе наблюдается 0038 тип B.[10][11] Микоплазменная пневмония часто возникает у детей в возрасте от 5 до 13 лет[12][13]; однако S. pneumoniae по-прежнему остается наиболее часто идентифицируемым организмом. Подростки обычно имеют такие же инфекционные риски, как и взрослые. Важно учитывать наличие туберкулеза (ТБ) у иммигрантов из районов с высокой распространенностью и у детей с известным контактом. Дети с хроническими заболеваниями также подвержены риску заражения специфическими возбудителями. При муковисцидозе пневмония вторична по отношению к S. aureus и Pseudomonas aeruginosa распространены повсеместно.[14] Пациенты с серповидно-клеточной анемией подвержены риску инфицирования инкапсулированными микроорганизмами.[15] Дети с ослабленным иммунитетом должны быть обследованы на наличие Pneumocystis jirovecii , цитомегаловируса и видов грибов, если не обнаружено других микроорганизмов.[16] Невакцинированные дети подвержены риску инфицирования вакциноуправляемыми патогенами.
Дети с хроническими заболеваниями также подвержены риску заражения специфическими возбудителями. При муковисцидозе пневмония вторична по отношению к S. aureus и Pseudomonas aeruginosa распространены повсеместно.[14] Пациенты с серповидно-клеточной анемией подвержены риску инфицирования инкапсулированными микроорганизмами.[15] Дети с ослабленным иммунитетом должны быть обследованы на наличие Pneumocystis jirovecii , цитомегаловируса и видов грибов, если не обнаружено других микроорганизмов.[16] Невакцинированные дети подвержены риску инфицирования вакциноуправляемыми патогенами.
Эпидемиология
По оценкам, во всем мире ежегодно регистрируется 120 миллионов случаев пневмонии, что приводит к 1,3 миллионам смертей.[3] На детей младше 2 лет в развивающихся странах приходится почти 80% детских смертей, вызванных пневмонией.[17] Прогноз пневмонии лучше в развитых странах, уносится меньше жизней, но бремя болезни чрезвычайно велико, примерно 2,5 миллиона случаев в год. Примерно от трети до половины этих случаев приводят к госпитализации.[18]
Примерно от трети до половины этих случаев приводят к госпитализации.[18]
Внедрение пневмококковой вакцины значительно снизило риск пневмонии в Соединенных Штатах.
Патофизиология
Пневмония — это инвазия патогенов в нижние дыхательные пути ниже гортани путем вдыхания, аспирации, инвазии респираторного эпителия или гематогенного распространения.[19] Существуют барьеры для инфекции, которые включают анатомические структуры (волосы в носу, носовые раковины, надгортанник, реснички), а также гуморальный и клеточный иммунитет.[19]] После того, как эти барьеры нарушены, инфекция, распространяющаяся либо фомитами/капельками (в основном вирусами), либо колонизацией носоглотки (в основном бактериями), приводит к воспалению и повреждению или гибели окружающего эпителия и альвеол. В конечном итоге это сопровождается миграцией воспалительных клеток к месту инфекции, вызывая экссудативный процесс, который, в свою очередь, ухудшает оксигенацию.[20] В большинстве случаев микроб не идентифицируется, а наиболее частая причина — вирусной этиологии.
Различают четыре стадии крупозной пневмонии. Первая стадия возникает в течение 24 часов и характеризуется альвеолярным отеком и гиперемией сосудов. Присутствуют как бактерии, так и нейтрофилы.
Красное опеченение второй стадии, имеет консистенцию печени. Стадия характеризуется нейтрофилами, эритроцитами и слущенными эпителиальными клетками. Обычны отложения фибрина в альвеолах.
Третья стадия серого опеченения наступает через 2-3 дня, и легкие приобретают темно-коричневый цвет. Происходит накопление гемосидерина и гемолиз эритроцитов.
Четвертая стадия — стадия разрешения, когда клеточные инфильтраты резорбируются и структура легких восстанавливается. Если заживление не идеальное, это может привести к парапневмоническим выпотам и плевральным спайкам.
При бронхопневмонии часто наблюдается пятнистая консолидация одной или нескольких долей. Нейтрофильный инфильтрат располагается преимущественно вокруг центра бронхов.
Анамнез и медицинский осмотр
Во многих случаях жалобы, связанные с пневмонией, неспецифичны, включая кашель, лихорадку, тахипноэ и затрудненное дыхание. [21] Маленькие дети могут жаловаться на боли в животе. Важный анамнез, который необходимо собрать, включает в себя продолжительность симптомов, воздействие, поездки, контакты с больными, исходное состояние здоровья ребенка, хронические заболевания, рецидивирующие симптомы, удушье, историю иммунизации, здоровье матери или родовые осложнения у новорожденных.[22]
[21] Маленькие дети могут жаловаться на боли в животе. Важный анамнез, который необходимо собрать, включает в себя продолжительность симптомов, воздействие, поездки, контакты с больными, исходное состояние здоровья ребенка, хронические заболевания, рецидивирующие симптомы, удушье, историю иммунизации, здоровье матери или родовые осложнения у новорожденных.[22]
Физикальное обследование должно включать наблюдение за признаками дыхательной недостаточности, включая тахипноэ, раздувание носа, втяжение нижней части грудной клетки или гипоксию на комнатном воздухе.[21] Обратите внимание, что младенцы могут жаловаться на неспособность переносить кормление, хрюканье или апноэ. Аускультация хрипов или хрипов во всех легочных полях с помощью стетоскопа соответствующего размера также может помочь в диагностике. В развитых странах другие вспомогательные средства, такие как лабораторные анализы и визуализация, могут быть полезной частью медицинского осмотра. Ни один из изолированных результатов физического осмотра не может точно диагностировать пневмонию. [23] Однако сочетание симптомов, включая лихорадку, тахипноэ, очаговые хрипы и ослабление дыхательных шумов вместе, повышает чувствительность для обнаружения пневмонии на рентгене. Пневмония — это клинический диагноз, который должен учитывать анамнез настоящего заболевания, результаты физического осмотра, дополнительные тесты и методы визуализации.
[23] Однако сочетание симптомов, включая лихорадку, тахипноэ, очаговые хрипы и ослабление дыхательных шумов вместе, повышает чувствительность для обнаружения пневмонии на рентгене. Пневмония — это клинический диагноз, который должен учитывать анамнез настоящего заболевания, результаты физического осмотра, дополнительные тесты и методы визуализации.
Оценка
Лабораторное обследование детей с подозрением на пневмонию в идеале должно начинаться с неинвазивного экспресс-анализа у постели больного, включая анализ мазка из носоглотки на грипп, респираторно-синцитиальный вирус и метапневмовирус человека, когда это возможно и целесообразно. Это может помочь свести к минимуму ненужную визуализацию и лечение антибиотиками у детей с гриппом или бронхиолитом. Детям с тяжелым заболеванием и признаками интоксикации следует провести общий анализ крови (ОАК), электролиты, почечную/печеночную функцию и посев крови.[24] Эти тесты, как правило, не требуются у детей с легкой формой заболевания. Воспалительные маркеры не помогают различать вирусную и бактериальную пневмонию у детей.[24][25] Тем не менее, эти тесты могут быть получены для отслеживания прогрессирования заболевания и служат прогностическими индикаторами. Детям, побывавшим в районах, эндемичных по туберкулезу, или имеющим контакт с больным в анамнезе, и имеющим признаки и симптомы, подозрительные на пневмонию, следует взять образцы мокроты или желудочные аспираты для посева.
Воспалительные маркеры не помогают различать вирусную и бактериальную пневмонию у детей.[24][25] Тем не менее, эти тесты могут быть получены для отслеживания прогрессирования заболевания и служат прогностическими индикаторами. Детям, побывавшим в районах, эндемичных по туберкулезу, или имеющим контакт с больным в анамнезе, и имеющим признаки и симптомы, подозрительные на пневмонию, следует взять образцы мокроты или желудочные аспираты для посева.
Окрашивание и посев мокроты по Граму непродуктивны, так как образцы часто контаминированы оральной флорой. Можно сделать посев крови, но он часто бывает отрицательным. Сегодня серология используется для определения присутствия видов микоплазмы, легионеллы и хламидий. ПЦР становится доступной в большинстве больниц, но, тем не менее, получение результатов занимает 24-48 часов.
Нет четких рекомендаций по рутинному использованию рентгенографии органов грудной клетки у детей.[24] Хотя рентген грудной клетки может быть полезен в диагностике и подтверждении пневмонии,[26] он несет в себе риски, в том числе радиационное облучение, расходы, связанные со здравоохранением, и ложноотрицательные результаты, увеличивая использование необоснованных антибиотиков. Визуализация должна проводиться только у детей с признаками токсичности, у детей с рецидивирующим или длительным течением болезни, несмотря на лечение, у детей в возрасте от 0 до 3 месяцев с лихорадкой, подозрением на аспирацию инородного тела или врожденными пороками развития легких. Визуализация также может рассматриваться у детей младше 5 лет, у которых есть лихорадка, лейкоцитоз и неустановленный источник инфекции.[26] Визуализация также может быть полезна при остром обострении инфекций верхних дыхательных путей или для исключения основной опухоли у детей с «круглой пневмонией».[27][28]
Визуализация должна проводиться только у детей с признаками токсичности, у детей с рецидивирующим или длительным течением болезни, несмотря на лечение, у детей в возрасте от 0 до 3 месяцев с лихорадкой, подозрением на аспирацию инородного тела или врожденными пороками развития легких. Визуализация также может рассматриваться у детей младше 5 лет, у которых есть лихорадка, лейкоцитоз и неустановленный источник инфекции.[26] Визуализация также может быть полезна при остром обострении инфекций верхних дыхательных путей или для исключения основной опухоли у детей с «круглой пневмонией».[27][28]
Лечение/управление
Лечение должно быть направлено на конкретный возбудитель, который подозревается на основании информации, полученной из анамнеза и физического осмотра. Поддерживающее и симптоматическое лечение является ключевым и включает дополнительный кислород при гипоксии, жаропонижающие средства при лихорадке и жидкости при обезвоживании. Это особенно важно при неинфекционном пневмоните и вирусной пневмонии, при которых антибиотики не показаны. [21][29] Средства от кашля не рекомендуются.
[21][29] Средства от кашля не рекомендуются.
При подозрении на бактериальную пневмонию лечите эмпирически антибиотиками, учитывая значимый анамнез и бактериальные патогены, общие для определенных возрастных групп.
Новорожденные должны получать ампициллин плюс аминогликозид или цефалоспорин третьего поколения [21][30], но не цефтриаксон, поскольку он может вытеснять связанный билирубин и приводить к ядерной желтухе.
Атипичная пневмония часто встречается у младенцев в возрасте от 1 до 3 месяцев, и эта группа должна иметь дополнительное покрытие антибиотиками эритромицином или кларитромицином.[21][30]
У младенцев и детей старше 3 месяцев наиболее распространенным является S. pneumoniae , для которого препаратом выбора является пероральный прием высоких доз амоксициллина[21][30] или другого бета-лактамного антибиотика.
У детей старше 5 лет атипичные агенты играют более важную роль, и макролидные антибиотики обычно являются терапией первой линии. [21]
[21]
Особое внимание следует уделять детям с хроническими заболеваниями, поскольку они могут повлиять на выбор антибиотиков[21]. Детям с серповидноклеточной анемией потребуется цефотаксим, макролид, ванкомицин в случае тяжелого заболевания. Детям с муковисцидозом потребуется пиперациллин или цефтазидим плюс тобрамицин. Лечите молниеносную вирусную пневмонию по показаниям в зависимости от выявленного вируса. При ветряной оспе используйте ацикловир, а при респираторно-синцитиальном вирусе (RSV) используйте рибавирин для пациентов с высоким риском. Пациентов с ВИЧ следует лечить сульфаметоксазолом/триметопримом и преднизолоном, а в течение Цитомегаловирус , ганцикловир и гамма-глобулин являются предпочтительными агентами. При подозрении на метициллин-резистентный Staphylococcus aureus (MRSA) можно назначить клиндамицин или ванкомицин.
Важно иметь высокий индекс подозрения на осложнения, особенно у пациентов, возвращающихся для повторного обследования. Для пациентов, отправленных домой с симптоматическим или поддерживающим лечением по поводу подозрения на вирусную пневмонию, при повторном обследовании следует рассмотреть возможность вторичной бактериальной инфекции или других диагнозов. [31] Дети с неосложненными бактериальными инфекциями, которые не реагируют на лечение в течение 72 часов, должны быть обследованы на наличие осложнений, включая пневмоторакс, эмпиему или плевральный выпот [32]. Другие системные осложнения пневмонии включают сепсис, обезвоживание, артрит, менингит и гемолитико-уремический синдром.
[31] Дети с неосложненными бактериальными инфекциями, которые не реагируют на лечение в течение 72 часов, должны быть обследованы на наличие осложнений, включая пневмоторакс, эмпиему или плевральный выпот [32]. Другие системные осложнения пневмонии включают сепсис, обезвоживание, артрит, менингит и гемолитико-уремический синдром.
Новорожденных и младенцев в возрасте до 90 дней следует госпитализировать для лечения, в дополнение к детям с ослабленным иммунитетом или с другими сопутствующими хроническими заболеваниями, такими как серповидно-клеточная анемия или муковисцидоз.[21] Дети с социальными факторами, препятствующими доступу к медицинской помощи, с неудачным амбулаторным лечением или с подозрением на туберкулез, также должны быть госпитализированы.[33]
Госпитализация часто требуется для пациентов с дыхательной недостаточностью и низкой оксигенацией. В большинстве случаев наличие парапневмонического выпота требует госпитализации. Детям с тяжелой дыхательной недостаточностью может потребоваться дыхательная терапия, СИПАП или даже искусственная вентиляция легких. Большой плевральный выпот требует дренирования в диагностических и лечебных целях. У пациентов с эмпиемой ранняя видеоассистированная торакальная хирургия (VATS) коррелирует со снижением смертности, длительности госпитализации и ионизирующего излучения при КТ.
Большой плевральный выпот требует дренирования в диагностических и лечебных целях. У пациентов с эмпиемой ранняя видеоассистированная торакальная хирургия (VATS) коррелирует со снижением смертности, длительности госпитализации и ионизирующего излучения при КТ.
Важно, чтобы родители или лица, осуществляющие уход за детьми, выписываемыми домой, получили четкие инструкции по выписке и меры предосторожности при возвращении в дополнение к тщательному наблюдению педиатра.
Differential Diagnosis
Aortic stenosis
Aseptic meningitis
Asthma
Atelectasis
AV septal defect, complete
Defect AV Speptal, несбалансированный
Бактериемия
Траума при рождении
Prognosis
. Большинство детей. Вирусная пневмония обычно проходит без лечения. Отдаленные последствия встречаются редко. Однако как стафилококковая, так и ветряная пневмония имеют осторожные исходы у детей.
Отдаленные последствия встречаются редко. Однако как стафилококковая, так и ветряная пневмония имеют осторожные исходы у детей.
Дети, больные туберкулезом, подвергаются высокому риску прогрессирования заболевания, если это состояние не лечится Дети с ослабленным иммунитетом имеют наихудший прогноз. Каждый год примерно 3 миллиона детей умирают от пневмонии, и у большинства из этих детей также есть другие сопутствующие заболевания, такие как врожденный порок сердца, иммуносупрессия или хроническое заболевание легких недоношенных.
Осложнения
Улучшение результатов медицинской бригады
Детская пневмония часто недолечивается или пропускается, что приводит к высокой заболеваемости и смертности. Состояние лучше всего контролируется межпрофессиональной командой для улучшения результатов. Большинство пациентов ведет педиатр, практикующая медсестра или поставщик первичной медико-санитарной помощи. Обучение пациентов и лиц, осуществляющих уход, имеет жизненно важное значение. Родителям нужно сказать, чтобы они воздерживались от курения, и важность мытья рук нельзя переоценить. Кроме того, все клиницисты, ухаживающие за детьми, должны делать акцент на вакцинации против пневмококка и гриппа.
Родителям нужно сказать, чтобы они воздерживались от курения, и важность мытья рук нельзя переоценить. Кроме того, все клиницисты, ухаживающие за детьми, должны делать акцент на вакцинации против пневмококка и гриппа.
Медицинские работники, включая врачей, медсестер, фельдшеров, практикующих медсестер, фармацевтов, в идеале должны работать вместе в тесном окружении для оптимального ухода за пациентами. При уходе за детьми с пневмонией фармацевты могут оказать существенную помощь в выявлении географических моделей резистентности для улучшения результатов лечения с помощью выбранных антибиотиков.
Лица, осуществляющие уход, должны быть осведомлены о признаках затрудненного дыхания и о том, когда обращаться за медицинской помощью. Только с помощью командного подхода можно быстро вылечить пневмонию у детей с минимальной заболеваемостью.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.

Ссылки
- 1.
Гупта ГР. Борьба с пневмонией и диареей: самыми смертельными заболеваниями для самых бедных детей в мире. Ланцет. 09 июня 2012 г .; 379 (9832): 2123-4. [PubMed: 22682449]
- 2.
Рудан И., Наир Х., Марушич А., Кэмпбелл Х. Снижение смертности от детской пневмонии и диареи: главный приоритет — это также и самая большая возможность. Джей Глоб Здоровье. 2013 июнь;3(1):010101. [Бесплатная статья PMC: PMC3700027] [PubMed: 23826497]
- 3.
Rudan I, O’Brien KL, Nair H, Liu L, Theodoratou E, Qazi S, Lukšic I, Fischer Walker CL, Black RE, Campbell H., Справочная группа по эпидемиологии детского здоровья ( ЧЕРГ). Эпидемиология и этиология детской пневмонии в 2010 г.: оценки заболеваемости, тяжелой заболеваемости, смертности, основных факторов риска и возбудителей в 192 странах. Джей Глоб Здоровье. 2013 июнь;3(1):010401. [Бесплатная статья PMC: PMC3700032] [PubMed: 23826505]
- 4.

Ариф Ф. Обновленные рекомендации Rcog по профилактике ранней неонатальной стрептококковой инфекции группы B. J Ayub Med Coll Abbottabad. 2018 июль-сен;30(3):490. [PubMed: 30465394]
- 5.
Чен Дж. К., Дженкинс-Марш С., Фленади В., Ирландия С., Мэй М., Гримвуд К., Лили Х.Г. Стрептококковая инфекция группы B с ранним началом в условиях профилактики на основе факторов риска: 15-летнее популяционное исследование. Aust N Z J Obstet Gynaecol. 2019 июнь; 59 (3): 422-429. [В паблике: 30203834]
- 6.
Аль Хаззани А.А., Бавазир Р.А.Б., Шехата А.И. Эпидемиологическая характеристика неонатальных инфекций, вызванных стрептококками серотипа группы В, ассоциированная с уровнем интерлейкина-6 как чувствительным параметром для ранней диагностики. Саудовская J Biol Sci. 2018 ноябрь;25(7):1356-1364. [Статья бесплатно PMC: PMC6252016] [PubMed: 30505181]
- 7.
Верховен Д. Влияние иммунологического созревания на заболеваемость, вызванную респираторно-синцитиальным вирусом, у детей раннего возраста.
 Вирус Иммунол. 2019март; 32(2):76-83. [PubMed: 30499759]
Вирус Иммунол. 2019март; 32(2):76-83. [PubMed: 30499759]- 8.
ГББ 2016 Сотрудники по инфекциям нижних дыхательных путей. Оценки глобальной, региональной и национальной заболеваемости, смертности и этиологии инфекций нижних дыхательных путей в 195 странах, 1990–2016 гг.: систематический анализ для исследования глобального бремени болезней, 2016 г. Lancet Infect Dis. 2018 ноябрь;18(11):1191-1210. [Бесплатная статья PMC: PMC6202443] [PubMed: 30243584]
- 9.
Омер С.Б., Сутанто А., Сарво Х., Линехан М., Джелантик И.Г., Мерсер Д., Мониага В., Моултон Л.Х., Виджая А., Мулджати П., Гесснер Б.Д., Штайнхофф М.С. Климатические, временные и географические характеристики респираторно-синцитиального вирусного заболевания у населения тропических островов. Эпидемиол инфекции. 2008 Октябрь; 136 (10): 1319-27. [Бесплатная статья PMC: PMC2870725] [PubMed: 18177515]
- 10.
Гесснер Б.Д., Сутанто А., Линехан М., Джелантик И.
 Г., Флетчер Т., Герудуг И.К., Ингерани, Мерсер Д., Мониага В., Моултон Л.Х., Моултон Л.Х. Л.Х., Малхолланд К., Нельсон С., Соемохарджо С., Стейнхофф М., Виджая А., Стокель П., Мейнард Дж., Арджозо С. Заболеваемость вакциноуправляемой пневмонией и менингитом Haemophilus influenzae типа b у индонезийских детей: рандомизированное вакцино-зондовое исследование по дереву. Ланцет. 2005 г., 1–7 января; 365 (9453): 43–52. [В паблике: 15643700]
Г., Флетчер Т., Герудуг И.К., Ингерани, Мерсер Д., Мониага В., Моултон Л.Х., Моултон Л.Х. Л.Х., Малхолланд К., Нельсон С., Соемохарджо С., Стейнхофф М., Виджая А., Стокель П., Мейнард Дж., Арджозо С. Заболеваемость вакциноуправляемой пневмонией и менингитом Haemophilus influenzae типа b у индонезийских детей: рандомизированное вакцино-зондовое исследование по дереву. Ланцет. 2005 г., 1–7 января; 365 (9453): 43–52. [В паблике: 15643700]- 11.
Cutts FT, Zaman SM, Enwere G, Jaffar S, Levine OS, Okoko JB, Oluwalana C, Vaughan A, Obaro SK, Leach A, McAdam KP, Biney E, Saaka M, Onwuchekwa U, Яллоп Ф., Пирс Н.Ф., Гринвуд Б.М., Адегбола Р.А., Гамбийская группа по испытанию пневмококковой вакцины. Эффективность девятивалентной пневмококковой конъюгированной вакцины против пневмонии и инвазивной пневмококковой инфекции в Гамбии: рандомизированное двойное слепое плацебо-контролируемое исследование. 2005 26 марта — 1 апреля Lancet. 365 (9465): 1139-46. [Пубмед: 15794968]
- 12.

Saraya T. Mycoplasma pneumoniae Инфекция: Основы. J Gen Fam Med. 2017 июнь;18(3):118-125. [Бесплатная статья PMC: PMC5689399] [PubMed: 29264006]
- 13.
Акаши Ю., Хаяши Д., Сузуки Х., Шигай М., Канемото К., Нотаке С., Исиодори Т., Исикава Х., Имаи Х. Клинические особенности и сезонные колебания распространенности резистентной к макролидам Mycoplasma pneumoniae . J Gen Fam Med. 2018 ноябрь;19(6):191-197. [PMC free article: PMC6238234] [PubMed: 30464865]
- 14.
Дряхина К., Совова К., Немец А., Шпанел П. Дифференциация легочных бактериальных патогенов при муковисцидозе по их летучим метаболитам, выделяемым in vitro. культуры: Pseudomonas aeruginosa, Staphylococcus aureus, Stenotrophomonas maltophilia и комплекс Burkholderia cepacia. J Дыхание Res. 2016 10 августа; 10 (3): 037102. [PubMed: 27506232]
- 15.
Martí-Carvajal AJ, Conterno LO. Антибиотики для лечения внебольничной пневмонии у людей с серповидноклеточной анемией.
 Cochrane Database Syst Rev. 2016 Nov 14;11(11):CD005598. [Бесплатная статья PMC: PMC6530651] [PubMed: 27841444]
Cochrane Database Syst Rev. 2016 Nov 14;11(11):CD005598. [Бесплатная статья PMC: PMC6530651] [PubMed: 27841444]- 16.
Stagno S, Brasfield DM, Brown MB, Cassell GH, Pifer LL, Whitley RJ, Tiller RE. Детский пневмонит, связанный с цитомегаловирусом, хламидиями, пневмоцистами и уреаплазмами: проспективное исследование. Педиатрия. 1981 г., сен; 68 (3): 322-9. [PubMed: 6269042]
- 17.
Garenne M, Ronsmans C, Campbell H. Величина смертности от острых респираторных инфекций у детей до 5 лет в развивающихся странах. Статистика мирового здравоохранения, вопрос 1992;45(2-3):180-91. [PubMed: 1462653]
- 18.
Howie SRC, Murdoch DR. Глобальная детская пневмония: хорошие новости, плохие новости и путь вперед. Ланцет Глоб Здоровье. 2019 янв;7(1):e4-e5. [PubMed: 30497987]
- 19.
Bengoechea JA, Sa Pessoa J. Биология инфекции Klebsiella pneumoniae: жизнь для противодействия защите хозяина. FEMS Microbiol Rev.
 2019 Mar 01;43(2):123-144. [Бесплатная статья PMC: PMC6435446] [PubMed: 30452654]
2019 Mar 01;43(2):123-144. [Бесплатная статья PMC: PMC6435446] [PubMed: 30452654]- 20.
Зар Х.Дж. Бактериальная и вирусная пневмония: новые данные исследования здоровья детей Дракенштейна. Pediatr Respir Respir. 2017 Сентябрь; 24:8-10. [PubMed: 28687247]
- 21.
Джадавджи Т., Ло Б., Лебель М. Х., Кеннеди В. А., Голд Р., Ван Э. Э. Практическое руководство по диагностике и лечению детской пневмонии. CMAJ. 1997 01 марта; 156 (5): S703-11. [Бесплатная статья PMC: PMC1232848] [PubMed:
82]- 22.
Дон М. Факторы риска педиатрической внебольничной пневмонии. Eur Respir J. 2011 Mar;37(3):724-5; ответ автора 725. [PubMed: 21357931]
- 23.
Нойман М.И., Монуто М.С., Скалли К.Дж., Бачур Р.Г. Прогнозирование пневмонии в педиатрическом отделении неотложной помощи. Педиатрия. 2011 г., август; 128 (2): 246–53. [PubMed: 21746723]
- 24.
Макинтош К. Внебольничная пневмония у детей.
 N Engl J Med. 2002 07 февраля; 346 (6): 429-37. [PubMed: 11832532]
N Engl J Med. 2002 07 февраля; 346 (6): 429-37. [PubMed: 11832532]- 25.
Nohynek H, Valkeila E, Leinonen M, Eskola J. Скорость оседания эритроцитов, количество лейкоцитов и С-реактивный белок сыворотки в оценке этиологического диагноза острых инфекций нижних дыхательных путей у детей . Педиатр Infect Dis J. 1995 июня; 14 (6): 484-90. [PubMed: 7667052]
- 26.
Марковиц Р.И., Ручелли Э. Пневмония у младенцев и детей: рентгенопатологическая корреляция. Семин Рентгенол. 1998 апр; 33(2):151-62. [PubMed: 9583110]
- 27.
Ким Ю.В., Доннелли Л.Ф. Круглая пневмония: результаты визуализации в большой серии детей. Педиатр Радиол. 2007 г., декабрь 37(12):1235-40. [PubMed: 17952428]
- 28.
Макленнан М.К. Радиологические обходы. Круглая пневмония. Кан Фам Врач. 1998 апр; 44:751, 757-9. [Бесплатная статья PMC: PMC2277819] [PubMed: 9585845]
- 29.
Hall CB, Powell KR, Schnabel KC, Gala CL, Pincus PH.
 Риск вторичной бактериальной инфекции у младенцев, госпитализированных с респираторно-синцитиальной вирусной инфекцией. J Педиатр. 1988 г., август; 113 (2): 266–71. [PubMed: 3397789]
Риск вторичной бактериальной инфекции у младенцев, госпитализированных с респираторно-синцитиальной вирусной инфекцией. J Педиатр. 1988 г., август; 113 (2): 266–71. [PubMed: 3397789]- 30.
Matera MG, Rogliani P, Ora J, Cazzola M. Текущие фармакотерапевтические возможности для лечения инфекций нижних дыхательных путей у детей с упором на противомикробные препараты. Эксперт Опин Фармаколог. 2018 дек;19(18):2043-2053. [PubMed: 30359143]
- 31.
Wald ER. Рецидивирующие и неразрешающиеся пневмонии у детей. Семин Респир Инфекция. 1993 март;8(1):46-58. [PubMed: 8372275]
- 32.
Freij BJ, Kusmiesz H, Nelson JD, McCracken GH. Парапневмонические выпоты и эмпиема у госпитализированных детей: ретроспективный обзор 227 случаев. Педиатр Infect Dis. 1984, ноябрь-декабрь; 3(6):578-91. [PubMed: 6514596]
- 33.
Джайн С., Уильямс Д.Дж., Арнольд С.Р., Ампофо К., Брэмли А.М., Рид С., Стокманн С., Андерсон Э.
 Дж., Грижалва К.Г., Селф В.Х., Чжу И., Патель А., Хаймас W, Chappell JD, Kaufman RA, Kan JH, Dansie D, Lenny N, Hillyard DR, Haynes LM, Levine M, Lindstrom S, Winchell JM, Katz JM, Erdman D, Schneider E, Hicks LA, Wunderink RG, Edwards KM, Павия А.Т., МакКаллерс Дж.А., Финелли Л., Исследовательская группа CDC EPIC. Внебольничная пневмония, требующая госпитализации среди детей в США. N Engl J Med. 2015 26 фев; 372(9)):835-45. [Бесплатная статья PMC: PMC4697461] [PubMed: 25714161]
Дж., Грижалва К.Г., Селф В.Х., Чжу И., Патель А., Хаймас W, Chappell JD, Kaufman RA, Kan JH, Dansie D, Lenny N, Hillyard DR, Haynes LM, Levine M, Lindstrom S, Winchell JM, Katz JM, Erdman D, Schneider E, Hicks LA, Wunderink RG, Edwards KM, Павия А.Т., МакКаллерс Дж.А., Финелли Л., Исследовательская группа CDC EPIC. Внебольничная пневмония, требующая госпитализации среди детей в США. N Engl J Med. 2015 26 фев; 372(9)):835-45. [Бесплатная статья PMC: PMC4697461] [PubMed: 25714161]
Детская пневмония — StatPearls — NCBI Bookshelf
Непрерывное образование
Во всем мире пневмония является ведущей причиной заболеваемости и смертности у детей младше 5 лет . Хотя большинство смертей, связанных с пневмонией у детей, в основном приходится на развивающиеся страны, бремя болезни является существенным, и в развитых странах существуют значительные расходы, связанные со здравоохранением, связанные с пневмонией. В этом упражнении рассматриваются причины, патофизиология и проявления детской пневмонии, а также подчеркивается роль межпрофессиональной команды в ее лечении.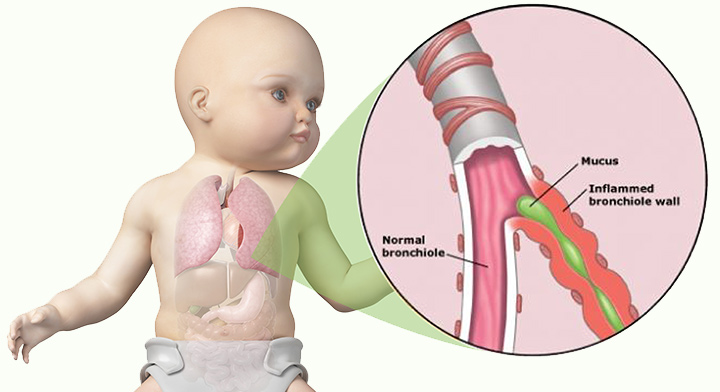
Цели:
Определите этиологию детской пневмонии.
Ознакомьтесь с презентацией педиатрической пневмонии.
Опишите доступные варианты лечения и ведения детской пневмонии.
Опишите стратегии межпрофессиональной бригады для улучшения координации помощи и результатов лечения педиатрических пациентов с пневмонией.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Во всем мире пневмония является ведущей причиной заболеваемости и смертности детей в возрасте до 5 лет.[1] Хотя большинство смертей, связанных с пневмонией у детей, в основном приходится на развивающиеся страны, бремя болезни является значительным, и в развитых странах существуют значительные медицинские расходы, связанные с пневмонией.[2]
Этиология
Этиологию пневмонии в педиатрической популяции можно классифицировать по возрастным и патогенно-специфическим микроорганизмам. [3] Новорожденные подвержены риску заражения бактериальными патогенами, присутствующими в родовых путях, включая такие микроорганизмы, как стрептококки группы В, Клебсиелла, кишечная палочка и Listeria monocytogenes .[4][5][6] Streptococcus pneumoniae, Streptococcus pyogenes, и Staphylococcus aureus могут быть выявлены при пневмонии новорожденных с поздним началом.[4] Вирусы являются основной причиной пневмонии у младенцев старшего возраста и детей младшего возраста в возрасте от 30 дней до 2 лет.[7] У детей от 2 до 5 лет также наиболее распространены респираторные вирусы.[8][9] Рост числа случаев, связанных с S. pneumoniae и H. influenzae 9В этой возрастной группе наблюдается 0038 тип B.[10][11] Микоплазменная пневмония часто возникает у детей в возрасте от 5 до 13 лет[12][13]; однако S. pneumoniae по-прежнему остается наиболее часто идентифицируемым организмом. Подростки обычно имеют такие же инфекционные риски, как и взрослые. Важно учитывать наличие туберкулеза (ТБ) у иммигрантов из районов с высокой распространенностью и у детей с известным контактом.
[3] Новорожденные подвержены риску заражения бактериальными патогенами, присутствующими в родовых путях, включая такие микроорганизмы, как стрептококки группы В, Клебсиелла, кишечная палочка и Listeria monocytogenes .[4][5][6] Streptococcus pneumoniae, Streptococcus pyogenes, и Staphylococcus aureus могут быть выявлены при пневмонии новорожденных с поздним началом.[4] Вирусы являются основной причиной пневмонии у младенцев старшего возраста и детей младшего возраста в возрасте от 30 дней до 2 лет.[7] У детей от 2 до 5 лет также наиболее распространены респираторные вирусы.[8][9] Рост числа случаев, связанных с S. pneumoniae и H. influenzae 9В этой возрастной группе наблюдается 0038 тип B.[10][11] Микоплазменная пневмония часто возникает у детей в возрасте от 5 до 13 лет[12][13]; однако S. pneumoniae по-прежнему остается наиболее часто идентифицируемым организмом. Подростки обычно имеют такие же инфекционные риски, как и взрослые. Важно учитывать наличие туберкулеза (ТБ) у иммигрантов из районов с высокой распространенностью и у детей с известным контактом. Дети с хроническими заболеваниями также подвержены риску заражения специфическими возбудителями. При муковисцидозе пневмония вторична по отношению к S. aureus и Pseudomonas aeruginosa распространены повсеместно.[14] Пациенты с серповидно-клеточной анемией подвержены риску инфицирования инкапсулированными микроорганизмами.[15] Дети с ослабленным иммунитетом должны быть обследованы на наличие Pneumocystis jirovecii , цитомегаловируса и видов грибов, если не обнаружено других микроорганизмов.[16] Невакцинированные дети подвержены риску инфицирования вакциноуправляемыми патогенами.
Дети с хроническими заболеваниями также подвержены риску заражения специфическими возбудителями. При муковисцидозе пневмония вторична по отношению к S. aureus и Pseudomonas aeruginosa распространены повсеместно.[14] Пациенты с серповидно-клеточной анемией подвержены риску инфицирования инкапсулированными микроорганизмами.[15] Дети с ослабленным иммунитетом должны быть обследованы на наличие Pneumocystis jirovecii , цитомегаловируса и видов грибов, если не обнаружено других микроорганизмов.[16] Невакцинированные дети подвержены риску инфицирования вакциноуправляемыми патогенами.
Эпидемиология
По оценкам, во всем мире ежегодно регистрируется 120 миллионов случаев пневмонии, что приводит к 1,3 миллионам смертей.[3] На детей младше 2 лет в развивающихся странах приходится почти 80% детских смертей, вызванных пневмонией.[17] Прогноз пневмонии лучше в развитых странах, уносится меньше жизней, но бремя болезни чрезвычайно велико, примерно 2,5 миллиона случаев в год.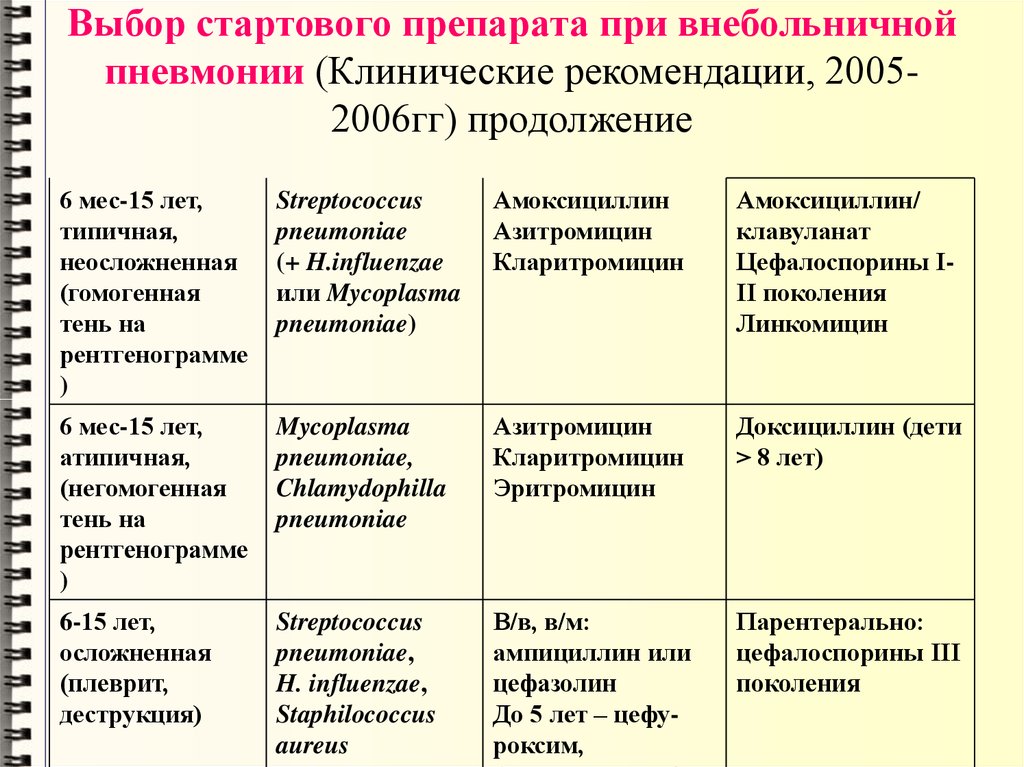 Примерно от трети до половины этих случаев приводят к госпитализации.[18]
Примерно от трети до половины этих случаев приводят к госпитализации.[18]
Внедрение пневмококковой вакцины значительно снизило риск пневмонии в Соединенных Штатах.
Патофизиология
Пневмония – это инвазия патогенов в нижние дыхательные пути ниже гортани путем вдыхания, аспирации, инвазии респираторного эпителия или гематогенного распространения.[19] Существуют барьеры для инфекции, которые включают анатомические структуры (волосы в носу, носовые раковины, надгортанник, реснички), а также гуморальный и клеточный иммунитет [19].] После того, как эти барьеры нарушены, инфекция, распространяющаяся либо фомитами/капельками (в основном вирусами), либо носоглоточной колонией (в основном бактериями), приводит к воспалению и повреждению или гибели окружающего эпителия и альвеол. В конечном итоге это сопровождается миграцией воспалительных клеток к месту инфекции, вызывая экссудативный процесс, который, в свою очередь, ухудшает оксигенацию.[20] В большинстве случаев микроб не идентифицируется, а наиболее частая причина — вирусной этиологии.
Различают четыре стадии крупозной пневмонии. Первая стадия возникает в течение 24 часов и характеризуется альвеолярным отеком и гиперемией сосудов. Присутствуют как бактерии, так и нейтрофилы.
Красное опеченение второй стадии, имеет консистенцию печени. Стадия характеризуется нейтрофилами, эритроцитами и слущенными эпителиальными клетками. Обычны отложения фибрина в альвеолах.
Третья стадия серого опеченения наступает через 2-3 дня, и легкие приобретают темно-коричневый цвет. Происходит накопление гемосидерина и гемолиз эритроцитов.
Четвертая стадия — стадия разрешения, когда клеточные инфильтраты резорбируются и структура легких восстанавливается. Если заживление не идеальное, это может привести к парапневмоническим выпотам и плевральным спайкам.
При бронхопневмонии часто наблюдается пятнистая консолидация одной или нескольких долей. Нейтрофильный инфильтрат располагается преимущественно вокруг центра бронхов.
Анамнез и медицинский осмотр
Во многих случаях жалобы, связанные с пневмонией, неспецифичны, включая кашель, лихорадку, тахипноэ и затрудненное дыхание. [21] Маленькие дети могут жаловаться на боли в животе. Важный анамнез, который необходимо собрать, включает в себя продолжительность симптомов, воздействие, поездки, контакты с больными, исходное состояние здоровья ребенка, хронические заболевания, рецидивирующие симптомы, удушье, историю иммунизации, здоровье матери или родовые осложнения у новорожденных.[22]
[21] Маленькие дети могут жаловаться на боли в животе. Важный анамнез, который необходимо собрать, включает в себя продолжительность симптомов, воздействие, поездки, контакты с больными, исходное состояние здоровья ребенка, хронические заболевания, рецидивирующие симптомы, удушье, историю иммунизации, здоровье матери или родовые осложнения у новорожденных.[22]
Физикальное обследование должно включать наблюдение за признаками дыхательной недостаточности, включая тахипноэ, раздувание носа, втяжение нижней части грудной клетки или гипоксию на комнатном воздухе.[21] Обратите внимание, что младенцы могут жаловаться на неспособность переносить кормление, хрюканье или апноэ. Аускультация хрипов или хрипов во всех легочных полях с помощью стетоскопа соответствующего размера также может помочь в диагностике. В развитых странах другие вспомогательные средства, такие как лабораторные анализы и визуализация, могут быть полезной частью медицинского осмотра. Ни один из изолированных результатов физического осмотра не может точно диагностировать пневмонию. [23] Однако сочетание симптомов, включая лихорадку, тахипноэ, очаговые хрипы и ослабление дыхательных шумов вместе, повышает чувствительность для обнаружения пневмонии на рентгене. Пневмония — это клинический диагноз, который должен учитывать анамнез настоящего заболевания, результаты физического осмотра, дополнительные тесты и методы визуализации.
[23] Однако сочетание симптомов, включая лихорадку, тахипноэ, очаговые хрипы и ослабление дыхательных шумов вместе, повышает чувствительность для обнаружения пневмонии на рентгене. Пневмония — это клинический диагноз, который должен учитывать анамнез настоящего заболевания, результаты физического осмотра, дополнительные тесты и методы визуализации.
Оценка
Лабораторное обследование детей с подозрением на пневмонию в идеале должно начинаться с неинвазивного экспресс-анализа у постели больного, включая анализ мазка из носоглотки на грипп, респираторно-синцитиальный вирус и метапневмовирус человека, когда это возможно и целесообразно. Это может помочь свести к минимуму ненужную визуализацию и лечение антибиотиками у детей с гриппом или бронхиолитом. Детям с тяжелым заболеванием и признаками интоксикации следует провести общий анализ крови (ОАК), электролиты, почечную/печеночную функцию и посев крови.[24] Эти тесты, как правило, не требуются у детей с легкой формой заболевания. Воспалительные маркеры не помогают различать вирусную и бактериальную пневмонию у детей.[24][25] Тем не менее, эти тесты могут быть получены для отслеживания прогрессирования заболевания и служат прогностическими индикаторами. Детям, побывавшим в районах, эндемичных по туберкулезу, или имеющим контакт с больным в анамнезе, и имеющим признаки и симптомы, подозрительные на пневмонию, следует взять образцы мокроты или желудочные аспираты для посева.
Воспалительные маркеры не помогают различать вирусную и бактериальную пневмонию у детей.[24][25] Тем не менее, эти тесты могут быть получены для отслеживания прогрессирования заболевания и служат прогностическими индикаторами. Детям, побывавшим в районах, эндемичных по туберкулезу, или имеющим контакт с больным в анамнезе, и имеющим признаки и симптомы, подозрительные на пневмонию, следует взять образцы мокроты или желудочные аспираты для посева.
Окрашивание и посев мокроты по Граму непродуктивны, так как образцы часто контаминированы оральной флорой. Можно сделать посев крови, но он часто бывает отрицательным. Сегодня серология используется для определения присутствия видов микоплазмы, легионеллы и хламидий. ПЦР становится доступной в большинстве больниц, но, тем не менее, получение результатов занимает 24-48 часов.
Нет четких рекомендаций по рутинному использованию рентгенографии органов грудной клетки у детей.[24] Хотя рентген грудной клетки может быть полезен в диагностике и подтверждении пневмонии,[26] он несет в себе риски, в том числе радиационное облучение, расходы, связанные со здравоохранением, и ложноотрицательные результаты, увеличивая использование необоснованных антибиотиков. Визуализация должна проводиться только у детей с признаками токсичности, у детей с рецидивирующим или длительным течением болезни, несмотря на лечение, у детей в возрасте от 0 до 3 месяцев с лихорадкой, подозрением на аспирацию инородного тела или врожденными пороками развития легких. Визуализация также может рассматриваться у детей младше 5 лет, у которых есть лихорадка, лейкоцитоз и неустановленный источник инфекции.[26] Визуализация также может быть полезна при остром обострении инфекций верхних дыхательных путей или для исключения основной опухоли у детей с «круглой пневмонией».[27][28]
Визуализация должна проводиться только у детей с признаками токсичности, у детей с рецидивирующим или длительным течением болезни, несмотря на лечение, у детей в возрасте от 0 до 3 месяцев с лихорадкой, подозрением на аспирацию инородного тела или врожденными пороками развития легких. Визуализация также может рассматриваться у детей младше 5 лет, у которых есть лихорадка, лейкоцитоз и неустановленный источник инфекции.[26] Визуализация также может быть полезна при остром обострении инфекций верхних дыхательных путей или для исключения основной опухоли у детей с «круглой пневмонией».[27][28]
Лечение/управление
Лечение должно быть направлено на конкретный возбудитель, который подозревается на основании информации, полученной из анамнеза и физического осмотра. Поддерживающее и симптоматическое лечение является ключевым и включает дополнительный кислород при гипоксии, жаропонижающие средства при лихорадке и жидкости при обезвоживании. Это особенно важно при неинфекционном пневмоните и вирусной пневмонии, при которых антибиотики не показаны. [21][29] Средства от кашля не рекомендуются.
[21][29] Средства от кашля не рекомендуются.
При подозрении на бактериальную пневмонию лечите эмпирически антибиотиками, учитывая значимый анамнез и бактериальные патогены, общие для определенных возрастных групп.
Новорожденные должны получать ампициллин плюс аминогликозид или цефалоспорин третьего поколения [21][30], но не цефтриаксон, поскольку он может вытеснять связанный билирубин и приводить к ядерной желтухе.
Атипичная пневмония часто встречается у младенцев в возрасте от 1 до 3 месяцев, и эта группа должна иметь дополнительное покрытие антибиотиками эритромицином или кларитромицином.[21][30]
У младенцев и детей старше 3 месяцев наиболее распространенным является S. pneumoniae , для которого препаратом выбора является пероральный прием высоких доз амоксициллина[21][30] или другого бета-лактамного антибиотика.
У детей старше 5 лет атипичные агенты играют более важную роль, и макролидные антибиотики обычно являются терапией первой линии.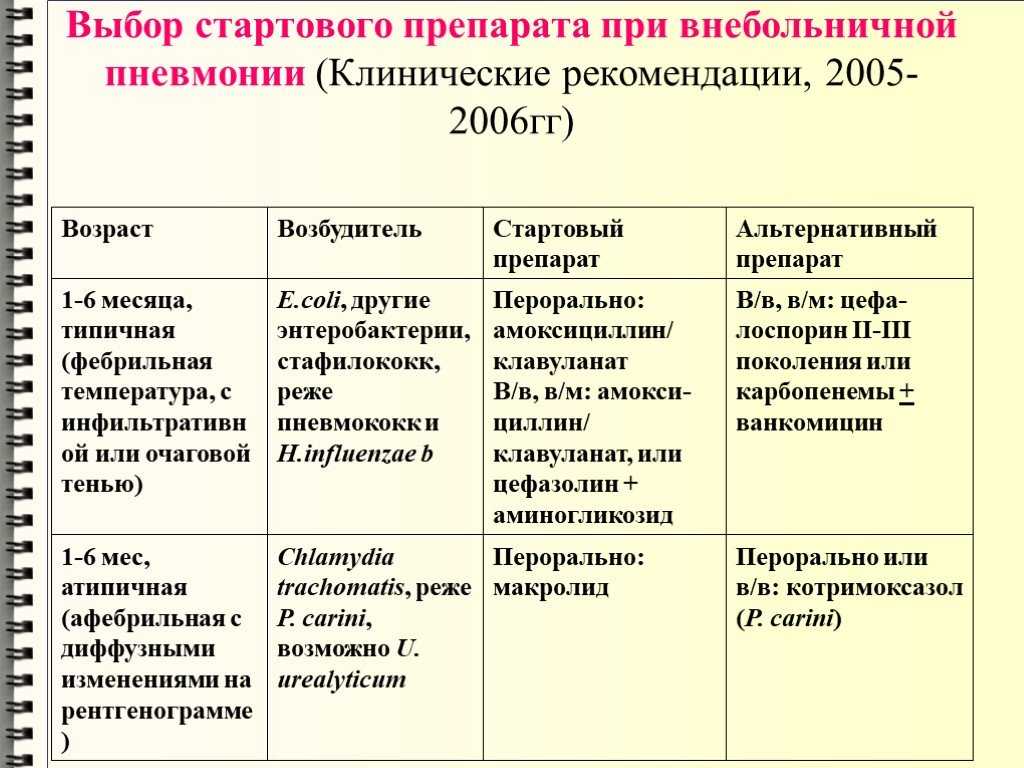 [21]
[21]
Особое внимание следует уделять детям с хроническими заболеваниями, поскольку они могут повлиять на выбор антибиотиков[21]. Детям с серповидноклеточной анемией потребуется цефотаксим, макролид, ванкомицин в случае тяжелого заболевания. Детям с муковисцидозом потребуется пиперациллин или цефтазидим плюс тобрамицин. Лечите молниеносную вирусную пневмонию по показаниям в зависимости от выявленного вируса. При ветряной оспе используйте ацикловир, а при респираторно-синцитиальном вирусе (RSV) используйте рибавирин для пациентов с высоким риском. Пациентов с ВИЧ следует лечить сульфаметоксазолом/триметопримом и преднизолоном, а в течение Цитомегаловирус , ганцикловир и гамма-глобулин являются предпочтительными агентами. При подозрении на метициллин-резистентный Staphylococcus aureus (MRSA) можно назначить клиндамицин или ванкомицин.
Важно иметь высокий индекс подозрения на осложнения, особенно у пациентов, возвращающихся для повторного обследования. Для пациентов, отправленных домой с симптоматическим или поддерживающим лечением по поводу подозрения на вирусную пневмонию, при повторном обследовании следует рассмотреть возможность вторичной бактериальной инфекции или других диагнозов.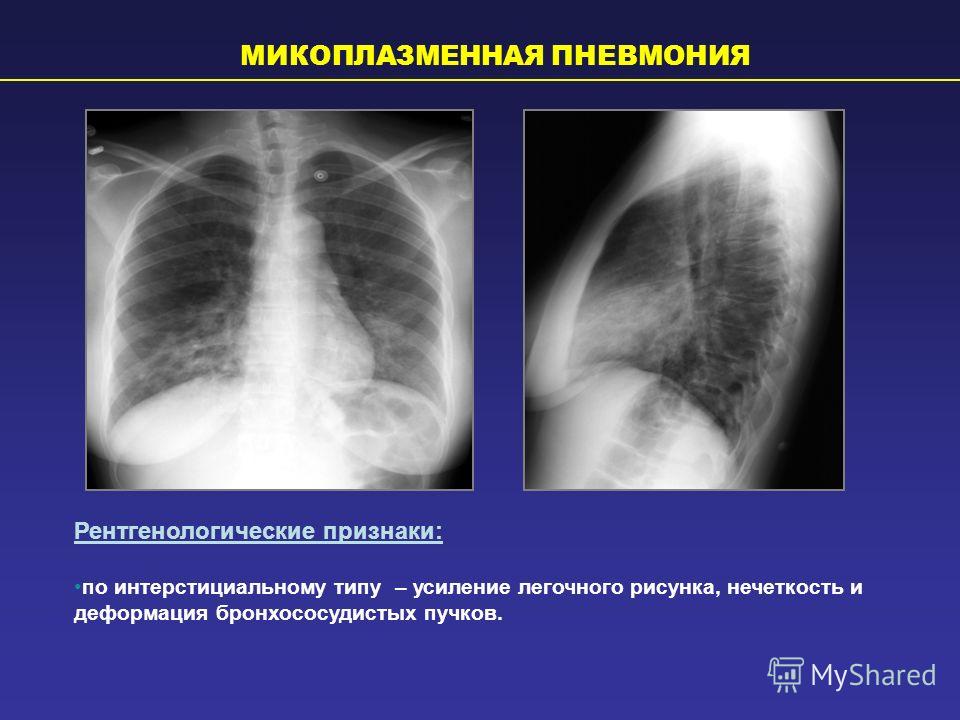 [31] Дети с неосложненными бактериальными инфекциями, которые не реагируют на лечение в течение 72 часов, должны быть обследованы на наличие осложнений, включая пневмоторакс, эмпиему или плевральный выпот [32]. Другие системные осложнения пневмонии включают сепсис, обезвоживание, артрит, менингит и гемолитико-уремический синдром.
[31] Дети с неосложненными бактериальными инфекциями, которые не реагируют на лечение в течение 72 часов, должны быть обследованы на наличие осложнений, включая пневмоторакс, эмпиему или плевральный выпот [32]. Другие системные осложнения пневмонии включают сепсис, обезвоживание, артрит, менингит и гемолитико-уремический синдром.
Новорожденных и младенцев в возрасте до 90 дней следует госпитализировать для лечения, в дополнение к детям с ослабленным иммунитетом или с другими сопутствующими хроническими заболеваниями, такими как серповидно-клеточная анемия или муковисцидоз.[21] Дети с социальными факторами, препятствующими доступу к медицинской помощи, с неудачным амбулаторным лечением или с подозрением на туберкулез, также должны быть госпитализированы.[33]
Госпитализация часто требуется для пациентов с дыхательной недостаточностью и низкой оксигенацией. В большинстве случаев наличие парапневмонического выпота требует госпитализации. Детям с тяжелой дыхательной недостаточностью может потребоваться дыхательная терапия, СИПАП или даже искусственная вентиляция легких. Большой плевральный выпот требует дренирования в диагностических и лечебных целях. У пациентов с эмпиемой ранняя видеоассистированная торакальная хирургия (VATS) коррелирует со снижением смертности, длительности госпитализации и ионизирующего излучения при КТ.
Большой плевральный выпот требует дренирования в диагностических и лечебных целях. У пациентов с эмпиемой ранняя видеоассистированная торакальная хирургия (VATS) коррелирует со снижением смертности, длительности госпитализации и ионизирующего излучения при КТ.
Важно, чтобы родители или лица, осуществляющие уход за детьми, выписываемыми домой, получили четкие инструкции по выписке и меры предосторожности при возвращении в дополнение к тщательному наблюдению педиатра.
Differential Diagnosis
Aortic stenosis
Aseptic meningitis
Asthma
Atelectasis
AV septal defect, complete
Defect AV Speptal, несбалансированный
Бактериемия
Траума при рождении
Prognosis
. Большинство детей. Вирусная пневмония обычно проходит без лечения. Отдаленные последствия встречаются редко. Однако как стафилококковая, так и ветряная пневмония имеют осторожные исходы у детей.
Отдаленные последствия встречаются редко. Однако как стафилококковая, так и ветряная пневмония имеют осторожные исходы у детей.
Дети, больные туберкулезом, подвергаются высокому риску прогрессирования заболевания, если это состояние не лечится Дети с ослабленным иммунитетом имеют наихудший прогноз. Каждый год примерно 3 миллиона детей умирают от пневмонии, и у большинства из этих детей также есть другие сопутствующие заболевания, такие как врожденный порок сердца, иммуносупрессия или хроническое заболевание легких недоношенных.
Осложнения
Улучшение результатов медицинской бригады
Детская пневмония часто недолечивается или пропускается, что приводит к высокой заболеваемости и смертности. Состояние лучше всего контролируется межпрофессиональной командой для улучшения результатов. Большинство пациентов ведет педиатр, практикующая медсестра или поставщик первичной медико-санитарной помощи. Обучение пациентов и лиц, осуществляющих уход, имеет жизненно важное значение.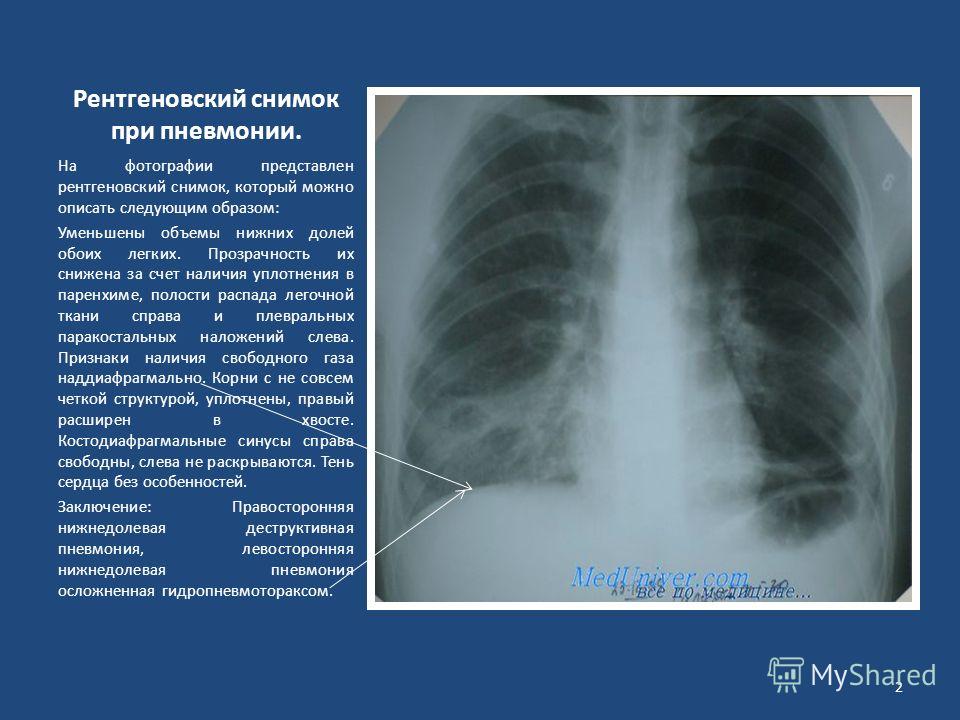 Родителям нужно сказать, чтобы они воздерживались от курения, и важность мытья рук нельзя переоценить. Кроме того, все клиницисты, ухаживающие за детьми, должны делать акцент на вакцинации против пневмококка и гриппа.
Родителям нужно сказать, чтобы они воздерживались от курения, и важность мытья рук нельзя переоценить. Кроме того, все клиницисты, ухаживающие за детьми, должны делать акцент на вакцинации против пневмококка и гриппа.
Медицинские работники, включая врачей, медсестер, фельдшеров, практикующих медсестер, фармацевтов, в идеале должны работать вместе в тесном окружении для оптимального ухода за пациентами. При уходе за детьми с пневмонией фармацевты могут оказать существенную помощь в выявлении географических моделей резистентности для улучшения результатов лечения с помощью выбранных антибиотиков.
Лица, осуществляющие уход, должны быть осведомлены о признаках затрудненного дыхания и о том, когда обращаться за медицинской помощью. Только с помощью командного подхода можно быстро вылечить пневмонию у детей с минимальной заболеваемостью.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.

Ссылки
- 1.
Гупта ГР. Борьба с пневмонией и диареей: самыми смертельными заболеваниями для самых бедных детей в мире. Ланцет. 09 июня 2012 г .; 379 (9832): 2123-4. [PubMed: 22682449]
- 2.
Рудан И., Наир Х., Марушич А., Кэмпбелл Х. Снижение смертности от детской пневмонии и диареи: главный приоритет — это также и самая большая возможность. Джей Глоб Здоровье. 2013 июнь;3(1):010101. [Бесплатная статья PMC: PMC3700027] [PubMed: 23826497]
- 3.
Rudan I, O’Brien KL, Nair H, Liu L, Theodoratou E, Qazi S, Lukšic I, Fischer Walker CL, Black RE, Campbell H., Справочная группа по эпидемиологии детского здоровья ( ЧЕРГ). Эпидемиология и этиология детской пневмонии в 2010 г.: оценки заболеваемости, тяжелой заболеваемости, смертности, основных факторов риска и возбудителей в 192 странах. Джей Глоб Здоровье. 2013 июнь;3(1):010401. [Бесплатная статья PMC: PMC3700032] [PubMed: 23826505]
- 4.

Ариф Ф. Обновленные рекомендации Rcog по профилактике ранней неонатальной стрептококковой инфекции группы B. J Ayub Med Coll Abbottabad. 2018 июль-сен;30(3):490. [PubMed: 30465394]
- 5.
Чен Дж. К., Дженкинс-Марш С., Фленади В., Ирландия С., Мэй М., Гримвуд К., Лили Х.Г. Стрептококковая инфекция группы B с ранним началом в условиях профилактики на основе факторов риска: 15-летнее популяционное исследование. Aust N Z J Obstet Gynaecol. 2019 июнь; 59 (3): 422-429. [В паблике: 30203834]
- 6.
Аль Хаззани А.А., Бавазир Р.А.Б., Шехата А.И. Эпидемиологическая характеристика неонатальных инфекций, вызванных стрептококками серотипа группы В, ассоциированная с уровнем интерлейкина-6 как чувствительным параметром для ранней диагностики. Саудовская J Biol Sci. 2018 ноябрь;25(7):1356-1364. [Статья бесплатно PMC: PMC6252016] [PubMed: 30505181]
- 7.
Верховен Д. Влияние иммунологического созревания на заболеваемость, вызванную респираторно-синцитиальным вирусом, у детей раннего возраста.
 Вирус Иммунол. 2019март; 32(2):76-83. [PubMed: 30499759]
Вирус Иммунол. 2019март; 32(2):76-83. [PubMed: 30499759]- 8.
ГББ 2016 Сотрудники по инфекциям нижних дыхательных путей. Оценки глобальной, региональной и национальной заболеваемости, смертности и этиологии инфекций нижних дыхательных путей в 195 странах, 1990–2016 гг.: систематический анализ для исследования глобального бремени болезней, 2016 г. Lancet Infect Dis. 2018 ноябрь;18(11):1191-1210. [Бесплатная статья PMC: PMC6202443] [PubMed: 30243584]
- 9.
Омер С.Б., Сутанто А., Сарво Х., Линехан М., Джелантик И.Г., Мерсер Д., Мониага В., Моултон Л.Х., Виджая А., Мулджати П., Гесснер Б.Д., Штайнхофф М.С. Климатические, временные и географические характеристики респираторно-синцитиального вирусного заболевания у населения тропических островов. Эпидемиол инфекции. 2008 Октябрь; 136 (10): 1319-27. [Бесплатная статья PMC: PMC2870725] [PubMed: 18177515]
- 10.
Гесснер Б.Д., Сутанто А., Линехан М., Джелантик И.
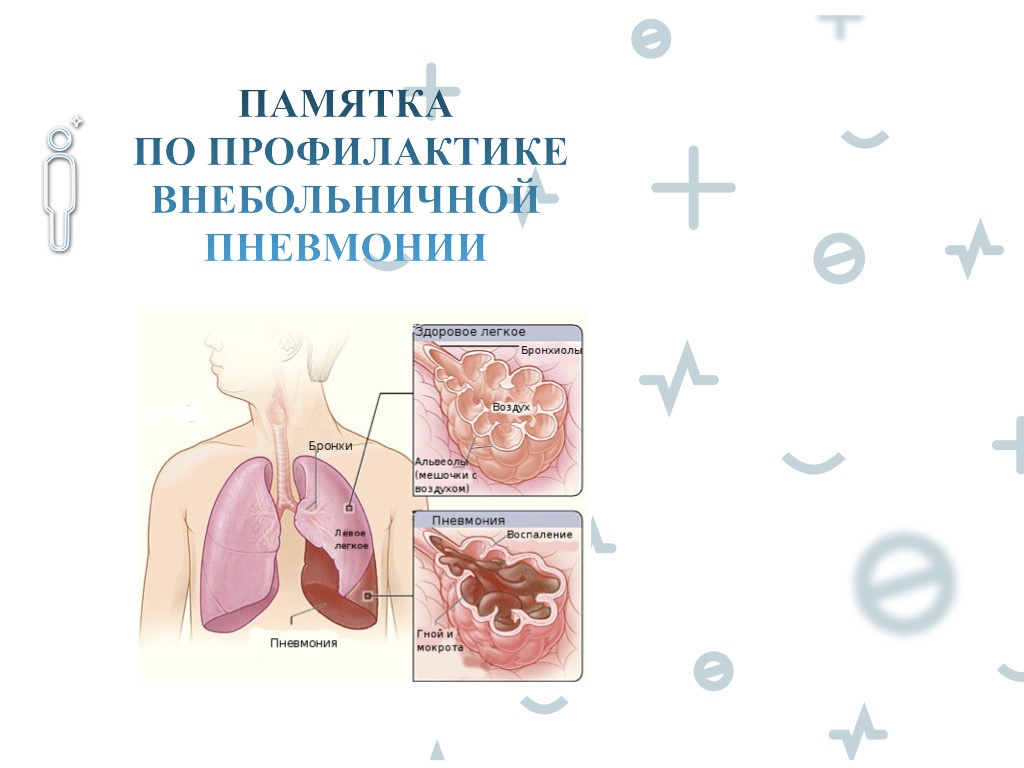 Г., Флетчер Т., Герудуг И.К., Ингерани, Мерсер Д., Мониага В., Моултон Л.Х., Моултон Л.Х. Л.Х., Малхолланд К., Нельсон С., Соемохарджо С., Стейнхофф М., Виджая А., Стокель П., Мейнард Дж., Арджозо С. Заболеваемость вакциноуправляемой пневмонией и менингитом Haemophilus influenzae типа b у индонезийских детей: рандомизированное вакцино-зондовое исследование по дереву. Ланцет. 2005 г., 1–7 января; 365 (9453): 43–52. [В паблике: 15643700]
Г., Флетчер Т., Герудуг И.К., Ингерани, Мерсер Д., Мониага В., Моултон Л.Х., Моултон Л.Х. Л.Х., Малхолланд К., Нельсон С., Соемохарджо С., Стейнхофф М., Виджая А., Стокель П., Мейнард Дж., Арджозо С. Заболеваемость вакциноуправляемой пневмонией и менингитом Haemophilus influenzae типа b у индонезийских детей: рандомизированное вакцино-зондовое исследование по дереву. Ланцет. 2005 г., 1–7 января; 365 (9453): 43–52. [В паблике: 15643700]- 11.
Cutts FT, Zaman SM, Enwere G, Jaffar S, Levine OS, Okoko JB, Oluwalana C, Vaughan A, Obaro SK, Leach A, McAdam KP, Biney E, Saaka M, Onwuchekwa U, Яллоп Ф., Пирс Н.Ф., Гринвуд Б.М., Адегбола Р.А., Гамбийская группа по испытанию пневмококковой вакцины. Эффективность девятивалентной пневмококковой конъюгированной вакцины против пневмонии и инвазивной пневмококковой инфекции в Гамбии: рандомизированное двойное слепое плацебо-контролируемое исследование. 2005 26 марта — 1 апреля Lancet. 365 (9465): 1139-46. [Пубмед: 15794968]
- 12.
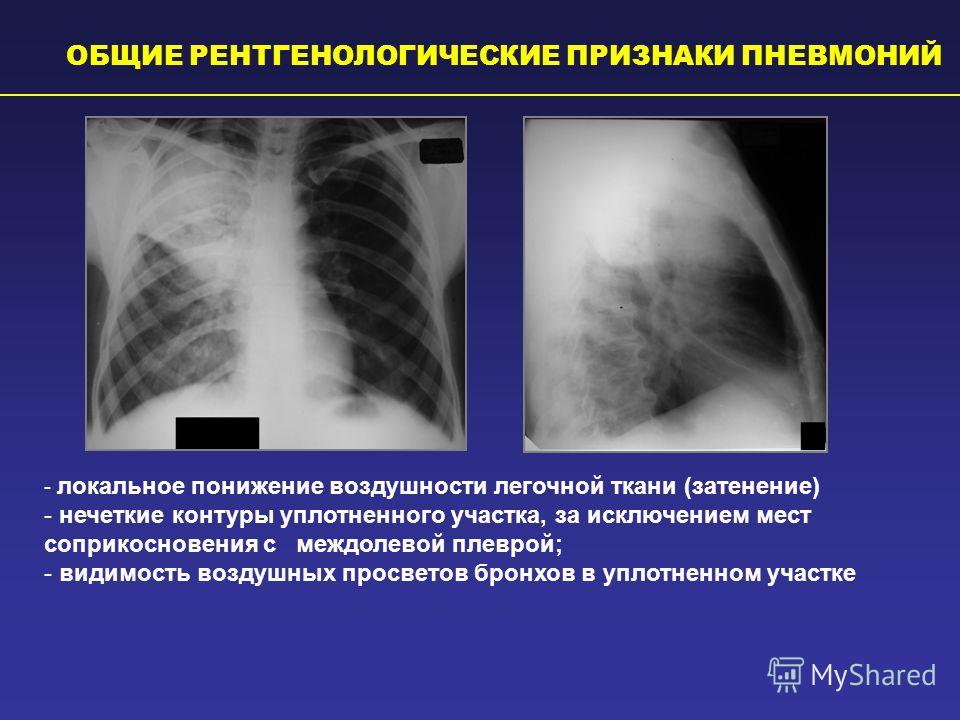
Saraya T. Mycoplasma pneumoniae Инфекция: Основы. J Gen Fam Med. 2017 июнь;18(3):118-125. [Бесплатная статья PMC: PMC5689399] [PubMed: 29264006]
- 13.
Акаши Ю., Хаяши Д., Судзуки Х., Шигай М., Канемото К., Нотаке С., Исиодори Т., Исикава Х., Имаи Х. Клинические особенности и сезонные колебания распространенности резистентной к макролидам Mycoplasma pneumoniae . J Gen Fam Med. 2018 ноябрь;19(6):191-197. [PMC free article: PMC6238234] [PubMed: 30464865]
- 14.
Дряхина К., Совова К., Немец А., Шпанел П. Дифференциация легочных бактериальных патогенов при муковисцидозе по их летучим метаболитам, выделяемым in vitro. культуры: Pseudomonas aeruginosa, Staphylococcus aureus, Stenotrophomonas maltophilia и комплекс Burkholderia cepacia. J Дыхание Res. 2016 10 августа; 10 (3): 037102. [PubMed: 27506232]
- 15.
Martí-Carvajal AJ, Conterno LO. Антибиотики для лечения внебольничной пневмонии у людей с серповидноклеточной анемией.
 Cochrane Database Syst Rev. 2016 Nov 14;11(11):CD005598. [Бесплатная статья PMC: PMC6530651] [PubMed: 27841444]
Cochrane Database Syst Rev. 2016 Nov 14;11(11):CD005598. [Бесплатная статья PMC: PMC6530651] [PubMed: 27841444]- 16.
Stagno S, Brasfield DM, Brown MB, Cassell GH, Pifer LL, Whitley RJ, Tiller RE. Детский пневмонит, связанный с цитомегаловирусом, хламидиями, пневмоцистами и уреаплазмами: проспективное исследование. Педиатрия. 1981 г., сен; 68 (3): 322-9. [PubMed: 6269042]
- 17.
Garenne M, Ronsmans C, Campbell H. Величина смертности от острых респираторных инфекций у детей до 5 лет в развивающихся странах. Статистика мирового здравоохранения, вопрос 1992;45(2-3):180-91. [PubMed: 1462653]
- 18.
Howie SRC, Murdoch DR. Глобальная детская пневмония: хорошие новости, плохие новости и путь вперед. Ланцет Глоб Здоровье. 2019 янв;7(1):e4-e5. [PubMed: 30497987]
- 19.
Bengoechea JA, Sa Pessoa J. Биология инфекции Klebsiella pneumoniae: жизнь для противодействия защите хозяина. FEMS Microbiol Rev.
 2019 Mar 01;43(2):123-144. [Бесплатная статья PMC: PMC6435446] [PubMed: 30452654]
2019 Mar 01;43(2):123-144. [Бесплатная статья PMC: PMC6435446] [PubMed: 30452654]- 20.
Зар Х.Дж. Бактериальная и вирусная пневмония: новые данные исследования здоровья детей Дракенштейна. Pediatr Respir Respir. 2017 Сентябрь; 24:8-10. [PubMed: 28687247]
- 21.
Джадавджи Т., Ло Б., Лебель М. Х., Кеннеди В. А., Голд Р., Ван Э. Э. Практическое руководство по диагностике и лечению детской пневмонии. CMAJ. 1997 01 марта; 156 (5): S703-11. [Бесплатная статья PMC: PMC1232848] [PubMed:
82]- 22.
Дон М. Факторы риска педиатрической внебольничной пневмонии. Eur Respir J. 2011 Mar;37(3):724-5; ответ автора 725. [PubMed: 21357931]
- 23.
Нойман М.И., Монуто М.С., Скалли К.Дж., Бачур Р.Г. Прогнозирование пневмонии в педиатрическом отделении неотложной помощи. Педиатрия. 2011 г., август; 128 (2): 246–53. [PubMed: 21746723]
- 24.
Макинтош К. Внебольничная пневмония у детей.
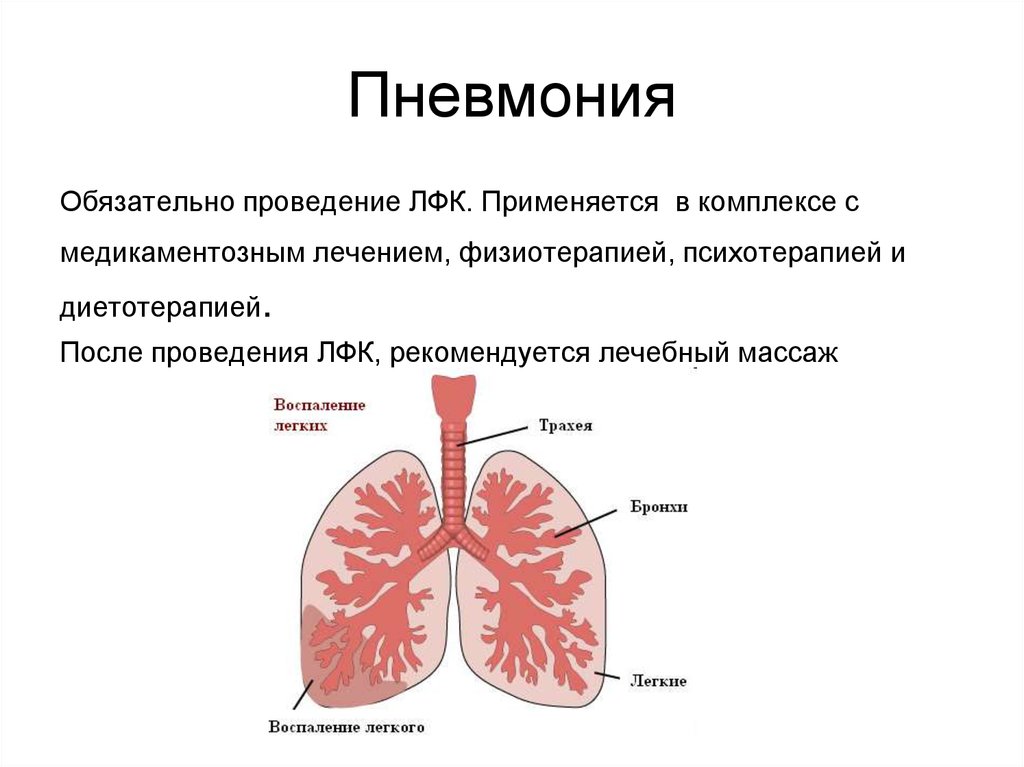 N Engl J Med. 2002 07 февраля; 346 (6): 429-37. [PubMed: 11832532]
N Engl J Med. 2002 07 февраля; 346 (6): 429-37. [PubMed: 11832532]- 25.
Nohynek H, Valkeila E, Leinonen M, Eskola J. Скорость оседания эритроцитов, количество лейкоцитов и С-реактивный белок сыворотки в оценке этиологического диагноза острых инфекций нижних дыхательных путей у детей . Педиатр Infect Dis J. 1995 июня; 14 (6): 484-90. [PubMed: 7667052]
- 26.
Марковиц Р.И., Ручелли Э. Пневмония у младенцев и детей: рентгенопатологическая корреляция. Семин Рентгенол. 1998 апр; 33(2):151-62. [PubMed: 9583110]
- 27.
Ким Ю.В., Доннелли Л.Ф. Круглая пневмония: результаты визуализации в большой серии детей. Педиатр Радиол. 2007 г., декабрь 37(12):1235-40. [PubMed: 17952428]
- 28.
Макленнан М.К. Радиологические обходы. Круглая пневмония. Кан Фам Врач. 1998 апр; 44:751, 757-9. [Бесплатная статья PMC: PMC2277819] [PubMed: 9585845]
- 29.
Hall CB, Powell KR, Schnabel KC, Gala CL, Pincus PH.
 Риск вторичной бактериальной инфекции у младенцев, госпитализированных с респираторно-синцитиальной вирусной инфекцией. J Педиатр. 1988 г., август; 113 (2): 266–71. [PubMed: 3397789]
Риск вторичной бактериальной инфекции у младенцев, госпитализированных с респираторно-синцитиальной вирусной инфекцией. J Педиатр. 1988 г., август; 113 (2): 266–71. [PubMed: 3397789]- 30.
Matera MG, Rogliani P, Ora J, Cazzola M. Текущие фармакотерапевтические возможности для лечения инфекций нижних дыхательных путей у детей с упором на противомикробные препараты. Эксперт Опин Фармаколог. 2018 дек;19(18):2043-2053. [PubMed: 30359143]
- 31.
Wald ER. Рецидивирующие и неразрешающиеся пневмонии у детей. Семин Респир Инфекция. 1993 март;8(1):46-58. [PubMed: 8372275]
- 32.
Freij BJ, Kusmiesz H, Nelson JD, McCracken GH. Парапневмонические выпоты и эмпиема у госпитализированных детей: ретроспективный обзор 227 случаев. Педиатр Infect Dis. 1984, ноябрь-декабрь; 3(6):578-91. [PubMed: 6514596]
- 33.
Джайн С., Уильямс Д.Дж., Арнольд С.Р., Ампофо К., Брэмли А.М., Рид С., Стокманн С., Андерсон Э.