Защищает ли вакцина против кори, свинки, краснухи и ветряной оспы (MMRV) детей и вызывает ли она вредные последствия?
Этот перевод устарел. Пожалуйста, нажмите здесь, чтобы увидеть последнюю версию этого обзора на английском языке.
Актуальность
Корь, свинка, краснуха (корь немецкая) и ветрянка (ветряная оспа) — это инфекционные заболевания, вызываемые вирусами. Они чаще всего встречаются у детей и молодежи. Они не всегда серьезны, но могут вызвать инвалидность (например, глухоту), осложнения и смерть. Если беременные женщины подхватывают краснуху, то это может привести к потере плода (выкидышу) или повреждению их нерожденных детей.
Вакцина — это лекарство, которое предотвращает заражение конкретным заболеванием. Вакцина MMR (корь, свинка, краснуха) защищает людей от всех этих трех инфекций (комбинированная вакцина). Врачи могут вакцинировать против ветрянки одновременно, смешивая вакцину против ветрянки (ветряная оспа) с вакциной MMR (MMRV) или давая ее отдельно в одно и то же время (MMR+V).
Вакцина MMR позволила снизить уровень заболеваемости корью, свинкой и краснухой. Однако некоторые люди считают, что вакцина MMR вызывает нежелательные эффекты, такие как аутизм, отек мозга (энцефалит), менингит, трудности с обучением, сахарный диабет 1-го типа и другие заболевания. В результате число детей, проходящих вакцинацию, сократилось.
Это обновление Кокрейновского обзора, впервые опубликованного в 2005 году и ранее обновленного в 2012 году.
Вопрос обзора
Мы хотели узнать, насколько эффективно вакцины MMR, MMR+V и MMRV защищают детей (до 15 лет) от кори, свинки, краснухи и ветряной оспы. Мы также хотели узнать, вызывают ли вакцины нежелательные эффекты.
Характеристика исследований
Мы провели поиск исследований, в которых оценивали вакцины MMR, MMRV или MMR+V, вводимые в любой дозе или в любое время, в сравнении с отсутствием введения вакцины, или введением плацебо вакцины (фиктивное лечение), здоровым детям до 15 лет.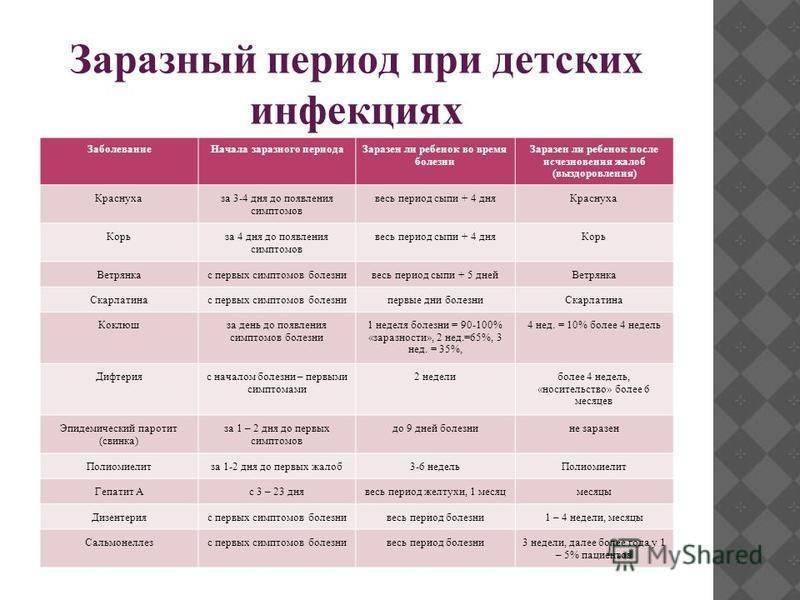 В этих исследованиях должны были измерять (определять) число случаев кори, свинки, краснухи и ветряной оспы, и представлять результаты о том, страдали ли дети от каких-либо нежелательных эффектов, связанных с вакцинацией. Мы проверили каждое исследование, чтобы убедиться, что в нём были использованы надежные методы, чтобы мы могли судить о том, насколько надежны его результаты.
В этих исследованиях должны были измерять (определять) число случаев кори, свинки, краснухи и ветряной оспы, и представлять результаты о том, страдали ли дети от каких-либо нежелательных эффектов, связанных с вакцинацией. Мы проверили каждое исследование, чтобы убедиться, что в нём были использованы надежные методы, чтобы мы могли судить о том, насколько надежны его результаты.
Результаты
Мы обнаружили 138 исследований с более чем 23 миллионами детей. В пятьдесят одном исследовании (10 миллионов детей) оценили эффективность вакцин с точки зрения профилактики заболеваний, а в 87 исследованиях (13 миллионов детей) — нежелательные эффекты. В это обновление 2020 года мы включили 74 новые исследования, опубликованные с 2012 года.
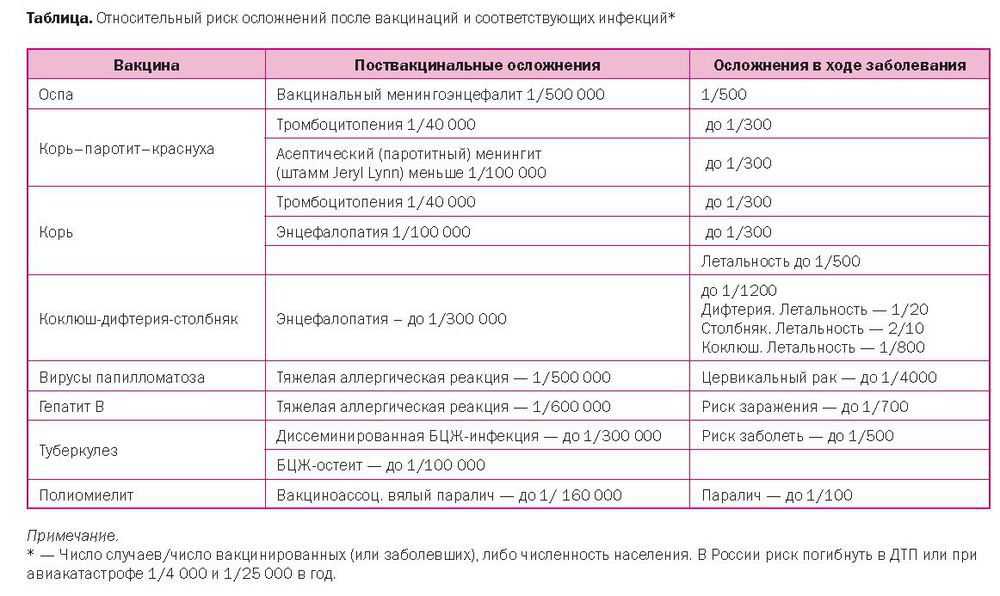
Корь: результаты семи исследований (12 000 детей) показали, что одна доза вакцины была эффективна на 95% для профилактики кори. Семь процентов не вакцинированных детей заболеют корью, и это число сократится до менее чем 0,5 процента детей, получивших одну дозу вакцины.
Свинка: результаты шести исследований (9915 детей) показали, что одна доза вакцины была эффективна для профилактики свинки на 72%. Этот показатель вырос до 86% после двух доз (3 исследования, 7792 ребенка). У не вакцинированных детей 7,4% заболели бы свинкой, и этот показатель снизился бы до 1%, если бы дети были вакцинированы двумя дозами.
Результаты по краснухе (1 исследование, 1621 ребенок) и ветрянке (одно исследование, 2279 детей) также показали, что вакцины эффективны. После одной дозы вакцинация была эффективна на 89% для профилактики краснухи, а через 10 лет вакцина MMRV была эффективна на 95% для профилактики инфекции ветряной оспы.
Нежелательные эффекты
В целом, исследования показали, что вакцины MMR, MMRV и MMR+V не вызывали аутизма (2 исследования 1 194 764 детей), энцефалита (2 исследования 1 071 088 детей) или любого другого подозреваемого нежелательного эффекта.
Наши анализы показали очень малый риск приступов судорог из-за высокой температуры или лихорадки (лихорадочные припадки) примерно через две недели после вакцинации, а также состояние, при котором кровь не свертывается нормально (идиопатическая тромбоцитопеническая пурпура) у вакцинированных детей.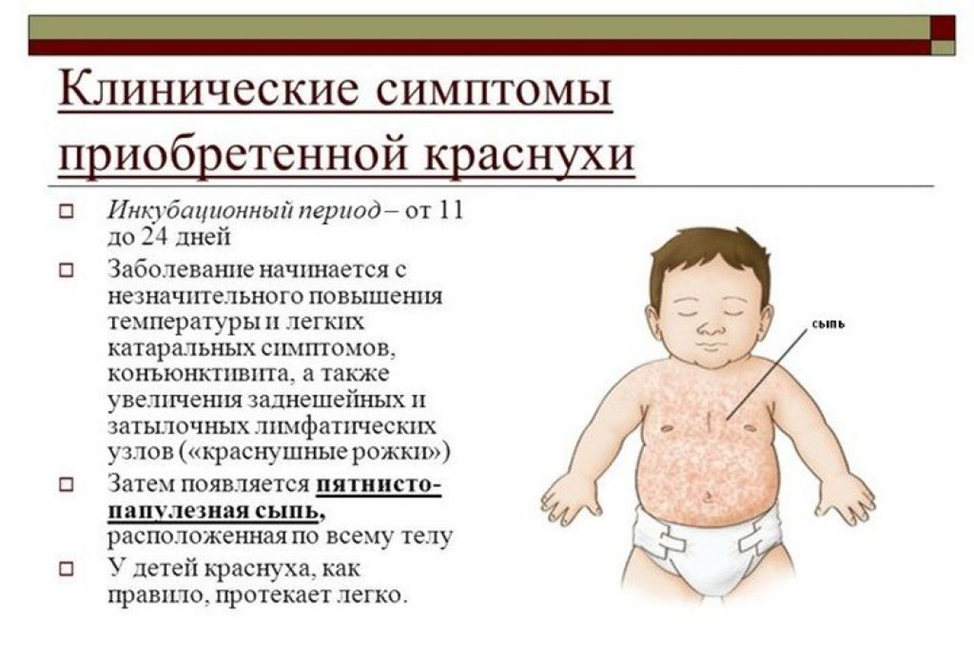
Качество доказательств
Наша определенность (уверенность) в доказательствах несколько ограничена дизайном (конструкцией) большинства исследований. Тем не менее, мы оценили определённость доказательств по эффективности вакцины MMR как среднюю, а вакцины против ветряной оспы — как высокую. Наша определённость в доказательствах аутизма и лихорадочных припадков (фебрильных судорог) также была средней.
Выводы
Наш обзор показывает, что вакцины MMR, MMRV и MMR+V эффективны в профилактике инфекций у детей — кори, свинки, краснухи и ветряной оспы, без доказательств повышенного риска аутизма или энцефалита и малого риска фебрильных судорог.
Дата поиска
Этот обзор включает данные, опубликованные к 2 мая 2019 года.
Заметки по переводу:
Перевод: Зиганшин Айрат Усманович. Редактирование: Зиганшина Лилия Евгеньевна. Координация проекта по переводу на русский язык: Кокрейн Россия — Cochrane Russia, Cochrane Geographic Group Associated to Cochrane Nordic. По вопросам, связанным с этим переводом, пожалуйста, обращайтесь к нам по адресу: [email protected]
Координация проекта по переводу на русский язык: Кокрейн Россия — Cochrane Russia, Cochrane Geographic Group Associated to Cochrane Nordic. По вопросам, связанным с этим переводом, пожалуйста, обращайтесь к нам по адресу: [email protected]
Слушайте: подкаст Кассы здоровья, который посвящен вакцинации против кори, паротита и краснухи
06. марта 2023
Корь Эпидемический паротит Краснуха
До широкого применения вакцин основной причиной смертности малолетних детей были инфекционные заболевания. Цель государственной программы иммунизации состоит в том, чтобы обеспечить детям и подросткам защиту от этих опасностей. Основная мера профилактики против кори, паротита и краснухи — вакцинация в соответствии с государственным программoй иммунизации. Вакцинация детей в рамках государственнoй программы проводится бесплатно.
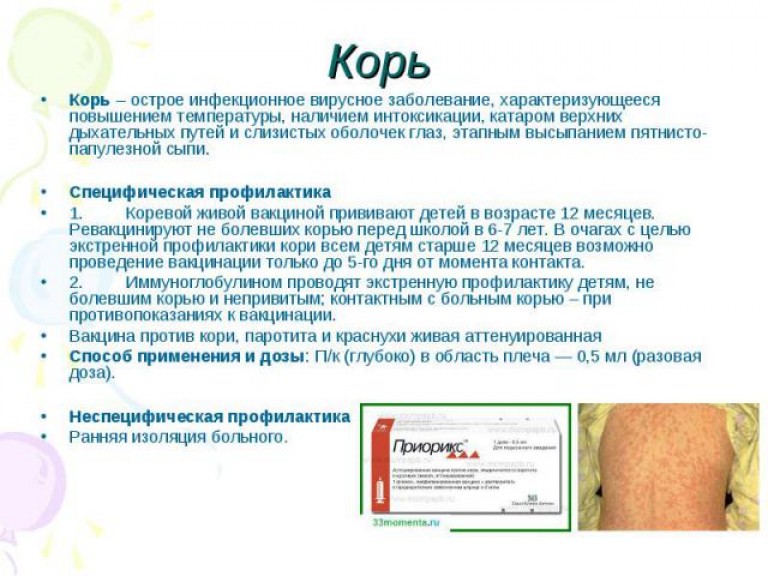
Корь — очень заразное заболевание, поэтому следует избегать контакта с больным корью человеком в течение всего инфекционного периода.
Инкубационный период кори составляет от 7 до 18 дней (в среднем, 10 дней).
Симптомы включают повышение температуры, недомогание, кашель, насморк, конъюнктивит и боязнь света. Осложнениями кори часто являются пневмония, воспаление среднего уха или энцефалит.
Человек, переболевший корью, приобретает пожизненный иммунитет. Люди, не переболевшие корю и не вакцинированные, восприимчивы к кори. Если такой человек находился в контакте с больным корю в опасном периоде, то его необходимо в течениe 72 часов после последнего контакта провакцинировать одной дозой ММR вакцины.
Эпидемический паротит — это острое вирусное инфекционное заболевание, которое проявляется высокой температурой и отеком околоушных желез, который иногда распространяется и на другие (подчелюстные и подъязычные) слюнные железы.
Инкубационный период заболевания составляет 11-23 (в среднем, 13-19 дней). Больной человек распространяет вирус в течение последних двух дней инкубационного периода и, независимо от формы заболевания, до 6-9 дня болезни. После перенесенного эпидемического паротита развивается стойкий иммунитет.
В начале болезни в течение 1-2 дней возникает головная боль, недомогание и потеря аппетита. Затем температура повышается до 38-39 °C, околоушная железа набухает и становится болезненной сначала с одной стороны, а через 1-2 дня и с другой стороны, жевать и глотать становится трудно. Кожа над опухшей железой становится гладкой и блестящей. На ощупь опухшая железа кажется мягкой, как тесто. Могут пострадать и другие железы (половые железы, брюшная полость, щитовидная железа и др.).
Осложнениями болезни являются менингит, менингоэнцефалит, панкреатит, орхит, эпидидимит, мастит, миокардит, артриты и нефрит. Прогноз при эпидемическом паротите благоприятный, летальные исходы бывают очень редко (1 на 100 000 заболевших), однако следует учитывать риск глухоты и атрофии яичек с последующим бесплодием.
Прогноз при эпидемическом паротите благоприятный, летальные исходы бывают очень редко (1 на 100 000 заболевших), однако следует учитывать риск глухоты и атрофии яичек с последующим бесплодием.
Больной человек должен избегать контактов с окружающими. Лечение обычно проходит дома, при необходимости больной госпитализируется. В случае домашнего лечения изоляция пациента может быть прекращена через девять дней после начала заболевания. Детей в возрасте до 10 лет, которые не переболели паротитом и не были вакцинированы, следует изолировать от детского коллектива на 21 день после контакта с больным.
Предметы, загрязненные выделениями из носоглотки больного паротитом человека, необходимо продезинфицировать.
Краснуха — заразное вирусное заболевание с инкубационным периодом около 15-24 дней. Больной заразен для своего окружения 4-7 дней до появления симптомов и до 14 дней после появления сыпи.
Заболевание начинается с увеличения лимфоузлов в задней части шеи и за ушами, лихорадки. За ней следует крошечная пятнистая или розово-красная сыпь, которая появляется на лице и прогрессирует на шею и туловище. На конечностях она менее выражена. Заболевание также может протекать скрытно — у пациента нет симптомов или сыпи, но он заразен. Осложнения, такие как воспаление суставов, головного мозга, нарушения гемостаза, возникают редко. Заболевание оставляет пожизненный иммунитет.
За ней следует крошечная пятнистая или розово-красная сыпь, которая появляется на лице и прогрессирует на шею и туловище. На конечностях она менее выражена. Заболевание также может протекать скрытно — у пациента нет симптомов или сыпи, но он заразен. Осложнения, такие как воспаление суставов, головного мозга, нарушения гемостаза, возникают редко. Заболевание оставляет пожизненный иммунитет.
Заболевание представляет серьезную опасность для беременных, особенно на первых месяцах беременности, когда риск повреждения плода составляет до 50%. Вирус может вызвать выкидыш или необратимо повредить органы плода и оставить ребенка с необратимыми последствиями — чаще всего это порок сердца, слепота, глухота, умственная отсталость.
Больной человек должен избегать контактов с окружающими. Лечение обычно проходит дома, при необходимости больной госпитализируется.
Государство приобретает все вакцины, предусмотренные программой иммунизации, и делает их доступными для людей. Новорожденных вакцинируют уже в роддоме, дошкольников – у семейного врача, а детей школьного возраста – у школьного медицинского работника.
В результате достаточного охвата вакцинацией у населения формируется коллективный иммунитет. Это означает, что инфекционное заболевание больше не может распространяться, потому что количество восприимчивых к инфекции людей недостаточно. Это позволяет избежать страданий и случаев смерти, вызванных заболеваниями, а также направить ресурсы медицинских работников на решение других важных проблем.
В подкасте «Кассы здоровья» «о вирусных заболеваниях, Маргарита Куптченкова специалист по коммуникации от Кассы здоровья и главный специалист отдела инфекционных заболеваний Департамента здоровья Ирина Филиппова говорят о вирусных заболеваниях как корь, краснуха и паротит, о их возникновении, о рисках и о применении вакцин против этих заболевании.
СЛУШАТЬ ПОДКАСТ
Подкасты Кассы здоровья можно слушать на канале Tervisekassa Soundcloud.
Вакцина MMR (вакцина против кори, эпидемического паротита и краснухи)
Вакцина MMR обеспечивает защиту от трех серьезных заболеваний: кори, эпидемического паротита и краснухи. До введения вакцин все три заболевания были чрезвычайно распространены, и большинство людей в какой-то момент болели ими, обычно в детстве. Хотя многие люди выжили без долгосрочных последствий, другие остались с серьезной инвалидностью, а некоторые дети умерли. Осложнения кори включают смертельную пневмонию и энцефалит (воспаление головного мозга). За год до того, как вакцина была представлена в Великобритании, 9От осложнений кори умерло 9 человек. Свинка может вызывать глухоту и менингит, а в прошлом из-за краснухи многие дети рождались с серьезными отклонениями (известными как синдром врожденной краснухи).
До введения вакцин все три заболевания были чрезвычайно распространены, и большинство людей в какой-то момент болели ими, обычно в детстве. Хотя многие люди выжили без долгосрочных последствий, другие остались с серьезной инвалидностью, а некоторые дети умерли. Осложнения кори включают смертельную пневмонию и энцефалит (воспаление головного мозга). За год до того, как вакцина была представлена в Великобритании, 9От осложнений кори умерло 9 человек. Свинка может вызывать глухоту и менингит, а в прошлом из-за краснухи многие дети рождались с серьезными отклонениями (известными как синдром врожденной краснухи).
Вакцину можно безопасно вводить одновременно с другими вакцинами по календарю (подробности о других вакцинах см. в полном обычном календаре Великобритании). Это комбинированная вакцина, которая снижает количество необходимых ребенку инъекций. Узнайте больше о комбинированных вакцинах и множественных прививках и о том, почему они не представляют риска для иммунной системы вашего ребенка.
MMR содержат живые ослабленные (аттенуированные) вирусы кори, эпидемического паротита и краснухи. Они стимулируют иммунную систему, но не вызывают заболевания у здоровых людей. Однако вакцину MMR не следует вводить людям с клинически подавленным иммунитетом (см. ниже).
В Великобритании используются две марки вакцины MMR: MMRVaxPro (см. Информационный буклет для пациентов) и Priorix (см. Информационный буклет для пациентов).
Вспышки кори в Великобритании и Европе
В период с 2001 по 2013 год число случаев заболевания корью в Великобритании резко возросло, и три человека умерли. Число случаев заболевания снизилось с 2013 г., но заболеваемость корью по-прежнему выше, чем в конце 1990-х годов, и, похоже, снова растет в 2018 г. В 2018 г. в Англии было зарегистрировано 966 лабораторно подтвержденных случаев кори, что почти в четыре раза больше, чем в общее количество подтверждено в 2017 г. (259 случаев). Большинство случаев кори зарегистрировано у непривитых людей, особенно у молодых людей в возрасте 15 лет и старше, которые пропустили вакцинацию MMR в молодости. Около 30% инфицированных госпитализированы.
Около 30% инфицированных госпитализированы.
В настоящее время большинство случаев заболевания корью в Великобритании связано с поездками в Европу. Случаи также были связаны с музыкальными фестивалями и другими крупными публичными мероприятиями . Общественное здравоохранение Англии советует людям проверить, привиты ли они от кори, прежде чем отправиться за границу или отправиться на крупные общественные мероприятия в Великобритании или где-либо еще.
Число случаев кори в настоящее время велико в нескольких европейских странах. В 2017 г. было зарегистрировано более чем в три раза больше случаев кори, чем в 2016 г. В 2016 и 2017 гг.смертей от кори в Европе, а к ноябрю 2018 г. было зарегистрировано еще 33 случая смерти (см. отчеты Европейского центра профилактики и контроля заболеваний). Особенно серьезные вспышки были в Сербии, Украине, Грузии, Греции, Румынии, Италии и Франции. Около 95% случаев приходится на младенцев и детей в возрасте до 1 года, которые еще не были вакцинированы. Недавно путешественники привезли в Великобританию несколько случаев кори, и ожидается, что они будут продолжаться.
Недавно путешественники привезли в Великобританию несколько случаев кори, и ожидается, что они будут продолжаться.
Число случаев кори в настоящее время велико в нескольких европейских странах. В 2018 году в Европе было зарегистрировано более 82 500 случаев кори. Это более чем в три раза больше, чем в 2017 году, и в 15 раз больше, чем в 2016 году. В 2016 и 2017 годах было 49смертей от кори в Европе, а в 2018 году было зарегистрировано еще 72 случая смерти. Некоторые страны сообщили, что более 60% заболевших корью были госпитализированы. См. регулярные отчеты Европейского центра профилактики и контроля заболеваний. Особенно серьезные вспышки были в Сербии, Украине, Грузии, Греции, Румынии, Италии и Франции. Около 95% случаев приходится на младенцев и детей в возрасте до 1 года, которые еще не были вакцинированы. Недавно путешественники привезли в Великобританию несколько случаев кори, и ожидается, что они будут продолжаться.
Кто должен получить вакцину и сколько доз необходимо?
Дети получают две дозы вакцины MMR. Первая доза вводится в 12-13 месяцев по британскому графику. Вакцину обычно не вводят раньше, потому что исследования показали, что она не так хорошо работает у детей в возрасте до 1 года. (См. короткое видео в разделе «Безопасна ли вакцина?» внизу страницы.) Бустерная доза вводится в возрасте 3 лет и 4 месяцев одновременно с дошкольной ревакцинацией.
Первая доза вводится в 12-13 месяцев по британскому графику. Вакцину обычно не вводят раньше, потому что исследования показали, что она не так хорошо работает у детей в возрасте до 1 года. (См. короткое видео в разделе «Безопасна ли вакцина?» внизу страницы.) Бустерная доза вводится в возрасте 3 лет и 4 месяцев одновременно с дошкольной ревакцинацией.
Вакцину MMR не следует вводить людям с клинической иммуносупрессией (либо из-за медикаментозного лечения, либо из-за основного заболевания). Это связано с тем, что ослабленные вирусы в вакцине могут слишком сильно размножаться и вызывать серьезную инфекцию. Сюда входят дети, матери которых получали иммуносупрессивное лечение во время беременности или кормления грудью. Для получения дополнительной информации см. бюллетень MHRA о безопасности лекарственных средств (апрель 2016 г.) .
Существует программа наверстывания для детей, подростков и молодых людей, которые пропустили вакцину MMR. Любой человек любого возраста, не уверенный в том, что он получил две дозы вакцины против кори, эпидемического паротита и краснухи, может попросить у своего врача вакцину MMR.
Любой человек любого возраста, не уверенный в том, что он получил две дозы вакцины против кори, эпидемического паротита и краснухи, может попросить у своего врача вакцину MMR.
Из-за вспышек кори в Европе и других странах всем путешественникам рекомендуется перед поездкой убедиться в том, что им сделана последняя вакцинация MMR. Если вы путешествуете с ребенком, вакцину MMR можно вводить с шестимесячного возраста до поездки в страну, где существует риск кори или где имеет место вспышка заболевания. Дополнительную информацию см. на веб-сайте Travel Health Pro.
Отдельные вакцины против кори, эпидемического паротита и краснухи не доступны в Великобритании через Национальную службу здравоохранения и не рекомендуются Национальной службой здравоохранения (см. заявление Службы общественного здравоохранения Англии). Отдельные вакцины против эпидемического паротита и краснухи больше не производятся нигде в мире.
Вакцина MMR не рекомендуется беременным женщинам из соображений предосторожности. Тем не менее, нет никаких известных рисков, связанных с получением вакцины MMR во время беременности или непосредственно перед беременностью. Дополнительную информацию см. в этом заявлении общественного здравоохранения Англии.
Тем не менее, нет никаких известных рисков, связанных с получением вакцины MMR во время беременности или непосредственно перед беременностью. Дополнительную информацию см. в этом заявлении общественного здравоохранения Англии.
Какую защиту дает вакцина?
После двух доз вакцины MMR около 99 человек из 100 будут защищены от кори, около 88 из 100 будут защищены от эпидемического паротита и почти все будут защищены от краснухи.
Безопасность вакцины MMR
В настоящее время проводится большое количество исследований, которые не показывают никаких доказательств какой-либо связи между вакциной MMR и аутизмом. В короткометражном фильме ниже эксперты рассказывают, почему, по их мнению, связи нет. См. «Безопасна ли вакцина?» в нижней части этой страницы для получения полного списка исследований.
Вакцина MMR — StatPearls — NCBI Bookshelf
Программа непрерывного образования
Вакцина против кори, эпидемического паротита и краснухи (MMR) представляет собой живую аттенуированную комбинированную вакцину, используемую для профилактики инфекционных заболеваний (кори, эпидемического паротита и краснухи). Он также показан определенным группам пациентов в качестве постконтактной профилактики кори, эпидемического паротита и/или краснухи. В этом упражнении описываются показания для вакцины MMR, механизм действия, график введения и серьезные побочные реакции, необходимые членам межпрофессиональной группы, управляющей уходом за пациентами для введения вакцины MMR. Эта деятельность также включает другие ключевые факторы, в том числе противопоказания к введению вакцины MMR, токсичность и мониторинг отдельных лиц в клинических условиях для членов межпрофессиональной бригады при вакцинации людей вакциной MMR.
Он также показан определенным группам пациентов в качестве постконтактной профилактики кори, эпидемического паротита и/или краснухи. В этом упражнении описываются показания для вакцины MMR, механизм действия, график введения и серьезные побочные реакции, необходимые членам межпрофессиональной группы, управляющей уходом за пациентами для введения вакцины MMR. Эта деятельность также включает другие ключевые факторы, в том числе противопоказания к введению вакцины MMR, токсичность и мониторинг отдельных лиц в клинических условиях для членов межпрофессиональной бригады при вакцинации людей вакциной MMR.
Цели:
Определите механизм действия вакцины MMR.
Опишите противопоказания вакцины MMR.
Обобщите побочные реакции вакцины MMR.
Опишите стратегии межпрофессиональной бригады для улучшения координации помощи и коммуникации для продвижения надлежащего введения вакцины MMR и улучшения результатов.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Показания
Вакцины, содержащие корь, показаны для плановой иммунизации детей и подростков, которые не были привиты по регулярному графику. Показания для этой вакцины включают взрослых, родившихся после 1970 года, которые не были вакцинированы. Можно предположить, что взрослые до 1970 года имели естественный иммунитет к кори. Однако восприимчивые пациенты, такие как медицинские работники, военнослужащие и путешественники за пределами Северной Америки, должны получить вакцину MMR.[1]
Также важно вакцинировать женщин до или в репродуктивном возрасте, поскольку краснуха может вызывать врожденные пороки развития у плода. Рекомендации заключаются в том, что неиммунизированные пациентки, желающие забеременеть, вакцинируются вакциной MMR не менее чем за один месяц до наступления беременности. Если пациентка беременна, вакцина MMR противопоказана, так как это живая аттенуированная вакцина и, следовательно, существует теоретический риск для плода. Однако предположим, что женщине делают MMR во время беременности. Беременность НЕЛЬЗЯ прерывать из-за тератогенного риска, поскольку нет доказательств, подтверждающих тератогенный риск вакцины MMR или MMRV.[2][3] При вспышках кори или краснухи беременным женщинам может быть сделана вакцина MMR, поскольку потенциальные преимущества вакцинации перевешивают риски. Вакцину MMR следует вводить после родов неиммунизированным пациентам, поскольку вакцина MMR безопасна во время грудного вскармливания.[4]
Беременность НЕЛЬЗЯ прерывать из-за тератогенного риска, поскольку нет доказательств, подтверждающих тератогенный риск вакцины MMR или MMRV.[2][3] При вспышках кори или краснухи беременным женщинам может быть сделана вакцина MMR, поскольку потенциальные преимущества вакцинации перевешивают риски. Вакцину MMR следует вводить после родов неиммунизированным пациентам, поскольку вакцина MMR безопасна во время грудного вскармливания.[4]
Введение вакцины MMR подходит для определенных групп пациентов в качестве постконтактной профилактики (ПКП). Популяции пациентов, которым можно вводить вакцину MMR в качестве ПКП, включают пациентов в возрасте от 6 до 12 месяцев с нормальным иммунитетом, подвергшихся воздействию в течение последних 72 часов, и небеременных пациентов в возрасте 12 месяцев и старше, иммунокомпетентных пациентов, подвергшихся воздействию в течение предыдущих шести часов. дней.[3] Лица моложе шести месяцев, от 6 до 12 месяцев, а также перенесшие облучение более 72 часов назад, беременные или лица с ослабленным иммунитетом должны получать препарат Ig для ПКП [5].
Механизм действия
Вакцина MMR стимулирует иммунную систему для защиты от кори, эпидемического паротита и краснухи. Эта вакцина является живой аттенуированной и, таким образом, представляет собой безвредную, менее вирулентную версию инфекционных агентов, от которых она обеспечивает защиту. Поскольку вакцина MMR является живой аттенуированной, она обладает превосходной эффективностью, но для достижения этого иммунитета требуется более одной дозы.[3]
Введение
Оценки эффективности вакцины MMR 99% при профилактике кори после повторной вакцинации и более 95% при профилактике эпидемического паротита и 90% при профилактике краснухи после однократной дозы.
Первую дозу следует вводить в возрасте от 12 до 15 месяцев, а вторую дозу — в возрасте от 18 месяцев до поступления в школу. Обратите внимание, что интервал между дозами не должен быть короче 28 дней.[1]
Неиммунизированным детям и подросткам вакцину можно вводить двумя отдельными дозами в возрасте от 12 месяцев до 13 лет.
Непривитым взрослым, родившимся после 1970 года, следует вводить одну дозу, за исключением случаев, когда они выезжают за пределы Северной Америки, работают в сфере здравоохранения, учатся в высших учебных заведениях или являются военнослужащими.
Неиммунизированным взрослым, родившимся до 1970 года, следует ввести одну дозу, если они учатся в высших учебных заведениях или путешествуют за пределами Северной Америки; две дозы, если они работают в сфере здравоохранения или являются военнослужащими. В целом, как упоминалось ранее, неиммунизированные взрослые, родившиеся до 19 лет,Можно предположить, что 70 имеют естественный иммунитет.
Рекомендуется заблаговременно дать первую и/или вторую дозу вакцины MMR детям, проживающим или путешествующим в районах, где имеется вспышка кори (определяется как минимум 3 случая, которые имеют временную и пространственную отношения) и детей, выезжающих за пределы США.
 В упомянутых выше ситуациях первую дозу вакцины MMR следует вводить в возрасте от 6 до 11 месяцев с продолжением вакцинации в соответствии с текущим календарем (2 дозы вакцины с интервалом не менее 28 дней в возрасте от 12 до 15 месяцев). .[3]
В упомянутых выше ситуациях первую дозу вакцины MMR следует вводить в возрасте от 6 до 11 месяцев с продолжением вакцинации в соответствии с текущим календарем (2 дозы вакцины с интервалом не менее 28 дней в возрасте от 12 до 15 месяцев). .[3]
В случае вспышек кори можно вводить вакцину детям после шестимесячного возраста и далее продолжать вакцинацию по общепринятой схеме (две дозы в 13-14 месяцев и десять лет соответственно).
Дети в возрасте от 12 до 23 месяцев должны получить вакцину MMR и унивалентную вакцину против ветряной оспы во время одного визита вместо вакцины MMRV, чтобы снизить риск лихорадки и фебрильных судорог. По оценкам, риск составляет около одного дополнительного фебрильного приступа на каждые 2300–2800 доз вакцины MMRV в этой когорте пациентов [3].
Пациенты с лабораторно подтвержденным иммунитетом к кори, эпидемическому паротиту или краснухе считаются невосприимчивыми к этому заболеванию, поэтому в иммунизационной вакцинации нет необходимости.
 Однако на практике в этой ситуации также вводят две дозы вакцины MMR, что продиктовано отсутствием моновалентных вакцин против кори, эпидемического паротита или краснухи [3]. Серонегативные пациенты, у которых есть доказательства адекватной иммунизации, не нуждаются в дальнейшей иммунизации.
Однако на практике в этой ситуации также вводят две дозы вакцины MMR, что продиктовано отсутствием моновалентных вакцин против кори, эпидемического паротита или краснухи [3]. Серонегативные пациенты, у которых есть доказательства адекватной иммунизации, не нуждаются в дальнейшей иммунизации.
Постконтактная профилактика
Иммуноглобулин (400 мг/кг) можно вводить через шесть дней после заражения. Цель состоит в том, чтобы предотвратить или уменьшить тяжесть заболевания корью, но его не назначают лицам с нормальным иммунитетом, получившим одну дозу MMR после 12-месячного возраста. Этот тип постконтактной профилактики предназначен только для пациентов, переболевших корью, которые имеют повышенный риск осложнений, а также имеют противопоказания к вакцинации MMR. В эту группу входят пациенты:
Тяжелый иммунодефицит независимо от иммунного статуса или иммунизации
После трансплантации костного мозга не менее 12 месяцев после окончания иммуносупрессивной терапии или дольше при наличии реакции «трансплантат против хозяина»
Лечение острого лимфобластного лейкоза в течение как минимум шести месяцев после окончания иммуносупрессивной химиотерапии
Инфекция ВИЧ и процент клеток CD4 менее 15 процентов (все возрастные группы) или количество клеток CD4 ниже 200 клеток/мкл^3 (возраст старше пяти лет) и больные.
 Они не получали вакцину MMR после получения эффективной антиретровирусной терапии.
Они не получали вакцину MMR после получения эффективной антиретровирусной терапии.
Беременность. Беременные женщины, которые не были вакцинированы и у которых лабораторно подтверждено заболевание корью, должны получить внутривенный иммуноглобулин после заражения. Корь у беременных может иметь более тяжелое течение и серьезные осложнения.[3]
Новорожденным и детям до 6 месяцев следует вводить иммуноглобулин внутримышечно (ИГИМ) в дозе 0,5 мл/кг (максимальная доза 15 мл) или иммуноглобулин внутривенно (ВВИГ) 400 мг/кг в течение шести дней после воздействия.
Младенцы в возрасте от 6 до 12 месяцев могут получить вакцину MMR в течение 72 часов после воздействия или IGIM в дозе 0,5 мл/кг (максимальная доза 15 мл) или IVIG 400 мг/кг в течение шести дней после воздействия.
Для детей в возрасте не менее 12 месяцев вакцинация MMR предпочтительнее, чем IGIM или IVIG.
Дети, у которых есть противопоказания для вакцинации MMR после заражения, должны получить IVIG 400 мг/кг вместо IGIM. [1]
[1]
Побочные эффекты
Вакцина против кори, эпидемического паротита и краснухи
Нежелательные явления, как правило, возникают при приеме первой дозы. Через 1–3 недели после вакцинации у 5% иммунизированных детей наблюдается недомогание и лихорадка, которые могут проявляться сыпью или без нее, сохраняющейся до 3 дней.[2]
Вакцина против кори-паротита-краснухи-ветряной оспы
Десять или более процентов реципиентов вакцины испытывают покраснение и боль в месте инъекции или лихорадку 39 градусов C или ниже. Менее 1–10 % пациентов испытывают сыпь, подобную кори, краснухе или ветряной оспе, в дополнение к отеку и лихорадке выше 39.градусов С.[5][6]
Вакцины против краснухи
У пациентов, получающих краснушные вакцины, может развиться острый транзиторный артрит или артралгия через 1–3 недели после иммунизации. Эти симптомы длятся от 1 до 3 недель и редко повторяются. Эти симптомы чаще встречаются у женщин постпубертатного возраста, у которых после иммунизации развиваются артралгии в 25% случаев и артриты в 10% случаев. Нет никаких доказательств повышенного риска возникновения новых хронических артропатий [5].
Нет никаких доказательств повышенного риска возникновения новых хронических артропатий [5].
Иммунная тромбоцитопеническая пурпура
Очень редкой побочной реакцией на вакцину MMR или MMRV является иммунная тромбоцитопеническая пурпура (ИТП), которая может возникнуть в течение шести недель после иммунизации. У большинства детей ИТП проходит в течение трех месяцев без осложнений. В этих случаях можно провести оценку серологического статуса для определения необходимости введения дополнительной дозы. Клиницисты должны учитывать риск другого нежелательного явления ИТП до того, как потребуется вторая доза вакцины.
Энцефалит
Энцефалит встречается примерно в 1 случае на миллион доз, по сравнению с 1 случаем на 1000 при заражении вирусом кори.
Фебрильные судороги
Дети в возрасте от 12 до 23 месяцев должны получить вакцину MMR и унивалентную вакцину против ветряной оспы в одно и то же посещение вместо вакцины MMRV, чтобы снизить риск лихорадки и фебрильных судорог. По оценкам, риск составляет около одного дополнительного фебрильного приступа на каждые 2300–2800 доз вакцины MMRV в этой когорте пациентов.[7][8]
По оценкам, риск составляет около одного дополнительного фебрильного приступа на каждые 2300–2800 доз вакцины MMRV в этой когорте пациентов.[7][8]
Аллергии
Следовое количество яичного или куриного белка в вакцине MMR и MMRV недостаточно, чтобы вызвать аллергическую реакцию у людей с аллергией на яйца.
Противопоказания
Бустерные дозы коревой вакцины после соответствующей вакцинации не требуются.
Противопоказания
Тяжелая аллергическая реакция/анафилаксия после предыдущей дозы MMR/MMRV или после введения одного из компонентов вакцины (например, неомицина, желатина)[5]
Беременность или ее планирование — беременность следует прервать в течение 28 дней после вакцинации из-за риска врожденной краснухи. Однако проведение довакцинального теста на беременность не требуется, если пациентка отрицает беременность.
Иммунодефицит
Гемопоэтические пролиферативные заболевания
Сплошные опухоли/Химиотерапия
ВОЖНАЛИТАЛЬНЫЕ ИМУМУНТИРЫ
.

Длительное иммуносупрессивное лечение, при введении высоких доз стероидов, т.е. не менее 2 мг/кг в день или не менее 20 мг/день в эквиваленте преднизолона для лиц с массой тела более 10 кг в течение более 14 дней подряд, вакцинацию MMR следует отложить месяц. Однако более низкие дозы системных кортикостероидов, поддерживающие физиологические дозы (так называемая заместительная терапия) и местные инъекции кортикостероидов (например, в суставы или сухожилия) не являются противопоказаниями для вакцинации MMR.
ВИЧ-инфекция с тяжелой иммуносупрессией, определяемой как процент CD4 + лимфоцитов [CD4] ниже 15 процентов в любом возрасте или если процент CD4 недоступен: CD4 менее 750/мл для детей = 12 месяцев; CD4 ниже 500/мл для детей в возрасте от 1 до 5 лет; CD4 менее 200/мл для детей старше пяти лет.
Семейный анамнез на врожденный или наследственный иммунодефицит у родителей или братьев и сестер, за исключением лиц, иммунологическая система которых подтверждена лабораторными исследованиями.
 [5]
[5]
Относительные противопоказания
Лечение в течение последних 11 месяцев препаратами крови или иммуноглобулинами — могут содержать антитела или ингибировать реакцию хозяина на живую вакцину. Поэтому рекомендуется, чтобы интервал от проведения такого лечения до вакцинации MMR составлял от 3 до 11 месяцев, в зависимости от типа переливаемого препарата.
Анамнез с тромбоцитопенией или тромбоцитопенией — может свидетельствовать о повышенном риске клинически значимой тромбоцитопении после иммунизации MMR или MMRV. Таким образом, решения о первой дозе MMR для детей с тромбоцитопенией в анамнезе должны учитывать риски и преимущества. В целом преимущества перевешивают риски. Факторы, которые необходимо учитывать при принятии этого решения, включают: 1) рецидив тромбоцитопении после MMR у пациентов с тромбоцитопенией в анамнезе (как связанной с вакциной, так и не связанной с вакциной). 2) вероятность заражения ребенка корью, эпидемическим паротитом.
 и краснухи (например, планируемые поездки за границу, эпидемиологическая ситуация в месте проживания/пребывания ребенка)
и краснухи (например, планируемые поездки за границу, эпидемиологическая ситуация в месте проживания/пребывания ребенка)Перед введением второй дозы вакцины MMR клиницисты могут провести серологические тесты, чтобы определить, необходимо ли это. Детям с защитным уровнем антител против кори, эпидемического паротита и краснухи вводить вторую дозу не требуется. Однако для детей с тромбоцитопенией в анамнезе, у которых нет защитного уровня антител против кори, эпидемического паротита или краснухи, решения о введении второй дозы MMR принимаются индивидуально для переоценки рисков и пользы.
Острое среднетяжелое или тяжелое заболевание с лихорадкой или без нее, чтобы избежать наложения какой-либо реакции на вакцину на симптомы инфекции и бремени вакцины с симптомами, обусловленными инфекцией. Вакцинируйте детей с легкими инфекциями (например, инфекция верхних дыхательных путей, инфекция уха, диарея). Отсрочка вакцинации в такой ситуации излишне задерживает выполнение программы иммунизации и продлевает восприимчивость к инфекции.
 [5]
[5]
Противопоказания не составляют
Положительная туберкулиновая проба у людей с активной формой туберкулеза должна пройти противотуберкулезное лечение до вакцинации. Одновременный туберкулиновый тест следует проводить либо в день вакцинации MMR, либо через 4–6 недель после нее, поскольку вирус кори, содержащийся в вакцине, может ослабить кожную реакцию на туберкулин.
Период грудного вскармливания
Беременность матери ребенка, которому предстоит вакцинация, или беременность у лица, находящегося в непосредственной близости от ребенка
Репродуктивный период
Лицо с ослабленным иммунитетом в семье или ближайшем окружении
Бессимптомная ВИЧ-инфекция или ВИЧ-инфекция с легкими симптомами, без иммунных нарушений наличие в анамнезе легкой аллергии на куриное яйцо, риск анафилактической реакции после вакцинации MMR такой же, как и у населения в целом.
 [5]
[5]У детей с тяжелой аллергией — анафилаксией или немедленной реакцией после приема внутрь яйца автоматически включаются в группу повышенного риска внезапных аллергических реакций, в том числе после вакцинации. В случае MMR желатин и неомицин более аллергенны для яичного белка.[7][8]
Мониторинг
Мониторинг судорог и анафилаксии после введения.[9]
Токсичность
Имеется мало данных о безопасности дополнительной дозы вакцины MMR. Введение дополнительной дозы вакцины может иметь место, поскольку иногда возникает необходимость провести иммунизацию лица с неопределенной историей вакцинации или из-за программной ошибки (например, ошибки вакцинации). Из 5067 сообщений о избыточных дозах вакцины, введенных в период с 2007 по 2017 год, в трех четвертях случаев не было ПППИ (нежелательных явлений после иммунизации). Наиболее часто сообщаемыми нежелательными явлениями для здоровья (ПНЯ) были лихорадка (12,8%), эритема в месте инъекции (9).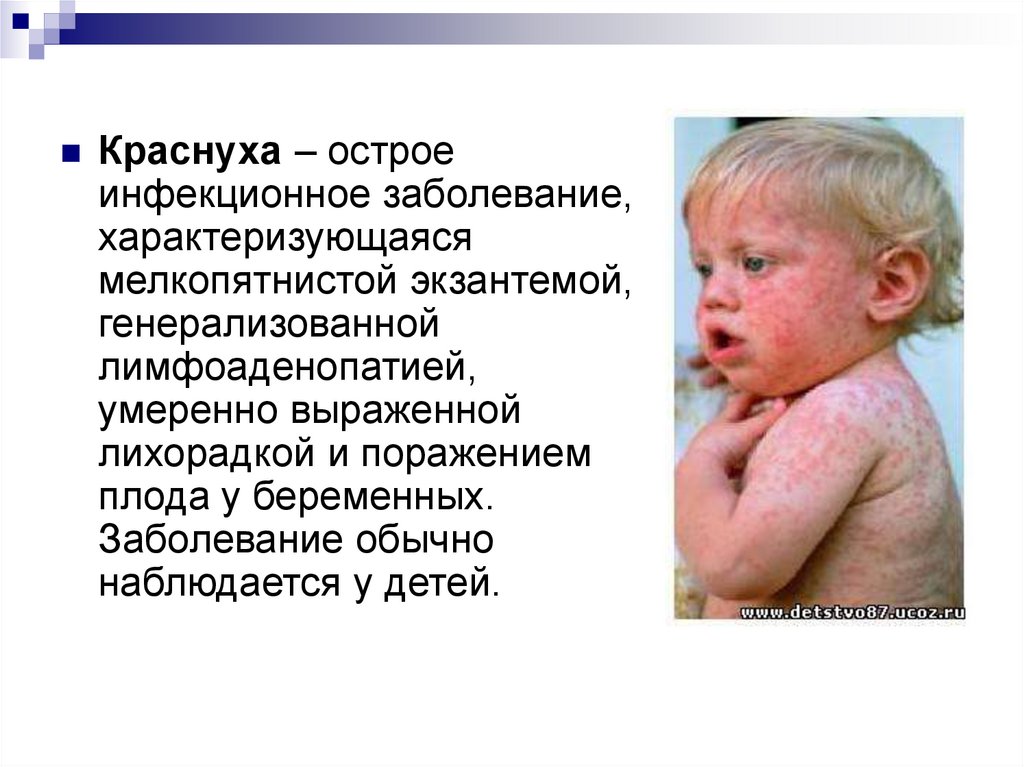 0,7%), боль в месте инъекции (8,9%) и головная боль (6,6%). Процент AHE среди этих случаев был сопоставим со всеми случаями, поданными в VAERS за тот же период исследования.[10]
0,7%), боль в месте инъекции (8,9%) и головная боль (6,6%). Процент AHE среди этих случаев был сопоставим со всеми случаями, поданными в VAERS за тот же период исследования.[10]
Улучшение результатов медицинского персонала
Вакцинация вакциной MMR требует междисциплинарного подхода, поскольку правильное введение вакцины меняется в зависимости от популяции пациентов и клинического сценария.
Вакцинация детей с неврологическими заболеваниями должна осуществляться в соответствии с принятыми правилами и схемами вакцинации. Следует помнить, что риск тяжелого течения инфекции, необходимости госпитализации и осложнений у детей с хроническими заболеваниями значительно выше, чем у здорового населения. Также каждая инфекция вызывает перерыв в реабилитации, отрицательно сказываясь на неврологическом статусе ребенка. Кроме того, дети с хроническими заболеваниями чаще оказываются в медицинских учреждениях, что делает их более уязвимыми к инфекциям.
Противопоказания к вакцинации MMR у детей с неврологическими заболеваниями ограничены и временны. К ним относятся[5]:
К ним относятся[5]:
Неустановленный неврологический диагноз
Подозрение на прогрессирующее заболевание ЦНС с эпилепсией
Шесть месяцев после последнего судорожного припадка Нестабилизированное неврологическое состояние
23
Противопоказания к вакцинации MMR не составляют:
Эпилепсия с хорошим ответом на лечение (не менее шести месяцев без приступов)
Неврологическое расстройство возникло до начала вакцинации.
Детям, страдающим эпилепсией, рекомендуется назначать жаропонижающие препараты в течение 6–12 дней после введения вакцины MMR. Лихорадка, которая может возникнуть как побочная реакция, может вызвать судороги.[2][3]
Другая рекомендация состоит в том, чтобы информировать пациентов с многопрофильной бригадой о предполагаемых, но ложных рисках вакцинации. Например, связь MMR с расстройством аутистического спектра (РАС) вызывает много споров в последние годы. Несколько групп, выступающих против вакцинации, выдвинули гипотезу о связи аутизма и воспалительных заболеваний кишечника с вакцинацией MMR в 1999 году.0-е годы прошлого века.[11] В 1998 году Lancet опубликовал статью, в которой исследователи сообщили о связи между вакциной MMR и кишечной лейкемией. В его основу легла временная связь между увеличением числа диагнозов РАС (наблюдаемое с 1980-х гг.) и ростом рекомендованных детских вакцин против гемофильной палочки типа b, гепатита B, ветряной оспы, пневмококка, гриппа, а также вакцины против кори, эпидемического паротита и краснухи.[11] ][12] Тезис, выдвинутый командой Уэйкфилда, стал отправной точкой для многих эпидемиологических и проспективных исследований по всему миру, которые исключили причинно-следственную связь между вакцинацией (в том числе MMR) и возникновением РАС или воспалительных заболеваний кишечника. Последующий анализ показал, что увеличение числа диагнозов РАС произошло в результате изменения критериев распознавания РАС как расстройства развития нервной системы и повышения осведомленности об этой проблеме.
Несколько групп, выступающих против вакцинации, выдвинули гипотезу о связи аутизма и воспалительных заболеваний кишечника с вакцинацией MMR в 1999 году.0-е годы прошлого века.[11] В 1998 году Lancet опубликовал статью, в которой исследователи сообщили о связи между вакциной MMR и кишечной лейкемией. В его основу легла временная связь между увеличением числа диагнозов РАС (наблюдаемое с 1980-х гг.) и ростом рекомендованных детских вакцин против гемофильной палочки типа b, гепатита B, ветряной оспы, пневмококка, гриппа, а также вакцины против кори, эпидемического паротита и краснухи.[11] ][12] Тезис, выдвинутый командой Уэйкфилда, стал отправной точкой для многих эпидемиологических и проспективных исследований по всему миру, которые исключили причинно-следственную связь между вакцинацией (в том числе MMR) и возникновением РАС или воспалительных заболеваний кишечника. Последующий анализ показал, что увеличение числа диагнозов РАС произошло в результате изменения критериев распознавания РАС как расстройства развития нервной системы и повышения осведомленности об этой проблеме. Кроме того, проспективные исследования показали, что симптомы РАС часто возникают на первом году жизни, то есть до первой дозы MMR. В 2004 году журналист сообщил, что тест Уэйкфилда был проведен не в соответствии с медицинской этикой и не был точным. Большинство авторов исследования официально отозвали свои ненадежные заявки, а журнал Lancet полностью отозвал статью в 2010 году.[13] Однако, если после иммунизации возникают какие-либо побочные эффекты (AEFI), клиницисты должны сообщать о них через Систему отчетности о побочных эффектах вакцины (VAERS).[14]
Кроме того, проспективные исследования показали, что симптомы РАС часто возникают на первом году жизни, то есть до первой дозы MMR. В 2004 году журналист сообщил, что тест Уэйкфилда был проведен не в соответствии с медицинской этикой и не был точным. Большинство авторов исследования официально отозвали свои ненадежные заявки, а журнал Lancet полностью отозвал статью в 2010 году.[13] Однако, если после иммунизации возникают какие-либо побочные эффекты (AEFI), клиницисты должны сообщать о них через Систему отчетности о побочных эффектах вакцины (VAERS).[14]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Марин М., Бродер К.Р., Темте Дж.Л., Снайдер Д.Е., Сьюард Дж.Ф., Центры по контролю и профилактике заболеваний (CDC). Использование комбинированной вакцины против кори, эпидемического паротита, краснухи и ветряной оспы: рекомендации Консультативного комитета по практике иммунизации (ACIP).
 MMWR Recomm Rep. 2010 May 07;59(RR-3):1-12. [PubMed: 20448530]
MMWR Recomm Rep. 2010 May 07;59(RR-3):1-12. [PubMed: 20448530]- 2.
Штаб-квартира McLean, Fiebelkorn AP, Temte JL, Wallace GS., Центры по контролю и профилактике заболеваний. Профилактика кори, краснухи, синдрома врожденной краснухи и эпидемического паротита, 2013 г.: сводные рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep. 2013 Jun 14;62(RR-04):1-34. [PubMed: 23760231]
- 3.
Стрикас Р.А., Центры по контролю и профилактике заболеваний (CDC). Консультативный комитет по практике иммунизации (ACIP). Рабочая группа ACIP по иммунизации детей и подростков. Консультативный комитет по практике иммунизации рекомендовал графики иммунизации для лиц в возрасте от 0 до 18 лет — США, 2015 г. MMWR Morb Mortal Wkly Rep. 2015 Feb 06;64(4):93-4. [Бесплатная статья PMC: PMC4584857] [PubMed: 25654610]
- 4.
База данных по лекарствам и лактации (LactMed®) [Интернет]. Национальный институт детского здоровья и развития человека; Bethesda (MD): 19 апреля 2021 г.
 Вакцина против кори, эпидемического паротита и краснухи. [PubMed: 30000093]
Вакцина против кори, эпидемического паротита и краснухи. [PubMed: 30000093]- 5.
Псаррис А., Синдос М., Даскалакис Г., Чондроянни М.Е., Панайоту С., Антсаклис П., Лутрадис Д. Иммунизация во время беременности: как, когда и почему. Eur J Obstet Gynecol Reprod Biol. 2019Сен; 240:29-35. [PubMed: 31226574]
- 6.
Нидерер-Лоэр А. [Прививки во время беременности – не упустите возможность!]. Тер Умш. 2016;73(5):269-73. [PubMed: 27268451]
- 7.
Леунг А.К., Хон К.Л., Леонг К.Ф., Серги К.М. Корь: болезнь, которую часто забывают, но она не исчезла. Hong Kong Med J. 24 октября 2018 г. (5): 512–520. [PubMed: 30245481]
- 8.
Ma SJ, Xiong YQ, Jiang LN, Chen Q. Риск фебрильных судорог после вакцины против кори, эпидемического паротита, краснухи и ветряной оспы: систематический обзор и метаанализ. вакцина. 2015 17 июля; 33 (31): 3636-49. [PubMed: 26073015]
- 9.
Di Pietrantonj C, Rivetti A, Marchione P, Debalini MG, Demicheli V.