ЕРБ ВОЗ | Вакцинация против гриппа – 7 полезных фактов
1) Кому необходимо прививаться против гриппа?
Гриппом может заболеть каждый, однако некоторые группы людей имеют более высокий риск развития серьезного заболевания. ВОЗ рекомендует вакцинацию пожилых людей, маленьких детей, беременных женщин и людей с определенными проблемами со здоровьем. Эти группы наиболее подвержены риску развития тяжелых осложнений гриппа, поэтому в большинстве стран они входят в число приоритетных для вакцинации. Также вакцинироваться должны медицинские работники – как для своей защиты, так и для снижения риска инфицирования уязвимых к вирусу пациентов.
K началу страницы
2) Действительно ли опасен грипп?
Грипп может привести к развитию тяжелого состояния и смерти, особенно среди пожилых людей, маленьких детей, беременных женщин и людей с хроническими заболеваниями, такими как диабет, болезнь сердца или хроническая обструктивная болезнь легких. Каждый год около 60 000 человек в возрасте старше 65 лет умирают от гриппа.
K началу страницы
3) Насколько эффективна вакцина против гриппа?
Вакцина против гриппа – лучший из имеющихся в нашем распоряжении инструментов для профилактики гриппа и снижения риска возникновения серьезных осложнений и даже летальных исходов. Эффективность вакцины в разные годы может быть разной – это зависит от видов циркулирующего вируса и их соответствия компонентам вакцины. Кроме того, эффективность зависит от состояния здоровья и возраста вакцинируемого человека, а также от времени, прошедшего с момента вакцинации. В среднем вакцина предотвращает порядка 60% случаев инфицирования у здоровых взрослых людей в возрасте 18–64 лет. Вакцина против гриппа становится эффективной примерно через 14 дней после вакцинации.
K началу страницы
4) Может ли вакцина вызвать грипп?
Инъекция вакцины не может вызвать грипп, поскольку в ней не содержится живого вируса.
K началу страницы
5) Почему необходимо вакцинироваться каждую зиму?
Вирусы группа постоянно мутируют, и каждый год могут циркулировать разные штаммы. Кроме того, иммунитет от вакцинации со временем ослабевает. Состав сезонных вакцин против гриппа каждый год обновляется, чтобы обеспечить наибольшую защиту от циркулирующих в данный период вирусов.
K началу страницы
6) До каких пор не поздно сделать прививку от гриппа?
Лучше всего сделать прививку до начала сезона гриппа. Кампании по вакцинации населения против гриппа обычно проходят в октябре и ноябре, до начала сезонной циркуляции вируса. Однако получить вакцину никогда не поздно, даже если вирус уже циркулирует; вакцинация повышает вероятность того, что вы не заболеете, и снижает риск серьезных последствий гриппа.
K началу страницы
7) Безопасна ли вакцина против гриппа?
Сезонная вакцина против гриппа используется более 50 лет. Вакцину получают миллионы людей, и ее безопасность была проверена временем. Каждый год национальные органы по регулированию лекарственных средств проводят тщательное изучение новой вакцины, прежде чем выдать на нее лицензию. Также в странах действуют системы мониторинга и исследования всех случаев возникновения негативных явлений после иммунизации против гриппа.
Каждый год национальные органы по регулированию лекарственных средств проводят тщательное изучение новой вакцины, прежде чем выдать на нее лицензию. Также в странах действуют системы мониторинга и исследования всех случаев возникновения негативных явлений после иммунизации против гриппа.
K началу страницы
7 мифов о вакцинации против гриппа
7 мифов о вакцинации против гриппа. Как развеять сомнения пациентов
Подготовлено по материалам: Вакцинация для всех: простые ответы на непростые вопросы: рук. для врачей / Ильина С.В., Намазова-Баранова Л.С., Баранов А.А.; Союз педиатров России. — М.: ПедиатрЪ, 2016 — 204 с.
Приложение № 2
1. Можно заразиться гриппом от самой вакцины.
2. Делать прививки нужно только людям из группы риска — пожилым, пациентам с хроническими заболеваниями, беременным. Если сравнить возрастную структуру умерших от гриппа в разные годы, можно увидеть, как она меняется во время больших эпидемий. В период 1976–1999 гг. преобладают пожилые пациенты. Это закономерно, т. к. грипп обостряет хронические заболевания, особенно патологию сердечно-сосудистой системы, которая характерна для этой возрастной категории. Однако, если посмотреть на возрастную структуру умерших во время эпидемии 2009–2010 гг., то картина совершенно иная: чаще погибали молодые взрослые и люди среднего возраста — 18–50 лет. Поэтому нельзя рассчитывать, что здоровый человек, взрослый или ребенок, априори защищен от неблагоприятного исхода.
3. Прививка от гриппа снижает иммунитет и приводит к частым простудам. Любая прививка активирует иммунитет, поскольку содержит антигены, в ответ на которые начинается интенсивная работа иммунной системы.
4. Вакцина против гриппа защищает от одного типа вируса, а эпидемия может быть вызвана другим. Это не так. Практически все вакцины от гриппа содержат антигенный материал трех типов вируса гриппа — h2N1, h4N2 и B. В последние годы за рубежом зарегистрировано несколько четырехвалентных вакцин. Штаммы (разновидности) вирусов в вакцине меняются каждый год. Существует сеть Национальных центров ВОЗ по гриппу, которые проводят наблюдение за циркулирующими вирусами, осуществляют первичное выделение вирусов гриппа и дают их предварительную антигенную характеристику. Затем информацию о циркуляции вирусов и впервые выделенные штаммы отправляют в сотрудничающие центры и головные контрольные лаборатории ВОЗ для антигенного и генетического анализа.
Состав вакцины против гриппа меняется каждый год, содержит антигены трех штаммов и зависит от высокоточного прогноза ВОЗ.
5. Проводить профилактику гриппа лучше с помощью лекарств. Это возможно, но эффективность такой профилактики будет ниже. Кроме того, лекарственные препараты имеют больше побочных эффектов, чем вакцины. И поскольку лекарства не формируют длительной защиты, принимать их придется долго.
Возьмем один из наиболее эффективных в отношении гриппа препаратов — осельтамивир. Принимать его можно не более 42 дней подряд. Профилактическая эффективность осельтамивира длится ровно столько, сколько мы его принимаем. Однако подъем заболеваемости гриппом может продолжаться больше, чем 42 дня. Кроме того, побочные эффекты, которые могут возникнуть при приеме препарата, не позволяют долго использовать его с профилактической целью. У вакцин против гриппа тоже есть побочные эффекты, но кратковременные — 1–2 дня.
6. Чтобы защититься от гриппа, лучше пить витамины и гомеопатические препараты. Они безопасны, в отличие от вакцин. Оценить профилактическую эффективность гомеопатических препаратов сложно, поскольку гомеопаты не признают принципов доказательности в медицине. Однако в 2015 г. был опубликован Кохрейновский обзор, посвященный одному из самых популярных гомеопатических средств. В нем говорится, что доказательств эффективности этого препарата для лечения и профилактики гриппа нет.
Что касается витаминов, то исследования их профилактической эффективности ведут много лет. В Кохрейновском обзоре 2013 г. сказано об отсутствии профилактической эффективности витамина С в отношении ОРВИ. Ученые изучают эффективность высоких доз витамина D, однако достаточных доказательств они пока не получили.
7. Организм сам справится с гриппом, как и с любой другой респираторной инфекцией. Грипп протекает намного тяжелее других ОРВИ и имеет наибольшее число осложнений. Он очень заразен. Если в коллективе есть больной гриппом, то остальные инфицируются почти неминуемо. Заразным человек становится еще до появления первых симптомов.
Помимо воздушно-капельного способа, вирус гриппа может передаваться также контактным путем, т. к. некоторое время сохраняется на предметах в составе мелких капелек слюны. Заболевание распространяется молниеносно.
Вирус гриппа очень изменчив: человеческий организм просто не успевает естественным образом приобрести иммунитет ко всем генетическим вариантам вируса.
Прививка от гриппа: мифы и факты
Осень и зима — это сезон роста заболеваемости гриппом и ОРВИ. С наступлением холодов многие хотят укреплять иммунитет, чтобы избежать ОРВИ и гриппа. Можно пить витамины и противовирусные препараты, использовать народные средства — есть чеснок и пить чай с лимоном, или сделать прививку против гриппа. Однако решиться на прививку непросто – слишком много говорят сегодня о бесполезности и даже опасности вакцинации.
Миф 1. Грипп не опаснее обычной простуды
Согласно определению Всемирной организации здравоохранения (ВОЗ), грипп — это острая вирусная инфекция, которая легко распространяется от человека человеку. ВОЗ считает грипп серьезной проблемой здравоохранения, поскольку грипп может приводить к осложнениям в форме тяжелых заболеваний и даже к смертельному исходу.
Самым эффективным средством профилактики гриппа ВОЗ называет вакцинацию.
Миф 2. Прививка от гриппа опасна
Противогриппозные вакцины используются в мире уже более 60 лет, за эти годы они доказали свою безопасность и эффективность во всех возрастных группах. Все современные противогриппозные вакцины безопасны для здоровья при соблюдении врачебных рекомендаций.
Вакцинация противопоказана людям, имеющим аллергические реакции на прививку и ее компоненты, а также тем, у кого наблюдается обострение хронического заболевания или простуда. Кроме того, перед прививкой необходимо пройти осмотр у врача, который при наличии противопоказаний не допустит пациента к вакцинации.
Миф 3. Прививка может ослабить иммунитет
После введения вакцины возможна побочная реакция, симптомы которой похожи на грипп, однако путать их с болезнью не следует. Такие типичные побочные явления, как головная боль, слабость, повышение температуры (до 37,5 градусов), как правило, проходят через пару дней после вакцинации.
«Усиленный или ослабленный иммунитет — это обиходные, бытовые словосочетания. Вакцинация ни усиливает, ни ослабляет иммунитет, она обеспечивает в организме иммунный ответ, создает клетки памяти, которые позволяют нейтрализовать возбудитель инфекции полностью или ослабить его разрушающее влияние», — поясняет Никоноров. Иммунный ответ формируется примерно через 2-3 недели после вакцинации и сохраняется на протяжении ограниченного периода, от полугода до года, поэтому делать прививку необходимо каждый год. По мнению эксперта, оптимальное время для прививки — вторая половина сентября-октябрь.
По мнению эксперта, оптимальное время для прививки — вторая половина сентября-октябрь.
Миф 4. Прививка провоцирует развитие заболевания
Расхожее мнение о том, что вакцинация все равно не убережет от болезни, опровергается статистикой. Согласно материалам сайта НИИ гриппа, своевременная вакцинация предотвращает заболеваемость гриппом на 70–90% среди здоровых людей младше 65 лет и на 30–70% снижает вероятность осложнений гриппа среди пожилых людей (старше 65 лет).
Даже если привитой человек по каким-то причинам все равно заболевает гриппом, то он переносит заболевание гораздо легче, чем не привитой. «Кроме этого привитой избежит осложнений. Если спросите специалистов инфекционных больниц, то они вам скажут, что летальных случаев из-за гриппа среди привитых нет», — отмечает эксперт.
Миф 5. Противовирусные препараты лучше прививки
Противовирусные средства в качестве профилактики менее эффективны, чем вакцинация, поскольку у вирусов гриппа может развиваться устойчивость к лекарствам. Кроме того, у них больше противопоказаний к применению.
Кроме того, у них больше противопоказаний к применению.
Основными препаратами для профилактики гриппа, по информации НИИ гриппа, являются «Арбидол», «Альфарон», «Гриппферон», «Циклоферон» и «Амиксин». При этом, как отмечают в НИИ, все противовирусные препараты эффективны лишь в первые дни заболевания, поэтому важно принимать их вовремя.
Миф 6. Вакцинация не спасет от эпидемии
Целью вакцинации является снижение заболеваемости и смертности от гриппа, а не полная ликвидация случаев заболевания гриппом. На сайте НИИ гриппа отмечается, что такие серьезные инфекции, как полиомиелит, дифтерия, корь были практически полностью ликвидированы в результате массовой вакцинации.
Сделать прививку от гриппа в медицинском центре
Прививка от гриппа
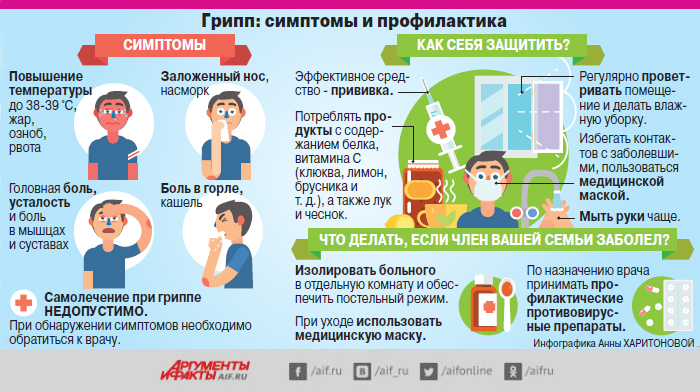
Грипп — острое инфекционное заболевание, вызываемое вирусам. Для него характерны сезонные всплески заболеваемости в холодное время года. От других острых респираторных вирусных инфекций (ОРВИ) отличается быстрым распространением и склонностью к тяжелому течению.
От других острых респираторных вирусных инфекций (ОРВИ) отличается быстрым распространением и склонностью к тяжелому течению.
Грипп опасен высокой вероятностью осложнений, особенно у детей, пожилых людей, людей со сниженным иммунитетом. Наиболее частым осложнением гриппа является пневмония. Также могут развиваться вторичные бактериальные инфекции: синусит, бронхит или отит. После гриппа часто наблюдаются обострения хронических заболеваний: бронхиальной астмы, сердечно-сосудистых заболеваний, заболеваний почек, неврологических заболеваний и других.
Прививка — это наиболее эффективный способ уберечь себя от заболевания Гриппом. Делать ее лучше в период с сентября до середины ноября.
Многолетние исследования вакцин против гриппа доказывают эффективность вакцинации в среднем в 90% случаев. Вакцинация значительно снижает риск осложнений гриппа.
На развитие достаточного иммунитета против гриппа требуется 10-15 дней с момента попадания вакцины в организм. Поствакцинальный иммунитет формируется на антигены штаммов вируса гриппа, входящие в состав вакцины, то есть вакцинация не защищает полностью от других респираторных вирусов, которые могут вызвать ОРВИ.
Поствакцинальный иммунитет формируется на антигены штаммов вируса гриппа, входящие в состав вакцины, то есть вакцинация не защищает полностью от других респираторных вирусов, которые могут вызвать ОРВИ.
Во время формирования поствакцинального иммунитета необходим щадящий режим: предупреждение стрессов, переутомления, перегревания, переохлаждения, так как это ведет к ослаблению защитных сил организма и может влиять на формирование поствакцинального иммунитета. В свою очередь, само введение вакцины является антигенной нагрузкой на организм, что может в период формирования иммунитета ослабить реакцию против других инфекционных факторов. Поэтому так важно в этот период избегать контакта с больными людьми.
Пожалуйста, обратите внимание! Для проведения вакцинации детям необходим прививочный сертификат. Для школьников, если прививочный сертификат находится в медицинском кабинете, можно взять в школе направление на вакцинацию, а после ее проведения, отнести в школу справку о прививке, для внесения данных в сертификат. Без сертификата о профилактических прививках (или справки из школы о допуске к вакцинации) вакцинация проводиться не может. Это связано с тем, что врачу необходимо видеть, в какие сроки сделаны остальные прививки, чтобы правильно соблюсти положенные интервалы.
Без сертификата о профилактических прививках (или справки из школы о допуске к вакцинации) вакцинация проводиться не может. Это связано с тем, что врачу необходимо видеть, в какие сроки сделаны остальные прививки, чтобы правильно соблюсти положенные интервалы.
Записаться на прививку можно по телефону 38-002-38.
Также у нас в медицинском центре можно организовать коллективную вакцинацию с выездом на предприятие или в детский коллектив.
Вакцинация против гриппа: мифы и реальность
Инфекционные болезни во все исторические времена являлись главным врагом человека. В отдельные периоды пандемии инфекционных заболеваний, в т.ч. и гриппа, уносили больше человеческих жизней, чем военные действия: в 1918-20-х годах от пандемии гриппа (так называемой испанки) умерло 40 миллионов человек, а число заболевших составило 500 миллионов человек. Это больше, чем потери на полях сражений первой мировой войны, где погибло 8 миллионов 400 тысяч человек и было ранено 17 миллионов человек. Многие люди не воспринимают грипп как тяжелую или смертельную болезнь, но его последствия могут быть трагичны. Особенно опасны осложнения, которые присоединяются к гриппу. Среди них наиболее тяжелое – пневмония, которая часто заканчивается летально. Сейчас, в наступающий эпидемический сезон гриппа и ОРВИ 2015-2016 г.г., не утихают споры: прививаться или нет от гриппа?
Многие люди не воспринимают грипп как тяжелую или смертельную болезнь, но его последствия могут быть трагичны. Особенно опасны осложнения, которые присоединяются к гриппу. Среди них наиболее тяжелое – пневмония, которая часто заканчивается летально. Сейчас, в наступающий эпидемический сезон гриппа и ОРВИ 2015-2016 г.г., не утихают споры: прививаться или нет от гриппа?
Миф 1. От прививки заболеешь гриппом. Фактически это невозможно ни при каких обстоятельствах, т.к. в противогриппозной вакцине присутствует не живой вирус, а его фрагменты, на которые в организме человека вырабатываются антитела. Да, заболеть можно, но только ОРВИ.
Миф 2. Вакцина защищает от одних видов гриппа, а заразишься другим видом. Для этого существует Всемирная организация здравоохранения, специалисты которой осуществляю круглогодичный эпидемиологический надзор за вирусами гриппа и выдают прогноз – какие штаммы в очередной сезон могут вызвать грипп у людей. В соответствии с этим прогнозом в предверии сезона производится вакцина, в том числе – в Российской Федерации. Предыдущая вакцина уничтожается.
Предыдущая вакцина уничтожается.
Миф 3.После прививки обязательно будет опасное осложнение. Если прививка сделана человеку после осмотра и допуска врача – этого не произойдет. В мировой статистике зафиксирована официальная цифра количества осложнений от прививок – 1 осложнение на 1 миллион прививок. Повышение температуры, недомогание, слабость, мышечные боли – это всего лишь проходящая в течение суток реакция на прививку, не оставляющая никаких последствий.
Миф 4.Вакцина противопоказана людям с хроническими заболеваниями сердечно-сосудистой системы, органов дыхания, пожилым людям и др. На самом деле все с точностью до наоборот. Вакцина – это дозированное расчетное количество антигена, на которое произойдет адекватная выработка необходимого количества антител, способного защитить организм при попадании в него живого вируса гриппа. Поэтому таким категориям граждан из групп риска прививка как раз показана в первую очередь. Гораздо тяжелее организму, ослабленному тяжелым соматическим заболеванием будет справиться без последствий при внедрении громадного количества живого высокопатогенного вируса гриппа.
Миф 5.Прививку можно делать до ноября, позднее – категорически нельзя. Выработка полноценного иммунитета после прививки происходит в течение 2-х, максимально – 4-х недель. Период вакцинации против гриппа определен сентябрем-октябрем, чтобы успеть привить до наступления осеннего подъема заболеваемости ОРВИ не менее 30% населения, а в Новгородской области это 186 тысяч человек. Поэтому, если вы не успели привиться в массовую прививочную кампанию по тем или иным причинам (временный медицинский отвод и др.), то вакцинироваться можно и в ноябре-декабре в платном прививочном кабинете.
Прививайтесь и будьте здоровы!
Информация предоставлена Управлением Роспотребнадзора по Новгородской области
ответы на основные вопросы / Новости города / Сайт Москвы
Почему в этом году особенно важно привиться?По прогнозу Всемирной организации здравоохранения (ВОЗ), этой осенью в Россию придут три новых штамма вируса гриппа, к которым еще не выработан коллективный иммунитет. Поэтому вакцинация в этом эпидсезоне — наиболее действенный и безопасный способ защититься от болезни.
Поэтому вакцинация в этом эпидсезоне — наиболее действенный и безопасный способ защититься от болезни.
Для формирования коллективного иммунитета необходимо привить не менее 60 процентов совокупного населения, а также не менее 75 процентов в группах риска.
Чем опасен грипп?Грипп представляет собой реальную угрозу здоровью и жизни. Сама по себе болезнь характеризуется повышением температуры и поражением дыхательных путей. Однако значительно опаснее самой болезни осложнения, которые могут привести к смерти. К ним относятся бронхит, пневмония, миокардит, энцефалит.
Кто входит в группу риска?Грипп чрезвычайно опасен для детей, беременных, людей в возрасте старше 60 лет, детей, посещающих дошкольные образовательные организации или находящихся в организациях с постоянным пребыванием (детские дома, дома ребенка).
Где проходит вакцинация?Для удобства жителей в этом году вакцинация пройдет на базе детских и взрослых поликлиник в отдельных прививочных кабинетах в две смены. Кроме того, организованы 54 мобильных пункта. Они работают на 36 станциях метро, двух станциях Московского центрального кольца и двух железнодорожных платформах, а также в четырех центрах госуслуг «Мои документы».
Кроме того, организованы 54 мобильных пункта. Они работают на 36 станциях метро, двух станциях Московского центрального кольца и двух железнодорожных платформах, а также в четырех центрах госуслуг «Мои документы».
С 5 сентября 10 дополнительных мобильных пунктов вакцинации разместили у некоторых станций метро, а также возле железнодорожной станции Крюково. В каждом из этих пунктов будут дежурить по две машины скорой помощи. Также будут работать выездные прививочные бригады в учреждениях и организациях, во всех школах, колледжах и вузах.
Действительно ли вакцинация безопасна?Важно знать, что вакцины содержат инактивированные («убитые») частицы вирусов гриппа, не способные вызвать заболевание. За последние годы ни одного серьезного осложнения после вакцинации не зафиксировано.
Вакцинация от гриппа — безопасный, надежный и научно доказанный способ сохранить здоровье.
Кому нельзя делать прививку от гриппа? Есть ли противопоказания?К противопоказаниям относят: аллергические реакции на куриный белок и другие вещества, если они являются компонентами вакцины, наличие лихорадки или других признаков острых респираторных инфекций, обострение хронических заболеваний.
Да, перед вакцинацией врач осматривает и опрашивает пациентов для определения возможных противопоказаний.
Снизит ли риск заражения коронавирусом вакцинация от гриппа?Прививка от гриппа не защищает от других заболеваний, в том числе не защищает от коронавируса. Но ВОЗ подчеркивает важность вакцинации в связи с COVID-19. Одна инфекция может усилить другую и вызвать более тяжелые последствия. Прививка от гриппа нужна, но она не заменит любую другую.
Можно ли заболеть гриппом от прививки?Вакцинация проводится современными проверенными препаратами, которые не содержат живого вируса и не могут привести к заболеванию гриппом.
Прививка дает стопроцентную гарантию, что я не заболею гриппом?Вакцинация является самым эффективным и безопасным способом защиты от гриппа. Вакцина практически на сто процентов защищает от тяжелых осложнений от гриппа.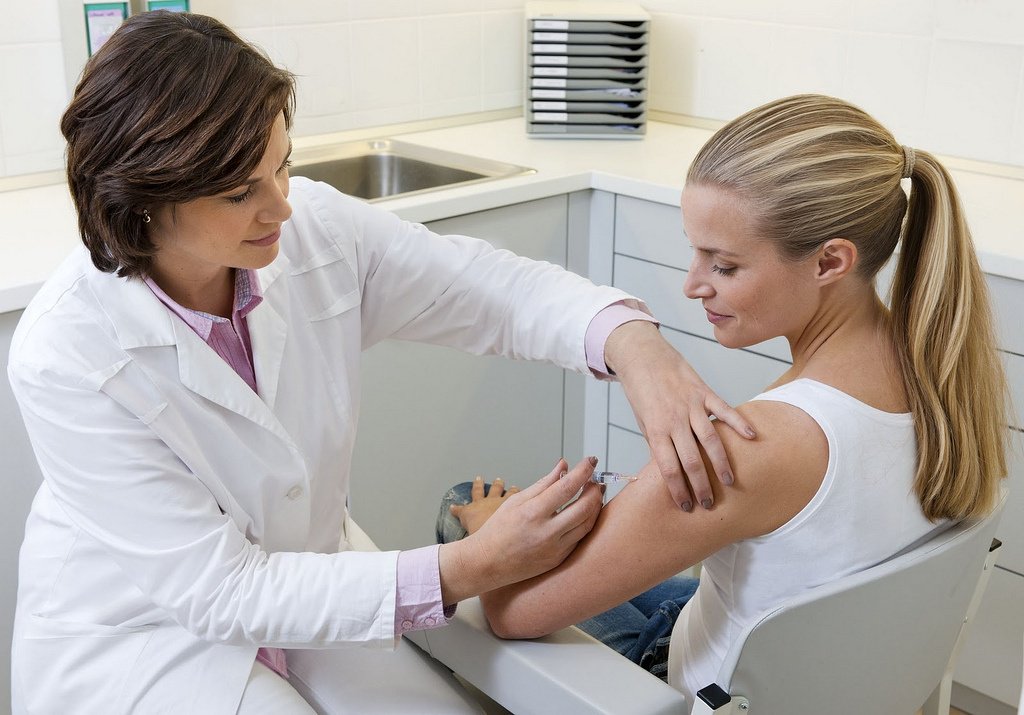 За последние годы в Москве не было зафиксировано ни одного случая тяжелых осложнений от гриппа среди тех, кто сделал прививку.
За последние годы в Москве не было зафиксировано ни одного случая тяжелых осложнений от гриппа среди тех, кто сделал прививку.
После прививки иммунитет вырабатывается через 10–15 дней и действует в течение года.
Есть ли вероятность, что в этом сезоне появятся другие штаммы гриппа, отличающиеся от тех, от которых я сделал прививку?Каждый год по рекомендациям ВОЗ вакцина разрабатывается именно против тех штаммов гриппа, которые будут распространены в данный период.
Делал прививку от гриппа в прошлом году, надо повторять?Прививку против гриппа необходимо делать ежегодно.
Прививка делается бесплатно? А что, если у меня нет московского полиса ОМС?Вакцинация против гриппа проводится совершенно бесплатно. Прививку в мобильных пунктах может сделать любой человек старше 18 лет вне зависимости от места регистрации, потребуются только паспорт гражданина Российской Федерации и письменное согласие (оформляется на месте).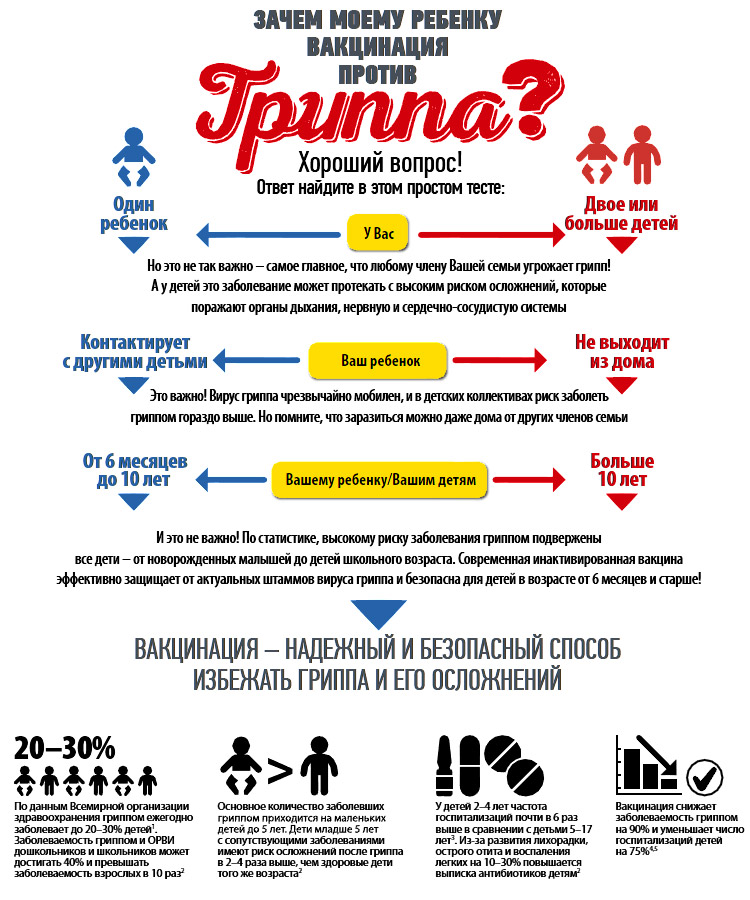 Для прохождения вакцинации в поликлинике понадобятся паспорт и московский полис ОМС.
Для прохождения вакцинации в поликлинике понадобятся паспорт и московский полис ОМС.
Интервал между вакцинацией от гриппа и коронавируса должен составлять не менее одного месяца.
Можно ли прививаться от гриппа, если болел коронавирусом?Да, после выздоровления от COVID-19 и окончания режима самоизоляции пациент может пройти вакцинацию от гриппа.
Надо ли готовиться к прививке заранее?Специальной подготовки к вакцинации не требуется.
Как привить ребенка, нужно ли согласие родителей?Можно привить от гриппа ребенка в возрасте от шести месяцев. Вакцинация для детей до 18 лет проводится в детских поликлиниках, детских садах, школах и колледжах. Для процедуры необходимо письменное согласие одного из родителей.
Прививка от гриппа в Екатеринбурге сделать в Новой Больнице
Все о прививке от гриппа
Грипп — вирусная инфекция, которая каждый сезон достигает масштаба эпидемии. Заболевание не только временно лишает трудоспособности и вызывает неприятные симптомы, но и чревато опасными для жизни осложнениями. Единственный способ предотвратить заболевание — сделать прививку от гриппа.
Заболевание не только временно лишает трудоспособности и вызывает неприятные симптомы, но и чревато опасными для жизни осложнениями. Единственный способ предотвратить заболевание — сделать прививку от гриппа.Что представляют собой вакцины от гриппа
В настоящее время используются инактивированные вакцины. Они вводятся внутримышечно и вызывают минимум побочных эффектов.От каких вирусов гриппа нужно прививаться
Каждый год во время эпидемии циркулируют разные штаммы вирусов гриппа. Именно поэтому состав противогриппозной вакцины постоянно меняется. На основании рекомендаций ВОЗ производители изготавливают препараты, актуальные для грядущего эпидсезона.Кому можно и нужно вакцинироваться
- детям;
- пожилым людям;
- медработникам;
- работающим в местах массового скопления людей;
- больным хронической патологией;
- женщинам, планирующим беременность.
Дети могут прививаться вакцинами с 6 месяцев.
 Прививку можно делать и беременным (во втором и третьем триместре). Грудное вскармливание также не относится к противопоказаниям.
Прививку можно делать и беременным (во втором и третьем триместре). Грудное вскармливание также не относится к противопоказаниям.Перед прививкой нужно проконсультироваться с врачом.
Противопоказания
Нельзя прививаться в острую фазу ОРВИ и при обострении хронических заболеваний.К абсолютным противопоказаниям относятся:
- злокачественные новообразования;
- выраженная аллергия на куриный белок;
- почечная недостаточность;
- возраст до 6 месяцев;
- выраженная реакция на предыдущую вакцинацию.
В России используются вакцины отечественного и импортного производства.
Вакцинация обойдётся дешевле, чем лечение заболевания, а также позволит избежать жизнеугрожающих осложнений.
Где сделать прививку от гриппа в Екатеринбурге?
Обратитесь за прививкой в Центр иммунопрофилактики ООО МО Новая больницаЗаранее поставленная прививка — это Ваше здоровье.
Стоимость вакцины против гриппа Способы оплаты: оплата наличными средствами; оплата пластиковыми банковскими картами МИР, VISA, MastercardWoridwide
Почему нет вакцины от простуды?
Вакцины — важная стратегия общественного здравоохранения, направленная на лучшую защиту людей от таких вирусов, как корь и грипп. Несмотря на усилия по созданию вакцины от простуды, такой продукт еще не разработан.
Ученые безуспешно пытались разработать вакцину от простуды с 1950-х годов. Отчасти это связано с тем, что простуду вызывает не один вирус. Тем не менее, новые технологии могут вскоре решить эту проблему и приблизить перспективы создания вакцины от простуды к реальности.
Веривелл / Келли МиллерТипы и штаммы вирусов
Вакцины нацелены на конкретный патоген, вызывающий болезнь, например вирус. Одна из трудностей при разработке вакцины от простуды заключается в том, что существует не менее 200 различных вирусов, которые могут вызывать симптомы простуды, включая аденовирусы, коронавирусы, парагрипп и риновирусы.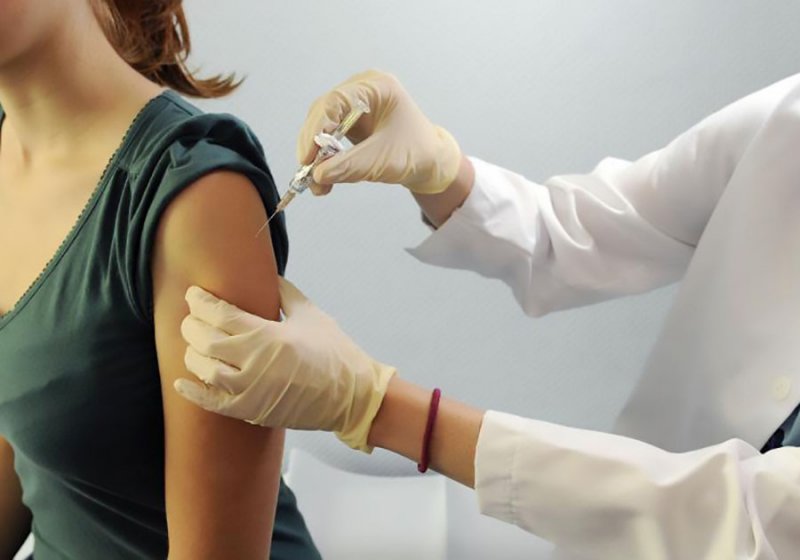
Риновирусы являются причиной до 50% всех распространенных простудных заболеваний. Это достаточно большая цель, на которой стоит сосредоточиться. Но из этих риновирусов одновременно циркулирует более 150 штаммов.Взаимодействие с другими людьми
Из-за ограничений современных технологий невозможно использовать одну вакцину для защиты от всех возможных типов и штаммов вирусов, вызывающих простуду.
Нужна ли нам вакцина?
Ежегодно в Соединенных Штатах регистрируются миллионы случаев простуды. По оценкам Центров по контролю и профилактике заболеваний (CDC), средний взрослый заболевает как минимум двумя простудными заболеваниями в год, а дети могут заболеть до 10.
С другой стороны, простуда проходит сама по себе, обычно в течение недели.Хотя простуда может доставлять неудобства, обычно она не вызывает серьезных проблем у большинства людей. Таким образом, общественный спрос на вакцину от простуды может быть не так уж велик, даже если она была разработана.
Исследования вакцин также дороги и занимают много времени, поэтому деньги и ресурсы, выделяемые на разработку вакцины, обычно направляются на более серьезные заболевания, такие как COVID-19.
Учитывая, что не так много людей умирают или чрезмерно страдают от простуды, выделение ресурсов на вакцину от простуды, пожалуй, менее императивно, чем создание вакцины, которая может предотвратить рак, ВИЧ, Эбола или любое количество других серьезных заболеваний.
Успехи в исследованиях
Хотя вакцина от простуды в краткосрочной перспективе маловероятна, ученые изучают новые технологии, которые решают проблему с разных сторон.
Возможно, что новые технологии позволят создать единую вакцину, которая предотвратит многие вирусы, вызывающие простуду. Например, вакцина против пневмонии содержит 23 различных бактериальных штамма. Исследователи пытаются использовать аналогичную технологию, чтобы получить от 80 до 100 штаммов вируса в одной вакцине от простуды. Взаимодействие с другими людьми
Взаимодействие с другими людьми
Другой потенциальный подход включает молекулярное секвенирование для выявления частей вирусной структуры, общих для большинства штаммов. Теория заключается в том, что прививка человека этой общей частичной последовательностью может обеспечить высокую степень защиты. Большая часть исследований посвящена риновирусам, 90% штаммов которых используют специфический рецептор, называемый ICAM-1, для проникновения и заражения клеток.
В 2019 году ученые из Калифорнийского университета в Сан-Франциско идентифицировали белок под названием SETD3, который блокирует репликацию широкого спектра риновирусов в клетках человека и живых мышей.Это открытие может однажды привести к созданию вакцины от простуды или противовирусного средства широкого спектра действия, способного лечить текущие инфекции.
Требуются дополнительные исследования.
Слово от Verywell
Пока мир ждет вакцины от простуды, лучшее, что вы можете сделать, — это принять стандартные меры предосторожности, чтобы обезопасить себя и сохранить здоровье.
Если вы действительно простудились, лечите это соответствующим образом и держитесь подальше от людей, особенно пожилых людей, младенцев и людей с тяжелой астмой, которые могут не справиться с этим так легко, как вы.
вакцин, когда ваш ребенок болен
Дети все еще могут получить вакцины — даже при лихорадке или легкой форме заболевания
Поскольку легкое заболевание не влияет на то, насколько хорошо организм реагирует на вакцину, вашему ребенку все равно можно сделать прививку, если у него есть:
- Слабая лихорадка
- Простуда, насморк или кашель
- Инфекция уха (средний отит)
- Легкая диарея
Врачи ведущих организаций здравоохранения, таких как Американская академия педиатрии (внешний символ) и Американская академия семейных врачей (внешний символ), рекомендуют детям с легкими заболеваниями делать прививки по расписанию.
medical icon
Ожидание вакцинации вашего ребенка, если у него легкое заболевание, не принесет пользы для здоровья. Важно, чтобы дети получали вакцины вовремя, чтобы они были защищены от серьезных заболеваний. Врач вашего ребенка может помочь определить вакцины, которые ваш ребенок может безопасно получить при каждом посещении.
Вакцины не усугубляют легкое заболевание
Вакцины содержат лишь небольшую часть бактерий и вирусов, с которыми дети сталкиваются естественным образом. Благодаря этому иммунная система может справиться с получением вакцин, чтобы укрепить иммунитет к болезням и в то же время бороться с небольшими недугами. Как и любое лекарство, вакцины могут вызывать легкие побочные эффекты. Эти побочные эффекты очень незначительны и вскоре проходят.
Дети, принимающие антибиотики, могут получить вакцины
Антибиотики не повлияют на реакцию организма вашего ребенка на вакцины. Детям, принимающим антибиотики при легком заболевании, не следует откладывать вакцинацию.
Серьезное заболевание может повлиять на вакцины, которые получает ваш ребенок
Детям со средним или тяжелым заболеванием — с лихорадкой или без нее — возможно, придется подождать, пока им станет лучше, чтобы сделать некоторые вакцины.
Ваш ребенок может не получить некоторые вакцины, если у него есть:
- Хроническое заболевание (например, рак)
- Ослабленная иммунная система (например, при химиотерапии или приеме определенных лекарств после трансплантации)
- Имел тяжелую аллергическую реакцию на предыдущую дозу вакцины или ингредиент вакцины
Если у вашего ребенка серьезное заболевание или заболевание, поговорите с его врачом или медсестрой. Они могут помочь определить, какие вакцины ваш ребенок может и не может получать при каждом посещении, и как лучше всего защитить его здоровье.
Статьи по теме
Можно ли получить вакцину от COVID-19, если вы заболели простудными симптомами?
Наконец-то настала ваша очередь сделать вакцину от COVID-19 (ура!). Но у вас сильная простуда — во всяком случае, что-то вроде нее. Вы приходите на прием или меняете график?
На сегодняшний день почти 141 миллион американцев получили хотя бы одну дозу вакцины COVID-19 — и чем больше людей получит вакцину, тем ближе мы будем к достижению коллективного иммунитета и прекращению серьезности пандемии в США. .S.
Но если у вас простуда (или какое-либо вирусное заболевание, если на то пошло), вам может быть интересно, сможете ли вы продолжить вакцинацию — отличный вопрос. Вот что рекомендуют врачи-инфекционисты.
Можно ли получить вакцину от COVID-19, если вы простудились?Центры по контролю и профилактике заболеваний (CDC) в настоящее время не рекомендуют делать прививку, если у вас «легкое заболевание», например, простуда. Однако в настоящее время рекомендуется отложить вакцинацию в случае «умеренного или тяжелого острого заболевания».(CDC также отмечает, что «нет доказательств того, что острое заболевание снижает эффективность вакцины или увеличивает побочные эффекты вакцины»).
Тем не менее, если у вас есть симптомы верхних дыхательных путей, есть вероятность, что ваша «простуда» действительно может быть COVID-19, а это значит, что вам следует отложить вакцинацию, — говорит эксперт по инфекционным заболеваниям Амеш А. Адаля, доктор медицины, старший научный сотрудник Центра безопасности здоровья Джона Хопкинса. «Сейчас не так много простудных заболеваний, — отмечает он.
Если есть вероятность, что у вас есть COVID-19, лучше всего пройти тестирование, прежде чем идти на встречу с вакциной.«Мы не хотим, чтобы вы приходили и заражали других людей», — говорит Джон Селлик, доктор медицинских наук, эксперт по инфекционным заболеваниям и профессор медицины в Университете Буффало / SUNY в Нью-Йорке.
Уильям Шаффнер, доктор медицины, специалист по инфекционным заболеваниям и профессор медицинского факультета Университета Вандербильта, соглашается. «В нынешних условиях, когда COVID все еще распространяется, подождите, пока ваша болезнь не исчезнет, на всякий случай», — советует он.
В дополнение к предотвращению распространения COVID-19 вы также окажете себе услугу: «Если у вас заложен нос и вы чувствуете себя плохо, вакцина может заставить вас чувствовать себя еще хуже», — говорит доктор.Шаффнер, который указывает на обычно легкие, но ожидаемые побочные эффекты вакцины.
Самое главное, CDC рекомендует подождать до вакцинации, если у вас COVID-19. В частности, агентство рекомендует дождаться выздоровления от COVID-19 и соответствия критериям прекращения изоляции, прежде чем делать прививку. Это означает, что прошло не менее 10 дней с тех пор, как у вас появились симптомы, и не менее 24 часов с тех пор, как вы перестали поднимать температуру без помощи жаропонижающих препаратов.
Эта рекомендация также применима, если вы заразились COVID-19 до второй дозы вакцины. (Это все еще возможно, поскольку вы не были полностью иммунизированы без полной серии.) Вам нужно подождать, пока вы не выздоровеете, чтобы сделать следующую прививку.
Что делать с вакцинацией COVID-19, если у вас симптомы простуды?Записаться на прием вакцины COVID-19 прямо сейчас непросто, и многие из них назначаются заранее. Так что, по словам Ричарда Уоткинса, M.D., специалист по инфекционным заболеваниям и профессор внутренней медицины Северо-восточного медицинского университета Огайо.
Его рекомендация: Позвоните своему врачу. В зависимости от ваших симптомов, они могут попросить вас как можно скорее пройти тест на COVID-19, чтобы убедиться, что вы чисты до приема.
В целом, доктор Селлик считает, что лучше отложить вакцинацию, если у вас симптомы простуды — просто не забудьте перенести встречу. «Мы часто говорим, что отсроченная доза — это доза, которую никогда не получали», — сказал д-р.- говорит Шаффнер. «Не позволяйте этому случиться с вами».
Эта статья актуальна на момент печати. Однако, поскольку пандемия COVID-19 быстро развивается и понимание научным сообществом нового коронавируса развивается, некоторая информация могла измениться с момента последнего обновления. Хотя мы стремимся обновлять все наши статьи, пожалуйста, посетите онлайн-ресурсы, предоставленные CDC , ВОЗ и вашим местным отделом общественного здравоохранения , чтобы быть в курсе последних новостей.Всегда обращайтесь к своему врачу за профессиональной медицинской помощью.
Перейдите сюда, чтобы присоединиться к Prevention Premium (наша лучшая цена, план с полным доступом), подписаться на журнал или получить доступ только в цифровом формате.
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты. Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
«Универсальная вакцина» скоро может защитить от всех коронавирусов, включая простуду
Барни Грэхему, Джейсону Маклеллану и их сотрудникам понадобились всего выходные в январе 2020 года, чтобы разработать новую вакцину, которая, по их мнению, будет способна защитить людей от COVID-19.Их конструкция легла в основу вакцин, которые Moderna, Pfizer и другие в конечном итоге будут использовать для вакцинации миллионов американцев чуть более чем через год, темпы развития беспрецедентные в анналах современной медицины.
К тому времени, однако, два вирусолога-новатора уже думали о будущих пандемиях и о том, как им их опередить.
Грэм и Маклеллан являются частью группы исследователей, надеющихся использовать технологию, которую они использовали для создания вакцин против COVID-19, и применить ее к еще более футуристическому творению: арсеналу готовых готовых вакцин, которые можно легко модифицировать. атаковать новые патогены по мере их возникновения — своего рода «универсальная» вакцина против коронавируса, способная одновременно защищать от множества различных штаммов вируса.
Несмотря на то, что ученые спешат разработать бустерные вакцины и настроить существующие вакцины для работы против новых вариантов SARS2, они с нетерпением ждут будущих пандемий, вызванных совершенно новыми патогенами из того же семейства коронавирусов, одного из 26 известных, заражающих людей. Но SARS-CoV-2 — это третий новый смертельный коронавирус, который передался от животных к человеку за последние 20 лет, и многие ученые предупреждают, что за ним неизбежно последует еще больше. Несмотря на то, что «универсальная» вакцина, способная защитить от любого нового коронавируса, который бросает в нас природа, вероятно, не будет доступна в этом году или в следующем, разработка стала приоритетной задачей.
«Мы хотим действовать на опережение, а не реагировать на коронавирусы», — говорит Маклеллан. «Идея состоит в том, чтобы разработать единую вакцину, которая могла бы защитить от всех различных коронавирусов, включая те, которые все еще находятся у летучих мышей и еще не появились».
Идея не нова. Многие ученые уже работали над проектами подготовки к пандемии до удара коронавируса, включая несколько экспериментальных панкоронавирусных вакцин. Подходы, которые показывают многообещающие, включают попытки идентифицировать отдельные белковые молекулы, общие для всех коронавирусов, которые могут привлекать убивающие вирусы антитела, и наночастицы, изготовленные на заказ, усыпанные вирусными фрагментами из ряда различных разновидностей, чтобы назвать два.Ученые также годами работали над универсальной вакциной против гриппа, которая избавила бы от необходимости делать ежегодную прививку, которая защищает только от некоторых распространенных штаммов.
Ученые давно жаловались на то, что этим усилиям — особенно усилиям, направленным на коронавирусы, — препятствует низкое финансирование и отсутствие срочности. Теперь это может измениться. За последние шесть месяцев Национальные институты здравоохранения (NIH) опубликовали уведомление об «особом интересе», в котором исследовательским лабораториям предлагается подать заявку на финансирование разработки универсальной вакцины против коронавируса.Демократы приняли закон, согласно которому на проект будет выделен 1 миллиард долларов, и частные фонды и представители органов здравоохранения также пообещали внести свой вклад.
Тем временем научный истеблишмент активизирует лоббистские усилия. В последние месяцы ведущие представители общественного здравоохранения и ученые написали передовые статьи в ведущих научных журналах, включая Nature и Science, и начали обосновывать необходимость крупных инвестиций. Доктор Энтони Фаучи, ведущий национальный специалист по инфекционным заболеваниям, использовал свою платформу, чтобы аргументировать это дело.
«Я считаю, что у нас есть возможность с научной точки зрения разработать мутацию, которая действительно охватывает, по крайней мере, все мутации SARS-CoV-2, но также и весь спектр семейства коронавирусов», — сказал Фаучи на публичном мероприятии в феврале. Затем, имея в виду MERS, в результате которого погибла около одной трети тех, кто его заразил, SARS1, в результате которого погибло до 10 процентов своих жертв, и COVID-19, унесший на сегодняшний день более 3 миллионов смертей во всем мире, он предупредил: «За 18 лет у нас появилось три случая, которые имели либо пандемический, либо пандемический потенциал, так что позор нам, если мы не разработаем универсальную вакцину против коронавируса.»
9-месячный ребенок получает прививку от RSV для предотвращения бронхиолита и пневмонии. Джефф Гритчен / Digital First Media / Orange County Register / Getty Нил Кинг из Вашингтонского университета разработал метод создания наночастиц, которые могут вызывать иммунный ответ на множество различных вирусов. Кэти Бергман ФотографияУ человека вырабатывается иммунитет к вторгающемуся вирусу, когда организм учится распознавать уникальные формы, сформированные белками на поверхности патогена, а затем начинает производить сигнальные устройства клеточного уровня, известные как антитела, которые ищут эти специфические формы, устремляются к ним и держите их под контролем, пока другие иммунные клетки не смогут прибыть, чтобы уничтожить патоген, к которому они принадлежат.
Иммунная система видит только определенные части патогенного вируса. Большинство вирусов состоят из части генетического материала, обернутого белком и заключенного в защитную мембрану, похожую на мыльный пузырь. Из этой мембраны выступает крюк-шип, используемый для захвата и захвата уязвимых клеток-хозяев. Эти крючки для захвата имеют различные формы, позволяющие им вписываться в выступающие целевые белки и связываться с ними, как ключ в замке. Эти выступающие части вируса, используемые для атаки на клетки, также являются его ахиллесовой пятой
.В начале 2010-х годов Грэм, который курирует две дюжины ученых, занимающихся разработкой вакцин против широкого спектра респираторных вирусов в Центре исследования вакцин Национального института здоровья, начал сотрудничать с Маклелланом, в то время постдокторским исследователем в лаборатории Питера Квонга, чтобы разработать вакцину, которая будет нацелена на смертельный патоген, известный как респираторно-синцитиальный вирус (RSV).Было сложно разработать вакцину против этого вируса, который вызывал иногда смертельное респираторное заболевание у детей, потому что белки, которые он использовал для наклеивания на клетки, были способны изменять форму — участвуя в том, что один структурный биолог описывает как форму «безумия». протеиновая йога », что затрудняет их распознавание антителами.
Для борьбы с этим Маклеллан и Грэм разработали методику, которая позволила им создать синтетические версии белков, похожих на «крючок», обнаруженных на поверхности респираторно-синцитиального вируса.Эти синтетические белки имели несколько тщательно подобранных изменений в своих генах, которые не позволяли им сгибаться и изменять форму, эффективно фиксируя их в одном положении, чтобы у тела была возможность выработать сильные антитела против них. Когда Грэм создал вакцину, используя эту технику, и ввел ее макакам, она вызвала один из самых мощных иммунных ответов, которые он когда-либо видел.
«Тело будет вырабатывать антитела против любой формы, которую вы его покажете», — объясняет Маклеллан.«Но вам нужно показать ему правильную форму».
Грэм добавляет: «Мы думали, что у нас уже есть сильнодействующие моноклональные антитела или нейтрализующие антитела против RSV, но эти были в 100–1000 раз эффективнее».
Эти двое ученых опубликовали документ, в котором подробно описывают свои успехи в 2013 году, демонстрируя свои новые технологии и то, как они могут помочь открыть новую эру в разработке вакцин, которая включает создание рецептов антител на заказ и превращение их в вакцины, которые можно производить массово.Вакцина вошла в клинические испытания фазы III на людях в конце 2020 года, а результаты ожидаются в следующем году.
К моменту публикации статьи RSV Грэм, Маклеллан и их сотрудники уже начали изменять свой подход для подготовки к пандемиям. Когда на Аравийском полуострове разразился вирус, способный вызвать новую смертельную респираторную инфекцию, названный Ближневосточным респираторным синдромом (MERS), Грэм и Маклеллан использовали свой новый метод для создания вакцины, атакующей шиповидные белки вируса MERS. .Она никогда не была одобрена для использования на людях — MERS вымер до того, как могли начаться испытания на людях, — но позже она легла в основу их работы над вакциной COVID-19.
После вспышки MERS Грэм также обратился к своему боссу, доктору Энтони Фаучи, главе Национального института аллергии и инфекционных заболеваний, по поводу разработки плана арсенала новых инструментов для защиты от будущих пандемий. Его план, который он официально обнародовал в опубликованной летом 2019 года статье под названием «Подход к созданию прототипа патогена для обеспечения готовности к пандемии», призвал Национальный институт здравоохранения разработать прототипы вакцины и накопить материалы, необходимые для их изготовления по крайней мере для одного репрезентативного патогена в стране. каждое из 26 семейств вирусов, которые, как известно, заражают людей, включая грипп и коронавирусы.К моменту выхода статьи Грэм уже начал сотрудничество с Moderna, чтобы продемонстрировать возможность создания прототипа вакцины от коронавируса.
Потом началась пандемия. Когда в начале января китайские исследователи опубликовали геном COVID-19, Маклеллан и Грэм быстро отказались от своих планов по вакцине MERS и скопировали генетические инструкции, используемые для стабилизации белка крюка вируса. Затем они включили эти генетические изменения в вакцину, которая, по их мнению, будет работать против COVID-19, и отправили ее коллегам из Moderna и некоторым другим производителям лекарств.«Мы начали все это до того, как у нас был первый случай заболевания в Соединенных Штатах», — говорит Грэм.
Грэм надеется, что успех вакцины COVID-19 придаст импульс движению вперед в совместных усилиях по разработке прототипов вакцин, защищающих от будущих пандемий. Тем временем борьба за то, чтобы идти в ногу с текущим вирусом SARS-CoV-2, и подготовиться к новым неродственным патогенам коронавируса, продолжается. Новые инструменты структурного дизайна белков продолжают играть ключевую роль.
Прошлой весной Маклеллан опубликовал версию второго поколения своей вакцины со стабилизированным шиповым белком, которая вносит еще больше изменений в структуру синтетических шипов, что делает их еще более неподвижными — и, кажется, создает еще более мощный иммунный ответ против COVID-19 вирус.Дополнительная эффективность облегчает производство с использованием существующей инфраструктуры, чем развивающиеся страны полагаются на ежегодное производство вакцин против гриппа, что может помочь решить проблему с поставками, из-за которой многие страны отстают от США в усилиях по вакцинации. Вьетнам, Таиланд, Бразилия и Мексика начали клинические испытания, чтобы проверить новые методы.
Тем временем западные фармацевтические компании, производящие вакцины, начали изучать способы обеспечения эффективности их иммунизации против COVID-19 против вновь появляющихся вариантов.
Андреа Карфи, руководитель отдела исследований инфекционных заболеваний Moderna, говорит, что компания внимательно следит за вариантами. «Среди всех вариантов, которые мы рассмотрели до сих пор — вариант в Калифорнии, вариант из Нью-Йорка, вариант из Великобритании и вариант из Южной Африки — наибольшую озабоченность вызывает тот, который был идентифицирован в Южная Африка », — говорит он. Южноафриканский вариант с наибольшей вероятностью разовьет способность избегать иммунной защиты исходной вакцины из-за того, как его генетические мутации изменяют форму белков-шипов, используемых антителами для его идентификации.В настоящее время Moderna тестирует три различных подхода против нее: первый заключается в том, чтобы вводить субъектам третью дозу исходной вакцины в надежде увеличить количество антител в обращении, которые нейтрализуют ее; во втором подходе используется вакцина, основанная на отдельной спайковой структуре южноафриканского варианта, разработанная для выработки антител против ее уникальной формы; третий подход сочетает старую оригинальную вакцину с южноафриканским вариантом.
Однако в долгосрочной перспективе универсальная вакцина против коронавируса, возможно, является лучшим способом защиты от новых штаммов, поскольку она также будет работать против новых штаммов.
В своей лаборатории Маклеллан идентифицировал часть белка-шипа, которая, по-видимому, является высококонсервативной во множестве коронавирусов. Но он только начал экспериментировать со способами создания стабильной белковой структуры, которая будет оставаться в одной форме достаточно долго, чтобы вызвать желаемые антитела.
Исследователи из других лабораторий также определили многообещающие цели. В 2014 году пара ученых из Университета Дакки в Бангладеш определила часть фермента, присутствующего во всех известных коронавирусах человека.Исследователи из Университета Вирджинии обнаружили часть белка-шипа SARS2, которая, по-видимому, сохраняется среди многих вариантов. Вакцина, нацеленная на эту часть, смогла защитить свиней как от COVID-19, так и от другого коронавируса, вызывающего диарею свиней. А исследователи из Университета Северной Каролины выделили в крови человека, пережившего SARS1, антитела, которые, по-видимому, обеспечивали защиту от SARS2, предположив, что молекулы являются общими для вирусов.
Президент Джо Байден (C) разговаривает с доктором Дж.Барни Грэм (слева) во время посещения лаборатории вирусного патогенеза Национального института здоровья (NIH) в Бетесде, штат Мэриленд, 11 февраля 2021 года. Чиа-Чи Чарли Чанг / NIH ffikretow / GettyОдно из самых передовых в клиническом отношении исследований разрабатывается биотехнологической фирмой VBI Vaccines Inc., расположенной в Кембридже, штат Массачусетс. В последние месяцы он получил десятки миллионов долларов в виде грантов на исследования для разработки механизма доставки в иммунную систему специально разработанных белков, которые очень похожи на нативные патогены.Они готовятся испытать новые вакцины на людях, которые защитят от южноафриканских вариантов и потребуют только одной дозы — испытания на людях могут начаться позже в этом году.
Компания продемонстрировала на мышах, что одна вакцина, также разрабатываемая с использованием этой технологии, может вызывать иммунный ответ против вирусов SARS2, SARS1 и MERS и имеет дополнительное преимущество защиты от коронавируса, который вызывает 42 процента обычных простуд. «Если рассматривать эти шипованные белки как три основных цвета: красный, желтый и синий, мы показали, что воздействие на них мышей может также производить нейтрализующие антитела оранжевого цвета», — говорит Джефф Бакстер, генеральный директор компании.
Тем временем в Национальном институте здравоохранения Грэм также работает над созданием панцирной или универсальной вакцины против COVID. В течение последних пяти лет он сотрудничал с Нилом Кингом, структурным белком из Вашингтонского университета, который разработал метод создания самосборных наночастиц, которые напоминают микроскопические футбольные мячи. Однако вместо мозаики из черно-белых пентаграмм на их поверхности отображается 20 различных разновидностей шиповидных белков отчетливой формы, которые напоминают те, которые присутствуют в различных разновидностях коронавирусов.Будем надеяться, что наночастицы, введенные в организм человека с помощью вакцины, научат иммунную систему распознавать и атаковать все белки в мозаике, а также многие промежуточные. Кинг полагается на вычислительные методы, чтобы определить, какие разновидности с наибольшей вероятностью вызовут реакцию, которая будет работать против вирусов с разной формой шипов.
До COVID-19 Кинг и Грэм уже начали тестирование одной версии на мышах с шестью различными разновидностями шипов коронавируса — одной от SARS, MERS и четырех других распространенных разновидностей.Есть надежда, что любые новые разновидности новых коронавирусов, которые появятся в ближайшие годы, окажутся достаточно похожими по крайней мере на один из шести различных привитых штаммов, чтобы организм мог распознать их как опасные и атаковать.
«Если этот подход сработает, мы сделаем вакцину от коронавируса с широкой защитой», — говорит Кинг. «Мы собираемся это получить. Это просто вопрос крови, пота и слез. И денег».
Zhengshun Tang / Gettyвакцин против COVID-19 не сделают смертельной простуду или грипп
ЗАКРЫТЬВакцинированные жители Нью-Йорка могут снимать маски даже в помещении, марафон в Нью-Йорке возвращается, и Radio City Music Hall снова откроется для вакцинированной аудитории, — сказал губернатор.Эндрю Куомо сказал в понедельник. (17 мая) AP Domestic
Заявление: вакцины COVID-19 сделают простуду или грипп чрезвычайно смертельными; Внедрение вакцины запланировано на грипп
Хотя COVID-19 бушует уже больше года, есть одно вирусное заболевание, от которого США не сталкивались: грипп.
По данным Центров США по контролю и профилактике заболеваний, активность гриппа находится на рекордно низком уровне, а количество смертей, случаев заболевания и госпитализаций намного ниже, чем в предыдущие годы.
Эксперты связывают снижение с мерами, принятыми для остановки распространения коронавируса, такими как изоляция, социальное дистанцирование и ношение масок. Но в одном сообщении в социальных сетях утверждается, что внедрение вакцины от COVID-19 может переломить тенденцию в ближайшие годы.
«Vaxx не начали массово использовать до тех пор, пока сезон простуды / гриппа не закончился по определенной причине. Это сделает простуду / грипп чрезвычайно смертельными», — говорится в сообщении, опубликованном 9 мая в Instagram.
Эта летальность, как предполагается, приведет к появлению «варианта covid», обозначенного как «covid-21», который появится во время следующего сезона простуды и гриппа и заставит людей «умереть от симптомов, похожих на простуду».«
Согласно данным, предоставленным CrowdTangle, инструментом анализа социальных сетей, принадлежащим Facebook, изображение, которое выглядит как снимок экрана с доски объявлений 4chan, получило более 2600 взаимодействий в Instagram.
Проверка фактов: COVID- Вакцины не вызывают магнитных реакций и не содержат устройств слежения
USA TODAY обратились за комментариями к постеру в Instagram.
Это утверждение неверно и противоречит основным принципам действия болезней.
Вакцины придают иммунитет против болезней; они его не улучшают. Эксперты говорят, что предположение, что прививка от COVID-19 может каким-то образом изменить вирулентность сезонных респираторных вирусов, вызывающих простуду и грипп, не имеет никакого научного обоснования.
Вакцина против COVID-19 не может сделать другой вирус смертельным
Простуда — это общепринятый термин, обозначающий легкое респираторное заболевание с такими симптомами, как кашель, чихание, заложенный нос и боль в горле. Ни один вирус не виноват; скорее, существует более 200 различных типов, большинство из которых — риновирусы, а некоторые — обычные коронавирусы, которые, как известно, заражают людей.
Грипп, или грипп, является распространенной инфекционной респираторной инфекцией, вызываемой вирусами гриппа, из которых существует четыре типа: A, B, C и D. Вирусы типов A и B встречаются за каждым сезоном гриппа, а тип A — особенно всякий раз, когда началась новая пандемия. Типы C и D меньше беспокоят людей и в основном являются мишенью для животных.
Но ни один из этих вирусов не может быть затронут вакцинами COVID-19, сказала Сима Лакдавала, доцент кафедры микробиологии и молекулярной генетики в Университете Питтсбурга.
«Нет никакого научного обоснования того, почему вакцина COVID, (содержащая) спайк-белок SARS-CoV-2, может повысить летальность против вирусов гриппа, риновирусов, аденовирусов или коронавирусов, вызывающих простуду», — сказала она USA TODAY.
Проверка фактов: всплеск COVID-19 в Индии не связан с вакцинацией
Лакдавала сказал, что существует множество факторов, которые могут усилить серьезность вируса у людей, но они зависят от возраста — дети и пожилые люди с большей вероятностью умрут от гриппа — и была ли иммунная система человека нарушена из-за предшествующей болезни или генетических факторов.
Напротив, возможно, прививка от COVID-19 может обеспечить временную защиту от простуды или вируса гриппа, если инфекция и вакцинация совпадают.
Это связано с тем, что после вакцинации в организме вырабатывается генерализованный неспецифический иммунный ответ, что приводит к повышенной готовности к любым поступающим чужеродным патогенам. Если он появится, арсенал клеток и молекул иммунной системы готов к атаке.
«(Это) краткосрочная защита на следующие два или три дня (после вакцинации), если вы заразились вирусом», — сказал Лакдавала.
Проверка фактов: вакцинированных от COVID-19 людей не «выделяют» вирусные частицы из вакцины
Но вакцина COVID-19 не может обеспечить длительный иммунитет к любому из вирусов простуды или гриппа, потому что они не выделяют вирусные частицы. не имеют общих черт. Лакдавала подчеркнула, что даже шипованные белки обычных коронавирусов отличаются от белков COVID-19.
Внедрение вакцины не было запланировано на сезон гриппа
Утверждение о том, что развертывание вакцины COVID-19 было запланировано зимой, также вводит в заблуждение, поскольку игнорирует масштабные усилия, предпринятые для скорейшего прекращения пандемии.
В нормальных условиях разработка вакцины может занять от 10 до 15 лет. Но угроза, исходящая от COVID-19, сократила сроки до менее чем года, отчасти благодаря глобальным исследованиям.
В США 30 марта 2020 года было начато государственно-частное партнерство под названием Operation Warp Speed. Оно помогло преодолеть препятствия в разработке вакцин, предоставив федеральное финансирование исследователям и фармацевтическим компаниям, таким как Moderna и Johnson & Johnson, что позволило им производят вакцины наряду с крупномасштабными клиническими испытаниями, которые тщательно изучаются.
В сообщении также не учитывается связь между географией и гриппом.
В то время как в северном полушарии наблюдается понижение температуры, соответствующее времени сезона гриппа, сезонность меняется на противоположную в южном полушарии, где сезон гриппа длится с апреля по сентябрь. По данным CDC, в тропическом климате, таком как Западная и Восточная Африка, грипп распространяется круглый год.
Проверка фактов: Нет доказательств того, что двухлетний ребенок умер после вакцинации Pfizer COVID-19
Коронавирус поразил каждую страну по всему миру, в результате чего более 163 миллионов случаев и 3 миллиона смертей, согласно данным Всемирная организация здравоохранения.
Наша оценка: Неверно
На основании нашего исследования мы оцениваем утверждение о том, что вакцины COVID-19 могут повысить летальность от простуды и гриппа, ЛОЖНО. Эксперты говорят, что вакцины обеспечивают защиту от болезней и не делают вирусы более смертоносными. Утверждение о том, что внедрение вакцины против COVID-19 планировалось приурочить к сезону простуды и гриппа, также является ложным, поскольку сезонность этих респираторных вирусов зависит от региона. Вакцины COVID-19 были распространены как можно скорее, учитывая острую необходимость борьбы с пандемией.
Наши источники для проверки фактов:
- Центры США по контролю и профилактике заболеваний, 14 мая, Еженедельный отчет по эпиднадзору за гриппом в США
- Johns Hopkins Medicine, 1 марта, количество случаев гриппа резко снизилось в этом сезоне
- Клиника Мейо, по состоянию на 18 мая , Простуда
- WebMD, 8 мая 2019 г., Что вызывает мою простуду?
- Центры США по контролю и профилактике заболеваний, 18 ноября 2019 г., Типы вирусов гриппа
- Сима Лакдавала, 13 мая, Телефонное интервью
- U.Министерство обороны США, 30 марта 2020 г., HHS ускоряет клинические испытания, готовится к производству вакцины против COVID-19
- Kaiser Health News, 24 сентября 2020 г. Эти секретные комиссии по безопасности выберут победителей вакцины COVID
- Центры США по контролю и профилактике заболеваний, 6 мая, Профилактика гриппа: информация для путешественников
- Всемирная организация здравоохранения, по состоянию на 18 мая, Информационная панель ВОЗ по коронавирусу (COVID-19)
Спасибо за поддержку нашей журналистики.Вы можете подписаться на нашу печатную версию, приложение без рекламы или копию электронной газеты здесь.
Наша работа по проверке фактов частично поддерживается грантом Facebook.
Автозапуск
Показать миниатюры
Показать подписи
Последний слайдСледующий слайдПрочтите или поделитесь этой историей: https://www.usatoday.com/story/news/factcheck/2021/05/18/fact-check-covid -19-Vacines-wont-make-common-cold-flu-lethal / 5036982001/
Вакцины от простуды
Задний план: Простуда — это спонтанно ремиссирующая инфекция верхних дыхательных путей, характеризующаяся насморком, заложенностью носа, чиханием, кашлем, недомоганием, болью в горле и лихорадкой (обычно <37.8º C). Широко распространенная заболеваемость простудой во всем мире связана с ее повсеместностью, а не с ее серьезностью. Разработка вакцин от простуды была трудной из-за антигенной изменчивости вируса простуды и неразличимости множества других вирусов и даже бактерий, действующих как инфекционные агенты. Существует неуверенность в отношении эффективности и безопасности вмешательств по профилактике простуды у здоровых людей. Это обновление Кокрановского обзора, впервые опубликованного в 2011 году и ранее обновленного в 2013 году.
Цели: Оценить клиническую эффективность и безопасность вакцин для профилактики простуды у здоровых людей.
Методы поиска: Мы провели поиск в Кокрановском центральном регистре контролируемых исследований (CENTRAL) (сентябрь 2016 г.), MEDLINE (с 1948 г. по сентябрь 2016 г.), Embase (с 1974 г. по сентябрь 2016 г.), CINAHL (с 1981 г. по сентябрь 2016 г.) и LILACS (с 1982 г. по сентябрь 2016 г.).Мы также провели поиск в трех регистрах испытаний на предмет текущих исследований и на четырех веб-сайтах для поиска дополнительных испытаний (февраль 2017 г.). Мы не включили никаких ограничений по языку или дате.
Критерий выбора: Рандомизированные контролируемые испытания (РКИ) любых вирусных вакцин по сравнению с плацебо для профилактики простуды у здоровых людей.
Сбор и анализ данных: Два автора обзора независимо друг от друга оценили методологическое качество и извлекли данные испытаний.Мы разрешили разногласия путем обсуждения или консультации с третьим автором обзора.
Основные результаты: Мы не нашли дополнительных РКИ для включения в это обновление. Этот обзор включает одно РКИ, проведенное в 1960-х годах с общим высоким риском систематической ошибки. В рандомизированное контролируемое исследование было включено 2307 здоровых участников, все из которых были включены в анализ. В этом испытании сравнивали эффект аденовирусной вакцины против плацебо.Статистически значимой разницы в заболеваемости простудой не обнаружено: было 13 (1,14%) событий у 1139 участников в группе вакцинации и 14 (1,19%) событий у 1168 участников в группе плацебо (отношение рисков 0,95, 95% доверительный интервал 0,45 до 2,02; P = 0,90). О побочных эффектах, связанных с живой вакциной, не сообщалось. Качество доказательств было низким из-за ограничений методологического качества и широкого 95% доверительного интервала.
Выводы авторов: Этот Кокрановский обзор основан на одном исследовании с доказательствами низкого качества.Мы не нашли убедительных результатов, подтверждающих использование вакцин для профилактики простуды у здоровых людей по сравнению с плацебо. Мы определили необходимость в хорошо спланированных и обладающих достаточной мощностью РКИ для исследования вакцин от простуды у здоровых людей. Любые будущие испытания медицинских методов профилактики простуды должны включать оценку различных вирусных вакцин от этого состояния. Результаты должны включать заболеваемость простудой, безопасность вакцины и смертность, связанную с вакциной.
Вакцина от каждой простуды
Гертруд У. Рей
На улице холодно. У меня першение в горле, я не могу перестать чихать, и у меня насморк. Это типичные симптомы инфекции, вызванной риновирусом человека (ВСР), более известной как простуда. В среднем взрослый человек болеет от двух до четырех простуд в год, в то время как средний ребенок может переживать до десяти инфекций в год, что создает существенное бремя для экономики и общественного здравоохранения.
Существует три вида ВСР — виды А, В и С. Поскольку они включают около 170 различных штаммов с относительно низким перекрестным защитным иммунитетом между ними, профилактическая вакцина против ВСР исторически считалась практически невозможной. Эффективная вакцина должна быть поливалентной, что означает, что она должна содержать антигены для многих различных штаммов. Количество антигенных штаммов, которые может содержать вакцина, ограничено объемом жидкости, которую можно ввести пациенту (обычно 0.5 мл для взрослого) и концентрации антигенов, которые могут уместиться в этом объеме. Многие вакцины также содержат адъювант, агент, который усиливает и / или продлевает иммунный ответ на антиген. Добавление адъюванта к вакцине дополнительно ограничивает количество антигенов, которое может содержать инъекционный объем.
Из-за этих ограничений поливалентные вакцины обычно являются трех- или четырехвалентными, максимум, и содержат антигены для трех или четырех штаммов. Однако недавний прогресс в технологии позволил производить вакцины с более высокой валентностью.Например, вакцина Merck против вируса папилломы человека Гардасил 9 защищает от девяти различных вирусных штаммов, а пневмококковая вакцина Pneumovax 23 защищает от 23 различных бактериальных штаммов.
Эти достижения в области науки о мультивалентных вакцинах вдохновили на возобновление усилий по производству вакцины против риновируса. Группа из Университета Эмори недавно показала, что внутримышечное введение поливалентных вакцин против ВСР, содержащих достаточно высокую концентрацию инактивированных формалином ВСР, может вызывать нейтрализацию (т.(инактивирующие вирус) антитела к большинству, если не ко всем введенным антигенам.
Первичные эксперименты на мышах с 10-валентными и 25-валентными вакцинами высокой концентрации были многообещающими. Первая доза 10-валентной вакцины индуцировала нейтрализующие антитела к пяти из десяти штаммов, тогда как бустерная доза индуцировала нейтрализующие антитела ко всем 10 штаммам. 25-валентная вакцина индуцировала нейтрализующие антитела к 18 из 25 штаммов после первой дозы и к 24 из 25 штаммов после бустерной дозы.
Чтобы иметь возможность увеличить количество и концентрацию антигенов в одной инъекционной дозе, авторы затем использовали макак-резус в качестве модели на животных, где можно было использовать больший объем инокулята. Иммунизация двух животных первой дозой 25-валентной вакцины индуцировала нейтрализующие антитела против 24 из 25 штаммов у одного животного и против всех 25 штаммов у второго животного. Бустерная доза этой вакцины продуцировала нейтрализующие антитела против всех 25 штаммов у обоих животных. Первая доза 50-валентной вакцины у двух дополнительных животных индуцировала нейтрализующие антитела к 41 и 45 исходным штаммам у двух животных соответственно, тогда как бустерная доза увеличила это число до 49 из 50 штаммов для обоих животных.Авторы предполагают, что большая широта ответа, наблюдаемая у макак по сравнению с мышами после первой дозы, может быть из-за различий между видами животных или из-за того, что макаки могут получать более высокие входные концентрации из-за своего размера, что позволяет увеличить объем инокулята.
У исследования было несколько ограничений. Во-первых, ни один из препаратов не включал антигены C HRV, которые особенно важны для педиатрической популяции. Во-вторых, хотя авторы упоминают, что бустерная доза 10-валентной вакцины вызвала сохранение антител в сыворотке у мышей в течение 230 дней после иммунизации, они не предоставляют дополнительной информации о том, сохранялись ли эти антитела дольше этого времени и были ли антитела, продуцируемые какими-либо из другие вакцины показали такой же уровень стойкости.В-третьих, ответы антител были типоспецифичными, а не перекрестной нейтрализацией, что означает, что антитело, продуцируемое в ответ на один антигенный штамм, распознало только этот специфический штамм. Тем не менее, другие исследования показывают, что даже в отсутствие перекрестно-реактивных антител перекрестно-реактивные Т-клетки CD8 могут способствовать удалению вируса. В-четвертых, внутримышечное введение инактивированной ВСР индуцирует только сывороточные антитела и обычно не вызывает иммунных ответов слизистых оболочек, которые важны как первая линия защиты при защите верхних дыхательных путей от инфекции ВСР.
Кроме того, поскольку у мышей и макак-резусов нет рецептора клеточной поверхности, который связывает ВСР, авторы не смогли провести контрольные исследования, а это означает, что они не могли заразить иммунизированных животных живым вирусом, чтобы проверить, эффективна ли вакцинация для предотвращения заболевания. . Кроме того, модели на животных часто не позволяют полностью прогнозировать результаты у людей — феномен, который Марк Жирар и Стэнли Плоткин с юмором описали как «мыши лгут, а обезьяны преувеличивают». Следовательно, истинную эффективность любой вакцины для человека можно измерить только путем проведения исследований с заражением человека.
Несмотря на ограничения, это исследование предполагает, что можно создать широко нейтрализующую вакцину против многих различных типов ВСР, используя простой подход к вакцине. Авторы надеются получить состав, содержащий 83-валентный адъювант ВСР A, который можно вводить в дозе 0,5 мл. Надеюсь, это приблизит нас на один шаг к предотвращению простуды.
