Гайморотомия (вскрытия гайморовой пазухи) | блог Оксфорд-Медикал
Информация в статье предоставлена для ознакомления и не является руководством к самостоятельной диагностике и лечению. При появлении симптомов заболевания следует обратиться к врачу.
Гайморотомия – это хирургическое вмешательство по вскрытию гайморовой (верхнечелюстной) пазухи, необходимое пациентам с гайморитами и синуситами, которым нельзя помочь с помощью более щадящих медикаментозных или физиотерапевтических (промывание) методов. Во время операции хирург получает доступ к гайморовой пазухе, санирует её, освобождая от накопившейся слизи, патологического содержимого и посторонних предметов.
Показания к гайморотомии
Вскрытие гайморовой пазухи может быть показано пациентом со следующими диагнозами:
хронический гайморит, не поддающийся другим методам лечения;
полипозные образования на слизистых оболочках верхнечелюстной пазухи;
доброкачественные новообразования;
наличие кист в верхней челюсти;
травматическое повреждение стенок гайморовой пазухи.
Хронический гайморит может быть показанием к проведению операции, если его обострения регулярны (дважды-трижды в году). Также показанием к назначению вскрытия гайморовой пазухи могут быть осложнения гнойного гайморита, которые могут быть внутричерепными, орбитальными или даже способны спровоцировать сепсис.
Отдельным показанием к проведению гайморотомии является удаление из неё инородных тел, которые могут попасть туда, к примеру, во время стоматологических манипуляций. Это могут быть обломки корня зуба, зубные импланты, сгустки крови, частички пломбировочного материала или материала для синус-лифтинга. Гайморит, спровоцированный таким образом называется одонтогенным.
Если у пациента подозревается наличие злокачественного новообразования при проведении гайморотомии делается биопсия – отбор тканей для лабораторного гистологического исследования на предмет злокачественных клеток.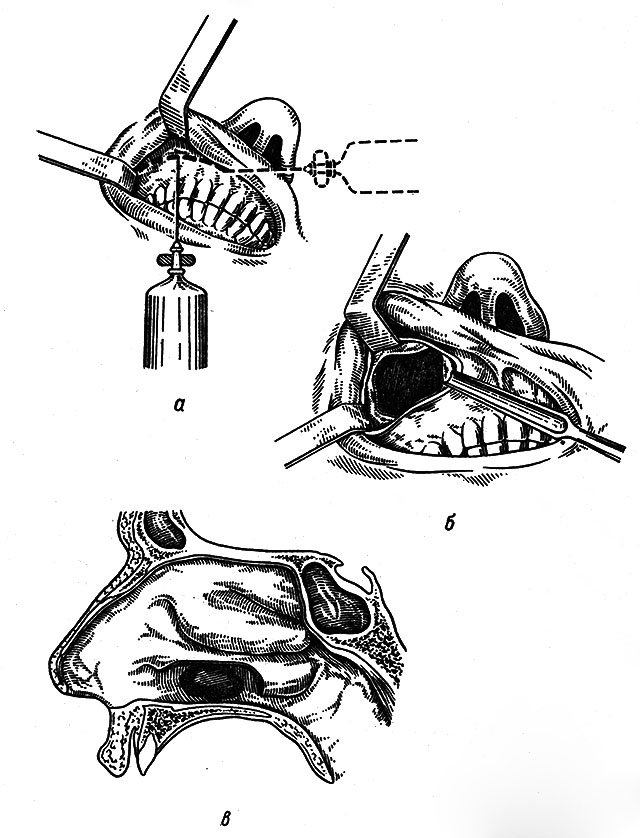
При вышеперечисленных показаниях, отказ от гайморотомии может спровоцировать развитие менингита, энцефалита и сепсиса.
Противопоказанием к проведению запланированной гайморотомии могут быть:
беременность;
острое или хроническое в стадии обострения инфекционное заболевание;
декомпенсированная анемия;
нарушения системы свертывания крови;
хронические патологии внутренних органов или обмена веществ в стадии декомпенсации.
В таких случаях сначала необходимо дождаться устранения противопоказания (разрешения беременности, преодоления инфекции и пр.), лишь после того проводить гайморотомию.
Виды гайморотомии
Вскрытие верхнечелюстной пазухи может производиться несколькими методами: микрохирургическим, эндоназальным или же радикальным. В ходе операции доступ к пазухе может быть получен через средний или нижний носовые ходы, переднюю стенку пазухи, бугор верхней челюсти или альвеолу зуба. Какой именно доступ выбрать, решает лечащий врач с учетом состояния здоровья пациента, его индивидуальных анатомических особенностей и клинической картины заболевания.
Радикальная гайморотомия по Колдуэлл-Люку проводится следующим образом: в ротовой полости под верхней губой хирург делает надрез мягких тканей и отверстие в стенке пазухи, через которое вводятся инструменты. Через это отверстие полость пазухи очищается от полипов, кист, накопившего содержимого и посторонних предметов. После этого пазуха промывается, выводится дренаж в носовой ход, а разрез в слизистых оболочках ушивается.
Микрохирургическая гайморотомия подразумевает, что через ротовую полость (над четвертым-пятым зубом со стороны щеки) в передней стенке верхнечелюстной пазухи делается небольшое (всего несколько миллиметров) отверстие.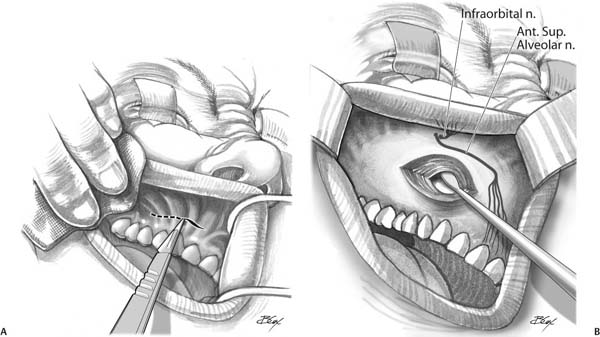 Через это отверстие врач вводит микроскоп и необходимые для манипуляций инструменты, удаляет гной, слизь и прочий накопившийся материал. Через это же отверстие полость промывается антисептиками и лекарственными растворами.
Через это отверстие врач вводит микроскоп и необходимые для манипуляций инструменты, удаляет гной, слизь и прочий накопившийся материал. Через это же отверстие полость промывается антисептиками и лекарственными растворами.
Эндоназальный доступ предусматривает, что врач расширяет естественное соустье, соединяющее гайморову пазуху с носовым ходом. Возможен вариант, при котором, вместо расширения существующего, формируется искусственно соустье на уровне среднего или нижнего носового хода. Проводится всё то де извлечение патологического содержимого и промывание пазухи.
Эндоназальные подходы пользуются все больше популярностью в силу следующих причин:
минимальный травматизм – хирурги стараются расширять существующие соустья пазух;
отсутствие синяков и отеков после операции;
удобство для хирурга – он получает полноценный и детальный осмотр пазухи под разными углами;
малый процент осложнений и рецидивов гайморита после оперативного вмешательства;
быстрая реабилитация пациента – краткий послеоперационный период.
Кроме того, для эндоназальной гайморотомии нехарактерны редки, но все же присутствующие осложнения радикальной гайморотомии: повреждение тройничного нерва, образование свища и обильное кровотечение.
Также возможен трансальвеолярный доступ (по Заславскому-Нейману), когда на месте вырванного зуба верхней челюсти открывается доступ в пазуху. Метод применяется реже из-за того, что ограничивает возможности врача в плане обзора пазухи и проведения необходимых манипуляций. Чаще всегоприменяется для устранения осколка зуба, оставшегося после удаления.
Подготовка к гайморотомии
Прием пациентов с отоларингологической патологией начинается с консультации ЛОРа. Если установлена необходимость проведения гайморотомии, пациенту назначается пакет предоперационных обследований, чтобы исключить возможные противопоказания к оперативному вмешательству.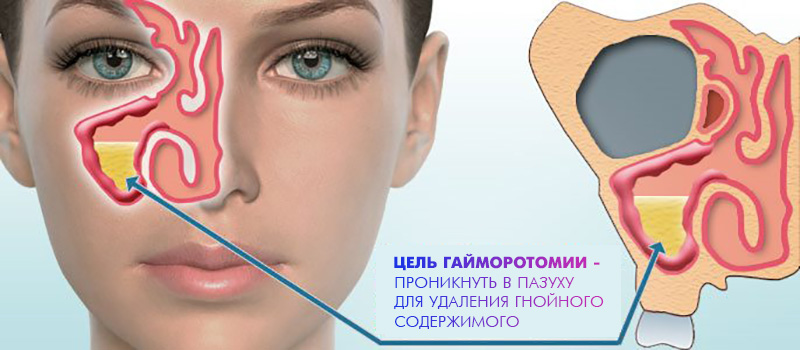 Сдаются образцы мочи для общего анализа, крови для анализа на Вич, гепатиты, сифилис, свертываемость и для общего анализа крови.
Сдаются образцы мочи для общего анализа, крови для анализа на Вич, гепатиты, сифилис, свертываемость и для общего анализа крови.
Пациент может быть отправлен на консультацию к смежным специалистам: стоматологу и анестезиологу. Проводятся аппаратные обследования – рентгенография органов грудной клетки и электрокардиограмма. Также необходимо заключение терапевта.
Все эти обследования необходимы лишь для того, чтобы убедиться в том, что предстоящая операция пройдет успешно, результаты её будут положительными, а восстановление пациента пройдет без осложнений.
Проведение гайморотомии
Длительность операции зависит от выбранного типа доступа, но в целом занимает около 30-60 минут. Пациент может находится, как под местным обезболиванием, так и под общим наркозом. Всё зависит от показаний и психоэмоциональной реакции пациента – многие тяжело переносят манипуляции в области лица.
В ходе операции путем выбранного доступа врач проникает в верхнечелюстную пазуху, производит её очистку и промывание. После этого, при необходимости (к примеру, в случае кровотечения из пазухи), в пазуху помещается тампон, который выводится в носовой ход и через него же извлекается после операции. Рана, через которую осуществлялся доступ к пазухе, ушивается.
Реабилитация после операции
После проведения вскрытия верхнечелюстной пазухи, в ней, на срок от восьми часов до двух суток может находится тампон или дренаж, которые затем, после предварительного обезболивания, извлекается через носовой ход. В срок до недели может наблюдаться отечность в области скул и верхней губы, со стороны проведенного вмешательства.
Пациенты могут жаловаться на ощущение болезненности и тяжести в прооперированной пазухе, возможно нарушение чувствительности крыльев носа и кожи в области верхней губы. Возможно временное онемение зубов со стороны оперируемой пазухи. Нарушение предписаний врача в послеоперационном периоде чревато носовым кровотечением, головной и зубной болью, обильным выделением слизи и тошнотой.
По части последствий, проведение гайморотомии эндоназальным способом предпочтительнее, так как реабилитация после неё проходит быстрее, проще и, зачастую, требует лишь приема обезболивающих препаратов.
Важно, чтобы пациенты в послеоперационном периоде поддерживали надлежащий уровень гигиены ротовой полости: чистили зубы, полоскали горло антисептиком и тщательно выполняли все предписания лечащего врача. Столь тщательный уход за ротовой полостью необходим потому, что возбудители инфекции из рта могут проникнуть в носовые ходы и только прооперированную пазуху, спровоцировав рецидив заболевания.
В первые часы и дни после гайморотомии, как и любого другого оперативного вмешательства, важно соблюдать постельный режим, не подвергаться физическим нагрузкам. Кроме того, запрещено сильно сморкаться и заниматься плаванием. Для снятия отека могут быть назначены промывания отварами лекарственных трав, солевыми растворами или медикаментами.
Преимущества операции в клинике Оксфорд Медикал
Отоларингологические операции проводятся на базе частного хирургического стационара клиники «Оксфорд Медикал Киев» по улице Березняковская, 30Б. Современный операционный блок включает две новых операционных с современным оборудованием.
В случае необходимости госпитализации, пациенты пребывают в комфортабельных одно- и двуместных палатах с отдельными санузлами, функциональными кроватями и доступом к интернету через wi-fi клиники.
Источники:
ResearchGate
Science Direct
Нindawi
Гайморотомия носа, удаление кисты гайморовых пазух
Гайморотомия — операция при гайморите в Красноярске
- Хирургическое лечение гайморита;
- Удаление кист и полипов из гайморовых пазух;
- Восстановление нормального носового дыхания.
Гайморотомия — вид хирургического вмешательства, предполагающий вскрытие гайморовой пазухи и извлечение из нее патологического содержимого (слизи, крови, инородных предметов).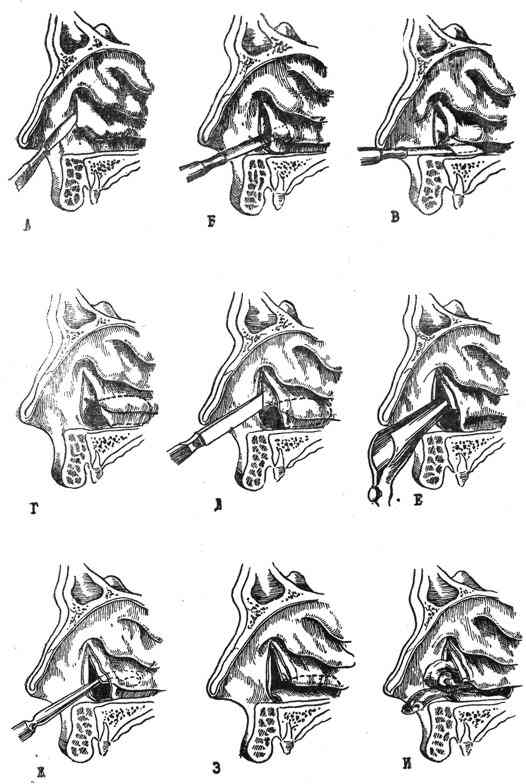 Операция проводится в случаях, когда консервативное лечение не приносит должного результата. Специальной подготовки операция не требует, однако у пациента не должно быть противопоказаний.
Операция проводится в случаях, когда консервативное лечение не приносит должного результата. Специальной подготовки операция не требует, однако у пациента не должно быть противопоказаний.
В клинике КИТ оперируют опытные отоларингологи. Мы быстро поможем вам избавиться от хронических или острых ЛОР-заболеваний.
Приём ведёт врач
Сергеев Федор Юрьевич — оториноларинголог со стажем работы 17 лет, высшая категория. Закончил Красноярский государственный медицинский университет им. проф. В. Ф. Войно-Ясенецкого Минздрава России.
Показания к операции
- Хронические или острые заболевания дыхательной системы и отсутствие эффекта от консервативного лечения;
- Наличие в гайморовых пазухах кист или посторонних предметов;
- Повреждение стенок носовой пазухи в результате стоматологического лечения.

Противопоказания
- Нарушения свертываемости крови;
- Тяжелые хронические заболевания;
- Хронические инфекционные заболевания;
- Тяжелое общее состояние.
Существует два вида гайморотомии носа — классическая (радикальная) операция либо микрогайморотомия (эндоскопическое вмешательство). Различаются они по травматичности, виду анестезии и длительности реабилитационного периода.
Удаление кисты гайморовой пазухи: радикальная операция
В этом случае используется местный или общий наркоз. Ткани иссекаются, образуя доступ, достаточный для манипуляций, после чего проводится удаление кисты гайморовой пазухи, полипов или другого содержимого. Врач формирует соустье, которое соединяет пазуху с нижним носовым ходом. Такая операция длится около часа.
Микрогайморотомия
Эндоскопическое вмешательство предполагает доступ не через разрез, а через прокол, оно считается менее травматичным и не требует общего наркоза. Доступ к пазухе чаще всего осуществляется через нос, но возможны варианты (через переднюю стенку пазухи, через альвеолу зуба).
Реабилитация и возможные осложнения
В послеоперационный период пациенты часто сталкиваются с отеками и болью. Для облегчения дыхания врач назначает сосудосуживающие капли, можно использовать обезболивающие препараты. После радикальной гайморотомии нужно регулярно обрабатывать швы, их снимают через неделю. В месте разреза может остаться рубец. После микрогайморотомии рубцов не остается, отеки обычно меньше, болезненные ощущения минимальны.
Среди возможных осложнений — образование спаек в соустье, инфицирование послеоперационной области и гнойный процесс. При возникновении сильной распирающей боли и жара нужно немедленно обратиться за помощью.
Записаться на консультацию в клинику КИТ можно по телефону +7 (391)22 33 999
Запишитесь на приём
Ответы на популярные вопросы
Контакты и схема проезда
Адрес: г.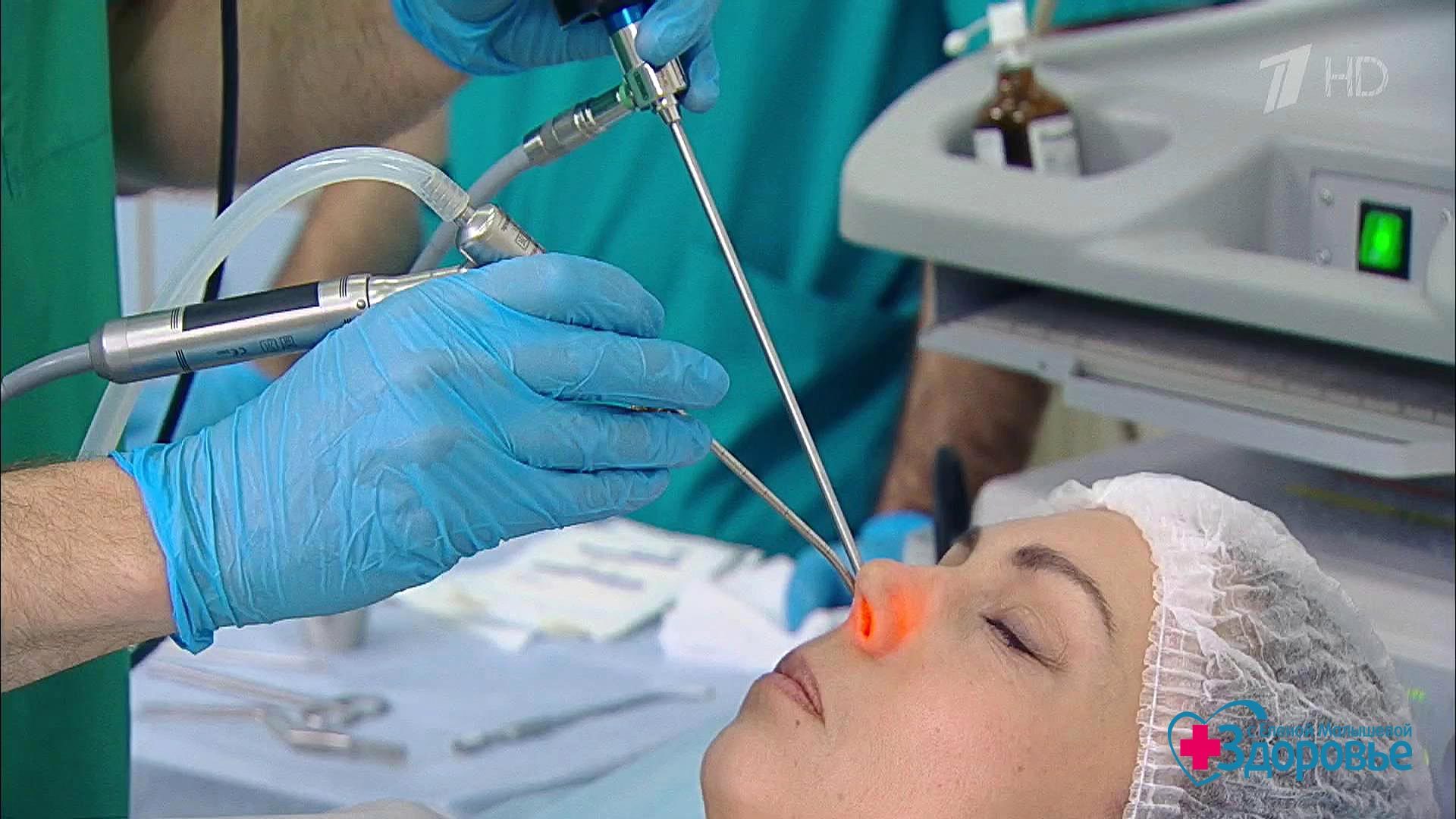 Красноярск, ул. Мечникова, д.49
Красноярск, ул. Мечникова, д.49
Email: Адрес электронной почты защищен от спам-ботов. Для просмотра адреса в вашем браузере должен быть включен Javascript.
Запись на приём:
+7 (391) 22-33-999,
+7 (391) 216-0-115
Отделение реабилитации:
+7 (391) 216-0-115
Мессенджеры:
+7-903-986-97-87
Социальные сети:
Вконтакте Одноклассники Facebook Instagram
Операции на верхнечелюстных пазухах детям в Москве
Операции на верхнечелюстных пазухах в современной отоларингологии проводят с помощью эндоскопического оборудования, которое щадяще воздействует на здоровые ткани и способствует радикальному лечению больных участков. Эндоскопическая ринохирургия активно применяется для удаления кист и полипов, извлечения инородных тел из полости носа и пазух.Преимущества лечения в «СМ-Доктор»
- Быстрый эффект. Состояние пациента улучшается сразу после проведения вмешательства. Современное оборудование для эндоскопических операций позволяет хирургу проводить все манипуляции с особой точностью, что повышает эффективность лечения.
- Минимальный риск. Операции проводят на современном оборудовании экспертного класса с большим увеличением. Это позволяет сохранить естественную анатомию пазух и соустий, избежать интенсивной послеоперационной боли и сократить сроки восстановительного периода.
- Квалифицированные детские ЛОР-хирурги. В нашей клинике работают прекрасные специалисты с огромным практическим опытом, которые регулярно повышают свой профессиональный уровень.
- Комфортные условия. Наши врачи отлично знают детскую психологию, поэтому находят подход к каждому ребенку, тем самым формируя положительный опыт лечения. Маленький пациент может совместно пребывать в палате с родителями.
Показания для эндоскопической ринохирургии
Эндоскопические ринохирургические операции показаны в следующих случаях:- хронический риносинусит с выраженным нарушением функции носового дыхания;
- травматические повреждения;
- инородные тела в носу и пазухах;
- доброкачественные новообразования;
- кисты и полипы.

Такие операции проводят детям любого возраста при наличии установленных показаний. Они позволяют восстановить дренаж пазух, нормализовать носовое дыхание и тембр голоса.
Предоперационная подготовка
Операциям на верхнечелюстных пазухах предшествует стандартный предоперационный диагностический комплекс, который включает:- лабораторную диагностику – общие анализы крови и мочи, коагулограмма, определение резус и АВО-принадлежности;
- инструментальную диагностику – эндоскопия полости носа, рентгенография черепа, компьютерная томография носа и пазух;
- консультативный этап – осмотр анестезиолога, педиатра и отоларинголога.
В индивидуальном порядке могут потребоваться консультации других специалистов и дополнительные диагностические процедуры. Весь комплекс подготовительных мероприятий можно пройти на базе клиники «СМ-Доктор».
Техника выполнения операций на верхнечелюстных пазухах
Операцию проводят под общей анестезией.Время выполнения вмешательства составляет от 60 минут.
Для эндоскопической синусотомии и фенестрации соустий в «СМ-Доктор» применяют высокоточное оптическое оборудование, а также ультратонкий хирургический инструментарий. В начале хирург исследует носоглотку, оценивает проходимость соустий. При необходимости расширяет их, чтобы получить достаточный доступ к пазухе. Тщательно исследуется состояние слизистой синуса, проводится основной этап операции – извлечение инородного тела, удаление полипов, новообразований и т.д.
В результате эндоскопической операции на верхнечелюстных пазухах радикально устраняется основная патология, восстанавливается проходимость соустий, носового дыхания и нормализуется тембр голоса.
Послеоперационный период
Эндоскопические операции на верхнечелюстных пазухах являются малотравматичными, ребенок восстанавливается в короткие сроки. Стационарное наблюдение длится 1-2 дня. В это время врач контролирует жизненные показатели ребенка, интенсивность болевых ощущений, проводит консервативное лечение.
В первые дни может наблюдаться затрудненное дыхание с той стороны носа, где проводилось вмешательство, а также скудные сукровичные выделения. Это считается нормальной реакцией.
После выписки пациент приходит на контрольные осмотры в установленные сроки. Обычно через 3 дня, неделю и месяц.
Записывайтесь на консультацию к высококвалифицированным отоларингологам центра «СМ-Доктор», чтобы ваш ребенок мог свободно дышать. Современные хирургические операции на верхнечелюстных пазухах малотравматичны, проходят быстро, отличаются минимальными сроками реабилитации.
Записаться на приём или задать вопросы можно круглосуточно по телефону +7 (495) 292-59-86
цены на операцию в клинике «Лоравита» в Челябинске
Гайморотомия – способ хирургического вмешательства для вскрытия пазухи, санации и удаления слизи. Операция показана больным, страдающим от гайморитов и синуситов. Используется при низкой эффективности медикаментозных и физиотерапевтических вариантов коррекции.
Когда показано проведение гайморотомии?
Необходимость проведения хирургических манипуляций возникает при постановке следующих диагнозов:
- Хронический гайморит. Обострения происходят 2-3 раза в год.
- Полипы (наросты) носа.
- Кисты в зоне верхней челюсти.
- Доброкачественные опухоли.
- Повреждение стенок пазухи.
- Наличие инородных тел, попавших во время стоматологических манипуляций (кровяные сгустки, части зубов, имплантов или пломб).
Если больной не обращается за своевременной помощью, повышается риск развития осложнений. Существует опасность наступления гнойного гайморита, сепсиса, менингита, энцефалита. Данные заболевания могут вызвать летальный исход.
Противопоказания
Не стоит назначать операцию, если пациент:
- Находится на этапе беременности.

- Страдает от острого инфекционного поражения.
- Имеет декомпенсированную анемию.
- Болен патологиями системы свертывания крови.
- Имеет хронические расстройства обмена веществ.
Подготовка к гайморотомии
Перед вмешательством необходимо посетить предварительный прием у отоларинголога. На консультации ЛОР проведет первичный осмотр, соберет анамнез заболевания, назначит анализы и предложит наиболее подходящие пути коррекции.
Если возникла необходимость хирургического лечения, больной получит список обязательных для прохождения обследований. Их результаты будут рассмотрены для исключения противопоказаний к оперативному вмешательству. При необходимости пациента направят на осмотр к анестезиологу, терапевту, стоматологу.
Как проходит операция
Процедура по вскрытию верхнечелюстной пазухи выполняется 3 способами:
- Микрохирургический. Небольшие отверстия выполняют в передней стенке пазухи. Через ротовую полость под губой вводит микроскоп и хирургические инструменты. Врач устраняет слизь, гной и другие патологические вещества.
- Эндоназальный. Происходит путем расширения соустья между пазухой и носовым ходом.
- Радикальный. Методика предполагает надрез мягких тканей под верхней губой. Через отверстие в стенке пазухи вводят инструменты и удаляют полипы. В носовой ход помещают дренаж для промывания.
Конкретный способ воздействия выбирают с учетом клинической картины и анатомических особенностей. По времени манипуляции занимают от 30 до 60 минут. Используется местный или общий наркоз.
Необходимые анализы
Перед вмешательством требуется пройти:
- Общий анализ крови.
- Общий анализ мочи.
- Биохимический анализ крови:
- Глюкоза;
- Мочевина;
- Креатинин;
- АСТ;
- АЛТ;
- Билирубин;
Что делать после операции
После хирургического лечения больной ухаживает за слизистой носа, то есть:
- Регулярно увлажнять нос спреями.
- Снимает отек со слизистой.
В первые часы после вмешательства показан постельный режим.
Верхнечелюстная синусотомия — Клиники Беларуси
Верхнечелюстная синусотомия
Что такое верхнечелюстные пазухи (старое название – гайморовы пазухи)?
Верхнечелюстные пазухи являются одними из четырех парных околоносовых синусов человека. У маленьких детей верхнечелюстные пазухи не развиты, их полное развитие и формирование происходит к 4-5 годам.
Верхнечелюстные пазухи сообщаются с полостью носа через естественные соустья, через которые в пазухи поступает воздух при дыхании, а также осуществляется выведение слизи из верхнечелюстных пазух. Также они участвуют в формировании тембра голоса. В норме пазухи выстланы слизистой оболочкой, в составе которой имеются специальные бокаловидные клетки. Эти клетки постоянно продуцируют слизь, которая в определенном направлении оттекает в полость носа через естественное соустье.
При нарушении проходимости соустья могут возникать заболевания верхнечелюстных пазух:
- кисты пазухи,
- острый и хронический верхнечелюстной синусит (гайморит по старой классификации) и ряд других.
Жалобы пациентов при заболеваниях верхнечелюстной пазухи могут быть различными: от полного отсутствия симптомов до выраженного нарушения состояния с головной болью, затруднением дыхания и выделениями из носа.
Диагностика заболеваний верхнечелюстных пазух (гайморита)
Для диагностики заболеваний верхнечелюстных пазух производится:
- осмотр,
- эндоскопическое исследование полости носа,
- компьютерная томография, оценка результатов которой позволяет установить точный диагноз и определить необходимый объем операции.

Верхнечелюстная синусотомия – золотой стандарт в лечении заболеваний верхнечелюстных пазух
Для восстановления проходимости соустья и удаления из пазухи патологического содержимого применяются хирургические методы лечения. Одним из золотых стандартов является эндоскопическая верхнечелюстная синусотомия. При данной операции с помощью эндоскопической техники осматривается полость носа, область естественного соустья. С помощью специального тонкого ножа обеспечивается доступ к соустью, которое затем расширяется. Через расширенное соустье пазуха осматривается, удаляется киста, полипы, инородные тела из пазухи. Все этапы операции выполняются исключительно под контролем эндоскопа и с максимальным сохранением нормальной анатомии носа.
В том случае, когда выполнить верхнечелюстную синусотомию в силу анатомических причин не представляется возможным, прибегают к использованию доступа через переднюю поверхность верхней челюсти. Выполняется маленький разрез слизистой, обязательно в вертикальном направлении, чтобы не повредить веточку нерва, который проходит в этом месте. Затем с помощью бора выполняется маленькое отверстие в передней стенке верхнечелюстной пазухи. Все остальные этапы операции осуществляются только под контролем эндоскопической техники: осматривается пазуха, удаляется все патологическое содержимое, осматривается и, при необходимости, расширяется естественное соустье, после чего рана ушивается.
Видеоэндосокпическая стойка
Видеоэндоскопическая стойка представляет собой современную полифункциональную систему, которая позволяет с помощью камеры и оптики высокого разрешения выполнять хирургические вмешательства в полости носа и околоносовых пазухах. Хороший обзор операционного поля позволяют выполнить хирургическое вмешательство в необходимом объеме и свести к минимуму риск осложнений.
Возможности видеоэндоскопической стойки позволяют вести видео- и фотоархивирование выполненных вмешательств.
Что происходит после операции?
В послеоперационном периоде может наблюдаться затруднение дыхания через оперированную половину носа, скудные слизистые выделения. В случае доступа через переднюю стенку пазухи может присутствовать умеренный отек мягких тканей щеки.
Длительность пребывания в стационаре зависит от состояния послеоперационной раны и общего состояния пациента и составляет 2-5 дней. В послеоперационном периоде необходимо периодически наблюдаться у оториноларинголога и соблюдать режим щадящей физической активности в течение двух недель.
В Беларуси на высоком профессиональном уровне производится реабилитация пациентов после операций на ЛОР-органах.
Сравнительный анализ эффективности различных видов хирургического лечения при хроническом одонтогенном верхнечелюстном синусите
Лечение хронического одонтогенного верхнечелюстного синусита (ХОВЧС) является задачей, стоящей на стыке двух специальностей — оториноларингологии и стоматологии. По наблюдениям зарубежных и отечественных авторов, частота одонтогенного синусита колеблется от 2 до 25% от общего числа больных с патологией верхнечелюстных пазух (ВЧП) [1—3].
Фактически на данный момент нет метода, который можно было бы считать стандартом лечения ХОВЧС. Среди методов хирургической санации ВЧП при ХОВЧС наиболее распространенным остается классическая радикальная операция на ВЧП по Колдуэллу—Люку. Более чем 100-летний опыт показал ее несовершенство, и, по мнению многих авторов, тяжесть наносимой хирургической травмы неадекватна тяжести патологии [4—6].
С постепенным внедрением в практику эндоскопических методов хирургического лечения больных ХОВЧС отмечается переход от обширных травматичных хирургических вмешательств к щадящим, что позволяет сохранить важные анатомические структуры оперированной области и физиологические функции ВЧП в послеоперационном периоде [7, 8]. Исследователи сообщают о высокой эффективности эндоскопического лечения [9], но ни в одном исследовании не проводилась оценка клинической эффективности терапии и качества жизни пациентов с ХОВЧС после проведенного лечения.
Цель исследования — оценить клиническую эффективность различных видов хирургического вмешательства при ХОВЧС и качество жизни пациентов после хирургического лечения.
Пациенты и методы
В исследование были включены 107 пациентов, которым проведено комплексное обследование, включавшее сбор жалоб, анамнеза, риноскопию, орофарингоскопию, эндоскопию полости носа и околоносовых пазух (ОНП), мультиспиральную компьютерную томографию (МСКТ) полости носа и ОНП.
Исследование осуществлялось в 3 этапа. На первом проводился отбор пациентов в клинико-диагностическом центре ГКБ № 50 Москвы и в клинико-диагностическом центре МГСУ им. А.И. Евдокимова. Всем пациентам была проведена МСКТ ОНП в аксиальной и фронтальной проекциях с шагом томографа 0,5 мм.
Для оценки качества жизни пациентов с ХОВЧС использовали модифицированный опросник по здоровью ринологического больного и шкала здоровья EQ-5D. Опрос проводился до операции, в 1-й день после операции и через 1 и 3 мес.
По причинам возникновения ХОВЧС больные распределялись следующим образом (см. таблицу).
Распределение больных по причинам возникновения ХОВЧС
Вторым этапом осуществлялось хирургическое лечение на базе ЛОР-отделения ГКБ № 50 Москвы. Пациентам 1-й группы (n=32) проводилась радикальная операция на ВЧП по Колдуэллу—Люку. Удалению подлежали участки полипозного изменения и макроскопически определяемой грибковой инвазии. Пластика ОАФ осуществлялась с помощью слизисто-надкостничных лоскутов с вестибулярной поверхности альвеолярного отростка и щеки, реже небным лоскутом, предварительно проводили кюретаж свищевого хода и освежение краев.
Пациентам 2-й группы (n=75) выполнялась эндоскопическая операция на ВЧП с использованием оборудования фирмы «Karl Storz», состоящего из ригидных эндоскопов 4 мм с углом зрения 0°, 30° и 70°, видеоаппаратуры и специального инструментария. Вмешательство начинали с эндоскопической ревизии естественного отверстия ВЧП в среднем носовом ходе. Для этого под контролем эндоскопа 0° производили осторожное смещение средней носовой раковины в медиальном направлении, а затем резекцию крючковидного отростка, вскрывали и удаляли стенки решетчатой буллы и визуализировали естественное соустье пазухи, последнее расширяли кзади и книзу до 0,8 см, после чего 30°- и 70°-эндоскопами осматривали просвет пазухи. Патологическое содержимое пазухи удалялось наконечником отсоса, полипы, инородные тела — антральными щипцами. Следует отметить, что у всех больных удалось удалить эндоназальным доступом находившиеся в просвете пазухи инородные тела — кусочки пломбировочного материала. Устранение ороантрального сообщения во всех наблюдениях производилось по методике, аналогичной применяемой в 1-й группе.
Вмешательство начинали с эндоскопической ревизии естественного отверстия ВЧП в среднем носовом ходе. Для этого под контролем эндоскопа 0° производили осторожное смещение средней носовой раковины в медиальном направлении, а затем резекцию крючковидного отростка, вскрывали и удаляли стенки решетчатой буллы и визуализировали естественное соустье пазухи, последнее расширяли кзади и книзу до 0,8 см, после чего 30°- и 70°-эндоскопами осматривали просвет пазухи. Патологическое содержимое пазухи удалялось наконечником отсоса, полипы, инородные тела — антральными щипцами. Следует отметить, что у всех больных удалось удалить эндоназальным доступом находившиеся в просвете пазухи инородные тела — кусочки пломбировочного материала. Устранение ороантрального сообщения во всех наблюдениях производилось по методике, аналогичной применяемой в 1-й группе.
Операции выполнялись под эндотрахеальным наркозом. В послеоперационном периоде проводилась системная антибактериальная терапия.
Нами была разработана шкала клинической эффективности хирургического вмешательства, критериями которой были: 1) длительность реабилитации пациентов после хирургического вмешательства, 2) нежелательные результаты хирургического вмешательства, 3) рецидив заболевания.
Клиническая эффективность определялась следующим образом:
— «хорошая» — при отсутствии нежелательных результатов хирургического лечения, рецидива заболевания и сокращении срока реабилитации;
— «удовлетворительная» — при наличии нежелательных результатов хирургического вмешательства и при увеличении сроков реабилитации после хирургического вмешательства;
— «неудовлетворительная» — при возникновении рецидива заболевания, наличии нежелательных результатов хирургического вмешательства в послеоперационном периоде и при длительном сроке реабилитации.
Сроком реабилитации считался срок от момента операции до выхода пациента на работу.
Оценка клинической эффективности проводилась на следующий день после хирургического лечения, а также через 1 и 3 мес.
Качество жизни пациентов изучалось по модифицированной шкале EQ-5D, состоящей из опросника по здоровью ринологического больного и непосредственно шкалы. В опроснике пациенту предлагается определить свое состояние по следующим критериям: носовое дыхание, выделения из носа, головная боль или боль в области лица, а также выяснялось, доволен ли пациент эффектом от операции.
Шкала здоровья была изображена в виде термометра от 0 до 100. Пациенту предлагалось самостоятельно оценить свое самочувствие. Значению «0» на шкале здоровья соответствовало наихудшее состояние здоровья пациента, а значению «100» — наилучшее состояние здоровья, которое пациент мог себе представить.
Третий этап исследования проводился на базе КДЦ ГКБ № 50 Москвы через 3 мес после операции и включал в себя оценку состояния и качества жизни пациентов, проведение МСКТ ОНП, а также оценку клинической эффективности проведенного хирургического лечения и качества жизни пациента.
Результаты и обсуждение
В 1-й группе отмечен достаточно большой процент «неудовлетворительной» (25%) и «удовлетворительной» (75%) клинической эффективности. Пациенты с «хорошей» клинической эффективностью не выявлены.
Средний срок нахождения в стационаре пациентов 1-й группы составил 12±2 сут, средний срок реабилитации — 18±2 сут.
Показатели пациентов 2-й группы значительно лучше. «Неудовлетворительная» клиническая эффективность составляет всего 14,7%, «удовлетворительная» — 24%, но у большего числа пациентов отмечена «хорошая» клиническая эффективность — 61,3%.
Срок стационарного лечения составил 7 сут, амбулаторное долечивание не потребовалось.
Полученные данные свидетельствуют о том, что радикальная операция на ВЧП по Колдуэллу—Люку обладает низкой клинической эффективностью и высокой частотой нежелательных послеоперационных результатов. В то время как эндоскопическая операция на ВЧП обладает высокой эффективностью и отличается низким числом послеоперационных осложнений.
Сравнение результатов применения оперативных методов однозначно указывает на преимущества эндоскопического. Он дает большие возможности: это и одновременное восстановление назоантрального сообщения, и санация соседних параназальных синусов при необходимости; при этом сохраняется целостность эпителиального покрова синусов. Не менее ярко указанные преимущества проявлялись и в период послеоперационной реабилитации. Если пациенты, перенесшие радикальную операцию по Колдуэллу—Люку на синусе, страдали от отеков тканей подглазничной области, болей в зоне операции, локальных расстройств тактильной чувствительности, обильных серозно-геморрагических выделений из носа, затруднения носового дыхания и т. д., то эндоскопическое вмешательство переносилось существенно легче: у больных отмечались только серозно-геморрагические выделения и эпизодическое нарушение носового дыхания. После эндоскопической операции пациентам не требовалось ежедневных осмотров, обработки раны, снятия швов и прочих процедур.
Анализ информации, полученной при помощи модифицированной шкалы EQ-5D в 1-й группе исследования, показывает медленную положительную динамику. Большинство больных 1-й группы (75%) остались не полностью удовлетворены проведенным хирургическим лечением, что скорее всего связано с сохраняющимися периодическими болевыми ощущениями в области вмешательства, выделениями из носа, некоторым нарушением носового дыхания. Возникали также трудности и дискомфорт при уходе за собой на амбулаторном долечивании.
У пациентов 2-й группы выявлен более высокий уровень качества жизни: болевой синдром был менее выражен и в дальнейшем быстрей регрессировал. Также менее выражены были проблемы с нарушением носового дыхания и выделениями из носа.
Довольны эффектом после проведенного хирургического лечения были 82,7% пациентов. Проблем, связанных с уходом за собой, у пациентов не возникало.
На всех этапах оценки качества жизни пациентов по опроснику здоровья ринологического больного EQ-5D во 2-й группе средний балл был выше по сравнению с 1-й группой и к концу исследования вырос на 30%.
По шкале здоровья EQ-5D во 2-й группе также на протяжении исследования результат был выше, а к концу исследования увеличился на 25%.
Эндоскопическая операция на ВЧП позволяет с минимальной травмой выполнить ревизию ВЧП, что создает условия для более гладкого течения послеоперационного периода, сокращает сроки реабилитации.
Применение эндоскопической операции на ВЧП во всех случаях ХОВЧС является целесообразным, так как обладает высокой клинической эффективностью и достоверно улучшает качество жизни пациентов как в раннем послеоперационном периоде, так и в отдаленные сроки.
Конфликт интересов, по сообщению авторов, отсутствует.
Гайморотомия и микрогайморотомияв Томске
Гайморотомия и микрогайморотомияв Томске
Гайморотомия – операция по вскрытию гайморовой (верхнечелюстной) пазухи с последующим удалением патологического содержимого. Таким патологическим содержимым могут быть кисты, полипы, новообразования, инородные тела (пломбировочный материал, фрагмент корня зуба, грибковое поражение), воспаленная слизистая оболочка и т.д.
Чаще всего встречаются кисты верхнечелюстных пазух. Киста – доброкачественное образование, имеющее шаровидную форму с тонкими эластичными стенками, заполненное жидкостным содержимым. Кисты образуются из бокаловидных (железистых) клеток слизистой оболочки околоносовых пазух вследствие нарушения функционирования выводных протоков желез. Размер и расположение кист могут быть самыми различными.
В большинстве случаев (в зависимости от размеров и расположения кисты) жалобы отсутствуют. В некоторых характерны следующие симптомы:
- Периодические или постоянные головные боли
- Дискомфорт в области верхней челюсти
- Периодически возникающие воспалительные процессы в пазухах – синуситы (гаймориты и пр.).
- Слизистое отделяемое из полости носа или стекание слизи по задней стенке глотки.
Описанные жалобы не всегда являются признаком именно кисты, поэтому в большинстве случаев необходимы консультация оториноларинголога и выполнение томографии околоносовых пазух. Наиболее значимыми методами диагностики являются компьютерная или магнитно-резонансная томография придаточных пазух носа, позволяющие с точностью до миллиметра установить размер кисты, ее расположение в пазухе.
Различают классическую (радикальную) и эндоскопическую эндоназальную гайморотомию, микрогайморотомию.
Эндоскопическая гайморотомия отличается низкой травматичностью и поэтому называется малоинвазивной. В ходе операции затрагивается минимальный объем здоровых тканей, доступ к верхнечелюстной пазухи осуществляется через полость носа. При выполнении эндоскопической методики минимизируется риск осложнений, укорачивается период реабилитации.
Эндоскопическая микрогайморотомия — традиционный метод удаления кист, инородных тел. Во время операции выполняется небольшой разрез слизистой оболочки под губой (до 5 мм), после чего троакаром выполняется прокол передней стенки пазухи и через отверстие диаметром 5-6 мм под контролем эндоскопа микрощипцами удаляется содержимое гайморовой пазухи (киста, инородное тело).
Показания для хирургического вмешательства — хронические гаймориты (гнойные, полипозные, гиперпластические) — кисты, инородниые тела верхнечелюстных пазух — остеомелиты верхнечелюстного альвеолярного отростка — различные новообразования, полипы гайморовой пазухи
Гайморотомияв «Первой частной клинике» — это:
- Современные малотравматичные методики – операция выполняется эндоскопическим доступом
- Высококвалифицированные специалисты – операции выполняет: — Сергей Викторович Симонов, стаж 10 лет, кандидат медицинских наук, врач первой квалификационной категории, Сергеем Викторовичем выполнено около 1000 операций
- Самый безопасный на сегодняшний день наркоз — севоран
- Комфортный хирургический стационар
Стоимость операции – 15000-25000р. В стоимость не входит пребывание в круглосуточном стационаре (1-2 дня), наркоз (севоран)
Коротко о важном:
- Подготовка к операции: перед операцией нужно сдать комплекс анализов и натощак прийти в Клинику в назначенное доктором время
- Что взять с собой в Клинику:
— в Клинике Вам предоставят халат, одноразовые тапочки, полотенце, зубную щетку и пасту, необходимую посуду
— с целью профилактики тромбоэмболии легочной артерии (ТЭЛА) в послеоперационном периоде врач на консультации порекомендует Вам приобрести эластичные бинты (длина 5 м, ширина 8-10см) – 2шт. или варикозные чулки (2 класс компрессии)!
- Операция длится около 20-40 минут под общим наркозом.
- Пребывание в Клинике: 1-2 дня
- Дальнейшее лечение и послеоперационное наблюдение: 1-3 недели
- Можно выйти на работу: через 2-4 дня
- Спорт: покой и ограничение физической нагрузки в течении 2 недель, рекомендуется избегать тяжелых физических нагрузок в течение 1 месяца
- Стоимость: 15000-25000р. В стоимость не входит пребывание в круглосуточном стационаре (1-2 дня), наркоз (севоран)
Функциональная эндоскопическая хирургия носовых пазух — Американский семейный врач
ROBERT SLACK, B.SC., FRCS, Royal United Hospital, Bath, England
GRANT BATES, B.SC., FRCS, Radcliffe Infirmary, Oxford, England
Am Фам Врач. 1 сентября 1998; 58 (3): 707-718.
Функциональная эндоскопическая хирургия носовых пазух — это малоинвазивная техника, используемая для восстановления вентиляции пазух и нормальной функции. Наиболее подходящие кандидаты для этой процедуры имеют рецидивирующий острый или хронический инфекционный синусит, и после процедуры можно ожидать улучшения симптомов до 90 процентов.Оптоволоконные телескопы используются для диагностики и во время процедуры, а компьютерная томография используется для оценки анатомии и выявления пораженных участков. Функциональную эндоскопическую хирургию придаточных пазух носа следует использовать только у пациентов, у которых лечение оказалось неэффективным. Процедура может проводиться под общей или местной анестезией в амбулаторных условиях, и пациенты обычно испытывают минимальный дискомфорт. Частота осложнений при этой процедуре ниже, чем при обычной хирургии носовых пазух.
Функциональная эндоскопическая хирургия носовых пазух (FESS) — это малоинвазивная методика, при которой воздушные клетки пазухи и устья пазух открываются под прямой визуализацией.Целью этой процедуры является восстановление вентиляции и нормального функционирования носовых пазух.1–4
Возможность лечения заболеваний околоносовых пазух произвела революцию благодаря волоконно-оптическим эндоскопам и компьютерной томографии (КТ). Волоконно-оптические эндоскопы позволили тщательно обследовать нос от передних ноздрей до постназального пространства. Эндоскопическая процедура требует местной анестезии и может выполняться в офисе (рис. 1–3). Специфические особенности, которые необходимо идентифицировать и оценивать во время обследования, — это средняя носовая раковина и средний проход (остеомеатальный комплекс), анатомическая непроходимость, слизистая оболочка и полипы носа (рисунки с 4 по 6).
РИСУНОК 1.
Пациент, которому проводится носовая эндоскопия.
Просмотр / печать Рисунок
РИСУНОК 2.
Эндоскопический вид левой ноздри нормального носа. Слева видна перегородка, также видны нижняя и средняя носовые раковины.
РИСУНОК 2.
Эндоскопический вид левой ноздри нормального носа. Слева видна перегородка, также видны нижняя и средняя носовые раковины.
Просмотр / печать Рисунок
РИСУНОК 3.
Эндоскопический вид нормального постназального пространства. Слева видно отверстие правой евстахиевой трубы.
РИСУНОК 3.
Эндоскопический вид нормального постназального пространства. Слева видно отверстие правой евстахиевой трубы.
Просмотр / печать Рисунок
РИСУНОК 4.
Эндоскопический вид нормальной средней носовой раковины, глядя в правую ноздрю.Перегородка справа, боковая стенка носа слева.
РИСУНОК 4.
Эндоскопический вид нормальной средней носовой раковины в правой ноздре. Перегородка справа, боковая стенка носа слева.
Просмотр / печать Рисунок
РИСУНОК 5.
Эндоскопическое проявление острого инфекционного синусита с выделением гноя из-под правой носовой раковины и вниз в средний проход.
РИСУНОК 5.
Эндоскопическая картина острого инфекционного синусита с выделением гноя из-под правой носовой раковины вниз в средний проход.
Просмотр / печать Рисунок
РИСУНОК 6.
Носовые полипы в левой ноздре, блокирующие остеомеатальный комплекс.
РИСУНОК 6.
Носовые полипы в левой ноздре, блокирующие остеомеатальный комплекс.
КТ-сканирование определяет анатомические взаимоотношения ключевых структур (орбитального содержимого, зрительного нерва и сонной артерии) с пораженными участками — процесс, который имеет жизненно важное значение для хирургического планирования.КТ также определяет степень заболевания в каждом отдельном синусе, а также любые лежащие в основе анатомические аномалии, которые могут предрасполагать пациента к синуситу (рисунки с 7 по 10).
Просмотр / печать Рисунок
РИСУНОК 7.
Коронарное компьютерное томографическое сканирование, показывающее нормальный остеомеатальный комплекс. Открытые устья видны с обеих сторон, пазухи хорошо вентилируются.
РИСУНОК 7.
Корональная компьютерная томография, показывающая нормальный остеомеатальный комплекс.Открытые устья видны с обеих сторон, пазухи хорошо вентилируются.
Просмотр / печать Рисунок
РИСУНОК 8.
Коронарный компьютерный томографический снимок, показывающий решетчатые полипы. Помутнение решетчатой кости является полным результатом полипов носа с вторичным уровнем жидкости в антральном отделе левой верхней челюсти.
РИСУНОК 8.
Корональная компьютерная томография, показывающая решетчатые полипы. Помутнение решетчатой кости является полным результатом полипов носа с вторичным уровнем жидкости в антральном отделе левой верхней челюсти.
Просмотр / печать Рисунок
РИСУНОК 9.
Коронарное компьютерное томографическое сканирование, показывающее риносинусит с заблокированным остеомеатальным комплексом и вторичной инфекцией в верхнечелюстных пазухах.
РИСУНОК 9.
Корональная компьютерная томография, показывающая риносинусит с заблокированным остеомеатальным комплексом и вторичной инфекцией в верхнечелюстных пазухах.
Просмотр / печать рисунка
РИСУНОК 10.
Корональная компьютерная томография, показывающая развитую правую среднюю носовую раковину (concha bullosa) и искривленную носовую перегородку.
РИСУНОК 10.
Корональная компьютерная томография, показывающая развитую правую среднюю носовую раковину (concha bullosa) и искривленную носовую перегородку.
Доводы и концепции, поддерживающие использование FESS, в последнее время получили широкое признание. (Термин «функциональный» был введен, чтобы отличать этот тип эндоскопической хирургии от неэндоскопических, «традиционных» процедур.3,4) Цель FESS — вернуть мукоцилиарный дренаж носовых пазух к нормальному функционированию. Состояние придаточных пазух носа поддерживается в здоровом состоянии за счет вентиляции через отдельные устья и за счет мукоцилиарного транспортного механизма, который поддерживает непрерывный защитный слой слизи, вытекающей из носовых пазух.
Патофизиология синусита
Все носовые пазухи нуждаются в вентиляции для предотвращения инфекции. В нормальном состоянии эта вентиляция осуществляется через отверстия (устья) в нос (рис. 11 и 12).Естественные устья открываются в средний ход под средней носовой раковиной, за исключением задних решетчатых воздушных ячеек и клиновидной пазухи, у которых устья расположены ближе кзади. Ресничная активность в пазухах направляет поток слизи к этим устьям. Средняя носовая раковина и средний носовой ход вместе представляют собой ключевую область носа, известную как остеомеатальный комплекс.
Просмотр / печать Рисунок
РИСУНОК 11.
(вверху) Боковая стенка носа (правая сторона) с носовыми раковинами и лобными клиновидными пазухами.(Внизу) Боковая стенка носа (правая сторона), носовые раковины разрезаны.
РИСУНОК 11.
(вверху) Боковая стенка носа (правая сторона) с носовыми раковинами и лобными клиновидными пазухами. (Внизу) Боковая стенка носа (правая сторона), носовые раковины разрезаны.
Просмотр / печать Рисунок
РИСУНОК 12.
Анатомия носовых пазух. (Слева) Сужение обведенной области (средний носовой ход, средняя носовая раковина, крючковидный отросток) может спровоцировать синусит.(Справа) После функциональной эндоскопической хирургии носовых пазух остеомеатальная область открыта.
РИСУНОК 12.
Анатомия носовых пазух. (Слева) Сужение обведенной области (средний носовой ход, средняя носовая раковина, крючковидный отросток) может спровоцировать синусит. (Справа) После функциональной эндоскопической хирургии носовых пазух остеомеатальная область открыта.
Большинство случаев синусита вызвано проблемами в носу (риногенными). Иногда к синуситу приводит другая проблема, например, первичная зубная инфекция.Во время любого эпизода риносинусита реснички функционируют менее эффективно, что приводит к застою слизи. Слизистая носовая пазуха набухает, часто закрывая устье. Результатом является плохо вентилируемый синус, а гипоксия и застой слизи создают идеальные условия для бактериальной инфекции.
Первоначальная оценка и лечение
Как и во многих случаях заболевания, анамнез пациента с синуситом, вероятно, является наиболее важной частью предоперационной оценки (Таблица 1). Все пациенты с тяжелыми или стойкими симптомами должны быть обследованы, и многим можно помочь советом и лечением.
Просмотр / печать таблицы
ТАБЛИЦА 1Симптомы риносинусита
Обструкция носа |
Синофациальная боль или головная боль |
Снижение обоняния и вкуса |
Симптомы риносинусита
Обструкция носа и обструкция носа | |
53 | |
53 | Болезнь носа или роговицы |
Чихание | |
Снижение обоняния и вкуса |
Волоконно-оптический эндоскоп позволяет хирургу детально исследовать нос и является важным инструментом для диагностики.Пациентам с сезонным или хроническим ринитом следует посоветовать избегать аллергенов и лечить местными назальными стероидными спреями и антигистаминными препаратами. Острый инфекционный синусит лечится антибиотиками и сосудосуживающими спреями для носа. Если медикаментозное лечение не помогло, пациент может быть подходящим кандидатом для эндоскопической процедуры.
Кандидаты на операцию на носовых пазухах
FESS (как и любая операция на носовых пазухах) наиболее эффективен у пациентов с рецидивирующим острым или хроническим инфекционным синуситом.Пациенты, у которых преобладающими симптомами являются боль в лице и заложенность носа, обычно хорошо поддаются лечению. Обоняние часто улучшается после такого типа операции.
КТ перед FESS является обязательной для определения анатомии решетчатой кости пациента и ее соотношения с основанием черепа и орбитой. КТ-сканирование также позволяет определить степень заболевания, а также любые анатомические аномалии, которые могут предрасполагать пациента к синуситу.
Таким образом, отбор пациента включает в себя тщательный сбор анамнеза и физикальное обследование, пробное лечение и, наконец, компьютерную томографию.Результатом является тщательно отобранная группа пациентов, которые могут ожидать улучшения своих симптомов до 90 процентов.
У пациентов с назальным полипозом, который не контролируется местными кортикостероидами, FESS позволяет точно удалить полипы с помощью отсасывающих ножей.5 Неизвестно, продлен ли интервал без заболевания для пациентов, перенесших эндоскопическую этмоидэктомию по поводу полипоза, по сравнению с обычным полипом. операция, но послеоперационный дискомфорт минимален.
Нендоскопическая «традиционная» хирургия носовых пазух vs.FESS
Ранее считалось, что после хронического воспаления слизистая оболочка необратимо повреждается и ее необходимо удалить. Это было обоснованием хирургической техники Колдуэлла-Люка, которая включает удаление пораженной слизистой оболочки антрального отдела верхней челюсти (рис. 13). Точно так же внешние хирургические доступы к решетчатой и лобной пазухам были разработаны как «радикальные операции», в ходе которых болезнь была полностью излечена. Эти процедуры оставили шрамы и вызвали значительные синяки и дискомфорт.Процедура Колдуэлла-Люка также вызвала онемение зубов. Эти «обычные процедуры», а также промывание носовых пазух концентрируются на вторично инфицированных носовых пазухах, игнорируя при этом важную патологию носа.
Просмотр / печать Рисунок
РИСУНОК 13.
Пациент, перенесший операцию по Колдуэллу-Люку, включающую удаление пораженной слизистой оболочки антрального отдела верхней челюсти.
РИСУНОК 13.
Пациент, перенесший операцию Caldwell-Luc, включающую удаление пораженной слизистой оболочки антрального отдела верхней челюсти.
Обоснование FESS заключается в том, что локализованная патология в остеомеатальном комплексе блокирует устье и приводит к воспалению в зависимых пазухах (рис. 12). Хирургические вмешательства процедуры предназначены для устранения остеомеатальной закупорки и восстановления нормальной вентиляции пазух и мукоцилиарной функции (рис. 12).
FESS, как и любая малоинвазивная хирургия, разработана таким образом, чтобы сочетать отличный результат с минимальным дискомфортом для пациента. Как уже упоминалось, главное преимущество FESS по сравнению с традиционными методами заключается в том, что он менее инвазивен, что приводит к минимальному послеоперационному дискомфорту.Также исключаются шрамы и повреждение нервной системы зубов. Использование эндоскопа позволяет лучше видеть операционное поле, и это, вероятно, является причиной меньшего количества осложнений.
Центром хирургии является остеомеатальный комплекс. Процедура может проводиться под местной анестезией, с седативным действием или без него. FESS подходит для амбулаторной хирургии.
Хирургическая техника
После подходящей вазоконстрикции с помощью кокаина или эфедрина определяется средняя носовая раковина.Это самый важный ориентир для процедуры. На боковой стенке носа на уровне переднего конца средней носовой раковины лежит крючковидный отросток. Его удаляют (рис. 14), обнажая решетчатую буллу и отверстие, называемое полулунным перерывом, в которое впадают лобная и верхнечелюстная пазухи.
РИСУНОК 14.
Хирургическое удаление крючковидного отростка.
Затем открываются передние решетчатые воздушные ячейки, обеспечивая лучшую вентиляцию, но оставляя кость покрытой слизистой оболочкой.После этого осматривается устье верхней челюсти и, в случае его закупорки, открывается с помощью антростомы среднего носового канала (рис. 15). Этой минимальной операции часто бывает достаточно, чтобы значительно улучшить функцию остеомеатального комплекса и, следовательно, обеспечить лучшую вентиляцию верхнечелюстных, решетчатых и лобных пазух.
РИСУНОК 15.
Антростома среднего носа в правой ноздре.
Иногда компьютерная томография выявляет заболевание задних решетчатых костей и клиновидной пазухи.Затем необходимо продвинуться дальше в эти носовые пазухи. Однако в большинстве случаев синусита воспаление ограничивается остеомеатальным комплексом и передними решетчатыми костями.
Послеоперационный уход
После операции важно, чтобы на носу не образовывались корки. Методы, используемые для этого, варьируются от трудоемкого носового туалета, выполняемого хирургом два-три раза в неделю, до простого спринцевания, выполняемого пациентом несколько раз в день.Нормальное функционирование обычно возвращается в течение одного-двух месяцев. У пациентов с выраженным воспалением или полипами короткий курс системных стероидов в сочетании с антибиотиками может ускорить послеоперационное выздоровление. Местные стероиды используются в послеоперационном периоде у пациентов, у которых были удалены полипы.
Результат
Результаты после FESS являются хорошими, при этом большинство исследований сообщают о 80-90% успешности.6–9 Хорошие результаты также были получены у пациентов, которые ранее перенесли операцию на носовых пазухах.
Процедура считается успешной, если исчезло большинство симптомов пациента. Скорее всего, удастся облегчить заложенность носа и лицевую боль, хотя постназальное выделение жидкости часто остается проблемой. Технику сравнивали с процедурой Колдуэлла-Люка, и, хотя оба метода оказались эффективными, пациенты сильно отдали предпочтение FESS.10 Степень заболевания влияет на результат, причем наилучшие результаты были получены у пациентов с ограниченным носовым ходом. патология, приводящая к вторичному синуситу.11
Осложнения
Самым катастрофическим осложнением FESS является слепота в результате повреждения зрительного нерва. Однако данные свидетельствуют о том, что частота этого осложнения чрезвычайно мала.12,13
Утечка спинномозговой жидкости является единственным наиболее частым серьезным осложнением FESS, возникающим примерно в 0,2% случаев.13 Утечка обычно распознается в то время. хирургического вмешательства и легко поддаются ремонту; это следует подозревать, если в послеоперационном периоде появляются четкие выделения из носа.Если выделения не загрязнены кровью, наличие глюкозы означает, что это, скорее всего, спинномозговая жидкость. Абсолютное подтверждение может быть получено путем тестирования образца на наличие бета 2 трансферрина.
Другие, менее серьезные, но все же редкие осложнения включают гематому орбиты и стеноз носослезного протока. Следует подчеркнуть, что все эти осложнения также могут возникать при «традиционной» хирургии носовых пазух и, следовательно, пациенты не проходят новое лечение с более серьезными или более частыми осложнениями, чем при других операциях.В Соединенном Королевстве общая частота серьезных осложнений FESS составила 0,44 процента по сравнению с 1,4 процента у пациентов, перенесших аналогичные неэндоскопические процедуры.13
Расширенное использование FESS
Эндоскопическая дакриоциториностомия
Эту процедуру обычно выполняет отоларинголог и офтальмохирург, работающий вместе. Это может быть выполнено под местной анестезией во время визита в офис. Закупорка слезного протока подтверждается контрастной дакриоцистограммой.Офтальмохирург расширяет проток и пропускает тонкий гибкий оптоволоконный световод вниз по протоку, так что хирург-эндоскоп может идентифицировать свет в боковой стенке носа, обычно прямо перед средней носовой раковиной. Эндоскопист использует микродрель или лазер, чтобы удалить кость, лежащую над протоком. Стенты вставляются и остаются на месте на шесть недель. Показатели успеха такие же, как при наружной дакриориностомии (от 80 до 90 процентов), при этом избегают внешнего разреза.14
Эндоскопическая декомпрессия орбиты
Показания к эндоскопической орбитальной декомпрессии включают оптическую невропатию и проблемы, связанные с экзофтальмом щитовидной железы глаза. болезнь (рисунок 16).Эндоскопическая декомпрессия орбиты достигается сначала полным удалением ячеек решетчатой кости, а затем удалением тонкой кости (lamina papyracea), которая формирует медиальную стенку орбиты. Также может быть удалена медиальная часть дна орбиты. При необходимости толстую кость, которая непосредственно покрывает зрительный нерв на верхушке глазницы, можно удалить с помощью микродрели. После полного раскрытия надкостницу глазницы продольно надрезают, позволяя орбитальному жиру выпадать в решетчатые полости.Обычно достигается уменьшение проптоза на 4–5 мм, и этот показатель выгодно отличается от методов декомпрессии, основанных на внешних разрезах.15
Просмотр / печать Рисунок
РИСУНОК 16.
Пациент при экзофтальме при заболеваниях щитовидной железы до (вверху) и после (внизу) операции по уменьшению проптоза и воспаления.
РИСУНОК 16.
Пациент с экзофтальмом при заболевании щитовидной железы до (вверху) и после (внизу) операции по уменьшению проптоза и воспаления.
Доступ к областям, которые иначе трудно достичь
Эндоскоп обеспечивает доступ к областям, которые трудно просмотреть с помощью обычных методов, например, к клиновидной пазухе. Возможно дренирование большинства лобных, решетчатых или клиновидных мукоцеле. Небольшие опухоли гипофиза также можно удалить эндоскопически.
Ограничения FESS
Острый тяжелый решетчатый и лобный синусит
Гной при остром решетчатом синусите (рис. 17) может прорваться через пластинку папируса и вызвать болезненное поражение глаза с риском потери зрения.Если ответ на внутривенное введение антибиотиков не очень быстрый, требуется срочная декомпрессия орбиты. Кровотечение может возникнуть из-за острого воспаления, что чрезвычайно затрудняет эндоскопическую операцию. Этмоидэктомия через внешний разрез может быть предпочтительным вариантом.
РИСУНОК 17.
Пациент с острым этмоидитом, угрожающим зрению.
Тяжелый лобный синусит может быть связан с внутричерепным сепсисом, и в этих обстоятельствах прямой трепан в лобную пазуху вместе с соответствующим нейрохирургическим вмешательством является лучшим вариантом.
Злокачественные новообразования носа и пазух
Злокачественные новообразования носа и носовых пазух встречаются редко и часто проявляются поздно. Если показана радикальная операция, ее лучше всего проводить наружным доступом, например, отслаиванием средней зоны лица, боковой ринотомией и различными черепно-лицевыми процедурами. Однако эндоскоп полезен для диагностики и биопсии опухолей, а также для наблюдения за пациентами, перенесшими радикальную операцию по поводу рака.
Хирургия гайморовой пазухи верхней челюсти
Антростомия верхней челюсти — это хирургическая процедура по увеличению отверстия (устья) гайморовой пазухи.Это позволяет провести дальнейшее хирургическое вмешательство в полости гайморовой пазухи, а также улучшить дренаж пазухи. Верхнечелюстная антростомия практикуется с середины 1980-х годов и является наиболее вероятным хирургическим вмешательством, которое следует выполнять, если у вас хронический синусит, который не поддается лечению другими методами лечения. В этом случае процедура является частью эндоскопической хирургии носовых пазух, которая может быть вашим следующим лучшим вариантом. Стандартные медицинские методы лечения включают пробу антибиотиков (3-6 недель), назальные стероиды и орошения солевым раствором.
Примечание. Эта процедура отличается от баллонной синупластики устья гайморовой пазухи, которая в настоящее время является очень часто выполняемой процедурой и может быть предпочтительнее антростомии.
Также известна как: Эндоскопическая антростомия среднего мясного канала верхней челюсти, антростомия среднего мясного канала
BSIP / Getty ImagesДиагностика хронического синусита
Перед операцией на носовых пазухах ваш врач захочет подтвердить хронический синусит с помощью компьютерной томографии. Рентген не так часто требуется, поскольку он может показать только заболевание носовых пазух и менее конкретную информацию о других проблемах носовых пазух.КТ не только покажет тяжесть воспаления гайморовой пазухи, но также предоставит вашему врачу другую важную информацию:
- Положение носослезного протока
- Крючковидный отросток — важная часть хирургического процесса
- Утолщение слизистой оболочки
- Уровень воздуха и жидкости в полостях носовых пазух
- Полипы
- Обструкция остеомеатального комплекса — препятствует дренированию верхнечелюстной пазухи
Хотя это много технической медицинской терминологии, вся эта информация предоставит вашему врачу информацию, необходимую для правильной подготовки к хирургической процедуре.Остеомеатальный комплекс состоит из следующих четырех носовых структур:
- Крючковидный отросток — это L-образная кость, которая будет удалена
- устье верхней челюсти (отверстие гайморовой пазухи)
- infundibulum — изогнутый канал в носу
- решетчатая булла — одна из пазух решетчатой кости
Подготовка к эндоскопической хирургии носовых пазух и антростомии верхней челюсти
Перед операцией вас попросят ничего не есть и не пить с полуночи в день операции и до ее завершения.Это поможет предотвратить риск вдыхания содержимого желудка (аспирация). В предоперационной зоне вам, скорее всего, дадут назальный спрей Африн, чтобы уменьшить заложенность носовых ходов и увеличить зону видимости во время операции. После анестезии вы также можете использовать марлю, пропитанную африном, или местный кокаин, чтобы при необходимости улучшить видимость.
Голы
Есть 3 основные цели, которые ваш врач попытается достичь во время антростомии верхней челюсти.
- Удалить крючковидный отросток
- Поиск естественного отверстия в верхнечелюстной пазухе
- Увеличение отверстия в гайморовой пазухе
- Удаление полипов из полости верхнечелюстной пазухи
Важно, чтобы врач удалил крючковидный отросток в начале процедуры, чтобы лучше визуализировать отверстие гайморовой пазухи.Если отверстие пазухи не расположено и создается новое отверстие, вы можете повторно использовать дренаж пазухи, когда дренаж выходит из одного отверстия и снова входит в полость пазухи через другое отверстие.
После антростомии верхней челюсти
После завершения операции вы проснетесь в отделении постанестезиологической помощи (PACU). Там вас будут наблюдать на предмет кровотечения, тошноты (которая может возникнуть при проглатывании крови) или других возможных осложнений после операции. Затем вы будете проконсультированы с врачом в течение 3-5 дней, чтобы удалить тампон из носа.В зависимости от успеха и наличия каких-либо оставшихся симптомов будет определяться дальнейшее медицинское вмешательство после операции.
Риски
Помимо обычных рисков, связанных с любой операцией, требующей общей анестезии, антростомия верхней челюсти также имеет следующие факторы риска:
Помимо кровотечения из носа, большинство из перечисленных выше факторов риска встречаются довольно редко. Антростомия верхней челюсти — обычная процедура, однако это сопутствующие факторы риска.Многие из этих факторов связаны с используемыми хирургическими инструментами, такими как микродебридер, который также в целом безопасен и имеет относительно мало осложнений. Однако перечисленные выше факторы риска являются серьезными, хотя и редкими, поэтому, пожалуйста, всегда выбирайте квалифицированного ЛОР для выполнения процедуры.
Рентгенологические данные у пациентов, перенесших ревизионную эндоскопическую операцию на носовых пазухах: ретроспективное исследование серии клинических случаев | BMC Заболевания уха, носа и горла
Было выявлено несколько причин отказа первичной FESS.Kennedy [8] отметил, что пациенты с двусторонней болезнью решетчатой кости и дополнительным заболеванием в 2 или более зависимых пазухах с каждой стороны, а также пациенты с диффузными полипами имели значительно худший исход после FESS, чем пациенты с менее тяжелой болезнью носовых пазух. Lazar et al [9] обнаружили, что фиброз и образование спаек, особенно между средней носовой раковиной и боковой стенкой носа, были наиболее частыми интраоперационными находками при ревизии FESS. Это было обнаружено у 43% их пациентов. Рецидив полипов был вторым по частоте обнаружением у 22% пациентов.Другие причины неэффективности первичной FESS включают латерализацию средней носовой раковины, обструкцию передней рециркуляции, рециркуляцию между естественным устьем верхнечелюстной пазухи и антростомией, стойкий крючковидный отросток, стойкие аггер-носовые клетки, серьезные отклонения перегородки и омертвевшую кость [6].
Очень немногие статьи пытались определить частоту различных анатомических находок у пациентов, подвергающихся повторной FESS. Musy и Kountakis [2] обнаружили, что наиболее частым анатомическим фактором, связанным с хирургической неудачей первичного синуса, была латерализация средней носовой раковины, встречающаяся у 78% их пациентов.Их результаты также показали остаточные передние решетчатые клетки у 64% пациентов. Рубцовые выемки на лбу обнаружены у 50% пациентов. Остаточные задние решетчатые клетки присутствовали у 41% пациентов. Остаточные аггерные клетки носа присутствовали у 49% пациентов. Остаточные крючковидные отростки были у 37% пациентов. Наконец, стеноз антростомы среднего мясного канала имел место у 39% пациентов. В другом исследовании, проведенном Рамаданом [10], наиболее частой анатомической находкой во время ревизии FESS были спайки, часто затрагивающие латерализованную среднюю носовую раковину.Это произошло у 56% пациентов. Этот исследователь также обнаружил остаточные решетчатые клетки у 31%, стеноз антростомы среднего мясного канала в 27% и стеноз устья лобной пазухи у 25% пациентов, перенесших ревизионную FESS.
По сравнению с выводами Musy и Kountakis [2], текущее исследование показало заметно более высокую частоту остаточных клеток. Наши данные показывают, что 96% исследованных сторон (96,8% пациентов) имели остаточные задние решетчатые клетки, 96% сторон (95,2% пациентов) имели остаточные клетки фронтальной ниши и 92.1% боковых сторон (92,1% пациентов) имели остаточные другие передние решетчатые клетки. Напротив, латерализация средней носовой раковины была обнаружена только на 11,1% сторон (17,5% пациентов), что было значительно меньше, чем у Musy и Kountakis (78%) [2]. Эти результаты могут отражать более консервативные методы FESS, применяемые большинством хирургов в Великобритании, по сравнению с практикой в США. Конечно, можно утверждать, что удаление всех клеток не требуется в большинстве процедур FESS. и что процедура должна быть адаптирована к степени патологии.Однако у большинства пациентов в текущем исследовании был пансинусит, как видно из оценки пораженных пазух по шкале Lund-Mackay [7], где только 2,4% гайморовых пазух, 7,1% передних и задних решетчатых пазух и 22,2% лобных пазух не помутнены. Поэтому разумно предположить, что большинству этих пациентов потребовалось более агрессивное хирургическое рассечение, чем то, что им было сделано во время первичной операции.
Текущее исследование показало, что 57,1% сторон (60.3% пациентов) имели остаточный крючковидный отросток. Чиу и Кеннеди [5] сообщили, что выявление остатка крючковидного отростка является наиболее важным шагом при пересмотре антростомии среднего мясного канала. Они также отметили, что остаточные клетки Галлера (подглазничные) могут быть источником стойкой обструкции верхнечелюстной пазухи. Последние клетки были обнаружены в 23% сторон (25,4% пациентов) в текущем исследовании. Однако в последнее время некоторые исследования выступают за сохранение крючковидного отростка из-за его роли в защите носовых пазух от аллергенов и загрязненного вдыхаемого воздуха [11, 12].
Вышеупомянутое обсуждение подчеркивает тот факт, что практика эндоскопической хирургии носовых пазух широко варьируется. Некоторые хирурги предпочитают более консервативные методы. Недавно был введен принцип малоинвазивной синусовой техники (МИСТ) [13, 14]. Утверждается, что это влечет за собой стандартизованную консервативную эндоскопическую технику, которую можно применять ко всем пациентам, которым требуется хирургическое вмешательство на носовых пазухах, независимо от степени их патологии. Другие авторы, однако, не одобряют принципы MIST [15].С другой стороны, некоторые хирурги предпочитают радикальные эндоскопические хирургические методы лечения запущенной воспалительной патологии носовых пазух. Такие методы могут включать тотальные сфеноэтмоидэктомии с обширной резекцией слизистой оболочки [16], а также могут включать резекцию средней носовой раковины [17–19].
В нашем исследовании мы не пытались изучить клинический результат после ревизионной операции, поскольку целью исследования было выявить остаточные анатомические факторы, которые могут привести к рецидиву риносинусита после первичной операции, и отразить практику FESS в U.К. Мы надеемся, однако, что эта работа будет стимулировать дальнейшие исследования для сравнения консервативных и более агрессивных методов хирургии носовых пазух и ответить на вопрос о том, насколько обширной должна быть хирургия носовых пазух.
Причины неудач в эндоскопической хирургии носовых пазух
Для подавляющего большинства пациентов «функциональная» эндоскопическая операция дает наилучшие шансы на улучшение с наименьшей вероятностью неблагоприятного исхода. Планируется минимальная операция, необходимая для достижения целей лечения.Не вовлекаемые ткани сохраняются, слизистая оболочка сохраняется, а мукоцилиарный клиренс восстанавливается или поддерживается. Редко выполняются более обширные нефизиологические, но исторически важные операции, такие как модификации процедуры Колдвелла – Люка, носо-антральные окна, обширное удаление носовых раковин или внешние доступы. Эти более старые процедуры могут включать разрезы кожи, часто разрушают ткани и имеют предсказуемые и нежелательные последствия. Дополнительной проблемой при обширном удалении интраназальной ткани является призрак плохо изученного так называемого «синдрома пустого носа» [17].Однако есть небольшая группа пациентов, для которых хирургия костно-мясного комплекса не доказала свою эффективность при всех симптомах, и у которых повторные «функциональные» процедуры имеют ограниченные шансы на успех [17]. У других пациентов обычные эндоскопические методы и инструменты не обеспечивают доступ ко всем участкам пораженной пазухи. В результате этих опасений было пересмотрено выборочное применение элементов более традиционной хирургии у небольших групп пациентов.
Особый интерес представляет верхнечелюстная пазуха. Alby et al. [18 ••] из Румынии сообщили о 96 пациентах с полипами носа и общей КТ-непрозрачностью верхнечелюстной пазухи, которые были рандомизированы для получения стандартной антростомии среднего отдела носа или антростомии среднего отверстия, а также антростомии нижнего отдела носа. Пациенты, получавшие комбинированную хирургическую процедуру, показали лучшие результаты через 1 год после операции, что было измерено по множеству параметров.
Расширение антростомии верхней челюсти до дна носа с резекцией задней половины нижней носовой раковины, так называемая «эндоскопическая мегаантростомия верхней челюсти», была описана Cho и Hwang [19].Двадцать семь пациентов, у которых предыдущие процедуры были неудачными, прошли 42 мегаантростомии в течение 27 месяцев. 59% участников группы отметили улучшение при среднем периоде наблюдения 11 месяцев. Цель удержания передней части нижней носовой раковины — снизить вероятность послеоперационной сухости носа. Случаев повреждения носослезной системы не описано. Как и следовало ожидать, симптомом, который наиболее плохо отреагировал на эту процедуру, была боль в щеке после предыдущей операции Колдуэлла – Люка.
Неизменными трудностями при эндоскопической хирургии носовых пазух является обычная клиническая ситуация с обширными полипами, диффузно распространяющимися через верхнечелюстную пазуху. Специальные ирригационные устройства помогают удалить грибковые остатки из верхнечелюстной пазухи; однако полипы в труднодоступных участках носовых пазух сложно удалить хирургическим путем, даже при работе через широкую антростомию верхней челюсти с наклонным лезвием микродебрайдера и наклонным телескопом. Были описаны хирургические модификации, включающие дополнительное рассечение, чтобы позволить более обширное удаление болезни в надежде снизить вероятность неудачной операции.Sathanathar et al. Описали операцию «кошение», при которой дополнительное устранение полиповидных изменений пазухи достигается введением лезвия микродебридера через собачью ямку. [20]. Повреждение ветвей переднего верхнего альвеолярного нерва и другие осложнения вскрытия собачьей ямки являются концептуальными недостатками этой процедуры. Выполнение пункции собачьей ямки в точке пересечения воображаемых линий, проведенных от точки середины зрачка и дна грушевидной апертуры, было сказано Робинсоном и Вормальдом [21] для минимизации осложнений.По сообщениям Singhal et al., Осложнения неизбежно возникают и, в конечном итоге, разрешаются. [22], эти осложнения могут вызвать явные трудности в краткосрочной перспективе. В целом хорошие результаты при использовании пункции собачьей ямки и дополнительной диссекции были получены Serberling et al. [23] в серии из 97 пациентов с тяжелым заболеванием верхней челюсти и средним периодом наблюдения 27,8 месяцев.
Опровергая эти результаты, Lee et al. [24 ••] из Кореи сообщили об отсутствии пользы от процедуры. Кроме того, осложнения пункции собачьей ямки были зарегистрированы в 54% случаев.Пытаясь количественно оценить потенциальную пользу дополнительного рассечения собачьей ямки, Feldt et al. [25] использовали модель, включающую измельченный корм для кошек, чтобы представить мусор из носовых пазух. Комбинированная процедура, включающая доступ к собачьей ямке, дала дополнительный 1 кубический кубический метр кошачьего корма по сравнению с изолированной трансназальной диссекцией. Наша собственная практика заключается в том, чтобы вводить лезвие микродебридера через нижний проход, когда требуется дополнительное рассечение. Пункция собачьей ямки обеспечивает превосходный доступ по «прямой линии», однако мы считаем, что нижний мясной доступ обеспечивает лучший баланс между дальнейшим рассечением и возможными неблагоприятными последствиями [17].
Группа хирургов из Нидерландов по-прежнему выступает за более радикальную операцию в очень избранных обстоятельствах. Wreesman et al. [26] сообщили о 82 пациентах за 10-летний период до 1997 года, которые получили свою версию процедуры Денкера в качестве операции «последней инстанции». У этих пациентов был такой диагноз, как триада Самтера или кистозный фиброз, без разумной перспективы восстановления нормального мукоцилиарного клиренса. После такой операции 84% пациентов сообщили об улучшении симптомов.О случаях синдрома «пустого носа» не сообщалось. Голландские исследователи рекомендуют эту процедуру для некоторых тщательно отобранных пациентов, которым не удалось выполнить более «функциональную» операцию.
Videlaar et al. [27] проспективно изучали аналогичную группу пациентов. Хирургические цели заключались в улучшении дренажа и аэрации и обеспечении доступа для очистки или местной терапии. В среднем, шесть предшествующих операций, эта группа пациентов снова вышла за рамки целей более традиционной терапии.Эта более радикальная операция составила 3% от операций на носовых пазухах, выполненных в учреждении авторов в период с 1999 по 2002 год. В целом хорошие результаты были отмечены через 1 и 2 года наблюдения.
Модифицированные операции на костно-пластической хирургии лобной пазухи по-прежнему важны для небольшого числа пациентов. Alqudah и Graham [28 •] недавно сообщили о своем опыте с участием 17 пациентов с различными патологиями, включая латерально расположенные мукоцеле, остеомы, остеомиелит и кожно-синусный свищ. Однозначно, эндоскопические процедуры являются первым выбором для подавляющего большинства пациентов с патологией лобных пазух.Популярность процедур Draf III еще больше снизила потребность в «хирургии наружной лобной пазухи». Авторы сообщают о модификации традиционной остеопластической техники с полным поднятием перикраниума, сохраняя его потенциал для использования в качестве лоскута, если это потребуется. Никаких осложнений с этой хирургической модификацией не сообщалось.
Область, которой уделяется внимание, особенно в Австралии, — это вопрос о том, снижает ли более агрессивное хирургическое лечение, в частности, рецидивирующих полипов в передней нише, потребность в дальнейшей ревизионной хирургии.Bassiouni и Wormald [29] недавно рассмотрели модели рецидивов полипов у 299 пациентов с CRS и NP с 2003 по 2010 гг. частота рецидивов полипов. Через 6 месяцев рецидив полипа был отмечен у 35% пациентов, перенесших процедуры Draf 3, и у 42% пациентов, перенесших «стандартную операцию». Частота пересмотра, которая, конечно же, включает субъективный элемент при принятии хирургического решения, была значительно ниже в группах Draf 3.
Одной из гипотез этого очевидного улучшения у пациентов, перенесших более обширные операции, является концепция «воспалительной нагрузки». Более обширное хирургическое вмешательство снижает воспалительную массу эозинофилов, а также обеспечивает вентиляцию носовых пазух и, вероятно, обеспечивает лучший доступ для местного лечения. Считается, что эозинофилы наиболее плотно расположены в основании носовых полипов, и более обширное удаление полипа до базальной мембраны обеспечивает максимальное удаление воспаленной ткани — определенно больше, чем просто расширение устья носовых пазух [30 •].
Если более обширное хирургическое вмешательство полезно в случаях рецидива полипа [29], важный вопрос заключается в том, может ли разумное первоначальное использование обширного хирургического вмешательства быть полезным для отдельных пациентов. Можно предположить, что у пациентов с тяжелыми полипами (возможно, у пациентов с астмой или триадой Самтера) более обширная первая операция может быть полезной.
На практике, в отношении лобной пазухи, мы говорим о раннем или даже начальном применении операции Draf 3 у отдельных пациентов.Казалось бы неуместным рекомендовать более «радикальные» подходы к лобной пазухе при использовании более стандартных процедур на верхней челюсти, клиновидной кости или решетчатой кости. Хирургия, включающая идею «назализации», пользуется популярностью в некоторых центрах Европы. Одной из многих проблем, связанных с обширной хирургической резекцией, является так называемый «синдром пустого носа». Подобные обширные операции могут быть не столь полезны, как все климатические условия.
При обсуждении процедур Draf 3 при первоначальном представлении отобранным пациентам подразумевается вопрос о том, кто должен выполнять эту операцию и ухаживать за этими пациентами.Процедуры Draf 3 не могут широко выполняться общими отоларингологами и, скорее всего, будут хорошо выполнены хирургами-ринологами. Здесь также есть явное беспокойство по поводу риска и пользы. Более обширное хирургическое вмешательство может снизить вероятность рецидива полипа, но, конечно, не устранить его. Это «улучшение» необходимо сбалансировать с учетом рисков более обширного оперативного вмешательства. Эта гипотеза воспалительной нагрузки в настоящее время остается просто гипотезой. Тем не менее, он подчеркивает некоторые интересные потенциальные будущие тенденции, а также отражает маятниковый поворот хирургического мышления в сторону от почти универсальной мантры консервативной хирургии в первую очередь для всех пациентов.
Различные виды хирургии носовых пазух
Хронические заболевания носовых пазух могут ухудшить качество жизни. Опухшие носовые пазухи могут уменьшить поток воздуха, вызвать храп или апноэ во сне. Первая линия лечения от ЛОР-специалиста — это лечение аллергии или назначение антибиотиков. Тяжелые случаи, когда эта линия терапии не поддается лечению, не безнадежны. Хирургия носовых пазух позволяет врачам оперировать нос и полости носовых пазух, чтобы улучшить работоспособность и выровнять структуру. Мы выясняем, почему и какие виды операций доступны пациентам.
Что такое хирургия носовых пазух?
Хирургия носовых пазух — это группа процедур, доступных для ЛОР, чтобы помочь пациентам избавиться от рецидивирующей инфекции носовых пазух или симптомов. Иногда пациенты с аномальными новообразованиями или структурами плохо реагируют на лечение аллергии или антибиотики. Оба метода — это первый призыв к действию, призванный помочь пациентам обрести облегчение. В том случае, если нехирургическое лечение не решает проблемы, хирургия носовых пазух позволяет врачу открыть проходы и улучшить воздушный поток.
Зачем мне делать операцию на носовых пазухах?
При некоторых состояниях требуется хирургическое вмешательство на носовых пазухах для облегчения симптомов. Наиболее распространенным явлением может быть синусит. Синусит — это отек проходов и носовых пазух, который приводит к заложенности носа, давлению в носу, глазах и лбу, кашлю, выделению носа и многому другому.
Другой частой причиной хирургического вмешательства является полип в носу. Увеличенные полипы или скопления полипов — это отек слизистой оболочки носа внутри носа. Если они расширяются, у человека может возникнуть снижение вкусовых ощущений и заложенность носа, которая может инфицировать носовые пазухи.
Искривленные перегородки закрывают одну сторону носа, вызывая уменьшение воздушного потока. Существуют методы лечения для уменьшения отека носовой ткани, который может способствовать отклонению, но в некоторых случаях, когда пациент не отвечает, операция помогает восстановить баланс воздушного потока.
Типы хирургии носовых пазух
Септопластика
Септопластика — это амбулаторная процедура, направленная на исправление проблем, связанных со средней линией носа. В процессе реструктуризации перегородка, разделяющая ноздри, называется перегородкой.Перегородка состоит как из кости, так и из хряща. Его цель — помочь воздуху, которым мы дышим, перемещаться в легкие. Без него воздух мог оставаться в носу. Либо из-за врожденной инвалидности (прижатие ноздри к рожковой полости при рождении), либо из-за травмы (например, сломанного носа) перегородка может препятствовать потоку воздуха и значительно нарушать количество вдыхаемого через нос воздуха.
Любой, кто страдает хроническим синуситом, может усугубить проблему заложенности носа и искривления перегородки.Септопластика пытается изменить выравнивание и открыть дыхательные пути, реструктурируя кость и хрящ.
Уменьшение турбината
Носовые раковины внутри носа могут опухать и воспаляться из-за инфекции, раздражения или аллергии. Любой из этих симптомов может вызвать заложенность носа и привести к избыточному выделению слизи. Слишком много слизи — заложенность. Внутри носового прохода существуют три носовых раковины: верхняя, средняя и нижняя. Их цель — увлажнять, согревать и фильтровать воздух, которым мы дышим.Они состоят из костной структуры, окруженной тканью и слизистой оболочкой.
Уменьшение турбината направлено на уменьшение размера и набухания, облегчая дыхание. Процедура часто требует использования радиочастоты. Он включает введение иглоподобного инструмента в носовую раковину. Радиочастота передается в ткань, вызывая «контролируемое повреждение». Когда нос начинает заживать, носовая раковина начинает уменьшаться в размерах. Операция по уменьшению носовых раковин не влияет на размер или форму носа, и пациенты не должны испытывать каких-либо долгосрочных побочных эффектов.
Функциональная ринопластика
Существует два вида ринопластики: косметическая и функциональная. По сути, ринопластика — это процедура, восстанавливающая кости и хрящи, из которых состоит нос. Функциональная ринопластика выполняется хирургами-ЛОР, которые выражают заинтересованность в том, чтобы помочь пациенту удалить аномалии, вызывающие проблемы с дыханием. Все, от формы ноздрей до угла носа, участвует в потоке воздуха, направляемом в легкие. Препятствия, которые поддаются лечению антибиотиками, лечением аллергии или другими менее инвазивными методами, хорошо поддаются функциональной ринопластике.Во время процедуры врач восстановит кости и хрящи, что иногда приводит к изменению формы носа. Врачи могут оперировать, работая изнутри носа, делая небольшой разрез, или снаружи носа.
Баллонная синупластика
Баллонная синупластика — это менее инвазивная процедура, призванная помочь пациентам избавиться от симптомов хронического синусита. Метод представляет собой простое применение, при котором врач вводит гибкий баллонный катетер в пазуху.Этому процессу помогает крошечный провод с фонариком на конце для облегчения навигации. После того, как баллон расположен надлежащим образом, он медленно надувается, чтобы открыть полость пазухи. Врач использует физиологический раствор, чтобы вымыть слизь и гной. Многие пациенты чувствуют мгновенное снижение давления, когда жидкость начинает стекать. Мягкое давление баллона на полость пазухи помогает реструктурировать кости и хрящи. После его удаления пазухи станут более чистыми.
Функциональная эндоскопическая хирургия носовых пазух (FESS)
Возможно, один из наиболее распространенных сегодня вариантов хирургии носовых пазух. FESS — это процедура, в которой используется увеличительный эндоскоп для осмотра пазух и удаления пораженных тканей или костей.Реконструктивно открыть соединение между носовыми пазухами и носом. Результат должен обеспечить лучший дренаж, уменьшить закупорку и вымыть инфицированный материал, сохраняя при этом здоровые ткани для нормальной работы носа. Как следует из названия, процедура эндоскопическая. Ваш ЛОР-хирург делает небольшие надрезы внутри носа, чтобы через небольшую трубку с камерой и светом на конце (эндоскоп) можно было исследовать внутреннюю часть носовой полости. FESS часто выполняется в сочетании с другими вариантами хирургии носовых пазух, такими как септопластика.
Варианты хирургии носовых пазух Среднего Теннесси
Каждая операция по хирургии носовых пазух сопряжена с минимальными факторами риска или долгосрочными побочными эффектами. Но операция по-прежнему остается операцией, и вы хотите быть в надежных руках. Работа с сертифицированными специалистами по ЛОР, такими как OAT, является одним из наиболее эффективных способов обеспечить бесперебойную работу вашей процедуры и достижение наилучших результатов. Если вы подозреваете проблемы с пазухами, свяжитесь с OAT сегодня, чтобы записаться на прием.
% PDF-1.6 % 1 0 obj > эндобдж 5 0 obj > эндобдж 2 0 obj > / Шрифт> >> / Поля [] >> эндобдж 3 0 obj > поток 2011-07-07T09: 45: 29 + 02: 002011-07-07T09: 45: 23 + 02: 002011-07-07T09: 45: 29 + 02: 00приложение / pdfuuid: d980da76-4d7a-4ec1-84cf-9e175a5d7e20uuid: 23071c0a-7630-436f-88ba-f533aa30402fImpostrip 8 — Идентификатор двигателя: 8520 21.06.2009 конечный поток эндобдж 4 0 obj > эндобдж 6 0 obj > эндобдж 7 0 объект > эндобдж 8 0 объект > эндобдж 9 0 объект > эндобдж 10 0 obj > эндобдж 11 0 объект > / XObject> >> / Аннотации [26 0 R] / Родитель 9 0 R / MediaBox [0 0 595 842] >> эндобдж 12 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [57.4373 81,8288 537,393 760,848] / Тип / Страница >> эндобдж 13 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [57.4373 81.8288 537.393 760.848] / Тип / Страница >> эндобдж 14 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [57.4373 81.8288 537.393 760.848] / Тип / Страница >> эндобдж 15 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [57.4373 81,8288 537,393 760,848] / Тип / Страница >> эндобдж 16 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [57.4373 81.8288 537.393 760.848] / Тип / Страница >> эндобдж 17 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [57.4373 81.8288 537.393 760.848] / Тип / Страница >> эндобдж 18 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [57.4373 81,8288 537,393 760,848] / Тип / Страница >> эндобдж 19 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [57.4373 81.8288 537.393 760.848] / Тип / Страница >> эндобдж 20 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [57.4373 81.8288 537.393 760.848] / Тип / Страница >> эндобдж 21 0 объект > / ExtGState> / Шрифт> / ProcSet [/ PDF / Text] / XObject> >> / Повернуть 0 / TrimBox [57.[ a @ taȫ8 / (p% ~ # 8`D8M / 0»O1jk @ N> Ǿ87ƟHoOvbY #Fx iaO.9vO00o8
\}) IG ݸ T? uq_ o &] 5 = & $ er (fğ = C1in ~
Хирургическое лечение полипоза носа у пациентов с непереносимостью аспирина
Не совсем понятно, почему у людей есть околоносовые пазухи и В течение многих лет существовали предположения относительно их физиологического значения. Такая же неопределенность сохраняется и в отношении патофизиологии хронического околоносового синусита, заболевания, которое представляет собой серьезную терапевтическую проблему, несмотря на недавний прогресс в медицине и хирургии.2 3 Вероятно, существует несколько различных подтипов хронического околоносового синусита, от удаленного утолщения слизистой оболочки до диффузного полипоза. Все типы симптоматического хронического синусита требуют хирургического вмешательства, если медикаментозное лечение не помогает.
В соответствии с разнообразием хронических синуситов за последние 15 лет были разработаны различные микрохирургические хирургические методы, все из которых используют эндоназальный путь доступа. Поэтому трансфасциальная или трансоральная хирургия вышла из употребления для лечения неосложненного параназального мукозита.
Во многих случаях с ограниченными гиперпластическими изменениями слизистой оболочки отдаленных околоносовых пазух требуется лишь ограниченное хирургическое вмешательство на вышестоящем анатомическом остиомеатальном отделении. Удаление определенных микроанатомических узких проходов вокруг этой функциональной ключевой области среднего носового хода («хирургия перешейка») облегчает дренаж и вентиляцию зависимых придаточных пазух носа (рис. 1). Даже серьезные изменения слизистой оболочки периферических пазух могут впоследствии зажить без специального лечения. 5
Рисунок 1Схема, изображающая различные хирургические концепции: «хирургия перешейка», «хирургия отделения» и радикальная хирургия.В хирургии перешейка (функциональная эндоназальная хирургия синуса, FESS) определенные анатомические узкие проходы устраняются под оптическим контролем с использованием микрохирургических методов. Зоны вторичного и умеренного ремоделирования тканей оставлены для самопроизвольной регенерации. Абляция тканей и травмы тканей сводятся к минимуму, а послеоперационный период заживления сокращается. С другой стороны, небольшие неровности микроанатомического операционного поля могут стать существенным фактором замедленного заживления. Определенные узкие проходы или воспалительные очаги могут не быть устранены во время операции.Хронический синусит, вызванный определенными микроанатомическими аберрациями, является основным показанием для этого типа хирургического вмешательства. 4 Операция на компартменте направлена на создание отдельного микроанатомического компартмента из индивидуальной системы решетчатых клеток. Общие правила минимального разрушения тканей и хирургии перешейка все еще применяются с использованием оптических средств. Однако абляция ткани увеличивается за счет удаления межклеточных перегородок и создания более крупной неоостии. В результате необходимо временно усилить местный послеоперационный уход.В случаях хронического полиповидного околоносового синусита обычно используются компартментные операции, от частичной до полной этмоидэктомии и «хирургии пансинуса». Радикальная эндоназальная хирургия сегодня оправдана только в случаях роста опухоли околоносовых органов. Требуется существенное разрушение тканей. Увеличенное рубцевание и большая операционная полость могут привести к местному стенозу или сухому риниту.
Другие случаи диффузного полиповидного синусита представляют собой уникальное заболевание, на которое патогенетически меньше влияет местная микроанатомия6 и, как следствие, не поддается адекватному лечению простая «хирургия перешейка».Требуется более агрессивный хирургический подход, который, тем не менее, должен учитывать максимальное сохранение физиологии носа.7 Наиболее тяжелый мукозит, связанный с непереносимостью анальгетиков, попадает в эту категорию синусита.
Эпидемиология хронического синусита и полипоза носа
Около 5% населения Европы страдают хроническим синуситом.8 Полипоз носа встречается примерно у 0,6% взрослых, но этот показатель увеличивается до 15% у пациентов, страдающих бронхиальной астмой.Однако до 95% пациентов с бронхоспастической непереносимостью анальгетиков разовьется хронический полиповидный синусит. 10 С другой стороны, 15% пациентов с носовыми полипами имеют бронхоспастический тип непереносимости анальгетиков, и этот показатель увеличивается до 60% у пациентов, которым требуется ревизионная операция по поводу большого повторного роста полипов после операции.11 12 Пациенты с «триадой аспирина (ASA)» (полипоз носа, бронхиальная астма и непереносимость аспирина) составляют около 7% случаев хронического синусита.Более 80% этих пациентов страдают запущенной стадией полиповидного синусита.
Концепции хирургии хронического синусита
Основы современной эндоназальной хирургии были заложены за последние 100 лет анатомами, физиологами и клиницистами, такими как ван Алиеа, Грюнвальд, Хайек, Галле, Хильдинг, Ингал, Киллиан, Мошер, Муре, Оноди, Цукеркандл и многими другими. .7 13 14 Однако эндоназальный доступ изначально был дискредитирован из-за повышенного риска серьезных осложнений.С момента появления оптических средств (эндоскопа, микроскопа) за последние 15 лет произошло существенное возрождение эндоназальных хирургических методов. Таким образом, «отцами и первопроходцами» современной эндоназальной хирургии являются Х. Херманн, Мессерклингер, Виганд, Драф, Штаммбергер, Терьер, Кеннеди и другие.
В течение последних трех десятилетий развивались различные хирургические концепции. Термин «функциональная эндоскопическая хирургия придаточных пазух носа» («FESS» или «FES») был придуман Кеннеди и соавторами в 1985 году15 для описания хирургии, связанной с систематическим анализом микроанатомии и физиологии носа и пазух.Функциональная эндоскопическая хирургия носовых пазух включает хирургические методы, а также патогенетические постулаты, упомянутые выше («хирургия перешейка»). Stammberger представил всесторонний обзор подробных микрохирургических техник 4, а Wigand5 представил глобальный и систематический эндоскопический подход к лечению придаточных пазух носа, начиная от небольших вмешательств, сопоставимых с «FESS», до полной сфеноэтмоидэктомии («хирургия пансинуса»).
У большинства пациентов с непереносимостью аспирина ринохирург сталкивается с диффузным полиповидным разрастанием, требующим более обширной процедуры («хирургия пансинуса»).16. У пациентов с непереносимостью аспирина следует избегать только полипэктомии, поскольку ее эффекты кратковременны (таблица 1). Как правило, полипэктомия приводит к образованию рубцов неправильной формы, которые маскируют анатомические ориентиры. Неизбежные ревизионные процедуры усложняются, а сопутствующие риски увеличиваются. В долгосрочной перспективе прогноз ухудшения обоняния ухудшается.17
Таблица 1Ринологический результат хирургического лечения полипов носа у пациентов с непереносимостью анальгетиков (влияние на сопутствующую астму не указано)
Предоперационная оценка, микрохирургические методы
Перед каждой операцией на придаточных пазухах носа пациент проходит общий осмотр у отоларинголога.Полость носа исследуют эндоскопом (направление обзора 0 °, 30 °) до и после снятия отека слизистой оболочки. Это стандартная процедура для завершения предоперационного обследования с помощью компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ). Компьютерная томография демонстрирует степень и распространение заболевания и определяет анатомические ориентиры, варианты и опасные зоны. Нет никакой связи между результатами КТ и тяжестью симптомов.18 Предоперационное обонятельное тестирование целесообразно по диагностическим причинам, а также по медицинским причинам.
Основные операции, такие как полная сфеноэтмоидэктомия («хирургия пансинуса»), обычно выполняются под общим наркозом. Расположение инструментов и оптических приспособлений (эндоскопа и / или микроскопа), а также расположение пациента, хирурга, анестезиолога и медсестры осуществляется различными способами7.
Операция по поводу диффузного полиповидного пансинусита направлена на полное очищение носа от болезни, поэтому дополнительные меры, такие как коррекция деформации перегородки или уменьшение носовых раковин, должны быть включены в план лечения.Исследуются как центральные, так и периферические области синусовой системы. Следует проявлять осторожность, чтобы не исключить участки заболевания, которые труднодоступны или предположительно не имеют функционального значения (рис. 1). Неполное удаление воспалительных очагов увеличивает вероятность продолжения воспаления, ведущего к рецидиву заболевания.
Первым этапом операции является полипэктомия, которую можно облегчить с помощью инструментов с электроприводом.20 Второй этап включает все еще ограниченное передне-заднее удаление решетчатых клеток с иссечением крючковидного отростка.После резекции заднего прикрепления средней носовой раковины можно широко обнажить переднюю стенку клиновидной пазухи. 21 Затем клиновидную пазуху открывают через клиновидно-этмоидальную выемку, обнажая крышу решетчатой кости от задней части к передней. После удаления всех основных клеточных перегородок решетчатой кости доступ к лобной пазухе обнажается и широко открывается под оптическим контролем. Draf недавно определил несколько типов расширенных эндоназальных вмешательств на лобных пазухах, которые значительно увеличивают диапазон действия в этой области.22 Верхнечелюстная пазуха широко фенестрирована в среднем проходе за счет удаления переднего и заднего родничков. Для точных эндоскопических манипуляций в верхнечелюстных и лобных пазухах требуются специальные инструменты, такие как тонкие и длинные щипцы с перевернутой чашкой. Особые усилия предпринимаются для сохранения стабильности и размеров вертикальной ламели средней носовой раковины для максимального сохранения физиологии носа.
«Хирургия функциональных отделов» имеет особое достоинство, так как обеспечивает определенную степень стандартизации процедуры и большую ясность послеоперационных эндоскопических результатов.Создание четко очерченной анатомической полости позволяет проводить даже серьезную ревизионную операцию с бритвой в амбулаторных условиях с использованием только местной анестезии23.
После обширной хирургии носовых пазух местное заживление ран занимает около трех месяцев.24 Помня об этом факте, каждый пациент должен пройти специальный и интенсивный терапевтический режим (местная обработка раны; местное и системное лечение, например, кортикостероидами; индукция толерантность к аспирину). Пациенты с непереносимостью аспирина должны проходить регулярные контрольные визиты почти всю оставшуюся жизнь, чтобы обнаруживать и ликвидировать вновь отрастающие полипы на ранней стадии.
Результаты
Несмотря на множество недавних сообщений об эндоназальной хирургии носовых пазух при хроническом синусите, есть несколько статей, которые посвящены исключительно пациентам с непереносимостью аспирина (таблица 1).
В целом, субъективный уровень успеха операции на пансинусе составляет около 80%. Специфические предоперационные симптомы поддаются хирургическому вмешательству индивидуально. Можно ожидать, что заложенность носа, головная боль и предрасположенность к местным инфекциям уменьшатся почти в 90% случаев.С другой стороны, «постназальный капель» имеет менее благоприятный прогноз. У многих пациентов сохраняются назальные симптомы, рецидивирующие инфекции носовых пазух и время от времени требуется интенсивное лечение.25 Сравнительно больше пациентов с непереносимостью аспирина страдают от предоперационной аносмии, и нарушение обоняния с меньшей вероятностью исчезнет после операции у этих пациентов. субъективные результаты обычно не согласуются с послеоперационными эндоскопическими данными27. В зависимости от различных критериев (определение полипоза, подгруппы пациентов, методики обследования) явный рецидив наблюдается в 10–40%.7 Тем не менее, у большинства пациентов с рецидивом роста полипа симптомы улучшаются.
Принятая частота повторных операций при хроническом синусите составляет около 15% для всех пациентов7. 19 27 Основным фактором риска, указывающим на менее благоприятный исход, является продвинутая дооперационная стадия заболевания, которая может быть определена, например, по Лунду и Кеннеди.19 28-32 Другие факторы риска включают полиповидный тип хронического синусита, ревизионную операцию, сопутствующую непереносимость анальгетиков, бронхиальную астму, респираторную аллергию, курение и, возможно, гастроэзофагеальную рефлюксную болезнь.Помимо повышенного риска послеоперационных проблем с заживлением, пациенты с непереносимостью аспирина чаще страдают мукоцеле и воспалительными орбитальными осложнениями.
После восстановления физиологии носа хирургическим путем улучшение сопутствующей астмы можно ожидать в 80% случаев (диапазон 32–84%) 7. 34–37 Пациенты с тяжелой инвалидизирующей астмой чувствуют себя хуже, чем пациенты, страдающие астмой средней степени тяжести. 38 Пациенты с астмой, чувствительной к аспирину, также имеют менее благоприятный прогноз.39 С другой стороны, отдельные случаи со средней легочной реакцией на высокие дозы нестероидных противовоспалительных препаратов (НПВП) могут потерять непереносимость аспирина в послеоперационном периоде (40).
Существует множество возможных осложнений и побочных эффектов эндоназальной хирургии носовых пазух, от простого носового кровотечения до редких катастроф, таких как внутримозговая травма или разрыв сонной артерии.7 Общая частота серьезных осложнений составляет менее 0,1%; У 2% пациентов может возникнуть приступ астмы в послеоперационном периоде.27 Пациентам с непереносимостью аспирина особенно угрожает ошибочное назначение НПВП для облегчения послеоперационной боли.
Выводы
Ринохирургия показана во всех случаях симптоматического хронического синусита, не поддающегося консервативному лечению. Это правило особенно актуально для пациентов с бронхоспастической непереносимостью аспирина. Эндоназальные оптические методы являются золотым стандартом хирургии. Простая полипэктомия неизбежно приводит к рецидиву полиповидного роста в течение короткого периода времени, и ее следует избегать.Долгосрочный уход за операционным полем под эндоскопическим контролем является обязательным для всех пациентов. Несмотря на использование сложных терапевтических методов, микрохирургических методов и интенсивного местного последующего ухода, повторный рост полипов может произойти примерно у 30% пациентов. По этой причине пациентам с непереносимостью аспирина следует назначать дополнительное лечение — например, местные / системные стероиды, индукцию толерантности к НПВП, 42, возможно, модуляторы лейкотриена, амбулаторные процедуры «ретуши».
