Лечение лактационного мастита
Консультация и запись на прием: +7 930 910 0603
Возможно ли вылечить лактационный мастит без операции, прерывания ГВ и разлуки с ребёнком?
Однозначно, да.
Наша уникальная современная методика
Миниинвазивное лечение мастита – лечение без разрезов и без рубцов. Уникальный опыт (более 7 лет и более 1100 удачно пролеченных пациенток). Отработанная уникальная технология манипуляций и процедур, выполняемых исключительно под местной анестезией («заморозкой») через микропроколы под контролем УЗИ. Эффективность лечения более 98%. Лечение не требует госпитализации в больницу, общего наркоза и, самое главное, разлуки с ребенком. Ориентировано на максимальный комфорт для пациентки, сохранение грудного вскармливания, отличный косметический эффект.
Благодаря применению нашей методики удалось добиться в 98% отказа от стационарного лечения и в 95% сохранения грудного вскармливания.
Что такое мастит?
Мастит – воспалительное заболевание, связанное с попаданием инфекции в ткань молочной железы. Как правило, он возникает на начальных этапах грудного вскармливания, когда мама и малыш в этом процессе только привыкают друг к другу, очень переживают и не могут приспособиться так, чтобы обоим было комфортно. Это приводит к застою молока (лактостазу), появлению трещин на сосках, что чаще всего и является достаточным для возникновения воспаления в молочной железе. Важно знать, что переход от неразрешенного лактостаза к маститу происходит стремительно, буквально за 1-2 дня.
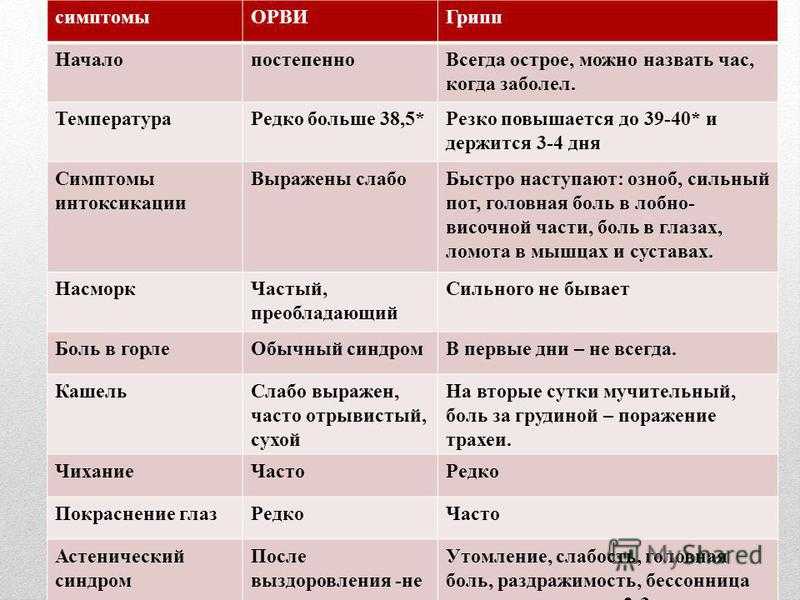
Симптомы лактостаза:
- увеличение и уплотнение железы;
- часто подъем температуры до высоких значений (38-39°С).
Симптомы мастита:
- «дергающая» боль в груди, которая не проходит после кормления и сцеживания;
- ощущение «комка» или «шишки»;
- локальное или распространенное покраснение кожи на молочной железе.

Как уже было сказано ранее, мастит – это заболевание, связанное с инфекцией. Наиболее частым возбудителем (более 90%) является золотистый стафилококк (Staphylococcus Aureus). Но это заболевание не является заразным и не требует изоляции и каких-либо специальных санитарных мер по отношению ни к маме, ни к малышу. Дело в том, что золотистый стафилококк – это условно патогенный микроорганизм, т.е. он вызывает заболевание только при определенных условиях. При обычных обстоятельствах он спокойно, не вызывая никаких болезней, обитает на поверхности кожи, в полости рта, не проникая глубоко. Но при благоприятной для него обстановке, например при наличии ран или других повреждений кожных покровов и слизистых, снижении иммунитета, переохлаждении и т.п., он может внедряться глубоко в ткани, там размножаться и вызывать воспалительный процесс.
Если вовремя не предпринять все необходимые меры, то воспаление достаточно быстро переходит в стадию гнойника и требует агрессивного лечения.
Клиническая картина мастита достаточно яркая и чаще всего не вызывает сомнений. Основным симптомом является постоянная «дергающая» боль в груди. В отличие от лактостаза, эта боль не проходит после кормления и сцеживания. Вторым симптомом является наличие пальпируемого образования, ощущение «комка» или «шишки», в груди, как правило в области наибольшей болезненности. И третьим признаком мастита является локальное или распространенное покраснение кожи на молочной железе. Эта классическая триада симптомов встречается примерно в 70% случаев. Что касается подъема температуры тела, то это признак крайне вариабелен. Менее чем у половины пациенток с маститом отмечается высокая температура, 38-40°С, у остальных подъем температуры либо незначительный, либо вообще отсутствует. Наличие высокой температуры не является определяющим критерием наличия мастита, но, безусловно, оставлять этот факт без внимания нельзя и следует обратиться к специалисту для исключения воспаления в молочной железе.
Эта классическая триада симптомов встречается примерно в 70% случаев. Что касается подъема температуры тела, то это признак крайне вариабелен. Менее чем у половины пациенток с маститом отмечается высокая температура, 38-40°С, у остальных подъем температуры либо незначительный, либо вообще отсутствует. Наличие высокой температуры не является определяющим критерием наличия мастита, но, безусловно, оставлять этот факт без внимания нельзя и следует обратиться к специалисту для исключения воспаления в молочной железе.
Примерно у трети девушек, страдающих маститом, заболевание проявляется одним или двумя из описанных признаков и поэтому часто выявляется уже на запущенной стадии, когда операция неизбежна. И, наконец, примерно в 2-5% случаев мастит может проходить вообще бессимптомно, либо симптоматика выражена минимально и крайне смазана. Это также приводит к запоздалому обращению и более длительному и неприятному лечению.
Таким образом клиническая диагностика мастита у кормящей мамы – задача не самая простая и под силу лишь опытному врачу-хирургу, ИМЕННО ХИРУРГУ, имеющему опыт лечения данного заболевания. Важно знать, что мастит является хирургическим заболеванием. Частой ошибкой является обращение к маммологам или акушерам-гинекологам, это совершенно не их профиль. Не стоит бояться слова «хирург», ведь далеко не всегда лечение мастита связано с операцией. Своевременная диагностика и правильное консервативное лечение чаще всего позволяет избежать выполнения инвазивных процедур и вмешательств, а также сохранить грудное вскармливание в полном объеме.
Важно знать, что мастит является хирургическим заболеванием. Частой ошибкой является обращение к маммологам или акушерам-гинекологам, это совершенно не их профиль. Не стоит бояться слова «хирург», ведь далеко не всегда лечение мастита связано с операцией. Своевременная диагностика и правильное консервативное лечение чаще всего позволяет избежать выполнения инвазивных процедур и вмешательств, а также сохранить грудное вскармливание в полном объеме.
Кто мой врач?
Луммер Кирилл Борисович
Заведующий кабинетом интервенционной ультрасонографии, кандидат медицинских наук, врач-хирург, врач УЗИ
Опыт по лечению лактационного гнойного мастита больше 1300 наблюдений.
Как подтвердить мастит?
Современная диагностика мастита быстрая и безболезненная. Проводится амбулаторно и включает в себя следующие компоненты: выяснение жалоб и анамнеза (истории появления и развития) заболевания, осмотр и экспертную ультразвуковую диагностику.
Консультация по платным услугам
Показать телефоны
Правильное питание матери во время кормления грудью
- Детский медицинский центр «Педиатр и Я»
- Статьи
- org/ListItem»> Как питаться при кормлении грудью
Рацион кормящей матери должен подбираться с особой ответственностью. Каждый съеденный продукт может отразиться на самочувствии ребенка, вызвав проблемы с кишечником. Итак, что говорят педиатры о правилах питания кормящей материи и какие из них являются самыми важными?
Почему кормящей матери важно следить за питанием?
После рождения малыш имеет незрелую пищеварительную систему. На протяжении года его организм будет постепенно подстраиваться к «взрослой» пище. Первые 12 месяцев его основной пищей должно быть грудное молоко.
Любые продукты, которые съедает женщина в этот период, оказывают влияние на состав молока. Именно поэтому педиатры рекомендуют отказаться от некоторых пищевых пристрастий и придерживаться специальной диеты.
Особенно остро иммунитет младенца реагирует на продукты, являющиеся потенциальными аллергенами. Чаще всего у новорожденного могут возникать следующие симптомы аллергии:
- Кишечные колики. Возникают в результате скопления газов в кишечнике. Вызывают боль и беспокойство.
- Нарушение стула. У ребенка может быть понос или длительный запор. Нередко происходит изменение цвета каловых масс вплоть до зеленого оттенка. В некоторых случаях в испражнениях могут наблюдаться следы слизи или крови.
- Кожные высыпания. Диатез может проявляться на лице или в любых других местах. На коже появляются участки с сухой и шелушащейся кожей, покраснения, высыпания. В редких случаях формируются мокнущие язвочки.
Любой из перечисленных симптомов является веским поводом для обращения к дерматологу или педиатру. Иногда малышу требуется консультация гастроэнтеролога и комплексное обследование.
Кормящая женщина должна осознавать, какая ответственность лежит на ее плечах. Корректировка меню и правильный выбор продуктов крайне важны в первый год жизни малыша. Важно помнить о том, что легче предотвратить развитие неприятных симптомов, чем искать причину и подбирать лечение при их появлении.
Корректировка меню и правильный выбор продуктов крайне важны в первый год жизни малыша. Важно помнить о том, что легче предотвратить развитие неприятных симптомов, чем искать причину и подбирать лечение при их появлении.
От каких продуктов должна отказаться кормящая женщина
В первую очередь кормящая мать должна отказаться от продуктов, способных спровоцировать развитие аллергии. На самом деле это очень большая категория. К ней можно отнести:
- мед;
- орехи;
- шоколад;
- куриные яйца;
- коровье молоко и т. п.
Также существует ряд продуктов, которые провоцируют повышенную нагрузку на желудочно-кишечный тракт младенца, а также поджелудочную железу. Спровоцировать проблемы со здоровьем могут «тяжелые» продукты: свинина, жирные блюда, фастфуд, соленья, маринады, острые продукты и т. п. Также нежелательно употреблять капусту в любых видах.
Что можно есть в период грудного вскармливания?
Рацион кормящей женщины должен быть максимально простым, но при этом обогащенным витаминами и минералами. Это не значит, что она должна соблюдать строгую диету. При правильном подходе ее меню может быть очень разнообразным. Очень важно соблюдать баланс белков, жиров и углеводов. Необходимо отдавать предпочтение продуктам с высоким содержанием кальция.
Это не значит, что она должна соблюдать строгую диету. При правильном подходе ее меню может быть очень разнообразным. Очень важно соблюдать баланс белков, жиров и углеводов. Необходимо отдавать предпочтение продуктам с высоким содержанием кальция.
- Ни в коем случае нельзя голодать или отказывать себе в жидкости. За сутки организм женщины производит до 800 мл молока. Не нужно пить воду дополнительно, достаточно вовремя утолять жажду.
- В меню стоит включить больше свежих продуктов. Овощи и фрукты должны быть выращены в привычной среде и соответствовать сезону.
- Можно есть нежирные сорта мяса и речную рыбу. От морской рыбы стоит временно отказаться или сократить ее количество до 150 грамм в неделю. Дело в том, что почти все морепродукты содержат следы ртути, которая безопасна для взрослого, но может причинить вред малышу.
- Кофе и крепкий чай лучше всего заменить морсами и компотами из сухофруктов. Количество сахара также стоит ограничить.
- Во время кормления женщина не должна сидеть на диете.
 Наоборот, калорийность пищи стоит увеличить. Дело в том, что в этот период она обеспечивает потребности в пище не только своего организма, но и ребенка.
Наоборот, калорийность пищи стоит увеличить. Дело в том, что в этот период она обеспечивает потребности в пище не только своего организма, но и ребенка.
Рацион кормящей женщины должен быть максимально разнообразным и питательным. При этом нельзя употреблять продукты, способные спровоцировать аллергию у ребенка. Лучше всего для составления меню проконсультироваться с педиатром.
платный педиатр бутово гастроэнтеролог в бутово взрослый врач дерматолог бутово весы для новорожденных напрокат москва логопед дефектолог южное бутово детский массаж коммунарка
Статья написана под редакцией эксперта, детского врача, врача высшей категории Сторчеус Наталии Юрьевны. Для прохождения лечения, затрагиваемого в статейных материалах, необходимо обратиться к специалисту. Информация в статье — не призыв к самолечению!
Другие статьи
Боррелиоз, или болезнь Лайма
Клещевой боррелиоз (болезнь Лайма) — одно из наиболее опасных инфекционных заболеваний, переносимых насекомыми. Причины и механизмы развития болезни Лайма, симптомы, диагностика, методы лечения и проф…
Причины и механизмы развития болезни Лайма, симптомы, диагностика, методы лечения и проф…
Читать далее
Чесотка у детей
Чесотка у детей – заболевание, возбудителем которого является микроскопический чесоточный клещ. Виды, причины, симптомы чесотки, методы диагностики, лечения и профилактики, ответы на часто задаваемые …
Читать далее
Баланопостит у детей
Баланопостит – воспалительное заболевание, затрагивающее головку полового органа и крайнюю плоть. Виды, причины, симптомы баланопостита, методы диагностики, лечения и профилактики, ответы на часто зад…
Читать далее
Задержка речевого развития у детей
Задержка речевого развития у ребенка: биологические и социальные причины, симптомы задержки развития речи в разном возрасте, способы лечения ЗРР – в новой статье от экспертов «Педиатр и Я»
Читать далее
Глисты у детей
Глисты способны причинить организму ребенка существенный вред. Причины, симптомы, диагностика, лечение и профилактика гельминтов у детей – в новой статье от экспертов «Педиатр и Я»
Причины, симптомы, диагностика, лечение и профилактика гельминтов у детей – в новой статье от экспертов «Педиатр и Я»
Читать далее
Гастрит у детей
Если у ребенка наблюдается боль в животе — это может быть признаком развития гастрита. Что такое гастрит, каковы его симптомы, причины появления, способы диагностики и лечения – даем ответ в новой ста…
Читать далее
Ларингит у детей
Ларингит у детей: причины и симптомы заболевания. Формы болезни (острая, хроническая). Возможные осложнения, способы диагностики, лечения и профилактики ларингита – в новой статье от экспертов «Педиат…
Читать далее
Цыпки, сухость на руках у детей
Цыпки на руках у ребенка часто возникают от морозов в осеннее-зимний период. Как лечить цыпки у детей, каким кремом мазать руки и другая полезная информация – в новой статье от экспертов «Педиатр и Я»…
Читать далее
Отрубевидный лишай
Что такое отрубевидный (цветной) лишай: причины развития, симптомы и признаки заболевания. Как диагностировать, лечить отрубевидный лишай и способы профилактики болезни – в новой статье от экспертов «…
Как диагностировать, лечить отрубевидный лишай и способы профилактики болезни – в новой статье от экспертов «…
Читать далее
Все статьи
Грудное вскармливание во время пандемии COVID-19
Советы по сохранению здоровья и безопасности вашего ребенка
ЮНИСЕФ
ЮНИСЕФ/UNI166592/Лью
Грудное молоко является лучшим источником питания для младенцев и защищает их от болезней. Нарушение грудного вскармливания может привести к падению выработки молока, отказу младенца от груди и снижению защитных иммунных факторов, содержащихся в грудном молоке. Но матери по понятным причинам будут обеспокоены и будут задаваться вопросом, может ли коронавирус передаваться через грудное молоко и что они могут сделать, чтобы защитить себя и своих детей.
Вот несколько советов по обеспечению безопасности матерей и младенцев во время кризиса COVID-19.
ЮНИСЕФ/UNI46451/Пироцци Кристина кормит грудью своего новорожденного сына в Туси.
1. Продолжайте кормить грудью, соблюдая правила гигиены
Пока вирус не обнаружен в грудном молоке, и всем матерям рекомендуется продолжать грудное вскармливание, соблюдая правила гигиены во время кормления. К ним относятся 3 Ws:
W ушная маска во время кормления, W протирать руки мылом до и после прикосновения к ребенку, W регулярно протирать и дезинфицировать поверхности.Основной риск для ребенка – заражение вирусом при тесном контакте с матерью или другим инфицированным членом семьи. Если кто-то из членов семьи болен, примите дополнительные меры, чтобы защитить своего ребенка, применяя 3 Ws.
Некоторые матери могут носить маску во время кормления, чтобы обеспечить полную защиту своего ребенка. Если мать подозревает, что она могла заразиться коронавирусом, она может сцеживать грудное молоко и кормить ребенка из чистой чашки или чашки и ложки.
2. Примите дополнительные меры гигиены и продолжайте кормить грудью, если вы заболели.
Матери, которые заразились коронавирусом незадолго до родов и начали грудное вскармливание, а также те, кто заразился во время грудного вскармливания, будут вырабатывать иммунные факторы (антитела) в своем молоке для защиты своего ребенка и усиления собственных иммунных реакций ребенка. Это означает, что продолжение грудного вскармливания — лучший способ борьбы с вирусом и защиты вашего ребенка.
Если у матери появляются симптомы лихорадки, кашля или затрудненного дыхания, ей следует как можно раньше обратиться за медицинской помощью и следовать указаниям врача.
Матери, которые достаточно хорошо себя чувствуют, чтобы кормить грудью, должны продолжать это делать, уделяя особое внимание гигиене, соблюдая правила 3 W , включая ношение маски, когда они находятся рядом с ребенком.
3. Используйте чашку и ложку для кормления детей сцеженным грудным молоком, когда они слишком больны, чтобы кормить грудью.
Если мать слишком больна, чтобы кормить грудью, ей следует немедленно обратиться к врачу. Еще можно сцедить молоко и попросить неинфицированного члена семьи покормить ребенка из чистой чашки или чашки и ложки. Будет еще важнее следовать 3 Ws в любое время, чтобы сохранить здоровье и безопасность ребенка.
4. Будьте особенно осторожны при кормлении смесью
Грудное вскармливание – это лучший способ обеспечить идеальное питание для здорового роста и развития младенцев. Однако бывают случаи, когда мать не может кормить грудью или когда она решила не кормить грудью. Кроме того, широко распространенный маркетинг молочных смесей подрывает доверие многих матерей и побуждает их кормить своих детей из бутылочек и молочных смесей. В этих случаях особенно важно, чтобы дети кормились в соответствии с инструкциями на упаковке и уделяли особое внимание тщательному мытью бутылочек, сосок и любого другого используемого оборудования. 3 Ws следует соблюдать всегда.
3 Ws следует соблюдать всегда.
Полезные ссылки
Лихорадка у здоровых бессимптомных новорожденных в первые дни жизни
Текст статьи
Меню статьи
- Статья
Текст - Артикул
информация - Цитата
Инструменты - Поделиться
- Быстрое реагирование
- Артикул
метрика - Оповещения
Оригинальный артикул
Лихорадка у здоровых бессимптомных новорожденных в первые дни жизни
- A Maayan-Metzger,
- R Mazkereth,
- J Kuint
- Кафедра неонатологии, Медицинский центр Шиба и Медицинский факультет им.0079 Адрес для переписки:
Доктор Мааян-Мецгер, Отделение неонатологии, Медицинский центр Шиба 52621, Израиль;
maayan{at}flashmail. com
com
Abstract
Цель: Определить характеристики доношенных новорожденных с лихорадкой в первые дни жизни и выявить частоту тяжелых бактериальных инфекций среди новорожденных с системной лихорадкой из группы низкого риска .
Дизайн: Ретроспективное исследование случай-контроль 122 случаев и 122 контролей в одном учреждении.
Результаты: Потеря веса, грудное вскармливание, кесарево сечение и высокая масса тела при рождении оказались наиболее значимыми предикторами развития лихорадки в первые дни жизни. Из 122 пациентов исследуемой группы только у одного была тяжелая бактериальная инфекция (положительный посев мочи на стрептококк группы В).
Выводы: У доношенных новорожденных с низким риском лихорадка без других симптомов в первые дни жизни (но после первого дня) связана, прежде всего, с обезвоживанием, грудным вскармливанием, кесаревым сечением и высокой массой тела при рождении. Инфекция является наименее распространенным объяснением.
Инфекция является наименее распространенным объяснением.
- лихорадка, дегидратация
- грудью кормление
- Кесарево сечение
- инфекция
http://dx.doi.org/10.1136/fn.88.4.f312 9005
..10.1136/fn.88.4.f312
..100100.malicoms
0.m.m.9001.100100.m.m.
.m.M.M.M.M.M.M.M.M.M.M.M.M.M.MERIISTIONS.MARIISTIISTAR. Если вы хотите повторно использовать часть или всю эту статью, воспользуйтесь приведенной ниже ссылкой, которая приведет вас к службе RightsLink Центра защиты авторских прав. Вы сможете получить быструю цену и мгновенное разрешение на повторное использование контента различными способами.- лихорадка, обезвоживание
- грудное вскармливание
- кесарево сечение
- инфекция
Лихорадка в неонатальном периоде считается тревожным признаком системной инфекции. Пораженных младенцев обычно госпитализируют после полного выявления сепсиса и лечат антибиотиками в течение трех-пяти дней. Лишь в нескольких исследованиях пытались выявить младенцев с лихорадкой, но с низким риском серьезной бактериальной инфекции. 1– 6 В этих исследованиях нормальный физикальный осмотр и лабораторные анализы коррелировали с низким риском серьезной бактериальной инфекции. В некоторых исследованиях детей с низким риском лечили амбулаторно, и лечение антибиотиками не проводилось. Однако у детей в возрасте до 1 месяца с лихорадкой такое же определение низкого риска не позволяет предсказать серьезную бактериальную инфекцию. 7, 8 Насколько нам известно, только в одном исследовании 9 была предпринята попытка выявить детей из группы низкого риска с лихорадкой в первые дни жизни. Appleton и Foo 10 описали явление лихорадки обезвоживания у крупных детей, находящихся на грудном вскармливании, на 3–4-й день жизни. Они заявили, что большая часть современной неонатальной литературы практически не упоминает дегидратационную лихорадку.
Лишь в нескольких исследованиях пытались выявить младенцев с лихорадкой, но с низким риском серьезной бактериальной инфекции. 1– 6 В этих исследованиях нормальный физикальный осмотр и лабораторные анализы коррелировали с низким риском серьезной бактериальной инфекции. В некоторых исследованиях детей с низким риском лечили амбулаторно, и лечение антибиотиками не проводилось. Однако у детей в возрасте до 1 месяца с лихорадкой такое же определение низкого риска не позволяет предсказать серьезную бактериальную инфекцию. 7, 8 Насколько нам известно, только в одном исследовании 9 была предпринята попытка выявить детей из группы низкого риска с лихорадкой в первые дни жизни. Appleton и Foo 10 описали явление лихорадки обезвоживания у крупных детей, находящихся на грудном вскармливании, на 3–4-й день жизни. Они заявили, что большая часть современной неонатальной литературы практически не упоминает дегидратационную лихорадку. Singh et al. 11 обсудили возможный патогенез этого явления, предполагая, что лихорадка может быть вызвана температурой окружающей среды, а не обезвоживанием.
Singh et al. 11 обсудили возможный патогенез этого явления, предполагая, что лихорадка может быть вызвана температурой окружающей среды, а не обезвоживанием.
В нашем питомнике у здоровых доношенных детей часто развивается лихорадка в первые дни жизни, но нет других клинических проявлений и патологий при физикальном обследовании. В таких случаях возникает подозрение на дегидратационную лихорадку. Большинство лихорадящих младенцев в нашем питомнике обследуются на наличие инфекции и лечатся внутривенными антибиотиками в течение пяти дней. Наши цели в этом исследовании состояли в том, чтобы: ( a ) определить факторы риска развития лихорадки у здоровых доношенных детей в первые дни жизни; ( b ) обнаруживают уровень серьезной бактериальной инфекции среди новорожденных с низким риском системной лихорадки.
МЕТОДЫ
Медицинские карты были рассмотрены для всех доношенных новорожденных, родившихся в Медицинском центре Шиба в период с 1 января 1997 г.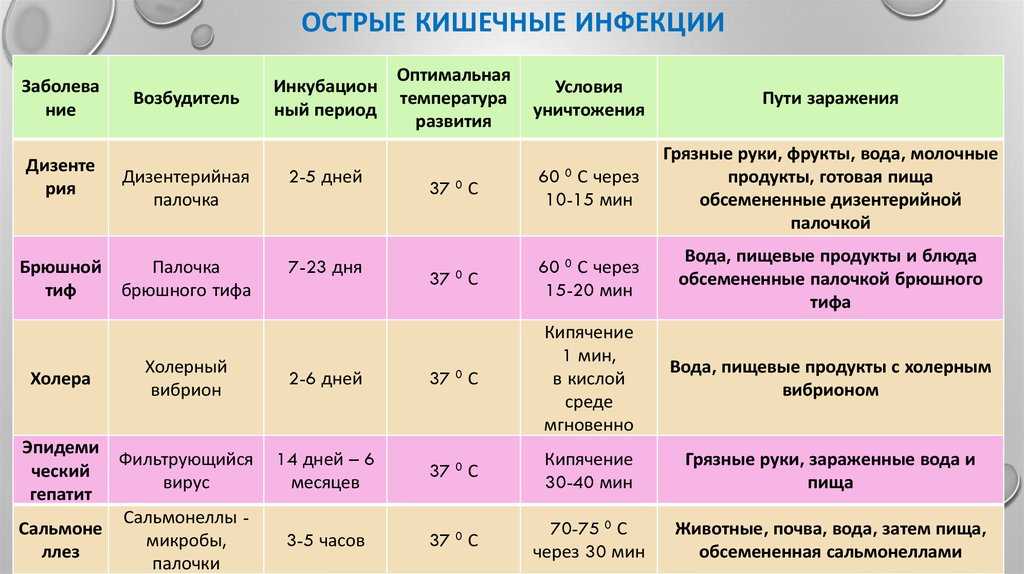 по 31 декабря 2001 г., у которых впоследствии развилась лихорадка во время их пребывания в нашем роддоме. Температуру тела обычно не измеряют у доношенных здоровых новорожденных во время их пребывания в яслях, за исключением случаев, когда они чувствуют тепло к лицу, осуществляющему уход, или имеются другие клинические признаки. Лихорадка определялась как ректальная или подмышечная температура, равная или превышающая 37,8°С. Стандартное обследование детей с лихорадкой включает посев крови, спинномозговой жидкости и мочи, общий анализ крови и анализ электролитов сыворотки.
по 31 декабря 2001 г., у которых впоследствии развилась лихорадка во время их пребывания в нашем роддоме. Температуру тела обычно не измеряют у доношенных здоровых новорожденных во время их пребывания в яслях, за исключением случаев, когда они чувствуют тепло к лицу, осуществляющему уход, или имеются другие клинические признаки. Лихорадка определялась как ректальная или подмышечная температура, равная или превышающая 37,8°С. Стандартное обследование детей с лихорадкой включает посев крови, спинномозговой жидкости и мочи, общий анализ крови и анализ электролитов сыворотки.
Политика нашей больницы заключается в ежедневном взвешивании младенцев. Потеря веса более 3% от массы тела при рождении в день считается ненормальной.
Чтобы включить только младенцев с низким риском, мы исключили младенцев, у которых развилась лихорадка в первый день жизни. Критериями включения были дети, у которых, кроме системной лихорадки, не было никаких клинических проявлений, таких как респираторный дистресс, кровавый стул или апатия, и чей физикальный осмотр был нормальным на момент постановки диагноза лихорадки (мы включали младенцев с признаками обезвоживания, такими как как низкий тургор или сухость слизистых оболочек). Критериями исключения были младенцы с серьезными врожденными пороками развития и младенцы, получавшие специальное лечение до или во время появления лихорадки, то есть лечение антибиотиками матери или младенца, обменное переливание крови, внутривенные жидкости и т. д.
Критериями исключения были младенцы с серьезными врожденными пороками развития и младенцы, получавшие специальное лечение до или во время появления лихорадки, то есть лечение антибиотиками матери или младенца, обменное переливание крови, внутривенные жидкости и т. д.
Такие данные, как гестационный возраст, масса тела при рождении, возраст матери и паритет, способ родов, режим кормления, потеря веса, лабораторные данные и лечение, оказанное ребенку, были взяты из медицинских карт.
«День возраста» в нашем отделении определяется по возрасту ребенка по часам (0–23 часа считается «0-дневным днем», 24–47 часов «1-дневным возрастом», 48–72 часа «2-дневным возрастом»). старый» и др.). Грудное вскармливание считалось основной формой вскармливания, когда оно составляло более 80% кормлений. Политика нашей больницы заключается в поощрении грудного вскармливания, и никакие добавки с молочными смесями не даются, если нет клинических показаний. Большинство (70–80%) наших выписанных новорожденных находятся исключительно на грудном вскармливании.
Всего было просмотрено 185 медицинских карт. Семнадцать были исключены, поскольку лихорадка началась в первые 23 часа жизни (восемь детей) или после пятого дня (девять детей). Двадцать детей лечили антибиотиками с 1-дневного возраста (17 из-за лихорадки матери во время родов), у девяти были выявлены дополнительные клинические проявления помимо лихорадки (кровавый стул, апатия, респираторный дистресс и т. д.), а у трех были врожденные пороки развития. В 10 медицинских картах данные оказались неинформативными, а еще 4 были исключены по другим причинам (рождение в другом стационаре, тромбофилия, обменное переливание крови до начала лихорадки). Остальные 122 ребенка соответствовали критериям включения и были включены в исследование.
Каждый пациент, включенный в исследование, был сопоставлен с контролем — ребенком, рожденным в том же гестационном возрасте и в срок, наиболее близкий к сроку рождения ребенка в исследуемой группе. Медицинские карты детей из контрольной группы были рассмотрены в отношении массы тела при рождении, возраста и паритета матери, способа родоразрешения, режима кормления и потери веса.
Исследование было одобрено комитетом по этике исследований нашего учреждения.
Статистический анализ
Данные были проанализированы с использованием BMDP. 12 Для определения связи между категориальными переменными и изучаемой переменной мы использовали критерий Пирсона χ 2 и точный критерий Фишера, если это необходимо. Непрерывные переменные анализировали с помощью дисперсионного анализа. Логистическую регрессию использовали для определения переменных, которые значимо предсказывают лихорадку в первые дни жизни. р = 0,05 считалось значимым.
РЕЗУЛЬТАТЫ
Из 42 312 детей, родившихся в нашей больнице в течение периода исследования, у 185 (0,43%) была ранняя лихорадка. Общий анализ крови и посев крови были взяты у всех 122 младенцев, включенных в исследование. Культуры спинномозговой жидкости были взяты у 109 человек.младенцев в исследуемой группе. В таблице 1 приведены характеристики исследуемой и контрольной групп. В таблице 2 представлены результаты логистической регрессии для параметров, прогнозирующих лихорадку в исследуемой группе.
Таблица 1
Характеристики исследуемой и контрольной групп
Таблица 2
Результаты ступенчатой логистической регрессии для параметров, прогнозирующих лихорадку у новорожденных
часы. Средняя (SD) продолжительность лихорадки составила 2,9.(1,6) часа. У 13 из 122 детей, участвовавших в исследовании, температура вернулась к нормальному диапазону (<37,5 °C) более чем через четыре часа после первого приступа лихорадки. Около половины (52,5%) потеряли 3% или более массы тела за день до начала лихорадки, а из этих детей 18,6% потеряли 5% или более за один день. Ни у одного младенца в исследовании не было аномального количества лейкоцитов, количества тромбоцитов или уровня глюкозы. Средний (СО) уровень натрия в сыворотке крови составил 145 (3,9) ммоль/л у 100 детей, у которых были определены уровни натрия, и был равен или выше 150 ммоль/л у 11. Средний (СО) уровень мочевины в сыворотке составил 12,6 (6,3). ) ммоль/л в основной группе.
) ммоль/л в основной группе.
В общей сложности 108 из 122 детей, участвовавших в исследовании, получали внутривенное лечение антибиотиками в течение пяти дней, а 38 также лечились внутривенными жидкостями.
Культуры были положительными у восьми младенцев. Из них семь культур крови были положительными на коагулазоотрицательные стафилококки и считались контаминированными на клинической основе и отрицательными после повторного посева крови.
У одного младенца посев мочи при надлобковой аспирации дал положительный результат на стрептококк группы В. Анализ крови был в норме (лейкоциты 12,84 × 10 3 /мкл; тромбоциты 262 × 10 3 /мкл), и на третий день жизни у него развилась лихорадка до 38°С, которая продолжалась пять часов. Позднее был подтвержден диагноз везикулоуретерного рефлюкса. Посевы крови и спинномозговой жидкости были стерильны.
Различий в начале лихорадки в течение года не отмечалось, хотя пиковое увеличение было зарегистрировано в марте.
В таблице 3 показаны характеристики подгруппы с высокой температурой (равной или превышающей 38,5°C). Различий в показателях анализа крови не зафиксировано. Уровни натрия и мочевины были выше в группе с высокой лихорадкой, хотя процент потери веса от рождения и за день до начала лихорадки был одинаковым.
Таблица 3
Характеристики детей, у которых развилась высокая температура (≥38,5 °C) по сравнению с более низкой температурой
Больше детей в группе с высокой температурой рождалось у первородящих и более молодых матерей, чем у детей с температурой менее 38,5 °C . В группе с высокой температурой меньше детей было родоразрешено путем кесарева сечения, а больше с использованием вакуума или щипцов.
ОБСУЖДЕНИЕ
Наши результаты показывают, что основным фактором риска развития неонатальной лихорадки после первого дня жизни является чрезмерная потеря веса. Другие факторы риска включают грудное вскармливание (предполагающее трудности в начале грудного вскармливания), роды путем кесарева сечения и большой вес при рождении.
В нашей бессимптомной исследовательской группе низкого риска была лихорадка, не связанная с серьезной бактериальной инфекцией. Только у одного пациента была серьезная бактериальная инфекция с положительным результатом посева мочи на стрептококк группы В, но с отрицательными посевами крови и спинномозговой жидкости. Позднее в этом случае был диагностирован двусторонний рефлюкс мочевыводящих путей. Такие инфекции очень редки, 13 и наличие отрицательных культур крови, нормальный анализ крови и короткий период лихорадки делают этот диагноз сомнительным.
Хотя родовое кесарево сечение оказалось фактором риска лихорадки, чрезвычайно низкий уровень лихорадки (0,3%) в сочетании с сегодняшним высоким уровнем кесарева сечения означает, что фактический риск развития лихорадки в этой группе все еще очень низок.
Описано гипернатриемическое обезвоживание у младенцев, находящихся исключительно на грудном вскармливании, 14, 15 , включая случаи летального исхода 16 , а также случаи лихорадки.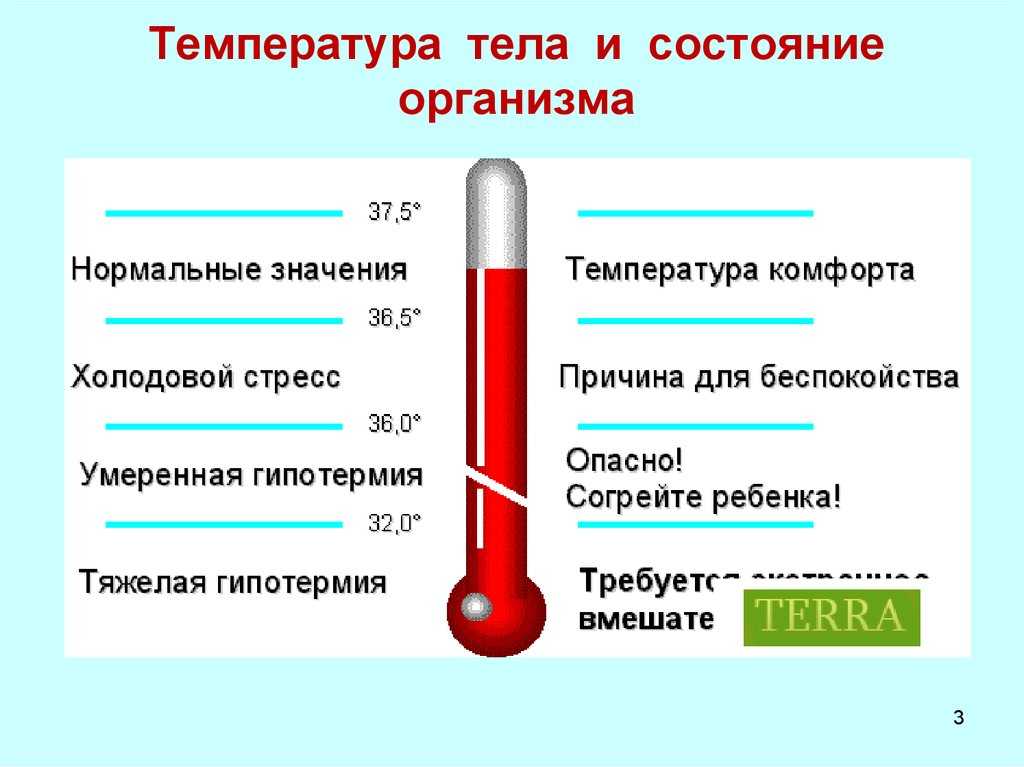 17 Действительно, уровень натрия был выше у детей с высокой температурой (≥38,4°C), а у 11% даже превышал 149мэкв/л. Хотя в этой подгруппе потеря веса была не выше, чем в группе с более низкой лихорадкой, высокие уровни натрия и мочевины указывают на значительное обезвоживание в этой подгруппе.
17 Действительно, уровень натрия был выше у детей с высокой температурой (≥38,4°C), а у 11% даже превышал 149мэкв/л. Хотя в этой подгруппе потеря веса была не выше, чем в группе с более низкой лихорадкой, высокие уровни натрия и мочевины указывают на значительное обезвоживание в этой подгруппе.
Наши результаты не согласуются с результатами Voora et al , 18 , которые обнаружили 10% положительных результатов посевов крови в первые дни жизни среди новорожденных с лихорадкой. Однако в их исследование были включены дети с симптомами, а также дети в первый день жизни, и на них приходилось большинство случаев серьезной бактериальной инфекции.
Philip and Hewitt 9 определили лабораторные факторы, которые коррелируют с серьезной бактериальной инфекцией, и обнаружили, что комбинированное количество лейкоцитов и нейтрофилов служит лучшим индикатором серьезной бактериальной инфекции. В нашем исследовании общее количество лейкоцитов было в пределах нормы (>5 × 10 3 /мкл) у всех пациентов в исследуемой группе, а у тех, у кого была получена дифференциация лейкоцитов (данные не приведены в исследовании ), общее количество нейтрофилов превышало 1,5 × 10 3 /мкл.
Было показано, что вакцинация против гепатита В увеличивает частоту лихорадки в первые дни жизни, 19 и у некоторых детей в исследуемой группе могла быть лихорадка по этой причине. Всех детей основной и контрольной групп вакцинировали в первые сутки жизни.
Результаты нашего исследования подтверждают гипотезу о том, что основной причиной лихорадки в первые дни жизни является обезвоживание в результате трудностей в начале грудного вскармливания. Мы считаем, что необходимо раннее вмешательство для обучения и инструктирования молодых матерей о грудном вскармливании, особенно тех, кто родил крупных детей путем кесарева сечения. Следует также рассмотреть вопрос об укорочении курса лечения антибиотиками у младенцев из группы низкого риска.
ССЫЛКИ
- ↵
Baker MD , Bell LM, Avner JR. Амбулаторное ведение лихорадки без антибиотиков у отдельных младенцев. N Engl J Med1993;329:1437–41.
Даган Р.
 , Пауэл К.Р., Холл CB, и др. . Выявление младенцев с маловероятной серьезной бактериальной инфекцией, несмотря на то, что они госпитализированы с подозрением на сепсис. J Pediatr1985;107:855–60.
, Пауэл К.Р., Холл CB, и др. . Выявление младенцев с маловероятной серьезной бактериальной инфекцией, несмотря на то, что они госпитализированы с подозрением на сепсис. J Pediatr1985;107:855–60. Greene JW , Hara C, O’Connor S, и др. . Амбулаторное ведение новорожденных с лихорадкой Clin Pediatr (Phila) 1981;20:375–80.
Klassen TP , Rowe PC. Выбор тестов для выявления лихорадящих младенцев в возрасте до 3 месяцев как имеющих низкий риск серьезной бактериальной инфекции: научный обзор. J Pediatr1992;121:671–6.
Jaskiewicz JA , McCarthy CA, Richardson AC, и др. . Лихорадящие младенцы с низким риском серьезной бактериальной инфекции: оценка или Рочестерские критерии и последствия для ведения. Совместная исследовательская группа младенцев с лихорадкой.
 Педиатрия1994;94:390–6.
Педиатрия1994;94:390–6. - ↵
Даган Р. , Софер С., Филипп М., и др. . Амбулаторный уход за лихорадящими младенцами в возрасте до 2 месяцев, относящимися к группе низкого риска серьезных бактериальных инфекций. Дж Педиатр1988;112:355–60.
- ↵
Кадиш HL , Ловеридж Б., Тоби Дж., и др. . Применение амбулаторного протокола у детей с лихорадкой в возрасте 1–28 дней: можно ли снизить порог? Clin Pediatr (Phila) 2000; 39:81–8.
- ↵
Baker MD , Bell LM. Непредсказуемость тяжелых бактериальных заболеваний у лихорадящих детей от рождения до 1 месяца. Arch Pediatr Adolesc Med1999;153:508–11.
- ↵
Филип АГС , Хьюитт младший. Ранняя диагностика неонатального сепсиса. Педиатрия.
 1980 г.; 65 (5): 1036–41.
1980 г.; 65 (5): 1036–41. - ↵
Appleton RE , Foo CK. Дегидратационная лихорадка у новорожденных: обычное явление. Arch Dis Child1989;64:765–6.
- ↵
Сингх М. , Чоудри В.П., Васуки К. Патогенез так называемой «дегидратационной лихорадки» у новорожденных. Индийский педиатр1975;12:465–7.
- ↵
БМДП . Статистическое программное обеспечение . Диксон В.Дж., главный редактор. Лос-Анджелес: Калифорнийский университет Press, 1992.
. - ↵
Long SS , Клейн Дж.О. Бактериальные инфекции мочевыводящих путей. В: Ремингтон Дж. С., Кляйн Дж. О., ред. Инфекционные болезни плода и новорожденных . Филадельфия: В. Б. Сондерс, 2001: 1035.
- ↵
Одди С. , Ричмонд С.
 , Култхард М. Гипернатриемическое обезвоживание и грудное вскармливание: популяционное исследование. Arch Dis Child2001; 85: 318–20.
, Култхард М. Гипернатриемическое обезвоживание и грудное вскармливание: популяционное исследование. Arch Dis Child2001; 85: 318–20. - ↵
Манганаро Р. , Мами С., Марроне Т., и др. . Частота обезвоживания и гипернатриемии у детей, находящихся на исключительно грудном вскармливании. J Pediatr2001;139:673–5.
- ↵
Kaplan JA , Siegler RW, Schmunk GA. Фатальная гипернатриемическая дегидратация у новорожденных, находящихся на исключительно грудном вскармливании, вследствие недостаточности лактации у матери. Am J судебно-медицинская экспертиза Pathol1998;19:19–22.
- ↵
Ng PC , Chan HB, Fok TK, и др. . Раннее начало гипернатриемической дегидратации и лихорадки у детей, находящихся на исключительно грудном вскармливании. J Paediatr Child Health2999;35:585–7.

