Особенности острого аппендицита у детей
Острый аппендицит – это воспаление червеобразного отростка слепой кишки и одно из наиболее частых заболеваний брюшной полости в детском возрасте, требующих срочного хирургического вмешательства. У детей течение острого аппендицита несколько отличается от взрослых, что связано с возрастными особенностями.
В детском возрасте аппендицит развивается быстрее и чаще приводит к перитониту (тяжелому осложнению заболевания), чем у взрослых, особенно у детей первых лет жизни. Острый аппендицит может возникнуть в любом возрасте, однако преимущественно наблюдается после 7 лет. Девочки и мальчики болеют одинаково часто.
Симптомы острого аппендицита
У детей старше 3 лет острый аппендицит обычно начинается постепенно. Основным симптомом является боль, чаще около пупка, затем захватывает весь живот и только через несколько часов локализуется в правой подвздошной области. Обычно боль носит постоянный ноющий характер. Рвота, как правило, бывает однократной, у некоторых детей отмечается задержка стула. Температура тела в первые часы бывает нормальной или незначительно повышенной при неосложненных формах острого аппендицита. Как правило, нарушается сон, снижается или совсем отсутствует аппетит.
Обычно боль носит постоянный ноющий характер. Рвота, как правило, бывает однократной, у некоторых детей отмечается задержка стула. Температура тела в первые часы бывает нормальной или незначительно повышенной при неосложненных формах острого аппендицита. Как правило, нарушается сон, снижается или совсем отсутствует аппетит.
Клиническая картина острого аппендицита у детей ясельного возраста чаще всего развивается бурно, на фоне полного здоровья. Ребенок становится беспокойным, капризным, отказывается от еды, температура повышается до 38 – 39оС, возникает многократная рвота и часто развивается многократный жидкий стул. В кале могут присутствовать примеси крови или слизь.
Если родители замечают у ребенка все или несколько из вышеперечисленных симптомов, следует срочно обратиться к врачу, для принятия неотложных мер или исключения необходимости хирургического вмешательства. До приезда врача важно вспомнить, что и когда ребенок ел в последний раз, когда и сколько раз были стул и рвота.
Диагностика острого аппендицита
В большинстве случаев диагноз может быть установлен врачом при осмотре, без применения дополнительных исследований. Несмотря на это обязательным является выполнение клинического анализа крови, в котором видны изменения, характерные для воспалительного процесса. И больным с острыми болями в животе показано проведение ультразвукового исследования (УЗИ), которое позволяет выявить изменения, характерные для острого аппендицита, и определить изменения со стороны органов брюшной полости и малого таза, которые могут давать схожую с острым аппендицитом картину. Для получения достоверной информации УЗИ должен проводить детский специалист, хорошо знающий особенности органов брюшной полости у детей.
При сомнениях в диагнозе необходима госпитализация ребенка и проведение наблюдения в течение 24 часов. Ребенок должен находиться под постоянным наблюдением хирурга.
Острые боли в животе у детей могут быть вызваны и другими заболеваниями, такими как плевропневмония, кишечные инфекции, вирусные респираторные заболевания, почечная колика и другие острые хирургические заболевания органов брюшной полости, которые бывает трудно дифференцировать с острым аппендицитом.
Хирургическое лечение острого аппендицита
В Детской клинике ЕМС предпочтение при оперативном вмешательстве отдается лапароскопической аппендэктомии, которая сопряжена с меньшим риском развития осложнений и возникновения раневой инфекции, отличается меньшей травматичностью для ребенка и прекрасным косметическим эффектом. Однако традиционное вмешательство не утратило полностью своего значения и в ряде случаев может быть более предпочтительно.
Для хирургического лечения аппендицита в Детской клиники ЕМС обеспечены все необходимые условия:
-
высококвалифицированные хирурги клиники владеют всеми современными методами лапароскопических вмешательств и имеют соответствующие сертификаты;
-
применяется необходимое высокотехнологичное оборудование и специальные инструменты для малоинвазивных вмешательств;
-
операцию сопровождает опытный врач-анестезиолог, и используется современная и безопасная для детей анестезия для лапароскопических вмешательств.
Послеоперационный период
Не менее важен послеоперационный период. В клинике созданы все условия для комфортного пребывания детей в палате интенсивной терапии, где они могут находиться вместе с мамой. Палата оснащена высокотехнологичным оборудованием, установлены системы круглосуточного мониторирования, а медицинская сестра неотрывно наблюдает за состоянием маленьких пациентов.
Детям после операционного вмешательства всегда проводят антибактериальную терапию. После традиционной аппендэктомии обезболивание обычно требуется на протяжении 2–3 суток, а после лапароскопической – обычно в течение первых суток после операции. Кормить ребенка начинают с первых послеоперационных суток. На 4–5е сутки выполняют контрольное ультразвуковое исследование и клинические анализы.
Уже через неделю после выписки из стационара ребенок может посещать детское дошкольное учреждение или школу. Первые две недели после выписки ребенка рекомендуется кормить небольшими порциями несколько раз в день, чтобы исключить возможность переедания. Как правило от занятий физкультурой ребенок освобождается на 1 месяц.
Пять советов, как вовремя распознать аппендицит
Свежий номер
РГ-Неделя
Родина
Тематические приложения
Союз
Свежий номер
Общество
08.06.2011 23:10
Поделиться
Татьяна Володина
Подсчитано, что в нашей стране острый аппендицит настигает ежегодно около миллиона человек.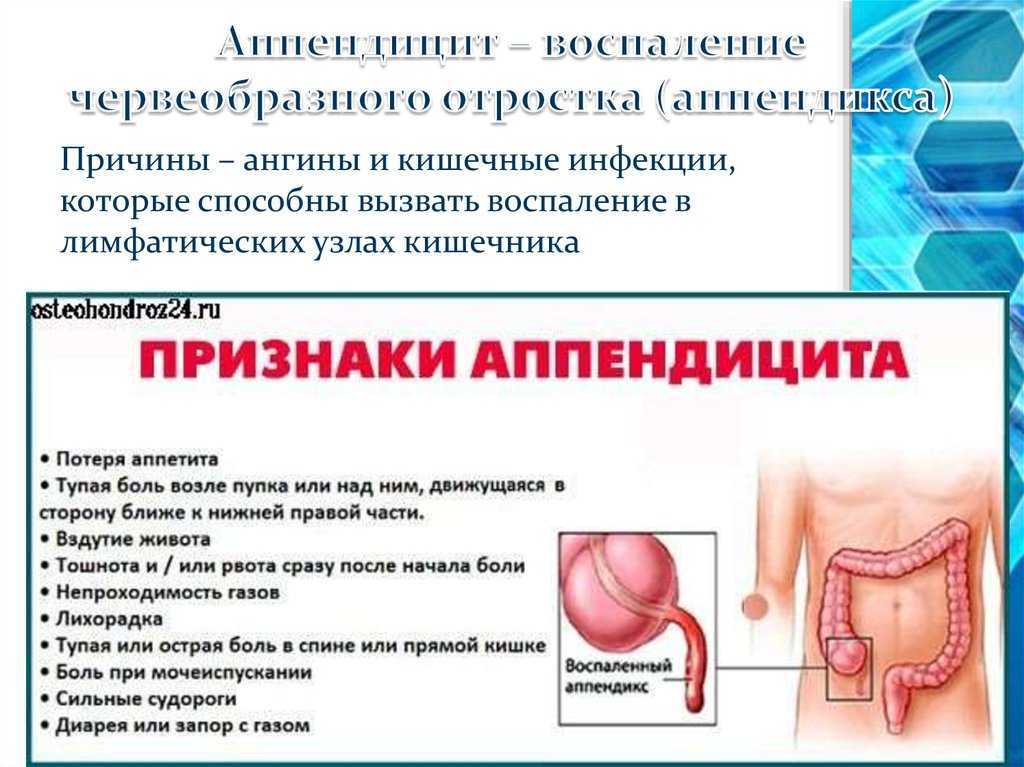
Смертность из-за него вроде бы невысока: всего 0,2-0,3%, но за столь незначительными цифрами кроется около 3000 человеческих жизней, которые врачам не удается спасти. И в летний период, когда многие люди находятся на дачах и далеко от врачей, особенно важно уметь отличать аппендицит от обычных болей в животе, чтобы вовремя обратиться к врачу.
Слепой, но опасный
Аппендикс — короткий и тонкий слепой червеобразный отросток длиной 7-10 см, расположенный на конце слепой кишки (начальный отдел толстой кишки). Как и любой отдел кишечника, аппендикс вырабатывает кишечный сок, но так мало, что особой роли в пищеварении он не играет. Поэтому его долгое время считали «ошибкой природы» и удаляли больным при первой возможности. Но недавно ученые обнаружили в слепом отростке лимфоидные клетки, такие же, как в миндалинах человека. А поскольку эти клетки обладают свойствами защищать организм от инфекций, то родилось предположение, что аппендикс — часть иммунной системы.
Однако количество защитных клеток в нем, как оказалось, весьма незначительно и сильного влияния на иммунитет оказать не может. Так что большинство специалистов по-прежнему уверены, что пользы от червеобразного отростка нет, а вот вред в случае его воспаления может быть существенный: вовремя не диагностированный острый аппендицит может стоить не только здоровья, но и жизни.
Так что большинство специалистов по-прежнему уверены, что пользы от червеобразного отростка нет, а вот вред в случае его воспаления может быть существенный: вовремя не диагностированный острый аппендицит может стоить не только здоровья, но и жизни.
Виноваты зубы?
Специалисты не сходятся во мнении о точных причинах развития аппендицита. Однако группы риска определены.
Например, люди, страдающие такими болезнями, как хроническая ангина, воспаление легких, затяжные простуды, заболевания желудочно-кишечного тракта, кариес. В результате этих заболеваний инфекции по кровеносному руслу проникают в аппендикс и провоцируют там воспалительный процесс. Так что здоровые зубы — залог здоровья для аппендикса.
Существует также стрессовая теория. Она основана на том, что в результате волнения у человека происходит резкое сужение кровеносных сосудов и это приводит к внезапному обескровлению червеобразного отростка и развитию его воспаления.
Но чаще всего возникновение аппендицита объясняют засорением соединения толстой кишки и червеобразного отростка, что часто случается при запорах и хронических колитах.
Как его опознать?
У большинства людей аппендикс находится примерно на середине расстояния между пупком и правой подвздошной костью. В этом месте при аппендиците и ощущается максимальная боль. Но если червеобразный отросток приподнят к правому подреберью, ближе к печени, боль будет проявляться в этой области. А если аппендикс опущен в нижнюю часть таза, то у женщин аппендицит легко спутать с воспалением придатков, у мужчин — мочевого пузыря.
При расположении отростка за слепой кишкой, когда он завернут к почке и мочеточнику, возникает боль в пояснице, отдает в пах, в ногу, в область таза. Если же отросток направлен внутрь живота, тогда появляются боли ближе к пупку, в среднем отделе живота и даже под ложечкой.
Боли возникают внезапно, без всякой явной причины. Поначалу они не слишком сильные — их можно еще терпеть. А иногда уже с первых минут приступа острого аппендицита они становятся невыносимыми и протекают по типу колики.
Боль будет мучить человека до тех пор, пока живы нервные окончания отростка. Когда же произойдет его омертвение, нервные клетки погибнут и боли ослабнут. Но это не повод для успокоения. Аппендицит не «рассосется». Наоборот, отступление боли — повод для немедленной госпитализации. Острый аппендицит сопровождается и другими симптомами. В начале заболевания появляется общее недомогание, слабость, ухудшается аппетит. Вскоре может возникнуть тошнота, иногда и рвота, но однократная. Характерна температура в пределах 37,2-37,7 градуса, иногда сопровождаемая ознобом. На языке появляется белый или желтоватый налет.
Когда же произойдет его омертвение, нервные клетки погибнут и боли ослабнут. Но это не повод для успокоения. Аппендицит не «рассосется». Наоборот, отступление боли — повод для немедленной госпитализации. Острый аппендицит сопровождается и другими симптомами. В начале заболевания появляется общее недомогание, слабость, ухудшается аппетит. Вскоре может возникнуть тошнота, иногда и рвота, но однократная. Характерна температура в пределах 37,2-37,7 градуса, иногда сопровождаемая ознобом. На языке появляется белый или желтоватый налет.
Распознать аппендицит помогут простые приемы. Но, учтите, проводить самодиагностику надо очень осторожно.
1. Легко постучите подушечкой согнутого указательного пальца в области правой подвздошной кости — при аппендиците там всегда бывает больно.2. Для сравнения также постучите по левой подвздошной области, что в случае воспаления аппендикса не вызовет болезненных ощущений. Внимание: самим проводить пальпацию (ощупывание живота руками) нельзя, есть опасность разорвать аппендикс, что обычно приводит к перитониту. 3. Попробуйте громко кашлянуть: усиление боли в правой подвздошной области подскажет, что у вас начинается аппендицит.4. Слегка надавите ладонью в том месте живота, где больше всего болит. Подержите здесь руку 5-10 секунд. Боль при этом немного ослабнет. А теперь уберите руку. Если в этот момент появится боль, это признак острого аппендицита.5. Примите позу эмбриона, то есть лягте на правый бок и подтяните ноги к туловищу. При аппендиците боль в животе ослабнет. Если же вы повернетесь на левый бок и выпрямите ноги, она усилится. Это тоже признак острого аппендицита.
3. Попробуйте громко кашлянуть: усиление боли в правой подвздошной области подскажет, что у вас начинается аппендицит.4. Слегка надавите ладонью в том месте живота, где больше всего болит. Подержите здесь руку 5-10 секунд. Боль при этом немного ослабнет. А теперь уберите руку. Если в этот момент появится боль, это признак острого аппендицита.5. Примите позу эмбриона, то есть лягте на правый бок и подтяните ноги к туловищу. При аппендиците боль в животе ослабнет. Если же вы повернетесь на левый бок и выпрямите ноги, она усилится. Это тоже признак острого аппендицита.Но этим самодиагностика должна ограничиваться. Не медлите с обращением к врачу, поскольку и сам аппендицит, и все заболевания, под которые он может маскироваться (почечная колика, обострение панкреатита или холецистита, язвенные болезни желудка и 12-перстной кишки, острые воспаления мочевого пузыря, почек, женских органов), требуют госпитализации!
Как лечить
Если поставлен диагноз «острый аппендицит», первоочередное лечение одно — экстренная операция.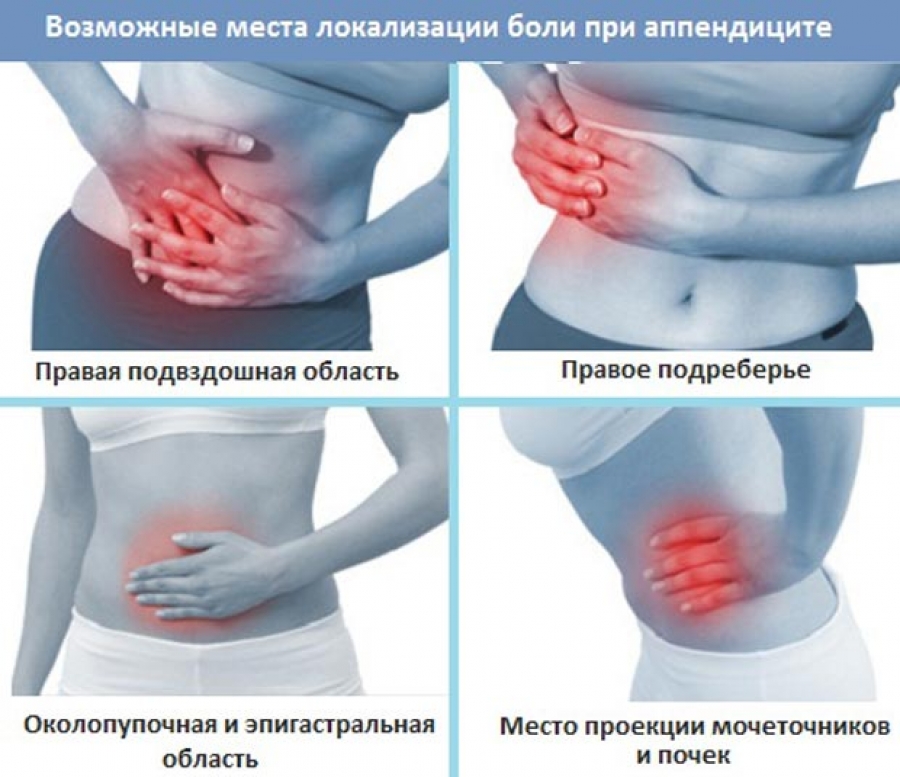 В настоящее время существует щадящий лапароскопический метод, при котором червеобразный отросток можно удалить без большого разреза. К сожалению, в нашей стране такой вид операций из-за плохой технической оснащенности больниц пока недостаточно распространен.
В настоящее время существует щадящий лапароскопический метод, при котором червеобразный отросток можно удалить без большого разреза. К сожалению, в нашей стране такой вид операций из-за плохой технической оснащенности больниц пока недостаточно распространен.
Главная задача послеоперационного периода — избежать осложнений, например, нагноений послеоперационной раны. В их возникновении чаще всего нет никакой вины хирурга. А быть этому осложнению или не быть, зависит от состояния червеобразного отростка в момент операции — чем больше степень воспаления, тем выше опасность нагноения.
Если операция прошла удачно, молодым пациентам уже на 6-7-е сутки снимают швы и выписывают из больницы. А вот людям пожилого возраста, а также с хроническими заболеваниями (сахарным диабетом, гипертонией, ишемией сердца и др.) швы снимают на 2-3 дня позже. После этого рану желательно скреплять лейкопластырем.
Около месяца не принимайте ванну и не ходите в баню: водные и температурные нагрузки на неокрепшую рубцовую ткань делают шов более грубым, широким и некрасивым. Не меньше трех месяцев, а пожилым полгода нельзя поднимать тяжести. Избегайте спортивных занятий, вызывающих напряжение мышц живота. Старайтесь не простужаться: вам опасно кашлять.
Не меньше трех месяцев, а пожилым полгода нельзя поднимать тяжести. Избегайте спортивных занятий, вызывающих напряжение мышц живота. Старайтесь не простужаться: вам опасно кашлять.
Тяжелый случай
Если пытаться «перетерпеть» аппендицит, может возникнуть перитонит — воспаление брюшной полости. Его симптомы:
нарастающая боль по всему животу, тошнота, рвота, в тяжелых случаях — сонливость, заторможенность, синюшный оттенок лица;
пульс до 120-140 ударов в минуту, температура до 39-40 С;
язык обложен белым налетом, потом становится сухим, как корка, губы высыхают и трескаются;
живот вздувается, болит во всех своих областях, но особенно справа.
Лечится перитонит только оперативным путем. Причем операция весьма сложная и длительная. К сожалению, спасти пациента удается не всегда. Вот почему при появлении любых болей в животе ни в коем случае нельзя затягивать с визитом к врачу. Как говорится, мы никого не хотим пугать, но помнить о том, как опасен аппендицит, следует каждому.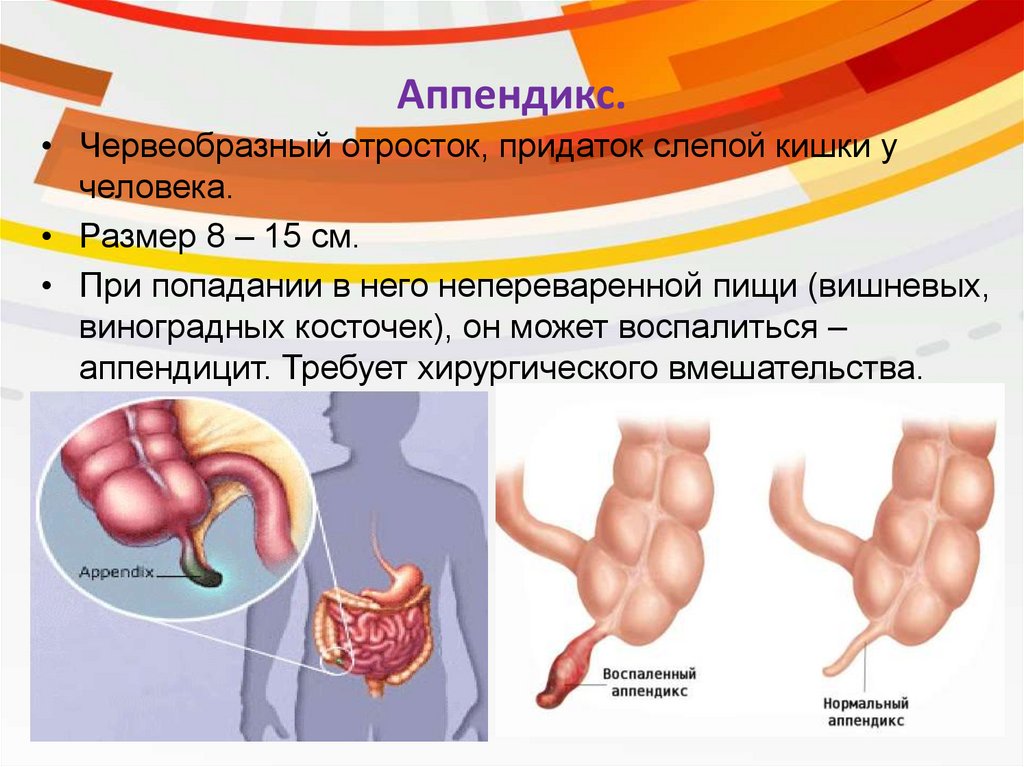
Российская газета — Неделя — Федеральный выпуск: №124(5500)
Поделиться
ЗдоровьеМедликбез
Инфекции мочевыводящих путей (ИМП) (для родителей)
Инфекции мочевыводящих путей (ИМП) часто встречаются у детей. Они случаются, когда бактерии (микробы) попадают в мочевой пузырь или почки.
У ребенка с ИМП может быть лихорадка, рвота или беспокойство. У детей старшего возраста может быть лихорадка, боль при мочеиспускании, потребность в мочеиспускании или боль внизу живота.
Детям с ИМП необходимо обратиться к врачу. Эти инфекции не проходят сами по себе. ИМП легко поддаются лечению и обычно проходят примерно через неделю.
Прием антибиотиков убивает микробы и помогает детям снова выздороветь. Чтобы убедиться, что антибиотики работают, вы должны давать все предписанные дозы — даже когда ваш ребенок начинает чувствовать себя лучше.
Каковы признаки и симптомы ИМП?
Большинство ИМП возникают в нижних отделах мочевыводящих путей — уретре и мочевом пузыре. Этот тип ИМП называется циститом . У ребенка с циститом может быть:
Этот тип ИМП называется циститом . У ребенка с циститом может быть:
- боль, жжение или покалывание при мочеиспускании
- повышенное желание или более частая потребность в мочеиспускании (хотя может выделяться лишь очень небольшое количество мочи)
- лихорадка
- много просыпаться ночью, чтобы сходить в туалет
- проблемы с мочеиспусканием, несмотря на то, что ребенок приучен к горшку
- боль в животе в области мочевого пузыря (обычно ниже пупка)
- моча с неприятным запахом, которая может выглядеть мутной или содержать кровь
Инфекция, которая распространяется по мочеточникам в почки, называется пиелонефрит (pie-low-nih-FRY-tis) и обычно протекает более серьезно. Он вызывает многие из тех же симптомов, но ребенок часто выглядит хуже и, скорее всего, у него будет лихорадка (иногда с дрожащим ознобом), боль в боку или спине, сильная усталость или рвота.
Что вызывает ИМП?
ИМП намного чаще встречаются у девочек, потому что уретра у девочек короче и ближе к анусу (откуда выходит кал). Необрезанные мальчики в возрасте до 1 года также имеют несколько более высокий риск ИМП.
Необрезанные мальчики в возрасте до 1 года также имеют несколько более высокий риск ИМП.
К другим факторам риска ИМП относятся:
- проблемы с мочевыводящими путями (например, пороки развития почек или закупорка путей нормального оттока мочи)
- аномальный обратный поток (рефлюкс) мочи из мочевого пузыря вверх по мочеточникам и к почкам. Это известно как пузырно-мочеточниковый рефлюкс (ПМР), и он встречается у многих детей с ИМП.
- плохой туалет и гигиенические привычки
- семейная история ИМП
ИМП легко поддаются лечению, но важно выявить их на ранней стадии. Недиагностированные или нелеченые ИМП могут привести к повреждению почек.
Как диагностируются ИМП?
Для диагностики ИМП медицинские работники задают вопросы о том, что происходит, проводят осмотр и берут образец мочи для анализа.
Способ взятия образца зависит от возраста ребенка. Детям постарше может просто понадобиться пописать в стерильную чашку.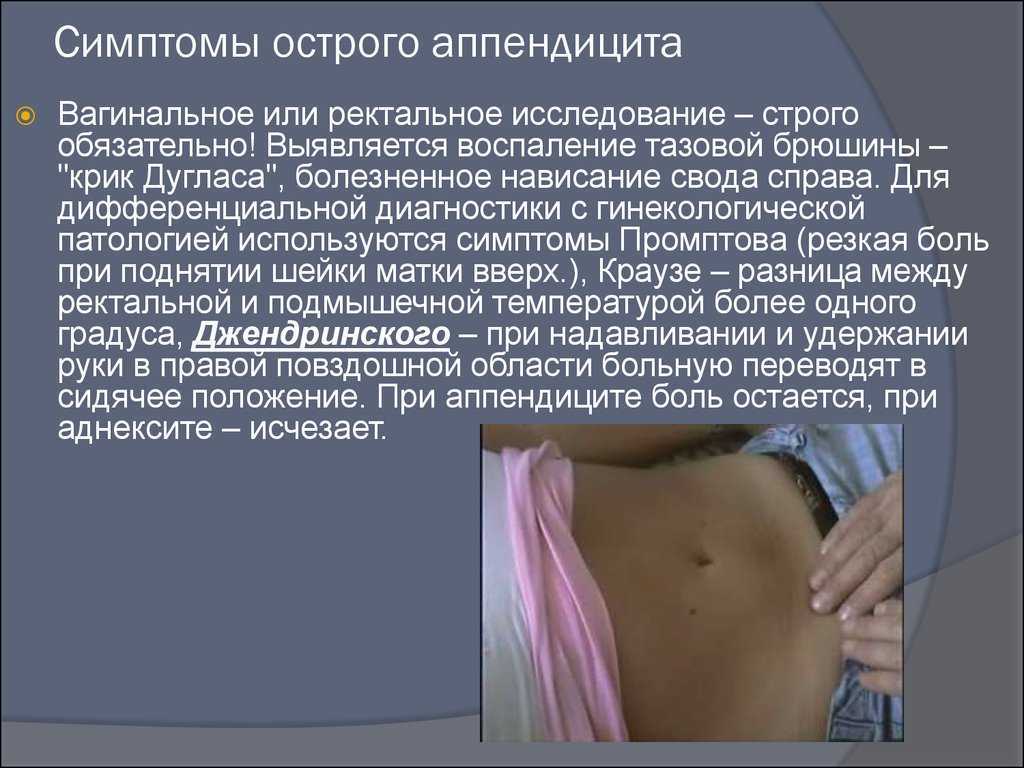 Для детей младшего возраста в подгузниках обычно предпочтительнее использовать катетер. Это когда тонкая трубка вставляется в уретру до мочевого пузыря, чтобы получить «чистую» пробу мочи.
Для детей младшего возраста в подгузниках обычно предпочтительнее использовать катетер. Это когда тонкая трубка вставляется в уретру до мочевого пузыря, чтобы получить «чистую» пробу мочи.
Образец может быть использован для анализа мочи (теста, который микроскопически проверяет мочу на микробы или гной) или посева мочи (который пытается вырастить и идентифицировать бактерии в лаборатории). Знание того, какие бактерии вызывают инфекцию, может помочь вашему врачу выбрать лучшее лечение.
Как лечат ИМП?
ИМП лечат антибиотиками. После нескольких дней приема антибиотиков врач может повторить анализ мочи, чтобы убедиться, что инфекция исчезла. Важно убедиться в этом, потому что не полностью вылеченная ИМП может вернуться или распространиться.
Если у ребенка сильная боль при мочеиспускании, врач может также прописать лекарство, вызывающее онемение слизистой оболочки мочевыводящих путей. (Это лекарство временно окрашивает мочу в оранжевый цвет.)
Принимайте предписанные антибиотики по расписанию в течение того количества дней, которое проинструктировал ваш врач. Следите за походами вашего ребенка в туалет и спрашивайте ребенка о таких симптомах, как боль или жжение во время мочеиспускания. Эти симптомы должны исчезнуть в течение 2-3 дней после начала приема антибиотиков.
Следите за походами вашего ребенка в туалет и спрашивайте ребенка о таких симптомах, как боль или жжение во время мочеиспускания. Эти симптомы должны исчезнуть в течение 2-3 дней после начала приема антибиотиков.
Поощряйте ребенка пить много жидкости, но избегайте напитков, содержащих кофеин (который может раздражать мочевой пузырь), таких как газированные напитки и чай со льдом.
Большинство ИМП излечиваются в течение недели после начала лечения.
Лечение более тяжелых ИМП
Детям с более тяжелыми инфекциями может потребоваться лечение в больнице, чтобы они могли получать антибиотики путем инъекций или внутривенно (внутривенно, в вену прямо в кровоток).
Это может произойти, если:
- у ребенка высокая температура или он выглядит очень больным, или вероятна почечная инфекция
- ребенок младше 6 месяцев
- бактерий из инфицированных мочевыводящих путей могли попасть в кровь
- у ребенка обезвоживание или рвота, и он не может принимать какие-либо жидкости или лекарства через рот
Дети с ПМР находятся под пристальным наблюдением врача. VUR можно лечить с помощью лекарств или, реже, хирургического вмешательства. Большинство детей перерастают легкие формы ПМР, но у некоторых в более позднем возрасте может развиться повреждение почек или почечная недостаточность.
VUR можно лечить с помощью лекарств или, реже, хирургического вмешательства. Большинство детей перерастают легкие формы ПМР, но у некоторых в более позднем возрасте может развиться повреждение почек или почечная недостаточность.
Можно ли предотвратить ИМП?
Эти советы могут помочь предотвратить ИМП:
- Грудным и маленьким детям чаще меняйте подгузники, чтобы предотвратить распространение бактерий, вызывающих ИМП. Когда дети приучены к горшку, важно научить их правилам гигиены. Девочки должны знать, что нужно подтираться спереди назад, а не сзади вперед, чтобы предотвратить распространение микробов из ануса в уретру.
- Девочки школьного возраста должны избегать ванн с пеной и сильнодействующих мыл, которые могут вызвать раздражение. Они также должны носить хлопчатобумажное белье вместо нейлонового, потому что оно с меньшей вероятностью будет способствовать росту бактерий.
- Всех детей нужно учить не держаться за руки, когда им нужно идти.
 Моча, которая остается в мочевом пузыре, дает бактериям хорошее место для роста.
Моча, которая остается в мочевом пузыре, дает бактериям хорошее место для роста. - Дети должны пить много жидкости, но избегать тех, которые содержат кофеин.
Когда следует звонить врачу?
Немедленно позвоните врачу, если у вашего ребенка необъяснимая лихорадка с ознобом, особенно если есть также боль в спине или любая боль при мочеиспускании.
Также звоните, если у вашего ребенка наблюдаются следующие симптомы:
- моча с неприятным запахом, кровью или обесцвеченная моча
- боль в пояснице или боль в животе (особенно ниже пупка)
- лихорадка выше 101°F (38,3°C) у детей или 100,4°F (38°C) ректально у младенцев
Позвоните врачу, если у вашего ребенка жар, он плохо ест, его часто рвет или он кажется необычайно раздражительным.
Ленточный червь (для родителей) — Nemours KidsHealth
Что такое ленточный червь?
Ленточные черви — это плоские черви, которые могут жить в пищеварительном тракте человека. Заражение ленточными червями в Соединенных Штатах встречается редко. Когда они случаются, их легко лечить. Часто люди могут не знать, что у них инфекция ленточного червя, потому что у них нет симптомов или они слабо выражены.
Заражение ленточными червями в Соединенных Штатах встречается редко. Когда они случаются, их легко лечить. Часто люди могут не знать, что у них инфекция ленточного червя, потому что у них нет симптомов или они слабо выражены.
Что вызывает инфекцию ленточного червя?
Ленточные черви попадают в организм, когда кто-то ест или пьет что-то, зараженное червями или их яйцами. Оказавшись внутри тела, головка солитера прикрепляется к внутренней стенке кишечника и питается перевариваемой пищей. Кусочки цепня отрываются и выходят из организма с фекалиями (фекалиями) вместе с содержащимися в них яйцами. Если эта зараженная какашка попадет в почву или воду, она может заразить других людей или животных.
Большинство людей с инфекцией солитера заразились:
- употреблением в пищу сырой или недоваренной говядины, свинины или рыбы, зараженной солитером
или - контакт с фекалиями, содержащими яйца ленточных червей. Люди могут передавать яйца ленточных червей другим людям, если они не моют руки после туалета.
 Яйца ленточного червя в фекалиях могут затем попасть в пищу или на такие поверхности, как дверные ручки.
Яйца ленточного червя в фекалиях могут затем попасть в пищу или на такие поверхности, как дверные ручки.
Каковы признаки и симптомы заражения ленточными червями?
Большинство детей, зараженных ленточным червем, ничего не замечают. Могут пройти месяцы или годы, прежде чем признаки начнут проявляться. Затем ребенок может жаловаться на:
- легкая тошнота
- диарея
- боль в животе
- потеря веса
Дети, зараженные ленточным червем, могут почувствовать, как часть гельминта выходит через задний проход (там, где выходит фекалии). Вы можете даже увидеть кусочек червя в какашках.
Ленточный червь, который долгое время находится в кишечнике, может вырасти и закупорить аппендикс или другие органы, что приведет к аппендициту и другим проблемам.
Существуют разные виды ленточных червей. Один из них (рыбный цепень) может вызывать анемию, потому что он расходует витамин B12, который необходим человеку для образования эритроцитов.
Яйца другого вида цепней (свиной цепень) вызывают заболевание, называемое цистицеркозом (sis-tuh-ser-KOE-sis). Это происходит, когда яйца свиного цепня из фекалий попадают кому-то в рот. (Этого не происходит при употреблении зараженной свинины.) Из них вылупляются личинки, затем они проходят через стенку кишечника и попадают в кровоток. Оттуда они могут попасть в различные органы тела, такие как мышцы, глаза или мозг, где образуют кисты. Это может привести к:
- уплотнениям под кожей
- изъятия
- проблемы со зрением
- аномальное сердцебиение
- слабость или проблемы с ходьбой
Цистицеркоз редко встречается в США, но распространен во многих развивающихся странах.
Как диагностируется заражение ленточным червем?
Чтобы диагностировать инфекцию ленточного червя, врачи берут и исследуют образец стула в 3 разных дня, чтобы проверить наличие яиц или кусочков ленточного червя. Они также могут сделать анализ крови.
Если у ребенка может быть цистицеркоз, врач может порекомендовать КТ или МРТ головного мозга или других органов для поиска кист.
Как лечится ленточный червь?
Врачи лечат инфекции ленточными червями с помощью рецептурных противопаразитарных препаратов. Часто достаточно одной дозы.
При цистицеркозе, вызывающем гидроцефалию (избыток жидкости в головном мозге), врачи могут наложить шунт для отвода лишней жидкости. Хирурги удалят кисты, если они вызывают проблемы с глазами, печенью, легкими, сердцем или другими органами.
Можно ли предотвратить заражение ленточными червями?
Чтобы защитить свою семью от заражения ленточными червями:
- Тщательно и часто мойте руки теплой водой с мылом, особенно после туалета и перед тем, как прикасаться к еде. Научите своих детей делать то же самое.
- Готовьте мясо, пока сок не станет прозрачным, а серединка перестанет быть розовой.
- Готовьте рыбу до тех пор, пока она не станет твердого цвета (перестанет быть прозрачной) и не начнет расслаиваться при разделении вилкой.

