Туберкулез кишечника. Что такое Туберкулез кишечника?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туберкулез кишечника – хроническое инфекционное заболевание, вызванное микобактериями; характеризующееся формированием в кишечной стенке специфических гранулем с дальнейшим расплавлением очага, образованием полости и фиброзированием при санации. Клиническая картина характеризуется отсутствием специфических симптомов; типичен болевой синдром, диспепсические явления, интоксикация. Для диагностики проводится рентгенологическое исследование кишечника, эндоскопия с биопсией, туберкулиновые пробы, УЗИ органов брюшной полости, КТ. Терапия включает использование туберкулостатических препаратов, при наличии осложнений – лечение хирургическое.
МКБ-10
A18.3 Туберкулез кишечника, брюшины и брыжеечных лимфатических узлов
- Причины
- Симптомы туберкулеза кишечника
- Осложнения
- Диагностика
- Лечение туберкулеза кишечника
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Туберкулез кишечника — относительно редкий вид внелегочной локализации туберкулеза. В настоящее время распространенность данной патологии составляет около 45 случаев на 100 тысяч населения. Несмотря на достижения современной фтизиатрии, рост заболеваемости как легочным, так и абдоминальным туберкулезом продолжается. Актуальность проблемы заключается и в том, что отсутствуют методики скринингового обследования и ранние клинические симптомы туберкулеза кишечника. Малосимптомность данной формы, ее протекание под маской других заболеваний приводит к неуклонному росту выявления уже запущенных форм.
Туберкулез кишечника
Причины
Причиной развития данной патологии является попадание микобактерий туберкулеза непосредственно в слизистую оболочку кишечника. В зависимости от пути проникновения микроорганизмов выделяют первичный и вторичный туберкулез кишечника. Крайне редко регистрируется первый тип, который характеризуется формированием первичного очага специфического воспаления в слизистой как результата попадания микроорганизмов в ЖКТ извне (например, при употреблении инфицированного молока).
Реализация инфицирования при вторичном туберкулезе кишечника возможна тремя путями: гематогенным, лимфогенным и деглютационным. Деглютационный механизм инфицирования заключается в заглатывании содержащей большое количество бактерий мокроты при наличии легочного туберкулеза с очагами распада. Ранее данный путь развития патологии считался основным, и туберкулез кишечника рассматривался как завершающий этап общего заболевания.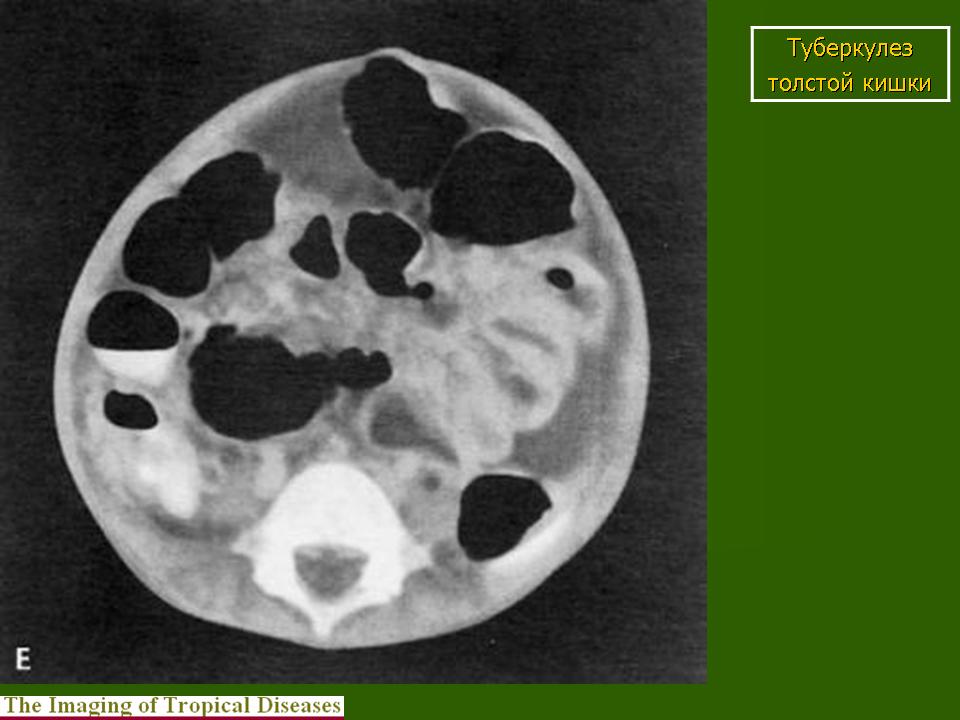 В настоящее время важная роль в формировании туберкулеза кишечника отводится гематогенному и лимфогенному путям (очаги поражения в кишечнике диагностируются у пациентов с туберкулезом мочеполовой, костно-суставной систем).
В настоящее время важная роль в формировании туберкулеза кишечника отводится гематогенному и лимфогенному путям (очаги поражения в кишечнике диагностируются у пациентов с туберкулезом мочеполовой, костно-суставной систем).
Для формирования очага специфического туберкулезного воспаления в кишечнике недостаточно только попадания микроорганизмов. Патология развивается при нарушении местной и общей сопротивляемости (риск повышается при неспецифических заболеваниях слизистой желудочно-кишечного тракта, воспалительно-дегенеративных изменениях нервного аппарата стенки кишечника).
Симптомы туберкулеза кишечника
Особенностью клинической картины туберкулеза кишечника является отсутствие специфических симптомов. Возможно и бессимптомное течение, когда диагноз устанавливается по результатам аутопсии. Первые признаки патологии могут проявляться спустя длительное время после инфицирования (от года до 10-15 лет). Симптоматика определяется стадией процесса, распространенностью и локализацией поражения.
На первом этапе развития заболевания под эпителием слизистой оболочки формируются гранулемы. В этот период клиническая картина характеризуется болями в животе слабой интенсивности, не имеющими четкой локализации. Возможны диспепсические явления: тошнота, нарушения стула (запоры, сменяющиеся поносами). Дальнейшее развитие патологического процесса сопровождается казеозным распадом очагов; болевой синдром становится более выраженным, боль постоянная, чаще всего локализуется в правой подвздошной области (туберкулез кишечника в большинстве случаев поражает илеоцекальную область), не связана с приемом пищи.
Присоединяются признаки интоксикации: пациент отмечает выраженную общую слабость, недомогание, температура повышается до субфебрильных цифр, снижается вес. Клиническая картина туберкулеза кишечника характеризуется сменой фаз обострения и затихания: периодически возникают эпизоды гипертермии, усиления диспепсических явлений.
Осложнения
При отсутствии адекватного лечения и прогрессировании специфического процесса возможна перфорация пораженного участка кишечника, развитие ограниченного или разлитого перитонита. При поражении червеобразного отростка возникает симптоматика острого аппендицита. При прорыве очага в полость кишечника отмечается обильная диарея с примесью крови, не поддающаяся противовоспалительному и антидиарейному лечению. Если в патологический процесс вовлекаются мезентериальные лимфоузлы, пациент отмечает появление постоянных интенсивных тупых болей в области пупка, которые усиливаются при смене положения тела, физической нагрузке. Симптомы интоксикации нарастают.
При поражении червеобразного отростка возникает симптоматика острого аппендицита. При прорыве очага в полость кишечника отмечается обильная диарея с примесью крови, не поддающаяся противовоспалительному и антидиарейному лечению. Если в патологический процесс вовлекаются мезентериальные лимфоузлы, пациент отмечает появление постоянных интенсивных тупых болей в области пупка, которые усиливаются при смене положения тела, физической нагрузке. Симптомы интоксикации нарастают.
Диагностика
В выявлении данной патологии важную роль играет настороженность специалистов в отношении туберкулеза кишечника, детальное обследование пациентов с неопределенной симптоматикой поражения кишечника, болями в правой подвздошной области. Консультация гастроэнтеролога позволяет предположить наличие специфического воспаления. В начале заболевания диагностика затруднительна, поскольку нет специфических исследований, позволяющих верифицировать туберкулез кишечника. В то же время, скудность симптоматики приводит к тому, что пациенты обращаются уже на поздних этапах, когда имеет место казеозный некроз.
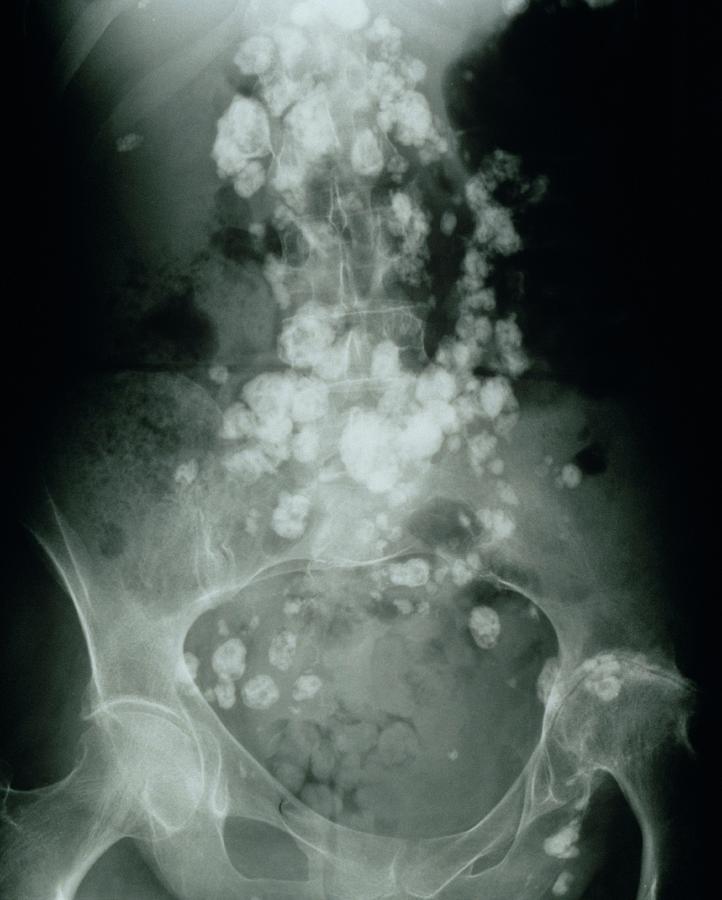
Для уточнения диагноза и локализации процесса могут проводиться КТ, УЗИ органов брюшной полости, но данные методы самостоятельного значения не имеют. Дифференциальная диагностика туберкулеза кишечника проводится с неспецифическим язвенным колитом, болезнью Крона, аппендицитом, злокачественными новообразованиями, амилоидозом кишечника.
Лечение туберкулеза кишечника
Лечение пациентов с верифицированным туберкулезом кишечника проводится в специализированных отделениях противотуберкулезных диспансеров. Применяются препараты: изониазид, рифампицин, ПАСК, фтивазид. В связи с распространенностью устойчивых форм микобактерий целесообразно одновременное назначение двух препаратов. При отсутствии эффективности назначаются препараты второго ряда: циклосерин, этамбутол, этионамид. Лечение туберкулостатическими препаратами проводится в течение полутора-двух лет до полного исчезновения клинической симптоматики.
Лечение туберкулеза кишечника также включает диетотерапию. Назначается питание с достаточным количеством белков, углеводов, жиров, высокой питательной ценностью. Дополнительно проводится витаминотерапия. При развитии осложнений (перфорация кишечника, кровотечение, формирование свищей, кишечная непроходимость, перитонит) проводится хирургическое лечение.
Прогноз и профилактика
Прогноз при данном заболевании неблагоприятный. Это связано с преимущественным выявлением запущенных форм туберкулеза кишечника, высоким процентом пациентов, которые самостоятельно прекращают лечение в связи с побочными эффектами или недисциплинированностью, большим количеством осложнений, в том числе сужений просвета кишечника с непроходимостью, наличием устойчивости микобактерий к химиопрепаратам. Более благоприятный прогноз при поражении толстого отдела кишечника, поскольку возможно выполнение обширной резекции.
Это связано с преимущественным выявлением запущенных форм туберкулеза кишечника, высоким процентом пациентов, которые самостоятельно прекращают лечение в связи с побочными эффектами или недисциплинированностью, большим количеством осложнений, в том числе сужений просвета кишечника с непроходимостью, наличием устойчивости микобактерий к химиопрепаратам. Более благоприятный прогноз при поражении толстого отдела кишечника, поскольку возможно выполнение обширной резекции.
Специфическая профилактика туберкулеза, в том числе и абдоминальной локализации, заключается в вакцинировании BCG (эффективность достигает 80%). Под наблюдением фтизиатров должны находиться лица, имеющие иммунодефицит или получающие иммуносупрессивную терапию. Специфическая химиопрофилактика (пероральный прием изониазида в течение года) назначается людям, имеющим контакт с больным открытой формой туберкулеза, а также с положительным результатом туберкулиновых проб.
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.
 krasotaimedicina.ru/
krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Туберкулез кишечника
Авторы: Т.Д. Звягинцева, д.м.н., профессор, Л.А. Мирзоева, Харьковская медицинская академия последипломного образования
27.03.2015
Научно-технический прогресс и существенные достижения фтизиатрической науки, к сожалению, не приостановили эпидемии туберкулеза во многих странах мира, в том числе и в Украине. Если в 2002 г. заболеваемость туберкулезом в Украине составляла 75,6, то на начало 2006 г. – 84,1 на 100 тыс.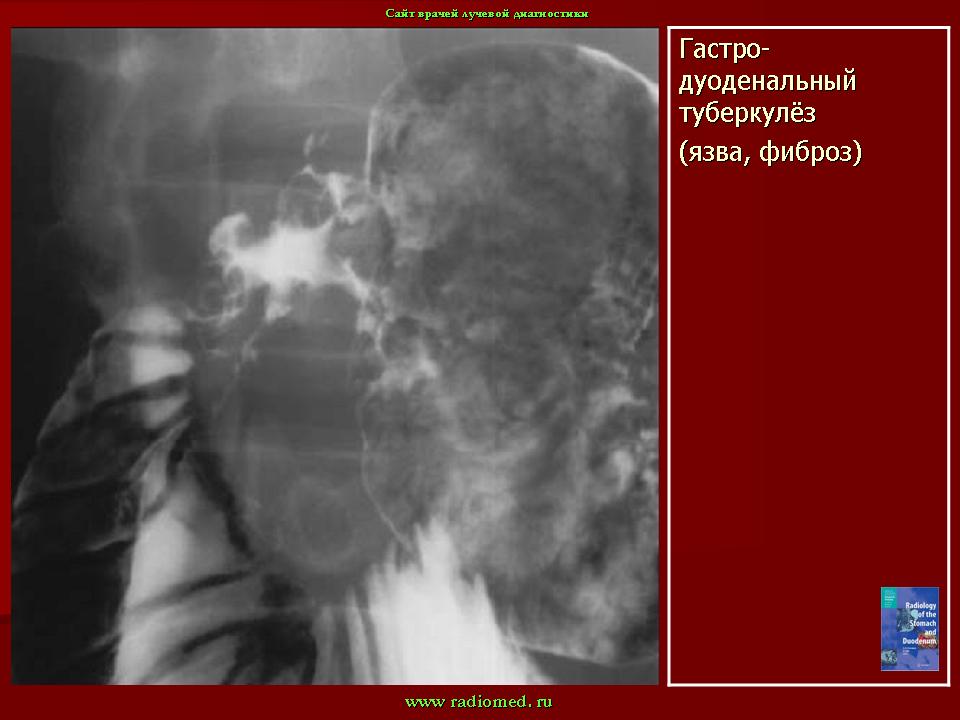
Наибольшему риску заболеть этой патологией подвергаются лица, ранее не инфицированные туберкулезом и не имевшие к нему иммунитета – дети, молодые мужчины и женщины. При этом официальный показатель заболеваемости населения не отражает реальной заболеваемости туберкулезом.
Для развития внелегочного туберкулеза как выраженного заболевания характерно наличие латентного периода, длящегося от 1 года до 25 лет (в зависимости от локализации). При туберкулезе общий объем внелегочных поражений примерно соответствует легочным.
В настоящее время туберкулез наряду с ВИЧ-инфекцией и вирусными гепатитами определяет высокую смертность населения от инфекционных заболеваний. Заболеваемость и смертность от туберкулеза как легочной, так и внелегочной локализации продолжает увеличиваться. Это относится и к абдоминальному туберкулезу, для которого в отличие от туберкулеза легких не существует методов массового выявления и ранних клинических диагностических критериев.
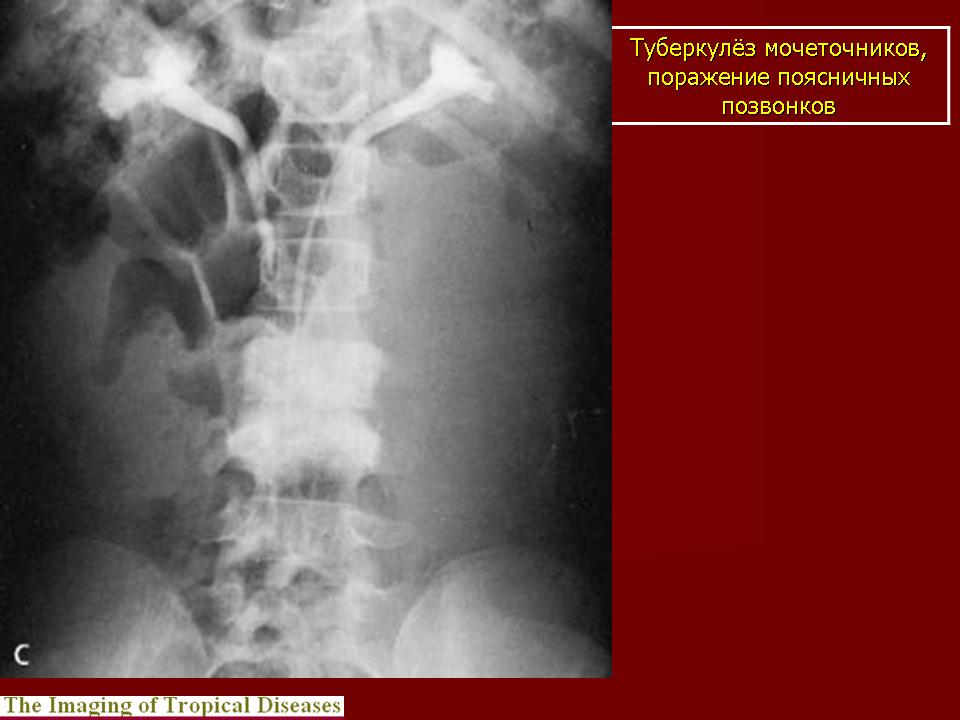 Как правило, заболевание диагностируют при лапаротомии по поводу острого живота или посмертно.
Как правило, заболевание диагностируют при лапаротомии по поводу острого живота или посмертно.Сложности в постановке диагноза объясняются тем, что туберкулез органов брюшной полости в большинстве случаев протекает под маской других заболеваний. Наиболее частыми клиническими масками туберкулеза органов пищеварения являются язвенные поражения полых органов пищеварительной системы – язвенная болезнь, язвенный колит, а также болезнь Крона, опухоли и кишечные инфекции. В связи с этим отмечают позднюю выявляемость туберкулеза с локализацией в пищеварительной системе в сроки от 3 мес до 2 лет и более, так как получение в ходе обследования достоверных доказательств туберкулезной инфекции при первичном поражении органов брюшной полости весьма затруднительно. В большинстве случаев диагноз верифицируют при гистологическом исследовании макропрепарата, полученного в ходе операции или на аутопсии.
 Бесспорно, эффективность диагностического поиска и своевременное распознавание абдоминального туберкулеза во многом зависит от уровня подготовки врачей общей лечебной сети.
Бесспорно, эффективность диагностического поиска и своевременное распознавание абдоминального туберкулеза во многом зависит от уровня подготовки врачей общей лечебной сети.Патогенез и клиника
Туберкулез кишечника (ТК) – хроническая инфекционная болезнь, вызываемая микобактерией туберкулеза. Независимо от места поражения цикл воспаления одинаков: очаг (гранулема) – его расплавление (казеоз) – образование полости распада (каверна) – возникновение фиброза при санировании (склерозирование).
Туберкулез кишечника, как и мезентериальных лимфатических узлов, может иметь первичный характер – как проявление первичного кишечного туберкулезного комплекса и вторичный – в случае лимфогенной или гематогенной диссеминации при туберкулезе легких или других органов, при заглатывании мокроты, содержащей микобактерии туберкулеза, алиментарном заражении (употреблении сырого молока, инфицированного Mycobacterium bovis).
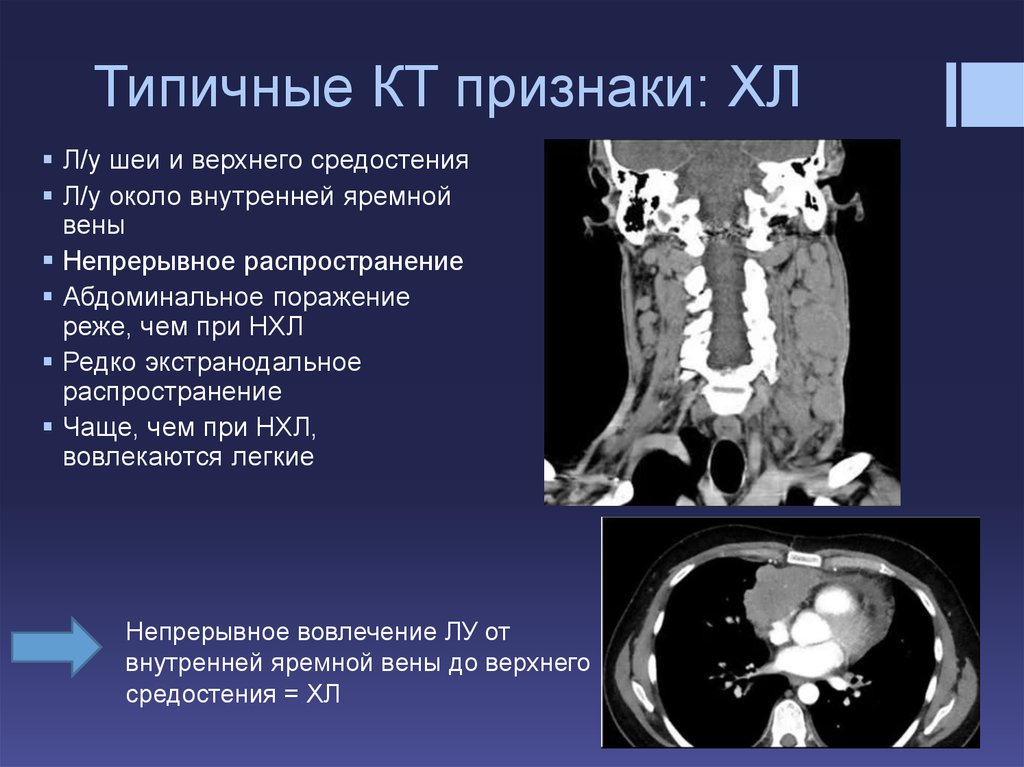
В патогенезе ТК в качестве источника лимфогенной диссеминации имеют значение мезентериальные лимфоузлы (туберкулезный мезаденит). Поражаясь в период первичной инфекции, в последующем они сами могут становиться источником диссеминации. Развитию ТК способствуют факторы, ослабляющие общую и местную резистентность.
Развитие клинических проявлений возможно в различные сроки с момента первичного инфицирования. ТК, как правило, развивается медленно. В пораженных участках кишки под эпителиальным покровом слизистой образуются туберкулезные бугорки (гранулемы). При прогрессировании бугорки подвергаются казеозному распаду, в процесс вовлекается поверхностный слой слизистой оболочки, что приводит к прорыву в просвет кишки казеозно-некротических масс, образованию кровоточащих сливающихся язв.
 Характерной особенностью язв при ТК является их поперечное расположение к продольной оси кишки по ходу лимфатических сосудов. В связи с этим при заживлении язв отмечается не только сужение просвета кишки, но и ее укорочение. При разрушении в ходе язвенного процесса мышечного слоя возникает перфорация кишки с развитием ограниченного или разлитого перитонита. Патологический процесс преимущественно (85-90%) локализуется в дистальном отделе тонкой кишки (в местах сосредоточения пейеровых бляшек) или в слепой кишке. Реже язвенно-деструктивные поражения возникают в восходящей и поперечно-ободочной кишках, очень редко – в прямой кишке, аноректальной области. Встречается туберкулез червеобразного отростка с клинической картиной аппендицита.
Характерной особенностью язв при ТК является их поперечное расположение к продольной оси кишки по ходу лимфатических сосудов. В связи с этим при заживлении язв отмечается не только сужение просвета кишки, но и ее укорочение. При разрушении в ходе язвенного процесса мышечного слоя возникает перфорация кишки с развитием ограниченного или разлитого перитонита. Патологический процесс преимущественно (85-90%) локализуется в дистальном отделе тонкой кишки (в местах сосредоточения пейеровых бляшек) или в слепой кишке. Реже язвенно-деструктивные поражения возникают в восходящей и поперечно-ободочной кишках, очень редко – в прямой кишке, аноректальной области. Встречается туберкулез червеобразного отростка с клинической картиной аппендицита. Кишечные симптомы проявляются болями различной выраженности в правой подвздошной области и нарушениями стула. В начале заболевания может быть запор или неустойчивый стул. Впоследствии отмечается длительный истощающий понос с примесью крови, не поддающийся обычной противовоспалительной и антидиарейной терапии.

Вовлеченные в патологический процесс мезентериальные лимфоузлы вызывают тупые, изнурительные боли в животе с преимущественной локализацией вокруг пупка, усиливающиеся при физических напряжениях, ходьбе, наклонах туловища. Прогрессирование мезентериального лимфаденита, продолжающееся образование в кишечнике специфических воспалительных изменений приводит к усилению болей в животе, в основном в правой подвздошной области, на фоне нарастания слабости, недомогания, симптомов интоксикации. При пальпации живота в правой подвздошной области можно обнаружить плотное малоболезненное образование с гладкой или бугристой поверхностью, смещаемое или малоподвижное.
При язвенно-деструктивном поражении кишечника появляются симптомы раздражения брюшины, усиливается лихорадка, увеличивается разница между утренней и вечерней температурой тела.
Осложнения ТК:
• перфорация;
• кишечное кровотечение;
• кишечная непроходимость;
• наружные кишечные свищи;
• перитонит.

Туберкулез брюшины развивается при переходе процесса на брюшину или вследствие лимфогенного и гематогенного обсеменения. Туберкулезный перитонит следует заподозрить при сочетании боли в животе с лихорадкой и асцитом. Различают следующие формы туберкулезного перитонита:
экссудативную;
слипчивую;
язвенную.
Форма перитонита зависит от глубины поражения брюшины.
При локализации туберкулезных бугорков в поверхностном слое стенки брюшины воспалительный процесс протекает с превалированием экссудативной фазы. При поражении более глубоких слоев, где расположена соединительная ткань, преобладает продуктивная фаза воспаления с развитием слипчивого перитонита, образованием спаек между брюшиной и прилегающими к ней органами брюшной полости (печень, селезенка).
Заболевание развивается постепенно: появляются неопределенные боли в животе, неустойчивый стул, субфебрильная температура, диспепсические расстройства на фоне выраженных симптомов интоксикации, образования экссудата в брюшной полости.
 При осмотре живот значительно увеличен в объеме, видны расширенные вены в области передней брюшной стенки, при пальпации болезненный, но симптомы раздражения брюшины сглажены, определяется свободная жидкость в брюшной полости. Экссудативная форма перитонита в большинстве случаев протекает благоприятно, с полным рассасыванием экссудата.
При осмотре живот значительно увеличен в объеме, видны расширенные вены в области передней брюшной стенки, при пальпации болезненный, но симптомы раздражения брюшины сглажены, определяется свободная жидкость в брюшной полости. Экссудативная форма перитонита в большинстве случаев протекает благоприятно, с полным рассасыванием экссудата.Для слипчивой формы перитонита характерна волнообразность течения. Больные жалуются на приступообразные боли в животе, вздутие живота, тошноту, иногда рвоту, выраженную общую слабость. Преобладают запоры. При объективном обследовании отмечаются увеличение размеров живота, напряжение брюшной стенки, резкая болезненность по всему животу. Могут прощупываться плотные малоподвижные опухолевидные образования различной формы.
Если милиарные бугорки при экссудативной и слипчивой формах перитонита подвергаются творожистому расплавлению, на париетальной и висцеральной брюшине образуются казеозно-некротические язвы. Заболевание при этом протекает тяжело: отмечаются высокая температура и частая рвота.
 При осмотре черты лица заострены, глаза запавшие. Кожа и видимые слизистые бледные, с цианотичным оттенком. Язык сухой. Живот вздут, болезненный при пальпации. Наблюдаются осложнения в виде свищей во внутренние органы и наружу через брюшную стенку.
При осмотре черты лица заострены, глаза запавшие. Кожа и видимые слизистые бледные, с цианотичным оттенком. Язык сухой. Живот вздут, болезненный при пальпации. Наблюдаются осложнения в виде свищей во внутренние органы и наружу через брюшную стенку.
Диагностика
Обследование больных с подозрением на ТК следует проводить целенаправленно и комплексно с использованием общеклинических исследований крови, мочи и кала, биохимического исследования сыворотки крови (общий белок и протеинограмма, показатели функционального состояния печени, почек), определения микобактерий в кале и асцитической жидкости. Исследуют мазок и проводят посев материала из асцитической жидкости (считают, что использование для посева большого объема асцитической жидкости повышает вероятность обнаружения микобактерий туберкулеза).
Проводятся:
• обзорная рентгенография органов брюшной полости;
• ультразвуковое исследование (УЗИ) и компьютерная томография (КТ) органов брюшной полости;
• ирригоскопия;
• рентгеноскопия органов брюшной полости;
• колоноскопия с биопсией;
• лапароскопия с биопсией брюшины;
• туберкулиновые пробы.
Диагноз в начале заболевания затруднен. Важное место отводится туберкулиновым пробам, преимущественно пробе Манту, которая может проводиться практически у всех пациентов, за исключением больных с кожными и аллергическими заболеваниями, острыми инфекциями, обострением соматических болезней. Туберкулиновые пробы дают положительный эффект менее чем в 50% случаев.
При клиническом исследовании крови можно обнаружить эозинофилию, нейтрофильный сдвиг влево, лимфопению, сниженный уровень гемоглобина и ускоренную СОЭ.
Копрологическое исследование позволяет установить лишь характер нарушения пищеварения. Микобактерии туберкулеза в кале обнаруживают крайне редко.
В сыворотке крови выявляют диспротеинемию, снижение альбумино-глобулинового коэффициента за счет увеличения
α2— и β-фракций глобулинов. В далеко зашедших случаях отмечается гипопротеинемия. Более информативными являются инструментальные методы диагностики.
Выявление кальцинированных лимфоузлов брюшной полости при обзорной рентгенографии практически всегда свидетельствует о наличии туберкулезного мезаденита.
При рентгенологическом исследовании кишечника с контрастированием выявляются разнообразные изменения. Рентгенологически различают язвенную, гипертрофическую, или опухолевидную, стенозирующую и смешанную формы туберкулезного поражения кишки. Наиболее часто встречается язвенная «ниша». Язвенный инфильтрат не имеет четких границ, поверхность его мелкобугристая. Для первичного ТК более характерны опухолевидные образования кишечной стенки. Пораженный отдел кишки деформирован, имеет неровные зубчатые контуры, при этом нормальная картина рельефа слизистой оболочки отсутствует. Складки неравномерно утолщены, прерывисты, местами сглажены или, наоборот, имеют вид полиповидных и подушкообразных возвышений, придающих рельефу ячеистый или пятнистый рисунок. Илеоцекальный клапан неравномерно утолщен или разрушен, илеоцекальный переход обычно зияет. Слепая кишка причудливо деформирована. При ТК отмечаются патологическое укорочение слепой и восходящей кишок, изъеденность стенок и рельефа слизистой оболочки, сужение и изъязвление терминального отдела подвздошной кишки.
По ходу пораженной кишки видны отдельные перетяжки и сужения. Кишка становится ригидной и при тугом заполнении и раздувании газом полностью не расправляется. Вследствие перитонеальных сращений смещаемость кишки ограничена. Длинник кратера туберкулезной язвы располагается обычно перпендикулярно продольной оси кишки, однако эти язвы редко бывают циркулярными.
Картина изменений при туберкулезе имеет много общего с неспецифическим язвенным колитом (НЯК), поэтому рентгенологически их не всегда возможно различить. Однако при ТК отмечаются сегментарные поражения со сменой пораженных и непораженных участков, а при НЯК процесс захватывает большие отрезки кишки и без резкой границы переходит к нормальным структурам.
На ранних стадиях язвенного поражения при ТК слепая и восходящая кишки спастически сокращаются, быстро изгоняя введенную бариевую взвесь (симптом Штирлина), что связано со спастическим дефектом наполнения пораженного туберкулезом илеоцекального отдела кишечника. Этот признак не является безусловно патогномоничным: невыявляемость симптома Штирлина не означает отсутствие туберкулеза, в то же время определяемость симптома в большинстве случаев соответствует наличию туберкулезного процесса.
Этот признак не является безусловно патогномоничным: невыявляемость симптома Штирлина не означает отсутствие туберкулеза, в то же время определяемость симптома в большинстве случаев соответствует наличию туберкулезного процесса.
Гипертрофическую форму ТК, сопровождающуюся утолщением стенки кишки, очень трудно отличить от терминального илеита (болезни Крона). Однако при туберкулезе толстая кишка вовлекается в процесс значительно больше, чем терминальный отдел подвздошной кишки. Кроме того, складки слизистой оболочки грубее и язвы более крупные, чем при терминальном илеите. В отличие от болезни Крона, стеноз илеоцекального перехода при ТК, как правило, не наблюдается. При ТК рентгенологическое исследование позволяет обнаружить парадоксальную задержку бария в слепой кишке при освобождении других отделов и выявить псевдополипозные разрастания.
Данные УЗИ, КТ и магнитно-резонансной томографии, как правило, не имеют самостоятельного значения при ТК и могут учитываться в комплексе с результатами классического рентгенологического исследования и эндоскопии.
УЗИ позволяет выявить сегментарное поражение кишки, увеличенные регионарные лимфатические узлы и осумкованный асцит.
Эндоскопическая картина при ТК разнообразна, хотя изменения не являются специфичными. Могут наблюдаться язвы овальной или округлой формы, псевдополипы, сужение просвета, ригидность стенок кишки. Для распознавания ТК и проведения дифференциальной диагностики (с болезнью Крона, НЯК, опухолями кишечника, амебной дизентерией, аппендицитом) очень важны результаты гистологического исследования: при ТК наряду с саркоидоподобными гранулемами появляются очаги казеозного некроза. В ряде случаев в биопсийном материале обнаруживается картина неспецифического воспаления, а микобактерии и эпителиоидные гранулемы с клетками Пирогова-Лангханса, составляющие основу гистологических изменений при туберкулезе, обнаружить не удается. Это может быть обусловлено недостаточной глубиной биопсии или преимущественно подслизистой локализацией патологического процесса. В таких случаях диагноз ставят на основании совокупности клинических, лабораторных и инструментальных данных. При вероятном диагнозе ТК показано проведение пробной противотуберкулезной терапии (ex juvantibus), диагностической лапароскопии или лапаротомии.
При вероятном диагнозе ТК показано проведение пробной противотуберкулезной терапии (ex juvantibus), диагностической лапароскопии или лапаротомии.
Туберкулезное поражение кишечника считается установленным при выявлении в ткани или биологических жидкостях микобактерий туберкулеза. Хотя современные методы культивирования микобактерий туберкулеза позволяют провести специфическую идентификацию выделенных микроорганизмов, однако этот процесс достаточно длительный. Время размножения микобактерий составляет 20-24 ч, а первичное выделение возбудителя из клинического материала требует от 4 до 8 нед.
Вторичный ТК характеризуется наличием первичного очага туберкулезного поражения легких или других органов. При обнаружении туберкулеза легких постановка диагноза ТК существенно облегчается. У таких пациентов туберкулиновые пробы, как правило, положительные.
Основные особенности клинического течения туберкулеза кишечной локализации:
• склонность к экссудативным процессам;
• вовлечение в процесс нескольких органов брюшной полости;
• сочетание с другими локализациями туберкулезного поражения;
• сочетание с неспецифическими заболеваниями (хроническими воспалительными заболеваниями органов брюшной полости, мочевыводящих путей и др. ).
).
Этиологическая диагностика абдоминального туберкулеза является одним из труднейших разделов фтизиатрии. На материалах аутопсий неспециализированных стационаров показано, что даже в странах с высоким уровнем развития медицины более половины случаев туберкулеза этой локализации при жизни не распознаются.
Несвоевременная диагностика абдоминального туберкулеза, в том числе ТК, может быть обусловлена как субъективными, так и объективными факторами, в частности:
• недостаточной фтизиатрической настороженностью врачей общей лечебной сети;
• особенностями патоморфоза туберкулеза органов брюшной полости – увеличением числа больных с острым началом абдоминального туберкулеза;
• отсутствием микобактерий в кале, асцитической жидкости, в биоптате при исследованиях бактериоскопическим и бактериологическим методами;
• неадекватной трактовкой полученных данных при эндоскопическом и гистологическом исследованиях, отсутствием исследований в динамике;
• наличием фоновых абдоминальных заболеваний;
• недостаточным учетом факторов риска возникновения абдоминального туберкулеза (употребление инфицированного M. bovis молока, контакт с больным активным туберкулезом).
bovis молока, контакт с больным активным туберкулезом).
Лечение и профилактика
Лечение больных ТК должно проводиться туберкулостатическими средствами в специализированных противотуберкулезных диспансерах. При развитии осложнений – кишечной непроходимости, кровотечений, перфорации кишки с развитием перитонита – проводится срочное оперативное вмешательство.
Прогноз при абдоминальном туберкулезе довольно серьезный, но при поражении толстой кишки возможна обширная резекция.
Профилактическое лечение должны получать лица, находящиеся в бытовых контактах с больными активным туберкулезом, а также положительно реагирующие на туберкулин. Это относится и к лицам, регулярно получающим иммуносупрессивные, кортикостероидные препараты, а также пациентам, страдающим иммунодефицитами различного происхождения и контактирующим с больным активным туберкулезом. Предупреждает заболевание туберкулезом вакцинация бациллой Кальметта-Герена (BCG, БЦЖ), эффективность которой отмечена более чем в 80% случаев. В районах с высокой распространенностью туберкулеза вакцинацию необходимо проводить каждому человеку моложе 20 лет без предварительной постановки туберкулиновых проб.
В районах с высокой распространенностью туберкулеза вакцинацию необходимо проводить каждому человеку моложе 20 лет без предварительной постановки туберкулиновых проб.
В заключение следует отметить, что для своевременной диагностики абдоминального туберкулеза необходимо конструктивное взаимодействие врачей лечебного профиля, эндоскопистов, рентгенологов, морфологов и микробиологов.
Список литературы находится в редакции.
- Номер:
- № 17 сентябрь — Общетерапевтический номер
16.03.2023 Пульмонологія та оториноларингологіяРесперо Миртол у разі гострого вірусного риносинуситу: рандомізоване плацебо-контрольоване клінічне дослідження
Гострий вірусний риносинусит (ГВРС) клінічно проявляється запаленням слизової оболонки носа та приносових пазух. Ключовими симптомами ГВРС є ринорея (виділення з носа), постназальне затікання, закладеність носа, біль у ділянці обличчя, ускладнене носове дихання та розлади нюху [1]. ГВРС є одним із найпоширеніших розладів, які трапляються в закладах первинної медичної допомоги. Річна поширеність цього стану становить 6-15% [1], а щорічна захворюваність – від 2 до 5 епізодів на людину [2]. Незважаючи на свій самообмежувальний характер, ГВРС має високу соціально-економічну значущість із погляду втрати продуктивності, негативного впливу на якість життя та витрат для систем охорони здоров’я. Отже, сучасні варіанти лікування спрямовані на зменшення тяжкості захворювання. Зокрема, рекомендується симптоматичне лікування деконгестантами, аналгетиками, промиванням носа фізіологічним розчином і лікарськими засобами рослинного походження, які є переважною початковою стратегією лікування для дорослих із ГВРС….
Ключовими симптомами ГВРС є ринорея (виділення з носа), постназальне затікання, закладеність носа, біль у ділянці обличчя, ускладнене носове дихання та розлади нюху [1]. ГВРС є одним із найпоширеніших розладів, які трапляються в закладах первинної медичної допомоги. Річна поширеність цього стану становить 6-15% [1], а щорічна захворюваність – від 2 до 5 епізодів на людину [2]. Незважаючи на свій самообмежувальний характер, ГВРС має високу соціально-економічну значущість із погляду втрати продуктивності, негативного впливу на якість життя та витрат для систем охорони здоров’я. Отже, сучасні варіанти лікування спрямовані на зменшення тяжкості захворювання. Зокрема, рекомендується симптоматичне лікування деконгестантами, аналгетиками, промиванням носа фізіологічним розчином і лікарськими засобами рослинного походження, які є переважною початковою стратегією лікування для дорослих із ГВРС….
16..jpg) 03.2023
ГастроентерологіяЗастосування ведолізумабу для лікування пацієнтів із хворобою Крона: молекулярні основи та практичні аспекти
03.2023
ГастроентерологіяЗастосування ведолізумабу для лікування пацієнтів із хворобою Крона: молекулярні основи та практичні аспекти
Стівен Б. Ханауер, професор медицини Кліффорд Джозеф Барборка, медичний директор Північно-західної медичної школи Фейнберга, співробітник Центру здоров’я органів травлення Чикаго, Іллінойс (США) дав інтерв’ю журналу Gastroenterology & Hepatology. Пропонуємо до вашої уваги його переклад….
16.03.2023 ГастроентерологіяДіагностика та лікування зовнішньосекреторної недостатності підшлункової залози при хронічному панкреатиті: як є і як має бути?
Хронічний панкреатит (ХП) характеризується тривалим запаленням тканини підшлункової залози зі значним негативним впливом на якість життя. Оцінити справжні показники поширеності ХП складно, оскільки не всі пацієнти отримують спеціалізовану стаціонарну допомогу. ХП часто ускладнюється екзокринною недостатністю підшлункової залози (ЕНПЗ), яка за відсутності належного лікування може спричинити порушення травлення та гіпотрофію. Клінічні прояви ЕНПЗ суттєво відрізняються. Симптоми EНПЗ можуть включати стеаторею, діарею, втрату маси тіла, біль у животі та його здуття. Деякі пацієнти залишаються безсимптомними, однак навіть у них часто розвивається дефіцит жиророзчинних вітамінів і мікроелементів через порушення травлення; це т. зв. субклінічна ЕНПЗ. …
Оцінити справжні показники поширеності ХП складно, оскільки не всі пацієнти отримують спеціалізовану стаціонарну допомогу. ХП часто ускладнюється екзокринною недостатністю підшлункової залози (ЕНПЗ), яка за відсутності належного лікування може спричинити порушення травлення та гіпотрофію. Клінічні прояви ЕНПЗ суттєво відрізняються. Симптоми EНПЗ можуть включати стеаторею, діарею, втрату маси тіла, біль у животі та його здуття. Деякі пацієнти залишаються безсимптомними, однак навіть у них часто розвивається дефіцит жиророзчинних вітамінів і мікроелементів через порушення травлення; це т. зв. субклінічна ЕНПЗ. …
15.03.2023 Інфекційні захворюванняВдосконалення патогенетичної терапії у пацієнтів із COVID-19- асоційованою негоспітальною пневмонією: ефекти ацетилцистеїну
Три роки пандемії COVID-19 глибоко збурили науково-дослідну активність у багатьох галузях науки: біології, вірусології, епідеміології, клінічній та реабілітаційній медицині тощо. І це стосується не тільки вивчення молекулярно-біологічних особливостей коронавірусу SARS-CoV-2, епідеміологічних та клінічних характеристик інфекційного процесу, наближених і віддалених наслідків захворювання, а й розробки методів і засобів фармакотерапії пацієнтів. Окрім розробки препаратів етіотропної дії, окремим напрямом наукового пошуку шляхів удосконалення фармакотерапії з урахуванням складності та етапності патогенезу COVID-19 став перегляд показань до застосування деяких добре відомих лікарських засобів або певне їхнє «перепрофілювання». До таких препаратів належить і ацетилцистеїн, який, поза всякими сумнівами, є одним із формотворчих засобів сучасної респіраторної медицини….
І це стосується не тільки вивчення молекулярно-біологічних особливостей коронавірусу SARS-CoV-2, епідеміологічних та клінічних характеристик інфекційного процесу, наближених і віддалених наслідків захворювання, а й розробки методів і засобів фармакотерапії пацієнтів. Окрім розробки препаратів етіотропної дії, окремим напрямом наукового пошуку шляхів удосконалення фармакотерапії з урахуванням складності та етапності патогенезу COVID-19 став перегляд показань до застосування деяких добре відомих лікарських засобів або певне їхнє «перепрофілювання». До таких препаратів належить і ацетилцистеїн, який, поза всякими сумнівами, є одним із формотворчих засобів сучасної респіраторної медицини….
Абдоминальный туберкулез желудочно-кишечного тракта: пересмотренный
1. Rosado E, Penha D, Paixao P, Costa AMD, Amadora PT. Туберкулез брюшной полости — Результаты визуализации. Образовательная выставка; ЭКР. 2013: С–0549. [Google Scholar]
2. Всемирная организация здравоохранения. Глобальный отчет по туберкулезу, 2013 г. Женева: ВОЗ. 23 октября; 2013 г. Доступно по адресу: http://apps.who.int/iris/bitstream/10665/91355/1/9789241564656_eng.pdf. [Google Scholar]
Всемирная организация здравоохранения. Глобальный отчет по туберкулезу, 2013 г. Женева: ВОЗ. 23 октября; 2013 г. Доступно по адресу: http://apps.who.int/iris/bitstream/10665/91355/1/9789241564656_eng.pdf. [Google Scholar]
3. Pop M, Pop C, Homorodean D, Itu C, Man M, Goron M, Gherasim R, Coroiu G. Абдоминальный милиарный туберкулез у больного СПИДом: клинический случай. Ром Джей Гастроэнтерол. 2003; 12: 231–234. [PubMed] [Академия Google]
4. Албалак Р., О’Брайен Р.Дж., Каммерер Дж.С., О’Брайен С.М., Маркс С.М., Кастро К.Г., Мур М. Тенденции коморбидности туберкулеза/вируса иммунодефицита человека, США, 1993-2004 гг. Arch Intern Med. 2007; 167: 2443–2452. [Бесплатная статья PMC] [PubMed] [Google Scholar]
5. Burzynski J, Schluger NW. Эпидемиология туберкулеза в США. Semin Respir Crit Care Med. 2008; 29: 492–498. [PubMed] [Google Scholar]
6. Мукевар С., Мукевар С., Рави Р., Прасад А., С. Дуа К. Туберкулез толстой кишки: эндоскопические особенности и проспективное эндоскопическое наблюдение после противотуберкулезного лечения. Клин Трансл Гастроэнтерол. 2012;3:e24. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Клин Трансл Гастроэнтерол. 2012;3:e24. [Бесплатная статья PMC] [PubMed] [Google Scholar]
7. Хорват К.Д., Уилан Р.Л. Туберкулез кишечника: возвращение старого заболевания. Am J Гастроэнтерол. 1998; 93: 692–696. [PubMed] [Google Scholar]
8. Ахан О., Прингот Дж. Визуализация абдоминального туберкулеза. Евро Радиол. 2002; 12: 312–323. [PubMed] [Google Scholar]
9. Маршалл Дж. Б. Туберкулез желудочно-кишечного тракта и брюшины. Am J Гастроэнтерол. 1993; 88: 989–999. [PubMed] [Google Scholar]
10. McGuinness FE, Hamilton D, Al Nabulsi J. Туберкулез желудочно-кишечного тракта и брюшины. В: McGuinness FE, редактор. Клиническая картина внелегочного туберкулеза. Берлин: Спрингер; 2000. С. 107–138. [Академия Google]
11. Хоупвелл, компьютер. Клиническая картина туберкулеза. Радиол Клин Норт Ам. 1995; 33: 641–653. [PubMed] [Google Scholar]
12. Sharma MP, Bhatia V. Туберкулез брюшной полости. Индийская J Med Res. 2004; 120:305–315. [PubMed] [Google Scholar]
13. Уилкинс Э.Г. Туберкулезный перитонит: диагностическое значение соотношения асцит/глюкоза крови. бугорок. 1984; 65: 47–52. [PubMed] [Google Scholar]
Уилкинс Э.Г. Туберкулезный перитонит: диагностическое значение соотношения асцит/глюкоза крови. бугорок. 1984; 65: 47–52. [PubMed] [Google Scholar]
14. Бхаргава Д.К., Гупта М., Ниджхаван С., Дасарати С., Кушваха А.К. Аденозиндезаминаза (АДА) при туберкулезе брюшины: диагностическое значение в асцитической жидкости и сыворотке. бугорок. 1990;71:121–126. [PubMed] [Google Scholar]
15. Sathar MA, Simjee AE, Coovadia YM, Soni PN, Moola SA, Insam B, Makumbi F. Концентрация гамма-интерферона в асцитической жидкости и активность аденозиндезаминазы при туберкулезном перитоните. Кишка. 1995; 36: 419–421. [Бесплатная статья PMC] [PubMed] [Google Scholar]
16. Мимидис К., Ритис К., Карталис Г. Туберкулез брюшины. Энн Гастроэнтерол. 2005; 18: 325–329. [Google Scholar]
17. Мишра П.К., Бхаргава А., Пунде Р.П., Патхак Н., Десикан П., Джайн А., Варшни С., Маудар К.К. Диагностика туберкулеза желудочно-кишечного тракта: использование цитоморфологических, микробиологических, иммунологических и молекулярных методов — исследование из Центральной Индии. Индиан Дж. Клин Биохим. 2010;25:158–163. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Индиан Дж. Клин Биохим. 2010;25:158–163. [Бесплатная статья PMC] [PubMed] [Google Scholar]
18. Шарма К., Синха С.К., Шарма А., Нада Р., Прасад К.К., Гоял К., Рана С.С., Бхасин Д.К., Шарма М. Мультиплексная ПЦР для экспресс-диагностики желудочно-кишечного туберкулеза. J Glob Infect Dis. 2013; 5:49–53. [Бесплатная статья PMC] [PubMed] [Google Scholar]
19. Тирумани С.Х., Оджили В., Гунабушанам Г., Шанбхоуг А.К., Нагар А., Фасих Н., Чинтапалли К.Н. Визуализация туберкулеза органов брюшной полости: за пределами кишечника. J Clin Imaging Sci. 2013;3:17. [Бесплатная статья PMC] [PubMed] [Google Scholar]
20. Падма В., Ананд Н.Н., Раджендран С.М., Гурукал С. Первичный туберкулез желудка. J Indian Med Assoc. 2012; 110:187–188. [PubMed] [Google Scholar]
21. Welzel TM, Kawan T, Bohle W, Richter GM, Bosse A, Zoller WG. Необычная причина дисфагии: туберкулез пищевода. J Желудочно-кишечный тракт печени Dis. 2010;19:321–324. [PubMed] [Google Scholar]
22. Ледер Р. А., Low VH. Туберкулез брюшной полости. Радиол Клин Норт Ам. 1995; 33: 691–705. [PubMed] [Google Scholar]
А., Low VH. Туберкулез брюшной полости. Радиол Клин Норт Ам. 1995; 33: 691–705. [PubMed] [Google Scholar]
23. Vanhoenacker FM, De Backer AI, Op de BB, Maes M, Van Altena R, Van Beckevoort D, Kersemans P, De Schepper AM. Визуализация желудочно-кишечного и абдоминального туберкулеза. Евро Радиол. 2004;14 Дополнение 3:E103–E115. [PubMed] [Академия Google]
24. Каман Л., Кундел Б., Синха С.К., Сингх Р. Истинный наддиафрагмальный дивертикул пищевода, вторичный по отношению к туберкулезному адениту. Индийский J Гастроэнтерол. 2003; 22: 65–66. [PubMed] [Google Scholar]
25. Четри К., Прасад К.К., Джайн М., Чоудхури Г. Туберкулез желудка с незаживающей язвой: клинический случай. Троп Гастроэнтерол. 2000; 21: 180–181. [PubMed] [Google Scholar]
26. Паустин Ф.Ф., Маршалл Дж.Б. Туберкулез кишечника. В: Berk JE, Haubrich WS, Kaiser MH, редакторы. Бокус Гастроэнтерология. 4-е изд. Филадельфия: В. Б. Сондерс; 1985. стр. 2018–2036. [Google Scholar]
27. Reader MM, Philip ESP. Инфекции и инвазии. В: Маргулис Р.А., Бурбене Дж.Х., редакторы. Рентгенология пищеварительного тракта. Сент-Луис: CV Мосби; 1989. стр. 1478–1479. [Google Scholar]
Инфекции и инвазии. В: Маргулис Р.А., Бурбене Дж.Х., редакторы. Рентгенология пищеварительного тракта. Сент-Луис: CV Мосби; 1989. стр. 1478–1479. [Google Scholar]
28. Бхатти А., Хуссейн М., Кумар Д., Само К.А. Туберкулез двенадцатиперстной кишки. J Coll Physicians Surg Pak. 2012;22:111–112. [PubMed] [Google Scholar]
29. Чавхан Г.Э., Рамакантан Р. Туберкулез двенадцатиперстной кишки: рентгенологические особенности исследований с барием и их клиническая корреляция в 28 случаях. J Постград Мед. 2003;49: 214–217. [PubMed] [Google Scholar]
30. Шарма Р. Туберкулез брюшной полости. Imaging Science Today 2009: 146. Доступно по адресу: http://www.imagingsciencetoday.com/node/146.
31. Alvares JF, Devarbhavi H, Mahija P, Rao S, Kottoor R. Клинический, колоноскопический и гистологический профиль туберкулеза толстой кишки в третичной больнице. Эндоскопия. 2005; 37: 351–356. [PubMed] [Google Scholar]
32. Das HS, Rathi P, Sawant P, Chodankar CM, Vyas K, Patrawala V, Dhadphale S. Туберкулез толстой кишки: колоноскопический вид и клинико-патологический анализ. J Assoc врачей Индии. 2000;48:708–710. [PubMed] [Академия Google]
Туберкулез толстой кишки: колоноскопический вид и клинико-патологический анализ. J Assoc врачей Индии. 2000;48:708–710. [PubMed] [Академия Google]
33. Balasubramanian R, Nagarajan M, Balambal R, Tripathy SP, Sundararaman R, Venkatesan P, Paramasivam CN, Rajasambandam P, Rangabashyam N, Prabhakar R. Рандомизированное контролируемое клиническое исследование короткого курса химиотерапии при абдоминальном туберкулезе: пятилетний отчет. Int J Tuberc Lung Dis. 1997; 1:44–51. [PubMed] [Google Scholar]
34. Harisinghani MG, McLoud TC, Shepard JA, Ko JP, Shroff MM, Mueller PR. Туберкулез с ног до головы. Рентгенография. 2000;20:449–470; викторина 528-529, 532. [PubMed] [Google Scholar]
35. Наги Б., Кочхар Р., Бхасин Д.К., Сингх К. Колоректальный туберкулез. Евро Радиол. 2003; 13:1907–1912. [PubMed] [Google Scholar]
36. Шах С., Томас В., Матан М., Чако А., Чанди Г., Рамакришна Б.С., Ролстон Д.Д. Колоноскопическое исследование 50 больных туберкулезом толстой кишки. Кишка. 1992; 33: 347–351. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Кишка. 1992; 33: 347–351. [Бесплатная статья PMC] [PubMed] [Google Scholar]
37. Lee YJ, Yang SK, Byeon JS, Myung SJ, Chang HS, Hong SS, Kim KJ, Lee GH, Jung HY, Hong WS и др. Анализ данных колоноскопии в дифференциальной диагностике между туберкулезом кишечника и болезнью Крона. Эндоскопия. 2006;38:592–597. [PubMed] [Google Scholar]
38. Узункой А., Харма М., Харма М. Диагностика абдоминального туберкулеза: опыт 11 случаев и обзор литературы. Мир J Гастроэнтерол. 2004; 10:3647–3649. [Бесплатная статья PMC] [PubMed] [Google Scholar]
39. Ананд Б.С., Нанда Р., Сачдев Г.К. Ответ туберкулезной стриктуры на противотуберкулезное лечение. Кишка. 1988; 29: 62–69. [Бесплатная статья PMC] [PubMed] [Google Scholar]
40. Бхасин Д.К., Шарма Б.К., Дхаван С., Сети А., Синха С.К., Сингх К. Эндоскопическая баллонная дилатация стриктуры подвздошной кишки из-за туберкулеза. Эндоскопия. 1998;30:С44. [PubMed] [Google Scholar]
41. Суд Р., Сетху Мадхаван М. Диагностический подход к абдоминальному туберкулезу. В: Агарвал А.К., Джайн Д.Г., редакторы. Клиническая медицина: Практическое пособие для студентов и практикующих врачей. Индия: Jaypee Brothers Medical Publishers (P) Ltd; 2007. с. 249. [Google Scholar]
В: Агарвал А.К., Джайн Д.Г., редакторы. Клиническая медицина: Практическое пособие для студентов и практикующих врачей. Индия: Jaypee Brothers Medical Publishers (P) Ltd; 2007. с. 249. [Google Scholar]
42. Пуджари Б.Д. Модифицированные хирургические вмешательства при туберкулезе кишечника. Бр Дж Сур. 1979; 66: 180–181. [PubMed] [Google Scholar]
Диагноз брюшного туберкулеза Ченнаи | Лечение туберкулеза желудка в Индии
Диагностика туберкулеза брюшной полости Ченнаи | Лечение туберкулеза желудка в Индии- Домашний
- Состояния, пролеченные
- Туберкулез кишечника
Туберкулез может поражать легкие, но также может поражать и кишечник. Это хроническое заболевание стенок кишечника, для которого характерны бугорчатые отложения. Общие проявления болезни в виде одиночных бугорков, изъязвлений и скоплений бугорков. Его симптомы почти аналогичны болезни Крона. Туберкулез кишечника может поражать любой отдел желудочно-кишечного тракта. Наиболее часто поражается илеоцекальная область в правом подреберье. Туберкулез желудочно-кишечного тракта в основном встречается в развивающихся или слаборазвитых странах. Люди с туберкулезом кишечника восприимчивы к ВИЧ-инфекции.
Наиболее часто поражается илеоцекальная область в правом подреберье. Туберкулез желудочно-кишечного тракта в основном встречается в развивающихся или слаборазвитых странах. Люди с туберкулезом кишечника восприимчивы к ВИЧ-инфекции.
Язвенная форма : Это множественные поверхностные язвы, ограниченные эпителиальной поверхностью, и очень активная форма заболевания.
Гипертрофическая форма : Они утолщают стенку кишечника, вызывая рубцевание и фиброз. Он имеет жесткий внешний вид и выглядит как карцинома.
Язвенно-гипертрофическая форма : Это сочетание язвенной и гипертрофической форм.
Туберкулез брюшной полости Причины
Существует два типа состояний, вызывающих туберкулез кишечника; первичный и вторичный. Первичный может быть связан с непосредственным приемом зараженной пищи, а вторичный может быть связан с любой другой туберкулезной инфекцией, попадающей в кровоток. Длительный туберкулез легких может вызвать осложнения со стороны кишечника.
Длительный туберкулез легких может вызвать осложнения со стороны кишечника.
- Гематогенное распространение
- Проглатывание зараженной мокроты
- Распространение через инфицированные и контагиозные лимфатические узлы
- Распространение из инфекционных фаллопиевых труб
Симптомы абдоминального туберкулеза
- Боль в животе
- Диарея
- Альтернативный запор
- Вздутие живота
- Лихорадка
- Потеря веса
- Нарушение всасывания
- Фистула
- Непроходимость кишечника
- Усталость
- Диффузная болезненность живота
- Ночные поты
Диагностика абдоминального туберкулеза
Анализы крови: Помогают выявить повышенный уровень трансаминаз, СОЭ и обнаружить анемию.
Туберкулиновые кожные пробы : Это стандартный метод выявления инфекции микобактериями туберкулеза.
Биопсия :Проводится полимеразная цепная реакция или ПЦР для определения уровней чувствительности и специфичности.
Рентгенограммы :Визуализация брюшной полости, серия верхних отделов желудочно-кишечного тракта, бариевая клизма, компьютерная томография и ультразвуковое исследование брюшной полости.
Колоноскопия и эндоскопия : Делаются с биопсией и отправляются на посев.
Лечение абдоминального туберкулеза
Обычно трудно отличить туберкулез кишечника от болезни Крона. Туберкулез брюшной полости перед началом лечения потребуется подтверждение. Для излечения необходима АТТ ( Противотуберкулезное лечение ) в течение 6–9 месяцев. Иногда требуется хирургическое вмешательство для устранения кишечной непроходимости.
1
Запрос
Спасибо… Мы свяжемся с вами в ближайшее время…
Извините.
 .. Повторите попытку
.. Повторите попытку Select CountryAfghanistanAlbaniaAlgeriaAmerican SamoaAndorraAngolaAnguillaSouth Georgia and the South Sandwich IslandsAntigua and BarbudaArgentinaArmeniaArubaChristmas IslandAustriaAzerbaijanBahamasBahrainBangladeshBarbadosBelarusBelgiumBelizeBeninBermudaBhutanBoliviaBosnia and HerzegovinaBotswanaBrazilBritish Indian Ocean TerritoryBrunei DarussalamBulgariaBurkina FasoBurundiCambodiaCameroonUnited States Minor Outlying IslandsCape VerdeCayman IslandsCentral African RepublicChadChileChinaNorfolk IslandColombiaMayotteCongo, the Democratic Republic of theCook IslandsCosta RicaCote D’IvoireCroatiaCubaCyprusCzech RepublicDenmarkDjiboutiDominicaDominican RepublicEcuadorEgyptEl SalvadorEquatorial GuineaEritreaEstoniaEthiopiaFalkland Islands (Malvinas)Faroe IslandsFijiFinlandFranceFrench ГвианаФранцузская ПолинезияГабонГамбияГрузияГерманияГанаГибралтарГрецияГренландияГренадаГваделупаГуамГватемалаГвинеяГвинея-БисауГайанаГаитиИталияГондурасГонконгВенгрияИсландияИндияИндонезияИран, Исламская Республика ublic ofIraqIrelandIsraelJamaicaJapanJordanKazakhstanKenyaKiribatiKorea, Democratic People’s Republic ofKorea, Republic ofKuwaitKyrgyzstanLao People’s Democratic RepublicLatviaLebanonLesothoLiberiaLibyan Arab JamahiriyaLiechtensteinLithuaniaLuxembourgMacaoMacedonia, the Former Yugoslav Republic ofMadagascarMalawiMalaysiaMaldivesMaliMaltaMarshall IslandsMartiniqueMauritaniaMauritiusMexicoMicronesia, Federated States ofMoldova, Republic ofMonacoMongoliaMontserratWestern SaharaMozambiqueMyanmarNamibiaNauruNepalNetherlandsNetherlands AntillesNew CaledoniaNew ZealandNicaraguaNigerNigeriaNiueNorthern Mariana IslandsSvalbard and Jan MayenOmanPakistanPalauPalestinian Territory, OccupiedPanamaPapua New GuineaParaguayPeruPhilippinesPolandPortugalPuerto RicoQatarReunionRomaniaRussian FederationRwandaSaint HelenaSaint Kitts and NevisSaint LuciaSaint Пьер и МикелонСент-Винсент и ГренадиныСамоаСан-МариноСан-Томе и ПринсипиСаудовская АравияСенегалСербия и ЧерногорияСейшельские островаСьерра-Леоне ingaporeSlovakiaSloveniaSolomon IslandsSomaliaSouth AfricaSpainSri LankaSudanSurinameSwazilandSwedenSwitzerlandSyrian Arab RepublicTaiwan, Province of ChinaTajikistanTanzania, United Republic ofThailandTimor-LesteTogoTokelauTongaTrinidad and TobagoTunisiaTurkeyTurkmenistanTurks and Caicos IslandsTuvaluUgandaUkraineUnited Arab EmiratesUnited KingdomUruguayUzbekistanVanuatuVenezuelaViet NamVirgin Islands, BritishVirgin Islands, U.
