Лечение и профилактика острого синусита
В большинстве случаев острый синусит не требует лечения, так как он вызван вирусной инфекцией (насморк). Как правило, для скорейшего выздоровления и сглаживания симптомов достаточно самолечения.
Лечение для ослабления симптомов
Врач может порекомендовать лечение, ослабляющее симптомы синусита. Например, такие препараты, как:
- Солевой спрей для носа, который нужно впрыскивать в нос несколько раз в день, чтобы промыть носовые ходы.
- Кортикостероиды для носа. Спреи для носа с кортикостероидами могут предотвратить или ослабить воспаление. Примеры препаратов: флутиказон (Флоназа), мометазон (Назонекс), будезонид (Ринокорт аква), триамсинолон (Назакорт AQ), беклометазон (Беконазе AQ).
- Противоотечные средства. Эти препараты имеются в свободной продаже и отпускаются без рецепта и включают капли, таблетки и спреи для носа. Эти препараты применяются несколько дней, иначе они могут усилить заложенность носа.

- Обезболивающие, опускаемые без рецепта, включают аспирин, ацетаминофен (Тайленол и др.) и ибупрофен (Эдвил, Мотрин и др.). Не следует давать аспирин детям.
Антибиотики
- Обычно для лечения острого синусита не требуются антибиотики.
- Антибиотиками нельзя вылечить острый синусит, вызванный вирусной или грибковой инфекцией.
- Большинство случаев острого бактериального синусита можно вылечить и без приёма антибиотиков.
- Антибиотики как правило применяются для лечения тяжелых, повторяющихся или затяжных случаев бактериальной инфекции.
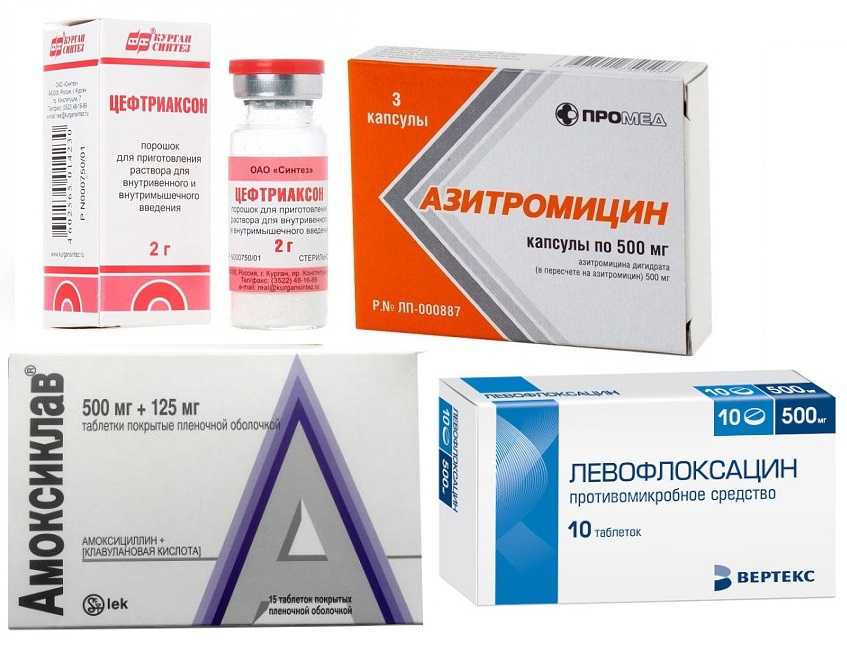
- Антибиотики для лечения острого синусита, вызванного бактериальной инфекцией: амоксициллин, кларитромицин и др. Если назначенный препарат не помогает против инфекции, или синусит повторяется, врач может выписать другой антибиотик.
- Если врач выписал вам антибиотики, нужно пройти полный курс лечения. Это означает, что необходимо принимать их от 10 до 14 дней, даже если состояние уже улучшилось.
 Если рано прекратить приём антибиотиков, симптомы могут вернуться.
Если рано прекратить приём антибиотиков, симптомы могут вернуться.
Противогрибковые препараты
В редких случаях причиной острого синусита является грибковая инфекция. Тогда необходимо применять внутривенные препараты, такие как амфотерицин Б или вориконазол. Доза препарата, а также то, как долго нужно его принимать, зависит от серьёзности инфекции и от того, как быстро ослабляются симптомы болезни.
Иммунотерапия
Если синусит сопровождается аллергией, врач может назначить аллерген-специфическую иммунотерапию, которая снизит реакцию организма на аллергены и поможет улучшить состояние.
Рекомендации для осуществления домашнего лечения
Следующие рекомендации помогут вам ослабить симптомы синусита:
- Соблюдайте постельный или домашний режим. Это поможет вашему организму бороться с инфекцией и скорее выздороветь.
- Пейте много жидкости, например, воды или сока.
 Это сделает слизь более жидкой, что будет способствовать её дренированию. Не употребляйте напитки, содержащие кофеин или алкоголь, поскольку они обезвоживают организм. Помимо этого, алкоголь может ухудшить состояние отёкших носовых пазух и носа.
Это сделает слизь более жидкой, что будет способствовать её дренированию. Не употребляйте напитки, содержащие кофеин или алкоголь, поскольку они обезвоживают организм. Помимо этого, алкоголь может ухудшить состояние отёкших носовых пазух и носа. - Пропаривайте нос. Дышите паром над чашей с горячей водой, накрыв голову полотенцем, держа лицо точно над паром. Или примите горячий душ (если у вас нет температуры), дыша тёплым влажным воздухом. Это поможет облегчить боль и поспособствует прохождению слизи.
- Ставьте теплые компрессы на лицо. Чтобы облегчить боль в области лица, накройте нос, щёки и глаза полотенцем, смоченным в тёплой воде.
- Промывайте носовые ходы. Используйте специально разработанный бутылёк-пульверизатор (например, Sinus Rinse), для промывания носовых ходов.
- Спите, держа голову в приподнятом положении. Это поспособствует улучшению прохождения из носовых пазух и уменьшит заложенность носа.
Профилактика острого синусита
Чтобы уменьшить риск заболевания острым синуситом:
- Избегайте инфекций верхних дыхательных путей.

- Отслеживайте свою аллергию. Отслеживайте симптомы аллергии, посещая врача.
- Избегайте накуренных помещений и мест с загрязнённым воздухом. Табачный дым и другие загрязнители могут вызвать раздражение и воспаление в носовых ходах и легких.
- Используйте увлажнители воздуха. Если воздух у вас дома сухой, например, у вас воздушное отопление, то использование увлажнителей поможет предотвратить появление синусита. Содержите прибор в чистоте и следите за тем, чтобы на нём не образовывалась плесень.
Более подробную информацию о лечении и профилактике острого синусита вы можете получить у отоларингологов клиники «Здоровье 365» г. Екатеринбурга.
Оториноларингология (ЛОР)
Отоларинголог
ЛОР для детей
ЛОР пациентам старше 70
Прием с эндоскопией
Диагностика
Амбулаторное лечение
Операции в стационаре
Диагностика и лечение острого синусита (гайморита, фронтита, этмоидита, сфеноидита) в Екатеринбурге у детей и взрослых:
- ул.
 Кузнечная, 83
Кузнечная, 83 - ул. Бажова, 68
- ул. Бажова, 137
- ул. Союзная, 2
- ул. Степана Разина, 122
- ул. Крестинского, 2
Клиника «Здоровье 365» — сеть многопрофильных клиник экспертного класса
Запись на прием к врачу:
+7 (343) 270-17-17
Коммерческие и административные вопросы:
+7 (343) 270-17-20
Электронная почта:
[email protected]
Рациональный выбор антибиотика для лечения инфекций верхних дыхательных путей и ЛОР-органов
05.11.2016
Статья в формате PDF.
Бактериальное воспаление верхних дыхательных путей (ВДП) и ЛОР-органов занимает одно из лидирующих мест среди проблем, с которыми приходится сталкиваться практикующим семейным врачам, педиатрам, отоларингологам. В то же время широкий выбор антибактериальных препаратов (АПБ), имеющийся в распоряжении современного врача, может стать камнем преткновения при выборе антибиотика для эффективной терапии.
Существующий уровень развития медицины позволяет практикующим врачам получить огромное количество информации о патогенезе того или иного заболевания, вероятных возбудителях в зависимости от локализации воспаления и региона проживания пациента, об уровнях резистентности тех или иных антибиотиков, о возможных осложнениях антибиотикотерапии (АБТ) и т. д. Стремление современной медицины к тотальному использованию принципа доказательности отчасти облегчает задачу врача, в какой-то мере снимая с него ответственность за выбор, однако и пациенты, и клинические ситуации и двести лет назад, и сегодня остаются разными, так что практический опыт специалиста по-прежнему поистине бесценен.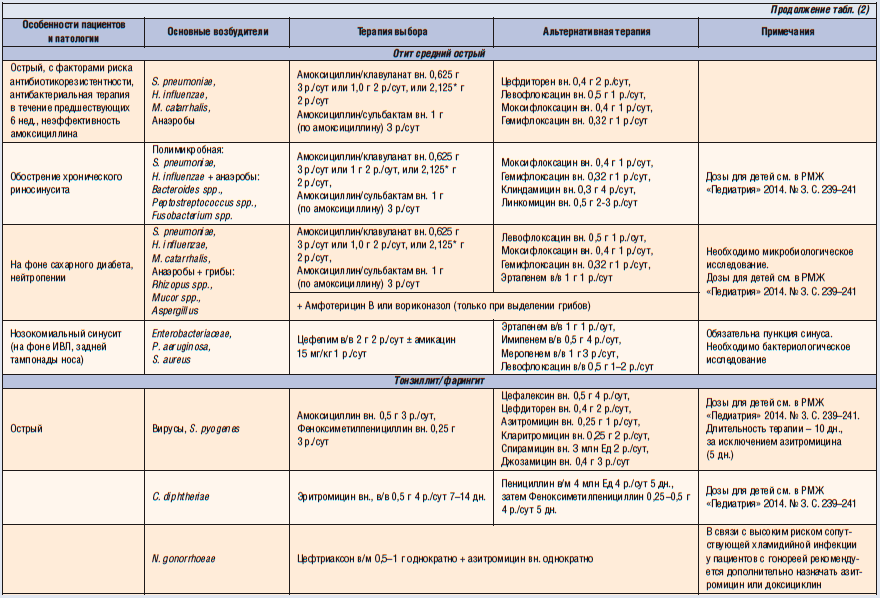
Однако успешное решение клинической задачи – не единственная проблема современного врача. К сожалению, все чаще мировому медицинскому сообществу приходится сталкиваться с таким глобальным понятием, как антибиотикорезистентность. «Антибиотики увеличили продолжительность жизни на планете и облегчили терапию львиной доли заболеваний, но сейчас нависла реальная угроза утраты всех этих преимуществ. И если мы не начнем действовать сейчас, не активизируем усилия по предотвращению дальнейшего развития антибиотикорезистентности, то последствия будут крайне разрушительными», – сказал в своем докладе Keiji Fukuda, представитель Всемирной организации здравоохранения (ВОЗ) (2014). Разумеется, наиболее остро вопрос антибиотикорезистентности стоит пока в лечении тяжелых госпитальных и жизнеугрожающих инфекций (сепсис, реанимационные инфекции, пневмонии и т.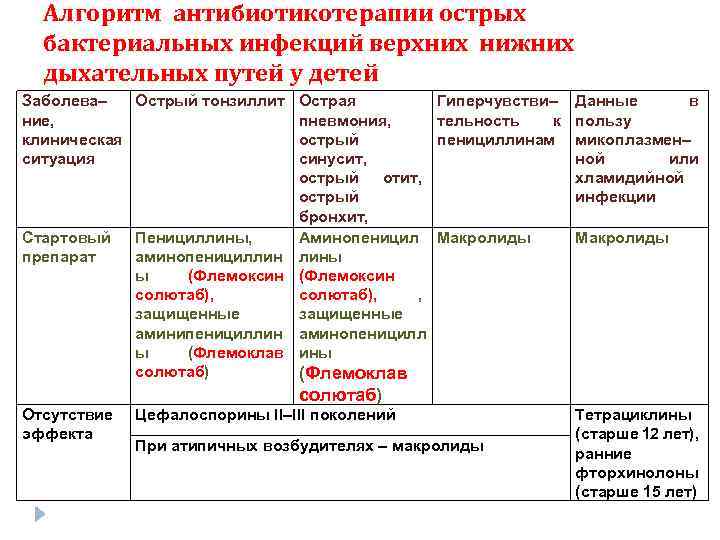
В упомянутом выше докладе ВОЗ говорилось также следующее: «Медицинским работникам и фармацевтам настоятельно рекомендуется расширить инфекционный контроль, назначать антибиотики по строгим показаниям, только когда это назначение продиктовано реальной необходимостью, желательно – с верификацией возбудителя до начала антибиотикотерапии». Инфекции ВДП и ЛОР-органов, особенно острые, практически в 100% случаев требуют эмпирического подбора антибиотика. Остается вопрос – что же такое «реальная необходимость АБТ»? Общеизвестно, что высокий процент бактериальных инфекций ВДП возникает вследствие или на фоне острой респираторной вирусной инфекции (ОРВИ) за счет суперинфекции эндо- или экзогенного происхождения. Ежегодно в Украине регистрируется 4-4,8 млн случаев ОРВИ и гриппа (Крамарев С. А., 2014). При этом не существует четкой статистики того, какой же процент случаев ОРВИ оканчивается тем или иным осложнением бактериального генеза. Тем не менее цифры говорят о том, что 70-90% случаев острых респираторных заболеваний (ОРЗ) имеют вирусную природу (Зайцев А. А., 2009; Кочетков П. А., Мейтель И. Ю., 2016; Абатуров А. Е., 2014). В каких именно случаях из этих 90% пациенты получали антибиотики – можно только предполагать.
Тем не менее цифры говорят о том, что 70-90% случаев острых респираторных заболеваний (ОРЗ) имеют вирусную природу (Зайцев А. А., 2009; Кочетков П. А., Мейтель И. Ю., 2016; Абатуров А. Е., 2014). В каких именно случаях из этих 90% пациенты получали антибиотики – можно только предполагать.
Cледует отметить, что ошибки в АБТ инфекций ВДП имеют наибольший удельный вес в структуре всех лечебно-тактических ошибок, совершаемых в терапевтической практике, и оказывают существенное влияние на исход заболевания (Дворецкий Л. И., Яковлев С. В., 2003). Известный патологоанатом И. В. Давыдовский писал: «Врачебные ошибки – род добросовестных заблуждений врача в его суждениях и действиях при исполнении им тех или иных специальных врачебных обязанностей». Увы, несмотря на «добросовестность», врачебная ошибка, к сожалению, остается ошибкой. Поэтому, назначая АБТ, врачу необходимо решать как тактические, так и стратегические задачи. К первым относится рациональный выбор АБП, обладающего наибольшим терапевтическим и наименьшим токсическим воздействием. Стратегическая задача АБТ в амбулаторной практике может быть сформулирована как уменьшение селекции и распространения резистентных штаммов микроорганизмов в популяции (Дворецкий Л. И., Яковлев С. В., 2003). В соответствии с этим можно выделить основные ошибки при назначении АБТ (табл.).
Стратегическая задача АБТ в амбулаторной практике может быть сформулирована как уменьшение селекции и распространения резистентных штаммов микроорганизмов в популяции (Дворецкий Л. И., Яковлев С. В., 2003). В соответствии с этим можно выделить основные ошибки при назначении АБТ (табл.).
Хотелось бы отметить, что положительное влияние антибиотиков на течение вирусной респираторной инфекции – не более чем миф, а эффективность профилактики развития бактериальных осложнений ОРВИ не доказана ни в одном из клинических исследований. Исходя из этого особенно важно отдельно выделить современные принципы применения антибиотиков (Баранов А. А., Богомильский М. Р. и др., 2015):
- Назначать антибиотики следует только при высоковероятной или доказанной бактериальной природе заболевания, требующей обязательного проведения этиотропной терапии, так как в противном случае велика вероятность развития осложнений и неблагоприятных исходов.
- Выбирать антибиотики по возможности с учетом региональных данных о наиболее распространенных (вероятных) возбудителях и их резистентности.
- При выборе антибиотика учитывать АБТ, которую пациент получал в предшествующие 2-3 мес, так как повышен риск носительства резистентной микрофлоры (S. pneumoniae, H. influenzae и др.).
- В амбулаторных условиях использовать пероральный путь приема антибиотиков.
- Не применять в амбулаторной практике потенциально токсичные препараты (аминогликозиды, хлорамфеникол, сульфаниламиды).
- При выборе антибиотиков учитывать возрастные ограничения (например, тетрациклины можно назначать только с 8 лет).
- При необходимости своевременно проводить коррекцию стартовой терапии (при отсутствии клинических признаков улучшения в течение 48-72 ч от начала терапии; в более ранние сроки при нарастании тяжести заболевания; при развитии тяжелых нежелательных реакций; при уточнении возбудителя инфекции и его чувствительности к антибиотикам по результатам микробиологического исследования).
- Отменять антибиотики при появлении данных о том, что инфекция не является бактериальной, не ожидая завершения первоначально намеченного курса терапии.

- При проведении коротких курсов АБТ не назначать антибиотики вместе с антигистаминными или противогрибковыми препаратами, иммуномодуляторами из-за отсутствия доказательств преимуществ их совместного назначения.
- По возможности не использовать жаропонижающие средства вместе с антибиотиками, так как это может скрыть отсутствие эффекта и задержать смену препарата.
При этом абсолютными показаниями к назначению антибиотиков при инфекциях ВДП и ЛОР-органов являются: острый бактериальный риносинусит, обострение хронического синусита, острый стрептококковый тонзиллит, острый средний отит (ОСО) у детей до 6 мес, а также гнойный ОСО, паратонзиллит, эпиглотит.
Кроме того, назначая АБТ при ОРЗ, важно не забывать, что бактериальные осложнения ОРВИ развиваются, как правило, после 5-7 дней заболевания и изменяют его классическое течение. В действующем отечественном унифицированном клиническом протоколе по ведению пациентов с риносинуситами четко обозначено, что слизисто-гнойное отделяемое из носа является наиболее частым симптомом, сопровождающим ОРВИ, и не может быть показанием для назначения антибиотика.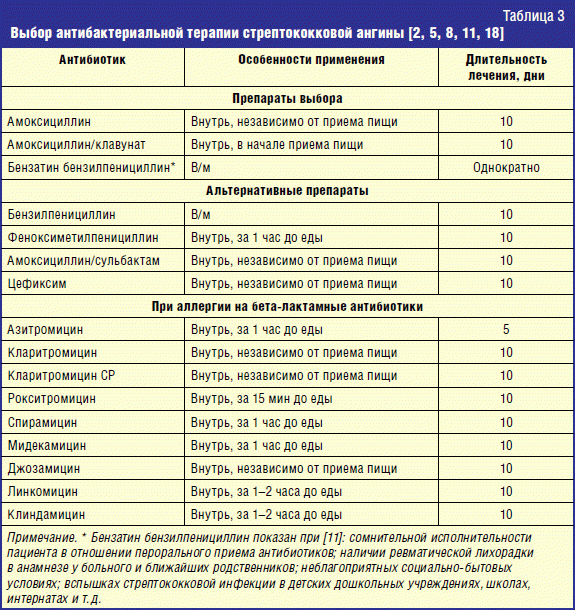 АБТ при риносинусите может быть оправданным выбором только при высокой вероятности наличия бактериальной суперинфекции, о чем говорит сохранение симптомов в течение 10-14 дней в сочетании с лихорадкой, отеком лица или болью в проекции придаточных пазух носа.
АБТ при риносинусите может быть оправданным выбором только при высокой вероятности наличия бактериальной суперинфекции, о чем говорит сохранение симптомов в течение 10-14 дней в сочетании с лихорадкой, отеком лица или болью в проекции придаточных пазух носа.
Определив показания к назначению антибиотика, врач должен затем решить не менее важную задачу – выбрать оптимальный препарат. Рассмотрим наиболее распространенные локализации инфекций ВДП и ЛОР-органов и возможности использования тех или иных антибиотиков.
Острый тонзиллофарингит (ОТФ) – инфекционное воспаление слизистой оболочки ротоглотки и нёбных миндалин, осложняющееся в ряде случаев развитием гнойных процессов в окружающих тканях (паратонзиллит, паратонзиллярный абсцесс), а при стрептококковой этиологии – острой ревматической лихорадкой, кардитом или гломерулонефритом. Среди бактериальных возбудителей ОТФ наибольшее значение имеет S. pyogenes – бета-гемолитический стрептококк группы А (БГСА) – 15-30% случаев. Реже острый тонзиллит вызывают стрептококки групп С и G, микоплазмы, хламидии, A. haemolyticum, N. gonorrhoeae, C. Diphtheriae, анаэробы (Страчунский Л. С., Белоусов Е.Б, 2007). При выборе антибиотика важно помнить, что БГСА отличаются полной чувствительностью к пенициллинам и цефалоспоринам. Тетрациклины, сульфаниламиды, ко-тримоксазол не обеспечивают эрадикацию БГСА, резистентность к этим препаратам превышает 40% (Баранов А. А., Богомильский М. Р. и др., 2015).
Реже острый тонзиллит вызывают стрептококки групп С и G, микоплазмы, хламидии, A. haemolyticum, N. gonorrhoeae, C. Diphtheriae, анаэробы (Страчунский Л. С., Белоусов Е.Б, 2007). При выборе антибиотика важно помнить, что БГСА отличаются полной чувствительностью к пенициллинам и цефалоспоринам. Тетрациклины, сульфаниламиды, ко-тримоксазол не обеспечивают эрадикацию БГСА, резистентность к этим препаратам превышает 40% (Баранов А. А., Богомильский М. Р. и др., 2015).
Итак, препаратами выбора при ОТФ сегодня признаны пероральные аминопенициллины, в т. ч. защищенные, применяемые курсами не менее 10 дней. Однако в последние годы появился целый ряд сообщений о случаях неэффективности производных пенициллина для эрадикации БГСА со слизистой миндалин и задней стенки глотки, частота которых может достигать 30-40% (Kaplan E. L., Johnson D. R., 2001; Ovetchkine P., Levy C. et al., 2002). Среди наиболее часто упоминаемых причин неудачной эрадикации БГСА пенициллинами отмечают: низкий комплайенс к 10-дневным курсам лечения, реинфекцию стрептококками от инфицированных членов семьи, разрушение пенициллина ко-патогенами ротовой полости, недостаточное проникновение антибиотика в ткань миндалин, использование контаминированных зубных щеток, протезов, явления толерантности стрептококков к пенициллину (Pichichero M. E., Casey J. R., 2007). Кроме того, как указывалось выше, БГСА при ОТФ – далеко не единственный возбудитель. Все большую роль, особенно в случаях рецидивирующих инфекций, приобретают атипичные возбудители. Общеизвестно, что золотым стандартом терапии инфекций, вызванных такими микроорганизмами, является применение макролидов. Макролиды, в том числе азитромицин, отнесены к группе альтернативных антибиотиков для лечения ОТФ. Азитромицин (первый представитель группы полусинтетических 15-членных макролидов – азалидов) применяется в клинической практике с 1991 г. и является одним из наиболее часто назначаемых препаратов во многих странах мира. Резистентность БГСА к макролидам остается достаточно низкой – не более 8% (Козлов Р.С., Сивая О.В. и др., 2005), широкий спектр действия покрывает практически все возможные возбудители ОТФ, в том числе атипичные, а возможность коротких курсов терапии с низкой кратностью суточного приема обеспечивают высокий уровень комплайенса.
E., Casey J. R., 2007). Кроме того, как указывалось выше, БГСА при ОТФ – далеко не единственный возбудитель. Все большую роль, особенно в случаях рецидивирующих инфекций, приобретают атипичные возбудители. Общеизвестно, что золотым стандартом терапии инфекций, вызванных такими микроорганизмами, является применение макролидов. Макролиды, в том числе азитромицин, отнесены к группе альтернативных антибиотиков для лечения ОТФ. Азитромицин (первый представитель группы полусинтетических 15-членных макролидов – азалидов) применяется в клинической практике с 1991 г. и является одним из наиболее часто назначаемых препаратов во многих странах мира. Резистентность БГСА к макролидам остается достаточно низкой – не более 8% (Козлов Р.С., Сивая О.В. и др., 2005), широкий спектр действия покрывает практически все возможные возбудители ОТФ, в том числе атипичные, а возможность коротких курсов терапии с низкой кратностью суточного приема обеспечивают высокий уровень комплайенса.
Многие авторы отмечают хорошие результаты лечения ОТФ препаратами группы фторхинолонов. Т. н. «респираторные» современные фторхинолоны (левофлоксацин) обладают высокой анти-БГСА-активностью, способны создавать высокие концентрации в тканях ротоглотки, характеризуются широчайшим спектром антимикробного действия и беспрецедентно низким уровнем резистентности возбудителей.
Т. н. «респираторные» современные фторхинолоны (левофлоксацин) обладают высокой анти-БГСА-активностью, способны создавать высокие концентрации в тканях ротоглотки, характеризуются широчайшим спектром антимикробного действия и беспрецедентно низким уровнем резистентности возбудителей.
Безусловно, роль пенициллинов в лечении ОТФ оспаривать нельзя, но, имея перед собой пациента с аллергией на бета-лактамы, историей недавнего применения препаратов этой группы или цефалоспоринов, с подозрением на наличие атипичной микрофлоры, повторным эпизодом или рецидивом ОТФ, тяжелым течением, заведомо низким комплайенсом к длительной терапии высокой суточной кратности приема лекарственных средств, – следует рассмотреть возможность использования азитромицина или левофлоксацина по 500 мг/сут на протяжении ≥5 дней (Зубков М. Н., 2009).
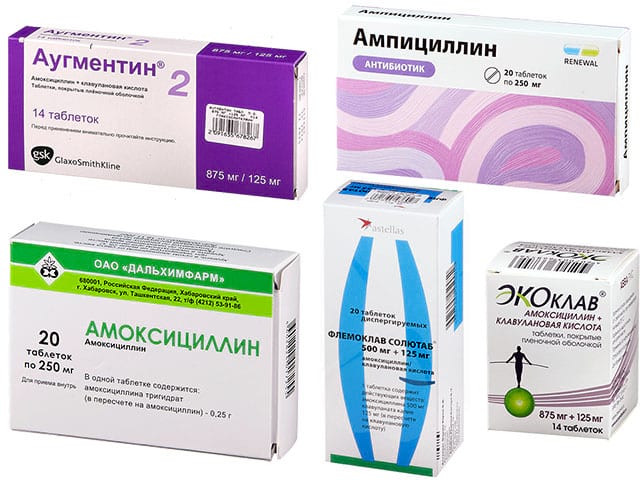
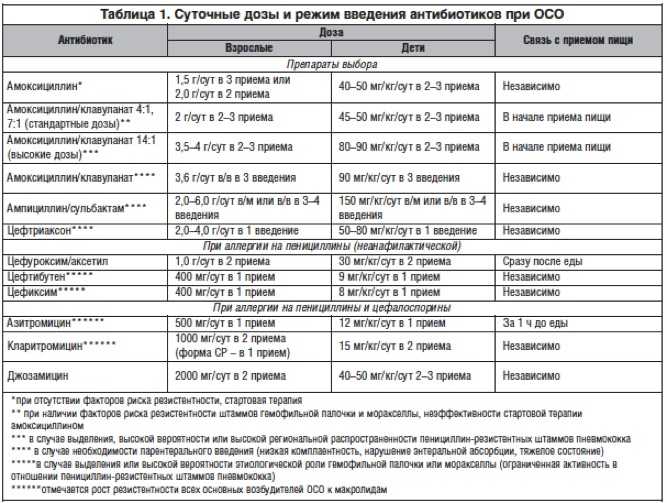
Острый бактериальный риносинусит (ОБРС) – острое бактериальное воспаление слизистой оболочки носа и как минимум одной из околоносовых пазух. Это состояние входит в десятку наиболее часто встречающихся в амбулаторной практике состояний (Schied D. C., Hamm R. M., 2006). Основными возбудителями при ОБРС являются S. pneumoniae (при пневмококковой инфекции, в отличие от других патогенов, редко наблюдается спонтанное разрешение инфекционного процесса) и H. influenzae, существенно реже встречаются M. catarrhalis, S. pyogenes, S. aureus, анаэробы. Этиология рецидивирующего острого риносинусита принципиально не отличается от ОБРС, но при обострении хронического риносинусита возрастает роль стафилококковой и стрептококковой инфекции при снижении удельного веса S. pneumoniae и H. influenzae, чаще встречаются анаэробы (Peptostreptococcus spp., Veillonella spp., Prevotella spp., Fusobacterium spp.) грибы и энтеробактерии (Зубков М. Н., 2009). В Украине в 2015 г. был опубликован новый унифицированный клинический протокол по ведению пациентов с риносинуситами. Вот цитата из раздела антибиотикотерапии ОБРС: «Препаратом первой линии является амоксициллин в сочетании с клавулановой кислотой, если это НЕ противоречит текущим рекомендациям регионального уровня по наиболее частым возбудителям в соответствии с топическим поражением органов респираторной системы и антибактериальной чувствительностью возбудителей.
C., Hamm R. M., 2006). Основными возбудителями при ОБРС являются S. pneumoniae (при пневмококковой инфекции, в отличие от других патогенов, редко наблюдается спонтанное разрешение инфекционного процесса) и H. influenzae, существенно реже встречаются M. catarrhalis, S. pyogenes, S. aureus, анаэробы. Этиология рецидивирующего острого риносинусита принципиально не отличается от ОБРС, но при обострении хронического риносинусита возрастает роль стафилококковой и стрептококковой инфекции при снижении удельного веса S. pneumoniae и H. influenzae, чаще встречаются анаэробы (Peptostreptococcus spp., Veillonella spp., Prevotella spp., Fusobacterium spp.) грибы и энтеробактерии (Зубков М. Н., 2009). В Украине в 2015 г. был опубликован новый унифицированный клинический протокол по ведению пациентов с риносинуситами. Вот цитата из раздела антибиотикотерапии ОБРС: «Препаратом первой линии является амоксициллин в сочетании с клавулановой кислотой, если это НЕ противоречит текущим рекомендациям регионального уровня по наиболее частым возбудителям в соответствии с топическим поражением органов респираторной системы и антибактериальной чувствительностью возбудителей. Макролиды рассматриваются в случаях, когда есть подтверждение этиологической роли атипичной флоры в возникновении ОБРС или имеются противопоказания для назначения защищенных аминопенициллинов. Препаратами второй линии являются левофлоксацин и цефтриаксон». На практике тяжесть течения и предшествующий анамнез применения антибиотиков далеко не всегда позволяют назначить пенициллины пациентам с ОБРС, особенно при рецидивирующих эпизодах. Высокая распространенность атипичной и анаэробной флоры у пациентов с риносинуситами, значительный уровень хронизации процесса заставляют практикующих врачей использовать азитромицин и левофлоксацин чаще, чем это видится авторам рекомендаций и руководств. Важно отметить, что левофлоксацин незаменим при тяжелом течении ОБРС, в том числе при фронтитах, сфеноидитах, пансинуситах. Высокая эффективность препарата дополняется возможностью реализации ступенчатой терапии – переходом от парентеральных форм левофлоксацина к таблетированным после стабилизации состояния пациента.
Макролиды рассматриваются в случаях, когда есть подтверждение этиологической роли атипичной флоры в возникновении ОБРС или имеются противопоказания для назначения защищенных аминопенициллинов. Препаратами второй линии являются левофлоксацин и цефтриаксон». На практике тяжесть течения и предшествующий анамнез применения антибиотиков далеко не всегда позволяют назначить пенициллины пациентам с ОБРС, особенно при рецидивирующих эпизодах. Высокая распространенность атипичной и анаэробной флоры у пациентов с риносинуситами, значительный уровень хронизации процесса заставляют практикующих врачей использовать азитромицин и левофлоксацин чаще, чем это видится авторам рекомендаций и руководств. Важно отметить, что левофлоксацин незаменим при тяжелом течении ОБРС, в том числе при фронтитах, сфеноидитах, пансинуситах. Высокая эффективность препарата дополняется возможностью реализации ступенчатой терапии – переходом от парентеральных форм левофлоксацина к таблетированным после стабилизации состояния пациента.
Острый средний отит – вирусная или бактериальная инфекция среднего уха, обычно возникающая как осложнение респираторных вирусных инфекций ВДП, особенно у детей. Несмотря на то что ОСО в 70% случаев обусловлен вирусами и излечивается без применения антибиотиков, он может осложняться перфорацией барабанной перепонки, хроническим СО, холестеатомой, лабиринтитом, мастоидитом, бактериальным менингитом, абсцессом мозга и др. Источником инфицирования барабанной полости служат микроорганизмы, колонизирующие глотку, поэтому ведущими бактериальными возбудителями ОСО являются S. pneumoniae и H. influenzae, определенную роль играют M. catarrhalis и S. pyogenes. Вид возбудителя влияет на характер клинических проявлений ОСО: в присутствии H. influenzae чаще отмечается конъюнктивит и редко возникает лихорадка, а пневмококковая инфекция, наоборот, сопровождается высокой температурой тела и отсутствием конъюнктивита (Зубков М. Н., 2009). Тактика применения антибиотиков при ОСО остается предметом дискуссии.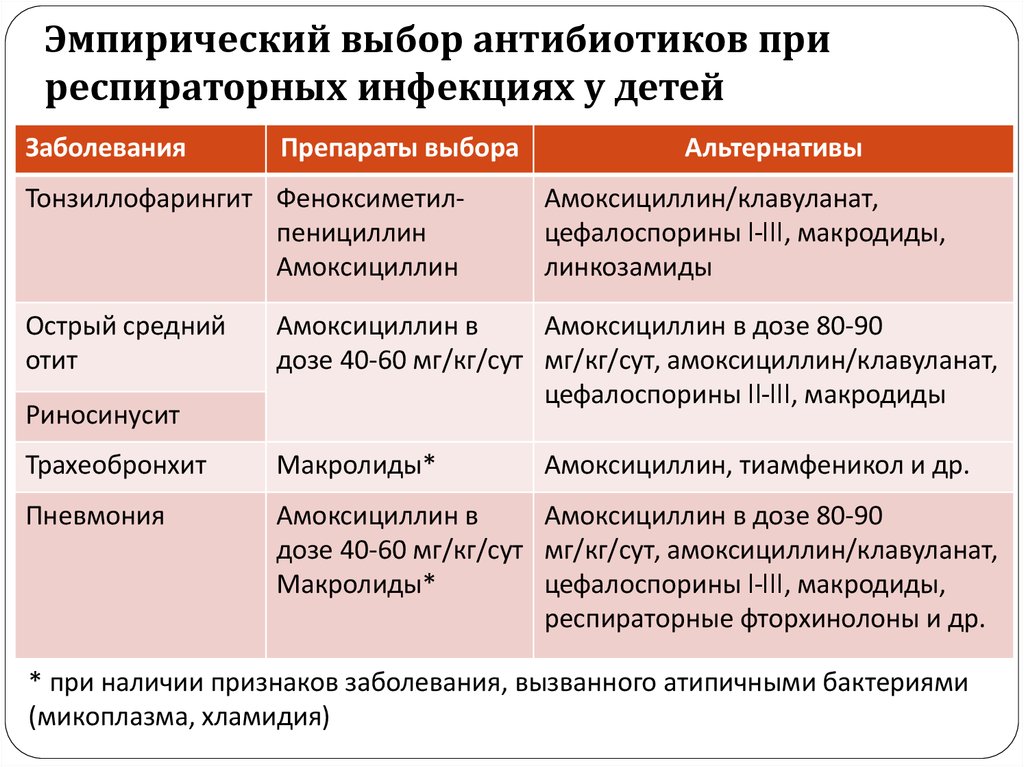 Однако абсолютными показаниями к применению АБТ при ОСО остаются возраст пациентов <6 мес и тяжелые формы ОСО, сопровождающиеся выраженным болевым синдромом, температурой тела выше 38 °C и сохранением симптомов >24 ч. В указанных случаях выжидательная тактика недопустима. Рекомендации по ведению пациентов с ОСО предлагают начинать АБТ с амоксициллина. Вместе с тем антибиотиками резерва остаются азитромицин (0,25-0,5 г 1 раз/сут) и фторхинолоны (левофлоксацин). У пациентов с наличием факторов риска (сахарный диабет, патология печени, почек, сердечная недостаточность) АБТ рекомендуется начинать с левофлоксацина (Оковитый С. В., Ивкин Д. Ю., 2012).
Однако абсолютными показаниями к применению АБТ при ОСО остаются возраст пациентов <6 мес и тяжелые формы ОСО, сопровождающиеся выраженным болевым синдромом, температурой тела выше 38 °C и сохранением симптомов >24 ч. В указанных случаях выжидательная тактика недопустима. Рекомендации по ведению пациентов с ОСО предлагают начинать АБТ с амоксициллина. Вместе с тем антибиотиками резерва остаются азитромицин (0,25-0,5 г 1 раз/сут) и фторхинолоны (левофлоксацин). У пациентов с наличием факторов риска (сахарный диабет, патология печени, почек, сердечная недостаточность) АБТ рекомендуется начинать с левофлоксацина (Оковитый С. В., Ивкин Д. Ю., 2012).
Терапия инфекций ВДП не всегда укладывается в рамки стандартных протоколов. В погоне за профилактикой селекции резистентности к антибиотикам не стоит забывать о том, что наиболее эффективной мерой в этом отношении является не назначение наиболее слабых препаратов, а применение средств, достаточных для эрадикации предполагаемых возбудителей. Важно помнить, что азитромицин остается в числе первых рекомендаций в протоколах ведения пациентов с инфекциями ВДП, являясь не просто препаратом широкого спектра и достойной альтернативой амоксициллину, но средством выбора при подозрении на атипичность флоры. Левофлоксацин, благодаря уникальному спектру активности и беспрецедентно низкому уровню резистентности к нему, несмотря на ярлык «антибиотик резерва», – одно из наиболее мощных средств, обеспечивающих полную эрадикацию возбудителей инфекций ВДП, в т. ч. редких и анаэробных. Важно отметить, что и азитромицин, и левофлоксацин – современные лекарственные средства, а значит, при надлежащем использовании обеспечивают высокий уровень безопасности терапии, при этом удобные схемы лечения делают эти препараты незаменимыми в амбулаторной практике.
Важно помнить, что азитромицин остается в числе первых рекомендаций в протоколах ведения пациентов с инфекциями ВДП, являясь не просто препаратом широкого спектра и достойной альтернативой амоксициллину, но средством выбора при подозрении на атипичность флоры. Левофлоксацин, благодаря уникальному спектру активности и беспрецедентно низкому уровню резистентности к нему, несмотря на ярлык «антибиотик резерва», – одно из наиболее мощных средств, обеспечивающих полную эрадикацию возбудителей инфекций ВДП, в т. ч. редких и анаэробных. Важно отметить, что и азитромицин, и левофлоксацин – современные лекарственные средства, а значит, при надлежащем использовании обеспечивают высокий уровень безопасности терапии, при этом удобные схемы лечения делают эти препараты незаменимыми в амбулаторной практике.
На фармацевтическом рынке Украины представлены отечественные препараты азитромицина Азицин и левофлоксацина Лефлок («Дарница»). Азицин выпускается в таблетках по 250 и 500 мг, Лефлок – во флаконах по 100 мл (5 мг/мл) и таблетках по 500 мг. Высокая безопасность, безупречная репутация производителя и приемлемая для украинского пациента цена позволяют рекомендовать Азицин и Лефлок для лечения инфекций ВДП при наличии соответствующих показаний.
Высокая безопасность, безупречная репутация производителя и приемлемая для украинского пациента цена позволяют рекомендовать Азицин и Лефлок для лечения инфекций ВДП при наличии соответствующих показаний.
Подготовила Александра Меркулова
- Номер:
- Медична газета «Здоров’я України 21 сторіччя» № 18 (391), вересень 2016
24.03.2023 Пульмонологія та оториноларингологіяТерапія та сімейна медицинаГоловний і лицевий біль при риносинуситі: диференційна діагностика та лікування
Запальні захворювання приносових пазух часто супроводжуються больовими відчуттями – головним і лицевим болем [1]. Неконтрольований гострий біль значно знижує якість життя пацієнтів із цими захворюваннями: спричиняє психоемоційні розлади, знижує працездатність і соціальну активність, сприяє хронізації больового синдрому і збільшує вартість лікування [2]. Призначаючи знеболювальний засіб пацієнту з риносинуситом (РС), варто враховувати не лише аналгетичну ефективність препарату, а й швидкість початку дії, частоту побічних ефектів, вплив на основні ланки патогенезу захворювання тощо….
Неконтрольований гострий біль значно знижує якість життя пацієнтів із цими захворюваннями: спричиняє психоемоційні розлади, знижує працездатність і соціальну активність, сприяє хронізації больового синдрому і збільшує вартість лікування [2]. Призначаючи знеболювальний засіб пацієнту з риносинуситом (РС), варто враховувати не лише аналгетичну ефективність препарату, а й швидкість початку дії, частоту побічних ефектів, вплив на основні ланки патогенезу захворювання тощо….
20.03.2023 Пульмонологія та оториноларингологіяЕфективність назального спрея мометазону фуроату в лікуванні гострого риносинуситу
Основою лікування гострого бактеріального риносинуситу є протимікробні препарати. Втім, додавання до антибіотиків інтраназальних кортикостероїдів може прискорити одужання і зменшити частоту та тяжкість рецидивів. Саме тому метою цього дослідження було порівняти ефективність комбінації назального спрея мометазону фуроату з пероральним амоксициліном і амоксициліну окремо в лікуванні гострого риносинуситу….
Саме тому метою цього дослідження було порівняти ефективність комбінації назального спрея мометазону фуроату з пероральним амоксициліном і амоксициліну окремо в лікуванні гострого риносинуситу….
16.03.2023 Пульмонологія та оториноларингологіяРесперо Миртол у разі гострого вірусного риносинуситу: рандомізоване плацебо-контрольоване клінічне дослідження
Гострий вірусний риносинусит (ГВРС) клінічно проявляється запаленням слизової оболонки носа та приносових пазух. Ключовими симптомами ГВРС є ринорея (виділення з носа), постназальне затікання, закладеність носа, біль у ділянці обличчя, ускладнене носове дихання та розлади нюху [1]. ГВРС є одним із найпоширеніших розладів, які трапляються в закладах первинної медичної допомоги. Річна поширеність цього стану становить 6-15% [1], а щорічна захворюваність – від 2 до 5 епізодів на людину [2]. Незважаючи на свій самообмежувальний характер, ГВРС має високу соціально-економічну значущість із погляду втрати продуктивності, негативного впливу на якість життя та витрат для систем охорони здоров’я. Отже, сучасні варіанти лікування спрямовані на зменшення тяжкості захворювання. Зокрема, рекомендується симптоматичне лікування деконгестантами, аналгетиками, промиванням носа фізіологічним розчином і лікарськими засобами рослинного походження, які є переважною початковою стратегією лікування для дорослих із ГВРС….
Незважаючи на свій самообмежувальний характер, ГВРС має високу соціально-економічну значущість із погляду втрати продуктивності, негативного впливу на якість життя та витрат для систем охорони здоров’я. Отже, сучасні варіанти лікування спрямовані на зменшення тяжкості захворювання. Зокрема, рекомендується симптоматичне лікування деконгестантами, аналгетиками, промиванням носа фізіологічним розчином і лікарськими засобами рослинного походження, які є переважною початковою стратегією лікування для дорослих із ГВРС….
10.03.2023 Пульмонологія та оториноларингологіяСольові розчини для носа при гострому риносинуситі
Риносинусит – поширене захворюванням у більшості країн світу, котре спричиняє значний суспільний тягар, зумовлений споживанням медичних послуг і зниженням продуктивності праці. Річна поширеність гострого риносинуситу (ГРС) становить 6-15%. Етіологічними агентами ГРС здебільшого є різноманітні вірусні інфекції. Гострий бактеріальний риносинусит (ГБРС) розвивається тільки у 0,5-2% пацієнтів з ознаками риносинуситу, тому рутинне призначення антибактеріальної терапії при ГРС є недоцільним….
Річна поширеність гострого риносинуситу (ГРС) становить 6-15%. Етіологічними агентами ГРС здебільшого є різноманітні вірусні інфекції. Гострий бактеріальний риносинусит (ГБРС) розвивається тільки у 0,5-2% пацієнтів з ознаками риносинуситу, тому рутинне призначення антибактеріальної терапії при ГРС є недоцільним….
антибиотиков: разумный выбор при ЛОР-инфекциях | Pinnacle ENT
С 30 января наш офис Paoli будет предоставлять услуги по новому адресу: 21 Industrial Blvd., Suite 205, Paoli, PA 19301.
Опубликовано автором Pinnacle ENT
Часто кажется, что бактериальные инфекции и детство идут рука об руку, как арахисовое масло и желе (или вино и сыр, если вы более культурный тип).
В большинстве случаев инфекции уха, горла и носа у вашего ребенка лечат антибиотиками — но прежде чем вы сделаете это, важно понять, что ваше решение может повлиять на долгосрочное выздоровление вашего ребенка.
Существует два типа антибиотиков, которые может порекомендовать ваш ЛОР-врач West Chester .
Антибиотики узкого спектра действия предназначены для борьбы только с бактериями, вызывающими инфекцию; амоксициллин является одним из таких примеров.
Антибиотики широкого спектра действия, напротив, борются с широким спектром бактерий.
Азитромицин или Z-Pak ® являются часто назначаемыми примерами.
Исследование, опубликованное в апреле Исследовательским институтом результатов, ориентированных на пациента (PCORI), охватило более 30 000 детей в возрасте от шести месяцев до 12 лет, чтобы сравнить результаты двух разных типов антибиотиков.
Все дети посещали педиатрические учреждения первичной медико-санитарной помощи в Пенсильвании или Нью-Джерси по поводу инфекций уха, носа или горла в период с января 2015 г. по апрель 2016 г., и им были назначены пероральные антибиотики.
Исследователи обнаружили, что антибиотики узкого спектра действия столь же эффективны, как и антибиотики широкого спектра действия, в уничтожении бактерий в течение трех дней. Лучше всего?
Лучше всего?
Было меньше побочных эффектов, таких как диарея, рвота и расстройство желудка.
Антибиотики узкого спектра действия лучше всего подходят, если ваш ребенок:
- Стрептококковая инфекция в горле подтверждена экспресс-тестом на стрептококк или посевом из горла
- Имеет инфекцию уха или носа, вызванную бактериями
- Возраст от шести месяцев до 12 лет
Антибиотики узкого спектра действия не рекомендуются для детей младше шести месяцев или старше 12 лет. Важно помнить, что антибиотики не являются эффективным средством против вирусов .
В исследовании не изучалось лечение младенцев и подростков.
Есть и другие проблемы с антибиотиками широкого спектра действия.
Поскольку они нацелены на столь широкий спектр бактерий, они способствуют устойчивости бактерий к антибиотикам — растущей глобальной проблеме, которая ограничивает возможности лечения, когда лекарства, которые когда-то эффективно убивали бактерии, больше не работают.
Это может привести к длительной болезни и даже к смерти, если не удастся найти альтернативные методы лечения.
В конечном счете, ЛОР-врач вашего ребенка в Уэст-Честере примет решение о наилучшем курсе лечения в зависимости от типа и тяжести инфекции и количества доступных растворов.
Связанные сообщения об ухе, горле и носу
- Исследования показывают, что заболевание щитовидной железы лечится чрезмерно
- Потеря слуха: может ли ваш ребенок страдать?
- Как предотвратить ушные инфекции
West Philadelphia Клиника отоларингологии, лечения заболеваний носа и горла Адреса
West Chester
795 East Marshall Street #303
West Chester, PA 19380
(610) 384-8300
Kennett Square
. West Grove
455 W Woodview Rd # 210
West Grove, PA 19390
(610) 345-0977
Поделиться Статья
Антибиотики для перорального применения при ушных инфекциях
Когда они вам нужны, а когда нет
Антибиотики — сильнодействующие лекарства, способные убивать бактерии. При ушных инфекциях врачи часто назначают пероральные антибиотики, которые вы проглатываете в таблетках или в жидкой форме.
При ушных инфекциях врачи часто назначают пероральные антибиотики, которые вы проглатываете в таблетках или в жидкой форме.
Однако иногда ушные капли могут быть безопаснее и эффективнее пероральных препаратов. Вот почему:
Пероральные антибиотики сопряжены с риском.
- Пероральные антибиотики с большей вероятностью вызывают резистентность бактерий вне уха. Когда это произойдет, эти лекарства не будут работать так же хорошо в будущем. Болезни будет труднее лечить и дороже лечить.
- Ушные капли с антибиотиком убивают бактерии быстрее и полнее, чем пероральные антибиотики. Капли не попадают в кровь, поэтому к инфекции попадает больше лекарства.
Пероральные антибиотики имеют больше побочных эффектов.
Пероральные антибиотики могут вызвать больше побочных эффектов, чем антибиотики в ушных каплях. Побочные эффекты включают диарею, тошноту и рвоту, боль в животе, сыпь, головную боль и опасные аллергические реакции.
Кому следует использовать ушные капли с антибиотиком?
Ушные капли с антибиотиком могут быть более эффективными и безопасными для:
- Люди с ухом пловца, инфекция, вызванная попаданием воды в ухо.
- Дети с трубками в ушах. Трубки предотвращают большинство инфекций за барабанной перепонкой — в области, известной как среднее ухо. Если есть инфекция, ушные капли с антибиотиком можно вводить прямо через трубку.
Как насчет безрецептурных ушных капель?
Ушные капли, отпускаемые без рецепта, часто могут быть эффективными при ухе пловца.
Люди, у которых есть отверстие или трубка в барабанной перепонке, должны проконсультироваться со своим врачом, прежде чем использовать какие-либо ушные капли. Капли могут вызвать боль, инфекцию или даже повредить слух. При бактериальных инфекциях им следует использовать только ушные капли с антибиотиком офлоксацином (Floxin Otic и общий) или более дорогим комбинированным препаратом ципрофлоксацин-дексаметазон (Ciprodex).
Антибиотики могут привести к дополнительным расходам.
Большинство пероральных антибиотиков стоят недорого. Но если они не работают, вам могут потребоваться дополнительные визиты к врачу, пребывание в больнице и дорогостоящие лекарства. Вы также можете пропустить работу. Лечение тяжелой инфекции, устойчивой к антибиотикам, может стоить более 25 000 долларов.
Кому следует принимать пероральные антибиотики при инфекциях уха
?- Дети без ушных трубок должны принимать пероральные антибиотики при инфекциях среднего уха, особенно при сильной боли в ушах или высокой температуре.
- Дети с ушными трубками должны принимать пероральные антибиотики, если:
- Они очень больны.
- У них есть еще одна причина принимать антибиотики.
- Инфекция не проходит с ушными каплями.
Пероральные антибиотики помогают лечить ухо пловца, когда:
- Инфекция распространяется за пределы уха.


