Токсикодермия (токсико-аллергический дерматит, токсидермия): симптомы и лечение
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Богатая тромбоцитами плазма
- [В] Вазопрессин .. Выкидыш
- [Д] Деацетилазы гистонов .. Дофамин
- [Ж] Железы .. Жиры
- [И] Иммунитет .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Лучевая терапия
- [М] Макрофаги .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Онкоген .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус .. Тучные клетки
- [Ф]
причины, симптомы, диагностика и лечение
Токсикодермия — это острое токсико-аллергическое воспалительное поражение кожных покровов, возникающее при воздействии аллергена, проникающего в кожу гематогенным путем. Токсикодермия отличается многообразием морфологических элементов сыпи (папулы, везикулы, пятна, пустулы, волдыри) и может сопровождаться поражением слизистых оболочек. Диагностика токсикодермии основана на ее клинической картине, опросе пациента, проведении лабораторных исследований и бакпосевов, обследовании состояния внутренних органов. Лечение токсикодермии обязательно должно включать устранение воздействия вызвавшего ее фактора, а также проведение дезинтоксикационных и десенсибилизирующих мероприятий. Назначают антигистаминные, глюкокортикоидные, местные и симптоматические средства.
Общие сведения
Большинство случаев токсикодермии (токсидермии) протекают по механизму аллергической реакции немедленного типа после приобретенной сенсибилизации организма или в связи с идиосинкразией (врожденной непереносимостью). При этом, в отличие от аллергического контактного дерматита, причинный фактор токсикодермии не контактирует с кожей пациента. Попадая в организм различными путями, он всасывается в кровь и по кровеносным сосудам достигает кожи. Таким образом, при токсикодермии воздействие аллергена на кожу происходит как бы «изнутри» организма.
К наиболее тяжелым формам токсикодермии относятся синдром Стивенса-Джонсона и синдром Лайелла. Степень выраженности клинических проявлений при токсикодермии зависит от антигенной активности и количества аллергена, частоты его воздействия, предрасположенности организма к аллергическим реакциям: крапивница, атопический дерматит, профессиональная экзема, солнечный дерматит, аллергический ринит, бронхиальная астма и др.
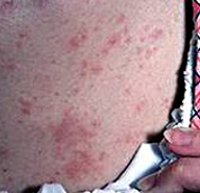
Токсикодермия
Причины
Химическое вещество, являющееся причинным фактором развития токсикодермии, может попасть в организм различными путями: при вдыхании (ингаляционно), с пищей (алиментарно), путем лекарственных инъекций или при всасывании после нанесения на кожу.
По причине возникновения современная дерматология выделяет 4 этиологические группы токсикодермий: медикаментозные, алиментарные, профессиональные и аутотоксические. Медикаментозная токсикодермия развивается в результате приема лекарственных препаратов и встречается в подавляющем большинстве случаев. Она может быть вызвана сульфаниламидами (сульфадимезин, норсульфазол), антибиотиками (биомицин, пенициллин, неомицин, стрептомицин), барбитуратами, витаминами группы В, сыворотками и др.
Алиментарная токсикодермия бывает связана как с употреблением самого пищевого продукта, так и с различными добавками, входящими в его состав (красители, разрыхлители, консерванты). По распространенности она стоит на втором месте после медикаментозной токсикодермии. Профессиональная токсикодермия обусловлена деятельностью, связанной с различными химическими соединениями. Наиболее активными антигенами являются вещества, содержащие бензольное кольцо с аминогруппой или хлором.
Аутотоксическая токсикодермия возникает при воздействии аллергенов и токсинов, образующихся в организме в результате нарушения обмена веществ. Это может наблюдаться при хронических заболеваниях ЖКТ (гастрит, язва желудка, гепатит, панкреатит, язвенная болезнь) и почек (пиелонефрит, гломерулонефрит, гидронефроз, хроническая почечная недостаточность), злокачественных процессах (рак легких, аденокарцинома почки, рак толстого кишечника) и т. п. Аутотоксическая токсикодермия может принимать хроническое течение.
Симптомы токсикодермии
Клиническая картина отличается большим многообразием форм. Высыпания на коже могут носить папуллезный, везикулярный, эритематозный, уртикарный и папулло-везикулярный характер. Поражение слизистой ротовой полости и губ может иметь пузырно-эрозивный, катаральный или геморрагический характер. В некоторых случаях токсикодермии поражается не только слизистая рта, но и слизистая гениталий, мочеиспускательного канала, анального отдела прямой кишки. Высыпания на коже и слизистых при токсикодермии обычно сопровождаются различными субъективными ощущениями пациента: напряжением, жжением, болезненностью, зудом кожи в очагах поражения.
На одно и тот же провоцирующее вещество у разных людей могут развиваться различные морфологические варианты токсикодермии. С другой стороны, целый ряд веществ вызывает развитие токсикодермий с характерной именно для них клиникой. Например, связанная с приемом солей йода токсикодермия проявляется так называемыми «йодистыми угрями» — мягкими сочными бляшками, возвышающимися над окружающей их кожей и покрытыми корками, под которыми обнажается поверхность с гнойным отделяемым.
Токсикодермия может сопровождаться развитием общей симптоматики: недомоганием, подъемом температуры тела, периодическими артралгиями. Выраженный дискомфорт и зуд в области высыпаний могут стать причинами нарушений в работе нервной системы с появлением повышенной раздражительности, эмоциональной лабильности, нарушений сна. Возможно присоединение симптомов, свидетельствующих о токсико-аллергическом поражении почек и/или печени. Поражение стенок сосудов проявляется геморрагическим синдромом.
В зависимости от распространенности клинических проявлений выделяют фиксированную и распространенную форму токсикодермии. Фиксированная форма токсикодермии в большинстве случаев проявляется появлением на коже нескольких эритематозных пятен округлой формы, имеющих диаметр 2-3 см. Со временем пятна могут приобретать коричневатую окраску, в средине некоторых из них формируются пузыри. При устранении дальнейшего поступления аллергена в организм фиксированная токсикодермия проходит в течение 10 дней. Повторное воздействие провоцирующего фактора приводит к появлению высыпаний на тех же местах и на новых участках кожи.
Распространенная токсикодермия отличается множественным характером высыпаний, часто сопровождается поражением слизистых и внутренних органов с развитием миокардита, гепатита, почечной недостаточности. Характеризуется ознобами, повышением температуры, диареей и рвотой, тяжелым состоянием пациентов.
Диагностика
Основанием для постановки диагноза токсикодермии является ее характерная клиническая картина. Сбор анамнеза направлен на выявление причинного фактора заболевания. При токсикодермии постановка кожных аллергических проб часто не дает результатов. Использование провокационных проб с предполагаемым аллергеном сопряжено с опасностью развития тяжелой формы токсикодермии. Поэтому для определения провоцирующего вещества могут проводиться только пробы in vitro: реакция дегрануляции базофилов, бласттрансформации лимфоцитов, агломерации лейкоцитов и др.
Для исключения инфекционной природы высыпаний производят бакпосев отделяемого, соскоб кожи на патогенные грибы, микроскопию мазков на бледную трепонему, RPR-тест на сифилис. При распространенной форме токсикодермии проводится коагулограмма и исследование основных биохимических показателей в анализе крови и мочи. При поражении внутренних органов может потребоваться консультация кардиолога, гастроэнтеролога, нефролога; проведение ЭКГ, Эхо-ЭГ, УЗИ брюшной полости и печени, УЗИ или КТ почек.
Дифференциальный диагноз токсикодермии проводят с сопровождающимися сыпью инфекционными заболеваниями (скарлатина, краснуха, корь), розовым лишаем Жибера, вторичным сифилисом, красным плоским лишаем, крапивницей, системной красной волчанкой, многоформной экссудативной эритемой, аллергическим васкулитом.
Лечение токсикодермии
Первостепенное значение в лечении токсикодермии имеет предупреждение дальнейшего воздействия вызвавшего ее вещества. С этой целью при алиментарных и аутотоксических вариантах токсикодермии применяют слабительные и мочегонные средства, очистительные клизмы, внутривенное введение десенсибилизирующих растворов тиосульфата натрия и хлорида кальция, антигистаминные препараты (лоратадин и др.). При токсикодермиях, обусловленных применением сульфаниламидных препаратов, введение тиосульфата натрия противопоказано! Пациентам с тяжелой формой токсикодермии показаны экстракорпоральные методы очищения крови: гемосорбция, мембранный плазмофорез, каскадная фильтрация плазмы, криоаферез и др. Их лечение проводится только в стационаре и заключается в назначении глюкокортикостероидов, внутривенных вливаний солевых р-ров или декстрана, плазмы или альбумина крови, профилактической антибиотикотерапии, поддержании работоспособности почек и печени.
Местная терапия очагов поражения кожи зависит от морфологических особенностей токсикодермии. Применяют пудры или водно-взбалтываемые взвеси с оксидом цинка, глюкокортикостероидные мази, противовоспалительные и противозудные препараты для местного применения. Участки мокнутия обрабатывают анилиновыми красителями, вяжущими и дезинфицирующими средствами.
Токсикодермия > Клинические рекомендации РФ (Россия) 2013-2017 > MedElement
По этиологическому принципу выделяют медикаментозные, алиментарные (пищевые) и профессиональные токсидермии.
Также при описании токсидермий используют морфологические признаки (пятнистая, папулезная, макулопапулезная, везикулезная, буллезная, узловатая, пигментная, пурпурозная, буллезно-геморрагическия токсидермия) или сравнение с клиническими проявлениями других дерматозов (по типу аллергического васкулита, по типу многоформной экссудативной эритемы).
Клинические проявления лекарственной аллергии очень разнообразны и представлены почти всеми первичными морфологическими элементами: пятнистыми, папулезными, уртикарными, везикулезными, буллезными, пустулезными, узловатыми. Высыпания чаще мономорфные, реже – полиморфные: пятнисто-папулезные, пятнисто-везикулезные, везикуло-буллезные и др.
Пятнистая токсидермия в виде эритематозных, пигментных или геморрагических (пурпурозных) элементов встречается чаще других и обычно локализуется на туловище, лице, конечностях. В крупных кожных складках (паховых, подмышечных, под молочными железами) сыпь нередко сливается. Распространенность высыпаний варьирует от единичных элементов до эритродермии. Поверхность элементов гладкая, позднее может отмечаться шелушение. Иногда центр растущего пятна становится бледнее периферии, тогда элементы приобретают вид колец. Характерен кожный зуд различной интенсивности. Одновременно можно наблюдать инъекцию склер, слезотечение, нарушения со стороны желудочно-кишечного тракта и повышение температуры тела до умеренных показателей. Высыпания появляются через различное время после приема лекарства, иногда очень короткое, если к данному фармакологическому средству ранее развилась гиперчувствительность. Элементы появляются сразу или постепенно, толчками, достигая максимального развития в течение 2–3 дней, и через несколько дней исчезают, не оставляя следов. При поражении ладоней и подошв наступает полное отторжение рогового слоя.
Пигментная токсидермия начинается с появления слабо выраженных эритематозных пятен преимущественно на коже лица, шеи, разгибательных поверхностей верхних конечностей. Затем на фоне эритемы появляются отрубевидное шелушение, сетчатая пигментация и фолликулярный кератоз. Пятна приобретают более насыщенный цвет, клинически напоминая картину меланоза Риля.
Фиксированная эритема проявляется одним или несколькими крупными ярко-красными пятнами, достигающими в диаметре 10 см. В процессе инволюции цвет становится синюшно-багровым, возможно формирование бляшки и пузыря, после стихания воспалительных явлений остается гиперпигментация, коричневое пятно с аспидным или фиолетовым оттенком. В таком виде пятно или пятна сохраняются долго, постепенно бледнея, но после приема лекарственного препарата, вызвавшего аллергическую реакцию, элементы рецидивируют на прежнем месте. Типичная локализация — половые органы, слизистая оболочка рта.
Папулезные высыпания, как проявление токсидермии, регистрируются нечасто. Обычно сопровождаются кожным зудом.
Более редкими являются буллезная, везикулезная, пустулезная и узловатая токсидермии.
Везикулезная токсидермия может характеризоваться поражением только ладоней и подошв, имитируя дисгидроз, но высыпания также способны занимать значительные пространства кожного покрова, вплоть до эритродермии с обильным мокнутием и последующим крупнопластинчатым шелушением.
Пустулезная токсидермия обычно наблюдается при использовании галогенных препаратов (йод, бром, фтор, хлор). Так как важным путем выделения галогенов из организма являются сальные железы, то и локализация высыпаний имеет тропизм к участкам кожного покрова, богатым этими железами: лицо, грудь, межлопаточная область. Йодистые угри – мелкие и обильные, бромистые – крупнее.
Крапивница и отек Квинке относятся к аллергическим реакциям немедленного типа. Крапивница проявляется быстро возникающими и быстро исчезающими волдырями, отек Квинке — отеком кожи, подкожной клетчатки, значительным увеличением губ, языка. Больные ощущают зуд или жжение ладоней и подошв, онемение языка, давящую боль за грудиной, сердцебиение, слабость. При угрозе развития анафилактического шока наблюдаются бронхоспазм, тошнота, рвота, понос, артралгии.
Токсидермия по типу многоформной экссудативной эритемы, в том числе буллезной, может быть клиническим проявлением непереносимости различных лекарственных средств, в том числе антигистаминных. Такие проявления наблюдаются при отравлении угарным газом и бензином, при алиментарных расстройствах. Самыми тяжелыми осложнениями токсидермии по типу многоформной экссудативной эритемы являются синдром Стивенса-Джонсона и синдромом Лайелла.
Алиментарные (пищевые) токсидермии могут быть обусловлены аллергическими и неаллергическими механизмами. К последним относятся: прием продуктов с высоким содержанием гистамина и гистаминоподобных веществ (томаты, баклажаны, авокадо, сыры, рыба свежая и замороженная, салями, сосиски, красное вино, консервированная пища, пиво, квашеная капуста, бананы) или продуктов, способствующих высвобождению гистамина (алкоголь, какао, шоколад, белок яйца, хлебные злаки (особенно пшеница), ананас, свиная печень, креветки, клубника)
Токсикодермия: фото, симптомы и лечение токсико-аллергического дерматита
Под влиянием разнообразных аллергенов в организме развиваются специфические патологические состояния. Одним из них является токсикодермия. По механизму патогенеза — это острое токсико-аллергическое воспаление кожных покровов, развивающееся по разным причинам. По международному классификатору болезней МКБ-10, патология имеет код L27. Проявления неспецифичны, похожи на симптоматику других дерматозов, поэтому диагностика порой затруднена. Для установления правильного диагноза и назначения эффективного лечения необходима консультация и наблюдение специалиста.

Причины появления
Токсидермия развивается из-за проникновения аллергенов в кожные покровы гематогенным путем (с кровью). А в системный кровоток раздражители попадают разными путями: из пищеварительного тракта, с вдыхаемым воздухом. Основные химические аллергены, которые вызывают патологию:
- Лекарственные средства: антибиотики, анальгетики, спазмолитики и многие другие, даже противоаллергические, препараты. Медикаментозная форма токсикодермии — самая распространенная.
- Питание. Заболевание могут вызвать любые продукты, особенно — цитрусовые, клубника, шоколад, рыба, яйца, продукты пчеловодства. Кроме того, в пище промышленного производства содержится большое количество пищевых красителей, ароматизаторов, консервантов, которые также могут спровоцировать развитие аллергии, токсического воспаления кожи.
- Разнообразные химические вещества (бензол, фенол, хлористые соединения, кислоты, щелочи, соли тяжелых металлов), оказывающие патологическое воздействие на организм человека в связи с его профессиональной деятельностью. Химикаты попадают в системный кровоток через кожу, слизистые верхних дыхательных путей.
- Еще одним видом аллергенов являются аутотоксические соединения, образующиеся непосредственно в организме в процессе какой-либо другой патологии (хронические заболевания пищеварительного тракта, мочевыводящей системы, злокачественные новообразования любой локализации).
- Развитие токсикодермии может быть реакцией на отторжение зубных имплантов и других чужеродных веществ в организме.
Важными факторами риска развития заболевания считаются:
- наследственная предрасположенность к аллергическим кожным реакциям,
- частые стрессы,
- иммунодефициты разной этиологии.
Симптомы
Симптоматика токсодерматита бывает разной, в зависимости от вида, степени тяжести патологии. Основные проявления, общие для любого вида:
- Кожные высыпания, распространяющиеся порой и на слизистые оболочки.
- Субъективные симптомы — ощущение зуда, жжения, боли в области пораженных кожных покровов.
- Повышение температуры, синдром интоксикации: головокружение, общая слабость, утомляемость, нарушение аппетита.
- Боли в суставах, мышцах.
- Нервно-психические расстройства (из-за плохого самочувствия, постоянного дискомфорта вследствие кожного зуда): раздражительность, чувство тревожности, нарушения сна, эмоциональная лабильность, депрессия.


- Геморрагический синдром (кровоподтеки, гематомы на коже) из-за поражения стенок сосудов токсинами, иммунными комплексами.
- Повреждения внутренних органов (печени, сердца, почек) вследствие аллергических реакций и токсического воздействия химических соединений. Такое состояние может привести к опасным для жизни осложнениям — полиорганной недостаточности.
По мере выведения лекарственного средства или другого аллергена из организма клинические проявления дерматита постепенно стихают. Но в некоторых случаях симптоматика сохраняется дольше.

 По классификации заболеваний (МКБ 10) эту патологию кодируют по-разному, в зависимости от причины:
По классификации заболеваний (МКБ 10) эту патологию кодируют по-разному, в зависимости от причины:
- L0 и L27.1 — прием определенных лекарств,
- L2 — алиментарные причины (пищевые аллергены),
- L8 — другие принятые внутрь определяемые вещества,
- L9 — прием внутрь не уточненного вещества.
Виды патологии
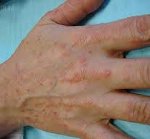
В зависимости от типа высыпаний на коже и другой симптоматики выделяют несколько разновидностей токсико-аллергического дерматита. На фото ниже представлены разные формы данной патологии.



Пятнистая, или эритематозная форма
Эта разновидность заболевания характеризуется появлением округлых эритематозных пятен на коже. Иногда пятна бывают геморрагическими (при повышенной проницаемости стенок сосудов вследствие патологических процессов) или пигментными. Сначала образуются эритемы в форме колец или точечные высыпания, которые затем сливаются друг с другом. Образуются обширные отечные, зудящие бляшки, начинающие впоследствии шелушиться. При формировании сыпи в области ладоней, подошв возможно отторжение верхнего рогового слоя эпидермиса.
К опасным осложнениям такая форма обычно не приводит. При последующем контакте с раздражителем дерматоз рецидивирует.
Узловатый токсико-аллергический дерматит
Обычно такая разновидность токсикодерматита развивается как последствие приема некоторых лекарств (антибактериальных средств сульфаниламидного ряда, препаратов, в составе которых есть бром или йод). Происходит отек сосочкового слоя дермы, в результате на коже образуется сыпь, элементы которой похожи на некрупные уплотнения, возвышающиеся над поверхностью кожных покровов.
Высыпания сочетаются с выраженным интоксикационным синдромом. В общеклиническом анализе крови выявляется повышение количества лимфоцитов и нейтрофилов.
Папулезная форма
Внешние проявления — остроконечные папулы. При тяжелом течении этой разновидности токсидермии элементы сыпи друг с другом сливаются, формируя обширные бляшки, сопровождающиеся зудом кожи, ухудшением общего состояния.

Эритематозно-сквамозная форма
Такой токсический дерматит характеризуется появлением покрасневших эритематозных очагов с нечеткими краями. На их фоне формируются зудящие папулы на коже, а впоследствии — очаги сильного шелушения.
Везикулезная форма
Эта разновидность токсикодерматоза характеризуется образованием везикул, окруженных эритематозным венчиком по периметру. Нередко появляется сильная распространенная отечность на лице или конечностях, мокнутие элементов сыпи. Затем развивается шелушение крупными пластинками, формирование струпа.
Пустулезная форма
В результате присоединения вторичной инфекции (патогенных стафилококков или стрептококков) появляется иная разновидность болезни — пустулезная. Чаще развивается, как осложнение других форм из-за расчесывания кожи, присоединения вторичной инфекции, но может быть и первичным заболеванием из-за токсического воздействия лекарственных препаратов, содержащих ионы йода, хлора, брома. Проявляется развитием гнойников в центре гиперемированных, отечных папул. Чаще пустулы формируются на спине (в верхней ее части), груди, лице на участках, где расположено большое количество сальных желез.
Буллезное проявление
Это тяжелая форма кожной болезни. Она характеризуется появлением булл (пузырей) с воспаленными, отечными, гиперемированными краями. Сыпные элементы бывают разного размера, в том числе и очень большие. Их содержимое может быть серозным, гнойным или геморрагическим. При вскрытии булл экссудат просачивается наружу, и обнажается раневая поверхность, что может привести к попаданию патогенных микроорганизмов и формированию обширных гнойников, абсцессов.

При тяжелом течении буллезный токсодерматит поражает слизистые оболочки рта, половых органов.
Лечение
Для быстрого избавления от симптоматики токсического дерматита важно определить причину заболевания и попытаться ее устранить.
Чтобы помочь процессу элиминации (выведения) аллергена из крови специалист назначает специальные лекарственные средства и некоторые лечебные процедуры:
- мочегонные, слабительные препараты,
- очистительные клизмы,
- терапия диагностированных заболеваний органов желудочно-кишечного тракта, печени,
- экстракорпоральные способы очищения организма (плазмаферез, гемосорбция) при серьезных системных поражениях.


Основные группы лекарственных средств, назначаемых для лечения:
- Антигистаминные препараты — таблетированные или в парентеральной форме (Фенистил, Тавегил, Супрастин).
- Наружные средства, ускоряющие регенерацию поврежденного эпидермиса (Д-Пантенол, Актовегин).
- Нестероидные противовоспалительные лекарства, в тяжелых случаях — гормональные мази, гели и другие наружные средства. Для системного воздействия назначаются инъекционные или пероральные препараты.
- В качестве местного лечения для обработки элементов сыпи используют анилиновые красители, растворы дезинфицирующих средств (Фурацилин, Хлоргексидин), взвеси с оксидом цинка.
- Антибактериальные препараты для лечения, профилактики гнойных осложнений.


Применение народных методов: ванночки с лекарственными травами (ромашкой, календулой, отваром коры дуба) способствует подсушиванию элементов сыпи, стиханию воспаления.
Перед началом терапии нетрадиционными способами обязательно следует проконсультироваться со специалистом.
Профилактика
Для предупреждения развития этого серьезного заболевания кожи, особенно его рецидивов, необходимо соблюдать несколько простых правил:
- Обязательно фиксировать в истории болезни информацию о веществах, которые вызывали аллергические проявления в каждом конкретном случае.
- Исключить или минимизировать воздействие химикатов на организм человека определенной профессии. Рекомендуется во время работы использовать спецодежду, перчатки, респираторы.
- Убрать из рациона продукты, содержащие аллергены. Рекомендуется соблюдение индивидуально подобранной гипоаллергенной диеты.


- Проконсультироваться с врачом по поводу всех хронических заболеваний.
- Самое главное — исключить лекарства, которые вызывают токсическое поражение кожи.
- Пить больше жидкости для выведения токсинов из организма.
- Нормализовать иммунитет, периодически курсом принимать витаминно-минеральные комплексы.
Токсикодермию не зря считают серьезным заболеванием кожи. Она значительно ухудшает самочувствие человека и качество его жизни, а также может осложниться развитием опасных состояний. Описано несколько разновидностей токсического поражения кожных покровов, отличающихся друг от друга симптоматикой, тяжестью состояния.
Терапия назначается только дерматологом. Самолечение категорически запрещено, так как оно в лучшем случае будет неэффективным, в худшем — приведет к усугублению патологии и развитию осложнений.
Токсидермия: причины, симптомы, диагностика, лечение
Симптомы токсидермий характеризуются чаще полиморфными, реже — мономорфными высыпаниями воспалительного характера, проявляющимися на фоне нарушения общего состояния.
Пятнисто-папулезные высыпания отмечаются чаще при введении антибиотиков (пенициллин, стрептомицин, олеегетрин, гризеофульвин, ламидил) анальгетиков, витаминов группы В, новокаина, риванола, фурацилина. Пятна воспалительного характера, чаще гиперемические, размером от точечных до сливной эритемы располагаются обычно по всему кожному покрову, нередко распространяясь сверху вниз или поражая преимущественно кожу складок или участков, испытывающих дополнительную физическую нагрузку.
Сочетающаяся с пятнами узелковая сыпь носит, как правило, диссеминированный характер, иногда имеет тенденцию к фокусированию н слиянию и представлена обычно лимфоидными папулами округлой формы, ярко розового цвета. По мере развития заболевания, обычно на 4-5-й день, на поверхности пятен и папул возникает шелушение, чаще всего в виде нежных полупрозрачных чешуек, покрывая всю поверхность высыпных элементов.
Под влиянием эффективной терапии происходит разрешение высыпаний, оставляющих в редких случаях нестойкую гемосидериновую пигментацию.
Высыпания на коже нередко сопровождаются зудом, повышением температуры тела до 38 °С, общим недомоганием, ознобом, головной болью. В крови отмечаются умеренный лейкоцитоз, эозинофилия.
Фиксированная (сульфаниламидная) эритема
В 1894 г. французский дерматолог L. Brocq впервые предложил термин «фиксированные высыпания». В настоящее время синоним «фиксированная эритема» используется для обозначения медикаментозных пятнисто-бляшечных, пятнисто-уртикарных или пузырных высыпании, рецидивирующих на одних и тех же участках и оставляющих после себя стойкую пигментацию.
У подавляющего большинства больных причиной данной разновидности токсидермий является прием сульфаниламидов, реже других лекарственных препаратов (барбитураты, анальгетики, антипиретики).
Поражение кожи при фиксированной эритеме характеризуйся возникновением вначале единичных, а затем — множественных очагов. Первичный очаг локализуется чаще на слизистой оболочке рта, туловище, в складках, на тыльной поверхности кистей, на стопах, на половых органах.
Сначала возникает одно или несколько пятен размером 2-5 см буровато-синюшною цвета или с сиреневым оттенком, причем периферическая зона ярче центральной. Пятно округлой формы, резко отграниченное от здоровой кожи. В дальнейшем центр пятна слегка западает, приобретая сероватый оттенок или от центра к периферии начинается регресс высыпаний и их окраска становится коричневой, элементы приобретают форму полуколец, колей и гирлянд. Иногда в центре пятнистых элементов может формироваться пузырь.
Высыпания сопровождаются ощущением зуда и жжения. Элементы на коже существуют до 3 нед. При распространенной форме фиксированной эритемы отмечаются повышение температуры тела, мышечные и суставные боли. В остром периоде заболевания в крови наблюдаются лейкоцитоз, эозинофилия и повышенная СОЭ.
 [29], [30], [31], [32], [33], [34], [35]
[29], [30], [31], [32], [33], [34], [35]
Токсидермия по типу крапивницы
Крапивница является частой реакцией на различные лекарственные препараты: пеницилллин, тетрациклин, эритромицин, анальгетики, трихопол, новокаин, лидаза и др. Высыпания возникают в первые дни приема препарата и характеризуются возникновением на коже волдырей и сильным зудом. Размер уртикарных высыпаний варьирует от чечевицы до ладони, границы элементов четкие, консистенция плотно-эластическая (тестоватая), форма округлая или причудливых очертаний. Нередко отмечается уртикарный дермографизм. Цвет элементов от ярко-красного до перламутрово-белого.
Как правило уртикарная сыпь носит обильный характер, покрывая всю кожу лица, туловища и конечностей. В тяжелых случаях процесс сопровождается отеком слизистых оболочек рта и гортани, переходя в Oтек Квинке.
При генерализации кожного процесса возможны общая слабость, недомогание, головная боль, подъем температуры тела до 38-38,5 °С, артралгии и миалгии. В крови наблюдается стойкое увеличение количества эозинофилов.
Бромодерма и йододерма
Относительно редкими и трудными для диагностики являются токсидермии, возникающие вследствие приема бромистых и йодистых препаратов, — бромодерма и йододерма.
Для бромодермы характерны высыпания разнообразного типа: эритематозные, уртикарные, папуло-пустулезные, везикулезные, буллезные, бородавчатые и угреподобные.
Бромистые угри, являющиеся наиболее частой и типичной формой бромодермы, проявляются в виде фолликулярных пустул размером от булавочной головки до чечевицы и обильных розовато-фиолетовых узелковых элементов, возникающих на коже лица, спины и конечностей. После заживления могут остаться мелкие поверхностные рубцы буро-фиолетового цвета
Бромодерма туберозная (вегетирующая) возникает чаще у женщин молодого возраста. Высыпания имеют вид немногочисленных ограниченных узловатых и опухолевидных бляшек фиолетово-красного цвета, возвышающихся над кожей на 0,5 1.5 см. Размер узлов — от горошины до голубиного яйца, они покрыты кровянисто-гнойными, достаточно плотными корками. После снятия корок обнажается язвенная бугристая поверхность, на которой могут развиваться бородавчато-сосочковые разрастания. При сдавлении очага поражения на вегетирующей поверхности выделяется обильный гной. Вся «опухоль» напоминает мягкую губку, пропитанную гноем. Видимые слизистые оболочки поражаются редко. Болезнь протекает благоприятно оставляя после себя атрофические рубцы и пигментацию.
Йододерма наиболее часто проявляется в буллезной и тубеpoзной форме. Туберозная форма может осложняться вегетациями. При буллезной йододерме высыпания обычно начинаются с напряженных пузырей размером от 1 до 5 см в диаметре, заполненных геморрагическим содержимым. После вскрытия пузырей обнажается дно, покрытое значительными вегетациями.
Тубероэная йододерма начинается с узелка, который затем превращается в пустулу и опухолевидное образование pазмером до 5 см. Периферический край очага слегка возвышен и состоит из мелких пузырьков с жидким серозно-гнойным содержимым. Консистенция очага пастозная, при надавливании на поверхность легко выделяется гной с примесью крови. Чаще всего йододерма локализуется на лице, реже — на туловище и конечностях.
Клинически наблюдается большое сходство туберозной йододермы с бромодермой, связанное с одинаковым механизмом возникновения в результате приема препаратов, относящихся к одной химической группе.
 [36], [37], [38], [39], [40], [41], [42], [43]
[36], [37], [38], [39], [40], [41], [42], [43]
Синдром Лайелла
Первое описание токсического эпидермального некролиза было сделано английским врачом A. Lyell в 1956 г на основании клинического наблюдения 4 пациентов. В 1967 г. он опубликовал свои наблюдения уже 128 случаев этого заболевания, проанализировав собственные результаты и данные других английских врачей. До настоящего времени в литературе этот синдром называется по-разному: эпидермолиз некротический полиморфный: синдром «обваренной кожи»; ожогоподобный некротический эпидермолиз; токсико-аллергический эпидермальный некролиз
A. Lyell характеризуем синдром как полиэтиологическое заболевание, в развитии которого, в зависимости от ведущей причины, можно выделить 4 этиологические группы:
- 1-я группа- аллергическая реакция на инфекционный, преимущественно стафилококковый, процесс, чаще отмечающаяся в детском возрасте;
- 2-я группа — наиболее часто встречающаяся аллергическая реакция при медикаментозном лечении;
- 3-я группа — идиопатическая с невыясненной причиной развития;
- 4-я группа — развивается чаще всего в результате комбинации инфекционного процесса с медикаментозной терапией на фоне измененной иммунологической реактивности, при непосредственном участии аллергических механизмов.
По мнению большинства авторов, синдром Лайелла развивается как неспецифическая реакция на воздействие лекарственных препаратов, принимаемых при различных заболеваниях Наиболее части провоцируют это заболевание прием больными сульфаниламидов, антибиотиков и антипиретиков, производных барбитуровой кислоты.
Следует отметить большую частоту возникновения синдрома Лайелла от одновременного приема сульфаниламидных препаратов пролонгированного действия, антибиотиков и жаропонижающих средств, среди которых особенно часто применяются такие, как аспирин, анальгин, амидопирин.
Лекарственные препараты, принимаемые при различных заболеваниях (ОРИ, пневмония, обострение хронического тонзиллита, заболевания сердечно-сисудистой системы, почек и др.) могут оказывать аллергическое действие.
Исследуя патогенез синдрома Лайелла, ряд авторов отдают предпочтения аллергической теории. Доказательством такого предположения служит наличие в анамнезе у подавляющего большинства обследованных ими больных различных аллергических заболеваний (аллергические дерматиты, полинозы, сенная лихорадка бронхиальная астма, крапивница и др.). У больных выявлены повышение фибринолитической активности и увеличение времени свертываемости крови, что подтверждает ведущую роль сосудистых поражений в развитии синдрома Лайелла. При иммунофлюоресценции у них не было обнаружено антиядерных и антимитохондриальных антител в эпидермисе, не установлено изменений содержания иммуноглобулинов в крови. Эти данные позволили подтвердить, что синдром Лайелла нельзя интерпретировать как иммунодефицитный феномен — в его основе лежит острое повреждение клеток, вызванное освобождением лизосомальных структур.
Развитие синдрома Лайелла вне зависимости от причин, вызвавших это заболевание, начинается внезапно, сопровождаясь подъемом температуры тела 38-40 °С, резким ухудшением самочувствия, слабостью, нередко головной болью и артралгией. Кожные проявления возникают на 2-3-й день, чаще всего в виде эритематозных пятен с выраженным отеком, напоминают высыпания при полиморфной эритеме. Затем быстро, в течение суток присоединяется геморрагический компонент, возникающий, как правило, в центральной части элемента, придавая эритеме вместе с разрастающейся периферией контурность типа «ирис». Постепенно центральная зона элементов приобретает серовато-пепельную окраску — происходит отслоение эпидермиса.
По мнению некоторых авторов, единственным достоверным объективным критерием постановки диагноза синдрома Лайелла служит эпидермальный некролиз. Подтверждением последнего является типичная симптоматика: на очагах поражения и вне их, на участках «здоровой» кожи эпидермис отслаивается самопроизвольно и при малейшем прикосновении (симптом «смоченного белья») отторгается с образованием обширных крайне болезненных эрозивных поверхностей, выделяющих обильный серозный или серозно-геморрагический эксудат.
По мере прогрессирования процесса продолжают появляться пузыри, заполненные серозным содержимым, быстро увеличивающиеся в объеме и размерах при малейшем надавливании на их поверхность и даже при перемене больным позы Симптом Никольского резко положительный (краевой и на внешне не измененных участках). Отмечается болезненность всего кожного покрова при прикосновении. Одновременно с кожными проявлениями в процесс мoгут вовлекаться красная кайма губ слизистые оболочки полостей рта и носа, половых органов. Нередко поражаются слизистые оболочки глаз, что может привести к помутнению роговицы и снижению остроты зрения, атонии слезных канальцев и гиперсекреции слезных желез.
Из придатков кожи особенно часто поражаются ногти, реже — волосы. При тяжелом течении синдрома Лайелла может наблюдаться отторжение ногтевых пластинок.
Обширные эрозивные поверхности на коже и слизистых оболочках отделяют обильный серозный или серозно-геморрагический эксудат, подсыхающий на отдельных участках с образованием корок. В случае присоединения вторичной инфекции характер отделяемого становится гнойным, возникает специфический запах «гниющего белка». Вынужденное положение больною из-зa резкой болезненности кожи и эрозивных поверхностей приводит нередко к возникновению язв преимущественно в местах давления — в области лопаток, локтевых суставов, крестца и пяток. Особенностью этих язв является вялое заживление.
Поражение слизистой оболочки полости рта сопровождаемся саливацией, из-за резкой болезненности затруднены глотание и прием пиши. Эрозирование слизистой оболочки уретры приводит к нарушению мочеиспускания.
У больных с синдромом Лайелла возможно поражение внутренних органов (гипостатическая пневмония, токсико-аллергический миокардит, обезвоживание, геморрагический гломерулонсфрит, анурия. активация очагов фокальной инфекции) на фоне резкого снижения защитных сил организма.
Токсикодермия: симптомы, причины, диагностика, лечение
Диагностика
При появлении симптомов токсикодермии необходимо записаться на прием к дерматологу или иммунологу-аллергологу. Во время консультации врач расспросит пациента о жалобах и тщательно изучит анамнестические данные, позволяющие предположить причину кожных изменений. Затем проводится первичный осмотр кожи, дающий возможность оценить характер высыпаний. Для подтверждения диагноза врач назначает инструментальные и лабораторные исследования.
Дополнительные методы диагностики:
- Анализ крови. В процедурном кабинете медсестра производит забор венозной крови и направляет материал в лабораторию. Иммунолога заинтересует соотношение и количество форменных элементов крови. Биохимический состав плазмы также позволяет уточнить форму заболевания. При необходимости проводится серологическая диагностика на инфекцию: специалисты ищут в крови специфические антитела, вырабатываемые иммунитетом для борьбы с болезнетворными микроорганизмами.
- Соскоб кожи или забор экссудата. Полученный материал изучают в лаборатории. Использование специальных питательных сред позволяет специалисту идентифицировать возбудителя болезни или, напротив, исключить инфекционную природу недуга. Зачастую дерматологу требуется исключить венерические инфекции, такие как сифилис.
- Кожные пробы. Дерматолог помещает на поверхность кожи пациента небольшое количество аллергена и наблюдает за реакцией тканей. Появление характерных признаков аллергии указывает на чувствительность организма к определенному веществу. При токсикодермии кожные пробы часто не выявляют патологию.
- Провокационные пробы – введение предполагаемого провокатора болезни внутрь организма. Врач использует минимальную дозировку. При появлении симптомов токсикодермии пациенту сразу же дают лекарство. Такой метод диагностики не проводят при риске тяжелой аллергической реакции.
- Аллергические пробы вне организма пациента. Для этого производится забор крови. Проведение теста на дегрануляцию базофилов при воздействии определенного вещества позволяет подтвердить диагноз.
- Биопсия кожных образований. Дерматолог производит удаление небольшого участка поврежденной кожи. Гистологическое исследование материала позволяет обнаружить в ткани большое количество лимфоцитов и эозинофилов.
- Обследование внутренних органов. При наличии показаний врач назначает электрокардиографию, ультразвуковое обследование и компьютерную томографию. В большинстве случаев необходимо оценить состояние сердечно-сосудистой системы, почек и печени.
Диагностика токсикодермии может быть достаточно сложным мероприятием, требующим исключения множества других заболеваний с похожими симптомами. При необходимости врач назначает пациенту консультацию кардиолога, нефролога или инфекциониста. Важно вовремя предположить дифференциальный диагноз.
Лечение
Первичной задачей при лечении является прекращение контакта аллергена с организмом пациента. При тяжелом состоянии также требуется устранение симптомов болезни путем подавления аллергической реакции. Зачастую требуются дополнительные терапевтические процедуры, направленные на очищение организма от токсинов. Поддержание функций жизненно важных органов позволяет устранять последствия наиболее опасных форм заболевания.
Основные методы лечения:
- Очищение организма от токсинов. В зависимости от показаний врач назначает пациенту диуретики и десенсибилизирующие лекарственные средства. Эти препараты, вводимые с помощью инъекции, способствуют облегчению симптомов недуга. При необходимости пациенту назначается очистительная клизма. Важно учитывать причину возникновения болезни, поскольку при лекарственной токсикодермии десенсибилизирующие растворы могут быть противопоказаны.
- Подавление аллергической реакции. Дерматолог назначает пациенту антигистаминные средства, предотвращающие воздействие медиатора воспаления на ткани.
- Эфферентная терапия при тяжелой интоксикации организма. Кровеносную систему пациента подсоединяют к специальному устройству, удаляющему нежелательные химические вещества. Одновременно больному внутривенно вводят растворы кортикостероидов, декстрана и белков плазмы крови. При необходимости назначаются антибиотики.
- Местные лекарственные средства для обработки поврежденной кожи. В зависимости от показаний дерматолог может назначить топические препараты на основе кортикостероидов и других противовоспалительных медикаментов. Гели и мази улучшают состояние кожного покрова, но не воздействуют на первопричину недуга.
При тяжелом состоянии лечение обязательно проводится в стационаре. Опасные формы патологии, вроде синдрома Лайелла, могут потребовать реанимационных мероприятий. После стабилизации состояния врач назначает пациенту гипоаллергенную диету, антигистаминные средства и другие медикаменты для постоянного применения.
Осложнения
Гематогенный механизм распространения аллергенов опасен тяжелой интоксикацией организма и нарушением функций внутренних органов. При несвоевременном лечении могут возникнуть осложнения. В большинстве случаев негативные последствия связаны с сердечно-сосудистой и выделительной системой.
Возможные осложнения:
- Воспаление мышечной оболочки сердца, проявляющееся одышкой, учащенным сердцебиением, слабостью и общим недомоганием.
- Нарушение функций почек.
- Поражение печеночной ткани.
- Отслаивание кожи, а также выпадение волос и ногтей.
- Нарушение кровоснабжения внутренних органов.
- Возникновение инфекционного заболевания.
- Токсико-септический шок.
Купирование аллергической реакции в первые часы после возникновения недуга обычно предотвращает развитие опасных осложнений.
Профилактика
Любые заболевания кожи и внутренних органов, возникающие из-за сенсибилизации иммунной системы, могут быть успешно предотвращены. Врачебные рекомендации иммунолога обычно касаются образа жизни и рациона пациента.
Основные профилактические рекомендации:
- употребление гипоаллергенных продуктов питания;
- прием лекарственных препаратов только под врачебным контролем;
- своевременное лечение хронических заболеваний, включая инфекцию;
- обеспечение быстрого доступа к антигистаминным препаратам при диагностированной аллергии;
- обследование у аллерголога и иммунолога при наличии патологий иммунной системы.
Соблюдение всех перечисленных рекомендаций значительно уменьшает риск первичного возникновения болезни и рецидива. Важно знать симптомы аллергической реакции и всегда иметь при себе препараты для экстренного купирования недуга. При сезонном характере аллергии пациенту следует быть особенно осторожным.
причины появления заболевания и симптомы, методы лечения и профилактики, а также фото
Токсический дерматит – другое название этого заболевания – токсикодермия, нарушение разных участков кожи дерматологического характера, такое, как высыпания красноватого оттенка и постоянный сильный зуд. Это реакция на аллергены, попадающие в организм человека разным путем, вследствие чего чаще всего страдают люди с завышенной чувствительностью к разным аллергенам.
Что это такое?
 Токсикодермия – непростая дерматологическая патология, но она не является опасной для людей, находящихся рядом и не заразна при контакте. В случае заболевания токсикодермией нужно обратиться за лечением к дерматологу, а вот самолечением заниматься не стоит, так как это приведёт к серьёзным осложнениям.
Токсикодермия – непростая дерматологическая патология, но она не является опасной для людей, находящихся рядом и не заразна при контакте. В случае заболевания токсикодермией нужно обратиться за лечением к дерматологу, а вот самолечением заниматься не стоит, так как это приведёт к серьёзным осложнениям.
Сначала нужно снять непрекращающийся зуд, определить токсины, спровоцировавшие реакцию, чтобы блокировать их действия и затем приступить к терапии. Вследствие ухудшающейся экологии, производством бытовой химии и разработкой сильных лекарств – количество людей, столкнувшийся с недугом, около 90% всего земного шара.
Зачастую прогресс, который «не стоит не месте», требует открытия новых материалов и веществ для заводов и производств. В свою очередь, новые открытия не достаточно изучены в плане здоровья человека либо умалчиваются. Часто мы по не знанию контактируем с материалами или веществами, вызывающими аллергию.
Сыпь, зуд и утомляемость – это борьба иммунитета с токсическим дерматитом.
Различают несколько видов токсикодермии:
- Буллезный – воспалительное поражение эпителия. Дерма покрывается пузырями с жидкостью, появляется из-за агрессивных факторов внешней среды и воздействии солей, кислот и щелочей.
- Пустулезный – поражение эпителия, пустулы и струпья, причиной которых являются стафилококки. Поражения расположены на разных частях тела, но в основном поражены конечности, участки лица.
- Папулезный – является отражением агрессивных процессов внутри организма. Воспаления имеют форму бугорков и вызвано инфекцией или аллергией.
- Пятнистый – распознается по пигментным шелушащимся пятнам как с ярко выраженными краями, так и слившимися в сплошное пятно. Спровоцирован парами ртути, мышьяка и солями тяжелых металлов.
- Уртикарный – спровоцирован алкогольной зависимостью, приёмом медикаментов, содержащих морфий, пенициллин. Характерная черта – эпидермис покрыт волдырями.
Фото
Ниже представлены фото:




Симптомы
Зачастую начальными симптомами считали сыпь на коже, но это далеко не так. Сначала может появиться ощущения разбитости, утомленность, головокружение и жар, а затем — высыпания. Очаги образуются на разных фрагментах кожи, поражается низ живота, лоб и щеки. При появлении на слизистой оболочке образуются болезнетворные язвы. При тяжелой форме недуга процент поражённых участков кожи возрастает.
Причины появления
Причины проявления заболевания подразделяются на несколько видов:
- Лекарственный. Высыпания возникают вследствие долгого приема лекарств из группы сульфаниламидов, антибиотиков, иммунологических лекарств и витаминов. После консультации врача необходимо отменить прием препаратов или сделать им замену, но только если это не навредит терапии основной болезни.
- Пищевой. Переедание и злоупотребление едой тоже провоцирует этот недуг. Переизбыток токсинов в еде, вызывающих аллергию, может повлечь токсикодермию. Аллергические вещества находятся в консервах, пищевых красителях, различных пищевых добавках, копчёностях. Нельзя есть просроченную еду и еду, имеющую не свойственный вкус и запах.
- Химический. При постоянной работе с группой тяжёлых металлов, лакокрасочными материалами, при частой деятельности с полимерами. При вдыхании испарений химикатов зачастую появляется переизбыток раздражителей и тем самым провоцируется токсикодермия.
- Аутоинтоксикационный. Появляется при нарушении обмена веществ, при разных сбоях в работе почек и печени, раздражители вырабатываются самим организмом.
Лечение заболевания
 Лечение начинается с постановки диагноза и выяснения самих причин болезни. При обнаружении токсинов проводится исключение путём срочного выведения их из организма.
Лечение начинается с постановки диагноза и выяснения самих причин болезни. При обнаружении токсинов проводится исключение путём срочного выведения их из организма.
Токсический дерматит устанавливается врачом путём тщательного обследования, с целью исключить и другие недуги со схожими рецидивами (корь, плоский лишай, скарлатина, экзема, ряд венерических заболеваний). Целесообразно обнаружить имеющиеся ещё отклонения, которые смогут изменить ход терапии, остановить заболевание и выбрать индивидуальный способ терапии.
Проводятся следующие обследования:
- полный сбор анамнеза;
- бактериологические исследования;
- проведение коагулограммы;
- взятие аллергических проб;
- соскоб кожи.
При лечении потребуется:
- Прием комплекса медикаментов. Это слабительные, абсорбенты и нельзя забывать про постоянное потребление значительного количества жидкости для устранения из организма веществ, вызвавших аллергическую реакцию.
- Принятие антигистаминнов, препаратов, содержащих магний, натрий и кальций; в очень тяжелых случаях — глюкокортикоидов.
- Обезболивающие препараты, противовоспалительные и противозудные мази (кремы или гели) для внешнего местного применения.
Часто к данному недугу, особенно основательно поразившему эпидермис, может присоединиться повторная инфекция, обусловленная открытыми травмами и механическими повреждениями, возникающие из-за разрушения пузырьков или волдырей.
В этом случае очень важно проводить своевременные профилактические мероприятия, которые направлены защитить раны от инфекций. Лучший вариант лечения – антибиотики широкого действия.
При тяжелой стадии заболевания терапия проводится в больнице. Если это необходимо, пациенту прописывают вливание плазмы крови и альбумина. Прописываются медикаменты для поддержания работы почек, печени и других внутренних органов. Многие пациенты испытывают психические переживания, и в таких случаях им рекомендуется консультация с психотерапевтом.
Зачастую прогноз заболевания носит положительный характер. Продолжительность терапии индивидуально подбирается специалистом, однако чаще всего не превышает одного-двух месяцев. Очень многое безусловно зависит от того, на какой стадии развития находится заболевание.
Токсикодермия у детей всегда имеет характер аллергического происхождения вследствие попадания в организм раздражителей, которые и привёли к сильному воспалительному процессу. Зачастую происходит через пищу, а у грудничков через грудное молоко.
Во избежание болезни нужно аккуратно добавлять в меню новые ингредиенты и контролировать дозировку принимаемых медикаментов. Зачастую высыпания находятся на разных частях тела. Изначально нужно распознать и вывести раздражитель, применять антигистаминны нового поколения снимающие зуд.
 С профилактической целью и для исключения повторного заболевания необходимо соблюдать следующие правила:
С профилактической целью и для исключения повторного заболевания необходимо соблюдать следующие правила:
- Исключить все продукты, приводящие к неправильной работе внутренних органов: печени, кишечника и почек.
- Ознакомить своего лечащего доктора с препаратами, которые вызывают у вас аллергическую реакцию.
- Исключить из своей жизни алкоголь и табак.
- Изменить образ жизни, сменить вид трудовой деятельности, включить занятия спортом в свою жизнь, постоянные прогулки, укрепление иммунитета.
- При наследственной расположенности к аллергиям есть повышенный риск заболевания, поэтому нужно всегда придерживаться диетического питания.
- Никогда не принимать лекарства самостоятельно, без назначения врача.
- Помещения, где вы постоянно находитесь, нужно проветривать и убирать, исключить пыль в помещениях.
Все советы и рекомендации результативны для взрослых и для детей. Заблаговременно принятые меры смогут не допустить возникновения раздражений на эпидермисе и блокировать дальнейшее возникновение токсического дерматита в абсолютно любом возрасте. Если же недуг обусловлен родом трудовой деятельности – нужно сменить род деятельности, если обусловлена образом жизни – поменяйте его и не переставайте консультироваться со специалистом.
Профилактические действия не требует особых усилий, как и само лечение, а правильный и здоровый образ жизни исключает развитие любых кожных заболеваний
Токсический дерматит не является приговором. Следите за своим состоянием здоровья, исключите аллергены, ведите здоровый образ жизни, придерживайтесь правильного питания и занимайтесь спортом, и вы забудете об этой болезни навсегда. Будьте здоровы!
Полезное видео
Причины, симптомы, механизмы протекания токсического дерматита. Видео:
Токсикодермия | Симптомы и лечение токсикодермии
Симптомы токсикодермии
Заболевание начинается остро или через несколько часов, чаще через 2-3 дня после воздействия возбудителя. Клиническая картина токсикодермии отличается большим морфологическим разнообразием. Для токсикодермии характерно появление множественных симметрично расположенных высыпаний, состоящих из пятнистых, папулезных, узловых, везикулярных, крапивных, буллезных, пустулезных и папулезно-пустулезных элементов, сопровождающихся кожным зудом.При этом наблюдается сочетание различных видов сыпи. В патологический процесс могут быть вовлечены слизистые оболочки. В разной степени выраженности наблюдается нарушение общего состояния пациента.
Пятнистый токсикоз в большинстве случаев протекает благоприятно и часто проявляется в виде эритематозных пятен, гораздо реже — геморрагических (пурпура) и пигментных. Эритематозные пятна могут быть точечными, розоватыми, кольцевидными. Пятнистая сыпь при токсикодермии часто бывает отечной, чешуйками по всей поверхности, может ограничиваться или переходить в обширную эритему, вплоть до универсальной эритродермии.При шелушении центра токсикодермического пятна клинически напоминает пятно розового лишая. При поражении ладоней и подошв наблюдается полное отторжение рогового слоя.
Для папулезной токсикородермии характерно появление остро-воспалительных полушаровидных папул, которые имеют ограниченный или диссеминированный характер. Размер папул часто варьирует от милиарного до линзовидного. Иногда при применении противотуберкулезных (ПАСК, стрептомицин), противодиабетических и витаминных препаратов появляется сыпь в виде плоских многоугольных папул, напоминающих красный плоский лишай.В некоторых случаях папулы сливаются в бляшки. Субъективных пациентов беспокоит кожный зуд. Пятнистые и папулезные высыпания, наблюдаемые автором у больного, появились после многократного приема анальгетика — цитрамона.
Узловой токсикоз часто возникает в результате действия сульфаниламидов, препаратов йода, брома, вакцин, гризофульвина, циклофосфамида, метотрексата. Он проявляется в виде болезненных воспалительных узлов, немного возвышающихся над уровнем кожи и имеющих нечеткие очертания.
Везикулярная токсикодермия характеризуется появлением диссеминированных пузырьков, окруженных эритематозным венчиком. Редко везикулярный токсикоз ограничивается поражением только ладоней и подошв и проявляется в этих случаях дисгидрозом. При тяжелой токсикодермии может развиться эритродермия, переносимая пузырьками: универсальная отечная эритема, везикулы, обильный мокасин, отек лица, конечностей, крупномасштабное шелушение, импетигинозные корки. Часто присоединяется вторичная кокковая флора и образуются пустулы.
Пустулезная токсикодермия в большинстве случаев развивается после приема галогенных препаратов: йода, брома, хлора, фтора. Однако другие лекарства могут быть причиной развития гнойничковой токсикородермии. Морфологический элемент — пустула, которая иногда располагается в центре воспалительной полусферической папулы. Сыпь часто локализуется на участках кожи, богатых сальными железами (лицо, грудь, верхняя часть спины), поскольку галогенированные препараты выводятся из организма с кожным салом.
Буллезная токсикодермия часто возникает после приема анальгетиков, транквилизаторов, антибиотиков, сульфаниламидов.При буллезной токсикодермии отмечаются распространенные высыпания из волдырей, окруженных гиперемированной границей (пемфигоидная токсикодермия) или локализованная сыпь (фиксированная токсикодермия). Буллезные высыпания обычно возникают при тяжелой форме токсикодермии и, как правило, проявляются в виде мультиформной экссудативной эритемы. Пузырьки разного размера, часто большие, имеют быстрый рост, склонны к нагноению и имеют геморрагическое содержимое. При повреждении стенки пузырей появляются эрозии, напоминающие элементы вульгарной пузырчатки.В большинстве случаев возникает поражение слизистых оболочек (рта, глаз, половых органов).
Общее состояние большинства пациентов остается тяжелым. Больные жалуются на общую слабость, недомогание, головную боль, головокружение; отмечается повышение температуры тела, повышение СОЭ, лейкоцитоз, эозинофилия, анемия легкой степени, выраженная пагология со стороны внутренних органов. Наиболее тяжелые, частые варианты протекают по типу синдрома Стивена-Джонсона или универсальной эритродермии, на фоне которой развивается крупномасштабное шелушение, а на некоторых участках кожи, чаще в складках кожи, появляются большие пузыри. ,Ладонно-подошвенная кератодермия, алопеция, аллергический васкулит — симптомы тяжелой формы токсикодермии.
В практике дерматовенерологии наиболее распространенной формой токсикодермии является фиксированная токсикодермия, которая часто возникает после приема анальгина, сульфаниламидов (бисептола), антибиотиков, барбитуратов и других препаратов.
Заболевание проявляется одним или несколькими круглыми ярко-красными крупными пятнами диаметром 2-5 см, которые вскоре приобретают, особенно в центральной части, синюшный оттенок, а после исчезновения воспалительных явлений остается стойкая пигментация своеобразной аспидно-коричневый цвет.На фоне опухших пятен могут появиться пузыри и волдыри разного размера. При каждом повторном приеме соответствующего лекарства высыпания снова появляются на одних и тех же местах, усиливая пигментацию и постепенно распространяясь на другие участки кожи. Предпочтительная локализация высыпаний фиксированной токсикодермии — слизистая оболочка рта, половых органов.
Токсикодермия обычно протекает остро. По мере удаления аллергена из организма сыпь проходит.Иногда токсикодермия затягивается надолго даже после прекращения действия этиологического фактора.
.ТОКСИКОДЕРМА (TOXICODERMIA)
Этиология и патогенез ТОКСИКОДЕРМИИ (ТОКСИКОДЕРМИЯ)
Причины токсикодермии.
Сыпь, развивающаяся вследствие индивидуальной чувствительности к экзогенным раздражителям (аллергенам). В эту группу входят дерматозы, вызванные определенными продуктами питания (например, клубника, устрицы, раки, яйца рыбы нетори), а также приемом определенных лекарств перорально, подкожно, внутривенно (например, бром, йод, хинин, сульфамидные препараты, Атофина). ,Наряду с приобретенной повышенной чувствительностью (сенсибилизацией) часто наблюдаются врожденная невыносимость кожи к некоторым веществам (идиосинкразия). В патогенезе этой измененной реактивности играют роль, по-видимому, определенные нарушения центральной нервной системы. Благоприятными моментами могут быть различные заболевания внутренних органов и соответственно сниженная сопротивляемость организма.
Симптомы и течение ТОКСИКОДЕРМИИ (TOXICODERMIA)
Симптомы. Остро возникающая сыпь разнообразной природы: эритематозная, крапивница, болезненная, скарлатинообразная, пузырчатая, многоформная типа, многоформная эритема, узловатая; иногда сыпь геморрагического характера. Чаще наблюдаются поражения кожи и слизистых оболочек из-за применения сульфаниламидных препаратов, в виде более или менее распространенных высыпаний, а также в виде фиксированных эритематозных пятен, позже приобретающих грифельный цвет, с локализацией на лице, туловище, конечности, гениталии и рот. Токсикодермия часто сопровождается общими явлениями, желудочно-кишечными расстройствами, повышением температуры тела, обычно значительным зудом.
Признание TOXICODERMA (ТОКСИКОДЕРМИЯ)
Распознавание токсикодермии основано не столько на забавной клинической картине, сколько на анализе и идентификации этиологического фактора.
Лечение ТОКСИКОДЕРМА (ТОКСИКОДЕРМИЯ)
Удаление раздражителя (аллергена). Слабительное соль, мочегонные средства, чрезмерное употребление алкоголя, диета.Внутривенно 10% хлорид кальция обычным способом (см. Экзема). Теплые ванны. Местно применяют индиферент противозудную взволнованную смесь или мазь (см. Крапивница).
источник
,Toxicoderma — Большая химическая энциклопедия
Сообщалось о тяжелой токсикодермии при применении ксантинола никотината и подтверждено провокационным тестом (SEDA-1, 333). Утверждается, что приливы ксантинола и никотината происходят реже, чем при приеме никотиновой кислоты, но, тем не менее, неоднократно наблюдались, и его другие побочные эффекты, вероятно, будут такими же, как и у никотиновой кислоты. [Pg.561]Yen MC +, Postgrad Med 74, 291 Синдром Стивенса-Джонсона (1990) Zukervar P +.J Toxicol Clin Exp (французский) 10, 169 (1989) Mukul +, J Assoc Physitors India 37, 797 Токсический эпидермальный некролиз Toxicoderma … [Pg.484]
Carstens J +, Acta Derm Venereol (Stockh) 74, 391 Токсикодермия … [Pg.558]
Состояние, известное как дерматит шиитаке или токсикодермия, возникает у некоторых людей после употребления сырых или частично приготовленных шиитаке. Клинические признаки включают линейный дерматит туловища, а иногда и конечностей, шеи, лица и головы, обычно возникающий в течение 48 часов после приема шиитаке (Garg and Cockayne 2008 Lippert… [Pg.509]
Пациенту, 66-летнему мужчине, ежедневно давали пеницилламин в дозе 500 мг от ревматоидного артрита. После 6 месяцев лечения на туловище, волосистой части головы и руках образовались буллезные и прозрачно-чешуйчатые высыпания. Феномен Никольского был положительным. Присутствовал эритематосквамозный баланит, стоматита не развилось. При цитологическом исследовании присутствовали акантолитические клетки. Гистологическое исследование выявило оба аспекта токсикодермии и пузырчатки. Межклеточная иммунофлуоресценция была положительной в поверхностных слоях как пораженной, так и явно нормальной кожи.Электронно-микроскопическое исследование подтвердило акантолиз. В сыворотке крови обнаружены анти-межклеточные вещества и антистриарные антитела, а клетки LE отсутствуют. Расстройство быстро исчезло после отмены пеницилламина и курса лечения кортикостероидами. [Pg.191]
Сообщалось об использовании этого препарата в других областях, включая хроническую гепатопатию, при которой он, как утверждается, улучшает функцию печени. Применяя его для этой цели, Dohrmann et al.(29) обнаружили, что реакции прилива крови или кожная аллергия наблюдаются примерно в 2% случаев. Сабольчи из Венгрии описал пациента с дискоидной красной волчанкой, у которого через 4 недели лечения нико-ксантинолом развилась тяжелая токсикодермия. [Стр. Боргиджи Венер. Szle, 51, 267. [Pg.335]
,
