Все о вакцинации. Виды вакцин
СОДЕРЖАНИЕ
Что такое вакцинопрофилактика? Это система мероприятий, осуществляемых в целях предупреждения, ограничения распространения и ликвидации инфекционных болезней путем проведения профилактических прививок. Вакцины защищают людей от очень тяжелых инфекционных болезней.
Еще несколько десятилетий назад врачам приходилось неустанно бороться с такими инфекциями, как натуральная оспа, полиомиелит, дифтерия, коклюш, корь, эпидемический паротит, краснуха. Многих больных спасти не удавалось, многие оставались инвалидами.
Все радикально изменилось с появлением вакцин. Мир полностью избавлен от натуральной оспы, во многих странах ликвидирован полиомиелит, резко сократилось число и тяжесть течения дифтерии, коклюша, кори, краснухи, эпидемического паротита. С помощью прививок врачи научились бороться с такой инфекцией, как гепатит В, который чрезвычайно опасен возможностью формирования хронического поражения печени (цирроз, рак).
Человеку свойственно быстро забывать неприятные для него вещи: вот и вспышки инфекционных заболеваний, уносившие тысячи, а иногда и миллионы, человеческих жизней, забылись. По мнению некоторых, эпидемии инфекций – это пройденный этап в человеческой истории.
К сожалению – нет!
При снижении порога вакцинации возможна новая вспышка инфекций.
Например:
1973-1974 года – натуральная оспа в Стокгольме;
1990-1999 года – дифтерия в СССР;
Вспышка кори в г. Екатеринбурге в 2016-17 годах у непривитых от кори лиц.
Благодаря вакцинопрофилактике появилась возможность защиты от 40 инфекционных заболеваний. Часть из этих прививок ставят всему населению, часть – по эпидемическим показаниям. Это зависит от опасности распространения инфекции на данной территории.
Обязательными на всей территории России являются прививки против туберкулеза (БЦЖ), коклюша, дифтерии, столбняка, кори, эпидемического паротита, краснухи, пневмококковой и гемофильной (ХИБ) инфекций.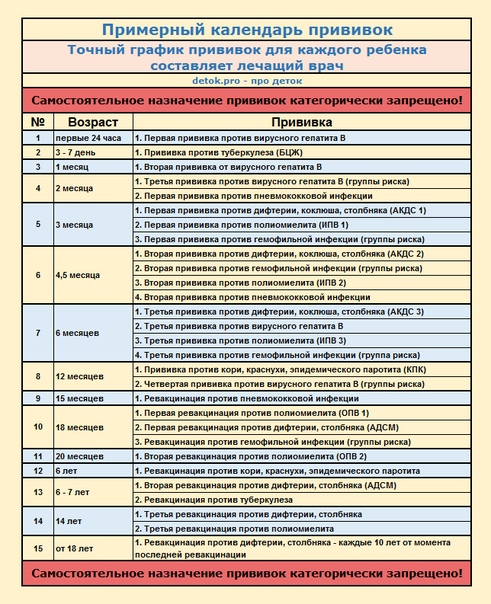 На территории Свердловской области в календарь прививок включены прививки против клещевого энцефалита (вся территория области является опасной по возможности инфицирования клещевым энцефалитом), ветряной оспы (велика заболеваемость этой инфекцией), гепатита А.
На территории Свердловской области в календарь прививок включены прививки против клещевого энцефалита (вся территория области является опасной по возможности инфицирования клещевым энцефалитом), ветряной оспы (велика заболеваемость этой инфекцией), гепатита А.
Дети, организм которых ослаблен в силу разных причин врожденного или приобретенного характера, особенно подвержены инфекции, болеют тяжело, часто с осложнениями и возможным неблагоприятным исходом. Такие дети нуждаются в защите от инфекционных болезней в первую очередь.
КАЛЕНДАРЬ ПРИВИВОК
|
Возраст |
Наименование прививки |
|
Новорожденные в первые 24 часа жизни |
Первая вакцинация против гепатита В |
|
Новорожденные (при выписке из родильного дома) |
Вакцинация против туберкулеза |
|
1 месяц |
Вторая вакцинация против гепатита В |
|
2 месяца |
Первая вакцинация против пневмококковой инфекции Первая вакцинация против ротавирусной инфекции |
|
3 месяца |
Первая вакцинация против дифтерии, коклюша, столбняка Первая вакцинация против полиомиелита Первая вакцинация против гемофильной инфекции Вторая вакцинация против ротавирусной инфекции |
|
4,5 месяца |
Вторая вакцинация против дифтерии, коклюша, столбняка Вторая вакцинация против полиомиелита Вторая вакцинация против гемофильной инфекции Вакцинация против пневмококковой инфекции Третья вакцинация против ротавирусной инфекции |
|
6 месяцев |
Третья вакцинация против гепатита В Третья вакцинация против дифтерии, коклюша, столбняка Третья вакцинация против полиомиелита Третья вакцинация против гемофильной инфекции |
|
9 месяцев |
Первая вакцинация против менингококковой инфекции |
|
11 месяцев |
Вторая вакцинация против менингококковой инфекции |
|
12 месяцев |
Четвертая вакцинация против гепатита В Вакцинация против кори, краснухи, эпидемического паротита Вакцинация против ветряной оспы |
|
15 месяцев |
Ревакцинация против пневмококковой инфекции Первая вакцинация против клещевого энцефалита |
|
18 месяцев |
Первая ревакцинация против дифтерии, коклюша, столбняка Первая ревакцинация против полиомиелита Ревакцинация против гемофильной инфекции |
|
20 месяцев |
Вторая ревакцинация против полиомиелита Первая вакцинация против гепатита |
|
21 месяц |
Вторая вакцинация против клещевого энцефалита |
|
26 месяцев |
Вторая вакцинация против гепатита А |
|
2 года 6 месяцев |
Первая ревакцинация против клещевого энцефалита |
|
6 лет |
Ревакцинация против кори, краснухи, эпидемического паротита Вторая вакцинация против ветряной оспы |
|
6-7 лет |
Вторая ревакцинация против дифтерии, столбняка Ревакцинация против туберкулеза |
|
13 лет (обоего пола) |
Вакцинация против папилломавирусной инфекции |
|
14 лет |
Третья ревакцинация против дифтерии, столбняка Третья ревакцинация против полиомиелита |
АКДС
– это вакцина, защищающая от трех тяжелых инфекций – от коклюша, дифтерии и столбняка.

Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы.

От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: коклюшная убитая вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Вакцинация проводится с трехмесячного возраста трехкратно с интервалом в 1,5 месяца, затем в 1 год 6 месяцев проводится первая ревакцинация. Вакцины АКДС и инфанрикс взаимозаменяемые. АКДС вводится глубоко внутримышечно в передненаружную область бедра.
Зачем нужна ревакцинация?
С годами иммунитет к заболеванию может несколько снизиться.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ИНФАНРИКС
– это вакцина, защищающая от трех тяжелых инфекций – от коклюша, дифтерии и столбняка.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: коклюшная бесклеточная вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание). За счет того, что коклюшная вакцина, входящая в состав вакцины «инфанрикс» не имеет поверхностной оболочки, тяжелые реакции и осложнения встречаются после ее введения много реже, чем после АКДС.
За счет того, что коклюшная вакцина, входящая в состав вакцины «инфанрикс» не имеет поверхностной оболочки, тяжелые реакции и осложнения встречаются после ее введения много реже, чем после АКДС.
Вакцинация проводится с трехмесячного возраста трехкратно с интервалом в 1,5 месяца, затем в 1 год 6 месяцев проводится первая ревакцинация. Вакцины АКДС и инфанрикс взаимозаменяемые. Учитывая сложную эпид. обстановку по коклюшу на территории Свердловской области, МЗ Свердловской области рекомендована 2 ревакцинация против коклюша вакциной «инфанрикс» в возрасте 6 лет. Инфанрикс вводится глубоко внутримышечно в передненаружную область бедра.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом
АДС
– это вакцина, защищающая от двух тяжелых инфекций – от дифтерии и столбняка.

Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: дифтерийный и столбнячный анатоксины, (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Так как в состав вакцины не входит коклюшная вакцина, АДС применяется для вакцинации против дифтерии и столбняка у детей младше 6 лет при наличии противопоказаний к введению вакцины АКДС и Инфанрикс. Вакцина в этом случае вводится двукратно с интервалом 1,5 месяца. АДС вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко (много реже, чем при АКДС) встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
АДС-М
– это вакцина, защищающая от двух тяжелых инфекций – от дифтерии и столбняка.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы.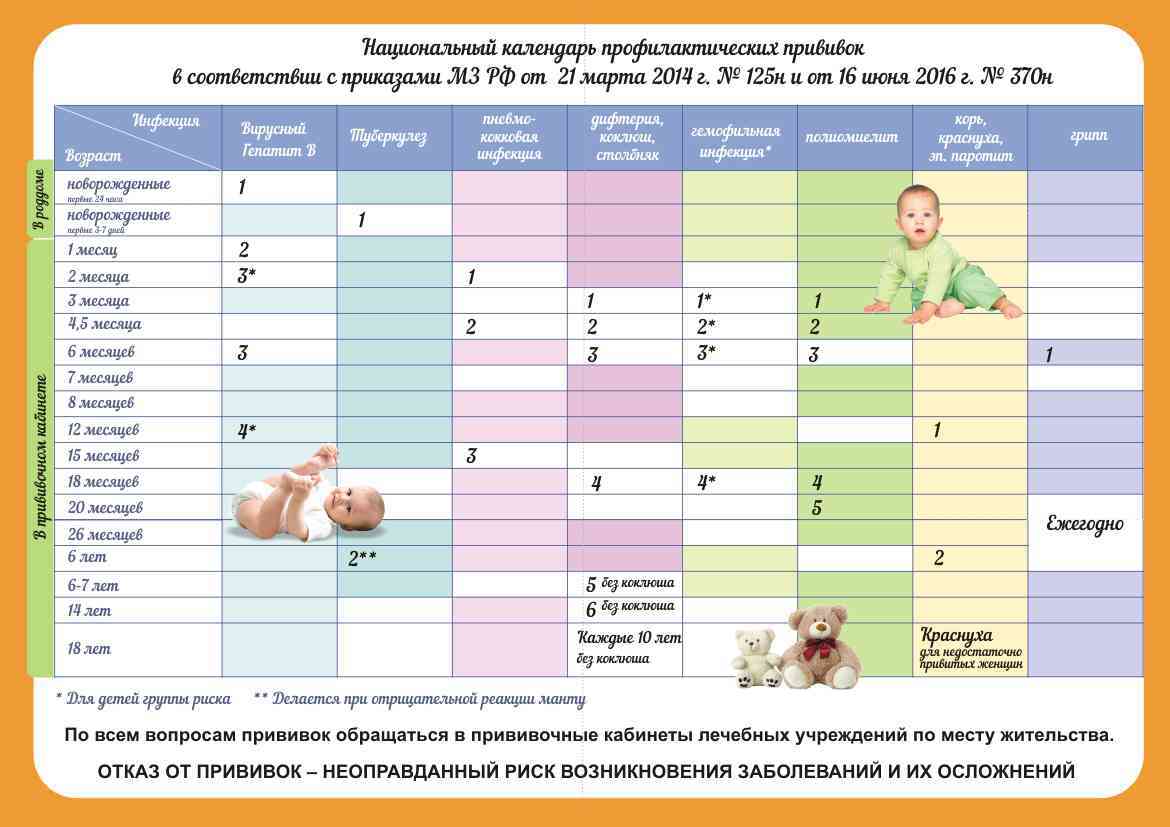 От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: дифтерийный и столбнячный анатоксины, (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Так как содержание дифтерийного и столбнячного анатоксинов в вакцине АДС-М уменьшено по сравнению с вакцинами АКДС, инфанрикс, АДС, вакцина АДС-М не годится для вакцинации детей до 6 лет и применяется только для вакцинации и ревакцинации детей старше 6 лет и взрослых. Хотя в крайне редких случаях, когда все названные вакцины противопоказаны, вакцина АДС-М применяется и для вакцинации против дифтерии и столбняка детям до 6 лет, которая проводятся двукратно с интервалом в 1,5 месяца.
Ревакцинации вакциной АДС-М проводятся в 7 лет, 14 лет и далее 1 раз в 10 лет пожизненно. АДС-М детям раннего и дошкольного возраста вводится внутримышечно в передненаружную область бедра, старшим детям и взрослым ее можно вводить глубоко подкожно.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко(много реже, чем при АКДС) встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ПОЛИОМИЕЛИТНЫЕ ВАКЦИНЫ
Полиомиелит — это острая вирусная инфекция. Вызывается вирусами полиомиелита трех типов. Поражается в основном спиной мозг, но иногда и головной. Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Схема вакцинации: трехкратно с интервалом в 1,5 месяца на первом году жизни, ревакцинации в 1 год 6 месяцев, 1 год 8 месяцев и в 14 лет.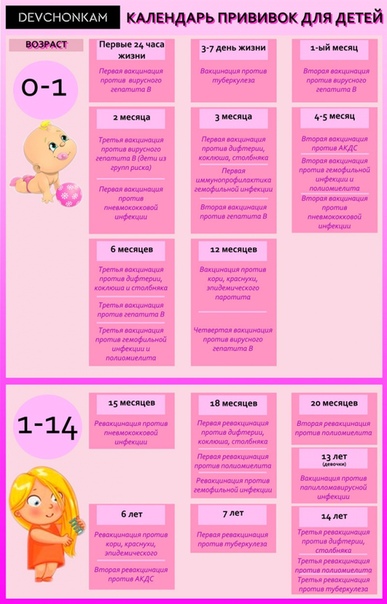
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Крайне редко после введения инактивированной (неживой) вакцины против полиомиелита может быть местная реакция. Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей. Могут быть аллергические реакции при наличии аллергии к стрептомицину.
Введение живой полиомиелитной вакцины реакции обычно не вызывает. Очень редко, с частотой 1 на 1 000 000 доз, у детей с иммунодефицитным состоянием возможно развитие вакциноассоциированного паралитического полиомиелита.
Для профилактики этого осложнения все дети получают комбинированную схему вакцинации – первые 2 прививки проводятся инактивированной полиомиелитной вакциной, а третья вакцинация и все ревакцинации – живой. При этом инактивированная полиомиелитная вакцина создает хороший общий иммунитет к полиомиелиту, на его фоне живая полиомиелитная вакцина создает местный иммунитет, надежно защищающий от вируса полиомиелита. При такой схеме вакцинации вакциноассоциированный паралитический полиомиелит не возникает.
Вакцины для профилактики полиомиелита:
- Живая полиомиелитная вакцина – БиВак полио. Вакцину закапывают в рот.
- Имовакс – инактивированная полиомиелитная вакцина
- Полиорикс — инактивированная полиомиелитная вакцина.
- Полимилекс — инактивированная полиомиелитная вакцина
Инактивированные полиомиелитные вакцины вводятся внутримышечно в передненаружную область бедра. Живая полиомиелитная вакцина – в виде капель на корень языка ребенка.
Живая полиомиелитная вакцина – в виде капель на корень языка ребенка.
ВАКЦИНА ПРОТИВ КОРИ
Корь — острое, чрезвычайно заразное вирусное заболевание, встречающееся только у людей. При контакте с вирусом вероятность развития болезни близка к 100%. Заболевание характеризуется высокой температурой тела, общим тяжелым состоянием, кашлем, насморком, отечностью век, светобоязнью, гнойными выделения из глаз и сыпью. Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.
Для вакцинации против кори используется отечественная живая коревая вакцина
Вакцинация против кори проводится детям в возрасте 1 год, ревакцинация – в 6 лет.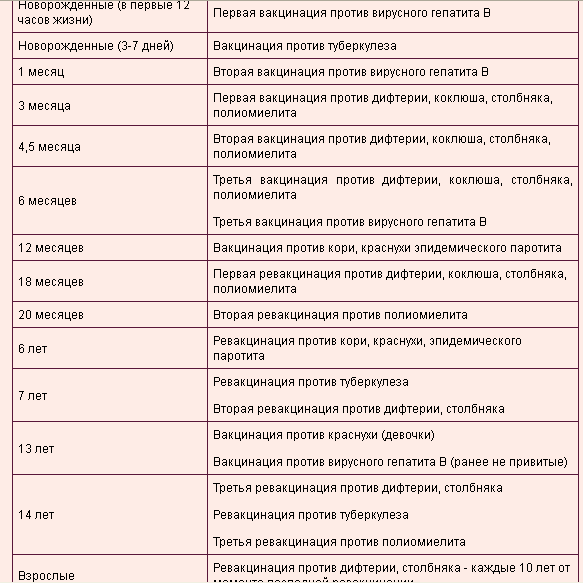 Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против кори малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых, начиная с 4-5 дня после прививки может подняться температура, с 8-го по 12-й день даже до высоких цифр (выше 39,00С), появиться насморк, кашель, единичные элементы сыпи. Это является допустимой (обычной) реакцией организма на введение живой коревой вакцины, и на 13-14-й день состояние ребенка нормализуется. Реакции на вторую дозу возникают еще реже.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНА ПРОТИВ ЭПИДЕМИЧЕСКОГО ПАРОТИТА («свинки»)
Эпидемический паротит – острая вирусная инфекция, при которой в основном поражаются слюнные железы. Они распухают, ребенку больно жевать и глотать. Кроме слюнных желез вирус эпидемического паротита может вызвать поражение поджелудочной железы (панкреатит), а также головного мозга (менингит, менингоэнцефалит). У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
Для вакцинации против эпидемического паротита используется отечественная живая паротитная вакцина
Вакцинация против эпидемического паротита проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
в диаметре и более.
Вакцина против эпидемического паротита малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день и очень редко – на один-два дня припухание слюнных желез. Это является допустимой (обычной) реакцией организма на введение живой паротитной вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНА ПРОТИВ КРАСНУХИ
Краснуха – острая вирусная инфекция, характеризующаяся невысоким подъемом температуры, увеличением лимфатических узлов, особенно на затылке, и мелкопятнистой сыпи. Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.

Заболевание опасно для беременных женщин. Если беременная заболевает краснухой, особенно в первые три месяца беременности, то нередко беременность заканчивается выкидышем, рождением мертвого ребенка или ребенка с синдромом врожденной краснухи (врожденный порок сердца, слепота, глухота, в последствии – умственная отсталость), при заражении на поздних сроках беременности у ребенка может возникнуть энцефалит.
Для вакцинации против краснухи используется живая краснушная вакцина
Вакцинация против краснухи проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против краснухи малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморка, а у взрослых – болей в суставах. Это является допустимой (обычной) реакцией организма на введение живой краснушной вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ПРИОРИКС
Это вакцина, защищающая сразу от трех вирусных инфекций – кори, эпидемического паротита, краснухи.
Корь — острое, чрезвычайно заразное вирусное заболевание, встречающееся только у людей. При контакте с вирусом вероятность развития болезни близка к 100%. Заболевание характеризуется высокой температурой тела, общим тяжелым состоянием, кашлем, насморком, отечностью век, светобоязнью, гнойными выделения из глаз и сыпью.
 Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.
Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.Эпидемический паротит – острая вирусная инфекция, при которой в основном поражаются слюнные железы. Они распухают, ребенку больно жевать и глотать. Кроме слюнных желез вирус эпидемического паротита может вызвать поражение поджелудочной железы (панкреатит), а также головного мозга (менингит, менингоэнцефалит). У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
Краснуха – острая вирусная инфекция, характеризующаяся невысоким подъемом температуры, увеличением лимфатических узлов, особенно на затылке, и мелкопятнистой сыпи.
 Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.
Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.В состав вакцины «приорикс», производства ГлаксоСмитКляйн, Бельгия, входят живые вакцины против кори, эпидемического паротита и краснухи.
Вакцинация проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Вакцина альтернативная, т.е. приобретается за счет средств родителей и по желанию родителей. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморк, очень редко – на один-два дня припухание слюнных желез. Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНЫ ПРОТИВ ТУБЕРКУЛЕЗА
Туберкулез – бактериальная инфекция, вызываемая микобактериями туберкулеза человека или животного.
 Поражаются легкие, кости, кожа, мочеполовая система, нервная система, глаза, лимфатические узлы. Туберкулез не поражает только волосы и ногти! Наиболее тяжелой формой заболевания является туберкулезный менингит (воспаление мозговых оболочек).
Поражаются легкие, кости, кожа, мочеполовая система, нервная система, глаза, лимфатические узлы. Туберкулез не поражает только волосы и ногти! Наиболее тяжелой формой заболевания является туберкулезный менингит (воспаление мозговых оболочек).В наши дни в мире ежегодно заболевают туберкулезом более 9 млн. человек и 3-4 млн. умирают от него.
В России заболеваемость туберкулезом ( в том числе детей) за последние годы выросла более, чем в 2 раза и продолжает расти.
Для туберкулеза характерно постепенное, часто незаметное начало заболевания. Клинические проявления туберкулезной инфекции могут быть разные. Но всегда это сопровождается явлениями интоксикации. И всегда требует лечения.
Для вакцинации против туберкулеза существует две вакцины: БЦЖ и БЦЖ-М
Вводят вакцины внутрикожно в наружную верхнюю треть руки. Кожу после введения вакцины не обрабатывают, повязку не накладывают. В месте введения вакцины в течение 3-6 месяцев последовательно развиваются пятно, гнойничковый элемент, корочка и рубчик. Наличие рубчика свидетельствует о правильном проведении прививки. Подъема температуры, ухудшения общего состояния не бывает.
Наличие рубчика свидетельствует о правильном проведении прививки. Подъема температуры, ухудшения общего состояния не бывает.
Вакцинацию против туберкулеза проводят новорожденным в роддоме на 3-7 сутки жизни вакциной БЦЖ, или при наличии при наличии временных противопоказаний – после их отмены дома вакциной БЦЖ-М. До 2-х месячного возраста прививки против туберкулеза проводятся без предварительной реакции Манту, после 2-х месяцев жизни – при отрицательном результате р. Манту. Ревакцинацию вакциной БЦЖ (повторное введение) проводят при отрицательном результате туберкулиновой пробы в 7 лет и в 14 лет.
Возможные осложнения после введения вакцины БЦЖ и БЦЖ-М: лимфаденит, инфильтрат, холодный абсцесс, язва, келоидный рубец, остеит, генерализованный БЦЖ-ит. Осложнения встречаются не часто, но при появлении у ребенка каких-либо симптомов, жалоб необходимо обратиться к врачу.
ВАКЦИНЫ ПРОТИВ ГЕПАТИТА В
Гепатит В – вирусная инфекция, широко распространенная во всем мире, вызывающая поражение печени, вплоть до цирроза (гибели клеток печени с образованием рубцовой ткани) или рака печени.
 Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной ) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной ) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.Вакцины против гепатита В не содержат вирус, созданы генно-инженерным путем, содержат белок пищевых дрожжей.
Первую прививку против гепатита В проводят в роддоме в первый день жизни ребенка, через 1 месяц – вторую вакцинацию, в 6 месяцев – третью. Детям, родившимся от матерей-носителей вируса гепатита В или больных гепатитом В, вакцинацию проводят 4-х кратно: в первый день жизни, в 1 месяц, в 2 месяца, в 12 месяцев. Все вакцины против гепатита В вводят внутримышечно: детям до 2 лет – в бедро, старше – в дельтовидную мышцу (высоко в руку).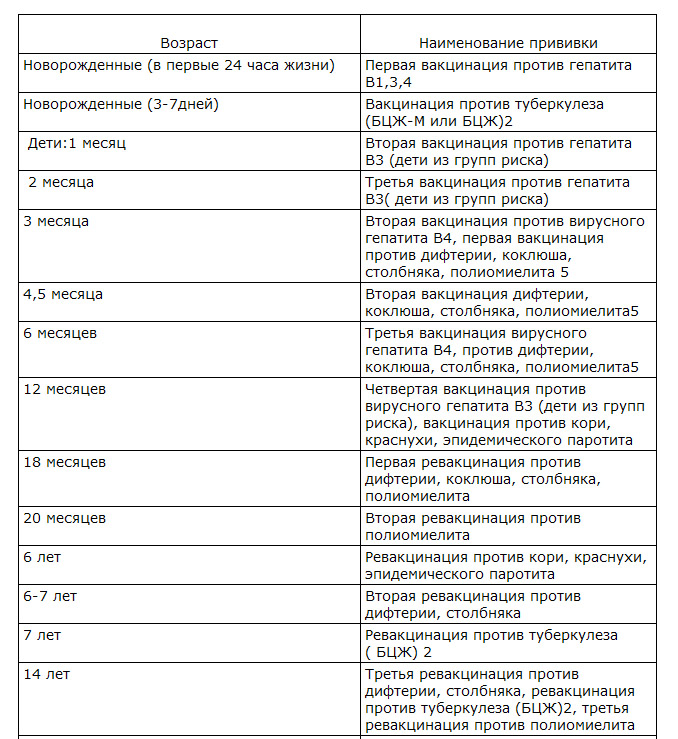
На месте введения вакцины могут появиться уплотнение и краснота, которые проходят через несколько дней. Небольшое повышение температуры бывает редко и быстро проход.
Теоретически возможна аллергическая сыпь на вакцину при наличии аллергической реакции на пекарские дрожжи, но т.к. аллергическая реакция на пекарские дрожжи встречается крайне редко, аллергическая сыпь на вакцину тоже почти не регистрируется в мире.
БУБОКОКК
Это вакцина против коклюша, дифтерии, столбняка, гепатита В.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
Гепатит В – вирусная инфекция, широко распространенная во всем мире, вызывающая поражение печени, вплоть до цирроза (гибели клеток печени с образованием рубцовой ткани) или рака печени. Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
В состав вакцины входят: коклюшная убитая вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание), а также рекомбинантная вакцина против гепатита В.
Вакцина применяется в том случае, если ребенку необходимо сделать АКДС и вакцинацию против гепатита В, вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
МОНОВАКЦИНЫ ПРОТИВ ГЕМОФИЛЬНОЙ ТИПА b ИНФЕКЦИИ (ХИБ-ИНФЕКЦИИ)
Гемофильная типа b (Хиб) инфекция является причиной 40% всех гнойных менингитов у маленьких детей, умирает 5 – 25% всех заболевших, 40% переболевших инвалидизируется в результате поражения нервной системы, зрения, слуха (развивается глухота). Инфекция вызывает также воспаление легких, суставов, полости рта, является причиной повторных гнойных отитов, респираторных заболеваний. Болеют в основном дети от 2 месяцев до 5 лет и дети с нарушением иммунитета в любом возрасте.
Схема вакцинации против гемофильной типа b (Хиб) инфекции:
— дети, начинающие получать прививки против Хиб-инфекции с 3 до 6 месяцев прививаются трехкратно с интервалов в 1,5 месяца с ревакцинацией в 1 год 6 месяцев;
— дети, начинающие получать прививки против Хиб-инфекции с 6 до 12 месяцев прививаются двукратно с интервалов в 1,5 месяца с ревакцинацией в 1 год 6 месяцев;
— дети старше года прививаются однократно
Для вакцинации против гемофильной типа b (Хиб) инфекции используются две вакцины: Хиберикс (ГласкоСитКляйн, Бельгия) и Акт-хиб (Санофи Пастер, Франция). Вакцины против гемофильной типа b (Хиб) инфекции вводятся внутримышечно или подкожно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у менее 10 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С (до 1% привитых детей).
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцины не имеют специальных противопоказаний, кроме гиперчувствительности к ее компонентам и сильной реакцией на предыдущую дозу. ВИЧ-инфекция не является противопоказанием.
ПЕНТАКСИМ
Это вакцина против коклюша (бесклеточная), дифтерии, столбняка, полиомиелита (инактивированная) и гемофильной инфекции типа b.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
Полиомиелит — это острая вирусная инфекция. Вызывается вирусами полиомиелита трех типов. Поражается в основном спиной мозг, но иногда и головной. Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Гемофильная типа b (Хиб) инфекция является причиной 40% всех гнойных менингитов у маленьких детей, умирает 5 – 25% всех заболевших, 40% переболевших инвалидизируется в результате поражения нервной системы, зрения, слуха (развивается глухота). Инфекция вызывает также воспаление легких, суставов, полости рта, является причиной повторных гнойных отитов, респираторных заболеваний. Болеют в основном дети от 2 месяцев до 5 лет и дети с нарушением иммунитета в любом возрасте.
Вакцина вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНЫ ПРОТИВ ГЕПАТИТА А
Гепатит А – острое вирусное заболевание, поражающее печень. Проявляется заболевание слабостью, снижением аппетита, рвотой, желтой окраской кожи, обесцвеченным стулом, темной окраской мочи. Бывает затяжное и осложненное течение гепатита А. Наиболее тяжело болеют люди с хроническими заболеваниями печени, у них возможен смертельный исход.
Для профилактики гепатита А применяются убитые отечественные (ГЕП-А-ин-ВАК, с 3-х лет) и зарубежные (Хаврикс, с 1 года, и Аваксим, с2 лет) вакцины.
Схема вакцинации две прививки с интервалом 6 – 18 месяцев. Вакцина вводится внутримышечно (предпочтительно) или подкожно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие. Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВЕТРЯНАЯ ОСПА
Ветряная оспа -это острое инфекционное заболевание, передающееся воздушно-капельным путем. Инфекция крайне заразна. Она характеризуется лихорадкой, умеренно выраженной интоксикацией и распространенной везикулезной сыпью. Кроме часто встречающейся легкой формы ветряная оспа может протекать в виде среднетяжелой и тяжелой форм, когда резко выражены симптомы интоксикации, может быть поражение головного мозга. А также бывают геморрагическая форма (могут быть кровоизлияния в кожу, слизистые, носовые кровотечения, кровавая рвота), гангренозная форма (некрозы и глубокие язвы на месте пузырьков). Осложнения при ветряной оспе встречаются редко. К ним относятся пневмонии, круп, энцефалиты, менингоэнцефалиты, миелиты, невриты. Возможно присоединение бактериальной инфекции.
Для вакцинации против ветряной оспы используются следующие живые вакцины:
- Варилрикс (ГласкоСмитКляйн, Бельгия)
- Окавакс ( Институт Бикен, Япония)
Схема вакцинации: вакцинация в год и ревакцинация в 6 лет, при вакцинации против ветряной оспы детей старше 6 лет – прививки проводятся двукратно с интервалом в 6 небель. Вакцины против ветряной оспы вводятся подкожно.
У детей, перенесших ветряную оспу, вакцина уменьшает частоту опоясывающего лишая.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи. Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
В исключительно редких случаях (частота 1:1 000 000) в период от нескольких дней до трех недель после вакцинации может развиться идеопатическая тромбоцитопеническая пурпура.
ВАКЦИНЫ ПРОТИВ ПНЕВМОКОККОВОЙ ИНФЕКЦИИ
Пневмококковая инфекция – вызывается бактериями и характеризуется тяжелыми заболеваниями ушей (отит), легких, других органов, заражением крови (сепсис), поражением мозговых оболочек (менингит). Пик заболеваемости наблюдается на 1 – 2 году жизни и у пожилых людей. Иммунизация рекомендуется детям первых лет жизни, пожилым людям, пожилым людям, пациентам в учреждениях постоянного пребывания, больным при отсутствии селезенки, онкологических заболеваниях, сахарным диабетом, хронической почечной патологией, ВИЧ. Вакцина показана часто болеющим, детям с увеличением аденоидов, с бронхолегочной патологией, инфицированным туберкулезом.
Для вакцинации против пневмококковой инфекции используется три вакцины: превенар и синфлорикс, разрешенные к применению с 2-х месячного возраста, и пневмо-23, разрешенная к применению с 2-х летнего возраста.
Схема вакцинации:
Вакцинация проводится двукратно (в 2 мес. и 4,5 мес.) с ревакцинацией в 1 год 3 месяца. Если ребенок прививается на втором году жизни – двукратно без ревакцинации. У лиц старше 2 лет – однократно.
Вакцины против пневмококковой инфекции вводятся внутримышечно, детям первых лет жизни в передненаружную поверхность бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5% привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
К редко встречающимся осложнениям при использовании вакцины «превенар» относятся отек Квинке, бронхоспазм, судороги, дерматит, зуд, крапивница.
ВАКЦИНЫ ПРОТИВ КЛЕЩЕВОГО ЭНЦЕФАЛИТА
Клещевой энцефалит – природно-очаговое (характерно только для определенных территорий) вирусное заболевание с преимущественным поражением центральной нервной системы. Переносчиками и резервуарами клещевого энцефалита являются иксодовые клещи. Заражение возможно при употреблении в пищу сырого коровьего или козьего молока. Вирус сохраняется в клещах в течение всей их жизни и передается от поколения к поколению, что делает клещей природным очагом инфекции. Заражение клещевым энцефалитом может произойти и без посещения леса – клещ может быть принесен домой с ветками, цветами, на шерсти домашних животных, на одежде людей. При заболевании вирус поражает головной и спиной мозг, характерны упорные головные боли, судороги, параличи. Заболевание никогда не проходит бесследно, у переболевших на всю жизнь остаются осложнения различной степени тяжести.
Наша область является эндемичной по этому заболеванию, т.е. опасность инфицирования клещевым энцефалитом на территории Свердловской области (в т.ч. и в нашем городе) довольно велика.
Для вакцинации детского населения применяются следующие вакцины:
- «ФСМЕ-ИММУН Инжект» Австрия, разрешенная к применению с годовалого возраста;
- «ЭНЦЕПУР» Германия, разрешенная к применению с годовалого возраста;
- Вакцина против клещевого энцефалита культуральная очишенная концентрированная инактивированная сухая (г. Москва), разрешенная к применению с 4-х летнего возраста;
- КлещЭвак (г. Москва), разрешенная к применению с годовалого возраста.
- «ЭнцеВир Нео детский» (Россия)
Схема вакцинации: вакцинация двукратно с интервалом для отечественной вакцины 1-6 месяцев, для импортной 1-2 месяца; первая ревакцинация для всех вакцин через год после вакцинации, отдаленные ревакцинации 1 раз в 3 года. Вакцины вводятся внутримышечно, а отечественная для старших возрастов может быть введена подкожно в подлопаточную область.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5% привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
После первой дозы иногда наблюдается кратковременное повышение температуры, головная боль, боли в конечностях, тошнота и рвота. На следующие дозы эти симптомы наблюдаются еще реже.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редки аллергические реакции.
ВАКЦИНЫ ПРОТИВ ГРИППА
Грипп – это острое инфекционное вирусное заболевание, передающееся воздушно-капельным путем, поражающее верхние дыхательные пути.
По своей социальной значимости он находится на первом месте среди всех болезней человека. Заболеваемость гриппом и ОРВИ превышает суммарную заболеваемость всеми остальными инфекциями: даже вне эпидемии грипп и ОРВИ составляют до 40% всех заболеваний взрослых и более 60% заболеваний среди детей. Ежегодно по всему земному шару фиксируется ни одна сотня тысяч смертей. Каждые 2-3 года возникают эпидемии. Во время эпидемии каждый пятый россиянин болеет гриппом.
Случаются и пандемии, когда заболевает большинство населения по всему земному шару. Такое массовое инфицирование населения происходит при возникновении нового типа вируса, имеющего незнакомые для иммунной системы человека антигены, т.е. когда у всего населения земного шара нет иммунитета к данному вирусу. Пандемии опасны из-за своего масштаба, из-за тяжести заболевания у многих. Так пандемия 1918-1919 гг. унесла 20 миллионов жизней.
Иммунитет после перенесенного гриппа кратковременный, типоспецифический (т.е. только к тому типу вируса, который вызвал заболевание). Повторные заболевания, вызванные этим же типом вируса возможны через 2-5 лет.
Наиболее частым осложнением гриппа является вторичная бактериальная пневмония. Именно от нее погибает большинство детей младшего возраста, пожилых людей и больных, страдающих хроническими заболеваниями. Пневмония развивается спустя 4-14 дней после исчезновения симптомов гриппа.
Кроме пневмонии встречаются и другие респираторные осложнения: круп (ларинготрахеит), средний отит, синусит, ринит. Грипп также может спровоцировать обострение хронических заболеваний легких (астма, бронхит), декомпенсацию сердечно-сосудистых заболеваний (миокардит, перикардит), почечной недостаточности или эндокринных расстройств (сахарный диабет).
Для профилактики гриппа используются живые, инактивированные, субъединичные и сплит-вакцины.
В Свердловской области преимущественно для вакцинации против гриппа используются субъединичные и сплит-вакцины.:
- Гриппол и Гриппол-плюс. Применяется с 6-ти месячного возраста.
- Совигрипп. Применяется с 6-ти месячного возраста.
- Ультрикс. Применяется с 6 лет.
- Флюарикс (Бельгия) Применяется с 12-ти месяцев.
- Инфлювак (Нидерланды) Применяется с 6-ти месяцев.
- Агриппал (Италия) Применяется с 6-ти месяцев.
- Бегривак (Германия) Применяется с 6-ти месяцев.
- Ваксигрип (Франция) Применяется с 12-ти месяцев.
Инактивированные вакцины вводят внутримышечно или глубоко подкожно в верхнюю треть наружной поверхности плеча.
Говоря обо всех этих вакцинах, хотелось бы отметить, что в состав данных вакцин не входит вирус ни в живом, ни в убитом виде. Все перечисленные вакцины содержат только поверхностные антигены вируса, на которые и вырабатывается иммунитет. Заболевание они вызывать не могут. Наличие же симптомов вирусной инфекции после прививки у некоторых людей связано с тем, что прививки против гриппа делаются в период роста респираторной инфекции. Это просто ОРВИ, которая была бы и без прививки. Это случайное совпадение. От гриппа же прививки эти защищают очень надежно, даже если иммунитет после прививки формируется на фоне ОРВИ. При этом не утяжеляется течение респираторной инфекции. Прививки против гриппа лучше делать до начала эпидемического сезона гриппа.
Прививочные реакции и осложнения. Живые вакцины в течение 3 суток после вакцинации у 2% привитых могут вызывать повышение температуры до 37,50С, легкое недомогание, головную боль, катаральные явления. При подкожном введении убитых вакцин допускается кратковременное повышение температуры выше 37,50С или инфильтратов до 50 мм не более, чем у 3% привитых. При впрыскивании вакцины в нос также возможно кратковременное повышение температуры. Субъединичные и сплит-вакцины дают слабые кратковременные реакции.
Возможны аллергические реакции при наличии анафилактической реакции на куриный белок. В этом случае прививки против гриппа противопоказаны.
ВАКЦИНЫ ПРОТИВ ПАПИЛЛОМАВИРУСНОЙ ИНФЕКЦИИ
В настоящее время известно более 120 типов вируса паппиломы человека, некоторые из них вызывают бородавки на коже, но более 30 типов инфицируют половой тракт. Инфицирование женщин вирусом паппиломы человека является важнейшим фактором канцерогенеза шейки матки. Этот вирус был выявлен в 99,7% биоптатов у женщин с раком шейки матки. Рак шейки матки занимает второе место среди злокачественных опухолей репродуктивных органов у женщин и уступает только раку молочной железы.
По региональному календарю прививки против папилломавирусной инфекции рекомендованы девушкам с 13 летнего возраста.
Для иммунопрофилактики используется две вакцины:
- Гардасил (Мерк Шарп и Доум) – 1 доза (0,5 мл) содержит белок L1 типов 6 и 18 (по 20 мкг), 11 и 16 (по 40 мкг), сорбент –маморфный алюминия гидроксифофатсульфат. Схема введения: 0-2-6 мес.
- Церварикс (ГласкоСмитКляйн) — 1 доза (0,5 мл) содержит белок L1 типов 6 и 18 (по 20 мкг), 50 мкг 3-О-дезацил 1-4-монофосфорил липид А, алюминия 0,5 мг, 0,624 мг дигидрофосфат-динидрата. Схема введения: 0-1-6 мес.
Вакцины вводятся внутримышечно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины.
Из всех реакций на вакцину чаще регистрируется боль в месте инъекции и головная боль, кратковременное повышение температуры, тошнота, рвота, боли в мышцах и суставах. Крайне редко могут быть сыпи, зуд, воспаление органов малого таза.
ВАКЦИНЫ ПРОТИВ РОТОВИРУСНОЙ ИНФЕКЦИИ
Ротовирусная инфекция – основная причина острого гастроэнтерита, к возрасту 5 лет ею переболевают практически все дети. Эпидемии наблюдаются в зимне-весенний период. В мире ротовирус уносит более 600000 детских жизней в год.
Инкубационный период составляет до пяти суток, при этом острый период начинается с третьего-седьмого дня. Для восстановления после перенесённой болезни ребёнку требуется до пяти суток.
Для данного заболевания характерно острое начало. Основными его признаками являются рвота, резкое повышение температуры тела, часто возникает понос. Стул при данном патологическом состоянии довольно характерный. В первый день он жидкий, желтый, затем приобретает глинообразную окраску. Обычно среди заболевших отмечается появление насморка, покраснение горла и болезненные ощущения при глотании. Для острого периода характерно отсутствие аппетита, а также состояние упадка сил. Ротовирусная инфекция у детей имеет следующее течение: утром отмечается вялость, капризность, тошнота, возможна рвота (иногда со слизью). Аппетит значительно снижен, после принятия пищи рвота характеризуется присутствием кусочков непереваренной еды, также она возникает при употреблении жидкости в объёме свыше пятидесяти миллилитров. В течение дня повышается температура тела, причём к вечеру она может достигать тридцати девяти градусов. Длительность состояния с повышенной температурой может составлять пять дней.
Самолечение грозит развитием осложнений и более тяжёлым течением заболевания. К таким осложнениям относят присоединение к вирусу бактериальной инфекции, отмирание клеток головного мозга (при значительном повышении температуры). В тяжёлых случаях может отмечаться летальный исход.
В Российской Федерации зарегистрировано две вакцины против ротовирусной инфекции:
- Роторикс (Англия)
- РотаТек (Швецария)
Реактогенность обеих вакцин низкая. Вакцины живые в виде капель в рот. Крайне редко в поствакцинальный период может быть повышение температуры, разжижение стула, иногда – рвота.
Первую прививку против ротовирусной инфекции необходимо поставить в возрасте с 6 до 12 недель, все три – до 32 недель. Вакцинация проводится трехкратно с интервалом между прививками в 1 месяц.
Нужна ли вакцинация детей — советы нашего специалиста
Вопрос вакцинации — один из самых сложных и противоречивых для родителей. Самых «ругательных» для врачей. Все мы желая того, или не желая, вынуждены стать то ли «прививочниками», то ли «антипрививочниками». 30 лет назад мамы-папы и не знали, чем, от чего и когда прививают детей. Теперь на каждую медицинскую манипуляцию мы пишем согласие. Или оформляем отказ.
Чтобы знать, от чего отказываемся, ради чего и стоит ли соглашаться на всё, что предлагает календарь прививок приглашаем всех на лекции по педиатрии заведующей педиатрическим отделением, врача-педиатра высшей категории Юлии Викторовны Андронниковой. В интервью главному редактору сайта «Гуманитарные дискуссии.Тезис.ру» Юлия Викторовна аргументировано объяснила свою позицию:Юлия Викторовна, тема вакцинации, можно сказать, расколола наше общество на два лагеря — сторонников прививаться исключительно по национальному календарю и ярых противников вакцинации как таковой. К какому лагерю Вы себя относите?
Ю.В.: Я точно не отношу себя к противникам вакцинации. Скорее, я противник той системы вакцинации, которую мы имеем сегодня. Недовольство этой системой небезосновательно. Наши ведущие иммунологи, вакцинологи, например, Н.В. Медуницын, говорят о том, что вакцинация станет безопасной тогда, когда она станет персонифицированной, индивидуальной.
Мне лично очень хочется, чтобы она стала индивидуальной. Не будучи противником вакцинации, я разделяю некоторые позиции антивакцинаторов. Прежде всего — в том, чтобы не вакцинировать новорожденных. Это один из основных моментов. К младенцам нужно относиться крайне бережно.
Второй момент — использование живых вакцин. К сожалению, в моей практике, еще в те времена, когда я работала участковым врачом (это был 1997 год), был случай, когда годовалый ребенок погиб после вакцинации живым полиомиелитом. Доказать тогда какую-то связь с вакциной было очень сложно, хотя в тот день утром ребенок с мамой были на диспансеризации, прошли всех специалистов, сдали анализы, то есть, были все документы, подтверждающие, что ребенок был здоров. Сделали живую вакцину полиомиелита — и к вечеру ребенка не стало. По заключению судмедэкспертов, это был какой-то быстротечный грипп, хотя никаких признаков гриппа у ребенка не было, анализы были в порядке. К этому вопросу я всегда отношусь очень осторожно — хотя вакцинирую очень много.
Каков механизм действия вакцины? Какие виды вакцин существуют?
Ю.В.: Вакцины бывают противобактериальные, противовирусные и антитоксические — в зависимости от того, какой компонент содержится в составе. Например, вакцины, содержащие обработанные токсины, используются против тех заболеваний, при которых основное повреждающее действие оказывают токсины, — это, к примеру, дифтерия, столбняк.
Для чего вакцины вводятся в организм? Для того чтобы получить иммунный ответ. Чтобы выработались специфические антитела к данной бактерии, вирусу, либо токсину. Когда мы говорим, что с помощью вакцинации можно победить болезнь навсегда, то надо понимать, что это бывает очень редко — только тогда, когда вакцина используется против бактерии или вируса, и когда от конкретной инфекции привиты все. Теоретически это возможно, как это было с натуральной оспой.
Дифтерию и столбняк мы не победим никогда, потому что в этом случае мы прививаем не от болезни, а от осложнений — от токсина. Механизм тут такой: вакцина — организм — иммунный ответ, и самое главное в этой цепочке — организм конкретного человека. Организм должен дать этот иммунный ответ, поэтому он должен быть здоров, быть достаточно зрелым для этого.
Как известно, в нашей стране существует национальный календарь вакцинации, согласно которому первые прививки (против гепатита В и туберкулеза) необходимо ставить новорожденному уже в роддоме. Какая у вас позиция по этому вопросу?
Ю.В.: У меня позиция очень жесткая: я не рекомендую прививать новорожденных, потому что, во-первых, когда ребенок только родился, мы еще ничего о нем не знаем: ни состояние его иммунитета, ни какие-то возможные отклонения. А, во-вторых, как я уже говорила, я сторонник индивидуального подхода к вакцинации. Абсолютное противопоказание для живых вакцин — это иммунодефицитное состояние. А вдруг оно у ребенка есть? В роддоме мы этого еще не знаем.
В каком возрасте ребенка можно точно диагностировать иммунодефицитное состояние?
Ю.В.:По прошествии первого месяца жизни ребенка уже видно, есть ли в его организме какие-то гнойные проявления или нет. Частично этот процесс может завуалировать процесс грудного вскармливания. Но примерно к 3 месяцам мы уже можем об этом догадаться.
Бывают ситуации, когда ребенок родился, и утром он в хорошем состоянии, а к вечеру оно ухудшилось — такое часто бывает. И вот, его уже лечат от пневмонии, еще от чего-то, а мы за это время успеваем поставить прививку. Это фактор, который может ухудшить течение основного заболевания или отчасти стать триггером заболевания.
Выработка иммуноглобулинов IgG, которые обладают иммунологической памятью, достигает оптимального уровня в 6-8-месячном возрасте. И это у большинства детей хорошее время для начала вакцинации. Мы уже знаем ребенка, можем привести в норму некоторые моменты в состоянии здоровья малыша и получим иммунный ответ, на который рассчитываем при вакцинации.
Вакцинация — это всегда взвешивание риска от вакцины и риска от заболевания. Сейчас мы живем в ситуации эпидемиологического благополучия по основным заболеваниям (дифтерия, столбняк, полиомиелит), и поэтому можем позволить себе немного отложить вакцинацию, выбрать хорошую вакцину, понаблюдать за своим ребенком. Если же эпидемиологический порог будет другой — например, будет грозить вспышка дифтерии — то будем рассчитывать на другие иммуноглобулины (IgM, которые не обладают иммунологической памятью, но вырабатываются раньше и могут защитить ребенка раннего возраста) и делать прививки в более ранние сроки.
По гепатиту В у нас в стране сейчас хорошая ситуация?
В таком случае в каком возрасте лучше ставить от него прививку?
Ю.В.:Подросток обязательно должен быть привит против гепатита В — это вообще не обсуждается. Можно и раньше. Ситуации бывают разные: есть риск, хотя и очень маленький, что ребенок пойдет на улицу и встретится со шприцом, брошенным наркоманом. Это тоже риск. Бывают аварии, операции, переливания крови.
Когда организм созрел и дает хороший иммунный ответ, мы можем вакцинироваться. После 8 месяцев можно спокойно прививаться от гепатита В, тем более что сейчас есть хорошая рекомбинантная вакцина против этого вируса и комбинированная вакцина Инфанрикс-Гекса.
Стоит ли ставить в роддоме прививку против туберкулеза (БЦЖ)? Многие родители от вакцинации против гепатита В отказываются, а вот БЦЖ делают, объясняя это в том числе тем, что потом эту прививку нигде не поставишь…
Ю.В.:Такой момент есть. Он связан с тем, что БЦЖ должны делать те специалисты, которые прошли подготовку, у которых большой опыт. БЦЖ — это единственная вакцина, которая требует очень серьезной техники введения. Она делается внутрикожно, а кожа у ребенка очень тонкая, попасть в нужный внутрикожный слой очень сложно, нужно под определенным углом держать иглу — то есть, это техника, которой действительно нужно владеть. Обычный укол внутримышечно может поставить человек, который делает это нечасто, и он не промахнется, а вот с БЦЖ есть определенная сложность. И от техники введения, к сожалению, может зависеть возможность осложнений. Тем не менее, ее можно достаточно спокойно поставить в обычной поликлинике. Выбора вакцин против туберкулеза нет.
Что касается моей позиции, то я вообще не сторонник вакцинации БЦЖ. Я всегда привожу в пример документы ВОЗ последних лет (2011,2013, 2015 года), которые направлены на борьбу с туберкулезом как заболеванием в целом, на борьбу с детской смертностью от туберкулеза. Там нет рекомендаций по вакцинации БЦЖ. Наоборот, в документе 2011 года четко сказано, что вакцина БЦЖ, созданная в 1921 году, показала свою неэффективность.
И при этом я ни в коем случае не хочу расслабить родителей на предмет того, что туберкулеза нет, и мы никогда с ним не встретимся. Но тут есть парадокс: туберкулезом заболевают люди (и дети в том числе), которые имеют индивидуальную предрасположенность, и они же могут получить осложнения от живой вакцины, особенно если ее вводят в раннем возрасте. Это очень сложный период, когда собственной защиты очень мало — и если есть предрасположенность, то ребенок может заболеть. По этому вопросу я всегда рекомендую почитать В.П. Сухановского — я согласна с каждым его словом относительно вакцины БЦЖ.
Вы считаете, что в течение жизни в принципе прививаться от туберкулеза не стоит?
Ю.В.:Теоретически (именно теоретически) вакцина БЦЖ защищает от тяжелых форм туберкулеза, туберкулезного энцефалита, туберкулезного менингита и т.д, которыми заболевает, согласно статистике, 1 человек на 5 миллионов случаев. Поэтому я считаю, что прививать массово всех детей живой вакциной, которая сбивает им формирование иммунитета, которая может дать осложнения, в общем-то, нецелесообразно. Туберкулез — это социальное заболевание, победит его социально-экономический рост, улучшение качества жизни. К сожалению, мы сейчас находимся не на том уровне благосостояния.
С другой стороны, улучшить ситуацию может ранняя, качественная и достоверная диагностика туберкулеза, но она в нашей стране тоже, в общем-то, страдает. Если бы туберкулез рано выявляли, вовремя лечили, то ситуация была бы другой. Сейчас основным методом диагностики по-прежнему является реакция Манту, которая имеет много ложноположительных реакций, а это влечет за собой поход с ребенком в противотуберкулезный диспансер, дополнительные исследования, иногда рентгенологические, и так далее. Появившийся лет 8-10 назад диаскинтест, к сожалению, имеет небольшой процент ложноотрицательных реакций, но все-таки более достоверен.
Таким образом, вакцина БЦЖ стоит в стороне от других вакцин. Если с другими вакцинами ввиду благоприятной эпидемиологической ситуации мы можем подождать, потому что рисков заболеть нет, то здесь другая ситуация: риск заболеть есть, но эффективной вакцины нет, нынешняя вакцина не защищает, а иногда и сама дает осложнения в виде БЦЖитов.
Что родители могут предпринять для профилактики заболевания туберкулезом, кроме вакцинации?
Ю.В.:Во-первых, важно минимальное количество контактов ребенка с потенциальными носителями. Обычно мы говорим так: здоровый новорожденный — в здоровую семью. Когда медики устраиваются на работу, они делают рентген, сдают мазок на стафилококк, не говоря о ВИЧ, сифилисе и прочем. Почему бы не сделать такое обследование для родителей и ближайшего окружения ребенка (бабушек, дедушек, няни), которое постоянно с ним контактирует? Маме такое обследование необходимо в меньшей степени, поскольку она обследуется во время беременности, а вот остальные… Элементарный мазок из зева может показать нам наличие различных неблагоприятных угроз. У взрослого человека, в отличие от ребенка, туберкулез всегда находится в легких. Почему бы не сделать тем, кто ходит в дом, флюорографию?
Следующий момент. Микобактерии туберкулеза не любят проветривания, свежего воздуха. Если эти элементарные условия соблюдаются, то люди не болеют даже при тесном контакте. Хотя новорожденные в принципе больше к этому предрасположены, поскольку у них иммунная система еще ослаблена. Тем не менее, если в близком окружении болеющих нет, то шансов заболеть у ребенка, в общем-то, тоже нет.
А почему живая вакцина — это плохо?
Ю.В.:Живая вакцина сохраняет некоторые свои свойства: она может размножаться, может длительно сохраняться в организме. Убитая вакцина, даже если она не окажет своего действия, будет просто выведена из организма. А живая — особенно микобактерии туберкулеза — может попадать в клетки и сохраняться в них достаточно длительное время. Поэтому, например, осложнения на вакцину БЦЖ могут возникать через полтора года. То есть, полтора года бактерии дремлют в организме, а потом вызывают тяжелый процесс.
А что это может быть?
Ю.В.:Это может быть туберкулезный остеомиелит, генерализованная БЦЖ-инфекция. Но это не туберкулез в чистом виде, это БЦЖиты. Там немного другой вид бактерий, но, тем не менее, процесс очень похож и очень трудно поддается лечению. Этому, опять же, подвержены дети, которые имеют индивидуальную предрасположенность, у них есть свои проблемы с иммунитетом, и если они заболевают, то процесс лечения долгий и трудный. К счастью, такие осложнения бывают редко.
А вообще, живые вакцины могут размножаться в организме. Вакцина против полиомиелита тоже бывает живой. Одно из мест, где он размножается, — это кишечник, соответственно, он очень легко выделяется в окружающую среду. Выделяясь в окружающую среду, он может либо сразу заразить кого-то (хотя это бывает очень редко), либо может пожить в канализации, изменить свои свойства и начать свой путь «одичавшего».
В данном случае в зоне риска находятся непривитые?
Ю.В.:Да, конечно, в основном непривитые. Если человек привит, ему все равно, с каким полиомиелитом он встретится — с диким или вакцинальным. Он не заболеет ни от того, ни от другого. А если непривитый встретится с вакцинальным или диким, то может возникнуть неблагоприятная ситуация.
Прививки лучше ставить в 7-8 месяцев? или чем позже, тем лучше, например, в 3 года? В каком возрасте иммунный ответ наилучший?
Ю.В.:В 3 года он тоже очень хороший, другое дело, что обычная реакция на прививку может быть более выраженной. Иммунный ответ созревает к 6-7 месяцам, и, начиная с этого возраста и до 1,5-2 лет, иногда 3 лет, ребенок хорошо воспринимает вакцинацию. Его организм настроен, чтобы воспринимать и отвечать. А после 3 лет он становится сильным и уже может давать более выраженные обычные реакции. Это не патологические реакции, то есть, они не вредят организму, но ответ организма может быть более бурным, более ярким — повысится температура, местная реакция будет более выраженной. Но это обычная реакция на вакцинацию.
Если бы была возможность проверять всех индивидуально, вероятно, в такой ситуации конкретному ребенку достаточно было бы уже не трех вакцин, а двух, и у него уже был бы хороший иммунный ответ. Но для этого должен быть какой-то ориентир: сколько должно быть антител, чтобы не делать ребенку третью вакцинацию? К сожалению, таких данных пока нет, поэтому не на что ориентироваться.
Об этом тоже говорит профессор Медуницын: «Иммунологическая персонализация вакцинации может осуществляться за счет подбора вакцины среди одноименных вакцин, выбора доз, схем введения вакцин, использования адъювантов и других средств иммуномодуляции. Естественно каждая вакцина имеет свои особенности и для каждого вакцинного препарата необходима своя тактика иммунологической коррекции»; «Оценку иммунитета можно проводить до и после первичной иммунизации или на любой стадии цикла вакцинации. Это позволяет определить необходимость дальнейшей иммунизации, отмены вакцинации или, наоборот, принятие мер по усилению иммунного ответа у прививаемого. Коррекция уровня иммунитета по титрам антител у лиц повышенного риска доступна и реальна».
Также есть люди, организм которых в принципе не дает иммунного ответа, какие бы прививки им ни ставили. Считается, что их 5-7%. Это не значит, что при встрече с инфекцией они обязательно заболеют, — у них иммунитет работает немного по-другому, и, может быть, они как раз самые защищенные в этом плане. Есть люди, которые дают гипериммунный ответ, и, возможно, им достаточно меньшей дозы кратности вакцин. Бывают даже ситуации, когда третья прививка угнетает действие предыдущих. Это как раз вопрос будущего индивидуального подхода. Пока, к сожалению, этого у нас нет.
Существуют ли абсолютные противопоказания для вакцинации?
Ю.В.:Сейчас единственное противопоказание, при котором не проводится вакцинация, и то, только живыми вакцинами, — это синдром врожденного иммунодефицита. Приобретенного тоже: ВИЧ-инфицированные живыми вакцинами не прививаются. А убитые вакцины им могут прививаться, но с определенными условиями.
В целом сейчас практически нет противопоказаний к вакцинации. Раньше у педиатров была возможность дать медотвод: например, у ребенка атопический дерматит — мы давали ему медотвод на неделю, на две, на месяц. Сейчас, когда родители приходят и просят написать медотвод, жалуются, что ребенок все время болеет, мы этого сделать не можем. Мы должны вылечить ребенка и в течение двух недель поставить ему прививку.
А кому нельзя откладывать прививки до 7-8 месяцев и нужно ставить раньше?
Ю.В.:Бывают такие ситуации. Мы обязательно вакцинируем в новорожденном возрасте тех детей, у которых папа или мама являются носителем вируса гепатита В. Поскольку это заболевание все-таки очень опасное, таких детей мы прививаем.
Далее, возьмем, к примеру, пневмококк. Это заболевание существует в природе, но большая часть детей болеет абсолютно спокойно, редко у кого развивается пневмония и какие-то осложнения. А вот дети с тяжелыми заболеваниями, например, пороком сердца, могут заболеть пневмонией или получить другое осложнение, которое может очень сильно ухудшить состояние сердца или даже оказаться несовместимым с жизнью.
То же самое с бронхиальной астмой. Когда я начинала работать, астматикам почти не делали прививки, считалось, что это аллергическое заболевание, и делать им прививки нельзя. Потом мы активно знакомились с зарубежным опытом и видели, что на Западе астматиков прививают очень активно и имеют хорошие результаты. В моей практике, когда я еще работала в поликлинике (примерно в 2002-2004 годах), был опыт, когда детей с бронхиальной астмой активно прививали против пневмококка. Дети болели значительно меньше, астматические приступы у них становились более редкими.
Поэтому здесь подход может варьироваться. Но есть дети, которым обязательно нужно быть привитыми, потому что любое заболевание — даже ветрянка — может быть для них опасна. Хотя я не люблю, когда прививают от ветрянки.
Почему?
Ю.В.:Вакцина против ветряной оспы — это живая вакцина. Применяется она не очень давно. Если взвешивать опасность от болезни и опасность от вакцины, я предпочитаю в данном случае, чтобы дети переболевали. Во-первых, дети получают стойкий пожизненный иммунитет, и есть гарантия, что они не будут болеть во взрослом и пожилом возрасте. Во-вторых, ветрянка — не очень тяжелое заболевание. Да, сейчас пишут о том, что бывают неблагоприятные исходы ветрянки, но это не сама ветрянка, а опять же, фоновые состояния, предполагающие наличие вируса простого герпеса или цитомегаловируса. Когда они сочетаются с ветрянкой, они могут давать осложнения, но это очень маленький процент.
Поэтому моя позиция заключается в том, что ребенок должен переболеть ветрянкой. Все-таки есть вещи, которыми ребенок должен болеть. Ребенок должен нарабатывать этот иммунитет, иметь возможность его наработать. Если он не переболел до подросткового возраста, его имеет смысл прививать, потому что с возрастом течение ветрянки утяжеляется.
Какие еще заболевания относятся к таким, которыми лучше переболеть в детстве?
Ю.В.:Ветрянка, краснуха и даже корь и паротит (свинка), если ребенок в целом здоров. Это детские инфекции, которыми в детском возрасте болеют вполне благополучно.
Краснухи в нашей стране всегда было много, от нее не так давно стали прививать, и у детей эта болезнь всегда достаточно легко протекала, иногда даже незаметно. Зато девочки получали стойкий пожизненный иммунитет и уже не боялись краснухи к моменту наступления беременности.
Cейчас у нас в стране, начиная с 2010 года, подъем заболеваемости корью. Педиатры не очень любят ее ставить, потому что она требует двукратного исследования крови из вены на антитела. Однако очень сложно заставить маму через 2 недели после болезни ребенка, когда он уже абсолютно здоров, отправить сдавать кровь из вены. А диагноз должен быть обязательно подтвержден нарастанием титра антител. Если первый анализ мамы еще сдают, то второй, который должен подтвердить рост антител, уже нет. Поэтому большинство участковых врачей не любят ставить корь и во избежание мороки вместо нее ставят, например, крапивницу. Но мы видим это заболевание, и дети болеют им достаточно благополучно. Мои пациенты очень легко переносили корь, без каких-то неблагоприятных последствий.
От всех перечисленных заболеваний есть смысл вакцинироваться в подростковом возрасте, начиная с 12 лет. Смотрим уровень антител в подростковом возрасте, и если их нет, то вакцинируемся.
Нужно ли прививать детей от пневмококка и гемофильной инфекции?
Ю.В.:Если ребенок здоров, то вакцину против пневмококка и гемофильной инфекции я тоже не рекомендую ставить. Но рекомендую делать прививку против пневмококка часто болеющим детям, взрослым, пожилым людям и детям с осложненными фоновыми состояниями. Что касается гемофильной инфекции, то во взрослом возрасте она не оказывает такого негативного влияния на организм, как пневмококк , от которого, к сожалению погибают люди, например, получающие химиотерапию, ограниченные в движении после инсульта или инфаркта, травм и т.д. Во многих странах эта вакцина обязательна для пожилых людей.
Рекомендуете ли Вы прививаться от 4 инфекций — дифтерии, столбняка, полиомиелита и менингококковой инфекции?
Ю.В.:Да, обязательно. Я не могу позволить себе оставить детей без прививок против этих инфекций, потому что серьезные заболевания, дающие в достаточно большом проценте осложнения, достаточно высокую смертность и инвалидность. Особенно я бы сделала упор на менингококк, который даже не входит в наш национальный календарь, но именно от него мы чаще всего теряем детей.
Какие конкретные вакцины зарекомендовали себя хорошо?
Ю.В.:Как известно, ситуация с вакцинами в нашей стране с прошлого года не самая простая, хотя сейчас она, по-видимому, улучшается. Я рекомендую вакцины «Тетраксим», либо «Пентаксим», либо «Инфанрикс Гекса». Я давно с ними работаю, порядка 10 лет, и вижу хороший эффект, минимальные негативные реакции со стороны организма.
Повторюсь: состояние организма в момент вакцинации — это самый важный компонент этого процесса. Можно взять самую лучшую вакцину и поставить ее в самый неблагоприятный период — и мы получим осложнения. В то же время, если в организме все хорошо, то даже не самая лучшая вакцина не даст серьезных осложнений.
Например, АКДС?
Ю.В.:Да, в том числе. Я в течение 10 лет, до 2004 года работала в государственной поликлинике и прививала отечественной вакциной АКДС, потому что не было другого выбора. И считаю, что если ты подходишь к ребенку внимательно и осторожно, то в общем-то и она не дает огромного количества осложнений. Но стоит где-то что-то пропустить: не сдать анализы, не посмотреть состояние организма, пропустить контакт ребенка с болеющими домашними, то возникает риск, что ребенок перенесет вакцину гораздо хуже. Главное — это все-таки состояние организма, вакцина же вторична.
Я это говорю еще и потому, что мы много лет жили в условиях достаточного количества вакцин хорошего качества. Их было много, сейчас с ними трудности. Но это не значит, что если завтра придет дифтерия, то мы будем ждать французскую вакцину: нет, если придет дифтерия, то будем прививаться тем, что есть. Наверное, мне будет проще прививать вакциной АДС, без коклюшного компонента. Но что будет, тем и будем прививаться.
Какую вакцину Вы рекомендуете против менингита?
Ю.В.:Есть российская вакцина «Менинго А», она используется только в период подъема заболевания. Есть французская вакцина «Менинго А+С», она хорошо усваивается с полутора лет. Раньше полутора лет ее нет смысла делать, поскольку мы не получим того хорошего иммунного ответа, который хотим. Есть вакцина «Менактра», ее можно делать с 8-месячного возраста, она достаточно эффективна.
В этом году в Москве и Подмосковье неблагополучная ситуация по менингиту. СМИ об этом молчат, хотя случаи заболевания есть, в том числе с летальным исходом.
Менингококковая инфекция отличается тем, что человек (ребенок или взрослый) может быть носителем, и при этом у него ничего не будет болеть, или будет обычный кашель и насморк (назофарингит), вызванный как раз менингококком. У детей раннего возраста может развиться менингококцемия — это тяжелая форма заболевания, которая развивается очень быстро и может закончиться совсем неблагополучно. Поэтому это достаточно серьезное заболевание. Из всех тяжелых детских инфекций с ним я чаще всего сталкивалась в своей врачебной жизни, поэтому его я опасаюсь больше всего.
А если привили ребенка Пентаксимом, а потом он исчез, можно ли прививаться другой вакциной?
Ю.В.:Можно, они все взаимозаменяемые.
Какой график прививок должен быть после перерыва из-за отсутствия зарубежной вакцины?
Ю.В.:Смотря какой был перерыв. Если две прививки были сделаны вовремя с разницей в 1,5-2 месяца, то спокойно делаем третью, а дальше делаем ревакцинацию через год. Таким образом, две прививки мы сделали, получили определенный уровень иммунитета, третья нас укрепит, а ревакцинация через год нам поможет. Если между первой и второй прививкой был очень большой промежуток, то делается вторая и третья прививки и через год ревакцинация. То есть, эффект от поставленных прививок сохраняется. На сегодняшний день пропадает только вакцина против гепатита В: если вторая прививка не была сделана вовремя, через 4 месяца, тогда нужно все начинать сначала.
Какие обследования должны быть проведены накануне вакцинации?
Ю.В.:Хочу заметить, что в нашей стране очень хороший стандарт наблюдения детей первого года жизни. Он гораздо полнее, чем в других странах, где отсутствует такое тщательное обследование детей до года. Иногда над этим даже смеются, мол, зачем это надо. Так вот, если этот стандарт соблюдать, то у нас в принципе есть представление о состоянии здоровья ребенка к моменту вакцинации.
Самое неблагоприятное сочетание — это вакцинация и воспалительные процессы в организме. Оно в основном и дает самые частые осложнения — равно как и незрелость нервной системы. Поэтому перед вакцинацией на руках должны быть свежие анализы крови и мочи (они должны быть идеальными), а в день вакцинации — внимательный осмотр педиатром. И мамино внимание к ребенку в течение 3-4 дней накануне вакцинации (лучше всего ребенка знают родители, им нужно обращать внимание на все, что отклоняется от нормы и сообщать об этом педиатру), а также отсутствие каких-то опасных контактов в ближайшем окружении.
А что если анализы перед вакцинацией показали низкий гемоглобин?Ю.В.:Если гемоглобин ниже 100, то это анемия, которая требует лечения, и тогда ни о какой вакцинации разговор не идет.
Если у ребенка аллергия, то тоже не вакцинируем?
Ю.В.: К аллергии должен быть другой подход. Вообще, ребенок перед вакцинацией должен быть здоровым. Это не значит, что если у него сегодня возникла аллергия, а завтра она прошла, то мы его спокойно вакцинируем. Нет. Мы должны понимать, что это за процесс. У детей раннего возраста очень редко бывает истинная аллергия на что-то. Мы должны понять, где проблема: в пищеварительной системе (кишечнике, печени)? Или это проблемы с питанием? Вначале нужно разобраться с состоянием и убрать его, а потом уже идти на вакцинацию.
Имеет ли смысл делать тесты наподобие «Эли-Вакцина-тест» перед вакцинацией, или это излишняя перестраховка?Ю.В.: «Эли-Вакцина-тест» показывает готовность иммунной системы дать ответ, чтобы вакцинация не прошла впустую, а также показывает возможные риски.
Выскажу свое личное мнение. У меня наблюдается много детей. Я не всем делаю «Эли-Вакцина-тест», потому что хорошо знаю этих детей. Одно время я делала его всем, но потом я поняла, что в основном он подтверждает мои клинические наблюдения. Если же вашего ребенка наблюдают кое-как или не наблюдают вообще, а сами вы состояние ребенка оценить не можете, тогда лучше сделать тест. Смысл он имеет.
Бывают разные ситуации. Например, я не люблю прививать трехмесячных, но, к примеру, семья уезжает в Индию. В таком случае я не могу отпустить их без прививки, поэтому мы делаем «Эли-Вакцина-тест». Бывает, что родители очень переживают перед вакцинацией, и тогда мы делаем его для перестраховки, чтобы им было спокойней. Или мне кажется, что ребенок еще не готов: у него еще незрелый кишечник, лактазная недостаточность, еще какие-то проявления незрелости. Тогда мы делаем этот тест, и я понимаю, что хотя бы нет рисков. Иммунная система может быть еще не готова, но хотя бы нет рисков. Риски — это очень серьезно, особенно со стороны нервной системы, тем более в нынешней ситуации роста заболеваемости аутизмом.
Кстати, про аутизм. Антивакцинаторы в качестве одного из главных аргументов против прививок приводят тезис о связи между прививками и заболеванием аутизмом. Действительно ли возможна такая взаимосвязь?
Ю.В.: Мы сейчас живем в эру доказательной медицины. Доказательные исследования в США и Дании не показали связи между вакцинами и аутизмом. Но, тем не менее, аутизм — это аутоиммунное воспаление, которое связано с эндогенной (внутренней) интоксикацией организма. А мы живем в мире, где можем получить интоксикацию где угодно — и вакцинация тут не первостепенный (но возможный) источник.
Неважно, откуда в организме возьмутся тяжелые металлы — из вакцины или еще откуда-то. У меня сейчас наблюдается ребенок с непонятной анемией. Мы сдали анализ на микроэлементы, и оказалось, что у него в организме очень много галия. Откуда у него взялся этот галий? Объективных причин для анемии у ребенка нет: он хорошо питается, из хорошей семьи, до года уровень гемоглобина очень хороший — и вдруг у него падает гемоглобин. Проведя дополнительные исследования, мы понимаем, что у него происходит интоксикация определенным элементом, достаточно тяжелым металлом, который непонятно откуда взялся. Из воды? Из воздуха? Остается только догадываться. Это какая-то особенность организма: в данный момент времени накопить этот тяжелый металл, который дал такое осложнение. Поэтому это очень сложный вопрос.
Вообще, тема аутизма — отдельная большая тема, об этом можно очень много говорить. В нашей стране дети с аутизмом приравниваются к детям с психическими заболеваниями, с умственной отсталостью. Они не лечатся так, как надо, не проходят необходимую социальную адаптацию, которая предполагает в том числе определенные медико-биологические компоненты (почистить кишечник, убрать токсины из организма, подобрать соответствующую заместительную терапию). Дети с аутизмом у нас лечатся у психиатров, как больные шизофренией.
Родители должны знать проявления аутизма, потому что случаи заболевания многократно участились.
А что касается ртути в вакцинах?
Ю.В.:Ртути в вакцинах очень мало. В более современных и более чистых вакцинах ее еще меньше. Но чем младше возраст ребенка, тем меньше возможность выведения тяжелых металлов из организма, и еще и поэтому я не рекомендую вакцинировать новорожденных.
Иногда период прививок у ребенка совпадает с новой беременностью мамы. Что делать в таком случае — ставить или не ставить прививки?
Если мы прививаем неживые, инактивированные вакцины, то абсолютно никакой опасности для беременной женщины они не представляют. Вопрос стоит только про живые вакцины — в таком случае их лучше отложить.
Если у родителей, любителей путешествовать, родился здоровый ребенок, то что бы Вы им порекомендовали — ехать с годовалым малышом, к примеру, в Таиланд или это безумная затея, и лучше сидеть дома?
Ю.В.: Юго-Восточная Азия — это крайность. Туда я бы отсоветовала ехать. Если путешествовать, то лучше в Европу, которая, по крайней мере, до последнего притока мигрантов была так же эпидемиологически благополучной в отношении дифтерии и полиомиелита, как и Россия. Что будет дальше, пока непонятно. Но сейчас — почему нет? Поезжайте. Там нет дифтерии, полиомиелита. А в Индии есть и полиомиелит, и дифтерия, и менингококк, поэтому лучше воздержаться от путешествий в эту страну. Но сидеть дома при этом совершенно необязательно. Для ребенка до года очень желательно грудное вскармливание, поскольку оно формирует серьезную защиту организма. Кроме того, дети до года, которые едут путешествовать с мамой на руках, лицом к лицу, гораздо легче это переносят, чем полуторагодовалые или двухлетние дети, которые уже от мамы отделились и пробуют все тащить в рот, у которых уже нет такой защиты.
Стоит ли прививаться от гриппа перед сезоном простуд?Ю.В.: Есть группы риска, к примеру, пожилые люди, им стоит прививаться. Прививаются люди, которые очень много летают в командировки и у которых мало времени на болезнь. Здоровый человек, у которого есть возможность поболеть, нормально переносит грипп. Прививать беременных я бы категорически не рекомендовала — лучше привить окружение. Так же, как и в случае с маленьким ребенком. В качестве профилактической меры можно использовать Назаваль плюс, тщательно следуя инструкции. Тканевая маска, увы, не помогает, наоборот, она способствует накапливанию и размножению микробов. Ну и, конечно, нужно обязательно мыть руки после посещения общественных мест.
Беседовала Анастасия Храмутичева. Источник: http://thezis.ru/vaktsinatsiya-kakie-privivki-neobhodimyi-a-kakie-opasnyi.html Thezis.ru Гуманитарные дискуссии
10 ложных мифов о прививках. Защитите своих детей!
Очень важно, чтобы дети получали вакцинацию, поскольку это им позволит избавиться от болезней, последствия которых могут быть очень серьезными, такие, как потеря трудоспособности или смертельный исход.
Чтобы справиться с лавиной дезинформации, которая всё чаще приводит родителей к отказу от прививок, мы представляем десять ЛОЖНЫХ МИФОВ с научными доводами, которые их опровергают.
ЛОЖНЫЕ мифы … и реальные факты
ЛОЖНЫЙ МИФ 1: «В лучших гигиенических условиях болезни исчезнут, поэтому прививки не нужны».
Дело в том, что болезни, против которых делают прививки, появятся снова, если программы вакцинации будут прерваны. Несмотря на то, что соблюдение гигиены, мытье рук и питьевая вода помогают защитить людей от инфекционных заболеваний, многие из них всё равно могут распространиться. Если бы люди не были вакцинированы, некоторые заболевания, которые стали редкими, такие как полиомиелит или корь, быстро бы распространились.
ЛОЖНЫЙ МИФ 2: «Прививки имеют некоторые вредные и долгосрочные побочные эффекты, которые еще не изучены».
Дело в том, что прививки безопасны. Реакции, возникающие при их введении, как правило, лёгкие и временные, например, боль в руке или повышение температуры.
Серьезные расстройства здоровья крайне редки. Последствия от заболевания, которое можно предотвратить вакцинацией, могут быть намного серьезнее. Например, в случае полиомиелита, болезнь может вызвать паралич, корь может вызвать энцефалит и слепоту, а также, некоторые инфекции, которые можно предотвратить с помощью вакцинации, могут привести к летальному исходу.
ЛОЖНЫЙ МИФ 3: «Комбинированная вакцина против дифтерии, столбняка, коклюша и полиомиелита может вызвать синдром внезапной детской смерти (СВДС)».
На самом деле, не существует причинно-следственной связи между введением вакцины и внезапной смертью младенцев, хотя эти вакцины вводят в периоде, в котором ребенок может страдать СВДС.
Другими словами, смерть от СВДС случайно совпадает с вакцинацией и может наступить, даже если не были сделаны прививки. Важно помнить, что эти четыре заболевания могут быть смертельными и что новорожденный, которому не были проведены прививки, подвергается серьезному риску смерти или инвалидности.
ЛОЖНЫЙ МИФ 4: «Заболевания, которые можно предотвратить с помощью прививок, практически искоренены в нашей стране, поэтому нет причин для вакцинации».
На самом деле, несмотря на то, что во многих странах заболеваемость, предотвращаемая вакцинацией, редко встречается, инфекционные агенты, которые вызывают их, продолжают распространяться в некоторых частях мира. На планете всё взаимосвязано, поэтому эти агенты могут пересекать географические границы и заражать любого незащищенного человека. Например, по состоянию на 2005 год вспышки кори были отмечены в Западной Европе у невакцинированного населения в Германии, Австрии, Бельгии, Дании, Испании, Франции, Италии, Великобритании и Швейцарии. Другим примером является то, что в тех странах, где снизилось количество вакцинации против коклюша (таких странах как Япония или Швеция), угрожающе увеличилось число случаев заболеваемости и, что еще хуже, количество смертей и неврологических осложнений, вызванных этим заболеванием.
ЛОЖНЫЙ МИФ 5: «Детские болезни, предотвращаемые вакцинацией, являются чем-то неизбежным в жизни».
Дело в том, что болезни, предотвращаемые вакцинацией, не обязательно должны быть «чем-то неизбежным в жизни». Такие заболевания, как корь, эпидемический паротит и краснуха являются серьезными и могут вызвать серьезные осложнения как у детей, так и у взрослых, такие, как пневмония, энцефалит, слепота, диарея, инфекции уха, синдром врожденной краснухи (если женщина заражается краснухой в начале беременности) и смерти. Все эти болезни и страдания можно предотвратить с помощью прививок.
ЛОЖНЫЙ МИФ 6: «Одновременное введение нескольких прививок может увеличить у детей риск возникновения побочных эффектов и перегрузить их иммунную систему».
На самом деле, согласно научным исследованиям, одновременное введение нескольких вакцин не оказывает никакого побочного действия на иммунную систему ребенка.
Кроме того, у одновременного введения прививок есть такие преимущества, как то, что требуется меньшее количество амбулаторных посещений, что экономит время и деньги и увеличивает вероятность, что дети завершат рекомендуемый график вакцинации. Кроме того, возможность получения комбинированной вакцинации, например против кори, эпидемического паротита и краснухи, предполагает меньшее количество инъекций.
ЛОЖНЫЙ МИФ 7: «Грипп — это всего лишь небольшие неприятности, и прививка против него не очень эффективна».
Дело в том, что грипп — это нечто большее, чем просто неприятность. Это серьезная болезнь, которая каждый год вызывает от 300 000 до 500 000 смертей во всем мире. Беременные женщины и маленькие дети, в частности, подвергаются высокому риску серьезной инфекции и смерти. Вакцинация беременных женщин имеет дополнительное преимущество для защиты новорожденных (в настоящее время вакцина для детей в возрасте до шести месяцев отсутствует).
Прививка эффективна против трех наиболее распространенных штаммов, распространенных в данном сезоне. Это лучший способ уменьшить шансы заболеть серьезным гриппом и заразить других.
ЛОЖНЫЙ МИФ 8: «Приобретение иммунитета в результате болезни лучше, чем после прививки».
Дело в том, что вакцины взаимодействуют с иммунной системой и производят реакцию, подобную той, которая могла бы вызвать естественная инфекция, но не вызывать заболевания или подвергать иммунизированного человека рискам возможных осложнений.
ЛОЖНЫЙ МИФ 9: «Вакцины содержат ртуть, что является опасным для здоровья».
Ранее при изготовлении или консервации некоторых вакцин использовался тиомерсал (органическая соль, содержащая этилртуть)из-за его противомикробных свойств. Однако уже в течение нескольких лет количество используемого тиомерсала было уменьшено или полностью устранено, так как его заменили другими соединениями.
В настоящее время практически ни одна из вакцин, используемая в графиках вакцин испанских автономных сообществ, не содержит значительного количества этого вещества. Кроме того, никто не смог доказать, что тиомерсал имеет какие-либо последствия для здоровья.
ЛОЖНЫЙ МИФ 10: «Некоторые вакцины могут вызывать аутизм и другие редкие заболевания».
Некоторые представители движения под названием «Группы за отказ от прививок», считают, что вакцины ответственны за различные расстройства, такие как детский аутизм, увеличение случаев рака, лейкемия, рассеянный склероз, бесплодие, болезнь Альцгеймера, а также еще очень длинный список серьезных заболеваний. Единственно верным является то, что на сегодняшний день не доказано, что существует связь вакцинации с этими заболеваниями. Исследование доказывает, что вакцина против кори никогда не вызывает аутизм.
Подводя итог, следует отметить, что риски прививок незначительны, а преимущества очень важны для здоровья ваших детей. Помните также, что прививки не только служат для защиты вашей семьи, но и окружающих. Эффективность программ вакцинации, зависят от всех нас.
Вакцинация — это акт солидарности со здоровьем всего общества!
Источник: 10 mitos FALSOS sobre la vacunación…
Детская вакцинация | Клиника Рассвет
Вакцинация — самый надежный и эффективный метод профилактики инфекционных заболеваний. Иммунопрофилактика обеспечивает защиту от инфекций для миллионов людей во всем мире.
Вакцинация детей в России проводится согласно национальному календарю профилактических прививок (НКПП) вакцинами российского и зарубежного производства. Однако, в идеале, лучше рассмотреть возможность иммунопрофилактики в соответствии с рекомендациями международных врачебных ассоциаций.
Вакцины бывают монокомпонентными и многокомпонентными (комбинированными). Монокомпонентные вакцины защищают от одной, какой-то конкретной инфекции, а многокомпонентные сразу от нескольких. При этом не возрастает антигенная нагрузка на организм и не увеличивается частота осложнений. Также с введением многокомпонентной вакцины связано снижение количества болезненных инъекций, что особенно важно для детей.
Важно знать: кроме БЦЖ, ни у одной вакцины нет противопоказаний для одновременного введения с другими вакцинами. Одновременное введение нескольких вакцин безопасно и не «нагружает иммунитет и организм».
Вакцинация согласно национальному календарю профилактических прививок:
Порядок проведения профилактических прививок согласно НКПП.
Защита ребенка от управляемых инфекций
Идеальный план защиты ребенка от управляемых инфекций составил педиатр клиники Рассвет Сергей Бутрий:
- Не менее чем за 3 месяца до беременности женщине необходимо ввести вакцины против кори и краснухи.
- Во время беременности женщине необходимо вакцинироваться против гриппа (Инфлювак или Ваксигрип) и коклюша (Адасель), однократно.
- Ребенку в роддоме должны ввести первую дозу (V1) против гепатита В и БЦЖм.
- В 1 месяц — вторую дозу (V2) против гепатита В.
- В 2 месяца — V1 Превенар 13 + V1 РотаТек.
- В 3 месяца — V1 Пентаксим (АаКДС + ИПВ + ХИБ) + V2 РотаТек.
- В 4,5 месяца — V2 Пентаксим (АаКДС + ИПВ + ХИБ) + V3 РотаТек + V2 Превенар 13.
- В 6 месяцев — V3 Инфанрикс Гекса (АаКДС + ИПВ + ВГВ + ХИБ) + V3 Превенар 13 (по российскому календарю третья вакцинирующая доза от пневмококка не нужна, в развитых странах вводится трехкратно).
- В 9 месяцев — V1 Менактра.
- В 12 месяцев проводится проба Манту, через 3 дня оценивается и вводится V2 Менактра + V Приорикс Тетра (или по отдельности дивакцина корь + паротит, вакцина против краснухи, вакцина против ветряной оспы Варилрикс).
- В 1 год 3 месяца вводится R Превенар 13 + V2 Варилрикс + V1 Аваксим 80 или Хаврикс 720.
- В 1 год и 6 месяцев — R Пентаксим (АаКДС + ИПВ + ХИБ).
- В 1 год и 9 месяцев — R2 БиВак Полио + V2 Аваксим 80 или Хаврикс 720.
- Далее — до 6 лет — проводятся только ежегодные пробы Манту, ребенка нужно прививать против гриппа осенью (оптимально в сентябре-октябре), с 6 месяцев жизни, в первую осень двукратно, затем каждый год однократно. Также необходимо подумать о прививке против клещевого энцефалита (Клещ-Э-Вак или ФСМЕ Иммун Джуниор) — вводятся две дозы вакцины с минимальным интервалом в месяц перед первым сезоном, одна перед вторым сезоном и далее раз в три года по одной.
- В 6 лет вводится R дивакцина корь + паротит + R вакцина против краснухи.
- В 6,5 лет — R2 Адасель или R2 АДС-м + R1 Менактра.
- В 9 лет — V1 Гардасил или Церварикс.
- В 9 лет 6 месяцев — V2 Гардасил или Церварикс.
- В 14 лет — R3 АДС-м + R3 БиВак Полио + R2 Менактра.
- До 18 лет проводятся ежегодные пробы Манту и вакцинация против гриппа.
С иммунопрофилактикой связано много мифов и суеверий, в основном они транслируют «непоправимый вред для организма». Конечно же, это не так. Благодаря вакцинации детей и взрослых значительно снижается уровень предотвратимых заболеваний, а распространенность некоторых из них (например, полиомиелита) уже удалось свести к минимуму.
Часто родителям, вакцинирующим своих детей, приходится сталкиваться с т. н. ложными медицинскими отводами. Многие врачи считают легкую простуду, проявления аллергии и пищевой непереносимости показателями для переноса сроков вакцинации. Доказательная медицинская практика показывает, что действительным противопоказанием для своевременной вакцинации можно считать только острое проявление заболеваний среднего и тяжелого течения. Истинными пожизненными или долгосрочными противопоказаниями являются сильная реакция на введение предыдущей вакцины (и другие, содержащие тот же самый аллерген) и иммунодефицитные состояния (справедливо только для живых вакцин). То же самое касается и недоношенных детей — ожидание подвергает их высокому риску заражения инфекциями.
Лучше всего делать прививки вовремя, но в большинстве случаев существует возможность наверстать упущенное.
Если по каким-то причинам, вы не делали прививок ребенку или выбились из графика, для составления догоняющего графика вакцинации запишитесь на консультацию к педиатру или иммунологу Рассвета.
Вакцинация защитит вашего ребенка от множества инфекций, способствующих возникновению серьезных заболеваний, — некоторые из них плохо поддаются лечению и существенно снижают качество жизни.
Рутинная вакцинация помогает остановить глобальное распространение инфекционных заболеваний в общей популяции и косвенно (за счет коллективного иммунитета) защищает людей, которым по каким-то причинам противопоказано введение вакцин (ослабленный иммунитет из-за лечения, иммунодефицитные состояния и пр.).
Вакцины не являются причиной аутизма, не ослабляют иммунитет, в них не содержатся опасные для здоровья компоненты, перед выходом на рынок каждая вакцина проходит многоэтапную проверку.
После введения вакцины могут наблюдаться незначительные нежелательные явления: отек и покраснение кожи в месте инъекции, небольшое повышение температуры и легкая слабость в течение 1-2 суток. Критические осложнения возникают крайне редко, о них необходимо незамедлительно сообщить врачу.
Инфекционные заболевания можно легко предотвратить с помощью своевременной иммунопрофилактики. Преимущества вакцинации перевешивают ее риски, это доказано многочисленными исследованиями.
Как вакцины изменили мир. История прививок от 18 века и до наших дней
Автор фото, Getty Images
Подпись к фото,Так проходила вакцинация от бешенства в парижском Институте Пастера в начале ХХ века
Пандемия Covid-19 заставила человечество вспомнить, как опасны и разрушительны бывают вспышки инфекционных болезней, и как вакцины делаются в таких случаях единственной надеждой на возврат к нормальной жизни.
Коронавирус — не первый враг, оружием против которого должна стать массовая вакцинация. Сотням миллионов людей во всем мире посчастливилось остаться в живых, потому что нашлась управа на невидимых убийц, терроризировавших мир. Конечно, если они жили там, где есть доступ к медицинской помощи.
Вот несколько примеров того, как вакцины изменили жизнь людей.
Оспа
Оспопрививание — пожалуй, самая большая история успеха в этой области.
Только в XX веке эта чрезвычайно заразная вирусная болезнь погубила больше 300 миллионов человек. Количество жертв в более ранние эпохи не поддается учету.
Порядка 30% заразившихся оспой умирали, нередко в муках, потому что все их тело покрывалось гнойными нарывами. Остальные слепли или оставались на всю жизнь с ужасными отметинами на коже.
Автор фото, Reuters
На протяжении столетий люди отчаянно искали средство от оспы — и в конце концов, создали первую вакцину.
Идея, что искусственно вызванная слабая форма заболевания способна создать у человека иммунитет, родилась, вероятно, в Китае. Согласно источникам, уже около 1000 года люди там вдыхали через нос порошок из мелко истолченных струпьев оспенных больных или вставляли в уши кусочки ваты, вымоченные в оспенном гное.
Автор фото, Getty Images
Подпись к фото,От оспы люди слепли, умирали, на теле оставались шрамы
В Африке при помощи иголки протаскивали через кожу пропитанную гноем нитку.
В Британии XVIII века оспопрививание горячо пропагандировала знаменитая аристократка и интеллектуалка леди Мэри Монтегю, сама в молодости переболевшая оспой и познакомившаяся с соответствующими практиками в Турции, где ее муж служил послом.
Надежностью метод не отличался. Примерно каждый тридцатый пациент в результате заболевал оспой в тяжелой форме и погибал.
Между тем английские фермеры давно заметили, что коровья оспа для человека заразна, но не смертельна. Изучив это явление, врач Эдвард Дженнер создал на основе коровьей оспы надежную и безопасную вакцину.
14 мая 1796 года Дженнер привил ею восьмилетнего фермерского сына Джеймса Фиппса, впоследствии дожившего до старости, а спустя два года выпустил знаменитую брошюру «Исследование причин и действие коровьей оспы» — за собственный счет, поскольку Королевское научное общество отнеслось к методу Дженнера с недоверием.
Сомнения отпали, когда военнослужащих британской армии и флота привили от оспы в приказном порядке, и ни с кем худого не случилось.
Почти через сто лет Луи Пастер из уважения к Дженнеру предложил назвать основанные на принципе создания искусственного иммунитета препараты вакцинами: от латинского vacca — «корова».
Автор фото, Getty Images
Подпись к фото,Эдвард Дженнер прививает мальчику неопасный для человека вирус коровьей оспы
В бедных странах оспа продолжала свирепствовать еще полтораста с лишним лет. Практически покончить с ней помогла программа массированного оспопрививания ВОЗ, стартовавшая в 1967 году.
Автор фото, Getty Images
Подпись к фото,Появление дешевых игл помогло ускорить массовую вакцинацию
Считается, что для выработки коллективного иммунитета необходимо привить 80% населения. Вакцинировать несколько миллиардов человек было невозможно.
Зато достаточно эффективной оказалась тактика точечной иммунизации, впервые опробованная в восточной Нигерии: оперативно выявлять очаги оспы и прививать соседних жителей. Искоренить оспу в регионе с населением в 12 миллионов человек удалось, сделав всего 750 тысяч прививок.
В настоящее время живые вирусы оспы остались лишь в двух местах на Земле: лабораториях высшего уровня защиты в России и США.
Полиомиелит
Эта болезнь убила намного меньше людей, чем оспа, зато куда более жестока к выжившим.
Заражаются ею в основном в детстве. Вирус проникает в организм через рот, затем попадает в кровь и поражает нервную систему, часто вызывая неизлечимый паралич. По большей части он поражает ноги, но каждый десятый пациент умирает от удушья в результате паралича легочных мышц.
Автор фото, Getty Images
Подпись к фото,Специальный прибор «железные легкие»: человек ложится внутрь капсулы, и она как бы дышит за него, сам он при этом абсолютно обездвижен
Единственной надеждой таких больных оставалась искусственная вентиляция легких внутри специальных камер, созданных в 1920-х годах, получивших название «Железные легкие». В этих металлических коконах люди проводили недели, иногда — всю оставшуюся им жизнь.
Поскольку полиомиелит, в отличие от оспы, не имеет внешних признаков, его инфекционная природа была установлена лишь в 1905 году шведским врачом Иваром Викманом.
К тому времени улучшение качества питьевой воды в больших городах уменьшило как общее количество случаев полиомиелита, так и процент людей, имевших иммунитет к нему. Вспышки болезни сделались более заметными.
Автор фото, Getty Images
Подпись к фото,Согласно данным ВОЗ, полиомиелит поражает, в основном, детей в возрасте до 5 лет.
Существовало мнение, впоследствии оказавшееся неверным, что полиомиелит — проблема в основном развитых стран.
В 1952 году американский врач Джонас Салк создал вакцину от полиомиелита. В 1961 году его коллега Альберт Сейбин придумал улучшенную версию, которую можно было глотать, а не получать в виде инъекции. Заболеваемость в США и Европе резко пошла на спад.
С прививками от полиомиелита связана одна из самых страшных ошибок в истории вакцинирования. В 1955 году американская фирма Cutter Laboratories по ошибке выпустила более ста тысяч доз препарата, содержавших живой вирус полиомиелита. Десять детей скончались и 160 были парализованы на всю жизнь.
A в 1988 году ВОЗ объявила о начале программы по искоренению полиомиелита во всем мире. В 1994 году свободными от болезни, прозванной «ужасом родителей», были объявлены США, в 2000-м Китай, Япония и Южная Корея, в 2002-м Европа, в 2014-м Юго-Восточная Азия.
Автор фото, Reuters
Подпись к фото,Эндемическая передача вируса продолжается в Афганистане, Нигерии и Пакистане.
По экспертным оценкам, благодаря вакцине от полиомиелита в мире остались в живых полтора миллиона человек и 18 миллионов могут ходить.
Сейчас полиомиелит дает о себе знать только в Афганистане, Пакистане и Нигерии, количество случаев исчисляется десятками в год.
Корь
Вакцинация от кори является примером одновременно и успеха, и неудачи.
Вспышка лихорадки Эбола в Африке, привлекшая внимание всего мира, погубила около 20 тысяч человек. Корь в прошлом году тихо убила 207,5 тысячи, хотя вакцина от нее существует с 1963 года.
Автор фото, Getty Images
Подпись к фото,Отказ от прививки — основная причина роста заболеваемости корью
Чрезвычайно заразный вирус распространяется с капельками слюны при кашле и чихании или при прямом контакте и вызывает высокую температуру и сыпь, в тяжелых случаях, угрожающих жизни пациента, — диарею, пневмонию и воспаление оболочек мозга.
До изобретения вакцины корь уносила в среднем 2,6 миллиона жизней в год. Но побороть ее полностью не удалось, так как из-за высокой заразности коллективный иммунитет наступает, только когда привиты 95% людей.
В США и Европе заболеваемость корью в последние годы снова стала расти из-за взглядов «антипрививочников», широко распространяющихся благодаря социальным сетям.
Толчок им дал британский медик Эндрю Уэйкфилд опубликованной в 1998 году нашумевшей статьей о том, что комбинированная прививка от кори, свинки и краснухи якобы вызывает у детей аутизм. Хотя данные статьи позднее были опровергнуты, а сам Уэйкфилд лишен лицензии врача за научную недобросовестность, посеянные им семена дали всходы.
Автор фото, Reuters
Подпись к фото,В 26 государствах плановые прививки от кори для 94 млн человек были отложены из-за карантина, а возобновлены лишь в восьми из них (Бразилии, Непале, Филиппинах, ЮАР, Демократической республике Конго, Нигерии, Эфиопии и Сомали).
Если в развитых странах заболевшие корью все-таки умирают сравнительно редко, то в Африке дело обстоит хуже. Вспышка кори в Демократической Республике Конго в прошлом году унесла жизни более чем семи тысяч человек, в основном детей.
Главной проблемой в развивающихся странах являются не предрассудки, а нехватка вакцины и отсутствие медицинской инфраструктуры, особенно в удаленных местах. ВОЗ запросила у государств-членов ООН 255 миллионов долларов дополнительное финансирования на вакцинацию от кори.
Малярия
Ученые считают, что люди болели малярией, также известной как болотная лихорадка, с доисторических времен.
И сегодня примерно половина человечества рискует заразиться малярией, а 400 тысяч человек ежегодно умирают от нее.
Примерно половина всех смертей от малярии приходится на Африку.
Автор фото, Getty Images
Подпись к фото,Возбудителями малярии являются простейшие из рода Plasmodium. Эти паразиты распространяются малярийными комарами, кусающими человека.
Болезнь вызывает одноклеточная бактерия-паразит, малярийный плазмодий, проникающая в кровь человека, когда его кусает малярийный комар.
Основными способами борьба с малярией являются осушение болот, где разводятся комары, противомоскитные сетки и лекарства, подавляющие болезнь на ранней стадии — причем имеются данные, что плазмодий начал приобретать к ним устойчивость.
Автор фото, Getty Images
Подпись к фото,Малярия остается одной из старейших и серьезнейших причин смертности, особенно детской. Ежегодно этой болезнью заболевают более 200 миллионов человек.
Вакцины от малярии, формирующей иммунитет, создать пока не удалось, несмотря на 32 года интенсивной работы и затраченные 700 миллионов долларов.
Единственный опытный образец проходит испытания в Гане, Малави и Кении, которые должны завершиться в 2023 году. Пока, по имеющимся данным, он защищает от малярии в среднем в 40% случаев и на срок не выше четырех лет — очень слабые показатели по сравнению с вакцинами от других болезней. При этом необходимо сделать не одну или две, а целых четыре прививки.
Специалисты выражают сдержанный оптимизм, но предупреждают, что панацеей от малярии вакцина вряд ли станет.
Зачем нужны прививки и когда их делать — Wonderzine
От чего и в каком возрасте прививать ребёнка
В каждой стране календарь вакцинации составляется в зависимости от финансовых возможностей государства и от риска встретиться с возбудителями предотвратимых заболеваний. В России все прививки, включённые в Национальный календарь, можно получить бесплатно. Однако по сравнению с другими странами календарь у нас усечённый. К счастью, вакцины, которыми нельзя привиться за счёт государства, в основном зарегистрированы, то есть ими можно воспользоваться за свой счёт.
В отличие от обязательных календарей многих западных стран в нашем нет прививок от менингококковой инфекции, гепатита А, ветряной оспы, вируса папилломы человека и ротавирусной инфекции. Последняя, по словам Николая Смирнова, крайне важна для детей первых месяцев жизни. Частый жидкий стул, рвота приводят к очень быстрой дегидратации и высокой смертности у детей первого года жизни. Если вы хотите защитить своего ребёнка по максимуму, то можно ориентироваться на американский или европейский календари (хотя там обычно нет БЦЖ) и приготовиться к тратам.
Компоненты вакцин составляют лишь малую часть от тех вирусов и бактерий, с которыми приходится сталкиваться детям, даже просто находясь дома. То есть ни о какой перегрузке иммунной системы при вакцинации речи не идёт. Но почему тогда нельзя сделать все прививки за один раз? Доктор Смирнов объясняет, что прививка от ветряной оспы делается с 12 месяцев, потому что до этого у детей не формируется стойкого иммунного ответа. От коклюша, дифтерии и столбняка делают на первом году жизни (первые три дозы: в 2, 3, 4 месяца), чтобы к тому возрасту, когда ребёнок пойдёт, он был защищён. При этом коклюш наиболее тяжело протекает на первом году жизни. Однако если вакцинировать от этих заболеваний сразу после рождения, то не будет создано достаточной иммунной защиты. Гепатит B делают в первые сутки жизни, потому что для маленьких детей гепатит опаснее и неизвестно, какое окружение ждёт ребёнка дома.
Но если к педиатру приходит подросток, который, не имея противопоказаний, не прививался и сейчас собирается, то можно делать сразу много прививок. Обычно в западных календарях отдельно указывается, вакцинацию от каких заболеваний ещё имеет смысл провести. Прививки можно делать сразу в несколько мест, доступных для внутримышечного или подкожного введения, говорит доктор Смирнов. Например, коклюш/дифтерия/столбняк/полиомиелит и гепатит B — в две руки, и корь/краснуха/паротит подкожно в любое доступное для подкожного введения место. В дальнейшем важно соблюдать интервалы между последующими прививками.
Во многих западных странах отказались от живых полиомиелитных вакцин (они закапываются в рот) и стали использовать инактивированные (убитые), которые вводятся с помощью инъекции. При использовании живой полиомиелитной вакцины существует минимальный риск развития так называемого вакцин-ассоциированного полиомиелита. Но при этом, говорит Николай Смирнов, считается, что она создаёт более прочный, более надёжный иммунитет. И общий подход сейчас такой: в цивилизованном мире должна использоваться только инактивированная вакцина. В странах, где риски столкнуться с полиомиелитом выше, также используется живая вакцина, причём с первых месяцев жизни. Компромиссный вариант: одну из ревакцинаций провести живой полиомиелитной вакциной. Тогда уже есть иммунитет, и риски заболеть вакцин-ассоциированным полиомиелитом вообще отсутствуют.
Если следовать календарю, то к 14 годам основные прививки закончатся. До 18 лет нужна будет только ежегодная прививка от гриппа. И ещё, конечно, вакцинация, если живёшь на территории (или собираешься туда съездить), где распространён клещевой энцефалит, туляремия и так далее. При визите в некоторые страны (особенно Африки и Азии) также нужна дополнительная вакцинация.
Прививки детям, прививки новорожденным и грудничкам челябинск
Семейная Клиника Александровская предлагает пройти детскую вакцинацию с комфортом, без очередей, ежедневно к выбранному Вами времени, в том числе и в выходные, и во второй половине дня с 16.00 до 20.00.
Публикация настоящих отзывов осуществляется с согласия и разрешения пациентов на обработку и использование персональных данных согласно 152-ФЗ, все пациенты ознакомлены с правилами и политикой обработки персональных данных в ООО «Семейная Клиника Александровская».
Болезнь всегда лучше предупредить, чем лечить, тем более, если речь идёт о таких опасных инфекциях, как дифтерия, гепатит В, полиомиелит, коклюш и т.д. Главная превентивная мера для них – это своевременная вакцинация населения. Сегодня она является требованием государства и проводится согласно специальному графику прививок. Самую важную роль отыгрывает своевременная вакцинация детей – именно она помогла преодолеть ряд опасных заболеваний, которые раньше приводили к целым эпидемиям среди малышей, значительно поднимая уровень детской смертности. Сегодня прививки начинают делать буквально с первых дней жизни ребёнка — далее они проводятся через определённый интервал времени, определяемый официальным календарём вакцинации. Суть механизма вакцинации заключается в выработке организмом антител, которая провоцируется с помощью ослабленной бактерии или фрагмента её ДНК. Содержащая эти структуры вакцина вводится в организм в дозе, достаточной для реакции иммунитета, но исключающей возможность полноценного проявления болезни. Иммунитет, уже распознавший однажды болезнь, сразу выработает антитела на её возбудителя, если в будущем организм будет ещё раз инфицирован. При этом для некоторых бактерий «память» иммунитета требуется поддерживать с помощью повторной вакцинации.
Прививочный кабинет нашей клиники
Где лучше делать прививки детям в Челябинске? Достаточно часто от современных родителей можно услышать жалобы о вреде прививок, а также истории о страшных и даже летальных последствиях вакцинации, которые периодически можно почерпнуть из СМИ. К сожалению, такие случаи действительно бывают, но чаще всего причиной серьёзного недомогания ребёнка после прививки становятся: некачественная вакцина, плохое самочувствие и ослабление иммунитета у малыша в период прививок.
Эти риски с лёгкостью исключаются в случае, если для вакцинации вы решите заранее обратиться в клинику, где используются только качественные препараты проверенных производителей. Кроме того, прививки новорожденным и детям старшего возраста делаются после тщательной диагностики состояния ребёнка, которая осуществляется не только педиатром, но и другими специалистами при необходимости. Безопасные прививки детям в Челябинске в соответствии с указанными выше требованиями проводятся в Семейной Клинике Александровская. Вакцина закупается у зарубежных и отечественных поставщиков, обеспечивающих самое высокое качество своей продукции. Прививка делается ребёнку медицинской сестрой, прошедшей специальную подготовку по этому профилю.
454000 г. Челябинск, ул. Аношкина, д. 8, пом. 9, 11.
Полная информация и схема проезда
Вакцинация детей: виды препаратов Современная медицина предлагает использовать для проведения профилактических прививок детям и взрослым следующие виды вакцин:Сегодня прививки грудничкам и детям постарше проводятся с помощью комплексных вакцин, которые дают возможность привить малыша сразу от нескольких болезней. Антигены, которые выработает иммунитет в ответ на введение такой вакцины, не должны конфликтовать друг с другом, что обязательно учитывается при разработке препаратов для прививок. Использование комплексных вакцин позволяет привить ребёнка от пяти болезней за один раз. Прививки новорожденным и детям старшего возраста Самые первые прививки новорожденным детям делают ещё в роддоме – в течение 12 часов после появления на свет малыша вакцинируют от гепатита В. Затем — через несколько дней после рождения — делается прививка от туберкулёза. В дальнейшем родители и лечащий педиатр должны тщательно следить за графиком прививок. До подросткового возраста ребёнок должен быть привит от:
- живые вакцины – самый первый вариант препаратов для вакцинации, в которых содержится живая бактерия в сильно ослабленном состоянии, что позволяет иммунитету без проблем «победить» её, выработав антитела;
- инактивированные вакцины – болезнетворные микроорганизмы содержаться в таких препаратах уже в мёртвом виде, что не мешает иммунитету их распознать и выработать защиту на будущее;
- генно-инженерные вакцины – появление таких вакцин стало возможным благодаря современным технологиям. Они считаются наиболее безопасным вариантом, поскольку в препарате содержаться только фрагменты ДНК микроба – появление в организме этих чужеродных структур позволяет иммунитету выработать антитела, чтобы защищаться от болезни в дальнейшем.
Кроме того, необходимым ежегодным мероприятием является прививка от клещевого энцефалита, которая состоит из двух доз вакцины, вводимых с интервалом в несколько месяцев детям и взрослым. Прививка позволяет исключить главную угрозу от укуса энцефалитного клеща, распространённого в весенний и летний период. Единственной возможностью полностью уберечься от опаснейшего заболевания, поражающего нервную систему, которое переносится этим паразитом, является только своевременная вакцинация от клещевого энцефалита. Прививки грудничкам и детям дошкольного возраста Современная вакцинация детей – это целый комплекс мер, который включает обязательную и тщательную подготовку перед манипуляцией:
- полиомиелита;
- дифтерии;
- коклюша;
- гемофильной инфекции;
- столбняка;
- краснухи;
- паротита.
После прививки детям рекомендуется побыть в Семейной Клинике Александровская ещё 30 минут под наблюдением у педиатра. Это делается, чтобы вовремя помочь малышу в случае появления острой аллергической реакции. Также профилактический осмотр проводится и на следующий день после прививки.
- сдача основных анализов – крови, мочи;
- консультация с педиатром непосредственно перед вакцинацией, на которую нужно приходить уже с готовыми результатами анализов давностью не более 2 недель. Также на предварительном осмотре попросят предоставить амбулаторную карту малыша и данные об уже сделанных прививках;
- вакцинация осуществляется только после того, как педиатр проведёт осмотр, не выявив у ребёнка каких-либо отклонений или симптомов острой респираторной инфекции. В противном случае прививка будет перенесена на момент полного выздоровления ребёнка.
Как сделать запись на проведение профилактических прививок детям в Семейной Клинике Александровская? В Семейной Клинике Александровская проведение профилактических прививок детям осуществляется с учётом всех требований педиатрии. Для вакцинации используются препараты от производителей из Бельгии, Германии, Франции, США, России. После прививок педиатр выдаёт сертификат, подтверждающий, что ваш ребёнок защищён от инфекций в соответствии с требованиями, установленными в этой сфере государством. При необходимости мы составим индивидуальный график прививок – он может потребоваться в случае плохого самочувствия ребёнка в момент проведения прививки, или при временном отсутствии вакцины. Для проведения вакцинации детям и взрослым в Семейной Клинике Александровская требуется предварительная запись. Её можно сделать по телефону или с помощью специальной формы онлайн-заявки. В процессе записи наш администратор уточнит все детали процедуры и точное время её проведения.Познакомьтесь с алгоритмом вакцинации в Семейной Клинике Александровская!
454100, г.Челябинск,
ул. Аношкина, д.8, пом.9,11.
Контакты и схема проезда
Автор: Косолапов Александр Николаевич
Главный врач. Кандидат медицинских наук. Доцент.
Вакцинация против ротавируса: что каждый должен знать
Одна из рекомендуемых вакцин
Краткий обзор
Ротавирус легко распространяется среди младенцев и детей младшего возраста. Вирус может вызывать сильную водянистую диарею, рвоту, лихорадку и боль в животе. Дети, заболевшие ротавирусной болезнью, могут обезвоживаться, и им может потребоваться госпитализация.
CDC рекомендует младенцам делать ротавирусную вакцину для защиты от ротавирусной болезни.Две ротавирусные вакцины в настоящее время лицензированы для младенцев в Соединенных Штатах. Начиная с двухмесячного возраста, младенцы должны получать две или три дозы в зависимости от марки ротавирусной вакцины.
Кому следует делать вакцину против ротавируса?
Младенцы должны получить ротавирусную вакцину для защиты от ротавирусной болезни.
В США есть две ротавирусные вакцины, лицензированные для использования у младенцев:
- RotaTeq® (RV5), который вводится в трех дозах в возрасте 2, 4 и 6 месяцев
- Rotarix® (RV1), который вводится двумя дозами в возрасте 2 и 4 месяцев
Первую дозу ротавирусной вакцины следует ввести до достижения ребенком 15-недельного возраста.Дети должны получить все дозы ротавирусной вакцины до достижения 8-месячного возраста. Обе вакцины вводятся путем закапывания капель в рот младенца.
Лечащий врач вашего ребенка может помочь вам выбрать вакцину против ротавируса.
Для получения дополнительной информации см. О вакцине.
Кому не следует делать вакцину против ротавируса?
Ваш лечащий врач — лучший источник информации о преимуществах и рисках вакцин. Перед тем, как вашему ребенку сделают какую-либо вакцину, обсудите с вашим лечащим врачом:
- проблемы со здоровьем, которые могут быть у вашего ребенка
- лекарств, которые сейчас принимает ваш ребенок
- проблемы, которые могут возникнуть у вас по поводу вакцинации
Младенцы не должны получать вакцину против ротавируса, если у них есть одно из следующего:
- тяжелая (опасная для жизни) аллергическая реакция на более раннюю дозу ротавирусной вакцины
- тяжелая (опасная для жизни) аллергия на любой компонент ротавирусной вакцины.Сообщите своему врачу, если у вашего ребенка есть какие-либо серьезные аллергии, о которых вы знаете, включая тяжелую аллергию на латекс
- Тяжелый комбинированный иммунодефицит (ТКИД), состояние, при котором иммунная система ребенка не может бороться с инфекциями
- предыдущий эпизод типа непроходимости кишечника, называемого инвагинацией.
Младенцы со средним или тяжелым заболеванием должны дождаться вакцинации до выздоровления. Сюда входят младенцы с умеренной или тяжелой диареей или рвотой.Легко больные младенцы могут получить вакцину.
Проконсультируйтесь с врачом перед вакцинацией, если иммунная система вашего ребенка ослаблена из-за:
- ВИЧ / СПИД или любое другое заболевание, поражающее иммунную систему
- Лечение препаратами, например стероидами
- Рак или лечение рака с помощью рентгеновских лучей или лекарств
Насколько хорошо работает вакцина против ротавируса?
Обе ротавирусные вакцины (Rotarix® и RotaTeq®) были протестированы в крупных клинических испытаниях, в которых участвовали тысячи младенцев, и были признаны безопасными и эффективными.Около 9 из 10 детей, получивших вакцину, будут защищены от тяжелых ротавирусных заболеваний (лихорадка, рвота, диарея и изменения в поведении), а примерно 7-8 из 10 детей будут полностью защищены от ротавирусной болезни.
До появления вакцины многие дети, заболевшие ротавирусом, были госпитализированы. В настоящее время очень мало вакцинированных детей госпитализируются из-за ротавирусной болезни (от 94% до 96% защищены от госпитализации).
Каковы возможные побочные эффекты ротавирусной вакцины?
У большинства младенцев, которым вводят ротавирусную вакцину, нет побочных эффектов.Однако у некоторых детей могут быть побочные эффекты, которые обычно незначительны и проходят сами по себе. Серьезные побочные эффекты возможны, но редко.
Побочные эффекты или проблемы, связанные с ротавирусной вакциной, включают:
Легкие проблемы
Это может включать раздражительность или легкую временную диарею или рвоту после введения дозы ротавирусной вакцины.
Серьезные проблемы
Существует небольшой риск инвагинации, типа непроходимости кишечника, которую лечат в больнице, при которой может потребоваться операция.Инвагинация происходит у некоторых детей ежегодно в Соединенных Штатах, и, как правило, причина этого неизвестна. Инвагинация от ротавирусной вакцинации обычно происходит в течение недели после введения дозы вакцины. Риск инвагинации кишечника в результате вакцинации против ротавируса оценивается в диапазоне от 1 на 20 000 до 1 на 100 000 младенцев в США, которым вводят ротавирусную вакцину. Ваш лечащий врач может предоставить вам дополнительную информацию.
Проблемы, которые могут возникнуть после вакцинации
Любое лекарство может вызвать сильную аллергическую реакцию.Такие реакции от вакцины очень редки, оцениваются менее чем в 1 на миллион доз, и обычно происходят в течение от нескольких минут до нескольких часов после вакцинации. Как и в случае с любым лекарством, существует очень малая вероятность того, что вакцина станет причиной серьезной травмы или смерти.
Безопасность вакцин постоянно контролируется. Для получения дополнительной информации посетите веб-страницу CDC по безопасности ротавирусных вакцин.
Для получения дополнительной информации о инвагинации кишечника посетите страницу «Вопросы и ответы о инвагинации и ротавирусной вакцине».
Можно ли вводить вакцину вместе с другими вакцинами?
Ротавирусную вакцину можно безопасно вводить во время одного визита к врачу вместе с вакциной DTaP, вакциной Hib, вакциной против полиомиелита, вакциной против гепатита B и пневмококковой конъюгированной вакциной.
Как родители могут платить за вакцину против ротавируса?
Большинство планов медицинского страхования покрывают стоимость вакцин. Однако вы можете проконсультироваться со своей страховой компанией, прежде чем идти к врачу. Если у вас нет медицинской страховки или ваша страховка не покрывает вакцины для вашего ребенка, программа «Вакцины для детей» (VFC) может вам помочь.Эта программа помогает семьям детей, имеющих право на вакцинацию, которые иначе не имели бы доступа к вакцинам. Чтобы узнать, имеет ли ваш ребенок право на участие в программе, посетите веб-сайт VFC или обратитесь к врачу вашего ребенка. Вы также можете связаться с координатором VFC в вашем штате.
Учебные материалы
Начало страницы
Вакцинация против Hib: что каждый должен знать
Ключевые факты
Haemophilus influenzae тип b (Hib) может вызывать серьезные заболевания и смерть младенцев и детей младше 5 лет.CDC рекомендует вакцинацию против Hib всем детям младше 5 лет в США.
Кому следует делать прививку от Hib?
CDC рекомендует вакцинацию против Hib всем детям младше 5 лет. Детям старшего возраста и взрослым вакцина против Hib обычно не требуется, если у них нет определенных заболеваний.
Поговорите со своим врачом или врачом вашего ребенка, если у вас есть вопросы о вакцинах против Hib.
Дети младшего возраста
Детям младше 5 лет необходимо сделать несколько прививок вакцины против Hib.CDC рекомендует делать прививки в следующем возрасте:
- 2 месяца
- 4 месяца
- 6 месяцев (при необходимости; зависит от марки)
- от 12 до 15 месяцев
Дети старшего возраста и взрослые
Детям старшего возраста и взрослым вакцина против Hib обычно не требуется. CDC рекомендует вакцинацию против Hib для двух групп детей старшего возраста и взрослых:
Кто не должен получать?
Из-за возраста или состояния здоровья некоторые люди не должны получать определенные вакцины или должны подождать, прежде чем их делать.Прочтите приведенные ниже инструкции и обратитесь за дополнительной информацией к врачу или врачу вашего ребенка.
Младенцам младше 6 недель не следует делать прививку от Hib. Кроме того, сообщите человеку, который вводит вам или вашему ребенку вакцину против Hib, если:
У вас или вашего ребенка была опасная для жизни аллергическая реакция или тяжелая аллергия.
- Любой, у кого была опасная для жизни аллергическая реакция после предыдущей вакцины против Hib, не должен делать еще одну прививку.
- Людям с тяжелой аллергией на какой-либо компонент вакцины против Hib не следует делать эту вакцину.Ваш врач или врач вашего ребенка может рассказать вам об ингредиентах вакцины.
Вы или ваш ребенок плохо себя чувствуете.
- Люди с легким заболеванием, например с простудой, вероятно, могут получить вакцину. Людям с более серьезным заболеванием, вероятно, следует подождать, пока они не выздоровеют. Ваш врач или врач вашего ребенка может посоветовать вам.
Начало страницы
Какие типы вакцины против Hib существуют?
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов лицензировало 5 вакцин против Hib для использования в США.Три вакцины защищают только от Hib-инфекции, а две вакцины включают защиту от других болезней. Вашему ребенку сделают несколько прививок; количество зависит от данной марки. При необходимости врачи могут сделать первую прививку уже через 6 недель. Врачи могут вводить любую вакцину только против Hib детям старшего возраста и взрослым, нуждающимся в вакцинации против Hib.
Вакцины только против Hib
Комбинированная вакцина содержит две или более вакцины в одном прививке, чтобы уменьшить количество вводимых прививок.
Комбинированные вакцины
- Pentacel ® pdf icon [36 страниц] внешний значок: врачи делают четыре укола детям от 2 до 18 месяцев. Эта вакцина защищает от Hib-инфекции, дифтерии, столбняка, коклюша (коклюша) и полиомиелита.
- Vaxelis ™ external icon : Врачи делают три прививки детям в возрасте от 6 недель до 1 года. Эта вакцина защищает от Hib-инфекции, дифтерии, столбняка, коклюша (коклюша), полиомиелита и гепатита B.
Насколько хорошо работают вакцины против Hib?
Сводка
Вакцины, которые помогают защитить от Hib-инфекции, работают хорошо, но не могут предотвратить все случаи.
Исследования показывают, что вакцинация против Hib защищает
- Практически все (от 93 до 100 из 100) дети с Hib-инфекцией
Защита со временем снижается. Детям в возрасте от 12 до 15 месяцев нужна прививка, чтобы поддерживать высокий уровень защиты в раннем детстве.
Глубоко
Вакцины против Hib очень эффективны в профилактике заболеваний, связанных с Hib, включая менингит (воспаление (отек) слизистой оболочки головного и спинного мозга).Когда-то Hib-инфекция была ведущей причиной бактериального менингита среди детей младше 5 лет в США. Ежегодно около 20 000 детей раннего возраста заболевают серьезной болезнью, вызванной Hib, и около 1 000 детей умирают. Более половины детей, у которых развилась серьезная болезнь Hib, были моложе одного года. Сегодня в Соединенных Штатах у детей младшего возраста ежегодно регистрируется менее 50 случаев Hib-инфекции. Большинство этих случаев приходится на детей, которые не получили какую-либо или все рекомендованные дозы вакцины против Hib.
Начало страницы
Каковы возможные побочные эффекты?
Большинство людей, получивших вакцину против Hib, не имеют с ней никаких проблем.С любым лекарством, включая вакцины, есть вероятность побочных эффектов. Обычно они легкие и проходят сами по себе в течение нескольких дней, но возможны серьезные реакции.
Легкие проблемы
Легкие проблемы после вакцинации против Hib-инфекции встречаются редко. Если они происходят, они обычно начинаются вскоре после того, как вам или вашему ребенку сделают прививку. Они могут длиться до 2 или 3 дней и включают:
- Реакция, при которой врач дал укол
- Лихорадка
Проблемы, которые могут возникнуть после введения любой инъекции вакцины
- Иногда люди теряют сознание после медицинских процедур, включая вакцинацию.Сидение или полежание около 15 минут может помочь предотвратить обморок и травмы, вызванные падением. Сообщите своему врачу, если вы или ваш ребенок:
- Головокружение
- Изменено зрение
- Звон в ушах
- У некоторых людей возникает сильная боль в плече, и им трудно двигать рукой, в которую врач сделал укол. Это происходит очень редко.
- Любое лекарство может вызвать сильную аллергическую реакцию. Такие реакции от вакцины очень редки и оцениваются примерно в 1 на миллион доз.Такие реакции могут возникнуть в течение от нескольких минут до нескольких часов после вакцинации.
- Как и в случае с любым лекарством, существует очень малая вероятность того, что вакцина станет причиной серьезной травмы или смерти.
Узнайте больше о возможных побочных эффектах вакцинации.
Начало страницы
Где я могу найти вакцину против Hib?
Ваш врач — лучшее место, где можно получить рекомендованные вакцины для вас или вашего ребенка.
Вакцина против Hib является частью календаря плановой иммунизации детей.Поэтому вакцина для детей регулярно доступна по адресу:
.- Педиатрический кабинет
- Кабинеты семейной практики
- Общинная поликлиника
- Отделы здравоохранения
Если у вашего врача нет вакцины против Hib для взрослых, попросите направление.
Вакцина против Hib также доступна для взрослых по телефону:
- Аптеки
- Рабочие места
- Общинная поликлиника
- Отделения здравоохранения
- Другие населенные пункты, такие как школы и религиозные центры
Центры здравоохранения, финансируемые из федерального бюджета, также могут предоставлять услуги, если у вас нет постоянного источника медицинской помощи.Найдите ближайшего к вам. Вы также можете связаться с отделом здравоохранения своего штата, чтобы узнать больше о том, где сделать вакцины в вашем районе.
При получении вакцины попросите поставщика зарегистрировать вакцину в государственном или местном реестре, если таковой имеется. Это поможет медицинским работникам при будущих встречах узнать, какие вакцины вы или ваш ребенок уже получили.
Как мне заплатить за вакцину против Hib?
Есть несколько способов покрыть стоимость вакцины против Hib:
Частное медицинское страхование
Эту вакцину покрывает большинство частных планов медицинского страхования.Уточните у своей страховой компании, есть ли какие-либо расходы для вас, а также список поставщиков вакцины внутри сети.
Программа вакцины для детей
Программа «Вакцины для детей» (VFC) предоставляет вакцины детям, родители или опекуны которых могут не позволить себе их приобрести. Ребенок имеет право на участие, если он моложе 19 лет и соответствует одному из следующих требований:
- Соответствующие критериям Medicaid
- Незастрахованный
- Американский индеец или уроженец Аляски
- Недострахованный (имеете медицинскую страховку, которая не покрывает вакцины или не покрывает определенные вакцины)
Если ваш ребенок имеет право на участие в программе VFC, спросите, является ли ваш лечащий врач поставщиком услуг VFC.Если вам нужна помощь в поиске ближайшего к вам поставщика услуг VFC, обратитесь к координатору программы VFC вашего государственного или местного департамента здравоохранения или позвоните в CDC по телефону 1-800-CDC-INFO (232-4636).
Начало страницы
14 заболеваний, о которых вы почти забыли благодаря вакцинам
Иммунизация защищает вашего ребенка от этих 14 болезней, которые когда-то были распространены в Соединенных Штатах.
1. Полиомиелит
Полиомиелит — опасная и потенциально смертельная инфекция. заболевание, вызванное полиовирусом.Вирус передается от человека к человеку и может поражать головной и спинной мозг инфицированного человека, вызывая паралич. Полиомиелит был ликвидирован в Соединенных Штатах с помощью вакцинации, а продолжающееся использование вакцины от полиомиелита позволило сохранить эту страну свободной от полиомиелита. Но полиомиелит по-прежнему представляет угрозу для некоторых других стран. Обеспечение вакцинации младенцев и детей — лучший способ предотвратить возвращение полиомиелита. Убедитесь, что ваш ребенок защищен вакциной от полиомиелита.
Врачи рекомендуют вашему ребенку сделать четыре дозы вакцины против полиомиелита (также называемой ИПВ).Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 1-2 месяца, 4 месяца, 12-23 месяца и 4-6 лет.
Подробнее:
2. Столбняк
Столбняк вызывает болезненную жесткость мышц и тризм и может быть смертельным. Родители предупреждали детей о столбняке каждый раз, когда мы царапали, царапали, тыкали или порезали себя чем-то металлическим. В настоящее время вакцина против столбняка является частью вакцины для борьбы с заболеванием, называемой DTaP, которая обеспечивает защиту от столбняка, дифтерии и коклюша (коклюша).
Подробнее:
3. Грипп (Influenza)
Грипп — это респираторное заболевание, вызываемое вирусом гриппа, поражающим нос, горло и легкие. Грипп может поражать людей по-разному в зависимости от их иммунной системы, возраста и состояния здоровья. Знаете ли вы, что грипп может быть опасен для детей любого возраста? Симптомы гриппа у детей могут включать кашель, лихорадку, боли, усталость, рвоту и диарею. Каждый год в Соединенных Штатах здоровые дети попадают в больницу или умирают от гриппа.По оценкам CDC, с 2010 года количество госпитализаций по поводу гриппа среди детей младше 5 лет колебалось от 7000 до 26000 в США.
Важно знать, что дети младше 6 месяцев с большей вероятностью попадут в больницу из-за гриппа, но еще слишком молоды, чтобы сделать прививку от гриппа. Лучший способ защитить младенцев от гриппа — это сделать вакцину против гриппа матери во время беременности, а также сделать прививку всем лицам, осуществляющим уход, и близким контактам с младенцем. Каждому в возрасте 6 месяцев и старше требуется вакцинация от гриппа каждый год.
Врачи рекомендуют делать прививку от гриппа вашему ребенку ежегодно, начиная с 6-месячного возраста. Детям младше 9 лет, которые получают вакцину впервые, необходимо две дозы вакцины от гриппа с интервалом не менее 28 дней.
Подробнее:
4. Гепатит B
Знаете ли вы, что во всем мире более 780 000 человек ежегодно умирают от осложнений гепатита B? Гепатит B передается через кровь или другие жидкости организма. Это особенно опасно для младенцев, поскольку вирус гепатита В может передаваться от инфицированной матери ребенку во время родов.Около девяти из каждых 10 младенцев, заразившихся от своих матерей, становятся хронически инфицированными, поэтому младенцы должны получить первую дозу вакцины против гепатита В вскоре после рождения. Все беременные женщины должны пройти обследование, и все дети должны быть вакцинированы.
Врачи рекомендуют вашему ребенку сделать три дозы прививки от гепатита В для лучшей защиты. Обычно вашему ребенку требуется одна доза в каждом из следующих возрастов: вскоре после рождения, 1-2 месяца и 6 месяцев.
Подробнее:
5.Гепатит А
Вакцина против гепатита А была разработана в 1995 году и с тех пор резко сократила количество случаев заболевания в Соединенных Штатах. Гепатит А — это заразное заболевание печени, которое передается от человека к человеку через зараженную пищу и воду. Вакцинация против гепатита А — хороший способ помочь вашему ребенку оставаться здоровым и свободным от гепатита А.
Врачи рекомендуют сделать вашему ребенку две дозы вакцины против гепатита А. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 12–23 месяца и 6 месяцев после последней дозы.
Подробнее:
6. Краснуха
Краснуха передается при кашле и чихании. Особенно это опасно для беременной женщины и ее развивающегося малыша. Если непривитая беременная женщина заразится краснухой, у нее может произойти выкидыш или ее ребенок может умереть сразу после рождения. Кроме того, она может передать болезнь своему развивающемуся ребенку, у которого могут развиться серьезные врожденные дефекты. Убедитесь, что вы и ваш ребенок защищены от краснухи, сделав прививки по расписанию.
Врачи рекомендуют сделать вашему ребенку две прививки вакцины MMR.Ваш ребенок должен получать по одной дозе в каждом из следующих возрастов: 12–23 месяца и 4–6 лет.
Подробнее:
7. Hib
Hib (или его официальное название Haemophilus influenzae типа b) благодаря вакцинам не так хорошо известен, как некоторые другие заболевания. Hib может нанести серьезный вред иммунной системе ребенка и вызвать повреждение мозга, потерю слуха или даже смерть. Hib чаще всего поражает детей в возрасте до пяти лет. До вакцинации ежегодно заражалось более 20 000 детей.Это примерно 400 желтых школьных автобусов на детей! Из этих детей каждый пятый получил повреждение головного мозга или стал глухим. Даже после лечения каждый 20-й ребенок с менингитом, вызванным Hib, умирает. Сделайте прививку своему ребенку, чтобы помочь ему победить!
Врачи рекомендуют сделать вашему ребенку четыре дозы вакцины против Hib. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 1-2 месяца, 4 месяца, 6 месяцев (для некоторых брендов) и 12-23 месяца.
Подробнее:
8.Корь
Знаете ли вы, что ваш ребенок может заразиться корью, просто находясь в комнате, где был больной корью, даже в течение двух часов после его ухода? Корь очень заразна и может быть серьезной, особенно для маленьких детей. Поскольку корь распространена в других частях мира, непривитые люди могут заразиться корью во время путешествий и привезти ее в Соединенные Штаты. Любой, кто не имеет защиты от кори, подвергается риску, поэтому обязательно следите за вакцинами вашего ребенка.
Врачи рекомендуют вашему ребенку сделать две дозы вакцины MMR. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 12–23 месяца и 4–6 лет.
Младенцы в возрасте от 6 до 11 месяцев должны получить одну дозу вакцины MMR перед поездкой за границу. Младенцы, вакцинированные в возрасте до 12 месяцев, должны быть ревакцинированы в первый день рождения или после него двумя дозами, каждая из которых разделена не менее чем на 28 дней.
Дополнительная информация:
9. Коклюш (коклюш)
Коклюш — очень заразное заболевание, которое может быть смертельным для младенцев.Коклюш может вызвать неконтролируемый сильный кашель, который часто затрудняет дыхание. Его «коклюш» название происходит от резкого звука вдоха после приступа кашля. У младенцев это заболевание также может вызывать опасные для жизни паузы в дыхании без кашля вообще. Коклюш особенно опасен для слишком слабых младенцев. молодые должны пройти вакцинацию самостоятельно.Мамы должны получать вакцину от коклюша во время каждой беременности, чтобы обеспечить некоторую защиту своим детям до рождения.Для вашего ребенка очень важно вовремя сделать прививку от коклюша, чтобы он мог начать создавать свою собственную защиту от болезни. С 2010 года в Соединенных Штатах ежегодно регистрировалось от 15 000 до 50 000 случаев коклюша, причем случаи регистрировались во всех штатах.
Врачи рекомендуют сделать вашему ребенку пять доз вакцины DTaP. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 1-2 месяца, 4 месяца, 6 месяцев, 12-23 месяца и 4-6 лет.
Подробнее:
10.Пневмококковая инфекция
Это заболевание вызывается бактериями под названием Streptococcus pneumoniae . Он вызывает инфекции уха, носовые пазухи, пневмонию и даже менингит, что делает его очень опасным для детей. Микробы могут проникать в части тела, такие как головной или спинной мозг, которые обычно свободны от микробов. Убедитесь, что вы обезопасили детей от этой опасной болезни, сделав прививки.
Врачи рекомендуют вашему ребенку сделать четыре дозы пневмококковой конъюгированной вакцины (также называемой PCV13).Одна доза для каждого из следующих возрастов: 1-2 месяца, 4 месяца, 6 месяцев и 12-23 месяца.
Подробнее:
11. Ротавирус
Ротавирус заразен и может вызывать сильную водянистую диарею, часто с рвотой, лихорадкой и болями в животе, в основном у младенцев и маленьких детей. Дети могут сильно обезвоживаться из-за болезни, и их необходимо госпитализировать. Если обезвоженный ребенок не получит необходимой помощи, он может умереть. Ротавирус — одна из первых вакцин, которую может получить младенец; это лучший способ защитить вашего ребенка от ротавирусной болезни.
Врачи рекомендуют вашему ребенку сделать две или три дозы вакцины (в зависимости от марки) в возрасте 1-2 месяцев, 4 месяцев, 6 месяцев (при получении вакцины RotaTeq).
Подробнее:
12. Свинка
Свинка наиболее известна тем, что вызывает опухшие щеки и челюсть. Это связано с набуханием слюнных желез. Другие симптомы включают жар, головные и мышечные боли и усталость. Свинка — это заразное заболевание, которое не лечится. Свинка по-прежнему представляет собой угрозу сегодня — каждый год люди в Соединенных Штатах заболевают паротитом.В последние годы вспышки эпидемического паротита произошли в условиях тесного и продолжительного контакта с инфицированными людьми, например, в одном классе или во время игры в одной спортивной команде. Вакцина MMR защищает вас и вашу семью от паротита, кори и краснухи.
Врачи рекомендуют вашему ребенку получить две дозы вакцины MMR. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 12–23 месяца и 4–6 лет.
Подробнее:
13. Ветряная оспа
Ветряная оспа — заболевание, вызывающее зудящую сыпь из волдырей и жар.У больного ветряной оспой может быть много волдырей — до 500 по всему телу. Ветряная оспа может быть серьезной и даже опасной для жизни, особенно у младенцев, взрослых и людей с ослабленной иммунной системой. Даже здоровые дети могут сильно заболеть. Вакцинация детей в раннем возрасте особенно важна для их здоровья.
Врачи рекомендуют сделать ребенку две прививки от ветрянки. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 12–23 месяца и 4–6 лет
Подробнее:
14.Дифтерия
Большинство из нас давно знают дифтерию как малоизвестную болезнь благодаря вакцине против дифтерии, которую получают младенцы. Эта вакцина, получившая название DTaP, обеспечивает защиту от дифтерии, столбняка и коклюша (коклюша). Хотя дифтерия поддается профилактике, она все еще существует. Это может привести к появлению толстого покрова в задней части носа или горла, из-за которого становится трудно дышать или глотать. Дифтерия также может привести к сердечной недостаточности, параличу и даже смерти. Обязательно сделайте прививку, чтобы уберечь детей от этой опасной инфекции.
Врачи рекомендуют сделать вашему ребенку пять доз вакцины DTaP. Вашему ребенку потребуется одна доза в каждом из следующих возрастов: 1-2 месяца, 4 месяца, 6 месяцев, 12-23 месяца и 4-6 лет.
Дополнительная информация:
Дополнительная информация
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Подразделение по борьбе со вспышками заболеваний | Программа вакцины для детей (VFC)
Программа вакцины для детей (VFC)
Программа «Вакцины для детей» (VFC) предоставляет вакцины, приобретаемые на федеральном уровне, для использования участвующими поставщиками. Эти вакцины вводятся детям, имеющим на это право, бесплатно для родителей или поставщиков вакцины. Все обычные детские вакцины, рекомендованные Консультативным комитетом по практике иммунизации (ACIP), доступны через эту программу.
Согласно законам штата, все полисы медицинского страхования, выданные на Гавайях, должны предоставлять медицинские услуги, включая плановую иммунизацию, детям застрахованных от рождения до пятилетнего возраста. Если у вас нет медицинской страховки, у вас есть Medicaid или QUEST, ваша медицинская страховка НЕ оплачивает детские прививки или ваш ребенок является американским индейцем или уроженцем Аляски, ваш ребенок может иметь право на получение бесплатных / недорогих прививок в рамках программы Vaccines for Children (VFC). ) Программа.
Часто задаваемые вопросы для родителей
Кто имеет право на вакцинацию «Вакцины для детей» (VFC)?
Дети от рождения до 18 лет, не имеющие медицинской страховки (незастрахованные), недостаточно застрахованные (имеют медицинскую страховку, не включающую вакцинацию), зарегистрированы в программе Medicaid (Quest), являются ли американские индейцы или коренные жители Аляски право на вакцинацию VFC .
Может ли мой ребенок получить вакцину VFC, если у нас есть медицинская страховка, но она не покрывает прививки?
Дети с недостаточной страховкой имеют право на вакцинацию VFC только в Сельском медицинском центре (RHC) или в Федеральном медицинском центре (FQHC). Найдите центры FQHC и RHC в штате Гавайи.
Какие вакцины мой ребенок может получить в рамках программы VFC?
Для получения дополнительной информации
Позвоните своему врачу или в отделение иммунизации на Гавайях: 586-8332
Соседние острова: 1-800-933-4832 (бесплатно)
Центры по контролю и профилактике заболеваний (CDC)
Для медицинских работников
Информация о программе вакцины для детей (VFC) для медицинских работников
Последние отзывы: апрель 2019 г.
Вакцины для детей: Ответы на ваши вопросы
Но этих болезней нет в моем сообществе.Мне все еще нужно делать прививки моему ребенку?
Да. Хотя в вашей стране или регионе болезни могут быть устранены, наш все более взаимосвязанный мир означает, что эти болезни могут распространяться из районов, где они все еще присутствуют.
Что такое коллективный иммунитет?
Если достаточное количество людей в вашем районе вакцинировано от определенного заболевания, вы можете достичь так называемого коллективного иммунитета. Когда это происходит, болезни не могут легко передаваться от человека к человеку, потому что большинство людей обладают иммунитетом.Это обеспечивает уровень защиты от болезни даже для тех, кто не может быть вакцинирован, например, для младенцев.
Коллективный иммунитет также предотвращает вспышки, затрудняя распространение болезни. Заболевание будет становиться все более редким, иногда даже полностью исчезая из общества.
Может ли вакцина вызвать заболевание моего ребенка?
Вакцины чрезвычайно безопасны, и серьезные побочные эффекты возникают редко. Почти все недомогания или дискомфорт после вакцинации незначительны и временны, например, болезненность в месте инъекции или умеренная температура.Их часто можно контролировать, принимая безрецептурные обезболивающие по рекомендации врача или прикладывая холодную ткань к месту инъекции. Если родители обеспокоены, им следует обратиться к своему врачу или поставщику медицинских услуг.
Обширные исследования показывают, что нет доказательств связи между вакцинами и аутизмом.
Какие болезни предотвращают вакцины?
Вакцины защищают вашего ребенка от серьезных заболеваний, таких как полиомиелит, который может вызвать паралич; корь, которая может вызвать отек мозга и слепоту; и столбняк, который может вызывать болезненные мышечные сокращения и затруднения при приеме пищи и дыхании, особенно у новорожденных.Список наиболее распространенных вакцин и болезней, которые они предотвращают, можно найти в этом списке наиболее распространенных вакцин и болезней, которые они предотвращают.
Могу ли я отложить график вакцинации?
Один из лучших способов защитить своего ребенка — это следовать рекомендованному в вашей стране графику вакцинации. Каждый раз, откладывая вакцинацию, вы повышаете уязвимость ребенка к болезням.
Могу ли я позволить моему ребенку заболеть ветряной оспой вместо вакцинации?
Хотя ветряная оспа — это легкое заболевание, которое многие родители помнят с детства (вакцина была введена в 1995 году), у некоторых детей развиваются серьезные случаи заболевания с осложнениями, которые могут привести к летальному исходу или стать причиной постоянной инвалидности.Вакцина исключает риск осложнений от болезни и не позволяет детям заразить своих братьев и сестер, друзей и одноклассников.
Каков рекомендуемый график вакцинации?
Графики иммунизации различаются в зависимости от страны в зависимости от того, какие заболевания наиболее распространены. Вы можете найти обзор рекомендуемых вакцин и приблизительные даты в вашем местном поликлинике, у врача или в министерстве здравоохранения вашего правительства.
>> Подробнее об иммунизации
Вакцина против COVID-19: что нужно знать родителям
Педиатры Анна Сик-Самуэльс, М.D., M.P.H. из Детского центра Джонса Хопкинса и Эллисон Мессина, доктор медицины из Детской больницы Джонса Хопкинса, отвечают на вопросы родителей и опекунов.
Может ли мой ребенок получить вакцину от COVID-19?
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) и Центры США по контролю за заболеваниями (CDC) недавно расширили разрешение на экстренное использование (EUA) вакцины Pfizer от COVID-19 для подростков в возрасте от 12 до 15 лет. Это означает, что FDA и CDC определили, что клинические испытания показывают, что эта вакцина безопасна и эффективна для детей этого возраста.
Текущее тестирование безопасности и эффективности вакцин для детей в возрасте от 2 лет и старше может привести к авторизации одной или нескольких вакцин против COVID-19 для детей младшего возраста в ближайшие месяцы.
Следует ли мне рассмотреть вопрос о вакцинации моего ребенка от COVID-19?
Да. Хотя COVID-19 у детей обычно протекает мягче, чем у взрослых, некоторые дети могут сильно заболеть и иметь осложнения или длительные симптомы, влияющие на их здоровье и благополучие. Вирус может вызвать смерть у детей, хотя это случается реже, чем у взрослых.
Как и взрослые, дети могут передавать коронавирус другим людям, если они инфицированы, даже при отсутствии симптомов. Вакцина COVID-19 защищает от этого потенциального вреда для ребенка и других людей, включая членов семьи и друзей, которые могут быть восприимчивыми.
Еще одна причина рассмотреть вопрос о вакцине COVID-19 для вашего ребенка — это защита здоровья более широкого сообщества. Каждый ребенок или взрослый, инфицированный коронавирусом, дает вирусу шанс мутировать и создать вариант, который может оказаться более опасным или устойчивым к доступным вакцинам и методам лечения.Меньшее количество случаев инфицирования среди населения означает меньшую вероятность появления опасных вариантов коронавируса.
Наконец, в школах иногда требуется вакцинация (например, от дифтерии или коклюша), а в школе вашего ребенка может потребоваться вакцинация от COVID-19 для учащихся, возвращающихся к очному обучению.
Есть ли особые опасения по поводу вакцинации детей от COVID?
FDA и CDC очень серьезно относятся к мерам предосторожности при вакцинации. Они изучат доступные данные клинических испытаний, прежде чем принимать решение о том, разрешать ли вакцинацию среди различных возрастных групп, и они будут работать с производителями вакцин, чтобы продолжать следить за любыми признаками проблем с безопасностью по мере продолжения программ вакцинации среди населения.
Будут ли побочные эффекты такими же у детей, получающих прививки от коронавируса?
В целом да. Pfizer сообщил, что побочные эффекты уколов у детей и взрослых похожи. Ваш ребенок может почувствовать боль в месте инъекции (плечо) и почувствовать большую усталость, чем обычно. Также возможны головная боль, боли в мышцах или суставах и даже жар и озноб. Эти побочные эффекты обычно носят временный характер и обычно проходят в течение 48 часов.
Когда моему ребенку можно сделать прививку от COVID-19?
FDA и CDC расширили использование вакцины Pfizer от COVID-19 для детей в возрасте от 12 лет и старше.Пожалуйста, проверяйте обновления в вашем районе о том, как записаться на прием. Johns Hopkins Medicine начинает предлагать вакцину этой расширенной возрастной группе в Мэриленде.
После того, как тщательное тестирование покажет, что вакцины безопасны и эффективны для детей младше 12 лет, вакцины COVID-19 также могут быть разрешены FDA для введения детям младшего возраста. Для этого может потребоваться время. Во-первых, FDA и CDC должны определить, что результаты тестирования показывают, что вакцины безопасны и эффективны для детей младшего возраста.Некоторые производители вакцин уже начали набор для клинических испытаний и тестирования детей в возрасте до 12 лет. Производители будут оценивать безопасность и эффективность в младших возрастных группах, и данные этих исследований будут определять рекомендации экспертов по использованию вакцины COVID-19 у детей младшего возраста.
Могу ли я заразиться COVID-19 от моего ребенка?
Да, ребенок, зараженный коронавирусом, может передать COVID-19 другому человеку. Данные некоторых исследований показывают, что дети младшего возраста с меньшей вероятностью, чем дети старшего возраста и взрослые, передают коронавирус другим людям, но это все же может произойти.
Повышает ли возвращение в школу риск моего ребенка заразиться или передать коронавирус?
Согласно отчету, опубликованному CDC, возвращение в личную школу не является основным фактором риска COVID-19 для детей, если они соблюдают профилактические меры, такие как ношение масок и физическое дистанцирование. Посещение вечеринок, игр и личных семейных встреч, таких как свадьбы и похороны, связано с более высоким риском того, что у детей положительный результат теста на коронавирус.Вакцинация вашего подростка или ребенка, как только он получит право на вакцинацию, поможет предотвратить инфекции и распространение COVID-19.
Поможет ли вакцинация COVID-19 моему ребенку вернуться в школу, заняться спортом и другими видами деятельности?
Ожидается, что, когда достаточное количество людей будет защищено от коронавируса, риск заражения вашего ребенка — и населения в целом — начнет снижаться даже до того, как вакцины станут доступны для всех детей. Вакцины, а также ношение масок, физическое дистанцирование и другие меры предосторожности помогут обеспечить постепенное возвращение вашего ребенка в школу, спорт и другие групповые занятия в будущем.
Прививки для родителей и опекунов
Защитит ли меня вакцинация от COVID-19, если мой ребенок заразится COVID-19?
Очень велика вероятность, что так и будет. Каждая вакцина COVID-19 от Moderna и Pfizer обеспечивает примерно 95% -ный шанс защитить вас от развития симптомов COVID-19 после завершения серии двух доз. Вакцина оказывается очень эффективной в предотвращении тяжелых заболеваний, вызванных COVID-19. Узнайте больше о безопасности и эффективности вакцин против коронавируса.Требования к школьной иммунизации
«Все дети, посещающие государственные, частные и религиозные школы, дошкольные учреждения и детские сады,
должны получить все необходимые прививки, если у них нет действительного освобождения от медицинских услуг»
«Уверяю вас, вакцины безопасны и эффективны. Я отец. Мои дети вакцинированы».
— Говард А. Цукер, доктор медицины, доктор медицины, комиссар здравоохранения
Дети, посещающие детские сады и подготовительные школы до 12-го класса -го в штате Нью-Йорк, должны получить все необходимые дозы вакцин по рекомендованному графику, чтобы посещать школу или оставаться в ней.Это верно, если у них нет действительного освобождения от вакцинации по медицинским показаниям. Сюда входят все государственные, частные и религиозные школы. Медицинское освобождение разрешено, если у ребенка есть заболевание, которое не позволяет ему получить вакцину. В штате Нью-Йорк нет немедицинских исключений из требований к школьным вакцинам.
Консультативный комитет CDC по практике иммунизации (ACIP) устанавливает рекомендуемый график вакцинации и определяет сроки вакцинации.
Важная информация о школьной иммунизации
В течение 14 дней после первого дня учебы в школе или детском саду родители должны:
- Предъявить доказательство вакцинации их ребенка, ИЛИ
- Предоставьте действующее медицинское освобождение от вакцинации.
Для того, чтобы посещать школу или детский сад или оставаться в ней, непривитые или просроченные дети должны получить по крайней мере первую дозу всех необходимых вакцин в течение первых 14 дней. Они также должны планировать получение всех последующих доз в возрасте и с интервалами (временем между дозами), указанными в рекомендованном календаре вакцинации.
Вакцины, необходимые для дневного ухода, дошкольного образования и посещения школы
- Вакцина, содержащая дифтерийный и столбнячный анатоксин, и вакцина против коклюша (DTaP или Tdap)
- Вакцина против гепатита В
- Вакцина против кори, паротита и краснухи (MMR)
- Вакцина против полиомиелита
- Вакцина против ветряной оспы
Дополнительные вакцины, необходимые для средней и старшей школы
- Вакцина Tdap для 6–12 классов
- Менингококковая конъюгированная вакцина (MenACWY) для классов 7–12
- Учащимся 12 класса требуется дополнительная бустерная доза MenACWY в 16 лет -го года дня рождения или после него
Дополнительные вакцины, необходимые для дневного ухода и pre-K
- Конъюгированная вакцина против Haemophilus influenzae типа b (HiB)
- Пневмококковая конъюгированная вакцина (PCV)
Общие вопросы о вакцинах
- Безопасно ли для моего ребенка делать более одной прививки за раз? Да! Научные данные показывают, что одновременное получение нескольких вакцин безопасно.Это также означает меньшее количество посещений врача, что может быть менее стрессовым для вашего ребенка.
- Как я узнаю, что вакцины безопасны? В США самые безопасные и эффективные поставки вакцин в своей истории, а также системы безопасности вакцин, обеспечивающие максимальную безопасность вакцин.
- Почему для каждой вакцины требуется так много доз? В зависимости от вакцины вашему ребенку потребуется более одной дозы, чтобы выработать достаточно высокий иммунитет, чтобы предотвратить болезнь или повысить иммунитет, который со временем ослабевает.Каждая доза важна, потому что каждая защищает от инфекционных заболеваний, которые могут быть особенно серьезными для младенцев и детей.
- Является ли заражение моего ребенка более естественным, чем вакцинация? Некоторые болезни дают вашему ребенку защиту от этой болезни в будущем, но они также могут вызвать у вашего ребенка сильное заболевание и передать его другим близким.
