Мигрень при беременности: описание болезни, причины, симптомы, стоимость лечения в Москве
Мигрень при беременности – явление достаточно частое, которое не следует оставлять без внимания и лечения. Причин для появления проблемы в этот период много. После родов заболевание, как правило, полностью проходит. В следующую беременность риск повторения нарушения есть, но оно не обязательно появится снова. Так как боль негативно сказывается не только на состоянии женщины, но и на ребенке, то необходимо принимать препараты для устранения приступа, но только те, что разрешены для беременных.
Мигрень у беременных возникает не редко, так как, кроме гормональных изменений в организме, происходят и перестройки в психоэмоциональном состоянии, которые часто также являются пусковым механизмом для начала развития патологии. В зависимости от срока беременности, самочувствие женщины может улучшаться или ухудшаться. Пик мигреней в большинстве случаев приходится на первый триместр беременности, когда у женщины в организме происходят особенно бурные гормональные изменения.
Причины
Приступы мигрени при беременности обычно провоцируются специфическими факторами. Мигрень при беременности на ранних сроках могут вызвать такие причины:
-
специфические стрессы для организма, которые связаны с процессом внедрения яйцеклетки и началом развития эмбриона;
-
резкое изменение гормонального фона;
-
обезвоживание из-за изменения обменных процессов в организме и недостаточно внимательного отношения женщины к себе;
-
появление непереносимости продуктов на фоне раннего токсикоза.
Также у ряда женщин в первом триместре беременности часто возникает провоцирующее мигрень нервное перенапряжение из-за постоянного беспокойства о своем состоянии, процессе развития ребенка и предстоящих родах.
Во втором триместре у женщины отмечается значительное улучшение состояния. Частота приступов снижается, а из-за возможности применять большее количество препаратов они становятся не такими мучительными. Основными провокаторами появления головных болей в этом периоде являются следующие факторы:
-
физическая перегрузка – она возникает в том случае, если женщина не снижает физических нагрузок, продолжая вести тот же образ жизни, что и до беременности. В результате этого приступ возникает как протест организма против происходящего;
-
сильное эмоциональное переживание;
-
резкие перемены погоды – они влияют на женщину в том случае, если она еще до беременности страдала от метеозависимости;
-
вдыхание очень сладких тяжелых запахов.
В третьем триместре беременности интенсивность мигрени возрастает. Из-за происходящих изменений в позвоночнике кровообращение начинает в значительной степени ухудшаться, из-за чего даже не сильного сосудистого спазма достаточно для приступа мигрени. Основными причинами, которые могут вызывать его, являются:
Из-за происходящих изменений в позвоночнике кровообращение начинает в значительной степени ухудшаться, из-за чего даже не сильного сосудистого спазма достаточно для приступа мигрени. Основными причинами, которые могут вызывать его, являются:
-
употребление разом большого объема жидкости – чтобы не спровоцировать приступ, пить надо часто, но понемногу, тем самым не вызывая резкого поступления воды в кровь;
-
пребывание в неудобной позе, при которой значительно ухудшается кровообращение в нижних конечностях;
-
длительное пребывание в положении на спине, при котором также ухудшается кровообращение;
-
употребление в пищу пряных или острых блюд;
-
сильное волнение или длительное нервное напряжение.
Некоторое время после родов мигрени могут сохраняться по причине гормональных изменений в организме. Однако такое явление бывает не всегда и считается скорее исключением, чем правилом при мигрени беременных.
Однако такое явление бывает не всегда и считается скорее исключением, чем правилом при мигрени беременных.
Возможна ли аура
Мигрень с аурой появляется у беременных с той же частотой, что и классическая. В четверти случаев за несколько минут до приступа или максимум за час до него у женщины появляются предшествующие неврологические нарушения. Если они проявляются не сильно, то больная успевает принять лекарственные препараты, сняв тем самым приступ, или вернуться домой. Когда симптомы ауры сильные, то они могут доставлять не меньше мучений, чем непосредственно сам болевой приступ.
Говорить о наличии ауры у женщины можно в том случае, если перед мигренозным приступом присутствуют какие-либо из следующих симптомов:
-
зрительные расстройства – при них возможно выпадение полей зрения, временная потеря зрения на один или оба глаза, мерцание мушек перед глазами или световые вспышки;
-
резкая слабость – она может распространяться на все тело, но чаще ощущается только в конечностях той стороны, с которой в дальнейшем будет болеть голова.
 Противоположная сторона тела страдает значительно реже;
Противоположная сторона тела страдает значительно реже;
-
покалывания в конечностях и верхней половине тела, затрагивающие даже язык и губы;
-
мурашки на коже;
-
полная утрата или значительное снижение чувствительности конечностей;
-
различные нарушения речи, такие как ее спутанность или невнятность.
Достаточно часто у беременных при мигрени с аурой отмечается такое явление, что если в этот период действие негативного фактора устраняется, дальнейший приступ не развивается, даже если не принимать лекарственные препараты. Из-за этого в подобной ситуации женщине надо по возможности точно зафиксировать, что послужило причиной для ухудшения состояния.
Опасен ли приступ для плода
Сегодня, благодаря многочисленным исследованиям, врачи смогли выяснить: влияет ли мигренозный приступ на плод.
Лекарственные препараты, назначаемые беременным, принимать при приступе надо в обязательном порядке. Они не нанесут ребенку вреда, так как не проникают через плацентарный барьер и эффективно снимают боль, устраняя ее негативное воздействие. Самостоятельно такие средства назначать себе недопустимо, так как ошибки могут оказаться слишком опасными для плода. Все препараты правильно подбираются с учетом срока беременности только врачом.
Профилактика
Профилактические меры против мигрени в период беременности в значительной степени помогают снизить риск появления этой проблемы. Дополнительно поможет улучшить самочувствие и правильный образ жизни. К главным профилактическим мерам при беременности относятся:
Дополнительно поможет улучшить самочувствие и правильный образ жизни. К главным профилактическим мерам при беременности относятся:
-
полноценный сон не менее 9 часов в сутки;
-
принятие легких успокоительных при появлении нервного напряжения;
-
обеспечение комфортной температуры в помещении;
-
употребление жидкости часто и небольшими порциями;
-
употребление пищи, не вызывающей ощущения жжения во рту.
При частой мигрени врач также может посоветовать принимать в профилактических целях те или иные лекарственные препараты, и нужно точно соблюдать эти предписания.
Что делать беременным при головной боли: какие таблетки можно выпить
Почему при беременности болит голова
Головные боли во время беременности случаются нередко: около 80% женщин испытывают неприятные симптомы в этот период. Особенно часто женщины страдают от них в первые три месяца после зачатия из-за изменения гормонального фона.
Особенно часто женщины страдают от них в первые три месяца после зачатия из-за изменения гормонального фона.
Как правило, никакой опасности для здоровья при этом состоянии нет, но стоит фиксировать частоту проявлений, и, если они стали слишком частыми, — обратиться к врачу.
Причины головных болей на ранних сроках могут быть самыми разными. В зависимости от причины можно определяться, как снять головную боль при беременности.
Изменение гормонального фона
Во время вынашивания ребенка организм начинает вырабатывать большое количество специфических гормонов, меняется весь гормональный фон, поэтому возможны различные неприятные симптомы токсикоза, в том числе — головная боль. Если причина в этом, то возможно применение обезболивающих средств.
Не пропустите
Не пропустите
Токсикоз на ранних сроках беременности: 10 способов с ним справиться
Повышенное или пониженное давление
Как правило, на ранних сроках давление чаще бывает пониженным из-за воздействия прогестерона, который расширяет сосуды.
На поздних сроках наблюдается повышенное артериальное давление из-за увеличения объема кровяного потока. Гипертензия может свидетельствовать и о патологиях: например, гестозе и болезнях почек. Если головная боль связана с давлением, следует обратиться к врачу.
Не пропустите
Не пропустите
Вот-вот лопнет: что делать, если сильно болит голова
Нарушения в диете
Если из-за токсикоза приходится отказываться от еды, то недостаток глюкозы может спровоцировать недомогание. Не стоит делать больших перерывов между приемами пищи, лучше есть понемногу, но часто. Что выпить от головной боли при беременности в таком случае? Иногда даже чашка горячего чая с сахаром может помочь — немного повысится давление и уровень глюкозы, что поможет снять неприятные симптомы.
Обрати внимание на продукты и пищевые добавки, которые у некоторых провоцируют мигрени:
- копченая рыба;
- некоторые виды сыров;
- цитрусовые;
- шоколад;
- маринованные продукты;
- продукты с добавлением нитритов, глутамата, сульфитов.
Проследи, на какие из этих продуктов у тебя индивидуальная реакция в виде мигрени, и исключи их из своего рациона.
Анемия
Низкий уровень гемоглобина тоже может быть виноват. Обязательно следи за тем, чтобы уровень железа в крови был в норме, ешь достаточно мяса и субпродуктов, а при значительном недостатке — принимай железосодержащие препараты по назначению врача.
Не пропустите
Не пропустите
Не только мясо и гранат: продукты, повышающие гемоглобин
Гестоз
Опасное состояние, требующее лечения под наблюдением врачей в стационаре! Обычно бывает в последнем триместре. Голова может болеть и будто пульсировать, давление при этом повышается, а в моче при анализах обнаруживается белок. Ничего пить до обращения к врачу не нужно, гестоз требует госпитализации.
Голова может болеть и будто пульсировать, давление при этом повышается, а в моче при анализах обнаруживается белок. Ничего пить до обращения к врачу не нужно, гестоз требует госпитализации.
Остеохондроз
Увеличенная масса тела беременной создает дополнительную нагрузку на позвоночник, что может повлечь за собой защемление нервов и нарушение кровообращения. Болезненные ощущения в спине, шее, плечах, пояснице, а также ноющая боль в голове — признаки остеохондроза. Снимать неприятные симптомы придется обезболивающими, а для профилактики повторения — заниматься лечебной физкультурой.
Перенапряжение и стресс
Беременные отличаются повышенной эмоциональной лабильностью, на все очень остро реагируют. До выхода в декретный отпуск женщина вынуждена работать, но теперь справляться с рабочими обязанностями становится труднее. Переутомление и стресс могут спровоцировать приступ мигрени.
Важно полноценно отдыхать, принимать мягкие седативные средства, разрешенные при беременности, а также вовремя купировать приступы боли, чтобы не усиливать негативное влияние на психоэмоциональный фон.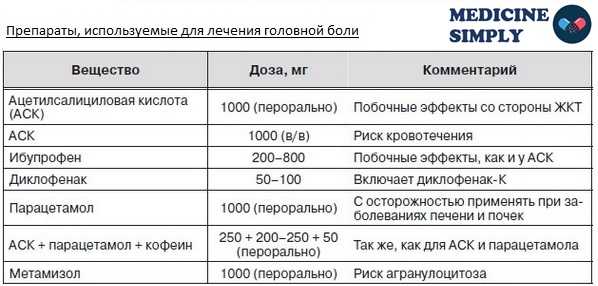
Таблетки от головной боли при беременности
Для начала разберемся, что можно беременным от головной боли, а что — нельзя.
В большинстве обезболивающих в качестве активного вещества выступают аспирин или ибупрофен. Этих веществ следует избегать, потому что они могут привести к преждевременному изменению кровообращения будущего ребенка, особенно в последний триместр беременности.
При использовании ибупрофена, как показали исследования в Канаде в 2011 году, повышается риск выкидыша. После 30 недели ибупрофен может оказывать тератогенный эффект на плод — поражать сердце и легкие.
Аспирин сильно разжижает кровь и может спровоцировать кровотечение, поэтому не рекомендован беременным женщинам, особенно в первом триместре. Кроме того, есть данные о тератогенных эффектах ацетилсалициловой кислоты, провоцирующих возникновение врожденных аномалий развития плода.
Категорически не рекомендуются такие препараты, как триптан, эрготамин, мотрин и депакот. Все они либо провоцируют выкидыш, либо оказывают тератогенное влияние на плод.
Все они либо провоцируют выкидыш, либо оказывают тератогенное влияние на плод.
За советом по дозировке и выборе лекарственного средства можно обратиться не только к лечащему врачу, но и в службу скорой помощи по телефону 112.
Если же болезненные ощущения все-таки очень сильные, о возможности приема обезболивающих препаратов необходимо проконсультироваться с лечащим врачом. Только он сможет точно оценить, какие таблетки и дозы являются безопасными.
Тогда, что же можно принимать при беременности от головной боли? На сегодняшний день не так много препаратов, разрешенных к применению в гестационный период. Одними из самых безопасных считаются но-шпа и парацетамол.
Парацетамол
Когда-то этот препарат критиковали за то, что он увеличивает риск возникновения астмы и недоразвития яичек у плода мужского пола. Но результаты исследований признали спорными, поэтому сегодня парацетамол считается основным лекарством, купирующим болевые синдромы, его можно пить. Безусловно, никто не может гарантировать полную безопасность, но периодически применять эти таблетки от головной боли при беременности допустимо.
Безусловно, никто не может гарантировать полную безопасность, но периодически применять эти таблетки от головной боли при беременности допустимо.
Но-шпа
Или дротаверин. Этот эффективный спазмолитик разрешено принимать на всех сроках гестации. Он снимает боль спастического характера, пульсирующую, давящую, а также боль внизу живота.
Проведенные исследования не выявили тератогенного, эмбриотоксического действия дротаверина, а также неблагоприятного воздействия на течение беременности.
Помни, что и парацетамол, и но-шпа имеют противопоказания к применению, а дозировка препаратов должна быть индивидуальной, поэтому перед применением посоветуйся с лечащим врачом.
Болит голова у беременной: что делать
Если по каким-то причинам ты решила не принимать таблетки, то можно попробовать купировать болевой синдром простыми, но действенными средствами. Иногда стоит воспользоваться этими способами и после приема препаратов, чтобы усилить их действие.
- Длительные прогулки и свежий воздух являются простым, но проверенным средством.
 Они улучшают кровообращение и насыщают кровь кислородом.
Они улучшают кровообращение и насыщают кровь кислородом. - Техники релаксации, такие как йога или медитация помогают предотвратить множество проблем со спиной и нервной системой.
- Иглоукалывание тоже может подействовать, но не забудь сказать иглотерапевту о своем интересном положении.
- Теплые и прохладные компрессы на лоб, затылок и шею помогут расслабиться и снять боль напряжения.
- Теплый душ поможет снять напряжение и расширить спазмированные сосуды.
- Бальзам «Звездочка» наносится на область висков. Массируй в течение 3 минут для облегчения состояния.
- Чай с ягодами малины, листьями мелиссы, липой и ромашкой обладают противовоспалительными свойствами.
- Стакан воды. Необходимо выпивать не менее 1,5 литров воды ежедневно. Вода необходима организму для нормального функционирования.
- Сон — король средств от многих недомоганий у беременных.
- Сладкое и простые удовольствия помогут снизить уровень стресса и избежать переутомления.
 Конечно, лишняя конфета может отложиться на боках, но что делать, если у беременной болит голова! Приходится выбирать.
Конечно, лишняя конфета может отложиться на боках, но что делать, если у беременной болит голова! Приходится выбирать. - Массаж поможет не только снять неприятные симптомы, но и улучшит кровообращение. Можно массировать себя самостоятельно, но лучше регулярно посещать специалиста, который профессионально будет воздействовать на тело.
Не пропустите
Не пропустите
Самомассаж: как снять головную боль без таблеток
Когда необходима скорая помощь
Хотя большинство приступов мигрени не являются признаком серьезных отклонений, стоит помнить, что иногда они все же могут свидетельствовать о серьезных нарушениях, требующих квалифицированной скорой медицинской помощи.
Эти симптомы должны тебя насторожить:
- сильная тошнота, рвота;
- появление отеков;
- скованность движений и повышенная температура тела;
- сильная боль, которая не снимается разрешенными препаратами;
- приступы паники, нарушение речи, спутанное сознание.

При всех этих симптомах необходимо срочно позвонить по телефону 112, оставить входную дверь незапертой и действовать по инструкции оператора скорой помощи.
Автор
Вера Гуляева
Практикующий психолог, редактор рубрики «Психология» Lisa.ru
Какое впечатление произвела на вас эта статья?
Какие обезболивающие можно принимать?
Авторы редакторов WebMD
В этой статье
- Ацетаминофен
- НПВП
- Опиоидные обезболивающие
Когда вы беременны, вы не застрахованы от боли. На самом деле, вы можете почувствовать новые покалывания, вызванные гормональными изменениями и растущим животом.
Ваш врач, вероятно, сказал вам, что вы не должны принимать какие-либо лекарства, не проконсультировавшись с ним. Вы можете задаться вопросом: нужно ли вам консультироваться с ними, даже если вы просто хотите выпить обезболивающее?
Простой ответ: да. Вы должны спросить своего врача, прежде чем принимать какое-либо лекарство, даже если это просто безрецептурная таблетка, предназначенная для облегчения боли. Такое лекарство может показаться достаточно безобидным, но правила меняются, когда вы вынашиваете ребенка.
Вы должны спросить своего врача, прежде чем принимать какое-либо лекарство, даже если это просто безрецептурная таблетка, предназначенная для облегчения боли. Такое лекарство может показаться достаточно безобидным, но правила меняются, когда вы вынашиваете ребенка.
Некоторые лекарства небезопасно принимать во время беременности, даже безрецептурные.
Ацетаминофен
Это обычное лекарство, отпускаемое без рецепта, может быть предпочтительным обезболивающим, если у вас жар, головная боль, боль в суставах или мышцах. Вы можете купить ацетаминофен без рецепта отдельно или в сочетании с другими лекарствами. Ваш врач также может назначить его в более высоких дозах, отдельно или в сочетании с другими лекарствами.
Большинство беременных женщин могут принимать ацетаминофен, если их врач разрешит им. Это самое распространенное обезболивающее, которое врачи разрешают принимать беременным женщинам. Некоторые исследования показали, что около двух третей беременных женщин в США принимают ацетаминофен где-то в течение девятимесячного срока.
Просто держитесь подальше от ацетаминофена, если у вас аллергия на него, если у вас есть проблемы с печенью или если ваш врач говорит, что это небезопасно для вас.
Даже если ваш врач разрешил принимать ацетаминофен, принимайте его как можно меньше в течение как можно более короткого промежутка времени. Ацетаминофен не связан с большими проблемами, такими как выкидыш или врожденные дефекты, но исследования показывают, что дети могут позже почувствовать его воздействие.
Некоторые исследования показывают, что ежедневный прием ацетаминофена в течение длительного времени (28 дней и более) может подвергнуть вашего ребенка повышенному риску легкой задержки развития или синдрома дефицита внимания и гиперактивности (СДВГ).
Другое исследование показало, что ежедневный или почти ежедневный прием ацетаминофена во второй половине беременности повышает вероятность появления у ребенка хрипов или астмы.
Ни одно из исследований не доказывает, что ацетаминофен вызывает эти проблемы, и необходимы дальнейшие исследования, чтобы понять эту связь.
НПВП
Возможно, вы много раз принимали ибупрофен во взрослой жизни, но ваш врач, скорее всего, попросит вас принимать что-то еще для лечения лихорадки, головной и мышечной боли во время беременности. Нестероидные противовоспалительные препараты (НПВП) продаются без рецепта и по рецепту, но есть и более безопасные варианты для беременных.
Некоторые исследования показали, что прием НПВП (ибупрофен, напроксен, аспирин, целекоксиб) на ранних сроках беременности может увеличить риск выкидыша.
Исследования также изучали связь между НПВП и врожденными дефектами. Некоторые исследования показывают, что вероятность возникновения проблем с сердцем или желудочно-кишечным трактом (пищеварительной системой) у вашего ребенка может немного увеличиться, если вы принимаете НПВП на ранних сроках беременности.
Но необходимы дополнительные исследования, чтобы доказать, что НПВП вызывают эти проблемы. Несмотря на то, что связь не была доказана, ваш врач может предложить вам вместо этого принимать ацетаминофен.
Нестероидные противовоспалительные препараты определенно не рекомендуются в течение последних 3 месяцев беременности, поскольку они могут привести к преждевременному закрытию кровеносного сосуда в сердце вашего ребенка. Если это произойдет, это может вызвать высокое кровяное давление в легких вашего ребенка.
Прием НПВП также может затруднить начало родов или снизить уровень амниотической жидкости, окружающей ребенка в матке. По этим причинам вы должны использовать НПВП только под наблюдением врача, чтобы избежать проблем.
Опиоидные болеутоляющие средства
Опиоиды (кодеин, морфин, оксикодон) — это класс сильнодействующих лекарств, которые врачи могут назначать для снятия боли. Ими также чаще всего злоупотребляют отпускаемыми по рецепту лекарствами в США
Некоторые исследования показывают, что употребление опиоидов может увеличить ваши шансы на рождение ребенка с определенными врожденными дефектами, такими как проблемы с сердцем. Они также могут повысить ваши шансы на преждевременные роды, преждевременные роды или даже мертворождение.
Если вы уже принимаете опиоиды, ваш врач может не захотеть, чтобы вы прекратили их прием во время беременности, потому что внезапная остановка может нанести вред вашему здоровью или беременности. Вместо этого они могут захотеть постепенно уменьшить количество лекарств, которые вы принимаете, чтобы предотвратить симптомы отмены.
Но если вы принимаете опиоиды во время беременности, ваш ребенок будет подвергаться их воздействию в утробе матери и может стать зависимым. Они будут проходить через отказ от них после того, как родятся. Это называется синдромом неонатальной абстиненции или НАС. НАН может быть серьезным заболеванием и может привести к тому, что ваш ребенок будет слишком маленьким или у него будут проблемы с дыханием, даже если вы принимаете опиоид точно так, как это предписано.
Лечение мигрени во время беременности | Американское общество головной боли
Как лечить пациентов с мигренью во время беременности
Медицинским работникам, лечащим женщин в репродуктивном возрасте, важно знать о вариантах лечения, безопасных во время беременности. Многие женщины с мигренью, которые беременны или планируют забеременеть, перестают принимать лекарства от мигрени и предполагают, что у них нет доступных безопасных вариантов лечения, но это просто неправда.
Многие женщины с мигренью, которые беременны или планируют забеременеть, перестают принимать лекарства от мигрени и предполагают, что у них нет доступных безопасных вариантов лечения, но это просто неправда.
Приступы мигрени у женщин обычно начинаются в подростковом возрасте, что совпадает с началом менструации. Наибольшая заболеваемость мигренью приходится на возраст от 18 до 44 лет, когда многие женщины беременеют. Частота мигрени у женщин в три раза выше, чем у мужчин. Из-за этих цифр считается, что колебания уровня эстрогена играют роль в развитии мигрени.
Доктор Трейси Гроссман, акушер-гинеколог, прошедшая стажировку в области медицины матери и плода и получившая степень магистра в области неврологии, рассказывает о возможных вариантах лечения беременных с мигренью.
Варианты лечения во время беременности
Некоторые лекарства, используемые для лечения и профилактики мигрени, противопоказаны при беременности из соображений безопасности для развивающегося плода. Для пациентов, которые используют оральные контрацептивы для регулирования уровня гормонов и лечения мигрени, разговор о вариантах лечения мигрени может произойти, когда они хотят отказаться от противозачаточных средств и начать попытки зачать ребенка. Хорошая новость заключается в том, что существуют безопасные средства от мигрени до и во время беременности.
Для пациентов, которые используют оральные контрацептивы для регулирования уровня гормонов и лечения мигрени, разговор о вариантах лечения мигрени может произойти, когда они хотят отказаться от противозачаточных средств и начать попытки зачать ребенка. Хорошая новость заключается в том, что существуют безопасные средства от мигрени до и во время беременности.
«Я всегда говорю своим пациентам, будь то пациенты с предубеждением или беременные, что мы рекомендуем в целом использовать [наименьшее] количество различных лекарств для всего, что мы лечим», — говорит доктор Гроссман. «И, конечно же, мы рекомендуем самую низкую возможную дозу, которую мы можем использовать во время беременности и до зачатия». Ее лечение первой линии — это немедикаментозные варианты, а затем она добавляет другие методы лечения по мере необходимости.
Немедикаментозные варианты
- Гидратация: Поддержание водного баланса важно для всех беременных женщин, но особенно для тех, у кого мигрень.
 «Обычно многие пациенты обезвожены и даже не осознают этого», — говорит доктор Гроссман.
«Обычно многие пациенты обезвожены и даже не осознают этого», — говорит доктор Гроссман. - Кофеин: Многие женщины решают полностью отказаться от кофеина во время беременности, но низкий уровень кофеина считается безопасным и может помочь предотвратить мигрень. Доктор Гроссман рекомендует выпивать от чашки до полутора чашек кофе в день, с дневным максимумом 200 миллиграммов кофеина.
- Магний: Магний — это добавка, обычно используемая для профилактики мигрени. Благодаря низкому риску побочных эффектов его можно безопасно использовать во время беременности.
Лекарства, отпускаемые без рецепта
Лекарства, отпускаемые без рецепта, такие как ацетаминофен, безопасны во время беременности. В сочетании с немедикаментозными вариантами он может быть эффективным для предотвращения и лечения симптомов мигрени.
Нестероидные противовоспалительные средства — еще один вариант облегчения мигрени. «Это такие вещества, как напроксен, торадол, ибупрофен, которые мы не рекомендуем использовать в первом триместре или в третьем триместре, но в середине второго триместра они считаются безопасными для использования в течение ограниченного периода времени», — говорит доктор. , Гроссман. «Я хотел бы, чтобы пациент принимал одно из этих лекарств около 48 часов, не более того».
, Гроссман. «Я хотел бы, чтобы пациент принимал одно из этих лекарств около 48 часов, не более того».
Лекарства, отпускаемые по рецепту
Многие женщины, страдающие мигренью, принимают триптаны до беременности, но затем решают прекратить прием лекарств, отпускаемых по рецепту, когда они забеременеют или их лечащий врач рекомендует прекратить их прием. Несмотря на более ранние исследования, в которых упоминались ограничения роста плода и увеличение кровопотери при родах, новые исследования показывают, что нет необходимости прекращать прием триптанов во время беременности. «Недавние исследования показали, что суматриптаны или триптаны на самом деле очень безопасны при беременности и не связаны с какими-либо врожденными дефектами или осложнениями беременности», — говорит доктор Гроссман.
Некоторые препараты против тошноты, в том числе прохлорперазин, метоклопрамид и дифенгидрамин, также могут облегчить симптомы мигрени. Хотя они обычно не используются в течение длительного времени, эти лекарства безопасны во время беременности.
Процедуры/Устройства
Блокада нервов может помочь пациенткам избавиться от мигрени во время беременности. Эти местные инъекции вещества, такого как лидокаин или бупивакаин, вводятся в кожу головы для воздействия на определенные нервы. Место инъекции зависит от типа и локализации мигрени у пациента. «Они считаются безопасными при беременности, потому что это местная инъекция, лекарство, а не системное введение», — говорит доктор Гроссман, которая во время своей ординатуры проводила исследование блокады периферических нервов. Блокады нервов можно использовать повторно на протяжении всей беременности в качестве меры профилактики или лечения.
Жидкий лидокаин 4% также можно вводить в виде назального спрея. Пациентам безопасно использовать его пару раз в день. Пациенты также могут получить пользу от носимого устройства нейромодуляции, которое излучает слабый электрический ток для облегчения или предотвращения мигрени. Здесь вы можете узнать больше о вариантах устройства и о том, как выбрать лучшее для вашего пациента.
