Прививка «в комплекте». Вакцинация от кори, краснухи и паротита
Прививка «в комплекте». Вакцинация от кори, краснухи и паротита
Сусанна Харит
Педиатр, руководитель отдела иммунопрофилактики НИИ детских инфекций МЗ РФ, главный внештатный специалист по вакцинопрофилактике детей Комитета здравоохранения Санкт-Петербурга, д.м.н.
Как проявляется инфекция
Корь – острое вирусное заболевание, передающееся воздушно-капельным путем (при разговоре, кашле и чихании). Характеризуется высокой температурой тела (39,0 градусов С и выше), общим тяжелым состоянием, кашлем, насморком, воспалением слизистой оболочки глаз (конъюнктивитом) и сыпью.
Вирус кори легко распространяется на большие расстояния – в соседние комнаты, через коридоры, систему вентиляции. Заражается 95-96% детей, находившихся в контакте с больными. В первые 3-6 дней заболевание выглядит как ОРВИ, но уже в этот период можно увидеть характерные для кори высыпания на слизистой оболочке щек в виде белых точек.

Корь опасна своими осложнениями: такими как отит (воспаление уха; наблюдается у 1 из 20 заболевших), воспаление легких (у 1 из 25 заболевших), поражение крови (тромбоцитопения – сниженное количество тромбоцитов, что опасно кровотечениями; наблюдается у 1 из 3000 заболевших), судороги, развивающиеся на фоне высокой температуры тела (у 1 из 200 заболевших), а также — воспаление головного мозга энцефалит; у 1 из 1000 заболевших).
Кроме того, после кори у переболевшего временно формируется состояние иммунодефицита (снижение защиты от других инфекций), что способствует наслоению тяжелых бактериальных инфекций.
Краснуха — острая вирусная инфекция, передающаяся воздушно-капельным путем. У детей, как правило, протекает легко или в виде заболевания средней тяжести. Заболевают обычно через 11-21 (редко 23 дня) после контакта с больным человеком. Первые 1-5 дней болезни характеризуются подъемом температуры до 38 градусов С, недомоганием, головной болью, увеличением лимфатических узлов, особенно на затылке, за ушами, иногда — коньюнктивитом.
Наиболее опасна краснуха для беременных, т.к. этот вирус способен поражать все ткани плода. Если женщина заболевает краснухой в первую половину беременности, особенно в первые 3 месяца, то в результате может случиться выкидыш, или родится мертвый ребенок. Возможно также появление на свет малыша с синдромом врожденной краснухи (СВС), включающим в себя триаду пороков развития: — врожденный порок сердца, слепоту (катаракту) и глухоту. Кроме того, для СВС характерно поражение мозга, вплоть до умственной отсталости, а также поражение печени, селезенки, тромбоцитов и другие врожденные нарушения. Женщина может переболеть краснухой незаметно: при нормальном самочувствии на 1-2 дня появляется незначительная сыпь, на которую иногда не обращают внимания. |
Не защищено от краснухи 11-30% женщин детородного возраста. Если девушка или молодая женщина не болела краснухой и не привита, то, перед тем, как планировать беременность ей самой нужно подумать о соответствующей прививке Вакцинация защищает практически в 100%, иммунитет после однократной прививки сохраняется в среднем 15-20 лет, потом иммунизацию можно повторить. Необходимо помнить, что после введения краснушной вакцины не рекомендуется беременеть в течение 3-х месяцев. |
Эпидемический паротит («свинка») – острая вирусная инфекция, передающаяся воздушно-капельным путем и поражающая околоушные и подчелюстные слюнные железы. Они распухают, из-за чего лицо округляется (отсюда и название «свинка»). Распространяется этот вирус в окружающем пространстве не так широко, как корь и краснуха. Если заболевший ребенок изолирован в комнате, то не контактирующие с ним непосредственно дети и взрослые не заражаются.
Заболевание начинается с невысокой температуры, недомогания, а через 1-3 дня увеличиваются одна или обе слюнные околоушные железы, больно жевать и глотать.
При осмотре слизистой щек виден воспаленный сосочек выводного протока слюнной железы на стороне поражения. Кроме слюнных желез, примерно в 4% случаев, вирус эпидемического паротита может вызвать воспаление поджелудочной железы (панкреатит), а также оболочек головного мозга (менингит) у 1 из 200-5000 заболевших, очень редко (1 на 10 000 случаев) в процесс вовлекается ткань головного мозга, тогда развивается менингоэнцефалит (воспаление оболочек и вещества головного мозга).
Эпидемический паротит опасен осложнениями. У 20-30 % заболевших мальчиков- подростков и мужчин воспаляются яички (орхит), у девушек и женщин в 5% вирус эпидемического паротита поражает яичники (оофорит). Оба эти процесса могут послужить причиной бесплодия. Возможны смертельные исходы 1:10 000 заболевших.
Все три инфекции (корь, краснуха, эпидемический паротит) вызываются вирусами и не имеют специфической противовирусной терапии. То есть, нет препаратов, которые бы предупреждали тяжелое течение болезни и осложнения. Поэтому основным средством предупреждения этих инфекций является иммунизация.
Средства для защиты
Вакцинацию против кори и эпидемического паротита в рамках национального календаря прививок проводят отечественными вакцинами, а вакцинацию против краснухи – индийским препаратом, который закупает государство. Дети обеспечиваются им бесплатно. Также бесплатно для профилактики кори и паротита используют отечественные монопрепараты и дивакцину, защищающую от двух этих вирусов одновременно.
Прививки против краснухи, кори и паротита проводят согласно календарю прививок, когда ребенку исполняется 1 год и 6 лет. Если ребенок не был привит против краснухи вовремя, вакцинацию ему проводят в подростковом возрасте, в 13 лет.
Таким образом, ребенок при одномоментной иммунизации против кори, паротита и краснухи бесплатными вакцинами получает два укола (дивакцина и краснушная отдельно). В качестве альтернативы (также бесплатно) могут быть использованы импотные ассоциированные вакцины, содержащие все три вируса в одной дозе.
Все упомянутые препараты (и отечественные, и зарубежные) созданы на основе ослабленных (аттенуированных) вирусов, которые, не вызывая заболевания, способны создать стойкий иммунитет против инфекции.
Отечественная коревая вакцина (Л-16) содержит живой ослабленный вирус кори и выпускается как в виде монопрепарата, так и в виде ассоциированной (от лат. associo присоединять) дивакцины — препарата, содержащего ослабленные вирусы кори и паротита. В нашей стране разрешены к применению противокоревые вакцины иностранных фирм – РУВАКС (вакцина против кори), а также ассоциированные тройные вакцины – против кори, краснухи, эпидемического паротита: ММР-II, ПРИОРИКС,
В нашей стране разрешены к применению противокоревые вакцины иностранных фирм – РУВАКС (вакцина против кори), а также ассоциированные тройные вакцины – против кори, краснухи, эпидемического паротита: ММР-II, ПРИОРИКС,
Для профилактики эпидемического паротита применяют отечественные вакцины: живую, сухую, паротитную аттенуированную (Л-3) или ассоциированную дивакцину (корь-паротит), а также зарубежные ассоциированные тривакцины: MMR-II, ПРИОРИКС, АССОЦИИРОВАННАЯ ПАРОТИТНО-КОРЕВАЯ, КРАСНУШНАЯ ВАКЦИНА.
Российской вакцины против краснухи в настоящее время не выпускают. А для вакцинации против этого вируса в рамках национального календаря прививок (для детей 1 года, 6 лет и подростков 13 лет), помимо уже упомянутых индийского препарата, а также MMRII, ПРИОРИКСА и АССОЦИИРОВАННОЙ ПАРОТИТНО-КОРЕВОЙ КРАСНУШНОЙ ВАКЦИНЫ, зарегистрированы моновакцины РУДИВАКС и ЭРВЕВАКС.
Перечисленные вакцины выпускаются в сухом виде, и перед применением их требуется растворить. Растворитель всегда прилагается в другой ампуле (флаконе). Разведенный препарат хранению не подлежит и должен сразу использоваться, так как под воздействием тепла и света вакцина теряет способность взывать формирование иммунитета.
Метод введения вакцин – подкожный, место введения – подлопаточная область или дельтовидная мышца плеча.
Моновакцины, дивакцину или ассоциированные вакцины против кори, краснухи и паротита можно вводить одномоментно с любыми другими вакцинами, за исключением БЦЖ. Иммуноглобулин[1] и другие препараты крови человека должны вводиться не ранее, чем через 2 недели после прививки, а если по каким-либо причинам ребенку переливались препараты крови, то вакцинацию можно проводить не ранее, чем через 3 месяца после их применения.
Реакция организма
Ни ассоциированные, ни моновакцины не вызывают поствакцинальных реакций[2] у большинства детей.
У 10% привитых возможна местная нормальная (обычная) вакцинальная реакция в первые 1-2 дня в виде красноты, небольшого отека тканей в месте введения препарата. Отек сохраняется в течение 1-2 дней, проходит самостоятельно.
Что касается общих нормальных вакцинальных реакций, то при использовании коревой вакцины они могут появиться у 10-15% детей, начиная с 4-5 по 13-14 дни после прививки. Возможны повышение температуры (с 8 по 11 дни, иногда даже до +39,0 градусов С и выше), насморк, покашливание. После паротитной прививки общие нормальные вакцинальные реакции бывают редко и проявляются в виде повышения температуры тела, покраснения зева, насморка. В редких случаях отмечается кратковременное (в течение 1-3 дней) увеличение околоушных слюнных желез (с одной или двух сторон). Эти симптомы могут возникнуть с 5 до 14 дня после прививки, увеличение околоушных желез может проявиться и на 21 день после иммунизации.
При использовании краснушной вакцины подобные реакции возможны у 4-15% привитых с 4-5-го по 14 день после прививки. Возможно появление насморка, покашливание, повышение температуры тела. Редко встречаются краснухоподобная сыпь, увеличение лимфоузлов.
Возможно появление насморка, покашливание, повышение температуры тела. Редко встречаются краснухоподобная сыпь, увеличение лимфоузлов.
В старшем возрасте или у взрослых после прививки могут возникнуть боли в суставах. При использовании ассоциированных вакцин возможно сочетание всех симптомов в те же сроки, что и при моновакцинации.
Если выше перечисленные или подобные им симптомы начались в первые 4-5 дней после прививки, а также сохраняются или появились после 15 дня, это не имеет отношения к прививке и означает, что ребенок чем-то заболел. Чаще всего, это острая инфекция верхних дыхательных путей. Обязательно нужно вызвать врача, чтобы уточнить характер заболевания и назначить лечение (например, жаропонижающие средства, сосудосуживающие капели в нос, при необходимости — антибактериальные лекарства и т.п.).
Возможные осложнения
Аллергические реакции. Возникают, как правило, на дополнительные вещества, входящие в вакцину. Все противовирусные вакцины содержат небольшое количество антибиотика, а также остаточное количество белка тех сред, на которых выращивали вирус вакцины. Зарубежные вакцины против кори и паротита содержат небольшую долю куриного белка, в отечественных препаратах имеется белок перепелиный. В этом – преимущество российских препаратов, поскольку аллергия на перепелиное яйцо в настоящее время встречается реже, чем на куриное.
Все противовирусные вакцины содержат небольшое количество антибиотика, а также остаточное количество белка тех сред, на которых выращивали вирус вакцины. Зарубежные вакцины против кори и паротита содержат небольшую долю куриного белка, в отечественных препаратах имеется белок перепелиный. В этом – преимущество российских препаратов, поскольку аллергия на перепелиное яйцо в настоящее время встречается реже, чем на куриное.
Местные аллергические реакции возникают в первые 1-2 дня после прививки. В области инъекции появляется отек и краснота более 8 см в диаметре. Для лечения необходимо использовать гормональные мази и иази улучшающие кровообращение (например, троксевазиновую). При очень больших отеках внутрь назначают противоаллергические препараты.
В единичных случаях могут отмечаться общие аллергические реакции в виде сыпи, крапивницы, отека Квинке[3]. При лечении общих аллергических осложнений используют противоаллергические препараты, принимая их внутрь или в виде внутримышечных инъекций.
Прививка от кори для детей в Москве
Вакцинация против кори входит в календарь обязательных для детей прививок и проводится, согласно графику. Только благодаря этому удается держать заболевание под контролем и избегать масштабных эпидемий. Клиника «СМ-Доктор» приглашает всех детей сделать прививку от кори качественной вакциной, помните, цена пренебрежения может быть очень высокой.Особенности заболевания
Корь – это вирусное заболевание, сопровождающееся повышением температуры, появлением сыпи на коже и воспалением верхних дыхательных путей. Возбудитель передается от человека к человеку воздушно-капельным путем и начинает выделяться уже во время инкубационного периода. Заболевание быстро распространяется, особенно в коллективах.Чем младше ребенок, тем тяжелее может протекать заболевание. При неблагоприятном течении оно приводит к тяжелым осложнениям: поражению головного мозга, среднего уха, легких. Единственным способом надежно защитить себя и своего ребенка от кори является вакцинация.
Вакцины и схемы введения
В настоящее время используется два типа вакцин против кори:- живые: содержат живые копии вируса, лишенные возможности вызвать заболевания;
- ослабленные (аттенуированные): содержат ослабленный вирус кори;
- комбинированные: формируют иммунитет против кори, паротита и краснухи.
Все типы вакцин вызывают стойкий иммунитет при двукратном введении. Для плановой профилактики используется следующий график:
- первая прививка от кори делается ребенку в возрасте 12 месяцев;
- исключение составляют дети, рожденные от матерей, не имеющих антител к кори, они вакцинируются по индивидуальному графику;
- ревакцинация проводится в 6 лет.
При пропуске плановых сроков график иммунизации составляется в индивидуальном порядке
При вспышке кори в коллективе или выявлении заболевшего в семье всем контактным делается экстренная профилактика. Если человек не предоставляет справку о двукратной вакцинации, проводится иммунизация по стандартной схеме, причем первая прививка должна быть сделана не позднее, чем через 72 часа после контакта. При непереносимости вакцины или наличии иных противопоказаний вводится иммуноглобулин.
При непереносимости вакцины или наличии иных противопоказаний вводится иммуноглобулин.
Противопоказания к вакцинации
Вакцинация от кори противопоказана при наличии у ребенка:- первичного иммунодефицита;
- ВИЧ-инфекции;
- злокачественных новообразований;
- аллергии на куриный белок, перепелиные яйца, аминогликозиды;
- тяжелой реакции на предыдущие прививки.
Также в список абсолютных противопоказаний входит беременность.
Кроме того, вакцинация должна быть отложена:
- при температуре 37 градусов и выше;
- при признаках ОРВИ;
- во время обострения хронических заболеваний или аллергии;
- если менее 3 месяцев назад вводились иммуноглобулины или было выполнено переливание крови.
Соблюдение этих ограничений позволяет свести риск развития осложнений к минимуму.
Побочные реакции на прививку от кори
Введение вакцины стимулирует активную выработку антител и мобилизацию иммунитета. У большинства привитых процесс протекает бессимптомно. В редких случаях могут возникнуть реакции:
У большинства привитых процесс протекает бессимптомно. В редких случаях могут возникнуть реакции:- покраснение, отек, болезненность в месте инъекции;
- повышение температуры в пределах 38 градусов;
- небольшое количество высыпаний на коже;
- общее недомогание и слабость;
- бессонница;
- плаксивость;
- нарушение аппетита.
Эти реакции проходят самостоятельно в течение 3 дней. Родителям необходимо следить за состоянием малыша, при необходимости использовать жаропонижающие препараты. Поводом для срочного вызова скорой помощи должны стать:
- повышение температуры свыше 38,5 градусов, не снижающееся после приема лекарств;
- кореподобные высыпания;
- аллергические реакции, возникающие у детей с повышенной реактивностью;
- судороги на фоне высокой температуры у детей из группы риска по фибрильным судорогам;
- потеря сознания;
- сильное покраснение места инъекции, формирование абсцесса.

Преимущества вакцинации в клинике «СМ-Доктор»
Врачи клиники «СМ-Доктор» делают все необходимые прививки, согласно календарю, включая прививку от кори. К Вашим услугам:- тщательный осмотр перед введением вакцины;
- современные и безопасные препараты для иммунопрофилактики;
- быстрое и аккуратное выполнение манипуляции;
- прием по записи без длительных очередей;
- возможность наблюдения детей с риском развития нежелательных реакций в стационарных условиях.
Корь непредсказуема и коварна. Только своевременная вакцинация детей и взрослых поможет избежать заражения и возможных осложнений. Защитите своего ребенка от болезни, сделайте прививку в клинике «СМ-Доктор».
Записаться на приём или задать вопросы можно круглосуточно по телефону +7 (495) 292-59-86
Детская вакцинация — частные вопросы от медицинской клиники Детство Плюс и медико-фармацевтического портала
Сегодня, мы публикуем обзор по теме «Детская вакцинация», который подготовлен с участием экспертов, специалистов Семейной медицинской клиники «Детство Плюс» г. Зеленоград. На вопросы отвечает Главный врач Семейной медицинской клиники «ДЕТСТВО Плюс» Ирина Марковна Корытная.
Зеленоград. На вопросы отвечает Главный врач Семейной медицинской клиники «ДЕТСТВО Плюс» Ирина Марковна Корытная.
Как уберечь ребенка от самых распространенных инфекций? Об этом переживает каждая мама.
Эксперты единогласны в одном: лучшая поддержка организма и укрепление иммунитета – это грудное вскармливание, но единицы малышей получают его в полном объёме. Тема вакцинации, порождает массу мнений, споров.
Вопрос: Как уберечь ребенка от самых распространенных детских инфекций?
Клиника «Детство Плюс»: Существует ряд инфекционных вирусных заболеваний, которые принято называть детскими, так как болеют ими в основном в детском возрасте. Речь идет о самых распространенных, таких как корь, краснуха, эпидемический паротит, ветряная оспа. Среди общих признаков у этих болезней их чрезвычайная заразность, заражение происходит воздушно-капельным путем, характерно лихорадочное состояние, увеличение определенных групп лимфоузлов и общее внешнее проявление — сыпь на коже. В любом периоде этих детских инфекций в результате присоединения вторичной инфекции или под влиянием других отрицательных факторов могут развиться серьезные осложнения: обширные поражения ЦНС, менингит, энцефалит, панкреатит, орхит, потеря зрения, миокардит.
В любом периоде этих детских инфекций в результате присоединения вторичной инфекции или под влиянием других отрицательных факторов могут развиться серьезные осложнения: обширные поражения ЦНС, менингит, энцефалит, панкреатит, орхит, потеря зрения, миокардит.
Малыши, которые находятся исключительно на естественном вскармливании, в возрасте до трех месяцев защищены от влияния вирусных инфекций, вызывающих так называемые детские болезни. Такую защиту им обеспечивает пассивный иммунитет, который они получают от матери вместе с материнским молоком. Как правило, к концу первого года жизни ребенок утрачивает материнский иммунитет и становиться восприимчив к инфекциям. С этим связаны сроки введения вакцин по российскому календарю прививок, например, вакцинацию против кори, краснухи, паротита и ветряной оспы начинают проводить после 12 месяцев жизни ребенка. Не следует беспокоиться, если по каким-то причинам прививка не будет сделана вовремя — это не страшно, но ее обязательно нужно провести, как только появится возможность. Откладывать вакцинацию «в долгий ящик» не следует, так как у взрослеющего ребенка будут увеличиваться контакты с другими детьми, и он может заразиться с большей вероятностью.
Откладывать вакцинацию «в долгий ящик» не следует, так как у взрослеющего ребенка будут увеличиваться контакты с другими детьми, и он может заразиться с большей вероятностью.
Например, одной из самых заразных и распространенных инфекций в мире на сегодняшний день является ветряная оспа. Восприимчивость к вирусу ветряной оспы у не болевшего и непривитого человека чрезвычайно высока: из 100 контактировавших с больным заболевают практически все. Как только в окружении восприимчивых лиц возникает один случай, предотвратить вспышку заболевания очень сложно. Поэтому часто вспышки ветряной оспы возникают среди детей в детских дошкольных учреждениях. В большинстве случаев ветряная оспа заканчивается полным выздоровлением, особенно у детей. Однако, у части переболевших людей вирус может сохраняться в межпозвоночных нервных ганглиях и активироваться через несколько лет в виде опоясывающего лишая (опоясывающего герпеса). Опоясывающий лишай наблюдается у 10-20% людей, перенесших в прошлом ветряную оспу, проявляется везикулезной сыпью на коже. Почти 15% всех больных испытывают боль и/или парестезии (онемение) в области пораженной кожи в течение, по крайней мере, нескольких недель, а иногда постоянно (постгерпетическая невралгия).
Почти 15% всех больных испытывают боль и/или парестезии (онемение) в области пораженной кожи в течение, по крайней мере, нескольких недель, а иногда постоянно (постгерпетическая невралгия).
Против кори, краснухи, паротита и ветряной оспы сегодня разработаны отечественные и импортные вакцины. Вакцины против кори, паротита, краснухи и ветряной оспы могут быть моно- или поликомпонентными. В семейной медицинской клинике «ДЕТСТВО Плюс» нашим пациентам мы можем предложить как отечественные моно- и дивакцины против кори, краснухи, паротита, так и импортные: бельгийские тривакцину «Приорикс» против кори, краснухи и паротита и вакцину против ветряной оспы «Варелрикс». Все вакцины для иммунизации против кори, краснухи, паротита, ветряной оспы содержат живые штаммы возбудителей этих заболеваний в ослабленном виде. Они не заражают человека болезнью, но помогают вырабатывать организму антитела для создания защитного барьера при инфицировании. О возможных послепрививочных реакциях обязательно расскажет доктор перед прививкой. Послепрививочные реакции на прививку являются нормальными, поскольку свидетельствуют об активной работе иммунитета человека. Данные состояния не являются патологией, не требуют лечения, проходят самостоятельно обычно в течение недели.
Послепрививочные реакции на прививку являются нормальными, поскольку свидетельствуют об активной работе иммунитета человека. Данные состояния не являются патологией, не требуют лечения, проходят самостоятельно обычно в течение недели.
В клинике «Детство Плюс» прививки делают каждый день с 8 до 17 часов. Перед прививкой ребенка обязательно должен осмотреть педиатр, на прием маме нужно принести сведения о проведенных ранее прививках и результаты анализов крови и мочи.
Вопрос: Календарь прививок, он обновляется? Какие вакцинации в настоящее время обязательны?
Клиника «Детство Плюс»: Российский календарь профилактических прививок на сегодняшний день является одним из наиболее полных во всем мире. Национальный календарь профилактических прививок используется на всей территории Российской Федерации, исключения могут составлять регионы с повышенными эпидемиологическими показателями по той или иной инфекции. Поэтому в российском национальном календаре есть обязательные прививки для детей и взрослых против повсеместно распространенных инфекций и прививки, которые проводятся только по эпидемическим показаниям. Ежегодно национальный календарь прививок проходит пересмотр и утверждение в министерстве здравоохранения. В календарь профилактических прививок могут вноситься существенные изменения с учетом ситуации по инфекциям на текущий момент или изменения обусловлены результатами последних научных разработок, исследований и совершенствования состава вакцин. Национальный календарь профилактических прививок и календаря профилактических прививок по эпидемическим показаниям утвержден приказом МЗ РФ от 21.03.2014. года, а последние изменения внесены в календарь в апреле 2017 года.
Ежегодно национальный календарь прививок проходит пересмотр и утверждение в министерстве здравоохранения. В календарь профилактических прививок могут вноситься существенные изменения с учетом ситуации по инфекциям на текущий момент или изменения обусловлены результатами последних научных разработок, исследований и совершенствования состава вакцин. Национальный календарь профилактических прививок и календаря профилактических прививок по эпидемическим показаниям утвержден приказом МЗ РФ от 21.03.2014. года, а последние изменения внесены в календарь в апреле 2017 года.
Вопрос: Как снизить риск возникновения осложнений от прививок?
Клиника «Детство Плюс»: Ни одна из применяющихся в мире в настоящее время вакцин не может гарантировать отсутствие побочных реакций. И то, что первая вакцинация прошла незаметно, не говорит о том, что и в следующий раз все будет так же. При первой встрече с антигеном организм может не среагировать, а вот реакция на повторное введение вакцины может быть довольно сильной. Любая прививка состоит из нескольких компонентов, включая и материал микроорганизма. В связи с этим вполне закономерно, что при введении в человеческий организм она может и должна вызывать определенный ответ с его стороны. Как правило, все реакции после прививок делят на две большие группы: местные – проявляющиеся в месте проведения инъекции (припухлость кожи, болевой синдром), системные – связанные с изменениями во всем организме (подъем температуры тела, общая слабость и т.д.). Важно отметить, что любая прививочная реакция является физиологическим следствием введения в организм чужеродного материала и отражает процесс активации и работы иммунной системы. А вот поствакцинальные осложнения – это особая группа реакций организма, связанных с нежелательным и тяжелым ответом организма на проведение прививки. Данные осложнения встречаются крайне редко: 1 случай на несколько сотен тысяч или миллионов случаев вакцинации детского населения. Как подготовить малыша к прививке можно узнать у педиатра, который наблюдает за ребенком и осведомлен о состоянии его здоровья, а также наличии возможных противопоказаний к данной вакцинации.
Любая прививка состоит из нескольких компонентов, включая и материал микроорганизма. В связи с этим вполне закономерно, что при введении в человеческий организм она может и должна вызывать определенный ответ с его стороны. Как правило, все реакции после прививок делят на две большие группы: местные – проявляющиеся в месте проведения инъекции (припухлость кожи, болевой синдром), системные – связанные с изменениями во всем организме (подъем температуры тела, общая слабость и т.д.). Важно отметить, что любая прививочная реакция является физиологическим следствием введения в организм чужеродного материала и отражает процесс активации и работы иммунной системы. А вот поствакцинальные осложнения – это особая группа реакций организма, связанных с нежелательным и тяжелым ответом организма на проведение прививки. Данные осложнения встречаются крайне редко: 1 случай на несколько сотен тысяч или миллионов случаев вакцинации детского населения. Как подготовить малыша к прививке можно узнать у педиатра, который наблюдает за ребенком и осведомлен о состоянии его здоровья, а также наличии возможных противопоказаний к данной вакцинации.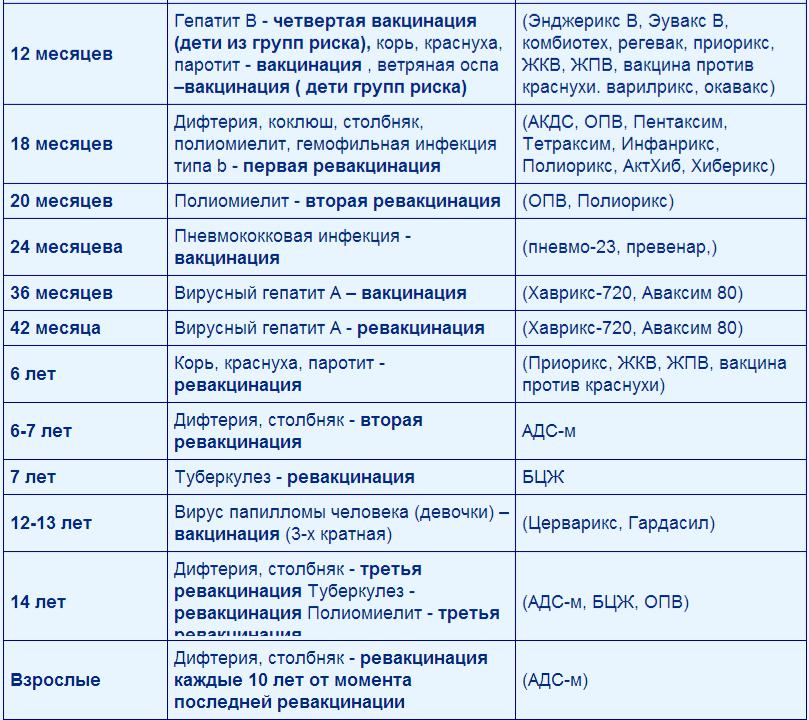 За день-два до предполагаемой вакцинации рекомендуется сделать анализы мочи и крови, чтобы наверняка убедиться в отсутствии скрытых воспалительных процессов. При склонности малыша к аллергическим реакциям педиатр порекомендует использовать антигистаминные препараты в период проведения вакцинации. Родителям необходимо подготовить ребенка психологически для похода в лечебное учреждение и проведения вакцинации, необходимо сократить количество контактов ребенка с детьми и взрослыми за 2-3 дня до прививки и после этого. При возникновении любых патологических симптомов необходимо незамедлительно обратиться к врачу-педиатру.
За день-два до предполагаемой вакцинации рекомендуется сделать анализы мочи и крови, чтобы наверняка убедиться в отсутствии скрытых воспалительных процессов. При склонности малыша к аллергическим реакциям педиатр порекомендует использовать антигистаминные препараты в период проведения вакцинации. Родителям необходимо подготовить ребенка психологически для похода в лечебное учреждение и проведения вакцинации, необходимо сократить количество контактов ребенка с детьми и взрослыми за 2-3 дня до прививки и после этого. При возникновении любых патологических симптомов необходимо незамедлительно обратиться к врачу-педиатру.
Вопрос: Какие медицинские показания для полного отказа от прививок?
Клиника «Детство Плюс»: Абсолютные противопоказаниями к вакцинации устанавливаются в случае высокого риска развития угрожающих жизни состояний. К абсолютным противопоказаниям к введению вакцины относят, например тяжелую реакцию, ранее возникшую у ребенка при введении той же самой вакцины, развитие осложнений в виде анафилактического шока, коллапса, энцефалита, судорог на фоне нормальной температуры тела или иммунодефициты состояния. Относительными противопоказаниями к вакцинации считают временные состояния, при которых проведение прививки может не обеспечить должного иммунного ответа или быть небезопасным, например острое респираторное заболевание. Чаще всего при относительных противопоказаниях вакцинацию переносят на более благоприятный период.
Относительными противопоказаниями к вакцинации считают временные состояния, при которых проведение прививки может не обеспечить должного иммунного ответа или быть небезопасным, например острое респираторное заболевание. Чаще всего при относительных противопоказаниях вакцинацию переносят на более благоприятный период.
Каждая мама может получить ответы на эти, и другие, самые важные для нее вопросы, относительно вакцинации ребенка на приеме у специалистов. Запись к детскому врачу через интернет реализована онлайн формой на сайте нашей клиники.
Семейная медицинская клиника «Детство Плюс»: Зеленоград, Савелкинский проезд, дом 4 (здание бизнес-центра, отдельный вход со стороны Префектуры).
Автор: семейная медицинская клиника «Детство Плюс»
Источник: https://medfarmportal.ru/articles/item/151
Дата публикации: 29.06.2017 |
Дата изменения: 26. 05.2020
05.2020
Корь, краснуха, паротит — Прививка ребенку
В медицинском центре «Мой доктор» для профилактики кори, краснухи, паротита у детей используется вакцина ПРИОРИКС (производство Бельгия), «живая».
Вакцинации подлежат дети и подростки с 1 года.
Схема вакцинации для детей – 2 прививки, 1-я прививка в 12-15 месяцев, 2-я прививка в 6 лет.
Схема вакцинации для подростков – 2 прививки, 2-я прививка через 6 лет после 1-й прививки.
Вторая вакцина для профилактики кори, краснухи, паротита у детей М-М-Р II (производство Нидерланды), «живая».
Вакцинации подлежат дети с 1 года.
Схема вакцинации для детей – 1 прививка.
Ревакцинация – в 6 лет.
Медицинский центр «Мой доктор» проводит вакцинацию детей на основании Лицензии № ЛО32-01-001690 от 30.07.2019 г.
ЕСЛИ РЕБЕНКУ НЕОБХОДИМО ПРОЙТИ ВАКЦИНАЦИЮ
Уточните наличие и сроки годности вакцин одним из способов
- по телефону +7 (4832) 30-03-03
- в онлайн-консультанте на сайте www.
 mydoctor32.ru
mydoctor32.ru - через сообщества у нашего консультанта Вконтакте vk.com/mydoctor32, Инстаграм moydoctor32 или Фейсбук facebook.com/mydoctor32
В день процедуры обязателен осмотр педиатра для выявления противопоказаний. Прием врача возможен только по предварительной записи. Прием педиатра оплачивается отдельно.
В день постановки вакцины при себе необходимо иметь Ваш ПАСПОРТ и ПАСПОРТ/СВИДЕТЕЛЬСТВО О РОЖДЕНИИ ребенка.
Корь – острое инфекционное заболевание, поражающее верхние дыхательные пути и легкие и передающееся воздушно-капельным путем.
СИМПТОМЫ КОРИ У ДЕТЕЙ
- повышение температуры
- слабость
- отсутствие аппетита
- сухой кашель
- насморк
- конъюнктивит
- беловатые высыпания на слизистой щек
- яркая сыпь на лице и теле
ОСЛОЖНЕНИЯ У ДЕТЕЙ ПОСЛЕ ЗАРАЖЕНИЯ КОРЬЮ
- некротический ларингит
- бронхит
- пневмония
Краснуха – острое инфекционное заболевание, характеризующееся мелкопятнистой сыпью, поражением лимфатической системы, интоксикацией и передающееся воздушно-капельным путем.
СИМПТОМЫ КРАСНУХИ У ДЕТЕЙ
- температура
- сыпь
- головная боль
- вялость
- боль в мышцах и суставах
- увеличенные лимфоузлы
- красное горло
- насморк
- сухой кашель
- высыпания на лице и теле
ОСЛОЖНЕНИЯ У ДЕТЕЙ ПОСЛЕ ЗАРАЖЕНИЯ КРАСНУХОЙ
- энцефалит
- парез
- паралич
Паротит (свинка) – острое инфекционное заболевание, характеризующееся негнойным поражением железистых органов и передающееся воздушно-капельным путем.
СИМПТОМЫ ПАРОТИТА У ДЕТЕЙ
- повышение температуры
- боль в области уха или перед ним при жевании и глотании
- повышенное слюноотделение
- воспаление околоушной слюнной железы
ОСЛОЖНЕНИЯ У ДЕТЕЙ ПОСЛЕ ЗАРАЖЕНИЯ ПАРОТИТОМ
- воспаление головного мозга
- панкреатит
- воспаление яичек
- бесплодие
КОМУ НЕОБХОДИМА ВАКЦИНАЦИЯ ПРОТИВ КОРИ, КРАСНУХИ, ПАРОТИТА
- детям дошкольного и школьного возраста
Прививка от кори, краснухи, паротита, дифтерии, столбняка, коклюша
Каждый здравомыслящий родитель очень трепетно относится к здоровью ребенка, стараясь оградить от опасных инфекций и сформировать крепкий иммунитет – как залог здоровой жизни.
В современном мире вакцинация является основой профилактики целого ряда тяжелейших болезней, опасных своими серьезными осложнениями. Активный иммунитет после проведения прививок сохраняется в течение нескольких лет у вакцинированных против кори, дифтерии, столбняка, полиомиелита, гепатита В или в течение нескольких месяцев у привитых, к примеру, от гриппа, а при своевременной ревакцинации может сохраняться всю жизнь.
Увеличение спектра вакцин позволило значительно расширить возможности профилактики инфекций у детей с хроническими заболеваниями и нарушениями иммунитета, а также обеспечило возможность комбинированного их применения. Кроме того, что постановка комбинированных вакцин создает не менее прочный иммунитет, она еще и уменьшает количество инъекций (а ведь это процедура малоприятна для ребенка) и число посещений медицинских учреждений.
К сожалению, однократная вакцинация не способна подготовить иммунную систему к полноценной, надежной и долговременной защите, поэтому прививки против ряда инфекций приходится проводить 2-х или 3-х кратно. А своевременно проведенная ревакцинация – необходимая процедура для закрепления и поддержания иммунитета – позволит создать крепкую и надежную защиту.
А своевременно проведенная ревакцинация – необходимая процедура для закрепления и поддержания иммунитета – позволит создать крепкую и надежную защиту.
Таким образом, вакцинация очень важное мероприятие – ведь ее целью является создание невосприимчивости к инфекционным заболеваниям.
В нашей стране, полагаясь на опыт многолетних наблюдений, с учетом уровня развития современной медицины и качества вакцин разработан календарь профилактических прививок, который предусматривает вакцинацию от основных опасных инфекций. Кроме того, в альтернативном порядке можно защитить ребенка дополнительно от ряда заболеваний – к примеру, от гриппа, ветряной оспы, гепатита А, клещевого энцефалита, менингококковой инфекции.
Впервые с вопросом о вакцинации новорожденного ребенка мама сталкивается еще в родильном доме – это прививка от гепатита В, которую ставят малышу в первые часы его жизни. Что же это за заболевание и чем оно так опасно?
Гепатит В – инфекционно-вирусное заболевание поражающее преимущественно клетки печени, склонное к затяжному и хроническому течению с формированием таких грозных осложнений как цирроз и рак печени. В редких случаях болезнь может протекать молниеносно, с неблагоприятным исходом.
В редких случаях болезнь может протекать молниеносно, с неблагоприятным исходом.
Для профилактики необходима 3-х кратная вакцинация.
Календарь прививок предполагает также вакцинацию против дифтерии.
Дифтерия – острое инфекционное заболевание, характеризующееся симптомами интоксикации, пленчатой ангиной, воспалением гортани с развитием крупа. Заболевание может протекать в токсической, молниеносной и тяжелой формах с формированием осложнений со стороны сердца, почек, нервной системы.
Профилактику начинают с 3-х месячного возраста, вакцинируя ребенка 3-х кратно с интервалом в 45 дней между прививками, с последующей ревакцинацией в 18 месяцев и дальнейшими возрастными ревакцинациями в 7 лет, 14 лет и у взрослых каждые 10 лет от момента последней ревакцинации.
Обычно вакцинацию от дифтерии совмещают с вакцинацией против коклюша и столбняка. Какую угрозу здоровью несут эти инфекции?
Коклюш – инфекционное заболевание, вызываемое бактериями выделяющими токсины, которые раздражают кашлевой и дыхательный центры. Болезнь характеризуется циклическим затяжным течением и наличием своеобразного судорожного приступообразного кашля. Течение может сопровождаться серьезными осложнениями, такими как: поражение легких, сердца, кровоизлияниями под кожу и слизистые, развитием гипоксии и поражением нервной системы.
Болезнь характеризуется циклическим затяжным течением и наличием своеобразного судорожного приступообразного кашля. Течение может сопровождаться серьезными осложнениями, такими как: поражение легких, сердца, кровоизлияниями под кожу и слизистые, развитием гипоксии и поражением нервной системы.
Профилактика заключается в 3-х кратной вакцинации с интервалом между прививками в 45 дней, начиная с 3-х месячного возраста ребенка. Ревакцинация однократно в возрасте 18 месяцев.
Столбняк – острое инфекционное заболевание, характеризующееся поражением центральной нервной системы, вызывает развитие судорог и удушья.
Профилактическая схема вакцинации и ревакцинации идентична таковой при дифтерии.
Помимо перечисленных инфекций в календарь профилактических прививок включена вакцинация против полиомиелита.
Полиомиелит – коварен развитием поражений нервной системы (вялые параличи и парезы), длительным и затяжным течением с возможностью инвалидизации.
Вакцину против полиомиелита впервые рекомендуют вводить в 3-х месячном возрасте (совместно с вакцинами против коклюша, дифтерии и столбняка) также 3-х кратно с интервалом в 45 дней между прививками, с ревакцинацией в 18 месяцев, 20 месяцев и 14 лет.
Чем же ребенку грозят такие вирусные заболевания как корь, краснуха и паротит? И почему вакцинацию против них также внесли в прививочный календарь?
Корь – острая вирусная инфекция, часто протекает с лихорадкой, появлением характерной сыпи, симптомами интоксикации, поражением дыхательных путей, полости рта и глаз. Опасна корь развитием осложнений со стороны органов дыхания, нервной системы и присоединением вторичных инфекций на ослабленном фоне.
Краснуха – особенно опасна для беременных формированием пороков развития плода (поражение глаз, глаукома, врожденные пороки сердца, головного мозга).
Паротит – вирусное заболевание, поражающее железистые органы (слюнные железы, поджелудочную железу, яички у мальчиков) и нервную систему (паротитный менингит). Осложнениями паротита могут быть сахарный диабет и мужское бесплодие.
Осложнениями паротита могут быть сахарный диабет и мужское бесплодие.
Для того чтобы уберечь малыша от кори, краснухи и паротита достаточно сделать одну прививку в 12 месяцев и выполнить ревакцинацию в 6 лет.
Чтобы сохранить здоровье малыша и создать крепкий иммунитет против опасных инфекций мы предлагаем воспользоваться услугами ДДЦ по вакцинации детей до 18 летнего возраста. В ДДЦ применяются современные, надежные, качественные и хорошо зарекомендовавшие себя вакцины. При вакцинации учитываются индивидуальные особенности здоровья каждого ребенка и переносимость тех или иных прививок. Квалифицированные специалисты помогут создать индивидуальный график вакцинации, с учетом состояния здоровья Вашего ребенка.
Посмотреть цены на прививки ›Прививка против кори, краснухи, паротита у детей
По данным ВОЗ, ежегодно прививки спасают жизни миллионов детей во всем мире. Вакцинация продолжает оставаться обязательной для всех, кто хочет вырастить своего ребенка здоровым.
Одна из необходимых прививок, которые показаны практическим всем детям – это прививка против краснухи, кори и паротита, которые могут привести к развитию опасных осложнений. Заражение этими инфекциями происходит воздушно-капельным путем.
В Международном медицинском центре ОН КЛИНИК для прививки против краснухи, кори и паротита применяется комплексная вакцина MMR производства США, которая защищает сразу от трех инфекций. Буквы в названии вакцины обозначают М (measles) – корь, М (mumps) – паротит («свинка») и R (rubella) – краснуха. Вакцину MMR можно вводить в том числе и тем, кто страдает пищевой аллергией. Также существуют отдельные вакцины против инфекций. Но в большинстве случае в педиатрии, особенно при лечении маленьких детей, удобнее вакцинироваться одним препаратом сразу от трех инфекций.
Трехвалентная прививка от краснухи, кори и паротита может вводиться детям с возраста 1 года, а взрослым – в любой момент времени при условии отсутствия противопоказаний. При развитии эпидемии или вспышки какой-либо из этих трех инфекций прививку можно применять в качестве экстренного профилактического средства для локализации очага и предотвращения дальнейшего распространения заболевания.
При развитии эпидемии или вспышки какой-либо из этих трех инфекций прививку можно применять в качестве экстренного профилактического средства для локализации очага и предотвращения дальнейшего распространения заболевания.
Схема вакцинации
В рамках Национального календаря комбинированная вакцинация против кори, паротита, и краснухи проводится в 12 месяцев, ревакцинация – в 6 лет. При необходимости ревакцинация возможна и раньше. В каждом случае вопрос по ревакцинации решает врач. Педиатры Он Клиник бейби помогут индивидуально решить вопрос о вакцинации в оптимальное и необходимое Вашему малышу время.
Также проводится экстренная вакцинация. Например, введение вакцины MMR в течение первых 72 часов после контакта с носителем вируса кори может защитить от этой инфекции.
Что входит в состав вакцины MMR?
Вакцина MMR представляет собой смесь ослабленных (аттенуированных) вирусов краснухи, кори и паротита.
Подготовка к прививке против краснухи, кори и паротита
Каждая программа вакцинации в ОН КЛИНИК создается индивидуально и включает несколько этапов:
- Предварительное обследование: педиатр проводит осмотр ребенка, при необходимости назначает лабораторные исследования крови и мочи, в ряде случаев – дополнительное обследование организма.

- Вакцинация вакциной MMR. Препарат вводят под кожу или внутримышечно.
- Лечебное наблюдение: после прививки ребенок находится под контролем педиатра амбулаторно.
Противопоказания к прививке против краснухи, кори и паротита
Перед вакцинацией ребенок должен быть здоров, без признаков заболеваний в острой форме. При этом если сохраняются остаточные явления ОРВИ (кашель, насморк) – это не является противопоказанием для прививки.
Среди противопоказаний, при наличии которых врачи рекомендуют отказаться от вакцинации:
- острые фазы заболеваний, остаточные явления после ОРВИ;
- негативная реакция на предыдущую прививку и наличие осложнений после нее;
- новообразования (опухоли) любой природы и локализации;
- ослабление иммунной защиты после операций или интенсивной терапии.
Побочные реакции и осложнения
Ввиду «слабости» вируса в препарате реакция на него обычно опаздывает, поэтому ее так и называют – отсроченной. Возможные реакции могут отмечаться в течение 21 дня, чаще всего – на 10-14-й день после прививки.
Возможные реакции могут отмечаться в течение 21 дня, чаще всего – на 10-14-й день после прививки.
У ребенка могут отсутствовать какие-либо реакции или отмечаться одна или несколько из перечисленных реакций:
- повышение температуры тела;
- сыпь на коже;
- увеличение лимфоузлов;
- покраснение, припухлость и болезненность в месте инъекции;
- набухание слюнных желез.
Все эти побочные реакции обычно проходят в течение нескольких дней без вмешательства врача.
Опасность отказа от прививки
Прививки – необходимая часть социализации каждого человека, ведь без их наличия ребенка сложнее устроить в детский сад или школу. Дети, чьи родители отказываются от вакцинации без объективных на то причин, рискуют заразиться инфекциями, которые препятствуют нормальному развитию детского организма.
Корь
Опасна не столько сама корь, сколько осложнения от нее. У детей раннего возраста возникающие воспаления гортани (ларингит) и бронхов (бронхит) иногда приводят к развитию ложного крупа, угрожающего асфиксией – удушьем.
Для маленьких детей опасно также обезвоживание – корь иногда сопровождается рвотой и диареей. Также может развиться пневмония, связанная с вторичной инфекцией, что особенно часто происходит у детей раннего возраста.
Стоматит, отит, блефарит, кератит, язвы роговицы – все эти заболевания тоже могут развиться в виде осложнений кори. Во многих случаях ребенку, заболевшему корью, необходима срочная госпитализация.
Корь очень опасна – она может способствовать развитию менингитов и менингоэнцефалитов, угрожающих жизни, а также полиневритов у детей и взрослых. Редкое, но довольно опасное осложнение – коревой энцефалит. Осложнения могут развиться уже на ранних сроках заболевания, значительно утяжеляя его течение. Очень важно своевременно выявлять осложнения, но в ранние сроки это бывает затруднительным по причине маскировки выраженными проявлениями основного заболевания.
На сегодняшний день от кори не существует специфического лечения, а противовирусная терапия чаще всего не дает эффекта. Уберечь от заражения корью может только прививка. Даже если ребенок заболеет после прививки, то заболевание будет протекать в легкой форме и без осложнений.
Уберечь от заражения корью может только прививка. Даже если ребенок заболеет после прививки, то заболевание будет протекать в легкой форме и без осложнений.
Краснуха
Среди осложнений краснухи – вторичные пневмонии, ангины, отиты у детей. Также возможно развитие осложнений со стороны нервной системы: энцефалита, менингоэнцефалита, энцефаломиелита.
Большую опасность представляет краснуха в случае ее развития у беременных женщин. Инфекция оказывает неблагоприятно влияние на плод, начиная от врожденных пороков развития до внутриутробной смерти.
Паротит
Эпидемический паротит («свинка») может привести к таким осложнениям, как серозный менингит (иногда – менингоэнцефалит), эпидидимит, оофорит, острый панкреатит и орхит, что нередко становится причиной бесплодия в будущем.
Заботьтесь о здоровье своих детей, не забывайте о вакцинации и вовремя делайте прививки! Только внимательность родителей может уберечь ребенка от инфекций!
Видео с участием врачей
Головкина И.Н., врач педиатр ОН КЛИНИК. Симптомы кори! Поможет ли прививка от кори?
Доверяйте Ваше здоровье профессионалам! ОН КЛИНИК
Корь | Прививки.уз — Предупредить. Защитить. Привить.
Новые инфо материалы по иммунизации во время пандемии COVID-19
для медицинский работников и родителей
Вакцинация во время пандемии COVID-19
Вопросы и ответы для РОДИТЕЛЕЙ
Вакцинация во время пандемии COVID-19
Вопросы и ответы для МЕДРАБОТНИКОВ
В ВОЗ отмечают 40-летие победы над оспой
и призывают проявить такую же солидарность в борьбе с COVID-19
Может ли БЦЖ вакцина помочь в борьбе с коронавирусом?
Международные исследования анализируют влияние БЦЖ вакцины на коронавирус
Совместное заявление ВОЗ и ЮНИСЕФ
Во время пандемии COVID-19 крайне важно сохранить услуги плановой иммунизации
В условиях пандемии COVID-19 вакцинацию необходимо продолжать, чтобы она сохраняла свою эффективность
Европейская неделя иммунизации — 2020
ГАВИ, ВОЗ, ЮНИСЕФ: успешное сотрудничество и новые планы
22-23 ноября 2019 года в конференц-зале гостиницы Hyatt Regency Tashkent при поддержке ВОЗ Министерство здравоохранения провело ежегодную национальную конференцию по иммунизации
Первый этап вакцинации против ВПЧ прошел успешно и эффективно
Минздрав провел конференцию по итогам первого этапа прививочной кампании против ВПЧ в Узбекистане.
Первые результаты вакцинации от ВПЧ!
Как вы знаете, с 21 октября 2019 года по всей республике проводится вакцинация против ВПЧ.
В Узбекистане дан старт вакцинации против вируса папилломы человека
В столице состоялась пресс-конференция, посвященная началу вакцинации против вируса папилломы человека.
Встреча с блогерами о ВПЧ
«Мероприятие полностью меня поглотило».
Профилактика рака шейки матки и внедрение ВПЧ вакцины в Узбекистане
Все о вакцинации от ВПЧ
Встреча с Ассоциацией частных школ Узбекистана по внедрению ВПЧ вакцины
Научно-практическая конференция по профилактике, раннему выявлению и лечению рака шейки матки.
20 августа 2019 года В Ташкенте под слоганом «Будущее без рака шейки матки» прошла научно-практическая конференция по профилактике, раннему выявлению и лечению рака шейки матки.
Техническая поддержка Узбекистану в оценке температурных рисков в системе холодовой цепи для вакцин
В рамках оказания технической поддержки Узбекистану в достижении лучших стандартов качества и безопасности вакцин, с 13 по 24 августа 2019 года проходит миссия в составе консультантов ВОЗ г-жи Claire Frijs-Madsen и г-жи Erida Nelaj.
Рабочий визит делегации Республики Узбекистан по опыту внедрения внедрения вакцинации против ВПЧ в Молдове
«Это наши мамы, наши сестры, наши дочери, которых мы можем защитить от рака шейки матки уже сегодня благодаря вакцине от ВПЧ и программе скрининга», — неоднократно повторяли представители Молдовы.
Прививки: абсолютно исчерпывающая инструкция для взрослых и детей Даже для тех, кто не верит в вакцинацию
Антипрививочное движение продолжает шириться, а вместе с ним растети частота вспышек инфекций
Совсем недавно в рамках Европейской недели иммунизации состоялась очень необычная и интересная встреча
Корь — NHS
Корь — это очень заразное вирусное заболевание, которое может быть очень неприятным и иногда приводить к серьезным осложнениям. Сейчас это редкость в Великобритании из-за эффективности вакцинации.
Любой человек может заболеть корью, если он не был вакцинирован или не болел ею раньше, хотя чаще всего это случается у маленьких детей.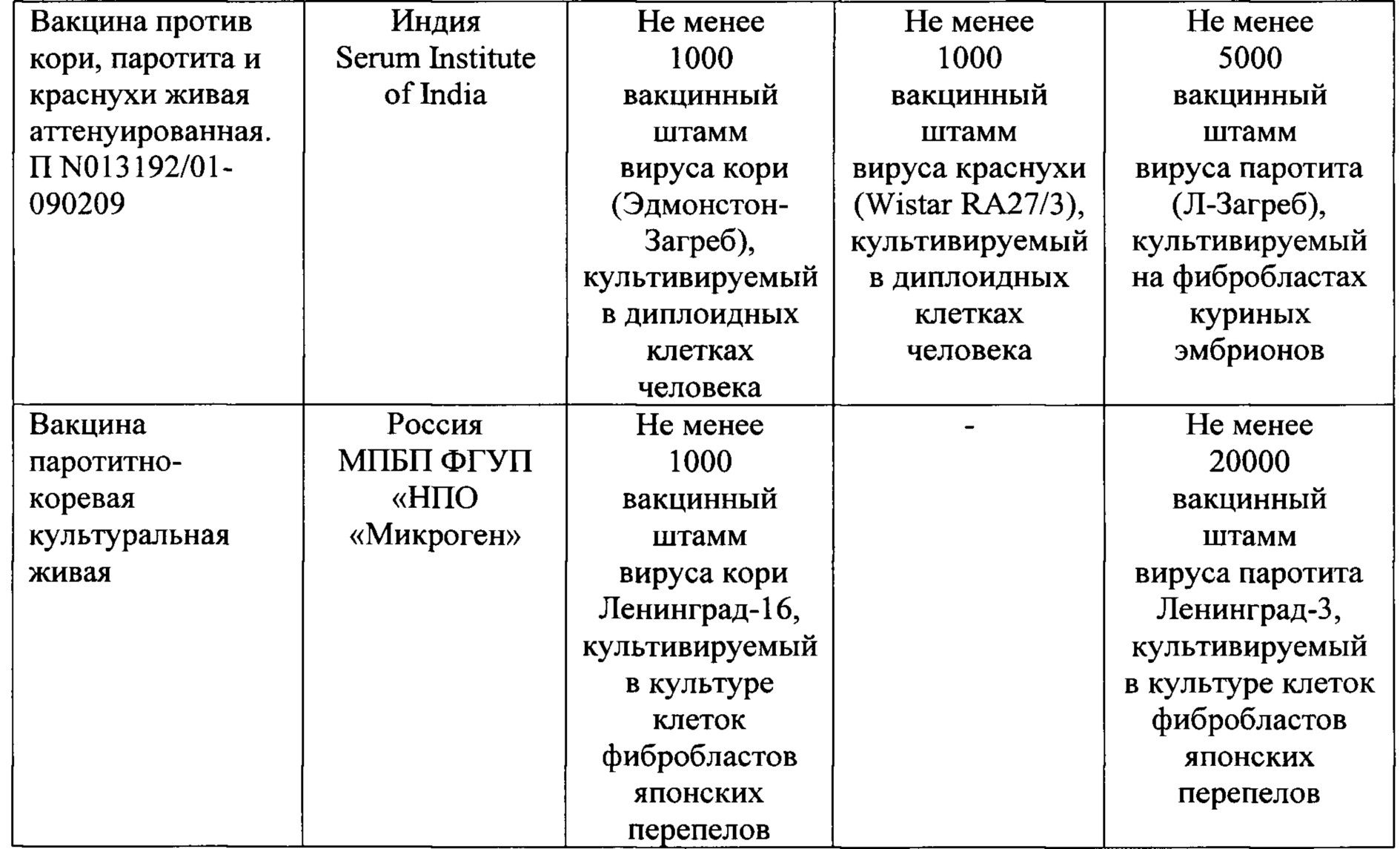
Инфекция обычно проходит через 7–10 дней.
Симптомы кори
Первые симптомы кори развиваются примерно через 10 дней после заражения.
К ним могут относиться:
- симптомы простуды, такие как насморк, чихание и кашель
- боль, красные глаза, которые могут быть чувствительны к свету
- высокая температура (лихорадка), которая может достигать около 40 ° C.
- маленькие серовато-белые пятна на внутренней стороне щек
Через несколько дней появится красновато-коричневая пятнистая сыпь. Обычно это начинается на голове или верхней части шеи, а затем распространяется на остальную часть тела.
Важный: Коронавирус (COVID-19)
В настоящее время может быть трудно понять, что делать, если ваш ребенок нездоров.
Важно доверять своему чутью и при необходимости обратиться за медицинской помощью.
Когда обращаться к терапевту
Вам следует как можно скорее обратиться к терапевту, если вы подозреваете, что у вас или вашего ребенка может быть корь.
Лучше всего позвонить перед визитом, так как вашему терапевту, возможно, потребуется принять меры для снижения риска передачи инфекции другим людям.
Вам также следует обратиться к терапевту, если вы были в тесном контакте с больным корью и не были:
- были полностью вакцинированы двумя дозами вакцины MMR
- были инфицированы до
Вы должны сделать это даже если у вас нет никаких симптомов.
Корь серьезно?
Корь может вызывать неприятные ощущения, но обычно проходит через 7–10 дней, не вызывая никаких дополнительных проблем.
После того, как вы переболели корью, в вашем организме вырабатывается устойчивость (иммунитет) к вирусу, и маловероятно, что вы снова заразитесь им.
Но у некоторых людей это может привести к серьезным и потенциально опасным для жизни осложнениям.
К ним относятся инфекции легких (пневмония) и головного мозга (энцефалит).
Как передается корь
Вирус кори содержится в миллионах крошечных капелек, которые выходят из носа и рта, когда инфицированный человек кашляет или чихает.
Вы можете легко заразиться корью:
- вдыхая эти капли
- прикоснувшись к поверхности, на которой осели капли, а затем поднесите руки к носу или рту (вирус может выжить на поверхности в течение нескольких часов)
Люди, заболевшие корью, заразны с момента появления симптомов до примерно 4 дней после первого появления сыпи.
Как предотвратить корь
Корь можно предотвратить с помощью вакцины против кори, эпидемического паротита и краснухи (MMR).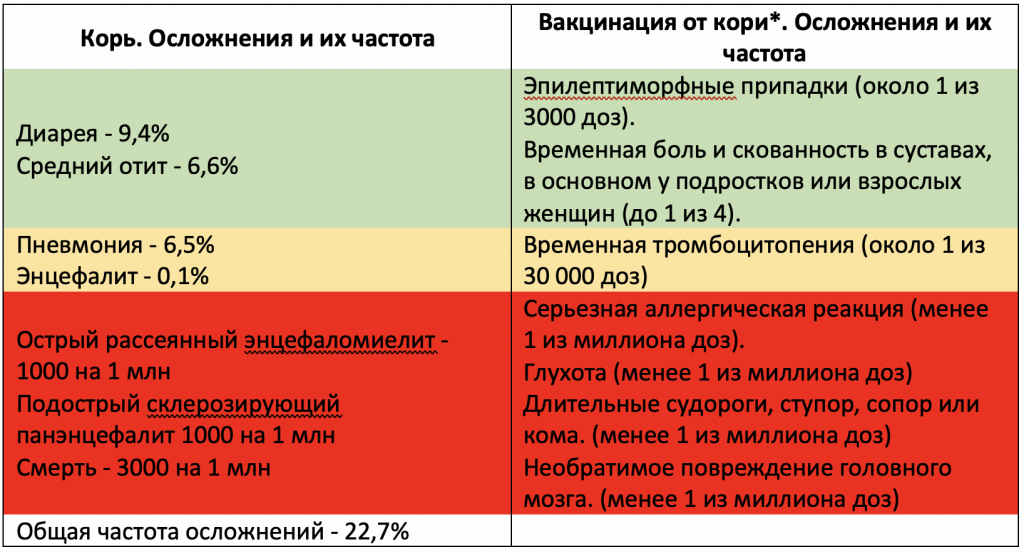
Это делается в 2 дозах в рамках программы вакцинации детей NHS.
Первая доза вводится, когда вашему ребенку исполняется около 13 месяцев, а вторая доза — в 3 года и 4 месяца.
Взрослые и дети старшего возраста могут быть вакцинированы в любом возрасте, если они не были полностью вакцинированы ранее.Спросите у терапевта о вакцинации.
Если вакцина MMR вам не подходит, можно использовать лечение, называемое нормальным иммуноглобулином человека (HNIG), если вы находитесь в непосредственной опасности заражения корью.
Как облегчить симптомы кори
Есть несколько способов облегчить симптомы и снизить риск распространения инфекции.
К ним относятся:
- прием парацетамола или ибупрофена для снятия лихорадки, болей и болей (аспирин нельзя давать детям до 16 лет)
- пить много воды, чтобы избежать обезвоживания
- закрыть шторы, чтобы уменьшить свет чувствительность
- использование влажной ваты для очистки глаз
- отсутствие учебы или работы в течение как минимум 4 дней с момента первого появления сыпи
В тяжелых случаях, особенно если есть осложнения, вам или вашему ребенку может потребоваться госпитализирован на лечение.
Насколько распространена корь?
С 2016 года в Великобритании наблюдается рост заболеваемости корью.
В 2017 году было зарегистрировано 284 подтвержденных случая в Англии и Уэльсе, которые затем резко выросли до 991 случая в 2018 году.
Это увеличение связано с тем, что с 2016 года снизилась распространенность вакцины MMR.
Это означает, что в Великобритании уже есть утратил статус «свободных от кори».
Убедитесь, что ваши дети получили обе дозы вакцины MMR.
Это должно помочь Великобритании вернуть себе статус страны, свободной от кори.
Узнайте, что делать в случае вспышки кори
Последняя проверка страницы: 14 августа 2018 г.
Срок следующей проверки: 14 августа 2021 г.
Свинка — NHS
Эпидемический паротит — это заразная вирусная инфекция, которая была распространена среди детей до введения вакцины MMR.
Симптомы паротита
Свинка наиболее узнаваема по болезненной опухоли на стороне лица под ушами (околоушные железы), придающей больному паротитом характерный вид «мордочки хомяка».
Кредит:
Другие симптомы паротита включают головные боли, боли в суставах и высокую температуру, которые могут развиться за несколько дней до набухания околоушных желез.
Важный: Коронавирус (COVID-19)
В настоящее время может быть трудно понять, что делать, если ваш ребенок нездоров.
Важно доверять своему чутью и при необходимости обратиться за медицинской помощью.
Когда обращаться к терапевту
При подозрении на паротит очень важно обратиться к терапевту, чтобы можно было поставить диагноз.
Хотя эпидемический паротит обычно не является серьезным заболеванием, это состояние имеет симптомы, схожие с симптомами более серьезных типов инфекции, таких как железистая лихорадка и тонзиллит.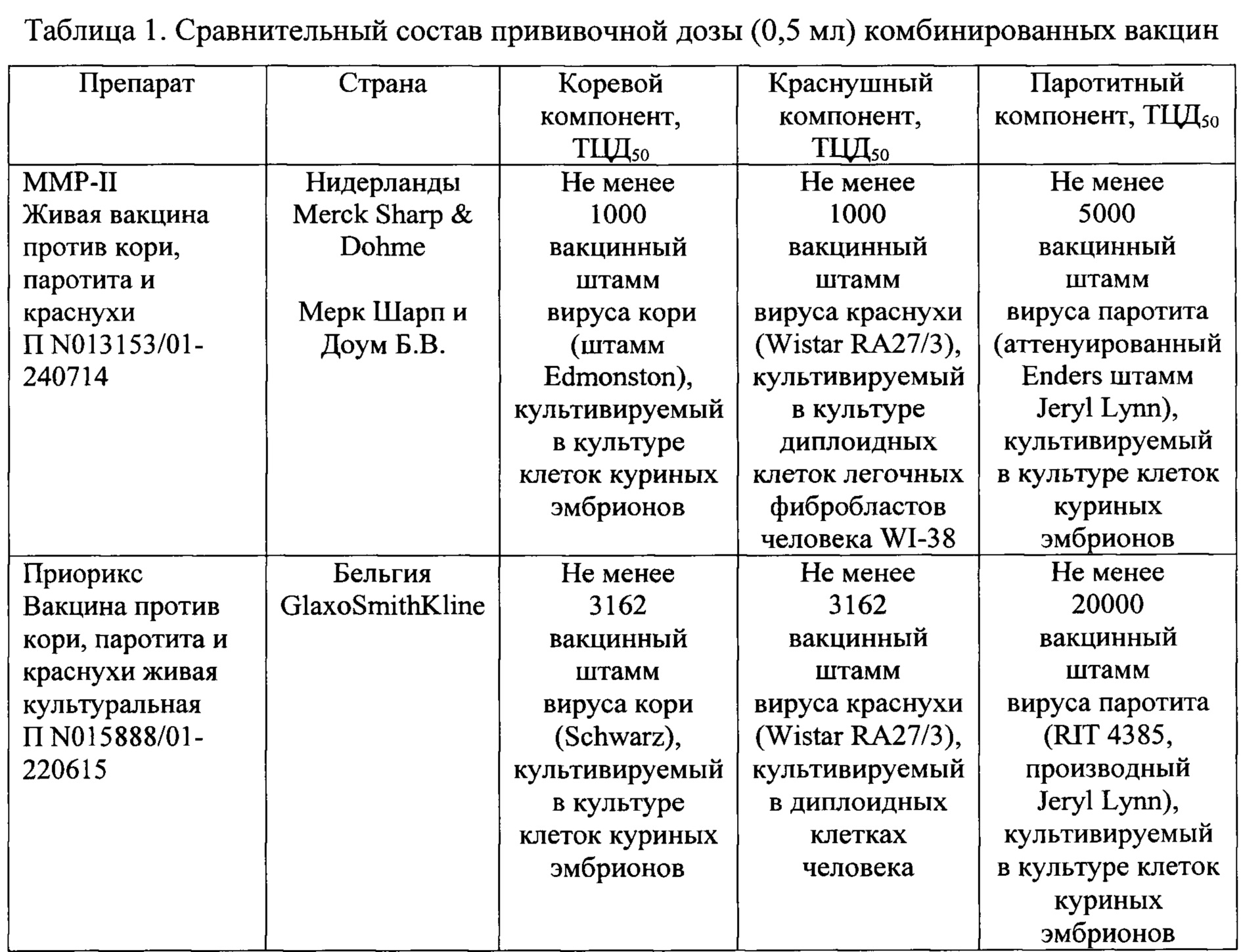
Ваш терапевт обычно может поставить диагноз после того, как увидит и почувствует опухоль, посмотрев на положение миндалин во рту и проверив температуру человека, чтобы убедиться, что она выше нормы.
Сообщите своему терапевту заранее, если вы идете на операцию, чтобы он мог принять все необходимые меры для предотвращения распространения инфекции.
Если ваш терапевт подозревает паротит, он должен сообщить об этом в местную группу по охране здоровья (HPT). HPT организует анализ образца слюны для подтверждения или исключения диагноза.
Как передается свинка
Свинка распространяется так же, как простуда и грипп: через инфицированные капли слюны, которые можно вдохнуть или собрать с поверхности и передать в рот или нос.
Человек наиболее заразен за несколько дней до появления симптомов и в течение нескольких дней после него.
В это время важно предотвратить распространение инфекции на других людей, особенно на подростков и молодых людей, которые не были вакцинированы.
Если у вас свинка, вы можете помочь предотвратить ее распространение:
- регулярное мытье рук с мылом
- использование и утилизация салфеток при чихании
- избегание школы или работы в течение как минимум 5 дней после появления первых симптомов
Профилактика паротита
Вы можете защитить своего ребенка от паротита, сделав ему комбинированную вакцину MMR от паротита, кори и краснухи.
Вакцина MMR является частью стандартного календаря иммунизации детей NHS.
Вашему ребенку следует дать 1 дозу в возрасте от 12 до 13 месяцев и вторую бустерную дозу в 3 года и 4 месяца.
После введения обеих доз вакцина обеспечивает 95% защиту от паротита.
Лечение паротита
В настоящее время лекарства от паротита нет, но инфекция должна пройти в течение 1-2 недель.
Лечение используется для облегчения симптомов и включает:
- постельный режим и достаточное количество жидкости
- с использованием обезболивающих, таких как ибупрофен и парацетамол — аспирин не следует давать детям младше 16 лет
- прикладывая теплый или прохладный компресс на опухшие железы для облегчения боли
Осложнения
Свинка обычно проходит, не причиняя серьезного вреда здоровью человека. Серьезные осложнения случаются редко.
Но эпидемический паротит может привести к вирусному менингиту, если вирус проникает во внешний слой мозга.
Другие осложнения включают отек яичек или яичников (если у пострадавшего наступила половая зрелость).
Узнайте больше об осложнениях паротита
Кто заболел
Большинство случаев паротита происходит у молодых людей (обычно рожденных между 1980 и 1990 годами), которые не получали вакцину MMR в рамках своего календаря вакцинации в детстве или не болели паротитом в детстве.
После заражения вирусом паротита у вас обычно вырабатывается пожизненный иммунитет к дальнейшей инфекции.
Последняя проверка страницы: 13 июля 2018 г.
Срок следующей проверки: 13 июля 2021 г.
Вакцина MMR (вакцина против кори, эпидемического паротита и краснухи)
Вакцина MMR обеспечивает защиту от трех серьезных заболеваний: кори, эпидемического паротита и краснухи. До введения вакцин все три болезни были чрезвычайно распространены, и большинство людей заболели ими в какой-то момент, обычно в детстве.Хотя многие люди выжили без долгосрочных последствий, другие остались с серьезными физическими недостатками, а некоторые дети умерли. Осложнения кори включают пневмонию со смертельным исходом и энцефалит (воспаление головного мозга). За год до того, как вакцина была введена в Великобритании, 99 человек умерли от осложнений кори. Свинка может вызвать глухоту и менингит, а в прошлом краснуха вызвала рождение многих детей с серьезными аномалиями (известными как синдром врожденной краснухи).
Вакцину можно безопасно вводить одновременно с другими вакцинами из календаря (подробные сведения о других вакцинах см. В полном стандартном календаре Великобритании).Это комбинированная вакцина, которая снижает количество необходимых ребенку инъекций. Узнайте больше о комбинированных вакцинах и множественных вакцинациях, а также о том, почему они не представляют опасности для иммунной системы вашего ребенка.
ВакциныMMR содержат ослабленные (ослабленные) живые вирусы кори, паротита и краснухи. Они стимулируют иммунную систему, но не вызывают заболеваний у здоровых людей. Однако вакцину MMR не следует вводить людям с клинически подавленным иммунитетом (см. Ниже).
В Великобритании используются вакцины MMR двух марок: MMRVaxPro (см. Информационный буклет для пациентов) и Priorix (см. Информационный буклет для пациентов).
Вспышки кори в Великобритании и Европе
В период с 2001 по 2013 год в Великобритании резко возросло число случаев кори, и три человека умерли. Число случаев заболевания снизилось с 2013 года, но показатели заболеваемости корью по-прежнему выше, чем в конце 1990-х годов, и, похоже, снова вырастут в 2018 году. В 2018 году в Англии было зарегистрировано 966 лабораторно подтвержденных случаев кори — почти в четыре раза больше, чем общее количество подтверждено в 2017 году (259 случаев).Большинство случаев кори зарегистрировано среди непривитых людей, особенно среди молодых людей в возрасте 15 лет и старше, которые пропустили вакцинацию MMR в молодости. Около 30% инфицированных были госпитализированы.
Число случаев заболевания снизилось с 2013 года, но показатели заболеваемости корью по-прежнему выше, чем в конце 1990-х годов, и, похоже, снова вырастут в 2018 году. В 2018 году в Англии было зарегистрировано 966 лабораторно подтвержденных случаев кори — почти в четыре раза больше, чем общее количество подтверждено в 2017 году (259 случаев).Большинство случаев кори зарегистрировано среди непривитых людей, особенно среди молодых людей в возрасте 15 лет и старше, которые пропустили вакцинацию MMR в молодости. Около 30% инфицированных были госпитализированы.
В настоящее время большинство случаев кори в Великобритании связано с путешествиями по Европе. Случаи также были связаны с музыкальными фестивалями и другими крупными общественными мероприятиями . Служба общественного здравоохранения Англии советует людям проверять вакцинацию от кори перед поездкой за границу или посещением крупных общественных мероприятий в Великобритании или других местах.
Число случаев кори в настоящее время велико в нескольких европейских странах. В 2017 году было зарегистрировано более чем в три раза больше случаев кори, чем в 2016 году. В 2016 и 2017 годах в Европе было 49 случаев смерти от кори, а к ноябрю 2018 года — еще 33 случая смерти (см. Отчеты Европейского центра болезней Профилактика и контроль). Особенно серьезные вспышки были зарегистрированы в Сербии, Украине, Грузии, Греции, Румынии, Италии и Франции. Около 95% случаев было у младенцев и детей в возрасте до 1 года, которые еще не были вакцинированы.В последнее время путешественники завезли в Великобританию несколько случаев кори, и ожидается, что они будут продолжаться.
В 2017 году было зарегистрировано более чем в три раза больше случаев кори, чем в 2016 году. В 2016 и 2017 годах в Европе было 49 случаев смерти от кори, а к ноябрю 2018 года — еще 33 случая смерти (см. Отчеты Европейского центра болезней Профилактика и контроль). Особенно серьезные вспышки были зарегистрированы в Сербии, Украине, Грузии, Греции, Румынии, Италии и Франции. Около 95% случаев было у младенцев и детей в возрасте до 1 года, которые еще не были вакцинированы.В последнее время путешественники завезли в Великобританию несколько случаев кори, и ожидается, что они будут продолжаться.
Число случаев кори в настоящее время велико в нескольких европейских странах. В 2018 году в Европе было зарегистрировано более 82500 случаев кори. Это более чем в три раза больше, чем в 2017 году, и в 15 раз больше, чем в 2016 году. В 2016 и 2017 годах в Европе умерло 49 человек от кори, а в 2018 году еще 72 человека умерли. Некоторые страны сообщили, что более 60% заболевших корью были госпитализированы. См. Регулярные отчеты Европейского центра профилактики и контроля заболеваний. Особенно серьезные вспышки были зарегистрированы в Сербии, Украине, Грузии, Греции, Румынии, Италии и Франции. Около 95% случаев было у младенцев и детей в возрасте до 1 года, которые еще не были вакцинированы. В последнее время путешественники завезли в Великобританию несколько случаев кори, и ожидается, что они будут продолжаться.
См. Регулярные отчеты Европейского центра профилактики и контроля заболеваний. Особенно серьезные вспышки были зарегистрированы в Сербии, Украине, Грузии, Греции, Румынии, Италии и Франции. Около 95% случаев было у младенцев и детей в возрасте до 1 года, которые еще не были вакцинированы. В последнее время путешественники завезли в Великобританию несколько случаев кори, и ожидается, что они будут продолжаться.
Кому должна быть сделана вакцина и сколько доз необходимо?
Дети получают две дозы вакцины MMR.Первая доза вводится через 12-13 месяцев по графику Великобритании. Вакцину обычно не вводят раньше, потому что исследования показали, что она неэффективна у детей в возрасте до 1 года. (См. Короткий видеоролик под заголовком «Безопасна ли вакцина?» внизу страницы.) Бустерная доза вводится через 3 года и 4 месяца одновременно с ревакцинацией дошкольного возраста.
Вакцину MMR нельзя вводить людям с клинически подавленным иммунитетом (в связи с медикаментозным лечением или основным заболеванием). Это связано с тем, что ослабленные вирусы в вакцине могут слишком сильно размножаться и вызывать серьезную инфекцию. Сюда входят дети, матери которых получали иммуносупрессивное лечение во время беременности или грудного вскармливания. Дополнительные сведения см. В обновлении MHRA по безопасности лекарственных средств (апрель 2016 г.).
Это связано с тем, что ослабленные вирусы в вакцине могут слишком сильно размножаться и вызывать серьезную инфекцию. Сюда входят дети, матери которых получали иммуносупрессивное лечение во время беременности или грудного вскармливания. Дополнительные сведения см. В обновлении MHRA по безопасности лекарственных средств (апрель 2016 г.).
Существует программа наверстывания для детей, подростков и молодых людей, пропустивших вакцину MMR. Любой человек любого возраста, не знающий, прошли ли две дозы вакцины против кори, паротита и краснухи, может попросить своего терапевта сделать вакцину MMR.
Из-за вспышек кори в Европе и других странах всем путешественникам рекомендуется перед поездкой проверять, прошли ли они вакцинацию MMR. Если вы путешествуете с ребенком, вакцину MMR можно вводить с шестимесячного возраста до поездки в страну, где существует риск кори или где имеет место вспышка заболевания. Посетите веб-сайт Travel Health Pro для получения дополнительной информации.
Единичные вакцины против кори, эпидемического паротита и краснухи недоступны в Великобритании через NHS и не рекомендованы NHS (см. Заявление Управления общественного здравоохранения Англии).Вакцины против эпидемического паротита и краснухи больше нигде в мире не производятся.
Вакцина MMR не рекомендуется беременным женщинам из соображений осторожности. Однако нет известных рисков, связанных с вакцинацией MMR во время беременности или непосредственно перед беременностью. См. Это заявление Министерства здравоохранения Англии для получения дополнительной информации.
Какую защиту дает вакцина?
После двух доз вакцины MMR около 99 человек из 100 будут защищены от кори, около 88 человек из 100 будут защищены от эпидемического паротита и почти все будут защищены от краснухи.
Безопасность вакцины MMR
В настоящее время существует большое количество исследований, которые не показывают никаких доказательств какой-либо связи между вакциной MMR и аутизмом. В приведенном ниже короткометражном фильме эксперты объясняют, почему, по их мнению, нет ссылки. См. «Безопасна ли вакцина?» в нижней части этой страницы для получения полного списка исследований.
В приведенном ниже короткометражном фильме эксперты объясняют, почему, по их мнению, нет ссылки. См. «Безопасна ли вакцина?» в нижней части этой страницы для получения полного списка исследований.
Каковы потенциальные побочные эффекты вакцины MMR? — Инфекционные болезни и вакцинация
Живые аттенуированные вирусы вакцины MMR размножаются в организме.Они вызывают устойчивость к кори, эпидемическому паротиту и краснухе.
Потенциальный риск побочных эффектов, вызванных вакцинацией, всегда следует сравнивать с риском самого заболевания и его вторичных заболеваний и осложнений.
Заболевания MMR значительно более серьезны, чем потенциально легкая инфекция, вызванная вакцинацией.
Заболевания MMR могут вызывать серьезные вторичные заболевания или осложнения. Риск этих вторичных заболеваний или осложнений в десятки или даже тысячи раз больше, чем риск, вызванный вакцинацией.
Симптомы, напоминающие болезни MMR
От 5% до 15% реципиентов вакцины развиваются легкие симптомы, напоминающие болезни MMR, обычно после первой дозы вакцины.
Симптомы появляются в течение 5–12 дней после вакцинации и обычно исчезают через несколько дней или неделю.
Общие симптомы включают
- лихорадку, кашель, насморк или покраснение глаз
- сыпь типа кори или краснухи
- раздражительность, беспокойство, головные боли
- легкие боли в суставах
- преходящее увеличение лимфатических узлов.
Следующее было описано в очень редких случаях после вакцинации
- Набухание околоушной железы
- Набухание яичек в отдельных случаях.
Общие симптомы, напоминающие болезни, не являются противопоказанием к дальнейшим вакцинациям . Побочные эффекты обычно больше не наблюдаются после приема второй дозы.
Симптомы воспаления суставов возникают редко, особенно у детей. Определенный штамм вируса краснухи, связанный со случаями воспаления суставов, больше не используется в современных вакцинах MMR.
Корь или эпидемический паротит связаны со значительным риском менингита или энцефалита. Тяжелые неврологические осложнения у вакцинированных крайне редки.
Тяжелые неврологические осложнения у вакцинированных крайне редки.
Судороги обычно наблюдаются в связи с лихорадкой, вызванной вакцинацией. Однако риск судорог, связанных с настоящим заболеванием, значительно выше.
Тромбоцитопения или низкое количество тромбоцитов
Пониженное количество тромбоцитов вызывает подкожные синяки или кровотечения.
Тромбоцитопения, связанная с вакциной MMR, встречается редко и обычно не требует лечения. Согласно исследованиям, заболеваемость после вакцинации MMR составила 1 случай на 50 000 реципиентов.
Риск тромбоцитопении после вакцинации значительно ниже, чем этот риск у тех, кто заразился корью или краснухой. Во многих случаях тромбоцитопения могла быть вызвана какой-либо другой инфекцией, перенесенной ребенком одновременно.
Аллергические реакции
Аллергические реакции, включая анафилаксию, после вакцинации MMR чрезвычайно редки.
Противопоказания и меры предосторожности, связанные с вакциной MMR
Нет связи между аутизмом и вакциной MMR
Не обнаружено, что вакцина MMR вызывает аутизм . В 1998 году британский ученый выдвинул теорию, связывающую вакцину MMR с аутизмом. В их исследование вошли данные восьми детей.
В 1998 году британский ученый выдвинул теорию, связывающую вакцину MMR с аутизмом. В их исследование вошли данные восьми детей.
С тех пор роль вакцинации в возникновении аутизма изучалась в обширных национальных и международных исследованиях.
Результаты показывают, что вакцинация и аутизм — это два разных инцидента, которые случаются в одном и том же возрасте.
Во многих странах первая вакцина MMR вводится детям в возрасте от 12 до 18 месяцев, возраста, в котором обычно также проявляются первые симптомы аутизма.
Однако изменения, указывающие на аутизм, уже можно обнаружить в мозгу детей в возрасте от 6 до 12 месяцев. Механизмы, вызывающие аутизм, еще полностью не изучены.
Список литературы
Аллергические реакции на вакцинацию против кори, паротита и краснухи
Цель: Иммунизацию детей с аллергией на яйца против кори, эпидемического паротита и краснухи (MMR) часто откладывают или даже отрицают, хотя безопасность этой вакцинации была четко продемонстрирована. Более того, большинство тяжелых аллергических реакций произошло у толерантных к яйцам вакцинированных. Были проведены поиски других аллергенных компонентов вакцины, и желатин был предложен как одна из причин аллергических побочных эффектов. Целью этого исследования было дальнейшее определение реальных компонентов аллергенной вакцины.
Методы: Образцы сыворотки 36 реципиентов вакцины MMR с анафилаксией, крапивницей с ангионевротическим отеком или без, астматическими симптомами или пурпурой Геноха-Шенлейна были проанализированы с помощью радиоаллергосорбентного теста CAP System (RAST) и иммуноспот-методов для выявления аллергенного компонента вакцины.Чтобы оценить соответствие между данными системы CAP RAST или иммунного спота и клиническими симптомами, были проанализированы истории аллергии и существующие симптомы гиперчувствительности.
Полученные результаты: Из 36 участников у 10 была выявлена аллергия на желатин. У семи из них были стойкие аллергические симптомы, возможно, связанные с продуктами, содержащими желатин или перекрестно-реактивные аллергены.Результаты иммунного спота предполагали сопутствующую аллергию на желатин и яйца, курицу и перья, а также на коровье молоко, или они отражали перекрестную реактивность аллергенов.
У семи из них были стойкие аллергические симптомы, возможно, связанные с продуктами, содержащими желатин или перекрестно-реактивные аллергены.Результаты иммунного спота предполагали сопутствующую аллергию на желатин и яйца, курицу и перья, а также на коровье молоко, или они отражали перекрестную реактивность аллергенов.
Выводы: Хотя тяжелые аллергические побочные эффекты, связанные с вакцинацией MMR, крайне редки, все серьезные аллергические реакции следует дополнительно оценивать для выявления вероятного причинного компонента вакцины, включая желатин.Текущие рекомендации по иммунизации лиц с аллергией на яйца в соответствии со стандартными графиками вакцинации MMR усилены. вакцина против кори, паротита и краснухи, иммунизация, побочные эффекты, аллергические реакции, аллергия на желатин, CAP System, радиоаллергосорбентный тест, иммуноспот, иммуноглобулин E.
Вакцина против кори, эпидемического паротита и краснухи — побочные эффекты вакцин
Механистические доказательства
Комитет выявил 11 публикаций, описывающих клинические, диагностические или экспериментальные доказательства анафилаксии после введения отдельно или в комбинации вакцин, содержащих корь, эпидемический паротит и краснуху. это способствовало увеличению веса механистических свидетельств.Эти публикации описаны ниже.
Аукруст и др. (1980) сообщили о шести случаях анафилаксии после вакцинации против кори. Случай 1 описывает 12-месячную девочку с кашлем, одышкой и цианозом. Случай 2 описывает 14-месячного мальчика со стридором, крапивницей, ангионевротическим отеком, одышкой и шоком. Случай 3 описывает 15-месячного мальчика с одышкой, стридором, шоком, ангионевротическим отеком, крапивницей и цианозом. Случай 4 описывает 18-месячную девушку с крапивницей, ангионевротическим отеком, цианозом и эритемой, у которой был обнаружен положительный результат кожной пробы на вакцину. Случай 5 описывает 16-месячного мальчика с одышкой, крапивницей, эритемой и цианозом. Случай 6 описывает 14-месячную девочку с ангионевротическим отеком, стридором, одышкой, рвотой и эритемой.
Случай 5 описывает 16-месячного мальчика с одышкой, крапивницей, эритемой и цианозом. Случай 6 описывает 14-месячную девочку с ангионевротическим отеком, стридором, одышкой, рвотой и эритемой.
Бакстер (1996) сообщил о вакцинации 200 детей с аллергией на яйца вакциной от кори или кори, эпидемического паротита и краснухи. В исследовании использовались три вакцины; два с использованием штаммов вирусов, отличных от распространенных в США. Оставшаяся вакцина включала U.Штаммы вирусов S. У одного 15-месячного пациента развился положительный ответ в виде волдыря и вспышек в течение 10 минут после кожной пробы. У пациента также развилась местная реакция в виде крапивницы, гипотонии, диареи и раздражительности в течение 10 минут после внутрикожной пробы. Вакцина, вызывающая ответ, не указана.
Bohlke et al. (2003) изучали анафилаксию после вакцинации, используя записи участников VSD с 1991 по 1997 год. Авторы сообщают о трех случаях анафилаксии у пациентов, получавших вакцину против кори, эпидемического паротита и краснухи из 848 945 введенных доз. Случай 1 (случай 2 в отчете) описывает 16-месячного ребенка с хрипом, тахикардией, сыпью и эритемой в течение 1 часа после вакцинации MMR. Двое других детей (случаи 3 и 5 в отчете) имели симптомы, соответствующие анафилаксии, но получили вакцины в дополнение к MMR.
Случай 1 (случай 2 в отчете) описывает 16-месячного ребенка с хрипом, тахикардией, сыпью и эритемой в течение 1 часа после вакцинации MMR. Двое других детей (случаи 3 и 5 в отчете) имели симптомы, соответствующие анафилаксии, но получили вакцины в дополнение к MMR.
Erlewyn-Lajeunesse et al. (2008) сообщили о двух случаях анафилаксии после введения вакцины против краснухи, содержащей штамм краснухи RA 27/3, и об одном случае после введения вакцины против кори, содержащей штамм Schwarz.Случай 1 описывает 15-месячного ребенка с цианозом, тахипноэ и ангиодемией менее чем через 15 минут после вакцинации противокоревой вакциной, содержащей Шварц. Случай 2 описывает 18-месячного ребенка со стридором, эритемой и рвотой менее чем через 5 минут после вакцинации вакциной против краснухи. Случай 3 описывает 20-месячного ребенка с хрипом, кашлем, рвотой и покраснением менее чем через 5 минут после вакцинации против краснухи.
Fasano et al. (1992) сообщили о двух случаях анафилаксии после введения вакцины против кори, эпидемического паротита и краснухи у лиц, не имевших в анамнезе аллергии на яйца или куриное мясо. Случай 1 описывает 8-летнюю девочку, у которой через 15 минут после вакцинации наблюдались отек лица, сжатие в горле, гипотензия и хрипы. После вакцинации у пациента развился положительный ответ на внутрикожные тесты на вакцины MMR, кори, эпидемического паротита и краснухи. У пациента не развился ответ ни на внутрикожный тест на неомицин, ни на кожные уколы против вакцины MMR, кори, эпидемического паротита, краснухи и яиц. Лабораторные исследования показали уровень сывороточного IgE 57 МЕ / л. Случай 2 описывает 10-летнего мальчика с отеком лица, хрипом и генерализованной крапивницей в течение 5 минут после вакцинации.После вакцинации у пациента развился положительный ответ на кожные уколы против вакцины MMR, кори, эпидемического паротита и краснухи. У пациента не развилось ответа на кожные уколы против яиц или неомицина. Лабораторные тесты показали уровень сывороточного IgE 583 МЕ / л и уровень анти-MMR IgE 0,088 нг / мл. Кроме того, после вакцинации против MMR в 15-месячном возрасте у пациента развилось легкое свистящее дыхание.
Случай 1 описывает 8-летнюю девочку, у которой через 15 минут после вакцинации наблюдались отек лица, сжатие в горле, гипотензия и хрипы. После вакцинации у пациента развился положительный ответ на внутрикожные тесты на вакцины MMR, кори, эпидемического паротита и краснухи. У пациента не развился ответ ни на внутрикожный тест на неомицин, ни на кожные уколы против вакцины MMR, кори, эпидемического паротита, краснухи и яиц. Лабораторные исследования показали уровень сывороточного IgE 57 МЕ / л. Случай 2 описывает 10-летнего мальчика с отеком лица, хрипом и генерализованной крапивницей в течение 5 минут после вакцинации.После вакцинации у пациента развился положительный ответ на кожные уколы против вакцины MMR, кори, эпидемического паротита и краснухи. У пациента не развилось ответа на кожные уколы против яиц или неомицина. Лабораторные тесты показали уровень сывороточного IgE 583 МЕ / л и уровень анти-MMR IgE 0,088 нг / мл. Кроме того, после вакцинации против MMR в 15-месячном возрасте у пациента развилось легкое свистящее дыхание.
Giampietro et al. (1993) сообщили об одном случае анафилаксии, развившейся после введения противокоревой вакцины, содержащей штамм Edmonston-Zagreb.Пациент был двухлетним мальчиком с тяжелой одышкой, цианозом губ и риноконъюнктивитом в течение нескольких минут после вакцинации. У пациента развились положительные ответы на кожные прик-тесты против коровьего молока и яиц до вакцинации.
Herman et al. (1983) сообщили о двух случаях анафилаксии, развившейся после введения вакцины MMR. В случае 1 описан 15-месячный мальчик с повышенной чувствительностью к яйцам в анамнезе, с ангионевротическим отеком, затрудненным дыханием и генерализованной крапивницей в течение 1 минуты после вакцинации.Случай 2 описывает 15-месячного мальчика с гиперчувствительностью к яйцам в анамнезе, с хрипом, ангионевротическим отеком и генерализованной крапивницей в течение 2 минут после вакцинации. У обоих пациентов были обнаружены антитела IgE к овальбумину, коревой вакцине и вакцине MMR.
Kelso et al. (1993) описали 17-летнюю девушку с кожным зудом, крапивницей, отеком рук и лица, ринореей и ощущением удушья через 10 минут после вакцинации от кори, паротита и краснухи.Пациенту вводили адреналин и дифенгидрамин, что привело к некоторому исчезновению крапивницы и отека. Через 90 минут пациентка обратилась с жалобами на стеснение в горле. У пациента были положительные ответы на кожные прик-тесты против вакцины MMR и неароматизированных желатинов номер один, лайма, вишни и апельсина. Кроме того, лабораторные тесты показали повышенный уровень антител IgE к желатину и вакцине MMR.
Patja et al. (2001a) выполнили проспективное наблюдение за нежелательными явлениями, о которых сообщалось в систему пассивного наблюдения в Финляндии с ноября 1982 года по декабрь 1996 года.Из 2,99 миллиона введенных доз вакцины MMR было выявлено 18 случаев анафилаксии, развившихся в течение 15 минут после вакцинации. Восемь случаев анафилаксии развились после первой дозы вакцины, а 10 — после второй дозы. Лабораторные тесты показали антитела IgE к желатину у двух пациентов, антитела IgE к яйцам у одного пациента и антитела IgE к курице у одного пациента. Об этих случаях также сообщалось в исследовании Patja et al. (2000), используя данные той же системы пассивного наблюдения в Финляндии.
Pool et al. (2002) идентифицировали 57 пациентов в базе данных Системы сообщений о побочных эффектах вакцин (VAERS) с 1991 по 1997 год, у которых развился анафилаксия после вакцинации MMR или против кори. Авторы сообщили, что 34 человека в анамнезе имели чувствительность к пище, аллергенам окружающей среды или лекарствам. В 22 случаях был получен образец сыворотки для тестирования IgE. Двое из них получили вакцину против кори с одним антигеном, 11 получили только вакцину MMR, а 9 получили вакцину MMR с одной или двумя другими вакцинами.Пять человек получили первую дозу вакцины без происшествий. Подробно сообщалось о шести случаях, когда применялась только противокоревая вакцина или вакцина MMR. В случае 1 описан 4-летний мальчик с аллергией на яйца в анамнезе, с покраснением лица, гипотонией, кашлем без хрипов и крапивницей в течение 10 минут после вакцинации MMR. Лабораторные анализы сыворотки крови пациента показали антитела IgE к яйцу и желатину. В случае 2 описана 17-летняя девочка, у которой в течение 2 минут после вакцинации MMR наблюдались хрипы, проблемы с глотанием и опухшие губы.В сыворотке крови пациента обнаружены антитела IgE к желатину. В случае 3 описан 12-летний мальчик с ринореей, чиханием, крапивницей и тахикардией в течение 10 минут после вакцинации MMR. Сыворотка пациента была положительной на IgE к желатину. В случае 10 описана 15-летняя девочка с аллергией на свинину и баранину в анамнезе с сыпью на шее и животе, отеком, покраснением лица, кашлем и зудом в горле через 15 минут после получения вакцины MMR. вакцина. Сыворотка пациента была положительной на антитела IgE к кори.В случае 13 описан 15-месячный мальчик с генерализованной гиперемией, отеком лица и крапивницей верхней части тела сразу после вакцинации MMR и через 5 минут после вакцинации HiB. В сыворотке крови пациента был обнаружен IgE к желатину. В случае 14 описан 23-летний мужчина с нарушениями зрения, онемением губ, покраснением и затрудненным глотанием через 30 минут после вакцинации от кори. В сыворотке крови пациента был обнаружен IgE к желатину.
Puvvada et al. (1993) сообщили о двух случаях системных реакций, развившихся после внутрикожного тестирования вакцины против кори, эпидемического паротита и краснухи.В случае 1 описан 11-месячный мальчик с чувствительностью к яйцам в анамнезе, с генерализованной крапивницей и зудом после прохождения внутрикожного теста с использованием вакцины против кори, эпидемического паротита и краснухи в разведении 1: 100. В случае 2 описана 22-месячная девочка с аллергией на яйца в анамнезе, у которой наблюдалась одышка и хрипы в течение 30 минут после прохождения внутрикожного теста с использованием вакцины против кори, эпидемического паротита и краснухи в разведении 1: 100.
В дополнительных публикациях сообщается о гуморальных или клеточных иммунных ответах на желатин у пациентов, у которых развивается анафилаксия после введения вакцины, содержащей корь, эпидемический паротит и краснуху, отдельно или в комбинации; вакцины содержали штаммы вирусов, не используемые в вакцинах, распространяемых в США (Kumagai et al., 1997; Сакагучи и др., 1997, 1999а, б). Kumagai et al. (1997) сообщили о развитии желатин-специфических гуморальных и клеточных иммунных ответов у шести пациентов, у которых развились анафилактические симптомы после вакцинации. Лабораторные тесты показали, что у всех шести пациентов развился положительный IgE-ответ на желатин и положительный ответ на желатин-специфический тест на чувствительность к IL-2.
Sakaguchi et al. (1997) сообщили, что один пациент (случай 2 в отчете) имел IgE к желатину при тестировании сразу после развития анафилактических симптомов после вакцинации от кори.Авторы также сообщают, что у второго пациента (случай 3 в отчете) был высокий уровень антижелатинового IgE при тестировании через 8 дней после развития анафилактических симптомов после вакцинации против эпидемического паротита. Кроме того, оба пациента были положительными на антитела IgE к яичному белку; однако за период наблюдений уровни изменились мало.
Sakaguchi et al. (1999b) сообщили о реактивности IgE к цепям 1 и 2 бычьего коллагена I типа. Авторы сообщили, что 10 пациентов, у которых развились симптомы анафилаксии после вакцинации против кори, эпидемического паротита или краснухи, были положительными по IgE к желатину и к коллагену I типа.Кроме того, IgE от всех 10 пациентов реагировали с цепью 2, а не с цепью 1.
Sakaguchi et al. (1999a) сообщили о реактивности IgE от 10 детей, чувствительных к коровьему желатину, у которых после вакцинации развился анафилаксия. У большинства детей был IgE, специфичный к желатину свиньи, а также к другим млекопитающим. Кроме того, для сенсибилизации тучных клеток использовались сыворотки трех детей. После сенсибилизации тучные клетки высвобождали гистамин при заражении бычьим желатином.
Hori et al.(2002) использовали образцы сыворотки от 15 пациентов с системными реакциями немедленного типа, включая анафилаксию после вакцинации, для анализа участков связывания IgE с 2-цепью в бычьем коллагене I типа. Авторы использовали IgE-фермент-связанный иммуносорбентный анализ (ELISA) ингибирования, чтобы очертить 10-аминокислотную последовательность в 2 цепи как минимальный эпитоп IgE желатинового аллергена.
Вес механистических доказательств
В описанных выше публикациях представлены клинические и экспериментальные доказательства, достаточные для того, чтобы комитет пришел к выводу, что вакцина была одной из причин анафилаксии после введения вакцин, содержащих корь, эпидемический паротит и краснуху по отдельности или в комбинации.Клинические описания, представленные во многих публикациях, устанавливают прочную временную взаимосвязь между введением вакцины и анафилактической реакцией. Кроме того, в нескольких публикациях сообщается об аллергии или чувствительности IgE к желатину, что дает механистические доказательства причины реакции у некоторых пациентов. Желатин в вакцине MMR, распространяемой в США, находится в гидролизованной форме; Степень гидролиза желатина может варьироваться от одной партии вакцины к другой и влиять на развитие анафилаксии.Некоторые пациенты страдают аллергией на желатин крупного рогатого скота или свиньи, но не на оба вида (Bogdanovic et al., 2009). Хотя существует значительная перекрестная реактивность между бычьим и свиным желатином, тестирование на антитела к одному желатину не обязательно позволяет прогнозировать аллергию на другой и не может прогнозировать реактивность к желатину в вакцине MMR.
Комитет оценивает механистические доказательства связи между вакциной MMR и анафилаксией как сильные на основании 43 случаев 5 , представляющих временность и клинические симптомы, соответствующие анафилаксии .
Побочные эффекты вакцин у младенцев и детей до 5 лет — Иммунизация в Шотландии
В этой информации рассказывается об общих побочных эффектах иммунизации, которые могут возникнуть у младенцев и детей младшего возраста до 5 лет.
Эта информация предназначена только для справки. Вам всегда следует обращаться за советом к своему терапевту или патронажной сестре, если вы беспокоитесь.
После прививок детям до 5 лет
Наиболее частые побочные эффекты наблюдаются в месте инъекции, к ним относятся:
- набухание
- покраснение
- небольшой твердый комок
Эти симптомы обычно проходят в течение нескольких дней, и вам ничего не нужно с ними делать.Иногда у вашего ребенка может подняться температура. Если вы все еще недовольны реакцией вашего ребенка на какие-либо прививки, поговорите со своей практикующей медсестрой или терапевтом.
Как лечить жар у детей
Утешение малыша
Это нормально, если ребенок расстраивается в течение 48 часов после инъекции. Чтобы успокоить ребенка, вы можете:
- обнять их
- предложите им дополнительные прохладительные напитки (если вы кормите грудью, ваш ребенок может кормить чаще)
- вывести их на прогулку на свежем воздухе
Если место укола промыло, приложите к нему чистую холодную ткань примерно на 5–10 минут — это может помочь успокоить ребенка.
После вакцинации MMR
MMR состоит из 3 разных вакцин (от кори, эпидемического паротита и краснухи), которые могут вызывать реакции в разное время после инъекции.
Побочные эффекты через 6-10 дней
Через 6-10 дней противокоревая вакцина начинает действовать и может вызвать:
- лихорадка
- Сыпь, похожая на корь
- потеря аппетита
Побочные эффекты через 2–3 недели
Примерно через 2–3 недели после инъекции вакцина против эпидемического паротита может вызвать у некоторых детей симптомы, похожие на паротит (жар и опухшие железы).
Побочные эффекты в период от 12 до 14 дней
Чаще всего через 12–14 дней после инъекции вакцина против краснухи может вызвать кратковременную сыпь и, возможно, небольшое повышение температуры. В редких случаях сыпь может появиться и спустя 6 недель.
Дополнительная информация
Более подробную информацию о побочных эффектах вакцин и иммунизации можно найти в листовках:
Член сети безопасности вакцин
NHS inform — гордый член Сети безопасности вакцин.
Vaccine Safety Net — это глобальная сеть веб-сайтов, оцененная Всемирной организацией здравоохранения и предоставляющая надежную информацию о безопасности вакцин.
Подробнее о сети безопасности вакцин
.
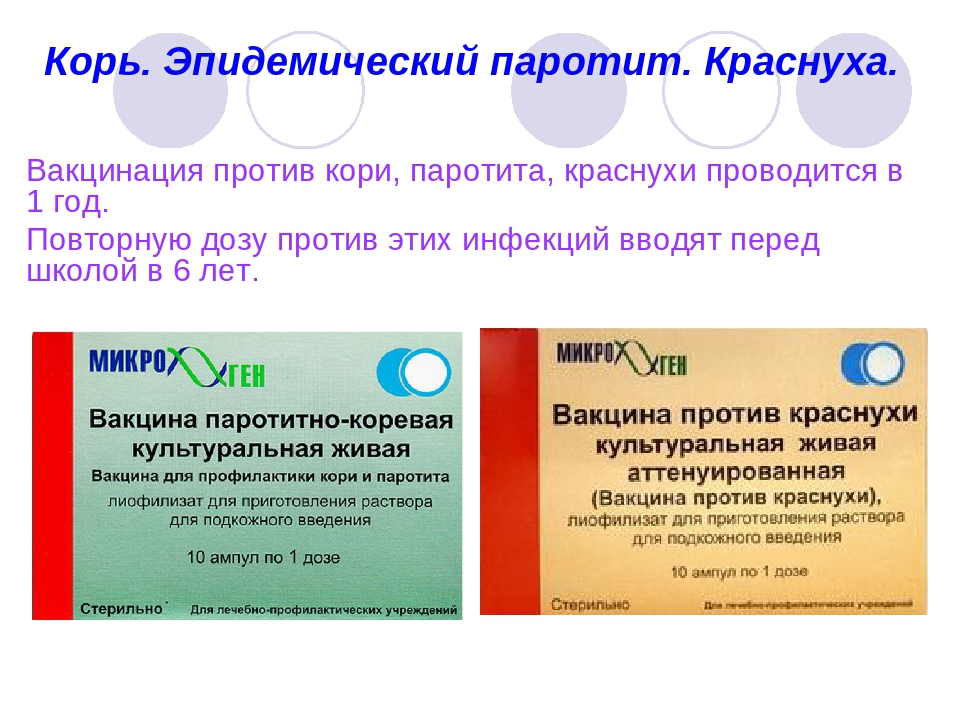
 Если беременность наступила раньше этого срока или была привита женщина, уже ожидающая ребенка, это не является показанием к прерыванию беременности.
Если беременность наступила раньше этого срока или была привита женщина, уже ожидающая ребенка, это не является показанием к прерыванию беременности.