Чем опасен резус конфликт при беременности
В родильное отделение ГБУЗ Озерская ЦРБ поступил препарат атирезусный иммуноглобулин для проведения профилактики резус-конфликта у беременных и родильниц.
Резус-конфликт — иммунологическая несовместимость по резус-фактору крови резус-отрицательной матери и резус-положительного плода, характеризующаяся сенсибилизацией материнского организма. Причиной резус-конфликта является трансплацентарное проникновение эритроцитов плода, несущих положительный резус-фактор в кровоток резус-отрицательной матери. Резус-конфликт может вызывать внутриутробную гибель плода, невынашивание беременности, мертворождение и гемолитическую болезнь новорожденного.
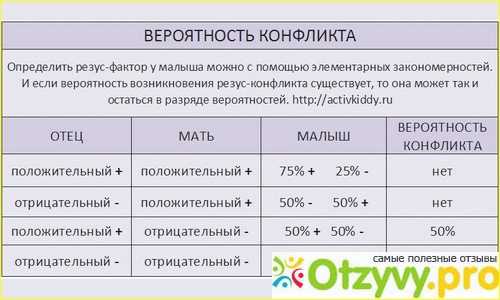
Резус-конфликт может возникать у женщин с отрицательным резусом во время беременности или в процессе родов, если ребенок унаследовал положительный резус отца. Резус-фактор (Rh) крови человека — особый липопротеид (D-агглютиноген) в системе резус, находящийся на поверхности эритроцитов. Он присутствует в крови у 85% представителей человеческой популяции, являющихся резус-положительными Rh (+), а 15% не имеющих резус-фактора относятся к резус-отрицательной группе Rh (–).
Он присутствует в крови у 85% представителей человеческой популяции, являющихся резус-положительными Rh (+), а 15% не имеющих резус-фактора относятся к резус-отрицательной группе Rh (–).
Причины резус-конфликта:
Изоиммунизация и резус-конфликт обусловлены попаданием резус-несовместимой крови ребенка в кровоток матери и во многом зависят от исхода первой беременности у Rh (–) женщины. Резус-конфликт во время первой беременности возможен, если женщине ранее проводилось переливание крови без учета резус–совместимости. Возникновению резус-конфликта способствуют предшествующие прерывания беременности: искусственные (аборты) и самопроизвольные (выкидыши).
Поступление в кровоток матери пуповинной крови ребенка часто происходит в процессе родов, делая материнский организм восприимчивым к Rh-антигену и создавая риск резус-конфликта в следующей беременности. Вероятность изоиммунизации увеличивается при родоразрешении путем кесарева сечения. Кровотечения при беременности или в родах вследствие отслойки или повреждения плаценты, ручное отделение плаценты могут провоцировать развитие резус-конфликта.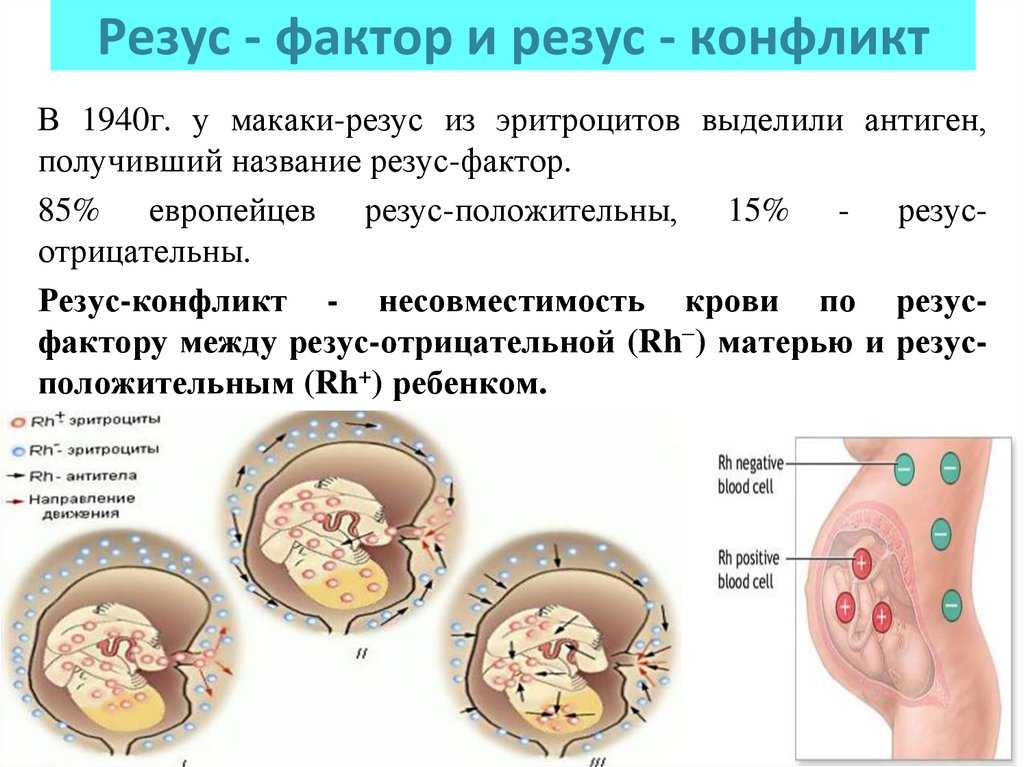
После проведения инвазивных процедур пренатальной диагностики (биопсии хориона, кордоцентеза или амниоцентеза) также возможна Rh-сенсибилизация материнского организма. У беременной с Rh (-), страдающей гестозом, диабетом, перенесшей грипп и ОРЗ, может наблюдаться нарушение целостности ворсин хориона и, как следствие, активация синтеза антирезусных антител. Причиной резус – конфликта может быть давняя внутриутробная сенсибилизация Rh(-) женщины, произошедшая при ее рождении от Rh(+) матери (2% случаев).
Формирование кроветворения плода начинается с 8-ой недели внутриутробного развития, на этом сроке эритроциты плода в небольшом количестве могут обнаруживаться в кровотоке матери. При этом Rh-антиген плода чужероден для иммунной системы Rh (–) матери и вызывает сенсибилизацию (изоиммунизацию) материнского организма с выработкой антирезусных антител и риском резус-конфликта.
Сенсибилизация Rh (–) женщины при первой беременности происходит в единичных случаях и шансы ее вынашивания при резус-конфликте достаточно высоки, так как образовавшиеся при этом антитела (Ig M) имеют небольшую концентрацию, плохо проникают через плаценту и не представляют серьезной опасности для плода.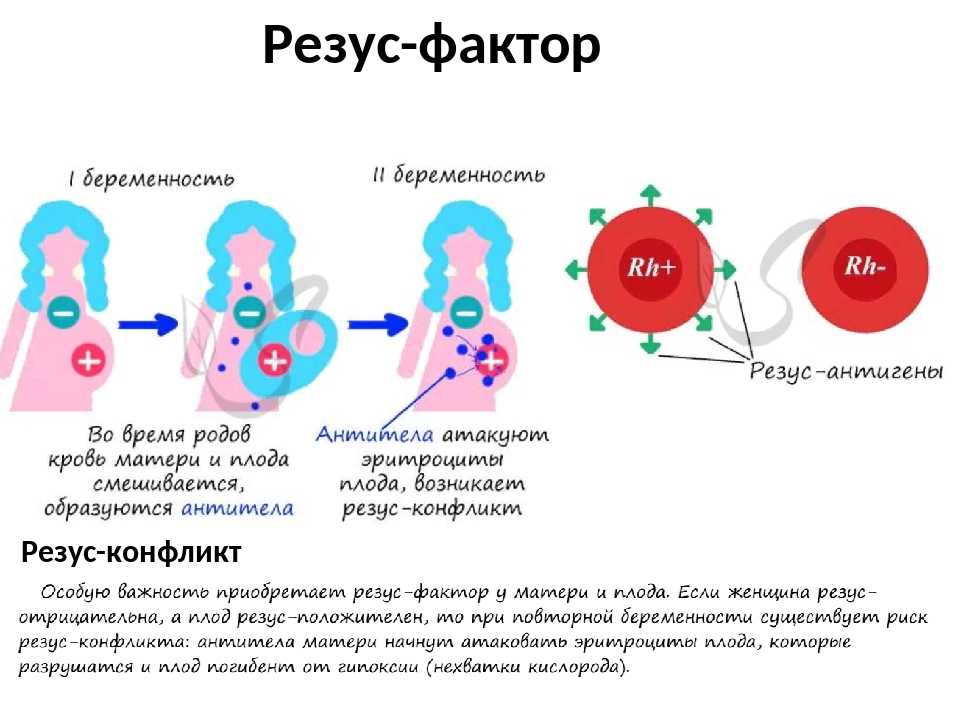
Вероятность изоиммунизации в процессе родоразрешения больше, что может привести к резус-конфликту при последующих беременностях. Это связано с формированием популяции долгоживущих клеток иммунной памяти, и в следующую беременность при повторном контакте даже с незначительным объемом Rh-антигена (не более 0,1 мл), происходит выброс большого количества специфических антител (Ig G).
За счет малого размера IgG способны проникнуть в кровоток плода через гематоплацентарный барьер, вызвать внутрисосудистый гемолиз Rh (+) эритроцитов ребенка и угнетение процесса кроветворения. В результате резус-конфликта развивается тяжелое, опасное для жизни будущего ребенка состояние — гемолитическая болезнь плода, характеризующаяся анемией, гипоксией и ацидозом. Она сопровождается поражением и чрезмерным увеличением органов: печени, селезенки, головного мозга, сердца и почек; токсическим поражением ЦНС ребенка — «билирубиновой энцефалопатией». Без своевременно предпринятых мер профилактики резус-конфликт может привести к внутриутробной гибели плода, самопроизвольному выкидышу, мертворождению, или рождению ребенка с различными формами гемолитической болезни.
Специфической профилактикой резус-конфликта является внутримышечная инъекция антирезусного иммуноглобулина (RhoGAM) донорской крови, которая назначается женщинам с Rh (-), не сенсибилизированным к Rh-антигену. Препарат разрушает Rh (+) эритроциты, которые возможно попали в кровоток женщины, тем самым, предотвращает ее изоиммунизацию и снижает вероятность резус-конфликта. Для высокой эффективности профилактического действия RhoGAM необходимо строго соблюдать сроки введения препарата.
Введение антирезусного иммуноглобулина Rh (-) женщинам для профилактики резус-конфликта проводят не позднее 72 часов после трансфузии Rh (+) крови или тромбоцитарной массы; искусственного прерывания беременности; самопроизвольного выкидыша, операции, связанной с внематочной беременностью. Антирезусный иммуноглобулин назначают беременным, принадлежащим к категории риска резус-конфликта, на 28 неделе гестации (иногда, повторно на 34 неделе) для профилактики гемолитической болезни плода. Если у беременной с Rh (-) наблюдались кровотечения (при отслойке плаценты, травме живота), проводились инвазивные манипуляции с риском развития резус-конфликта, антирезусный иммуноглобулин вводят на 7 месяце гестации.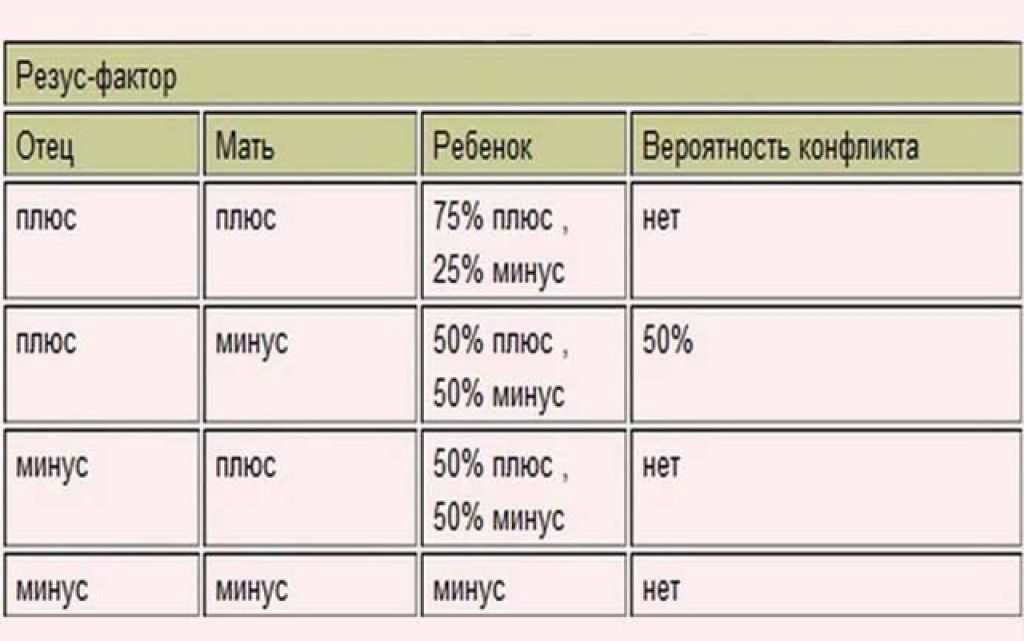
В первые 48 – 72 ч после родов, в случае рождения Rh (+) ребенка и отсутствия антител к резусу в крови матери, инъекцию RhoGAM повторяют. Это позволяет избежать Rh-сенсибилизации и резус-конфликта в следующей беременности. Действие иммуноглобулина длится в течение нескольких недель и при каждой последующей беременности, если есть вероятность рождения Rh (+) ребенка и развития резус-конфликта препарат нужно вводить снова. Для Rh (-) женщин, уже сенсибилизированных к резус–антигену RhoGAM не эффективен.
Резус фактор при беременности: причины, симптомы
Что такое резус-фактор
Существует множество классификаций видов крови. Одна из них делит все виды крови человека на резус-положительные и резус-отрицательные, в зависимости от наличия или отсутствия определенного белка на поверхности эритроцитов. Называется этот фактор так в честь макак резус, кровь которых использовалась в исследованиях, где и выявили этот белок. Резус-фактор имеет решающее значение в двух случаях: при переливании крови и при беременности.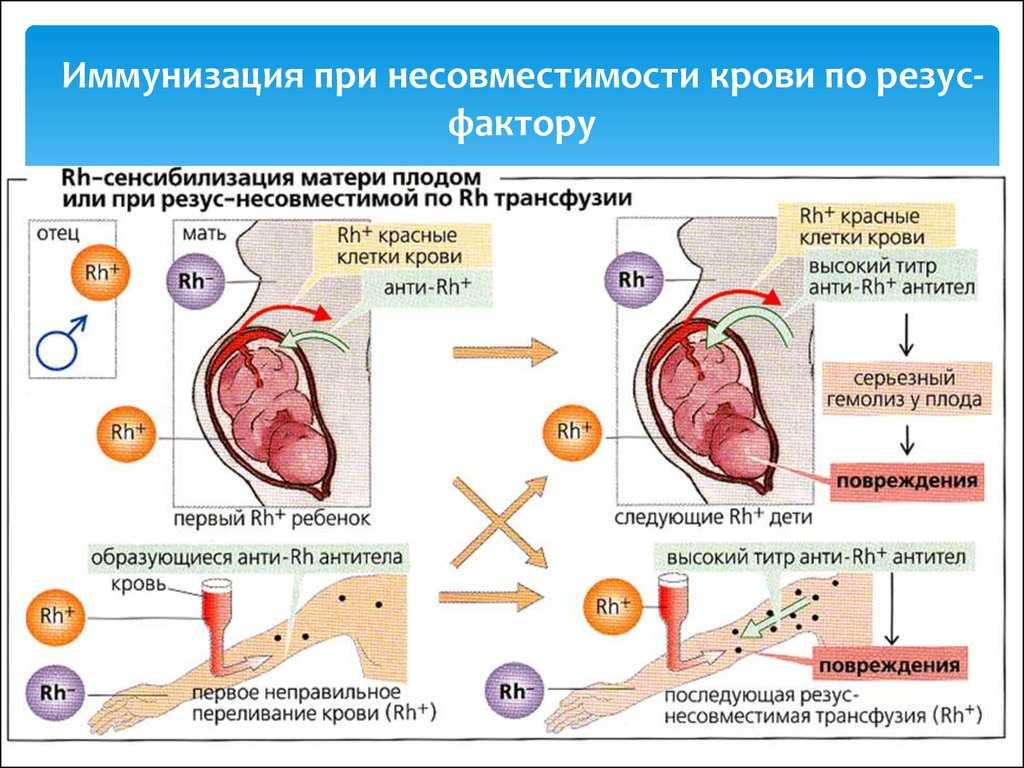
Когда в кровеносную систему резус-отрицательного пациента попадают эритроциты с противоположным резус-фактором, они воспринимаются иммунной системой как чужеродные тела. Организм реципиента начинает их атаковать с помощью иммунной системы. Ошибки с резус-фактором в прошлом строили жизни не одному десятку пациентов.
Большинство людей знает, какой у них резус-фактор. Его определяют вместе с группой крови еще в роддоме и вписывают в амбулаторную карту ребенка. Дополнительно этот фактор определяют:
- Во время планового анализа крови при беременности;
- При подготовке к хирургическому вмешательству;
- У доноров крови, костного мозга, других органов;
- У представителей определенных профессий — военных, пожарников.
Отрицательный резус-фактор имеет примерно 15% людей на планете. Возможности повлиять на резус-фактор конкретного человека не существует.
Что такое резус-конфликт матери и ребенка
Ребенок наследует резус-фактор от одного из родителей.
Происходит атака следующим образом. Материнский организм вырабатывает антитела, которые проникают сквозь плаценту в кровь ребенка и подавляют эритроциты, заставляя их распадаться. На этом фоне у ребенка может развиться анемия, малокровие, чреватое кислородным голоданием тканей. Но и это еще не все. Уничтоженные эритроциты выводятся через печень и селезенку, органы увеличиваются в размере, развивается желтуха. В тяжелых случаях плод может даже погибнуть.
Хорошая новость для резус-отрицательных женщин в том, что во время беременности резус-конфликт случается крайне редко. Дело в том, что кровь матери и ребенка не смешиваются, и выработка антител не происходит. Чаще всего смешение крови происходит уже при родах. Поэтому первый ребенок появляется на свет без проблем, а вот с последующими беременностями могут быть сложности.
Дело в том, что кровь матери и ребенка не смешиваются, и выработка антител не происходит. Чаще всего смешение крови происходит уже при родах. Поэтому первый ребенок появляется на свет без проблем, а вот с последующими беременностями могут быть сложности.
Если до первых родов у матери были беременности, закончившиеся абортом или выкидышем, развитие конфликта непредсказуемо, у медиков на этот счет противоречивые данные. Все зависит от того, сколько эритроцитов плода попало в кровь матери.
Симптомы резус-конфликта матери и ребенка
По самочувствию матери определить резус-конфликт практически невозможно: женщина либо чувствует себя нормально, либо симптомы недомогания не отличаются от обычного токсикоза беременных. Косвенным признаком резус-конфликта считают появление в крови женщины антител, хотя это может быть реакцией на заболевание. Резус-конфликт легко определяют при УЗИ ребенка по увеличению сердца, печени, селезенки.
Чтобы избежать негативных последствий для плода, резус-отрицательной женщине вводят препараты, разрушающие антитела против плода — иммуноглобулин специального типа.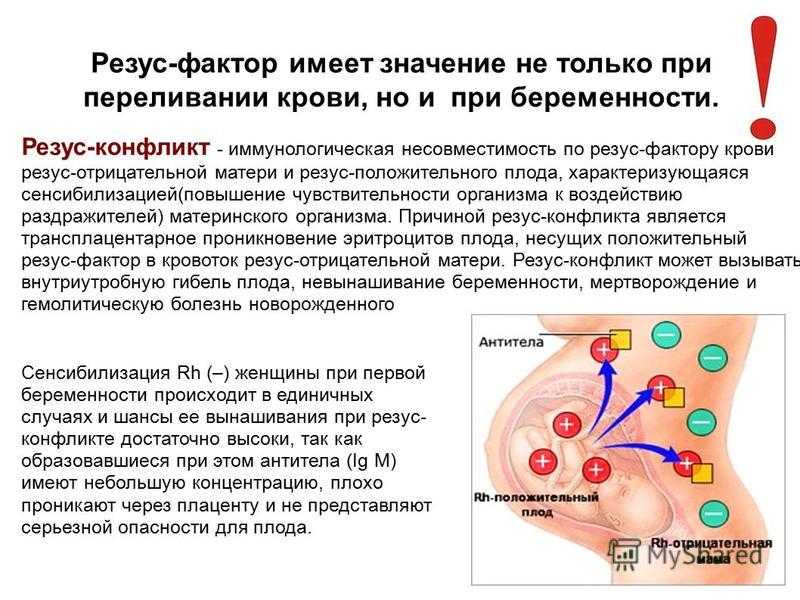 Это делают на 28 неделе первой беременности, или же в течение 72 часов после родов. Как правило, этого достаточно, чтобы повторная беременность прошла без проблем.
Это делают на 28 неделе первой беременности, или же в течение 72 часов после родов. Как правило, этого достаточно, чтобы повторная беременность прошла без проблем.
С развитием современных технологий стал доступен еще один способ диагностики резус-конфликта. Хотя кровь матери и ребенка не смешается, специальное исследование может обнаружить в материнской крови ДНК ребенка и определить его резус-фактор. Это позволит отказаться от ненужного медикаментозного вмешательства в том случае, если у плода резус-фактор тоже отрицательный.
Резус-фактор: как он может повлиять на вашу беременность
Амниоцентез : Процедура, при которой амниотическая жидкость и клетки берутся из матки для исследования. В ходе процедуры используется игла для забора жидкости и клеток из мешочка, в котором находится плод.
Анемия : Аномально низкий уровень эритроцитов в кровотоке. Большинство случаев вызваны дефицитом железа (недостаток железа).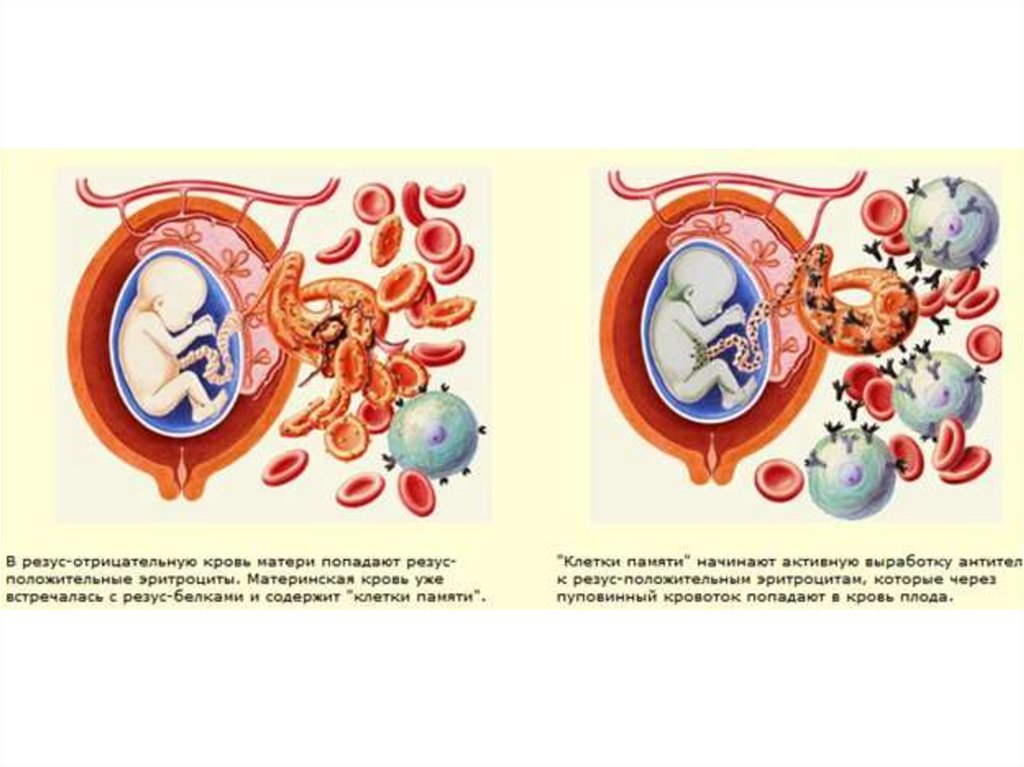
Антитела : Белки крови, вырабатываемые организмом в ответ на чужеродные вещества, такие как бактерии и вирусы.
Тазовое предлежание : Положение, при котором стопы или ягодицы плода появляются первыми во время родов.
Клетки : Мельчайшие единицы структуры тела. Клетки являются строительными блоками для всех частей тела.
Отбор проб ворсин хориона (CVS) : Процедура, при которой небольшой образец клеток берется из плаценты и исследуется.
Внематочная беременность : Беременность вне матки, обычно в одной из фаллопиевых труб.
Плод : Стадия человеческого развития после 8 полных недель после оплодотворения.
Гены : Сегменты ДНК, содержащие инструкции для развития физических качеств человека и управления процессами в организме. Они являются основными единицами наследственности и могут передаваться от родителей к детям.
Искусственный аборт : Вмешательство, направленное на прерывание беременности таким образом, чтобы оно не привело к живорождению.
Желтуха : Скопление билирубина (коричневато-желтое вещество, образующееся при распаде эритроцитов в крови), которое придает коже желтоватый оттенок.
Выкидыш : Потеря беременности, находящейся в матке.
Акушер-гинеколог (акушер-гинеколог) : Врач со специальной подготовкой и образованием в области женского здоровья.
Кислород : Элемент, который мы вдыхаем для поддержания жизни.
Плацента : Орган, обеспечивающий плод питательными веществами и выводящий из него отходы жизнедеятельности.
Дородовой уход : Программа ухода за беременной женщиной до рождения ребенка.
Резус-фактор : Белок, присутствующий на поверхности эритроцитов.
Резус-иммуноглобулин (RhIg) : Вещество, назначаемое для предотвращения реакции антител резус-отрицательного человека на резус-положительные клетки крови.
Триместр : 3 месяца беременности. Это может быть первое, второе или третье.
Ультразвуковые исследования : Тесты, в которых звуковые волны используются для исследования внутренних частей тела. Во время беременности с помощью УЗИ можно проверить состояние плода.
Пуповина : Структура, похожая на пуповину, содержащая кровеносные сосуды. Он соединяет плод с плацентой.
Матка: Мышечный орган женского таза. Во время беременности этот орган содержит и питает плод.
Выкидыш (для родителей) — Nemours KidsHealth
Что такое выкидыш?
Выкидыш — это потеря беременности (потеря эмбриона или плода до того, как он разовьется достаточно, чтобы выжить). Иногда это происходит еще до того, как женщина узнает, что беременна. К сожалению, выкидыши случаются довольно часто.
Выкидыш обычно происходит в первые 3 месяца беременности, до 12 недель беременности. Очень небольшое количество потерь при беременности называется мертворождением и происходит после 20 недель беременности.
Что происходит во время выкидыша?
Часто женщина может иметь очень обильные менструальные выделения и не осознавать, что это выкидыш, потому что она не знала, что беременна.
У некоторых женщин с выкидышем наблюдаются спазмы, кровянистые выделения, сильное кровотечение, боль в животе, тазовая боль, слабость или боль в спине. Мажущие выделения не всегда означают выкидыш. Многие беременные женщины обнаруживают кровянистые выделения на ранних сроках беременности и впоследствии рожают здорового ребенка. Но на всякий случай, если у вас появились кровянистые выделения или любой из этих симптомов в любое время во время беременности, поговорите со своим врачом.
Что такое мертворождение?
Многие специалисты определяют мертворождение как смерть ребенка после 20-й недели беременности. Это может произойти перед родами или во время родов. Мертворождение также иногда называют внутриутробной гибелью плода или антенатальной смертью.
Известны некоторые факторы риска мертворождения, такие как курение, ожирение, проблемы с плацентой, беременность продолжительностью более 42 недель и некоторые инфекции. Но причина многих мертворождений не найдена.
Но причина многих мертворождений не найдена.
Наиболее распространенным признаком мертворождения является снижение подвижности ребенка. Если вы заметили, что ваш ребенок двигается меньше, чем обычно, немедленно позвоните своему врачу. Ваш врач может использовать ультразвук для определения сердцебиения или, на более поздних сроках беременности, провести нестрессовый тест плода. Это предполагает лежание на спине с электронными мониторами на животе. Мониторы регистрируют частоту сердечных сокращений и движения ребенка, а также сокращения матки.
Почему случаются выкидыши?
Наиболее распространенной причиной невынашивания беременности является проблема с хромосомами, которая делает невозможным нормальное развитие плода.
Другие факторы, которые могут играть роль, включают:
- низкий или высокий уровень гормонов у матери, таких как гормоны щитовидной железы
- неконтролируемый диабет у матери
- воздействие опасностей окружающей среды и рабочих мест, таких как радиация или токсичные вещества
- некоторые инфекции
- аномалии матки
- несостоятельность шейки матки, когда шейка матки начинает открываться (расширяться) и истончаться (сглаживаться) до того, как срок беременности достигнет
- мать принимает некоторые лекарства, такие как препарат от прыщей Аккутан
Выкидыш также может быть более вероятен у беременных женщин, которые:
- курят, потому что никотин и другие химические вещества в кровотоке матери заставляют плод получать меньше кислорода
- употреблять алкоголь и/или употреблять запрещенные наркотики
Что происходит после выкидыша?
Если у женщины случился выкидыш, ее врач проведет гинекологический осмотр и УЗИ для подтверждения выкидыша.
Иногда матка все еще содержит плод или другие ткани после беременности. Врач должен будет удалить это. Врач может дать лекарство, чтобы помочь пройти ткани или может расширить шейку матки, чтобы сделать:
- расширение и выскабливание (D&C), соскоб слизистой оболочки матки
- расширение и извлечение (D&E), отсасывание матки для удаления тканей плода или плаценты
После этих процедур у женщины могут быть кровотечения или спазмы.
Если ребенок умирает на более поздних сроках беременности женщины, врач может вызвать роды и родоразрешение. После родов врач осмотрит ребенка и плаценту, чтобы установить причину смерти, если она до сих пор неизвестна.
Женщины, у которых было несколько выкидышей, могут захотеть пройти обследование, чтобы выяснить, не повышают ли вероятность выкидыша какие-либо анатомические, генетические или гормональные проблемы.
Можно ли предотвратить выкидыш?
В большинстве случаев выкидыш нельзя предотвратить, поскольку он вызван хромосомной аномалией или нарушением развития плода. Тем не менее, некоторые вещи, такие как курение и употребление алкоголя, повышают риск прерывания беременности у женщины.
Качественный дородовой уход может помочь мамам и их детям оставаться здоровыми на протяжении всей беременности. Если вы беременны:
- Соблюдайте здоровую диету с большим количеством фолиевой кислоты и кальция.
- Ежедневно принимайте витамины для беременных.
- Регулярно занимайтесь физическими упражнениями после получения разрешения от врача.
- Поддерживайте здоровый вес. У беременных женщин с избыточным весом или слишком худых может быть больше шансов на выкидыш.
- Избегайте наркотиков и алкоголя.
- Избегайте мясных деликатесов и непастеризованных мягких сыров, таких как фета, и других продуктов, которые могут быть переносчиками листериоза.
- Ограничьте потребление кофеина.
- Если вы курите, бросьте.
- Поговорите со своим врачом обо всех лекарствах, которые вы принимаете. Если ваш врач не говорит вам об обратном, во время беременности следует избегать многих лекарств, отпускаемых по рецепту и без рецепта.
- Избегайте действий, которые могут привести к удару в живот.
- Убедитесь, что вы в курсе всех рекомендованных вакцин.
- Знайте свою семейную медицинскую и генетическую историю.
- Посещайте все запланированные дородовые визиты и обсуждайте любые проблемы со своим врачом.
- Если у вас высокая температура, немедленно обратитесь к врачу; быть больным; заметьте, что ребенок меньше двигается; или есть кровотечение, кровянистые выделения или спазмы.
Повторная попытка после выкидыша
Если у вас случился выкидыш, найдите время, чтобы погоревать. Потеря ребенка во время беременности подобна потере любого близкого человека. Дайте себе время, чтобы восстановиться эмоционально и физически. Некоторые поставщики медицинских услуг рекомендуют женщинам выждать один менструальный цикл или более, прежде чем снова пытаться забеременеть.
Дайте себе время, чтобы восстановиться эмоционально и физически. Некоторые поставщики медицинских услуг рекомендуют женщинам выждать один менструальный цикл или более, прежде чем снова пытаться забеременеть.
Другие вещи, которые помогут вам пережить это трудное время:
- Найдите группу поддержки. Спросите своего врача о местных группах поддержки для женщин, которые пытаются снова после потери.
- Найдите истории успеха. Другие женщины, у которых была успешная беременность после выкидыша, могут быть большим источником вдохновения. Ваш врач может знать, с кем можно поговорить.
Во время будущих беременностей это может помочь:
- Будьте активны. Чем больше вы знаете о медицинских аспектах своей беременности, тем лучше вы сможете обсудить варианты лечения и результаты со своим врачом.
- Следите за движениями ребенка. Если вы достаточно продвинулись, чтобы чувствовать толчки и уколы — обычно между 18 и 22 неделями — ведите журнал активности ребенка каждое утро и ночь и сообщайте своему врачу о любых изменениях или отсутствии движений.

