Сроки закрытия родничков у ребенка
Родничок у ребенка Роднички — это места на голове новорожденного, где нет кости вообще. Только в процессе роста ребенка роднички зарастают костной тканью.
Голова ребенка, родившегося естественным путем, всегда немного вытянута. Это результат его прохождения по родовым путям. Пока череп малыша состоит из нескольких косточек, которые соединены между собой родничками – мягкими участками хрящевой ткани. Через несколько месяцев они затвердеют – и голова ребенка приобретет свою индивидуальную форму.
Поглаживая голову своего крохи, не бойтесь дотрагиваться до родничка. Несмотря на то что он мягкий, его надежно защищает плотная мембрана.
Считается, что через родничок младенец получает космическую энергию и может видеть то, что взрослым уже не дано. Таким образом, когда он зарастает, ребенок переходит на следующий этап взросления.
Всего на голове малыша 6 родничков. Затылочный и 4 височных закрыты уже к моменту родов или затягиваются в течение первого месяца жизни.
Позднее закрытие родничкаМожет сигнализировать о начинающемся рахите, гидроцефальном синдроме или нарушении обмена веществ. Врач подскажет, как быстрее справиться с проблемой. Несмотря на то что вы часто бываете на солнышке, вероятно, назначит витамин D3 дополнительно.
 Таким деткам рекомендуют исключить способствующий затвердению хрящевой ткани витамин D3.
Таким деткам рекомендуют исключить способствующий затвердению хрящевой ткани витамин D3.Закрытие родничков — это сугубо индивидуальный процесс. У кого-то малый родничек может закрыться в 2-3 месяца. Есть детки, у которых большой родничек и в 6 лет не закрылся.
Западение родничкаНа первых неделях это свидетельствует о том, что малыш немного переношен. Со временем все само восстановится. У ребенка постарше западение родничка говорит об обезвоживании (при поносе или рвоте) или недоедании. Покажите новорожденного педиатру, он подскажет, как действовать.Выпячивание родничка
Небольшая шишка появляется, когда малыш плачет? Не волнуйтесь, это нормально. А вот если родничок пульсирует, напряженный в спокойном состоянии – это один из симптомов повышенного внутричерепного давления. Обратитесь к невропатологу.
Источник
http://mumbaby.ru/fizraz-rodnik.phpЧто нужно знать о родничке :: Здоровье :: Дни.ру
Рождение ребенка часто вызывает у молодых родителей не только радость, но и панику.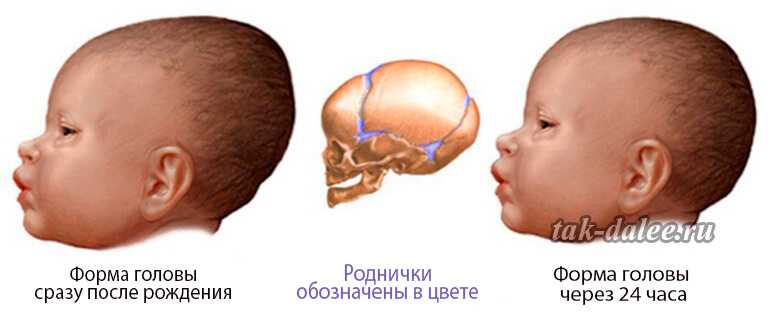 Немало вопросов возникает и к родничку – что это, почему он появляется, как должен зарастать. На основные вопросы отвечает главный врач Детской клиники МЕДСИ в Благовещенском переулке Татьяна Семенычева.
Немало вопросов возникает и к родничку – что это, почему он появляется, как должен зарастать. На основные вопросы отвечает главный врач Детской клиники МЕДСИ в Благовещенском переулке Татьяна Семенычева.
Родничком называют образование между костями черепа в месте их соединения друг с другом. Череп к моменту рождения ребенка представлен большим числом костей. Швы между костями черепа открыты и начинают закрываться только с трех-четырехмесячного возраста. У доношенных детей боковые роднички обычно закрыты. Задний родничок расположен на уровне затылочных углов теменных костей, открыт примерно у 25% новорожденных и закрывается не позднее четырех восьми недель после рождения.
Передний, или большой родничок, расположенный в месте соединения венечного и продольного швов, может иметь различные размеры. При измерении по расстоянию между средними точками противостоящих краев они составляют от три на три сантиметра до 1,5 на два сантиметра. В норме закрытие большого родничка происходит к году-полутора
При осмотре ребенка особое внимание у детей раннего возраста уделяется форме и размеру головы и большого родничка, соотношению размера головы и груди. Окружность головы при рождении не должна превышать окружность грудной клетки более чем на два сантимера. За первый год жизни окружность головы увеличивается на 11-12 сантиметров. Большой родничок не должен превышать 2,5-три сантиметра и должен закрыться у ребенка приблизительно с 46-сантиметровым размером головы.
При этом, пока родничок не зарос, следует особенно аккуратно мыть голову ребенка
Увеличение размеров головы, выбухание родничка, истончение костей черепа и отставание в психомоторном развитии может быть симптомом гидроцефалии. Таким образом, сроки зарастания родничка – довольно важный диагностический признак. Если они нарушаются, необходимо проконсультироваться с педиатром, который либо сам назначит лечение, либо направит для дообследования ребенка к неврологу.
Таким образом, сроки зарастания родничка – довольно важный диагностический признак. Если они нарушаются, необходимо проконсультироваться с педиатром, который либо сам назначит лечение, либо направит для дообследования ребенка к неврологу.
Подробнее
3 июня 2015, 10:19Фото: GLOBAL LOOK press
По теме
Продолжение: На защиту селфи встал Пушкин
Каша спасет от диабета
Чем грозят проблемы с щитовидной железой
Что надо знать о мастопатии
Стоит ли заниматься фитнесом беременным
Сюжеты Здоровье
Макроцефалия — StatPearls — NCBI Bookshelf
Непрерывное обучение
Макроцефалия – это состояние, при котором окружность головы младенца превышает 2 стандартных отклонения, то есть выше 97-го процентиля.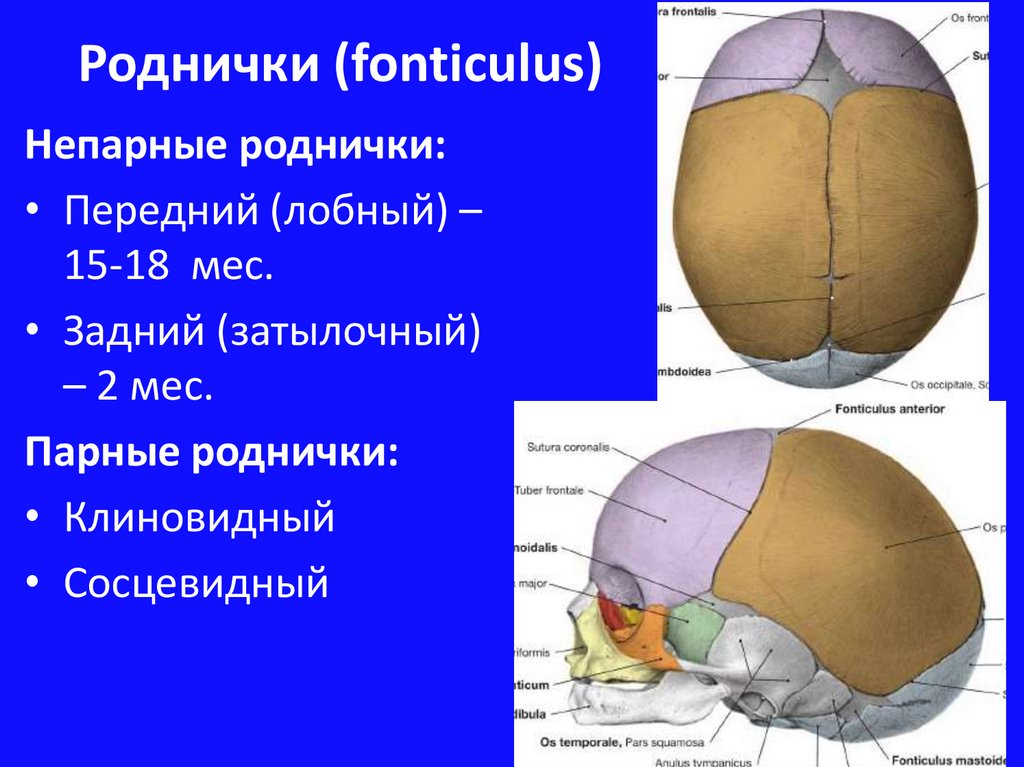 Это может быть связано с доброкачественными состояниями или может быть связано с основными причинами, которые приводят к серьезным последствиям, таким как неврологический дефицит и задержка развития. Поэтому крайне важно понимать различные этиологии макроцефалии и иметь возможность направлять младенцев, которым требуются дальнейшие исследования и тщательное наблюдение. В этом упражнении излагаются и описываются этиология, оценка и лечение макроцефалии, а также подчеркивается роль межпрофессиональной команды в оценке и лечении младенцев и детей с этим заболеванием.
Это может быть связано с доброкачественными состояниями или может быть связано с основными причинами, которые приводят к серьезным последствиям, таким как неврологический дефицит и задержка развития. Поэтому крайне важно понимать различные этиологии макроцефалии и иметь возможность направлять младенцев, которым требуются дальнейшие исследования и тщательное наблюдение. В этом упражнении излагаются и описываются этиология, оценка и лечение макроцефалии, а также подчеркивается роль межпрофессиональной команды в оценке и лечении младенцев и детей с этим заболеванием.
Цели:
Определите различные этиологии макроцефалии.
Объясните важность мониторинга окружности головы во время плановых осмотров ребенка.
Опишите типичную картину пациента с гидроцефалией и повышенным внутричерепным давлением.
Опишите важность улучшения координации помощи между членами межпрофессиональной бригады для улучшения результатов лечения пациентов с макроцефалией.

Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Измерение окружности головы, или OFC (затылочно-лобная окружность), является отражением роста головы и является полезным инструментом для отслеживания и мониторинга роста и развития детей. В среднем окружность головы увеличивается на 2 см в месяц в возрасте от 0 до 3 месяцев и на 1 см в месяц в возрасте от 3 до 6 месяцев. В течение последних шести месяцев грудного возраста окружность головы увеличивается на 0,5 см в месяц. В течение первого года жизни окружность головы увеличивается в среднем на 12 см. После годовалого возраста окружность головы увеличивается только на 1 см за 6 месяцев до трехлетнего возраста и только на 1 см ежегодно в возрасте от 3 до 5 лет (в среднем общее увеличение окружности головы на 5 см происходит в течение 1-5 лет). возраста).
Точное измерение окружности головы может быть затруднено у беспокойных детей раннего возраста, особенно при наличии густых волос, поэтому необходимо уделять особое внимание правильному размещению ленты на анатомических ориентирах. В возрасте от 24 до 36 месяцев для оценки скорости роста головы необходимо серийное измерение окружности головы во время каждого визита для наблюдения за состоянием здоровья. Также крайне важно часто контролировать размер головы в случаях высокого риска, таких как недоношенные дети и дети в активной фазе бактериального менингита, субдуральной гематомы и гидроцефалии. Аномальные показания всегда следует перепроверять.
В возрасте от 24 до 36 месяцев для оценки скорости роста головы необходимо серийное измерение окружности головы во время каждого визита для наблюдения за состоянием здоровья. Также крайне важно часто контролировать размер головы в случаях высокого риска, таких как недоношенные дети и дети в активной фазе бактериального менингита, субдуральной гематомы и гидроцефалии. Аномальные показания всегда следует перепроверять.
Макроцефалия описывается как окружность головы более чем на два стандартных отклонения выше среднего значения для гестационного возраста и пола, что превышает 97-й процентиль. Хотя мегалэнцефалия ошибочно используется взаимозаменяемо с макроцефалией, это отдельный термин, предполагающий повышенный рост церебральной структуры. Макроцефалия — более широкий термин, охватывающий мегалэнцефалию и другие причины увеличения размера головы без церебральных разрастаний, таких как субдуральное скопление жидкости.
Важно понимать, что существуют разные этиологии макроцефалии.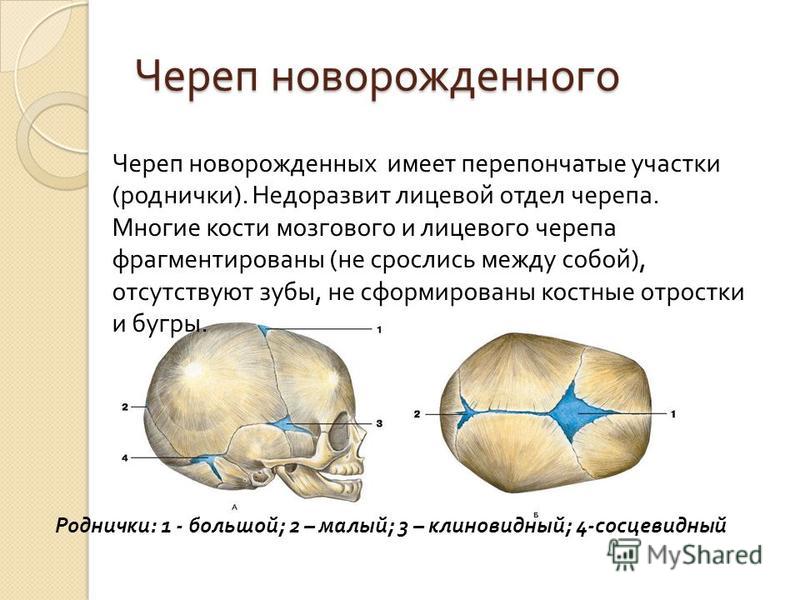 Это понимание необходимо, чтобы дифференцировать доброкачественную макроцефалию от состояний, требующих неотложного обследования и вмешательства для предотвращения долгосрочного неврологического дефицита и задержки развития.
Это понимание необходимо, чтобы дифференцировать доброкачественную макроцефалию от состояний, требующих неотложного обследования и вмешательства для предотвращения долгосрочного неврологического дефицита и задержки развития.
Этиология
Макроцефалия относится к большому размеру головы и не указывает причину. До закрытия родничков и швов у детей увеличение объема любого внутричерепного содержимого приведет к увеличению размера головы. Этиология состояния может быть связана с увеличением паренхимы головного мозга, также известным как мегалэнцефалия, или увеличением спинномозговой жидкости (ЦСЖ). Также бывают случаи, когда макроцефалия может быть вызвана повышенным содержанием крови, утолщением костей или повышенным внутричерепным давлением (ВЧД) по другим причинам.
Мегалэнцефалия может быть анатомической, что относится к увеличению размера или количества клеток в головном мозге без метаболического патологического процесса, или может быть метаболическим. Анатомическая мегалэнцефалия чаще всего бывает семейной и доброкачественной.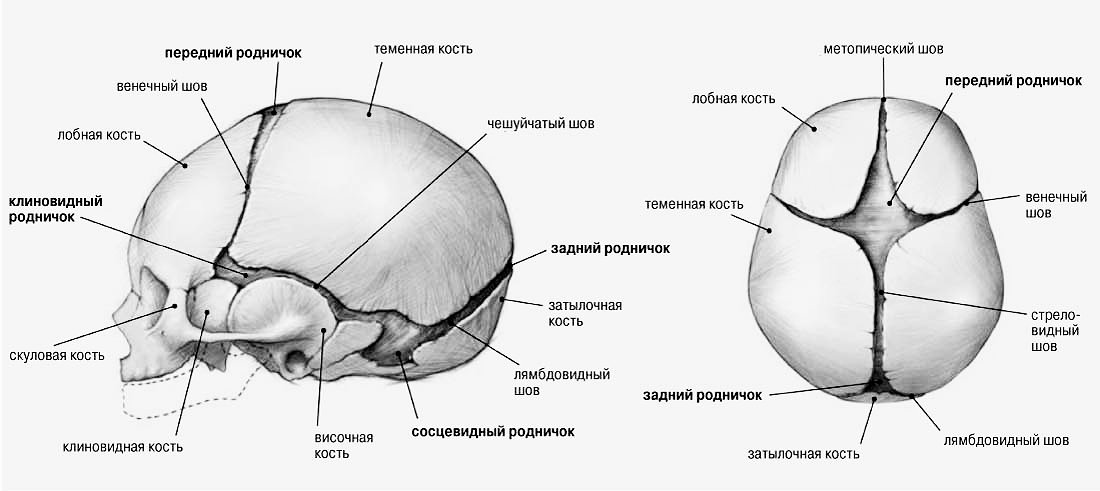 В этих случаях пациент часто рождается с крупной головой и телом нормальных размеров с дальнейшим быстрым увеличением размеров головы в течение первых шести месяцев жизни (окружность головы увеличивается на 0,6–1 см, а не в среднем на 0,4 см/неделю). ). Семейная мегалэнцефалия обычно вызывает легкую макроцефалию, как правило, на 2-4 см выше 9.0-й процентиль, а кривая роста следует выше, но параллельно 98-му процентилю. У членов семьи также могут быть большие головы.[1]
В этих случаях пациент часто рождается с крупной головой и телом нормальных размеров с дальнейшим быстрым увеличением размеров головы в течение первых шести месяцев жизни (окружность головы увеличивается на 0,6–1 см, а не в среднем на 0,4 см/неделю). ). Семейная мегалэнцефалия обычно вызывает легкую макроцефалию, как правило, на 2-4 см выше 9.0-й процентиль, а кривая роста следует выше, но параллельно 98-му процентилю. У членов семьи также могут быть большие головы.[1]
Другие причины анатомической мегалэнцефалии разнообразны и часто генетически.[2] Нейро-кожные расстройства, такие как туберозный склероз, нейрофиброматоз и гипомеланоз Ито, могут быть связаны с мегалэнцефалией. У пациентов с расстройством аутистического спектра может быть макроцефалия/мегалэнцефалия. Ахондроплазия может также проявляться мегалэнцефалией или гидроцефалией.
Синдром Сотоса, также известный как церебральный гигантизм, является еще одной причиной мегалэнцефалии. Другие особенности включают лобную выпуклость, высокий лоб, высокое арочное небо, умственную отсталость или задержку развития, гипертелоризм и выступающую челюсть или заостренный подбородок.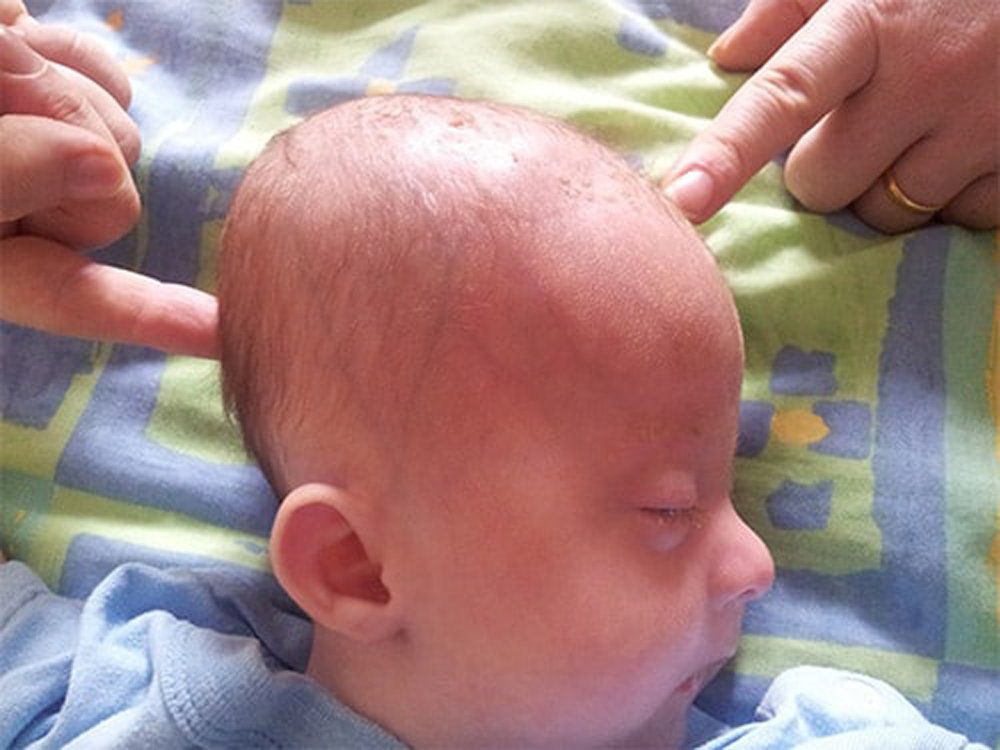 Большинство случаев синдрома Сотоса возникают в результате спорадических мутаций в гене NSD1.
Большинство случаев синдрома Сотоса возникают в результате спорадических мутаций в гене NSD1.
Синдром ломкой Х-хромосомы характеризуется макроцефалией, умственной отсталостью, выдающимися ушами и челюстью и макроорхизмом. Эти особенности могут быть не столь заметны до полового созревания. Синдром ломкой Х-хромосомы чаще всего вызывается тринуклеотидным повтором CGG в гене FMR1, расположенном на Х-хромосоме.
Синдром невоидной базально-клеточной карциномы, также известный как синдром Горлина, передает пациенту предрасположенность к базально-клеточной карциноме. Эти пациенты имеют макроцефалию и грубые черты лица. Синдром Горлина вызывается мутациями в гене PTCh2. Тип наследования аутосомно-доминантный.
Синдром Каудена — еще один синдром, который делает пациента восприимчивым к некоторым видам рака. У пациентов с синдромом Каудена может быть макроцефалия и может развиться рак щитовидной железы или молочной железы. Синдром Каудена вызывается мутациями в гене PTEN и также передается по аутосомно-доминантному типу.
В случаях метаболической мегалэнцефалии паренхима головного мозга увеличивается в размерах за счет отложения продуктов метаболизма в ткани головного мозга. Это может включать лейкодистрофии, такие как болезнь Александера, лизосомные болезни накопления, такие как болезнь Тея-Саха, и нарушения органической кислоты. Пациенты с этими состояниями часто имеют нормальную окружность головы, нормальную при рождении, но увеличивающуюся со скоростью, превышающей ожидаемую кривую.[3]
Макроцефалия также может быть вызвана увеличением спинномозговой жидкости. При гидроцефалии желудочковая система содержит аномально высокое количество спинномозговой жидкости, что приводит к повышению давления и дилатации желудочков. Гидроцефалия может быть связана с повышенной продукцией, снижением абсорбции или обструкцией оттока спинномозговой жидкости. Клинические проявления повышенного внутричерепного давления при гидроцефалии включают вялость, раздражительность, проблемы с развитием, тошноту или рвоту и ограничение взгляда вверх. Голова может увеличиваться, пока черепные швы и роднички все еще открыты, но когда компенсаторный механизм, подобный этому, больше не действует, может потребоваться хирургическое лечение. Это может включать вентрикулоперитонеальный шунт. Повышенное внутричерепное давление также может быть результатом объемного поражения, расположенного в пределах свода черепа. Доброкачественное расширение субарахноидального пространства является еще одной относительно частой причиной макроцефалии, вторичной по отношению к увеличению ЦСЖ, которое проявляется в первые шесть месяцев жизни и наблюдается чаще у мальчиков, чем у девочек.
Голова может увеличиваться, пока черепные швы и роднички все еще открыты, но когда компенсаторный механизм, подобный этому, больше не действует, может потребоваться хирургическое лечение. Это может включать вентрикулоперитонеальный шунт. Повышенное внутричерепное давление также может быть результатом объемного поражения, расположенного в пределах свода черепа. Доброкачественное расширение субарахноидального пространства является еще одной относительно частой причиной макроцефалии, вторичной по отношению к увеличению ЦСЖ, которое проявляется в первые шесть месяцев жизни и наблюдается чаще у мальчиков, чем у девочек.
Нейровизуализация выявляет расширение переднего субарахноидального пространства и отличает его от передне-заднего симметричного скопления жидкости, связанного с церебральной атрофией. Младенцы с этим заболеванием, особенно если они рождены в срок, развиваются нормально при нормальном неврологическом обследовании. Однако у них более высокий риск субдурального кровоизлияния в условиях минимальной травмы или ее отсутствия. Сходные нейровизуализационные особенности у младенцев с осложненным пребыванием в отделении интенсивной терапии новорожденных или потребностью в ранней экстракорпоральной мембранной оксигенации (ЭКМО) в анамнезе могут представлять другую подгруппу и могут быть связаны с худшими исходами развития и неврологическими исходами.
Сходные нейровизуализационные особенности у младенцев с осложненным пребыванием в отделении интенсивной терапии новорожденных или потребностью в ранней экстракорпоральной мембранной оксигенации (ЭКМО) в анамнезе могут представлять другую подгруппу и могут быть связаны с худшими исходами развития и неврологическими исходами.
Увеличение количества крови в черепе также может привести к увеличению размера головы. Это может быть связано с кровоизлиянием или артериовенозной мальформацией. В случае кровоизлияния это может быть связано с неслучайной травмой, и потребуется дальнейшая проработка социальных компонентов анамнеза. При физическом осмотре у пациента могут быть другие повреждения или кровоизлияния в сетчатку. В любом случае внутричерепное кровоизлияние после неслучайной травмы, вероятно, будет сопровождаться другими симптомами, такими как судороги, тошнота/рвота, вялость или раздражительность.
Еще одним фактором увеличения размера головы является увеличение объема черепа. Утолщение костей может быть результатом расширения костного мозга, которое наблюдается при большой талассемии, или скелетных/черепных дисплазий.[4]
Утолщение костей может быть результатом расширения костного мозга, которое наблюдается при большой талассемии, или скелетных/черепных дисплазий.[4]
Эпидемиология
По определению, макроцефалия встречается примерно у 2-3% населения. Существенной разницы между полами нет. Специфика эпидемиологии, в том числе географическое распространение в зависимости от конкретной первопричины.
Патофизиология
Патогенез макроцефалии является этиологически специфичным, поскольку он может быть результатом разрастания костей черепа или увеличения объема внутричерепных структур, таких как ЦСЖ, кровь или паренхима головного мозга. Пожалуйста, просмотрите раздел этиологии для подробного обзора причин, связанных с макроцефалией.
Анамнез и физикальное исследование
Важно выявить макроцефалию с помощью стандартного измерения головы. Чтобы получить это измерение, измерительную ленту оборачивают вокруг головы, выравнивая чуть выше бровей на передней стороне, а затем над выступающей частью задней части головы. Это также известно как затылочно-лобная окружность (OFC). Это измерение нанесено на международные диаграммы роста ВОЗ 2006 года для детей в возрасте до 24 месяцев с использованием пола и возраста пациента, на основе которых определяются процентили. Чтобы соответствовать критериям макроцефалии, окружность головы пациента должна быть на уровне 9 или выше.7-й процентиль.[5]
Это также известно как затылочно-лобная окружность (OFC). Это измерение нанесено на международные диаграммы роста ВОЗ 2006 года для детей в возрасте до 24 месяцев с использованием пола и возраста пациента, на основе которых определяются процентили. Чтобы соответствовать критериям макроцефалии, окружность головы пациента должна быть на уровне 9 или выше.7-й процентиль.[5]
Чтобы определить, связана ли макроцефалия с другим процессом или синдромом, необходимо тщательно собрать анамнез, обращая внимание на измерения при рождении и траекторию роста, любые другие сопутствующие медицинские проблемы, историю развития и любой семейный анамнез макроцефалии. Например, было бы важно знать, были ли у пациента какие-либо травмы или инфекции ЦНС в анамнезе. Если в неонатальном периоде был менингит или внутрижелудочковое кровоизлияние, в результате могла развиться гидроцефалия, и таких пациентов следует тщательно наблюдать.[6]
Физикальное обследование, помимо измерений головы, пальпация родничков должна включать осмотр общего вида и черт лица, кожи, а также полное неврологическое обследование для выявления каких-либо ключей к основной этиологии или возможному генетическому синдрому. Также следует провести офтальмологическое обследование, так как у пациентов с повышенным внутричерепным давлением может быть отек диска зрительного нерва, хотя это может не наблюдаться у младенцев с открытыми родничками. Некоторые другие целенаправленные физические обследования при макроцефалии включают трансиллюминацию свода черепа, оценку признаков скелетной дисплазии и аускультацию черепных шумов.
Также следует провести офтальмологическое обследование, так как у пациентов с повышенным внутричерепным давлением может быть отек диска зрительного нерва, хотя это может не наблюдаться у младенцев с открытыми родничками. Некоторые другие целенаправленные физические обследования при макроцефалии включают трансиллюминацию свода черепа, оценку признаков скелетной дисплазии и аускультацию черепных шумов.
Обследование
Если развитие пациента соответствует возрасту и имеет нормальное неврологическое обследование, нет аномальных признаков, указывающих на специфический генетический синдром, и нет семейного анамнеза каких-либо проблем развития или неврологических проблем, тогда кривые Уивера могут использоваться с использованием окружности головы обоих родителей. Если состояние пациента после нанесения на эту кривую находится в пределах нормы, дальнейшая оценка не требуется.[7]
В противном случае может потребоваться дополнительная оценка, когда измерение выше 97-й процентиль на графике роста пациента. Если серийные измерения пересекают одну или несколько линий основных процентилей (голова пациента растет значительно быстрее, чем ожидалось для его или ее кривой роста), или если возраст пациента меньше 6 месяцев, а размер головы увеличивается более чем на 2 см в месяц, может потребоваться дальнейшее тестирование.
Если серийные измерения пересекают одну или несколько линий основных процентилей (голова пациента растет значительно быстрее, чем ожидалось для его или ее кривой роста), или если возраст пациента меньше 6 месяцев, а размер головы увеличивается более чем на 2 см в месяц, может потребоваться дальнейшее тестирование.
Визуализация головы может потребоваться для оценки основного процесса, вызывающего у пациента макроцефалию. Если передний родничок открыт, УЗИ головы может быть самым простым и наиболее экономичным методом оценки любых внутричерепных аномалий. Компьютерную томографию можно сделать быстро, но она подвергает младенца облучению, которого в этом возрасте обычно избегают, если только оно не считается необходимым с медицинской точки зрения. МРТ, которая, вероятно, потребует от младенца седации и является более дорогостоящей, чем УЗИ или КТ, может быть проведена без риска радиации, который несет КТ, и предоставит более подробную структурную информацию. [8] [9]]
В случае доброкачественной макроцефалии при визуализации можно увидеть расширение субарахноидальных пространств. Дополнительные признаки могут включать слегка увеличенные желудочки и/или выступ базилярных цистерн.[10]
Дополнительные признаки могут включать слегка увеличенные желудочки и/или выступ базилярных цистерн.[10]
Лечение / Ведение
Лечение макроцефалии зависит от точной этиологии. При наличии гидроцефалии может потребоваться направление в нейрохирургию для оперативного вмешательства. Срочное нейрохирургическое вмешательство может спасти жизнь детям с гидроцефалией и сопутствующими симптомами повышенного внутричерепного давления. Дренаж спинномозговой жидкости для уменьшения объема жидкости и снижения повышенного внутричерепного давления может быть выполнен путем установки экстравентрикулярного дренажа (EVD) или вентрикулоперитонеального (VP) шунта. В случаях без гидроцефалии может потребоваться направление к генетику, педиатрии развития или детской неврологии. Детям с макроцефалией и эпилепсией может потребоваться лечение противоэпилептическими препаратами. При доброкачественной семейной макроцефалии может не потребоваться никакого вмешательства, кроме серийного мониторинга окружности головы и успокоения.
Дифференциальный диагноз
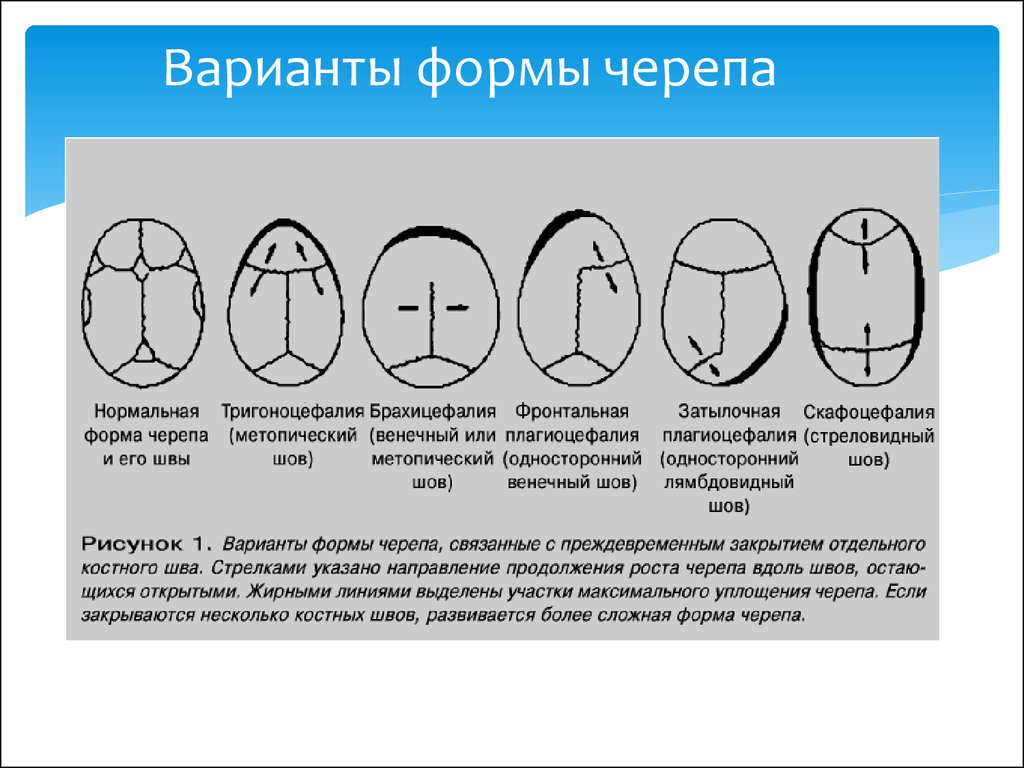
При работе с младенцем с макроцефалией важно дифференцировать изолированную макроцефалию от других возможных форм головы. Плагиоцефалия относится к уплощению одной области черепа и часто наблюдается у детей, которые в анамнезе лежат с головой в одном положении. Краниосиностоз возникает в результате раннего закрытия черепных швов, что приводит к нескольким другим типам формы головы. Брахицефалия возникает в результате преждевременного закрытия венечного шва и приводит к широкой голове с утопленным лбом. Тригоноцефалия является результатом преждевременного закрытия метопического шва и придает лбу треугольный вид. Скафоцефалия возникает из-за раннего закрытия стреловидного шва, что имеет клинические проявления передне-заднего удлинения с битемпоральным сужением. Другие врожденные деформации черепа могут быть результатом травмы или силы, приложенной к голове во время внутриутробного развития, из-за многоплодной беременности, неправильного положения плода или маловодия.
Прогноз
Прогноз макроцефалии определяется основной причиной.
При наличии младенца с нормальным ростом и развитием в остальном и нормальным неврологическим обследованием макроцефалия сама по себе часто является доброкачественной, а исходы развития нервной системы хорошие.[11][12] В этих случаях при визуализации можно увидеть расширение субарахноидального пространства. Это может все еще присутствовать при длительном наблюдении, но вмешательства не требуется.[13]
Осложнения
Доброкачественная семейная макроцефалия не связана с какими-либо осложнениями. Однако макроцефалия из-за гидроцефалии может иметь серьезные осложнения, включая смерть, если ее не лечить своевременно. Другими осложнениями, связанными с макроцефалией, являются судороги, нарушения развития и неврологические нарушения.
Сдерживание и просвещение пациентов
Важно определить основную причину или связанный с ней синдром. Тем не менее, доброкачественная семейная макроцефалия как изолированное явление не требует серьезного обследования, и лица, осуществляющие уход, могут быть спокойны.
Улучшение результатов медицинской бригады
Все члены лечебной бригады должны хорошо работать вместе для оценки и ведения пациента с макроцефалией. Часто техник или медсестра начинают оценку с измерения головы вместе с начальными показателями жизнедеятельности. При необходимости лечащий врач может проверить это измерение, чтобы учесть любые межличностные различия.
В зависимости от данных анамнеза и физического состояния могут быть оправданы направления в развивающую терапию, детскую неврологию, генетику или нейрохирургию. Хорошая коммуникация во время любой из этих передач помощи имеет решающее значение для непрерывности помощи пациенту.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Каталожные номера
- 1.
Day RE, Schutt WH. Нормальные дети с большой головой — доброкачественная семейная мегалэнцефалия.
 Арч Дис Чайлд. 1979 г., июль; 54 (7): 512-7. [Бесплатная статья PMC: PMC1545478] [PubMed: 314781]
Арч Дис Чайлд. 1979 г., июль; 54 (7): 512-7. [Бесплатная статья PMC: PMC1545478] [PubMed: 314781]- 2.
Williams CA, Dagli A, Battaglia A. Генетические нарушения, связанные с макроцефалией. Am J Med Genet A. 2008 Aug 01;146A(15):2023-37. [В паблике: 18629877]
- 3.
Винден К.Д., Юскайтис С.Дж., Подури А. Мегалэнцефалия и макроцефалия. Семин Нейрол. 2015 июнь;35(3):277-87. [PubMed: 26060907]
- 4.
Страсбург HM. Макроцефалия не всегда связана с гидроцефалией. J Чайлд Нейрол. 1989; 4 Дополнение: S32-40. [PubMed: 2681376]
- 5.
Груммер-Страун Л.М., Рейнольд С., Кребс Н.Ф., Центры по контролю и профилактике заболеваний (CDC). Использование диаграмм роста Всемирной организации здравоохранения и CDC для детей в возрасте 0–59 лет.месяцев в США. MMWR Recomm Rep. 2010 Sep 10;59(RR-9):1-15. [PubMed: 20829749]
- 6.
Лорх С.А., Д’Агостино Дж.А., Циммерман Р., Бернбаум Дж.
 «Доброкачественная» экстрааксиальная жидкость у выживших после интенсивной терапии новорожденных. Arch Pediatr Adolesc Med. 2004 г., февраль; 158 (2): 178–82. [PubMed: 14757610]
«Доброкачественная» экстрааксиальная жидкость у выживших после интенсивной терапии новорожденных. Arch Pediatr Adolesc Med. 2004 г., февраль; 158 (2): 178–82. [PubMed: 14757610]- 7.
Уивер Д.Д., Кристиан Дж.К. Семейная изменчивость размера головы и приспособление к окружности головы родителей. J Педиатр. 1980 июнь; 96 (6): 990-4. [В паблике: 7189556]
- 8.
Smith R, Leonidas JC, Maytal J. Значение УЗИ головы у младенцев с макроцефалией. Педиатр Радиол. 1998 март; 28(3):143-6. [PubMed: 9561530]
- 9.
Сэмпсон М.А., Берг А.Д., Хубер Дж.Н., Ольгун Г. Необходимость внутричерепной визуализации у младенцев и детей с макроцефалией. Педиатр Нейрол. 2019 апр;93:21-26. [PubMed: 30704866]
- 10.
Альварес Л.А., Майтал Дж., Шиннар С. Идиопатическая наружная гидроцефалия: естественное течение и связь с доброкачественной семейной макроцефалией. Педиатрия. 1986 июня; 77(6):901-7. [PubMed: 3714384]
- 11.

Biran-Gol Y, Malinger G, Cohen H, Davidovitch M, Lev D, Lerman-Sagie T, Schweiger A. Результат развития изолированной макроцефалии плода. УЗИ Акушерство Гинекол. 2010 авг; 36 (2): 147-53. [PubMed: 20178112]
- 12.
Петтит Р.Е., Килрой А.В., Аллен Дж.Х. Макроцефалия с ростом головы, параллельным нормальному типу роста: неврологические, онтогенетические и данные компьютерной томографии у доношенных детей. Арх Нейрол. 1980 августа; 37(8):518-21. [PubMed: 7417044]
- 13.
Gherpelli JL, Scaramuzzi V, Manreza ML, Diament AJ. Катамнестическое наблюдение за детьми-макроцефалами с расширением субарахноидального пространства. Арк Нейропсиквиатр. 1992 г., июнь; 50 (2): 156–62. [PubMed: 1308383]
Рахит — Better Health Channel
Резюме
Прочитать полный информационный бюллетень- Рахит — это предотвратимое заболевание костей, вызывающее мягкость и ослабление костей у младенцев и детей младшего возраста.

- Рахит обычно вызывается недостатком витамина D, кальция или фосфора.
- Дефицит витамина D может возникнуть в результате темной кожи, недостаточного воздействия на кожу солнечного света, дефицита питательных веществ и заболеваний печени, почек или тонкого кишечника.
- Варианты лечения включают улучшение воздействия солнечного света, диету, витамин D и минеральные добавки.
Что такое рахит?
Рахит — заболевание костей, поражающее младенцев и детей младшего возраста. Растущие кости ребенка не могут правильно развиваться из-за недостатка витамина D. Это может привести к мягкости и ослаблению костей, переломам, болям в костях и мышцах и деформациям костей. Вы можете защитить своего ребенка от последствий рахита, если поймете факторы риска дефицита витамина D и примете меры для его предотвращения.
Несмотря на редкость, но среди австралийских детей наблюдается рост числа случаев рахита. Большинство случаев рахита в Австралии возникает из-за низкого уровня витамина D. Чрезмерное использование средств защиты от солнца из-за повышенного беспокойства по поводу риска рака кожи может быть одной из причин увеличения показателей.
Большинство случаев рахита в Австралии возникает из-за низкого уровня витамина D. Чрезмерное использование средств защиты от солнца из-за повышенного беспокойства по поводу риска рака кожи может быть одной из причин увеличения показателей.
Если вы считаете, что у вашего ребенка рахит или существует риск дефицита витамина D, важно проконсультироваться с врачом общей практики или поставщиком медицинских услуг. Они могут помочь вам выбрать подходящий план лечения для вашего ребенка.
Симптомы рахита
Признаки и симптомы рахита могут включать:
- боли в костях, мышечную слабость, судороги и спазмы
- замедление роста и развития
- повышенный риск переломов костей, включая спонтанные переломы, которые происходят сами по себе без давления или травма
- проблемы с зубами, такие как зубы, которые не формируются или появляются медленно, деформированные зубы или мягкая зубная эмаль
- выступающий лоб и большой передний родничок (мягкое пятно) у младенцев
- деформации скелета, такие как искривление ног, кифоз («горб»), сколиоз (боковые изгибы позвоночника), выступающая наружу грудина или аномальная форма черепа.

Кто подвержен риску развития рахита?
В Австралии рахит чаще всего встречается у недавно прибывших мигрантов, детей, ищущих убежища, и беженцев, а также у тех, чьи родители мигрировали в Австралию.
Дети могут подвергаться повышенному риску развития рахита из-за дефицита витамина D, если они:
- имеют от природы очень темную кожу (которая поглощает меньше солнечного света, чем светлая кожа)
- рождены женщинами с дефицитом витамина D
- покрывают большую часть своего тела по религиозным или культурным причинам
- больны, имеют инвалидность или не могут проводить время на открытом воздухе по другим причинам
- никогда не выходят на улицу без солнцезащитного крема
- имеют заболевание, такое как
- некоторые заболевания кишечника
- расстройства кишечника, печени или почек, препятствующие усвоению организмом витамина D или превращению его в его активную форму
- расстройства, которые ухудшают пищеварение или всасывание жиров, поскольку витамин D является жирорастворимым витамином
- имеют недостаток витамина D или кальция в рационе.

Роль витамина D
Наш организм нуждается в витамине D, чтобы усваивать кальций и фосфор. Эти минералы необходимы для роста и развития крепких и здоровых костей. Недостаток витамина D снижает способность организма контролировать уровень этих жизненно важных минералов и увеличивает риск развития рахита у ребенка.
Около 90 процентов нашего витамина D поступает из-за пребывания на солнце. Когда на нашу кожу падает прямой солнечный свет, ультрафиолетовое излучение превращает вещество кожи, называемое 7-дегидрохолестерол, в витамин D. В некоторых продуктах также содержится очень небольшое количество витамина D. Однако одних пищевых источников обычно недостаточно для поддержания уровня витамина D, необходимого нашему организму.
Когда витамин D вырабатывается в коже или всасывается из пищи через кишечник, он превращается в свою активную форму – гормон – в печени и почках. Затем он может помочь нашему телу построить крепкие кости и зубы посредством процесса «минерализации».
Воздействие солнца
Уровни УФ-излучения варьируются в зависимости от местоположения, времени года, времени суток, облачности и окружающей среды. Младенцы и дети младшего возраста особенно уязвимы к воздействию УФ-излучения и всегда должны быть хорошо защищены, когда уровень УФ-излучения достигает 3 или выше. Рекомендуются меры физической защиты от солнца, такие как плотная тень, прохлада, закрывающая одежда и широкополые шляпы. Для младенцев в возрасте 6 месяцев и старше наносите чувствительный солнцезащитный крем на те небольшие участки открытой кожи, которые не защищены одеждой или головными уборами.
Профилактика рахита
Рахит часто можно предотвратить путем профилактики или лечения низкого уровня витамина D в дополнение к поддержанию достаточного потребления кальция и фосфатов с пищей. Дополнительную информацию см. в информационном бюллетене о витамине D.
Диагностика рахита
Рахит может быть диагностирован с помощью ряда тестов, включая:
- медицинский осмотр
- анализы крови
- рентген длинных костей
- сканирование костей.

Лечение рахита
Варианты лечения рахита включают:
- улучшенное воздействие солнечного света
- улучшенную диету, включающую достаточное потребление кальция и витамина D специальные формы пищевых добавок с витамином D – для людей, чей организм не может преобразовать витамин D в его активную форму
- лечение любого основного заболевания
- операция по исправлению тяжелых деформаций костей.
Кости с низкой минерализацией обычно очень быстро реагируют на пищевые добавки с кальцием и витамином D. Улучшения можно увидеть на рентгенограмме уже через несколько дней лечения.
Если лечить рахит в раннем возрасте, есть большая вероятность, что деформации скелета исчезнут по мере взросления ребенка. Однако деформации и снижение роста будут постоянными, если ребенок пройдет период полового созревания без лечения.
Где получить помощь
- Ваш врач общей практики
- Служба охраны материнства и детства (круглосуточно) Тел.
 13 22 29
13 22 29 - Педиатр
- Диетологи АвстралияВнешняя ссылка Тел. 1800 812 942
- МЕДСЕСТРА ПО ВЫЗОВУ (круглосуточно, 7 дней) Тел. 1300 60 60 24 – для получения экспертной медицинской информации и консультаций
- Профилактика и лечение дефицита витамина D у младенцев и детей в Австралии и Новой Зеландии: консенсусное заявлениеВнешняя ссылка, Munns, C. et al, Medical Journal of Australia 2006; 185(5):268–272.
- Витамин DВнешняя ссылка, Референтные значения питательных веществ (NRV), Австралийский национальный совет по здравоохранению и медицинским исследованиям (NHMRC) и Министерство здравоохранения Новой Зеландии (MoH).
- УФ и витамин DВнешняя ссылка, SunSmart, The Cancer Council Victoria, Australia.
- РахитВнешняя ссылка, 2018 г., Информационный бюллетень с информацией о здоровье детей, Королевская детская больница.
- Заболеваемость рахитом, вызванным дефицитом витамина D, среди австралийских детей: исследование Австралийского отдела педиатрического надзораВнешняя ссылка, Munns, C.

