Диагностика заболеваний органов дыхания
Солтан М.М., кандидат медицинских наук, медицинский центр «Здрава», г. МинскНередко болезни, перенесенные в детском возрасте, дают о себе знать в течение многих лет жизни. Болезни органов дыхания (носа, глотки, пазух, гортани, трахеи, бронхов, легких, плевры) и ЛОР-органов (уха, горла и носа), наиболее распространенные у детей и встречающиеся в любом возрасте, относятся к таковым. Поэтому своевременное их лечение у детей является профилактикой на будущее (у взрослых) целого ряда заболеваний внутренних органов и систем организма, тяжелых осложнений, первоначальным источником которых могут оказаться болезни органов дыхания и ЛОР-органов.
Человек познает окружающий мир посредством органов зрения, слуха, речи, обоняния, вкуса, осязания, доставляющих головному мозгу всю необходимую информацию. В этой связи логично рассматривать заболевания органов дыхания и ЛОР-органов вместе, что объясняется, прежде всего, их анатомо-топографическим единством, тесной физиологической взаимосвязью и взаимозависимостью.
Полость носа является «входными воротами» дыхательных путей, через которые проходит вдыхаемый, а также выдыхаемый воздух, и таким образом нос выполняет дыхательную, обонятельную, защитную, рефлекторную и резонаторную (речевую) функции. Нарушение носового дыхания, обоняния и защитной функции сказывается на работоспособности многих органов и систем: сердечно-сосудистой, органах дыхания, а также на внутричерепном, спинномозговом и внутриглазном давлении, лимфотоке, мозговом кровообращении, на моторной и секреторной функциях желудочно-кишечного тракта и др.
Несмотря на достигнутые успехи в борьбе за снижение заболеваемости и смертности детского населения, заболевания органов дыхания и ЛОР-органов в настоящее время остаются довольно распространенными, характеризуются своеобразными проявлениями и тяжестью течения. Так, в структуре заболеваемости с впервые в жизни установленным диагнозом у детей до 14 лет (в Республике Беларусь) заболевания органов дыхания составляют наибольший удельный вес — 75,2% .
Так, в структуре заболеваемости с впервые в жизни установленным диагнозом у детей до 14 лет (в Республике Беларусь) заболевания органов дыхания составляют наибольший удельный вес — 75,2% .
В структуре хронической патологии у детей 0-17 лет (в Республике Беларусь) эти заболевания занимают второе место, составляя 12,5%. Патология органов дыхания и ЛОР-заболевания — это причина около 2/3 обращений за медицинской помощью в детскую поликлинику.
Возникновение заболеваний органов дыхания и ЛОР-органов связано с воздействием инфекционных (вирусы, бактерии, микоплазма, грибы, простейшие), физических и химических факторов. В ответ на действие этих факторов в организме формируются сложные механизмы защиты, которые ежедневно противостоят атакам различных инфекций. Поэтому решающее значение в возникновении заболеваний органов дыхания и ЛОР-органов у детей имеет состояние макроорганизма, его реактивность.
Снижение сопротивляемости, защитных рефлекторных механизмов создает благоприятную почву для развития того или иного возбудителя. Возникающие заболевания необходимо рассматривать как результат взаимодействия макроорганизма и факторов внешней среды.
Возникающие заболевания необходимо рассматривать как результат взаимодействия макроорганизма и факторов внешней среды.
Кроме того, дети значительно чаще, чем взрослые, переносят респираторные вирусные инфекции, ангины, воспаление ушей и околоносовых пазух. Это напрямую связано с анатомическими особенностями лимфоидной ткани глотки и анатомо-физиологическими особенностями строения органов дыхания у детей (прежде всего, слабость дыхательных мышц, бронхиальная гиперреактивность, экспираторное строение грудной клетки).
И здесь важно своевременно лечить болезнь, потому что часто и длительно болеющий ребенок рискует приобрести хронические инфекционно-воспалительные заболевания.
Также способствовать возникновению патологии органов дыхания и лор-органов могут такие факторы, как
- перинатальные (энцефалопатия, недоношенность, незрелость др.)
- отягощенный «преморбидный» фон (рахит, анемия, дистрофия, аномалии конституции)
- аллергическая настроенность организма
- неправильный уход за ребенком (охлаждение, перегревание)
- неблагоприятные социально-бытовые условия
- загрязнения воздушной среды, в том числе пассивное курение
- отягощенный семейный анамнез (наследственные заболевания, иммунодефициты, аллергические состояния, хронические бронхолегочные и ЛОР — заболевания у кровных родственников)
По этиологии рассматриваемые болезни делят на воспалительные, пороки развития, наследственные. Воспалительные заболевания, в свою очередь, бывают острые и хронические.
Воспалительные заболевания, в свою очередь, бывают острые и хронические.
Наиболее часто за медицинской помощью обращаются дети, страдающие острыми респираторными заболеваниями верхних дыхательных путей. Это группа заболеваний, вызываемая специфическими возбудителями, чаще вирусами (ОРВИ) и бактериями (ОРЗ). По локализации поражения эти заболевания могут протекать в виде фарингита (процесс локализуется на слизистой глотки), ринита (на слизистой носа), назофарингита (поражается носоглотка), ларингита (процесс в гортани), трахеита (слизистая трахеи), бронхита (поражаются бронхи). Передаются от зараженных людей воздушно-капельным путем, т.е. при кашле, разговоре или чихании на значительные расстояния.
Клинические особенности каждого недуга, продолжительность лечения и исход зависят индивидуально от особенностей организма человека (возраста, состояния иммунитета, физиологии, генетических особенностей и т.д.).
Большую социальную значимость имеет такой феномен, как затяжные и рецидивирующие заболевания органов дыхания и ЛОР-органов, которые часто приводят к формированию хронической патологии у детей и снижают в дальнейшем качество жизни взрослого человека.
Так, значительно увеличившаяся, «разросшаяся» лимфоидная ткань носоглотки препятствует нормальному носовому дыханию. В дальнейшем вдох и выдох начинают происходить через рот, что ведет, во-первых, к постоянно приоткрытому рту и, как следствие, формированию массивной, несколько увеличенной в размерах нижней челюсти. Во-вторых, к изменениям размеров носа. В-третьих, изменяется форма грудной клетки, она из-за нарушения процесса «вдоха-выдоха» приобретает форму «куриной» с преобладанием поперечного размера.
Помимо видимых внешних нарушений, становящихся эстетической проблемой, как для родителей, так и в первую очередь, для самого подрастающего ребенка, развивается ряд внутренних осложнений в других органах и системах. У детей, как и у взрослых, при «неправильном» дыхании через рот сон становится поверхностным, тревожным, может сопровождаться храпом, частыми пробуждениями, нередко ночным недержанием мочи.
Всё это становится причиной постоянной сонливости, нервозности, снижения внимания, успеваемости в школе. При этом головной мозг регулярно получает кислорода меньше нормы примерно на 10-15%. Негативные нарушения происходят во всех отделах мозга, что приводит не только к задержке психического развития растущего организма, но и в дальнейшем, например, к нарушению деятельности гипофиза и возникновению бесплодия.
При этом головной мозг регулярно получает кислорода меньше нормы примерно на 10-15%. Негативные нарушения происходят во всех отделах мозга, что приводит не только к задержке психического развития растущего организма, но и в дальнейшем, например, к нарушению деятельности гипофиза и возникновению бесплодия.
При затяжных и часто рецидивирующих заболеваниях необходимо исключить врожденные пороки развития и наследственные заболевания, а также, иммунодефициты, аллергические заболевания и заболевания органов пищеварения. Рядом авторов установлена взаимосвязь между повторяющимися бронхопневмониями, бронхитом и гастроэзофагеальной рефлюксной болезнью. В симптомокомплекс респираторных проявлений рефлюкса входят рецидивирующие пневмонии, бронхит, апноэ, ларингоспазм, астмоподобный синдром и др. Респираторные нарушения, особенно у детей младшего возраста, нередко являются единственным диагностическим признаком гастроэзофагеальной рефлюксной болезни. Недооценка этих симптомов приводит к тяжелым, порой необратимым изменениям в пищеводе, требующим длительного, консервативного, а нередко и хирургического лечения.
Важно помнить о возможных осложнениях заболеваний органов дыхания и лор-органов. Наиболее частыми осложнениями пневмоний у детей раннего возраста являются катаральный или гнойный средний отит с переходом в отоантрит, гнойный плеврит, абсцессы в легких, энцефалит, менингит, менингоэнцефалит. К более редким осложнениям следует отнести гнойный перикардит, перитонит, артриты, остеомиелиты, пиелонефриты и др.
При острых респираторных заболеваниях верхних дыхательных путей осложнения часто возникают со стороны ЛОР-органов (отиты, синуситы, аденоидиты и др.). В свою очередь, миндалины, пазухи, ухо становятся местом развития очаговой инфекции, откуда болезнетворные микробы распространяются по всему организму.
Хронический тонзиллит, в частности, ведет к ряду заболеваний сердца, почек, суставов, печени и других внутренних органов, вызывая интоксикацию и сенсибилизацию организма, расстройства функций тех или иных систем. В результате могут развиваться боли в области сердца, учащения сердцебиений, нарушения сердечного ритма, длительная субфебрильная температура и иные осложнения, вплоть до весьма тяжелых и опасных для жизни. Такие дети, став взрослыми, нередко становятся пациентами кардиохирургической клиники, так как формирующиеся приобретенные пороки сердца ревматической этиологии нуждаются в протезировании сердечных клапанов, а причина всех бед – ревматизм в анамнезе – следствие все тех же повторных ангин в детстве.
Такие дети, став взрослыми, нередко становятся пациентами кардиохирургической клиники, так как формирующиеся приобретенные пороки сердца ревматической этиологии нуждаются в протезировании сердечных клапанов, а причина всех бед – ревматизм в анамнезе – следствие все тех же повторных ангин в детстве.
Рецидивирующие воспалительные процессы придаточных пазух носа (синуситы) часто приобретают характер гнойных, становятся постоянным резервуаром условно-патогенных микроорганизмов и даже в период ремиссий представляют собой «дремлющие» очаги инфекции, которые подвержены обострению под действием самых разных факторов (переохлаждение, стресс, острая вирусная инфекция и др.). Постоянное перенапряжение защитных механизмов, препятствующих очередному обострению локального воспалительного процесса, постепенно ведет к истощению лимфоидной ткани, что проявляется общим снижением реактивности организма ребенка и может способствовать развитию других гнойно-воспалительных очагов.
Воспаление околоносовых пазух (гайморит, фронтит, этмоидит, сфеноидит) в ряде случаев ведет к воспалению бронхов, легких, нагноению легочной ткани, сепсису, менингиту и многим другим опасным заболеваниям. Достаточно отметить, что у детей, поступающих в детский хирургический стационар с острым гематогенным остеомиелитом, стафилококковой деструктивной пневмонией и другими тяжелыми гнойно-септическими заболеваниями, при тщательном сборе анамнеза часто имеются указания на перенесенный ранее рецидивирующий гнойный гайморит.
Достаточно отметить, что у детей, поступающих в детский хирургический стационар с острым гематогенным остеомиелитом, стафилококковой деструктивной пневмонией и другими тяжелыми гнойно-септическими заболеваниями, при тщательном сборе анамнеза часто имеются указания на перенесенный ранее рецидивирующий гнойный гайморит.
Рецидивирующие отиты также опасны возможными последствиями, в частности снижением слуха, что не только влечет за собой проблемы со здоровьем, но и серьезно отражается на будущем ребенка, его социальной адаптации, выборе профессии, личной жизни. Кроме того, гнойное воспаление среднего уха может вызвать различные внутричерепные осложнения.
По данным углубленного обследования, проведенного российскими исследователями, распространенность сопутствующей патологии в группе детей с хроническими лор-заболеваниями существенно выше средней по популяции и составляет: для аллергопатологии 43 %, невропатологии — 38 %, кардиологической патологии — 17 %, гастроэнтерологической патологии — 17%. У детей с хроническим тонзиллитом достоверно чаще, чем в среднем в популяции, встречается синдром нарушения внимания с гиперактивностью: 58% против 10%. Наиболее высок уровень его ассоциации с декомпенсированной формой тонзиллита.
У детей с хроническим тонзиллитом достоверно чаще, чем в среднем в популяции, встречается синдром нарушения внимания с гиперактивностью: 58% против 10%. Наиболее высок уровень его ассоциации с декомпенсированной формой тонзиллита.
Диагностика заболеваний у детей затруднительна, потому что не всегда ребенок может точно сказать, что его беспокоит и каким образом, поэтому особое значение имеет внимательное и заботливое отношение родителей. На сегодняшний день для диагностики заболеваний органов дыхания и ЛОР-органов используются следующие методы исследования: клинические (анамнез, физикальное обследование), лабораторные (анализ крови, мокроты, пота, иммунологические и копрологические исследования), инструментальные (рентгенография, отоскопия, бронхография, бронхоскопия, спирография, пневмотахометрия, тимпанометрия и др.). Инструментальные и лабораторные методы исследования имеют свои ограничения, могут сопровождаться осложнениями и, соответственно, не всегда безопасны для пациента.
Лечение заболеваний органов дыхания и лор-органов складывается из этиотропной и симптоматической терапии. Этиотропная терапия (в отличие от симптоматической, противовоспалительной и др.) направлена непосредственно на тот микроорганизм, который является причиной локального воспалительного ответа, поэтому является эффективной и в результате позволяет оборвать череду рецидивов заболевания. Добиться такого результата удается при выборе нужного антимикробного препарата, к которому данный возбудитель чувствителен, и использовании современных адекватных режимов антибиотикотерапии.
Однако сложность состоит в том, что не всегда врач вообще имеет возможность определять чувствительность возбудителя к тем или иным препаратам либо эта процедура настолько растянута во времени, что становится просто неактуальной (определение чувствительности может занимать до 10 дней, а лечение надо назначить сегодня). Поэтому этиотропная терапия назначается чаще всего эмпирически либо под влиянием навязанной рекламы. Симптоматическая терапия направлена на коррекцию основных симптомов заболевания (повышение температуры, кашель, насморк, головная боль, снижение аппетита и т.д.). Кроме того, обязательно назначаются средства, которые стимулируют иммунную систему и повышают сопротивляемость организма. Таким образом, терапия рассматриваемых заболеваний должна быть индивидуальной и комплексной.
Симптоматическая терапия направлена на коррекцию основных симптомов заболевания (повышение температуры, кашель, насморк, головная боль, снижение аппетита и т.д.). Кроме того, обязательно назначаются средства, которые стимулируют иммунную систему и повышают сопротивляемость организма. Таким образом, терапия рассматриваемых заболеваний должна быть индивидуальной и комплексной.
Заботясь о здоровье ребенка, очень важно систематически укреплять его иммунитет и заниматься активной профилактикой. Первичная профилактика включает комплекс мероприятий по улучшению жилищных условий, атмосферного воздуха, предотвращению сенсибилизации, предупреждение рахита, гипотрофии, паратрофии, иммунопрофилактику гриппа. Также важны прогулки на свежем воздухе, закаливание, полноценное питание, витаминно-минеральные комплексы, соблюдение распорядка дня, достаточный сон (желательно с приоткрытым окном), санация очагов хронической инфекции, дегельминтизация (2 раза в год).
При этом все указанные мероприятия должны носить не эпизодический, а систематический характер. Полезно приучить ребенка к соблюдению правил личной гигиены: мытьё рук перед едой, после прогулки и посещения туалета. Не менее важно обучение ребенка с самых ранних лет правильному носовому дыханию. Во время эпидемий следует ограничивать пребывание ребенка в местах большого скопления людей, а также его контакты с потенциально больными. Крепкое здоровье ребенка — результат не только закаливания и своевременного лечения любых заболеваний, но и «работы в команде». Чтобы риск заболеть ОРВИ был сведен к минимуму, профилактику должны проводить все члены семьи, причем регулярно. При соблюдении этого условия 70-80% людей вообще не заболевают в сезон эпидемического подъема ОРВИ.
Полезно приучить ребенка к соблюдению правил личной гигиены: мытьё рук перед едой, после прогулки и посещения туалета. Не менее важно обучение ребенка с самых ранних лет правильному носовому дыханию. Во время эпидемий следует ограничивать пребывание ребенка в местах большого скопления людей, а также его контакты с потенциально больными. Крепкое здоровье ребенка — результат не только закаливания и своевременного лечения любых заболеваний, но и «работы в команде». Чтобы риск заболеть ОРВИ был сведен к минимуму, профилактику должны проводить все члены семьи, причем регулярно. При соблюдении этого условия 70-80% людей вообще не заболевают в сезон эпидемического подъема ОРВИ.
Использование КМСД в диагностике и лечении заболеваний органов дыхания и лор-органов существенно облегчает жизнь и пациента и врача. Первого избавляет от небезопасных и не всегда комфортных обследований, сохранив при этом достаточную степень точности диагностики (от 90 до 95% в зависимости от профиля применения).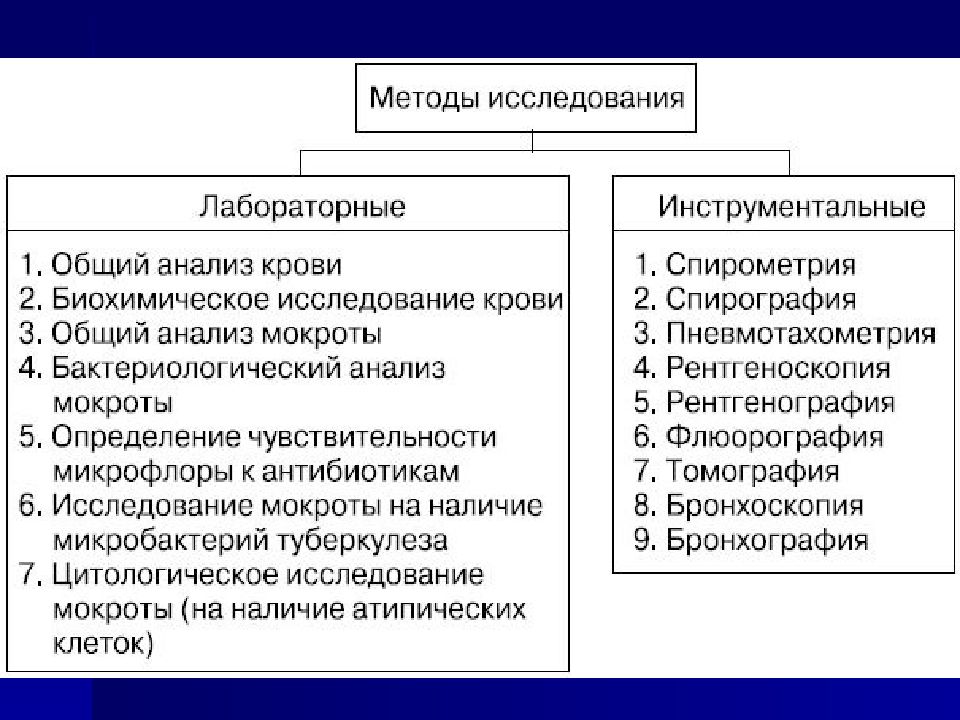 Второму позволяет сократить время для постановки диагноза (обследование выполняется за 1-1,5 часа) и назначить индивидуальное лечение, подобрав аллопатические, натуральные (травы, биодобавки) или гомеопатические средства (всего около 218 маркеров).
Второму позволяет сократить время для постановки диагноза (обследование выполняется за 1-1,5 часа) и назначить индивидуальное лечение, подобрав аллопатические, натуральные (травы, биодобавки) или гомеопатические средства (всего около 218 маркеров).
База данных КМСД позволяет не только дифференцировать уровень поражения дыхательных путей и характер воспалительного процесса (57 маркеров), но и своевременно диагностировать возникающие осложнения, как со стороны дыхательной системы, так и со стороны других систем (около 8 тысяч эталонных маркеров, в том числе 107 маркеров заболеваний ЛОР-органов).
База «Этиология» содержит информацию о 643 маркерах возбудителей, что позволяет врачу сразу решить вопрос этиологии заболевания и, определив чувствительность микроорганизма к лекарственным препаратам, назначить необходимое лечение. Проведение комплексного обследования с помощью КМСД дает возможность диагностировать заболевания других систем, основные проявления которых могут напоминать патологию органов дыхания, что помогает выбрать правильную тактику лечения (например, 270 маркеров аллергенов, более 273 маркеров заболеваний ЖКТ и т.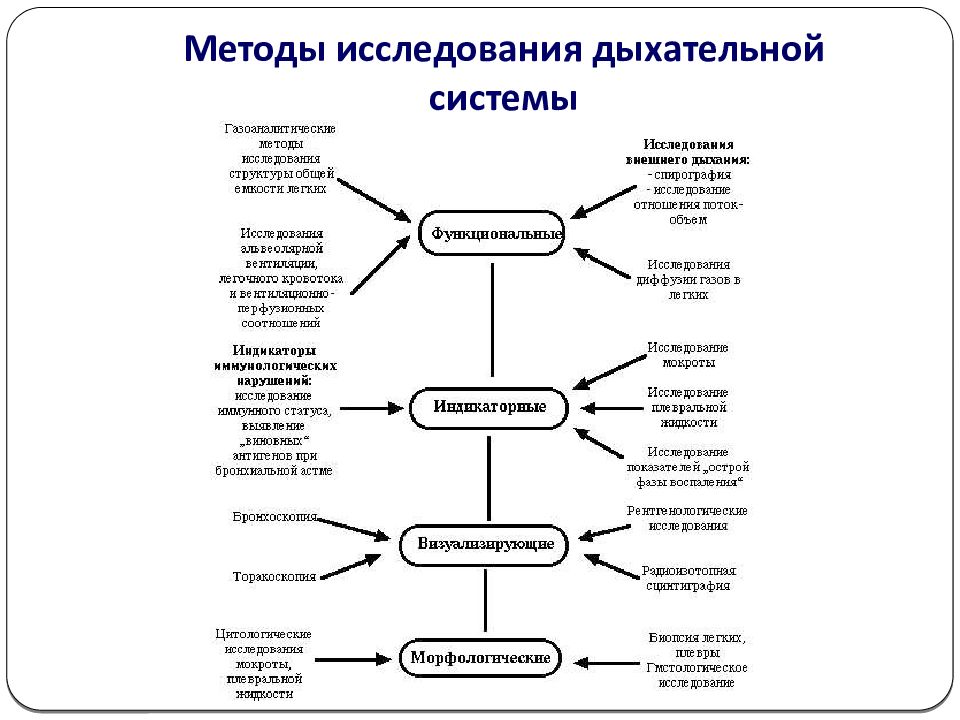 д.).
д.).
С учетом комплексного подхода к лечению и профилактике заболеваний органов дыхания и ЛОР-органов, используя КМСД, врач может дать индивидуальные рекомендации по питанию с учетом переносимости отдельных продуктов, оздоровлению среды обитания ребенка и изменению его образа жизни.
Использование КМСД позволяет уже во время обследования провести коррекцию выявленных нарушений, а в дальнейшем осуществлять динамическое наблюдение за ребенком с оценкой изменений в состоянии здоровья до полного выздоровления, что помогает избежать развития осложнений и формирования хронических заболеваний.
Учебный план
1. Основные методы клинического обследования больного.
Схема истории болезни. Значение истории, болезни как научно-медицинского и юридического документа.
Расспрос. Значение расспроса, особенности психотерапевтического подхода к больному. Вклад отечественных терапевтов в разработку системы расспроса больного. Схема расспроса: паспортные сведения, жалобы больного (основные и дополнительные), история настоящего заболевания. История жизни больного: краткие биографические данные, семейно-половой, трудовой и бытовой анамнез, питание больного, вредные привычки, перенесенные заболевания, аллергологический анамнез. Семейный анамнез. Наследственность. Схема семейной родословной и генетический анамнез. Страховой анамнез.
Схема расспроса: паспортные сведения, жалобы больного (основные и дополнительные), история настоящего заболевания. История жизни больного: краткие биографические данные, семейно-половой, трудовой и бытовой анамнез, питание больного, вредные привычки, перенесенные заболевания, аллергологический анамнез. Семейный анамнез. Наследственность. Схема семейной родословной и генетический анамнез. Страховой анамнез.
Общий осмотр. Общее состояние больного. Сознание, виды его нарушения. Положение больного (активное, пассивное, вынужденное). Телосложение. Понятие о конституциональном типе. Температура тела. Кожные покровы и видимые слизистые оболочки. Изменение окраски кожи. Пигментация и депигментация. Рубцы, высыпания, геморрагии, расчесы. Трофические изменения: язвы, пролежни. Тургор кожи. Развитие и распределение подкожно-жировой клетчатки. Отеки, их локализация, распространенность и выраженность. Методы исследования лимфатических узлов. Диагностическое значение найденных изменений. Мышцы: степень развития, тонус, сила мышцы. Кости: форма, наличие деформаций, болезненность. Понятие о переломах костей. Суставы: форма, подвижность. Перкуссия: История развития перкуссии как метода исследования. Роль Ауэнбруггера в разработке метода, внедрение его в практику Корвизаром. Значение работ отечественных исследователей в развитии этого метода. Физическое обоснование перкуссии. Общие правила и техника перкуссии. Аускультация. История развития аускультации как метода исследования больного. Роль Лаэннека. Значение работ отечественных исследователей в развитии этого метода. Физическое обоснование метода аускультации. Общие правила и техника аускультации.
Кости: форма, наличие деформаций, болезненность. Понятие о переломах костей. Суставы: форма, подвижность. Перкуссия: История развития перкуссии как метода исследования. Роль Ауэнбруггера в разработке метода, внедрение его в практику Корвизаром. Значение работ отечественных исследователей в развитии этого метода. Физическое обоснование перкуссии. Общие правила и техника перкуссии. Аускультация. История развития аускультации как метода исследования больного. Роль Лаэннека. Значение работ отечественных исследователей в развитии этого метода. Физическое обоснование метода аускультации. Общие правила и техника аускультации.
1.2. Общее понятие о лабораторных и инструментальных методах исследования.
Общее представление о лабораторных методах исследования, их значение в клинике внутренних болезней. Общее представление о лучевых методах исследования. Основные виды рентгенологического исследования. Значение рентгенологического метода в диагностике заболеваний внутренних органов. Компьютерная томография, магнитно-ядерная томография. Ультразвуковые методы исследования в клинике внутренних болезней. Понятие об основных режимах ультразвукового сканирования (одномерное в М-режиме, двухмерное в В-режиме, допплеровское исследование). Значение ультразвуковых методов исследования для диагностики. Эндоскопические методы исследования. Общие представления о диагностическом значении визуальной эндоскопической картины, а также биопсии органов и результатов гистологического и цитологического исследования биоптатов. Показания и противопоказания к эндоскопическим методам исследования. Радионуклидные методы исследования, принципы. Сканирование различных органов, диагностическое значение. Показания и противопоказания к радиоизотопным методам исследования. Методы функциональной диагностики. Методы регистрации биопо-тенциалов, возникающих в процессе функциональной активности органов (ЭКГ, ЭЭГ, миограмма, электрическая активность органов брюшной полости и другие). Основные принципы оценки функционального состояния органов дыхания, сердечно-сосудистой системы, желудка, кишечника, печени, почек, костного мозга, органов эндокринной системы.
Ультразвуковые методы исследования в клинике внутренних болезней. Понятие об основных режимах ультразвукового сканирования (одномерное в М-режиме, двухмерное в В-режиме, допплеровское исследование). Значение ультразвуковых методов исследования для диагностики. Эндоскопические методы исследования. Общие представления о диагностическом значении визуальной эндоскопической картины, а также биопсии органов и результатов гистологического и цитологического исследования биоптатов. Показания и противопоказания к эндоскопическим методам исследования. Радионуклидные методы исследования, принципы. Сканирование различных органов, диагностическое значение. Показания и противопоказания к радиоизотопным методам исследования. Методы функциональной диагностики. Методы регистрации биопо-тенциалов, возникающих в процессе функциональной активности органов (ЭКГ, ЭЭГ, миограмма, электрическая активность органов брюшной полости и другие). Основные принципы оценки функционального состояния органов дыхания, сердечно-сосудистой системы, желудка, кишечника, печени, почек, костного мозга, органов эндокринной системы. Оформление истории болезни и графическое отображение основных показателей обследования больного в «температурном листе». Диагноз и его обоснование. План обследования больного.
Оформление истории болезни и графическое отображение основных показателей обследования больного в «температурном листе». Диагноз и его обоснование. План обследования больного.
2. Методы исследования системы органов дыхания
2.1 Семиотики.
Расспрос: Основные жалобы и механизм их возникновения. Кашель сухой (непродуктивный) или с выделением мокроты (продуктивный, малопродуктивный), постоянный или приступообразный, интенсивный или небольшой: условия появления и купирования кашля. Отделение мокроты: характер, цвет, консистенция, количество мокроты, наличие или отсутствие запаха, положение больного, способствующее наилучшему отхождению мокроты. Кровохарканье, легочное кровотечение; отличие от носоглоточного, пищеводного и желудочного кровотечений. Боль в грудной клетке. Локализация и иррадиация боли. Характер боли при поражении плевры, дыхательных мышц, костей, межреберных нервов и других органов. Связь боли с дыханием и кашлем. Одышка (инспираторная, экспираторная, смешанная, тахипноэ, стридорозное дыхание), приступы удушья. Механизмы возникновения, диагностическое значение. Лихорадка, потливость, ознобы. Типы температурных кривых. Изменение голоса: охриплость, афония. Диагностическое значение. Значение анамнеза для диагностики и прогноза бронхолегочных заболеваний.
Механизмы возникновения, диагностическое значение. Лихорадка, потливость, ознобы. Типы температурных кривых. Изменение голоса: охриплость, афония. Диагностическое значение. Значение анамнеза для диагностики и прогноза бронхолегочных заболеваний.
Осмотр. Общее состояние больного. Сознание. Температура тела. Вынужденное положение больного при приступе бронхиальной астмы, поражении плевры, абсцессе легкого и т. п. Центральный цианоз, механизм его возникновения, диагностическое значение. Симптомы «барабанных пальцев» и «часовых стекол». Нос: изменения формы носа, характер дыхания носом (свободное, затрудненное). Отделяемое из носа, его характер, количество. Носовые кровотечения. Грудная клетка. Форма грудной клетки: нормостеническая, гиперстеническая, астеническая, патологические формы (эмфизематозная, паралитическая, ладьевидная, рахитическая, воронкообразная). Выраженность над- и подключичных ямок, величина эпигастрального угла, положение лопаток и ключиц, соотношение, передне-заднего и бокового размеров грудной клетки.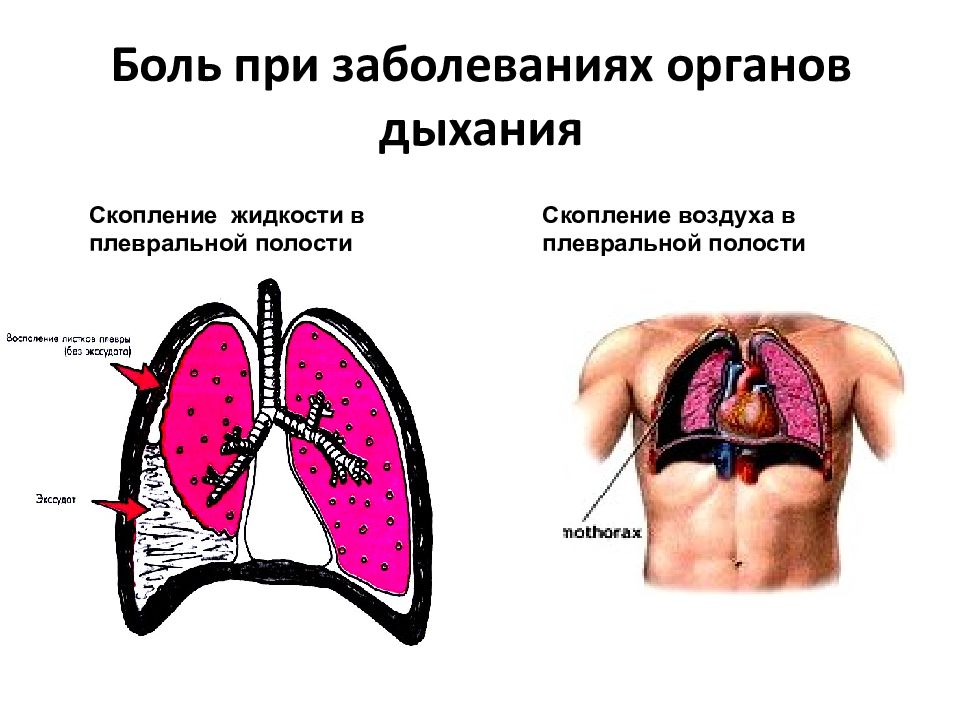 Симметричность грудной клетки (увеличение или уменьшение одной из половин, локальные выпячивания или западения). Сглаженность или выбухание межреберных промежутков. Диагностическое значение при основных бронхолегочных синдромах. Искривления позвоночника: кифоз, лордоз, сколиоз, кифосколиоз. Окружность грудной клетки, экскурсия грудной клетки на вдохе и выдохе. Дыхание: тип дыхания (грудной, брюшной, смешанный), симметрич-ность дыхательных движений (отставание в дыхании одной половины), участие в дыхании вспомогательной мускулатуры, число дыханий в минуту, глубина дыхания (поверхностное, глубокое, в том числе — дыхание Куссмауля), ритм дыхания (ритмичное, аритмичное, в том числе — дыхание Чейна-Стокса и Биота). Объективные признаки затруднения вдоха и выдо-ха (инспираторная, экспираторная и смешанная одышка, стридорозное дыхание). Пальпация. Методика пальпации грудной клетки. Определение болезненных участков, их локализации. Определение резистентности (эластичности) грудной клетки. Исследование голосового дрожания на симметричных участках.
Симметричность грудной клетки (увеличение или уменьшение одной из половин, локальные выпячивания или западения). Сглаженность или выбухание межреберных промежутков. Диагностическое значение при основных бронхолегочных синдромах. Искривления позвоночника: кифоз, лордоз, сколиоз, кифосколиоз. Окружность грудной клетки, экскурсия грудной клетки на вдохе и выдохе. Дыхание: тип дыхания (грудной, брюшной, смешанный), симметрич-ность дыхательных движений (отставание в дыхании одной половины), участие в дыхании вспомогательной мускулатуры, число дыханий в минуту, глубина дыхания (поверхностное, глубокое, в том числе — дыхание Куссмауля), ритм дыхания (ритмичное, аритмичное, в том числе — дыхание Чейна-Стокса и Биота). Объективные признаки затруднения вдоха и выдо-ха (инспираторная, экспираторная и смешанная одышка, стридорозное дыхание). Пальпация. Методика пальпации грудной клетки. Определение болезненных участков, их локализации. Определение резистентности (эластичности) грудной клетки. Исследование голосового дрожания на симметричных участках. Диагностическое значение при основных бронхолегочных синдромах. Перкуссия. Сравнительная перкуссия, ее правила. Характер перкуторного звука на симметричных участках грудной клетки в норме и патологии (ясный легочный звук, притуплённый, тупой, коробочный, тимпанический, притупленно-тимпанический). Диагностическое значение сравнительной перкуссии легких при основных бронхолегочных синдромах. Топографическая перкуссия. Топографические линии грудной клетки. Определение верхних границ легких: высота стояния верхушек спереди и сзади, ширина полей Кренига. Определение нижней границы легких и подвижности нижних краев легких, причины изменений. Диагностическое значение. Аускулътация. Методика и правила аускультации легких. Понятие об основных и дополнительных (побочных) дыхательных шумах, механизмах их возникновения и диагностическом значении. Характер основных дыхательных шумов в норме и при патологии (везикулярное, ослабленное, усиленное, жесткое, бронхиальное, амфорическое, бронховезикулярное, отсутствие основного дыхательного шума).
Диагностическое значение при основных бронхолегочных синдромах. Перкуссия. Сравнительная перкуссия, ее правила. Характер перкуторного звука на симметричных участках грудной клетки в норме и патологии (ясный легочный звук, притуплённый, тупой, коробочный, тимпанический, притупленно-тимпанический). Диагностическое значение сравнительной перкуссии легких при основных бронхолегочных синдромах. Топографическая перкуссия. Топографические линии грудной клетки. Определение верхних границ легких: высота стояния верхушек спереди и сзади, ширина полей Кренига. Определение нижней границы легких и подвижности нижних краев легких, причины изменений. Диагностическое значение. Аускулътация. Методика и правила аускультации легких. Понятие об основных и дополнительных (побочных) дыхательных шумах, механизмах их возникновения и диагностическом значении. Характер основных дыхательных шумов в норме и при патологии (везикулярное, ослабленное, усиленное, жесткое, бронхиальное, амфорическое, бронховезикулярное, отсутствие основного дыхательного шума). Диагностическое значение при основных бронхолегочных синдромах. Хрипы, механизм образования. Сухие, низкого тембра (басовые) и высокого тембра (дискантовые) хрипы. Влажные хрипы: звонкие и незвонкие, мелко-, средне- и крупнопузырчатые хрипы, их локализация и распространенность. Влияние откашливания, глубокого дыхания и форсированного выдоха на их появление и исчезновение. Диагностическое значение. Крепитация, механизм образования, отличия от хрипов и шума трения плевры. Диагностическое значение. Шум трения плевры, механизм возникновения, отличия от хрипов и крепитации. Диагностическое значение. Бронхофония, методика определения, значение в диагностике.
Диагностическое значение при основных бронхолегочных синдромах. Хрипы, механизм образования. Сухие, низкого тембра (басовые) и высокого тембра (дискантовые) хрипы. Влажные хрипы: звонкие и незвонкие, мелко-, средне- и крупнопузырчатые хрипы, их локализация и распространенность. Влияние откашливания, глубокого дыхания и форсированного выдоха на их появление и исчезновение. Диагностическое значение. Крепитация, механизм образования, отличия от хрипов и шума трения плевры. Диагностическое значение. Шум трения плевры, механизм возникновения, отличия от хрипов и крепитации. Диагностическое значение. Бронхофония, методика определения, значение в диагностике.
2.2. Лабораторные и инструментальные методы исследования легких. Лабораторное исследование мокроты и плеврального пунктата. Осмотр, микроскопия нативных и окрашенных препаратов, бактериоскопия. Техника плевральной пункции. Исследование плеврального выпота. Диагностика экссудатов и транссудата. Понятие о рентгеноскопии, рентгенографии и томографии легких. Компьютерная томография. Магнитно-ядерная томография. Их диагностическое значение. Бронхоскопия, показания и противопоказания к бронхоскопии. Диагностическое значение визуальной бронхоскопической картины. Понятие о биопсии слизистой оболочки бронхов, легких, плевры, увеличенных трахеобронхиальных лимфатических узлов. Исследование бронхоальвеолярного содержимого.
Компьютерная томография. Магнитно-ядерная томография. Их диагностическое значение. Бронхоскопия, показания и противопоказания к бронхоскопии. Диагностическое значение визуальной бронхоскопической картины. Понятие о биопсии слизистой оболочки бронхов, легких, плевры, увеличенных трахеобронхиальных лимфатических узлов. Исследование бронхоальвеолярного содержимого.
Спирография. Значение функционального исследования органов дыхания в диагностике недостаточности функции внешнего дыхания. Дыхательные объемы и емкости, их изменение при обструктивной и рестриктивной дыхательной недостаточности. Проба Тиффно. Понятие о пневмотахометрий и пневмотахографии. Понятие о компьютерной спирографии и исследовании инспираторной и экспираторной объемной скорости потока воздуха (петли «поток-объем»). Понятие об интегральной плетизмографии всего тела и ее диагностическом значении.
2.3. Основные клинические синдромы
1. Синдром бронхиальной обструкции.
2. Синдром уплотнения легочной ткани (долевого и очагового).
3. Синдром воздушной полости в легком.
4. Синдром повышенной воздушности легочной ткани (эмфиземы легких).
5. Синдром ателектаза (обтурационного и компрессионного).
6. Синдром скопления жидкости в плевральной полости (гидроторакс).
7. Синдром скопления воздуха в плевральной полости (пневмоторакс).
8. Синдромы утолщения плевральных листков (шварты) и заращения плевральной полости (фиброторакс).
9. Синдром недостаточности функции внешнего дыхания (острой и хронической). Рестриктивная и обструктивная дыхательная недостаточность.
10. Синдром воспаления.
2.4. Основы частной патологии органов дыхания Симптоматология наиболее распространенных заболеваний органов дыхания, протекающих в типичной классической форме. Диагностика. Общие представления об их этиологии и патогенезе (кратко). Основные принципы лечения.
1. Острый и хронический бронхит (обструктивный и необструктивный).
2. Пневмония очаговая и долевая.
3. Абсцесс легкого.
Абсцесс легкого.
4. Бронхоэктатическая болезнь.
5. Бронхиальная астма.
6. Плевриты (сухие и экссудативные).
7. Эмфизема легких.
8. Рак легких.
3. Методы исследования системы органов кровообращения
3.1. Семиотика.
Расспрос: Основные жалобы и их патогенез. Боли в области сердца, механизм их возникновения. Характер болей, их локализация, иррадиация, продолжительность, интенсивность, связь с волнением, физической нагрузкой, ночные боли. Способы купирования. Одышка. Механизм возникновения «сердечной» одышки. Связь с физической нагрузкой и положением тела. Сердечная астма, время и условия возникновения, продолжительность приступов, их купирование.
Диагностическое значение. Сердцебиения, ощущение перебоев в работе сердца; характер аритмии (постоянный, приступообразный), продолжительность приступов, их частота, условия возникновения и купирования. Ощущения пульсации в различных частях тела. Кашель, кровохарканье, характер, механизм возникновения, диагностическое значение. Отеки. Их локализация, распространенность, выраженность, время и условия возникновения. Значение анамнеза для диагностики и прогноза заболеваний системы кровообращения.
Отеки. Их локализация, распространенность, выраженность, время и условия возникновения. Значение анамнеза для диагностики и прогноза заболеваний системы кровообращения.
Осмотр. Общее состояние больного. Положение больного. Цвет кожных покровов: румянец, бледность, цианоз. Отличия центрального и периферического цианоза. Отеки, механизм их возникновения, локализация, распространенность, выраженность (пастозность, умеренные или резко выраженные отеки). Водянка полостей. Осмотр шеи: набухание и пульсация вен (отрицательный и положи-тельный венный пульс). Отличие венозной и артериальной пульсации на шее. Причины их возникновения. Диагностическое значение. Осмотр области сердца: сердечный горб, верхушечный и сердечный толчок, эпигастральная пульсация. Патологические пульсации в области сердца.
Диагностическое значение. Пальпация. Пальпация верхушечного и сердечного толчков. Характеристика верхушечного толчка; локализация, сила, высота, распространенность. Отрицательный верхушечный толчок. Определение систолического и диастолического дрожания в области сердца. Пальпация основания сердца. Пальпаторное изучение эпигастральной пульсации, ее причины (различия — пульсации сердца, аорты, печени). Диагностическое значение. Пальпация периферических артерий. Перкуссия. Методика определения границ относительной и абсолютной тупости сердца, сосудистого пучка. Определение конфигурации относительной тупости сердца. Диагностическое значение изменений границ относительной и абсолютной тупости сердца. Аускулътация. Методика аускультации сердца. Аускультация сердца в различные фазы дыхания, при различных положениях больного, в покое и при физической нагрузке. Места выслушивания сердца и истинная проекция его клапанов на переднюю грудную стенку. Отличия систолы от диастолы желудочков при аускультации. Понятие о тонах сердца, механизм их возникновения. Основные тоны (Iи II тоны) и дополнительные (IIIи IV, тон открытия митрального клапана, систолический щелчок). Основные свойства тонов: громкость, тембр.
Определение систолического и диастолического дрожания в области сердца. Пальпация основания сердца. Пальпаторное изучение эпигастральной пульсации, ее причины (различия — пульсации сердца, аорты, печени). Диагностическое значение. Пальпация периферических артерий. Перкуссия. Методика определения границ относительной и абсолютной тупости сердца, сосудистого пучка. Определение конфигурации относительной тупости сердца. Диагностическое значение изменений границ относительной и абсолютной тупости сердца. Аускулътация. Методика аускультации сердца. Аускультация сердца в различные фазы дыхания, при различных положениях больного, в покое и при физической нагрузке. Места выслушивания сердца и истинная проекция его клапанов на переднюю грудную стенку. Отличия систолы от диастолы желудочков при аускультации. Понятие о тонах сердца, механизм их возникновения. Основные тоны (Iи II тоны) и дополнительные (IIIи IV, тон открытия митрального клапана, систолический щелчок). Основные свойства тонов: громкость, тембр. Изменение тонов в патологии: ослабление; усиление, раздвоение, появление дополнительных тонов. «Ритм перепела», ритмы галопа, маятникообразный ритм (эмбриокардия). Тахикардия, брадикардия, аритмия. Шумы сердца. Механизм возникновения. Классификация. Отличие органических шумов от функциональных. Отношение шумов к фазам сердечной деятельности Систолические и диастолические шумы: протодиастолический, мезодиастолический, пресистолический, голосистолический, голодиастолический шум. Характер, тембр, продолжительность шума. Места наилучшего выслушивания шумов, пути проведения шумов сердца. Шум трения перикарда, плевроперикардиальные шумы. Диагностическое значение. Исследование сосудов. Осмотр и пальпация височных, сонных, лучевых, подколенных артерий и артерий тыла стопы: выраженность пульсации, эластичность, извитость артерий, наличие уплотнений, аневризматических расширений. Определение пульсации аорты в яремной вырезке. Выслушивание сонных и бедренных артерий. Артериальный пульс: исследование его на лучевых артериях, сравнение пульса на обеих руках.
Изменение тонов в патологии: ослабление; усиление, раздвоение, появление дополнительных тонов. «Ритм перепела», ритмы галопа, маятникообразный ритм (эмбриокардия). Тахикардия, брадикардия, аритмия. Шумы сердца. Механизм возникновения. Классификация. Отличие органических шумов от функциональных. Отношение шумов к фазам сердечной деятельности Систолические и диастолические шумы: протодиастолический, мезодиастолический, пресистолический, голосистолический, голодиастолический шум. Характер, тембр, продолжительность шума. Места наилучшего выслушивания шумов, пути проведения шумов сердца. Шум трения перикарда, плевроперикардиальные шумы. Диагностическое значение. Исследование сосудов. Осмотр и пальпация височных, сонных, лучевых, подколенных артерий и артерий тыла стопы: выраженность пульсации, эластичность, извитость артерий, наличие уплотнений, аневризматических расширений. Определение пульсации аорты в яремной вырезке. Выслушивание сонных и бедренных артерий. Артериальный пульс: исследование его на лучевых артериях, сравнение пульса на обеих руках. Частота, ритм (наличие аритмии и дефицита пульса), наполнение, напряжение, величина, скорость, форма пульса.
Частота, ритм (наличие аритмии и дефицита пульса), наполнение, напряжение, величина, скорость, форма пульса.
Диагностическое значение. Определение артериального давления (АД) по методу Короткова. Методика и техника. Систолическое, диастолическое, среднее АД. Пульсовое АД. Понятие об артериальной гипертензии и гипотензии. Суточное мониторирование АД, его диагностическое значение. Исследование вен. Расширение вен грудной клетки, брюшной стенки, конечностей. Уплотнения и болезненность при пальпации вен, варикозное расширение вен.
3.2. Инструментальные и лабораторные методы исследования Лабораторные методы исследования. Общие принципы. Определение активности креатинфосфокиназы (КФК) и МВ-фракции КФК, аспарагиновой и аланиновой аминотрансфераз (АсАТ и АлАТ), лактатдегидрогеназы (ЛДГ) и других ферментов. Диагностическое значение гиперферментемии. Определение холестерина, триглицеридов. ЛПНП, ЛПОНП, ЛПВП. Классификация атерогенности. Значение определения общего белка и белковых фракций, С-реактивного белка, серомукоида, сиаловых кислот, антистрептолизина, антигиалуронидазы, антистрептокиназы. Трактовка результатов лабораторных ис-следований при заболеваниях сердца и сосудов. Электрокардиография. Техника электрокардиографии. Регистрация электрокардиограмм в 12 отведениях. Понятие о дополнительных отведениях. План расшифровки ЭКГ. Векторный принцип анализа ЭКГ. Измене-ние электрокардиограмм при гипертрофии миокарда желудочков и пред-сердий. Аритмии сердца. Синусовая тахикардия, брадикардия, аритмия. Экстрасистолия предсердная, узловая, желудочковая. Лево- и правожелудочковые экстрасистолы. Пароксизмальная тахикардия. Мерцательная аритмия. Понятие о дефибрилляции сердца. Нарушения проводимости. Предсердно-желудочковая блокада. Блокады правой и левой ножек пучка Гиса. ЭКГ при ишемической болезни сердца (стенокардии и остром инфаркте миокарда). Общие представления о нагрузочных пробах (велоэргометрия, тредмил-тест, фармакологические пробы). Критерии диагностики преходящей ишемии миокарда, индуцированной нагрузочным тестом. Суточное мониторирование ЭКГ по Холтеру. Фонокардиография.
Трактовка результатов лабораторных ис-следований при заболеваниях сердца и сосудов. Электрокардиография. Техника электрокардиографии. Регистрация электрокардиограмм в 12 отведениях. Понятие о дополнительных отведениях. План расшифровки ЭКГ. Векторный принцип анализа ЭКГ. Измене-ние электрокардиограмм при гипертрофии миокарда желудочков и пред-сердий. Аритмии сердца. Синусовая тахикардия, брадикардия, аритмия. Экстрасистолия предсердная, узловая, желудочковая. Лево- и правожелудочковые экстрасистолы. Пароксизмальная тахикардия. Мерцательная аритмия. Понятие о дефибрилляции сердца. Нарушения проводимости. Предсердно-желудочковая блокада. Блокады правой и левой ножек пучка Гиса. ЭКГ при ишемической болезни сердца (стенокардии и остром инфаркте миокарда). Общие представления о нагрузочных пробах (велоэргометрия, тредмил-тест, фармакологические пробы). Критерии диагностики преходящей ишемии миокарда, индуцированной нагрузочным тестом. Суточное мониторирование ЭКГ по Холтеру. Фонокардиография. Общие представления о методике фонокардиографии. Значение этой методики для диагностики заболеваний сердца и сосудов. Показания. Эхокардиография. Показания к назначению исследования. Понятие о диагностических возможностях одномерного, двухмерного и допплеровского сканирования сердца и сосудов. Принципы диагностики клапанных поражений, признаков гипертрофии и дилатации сердца. Оценка систолической и диастолической функций сердца, локальных нарушений сократимости миокарда. Выявление внутрисердечных образований. Понятие о стресс-эхокардиографии. Сфигмография. Диагностическое значение. Реография. Принцип метода. Его диагностическое значение. Рентгенологическое исследование сердца. Диагностическое значение. Понятие об ангиографии и коронароангиографии. Вентрикулография. Радионуклидные методы исследования. Сцинтиграфия миокарда.
Общие представления о методике фонокардиографии. Значение этой методики для диагностики заболеваний сердца и сосудов. Показания. Эхокардиография. Показания к назначению исследования. Понятие о диагностических возможностях одномерного, двухмерного и допплеровского сканирования сердца и сосудов. Принципы диагностики клапанных поражений, признаков гипертрофии и дилатации сердца. Оценка систолической и диастолической функций сердца, локальных нарушений сократимости миокарда. Выявление внутрисердечных образований. Понятие о стресс-эхокардиографии. Сфигмография. Диагностическое значение. Реография. Принцип метода. Его диагностическое значение. Рентгенологическое исследование сердца. Диагностическое значение. Понятие об ангиографии и коронароангиографии. Вентрикулография. Радионуклидные методы исследования. Сцинтиграфия миокарда.
3.3. Основные клинические синдромы
1. Синдром острой коронарной недостаточности.
2. Синдром сердечной недостаточности (лево- и правожелудочковой). Сердечная астма, отек легких. Стадии хронической сердечной, недостаточности.
Сердечная астма, отек легких. Стадии хронической сердечной, недостаточности.
3. Синдромы острой сосудистой недостаточности (обморок, коллапс, шок).
4. Синдром артериальной гипертензии.
5. Синдромы нарушения сердечного ритма.
6. Синдромы кардиомегалии (гипертрофии и дилатации сердца).
7. Синдром гипертензии малого круга кровообращения.
8. Синдром хронического легочного сердца
3.4. Основы частной патологии системы органов кровообращения Симптоматология наиболее распространенных заболеваний системы органов кровообращения, протекающих в типичной классической форме. Общие представления об этиологии и патогенезе (кратко). Диагностика. Основные принципы лечения.
1. Ревматизм, ревматический кардит, ревматический полиартрит.
2. Приобретенные пороки сердца: недостаточность митрального клапана, стеноз левого атриовентрикулярного отверстия, недостаточность клапана аорты, стеноз устья аорты, недостаточность трехстворчатого клапана. Общие представления о врожденных пороках сердца.
3. Миокардиты и миокардиодистрофии (неревматические). Общие представления.
4. Атеросклероз. Ишемическая болезнь сердца: стенокардия и острый инфаркт миокарда.
5. Гипертоническая болезнь и понятие о симптоматических артериальных
гипертензиях.
4. Методы исследования пищевода, желудка, кишечника
4.1. Семиотика
Расспрос. Основные жалобы больных. Боли: механизм возникновения. Локализация, иррадиация болей, их характер и интенсивность, время возникновения в течение суток, продолжительность, купирование болей. Диспепсические явления: затруднение глотания и прохождения пищи по пищеводу (дисфагия), тошнота, отрыжка, изжога, вздутие живота (метеоризм). Детальная характеристика, степень выраженности этих явлений, отношение к приему пищи, ее качеству и количеству, чем провоцируются и купируются диспепсические явления. Механизмы и диагностическое значение этих симптомов.
Аппетит: сохранен, понижен, повышен (полифагия), полностью отсутствует . (анорексия). Отвращение к пище (жирной, мясной). Сухость во рту, горечь. Неприятный вкус, отсутствие вкуса. Слюнотечение. Стул: частота за сутки, объем испражнений, цвет, форма, консистенция, наличие частиц непереваренной клетчатки, пищи, примесей крови, слизи. Причины, диагностическое значение различных видов диареи. Стеаторея. Запоры, механизм происхождения, диагностическое значение. Кровотечения: признаки пищеводного, желудочного, кишечного кровотечений. Диагностическое значение. Похудание. Причины, диагностическое значение. Значение анамнеза для диагностики и прогноза заболеваний органов пищеварения.
(анорексия). Отвращение к пище (жирной, мясной). Сухость во рту, горечь. Неприятный вкус, отсутствие вкуса. Слюнотечение. Стул: частота за сутки, объем испражнений, цвет, форма, консистенция, наличие частиц непереваренной клетчатки, пищи, примесей крови, слизи. Причины, диагностическое значение различных видов диареи. Стеаторея. Запоры, механизм происхождения, диагностическое значение. Кровотечения: признаки пищеводного, желудочного, кишечного кровотечений. Диагностическое значение. Похудание. Причины, диагностическое значение. Значение анамнеза для диагностики и прогноза заболеваний органов пищеварения.
Осмотр, Осмотр полости рта, зева, миндалин, задней стенки глотки; состояние слизистой оболочки полости рта, зубов. Язык: влажность, цвет, характер и выраженность сосочков, наличие и характер налета на языке. Осмотр живота в вертикальном и горизонтальном положении больного. Деление живота на топографические области. Конфигурация живота. Движение брюшной стенки при акте дыхания. Развитие венозных коллатералей на передней брюшной стенке и боковых стенках. Грыжевые образования. Видимая перистальтика и антиперистальтика желудка и кишечника. Измерение окружности живота.
Перкуссия. Перкуссия живота, характер перкуторного звука. Определение свободной и осумкованной жидкости в брюшной полости. Методика определения асцита в вертикальном и горизонтальном положении больного. Пальпация. Методика поверхностной ориентировочной пальпации живота. Состояние кожи и подкожной клетчатки живота. Выявление грыж и расхождений мышц передней брюшной стенки. Определение зон гиперчувствительности кожи (зон Захарьина-Геда) и болезненных мест живота при пальпации. Определение резистентности и мышечной защиты, диагностическое значение этого симптома. Симптом раздражения брюшины Щеткина-Блюмберга.
Глубокая методическая скользящая пальпация живота по методу В.П.Образцова и Н.Д. Стражеско. Четыре момента пальпации. Последовательность пальпации кишечника. Данные пальпации: расположение, подвижность, болезненность, консистенция, величина пальпируемого отрезка кишки, характер поверхности, наличие или отсутствие урчания. Определение нижней границы желудка с помощью метода перкуссии и по методу В.П.Образцова (выявление шума плеска желудка).
Аускулътация. Выслушивание кишечных шумов. Диагностическое значение. Выслушивание шума трения листков брюшины.
4.2. Лабораторные и инструментальные методы исследования желудочно-кишечного тракта
Рентгенологическое исследование желудочно-кишечного тракта (общие принципы и значение). Понятие об обзорной рентгенограмме брюшной полости, исследовании с искусственным контрастированием пищевода, желудка и кишечника, ирригоскопии и других методах. Их диагностическое значение. Подготовка к рентгенологическому исследованию. Эндоскопические методы исследования. Понятие об эзофагоскопии, гастродуоденоскопии, колоноскопии, ректороманоскопии. Показания, противопоказания и подготовка к исследованию. Значение биопсии в диагностике поражений желудочно-кишечного тракта. Общие представления о цитологической и гистологической диагностике. Лапароскопия (общие представления).
Исследование желудочной секреции. Методика фракционного желудочного зондирования. Понятие о базальной и стимулируемой секреции желудка (гистаминовый и пентагастриновый парентеральные раздражители). Исследование физических свойств желудочного содержимого (количество, цвет, запах, примеси). Химическое исследование: определение общей кислотности, свободной и связанной соляной кислоты методом титрования. Оценка кислотообразующей функции желудка по продукции соля-ной кислоты: понятие о дебит-часе HC1 базальной, субмаксимальной и максимальной секреции и его подсчете, пиковая кислотная продукция. Диагностическое значение. Понятие об определении внутрижелудочного рН (pH-метрии). Длительное мониторирование pH желудочного содержимого. Исследование ферментообразующей функции желудка. Определение пепсина. Реакция на молочную кислоту и кровь. Общее представление о беззондовых методах исследования желудочной секреции. Методы выявления Helicobacterpylori (цитологический, гистологические и иммунологические методы, уреазный тест). Диагностическое значение. Копрологическое исследование. Сбор кала для исследования. Физические свойства кала (суточное количество, консистенция, форма, цвет, запах кала, примеси, определение pH каловых масс). Химическое исследование: определение скрытой крови (бензидиновая проба), стеркобилина и билирубина в кале. Микроскопическое исследование: элементы пищевого происхождения (мышечные волокна, соединительная ткань, жир и продукты его расщепления, растительная клетчатка и крахмал). Клеточные элементы: эпителий, лейкоциты, эритроциты, макрофаги, клетки опухоли, наличие простейших и гельминтов. Диагностическое значение копрологического исследования. Методы исследования всасывания жиров, белков и углеводов в тонком кишечнике (общие представления).
4.3. Основные клинические синдромы
1. Синдром поражения пищевода.
2. Синдром неязвенной диспепсии
3. Синдромы поражения желудка и 12-перстной кишки
4. Синдром поражения тонкой кишки (энтериты).
5. Синдром поражения толстой кишки (колиты).
6. Синдром «острого живота».
7. Синдромы пищеводного, желудочного и кишечного кровотечения.
8. Синдромы нарушения пищеварения и всасывания.
4.4. Основы частной патологии системы органов пищеварения Симптоматология наиболее распространенных заболеваний органов желудочно-кишечного тракта, протекающих в типичной классической форме. Общие представления об их этиологии и патогенезе (кратко). Основные принципы лечения.
1. Гастриты (острый и хронический).
2. Язвенная болезнь желудка и двенадцатиперстной кишки.
3. Рак желудка.
4. Энтериты.
5. Колиты.
5. Методы исследования печени и желчевыводящих путей
5.1. Семиотика
Расспрос. Основные жалобы, механизм их возникновения. Боли: локализация, иррадиация, характер, продолжительность, условия возникновения. Чем купируются боли. Механизм возникновения болей, их диагностическое значение. Диспепсические явления: тошнота, рвота, отрыжка, вздутие и урчание в животе, изменения аппетита и вкуса во рту, изменение стула. Желтуха: изменение цвета кожных покровов, мочи, испражнений. Кожный зуд. Диагностическое значение. Увеличение размеров живота. Значение анамнеза для диагностики и прогноза заболеваний печени и желчевыводящих путей.
Осмотр. Общее состояние больного. Сознание. Различные нарушения питания больного. Состояние кожных покровов, ксантелазмы, сосудистые звездочки, печеночные ладони, геморрагии, стрии. Желтуха, классификация, механизм возникновения, диагностическое значение. Симптом «барабанных палочек» и «часовых стекол», гинекомастия, нарушение роста волос, эритема ладоней. Диагностическое значение. Осмотр живота: равномерное увеличение живота (асцит). Ограниченные выпячивания передней брюшной стенки (увеличение печени, селезенки и т.д.). Состояние пупочного кольца. Наличие расширенной венозной сети на передней брюшной стенке. Перкуссия живота. Определение асцита. Перкуссия границ абсолютной тупости (верхней и нижней) печени. Перкуссия селезенки, определение ее размеров. Пальпация. Определение болезненности и напряжения мышц брюшной стенки в области правого подреберья и в холедохопанкреатодуоденальной зоне. Методика пальпации печени. Характеристика края печени и ее поверхности. Болезненность печени. Методика пальпации печени при асците. Определение размеров печени. Методика пальпации желчного пузыря и характеристика полученных результатов при его увеличении. Симптомы Ортнера, Кера, Мюсси-Георгиевского (правосторонний френикус-симптом). Пальпация селезенки. Диагностическое значение увеличения размеров селезенки. Аускулътация. Наличие шума трения брюшины в области правого и левого подреберья. Причины возникновения.
5.2. Лабораторные и инструментальные методы исследования. Лабораторные методы исследования функции печени, отражающие ее участие в пигментном, углеводном, белковом, жировом и минеральном обмене. Исследование ферментов (аминотрансферазы, альдолаза, гамма-глутамилтранспептидаза, щелочная фосфатаза, лактатдегидрогеназа, холинэстераза). Исследование обезвреживающей и выделительной функции печени (проба с бромсульфалеином). Диагностика основных биохимических синдромов (цитолитического, мезенхимально-воспалительного, холестатического и синдрома малой печеночно-клеточной недостаточности). Иммунологические методы исследования. Понятие о маркерах вирусов гепатитов.
Рентгенологическое исследование: понятие о холецистографии, внутривенной холеграфии, холангиографии, спленопортографии, пневмоперитонеуме. Подготовка больного к рентгенологическому исследованию желчевыводящих путей. Понятие об эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ). Ангиография, диагностические возможности, показания и противопоказания. Компьютерная томография (общие представления о методе). Понятие о радионуклидных методах исследования печени (гепатографии, радионуклидном сканировании печени).
Ультразвуковое исследование печени, селезенки и желчевыводящих путей. Общие представления о диагностических возможностях метода. Подготовка к исследованию.
Дуоденальное зондирование. Техника зондирования. Физические свойства дуоденального содержимого, химическое, микроскопическое и бактериологическое исследование. Современные модификации метода: многомоментное и хроматодиагностическое зондирование. Общие представления о пункционной биопсии печени. Лапароскопия (показания и противопоказания).
5.3. Основные клинические синдромы
1. Синдромы желтухи: паренхиматозной (печеночной), механической (подпеченочной), гемолитической (надпеченочной).
2. Синдром портальной гипертензии
3. Гепатолиенальный синдром.
4. Синдром печеночно-клеточной недостаточности (печеночная ко-ма).
5. Синдром желчной колики.
5.4. Основы частной патологии печени и желчных путей Симптоматология наиболее распространенных заболеваний печени и желчных путей, протекающих в типичной классической форме. Общие представления об их этиологии и патогенезе (кратко). Диагностика. Основные принципы лечения.
1. Гепатиты.
2. Циррозы печени.
3. Желчно-каменная болезнь.
4. Холециститы.
6. Методы исследования поджелудочной железы
6.1. Семиотика
Расспрос. Боли, механизм возникновения, локализация, иррадиация, характер. Диспепсические явления: тошнота, рвота, метеоризм, диарея, запоры. Их подробная характеристика.
Осмотр, пальпация и перкуссия живота. Их значение в диагностике заболеваний поджелудочной железы.
6.2. Лабораторные и инструментальные методы исследования поджелудочной железы
Исследование внешней и внутрисекреторной функции поджелудочной железы (исследование ферментов в дуоденальном содержимом, крови и моче), исследование углеводного обмена. Диагностическое значение копрологического исследования. Понятие о значении рентгенологического, радионуклидного и ультразвукового методов исследования в диагностике заболеваний поджелудочной железы.
6.3. Основы частной патологии поджелудочной железы Панкреатиты.
Симптоматология. Общее представление об этиологии и патогенезе. Основные принципы лечения.
7. Методы исследования почек и мочевыводящих путей
7.1. Семиотика
Расспрос. Основные жалобы и их патогенез.
Отеки. Механизм возникновения. Локализация, время появления, условия возникновения и усиления отеков, факторы, способствующие уменьшению или исчезновению отеков. Отличия почечных отеков от отеков у кардиального больного. Боли в области поясницы, внизу живота и по ходу мочеточников, Почечнаяколика. Расстройства мочеиспускания. Дизурия, олигурия, полиурия, никтурия, поллакиурия, странгурия. Головные боли. Одышка. Понижение зрения. Диспепсические явления. Кожный зуд. Кровоточивость.
Значение анамнеза в диагностике заболеваний почек и мочевыводящих путей.
Осмотр. Внешний вид больного с заболеваниями почек. Особенности распределения отеков и отличие их от отеков другого происхождения. Наличие расчесов и кристаллов мочевины на коже. Внешний вид больного при уремии. Эклампсические судороги. Припухлость, выбухание, асимметрия в поясничной области. Наличие ограниченного выбухания в надлобковой области. Перкуссия. Определение симптома Пастернацкого, его диагностическое значение. Перкуторное определение верхней границы мочевого пузыря. Пальпация. Методика пальпации правой и левой почки. Опущение, смещение, увеличение и болезненность почек. Обследование болевых точек, характерных для заболеваний мочевыводящих путей. Аускулътация. Методика выслушивания почечных артерий. Выявление шума при стенозе почечных артерий, его диагностическое значение.
7.2. Лабораторные и инструментальные методы исследования мочевыделителъной системы
Лабораторные исследования. Общий анализ мочи. Относительная плотность мочи, реакция мочи, прозрачность, цвет, запах и т.п. Протеинурия, глюкозурия, билирубинурия, уробилинурия, ацетонурия, их диагностическое значение. Микроскопическое исследование мочевого осадка и его диагностическое значение. Исследование мочи по Нечипоренко и Аддис-Каковскому. Бактериологическое исследование мочи. Значение иссле-дования плотности мочи для оценки функционального состояния почек. Проба Зимницкого. Гипостенурия. Изостенурия. Никтурия. Диагностиче-ское значение. Понятие о методах определения парциальных функций почек. Проба Реберга, ее диагностическое значение. Определение мочевины, креатинина, остаточного азота, белка и белковых фракций, липидов, электролитов в сыворотке крови. Их диагностическое значение. Рентгенологическое исследование. Обзорный снимок почек. Внутривенная и ретроградная пиелография, нефроангиография. Понятие о катетеризации мочевого пузыря и цистоскопии. Ультразвуковое исследование почек и мочевого пузыря. Радиоизотопная ренография и сканирование почек. Понятие о биопсии почек, ее диагностическом значении. Особенности изменений глазного дна при заболеваниях почек.
7.3. Основные клинические синдромы
1. Синдром почечной колики.
2. Нефротический синдром.
3. Нефритический синдром.
4. Синдром почечной артериальной гипертензии.
5. Синдром почечной эклампсии.
6. Синдром почечной недостаточности (острой и хронической). Уремическая кома.
7.4. Основы частной патологии мочевыделительной системы Симптоматология наиболее распространенных заболеваний мочевыделительной системы, протекающих в типичной классической форме. Общие представления об их этиологии и патогенезе (кратко). Диагностика. Основные принципы лечения.
1. Острый гломерулонефрит.
2. Хронический гломерулонефрит.
3. Пиелонефрит.
4. Мочекаменная болезнь.
8. Методы исследования органов кроветворения
8.1. Семиотика
Расспрос. Основные жалобы больных. Боли в горле, костях, правом и левом подреберье, их характер. Нарас-тающая беспричинная «общая слабость», повышенная потливость. Кровоточивость. Кровотечение из носа, десен, желудочно-кишечного тракта, матки и других органов. Кожный зуд. Лихорадка.
Значение анамнеза в диагностике болезней системы крови. Медика-ментозные, физические, химические и другие факторы хронических интоксикаций (свинец, ртуть, амидопирин, бутадиен, сульфаниламиды и др.), лучевые воздействия, наследственность.
Осмотр. Изменение окраски кожи и слизистых оболочек. Увеличение регионарных лимфоузлов. Кровоподтеки, петехии. Изменения суставов (при гемофилии). Перкуссия. Болезненность при поколачивании костей. Перкуторное определение размеров печени и селезенки. Пальпация. Пальпация поверхностно расположенных лимфатических узлов, их размеры, консистенция, подвижность, спаянность кожи с окру-жающими тканями и между собой, состояние кожи над ними. Пальпация увеличенных лимфоузлов брюшной полости. Пальпация печени и селезенки.
8.2. Лабораторные и инструментальные методы исследования системы крови Общий клинический анализ крови: определение гемоглобина, числа лейкоцитов, тромбоцитов, эритроцитов, ретикулоцитов, лейкоцитарной формулы, СОЭ, гематокрита. Диагностическое значение изменений (лейкоцитоза, лейкопении, увеличения СОЭ, изменений формулы крови, гемоглобина, эритроцитов). Знакомство с основными методами определения свертывающей и антисвертывающей систем. Понятие о пункции костного мозга, лимфоузла, трепанобиопсии. Их диагностическое значение.
8.3. Основные клинические синдромы
1. Синдром анемии.
2. Миелопролиферативный синдром.
3. Лимфопролиферативный синдром.
4. Геморрагический синдром.
8.4. Основы частной патологии системы крови Симптоматология наиболее распространенных заболеваний системы крови, протекающих в типичной классической форме. Общие представления об их этиологии и патогенезе (кратко). Диагностика. Основные принципы лечения.
1. Острая постгеморрагическая анемия.
2. Хроническая постгеморрагическая (железодефицитная) анемия.
3. В12-фолиевая дефицитная анемия.
4. Острый лейкоз.
5. Хронический миелолейкоз.
6. Хронический лимфолейкоз.
7. Лучевая болезнь.
9. Методы исследования эндокринной системы и обмена веществ
9.1. Семиотика
Расспрос. Жалобы, механизм их возникновения. Слабость, похудание, ожирение, повышенная жажда, изменение аппетита, лихорадка, повышенная возбудимость, изменение окраски кожных покровов.
Значение анамнеза для диагностики и прогноза заболеваний эндо-кринной системы и обмена веществ.
Осмотр. Внешний вид больного базедовой болезнью, микседемой, сахарным диабетом, болезнью и синдромом Кушинга, акромегалией, надпочечниковой недостаточностью, ожирением, авитаминозом. Пальпация. Диагностическое значение метода. Пальпация щитовидной железы.
9.2. Лабораторные и инструментальные методы исследования Определение содержания глюкозы в крови и моче и ацетона в моче. Гликемическая кривая или сахарный профиль. Понятие об определении кортикостероидов и катехоламинов в биологических средах организма. Понятие об основном обмене и методах его определения. Ультразвуковое исследование. Радиоизотопное исследование щитовидной железы. Ангиография; пункция щитовидной железы; показания и противопоказания к этим методам исследования. Рентгенологическое исследование костей скелета. Основные лабораторные биохимические показатели состояния жиро-вого и углеводного обменов. Общее понятие об определении витаминов и их метаболитов в крови и моче.
9.3. Основные клинические синдромы
1. Диабетическая и гипогликемическая кома.
2. Ожирение и кахексия.
3. Синдромы повышения и понижения функции щитовидной железы (тиреотоксикоз и микседема).
4. Надпочечниковая дисфункция.
5. Острая и хроническая алкогольная интоксикация.
9.4. Основы частной патологии эндокринной системы и обмена веществ Симптоматология наиболее распространенных заболеваний эндокринной системы и обмена веществ, протекающих в типичной классиче-ской форме. Общие представления об их этиологии и патогенезе (кратко). Основные принципы лечения.
1. Ожирение (алиментарное и гипофизарное).
2. Диффузный токсический зоб (тиреотоксикоз).
3. Сахарный диабет.
4. Общее представление о гипо- и авитаминозах.
10. Методы исследования костно-мышечной системы, суставов, «острые аллергозы.
10.1. Семиотика
Расспрос. Основные жалобы и их патогенез: боли в костях, мышцах, суставах, их связь с движением, утренняя скованность, кожный зуд, мышечная слабость, лихорадка, кожные высыпания.
Значение анамнеза для диагностики заболеваний костно-мышечной системы, суставов и «острых аллергозов.
Осмотр. Наличие кожных высыпаний, их локализация, характер отечности. Трофические нарушения кожи и ее дериватов. Конфигурация суставов (деформация и дефигурация), отечность, покраснение кожи, объем активных и пассивных движений в суставах, болезненность при резистивных активных (изометрических) движениях в суставах, крепитация (хруст) при движениях в суставах. Пальпация. Сухость кожных покровов, наличие плотного отека, узелковых образований, болезненность мышц. Системное увеличение лимфатических узлов.
10.2. Лабораторные и инструментальные методы исследования Динамометрия. Значение изменения массы тела. Методы выявления диспротеинемии. Общие представления об определении иммуноглобулинов, титра комплемента, антител, LE-клеточного феномена, диагностическое значение этих исследований. Значение рентгенологического исследования костей и суставов, биопсии органов и тканей. Понятие о денситометрии.
10.3. Основные клинические синдромы
1. Ангиневротический отек.
2. Крапивница.
3. Суставной синдром.
4. Анафилактический шок.
Возможности лабораторных методов исследования в дифференциальной диагностике заболеваний дыхательных путей | Игнатова Г.Л., Антонов В.Н.
В статье представлены основные лабораторные методы исследования, применяемые при диагностике и дифференциальной диагностике хронических респираторных заболеваний
Актуальность
Заболевания органов дыхания являются наиболее актуальной проблемой современного здравоохранения [1, 2]. Во всем мире наблюдается рост острых и хронических респираторных заболеваний (ХРЗ). Всемирная организация здравоохранения (ВОЗ) уделяет данной проблеме немалое внимание. Под эгидой ВОЗ в 2006 г. был создан Всемирный альянс по борьбе с хроническими респираторными заболеваниями (GARD С Global Alliance against Chronic Respiratory Diseases). Деятельность данной организации является частью глобальной работы по профилактике хронических заболеваний и борьбе с ними. По мнению ВОЗ, необходимо предпринять усилия по улучшению диагностики и медицинского обслуживания населения. Во многих странах недостатки диагностики большинства ХРЗ влекут недостаточность лечения данных заболеваний, а в некоторых случаях имеется дефицит основных лекарственных средств. К числу наиболее распространенных ХРЗ эксперты ВОЗ относят бронхиальную астму (БА), хроническую обструктивную болезнь легких (ХОБЛ), аллергические проявления респираторных заболеваний, профессиональные заболевания легких и легочную гипертензию (ЛГ). Основными факторами риска развития данных заболеваний являются курение табака, загрязнение воздуха вне и внутри помещений, различные аллергены, профессиональные факторы риска [1].
В клинической практике врачи первичного звена и пульмонологи сталкиваются как с изолированными формами данных заболеваний, так и с их сочетанным течением.
БА и ХОБЛ: для каждого заболевания характерны различные фенотипы, но у 10Р20% больных присутствуют признаки как ХОБЛ, так и БА [3]. В 2014 г. впервые выделен фенотип перекреста БА и ХОБЛ (ACOS: asthma-COPD overlap syndromе С синдром перекрывания астмы и ХОБЛ). Выявление данного синдрома позволяет прежде всего пульмонологу назначать рациональную терапию, в частности ингаляционные глюкокортикостероиды (ИГКС).
БА и аллергические заболевания: до 80% пациентов с симптомами БА имеют признаки тех или иных аллергических заболеваний [4]. В то же время наличие атопии не всегда говорит о присутствии у больного БА.
Профессиональные заболевания: в классификации основных профессиональных заболеваний особой строкой прописаны БА и ХОБЛ, развивающиеся вследствие воздействия промышленных аллергенов и ирритантов, вызывающих хронический воспалительный процесс [5].
ЛГ и ее прямое следствие С хроническое легочное сердце являются наиболее частыми осложнениями
ХРЗ [6].
Немаловажное значение при диагностике ХРЗ имеют лабораторные методы исследования. Особый вес они приобретают при дифференциальной диагностике, т. к. большинство пульмонологических заболеваний имеют схожие респираторные проявления.
Анализ крови
Общий анализ крови
Общий анализ крови (ОАК) относится к обязательным лабораторным методам исследования, рекомендованным международными и отечественными клиническими рекомендациями по соответствующим нозологиям, а также входит в алгоритмы оказания медицинской помощи согласно медико-экономическим стандартам [7, 8].
ОАК включает в себя определение концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов, скорости оседания эритроцитов (СОЭ), подсчет лейкоцитарной формулы. Последнее особенно важно в свете новых рекомендаций GOLD (Global Initiative for Chronic Obstructive Lung Disease С Глобальная инициатива по ХОБЛ) и GINA (Global Initiative for Asthma С Глобальная инициатива по бронхиальной астме) при учете эозинофильного воспаления у пациентов с БА и ХОБЛ. Референсные значения нормы составляют от 50 до 250 клеток в 1 мкл. Критическим уровнем является 450 клеток в 1 мкл, что указывает на патологический процесс, связанный с возможным влиянием эозинофилов на воспалительный процесс. При этом, как подчеркивают некоторые авторы, гиперэозинофилия может не коррелировать с тканевой эозинофилией и содержанием эозинофилов в бронхоальвеолярном лаваже [9]. Кроме того, уровень эозинофилов в периферической крови является важным показателем при решении вопроса о применении ИГКС у пациентов с ХОБЛ, а также при эскалации или деэскалации терапии.
Острофазовые белки
Острофазовые белки (ОБ) С это белки коагуляции, транспортные белки, которые также являются медиаторами иммунной системы. ОБ непосредственно участвуют в процессах элиминации повреждающих факторов, способствуют локализации очага повреждения и восстановлению нарушенной структуры клеток и органов, а также их функций. Фибриноген в большей степени имеет отношение к сосудистым реакциям при воспалении, в то же время другие маркеры, будучи многофункциональными, участвуют в реализации многочисленных иммунных процессов [10].
С-реактивный белок (СРБ) С стимулятор иммунных реакций, в т. ч. фагоцитоза, принимает участие в Т- и В-иммунных ответах, активирует классическую систему комплемента. Синтез СРБ происходит преимущественно в гепатоцитах, инициируется антигенами, иммунными комплексами, бактериями, грибами, при травме. Как правило, СРБ в сыворотке здорового человека отсутствует, за исключением некоторых физиологических процессов [10]. Тест на СРБ имеет прямую корреляцию с СОЭ. Оба показателя резко возрастают в начале заболевания, но СРБ реагирует раньше, чем изменяется СОЭ. В лабораторной диагностике этот тест применяется для наблюдения за течением заболевания и контроля эффективности проводимой терапии. Кроме того, концентрация СРБ в крови ассоциирована с активностью заболевания и стадией процесса.
Уровень фибриногена имеет тенденцию к увеличению при различных воспалительных реакциях, это чувствительный маркер воспаления и некроза тканей, основной белок плазмы, напрямую влияющий на скорость оседания эритроцитов. С ростом концентрации фибриногена СОЭ также увеличивается. Рост концентрации фибриногена в плазме, в т. ч. при нормальных значениях, коррелирует с увеличением риска осложнений сердечно-сосудистых заболеваний.
Прокальцитонин (ПКТ) является более специфичным маркером бактериальной инфекции, чем СРБ. Является предшественником гормона кальцитонина и вырабатывается несколькими типами клеток в различных органах под влиянием провоспалительных агентов, в первую очередь бактерий. Уровень ПКТ выше 2 нг/мл с высокой вероятностью свидетельствует об инфекционной природе воспаления [11]. Контроль динамики уровня ПКТ может служить дополнительным высокоинформативным методом оценки эффективности проводимой терапии при инфекционном процессе.
Натрийуретические пептиды
У 60% пациентов старше 65 лет наблюдается сочетанное течение ХРЗ, чаще всего с сердечно-сосудистыми заболеваниями. На этом этапе чрезвычайно важна дифференциальная диагностика одышки, как наиболее частого симптома при коморбидных заболеваниях. Определенную помощь в этом вопросе оказывает определение натрийуретических пептидов С BNP и NT-proBNP.
Для исключения хронической сердечной недостаточности принято использовать порог менее 125 пг/мл для возраста до 75 лет; порог менее 450 пг/мл для возраста старше 75 лет; для исключения острой сердечной недостаточности С менее 300 пг/мл [12].
Иммуноглобулин Е
IgE был выделен в 1960-х гг. из сывороток больных атопией и множественной миеломой. При контакте IgE, адсорбированного на клетках, с аллергеном образуются комплексы « IgE-специфический антиген», что сопровождается проникновением ионов кальция внутрь клетки-мишени, активацией в ней различных биохимических процессов и повышением концентрации гистамина и других биологически активных веществ (БАВ) из тучных клеток, базофилов и эозинофилов, на мембране которых как раз и фиксированы IgE. Поступление вышеперечисленных БАВ в межклеточное пространство сопровождается местной воспалительной реакцией, которую в клинике мы видим в виде ринита, бронхита, БА, анафилактического шока [13].
Как указывает ряд авторов, при анализе уровня IgE необходимо учитывать некоторые особенности и диагностические ограничения.
При определении специфического IgE не следует преувеличивать его диагностическую роль и диагноз аллергии выставлять лишь на основании этого показателя.
Обнаружение аллерген-специфического IgE не является 100% патогномоничным.
В то же время отсутствие специфического IgE или его низкая концентрация в сыворотке периферической крови не исключает возможности участия IgE-зависимого механизма.
Антитела других классов иммуноглобулинов, имеющие высокую специфичность для данного аллергена, особенно класса IgG, могут в некоторых случаях стать причиной ложноотрицательных результатов.
Высокие концентрации общего IgE, к примеру у отдельных больных атопическим дерматитом, могут давать ложноположительные результаты.
Сходные результаты для различных аллергенов не означают их одинакового клинического значения, т. к. способность к связыванию с IgE у разных аллергенов может различаться [13].
Для определения сенсибилизации к респираторным аллергенам и оценки вероятности аллергического характера патологии при неясной симптоматике у пациентов с заболеваниями верхних дыхательных путей применяется тест Phadiatop ImmunoCAP. Он направлен на выявление IgE к смеси наиболее распространенных ингаляционных аллергенов (пыльцы деревьев, трав, аллергенов шерсти домашних животных, клещей домашней пыли, плесени). Это исследование предназначено для первичного скрининга с учетом возможной одновременной сенсибилизации к разным аллергенам или перекрестной сенсибилизации с охватом аллергенов, которые обычно являются основой развития атопии.
Эозинофильный катионный белок
Эозинофильный катионный белок (eosinophilic cationic protein С ECP) представляет собой один из компонентов специфических секреторных гранул эозинофилов человека. Основные свойства ЕСР обусловлены высоким содержанием аргинина. ECP связан с механизмами антигельминтной, антибактериальной, противоопухолевой, а также определенной противовирусной активности эозинофилов. Выраженное эозинофильное воспаление, которое наблюдается при аллергической реакции, может приводить к повреждению собственных тканей, одним их механизмов которого является токсическое действие ECP. Уровень ECP в большинстве случаев коррелирует с тяжестью клинических симптомов БА, отражая выраженность эозинофильного компонента воспаления, и может служить маркером определения тяжести БА с определенными ограничениями. У пациентов с атопией наблюдаются более высокие концентрации ECP, даже когда число эозинофилов в периферической крови имеет нормальные значения. В условиях широкого применения иммунобиологических препаратов для таргетной терапии важно, что уровень ECP превышает норму как при IgE-опосредованной, так и при не-IgE-опосредованной атопии.
Определение a1-антитрипсина
В Федеральных клинических рекомендациях по ведению пациентов с ХОБЛ подчеркивается, что пациентам с ХОБЛ моложе 45 лет, пациентам с быстрым прогрессированием ХОБЛ или при наличии эмфиземы преимущественно в базальных отделах легких рекомендуется определять уровень α1-антитрипсина в крови [8].
Связь дефицита α1-антитрипсина с повышенным риском развития эмфиземы легких была впервые показана в работах Laurell и Eriksson, которые в 1963 г. описали отсутствие α1-фракции у больных с панацинарной эмфиземой [14]. В дальнейшем была описана связь врожденного дефицита данного белка с заболеваниями печени. При воспалительном процессе в легочной ткани α1-антитрипсин подавляет функцию эластазы, выделяющейся из нейтрофилов, предотвращая деградацию белка соединительной ткани (эластина) в стенках альвеол и развитие эмфиземы легких. Он модулирует локальный иммунный ответ, обладает антиоксидантным и антимикробным действием, ингибирует протеолитические ферменты апоптоза. Концентрация α1-антитрипсина значительно повышается при остром воспалении различной этиологии, инфекционных, ревматических заболеваниях, злокачественных процессах, при заместительной терапии эстрогенами, приеме пероральных контрацептивов, повышении уровня эстрогенов при беременности, воспалительных процессах в гепатоцитах. Дефицит α1-антитрипсина коррелирует с высоким риском развития патологии легких [8].
Исследование мокроты
Цитология мокроты. Клеточный состав индуцированной мокроты может характеризовать тип воспаления, который определяют по содержанию в мокроте эффекторных воспалительных клеток С эозинофилов, нейтрофилов, лимфоцитов, макрофагов. В настоящее время принято различать 4 клеточных фенотипа: 1) эозинофильный, если количество эозинофилов более 2%; 2) нейтрофильный при числе нейтрофилов 61% и выше; 3) смешанный; 4) неэозинофильный (менее 2% клеток) и ненейтрофильный (менее 61% клеток) [8, 15].
Определение данных фенотипов имеет чрезвычайно важное значение в выборе терапии, в частности при назначении ИГКС или антибактериальных препаратов.
Бактериологический анализ мокроты имеет диагностическое значение только при инфекционном обострении заболеваний, а также при определении чувствительности к антибиотикам [8].
Заключение
Основу диагностики и дифференциальной диагностики основных респираторных заболеваний конечно же составляют клинические методы исследования. Тщательный сбор анамнеза, учет различных нюансов эпидемиологии, особенностей индивидуума обеспечивают до 90% точности диагноза. В этой связи нельзя не вспомнить блестящие клинические описания болезней классиков русской терапевтической школы, когда диагноз напрямую был связан с опытом и наблюдательностью врача. Применение современных методов диагностики существенно облегчает постановку диагноза, но и может увести от правильной трактовки клинической ситуации. В этой связи становится актуальным тщательный анализ всех полученных клинических, лабораторных, инструментальных методов диагностики. Только сопоставив и тщательно взвесив все данные, думающий врач может прийти к единственно правильному решению.
Большинство лабораторных показателей не имеют 100% патогномоничного значения. Риск врачебной ошибки при этом повышается. Задача клинициста и врача лабораторной диагностики С свести этот риск к минимуму. Поэтому правильная интерпретация лабораторных показателей с учетом всех возможных нюансов играет важную роль в клинической медицине.
.
Страница не найдена |
Страница не найдена |404. Страница не найдена
Архив за месяц
ПнВтСрЧтПтСбВс
21222324252627
282930
12
12
1
3031
12
15161718192021
25262728293031
123
45678910
12
17181920212223
31
2728293031
1
1234
567891011
12
891011121314
11121314151617
28293031
1234
12
12345
6789101112
567891011
12131415161718
19202122232425
3456789
17181920212223
24252627282930
12345
13141516171819
20212223242526
2728293031
15161718192021
22232425262728
2930
Архивы
Июл
Авг
Сен
Окт
Ноя
Дек
Метки
Настройки
для слабовидящих
ЛЕКЦИЯ № 14. Методы исследования дыхательной системы. Осмотр больного
ЛЕКЦИЯ № 14. Методы исследования дыхательной системы. Осмотр больного
1. Методы исследования дыхательной системы
Расспрос больного с заболеванием системы дыхания. Основные жалобы.Прежде всего у больного выясняют предполагаемую причину либо события, предшествующие заболеванию. Очень важно обратить внимание на заболевания дыхательной системы, отмечавшиеся в течение жизни, наличие профессиональных вредностей (силикатной, асбестовой, угольной пыли, вдыхания паров кислот и щелочей, работы в горячих цехах или на открытом воздухе) и вредных привычек (при курении нужно выяснить, как давно и по сколько сигарет в день пациент курит), пребывание в местах лишения свободы или контакт с больными туберкулезом. Большое значение могут иметь условия проживания, питания больного. После этого выясняют, как (остро или постепенно) и с каких симптомов началось заболевание, какие симптомы присоединились позднее. При выяснении жалоб важно различать жалобы общего характера и жалобы, непосредственно связанные с болезнью бронхов или легких.
Как правило, наиболее часто обращают внимание на боли в грудной клетке. Они могут иметь разнообразные характеристики и быть проявлением различных заболеваний – как дыхательной системы, так и других органов. Боли в грудной клетке, связанные с заболеваниями органов дыхания, обусловлены вовлечением в патологический процесс плевральной оболочки, содержащей болевые рецепторы. Одной из причин является и непосредственно воспалительный процесс плевры (сухой или экссудативный плеврит). Боли при сухом плеврите колющего характера, при экссудативном– более тупые, возникает ощущение тяжести. Они не иррадиируют, локализуются в зависимости от места воспалительного процесса – в боку, иногда животе, но всегда усиливаются при глубоком дыхании и уменьшаются при принятии больным положения лежа на больном боку, так как именно в таком положении устраняется трение висцеральной и париетальной плевры друг о друга, а именно это и вызывает болевые ощущения. Помимо плеврита, вовлечение плевры в патологический процесс наблюдается при воспалении легких, переходе воспаления на плевру при панкреатите. Плеврит может носить туберкулезную этиологию, объясняться опухолью плевры или метастазами опухоли других локализаций. Рана легкого, гангрена или абсцесс легкого также могут являться причинами возникновения плеврита.
Кровохарканье – отделение крови с мокротой. Причинами этого являются разрушение или диапедез эритроцитов, в результате чего в мокроте определяются прожилки крови. У больного выясняют количество отделяемой мокроты. Выделение большого количества пенистой жидкости, окрашенной в розовый цвет, свидетельствует о развитии отека легкого. Кровохарканье отмечается при туберкулезе легких, злокачественной опухоли легких, бронхоэктатической болезни, нередко при пневмонии (мокрота может быть ржавой при крупозной пневмонии или иметь вид малинового желе при пневмонии, вызванной клебсиелами; кровавая мокрота выделяется при вирусной пневмонии). Кроме этого, кровохарканье может сопровождать паразитарные заболевания легких, вирусный грипп, гангрену легкого и некоторые другие заболевания.
Кашель – рефлекторный акт, направленный на удаление из дыхательных путей инородных веществ, в том числе мокроты. По громкости кашель бывает громкий или тихий (или даже беззвучный). Кашель может быть сухим (чаще встречается в начале заболевания) и с отделением мокроты.
Обязательно выясняют характер (гнойная – желтоватая, слизистая – прозрачная, кровянистая) и количество (скудная, обильная – отхождение мокроты «полным ртом» наблюдается при прорыве абсцесса легкого в бронх) мокроты. Мокрота может отходить легко или с трудом, это часто определяется качеством мокроты (жидкая, густая, вязкая, тягучая, содержащая крошковидный гной). Важно определить, в какое время суток и в связи с чем возникает и усиливается кашель. Кроме того, кашель может быть периодическим или постоянным, изматывающим больного.
Одышка субъективная – ощущение нехватки воздуха, неэффективности вдоха. Объективная определяется учащением дыхания, нарушением соотношения фаз вдоха и выдоха. Затрудненный вдох свидетельствует об инспираторной, выдох – об экспираторной, вдох и выдох – о смешанной одышке.
2. Осмотр больного с заболеванием органов дыхания. Патологические формы грудной клетки. Определение дыхательной экскурсии грудной клетки
Положение больного. Положение ортопноэ: в отличие от заболеваний сердечно-сосудистой системы больной чаще сидит с наклоном корпуса вперед, опираясь руками о колени или другую опору (при приступе бронхиальной астмы).
Часто осложняющая заболевания органов дыхания гипоксия при дыхательной недостаточности придает кожным покровам цианотичный оттенок или проявляется акроцианозом. Бронхоэктатическая болезнь сопровождается появлением акропахий – пальцы в виде барабанных палочек и ногти в виде часовых стекол.
Обязательно производят осмотр грудной клетки: симметричность над– и подключичных ямок, ключиц, симметричность участия обеих половин грудной клетки в акте дыхания. Выделяют три типа дыхания– грудной (осуществляется за счет сокращения межреберных мышц), брюшной (за счет сокращения дифрагмы) и смешанный. Оценивают тип грудной клетки: нормальная (нормостеническая, гиперстеническая, астеническая) или патологические варианты (кифотическая, бочкообразная (эмфизематозная), наличие воронкообразного вдавления в грудине, рахитическая, ладьевидная, паралитическая). Кроме того, искривление позвоночника (кифоз, лордоз, сколиоз) придают грудной клетке неправильную форму.
Нормостеническая грудная клетка имеет правильную форму, ее продольный размер меньше поперечного, эпигастральный угол приближается к прямому, межреберные промежутки средней величины.
Астеническая грудная клетка характерна для астеников, она удлинена, за счет этого ее продольные и поперечные размеры меньше нормы, эпигастральный угол приближен к острому, а межреберные промежутки несколько увеличены.
Гиперстеническая грудная клетка расширена и укорочена, ее продольный и поперечный размеры несколько больше нормы и практически равны между собой, а эпигастральный угол ближе к тупому. Межреберные промежутки меньше нормы.
Рахитическая грудная клетка встречается у лиц, перенесших в детстве рахит. Такая грудная клетка характеризуется выдающейся вперед грудиной и наличием «рахитических четок» вместе перехода хряща в кость.
Эмфизематозная грудная клетка возникает у больных с хронической эмфиземой, причиной которой могут быть бронхиальная астма, хроническая обструктивная болезнь легких. Она расширена в поперечном и продольном направлениях и напоминает по форме бочку.
Ладьевидная грудная клетка имеет вдавление в грудине ладьевидной формы.
Подсчитывают частоту дыхательных движений, норма – 16–20 дыхательных движений. Количество дыхательных движений свыше 20 свидетельствует о тахипноэ, ниже 16 – о брадипноэ. Причем причина замедления или, наоборот, учащения дыхания может быть как физиологической, так и патологической. Оценивают также глубину и ритмичность дыхания. Дыхание может быть поверхностным или глубоким, ритмичным, волнообразным или периодическим. Обязательно учитывают участие в акте дыхания вспомогательных дыхательных мышц, мышц шеи, втяжение межреберных промежутков при дыхании.
| Дата лекции | Тема лекции | Лектор |
1,2,3 потоки 08,10,11.02 | Введение. Предмет и задачи пропедевтики внутренних болезней. Методология диагноза. Схема истории болезни. Расспрос и общий осмотр. | Вахрушев Я.М., Михайлова О.Д |
| 15,17,18.02 | Расспрос больных с заболеваниями органов дыхания. Осмотр и пальпация грудной клетки. Диагностическое значение при основных бронхолегочных синдромах. | Вахрушев Я.М., Михайлова О.Д |
| 22,24,25.02 | Перкуссия: физические основы метода. Сравнительная и топографическая перкуссия легких. Диагностическое значение при основных бронхолегочных синдромах. | Вахрушев Я.М., Михайлова О.Д |
| 01,03,04.03 | Аускультация легких: физические основы метода. Основные и побочные дыхательные шумы. Диагностическое значение при основных бронхолегочных синдромах. | Вахрушев Я.М., Михайлова О.Д |
| 10,11.03 | Расспрос, осмотр больных с заболеваниями органов кровообращения. Пальпация сердца. Диагностическое значение при основных патологических синдромах. | Вахрушев Я.М., Михайлова О.Д |
| 15,17,18.03 | Перкуссия сердца. Аускультация сердца. Нормальные тоны. Диагностическое значение при основных патологических синдромах. | Вахрушев Я.М., Михайлова О.Д |
| 22,24,25.03 | Аускультация сердца. Изменение тонов по громкости, тембру и конфигурации. | Вахрушев Я.М., Михайлова О.Д |
| 29,31.03, 01.04 | Аускультация сердца: шумы сердца, их классификация и дифференциация. | Вахрушев Я.М., Михайлова О.Д |
| 05,07,08.04 | Расспрос и осмотр больных с заболеваниями органов пищеварения. Перкуссия живота. Методика определения асцита. Пальпация (поверхностная ориентировочная, глубокая по В.П. Образцову и Н.Д.Стражеско). Синдромы поражения пищевода, желудка, кишечника, синдром «острого живота». | Вахрушев Я.М., Михайлова О.Д |
| 12,14,15.04 | Исследование системы мочеотделения методом расспроса, осмотра, пальпации, перкуссии. Лабораторные и инструментальные методы исследования. (анализ мочи, биохимия крови при патологических синдромах, общее представление о рентгенологич., эндоскоп. и ультразвуковых методах). | Вахрушев Я.М., Михайлова О.Д |
| 19,21,22.04 | Функциональные методы исследования системы органов кровообращения: ЭКГ. Методика. Генез нормальных зубцов и интервалов. План расшифровки ЭКГ. ЭКГ при нарушении автоматизма. | Вахрушев Я.М., Михайлова О.Д |
| 26,28,29.04 | ЭКГ при нарушении проводимости, возбудимости, мерцательной аритмии, инфаркте миокарда, гипертрофии камер сердца | Вахрушев Я.М., Михайлова О.Д |
| 03,05,06.05 | Современные лабораторные и инструментальные методы исследования органов пищеварения. Исследование желудочного и дуоденального содержимого, анализа кала. Общие представления об эндоскопических, ультразвуковых, рентгенологических и др. инструментальных методах. рН-метрия. Длительное мониторирование рН желудочного сока. | Вахрушев Я.М., Михайлова О.Д |
| 10,12,13.05 | Функциональные методы исследования гепатобилиарной системы и поджелудочной железы. | Вахрушев Я.М., Михайлова О.Д |
| 17,19,20.05 | Клинические, лабораторные и инструментальные методы исследования больных с заболеваниями системы крови. Анемии и геморрагические диатезы. Лейкопении и лейкоцитозы. Агранулоцитозы. Общие представления о стернальной пункции, трепанобиопсии. Общее понятие о коагулограмме. | Вахрушев Я.М., Михайлова О.Д |
| 24,26,27.05 | Спирография, диагностика обструктивной и рестриктивной дыхательной недостаточности. Диагностическое значение визуальной бронхоскопической картины. | Вахрушев Я.М., Михайлова О.Д |
Методическая разработка по теме «Обследование пациентов при заболевании органов дыхания». | Методическая разработка на тему:
Государственное бюджетное образовательное учреждение
среднего профессионального образования города Москвы
«Медицинский колледж имени Клары Цеткин
Департамента здравоохранения города Москвы»
Методическая разработка
по теме ПМ 01 «Субъективное и объективное обследование.
Обследование пациентов с заболеваниями органов дыхания»
по дисциплине МДК 0101
Пропедевтика клинических дисциплин
для специальности
060101 Лечебное дело
для студентов II курса
2012г
Утверждено на цикловой комиссии спецдисциплин №1
Протокол №______________от______ «_______» 2012г
Председатель ЦМК спецдисциплин №1 Фролькис Л.С.
Автор : Кульченкова А.А.
Рецензенты:
Преподаватель терапии высшей категории—Фролькис Л.С.
Главная медицинская сестра методического кабинета ГВВ №2 Хрущёва Н. И.
Рецензия на методическую разработку для преподавателей по теме:
Субъективное и объективное обследование пациентов.
Обследование пациентов с заболеваниями органов дыхания.
Профессиональный модуль 01. «Диагностическая деятельность»
МДК 0101 Пропедевтика внутренних болезней
Специальность: «Лечебное дело» 060101
Автор : преподаватель Кульченкова А.А.
Данная методическая разработка является пособием для проведения практического занятия по ПМ 01— «Диагностическая деятельность». Пропедевтика внутренних болезней, по теме: « Субъективное и объективное обследование пациентов. Обследование пациентов при заболеваниях органов дыхания».
Методическая разработка включает 50 страниц компьютерного текста. Определены цели занятия, имеется план занятия с хронокартой, список используемой литературы. литературы. В методической разработке отражено: дан необходимый учебный материал, перечень медицинских терминов, раздаточный материал для студентов, ситуационные задачи на выявление синдрома заболеваний органов дыхания, алгоритмы выполнения манипуляций по исследованию органов дыхания (осмотр, пальпация грудной клетки, топографическая и сравнительная перкуссия, аускультация органов дыхания, схема написания истории болезни). Алгоритмы выполнения манипуляций сопровождаются рисунками, помогающими студентам выполнить практическую манипуляцию.
Широко представлен объём самостоятельной работы студентов: освоить написание истории болезни, приобрести навыки осмотра грудной клетки, освоить проведение пальпации грудной клетки, топографической и сравнительной перкуссии лёгких, аускультации лёгких и характеристике основных и побочных дыхательных шумов.Данная методическая разработка помогает в проведении практического занятия преподавателем, а студентам изучить необходимый материал, овладеть практическими навыками для дальнейшего применения их в работе фельдшера.
Рецензент: Главная медицинская сестра методического кабинета ГВВ №2
Хрущёва Нина Ивановна__________________________
Рецензия
на методическую разработку для преподавателя по теме:
«Субъективное и объективное обследование пациента.
Обследование пациента при заболеваниях органов дыхания»
П.М. 01 «Диагностическая деятельность»
МДК 0101 Пропедевтика внутренних болезней
Специальность «Лечебное дело» 060101
Автор: преподаватель Кульченкова А.А.
Данная методическая разработка является пособием для проведения практического занятия для преподавателей. Рецензируемая методическая разработка изложена на 50 страницах компьютерного текста, включает в себя методический блок, информационный блок в виде таблиц и опорного конспекта, сопровождаемых рисунками, терминологический словарь по теме, алгоритмы выполнения манипуляций.
В методической разработке определены цели занятия, которые сформулированы в терминах деятельности (уметь). Имеется план занятия с хронокартой. Дозировка времени на каждый этап продумана. Предусмотрено материально-техническое обеспечение занятия в виде схем, собственных учебных пособий, раздаточного материала, алгоритмов выполнения манипуляций, бланков лабораторных анализов. Манипуляции снабжены рисунками, на которых показан ход выполнения манипуляций.
Дан большой список литературы. В пособии предусмотрен входной контроль уровня знаний в виде фронтального опроса с эталонами ответов. Достаточно отводится времени на самостоятельную работу студентов, для освоения практическими навыками—правилами выполнения осмотра, пальпации, перкуссии, аускультации.
Для закрепления полученных знаний предусмотрено решение ситуационных задач на выявление симптомов и синдромов заболеваний эндокринной системы. Ответы на поставленные задания требуют знания изученного материала.
Прилагаются эталоны ответов и критерии оценки. В целом методическая разработка написана профессионально и методически грамотно и представляет логичное и последовательное руководство для проведения практических занятий по пропедевтике клинических дисциплин, а также при отработке пропущенных занятий или самостоятельного изучения темы.
Председатель ЦМК спецдисциплин №1
Преподаватель высшей квалификационной категории ФролькисЛ.С._______________________________
Содержание
1.Методический блок
2. Информационный блок
3.Блок контроля
4.Приложение
Методический блок
Методический блок:
*Тема занятия –«Субъективные и объективные методы исследования пациента. Обследование пациента при заболеваниях органов дыхания»
*Количество часов—270 минут
*Вид занятия – практическое, проводится в кабинете доклинической практики.
*Тип занятия—комбинированный урок
*Цели занятия:
1) Учебные — Уметь провести субъективное и объективное исследование пациента.
Знать методику общего и детального осмотра пациента, методы пальпации,
перкуссии и аускультации.
2) Развивающие: развивать способность к клиническому мышлению, уметь проанализировать данные обследования пациента для постановки диагноза.
3) Воспитательные—формировать ответственный подход к обследованию пациента, учитывая все принципы деонтологии.
Введение (мотивация)
Для того, чтобы поставить правильный диагноз заболевания, необходимо тщательно провести субъективное и объективное обследование пациента, научиться методике осмотра, пальпации, перкуссии и аускультации, уметь правильно интерпретировать результаты лабораторного и инструментального обследования. Только на совокупности этих данных можно точно диагностировать то или иное заболевание.
Заболевание органов дыхания широко распространены среди населения, и фельдшеру, работающему на скорой помощи часто приходится сталкиваться с данной патологией.
Правильно назначенное лечение—это результат точной диагностике заболевания, и поэтому необходимо научиться методам исследования пациента, знать основные симптомы и синдромы при заболеваниях органов дыхания.
Как провести обследование пациента при заболеваниях органов дыхания и поставить правильный диагноз посвящена данная методическая разработка.
Хронокарта занятия
Организационный момент | 5минут | |
Актуализация темы | 5минут | |
Контроль исходного уровня знаний | 20минут | |
Изучение нового материала | 60минут | |
Отработка практических навыков | 25минут | |
Закрепление изученного материала | 25минут | |
Итоговый контроль знаний | 25минут | |
Подведение итогов занятия, задание на дом | 5минут | |
Всего | 270минут | |
Оснащение занятия:
На бригаду:
1. Видеодвойка (телевизор с DVD)
2.Видеофильм «Методы обследования пациентов»
3. Аудиозапись «Основные и побочные дыхательные шумы»
На двух студентов:
1. Тонометры—5 штук
2.Фонендоскопы—10 штук
3. Раздаточные материалы:
*Методические пособия с алгоритмом выполнения манипуляций—10штук
*Схема истории болезни—5шт
* Бланки лабораторных анализов—5шт
Методы и приёмы
*Объяснение нового материала
*Самостоятельная работа по выполнению манипуляций, используя методические пособия
*Проведение устного и письменного опроса
*Для закрепления учебного материала –просмотр видео-фильма «Методы исследования больного», прослушивание аудиокассеты—«Основные и побочные дыхательные шумы»
Междисциплинарные связи
Общая цель:
После изучения данного методического пособия студент может самостоятельно провести обследование пациента с заболеваниями органов дыхания.
Конкретная цель (уметь) | Исходный уровень знаний-умений (междисциплинарные связи) |
1.Выявить основные жалобы пациента, сгруппировать их по синдромам | Общая и медицинская психология. Тема: «Межличностное общение» |
2.Дать оценку общего состояния пациента, положения в постели, состояния сознания, кожных покровов, подкожно-жирового слоя, осмотреть состояние грудной клетки. | 1. ОСД Тема: « Оценка функционального состояния пациента». 2.Анатомия и физиология человека Тема: « Строение и функция органов дыхания» 3.Латинский язык Тема: «Терминология» |
3. Провести общий и детальный осмотр пациента, состояние грудной клетки, тип грудной клетки(нормальный или патологический) | 1. Анатомия и физиология человека Темы: «Строение и функция грудной клетки» «Строение и функция кожи» 2. Латинский язык Тема: «Терминология» |
4.Провести пальпацию грудной клетки, топографическую и сравнительную перкуссию, аускультацию органов дыхания. | Анатомия и физиология человека Тема: «Строение органов дыхания» |
Самостоятельная работа студентов
Внеаудиторная самостоятельная работа
1.Составить алгоритм обследования пациента с заболеваниями органов дыхания.
Схема обследования дана в приложении.
2.Подготовка кратких реферативных сообщений с использованием специальной литературы и периодической печати. Примерный перечень тем прилагается. Сообщения докладываются на занятии при изучении или при повторении соответствующего раздела с соблюдением регламента времени (6-7мин).
*Тема: Субъективное обследование пациента, значение для диагностики заболеваний органов дыхания.
*Тема: Объективное обследование пациента: осмотр, пальпация, перкуссия, аускультация. Значение для диагностики заболеваний органов дыхания.
*Тема: Значение лабораторно-инструментального исследования для диагностики заболеваний органов дыхания.
* Тема: Составить диагностические задачи на выявление синдрома при заболеваниях органов дыхания.
Работа в кабинете доклинической практики.
*Тема: Отработка практических навыков при заболеваниях органов дыхания: осмотр и пальпация грудной клетки грудной клетки, топографическая и сравнительная перкуссия, аускультация лёгких друг на друге.
Самостоятельную работу преподаватель может организовать индивидуально или малыми группами, опираясь на уровень подготовленности студентов.
Домашнее задание: отработать практические навыки друг на друге и на родственниках.
Критерии оценки за занятие:
Оценка ответов на контрольные вопросы: (каждый студент должен ответить на 2 вопроса)
Оценка «5» —если ответ полный и правильный
Оценка «4»—если допущены 1или 2 неточности
Оценка «3»—если допущено большее количество ошибок
Оценка «2»—если ответ был неправильный
Оценка самостоятельной работы:
Оценка «5»—если студент сумел выполнить практическую манипуляцию согласно алгоритму, при написании истории болезни полно и грамотно использовал изученный материал
Оценка «4»—если студент допустил 1-2 неточности, незначительные нарушение последовательности при написании истории болезни
Оценка «3»—в ответах допущены ошибки при выполнении манипуляций, история болезни составлена нечётко, допущены грубые ошибки.
Оценка «2»—студент не справился с заданием, не усвоил правила выполнения манипуляций, не смог написать историю болезни.
Список рекомендуемой литературы для преподавателя :
1. Василенко В.Х., Гребнёв А.Л.—Пропедевтика внутренних болезней.
2.Гришакова Н.А.—Использование активных форм и методов обучения в преподавании спецдисциплин.
3.Довгяло О.Г., Сипарова Л.С.—Руководство к практическим занятиям по пропедевтике внутренних болезней.
4.Милькаманович В.К.—Методическое обследование, симптомы и симптомокомплексы в клинике внутренних болезней.
Список рекомендуемой литературы для студентов:
1. Струмынский А. Г.—Основы семиотики заболеваний внутренних органов.Атлас.
2.Шведов В.В., Шапошник И.И.—Курс пропедевтики внутренних болезней в схемах и таблицах.
3. Смолева Э.В.—Пропедевтика клинических дисциплин.
Информационный блок
Субъективные методы обследования. История болезни.
Паспортная часть
1. Ф.И.О.
2.Пол.
3.Дата рождения и количество полных лет.
4. Местожительство.
5. Образование
6.Профессия
7.Место работы
8.Должность
Жалобы
Боль | Общие жалобы | Дыхательная система | Сердечно-сосудистая система | Пищеварительная система |
-локализация -характер боли -условия появления -иррадиация -способы устранения -при болях в животе –натощак, во время или после еды, поздние(голодные боли) | -повышение температуры -слабость -недомогание -потеря аппетита -кашель -головная боль | -кашель -одышка -боль в грудной клетке -кровохарканье | -сердцебиение -боль в области сердца периферические отёки(стопы) | -аппетит -боль(указать локализацию) -тошнота -рвота -стул |
Анамнез заболевания
1. Когда заболел впервые
2. Как заболел (остро, постепенно)
3. Как развивалась болезнь (лечение и эффект)
4. Периоды обострения, профилактика, обследования, пребывание в санаториях
5.Последнее ухудшение (когда, самопомощь, причина обращения)
Анамнез жизни
1. Место рождения
2. Перенесённые заболевания (гепатит, туберкулёз, ревматизм, травмы, операции, венерические и психические болезни)
3. Состояние здоровья родственников (выявление наследственных болезней)
4. Здоровье родителей на момент рождения
5.Время рождения
6. Место учёбы, начало трудовой деятельности
7.Режим питания
8.Условия труда и быта, наличие вредностей
9.Вредные привычки (злоупотребление алкоголем, курение)
Семейный анамнез
1. Количество членов семьи
2.Финансовые проблемы
3.Психологический микроклимат
4. Интимные отношения
Эпидемиологический анамнез:
1. Контакт с инфекционными больными
2. Выезды за город
Аллергологический анамнез:
1. Лекарства, вызывающие аллергию
2. Растения
3. Продукты питания
4. Наличие экссудативного диатеза в детстве
Экспертный анамнез:
1. Больничный лист (продолжительность)
2.Инвалидность
Гинекологический (урологический) анамнез
У женщин | У мужчин |
-сроки и характер менструаций -количество родов -патология в родах -гинекологические заболевания и операции -срок и характер менопаузы | -задержка мочеотделения -выделения из уретры -характер потенции |
Объективные методы исследования
Осмотр пациента:
1. Общий осмотр
2. Детальный осмотр
Общий осмотр
I. Сознание.
1.Ясное
2. Ступор (оглушение, при контузиях)
3. Сопор (спячка, сохранены рефлексы, при инфекционных болезнях)
4. Кома (нет сознания)
-апоплексическая
-алкогольная
-гипергликемическая
-печёночная
-уремическая
-эпилептическая
-тиреотоксичесая
5. Бред, галлюцинации, апатия, депрессия
II Положение
1.Активное
2. Пассивное (слабость, кома)
3. Вынужденное (для облегчения состояния)
-возвышенное (одышка, сердечная декомпенсация)
-на больном боку (сухой плеврит, абсцесс лёгкого)
-на здоровом боку(перелом рёбер)
-на боку с запрокинутой головой и приведёнными к животу ногами(менингит)
-стоя (стенокардия)
-сидя с наклоном вперёд—ортопноэ (бронхиальная астма)
-на спине (аппендицит)
-на животе (опухоль поджелудочной железы, язвенная болезнь желудка)
III Конституция
1.Астеническая
2. Нормостеническая
3. Гиперстеническая
IV Походка
1. Обычная
2.Специфическая (утиная, петушиная)
V Осанка
-прямая
-лордоз
-кифоз
-сколиоз
-сгорбленная
-опущенная голова
-анатомические особенности
Детальный осмотр
I. Осмотр головы
Форма, размеры, движение (паркинсонизм), пульсация (аортальный порок, симптом Мюссе)
1.Выражение лица
-одутловатое (болезни почек, опухоль средостения)
-лихорадочное (блестящие глаза, гиперемия кожи при инфекциях)
-акромегалическое (увеличение носа, скул, подбородка)
-миксематозное (узкие глазные щели, румянец на бледном лице)
-лунообразное, красное (болезнь Иценко-Кушинга)
-«львиное» (проказа)
-«восковая кукла» (анемия Аддисон-Бирмера)
-лицо Гиппократа (запавшие глаза, бледность с цианозом, холодный пот—при перитоните)
2. Осмотр век и глаз
-ксантомы (нарушение жирового обмена)
-иктеричность склер (заболевание печени)
-отёк век (болезни почек, анемия, приступы кашля)
-тёмные веки (аддисонова болезнь)
-широкая глазная щель (тиреотоксикоз)
-птоз верхнего века (поражение НС) -западение глазного яблока(микседема)
-сужение зрачков (уремия, опухоль головного мозга, отравление морфином)
-расширение зрачков (кома, отравление атропином)
-косоглазие (ботулизм, дифтерия, кровоизлияние в мозг)
3.Осмотр носа
-увеличенный (акромегалия)
-западение (травма, сифилис)
-деформация, красный цвет (волчанка)-
инъецированность сосудами (алкоголизм)
4.Осмотр полости рта
-пятна Филатова-Коплика
-кровоизлияния
-афты
-изменения дёсен
-отсутствие зубов
-кариозные зубы
Осмотр языка
-малиновый со сглаженными сосочками (В12 дефицитная анемия)
-сухой с трещинами и тёмным налётом (интоксикация, инфекция)
-«лакированный» (рак желудка, пеллагра)
-локальные утолщения (курение)
-прикусы
-язвы, рубцы
5.Осмотр ушных раковин и слуховых отверстий
-сыпь
-выделения из ушей
6.Осмотр волосистой части головы
-тусклые, ломкие (анемия, микседема)
-выпадающие (эндокринная патология)
-облысение (грибковые заболевания)
-педикулёз, себорея
7.Осмотр шеи
-пульсация сонных артерий (тиреотоксикоз, аортальный порок сердца)
-набухание ярёмных вен (порок 3-х створчатого клапана)
-увеличение лимфатических желёз (туберкулёз, лейкоз)
-увеличение щитовидной железы (зоб,опухоль)
-изменение формы (опухоль средостения)
8. Осмотр кожи (влажность, сухость, атрофия, тургор, отёки)
-гиперемия (лихорадка, возбуждение)
-бледность(потеря крови, коллапс, шок)
-цианоз(гипоксия, хронические заболевания лёгких)
-центральный цианоз(лёгочные заболевания)
-акроцианоз (сердечная недостаточность, ТЭЛА, пороки сердца)
-желтушность(гепатит, цирроз печени, избыток каротина, акрихин)
-пигментация (бронзовая при надпочечной недостаточности, витилиго(депигментация), альбинизм(потеря пигментации)
-петехии (мелкоточечные кровоизлияния)
-пурпура (большие кровоизлияния)
-волдырная сыпь
-герпетическая сыпь
-эритема
-шелушение
-отёки(асцит, анасарка, гидроторакс, гидроперикард)
9. Осмотр конечностей
-мышечная сила, локальная атрофия мышц, деформация, искривления
-судороги, объём движений
-состояние ногтей: «барабанные палочки» при эмфиземе лёгких, «часовые стёкла» при бронхоэктазах, ломкие при анемии, микседеме, широкие при акромегалии
10. Осмотр грудной клетки
-форма
-подвижность, синхронность с дыханием
-тип дыхания, верхушечный толчок
11.Осмотр передней брюшной стенки
-форма, размеры
-участие в акте дыхания
Общее состояние
Удовлетворительное | Средней тяжести | Тяжелое |
Сознание ясное, положение активное, цвет кожи обычный, температура нормальная | Жалобы, сознание ясное, лихорадка, больше времени проводит в постели, выражены нарушения функций внутренних органов | Нарушено сознание, высокая лихорадка, пассивное положение, бледность кожи |
Пальпация.
Клинический метод исследования физических свойств тканей и органов, их топографии, чувствительности, основой которого является осязание (Гиппократ, С.П.Боткин, Н.Д. Стражеско)
Правила пальпации:
1.Пальпирующий находится справа от пациента
2. Руки тёплые, без ногтей
3. Пальпация проводится мягкими движениями в связи с дыхательными движениями
Поверхностная пальпация определяют:
-влажность, сухость, температура кожи (ладони кладут на симметричные участки, взять в складку)
-пальпация отёков (придавливание)
-исследование пульса
-голосовое дрожание на грудной клетке
-пальпация лимфоузлов (размеры, плотность, болезненность, спаянность с кожей, подвижность)
-пальпация костей (крепитация, узлы, остеофиты, деформация)
-верхушечный толчок
Глубокая пальпация определяют:
-размеры органа, топографию, консистенцию, уплотнения
-пальпация живота (слева направо, от здорового участка к больному)
-систематическая глубокая пальпация живота (сигмовидная кишка, слепая, восходящая и нисходящая части ободочной кишки, желудок, поперечно-ободочная кишка, печень, селезёнка, почки)
-бимануальная пальпация печени, селезёнки, почек
-глубокая скользящая пальпация желудка и кишечника
-толчкообразная пальпация брюшной полости с жидкостью в ней
Перкуссия
Метод выстукивания—предложен австрийским врачом Ауэнбруггером в 1761г.
Различают:
-непосредственная перкуссия (пальцем)
-посредственная перкуссия (пальцем по пальцу-плессиметру)
-топографическая (границы органов, величина, форма)
-сравнительная (сравнение звука на симметричных участках)
-ориентировочная (индивидуальные особенности звука)
-сильная перкуссия (глубина 6-7см)
-слабая(тихая) перкуссия (2-3см)
Звуки: громкий (лёгочный, ясный), тихий (тупой)
-тихий звук—при перкуссии: сердца, печени, селезёнки, мышц
-коробочный—при эмфиземе лёгкого
-бедренный над мышцами бедра
-тимпанический(барабанный)—над полыми органами
-тупой звук—над брюшной полостью (асцит, киста, опухоль)
-притупление в местах лёгочного звука—абсцесс, очаговая пневмония
Правила:
1. в помещении тепло и тихо
2.фельдшер в удобном положении, руки тёплые
3.положение пациента должно быть удобным, сидя или стоя
4.левая ладонь плотно прижата к телу
5.средний палец правой руки согнут в конечной фаланге, удары под прямым углом
6. удар наносится кистью
7. наносится два удара—один короткий, другой длинный
8.палец левой руки параллельно предположительной границе органа, от громкого к тихому звуку, граница органа определяется по краю левого пальца, обращенного к ясному звуку(топографическая)
9.строго симметричные участки тела с одинаковой силы ударами (сравнительная)
Аускультация
Выслушивание пациента. Метод предложен французским клиницистом Рене Лаэннек (1891г.)
Различают:
-непосредственная—прикладывая ухо ( менее гигиенична, но более эффективна)
-посредственная—с помощью фонендоскопа или стетоскопа
Правила:
1.положение фельдшера удобное
2. положение пациента стоя или сидя
3. в помещении тепло и тихо
4. над поверхностью выслушивания на коже не должно быть волос (смочить водой)
5.раструб фонендоскопа плотно приложен к телу, придерживается руками
6 использовать проверенный аппарат
Методы обследования пациентов с нарушениями функций органов дыхания
Жалобы
-боль в грудной клетке
-кашель
-кровохарканье
-удушье
Общие жалобы: лихорадка, утомляемость, сниженный аппетит
1. Кашель
-сухой (без выделения мокроты)—ларингит, сухой плеврит, сдавление трахеи раковым метастазом
-влажный ( с выделением мокроты)
Мокрота | ||
Цвет | Количество | Время суток |
-серая, желтоватая (бронхит) -розовая (туберкулёз, рак лёгкого -жёлтый (абсцесс, бронхоэктазы) -чёрный (пневмокониозы) -ржавый (крупозная пневмония) | «полным ртом» 15мл—2 л (хронический бронхит, абсцесс) | Вечером—острый бронхит Ночью—туберкулёз, рак Утром—хронический бронхит |
Продолжительность
-короткий (сухой плеврит)
-периодический (грипп, трахеит, бронхит, расширение шейных вен, цианоз, одутловатость лица, рвота)
-постоянный (туберкулёз, ларингит)
Громкость
-громкий «лающий» (коклюш, опухоль, истерия, ларингит)
-тихий (сухой плеврит)
-тихий, сиплый (воспаление голосовых связок)
-беззвучный (изъязвление голосовых связок)
2. Кровохарканье—выделение крови с мокротой во время кашля (количество крови, характер, цвет)
При абсцессе, пневмонии, раке, туберкулёзе, ТЭЛА
-гемоптоэ (распад опухоли, туберкулёзные каверны, инфаркт лёгкого)
-алая кровь (туберкулёз, бронхоэктазы)
-«ржавая» (крупозная пневмония)
-«шоколадная» (гангрена лёгкого)
3. Одышка—нарушение частоты, глубины и ритма дыхания с чувством «нехватки воздуха»
— субъективная(ощущение затруднения дыхания при неврозе, истерии, метеоризме)
-объективная (эмфизема, облитерация плевры)
-смешанная
-инспираторная (затруднение вдоха—при пневмонии, инородном теле трахеи)
-экспираторная ( затруднение выдоха—при обструктивном бронхите, бронхиальной астме)
-смешанная
-физиологическая (физические нагрузки, психическое возбуждение)
-патологическая
4. Удушье — сильная одышка с исходом в асфиксию (отёк лёгких, бронхиолит)
-приступообразное удушье—астма
-сердечная (резкий затруднённый вдох)
-бронхиальная (длинный шумный выдох)
5.Боли в грудной клетке (при участии в процессе плевры, при межрёберных невралгиях)
-боль в боку при дыхании и кашле (сухой плеврит)
-боль в животе (воспаление диафрагмальной плевры)
-колющая плевральная боль
-боль при заболеваниях сердца за грудиной
-боль при опухоли средостения (постоянная, интенсивная)
6. Повышение температуры тела
-постоянная лихорадка (крупозная пневмония)
-гектическая (абсцесс до вскрытия, туберкулёз)
-субфебрильная (хр. бронхит, туберкулёз, рак)
Синдромы:
1. Острая дыхательная недостаточность (ОДН)
-при угнетении дыхательного центра (наркоз, сдавление и гипоксия мозга)
-контрактура грудной клетки и диафрагмы (травма, метеоризм, пневмоторакс)
-поражение лёгких (пневмония, ателектаз, ушибы, аспирация)
-нарушение проходимости дыхательных путей (бронхиальная астма, аспирация)
-нарушение мышечной проводимости (полиомиелит, столбняк)
2.Хроническая дыхательная недостаточность
-гипертензия в малом кругу кровообращения
-лёгочное сердце
-сердечная недостаточность
Выражается в одышке, цианозе, отёках, недостаточности внешнего дыхания.
Стадии:
1-я—после значительной физической нагрузки
2-я—после лёгкой нагрузки
3-я – в покое с признаками сердечной недостаточности
3. «Лёгочное сердце»
ХДН + гипертрофия правого желудочка + сердечная недостаточность
4. Тромбоэмболия лёгочной артерии (ТЭЛА)
При декомпенсированных пороках сердца, тромбофлебите
Удушье + боль + цианоз + шок +набухшие шейные вены
5. Отёк лёгких (застой крови в лёгочной артерии)
Клокочущее дыхание + кашель с пенистой розовой мокротой + влажные хрипы
Анамнез:
-условия возникновения болезни
-переохлаждения
-эпидемиология(гриппозная пневмония)
-условия труда и быта(сквозняки, холод, пыль)
-перенесённые заболевания
-повторная пневмония, туберкулёз
Осмотр грудной клетки
1.Форма
-нормостеническая (коническая)
-астеническая
-гиперстеническая
Патологические формы грудной клетки:
-эмфизематозная (бочкообразная)—при эмфиземе лёгких
Одинаковые переднее — задние и боковые размеры, расширенные межреберья. Дыхание поверхностное, удлинённый выдох.
-паралитическая (туберкулёз, кахексия)
Ассиметрия ключиц, атрофия мышц грудной клетки, асинхронное движение несимметричных лопаток
-рахитическая (килевидная, «куриная»)
Увеличение переднезадних размеров, четки, выступ грудины
-воронкообразная (при длительном сдавливании, пороках развития)
-ладьевидная (углубление в грудине, при сирингомиелии)
Деформация:
-кифоз (искривление назад с образованием горба) -лордоз (искривление вперёд)
-сколиоз (искривление в сторону),-кифосколиоз (назад и в сторону)
-увеличение одной половины грудной клетки (пневмоторакс, гидроторакс)
-уменьшение одной половины грудной клетки (пневмоторакс, гидроторакс)
2 Тип дыхания:
-грудной (межрёберными мышцами),-брюшной (диафрагма)
-смешанный
3.Частота дыхания
Норма—16-20 в мин, у новорожденных 40 в минуту
Учащение:
-сужение просвета мелких бронхов и воспаление их слизистой
-уменьшение дыхательной поверхности(пневмо-, гидроторакс)
-недостаточная глубина дыхания
Урежение—при угнетении функции дыхательного центра и понижении его возбудимости
4.Глубина дыхания
Объём вдыхаемого и выдыхаемого воздуха в покое от 300 до 900мл
-поверхностное
-глубокое (большое дыхание Куссмауля при коме)
5. Ритм дыхания
-периодическое—удлинение паузы или апноэ после нескольких дыхательных движений
-дыхание Биотта—ритмичные глубокие движения в равные промежутки с длинными паузами(менингит, агональное состояние)
-дыхание Чейн-Стокса—после долгой (1мин) паузы постепенное нарастание дыхания и затем убывание по глубине (недостаточность мозгового кровообращения)
-дыхание Грокка (волнообразное)—как Чейн-Стокса, но в период пауз поверхностное
Ориентиры грудной клетки
Вертикальные линии:
-срединная (середина грудины)
-грудинные (края грудины)
-окологрудинные (на 2 см от краёв грудины)
-среднеключичные
-передние подмышечные (передние углы подмышечных впадин)
-средние подмышечные (середина подмышечных впадин)
-задние подмышечные (задние углы впадин)
-лопаточные (через нижние углы лопаток)
-околопозвоночные (поперечные отростки)
-позвоночная (остистые отростки)
Счет ребер начинает с ключицы (первое ребро под ней). Нижний угол лопатки на 7 ребре.
Пальпация
Проводится двумя руками на симметричных участках для:
-уточнения данных осмотра
-определения болезненности в области грудной клетки
-оценки эластичности грудной клетки
-определения голосового дрожания
Определение голосового дрожания (вверху громче, внизу слабее)
Положить руки на симметричные участки грудной клетки, попросить пациента произнести слова с буквой «р» низким голосом
Определяют:
-усиление голосового дрожания (ателектаз, пневмония)
-ослабление (гидроторакс, пневмоторакс)
-отсутствие (гидроторакс, слабость голоса)
Перкуссия
1.Сравнительная (первый удар слабый, второй чуть сильнее)
Спереди:
Палец -плессиметр параллельно ключице
-под ключицей (1-е межреберье)
-далее во 2-м и 3-м межреберьях
-далее сравнение звука в 4-5 межреберьях справа и 1-3 межреберьях слева
Сбоку:
-подмышечная впадина
-4-5 межреберье
Сзади:
-параллельно верхнему краю лопатки
-межлопаточное пространство (плессиметр параллельно позвоночнику)
-под углом лопатки 8-9 межреберье
Изменение звука:
-притупление (уменьшение содержания воздуха в участке лёгкого)
-тупость(отсутствие воздуха или гидроторакс)
-коробочный звук (эмфизема)
-тимпанический звук (воздух в плевральной полости)
2. Топографическая
Определение верхних и нижних границ лёгких
Верхние границы лёгких спереди
-палец-плессиметр параллельно ключице, далее вверх и к середине до притупления (в норме на 3-4см выше ключицы)
Верхние границы сзади
-палец-плессиметр в надостной ямке, параллельно ости лопатки, вверх латерально на 3-4см от шейного позвонка
Поля Кренига—узкие части верхушек лёгких.
-палец-плессиметр располагают по верхнему краю трапециевидной мышцы, перкутируют вначале в медиальном направлении до притупления звука, затем по направлению к плечевому суставу. Ширина полей Кренига—5-6 см.
Нижние границы лёгких
Расположение нижних границ лёгких в норме
Топографическая линия | Правое лёгкое | Левое лёгкое |
Окологрудинная Средне-ключичная Передняя подмышечная Средняя подмышечная Задняя подмышечная Лопаточная Околопозвоночная | VI межреберье VI ребро VII ребро VIII ребро IX ребро X ребро Остистый отросток XI грудного позвонка | VII ребро VIII ребро IX ребро X ребро Остистый отросток ХI грудного позвонка |
Причины смещения границ лёгких вверх:
-пневмосклероз
-ателектаз
-пневмо-, гидроторакс
-увеличение печени, селезёнки
Подвижность лёгочного края:
-найти нижнюю границу лёгких, отметить её демографом
-пациент делает глубокий вдох и задерживает дыхание
-палец-плессиметр перед вдохом на нижней границе, на вдохе перкутируют вниз до абсолютной тупости , отмечают демографом
-пациент делает глубокий выдох, перкутируют вверх до лёгочного звука, отмечают демографом
-измеряют расстояние между 2 и 3 отметкой
В норме подвижность лёгочного края—по задней подмышечной линии 6-8см.
Аускультация
Правила:
-в помещении тепло и тихо
-пациент в положении стоя или сидя
-пациент дышит глубоко и равномерно
-фонендоскоп прикладывают к симметричным участкам
-выслушивают по точкам сравнительной перкуссии лёгких
Основные дыхательные шумы:
1.Везикулярное дыхание—колебание стенок альвеол, звук «ф»
— физиологическое ослабление (у гиперстеников)
-физиологическое усиление (у астеников)
-патологическое ослабление (эмфизема, пневмония, сужение трахеи, гидроторакс)
-патологическое усиление (жесткое дыхание, прерывистое дыхание при холоде, инородном теле, опухоли)
2.Бронхиальное дыхание (ларинготрахеальное) выслушивается над гортанью, трахеей, звук «х»
3.Амфорическое дыхание—при наличии полости в лёгком
4.Металлическое—при открытом пневмотораксе
5.Стенотическое—при сдавлении трахеи опухолью
6.Компрессионное—«дыхание издалека» при плеврите
7.Везикуло-бронхиальное (на вдохе «ф», на выдохе «х»)
Побочные дыхательные шумы:
1.Хрипы
Сухие –при колебании вязкой мокроты (бронхиальная астма, бронхит)
-На вдохе и выдохе, свистящие(высокие) и жужжащие(низкие), изменяются после кашля
-Влажные—при прохождении воздуха через жидкий секрет
В зависимости от диаметра просвета бронха различают: крупно, средне, мелкопузырчатые
2. Крепитация (выслушивается только на вдохе) при наличии секрета в альвеолах, при вдохе происходит их разлипании. (крупозная пневмония)
3.Шум трения плевры выслушивается:
-при отложении на листках плевры нитей фибрина или воспалительного экссудата
-при наличии туберкулёзных бугорков на плевре
-при обезвоживании
-при отложении кристаллов мочевины при уремии
Продолжительность и места выслушивания различны, усиливается при надавливании фонендоскопом.
Бронхофония –проведение голоса на поверхность грудной клетки, выслушивается фонендоскопом в тех же точках как и при определении голосового дрожания, только произносят слова с щипящими звуками (чашка чая)
Лабораторно-инструментальное обследование
Общий анализ крови, общий анализ мочи, анализ мокроты, промывные воды бронхов, исследование плевральной жидкости, рентгеноскопия, томография, бронхография, флюрография, бронхоскопия, торакоскопия, исследование функции внешнего дыхания, пневмотахометрия.
Словарь медицинских терминов
1. Агранулоцитоз—отсутствие гранулоцитов в периферической крови или уменьшение их количества
2.Агренация тромбоцитов—процесс склеивания тромбоцитов
3.Аддисонова болезнь—эндокринное заболевание, обусловленная двусторонним поражением коры надпочечников, с отсутствием или уменьшением продукции гормонов, характеризуется чрезмерной пигментацией кожи, исхуданием, пониженным АД, нарушением водно-солевого обмена
4.Аденома—доброкачественная опухоль
5.Акне(угри)—воспаление сальных желёз и волосяных фолликулов
6.Алопеция—стойкое или временное, полное или частичное выпадение волос
7.Анемия—снижение содержания гемоглобина в крови
8.Анорексия—отсутствие аппетита, обусловленное нарушением деятельности пищевого центра
9.Анурия—отсутствие мочеиспускания
10.Артралгия—боль в одном или нескольких составов
11.Артрит—воспаление сустава или некоторых его элементов
12.Асцит—скопление отёчной жидкости в брюшной полости (водянка живота—устар)
13.Ацидоз—смещение кислотно-щёлочного равновесия в кислую сторону
14.Блефарит—воспаление краёв век
15.Брадикардия—пониженная частота сердечных сокращений
16.Гематурия—наличие в моче эритроцитов
17.Гингивит—воспаление слизистой оболочки дёсен
18.Гинекомастия—увеличение молочных желёз у мужчин
19.Гиперемия — избыточное наполнение кровью какого-либо органа или кожи, придаёт красный цвет и является признаком воспаления
20.Гипертензия — повышенное давление в кровеносных сосудах
21.Гипертермия—состояние организма, характеризуется повышенной температурой тела
22.Гипоксия—пониженное содержание кислорода в тканях
23.Гипотензия—пониженное давление крови в кровеносных сосудах
24.Гранулоцит—лейкоцит, в цитоплазме которого выявляется зернистость
25.Дерматит—воспаление кожи
26.Диарея—понос
27.Дизурия—расстройство мочеиспускания (болезненность или затруднение выведения мочи из мочевого пузыря)
28.Диспепсия —симптомы нарушения пищеварения (изжога, отрыжка, чувство давления в животе, урчание, понос)
29.Коллапс—остро развивающая сосудистая недостаточность, характеризующая падением сосудистого тонуса и уменьшением массы циркулирующей крови
30.Кушинга синдром (болезнь Иценко-Кушингга)—болезнь, развивающая из-за избыточного выделения адренокортикотропного гормона гипофизом (ожирение с перераспределением подкожно-жировой клетчатки, нарушение питания кожи, повышение АД, остеопороз)
31.Лейкопения—пониженное содержание лейкоцитов в периферической крови
32.Метеоризм—вздутие живота
33.Никтурия—выделение большей части суточного количества мочи ночью, а не днём
34.Олигурия—уменьшение выделения мочи
35.Остеопороз—заболевание, характеризующееся изменением структуры костной ткани (истончение, ломкость, пористость и полное рассасывание части костных перекладин)
36.Остеохондроз—дистрофический процесс в костной и хрящевой тканях
37.Перитонит—воспаление брюшины
38.Петехии—пятна на коже диаметром 1-2 мм, обусловленные капиллярным кровоизлиянием
39.Пиодемия—гнойное воспаление кожи
40.Полидипсия—повышенное употребление жидкости, обусловлено патологически усиленной жаждой
41.Сенсибилизация—повышение чувствительности организма к воздействиям какого-либо фактора окружающей или внутренней среды
42.Сепсис—инфекционное заболевание, вызванное распространением инфекции из очага по всему организму
43.Тахикардия—повышенная частота сердечных сокращений
44.Тремор—ритмичные колебательные движения всего тела или его частей вследствие непроизвольных сокращений мышц
45.Тромбоцитопения—пониженное содержание тромбоцитов в крови
46.Уремия—патологическое состояние, обусловленное задержкой в крови азотистых шлаков, ацидозом и нарушениями электролитного, водного и осмотического равновесия при почечной недостаточности (симптомы—слабость, апатия, понижение температуры тела, повышение АД, кома)
47.Хлоазма—гиперпигментация кожи лица в виде желтовато-коричневых пятен
48Экстрасистолия—нарушение ритма сердца с появлением преждевременного сокращения сердца или его отделов
49.Эмболия—закупорка кровеносного сосуда циркулирующим в крови субстратом, не встречающимся в нормальных условиях
50.Эмфизема лёгких—патологическое состояние лёгких, характеризующее увеличением содержания в них воздуха
51Эпигастрий—живот, чрево, желудок
52.Эритема—ограниченная гиперемия кожи
53.Эритродермия—покраснение всей или почти всей кожи
Блок контроля
I. Для определения исходного уровня знаний студентам предлагается терминологический диктант. Используются знания, полученные при изучении лекционного материала, а также знания, полученные на других предметах.
Словарь медицинских терминов прилагается.
II. Самостоятельная работа студентов.
Отработка практических навыков друг на друге:
Задание 1.
Провести субъективное обследование пациента и данные записать в историю болезни: собрать паспортные данные, анамнез заболевания и жизни, собрать жалобы пациента.
Задание 2.
Провести объективное обследование пациента:
-общий и детальный осмотр,
-осмотр грудной клетки
-провести пальпацию грудной клетки
-провести топографическую перкуссию для определения верхних и нижних границ лёгких
-провести сравнительную перкуссию, дать характеристику лёгочного звука
-провести аускультацию лёгких, дать характеристику звуков
Задание 3.
Заполнить историю болезни на пациента, страдающего заболеваниями органов дыхания.
(см.приложение).
III. Для закрепления полученных данных студенты должны ответить на следующие вопросы:
1.Симптомы и их характеристика при заболеваниях органов дыхания
2.Синдромы при патологии дыхательной системы
3. Особенности анамнеза, роль в диагностике
4. Формы грудной клетки, использование в диагностическом процессе
5. Ориентировочные линии на грудной клетке
6.Типы дыхания, патологические типы дыхания
7.Топографическая перкуссия лёгких, определение верхних и нижних границ лёгких
8.Правила выполнения сравнительной перкуссии лёгких
9.Определение подвижности нижнего края лёгких
10. Понятие об основных дыхательных шумах
11. Варианты везикулярного и бронхиального дыхания
12. Побочные дыхательные шумы: хрипы, крепитация, шум трения плевры и их диагностическое значение
13 Что такое бронхофония?
14. Методы лабораторной диагностики при заболеваниях органов дыхания.
15. Инструментальные методы исследования
16.Эндоскопическое исследование
Эталон ответа на вопросы для закрепления пройденного материала
1.Симптомы при заболеваниях органов дыхания:
*Кашель—рефлекторный акт, защитная реакция гортани, трахеи, бронхов.
Различают: -сухой(ларингит, сухой плеврит, сдавление трахеи опухолью.
-влажный с отделением мокроты
-продолжительность:—короткий (сухой плеврит), периодический (грипп,
трахеит, бронхит), постоянный—(туберкулёз, ларингит)
громкость:—громкий, «лающий» (коклюш, опухоль, ларингит)
— тихий(сухой плеврит)
-тихий, сиплый (воспаление голосовых связок)
*Кровохарканье—выделение крови с мокротой во время кашля
-алая кровь (туберкулёз, бронхоэктазы)
-«ржавая» (крупозная пневмония)
— «шоколадная» (гангрена лёгкого)
*Одышка—нарушение частоты, глубины и ритма дыхания
-Субъективная—ощущение затруднения дыхания с чувством нехватки воздуха
(невроз, метеоризм)
-Объективная—(эмфизема, облитерация плевры)
-Смешанная
-Инспираторная—затруднение вдоха (при пневмонии, инородном теле трахеи)
-Экспираторная—затруднение выдоха(при обструктивном бронхите, бронхиальной астме)
-Смешанная
*Удушье—сильная одышка с исходом в асфиксию (отёк лёгких, бронхиолит)
-Приступообразное удушье—астма
-Сердечная—затруднён вдох
-Бронхиальная—затруднён выдох
*Боль в грудной клетке—(при участии в процессе плевры, межрёберная невралгия)
— «боль в боку»—при дыхании и кашле (сухой плеврит)
-боль в животе—при воспалении диафрагмальной плевры
-боль за грудиной—при стенокардии
-боль постоянная , интенсивная—при опухоли средостения
*Повышение температуры тела
-постоянная лихорадка—при крупозной пневмонии
-гектическая—при абсцессе до вскрытия
— субфебрильная—хр.бронхит, туберкулёз
2.Синдромы при заболеваниях органов дыхания:
*Острая дыхательная недостаточность (ОДН)
-при угнетении дыхательного центра (наркоз, сдавление и гипоксия мозга)
-контрактура грудной клетки и диафрагмы (травма, метеоризм, пневмоторакс)
-поражения лёгких (пневмония , ателектаз, ушибы, аспирация)
-нарушение проходимости дыхательных путей (бронхиальная астма, аспирация)
-нарушение мышечной проходимости(полиомиелит, столбняк)
*Хроническая сердечная недостаточность (ХДН)
-гипертензия в малом кругу кровообращения
-лёгочное сердце
-сердечная недостаточность
Выражается в одышке, цианозе, отёках, недостаточности внешнего дыхания
Стадии:
1-я—при значительной физической нагрузке
2-я—при небольшой физической нагрузке
3-я—в покое с признаками сердечной недостаточности
*«Лёгочное сердце»
ХДН+ гипертрофия левого желудочка +сердечная недостаточность
*Тромбоэмболия лёгочной артерии (ТЕЛА)
При декомпенсированных пороках сердца, тромбофлебите
Удушье + боль + цианоз +шок +набухшие шейные вены
*Отёк лёгких (застой крови в лёгочной артерии)
Клокочущее дыхание + кашель с пенистой розовой мокротой + влажные хрипы
3. Особенности анамнеза:
Следует выяснить начало заболевания—острое или постепенное, было ли переохлаждение, предшествующие заболевания(грипп), бытовые условия, профессиональные вредности (пыль, вдыхание раздражающих газов), курение табака.
4. Формы грудной клетки:
*-нормостеническая (коническая), -астеническая, -гиперстеническая
Патологические формы:
*эмфизематозная (бочкообразная)—при эмфиземе лёгких
Одинаковые переднезадние и боковые размеры, расширенные межреберья. Дыхание поверхностное, удлинённый выдох.
*паралитическая (туберкулёз, кахексия)
Ассиметрия ключиц, атрофия мышц грудной клетки, асинхронное движение несимметричных лопаток
*рахитическая (килевидная, «куриная»)
Увеличение переднезадних размеров, четки, выступ грудины
*воронкообразная (при длительном сдавливании, пороках развития)
*ладьевидная (углубление в грудине, при сирингомиелии)
5. Ориентировочные линии грудной клетки:
*срединная— проходит через середину грудины
*грудинные—проходит через края грудины
*окологрудинные—на 2см от краёв грудины
*среднеключичные—проходит через середину ключицы
*переднеподмышечные—проходят через передние углы лопаток
*средние подмышечные—через середину подмышечной впадины
*задние подмышечные—через задние углы подмышечной впадины
*лопаточные—через середину лопаток
*околопозвоночные—через поперечные отростки позвонков
*позвоночные—через остистые отростки позвонков
Счёт ребер начинают с ключицы (первое ребро под ней). Нижний угол лопатки на 7 ребре.
5. Типы дыхания, патологические типы дыхания:
*грудной(межрёберными мышцами), брюшной (диафрагма), смешанный.
*частота дыхания—16 -20 в мин, учащение—при сужении просвета мелких бронхов и воспалении слизистой оболочки их, при уменьшении дыхательной поверхности (пневмо-, гидроторакс)
Урежение дыхания—при угнетении дыхательного центра и понижении его возбудимости.
Патологические типы дыхания:
Дыхание Биотта—ритмичные, глубокие движения в равные промежутки времени с длинными паузами (менингит, агональное состояние)
Дыхание Чейн-Стокса—после долгой (1мин) паузы постепенное нарастание дыхания и затем убывание по глубине.
Дыхание Грокка—волнообразное, как и Чейн-Стокса, но в период пауз поверхностное.
6. Пальпация грудной клетки.
Проводится двумя руками на симметричных участках. Метод пальпации используется для уточнения данных осмотра, определение болезненности в области грудной клетки, для определения эластичности грудной клетки, определения голосового дрожания.
Алгоритм выполнения –см. приложение в рисунках.
7.Правила выполнения сравнительной перкуссии лёгких
Определяют изменение притупления перкуторного звука:
притупление (уменьшение содержания воздуха в участке лёгкого), тупость (отсутствие воздуха или гидроторакс), коробочный звук (эмфизема), тимпанический звук (воздух в плевральной полости). Алгоритм выполнения—см. рисунок в приложении.
8.Правила выполнения топографической перкуссии лёгких:
Метод используется для определения верхних и нижних границ лёгких. Правила выполнения –см рисунок в приложении.
9. Определение подвижности нижнего лёгочного края.
Правило выполнения—см. рисунок в приложении
10.Основные дыхательные шумы:
*везикулярное дыхание—колебание стенок альвеол, напоминает звук «ф» на выдохе.
*бронхиальное дыхание—выслушивается над гортанью, трахеей
11. Варианты везикулярного и бронхиального дыхания:
Различают:
физиологическое ослабление дыхания (у гиперстеников),
физиологическое усиление (у астеников),
патологическое ослабление (эмфизема, пневмония, сужение трахеи, гидроторакс), патологическое усиление (жесткое дыхание, прерывистее дыхание, нервная дрожь, холод, инородное тело, опухоль).
*бронхиальное дыхание ( над гортанью , трахей, напоминает звук «х» на выдохе)
Различают:
Амфорическое –при наличии полости
Металлическое—при открытом пневмотораксе
Стенотическое—при сдавлении трахеи опухолью
Компрессионное—дыхание «издалека» при плеврите
Везикуло-бронхиальное—на вдохе слышится буква «ф», на выдохе «х»
12.Побочные дыхательные шумы:
* Хрипы
Сухие—при колебании вязкой мокроты (бронхиальная астма, острый бронхит)
Выслушиваются на вдохе и выдохе, свистящие(высокие) и жужжащие, изменяются после кашля
Влажные –при прохождении воздуха через жидкий секрет
В зависимости от диаметра бронха различают: крупно-, средне-, мелкопузырчатые
Могут быть звучные (при наличии полости) и незвучные (при воспалении слизистой оболочки, отёке лёгких.
*Крепитация выслушивается только на вдохе—возникает при разлипании альвеол, склеянных экссудатом. Выслушивается при крупозной пневмонии.
*Шум трения плевры—выслушивается при отложении нитей фибрина на листках плевры, туберкулёзных бугорках, обезвоживании, при отложении мочевины при уремии.
Продолжительность и места выслушивания различны. Усиливается при надавливании фонендоскопом.
13.Бронхофония проведение голоса на поверхность грудной клетки при аускультации. Выслушивается фонендоскопом по точкам сравнительной перкуссии лёгких, при этом выслушивают очаги уплотнения лёгочной ткани. Произносят слова с шипящими звуками—например «чашка чая».
14. Методы лабораторной диагностики.
Общий анализ крови (ОАК) можно определить:
Лейкоцитоз, гиперлейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ—при пневмонии, гнойном хроническом бронхите, нагноительных заболеваниях лёгких
Эритроцитоз, увеличение гемоглобина и замедление СОЭ—эмфизема лёгких
Лейкопения, увеличение СОЭ—при гриппозной пневмонии—при гриппозной пневмонии
Анемия—при раке лёгких
Анализ мокроты—определяют: цвет—крупозная пневмония—«ржавая», абсцесс лёгкого—желто-зелёная, гангрена лёгкого—«шоколадная», лёгочное кровотечение—розовая, бронхиальная астма—стекловидная.
Микроскопия—лейкоциты, эритроциты, эозинофилы, эластические волокна, спирали Куршмана, кристаллы Шарко-Лейдена, атипичные клетки, микобактерии туберкулёза.
Промывные воды бронхов, исследуются в том случае если нет мокроты.
Исследование плевральной жидкости—исследуют внешний вид, консистенцию, запах, физико-химические свойства. Микроскопия—эритроциты, лейкоциты, атипичные клетки, микобактерии туберкулёза.
15. Инструментальные методы исследования.
Рентгенологическое исследование.
Рентгеноскопия –определяют очаги затемнения, полости в них, жидкость или воздух в плевральной полости.
Рентгенография—изменения регистрируются на рентгеновской плёнке (плотные образования имеют светлый цвет)
Томография—послойное рентгеновское исследование, применяется для выявления глубины патологического участка.
Бронхография –применяется для исследования бронхов, определяют расширения бронхиального дерева, выпячивания, сужения, опухол.
Флюрография—применяется для первичного выявления патологии.
16.Эндоскопическое исследование.
Бронхоскопия –применяется для диагностики бронхоэктатической болезни, опухолей бронхов, язв слизистой и.т.д. Осматривают трахею и бронхи 1-го, 2-го, 3-го порядка с помощью бронхоскопа. Мелкие бронхи осмотреть нельзя, не позволяет диаметр бронхоскопа.
Торакоскопия—торакоскопом осматривают висцеральный и париетальный листки плевры, берут материал для биопсии, разъединяют спайки между листками плевры
Подведение итогов занятия
Критерий оценки ответов на контрольные вопросы:
Каждый студент должен ответить на два вопроса.
Оценка—«5»—если студент полно и правильно ответил на вопросы
Оценка—«4»—если студент допустил одну или две неточности
Оценка—«3»—если студент допустил большое количество ошибок
Оценка—«2»—если студент ответил неправильно на два вопроса
Оценка самостоятельной работы студента:
Оценка—«5»—если студент сумел выполнить практическую манипуляцию согласно алгоритму, при написании истории болезни полно, грамотно использовал изученный материал
Оценка—«4»—если студент допустил 1-2 неточности, незначительное нарушение последовательности при написании истории болезни
Оценка—«3»—в ответах допущены ошибки при выполнении манипуляций, история болезни составлена нечётко, допущены грубые ошибки
Оценка—«2»—студент не справился с заданием, не усвоил правила выполнения манипуляций, не смог написать историю болезни
Оценка за занятие
Входной контроль проверки знаний | Выходной контроль проверки знаний | |||||
Самостоятельная работа студентов | ||||||
Результаты терминологического диктанта | Отработка практических навыков | Написание истории болезни | Ответы на контрольные вопросы | Общая оценка за занятие | ||
Схема обследования пациента при заболеваниях органов дыхания
Жалобы
1.кашель 5.кровохарканье 2.выделение мокроты 6.боль в грудной клетке 3.одышка 7.повышение температуры тела 4.приступы удушья
|
Анамнез болезни 5.переохлаждение 1.факторы риска 6.аллерологический анамнез 2.условия работы, профессия 7.наследственность 3.социальные условия 8.эпидемиологический анамнез 4.вредные привычки |
Обследование пациента
Осмотр 1.положение в постели 2.цианоз лица 3.одышка 4.удушье 5.форма пальцев кисти и ногтей 6.форма грудной клетки | Пальпация 1.голосовое дрожание 2.болезненность грудной клетки | Перкуссия 1.границы лёгких 2.подвижностьнижних краёв лёгких 3.изменение перкуторного звука | Аускультация 1.характер дыхания 2.бронхофония 3.хрипы 4.крепитация 5.шум трения плевры |
Лабораторно-инструментальное исследование
Инструментальные 1рентгенологические -рентгеноскопия -рентгенография -томография -флюрография и др. 2.бронхоскопия 3.бронхография 4.спирометрия 5.спирография 6.пневмотахометрия | Лабораторные 1.ОАК,АМ 2.биохимические исследования крови 3.бактериологический анализ мокроты 4.анализ мокроты по определению чувствительности к антибиотикам 5.цитологическое исследование мокроты,экссудата |
Методы исследования в респираторной фармакологии человека
Br J Clin Pharmacol. 2001 Apr; 51 (4): 287.
Госпиталь Касл-Хилл, Медицинский факультет Университета Халла, Касл-Роуд, Коттингем, Восточный Йоркшир, HU16 5JQ, Великобритания
Для переписки: Профессор А. Департамент медицины, Касл-роуд, Коттингем, Восточный Йоркшир, HU16 5JQ.
В этом выпуске журнала мы начинаем новую серию обзоров методов исследования в респираторной фармакологии человека.Доставка лекарств в дыхательную систему ставит перед клиническим фармакологом уникальные задачи. В частности, очевидный простой процесс вдыхания лекарства чреват многочисленными физическими, механическими и биологическими проблемами. Поэтому вполне уместно начать серию обзоров с просьбы Генри Кристина дать обзор различных методов, используемых для характеристики отложения лекарства в легких. В этой области ведутся споры между теми, кто выступает за широкое использование гамма-сцинтиграфии, и теми, кто выступает за фармакокинетические или фармакодинамические измерения.В действительности эти методы предоставляют разные наборы данных. На мой взгляд, прямая визуализация отложения лекарства в дыхательных путях дает чрезвычайно ценную информацию, особенно с учетом того, что эти методы можно использовать для получения информации об отдельных пациентах. Фармакокинетические методы дают информацию, которая определяет пропорцию лекарственного средства, доставленного в разные компартменты. Такое точное различие между вдыхаемыми и проглоченными компонентами неоценимо для оценки безопасности и может быть легко применено как для здоровья, так и для лечения болезней.И гамма-сцинтиграфия, и фармакокинетические исследования предоставляют ценные подтверждающие данные в нашем понимании клинической фармакологии ингаляционных препаратов. В области, где некоторые из наших наиболее эффективных агентов, такие как ингаляционные стероиды, чрезвычайно трудно изучать с использованием терапевтических конечных точек, тщательное знание сильных сторон и недостатков этих альтернативных методов имеет жизненно важное значение для надлежащей оценки данных.
Для будущих обзоров этой серии я заказал статьи, посвященные различным методам, которые мы используем для оценки фармакологической реакции дыхательных путей.Неинвазивные меры воздействия лекарства особенно ценны, когда мы имеем дело с таким труднодоступным органом, как легкое. Индукция мокроты и оценка клеточного и биохимического профиля мокроты будут рассмотрены в следующей статье этой серии. Другие темы включают бронхиальную стимуляцию при астме, провокацию кашля ингаляционными кашлевыми средствами при разработке противокашлевой терапии и обычные физиологические методы оценки эффективности бронходилататоров. Если кто-то из наших читателей считает, что он может внести свой вклад в наше понимание других тем, связанных с клинической фармакологией дыхательных путей, я был бы рад услышать от них.
Возможности исследования и достижения в области заболеваний легких | Генетика и геномика | JAMA
Болезни легких вызывают заболеваемость, смертность и экономическое бремя. Восприимчивость патогенезу большинства заболеваний легких в результате сложного взаимодействия соответствующий вызов со стороны окружающей среды, генетического фона и природы ответов хозяина. Передовые исследования болезней легких в настоящее время сосредоточены на понимание легких как генетически детерминированного биологического органа, который функционирует для посредничества в обмене газа и защиты от враждебной окружающей среды.Главный Задача состоит в том, чтобы определить иерархию экспрессии генов, которая объединяет функция нескольких типов клеток в этой сложной анатомии. Новые методы лечения которые будут играть важную роль в будущем лечении заболеваний легких, включают: использование рекомбинантных белков, в том числе моноклональных антител, клеточная терапия (включая стволовые клетки) и генная терапия. Будущие достижения будут включать лечение основных наследственных заболеваний легких с помощью генной терапии, новые методы лечения при астме, хронической обструктивной болезни легких и интерстициальной болезни легких; разработка вакцин для защиты легких от основных легочных патогенов; а также патоген-специфические «дизайнерские» методы лечения для искоренения хронических инфекций легких.
Проблема болезней легких
Болезни легких вызывают серьезную заболеваемость, смертность и экономическое бремя. 1 К наиболее частым формам относятся астма, хроническая обструктивная легочные заболевания (ХОБЛ, включая бронхит и эмфизему), пневмония, интерстициальная (фиброзные) и ингаляционные расстройства, а также тромбоэмболия легочной артерии.В 1998 г. легкое болезни составили 251 000 смертей (10%) в Соединенных Штатах. Для В 2000 году прогнозируемые прямые экономические затраты на заболевание легких составили 91,6 миллиарда долларов. что составляет 7,3% затрат на здравоохранение в США. 1 ХОБЛ, занимающая четвертое место по причинам смерти, стала причиной 109 000 смертей. в 1998 году. Пневмония является пятой по значимости причиной смерти. Астма и хроническая бронхит является причиной значительной заболеваемости во всех возрастных группах. Астма влияет на 15 миллионов человек в США, 2 и дает более 1.5 млн обращений в отделения неотложной помощи, 500 000 госпитализации и более 5500 смертей каждый год, многие из которых дети. По оценкам, астма является причиной 11,3 миллиарда долларов США. прямые и косвенные затраты в год. Синдром острого респираторного дистресс-синдрома (ОРДС) (легочная недостаточность, требующая искусственной вентиляции легких и дорогостоящей интенсивной терапии) имеет оценочную заболеваемость 75 человек на 100000 в год в Соединенные Штаты. 3
Прогресс в борьбе с болезнями легких неоднозначен.С 1988-1998 гг. уровень смертности от астмы и ХОБЛ снизился у мужчин, но существенно увеличился. у женщин. 1 Смертность от большинства легких младенцев заболеваний, в том числе снижение смертности от респираторный дистресс-синдром новорожденного, но заболевание легких по-прежнему является причиной на 41% всех случаев смерти младенцев младше 1 года. 1
Замечательные достижения были достигнуты за последние 25 лет в характеристике, этиология, патогенез и лечение заболеваний легких.Усилия от 1950-1975 гг. Были направлены на понимание физиологии газа. обмен, тогда как исследования за последние 25 лет были сосредоточены на легких как биологический орган, применяя биохимию, клеточную биологию, молекулярную биологию, и генетика, чтобы понять функцию легких при здоровье и болезнях. 4 Эти усилия вместе с эпидемиологическими методами и улучшениями в диагностике привели к значительному прогрессу в понимании, профилактике и лечении болезни легких.
Одним из величайших достижений было признание того, что респираторный дистресс синдром новорожденных (болезнь гиалиновой мембраны) вызван дефицитом поверхностно-активного вещества, белково-липидного комплекса, который снижает поверхностное натяжение на граница раздела воздух-жидкость в альвеолах. 5 При недоношенных роды, если клетки альвеолярного эпителия II типа недостаточно дифференцировались обеспечить достаточное количество поверхностно-активного вещества, чтобы позволить открыться достаточному количеству альвеол, газообмен после родов заметно ухудшается.У этих новорожденных интратрахеальное введение поверхностно-активного вещества в форме липида или липидно-белкового комплекса снижает поверхностное натяжение и увеличивает газообмен до тех пор, пока эпителий легких не сможет обеспечить нормальный набор эндогенного сурфактанта в альвеолах. 6 Приблизительно 2000 новорожденных ежегодно спасаются в Соединенных Штатах с помощью сурфактанта. замена. 5
Генетическая медицина оказала большое влияние на диагностику, понимание, и лечение заболеваний легких.Основные клинические проявления 2 из Наиболее частые летальные наследственные заболевания у белых, муковисцидоз (МВ) и дефицит α 1 -антитрипсина (ААТ), возникают в легких. Эти расстройства имеют охарактеризованы на генетическом уровне, 7 -13 и стратегия, используемая для идентификации регулятора трансмембранной проводимости CF ( CFTR ) ген стал парадигмой для выявления болезнетворных гены, кодирующие неизвестные белки. 8 , 11 , 12 Функция белков AAT и CFTR и общий патогенез оба расстройства теперь хорошо изучены.При дефиците ААТ назначают аугментационную терапию. с очищенным ААТ выпускается более 10 лет. 14 Несколько генетических аномалий связаны с повышенной восприимчивостью при гиперкоагуляции и тромбоэмболии легочной артерии. 15 , 16 Признание того, что астма связана с мутациями определенных генов, имеет привели к серьезным усилиям по определению функции этих генов и разработке препараты, соответствующие этим целям. 17
Эпидемиологические исследования сыграли важную роль в уменьшении легочного болезнь.Были выявлены миирадные причины интерстициального (фиброзного) заболевания легких, 18 и установлена взаимосвязь степени воздействие и риск развития интерстициальных профессиональных расстройств привело к снижению допустимых уровней переносимых по воздуху асбеста, кремнезема и уголь на рабочем месте, и, в свою очередь, сокращение числа случаев заболевания легких. болезнь от этих агентов. 19 Хотя много реже заболеваемость острым и хроническим интерстициальным заболеванием легких (ILD) также уступила место контролю на рабочем месте в результате тщательного эпидемиологические исследования. 20 Связь астмы к специфическим аллергенам в городской среде, например, от тараканов, привела к разработке стратегий, позволяющих избежать такого воздействия. 21 (Рисунок 1)
Замечательная технология была разработана для диагностики заболеваний легких и для лечения дыхательной недостаточности. Волоконно-оптическая бронхоскопия позволяет: более точно оцените дыхательные пути и альвеолы, чтобы выявить инфекционные, воспалительные, а злокачественные заболевания теперь можно диагностировать проще и безопаснее. 22 Лазерные методы, эндобронхиальное облучение (брахитерапия), и разработка стентов дыхательных путей предлагают паллиативное лечение обструкции дыхательных путей у продвинутая злокачественная опухоль легких. 22 Техника бронхоальвеолярный лаваж с помощью оптоволоконного бронхоскопа произвел революцию клиническое исследование воспалительных заболеваний легких, разрешающее безопасное, повторяющееся забор образцов воспалительных клеток на поверхности респираторного эпителия и адаптация молекулярной биологии к изучению болезней легких человека. 23 , 24 Исследования нижних дыхательных путей заболевания (ILD, эмфизема) и заболевания дыхательных путей (астма, бронхит) установлены что эти расстройства представляют собой дисфункцию воспалительных / иммунных реакций хозяина. Достижения в области мониторинга и техники искусственной вентиляции легких имеют снижение смертности от дыхательной недостаточности из-за респираторного дистресс-синдрома, застойная сердечная недостаточность и астма. 25 The стратегии мониторинга легочной медицины и неврологии привели к определение различных нарушений сна, связанных с дисфункцией в газообмен. 26
Компьютерная томография грудной клетки, включая шлиф и спираль компьютерная томография, позволяет проводить сложную, неинвазивную и быструю диагностику многих заболеваний легких, включая раннюю диагностику рака легких в группе высокого риска людям, прямая анатомическая оценка степени эмфиземы и диагностика тромбоэмболии легочной артерии. 27 -29 Разработаны методы ядерной медицины для диагностики тромбоэмболии легочной артерии. (сканирование вентиляции / перфузии) и для оценки воспаления легких (сканирование с галлием). 30 Видеоассистированная тораскопическая хирургия заметно сократилась заболеваемость, связанная с биопсией легкого и ограниченной пневмонэктомией. 31
Текущий научный фонд
Две общие концепции являются краеугольными камнями размышлений о легочной болезни. болезнь: (1) предрасположенность к заболеваниям легких является результатом сложного взаимодействия среди окружающей среды, генетики и ответов хозяина; и (2) патогенез большинства незлокачественные заболевания легких связаны с несоответствующим воспалительным процессом. процессы, которые повреждают или изменяют легкое.
Окружающая среда, генетика и реакции хозяина
Типичный индивидуум меняет 8000 л газа в день, постоянно подвергая респираторный эпителий в окружающую среду, с его бременем инфекционных агенты, аллергены и твердые частицы. Однако, несмотря на аналогичные проблемы в воздухе, только у меньшинства людей развивается заболевание легких, и степень заболевания в результате вдыхания этих агентов также варьируется.
Проиллюстрировано взаимодействие между окружающей средой, генетикой и защитными механизмами хозяина. двумя распространенными аутосомно-рецессивными легочными заболеваниями — дефицитом МВ и ААТ. При МВ мутации в обоих родительских генах CFTR приводят к при дефиците уровня CFTR или, реже, нарушении функции CFTR, в эпителиальных клетках дыхательных путей. 13 Белок CFTR опосредует движение хлорида и натрия на апикальной поверхности эпителия в эпителий дыхательных путей. 13 , 32 Однако, дисфункция транспорта электролитов не оказывает серьезного прямого влияния на se. Скорее, хроническая инфекция дыхательных путей, вызванная Pseudomonas . и других организмов, и последующее воспаление эпителия дыхательных путей поверхности несут ответственность за клинические проявления CF. 13 , 33 В этом контексте маловероятно, что генетические аномалии CFTR мутации имели бы значительные клинические легочные последствия без экологическая проблема Pseudomonas и других организмы.Кроме того, в то время как неспособность системы защиты хозяина защищать против вдыхания инфекционных организмов позволяет организмам колонизировать легкое при МВ, система защиты хозяина также опосредует повреждение дыхательных путей. Хотя лекарства от МВ нет, смертность снизилась за счет агрессивных методов лечения. лечение легочной инфекции и стратегии по удалению выделений из дыхательных путей. 13
Дефицит ААТ характеризуется выраженными недостатками в уровнях ААТ в крови и легких. 7 , 9 , 13 Однако система защиты хозяина и окружающая среда также способствуют легкому. болезнь. ААТ — это антипротеаза, защищающая альвеолы от разрушения. вызвано эластазой нейтрофилов (протеазой нейтрофилов, которая обычно разрушает инфекционных организмов и очищает легкие от белковых остатков). 34 Когда уровни ААТ недостаточны, высвобождение эластазы нейтрофилов в альвеолы раскрепощены и разрушают альвеолы, что в конечном итоге приводит к при эмфиземе. 35 Эмфизема возникает намного раньше при дефиците ААТ, если человек курит сигареты (т. е. без вредных для окружающей среды последствия сигаретного дыма, у людей с дефицитом ААТ могут развиться легкие заболевание, возникающее на 10-15 лет позже, чем у лиц с дефицитом ААТ кто курит сигареты). 7 , 9
Еще один пример взаимодействия генетики, окружающей среды и хозяина. ответом является повышенная восприимчивость к тромбоэмболии легочной артерии люди с мутациями в генах, кодирующих факторы свертывания крови (например, как фактор V Лейден, протромбин и антитромбин). 15 , 16 Эти мутации склоняют баланс свертывающей системы в сторону прокоагуляции. Мутации в этих генах часто протекают бессимптомно, вероятно, из-за того, что сочетание окружающей среды (например, обезвоживание, травма теленка, операция с длительный постельный режим, длительные поездки в автомобиле без упражнений или оральных контрацептивов) и неадекватные ответы хозяина (например, компенсация антикоагулянтной рукой система свертывания крови) необходимы, чтобы вызвать клинически значимое легочное эмболы.
Долгосрочное воздействие (> 15-20 лет) высоких концентраций переносимых по воздуху асбест вызывает асбестоз, фиброзное заболевание альвеол. 19 , 36 , 37 Фиброз вызывается не асбестом как таковым, а реакцией организма хозяина. хроническое воспаление в присутствии асбеста. Однако лишь меньшинство у лиц, подвергшихся воздействию, развивается клинический асбестоз, скорее всего, из-за вариабельность защитных сил организма, которые предотвращают вдыхание асбеста. достигая альвеол, удаляет частицы из легких и защищает от воспаление. 36 , 37
Аллергены в окружающей среде также могут спровоцировать болезни легких, а также индивидуальные восприимчивость играет решающую роль в определении того, у кого разовьется клиническая болезнь. Например, во время эпидемии приступов астмы в Барселоне, Испания, вызванная переносимыми по воздуху аллергенами сои, возникающими в результате образования пыли. от выгрузки сои в доках города, 38 Количество обращений в отделения неотложной помощи в связи с приступами астмы увеличилось, и несколько человек умерло. произошло, но пострадала лишь небольшая часть населения.Другой Примером является реакция на вдыхание аллергенов голубей птицеводами. У большинства голубеводов циркулируют антитела против голубиного белка, но только у небольшой части развивается гиперчувствительный пневмонит, потенциально фатальный ILD. 39 Точно так же многие рабочие, которые подвергаются воздействию бериллия, чувствительны к металлу по сравнению с небольшими числа, у которых развивается бериллиоз. 40
Эти примеры иллюстрируют общий принцип, согласно которому генетические вариации определить индивидуальную предрасположенность к легочным заболеваниям и выявить их проявления болезни легких требуют сложного взаимодействия между вызовом со стороны окружающая среда и реакции хозяина в легких.
Большинство незлокачественных заболеваний легких связаны с накоплением воспалительных клеток, обычно в ответ на провоцирующий агент или событие, которое привлекает и активирует воспалительные клетки.
Респираторный дистресс-синдром у взрослых характеризуется острой недостаточностью газообмена функции легких. 3 Хотя причина не всегда ясна, ОРДС связан с острым воспалением альвеол, вызванных конкретным агентом (например, вирусной инфекцией), событием (например, подавляющая травма) или и то, и другое.Потому что обычно невозможно предотвратить провоцирующее событие, исследования ARDS были сосредоточены в первую очередь на воспалительном процессы, вызывающие альвеолярную дисфункцию.
Патогенез хронических ИЛЗ аналогичен патогенезу ОРДС 36 , 41 в том, что воспаление вызывает повреждение альвеол, что приводит к фиброзу легких и потеря функции легких. Для некоторых ILD известные агенты (например, асбест, наркотики, органическая пыль) вызывают воспалительные процессы в альвеолы. 36 Хотя этиология неизвестна для других ILD (например, идиопатический фиброз легких, саркоидоз, связанный с ILD с сосудистыми нарушениями коллагена), все ILD связаны с хроническим воспалением. 18
Астма — это обратимое ограничение воздушного потока, вызванное острым сужением. бронхиальной стенки. 42 За последние 10 до 15 лет назад стало очевидно, что астма — хроническое воспалительное заболевание. дыхательных путей, при этом степень воспаления определяется окружающей средой. факторы, эндогенные факторы или и то, и другое.Эмфизема у курильщиков сигарет с нормальный уровень ААТ является результатом хронического воспаления нижних дыхательных путей. тракт. 34 , 35,43 Сигарета дым привлекает и активирует воспалительные клетки в альвеолах и ухудшает противовоспалительная защита легких за счет оксидантов в сигарете курите этот неактивный AAT. 44
Эти примеры иллюстрируют еще один общий принцип, согласно которому патогенез большинства заболеваний легких связано с местным накоплением и активацией воспалительных клеток в ответ на специфические раздражители и невозможность местная защита для защиты легких от медиаторов воспаления.
Ключевые проблемы, вопросы и проблемы
Ключевые проблемы, вопросы и проблемы легочной болезни для будущее включает определение генетической основы восприимчивости к заболеваниям легких, идентификация и характеристика генов, контролирующих механизмы травмы к легочной ткани и защитным силам хозяина от изучаемого повреждения легких, нарушение контроля кровотока и воздушного потока и определения нормальных процессов в легких восстановления и как эти механизмы не работают при легочной болезни.Пока исследования за последнее десятилетие добился значительных успехов во всех этих областях, многие параллельные пути вносят свой вклад в эти биологические процессы, и главная задача состоит в том, чтобы расставить приоритеты биологические процессы и понять иерархию экспрессии генов, которая модулирует внутриклеточные и межклеточные биологические сети, контролирующие рост, ремонт и функция легких.
Когда-то считался относительно неактивным органом, который просто пропускал газ обмена, легкое, как известно, состоит из многих типов клеток, каждый из которых экспрессирует множество генов, продукты которых регулируют отдельные клетки и также интегрированная функция органа.Передовые исследования болезней легких сосредоточен на понимании легкого как генетически детерминированного комплекса, биологический орган, который опосредует газообмен и защищает от враждебных среда.
Исследования легких в первой четверти 21 века будут сосредоточены на по 5 основным направлениям: (1) характеристика экспрессии генов в легких в здоровье и болезнь, начиная с определенных типов клеток, а затем интегрируя эта информация влияет на общее функционирование легких; (2) идентификация вариации последовательности генов, связанных со специфическими заболеваниями легких, и выяснение роли этих генетических вариантов в заболевании; (3) понимание роль окружающей среды в модулировании функции легких, особенно для расстройства, связанные с факторами окружающей среды; (4) характеристика генетического вариации инфекционных организмов, связанных с заболеванием легких, и взаимодействия генов хозяина и патогенов, влияющих на восприимчивость к инфекционным заболеваниям; и (5) использование достижений генетической медицины, включая генную терапию, разработать методы лечения заболеваний легких.(Рис. 1. Возможности исследования и прогноз.)
Легкое состоит не менее чем из 10 основных типов клеток, более чем из 20 клеток. типы, которые встречаются реже, но играют важную роль в функции легких, и воспалительные клетки крови, участвующие в защите хозяина. 4 Технология была разработана для выделения и культивирования большинства этих типов клеток, 45 , и все готово для оценки экспрессии генов в клетки легких в состоянии здоровья и болезни.Технология функциональной геномики с использованием массивы генов адаптируются для оценки экспрессии генов легких. 46 Должна быть возможность определить, какие гены активируются и подавляются в нормальное легкое и как экспрессия определенных генов и кластеров генов модулируются при заболевании с использованием животных моделей 47 и клетки из легких при определенных заболеваниях человека. Многообещающее исследование область будет оценка экспрессии гена в развивающемся легком, с конечная цель применения модуляции экспрессии генов для восстановления легочного ткань.Другой ключевой задачей при оценке экспрессии генов легких является интеграция эта информация поможет понять физиологию и патофизиологию легких.
Генетическая изменчивость и предрасположенность к болезням
С идентификацией и характеристикой AAT 7 , 10 и CF 7 , 8,11 -13 гены и другие единичные генные расстройства в семьях с астмой 17 и легочная гипертензия, 48 легкие приложения генов на функцию легких.В то время как индивидуальная восприимчивость также играет роль в легочных инфекциях, ХОБЛ и ILD, 17 , 43 , 49 это связано с множеством генов. Идентификация генов, участвующих в восприимчивости заболеванию легких потребуется сочетание новых парадигм эпидемиологических расследование вместе с разработкой методов выявления соответствующих роли соответствующих генов и вариантов последовательностей, которые модулируют восприимчивость к заболеванию и как оно проявляется у данного человека.
Среда-генетические взаимодействия
Генетическая предрасположенность к болезням, даже к аутосомно-рецессивным заболеваниям (т. е. дефицит AAT и CF), часто имеет значение только в контексте окружающей среды. стресс, связанный с этим заболеванием. Идентификация конкретных генов связанных с восприимчивостью к астме, позволит определить специфические раздражители окружающей среды, которые вызывают заболевание у людей. 17 Для ХОБЛ и профессиональных заболеваний легких ситуация обратный — раздражитель окружающей среды известен (например, курение сигарет и определенные частицы, такие как асбест или диоксид кремния, при профессиональных заболеваниях), но гены, отвечающие за индивидуальную восприимчивость, не были идентифицированы. Идентифицируя гены, участвующие в защите хозяина и в патогенез заболевания легких, связанный с факторами окружающей среды, следует можно снизить частоту этих расстройств, если избегайте контакта с соответствующими агентами окружающей среды, к которым они восприимчивы.
Генетические взаимодействия хозяина и патогена
Теперь, когда геномы нескольких патогенов человека секвенированы, и другие скоро будут охарактеризованы, сцена готова для определения вариаций генома патогена с течением времени у одного и того же восприимчивого индивидуума, а также от от человека к человеку (включая влияние возраста, этнической и географической принадлежности) место расположения).Не менее важны, чем геном патогена, гены хозяина, которые защищаться от каждого патогена и определять, как патоген и хозяин взаимодействуют во время разных фаз заражения. Такой подход должен сделать возможным для определения терапевтических мишеней возможности, оба патогенных гена для нацеливания антибиотиками нового поколения и генами защиты хозяина, которые могут быть усилены при соответствующей терапии.
Генетическая медицина и легкие
Генетическая медицина включает определение предрасположенности к болезням гены и модуляция экспрессии генов в терапевтических целях.Генная терапия является одной из актуальных технологий, в которой кодирующие последовательности терапевтических генов используются ex vivo или in vivo для лечения или профилактики конкретного заболевания. 50 , 51 У человека возможно кратковременное исправить дефицит экспрессии гена CFTR в эпителий дыхательных путей у лиц с МВ. 52 -54 У животных можно использовать генную терапию для увеличения уровня в крови и легких. ААТ. 53 , 55 , 56 Генетический вакцины, использующие голые плазмиды или генетические модификации дендритных клеток, показывают многообещающие результаты, направленные против легочных патогенов в экспериментальных исследованиях на животных. 57 , 58
Технология рекомбинантной ДНК для «гуманизации» мышиных моноклональных антител используется для разработки стратегий лечения астмы путем взаимодействия с клетки и медиаторы, участвующие в приступах астмы. 53 , 55 , 59 , 60 Поскольку эпителиальная поверхность нижних дыхательных путей взрослого человека составляет примерно размером с теннисный корт, а поскольку белки могут распространяться по легочным эпителий и эндотелий, 61 -63 аэрозольная технология используется для доставки терапевтических белков человека в альвеолы, где они могут диффундировать в кровь, обеспечивая тем самым новый, неинвазивный способ системного введения терапевтических белков, 64 и для местной доставки терапевтических белков, таких как AAT, в легкие.
Критические элементы для продвижения
Технические инструменты доступны для достижения целей определения гены, контролирующие рост легких, и характеризующие экспрессию генов в состоянии здоровья и болезни, включая культивирование первичных клеток легких разных типов, и использование методов массива генов для оценки экспрессии генов.То же верно и для определение вариаций последовательностей в конкретных генах, ответственных за различные легочные расстройства, для понимания взаимодействия окружающей среды с геном экспрессия в нормальном и больном легких, а также для определения патогена и гены защиты хозяина, относящиеся к легочным инфекциям.
Следующие шаги, иерархическое ранжирование категорий задействованных генов, в том числе, где в легких, в какой степени и в какие сроки во взаимоотношениях экспрессии других генов, представляют собой серьезную проблему.Серьезная проблема в ближайшей перспективе — разработать инструменты для понимания связанных выражений многих генов во многих клетках в сложных физиологических и патологических условиях, и восстановить дисциплину физиологии легких в контексте легочной функциональная геномика. Современные технологии, в том числе трансгенные, подделки и стратегии нокаута у животных, 47 и ex vivo и in vivo перенос генов, 65 может только зашли так далеко, потому что эти экспериментальные стратегии были ограничены оценкой экспрессии 1 или максимум нескольких генов.Чтобы понять функцию большого количество генов на физиологическом уровне, необходимы новые технологии для включать и выключать гены в легких по желанию и кластерами во времени, пространстве, и степень.
Генная терапия, рекомбинантные белки, рекомбинантные моноклональные антитела, и клеточная терапия будет применяться к человеческим болезням, но пока не появятся новые парадигмы разработаны, эти подходы будут ограничены нацеливанием на 1 или несколько генов в то же время.
При определении экспрессии большого количества генов в здоровье и болезнях в легких будет достигнуто в ближайшем будущем, доступных технологий нет сейчас или на горизонте, чтобы модулировать эти гены в терапевтических целях.Задача устрашающая — легкое сложное, и его функции зависят от на комплексную функцию многих компонентов. Подойти к терапии мультигенных расстройств, необходимо разработать технологию, чтобы модулировать экспрессия разных генов в разное время и в разном месте. В качестве альтернативы, необходимо будет определить «главные гены», которые контролируют большие компоненты этих патологических процессов. Также будет важно понимать контроль генов, участвующих в развитии легких и их функции.Пока в этом направлении предприняты усилия, 66 , 67 потребуется много лет, чтобы понять, как множество критических генов регулируются в нормальном легком и при заболевании легких.
Прогноз основных достижений исследований
Основные достижения в понимании, профилактике и лечении легких. болезнь, скорее всего, возникнет в результате сосредоточения внимания на экспрессии генов в легких. в контексте хоста и окружающей среды.На что это предвещает основные заболевания легких?
Гены, участвующие в предрасположенности к астме, будут определены и охарактеризованы. В контексте того, что стимулы окружающей среды играют важную роль в запуске астматические приступы у восприимчивых людей, астма будет прототипом заболевания в котором отпечаток ДНК будет определять восприимчивость и предупреждать человека избегать взаимодействия со стимулами, специфичными для их астмы. Идентификация генов восприимчивости к астме также предоставит новые терапевтические цели для предотвращения и лечения этого расстройства.
Два основных генетических заболевания легких, МВ и дефицит ААТ, большинство скорее всего, излечится генной терапией. Возможно исправление генетического недостаточность функции CFTR в эпителии дыхательных путей 68 и для коррекции дефицита уровней ААТ в легких. 53 , 56 Основной проблемой при лечении МВ является создание векторов для переноса генов, которые экспрессируют кодирующую последовательность CFTR в эпителии дыхательных путей длительный срок.При дефиците ААТ основной проблемой является разработка векторов, которые может поддерживать достаточный уровень ААТ для защиты легких. Генетические факторы несомненно, способствуют развитию других заболеваний легких, и это будет проблемой определить гены, влияющие на каждое заболевание.
Самый эффективный метод профилактики эмфиземы и бронхита — это прекратить продажу табачных изделий или убедить людей не курить. Запрет такие серьезные социологические изменения, прогресс в определении этапов патогенеза этих расстройств, которые могут быть уязвимы для терапевтического вмешательства, и разработка методов лечения, специально нацеленных на эти шаги, будет медленной.Одна из возможностей — разработать антипротеазы и антиоксиданты для защиты уязвимых легочные ткани от медиаторов воспаления.
Прогресс должен произойти в разработке новых поколений антибиотиков, в том числе «дизайнерские» пептидные антибиотики. Введение противоинфекционных препаратов аэрозольным путем, и разработка вакцины станет более популярной. важный аспект исследований в этой области, особенно в области генных вакцин. Понимание защиты легких от хозяина и способности генетически модифицировать клетки участвующие в защите хозяина, приведут к разработке новых вакцин против основные легочные патогены.Выяснение генома патогенов и генов участвует в защите хозяина, что приведет к пониманию защиты легких против острой инфекции и искоренение хронической инфекции. Идентификация специфических генов вирулентности при инфекциях, таких как Mycobacterium tuberculosis и Pseudomonas aeruginosa следует способствовать разработке «дизайнерских» схем лечения антибиотиками и, возможно, вакцин, для конкретного штамма патогенов, поражающих данного человека.
Прогресс в идентификации основных генов, участвующих в патогенезе ИЛЗ должны привести к определению целей для новых методов лечения для защиты альвеолы от последствий хронического воспаления. Легочная гипертензия сложно, потому что выбор методов лечения, специально нацеленных на это сосудистое русло ограничено. Идентификация генов, контролирующих восприимчивость к и развитию легочной гипертензии приведет к новым терапевтическим цели.Как для интерстициального заболевания, так и для легочной гипертензии, гуманизированный моноклональные антитела против соответствующих рецепторов могут обеспечить новый терапевтический возможность. Выявление генов предрасположенности к развитию венозной тромбоз должен позволить разработать методы лечения для предотвращения легочного эмболия.
Хотя трансплантация легких полезна при прогрессирующей дыхательной недостаточности, особенно с разработкой новых схем приема лекарств, чтобы избежать отторжения, наличие подходящих органов для трансплантации остается ограничивающим фактором фактор, 69 и сомнительно, что наличие будет решена в ближайшие 25 лет путем ксенотрансплантации.Конечная цель для замещения пораженной легочной ткани означает вырастить новое функциональное легкое. Благодаря доступной технологии для идентификации генов, контролирующих рост легких, основные успехи в этой области должны произойти в ближайшие несколько десятилетий. Это только вопрос времени до того, как стволовые клетки легких будут идентифицированы, как в легких и циркулирует. Пока неясно, в каком направлении пойдет это исследование. принимать во внимание такой клеточный и анатомически сложный орган, как легкое, способность перепрограммировать рост легких — цель, к которой стоит стремиться.
1. Национальный институт сердца, легких и крови. Статистика заболеваний. В: Факт Национального института сердца, легких и крови Забронируйте 1999 финансовый год. Bethesda, MD: National Heart, Lung, and Blood Информационный центр института; 1999. Доступно по адресу: http://www.nhlbi.nih.gov/about/factpdf.htm. По состоянию на 9 августа 2000 г. 3. Ware LB, Matthay MA. Острый респираторный дистресс-синдром. N Engl J Med. 2000; 342: 1334-1349. Google Scholar4.Crystal RG, West JB, Weibel ER, Barnes PJ. Легкое: научные основы. Филадельфия, Пенсильвания: Lippencott-Raven Inc; 1997.
5.Whitsett JA. Легочный сурфактант и респираторный дистресс-синдром у новорожденного младенец. В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 2167-2177.
6.Jobe AH. Легочная сурфактантная терапия. N Engl J Med. 1993; 328: 861-868.Google Scholar7.Crystal RG. Дефицит альфа-1-антитрипсина, эмфизема и заболевание печени: генетические основы и стратегии терапии. J Clin Invest. 1990; 85: 1343-1352. Google Scholar 8, Kerem B, Rommens JM, Buchanan JA. и другие. Идентификация гена муковисцидоза: генетический анализ. Наука. 1989; 245: 1073-1080.Google Scholar 9.McElvaney NG, Crystal RG. Унаследованная восприимчивость легких к протеолитическим повреждениям. В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 2537-2553.
10. Нукива Т., Сато К., Брантли М.Л.и другие. Выявление второй мутации в последовательности, кодирующей белок гена альфа-1-антитрипсина z-типа. J Biol Chem. 1986; 261: 15989-15994. Google Scholar 11. Риордан Дж. Р., Ромменс Дж. М., Керем Б. и другие. Идентификация гена муковисцидоза: клонирование и характеристика комплементарной ДНК. Наука. 1989; 245: 1066-1073. Google Scholar, 12. Ромменс Дж. М., Яннуцци М.К., Керем Б. и другие. Идентификация гена муковисцидоза: хромосомная ходьба и прыжки. Наука. 1989; 245: 1059-1065.Google Scholar 13.Валлийский MJ, Tsui L-C, Boat TF, Beaudet AL. Муковисцидоз. В: Scriver CR, Beaudet AL, Sly WS, Valle D, eds. Метаболические и молекулярные основы наследственного заболевания. Нью-Йорк, Нью-Йорк: Макгроу-Хилл; 1995: 3799-3876.
14.Wewers MD, Casolaro MA, Sellers SE. и другие. Заместительная терапия дефицита альфа-1-антитрипсина, связанного с эмфизема. N Engl J Med. 1987; 316: 1055-1062. Google Scholar. 15. Гольдхабер СЗ.Легочная эмболия. N Engl J Med. 1998; 339: 93-104.Google Scholar 16. Мурин С., Марелич Г.П., Арролига А.С., Маттай Р.А. Наследственная тромбофилия и венозная тромбоэмболия. Am J Respir Crit Care Med. 1998; 158: 1369-1373. Google Scholar17, Санфорд А.Дж., Паре П.Д. Генетика астмы. Am J Respir Crit Care Med. 2000; 161: S202-S206.Google Scholar 18.Crystal RG. Интерстициальное заболевание легких. В: Wyngaarden JB, Smith LHJ, eds. Учебник Сесила медицины. 18 изд. Филадельфия, Пенсильвания: WB Saunders Co; 1988: 421-435.
19.Parkes WR. Профессиональные заболевания легких. Оксфорд, Англия: Баттерворт-Хайнеманн Лтд; 1994.
20.Waldron HA. Неопухолевые заболевания, вызванные металлическими, химическими и физическими агентами. В: Parkes WR, ed. Профессиональные заболевания легких. Оксфорд, Англия: Баттерворт-Хайнеманн Лтд; 1994: 593-643.
21.Rosenstreich DL, Eggleston P, Kattan M. и другие. Роль аллергии на тараканов и воздействие аллергена на тараканов в вызывает заболеваемость астмой среди детей из городских районов. N Engl J Med. 1997; 336: 1356-1363. Google Scholar 22.Wang K-P, Mehta AC. Гибкая бронхоскопия. Кембридж, Массачусетс: Blackwell Science; 1995.
23.Бевиг Б., Хакетт Н.Р., Кристал Р.Г. Инструменты молекулярной биологии, используемые для исследования легких. В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 395-414.
24.Русси Т.Дж., Кристалл РГ. Бронхоальвеолярный лаваж. В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 371-382.
25.Тобин MJ. Принципы и практика мониторинга интенсивной терапии. Нью-Йорк, Нью-Йорк: McGraw-Hill Inc; 1998.
26. Strollo PJJ, Rogers RM. Обструктивное апноэ во сне. N Engl J Med. 1996; 334: 99-104.Google Scholar 27.Найдич Д.П., Уэбб В.Р., Моллер Н.Л. и другие. Компьютерная томография и магнитный резонанс Грудная клетка. Филадельфия, Пенсильвания: Lippincott-Raven Publishers Inc; 1998 г.
28. Rathbun SW, Raskob GE, Whitsett TL. Чувствительность и специфичность спиральной компьютерной томографии в диагностике легочной эмболии: систематический обзор. Ann Intern Med. 2000; 132: 227-232.Google Scholar 29. Реми-Жардин М., Реми Дж. Спиральная КТ-ангиография малого круга кровообращения. Радиология. 1999; 212: 615-636.Google Scholar 30.Уорсли Д., Готтшалк А. Методы и приложения ядерной медицины. В: Мюррей Дж. Ф., Надель Дж. А., Мейсон Р. Дж., Буши Х. А. Младший, ред. Учебник респираторной медицины. Филадельфия, Пенсильвания: WB Saunders Co; 2000: 697-723.
31.Щиты TW. Общая торакальная хирургия. Филадельфия, Пенсильвания: Lea & Febiger; 2000.
32. Frizzell RA. Физиологические обзоры: физиология муковисцидоза. Физиологические обзоры. 1999; 79 (доп.): 1-103. Google Scholar 33.Галлин Дж. И., Гольдштейн И. М., Снайдерман Р. Воспаление. Нью-Йорк, Нью-Йорк: Raven Press; 1992: 983.
34.МакЭлвейни Н.Г., Кристал РГ. Антипротеазы и защита легких.В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 2219-2235.
35.МакЭлвейни Н.Г., Кристал РГ. Протеазы и повреждение легких. В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 2205-2218.
36.Харви Б.Г., Кристалл Р.Г. Легочные реакции на хроническое воздействие неорганической пыли. В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 2339-2352.
37.Кристалл РГ. Альфа-1-антитрипсин: ключ к эмфиземе. В: Берштейн Э, изд. Ежегодник по медицине и здравоохранению. Чикаго, штат Иллинойс: Британская энциклопедия; 1984: 271-275.
38. Анто Дж. М., Суньер Дж., Родригес-Ройзин Р., Суарес-Сервера М., Васкес Л. для Токсико-эпидемиологического комитета. Вспышки астмы, связанные с вдыханием сои пыль. N Engl J Med. 1989; 320: 1097-1102. Google Scholar, 39.Роза CS. Гиперчувствительный пневмонит. В: Мюррей Дж. Ф., Надель Дж. А., Мейсон Р. Дж., Буши Х. А. Младший, ред. Учебник респираторной медицины. Филадельфия, Пенсильвания: WB Saunders Co; 2000: 1867–1884.
40.Becklake MR, Cowie RL. Пневмокониозы. В: Мюррей Дж. Ф., Надель Дж. А., Мейсон Р. Дж., Буши Х. А. Младший, ред. Учебник респираторной медицины. Филадельфия, Пенсильвания: WB Saunders Co; 2000: 1811–1851.
41.Вольф Г, Кристалл РГ. Биология легочного фиброза.В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 2509-2524.
42.Барнс П.Дж., Лефф А.Р., Грюнштейн М.М., Вулкок А.Дж. Asthma. Филадельфия, Пенсильвания: Липпинкотт-Рэйвен; 1997.
43.Barnes PJ. Медицинский прогресс: хроническая обструктивная болезнь легких. N Engl J Med. 2000; 343: 269-280. Google Scholar, 44. Гадек Дж. Э., Феллс Г. А., Кристал РГ. Курение сигарет вызывает функциональный дефицит антипротеиназы в нижние дыхательные пути человека. Наука. 1979; 206: 1315-1316.Google Scholar 45.Finkbeiner WE. Культура респираторных клеток. В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 415-433.
47.Whitsett JA, Gerard C. Трансгенные мыши для исследования легочных заболеваний. В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 383-392.
48.Deng Z, Morse JH, Slager SL. и другие. Семейная первичная легочная гипертензия (ген PPh2) вызвана мутациями в гене рецептора-II костного морфогенетического белка. Am J Hum Genet. , 2000; 67: 737-744. Google Scholar, 49. Биттерман ПБ, Реннард С.И., Кеог Б.А., Веверс М.Д., Адельберг С., Кристал Р.Г. Семейный идиопатический фиброз легких: свидетельство воспаления легких у здоровых членов семьи. N Engl J Med. 1986; 314: 1343-1347. Google Scholar, 51. Crystal RG. Передача генов человеку: первые уроки и препятствия на пути к успеху. Наука. 1995; 270: 404-410.Google Scholar 52. Кристал Р.Г., МакЭлвани Н.Г., Розенфельд М.А. и другие. Введение аденовируса, содержащего кДНК CFTR человека, в дыхательные пути людей с муковисцидозом. Nat Genet. 1994; 8: 42-51. Google Scholar. 53. Розенфельд М.А., Зигфрид В., Йошимура К. и другие. Опосредованный аденовирусом перенос рекомбинантного гена альфа-1-антитрипсина к эпителию легкого in vivo. Наука. , 1991; 252: 431-434.Google Scholar 54.Розенфельд М.А., Йошимура К., Трапнелл BC. и другие. Перенос in vivo трансмембранной проводимости муковисцидоза человека ген-регулятор эпителия дыхательных путей. Cell. , 1992; 68: 143-155.Google Scholar, 55. Гарвер-младший, Р.И. Читил, А. Кортни, М., Кристалл. Клональная генная терапия: трансплантированные клоны фибробластов мыши экспрессируют человеческие ген альфа-1-антитрипсина in vivo. Наука. 1987; 237: 762-764.Google Scholar 56.Song S, Morgan M, Ellis T. и другие. Устойчивая секреция человеческого альфа-1-антитрипсина мышцами мышей трансдуцированные аденоассоциированными вирусными векторами. Proc Natl Acad Sci U S. A. 1998; 95: 14384-14388. Google Scholar 57. Gurunathan S, Klinman DM, Seder RA. ДНК-вакцины: иммунология, применение и оптимизация. Annu Rev Immunol. 2000; 18: 927-974.Google Scholar 58. Кикучи Т., Воргалл С., Сингх Р., Мур М.С., Кристал Р.Г. Дендритные клетки, модифицированные для экспрессии лиганда CD40 и обработанные Pseudomonas , вызывают CD4 + независимые от Т-клеток защитные гуморальные клетки. иммунитет против бронхолегочной инфекции, вызванной Pseudomonas . Nat Med. 2000; 6: 1154-1159. Google Scholar, 59, Barnes PJ. Терапия анти-IgE антителами при астме. N Engl J Med. 1999; 341: 2006-2008. Google Scholar 60.Milgrom H, Fick RBJ, Su JQ. и другие. для исследовательской группы rhuMAb-E25. Лечение аллергической астмы моноклональными анти-IgE антителами. N Engl J Med. 1999; 341: 1966-1973. Google Scholar, 61. Хаббард Р.К., МакЭлвейни Н.Г., Селлерс С.Е., Хили Дж. Т., Черски Д. Б., Кристал Р. Г. Продуцируемый рекомбинантной ДНК альфа-1-антитрипсин, вводимый в виде аэрозоля усиливает антинейтрофильную эластазную защиту нижних дыхательных путей у людей при дефиците альфа-1-антитрипсина. J Clin Invest. 1989; 84: 1349-1354.Google Scholar 62. Hubbard RC, Brantly ML, Sellers SE, Mitchell ME, Crystal RG. Защита нижних дыхательных путей от нейтрофилов и эластазы дефицит альфа-1-антитрипсина напрямую усиливается аэрозолем альфа 1-антитрипсин. Ann Intern Med. 1989; 111: 206-212.Google Scholar, 63. Hubbard RC, Crystal RG. Стратегии аэрозольной терапии дефицита альфа-1-антитрипсина аэрозольный путь. Легкое. 1990; 168 (доп.): 565-578.Google Scholar64.Cannizzo SJ, Frey BM, Raffi S. и другие. Увеличение уровня тромбоцитов в крови путем интратрахеального введения аденовирусного вектора, кодирующего кДНК тромбопоэтина человека. Nat Biotechnol. 1997; 15: 570-573.Google Scholar 65.Мастранджели А, Харви Б.Г., Кристалл РГ. Генная терапия при заболеваниях легких. В: Crystal RG, West JB, Weibel ER, Barnes PJ, eds. Легкое: научные основы. Филадельфия, Пенсильвания: Липпенкотт-Рэйвен Inc; 1997: 2795-2811.
66. Perl AK, Whitsett JA.Молекулярные механизмы, контролирующие морфогенез легких. Clin Genet. 1999; 56: 14-27.Google Scholar 67.Whitsett J. Множество факторов транскрипции. Nat Genet. 1998; 20: 7-8. Google Scholar. 68. Harvey BG, Leopold PL, Hackett NR. и другие. Экспрессия мРНК CFTR эпителия дыхательных путей у пациентов с муковисцидозом после многократного введения рекомбинантного аденовируса. J Clin Invest. 1999; 104: 1245-1255.Google Scholar 69.Arcasoy SM, Kotloff RM. Трансплантация легких. N Engl J Med. 1999; 340: 1081-1091.Google ScholarПомощь пациентам с ХОБЛ в переходе из больницы в дом — исследование BREATHE
Профессиональное резюме
Цель
Сравнить программу перехода от больницы к дому с обычной постбольничной помощью для пациентов с хронической обструктивной болезнью легких (ХОБЛ)
Дизайн исследования
| Элементы дизайна | Описание |
|---|---|
| Конструкция | Рандомизированное контролируемое исследование |
| Население | 240 больных ХОБЛ |
| Вмешательства / Компараторы |
|
| Результаты | Качество жизни, связанное со здоровьем, госпитализации по поводу ХОБЛ и визиты в отделение неотложной помощи |
| Таймфрейм | 6-месячное наблюдение за результатами исследования |
В этом рандомизированном контролируемом исследовании сравнивалась эффективность программы «Улучшение респираторного просвещения и лечения, помогающей расширить возможности» (BREATHE) по сравнению с обычной помощью по улучшению качества жизни пациентов и госпитализации, связанной с ХОБЛ, и посещений отделения неотложной помощи (ED) в одном городском академическом университете медицинский центр, обслуживающий пациентов с низкими доходами.
Исследовательская группа случайным образом распределила пациентов с ХОБЛ для получения либо программы BREATHE, либо обычного ухода. В программе BREATHE медсестра с ХОБЛ просматривала план ухода за пациентами после выписки, пока они находились в больнице. Затем, находясь в больнице и в течение трех месяцев после выписки, медсестра проводила индивидуальное обучение, посвященное самоконтролю с ХОБЛ, социальной поддержке и связям с общественными ресурсами. Медсестры прошли подготовку для этой роли.
В группе обычного ухода больничный врач или медсестра обучали пациентов, пока они находились в больнице.Обычные услуги по уходу сосредоточены на облегчении перехода к дому, а не на долгосрочном самоуправлении ХОБЛ. Больница назначила общих переходных гидов для оказания этих услуг каждому пациенту в течение первого месяца после выписки. Руководителями по переходу были медсестры, обученные координации помощи и наставничеству, чтобы стимулировать соблюдение плана выписки и последующее наблюдение у амбулаторных поставщиков.
В исследование были включены 240 пациентов с ХОБЛ в Балтиморе, штат Мэриленд. Из них 83% были белыми, 16% — черными и 1% — представителями других рас.Средний возраст составлял 65 лет, 62% составляли женщины.
Для оценки качества жизни, связанного со здоровьем, пациенты заполняли анкеты путем интервью во время пребывания в больнице и по телефону через одну неделю, один месяц, три месяца и шесть месяцев после выписки. Чтобы оценить посещения больницы и отделения неотложной помощи (по всем причинам и из-за ХОБЛ), исследовательская группа изучила медицинские карты пациентов через один, три и шесть месяцев.
Пациенты, члены их семей, врачи, медсестры и группы защиты интересов ХОБЛ работали с исследовательской группой над разработкой программы BREATHE.Группа пациентов с ХОБЛ и лица, осуществляющие уход, работали с командой на протяжении всего исследования, чтобы контролировать его проведение.
Результаты
Через шесть месяцев качество жизни не отличалось между пациентами, участвовавшими в программе BREATHE, и теми, кто получал обычную помощь.
По сравнению с пациентами, которые получали обычную помощь, пациенты в программе BREATHE имели большее количество комбинированных госпитализаций, связанных с ХОБЛ, и посещений отделения неотложной помощи в течение шести месяцев (среднее значение программы BREATHE = 1,4 посещения, среднее значение обычного ухода = 0,72 посещения, p = 0.004).
Ограничения
Исследование проводилось в едином академическом медицинском центре, большинство пациентов были белыми. Результаты могут отличаться в других местах или для людей с другим опытом.
Выводы и актуальность
В этом исследовании индивидуализированная трехмесячная программа для пациентов с ХОБЛ не улучшила постбольничное качество жизни и не снизила количество госпитализаций и посещений отделений неотложной помощи, связанных с ХОБЛ, по сравнению с обычным уходом.
Потребности в будущих исследованиях
Дальнейшие исследования могут продолжить изучение способов улучшения качества жизни после госпитализации по поводу ХОБЛ.
| Примечание. Ведущий исследователь Ханан Абуматар, доктор медицины, магистр здравоохранения, обнаружил ошибку в исходном анализе этого исследования. 8 октября 2019 года JAMA опубликовала исправленную версию статьи вместе с редакционной статьей, примечанием редактора и уведомлением об отзыве от доктора Абуматара. JAMA предоставил бесплатный доступ к полному тексту всех четырех статей. В опубликованных здесь тезисах представлены исправленные результаты исследования. |
Использование методов исследования в процессе легочной реабилитации и физиотерапии лиц с хронической обструктивной болезнью легких (обзор клинических рекомендаций)
Комитет экспертов по отбору и применению основных лекарственных средств (2017 г.), Список приоритетных заболеваний, заболеваний и состояний в Украине на 2017–2018 гг., Доступно по адресу: http: / / health-ua.com / article / 3876 (на укр.)
Фещенко, Ю.И. (2013), «Хроническая обструктивная болезнь легких: адаптированное клиническое изобретение, основанное на доказательствах», Приказ Минздрава от 27 июня 2013 г. № 555. (на укр.)
Андерсон, Б., Браун, Х., Брюль, Э., Брайант, К., Буррес, Х., Коннер, К., Кадерабек, Д., Керестес, Г., Куэн, М., Лим, К. , Mrosak, K., Raikar, S., Rickbeil, T. & Westman, K. (2016), «Руководство по здравоохранению: диагностика и лечение хронической обструктивной болезни легких (ХОБЛ)», Институт улучшения клинических систем, доступно по адресу : https: // www.healthquality.va.gov/guidelines/cd/copd/ (дата обращения 23.06.2018).
Болтон, К.Э., Беван-Смит, Э.Ф., Блейки, Д.Д., Кроу, П., Элкин, С.Л., Гаррод, Р., Гриннинг, Нью-Джерси, Хеслоп, К., Халл, Д.Х., Мэн, В.Д., Морган, Мэриленд, Гордость Д., Робертс К.М., Сьюэлл Л., Сингх С.Дж., Уокер П.П. И Уолмсли, С. (2013), «Группа разработки рекомендаций по легочной реабилитации Британского торакального общества; Комитет по стандартам лечения Британского торакального общества. Руководство Британского торакального общества по легочной реабилитации взрослых », Thorax, 68 Suppl 2: ii1-30.
Чарлсон, М.Э., Помпеи, П., Алес, К.Л. и другие. (1987), «Новый метод классификации прогностической коморбидности в лонгитюдных исследованиях: разработка и проверка», J Chronic Dis, Vol. 40 5, с. 373-383.
Чик, Д.А. (2010), «Хроническая обструктивная болезнь легких. Руководство UMHS по ХОБЛ ».
Национальный центр клинических рекомендаций (2010 г.), «Хроническая обструктивная болезнь легких: ведение хронической обструктивной болезни легких у взрослых в рамках первичной и вторичной помощи», Лондон, доступно по адресу: http: // guide.nice.org.uk / CG101 / Guidance / pdf / English (дата обращения 23.06.2018).
Глобальная инициатива по хронической обструктивной болезни легких (GOLD) (2017), «Глобальная стратегия диагностики, ведения и профилактики ХОБЛ», доступно по адресу: http: // goldcopd.org / gold-2017-global-strategy-Diagnosis- management-Prevention-COPD / (дата обращения 23.06.2018).
Гуэль Роус, М.Р., Диас Лобато, С., Родригес Триго, Г., Моранте Велес, Ф., Сан-Мигель, М., Сехудо, П., Ортега Руис, Ф., Муньос, А., Галдис Итурри, Дж. Б., Гарсия, А. и Сервера, Э. (2014), «Sociedad Española de Neumología y Cirugía Torácica (SEPAR)», Легочная реабилитация. Sociedad Española de Neumología y Cirugía Torácica (SEPAR). Arch Bronconeumol, № 50 (8), стр. 332-44.
Хан, М.К., Мюллерова, Х., Курран-Эверетт, Д. (2013), «Классификация тяжести заболевания GOLD 2011 при ХОБЛ: проспективное когортное исследование», The Lancet Respiratory Medicine, № 1 (1), стр. 43 -50.
Джонс, П.W. (2009), «Состояние здоровья и спираль его ухудшения», ХОБЛ, № 6 (1), стр. 59-63.
Канкаанранта, Х., Харью, Т., Килпеляйнен, М., Мазур, В., Лехто, Дж. Т., Катайисто, М., Пейса, Т., Мейнандер, Т. и Лехтимяки, Л. (2015), «Диагноз и фармакотерапия стабильной хронической обструктивной болезни легких: финские рекомендации », Basic Clin Pharmacol Toxicol, № 116 (4), стр. 291-307.
Ведение хронической обструктивной болезни легких (ХОБЛ). Руководство по клинической практике VA / DoD, декабрь 2014 г., 94 с.
Казим, А., Уилт, Т.Дж., Вайнбергер, С.Е., Ханания, Н.А., Крайнер, Г., Молен, Т., Марчинюк, Д.Д., Денберг, Т., Шунеман, Х., Ведзича, В., Макдональд, Р. . & Shekelle, P. (2011), «Диагностика и лечение стабильной хронической обструктивной болезни легких: обновленные клинические рекомендации Американского колледжа врачей, Американского колледжа грудных врачей, Американского торакального общества и Европейского респираторного общества», Annals внутренних болезней, август, Vol.155, No. 3, pp. 179–192.
Рис, А.Л., Баулдофф, Г.С., Карлин, Б.В., Касабури, Р., Эмери, К.Ф., Малер, Д.А., Маке, Б., Рочестер, К.Л., ЗуУоллак, Р., и Херрериас, К. (2007), «Легочная Реабилитация: Совместное клиническое руководство ACCP / AACVPR, основанное на доказательствах », Chest, № 131, стр. 4S-42S.
Roffman, C.E., Buchanan, J. & Allison, G.T. (2016), «Charlson Comorbidities Index», Journal of Physiotherapy, июль, Vol. 62, вып. 3. С. 171.
Русси, Э.У., Каррер, В., Брутше, М., Эйх, К., Фиттинг, Дж. У., Фрей, М., Гейзер, Т., Кун, М., Никод, Л., Куадри, Ф., Роша , T., Steurer-Stey, C. & Stolz, D., (2013), «Швейцарское респираторное общество. Диагностика и лечение хронической обструктивной болезни легких: швейцарские рекомендации. Официальные рекомендации Швейцарского респираторного общества »,« Дыхание », № 85 (2), стр. 160–74.
Тимрук-Скоропад, К., Циж, Л., Виноградский, Б., Павлова, И.(2018), «Физиотерапия при хронической обструктивной болезни легких (анализ доказательной медицины)», Physiotherapy Quarterly, № 26 (2), стр. 1-8, doi: 10.5114 / pq.2018.75993.
Ведзича, Дж. А., Миравитлес, М., Херст, Дж. Р., Калверли, П. М., Альберт, Р. К., Анзуэто, А., Крайнер, Г. Дж., Папи, А., Рабе, К. Ф., Ригау, Д., Сливински, П., Тоня, Т., Вестбо, Дж., Уилсон, KC И Кришнан, Дж. А. (2017), «Ведение обострений ХОБЛ: рекомендации Европейского респираторного общества / Американского торакального общества», Eur Respir J., 15 марта, № 49 (3), pii: 1600791.
Холерс, штат Нью-Джерси, Рудкин, С. И Уайт, Р.Дж. (1999), «Тревога и депрессия при тяжелой хронической обструктивной болезни легких: последствия легочной реабилитации», J Cardpulm Rehabil, № 19, стр. 362-5.
Янг, И.А., Дабшек, Э.Дж., Джордж, Дж., Дженкинс, Южная Каролина, Макдональд, К.Ф., Макдональд, В. и Смит, Б. (2017), «Zwar N от имени Фонда легких Австралии и Торакального общества Австралии. и Новая Зеландия.План ХОБЛ-X: Руководящие принципы Австралии и Новой Зеландии по ведению хронической обструктивной болезни легких », версия 2.51.
Юн, Х.К., Пак, И.Б., Ри, К.К., Ли, Дж. Х. & О, Ю.М. (2014), «Комитет корейского руководства по ХОБЛ 2014. Краткое изложение клинического руководства по хронической обструктивной болезни легких, пересмотренного в 2014 году Корейской академией туберкулеза и респираторных заболеваний», Tuberc Respir Dis (Сеул), № 80 (3) С. 230-240.
Journal of Medical Internet Research
Введение
Предпосылки
Легочная реабилитация — это нефармакологическое вмешательство, разработанное для пациентов с хронической обструктивной болезнью легких (ХОБЛ), включающее контролируемые упражнения, обучение болезням и поведенческие вмешательства [].В настоящее время это один из наиболее эффективных методов лечения для значительного улучшения симптомов одышки (например, одышки) [-], переносимости физических нагрузок и улучшения качества жизни [, -], а также снижения тревожности и депрессии у пациентов с ХОБЛ [,]. Однако легочная реабилитация не пользуется популярностью, а процент ее завершения низок [,,]. Пациенты, которые имеют право на легочную реабилитацию, — это пациенты с оценкой 3 или выше по шкале одышки Совета по медицинским исследованиям (MRC), которая является подтвержденным показателем тяжести заболевания, используемым во многих научных исследованиях по всему миру, учитывая, что эта конкретная группа подвержена высокому риску обострение и госпитализация [-].Тем не менее, пациенты испытывают трудности с посещением занятий из-за отсутствия транспорта и географической удаленности от программы, усталости, отсутствия мотивации, неудобств, нарушения повседневной деятельности и качества разговора медицинских работников с пациентами о легочной реабилитации [, ]. Депрессия, бремя болезни, низкая осведомленность о реабилитации, а также знание и неверие в благоприятные результаты реабилитации также считаются препятствиями на пути обращения к пациентам [-].Поэтому исследователи и практикующие врачи ищут инновационные методы для обеспечения более увлекательной реабилитации пациентов с различными долгосрочными состояниями, влияющими на физическую активность.
В последнее время увеличилось количество исследований, посвященных влиянию виртуальной реальности (VR) на пациентов с хроническими заболеваниями, которые препятствуют физической активности. Например, в исследованиях, посвященных людям с болезнью Паркинсона, изучались эффекты тренировки походки с использованием виртуальной реальности [], в то время как другие сравнивали домашнюю виртуальную тренировку равновесия с обычной домашней тренировкой равновесия [].Также были изучены физические и психологические преимущества VR для пациентов, перенесших инсульт [,]. Однако, несмотря на дошедшие до нас исследования в этой области, исследования, посвященные изучению VR для программ реабилитации при физической культуре, продемонстрировали разные результаты, а это означает, что исследователи и практики не уверены в его истинном влиянии [,]. Потребность в инновационных методах легочной реабилитации очевидна, и VR может быть многообещающей технологией для предоставления удобной и удаленно доступной программы легочной реабилитации для пациентов с ХОБЛ.ХОБЛ ложится значительным финансовым бременем на людей и общество во всем мире и является бременем глобального общественного здравоохранения, которое необходимо решать, чтобы снизить существенные затраты, связанные с этим заболеванием, и улучшить качество жизни пациентов [,]. ВР под дистанционным наблюдением может дополнять обычную терапию [], которая продемонстрировала плохое восприятие из-за личных барьеров пациентов []. Однако, насколько нам известно, ограниченное исследование изучало преимущества и результаты VR для легочной реабилитации, что оставляет важную область исследований, требующую дальнейшего изучения.Чтобы восполнить этот пробел, это исследование было направлено на изучение того, улучшает ли VR комплаентность пациентов с ХОБЛ к легочной реабилитации, уделяя особое внимание уязвимой группе пациентов (MRC 4 или 5), и является ли эта технология надежной альтернативой традиционной легочной реабилитации. реабилитационные программы. Результаты этого исследования вносят значительный теоретический вклад в область исследований в области здравоохранения и имеют важное значение для практикующих врачей.
Что уже известно в этой теме?
- ХОБЛ — это бремя глобального общественного здравоохранения, которое необходимо устранить, чтобы снизить существенные затраты, связанные с заболеванием, и улучшить качество жизни пациента.
- Дистанционно управляемая ВР может дополнять обычную терапию, которая неэффективна из-за личных барьеров пациентов.
- Ограниченное исследование изучило преимущества и результаты VR для легочной реабилитации, что оставляет важную область исследований, требующую дальнейшего изучения.
Что добавляет это исследование?
- VR предоставляет возможность интерактивного и визуально стимулирующего подхода для использования в клиническом лечении и может обеспечить легочную реабилитацию пациентам с ХОБЛ, которые не могут легко получить доступ к традиционным методам реабилитации.
- Это исследование вносит значительный вклад в исследования в области здравоохранения, изучающие преимущества внедрения цифровых технологий для улучшения реабилитации, с особым вкладом в исследования легочной реабилитации.
- Предлагаются важные практические выводы для отрасли здравоохранения и практикующих врачей о преимуществах VR для легочной реабилитации.
Обзор литературы
Технологические методы легочной реабилитации
ХОБЛ характеризуется прогрессирующей обструкцией воздушного потока и не может быть полностью вылечена [].Пациентам с ХОБЛ трудно заниматься физической активностью, и у них часто бывают эпизоды обострения, включая одышку и кашель, которые вызывают беспокойство, и эпизоды паники, ведущие к общему ухудшению повседневных функций и общего качества жизни [-]. Психологические последствия ХОБЛ включают симптомы депрессии; общее беспокойство [-]; и психологические последствия, включая страх, панику, потерю уверенности и социальную изоляцию [,], которые имеют важные последствия для принятия и поддержания здорового образа жизни [].В свою очередь, это ограничивает способность пациентов выполнять повседневную деятельность, и из-за боязни одышки они часто избегают физической активности и социальных мероприятий, что может способствовать повышению вероятности депрессии у пожилых пациентов с ХОБЛ [,,]. Кроме того, все более малоподвижный образ жизни приводит к мышечной слабости, дальнейшему снижению физической активности, снижению способности выполнять упражнения и даже более серьезным симптомам [,]. Шкала одышки MRC измеряет воспринимаемую респираторную инвалидность и широко используется для описания когорт пациентов и их стратификации для таких вмешательств, как легочная реабилитация при ХОБЛ [,].В частности, пациенты с оценкой MRC ≥3 считаются подходящими для получения услуг по легочной реабилитации [].
Реабилитация с помощью информационных и коммуникационных технологий известна как телереабилитация [,]. За последние несколько лет количество приложений для телереабилитации увеличилось благодаря развитию новых технологий []. По сравнению с традиционной стационарной или индивидуальной реабилитацией, телереабилитация позволяет осуществлять удаленное общение и, следовательно, является более рентабельным как для медицинских работников, так и для пациентов [].Некоторые примеры включают домашние видеоконференции [,], программы упражнений с мобильным телефоном [], самоконтроль через Интернет [-], а с недавних пор — роботы, поддерживающие социальную сферу [] и виртуальную реальность. Исследования показали, что телереабилитация подходит для пожилых людей, поскольку она может улучшить качество жизни, позволяет вести более независимую жизнь, более удобна с точки зрения отсутствия необходимости выезжать на прием и дает возможность оказывать рентабельные услуги [-]. Однако, несмотря на растущее количество научно-обоснованных исследований, демонстрирующих положительные клинические результаты и рост использования телемедицины, пациенты сталкиваются с трудностями, связанными с настройкой оборудования, ограниченным объемом упражнений и возможностью подключения [].
Хотя завершение легочной реабилитации связано с улучшенными результатами, включая снижение количества последующих госпитализаций и лучшую выживаемость [], показатели приема и завершения остаются низкими из-за личных барьеров, связанных со временем, затратами, утомляемостью, мотивацией и неудобствами [ ]. ХОБЛ — третья по значимости причина смерти во всем мире. В 2016 году исследование Global Burden of Disease сообщило о распространенности 251 миллиона случаев ХОБЛ во всем мире в этом году [,]. Исследования показали, что от ХОБЛ страдают не менее 320 миллионов человек, а глобальные экономические издержки составляют 2 доллара США.1 триллион [,]. Значительные расходы на здравоохранение связаны с лечением обострений, включая посещение больниц и стоимость медикаментов для поддерживающей терапии и амбулаторного лечения [,]. В течение последних нескольких лет врачи общей практики поощрялись к изучению новых способов улучшения лечения ХОБЛ и сокращения количества госпитализаций []. Более глубокое понимание барьеров, связанных с принятием и применением легочной реабилитации пациентами с ХОБЛ, могло бы выявить новые методы улучшения ее использования [,], что снизило бы значительную нагрузку на здравоохранение, связанную с ХОБЛ, на качество жизни пациентов и экономика здоровья.Кроме того, меры самоконтроля могут привести к снижению затрат на здравоохранение, связанных с ХОБЛ, за счет уменьшения количества госпитализаций [-]. Поэтому исследователи и практики искали инновационные методы для создания более увлекательных программ реабилитации для пациентов, таких как VR, которая, как говорят, увеличивает их волнение и интерес, а возбуждение часто приводит к повышению мотивации к завершению программы реабилитации [, -].
Использование виртуальной реальности для физического воспитания и реабилитации
Благодаря последним технологическим достижениям в области виртуальной реальности можно исследовать инновационные подходы к совершенствованию традиционных программ физиотерапии и реабилитации [,,].VR можно определить как компьютерную технологию, которая предоставляет пользователю иммерсивный, интерактивный и мультисенсорный опыт в виртуальной 3D-среде. Самым передовым оборудованием для поддержки виртуальной реальности является дисплей на голове. Пациенты могут управлять цифровым воссозданием своих физических тел (например, аватаров) для выполнения практических действий в виртуальной среде []. Несколько исследований показали, что программы реабилитации VR могут привести к физическим результатам [-]; превосходят традиционные программы реабилитации [,,]; и обеспечивают большие преимущества для улучшения скорости ходьбы, равновесия и подвижности [].Многие программы VR разработаны с задачами, которые бросают вызов пользователю, а хорошо разработанные программы реабилитации VR могут привести к улучшению когнитивных, моторных и социальных аспектов [,]. Учитывая, что к ВР можно получить доступ без присмотра, можно обеспечить повышенную дозировку терапии без увеличения штата []. Дистанционно контролируемые вмешательства VR могут дополнять обычные программы терапии и особенно подходят в ситуациях, когда экономия средств является обязательной и / или когда транспортировка в клинику затруднена для пациента [].С точки зрения пациентов, VR-среда для реабилитации, естественно, считается более захватывающей и приятной, чем традиционные методы реабилитации, а это означает, что пациенты прилагают больше усилий и более мотивированы для участия в VR-реабилитации по сравнению с традиционными методами реабилитации [,,,] . В результате пациенты получают большую автономию и мобильность при выполнении своих повседневных дел []. Однако мало исследований изучали, приводит ли повышенная мотивация к положительным результатам реабилитации [].Поскольку виртуальная реальность все еще является относительно недавним дополнением к физиотерапии и реабилитации, существует неопределенность в отношении ее преимуществ, несмотря на новые исследования в этой области [,]. Однако по мере того, как технология виртуальной реальности становится все более доступной и доступной, она, вероятно, получит более широкое распространение в условиях клинической реабилитации [-]. Следовательно, требуются дополнительные испытания для оценки эффективности и определения приемлемости и осуществимости VR для руководства будущим проектированием и внедрением этих систем в клиническую практику [,].
Методы
Дизайн исследования
Пациенты участвовали в 8-недельном испытании с использованием программы «Легочная реабилитация в виртуальной реальности» ( PR в VR ), и были собраны как качественные, так и количественные данные. Во время испытания каждому пациенту была предоставлена гарнитура виртуальной реальности, произведенная компанией Pico Interactive (Pico) Goblin, концепция которой разработана компанией Concept Health Technologies. В гарнитуру встроили приложение PR в VR и небольшой зонд Nonin 3150 дома на 8-недельный период.Пациенты носили датчик при выполнении упражнений для измерения частоты сердечных сокращений (ЧСС) и уровня насыщения кислородом (отображается в процентах). Данные пульсоксиметра использовались клиническим персоналом для дистанционного измерения сатурации кислорода и ЧСС пациентов, когда пациенты выполняли упражнения. Персонал клиники использовал веб-панель для удаленного наблюдения за этими данными во время сеанса реабилитации. PR в VR был разработан, чтобы позволить пациентам выполнять различные упражнения у себя дома, как показано в среде VR, и состоял из 8 отдельных модулей.Ожидалось, что пациенты будут проводить не менее 20 минут в день, используя программу реабилитации VR, и выполнять 1 модуль в день в течение 8-недельного периода. В частности, приложение было разделено на 2 подгруппы: (1) образование и (2) реабилитация. В каждой подгруппе есть дополнительные модули, к которым можно получить доступ из приложения. Раздел обучения содержит видео высокой четкости с кинематографическими эффектами (визуальные и звуковые) для увеличения удержания пациентов. Раздел реабилитации (модули 5-7) состоит из физических упражнений под руководством виртуального инструктора в виде трехмерного аватара.Физические упражнения были взяты из традиционной программы легочной реабилитации и адаптированы для пациентов, носящих гарнитуру VR (например, сидячие упражнения). Последний модуль (модуль 8) представляет собой краткое изложение программы PR в VR. Приложение предназначено для отправки этих данных в режиме реального времени на сервер, и пациенты могут отслеживать эти данные во время тренировки, поскольку они отображаются в углу экрана дисплея виртуальной реальности.
Участники
Всего в Великобритании было набрано 10 пожилых пациентов с ХОБЛ (от 4 до 5 степени MRC) в возрасте от 63 до 75 лет.В целом, 6 пациентов из медицинской практики в Южной Камбрии и 4 пациента из больницы общего профиля в Западной Камбрии были набраны местными физиотерапевтами в каждом месте. Этическое одобрение было предоставлено этическим комитетом Манчестерского столичного университета до сбора данных. Пациентам с оценками MRC 4 и 5 была предоставлена возможность опробовать программу PR в VR или подождать 1 год, чтобы посетить традиционные классы реабилитации в местном реабилитационном центре. Все пациенты, приглашенные для участия в исследовании, согласились; однако из-за ограниченного количества устройств набирались только пациенты, которые первыми подтвердили свой интерес.Из 10 пациентов мужского пола было 6 человек. предоставляет демографический профиль пациентов и включает кодировку (пациент [P]; P1-P10), используемую для качественного анализа. Средний возраст пациентов-мужчин в этом исследовании составлял 70 (стандартное отклонение 4,80) лет, а участники женского пола были в среднем на 3 года моложе участников-мужчин (в среднем 67 лет, стандартное отклонение 5,2 года).
Таблица 1. Демографический профиль пациентов.| Номер пациента | Возраст (лет) | Пол |
| P1 | 75 | Мужской |
| P2 | ||
| P2 | Муж. | Наружный |
| P4 | 73 | Женский |
| P5 | 62 | Женский |
| P6 | 71 | P8 | 69 | Женский |
| P9 | 63 | Женский |
| P10 | 63 | Мужской |
Функция сбора данных
в PR пациентов оценивали, и вместе с физиотерапевтом каждого из них просили установить краткосрочную цель (например, увеличить расстояние ходьбы без одышки) и долгосрочную цель (например, почувствовать уверенность, чтобы выйти из дома самостоятельно).Пациенты прошли 5 анкет до и после использования PR в VR.В исследованиях здоровья и благополучия широко используются качественные методы, поскольку они позволяют получить представление о восприятии и опыте пациентов и медицинских работников []. В течение июня 2018 года в Камбрии были проведены 2 фокус-группы и 6 индивидуальных интервью. Каждую фокус-группу возглавляли 2 исследователя, 1 физиотерапевт и 1 помощник врача в каждом месте. Первая фокус-группа, в которую вошли 3 пациента с ХОБЛ, была проведена в медицинской практике в Южной Камбрии и длилась около 75 минут.Позже физиотерапевт провел 4 индивидуальных интервью в том же месте и длилось от 11 до 25 минут каждое (интервью 1:12 минут; интервью 2:11 минут; интервью 3:15 минут; и интервью 4: 23 мин). Вторая фокус-группа, состоящая из 2 пациентов с ХОБЛ, проходила в больнице общего профиля в Западной Камбрии и длилась около 45 минут. Затем физиотерапевт и помощник врача провели еще 2 индивидуальных интервью в том же месте, которые длились 16 минут (интервью 5) и 15 минут (интервью 6).Фокус-группы и интервью проводились в конце 8-недельной программы реабилитации каждого пациента на основе виртуальной реальности. Во время фокус-групп и собеседований вопросы были направлены на то, чтобы выяснить, какую пользу получили пациенты от программы PR в VR, выяснить, насколько они удовлетворены ее использованием, и определить области, требующие дальнейшего развития. Опираясь на интегрированный образовательный аспект, вопросы исследовали эффективность и преимущества иммерсивного обучения в этом конкретном контексте и дополнительно исследовали удобство использования устройства и приложения виртуальной реальности, а также намерение пациентов использовать PR в виртуальной реальности в будущем.
Анализ данных
Качественные данные были записаны дословно перед анализом с использованием тематического анализа, который представляет собой метод, используемый для выявления закономерностей (то есть тем) в наборе данных посредством строгого процесса идентификации, анализа, организации, описания и отчетности этих тем []. Тематический анализ широко используется в исследованиях здравоохранения [, -] и считается наиболее подходящим для этого исследования, поскольку он подходит для вопросов, связанных с опытом или взглядами и восприятием людей, как в этом исследовании.
Кроме того, пациенты заполнили 5 опросов по самооценке до и после испытания, чтобы обеспечить возможность сравнения баллов каждого пациента. Это было важно, чтобы определить, улучшилось ли у пациента после использования программы PR in VR. Анализ результатов опроса до и после использования VR проводился с помощью Excel.
Результаты
Качественный анализ
Целью фокус-групп и интервью было выяснить, какую пользу получили пациенты от программы PR в VR, выяснить, насколько они удовлетворены ее использованием, и определить области, требующие дальнейшего развития.Кроме того, были изучены эффективность и преимущества иммерсивного обучения в этом конкретном контексте, удобство использования устройства и приложения виртуальной реальности, а также намерение пациентов использовать PR в виртуальной реальности в будущем. В результате анализа было выделено 11 тем, которые представлены в. Эти темы более подробно обсуждаются ниже и подкрепляются прямыми цитатами из сбора качественных данных.
Таблица 2. Темы и описание каждой темы.| Темы | Описание |
| Повышенная комплаентность | Значительное повышение приверженности пациентов к легочной реабилитации (то есть выполнение упражнений) |
| Повышенное участие в реабилитации легких | при использовании виртуальной реальности из-за удовольствия |
| Улучшение физического состояния | Значительное улучшение физического здоровья пациентов (т.е. сила, подвижность и гибкость) |
| Улучшение психологического благополучия | Психологическое благополучие пациентов значительно улучшилось |
| Повышение качества жизни, связанного со здоровьем | Пациенты чувствуют себя более здоровыми и бодрыми (т. е. они могут уверенно выходить из дома и общаться больше, чем раньше) |
| Повышение уверенности | Значительное улучшение уверенности в Команды пациентов, управляющих своим состоянием и выполняющих повседневную деятельность и физические упражнения |
| Удовлетворенность пациентов | Пациенты удовлетворены завершением программы легочной реабилитации в виртуальной реальности и достижением своих краткосрочных и долгосрочных целей |
| Повышено чувство безопасности | Пациенты чувствуют себя более защищенными, спокойными и уверенными во время упражнений, зная, что их физиологические данные находятся под удаленным наблюдением |
| Эффективное иммерсивное обучение | Эффективность иммерсивного обучения для пациентов с ХОБЛ a была продемонстрирована |
| Персонализированные программы | Рекомендация по предоставлению программ, адаптированных к различным уровням ХОБЛ |
| Потребность в технологических улучшениях | Потребность в технологических улучшениях как устройства (например, более легкая гарнитура), так и содержимого приложения ( например, дополнительные функции для контроля темпа и упражнения стоя) для улучшения самочувствия пациентов |
a ХОБЛ: хроническая обструктивная болезнь легких.
Повышенная комплаентность
Полученные данные показывают, что PR в VR значительно повысил комплаентность пациентов (P1-P10) в отношении частоты и последовательности выполнения упражнений. Например, пациенты испытывали трудности с посещением реабилитационного центра из-за препятствий, связанных со временем и другими личными обязанностями, которые имели приоритет:
Я не мог пройти традиционную реабилитацию. Всегда что-то всплывало.
[P9]
Для сравнения, использование PR в виртуальной реальности удаленно было «проще» (P9) и «доставляло удовольствие, а не рутинно» (P9), учитывая, что его можно было бы интегрировать в повседневную жизнь на более гибкой основе .Для пациентов с ХОБЛ это важный фактор, поскольку некоторые пациенты (P1-P10) отметили, что в некоторые дни они не чувствуют себя достаточно хорошо, физически и / или психологически, чтобы ехать в реабилитационный центр. Таким образом, возможность получить доступ к легочной реабилитации в любом месте и в любое время очень выгодна и привлекательна для этой целевой группы:
VR больше соответствует моим потребностям. Я не чувствовал, что традиционные занятия что-то делают для меня.
[P9]
Я предпочитаю делать это дома, отчасти потому, что добираюсь до места проведения.
[P2]
Повышенная вовлеченность
По сравнению с предыдущими методами легочной реабилитации PR в VR повысил вовлеченность всех участников (P1-P10), поскольку это было более приятно, и, что более важно, наличие 3D-аватара придавало опыту социальный опыт. аспект. Таким образом, пациенты были более дисциплинированы с PR в VR, чем с предыдущими методами, такими как буклет:
Я был поражен тем, как я на самом деле с нетерпением ждал возможности сделать [PR в VR], получить его и увидеть парня и делать [упражнения] с ним.
[P8]
Вы дисциплинируете себя, чтобы использовать его. Если его там нет, то не думаю, что я бы стал. Вы просто не выполняете их [упражнения с использованием буклета] … но [с VR] парень там, и он разговаривает с вами, и вы чувствуете, что находитесь с двумя людьми, это просто чувство, которое это дает .
[P9]
Пациенты больше интересовались PR в виртуальной реальности, поскольку им было удобнее выполнять упражнения дома в свободное время:
Поскольку это было дома, я думаю, что я делал это больше.Тогда как я бы позвонил в класс, чтобы сказать им, что не могу приехать, потому что плохо себя чувствую.
[P8]
Физические улучшения
Участники (P1, P3-P5 и P7-P10) продемонстрировали физические улучшения, в том числе увеличили силу, подвижность и гибкость:
Я знаю, что мои ноги стали сильнее. Я чувствую это, даже просто вставая со стула.
[P8]
Я не могу дойти до машины, не останавливаясь обычно.Но когда я не делаю упражнения, я мог дойти до машины, не останавливаясь.
[P4]
Я намного гибче и безболезненнее!
[P1]
Несколько упражнений в программе PR in VR были направлены на развитие силы мышц бедра, что впоследствии улучшило сердечно-сосудистую систему пациентов, что позволило им ходить дальше (P1-P10). Кроме того, пациенты сообщали об увеличении силы в верхней части тела, в результате чего они меньше ощущали одышку и быстрее восстанавливались после возникновения одышки . В результате постоянной физической активности, а не минимальных ежедневных движений, пациенты чувствовали себя более здоровыми как физически, так и морально:
После использования виртуальной реальности у меня перехватывает дыхание … мое время восстановления намного быстрее.
[P9]
Я действительно чувствую себя здоровее … Я чувствую себя намного лучше с собой, с движением, физически. Раньше я просто сидел на стуле и ничего не делал.
[P1]
Улучшение психологического благополучия
По сравнению с предыдущей темой (улучшение физического состояния) психологическое благополучие пациентов значительно улучшилось:
Когда я закончил Тай Чи, я действительно чувствую физическое и моральное облегчение.
[P1]
Все пациенты (P1-P10) подтвердили, что они будут рекомендовать программу PR в VR другим в их ситуации в основном из-за психологической пользы, которая особенно важна для пациентов с ХОБЛ, учитывая связанное с этим психическое здоровье. проблемы (например, депрессия), которые часто возникают от первоначального диагноза до адаптации к жизни с ХОБЛ. В соответствии с этим, мотивация сыграла ключевую роль в энтузиазме пациентов продолжить PR в VR. В целом, это может помочь преодолеть проблемы с психическим здоровьем и улучшить их общее психологическое благополучие:
Мотивация — моя главная причина продолжать.Потому что я очень легко впадаю в депрессию.
[P4]
Это мотивирует меня, и я много езжу на [инвалидном] кресле из-за моего здоровья, поэтому выполнение упражнений действительно мотивирует меня, но иногда мне не нравится говорить об этом честно, но у меня есть чтобы мысленно подготовиться к этому из-за того, как я себя чувствую. Но да, я бы порекомендовал это.
[P3]
Улучшение качества жизни, связанного со здоровьем
Улучшение физического и психологического благополучия было положительно связано с качеством жизни, связанным со здоровьем (HRQoL), как продемонстрировали все участники (P1-P10).Выполнение повседневных дел было более приятным, чем раньше, и пациенты были более общительными:
Это облегчило мою повседневную деятельность … Мне стало комфортнее в том, что я делаю.
[P9]
Я выхожу прямо сейчас.
[P7]
Например, P4 не выходил из дома почти 2 месяца, прежде чем начал PR в VR. Кроме того, пациенты чувствовали себя счастливее, поскольку они могли проводить больше времени с друзьями и семьей:
Сидя на диване, я смогла пойти с мужем выпить кофе, сходить на прогулку в машине, и я могла не делал ничего из этого в течение 7 недель.Это снова привело меня на сцену, где я почувствовал, что могу пойти по магазинам с тележкой. Я не делал этого около 2 месяцев.
[P4]
Ежедневный выход на улицу имеет значение; Я встречался с друзьями.
[P7]
Повышенная уверенность
Большинство пациентов (P1-P5 и P7-P10) сообщили о значительном улучшении уверенности с точки зрения управления своим состоянием, повседневной активности, участия в общественной деятельности и управления своим дыханием:
Теперь я могу подняться наверх сразу.
[P7]
Это укрепляет мою уверенность, потому что я могу больше выходить на улицу.
[P4]
Это придало мне больше уверенности в том, что я могу дышать вместе с тем, что я делаю.
[P9]
Размышляя над этим, пациенты обсуждали, как они ранее утратили мотивацию и уверенность в своей способности самостоятельно решать задачи без поддержки своих партнеров, а некоторые из них «сдались» (P3, P4 и P7-P10 ). Однако с программой PR в VR пациенты вернули себе больший контроль над своей жизнью:
Я думаю, что сдался.Я решил, что болезнь зашла так далеко, что мне не выздороветь, я не собираюсь снова выбегать и наслаждаться жизнью. Это полностью успокоило меня и дало мне энергию, чтобы начать снова.
[P8]
Возможно, это было что-то ментальное. Я чувствовал себя достаточно уверенно. Я начал наполнять свои фляги.
[P7]
Удовлетворенность пациентов
Успешное завершение упражнений в течение заданного дня с использованием PR в VR было положительно связано с удовлетворенностью пациента (P1-P10).Наблюдение за улучшением физического самочувствия позволило пациентам почувствовать удовлетворение и подтвердить преимущества, связанные со следованием программе PR в VR:
Больше всего мне понравилось знание того, что я могу выполнять упражнения. Зная, что у меня не падает кислород. Для меня это было настоящим достижением. Я привыкла ходить в туалет, возвращаться и переводить дыхание. Внезапно я смог выполнять эти упражнения, и через несколько раз я все еще дышал нормально.
[P8]
Учитывая, что PR в виртуальной реальности осуществляется самостоятельно и контролируется удаленно, самомотивация пациентов сыграла решающую роль в их согласованности с физическими упражнениями и последующим самоудовлетворением:
Я удовлетворен тем, что я мотивировал себя сделать это.Это действительно помогло мне в этом. Я чувствую удовлетворение, когда сажусь и думаю, что на сегодня все готово.
[P4]
Повышенное чувство безопасности
Основным беспокойством для пациентов было раздражение, когда они выполняли упражнения дома в одиночестве. По сравнению с предыдущими методами PR в VR имеет преимущество, поскольку позволяет осуществлять удаленное наблюдение, а это означает, что физиологические данные пациента (например, ЧСС и уровень кислорода) постоянно отслеживаются и контролируются практикующими врачами. Таким образом, эта функция улучшила впечатления пациентов, поскольку они чувствовали себя более защищенными (P9), уверенными (P7 и P9) и успокоенными (P8), зная, что за ними наблюдают во время выполнения упражнений в реальном времени, если произойдет обострение:
В минуту, когда я запыхиваюсь [дома], я впадаю в панику.
[P8]
Это придало мне больше уверенности в том, что дышу вместе с тем, что я делаю.
[P9]
Меня успокоило то, что я могу видеть свой уровень кислорода и частоту сердечных сокращений во время тренировки. Я чувствую, что это увеличило мою уверенность.
[P8]
Кроме того, эта функция помогла пациентам лучше управлять своим состоянием и избежать перенапряжения до состояния раздражения:
[PR in VR] улучшило мое дыхание…. в виртуальной реальности он показывает, что кислород снова поднимается и опускается, он снова вернул мне это, где я мог успокоиться.
[P8]
Эффективное иммерсивное обучение
PR в VR предоставляет пациентам информацию о ХОБЛ, чтобы помочь им лучше управлять своим состоянием. Полученные данные продемонстрировали эффективность иммерсивного обучения для пациентов с ХОБЛ, поскольку оно знакомило их с болезнью, о которой некоторые участники никогда не были проинформированы. Например, P1 нашел аспект обучения полезным и «очень информативным, чтобы узнать, что на самом деле происходит.Во время фокус-групп P1 мог повторить то, что он узнал из программы за 5 недель до этого:
Я впервые увидел на экране, что такое эмфизема.
[P1]
Программа PR в VR повысила осведомленность пациентов об их дыхательных техниках (P1, P3 и P8) и разнообразных упражнениях, необходимых для воздействия на различные мышцы и поддержания их общего здоровья и благополучия. Полученные данные также подтверждают эффективность иммерсивного обучения, в частности использования виртуальной реальности для пациентов с ХОБЛ:
Он говорит, что выдыхает, когда вы делаете усилие, я не делал этого раньше… это улучшило мое дыхание … голос был полезным и обнадеживающим.
[P8]
Думаю, это хорошая идея. Он напоминает вам, что вам нужно выполнять разные упражнения, чтобы воздействовать на разные мышцы.
[P3]
Персонализированные программы
Были даны рекомендации по улучшению восприятия пациентами PR в VR. Пациенты (P1-P6, P8 и P10) предлагали различные уровни упражнений (т. Е. Более сложный комплекс упражнений и более легкий набор упражнений), чтобы соответствовать многим уровням пациентов с ХОБЛ для улучшения программы.В частности, пациенты (P2, P5 и P10) объяснили, что первые 2-3 уровня были «слишком легкими» (P5), медленными (P5) и слишком длинными (P10) и стремились перейти к более «серьезным». ”Модули (P10) . Следовательно, этим пациентам требовались более сложные упражнения, чтобы гарантировать, что они постоянно испытывают трудности. Напротив, более сложные упражнения были слишком сложными для других пациентов (P1, P3, P4 и P5) с первой попытки и требовали повторения, учитывая, что они, возможно, не выполняли упражнения в течение длительного периода до использования PR в VR.Действительно, этим пациентам понравилась гибкость, позволяющая перемещаться вперед и назад по модулям в зависимости от их благополучия в то время:
Полезно иметь разные уровни, чтобы я мог опускаться вниз в зависимости от того, как я себя чувствую каждый день. .
[P4]
Кроме того, было высказано предположение, что различные упражнения на одном уровне сложности сохранят вовлеченность:
Я бы хотел два или более упражнений в каждом модуле вместо того, чтобы делать одно и то же все время.Больше шести недель становилось скучно.
[P5]
Потребности в технологических улучшениях
Кроме того, для улучшения восприятия пациентами PR в виртуальной реальности потребовались технологические усовершенствования как устройства, так и приложения (P1-P10). Например, основная техническая проблема в приложении, из-за которой камера перемещалась вправо и для повторного центрирования потребовалось несколько секунд, была постоянной темой разговора . Следовательно, улучшенная графика могла улучшить впечатления, но считалась второстепенным фактором в общем процессе реабилитации, который можно было легко решить:
Все было отлично, это действительно было, за исключением сбоев, но я уверен, что это можно преодолеть.
[P5]
Предложения по дополнительным функциям, включая кнопку быстрой перемотки вперед и паузы (P1-P5), чтобы пациенты могли лучше контролировать программу и приостанавливать ее, пока они выздоравливают:
Если бы вы могли приостановить ее, когда вы знаете, что у вас перехватит дыхание.
[P1]
Все пациенты (P1-P10) нашли гарнитуру простой в использовании; однако некоторые требовали, чтобы он был более легким (P4, P5 и P9). Что касается содержания, некоторые пациенты (P1-P5) наслаждались упражнениями стоя.
Количественный анализ данных
В дополнение к фокус-группам и интервью были собраны количественные данные, и полученные результаты подтверждают качественные выводы. представляет результаты оценки результатов. Среднее значение каждого из 5 опросов было рассчитано на основе данных пациентов, собранных до и после программы реабилитации VR. Как можно видеть, результаты демонстрируют улучшение всех показателей результатов после того, как пациенты использовали программу VR. Опросник по хроническим респираторным заболеваниям (CRQ) измеряет как физические, так и эмоциональные аспекты хронических респираторных заболеваний.Результаты показывают, что у пациентов улучшилась одышка, утомляемость и улучшились эмоциональные функции после завершения лечения с помощью VR. Участники женского пола в совокупности показали большее улучшение как одышки, так и эмоциональных функций, чем участники мужского пола. Опросник здоровья пациента-9 и генерализованное тревожное расстройство-7 продемонстрировали, что у значительной части пациентов уменьшились чувства депрессии и тревоги, соответственно, что еще раз подтвердило тему улучшения психологического благополучия пациентов.Батарея коротких физических характеристик используется для оценки состояния физической работоспособности нижних конечностей путем объединения результатов тестов на скорость ходьбы, стойкость на стуле и на равновесие. Результаты Edmonton Frail Scale и Short Physical Performance Battery положительно связаны с улучшением физического состояния пациентов, включая силу, подвижность и гибкость. Наконец, результаты измерения активации пациента продемонстрировали прогресс пациентов со знаниями, навыками и уверенностью в самостоятельном управлении своим состоянием после использования виртуальной реальности.
Таблица 3. Результат измерения результатов до и после использования виртуальной реальности.| Показатели результата | Перед использованием виртуальной реальности, среднее значение (SD) | После использования виртуальной реальности, среднее значение (SD) |
| Короткая батарея физических характеристик | 6,78 (2,95) | (1,72) |
| CRQ a — одышка | 2,22 (1,09) | 2,96 (1,15) |
| CRQ — усталость | 3.11 (1,43) | 3,27 (1,15) |
| CRQ — эмоциональный | 3,85 (1,52) | 4,36 (1,01) |
| CRQ — мастерство | 3,83 (1,19) | 4,22 (0,755) |
| Мера активации пациента | 60,81 (10,83) | 63,46 (15,89) |
| Эдмонтонская хрупкая шкала | 6,56 (2,07) | 5,38 (2,00) |
| -9 Здоровье пациента ) | 6.11 (4,76) | |
| Генерализованное тревожное расстройство-7 | 5,78 (5,89) | 4,22 (3,11) |
a CRQ: Опросник по хроническим респираторным заболеваниям.
Обсуждение
Основные результаты
Это исследование было направлено на оценку преимуществ и результатов ВР как инновационного метода легочной реабилитации в двух аспектах. Во-первых, исследование было направлено на изучение того, улучшает ли VR соблюдение легочной реабилитации у пациентов с ХОБЛ, особенно у уязвимой группы пациентов (MRC 4 или 5).Поиск инновационных методов лечения легочной реабилитации, которые затрагивают эту конкретную группу пациентов, имеет жизненно важное значение, учитывая серьезность заболевания, которое влияет на HRQoL, и препятствия, связанные с посещением традиционных реабилитационных классов [-]. Это исследование демонстрирует, что PR в виртуальной реальности значительно повышает приверженность пациентов к легочной реабилитации по сравнению с традиционными методами, в основном из-за гибкости упражнений в любое время дня и в любом месте, и поскольку это не ограничивается сценариями на дому или в клинике что больше подходит для их повседневного психологического и физического благополучия [].Второй вопрос исследования заключался в том, чтобы выяснить, является ли ВР надежной альтернативой традиционной легочной реабилитации. Тематический анализ выявил девять тем, иллюстрирующих преимущества PR в VR по сравнению с традиционными методами.
Выводы
Пациенты продемонстрировали значительные улучшения в физических способностях и психологическом самочувствии из-за того, что они регулярно выполняли упражнения, что улучшило качество их здоровья. Эти результаты согласуются как с количественными результатами этого исследования, так и с предыдущими исследованиями, изучающими преимущества VR при других хронических заболеваниях [,, — ,,,], и предоставляют доказательства, специфичные для пациентов с ХОБЛ.Благодаря своей удаленной доступности PR в VR обеспечивает решение для преодоления связанных барьеров, связанных с посещением традиционных занятий по реабилитации (например, транспорт и путешествия, усталость, мотивация, неудобства, бремя болезни, нарушение повседневной деятельности, низкая осведомленность о реабилитации, знание и неверие в положительные результаты реабилитации) [-]. Действительно, пациенты чувствуют себя в безопасности и достаточно уверены в себе, чтобы заниматься спортом без личного наблюдения, поскольку практикующие врачи могут удаленно контролировать свои физиологические данные при использовании PR в VR.Легочная реабилитация предоставляется небольшой части населения, несмотря на продемонстрированные преимущества для пациентов с ХОБЛ []. Тем не менее, PR в VR может быть развернут в большом масштабе, что обеспечивает решение повторяющейся проблемы слишком длинного списка ожидания на занятия по реабилитации [] и позволяет практикующим врачам измерять эффективность пациентов в режиме реального времени. В целом, это исследование демонстрирует, как дистанционно контролируемая легочная реабилитация на основе виртуальной реальности может помочь преодолеть текущие проблемы и ограничения, связанные с масштабным предоставлением этой услуги пациентам с ХОБЛ.По сравнению с предыдущими методами, VR может предоставить более экономичное решение для лечения, чтобы обеспечить легочную реабилитацию подавляющему большинству этой группы пациентов по всей стране.
Вклад, последствия и будущие исследования
Ключевые вклады
Предыдущие исследования изучали преимущества использования VR для реабилитации в долгосрочных условиях [,,]. Однако его преимущества для самостоятельной и дистанционно контролируемой легочной реабилитации остаются неизученными, и, насколько известно исследователям, это исследование является одним из первых, в котором представлены эмпирические доказательства с использованием качественных данных, которые дополнительно подтверждаются количественными результатами.Таким образом, это исследование вносит важные выводы, демонстрирующие, что PR в виртуальной реальности представляет собой эффективную форму самоуправляемой и дистанционно контролируемой легочной реабилитации, которая может осуществляться в больших масштабах. В целом, это исследование вносит значительный вклад в исследования в области здравоохранения, изучающие преимущества внедрения цифровых технологий для улучшения реабилитации, с особым вкладом в исследования легочной реабилитации. Более того, это исследование дает важные практические выводы для отрасли здравоохранения и практикующих врачей о преимуществах VR для легочной реабилитации.PR в VR — это инновационное приложение, отличное от предыдущих методов самостоятельной реабилитации, поскольку оно позволяет практикующим врачам удаленно и масштабно наблюдать за пациентами с ХОБЛ и сразу же измерять показатели пациента. Это исследование предлагает доказательство концепции, что PR в VR-вмешательстве может использоваться для пожилых пациентов с ХОБЛ. Имея доказательства, эта альтернативная платформа вмешательства обеспечивает интерактивный и визуально стимулирующий подход для использования в клиническом лечении и может обеспечить легочную реабилитацию пациентам с ХОБЛ, которые не могут легко получить доступ к традиционным методам реабилитации.
Возможные будущие исследования
Это исследование имеет несколько ограничений, которые могут быть смягчены дальнейшими исследованиями. Первое ограничение относится к ограниченному размеру выборки; однако это характерно для других исследовательских исследований, изучающих ВР для реабилитации [,]. В этом исследовании приняли участие 10 пациентов с ХОБЛ в возрасте от 63 до 75 лет из Соединенного Королевства. Хотя небольшие размеры выборки могут обеспечить важные исходные выводы по теме, они могут дать мало твердых выводов [].Однако, поскольку это первое исследование, посвященное ВР для легочной реабилитации, небольшой размер выборки предлагает многообещающие пилотные данные в качестве первого этапа исследования. Кроме того, ХОБЛ в Соединенном Королевстве распространена среди людей в возрасте ≥40 лет []; поэтому важно, чтобы в будущих исследованиях использовалась более широкая выборка, охватывающая большинство соответствующих возрастных групп.
Не заявлено.
Под редакцией Г. Айзенбаха; подано 06.04.19; рецензировано Р. Дэвисом, М. Дуплагой; комментарии автору 12.12,19; доработанная версия получена 31.03.20; принята к печати 10.04.20; опубликовано 07.07.20
© Тимоти Юнг, Наташа Мурхаус, Синь Ши, Мухаммад Фархан Амин. Первоначально опубликовано в Journal of Medical Internet Research (http://www.jmir.org), 07.07.2020.
Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License (https://creativecommons.org/licenses/by/4.0/), которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии оригинальная работа, впервые опубликованная в Журнале медицинских интернет-исследований, процитирована должным образом.Должна быть включена полная библиографическая информация, ссылка на оригинальную публикацию на http://www.jmir.org/, а также информация об авторских правах и лицензии.
Качественная оценка опыта легочной реабилитации пациентов с ХОБЛ и руководство со стороны медицинских работников
Резюме
Предпосылки
Настоящее исследование было направлено на оценку опыта пациентов с ХОБЛ во время стационарной программы легочной реабилитации и рекомендаций со стороны здравоохранения профессионалы.Третья цель заключалась в изучении способов прогнозирования перехода в домашнюю среду после завершения программы.
Методы
Фокус-группы и полуструктурированные интервью были использованы для сбора данных от семи пациентов с ХОБЛ в начале и шести других пациентов с ХОБЛ в конце стационарной программы легочной реабилитации, дополненной фокус-группой и частично структурированной интервью с 14 медицинскими работниками соответствующих дисциплин. Данные были проанализированы с использованием феноменологического подхода.
Результаты
Вначале пациенты проявляли проблемы с принятием своей болезни, у них не было достаточных знаний и возникали трудности в постановке конкретных реалистичных целей. Видеть, как другие пациенты борются с аналогичными проблемами, и индивидуальные консультации специалистов здравоохранения помогли им преодолеть эти препятствия. Во время реабилитации пациенты стали более уверенно выполнять упражнения и управлять своей повседневной деятельностью. У многих пациентов появилось желание саморегулировать свою жизнь.Ожидалось, что включение улучшающего здоровье поведения после возвращения домой в их обычный распорядок дня будет сложной задачей.
Заключение
Пациенты, проходящие легочную реабилитацию, проходят сложный процесс изменения поведения в отношении здоровья, в котором медицинские работники играют важную роль. Таким образом, руководство пациентами через этот процесс изменения поведения в отношении здоровья является жизненно важным компонентом работы медицинских работников, в отношении чего в настоящем исследовании были сделаны практические выводы, такие как применение индивидуального подхода путем предоставления индивидуальных советов, применение стиля консультирования, поддерживающего автономию, обучение самообучению. навыки управления и направление пациентов в местные тренажерные залы.
Ключевые слова
Легочная реабилитация
Пациенты с ХОБЛ
Изменение поведения в отношении здоровья
Стратегии консультирования медицинских работников
Качественное исследование
Аббревиатуры
ATSАмериканское торакальное общество
ХОБЛ Европейское общество обструктивной болезни легких Хроническая обструктивная болезнь легкихFEV 1
Объем форсированного выдоха за первую секунду
GOLDГлобальная инициатива по хронической обструктивной болезни легких
Рекомендуемые статьи Цитирующие статьи (0)
Copyright © 2013 Elsevier Ltd.Все права защищены.
Рекомендуемые статьи
Ссылки на статьи
Исследования дыхательной системы | Tocris Bioscience
Области продукции для респираторных заболеваний
Области продукции для исследования дыхательной системы
Вдыхание и выдох осуществляется дыхательными мышцами, а именно диафрагмой и межреберными мышцами, мышцами шеи и брюшного пресса. Диафрагма сжимается и увеличивает объем грудной клетки, расширяя легкие и сокращая межреберные мышцы, чтобы расширить грудную клетку.Это происходит при вдыхании. При вдыхании насыщенный кислородом воздух проходит по трахее, которая разделяется на 2 бронха, по одному в каждое легкое. Отсюда воздух проходит через более мелкие бронхиолы к альвеолам, которые являются местом обмена кислорода и CO 2 в кровоток и легочное кровообращение и обратно. Выдох — это пассивный процесс, при котором мышцы расслабляются, объем грудной клетки уменьшается, и воздух, содержащий CO 2 для выделения, вытесняется наружу.
Классификация респираторных заболеваний
Заболевания дыхательной системы можно разделить на четыре основные области:
- Обструктивные состояния (эмфизема, бронхит, приступы астмы)
- Ограничительные состояния (фиброз, саркоидоз, поражение альвеол, плевральный выпот)
- Заболевания сосудов (отек легких, тромбоэмболия легочной артерии, легочная гипертензия)
- Инфекционные, экологические и другие болезни (пневмония, туберкулез, асбестоз, твердые загрязнители).Самая распространенная инфекция верхних дыхательных путей — это простуда. Наиболее распространенной инфекцией нижних дыхательных путей является пневмония
Всего существует более 40 состояний, поражающих легкие и дыхательные пути, от легких и самоограничивающихся, таких как простуда, до опасных для жизни явлений, таких как бактериальная пневмония. и рак. Они являются частой и важной причиной болезней и смерти, а заболеваемость астмой и аллергией почти утроилась за последние 20 лет, что делает их все более важной целью для медицинских исследований.
Литература по исследованиям дыхательной системы
Tocris предлагает следующую научную литературу по исследованиям дыхательной системы для демонстрации наших продуктов. Мы приглашаем вас запросить * или загрузить свою копию сегодня!
* Обратите внимание, что Tocris будет отправлять литературу только по установленным адресам научных предприятий / институтов.
Плакат по астме
Астма — одно из самых распространенных хронических заболеваний в мире, от которого страдают более 300 миллионов человек.На этом плакате освещены ключевые пути и новые методы лечения, используемые для лечения этого состояния, в том числе те, которые в настоящее время находятся в стадии клинической разработки.
Плакат о сердечно-сосудистых заболеваниях
Сердечно-сосудистые заболевания остаются одной из основных причин заболеваемости и смертности в западном мире, и поэтому эта терапевтическая область продолжает вызывать большой интерес для исследователей.
